Хондромаляция коленного сустава лечение – что это такое и чем опасно, симптоматика и степени заболевания, лечебные методы и прогноз на выздоровление
Хондромаляция надколенника и коленного сустава 1, 2 и 3 степени HealthIsLife.ru
Современный подход к лечению хондромаляции коленного сустава
Хондромаляция коленного сустава — распространенная болезнь опорно-двигательной системы. На нее приходится 10-19% случаев всех дегенеративно-дистрофических заболеваний коленного сустава. Патология чаще встречается у молодых людей.
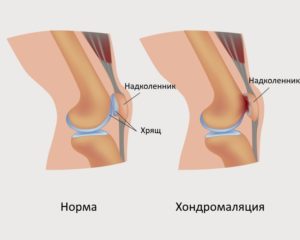
При хондромаляции обычно страдает пателлофеморальное сочленение. Вначале у больного разрушается хрящ, покрывающий заднюю поверхность надколенника. В дальнейшем в патологический процесс распространяется на другие части коленного сустава, приводя к развитию остеоартроза.
Хондромаляция – это патологическое изменение суставного хряща, выстилающего поверхность надколенника. Для него характерно истончение, размягчение и постепенное разрушение хрящевой ткани. При вовлечении в деструктивный процесс других частей коленного сустава термин «хондромаляция» не используют. В этом случае говорят уже о деформирующем остеоартрозе (гонартрозе).
Насколько эффективна консервативная терапия
Важно знать! Врачи в шоке: «Эффективное и доступное средство от АРТРОЗА существует. » Читать далее.
Заболевание чаще всего развивается у спортсменов и лиц, выполняющих тяжелую работу. Поэтому при хондромаляции нужно откорректировать режим тренировок и ограничить физические нагрузки. Но это далеко не всегда помогает победить болезнь.
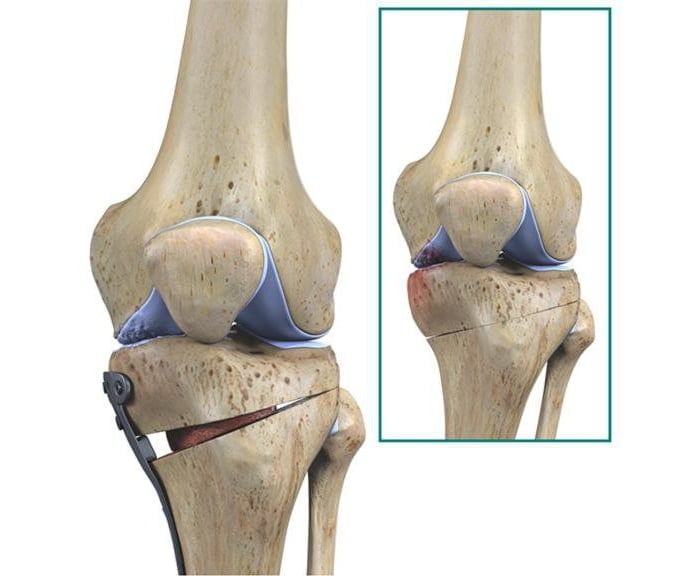
Основным фактором, провоцирующим развитие хондромаляции, является нестабильность надколенника. Она приводит к его гипермобильности и травматизации суставных хрящей. Логично, что фиксация надколенника в нужном положении замедляет разрушение хрящевой ткани, помогая избежать развития артроза.
Мероприятия, помогающие стабилизировать надколенник:
- регулярное выполнение упражнений, укрепляющих четырехглавую и медиальную широкую мышцы бедра;
- тугое эластическое бинтование коленного сустава;
- фиксация надколенника с помощью бандажа или ортопедического аппарата.
Перечисленных мероприятий достаточно для облегчения болей в колене, которые появляются при хондромаляции. Однако они не помогают затормозить дегенеративные процессы, которые происходят в хрящах, и заболевание постепенно прогрессирует.
Даже «запущенный» АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Таблица 1. Препараты для лечения хондромаляции коленного сустава.
- Диклофенак;
- Кетолорак;
- Ибупрофен;
- Мелоксикам;
- Индометацин
- Структум;
- Алфлутоп;
- Дона;
- Артра;
- Терафлекс
- Ферматрон;
- Гиалган;
- Синокром
Хирургические методы лечения
Оперативное вмешательство обычно требуется людям с хондромаляцией коленного сустава 2-3 степени. Его основная цель – стабилизация надколенника с фиксацией в биомеханически правильном положении.
Виды операций, которые выполняют при хондромаляции:
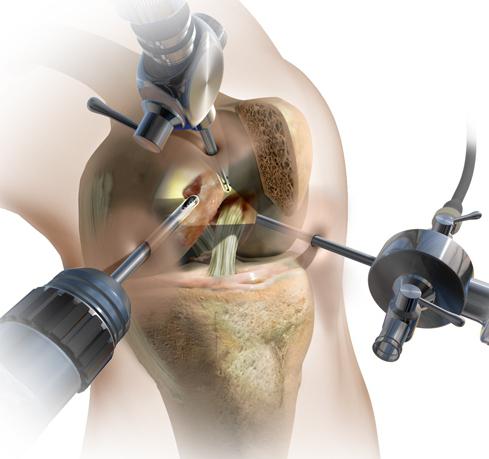
- лечебно-диагностическая артроскопия. Позволяет увидеть дегенеративные изменения хрящей и установить стадию болезни. В ходе манипуляции врачи могут удалять фрагменты разрушенной хрящевой ткани и промывать полость сустава. При необходимости хирурги мобилизируют наружный край надколенника, тем самым восстанавливая его подвижность и функции пателлофеморального сочленения;

- мобилизация надколенника путем миофасциотомии и артролиза. В ходе операции врачи вскрывают полость сустава и удаляют имеющиеся там фиброзные спайки. Вместе с этим хирурги рассекают часть мышц и сухожилий, мешающих физиологическим движениям надколенника. Все это помогает восстановить нормальную биомеханику коленного сустава;
- корригирующие остеотомии. Используются при хондромаляции 2-3 степени и артрозе коленного сустава, которые сопровождаются нарушением оси нижней конечности. Суть остеотомий заключается в иссечении небольших фрагментов бедренной или большеберцовой костей. Это позволяет убрать контрактуры и восстановить подвижность колена. Остеотомию могут делать открытым или закрытым (артроскопическим) способом;

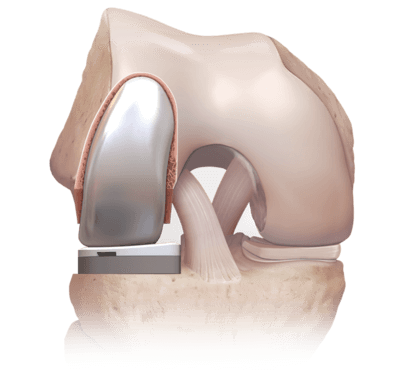
- частичное эндопротезирование. Выполняют, если развился массивный остеоартроз пателлофеморального сочленения. В ходе операции врачи заменяют разрушенную часть сустава искусственным протезом. Такое хирургическое вмешательство — более радикальное, но эффективное.

Артроскопическое лечение все чаще сочетают с внутрисуставным введением препаратов гиалуроновой кислоты. Подобная тактика нивелирует негативное влияние промывной жидкости на состояние хрящей. Гиалуроновая кислота восстанавливает нормальный состав и структуру синовиальной жидкости, препятствуя дегенерации хрящевой ткани.
Целесообразность промывания суставной полости в ходе артроскопии все еще вызывает споры среди врачей. А вот диагностическая ценность артроскопического исследования ни у кого не вызывает сомнений. Сегодня манипуляция — часть подготовки к хирургическому вмешательству.
Возможности восстановления хрящевой ткани
Поскольку при хондромаляции у человека страдают суставные хрящи, их восстановление является перспективным методом лечения болезни. С этой целью в медицине используют методики клеточной инженерии. Их суть заключается в культивации собственных хондроцитов человека с их дальнейшей имплантацией под надкостницу. Такое лечение показано молодым пациентам с небольшими (2-4 см 2 ) дефектами хрящевой выстилки сустава.
Ученые работают над созданием искусственных хрящей, которые можно было бы имплантировать пациентам путем артроскопии. Но существующие на данный момент методики несовершенны, из-за чего их пока что не внедряют в клиническую практику.
Для восстановления хрящевой ткани используют препараты из группы хондропротекторов. Эти лекарства действуют медленно и не всегда оправдывают ожидания пациентов.
Хондромаляция коленного сустава и медиальных мыщелков бедренной кости 1, 2, 3 и 4 степени
Дегенеративные процессы внутренней, изнаночной хрящевой поверхности надколенников – это и есть хондромаляция колена. Одновременно происходит разрушение хрящевой ткани на участках бедренного сустава. Для предотвращения осложнений и самого заболевания рекомендуется своевременно лечить хрящевую ткань коленной чашечки. Процессы разрушения сегодня останавливают комплексной терапией.
Однако для того, чтобы врач мог назначить соответствующее лечение, ему требуется определиться с фазами развития заболевания, степенью тяжести дегенерации и общим самочувствием пациента. Хондромаляция надколенника делится на стадии, которые имеют собственное выражение симптомами и характерное болевое проявление.
Врачи борются за выздоровление пациента, начиная с первой стадии, когда еще можно устранить факторы, формирующие данную патологию. Но для того, чтобы узнать, на какой стадии находится заболевание, следует провести тщательный осмотр пациента, выслушать его жалобы, по ним вывести предварительный диагноз, и назначить полное, всё, что сегодня допускает медицина, обследование.
Что такое хондромаляции
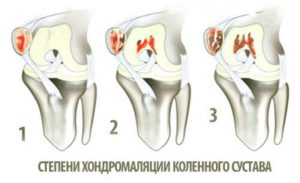
Хондромаляция надколенника формируется из-за излишнего трения внутренней части коленной чашечки о кость бедра. Это бывает во всех движениях колена – простых, однотипных, сложных, повторяющихся.
После осмотра пациента проводится полная диагностика, и часто выявляется хондромаляция коленного сустава 1 степени. Степени хондромаляции проявляются своими симптомами, но только по одним жалобам пациента врач не может определить тяжесть заболевания. Важен опрос пациента, чтобы выявить факторы заболевания.
- перегрузка после спортивных тренировок;
- врожденная или приобретенная деформация ног, с увеличением осевого угла между большой берцовой и бедренной костями;
- врожденное или посттравматическое отличительное развитие надколенника, возможная деформация бедренной кости, которые при соприкосновении вызывают нестабильность движений;
- физиологическое ослабление растяжения мышц бедра.
Нарушение анатомического или физиологического характера приводят к началу заболевания. Однако на первой стадии болезнь проявляет себя не выраженными болями, легким похрустыванием в колене, что обычно списывают на ежедневную усталость, особенно люди, которые заняты тяжелым физическим трудом. Врачу помогает сбор анамнеза, проведение тестов на точное выполнение движений. Окончательный диагноз будет установлен только после проведения КТ или МРТ.
Диагностика
Общий план исследования включает:
- рентгеновские снимки в осевой проекции со сгибанием ног в коленях под углом 45°;
- исследование крови;
- КТ отображает состояние хрящей;
- МРТ на снимках показывает состояние всех тканей в мельчайших подробностях. На сегодняшний день это наиболее информативный метод исследования.
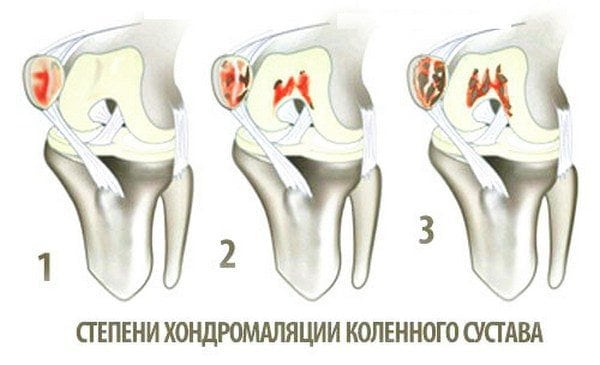
Врачи используют для диагностики систему Аутербриджа, который впервые выделил и обосновал 4 степени хондромаляции надколенника:
- 1-я – с мягкими уплотнениями, вздутием хрящевой ткани;
- 2-я – с формированием щели в хряще глубиной до 1 см;
- 3-я – с углублением и расширением трещины более 1 см в диаметре, когда уже оголяется кость;
- 4-я – со значительным оголением субхондральной кости.
Стадии хондромаляции
Выделяются 4 стадии развития хондромаляции:
На первом этапе врач пальпирует незначительное утолщение, небольшое вздутие, на которое сам пациент может не обратить внимание. Чаще всего это определяется на ежегодных профилактических осмотрах, предписанных предприятиям Приказом Минздрава России.
Симптомы, указывающие на повреждение 1-й степени:
- периодическая боль в колене после физической работы;
- возможен отек колена;
- слышен и неприятно ощущается хруст в движениях.
Врач назначает рентгенологическое исследование, где на снимках видно разрушение хрящевой и костной тканей, состояние мыщелка, надколенника, латеральной и медиальной костей. Чтобы увидеть более точную картину повреждения мягких тканей – мышечных, соединительных, синовиальной – назначается проведение МРТ.

Сведения подробной диагностики позволяет врачу установить диагноз: хондромаляция коленного сустава 1 степени. Это важно. Ведь пациент сам еще может не знать о начале заболевания, а уже требуется лечение, чтобы на ранних сроках остановить разрушение тканей, вернуть колену здоровье и полный объем движений без болей. Ведь лечение подбирается в зависимости от этапа болезни. На данном этапе пациент может ощущать незначительные, не интенсивные боли.
Болезненность может спадать в простых движениях, но усиливаться от повышенных нагрузок. Характерны метеозависимые боли. Возможна небольшая локальная отечность, не доставляющая беспокойства. В то же время стабильность колена и его функции полностью сохраняются. Предлагаемое лечение – внутрисуставными инъекциями промывать полость сустава лекарственными препаратами сильного действия.
Пациент жалуется на не сильные боли, но длительного, хронического характера. Колени болят после долгого сидения в напряженном положении, после чего приходится некоторое время «расхаживаться». Хождение сопровождается хрустом, неестественными щелчками. Тяжело становится бегать и подниматься по лестнице, так как такая нагрузка сразу же вызывает воли в коленях.
Самым точным способом постановки диагноза является артроскопия, что представляет собой одновременную диагностику и один из видов лечения повреждённых участков хряща.
Чтобы установить хондромаляцию коленного сустава 2 степени, проводятся те же диагностические мероприятия. При незначительных разрушениях предлагается консервативная терапия. Прежде всего следует категорически отказаться от нагрузок на ноги. Рекомендуется ограничить движения суставного сочленения ортезами, фиксаторами. Однако, несмотря на болезненность, двигаться надо. Понемногу, снизив нагрузки, уменьшив объем тренировок, с помощью ортопедических приспособлений.
Движения будут по-прежнему вызывать боль. Надо использовать охлаждающие компрессы, массаж ноги. Снять боль после занятий ЛФК помогут нестероидные средства против воспалений. Обычно это Диклофенак и его производные. Они снимают боль и борются с воспалительными процессами. Наряду с медикаментами, по результатам диагностического обследования, рекомендуется резекция – хирургическая операция по иссечению разрушенной ткани хряща специальными инструментами. После резекции проводятся процедуры промывания сустава с гиалуронатом натрия.
Даже на 1-й и 2-й стадии болезни врачи надеются вылечить пациентов консервативными способами. Для этого главная цель – создать прямое анатомическое размещение составных колена с помощью ортопедических приспособлений. Их цель – уменьшить боль и воспаление, восстановить мышечную силу.
- временно исключить физическое напряжение;
- стабилизировать колено постоянным ношением наколенника;
- проходить физиотерапевтические процедуры;
- укреплять мышцы бедра массажем и ЛФК.
3-я степень заболевания характеризуется все большим поражением хрящевой ткани. Диагностика показывает трещины и углубления, разрывающие соединительные ткани. Образуются сильные повреждения хряща диаметром и глубиной более 12,5 мм. Хрящ деформируется до оголения кости. Проявляются симптомы воспаления: отечность, местная гиперемия и локальное повышение температуры, боли не только в движении, но и в покое. Невозможно даже потереть больное колено. Но этого делать и не надо.
Любые массажные движения в случае острого воспаления противопоказаны. Медикаментозное лечение, как и на первых стадиях, заключается в приеме противовоспалительных и обезболивающих препаратов. Они дают короткую стадию ремиссии, но и тогда пациенту двигаться трудно, ему требуется помощь трости. Долго находиться на ногах нельзя, надо возвращаться в постель, чтобы исключить вывих надколенника, который может вызвать любое неловкое движение.
На этом этапе процедура резекции уже не считается эффективной. Зачастую требуется пластика сустава, когда врач меняет патологически разрушенные ткани искусственными. На 3-й степени хондромаляции диагностируется сопутствующее поражение медиального бедренного мыщелка. Пациенту срочно требуется активное медикаментозное лечение.
4-я стадия развития дегенеративных процессов считается самой сложной и не поддающейся консервативным методам лечения. Хрящевая ткань разрушена практически полностью, местами оголена и истерта субхондральная кость.
На этой стадии врачи фиксируют или полную блокаду колена, с отсутствием движений, или, наоборот, разболтанность сустава, мешающая опереться на ногу. На этой стадии требуются радикальные меры лечения, а пациенту присваивается группа инвалидности.
Хондромаляция 3-4 стадии тяжело поддается медикаментозному лечению. Лекарствами можно только избавить от боли, продолжать настойчиво снимать воспалительные процессы. Эффективно только хирургическое лечение.
Хондромаляция надколенника и коленного сустава — что делать при таком диагнозе?
Хондромаляция – это патологическое состояние, при котором происходит истончение, разрушение хряща. Чаще всего страдает хрящ надколенника и коленного сустава.
Данная патология является достаточно распространенной, специалистам многопрофильной клиники ЦЭЛТ часто приходится сталкиваться с такими пациентами.
Причины
Наибольшее значение имеют две основные причины размягчения суставного хряща:- Интенсивные нагрузки на сустав. Чаще всего страдают колени спортсменов, занимающихся бегом, прыжками.
- Особенности строения коленных суставов. Женщины подвержены патологии больше, чем мужчины, за счет некоторых анатомических особенностей.
В результате патологических изменений суставной хрящ начинает разрушаться, становится мягким и теряет свою эластичность. Утрачивается одна из основных функций хряща – амортизирующая.
В ЦЭЛТ вы можете получить консультацию специалиста-травматолога-ортопеда.
- Первичная консультация – 2 700
- Повторная консультация – 1 800
Симптомы
Основные проявления заболевания:- Боль в суставе, которая возникает или усиливается во время физических нагрузок, в основном во время бега.
- Иногда в области коленного сустава возникает отек, опять же, в основном после физических нагрузок.
- Сильный, хорошо слышный хруст в коленном суставе. Вообще, хруст в коленях имеется у многих людей. Но если он сильный и сопровождается болями – это говорит о наличии патологии.
Степени заболевания
Всего существует 4 степени хондромаляции:
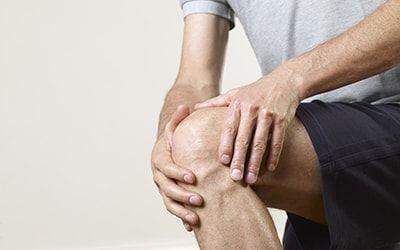
- Первая – характеризуется утолщением и размягчением хрящей с появлением вздутий. Болевой синдром практически отсутствует. Специалист назначает промывание внутренней зоны суставной капсулы.
- Вторая – на суставе появляются щели и углубления, которые провоцируют острую боль и имеют хроническую форму. Патология встречается у профессиональных спортсменов, которые тренируются через боль. Специалисты проводят иссечение воспаленной зоны хирургическими ножницами и промывку внутренней полости сустава.
- Третья – углубления и трещины имеют размер более 1 сантиметра, и происходит открытие кости из-за значительной деформации. Для устранения патологии выполняется пластика и использование трансплантата.
- Четвертая – самая тяжелая степень, которая характеризуется оголением субхондральной кости.
Диагностика
Для подтверждения диагноза и оценки состояния суставного хряща врач травматолог-ортопед после осмотра назначает следующие исследования:- Магнитно-резонансная томография. Это исследование более точное по сравнению с рентгенографией, позволяет более детально осмотреть сустав.
- Артроскопия — эндоскопическое исследование, при котором врач вводит в сустав через прокол специальное оборудование с миниатюрной видеокамерой. Это наиболее точная методика, позволяющая детально осмотреть суставной хрящ.
Современное оборудование многопрофильной клиники ЦЭЛТ позволяет проводить качественную всестороннюю диагностику.
Наши врачи

Врач травматолог-ортопед, заведующий службой малоинвазивной травматологии и ортопедии
Стаж 35 лет
Записаться на прием
Врач травматолог-ортопед, доктор медицинских наук, врач высшей категории, профессор
Стаж 43 года
Записаться на приемЛечение
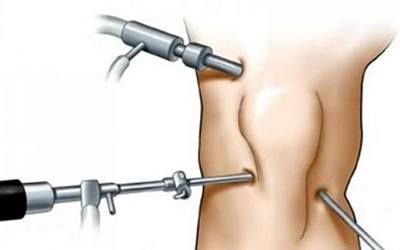 На ранних этапах хондромаляцию пытаются лечить консервативными методами:
На ранних этапах хондромаляцию пытаются лечить консервативными методами:- ограничение физических нагрузок;
- ношение специального ортопедического надколенника для стабилизации сустава;
- противовоспалительные средства и препараты гиалуроновой кислоты для борьбы с болью и воспалительным процессом;
- физиотерапевтическое лечение;
- лечебная физкультура для укрепления мышц ног.
Если эти методики не приносят эффекта, проводят хирургическое вмешательство. Во время артроскопии врач вводит в сустав специальные инструменты и исправляет форму хряща.
Осложнения
Если своевременно не начать лечение, то патология дойдет до 4 степени и начнется разрушение хряща и кости. Все это приводит к прогрессированию деформирующего остеоартроза коленного сустава. Постепенно внутри суставной капсулы будет усиленно скапливаться жидкость, что вызовет отечность и значительно снизит подвижность. Несмотря на отсутствие выраженных симптомов на ранних стадиях, нужно вовремя пройти диагностику и приступить к лечению.
Профилактика
Чтобы избежать развития заболевания, нужно следовать 7 правилам:
- Всегда тщательно разминаться перед выполнением тяжелых физических упражнений и использовать согревающие мази.
- Дополнительно защищать коленный сустав при помощи эластичных бинтов и бандажей перед тренировкой.
- Избегать резкого роста массы тела и ожирения, чтобы не создавать повышенную нагрузку на суставы.
- Носить обувь подходящего размера из натуральных материалов и с мягкой подошвой. Желательно отдать предпочтение моделям с супинаторами.
- Стараться избегать травм и ударов в область колена (актуально для контактных единоборств).
- Сократить количество соленой пищи в рационе, чтобы избежать скопления солей в суставах. Дополнительно нужно уменьшить количество газировки, чая и кофе, а также отказаться от алкоголя (все это вымывает витамины и минералы).
- Употреблять больше продуктов, богатых кальцием, фтором и цинком. Желательно добавить в свой рацион холодец и молочные продукты, так как они укрепляют хрящевую и костную ткань.
При первых же подозрениях на развитие хондромаляции немедленно обратитесь к специалисту для проведения диагностики.
Услуги ортопедии и травматологии в ЦЭЛТ
Администрация АО “ЦЭЛТ” регулярно обновляет размещенный на сайте клиники прейскурант. Однако во избежание возможных недоразумений, просим вас уточнять стоимость услуг по телефону: +7 (495) 788 33 88
Хондромаляция надколенника и коленного сустава
Хондромаляция надколенника и коленного сустава – это локальное повреждение хрящевого покрова костей. Патология возникает вследствие травматизации и заболеваний, поражает преимущественно один отдел коленного сустава.
Механизм развития
При дословном переводе названия патологии становится понятно, что хондромаляция коленного сустава – это такое заболевание, при котором размягчается хрящ в колене.
Со стороны дистального конца бедренной кости есть два мыщелка, латеральный и медиальный. Они крепятся к большеберцовой кости и коленной чашечке (надколеннику), образуя коленный сустав.
Внутренняя поверхность надколенника в норме покрыта хрящевой тканью не менее 1 см в толщину. Это делает движения плавными и предотвращает повреждения костных поверхностей.
При разрушении коленной прослойки страдает соединение всех трех костей сочленения. Поэтому хондромаляция надколенника и коленного сустава часто сопровождается одновременным поражением медиального мыщелка бедренной кости. В результате развиваются воспалительные и деструктивные изменения в тканях. Позднее отсутствие качественной амортизации при ходьбе вызывает боли и нарушения функций сустава.


Классификация и стадии
Хондромаляция надколенника относится к разделу поражений суставов и имеет код МКБ 10 -М22. Для оценки тяжести болезни существует множество систем. В медицине, наиболее применяемой, стала классификация повреждения коленного хряща по автору Outerbridge, разработанная в 1961 году.
| Стадия | Описание |
|---|---|
| Первая | Очаговые поражения локализованы в одном месте. |
| Вторая | Мелкие дефекты распространены по всей поверхности хрящевой ткани, есть оголенные участки. |
| Третья | Уменьшение толщины хряща с образованием эрозий и оголением большой части кости. В области колена могут появляться отдельные фрагменты размягченной межсуставной прослойки. |
| Четвертая | Отсутствие хряща и первые признаки разрушения и некроза костных тканей коленей. |
При отсутствии лечения заболевание прогрессирует и неминуемо переходит из легких форм поражения хряща в более тяжелые.


Причины
Хондромаляция суставных хрящей чаще развивается у людей, активно занимающихся спортом. Болезнь также связана с физическим трудом и поднятием тяжестей. Длительное давление на хрящевую прослойку приводит к ее разрушению.
В группе риска находятся пациенты преклонного возраста, люди с ожирением, беременные женщины и любительницы высоких каблуков. Но основные причины связаны с заболеваниями и травмами нижних конечностей. Сюда относятся:
- вывихи;
- переломы;
- растяжения;
- наследственная слабость связок;
- врожденные деформации костей и суставов.
На заметку!
Хондромаляция у детей может быть результатом ранее перенесенного рахита.
Виды и формы
По локализации различают три типа патологии. Изолированный вид хондромаляции, характеризуется поражением только области надколенника. Существует также формы наружного и внутреннего повреждения хряща бедренно-большеберцового сустава и области латерального мыщелка.
По форме течения патология может быть острой при травмах коленей, и хронической после заболеваний.
Внешние признаки и симптомы
Клиническая картина зависит от стадии хондромаляции надколенника. Чаще всего пациенты жалуются на болевые ощущения. Интенсивность симптоматики меняется по мере прогрессирования деструктивных изменений в тканях. Боли могут быть ноющими и усиливаться после нагрузки. Многие чувствуют себя хуже при смене погоды. Локализация болевого синдрома четко не определяется и имеет разлитой характер.


На заметку!
Общим признаком смягчения хряща является крепитация при сгибании коленей. Периодически наблюдается отечность сочленений и ограничение амплитуды движений.
Частым признаком хондромаляции поверхностей костей является ощущение соскальзывания или неустойчивости в суставе.
Если посмотреть на фото пораженных ног, заметить хондромаляцию можно только на поздних стадиях. В этот период болезнь может осложняться синовитом и накоплением в суставной сумке патологического выпота. Это способствует значительному увеличению сустава в размерах.
Диагностика
Большую роль при выявлении хондромаляции колен играет осмотр врача и пальпация. При надавливании на пораженную область пациент чувствует боль. При попытке согнуть конечность ощущается сопротивление.
Рентгенография не является информативным методом диагностики. На первых двух стадиях изменения на снимках отсутствуют. При 3 и 4 степени поражения можно увидеть признаки субхондрального склероза.
Важно!
Поставить правильный диагноз и оценить тяжесть процесса помогает магнитно-резонансная томография (МРТ) и артроскопия. С помощью этих методов можно определить глубину разрушения коленного хряща и его структуру.
Заболевание следует дифференцировать от остеохондропатии. Эта патология тоже связана с деструктивными изменениями в тканях хрящей. Но этиология болезни не связана с механическими повреждениями. Остеоходропатии приводят к омертвению и некрозу тканей в области сустава по молекулярным и генетическим причинам.
Консервативная терапия
Хондромаляцию коленной чашечки можно полностью вылечить безоперационными способами только на первых этапах. В запущенных случаях применяют хирургическое лечение. Если к патологии присоединяются признаки синовита, то обойтись без операции не получится и при первых степенях.


Целью терапии является возвращение коленному суставу утерянных функций и облегчение болевого синдрома. При консервативном лечении коленей применяют следующую схему:
- Иммобилизация конечности с помощью ортопедических конструкций и гипсовых повязок. Можно использовать ортезы, шины и бандажи. Показано также ограничение нагрузки на сустав.
- Назначение нестероидных противовоспалительных препаратов. При хондромаляции колена 1 и 2 стадии эффективны средства на основе Диклофенака. Их принимают в дозе от 100 до 150 мг в сутки. При болевом синдроме можно одновременно использовать мази и кремы (Вольтарен, Долгит).
- Применение хондропротекторных средств. Для регенерации хряща показаны лекарства с хондроитином и глюкозамином. Они улучшают кровоток в колене и нормализуют трофику. Это останавливает прогрессирование болезни и отсрочивает операцию.
- Назначение уколов гиалуроновой кислоты (Ферматрон и Остеонил). Инъекции делают в область сустава по схеме от 1 раза в месяц до 1 раза в неделю.
После устранения острого воспаления в колене показана физиотерапия. Наиболее эффективными методами признаны:
- магнитолечение;
- озокерит;
- фонофорез;
- УВЧ.
Лечение хондромаляций надколенника 2 степени можно дополнять занятиями в бассейне и ЛФК. Гимнастику выполняют в щадящем режиме без повышенной нагрузки на колени.
Важно!
Выполнять глубокие приседания при хондромаляции противопоказано. Упражнение можно заменить полуприседаниями до образования угла 90 градусов.
Если патология осложняется воспалительным процессом, в схему лечения добавляют гормональные препараты, витамины, анальгетики и антибактериальные средства. Эффективность консервативной терапии зависит не только от стадии, но и от регулярности выполнения назначений.
Народная медицина
Применять домашние рецепты можно при хондромаляции коленного сустава 1 степени. Но параллельно нужно принимать лекарства, назначенные врачом.


Важно!
Народные методы не помогают восстанавливать разрушенные ткани. Их действие ограничивается снятием болевого синдрома и отека после травмы.
Среди популярных средств:
- мази со скипидаром, желчью и акульим жиром;
- холодные компрессы на колени;
- примочки с капустным соком, картофелем и настойками трав;
- сухие прогревания с солью.
Для улучшения общего состояния суставов делают лечебные полуванны с хвоей и березовыми листьями.
Важно!
Перед проведением процедур с воздействием тепла следует посетить врача и убедиться в отсутствии гнойного процесса в суставах.
Операция
Хирургическое вмешательство применяют при неэффективности медикаментозного лечения. При 3 степени патологии проводят артроскопию с диагностической и лечебной целью. Полость сустава промывают антисептиками и удаляют пораженные хрящевые ткани. Затем механически возвращают костям физиологическое положение, промывают очаг большим количеством физиологического раствора и накладывают фиксирующую повязку.


При 4 стадии хондромаляции во время операции дополнительно высверливаются отверстия в костных поверхностях. Это улучшает микроциркуляцию и снижает давление на поврежденные области.
В тяжелых случаях лечение хондромаляции коленных суставов проводят методом аутопластики. Это замена разрушенного хряща на собственные хрящевые ткани, изъятые из здоровых частей бедренной кости.
Операцию проводят классическим или артроскопическим методом. При трансплантации 1 или 2 фрагментов иммобилизация не требуется. Если пересажено 3 и более участков хряща, на колено накладывают гипсовую лангету.
После оперативного лечения, в первые недели рекомендовано пользоваться костылями. Ограниченные нагрузки разрешены через 1,5 месяца. Ходить без поддержки и ортезов можно только через 2 месяца.
Осложнения и прогноз
При отсутствии лечения заболевание приводит к некротическому поражению костных поверхностей и хондроматозу (окостенению синовиальной оболочки). Воспаление распространяется на близлежащие ткани. Болевой синдром усиливается, и присоединяются признаки синовита и бурсита.
В результате хондромаляция может стать причиной инвалидности и привести к ограничению подвижности нижних конечностей. При диагностике на первых стадиях прогноз благоприятный.
Реабилитация, профилактика и спорт
После оперативного лечения предстоит длительный восстановительный период. Реабилитация заключается в полном или частичном восстановлении утраченных функций. Для этого назначают сеансы массажа, гимнастику и дозированную ходьбу.
При 1 стадии лечебную физкультуру применяют как часть консервативного лечения. После консультации врача можно даже заниматься спортом, но только без поднятия тяжестей и нагрузок на колени. Про прыжки в длину и высоту, бодибилдинг и тяжелую атлетику придется забыть. Эти виды спорта могут спровоцировать прогрессирование болезни.
Профилактика заключается в снижении травматизма и поддержании здорового образа жизни. Пациентам с повышенным весом следует ограничивать калорийность блюд, женщинам из группы риска нужно отказаться от каблуков.
Хондромаляция надколенника. Диагностика, варианты лечения
Что такое хондромаляция надколенника
Заболевание представляет собой изнашивание суставного хряща под коленной чашечкой из-за постоянного трения надколенника о бедренную кость. Из-за дегенеративных изменений в тканях хряща теряется упругость. Гиалиновый хрящ, выстилающий суставные поверхности, истончается и постепенно стирается до кости.
Причины возникновения
При размягчении хряща трение между поверхностью суставов усиливается, поэтому развивается воспаление. Спровоцировать изнашивание надколенника может:
- ослабленный тонус мышц,
- травмы большеберцовой и бедренной костей,
- слабость четырехглавой бедренной мышцы,
- дисфункция приводящей и отводящей мышцы,
- деформации стопы,
- острые травмы коленной чашечки.
В группе риска состоят спортсмены. При повышенной нагрузке на коленные суставы во время прыжков, бега, длительной ходьбы или прямого удара изнашивание надколенника происходит быстрее. Реже хондромяляция диагностируется у лиц с удаленным мениском или больных артритом колена, плоскостопием.
Стадии и симптомы
Признаки хондромаляции надколенника зависят от стадии заболевания:
- хрящ с внутренней стороны размягчается, появляются вздутия. Симптоматика практически отсутствует. Внешне заметны небольшие уплотнения на хрящевой ткани колена. На ощупь они мягкие, но вызывают дискомфорт при надавливании,
- дегенеративные процессы усугубляются. Появляются щели в хряще до одного сантиметра. Из-за этих микротрещин в хрящевой ткани боль дает знать о себе при физической нагрузке. В основном боль эпизодическая, слабая. Слышен хруст при подъеме с колен,
- в патологический процесс вовлекается соединительная ткань. Трещины углубляются, хрящ оголяется и не защищает кость, поэтому болевые ощущения присутствуют постоянно, приседать затруднительно, сустав малоподвижен,
- наблюдается при полном игнорировании предыдущих стадий и купировании боли. Боль невыносима, она присутствует в состоянии покоя и усиливается при прикосновении к колену. Утолщается субохондральная кость, движения ограничиваются, поэтому больной передвигается на костылях. На этом этапе требуется операция.
 Долгое время клиническая картина не проявляется. Затем в передней части колена появляется тупая и ноющая боль, которая усиливается при ходьбе по лестнице, разгибании конечностей после долгого сидячего положения, долгом нахождении в положении стоя. Реже боль локализуется за коленной чашечкой. В момент сгибания колена слышен хруст. Через некоторое время возникает воспаление. Колено краснеет и выглядит припухшим. Отек появляется не всегда. В основном припухлость обостряется при нагрузке на нижние конечности.
Долгое время клиническая картина не проявляется. Затем в передней части колена появляется тупая и ноющая боль, которая усиливается при ходьбе по лестнице, разгибании конечностей после долгого сидячего положения, долгом нахождении в положении стоя. Реже боль локализуется за коленной чашечкой. В момент сгибания колена слышен хруст. Через некоторое время возникает воспаление. Колено краснеет и выглядит припухшим. Отек появляется не всегда. В основном припухлость обостряется при нагрузке на нижние конечности.
К какому врачу обращаться при хондромаляции надколенника
Заболевание лечит ортопед. Врач разработает стратегию лечения в соответствии с каждым клиническим случаем.
Методы лечения
На начальной стадии заболевания достаточно обездвиживания конечности, прикладывании холода для снятия отека. Хрящевая ткань восстанавливается самостоятельно при отсутствии нагрузки на сустав, если снизить давление на заднюю поверхность надколенника. В течение одного-двух месяцев нужно отказаться от тренировок, придерживаться постельного режима, прикладывать холод.
При прогрессировании болезни сначала снимают воспаление и восстанавливают ткани внутрисуставным уколом с гиалуроновой кислотой, иногда выполняют промывание коленной чашечки. Если обследование выявило воспаление, то назначается прием нестероидных препаратов, хондропротекторов, препаратов с глюкозамином. На коленях закрепляется бандаж и фиксирующая повязка.
Эффективное лечение невозможно без лечебной физкультуры, направленной на укрепление четырехглавой мышцы и окружающих сухожилий. К ЛФК приступают после снятия отека. Для разработки подвижности, укрепления прилегающих мышц доктор подбирает специальные упражнения. Гимнастика должна быть статичной, причем при выполнении движений нужно надевать бандаж для фиксации сустава и снятия нагрузки с хряща и коленной чашечки.
 С этой же целью ортопед назначает физиопроцедуры. Восстанавливают подвижность сустава, укрепляют мышцы, развивают мышечную силу, предотвращают смещение надколенника такие сеансы, как аппликации озокерита, лазерная терапия, электрофорез.
С этой же целью ортопед назначает физиопроцедуры. Восстанавливают подвижность сустава, укрепляют мышцы, развивают мышечную силу, предотвращают смещение надколенника такие сеансы, как аппликации озокерита, лазерная терапия, электрофорез.
Как правило, хондромаляция надколенника устраняется консервативным путем. В редких случаях прибегают к операции методом пателлэктомии или резекции поврежденного участка хряща, но перед хирургическим вмешательством проводят артроскопию для уточнения степени повреждения надколенника.
Результаты
Чем раньше пациент обратится за медицинской помощью, тем больше шансов на благоприятный исход. Хондромаляция наколенника излечивается полностью при 1 стадии. 2 и 3 стадия требует длительного лечения, но восстановление безболезненной ходьбы возможно.
После операции реабилитация длится от трех недель до полутора месяцев.
Реабилитация и восстановление образа жизни
При хондромаляции надколенника полезно плавание, занятия на велотренажере. В промежутках между сеансами ЛФК рекомендуется несколько раз в неделю заниматься физическими упражнениями. В дальнейшем во избежание перекоса коленной чашечки нужно носить ортопедическую обувь для предотвращения плоскостопия, отказаться от спортивных тренировок, нагружающих коленную чашечку.
Вернуться к списку
что это такое, лечение мыщелка бедра
Содержание статьи:
Боли в коленях периодически беспокоят каждого человека, и каждый должен для себя знать их причины. Это или обычная усталость, переутомление, или последствие ранее перенесенной травмы, когда ноги реагируют на смену погоды. Причин может быть много. И ни одну из них не стоит пропускать. Боли в коленях всегда должны настораживать, особенно спортсменов и людей, ранее перенесших любые травмы ног. Хондромаляция надколенника напоминает о себе острой или слабой болью в колене, и если ее не лечить, она доставляет множество хлопот и осложнений.
Хондромаляция коленного сустава представляет собой изменение хрящевой ткани, когда та размягчается и утрачивает эластичность. Сегодня эта патология более всего распространена среди молодых бегунов – любителей и спортсменов. По мере повышения двигательных нагрузок хрящ в месте роста костей и сочленения их с суставами, сначала размягчается, затем постепенно разрушается.
Как результат, в теле хряща формируются сквозные, оголенные участки, из-за которых нарушается кровообращение во всем суставном сочленении, что приносит человеку острые боли. Локализируется хондромаляция коленной чашечки в надколеннике и коленном суставе, из-за чего человеку с каждым днем все сложнее ходить. В запущенной форме хондромаляция способна полностью разрушить сустав, так как она поражает не только хрящевую, но и костную ткани.
Что представляет собой заболевание
Хондромаляция надколенника
Нормальные условия развития образуют хрящ с ровной, гладкой поверхностью, что обеспечивает безболезненное соприкосновение трущихся частей сочленения. При появлении хондромаляции сначала уменьшается эластичность хряща, затем происходит выраженная потеря связи волокон ткани, что приводит к потере амортизационных свойств.
Хондромаляция надколенника у детей формируется на фоне сопутствующих заболеваний: частых простуд, инфекции, нарушения обмена веществ. Общее ослабление иммунитета у ребенка приводит к осложнению на суставы, появляются боли в ногах, ребенок жалуется на быструю усталость во время ходьбы, ему трудно бегать вместе со сверстниками.
Хондромаляцию именуют:
- «коленом бегуна», потому что это частое заболевание у профессиональных спортсменов;
- артрозом бедренного сочленения, потому что заболевание из надколенника постепенно мигрирует на хрящи бедренных суставов;
- «подвернутым коленом», потому что зачастую болезни сопутствует привычный вывих или подвывих;
- пателло-феморальным артрозом по локализации боли.
Используется и термин хондропатия колена, однако это не точное определение, потому что у заболеваний разная этиология. Хондропатия появляется на хрящевой ткани из-за нарушения кровообращения, что повышает нагрузку на составные части сустава и повреждает хрящ колена.
Надколенник призван защищать составные части суставного сочленения от нагрузки, повреждений, травм. И когда эта функция теряется, разрушаются хрящевые ткани, происходят дегенеративно-дистрофические изменения с внутренней, тыльной стороны сустава. Медицинская и спортивная практика показывает, что хондромаляция формируется в основном на фоне регулярных физических нагрузок.
Признаки заболевания
Ноющая боль в колене
Когда появляется боль, ее сложно не заметить. Начало заболевания можно определить самому: если пробежать, приседать, быстро подняться по лестнице, то почувствуется резкая боль в коленном суставе, одном, или обоих одновременно. Это служит первым сигналом начала развития хондромаляции. Еще одним признаком является появление боли после долгого сидения.
Когда надо встать, колени прорезает сильная боль – это тревожный знак, на который следует обратить внимание. Можно прислушаться к хрусту во время ходьбы. Если сложно идти, полностью разгибая колени, если при ходьбе слышен хруст и характерное пощелкивание, плюс к этому в коленях появляется нехарактерная боль – это все говорит о проблемах с надколенниками.
Хондромаляция коленей проявляется:
- ноющими болями в колене, усиливающимися после физической или двигательной нагрузки;
- скованностью в колене в движениях;
- болями после длительного пребывания в одной позе;
- невозможностью присесть на корточки;
- появлением отечности и опухания колена;
- слышимым хрустом и треском во время интенсивных движений.
Появление симптомов в комплексе говорит о явном прогрессировании болезни. В таком случае хондромаляция требует безотлагательного лечения. Болевые ощущения заставляют кривить колени в ходьбе, из-за этого перераспределяется нагрузка на суставы, что может привести к серьезному осложнению – атрофии четырехглавой мышцы бедренного сустава. В результате наступает полное ограничение функциональности ноги.
Сведения из МКБ-10

Остеоартроз коленного сустава
Код хондромаляции в МКБ-10 относится к классу M00-M99 «Болезни костно-мышечной системы и соединительной ткани». Здесь хондромаляция как таковая имеет шифр M94.2 и относится к классу «Другие поражения хрящей».
Однако в классах МКБ-10: M00-M99, M00-M25, M20-M25, выделен особый шифр – M22, означающий Поражения надколенника, включающие и Хондромаляцию надколенника под шифром M22.4. Есть и шифр Нарушения между надколенником и бедренной костью M22.2. Это говорит о том, что заболевания давно изучены и хорошо знакомы медикам-профессионалам.
Википедия дает точное определение хондромаляции надколенника как патологического состояния хряща коленной чашечки. Произойти оно может по ряду причин: неблагоприятная генетика, микротравмы, врожденные аномалии развития бедренного и надколенникового сочленений, высокая подвижности надколенника, и множество других факторов. Отмечается, что хондромаляция надколенника развивается у подростков и молодых людей, особенно серьезно занятых спортом.
Практика наблюдения за лечением данной патологии показывает, что хондромаляция надколенника никогда не трансформируется в остеоартроз; однако отмечены факты объединения двух болезней, и такую патологию назвали остеохондромаляция, что в МБК-10 имеет код M93.9 – не уточненная форма взрослого или юношеского заболевания.
Отмечается в практике и неожиданные случаи спонтанного обратного развития болезни, вероятно, сам организм борется с заболеванием и полностью восстанавливает хрящ. При этом хруст как таковой в надколенниковом или в бедренном суставе заболеванием не является, считается нормой движений.
Причины хондромаляции
Хондромаляция в коленном сочленении
Распространено мнение, что приобрести такую патологию, как разрушение гиалинового хряща, могут спортсмены с ежедневной однотипной нагрузкой на колени, с движениями высокой сложности. Однако практика показывает, что такое заболевание может получить человек, совершенно далекий от спорта. Причин формирования хондромаляции во врачебной практике зафиксировано достаточно много.
Перечень возможных причин, явно, будет не полным:
- постоянная двигательная нагрузка при выполнении физкультурных однотипных упражнений;
- неправильная постановка ног во время тренировки;
- неправильное выполнение упражнений без контроля тренера;
- бег в неподходящей обуви;
- деформация структуры коленного сочленения врожденная или приобретенная; при врожденной патологии наблюдается характерное смещение коленных чашечек;
- «привычные» подвывихи коленок; потеря эластичности и прочности мышечных тканей;
- анатомические особенности, в связи с чем женщины более склонны к дегенерации тканей, чем мужчины;
- лишний вес, дающий высокую нагрузку на коленные и бедренные сочленения, приводит к быстрому изнашиванию хрящей, связок;
- перенесенные ранее травмы ног требуют от человека бережного отношения к своему здоровью, особенно в восстановительный период;
- возрастные изменения, уменьшается синтез синовиальной жидкости;
- дисбаланс мышечного тонуса; развитие патологии в данном случае обусловлено разницей в уровнях выдерживаемой нагрузки; природное распределение таково, что мышцы внешней части бедра более развиты, чем с внутренней стороны;
- гипотония квадрицепса затрудняет движения сустава, потому что мышцы не поддерживают коленную чашечку;
- врожденные или приобретенные деформации стоп.
Хондромаляция в коленном сочленении диагностируется в любом возрасте. Однако чаще наблюдается у молодых людей, активно занимающихся спортом, при котором колени получают несоразмерные нагрузки. Это профессиональные спортсмены – футболисты, атлеты, хоккеисты, фигуристы. Но у спортсменов-любителей также могут развиваться такие проблемы. У пожилых людей болезнь развивается как сопутствующее состояние при тяжелых формах артрита.
Методика лечения хондромаляции

ЛФК для быстрого восстановления
Используются два метода регенерации поврежденного колена – консервативный и хирургический. Начинается лечение всегда с консервативных способов. Терапия обусловлена степенью заболевания и самочувствием пациента.
Цель лечения – снять болевой синдром, воспаление, на что направлен прием местных анальгетиков и противовоспалительных я препаратов нестероидного класса. Запущенные случаи болезни, как правило, лечат одновременно с внутрисуставными инъекциями, куда вводят гиолуронат натрия. Это средство помогает снять воспаление, восстановить процессы наращивания новых слоев хрящевой ткани.
Общее лечение приводит к уменьшению отечности, после чего назначается восстановительная терапия с целью возвращения суставу подвижности за счет тонуса и наращивания мышечной ткани. Особенность медикаментозного лечения – при его проведении ногу полностью обездвиживают, ставят на лёгкую растяжку, чтобы в колене постоянно были комфортные ощущения. Движения ноги ограничивают шиной, эластичными бинтами 1-го класса, без перетяжки. Это снимает отеки, боли, воспаление.
Затем приходит время разрабатывать сустав, когда снято воспаление, уменьшились боли, расширился объем движений. Начинает работать массажист, тренер ЛФК, с самых простых упражнений, только чтобы привести мышцы в тонус, укрепить потревоженную костную ткань. Для выполнения упражнений и начала самостоятельного движения на ногу надевают ортопедический фиксирующий наколенник.
Регенерация костной и хрящевой ткани – процесс долгий и сложный, восстановление идет мелкими шагами, но оно должно быть заметным по силе болей, объёму движений, возможности самостоятельно двигать больным коленом. Если же в течение нескольких месяцев пациент не видит улучшения, врачи не наблюдают положительной динамики, или, хуже того, состояние пациента становится более тяжелым, врачи коллегиально принимают решение о хирургическом вмешательстве.
В арсенале современных хирургов, ортопедов есть несколько инновационных методик хирургического лечения хондромаляции:
- артроскопия, малоинвазивное вмешательство, дает врачу возможность провести ревизию сустава, установить степень тканевых поражений, выровнять, где доступно аппарату, деформированные участки. Артроскопия позволяет провести местное промывание воспаленных участков суставной поверхности, синовиальной сумки, что убирает локальное воспаление;
- лаваж – удаление наростов проводится только на первых стадиях заболевания;
- пластика сустава, восстановление правильного анатомического положения составных компонентов коленного сустава проводятся на самых сложных стадиях заболевания;
- пателлэктомия и контурирование поверхности проводятся при наличии осложнений и сопутствующих заболеваний;
- имплантат ставят при полном оголении кости из-за разрушения хрящевой ткани; открывают щель, сквозь которую закрывают оголенную кость;
- при совмещении хондромаляции с сопутствующим неправильным размещением суставных элементов коленного сочленения, хирурги восстанавливают анатомическое положение, фиксируют сустав в его природном положении.
Любая из методик лечения не допускает полного обездвиживания коленного сустава, но постоянно разрабатываются новые методы восстановления поврежденных костной и хрящевой тканей.
Хондромаляция коленного сустава 4 степени лечение
Что такое хондромаляция коленного сустава
Хондромаляцией называют изменение структуры хрящевой ткани, которая истончается и обнажает суставные поверхности коленного сочленения. Нарушение целостности хряща происходит под воздействием постоянной физической нагрузки и вследствие ряда других факторов, негативно влияющих на состояние коленного сустава.
Хондромаляция коленного сустава встречается преимущественно у молодых людей, которые активно занимаются спортом. Заболеванию подвержены также и пожилые люди, поскольку с возрастом ткани изнашиваются, и устойчивость колена к нагрузкам резко снижается. Спровоцировать обострение у человека в возрасте может длительная ходьба или стояние.
У детей хондромаляция наблюдается в крайне редких случаях.
Возникновению заболевания предшествует усиление трения суставных поверхностей надколенника и бедренной кости. Это может быть вызвано:
- травмой – вывихом либо переломом костей, образующих коленный сустав;
- врожденными аномалиями развития суставов;
- чрезмерными физическими нагрузками на нижние конечности, связанными со спортивными тренировками или трудовой деятельностью;
- слабым мышечным корсетом бедра и голени;
- нарушением кальциевого обмена;
- патологиями почек;
- артритом;
- лишним весом;
- рахитом, перенесенным в детском возрасте.
Повреждению хрящевой ткани также способствуют:
- неправильное выполнение упражнений, задействующих коленный сустав;
- ношение неудобной обуви неподходящего размера, на плоской подошве или на высоком каблуке;
- имеющиеся деформации стоп – плоскостопие, пронация внутрь;
- травмы менисков, переломы надколенника;
- воспаление связок и сухожилий.
В группу повышенного риска входят люди следующих категорий:
- спортсмены и работники физического труда;
- женщины – в силу особого строения тазовых костей;
- пожилые люди, у которых хондромаляция сопутствует такой патологии, как артрит;
- тучные люди – увеличение веса на 10 кг многократно увеличивает нагрузку на суставы.
Симптомы и стадии
Клиническая картина заболевания достаточно ясно выражена, заподозрить хондромаляцию можно по таким признакам:
- при активных движениях нижних конечностей появляется болевой синдром. Например, после пробежки, приседаний или преодоления лестничного марша;
- болевые ощущения возникают в результате долгого сидения с согнутыми ногами;
- при ходьбе трудно разгибать колени полностью, так как это сопровождается болью и хрустом.
При появлении симптомов визит к врачу нельзя откладывать, поскольку заболевание склонно к прогрессированию, и может дать осложнения. При серьезном поражении хрящевой ткани нередко начинается воспаление, боли усиливаются, а колено отекает.
Согласно классификации Аутербриджа, существует 4 степени хондромаляции:
- для 1 степени характерно наличие локального отека и размягчение хряща;
- при 2 степени хондромаляции наблюдается поверхностное разволокнение, раздробление и трещины глубиной до 1.25 см;
- хондромаляция 3 степени характеризуется углублением щели, хрящевая ткань растрескивается на глубину более 1.25 см;
- последняя, 4 степень – это полное обнажение субхондральной кости, служащей фундаментом суставного хряща, вследствие разрушения последнего.
На начальной стадии болезни чувствуется лишь дискомфорт, но при возникновении трещин боль не проходит даже в состоянии покоя. Сильный, почти непереносимый болевой синдром наблюдается при 3-ей и 4-й степени, когда разрушение хряща затрагивает кость. При запущенной форме хондромаляции пациент утрачивает двигательную способность, поскольку целостность сустава нарушается.
Хондромаляция — общий термин для обозначения повреждений хряща под коленной чашечкой. В международной классификации болезней МКБ-10 ей присвоен код M94.2.
Хрящ работает как амортизатор, поглощающий удары, он обеспечивает безболезненное скольжение между желобком коленной чашечки и бедренной костью. Со временем или из-за травмы этот хрящ изнашивается или размягчается, поэтому образуется трение между суставными поверхностями, появляется воспаление, что ведет к развитию хондромаляции мыщелков бедренной и большеберцовой кости.
Более точный термин для этого явления − пателлофеморальный болевой синдром, что значит, хондромаляция поражает не только надколенник, идет поражение голеностопного и тазобедренного сустава. Хондромаляция голеностопного сустава развивается реже, чем хондромаляция коленной чашечки.
Это заболевание распространено среди молодых людей, занимающихся спортом, хотя также встречается у взрослых, страдающих артритом колена.
Разрушение хряща в коленном суставе называют хондромаляцией. Само сочленение при этом может оставаться неповрежденным. Иногда хондромаляция протекает параллельно с суставными заболеваниями — остеоартрозами и артритами. Заболевание это известно с начала XX века.
Классификация


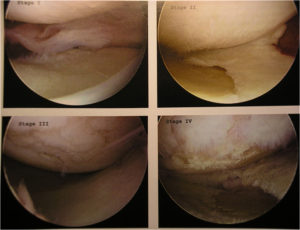
Для того чтобы оценить, насколько тяжело повреждается хрящ при этом заболевании, травматологами было разработано более пяти классификаций. Наиболее удобной оказалась классификация по степени разрушения хряща. Она чаще всего используется в практической медицине. В повреждении хряща были выделены 4 степени:
- Первая степень — хрящ начинает размягчаться и отекать.
- Вторая степень — он делится на части, растрескивается, хрящевая поверхность расслаивается на отдельные волокна. При второй степени повреждается лишь небольшой участок хряща, диаметром не более 12,5 мм.
- Третья степень повреждения представляет собой дальнейшее разрушение хряща. Он растрескивается, делится на волокна в нескольких слоях. Диаметр площади повреждения более 12,5 мм.
- Четвертая степень — разрушение достигает кости, возникает значительный дефект хряща.
Клиника болезни
Хондромаляция коленного сочленения может проявлять себя по-разному. Чаще всего отмечаются такие симптомы:
- Боль. Она может быть ноющей или острой, похожей на спазм. Иногда сустав болит только спереди, если затронут надколенник, а иногда весь — независимо от места повреждения.
- Ощущение хруста в колене. Особенно часто оно появляется при подъеме или спуске по лестнице.
- Блокады сустава. Заклинивание сочленения не совсем характерно для хондромаляции, но иногда происходит. Такие блокады называют мягкими из-за стертых симптомов.
- Умеренное ограничение движений. Чаще движения в коленных суставах сохраняются в полном объеме, но при третьей — четвёртой степени могут несколько ограничиваться.
- Отек, припухлость колена. Может появляться при развитии воспаления.
- Неустойчивость в сочленении. Иногда это ощущение описывают как соскальзывание. Встречается в 30% случаев.
Надколенник – это верхняя часть коленного сустава, главная функция которой защищать суставные фрагменты от травм и механических повреждений. Разрушение хрящевых тканей и дегенеративно-дистрофические изменения тыльных поверхностей сустава называются в медицине хондромаляция надколенника. Основной причиной деформации сустава колена служат регулярные физические нагрузки.
Такое заболевание чаще всего диагностируется у спортсменов. Второе, народное название болезни – «подвернутое колено». Часто хондромаляция надколенника является последствием травмы коленного сустава, вывиха или подвывиха. Лечение болезни обычно длительное, требующее внимания и терпения.
Хондромаляция коленного сустава проявляется таким образом:
- Частые ноющие боли в области колена, которые становятся интенсивнее при физических нагрузках;
- Небольшая скованность в коленном суставе при сгибании, разгибании, приседаниях;
- Боли при длительном пребывании в одной позе, например, сидении на корточках. Если сменить позу, боль уменьшается;
- Иногда отечность и припухлость сустава;
- При интенсивных движениях хруст и треск в суставе.
Последний симптом говорит о том, что болезнь прогрессирует. Хондромаляция надколенника такой степени требует незамедлительного лечения. Поскольку распределение нагрузок нарушается, может развиться атрофия четырехглавой мышцы бедренной кости. А это неминуемо приведет к ограничению функциональности конечности.
Важная информация: при подозрении на хондромаляцию коленного сустава обязательно назначается рентгенография или УЗИ. При таком обследовании часто в полости коленного сустава обнаруживается хондромное тело. Это говорит о том, что развивается еще одно заболевание – хондроматоз колена.
Формирование хондромного тела могут вызвать такие факторы:
- Травмы и механические повреждения коленной чашечки.
- Изменения структуры костной ткани колена.
- Опухоли в синовиальной оболочке коленного сустава.
Обнаруживается хондромное тело преимущественно у мужчин в возрасте от 25 до 50 лет.
Хондромаляция надколенника 1, 2, 3, 4 стадии: что это такое и методы диагностики
Симптомы заболевания проявляются в зависимости от степени тяжести.
Существует система Аутербриджа, по которой заболевание разделяют на четыре степени сложности:
- 1 степень это начало деформации, на поверхности сустава появляются мягкие уплотнения, которые не вызывают боль, но характеризуются дискомфортом в области поражения.
Отечности в области колена не наблюдается, так как воспаление только начинает развиваться. При пальпации особенно при нажатии появляются болевые ощущения.
- 2 степень характеризуется появлением щели в хряще и углублением до 1 см.
При надавливании они могут вызвать лишь легкий дискомфорт, поэтому многие люди таким симптомом пренебрегают.


Что еще характерно для начала развития недуга? К таким первым признакам относятся хруст в коленках или нечто, напоминающее щелчки, особенно заметные, когда человек встает с корточек, поднимается по ступенькам лестницы, выполняет определенные упражнения, например, сгибает ногу так, чтобы пятка коснулась ягодиц, а потом ее выпрямляет.
Если при таких симптомах сразу обратиться к врачу, лечение может ограничиться щадящим режимом, диетой и приемом БАДов — хондропротекторов.
Хондромаляция 2 степени коленного сустава начинается как следствие нелеченной 1 степени заболевания при сохраненных напряженном ритме жизни и физических нагрузках.
На этой стадии хрящ расслаивается на волокна, растрескивается, однако площадь повреждений пока не превышает 13 мм. Человек ощущает боли при резких движениях (подъеме со стула, начале бега или ходьбы, упражнениях, при которых требуется сгибать и разгибать ноги).
Лечение в данном случае может быть консервативным и включать физиотерапию, прием медикаментов, ограничение нагрузок. В данном случае первоочередная цель врачей – снять болевые синдромы, после чего начать восстановление хряща.
— воспаленную кожу в области больного сустава;
— большие трудности при выполнении приседаний.


При хронической форме человек испытывает постоянные тупые ноющие боли во время ходьбы, усиливающиеся, например, при подъеме по лестнице. Часто эти движения сопровождает хруст или неярко выраженные щелчки.
Лечение третьей степени более продолжительное и дорогостоящее, при этом врачи не всегда гарантируют полное восстановление хрящевой ткани. Для купирования болей и скорейшего восстановления тканей хряща часто назначают укол в коленный сустав, который должен выполнять только опытный специалист — ортопед либо травматолог.
Хондромаляция коленного сустава 4 степени наблюдается, когда пациент вообще не лечил свои колени, либо лечил их недостаточно, например, только купировал боль.
При этой стадии разрушения в хряще настолько значительные, что достигают кости. В дальнейшем она тоже начинает разрушаться, что почти всегда приводит к инвалидности.
Внешне 4 степень выражается покраснением и опуханием колена, порой до него больно дотрагиваться. Человеку с такими деформациями сустава трудно передвигаться без использования специальных средств (трости, костылей).
Врач осматривает пораженный участок на наличие отека и чувствительности, деформации, сравнит пораженное колено со здоровым. Он может также проверить насколько симметрична коленная чашечка по отношению к бедренной кости, так как перекос может быть признаком хондромаляции коленного сустава.
После этого врач предложит дополнительные диагностические обследования:
- Рентген чаще всего используют только для установления причины боли, для обнаружения артрита, разрушения костей или перекоса коленной чашечки;
- Артроскопия, минимально инвазивная процедура для визуального осмотра состояния медиального мыщелка бедренной кости и колена в целом изнутри. Проводится путем введения эндоскопа, гибкой трубки с камерой, в коленный сустав. Данный метод используется только для подтверждения хондромаляции.
- На снимках МРТ четко видно как выглядит пораженный участок и какова степень его разрушения, например, при хондромаляции врач может заметить патологическое размягчение латерального мыщелка бедренной кости.
Существует четыре степени хондромаляции надколенника:
- 1 степень имеет размягчение хряща надколенника;
- 2 степень: размягчение хряща с отклоняющимися от нормы характеристиками полости, начало эрозии тканей. Хондромаляция медиального мыщелка бедренной кости 2 степени часто является результатом чрезмерных спортивных тренировок, поэтому необходимо делать перерыв в несколько дней между ними;
- 3 степень характеризуется истончением хряща и активным разрушением тканей;
- самая тяжелая, 4 степень означает значительное разрушение хряща, медиального мыщелка, обнажение кости, то есть трение двух костей друг о друга.
Дегенеративные процессы внутренней, изнаночной хрящевой поверхности надколенников – это и есть хондромаляция колена. Одновременно происходит разрушение хрящевой ткани на участках бедренного сустава. Для предотвращения осложнений и самого заболевания рекомендуется своевременно лечить хрящевую ткань коленной чашечки. Процессы разрушения сегодня останавливают комплексной терапией.
Однако для того, чтобы врач мог назначить соответствующее лечение, ему требуется определиться с фазами развития заболевания, степенью тяжести дегенерации и общим самочувствием пациента. Хондромаляция надколенника делится на стадии, которые имеют собственное выражение симптомами и характерное болевое проявление.
Врачи борются за выздоровление пациента, начиная с первой стадии, когда еще можно устранить факторы, формирующие данную патологию. Но для того, чтобы узнать, на какой стадии находится заболевание, следует провести тщательный осмотр пациента, выслушать его жалобы, по ним вывести предварительный диагноз, и назначить полное, всё, что сегодня допускает медицина, обследование.
Степени хондромаляции надколенника


Хондромаляция надколенника формируется из-за излишнего трения внутренней части коленной чашечки о кость бедра. Это бывает во всех движениях колена – простых, однотипных, сложных, повторяющихся.
После осмотра пациента проводится полная диагностика, и часто выявляется хондромаляция коленного сустава 1 степени. Степени хондромаляции проявляются своими симптомами, но только по одним жалобам пациента врач не может определить тяжесть заболевания. Важен опрос пациента, чтобы выявить факторы заболевания.
Хондромаляцию вызывают:
- перегрузка после спортивных тренировок;
- врожденная или приобретенная деформация ног, с увеличением осевого угла между большой берцовой и бедренной костями;
- врожденное или посттравматическое отличительное развитие надколенника, возможная деформация бедренной кости, которые при соприкосновении вызывают нестабильность движений;
- физиологическое ослабление растяжения мышц бедра.
Нарушение анатомического или физиологического характера приводят к началу заболевания.
Однако на первой стадии болезнь проявляет себя не выраженными болями, легким похрустыванием в колене, что обычно списывают на ежедневную усталость, особенно люди, которые заняты тяжелым физическим трудом.
Врачу помогает сбор анамнеза, проведение тестов на точное выполнение движений. Окончательный диагноз будет установлен только после проведения КТ или МРТ.
Диагностика
Общий план исследования включает:
- рентгеновские снимки в осевой проекции со сгибанием ног в коленях под углом 45°;
- исследование крови;
- КТ отображает состояние хрящей;
- МРТ на снимках показывает состояние всех тканей в мельчайших подробностях. На сегодняшний день это наиболее информативный метод исследования.
Врачи используют для диагностики систему Аутербриджа, который впервые выделил и обосновал 4 степени хондромаляции надколенника:
- 1-я – с мягкими уплотнениями, вздутием хрящевой ткани;
- 2-я – с формированием щели в хряще глубиной до 1 см;
- 3-я – с углублением и расширением трещины более 1 см в диаметре, когда уже оголяется кость;
- 4-я – со значительным оголением субхондральной кости.
На основании этой классификации врачи используют деление на степени тяжести заболевания с более подробными признаками, с сопутствующими жалобами пациентов, и предполагаемым лечением.
Хотя в общих чертах лечение описывается только классическое, ведь в каждом индивидуальном случае подбирается свой подход к пациенту.
Учитывая незаметное, медленное начало заболевания, врачи особенно важное значение уделяют своевременному определению 1-й степени болезни.
На первом этапе врач пальпирует незначительное утолщение, небольшое вздутие, на которое сам пациент может не обратить внимание. Чаще всего это определяется на ежегодных профилактических осмотрах, предписанных предприятиям Приказом Минздрава России.
Симптомы, указывающие на повреждение 1-й степени:
- периодическая боль в колене после физической работы;
- возможен отек колена;
- слышен и неприятно ощущается хруст в движениях.
Врач назначает рентгенологическое исследование, где на снимках видно разрушение хрящевой и костной тканей, состояние мыщелка, надколенника, латеральной и медиальной костей. Чтобы увидеть более точную картину повреждения мягких тканей – мышечных, соединительных, синовиальной – назначается проведение МРТ.
Диагностика и стадии развития заболевания
- Первая степень – ткань хряща становится более мягкой, наблюдаются небольшие утолщения и вздутия гиалинового слоя.
- Вторая степень — поверхность трескается, из-за чего уменьшается уровень эластичности. Зона поражения – не больше одного сантиметра.
- Третья степень – болезнь прогрессирует, растрескивание наблюдается не в одном слое, очаг больше одного сантиметра, есть глубокие щели, которые доходят до кости.
- Четвёртая степень – есть участки с обнажённой костью.
Диагностика и стадии развития заболевания
Строение хряща
Методами подтверждения диагноза служат артроскопия — осмотр суставной полости при помощи эндоскопа и магнитно-резонансная томография. Предварительный диагноз выставляется по рентгеновскому снимку.
Несмотря на то, что выявить у себя хондромаляцию надколенника можно самостоятельно, для точного диагноза необходим осмотр у специалиста и ряд обследований. Прежде всего, доктор проводит внешний осмотр, пальпирует колено. Для того, чтобы увидеть в каком состоянии находится хрящ, обычно назначают томографию (КТ или МРТ) и исследование ультразвуком. Это точно определит, чем вызваны боли и подтвердит первоначальный диагноз.
Ни один врач с полной уверенностью не скажет, можно ли будет полностью восстановить хрящ, вернуть тканям эластичность. При своевременной диагностике, правильном лечении и соблюдении всех рекомендаций шанс вернуть колену подвижность велик. Однако нельзя рассчитывать на быстрое выздоровление. Это трудный и долгий этап, требующий последующей реабилитации.
Для назначения лечения необходимо вовремя заметить признаки нарастающего заболевания:
- первые болевые ощущения присутствуют при беге, приседаниях, подъёмах и спусках с препятствий;
- боль возникает при сидении, и даже в положении стоя;
- ткань хряща утончается, поэтому любая нагрузка становится болезненной;
- при ощупывании колено хрустит.
Если присутствует один из перечисленных признаков, это повод обратиться за врачебной консультацией. Прежде всего нужно убедиться, что нет перелома надколенника.
Другие типы заболевания
— вторая, характеризующаяся появлением микротрещин в хряще, что вызывает достаточно ощутимые болезненные явления;
— третья, при которой трещины углубляются, в отдельных случаях достигая кости;
Рассмотрим эти степени подробнее.
Лечение
Строение хряща
Целью лечения хондромаляции является снижение нагрузки на коленную чашечку и сустав. Отдых, неподвижность конечности, прикладывание льда могут быть первой стадией лечения. Нарушение хрящевой ткани часто восстанавливается само при должном отдыхе. Врач может прописать несколько недель принимать противовоспалительные лекарства, например, Ибупрофен, для снятия отека и воспаления вокруг сустава.
Лечение народными методами при хондромаляции большеберцовой кости также направлено на снятие воспаления и уменьшение болевых ощущений с помощью холодных компрессов и мазей.
Хондромаляция суставных поверхностей коленных суставов обычно лечится медикаментозно в комплексе со специальными упражнениями меньше чем за несколько месяцев. Скорость восстановления зависит от того, как скоро вы приступите к физическим упражнениям.
Физические упражнения направлены на укрепление четырехглавой мышцы, подколенных сухожилий, приводящих и отводящих мышц. Здоровый мышечный тонус помогает предотвратить перекоса коленной чашечки. ЛФК включает в себя плавание, езда на велотренажере и полный отказ от поднятия тяжестей. Кроме того, изометрическая физическая нагрузка при хондромаляции надколенника 3 степени может включать в себя последовательное напряжение и расслабление мышц, что помогает поддерживать мышечную массу.
В связи с тем, что суставные хрящи очень долго восстанавливаются, хондромаляция может стать постоянной проблемой. Однако неоперативное лечение часто может избавить от боли на несколько месяцев. Следует проконсультироваться с врачом, можно ли вылечить хондромаляцию надколенника 4 степени без операции, но чаще всего такие методы не помогают, и врач предложит операцию по удалению пораженного участка хряща.
У этого заболевания есть два пути выздоровления – консервативное лечение и операция.
Именно с него обычно и начинается избавление от хондромаляции. Главная задача – снять боль и воспаление с помощью анальгетиков, лекарств от воспаления, хондропретекторов. Если нужно быстро восстановить ткани, то в сустав помещается гиалуроновая кислота. Когда отёк проходит, проводится терапия восстановления, которая позволяет вернуть ему подвижность.
На конечность надевают фиксатор, который обеспечит стабильное положение.
Регенерация требует долгого времени. Если улучшение не происходит после нескольких месяцев лечения, то приходится обратиться к оперативному вмешательству.
Операция
У этого лечения есть несколько способов.
- Артроскопия хороша тем, что отличается наименьшей инвазивностью. Благодаря ей можно выяснить, в каком состоянии находится конечность, выровнять некоторые участки, промыть околосуставную поверхность и сумки, что позволит снять воспаление (правда, есть риск, что оно появится снова). Это возможно только на первой и второй степени хондромаляции надколенника. На следующих двух стадиях необходима пластика, чтобы вернуть правильное расположение его частей.
- Если у больного есть осложнения или другие заболевания, то врач назначает пателлэктомию (удаление надколенника) и контурирование поверхности. Те ткани, которые уже нельзя регенерировать, удаляют, а кость прикрывают имплантом. Если заболевание вызвано неправильным расположением сочленения кости, нужного положения добиваются хирургическим путём и последующей фиксацией соединений сустава.
- Поскольку добиться абсолютной неподвижности колена нельзя, то в него вводят стволовые клетки костного мозга, которые активизируют восстановление. Это лечение подходит для больных, младше 30 лет. Для людей более старшего возраста используют имплант. Но у этого способа есть несколько противопоказаний:
- остеоартрит;
- перенесённые вмешательства;
- нестабильность сустава.
- Туннелизация – операция, на которой в тканях костей создаются каналы. Это снимает давление и насыщает ткани кислородом. После этой процедуры уходят боли, а нога начинает полноценно функционировать. Единственное противопоказание – остеохондрит.
- Эндопротезирование – больные места заменяются протезами.
Противопоказания:
- инфекции;
- патологии нервной системы.
- Микрофактурирование – стимуляция, которая запускает естественное восстановление хряща.
- Трансплантация хондроцитов – из сустава извлекаются здоровые ткани, из которых в лаборатории создают новые клетки. Они помещаются на повреждённые участки и вызывают восстановления.
Противопоказания:
- возраст младше 16 или старше 50;
- хронические разрушения структуры сустава.
Народное лечение
Снять симптомы хондромаляции сустава можно средствами народной медицины, которые, судя по отзывам, пользуются немалой популярностью.
- К больному участку прикладывают холод – его воздействие даст отток крови от воспалённого участка.
- Колено смазывают соком лимона на протяжении месяца – это уменьшает боль;
- Луковый отвар для приёма внутрь. Взять две луковицы, мелко нарезать и залить литром воды и отварить. Пить по стакану трижды в сутки на протяжении недели.
- 1 ст.л. подсолнечного масла (предварительно разогреть) втирают ногу.
- При отёке на ночь прикладывают лист капусты и фиксируют его бинтом.
- Обработка колена 1 ст.л. прополиса. Наносить круговыми движениями с небольшим нажимом.
- Горячие ванны с маслами эвкалипта, зверобоя и календулы.
Закрепить эффект поможет санаторно-курортное лечение.
Профилактика
Избежать этого заболевания и его последствий можно при помощи определённых рекомендаций:
- регулярная физическая активность;
- использование наколенников и защитных повязок при нагрузках на ноги;
- обязательная разминка перед тренировкой;
- качественная обувь:
- женщинам нельзя всё время ходить на шпильках или на плоской подошве;
- лечение плоскостопия;
- нужно следить за весом.
Лечение хондромаляции коленного сустава зависит от стадии заболевании, но всегда проводится в комплексной методике.
Первое, что советует врач — практически полностью снять нагрузки с надколенной области, и приобрести удобную обувь. Спортсменам разрешается тренироваться, если занятия не приносят болевых ощущений.
На время лечения бег рекомендуется заменить плаванием. Обязательно нужно выделить время на отдых между тренировками. На занятиях нужно носить специальные, фиксирующие бандажи и ортезы, которые максимально распределяют нагрузку на область надколенника.
Для укрепления четырёхглавой бедренной мышцы врачи предписывают следующие мероприятия:
- плавание;
- занятия на велотренажёрах;
- специальный аппарат, имитирующий движение на лыжах;
- тренировки на растяжение ягодичных и бедренных мышц.
Чтобы приблизить восстановительный период назначаются сеансы физиотерапии.


Если консервативные способы не дают результата, приходится подвергать пациента хирургическому вмешательству. Без операции не обойтись в случае перелома надколенника.
Артроз коленного сустава (гонартроз) — это заболевание, которое характеризуется разрушением хряща, изменением формы сустава и потери его функций. Начальные изменения происходят на молекулярном уровне, хрящ начинает истончаться, темнеть и трескаться. В конце концов, хрящ полностью исчезает, что приводит к обездвиживанию ноги.
Есть множество факторы возникновения артроза коленного сустава:
- Травма. Всевозможные переломы, вывихи и прочее приводят к развитию даже в молодом возрасте. Поврежденный сустав блокирует возможность сгибать и разгибать ногу. Терапия предусматривает фиксацию ноги в неподвижном положении, что существенно ухудшает кровообращение. Вследствие этого и развивается недуг коленного сустава.
- Повреждение менисков. При любой травме этого органа и при его удалении, незамедлительно разовьется гонартроз.
- Сильные физические нагрузки. Часто люди пожилого возраста не понимают всю тяжесть своей физической нагрузки и пытаются заниматься так же, как и в молодом возрасте. А ведь это чревато травмами. Даже незаметные и маленькие травмы приносят существенный вред суставам. Поэтому любые физические нагрузки после 40 лет должны быть умеренными. В пожилом возрасте хрящи уже намного тоньше, нежели в молодости, и они не выдерживают тяжелых физических нагрузок. Особенно пагубно для коленные суставы влияет бег по асфальтированной поверхности и приседания. По возможности замените эти упражнения.
- Ожирение и лишний вес. Сам по себе излишний вес никак не может повлиять на здоровье суставов, однако он вполне может повредить мениск. Полные люди с трудом переносят подобные повреждения, и колено заживает очень долго. При избытке лишнего веса вся нагрузка ложится именно на колени. Тяжело приходится в случае, когда избыточный вес сочетается с варикозной болезнью. Тогда развивается самая тяжелая и опасная форма артроза.
- Слабый связочный аппарат. Ослабленные связки обычно сочетаются с мобильностью суставов. Человек при этом может обладать очень гибким телом и с легкостью садиться, к примеру, на шпагат. Такая активность приводит к микротравмам колена, которые и приведут к артрозу.
- Различные недуги суставов. Часто последствием артрита становится артроз коленного сустава.
- Плохой обмен веществ. Такая ситуация способствует плохому получению тканей полезных веществ. Недостаток кальция ухудшает состояние костей и хрящей тела.
- Стрессовые ситуации. Постоянное нервное напряжение способно неблагоприятно влиять на суставы организма. Накопившуюся усталость нужно снимать отдыхом и сменой обстановки. Таким недугом в основном страдают люди, достигшие 50 лет, и в основном, это женщины.
Определить, что у вас начался гонартроз может только специалист, но обратиться к нему вы должны, обнаружив у себя следующие симптомы:
- Боль. Болевые ощущения не развиваются с быстрой скоростью. Обычно это заболевание сопровождается слабой болью на протяжении многих месяцев или лет. Далее боль усиливается и больной ощущает ее уже в состоянии покоя. Особенно боль проявляет себя после долгих пеших прогулок. Снять ее можно отдыхом, но она вновь появится, стоит вам пройти еще несколько километров.
- Деформация колена. На более поздних этапах развития недуга, колено приобретает опухший вид. Форма его при этом сохраняется.
- Синовит. Состояние, когда жидкость скапливается в колене, имеет название «Синовит». Приводит оно к образованию кисты Бейкера. Особенно хорошо такая киста видна в разогнутом состоянии ноги.
- Хруст в колене. Такое явление появляется при артрозе 2 и 3 степени. Хруст сопровождается болевыми ощущениями.
Степени заболевания
Операция и период восстановления
На последней стадии заболевания хондромаляцией, даже операция представляет собой сложный процесс. Ткань хряща к этому моменту сильно деформирована, практически разрушена. Поэтому нужна пластическая операция с пересадкой тканей хряща, а иногда и стволовых клеток.
В ходе оперативного вмешательства специальной спицей делают несколько отверстий в подхрящевой кости. Создаются так называемые микропереломы. Кости разрушены, и организм вынужден приступить к их восстановлению, образуя новые участки соединительной ткани. Когда ткань восстановится, то закроются и повреждённые участки хряща.
Восстановительный период у каждого пациента занимает разное время, и зависит от проведённой операции. Обычно нахождение в больнице занимает не больше недели, затем продолжается лечение в домашних условиях.
Обычным нагрузкам можно подвергать надколенник на четвёртой неделе выздоровления. До этого момента обездвиживание оперированного надколенника не нужно.
«Врачи скрывают правду!»
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
Понравилась статья? Поделиться с друзьями:



Хондромаляция коленного сустава что – Лечение Суставов
Хондромаляция надколенника и коленного сустава 1, 2 и 3 степени
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Хондромаляция — изменение ткани хряща с утратой эластичности и размягчением. Сегодня нарушение считается одной из самых распространенных причин появления боли в коленях у молодежи.
В нормальных условиях хрящ ровный, гладкий, это дает возможность ему обеспечивать безболезненное трение поверхностей.
Когда появляется хондромаляция, эластичность хряща уменьшается. Затем зависимо от выраженности отклонения происходит разволокнение, вызывающее утрату амортизации.
Хондромаляция хряща надколенника так же именуется:
- коленом бегуна, т.к. это частый диагноз среди спортсменов;
- артрозом бедренно-надколенникового соединения, т.к. процесс из надколенника может переходить на хрящ бедра;
- пателло-феморальным болевым синдромом — по месту сосредоточения боли.
Термин хондропатия колена также применяется для обозначения хондромаляции коленного сустава.
Но это определение неверно, т.к. хондропатия — это болезнь, появляющаяся в хрящевых участках роста кости из-за нарушения кровотока этих зон. Хрящ колена повреждается из-за большой нагрузки на него или особенностей крепления связок и сухожилий ноги.
Причины и группы риска
Хондромаляция надколенника появляется из-за увеличения трения надколенника о кость бедра при движении в колене.
Это может спровоцировать:
- постоянная перегрузка колена при занятиях спортом, которая может быть вызвана упражнениям;
- деформация ног с увеличением угла между осями бедренной и большеберцовой костей;
- особенности развития надколенника или кости бедра, с которой он соприкасается, что вызывает нестабильность надколенника;
- нарушение эластичности мышц задней и передней части бедра и ахиллова сухожилия, стабилизирующих колено;
- неправильное выполнение упражнений.
Факторы риска:
- Возраст. Хондромаляция суставных поверхностей наблюдается в основном у подростков и молодежи. У пожилых проблемы с коленом обычно спровоцированы артритом.
- Пол. У женщин риск развития поражения в два раза выше, чем у сильного пола. Скорее всего, это связано со строением тазовой кости.
- Отдельные виды спорта. Бег и прыжки повышают нагрузку на колени, в результате чего возрастает вероятность развития хондромаляции. Особенно рискуют люди, резко увеличивающие интенсивность тренировок.
- Беспокоит поражение зачастую спортсменов, предпосылкой являются травмы, большие нагрузки, неправильное распределение тяжести. Страдают от этого женщины, занимающиеся бегом, это связано со строением колена.
Симптомы и диагностика поражения
Симптомы, который указывают на повреждение:
- периодически появляющаяся боль в колене, усиливающаяся после физических нагрузок;
- в отдельных случаях отек колена;
- хруст при ходьбе или иных движениях.
Наличие снимков поможет увидеть динамику разрушения надколенника.
При осмотре врач прощупывает колено в разных местах, перемещает ногу в разные положения. Такой осмотр помогает исключить иные подобные отклонения.
Для диагностики применяют рентген и компьютерную томографию. Первый показывает состояние костной ткани, вторая – помогает сведениями о мягких тканях колена.
Также используется магнитная терапия.
Стадии заболевания
По системе Аутербриджа выделяется хондромаляция надколенника 1,2,3 и 4 степени:
- первая — мягкие уплотнения, вздутия хряща;
- вторая – щели и углубления до 1 см;
- третья – трещины диаметр