Петерсона болезнь что это – Болезнь Патерсона – Описание, патогенез, стадии болезни Паркинсона, причины Болезни Паркинсона
Болезнь Паркинсона — Википедия
Боле́знь Паркинсо́на (синонимы: идиопатический синдром паркинсонизма, дрожательный паралич) — медленно прогрессирующее хроническое неврологическое заболевание, характерное для лиц старшей возрастной группы[3]. Относится к дегенеративным заболеваниям экстрапирамидной моторной системы. Вызвано прогрессирующим разрушением и гибелью нейронов, вырабатывающих нейромедиатор дофамин[4], — прежде всего в чёрной субстанции, а также и в других отделах центральной нервной системы. Недостаточная выработка дофамина ведёт к активирующему влиянию базальных ганглиев на кору головного мозга. Ведущими симптомами (иначе: основные или кардинальные симптомы) являются:
Современная медицина пока не может излечить заболевание (этиологическая или патогенетическая терапия), однако существующие методы консервативного и оперативного лечения позволяют значительно улучшить качество жизни больных и замедлить прогрессирование болезни[5].
Термин «паркинсонизм» является общим понятием для ряда заболеваний и состояний с вышеназванными ведущими симптомами. Однако наиболее значимой из форм паркинсонизма является болезнь Паркинсона — идиопатическое заболевание (что означает болезнь самостоятельную, не вызванную генетическими нарушениями или другими заболеваниями).
Своим названием болезнь Паркинсона обязана французскому неврологу Жану Шарко. Он предложил назвать её в честь британского врача и автора «Эссе о дрожательном параличе» Джеймса Паркинсона, чей труд не был должным образом оценён при жизни[6].
Первая страница «Эссе о дрожательном параличе» Джеймса Паркинсона Жан Шарко — французский невролог, предложивший называть заболевание болезнью Паркинсона
Рисунок человека с болезнью Паркинсона, сделанный Жаном Шарко
Жан Шарко — французский невролог, предложивший называть заболевание болезнью Паркинсона
Рисунок человека с болезнью Паркинсона, сделанный Жаном ШаркоПроявления болезни Паркинсона были описаны за несколько тысячелетий до опубликования в 1817 году Джеймсом Паркинсоном «Эссе о дрожательном параличе» (англ. An Essay on the Shaking Palsy).
В египетском папирусе XII столетия до н. э. у одного из фараонов отмечены характерные для заболевания симптомы. В Библии описаны люди с тремором[6][7]. В текстах Аюрведы заболевание, проявляющееся тремором, ограничением движений, слюнотечением и другими характерными симптомами, рекомендовано лечить некоторыми видами бобовых. Знаменитый древнеримский врач Гален, по всей видимости, ещё во II столетии н. э. описал болезнь Паркинсона, указав на её симптомы — тремор покоя (дрожь покоящихся частей тела), постуральную неустойчивость и мышечную ригидность[7][8].
После Галена симптомы паркинсонизма вновь были описаны лишь в XVII столетии[7]. Голландский врач и анатом Франциск Сильвий отметил отличие тремора покоя от других видов дрожания, немец Иероним Гобий[en] выделил симптомы характерной для паркинсонизма походки
В 1817 году английский врач Джеймс Паркинсон опубликовал «Эссе о дрожательном параличе»[6]. В нём он описал шестерых больных людей, подробно остановившись на таких характерных симптомах заболевания, как тремор покоя, патологическая походка и постуральная неустойчивость, мышечная ригидность и другие. Также он оценил их динамику при прогрессировании заболевания[6][11]. Работа оставалась незамеченной в течение 40 лет после опубликования[11]. Классические исследования неврологов У. Говерса, С. Вильсона, В. Эрба и Ж. Шарко в 1868—1881 годах позволили выделить болезнь Паркинсона как самостоятельное заболевание. По предложению знаменитого французского невролога Шарко заболевание получило имя британского врача Паркинсона, чей труд не был должным образом оценён при жизни [6].
После определения болезни Паркинсона как самостоятельного заболевания возник вопрос о том, поражение каких структур приводит к его симптомам. Французский невролог Эдуард Бриссо в конце XIX столетия предположил, что за развитие заболевания ответственны субталамическое ядро и ножки мозга (отдел среднего мозга)[6]. В 1912 году Фредерик Леви обнаружил специфические клеточные включения в клетках ствола мозга, характерные для болезни Паркинсона, впоследствии названные тельцами Леви[6]. В 1919 году русский невролог К. Н. Третьяков определил, что основные патологические изменения при заболевании возникают в чёрной субстанции[12]. Предположения К. Н. Третьякова не признавались медицинским сообществом до их подтверждения немецким патологоанатомом Рольфом Хасслером[en] в 1948 году[6][13].
Биохимические изменения, которые лежат в основе заболевания, стали изучать в 1950-х годах. За исследования нейротрансмиттера дофамина, играющего важную роль в развитии заболевания, шведский фармаколог Арвид Карлссон получил Нобелевскую премию по физиологии и медицине
Вместе с исследованиями природы заболевания развивались методы его лечения. Неврологи конца XIX — начала XX столетий отмечали положительный эффект алкалоидов группы атропина белладонны. В 1939 году была предпринята попытка хирургического лечения — деструкция базальных ганглиев. Эти методики были усовершенствованы за последующие 20 лет[8]. До внедрения в клиническую практику леводопы антихолинергические препараты и хирургическое разрушение базальных ядер оставались основными методами лечения болезни Паркинсона[14][16]. В конце 1980-х годов стимуляция глубинных структур мозга электрическими импульсами была признана возможным методом лечения заболевания[17].
Болезнь Паркинсона составляет 70—80 % случаев синдрома паркинсонизма. Она является наиболее частым нейродегенеративным заболеванием после болезни Альцгеймера [18][19]. Заболевание встречается повсеместно. Его частота колеблется от 60 до 140 человек на 100 тысяч населения, число больных значительно увеличивается среди представителей старшей возрастной группы. Удельный вес людей с болезнью Паркинсона в возрастной группе старше 60 лет составляет 1 %[3], а старше 85 лет — от 2,6 %[4] до 4 %[18]. Чаще всего первые симптомы заболевания появляются в 55—60 лет. Однако в ряде случаев болезнь может развиться и в возрасте до 40 (болезнь Паркинсона с ранним началом) или до 20 лет (ювенильная форма заболевания)[4].
Мужчины болеют несколько чаще, чем женщины. Существенных расовых различий в структуре заболеваемости не выявлено[4].
Этиология болезни Паркинсона на вторую половину 2011 года окончательно не выяснена. Этиологическими факторами риска считаются старение, генетическая предрасположенность, воздействие факторов окружающей среды
Около 15 % людей с болезнью Паркинсона имеют семейный анамнез данного заболевания. Однако гены, ответственные за развитие болезни Паркинсона, не идентифицированы[4].
Причинами паркинсоноподобных проявлений также могут быть воздействие факторов окружающей среды (пестициды, гербициды, соли тяжёлых металлов)[22], хроническая цереброваскулярная недостаточность или употребление лекарств, вызывающих экстрапирамидные побочные эффекты [23].
Экологические факторы[править | править код]
Установлено, что после инъекции вещества 1-метил-4-фенил-1,2,3,6-тетрагидропиридин (МФТП) развивается паркинсонизм[4]. МФТП проникает через ГЭБ и под действием МАО-B окисляется до 1-метил-4-фенилпиридина (МФП+). МФП+ проникает в митохондрии и ингибирует комплекс I дыхательной цепи. Сходство химического строения МФТП и некоторых пестицидов (например, ротенон, паракват) и гербицидов (например, Агент Оранж) позволило предположить, что МФТП-подобные токсины окружающей среды способствуют развитию болезни Паркинсона[24][25][26]. К факторам риска относят также проживание в сельской местности и близость промышленных предприятий и карьеров[26].
Риск развития болезни Паркинсона у курильщиков в 3 раза ниже, чем у некурильщиков[24]. Предполагают, что это связано с дофамин-стимулирующим эффектом никотина
Окислительная гипотеза[править | править код]
Окислительная гипотеза предполагает, что свободные радикалы, образующиеся при окислительном метаболизме дофамина, играют важную роль в развитии и прогрессировании болезни Паркинсона. Содержание веществ, которые могут служить донором электронов, в чёрном веществе увеличивается, что способствует образованию свободных радикалов[4]. Кроме того, при окислении дофамина под действием МАО образуется пероксид водорода. Если пероксид водорода не связывается с глутатионом, то происходит накопление весьма реактивных гидроксильных радикалов, которые вступают в реакцию с липидами клеточных мембран, вызывая перекисное окисление липидов и гибель клеток.
Патологическая анатомия[править | править код]

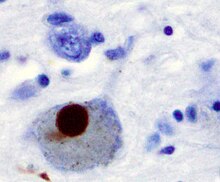
При болезни Паркинсона поражаются структуры экстрапирамидной системы — базальные ядра и чёрное вещество, голубое пятно и другие[29]. Наиболее выраженные изменения отмечают в передних отделах чёрной субстанции. Характерные для болезни Паркинсона симптомы возникают при гибели 60—80 % нейронов этого анатомического образования[21][30].
Макроскопические изменения характеризуются депигментацией содержащих меланин областей чёрного вещества и голубого пятна[18][31]. При микроскопическом исследовании поражённых областей выявляют уменьшение числа нервных клеток. В них определяется наличие телец Леви. Также происходит гибель астроцитов (разновидности глиальных клеток) и активация микроглии. Тельца Леви образуются вследствие скопления в цитоплазме белка α-синуклеина
Тельца Леви обнаруживают также и при других нейродегенеративных заболеваниях. В связи с этим они не считаются специфическим маркером болезни Паркинсона. Кроме того, при данном заболевании в чёрной субстанции и голубом пятне обнаружены «бледные тельца» — внутриклеточные гранулярные включения, которые замещают распадающийся меланин[32].
Согласно предложенной Брааком и соавторами классификации, в асимптоматической стадии болезни Паркинсона тельца Леви появляются в нервных клетках обонятельной луковицы, продолговатого мозга и варолиевого моста. С прогрессированием заболевания наличие данных патологических телец отмечается в нейронах чёрной субстанции, среднего мозга, базальных ганглиев и на конечных этапах в клетках коры головного мозга[30].
Патологическая физиология[править | править код]
Тесная взаимосвязь между составляющими экстрапирамидной системы — паллидумом и стриатумом — обеспечивается многочисленными пучками нервных волокон. Благодаря связям между таламусом и стриопаллидарной системой образуются рефлекторные дуги, обеспечивающие выполнение многочисленных стереотипных и автоматизированных движений (например, ходьба, бег, плаванье, езда на велосипеде и др.). Тесная связь стриопаллидарной системы с ядрами гипоталамуса определяет её роль в механизмах эмоциональных реакций[33].
В норме экстрапирамидная система посылает импульсы к периферическим двигательным нейронам. Эти сигналы играют важную роль в обеспечении миостатики путём готовности мышц к произвольным движениям. От деятельности данного отдела центральной нервной системы зависит способность человека принимать оптимальную для намеченного действия позу, достигается необходимое соотношение тонуса мышц-агонистов и мышц-антагонистов, а также плавность и соразмерность произвольных движений во времени и пространстве[33].
Характер клинических проявлений болезни зависит от того, какая часть стриопаллидарной системы поражена — стриатум или паллидум. Если чрезмерно тормозящее влияние стриатума, возникает гипокинезия — бедность движений, амимия. Гипофункция стриатума приводит к возникновению избыточных непроизвольных движений — гиперкинезов[33]. Паллидум оказывает тормозящее воздействие на структуры стриатума. Для болезни Паркинсона характерно снижение тормозящего влияния паллидума на стриатум. Повреждение паллидума приводит к «торможению торможения» периферических двигательных нейронов[34].
Открытие роли нейромедиаторов позволило объяснить функции экстрапирамидной системы, а также причины возникновения клинических проявлений болезни Паркинсона и паркинсонизма. В мозге существует несколько дофаминергических систем. Одна из них начинается в нейронах чёрной субстанции, аксоны которых через ножку мозга, внутреннюю капсулу, бледный шар доходят до полосатого тела (лат. corpus striatum). Терминальные отделы этих аксонов содержат большое количество дофамина и его производных. Дегенерация данного нигростриарного дофаминергического пути является основным причинным фактором развития болезни Паркинсона. Вторая восходящая дофаминергическая система — мезолимбический путь. Он начинается от клеток интерпедункулярного ядра среднего мозга и заканчивается в гипоталамусе и лобных долях головного мозга. Этот путь принимает участие в контроле настроения, поведении и контролирует начало двигательного акта и движений аффективной реакции (движений, которые сопровождают эмоции)[34].
Основу всех форм паркинсонизма составляет резкое уменьшение количества дофамина в чёрной субстанции и полосатом теле[4] и соответственно нарушение функционирования дофаминергических проводящих путей головного мозга.
Для болезни Паркинсона характерны 4 двигательных нарушения: тремор, гипокинезия, мышечная ригидность, постуральная неустойчивость, — а также вегетативные и психические расстройства[20].
Тремор (дрожание) — наиболее очевидный и легко выявляемый симптом[35]. Для паркинсонизма характерен тремор, возникающий в покое, хотя редко возможны и другие типы (постуральный, интенционный)[20]. Его частота 4—6 Гц (движений в секунду). Он обычно начинается в дистальном отделе одной руки, при прогрессировании заболевания распространяясь на противоположную руку и на ноги[4]. Разнонаправленные движения большого и других пальцев внешне напоминают счёт монет или скатывание пилюль (схожесть с ручной техникой создания пилюль в фармацевтике)[36][37]. Иногда также отмечается дрожание головы по типу «да-да» или «нет-нет», дрожание век, языка, нижней челюсти. В редких случаях оно охватывает всё тело. Тремор усиливается при волнении и стихает во время сна и произвольных движений[38]. В отличие от мозжечкового тремора, который появляется при движении и отсутствует в покое, при болезни Паркинсона типично его наличие в покое и уменьшение или исчезновение при движениях[39].
Почерк при болезни Паркинсона. На рисунке (масштаб не соблюдён) видны рваные движения там, где предполагаются плавные линииГипокинезия — снижение спонтанной двигательной активности. Больной может застывать, часами сохраняя неподвижность. Характерна общая скованность. Активные движения возникают после некоторого промедления, темп их замедлен — брадикинезия[39]. Больной ходит мелкими шагами, ступни при этом располагаются параллельно друг другу — кукольная походка[38]. Лицо маскообразное (амимия), взгляд застывший, мигания редкие. Улыбка, гримаса плача возникают с запозданием и так же медленно исчезают[39].
«Поза манекена» характерная для болезни ПаркинсонаРечь лишена выразительности, монотонна и имеет тенденцию к затуханию. В результате характерного для болезни Паркинсона уменьшения амплитуды движений почерк становится мелким — микрография[37][38].
Одним из проявлений олигокинезии (уменьшение количества движений) является отсутствие физиологических синкинезий (содружественных движений). При ходьбе руки не совершают обычных размашистых движений, они остаются прижатыми к туловищу (ахейрокинез). При взгляде вверх не отмечается наморщивания лба. Сжатие пальцев в кулак не сопровождается разгибанием кисти. Больной не может выполнять несколько целенаправленных движений одновременно. Все действия напоминают автоматические[37][38][39].
Мышечная ригидность — равномерное повышение тонуса мышц по пластическому типу. Конечности при их сгибании и разгибании застывают в приданном им положении. Такая форма повышения мышечного тонуса называется «пластической восковой гибкостью». Преобладание ригидности в определённых группах мышц приводит к формированию характерной позы просителя[37] (также называют «поза манекена»[38][39]): больной сутулится, голова наклонена вперёд, полусогнутые в локтевых суставах руки прижаты к телу, ноги также слегка согнуты в тазобедренных и коленных суставах. При пассивном сгибании-разгибании предплечья, головы, круговых движениях в лучезапястном суставе можно ощутить своеобразную прерывистость, ступенчатость напряжения мышц — «симптом зубчатого колеса»[37][39].
Изменения мышечного тонуса ведут к нарушению тенденции конечности к возвращению в исходную позицию после совершённого движения. Например, после резкого пассивного тыльного сгибания стопы она некоторое время сохраняет приданную ей позицию — феномен Вестфаля[38].
Постуральная неустойчивость развивается на поздних стадиях заболевания[4]. У больного отмечаются затрудения преодоления как инерции покоя, так и инерции движения. Больному сложно начать движение, а начав его, трудно остановиться. Возникают явления пропульсии (лат. propulsio — проталкивание вперёд), латеропульсии и ретропульсии. Они выражаются в том, что, начав движение вперёд, в сторону или назад, туловище обычно как бы опережает ноги, в результате чего нарушается положение центра тяжести. Человек теряет устойчивость и падает[38]. Иногда у больных определяют «парадоксальные кинезии», когда вследствие эмоциональных переживаний, после сна либо вследствие других факторов человек начинает свободно передвигаться, пропадают характерные для заболевания симптомы. Через несколько часов симптоматика возвращается[37].
Вегетативные и психические расстройства. Кроме нарушений двигательной сферы, при болезни Паркинсона отмечаются вегетативные расстройства, а также нарушения обмена веществ. Следствием может быть либо истощение (кахексия), либо ожирение. Секреторные расстройства проявляются сальностью кожных покровов, особенно лица, повышенным слюноотделением, избыточной потливостью[37][38].
Психические расстройства при болезни Паркинсона могут быть обусловлены как самим заболеванием, так и антипаркинсоническими препаратами. Начальные признаки психоза (страх, растерянность, бессонница, галлюцинаторно-параноидное состояние с нарушением ориентировки) отмечают у 20 % амбулаторных и двух третей больных с тяжёлой формой паркинсонизма. Слабоумие выражено слабее, чем при сенильной деменции. У 47 % наблюдают депрессии, у 40 % — расстройства сна и патологическую утомляемость[40]. Больные безынициативны, вялы, а также назойливы, склонны к повторению одних и тех же вопросов[37][38].
Различают несколько клинических форм заболевания — ригидно-брадикинетическую, дрожательно-ригидную и дрожательную[41]:
- Ригидно-брадикинетическая форма характеризуется повышением тонуса мышц по пластическому типу, прогрессирующим замедлением активных движений вплоть до обездвиженности. Появляются мышечные контрактуры. Характерна «поза манекена» («поза просителя»).
- Дрожательно-ригидная форма характеризуется тремором конечностей, преимущественно их дистальных отделов, к которому присоединяется скованность произвольных движений.
- Для дрожательной формы характерно наличие постоянного или почти постоянного средне- и крупноамплитудного тремора конечностей, языка, головы, нижней челюсти. Тонус мышц нормальный или несколько повышен. Темп произвольных движений сохранён.
Диагностика и дифференциальный диагноз. Другие виды паркинсонизма[править | править код]
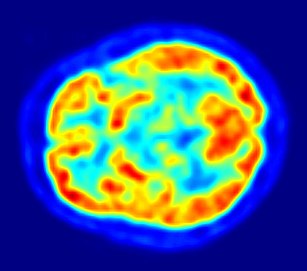 Томография мозга мужчины (56 лет) с диагнозом Паркинсона
Томография мозга мужчины (56 лет) с диагнозом ПаркинсонаДиагностика болезни Паркинсона в большинстве случаев не вызывает затруднений — достаточно наличия у пациента гипокинезии и одного из симптомов: тремора покоя, ригидности, постуральных нарушений в сочетании с положительным эффектом от приёма леводопы[35]. На начальных этапах заболевания, когда проявления заболевания не выражены либо выражены слабо, правильной диагностике может способствовать выявление постуральных рефлексов (рефлексов положения). К ним относится описанный выше феномен Вестфаля, а также феномен Фуа—Тевенара (либо феномен голени). Данные рефлексы возникают вследствие повышения пластического тонуса мышц. Феномен голени проявляется тем, что максимально согнутая в коленном суставе нога больного, который лежит на животе, опускается медленно и обычно разгибается не полностью[38].
Дифференциальный диагноз болезни Паркинсона с другими патологиями проходит в два этапа. Следует исключить состояния и процессы, при которых имеются схожие с паркинсонизмом симптомы. При наличии у больного паркинсонизма необходимо учитывать, что данный синдром характерен для ряда заболеваний.
Патогномоничные для паркинсонизма симптомы наблюдаются при следующих расстройствах[4]:
Паркинсонизм также может быть вызван целым рядом заболеваний. В большинстве случаев (~80 %) он вызван поражением нигростриарной системы вследствие болезни Паркинсона. При поражениях соответствующих отделов центральной нервной системы другой этиологии будут возникать токсический, лекарственный, постэнцефалитический, сосудистый, посттравматический и другие паркинсонизмы[4].
При многих заболеваниях развивается синдром паркинсонизма в сочетании с симптомами поражения других отделов центральной нервной системы. Для обозначения данной группы заболеваний используют термин «паркинсон-плюс»[4].
Классификация паркинсонизма и частота встречаемости его отдельных форм*[19]| Тип | Форма | Частота, % |
|---|---|---|
| Первичный (идиопатический) паркинсонизм | Болезнь Паркинсона | 80,2 |
| * | ||
| Вторичный паркинсонизм | Постэнцефалитический | 0,5 |
| Лекарственный | 3,9 | |
| Сосудистый | 2,1 | |
| Токсический | * | |
| Травматический | * | |
| Паркинсонизм, связанный с тиреоидными нарушениями, гипотиреоидизмом, гепатоцеребральной дегенерацией, опухолью мозга, гидроцефалией, сирингомезенцефалией | * | |
| Паркинсонический синдром при мультисистемной дегенерации — «паркинсонизм-плюс» | Прогрессирующий супрануклеарный паралич (синдром Стила—Ричардсона) | 7,4 |
| Синдром Шая—Драйжера | 1,7 | |
| Стриато-нигральная дегенерация | 0,4 | |
| Комплекс паркинсонизм—деменция—боковой амиотрофический склероз | 0,2 | |
| Кортико-базальная дегенерация | 0,5 | |
| Болезнь диффузных телец Леви | 1,2 | |
| Болезнь Галлервордена—Шварца | 0,3 | |
| Оливо-понто-церебральная дегенерация | * |
* Формы паркинсонизма, частота встречаемости которых не указана, диагностируют редко, и в сумме они составляют 2,2 %.
В соответствии с последними соглашениями Европейской ассоциации болезни Паркинсона[42] синдром паркинсонизма подразделяется на четыре группы:
- идиопатический паркинсонизм
- генетические формы паркинсонизма, семейный синдром паркинсонизма — наследственная форма, обозначается локализацией гена (например, PARK1)
- паркинсонизм в рамках других нейродегенеративных заболеваний (атипичные формы паркинсонизма, иногда называемые благодаря дополнительным симптомам «синдром паркинсонизм плюс»)
- симптоматические синдромы Паркинсона — например, как следствие некоторых медикаментов, амфетаминов, травм, опухолей, действия токсических веществ, эндокринно-метаболических нарушений, воспалительно-инфекционных заболеваний
Идиопатический и атипичный паркинсонизм могут в качестве проявлений нейродегенеративных заболеваний классифицироваться как синуклеинопатии (англ.)русск. (идиопатический паркинсонизм, мультисистемная атрофия, деменция с тельцами леви) или таупатии (прогрессирующий супрануклеарный парез взора, кортико-базальная деменция).
В 1992 году британский врач Хьюз предложил критерии диагностики болезни Паркинсона, позволяющие установить диагноз с точностью до 93 % (согласно данным аутопсий)[43]:
- Наличие гипокинезии и как минимум одного из следующих симптомов: ригидность, тремор покоя 4—6 Гц, постуральные нарушения.
- Асимметричный дебют заболевания (стадия гемипаркинсонизма).
- Прогрессирующее течение.
- Отсутствие в анамнезе возможных этиологических факторов вторичного паркинсонизма (приём нейролептиков, достоверно перенесённый энцефалит, острые нарушения мозгового кровообращения, повторные или тяжёлые черепно-мозговые травмы).
- Отсутствие следующих симптомов:
- a) на всех стадиях заболевания
- отчётливой мозжечковой и/или пирамидной симптоматики
- надъядерного паралича взора
- окулогирных кризов
- b) на ранних стадиях заболевания
- грубых постуральных расстройств
- грубой прогрессирующей вегетативной недостаточности
- грубой деменции
Эти критерии должны соблюдаться лишь при отборе больных для научных исследований. Для предварительного диагноза достаточно выполнение лишь первых двух пунктов[35].
Стадии паркинсонизма по Хён и Яру (Hoehn, Yahr, 1967)[править | править код]
Наиболее часто применяемой в медицине является классификация стадий паркинсонизма по Хён и Яру[44][45]. Впервые она была опубликована в 1967 году в журнале Neurology Маргарет Хён (англ. Hoehn) и Мелвином Яром (англ. Yahr). Изначально она описывала 5 стадий прогрессирования болезни Паркинсона (1 — 5)[46]. Впоследствии шкалу модифицировали, дополнив её стадиями 0, 1,5 и 2,5[47].
- Стадия 0 — нет признаков заболевания.
- Стадия 1 — симптомы проявляются на одной из конечностей.
- Стадия 1,5 — симптоматика проявляется на одной из конечностей и туловище.
- Стадия 2 — двусторонние проявления без постуральной неустойчивости.
- Стадия 2,5 — двусторонние проявления с постуральной неустойчивостью. Больной способен преодолевать инерцию движения, вызванную толчком.
- Стадия 3 — двусторонние проявления. Постуральная неустойчивость. Больной способен к самообслуживанию.
- Стадия 4 — обездвиженность, потребность в посторонней помощи. При этом больной способен ходить и/или стоять без поддержки.
- Стадия 5 — больной прикован к креслу или кровати. Тяжёлая инвалидизация.
 Молекула дофамина, недостаток которого вызывает болезнь Паркинсона
Молекула дофамина, недостаток которого вызывает болезнь ПаркинсонаКонсервативное лечение[править | править код]
В настоящее время болезнь Паркинсона является неизлечимой, все существующие методы лечения направлены на облегчение её симптомов (симптоматическое лечение). Основные препараты, устраняющие двигательные нарушения: леводопа (чаще в комбинации с периферическими ингибиторами ДОФА-декарбоксилазы или реже с ингибиторами КОМТ), агонисты дофаминовых рецепторов[en] и ингибиторы МАО-Б[5].
Дофаминергические препараты[править | править код]
Диоксифенилаланин (сокращённо допа, или дофа) — биогенное вещество, которое образуется в организме из тирозина и является предшественником дофамина, в свою очередь являющегося предшественником норадреналина. В связи с тем, что при болезни Паркинсона содержание дофамина в головном мозге значительно снижено, для лечения заболевания целесообразно применение веществ, повышающих его содержание в ЦНС. Сам дофамин не может быть использован для этой цели, так как он плохо проникает через гемато-энцефалический барьер[48].
Леводопа[править | править код]
В качестве лекарственного препарата широко применяют синтетический левовращающий изомер диоксифенилаланина (сокращённо L-дофа), который значительно активнее правовращающего. Леводопа хорошо всасывается при приёме внутрь. Бо́льшая часть препарата попадает в печень и превращается в дофамин, который не проникает через гемато-энцефалический барьер. Для уменьшения декарбоксилирования препарат рекомендуют применять с ингибиторами дофа-декарбоксилазы (
причины возникновения, симптомы у женщин и мужчин, стадии болезни
Болезнь Паркинсона — одно из самых грозных и загадочных заболеваний нервной системы. У современной медицины до сих пор нет ответа на вопрос, почему развивается болезнь Паркинсона и можно ли разработать эффективную систему профилактики. Все, что касается причин паркинсонизма, для ученых пока является загадкой, однако течение болезни изучено хорошо и в настоящее время ведется активная работа по поиску лекарств, а также средств, способных продлить больным жизнь и улучшить ее качество.
Болезнь Паркинсона: что означает диагноз
Речь идет о заболевании нервной системы, при котором постепенно разрушаются нейроны, вырабатывающие один из важнейших нейромедиаторов — дофамин. Чаще всего болезнь Паркинсона поражает людей в возрасте — в 55–65 лет. Однако известны случаи, когда болезнь диагностировалась у молодых людей в возрасте 30–40 лет. Существует и так называемая ювенильная форма, при которой заболевание поражает подростков в возрасте до 20 лет.
Стоит сказать, что мужчины страдают от болезни Паркинсона чаще, чем женщины, хотя объективных причин этого факта наука еще не выявила.
Интересный факт
По статистике сегодня во всем мире болезнью Паркинсона страдает около 4 миллионов человек.
Причины развития заболевания
Как уже было сказано, причины болезни Паркинсона неясны. Все, что есть у науки, — это догадки и теории. К причинам развития этого заболевания относят в первую очередь генетику. Если у вас в семье были случаи паркинсонизма, особенно среди близких родственников, то ваши шансы заболеть несколько выше. Примерно у 15% всех больных есть родня, которая также страдала болезнью Паркинсона.
Играет свою роль и экологическая обстановка — известно, что некоторые гербициды, пестициды и соли тяжелых металлов могут усугубить симптомы болезни Паркинсона или спровоцировать ее развитие.
Интересный факт
Болезнь Паркинсона — второе по распространенности нейродегенеративное заболевание. Первое место занимает болезнь Альцгеймера.
В 80% случаев болезнь Паркинсона развивается без каких-либо предпосылок, но в оставшихся 20% паркинсонизм является осложнением других заболеваний, таких как энцефалит, опухоли мозга, инсульт, черепно-мозговые травмы и некоторые другие. Иногда к паркинсонизму приводит отравление некоторыми токсичными веществами (угарным газом, этанолом), а также прием наркотических веществ и некоторых медикаментов, в частности нейролептиков.
Симптомы и признаки болезни Паркинсона
Одним из первых признаков болезни Паркинсона является тремор одной руки в состоянии покоя. По мере развития заболевания дрожать начинают обе руки и голова. Если человек взволнован или обеспокоен, тремор усиливается, но при сознательных действиях, например при завязывании шнурков или работе с клавиатурой компьютера, он уменьшается. Иногда, на поздних стадиях болезни, к тремору рук и головы добавляется дрожание век или нижней челюсти и языка.
Основные же признаки болезни Паркинсона — скованность и замедленность движений. Больные с таким диагнозом могут надолго замирать в одной позе, даже если она кажется неудобной. Развивается характерная шаркающая походка — человек ходит мелкими шажками, как будто передвигается по скользкому льду. Гипокинезия затрагивает и лицо — оно становится застывшим и безучастным, возникает «эффект маски». Страдает также и речь, теряющая эмоциональную наполненность. Больные паркинсонизмом говорят монотонно и тихо.
Еще один симптом болезни Паркинсона — мышечная ригидность, или повышение тонуса мышц. Постоянное напряжение побуждает человека принимать определенную позу — руки сгибаются в локтях, появляется сутулость, голова наклонена вперед, ноги слегка согнуты.
На поздних стадиях болезни развивается так называемая постуральная неустойчивость. Человеку трудно начать двигаться, а потом очень трудно остановиться. Больной постепенно теряет контроль над своим телом, ему становится сложно удерживать равновесие.
Двигательные нарушения — не единственный признак болезни Паркинсона. Параллельно, а порой и до проявления тремора, наблюдаются нарушения в работе вегетативной нервной системы. Кожа становится жирной, наблюдается обильное слюноотделение и потливость, которая никак не зависит от окружающей температуры и физических усилий. Обоняние может снизиться до полного исчезновения. Больные жалуются на запоры и проблемы с мочеиспусканием.
Справочная информация
Болезнь Паркинсона названа по имени британского доктора Джеймса Паркинсона, который описал ее симптомы в своей статье «Эссе о дрожательном параличе» в 1817 году. Сегодня термин «дрожательный паралич» устарел. Тем более что тремор конечностей далеко не единственный симптом болезни Паркинсона.
Болезнь Паркинсона редко затрагивает интеллектуальную сферу — большинство больных на ранних и средних стадиях развития заболевания сохраняют остроту ума. Однако болезнь Паркинсона часто сопровождается замедлением всех мыслительных процессов, ухудшением памяти и проблемой с формулированием мыслей, равнодушием к миру и к себе, пониженным настроением и депрессией.
Обычно для постановки диагноза достаточно визуального осмотра, сбора анамнеза и проверки симптомов. При подозрении на болезнь Паркинсона используют такие методы обследования, как ультразвуковое исследование черной субстанции, КТ или МРТ головного мозга.
Формы заболевания
На сегодняшний день врачи выделяют три формы болезни Паркинсона, которые различаются проявлением той или иной симптоматики:
- акинетико-ригидная. При этой форме наиболее ярко проявляется повышение тонуса мышц, движения больного замедляются, возможна полная обездвиженность;
- дрожательная. Эта форма проявляется дрожью рук, языка, нижней челюсти;
- смешанная. Обычно эта форма проявляется дрожью рук, но позднее к ней присоединяется и скованность движений.
Кстати
Диагноз «болезнь Паркинсона» был поставлен многим известным людям — Папе Римскому Иоанну Павлу II, актерам Майклу Джею Фоксу (он же в 2000 году организовал фонд для изучения этого недуга) и Валентину Гафту, боксерам Мохаммеду Али и Фредди Роучу, музыканту Оззи Осборну, художнику Сальвадору Дали, гонщику Филу Хиллу, политику Эриху Хоннекеру. Паркинсонизмом страдает также основатель Microsoft Билл Гейтс и баскетболист Брайан Грант.
Стадии болезни
Существует 5 стадий болезни Паркинсона. Эта классификация была разработана в 1960 годах и используется до сих пор:
0 стадия — отсутствие двигательных нарушений;
I стадия — двигательные нарушения с одной стороны тела;
II стадия — двусторонние двигательные нарушения, при которых пациент ходит без ограничений, поддерживает равновесие;
III стадия — появляется умеренная постуральная неустойчивость, но пациент еще не нуждается в посторонней помощи;
IV стадия — существенные нарушения в двигательной активности, больной не может совершать сложных движений, но не нуждается в поддержке для того, чтобы стоять и ходить;
V стадия — больной не может передвигаться без посторонней помощи.
Несмотря на то, что болезнь Паркинсона нельзя полностью вылечить, можно свести к минимуму проявления ее симптомов. Это поможет облегчить жизнь пациента, а возможно, и продлить ее. Как и при любых заболеваниях, поддерживающую терапию лучше начинать на самых ранних стадиях. К ней относится не только регулярный прием лекарств, но и профессиональный уход, предоставить который могут современные гериатрические центры.
Болезнь Патерсона – Описание, патогенез, стадии болезни Паркинсона, причины Болезни Паркинсона
[contact-form-7 404 “Not Found”]
Описание
Болезнь Паркинсона – это прогрессирующее заболевание нервной системы, которое нарушает движения. Она развивается постепенно, иногда начинаясь с едва заметного тремора в одной руке. Общеизвестно, что тремор – это симптом болезни Паркинсона, но так же часто она может приводить к замедлению движений и скованности.
На ранней стадии болезни Паркинсона мимика может стать менее выразительной или вовсе отсутствовать, руки могут перестать двигаться в такт ходьбе. Речь может стать менее разборчивой и невнятной. По мере прогрессирования болезни симптомы становятся более выраженными.
Хотя болезнь Паркинсона излечить нельзя, лекарства могут значительно улучшить ваше состояние. В некоторых случаях врач может предложить хирургическую коррекцию определенных областей головного мозга, что уменьшает симптомы.
Патогенез
Основным патогенетическим звеном дрожательного паралича и синдрома паркинсонизма является нарушение обмена катехоламинов (дофамина, норадреналина) в экстрапирамидной системе. Дофамин выполняет самостоятельную медиаторную функцию в реализации двигательных актов. В норме концентрация дофамина в базальных узлах во много раз превышает его содержание в других структурах нервной системы.
Ацетилхолин является медиатором возбуждения между полосатым телом, бледным шаром и черным веществом. Дофамин является его антагонистом, действуя тормозяще. При поражении черного вещества и бледного шара снижается уровень дофамина в хвостатом ядре и скорлупе, нарушается соотношение между дофамином и норадреналином, возникает расстройство функций экстрапирамидной системы. В норме импульсация модулируется в сторону подавления хвостатого ядра, скорлупы, черного вещества и стимулирования бледного шара.
При выключении функции черного вещества возникает блокада импульсов, поступающих из экстрапирамидных зон коры большого мозга и полосатого тела к передним рогам спинного мозга. В то же время к клеткам передних рогов поступают патологические импульсы из бледного шара и черного вещества. В результате усиливается циркуляция импульсов в системе альфа- и гамма-мотонейронов спинного мозга с преобладанием альфа-активности, что приводит к возникновению паллидарно-нигральной ригидности мышечных волокон и тремора – основ.
Стадии болезни Паркинсона
Болезнь не возникает спонтанно, она медленно прогрессирует и за это время проходит шесть стадий развития.
Каждая из них имеет характерные симптомы и проявления:
- Нулевая стадия отличается тем, что болезнь никак себя не обнаруживает, тем не менее, она уже начала развиваться и затрагивать определенные участки головного мозга. Именно на ранней стадии начинает прогрессировать забывчивость, рассеянность, изменения обоняния и прочие признаки.
- Первая стадия характеризуется тем, что болезнь проявляется односторонне. То есть конечности поражаются с одной стороны. Однако и на этой стадии больные редко обращаются за помощью, так как симптомы проявляются слабо. Тремор едва заметен, усиливается лишь при нервном волнении. Тем не менее, внимательные родственники и друзья могут заметить, что у близкого человека несколько изменилась осанка, речь, мимика.
- Вторая стадия отличается тем, что симптомы болезни проявляются двусторонне. На начальном этапе признаки постуральной неустойчивости малозаметны, однако по мере прогрессирования болезни они начинают проявляться. Нарушается балансировка тела, возникают трудности с удержанием равновесия, симптомы становятся более выраженными. Человеку все сложнее справляться с физическими нагрузками.
- На третьей стадии постуральная неустойчивость является умеренной, однако, больной в состоянии обходиться без помощи посторонних людей.
- Четвертая стадия заставляет человека обращаться к родным и близким за поддержкой. Больной теряет двигательную активность, не может самостоятельно ходить, однако, иногда в состоянии стоять без опоры.
На последней, пятой стадии человек оказывается прикованным к постели.
Причины Болезни Паркинсона
Если говорить о причинах этого заболевания, которое, как мы ранее выделили, связано с процессом гибели нервных клеток, то они на сегодняшний день до конца не определены. В рамках теорий и исследований имеются некоторые предположения на этот счет, однако все они являются лишь частью из возможных вариантов. Изучению в этом вопросе подлежит сам фактор старения и ряд других специфических причин, а также наличие в окружающей среде веществ, ее отравляющих. Не исключается и наследственный фактор, основанный на патологическом изменении генов.
Между тем, фактов, выступающих в качестве обоснованного доказательства генетического наследования пока также нет. Рассматривается возможным фактор в виде перенесения ранее больным острых и хронических типов инфекций, связанных с деятельностью нервной системы (например, энцефалит и пр.).
Не исключаются также острые и хронические типы расстройств, возникающие в мозговом кровообращении, в результате которых развивается болезнь Паркинсона. Сюда же могут быть отнесены такие заболевания как церебральный атеросклероз, опухолевые образования головного мозга и сосудистые заболевания, также непосредственно с ним связанные, опухоли и травмы, воздействующие непосредственно на нервную систему.
Болезнь Паркинсона также может развиться, по некоторым утверждениям, на фоне лекарственной интоксикации, связанной с длительно употребляемыми больными медпрепаратами, представляющими фенотиазиновый ряд, а также с определенными наркотическими препаратами. Не исключается возможность развития рассматриваемого нами заболевания и в результате острой/хронической интоксикации марганца, окиси углерода. Многих интересуют методы предотвращения болезни Паркинсона, однако на сегодняшний день таких методов пока не существует.
Симптомы болезни Паркинсона
Симптомы болезни выражаются, в первую очередь, в двигательных нарушениях. Однако присутствуют и иные проявления патологического изменения структур головного мозга.
Полный комплекс симптомов следующий:
- Тремор конечностей.Этот симптом невозможно не заметить. Он проявляется в состоянии покоя, но иногда присутствуют и иные его виды, в частности, постуральный тремор. Он характеризуется тем, что конечность дрожит, если её пытаются удержать в определенной позе. Иногда при болезни Паркинсона проявляется интенционный тремор, дрожание при котором имеют двигательный рисунок. Нередко наблюдается следующая картина: тремор покоя у больного отличается грубыми движениями, намного слабее проявляется постуральный тремор, и присутствует, но очень слабо выражен интенционный тремор. Подобная симптоматика характерна для дрожательных форм паркинсонизма.
- Ритмичные подрагивания век, челюсти и языка.
- Ригидность мышц.Этот симптом слабо проявляется на начальных этапах развития болезни и более выражен на поздних её стадиях. Мышцы находятся в постоянном напряжении. В связи с повышенным тонусом, у человека со временем вырабатывается так называемая «поза просителя». Спина сутулая, руки и ноги в коленных и локтевых суставах согнуты. В связи с постоянным нахождением в тонусе, пациент испытывает характерные мышечные и суставные боли.
- Гипокинезия.Этот симптом проявляется в замедленности и уменьшении количества всех движений и присутствует при любой форме болезни. Параллельно снижается скорость совершаемых действий, уменьшается амплитуда движений. Страдает речь, пластика, мимика, жестикуляция.
- Постуральные нарушения.Они проявляются при болезни Паркинсона в том, что видоизменяется походка и поза человека. Больному становится все труднее удерживать центр тяжести, что обуславливает частые падения. Чтобы совершить поворот в сторону, человек предварительно топчется на одном месте. Походка при этом становится шаркающей, семенящей.
- Слюнотечение– ещё один симптом проявления болезни. В связи с увеличением объема слюны, речь человека становится невнятной, затрудняется способность сглатывать.
- Нарушение интеллектуальных способностей.Страдает внимание, память, речь, мышление, логика. Снижается способность к обучаемости, могут происходить изменения личности. Этот симптом носит название деменция, хотя при некоторых формах болезни он не проявляется, но если начинает развиваться, то неуклонно прогрессирует.
- Депрессиястановится постоянным спутником больного и приобретает хроническую форму.
- У мужчин на фоне болезни Паркинсона развивается импотенция.
Диагностика Болезни Паркинсона
Для того чтобы был поставлен точный диагноз, необходимо выявить, к какой разновидности относится паркинсонизм у пациента признаки: первичной – собственно болезнь Паркинсона, или вторичной, появляющейся как осложнение других заболеваний. Поэтому врачу важно знать, не было ли в жизни пациента факторов, которые могли привести к развитию вторичного паркинсонизма.
К факторам такого рода относятся:
- выраженный атеросклероз сосудов, вызванный отсутствием контроля за уровнем холестерина в крови
- артериальная гипертензия
- употребление наркотиков или прием некоторых лекарств, работа на вредном производстве
- перенесенные больным инфекции и травмы головы
Больной должен обязательно быть осмотрен специалистом-неврологом, так как именно он может отличить начальные проявления заболевания от симптомов других болезней. На следующем этапе проводится индивидуальный подбор лекарств. Назначенные для лечения препараты помогают также убедиться в точности поставленного диагноза: если организм пациента реагирует на типичные противопаркинсонические препараты, значит, у больного действительно болезнь Паркинсона, а не симптоматический паркинсонизм.
Если у пациента обнаруживаются нехарактерные для данного заболевания симптомы, а эффективность назначенных препаратов минимальна, пациенту требуется дополнительное обследование. Особенно важно в этом случае пройти магнитно-резонансную (МРТ) или компьютерную (КТ) томографию головного мозга.
Лечение Болезни Паркинсона
Болезнь Паркинсона не заразна, но из-за постоянного своего прогресса требует комплексного и систематического лечения. Основываться терапия должна на медикаментозном лечении с параллельным применением лечебной физкультуры, диеты и физиотерапевтических процедур. Проблемой медикаментозного лечения является привыкание к препаратам, что требует постоянное увеличение доз для купирования симптомов, в особенности дрожания рук и двигательной функции.
Цель лечения направлена не на устранения болезни, так как пока, к сожалению, это невозможно, а на снижение частоты проявления клинической картины и замедления процесса отмирания нейронов. Терапия назначается индивидуально, исходя из общего состояния и возраста пациента, проявления симптомов, стадии патологии и её формы.
Наиболее эффективными признаны медикаменты группы Леводопа, их действие направленно на восстановление синтеза дофамина. Но, несмотря на свою эффективность леводопа имеет много побочных эффектов, исходя из чего назначать её стараются на поздних стадиях болезни или в случае старческого возраста пациента. В большой степени действие препарата направлено на устранение ригидности мышц и частичного восстановления двигательной активности, чем на купирование тремора рук. Менее эффективны средства этой группы при генерализованных дегенеративных патологиях мозга и вовсе не назначают при лекарственной форме паркинсонизма.
Из побочных эффектов выделяют:
- тахикардия;
- аритмия;
- головокружение;
- тошнота, рвота;
- психические расстройства;
- чувство тревоги и сонливость;
- кожная сыпь и др.
Не принимают препараты леводопа при наличии таких патологических изменений, как:
- хронические нарушения работы почек и печени;
- беременность;
- возраст до 25 лет;
- меланома;
- глаукома.
До того как назначить леводопу, врачи стараются оттянуть этот момент, заменяя её другими препаратами, как правило, это:
- ингибитор МАО-В селегилин;
- агонисты дофаминовых рецепторов;
- амантадин.
Для сокращения дозы леводопа, но сохранения эффективности лечения, часто препарат назначают в комплексе с:
- карбидопа;
- амантадин;
- бенсеразид.
В целях профилактики осложнений синдрома, в частности усиления тремора рук и появления психических расстройств, назначают препарат Мексидол.
Также, возможно применение таких медикаментов, как:
- паркон;
- бипериден;
- тригексифенидил;
- энтакапон;
- толкапон.
Лечение медикаментами будет эффективным лишь в том случае, если будет выдержан весь комплекс процедур. Особенно важно для сохранения двигательной активности рук и ног лечебная физкультура. Упражнения должны выполняться ежедневно, только в этом случае они будут иметь смысл. Если консервативные методы лечения не приносят желаемого результата, пациенту может быть предложено хирургическое вмешательство.
На сегодняшний день, существуют разные виды операций, выбор лучшего остаётся за нейрохирургом. Синдром Паркинсона имеет неоднозначный прогноз, всё зависит от скорости развития клинических проявлений, возраста больного и своевременности начатого лечения. Сама по себе патология не влияет на продолжительность жизни, но осложнения, которые она вызывает, могут стать причиной смерти.
При правильно подобранной терапии, больной живёт десятилетиями, частично купируя симптомы болезни. К сожалению, после длительного течения заболевания, инвалидность наступает практически всегда.
Профилактика болезни Паркинсона
Для того чтобы снизить риски возникновения болезни Паркинсона, следует придерживаться следующих профилактических мероприятий:
- Соблюдать сроки приема нейролиептических препаратов. Их можно использовать не более 1 месяца без перерыва.
- Своевременно диагностировать и лечить сосудистые патологии головного мозга, связанные с травмами или инфекциями. Таким образом удастся избежать дисфункции выработки дофамина.
- Обращаться к врачу при обнаружении малейших признаков болезни Паркинсона.
- Все больше научных доказательств указывают на то, что у курильщиков и любителей кофейных напитков болезнь Паркинсона практически не встречается. Но это довольно специфическая профилактическая мера, которую не следует рассматривать в качестве рекомендации. К тому при обнаружении болезни нет смысла начинать курить или потреблять кофе, так как это никаким образом не влияет на течение патологических процессов. Тем не менее, при отсутствии противопоказаний, можно потреблять минимальные дозы натурального кофе на регулярной основе.
- Вещества, которые действительно в состоянии защитить нейроны – это флавоноиды и антоцианы. Их можно найти в яблоках и в цитрусовых.
- Стоит беречь нервную систему путем избегания стрессов, вести здоровый образ жизни, заниматься физкультурой.
- Полезно придерживаться диеты, которая богата витаминами группы В и клетчаткой.
- Избегать контакта с вредными веществами, влияющими на развитие болезни, такими как марганец, угарный газ, опиаты, пестициды.
- Новые исследования показывают, что ягоды способны оказать влияние на риски возникновения болезни.
Что касается прогноза, то болезнь имеет свойство неуклонно прогрессировать. Человек в итоге полностью утрачивает способность к труду, самообслуживанию, срок его жизни уменьшается. Однако продолжительность нормальной жизнедеятельности напрямую зависит от того, как вовремя была обнаружена болезнь и насколько своевременно начата терапия. Без лечения человек будет обездвижен через 8 лет, приём Леводопы увеличивает этот промежуток до 15 лет.
Продолжительность жизни при болезни Паркинсона
Продолжительность жизни человека, страдающего болезнью Паркинсона, согласно самым ранним исследованиям, проводимыми японцами, составляет около 7,4 года. Однако последние данные указывают на то, что эта цифра существенно занижена.
Она напрямую зависит от ряда факторов, а именно:
- от раннего начала терапевтического лечения
- от страны проживания больного
- от качества ухода за больным
- от своевременной диагностики и пр.
Последние данные указывают на то, что болезнь однозначно прогрессирует, но замедлить её развитие можно.
Некоторые исследователи приходят к выводу, что болезнь, стартовавшая в молодом возрасте, не отражается на продолжительности жизни. Исследования, проведенные в Британии, вселяют надежду в молодых людей с болезнью Паркинсона, ведь они указывают на то, что если болезнь стартовала в возрасте до 40 лет, то средняя продолжительность жизни составляет 39 лет. Это говорит о том, что человек сможет дожить до глубокой старости.
Если возраст заболевшего варьируется в диапазоне от 40 до 65 лет, то продолжительность жизни при надлежащем уходе составляет 21 год. В старшем возрасте болезнь прогрессирует быстрее и в среднем, люди с момента постановки диагноза живут 5 лет. Однако следует учесть, что приводящие к летальному исходу болезни, такие как пневмония или проблемы с сердцем и сосудами появляются у человека к 70 годам и без болезни Паркинсона.
Изменение образа жизни и домашнее лечение
Если вам поставили диагноз «болезнь Паркинсона», то необходимо вместе с врачом подобрать наиболее подходящее лечение с наименьшими побочными эффектами. Кроме того, ряд изменений образа жизни также поможет перенести трудности, связанные с болезнью.
Здоровое питание
Нет доказательств, что продукты питания способны помочь при болезни Паркинсона, однако, некоторые продукты уменьшают симптомы. Например, пища с высоким содержанием волокон и достаточное количество жидкости облегчают запоры, которыми часто страдают люди с болезнью Паркинсона.
Также полезно придерживаться сбалансированной диеты, богатой такими нутриентами как омега-3 жирные кислоты.
Физические упражнения
Упражнения укрепят мышцы, помогут сохранить гибкость и чувство равновесия. Кроме того, они улучшают ваше настроение и уменьшают депрессию и тревогу.
Врач может направить к физиотерапевту, который обучит вас подходящим упражнениям. Попробуйте ходьбу, плавание, работу в саду, танцы, водную аэробику или упражнения на растяжку.
Болезнь Паркинсона может ухудшить чувство равновесия, поэтому нарушается походка. Физические упражнения помогут справиться с этой проблемой.
Попробуйте следующие приемы:
- Старайтесь не двигаться слишком быстро
- Наступайте сначала на пятку
- Если вы ловите себя на том, что шаркаете, остановитесь и выровняйте осанку. Лучше всего встать прямо
- Во время ходьбы смотрите перед собой, а не прямо вниз
Как не упасть?
На поздних стадиях болезни легко упасть. Вы можете упасть даже от легкого толчка или столкновения.
Чтобы избежать падения, попробуйте следующие приемы:
- Если вы хотите при ходьбе развернуться, то не просто поворачивайтесь вокруг своей оси, а пройдите по траектории в форме буквы U
- Распределяйте вес между обеими ногами одинаково, не налегайте на одну ногу
- Старайтесь не носить предметы во время ходьбы
- Не ходите задом наперед
Известные люди, ставшие жертвами паркинсонизма
Болезнь поражает людей самых разнообразных социальных групп и профессий. Развиваясь постепенно, она приводит к снижению трудоспособности больного человека.
Данное заболевание было диагностировано у некоторых знаменитых политиков, государственных и церковных деятелей. Диагноз болезни Паркинсона был поставлен папе римскому Иоанну Павлу II в 1993 году. Официально Ватиканом болезнь понтифика признана в 2003. Таким образом, Иоанн Павел II последние 12 лет жизни страдал от симптомов и проявлений паркинсонизма. В последние годы жизни китайский государственный деятель Мао Цзэдун отошёл от политической деятельности в связи с развившимся у него недугом.
У палестинского лидера Ясира Арафата болезнь Паркинсона официально признана не была. Однако наличие у него выраженного тремора в последние годы жизни дало основание предполагать данное заболевание. Болезнь Паркинсона диктатора Франсиско Франко в значительной степени повлияла на историю Испании. По воспоминаниям короля Хуана Карлоса «Франко был человеком, созданным чтобы прожить 100 лет.
Не курил, не пил и не был большим гастрономом. Вёл совершенно размеренную жизнь и проводил много времени на воздухе, охотясь или ловя рыбу с борта „Асор“». Болезнь стала для него большой неожиданностью. Франко дал поручение подготовить декрет о передаче власти и в 1973 году ушёл с поста председателя правительства. Также болезнь Паркинсона была у Адольфа Гитлера в последние годы его жизни.
Заболеванию также подвержены спортсмены. Развитие болезни Паркинсона приводит к их уходу из профессионального спорта. В неполные 40 лет у американского боксёра Мохаммеда Али диагностировали болезнь Паркинсона. Многократный чемпион был вынужден завершить свою спортивную карьеру. Боролся с болезнью 35 лет, в возрасте 74 лет умер. К другим знаменитым спортсменам-паркинсоникам можно отнести американского автогонщика Фила Хилла и баскетболиста Брайана Гранта.
Среди знаменитых киноактёров болезнь Паркинсона была диагностирована у Майкла Джей Фокса, Деборы Керр, Винсента Прайса и Робина Уильямса. Советский и российский актёр Михаил Ульянов страдал заболеванием последние 15 лет жизни. У американо-канадского актёра Майкла Джей Фокса болезнь была диагностирована в 1991 году. Ему на тот момент было всего 30 лет. Впоследствии он создал общественную организацию «Фонд Майкла Джей Фокса[en]» по исследованию болезни Паркинсона, которая помогает паркинсоникам и спонсирует исследования по изучению проблемы. Самому Фоксу была проведена таламотомия.
Видео
Источники
Болезнь петерсона что это — Все про суставы
Болезнь Паркинсона, которая в основном поражает пожилых людей, но способна проявиться даже у молодых людей, является результатом постепенного перерождения нервных клеток в той части мозга, которая контролирует движения тела. Первые признаки болезни Паркинсона могут быть едва заметными — ощущение слабости или жесткости в одной конечности, или дрожание, когда она находится в состоянии покоя. В конце концов, дрожь конечностей (тремор) ухудшается, мышцы становятся жестче, движения замедляются, баланс и координация ухудшаются. По мере прогрессирования болезни, депрессия, когнитивные проблемы и другие психические или эмоциональные проблемы являются общими симптомами болезни Паркинсона.
Болезнь Паркинсона, как правило, начинается в возрасте от 50 до 65 лет, поражает около 1% населения в этой возрастной группе; несколько чаще встречается у мужчин, чем у женщин. Лечение может лечить симптомы болезни Паркинсона, и расстройство угрожает непосредственно жизни.
Содержание статьи:
Что вызывает болезнь Паркинсона
Движения тела регулируются частями мозга под названием базальные ганглии, чьи клетки требуют надлежащего баланса двух веществ, называемых дофамин и ацетилхолин, что участвуют в передаче нервных импульсов. В случае болезни Паркинсона, начинают вырождаться клетки, которые производят допамин, разрушая баланс этих двух нейромедиаторов. Исследователи полагают, что генетика играет важную роль в этой клеточной проблеме. В редких случаях, болезнь Паркинсона, может быть вызвана вирусной инфекцией или воздействием токсинов окружающей среды, таких как пестициды, монооксид углерода или марганец. Но в подавляющем большинстве случаев Паркинсона, причина болезни неизвестна.
Идут значительные споры о возможности генетической причины болезни Паркинсона. Пока лишь у небольшого количества семей были идентифицированы специфические генетические аномалии, ведущие к болезни. Тем не менее, подавляющее большинство людей с болезнью Паркинсона не имеют выявленных генетических аномалий. Вполне вероятно, что у людей, у которых развивается болезнь Паркинсона, но уверенности или знаний как болезнь Паркинсона передается по наследству, нет.
Существует также ряд доказательств, что некоторые токсины в окружающей среде могут привести к болезни Паркинсона . Ученые предположили, что внешние или внутренние токсины могут избирательно уничтожать дофаминергические нейроны, в результате чего развивается болезнь Паркинсона. Токсины, которые могут быть связаны с болезнью Паркинсона, включают марганец, окись углерода, сероуглерод и некоторые пестициды.
 Кроме того, считается, что окислительный стресс может привести к болезни Паркинсона. Окисление представляет собой процесс, в котором свободные радикалы (нестабильные молекулы у которых отсутствует один электрон), в попытке заменить недостающий электрон, вступают в реакцию с другими молекулами (например, железа). Свободные радикалы, как правило, формируются в мозге и теле, но обычно мозг и тело обладают механизмами, чтобы избавиться от них. У людей с болезнью Паркинсона, механизмы не столь эффективны или же они могут производить слишком много свободных радикалов. Возможно также, что токсины окружающей среды могут способствовать аномальному образованию свободных радикалов и привести к болезни Паркинсона. Окисление, как полагают, является причиной повреждения тканей, в том числе нейронов. В большинстве случаев, антиоксиданты защищают клетки от повреждения свободными радикалами.
Кроме того, считается, что окислительный стресс может привести к болезни Паркинсона. Окисление представляет собой процесс, в котором свободные радикалы (нестабильные молекулы у которых отсутствует один электрон), в попытке заменить недостающий электрон, вступают в реакцию с другими молекулами (например, железа). Свободные радикалы, как правило, формируются в мозге и теле, но обычно мозг и тело обладают механизмами, чтобы избавиться от них. У людей с болезнью Паркинсона, механизмы не столь эффективны или же они могут производить слишком много свободных радикалов. Возможно также, что токсины окружающей среды могут способствовать аномальному образованию свободных радикалов и привести к болезни Паркинсона. Окисление, как полагают, является причиной повреждения тканей, в том числе нейронов. В большинстве случаев, антиоксиданты защищают клетки от повреждения свободными радикалами.
Хотя не совсем понятно, какие события вызывают аномальное поведение нервов, связанное с болезнью Паркинсона, есть определенные условия и лекарства, которые могут вызвать заболевания, как симптомы Паркинсона. Они включают в себя:
- Лекарства. Некоторые лекарства, такие как антипсихотические препараты, используемые для лечения тяжелых случаев паранойи и шизофрении, способны заставить человека испытывать симптомы, напоминающие болезнь Паркинсона (паркинсонизм).
- Синдром Шая -Дрейджера. Это редкое дегенеративное состояние, что вызывает симптомы, похожие на болезнь Паркинсона.
- Наркотики. Различные формы запрещенных препаратов могут привести к тяжелым симптомам Паркинсона.
- Болезни артерий. Хотя и редко, инсульт и атеросклероз (уплотнение артерий) могут вызвать симптомы, похожие на болезнь Паркинсона.
Большинство исследователей предполагают, что сочетание этих факторов может вызвать заболевание.
Болезнь Паркинсона и паркинсонизм
Болезнь Паркинсона является одной из форм паркинсонизма. Это более общий термин, используемый для ссылки на набор признаков, которые обычно ассоциируется с болезнью Паркинсона, но иногда вытекает из других причин. Это различие важно, потому что некоторые из этих других причин могут быть излечимы, в то время как другие не отвечают на лечение или лекарства. Другие причины паркинсонизма включают:
- Побочная реакция на лекарства
- Использование запрещенных препаратов
- Воздействие токсинов окружающей среды
- Щитовидные и паращитовидные расстройства
- Повторная травма головы (например, травма связана с боксом и несколькими сотрясениями)
- Опухоль головного мозга
- Избыток жидкости вокруг мозга (так называемая гидроцефалия)
- Воспаление мозга ( энцефалит ) в результате инфекции
Паркинсонизм также может присутствовать у лиц с другими неврологическими заболеваниями, в том числе людей с болезнью Альцгеймера, болезнью под названием Деменция с тельцами Леви, болезнью Крейтцфельда-Якоба, болезнью Вильсона, и болезнью Хантингтона.
Стадии болезни Паркинсона
Подпишитесь на наш Ютуб-канал!
Болезнь Паркинсона поражает людей в самых разных формах, в результате чего они испытывают широкий диапазон симптомов. Хотя симптомы болезни Паркинсона могут быть легкими или тяжелыми, редкими или происходят часто, болезнь Паркинсона иметь пять различных этапов. Время, проведенное человеком на каждой стадии изменяется, и пропуск этапов, от первой стадии к стадии три, например, не является редкостью.
Этапы болезни Паркинсона включают:
Первая стадия: Во время этой начальной стадии заболевания, пациент, как правило, испытывает легкие симптомы болезни Паркинсона. Эти симптомы могут причинять беспокойство изо дня в день и затруднять задачи, которые обычно выполняются без проблем. Как правило, эти симптомы будут включать наличие подергивания или дрожание одной из конечностей.
Также во время первой стадии, друзья и семья, как правило, способны обнаружить изменения у пациента с Паркинсоном в том числе — плохая осанка, потеря равновесия и аномальная мимика.

Вторая стадия: Во второй стадии болезни Паркинсона, симптомы пациентов являются двусторонними, затрагивающие как конечности, так и обе стороны тела. Пациент, как правило, сталкивается с проблемами в ходьбе или поддержании баланса, а неспособность завершить нормальные физические задачи становится все более очевидной.
Третья стадия: На этой стадии симптомы Паркинсона могут быть довольно тяжелыми и включают неспособность идти прямо или стоять. Существует заметное замедление физических движений на третьем этапе.
Четвертая стадия: Это стадия болезни сопровождается тяжелыми симптомами болезни Паркинсона. Прогулки еще возможны, но человек серьезно ограничен в подвижности, жесткость мышц очевидная, брадикинезия (общая замедленность движений или замедление активных и содружественных движений) заметна невооруженным взглядом. На этом этапе, большинство пациентов не в состоянии завершить ежедневные задачи, и, как правило, не могут жить самостоятельно. Тремор или потоотделение, что присутствуют в ходе предыдущих этапов, однако, могут по неизвестным причинам уменьшиться или стать несуществующими.
Пятая стадия: В последнем или заключительном этапе болезни Паркинсона, как правило, пациент лишается самостоятельных физических движений и, как правило, не в состоянии позаботиться о себе или обслужить себя и, возможно, не в состоянии стоять или ходить во время этой стадии. Пациент на пятом этапе, как правило, требует постоянного ухода, включая кормление.
Что увеличивает риск болезни Паркинсона
Фактором риска болезни Паркинсона является все, что увеличивает ваши шансы на получение различный медицинских условий или проблем со здоровьем. Факторы риска для болезни Паркинсона трудно определить, поскольку причина заболевания неизвестна.
Старение. Возраст является единственным известным фактором риска для типичной болезни Паркинсона (не включая раннее начало болезни Паркинсона). Большинство случаев болезни Паркинсона возникают после 50 лет. Но болезнь все же происходит у людей в возрасте от 30 до 50 лет или, в редких случаях, в более молодом возрасте.
Семейный анамнез. Очень небольшое количество людей с болезнью Паркинсона имеют близкого родственника, который также страдает или страдал от заболевания. Но пока нет точных данных, что семейная история типичного Паркинсона значительно повышает риск заболевания.
Яды в окружающей среде. Некоторые исследования показывают, что долгосрочное воздействие некоторых экологических факторов риска, таких как пестициды, химикаты, может увеличить риск развития болезни Паркинсона.
Как предотвратить болезнь Паркинсона
На сегодняшний день, нет никакого известного предотвращение или лечение болезни Паркинсона. Однако, есть несколько вариантов лечения, в том числе лекарственной терапии и / или хирургического вмешательства , что может уменьшить симптомы и облегчить жизнь людям с болезнь Паркинсона.
Профилактика болезни Паркинсона
Исследования показали, что люди, которые едят больше фруктов и овощей с высоким содержанием клетчатки, рыбы и масел богатых омега-3 (иногда такой рацион питания называют средиземноморская диета) и кто потребляет меньше красного обработанного мяса и молочных продуктов, обладают некоторой защитой против болезни Паркинсона. Но причины, как и статистика этого, еще изучаются.
Видео: ранние признаки болезни Паркинсона
Автор статьи: Марина Дворкович, «Московская медицина»©
Отказ от ответственности: Информация, представленная в этой статье про болезнь Паркинсона, предназначена только для информирования читателей и не может быть заменой для консультации с профессиональным медицинским работником.
Source: moskovskaya-medicina.ru
Читайте также
Болезнь Паркинсона: симптомы, лечение, причины
Болезнь Паркинсона – это медленно прогрессирующее заболевание дегенеративного характера, которое характеризуется избирательным поражением нейронов головного мозга.
Клинически оно проявляется двигательными расстройствами: гипокинезией (недостаточной двигательной активностью, ограничением движений), ригидностью мышц и тремором, возникающим в покое.
При болезни Паркинсона, симптомы также характеризуются нарастающими расстройствами психической сферы — снижением умственных способностей и депрессивным состоянием.
Симптомы дрожащего паралича были впервые описаны Джеймсом Паркинсоном в 1817 году, а в 1877 клиническую характеристику заболевания дополнил французский психиатр Шарко. Болезнь Паркинсона является распространенной патологией. Среди людей старше 65 лет она встречается с частотой 1:100.
Причины заболевания
На сегодняшний день медицина владеет многими знаниями в биохимических и молекулярных механизмах этого заболевания, однако истинные причины болезни Паркинсона остаются не известными до сих пор. Основные предположения возникновения недуга следующие:
- Наследственная предрасположенность
- Возрастные изменения
- Внешняя среда — неблагоприятная экология, влияние тяжелых металлов, отравляющие вещества, вирусы, инфекционные заболевания
Возраст считается единственным понятным фактором риска заболевания, чем старше человек, тем выше вероятность, особенно в сочетании с наследственной расположенностью. У 5-10% людей с этим заболеванием симптомы возникают уже после 50 лет — это ранее-исходная форма болезни Паркинсона, которая может быть связана с генными мутациями. При наличии больных родственников БП, риск развития заболевания достигает 25% у населения старше 60 лет, при отсутствии в семейном анамнезе БП — эта цифра составляет 1 — 5%.
- Мужчины страдают болезнью Паркинсона в 1,5 раза чаще женщин.
- В развитых странах (возможно из-за факторов внешней среды), выше уровень заболеваемости — токсины в воздухе из-за развития промышленности, мощное электро-магнитное поле, радиация и пр. неблагоприятные факторы, влияющие на здоровье жителей мегаполисов.
- Ученые, проводя опросы больных паркинсонизмом делают выводы, что работа, связанная с частой или постоянной вибрацией, снижает риск возникновения болезни Паркинсона на 33%, чем профессиональная деятельность, не связанная с ней.
- Ученые также предполагают, что возможным пусковым механизмом заболевания служат вирусные интоксикации, частые травмы головы и различные химические отравления.
Исследователи из Канады (Университет Британской Колумбии) утверждают, что осложнения после гриппа в 2 раза повышают вероятность развития у человека болезни Паркинсона к преклонному возрасту. Также ученые установили, что у переболевших корью, наоборот, снижается риск заболевания на 35%.
Причины болезни также зависят и от вида:
- Первичный паркинсонизм – в 80% случаев вызван генетической предрасположенностью.
- Вторичный паркинсонизм — возникает на фоне различных патологий и имеющихся заболеваний.
Наиболее частые патологии, являющиеся провоцирующими факторами развития вторичного паркинсонизма следующие:
- Опухоль головного мозга
- Атеросклероз сосудов головного мозга, угрожаемый инсультом и дисциркуляторной энцефалопатией
- Хронические наследственные заболевания
- Частые черепно-мозговые травмы
- Отравления техническим спиртом, марганцем, цианидами, угарным газом
- Прием нейролептиков и некоторых других лекарственных препаратов
- Перенесенный энцефалит
- Наркомания
Болезнь Паркинсона происходит из-за разрушения клеток головного мозга, функции которых заключаются в синтезе нейромедиатора допамина, поэтому мозг начинает утрачивать способность передавать импульсы к мышцам тела.
Если вдаваться в глубинные процессы нарушений в мозге, то можно констатировать следующее — развитие заболевания связано со снижением активности тормозных дофаминергических нейронов в «черном веществе» и «полосатом теле» (неостриатуме) — отделах базальных ганглиев мозга, которые отвечают за контроль движений.
В норме нейроны черного вещества посылают свои отростки в полосатое тело. В их синапсах выделяется дофамин, который тормозит неостриатум. Отростки нейронов, идущие в обратном направлении, посредством ГАМК (гамма-аминомасляной кислоты) подавляют активность черного вещества. Эта сложная система представляет собой обоюдные тормозящие пути, «фильтрующие» двигательные импульсы. Дофаминергические нейроны черной субстанции при болезни Паркинсона погибают, что приводит к возникновению двигательных нарушений.
Симптомы болезни Паркинсона
На ранних стадиях развития болезнь Паркинсона диагностировать сложно из-за медленного развития клинических симптомов. Она может манифестировать болью в конечностях, которую ошибочно можно связать с заболеваниями позвоночника. Нередко могут встречаться депрессивные состояния.
Основным проявлением паркинсонизма является акинетико-ригидный синдром, который характеризуется следующими симптомами:
Является довольно динамичным симптомом. Его появление может быть связано как с эмоциональным состоянием пациента, так и с его движениями. Например, тремор в руке может уменьшаться во время осознанных движений, и усиливаться при ходьбе или движении другой рукой. Иногда его может и не быть. Частота колебательных движений небольшая – 4-7 Гц. Они могут наблюдаться в руке, ноге, отдельных пальцах. Помимо конечностей, «дрожание» может отмечаться в нижней челюсти, губах и языке. Характерный паркинсонический тремор в большом и указательном пальцах напоминают «катание пилюль» или «счет монет». У некоторых пациентов он может возникать не только в покое, но и при движении, вызывая дополнительные трудности при приеме пищи или письме.
- Брадикинезия (акинезия)
Представляет собой значительное замедление и обеднение двигательной активности, и является основным симптомом болезни Паркинсона. Она проявляется во всех группах мышц, но больше всего заметна на лице из-за ослабления мимической активности мышц (гипомимия). Из-за редкого мигания глаз, взгляд кажется тяжелым, пронзительным. При брадикинезии речь становится монотонной, приглушенной. Из-за нарушения глотательных движений может появиться слюнотечение. Истощается также мелкая моторика пальцев рук: пациенты с трудом могут совершать привычные движения, такие как застегивание пуговиц. При письме наблюдается преходящая микрография: к концу строки буквы становятся мелкими, неразборчивыми.
Двигательные расстройства, вызванные акинезией, усиливаются за счет ригидности – повышения мышечного тонуса. При внешнем осмотре пациента она проявляется повышенным сопротивлением пассивным движениям. Чаще всего оно бывает неравномерным, что обуславливает появление феномена «зубчатого колеса» (возникает ощущение, что сустав состоит из зубчатых колес). В норме тонус мышц-сгибателей преобладает над тонусом мышц-разгибателей, поэтому ригидность в них выражена сильнее. Вследствие этого отмечаются характерные изменения позы и походки: туловище и голова таких пациентов наклонены вперед, руки согнуты в локтях и приведены к туловищу, ноги немного согнуты в коленях («поза просителя»).
- Постуральная неустойчивость
Представляет собой особое нарушение координации движений при ходьбе, обусловленное утратой постуральных рефлексов, участвующих в поддержании равновесия. Этот симптом проявляется на поздней стадии заболевания. Такие пациенты испытывают некоторые трудности при изменении позы, смены направления движения и начале ходьбы. Если небольшим толчком вывести больного из равновесия, то он вынужден будет сделать несколько быстрых коротких шагов вперед или назад (пропульсия или ретропульсия), чтобы «догнать» центр тяжести тела и не потерять равновесие. Походка при этом становится семенящей, «шаркающей». Следствием этих изменений являются частые падения. Постуральная неустойчивость сложно поддается терапии, поэтому часто является причиной, по которой пациент с болезнью Паркинсона оказывается прикованным к постели. Двигательные расстройства при паркинсонизме нередко сочетаются и с другими нарушениями:
Вегетативные нарушения:
- Расстройства ЖКТ связаны с нарушением моторики кишечника — запоры, связанные с инертностью, плохим питанием, ограничением питья. Также причиной запоров является прием препаратов от паркинсонизма.
- Ортостатическая гипотензия — снижение артериального давления при смене положения тела (когда человек резко встает), это приводит к снижению кровоснабжения мозга, головокружению и иногда к обмороку.
- Учащение мочеиспускания или наоборот затруднения с процессом опорожнения мочевого пузыря.
- Снижение потоотделения и повышение сальности кожи — кожа на лице становится масляной, особенно в области носа, лба, головы (провоцирует возникновение перхоти). В некоторых случаях может быть наоборот, кожа становится слишком сухой. Обычное дерматологическое лечение улучшает состояние кожи.
Психические нарушения:
- Эмоциональные изменения — депрессия, она является самым первым симптомом болезни Паркенсона. Пациенты теряют уверенность в себе, боятся новых ситуаций, избегают общения даже с друзьями, появляется пессимизм, раздражительность. Возникае повышенная сонливость в дневное время, нарушается сон в ночное время, снятся кошмары, слишком эмоциональные мечты. Недопустимо использовать какие-либо препараты для улучшения сна без рекомендации врача.
- Когнитивные расстройства (деменция) — нарушается память, появляется замедленность взгляда. При тяжелом протекании заболевания возникают серьезные когнитивные проблемы — слабоумие, снижение познавательной деятельности, способность здраво рассуждать, выражать мысли. Эффективного способа замедления развития деменции нет, но клинические исследования доказывают, что применение Ривастигмина, Донепезила несколько снижают такие симптомы.
Прочие характерные симптомы:
- Проблемы с речью — трудности с началом разговора, монотонность речи, повторение слов, слишком быстрая или нечленораздельная речь наблюдается у 50% больных.
- Трудности с приемом пищи — это связано с ограничением двигательной активности мышц, отвечающих за жевание, глотание, происходит повышенное слюноотделение. Задержка слюны в полости рта может приводить к удушью.
- Половая дисфункция — депрессия, прием антидепрессантов, ухудшение кровообращения приводят к нарушениям эрекции, снижению сексуального влечения.
- Быстрая утомляемость, слабость — повышенная усталость обычно усиливается к вечеру и связана с проблемами начала и окончания движений, она также может быть связана с депрессией, бессонницей. Установление четкого режима сна, отдыха, сокращение физической активности помогают снизить степень утомления.
- Мышечные спазмы — из-за недостатка движения у больных (ригидностью мышц) возникают мышечные спазмы, чаще в нижних конечностях, для снижения частоты судорог помогает массаж, прогревание, растяжка.
- Мышечные боли — ломота в суставах, мышцах вызваны нарушением осанки и ригидностью мышц, использование леводопы снижают такие боли, также помогают некоторые виды упражнений.
Формы и стадии болезни Паркинсона
Существует 3 формы заболевания:
Ригидно-брадикинетическая. Характеризуется преимущественно повышением тонуса мышц (особенно сгибателей) по пластическому типу. Активные движения замедляются вплоть до обездвиженности. Для этой формы характерна классическая «сгорбленная» поза.
Дрожательно-ригидная. Проявляется тремором дистальных отделов конечностей, к которому со временем присоединяется скованность движений.
Дрожательная. Проявляется постоянным тремором конечностей, нижней челюсти, языка. Амплитуда колебательных движений может быть большой, однако темп произвольных движений всегда сохранен. Тонус мышц, как правило, повышен.
При болезни Паркинсона симптомы и лечение зависят от степеней тяжести заболевания:
нулевая стадия — отсутствие двигательных нарушений
1 стадия — односторонние симптомы
2 стадия — двусторонние проявления без постуральных нарушений
3 стадия — незначительная постуральная неустойчивость, больной еще в состоянии обходится без посторонней помощи
4 стадия — серьезная утрата двигательной активности, больной еще может двигаться сам и в состоянии стоять
5 стадия — больной прикован к постели, креслу, нуждается в постоянной посторонней помощи, становится инвалидом.
Лечение болезни Паркинсона
Это заболевание является неизлечимым, все современные препараты для терапии только облегчают симптомы болезни Паркинсона. Симптоматическое лечение направлено на устранение двигательных нарушений. Как лечить болезнь Паркинсона? На ранних стадиях заболевания показана посильная физическая нагрузка, лечебная физкультура. Лечение препаратами следует начинать как можно позже, поскольку при длительном многолетнем приеме медикаментов у больного развивается привыкание, вынужденное повышение дозировки и как следствие усиление побочных эффектов.
Симптоматическое лечение:
- Галюцинации, психозы — психоаналептики (Экселон, Реминил), нейролептики (Сероквель, Клозапин, Азалептин, Лепонекс)
- Вегетативные нарушения – слабительные средства при запорах, стимуляторы моторики ЖКТ (Мотилиум), спазмолитики (Детрузитол), антидепрессанты (Амитриптилин)
- Нарушение сна, боли, депрессия, тревожность – антидепрессанты (ципрамил, иксел, амитриптилин, паксил) золпидем, успокоительные средства
- Снижение концентрации внимания, нарушения памяти – Экселон, Мемантин-акатинол, Реминил
Во избежании развития привыкания к сильным препаратам должен соблюдаться основной принцип лечения болезни Паркинсона:
- Терапия должна начинаться с мягких лекарственных средств, сдерживая переход на высокие дозы
- Желательно использовать комбинацию препаратов с различным механизмом действия
- Добавлять новый препарат только по необходимости
- Препараты леводопы (самые эффективные) назначать в крайнем случае в последнюю очередь, особенно пациентам не достигшим 65 лет.
- Применение сильных препаратов обосновано только при возникновении двигательных ограничений, сильно препятствующих выполнению бытовых обязанностей, профессиональной деятельности.
При лечении болезни Паркенсона медикаментозная терапия решает 2 задачи: снижение скорости отмирания клеток мозга с дофамином и сокращение симптомов болезни. В комплексное лечение болезни Паркинсона должны входить антиоксиданты (к примеру, натуральный витамин Е, а не синтетический), лечебная физкультура. Поскольку заболевание изучено не до конца, ученые еще ведут споры о том, можно ли замедлить неизбежное прогрессирование болезни при уже начавшемся паркинсонизме.
Препараты, повышающие торможение нейронов неостриатума дофамином
Предшественники дофамина (леводопа). Этот препарат представляет собой пространственный изомер диоксифенилаланина (ДОФА). ДОФА – предшественник дофамина, который, в отличие от самого дофамина, хорошо проникает в ЦНС. Под действием фермента ДОФА-декарбоксилазы, леводопа превращается в дофамин, тем самым повышая его уровень в неостриатуме. Симптомы паркинсонизма исчезают в течение короткого промежутка времени. Леводопа эффективна только при поддержании ее постоянной концентрации в организме. С прогрессированием заболевания, и уменьшением количества клеток нейронов черной субстанции, ее эффективность резко снижается. 97-99% леводопы трансформируется в дофамин в периферических тканях, обуславливая множество побочных эффектов препарата. С целью снижения их количества, леводопа применяется в комбинации с ингибиторами ДОФА-декарбоксилазы (карбидопа, бенсеразид), не проникающими в ЦНС. При таком сочетании метаболизм леводопы может происходить только в мозге. Комбинированные препараты леводопы:
- Леводопа + Карбидопа: «Наком» (10:1), «Синемет» (10:1 или 4:1). При использовании комбинаций леводопы и карбидопы возрастает вероятность развития побочных эффектов со стороны ЦНС, таких как дискинезия (до 80% случаев), тревожность, депрессия, бред, галлюцинации.
- Леводопа + Бенсеразид: «Мадопар» (4:1). Сильнодействующий препарат. Применяется для длительного лечения болезни Паркинсона.
Ингибиторы МАО-В (моноаминоксидазы-В): Селегилин, Разагилин. Избирательно ингибируют МАО-В, которая метаболизирует дофамин, повышая его уровень в неостриатуме. Применение этих препаратов вместе с леводопой позволяет снизить дозу последней.
Ингибиторы КОМТ (толкапон, энтакапон). Катехол-О-метилтрансфераза (КОМТ) – фермент, отвечающий за распределение дофамина в нейронах. Применение комбинированных предшественников дофамина приводит к компенсаторной активации этого фермента. Эффективность лечения при этом снижается. Толкапон и энтакапон блокируют действие КОМТ, позволяя снизить дозу леводопы.
Препараты, повышающие высвобождение, и тормозящие обратный захват дофамина:
- Амантадин. Противовирусный препарат. Противопаркинсонический эффект слабее, чем у леводопы. Отмечается снижение ригидности и акинезии. Тремор не устраняет.
- Глудантан. По сравнению с амантадином, сильнее устраняет тремор, но слабее влияет на ригидность и акинезию. Применяется в комплексе с леводопой и тригексифенидилом.
Стимуляторы рецепторов дофамина:
- Бромокриптилин. Частичный агонист рецепторов дофамина (D2).
- Лезурид. Производное алкалоидов спорыньи.
- Перголид. Агонист рецепторов дофамина (D1 и D2).
Препараты, тормозящие возбуждение нейронов неостриатума ацетилхолином
Тригексифенидил (циклодол). Представляет собой антагонист мускарина. Его действие при болезни Паркинсона слабее, чем у леводопы. Хорошо устраняет тремор и ригидность мышц, но не влияет на брадикинезию. Применяется в составе комплексной терапии.
Блокаторы глутаматных рецепторов (NMDA)
Это сравнительно новая группа препаратов. Глутамат является эксайтотоксичным трансмиттером в отношении проводящих путей. Его действие на NMDA-рецепторы индуцирует поступление ионов кальция, что приводит к резкому повышению стимуляции, и последующей гибели нейронов при болезни Паркинсона. Препараты, блокирующие глутаматные рецепторы:
- Производные адамантина (мидантан, симметрел). Снижают токсическое действие, обусловленное стимуляцией NMDA-рецепторов.
- Антихолинергические препараты (проциклидин, этопропазин). Слабые антагонисты глутаминовых рецепторов.
Хирургическое лечение болезни Паркинсона
Ранее для лечения этой патологии применялась таламотомия (разрушение промежуточного вентрального ядра таламуса). В настоящее время это вмешательство уступило место паллидотомии – частичному хирургическому разрушению бледного шара (части базальных ганглиев). Хирургическое лечение применяется только в тех случаях, когда пациенты не отвечают на стандартную медикаментозную терапию. Проведение паллидотомии позволяет снизить гипокинезию в 82% случаев.
Из малоинвазивных хирургических манипуляций все большое распространение получает нейростимуляция. Этот метод заключается в точечном воздействии электрическим током на определенные структуры мозга.
Болезнь Паркинсона – причины, симптомы, диагностика и лечение

Болезнь Паркинсона — медленно прогрессирующее дегенеративное заболевание центральной нервной системы, основными проявлениями которого являются такие двигательные нарушения, как гипокинезия, ригидность мышц, тремор покоя, постуральные расстройства. Кроме этого при болезни Паркинсона развиваются вегетативные, аффективные и другие расстройства. Различают истинный паркинсонизм (болезнь Паркинсона) и синдром паркинсонизма, который может сопровождать многие неврологические заболевания (ЧМТ, опухоли головного мозга, инсульты, энцефалиты и пр.). При подозрении на болезнь Паркинсона пациенту необходимо пройти электроэнцефалографию, реоэнцефалографию, МРТ головного мозга.
Общие сведения
Болезнь Паркинсона — медленно прогрессирующее дегенеративное заболевание центральной нервной системы, основными проявлениями которого являются такие двигательные нарушения, как гипокинезия, ригидность мышц, тремор покоя, постуральные расстройства. Кроме этого при болезни Паркинсона развиваются вегетативные, аффективные и другие расстройства.
Классификация болезни Паркинсона
Классификация болезни Паркинсона основывается на возрасте начала болезни:
Также известны различные классификации синдрома паркинсонизма:
- дрожательные
- дрожательно-ригидные
- ригидно-дрожательные
- акинетико-ригидные
- смешанные
Однако данные классификации болезни Паркинсона и синдрома паркинсонизма не считаются безупречными. Поэтому на сегодня общепринятого подхода в этом вопросе не существует.
Этиология и патогенез болезни Паркинсона
Современной медициной достигнут определенный прогресс в понимании молекулярных и биохимических механизмов болезни Паркинсона. Не смотря на это, остается неизвестной истинная этиология спорадических форм этого заболевания. Большое значение имеют генетическая предрасположенность и факторы внешней среды. Сочетание и взаимодействие этих двух факторов инициируют процесс дегенерации в пигментсодержащих, а впоследствии и других нейронах ствола головного мозга. Такой процесс, однажды возникнув, становится необратимым и начинает экспансивное распространение по всему мозгу. Более других белковых субстанций нервной системы наибольшему разрушению подвергается альфа-синуклеин. На клеточном уровне механизм этого процесса выглядит как недостаточность дыхательных функций митохондрий, а также окислительный стресс — основная причина апоптоза нейронов. Однако в патогенезе болезни Паркинсона принимают участие и другие факторы, функции которых остаются не раскрытыми до сих пор.
Клиническая картина болезни Паркинсона
Существует тетрада двигательных симптомов болезни Паркинсона: тремор, ригидность, гипокинезия, нарушения постуральной регуляции. Тремор — самый очевидный и легковыявляемый симптом. Наиболее типичен для паркинсонизма тремор покоя, однако возможны и другие виды тремора, например: постуральный тремор или интенционный тремор. Мышечная ригидность может быть малозаметной на начальных стадиях, чаще при дрожательной форме болезни Паркинсона, но очевидной при выраженном синдроме паркинсонизма. Большое значение имеет ранее выявление минимальной асимметрии тонуса в конечностях, так как асимметрия симптомов — характерный признак всех стадий болезни Паркинсона.
Гипокинезия является облигатным симптомом паркинсонизма любой этиологии. На начальных стадиях болезни Паркинсона выявление гипокинезии может затруднено, поэтому прибегают к демонстративным приемам (например, быстро сжать и разжать кулак). Ранние проявления гипокинезии можно наблюдать в элементарных действиях, направленных на самообслуживание (бритье, чистка зубов, застегивание мелких пуговиц и др.). Гипокинезия — это брадикинезия (замедленность движений), олигокинезия (уменьшение кол-ва движений), а также уменьшение амплитуды движений и снижение их скорости. По причине гипокинезии при болезни Паркинсона нарушается индивидуальный «язык тела», в том числе жесты, мимика, речь и пластичность моторики.
Постуральные нарушения при болезни Паркинсона проявляются довольно рано (например, ассиметрия вытянутых вперед рук). Однако чаще всего они привлекают внимание врачей уже в дезадаптационной своей стадии (III стадия). Объяснением этому может служить тот факт, что постуральные нарушения в сравнении с другими симптомами болезни Паркинсона менее специфичны для нее.
Кроме вышеупомянутых основных проявлений паркинсонизма, болезни Паркинсона сопутствуют и другие симптомы, которые в некоторых случаях могут выходить на первый план клинической картины. Причем степень дезадаптации пациента в таких случаях ничуть не меньше. Перечислим только некоторые из них: слюнотечение, дизартрия и/или дисфагия, запор, деменция, депрессия, нарушения сна, дизурические расстройства, синдром беспокойных ног и другие.
Различают пять стадий болезни Паркинсона, каждая из которых отражает степень тяжести заболевания. Наибольшее распространение получила классификация, предложенная в 1967 году Хеном и Яром:
- 0 стадия — двигательные проявления отсутствуют
- I стадия — односторонние проявления заболевания
- II стадия — двусторонние симптомы без постуральных нарушений
- III стадия — умеренная постуральная неустойчивость, но пациент не нуждается в посторонней помощи
- IV стадия — значительная утрата двигательной активности, но пациент в состоянии стоять и передвигаться без поддержки
- V стадия — в отсутствие посторонней помощи пациент прикован к креслу или постели
Диагноз болезни Паркинсона
Клиническая диагностика болезни Паркинсона проходит в три этапа.
1-ый этап
Распознавание синдрома паркинсонизма и его синдромальная дифференциация от своих неврологических и психопатологических синдромов, так или иначе схожих с истинным паркинсонизмом. Истинный паркинсонизм — это гипокинезия в сочетании с одним из следующих симптомов: тремор покоя (4-6 Гц), мышечная ригидность, постуральная неустойчивость, не связанная с первичными вестибулярными, зрительными и мозжечковыми нарушениями.
2-ой этап
Исключение иных заболеваний, которые могут проявляться синдромом паркинсонизма. Существует несколько критериев исключения болезни Паркинсона:
- окулогирные кризы
- терапия нейролептиками перед дебютом заболевания
- наличие в анамнезе повторных инсультов со ступенеобразным прогрессированием симптомов паркинсонизма, достоверный энцефалит или повторные ЧМТ
- продолжительная ремиссия
- исключительно односторонние проявления в течение более 3 лет
- мозжечковые симптомы
- надъядерный паралич взора
- ранее яркое проявление деменции
- ранее яркое проявление вегетативной недостаточности
- симптом Бабинского
- опухоль головного мозга или открытая гидроцефалия
- неэффективность больших доз леводопы
- интоксикация МФТП
3-й этап
Выявление симптомов, подтверждающих болезнь Паркинсона. Для этого необходимо наличие как минимум трех из нижеперечисленных критериев:
- односторонние проявления в дебюте болезни
- наличие тремора покоя
- асимметрия симптомов (с большей степенью выраженности на стороне тела, с которой началось заболевание)
- 70-100%-реакция на терапию леводопой
- прогрессирующее течение заболевания
- эффективность леводопы в течение 5 лет и более
- продолжительность заболевания 10 лет и более
Для обследования пациентов с подозрением на болезнь Паркинсона применяют реоэнцефалографию, ЭЭГ, методы нейровизуализации: КТ головного мозга и МРТ.
Дифференциальный диагноз
Болезнь Паркинсона необходимо дифференцировать от всех заболеваний, которые сопровождаются синдромом паркинсонизма: вторичный паркинсонизм, псевдопаркинсонизм, «паркинсонизм плюс». Около 80% случаев синдрома паркинсонизма приходится на болезнь Паркинсона.
Следует помнить об определенных клинических особенностях паркинсонизма, которые должны вызывать сомнения в диагнозе болезнь Паркинсона, например: неэффективность леводопы, отсутствие тремора, симметричность двигательных нарушений, ранние проявления признаков периферической вегетативной недостаточности.
Лечение болезни Паркинсона
Пути лечения болезни Паркинсона существенно различаются на ранних и поздних стадиях заболевания, поэтому их стоит рассматривать раздельно.
Лечение болезни Паркинсона на ранних стадиях.
Ранее диагностирование болезни Паркинсона не всегда означает незамедлительное начало какой-либо лекарственной терапии. Для определения сроков начала лекарственного лечения необходимо учитывать тяжесть заболевания, продолжительность заболевания, темп его прогрессирования, любые сопутствующие заболевания, а также «личные факторы» (профессиональное, социальное и семейное положение пациента, психическое состояние, особенности личности и т. д.). Цель такой терапии — восстановление (достаточный регресс) нарушенных функций посредством минимально возможных доз.
Лекарственная терапия на ранней стадии болезни Паркинсона подразумевает использование препаратов, увеличивающих синтез дофамина в мозге, стимулирующих его выброс и блокирующих обратное его поглощение, угнетающих распад дофамина, стимулирующих дофаминовые рецепторы и препятствующие гибели нейронов. К таким препаратам относятся амантадин, селективные ингибиторы МАО-В (селегилин и др.), агонисты дофаминовых рецепторов (пирибедил, прамипексол и др.). Допускается применение вышеуказанных препаратов как в виде монотерапии (чаще), так и в различных комбинациях.
Вышеперечисленные препараты значительно уступают по эффективности препаратам леводопы, однако для лечения болезни Паркинсона на ранних стадиях они вполне подходят. Теоретически на ранних стадиях болезни Паркинсона агонисты дофаминовых рецепторов способны отсрочить назначение леводопы, а на поздних стадиях — снизить ее дозу. Однако не в их пользу говорит большое количество побочных эффектов (язва желудка, ортостатическая гипотензия, психические нарушения, эритромелалгия, ретроперитонеальный фиброз и др.) и способность снижать чувствительность постсинаптических дофаминовых рецепторов.
Четкие критерии, определяющие оптимальное время начала лечения препаратами леводопы, отсутствуют. Тем не менее, следует учитывать возраст пациента (по возможности после 60-70 лет), избегать раннего назначения леводопы, при подборе дозы ориентироваться на «откликаемость» пациента на препарат, улучшений в его профессиональной и социальной деятельности.
Лечение болезни Паркинсона на поздних стадиях.
В независимости от характера течения болезни Паркинсона обязательно происходит постепенная трансформация клинической картины заболевания. Со временем прогрессируют уже присутствующие нарушения и появляются новые, большинство из которых с трудом поддается терапии, оказывая тем самым сильное стрессорное воздействие на пациента. Кроме этого, меняется привычный эффект от леводопы — снижается эффективность препарата, нарастают лекарственные дискинезии (как результат гиперчувствительности дофаминовых рецепторов).
Снижение эффективности терапии проявляется снижением срока лечебного действия каждой лозы леводопы. Формируется феномен «включения-выключения», единственным способом борьбы с которым становится постепенное повышение дозы леводопы, а это в свою очередь запускает порочный круг, порождающий новые проблемы, бороться с которыми становится все тяжелее. Реальная помощь в данном случае может быть оказана двумя способами: назначением дополнительной дозы леводопы в целях сокращения интервалов между приемами; добавлением в схему лечения ингибитора КОМТ и переводом пациента на терапию комбинированным препаратом леводопы и энтакапона.
Побочные эффекты терапии леводопой. Одно из проявлений снижения порога чувствительности к некоторым побочным эффектам — тенденция к появлению оральных (или иных) гиперкинезов на фоне симптомов гиперкинезии. Таким образом, в клинической картине болезни Паркинсона парадоксальным образом сочетаются симптомы избытка дофамина (оральные гиперкинезы) и его дефицита (гипокинезия). Снижение дозы леводопы в такой ситуации дает только временное устранение гиперкинеза, через некоторое время он появляется вновь. Ортостатическая артериальная гипотензия при болезни Паркинсона проявляется обычно относительно резким снижением артериального давления вскоре после приема леводопы. Таким побочным эффектом обладают и леводопа, и агонисты дофаминовых рецепторов, поэтому после определения причины побочного эффекта необходимо уменьшить дозу соответствующего препарата.
Психические нарушения при болезни Паркинсона могут проявляться в виде депрессии, тревоги, апатии, зрительных галлюцинаций, ажитации. Кроме того, типично появление запоминающихся, ярких сновидений. Со временем все вышеперечисленные нарушения прогрессируют и рано или поздно проявляются и в состоянии бодрствования. Терапию таких психических нарушений необходимо проводить совместно с психиатром. Иногда достаточно избавить пациента от тревоги и страха, так как именно они провоцируют более грубые психические нарушения. Большинство лекарственных дискинезий проявляется на пике действия препарата. Наиболее надежный способ их устранения — уменьшение разовой дозы леводопы с сохранением суточной дозы препарата. Поэтому дробный прием малых доз леводопы — наилучший способ предотвращения дискинезий такого типа.
В терминальной стадии болезни Паркинсона основные сложности связаны с кахексией, утратой способности к стоянию, ходьбе и самообслуживанию. В это время необходимо проведение целого комплекса реабилитационных мероприятий, направленных на обеспечение оптимальных условий для повседневной бытовой деятельности пациента. Следует помнить, что на поздних стадиях болезнь Паркинсона становится тяжелым бременем не только для самого пациента, но и для его семьи, членам которой может потребоваться не только терапевтическая, но иногда и специализированная помощь.
Хирургическое лечение болезни Паркинсона заключается в проведении стереотаксической деструкции вентролатерального ядра таламуса и субталамического ядра, а также глубокой стимуляции мозга. В случае выраженного акинетико-ригидного синдрома рекомендована паллидотомия, а также глубокая электростимуляция бледного шара и субталамического ядра.
Прогноз
Для болезни Паркинсона характерно неуклонное нарастание выраженной симптоматики. В 25% случаев в течение первых пяти лет заболевания наступает инвалидизации или смерть. У 89% пациентов, переживших 15 лет течения болезни Паркинсона, неизбежно наступает тяжелая степень инвалидности или смерть. Отмечено снижение уровня смертности пациентов с болезнью Паркинсона в связи с началом применения леводопы, а также рост продолжительности жизни.
Паркинсонизм — Википедия
Материал из Википедии — свободной энциклопедии
Паркинсони́зм — неврологический синдром, который характеризуется рядом симптомов: тремором, мышечной ригидностью (устойчивое повышение мышечного тонуса, равномерное сопротивление мышц во всех фазах пассивного движения, одинаково выраженное в сгибателях и разгибателях), постуральной неустойчивостью (неспособность удерживать равновесие, трудности ходьбы, падения) и брадикинезией (замедленный темп движений, трудность начальных движений, трудность поворотов)[1]. Ядро клинической картины паркинсонизма представляет собой акинетико-ригидный синдром[2].
Встречается при целом ряде заболеваний. Наиболее частой причиной является болезнь Паркинсона.
- Первичный (идиопатический) паркинсонизм (болезнь Паркинсона) встречается в большинстве случаев.
- Вторичный, симптоматический паркинсонизм:
Лекарственный паркинсонизм является одним из самых частых форм вторичного паркинсонизма и составляет от 4 до 10 % всех случаев возникновения паркинсонических симптомов. Чаще всего он связан с применением нейролептиков, его распространённость наиболее высока среди пациентов психиатрических клиник и амбулаторных психиатрических учреждений[3]. Именно лекарственный паркинсонизм необходимо в первую очередь исключить врачу при обследовании пациента с недавно развившимися гипокинезией, ригидностью или тремором[4]. Главным фактором риска развития лекарственного паркинсонизма является пожилой возраст[5][6][7].
Нейролептические экстрапирамидные расстройства, в том числе нейролептический паркинсонизм, появились после 1952 года, когда во врачебную практику были внедрены нейролептики (антипсихотики). Впервые лекарственный паркинсонизм был описан в 1954 году — он был выявлен у больного, которого лечили нейролептиками фенотиазинового ряда и резерпином[8].
Приблизительно в 50 % случаев[9] лекарственный паркинсонизм возникает из-за приёма лекарственных средств, не относящихся к антипсихотикам. Это могут быть[3]:
Исследователями отмечались отдельные случаи паркинсонизма, связанные с приёмом α-интерферона, амоксапина, амлодипина, амиодарона, амфотерицина В, диазепама, дилтиазема, дисульфирама, дифенина, индометацина, каптоприла, клопамида, ловастатина, тразодона, фенелзина, циклоспорина, циметидина, цитозин-арабинозида, высоких доз морфина, а также после введения контрастирующих средств. Механизм развития экстрапирамидных нарушений в этих случаях остаётся неизвестным. Возможно усиление паркинсонизма при приёме холиномиметиков, в том числе пиридостигмина, донепезила[4].
Сообщалось и о случаях возникновения паркинсонизма при приёме трициклических антидепрессантов и препаратов лития, но анализ этих публикаций показывает, что речь в них идёт не столько о паркинсонизме как таковом, сколько о треморе постурального или постурально-кинетического характера, иногда довольно грубом и сопровождающемся феноменом «зубчатого колеса»[4].
Общим признаком заболеваний с атипичным паркинсонизмом является быстрое течение, неполный или кратковременный эффект от лечения леводопой, клинические признаки, нетипичные для болезни Паркинсона — по крайней мере, в её ранней стадии: например, постуральные нарушения, автономные дисфунции, отчётливое аксональное доминирование гипокинетически-ригидного синдрома (не на конечностях, а на теле), пирамидные знаки, миоклонии, мозжечковые симптомы, нарушения окуломоторики и когнитивных функциий — прежде всего лобных. Эти заболевания возникают, как правило, спорадически. К наследственным формам относятся некоторые формы спиноцеребеллярных атаксий и фронтотемпоральных деменций, болезнь Вильсона-Коновалова, а также ювенильная форма болезни Хантингтона. Диагностика атипичных форм паркинсонизма важна для планирования, так как здесь возникают особые проблемы, требующие специального лечения. Кроме того, знание атипичных форм паркинсонизма поможет избежать неэффективного или даже рискованного лечения. Например, пациенты с прогрессирующим супрануклеарным парезом взора или мультисистемной атрофией не реагируют на глубокую стимуляцию мозга.
- ↑ Aminoff M. J., Greenberg D. A., Simon R. P. Clinical Neurology (неопр.). — 6th. — Lange: McGraw-Hill Medical, 2005. — С. 241—245. — ISBN 0071423605.
- ↑ 24.2.2. Болезнь Паркинсона // Гусев Е.И., Коновалов А.Н., Бурд Г.С. Неврология и нейрохирургия: учебник. — 2004.
- ↑ 1 2 Луцкий И. С., Евтушенко С. К., Симонян В. А. Симпозиум «Болезнь Паркинсона (клиника, диагностика, принципы терапии)» // Последипломное образование. — 2011. — № 5 (43).
- ↑ 1 2 3 4 Левин О. С., Шиндряева Н. Н., Аникина М. А. Лекарственный паркинсонизм // Журнал неврологии и психиатрии им. С. С. Корсакова. — 2012. — № 8. — С. 69—74.
- ↑ Avorn J et al. Neuroleptic drug exposure and treatment of parkinsonism in the elderly: a case-control study (англ.) // The American Journal of Medicine (англ.)русск. : journal. — 1995. — July (vol. 99, no. 1). — P. 48—54. — PMID 7598142.
- ↑ Susatia F., Fernandez HH. Drug induced parkinsonism (неопр.) // Curr Treat Options Neurol. — 2009. — Т. 11. — С. 162—169. — PMID 19364450.
- ↑ B Thanvi, S Treadwell. Drug induced parkinsonism: a common cause of parkinsonism in older people (англ.) // Postgraduate Medical Journal (англ.)русск. : journal. — 2009. — Vol. 85. — P. 322—326. — DOI:10.1136/pgmj.2008.073312.
- ↑ Достоверность гипотезы Иди и Сазерленда. Нейролептический синдром — лекарственный паркинсонизм
- ↑ Bondon-Guitton E et al. Drug-induced parkinsonism: A review of 17 years’ experience in a regional pharmacovigilance center in France (англ.) // Movement Disorders : journal. — 2011. — October (vol. 26, no. 12). — P. 2226—2231.
- ↑ Manfred Hauben, Lester Reich. Valproate-induced parkinsonism: Use of a newer pharmacovigilance tool to investigate the reporting of an unanticipated adverse event with an “old” drug (англ.) // Movement Disorders : journal. — 2005. — March (vol. 20, no. 3). — P. 387.
- ↑ C. Armon et al. «Reversible parkinsonism and cognitive impairment with chronic valproate use» Neurology 1996; 47: 626—635
- Neurologie compact für Klinik und Praxis, herausgegeben von Andreas Hufschmidt 6. Auflage 2013
- Thomas Brandt “Therapie und Verlauf neurologischer Erkrankungen 6. Auflage 2013 Kapitel «Atypische Parkinson-Syndrome» von A. Münchau und G.K. Wenning
- Левин О.С. Как лечить паркинсонизм не при болезни Паркинсона? // Трудный пациент. — 2008. — № 5—6. Архивировано 7 февраля 2013 года.
- Экстрапирамидные расстройства: Руководство по диагностике и лечению / Под ред. В.Н. Штока, И.А. Ивановой-Смоленской, О.С. Левина. — Москва: МЕДпресс-информ, 2002. — 608 с. — ISBN 5-901712-29-3.

