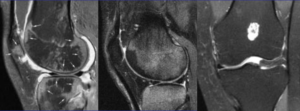
Контузионные изменения медиального мыщелка большеберцовой кости – МРТ коленного сустава описание. Дегенеративные изменения переднего и заднего рога медиального мениска, а так же латерального мениска. Трабекулярный отёк костного мозга медиального мыщелка бедренной и большеберцовой кости
Контузионные изменения медиального мыщелка большеберцовой кости
Отек спинного или головного мозга – это собирательный термин. Все процессы, которые относятся к этой категории, являются определенной патологией. Она заключается в накоплении избыточной жидкости в организме – точнее, в его клетках и межклеточном пространстве. Это приводит к увеличению объема мозга.
Медицинская литература практически не использует данный термин. Описаний у него нет. Прежде патологию именовали «отеком и набуханием мозга», при которой основными проявлениями служили сдавливание и раздвигание клеток из-за избытка жидкости. Это приводило к нарушению транспорта кислорода и обмена веществ, и клетки умирали. Но «чистой» формулировки понятия «отек» не встретить и сегодня.
Что такое отек костного мозга?
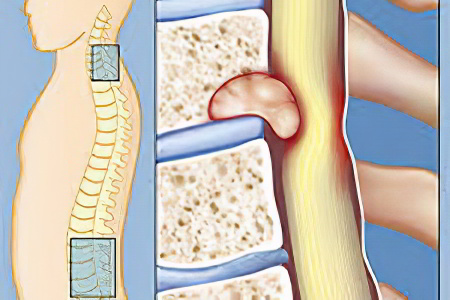
Отек костного мозга — это процесс увеличения жидкостей, находящихся в костной ткани. Неправильно считать отек костного мозга причиной проблем. Это – просто неспецифическое проявление, и выявить его можно с помощью МРТ. Данное образование появляется из-за любого патологического процесса, протекающего в самом очаге (о травматическом повреждении костных балок говорят, как о трабекулярном повреждении) или в достаточной близи с отеком. Так, он появляется в качестве следствия повреждения хряща сустава с нарушением субхондральной пластинки.
Относительно прогнозов и рекомендаций нужно отметить: здесь важен не сам отек, а его причины. Кроме того, важны функции сустава и другие его характеристики.
Отек костного мозга является скоплением жидкости в костной ткани. Это – одно из неспецифических проявлений какого-либо патологического процесса, которое идёт в очаге. Это явление может классифицироваться по нескольким признакам.
Среди них — прогноз патогенеза, по которому отеки бывают:
вазогенные, появляющиеся из-за повышения проницаемости капилляров, по причине чего начинается просачивание белков и воды в так называемое внеклеточное пространство с проникновением через стенки сосудов;
интерстициальные, появляющиеся из-за гидроцефалии;
цитотоксические отеки костного мозга, которые представляют собой «набухание» клеток непосредственно из-за скопления внутриклеточной жидкости. Это, в свою очередь, становится следствием снижения метаболизма, а следствием подобных патологий становится нарушение функционирования клеточной мембраны, скопление в клетках натрия, а следом за ним и воды.
Клиническая картина
Отеки бывают разных типов, но у них – стандартная клиническая картина. Так, пациент страдает от:
нарушения кровообращения, дыхания,
ухудшения реакции зрачков.
Все это – проявления, угрожающие жизни. Можно упомянуть о так называемых предварительных синдромах – они включают проявления синдрома внутричерепной гипертензии, которая развивается на фоне интенсивного увеличения объема жидкости в полости черепа. Учитывая, что череп – это закрытый вид пространства, давление жидкости на мозг получает все необходимые условия.
Симптомы опухоли костного мозга очень серьезны. Это важнейший орган, входящий в кроветворную систему без которого невозможно осуществление процесса создания новых клеток крови. Напомним, что они автоматически погибают. Его можно увидеть в губчатом веществе костей, и кроме того, в костномозговых полостях. Орган способствует иммунопоэзу, т.е. для созревания клеток иммунной системы, а также — костеобразованию. Если его состояние нормально – в нем содержится огромное количество клеток недифференцированного, низкодифференцированного и незрелого типа, которые принято сравнивать с эмбриональными клетками. Они уникальны, за их жизнь не отвечают другие органы.
Нетрудно представить себе, как важно здоровье этого органа. Так, по определенной очаговой симптоматике выясняют локализацию отека в отдельной части мозга, по причине появления которого появляются сбои в функционировании пораженного участка.
Виды отеков костного мозга:
Виды отеков костного мозга можно выделить по целому ряду признаков. Напомним, что от этого будет зависеть, какие меры будут выбраны для устранения этой патологии и её последствий.
Трабекулярный отек костного мозга
Трабекулярный отек костного мозга является первым сигналом о переломе позвонка. Особо это возможно в случае снижения высоты тела позвонка с переломом. Если налицо только отек – наличие ушиба позвонка, перелома сомнительно. Наилучшим способом проявить ситуацию здесь будут такие методы диагностики, как рентген или КТ, а процедура МРТ поможет в качестве дополнительного метода. Это объясняется тем, что патология мягкотканных структур диагностируется именно по МРТ.
При трабекулярном отеке должно наблюдаться увеличение объемов жидкости в костной ткани, где речь – не только о травматическом генезе, но и о воспалительном процессе. Лечение здесь будет заключаться в приеме йодистого калия, обладающего противовоспалительным действием. Пока у протрузии размеры небольшие, нужно прибегать к лечению, независимо от её местонахождения. Нужно предупредить протрузию спинного мозга и развитие миелопатии, для чего помимо медикаментозного лечения и физиопроцедур прописывают иглорефлексотерапию и ЛФК.
Отек костного мозга бедренной кости
Отек костного мозга бедренной кости может принимать достаточно серьезные формы. Большое значение здесь имеет причина её появления. Так, если он сопровождает заболевание остеомиелит, проявления отличаются достаточно тяжелой выраженностью. Это – сложный процесс с образованием гноя. Он захватывает кость и костный мозг, где также распространяются бактерии вредоносного характера, и требует комплексного лечения. В данном случае, отек является последствием самой болезни.
Также данное заболевание сопровождает остеохондроз, грыжи межпозвоночных дисков. Их устанавливают с помощью МРТ. Установить точный диагноз может хирург.
Такой отек может свидетельствовать о патологии костного выступа в бедренной кости. В данном случае, эта кость рассматривается как часть колена, и при расстройстве его функций имеет смысл побеспокоиться – нет ли у больного отека костного мозга данной кости.
Субхондральный отек костного мозга
Субхондральный отек костного мозга может обернуться непоправимой травмой для всего организма. Дословно термин «субхондральный» значит «подхрящевой». Как известно, кость состоит из определенных элементов, среди которых – хрящи. Этот элемент отличается хрупкостью и большей эластичностью на фоне скелета.
Субхондральные изменения костного мозга можно определить с помощью МРТ и С — терминальных перекрестно-связанных телопептидов коллагена II типа (СТХ–II). Они берутся из мочи больных. Несомненно, анализы делают и с учетом состава крови, поскольку хрящи имеют прямое отношение к состоянию костного мозга, участвующего в кровообразовании.
Динамика костномозговых нарушений порой происходит всего за 3 месяца. Чем меньше эта патология – тем меньше скорость распада хряща.
Асептический отек костного мозга
Асептический отек костного мозга начинается с таких частей тела, как головка и шейка бедренной кости. Это – так называемый ранний (обратимый) этап. Его выявляют задолго до распечатки рентгенологических симптомов.
Если же смотреть МР-томограммы, то можно увидеть следующие проявления. Он принимает форму участков сниженной интенсивности МР-сигнала по отношению к Т1-ВИ и более высокой — для Т2-ВИ. Это хорошо видно в сравнении с нормальным изображением жирового костного мозга. Чтобы особо полно разъяснить ситуацию с данным симптомом, нужно использовать последовательность с подавлением жировой ткани.
Асептическую патологию можно отличить по гиперемии, повышению местной температуры, припухлости, болям, нарушению функции. Она сопровождается выработкой серозной, серозно-фибринозной, фибринозной разновидности экссудата. Воспалительный отек данного вида может сигнализировать о развитии асептическом воспалении.
Реактивный отек костного мозга
Реактивный отек костного мозга развивается в ткани в виде реакции, причиной которой становится какое-либо вмешательство. К такому можно отнести, к примеру, послеоперационное поле.
Реактивный отек вместе с болевым синдромом часто появляется после редрессации. Такие пациенты в течение 3-10 дней проходят физиотерапевтические процедуры.
Чтобы снять подобный отек, часто рекомендуют курс контролируемой нагрузки. Реабилитации помогает ряд упражнений – таких, как чередование положения. Если налицо ярко выраженный болевой синдром – имеет смысл назначить аналгетики. В частности, это помогает при подобном отеке, возникшем из-за перелома кости бедра в условиях СЦР.
Отек костного мозга большеберцовой кости
Отек костного мозга большеберцовой кости редко сопровождается выявленными костно-деструктивными изменениями.
Зоны отека костного мозга данного типа выявляются в областях медиальных мыщелок бедренной и большеберцовой костей. Их размер зависит от причины их появления. Так, при спортивной нагрузке они появляются из-за травм и бывают в размерах 2,Ох 1,0 см, и т.д. Их внешняя симптоматика схожа с остеосклерозом. При этом, в суставной щели патологии выявляются далеко не всегда.
Как мы уже говорили, такой симптом, как отек костного мозга, часто сопровождает другие болезни, особенно при отсутствии лечения. Так, он сопровождает контузию зон костного мозга, синовит. Подобные травмы появляются при определенных обстоятельствах – например, резких поворотах туловища. Острых болей может не быть, особенно при оперативном лечении и несильной травме. Нога разгибается и сгибается с разной степенью сложности.
Контузионный отек костного мозга
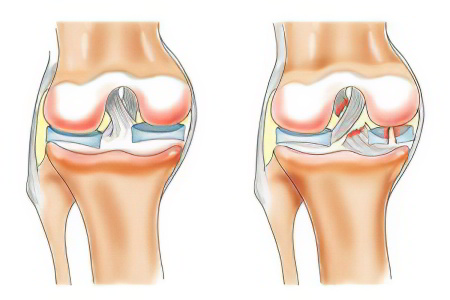
Контузионный отек костного мозга выявляется стандартными методами, такими, как МРТ. Диагностика строится из нескольких шагов, среди которых — личная консультация ортопеда, чьим профилем являются проблемы коленного сустава. Потребуется сопоставление данных клинического обследования и результатов МРТ. Возможно, при наличии симптомов:
Отека коленного сустава
Нужно учитывать, при каких ситуациях актуально образование контузионного отека костного мозга мыщелков бедренной и большеберцовой костей. Часто они сопровождают МР картину с разрывом передней крестообразной связки, и не только.
Рекомендации по лечению бывают различными. Если случай серьезен – рекомендуют артроскопическую аутопластику передней крестообразной связки и процедуру по резекции латерального мениска. Чем тяжелее травма, из-за которой появился данный отек, тем сложнее лечение. Часто к лечению отека приступают, к примеру, после снятия гипса. Нужно помнить, что если кости после перелома срослись неправильно – то придется заниматься одновременно решением нескольких проблем.
Перифокальный отек костного мозга
Перифокальный отек костного мозга образуется в силу увеличения внеклеточного пространства из-за накопления в нем жидкости. Её поступление идёт из поврежденных глиальных клеток. Клеточная мембрана обладает проницаемостью, это касается мембраны эндотелия капилляров в зоне, находящейся вокруг очага поражения.
Для определения распространенности зоны перифокального отека измеряют не только степень увеличением содержания в ней воды. На это образование влияет регионарная демиелинизация волокон белого мозгового вещества.
В зависимости от степени демиелинизации определяется содержание липидов в упомянутой перифокальной зоне. Это говорит о выражении нарушений процессов окисления и фосфорилирования с образованием отека мозга. Данный вид отека может формироваться при поступлении в белое вещество мозга определенного количества белков плазмы и образовании их связи с глиальными элементами. Происходит рост дальнейшего поступления жидкости – она заполняет перивазальное пространство из-за осмотического градиента. Схожий механизм характерен для поступления жидкости из ликворной системы. Благоприятной средой для развития опухолей являются поражения. Отек может возникать вокруг очагов с разными размерами, до 1 см. В зависимости от сложности болезни, хирургическое вмешательство требуется не всегда.
Лечение отека костного мозга
Лечение отека костного мозга базируется на ряде важных факторов:
причина его возникновения;
степень проявлений патологического процесса;
характер и степень роли и влияния образования на функционирование сустава.
Устранение отека костного мозга – достаточно сложная задача. К её решению с большой осторожностью подходят даже высококвалифицированные специалисты. Самолечение исключено.
Особо ситуация усложнена тем, что любое неправильное действие часто приводит к летальному исходу. Когда наступает период обострения – врач должен заботиться о восстановлении уровня церебрального перфузионного давления. Его принято называть ЦПД. Тогда удастся обеспечить нормальное кровообращение и поступление требующихся веществ нервным клеткам. Нормальным сопровождением для отека костного мозга является повышение внутричерепного давления, а следом резко спадает уровень ЦПД.
Чтобы снизить высокий уровень давления, прибегают к помощи:
Устранению и предупреждению болевого синдрома.
Поддержанию температуры тела в пределах нормы.
Назначению больному диуретики, чтобы вывести излишки жидкости.
Устранению причин, которые привели к нарушению нормального оттока жидкости.
Нормализации объема спинного мозга, в чем поможет курс препаратов форсированного диуреза, необходимых для регулирования электролитного обмена.
Непременно требуется контролировать водно-электролитный баланс. При организации лечения отека костного мозга очень важно организовать глюкокортикоидную терапию. Её задача — стабилизация клеточных мембран. Это предупреждает накопление катехоламинов в поврежденных клетках и тканях. Отлично показали себя мембранные протекторы, которые также называют «ноотропы».
Все это — составляющие консервативного лечения. Что нужно, чтобы оно принесло желаемый результат? Возможно, потребуется оперативное лечение. С отеком мозга борются посредством трепанации черепа, это поможет понизить уровень внутричерепного давления. Посредством трепанации черепа добиваются успеха в декомпрессионном оперативном вмешательстве. Оно заключается в устранении костного лоскута хирургическими методами.
Отек костного мозга – это серьезная проблема. При его лечении придется справляться со сложными задачами. Методика лечения должна быть выбрана быстро. Недопустимо задерживаться в решении данного вопроса, это может стоить больному жизни.

Автор статьи: Кузьмина Вера Валерьевна | Врач-диетолог, эндокринолог
Образование: Диплом РГМУ им. Н. И. Пирогова по специальности «Лечебное дело» (2004 г.). Ординатура в Московском государственном медико-стоматологическом университете, диплом по специальности «Эндокринология» (2006 г.).

Как быстро и просто понизить артериальное давление?

Правда ли, что нужно очищать организм? Мифы и доказанные факты!
Отёк – это жидкость в тканях определенных мест тела, при этом увеличивается объем полости кожи, перестают нормально функционировать органы, подверженные отеку. Различают гидростатический и гипопротеинемический отеки. К первому типу относят отеки, в которых увеличивается давление в капилляре.
Отек органов дыхательной системы, чаще – гортани. При отеке гортани появляется охриплость голоса, дыхание затрудняется, сопровождается кашлем лающего типа. Также наблюдается общее тревожное состояние пациента. Кожные покровы в области лица сначала приобретают синий, затем бледный оттенок. Иногда патология сопровождается потерей сознания.
Отек лица – это патологическое состояние, вызванное задержкой лишней жидкости в тканях лица (в межклеточном пространстве), следствием чего является нарушение водного обмена и заметная припухлость челюстно-лицевой области. Отек не является заболеванием – лишь симптомом какого-либо недуга. Для эффективного лечения отека лица, прежде всего, необходимо.
Накопление избыточного количества жидкости в тканях организма приводит к такому неприятному и неэстетичному явлению, как отёки. Они могут появляться в различных областях и частях человеческого организма: на лице, верхних или нижних конечностях, туловище, внутренних органах и полостях организма; отличаться по причинам.
Отек рук – это чаще всего признак какого-то серьезного заболевания. Они никогда не появляются без причин. Если вы заметили, что у вас отекли кисти и пальцы, это говорит о том, что в вашем организме произошли какие-то сбои в работе определенных органов: сердце, почки, печень и т.д. Как только вы заметили отеки.
При отеках в мягких тканях организма происходит избыточное скопление жидкости. На первый взгляд, это может показаться не опасным, однако регулярное возникновение отеков может свидетельствовать о патологиях, связанных с работой сердца и почек, циррозе печени. Также нередко отеки возникают у беременных женщин. Если с этой проблемой вы сталкиваетесь.
Налейте в ведро холодную воду и высыпьте туда один пакет каменной соли. После этого смочите в этом растворе махровое полотенце и, слегка отжав, положите его на поясницу. Сделайте так около десяти раз. Такая процедура повлияет на мочевыделение, и отеки станут проходить. И ещё один метод народной медицины для лечения отеков.
Многие мужчины и женщины имеют различные проблемы со здоровьем, на фоне которых часто развиваются отёки. В некоторых случаях причиной отёчности может стать наследственный фактор. Избыточный вес, а также заболевания сердечно-сосудистой системы также могут провоцировать появление отёков в мягких тканях. Чтобы избавиться от них специалисты.
Перелом мыщелка коленного сустава – достаточно сложная травма, требующая лечения. Коленный сустав является одним из самых сложных и крупных суставов человеческого тела, также, он наиболее уязвим для травм. Самым распространенным видом повреждения в коленном суставе является перелом мыщелков большеберцовой кости или бедренной. Повреждений костной ткани сустава относится к тяжелым травмам, лечение и исправление которых требует усилий, серьезного отношения и длительной реабилитации.
Механизмы и виды переломов
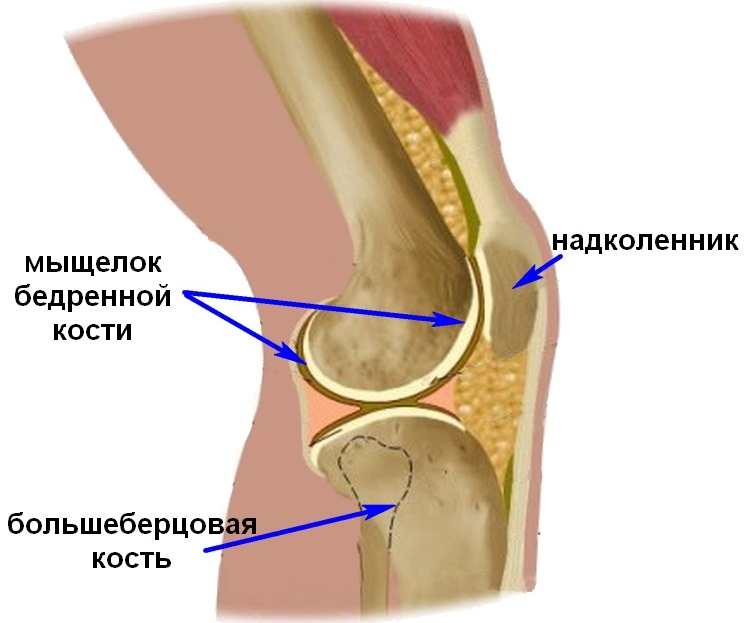
Понимание механизмов травм необходимо для диагностики и лечения таковых. Переломы мыщелков коленного сустава случаются при следующих ситуациях:
- Прямых ударах, наносимых на наружную поверхность сустава в согнутом или разогнутом состоянии, такие травмы часто получают в автомобильных авариях.
- Падении с приземлением на согнутую в колене конечность, боковую и прямые поверхности сустава.
- Падение с приземлением на прямые ноги.
- Также к таким повреждениям приводят насильственные отклонения или вращения голени в суставе.
Такие травмы в жизни встречаются часто и как правило, приводят к комбинированным повреждениям, с повреждением сразу нескольких костных структур, разрывам связок, хондромаляции или рассекающими остеохондритами.
Для справки! Сложность строения сустава и разнообразие механизмов повреждения обуславливают разнообразие переломов, поэтому можно встретить множество классификаций и видов переломов мыщелка бедренной кости или большеберцовой, но клинически важными являются следующие травмы.
Перелом мыщелка коленного сустава без смещения
Характеризуется трещиной, дефектом в костной ткани. Данный тип перелома лечится посредством иммобилизации гипсовой повязкой на несколько недель, полное восстановление наступает через 3-4 месяца.
Компрессионные переломы мыщелков большеберцовой кости
Происходят посредством раздавливания о мыщелки бедренной кости. Для данного вида перелома характерно относительное сохранение целостности синовиальной оболочки, что не дает оснований для развития артритов. Также при данном переломе отмечается менее сильное повреждение связочного аппарата. Прогноз в данном случае хороший, и при своевременном обращении за помощью оперативного вмешательства можно избежать.
Восстановление уровня смещенного и вдавленного мыщелка достигается посредством ручной репозиции и последующей фиксации на столе с вытяжением или нормально наложенной гипсовой повязкой. Таким образом, происходит вклинивание и фиксация фрагмента в коленном сочленении.
Раздробленные переломы мыщелков коленного сустава

Как пример, перелом наружного мыщелка большеберцовой кости. Наблюдается характерное отделение большого фрагмента мыщелка, с его отклонением, смещением в наружную сторону на несколько мм, также наблюдается раздробление суставной поверхности кости. Этот тип перелома обусловлен несколько иным положением бедренной кости в момент травмы.
В результате сильного удара бедренной кости о суставную поверхность большеберцовой и происходит ее вклинивание и раскалывание мыщелка. Обычно при таком типе перелома наружного мыщелка большеберцовой кости приложение силы приходится на небольшой участок, в результате головка малоберцовой кости не травмируется, а отделяется вместе с отколотым фрагментом мыщелка большеберцовой на несколько мм.
Степень тяжести в данном случае может быть различной, это зависит от степени повреждения связок и сосудов. Но обычно наблюдаются полные разрывы связок, сильные повреждения менисков, которые могут быть импрессионно вдавлены в большеберцовую поверхность.
Повреждается хрящевая основа сустава, что приводит к артриту и хондромаляции.
Повреждение сосудов, питающих сустав, приводит к недостаточности кровоснабжения суставных структур, почему в дальнейшем и наступает некроз тканей, это может закончиться, например, рассекающим остеохондритом. Прогнозы в этом случае делаются осторожно.
Лечение и восстановление в данном случае также подразумевает возвращение отколотого фрагмента в анатомическое положение. Это достигается также разными способами и зависит от тяжести перелома, о чем судится по рентгенограмме. В одних случаях ограничиваются ручной репозицией, но, как правило, этого недостаточно. Тогда показана оперативная репозиция, при необходимости артропластика поврежденных структур.
Переломы латерального и медиального мыщелков бедренной кости
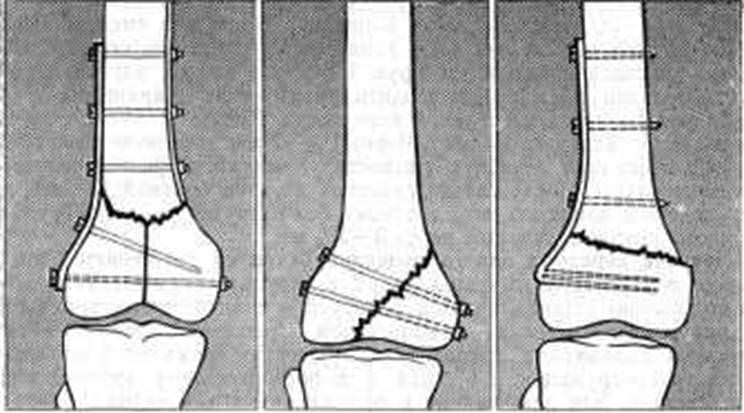
Возможны при насильственных и выходящих за анатомические рамки отведении и приведении голени, также при падении на вытянутые ноги. Переломы латерального и медиального мыщелка коленного суствав — это также отламывание фрагмента или всего мыщелка со смещением на 3 мм и более, или же без него. Как осложнение также возможны хондромаляции и рассекающий остеохондрит.
Хондромаляции – это патология хрящевой ткани, при которой происходит истощение, утончение и ее разрушение. При рассекающем остеохондрите наблюдается отслоение участка хрящевой ткани от кости.
Важно! Какого бы вида не был перелом, его лечение должно проходить в стационаре, врачами, так как от времени обращения, грамотности врача и правильного лечения зависит его успех и исключение осложнений.
Характерная для травмы симптоматика
Симптомы проявляются практически сразу после перелома, они и помогут определить тип и сложность повреждения:
- появление характерного болевого синдрома, с локализацией в суставе и бедре;
- неустойчивость, чрезмерная подвижность надколенниковой кости;
- ощущение неустойчивости, колебания в колене;
- при пальпации, нажатие на сломанный мыщелок коленного сустава появляется сильная резкая боль;
- ограничение и сильная болезненность движений в суставе;
- характерен хруст он же крепитация, при пальпации, обусловлен наличием подвижных костных отломков;
- будет припухлость и отечность коленной область, выпот в суставной полости, что и сглаживает очертания сустава.
Часто, не смотря на наличие перелома, пациенты успешно сами передвигаются, и сразу не обращаются к врачу, потому что бывает, так боли колена после травмы и перелома не наблюдается.
Важно! Если есть подозрение на перелом, наличие характерных симптомов, предшествующей им травмы, необходимо сразу обратится к врачу, потому что иногда болей может и не быть. Несвоевременное обращение к врачу, может привести к необходимости оперативного вмешательства, чего можно избежать, если перелом свежий.
Врач поле внешнего осмотра и по результатам рентгенологического исследования в нужных проекциях, определяет тяжесть перелома и последующее лечение.
Лечение
Процесс лечения принципиально отличается для пациентов с переломами со смещением и без него.
Пункция

Первым делом при переломе без смещения фрагментов показана пункция, посредством которой извлекают выпот и кровь, находящиеся в суставной полости. После этого в полость сустава вводится небольшое количество новокаинового раствора, затем нужно иммобилизировать сустав гипсовой повязкой. Предварительно на 5-10 градусов согнув в коленном суставе, конечность иммобилизируется гипсовой повязкой.
Срок наложения порядка 2-3 месяцев, после чего в качестве реабилитации необходимы занятия лечебной физкультурой. Важно для периода реабилитации начать тренировать мышцы бедра. Это делается буквально через 2 -3 дня после наложения повязки посредством поднимания конечности. Позже, примерно спустя 7 – 10 дней, разрешается передвижение на костылях, очень важно, чтобы не было никакой нагрузки на сустав.
Лечебные мероприятия при переломах со смещением костных отломков могут быть разными, но изначально требуется репозиция, возвращение смещенных структур на свое нормальное, анатомическое положение:
- Определив тяжесть и тип перелома, специалиста производит ручное вправление под анестезией, фиксирует верхняя часть конечности, манипулируя нижней. После чего накладывается иммобилизирующая гипсовая повязка на необходимый срок.
- Также врач может решить проводить лечение методом постоянного вытяжения, при смещении отломка на более чем 3 мм. Подразумевается медленное вправление отломков, посредством накладывания на конечность специальной шины и использования системы грузов. Через несколько недель, если вправление произошло успешно, то система вытяжения меняется на гипсовую повязку.
В случае если, консервативные методы не дают должного эффекта или перелом достаточно сложный назначается операция. Смещенные отломки в ходе операции фиксируются болтами, при этом сращение также происходит длительное время, после чего вкрученные болты удаляются.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.

Переломы большеберцовой кости встречаются нередко. При этом характер травмы и ее тяжесть зависят от вида повреждения. Переломы проксимального отдела кости включают в себя травмы, которые располагаются выше бугристости. Они делятся на внутрисуставные и внесуставные травмы. Внутрисуставные переломы – повреждения мыщелков, внесуставные –перелом межмыщелкового возвышения большеберцовой кости, бугорков и подмыщелковые травмы. Эпифизарные повреждения относятся к внутрисуставным. Травмы, происходящие в проксимальном отделе кости, не играют важной роли, так как малоберцовая кость не несет весовой нагрузки.
Наружный и внутренний мыщелки большеберцовой кости образуют площадку, которая передает вес тела к диафизу от бедренных мыщелков. Переломы мыщелков большеберцовой кости обычно связаны с определенной степенью раздавливания кости, которое происходит из-за осевой передачи веса тела. Если происходит мыщелковое раздавливание, развивается варусная или вальгусная деформация коленного сустава. Мыщелковое возвышение формируют бугорки, а к ним крепятся крестообразные мениски и связки.
Механизм травм
Анатомические признаки позволяют разделить переломы проксимального отдела большеберцовой кости на несколько категорий:
- переломы мыщелков большеберцовой кости;
- травмы бугорков;
- повреждения бугристости кости;
- подмыщелковые травмы;
- травмы эпифизеолиза , повреждения проксимального отдела малоберцовой кости.
Наша задача – исследовать первую группу повреждений, классификация которой будет приведена чуть далее. Стоит отметить, что переломы мыщелка большеберцовой кости встречаются нередко. Конечно, не всякая травма в этой области считается переломом. Это слово подходит к ситуации, когда происходит смещение мыщелка больше, чем на 4 миллиметра. Коленный сустав может сильно деформироваться даже после несильного повреждения проксимального отдела кости у детей. Еще до конца не выяснили, почему такое происходит. Такая ситуация наблюдается у детей, которым еще не исполнилось четыре года. Ее проявление – вальгусная деформация колена через год или полгода после травмы.

Скрытые переломы мыщелка большеберцовой кости могут происходить у людей преклонного возраста. В этом случае первичная рентгенограмма показывает приемлемый результат, тогда как пожилой пациент жалуется на боль, которая особенно сильно ощущается там, где расположен внутренний мыщелок. Такие повреждения являются усталостными.
Обычно силы, которые действуют на суставную площадку, включают сдавление, происходящее по оси с ротацией. Если же какая-то сила становится больше, чем костная прочность, происходит перелом. Травмы, которые образуются в результате действия прямого механизма, составляют около двадцати процентов всех переломов мыщелков большеберцовой кости. Примером такого повреждения служит падение с высоты. Однако половину, то есть пятьдесят процентов, составляют травмы, произошедшие в результате ДТП, в процессе которого бампер ударяет по проксимальному отделу кости. Остальная часть переломов происходит в результате комбинации ротационного напряжения и одновременного сдавления по оси. Мыщелки большеберцовой кости имеют губчатую структуру. Это обуславливает возможность костного сминания при травме. Это приводит к возникновению импрессионных или вдавленных переломов.
Наружная площадка кости обычно страдает при насильственном отведении нижней конечности. При сильном отведении голени может возникнуть перелом латерального мыщелка. Если во время травмы колено находится в разогнутом состоянии, это приводит к переднему перелому. Большая часть поздних мыщелковых травм образуется тогда, когда сустав колена находится в согнутом положении.
Переломы мыщелков большеберцовой кости во многих случаях сочетаются с другими серьезными травмами колена. Например, могут быть повреждены мениски и связки вместе или по отдельности. Переломы наружных мыщелков большеберцовых костей могут сопровождаться травмой коллатеральной связки, наружного мениска или передней крестообразной связки. После повреждения также могут присутствовать повреждения сосудов, которые проявляются через какое-то время после перелома.
В отдельную категорию входит травма межмыщелкового возвышения кости. Она образуется в результате тех же причин, которые приводят к разрыву передней крестообразной связки у ребенка, то есть происходит перерастяжение связки. Такое повреждение является типичным отрывным повреждением, линия которого проходит сквозь проксимальный эпифиз. Большая область верхней суставной поверхности частично или полностью оторвана от кости, в редких случаях она раздроблена. Часто перелом охватывает ростковый хрящ .
Симптомы
При переломах мыщелка большеберцовой кости есть немало признаков, которые позволяют определить наличие этой травмы, поставить диагноз и начать лечение. Среди них особенно выделяются:
- боль;
- типичная деформация;
- гемартроз ;
- нарушение суставной функции;
- боковые движения в суставе колена.
Интенсивность боле не всегда зависит от степени повреждения. В диагностике важную роль играет местная болезненность, которая определяется надавливание одним пальцем, но делать это, конечно же, должен врач. Гемартроз может иметь большие размеры. Он способен вызвать резкое расширение коленного сустава и нарушение кровообращения. При этом возникает необходимость в пункции для того, чтобы удалить кровь. Быстрого рассасывания крови можно достичь ранними активными движениями в суставе.
Характерный признак переломов мыщелков большеберцовой кости – типичная деформация. Она объясняется смещением отломков. Еще один характерный признак – боковая подвижность возле сустава. Пострадавший не может активно двигать конечностью, это доставляет ему боль. Чтобы уточнить характер перелома и степень смещения, необходимо провести рентгенограмму.
Лечение
Лечение перелома мыщелка большеберцовой кости основано на нескольких принципах:
 Раннее анатомическое вправление отломков. Это позволяет восстановить конгруэнтность суставных поверхностей .
Раннее анатомическое вправление отломков. Это позволяет восстановить конгруэнтность суставных поверхностей .- Прочная фиксация отломков до тех пор, пока не наступит консолидация перелома.
- Ранние активные движения.
- Поздняя нагрузка поврежденной конечности.
Лечение переломов должно быть дифференцированным. Если есть краевой перелом без смещения, неполный перелом или трещина, производят иммобилизацию задней гипсовой шиной, начиная от пальцев и заканчивая верхней третью бедра. Срок – три или четыре недели. Пациент должен соблюдать постельный режим три или четыре дня, после чего может начать ходить с костылями. В дневное время суток шина снимается для того, чтобы проводить активные движения коленом. В течение дня число таких упражнений постепенно увеличиваются.
В условиях стационара используется способ скелетного или клеевого вытяжения и одномоментное ручное вправление с дальнейшей фиксацией с помощью постоянного вытяжения. Если происходит перелом одного мыщелка и сопутствующее ему смещение, применяется клеевое вытяжение за голень, когда конечность находится в разогнутом состоянии. Вместе с этим используются пару боковых вправляющих петлей. Если произошел перелом наружного мыщелка, то боковая петля на мыщелковую область накладывается таким образом, чтобы тяга направлялась изнутри кнаружи. Петля, которая располагается над лодыжками, должна быть направлена снаружи кнутри. Это позволяет устранить типичную деформацию, вправить сместившийся мыщелок и удержать его в нужном положении.
Если происходит перелом одного мыщелка с большим смещением, вывихом или подвывихом другого или же травмы обоих мыщелков с сильным смещением, применяют скелетное вытяжение с помощью клеммы за лодыжку. Чтобы приблизить, друг к другу разошедшиеся в стороны мыщелки, используют боковые петли или аппарат конструкции Н.П. Новаченко. При этом встречаются случаи, когда необходимо прибегнуть к ручному вправлению отломков, которые сместились. Обезболивание применяют общее, спинномозговое или местное.
Когда используют вытяжение, активные движения можно начать выполнять чрез несколько дней, если нет острых болей. Благодаря раним движениям, получается, достичь хорошего вправления отломков и создать конгруэнтность суставных поверхностей . Клеевое вытяжение устраняется чаще всего через месяц, как и скелетное вытяжение. Однако после него еще на две недели накладывается клеевое вытяжение. После того как сняли вытяжение, пациент может вставать на ноги с помощью костылей, но не нагружая поврежденную конечность. Полная нагрузка разрешается через месяц или больше.
Оперативное вмешательство применяется в следующих случаях:
- ущемление отломка в суставной полости и нарушение движений;
- сдавление сместившимся отломком сосудисто-нервного пучка;
- сильное смещение отломков и безрезультатность консервативных методов;
- сильная компрессия мыщелков.
Осложнения
Возможно, развитие следующих осложнений после перелома мыщелка большеберцовой кости:
 полная потеря движений в колене после долгой иммобилизации;
полная потеря движений в колене после долгой иммобилизации;- дегенеративный артроз ;
- угловая деформация колена в первые недели;
- нестабильность коленного сустава, рецидивирующий подвывих в результате разрыва связочного аппарата;
- попадание инфекции из-за лечения открытых переломов;
- повреждение сосудисто-нервного пучка из-за туннельного синдрома.
Если начать своевременное лечение и соблюдать рекомендации врача, получится избежать серьезных последствий и быстро восстановить двигательную активность в большинстве случаев. Современная медицина дает возможности выбрать метод эффективного лечения.
Советуем к прочтению
Боль в коленном суставе — 10 ответов врачей на вопрос на сайте СпросиВрача
Страшно или нет – вопрос риторический. Объективно ситуация выглядит таким образом, что имеются внутрисуставные повреждения и без следа они не пройдут при самом благоприятном развитии событий. И так:1. Есть на сегодня отек сустава? Если да, то есть синовит и лечение начинаем с курса НПВС общего и местно (например, нимесулид внутрь и вольтарен гель местно). Если сустав не отечен, этот пункт пропускаем.
2. Ношение бандажа обязательно. Лучше подойдут модели с шинами, но они дорогие. На худой конец можно использовать вот такой https://orteka.ru/catalog/bandazhi/kolennyy-sustav-b/kolennyi-bandazh-c-sharnirami-orlett-rkn-202.php#moscow_map Носить круглосуточно месяц, потом еще месяц снимать на ночь. Потом пользоваться бандажом при повышенных физ нагрузках.
3. Частичный разрыв ПКС – это серьезно. Если не дать срастись физическими нагрузками – это нестабильность коленного сустава и оперативное лечение. А когда срастется – повышенные нагрузки уже противопоказаны, иначе возможен ее полный разрыв.
4. То же самое касается мениска. Разрыв 2 степени в оперативном лечении не нуждается, но при повышенных физ нагрузках он будет подвергаться дальнейшему разрыву.
5. Контузионные изменения могут пройти без последствий, а могут вызвать участок остеонекроза кости. Здесь пока ничего сделать нельзя и нужно контрольное МРТ через 6 мес.
6. Рекомендую внутрисуставно проколоть Алфлутоп №5-10 + в\м Хондролон №30 через день, Витамины В1, В6, В12 по 10 в\м + ультразвук с гидрокортизоном №15. Через месяц массаж и ЛФК.
Резюме. При самом благоприятном развитии событий остеоартроз коленного сустава Вам все равно обеспечен. Но при адекватных нагрузках он не будет Вас беспокоить и Вы проживете с ним до конца дней. При занятиях спортом защищайте сустав бандажом и помните, что травмировать его нельзя. Раз в год прокалывайте Хондролон с витаминами (можно в таблетках Артру или Терафлекс). Повторная травма приведет к неадекватно большим, чем в этот раз внутрисуставным повреждениям. Теперь будет работать правило “маленькая травма = большие повреждения”.
реконверсия, контузия, причины, виды, лечение
Содержание статьи:
Отеки коленей – серьезный сигнал развития сложной патологии. В организме человека нет ни взаимосвязанных между собою систем. Их тесная связь наиболее очевидна во время болезни. Локальные повреждения колена проявляются особыми признаками, из них первый и наиболее важный – это отеки. Они не считаются отдельной болезнью, это только симптомы, сопровождающие разные травмы и заболевания, что важно вовремя распознать, диагностировать и начать лечиться. Одно из серьезнейших осложнений – отек костного мозга большеберцовой кости коленного сустава.
Продолговатый мозг играет незаменимую роль в иммунитете и кровообразовании. Он расположен в трубчатых и грудинных костях, в реберной, позвонковой костных структурах. Отклонения от нормы в его функциях отражаются на общем самочувствии человека.
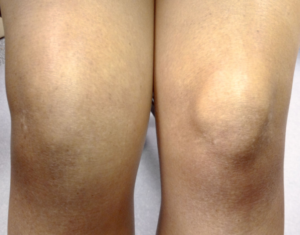
Отек костного мозга коленного сустава
Обычно отечность продолговатого мозга – ответ организма на травмирование, заражение инфекциями, дисфункция тока крови. Основными причинами отечности на коленях являются их травмы. Повреждение меняет структуру суставов, травмируются ткани суставов, не регулируется их кровоснабжение. В межклеточном пространстве скапливается жидкое вещество, мешающее функциям суставного сочленения.
По каким причинам отекает костный мозг
Факторами образования припухания коленных чашечек чаще всего становится отек костного мозга надколенника, повреждения большой берцовой кости. Патология формируется после повреждений на тренировках. Отекание мозгового вещества в коленных суставах приводит к нарушению анатомической структуры кости. Осложнения на костном мозге могут произойти на фоне синовита, контузии кости.
Болит и отекает коленный сустав по причине:
- повреждений связочного аппарата;
- травмы менисков;
- нарушения в структуре синовиальной капсулы.
Отек костного мозга
Это сильный толчок к осложнению на костном мозге, к появлению болей и отеков. Выраженная припухлость зависит от тяжести повреждения конечности, от сложности текущего заболевания сустава. Так, артроз сопровождается дегенеративными изменениями хрящевой ткани, из-за чего страдает костный мозг. Асептический бурсит сопровождается припухлостью коленей. Здесь врачу следует дифференцировать «чистый» бурсит от инфекционного, с нагноением. Проникновение инфекции в мозговое вещество кости может вызвать жизненно значимые осложнения, вплоть до потери конечности.
Виды отечности
Классификация отечности костного мозгового вещества основывается на нескольких аспектах: на факторах формирования отечности, на происхождении и возникновении отечности; на особенностях течения заболевания и патогенеза.
Причины появления классифицируют отечность:
- опухолевого типа;
- токсического происхождения;
- травматического характера;
- гипертензивного осложнения;
- послеоперационного вида;
- ишемического типа;
- воспалительного характера.
Происхождение отечности классифицируется как:
-

МРТ коленного сустава при отеке костного мозга
Цитотоксические отеки с нарушением обмена веществ на клеточном уровне; их появление обусловлено нехваткой кислорода; действием токсинов, ишемической болезнью мозга.
- Вазогенные отеки ─ их возникновение вызвано высокой проницаемостью капилляров, отчего жидкое вещество из сосудов проникает в свободное место между клетками. Такие виды отеков сопровождают травмы, воспалительные заболевания.
По особенностям протекания и развития болезни классифицируются разные виды отечности костного мозгового вещества:
- трабекулярный отек коленного сустава: остов коленного сочленения составляют трабекулы – лат. trabeculae, они призваны укреплять основу сустава, в структуре которого есть тяжи, перегородки, состоящие из соединительных тканей с коллагеновым веществом. Трабекулярная отечность коленей вызывается артрозами, артритами, из-за чего в данном случае требуется начинать с лечения непосредственного заболевания, что снимет воспаление и выведет застойное жидкое вещество;
- субхондральный: может образоваться как результат повреждения хрящей, самой легко травмируемой тканью в составе костей. Хрящ может полностью необратимо разрушиться за 3 месяца;
- асептический: чаще всего затрагивает тазобедренные суставы, и только в запущенной форме отеки доходят до коленного сустава;
- реактивный: последствие хирургических манипуляций, устраняется в ходе реабилитации;
- контузионный отек: посттравматическая патология, чаще всего сопровождается порывом крестообразных связок; чтобы установить точный диагноз, требуется проведение МРТ, артроскопической аутопластики;
- перифокальный отек: жидкое вещество скапливается из-за повреждения нервного волокна; как следствие травмы, увеличивается межклеточное пространство, где и скапливается патологическое вещество.
Отек коленного сустава
Костное мозговое вещество колена травмируется на фоне дегенеративных изменений суставной структуры. Это происходит из-за высоких физических нагрузок, поэтому в числе пациентов обычно активные люди, занимающиеся физкультурой и спортом. Часто в простых бытовых движениях случается неудачное приземление на ногу, человек и не понимает, что случилась травма, относится к болям как к проходящему явлению. Но в таких ситуациях повреждается надколенник, как следствие – образуется отек костного мозга коленного сустава.
Все виды отеков колена сопровождаются болевым синдромом, длительным сохранением, постепенным увеличением в размерах. Если заболевание тянется длительное время, у пациента уменьшается анатомическая длина бедра, страдает берцовая кость, уменьшается объем хрящей. Человек начинает хромать.
Лечение отечности костного мозга на коленях
Врач выбирает направление лечения по виду патологии.
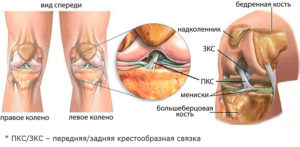
Передняя и задняя крестообразная связка
У контузионной отечности обязательно есть характерный признак – заклинивание, резко ограничивающее движения, сопровождающееся острой болью. Контузионные отеки определяются на МРТ, где показывается порыв крестообразной связки.
Тяжелые повреждения, вызывающие отечность, лечат артроскопической аутопластикой, в ходе которой врач восстанавливает крестообразную связку, удаляет участки поврежденного мениска. При необходимости производится другая процедура – резекция латерального мениска.
Для лечения перифокального травмирования используются традиционные или операционные методики. Перифокальная деформация костного мозгового слоя формируется из-за расширения свободного пространства между клетками и скопления в нем патологического жидкого вещества. Оно поступает из глиальных клеток с поврежденными мембранами. В зоне поврежденных клеток локализованы капилляры, у которых мембраны и эндотелий обладают высокой проницаемостью.
В ходе формирования отечности мозговой прослойки большеберцовой кости нечасто бывают костные деструкции. Область поражения такого типа проявляется отеком костного мозга латерального мыщелка бедренной кости, размеры отечности прямо зависят от условий ее формирования.
Отечность мозга кости только симптом, сопровождающий травмы или заболевания, особенно если своевременно не начато лечение. Он становится спутником контузий, разрывов связок, поражения тканей, синовита. Если появляются ограничения движений коленных суставов, надо обязательно обратить на это внимание, и своевременно получить медицинскую помощь.
Клинический случай и пример описания травмы колена. — 24Radiology.ru
Описание клинического случая:
Пациент пришел в МРТ центр на костылях. С его слов произошло следующее. При спуске с горы на горных лыжах упал, и колено неприятного хрустнуло. После падения, решив встать, уже не мог опираться на левую ногу так, как в области колена было напряжение.
Пример описания:
- Кости:
- Взаимоотношения бедренной и берцовой костей не нарушены. Большеберцовая по отношению к бедренной смещена вперед не более 7мм. Конгруэнтность суставных поверхностей коленного сустава сохранена. Отчетливых признаков переломов нет. Небольшие участки отека костного мозга по краям мыщелков большеберцовой кости, в области медиального мыщелка бедренной кости вблизи сухожилия полуперепончатой мышцы.
- Связки:
- Передняя крестообразная отечна и неструктурна, с разрывом, ход волокон отчетливо не прослеживается. Задняя крестообразная связка обычного вида, определяется на всем протяжении, однородной структуры. Медиальная и латеральная коллатеральные связки интактны, участков измененного сигнала не отмечается, определяются на всем протяжении. Менискобедренные связки представляются нормальными.
- Мениски:
- Сложный разрыв заднего рога медиального мениска (Stoller3) с выходом на обе суставные поверхности и небольшим расслаивающим повреждением. Вертикальный разрыв заднего рога латерального мениска вблизи корня (Stoller 3). Перименисковых кист нет. Поперечная связка нормальная.
- Хрящи:
- Хрящ суставных поверхностей надколенника с участками хондромаляции (отчетливо до 2ст.), субхондралльный участок гипертинтенсивности на уровне хондромаляции. Хрящ суставных поверхностей бедренной и большеберцовой костей – без значимых изменений, равномерной толщины, однородной структуры
- Надколенник:
- Надколенник нормально расположен, с заостренностями по краям. Механизм разгибателей, а также удерживатели надколенника не утолщены, сигнал от них не изменен. Клетчатка жирового тела Гоффа умеренно отечна.
- Синовиальная оболочка:
- Выпот в суставе в существенном количестве, больше супрапателлярно. Синовиальные складки без патологических изменений. Мышцы и мягкие ткани: Мышцы и сухожилия не изменены, обычной структуры, целостность их не нарушена. Отечность мягких тканей вокруг сустава, в большей степени в латерально.
- Артерии и нервы:
- Патологических изменений сосудисто-нервных структур не определяется. Признаков их компрессии нет.
- Заключение:
- Разрывы задних рогов медиального и латерального менисков (Stoller 3). Разрыв передней крестообразной связки (высокая вероятность полного разрыва, необходимо сопоставить с данными клинической картины). Реактивный синовиальный выпот и отек периартикулярных мягких тканей. Незначительные контузионные изменения мыщелков большеберцовой и бедренной костей. Умеренно выраженные дегенеративные изменения пателлофеморального сочленения.
- Рекомендована консультация травматолога-ортопеда.
Отек медиального мыщелка большеберцовой кости
Трабекулярный отек — это отек трабекул (балок) костного мозга, который появляется при воспалениях в кости, травмах. Задержка жидкости в трабекулах кости может говорить о переломе кости или ее ушибе, например, позвонка. Состояние наблюдается также при артритах коленного сустава, когда в процесс воспаления вовлечены большеберцовая и бедренная кости. Излишек жидкости между трабекулами вызывает вторичное нарушение кровообращения в кости.
Причины и симптомы
Трабекулярный отек бывает трех типов:
- Вазогенный отек возникает после травм и на фоне воспаления при нарушении целостности капилляров.
- Интерстициальный — отек межклеточного вещества кости, представленного коллагеновыми волокнами и мукополисахаридами. Коллагеновые волокна разбухают.
- Цитотоксический — набухают клетки костного мозга, а именно — остеоциты, остеобласты, остеокласты. Это более серьезное нарушение, нежели скопление жидкости в интерстиции.

Вазогенный трабекулярный отек костного мозга при усугублении приводит к скоплению жидкости в межклеточном веществе. При дальнейшем нарушении оттока влаги возникает отек остеобластов, остеокластов и остеоцитов. Гипергидратация костного мозга возникает при переломах и ушибах костей, а также при онкологических заболеваниях, воспалениях суставов, например, коленного. Жидкость накапливается в костной ткани после операций (реактивный отек), при перенапряжении у спортсменов (контузии коленного сустава).
Отек тела позвонка приводит к сдавлению спинного мозга и нарушению циркуляции спинномозговой жидкости (ликвора), которая протекает также через желудочки головного мозга. При отеке костей позвоночника наблюдаются симптомы со стороны головного и спинного мозга. Неврологическая симптоматика включает в себя также неадекватную реакцию зрачков на свет, гиперрефлексию либо, наоборот, угасание рефлексов.
У пациента нарушается чувствительность конечностей и/или наблюдается их обездвиживание. От спинного мозга отходят корешки и сплетения нервов, контролирующие работу внутренних органов, таких как глотка, мочевой пузырь, кишечник и др. Деформация спинного мозга приводит к нарушению проведения импульсов по вегетативным и чувствительным волокнам, идущим к органам. В результате у пациентов с трабекулярным отеком позвонков возникает задержка или недержание мочи, кала, затруднение при принятии пищи.
При воспалении или травмах шейных позвонков может нарушаться дыхание и регуляция давления, сосудистого тонуса. При параличе дыхательной мускулатуры и потере тонуса сосудов возможен летальный исход в случае несвоевременной диагностики и лечения.
Отек костного мозга в позвонках может усугубиться протрузиями дисков позвоночника.
При воспалении в коленных суставах отек бедренной и большеберцовой костей не так опасен, как аналогичный процесс в позвонках, и не приводит к смерти. При гонартрите и гонартрозе в процесс вовлекаются мыщелки бедренных костей, а также суставная поверхность большеберцовой кости. Этот процесс носит название субхондрального отека. При воспалении коленного сустава возникают такие симптомы, как припухлость, покраснение, местное повышение температуры. Дегенеративные изменения при артрозе могут привести к инвалидности и необходимости замены сустава.

Для снятия трабекулярного застоя жидкости при воспалении и дегенеративных изменениях коленного сустава необходимо лечение артроза и артрита.
Отек костного мозга может иметь асептический характер, при котором нет инфекции, приведшей к воспалению, что бывает при закрытых переломах и ушибах. При открытых травмах с попаданием инфекции развивается септическое воспаление и отек.
Диагностика и лечение
Основные методы диагностики — магнитно-резонансная и компьютерная томография. При неврологических жалобах у пациента (нарушение чувствительности и подвижности конечностей) на МРТ или КТ выявляют наличие трабекулярного отека позвонков.
В случае подозрения на дегенеративные процессы в коленном суставе применяется артроскопия. При гонартрите выполняется диагностическая пункция коленного сустава с анализом синовиальной (внутрисуставной) жидкости. Для диагностики субхондрального отека рекомендован анализ мочи на CTX-II (составные элементы коллагена второго типа).
При травмах конечностей показана рентгенография костей.
Лечение при трабекулярном отеке позвонков — операция по декомпрессии спинного мозга для восстановления его функции, насколько это возможно. Необходима послеоперационная реабилитация, поскольку при защемлении инвалидность неизбежна.
Противовоспалительным действием обладает йодид калия, который помогает снимать отек костного мозга независимо от вызвавшей его причины. При воспалении коленного сустава лечение заключается в применении противовоспалительных препаратов стероидного и нестероидного происхождения. Для снятия болевого синдрома используют ненаркотические или наркотические анальгетики. Дегенерацию хрящей и костей при воспалении несколько затормаживают препараты на основе хрящевой ткани (Алфлутоп, Мукосат).
Лечение артроза на поздних стадиях требует протезирования сустава.
Восстановлению циркуляции крови и ликвидации трабекулярного отека при воспалении кости способствуют ангиопротекторы (Актовегин, Солкосерил).
Трабекулярный отек латерального мыщелка бедренной кости – опасный процесс для конечности. К чему приведет такая патология, если ее не лечить, и можно ли избежать заболевания? Какие симптомы позволяют заподозрить неладное?
Специфика трабекулярного отека
Для того, чтобы понять, что собой представляет трабекулярный отек, необходимо разобраться в том, что такое «трабекулы». Это своеобразные перегородки, составляющие внутреннюю опору тканей органа, каркас для него. В случае с мыщелком, окончанием кости трабекулы участвуют в структуре костной губчатой ткани, укрепляют ее. Между этими перегородками находится красный костный мозг и другие составляющие костной ткани. Латеральный мыщелок находится на наружной стороне окончания бедренной кости.
Трабекулярный отек костного мозга – это поражение тех самых перегородок, нарушение общей структуры ткани в результате различных травм и патологий. Бывает трех типов:
- Вазогенный. Причина – нарушение васкуляризации костной ткани, чаще всего из-за травматизации.
- Интерстициальный. Увеличение межклеточного вещества за счет жидкости и белка из-за воспалительного процесса в суставе, например, из-за артрита или бурсита.
- Цитотоксический. Отекают клетки костной ткани из-за развития какой-либо патологии, возможен при онкологическом заболевании.
Каждый последующий тип – результат прогресса предыдущего. Кроме такой классификации специалисты для постановки наиболее точного диагноза используют еще одну:
- Реактивный. То есть отек – это реакция на какую-либо проблему (оперативное вмешательство, установка импланта, инфекционное заболевание). Протекает остро и быстро, возможно выявление гноя в костном мозге.
- Асептический. В костном мозге отсутствует гной, экссудат – серозное вещество. Может наступить в результате несильных травм без кровоизлияния в суставную сумку. Чаще всего поражает коленный и тазобедренный суставы.
- Контузионный. Развивается в результате сильной травмы, характеризуется заклиниваем в суставе.
- Перифокальный. Глиальные клетки начинают вырабатывать увеличенное количество жидкости, которая может послужить благоприятной средой для развития онкологии.
При таких нарушениях, поскольку объемы жидкости резко увеличены, изменяется строение костной ткани мыщелка и замедляется или прекращается ее питание. Начинается компрессия, и патология стремительно распространяется по всей бедренной кости.
Для справки! Отек костного мозга тазобедренного сустава встречается в разы чаще такой же проблемы в любом другом подвижном костном сочленении.
Почему появляется отек?

Причины появления трабекулярного отека специалисты разделяют на первичные и вторичные. Если говорить о первичных факторах риска, то это могут быть воспалительные процессы и нарушения целостности элементов сочленения:
- ушибы;
- переломы мыщелков, закрытые или открытые;
- разрыв связок;
- синовиты, бурситы;
- оперативное вмешательство.
Если говорить о вторичных проблемах, то к ним относят любое дегенеративное заболевание хрящевой и костной ткани. Наиболее распространенная болезнь, при которой трабекулярный отек развивается быстро – остеомиелит. При такой патологии табекулары могут вовсе некрозировать.
Важно! В зависимости от вида патологии процесс отека может протекать остро, с появлением гнойного содержимого, а может действовать постепенно.
Что может почувствовать человек?
Отек латерального мыщелка бедренной кости встречается чаще, чем отек медиального мыщелка, но симптомы будут практически одинаковыми. Человек может заподозрить заболевание по следующим признакам:
- болевые ощущения;
- увеличение сустава за счет отечности;
- покраснение;
- нарушение опоры;
- затруднение движений;
- чувство распирания кости.
Иногда пациенты, когда описывают свои ощущения врачу, говорят о том, что колено как будто чешется изнутри. Если происходит дальнейшее поражение бедренной кости, происходит ее деформация – мыщелок полностью сжимается, стирается, конечность выворачивается наружу, срастаясь в коленном суставе.
Важно! Иногда, если проблема запущенная, человек может заметить наросты на верхней части колена, связано это с окостенением хрящевой ткани.
Диагностика
Лечение не начинают без тщательного обследования мыщелков и оценки состояния всей кости. В первую очередь важно определить источник проблем, и обычно пациент сам может указать на травму или инфекционную болезнь.
Главная диагностическая методика для выявления патологии костной ткани – рентген, кроме этого для оценки полной картины состояния здоровья могут понадобиться такие исследования:
- МРТ;
- пункция суставной жидкости и костного мозга;
- денситометрия под контролем УЗИ;
- сцинтиграфия;
- общие анализы крови, мочи.
Для выявления реактивного течения патологии проводят скрининг исследование всего тела. Лабораторные тесты назначаются при подозрении на инфекцию, а также в случае гнойного отека трабекул.
Как лечить?
Главная цель терапии – это уменьшение острых симптомов трабекулярного отека посредством устранения его причины. Обычно применяют лечение медикаментами, но в тяжелых случаях прибегают к оперативному вмешательству по устранению пораженного участка мыщелка или для удаления наростов.
Медикаменты

В первую очередь необходимо восстановить кровообращение в кости, поэтому чаще используют стероидные и нестероидные медикаменты для снятия отечности и воспаления, а также ангиопротекторы, которые возобновляют нормальный кровоток. Из противовоспалительных препаратов применяют:
Препараты выбирают в зависимости от сопутствующих заболеваний и возраста пациента. Преимущественно назначаются инъекционные формы лекарств, однако могут применяться и таблетки.
В качестве препаратов для улучшения микроциркуляции применяют:
Кроме Никотиновой кислоты необходимо принимать и другие витамины, и полезные вещества для восстановления общего состояния здоровья.
Важно! Самолечение патологии должно быть полностью исключено, поскольку времени на устранение проблем может быть мало.
Оперативное вмешательство
Хирургическое лечение назначают в сложных ситуациях, когда сложно подобрать медикаментозную терапию, или она оказалась бессильной. Применяют артроскопию, благодаря которой можно удалить наиболее обширные очаги проблемы с наименьшим рассечением окружающих тканей. В некоторых случаях применяют хондропластику, когда мыщелки сильно истончены или сдавлены.
Какой прогноз?
Трабекулярный отек – лишь симптом серьезной патологии, однако его развитие может привести человека к инвалидности. Оперативное вмешательство дает быстрый и наиболее эффективный результат, чем медикаменты, но реабилитационный период будет долгим.
Кроме того, следует помнить, что при медикаментозном лечении устранить можно только симптомы, восстановлению структура костной ткани не подлежит, поэтому деятельность после такого лечения может быть существенно ограничена.
Мы будем очень благодарны, если вы оцените ее и поделитесь в социальных сетях
Здравствуйте, моей маме 67 лет. Около 2-х месяцев болело колено (травм и падений не было), мама мазала различными противовоспалительными мазями. Улучшений не было, обратились к врачу, сделали МРТ коленного сустава.
ЗАКЛЮЧЕНИЕ МРТ: МР-признаки деформирующего артроза левого коленного сустава 2 ст., дистрофических изменений менисков, связочного аппарата, разрыва заднего рога медиального мениска на уровне корня, разрыва заднего рога латерального мениска, повреждения наружной боковой связки. МР-признаки реактивного трабекулярного отека костного мозга медиального мыщелка большеберцовой кости. Синовит. Киста Бейкера.
Через два месяца маме была проведена артроскопия коленного сустава (удалена жидкость, резекция поврежденного мениска, часть мениска была удалена). Кисту из-за возраста мамы не стали трогать.
Прошло 10 дней после операции, швы еще не сняты, но очень настораживает припухлость ноги ниже колена и особенно в области щиколотки. Перевязки меняем дома сами (хлоргексидин + пластырь хирургический).
Как я понимаю, отек костного мозга медиального мыщелка большеберцовой кости никуда не делся после операции. А как его лечить?
Похожие и рекомендуемые вопросы
4 ответа
Спасибо большое за ответ, доктор. Дай Вам Бог здоровья.
Можно у Вас еще спросить вот о чем:
1) Оперировавший врач выписал маме прием Терафлекс, ДОНА, Структум и инъекции в сустав Гиалган, Ферматрон. Не знаете ли Вы какой-то хороший отечественный аналог хондропротекторов. Что вы знаете о цитаминах (Хондрамин, Сигумир, Карталакс), а также Доппель-Герц Хондрамин+Глюкозамин, можно ли их принимать вместо прописанных?
2) И не опасны ли инъекции в сустав, ведь они травмируют его?
3) Можно ли проводить лазеротерапию при кисте Бейкера 5,5х2,5 см?
Поиск по сайту
Что делать, если у меня похожий, но другой вопрос?
Если вы не нашли нужной информации среди ответов на этот вопрос , или же ваша проблема немного отличается от представленной, попробуйте задать дополнительный вопрос врачу на этой же странице, если он будет по теме основного вопроса. Вы также можете задать новый вопрос , и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту . Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях .
Медпортал 03online.com осуществляет медконсультации в режиме переписки с врачами на сайте. Здесь вы получаете ответы от реальных практикующих специалистов в своей области. В настоящий момент на сайте можно получить консультацию по 48 направлениям: аллерголога , анестезиолога-реаниматолога , венеролога , гастроэнтеролога , гематолога , генетика , гинеколога , гомеопата , дерматолога , детского гинеколога , детского невролога , детского уролога , детского хирурга , детского эндокринолога , диетолога , иммунолога , инфекциониста , кардиолога , косметолога , логопеда , лора , маммолога , медицинского юриста , нарколога , невропатолога , нейрохирурга , нефролога , онколога , онкоуролога , ортопеда-травматолога , офтальмолога , педиатра , пластического хирурга , проктолога , психиатра , психолога , пульмонолога , ревматолога , рентгенолога , сексолога-андролога , стоматолога , уролога , фармацевта , фитотерапевта , флеболога , хирурга , эндокринолога .
Мы отвечаем на 96.36% вопросов.
Трабекулярный отек медиального мыщелка бедренной кости — OtekamNET
Специфика трабекулярного отека
Для того, чтобы понять, что собой представляет трабекулярный отек, необходимо разобраться в том, что такое «трабекулы». Это своеобразные перегородки, составляющие внутреннюю опору тканей органа, каркас для него. В случае с мыщелком, окончанием кости трабекулы участвуют в структуре костной губчатой ткани, укрепляют ее. Между этими перегородками находится красный костный мозг и другие составляющие костной ткани. Латеральный мыщелок находится на наружной стороне окончания бедренной кости.
Трабекулярный отек костного мозга – это поражение тех самых перегородок, нарушение общей структуры ткани в результате различных травм и патологий. Бывает трех типов:
- Вазогенный. Причина – нарушение васкуляризации костной ткани, чаще всего из-за травматизации.
- Интерстициальный. Увеличение межклеточного вещества за счет жидкости и белка из-за воспалительного процесса в суставе, например, из-за артрита или бурсита.
- Цитотоксический. Отекают клетки костной ткани из-за развития какой-либо патологии, возможен при онкологическом заболевании.
Каждый последующий тип – результат прогресса предыдущего. Кроме такой классификации специалисты для постановки наиболее точного диагноза используют еще одну:
- Реактивный. То есть отек – это реакция на какую-либо проблему (оперативное вмешательство, установка импланта, инфекционное заболевание). Протекает остро и быстро, возможно выявление гноя в костном мозге.
- Асептический. В костном мозге отсутствует гной, экссудат – серозное вещество. Может наступить в результате несильных травм без кровоизлияния в суставную сумку. Чаще всего поражает коленный и тазобедренный суставы.
- Контузионный. Развивается в результате сильной травмы, характеризуется заклиниваем в суставе.
- Перифокальный. Глиальные клетки начинают вырабатывать увеличенное количество жидкости, которая может послужить благоприятной средой для развития онкологии.
При таких нарушениях, поскольку объемы жидкости резко увеличены, изменяется строение костной ткани мыщелка и замедляется или прекращается ее питание. Начинается компрессия, и патология стремительно распространяется по всей бедренной кости.
Для справки! Отек костного мозга тазобедренного сустава встречается в разы чаще такой же проблемы в любом другом подвижном костном сочленении.
Почему появляется отек?
Причины появления трабекулярного отека специалисты разделяют на первичные и вторичные. Если говорить о первичных факторах риска, то это могут быть воспалительные процессы и нарушения целостности элементов сочленения:
- ушибы;
- переломы мыщелков, закрытые или открытые;
- разрыв связок;
- синовиты, бурситы;
- оперативное вмешательство.
Если говорить о вторичных пробл
Способ лечения мыщелков большеберцовой и бедренной костей и мягкотканых элементов коленного сустава
Изобретение относится к медицине, а именно к травматологии и ортопедии, и может быть применимо для лечения мыщелков большеберцовой, бедренной костей и мягкотканых элементов коленного сустава. Производят артротомию путем разреза кожи, подкожной клетчатки, фасции от точки пересечения горизонтальной линии во фронтальной плоскости, проходящей через середину надколенника, с линией, проходящей через середину мыщелка бедренной кости и бугристость большеберцовой кости. Производят рассечение капсулы с образованием языкообразного лоскута от горизонтальной линии во фронтальной плоскости, проходящей через центр надколенника, параллельно кожному разрезу и отступя в сторону надколенника, до венечной связки. Пересекают венечную связку поперечно от переднего рога к заднему. Пересекают передний рог мениска. Перед проведением восстановительных и реконструктивных мероприятий производят дополнительную ревизию задних отделов мыщелков большеберцовой и бедренной костей и прилегающих к ним мягкотканых элементов на “сухом” разгерметизированном суставе, для чего сформированный лоскут отводят кверху и в сторону, сгибают ногу в коленном суставе, производят девиацию и ротацию голени кнутри или кнаружи, смещают ее кпереди или кзади и через операционный доступ между суставными поверхностями вводят артроскоп. После проведения всех восстановительных и реконструктивных мероприятий осуществляют окончательный артроскопический контроль их качества и взаимоотношений внутрисуставных элементов герметизированного сустава в покое и при пассивных движениях. Способ позволяет обеспечить необходимый обзор, снизить травматичность, снизить риск развития контрактур.
Изобретение относится к медицине, а именно к травматологии и ортопедии, и может быть использовано в оперативном лечении повреждений, дегенеративно-дистрофических, посттравматических изменений мыщелков большеберцовой и бедренной костей и мягкотканых элементов сустава, включающих связки, капсулу, мениски и суставной хрящ коленного сустава.
Известен способ лечения мыщелков большеберцовой кости, включающий предварительное проведение артроскопии (АС) коленного сустава для его ревизии, выполнения диагностических и лечебных манипуляций на поврежденных структурах смежных отделов коленного сустава с последующей артротомией послойным косым парапателлярным передненаружным (внутренним) разрезом с рассечением капсулы сустава поперечно под мениском. Из этого доступа после проведения АС этапа выполняются восстановительные мероприятия на соответствующем мыщелке большеберцовой кости. Доступ разработан специально для комбинированных вмешательств с предварительным использованием АС техники. Без использования АС доступ не позволяет осмотреть все отделы сустава на предмет выявления и устранения сопутствующих повреждений (В.П. Охотский, О. П. Филиппов, А. Ю. Ваза, М.А. Малыгина. “Лечение внутрисуставных переломов коленного сустава” \ Материалы городского семинара травматологов-ортопедов, Москва, 1999, с. 5-14). Известный способ имеет, однако, ряд недостатков, затрудняющих ревизию сустава и проведение восстановительных манипуляций на его структурах в полном объеме. К недостаткам способа следует отнести следующее: – не позволяет провести в полном объеме ревизию заднецентральной, задней и задненаружной части суставной поверхности мыщелков большеберцовой кости и прилегающих к ним мягкотканых образований; – не позволяет провести полноценную ревизию центральной и задней части суставной поверхности мыщелков бедра; – соответственно, не позволяет провести манипуляции в полном объеме в пределах этих отделов. Даже при пересечении капсулы по венечной связке от переднего до заднего рогов мениска и максимальном смещении его проксимально устранить эти недостатки не удается. Задачей изобретения является разработка способа оперативного лечения, включающего положительные стороны прототипа и позволяющего провести полноценную ревизию и восстановление центральной и задней части суставной поверхности мыщелков бедра; задней, заднецентральной и задненаружной поверхности мыщелков большеберцовой кости и прилегающих к ним мягкотканых элементов сустава. Поставленная задача достигается тем, что в способе лечения мыщелков большеберцовой и бедренной костей и мягкотканых элементов коленного сустава, включающем предварительную артроскопию, артротомию, ревизию его и проведение восстановительных и реконструктивных мероприятий, артротомию осуществляют на стороне заинтересованного мыщелка путем разреза кожи, подкожной клетчатки, фасции от точки пересечения горизонтальной линии во фронтальной плоскости, проходящей через середину надколенника, с линией, проходящей через середину мыщелка (внутреннего или наружного) бедренной кости и бугристость большеберцовой кости, а рассечение капсулы с образованием языкообразного лоскута производят от горизонтальной линии во фронтальной плоскости, проходящей через центр надколенника, параллельно кожному разрезу и отступя в сторону надколенника, до венечной связки, с пересечением ее поперечно от переднего рога к заднему рогу мениска и пересечением переднего рога мениска, причем перед проведением восстановительных и реконструктивных мероприятий производят дополнительную ревизию задних отделов мыщелков большеберцовой и бедренной костей и прилегающих к ним мягкотканых элементов на “сухом” разгерметизированном суставе, для чего сформированный лоскут отводят кверху и в сторону, сгибают ногу в коленном суставе, производят девиацию и ротацию голени кнутри или кнаружи, смещают ее кпереди или кзади и через операционный доступ между суставными поверхностями вводят артроскоп, а после проведения всех восстановительных и реконструктивных мероприятий осуществляют окончательный артроскопический контроль их качества и взаимоотношений внутрисуставных элементов герметизированного сустава в покое и при пассивных движениях. Способ осуществляют следующим образом. Выполняют лечебно-диагностическую артроскопию коленного сустава. Операцию проводят на ортопедическом столе в положении больного на спине с использованием пневматического кровоостанавливающего жгута и держателя бедра. Артроскоп вводят через стандартный артроскопический передний нижний доступ (прокол кожи-капсулы 0,5 см) с противоположной сломанному мыщелку стороны. В жидкостной среде (физиологический раствор) под визуальным контролем сустав отмывают от сгустков крови, мелких свободных внутрисуставных тел, осматривают на предмет повреждений. После визуальной диагностики из 2-го стандартного передненаружного (или передневнутреннего) нижнего доступа-прокола (0,5 см) вводят артроскопический диагностический крючок (щуп) для более детального исследования (“пальпации”) внутрисуставных структур, а затем и инструменты для осуществления лечебных манипуляций на поврежденных структурах смежных отделов сустава под контролем артроскопа. При завершении артроскопического этапа операции сустав осушают с использованием электроотсоса. Производят артротомию на стороне заинтересованного мыщелка. Разрез кожи, подкожной клетчатки, поверхностной фасции начинают от точки пересечения горизонтальной линии во фронтальной плоскости, проходящей через середину надколенника, с линией, проходящей через середину мыщелка (наружного или внутреннего) бедра и бугристость большеберцовой кости. По ходу разреза послойно вскрывают подлежащие ткани до капсулы сустава. Кожа и другие мягкие ткани отсепаровывают на необходимую площадь. Разрез капсулы начинают от горизонтальной линии во фронтальной плоскости, проходящей через центр надколенника, и отступя в сторону надколенника на 0,5-1,0 см (с таким расчетом, чтобы осталась мягкотканая манжета у края надколенника для последующего сшивания капсулы) и параллельно кожному разрезу продолжают до венечной связки (находящейся между мениском и краем болыпеберцовой кости) с пересечением ее в поперечном направлении от переднего рога по направлению к заднему рогу мениска. Пересекают передний рог соответствующего (медиального или латерального) мениска. Таким образом, в результате рассечения капсулы сустава и переднего рога мениска образуется языкообразный лоскут, состоящий из капсулы сустава с большей частью переднего рога мениска и тела мениска. Сформированный лоскут отводят кверху в сторону, и при этом появляется возможность осмотреть переднюю, центральную суставную поверхность мыщелка бедренной кости, передний край, центральную часть плато, большую часть заднего и наружного краев большеберцовой кости. Для улучшения визуализации суставных поверхностей необходимо произвести сгибание голени и при согнутой в коленном суставе ноге – внутреннюю или наружную девиацию и ротацию, смещение голени кпереди или кзади. Для более полной ревизии вводят между мыщелками заинтересованного отдела сустава артроскоп и на “сухом” разгерметизированном суставе осматривают задний край большеберцовой и бедренной костей, прилегающие к ним мягкотканые образования. Далее производят репозицию отломков при переломе или другие восстановительно-реконструктивные мероприятия на заинтересованных костно-хрящевых или мягкотканых структурах сустава, контролируя их выполнение визуально, а в задних отделах – с помощью артроскопа, введенного в артротомическую рану. Рассеченные части переднего рога мениска сшивают. При разрыве или отрыве других его отделов производят их восстановление (шов) или резецируют поврежденные участки. Сшивают венечную связку и капсулу сустава. Операционную рану послойно ушивают (сустав герметизируется). После этого, повторно, из ранее выполненных “артроскопических” доступов, производят артроскопию для окончательного контроля качества восстановления внутрисуставных структур и их взаимоотношений в покое и при пассивных движениях в суставе. Существенным является следующая последовательность действий: 1. Выполняют артроскопию для исследования всего сустава и проводят необходимые лечебные манипуляции при сопутствующих повреждениях или патологии мягкотканых структур в смежных отделах сустава. 2. Выполняют артротомию предложенным доступом со стороны заинтересованного мыщелка. 3. Для более полной ревизии сустава в трудно доступных (задних) отделах дополнительно в рану между мыщелками вводят артроскоп и осматривают их на “сухом” разгерметизированном суставе. Проводят восстановительные и (или) восстановительно-реконструктивные манипуляции (например, репозицию отломков, остеосинтез) на соответствующем отделе сустава под визуальным контролем, а в задних отделах – с помощью артроскопа. 4. Для контроля качества выполненных восстановительных манипуляций (например, положения восстановленного мениска) и взаимоотношений внутрисуставных структур после послойного зашивания раны повторно проводят артроскопию герметизированного коленного сустава в условиях его покоя и при пассивных движениях. Особенности и преимущества предложенного способа лечения состоят: – в своевременном выявлении и лечении сопутствующих повреждений в смежных отделах сустава без его широкого вскрытия под контролем артроскопа; – в использовании после артроскопии сустава нового артротомического доступа и приемов, открывающих для осмотра практически всю поверхность плато большеберцовой кости, суставную поверхность мыщелка бедра и прилегающих к ним мягкотканых элементов, что позволяет выполнить необходимые визуально контролируемые манипуляции на этих структурах; – в возможности дополнительной ревизии и контроля проводимых манипуляций в задних отделах с использованием артроскопии на “сухом” разгерметизированном суставе; – разных по направленности линий разреза околосуставных тканей и капсулы, что уменьшает опасность возникновения контрактуры, синовиальных свищей, рубцов и спаек в суставе; – в небольшой по протяженности артротомической ране с пересечением минимума питающих и инервирующих сустав элементов, что позволяет проводить раннюю реабилитацию больного;– в минимальной дополнительной травме для мениска и капсулы сустава, поскольку пересекается передний рог мениска с возможностью его последующей рефиксации, капсула выше мениска рассекается на небольшом протяжении, а под мениском – пересекается по венечной связке и поднимается кверху вместе с передним рогом -телом мениска;
– в возможности более надежного (по сравнению с “закрытым”) открытого восстановления (рефиксации, шва) мениска;
– в возможности окончательного артроскопического контроля качества выполненных манипуляций на костных и мягкотканых структурах сустава после восстановлении его целостности как в покое, так и при пассивных движениях в суставе. Клинический пример
Больная Ч., 47 лет, история болезни 21346 \ 2000 г., поступила в НИИ СП им. Н.В. Склифосовского 27.11.2000 года после автоаварии (сбита автомашиной). Клинико-рентгенолюгический диагноз: “Закрытый оскольчатый внутрисуставной компрессионный перелом наружного мыщелка левой большеберцовой кости со смещением отломков”
5.12.2000 года под наркозом проведена операция: “Артроскопия левого коленного сустава, удаление свободного костно-хрящевого фрагмента из межмыщелкового пространства. Артротомия, открытая репозиция осевшего фрагмента центральной и задней части плато наружного мыщелка большеберцовой кости с костной пластикой губчатым аллотрансплантатом. Остеосинтез большеберцовой кости винтами”. Репозиция выполнена через костный канал, сформированный в основании наружного мыщелка большеберцовой кости, с использованием вышеописанного доступа с артроскопическим контролем репозиции отломка задней части плато большеберцовой кости на “сухом” разгерметизированном суставе. Отломки мыщелка и трансплантат фиксированы спонгиозными винтами. Контроль качества проведенных восстановительных манипуляций (репозиции и рефиксации мениска) после зашивания раны осуществлен артроскопическим и рентгенологическим методом. Послеоперационный период без осложнений, рана зажила первичным натяжением. Перелом сросся. Фиксаторы удалены через 8 месяцев. Жалоб не предъявляет. Опороспособность конечности восстановлена полностью. Ходит, не хромая, без посторонней опоры. Объем активных движений в суставе 110 градусов. Получен хороший анатомо-функциональный результат. Лечением больная удовлетворена. С помощью предложенного способа выполнено 13 оперативных вмешательств. Способ был применен при лечении 12 пациентов с оскольчатыми и компрессионными переломами мыщелков большеберцовой и бедренных костей, сопровождающихся разрывами менисков и связок коленного сустава. В 1 случае – у больного с посттравматической деформацией большеберцовой кости, разрывом мениска и хондромаляцией мыщелка бедра 4 степени. У всех больных получен хороший анатомический, функциональный и косметический ближайший и отдаленный результат. Положительный эффект предложенного способа лечения состоит:
1) в возможности малотравматичной полноценной ревизии и восстановлении (реконструкции) составляющих всего коленного сустава, в т.ч. задних отделов мыщелков большеберцовой и бедренной костей и прилегающих к ним мягкотканых элементов, что дает возможность улучшить анатомические результаты лечения;
2) в своевременном выявлении и малотравматичном лечении всей основной и сопутствующей патологии костных и мягкотканых элементов, что практически исключает повторные обращения и вмешательства по поводу недиагностированных повреждений и позволяет рано начать активную реабилитацию больного;
3) в возможности полноценного визуального контроля выполняемых и качества выполненных восстановительных и реконструктивных мероприятий и восстановления взаимоотношений внутрисуставных элементов на всех этапах оперативного вмешательства и по его завершению (восстановлению анатомической целостности сустава) в покое и при пассивных движениях;
4) в сведении к минимуму условий для развития послеоперационных осложнений в виде контрактур, рубцов и спаек в суставе, синовиальных свищей в силу минимальной операционной травмы и разнонаправленных линий разрезов тканей. Все это, в итоге, позволяет проводить раннюю реабилитацию пациентов, сократить сроки их нетрудоспособности, снизить количество осложнений, получить хорошие анатомические и функциональные результаты лечения.
Формула изобретения


 Раннее анатомическое вправление отломков. Это позволяет восстановить конгруэнтность суставных поверхностей .
Раннее анатомическое вправление отломков. Это позволяет восстановить конгруэнтность суставных поверхностей . полная потеря движений в колене после долгой иммобилизации;
полная потеря движений в колене после долгой иммобилизации;