Третичная профилактика остеопороза: Как предотвратить остеопороз? | Компетентно о здоровье на iLive
Третичная профилактика остеопороза — Все про суставы

Прогрессирующее уменьшение плотности костной ткани, может начаться в очень раннем возрасте.
Остеопороз и остеопения могут быть практически у любого человека. Это заболевание поражает кости молодых и старых людей, мужчин и женщин, но в большей степени встречается у женской половины человечества. Такая особенность объясняется тем, что у женщин, по сравнению с мужчинами, костная масса развита меньше. Кроме этого, после наступления менопаузы, когда уменьшается образование количества эстрогенов, отвечающих за процессы поддержания плотности костных тканей, темпы потерь костной массы значительно возрастают.
Процесс ослабления костей может протекать очень медленно, в течение ряда лет и даже десятилетий. Большинство людей даже и не подозревают об их существовании в своем организме. Чаще всего, диагноз такого вида заболеваний ставится человеку, после получения травмы, когда врач пытается установить причины перелома с целью назначения лечебных процедур по сращиванию костных тканей.
• Обычно, у большинства людей, максимальная плотность костей формируется, например, в области позвоночника к 25-30 годам, а бедра в период от 35 до 40 лет. После 45 лет возрастной пик плотности костей в организме начинает снижаться.
Существуют — ли меры по профилактике и излечению остеопороза ?
Современные специалисты, работающие в этой области медицины, утверждают, что предупредить развитие этого заболевания можно не только с помощью лекарственных препаратов, которые назначает врач, но и самостоятельно в домашних условиях.
Лучше всего начать профилактические мероприятия по поддержанию плотности костей с момента их возрастного пика, но особенно, следует уделять этому внимание в возрасте после 45 лет.
На сегодняшний день медицина располагает лекарственными средствами и медицинской аппаратурой, позволяющими приостановить развитие остеопороза и значительно улучшить состояние пациента, страдающего этим заболеванием.
• Однако, этого недостаточно. Каждый человек должен проникнуться пониманием, что потеря плотности костной ткани увеличивает риск травматизма, серьезно ухудшает комфортность жизни и особенно с возрастом, поэтому нужно постоянно уделять внимание здоровью своих костей. Для этого нужно хорошо знать причины, способствующие разрушению костной ткани и своевременно устранять или уменьшать степень их негативного воздействия.
К факторам, увеличивающим степень риска потери плотности костей и повышения их хрупкости, относятся:
Несбалансированное питание
Низкий уровень конкретных питательных веществ, имеющих значение для формирования костей (кальций, витамин D, цинк и др.).
Кислотообразующей диеты
Малоподвижный образ жизни. Отсутствие регулярной физической нагрузки (ходьба, бег, танцы, аэробика и др.)
Хронический стресс
Использование некачественных фармацевтических препаратов для костей
Наследственный остеопороз или другие заболевания костей
Аллергия на молочные продукты
Употребление алкоголя.
Курение.
Хронический недостаток кальция.
Естественное оздоровление костей.
Полноценное питание
Пища, которую употребляет человек, должна быть насыщена минералами, витаминами, клетчаткой, жирными кислотами и другими компонентами.
Когда организм не получает то, что ему нужно для обеспечения жизненно необходимых процессов в 60 триллионах клеток тела, он их забирает из костей. Это отрицательно сказывается на минеральном состоянии костных тканей и прежде всего, на количестве кальция.
• Ежедневная диета должна быть сориентирована на употребление свежих цельных продуктов растительного происхождения, с умеренным количеством животного белка. До минимума сокращено количество обработанных (рафинированных) продуктов, белого хлеба, сахара, различных добавок и консервантов.
Следует дополнять питание высококачественными мульти витаминами, содержащими в оптимальных объемах все 20 основных компонентов для строительства костной ткани, что позволит компенсировать все недостатки диеты.
Витамины
В качестве источника кальция предлагается употреблять молоко, сыры с низким содержанием жира, кисломолочные продукты и сухое нежирное молоко, которое можно добавлять в супы, к гарнирам и напиткам. Одна чайная ложка сухого молока содержит 50 мг кальция.
• Для тех, кто не имеет возможности получать кальций в достаточном количестве посредством питания. Компенсировать его недостаток можно с помощью препаратов кальция.
К сожалению, качество подобных препаратов не всегда соответствует заявленным требованиям, а поэтому, они достаточно плохо усваиваются. Чтобы проверить их пригодность к использованию, необходимо опустить 2 таблетки кальция в 250 г уксуса и помешивая ложечкой через каждые 2-3 минуты, подождать 30 минут. Если таблетки распадутся на мелкие кусочки, то вполне вероятно, что они растворятся и в желудке. Если таблетка кальция не растворяется, можете препарат не принимать, поскольку пользы от него не будет, а вот, вред организму, вполне возможен.
• Среди других элементов, играющих важную роль в формировании костной ткани, имеют витамины D и K, марганец, цинк и медь.
Витамин D, необходим для усвоения кальция, а именно: он улучшает всасывание кальция в кишечнике и увеличивает реабсорбцию кальция почками. Суточная потребность в витамине D равна 400 МЕ, а после 65 лет эта норма увеличивается вдвое. Получить этот витамин, можно употребляя молоко (в 200г молока содержится 125 МЕ), некоторые виды рыбы: лосось (в 125 консервированного лосося 565 МЕ), сардины, тунец.
Витамин K влияет реализацию процесса взаимосвязи кальция с костной матрицей при росте костной массы.
Не ешьте слишком много мяса. Это не означает, что необходимо полностью отказаться от употребления мяса. Это ограничение объясняется тем, что на сегодняшний день стало известно о двоякой роли белка животного происхождения. Такой белок увеличивает экскрецию кальция в большей степени, чем увеличивает его абсорбцию, приводя к излишней потере кальция организмом.
Ограничьте потребление поваренной соли
Поскольку увеличение количества потребляемой соли, увеличивает выделение натрия, а чем больше выводится натрия, тем больше выделяется и кальция. Снижение уровня кальция в крови, вызывает высвобождение паращитовидного гормона, который разрушает кость, чтобы восстановить уровень кальция.
Уменьшите потребление кофе
Множество проведенных исследований показало, что кофеин вызывает потерю кальция, выводя его с мочой. 2-3 чашки кофе в день не навредят, а вот большее количество может нанести непоправимый ущерб здоровью.
Добавляйте в костные бульоны немного уксуса
Благодаря уксусу кальций растворится и выйдет из костей. Всего 0.5 л такого супа будет эквивалентен по содержанию кальция 1 л молока.
Уменьшите употребление кислотообразующей пищи
Кислотообразующая пища может нарушить биохимию тела и тогда для обеспечения подщелачивания, организм может обратиться за минералами к костям. Хотя такие ситуации и носят кратковременный характер, но тем не менее, в долгосрочной перспективе они достаточно сильно истощают костные ткани.
• Для того, чтобы смягчить подобные процессы, следует включать в питание как можно больше овощей (корнеплодов и листовых зеленых овощей), фруктов, орех, семечек и специй, использовать при приготовлении блюд и напитков свежий лимон или ломтики лайма.
Бросьте курить
Дело в том, что курение сигарет понижает уровень эстрогенов, что усиливает, особенно у женщин, риск развития остеопороза.
Ограничьте употребление алкоголя
Многочисленные исследования показали, что алкоголь замедляет процессы образования костной ткани. У алкоголиков выявлена самая низкая плотность костей. Постарайтесь ограничиться одним стаканом вина в день. Вино будет укреплять стенки сосудов и немного разжижать кровь. Но стоит помнить, что алкоголь противопоказан людям с хроническими заболеваниями.
Фитнес
Многие исследования, проводимые в целях изучения процесса развития остеопороза, показали, что, человек, который не занимается укреплением мышц тела, особенно быстро теряет плотность костей.
• Каждый, кто регулярно выполняет упражнения, занимается аэробикой, танцами, бегом, ходьбой, плаванием, йогой и другими видами физической подготовки, невольно укрепляет и наращивает мышечные ткани. Этот процесс вызывает активизацию кровоснабжения, и тем самым усиливает приток питательных веществ и к костным тканям, что способствует уплотнению костей и увеличению их массы.
Конечно, увидеть сразу ощутимые положительные результаты тренировок на состояние костей можно увидеть редко. Но, чтобы убедиться в правоте сказанного о взаимосвязи тренировок и костной массы, обратите внимание на правое предплечье. К примеру, у игрока в теннис, скорее всего, оно будет значительно больше, чем «пассивное» предплечье. Это видимое доказательство того, что если нагружать мышцы и подвергать кости стрессу, то плотность и размер этих костей будет увеличиваться.
• Начните укрепление своих костей через интенсивную подготовку. Увеличьте время продолжительных прогулок, запишитесь на занятия йогой, тай-чи, цигун, или танцами. Помните, что это необходимо сделать для здоровья костей.
Уменьшите степень травматизма в доме
Это, пожалуй, касается тех, кто уже имеет серьезные нарушения в состоянии костных тканей. Единственной альтернативой лекарственной терапии, для таких людей, является принятие мер предосторожности, чтобы избежать падения.
• Для этого следует: убрать с пола все коврики, чтобы не запинаться; обеспечить хорошее освещение, а в ночное время использовать ночник для того, чтобы не ходить в темноте; не ставьте мебель близко, поскольку нужно место для маневра; пользуйтесь костылем или тростью, если чувствуете себя неуверенно. Позаботьтесь о своей безопасности, чтобы сохранить своё здоровье.
Уменьшите стресс
Хронический стресс наносит здоровью огромный урон. Он способствует увеличению количества кислоты в организме. Состояние стресса может возникнуть не только под воздействием современной жизни, его могут провоцировать и события из прошлого, которые могут проявляться в новых местах в нашей жизни.
В состоянии стресса у человека выделяется в большом количестве кортизол, который оказывает крайне вредное воздействие на кости.
Научитесь расслабляться. Для этого можно принять расслабляющую ванну, почитать в одиночестве на диване в течение часа, послушать любимую музыку, отправиться в воспоминания о счастливых моментах жизни и др. Это необходимо сделать для того, чтобы остановить потерю костной массы, поскольку возможно стресс и является главной причиной ослабления костей.
• Любите себя, заботьтесь о себе, и это поможет прожить долгие и счастливые годы жизни
Просмотров: 1952
Source: rus-health.info
Читайте также
Третичная профилактика остеопороза – Все про суставы
Содержание статьи
Как распознать заболевание остеопороз
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…
Читать далее »
Остеопороз — заболевание, характеризующееся длительным снижением плотности костной ткани. Его прогрессирование повышает риск переломов, случающихся даже от самых пустяковых нагрузок. Именно травматические повреждения впервые заявляют об остеопорозе. Симптомы данного заболевания на ранних стадиях отсутствуют. Это и представляет собой серьезную проблему с удручающими последствиями, приводящими к инвалидизации и повышенному уровню смертности.
Как распознать заболевание
Нередко люди начинают внимательно относиться к словам «причинные факторы», «профилактика» остеопороза и иных заболеваний несколько запоздало. Ощущение дискомфорта в теле, утомляемость, нарушение подвижности суставов, боли в области лопаток и спины, все больше «списываются» на уже привычный остеохондроз. А в организме медленно, но уверенно происходит процесс развития остеопороза, характеризующийся постепенным нарастанием потери массы кости, деформацией позвонков.
Это и есть первые симптомы остеопороза, которые на ранних этапах заболевания могут себя и не проявлять. Появляющиеся позже интенсивные боли в спине чаще являются признаком перелома тела позвонков. Однако данные переломы могут и не сопровождаться болью. Их зачастую обнаруживают только при рентгенологическом обследовании.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Сущность остеопороза
Под повреждением позвонков имеется в виду не перелом в классической форме. При остеопорозе происходит компрессия (сжатие) тел позвонков, резко ограничивающая объем движений. Отмечается острая боль в области их перелома, что указывает на осевую перегрузку. Нарастающая в дальнейшем деформация тел позвонков проявляется в виде изменения осанки. Чаще всего заболевание поражает грудной и поясничный отделы позвоночника. Это обусловлено тем, что именно на них припадает максимальная нагрузка.
Клиническая картина при остеопорозе связана с существенными видоизменениями костно-мышечного аппарата. К уменьшению роста ведет снижение высоты тел позвонков. Прогрессирующее искривление позвоночника провоцирует формирование так называемого «вдовьего горба».
Как сохранить здоровье костей: профилактика остеопороза
 Остеопороз это заболевание, поражающее костную ткань, при которой кости становятся чрезвычайно хрупкими и могут сломаться даже при незначительных нагрузках. На сегодняшний день остеопороз является одним из самых распространенных заболеваний костной ткани, чаще он встречается у женщин и реже у мужчин. Кость — живая ткань, состоящая в основном из кальция. При вымывании кальция из костей они становятся хрупкими, что приводит к убыванию костной массы. При этом человек попадает в группу риска, ведь при неудачном падении, при небольшой травме, то что не принесет вреда здоровым людям, для больного остеопорозом может обернуться переломами и трещинами, вот почему нужна профилактика остеопороза.
Остеопороз это заболевание, поражающее костную ткань, при которой кости становятся чрезвычайно хрупкими и могут сломаться даже при незначительных нагрузках. На сегодняшний день остеопороз является одним из самых распространенных заболеваний костной ткани, чаще он встречается у женщин и реже у мужчин. Кость — живая ткань, состоящая в основном из кальция. При вымывании кальция из костей они становятся хрупкими, что приводит к убыванию костной массы. При этом человек попадает в группу риска, ведь при неудачном падении, при небольшой травме, то что не принесет вреда здоровым людям, для больного остеопорозом может обернуться переломами и трещинами, вот почему нужна профилактика остеопороза.
Причины развития остеопороза
 Причиной развития остеопороза могут быть различные нарушения в работе организма, сбои в обмене веществ. К факторам риска относятся: курение, генетическая предрасположенность, малоподвижный образ жизни, задержка месячных. Присмотритесь к себе, не стали ли вы меньше ростом, сильная сутулость, выпуклость сзади грудного отдела позвоночника может свидетельствовать о процессе разрушения и деформации позвоночника. Симптомами заболевания могут быть боли в поясничном отделе, других отделах позвоночника. Это ноющие боли, длительные, но не такие сильные как при остеохондрозе.
Причиной развития остеопороза могут быть различные нарушения в работе организма, сбои в обмене веществ. К факторам риска относятся: курение, генетическая предрасположенность, малоподвижный образ жизни, задержка месячных. Присмотритесь к себе, не стали ли вы меньше ростом, сильная сутулость, выпуклость сзади грудного отдела позвоночника может свидетельствовать о процессе разрушения и деформации позвоночника. Симптомами заболевания могут быть боли в поясничном отделе, других отделах позвоночника. Это ноющие боли, длительные, но не такие сильные как при остеохондрозе.
Справка!
У женщин остеопороз часто развивается в период климакса, так как уменьшается выработка половых гормонов, которые влияют на состояние костного обмена веществ, за счет вымывания кальция и идет разрежение костной ткани.
Другая причина остеопороза заключается в приеме некоторых лекарств. Например, структура синтетических кортикостероидов очень похожи на гормоны надпочечников, и также принимают участие в костном обмене. В результате длительного применения кортикостероидов страдает костная ткань. В пожилом возрасте нередко наблюдается, так называемый старческий остеопороз. Из -за ухудшения усвоения кальция в организме и дефицит витамина D полезного для костной ткани.
Для профилактики остеопороза всем полезны ходьба, массаж, загар, физические упражнения. Девочкам, в семьях которых были случаи остеопороза по женской линии, следует заниматься спортом. Физически активные люди реже болеют остеопорозом, у них реже случаются переломы костей. Остеопорозом болеют как чрезмерно полные, так и люди с низкой массой тела, чей индекс массы тела меньше 25. ИМТ (индекс массы тела) = вес(кг):рост (м).
Выявит остеопороз — врач-травматог или ортопед. Точно поставить диагноз можно только после денситометрии, определяющей плотность костной ткани в области позвоночника и других частях тела. Современные методы дают возможность диагностировать уровень кальция и фосфора в крови и моче, определить скорость костного обмена, что позволяет определить степень развития болезни и методы лечения. Остеоденситометрия поможет выявить нарушения костной ткани. Сохранить плотность костной ткани значительно легче, чем ее восстановить.
Питание при остеопорозе
Одним из самых мощным факторов сохранения здоровья является питание. Питание влияет на формирование костной ткани, поэтому уже с детства нужна профилактика остеопороза. Ведь дефицит белков, молочных продуктов, овощей и фруктов нельзя компенсировать в зрелом возрасте. По научным данным у 40% российских детей имеется дефицит костной ткани. Прежде всего нужно позаботиться об увеличении количества кальция в питании. Лучшими источниками кальция являются молоко и молочные продукты, творог, сыр, зеленые овощи (петрушка, салат листовой , лук), бобовые, орехи, рыба, цитрусовые. Если имеется лишний вес, то для уменьшения нагрузки на суставы рекомендуется похудеть. Но быстрое снижение веса вредно для костей, так как при резком похудении уменьшается и вещество костной ткани. Рекомендуются маложирные и обезжиренные молочные и кисломолочных продукты, так как после потребления молочных продуктов концентрация кальция в крови меняется медленно. В стакане нежирного молока содержится 300 мг кальция.
Прежде всего нужно позаботиться об увеличении количества кальция в питании. Лучшими источниками кальция являются молоко и молочные продукты, творог, сыр, зеленые овощи (петрушка, салат листовой , лук), бобовые, орехи, рыба, цитрусовые. Если имеется лишний вес, то для уменьшения нагрузки на суставы рекомендуется похудеть. Но быстрое снижение веса вредно для костей, так как при резком похудении уменьшается и вещество костной ткани. Рекомендуются маложирные и обезжиренные молочные и кисломолочных продукты, так как после потребления молочных продуктов концентрация кальция в крови меняется медленно. В стакане нежирного молока содержится 300 мг кальция.
Богаты кальцием брокколи, цветная капуста, лосось, зеленые листовые овощи. Кунжутное масло, благодаря высокому содержанию кальция и фосфора, хорошо усваиваются организмом, оно так же может быть использовано для профилактики остеопороза — 1 чайная ложка кунжутного масла содержит суточную потребность организма в кальции.
Питание для костей
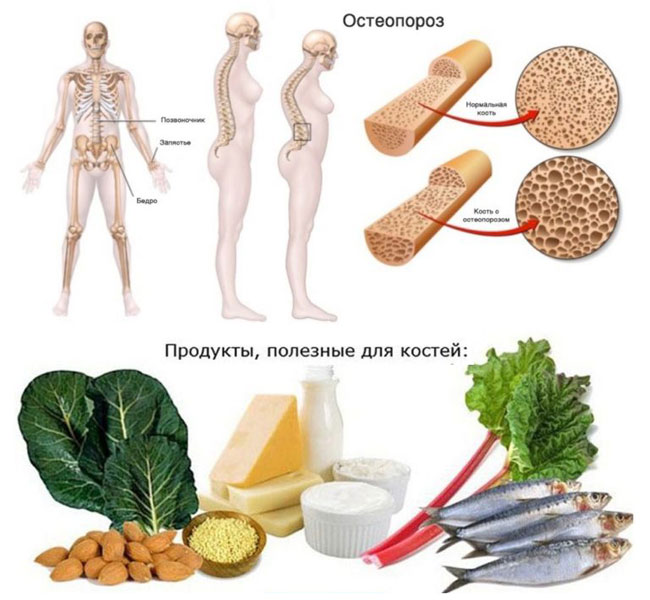 Одним из решающих факторов сохранения здоровья является питание. Остеопороз — не исключение. Именно от питания зависит формирование костной ткани.
Одним из решающих факторов сохранения здоровья является питание. Остеопороз — не исключение. Именно от питания зависит формирование костной ткани.
Причем профилактику остеопороза нужно начинать как можно раньше, лучше с детства. Ведь дефицит микроэлементов труднее компенсировать в зрелом возрасте.
На что нужно обратить внимание, чтобы наши косточки получали достаточное питание.
Нужно позаботиться о достаточном количестве кальция. Ведь при его нехватке возрастает риск развития остеопороза.
Кальций поступает в организм, как с продуктами, так и с лекарственными препаратами.
Желательно чтобы количество кальция, поступающего в организм покрывало суточную потребность в нем, чтобы не допустить потерю кальция из костей.
Кальций хорошо усваивается из молочных продуктов. А сыр для косточек вообще — любимое питание.
Чтобы рассчитать, сколько кальция нам нужно удобнее учитывать кальций из молочных продуктов плюс 350 граммов примерное количество кальция из остальных продуктов.
Поэтому считаем так:
Суточное потребление Ca = кальций молочных продуктов плюс 350 мг кальция из остальных продуктов. 350 мг это усредненное значение, которое содержится в тех или иных продуктах, которое вы едите.
Зная, сколько кальция вы съедите с продуктами, несложно рассчитать, сколько потребуется дополнительно кальция в таблетках.
Например, вам нужно 1500 мг кальция ежедневно. Допустим, вы съедите бутерброд с сыром и выпьете 2 стакана кефира, т.е. 700 мг кальция и 350 граммов с остальной пищей.
Тогда вам потребуется 1500-700-350=450 мг.
Для этого можно выпить кальций в таблетках или усилить питанием богатым кальцием.
 Как бы ни был полезен кальции для наших косточек, еще полезнее сочетание кальция, магния и витамина Д.
Как бы ни был полезен кальции для наших косточек, еще полезнее сочетание кальция, магния и витамина Д.
Когда в организме нехватка магния и витамина Д кальций не может усваиваться в полную силу.
Магния много в грецких орехах, сельди, скумбрии, треске, креветках, миндале, бананах, листовой зелени, молочных продуктах и продуктах из цельных зерен.
Витамин Д регулирует обменных процессы в костной такни, кроме того он улучшает усвояемость полезных микроорганизмов в кишечнике.
Источником витамина Д служит жирные сорта рыбы, злаки, цельное молоко.
Содержание кальция в продуктах питания (мг кальция в 100 гр.)
| Продукты | кальций. мг |
| Молоко | 120 |
| Творог 9% | 95 |
| Сыр плавленный | 300 |
| Сыры твердых сортов | 600-750 |
| 15% сметана | 100 |
| 1,5% йогурт | 120 |
| Кунжут | 1150 |
| Миндаль | 254 |
| курага | 170 |
| Сардины в масле (конс.) | 450 |
| Черный хлеб | 100 |
| Халва | 670 |
| Апельсины | 70 |
| Отварной рис | 230 |
| Яйца | 55 |
Рекомендуемая норма кальция
| возрастная группа | рекомендуемая норма |
| дети до 6 месяцев | 400 |
| От года до 5 лет | 600 |
| 6 — 10 лет | 800 — 1200 |
| 11 — 24 года | 1200 — 1500 |
| Женщины от 25 до 50 лет | 1000 |
| Беременные и кормящие | 1200 — 1500 |
| Женщины в постменопаузе/ то же при терапии эстрогенами | 1500/1000 |
| Мужчины 25 -65 лет | 1000 |
| Муж/женщ старше 65 лет | 1500 |
Что мешает усвоению кальция
Дефицит магния тоже может быть причиной остеопороза, так как магний чувствует как в процессе усвоения кальция организмом, удерживает его в костной ткани.
Если даже больной получает много кальция, но при этом в организме не хватает магния, кальций, перестает выполнять свою функцию и откладывается в жизненно важных органах.
Витамин B6 доставляет магний в клетки и повышает его усвояемость.
Для лучшего усвоения кальция, организму необходимы также витамины A и D.
Усвоению кальция мешают такие вредные привычки, как злоупотребление алкоголем, курение, кофеин в большом количестве, недостаток физической активности.
Больным остеопорозом следует ограничить в рационе продукты с высоким содержанием фосфора, так как фосфор может способствовать утрате костной массы. При его избытке в пище в кишечнике он образует нерастворимые соединения с кальцием. Из продуктов богатыми фосфором можно назвать – красное мясо и различные газированные безалкогольные напитки, например, кола. При избытке магния в пище жирные кислоты, необходимые для усвоения кальция связываются с магнием и всасываются в кровь, а без них всасывание кальция невозможно.
Важно!
Кальций усваивается только при условии нормального функционирования желудка и кишечника, такие болезни как гастрит, язвенная болезнь, панкреатит, холецистит могут снизить всасываемость кальция на 80-90%.
Детям, для формирования здорового скелета, необходимо есть достаточное количество продуктов, богатых кальцием — молочных продуктов, витаминно-минеральных добавок, чтобы предупредить дальнейшие проблемы, ведь здоровая костная система закладывается в раннем возрасте.
Для предупреждения остеопороза необходимо начиная уже с 40 лет, следует начать уделять большое внимание своему здоровью и контролировать употребление кальция и витамина Д, выбирать продукты полезные для здоровья, богатые витаминами и другими питательными веществами, так как при снабжении всеми питательными веществами костная ткань начинает восстанавливаться, избыток кальция накапливается в костях. И наоборот, когда кальций не поступает с пищей, а его запасы в организме малы, кости не могут восстанавливаться.
Для усвоения кальция в пищеварительном тракте необходимы достаточное количество соляной кислоты, жира, витамина Д и желчи. Усвоение и сохранение кальция усиливают витамины группы В, витамин А, магний и аминокислоты. Ухудшает всасывание кальция употребление сладостей или других углеводов.
Справка!
Прием препаратов кальция рекомендуется с осторожностью, под контролем врача. Употреблять препараты, содержащие кальций следует вместе с приемом пищи или сразу после еды.
Здоровые кости в любом возрасте
 Состояние и плотность костей и скелета человека напрямую зависит от питания и образа жизни.
Состояние и плотность костей и скелета человека напрямую зависит от питания и образа жизни.
Конечно, с возрастом организм изнашивается, в том числе страдает и костная система.
Тем не менее, одни и в 70 лет бодры, энергичны, много путешествуют, ходят на экскурсии, а другие уже в 50 лет кряхтят, жалуются на суставы и при первой возможности садятся отдохнуть.
Ca — важный минерал наших костей
Все знают, что за состояние и плотность косточек отвечает Ca. Нуждается ли организм в этом минерале можно узнать из анализа крови. Есть смысл проверить хватает ли организму кальция, если беспокоит судороги, перебои в сердечном ритме, тревожность, нарушения сна, слоятся и ломаются ногти, секутся и тускнеют волосы, десны кровоточат. Все это может говорить о дефиците кальция.
Совет!
Наличие остеопороза выявит денситометрия — исследование с помощью специального прибора состояния и плотности костной ткани. При необходимости врач назначит нужные лекарства и добавки к пище.
 Нет смысла заниматься самолечением и прописывать себе различные препараты или принимать толченую яичную скорлупу. Дефицит Ca, как и его избыток представляет угрозу для организма. При избыточном количестве кальций может откладываться на стенках сосудов, в тканях и мышцах. Если к тому же есть проблемы с сердечно — сосудистой системой, то его излишек могут стать угрозой инсультов и инфарктов, откладываясь в холестериновых бляшках на стенках крупных и мелких сосудов, в том числе и аорты затрудняя кровоток. При проблемах с мочевыделительной системой лишний Ca может дать толчок к образованию камней в почках и развитию мочекаменной болезни.
Нет смысла заниматься самолечением и прописывать себе различные препараты или принимать толченую яичную скорлупу. Дефицит Ca, как и его избыток представляет угрозу для организма. При избыточном количестве кальций может откладываться на стенках сосудов, в тканях и мышцах. Если к тому же есть проблемы с сердечно — сосудистой системой, то его излишек могут стать угрозой инсультов и инфарктов, откладываясь в холестериновых бляшках на стенках крупных и мелких сосудов, в том числе и аорты затрудняя кровоток. При проблемах с мочевыделительной системой лишний Ca может дать толчок к образованию камней в почках и развитию мочекаменной болезни.
Источники Ca
И сточниками кальция традиционно считаются молочные продукты. Но хотя в молоке много Ca, усваивается он плохо, откладываясь в тканях и органах. К тому же промышленное молоко часто представляет собой плохо удваиваемый продукт, обработанный консервантами, стабилизаторами. Употреблять молоко и молочные продукты можно, но в разумных количествах, не нужно пить молоко литрами, достаточно стакана молока или кефира, ряженки или 80 — 100 гр. творога в день.
сточниками кальция традиционно считаются молочные продукты. Но хотя в молоке много Ca, усваивается он плохо, откладываясь в тканях и органах. К тому же промышленное молоко часто представляет собой плохо удваиваемый продукт, обработанный консервантами, стабилизаторами. Употреблять молоко и молочные продукты можно, но в разумных количествах, не нужно пить молоко литрами, достаточно стакана молока или кефира, ряженки или 80 — 100 гр. творога в день.
Хорошо усваивается Ca из таких продуктов как сардины, сельдь, кунжут, шпинат, китайская капуста, фасоль белая, семечки подсолнечника. Меньше кальция в овощах и злаках, зелени, фруктах и ягодах. Чтобы кальций усвоился, необходим витамин D. В солнечные дни достаточно быть на солнце 10 — 15 минут, так чтобы лучи попадали на кожу рук, лица. В ненастную погоду, зимой, осенью достаточно съедать куриный желток каждый день, и пару раз в неделю порцию жирной морской рыбы, или принимать чайную ложку рыбьего жира. Полезно есть сухофрукты: инжир, чернослив, курагу, это положительно сказывается на минеральном обмене костной ткани.
Отказаться от вредных привычек
Скажите нет никотину, спиртному. Переломы у курящих и злоупотребляющих алкоголем срастаются гораздо медленнее.
Ослабляют костную систему и некоторые продукты : пшеничная мука, рафинированный сахар, майонез, колбасы, сосиски, сладкая газировка, кофе и соль, также вреден избыток мяса в рационе — не более 3 раз в неделю.
Что поможет укрепить кости
Движение это жизнь. Исследования показали, что кости становятся крепче, если регулярно испытывают нагрузки. Упражнения помогают регулировать кальциевый обмен. Полезны для нашего скелета ходьба, танцы, теннис, велосипедные прогулки, плавание. Самыми эффективными признаны силовые упражнения на тренажерах, или с гантелями, отягощением. Но не переусердствуйте. Нагрузки должны быть посильны. Для женщины вполне достаточно заниматься пару раз в неделю по 30 — 40 минут.
Как сохранить кости здоровыми
 Мало кто задумывается о необходимости сохранять здоровье своих косточек. А ведь сохранение крепкого здорового скелета это сохранение самой основы организма. Защитить и укрепить кости легко, если приобрести полезные привычки и избегать вредных.
Мало кто задумывается о необходимости сохранять здоровье своих косточек. А ведь сохранение крепкого здорового скелета это сохранение самой основы организма. Защитить и укрепить кости легко, если приобрести полезные привычки и избегать вредных.
Земное притяжение тянет вниз, с возрастом могут уплощаться стопы, сплющиваться позвоночные диски. После 40 лет женщина может терять около одного сантиметра в росте каждые 10 лет. К 80 годам можно уменьшится в росте на 3 — 4 сантиметра. Отменить силу притяжения не получится, зато можно начать программу по оздоровлению своего организма и костной системы в частности.
Что вредит нашим косточкам
Кости на самом деле не такие твердые, как кажется. Это живые ткани состоящие из волокон коллагена, минералов, витаминов. Все это создано природой и плотно связано между собой. Кости очень прочные. Бедренная кость человека может выдержать колоссальное давление. Поэтому спортсмены выдерживают сильные перегрузки, падения. Костная ткань вовсе не закостенелая, она довольно динамична. Клеточки непрерывно растут, отмирают, заменяются новыми.
Каждые 10 лет скелет человека полностью обновляется. Но, несмотря на это, после 30 лет костная ткань восстанавливается медленнее, чем разрушается. Это связано с понижением уровня гормона эстрогена, важного помощника сохранения здоровья костей. Поэтому с возрастом плотность костной ткани снижается, уменьшается костная масса скелета. Поэтому так важно подкармливать свой скелет кальцием.
У женщин, сидящих на жестких диетах, старение костей происходит в разы быстрее. Скудный несбалансированный рацион может привести к недостатку минералов, витаминов необходимых скелету. Но и те, кто не сидит на диетах, но обедняют свой рацион молочными продуктами, сыром тоже в группе риска. Если не любите эти продукты, можно налегать на орешки и бобовые. Растительные белки и протеины нежирного мяса, также благоприятны для питания костной ткани.
Несомненно, здоровый образ жизни, спорт, тренировки полезны. Но не чрезмерные. Перетренированность не менее вредна, как и недостаток движения. Организму необходима разумная нагрузка на все кости и мышцы: ходьба, бег, аэробные тренировки, плавание. Правильно подобранная физическая нагрузка поможет увеличить костную массу на 2% в год, даже если вам далеко не 20.
Лишний вес ложится тяжелым грузом на позвоночник и стопы. Но и терять резко вес не следует. Если женщина резко теряет большую массу, то ее яичники могут прекратить выработку эстрогена почти полностью, и процесс обновления костной ткани приостанавливается.
Тем, кто мало двигается, злоупотребляет вредной пищей, стоит быть особенно внимательным к состоянию здоровья своих косточек. Даже если употреблять дневную норму кальция, а это 1000 мг, то вредные привычки могут свести на нет все усилия. Так, курение, алкоголь, крепкий кофе могут помешать организму усваивать кальций. Кофеин например вымывает кальций и не дает ему усвоиться.
Ограничьтесь двумя чашечками кофе в день, меньше солите пищу, не злоупотребляйте алкоголем, сигаретами. Стоит иметь в виду, что некоторые препараты способны уменьшать содержание кальция в организме: некоторые антидепрессанты, контрацептивы. Внимательно изучите инструкцию, нет ли противопоказаний со стороны костной системы.
Недостаток кальция в организме
 Нехватка кальция — проблема серьезная. Когда организм испытывает недостаток кальция, этот микроэлемент начинает вымываться из костей, чтобы покрыть его недостаток в других органах, например сердце или кровеносной системе.
Нехватка кальция — проблема серьезная. Когда организм испытывает недостаток кальция, этот микроэлемент начинает вымываться из костей, чтобы покрыть его недостаток в других органах, например сердце или кровеносной системе.
Поэтому так важно следить за достаточным поступлением кальция в организм, особенно после 40 лет.
О недостатке кальция в организме могут свидетельствовать нарушения сна, повышенное А/Д, частые высыпания на коже, синяки, боли в спине и мышцах. Нехватка кальция приводит к проблемам с волосами, ногтями и кожей. Ногти и волосы становятся ломкими. Но самое опасное это хрупкость костей, что может привести к переломам.
Как же восполнить нехватку кальция в организме, если вы не любите молоко, кисломолочные продукты, едите мало зелени.
Вместо молока можно пить молочный коктейль или готовить смузи с молоком, а можно просто добавлять молоко в чай или кофе.
Как восполнить нехватку кальция
| продукты | Кол-во | Са (мг) |
| Молоко (3,2%) | стакан | 299 |
| Йогурт (простой) | 250 | 452 |
| Сыр твердый | 30г | 224 |
| Сыр твердый | 30г | 224 |
| Брокколи | 250 | 62 |
| Шпинат | 250 | 291 |
| Фасоль | 250 | 126 |
| лосось консервированный | 150 | 181 |
| Сардины консервированные | 150 | 325 |
Сколько кальция нужно организму
от 1 до 3 лет — 700 мг в сутки
от 4 до 8 лет — 1000 мг
от 9 до 18 лет — 1300 мг
от 19 до 50 лет — 1000 мг
51 — 70 лет — 1200 мг для женщин и 1000 мг для мужчин
После 71 года — 1200 мг кальция нужно человеку в сутки.
Если вы едите очень мало продуктов содержащих кальций, то посоветуйтесь с врачом по поводу приема препаратов кальция. Хорошо если препараты кальция содержат и другие минералы, необходимые для нормального усвоения Ca — медь, бор, сера, цинк, кремний, марганец и витамин Д3.
Профилактика остеопороза начинается с самого детства
Каждый из нас рождается с минимальной плотностью костной ткани. Младенцы, пока не начали ходить, не нуждаются в крепких костях. Однако уже с младенческого возраста необходимо уделять внимание нормальному формированию скелета ребенка. Прежде всего, лечению и профилактике рахита (заболеванию, связанному с недостатком в детском возрасте витамина D, необходимого для роста костей, нормального функционирования нервной системы, фосфорно-кальциевого обмена). К группе риска, в первую очередь, относятся дети, родившиеся в зимний период и с весом свыше 4 кг.
Чтобы избежать осложнений рахита, которые в последствии могут сказаться и на формировании костной ткани, родителям необходимо помнить о необходимости массажа и гимнастики, водных процедур и воздушных ванн, обеспечить грудное кормление, а при смешанном или искусственном вскармливании использовать только адаптированные смеси, своевременно вводить в рацион ребенка соки и овощные смеси. Следует помнить, что формирование скелета и закладка здоровья начинается именно с пеленок.
Кому требуется профилактика остеопороза
Как правило, остеопорозом страдают люди старше 50 лет. И это, как правило, зависит от того, какой образ жизни мы ведем в детстве и молодости. До 25 лет происходит развитие скелета, нарастает плотность костей. Поэтому чтобы предотвратить ломкость костей, уместно активно заниматься спортом. Это шанс даже для тех, кто наследственно предрасположен к остеопорозу. Размер костей и костная масса в каждом из нас на 80% запрограммированы генетически, поэтому множество факторов могут повлиять на ускорение развития данного заболевания. Следует помнить, что профилактика остеопороза требуется людям с малоподвижным образом жизни, длительным постельным режимом, нерациональным питанием (нехватка в рационе витамина D и кальция), недостаточным пребывание на солнце (ультрафиолет способствует выработке витамина D в организме, который помогает в усвоении кальция), имеющим вредные привычки и бесконтрольное потребление некоторых лекарственных средств. Поэтому те, чье детство прошло в недостаточной активности и плохом питании, к 25 годам нормально развитого скелета не имеют.
Причиной развития остеопороза также могут являться и заболевания эндокринной системы (сахарный диабет, заболевания щитовидной железы), ряд заболеваний пищеварительной системы, крови почек, легких. Для предупреждения заболеваний щитовидной железы разработано средство на основе лапчатки белой — уникального лекарственного растения, влияющего на уровень гормонов щитовидной железы, — «Тирео-Вит».
Следует помнить, что укрепляют кости не только занятия в тренажерных залах, спортзалах, но плаванье, походы, длительные прогулки пешком в удобной обуви. Плохо отражаются на формировании скелета длительная ходьба на высоких каблуках, поднятие тяжестей, а также злоупотребление кофе, солью, курение, алкоголь.
Минеральная плотность костных тканей
С годами минеральная плотность увеличивается и, достигнув пика к 30 годам, на 15 лет остается неизменной. После 45 лет начинается снижение минеральной плотности приблизительно на 1% в год. Об этом нужно помнить и оберегать свой организм от этого коварного заболевания!
 Пензенскими учеными был разработан препарат «Остеомед», который показал свою эффективность для профилактики остеопороза. Кроме того, при его применении наблюдается положительна динамика для консолидации костей при переломах.
Пензенскими учеными был разработан препарат «Остеомед», который показал свою эффективность для профилактики остеопороза. Кроме того, при его применении наблюдается положительна динамика для консолидации костей при переломах.
Советуем прочитать:
Остеопороз. Кто страдает остеопорозом?
Рацион питания для профилактики остеопороза
Два полезных продукта для укрепления костной ткани
Недостаток кальция в детстве приводит не только к остеопорозу, но и ожирению
Остеопороз — что это такое? Симптомы, профилактика
Остеопороз — заболевание скелета, при котором снижается масса костной ткани, нарушается ее строение, возрастает риск переломов костей. С возрастом кальций начинает вымываться из костей. И с каждым годом этот процесс ускоряется.
В группе риска находятся женщины после наступления менопаузы. И даже незначительная физическая активность может стать серьезной проблемой. Очень тяжело лечатся переломы. А переломы шейки бедра зачастую приводят к инвалидности и даже летальному исходу.
Потеря костной ткани происходит скрыто
Ситуация осложняется тем, что люди, страдающие остеопорозом, зачастую даже не догадываются о своем заболевании. Потеря костной ткани происходит скрыто, а когда достигается пороговое значение, может случиться трагедия. Перелом может произойти не только от сильного удара, но и при неловком движении. Поэтому остеопороз называют «бомбой замедленного действия». После первого перелома риск повторных возрастает в несколько раз.
Существуют современные методы, позволяющие определить разрушение кости на раннем этапе. С помощью денситометрии оценивается состояние костной ткани пациента.
Факторы риска заболевания
Некоторые факторы влияют на ускоренное развитие остеопороза. К их числу относятся малоподвижный образ жизни, недостаточное пребывание на свежем воздухе (под воздействием солнца вырабатывается витамин D, благодаря которому усваивается кальций), неправильное питание (недостаток кальция в рационе), курение, употребление спиртных напитков и некоторых лекарств.
У людей с заболеваниями эндокринной системы (сахарный диабет, заболевания щитовидной железы), некоторыми заболеваниями пищеварительной системы, крови, почек возрастает риск остеопороза. Оперативное вмешательство (например, удаление яичников) также может стать причиной развития остеопороза.
Кальций содержится в следующих продуктах: кунжуте, твердых сортах сыра, сардинах (вместе с косточками), миндале, кураге, йогурте, молоке.
Профилактика
Каждому человеку старше 50 лет следует проходить денситометрию (диагностику костей) раз в год для профилактики и немедленно обратиться к врачу, если ощущается неясная боль в спине, заметили малейшее искривление позвоночника или потерю роста.
Чтобы избежать развитие остеопороза, следует принимать препарат «Остеомед», который увеличивает плотность костной ткани.
Советуем прочитать:
- Сахарный диабет способствует развитию остеопороза!
- Нарушение функций щитовидной железы провоцирует остеопороз
- Риск остеопороза у женщин зависит от продолжительности менопаузы
- Два полезных продукта для укрепления костной ткани
Профилактика остеопороза у женщин. Крепким костям – возраст не помеха
 Профилактика остеопороза у женщин заслуживает отдельного разговора, так как они в более раннем возрасте и чаще мужчин сталкиваются с этой костной патологией. Механизм снижения минеральной плотности костной ткани у большинства женщин связан с увяданием репродуктивной системы – климаксом. Это стало причиной выделения отдельного вида остеопороза – постменопаузального. О его профилактике и пойдёт речь.
Профилактика остеопороза у женщин заслуживает отдельного разговора, так как они в более раннем возрасте и чаще мужчин сталкиваются с этой костной патологией. Механизм снижения минеральной плотности костной ткани у большинства женщин связан с увяданием репродуктивной системы – климаксом. Это стало причиной выделения отдельного вида остеопороза – постменопаузального. О его профилактике и пойдёт речь.
Снижение уровня половых гормонов – причина остеопороза у женщин
Процессы, протекающие в костях, регулируются рядом гормонов. И первую скрипку в их пёстром оркестре играют мужские андрогены (тестостерон) и женские эстрогены. Ряд учёных полагают, что эстрогены наиболее важны для нормального костеобразования у женщин. Однако с начала 2000-х годов в обиход врачей вошёл такой диагностический термин, как дефицит андрогенов применительно к слабому полу.
Обследование E. C. Tok с соавторами 178 женщин выявило прямую связь низких уровней андрогенов с низкой плотностью костной ткани. Исследование S. R. Davis с соавторами указывает на больший прирост костной массы у женщин, получавших эстроген-андрогенную терапию, по сравнению с женщинами, получавшими лишь эстрогены. S. Dolan с соавторами связывают высокие риски развития остеопении и остеопороза с недостатком свободного тестостерона.
Результаты исследований не покажутся удивительными, если учесть, что тестостерон известен как гормон с выраженным анаболическим действием, в отличие от эстрадиола. Главенство андрогенов в процессе остеогенеза объясняет и различия между мощным мужским и хрупким женским скелетом, ведь тестостерона у слабого пола в 10–40 раз меньше. Впрочем, роль эстрогенов в поддержании здоровья костей тоже велика: они помогают сдерживать костную резорбцию (рассасывание старых участков кости), подавляя активность клеток-деструкторов – остеокластов. Из этого следует, что профилактика остеопороза у женщин в постменопаузе неизбежно связана с коррекцией гормонального фона.
С началом менопаузы резко сокращается выработка не только эстрогенов, но и андрогенов, изначально дефицитных в женском теле. Деструктивные процессы в костях активизируются (эстрогены больше не тормозят работу остеокластов), а созидательные – угасают из-за нехватки тестостерона.
В итоге каждая третья женщина после 50-ти имеет сниженную плотность костей, диагноз остеопороз (часто не выявленный) и самое страшное – повышенный риск переломов, в том числе шейки бедра, после которого к нормальной жизни возвращаются немногие.
Остеопороз даёт знать о себе не сразу. Более ранними признаками гормональной недостаточности выступают:
Причины, симптомы и лечение остеопороза, профилактика
Допустим, споткнулся человек, неудачно открыл тяжелую дверь или уронил на пол увесистую книгу. Для заболевшего остеопорозом любая ситуация, кажущаяся простой, может закончиться очень плачевно — переломом. Этому заболеванию более подвержены женщины, особенно в период гормонального сбоя, при климаксе, мужчины страдают этим заболеванием гораздо реже.
Чаще всего встречается именно у женщин, которые пережили наступление климакса и находятся в периоде менопаузы. Именно им, входящим в «группу риска», следует особенно внимательно относиться к своему здоровью и учитывать все проявления заболевания.
Симптомы остеопороза
Симптомы остеопороза чаще всего не проявляются, люди могут жить долгие годы, не подозревая о том, что в их организме идут такие процессы. Но всё же в качестве основных симптомов остеопороза ученые отмечают уменьшение костной ткани, может иногда беспокоить ноющая боль внизу поясницы, частые переломы.
Обычные врачи чаще всего не могут определить причину частых переломов, только такие узкие специалисты как ортопеды или хирурги могут заподозрить данную болезнь, после чего отправляют на рентген костей и т. д., женщин посылают к гинекологу. При остеопорозе больной может уменьшаться в размере из-за уменьшения косной ткани, даже стать ниже по росту на 10–15 см.
К симптомам остеопороза относят:
- значительная утомляемость (указывает на общее ослабление организма, ухудшение обмена веществ и более медленную компенсацию всех функций)
- судороги в нижних конечностях, которые проявляются, в основном, в ночное время
- избыточный налет на зубной эмали
- пародонтит
- болезненные ощущения в области костей или пояснице
- очевидная хрупкость и предрасположенность ногтей к расслаиванию
- преждевременное поседение (встречается достаточно редко)
- грыжа межпозвонкового отдела
- проблемы, связанные с функционированием желудочно-кишечного тракта (спровоцированы серьезными деформациями позвоночника, который буквально давит на внутренние органы женщины. В том числе и на желудок)
- начало сахарного диабета (остеопороз — это также и эндокринное нарушение, поэтому необходима консультация данного специалиста)
- аллергия
- другие недуги, которые связаны с дисфункцией метаболизма и солевого обмена
- излишне частое биение сердца
Нельзя не обратить внимание на такие серьезнейшие симптомы, как:
- переломы костных тканей
- ощущение тяжести в области между лопатками
- общая слабость в мышцах
- изменение роста в меньшую сторону
- искривление позвоночника
Они, в свою очередь, являются свидетельством того, что недуг находится на более поздней стадии. Часто остеопороз на данном этапе уже необратим, возможно лишь приостановить его прогрессирование или замедлить все его влияние на организм.
Причины остеопороза
Причиной остеопороза может быть длительный стаж курения, злоупотребление алкоголем, пищеварительные проблемы, сбои в работе обменных веществ или болезнь передаётся по наследству. В пожилом возрасте остеопороз часто встречается по причине плохого всасывания кальция, а также полезных веществ в кишечник.
Но чаще всего причиной остеопороза является, как правило, нарушение гормонального баланса. Преимущественно остеопороз бывает у женщин и связан с менопаузой. Дело вовсе не в недостатке кальция в организме, а в нарушении работы строительных клеток костных тканей. У нас в организме есть два типа клеток: строительные и разрушающие. При менопаузе нарушается работа строительных клеток. Надо идти к гинекологу либо искать средства, которые восстановят организм при менопаузе.
Если вы очень много времени принимаете препараты вида синтетических кортикостероидов, то ваш организм начинает страдать. Недостаток гормонов из-за препаратов может привести к такому заболеванию как остеопороз.
С возрастом у всех людей наблюдается уменьшение степени плотности костей, значительно снижается их прочность и тонус. Это вполне объяснимые изменения, которые происходят в организме, будучи следствием старения. Но у определенных категорий людей подобные изменения формируются гораздо раньше по времени и протекают более интенсивно. Выделено значительное количество причин данного заболевания.
Есть и такие причины, которые невозможно изменить:
- принадлежность к женскому полу
- европеоидная или монголоидная раса (доказано, что у афроамериканцев риск заболеть остеопорозом равен практически нулю. Это возможно в силу того, что они часто и подолгу находятся на солнце, которое укрепляет костную структуру)
- ослабленные или истонченные костные ткани скелета
- возрастная категория больше 65-ти лет (в этом возрасте начинается естественная потеря кальция организмом человека. Восполнить его возможно лишь частично)
- генетический фактор (при этом степень близости родства не имеет особенного значения)
Существуют также факторы риска, на которые возможно оказать воздействие:
- ненасыщенная кальцием и витамином D еда (следует употреблять как можно больше кальция и витамина, относящегося к данной группе)
- применение определенных лекарственных препаратов, например, кортикостероидов и противосудорожных средств (их следует свести к минимуму, если это возможно. Если же это невозможно, то сразу после окончания их приема рекомендуется обратиться к мануальному терапевту и в будущем помнить о риске образования недуга)
- частое использование гормональных препаратов
- гиподинамичный образ жизни (доказано, что чем более подвижный образ жизни ведет женщина, тем меньше она подвержена риску заболеть остеопорозом)
- любая форма курения
- чрезмерное употребление спиртных напитков (более трех групп в сутки с различной степенью крепости)
- дисфункция пищеварительной системы, работы эндокринной, а также поджелудочной желез
- изменения гормонального фона, которые происходят на всем протяжении климакса
- нарушение функционирования яичников или же их удаление (приводит к гормональному дисбалансу или раннему наступлению климакса. Это, в свою очередь, может стать катализатором для развития остеопороза)
- проблемы в работе надпочечников (само по себе не является причиной формирования недуга, однако приём лекарственных средств вполне может спровоцировать его)
- все остальные заболевания желез внутренней секреции (именно они чаще всего напрямую связаны с гормональным дисбалансом)
Таким образом, появление остеопороза будет вполне ожидаемым, если знать все причины, которые окажут влияние на формирование представленного недуга.
Остеопороз сенильного типа возникает из-за дефицита кальция, связанного с возрастом и потерей баланса между форсированностью разрушения костных тканей, а также скоростью образования новой ткани костного типа. «Сенильный» подразумевает, что представленное состояние образуется в более старшем возрасте, чаще всего у людей от 70-ти лет и более. Данный недуг в два раза чаще формируется у женщин, чем у представителей мужского пола. У женщин он практически всегда сочетается с постменопаузальным этапом.
Следует особенно отметить то, что меньше чем в 5% случаев заболевание обусловлено каким-либо другим недугом или приемом некоторых лекарственных средств. Это форма остеопороза, известная как вторичная. Он может формироваться при состояниях, которые были обозначены выше. Допустим, проблемы с почками или эндокринной железой. Излишне активное употребление алкоголя и пристрастие к курению лишь усугубляют представленное заболевание.
Существует также идиопатический «молодежный» остеопороз. Это редчайший вид остеопороза, причина которого на данный момент остается неизвестной. Он формируется у младенцев, детей и людей молодого возраста, которые обладают вполне нормальным уровнем гормонов и витаминов в крови. К тому же, у них не наблюдается какой-либо понятной причины снижения степени плотности костных тканей.
Степени остеопороза
Определяют такие степени тяжести остеопороза, как:
- первичная степень, которая выявляется в снижении плотности костных тканей. При рентгеновской диагностике происходит выявление значительной прозрачности рентгенологической тени и исчерченности силуэтов позвонков. Эта степень недуга определяется исключительно при проведении медицинских исследований
- остеопороз вторичной степени, или умеренный — очевидное снижение плотности костной ткани. При этом тела позвонков обретают специфическую двояковогнутую форму, формируется деформация клиновидной формы одного из позвонков. Эта степень недуга проявляется в сильнейших болезненных ощущениях
- выраженный остеопороз, или третичная степень — происходит выявление резкой прозрачности позвонков при рентгенологическом обследовании. Иначе это называется остекленением и присутствием деформации клиновидного типа единовременно в нескольких позвонках. На данной стадии остеопороз уже очевиден
Остеопороз тазобедренного сустава
Известна такая форма данного недуга, как остеопороз тазобедренного сустава. По своему генезу он ничем не отличается от остеопороза остальных костей, кроме локализации в одноименной области. Наиболее уязвимым местом при этом проявлении недуга является шейка бедренной кости. Перелом представленной области у людей старшего возраста достаточно часто оканчивается смертельным исходом или же невозможностью передвигаться в привычном нормальном режиме.
В подавляющем большинстве исключительно эндопротезирование даёт возможность полноценно восстановить функционирование сустава тазобедренного типа.
Остеопороз представленного типа может иметь три следующих типа локализации:
- местный — при этом отмечается уменьшение степени плотности костных тканей и навершия бедренной кости на начальной стадии таких недугов, как специфический некроз навершия бедренной кости и болезнь Пертеса
- региональный — он формируется исключительно при артрозе тазобедренного сустава
- распространенный — получает свое развитие в связи с дисфункцией кровообращения в нижних конечностях
Остеопороз тазобедренного сустава может формироваться, как следствие системного остеопороза, что гораздо более типично для данного недуга.
При представленной форме заболевания костные ткани утрачивают возможность поддерживать оптимальные нагрузки физиологического характера. Тотальное поражение тазобедренного и коленного суставов в данном случае спровоцировано тем, что преимущественно именно на них «ложится» самая значительная нагрузка в процессе движения.
Остеопороз тазобедренного сустава начинает развиваться по целому перечню причин:
- продолжительная потеря двигательных функций нижних конечностей в процессе длительного лечения переломов, вывихов и остальных травм. Это вызывают атрофию двигательных функций, которую практически невозможно довести до нормального состояния
- значительная нагрузка на одну конечность в том случае, если была удалена или нарушена работа второй. Такой вариант также негативно воздействует на функционирование определенной конечности, в результате чего она теряет мышечную память
- осложнение циркуляции крови при некоторых специфических состояниях. Речь идёт об ожогах, обморожениях, флегмонах (воспалительное или гнойное разложение тканей) и остальных, которые также становятся катализаторами атрофии мышц и тканей
- особенной формой остеопороза тазобедренных суставов у женщин следует считать транзиторный остеопороз. Он формируется у представительниц женского пола на более поздних этапах беременности и у мужчин в возрасте от 30-ти до 40 лет
Обнаружить данную форму недуга возможно на рентгене или при пальпировании (в некоторых случаях). Очень важно своевременное обнаружение, потому что это даст возможность как можно раньше начать адекватное лечение.
Вне зависимости от причин проявления представленного заболевания, обязательными составляющими процесса лечения следует считать, прежде всего, лечебную физкультуру. Именно она даёт возможность привести «в форму» процессы обмена в костных тканях, отрегулировать степень подвижности суставов и активность мышц. Такое восстановление занимает очень много времени, и чем старше человек, тем с большим количеством осложнений это проходит.
Очень важны строгий выверенный график питания и частое нахождение на пассивном и активном солнце. Второе даёт возможность сделать выработку витамина D более быстрой, и, соответственно, укрепить костные ткани. Допускается и приём лекарственных препаратов, но исключительно по назначению специалиста. Это могут быть как лекарственные средства с содержанием кальция и витамина D3 (или его остальных метаболитов), так и бисфосфонатов. Нежелательно принимать какие-либо гормональные препараты тем женщинам, которые достигли возраста старше 70-ти лет. Однако иногда именно это является единственной возможностью привести структуру костных тканей в норму.
Диагностика остеопороза
Разработано достаточное количество способов, при помощи которых осуществляется диагностика остеопороза. Рентгенография даёт возможность обнаружить истощение костных тканей лишь тогда, когда их потери достигли более чем 30%. Поэтому к данному методу имеет смысл прибегать исключительно при вторичной степени недуга.
Более современным методов, который практически всегда осуществляется при остеопорозе, является анализ высоты отделов позвоночника и подсчет их взаимоотношения. Оптимальным способом следует считать денситометрию. Именно это даёт возможность максимально точно обозначить степень плотности костных тканей, соотношение кальция в организме человека, а также число мышечных и жировых отложений.
Данный метод следует считать наиболее безопасным, потому что лишь в нем не используются так называемые изотопные способы облучения, которые однозначно вредны для человека. Он основан на определении плотности скелета и выявляет минеральные и другие активные компоненты костных тканей. Его преимущество в скорости получения результатов и совершенной безболезненности.
Также не следует недооценивать стандартную сдачу анализа крови и мочи, которые дают возможность реально оценить то, в каком состоянии пребывает фосфорно-кальциевый обмен.
В этом помогают такие данные, как:
- Общий анализ кальция — один из основополагающих специфических компонентов костной ткани, самый важный микроэлемент, который принимает участие в создании скелета, функционировании сердечной мышцы, нервной и мышечной деятельности, а также свертывании крови и всех остальных процессах. Вариации формы и этапа остеопороза находят свое проявление в различных сдвигах в степени концентрации кальция. Оптимальными показателями кальция: являются следующие: от 2,2 до 2,65 ммоль на литр
- Неорганический фосфор — составляющая минерального вещества костной ткани, которая имеется в организме человека в качестве солей (фосфаты кальция, магния) и принимает участие в процессе образования костных тканей и энергетическом обмене клеточного типа. 85% всего фосфора располагается именно в костях. Модификации в плане соотношения фосфора в крови могут быть отмечены при всевозможных формах изменения костных тканей, речь идёт не только об остеопорозе. Оптимальными показателями фосфора следует считать от 0,85 до 1,45 микромоль на литр
- Вещество паратгормон, которое вырабатывается паращитовидными железами и отвечает за обмен кальциевого и фосфорного типа в организме. Идентификации концентрированности паратгормона способно дать важнейшую информационную базу для выявления различных форм остеопороза. Оптимальными показателями паратгормона являются от 9,5 до 75,0 пг на мл. Это составляет от 0,7 до 5,6 пмоль на литр
- Деоксипиридонолин, который обозначается как ДПИД, представляет собой обозначение степени разрушения костных тканей. Его возможно обнаружить в моче. Изъявление с мочой увеличивается при остеопорозе постменопаузального типа, остеомаляции, тиреотоксикозе, начальном гиперпаратиреозе
Оптимальные показатели ДПИД варьируются в зависимости от пола:
- для представителей мужского пола это от 2,3 до 5,4 нмоль
- для женщины же от 3,0 до 7,4 нмоль
- Остеокальцин — главный специфический белок костной ткани, который принимает активное участие в процессе восстановления кости и выработке новой ткани подобного типа. Излишне высокие показатели остеокальцина наличествуют при начальной стадии гиперпаратиреоза, у тех, кто болен гипертиреозом и акромегалией. При остеопорозе постменопаузального типа он располагается в пределах оптимальных показателей или увеличен. При остеомиеляции и почечной остиодистрофии соотношение остеокальцина уменьшается. Представленное обследование нужно для обнаружения остеопороза и контролирования лечения, при увеличении соотношения кальция в человеческой крови.
Оптимальные показатели остеокальцина таковы:
- мужчины — от 12,0 до 52,1 нг на мл
- женщины в пременопаузальном периоде — от 6,5 до 42,3 нг на мл
- женщины в постменопаузальном периоде — от 5,4 до 59,1 нг на мл
Таким образом, в процессе диагностирования остеопороза у женщин важно обращать внимание на любые колебания данных и осуществлять все доступные исследования. Именно это даст возможность поставить точный, своевременный диагноз и, как следствие, получить оптимальное лечение, которое поможет в самые короткие сроки.
Как лечить остеопороз?
Лечится остеопороз медикаментозно, людям с нарушением эндокринной системы назначают препараты, которые будут способствовать восстановлению гормонального фона. Пожилым людям выписывают пищевые добавки с богатым содержанием кальция и витамина D. Женщинам в период климакса прописывают замесительную гормональную терапию, а также биофосфонаты. Употребляются препараты, уменьшающие переломы позвоночника. Также больным иногда могут назначать лечебную физкультуру, массаж, всё это в небольших дозировках — из-за хрупкости костей. Могут при необходимости выписывать ношения специальных поддерживающих корсетов.
Полноценно пролечиться от остеопороза не представляется возможным, однако возможно выучиться жить с ним и приостановить дальнейшее развитие недуга. Для этого возникает необходимость в прогулках, пробежках, танцах. Все это способно предоставить костным тканям необходимый им здоровый «стресс» и сделать их более сильными. Подобные занятия дадут возможность укрепить мышцы и модифицируют координацию и равновесие.
Еще одним идеальным способом лечения остеопороза, который рекомендован всем женщинам, следует считать «здоровую» диету с индивидуально подобранным соотношением кальция и витамина D. Правильнее всего сверяться со сбалансированной диетой, которая базируется на постулатах пищевой пирамиды.
Особенно необходимо в этом случае убедиться в том, что больной получает необходимое ему число не только кальция, но и витамина D. Это может происходить как в процессе употребления пищи, так и при использовании пищевых добавок.
Лечение бисфосфонатами
Одним из наиболее современных способов лечения представленного заболевания у женщин являются бисфосфонаты. Они представляют собой наиболее стабильные аналоги пирофосфатов, которые формируются естественным путем. Они функционируют на женский организм таким образом: встраиваются в структуру костной ткани, сохраняются в ней на протяжении продолжительного периода времени и замедляют костную резервацию за счет уменьшения активности остеокластов.
На данный момент бисфосфонаты следует считать признанным способом профилактики и лечения остеопороза не только у женщин, но и у мужчин.
Исследования, которые были успешно проведены на многих тысячах пациентов, продемонстрировали, что бисфосфонаты:
- абсолютно не опасны
- отлично переносятся человеческим организмом
- обладают малым количеством побочных эффектов
- угнетают костную резервацию
- положительно воздействуют на увеличение минеральной плотности костных тканей (МПК)
- уменьшают вероятность возникновения переломов
На сегодняшний день в активной практике применяется лишь определенное количество бисфосфонатов, а именно алендронат, ризендронат, ибондронат, золедриновая кислота. Они характеризуются самыми разными путями и способами внедрения в организм.
Самым известным и отлично изученным бисфосфонатом следует считать алиндронат. Его степень эффективности доказана в многочисленных обследованиях у тех, кто болен остеопорозом. Исследования осуществлялись и при наличии переломов в области позвонков.
Также данный препарат эффективен в процессе профилактики остеопороза у женщин в постменопаузальном периоде с остеопенией. В среднем алиндронат уменьшает вероятность формирования переломов самых разных локализации на 50%, а вероятность более специфических переломов в области позвонков — на 90%.
Данное лекарственное средство прописывается в дозировке 70 мг, то есть одна таблетка, раз в неделю. При остеопорозе постменопаузального типа также используется ризендронат в дозировке 30 мг в неделю.
Заместительная гормональная терапия
Следует также отметить и заместительную гормональную терапию (ЗГТ). Именно она может похвастаться высокой степенью эффективности у представительниц женского пола в постменопаузальном периоде. Существует серьезнейший побочный эффект от представленной терапии, который заключается в венозном тромбозе. В связи с чем в процессе назначения данного лечения женщину необходимо в обязательном порядке проинформировать и о вероятных осложнениях.
Но, несмотря на это, именно ЗГТ остается профилактической мерой основополагающего ряда у представительниц женского пола с менопаузой до 45-ти лет. Кроме того, это такое средство, которое действительно результативно снимает все вегетативные симптомы клинического типа, которые свойственны менопаузе.
В каждом отдельном случае проблема о предписании женщине ЗГТ нуждается в тщательном гинекологическом и маммологическом обследовании и мониторинге.
При постоянных болезненных ощущениях в области поясницы могут оказаться достаточно эффективными определенные упражнения, которые усиливают мышцы спины. Поднятие тяжестей и падения могут лишь ухудшать проявление симптомов. Поэтому рекомендована постоянная нагрузка в физическом плане.
Профилактика остеопороза
Предупредить появления остеопороза во много раз легче, чем вылечить его. Профилактические меры заключаются в том, чтобы поддерживать или увеличивать степень плотности костных тканей за счет применения требующегося соотношения кальция. Возникает необходимость и в осуществлении нагрузок физического характера с отягощениями и, для определенных категорий, приема активных лекарственных средств.
На увеличение степени плотности костных тканей положительно воздействуют также специальные упражнения с давлением на кости, допустим, ходьба и бег по лестничным пролетам. Те же упражнения, которые не связаны с подобной нагрузкой — плавание, не оказывают никакого воздействия на степень плотности костей. Поэтому очень важно проконсультироваться со специалистом и ни в коем случае не заниматься самостоятельным лечением. Это может быть чревато ещё большими осложнениями при остеопорозе у женщин.
К какому врачу обращаться при остеопорозе?
С целью обследования на наличие остеопороза желательно обращаться к таким специалистам, как эндокринолог, ревматолог, гинеколог и травматолог-ортопед. Такое впечатляющее количество врачей необходимо потому, что женский организм является единым целым и остеопороз может быть вызван самыми разными сбоями в организме.
Это означает, что необходимо будет лечить не только представленный недуг, но и то, что его спровоцировало. Для обнаружения же более глубинных проблем и необходимо обследоваться у значительного числа специалистов. Обследоваться у каждого из представленных врачей после наступления 40-летнего возраста необходимо не реже одного раза в год. Такой подход даст возможность предупредить появление недуга и поможет смягчить его проявления, в частности, не допустить переломы.
В первую очередь необходимо пройти обследования у эндокринолога и гинеколога, которые укажут на необходимость сдачи анализов на группы гормонов и, если возникнет потребность, отправят к ревматологу или ортопеду. Именно эти специалисты определяют адекватное лечение, и помогут решить все появившиеся проблемы со здоровьем.
ayzdorov.ru
Хотите читать всё самое интересное о красоте и здоровье, подпишитесь на рассылку!
Понравился материал? Будем благодарны за репосты
15.03.2017
просмотров 2908
Профилактика – Национальный фонд остеопороза
Здоровые кости, укрепляйте их на всю жизнь ®

Остеопороз вызывает около 2 миллионов переломов ежегодно.
Остеопороз и переломы, которые он вызывает, не являются частью нормального старения. Вы можете многое сделать, чтобы защитить свои кости на протяжении всей жизни. Вы никогда не будете слишком молоды или слишком стары, чтобы улучшить здоровье своих костей.Профилактика остеопороза должна начинаться в детстве. Но на этом не стоит останавливаться. Независимо от вашего возраста привычки, которые вы усвоите сейчас, могут повлиять на здоровье ваших костей на всю оставшуюся жизнь. Пришло время действовать.
Что вы можете сделать, чтобы защитить свои кости?
Кальций и витамин D: что нужно знать »
Получение достаточного количества кальция и витамина D необходимо для построения крепких и плотных костей в молодом возрасте и для сохранения их крепкими и здоровыми с возрастом.Узнайте, что вам нужно знать о двух наиболее важных питательных веществах для здоровья костей.
Еда и кости »
Пища, которую вы едите, может повлиять на ваши кости. Информация о продуктах, богатых кальцием, витамином D и другими питательными веществами, важными для здоровья костей и общего состояния здоровья, поможет вам каждый день выбирать более здоровую пищу.
Упражнение для укрепления костей »
Есть два типа упражнений, которые важны для наращивания и поддержания плотности костей: с весовой нагрузкой и для укрепления мышц упражнения.Узнайте о каждом типе упражнений и о том, как включить их в свой распорядок дня.
Справочник по продуктам, богатым кальцием »
Ищете другие способы включить кальций в свой рацион? Воспользуйтесь нашим руководством для получения полного списка продуктов, богатых кальцием, которые можно добавить в свой еженедельный список покупок.
Рецепты, полезные для костей »
Диета и упражнения играют решающую роль в построении и поддержании хорошего здоровья костей у людей на всех этапах жизни – от младенчества до взрослой жизни.Чтобы помочь вам использовать в своих блюдах полезные для костей ингредиенты, мы в сотрудничестве с лучшими поварами Америки создали рецепты, полезные для ваших костей.
Факты о здоровье костей у детей и подростков »
Укрепление костей начинается в детстве и очень важно для профилактики остеопороза. Забота о наших костях важна на протяжении всей нашей жизни, но мы достигаем максимальной костной массы в раннем взрослом возрасте. Здесь вы найдете факты о важности укрепления костей и советы, которые помогут вашему ребенку укрепить и защитить его / ее кости.
Факты о кальции и витамине D »
Если вас смущают недавние отчеты и исследования о добавках кальция и их влиянии на сердце, прочтите наше резюме, чтобы освежить в памяти факты о кальции и витамине D.
Шаги для оценки потребления кальция »
Мы создали диаграмму, которая поможет вам оценить количество кальция, которое вы получаете с пищей в течение обычного дня. Это также поможет вам выяснить, сколько кальция вам нужно ежедневно получать из других источников пищи или добавок.
.Остеопороз – Профилактика – NHS
Обычные учения
Регулярные упражнения необходимы. Взрослые в возрасте от 19 до 64 лет должны еженедельно заниматься аэробной нагрузкой средней интенсивности, такой как езда на велосипеде или быстрая ходьба, не менее 2 часов 30 минут.
Упражнения с отягощениями и упражнения с отягощениями особенно важны для улучшения плотности костей и предотвращения остеопороза.
Помимо аэробных упражнений, взрослые в возрасте от 19 до 64 лет также должны выполнять упражнения для укрепления мышц 2 или более дней в неделю, прорабатывая все основные группы мышц, включая ноги, бедра, спину, живот, грудь, руки и плечи.
Если вам поставили диагноз остеопороз, перед началом новой программы упражнений рекомендуется поговорить со своим терапевтом или врачом, чтобы убедиться, что она вам подходит.
Узнайте больше о рекомендациях по физической активности для взрослых и узнайте больше о:
Упражнения с отягощением
Упражнения с отягощением – это упражнения, в которых ступни и ноги поддерживают ваш вес.
Упражнения с высокой нагрузкой, такие как бег, прыжки с трамплина, танцы, аэробика и даже прыжки на месте, – все это полезные способы укрепить ваши мышцы, связки и суставы.
Во время тренировки носите обувь, обеспечивающую поддержку лодыжек и ступней, например кроссовки или ботинки для ходьбы.
Подробнее о выборе спортивной обуви и кроссовок.
Люди старше 60 лет также могут получить пользу от регулярных упражнений с отягощением. Это может быть быстрая ходьба, занятия по поддержанию формы или игра в теннис. Однако плавание и езда на велосипеде не являются упражнениями с отягощениями.
Подробнее о рекомендациях по физической активности для пожилых людей.
Упражнения с сопротивлением
Упражнения с сопротивлением используют силу мышц, когда действие сухожилий, натягивающих кости, увеличивает прочность костей. Примеры включают отжимания, тяжелую атлетику или использование силового оборудования в тренажерном зале.
Если вы недавно пошли в тренажерный зал или не посещали его какое-то время, ваш тренажерный зал, вероятно, предложит вам вводный курс. Это включает в себя обучение использованию оборудования и рекомендации по технике выполнения упражнений.
Всегда обращайтесь за помощью к инструктору, если вы не знаете, как пользоваться тренажером или как выполнять определенное упражнение.
Подробнее о физических упражнениях и здоровье костей.
Здоровое питание и добавки витамина D
Всем рекомендуется здоровое и сбалансированное питание. Он может помочь предотвратить многие серьезные заболевания, включая сердечные заболевания, диабет и многие формы рака, а также остеопороз.
Кальций важен для поддержания прочности костей. Взрослым необходимо 700 мг в день, которые вы должны получать из своего ежедневного рациона.Продукты, богатые кальцием, включают:
- листовые зеленые овощи
- сухофрукты
- тофу
- йогурт
Витамин D важен для здоровья костей и зубов, поскольку помогает организму усваивать кальций. Все взрослые должны потреблять 10 микрограммов витамина D в день. Хорошие диетические источники:
- жирная рыба, такая как лосось, сардины, сельдь и скумбрия
- красное мясо
- печень
- Яичные желтки
- обогащенных продуктов, таких как большинство жирных спредов и некоторые сухие завтраки
- БАД
Однако может быть трудно получить достаточное количество витамина D только из продуктов.Итак, рассмотрите возможность ежедневного приема добавки, содержащей 10 мкг витамина D.
.Профилактика остеопороза – как избежать потери костной массы
Никогда не рано начинать думать о том, что можно сделать для предотвращения остеопороза. От продуктов, которые вы едите, до регулярной физической активности, ваш выбор влияет на ваше здоровье – вплоть до ваших костей.
Ниже приведены четыре области, на которых следует сосредоточить свои усилия по профилактике остеопороза:
- Получите достаточно кальция и витамина D
- Знай свой Т-балл
- Бросить курить и сократить потребление алкоголя
- Регулярные тренировки
Кальций и витамин D
Кальций и витамин D – два питательных вещества, которые работают вместе и играют особенно важную роль в здоровье костей.Кальций необходим для создания новых костей, а витамин D помогает организму усваивать кальций.
- Хотя кальций и витамин D не могут полностью предотвратить или вылечить остеопороз, вам следует включить их в свой ежедневный рацион.
Большинство продуктов содержат питательные вещества, в том числе кальций и витамин D, которые помогают вашему организму нормально функционировать. В зависимости от ваших потребностей и / или диетических ограничений вы также можете принять добавку, чтобы увеличить потребление кальция и витамина D. Есть много марок и типов добавок, так что. поговорите со своим врачом о продукте и рекомендациях по дозировке.
Т-показатели и минеральная плотность кости (BMD)
Тест на минеральную плотность костной ткани (BMD) эффективно выявляет остеопороз. Этот безболезненный тест определит ваш Т-балл, который указывает на риск остеопороза.
Хотя вы всегда должны выбирать здоровый образ жизни, важно пройти тест на остеопороз, чтобы увидеть, нужно ли вам принимать более серьезные профилактические меры. Чем раньше вы осознаете свой риск, тем быстрее вы поймете, насколько важна для вас профилактика.
Чтобы узнать больше о T-score, прочитайте нашу статью о диагностике остеопороза. Если вы обеспокоены риском остеопороза, не стесняйтесь спросить своего врача о тесте на МПК.
Nix the Cigarettes и Ограничьте потребление алкоголя
Определенные привычки образа жизни, а именно курение и употребление алкоголя, могут негативно повлиять на здоровье ваших костей. Если вы пьете, делайте это умеренно. Чрезмерное количество алкоголя влияет на уровень кальция в вашем организме и может снизить вашу способность производить больше костей.Умеренное употребление алкоголя не повредит вашим костям, но не пейте больше двух порций в день.
Хотя вы все еще можете пить в умеренных количествах, вам следует полностью отказаться от курения. Курение содержит вредные химические вещества, которые повреждают костные клетки и могут препятствовать усвоению кальция.
У женщин курение снижает способность эстрогена поддерживать здоровье костей. У вас также будет меньше шансов заниматься спортом, если вы курите, поскольку курение создает ненужную нагрузку на вашу сердечно-сосудистую систему.
Обычные упражнения
Ваши кости похожи на ваши мышцы в том, что они становятся сильнее, когда их используют.Важно иметь крепкие кости – более крепкие кости гораздо менее подвержены переломам, связанным с остеопорозом.
Вот почему регулярные упражнения – ключевой элемент в профилактике остеопороза. И сердечно-сосудистые (например, ходьба, езда на велосипеде или бег), и упражнения для силовых тренировок (например, поднятие тяжестей или йога) – идеальные способы укрепить и подготовить ваши кости.
Неважно, какое упражнение вы выполняете – выгуливаете ли вы собаку или берете уроки пилатеса – важно, чтобы вы придерживались своей программы упражнений.Рекомендации варьируются в зависимости от того, как часто вам следует заниматься спортом, но вы должны стремиться к 30 минутам в большинстве дней недели.
Заключительное примечание
Несмотря на то, что существует множество способов защитить свои кости, не существует одного лечения или комбинации методов лечения, которые могут гарантировать, что у вас никогда не разовьется остеопороз. Лучшая профилактика – это пожизненная приверженность здоровому образу жизни, например, физической активности и правильному питанию.
Обновлено: 03.05.17
Факты и советы по остеопорозу
.Факторы риска, диагностика и лечение
Если вы купите что-либо по ссылке на этой странице, мы можем заработать небольшую комиссию. Как это работает.
Остеопороз развивается при снижении плотности костной ткани. Организм реабсорбирует больше костной ткани и производит меньше, чтобы заменить ее.
У людей с остеопорозом кости становятся пористыми и слабыми, что увеличивает риск переломов, особенно бедра, позвонков и некоторых периферических суставов, например запястий.
По оценкам Международного фонда остеопороза (IOF), более 44 миллионов человек в США в настоящее время страдают остеопорозом.
В этой статье мы рассмотрим, как лечить остеопороз, что его вызывает и как врач его диагностирует.
Остеопороз развивается медленно, и человек может не знать об этом, пока не получит перелом или перелом после незначительного инцидента, например падения. Даже кашель или чихание могут вызвать перелом костей, страдающих остеопорозом.
У людей с остеопорозом часто возникают переломы бедра, запястий или позвоночника.
Разрыв позвоночника может привести к изменению осанки, сутулости и искривлению позвоночника.Люди также могут заметить уменьшение роста или их одежда может не подходить так хорошо, как раньше.
Когда обращаться к врачу
Сильный дискомфорт в любом из распространенных мест остеопоротического повреждения кости может указывать на неожиданный или неопознанный перелом.
Людям следует обратиться за медицинской помощью, как только они заметят этот тип боли.
Лечение направлено на:
- замедлить или предотвратить развитие остеопороза
- поддерживать здоровую минеральную плотность костной ткани и костную массу
- предотвратить переломы
- уменьшить боль
- максимизировать способность человека продолжать свою повседневную жизнь
человек при риске остеопороза и переломов можно использовать профилактические меры образа жизни, добавки и определенные лекарства для достижения этих целей.
Медикаментозная терапия
К лекарствам, которые могут помочь предотвратить и лечить остеопороз, относятся:
Бисфосфонаты: это антирезорбтивные препараты, замедляющие потерю костной массы и снижающие риск переломов.
- Агонисты или антагонисты эстрогенов: врачи также называют эти селективные модуляторы рецепторов эстрогена SERMS. Ралоксифен (Evista) является одним из примеров. Они могут снизить риск переломов позвоночника у женщин после менопаузы.
- Кальцитонин (кальцимар, миакальцин): помогает предотвратить перелом позвоночника у женщин в постменопаузе и помогает справиться с болью после перелома.
- Паратироидный гормон, такой как терипаратид (Forteo): Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) одобрило этот гормон для лечения людей с высоким риском переломов, поскольку он стимулирует образование костей.
- Моноклональные антитела (деносумаб, ромосозумаб): это иммунные методы лечения, которые некоторые люди с остеопорозом принимают после менопаузы. Ромосузумаб имеет предупреждение FDA в виде черного ящика из-за возможных побочных эффектов. Могут помочь другие виды эстрогеновой и гормональной терапии.
Будущее лечения остеопороза
Врачи могут использовать терапию стволовыми клетками для лечения остеопороза в будущем.В 2016 году исследователи обнаружили, что введение мышам определенного вида стволовых клеток обратило вспять остеопороз и потерю костной массы, что также могло принести пользу людям.
Ученые считают, что генетические факторы во многом определяют плотность костей. Исследователи изучают, какие гены ответственны за формирование и потерю костной ткани, в надежде, что это может предложить новое лечение остеопороза в будущем.
Врачи определили несколько факторов риска остеопороза. Некоторые из них можно изменить, но других невозможно избежать.
Организм постоянно поглощает старую костную ткань и генерирует новую для поддержания плотности, прочности и структурной целостности кости.
Плотность костей достигает пика, когда человеку уже под 20, и начинает ослабевать примерно в 35 лет. По мере взросления кость ломается быстрее, чем восстанавливается. Если это нарушение происходит чрезмерно, может развиться остеопороз.
Может поражать как мужчин, так и женщин, но чаще всего возникает у женщин после менопаузы из-за внезапного снижения уровня эстрогена.Эстроген обычно защищает женщин от остеопороза.
IOF сообщает, что по достижении людьми 50-летнего возраста каждая третья женщина и каждый пятый мужчина будут иметь переломы из-за остеопороза.
Неизбежные факторы
По данным Американского колледжа ревматологии, немодифицируемые факторы риска включают:
- Возраст: риск увеличивается после 30-летнего возраста и особенно после менопаузы.
- Пониженный уровень половых гормонов: более низкий уровень эстрогена, по-видимому, затрудняет регенерацию костей.
- Этническая принадлежность: белые и азиатские люди имеют более высокий риск, чем другие этнические группы.
- Рост и вес: рост более 5 футов 7 дюймов или вес менее 125 фунтов увеличивает риск.
- Генетические факторы: наличие у близкого родственника диагноза перелома бедра или остеопороза повышает вероятность остеопороза.
- История переломов: у человека старше 50 лет с предыдущими переломами после травмы небольшой степени вероятен диагноз остеопороза.
Выбор диеты и образа жизни
К изменяемым факторам риска относятся:
Упражнения с отягощением помогают предотвратить остеопороз. Он создает контролируемую нагрузку на кости, что способствует их росту.
Наркотики и состояния здоровья
Некоторые заболевания или лекарства вызывают изменения уровня гормонов, а некоторые лекарства снижают костную массу.
Заболевания, влияющие на уровень гормонов, включают гипертиреоз, гиперпаратиреоз и синдром Кушинга.
Исследование, опубликованное в 2015 году, предполагает, что трансгендерные женщины, получающие гормональную терапию (ГТ), могут иметь повышенный риск остеопороза.Однако прием антиандрогенов в течение года до начала ГТ может снизить этот риск.
По всей видимости, трансгендерные мужчины не подвержены высокому риску остеопороза. Однако ученым необходимо провести дополнительные исследования, чтобы подтвердить эти выводы.
Медицинские состояния, повышающие риск, включают:
Лекарства, повышающие риск, включают:
- глюкокортикоидов и кортикостероидов, включая преднизон и преднизолон
- гормон щитовидной железы
- антикоагулянты и разжижители крови, включая гепарин и варфарин
- протеин- ингибиторы помпы (ИПП) и другие антациды, которые отрицательно влияют на минеральный статус
- некоторые антидепрессанты
- некоторые препараты витамина А (ретиноиды)
- тиазидные диуретики (https: // www.uptodate.com/contents/drugs-that-affect-bone-metabolism)
- тиазолидиндионы, используемые для лечения диабета 2 типа, так как они уменьшают образование костей
- некоторые иммунодепрессанты, такие как циклоспорин, которые увеличивают как резорбцию, так и образование костей
- ингибиторы ароматазы и другие препараты, разрушающие половые гормоны, такие как анастрозол или аримидекс
- , некоторые химиотерапевтические агенты, включая летрозол (фемара), используемые для лечения рака груди и лейпрорелин (лупрон) при раке простаты и других состояниях
глюкокортикоид- индуцированный остеопороз – наиболее распространенный тип остеопороза, развивающийся в результате приема лекарств.
Определенные изменения образа жизни могут снизить риск остеопороза.
Потребление кальция и витамина D
Поделиться на PinterestМолочные продукты являются богатым источником кальция, который может помочь человеку снизить риск остеопороза.Кальций необходим для костей. Люди должны следить за тем, чтобы они потребляли достаточно кальция ежедневно.
Взрослые в возрасте 19 лет и старше должны потреблять 1000 миллиграммов (мг) кальция в день. Женщины старше 51 года и все взрослые старше 71 года должны получать 1 200 мг в сутки.
Диетические источники включают:
- молочные продукты, такие как молоко, сыр и йогурт
- зеленые листовые овощи, такие как капуста и брокколи
- рыба с мягкими костями, например консервированный лосось и тунец
- обогащенные хлопья для завтрака
Если человек потребляет недостаточно кальция, можно использовать добавки. Добавки кальция доступны для покупки в Интернете.
Витамин D также играет ключевую роль в предотвращении остеопороза, поскольку помогает организму усваивать кальций.Источники питания включают обогащенные продукты, морскую рыбу и печень.
Однако большая часть витамина D поступает не с пищей, а с воздействием солнца, поэтому врачи рекомендуют умеренное регулярное воздействие солнечного света.
Добавки витамина D можно приобрести в Интернете.
Факторы образа жизни
Другие способы минимизировать риск:
- отказ от курения, так как это может уменьшить рост новых костей и снизить уровень эстрогена у женщин
- ограничение потребления алкоголя для поддержания здоровья костей и предотвращения падений
- получение регулярные упражнения с весовой нагрузкой, такие как ходьба, так как это способствует здоровью костей и укрепляет их поддержку мышц
- упражнений для повышения гибкости и равновесия, таких как йога, которые могут снизить риск падений и переломов
Для людей, которые уже остеопороз, питание, упражнения и методы предотвращения падений играют ключевую роль в снижении риска переломов и скорости потери костной массы.
Предотвращение падений
Советы по предотвращению падений включают:
- Устранение опасностей, связанных с путешествием, таких как коврики и беспорядок
- Регулярные проверки зрения и поддержание актуальности очков
- Установка поручней, например, в ванной комнате
- обеспечение достаточного количества света в доме
- выполнение упражнений, помогающих сохранять равновесие, например, тай-чи
- просьба к врачу пересмотреть лекарства для снижения риска головокружения
Целевая группа профилактических служб США (USPSTF) ) рекомендуют скрининг плотности костной ткани всем женщинам в возрасте 65 лет и старше и женщинам более молодого возраста с высоким риском перелома.
Врач рассмотрит семейный анамнез и любые факторы риска. Если они подозревают остеопороз, они запросят сканирование минеральной плотности костной ткани (BMD).
Для сканирования плотности костей используется тип рентгеновского излучения, известный как двухэнергетическая рентгеновская абсорбциометрия (DEXA).
DEXA может указывать на риск остеопоротических переломов. Это также может помочь контролировать реакцию человека на лечение.
Два типа устройств могут выполнять DEXA-сканирование:
- Центральное устройство: это больничное сканирование, которое измеряет минеральную плотность костей бедра и позвоночника, когда человек лежит на столе.
- Периферийное устройство: это мобильная машина, которая проверяет кость запястья, пятки или пальца.
Результаты теста DEXA
Доктора представляют результаты теста как оценку DEXA T или Z.
По шкале Т костная масса человека сравнивается с максимальной костной массой молодого человека.
- -1,0 или выше показывает хорошую прочность кости
- от -1,1 до -2,4 указывает на умеренную потерю костной массы (остеопению)
- -2,5 или ниже указывает на остеопороз
Оценка Z сравнивает костную массу с массой других людей аналогичного телосложения и возраста.
Врач обычно повторяет тест каждые 2 года, так как это позволяет им сравнивать результаты.
Другие тесты
Ультразвуковое сканирование пяточной кости – еще один метод, который врачи используют для оценки остеопороза, и они могут проводить его в условиях первичной медицинской помощи. Это менее распространено, чем DEXA, и врачи не могут сравнивать измерения с оценками DEXA T.
По мере того, как кости становятся слабее, чаще возникают переломы, и с возрастом они дольше заживают.
Это может привести к постоянной боли и потере роста, так как кости позвоночника начинают разрушаться. Некоторым людям требуется много времени, чтобы оправиться от перелома бедра, а другие больше не могут жить самостоятельно.
Всем, кого беспокоит риск остеопороза, следует спросить своего врача о скрининге.
Q:
Всегда ли низкая плотность костной ткани приводит к остеопорозу?
A:
Остеопения и остеопороз могут существовать в течение некоторого времени, прежде чем человеку будет поставлен диагноз.Возраст играет важную роль в возникновении остеопении и риске остеопороза. Плотность костей достигает пика в конце 20-х годов и начинает ослабевать с возрастом.
С возрастом кость разрушается быстрее, чем восстанавливается, и именно это определяет начало остеопороза.
Ответы отражают мнение наших медицинских экспертов. Весь контент носит исключительно информационный характер и не может рассматриваться как медицинский совет. .







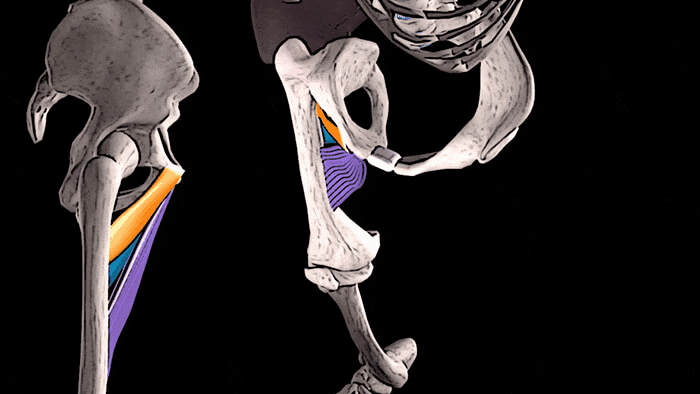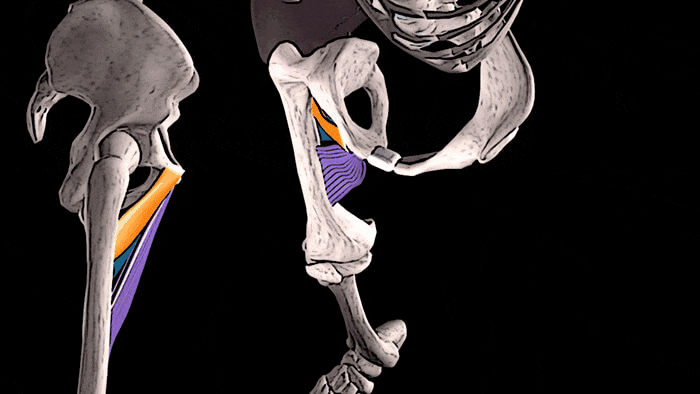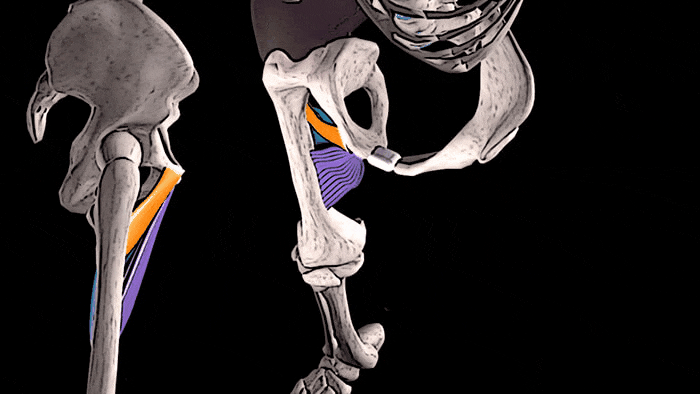
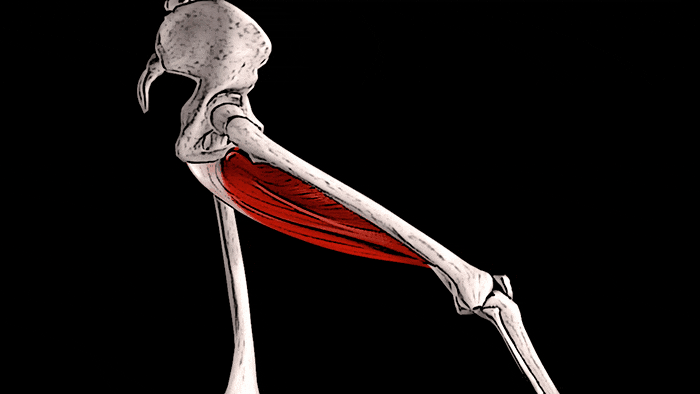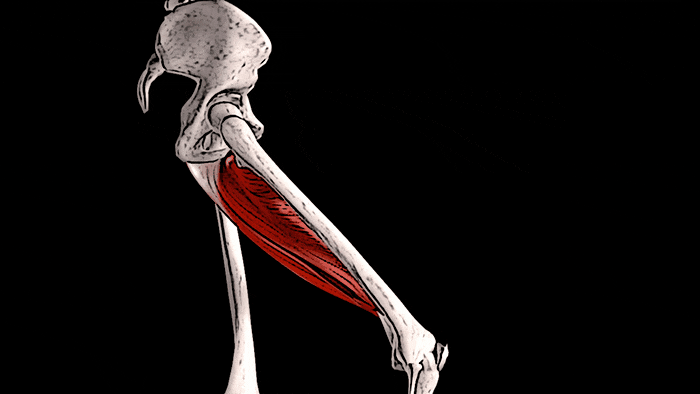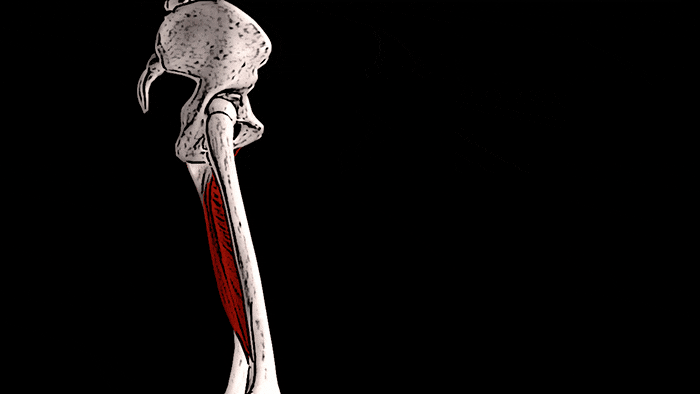
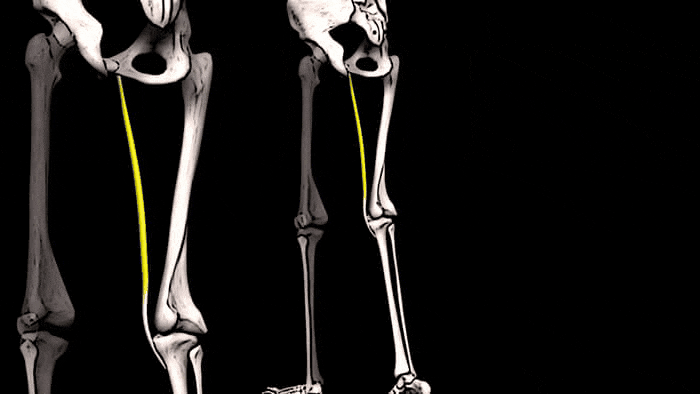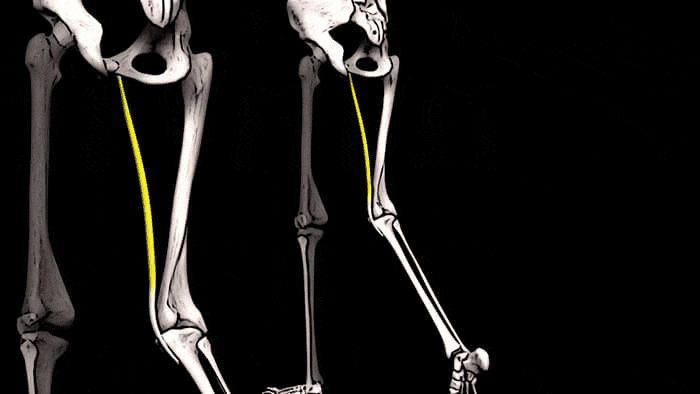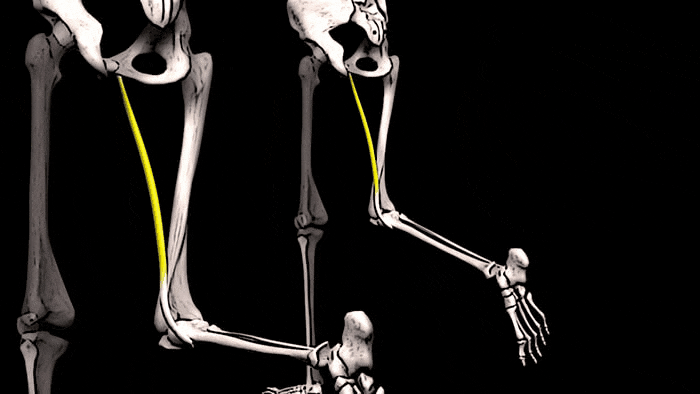
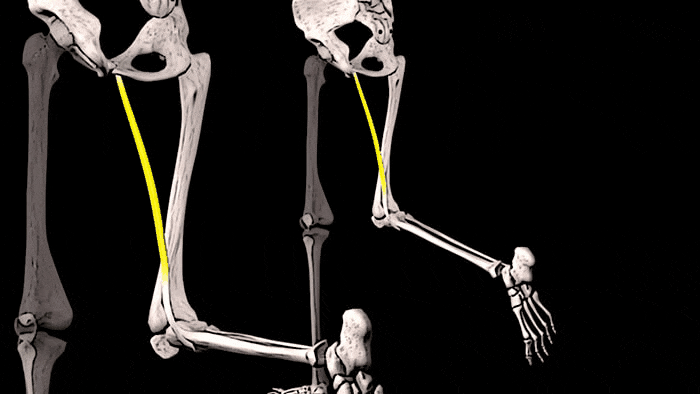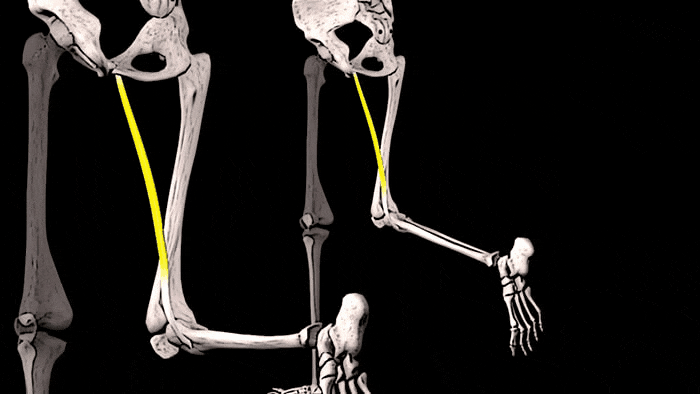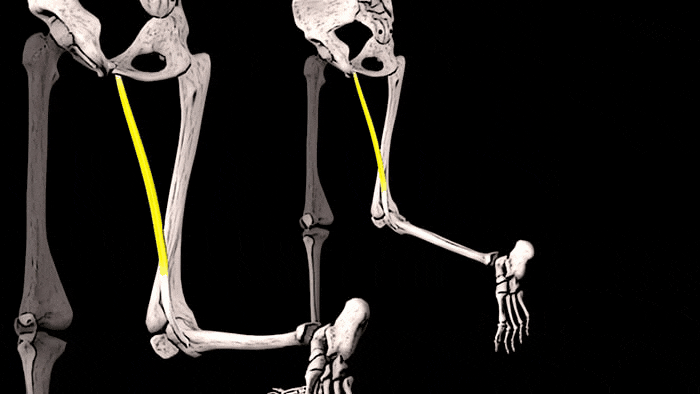

















 Симптомы перелома ребра зависят от того, насколько большой объем повреждений, а также имеют ли место повреждения органов грудной полости. В основном, признаки перелома ребра или пары без каких-либо осложнений можно легко распознать.
Симптомы перелома ребра зависят от того, насколько большой объем повреждений, а также имеют ли место повреждения органов грудной полости. В основном, признаки перелома ребра или пары без каких-либо осложнений можно легко распознать.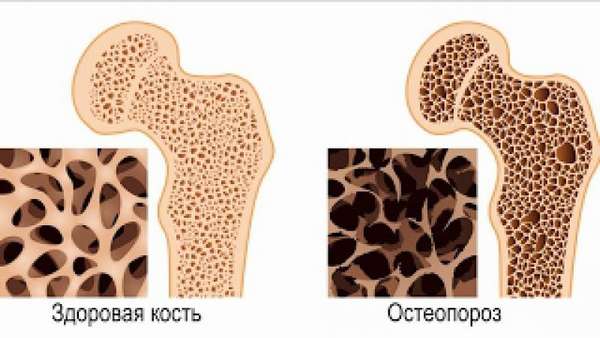





















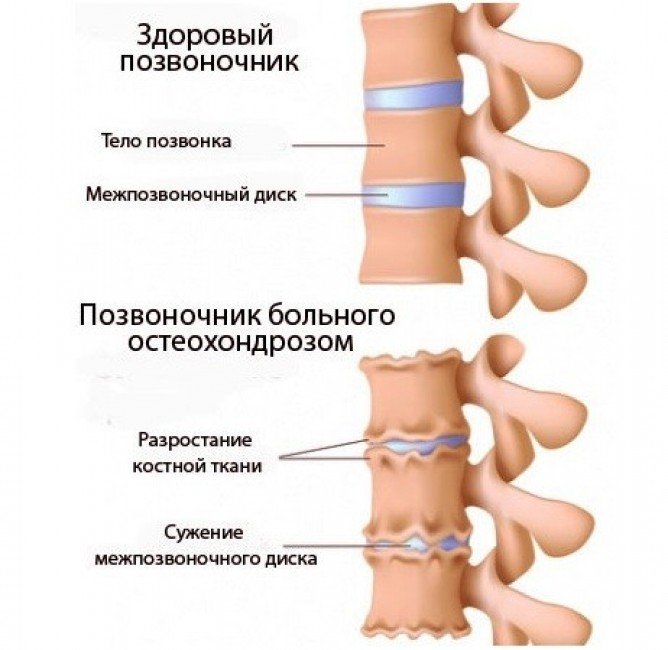


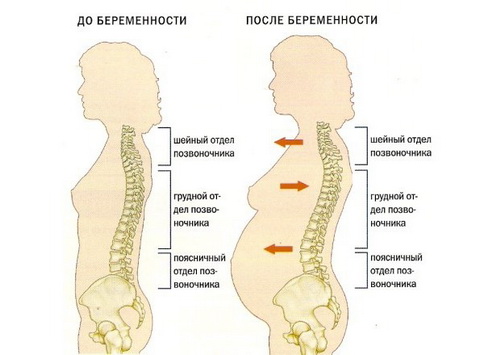



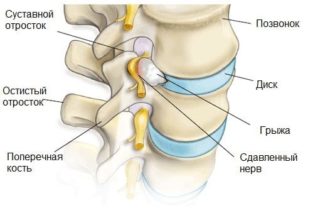

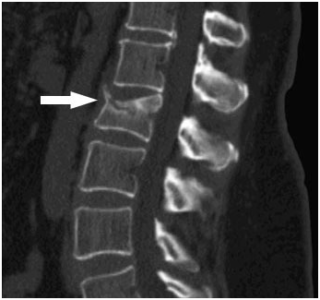












 Болевой синдром при подобных патологиях носит интенсивный характер, отдает в ягодицу и правую ногу, сопровождается нарушениями чувствительности кожных покровов, онемением конечностей и другими неврологическими нарушениями.
Болевой синдром при подобных патологиях носит интенсивный характер, отдает в ягодицу и правую ногу, сопровождается нарушениями чувствительности кожных покровов, онемением конечностей и другими неврологическими нарушениями. Воспаление червеобразного отростка слепой кишки, или аппендицит начинается остро, причем основным проявлением выступает болевой синдром.
Воспаление червеобразного отростка слепой кишки, или аппендицит начинается остро, причем основным проявлением выступает болевой синдром. В проекции поясничного отдела у женщин расположен правый яичник, маточная труба и часть матки, поэтому боли могут возникать при патологических процессах (воспаления, инфекции, новообразования) в репродуктивных органах.
В проекции поясничного отдела у женщин расположен правый яичник, маточная труба и часть матки, поэтому боли могут возникать при патологических процессах (воспаления, инфекции, новообразования) в репродуктивных органах. Травмы поясничного отдела – еще одна распространенная причина болей в этой части спины. Интенсивность болевого синдрома зависит от характера полученной травмы, а в качестве дополнительных симптомов выступает отечность мягких тканей, синяки и гематомы, иногда нарушение целостности кожных покровов.
Травмы поясничного отдела – еще одна распространенная причина болей в этой части спины. Интенсивность болевого синдрома зависит от характера полученной травмы, а в качестве дополнительных симптомов выступает отечность мягких тканей, синяки и гематомы, иногда нарушение целостности кожных покровов.



 С той стороны, где кости смещаются, нос кажется шире, чем со здорового бока. Пальцем можно нащупать зигзаги и неровности в месте повреждения. Для того чтоб ощутить, насколько носовая стенка подвижна, врач аккуратно захватывает область ноздрей двумя пальцами и двигает в стороны. Когда происходит перелом носа со смещением, то травма в основном имеет открытый характер, поскольку костные отломки травмируют ткани и кожу. При таких повреждениях из поврежденного места присутствует сильное кровотечение.
С той стороны, где кости смещаются, нос кажется шире, чем со здорового бока. Пальцем можно нащупать зигзаги и неровности в месте повреждения. Для того чтоб ощутить, насколько носовая стенка подвижна, врач аккуратно захватывает область ноздрей двумя пальцами и двигает в стороны. Когда происходит перелом носа со смещением, то травма в основном имеет открытый характер, поскольку костные отломки травмируют ткани и кожу. При таких повреждениях из поврежденного места присутствует сильное кровотечение.



















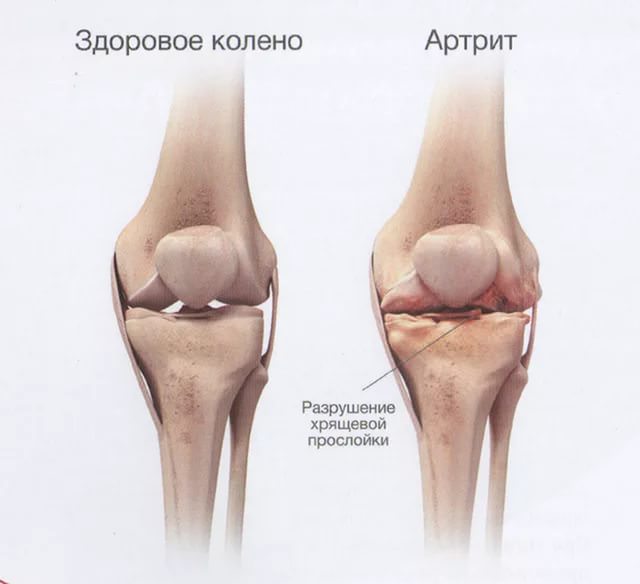
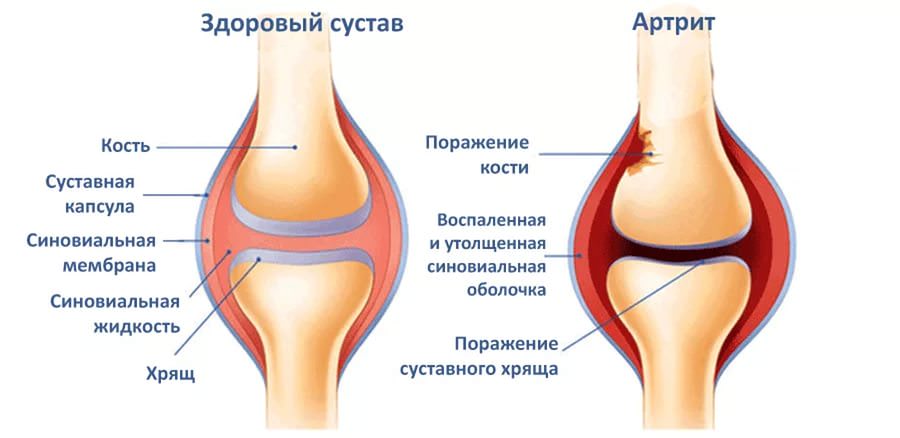





 Артрит коленного сустава
Артрит коленного сустава болевой синдром
болевой синдром При любых подозрениях артрита коленного сустава незамедлительно обратитесь к врачу
При любых подозрениях артрита коленного сустава незамедлительно обратитесь к врачу Обратите внимание на свои симптомы и проанализируйте их
Обратите внимание на свои симптомы и проанализируйте их












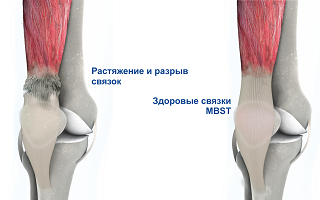
 Растяжение или разрыв связок – не только удел спортсменов, но и частая бытовая травма. Суставно-связочный аппарат не всегда готов к испытанию повышенными нагрузками. Даже обычная прогулка может обернуться разрывом связок сустава. Чтобы не выпасть надолго из активного ритма, не занимайтесь самолечением, обращайтесь за профессиональной медицинской помощью!
Растяжение или разрыв связок – не только удел спортсменов, но и частая бытовая травма. Суставно-связочный аппарат не всегда готов к испытанию повышенными нагрузками. Даже обычная прогулка может обернуться разрывом связок сустава. Чтобы не выпасть надолго из активного ритма, не занимайтесь самолечением, обращайтесь за профессиональной медицинской помощью!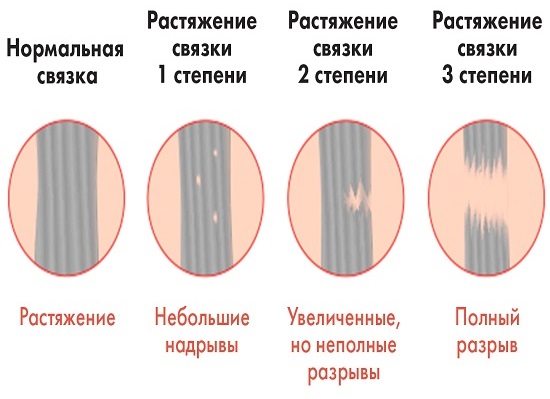 Сразу после травмы сложно понять, что случилось: признаки разрыва связок в первые часы легко спутать с ушибом или вывихом. Поэтому нужно как можно скорее обратиться в травмпункт. Травматолог определит, насколько серьёзно повреждение, и окажет первую помощь. Раннее обращение с разрывом связок сустава в 80% случаев помогает избежать операции и сократить период восстановления.
Сразу после травмы сложно понять, что случилось: признаки разрыва связок в первые часы легко спутать с ушибом или вывихом. Поэтому нужно как можно скорее обратиться в травмпункт. Травматолог определит, насколько серьёзно повреждение, и окажет первую помощь. Раннее обращение с разрывом связок сустава в 80% случаев помогает избежать операции и сократить период восстановления.
 Сахарный диабет – это одна из наиболее распространенных патологий, которая сопровождается определенной симптоматикой.
Сахарный диабет – это одна из наиболее распространенных патологий, которая сопровождается определенной симптоматикой.







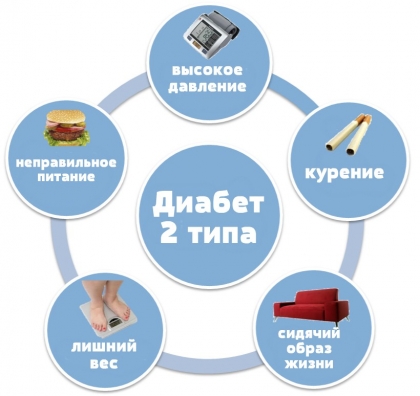

















 Продукты, содержащие кальций, способствуют уменьшению проявлений судорог.
Продукты, содержащие кальций, способствуют уменьшению проявлений судорог.


 Кроме того, при диабете расстраивается синтез АТФ.На фоне хронической гипергликемии снижается ее содержание аденозинтрифосфорной кислоты, что приводит к сбою обменных веществ в мышцах и они теряют способность к расслаблению.
Кроме того, при диабете расстраивается синтез АТФ.На фоне хронической гипергликемии снижается ее содержание аденозинтрифосфорной кислоты, что приводит к сбою обменных веществ в мышцах и они теряют способность к расслаблению. Постоянные судороги при сахарном диабете можно устранить только посредством лечебных мероприятий, направленных на компенсацию основной болезни.
Постоянные судороги при сахарном диабете можно устранить только посредством лечебных мероприятий, направленных на компенсацию основной болезни. Еще может быть назначена рефлексотерапия, во время которой пациенту вкалывают иглы. Последние воздействуют на рефлекторные области, активизируя механизм оздоровления организма. Но стоит заметить, что физиотерапевтическое лечение, необходимо проводить крайне осторожно, так как у некоторых диабетиков может отсутствовать чувствительность к механическим и температурным показателям.
Еще может быть назначена рефлексотерапия, во время которой пациенту вкалывают иглы. Последние воздействуют на рефлекторные области, активизируя механизм оздоровления организма. Но стоит заметить, что физиотерапевтическое лечение, необходимо проводить крайне осторожно, так как у некоторых диабетиков может отсутствовать чувствительность к механическим и температурным показателям.