Спигелева линия это: описание и причины заболевания, симптоматика и методы диагностики, хирургическое лечение и реабилитация – Глава XIV Грыжи полулунной (спигелиевой) линии хирургическая анатомия и патогенез
Спигелиевая линия живота это – в домашних условиях, народные средства, отзывы, что это
Этиология заболевания
Слабость мышц — это основная причина возникновения грыжи живота, но она сочетается со многими другими факторами, которые провоцируют расхождение апоневроза и выход органов брюшной полости через расширенные анатомические отверстия.
Что может спровоцировать появление грыжи спигелиевой линии:
- повторяющееся повышение внутрибрюшного давления, что происходит при кашле, поднятии тяжести, при вздутии и запорах;
- травматическое повреждение мышц живота, операция, открытая рана;
- перенесенные тяжелые роды, многоводие и многоплодная беременность;
- ожирение и малоподвижный образ жизни, истончение мышечного слоя и замещение его жировой прослойкой.
Женщины сталкиваются с грыжей обычно во время вынашивания плода, когда происходит растяжение мышц и повышается внутрибрюшное давление. Вторая беременность также будет фактором риска. У детей такая локализации грыжи встречается крайне редко.
Клиническая картина
Грыжа полулунной линии имеет схожие проявления с патологиями другой локализации. Внешне ниже пупка определяется выпячивание, которое периодически исчезает в состоянии покоя и лежачем положении. Патология может быть двусторонней, тогда образование видно в области полулунной и полукружной линии.
У больного при грыже спигелиевой линии появляются следующие жалобы:
- периодическая тупая боль в области выпячивания;
- тошнота, однократная рвота;
- диспепсические нарушения, включая диарею и запоры;
- стабильное ощущение дискомфорта внизу живота.
В любой момент в грыжевой мешок может попасть большой объем органа, что приводит к ущемлению. Сдавливание содержимого сопровождается ишемией, нарушается питание тканей, компрессия ведет к отмиранию отдельных структур. Ущемление опасно тем, что происходит воспаление, некроз органов, и сохранить поврежденные ткани уже не получится. Операция в таком случае будет направлена на удаление отмерших элементов для сохранения части органа.
Дифференциальная диагностика проводится с аппендицитом, доброкачественной опухолью, раком, метастазами, панкреатитом. Сложности в диагностировании возможны при небольшом размере грыжи, когда она расположена интерстициально и есть большая жировая прослойка. Эти факторы могут стать причиной осложнений, когда больной своевременно не обращается за помощью при слабой симптоматике.
Грыжа спигилевой линии (полулунной)
Учитывая риски возможных осложнений, ликвидацию патологического выпячивания проводят оперативным путем. В хирургии имеется всего три способа грыжевого сечения: традиционный тип, выполнение герниопластики сетчатым протезом и лапароскопическая методика. Открытую операцию осуществляют с помощью параректального косого доступа, являющегося анатомически выгодным и помогающим защищать нервный ствол и сосуды передней стенки от повреждения.
При использовании традиционной операции при грыже спигелиевой линии укрепление фасциальных слоев проводят с помощью собственных мышц живота. У тучных и пожилых пациентов в целях профилактики рецидива болезни выполняется герниопластика грыжи с подшиванием интактного синтетического материала (то есть, сетки).
Наиболее современным и безопасным методом из-за малой инвазивности и более короткого времени реабилитации является лапароскопическое удаление грыжи спигелиевой линии живота. Фото не может отразить всю картину.
Выпячивание спигелиевой линии брюшной стенки лечится только хирургически. Операция проводится открытым методом с натяжение собственных тканей, но когда отсутствуют осложнения рассматривается вариант ненатяжной герниопластики и лапароскопической операции.
Лапароскопическая методика чаще назначается женщинам, что обусловлено отсутствием широких рубцов, но пациент не всегда имеет возможность выбирать технику оперирования. Грыжесечение проводится под местным обезболиванием, реже показан общий наркоз.
Доступ к грыжевому содержимому может создаваться через поперечный, косой или параректальный разрезы. Наиболее щадящим вариантом будет косой параректальный доступ, что максимально обезопасит от случайного повреждения нервных волокон. В ходе любой операции хирург удаляет грыжевой мешок, возвращает органы на свое место и ушивает мышцы с натяжением тканей пациента или подшиванием сетки.
Основные причины, провоцирующие появление грыжи: значительное повышение внутрибрюшного давления и слабость мышц брюшного пресса.
Лечение грыжи спигеливой линии (полулунной) предусматривается только хирургическое, из-за риска осложнений. Грыжа полулунной линии имеет узкие грыжевые ворота и непластичные края, что в несколько раз увеличивает процент опасного для жизни пациента осложнения – ущемления грыжевого содержимого.
Суть операции заключается во вправлении грыжевого мешка и укреплении мышечных краев грыжи.
Сделать это можно при открытом виде оперативного вмешательства и использовать для создания двойной дупликатуры собственные ткани пациента. Возможно использование синтетических протезов. Применение сетки весьма оправдано при больших размерах грыж.
Это очень редкий вид грыж, а потому распознать его довольно сложно. Как правило, через грыжевые ворота выпячивается лишь предбрю-шинная жировая клетчатка, но автору этой главы пришлось оперировать больного с такой грыжей, при которой в грыжевом мешке была ущемлена петля кишки.
Как правило, эти грыжи обычно встречаются там, где полулунная (Спигелиева) линия перекрещивается с дугообразной (Дугласовой) линией (см. стр. 316).Этот участок располагается у наружного края прямой мышцы живота, на4— 5см ниже пупка. Появляющееся здесь выпячивание напоминает доброкачественную опухоль или —в случае ущемленной грыжи —париетальный абсцесс.
Если заболевание правильно диагностироване, то операция не представляет особых трудностей. Проводится поперечный разрез, отпрепаровыва-ется грыжевой мешок. Грыжевые ворота расширяются, грыжевой мешок резецируется, а грыжевые ворота закрываются поперечным швом.
Описываемая патология лечится только хирургическим путем. В настоящее время не разработано медикаментозных средств для устранения проблемы, а надежда на рецепты народной медицины может привести к развитию ущемления и даже смертельного исхода.
Уровень развития хирургии позволяет осуществлять операцию при грыже спигелиевой линии тремя способами:
- открытым с пластикой тканями;
- традиционный с установкой синтетических протезов;
- лапароскопический.
Последний метод может быть выбран врачом для удаления грыжи у женщины. В этом случае послеоперационные рубцы будут практически незаметны. Однако сам пациент не может сделать выбор в пользу какой-либо методики. Окончательное решение принимает врач, учитывая индивидуальные особенности организма пациента и опираясь на собственные предпочтения.
Операция проводится под местным обезболиванием. В некоторых случаях может применяться и общий наркоз. Если хирургическое вмешательство проводится традиционным способом, то после достижения анестетического эффекта врач сделает надрез таким образом, чтобы не задеть нервные волокна, проходящие в мышцах передней брюшной стенки.
Техника проведения операции такая же, как при грыжах другой локализации. Сделав надрез в области выпячивания, врач осматривает содержимое грыжевого мешка, после чего принимает решение о вправлении выпавшего органа в брюшную полость. Затем хирург, с помощью наложения швов укрепляет фасцию и приступает к пластике.
Лапароскопия и открытая операция при грыже полулунной линии
Лапароскопическая операция проводится через небольшие надрезы кожи. В зависимости от размеров грыжи может потребоваться 3-4 таких надреза (порта). В один из них вводится эндоскопическое оборудование, которое передает изображение на монитор. В остальные вводятся хирургические инструменты.
Длительность операции зависит от размера грыжи, наличия или отсутствия осложнений и выбранной хирургом тактики операционного вмешательства. Лапароскопическая операция может закончиться через 30 минут, а при иссечении ущемленной грыжи открытым способом иногда требуется несколько часов. Прооперированного пациента направляют на дальнейшее лечение в общую палату или в отделение интенсивной терапии.
Учитывая риск возможных осложнений, устранение патологического выпячивания проводится оперативным путем. В хирургии существует три способа грыжесечения: традиционный, герниопластика сетчатым протезом и лапароскопический. Открытая операция осуществляется с помощью косого параректального доступа, который является анатомически выгодным и помогает защитить нервные стволы и сосуды передней стенки живота от повреждения.
При традиционном методе укрепление фасциального слоя проводят собственными мышцами и фасциями живота. У тучных и пожилых людей с целью профилактики рецидивов болезни выполняют герниопластику грыжи спигелиевой линии с подшиванием синтетического интактного материала (сетки). Лапароскопическое удаление грыжи является наиболее современной и безопасной операцией из-за миниинвазивности и более короткого периода реабилитации.
Грыжа спигилевой линии (полулунной)
В развитии грыжи спигелиевой линии живота важную роль играет снижение эластичности мышечного каркаса наряду с ослаблением апоневроза в спигелиевом районе. Факторы, которые приводят к возникновению такой патологии, можно разделить на две следующие группы:
- Предрасполагающие причины. К состояниям, которые создают условия для образования грыжи, относятся врожденные дефекты спигелиевого участка наряду с травматическими повреждениями, уменьшением растяжимости мышц из-за старения организма.
- Производящие факторы вызывают продолжительное увеличение внутрибрюшного давления в сочетании с ослаблением мышц живота. К ним относят чрезмерные физические нагрузки наряду с занятиями тяжелой атлетикой, хроническими запорами, частым надсадным кашлем в результате бронхита и прочие легочные заболевания, а также асцит и избыточный вес. Многоплодная беременность с тяжелыми затяжными родами способствует ослаблению тканей данной зоны, резким скачкам давления во время потуг.
Клиническая картина этой патологии может быть различна, напрямую зависит от размера и типа грыжевого выбухания. Течение болезни условно делится на три этапа. Начальная стадия образования патологического выпячивания почти не имеет проявлений. В это время могут отмечаться сопутствующие признаки в виде дисфункции желчного пузыря, изменения моторики кишечника. Далее возникает припухлость брюшных стенок, чаще односторонняя.
Продолжительное течение заболевания ведет к возникновению дискомфорта в районе живота, болезненным ощущениям справа или слева, диарее или запору. Объемное образование в случае пальпации бывает мягким, эластичным, при небольшом размере вправляется самостоятельно. По мере роста грыжи нарастает болезненное ощущение, которое усиливается при натуживании или кашле.
Трудности диагностики грыжевых образований полулунной линии во многом связаны с длительным отсутствием симптоматики заболевания, недостаточным опытом абдоминальных хирургов по причине малой распространенности патологии.
Для подтверждения такого диагноза необходимо обязательно пройти следующие обследования:
- Прохождение осмотра хирургом. Специалист проводит стандартные исследования, назначая дополнительные методики диагностики. Большую роль играет изучение анамнеза жизни больного (его образ жизни, занятие спортом, место работы).
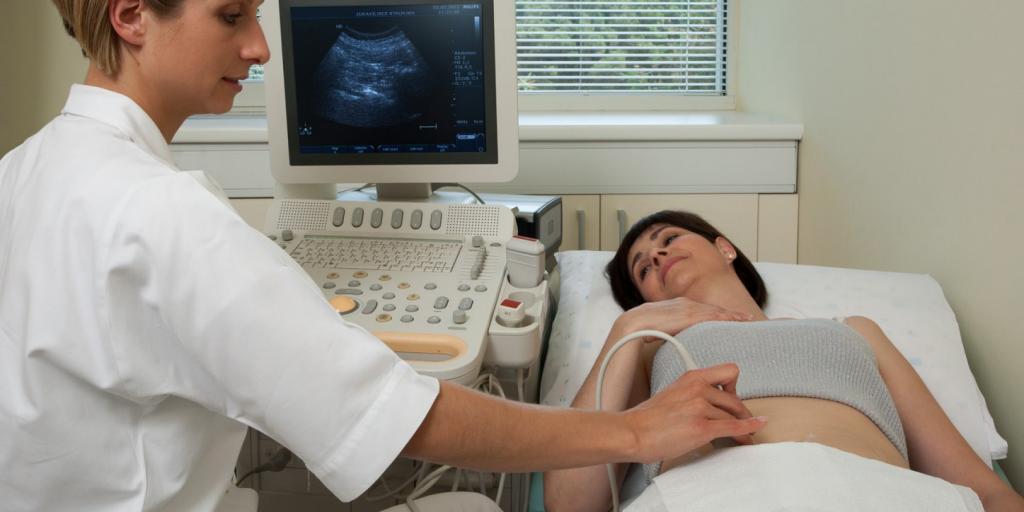
- Проведение ультразвукового исследования брюшного района. С помощью эхографического метода можно оценивать работу органов и обнаруживать грыжевые сумки с содержимым.
- Выполнение компьютерной томографии органов брюшной полости. Проводят с контрастированием в целях лучшей визуализации выпячивания. Позволяет определять точное месторасположение и размеры грыжи, а также состав мешка.
В случае отсутствия осложнений лабораторное диагностирование является малоинформативным. Заболевание дифференцируется с различного рода новообразованиями живота. В этой ситуации инструментальные методики исследования помогают поставить верный диагноз. Выбухание спигелиевого района дифференцируют с грыжами прочих локализаций (белой линии живота, паховым выпячиванием и так далее).
Какая проводится операция при грыже спигелиевой линии живота?
Имеющаяся грыжа спигелиевой линии, симптомы имеет во многом схожие с другими видами грыж живота. Локализуются в основном с одной, реже с двух сторон. Опухолевидное образование на передней брюшной стенке, при пальпации мягкое и эластичное, возможно его вправление при небольших размерах. Пациент жалуется на чувство дискомфорта, тяжести, тупые боли в области грыжи, порой имеющие волнообразный характер.
Затруднение в диагностике вызывают грыжи маленьких размеров и расположенные под брюшиной или интерстициально. Пальпаторно небольшие шарики грыжи плохо определяются, особенно при значительном слое подкожно-жировой клетчатки, а симптоматика не характерна, и может напоминать почечную колику, приступ аппендицита, аднексит у женщин.
В таких случаях для правильной постановки диагноза требуются дополнительные методы диагностики:
- УЗИ;
- компьютерная томография;
- магнитно-резонансная томография.


Относительно редко в поясничной области встречаются две разновидности грыж. Это нижняя поясничная и верхняя поясничная грыжи. Грыжевые ворота принижней поясничной грыже находятся в пределах нижнего поясничного треугольника (Пети). Основание этого треугольника, обращенного вершиной кверху, образуется за счет внутренней косой и поперечной мышц живота(рис.5-93). Эта весьма тонкая мышечная пластинка еще более ослабляется перфорирующими ее подвздошно-надчревным нервом и 4-й поясничной артерией и веной.
Грыжевые воротаверхней поясничной грыжи находятся в пределах вехнего поясничного треугольника (Гринфельта). Основанием этого Треугольника, вершиной обращенного вниз, служит поперечная мышца живота, снаружи он покрыт широкой мышцей спины(рис.5-94). Тонкая мышечная пластинка основания ослабляется проходящими через него двенадцатым межреберным
Рис.5-93. Нижний поясничный треугольник
Рис. 5-94. Верхний поясничный треугольник
нервом, артерией и веной. При этой грыже поставить точный диагноз, являющийся основой клинической картины, весьма непросто. Установление правильного диагноза является необходимым ключом целенаправленного хирургического вмешательства.
Суть оперативного вмешательства состоит в следующем: резекция грыжевого мешка, закрытие грыжевых ворот, реконструкция поперечной мышцы живота.
Грыжа спигелиевой (полулунной) линии живота встречается довольно редко – примерно 1% клинических случаев. На самом деле это значение может быть несколько выше. Распознать грыжу спигелиевой линии живота сложно, многие врачи даже не учитывают вероятность ее появления. Потому в большинстве случаев точный диагноз ставится на операционном столе. При этом пациенты поступают с подозрением на аппендицит или грыжи другой локализации.
Грыжа спигелиевой линии ущемляется в 70 % случаев и лечится только операционным путем. Расскажем о причинах, симптомах и лечении подробнее.


Грыжа спигелиевой линии живота не имеет характерных симптомов. Это означает, что признаки этой патологии такие же, как при грыжах других локализаций и ряде заболеваний внутренних органов. Известны случаи, когда больной поступал в хирургическое отделение с диагнозом «аппендицит», а о наличии грыжи полулунной линии врачи узнавали только во время проведения операции.
Пациенты могут жаловаться на следующие симптомы:
- дискомфорт в области живота;
- боли волнообразного или тупого характера;
- нарушение дефекации.
Болевые ощущения могут усиливаться при кашле, физических нагрузках и изменении положения тела. Подобными признаками сопровождаются другие виды грыж, а также аппендицит, почечная колика, аднексит, хронический колит. Поэтому поставить точный диагноз без полного обследования практически невозможно.
МРТ — точный метод диагностики грыжи
Грамотный врач может сделать предварительное заключение уже на приеме с помощью пальпации (ощупывания). В этом случае может наблюдаться болезненность при надавливании, уплотнение, незначительное углубление рядом с выпячиванием. Более точно поставить диагноз можно с помощью современных методов инструментального обследования:
- УЗИ – ультразвукового исследования;
- КТ – компьютерной томографии;
- МРТ – магнитно-резонансной томографии.
Для исключения заболеваний и патологий, имеющих схожую симптоматику, могут потребоваться и другие методы диагностики, включая лабораторное исследование крови и мочи.
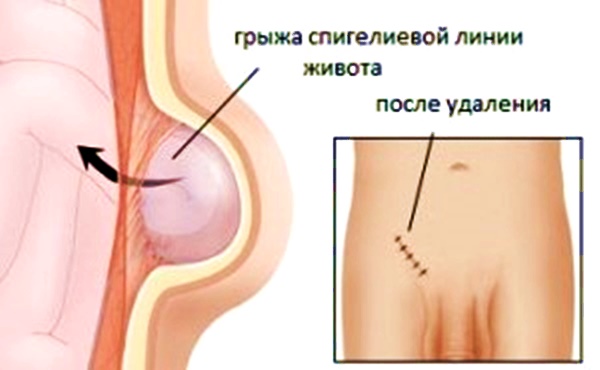

Грыжа спигелиевой (полулунной) линии живота – хирургическая патология, которая проявляется выбуханием содержимого брюшной полости через слабое место мышечно-апоневротического слоя. Грыжевое выпячивание формируется книзу от пупочного кольца по направлению к верхней передней части подвздошной кости в зоне перехода внутренней косой и поперечной мышц в апоневроз.
Свое название заболевание получило в честь бельгийского анатома и хирурга Адриана ван Спигеля, который впервые описал анатомические ориентиры полулунной линии живота и особенности строения данной области. В хирургии грыжа спигелиевой зоны встречается редко, составляет около 1% от всех случаев абдоминальных грыж. Образуется преимущественно у лиц пожилого возраста (старше 60 лет), чаще возникает у женщин.
В развитии заболевания важную роль играет уменьшение эластичности мышечного каркаса и ослабление апоневроза в спигелиевой зоне. Факторы, приводящие к возникновению грыж, можно разделить на две группы:
- Предрасполагающие. К состояниям, создающим условия для формирования грыжи, относят врожденные дефекты спигелиевой линии, травматические повреждения и операции на брюшной полости, уменьшение растяжимости мышц на фоне старения организма.
- Производящие. Данные факторы вызывают продолжительное повышение внутрибрюшного давления и ослабление мышц живота. К ним относятся чрезмерная физическая нагрузка, занятия тяжелой атлетикой, хронические запоры, частый надсадный кашель в результате бронхита курильщика и других легочных заболеваний, асцит, избыточный вес. Многоплодная беременность и тяжелые затяжные роды способствуют ослаблению мышц спигелиевой зоны, резкому скачку давления в брюшной полости во время потуг.
Клиническая картина патологии различна, зависит от размеров и вида грыжевого выбухания. Течение заболевания условно делится на 3 этапа. Начальная стадия формирования патологического выпячивания практически не имеет проявлений. В этом периоде могут отмечаться сопутствующие симптомы: дисфункция желчного пузыря, изменение моторики кишечника.
Затем возникает припухлость брюшной стенки, чаще односторонняя. Продолжительное течение болезни приводит к возникновению дискомфорта в животе, болезненных ощущений справа или слева от пупка, диареи или запора. Объемное образование при пальпации мягкое, эластичное, при небольших размерах вправляется самостоятельно. По мере увеличения грыжи нарастают болезненные ощущения, которые усиливаются при натуживании и кашле.
Трудности диагностики грыжевого выпячивания полулунной линии связаны с длительным отсутствием симптомов заболевания, недостаточным диагностическим опытом абдоминальных хирургов из-за малой распространённости болезни. Для подтверждения диагноза необходимо пройти следующие обследования:
- Осмотр хирурга . Специалист проведет стандартные исследования и назначит дополнительные методы диагностики. Большое значение имеет изучение анамнеза жизни пациента (образ жизни, занятия спортом, место работы).
- УЗИ брюшной полости . С помощью эхографического исследования можно оценить работу органов брюшной полости и обнаружить грыжевую сумку с содержимым.
- КТ органов брюшной полости . Проводится с контрастированием для лучшей визуализации грыжевого выпячивания. Позволяет определить точное местоположение и размер грыжи, а также состав грыжевого мешка.
Послеоперационные (рубцовые) грыжи
Эти грыжи возникают на месте лапаротоми-ческих разрезов. Причиной их возникновения могут послужить ошибки хирурга в техническом отношении. Часто, однако, причиной служат и конституциональные особенности больного, недостаточно оцененные хирургом, или нарушения врачебных предписаний (преждевременная нагрузка операционного рубца).
В интересахпредупреждения послеоперационных грыж следует отдавать безусловное преиму-
щество поперечным лапаротомиям, поскольку они позволяют щадить самую глубокую мышцу живота —его поперечную мышцу, непосредственно соприкасающуюся с париетальной брюшиной, и потому после них пристеночные грыжи возникают гораздо реже. Поперечная мышца живота и покрывающая ее внутреннюю поверхность поперечная фасция, наподобие эластичного прочного кореец, образуют важнейшийзащитный слой брюш-пой стенки.
Поперечная мышца живота по обе стороны как единая двухбрюшковая огромная мышца может быть поперечно разделена от одной до другой половины тела без необходимости перерезать хотя бы один из мышечно-апоневроти-ческих волокон. Если в этом слое возникает отверстие, то, несмотря на неповрежденность двух наружных мышц, возникает грыжа.
Причиной возникновения послеоперационной грыжи могут послужить и многие другие факторы: некротизация краев раны в результате слишком частых и тугих швов, нарушение рубцеобра-зования вследствие гипопротеинемии, анемии, отека тканей, авитаминоза С или кровоизлияния, чрезмерной нагрузки на свежий и еще слабый рубец и т. д.
Послеоперационная грыжа чаще возникает у тучных пациентов и у женщин. Частой причиной возникновения такой грыжи является выведение дренажной трубки или тампона по линии операционного шва, а также нагноение операционной раны. Послеоперационные грыжи брюшной стенки часто возникают в первые два года жизни ребенка, и еще чаще — у новорожденных, а также и у недоношенных детей, и у людей преклонного возраста.
Оперативные вмешательства при послеоперационных грыжах имеют ряд иногда сложных особенностей. Довольно часты рецидивы, причем новая грыжа в таких случаях обычно больше первой. Стандартной операции при послеоперационных грыжах нет. Целью оперативного вмешательства является реконструкция трех широких мышц брюшной стенки по ходу их волокон и каждой из них в отдельности.
При продольных овальных дефектах хорошего оперативного решения нет. Такое отверстие ушить поперечным швом нельзя, после же продольного шва часто возникает рецидив. Больше надежд на выздоровление, если предварительно удается добиться похудания больного на 8- 10кг. Края дефекта освежаются иссечением, и если дефект не слишком велик, то накладывают один или не-
сколько рядов продольных швов. bслучае же большого дефекта он замещается по методу inlay (см. стр. 346).Для пластики лучше всего выкраивать лоскуты широкой фасции бедра или кожи брюшной стенки. Как правило, мы отдаем предпочтение собственным тканям больного, а не синтетическим материалам.
BSttger более чем в 200 случаях при операции грыжи брюшной стенки закрывал рану наложением швов и лишь в 6случаях провел свободную пересадку. Очень большое значение он придает строжайшей асептике и атравматичной технике. Советские хирурги обращают еще внимание на положительное значение предоперационного укрепления (тренировки) мышц передней брюшной стенки интенсивными занятиями со специальным комплексом упражнений по лечебной физкультуре(В. Н. Корж и др.).
В случае большой раневой полости возникно вение гематомы или накопление секрета предупреждается введением отсасывающего дренажа.
Все эти усилия, однако, окажутся напрасными, если больной не желает худеть, отказаться от тяжелого физического труда и носить эластический бандаж. Частота возникновения рецидивов составляет 10—20 «fo всех случаев.
Грыжи диафрагмы таза. Грыжи в тазовой области


Вход в таз образован костным кольцом крестцового мыса и терминальной линии. Эта линия разделяет полости большого и малого таза. Любая грыжа, располагающаяся ниже этой линии, является грыжей тазовой области. Этот вид грыж очень редок, что объясняется, по крайней мере, двумя причинами. Одна из них —особенности строения таза, который состоит из крупных костей и широких прочных связок.
И все-таки любое отверстие, выводящее из таза, может служить грыжевыми воротами. Это наблюдается, с одной стороны, у очень тучных людей, у которых содержимое брюшной полости, имеющее значительный вес, давит на тазовое дно, а с другой стороны — у быстро похудевших людей, когда исчезает жировая выстилка тазовых отверстий, и они могут стать грыжевыми воротами.
Таз со всех сторон окружен большой массой мышц и жировой ткани, а потому грыжевое содержимое, выпячивающееся через маленькие ворота, оказывается совсем завуалированным. Но ведь изрестно, что именно грыжи с маленькими и неэластичными воротами особенно склонны к ущемлению. В этой особенности находит объяснение то обстоятельство, что грыжи тазовой области распознаются только в ходе операции, на
Анатомия грыжи спигелиевой линии
Одним из первых патологоанатомов, исследовавших апоневроз в месте локализации спигелиевой грыжи, был С. Л. Колюбакин. В 1922 году он доказал, что одной из главных причин образования патологии является слабость апоневроза в области бокового края прямых мышц живота. В результате его исследования были выявлены щели поперечной мышцы по полулунной линии, размер которых колеблется в пределах 3-18 мм. Подобные нарушения целостности апоневрозов были выявлены у 40 % исследуемых трупов людей.
На рисунке видно расположение поперечных мышц, в этом районе грыжа образуется чаще.
В 1940 году В. И. Лариным были проведены такие же исследования, в результате которых удалось установить, что больше всего щелей локализованы в области полукружной линии. Именно эти отверстия и являются местами образования спигелиевой грыжи.
Грыжа спигелиевой линии находится около наружной части влагалища прямой мышцы живота, по линии, начинающейся от пупка и заканчивающейся передней верхней остью подвздошной кости.
В зависимости от анатомического расположения, можно выделить три группы грыж этого типа.
- Подкожные.
- Интерстициальные (находятся между внутренней косой грыжей и апоневрозом).
- Проперитонеальные (находятся перед брюшиной).
В редких случаях от грыжевого мешка могут отходить выпячивания (дивертикулы) с проникновением в слои близлежащих мышц.
Размер грыжи полулунной линии живота различный. В редких случаях патология имеет вид образования с голову новорожденного, но чаще выпуклость практически незаметна, что усложняет диагностику.
Распространенность грыжи среди пациентов
Согласно последним исследованиям, описываемая патология встречается чаще всего у женщин. Например, во время сбора статистики в одной из клиник, было установлено, что из 19 пациентов с подозрением на грыжу спигелиевой линии мужчин было лишь 7 человек. Остальные – женщины.
Локализация грыжи спигелиевой линии
Установлено, что патология чаще всего встречается у пожилых людей. Предрасполагающим фактором в этом возрасте может стать проблема лишнего веса, при которой нарушения целостности апоневроза случаются чаще всего. Однако ожирение при грыже спигелиевой линии небольших размеров значительно затрудняет диагностику. В этом случае определить визуально, имеется ли у пациента описываемая патология или нет практически невозможно.
Кроме ожирения, патология может появиться вследствие следующих причин:
- повышение внутрибрюшинного давления;
- травмы различного характера;
- неправильное оперирование в области органов брюшной полости;
- напряжения во время родов;
- многоплодная беременность;
- хронические запоры.
Для образования грыжи необходимо, чтобы мышцы и апоневроз в области локализации ослабли. Без этого условия факторы, описанные выше, могут и не спровоцировать развитие патологии.
Рекомендации к реабилитационному периоду

В зависимости от состояния здоровья и выбранной тактики операции больного могут выписать через 2-14 дней. Послеоперационное лечение такое же, как при иссечении других грыж:
- курс антибиотиков – для профилактики инфекций;
- обезболивающие – для купирования болей;
- особый режим питания – для снижения нагрузки на кишечник.
Если рубец формируется нормально, и пациент не жалуется на боли – его выписывают. При этом врач дает рекомендации по образу жизни, которых нужно придерживаться неукоснительно. Нарушение предписания врача может спровоцировать различные осложнения, от образования спаек до расхождения шва.
Во время реабилитации запрещено употреблять алкоголь, заниматься тяжелым физическим трудом и самовольно прекращать прием назначенных препаратов. Возвращение к привычному образу жизни возможно спустя 2 месяца.
Грыжа спигелиевой линии живота – Медицинский справочник
 Грыжа спигелиевой линии живота
Грыжа спигелиевой линии животаГрыжа спигелиевой линии живота – выбухание органов брюшной полости через дефект полулунной линии в области передне-боковой стенки живота. Вначале появляется небольшое, чаще одностороннее, образование мягкой консистенции. По мере роста возникают дискомфорт, запор или жидкий стул, боль, усиливающаяся при кашле и натуживании. Диагностика основывается на тщательном физикальном осмотре, сборе анамнеза, данных УЗИ и КТ брюшной полости. Лечение хирургическое. Проводят открытое вмешательство с укреплением области полулунной линии собственными фасциями и мышцами или искусственным протезом. При неосложненных грыжах средних размеров выполняют лапароскопическую герниопластику.
Грыжа спигелиевой линии живота
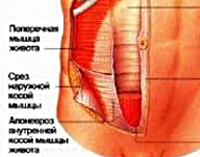 Грыжа спигелиевой линии живота
Грыжа спигелиевой линии животаГрыжа спигелиевой (полулунной) линии живота – хирургическая патология, которая проявляется выбуханием содержимого брюшной полости через слабое место мышечно-апоневротического слоя. Грыжевое выпячивание формируется книзу от пупочного кольца по направлению к верхней передней части подвздошной кости в зоне перехода внутренней косой и поперечной мышц в апоневроз. Свое название заболевание получило в честь бельгийского анатома и хирурга Адриана ван Спигеля, который впервые описал анатомические ориентиры полулунной линии живота и особенности строения данной области. В хирургии грыжа спигелиевой зоны встречается редко, составляет около 1% от всех случаев абдоминальных грыж. Образуется преимущественно у лиц пожилого возраста (старше 60 лет), чаще возникает у женщин.
Причины грыжи спигелиевой линии живота
В развитии заболевания важную роль играет уменьшение эластичности мышечного каркаса и ослабление апоневроза в спигелиевой зоне. Факторы, приводящие к возникновению грыж, можно разделить на две группы:
- Предрасполагающие. К состояниям, создающим условия для формирования грыжи, относят врожденные дефекты спигелиевой линии, травматические повреждения и операции на брюшной полости, уменьшение растяжимости мышц на фоне старения организма.
- Производящие. Данные факторы вызывают продолжительное повышение внутрибрюшного давления и ослабление мышц живота. К ним относятся чрезмерная физическая нагрузка, занятия тяжелой атлетикой, хронические запоры, частый надсадный кашель в результате бронхита курильщика и других легочных заболеваний, асцит, избыточный вес. Многоплодная беременность и тяжелые затяжные роды способствуют ослаблению мышц спигелиевой зоны, резкому скачку давления в брюшной полости во время потуг.
Патогенез
Полулунная линия расположена в области перехода мышц передней брюшной стенки в апоневроз, прилегает к влагалищу прямой мышцы живота. В широкой сухожильной пластине поперечной мышцы имеются щелевидные отверстия диаметром 4-15 мм, через которые выходят надчревные сосуды. Эта область и служит местом образования грыж спигелиевой линии. Патологическое выпячивание состоит из грыжевых ворот, грыжевого мешка и его содержимого. Под грыжевыми воротами подразумевают слабое место в мышечном слое брюшной стенки овальной или щелевидной формы, через которое происходит выбухание. Пристеночная брюшина играет роль грыжевой сумки, в которой могут находиться различные части кишечника (ободочная, тонкая, слепая кишка, сальник), желчный пузырь и другие абдоминальные органы.
На фоне ухудшения трофики и растяжимости мышц живота, повышения интраабдоминального давления под действием различных факторов (физическая нагрузка, роды, натуживание) происходит расслаивание апоневроза, увеличение щелевидных отверстий, формирование грыжевых ворот. Через дефекты в сухожильных волокнах выходит субсерозная клетчатка, образуется предбрюшинная липома. В дальнейшем в грыжевые ворота постепенно проникают прилежащие органы брюшной полости, формируя содержимое грыжевой сумки.
Классификация
Как и другие виды грыж, грыжи полулунной линии могут быть малыми и большими, односторонними и двусторонними (крайне редко), неосложненными и ущемленными. В зависимости от локализации относительно анатомических структур, можно выделить три вида грыж спигелиевой линии живота:
- Подкожные (простые). Грыжевое выпячивание располагается под кожей, пройдя через сухожильную пластинку наружной косой мышцы, поперечную и косую мышцы.
- Интерстициальные. Грыжевая сумка, проходя через поперечную и внутреннюю косую мышцы, остается покрытой апоневрозом наружной косой мышцы.
- Проперитонеальные (предбрюшинные). Грыжевой мешок пролабирует в предбрюшинную клетчатку, расположенную между поперечной фасцией и брюшиной.
Симптомы грыжи спигелиевой линии живота
Клиническая картина патологии различна, зависит от размеров и вида грыжевого выбухания. Течение заболевания условно делится на 3 этапа. Начальная стадия формирования патологического выпячивания практически не имеет проявлений. В этом периоде могут отмечаться сопутствующие симптомы: дисфункция желчного пузыря, изменение моторики кишечника. Затем возникает припухлость брюшной стенки, чаще односторонняя. Продолжительное течение болезни приводит к возникновению дискомфорта в животе, болезненных ощущений справа или слева от пупка, диареи или запора. Объемное образование при пальпации мягкое, эластичное, при небольших размерах вправляется самостоятельно. По мере увеличения грыжи нарастают болезненные ощущения, которые усиливаются при натуживании и кашле.
Осложнения
Одно из наиболее частых осложнений (40-60% случаев) — ущемление грыжи, которое требует неотложной хирургической помощи. Частое возникновение данного состояния связано с анатомической узостью грыжевых ворот и небольшой пластичностью их краев. При отсутствии лечения развивается ишемия и некроз ущемленной части кишки. Продолжительное нахождение петли кишечника в грыжевой сумке приводит к копростазу. Длительный застой кала вызывает кишечную непроходимость. При инфицировании грыжевой сумки или ее содержимого развивается воспалительный процесс и нагноение грыжи (флегмона грыжевого мешка). Отсутствие своевременного оперативного вмешательства может повлечь за собой развитие перитонита и сепсиса.
Диагностика
Трудности диагностики грыжевого выпячивания полулунной линии связаны с длительным отсутствием симптомов заболевания, недостаточным диагностическим опытом абдоминальных хирургов из-за малой распространённости болезни. Для подтверждения диагноза необходимо пройти следующие обследования:
- Осмотр хирурга. Специалист проведет стандартные исследования и назначит дополнительные методы диагностики. Большое значение имеет изучение анамнеза жизни пациента (образ жизни, занятия спортом, место работы).
- УЗИ брюшной полости. С помощью эхографического исследования можно оценить работу органов брюшной полости и обнаружить грыжевую сумку с содержимым.
- КТ органов брюшной полости. Проводится с контрастированием для лучшей визуализации грыжевого выпячивания. Позволяет определить точное местоположение и размер грыжи, а также состав грыжевого мешка.
При отсутствии осложнений лабораторная диагностика малоинформативна. Заболевание дифференцируют с доброкачественными и злокачественными новообразованиями живота. В этом случае инструментальные методы исследования помогают поставить верный диагноз. Выбухание спигелиевой зоны дифференцируют с грыжами другой локализации (грыжей белой линии живота, паховой грыжей).
Лечение грыжи спигелиевой линии живота
Учитывая риск возможных осложнений, устранение патологического выпячивания проводится оперативным путем. В хирургии существует три способа грыжесечения: традиционный, герниопластика сетчатым протезом и лапароскопический. Открытая операция осуществляется с помощью косого параректального доступа, который является анатомически выгодным и помогает защитить нервные стволы и сосуды передней стенки живота от повреждения. При традиционном методе укрепление фасциального слоя проводят собственными мышцами и фасциями живота. У тучных и пожилых людей с целью профилактики рецидивов болезни выполняют герниопластику грыжи спигелиевой линии с подшиванием синтетического интактного материала (сетки). Лапароскопическое удаление грыжи является наиболее современной и безопасной операцией из-за миниинвазивности и более короткого периода реабилитации.
Прогноз и профилактика
Прогноз заболевания зависит от величины грыжевого выбухания и наличия осложнений. При своевременной герниопластике осложненной и неосложненной грыжи прогноз благоприятный. Рецидивы после операции встречаются в 3-5% случаев. Развитие осложнений ухудшает прогноз и удлиняет реабилитационный период после операции. Профилактика появления грыж спигелиевой области предполагает умеренные физические нагрузки, контроль массы тела, своевременное лечение хронических легочных и гастроэнтерологических заболеваний. При обнаружении дополнительного образования в животе рекомендовано обратиться к хирургу.
Вконтакте
Google+
LiveJournal
Одноклассники
Мой мир
Спигелиева линия – это… Что такое Спигелиева линия?
- Спигелиева линия
1. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг. 2. Первая медицинская помощь. — М.: Большая Российская Энциклопедия. 1994 г. 3. Энциклопедический словарь медицинских терминов. — М.: Советская энциклопедия. — 1982—1984 гг.
- Спиге́лиева до́ля
- СПИД
Смотреть что такое “Спигелиева линия” в других словарях:
спигелиева линия — (А. Spigelius) см. Полулунная линия … Большой медицинский словарь
полулунная линия — (linea semilunaris, PNA, BNA; син. спигелиева линия) линия перехода мышечной части поперечной мышцы живота в сухожильное растяжение … Большой медицинский словарь
Полулу́нная ли́ния — (linea semilunaris, PNA, BNA; син. спигелиева линия) линия перехода мышечной части поперечной мышцы живота в сухожильное растяжение … Медицинская энциклопедия
ПЕЧЕНЬ — ПЕЧЕНЬ. Содержание: I. Аштомия печени…………… 526 II. Гистология печени………….. 542 III. Нормальная физиология печени…… 548 IV. Патологическая физиология печени….. 554 V. Патологическая анатомия печени…… 565 VІ.… … Большая медицинская энциклопедия
ЖЕЛУДОК — ЖЕЛУДОК. (gaster, ventriculus), расширенный отдел кишечника, имеющий благодаря наличию специальных желез значение особо важного пищеварительного органа. Ясно диференцированные «желудки» многих беспозвоночных, особенно членистоногих и… … Большая медицинская энциклопедия
Брюхо — (Abdomen, см. табл. Брюшные внутренности человека) самая большая из трех полостей тела человека и животных, расположенная между грудью и тазом и заключающая в себе брюшные внутренности (органы пищеварения, с их придатками, как то: печень и… … Энциклопедический словарь Ф.А. Брокгауза и И.А. Ефрона
Глава XIV Грыжи полулунной (спигелиевой) линии хирургическая анатомия и патогенез


К главе XIII. Пупочные грыжи
Волков
М. В. и Генералов А. И. Эмбриональные
грыжи пупочного канатика. Педиатрия,
1957, 11.
Б
у л ы н и н И. И., Т а т а н о в М. Ф. К
оперативному лечению грыж пупочного
канатика. Вестник хирургии имени И. И.
Грекова, 1961, 5, 139—140.
Д
е ш и н А. А. Анатомия пупочной области
применительно к развитию так называемых
пупочных грыж. М., 1902.
Дьяконов
П. И. и Старков А. В. К вопросу о происхождении
и лечении пупочных грыж у взрослых.
Хирургия, 1898, 18, 498.
Постолов
М. П. Собственно эмбриональная грыжа.
Вестник хирургии имени И. И. Грекова,
1955, 8.
Сапежко
К. М. Способ радикальной операции больших
пупочных грыж с расхождением прямых
мышц. Летопись русской хирургии, 1900, V,
71—89.
Симанович
М. С. Эмбриональная грыжа пупочного
канатика. Здравоохранение Белоруссии,
1958, 5.
Юцевич
О. А. Радикальная операция пупочной
грыжи и послеоперационных грыж белой
линии. VIII съезд российских хирургов.
М., 1908.
К
е е 1 е у J. Simplidied technique for crrecting umbilical hernias
in infants and children. Arch. Surg., 1959, 2, 353—356.
Kossakowski
J. Przepukliny brzuszne najwczesniejszego okresu zycia dziecka.
Polski przeglond chirurgiczny, 1949, 3, 718—741.
П
э т т е н Б. М. Эмбриология человека М.,
1959.
Причины и патогенез заболевания
Спигелиевой или полулунной линией называется участок, прилегающий к влагалищу прямой мышцы живота, области апоневроза переднебрюшной стенки. Поперечная мышца живота имеет небольшие отверстия, диаметр которых может составлять до 1,5 см, которые и являются местом образования грыжи.
Наибольшая частота грыж спигелиевой линии живота отмечается у пациенток в возрасте после 55 лет. В качестве факторов риска выступают травмы живота, наследственные дефекты полулунной линии, снижение эластических свойств мышечного и апоневротического слоя в результате старения. Следующая группа факторов относится к регулярному повышению давления внутри брюшной полости.
Грыжа состоит из ворот, сумки и содержимого (сальник, кишечные петли и т.д.). Сначала через небольшие дефекты может выходить предбрюшинная клетчатка с формированием липом, затем, при расширении грыжевых ворот, выходят брюшные органы.
Классифицировать грыжи спигелиевой линии живота можно следующим образом:
- Подкожные (грыжевой мешок располагается под кожей).
- Интерстициальные. Такая грыжа проходит только слои внутренних косых и поперечных мышц, но покрывается апоневрозом наружной косой мышцы живота.
- Проперитонеальные дефекты располагаются на уровне предбрюшинной клетчатки.
Также эти грыжи классифицируют на одно- и двусторонние, большие и малые, осложненные и неосложненные.
К главам XIV и XV. Грыжи полулунной (спигелиевой) линии, невропатические и патологические грыжи
Гешелин
С. А. Наблюдение грыжи спигелиевой линии.
Новый хирургический архив, 1959, 2, 109.
Демко
М.Е. К вопросу о грыжах спигелиевой
линии. Сборник научных трудов
Днепропетровского медицинского
института. Т. 3. Днепропетровск, 1957.
К
о л ю б а к и н С. Л. К вопросу о грыжах
спигелиевой линии. XV съезд российских
хирургов, 1923.
Ларин
В. И. Анатомическое обоснование к
происхождению грыжи спигелиевой линии.
В кн.: Труды Крымского медицинского
института. Симферополь, 1948.
Меломед
Я.П. Случай грыжи спигелиевой линии.
Новый хирургический архив, 1959, 2, 110.
Сихарулидзе
Т. С. К вопросу о грыжах спигелиевой
линии. Труды Тбилисского государственного
медицинского института, 1950, 7.
СтуккейА.
Л. и Лучко Г. Д. К вопросу о диагностике
и лечении грыж области спигелиевой
линии. Клиническая хирургия, 1962, 6, 10—12.
Трутень
Н.И. О грыжах спигелиевой линии. Врачебное
дело, 1948, 11, 995—998.
Н
е с k e r W. Zur operativen Bechandlung der angeborenen
Bauchmuskeldefect. Zbl. Chir., 1956, 28.
Симптомы и возможные осложнения
Клиника грыжи спигелиевой линии напрямую зависит от ее размеров. На ранних стадиях заболевания возникает небольшая припухлость, чаще с одной стороны, которая сопровождается незначительным нарушением моторики кишечника, метеоризмом, неустойчивым стулом. При более длительном течении большую грыжу не удается вправить обратно в брюшную полость, она имеет эластичную консистенцию при пальпации.
Нередким осложнением грыж спигелиевой линии является ущемление их содержимого. Ущемленный внутренний орган легко подвергается ишемии и дальнейшему некрозу. Развивается клиническая картина кишечной непроходимости, при инфицировании грыжевого мешка развивается флегмона с последующим перитонитом и сепсисом. При неоказании своевременной оперативной помощи все эти процессы становятся причиной летального исхода.
К главе XVIII. Грыжи мочевого пузыря
Гаспарян
А. М. Результаты ранения мочевого пузыря
при грыжесечении. Урология, 1958, 5.


Дунаевский
Л. И. Дивертикулы и грыжи мочевого пузыря
В кн.: Многотомное руководство по
хирургии. М., 1959, т. IX, стр. 229—335.
Д
у н ь е М. В. К вопросу о повторных операциях
по поводу ранения мочевого пузыря при
грыжесечениях. Хирургия, 1948, 11, 74—78.
Кадыров
И. Г. О грыжах мочевого пузыря и резекции
его. Вестник хирургии и пограничных
областей, 1935, 38, 108—109.
Кудрявцева
Н. А. Случай грыжи мочевого пузыря.
Урология, 1956,1.
Кузьмин
С. С. Случай ранения мочевого пузыря во
время грыжесечения ущемленной паховой
грыжи. Вестник хирургии и пограничных
областей, 1922, 2.
Милонов
П. А. Скользящая запирательная грыжа
мочевого пузыря. Вестник хирургии имени
И. И. Грекова, 1962, 5,108— 109.
Розанов
Н. М. Грыжи мочеточника. Советская
хирургия, 1934, 7.
Симовский‑Вейтков
Р. С. Скользящая пахово‑мошоночная
грыжа мочевого пузыря. Урология, 1958, 5.
Фарберман
В.И. Ранение мочевого пузыря при
радикальной операции грыжи.
Военно‑медицинский журнал, 1930, 5—6.
Соrdua
R. Uber den Gleitbruch der Harnblase bei Schenkelhernien. Zbl.
Gynak., 1955, 3.
Eggenberger
H. Harnblasenbruche. Dtsch. Z. Chir., 1908, 94, 5—6.
Privitera
P. Cistocele calcolosa in ernia inguino‑scrotale. Minerva
chirurgica, 1962, 19, 923—926.
Оперативное лечение
Существует несколько методов оперативного лечения грыжи спигелиевой линии. Первый, традиционный, заключается в укрывании дефекта мышечно-апоневротического слоя собственными тканями открытым способом. Из-за частых рецидивов этот метод выполняется редко.
Более эффективной открытой операцией является ушивание дефекта с применением полипропиленовых сеток. При таком оперативном вмешательстве не создается натяжения тканей, в связи с чем снижается риск рецидива грыжи.
Лапароскопическое вмешательство является приоритетной операцией в связи с малой травматичностью, низкой частотой осложнений и быстрой реабилитацией пациента.
К главе XIX. Послеоперационные грыжи
Алексинский
И.П. К технике закрытия пупочных и
послеоперационных грыж. VIII съезд
российских хирургов. М., 1908.
Банайтис
СИ., Сурвилло О. Н., А й з м а н И. М. Исходы
ранений живота. В кн.: Опыт советской
медицины в Великой Отечественной войне
1941—1945 гг. М., 1949, т. 12. стр. 517—540.
Буянов
В.М., Беликов СИ. Результаты аллопластики
послеоперационных грыж. Хирургия, 1963,
3, 52—59.
Василенко
И. С, Мухоедова С. Н. Пластика передней
брюшной стенки поролоном. Хирургия,
1962, 11, 92—97.
Воскресенский
Н. В., Горелик С, Л. Послеоперационные
(вентральные) грыжи, их предупреждение
и лечение. Вопросы травматологии,
ортопедии и неотложной хирургической
помощи. Краткие тезисы докладов к научной
конференции. Горький, 1962, 244—247.
Горелик
С.Л., Парфентьева В.Ф. Вариант кулисного
разреза при операциях на слепой кишке
и червеобразном отростке. Врачебное
дело,1949,11.
Горелик
С. Л. Аллопластика при послеоперационных
грыжах. Протокол 1714 засед. М.Хир. об‑ва,
сентябрь 1960 г.
Гостев
А.Н. Очень большие послеоперационные
грыжи и метод оперативного лечения их.
Хирургия, 1950, 5, 63—66.
Греков
И. И. Пересадка мышц при недостачах
брюшных покровов. Избранные труды. Под
ред. П. А. Куприянова. М., 1952.
Жмур
В. А., Буянов В.М. Опыт аллопластики мягких
тканей у больных. Вестник хирургии имени
И. И. Грекова, 1959, 4, 72—79.
Ильченко
П. Я. О закрытии обширных грыжевых
дефектов брюшной стенки. Врачебное
дело, 1950, 5, 425—428.
Ковешников
А. П. Использование капроновой сетки
при закрытии дефектов брюшной полости
в эксперименте. В кн.: Применение пластмасс
в хирургии. Труды Медицинского института
имени Авиценны. Душанбе, 1961, т. XLVII, 29—45.
Корабельников
И. Д. Cutis‑subcutis пластика по Rhen’y при
послеоперационных грыжах и больших
дефектах брюшной стенки. Труды 1‑й
хирургической клиники Одесского
медицинского института, 1939, 47—56.
Левенец
В. А. Закрытие грыжевых дефектов капроновой
сеткой. В кн.: Применение пластмасс в
хирургии. Труды Медицинского института
имени Авиценны. Душанбе, т. XLVII, 1961, стр.
46—54.
Мельников
А. В. Поздние осложнения ранений живота
и их лечение. Опыт советской медицины
в Великой Отечественной войне 1941—1945
гг. Т. 12. М., 1949.
Монаков
Н. 3. Послеоперационные грыжи. Душанбе,
1959.
П
о л е щ у к И. С. Хирургическое лечение
больших вентральных грыж. Вестник
хирургии имени И. И. Грекова, 1959, 2.
Рогальский
Б. А. Оперативное лечение послеоперационных
грыж по способу Н. И. Напалкова. Вестник
хирургии имени И. И. Грекова, 1959, 2, 80—83.
РубашкинБ.
М. О рациональных разрезах передней
брюшной стенки для доступов к некоторым
органам брюшной полости. Автореф. дисс.
Харьков, 1955.
Руиндеж
Т. Г. Лечение послеоперационных грыж
пластикой консервированной фасцией.
Материалы к съезду хирургов Северного
Кавказа в г. Махачкала, 1960.


СпижарныйИ.
К. О мышечной пластике при дефектах
брюшного пресса. VIII съезд российских
хирургов, 1908.
Степанов
В. С. О закрытии обширных переднебоковых
и боковых дефектов брюшной стенки.
Вестник хирургии имени И. И. Грекова,
1954, 2, 58—59.
Степанов
B.C. Отдаленные результаты пластики
обширных дефектов брюшной стенки.
Советская медицина, 1958, 12.
Фищенко
А. Я. Опыт восстановления дефектов
передней брюшной стенки методом
аллопластики. Хирургия, 1962, 11, 87—92.
ЧухриенкоД.
П. К характеристике свойства лавсана
как аллопластического материала. Вестник
хирургии имени И. И. Грекова, 1962, 10, 58—64.
Шеляховский
М. В. Отдаленные результаты применения
мягких пластмасс в восстановительной
хирургии. Вестник хирургии имени И. И.
Грекова, 1955, 10, 78—83.
Шиловцев
СП. Хирургическое лечение послеоперационных
грыж методом трансплантации кожного
рубца под апоневроз. Хирургия,1957, 2,
10—16.
Austin
R., Damstra E. Fascia lata repair of massive ventral hernias. Am. J.
Surg., 1951, October, 446—473.
Acquaviva
et Bourret. Cure d’eventration sur plaques de nylon. Press, med.,
1948, 73.
Batzner
K— Die Beseitigung grosser Narbenbriiche nach operationen und
Unfallverletzungen durch die freie Autplastische
cutistransplantation. Brun’s Beitr. Win. chir., 1949, 178, 4,
481—488.
Gotti
C, Bucciareli G. Plastica con rete di hylon di voluminato laparocele
lombare. Urologia (trevis), 1982, 6, 667—674.
Johns
W. Incisinal hernia. Am. Surg., 1957, 23, 12, 1152—1160.
Koontz
K. On the Need for Prosthesis in Hernia repair. Am. Surg., 1962, 28,
6, 342—348.
Meissner
F. Die operative Behandiung der Bauchnarbenbrilche unter besonderer
Beriichsichtigung der Perlonnetzplastik. Bruns Beitr. klin Chir
1957,
195, 3, 330—341. Mischaux A. L’utilisatin de la plaques de nylon
dans la cure des Eventratins dites «inperables». Acta chir. belg.,
1949, 8, 564—573.
Morse
L., Bar be J. Free autoplastic transplantat of fascia lata in the
repair of large incisinal hernia. Surgery, 1943, 4, 524—534. Peak
C, Miller T. Abdminal wall replacement. Surgery, 1960, 47 6 944—953.
Erwald
R., Rieger E. Tantalum mesh in hernial repair. Acta chir
Scand.,
I960, 119, 1,55—60. Schiittenmeyer W. Die operative Versorgung von
Bauchnarbenbruchen mit Perlrmetzen. Zbl. Chir., 1962, 33, 1409—1411.
Smith
R. Adjuncts in Hernial repair. Arch. Surg., 1959, 78, 6, 868—877.
Stiegert K. Zur technik der Implantatin vn Perlnnetzen. Zbl. Chir.,
1956, 81, 9, 356—362.
Swenson
S., Harkins H. Cutis grafts; application of the dermatomflap method
its use in a case of recurrent incisinal Hernia. Arch. Surg.
1943,
6, 564—570. T г о р р о 1 i D. Incisinal hernia, operation
technique. Surgery, 1947, 4, 485 — 490.
Usher
F., Cogen J., Lowry T. A new technique for the repair of inguinal and
incisional hernias. Arch. Surg., 1960, 81, 5, 847—854.
Wolstenholme
J. Use of commercial Dacron Fabric in the Repair of inguinal Hernias
and Abdominal Wall defects. Arch. Surg., 1956, 73, 6, 1004—1008.
Zacharias
J. Spatergebnisse nach Perlonnentzplastiken bei Bauchwandbruchen.
Zbl. chir., 1962, 37, 1595—1599.
1
Термин a. thoracica interna (PNA) заменил термин
a. mammaria interna (BNA), как дающий ложное
представление о расположении этого
сосуда.
2
Inscriptiones tendineae (BNA)
3
Рен (Ed. Rehn, 1957)
4
Гаррис (Harris), Уайт (White), Кюнней (Kunney),
Риддль (Riddl), 1937—19411. Склерозирующие
растворы, случайно введенные в артерии
и вены, вызывали глубокие обмороки,
вызванные упадком сердечной деятельности.
Коллен (Collen) наблюдал случаи эмболии
легочной артерии со смертельным исходом
(цит.
5
до 10×8 см (М. П. Постолов)
6
Паховый промежуток не надо смешивать
с паховым треугольником, границы
которого определяются: сверху —
горизонтальной линией, проведенной от
границы между наружной и средней третью
паховой складки, снизу — паховой
складкой, а снутри — наружным краем
прямой мышцы живота. В пределах пахового
треугольника располагается паховый
канал.
7
Терминам Международной анатомической
номенклатуры anulus inguinalis profundus и anulus
inguinalis superficialis отдано предпочтение перед
терминами B.N.A. — anulus inguinalis subcutaneus и
anulus inguinalis abdominalis, так как они удобно
противопоставляются друг другу.
8
Необходимо обратить внимание на
уточнение понятия о «расположении
яичка в брюшинно‑паховом (влагалищном)
отростке», который при достаточно
широком устье его образует грыжевой
мешок. Неправильным будет выражение
«яичко является содержимым грыжевого
мешка». Яичко как орган, расположенный
забрюшинно, в процессе опускания не
вошло в грыжевой мешок, а прилегает к
нему, будучи покрытым брюшиной (стенкой
брюшинно‑пахового отростка —
грыжевого мешка).
9
Термином этим («скрытое яичко») в
практической деятельности обозначаются
все виды аномалий в положении яичка.
10
Бейль (Bailey), Катценштейн (Katzenstein), Китли
(Keetly)
11
Швы на бедре следует снимать на 12‑й
день.
12
ЗУДЕК (SUDECK)


13
(Шпренгель (Sprengel), Финстерер (Finsterer), В.
Р. Брайцев, В. Н. Розанов)
14
А. П. Крымов и Зудек подчеркивают
необходимость различать грыжи толстой
кишки от скользящих грыж. Скользящая
грыжа того или иного отдела толстой
кишки является лишь разновидностью
грыж толстой кишки.
15
Скользящие грыжи мочевого пузыря,
мочеточников описаны ниже в специальном
разделе.
16
В паховой связке различают часть ее,
загнутую кверху и более глубокую,
которая называется подвздошно‑лобковым
тяжем (tractus ilio‑pubicus) (H. К. Лысенков и
В. И. Бушкович, 1943). Этот участок паховой
связки переходит в поперечную фасцию,
укрепляет ее, являясь анатомическим
продолжением части волокон связки.
17
Операцию по Бассини—Постемпскому с
перемещением культи по Красинцеву —
Баркеру следует считать обоснованной
при операции прямых паховых грыж (см.
рис. 73).
18
Холстед (Halstedt), М. М. Гинзберг, Б. Э.
Линберг, Кунц
19
Выражение «белое к белому» принято в
нашей и зарубежной литературе для
обозначения сшивания однородных
апоневротических тканей. В данном
случае апоневротическое растяжение у
нижнего края внутренней косой мышцы
подшивается к паховой связке.
20
(hernia femoralis medialis s. praevascularis (Narath)


21
способ Зальцера (Salzer)
22
по Парлавеккио (Parlavecchio)
23
Однако строго придерживаться методики
операции без рассечения поверхностного
пахового кольца не рекомендуется, так
как нерассеченное кольцо суживает
операционное поле и затрудняет как
выделение шейки грыжевого мешка и
перевязку ее, так и последующую пластику.
ГРЫЖА СПИГЕЛИЕВОЙ (ПОЛУЛУННОЙ) ЛИНИИ
Хирургия абдоминальных грыж > Грыжа спигелиевой (полулунной) линии
ГРЫЖА ЖИВОТА (абдоминальная грыжа) – это выхождение внутренних органов, покрытых брюшиной, через естественные или приобретенные отверстия из брюшной полости под кожу или в соседние полости.
Согласно общепринятой классификации, все грыжи живота специалисты разделяют на две большие группы.
Первая – это наружные (лат. hemiae abdominales externae), вторая – внутренние, (лат. herniae abdominales internae), которые выходят в карманы брюшины либо в отверстия внутри брюшной полости.
Внутренние грыжи составляют примерно 25%, а наружные, соответственно – 75%.
НАРУЖНЫЕ ГРЫЖИ ЖИВОТА (hernia abdominalis externa) – относятся к числу самых распространённых хирургических заболеваний и представляют собой выхождение внутренних органов, покрытых париетальным (пристеночным) листком брюшины, из брюшной полости через естественные (щели в белой линии живота, пупочное кольцо, треугольник Пети, промежуток Гринфельта-Лесгафта) либо патологические, то есть приобретенные вследствие травм, операций или болезней дефекты в мышечно-апоневротическом слое брюшной стенки. Причём обязательным условием здесь является целостность кожных покровов, в противном случае говорят об эвентерации.
Формироваться вентральные грыжи могут абсолютно в любом возрасте (включая младенческий), но чаще всего с ними сталкиваются у дошкольников, пожилых лиц и стариков.
Грыжи живота бывают врождёнными, а могут возникать от усилия – на фоне резкого повышения уровня внутрибрюшного давления, от слабости – при атрофии мышц и снижении эластичности брюшной стенки и, как уже было отмечено выше, после хирургических вмешательств и травм. Также существует и такое понятие, как искусственные грыжи.
Анатомически различают паховую, бедренную, пупочную грыжи, а также грыжи белой линии живота. Гораздо реже встречаются грыжи спигелевой линии и мечевидного отростка, поясничные, седалищные, промежностные и диафрагмальные грыжи.
Наиболее часто согласно статистике лечения лечение наружной грыжи живота образуются паховые грыжи (75%), бедренные (8%), пу¬почные (4%), а также послеоперационные (12%). Все прочие виды грыж составляют около 1%. У мужчин чаще встречаются паховые грыжи, у жен¬щин — бедренные и пупочные.
К РЕДКИМ ВИДАМ ГРЫЖ ЖИВОТА СПЕЦИАЛИСТЫ ОТНОСЯТ – грыжи мечевидного отростка грудины, спигелевой (полулунной) линии, сухожильной перемычки прямой мышцы живота, пупочного канатика, а также поясничные, промежностные (передние, задние), запирательные и седалищные грыжи.
ГРЫЖА СПИГЕЛИЕВОЙ (ПОЛУЛУННОЙ) ЛИНИИ – выходит через дефект в той части апоневроза брюшной стенки, которая располагается между полулунной (спигелиевой) линией (граница между мышечной и сухожильной частью поперечной мышцы живота) и наружным краем прямой мышцы.
Чаще грыжи спигелиевой линии возникают у женщин в пожилом возрасте и локализуются на одной стороне, значительно реже они бывают одновременно и справа, и слева. В ряде случаев эти образования способны достигать значительной величины (с голову ребёнка!).
Это грыжи брюшной стенки, которые возникают вдоль субумбиликального участка спигелиевой линии и выходят через спигелиеву фасцию, состоящую из сросшихся апоневрозов поперечной и внутренней косой мышц живота и расположенную с латеральной стороны между брюшками данных мышц и прямой мышцей живота – с медиальной.
Известно, что ниже пупка волокна спигелиевой фасции направлены более-менее параллельно и поэтому при определённых условиях могут расщепляться, позволяя брюшине с предбрюшинной клетчаткой выпячиваться наружу через щелевидный дефект. Однако при этом они, как правило, удерживаются благодаря наличию покрывающего их апоневроза наружной косой мышцы живота. Вот почему грыжи полулунной линии называют интерстициальными, то есть локализующимися между мышцами брюшной стенки. Хотя грыжевой мешок здесь вполне может располагаться и подкожно, и проперитонеально (предбрюшинно).
Как и любые другие истинные грыжи, грыжи спигелиевой линии имеют обязательные компоненты. Ими являются грыжевые ворота, грыжевой мешок и его содержимое – внутренние органы, попавшие в его полость. Чаще всего это большой сальник, тонкая и сигмовидная кишка и аппендикс, обладающие довольно большой подвижностью.
Грыжи полулунной линии – достаточно редкая патология, и при малых размерах образования ещё и трудно диагностируемая, а при больших нередко ошибочно принимаемая за саркому (злокачественную опухоль) брюшной стенки.
Грыжа спигелиевой линии часто осложняется ущемлением. В 40-70% всех случаев, что обусловлено узостью щелевидных грыжевых ворот и малоподатливостью их краёв.
ДИАГНОСТИКА ГРЫЖИ СПИГЕЛИЕВОЙ ЛИНИИ
Диагностика трудна, следует дифференцировать от опухолей и заболеваний внутренних органов.
В диагностике грыжи спигелиевой линии наиболее информативными считаются ультрасонография и компьютерная томография. С помощью этих методов часто выявляют симптоматические грыжи полулунной линии, не идентифицируемые клиническим путём. Анамнестические данные указывают на время, от времени появляющееся выпячивание между областью пупка и передней верхней остью подвздошной кости.
Иногда имеют место болевые ощущения, уменьшающиеся в горизонтальном положении пациента и усиливающиеся к концу дня и при длительном напряжении мышц брюшного пресса. В ходе проведения объективного осмотра больных обращает на себя внимание болезненность в типичном для грыжи спигелевой линии анатомическом участке.
Дифференцировать данную патологию, как правило, приходится с аппендицитом, печёночной либо почечной коликой.
ЛЕЧЕНИЕ ГРЫЖИ СПИГЕЛИЕВОЙ ЛИНИИ
Лечение оперативное.
При герниопластике применяются различные разрезы: параректальный, косой и поперечный. С анатомической точки зрения наиболее удачным доступом признан косой параректальный, при котором щадятся и нервные стволы передней брюшной стенки и их ответвления, что имеет очень важное значение для отдалённых результатов операции.
+7 (495) 545-17-44 – эффективное лечение грыжи живота в Москве и за рубежом
Грыжа спигелиевой линии живота, цены на операции в Москве
Общая информация
 Грыжа спигелиевой (полулунной) линии живота представляет собой выпячивание органов брюшной полости через дефект брюшной стенки, расположенную чуть ниже и справа или слева от пупка. Чаще всего в грыжевом мешке оказываются сальник, петли тонкой кишки, поперечная ободочная и слепая кишка. Эта разновидность абдоминальных грыж встречается очень редко вне зависимости от пола больного и, как правило, в преклонном возрасте.
Грыжа спигелиевой (полулунной) линии живота представляет собой выпячивание органов брюшной полости через дефект брюшной стенки, расположенную чуть ниже и справа или слева от пупка. Чаще всего в грыжевом мешке оказываются сальник, петли тонкой кишки, поперечная ободочная и слепая кишка. Эта разновидность абдоминальных грыж встречается очень редко вне зависимости от пола больного и, как правило, в преклонном возрасте.Симптомы грыжи спигелиевой линии живота схожи с симптомами других грыж, а также аппендицита, почечной колики и прочих заболеваний. Если вы заметили небольшое опухолевидное образование в области живота, чувствуете тяжесть, дискомфорт или боль, обязательно обратитесь к хирургу, чтобы вовремя обнаружить и прооперировать грыжу.
Виды грыж
Грыжа спигелиевой линии живота относится к редким патологиям и ее сложно диагностировать. Как правило, выпячивание образуется с правой стороны, однако возможно развитие и двусторонней грыжи.По месту расположения в слоях брюшной стенки грыжа может быть:

- подкожной, располагаясь непосредственно под кожей;
- интерстициальной, находясь между внутренней косой мышцей и апоневрозом;
- проперитонеальной, располагаясь перед брюшиной.
Помните, что грыжа может развиваться в течение нескольких лет, негативно влияя на состояние выпяченных органов.
Симптомы грыжи
 В целом симптомы грыжи полулунной линии сходны с признаками других разновидностей грыж живота. Обычно выпячивание никак не проявляет себя на начальной стадии. Позже могут присоединиться симптомы, характерные для многих заболеваний органов ЖКТ: тяжесть в желудке, периодические боли в области эпигастрия, нарушения работы кишечника и т.д. Часто симптомыгрыжи спигелевой линии «маскируются» под симптомы аппендицита, поскольку боль возникает с правой стороны ниже пупка. Однозначный признак грыжи – опухолевидное образование в этой области.
В целом симптомы грыжи полулунной линии сходны с признаками других разновидностей грыж живота. Обычно выпячивание никак не проявляет себя на начальной стадии. Позже могут присоединиться симптомы, характерные для многих заболеваний органов ЖКТ: тяжесть в желудке, периодические боли в области эпигастрия, нарушения работы кишечника и т.д. Часто симптомыгрыжи спигелевой линии «маскируются» под симптомы аппендицита, поскольку боль возникает с правой стороны ниже пупка. Однозначный признак грыжи – опухолевидное образование в этой области.Диагностика
Диагностика грыжи затруднена в связи с отсутствием типичных симптомов. Если выпячивание располагается под брюшиной или интерстициально, это также затрудняет постановку диагноза, поскольку выпячивание сложно прощупать. Имеет значение и вес человека: у тучных больных определить грыжу методом пальпации практически невозможно. Врачи применяют современные методы диагностики, позволяющие точно оценить состояние грыжи и стадию развития болезни:
- УЗИ органов брюшной полости, в том числе в области спигелиевой линии;
- КТ или МРТ с введением контрастного вещества.
ГРЫЖИ СПИГЕЛЕВОЙ ЛИНИИ
Хирургия грыж живота ¦ Грыжи спигелевой линии
Грыжи спигелевой, или полулунной, линии – это грыжи брюшной стенки, которые возникают вдоль субумбиликального участка спигелевой линии и выходят через спигелеву фасцию, состоящую из сросшихся апоневрозов поперечной и внутренней косой мышц живота и расположенную с латеральной стороны между брюшками данных мышц и прямой мышцей живота – с медиальной.
Как известно, ниже пупка волокна спигелевой фасции направлены более-менее параллельно и поэтому при определённых условиях могут расщепляться, позволяя брюшине с предбрюшинной клетчаткой выпячиваться наружу через щелевидный дефект. Однако при этом они, как правило, удерживаются благодаря наличию покрывающего их апоневроза наружной косой мышцы живота. Вот почему грыжи полулунной линии называют интерстициальными, то есть локализующимися между мышцами брюшной стенки. Хотя грыжевой мешок здесь вполне может располагаться и подкожно, и проперитонеально (предбрюшинно).
Как и любые другие истинные грыжи, грыжи спигелевой линии имеют обязательные компоненты. Ими являются грыжевые ворота, грыжевой мешок и его содержимое – внутренние органы, попавшие в его полость. Чаще всего это большой сальник, тонкая и сигмовидная кишка и аппендикс, обладающие довольно большой подвижностью.
Грыжи полулунной линии – достаточно редкая патология, и при малых размерах образования ещё и трудно диагностируемая, а при больших нередко ошибочно принимаемая за саркому (злокачественную опухоль) брюшной стенки. Чаще грыжи спигелевой линии возникают у женщин в пожилом возрасте и локализуются на одной стороне, значительно реже они бывают одновременно и справа, и слева. В ряде случаев эти образования способны достигать значительной величины (с голову ребёнка!).
В плане их диагностики наиболее информативными считаются ультрасонография и компьютерная томография. С помощью этих методов часто выявляют симптоматические грыжи полулунной линии, не идентифицируемые клиническим путём. Анамнестические данные указывают на время от времени появляющееся выпячивание между областью пупка и передней верхней остью подвздошной кости.
Иногда имеют место болевые ощущения, уменьшающиеся в горизонтальном положении пациента и усиливающиеся к концу дня и при длительном напряжении мышц брюшного пресса. В ходе проведения объективного осмотра больных обращает на себя внимание болезненность в типичном для грыжи спигелевой линии анатомическом участке. Дифференцировать данную патологию, как правило, приходится с аппендицитом, печёночной либо почечной коликой.
Лечение оперативное. При этом обязательно нужно учитывать тот факт, что эти грыжи довольно часто ущемляются – в 40-70% всех случаев, что обусловлено узостью щелевидных грыжевых ворот и малоподатливостью их краёв. В связи с чем с особой серьёзностью следует отнестись к выполнению планового хирургического вмешательства (грыжесечения). При герниопластике применяются различные разрезы: параректальный, косой и поперечный. С анатомической точки зрения наиболее удачным доступом признан косой параректальный, при котором щадятся и нервнве стволы передней брюшной стенки и их ответвления, что имеет очень важное значение для отдалённых результатов операции.
(495) 506-61-01 – где лучше оперировать грыжи живота
ЗАПРОС в КЛИНИКУ


 Шейный остеохондроз головокружение
Шейный остеохондроз головокружение симптомы шейного остеохондроза
симптомы шейного остеохондроза



















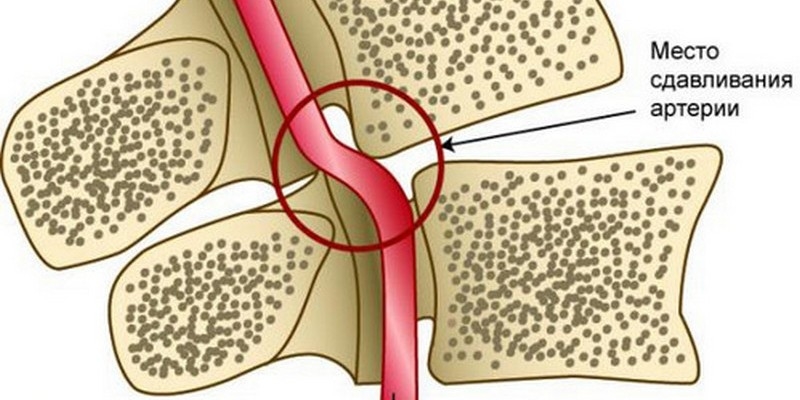
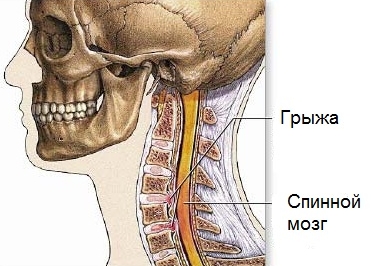
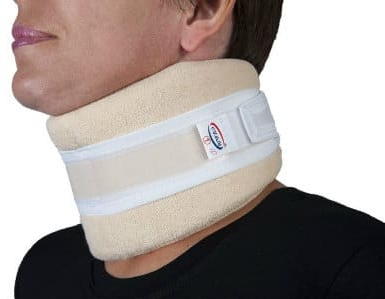

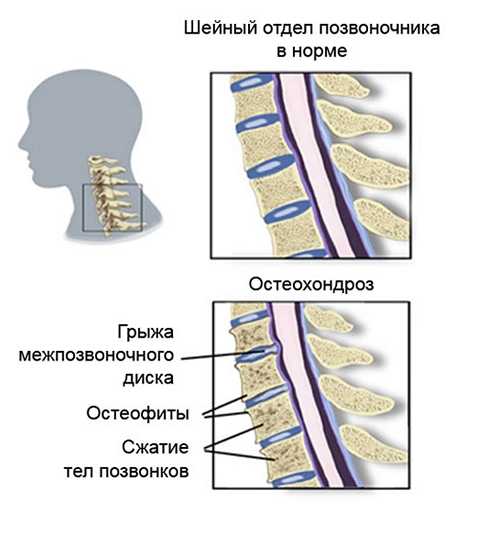
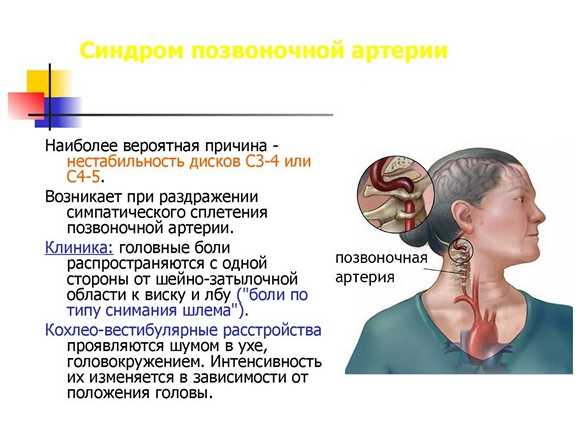


 Может ли остеохондроз, при котором кружится голова привести к смерти? Да, если меры не будут приниматься достаточно долго и обстоятельства сложатся самым неприятным для человека образом, создав инсульт. Каждый человек имеет в шее, в позвоночном отделе канал, который содержит внутри кровяные сосуды, главные нервные каналы. При помощи позвоночной артерии, которая также располагается в том месте, кровь поступает в головной мозг, питает его. Происходит снабжение требуемыми клетками, тканевыми составляющими, питательными элементами и кислородом одного из главных органов тела.
Может ли остеохондроз, при котором кружится голова привести к смерти? Да, если меры не будут приниматься достаточно долго и обстоятельства сложатся самым неприятным для человека образом, создав инсульт. Каждый человек имеет в шее, в позвоночном отделе канал, который содержит внутри кровяные сосуды, главные нервные каналы. При помощи позвоночной артерии, которая также располагается в том месте, кровь поступает в головной мозг, питает его. Происходит снабжение требуемыми клетками, тканевыми составляющими, питательными элементами и кислородом одного из главных органов тела.
 Лечение головокружения при остеохондрозе может осуществляться не только в медучреждении. Иногда можно пролечиться в домашних условиях так, чтобы проблема полностью иссякла. Могут назначаться следующие виды лечения: массаж, ЛФК, средства фармакологии и другие методы.
Лечение головокружения при остеохондрозе может осуществляться не только в медучреждении. Иногда можно пролечиться в домашних условиях так, чтобы проблема полностью иссякла. Могут назначаться следующие виды лечения: массаж, ЛФК, средства фармакологии и другие методы.
 Болезненные ощущения при прогрессировании заболевания постоянно усиливаются. В первое время этот признак появляется только в ночное время, а потом носить постоянный характер. В некоторых случаях ощущения могут появляться в грудном отделе позвоночника, то есть спускаться вниз.
Болезненные ощущения при прогрессировании заболевания постоянно усиливаются. В первое время этот признак появляется только в ночное время, а потом носить постоянный характер. В некоторых случаях ощущения могут появляться в грудном отделе позвоночника, то есть спускаться вниз. Лечащий врач может определить на приеме, связаны признаки с остеохондрозом или нет. Одним из критериев определения происхождения симптомов является то, что при головокружении от остеохондроза признаки постепенно нарастают. Может ли признак появиться внезапно? Следует понимать, что это постепенный процесс, связанный с медленным разрушением костной и хрящевой ткани.
Лечащий врач может определить на приеме, связаны признаки с остеохондрозом или нет. Одним из критериев определения происхождения симптомов является то, что при головокружении от остеохондроза признаки постепенно нарастают. Может ли признак появиться внезапно? Следует понимать, что это постепенный процесс, связанный с медленным разрушением костной и хрящевой ткани. На рентгеновском снимке видно положение позвонков, косвенно можно судить о расположении сосудов и органов. Томография позволяет увидеть мягкие ткани (мышцы, связки, органы), получить информацию об их структуре, размере, имеющихся особенностях и нарушениях.
На рентгеновском снимке видно положение позвонков, косвенно можно судить о расположении сосудов и органов. Томография позволяет увидеть мягкие ткани (мышцы, связки, органы), получить информацию об их структуре, размере, имеющихся особенностях и нарушениях.

 К основным мерам профилактики плоскостопия относят использование в домашних условиях массажных ковриков — от хождения по ним у детей улучшается кровоснабжение и формируется необходимый подъем стопы. Для укрепления связок и сухожилий ног ребенку нужно чаще ходить босиком по рельефной поверхности, лазить по веревочному канату, регулярно выполнять определенные гимнастические упражнения. Для самостоятельного массажа стоп применяют валики и шарики, в целях профилактики развития плоскостопия используют напольный аппликатор.
К основным мерам профилактики плоскостопия относят использование в домашних условиях массажных ковриков — от хождения по ним у детей улучшается кровоснабжение и формируется необходимый подъем стопы. Для укрепления связок и сухожилий ног ребенку нужно чаще ходить босиком по рельефной поверхности, лазить по веревочному канату, регулярно выполнять определенные гимнастические упражнения. Для самостоятельного массажа стоп применяют валики и шарики, в целях профилактики развития плоскостопия используют напольный аппликатор.





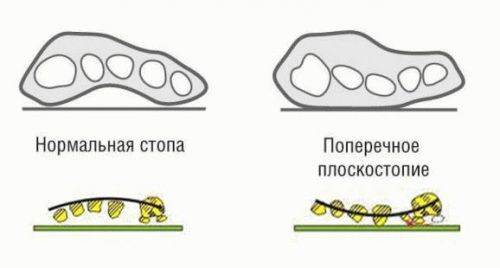
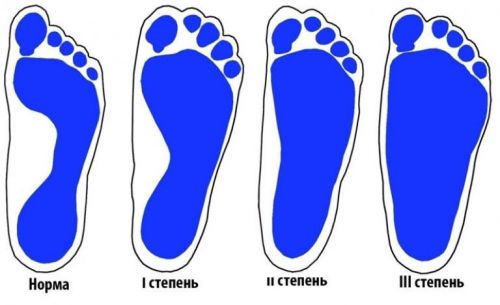
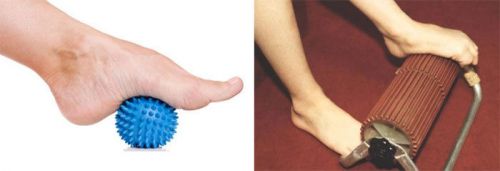































 [6], [7], [8]
[6], [7], [8]


























































 Лечении суставов желатином
Лечении суставов желатином Лечение суставов с помощью желатина
Лечение суставов с помощью желатина Способ приготовления массы на один курс
Способ приготовления массы на один курс