Болит сзади колена при сгибании – сзади, при сгибании, причины, что это, лечить
Болит нога на сгибе сзади колена
Колено – одна из важнейших составляющих скелета человека. Каждый день оно испытывает огромные физические нагрузки. И это уже само по себе нередко оказывается причиной заболевания. Если же разобраться в устройстве коленного сустава, то можно понять, насколько легко он подвержен травмам. Часто люди обращаются к врачам с жалобами на болезненность самого колена, что вызывается суставными патологиями, но не меньшего внимания требует боль под коленом, которая возникает по самым разным причинам и значительно осложняет человеку жизнь.
Почему же болит колено? Однозначно ответить на этот вопрос нельзя. Причин, вызывающих боль в колене и под коленом сзади достаточно много. В нем может хрустеть, ныть, чувствоваться жжение и др. Бывает, что болит спереди или сзади, сбоку или посередине. Человек может испытывает боль в колене при ходьбе и в состоянии покоя. Этот симптом можно наблюдать при различных заболеваниях, которые классифицируют на следующие виды:
Суставные патологии очень часто являются причиной боли в колене и в подколенной ямке. К таким патологиям относятся:
Практикующий врач-ревматолог Евдокименко Павел Валерьевич расскажет об основных причинах возникновения недуга:
К данной группе относят различные воспаления, наблюдающиеся в структурах, расположенных около колена: мышц, сухожилий. Медики считают подобные состояния менее опасными и имеющими меньшую вероятность стать причиной ограничения двигательной активности человека.
Сзади колена расположены подколенная артерия и вена. Если человек отмечает неприятные болевые ощущения позади колена, которые чувствуются в икрах, то причиной могут быть нарушения в работе кровеносных сосудов. Очень часто болит под коленкой вследствие следующих патологий.
Программа «Здоровье» с Еленой Малышевой поможет разобраться почему возникает варикоз и как лечить заболевание:
Повреждение большеберцового нерва вероятно по следующим причинам:
Повреждения провоцируют трудности при движениях стопой, жгучую болевую реакцию, постепенную утрату чувствительности голеностопной частью ноги. Для коррекции состояния применяют обезболивающие препараты, средства от судорог, витаминные комплексы, фитотерапевтические сборы, иглоукалывание, массаж.
Самостоятельно ответить на вопрос, почему болит колено, нельзя из-за неоднозначности признаков заболевания, поэтому необходимо обратиться к специалистам.
Резкая, нестерпимая боль под коленкой наблюдается при травматическом повреждении ноги. К травмам коленного сустава относят:

При любом травмировании, если нога болит под коленом, человека необходимо срочно направить в травмпункт для определения заболевания и оказания квалифицированной медицинской помощи.
При болях под коленом сзади у людей возникает вопрос, чем их лечить. Обычно применяют терапевтическое лечение. Оно включает в себя следующие меры.
В некоторых ситуациях не получится избежать оперативного вмешательства. Например, при травмах мениска, аневризме. Артроскопия, эндопротезирование назначается, если нет другого способа решения проблемы.
Практически во всех случаях следует ограничить физическую активность (ходьбу, бег), обеспечить коленному суставу покой, применять фиксирующую повязку.
Дополнительными способами лечения может стать использование народных рецептов. Но применять их можно только после обсуждения их с лечащим врачом, т.к. возможна индивидуальная непереносимость компонентов, аллергическая реакция и пр.
Для снятия боли рекомендуют следующие средства.
Уважаемые читатели, ещё больше рецептов народного лечения смотрите на видео ниже:
Домашние средства используют как дополнительные, но полностью заменить ими лекарственную терапию не получится.
Заболеваний, вызывающих боль в колене сбоку с внутренней стороны, а также под коленом, очень много. Только специалист поможет определить, что это может быть, а также порекомендует необходимые меры и процедуры для его лечения.
 Коленные суставы — важнейшая часть опорно-двигательной системы человека. От их здоровья зависит, насколько свободно двигается человек, испытывает ли он дискомфорт при ходьбе, ухудшается ли его качество жизни. Чаще всего пациенты жалуются на боли в коленях, связанные с остеоартрозом или артритом, но также крайне распространены боли в ногах под коленями. Эти боли не менее значимы и опасны, чем боли в самих суставах. Легкий дискомфорт может превратиться в действительно сильную боль, которая переносится с трудом и заметно затрудняет ходьбу и подвижность пациента.
Коленные суставы — важнейшая часть опорно-двигательной системы человека. От их здоровья зависит, насколько свободно двигается человек, испытывает ли он дискомфорт при ходьбе, ухудшается ли его качество жизни. Чаще всего пациенты жалуются на боли в коленях, связанные с остеоартрозом или артритом, но также крайне распространены боли в ногах под коленями. Эти боли не менее значимы и опасны, чем боли в самих суставах. Легкий дискомфорт может превратиться в действительно сильную боль, которая переносится с трудом и заметно затрудняет ходьбу и подвижность пациента.
Особенность подколенных болей заключается в том, что их причины не так просто распознать с первого взгляда. Для того чтобы понять, из-за чего нога болит сзади колена, необходимо разобраться в строении коленного сустава и подколенной ямки, расположенной позади него. Сам коленный сустав обычно не участвует в таких болях.
Таким образом, боль в подколенной ямке может быть связана с самыми разными факторами, поражающими вышеописанные структурные элементы.
Сложность диагностики требует обязательного проведения компьютерной томографии и рентгенологического исследования, чтобы исключить сопутствующие заболевания и поставить точный диагноз. В некоторых случаях подколенные боли связаны с остеохондрозом или ущемлением поясничных позвонков. В этой ситуации боли будут иррадиировать (отражаться), но в действительности их причина не будет связана с патологическими процессами в подколенной ямке.
Для того чтобы выявить непосредственные патологические процессы, необходимо обратиться к опытному и квалифицированному врачу.
- Киста Бекера.Если у пациента сильно болит нога под коленом сзади, а боль сопровождается небольшой отечностью
подколенной ямки, вполне возможно, что пациенту будет диагностирована киста Бекера. Внутренняя поверхность сустава человека покрыта специальной синовиальной оболочкой, вырабатывающей синовиальную жидкость, которая является естественной суставной смазкой. Если синовиальная оболочка воспаляется, выделяется избыток жидкости, в результате чего происходит сдавление оболочки и ее распухание. В области задней стенки суставной капсулы образуется уплотнение, болезненное на ощупь. При надавливании размер кисты незначительно уменьшается, как и при сгибании ноги. Лучше всего киста заметна на разогнутых конечностях.

Определить кисту Бейкера на начальном этапе довольно сложно, так как размером с горошину, она не вызывает боли
Для консервативного лечения кисты Бекера врачи назначают инъекции НВПС (нестероидных противовоспалительных препаратов), глюкокортикостероиды (Преднизолон), снимающие воспаление, а также эластичные ортопедические накладки на колени.
- Киста менисков.Боль сзади колена при ходьбе или сгибании может быть связана с кистами менисков, которые располагаются в их задней части, находясь позади наружных и внутренних боковых связок колена. Их невозможно заметить при визуальном осмотре, в отличие от кисты Бекера. Для определения точного источника болевых ощущений следует обязательно пройти комплексное обследование.
- Разрыв мениска. Если боли возникли после резкого движения, травмы или механического повреждения сустава, вполне возможно, что неприятные ощущения связаны с разрывом задней части мениска. Также разрыв мениска иногда становится следствием артроза, когда причиной разрыва становится разрушение хрящевой ткани. В таком случае не всегда удается с помощью консервативной терапии устранить боль под коленом сзади — лечение производится хирургическим путем.

Есть три стадии сложности повреждения мениска, которые отличаются симптомами друг от друга
Заболевания сухожилий
Боли позади колена могут быть связаны также с поражением сухожилий, сухожильных сумок и связок. Мягкие ткани подколенной ямки легко перенапрягаются при значительных физических нагрузках, а вследствие отека или воспаления могут вызывать сильный дискомфорт у пациента. Даже микротравмы могут привести к воспалению сухожилий, а это в свою очередь вызывает боли под коленом.
Наиболее частыми причинами дискомфорта становятся воспалительные бурситы и тендиниты. Заболевания сопровождаются тянущими болями, которым предшествовали обычно длительные физические нагрузки.
- Для того чтобы вылечить бурсит или тендинит, следует обратиться к врачу, который обеспечит пациенту полный покой;
- необходимо ограничить подвижность сустава, для чего на колено часто накладывается гипс;
- для устранения воспалительного процесса применяются нестероидные противовоспалительные препараты, а также гормональные препараты на основе глюкокортикостероидов;
- нормализация физической нагрузки является важным фактором выздоровления.
↑
Гнойно-воспалительные процессы
Если по какой-то причине в области голеностопа у пациента возникали инфицированные раны, а впоследствии появилась боль в подколенной области, увеличивается вероятность подколенного абсцесса. В подколенные лимфоузлы проникает инфекция, вследствие чего лимфоузлы воспаляются и увеличиваются в размерах. Гнойный лимфаденит нередко приводит к абсцессу подколенной ямки, который вызывает резкие боли. Для устранения заболевания следует обратиться к хирургам, которые вскроют гнойник хирургическим путем.

отек колена справа свидетельствует о воспалительном процесе
Нервные и сосудистые заболевания
- Воспаление большеберцового нерва. По дну подколенной ямки проходит важный большеберцовый нерв, который может воспалиться вследствие самых разных причин. Если у пациента наблюдается опухоль или воспаление подколенного нерва, интенсивные и резкие боли возникают при ходьбе и сгибании колена, распространяясь на стопу. У больного меняются сухожильные рефлексы, меняется тонус голеностопных мышц. Для лечения воспаления нерва применяется хирургическая операция.
- Аневризма подколенной артерии.Тянущая и пульсирующая боль в задней части коленного сустава может быть связана с аневризмой подколенной артерии. В этом случае под коленом прощупывается незначительное пульсирующее уплотнение. Причина болей — расслоение стенок артерии, которая начинает выпячиваться наружу. Для лечения аневризмы следует срочно обратиться к хирургам, затягивание сроков оперативного лечения может привести к обширному кровотечению.
- Тромбоз подколенной вены. Эта патология встречается достаточно редко. Тем не менее, она тоже может стать первопричиной болей позади колена. Обычно тромбоз глубоких вен голени и колена распознается с трудом, так как визуальный осмотр не дает никаких результатов. В некоторых случаях заболевание диагностируется уже после возникновения серьезных осложнений (тромбоэмболия). Очень важно вовремя поставить диагноз, так как врачебная ошибка при диагностике в этом случае может стать фатальной для здоровья пациента. Диагностический метод, позволяющий вовремя выявить наличие тромбозов — ультразвуковое или доплерографическое исследование сосудов. Если тромбы носят обширный характер, а консервативная терапия уже не позволяет их устранить, применяется хирургическое оперативное лечение.
↑
Своевременное лечение и диагностика
Нередки случаи, когда серьезные поражения сосудов и нервов врачи принимают за иррадиирующую боль, возникающую вследствие поражения седалищного нерва. Важнейшей задачей врача в этой ситуации становится подробная первичная диагностика. Доктор собирает анамнез, исследует историю болезни индивидуального пациента и назначает комплексное обследование, включающее в себя различные методики, позволяющие распознать точную причину подколенных болей. Все лечебные мероприятия должны начаться только после окончательной постановки диагноза и выявления очага поражения. Только в этом случае они будут действительно эффективными.
Ни в коем случае нельзя заниматься самолечением: это может привести к неблагоприятным для здоровья пациента последствиям.
Все препараты и процедуры должен назначать лечащий врач. С целью обезболивания и уменьшения неприятной симптоматики чаще всего назначаются нестероидные противовоспалительные препараты (Нимесулид, Ибупрофен, Кеторол, Кетонал, Мовалис, ОКИ, и так далее). Консервативная терапия включает в себя и физическое ограничение подвижности сустава. Зачастую пациентам необходимо носить ортезы или эластичные бинтовые повязки, а также заметно снизить уровень физических нагрузок. Если заболевание стало следствием остеоартроза и разрушения хрящевой ткани, в качестве сопутствующей терапии может быть назначен прием хондропротекторов.
Болит нога под коленом: причины и лечение
Автор статьи: Стоянова Виктория , врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Многие люди периодически испытывают боли под коленом. Болевые ощущения бывают разной интенсивности, от легкого дискомфорта до нестерпимых болей, затрудняющих ходьбу. Тем не менее, эта область часто остается без должного внимания. Почему может болеть нога в задней области коленного сустава?
Выявить причину этих болей часто бывает не так просто. Все дело в особенностях анатомического строения подколенной ямки. Сверху и снизу она ограничена сухожилиями и мышцами бедра и голени, дно образованно задней поверхностью бедренной кости и задней стенкой капсулы, которая прикрыта связками и мышцами, посередине подколенной ямки проходят нерв, артерия и вена. Ямка заполнена подкожно-жировой клетчаткой, в нее погружен сосудисто-нервный пучок. Кроме того, в подколенной ямке находятся лимфоузлы, которые являются барьером на пути инфекции, проникающей в организм из области стоп и голеней.
Среди множества глубоко расположенных структур, прикрытых подкожно-жировой клетчаткой, бывает сложно выявить очаг болезни при осмотре или пальпации. Кроме того, если причина дискомфорта может быть в отражении болевых ощущений (иррадиацией) при ущемлении седалищного нерва вследствие остеохондроза или грыжи диска пояснично-крестцового отдела позвоночника. Поэтому врачи и сами больные часто списывают боль именно на эту причину и упускают различные болезненные процессы, развивающиеся в подколенной ямке. В то время как боли могут возникать из-за проблем с любым из анатомических образований подколенной ямки.

Из-за особенностей анатомического строения колена – причину боли порой выявить не просто
Заболевания коленного сустава, сопровождающиеся болями под коленом
Киста Бейкера
Если у вас начало болеть под коленом сзади, вам больше сорока лет, и вы обнаружили припухлость в подколенной ямки – с большей степенью вероятности можно предположить кисту Бейкера подколенной ямки. Причиной появления кисты Бейкера является воспаление выстилающей сустав синовиальной оболочки – синовиит, развивающиейся на фоне остеоартроза или хронического артрита. В результате воспаления образуется избыток жидкости. Под давлением этой жидкости синовиальная оболочка продавливается наружу в наиболее слабом месте – в области задней стенки капсулы сустава.
При наличии кисты Бейкера припухлость располагается в середине подколенной ямки, часто сразу на обеих ногах.
Киста лучше видна при разогнутом колене и уменьшается при его сгибании.
Характерным признаком является уменьшение размеров кисты при надавливании, так как часть жидкости перемещается обратно в сустав.
Лечение кисты Бейкера может быть консервативное посредством таблеток,уколов, физиопроцедур, или же хирургическое (при неэффективности консервативных мероприятий).
При консервативной терапии больному рекомендуется ношение эластичных наколенников или эластичное бинтование, назначаются препараты группы НВПС (нестероидные противовоспалительные средства, например, найз, ортофен, мовалис, ксефокам и другие), глюкокортикоидные гормоны (гидрокортизон, дексаметазон, депостат, дипроспан и др.). Глюкокортикоидные гормоны могут также вводиться непосредственно в полость кисты после пункции и удаления жидкости. При отсутствии противопоказаний эффективны ультразвук с гидрокортизоном, компрессы с димексидом и ряд других процедур.
Также важно одновременно проводить лечение основного заболевания – остеартроза, в т.ч. путем приема хондропротекторов (препаратов глюкозаминогликана и хондроитинсульфата). Рационализация физической нагрузки – один из важнейших факторов, способствующих выздоровлению.

Кисты менисков
Кисты менисков, расположенные в их задних рогах, определяются позади наружной и внутренней боковых связок соответственно. В этих случаях нога у пациента будет болеть под коленом сзади. Даже маленькие кисты, которые не видны во время осмотра, могут вызывать сильные боли. В этих случаях сложно определить источник болевых ощущений без дополнительных методов обследования.
Почему возникают кисты менисков? Как правило, они являются следствием хронической травмы при физических нагрузках и занятиях спортом, а также связаны с нарушением питания хряща.
Разрывы менисков
Боли под коленом могут возникать при отрыве заднего рога мениска. Подобная травма больше характерна для внутреннего мениска и возникает при насильственном вращении голени. Отрыв заднего рога мениска редко приводит к блокадам коленного сустава, но может вызывать у больного ощущение «подгибания» сустава при смещении оторванного заднего рога. Отрыв заднего рога может быть следствием не только травмы, но и заболеваний, связанных с нарушением питания хряща и его разрушением.
Кисты и разрывы менисков часто требуют хирургического вмешательства, однако, противовоспалительное лечение (традиционное для воспалительных заболеваний суставов), ограничение движений на период обострений путем эластичного бинтованияили ношения наколенника, возможно тутора, устранение раздражающего фактора (физической нагрузки) в ряде случаев позволяют избежать хирургического лечения, избавляют от боли и позволяют восстановить и сохранить трудоспособность больного.
Заболевания околосуставных тканей (сухожилий, сухожильных сумок)
Мягкие ткани, окружающие коленный сустав – сухожилия, связки, сухожильные сумки – чаще всего становятся причиной, по которой нога может болеть под коленом сзади. Почему именно мягкие ткани становятся главным источником боли? При физическом перенапряжении, значительной нагрузке, сопровождающейся однотипными движениями в течение длительного времени, или длительном пребывание в вынужденной позе возникает чрезмерный отек связок и сухожилий. Они увеличиваются в размерах и ущемляются в собственных оболочках, что способствует появлению боли и развитию воспаления. Любая хроническая микротравматизация может приводить к воспалению сухожилий, их оболочек и сумок. При этом развиваются тендиниты, тендовагиниты и бурситы соответственно.
Для задней области коленного сустава характерно развитие воспаления в сумках сухожилия полуперепончатой мышцы и сухожилия двухглавой мышцы – бурситов. При бурсите сухожилия полуперепончатой мышцы можно прощупать уплотнение возле внутреннего края подколенной ямки, а при бурсите двухглавой мышцы уплотнение будет располагаться ближе к наружному краю ямки. В отличие от кисты Бейкера, бурситы не уменьшаются при надавливании, так как не связаны с капсулой коленного сустава. При этих тендовагинитах и бурситах чаще всего возникают тянущие боли в задней области коленного сустава.
Бурситы и тендовагиниты могут возникать в равной степени у детей и взрослых независимо от пола. Как правило, пытаясь вспомнить, почему возникли боли, пациент отмечает, что началу заболевания предшествовало длительное физическое перенапряжение. После которого и возникли тянущие боли в подколенной области.
Главным фактором успешного лечения при тендовагинитах и бурситах является покой: ограничение сгибания и разгибания сустава. В период выраженных болей больному рекомендуется ношение наколенника или тутора, в некоторых случаях накладывается гипсовая лонгета. Также проводится противовоспалительное лечение, практически идентичное при всех заболеваниях суставов (см. лечение кисты Бейкера), физиопроцедуры.
Важным моментом для предотвращения заболевания или его рецидива является устранение фактора, вызвавшего болезнь: длительной работы в неудобной позе, физического перенапряжения, повторяющихся однотипных движений.
Гнойно-воспалительные заболевания подколенной ямки
Если нога болит под коленом, и одновременно имеются инфицированные раны в области голени и стоп – следует подумать об абсцессе подколенной ямки.
Почему может возникнуть эта патология? В подколенной ямке расположены регионарные лимфоузлы, в которые по лимфатическим путям может проникать инфекция из ран, трещин и микротравм стопы и голени. При усиленной атаке микробов может развиться их воспаление – лимфаденит. Гнойный лимфаденит и гнойное расплавление лимфоузлов может привести к образованию абсцесса подколенной ямки.
Особенностью данной патологии является скудность признаков, характерных для воспалительного процесса. Лимфоузлы погружены глубоко в подкожно-жировую клетчатку, поэтому выраженного отека и покраснения практически не бывает видно. Часто можно наблюдать лишь небольшую припухлость в подколенной области, но боль, резко усиливающаяся при надавливании и разгибании ноги в коленном суставе, будет говорить в пользу данного диагноза.
При наличии гноя в подколенной ямке лечение может быть только хирургическое – вскрытие и дренирование гнойника. При отсутствии гноя во время пункции абсцесса могут быть назначены антибиотики широко спектра действия, компрессы, физиопроцедуры.
Лечение некоторых патологий, к сожалению — только хирургическое
Боли в подколенной ямке, связанные с заболеваниями сосудов и нервов
Опухоль большеберцового нерва
При опухоли или воспалении большеберцового нерва, который вместе с артерией и веной проходит по дну подколенной ямки, у больного могут возникнуть интенсивные боли сзади колена, распространяющиеся в стопу. Во время осмотра можно в этих случаях наблюдать изменение чувствительности кожных покровов в области голени и колена, изменение тонуса мышц и сухожильных рефлексов.
Лечение только хирургическое. В предоперационном периоде назначают обезболивающие препараты для уменьшения страданий больного. Точного ответа, почему появляется опухоль большеберцового нерва – на сегодняшний день не существует.
Аневризма подколенной артерии
Аневризма подколенной артерии – расслоение ее стенок с образованием мешкообразного выпячивания – может вызывать тянущие или пульсирующие боли в задней области коленного сустава. Внешне аневризма может быть похоже на кисту Бейкера, но при пальпации будет отчетливо ощущаться пульсация. Чаще поражение артерии наблюдается с одной стороны.
Лечение только хирургическое. Данная патология опасна возникновением массивных кровотечений даже при незначительных случайных травмах. До операции для предотвращения осложнений необходимо ношение эластичной давящей повязки.
Тромбоз подколенной вены
Образование тромбов в подколенной вене случается редко, но, тем не менее, это может быть причиной болей в задней области коленного сустава. К сожалению, тромбоз глубоких вен голени часто протекает бессимптомно, и диагностируется только при развитии осложнений, в том числе такого грозного, как тромбоэмболия легочной артерии. При этом умеренные тянущие боли позади колена могут быть расценены как результат ущемления седалищного нерва вследствие остеохондроза или грыжи диска крестцового отдела позвоночника.

УЗИ сосудов нижних конечностей является надежным методом диагностики флеботромбозов глубоких вен голени, который рекомендуется проводить с профилактической целью.
Лечение тромбоза может быть хирургическое или консервативное. Консервативную терапию нельзя проводить самостоятельно – все лечебные процедуры должен назначать и строго контролировать врач.
Заключение
Как видите, если у вас болит под коленом – причины могут быть самые разные. Очаг болезни может быть локализован в разных структурах, расположенных в подколенной ямке. Для того чтобы терапия была эффективной – очень важно понять причину дискомфорта, и где именно возникло повреждение. Любые лечебные мероприятия можно проводить только после точной диагностики и выявления очага болезни.
При сильных болях в задней области коленного сустава рекомендуется принять с целью обезболивания препараты группы НВПС (ибупрофен (нурофен), найз (немесулид), кеторол, кетонал, ксефокам, мовалис и др.) и ограничить движения в суставе при помощи эластичной повязки.

Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Источники:
Причины боли в ноге под коленом сзади и методы ее лечения
Почему болит нога под коленом — лечение и причины
http://sustavzdorov.ru/koleni/boli-noga-pod.html
ostamed.ru
Болит нога сзади колена при сгибании
Болят колени — причины и лечение
Нет таких людей, которые хоть раз в жизни не испытывали бы боль под коленом. Болевые ощущения могут быть самыми различными: волнообразными, ноющими или излишне острыми. Чрезмерные боли могут появиться после вывиха, ушиба, впоследствии микротравмы или же быть симптомом серьезной болезни, протекающей в организме. Если острая боль в колене возникла и прошла, не стоит сильно переживать, если же она повторяется с незавидной периодичностью, стоит показаться специалисту.
Коленный сустав считается наиболее незащищенной частью тела. Его уязвимость связана с тем, что колено практически всегда испытывает на себе сильное напряжение из-за человеческого веса. Кроме того, коленный сустав имеет замысловатое строение, поэтому достаточно сложно понять, почему болит голень. По мнению специалистов, колено считается самой легко ранимой частью тела. Практически каждый второй пациент, обратившийся к врачу с сильной болью в колене получил серьезное повреждение нижней конечности. И лишь у небольшой части пациентов, причина болей в колене является следствием инфекционного заболевания.

Строение коленного сустава
Для того чтобы выяснить почему болят колени нужно определиться с особенностями их строения.
Коленный сустав состоит из:
- большеберцовой и бедренной кости;
- коленной чашечки;
- внутренний мыщелок;
- наружный мыщелок.
Соприкасающиеся между собой две главные кости, покрыты гиалиновым хрящом, который позволяет коленному суставу двигаться в любую сторону. Вместе соединения больших костей находится оболочка, наполненная синовиальной жидкостью. Она дает возможность значительно обеспечить подвижность сустава. В коленном суставе еще имеются мышечные ткани, связи, нервные окончания, кровеносные сосуды и сухожилия.
По большей части, боль в коленном суставе появляется из-за получения ушиба. Даже получив небольшую травму, в первое время, пациент может не испытывать дискомфортных ощущений. Поначалу после травмы, болевые ощущения проявляются и проходят. Спустя время, если не принимать серьезных мер сконцентрированных на терапии, пациент начинает ощущать, что колено болит нестерпимо. Травма может затронуть хрящевой сустав, сухожилия или связки.
Если коленный сустав болит после ушиба, обязательно нужно показаться специалисту для определения серьезности получения травмы. В течение нескольких часов после травмы в области коленного сустава наблюдается сильная припухлость и отечность, а острая боль под коленной чашечкой полностью дестабилизирует двигательные рефлексы колена. Ввиду получения травмы в мышечных тканях нарушается микроциркуляция крови, а повреждения нерва может привести к кровоизлияниям разной степени тяжести.
Если после ушиба болит колено, встает вопрос, что делать? Прежде всего, специалист должен подтвердить получение травмы и только потом, он назначает соответствующее лечение.
Гемартрозы – это наиболее часто встречающиеся причины, по которым возникают боли в коленном суставе. Данная болезнь возникает за счет получения сильных повреждений. Во время получения сильной травмы происходит кровоизлияние в полость сустава, что становится причиной сильной боли в коленях, отечности или разрыва синовиальной оболочки.
Менископатия

Как правило, такая болезнь, как разрыв мениска встречается очень часто. Получение травмы сопровождается резким движением в коленном суставе и поворотом бедренной части, когда стопа или голень находятся в состоянии покоя. Это приводит к тому, что пациент не может выпрямить колени.
Менископатия требует немедленной консультации специалиста. В случае, если пациент не обращается в медицинское учреждение для получения экстренной помощи, разрыв мениска остается не выявленным. Спустя неделю, боль в коленях немного утихает, а порой, и полностью проходит, но это не означает излечение пациента. Через некоторое время ситуация повторяется и провоцирует повторное ущемление мениска, что приводит к артрозу, который деформирует коленный сустав до неузнаваемости. Удаление мениска не помогает исправить ситуацию, поэтому при запущенной менископатии боль в колене не поддается лечению.
Такую болезнь, как тендинит провоцируют длительные нагрузки, направленные на сустав колена на протяжении долгого времени. Ярко-выраженной симптоматикой проявления болезни являются чрезмерные боли в колене, не проходящие, а наоборот, усиливающиеся со временем.
При данном заболевании не только колени болят. Организм полностью ослабевает на фоне протекающего воспалительного процесса, поднимается температура тела, появляется испарина. Причиной бурсита является сильная физическая нагрузка, направленная на колено или ушиб, вследствие чего, начинается воспаление в области синовиальной сумки. Диагностировать заболевание можно визуальным методом. В области полученного повреждения можно заметить чрезмерное покраснение, появляется сильная отечность, а боль под коленом становится невыносимой.

Артроз коленного сустава является следствием повреждения сочленений коленного сустава. Его развитие протекает медленно и очень долго, поэтому течение заболевания порой, проходит незамеченным специалистами, так как пациент не обращается в лечебное учреждение. Когда сустав находится в состоянии покоя, болезнь никак не проявляется, боль под коленом становится невыносимой и слышен сильный хруст, в случае, когда человек поднимается по лестнице или садится на корточки.
Если лечение коленного сустава не производится, происходит износ хряща, а расстояние между костями уменьшается. Это приводит к сдавливанию сосудов, а коленная чашечка подвергается деформированию. Поэтому если сильно болит колено, не следует затягивать поход в лечебное учреждение, опытный травматолог сможет провести грамотную диагностику и назначить соответствующее лечение.
Подколенные
Когда говорят, что ноет или тянет подколенная ямка, подразумевают голень. В случае, когда болят ноги чуть ниже колен, причиной может быть тромбоз вен нижних конечностей. При несвоевременном выявлении заболевания тромб может оторваться, что приведет к летальному исходу. Поэтому если пациент страдает от сильной, непрекращающейся боли под коленкой следует обратиться к специалисту.
Если же нога болит ниже колена спереди, а пациент недавно получил ранение, нужно подумать об абсцессе подколенной ямки. В этом месте находятся лимфоузлы. По ним могут свободно передвигаться болезнетворные бактерии или инфекции, попавшие в подколенную ямку. Отрицательным свойством данного заболевания является минимальное количество симптомов, позволяющих определить, почему болит коленная чашечка.
В процессе развития патологии, нога может немного распухнуть в области колена, и не более того. При пальпации подколенной ямки возможно проявление резкой боли в колене. Для лечения абсцесса назначается операция, направленная на вскрытие поврежденной части тела, а затем дренируется гнойник.
Многие люди задаются вопросом, почему болят ноги ниже колен? Нога может заболеть в следствие проявления нервно-сосудистых патологий. К примеру, опухоль нерва в большеберцовой кости, аневризма и тромбоз сустава коленей все чаще диагностируются специалистами, когда к ним на прием приходят пациенты, которых интересует проблема, почему болит нога и, как ее вылечить.
Заколенные
Если человек испытывает чрезмерную боль под коленом сзади, у него появляется один единственный вопрос, какое заболевание ее провоцирует? В этой ситуации нельзя медлить, нужно обратиться за помощью к специалисту, который сможет провести грамотную диагностику. Диагностирование позволит поставить правильный диагноз и определиться, почему человек испытывает боль сзади под коленом.

Наиболее распространенная причина, провоцирующая боль сзади под коленом – киста Бейкера. Как правило, развитие заболевания происходит у людей, находящихся в пожилом возрасте из-за воспаления, происходящего в синовиальной оболочке.
Воспалительный процесс является сильным провокатором избыточного скопления внутрисуставной жидкости. В результате, в самом слабом месте происходит сильное продавливание околосуставной оболочки на заднюю часть колена, что провоцирует появление болевых ощущений.
К сожалению, заболевания суставов, не обходят стороной и детей. Приходя на осмотр к педиатру, многие родители жалуются, что у ребенка сильно болят ноги ниже колен. Чаще всего, если болят колени в нижней части голени – это следствие травмы. Дети носятся как угорелые по улице, что чревато постоянными падениями. После получения ушиба сильно болит голень или колено.

Самое распространенное заболевание, преследующее спортсменов и людей, занимающихся тяжелым физическим трудом – киста мениска. Нога может сильно опухнуть, воспалиться и чрезмерно ныть. В полости мениска формируются новообразования, называемые кистами, заполненные жидкостью. Появление кисты провоцирует боль в нижней части голени. Голень не только болит сзади, но и спереди, причем болевые ощущения не острые, а ноющие.
Без соответствующей диагностики кисту трудно определить. Если пациент не скажет, что ноги ноют ниже колен, болезнь останется не выявленной.
При кисте, боли в коленях могут иметь разные причины, а лечение одно – удаление мениска. Больные пациенты находятся в лечебном учреждение, где проводится соответствующее лечение. На протяжении нескольких дней, пациентам нельзя тревожить ногу и подниматься с постели. После хирургического вмешательства, лечение боли в коленном суставе проводится медикаментозным способом.
Внутриколенные
Боле в колене с внутренней стороны является следствием развития таких патологий:
- травмы, полученные во время спортивных мероприятий. Как правило, она может быть получена во время падения или же удара по ноге, нанесенного непосредственно по внутренней части колена;
- гонартроз. Нередко боль с внутренней стороны колена обнаруживается во время формирования данной патологии;
- надрыв мениска является провокатором возникновения острых болей в колене сбоку с внутренней стороны;
- рахит;
- воспаление сухожилий.
Внешнеколенные

Внешнее повреждение коленного сустава
Существует несколько факторов, которые могут вызвать боль в колене с внешней стороны сбоку. К ним относятся:
- ушибы;
- резкие движения могут спровоцировать повреждение боковых связок;
- разрыв мениска;
- если колено распухло и ноет, нужно заподозрить гонит. Болезнь провоцирует инфекция, проникающая в сустав через открытую рану;
- остеохондроз;
- перелом.
Симптомы и лечение боли в колене сбоку для каждой патологии различны. Поэтому к ним нужен особый подход.
Артралгия коленного сустава способна доставить многочисленные неудобства человеку. Она вызывает сильные боли в суставах и мышцах, и может сопровождаться сильным хрустом в области поврежденной конечности.
Источником артралгии может быть большой ушиб, инфекция, попавшая в сустав, интенсивная и продолжительная работа мышц, опухолевые заболевания и большой вес.
Что делать если болит колено? Первым делом следует выявить причину возникновения боли, а уже потом искать методы лечения. Тем не менее, соблюдение некоторых правил необходимо для любого заболевания:
- уменьшение нагрузки на колено;
- ношение стабилизирующей повязки даст возможность сделать колено мало подвижным;
- горячие компрессы и разогревающие мази, позволят улучшить микроциркуляцию крови;
- употребление медикаментозных средств.
Во время ушибов специалисты рекомендуют применять хондропротекторы. Эти препараты направлены на восстановление хрящевой ткани, уменьшение воспалительного процесса, снятие отечности и болевых ощущений. К хондропротекторам относят:
- мази;
- таблетки;
- внутримышечные и внутрисуставные инъекции.
Если у вас болят колени, прежде чем лечить их самостоятельно нужно обратиться к специалистам. Следует помнить, что только правильно диагностированное заболевание, позволит назначить соответствующую методику лечения. Поэтому поднимайтесь с колен люди русские и вперед!
Как вылечить боль под коленом сзади
Коленные суставы отвечают за движение. От их здоровья зависит качество жизни человека. Часто люди жалуются на боль в колене, но встречается боль под коленом, сзади. Она опасна для здоровья.
Боль возникает у человека любого возраста, даже у ребёнка, что говорит о растущем организме. Взрослому человеку надо обратить на боль особое внимание. Рассмотрим распространённые заболевания.
Разновидности боли
Боль под коленом бывает разной: тянущей, сильной, резкой, труднопереносимой, слабо ноющей. Ноющая боль связана с воспалением в суставе. Резкая боль говорит о травме, разрыве сухожилия, переломе. Боль острого характера — сигнал о повреждении менисков. Кроме боли под коленом, одновременно наступает скованность, снижение подвижности организма, боль при разгибании. Покраснение кожи, отеки, Ориентируясь на признаки, врач пропишет правильное лечение.
Причины подколенной боли
Сразу причины возникновения боли распознать трудно. Сустав в этом не участвует, дело в подколенной ямке, расположенной позади колена. Если болит, значит нарушены мышцы, связки, сухожилия, подколенная вена, воспалились лимфоузлы.
Недостаток витаминов, микроэлементов, упорные занятия спортом приводят к боли, разрыву сухожилия.

Остеохондроз также причина задней подколенной боли. Чтобы исключить остеохондроз из диагноза, делают компьютерную томографию.
Заболевания, связанные с подколенной болью
- Киста Бекера. Если, кроме боли, возникает отёк подколенной ямки, это похоже на заболевание – киста Бекера.
Изнутри сустав покрыт оболочкой, вырабатывающей смазку, если оболочка воспалилась, идёт выделение жидкости. На оболочку идёт давление, она распухает. Сзади коленного сустава, чуть выше, образуется уплотнение – киста, заметная, когда конечности разогнуты.
Заболевание часто встречается у людей старше 40 лет. Киста сопровождается болью, онемением, покалыванием, проблематичным сгибанием пальцев на ноге.
Для диагностики делают УЗИ, МРТ. Лечение состоит из инъекций с противовоспалительными лекарствами, специальных накладок на колени, продающихся в ортопедических салонах, ограничения в физических нагрузках. В сложных случаях делают пункцию — откачивание жидкости, введение противовоспалительного препарата. В запущенных случаях кисту удаляют операцией.
- Киста менисков. На ощупь не диагностируется. Болит сзади колена. Ставится диагноз после комплексного обследования. Причина заболевания — чрезмерная нагрузка на сустав. Часто этим болеют спортсмены. Лечат кисту противовоспалительными и обезболивающими средствами.
- Разрыв мениска. Появляется при резком движении сустава. Если болит под коленом — это явный признак повреждения.
- Нарушение связки.

Связки составляют мягкую ткань подколенной ямки, они напряжены при сильных физических нагрузках. Травмы связок ведут к сильной подколенной боли, отёчности. Часто встречается у ребёнка.
В отличие от кисты Бейкера, при надавливании отёк не уменьшается, боль носит тянущий характер. Главное лечение – покой. Также противовоспалительное лечение, ношение надколенника, физиопроцедуры. Правильное лечение, реабилитация восстановят сухожилия и связки.
Если в рану ниже колена, в области голеностопа, попала инфекция, возникает абсцесс, сопровождающийся болью. Инфекция проникает в лимфоузлы, воспаляющиеся и увеличивающиеся в размерах. Устраняют боль хирургическим вмешательством, вскрытием гнойника.
Лимфатические узлы расположены глубоко, покраснения и отёчности нет. Есть тянущая боль.
- Нервно-сосудистые заболевания. В подколенной ямке, чуть выше, проходит связка сосудов и нервов, воспаляющиеся, причиняя боли при разгибании. Если боль отдаёт в стопу, значит, у пациента воспалился большеберцовый нерв. Пульсирующая боль сзади колена связана с нарушением артерии. Приложив руку ниже колена, почувствуете пульсацию. Не спутайте заболевание артерии с заболеванием кисты Бейкера. Встречается заболевание, называемое тромбоз подколенной вены. Выявляется ультразвуковым исследованием сосудов.
- Варикоз. Возникает, когда сосуды теряют пропускную способность, начинают расширяться. Возникают судороги в области ниже колена, появляются синие вены, видимые выше и ниже коленного сустава.
Лечение направлено на укрепление стенок сосудов, выявление причины заболевания. Применяются лекарства, мази. При сложных случаях помогает операция — иссечение вены.

Чтобы исключить тромб, сделайте УЗИ сосудов, обратитесь к флебологу. Тромбофлебит – вещь серьёзная, создаётся ощущение, что тянет гиря вниз, появляется тяжесть в ногах. Не медлите с этим.
Кроме этих заболеваний, боли способствуют причины:
- травмы вследствие ушибов;
- травмы вследствие резкого подъёма физических нагрузок без разминки;
- воспалительные заболевания в суставе;
- смещение коленной чашечки;
- перелом надколенной чашечки;
- деформация сустава;
- лишний вес — фактор, провоцирующий повреждение колена;
- заболевания тазобедренного сустава, боль при сгибе.
Рассмотрим симптомы, требующие обращение к врачу.
Признаки беспокойства
- Боль несильная, долго не проходит и ощущается от 5 дней.
- Идёт увеличение боли, повышается температура, самочувствие слабое.
- Больно наступать при ходьбе, при сгибании.
- Болит нога под коленом, одновременно сильный отёк сустава.
- Визуально нога деформирована в области колена, ощущается острая боль.
- Больно подниматься, спускаться, болит под коленом при ходьбе.
Профилактика заболеваний необходима
Профилактика важнее лечения. Лучше проводить не лечебные процедуры, а профилактические. Чтобы не получить разрыв сухожилия и связки, придерживайтесь правил.
Даже если вы профессиональный спортсмен, давайте адекватную нагрузку на суставы при сгибе. Это касается новичков, желающих быстрых результатов, ребёнка, не умеющего распределять нагрузку, рискующего повредить связки. Травмы суставов происходят на тренировках, соревнованиях. Желательно на занятиях защищать колено эластичной повязкой или танкеткой.
Если работа связана с одним движением ног, постепенно разрушается строение коленного сустава, в рабочий режим вводят регулярные перерывы, разминки.
Спортсмены должны соблюдать диету, употреблять продукты, укрепляющие связки.
Постоянно следите за весом. Лишний вес увеличивает нагрузку на коленные суставы, ведет к деформации, появляется тянущая боль.
Если сильно ударились коленкой, постарайтесь снизить двигательную активность. За три дня колено восстанавливается.
Старайтесь не переохлаждать суставы, следите за ногами ребёнка. Во время сидячей работы делайте перерывы, разминайте ноги. Сидите в правильном положении, не сгибайте колени, не перекрещивайте ноги, это вредно для суставов.
Укрепляйте мышцы ног. Делайте гимнастику с адекватным повышением нагрузки, приседайте, делайте упражнение «велосипед».
После трудового дня делайте ногам ванночки с тёплой водой. Добавьте морскую соль, ароматические масла, отвар ромашки, снимающий отёчность. Поднимите ноги выше, на маленькие диванные подушки, это снимет усталость, восстановит двигательную активность. Коленные суставы расслабятся.

Больше времени уделяйте сну, сон — лекарство от многих болезней.
Если прошли лечение, не вливайтесь сразу в рабочий режим. Постепенно разрабатывайте сустав, носите эластичный бинт, восстанавливая мышцы, принимайте лекарства. Занимайтесь реабилитацией.
Заболевание проще предупредить, чем лечить, покупать дорогие лекарства, терпеть боль.
Лечение заболеваний
Перед лечением выясните причины подколенной боли. Обратитесь к врачу, пройдите комплексное обследование. В зависимости от причины боли, посетите терапевта, хирурга, флеболога, сосудистого хирурга, невропатолога.
Установите щадящий режим, возможно постельный. Снимите или снизьте нагрузку на коленные суставы.
Если врач прописал, купите фиксирующую повязку, либо накладку в ортопедическом салоне.
Если болит под коленом при ходьбе, используйте противовоспалительные мази и крема. При невыносимой боли используйте обезболивающие препараты.
Предписания врача нужно соблюдать, тогда лечение будет быстрым и эффективным.
Лечение народными средствами
При лечении боли задней стороны коленного сустава можно воспользоваться рецептами народной медицины.
Расслабляющие ванночки с отварами и ароматическими маслами расслабят ноги и весь организм.
Для расслабления используйте морскую соль. В борьбе с отёчностью, судорогами, пару ложек ромашки залить стаканом кипятка, дать настояться, процедить, вылить в тазик с водой. Ванночку принимают, пока вода тёплая.
Займитесь контрастными ванночками. Залезаем в таз, ставим две ёмкости с холодной и горячей водой. По очереди, часть холодной, часть горячей, поливаем свои ноги в течение 7 минут. Промокаем полотенцем.
Возьмите кубик льда, поводите по ступням. Лёд улучшает микроциркуляцию. Лёд можно сделать из отваров трав для снятия воспаления. Это проверенное народное средство.
Приготовьте каштановую настойку. Берём 300г каштана, измельчаем, заливаем 500г водки. Оставляем на 14 дней, периодически взбалтывая. Перед сном регулярно натираем колено, под коленом.
Народными средствами пользуются много людей. Это сильная аптека.
Часто боль под коленом возникает вследствие длительной ходьбы, долгой езды на велосипеде, болят мышцы обеих ног, это говорит о малоподвижном образе жизни, нерегулярности нагрузок. Верное решение – ежедневные физические упражнения.
Боли встречаются у спортсменов, регулярно увеличивающих нагрузки. Коленные суставы должны находится в полном покое, для снятия болей можно применить согревающие мази.
Если боли не проходят, обратитесь к врачу за выяснением причины и устранения. Не проводите самостоятельное лечение! Это опасно, ведет к осложнениям.
Почему болит под коленом сзади? Причины боли и чем лечить
 Привычными и вполне понятными для людей считаются боли в голове, в низу живота у женщин или в области желудка после некачественной пищи. Если же появляется боль под коленкой сзади – что это может быть?
Привычными и вполне понятными для людей считаются боли в голове, в низу живота у женщин или в области желудка после некачественной пищи. Если же появляется боль под коленкой сзади – что это может быть?
При таком симптоме рекомендуется обратить внимание на свое здоровье и выяснить причину патологии, которая может доставлять человеку как легкий дискомфорт, так и нестерпимые боли. От заболеваний коленного сустава страдает около 15% людей, но немногие знают, что лечить подобные состояния нужно обязательно.
Строение подколенной ямки
Подколенную впадину сверху и снизу окружает коленное сухожилие, а также мышцы, тянущиеся от бедра и голени. На дне находится бедренная кость, а посередине проходят коленный нерв, артерия и вена. Свободное пространство заполнено подкожно-жировой клетчаткой. Не стоит забывать и про лимфоузлы, которые служат барьером от инфекции в области стопы и голени.
Такое сложное строение затрудняет диагностику заболеваний.
Кроме того, нервы в подколенной ямке могут передавать болевые ощущения еще и от нижних отделов позвоночника.

Что вообще может болеть под коленом? В большинстве случаев, самостоятельно определить причину сложно и для этого потребуется консультация врача и дополнительные методы диагностики.

Возможная причина боли под левым или правым коленом может скрываться в:
- Патологии самого коленного сустава;
- Околосуставных воспалительных и инфекционных процессах;
- Состояниях, не связанных с опорно-двигательным аппаратом.
Провоцирующие факторы
Почему у одних людей проблемы с суставами появляются очень рано, а другие до самой старости ведут активный образ жизни?
Можно выделить несколько категорий людей, предрасположенных к заболеваниям костной или соединительной ткани:
- Профессиональные спортсмены. Суставы и растяжение связок – большая проблема таких людей. Их суставы переносят не только большую нагрузку, но и чрезмерную активность, что приводит к преждевременному изнашиванию. Мышцу спортсмена часто сводит судорога и она дергается. По статистике, реже поражается левая нога;
- Рабочие с тяжелым физическим трудом. Сильная нагрузка разрушает суставы и ускоряет патологический процесс. Если проблема появилась, а причина не устранена, это может привести к инвалидности;
- Люди после операций или инфекционных заболеваний. Боли тянущего характера в области подколенной ямки могут появиться в результате иннервации нервных окончаний из других очагов воспаления.
Болезни суставов
Боль под коленной чашечкой может появиться в результате:
- Кистозных образований. Известное заболевание, киста Бейкера, чаще поражает женщин после 35 лет. Заболевание возникает вследствие уже существующих артроза и остеопороза, представляя собой хронический воспалительный процесс в синовиальной оболочке. Возможны также кистозные поражения менисков;
- Травмы мениска. Разрыв часто происходит после чрезмерной нагрузки на сустав. Такое состояние требует немедленной медицинской помощи, иначе травма приведет к инвалидности.
Околосуставные патологии
Если воспалились или механически повреждены сухожилия, связка, мышца, суставная сумка, может быть ощущение, что болит подколенная ямка. Если воспалилась задняя часть сустава, можно предположить наличие бурсита, при котором уплотнение не пропадает при надавливании, а боль может отдавать в поверхность бедра.
Не ортопедические заболевания
Способствовать появлению болезненных ощущений под коленом могут:
- Новообразования, преимущественно опухоль нервных окончаний. В этом случае, сильная ноющая или острая боль в задней части колена также дублируется и в икре;
- Поражения кровеносных структур, например, аневризма подколенной артерии или тромбоз вены (одно из осложнений варикоза, когда вена вздулась и в ней образовался тромб). Может быть заметно, что пораженное место распухло и чувствуется пульсация или появился синяк без ушиба;
- Инфицированные раны ниже сустава могут привести к гнойным заболеваниям левой или правой подколенной ямки. При этом наблюдается воспаление лимфоузлов и усиление боли при сгибе ноги.
Подколенные боли могут иметь разный характер, например:
- При кисте Бейкера у взрослого беспокоят тянущие, не сильные боли. Ноет, как правило, одна нога. Киста, или грыжа, заметна даже внешне – она выглядит как припухлость, которая находится в середине подколенной ямке. Если пациент заметил, что в этом месте у него опухло, значит, там скопилась лишняя жидкость, которая перемещается в чашечку при надавливании;
- Поражение кистой мениска, наоборот, характеризуется сильной и резкой болью;
- Поражение околосуставных структур проявляется болью средней интенсивности и ограничением подвижности. При этом на колене появляется отек и оно опухает;
- Артрит легко распознать по характерному набору симптомов: ограничение движения ног и колен, боль, отёк;
- Сосудистые заболевания вызывают не только местную симптоматику, поэтому человека, кроме боли в коленном суставе будет беспокоить общая интоксикация, онемение конечностей, ощущение мурашек.




Диагностика
При появлении дискомфорта или шишки под коленками пациент может обратиться к:
- Терапевту. Он предположит, почему могут болеть колени при растяжке или ходьбе, а затем направит к специалисту узкого профиля;
- Если ребенка беспокоит боль в ногах, нужно идти к педиатру;
- Ортопеду – специалисту по заболеваниям опорно-двигательного аппарата;
- Хирург;
- Невропатологу.
После опроса о характере боли и давности ее появления, врач может отправить пациента сделать рентген или УЗИ, чтобы увидеть наличие патологии или разрушительных процессов.

Учитывая множество причин, от которых болят ноги под коленями, чем лечить такое состояние должен определять врач. Если боль тянущая – лечение может быть одно, если резкая или явно видна шишка – совершенно другое. Самостоятельно не стоит предпринимать никаких мер или лекарственных препаратов.
В лечении отдается предпочтение консервативным методам. Однако, в большинстве случаев, они лишь уменьшают симптомы, но не устраняют причину заболевания.
Из медикаментов назначаются:
- Негормональные противовоспалительные средства. Применяются не дольше недели, помогают уменьшить боль, воспаление и отек;
- Анальгетики. Облегчают состояние больного, снимают болевые ощущения;
- Гормоны. Назначаются в тяжелых случаях, когда неэффективна более легкая терапия. Быстро снимают зуд, воспаление и отек;
- Хондропротекторы. В отличие от других средств, воздействуют на причину, восстанавливая хрящевую ткань и замедляя процесс дегенерации;
- Антибиотики.
В случае гнойных поражений, разрыва мениска, аневризмы сосудов рекомендуется хирургическое вмешательство. Уменьшить нагрузку и замедлить патологический процесс помогут специальные подколенники для больных суставов. По возможности, нужно проводить лечение основного заболевания (например, остеоартроза).
Видео — лечим боль в колене
Народное лечение

Терапия народными средствами менее эффективна, чем медикаментозная, однако широко применяется при ортопедических болях.
В основном, она включает наружное лечение на ноге:
- Сырье одуванчика, сирени и каштана заливают стаканом водки и настаивают 2 недели. В настое нужно смочить кусок марли и делать примочки к больной области;
- Из меда и мумие можно приготовить мазь, которую втирают со стороны чашечки и подколенного сухожилия;
- Смесь из поваренной соли, соды и горчицы эффективно убирает отек и уменьшает болевые ощущения. В качестве основы для смеси также берут мед.
Если вы не знаете, как называется место, в котором появились ощущения дискомфорта, сходите на очный прием к врачу.
Если ощущается тяжесть, жжение, колено припухло или тянет – причины самостоятельно найти будет очень сложно. Бывает, что острые коленки – лишь косметическая особенность, а бывает, что коленная чашечка начинает болеть при нажатии спереди и свидетельствует о патологии.
Небольшой ушиб внизу колена у детей не должен вызывать опасений, даже если он жжет и печет. Если же воспалился лимфоузел или у малыша пульсирует выше подколенной ямки, возможно, наличие сосудистых патологий.
Источники:
http://nogi.guru/zabolevaniya/koleno-bolit.html
http://otnogi.ru/simptomy/boli/kak-vylechit-bol-pod-kolenom-szadi.html
http://sustavoved.com/boli-v-sustavah/bol-pod-kolenom-szadi/
ostamed.ru
Болит нога под коленом сзади при сгибании

Если у человека болит под коленом сзади и тянет, то причины патологического процесса не всегда сразу выявляются, поскольку подколенная ямка сложно устроена. Дно ямки сформировано внутренней поверхностью бедра, задней стороной суставной капсулы, закрытой мышечными тканями и связками. По центру расположены нейроны, сосудистые ткани.
Подкожный жировой слой с лимфоузлами предотвращают внедрение патогенных микроорганизмов из ноги в организм. Патологические изменения могут поразить разные тканевые структуры, поэтому возникает болезненность, тянет под коленом сзади.
Вид болей и причины
Болевой синдром под коленкой может быть:
Боли в ноге могут тревожить человека тогда, когда он сгибает или разгибает нижнюю конечность. При нарушенной микроциркуляции возникает тянущая боль. Тянуть ноги под коленями будет при процессах дегенерации сустава и окружающих его тканевых структур. Почему позади коленных суставов по нижним конечностям возникают болевые ощущения?
Болевой синдром будет проявляться из-за того, что сустав травмирован, а также, если пациент страдает:
- Кистой Бейкера, кистой мениска.
- Тендовагинитом, тендинитом.
- Лимфаденитом.
- Варикозным расширением венозных сосудов подколенной зоны.
- Невропатией, онкологией большеберцового нерва.
- Плоскостопием.
- Остеопорозом.
- Остеохондрозом и иными заболеваниями.
Киста Бейкера
При этой патологии воспаляется синовиальная оболочка, которая выстилает сустав. Воспалительный процесс приведет к накоплению большого объема ликвора, происходит сдавливание внутреннего слоя суставной сумки, возникает тянущее болевое ощущение в левой или правой ноге. Зачастую патология проявится у тех, кому за 40, кроме боли, ногу будет покалывать, она онемеет, отечет.
При консервативной терапии удаляют лишний объем синовиального ликвора, устраняют с помощью лекарств воспаление, показано применение специальных наколенников, эластического бинта. Требуется не перегружать пораженное колено. Если патологические изменения долго не лечить, то они прогрессируют, поэтому требуется хирургическое вмешательство, новообразование удаляется.
Травма мениска
Если сильно вращать голенью, а ступня останется неподвижной, то мениск травмируется. Возникает тянущий болевой синдром из-за повреждения внутреннего мениска: разрыва его заднего рога.
Такое травмирование бывает тогда, когда колено перегружено, нарушена трофика хрящей. В тяжелых случаях применяется хирургическое лечение. Если больной не сильно травмировался, то консервативными методами устраняют воспалительный процесс, колено туго бинтуют, носится наколенник.
Киста мениска
Тянущие болевые ощущения с задней стороны колен во время ходьбы бывают при кистозном новообразовании мениска, вызываются формированием ликвора внутри суставной полости. Опухоль вызывается перегрузкой коленного сустава, дистрофией суставных хрящей. Во время первичного осмотра даже при пальпировании такая киста не замечается. Применяется консервативная терапия, при отсутствии эффекта новообразование удаляется хирургически.
Патологии тканей около суставов
При поражении сухожилий со связками, сухожильными сумками также наблюдается тянущая болезненность под коленями с задней стороны. Причиной патологических процессов является изнурительный, длительный физический труд с однообразной двигательной активностью, длительным пребыванием в нефизиологической позиции.
Возникают хронические микротравмы, воспаляются сухожильные ткани с сумками, оболочками. Если надавить на пораженный участок, то отек не уменьшится. Связки увеличатся в размере, поэтому будут ущемляться, появится воспаление с болью. Когда воспалены сухожильные сумки с сухожилиями, то воспаляться также могут миоволокна. Кроме болевого синдрома с гиперемией, пораженный участок отекает, колено будет хрустеть во время ходьбы.
Чем лечить колени? Показана консервативная терапия с применением нестероидных средств, снимающих воспаление, обезболивающих препаратов, физиотерапевтических процедур. По показаниям применяют гормонотерапию. При гнойной форме тендинита показано оперативное вмешательство.
Гнойное воспаление
Проявится при травме, сопровождающейся геморрагией, тканевые структуры разорваны. Гной в пораженной области возникает из-за того, что лимфоузлы воспаляются.
Если раневая поверхность не была обработана правильно или лимфоузлы воспалены хронически, то в ямке под коленом появится гнойное воспаление. При гнойной форме лимфаденита с гнойным расплавлением лимфатических узлов в ямке под коленом начнется абсцесс.
Отечность с гиперемией может отсутствовать, пораженная зона будет немного припухать, боли усилятся тогда, когда сустав разогнется, а также когда на ямку под коленом надавить. Проводят оперативное вмешательство, в ходе которого гнойник вскрывают, дренируют, применяются антибактериальные средства с физиотерапевтическими процедурами.
Тромбофлебит
Тромбозные изменения ямки под коленом возникают из-за того, что венозный сосуд закупоривается, поэтому микроциркуляторные процессы нарушаются. Пораженный сустав:
- Отекает.
- Нога синеет, бледнеет, появляются судороги.
- В икре проявится тянущая болезненность.
Варикозные изменения наблюдаются из-за эндокринной дисфункции, когда женщина беременна и у нее увеличена масса тела или ходит в обуви на высоком каблуке. Тромб удаляют хирургическим способом, проводят эндоваскулярную катетерную тромбоэктомию, после операционного лечения применяют специальный бандаж.
Новообразования большеберцового нерва
При онкологических процессах, когда поражен большеберцовый нерв с артериальными, венозными сосудами под коленом будет интенсивно болеть с иррадиацией боли в ступню. Изменяется чувствительность голенной, коленной зоны с мышечным тонусом и сухожильными рефлексами. Показана хирургическая операция, после которой применяют анальгетики и симптоматическую терапию.
Аневризма
При аневризме артериального сосуда, находящегося под коленным суставом, сосудистая ткань расслаивается, формируется мешкоподобное выпячивание. Болевой синдром тянущий, пульсирующий, именно пульсация, выявляемая пальпаторно, отличает аневризму от кисты Бейкера.
Часто происходит одностороннее поражение артерии. Показано оперативное вмешательство, если лечебные меры не проводить, то возникнет массивная геморрагия даже тогда, когда больной слегка травмировался. До того как будет проведена операция, пациент должен носить эластичный бинт.
Артрит, артроз
При воспалениях ревматоидной природы, дистрофических, дегенеративных изменениях суставов ограничена подвижность колена, сочленение опухает, болит. Поражение проявляется с одной или с двух сторон утром, ночью.
Гонартрозные изменения чаще наблюдаются после сорокалетнего возраста. Болевой синдром интенсивный с суставным хрустом проявится во время ходьбы. На начальных этапах патологического процесса симптоматика не наблюдается, потом нижние конечности интенсивно ноют, боль имеет тянущий характер.
Мышечная слабость
Когда человек сгибает ногу, возникают болевые ощущения, то причиной может являться слабость миоволокон, нарушены функции мышечных тканей. Болевой синдром проявится при резком движении, а также если миоволокна долго перенапряжены статически, из-за чего нарушается микроциркуляция, обменные процессы. Коленная чашечка перегружается, сдавливает колено. Болезненность имеет тупой характер, мучает человека постоянно.
Остеохондроз
Остеохондрозные изменения вызываются нарушенным водно-солевым метаболизмом, происходят процессы дистрофии, дегенерации в дисках, находящихся между позвонками. Происходит ущемление нервов, поэтому болит поясничный сегмент и под коленным суставом.
Помощь врача
Врачебная помощь требуется человеку тогда, когда:
- Болевой синдром мучает пациента несколько суток или неделю, становится резким, терпеть его невозможно.
- Боли усиливаются, появляются иные симптомы.
- Разогнуть и согнуть колено становится труднее, человеку дискомфортно тогда, когда он сидит, ходит.
- Суставы сильно отекают.
- Наблюдается деформация суставов.
Когда болит под коленом при сгибании и разгибании, нормально ходить невозможно, и больному требуется медицинская помощь. Причин этого явления достаточно много, и для устранения боли необходимо точно установить, что её вызвало.
Возникать неприятные ощущения могут по причине повреждений коленного сустава, заболеваний связок и вен подколенной области. Чем позже начинают лечение проблемы, тем сложнее с ней справиться, так как ткани уже сильно изменены.
1. Остеоартроз колена
Патология причисляется к категории дегенеративных суставных изменений. Из-за хронического воспалительного процесса сустав колена постепенно разрушается и теряет свою подвижность, из-за чего нога перестает нормально сгибаться. Появление болезни возможно как самостоятельное, так и вторичное, на фоне иной патологии или травмы.
Причины
Широкая распространённость заболевания связана с тем, что вызывать его могут многие факторы. Основные причины развития остеоартроза колена:
- ожирение;
- заболевания сосудов ног;
- травмы колена и расположенных рядом мягких тканей;
- нарушения в работе эндокринной системы;
- врождённые нарушения в строении коленных суставов;
- профессиональные занятия спортом, особенно лёгкой атлетикой;
- длительное регулярное стояние на коленях;
- частое продолжительное сидение на корточках.
С возрастом ткани сустава теряют способность к быстрому восстановлению, и потому около 50% пожилых людей страдают от такого нарушения, при котором сгибание и разгибание коленей затруднено.
Симптомы
Симптоматика заболевания становится более выраженной по мере прогрессирования нарушения. В начале развития патологии о её присутствии свидетельствует только лёгкая болезненность в подколенной области при сгибании и разгибании после длительной нагрузки на поражённую ногу. Постепенно болеть под коленкой при ходьбе начинает сильнее. Далее по мере прогрессирования нарушения возникают и такие проявления болезни:
- хруст или выраженный щелчок при сгибании колена;
- отёчность больной области;
- выраженная скованность движений;
- сильное ощущение боли сзади колена при сгибании и разгибании во время ходьбы – в тяжёлых случаях болевой синдром распространяется на мышцы голени и бедра.
Лечение начинать необходимо при возникновении первых же признаков заболевания. Затягивая с терапией, больной рискует столкнуться с необратимыми изменениями в суставе.
Лечение
Лечение боли при разгибании колена сзади (в подколенной ямке) на ранней стадии проводят, применяя медикаментозную терапию. При ней назначается приём противовоспалительных кортикостероидных препаратов, хондропротекторов и средств для улучшения кровообращения.
Могут проводиться и внутрисуставные инъекции. Они позволяют доставить лекарственное средство непосредственно в проблемную область. Могут вводиться препараты и при помощи физиотерапии с использованием электрофореза.
2. Киста Бейкера
Патология, из-за которой больно сгибать ногу, представляет собой шишку под коленом, которая заполнена суставной жидкостью, подтекающей из суставной полости. Образование мягкое и болезненное при прощупывании. При значительных размерах кисты у человека болит под коленным суставом при сгибании и разгибании ноги. Возникающие болевые ощущения имеют различную интенсивность. В состоянии покоя, даже при согнутом колене, их не бывает.
Причины
Киста образуется в большинстве случаев как осложнение основного заболевания сустава , а также по причине травмы колена. Чаще всего появляется выпячивание из-за остеоартроза, микротравмирования коленного сустава по причине перегрузок или после обширного повреждения колена.
Симптомы
Проявление нарушения, кроме видимого симптома – выпячивания в области подколенной ямки, такие:
- скованность колена при сгибании и разгибании;
- резкая боль в подколенной ямке при сгибании ноги;
- общая отёчность ноги.
Даже до появления физической симптоматики, как только внешне замечено выпячивание, необходимо обращение за врачебной помощью.
Лечение
Лечение заболевания назначают после того, как установлена причина проблемы. Для устранения кисты проводится пункция или хирургическая операция . Объём вмешательства определяется лечащим врачом.
3. Артрит
При артрите у больного страдают синовиальная сумка, хрящи и костные ткани колена в комплексе. Природа патологии воспалительная. Болевой синдром при ней интенсивный, а если проблема сильно запущенная, то боль позади колена возникает не только в момент сгибания и разгибания конечности, но и в состоянии покоя. При артрите во время ходьбы, из-за опасения неловко ступить нездоровой ногой, больной держит спину в напряжении. В некоторой степени облегчает движение наколенник.
Причины
Спровоцировать развитие заболевания могут:
- травмы колена;
- наследственная предрасположенность к патологиям суставов;
- возрастные дегенеративные изменения в тканях;
- воспаления в тканях, находящихся около коленного сустава.
Вне зависимости от того, что стало причиной нарушения, симптоматика его будет одинаковой.
Симптомы
Ярким проявлением болезни является не только боль в подколенной ямке в момент сгибания и разгибания ноги, которые серьёзно усиливаются по мере прогрессирования заболевания, а еще и такие симптомы:
- отёк колена;
- нарушение двигательных функций;
- местное повышение температуры;
- периодическая особо острая боль при неловком движении ногой;
- видимая деформация – изгиб колена;
- ощущение выраженной скованности в колене после длительного отдыха.
Лечение необходимо начинать с момента появления первых проявлений патологии. Не следует тянуть с терапией, ожидать, что колено пройдёт само.
Лечение
Лечение проводится преимущественно с использованием медикаментозных препаратов для снятия воспалительного процесса и ускорения восстановления хрящевой ткани. Применяются местные препараты, которые наносятся наружно на больное колено, и системные, употребляемые перорально или вводимые при помощи инъекции.
Если отмечается выраженный болевой синдром, то показано употребление анальгетиков безрецептурного отпуска. В тяжёлых случаях предписываются рецептурные обезболивающие. Также, если воспаление вызвано бактериальной инфекцией, назначаются антибиотики.
4. Варикоз в области коленной ямки
Варикозное расширение вен встречается реже, чем поражения задней области колена. Патология доставляет серьёзный дискомфорт и может вызывать тяжёлые осложнения.
Причины
Провоцируют появление нарушения следующие причины:
- наследственная слабость сосудистых стенок;
- длительное нахождение в положении сидя, при котором максимальное давление оказывается на область подколенной ямки;
- стоячая работа;
- лишний вес;
- чрезмерная перегрузка вен на ногах из-за неправильно подобранной обуви;
- гормональные изменения;
- травмы колена, при которых требуется его фиксация в вынужденном положении.
При наличии предрасполагающих к патологии факторов отношение к своему здоровью должно быть особенно внимательным.
Симптомы
Боль сзади колена при распрямлении колена и его сгибании является одним из основных признаков нарушения в начальной стадии болезни. По мере её прогрессирования добавляется следующая симптоматика:
- непроходящая усталость ног;
- внешнее изменение сосудов и их чёткое просматривание под кожей;
- отёки ног, начиная от колен;
- синяки под коленом, из-за которых боль только усиливается;
- подкожные уплотнения под коленом и на голени.
Как только появляются подозрения на развитие варикоза, требуется проведение терапии.
Лечение
Лечение проблемы сводится к применению препаратов, повышающих эластичность венозных стенок и улучшающих кровообращение в ногах. Полезно также использование компрессионных чулок.
В запущенных случаях, когда есть риск появления осложнений, а болевые ощущения становятся выраженными, показано проведение операции. Её объём определяется врачом в зависимости от степени поражения вен.
5. Тромбоз подколенной вены
Это опасное состояние, когда полностью или почти полностью нарушается кровообращение в подколенной вене, возникает чаще всего как осложнение варикоза, который своевременно не начали лечить. При отсутствии медицинской помощи высок риск развития гангрены и летального исхода для больного.
Причины
Если патология появляется не как осложнения варикоза, а самостоятельное нарушение, то провоцирующими факторами могут оказаться:
- курение;
- сахарный диабет;
- чрезмерная вязкость крови;
- недостаток физической активности;
- ожирение;
- резкие гормональные изменения в организме.
Если человек находится в группе риска по появлению заболевания, то при малейших подозрениях на то, что причиной боли под коленом во время сгибания и хождения является развитие тромбоза, следует срочно обратиться за медицинской помощью.
Симптомы
Основные проявления тромбоза подколенной вены – это боли. В начале развития патологии они могут быть не очень сильными и проявляться интенсивно только при сгибании и разгибании ноги, когда происходит перепад давления на вену. По мере прогрессирования патологии боли становятся постоянными, вплоть до нестерпимых. В поражённой области появляется болезненное вздутие, которое может иметь кроваво-синеватый цвет.
Лечение
При обнаружении патологии, если проходимость сосуда нарушена не полностью, показано проведение консервативного лечения, которое направлено на растворение тромба. При этом используются кроворазжижающие препараты местного действия, а также системные лекарства для понижения вязкости крови.
Если состояние больного тяжёлое и кровоток перекрыт полностью, назначается экстренная операция. При ней, на усмотрение врача, может быть осуществлено частичное иссечение поражённой вены или её полное исключение из системы кровообращения.
Выводы
Когда при разгибании, как и при сгибании под коленом возникает болезненность, это является поводом для посещения врача. Самостоятельно провести терапию, не установив точной причины, почему болит нога при сгибании, невозможно . В ряде случаев отсутствие правильного лечения вызывает развитие опасных осложнений, которые могут приводить даже к летальному исходу.
Нашли ошибку? Выделите ее и нажмите Ctrl + Enter
 Привычными и вполне понятными для людей считаются боли в голове, в низу живота у женщин или в области желудка после некачественной пищи. Если же появляется боль под коленкой сзади – что это может быть?
Привычными и вполне понятными для людей считаются боли в голове, в низу живота у женщин или в области желудка после некачественной пищи. Если же появляется боль под коленкой сзади – что это может быть?
При таком симптоме рекомендуется обратить внимание на свое здоровье и выяснить причину патологии, которая может доставлять человеку как легкий дискомфорт, так и нестерпимые боли. От заболеваний коленного сустава страдает около 15% людей, но немногие знают, что лечить подобные состояния нужно обязательно.
Строение подколенной ямки
Подколенную впадину сверху и снизу окружает коленное сухожилие, а также мышцы, тянущиеся от бедра и голени. На дне находится бедренная кость, а посередине проходят коленный нерв, артерия и вена. Свободное пространство заполнено подкожно-жировой клетчаткой. Не стоит забывать и про лимфоузлы, которые служат барьером от инфекции в области стопы и голени.
Такое сложное строение затрудняет диагностику заболеваний.
Кроме того, нервы в подколенной ямке могут передавать болевые ощущения еще и от нижних отделов позвоночника.

Причины
Что вообще может болеть под коленом? В большинстве случаев, самостоятельно определить причину сложно и для этого потребуется консультация врача и дополнительные методы диагностики.

Возможная причина боли под левым или правым коленом может скрываться в:
- Патологии самого коленного сустава;
- Околосуставных воспалительных и инфекционных процессах;
- Состояниях, не связанных с опорно-двигательным аппаратом.
Провоцирующие факторы
Почему у одних людей проблемы с суставами появляются очень рано, а другие до самой старости ведут активный образ жизни?
Можно выделить несколько категорий людей, предрасположенных к заболеваниям костной или соединительной ткани:
- Профессиональные спортсмены. Суставы и растяжение связок – большая проблема таких людей. Их суставы переносят не только большую нагрузку, но и чрезмерную активность, что приводит к преждевременному изнашиванию. Мышцу спортсмена часто сводит судорога и она дергается. По статистике, реже поражается левая нога;
- Рабочие с тяжелым физическим трудом. Сильная нагрузка разрушает суставы и ускоряет патологический процесс. Если проблема появилась, а причина не устранена, это может привести к инвалидности;
- Люди после операций или инфекционных заболеваний. Боли тянущего характера в области подколенной ямки могут появиться в результате иннервации нервных окончаний из других очагов воспаления.
Болезни суставов
Боль под коленной чашечкой может появиться в результате:
- Кистозных образований. Известное заболевание, киста Бейкера, чаще поражает женщин после 35 лет. Заболевание возникает вследствие уже существующих артроза и остеопороза, представляя собой хронический воспалительный процесс в синовиальной оболочке. Возможны также кистозные поражения менисков;
- Травмы мениска. Разрыв часто происходит после чрезмерной нагрузки на сустав. Такое состояние требует немедленной медицинской помощи, иначе травма приведет к инвалидности.
Околосуставные патологии
Если воспалились или механически повреждены сухожилия, связка, мышца, суставная сумка, может быть ощущение, что болит подколенная ямка. Если воспалилась задняя часть сустава, можно предположить наличие бурсита, при котором уплотнение не пропадает при надавливании, а боль может отдавать в поверхность бедра.
Не ортопедические заболевания
Способствовать появлению болезненных ощущений под коленом могут:
- Новообразования, преимущественно опухоль нервных окончаний. В этом случае, сильная ноющая или острая боль в задней части колена также дублируется и в икре;
- Поражения кровеносных структур, например, аневризма подколенной артерии или тромбоз вены (одно из осложнений варикоза, когда вена вздулась и в ней образовался тромб). Может быть заметно, что пораженное место распухло и чувствуется пульсация или появился синяк без ушиба;
- Инфицированные раны ниже сустава могут привести к гнойным заболеваниям левой или правой подколенной ямки. При этом наблюдается воспаление лимфоузлов и усиление боли при сгибе ноги.
Симптомы
Подколенные боли могут иметь разный характер, например:
- При кисте Бейкера у взрослого беспокоят тянущие, не сильные боли. Ноет, как правило, одна нога. Киста, или грыжа, заметна даже внешне – она выглядит как припухлость, которая находится в середине подколенной ямке. Если пациент заметил, что в этом месте у него опухло, значит, там скопилась лишняя жидкость, которая перемещается в чашечку при надавливании;
- Поражение кистой мениска, наоборот, характеризуется сильной и резкой болью;
- Поражение околосуставных структур проявляется болью средней интенсивности и ограничением подвижности. При этом на колене появляется отек и оно опухает;
- Артрит легко распознать по характерному набору симптомов: ограничение движения ног и колен, боль, отёк;
- Сосудистые заболевания вызывают не только местную симптоматику, поэтому человека, кроме боли в коленном суставе будет беспокоить общая интоксикация, онемение конечностей, ощущение мурашек.




Диагностика
При появлении дискомфорта или шишки под коленками пациент может обратиться к:
- Терапевту. Он предположит, почему могут болеть колени при растяжке или ходьбе, а затем направит к специалисту узкого профиля;
- Если ребенка беспокоит боль в ногах, нужно идти к педиатру;
- Ортопеду – специалисту по заболеваниям опорно-двигательного аппарата;
- Хирург;
- Невропатологу.
После опроса о характере боли и давности ее появления, врач может отправить пациента сделать рентген или УЗИ, чтобы увидеть наличие патологии или разрушительных процессов.
Лечение

Учитывая множество причин, от которых болят ноги под коленями, чем лечить такое состояние должен определять врач. Если боль тянущая – лечение может быть одно, если резкая или явно видна шишка – совершенно другое. Самостоятельно не стоит предпринимать никаких мер или лекарственных препаратов.
В лечении отдается предпочтение консервативным методам. Однако, в большинстве случаев, они лишь уменьшают симптомы, но не устраняют причину заболевания.
Из медикаментов назначаются:
- Негормональные противовоспалительные средства. Применяются не дольше недели, помогают уменьшить боль, воспаление и отек;
- Анальгетики. Облегчают состояние больного, снимают болевые ощущения;
- Гормоны. Назначаются в тяжелых случаях, когда неэффективна более легкая терапия. Быстро снимают зуд, воспаление и отек;
- Хондропротекторы. В отличие от других средств, воздействуют на причину, восстанавливая хрящевую ткань и замедляя процесс дегенерации;
- Антибиотики.
В случае гнойных поражений, разрыва мениска, аневризмы сосудов рекомендуется хирургическое вмешательство. Уменьшить нагрузку и замедлить патологический процесс помогут специальные подколенники для больных суставов. По возможности, нужно проводить лечение основного заболевания (например, остеоартроза).
Видео — лечим боль в колене
Народное лечение

Терапия народными средствами менее эффективна, чем медикаментозная, однако широко применяется при ортопедических болях.
В основном, она включает наружное лечение на ноге:
- Сырье одуванчика, сирени и каштана заливают стаканом водки и настаивают 2 недели. В настое нужно смочить кусок марли и делать примочки к больной области;
- Из меда и мумие можно приготовить мазь, которую втирают со стороны чашечки и подколенного сухожилия;
- Смесь из поваренной соли, соды и горчицы эффективно убирает отек и уменьшает болевые ощущения. В качестве основы для смеси также берут мед.
Если вы не знаете, как называется место, в котором появились ощущения дискомфорта, сходите на очный прием к врачу.
Если ощущается тяжесть, жжение, колено припухло или тянет – причины самостоятельно найти будет очень сложно. Бывает, что острые коленки – лишь косметическая особенность, а бывает, что коленная чашечка начинает болеть при нажатии спереди и свидетельствует о патологии.
Небольшой ушиб внизу колена у детей не должен вызывать опасений, даже если он жжет и печет. Если же воспалился лимфоузел или у малыша пульсирует выше подколенной ямки, возможно, наличие сосудистых патологий.
boligolovnie.ru
Болит за коленкой сзади при сгибании

Если у человека болит под коленом сзади и тянет, то причины патологического процесса не всегда сразу выявляются, поскольку подколенная ямка сложно устроена. Дно ямки сформировано внутренней поверхностью бедра, задней стороной суставной капсулы, закрытой мышечными тканями и связками. По центру расположены нейроны, сосудистые ткани.
Подкожный жировой слой с лимфоузлами предотвращают внедрение патогенных микроорганизмов из ноги в организм. Патологические изменения могут поразить разные тканевые структуры, поэтому возникает болезненность, тянет под коленом сзади.
Вид болей и причины
Болевой синдром под коленкой может быть:
Боли в ноге могут тревожить человека тогда, когда он сгибает или разгибает нижнюю конечность. При нарушенной микроциркуляции возникает тянущая боль. Тянуть ноги под коленями будет при процессах дегенерации сустава и окружающих его тканевых структур. Почему позади коленных суставов по нижним конечностям возникают болевые ощущения?
Болевой синдром будет проявляться из-за того, что сустав травмирован, а также, если пациент страдает:
- Кистой Бейкера, кистой мениска.
- Тендовагинитом, тендинитом.
- Лимфаденитом.
- Варикозным расширением венозных сосудов подколенной зоны.
- Невропатией, онкологией большеберцового нерва.
- Плоскостопием.
- Остеопорозом.
- Остеохондрозом и иными заболеваниями.
Киста Бейкера
При этой патологии воспаляется синовиальная оболочка, которая выстилает сустав. Воспалительный процесс приведет к накоплению большого объема ликвора, происходит сдавливание внутреннего слоя суставной сумки, возникает тянущее болевое ощущение в левой или правой ноге. Зачастую патология проявится у тех, кому за 40, кроме боли, ногу будет покалывать, она онемеет, отечет.
При консервативной терапии удаляют лишний объем синовиального ликвора, устраняют с помощью лекарств воспаление, показано применение специальных наколенников, эластического бинта. Требуется не перегружать пораженное колено. Если патологические изменения долго не лечить, то они прогрессируют, поэтому требуется хирургическое вмешательство, новообразование удаляется.
Травма мениска
Если сильно вращать голенью, а ступня останется неподвижной, то мениск травмируется. Возникает тянущий болевой синдром из-за повреждения внутреннего мениска: разрыва его заднего рога.
Такое травмирование бывает тогда, когда колено перегружено, нарушена трофика хрящей. В тяжелых случаях применяется хирургическое лечение. Если больной не сильно травмировался, то консервативными методами устраняют воспалительный процесс, колено туго бинтуют, носится наколенник.
Киста мениска
Тянущие болевые ощущения с задней стороны колен во время ходьбы бывают при кистозном новообразовании мениска, вызываются формированием ликвора внутри суставной полости. Опухоль вызывается перегрузкой коленного сустава, дистрофией суставных хрящей. Во время первичного осмотра даже при пальпировании такая киста не замечается. Применяется консервативная терапия, при отсутствии эффекта новообразование удаляется хирургически.
Патологии тканей около суставов
При поражении сухожилий со связками, сухожильными сумками также наблюдается тянущая болезненность под коленями с задней стороны. Причиной патологических процессов является изнурительный, длительный физический труд с однообразной двигательной активностью, длительным пребыванием в нефизиологической позиции.
Возникают хронические микротравмы, воспаляются сухожильные ткани с сумками, оболочками. Если надавить на пораженный участок, то отек не уменьшится. Связки увеличатся в размере, поэтому будут ущемляться, появится воспаление с болью. Когда воспалены сухожильные сумки с сухожилиями, то воспаляться также могут миоволокна. Кроме болевого синдрома с гиперемией, пораженный участок отекает, колено будет хрустеть во время ходьбы.
Чем лечить колени? Показана консервативная терапия с применением нестероидных средств, снимающих воспаление, обезболивающих препаратов, физиотерапевтических процедур. По показаниям применяют гормонотерапию. При гнойной форме тендинита показано оперативное вмешательство.
Гнойное воспаление
Проявится при травме, сопровождающейся геморрагией, тканевые структуры разорваны. Гной в пораженной области возникает из-за того, что лимфоузлы воспаляются.
Если раневая поверхность не была обработана правильно или лимфоузлы воспалены хронически, то в ямке под коленом появится гнойное воспаление. При гнойной форме лимфаденита с гнойным расплавлением лимфатических узлов в ямке под коленом начнется абсцесс.
Отечность с гиперемией может отсутствовать, пораженная зона будет немного припухать, боли усилятся тогда, когда сустав разогнется, а также когда на ямку под коленом надавить. Проводят оперативное вмешательство, в ходе которого гнойник вскрывают, дренируют, применяются антибактериальные средства с физиотерапевтическими процедурами.
Тромбофлебит
Тромбозные изменения ямки под коленом возникают из-за того, что венозный сосуд закупоривается, поэтому микроциркуляторные процессы нарушаются. Пораженный сустав:
- Отекает.
- Нога синеет, бледнеет, появляются судороги.
- В икре проявится тянущая болезненность.
Варикозные изменения наблюдаются из-за эндокринной дисфункции, когда женщина беременна и у нее увеличена масса тела или ходит в обуви на высоком каблуке. Тромб удаляют хирургическим способом, проводят эндоваскулярную катетерную тромбоэктомию, после операционного лечения применяют специальный бандаж.
Новообразования большеберцового нерва
При онкологических процессах, когда поражен большеберцовый нерв с артериальными, венозными сосудами под коленом будет интенсивно болеть с иррадиацией боли в ступню. Изменяется чувствительность голенной, коленной зоны с мышечным тонусом и сухожильными рефлексами. Показана хирургическая операция, после которой применяют анальгетики и симптоматическую терапию.
Аневризма
При аневризме артериального сосуда, находящегося под коленным суставом, сосудистая ткань расслаивается, формируется мешкоподобное выпячивание. Болевой синдром тянущий, пульсирующий, именно пульсация, выявляемая пальпаторно, отличает аневризму от кисты Бейкера.
Часто происходит одностороннее поражение артерии. Показано оперативное вмешательство, если лечебные меры не проводить, то возникнет массивная геморрагия даже тогда, когда больной слегка травмировался. До того как будет проведена операция, пациент должен носить эластичный бинт.
Артрит, артроз
При воспалениях ревматоидной природы, дистрофических, дегенеративных изменениях суставов ограничена подвижность колена, сочленение опухает, болит. Поражение проявляется с одной или с двух сторон утром, ночью.
Гонартрозные изменения чаще наблюдаются после сорокалетнего возраста. Болевой синдром интенсивный с суставным хрустом проявится во время ходьбы. На начальных этапах патологического процесса симптоматика не наблюдается, потом нижние конечности интенсивно ноют, боль имеет тянущий характер.
Мышечная слабость
Когда человек сгибает ногу, возникают болевые ощущения, то причиной может являться слабость миоволокон, нарушены функции мышечных тканей. Болевой синдром проявится при резком движении, а также если миоволокна долго перенапряжены статически, из-за чего нарушается микроциркуляция, обменные процессы. Коленная чашечка перегружается, сдавливает колено. Болезненность имеет тупой характер, мучает человека постоянно.
Остеохондроз
Остеохондрозные изменения вызываются нарушенным водно-солевым метаболизмом, происходят процессы дистрофии, дегенерации в дисках, находящихся между позвонками. Происходит ущемление нервов, поэтому болит поясничный сегмент и под коленным суставом.
Помощь врача
Врачебная помощь требуется человеку тогда, когда:
- Болевой синдром мучает пациента несколько суток или неделю, становится резким, терпеть его невозможно.
- Боли усиливаются, появляются иные симптомы.
- Разогнуть и согнуть колено становится труднее, человеку дискомфортно тогда, когда он сидит, ходит.
- Суставы сильно отекают.
- Наблюдается деформация суставов.
Когда болит под коленом при сгибании и разгибании, нормально ходить невозможно, и больному требуется медицинская помощь. Причин этого явления достаточно много, и для устранения боли необходимо точно установить, что её вызвало.
Возникать неприятные ощущения могут по причине повреждений коленного сустава, заболеваний связок и вен подколенной области. Чем позже начинают лечение проблемы, тем сложнее с ней справиться, так как ткани уже сильно изменены.
1. Остеоартроз колена
Патология причисляется к категории дегенеративных суставных изменений. Из-за хронического воспалительного процесса сустав колена постепенно разрушается и теряет свою подвижность, из-за чего нога перестает нормально сгибаться. Появление болезни возможно как самостоятельное, так и вторичное, на фоне иной патологии или травмы.
Причины
Широкая распространённость заболевания связана с тем, что вызывать его могут многие факторы. Основные причины развития остеоартроза колена:
- ожирение;
- заболевания сосудов ног;
- травмы колена и расположенных рядом мягких тканей;
- нарушения в работе эндокринной системы;
- врождённые нарушения в строении коленных суставов;
- профессиональные занятия спортом, особенно лёгкой атлетикой;
- длительное регулярное стояние на коленях;
- частое продолжительное сидение на корточках.
С возрастом ткани сустава теряют способность к быстрому восстановлению, и потому около 50% пожилых людей страдают от такого нарушения, при котором сгибание и разгибание коленей затруднено.
Симптомы
Симптоматика заболевания становится более выраженной по мере прогрессирования нарушения. В начале развития патологии о её присутствии свидетельствует только лёгкая болезненность в подколенной области при сгибании и разгибании после длительной нагрузки на поражённую ногу. Постепенно болеть под коленкой при ходьбе начинает сильнее. Далее по мере прогрессирования нарушения возникают и такие проявления болезни:
- хруст или выраженный щелчок при сгибании колена;
- отёчность больной области;
- выраженная скованность движений;
- сильное ощущение боли сзади колена при сгибании и разгибании во время ходьбы – в тяжёлых случаях болевой синдром распространяется на мышцы голени и бедра.
Лечение начинать необходимо при возникновении первых же признаков заболевания. Затягивая с терапией, больной рискует столкнуться с необратимыми изменениями в суставе.
Лечение
Лечение боли при разгибании колена сзади (в подколенной ямке) на ранней стадии проводят, применяя медикаментозную терапию. При ней назначается приём противовоспалительных кортикостероидных препаратов, хондропротекторов и средств для улучшения кровообращения.
Могут проводиться и внутрисуставные инъекции. Они позволяют доставить лекарственное средство непосредственно в проблемную область. Могут вводиться препараты и при помощи физиотерапии с использованием электрофореза.
2. Киста Бейкера
Патология, из-за которой больно сгибать ногу, представляет собой шишку под коленом, которая заполнена суставной жидкостью, подтекающей из суставной полости. Образование мягкое и болезненное при прощупывании. При значительных размерах кисты у человека болит под коленным суставом при сгибании и разгибании ноги. Возникающие болевые ощущения имеют различную интенсивность. В состоянии покоя, даже при согнутом колене, их не бывает.
Причины
Киста образуется в большинстве случаев как осложнение основного заболевания сустава , а также по причине травмы колена. Чаще всего появляется выпячивание из-за остеоартроза, микротравмирования коленного сустава по причине перегрузок или после обширного повреждения колена.
Симптомы
Проявление нарушения, кроме видимого симптома – выпячивания в области подколенной ямки, такие:
- скованность колена при сгибании и разгибании;
- резкая боль в подколенной ямке при сгибании ноги;
- общая отёчность ноги.
Даже до появления физической симптоматики, как только вне
boligolovnie.ru
Боль под левой коленкой сзади
Причины боли в ноге под коленом сзади и методы ее лечения

Колено – одна из важнейших составляющих скелета человека. Каждый день оно испытывает огромные физические нагрузки. И это уже само по себе нередко оказывается причиной заболевания. Если же разобраться в устройстве коленного сустава, то можно понять, насколько легко он подвержен травмам. Часто люди обращаются к врачам с жалобами на болезненность самого колена, что вызывается суставными патологиями, но не меньшего внимания требует боль под коленом, которая возникает по самым разным причинам и значительно осложняет человеку жизнь.
Почему болит колено
Почему же болит колено? Однозначно ответить на этот вопрос нельзя. Причин, вызывающих боль в колене и под коленом сзади достаточно много. В нем может хрустеть, ныть, чувствоваться жжение и др. Бывает, что болит спереди или сзади, сбоку или посередине. Человек может испытывает боль в колене при ходьбе и в состоянии покоя. Этот симптом можно наблюдать при различных заболеваниях, которые классифицируют на следующие виды:
- Суставные патологии.
- Заболевания околосуставных тканей.
- Болезни, не имеющие отношения к скелету.

Суставные патологии
Суставные патологии очень часто являются причиной боли в колене и в подколенной ямке. К таким патологиям относятся:
- Киста Бейкера – доброкачественная опухоль, появляющаяся под коленями сзади. В злокачественную не перерождается. Как правило, проблема возникает у людей после 40 лет, у женщин – чаще, испытывавших большие физические нагрузки. Первоначальный симптом болезни – постоянно возникающая слабовыраженная боль тянущего характера чуть ниже колена. Условием возникновения патологии становится воспаление синовиальной оболочки сустава, которое появляется вследствие остеопороза или артрита. Воспалительный процесс заканчивается образованием кисты, внутри которой скапливается жидкость. Опухоль выпирает на задней поверхности ноги, особенно отчетливо просматривается, когда человек стоит. Размер опухоли варьируется: от почти незаметного до 30 мм, форма – круглая или овальная. Если становится больше, то снижает подвижность конечности. Нередко встречается в обеих ногах. Убирается только посредством хирургического вмешательства. Возможен рецидив.
- Киста мениска. Наблюдается не так часто. В отличие от кисты Бейкера не определяется визуально, вызывает острую боль под коленом сзади при сгибании.
Практикующий врач-ревматолог Евдокименко Павел Валерьевич расскажет об основных причинах возникновения недуга:
- Повреждение мениска возникает вследствие травмы ноги из-за неаккуратного падения, вывиха коленной чашечки и др. Это состояние характеризуется интенсивной болью, особенно под коленом с внутренней стороны. Нередко человек не способен согнуть и разогнуть ногу. Кроме боли, присутствуют другие признаки воспалительной реакции: нога опухает, кожа на ней краснеет. Медицинскую помощь следует оказать человеку незамедлительно, чтобы избежать осложнений.
- Артрит проявляется болью под коленом сзади при разгибании и сгибании ноги, ходьбе. Нога болит, опухает, краснеет, что существенно снижает ее подвижность, в некоторых случаях сказывается осложнениями на сердце, органах желудочно-кишечного тракта, почках. Неконтролируемый артрит, не вовремя начатое лечение, может стать причиной инвалидности.
Заболевания околосуставных тканей
К данной группе относят различные воспаления, наблюдающиеся в структурах, расположенных около колена: мышц, сухожилий. Медики считают подобные состояния менее опасными и имеющими меньшую вероятность стать причиной ограничения двигательной активности человека.
- Бурсит — также воспалительное заболевание, которое локализуется сзади коленки. В сухожильной сумке скапливается жидкая масса, которая ограничивает движения. На внешней поверхности ноги формируется отечность, покраснение, повышенная температура. Болевой синдром мучителен, чувствуется непосредственно в коленной ямке. По характеру боль бывает разной: колющей, стреляющей, тянущей. Различают бурситы двух типов, что зависит от места поражения. Бурсит сухожилия полуперепончатой мышцы наблюдается как уплотненное образование, располагающееся внутри подколенной ямки. Бурсит же двуглавой мышцы находится слева или справа, ближе к внешней ее части. Лечение бурсита аналогично лечению тенденита.
- Тенденит. Возникает из-за бактериального воспалительного поражения синовиальной области и сухожилий. Человека беспокоит острая или тянущая боль под коленом сзади, значительно усиливающаяся при нагрузке. Кожа в месте повреждения может покраснеть, появится припухлость. При несвоевременно организованном консервативном лечении сухожилие, которое постоянно напряжено, может оказаться разорванным, в этом случае поможет только операция. Традиционное лечение боли под коленом заключается в следующем: обеспечение состояния покоя, прием противовоспалительных препаратов и анальгетиков для купирования боли, в неострый период – физиотерапия, лечение гимнастикой.

- Гнойный лимфаденит — гнойно-воспалительный процесс в колене и в тканях около него. Если болит нога, ее необходимо осмотреть: спереди и сзади коленного сустава и ниже (голень, ступню) с целью обнаружения внешних повреждений кожи. Под коленом находятся лимфоузлы, в которые может попасть инфекция из ранок, трещин. Возбудители инфекции провоцируют воспаления, результатом которых становится гнойный лимфаденит. Трудность его диагностирования и лечения связана с тем, что лимфатические узлы расположены не близко к поверхности. Поэтому не наблюдается заметная отечность, покраснение. Кожа может лишь слегка припухнуть, но острая, плохо переносимая боль сзади колена (при надавливании на уплотнение или при разгибании ноги, необходимости присесть) не позволяет свободно двигаться. Решают эту проблему только путем хирургического вмешательства.
Другие патологии
Заболевания кровеносной системы
Сзади колена расположены подколенная артерия и вена. Если человек отмечает неприятные болевые ощущения позади колена, которые чувствуются в икрах, то причиной могут быть нарушения в работе кровеносных сосудов. Очень часто болит под коленкой вследствие следующих патологий.
- Варикозное расширение вен. При нем нога болит сзади колена, боль спускается по икроножной мышце. Она имеет ноющий характер, проявляется или значительно увеличивается в конце дня, особенно из-за необходимости долго стоять. Расширенные узлы на вене можно обнаружить в подколенной ямке, если имеется поверхностное варикозное расширение вен. Если же поражаются глубоко расположенные вены, то внешних проявлений можно и не наблюдать. Лечится варикозное расширение довольно долго. Используются как лекарственные препараты, так и народные средства. Но наиболее результативно лазерное очищение вен. Медики также рекомендуют использовать компрессионный трикотаж для профилактики боли под коленом.
Программа «Здоровье» с Еленой Малышевой поможет разобраться почему возникает варикоз и как лечить заболевание:
- Тромбофлебит возникает вследствие воспалительных процессов в вене, нарушенной свертываемости крови или как результат запущенного варикозного расширения вен. Больные отмечают, что у них нестерпимо болит под коленом сзади. В течение непродолжительного времени нога может сильно распухнуть, стать горячей, синюшной. Заболевание опасно своими осложнениями.
- Эмболия артерии диагностируется не очень часто. Заболевание характеризуется перекрытием просвета подколенной артерии. Факторами, провоцирующими развитие патологии, считаются эмбологенные болезни. Боли под коленями возникают неожиданно и сильно, особенно при ходьбе. Нога резко бледнеет, кажется похолодевшей. Если в течение двух-трех часов человеку не оказать помощь, то разовьется гангрена и конечность будет необходимо ампутировать.

- При аневризме подколенной артерии ее стенки выпирают вбок. Встречается как врожденная патология, так и приобретенная, что является результатом травмирования стенки артерии. Диагностировать аневризму можно по характерному признаку: мягкое на ощупь, эластичное пульсирующее уплотнение под коленом сзади. Болит нога, когда аневризма значительно увеличивается в размере, и начинает сдавливать окружающие ткани.
Повреждение нерва
Повреждение большеберцового нерва вероятно по следующим причинам:
- Травма.
- Авитаминоз.
- Диабетические дегенеративные изменения.

Повреждения провоцируют трудности при движениях стопой, жгучую болевую реакцию, постепенную утрату чувствительности голеностопной частью ноги. Для коррекции состояния применяют обезболивающие препараты, средства от судорог, витаминные комплексы, фитотерапевтические сборы, иглоукалывание, массаж.
Самостоятельно ответить на вопрос, почему болит колено, нельзя из-за неоднозначности признаков заболевания, поэтому необходимо обратиться к специалистам.
Резкая, нестерпимая боль под коленкой наблюдается при травматическом повреждении ноги. К травмам коленного сустава относят:
- Растяжения сухожилий.
- Разрывы связок, менисков.
- Вывихи, смещения коленной чашечки.
- Гемартроз.
- Ушибы, переломы.

При любом травмировании, если нога болит под коленом, человека необходимо срочно направить в травмпункт для определения заболевания и оказания квалифицированной медицинской помощи.
При болях под коленом сзади у людей возникает вопрос, чем их лечить. Обычно применяют терапевтическое лечение. Оно включает в себя следующие меры.
- Противовоспалительными средствами останавливается воспалительный процесс, а также болевой синдром, если болят ноги. Рекомендуют принимать «Ибупрофен», «Найз» и др. Они назначаются доктором на короткий промежуток времени. Не стоит применять их дольше недели.
- Обезболивающие средства быстро снимают боль, но не решают проблему. Поэтому их можно пить не дольше 1-2 дней. К этой группе относят «Нурофен», «Анальгин» и пр.

- В сложных ситуациях врач предложит использовать гормональные противовоспалительные препараты, вводимые в коленный сустав, чтобы снять боль под коленом. Это глюкокортикостероиды, например, «Дипроспан», «Депостат». Подобные средства не только купируют боль, снимают воспаление, но и останавливают сами разрушения.
- Хондопротекторы восстанавливают поврежденный сустав, запускают процесс регенерации хряща. Используют таблетки и порошки «Спектрум» или растворы для уколов в полость сустава «Хондролон», «Ферматрон» и т.д., чтобы нога стала меньше болеть.
В некоторых ситуациях не получится избежать оперативного вмешательства. Например, при травмах мениска, аневризме. Артроскопия, эндопротезирование назначается, если нет другого способа решения проблемы.
Практически во всех случаях следует ограничить физическую активность (ходьбу, бег), обеспечить коленному суставу покой, применять фиксирующую повязку.
Народное лечение
Дополнительными способами лечения может стать использование народных рецептов. Но применять их можно только после обсуждения их с лечащим врачом, т.к. возможна индивидуальная непереносимость компонентов, аллергическая реакция и пр.
Для снятия боли рекомендуют следующие средства.
- Повязку из настойки одуванчиков, сирени и каштана прикладывают на ночь к больному месту для снятия боли под коленом. Для ее приготовления берут по 1 ч.л. всех компонентов и заливают стаканом водки. Настаивают две недели.
- Можно также приготовить в домашних условиях мазь для растирания пораженного коленного сустава. Смешивают 5 ст. л. меда и 15 г. мумие. Вместо мумие, можно взять по половинке ч.л. поваренной соли, соды и горчичного порошка.
Уважаемые читатели, ещё больше рецептов народного лечения смотрите на видео ниже:
Домашние средства используют как дополнительные, но полностью заменить ими лекарственную терапию не получится.
Заболеваний, вызывающих боль в колене сбоку с внутренней стороны, а также под коленом, очень много. Только специалист поможет определить, что это может быть, а также порекомендует необходимые меры и процедуры для его лечения.
Все возможные причины болей сзади под коленом
 Некоторые люди ощущают боль под коленом сзади при сгибании. Самое главное – это установить причину дискомфорта и назначить правильное лечение. Только таким образом, возможно полностью избавиться от проблемы и жить полноценной жизнью.
Некоторые люди ощущают боль под коленом сзади при сгибании. Самое главное – это установить причину дискомфорта и назначить правильное лечение. Только таким образом, возможно полностью избавиться от проблемы и жить полноценной жизнью.
Причины
Здесь находится огромное количество связок, кровеносных сосудов и других типов мягких и костных тканей. Зачастую проблему связывают с травмами. Но далеко не всегда полученные травмы являются причинами того, что ощущается боль и дискомфорт сзади в колене. Чтобы точно установить причину, требуется пройти диагностические процедуры, которые и дадут ответ на вопрос, что же стало причиной возникновения заболевания.
Одной из самых распространенных причин, по которым начинаются проблемы, является ущемление седалищного нерва. Многие некомпетентные специалисты слишком часто устанавливают этот диагноз, назначают лечение, которое не приносит должного эффекта. И только после того как проведены тщательные исследования, могут быть установлены причины, которые заключаются в перенесенных травмах, связаны с появлением новообразований, воспалениями.
Не менее распространенной причиной является также и проблема с мениском. От этой проблемы в последнее время страдают не только профессиональные спортсмены и люди, регулярно поддающиеся серьезным физическим нагрузкам.
Ирина Мартынова. Закончила Воронежский государственный медицинский университет им. Н.Н. Бурденко. Клинический ординатор и невролог БУЗ ВО «Московская поликлиника».Задать вопрос>>
 Киста Бейкера
Киста Бейкера
Появляется опухоль, характерная тянущая боль.
Причины появления заболевания:
- воспалительные процессы;
- синовит;
- остеоартроз.
При этом заболевании образуется избыток жидкости, которая под давлением выходит наружу.
При этом заболевании отек располагается в самом центре подколенной ямки. Достаточно распространенным является наличие опухлости на обоих конечностях. Её легко можно увидеть, если колено разогнуть и скрывается при согнутом суставе. Киста уменьшается если её надавливать, поскольку часть жидкости уходит в сустав. Наиболее действенными средствами при лечении заболевания являются медикаменты, процедуры или оперативное вмешательство, если лекарства не помогли.
Киста мениска
Киста может быть даже не видны при обследовании, но доставляют огромные неприятности. Если обнаружено такое образование, есть сильная боль, можно даже не проводить дополнительных обследований.
Причинами патологий являются травмы, полученные при больших физических нагрузках, интенсивных занятиях спортом, а также, если нарушаются оптимальные процессы в хрящах.
 Разрывы мениска
Разрывы мениска
Проблема может проявиться в любом месте. Существует мнение, что устранить проблему можно только при помощи операционных вмешательств, но это далеко не так. Решить проблему могут медикаменты и даже народные средства. Лечение заключается не только в оперативном вмешательстве, но и консервативном лечении. Нужна будет помощь сразу нескольких специалистов, каждый из которых будет выполнять свою работу. Только таким образом возможно полностью избавиться от проблемы и сохранить полную трудоспособность человека.
Чаще появляется, если насильственно вращать голень, и характерна именно для внутреннего мениска. Как правило, при разрыве заднего рога мениска, коленный сустав не блокируется, но может возникнуть проблема так называемого «подгибания» сустава, если поврежденный рог мениска сместился.
Это заболевание может возникать как впоследствии перенесенной травмы, так и при заболеваниях, которые привели к нарушениям питательных процессов хрящевой ткани. А впоследствии хрящ начал разрушаться.
Разрыв мениска можно излечить только при помощи операционного вмешательства. Достаточно часто также требуется и медикаментозное лечение, которое назначается при воспалительных процессах. Нужно ограничить конечность в движениях, наложив повязку из эластичного бинта, носить наколенник. Нужно устранить раздражающий фактор. Иногда такие меры могут избежать операции, устраняют боль в ноге в области колена и икры.
Воспаления сухожилий
В этой области организма содержится много сухожилий. Признаком того, что не все с ними в порядке, может быть снижение тонуса. Для устранения этого неприятного явления требуется квалифицированный специалист и правильный курс лечения. Существует несколько причин, которые приводят к нарушениям в мягких тканях возле коленного сустава:
- одна из главных причин – это сильные физические нагрузки, которая сопровождается однотипными движениями на протяжении достаточно длительного периода времени, долгого пребывания в одной позе;
- перенесенная травма, даже самая незначительная, может привести к проблемам с мягкими тканями возле колена, что приводит к появлению воспалительных процессов, способных вызвать серьезные осложнения и дискомфорт;
- бурситы;
- тендиниты;
- тендовагиниты.
Последние три заболевания развиваются впоследствии травматизма и физических нагрузок, если не принимать необходимых мер.
В задней части коленного сустава, в области расположения мягких тканей могут развиваться воспалительные процессы – бурситы. При этом заболевании сухожилия становятся более уплотненными – это можно прощупать методом пальпации. Отличием от кисты Бейкера заключается в том, что при надавливании уплотнения и опухоли не становятся меньше в размерах, поскольку не связаны с капсулой коленных суставов.
Бурситы и тендовагиниты проявляются не только в уплотнениях сухожилий, но и в том, что появляются боли сзади коленного сустава. В группе риска находятся люди всех возрастов и обеих полов. Большинство пациентов утверждают, что перед началом болевых ощущений были тяжелые физические нагрузки. И только потом уже появились тянущие боли.
Чтобы успешно вылечить заболевания, нужно обеспечить полный покой суставу. Нужно как можно меньше сгибать и разгибать ногу. Если боли становятся сильными и не удается обеспечить покой ноге, необходимо носить наколенник, может быть наложена гипсовая лонгета. Параллельно проводят медикаментозное лечение с использованием препаратов от воспалений. Это лечение очень похоже на курс любых болезней, связанных с заболеваниями суставов. Для улучшения эффекта назначают процедуры.
Как бы там ни было, но заболевание является достаточно серьезным, требующим пристального внимания. В противном случае могут начаться необратимые процессы, осложнения, которые дадут негативный эффект на весь опорно-двигательный аппарат.
Заболевания, вызванные воспалительными процессами
Существуют даже заболевания, которые способны вызвать абсцесс. Такие заболевания, как правило связаны с воспалениями в организме. если у Вас болит сзади под коленом, а также есть инфицированная рана на ноге, с током лимфы может начаться воспалительный процесс в области колена. Лимфатические узлы скрыты глубоко, установить увеличение их размеров способом пальпации очень сложно, визуально появляется небольшая отечность, если на неё надавливать – боль значительно усиливается.
Эта патология не имеет ярко выраженную симптоматику, которые характерны для воспалительных процессов в организме человека. Лимфоузлы находятся глубоко, поэтому определить их увеличение очень сложно. Наблюдается небольшая отечность под коленом.
Если на неё надавливать при разогнутом суставе, боль становится очень сильной. Это главный симптом, который свидетельствует о наличии данного заболевания.
Заболевания сосудов и нервов
Существует несколько заболеваний, вызывающих нарушение функциональности сосудов и нервов, что впоследствии вызывает боль под коленом сзади.
- На большеберцовом нерве возможно образование опухоли, что приводит к сильным болям в области под коленом и сзади. Болевые ощущения могут чувствоваться вплоть до стопы. Кроме того, характерными являются изменения тонуса мышц и сухожилий. К проблеме нужно относиться со всей серьезностью, наиболее эффективным является комплексное лечение. Существуют народные средства, но они могут не вызвать положительного эффекта. Лечить нужно только операционным вмешательством, а затем проходить процесс реабилитации при помощи медикаментов и процедур. Перед операцией назначают обезболивающие препараты, чтобы уменьшить страдания. Официальная наука не может дать ответа, почему появляется это заболевание.
- Создать огромные неприятности могут заболевания, связанные с кровеносными сосудами, которые проходят через эту область организма человека. Как правило, при заболевании сосудов, не ощущается сильная боль, но при малейших травмах может появиться сильное кровотечение. Одной из самых распространенных проблем является расслоение артерии. Установить можно только при использовании современного диагностического оборудования и некоторых симптомов.
- Достаточно редко в подколенной вене могут возникать тромбы. но при их появлении может возникать серьезное заболевание – тромбоз подколенной вены. Опасность заключается еще и в том, что симптомы заболевания практически отсутствуют и проявляются только тогда, когда начались осложнения. При неправильном диагностировании может быть поставлен диагноз ущемление седалищного нерва.
Чтобы точно установить, с каким именно заболеванием имеем дело, требуется провести УЗИ сосудов и некоторые другие диагностические меры.
Диагностику нужно проводить не только тогда, когда появилось ощущения боли или дискомфорта, но и с целью профилактики.
Тромбоз, в зависимости от характера и стадии заболевания, можно лечить с помощью медикаментов или хирургическим вмешательством.
Самостоятельно лечить заболевания, вызывающие боль под коленом сзади нельзя. Этим должны заниматься специалисты.
Тянущая боль под коленом сзади

Если у человека болит под коленом сзади и тянет, то причины патологического процесса не всегда сразу выявляются, поскольку подколенная ямка сложно устроена. Дно ямки сформировано внутренней поверхностью бедра, задней стороной суставной капсулы, закрытой мышечными тканями и связками. По центру расположены нейроны, сосудистые ткани.
Подкожный жировой слой с лимфоузлами предотвращают внедрение патогенных микроорганизмов из ноги в организм. Патологические изменения могут поразить разные тканевые структуры, поэтому возникает болезненность, тянет под коленом сзади.
Вид болей и причины
Болевой синдром под коленкой может быть:
Боли в ноге могут тревожить человека тогда, когда он сгибает или разгибает нижнюю конечность. При нарушенной микроциркуляции возникает тянущая боль. Тянуть ноги под коленями будет при процессах дегенерации сустава и окружающих его тканевых структур. Почему позади коленных суставов по нижним конечностям возникают болевые ощущения?
Болевой синдром будет проявляться из-за того, что сустав травмирован, а также, если пациент страдает:
- Кистой Бейкера, кистой мениска.
- Тендовагинитом, тендинитом.
- Лимфаденитом.
- Варикозным расширением венозных сосудов подколенной зоны.
- Невропатией, онкологией большеберцового нерва.
- Плоскостопием.
- Остеопорозом.
- Остеохондрозом и иными заболеваниями.
Киста Бейкера
При этой патологии воспаляется синовиальная оболочка, которая выстилает сустав. Воспалительный процесс приведет к накоплению большого объема ликвора, происходит сдавливание внутреннего слоя суставной сумки, возникает тянущее болевое ощущение в левой или правой ноге. Зачастую патология проявится у тех, кому за 40, кроме боли, ногу будет покалывать, она онемеет, отечет.
При консервативной терапии удаляют лишний объем синовиального ликвора, устраняют с помощью лекарств воспаление, показано применение специальных наколенников, эластического бинта. Требуется не перегружать пораженное колено. Если патологические изменения долго не лечить, то они прогрессируют, поэтому требуется хирургическое вмешательство, новообразование удаляется.
Травма мениска
Если сильно вращать голенью, а ступня останется неподвижной, то мениск травмируется. Возникает тянущий болевой синдром из-за повреждения внутреннего мениска: разрыва его заднего рога.
Такое травмирование бывает тогда, когда колено перегружено, нарушена трофика хрящей. В тяжелых случаях применяется хирургическое лечение. Если больной не сильно травмировался, то консервативными методами устраняют воспалительный процесс, колено туго бинтуют, носится наколенник.
Киста мениска
Тянущие болевые ощущения с задней стороны колен во время ходьбы бывают при кистозном новообразовании мениска, вызываются формированием ликвора внутри суставной полости. Опухоль вызывается перегрузкой коленного сустава, дистрофией суставных хрящей. Во время первичного осмотра даже при пальпировании такая киста не замечается. Применяется консервативная терапия, при отсутствии эффекта новообразование удаляется хирургически.
Патологии тканей около суставов
При поражении сухожилий со связками, сухожильными сумками также наблюдается тянущая болезненность под коленями с задней стороны. Причиной патологических процессов является изнурительный, длительный физический труд с однообразной двигательной активностью, длительным пребыванием в нефизиологической позиции.
Возникают хронические микротравмы, воспаляются сухожильные ткани с сумками, оболочками. Если надавить на пораженный участок, то отек не уменьшится. Связки увеличатся в размере, поэтому будут ущемляться, появится воспаление с болью. Когда воспалены сухожильные сумки с сухожилиями, то воспаляться также могут миоволокна. Кроме болевого синдрома с гиперемией, пораженный участок отекает, колено будет хрустеть во время ходьбы.
Чем лечить колени? Показана консервативная терапия с применением нестероидных средств, снимающих воспаление, обезболивающих препаратов, физиотерапевтических процедур. По показаниям применяют гормонотерапию. При гнойной форме тендинита показано оперативное вмешательство.
Гнойное воспаление
Проявится при травме, сопровождающейся геморрагией, тканевые структуры разорваны. Гной в пораженной области возникает из-за того, что лимфоузлы воспаляются.
Если раневая поверхность не была обработана правильно или лимфоузлы воспалены хронически, то в ямке под коленом появится гнойное воспаление. При гнойной форме лимфаденита с гнойным расплавлением лимфатических узлов в ямке под коленом начнется абсцесс.
Отечность с гиперемией может отсутствовать, пораженная зона будет немного припухать, боли усилятся тогда, когда сустав разогнется, а также когда на ямку под коленом надавить. Проводят оперативное вмешательство, в ходе которого гнойник вскрывают, дренируют, применяются антибактериальные средства с физиотерапевтическими процедурами.
Тромбофлебит
Тромбозные изменения ямки под коленом возникают из-за того, что венозный сосуд закупоривается, поэтому микроциркуляторные процессы нарушаются. Пораженный сустав:
- Отекает.
- Нога синеет, бледнеет, появляются судороги.
- В икре проявится тянущая болезненность.
Варикозные изменения наблюдаются из-за эндокринной дисфункции, когда женщина беременна и у нее увеличена масса тела или ходит в обуви на высоком каблуке. Тромб удаляют хирургическим способом, проводят эндоваскулярную катетерную тромбоэктомию, после операционного лечения применяют специальный бандаж.
Новообразования большеберцового нерва
При онкологических процессах, когда поражен большеберцовый нерв с артериальными, венозными сосудами под коленом будет интенсивно болеть с иррадиацией боли в ступню. Изменяется чувствительность голенной, коленной зоны с мышечным тонусом и сухожильными рефлексами. Показана хирургическая операция, после которой применяют анальгетики и симптоматическую терапию.
При аневризме артериального сосуда, находящегося под коленным суставом, сосудистая ткань расслаивается, формируется мешкоподобное выпячивание. Болевой синдром тянущий, пульсирующий, именно пульсация, выявляемая пальпаторно, отличает аневризму от кисты Бейкера.
Часто происходит одностороннее поражение артерии. Показано оперативное вмешательство, если лечебные меры не проводить, то возникнет массивная геморрагия даже тогда, когда больной слегка травмировался. До того как будет проведена операция, пациент должен носить эластичный бинт.
Артрит, артроз
При воспалениях ревматоидной природы, дистрофических, дегенеративных изменениях суставов ограничена подвижность колена, сочленение опухает, болит. Поражение проявляется с одной или с двух сторон утром, ночью.
Гонартрозные изменения чаще наблюдаются после сорокалетнего возраста. Болевой синдром интенсивный с суставным хрустом проявится во время ходьбы. На начальных этапах патологического процесса симптоматика не наблюдается, потом нижние конечности интенсивно ноют, боль имеет тянущий характер.
Мышечная слабость
Когда человек сгибает ногу, возникают болевые ощущения, то причиной может являться слабость миоволокон, нарушены функции мышечных тканей. Болевой синдром проявится при резком движении, а также если миоволокна долго перенапряжены статически, из-за чего нарушается микроциркуляция, обменные процессы. Коленная чашечка перегружается, сдавливает колено. Болезненность имеет тупой характер, мучает человека постоянно.
Остеохондроз
Остеохондрозные изменения вызываются нарушенным водно-солевым метаболизмом, происходят процессы дистрофии, дегенерации в дисках, находящихся между позвонками. Происходит ущемление нервов, поэтому болит поясничный сегмент и под коленным суставом.
Помощь врача
Врачебная помощь требуется человеку тогда, когда:
- Болевой синдром мучает пациента несколько суток или неделю, становится резким, терпеть его невозможно.
- Боли усиливаются, появляются иные симптомы.
- Разогнуть и согнуть колено становится труднее, человеку дискомфортно тогда, когда он сидит, ходит.
- Суставы сильно отекают.
- Наблюдается деформация суставов.
При болевом синдроме в коленях придерживаются поэтапного плана терапии. Сначала устраняется воспаление, отеки, локализованные на коленном, голеностопном суставе. Применяют холодовые компрессы, пораженная мышца туго фиксируется эластичным бинтом, показано ношение специальных ортезов.
Воспаление устраняется Ибупрофеном, Диклофенаком, Ортофеном. Если присоединяется бактериальная инфекция, то показаны антибиотики. Для нормализации трофики хрящевых тканей лечат хондропротекторными препаратами. Лечат Артроном, Хондроксидом, гиалуроновой кислотой.
По показаниям лечат глюкокортикостероидными препаратами, показано применение Гидрокортизона с Дексаметазоном, Депостатом, Дипроспаном. Отеки устраняются мочегонными средствами, лечатся Лазиксом, Фуросемидом. Витаминные препараты улучшат проводимость в нейронах.
Народные способы
Нетрадиционные методы применяются дополнительно к основной терапии, перед применением этих способов требуется проконсультироваться с лечащим врачом. Дискомфортные ощущения можно устранить с помощью теплой ванны, в которую добавлена ромашка, морская соль.
С помощью контрастного душа стимулируются микроциркуляторные процессы, омолаживается кожа на ногах. Стоять под таким душем можно не более 7–10 минут. Восстановит микроциркуляцию лед из ромашкового, чередового отвара. Боль устраняется лопуховым компрессом, лопух должен быть свежим, обливают листки кипящей водой, ворсистым краем прикладывают к суставу, фиксируют целлофановой пленкой, эластичным бинтом. Лучше применять такой компресс перед сном.
Смешивают 300 г измельченных каштанов с водкой 500 мл. Хранят в банке 14 суток в месте, где темно, прохладно, потом растирают пораженную область перед тем, как лечь спать. Чтобы не было варикозных изменений надо встать на носки, находиться в такой позиции не более 20 секунд. Через 7 суток проявится положительный результат.
Профилактика
Чтобы ноги не болели надо не переохлаждаться, надо контролировать свою массу тела, так как избыточный вес негативно влияет на сосуды, суставы. Надо правильно распределять нагрузку на суставы, тогда они не будут перенапрягаться, травмироваться. Если приходится долго сидеть в одной позиции, то требуется периодически делать гимнастику, кататься на велосипеде.
Важно понимать, когда начался болевой синдром под коленом, то надо не заниматься самолечением, а обращаться за медицинской помощью, иначе патологический процесс перейдет в хроническую форму, возникнут осложненные состояния, которые не всегда полностью излечиваются.
Источники:
Причины боли в ноге под коленом сзади и методы ее лечения
Все возможные причины болей сзади под коленом
http://sustavik.com/diagnostika/tyanushchaya-bol-pod-kolenom-szadi
ostamed.ru
Тянет под коленом сзади: причины почему болит нога
Когда люди испытывают боль и чувствуют, что сзади под коленом что-то тянет, многие не придают этому должного внимания и вовсе не пытаются выявить причин такого состояния. Однако такой с виду незначительный симптом может быть первым сигналом сложной патологии.
Что может болеть в подколенной ямке?
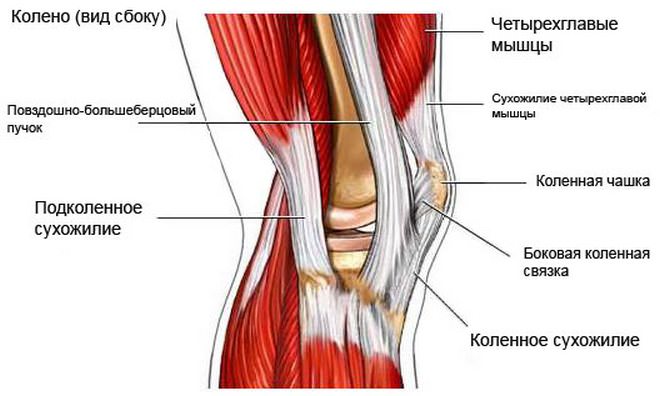
Когда тянет под коленом сзади, это не обозначает нарушения суставов, а указывает на воспаление подколенной ямки, находящейся позади колена. У тянущих болей может быть множество причин, и определить фактор-провокатор может быть затруднено из-за сложного строения подколенной ямки.
Дно ямки – это внутренняя поверхность бедра и задняя часть сустава, все это закрыто мышечной тканью и сухожилиями. В центре находятся нервные волокна и кровеносная система колена. Для защиты от бактериальной инфекции и травм эта сложная конструкция покрыта жировой прослойкой.
Повреждение любой части системы может привести к болям, но распознать истинную причину очень трудно. Правильно проведенная диагностика с использованием новейших разработок в медицине позволяет точно установить диагноз, а вот только внешний осмотр не сможет выявить очаг заболевания.
Почему болит под коленом?
Зачастую боли списывают на ушиб, старые травмы и не считают нужным обращаться к специалистам, такое отношение может привести к осложнениям.
Боли у растущего организма обычно не являются признаками нарушений работы опорно-двигательной системы, скорее всего, это означает возрастные изменения. Но если боли мучают долгое время, стоит проверить состояние организма ребенка.
Для справки! Одной из причин тянущей боли может являться нехватка в организме микроэлементов, что приводит к накоплению минеральных солей.
Переизбыток солей мешает нормально функционировать. Зачастую такая проблема возникает у беременных женщин, потому что им необходимо большее количество витаминов и микроэлементов для поддержания нормального развития ребенка.
Но так же тянущая боль говорит об опасных травмах или воспалении:
- повреждение или киста мениска;
- защемление нервов;
- киста Бейкера;
- тенденит;
- воспаление лимфоузлов;
- остеопороз;
- нарушения в кровеносных сосудах;
- плоскостопие;
- остеохондроз.
Лишний вес может быть следствием возникновения болей. Хрупкие кости не справляются с нагрузкой, постепенно начинается разрушение коленной чашечки, как основной опорной системы в организме.
Киста Бейкера
Заболевание заключается в воспалении синовиальной оболочки, нарушается ее целостность и скапливается излишнее количество суставной жидкости. Она вызывает излишнее давление на сухожилие. В подколенной ямке можно обнаружить небольшое уплотнение, которое не исчезает при сгибании и разгибании ноги.
Так же заболевание сопровождается следующими проявлениями:
- сильным отеком;
- онемением;
- покалыванием.
Лечение состоит из устранения лишней жидкости, инъекций противовоспалительных средств и ношения мягкого бандажа. Чаще всего диагноз ставится пациентам в возрасте старше 40.
Повреждение мениска
Мениск – это хрящевая прокладка, она выполняет стабилизирующую функцию колена. Его повреждение вызывает сильное и резкое вращение голеностопа, чрезмерная нагрузка на сустав. Такой вид боли говорит об отрыве мениска с задней внутренней стороны.
Лечение возможно только хирургическими методами, после которых обязательно ношение эластичного бинта до полного восстановления. Курс реабилитации занимает до полугода.
Киста мениска
Образование кисты в задней части вызывает тянущую боль при ходьбе. Помимо кисты возле боковых связок образовывается жидкость в полости колена. Чаще всего вызвано сильными нагрузками на колени и недостаточным питанием хрящевых тканей.
Сначала проводится медикаментозное лечение для снятия воспаления, если оно не дает должных результатов, хирургически удаляются участки поврежденного мениска.
Варикозное расширение вен
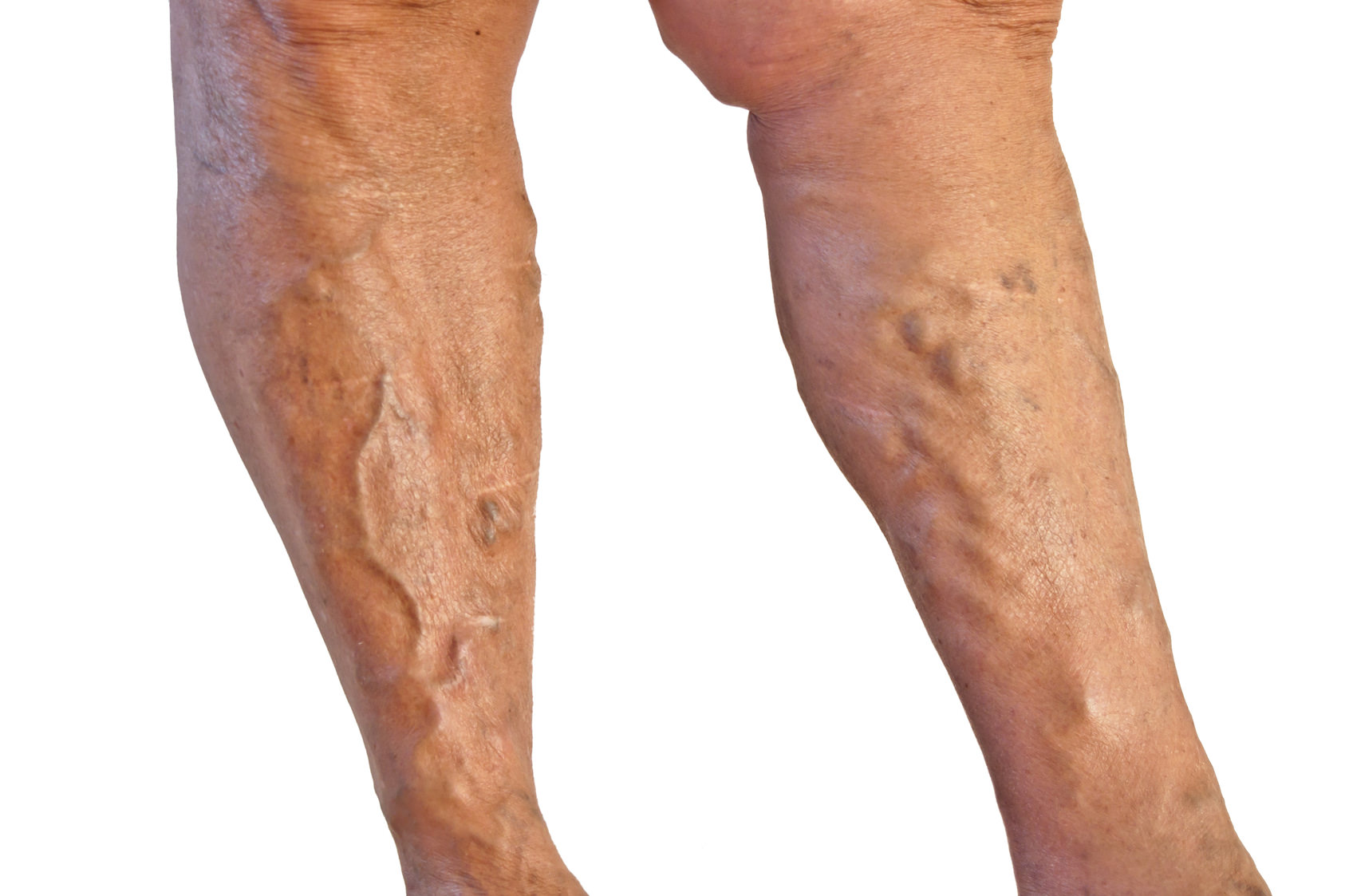
Это достаточно распространенное заболевание, оно заключается в расширении вен из-за сильного кровяного потока и слабого тонуса вен. Сопровождается не только тянущей болью, но и выпуклостью вен в нижней части конечности, судорогами.
Недуг появляется из-за сильных нагрузок, сердце перекачивает большое количество крови, с которым не могут справиться стенки сосудов.
Лечение не вызывает сложностей. В основном заключается в использовании мазей и кремов для укрепления вен. На поздних стадиях необходимо хирургическое вмешательство и ношение тянущих повязок.
Лимфаденит
Боль может возникнуть из-за воспаления лимфатической системы, но это достаточно редкое явление. Происходит их увеличение, что и вызывает боль. Также заболевание сопровождается повышенной температурой тела, болью в голове и слабостью.
Лечение состоит из употребления антибиотиков и лекарств противовоспалительного действия. Проводятся различная физиотерапия: электрофорез, лечение ультразвуком.
Для справки! Чтобы не вызвало боль в колене, терапевтические меры сопровождается уменьшением нагрузок на колено.
Заболевания сухожилий и связок
Околосуставные ткани часто являются причиной того, что тянет ногу сзади колена. Излишние нагрузки на протяжении долгого времени, постоянно повторяющиеся движения вызывают отек. Связки и сухожилия увеличиваются в своих размерах и защемляются. В ходе чего начинается воспаление, возникают бурситы. Может развиваться тендинит.
Тендинита

Тендинит – воспаление сухожильной сумки или сухожилия. Воспаление так же распространяется на прилегающие к сухожилию мышцы. Тендинит различают хронический и острый. Развитие заболевания может быть вызвано паразитами, но чаще всего это травмы и повышенная физическая нагрузка.
Общая симптоматика:
- Боль задней части колена, в обездвиженном состоянии боль не ощущается.
- Покраснение области воспаления.
- Хруст в коленях при движении.
- Небольшая опухлость на очаге заболевания.
Важно правильно поставить диагноз, так как многие заболевания опорно-двигательной системы имеют схожие симптомы, от этого зависит терапия. Лечение заключается в физиопроцедурах, применении НПВП, инъекций стероидных препаратов.
Важно! При гнойном тендините проводится операция по выкачиванию гноя.
Тромбофлебит
Тромбоз подколенной вены возникает из-за образования тромба в вене подколенной ямки. Следствием является замедленный кровоток или вовсе его остановка.
Точных причин развития заболевания не установлено. Больше всего проявляется симптом – тянущая боль под коленом, но так же возможны следующие последствия:
- отек;
- синюшность ноги;
- побледнение конечности.
Пораженная конечность может быть холоднее из-за недостаточного поступления кровотока. Частичное проявление варикоза.
Лечение заключается в хирургическом удалении тромба – эндоваскулярной баллонной тромбоэкстракции. После операции надевается эластичный бандаж. Эффективных и быстрых улучшений можно добиться только при немедленной реакции на симптомы заболевания.
Остеохондроз

Искривление позвоночника распространяется все больше из-за сидячего образа жизни, неправильного положения спины. При данном недуге боль проявляется не только под коленом, но и в поясничном поясе. Возможно возникновение судорог.
Вследствие неправильного положения позвоночника защемляются нервы поясницы, бедра или шеи, но боль все равно будет отдавать в ноги. Лечение возможно только под руководством специалиста.
Тянущая боль под коленом сзади является симптомом многих заболеваний опорно-двигательного аппарата, чтобы исключить или подтвердить их наличие следует провести основательную диагностику. Вовремя оказанная помощь – залог уменьшенного проявления осложнений.
prokoleni.ru
возможные причины, симптомы, проведение диагностики и лечение
Любая боль и дискомфортные ощущения, преследующие на протяжении длительного времени, нуждаются в выяснении. Если долго болит нога сзади колена, необходимо обязательно проконсультироваться с врачом, так как истинные причины проблемы могут быть намного серьезнее, чем кажется на первый взгляд. Большинство лиц, у которых имеется данное нарушение, продолжают вести активный образ жизни и стараются не обращать внимания на симптом, оправдывая его усталостью или физическими нагрузками.
В зависимости от того, что именно провоцирует болевой синдром, назначается соответствующее лечение. Так как строение коленного сустава медики считают одним из самых сложных в человеческом организме, именно с ним чаще всего возникают проблемы. Сразу ответить на вопрос, почему болят ноги сзади колен, сложно, но, исходя из случаев медицинской практики, в 30 % обращений врачам приходится сталкиваться с нарушением скелетно-мышечной системы именно этого органа.
Что такое киста Бейкера
Она может быть одной из причин, почему болят ноги под коленями сзади. При этом заболевании в подколенной области развивается жидкостная доброкачественная опухоль. Боль и дискомфорт при ходьбе, беге, приседаниях возникает в моменты вытекания из нее синовиальной жидкости.
Размеры кисты могут быть разными, но чем она крупнее, тем сильнее будет болеть нога сзади колена. Данная патология диагностируется в раннем детском возрасте, а также у взрослых старше 40-45 лет. Киста Бейкера – это недуг, поражающий коленные суставы каждого второго пожилого человека, сочетаясь с артритом колена. При отсутствии лечения в суставе развиваются дегенерационные процессы.
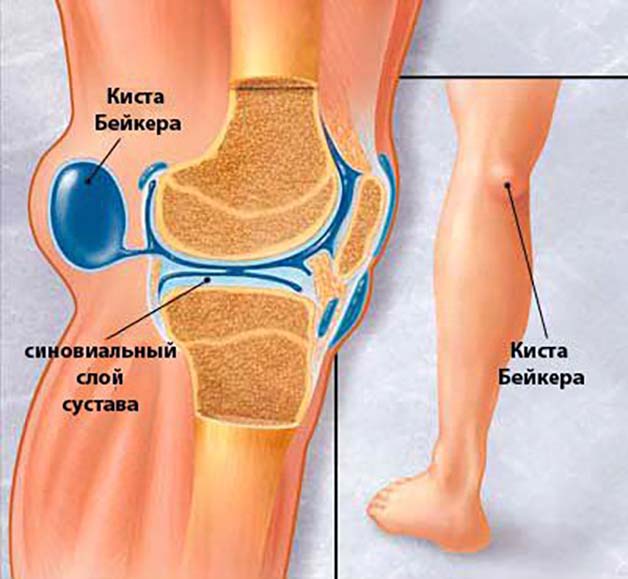
Спровоцировать доброкачественную опухоль колена способны различные факторы. Самым распространенным из них является повреждение мениска на фоне:
- артроза и ревматоидного артрита;
- хронического синовита;
- остеоартроза и остеоартрита.
Если у ребенка младше семи лет болит нога при разгибании колена сзади без видимых на то причин, вероятнее всего, имеет место киста Бейкера. Точнее подскажут результаты обследования, которое рекомендуется пройти.
Симптомы и лечение
Поначалу наличие кисты может никак не ощущаться, поэтому в большинстве случаев заболевание протекает бессимптомно или проявляясь слабыми неприятными ощущениями. Первая нерезкая и несильная боль появляется обычно на раннем этапе болезни при прощупывании сустава.
По мере роста образование начинает сдавливать ткани под коленом, из-за чего болит нога на сгибе сзади колена. Человек при этом болезни уже не в состоянии нормально ходить, поэтому появляется хромота. Без должной терапии неприятные ощущения становятся сильнее, изменяется походка, длительная ходьба становится затруднительной.
Чтобы диагностировать кисту Бейкера, больному назначают МРТ и УЗИ колена. Иногда заболевание поражает и правый, и левый суставы. Самый распространенный метод лечения – это хирургический прокол кисты с последующим излитием синовиальной жидкости. В более осложненных случаях может потребоваться операция. В ходе вмешательства под кистозной опухолью делают маленький разрез, с помощью которого прошивают и перевязывают канал, через который суставная жидкость вытекает. После данной манипуляции кисту удаляют.
Осложнения после операции возникают достаточно часто, поэтому хирургическое вмешательство – крайний вариант в лечении кисты Бейкера. Еще один недостаток радикального лечения – весьма длительный период восстановления.
Кисты на мениске как причина болей под коленом
Данную патологию подозревают в том случае, если у пациента болит нога сзади под коленом при сгибании. Как и киста Бейкера, это образование представляет собой полость, заполненную суставной жидкостью. Располагается опухоль внутри мениска. В группе риска заболевания все лица активного трудоспособного возраста. Главной причиной развития болезни считаются травмы колена. Нередко киста мениска проходит самостоятельно, без какого-либо вмешательства.
Симптоматика существенно отличается от клинических проявлений предыдущей патологии. На первых порах пациенты замечают боль исключительно внутри колена. Если терапия не начата, то неприятные ощущения начинают мигрировать выше и ниже по всей конечности. Особенно сильно болят ноги сзади колен и икры при любых сгибательно-разгибательных движениях.

Радикальных операций по удалению кисты мениска не выполняют. Если кистозное образование имеет несущественные размеры, больному рекомендуют снизить нагрузки на больное колено и пропить несколько дней препараты из группы НПВС. В противном случае, когда опухоль достигает крупных размеров, проводится эндоскопическое вмешательство, в ходе которого удаляется мениск.
Разрыв мениска и растяжение связок
Острая боль возникает у человека непосредственно во время травмы. Патология имеет четкую локализацию внутри колена, а спустя некоторое время перемещается ниже. Болеть нога ниже колена, сзади, может в разной степени интенсивности. Повреждение мениска в преимущественном числе случаев вызвано травмой, поэтому возникает у лиц, ведущих активный образ жизни и занимающихся спортом.
В первые дни после повреждения дискомфортные ощущения не имеют конкретной локализации. Пациенту может казаться, что у него болит нога ниже колена сзади в икре или внутри сустава, а также в области коленной чашечки. Через несколько дней дискомфорт будет ощущаться только под коленом. Болезненность особенно ярко выражается в момент резкого сгибания и разгибания ноги. Для больного с разрывом мениска даже спокойная ходьба и умеренные физические нагрузки становятся затруднительными.
Без лечения возможно развитие воспалительного процесса. Чаще всего хирурги отдают предпочтение «классическому» варианту лечения коленного сустава, при котором пациенту делают пункцию, извлекая через прокол накопившуюся жидкость, и вводят раствор «Новокаина». На этом лечение не заканчивается: больному назначают курс физиотерапии и лечебной гимнастики.
При серьезных повреждениях мениска показано оперативное вмешательство. Хирургическая процедура становится единственным вариантом лечения и в том случае, если консервативная терапия не принесла ожидаемого эффекта. В ходе операции пациенту полностью или частично удаляют поврежденный мениск. Если травма не столь серьезна, врач может принять решение о восстановлении мениска. После операции нога болеть сзади колена будет еще несколько месяцев.
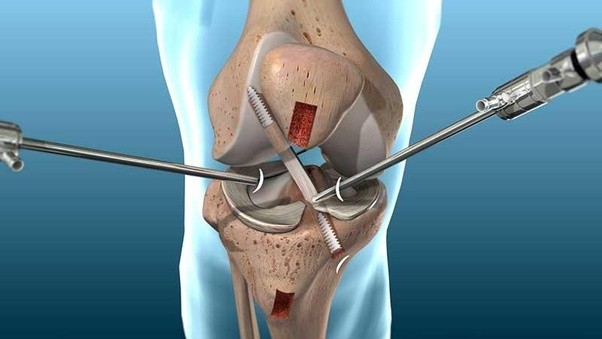
Тендинит коленных связок
Воспаление развивается под воздействием ряда факторов. Тендинит служит причиной появления острой боли в конечности с задней стороны. При данном заболевании двигательная активность пациента ограничена, поэтому ему приходится обращаться к врачам. Чаще всего люди жалуются на то, что болит правая нога под коленом сзади: очаг воспаления четко локализуется именно там, поэтому тендинит коленных связок обычно невозможно спутать с другими патологиями сустава.
Боль – это основной признак патологии. Синдром четко ощущается сзади колен. Почему болят ноги при тендивите, можно понять, ознакомившись с особенностями патофизиологии данного заболевания. Само воспаление протекает в подколенной ямке, но не распространяется на соседние области. При тендините внезапно снижается подвижность колена. После простого движения ногой боль усиливается и долго не затихает. Без лечения возрастает риск более сильного воспаления, при котором добавляются новые симптомы: видимая невооруженным глазом краснота и отечность колена.
Среди причин развития воспалительного процесса основными считаются:
- Физическая перегрузка колена. Неслучайно тендинитом болеют спортсмены, подростки, танцовщики. Интенсивные тренировки обеспечивают чрезмерную нагрузку на конечности, в результате чего возникают микротравмы и развивается воспаление.
- Ушибы, вывихи и прочие механические повреждения, возникнувшие при неправильном или слишком резком движении, могут стать причиной тендинита. При отсутствии своевременной терапии заболевание может затронуть мышечную ткань, что только усугубляет его течение.
- Инфицирование сустава. Чаще всего заражение происходит в результате некачественной обработки открытого повреждения коленного сустава. Как только рана заживает, под коленом появляется нарастающая боль. Иногда тендинит приводит к гнойному нарыву.
Намного реже болезнь появляется на фоне метаболических нарушений, сбоев в работе эндокринной системы, сахарного диабета. Однако вне зависимости от причины, тендинит всегда сопровождается характерными симптомами: у пациентов болят ноги под коленями сзади.
Чем лечить воспаленные связки? Пациентам после снятия острой боли рекомендуется проводить физиотерапевтические процедуры и курс ЛФК, направленные на восстановление поврежденных связок. Как только заболевание будет излечено, не исключено, что боль еще будет сохраняться определенное время, но в норме через пару месяцев должна полностью затихнуть. Для борьбы с болевым синдромом пациенту могут быть назначены анестетики, которые продаются без рецепта («Анальгин», «Диклофенак», «Долларен», «Немисил», «Ибупрофен», «Кетанов»). Таких препаратов в большинстве случаев оказывается достаточно.
Бытовые и спортивные травмы
С этой проблемой хирурги встречаются чаще всего. Все дело в том, что коленный сустав принимает на себя огромную нагрузку, ввиду чего имеет больший риск повреждения. При спортивных и бытовых травмах обычно нога болит сзади, выше колена. Основные повреждения, из-за которых возникает дискомфорт – это растяжения связок и ушибы подколенной ямки. Такие травмы пациенты часто получают при неудачном падении.
Как правило, пострадавшие сразу ощущают острую боль, которая становится причиной затрудненной подвижности коленного сустава. В некоторых случаях этого не происходит. К тому же боль может обманчиво пропадать на несколько часов и появляться снова.
Сразу же после случившегося необходимо усадить пострадавшего и приложить к колену холод, а самой конечности обеспечить покой. Затем больной сустав фиксируется эластичным бинтом. Больному назначают местные противовоспалительные препараты. Во многих случаях травма коленного сустава приводит к образованию гематомы по кистозному типу. В данной ситуации нужно обязательно наблюдаться у врача. Чаще всего заболевание нуждается в пункции, после проведения которой сразу же наступает облегчение.

Разрыв коленных связок
Еще одно повреждение, которое чаще всего случается с правой ногой. Колено болит сзади при разрыве связок, однако интенсивность болевого синдрома будет зависеть от того, произошел частичный или полный надрыв. Для этой травмы свойственно онемение и отечность икроножной мышцы. Причиной разрыва коленных связок может послужить:
- сильный механический удар колена;
- падение с высоты на конечность, согнутую в коленном суставе;
- подворачивание голени;
- прыжок со значительной высоты;
- слишком резкий поворот туловищем вокруг оси при статической устойчивости голеностопа и голени.
После осмотра хирург назначит соответствующее лечение травмированной ноги. Если имеет место частичный надрыв, на первое время больному назначают анальгетики и противовоспалительные средства из группы негормональных. Однако при полном разрыве пациенту понадобится срочная операция. Его госпитализируют в отделение травматологии, обеспечивая строгий постельный режим и обездвиживание поврежденной конечности. Помимо обезболивающих и НПВС, назначаются физиотерапевтические процедуры.
Может ли болеть колено из-за проблем с сосудами
Одной из причин, по которой болит левая нога сзади колена, является тромбоз вены, расположенной под суставом. При данном заболевании происходит нарушение кровотока. Частичное или полное перекрытие венозного просвета несет в себе серьезную опасность не только для здоровья, но и жизни пациента. Если вовремя не принять срочные меры, сгусток крови, закупоривший сосуд, повлечет за собой необратимые некротические изменения в тканях конечности. Самым трагичным исходом может стать тромбоэмболия легочной артерии, которая в 99 % случаев развивается молниеносно и приводит к гибели.
Основными причинами развития тромбоза являются следующие факторы:
- длительная фиксация конечности в несменяемом положении;
- передавливание сосудов опухолью мягких тканей, расположенных поблизости с коленом;
- варикозное расширение вен;
- сильный ушиб подколенной ямки или самой вены;
- беспрерывный прием оральных контрацептивов с гормонами на протяжении нескольких лет;
- повышенная вязкость крови;
- третья степень ожирения;
- васкулит;
- поражение тканей конечности инфекцией на фоне сахарного диабета;
- возраст старше 70 лет.
При образовании тромба незначительных размеров пациент может не ощущать никаких симптомов. В противном случае, если сгусток полностью перекрывает просвет подколенной вены, у больного внезапно начинает болеть нога сзади, выше колена или ниже. Сопутствующими симптомами в данной ситуации становится:
- визуально заметный венозный рисунок под коленной чашечкой из-за избыточного наполнения кровью сосудов и препятствия для полноценного кровообращения на данном участке конечности;
- внезапное снижение двигательной активности колена из-за усилившейся боли и отечности;
- ненатуральный блеск кожных покровов, их покраснение, быстро переходящее в синюшность.
Самостоятельно назначать себе лечение нельзя, так как оценить тяжесть состояния может только специалист. Все что нужно сделать, это вызвать скорую и внятно рассказать диспетчеру о симптомах тромбоза.
При частичной закупорке коленной вены применяются методы консервативного лечения, направленные на разжижение крови в области локализации тромба и его растворения. В некоторых случаях рекомендуется наносить обезболивающие препараты для наружного использования (гели, мази, крема), которые помогут облегчить боль до приезда скорой. При множественном тромбозе проводится срочная операция, суть которой заключается в восстановлении проходимости закупоренного сосуда и полноценной циркуляции крови.
Защемление нерва под коленкой
Такая проблема известна медикам несмотря на то, что ее вряд ли можно назвать распространенным провоцирующим фактором. Если болит нога в колене сзади, скорее всего, имело место повреждение тканей в области сустава, которые привели к защемлению нерва. Болезненность в конечности может наблюдаться на протяжении длительного периода, периодически обостряясь и затихая.
Помимо механических повреждений ноги, защемление может произойти и по причине чрезмерной массы тела. Из-за ожирения на коленный сустав оказывается непомерное давление, которое способствует нарушению анатомически правильного положения костей относительно друг друга.
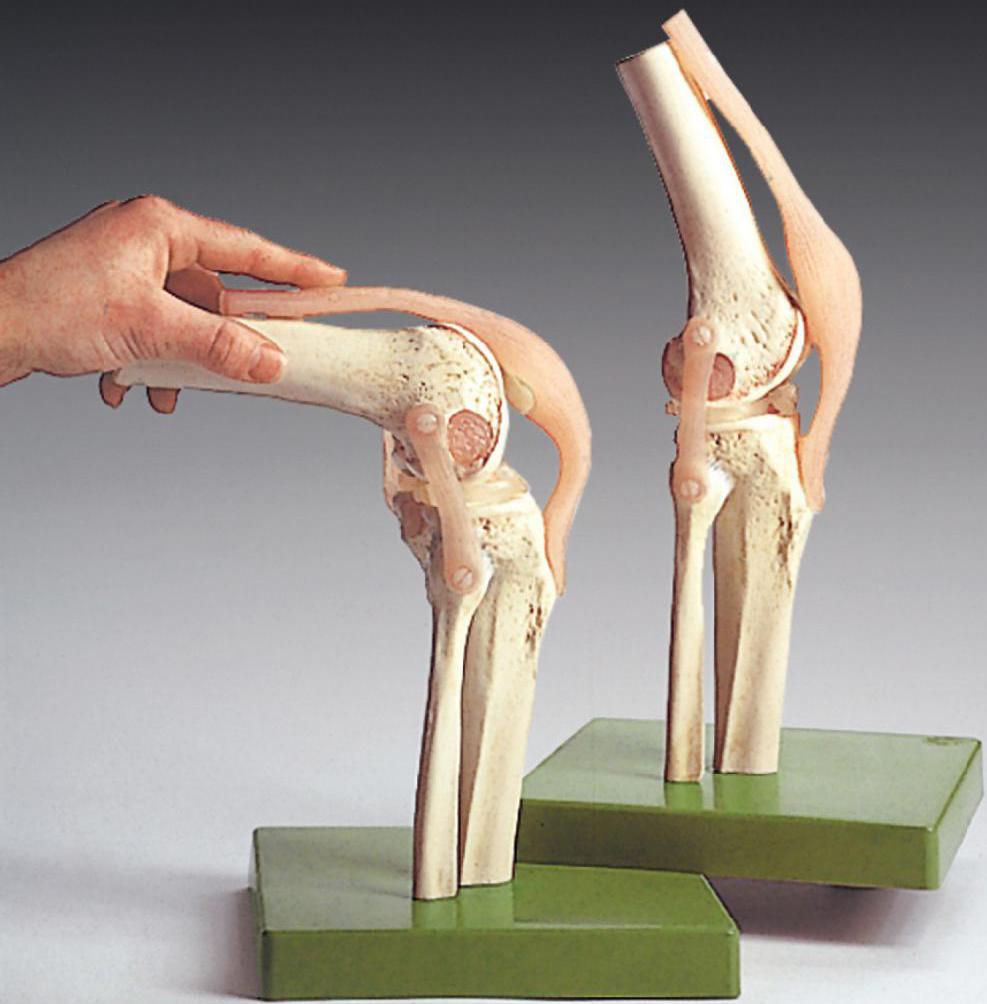
Благоприятными условиями для защемления нервного корешка под коленкой могут послужить:
- неудобное положение ноги во время длительного перелета, поездки в автобусе;
- доброкачественные или злокачественные костные наросты в суставной полости;
- артриты и артрозы колена;
- тяжелые физические нагрузки, спортивные тренировки, во время которых колено сгибается в однотонных ритмичных действиях;
- беременность;
- внутриутробные аномалии развития коленного сустава.
Что бы ни стало причиной этой проблемы, симптомы будут идентичны во всех случаях. О зажатии нервного окончания между костями в коленном суставе свидетельствует:
- внезапное онемение конечности ниже колена;
- покалывание по длине всей ноги;
- слабость, ощущение «ватной» конечности;
- сильно болит нога под коленом сзади.
Чем лечить острую жгучую боль, вызванную защемлением нерва? Ведь иногда пациент не может даже устоять на ногах из-за пережатого нервного отростка. Как помочь себе в этом случае?
Что делать при защемлении нерва?
Решение о тактике лечения ног при боли в колене принимает лечащий врач. При защемлении нерва больному назначается обезболивающая блокада колена с «Лидокаином» или «Новокаином». Только после того, как удастся устранить выраженный болевой синдром, пациенту прописывают лекарственные препараты, действие которых направлено на устранение последствий защемления. При данной проблеме больным назначаются лекарства следующих групп:
- нестероидные противовоспалительные;
- обезболивающие;
- спазмолитические;
- улучшающие кровообращение;
- восстанавливающие оболочки нервных окончаний.
Если консервативная терапия оказалось неэффективной и спустя 3-4 недели улучшений не наблюдается, рассматривается другой вариант – хирургическое вмешательство.
Как вы уже смогли убедиться, причин болей под коленками может быть множество. Безошибочно определить, что именно спровоцировало нарушение, способен только квалифицированный хирург-травматолог.
fb.ru


 Киста Бейкера
Киста Бейкера Разрывы мениска
Разрывы мениска

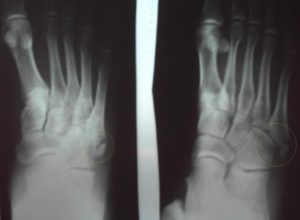





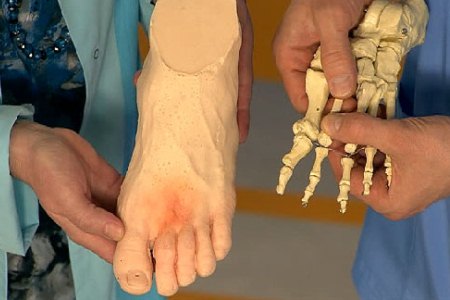










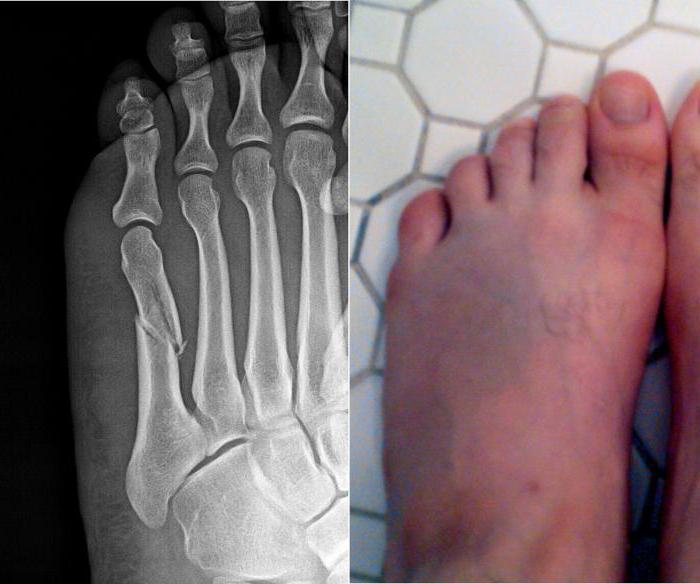
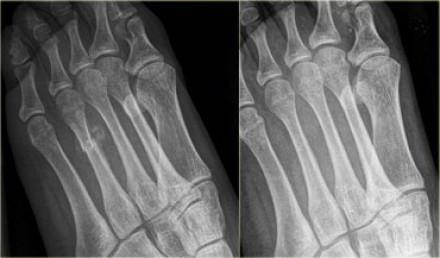








 Рекомендуем узнать, можно ли есть финики беременным.
Рекомендуем узнать, можно ли есть финики беременным. Межреберная невралгия сама по себе при беременности не несет тератогенного влияния на плод. Тем более, если патология вызвана физиологическими причинами. В большинстве случаев после родов все симптомы болезни проходят без следа.
Межреберная невралгия сама по себе при беременности не несет тератогенного влияния на плод. Тем более, если патология вызвана физиологическими причинами. В большинстве случаев после родов все симптомы болезни проходят без следа. Рекомендуем прочитать, можно ли делать татуировки при беременности.
Рекомендуем прочитать, можно ли делать татуировки при беременности.

 Привести к такому состоянию способны причины.
Привести к такому состоянию способны причины.
 Развитие межреберной невралгии наблюдается в основном в 3 триместре беременности. После 24 недель матка поднимается высоко, оказывая большое давление на диафрагму. Из-за уменьшения межреберных промежутков и сдавливания волокон нервов у беременной могут возникать следующие признаки, указывающие на наличие невралгии:
Развитие межреберной невралгии наблюдается в основном в 3 триместре беременности. После 24 недель матка поднимается высоко, оказывая большое давление на диафрагму. Из-за уменьшения межреберных промежутков и сдавливания волокон нервов у беременной могут возникать следующие признаки, указывающие на наличие невралгии: Перед началом лечения невралгии беременной нужно пройти обследование. Это позволит выяснить, почему развилась патология, выявить стадию развития болезни и определить проблемные участки.
Перед началом лечения невралгии беременной нужно пройти обследование. Это позволит выяснить, почему развилась патология, выявить стадию развития болезни и определить проблемные участки.




 к содержанию ^
к содержанию ^

 к содержанию ^
к содержанию ^



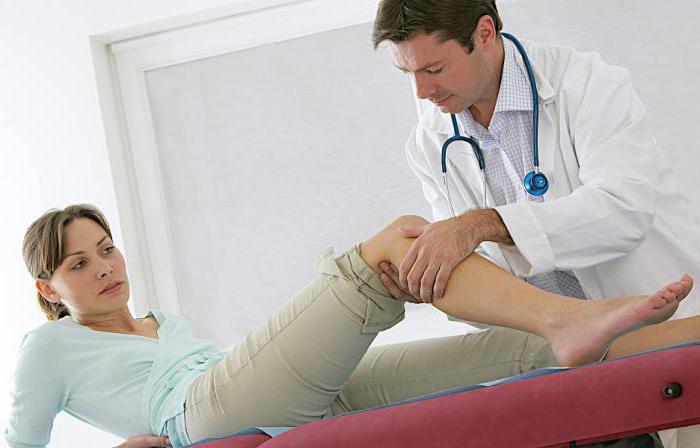




 На данный момент современной медицине известно большое количество ортопедических заболеваний различной этиологии. Для некоторых заболеваний характерен детский возраст, некоторые проявляются лишь в старости. Существуют генетически обусловленные заболевания, передающиеся по наследству, а есть и те, что поражают лишь людей, занятых в определенной сфере труда. Объединяет это большое множество различных патологий то, что все они связаны с нарушениями в опорно-двигательной системе организма человека (поражение костей и суставов, а также связочного аппарата).
На данный момент современной медицине известно большое количество ортопедических заболеваний различной этиологии. Для некоторых заболеваний характерен детский возраст, некоторые проявляются лишь в старости. Существуют генетически обусловленные заболевания, передающиеся по наследству, а есть и те, что поражают лишь людей, занятых в определенной сфере труда. Объединяет это большое множество различных патологий то, что все они связаны с нарушениями в опорно-двигательной системе организма человека (поражение костей и суставов, а также связочного аппарата). Многие не знают того, что травматология и ортопедия является хирургическими специальностями. Как травмы, так и большинство ортопедических патологий нуждаются в оперативном лечении. Несмотря на то, что рынок ортопедических изделий постоянно пополняется новыми моделями, реклама которых утверждает, что они смогут вылечить большинство заболеваний опорно-двигательного аппарата без хирургического вмешательства, любой хирург ортопед опровергнет большинство этих утверждений.
Многие не знают того, что травматология и ортопедия является хирургическими специальностями. Как травмы, так и большинство ортопедических патологий нуждаются в оперативном лечении. Несмотря на то, что рынок ортопедических изделий постоянно пополняется новыми моделями, реклама которых утверждает, что они смогут вылечить большинство заболеваний опорно-двигательного аппарата без хирургического вмешательства, любой хирург ортопед опровергнет большинство этих утверждений. Ортопедические операции могут иметь различный объем вмешательства – от точечных проколов до больших разрезов. Это зависит от характера заболевания и применяемой методики. Так для лечения детских заболеваний скелета применяют, по возможности, малоинвазивную хирургическую технику с небольшими доступами и минимальным хирургическим воздействием. Детский ортопед-травматолог должен быть максимально аккуратен во время выполнения оперативного лечения. Так повреждение ростковых зон костей, интраоперационные поражения хрящевой ткани для детского организма могут стать критическими и привести к осложнениям со стороны опорно-двигательного аппарата в процессе дальнейшего роста.
Ортопедические операции могут иметь различный объем вмешательства – от точечных проколов до больших разрезов. Это зависит от характера заболевания и применяемой методики. Так для лечения детских заболеваний скелета применяют, по возможности, малоинвазивную хирургическую технику с небольшими доступами и минимальным хирургическим воздействием. Детский ортопед-травматолог должен быть максимально аккуратен во время выполнения оперативного лечения. Так повреждение ростковых зон костей, интраоперационные поражения хрящевой ткани для детского организма могут стать критическими и привести к осложнениям со стороны опорно-двигательного аппарата в процессе дальнейшего роста. Эндопротезирование суставов представляет собой замену костных компонентов сустава на металлические или керамические аналоги. Показанием к этому оперативному вмешательству являются остеоартрозы суставов на последних стадиях развития, когда пациента беспокоят выраженные боли и резкое ограничение движений. А также переломы шейки бедра у людей старшего и пожилого возраста, так как ввиду анатомических особенностей данной области, сращение такого перелома у данной группы граждан не наступает и от полной инвалидности и неспособности передвигаться спасает только эндопротезирвоание.
Эндопротезирование суставов представляет собой замену костных компонентов сустава на металлические или керамические аналоги. Показанием к этому оперативному вмешательству являются остеоартрозы суставов на последних стадиях развития, когда пациента беспокоят выраженные боли и резкое ограничение движений. А также переломы шейки бедра у людей старшего и пожилого возраста, так как ввиду анатомических особенностей данной области, сращение такого перелома у данной группы граждан не наступает и от полной инвалидности и неспособности передвигаться спасает только эндопротезирвоание. К одним из наиболее старых оперативных методов в травматологии и ортопедии являются операции по исправлению вальгусной деформации первого пальца стопы. Это является основным и единственно эффективным методом лечения данной патологии.v
К одним из наиболее старых оперативных методов в травматологии и ортопедии являются операции по исправлению вальгусной деформации первого пальца стопы. Это является основным и единственно эффективным методом лечения данной патологии.v
 С этого стоматолога обычно все начинается. К нему приходят, когда беспокоит зубная боль или другие симптомы, связанные с челюстно-лицевой областью. Он проводит диагностику и первичный осмотр, устанавливает диагноз и назначает лечение, дает направление к узким специалистам. В его компетенцию входят стандартные проблемы: кариес, инфекционные заболевания и воспалительные процессы в ротовой полости.
С этого стоматолога обычно все начинается. К нему приходят, когда беспокоит зубная боль или другие симптомы, связанные с челюстно-лицевой областью. Он проводит диагностику и первичный осмотр, устанавливает диагноз и назначает лечение, дает направление к узким специалистам. В его компетенцию входят стандартные проблемы: кариес, инфекционные заболевания и воспалительные процессы в ротовой полости. Этот доктор приходит на помощь, если обычные методы лечения неэффективны, и необходимы кардинальные решения, требующие хирургического вмешательства.
Этот доктор приходит на помощь, если обычные методы лечения неэффективны, и необходимы кардинальные решения, требующие хирургического вмешательства.
 отсутствуют зубы — от одного до полной адентии;
отсутствуют зубы — от одного до полной адентии;


 Съемные протезы недорогие, легки в установке, просты в уходе. Данные протезы бывают нескольких видов: пластинчатые, бюгельные, на присосках, бабочки. Съемные конструкции чаще всего применяют:
Съемные протезы недорогие, легки в установке, просты в уходе. Данные протезы бывают нескольких видов: пластинчатые, бюгельные, на присосках, бабочки. Съемные конструкции чаще всего применяют:






 Загрузка…
Загрузка…
 Я устал повторять! Если начали болеть суставы рук и ног, немедленно уберите из рациона…
Я устал повторять! Если начали болеть суставы рук и ног, немедленно уберите из рациона… 
 Не губите больные суставы мазями и уколами! Артрит и артроз лечится…
Не губите больные суставы мазями и уколами! Артрит и артроз лечится… 

 Сколько раз повторять! Если начали болеть колени или поясница, втирайте каждой утро…
Сколько раз повторять! Если начали болеть колени или поясница, втирайте каждой утро…  Ортопед: “Если ноют колени или тазобедренный сустав, возьмите в привычку…
Ортопед: “Если ноют колени или тазобедренный сустав, возьмите в привычку…  При боли в суставах, шеи или спине, в организме сильнейшая нехватка…
При боли в суставах, шеи или спине, в организме сильнейшая нехватка… 






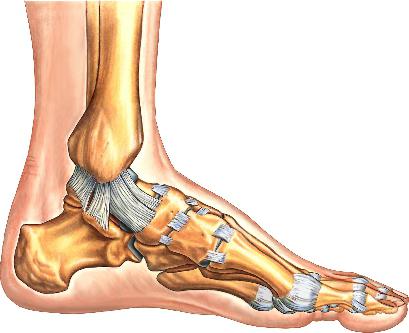
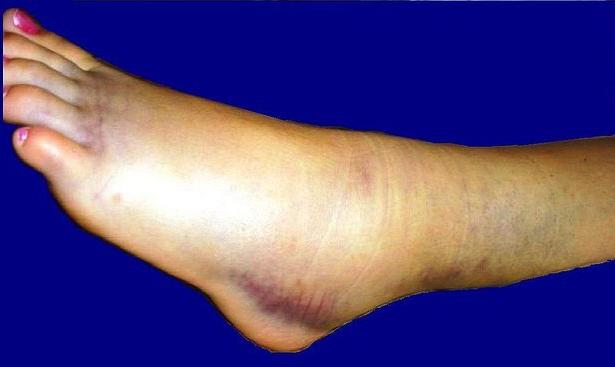
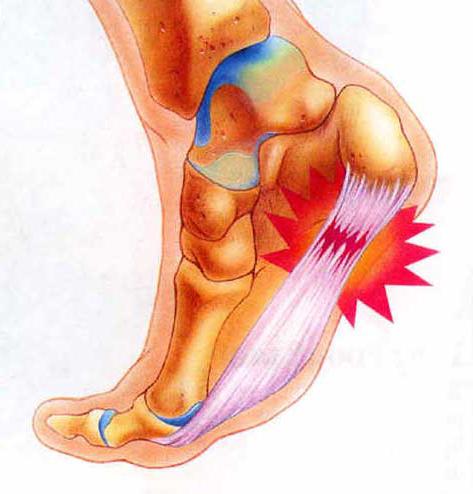


 Ускоряет рассасывание гематом и обладает легким обезболивающим эффектом. Предупреждает формирование тромбов и разрушает уже образовавшиеся патологические структуры;
Ускоряет рассасывание гематом и обладает легким обезболивающим эффектом. Предупреждает формирование тромбов и разрушает уже образовавшиеся патологические структуры; Двухкомпонентный препарат, содержащий в себе нонивамид и никобоксил. Является место раздражающим средствам, используемое на этапе реабилитации как согревающая мазь, рассасывающая остаточные формы гематом;
Двухкомпонентный препарат, содержащий в себе нонивамид и никобоксил. Является место раздражающим средствам, используемое на этапе реабилитации как согревающая мазь, рассасывающая остаточные формы гематом; Трехкомпонентное местное средство, содержащее ментол, анестезин и новокаин. Очень эффективна как обезболивающая и охлаждающая мазь, используемая в наиболее острый период растяжения.
Трехкомпонентное местное средство, содержащее ментол, анестезин и новокаин. Очень эффективна как обезболивающая и охлаждающая мазь, используемая в наиболее острый период растяжения.
















 Прочитайте, в каких случаях Карипазим назначают при грыжах позвоночника или других патологиях.
Прочитайте, в каких случаях Карипазим назначают при грыжах позвоночника или других патологиях. Узнайте, как протекает беременность при грыже позвоночника, какие осложнения для женщины могут развиться.
Узнайте, как протекает беременность при грыже позвоночника, какие осложнения для женщины могут развиться.
 Сначала больной идет на прием к терапевту.
Сначала больной идет на прием к терапевту. После первичного осмотра терапевтом больной будет направлен к ортопеду.
После первичного осмотра терапевтом больной будет направлен к ортопеду. Невропатолог должен проверить, ущемлены ли нервы, и определить степень тяжести заболевания.
Невропатолог должен проверить, ущемлены ли нервы, и определить степень тяжести заболевания. С помощью специальных приемов доктор устранит причину появления патологии.
С помощью специальных приемов доктор устранит причину появления патологии. При наличии показаний хирург оперативным путем устраняет патологию.
При наличии показаний хирург оперативным путем устраняет патологию.
 Для профилактики и лечения ГРЫЖИ наша постоянная читательница применяет набирающий популярность метод БЕЗОПЕРАЦИОННОГО лечения, рекомендованный ведущими немецкими и израильскими ортопедами. Тщательно ознакомившись с ним, мы решили предложить его и вашему вниманию.
Для профилактики и лечения ГРЫЖИ наша постоянная читательница применяет набирающий популярность метод БЕЗОПЕРАЦИОННОГО лечения, рекомендованный ведущими немецкими и израильскими ортопедами. Тщательно ознакомившись с ним, мы решили предложить его и вашему вниманию.








 пальпацию с обеих сторон височно-челюстного сустава;
пальпацию с обеих сторон височно-челюстного сустава; Физиотерапевтические процедуры относят к консервативным методам лечения. Они помогают при мышечно-суставных дисфункциях и челюстных заболеваниях. Различают следующие методы подобной терапии:
Физиотерапевтические процедуры относят к консервативным методам лечения. Они помогают при мышечно-суставных дисфункциях и челюстных заболеваниях. Различают следующие методы подобной терапии:
 Загрузка…
профилактика
Загрузка…
профилактика Читайте также:
Читайте также:





















 Анкилозирующий спондилоартрит приводит к прогрессирующему нарушению подвижности позвоночника
Анкилозирующий спондилоартрит приводит к прогрессирующему нарушению подвижности позвоночника

 Болезни, связанные с мутацией антигена HLA-B27
Болезни, связанные с мутацией антигена HLA-B27 Туберкулезный спондилит с образованием абсцесса
Туберкулезный спондилит с образованием абсцесса Проекции иннервации частей тела, цифрами на теле подписаны отделы позвоночника, которые связаны с данными участками тела. Нажмите на фото для увеличения
Проекции иннервации частей тела, цифрами на теле подписаны отделы позвоночника, которые связаны с данными участками тела. Нажмите на фото для увеличения Поза «сгорбленного просителя» при спондилоартрите
Поза «сгорбленного просителя» при спондилоартрите Нажмите на фото для увеличения
Нажмите на фото для увеличения Снимок МРТ позвоночника, пораженного анкилозирующим спондилоартритом в режиме Т1 (А) и Т2 (В). Стрелками отмечены пораженные участки
Снимок МРТ позвоночника, пораженного анкилозирующим спондилоартритом в режиме Т1 (А) и Т2 (В). Стрелками отмечены пораженные участки Нестероидные противовоспалительные препараты: Диклофенак, Нимесулид и Кеторолак
Нестероидные противовоспалительные препараты: Диклофенак, Нимесулид и Кеторолак
 Патологические изменения позвоночника нарушают осанку.
Патологические изменения позвоночника нарушают осанку. Движения скованы, сопровождаются болевыми ощущениями.
Движения скованы, сопровождаются болевыми ощущениями. Лабораторная диагностика установит наличие воспалительного процесса.
Лабораторная диагностика установит наличие воспалительного процесса. Плавание укрепит суставы и позвоночник.
Плавание укрепит суставы и позвоночник. Жирную жаренную пищу исключить из рациона полностью.
Жирную жаренную пищу исключить из рациона полностью. Процедура способствует проникновению лечащего средства в глубокие слои мягких тканей.
Процедура способствует проникновению лечащего средства в глубокие слои мягких тканей.