Наколенники при болезни шляттера – Купить Болезнь Осгуда — Шляттера в Москве в интернет-салоне MediRussia с доставкой во все регионы России.
Наколенники для шляттера — Все про суставы
Содержание статьи:
Как лечить болезнь Шляттера коленного сустава у подростков, детей и взрослых
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Болезнь Шляттера – патология, поражающая верхнюю часть большеберцовой кости, примерно на 2 см ниже надколенника. Эта кость составляет основу голени. В ее верхнем отделе расположена бугристость, в области которой имеется зона роста большеберцовой кости. Болезнь Шляттера является остеохондропатией, она сопровождается изменениями в строении костной и хрящевой ткани.
Содержание:
- Причины болезни Шляттера
- Патогенез заболевания
- Болезнь Шляттера у подростков: причины, симптоматика, фото
- Диагностика болезни Шляттера коленного сустава
- Лечение болезни Шляттера консервативными методами
- Лечение физиотерапевтическими методами
- Особенности лечения оперативными методами
- Профилактика патологии
- Прогноз болезни
- Как выбрать наколенник при болезни Шляттера?
- Какой код у болезни Осгуда-Шляттера по МКБ-10?
- Берут ли в армию с болезнью Шляттера
Чаще всего заболевание возникает у подростков, занимающихся спортом. Оно характеризуется болью, воспалением и припухлостью ниже колена. Болезнь Осгуда-Шляттера не является тяжелым нарушением и хорошо поддается лечению. Лишь иногда она приводит к кальцификации и избыточному окостенению очага воспаления.
Причины болезни Шляттера
Болезнь Осгуда-Шляттера является одной из распространенных причин боли в колене у активных подростков, много занимающихся спортом. Чаще всего она встречается у мальчиков. Наиболее опасные в этом отношении виды спорта связаны с бегом или прыжками. При этом задействована четырехглавая мышца бедра, которая энергично сокращается.
Реже патология появляется без видимой причины у детей, не занимающихся спортом.
Некоторые ученые считают, что эта болезнь имеет генетические предпосылки. Установлено, что наследование может осуществляться по аутосомно-доминантному типу с неполной пенетрантностью. Это значит, что предрасположенность к ней может передаваться от родителей к детям. Однако эта закономерность выявляется не всегда. Механическую травму при этом считают пусковым фактором болезни.
Патогенез заболевания
Четырехглавая мышца предназначена для разгибания ноги в колене. Она расположена на бедре, своей нижней частью прикреплена к коленной чашечке (надколеннику), который в свою очередь связан с верхним отделом большеберцовой кости, где у подростков еще не закрылась зона окостенения. Чрезмерно сильное сокращение плохо растянутой четырехглавой мышцы бедра ведет к избыточной нагрузке на связки надколенника.
Большеберцовая кость у подростков сформирована не до конца и продолжает расти. Она недостаточно сильна для таких нагрузок. Поэтому в месте прикрепления к ней связок возникает воспаление и болезненность. В результате нарушения кровообращения появляются мелкие кровоизлияния. В более тяжелых случаях возникает отрыв верхнего эпифиза и асептический (безмикробный) некроз костно-хрящевых участков. Может произойти отслойка надкостницы.
Заболевание характеризуется сменой периодов отмирания небольших участков ткани и их восстановления. Зона некроза замещается плотной соединительной тканью. Постепенно на месте длительной травмы образуется разрастание — костная мозоль. Ее величина зависит от интенсивности и длительности повреждающего действия. В подколенной области определяется утолщенная бугристость – шишка. Ее можно обнаружить при прощупывании голени, а при большом размере – во время осмотра.
Болезнь Шляттера у подростков: причины, симптоматика, фото
Заболевание встречается у мальчиков возрасте 12 – 15 лет, реже у девочек 8 – 12 лет. Половые различия в распространенности болезни связаны с тем, что активные виды спорта обычно предпочитают мальчики. Если такие занятия посещает девочка, вероятность развития патологии у нее не меньше.
Опасные виды спорта, которые могут привести к травмам мышц бедра и повреждению верхнего эпифиза большеберцовой кости:
- футбол;
- гимнастика и акробатика;
- волейбол;
- баскетбол;
- фехтование;
- лыжный спорт;
- большой теннис;
- велосипедный спорт;
- бокс и борьба;
- бальные танцы и балет.
Вначале заболевание не сопровождается никакими жалобами. Вовремя нераспознанная патология быстро приобретает хронический характер. Через некоторое время появляется основной симптом – боль чуть ниже коленной чашечки. Интенсивность неприятных ощущений со временем меняется. Как правило, она усиливается во время нагрузки и сразу после нее. Особенно сильная боль появляется при прыжках, ходьбе по лестнице и приседаниях, в покое же стихает. Она не распространяется в другие отделы конечности. Этот признак сохраняется в течение нескольких месяцев. Иногда он проходит только после завершения роста ребенка. Это значит, что некоторых детей боль в ноге беспокоит в течение 2 – 3 лет.
Отличие заболевания в детском возрасте – достаточно длительное бессимптомное течение. Насторожить родителей должна боль под коленом, то появляющаяся, то исчезающая.
Болезнь может появиться и у взрослых. В этом случае она нередко вызывает нарушение подвижности коленного сустава и развитие артроза.
В области под коленной чашечкой заметен отек тканей. При надавливании здесь определяется локальная болезненность. Во время обострения повышается местная кожная температура. В далеко зашедших случаях становится видно костное разрастание на передней поверхности ноги под коленом.
Заболевание затрагивает эпифиз, расположенный на голени и под коленной чашечкой. При неосложненном течении на движения в коленном суставе оно не влияет, так что объем движений в нем сохранен. Симптомы чаще возникают с одной стороны, но в трети случаев поражают оба колена.
Диагностика болезни Шляттера коленного сустава
Распознавание заболевания основано на тщательном физикальном (внешнем) обследовании пациента и истории развития патологии. Если диагноз ясен после осмотра и расспроса пациента, дополнительное обследование может не проводиться. Однако врачи обычно назначают рентгенографию коленного сустава в двух проекциях, чтобы исключить более серьезные причины боли в колене.
На рентгеновских снимках видно повреждение надкостницы и эпифиза большеберцовой кости. В тяжелых случаях он фрагментирован. Имеется характерный рентгенологический признак в виде «хоботка». В дальнейшем на месте травмы возникает бугристость – костная мозоль.
Термография – метод определения локальной температуры. При обострении болезни на термограмме виден локализованный очаг повышения температуры, вызванный усилением кровотока в зоне воспаления, в фазе ремиссии он отсутствует.
При подготовке к оперативному лечению больному может быть проведена компьютерная томография коленного сустава и прилегающих областей, помогающая уточнить размер и расположение патологической бугристости.
Чтобы исключить другие травмы коленного сустава, в сомнительных случаях выполняется осмотр суставной полости с помощью гибкого оптического прибора – артроскопия. Эндоскопическое оперативное лечение используется при внутрисуставных повреждениях колена, при болезни Осгуда оно не применяется.
Данные о сопутствующих повреждениях колена можно получить и с помощью ультразвукового исследования. Его преимуществом являются неинвазивность, безболезненность и быстрота выполнения.
Для выявления очага патологии в сомнительных случаях применяется радиоизотопное сканирование. Оно позволяет визуализировать участок воспаления в костной ткани.
Сильная боль в колене, сохраняющаяся в покое, по ночам или сопровождающаяся болезненностью костей в других областях тела, лихорадкой, поражением других органов требует дифференциальной диагностики со следующими состояниями:
- инфекционный или ювенильный ревматоидный артрит;
- остеомиелит;
- туберкулез или опухоль костей;
- болезнь Пертеса;
- перелом надколенника и другие травмы колена;
- бурсит, синовит, миозит.
Лечение болезни Шляттера консервативными методами
Боль обычно проходит в течение нескольких месяцев без какого-либо лечения. При обострении болезни необходимо принимать болеутоляющие и противовоспалительные средства, такие как парацетамол или ибупрофен. Введение глюкокортикоидов в коленный сустав не рекомендуется.
Для стимуляции обменных процессов в костной ткани назначаются препараты кальция, витамины D, E и группы В.
При острой боли, возникшей после тренировки, следует на несколько минут приложить пакет со льдом ниже колена. Это поможет быстро избавиться от неприятных ощущений.
Для защиты коленной чашечки во время занятий футболом и другими травмоопасными видами спорта необходимо носить наколенники.
В домашних условиях врачи рекомендуют использовать холодные компрессы, ограничить физическую нагрузку на пораженную ногу, ежедневно делать упражнения, повышающие эластичность мышц бедра и связок надколенника. Показан массаж с противовоспалительными и улучшающими кровоснабжение средствами, например, с троксерутиновой мазью.
Лечение физиотерапевтическими методами
Для повышения эластичности мышц бедра, уменьшения воспаления, профилактики образования костной мозоли используются физиотерапевтические методы:
- Электрофорез с обезболивающими веществами (прокаин), метаболическими средствами (никотиновая кислота, соли кальция), гиалуронидазой, кокарбоксилазой.
- В легких случаях используется магнитная терапия. Можно применять домашние аппараты для физиолечения, действие которых основано на свойствах магнитного поля.
- Терапия волнами ультравысокой частоты (УВЧ).
- Прогревание колена с помощью инфракрасных лучей, озокерита, парафиновых компрессов, лечебных грязей, теплых ванн с морской солью или минеральной водой.
Курсы физиотерапии должны проводиться регулярно в течение длительного времени – до полугода. Под действием этих методов улучшается кровообращение в пострадавшей области, снимается отек и воспаление, ускоряется нормальная регенерация кости, предупреждается рост костной мозоли и развитие артроза.
Особенности лечения оперативными методами
Операция у подростков обычно не проводится. Она выполняется в более позднем возрасте при сохраняющейся боли в колене. Причина этого состояния – сформировавшаяся костная мозоль, которая постоянно травмирует надколенник. Операция заключается во вскрытии надкостницы и удалении лишней костной ткани. Такое вмешательство очень эффективно и практически не вызывает осложнений.
Рекомендуемые меры для успешного восстановления после операции:
- в течение месяца использовать наколенник или повязку на сустав;
- для восстановления костной ткани показаны сеансы электрофореза с солями кальция;
- прием лекарств на основе кальция внутрь в течение 4 месяцев;
- ограничение нагрузки на сустав в течение полугода.
Возможные осложнения
При своевременной диагностике и защите коленного сустава болезнь не приводит к тяжелым последствиям. Однако предсказать исход заболевания заранее невозможно, поэтому важна его профилактика.
Длительная травматизация бугристости большеберцовой кости может привести к смещению надколенника вверх, что ограничивает работу коленного сустава и приводит к появлению болей.
В редких случаях сустав начинает неправильно формироваться, возможна его деформация, развитие артроза. Артроз – дегенерация суставного хряща. Она ведет к невозможности сгибать колено, болям при ходьбе и другой физической нагрузке и ухудшает качество жизни пациента.
Профилактика патологии
Предотвратить развитие болезни Шляттера можно. Если ребенок занимается спортом, связанным с повышенной нагрузкой на бедро, ему необходимо тщательно разминаться перед тренировкой, выполнять упражнения на растяжку. Следует проконтролировать, достаточно ли внимания тренеры уделяют физической подготовке к занятию.
Во время занятий травмоопасными видами спорта для профилактики болезни Шляттера следует использовать наколенники.
Прогноз болезни
Спорт или физическая активность не приводят к необратимому повреждению кости или нарушению ее роста, но усиливают боль. Если эти ощущения мешают полноценным занятиям, необходимо решить вопрос об отказе от тренировок или уменьшении их интенсивности, продолжительности и частоты. Особенно это касается бега и прыжков.
Боль может сохраняться от нескольких месяцев до нескольких лет. Даже после завершения роста она может беспокоить человека, например, в положении стоя на коленях. Взрослым с болезнью Шляттера нужно избегать работы, связанной с длительной ходьбой.
В очень редких случаях, если боли сохраняются, применяется хирургическое лечение. У большинства больных результаты такого вмешательства очень хорошие.
Как выбрать наколенник при болезни Шляттера?
Наколенник – приспособление, стабилизирующее коленный сустав. Оно защищает спортсмена от повреждений коленного сустава и окружающих тканей.
Чтобы предупредить развитие патологии, следует выбирать мягкий наколенник. Он обеспечивает легкую фиксацию, предупреждает смещение коленной чашечки, распределяет нагрузку более равномерно, что позволяет избежать микротравм большеберцовой кости. Такие наколенники нередко оказывают массажирующее действие, разогревая ткани и повышая их эластичность.
В послеоперационном периоде можно использовать полужесткий наколенник. Он крепится к ноге с помощью ремней или липучек и обеспечивает хорошую поддержку сустава. Жесткие наколенники для профилактики и лечения болезни Шляттера обычно не рекомендуют.
При выборе изделия нужно обратить внимание на материал, из которого оно изготовлено. Лучше всего приобрести наколенник из лайкры или спандекса. Эти материалы не только хорошо облегают колено и поддерживают сустав, но и пропускают воздух, не допуская чрезмерного увлажнения кожи. Отличный выбор – изделие из нейлона. Нейлоновые наколенники стоят дороже других, но и прослужат они значительно дольше.
Недостатком хлопкового наколенника является его низкая прочность. Изделия из неопрена плохо пропускают влагу и воздух, в связи с чем их длительное использование не рекомендуется. Эти модели предназначены для плавания.
Если ребенок занимается гимнастикой, акробатикой, танцами, ему подойдут спортивные модели с толстыми подушечками. Для волейбольных тренировок лучше выбрать наколенник с гелевыми вставками. Эти изделия со временем принимают индивидуальную форму, они очень удобны и отлично защищают сустав. Для занятий футболом лучше использовать прочные наколенники с прошитыми подушечками.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Универсальные наколенники характеризуются небольшой толщиной, их можно использовать при занятиях любым видом спорта.
При подборе изделия для ребенка необходимо учитывать его размер. Помочь в этом может спортивный врач или ортопед, а также консультант в магазине медицинской техники или спортивных товаров. Размер определяется по окружности коленного сустава. Могут понадобиться обхваты бедра и голени.
Перед покупкой наколенник нужно примерить. Лучше приобрести изделие чуть-чуть больше, чем нужно, и отрегулировать его размер с помощью липучек. Это облегчит использование изделия при воспалении или травме сустава. Наколенник не должен стягивать конечность и мешать движениям, он должен быть легким и удобным.
Не следует использовать эти приспособления при воспалении вен конечности, дерматитах и других кожных заболеваниях в области колена, остром артрите, индивидуальной непереносимости использованного материала.
Какой код у болезни Осгуда-Шляттера по МКБ-10?
Болезнь Осгуда-Шляттера является остеохондропатией. По международной классификации болезней 10 пересмотра ей соответствует код М92.5 – юношеский остеохондроз берцовых костей. Отличия в терминологии объясняются традиционно разной классификацией поражения костей и суставов в отечественной и зарубежной медицинской практике.
Ранее остеохондрозом называли большую группу поражений костей и суставов. Позднее из нее выделили остеохондропатии – процессы, сопровождающиеся первичным повреждением и асептическим некрозом костной ткани. Термин «остеохондроз» стал использоваться для обозначения патологии, первично поражающей хрящ и приводящей к его истончению.
Поэтому болезнь Шляттера отнесена к остеохондропатиям. Однако в последней МКБ это не учтено, и заболевание имеет название «остеохондроз».
Берут ли в армию с болезнью Шляттера
Болезнь Осгуд-Шляттера может быть основанием для освобождения от срочной службы, только если она сопровождается функциональным нарушением коленного сустава. Проще говоря, если заболевание было диагностировано в подростковом возрасте, но колено в полной мере сгибается и разгибается, молодого человека с большой вероятностью призовут на службу.
Если же имеется ограничение подвижности в суставе, постоянная боль, невозможность нормально бегать, прыгать, приседать, то по результату заключения ортопеда юноша от призыва освобождается.
Если имеется болезнь Шляттера, а рост большеберцовой кости еще не завершился (это определяют по рентгеновским снимкам), обычно предоставляется отсрочка от призыва на полгода с повторным переосвидетельствованием.
В целом можно сказать, что если болезнь не нарушает активность человека, она не служит основанием для отсрочки. Степень функциональных нарушений определяет ортопед, который дает соответствующее заключение для призывной комиссии.
Болезнь Осгуда-Шляттера – заболевание, поражающее верхнюю часть большеберцовой кости голени в области прикрепления к ней связки надколенника. Ее причиной служит постоянная перегрузка коленного сустава при занятиях спортом, преимущественно у подростков. Заболевание может не сопровождаться жалобами или проявляться болью, припухлостью, воспалением тканей под коленной чашечкой. В дальнейшем на месте травмы образуется костная мозоль, которая может нарушать функции сустава.
Лечение заключается в ограничении нагрузки, использовании надколенников, холода, противовоспалительных препаратов и физиолечения. В тяжелых случаях проводится операция по удалению костного нароста. Важную роль в профилактике имеет подготовка к занятиям спортом, включающая растяжку мышц бедра.
Болезнь Шляттера служит основанием для отсрочки или освобождения от призыва в том случае. Если она сопровождается жалобами и объективно ухудшает подвижность коленного сустава. Степень функциональных нарушений определяет врач-ортопед.
Остеохондропатия бугристости большеберцовой кости, или болезнь Осгуда Шляттера, приводит к тому, что разрушается этот участок ядра ее окостенения во время интенсивного периода роста детского скелета. Происходит такое в результате постоянного травматизма колена. Воспалительного процесса не наблюдается, инфекционный процесс также не присоединяется, но вот некроз присутствует. Хотя нередко патологию можно перепутать с острым гематогенным остеомиелитом. И это имеет свои определенные клинические проявления, на которые нередко не обращается должного внимания.
Чаше всего заболевание диагностируется у ребенка в возрасте от десяти до восемнадцати лет, когда наблюдается наиболее интенсивный рост организма человека. Также в это время ребенок особенно подвижен, часто занимается активными видами спорта. Такое заболевание, в основном, развивается у мальчиков, поражается при этом область коленного сустава.
В свою очередь, остеохондропатия бугристости большеберцовой кости имеет свои симптомы, которые позволяют вовремя ее заподозрить. Вначале симптомы незначительны, что не дает полной картины о заболевании. Все списывается на банальную травму коленного сустава после игры, к примеру, в футбол. Хотя на самом деле это далеко не так: в области коленного сустава уже идут процессы разрушения, нужно своевременно диагностировать патологию, немедленно ее лечить.
Проявления
Как уже упоминалось, симптомы вначале незначительны, все связывается с травмой. Однако, постепенно боли в области сустава начинают нарастать, не проходят после отдыха, ребенку становится тяжело ходить. Особенно проявляются симптомы во время движений, когда колено сгибается. Также неприятное чувство сопровождает приседания, поднятие по лестнице или спуск по ней.
Локализуется боль в нижней части коленного сустава и утихает только после того, как ребенок отдохнул. По характеру она острая, нередко режущая, концентрируется в передней части сустава, в том месте, где сухожилие четырехглавой мышцы бедра прикрепляется к бугристости большеберцовой кости. Также симптомы проявляются отеком этой области, который проходит при условии предварительного отдыха.
Симптомы не сопровождаются изменением общего состояния. Температура совершенно нормальная, кожа в месте отека имеет совершенно обычный цвет, на ощупь абсолютно нормальная. На начальном этапе заболевания подобные симптомы в области пораженного сустава смущают, к сожалению, немногих родителей. Боль во время нагрузки, постоянное перенапряжение, незначительная отечность может длиться на протяжении недель, а порой и месяцев.
Контуры бугристости за счет отечности сглажены, это отчетливо видно во время осмотра. Также симптомы проявляются болью при пальпации, отек плотноэластической консистенции, через него можно прощупать большеберцовую бугристость, она твердая.
Особенности
Заболевание имеет хроническое течение, периодически симптомы могут обостряться. В это время колено выражено отекает, присоединяется постоянная боль. Длительность периода не больше двух лет, по мере роста человека, эта патология сустава полностью проходит. У взрослого выставлять подобный диагноз не имеет смысла, даже если есть симптомы болезненности в области бугристости большеберцовой кости. Скорее всего, нужно поискать другую патологию коленного сустава.
Диагноз
Для того чтобы установить истину, порой хватает жалоб пациента, но дополнительно учитывается возраст, половая принадлежность.
Значение имеет образ жизни, занятие спортом.
Дать полное представление о заболевании позволяет рентген коленного сустава, обязательно в двух проекциях: зачастую это прямая, боковая, которая является наиболее информативной. На рентгеновском снимке будут видны характерные изменения области бугристости большеберцовой кости.
Дополняют симптомы иные методы обследования колена. Врач может назначить УЗИ, а если случай сложен, а часто непонятен, позволит установить истину КТ или МРТ. Методика дает возможность послойно проанализировать все изменения не только большеберцовой кости, но и коленного сустава. Как дополнение применяется денситометрия, методика, основанная на установлении плотности кости. Ее часто применяют для диагностики остеопороза. Метод дает представление о структуре костной ткани.
При помощи лабораторных методов врач полностью исключает инфекционный характер поражения. Так, в обязательном порядке берется общеклинический анализ крови и общий мочи. Дополняют все анализы на С-реактивный белок, показатель ревматического процесса, а также ПЦР (полимеразная цепная реакция). В случае необходимости могут быть применены другие методы диагностики.
О чем важно сказать врачу
На приеме можно озвучить массу информации, которая не будет иметь смысла. Нужно четко рассказать о симптомах, указав, сколько суставов поражено. Также имеет значение связь со спортивными нагрузками, это важно в целях диагностики. Во время болезни Осгуда Шляттера поражается только один сустав. Полезной будет информация о характере боли, ее связь с нагрузками, особенно с подвижными видами спорта.
Обязательно учитываются прошлые травмы, а также наличие подобного заболевания у родственников ребенка. При этом акцентируется внимание на приеме пищевых добавок ребенком, если такое имеет место.
Служба в рядах армии
Если болезнь развивается у мальчиков, то становится интересен вопрос о связи болезни с последующей службой в армии. Симптоматика болезни проявляется только в периоде роста, развития скелета, потом проходит бесследно. Поэтому, если врач в военкомате выставил диагноз, то нужно быть готовым к тому, что в 18 лет служить все-таки придется.
По мере формирования скелета ребенка, болезнь Осгуда Шляттера, несмотря на свое странное название, не оставляет следа. Только в некоторых случаях, когда были осложнения, оно может стать поводом к отсрочке. В остальных же болезнь Осгуда Шляттера не является причиной откосить от армии.
При любой боли в колене, особенно если она у ребенка односторонняя, лучше не списывать все на травму, полученную на занятиях спортом или во дворе. Не стоит ждать, пока все самостоятельно пройдет, параллельно принимая лекарства, в том числе, используя рецепты народной медицины. Лучше сразу обследоваться, ведь лечение болезни Осгуда Шляттера не такое уже сложное, длительное, как может показаться на первый взгляд. Своевременность предпринятых мер позволит ребенку вернуться к активной жизни, причем, как можно скорее.
2016-02-23
Source: osteo.lechenie-sustavy.ru
Читайте также
Наколенник при болезни шляттера — Лечение суставов
Содержание статьи:
Как лечить болезнь Осгуда – Шляттера у детей и взрослых
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
 Болезнь Осгуда-Шляттера связана с нарушением кровообращения в колене, из-за чего начинается постепенное разрушение ядра коленной кости. Из-за плохого поступления крови начинается воспаление хряща и большеберцовой кости.
Болезнь Осгуда-Шляттера связана с нарушением кровообращения в колене, из-за чего начинается постепенное разрушение ядра коленной кости. Из-за плохого поступления крови начинается воспаление хряща и большеберцовой кости.
Чаще всего болезнь Осгуда-Шляттера проявляется у активных подростков или людей, занимающихся спортом. Может оно возникать и как последствие травм или перегрузок коленного сустава.
Долго не спадающий отёк, припухлость колена, болезненные ощущения при разгибании и сгибании ноги могут свидетельствовать о начавшемся процессе разрушения хряща. Болезнь вполне излечима, а в случае подростковых заболеваний — проходит с возрастом, но лишь контроль врача и тщательное лечение смогут помочь полностью восстановить подвижность.
Почему возникает болезнь?
Одной из самых распространённых причин возникновения болезни Осгуда-Шляттера являются травмы колена разной степени тяжести. У взрослых, как правило, болезнь развивается как одно из осложнений после прямых травм:
- Переломы колена.
- Вывихи и прочие повреждения целостности коленного хряща.
Но чаще всего подвержены болезни Шляттера подростки, чей организм развивается не всегда равномерно, а некоторые органы системы просто «не успевают» дорастать до соответствующих размеров. При этом увеличивающаяся масса тела и получаемые нагрузки обычно превышают возможности хрящевой ткани. Перегрузка связок приводит к заболеванию.
Ситуация усугубляется, если ребёнок при этом занимается спортом. Приседания, наклоны, резкие смены движения, часто непомерные нагрузки приводят к растяжению сухожилий четырёхглавой мышцы. Из-за этого соединение коленной чашечки и большеберцовой кости слабеет, а частое перенапряжение приводят к постоянным микротравмам. Ими могут быть:
- Растяжения, после которых следуют отёки и болезненные ощущения.
- Надрывы сухожилий, приводящие к опухолям и отёкам в районе колена.
Пытаясь перекрыть возникшую пустоту, организм заполняет её небольшой шишкой из костной ткани, которая выглядит как небольшая доброкачественная опухоль.
Кто подпадает под риск заболевания?
Самая большая группа риска — это мальчики подростки от 8 до 18 лет, активно занимающиеся спортом. Согласно статистике, у 25 % детей данного пола и возраста в той или иной форме переносят болезнь Осгуда-Шлаттера. И лишь 5 % из них не причастны к активным занятиям спортом, а заболевают из-за различных травм или врождённых дефектов хряща колена.
К сожалению, с распространением женских видов спорта своеобразная группа риска сформировалась и среди девочек подростков. Это в основном девушки от 12 до 18 лет, также активно занимающиеся спортом и получающие спортивные травмы. Поскольку общая жизненная активность девочек-подростков значительно ниже, чем у мальчиков, то и риск заболевания ниже — около 5-6 %.
Вторая значительная группа риска — это профессиональные спортсмены, как правило, молодые, перенёсшие травмы колена различной степени тяжести. Микротравмы во взрослом возрасте становятся причиной заболевания значительно реже.
Какие же виды спорта усугубляют риск заболевания? В первую очередь те, которые связаны с прыжками, рывками, наклонами, резкими сменами направления движения, перегрузками и растяжением связок. В группы риска попадают молодые люди, занимающиеся следующими видами спорта:
- Лёгкая атлетика.
- Футбол.
- Волейбол.
- Баскетбол.
- Художественная гимнастика.
- Фигурное катание.
В группу риска можно занести также профессиональных танцоров таких направлений как контемп, брейк и других современных танцев.
Всё это не означает, что подростку или взрослому вредно заниматься подобными видами спорта — но нагрузки должны быть чётко рассчитаны. Родителям подростков, особенно мальчиков, следует контролировать нагрузки, получаемые ребёнком, приучать его к культуре спорта.
Как проявляется заболевание?
Первыми симптомами заболевания являются боли в коленях, возникающие после физических нагрузок. Вероятность того, что это не просто растяжение,  увеличивается при наличии в истории больного травм колена.
увеличивается при наличии в истории больного травм колена.
Вначале боль может проявляться не постоянно, а лишь при серьёзных физических нагрузках, но со временем болевые ощущения усиливаются, появляются припухлости, становится трудно совершать привычные ранее упражнения. Кроме болей, называют также ряд других симптомов:
- Припухлости в области колена, со временем перерастающие в опухоль.
- Постоянные отёки в нижней или верхней части колена, проявляющиеся после физических нагрузок, а также по утрам.
- Стреляющая боль в нижней части колена, проявляющаяся во время перенапряжения.
- Усиление боли при физических нагрузках.
К сожалению, на начальном этапе на подобные симптомы обращают внимание очень немногие. Боли при нагрузках или перенапряжении и лёгкие, быстро спадающие отёки могут продолжаться на протяжении нескольких недель, а то и месяцев.
Других признаков начавшегося процесса может и не быть, поэтому недомогания зачастую списывают на мелкие травмы. И лишь когда резка боль при полном сгибании колена и опухоли дают о себе знать, больной обращается к врачу. Чтобы избежать возможных осложнений, за медицинской помощью следует обратиться как можно раньше.
Диагностика и лечение
Чтобы диагностировать болезнь Осгуд-Шлаттера, необходимо обязательно сделать рентгеновский снимок проблемной зоны. Рентгенография колена позволит исключить добро- и злокачественные опухоли другого происхождения, растяжения, ушибы и прочие проблемы суставов со сходными симптомами. Дополнительными способами диагностики является пальпация опухоли, жалобы больного на сильные боли при резком сгибании колена.
Ранее было принято считать, что у детей заболевание Осгуда-Шляттера проходит само собой и только у взрослых его нужно лечить, но это не совсем верно.
Во избежание последствий и при очень ярко выраженных симптомах используют следующие средства лечения болезни Осгуда-Шляттера:
- ЛФК. Курс лечебной физкультуры для страдающих болезнью Осгуда-Шляттера включает в себя упражнения, направленные на укрепление коленного сустава и развитие мышц бедра. Сбалансированный цикл упражнений на растяжение подколенных сухожилий и четырёхглавой мышцы позволит снизить нагрузку на проблемный участок и будет способствовать улучшению состояния.
- Массаж поражённых участков с согревающими и противовоспалительными мазями. Так, идеально подходит троксевазиновая мазь.
- Физиотерапия. Тубусное ультрафиолетовое облучение назначается пациентам с последней стадией заболевания. Если изменения неглубокие, назначается электрофорез с кальцием и новокаином, а также прогревания.
- Применение согревающих компрессов.
- Приём противовоспалительных и болеутоляющих средств. Обычно назначаются ибупрофен и ацетаминофен.
 Но если заболевание прогрессирует, а консервативные методы оказываются бессильны, приходится применить хирургическое вмешательство, а именно механическое изъятие опухоли. Если необходимо, изымается весь участок сустава, поражённого дистрофическим процессом.
Но если заболевание прогрессирует, а консервативные методы оказываются бессильны, приходится применить хирургическое вмешательство, а именно механическое изъятие опухоли. Если необходимо, изымается весь участок сустава, поражённого дистрофическим процессом.
«Мёртвый» сустав заменяют пластиковым имплантом. Разумеется, подобное вмешательство — достаточно серьёзный шаг, а потому в первую очередь применяются нехирургические меры.
Возможные осложнения
При тяжёлом протекании заболевания после окончания курса лечения остаётся костный нарост в виде шишки под коленной чашечкой.
При неполном лечении остаются болевые ощущения, ноющие боли, которые могут регулярно появляться после сильных физических нагрузок.
На период лечения и реабилитации следует исключить занятия спортом, придерживаться определённой диеты, не забывать о лечебных упражнениях, не допускать перегрузок сустава.
Болезнь Осгуда-Шлаттера вполне излечима, но к лечению её необходимо подходить ответственно.
Видео: Как выглядит болезнь Шлаттера на рентгенограмме
Бандажи и ортезы на коленный сустав при артрозе
- Избавляет от боли и отеков в суставах при артрите и артрозе
- Восстанавливает суставы и ткани, эффективен при остеохондрозе
Узнать больше…
Всевозможные повреждения суставов требуют длительного лечения и восстановления. Для надежной фиксации поврежденного сочленения и его иммобилизации производители медицинского оборудования выпускают огромный ассортимент специальных приспособлений.
- Ортез.
- Суппорт.
- Бандаж.
- Магнитные наколенники.
- Тутор.
- Шина.
Бандаж на коленный сустав является одним из таких изделий.
Для чего нужен ортез на коленный сустав
 Коленный сустав человека имеет очень сложное строение, он состоит из трех костей, трех синовиальных сумок, менисков и сухожилий. В соединении нижней и верхней части сустава принимают участия хрящевые пластины (мениски), связки и сухожилия.
Коленный сустав человека имеет очень сложное строение, он состоит из трех костей, трех синовиальных сумок, менисков и сухожилий. В соединении нижней и верхней части сустава принимают участия хрящевые пластины (мениски), связки и сухожилия.
Благодаря слаженной работе всех элементов этого механизма колено может осуществлять сгибательные и разгибательные движения. Но при различных повреждениях сочленение утрачивает свою функциональность.
Причины нарушения двигательной активности в коленном суставе обусловлены:
- Значительными физическими нагрузками, которые возникают во время спортивных тренировок или во время работы, предполагающей поднятие и перенос тяжестей.
- Большое влияние на коленные суставы оказывает избыточный вес пациента, поскольку он обременяет колени дополнительной нагрузкой.
- Дегенеративно-дистрофические заболевания тоже относятся к факторам риска развития гонартроза коленного сустава, бурсита и других подобных заболеваний.
Для лечения патологий коленного сустава и для восстановления в период реабилитации после травмы или операции врачи, помимо лекарственных препаратов, назначают пациентам ношение ортопедических бандажей.
Эти нехитрые приспособления обеспечивают ослабленному колену стабильность, снимают болевой синдром и снижают нагрузку.
Бандаж на колено – показания
 Бандаж или ортез является ортопедическим приспособлением, плотно облегающим коленный сустав и гарантирующим ему стабильность. Носить наколенники можно как в лечебных целях для избавления от существующей болезни, так и в целях профилактики.
Бандаж или ортез является ортопедическим приспособлением, плотно облегающим коленный сустав и гарантирующим ему стабильность. Носить наколенники можно как в лечебных целях для избавления от существующей болезни, так и в целях профилактики.
Для спортсменов ортезы на колени особенно необходимы, поскольку эти люди ежедневно подвергают свои ноги риску травматизма. Эластичный бандаж поможет справиться с незначительным повреждением сустава, воспалением или отечностью.
Приспособление оказывает разгрузочное, согревающее и компрессионное действие.
Иммобилизация колена необходима в следующих ситуациях:
- растяжения, вывихи, ушибы;
- гонартроз, тендинит, остеоартроз, артрит;
- частичный или полный разрыв мениска по типу ручки лейки;
- воспаление сухожилий;
- отечность колена;
- болезнь Осгуда-Шляттера;
- застарелая травма;
- после операции на суставе.
Главное качество наколенника – жесткая фиксация. Обычный эластичный бинт не может гарантировать такого эффекта. Правильно подобранный ортез тормозит развитие воспалительного процесса.
Мягкий бандаж на коленный сустав оснащен слоем, изготовленным из шерсти собак. Такое приспособление обеспечивает конечности согревающий эффект и улучшает кровообращение. Поэтому изделие имеет только положительные отзывы.
Типы фиксаторов на коленный сустав
Фиксирующие бандажи для коленных суставов различаются не только по своему устройству, но и по материалу, который производитель использует в процессе изготовления.
 Самые примитивные изделия – мягкие наколенники, пришедшие на смену эластичным бинтам. Эти ортезы применяют спортсмены и пациенты с несложными патологиями коленей.
Самые примитивные изделия – мягкие наколенники, пришедшие на смену эластичным бинтам. Эти ортезы применяют спортсмены и пациенты с несложными патологиями коленей.
Бандаж на коленное сочленение, дополнительно снабженный ребрами жесткости, представляет собой фиксатор из полимерного волокна.
Он имеет ремни и липучки, для обеспечения суставу полного покоя и максимальной стабильности. Ортез с ребрами жесткости показан для лечения артрита, остеоартроза, серьезных травм и для ношения в послеоперационном периоде.
Если болевые ощущения возникли под коленной чашечкой, рекомендуется использовать фиксатор с функцией поддержания сухожилий. Такое изделие не ограничивает подвижность связок, о чем свидетельствуют многочисленные отзывы пациентов.
Самыми сложными по конструкции являются шарнирные наколенники и туторы. Наколенники – это универсальные устройства, которые могут быть использованы для устранения болей при вывихах и растяжениях, для лечения деструктивных изменений в тканях сустава.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Типы бандажей по эффективности
В медицинской практике бандажи для колен классифицируются по типу и по силе фиксации.
- Функциональный тип – обеспечивает суставу стабильность, ограничивает его подвижность. Изделия могут быть снабжены регуляторами, шарнирами и усилены ребрами жесткости.
- Динамический (компрессионный) – данный тип ортезов рекомендован для ношения после операций, травм и в качестве профилактики при занятиях спортом. Динамический фиксатор на колено часто используется при обострении хронических патологий сустава.
- Стабилизирующий фиксатор – это изделие с пластиковыми и металлическими вставками. Такими бандажами заменяют шины. Они показаны после серьезных операций и травм на коленных суставах. Иммобилизация достигается максимальная.
- Этапно-функциональный ортез – жесткое приспособление, позволяющее постепенно наращивать амплитуду движений во время реабилитации сустава. Эффект достигается за счет уменьшения фиксации.
Выбор фиксатора для коленного сустава при артрозе
Артроз – это та патология, которая с каждым годом поражает все большее количество людей. Дегенеративное изменение структуры сустава вызывает интенсивную боль и ограничивает подвижность конечности.
Пациент испытывает мучения даже во время коротких пеших прогулок. Фиксатор на колено с ребрами жесткости помогает уменьшить симптомы болезни, устранить отек и восстановить свободу движений.
На начальной стадии артроза можно носить мягкие наколенники и бандажи открытого типа. В целях профилактики артроза и при невыясненной локализации боли показаны закрытые приспособления.
Особое внимание при покупке ортеза следует уделить материалу, который производитель использовал для изготовления фиксатора. Полиэстр и эластан считаются наиболее комфортными и практичными.
 Приспособления со вставкой из собачьей шерсти обеспечивают суставу дополнительное тепло и лечебный эффект. Подобными же свойствами обладает материал-турмалин. Минерал выделяет инфракрасное излучение и прогревает пораженный сустав, проникая глубоко в кожу.
Приспособления со вставкой из собачьей шерсти обеспечивают суставу дополнительное тепло и лечебный эффект. Подобными же свойствами обладает материал-турмалин. Минерал выделяет инфракрасное излучение и прогревает пораженный сустав, проникая глубоко в кожу.
Перед тем как отправиться в аптеку или специализированный магазин для покупки бандажа на коленный сустав, пациент должен проконсультироваться с врачом, ведущим его историю болезни. Доктор учтет все особенности заболевания и даст больному полезные рекомендации относительно типа изделия.
Эластичный фиксатор, защищающий колено от различных механических повреждений, можно приобрести самостоятельно. Изделие должно соответствовать размеру конечности больного. При покупке нужно иметь в виду, что у каждой фирмы-производителя собственный размерный ряд. Для определения размера нужно замерить портновским сантиметром обхват ноги под коленом и над ним.
Покупать медицинские фиксирующие приспособления лучше в проверенных интернет-магазинах или в специализированных салонах, где существует возможность примерки бандажа. Если это жесткий фиксатор – он не должен слишком сильно сдавливать ногу. В противном случае нарушается процесс кровообращения и питания тканей сустава, а это только навредит и без того больному колену.
Не стоит ждать лечебного эффекта от свободно болтающегося ортеза. При покупке необходимо учитывать и практичность материала. Изделие должно стираться или мыться, быть износостойким и пропускать воздух. Рекомендуется проверить все застежки, крепления и ремни бандажа. Липучки быстро изнашиваются, поэтому изделия с подобными элементами вряд ли прослужат долго.
Самые популярные производители:
- Mueller Sports Medicine – лидер по производству товаров спортивной медицины.
- Rehard Technologies GmbH – немецкая фирма, выпускающая различные приспособления для лечение суставов и позвоночника.
- Medi – немецкий бренд, производящий высококачественные спортивные бандажи и другие ортопедические товары.
- Pharmacel – американская компания, которая производит изделия для спортивной медицины и физиотерапии.
- Избавляет от боли и отеков в суставах при артрите и артрозе
- Восстанавливает суставы и ткани, эффективен при остеохондрозе
Узнать больше…
Source: sredstva.lechenie-sustavy.ru
Почитайте еще:
Наколенник при болезни шляттера — Все про суставы
Болезнь Шляттера – это асептическое поражение головки большеберцовой кости, которое возникает вследствие постоянных физических нагрузок во время наиболее интенсивного роста костей у ребенка. Клиническая картина болезни Шляттера является ничем иным как некрозом костной и хрящевой ткани большеберцовой кости. Для патологии характерно формирование шишки в области нижнего полюса коленной чашечки без видимых на то причин. Среди исследователей данное заболевание принято называть остеохондропатией бугристости большеберцовой кости – именно такой термин чаще всего используется ортопедами и травматологами в процессе заполнения медицинской карточки пациента.
Впервые патология была описана в 1906 году американским хирургом Осгудом и его швейцарским коллегой Шляттером. Поэтому довольно часто в литературе встречается и другое название недуга – болезнь Осгуда-Шляттера.
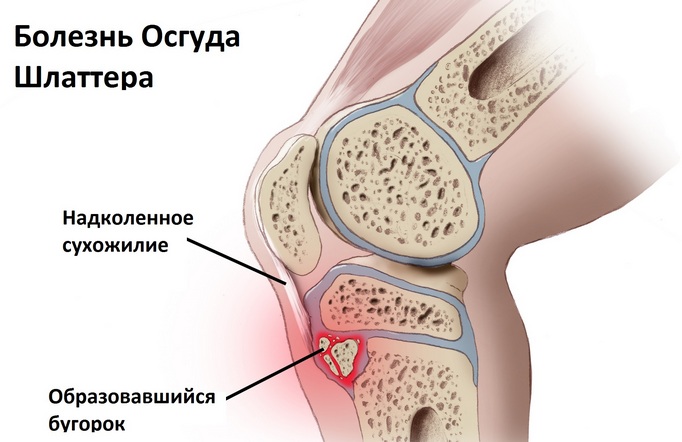
Болезнь Шляттера является преимущественно заболеванием юных спортсменов, патология связана с повышенными нагрузками на еще не окрепшие кости ребенка. По медицинской статистике, болезнь Шляттера в большинстве случаев встречается в возрасте 10-18 лет, и это вполне закономерно, поскольку именно в данный период наблюдается наиболее интенсивный рост костей у ребенка. Обычно шишка начинает появляться только на одном колене, но возможен вариант и с одновременным поражением обоих коленей. Намного чаще патология диагностируется у мальчиков, поскольку они традиционно чаще усиленно занимаются спортом. В целом, около 20% спортсменов, которые в юном возрасте начинают заниматься профессиональным спортом, имеют болезнь Шляттера. Среди тех детей, которые не занимаются спортом профессионально, заболевание встречается намного реже, всего в пяти процентах случаев.
Симптомы
Начало заболевания практически бессимптомно – редкие боли в области колена во время физических нагрузок.
После максимальных нагрузок (соревнования, интенсивные тренировки) начинает появляться болевой синдром в колене.
Боли в колене при надавливании, подъеме и спуске по лестнице, сгибании и разгибании, при приседании, иногда даже при ходьбе. В некоторых случаях боль может не стихать даже в состоянии покоя.
Интенсивные боли при выполнении физических упражнений.
Наличие шишки немного ниже надколенника. Припухлость в области коленного сустава, отек мягких тканей.
Общие симптомы (озноб, повышение температуры тела) и симптомы воспаления (гной, покраснение) отсутствуют.
Клиническая картина может ослабевать на несколько недель, но спустя некоторое время снова возвращается.
Причины болезни Шляттера
Основной причиной развития болезни Шляттера являются интенсивные физические нагрузки, которые не всегда под силу детскому организму. В первую очередь, речь идет о занятии ребенка профессиональным спортом: постоянные тренировки, соревнования, которые требуют максимальной выкладки, довольно часто таким образом из организма выжимаются все ресурсы для достижения результата. Повышенный риск развития данной патологии дают такие спортивные дисциплины, как: баскетбол, волейбол, футбол, фехтование, фигурное катание, хоккей, бокс, каратэ, борьба, спортивная гимнастика, тяжелая и легкая атлетика, а также горнолыжный спорт, спортивные танцы, балет. Исходя из перечисленного списка, можно сделать вывод, что риск повышается при выполнении наклонов, беговых упражнений и особенно прыжков.
Причина данного заболевания заключается в том, что в процессе выполнения тренировок (наклоны, приседания, прыжки) активно начинает работать четырехглавая мышца бедра, поэтому под воздействием повышенных нагрузок квадрицепс провоцирует растягивание сухожилия, которое соединяет большеберцовую кость и коленную чашечку. В результате максимального и порой чрезмерного напряжения сухожилие подвергается мелким надрывам, микротравмам, что в свою очередь приводит к нарушению кровоснабжения в зоне бугристости большеберцовой кости. На такие отклонения организм ребенка реагирует разрастанием костной ткани, что в итоге приводит к формированию костной шишки немного ниже надколенника. Спустя некоторое время такая шишка становится причиной отмирания части большеберцовой кости – наблюдается некроз костной ткани.
Дополнительным толчком к развитию болезни Шляттера или резкого рецидива может стать перелом голени, ранение, ушибы, разрыв связок, вывих коленного сустава.
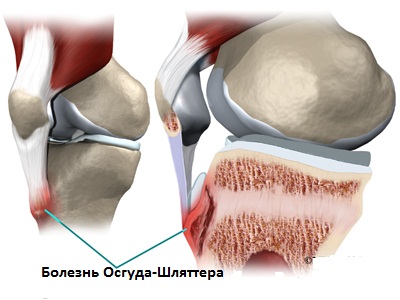
Диагностика
При возникновении болей в колене ребенка необходимо отвести на консультацию к ортопеду. Врач выполнит осмотр коленного сустава на предмет отека и проведет оценку подвижности бедра и колена. Также доктор тщательно расспросит о наличии других тревожащих симптомов, наличии перенесенных ранее травм, патологий у ребенка и у близких родственников. Решающую роль в диагностике патологии имеет рентгенография коленного сустава, которая позволяет рассмотреть на снимке область крепления сухожилия надколенника к большеберцовой кости. Для большей наглядности и полноты клинической картины рентгенографическое исследование выполняется в боковой и прямой проекции.
Для уточнения диагноза может быть назначено дополнительное исследование: компьютерная томография, МРТ, денситометрия, УЗИ коленного сустава, в случае подозрения на наличие инфекции – лабораторное исследование (ПЦР, анализ крови).
Дифференциальная диагностика патологии проводится с опухолями кости, сифилисом, остеомиелитом, переломом большеберцовой кости.
Лечение болезни Шляттера
В большинстве случаев требуется консервативное лечение, которое проводится под контролем травматолога или ортопеда. В первую очередь, стоит сократить уровень физических нагрузок на сустав, в некоторых случаях для этого требуется наложение гипсовой повязки. Основой консервативной терапии при болезни Шляттера является прием противовоспалительных и обезболивающих препаратов. Обязательно должна быть назначена лечебная физкультура с комплексом упражнений для растягивания подколенных сухожилий, связки надколенника, которая прикрепляется к большеберцовой кости. Также следует выполнять упражнения для тренировки мышцы бедра.
Важную роль в терапии патологии отводят физиотерапевтическим методам: массажу, парафиновым и грязевым ваннам, электрофорезу с прокаином и кальцием, УВЧ, магнитотерапии.
После курса терапии допускаются щадящие нагрузки на область коленного сустава: исключают прыжки, бег, приседания, но допускают езду на велосипеде, плавание.
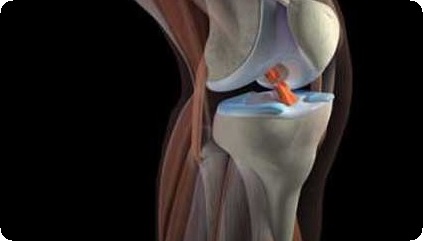
В некоторых случаях (когда присутствует существенное отмирание костной ткани) требуется хирургическое лечение данного заболевания. При проведении вмешательства пораженные некротическим процессом ткани удаляют, а бугристость большеберцовой кости фиксируют при помощи костного трансплантата.
Консервативное лечение может продолжаться от полугода до трех лет (в редких случаях терапия растягивается на пять лет). В целом, прогноз заболевания благоприятный, но у многих пациентов шишка под наколенником остается на всю жизнь. Острые боли ослабевают, иногда развиваются ноющие боли в колене в виде реакции на смену погоды. Если после наступления улучшения снова начать нагружать поврежденный сустав тренировками и соревнованиями, возможно смещение надколенника, деформация коленного сустава, остеоартроз, поэтому нагрузки стоит свести к минимуму.
Source: doctoroff.ru
Читайте также
лечение коленного сустава, наколенники и фото
Содержание статьи
Занятие спортом, особенно на профессиональном уровне, ведёт к чрезмерным физическим нагрузкам, которые испытывает костно-мышечная система. Тренировочный процесс в активных видах спорта (волейбол, баскетбол, спортивная гимнастика) приводит к частой травматизации нижних конечностей.
Из-за этого в детском и подростковом возрасте возрастает риск развития болезни Шляттера. При этом заболевании происходит разрушение бугристости большеберцовой кости в районе прикрепление сухожильных фасций.
Что такое болезнь Осгуда-Шляттера коленного сустава?
Впервые данная разновидность патологии коленного сустава была систематизирована и описана врачом Осгудом Шляттером (или Осгуд Шлаттер) в 1906 году, именем которого впоследствии был назван этот недуг.
Кроме этого, в медицинской литературе болезнь может встречаться под другими названиями:
- Асептическое поражение большеберцовой кости с местом локализации в эпифизе.
- Остеохондропатия бугристого участка большой берцовой кости.
Патологический процесс развивается постепенно, изначально поражается хрящевая ткань коленного сустава. Из-за чего под коленной чашечкой образуется выпячивание (в виде шишки).
С течением времени, происходит перерождение ткани хряща в костную, и как следствие может нарушаться амплитуда движения коленного сустава.
Болезнь Шляттера коленного сустава
Детальное изучение этой болезни позволяет установить, что по своей сути она является проявлением остеохондроза. В связи с этим, по международной классификации (МКБ 10)ей присвоен цифровой код М92.5 (остеохондроз в юношеском возрасте, с местом локализации на большой берцовой кости).
Причины возникновения болезни Шляттера коленного сустава
Несмотря на то, что данное заболевание исследуется уже длительное время, окончательного ответа о его этиологии ещё не дано. В основном практикующие специалисты склоняются к мнению о том, что провоцирующим фактором является систематическае травматизация коленного сустава.
В связи с этим, существует ряд факторов, которые увеличивают шанс развития данной патологии:
- Длительная нагрузка на сумочно-связочный аппарат коленного сустава.
- Часто получаемые микротравмы в области колена.
- Нарушение целостности или растяжение сухожильных фасций.
- Переломы берцовой кости и голени.
Болезнь Шляттера у подростков
Основной пик развития данной патологии фиксируется у подростка в период формирования костного скелета. У юношей он соответствует 12-14 годам, а у девочек 11-13.
В подростковом периоде, болезнь возникает из-за следующих факторов:
- Возрастной. Частота заболевания в возрасте от 10 до 15 лет имеет более высокие показатели, чем у взрослого населения.
- Зависимость от пола. Чаще регистрируется у мальчиков, так как они введут более подвижный образ жизни.
- Физическая активность. Развитию недуга в подавляющем большинстве случаев, подвержены дети, которые занимаются активными или силовыми видами спорта (хоккей, футбол, баскетбол, тяжёлая атлетика).
Болезнь Шляттера коленного сустава у взрослых
Из-за того, что зоны роста костного скелета закрываются после достижения 25 летнего возраста, процесс возникновения этой патологии у взрослого человека наблюдается крайне редко.
У взрослого населения, болезнь могут вызывать полученные травмы колена, вывих, перелом, растяжение связок, повреждение хрящевой ткани.
Проявление болезни Шляттера
Диагностика
Опытному врачу ортопеду не составляет большого труда распознать заболевание и установить диагноз, даже не прибегая к дополнительным видам исследования. Для этого выслушивается жалобы пациента, которые сопоставляются с данными внешнего осмотра.
Для подтверждения диагноза и дифференцирования с туберкулезом, остеомиелитом или опухолью, применяется:
- Рентгенологическое исследование сустава. Рентген помогает установить наличие опухоли, ушиба или растяжения сумочно-связочного аппарата (так же он может быть утолщен). Кроме этого боковая проекция позволяет судить о состоянии бугристости коленного сустава (наличие изолированных костных фрагментов).
- Допускается использование методов УЗИ или МРТ при необходимости.
Рентген снимок колена с болезнью Шляттера
Для исключения патологических процессов инфекционного характера назначается:
- Клиническое исследование крови.
- Анализ крови на ПЦР и С-реактивный белок.
- Проведение ревмо-проб.
Симптомы в зависимости от стадии болезни
Для этого патологического процесса характерно поэтапность развития.
Различают три степени этого состояния:
- 1 степень. Может появляться незначительная боль в коленном суставе, но при визуальном обследовании появление характерной шишки не обнаруживается.
- 2 степень. Под коленной чашечкой вначале появляется едва заметный бугорок, который имеет возвышенное положение по сравнению с соседними участками тела. Боли приобретают интенсивный характер.
- 3 степень. Процесс становится хроническим, при визуальном обследовании обнаруживается выступающая шишка под коленом. Она на ощупь может иметь повышенную температуру и сильно болеть. Иногда могут появляться первые признаки нарушение амплитуды движения в суставе.
Последствия болезни Шляттера коленного сустава
Ранняя диагностика и соблюдение полного объема лечебных мероприятий позволяет исключить развитие возможных осложнений и негативных последствий.
Но в некоторых случаях может происходить:
- Мениск изменяет положение (он смещается вверх).
- Появление постоянного чувства дискомфорта в виде болевого синдрома из-за развившегося остеоартроза.
- Нередко колено будет работать как «барометр», повыситься болевая чувствительность на смену погоды.
Лечение болезни Шляттера
Чтобы обеспечить излечение от этой патологии в кратчайшие сроки, необходимо использовать комплексное лечение, которое предполагает применять следующие методики и средства:
- Использовать фиксаторы и бандажи разнообразных видов .
- Применять кинезиотейпирование или тейпирование коленного сустава.
- Лечить фармакологическими препаратами.
- Допускается использование физиотерапевтических процедур и массажа.
- Ежедневно использовать гимнастические упражнения поддерживающие тонус коленного сустава.
- Операбельная терапия.
- Методики и рецепты народного врачевания.
Фиксаторы при остеохондропатии
В зависимости от стадии течения болезни могут применяться различные виды фиксаторов.
Они имеют разную конструкцию и обеспечивают разную степень жесткости:
- Циркулярный наколенник из ткани. Изготавливается преимущественно из натуральной ткани или шерсти животных. Помимо фиксации коленки, обладает согревающим действием.
- Наколенник-фиксатор неопреновый. Отличается длительным сроком эксплуатации, имеет небольшую массу и обеспечивает оптимальную фиксацию в коленном суставе.
- Ортез. По сравнению с вышеперечисленными ортопедическими изделиями, применение ортеза обеспечивает качественную фиксацию сустава. Это становится возможным из-за наличия в нём боковых пластин, которые плотно прилегают к участкам тела.
- Тутор. Самый жесткий фиксатор, действие которого соизмеримо только с гипсовой лангетной. Основным достоинством этого изделия, является возможность сохранять объём движений.
Наколенники помогают зафиксировать сустав
Кинезиотейпирование или тейпирование коленного сустава
Данная методика появилась относительно недавно. Возможность её осуществления связана с выпуском особой ленты — кинезиотейпа. Кинезиотейп наклеивается на кожу, обеспечивая возможность повышать физические нагрузки на сустав.
Правильное использование аппликации позволяет носить тейп-пластырь до 14 дней. При этом он не нарушает распорядок дня, и дает возможность принимать банные процедуры.
Существуют некоторые различия между тейпированием и кинезиотейпированием. В первом случае предполагается лечебная иммобилизация (может быть болезненной), с применением обычного пластыря. Она, как правило, ограничивает подвижность и облегчает нагрузку на сустав.
Кинезиотейпирование применяется для увеличения подвижности и сохранения полного объема движений в суставе.
Кинезиотейпирование сустава при болезни Шляттера
Медикаментозная терапия
Применение аптечных средств позволяет уменьшить болевые ощущения, которые заметно снижают качество жизни пациента.
В этом случае доктор назначает использование препаратов обладающих спазмолитическим и анальгезирующим действием:
- Но-шпа.
- Спазмалгон.
- Кетанов.
Применяются наружные средства в качестве растирок:
- Фастум гель.
- Финалгон.
- Алором и мазь на основе Индометацина.
В стадии обострения используют:
В качестве поддерживающей терапии назначают препараты, в составе которых присутствует:
- Кальций.
- Витамины группы Е и В (Компливит).
Физиотерапия
Аппаратные процедуры дают позитивную динамику в случае длительного применения физиотерапии (не менее 3 месяцев).
Для восстановления полной подвижности сустава и устранения болевых ощущений применяют:
- Курсы токов высокой частоты и магнитотерапия (способна оказывать положительное воздействие в 60% случаев).
- Электрофорез с лидокаином, хлористым кальцием или никотиновой кислотой. Если не наступает положительный эффект, с помощью электрофореза вводится Калия йодид или Аминофиллин.
- Метод ударно-волновой терапии осуществляется пневматически или с помощью электромагнитного излучателя. Аппарат воспроизводит фокусированное волны, которые проникают глубоко в ткани, снимая воспаление.
- Квантовая терапия при помощи лазера. Основана на применении лазера низкой интенсивности, который расширяет кровеносные сосуды, тем самым восстанавливая трофические процессы в тканях.
- Использование аппликаций парафина и озокерита позволяет обеспечить быстрое снятие симптомов воспаления.
- Массаж, способен оказывать регенерирующее действие на мышечные группы и сухожильные фасции.
Электрофорез на коленный сустав
ЛФК для коленного сустава
Чтобы лечебная гимнастика возымела должный эффект, её необходимо проводить ежедневно, желательно в одно и то же время (по утрам).
Очень важно распределить тренировочный процесс, чтобы он способствовал расслаблению мышечных групп бедра и сумочно — связочного аппарата коленного сустава.
С этой целью рекомендуется выполнять ЛФК или утреннюю зарядку, в состав которой включается следующие упражнения:
- В положении стоя поочередно поднимать левую и правую ногу, согнутую в колене, стараясь максимально приблизить к грудной клетки. Опускание конечности производить плавно, подтягивая носок к себе, чтобы возникло напряжение в икроножных мышцах.
- Произвести упору на одну ногу, и закрыв глаза пытаться сохранить равновесие, при этом вторая нога должна быть согнута в колене.
- Сидя на полу, вытянуть ноги перед собой. Попеременно производить движение носками кончиков пальцев ног на себя, и от себя.
- В положение лежа приподнять ноги, и выполнять движения напоминающие кручение педалей велосипеда.
- Сесть на пол в позе лотоса (как при занятии йогой), руками обхватить пальцы ног, и пытаться локтями рук надавливать на колени, приближая их к поверхности пола.
Упражнения для лечения сустава
Количество повторений по лечебной физкультуре происходит по 10 раз.
Операбельная терапия коленного сустава при болезни Шляттера
Операционное вмешательство, это радикальный метод, который применяется при отсутствии позитивной динамики в лечении если:
- Терапия осуществлялась более 2 лет.
- Развиваются осложнения, которые нарушают целостность кости, или ведут к разрыву связок надколенника.
- Диагноз был установлен после 18 лет.
В основе операции лежит резекция очагов, которые подверглись некротизации (разрушению), и введению импланта фиксирующего бугристость берцовой кости.
Рецепты народного врачевания
В качестве дополнительного лечения в домашних условиях, после согласования с доктором, можно применять методики альтернативной медицины:
- Для компресса очень хорошо подойдёт настой из сухих корневищ окопника и чернокорня. Для приготовления настоя берется по 5 ложек каждого ингредиента, после чего они заливаются кипятком, и настаивается 10-12 часов. Повязка с компрессом должна находиться на колене не более 8 часов.
- Снять болевые ощущения поможет пихтовое масло, если его использовать утром и вечером.
- Использование масла из семян подсолнечника или оливковое также для компресса допускается.
Профилактика остеохондропатии Шляттера
Для предотвращения развития этого заболевания необходимо:
- Соблюдать меры безопасности при проведении тренировочного процесса.
- После тренировки применять физиотерапевтические процедуры для профилактики (ванны, гидромассаж, охлаждающие компрессы).
- Следить за состоянием массы тела.
- Период интенсивных тренировок должен сопровождаться хорошим питанием, а в качестве витаминизированной добавки использовать поливитаминные комплексы с достаточным содержанием кальция.
Правильное питание при заболевании Шляттера
В основе диетического питания, при этом заболевании, лежит употребление продуктов с повышенным содержанием витаминов и кальция:
- Ежедневный рацион должен включать овощи, богатые содержанием грубой клетчатки (капуста, свекла и тыква, болгарский перец и томаты). Из фруктов необходимо отдавать предпочтение абрикосам, цитрусовым, хурме.
- Большим содержанием кальция обладает кисломолочная продукция (кефир, ряженка и йогурт).
- Стараться избегать употребления жирных сортов мяса, по возможности замещая их постной говядиной, мясом курицы, морепродуктами (сардины, камбала, тунец).
Занятия спортом и болезнь Шляттера
Чтобы ускорить восстановительный процесс костной ткани и сухожилий спортсмена, необходимо обеспечить минимальные физические нагрузки на коленный сустав.
Большинство специалистов в области хирургии и ортопедии считают, что использование традиционных методик терапии предполагает отложить тренировочный процесс на несколько лет.
Кроме этого, для устранения ощущения дискомфорта в результате болевого синдрома необходимо отстранение от спортивных тренировок от года до трёх лет.
Заболевание Шляттера и служба в армии
Призывной возраст в Российской Федерации распространяется на молодых людей достигших 18 лет. К этому времени данная патология находится в стадии регресса. И поэтому она не является причиной освобождения от воинской повинности и призыва в армию.
Возможна отсрочка, если возникает необходимость произвести полный курс лечебных мероприятий (обычно она составляет от 6 до 12 месяцев). Призыв не осуществляется в том случае, если болезнь Шляттера привела к функциональному нарушению двигательной способности сустава.
Лечение в Израиле и Европе
Терапия этой патологии в лечебных клиниках Израиля имеет ряд преимуществ, так как в основе лечебного процесса используется новейшие технологии, позволяющие устранить симптомы заболевания в кратчайшие сроки.
Кроме этого, в отличие от лечебных центров Германии или Италии, стоимость лечения значительно ниже.
В лечебный процесс, включается использование полного объема физиотерапевтических процедур, а при необходимости, после 14 лет может применяться оперативное вмешательство, с последующим реабилитационным периодом.
Заключение
Заболевание Шляттера в основном хорошо поддается терапии и его можно вылечить. Болевые симптомы исчезают навсегда, и воспоминаниям об этой болезни является наличие шишки под коленным суставом, что является только косметическим дефектом.
Оперативное вмешательство показано только в некоторых случаях. Её проведение обычно не вызывает никаких опасений, так как она не относится к категории повышенной сложности.
Отзывы о лечении болезни Шляттера
Врач-ревматолог с многолетним стажем и автор сайта nehrusti.com. Более 20 лет помогает людям эффективно бороться с различными заболеваниями суставов.
Болезнь Шляттера коленного сустава: лечение
Болезнью Шляттера коленного сустава называют остеохондропатию бугристости большеберцовой кости, связанной с ее асептическим разрушением.
Возникает болезнь как последствие хронического травмирования бугристости большеберцовой кости во время скачков роста у подростков.
Поэтому чаще всего этим недугом страдают дети (подростки), начиная с возраста 10 лет.
Содержание статьи
Симптомы и диагностика
Болезнь Шляттера характеризуется следующими симптомами:
- Симптомы болезни проявляется в болях разной интенсивности, локализующихся под коленом — в нижней части сустава.
- При сгибании колена, во время ходьбы, при поднятии по лестнице, беге также возникают боли.
- Одновременно с этим в области бугристости большеберцовой кости может обнаруживаться припухлость (шишка под коленом).
Диагностика и лечение болезни Шляттера
Диагностировать болезнь возможно по результатам осмотра и на основании рентгенологического исследования коленей. При необходимости может понадобиться сделать ультразвуковое исследование колена, либо МРТ.
Как такового лечения этой болезни не существует. Необходимо длительное время и покой коленям для того, чтобы недуг прошел бесследно.
Боль в колене в течение некоторого времени проходит, если соблюдать одно из самых важных условий выздоровления – это обеспечение покоя коленного сустава в течение длительного времени, пока не пройдут все симптомы и колени не перестанут болеть.
Болезнь Шляттера коленного сустава у подростков: лечение и выздоровление
Зачастую эту болезнь диагностируют у подростков, которые интенсивно занимаются спортом, предполагающей сильную нагрузку на колени. Наиболее подвержены дети, занимающиеся:
- хоккеем;
- футболом;
- волейболом;
- баскетболом;
- акробатикой;
- гимнастикой;
- фигурным катанием;
- лыжным спортом;
- теннисом;
- балетом;
- легкой атлетикой и многими другими видами спорта.
Девушки реже заболевают болезнью Осгуда-Шляттера, чем юноши.
Это обусловлено тем, что юноши более подвижны (чаще занимаются травмоопасными видами спорта) и интенсивность роста у них намного сильнее.
 Болезнь Осгуда-Шлаттера
Болезнь Осгуда-ШлаттераНо и девушки, которые занимаются спортом, находятся в зоне риска.
Лишь 5% подростков, у которых диагностируется эта болезнь, не занимаются никаким спортом и их диагноз связан, чаще всего, с интенсивностью роста костей.
Методы лечения болезни Шляттера
Лечение этой болезни у подростков подразумевает:
- снижение двигательной активности,
- обязательное уменьшение нагрузок на колени (даже на бытовом уровне – исключение подъемов по лестнице и любых сгибаний, по возможности),
- физиотерапию,
- массаж,
- ЛФК.
При очень сильных болях назначается ибупрофен внутрь и, снижающие боль в колене, мази.
Самая эффективная мазь, снижающая боль в колене — Вольтарен эмуль гель.
Если боль в колене совсем нестерпимая, то ребенку одевают ортез, с помощью которого можно зафиксировать ногу и снять все нагрузки на колено.
Также врачами часто назначается курс электрофореза с хлористым кальцием и применением прокаина.
Кальций – как компонент костной ткани помогает более быстрому восстановлению колена, а прокаин может избавить от болезненных ощущений.Очень хорошо для ускорения выздоровления применять лечебный массаж, лечение грязями, солевые ванны (с морской солью), отдых на море и в санатории.
При болезни Шляттера рекомендуется особое питание, состоящее из красной рыбы, творога, зелени, холодца. Следует принимать витамины.
У большинства подростков, которые перенесли болезнь Осгуда-Шляттера, сохраняются шишковидные выпячивания бугристости большеберцовой кости (шишка под коленом), которые не болят и не беспокоят в течение дальнейшей жизни.
 Остеохондропатия бугристости большеберцовой кости
Остеохондропатия бугристости большеберцовой костиНо, в том случае, если болезнь была запущена, двигательная активность не уменьшалась и не было проведено нужное лечение, могут быть очень серьезные осложнения.
Надколенник может сместиться вверх, коленный сустав от сильных нагрузок может деформироваться и привести к остеоартрозу. Эти осложнения могут привести к постоянно боли при опоре на согнутое колено. В самых запущенных случаях возможны операции.
Реальная история болезни из жизни девочки-теннисистки
Моей дочери сейчас почти 13 лет и мы прошли через болезнь Шляттера коленного сустава больше года назад.
Дочка с детства растет подвижным и энергичным ребенком, любит бегать, прыгать, совсем не сидит на месте, и серьезно занимается большим теннисом. Нами, родителями, было принято решение отдать ее в теннис, т.к. мы считали, что он самый наименее травматичный вид спорта для девочки.
Так и было поначалу – всестороннее развитие спортом, радость от тренировок, много друзей, поездки на турниры, выигранные кубки.
Видео — Болезнь Осгуда-Шляттера (Шлаттера)
Начало болезни Шляттера
Колени начали понемногу побаливать у ребенка в возрасте 11 лет (это совпало с подростковым возрастом, бурным ростом за три месяца на 12 см и увеличением нагрузок на тренировках), но поначалу мы не придавали этому значения и продолжали тренировки, перевязывая колени эластичным бинтом, а на ночь наносили различные мази.
Постепенно боли в колене усиливались , и однажды дочка просто не смогла выйти на корт из-за нестерпимых болей.
Мы пошли к врачу-ортопеду на осмотр, который отправил ее на рентген коленей и, посмотрев рентген, сказал, что у нее болезнь Осгуда-Шляттера.
Лечение болезни Шляттера
Дочке повезло, что болезнь Шляттера у нее была замечена на очень ранней стадии, когда шишек под коленями еще не видно. Но перед нами встал серьезный вопрос – что делать с тренировками, со спортом, с этой частью жизни, без которой она не может жить.
 Результаты МРТ — болезнь Шляттера
Результаты МРТ — болезнь ШляттераИ этот прекрасный врач-ортопед сказал (спасибо ему большое), что если мы его послушаем и совсем прекратим тренировки, то ровно через 4 месяца все пройдет.
Но если девочка будет продолжать заниматься теннисом, делая лишь небольшие перерывы в самые острые дни болезни (а очень многие родители детей-спортсменов и тренер советовали мне именно такой режим тренировок), то это приведет к постоянному травмированию коленей ребенка и сильному обострению болезни Шляттера, а в дальнейшем к операции и инвалидности.
Поэтому было принято нелегкое решение бросить тренировки совсем до тех пор, пока боли в коленях не пройдут.
Несмотря на то, что дочка не тренировалась, боли в коленях у нее были постоянные.
Она очень медленно ходила в школу, не сгибала колени совсем, старалась ходить на прямых ногах, не поднималась по лестнице.
Любое сгибание колена приносило ей невероятную боль.
Все это время мы мазали ей колени мазями, которые прописал доктор, постоянно делали солевые ванны, пробовали лечение грязями, ультразвуком. Делали ежедневный массаж мышц бедра и голени. Мы перепробовали все.
ЗАГОЛОВОК БЛОКА (НЕ ОБЯЗАТЕЛЬНО)
Только ударно-волновую терапию нельзя было применять, так как был период интенсивного роста у ребенка, а это является противопоказанием такому лечению.Очень часто я варила дома холодец, готовила красную рыбу и всевозможные блюда из творога. Также очень часто я варила суп хаш. Но, как сказал врач, это все дополнительные методы.
Самое важное – это обеспечение покоя коленям, которые должны были сами восстановиться после болезни Шляттера.
Выздоровление
Время болезни тянулось очень медленно и казалось, что уже ничего не сможет помочь и эти боли в коленях никогда не прекратятся.
Но прошло ровно 4 месяца с того момента, как были брошены тренировки и вдруг все прошло внезапно, практически в один день.
В тот период мы гостили у нашей бабушки (в частном доме) и дети очень много там бегали, а дочка с грустью смотрела на них — она сидела и играла все время на одном месте, чтобы поменьше ходить.
В один из дней она начала просто ходить с ними понемногу, совсем чуть-чуть. А потом еще и бегать со всех ног. Она невероятно повзрослела за этот период и сказала, что поняла, как же это здорово — бегать и ходить, когда ничего не болит.
 Но, несмотря на то, что колени прошли, мы не спешили возвращаться к тренировкам. Здоровье было во сто крат важнее.
Но, несмотря на то, что колени прошли, мы не спешили возвращаться к тренировкам. Здоровье было во сто крат важнее.
Еще месяц девочка провела у бабушки, купаясь в реке и беззаботно бегая с ребятами. После возвращения, еще месяц она ходила только на индивидуальную тренировку по 1 часу в неделю по субботам для того, чтобы восстановить технику. Без беготни по корту, без ОФП.
Дома она выполняла растяжку, качала пресс, подтягивалась и отжималась. Болезнь Шляттера отпустила ее.
Возвращение в спорт
К ежедневным занятиям по теннису дочка вернулась только спустя 6 месяцев с начала болезни Шляттера и через 2 месяца, как прошли боли в коленях. Поначалу ее беспокоили ноющие несильные боли в колене во время тренировок, но с тренером была договоренность, чтоб сразу же тренировка прекращалась, как только почувствуется дискомфорт в коленях.
Первые 2-3 месяца дочка занималась в специальных подколенниках, которые своим давлением под коленом переносят часть нагрузки с колен. Но уже вскоре она сама отказалась от них и продолжила тренировки без подколенников.
 ОФП добавляли к тренировкам понемногу – 1-2 раза в неделю по полчаса. В основном, тренер по ОФП давал дочери упражнения на усиление спины, рук, ускорения, мелкие шаги на лесенке.
ОФП добавляли к тренировкам понемногу – 1-2 раза в неделю по полчаса. В основном, тренер по ОФП давал дочери упражнения на усиление спины, рук, ускорения, мелкие шаги на лесенке.
Прошло уже больше года с того момента, но на ОФП до сих пор под запретом приседания, кенгуру, лягушки – все упражнения, которые связаны со сгибанием коленей, потому что в любой момент болезнь Шляттера может вернуться.
Это предписания врача и я им следую неукоснительно. Если тренер всем говорит сделать приседания, то мой ребенок выполняет или отжимания или пресс.
Пройдя весь этот путь, хотелось бы посоветовать родителям подростков, у которых обнаружилась болезнь Осгуда-Шляттера – никакие тренировки и победы не стоят здоровья наших детей. Лучше переждать этот период бурного скачка роста, чем потом мучиться всю жизнь с более серьезными болезнями суставов, к которым может привести не долеченная болезнь Шляттера.
Очень легко можно наверстать упущенное, после того, как ребенок выздоровеет. Сейчас у дочки нет никаких проблем в игре, на турнирах она также занимает призовые места, как будто и не было полугодового перерыва в тренировках.
Профилактика болезни Шляттера коленного сустава
При бурном росте подросткового организма сложно предугадать момент скачка роста, поэтому профилактические меры болезни Шляттера основаны в основном на ограничении тренировочного процесса в этот период.
- Самым основным профилактическим методом болезни Шляттера у подростков является снижение интенсивности тренировок во время бурного роста детского организма.
- Также очень хорошим профилактическим действием от болезни Шляттера будет обязательная разминка перед тренировкой и растяжка мышц после каждой тренировки.
- Лечебная физкультура также способна оказать профилактические меры при болезни Шляттера.
Оперативное вмешательство при болезни Шляттера коленного сустава у подростков
Болезнь Шляттера (код МКБ – 10:М92.5) – это поражение опорно-двигательного аппарата, при котором страдают определенные участки трубчатых костей. Ее относят к остеохондропатии – группе патологий, которые зачастую проявляются у детей и подростков. На сегодняшний день истинные причины возникновения заболеваний не установлены. Все же мнение специалистов сводится к тому, что болезнь Шляттера коленного сустава у подростка развивается в результате дисбаланса развития костей и нарушения функционирования кровеносных сосудов. Все это возникает на фоне серьезных физических нагрузок.
 Болезнь сопровождается болями
Болезнь сопровождается болямиВозрастная категория подверженности болезни
Болезнь Осгуда Шляттера является возрастным заболеванием, и в основном с ним сталкиваются подростки и дети в возрасте от 10 лет до 18 лет. Именно в этот период они начинают интенсивно расти. При этом есть некоторые отличия между девочками и мальчиками. Так как у девочек половое созревание начинается раньше, то и риск развития патологии припадает на возрастной период 11-12 лет. У мальчиков он составляет 13-14 лет.
Болезнь является очень распространенной. Согласно статистике, ее диагностируют у 11% всех детей. Особенно это касается тех, кто активно занимается спортом. Недуг начинает развиваться на фоне полученной травмы, даже незначительной.
Итак, к основным факторам риска можно отнести:
- Возраст. Зачастую патология развивается у детей и подростков до 18 лет. Во взрослом возрасте риск минимален. Основной признак – шишка под коленом.
- Пол. Синдром Шляттера бугристости большеберцовой кости зачастую наблюдается у мальчиков, так как они больше всего увлекаются различными видами спорта. В результате риск получения травм у них очень высок.
- Вид спорта. В зону риска попадают дети, которые занимаются активными видами спорта, такими как футбол, баскетбол, хоккей и другие. Иногда болезнь возникает на фоне сопутствующих заболеваний, таких как плоскостопие. Как известно, военкомат отмечает наличие такого недуга в карте призывника.
Чтобы предотвратить возникновение осложнений, необходимо своевременно обратиться за помощью к специалисту, но для этого нужно знать основные симптомы недуга.
 Зачастую болезнь поражает детей и подростков
Зачастую болезнь поражает детей и подростковХарактер боли
Заболевание сопровождается различной симптоматикой. Одним из главных симптомов являются боли в области коленного сустава. Их характер напрямую зависит от индивидуальных особенностей организма. Так, некоторые дети ощущают незначительные боли при выполнении определенных движений и упражнений, таких как прыжки или бег. Другие же – страдают от изнурительных и постоянных болей не только в ноге, но и в спине.
Как правило, патология поражает только одну конечность, но бывают и исключения. При поражении обеих ног подросток чувствует характерные боли и дискомфорт. Симптоматика будет продолжаться до тех пор, пока не закончится период роста костей. При острой форме потребуется квалифицированное лечение, вплоть до проведения операции.
Причины проявления болезни
Причины развития недуга заключаются не только в физических нагрузках, но и в особенностях строения опорно-двигательного аппарата. Все трубчатые кости, расположенные в конечностях, имеют определенные зоны роста. Они расположены на их концах и представлены в виде хрящевой ткани, которая обладает меньшей прочностью, чем кости.
В результате недостаточной прочности и воздействия физических нагрузок зоны роста подвергаются повреждениям. Это проявляется в их отечности и возникновении болей. Помимо этого, при физической активности можно растянуть сухожилия. На фоне этого четырехглавая мышца, которая соединяет большеберцовую кость и чашечку, натягивается. Помимо этого, при активном росте питание апофиза нарушается.
Под влиянием таких факторов начинает развиваться воспаление, которое приводит к оссификации не сформированной до конца кости. При этом наблюдается ненормальное разрастание костной ткани в области апофиза. Таким образом, под коленом формируется бугорок, который является основным симптомом синдрома Шляттера.
Важно! Не до конца сформированная кость очень хрупка и плохо противостоит повреждениям, которые возникают при нагрузках, поэтому заболевание в основном возникает у подростков.
 Физические нагрузки сопутствуют развитию синдрома Шляттера
Физические нагрузки сопутствуют развитию синдрома ШляттераВозможные осложнения
Осложнения и негативные последствия заболевания встречаются очень редко. Зачастую недуг отличается доброкачественным течением. Самостоятельный регресс возникает после того, как человек перестает расти. А это значит, что в любом случае в возрасте 23-25 лет заболевание перестает прогрессировать. Это связано с тем, что после достижения этого предела ростковые зоны костей закрываются. В результате основные причины возникновения и развития недуга исчезают.
В некоторых случаях, особенно при запущенной стадии, у человека остается внешний дефект. Он представлен в виде бугорка, который размещен под коленом. Несмотря на наличие такого образования, оно не влияет на функционирование коленного сустава и самой конечности, хотя бывают и исключения.
В редких случаях под воздействием различных факторов заболевание протекает с осложнениями. Прежде всего, это касается фрагментации бугристости. Иными словами, происходит отрыв связки и отсоединение секвестра от большеберцовой кости. Фрагментация сопровождается нарушением функционирования сочленения и конечности. Единственным решением является хирургическое вмешательство, в процессе которого восстанавливается целостность связки.
Диагностика болезни
Диагностировать болезнь Шляттера не составляет труда для квалифицированного врача. Для этого достаточно просто выполнить несколько простых процедур:
- Осмотр пациента и сбор необходимой информации. В результате пальпации специалист может определить наличие воспалительного процесса, что свидетельствует о патологии. Помимо этого ему необходима вся информация о присущих симптомах. К вниманию также берется описание прошлых или сопутствующих заболеваний, а также о приеме препаратов на сегодняшний день.
- Рентгенологическое обследование (рентген). Проводится для того, чтобы подтвердить диагноз. В данном случае проводится обследование сочленения в боковой проекции. На рентгеновском снимке видна остеохондропатия бугристости большеберцовой кости и ее фрагментация, если таковая имеется.
Если в результате таких исследований врач сомневается в поставленном диагнозе, то пациенту назначается КТ, УЗИ и МРТ. Что касается лабораторных исследований, то в них нет надобности, так как анализ крови и мочи будет в пределах нормы.
 При диагностике часто применяют рентгенологическое исследование
При диагностике часто применяют рентгенологическое исследованиеОперативное вмешательство
Зачастую болезнь на начальном этапе не нуждается в лечении, так как она самостоятельно регрессирует на протяжении определенного времени. Для этого нужно просто придерживаться определенных условий. Основной задачей является предотвращения нагрузок и возникновения повреждений конечности. Но если недуг снижает качество жизни, нарушает функционирование ног и вызывает боли, то пациенту назначается комплексная терапия.
В большинстве случаев, на что указывает информация с форумов, справиться с недугом можно посредством консервативного лечения в домашних условиях, которое включает в себя прием медикаментозных средств и физиотерапию. Избавляться от недуга нужно путем приема определенных лекарств и соблюдения предписаний врача. Не стоит забывать о режиме, диете, тейпировании, использовании ортопедических стелек и отстранении от занятий спортом. Все эти методы направлены на предотвращение развития недуга и полное его устранение.
 Консервативное лечение включает в себя массаж и другие методы физиотерапии
Консервативное лечение включает в себя массаж и другие методы физиотерапииДля устранения симптоматики применяют лечебный массаж, гимнастику и ЛФК, электрофорез, мази и даже эфирные масла. Разрабатывание конечности позволит ускорить выздоровление.
К сожалению, бывают случаи, когда консервативное лечение не дает желаемого результата. В таком случае врачи рекомендуют провести операцию, которая направлена на устранение симптоматики и восстановление нормальной работы конечности. Показания к проведению процедуры таковы:
- недуг развивается на протяжении 2 лет и более;
- консервативное лечение, которое проводилось 9 мес., не дало желаемого результата;
- степень поражения очень высока – наличие фрагментации кости и отрыва связки;
- на момент диагностирования заболевания больному уже исполнилось 18 лет.
При проведении операции специалисты придерживаются основного принципа: с минимальным ущербом добиться высоких показателей. Таким путем хирург устраняет некротический очаг и подшивает фиксирующую бугристость трансплантата кости. После этого травматолог накладывает давящую повязку в виде бандажа на левую или правую ногу. Такой наколенник больной должен носить на протяжении одного месяца. При этом не рекомендуется тренироваться.
После операции пациент проходит реабилитационный период, на протяжении которого назначаются специальные упражнения и медикаменты. Это позволяет ускорить купирование болей и восстановление конечности после вмешательства.
Болезнь Шляттера коленного сустава у подростка: симптомы, лечение
Болезнь Шляттера коленного сустава у подростка получила свое название в честь авторов, впервые описавших ее клиническую картину. В основе заболевания лежит сосудисто-дистрофический процесс бугристости крупной кости голени (большеберцовой). Патология приводит к разрушению костной и хрящевой ткани. Без видимых причин прекращается жизненная активность их клеток. Некроз поражает коленный сустав одной конечности, либо сразу обеих.

У кого и как развивается болезнь Шляттера
Патологические изменения проявляются у детей в период интенсивного формирования костных структур. Иногда без всякого внешнего воздействия мягкие ткани вокруг большеберцового бугра опухают, уплотняются, сглаживаются контуры костного выступа. Пальпация и движения коленного сустава сопровождаются локальной болью. Заболеванию больше подвержены мальчики возрастной категории – 10 – 18 лет. Но, с повальным желанием девочек не отстать от сильного пола процентное соотношение стало выравниваться.
Встречается болезнь Шляттера и у людей более старшего возраста. В этом случае характерен прямой механизм развития патологии:
переломы;
вывихи;
разрывы сухожилий;
частые микротравмы коленного сустава;
чрезмерная физическая нагрузка.
Результат перегрузок – нарушение кровотока в зоне возвышенности большеберцовой кости.
Наиболее уязвимы лица, занимающиеся активными видами спорта. Существует мнение, что четверть профессиональных спортсменов подвергались болезни Шляттера. В группу риска зачисляют людей, увлеченных спортивными танцами, фигурным катанием. Красивые движения – колоссальные нагрузки на все мышцы тела.

Как выявить симптомы
На начальном этапе болевая симптоматика имеет периодический характер. Со временем болезненные отклонения усугубляются. Острая боль становится постоянной, усиливается при приседаниях, попытках стать на колени. Неприятные ощущения возникают даже при обычной ходьбе. В состоянии покоя дискомфорт минимизируется, либо исчезает полностью.
Клинические исследования состава крови воспалительной активности не определяют. Общее состояние пациента не критично. Заболевание не сопровождается повышенной температурой. Кожные покровы в области поражения не меняют свой оттенок. В хронической форме патология чередует периоды обострения с неполной ремиссией. Неприятный факт нарушения жизнедеятельности организма – метеозависимость. Дискомфорт вызывают незначительные природные колебания.
Установлением диагноза и лечением патологии занимаются врачи ортопедической, травматологической, хирургической практики.
В отдельных случаях болезнь Шляттера протекает бессимптомно. Больной не догадывается, что его организм претерпевает патологические изменения.
Какими методами диагностируется
Чтобы исключить патологии, похожие по своей симптоматике с данным заболеванием назначается комплексное клиническое обследование:
рентгенография – снимки коленного сустава для большей детализации производятся в прямой и боковой проекции;
компьютерная томография – выявляет повреждение костных структур;
МРТ – детально визуализирует трещины, разрывы, повреждение хрящевой ткани колена;
денситометрия – обнаружение болезненных отклонений в стадии зарождения;
общий анализ крови;
анализ крови на наличие реактивного белка, свидетельствующего о воспалительном процессе в острой фазе;
ПЦР (полимеразная цепная реакция) – лабораторный метод диагностики, который помогает исключить инфекционную этиологию поражения коленного сустава.

С помощью дифференциальной диагностики исключают:
- остеомиелит – инфекционное воспаление костной ткани;
- инфрапателлярный бурсит – заболевание околосуставных сумок коленного сустава;
вывих надколенника – разрыв связки между надколенником и бедренной костью;
хондрому – злокачественную опухоль хрящевой ткани.
Обследуется коленный сустав на наличие отрывного перелома. При травматических поражениях костный отломок смещается кверху большеберцовой кости.
Основы лечения официальной медицины
Для устранения патологических изменений используются консервативные методы лечения. Показано применение нестероидных противовоспалительных средств из группы НПВП, обезболивающих препаратов. Для укрепления иммунитета и активизации восстановительных процессов рекомендованы витаминно-минеральные комплексы. Пересматривается рацион питания пациента. Особенно важно в это время употребление продуктов, богатых кальцием.
Двигательная активность, занятие спортом, физические нагрузки ограничиваются. Строгое соблюдение постельного режима не требуется.
Применяется фиксирующий бандаж. В особо тяжелых случаях на коленный сустав накладывается гипсовая манжетка.
Если у больного нет противопоказаний назначаются физиотерапевтические процедуры:
ультравысокочастотная терапия;
парафинолечение;
электрофорез с хлористым калием и прокаином;
магнитотерапия;
гидромассаж с применением минеральных вод;
грязелечение;
волновая ударная терапия.

Адаптировать четырехглавые мышцы бедра и подколенных сухожилий помогают специально разработанные упражнения лечебной физкультуры.
При деструкции – замещении здоровой костной ткани на патологически измененную, проводится хирургическое вмешательство. Во время операции удаляются некротические очаги, подшивается фиксирующий трансплантат.
Болезненное отклонение держится продолжительный период – от 6 месяцев до года. Иногда наблюдается спонтанная ремиссия. Патологические изменения внезапно исчезают. У подростков заболевание разрешается, когда рост берцовой кости останавливается.
Остаточное явление деструктивного процесса – выпячивание бугристости большеберцовой кости. Волноваться не стоит. Аномалия не нарушает функциональности коленного сустава и не причиняет боли. От воинской обязанности лица с болезнью Шляттера освобождаются только в особо тяжелых случаях.
Чем раньше диагностировано заболевание, тем действеннее лечебный эффект. Не усугубляйте положение, затягивая визит к специалисту.
Лечение болезни Шляттера альтернативными методами
Остеопатия
Эффективно воздействуют на болезнь Шляттера методы альтернативной медицины. Профессиональные врачи-остеопаты своими чуткими руками творят чудеса. Их глубокие познания в области мануальной терапии позволяют: расслабить мышцы, снять натяжение связок, восстановить микроциркуляцию крови на тканевом уровне.
Опытный остеопат выявит причину развития патологии, облегчит симптоматику, будет сопровождать пациента до полного выздоровления. Поможет организму запустить систему саморегуляции, обратить патологический процесс в обратную сторону. Отмечены случаи, когда остеопатия справлялась с заболеваниями лучше, чем классическая медицина. Отличительная черта методики – отсутствие возрастных ограничений.

Народные методы
Как дополнение к официальным мерам используются народные методы лечения:
нерафинированное подсолнечное масло – пропитать хлопчатобумажную ткань, обернуть колено;
натуральный мед, щепотка сухой горчицы, поваренной или морской соли – смесь нанести на болезненный участок на 5 – 6 часов;
лук – 2 шт. измельчить, добавить 1 ч. л. сахара, использовать в качестве компресса;
чеснок – 2 головки залить 250 гр. яблочного уксуса, настоять в течение недели, втирать снадобье в очаг локализации патологии.
Молва убеждает в эффективности лечения болезни Шляттера мазями на основе чистого жирового солидола.
Фитотерапия
Устранить симптоматику заболевания помогает самая древняя наука – фитотерапия:
сабельник болотный, сушеница топяная – принимать по 80 мл. отвара трав три раза в день за 30 минут до еды;
лист лопуха, подорожника или капусты – приложить к суставу, зафиксировать бинтом, оставить на всю ночь; зимой используется засушенное растительное сырье;
хвойные масла (пихты, сосны, ели) – втирать в очаг поражения дважды в день;
масло арники – обеспечит травмированное место питательными веществами; употреблять как хвойные масла.
Эвкалиптовое, гвоздичное, камфорное, ментоловое масло и сок алоэ смешать в равных пропорциях. Втирать смесь 3 раза в день.

Болевой синдром и припухлость снимут обычные холодные компрессы.
Как уберечься от болезни Шляттера
Исключить из жизни все моменты, связанные с возможным причинением вреда собственному здоровью невозможно. Но предпринять предупреждающие меры стоит.
Спортивные тренировки начинайте с лёгкой разминки. Дайте тканям и мышцам разогреться.
Фиксируйте нижние конечности бандажом. Это снизит нагрузки на коленный сустав. При минимальных непривычных ощущениях останавливайте тренировочный процесс.
Контролируйте массу тела относительно роста. Жировые отложения – дополнительная нагрузка на все органы.
Отдавайте предпочтение в еде продуктам, с высоким витаминным и минеральным запасом. Но, даже при сбалансированном питании организм не в состоянии синтезировать витамины в объеме, необходимом для правильного функционирования. Прием синтетических аналогов даст биологической системе нужный ресурс. Для костных и хрящевых тканей важны:
кальций – участвует в мышечном сокращении, повышает плотность костей;
витамин Е – защищает клеточные структуры от разрушения свободными радикалами;
витамин С – участвует в синтезе кальция, укрепляет иммунную систему;
витамин Д3 – регулирует обмен веществ, защищает костную ткань от ослабления, изменения структуры; необходим в подростковом возрасте при бурном развитии опорно-двигательного аппарата.
Природный источник витамина Д3 – солнечные лучи. Бывайте чаще на свежем воздухе, особенно в ясные солнечные дни.

