Хламидийный артрит лечение – Хламидийный артрит: симптомы, диагностика, способы лечения
симптомы и препараты для лечения
Хламидийный артрит – это воспалительное заболевание суставов, развивающееся на фоне заражения хламидиями. Болезнь относится к специфическим артритам, вызванным патогенным возбудителем. Хламидии проникают в синовиальную оболочку и вызывают тяжелый воспалительный процесс.
Особенности заболевания и причины развития


Основным способом заражения хламидиями является половой контакт
Хламидии – это внутриклеточные паразиты, поражающие слизистые оболочки и весь организм в целом. Они передаются половым путем. На сегодняшний день хламидиоз является наиболее распространенным заболеванием, инфицирование которым происходит при половых контактах. По статистике, около 15% сексуально активных людей в возрасте от 20 до 40 лет заражены хламидиозом.
При попадании в организм, паразит поражает преимущественно мочеполовую систему. Второй на пути следования паразита становится слизистая оболочка рта, следом поражаются глаза и суставы.
Хламидийный артрит может развиваться через несколько месяцев после проникновения внутриклеточного паразита в организм.
Интересно, что воспаление суставов развивается не всегда. Обычно хламидиоз затрагивает только половые органы. Риск воспаления суставов повышается, если заболевание поразило слизистую рта и глаза.
Хламидийный артрит чаще встречается у женщин, чем у мужчин, так как представительницы слабого пола чаще заражаются хламидиями из-за особенностей строения половых органов. Если у мужчин шанс заражения составляет 20% при незащищенном половом акте, у женщин вероятность передачи хламидиоза от полового партнера достигает 40%.
Как правило, хламидийный артрит представляет собой инфекционно-аллергическую форму болезни. Это означает, что воспаление суставов развивается не из-за проникновения инфекции в суставную сумку, а из-за специфического ответа иммунитета на поражение организма внутриклеточным паразитом. В то же время хламидии могут распространяться по всему организму, проникая непосредственно в суставную сумку. В таком случае речь идет о специфическом инфекционном артрите.
Симптомы заболевания


Воспаление суставов может свидетельствовать о развитии хламидийного артрита
Опасность хламидиоза заключается в том, что это заболевание в 70% случаев протекает бессимптомно. Единственным признаком заражения у женщин долгое время может выступать избыточное выделение влагалищного секрета, а у мужчин – незначительное покраснение головки полового члена. Если на этом фоне появляется боль в суставах, люди редко связывают дискомфорт с изменениями со стороны мочеполовой системы, тем самым затягивая визит к врачу и откладывая лечение артрита на неопределенный срок.
При хламидийном артрите симптомы и лечение зависят от типа заболевания. В любом случае необходимо правильно поставить диагноз и выявить хламидиоз, чтобы суметь эффективно избавиться от воспаления в суставах.
Признаки и симптомы хламидийного артрита:
- асимметричное воспаление суставов;
- отек пораженного сочленения;
- гиперемия кожи в пораженной области;
- местное повышение температуры эпидермиса;
- ухудшение общего самочувствия.
Как правило, хламидийный артрит поражает крупные суставы ног – тазобедренный, коленный, голеностопный. При этом поражение асимметричное, то есть воспаляется сустав только на одной стороне тела.
К общим симптомам заболевания относят повышение температуры тела, тошноту, головную боль и повышенную утомляемость.
Проявления и симптомы хламидийного артрита обуславливают схему терапии этого заболевания. В легких формах симптоматика выражена умеренно, тяжелые формы воспаления суставов на фоне хламидиоза сопровождаются интенсивным болевым синдромом. При этом может развиваться синдром Рейтера, который характеризуется:
- воспалением органов мочеполовой системы;
- воспалением глаз;
- артритом суставов нижних конечностей.
Со стороны мочеполовой системы могут наблюдаться симптомы уретрита или простатита. Со стороны органов зрения возможно покраснение глаз, слезоточивость, воспаление роговицы или конъюнктивит.
Диагностика


Лабораторный метод обследования поможет выявить наличие инфекции
Для постановки диагноза необходимы следующие обследования:
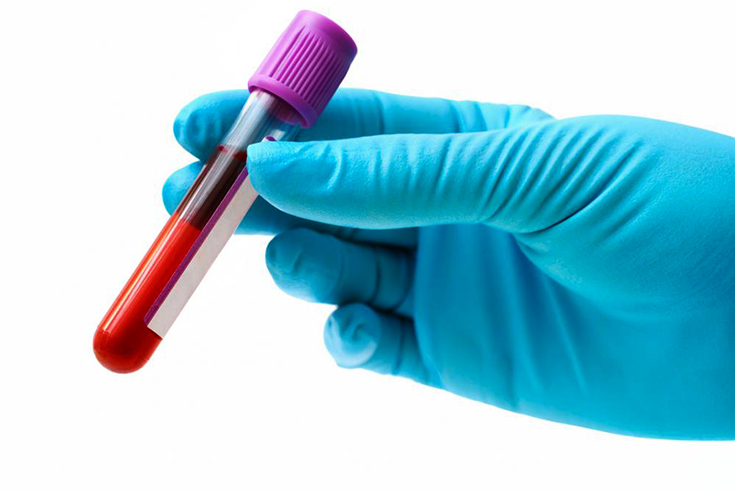
- общий и биохимический анализ крови;
- общий анализ мочи;
- рентгенография суставов;
- урогенитальный мазок;
- анализ ПЦР;
- анализ синовиальной жидкости.
Общий и биохимический анализ крови позволяет оценить тяжесть воспалительного процесса по характерным изменениям количественного показателя лейкоцитов и тромбоцитов. Дополнительно проводится проба на наличие ревматоидного фактора, который при хламидийном артрите отсутствует.
Урогенитальный мазок берется из уретры у мужчин и из влагалища у женщин. Он позволяет исключить другие патологии мочеполовой системы. Для выявления хламидий необходим анализ ПЦР.
Обязательно делается пункция синовиальной оболочки для исследования суставной жидкости. При обнаружении хламидий ставится диагноз инфекционный артрит, при асептическом воспалении в суставах речь идет об инфекционно-аллергическом артрите.
Медикаментозное лечение


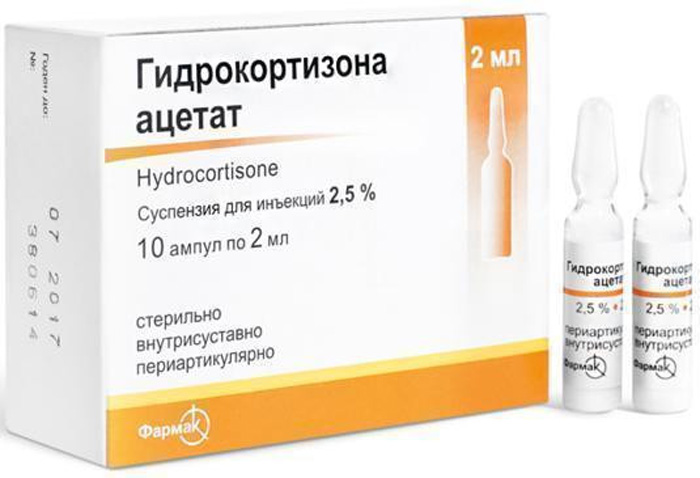
Противовоспалительные средства и кортикостероиды избавятся от возбудителя заболевания
Для успешного лечения хламидийного артрита необходимо избавиться от возбудителя заболевания. Лечение хламидийного артрита у женщин и мужчин начинается с общей антибактериальной терапии. Для борьбы с внутриклеточным паразитом применяют антибиотики группы макролидов – Азитромицин или Доксициклин. Дополнительно могут применяться интерфероны.
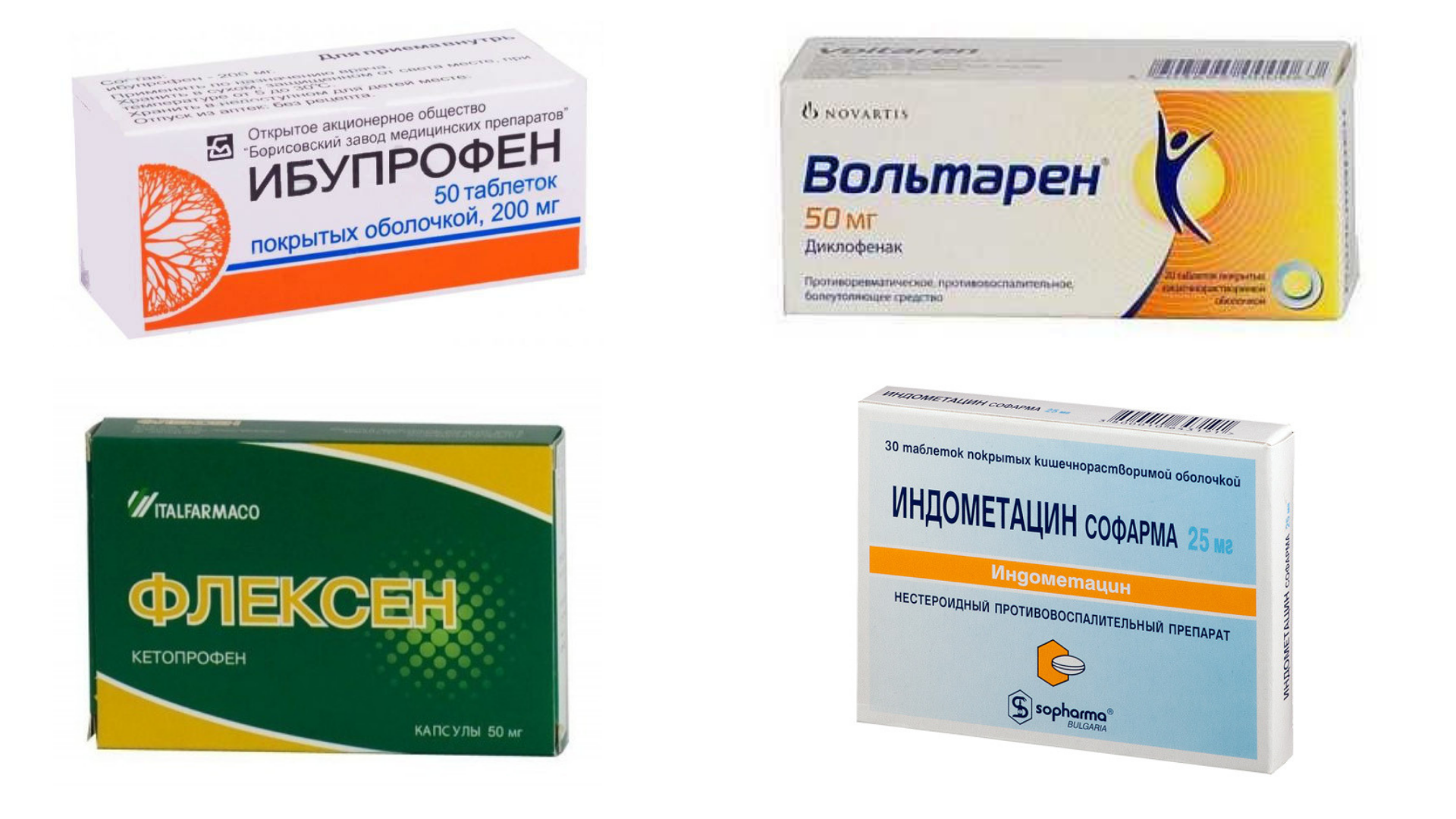
Для лечения хламидийного артрита применяют те же методы, что и при других воспалительных заболеваниях суставов – это нестероидные противовоспалительные средства и кортикостероиды.
Назначение таких препаратов для борьбы с хламидиозом не целесообразно, однако лекарства этих групп эффективно устраняют симптомы хламидийного артрита. Основная же терапия осуществляется с помощью антибиотиков.
Нестероидные противовоспалительные средства устраняют боль и уменьшают воспалительный процесс. При выраженном отеке и тяжелом воспалении практикуется внутрисуставное введение кортикостероидов.
Нужно обратить внимание, что кортикостероиды допускается применять только после устранения возбудителя болезни, то есть после курса антибактериальной терапии.
Схема приема антибактериальных препаратов подбирается индивидуально для каждого пациента и зависит от ряда факторов. При хламидиозе может назначаться однократный прием больших доз антибиотика, либо терапия низкими дозами препаратов в течение 2-3 недель.
Народные средства лечения


Народные методы не лечат хламидийный артрит, но помогают уменьшить боль и воспаление
Если в организме обнаружены хламидии, как лечить хламидийный артрит зависит от того, осуществлялась ли ранее терапия хламидиоза, или нет. Методы народной терапии бессильны против хламидий, однако могут применяться для уменьшения симптоматики артрита.
- При выраженном отеке можно использовать теплые компрессы. Для этого нужно отварить картофелину, размять ее вилкой и завернуть горячую мякоть в полотенце. Компресс прикладывают к больному суставу на 5 минут.
- При отеке и боли применяют компрессы с настойкой цветков сирени. В этом средстве смачивают марлю и прикладывают к больному суставу на час.
- Еще один эффективный метод лечения – растирания настойкой прополиса. Средство наносят на больное колено и интенсивно втирают по массажным линиям.
В терапии хламидийного артрита важен комплексный подход, иначе лечение будет неэффективно. Народные средства можно применять только после курса приема антибиотиков.
Возможные осложнения и особенности профилактики


Защита при половых контактах уменьшит рыск заболевания хламидийным артритом
Хламидийный артрит – это опасное заболевание, которое может привести к развитию опасных осложнений. Асептическая форма воспаления чревата деформацией суставов, инфекционный артрит, при котором в суставной сумке обнаруживаются хламидии, может стать причиной эрозивных изменений в тканях суставов и хрящей, что приводит к потере двигательной активности.
Сам по себе хламидиоз опасен поражением внутренних органов (легкие, печень, сердце, головной мозг). Без лечения, болезнь может поражать органы репродуктивной системы. Хламидиоз выступает причиной внематочной беременности и бесплодия у женщин. У мужчин патология опасна поражением предстательной железы.
Профилактика развития хламидийного артрита заключается в практике защищенного секса среди молодых женщин и мужчин. В случаях, когда предотвратить заражение хламидиями не вышло, следует своевременно выявить и вылечить болезнь. Так как болезнь часто протекает бессимптомно, молодым женщинам и мужчинам рекомендуется ежегодно проходить комплексное обследование у гинеколога или уролога.
sustavy.guru
Хламидийный артрит: симптомы, диагностика и лечение
Одним из часто встречающихся венерологических заболеваний является хламидиоз. Инфекция способна проникнуть в организм человека не только половым, но и бытовым путем. Также у зараженной беременной женщины есть вероятности передачи инфекции не родившемуся ребенку еще в утробе.
На ранних стадиях заболевание трудно распознать, так как оно практически не проявляет себя. Через определенное время без проведения лечения есть риск перехода в хроническую форму. После этого поражаются другие органы и системы. Также могут поражаться и суставы, вследствие чего развивается хламидийный артрит. При такой патологии поражается мочеполовая система, слизистая оболочка глаз и суставы.
Развитие
Патология имеет аутоиммунную природу. Строение клеток инфекции имеет сходство со здоровыми клетками организма. Когда инфекция попадает в организм, то активируется иммунная система. Вырабатываются антитела, которые направлены на устранение чужеродных клеток. Из-за сходства в строении антитела принимают здоровые клетки организма за чужеродные и начинают их атаковать.
На ранних стадиях клетки встречаются с хламидиями, что проявляется в виде уретрита. Далее поражается синовиальная оболочка суставов. Признаки появляются спустя 2-10 недель после попадания инфекции в организм. Такой промежуток времени необходим организму, чтобы распознать чужеродные клетки.
Часто заболевание диагностируется у лиц мужского пола в возрасте от 20 до 40 лет. У женщин встречается гораздо реже, так как их иммунная система более устойчива к подобным инфекциям.
Классификация
Хламидийный артрит разделяется по нескольким критериям.
По количеству пораженных суставов выделяют:
- Моноартрит.
- Олигоартрит.
- Полиартрит.
По течению имеются следующие формы:
- Острая.
- Затяжная.
- Хроническая.
- Рецидивирующая.
По степени активности:
- Низкая.
- Средняя.
- Высокая.
- Склонная к ремиссиям.
Клиническая картина
Чаще поражаются мелкие суставы рук и ног, плечевые, голеностопные и коленные суставы. Для суставов пальцев рук и ног характерно появление дактилита («сосискообразной» формы пальцев). Заболевание развивается внезапно. Пораженный сустав опухает, на коже появляется гиперемия, повышается местная температура тела. Далее состояние пациента ухудшается, присоединяется лихорадка и озноб.
Почти в половине случаев выявляется спондилит (воспаление позвонков). Проявляется это болями в спине даже в состоянии покоя.
Мышцы, располагающиеся вокруг пораженного сустава, значительно уменьшаются. Порой наступает их полная атрофия. Появляются боли во время движений, а также скованность сустава. В запущенном случае может появиться деформация сустава.
Системные проявления
Спустя 1-4 недели после полового акта с зараженным партнером возникает уретрит. Сначала пациента может ничего не тревожить, но затем появляется зуд, гнойные выделения и частые позывы к мочеиспусканию.
Поражается слизистая оболочка глаза и развивается конъюнктивит. Проявляется в слезотечении и покраснении глаз.
Другие заболевания мочеиспускательной системы (цистит, пиелонефрит) возникают в 1/3 случаев. Они характеризуются различными дизурическими расстройствами. Распространенными являются: зуд, боль и частые позывы к мочеиспусканию.
В редких случаях инфекция задевает и кожные покровы. Выражается это в появлении бляшек и язв на коже. Также возможно поражение ногтей и наружных половых органов у мужчин.
Методы диагностики
При обращении к врачу сначала проводится осмотр пациента. Устанавливается предварительный диагноз. Для его уточнения используются следующие методы диагностики:
- Общий анализ крови – имеется тромбоцитоз, лейкоцитоз и повышение СОЭ. Это говорит о наличии воспалительного процесса в организме.
- Биохимический анализ крови – большое количество белка и отсутствие ревматоидного фактора.
- Анализ синовиальной жидкости – наличие большого количества белка и лейкоцитов. Низкая вязкость и мутность.
- Мазок из уретры или шейки матки – присутствуют хламидии.
- Рентгенологическое исследование – имеется сужение суставной щели и изменение костей на снимках.
- МРТ и КТ – позволяет подробнее рассмотреть состояние тканей.
Лечение
При появлении хламидийного артрита нужно знать, как его лечить. Прием медикаментов должен осуществляться только по рецепту врача. Сначала лечение проводится в стационаре, а затем в амбулаторном режиме. Главной целью является устранение хламидий в организме и снятие воспалительного процесса.
Антибактериальная терапия
Антибиотики требуются для уничтожения возбудителя. На хламидий хорошо действуют следующие группы препаратов:
- Макролиды (Азитромицин).
- Тетрациклины (Тетрациклин, Доксициклин).
- Фторхинололы (Ципрофлоксацин, Офлоксацин).
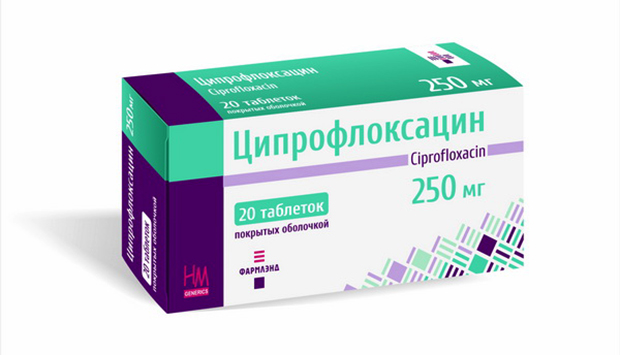
Курс антибактериальной терапии длится до двух недель в зависимости от назначений врача. Не стоит использоваться антибиотики групп цефалоспоринов и пенициллинов, так как хламидии имеют к ним высокую сопротивляемость.
Противовоспалительная терапия
Для устранения воспалительного процесса используются нестероидные противовоспалительные препараты. Они выпускаются в различных формах. При сильном воспалении можно использовать препараты в форме инъекций. Популярными препаратами являются Диклофенак и Кетанов. Препараты имеются большое количество противопоказаний и побочных действий, поэтому нужно принимать их только с разрешения врача.
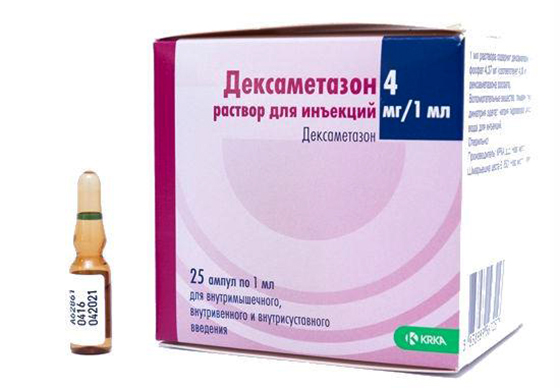
При отсутствии лечебного эффекта в полость сустава вводятся глюкокортикостероиды. Эффективными являются Преднизолон и Дексаметазон. После введения улучшение наступает через короткое время. Длительное время их вводить нельзя, так как они способны разрушить хрящевую ткань.
Иммуносупрессоры
Препараты, угнетающие работу иммунной системы, используются при тяжелых хламидийных артритах. Применяются Азатиоприн и Циклофосфамид. Происходит нарушение белкового синтеза, что приводит устранению воспалительного процесса.
Часто курсы антибактериальной терапии приходится повторять из-за устойчивости хламидий к некоторым препаратам. В процессе лечения необходимо сдавать анализы после каждого пройденного курса лечения.
Помимо приема препаратов лечение должно осуществляться при помощи физиопроцедур и ЛФК.
Осложнения
Запоздалое начало лечения грозит переходом заболевания в хроническую форму. В таком случае есть риск развития следующих осложнений:
- Деформация суставов, инвалидность.
- Постоянные боли в суставах.
- Хронические заболевания внутренних органов.
- Нарушение зрения.
Осложнения значительно снижают качество жизни пациента.
Профилактика
Всегда легче предотвратить развитие заболевания, чем потом его лечить. В профилактику хламидийного артрита входит следующее:
- Воздержание от случайных половых связей.
- Использование презервативов при половом контакте.
- Наличие индивидуальных гигиенических средств.
- Тщательное мытье после посещения саун, бассейнов, общественных бань.
- Своевременное лечение заболеваний.
Простые меры профилактики позволяют предотвратить развитие такого серьезного заболевания.
Похожие материалы:
sustavos.ru
Как хламидии влияют на суставы рук и ног? Как лечить хламидийный артрит?
В связи с распространенностью такого заболевания как хламидиоз, в настоящее время мало кто не слышал о нем. Но чаще всего все слышали об урогенитальном виде заболевания, и мало кто знает о существовании влияния хламидий на другие органы.Сегодня мы рассмотрим важную тему: хламидиоз и суставы.


Как влияет хламидиоз на суставы?
При несвоевременном выявлении и лечении, заболевание может перейти в хроническую стадию, и распространяться на другие по организму, приводя к различным заболеваниям. Поэтому влияние на суставы может быть только при запущенном состоянии инфекции. Поражению подвергаются коленные суставы, суставы рук и ног, суставы пальцев.
Где связь?
Есть существенная связь между хламидиозом и суставами, чаще всего поражение сустава происходит в виде осложнений основного заболевания (урогенитального хламидиоза).
Зачастую заболевание проходит бессимптомно, но иногда появляются периодические слабые боли в суставах, на которые человек может не обращать внимания. Наряду с этими симптомами имеются и другие более явные симптомы, которые могут толкнуть человека на мысль – посетить врача, что помогает быстрее выявить заболевание.
Но в практике встречались случаи, когда провалялись симптомы только в суставах. С учетом таких слабых симптомов, человек в основном списывает это на повседневные нагрузки, и не подозревает что-то более серьезное. Даже при обследовании, врачи могут поставить диагноз ревматоидный артрит, терапия, которого проводится совсем иначе.
Учитывая такие моменты, необходимо периодически проходить осмотр, для сдачи анализов на инфекции.


Развитие заболевания
При данной инфекции поражаются: хрящ, кости, суставная капсула и прилегающие ткани (мышцы, связки). Происходит ухудшение иммунитета, при котором в крови появляются антитела (создается комплекс антиген – антитело) к хламидиям и тропным суставным тканям. Эти антигены воспринимают ткани своих же суставов как чужих и атакуют их, разрушая их целостность.
Будьте осторожны
По статистике более 1 миллиарда человек заражено паразитами. Вы даже можете не подозревать, что стали жертвой паразитов.
Определить наличие паразитов в организме легко по одному симптому — неприятному запаху изо рта. Спросите близких, пахнет ли у вас изо рта утром (до того, как почистите зубы). Если да, то с вероятностью 99% вы заражены паразитами.
Заражение паразитами приводит к неврозам, быстрой утомляемости, резкими перепадами настроениями, в дальнейшим начинаются и более серьезные заболевания.
У мужчин паразиты вызывают: простатит, импотенцию, аденому, цистит, песок, камни в почках и мочевом пузыре.
У женщин: боли и воспаление яичников. Развиваются фиброма, миома, фиброзно-кистозная мастопатия, воспаление надпочечников, мочевого пузыря и почек. А так же сердечные и раковые заболевания.
Сразу хотим предупредить, что не нужно бежать в аптеку и скупать дорогущие лекарства, которые, по словам фармацевтов, вытравят всех паразитов. Большинство лекарств крайне неэффективны, кроме того они наносят огромный вред организму.
Что же делать? Для начала советуем почитать статью с главного института паразитологии Российской Федерации. В данной статье раскрывается метод, с помощью которого можно почистить свой организм от паразитов без вреда для организма. Читать статью >>>
Артриты возникают в последнюю очередь, через несколько недель после заболевания. Самое стандартное развитие – это проявление системного поражения слизистой глаза (конъюнктивит), мочеиспускательного канала (уретриты) и суставов (реактивный артрит), которое известно как синдром Рейтера.
Диагностика хламидии и артрита
Пусть даже заболевания суставов и хламидийная инфекция не всегда могут быть связаны, все же, при наличии подозрений на артрит, необходимо пройти должное обследование.
Диагностика хламидии
- РИФ – соскоб на выявление микроорганизмов, вероятность не более 50%.
- ИФА – выявление антител к хламидиозу крови. Вероятность примерно 50%.
- ЛЦР – выявляет паразитов хламидии в моче.
- ПЦР – так же выявляет бактерии в соскобах. Имеет практически 100%-ую вероятность.
- Бактериальный посев – выращивание бактерий и определение их чувствительности к основным антибактериальным препаратам. Вероятность примерно 90%.


Диагностика артритов
- Клинический анализ крови – повышаются лейкоциты, увеличиваются тромбоциты, появляются признаки анемии.
- Анализ мочи – повышение числа лейкоцитов, наличие белка и/или эритроцитов.
- Биохимический анализ крови – наличие С-реактивного белка, при котором ревматоидный артрит не должен присутствовать.
- Рентгенография суставов – картина соответствует остеопорозу, имеется сужение щели.
- Ультразвуковое обследование суставных поверхностей и прилегающих тканей.
- КТ и МРТ – выявляет любые поражения костей и суставов.
- Пункция сустава с исследованием полученной жидкости – изменение в цвете, повышение лейкоцитов, наличие белка.
- Эндоскопическое обследование с биопсией.
- Генетическое исследование, для выявления связи определенного гена с реактивным артритом при хламидиозе.
- Боли в пояснице.
- Боли в коленях и пятке.
- Синюшность или покраснение кожи.
- Повышение температуры в области воспаления.
- Изменение формы пальцев ног.
- Атрофия мышц.
- Воспаление мочеполовой системы.
- Зуд и жжение в уретре.
- Боли при мочеиспускании.
- Гнойные выделения из глаз.
- Покраснение слизистой глаз.
- Отек век.
- Антибактериальные препараты:
- Макролиды – азитромицин, джозамицин, кларитромицин, эритромицин;
- Тетрациклины – доксициклин;
- Фторхинолоны – офлоксацин, ципрофлоксацин.
- Местная терапия:
- тетрациклиновая мазь;
- эритромициновая мазь;
- свечи: бетадин, далацин;
- свечи для восстановления влагалищной флоры: лактагель, лактожиналь, вагилак;
- промывание пениса мирамистином.
- Препараты, предназначенные для нормализации кишечной флоры:
- Хилак-Форте;
- Линекс;
- Бактисубтил.
- Энзимы – вобэнзим.
- Иммуномодулирующие препараты:
- генферон,
- виферон;
- полиоксидоний.
- Физиотерапия: ВЛОК, МЛТ, фонофорез, УВЧ.
- Противовоспалительные средства:
- диклофенак;
- нимесулид.
- Эпиген-комплекс – для гигиенических процедур.
- Противогрибковые препараты: флюкостат, дифлюкан.
- Пункция суставов с введением глюкокортикостероидов.
- Лечебная физкультура.
- Массаж.
- Минеральные воды.


Так же необходимо провести перекрестную диагностику между реактивным артритом и другими.


Признаки Рейтера
Данный синдром стоит рассмотреть отдельно. Он включает в себя поражение сразу нескольких отделов организма: глаз, мочеиспускательного канала и суставов. Рейтер, не может существовать без какого-либо из этих отделов, оно сопровождается только данной триадой.
Чаще наблюдается у мужчин, чем у женщин. Многие специалисты считают, что синдром Рейтера может быть наследственным, так как была выявлена связь между синдромом и наследственными факторами.
Развитие происходит во время инкубационного периода основного заболевания. При стандартном направлении развития, синдром проявляется определенными симптомами:
При наличии таких симптомов заболевание проще выявить. Но как мы уже говорили, болезнь протекает и бессимптомно, что зачастую усложняет диагностику. И даже врачи могут поставить другой диагноз и прописать неэффективное лечение.


Как же выйти из этой ситуации?
При наличии любых из этих симптомов, стоит посетить врача, сдать все анализы, пройти рентгенологическое исследование. Только таким путем, у вас есть шанс не упустить болезнь.
Лечение реактивного артрита
Как и при любых других заболеваниях, лечение назначается исключительно врачом, только после полного обследования, проведения всех исследований, результатов анализов, с учетом аллергических реакций и тяжести заболевания. Учитывая, что такое опасное заболевание могут перепутать с другими заболеваниями, самолечение крайне исключено.
В схему лечения входит:
Наши читатели пишут
Тема:
Во всех бедах виноваты паразиты!
От кого:
Елены В.

Последние несколько лет чувствовала себя очень плохо. Постоянная усталость, бессонница, какая-та апатия, лень, частые головные боли. С пищеварением тоже были проблемы, утром неприятный запах изо рта.
А вот и моя история
Все это начало скапливаться и я поняла, что двигаюсь в каком-то не том направлении. Стала вести здоровый образ жизни, правильно питаться, но на мое самочувствие это не повлияло. Врачи тоже ничего толком сказать не могли. Вроде как все в норме, но я то чувствую что, мой организм не здоров.
Потом я пошла в одну дорогую клинику и сдала все анализы, так вот в одном из анализов у меня обнаружили паразитов. Это были не обычные глисты, а какой-то определенный вид, которым, по словам врачей, заражен практически каждый, в большей или меньшей степени. Вывести из организма их практически невозможно. Я пропила курс противопаразитных лекарств, которые назначили мне в той клиники, но результата почти не было.
Через пару недель я наткнулась на одну статью в интернете. Эта статья буквально изменила мою жизнь. Сделала все, как там написано и уже через несколько дней, я почувствовала, значительные улучшения в своем организме. Стала высыпаться намного быстрее, появилась та энергия, которая была в молодости. Голова больше не болит, появилась ясность в сознании, мозг стал работать намного лучше. Пищеварение наладилось, несмотря на то, что питаюсь я сейчас как попало. Сдала анализы и убедилась в том, что больше во мне никто не живет!
Кто хочет почистить свой организм от паразитов, причем неважно, какие виды этих тварей в вас живут — прочитайте эту статью, уверена на 100% вам поможет!
Перейти к статье>>>

Важно! Помните, что реактивный артрит – это всего лишь осложнение основного заболевания. И лечить нужно причину, а не последствия.


Последствия
В данной статье мы подробно рассмотрели тему: хламидиоз и суставы.
Мы выяснили, что ряд хламидийных микроорганизмов, влияющих на состояние суставов, могут привести к нарушениям функции опорно-двигательного аппарата.
Осложнениями заболевания суставов (артритов) могут быть: нарушение физической активности, невыносимые боли в суставах конечностей, нарушение нормальной ходьбы, атрофия мышц; Но наряду с этим, могут быть поражения и других органов: мочеиспускательного канала (уретриты) и глаз (конъюнктивит), которые могут иметь свои плачевные последствия, такие как: ухудшение зрения или слепота, острые воспаления мочеполовой системы, импотенция и бесплодие.
Некоторые симптомы заболевания могут напоминать вам обычные боли от физических нагрузок, усталости или сильной активности. Не нужно проявлять халатность и пропускать такие «звоночки»; Даже при малейших симптомах, в виде периодических слабых болей в суставах, необходимо обратиться к врачу. Ведь всё начинается с малого, и, упустив первые признаки, вы подвергаете свое здоровье и жизнь опасности.
Отличная статья:
ivsparazit.ru
причины, диагностика и его лечение.
Одним из наиболее распространенных видов постинфекционных артропатий является хламидийный артрит. Это заболевание связано с перенесенной хламидийной уретрогенитальной инфекцией и занимает первое место (семьдесят процентов) по частоте встречаемости среди реактивных артропатий (РеА). Долгое время считалось, что хламидийная инфекция лишь запускает патологический иммунный ответ и провоцирует воспалительный процесс. Однако в последнее время при микроскопических исследованиях суставного выпота стало возможным выделение возбудителя — хламидий.
Этиология заболевания
Хламидийный артрит возникает у лиц достаточно молодых (от двадцати до пятидесяти лет), ведущих активную половую жизнь. Хламидии – бактерии, способные к внутриклеточному размножению, что делает их обнаружение достаточно сложным. Передается хламидийная бактрия при половом контакте от больного человека к здоровому, возможен и контактный путь передачи через предметы гигиены, белье и т.д.. Считается, что хламидийным артритом чаще болеют лица мужского пола, хотя возможно это связано с более яркой клиникой хламидийной инфекции у мужчин. Для женщин характерны стертые формы хламидийного заражения, либо носительство.
Патогенез
Механизм развития хламидийного артрита до сих пор полностью не изучен. Считается, что белки клеточной стенки хламидий схожи по строению с клетками хрящевой оболочки суставов. Определенную роль имеет и генетическая предрасположенность по HLA – системе. При персистировании хламидийного возбудителя в крови, особенно при хроническом воспалительном процессе, иммунная система начинает вырабатывать антитела к хламидиям, а из-за близкого состава и против собственных клеток. Запускается аутоиммунный процесс. Воспаление в суставе, возникшее без непосредственного участия возбудителя носит название асептического.
Клиническая картина
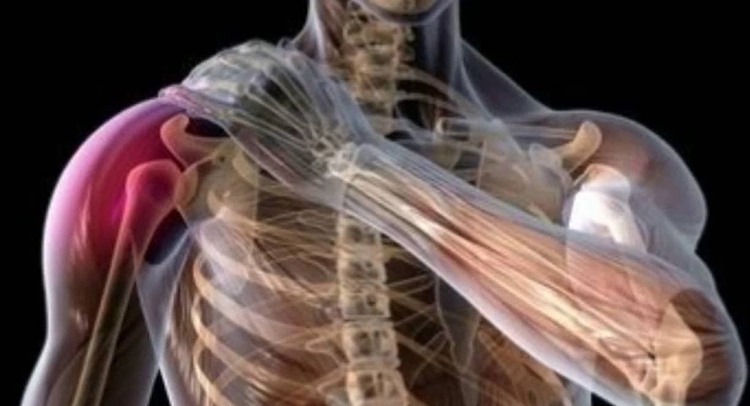
Симптомы хламидийного артрита не отличаются особой специфичностью среди других РеА. На фоне текущей, либо перенесенной хламидийной урогенитальной инфекции (уретрит, цистит, цервицит и т.д.) остро возникает болезненность в суставе, нарастающий отек, изменяется температура кожи в месте поражения, отмечается покраснение. Присоединяются симптомы общей интоксикации – высокая температура, озноб, головная боль. Поражение чаще ассиметричное, в виде моно- либо олигоатрита, чаще вовлекаются крупные суставы: голеностопный, коленный, но при отсутствии своевременного лечения присоединяются мелкие, болезнь захватывает все большее количество. Характерной чертой хламидийного артрита считается наличие выпота в полости сустава.
Выпот в полости локтевого сустава.
По течению болезни выделяют:
- острую стадию – период ярких клинических проявлений, бурного развития, длительностью не более трех месяцев;
- затяжную – вялотекущая стадия, может длиться в течение года;
- рецидивирующую – периодически возникающие периоды обострения и стихания хламидийного артрита;
- хроническую – длительное, больше года, течение заболевания.
Хламидийный артрит захватывает не только хрящевые поверхности, но распространяется на сухожилия, мыщцы, суставную сумку, вызывая бурситы, синовииты, мышечную атрофию, энтезиты. Частым осложнением является хламидийный спондилит – поражение позвонков. Для него характерна выраженная боль в спине, нарушение подвижности.
Внесуставные проявления образуют триаду, характерную для болезни Рейтера: хламидийный уретрит, хламидийный артрит и конъюнктивит. Отмечается небольшая болезненность и дискомфорт при мочеиспускании, покраснение и отечность слизистой уретры, скудные слизистые выделения из мочеиспускательного канала.
Могут быть боли внизу живота. Дизурические расстройства проявляются учащенным мочеиспусканием и императивными позывами. Хламидийный конъюнктивит сопровождается покраснением слизистой оболочки век, конъюнктивы, ощущением «песка», возможно развитие иридоциклита и увеита. Со стороны кожи и слизистой – хламидийные стоматиты, изъязвления, сыпь, гиперкератоз. В тяжелых системных случаях возможно присоединение поражения сердца, легких, почек, нервной системы (полинейропатии)..Хламидийная инфекция может протекать скрыто, бессимптомно. Признаки конъюнктивита самопроизвольно проходят за пару дней, а дизурические расстройства быстро исчезают. Тем ни менее необходимо пройти обследование и лечение, даже если вас уже ничего не беспокоит. Следует быть внимательным к своему здоровью, поскольку хламидийный артрит развивается спустя несколько месяцев, когда пациент уже забыл о перенесенной урогенитальной инфекции.
Диагностические мероприятия
Наличие хламидийного артрита устанавливается благодаря тщательному сбору анамнеза: выявляют связь с перенесенной половой инфекцией, наличие характерных жалоб со стороны мочевыделительной системы и патогномоничных симптомов воспалительного процесса в суставе.
В общем анализе крови можно обнаружить общевоспалительные изменения: повышение СОЭ, лейкоцитоз, тромбоцитоз, анемию. В общем анализе мочи выявляется протеинурия (наличие белка), лейкоцитурия, микрогематурия. Биохимический анализ не имеет специфических отклонений, ревматоидный фактор отсутствует, могут повышаться показатели острофазовых белков: фибриноген, серомукоид, СРБ. Для обнаружения возбудителя используют мазок из уретры у мужчин или цервикального канала у женщин, но поскольку микроорганизм имеет внутриклеточную локализацию, то при микроскопии не всегда его можно обнаружить. Более информативным является серологическое исследование иммуноферментным методом, либо с помощью полимеразной цепной реакции – обнаруживаются иммуноглобулины класса М к хламидийным антигенам в крови, либо синовиальной жидкости.
На рентгенограммах или компьютерных томограммах при хламидийном артрите видны изменения в эпифизах костей, деформации и степень разрушения хряща, сужение суставной щели. Лучшим способом диагностики считается магнитно – резонансная томография, позволяющая увидеть не только костные изменения, но и поражения в мягких тканях, мышцах и т.д. Обязательна при хламидийном поражении консультация уролога, венеролога, окулиста.
Лечение хламидийного артрита
Терапия заболевания хламидийной этиологии должна быть длительной и направлена не только на лечение симптомов хламидийного артрита, но и на уничтожение очага в мочеполовых путях. Длительность приема антибиотиков (не менее месяца) связана с тем, что хламидии располагаются внутри клеток и воздействовать на нее достаточно трудно. Препаратами выбора являются тетрациклины, в частности доксициклин, также назначают антибактериальные средства из группы макролидов (кларитромицин, азитромицин). Учитывая развитие дисбактериоза при длительном приеме антибиотиков, рекомендуется одновременная противогрибковая терапия и прием биопрепаратов. Лечение хламидийного заражения необходимо проводить одновременно и у полового партнера. На время терапии рекомендуется воздерживаться от сексуальных связей.
Нельзя использовать для лечения хламидийного заболевания привычные всем пенициллины (флемоксин, амоксициллин, аугментин) и цефалоспорины (цефазолин, цефтриаксон, супракс), так как хламидии под воздействием этих групп препаратов образуют L-формы, устойчивые к воздействию. Это может привести к хронизации процесса и ухудшению состояния.
Второй группой лекарственных веществ, используемых при хламидийном артрите являются нестероидные противовоспалительные средства (НСПВС) – индометацин, диклофенак, немисулид, вольтарен, аркоксиа. Они снимают боль, уменьшают отек и воспаление, снижают температуру. НСПВС применяют как внутрь, так и наружно в виде гелей, мазей, как основу для физиопроцедур. В редких случаях, когда НСПВС оказываются малоэффективны, подключают глюкокортикостероиды коротким курсом. Купируя симптомы хламидийного артрита, НСПВС не влияют существенным образом на механизм развития патологической иммунной реакции. Для этого существует третья группа лекарств – иммунодепрессанты (метотрексат, сульфасалазин), которые подавляют аутоиммунную реакцию в организме.Параллельно проводится лечение хламидийного конъюнктивита: промывание и закапывание противовоспалительных растворов (софрадекс). Хорошим общеукрепляющим действием при хламидиозном артрите обладает фитотерапия, ведь травы (ромашка, шалфей, календула) можно применять длительное время. Дополнительно назначают витамины, настойку элеутерококка, хондропротекторы (инолтра, хондроэтин, артра).Хороший эффект при лечении хламидийного артрита дает физиотерапия и массаж. Обязательно проводится лечебная физкультура, цель которой – предупреждение контрактур, восстановление подвижности, улучшение функции конечности.
Прогноз и профилактика
Исход хламидийного артрита в случаях своевременного обращения к врачу и раннего назначения терапии благоприятный и может привести к полному выздоровлению. После проведенного курса антибиотиков контрольный анализ на хламидии необходимо сдать несколько раз в течение трех месяцев, чтобы убедиться в отсутствии персистирующей хламидийной инфекции и избежать рецидивов. Необходимо помнить, что поздно обнаруженный хламидиоз может привести к бесплодию.Специфической профилактики хламидиозного инфицирования не разработано. Чтобы предотвратить заражение хламидиями необходимо:
- иметь одного проверенного полового партнера;
- использовать презервативы;
- в случаях повышенной сексуальной активности проверяться на инфекции передающиеся половым путем не реже одного раза в полугодие;
- соблюдать личную гигиену – не пользоваться чужим полотенцем, бельем, предметами гигиены;
- вести здоровый образ жизни, отказаться от курения и алкоголя, лечить хронические очаги воспаления (не только хламидийные), закаливаться и укреплять иммунитет.
lechsustavov.ru
Хламидийный артрит: причины, симптомы, лечение
Хламидийный артрит – это поражение суставов у человека, больного урогенитальным хламидиозом. Воспаление носит аутоиммунный характер. Одновременно с суставами поражается уретра и конъюнктива глаз. Возникновению заболевания подвержены как взрослые, так и дети.
Причины
Причиной болезни является аутоиммунная реакция организма. При попадании хламидий на слизистую оболочку мочеполового тракта происходит выработка антител. В норме их целью является обозначение паразитов, чтобы их могли уничтожить лейкоциты. У некоторых людей антитела начинают помечать собственные клетки организма, например, суставов.
Это приводит к развитию воспаления в суставной капсуле и формированию артрита. Причиной такой «ошибки» антител является наследственная предрасположенность. Такое воспаление называют реактивным, потому что оно развивается как реакция организма на наличие чужеродных элементов.
Важно!
Хламидийный артрит является асептическим, или стерильным. Сами микроорганизмы в полости сустава не обнаруживаются.
Классификация
Хламидийный артрит классифицируют по разным признакам. По характеру течения выделяют следующие формы заболевания:
- Острый – продолжительностью не более 2-х месяцев;
- Затяжной, длящийся до полугода;
- Хронический, продолжающийся более полугода;
- Рецидивирующий – возникающий повторно после выздоровления.
Наиболее частой формой является острый артрит.


По выраженности воспалительного процесса различают артрит:
- С низкой активностью – проявления минимальны;
- Со средней активностью – достаточно выраженная симптоматика;
- Высокоактивный – выраженные общие и местные проявления;
- В стадии ремиссии – отсутствие клинических проявлений.
В зависимости от сохранности двигательной функции суставов различают артрит с нарушенной или сохранной профессиональной способностью.
Клиническая картина
Симптомы хламидийного артрита достаточно специфичны. Для патологии характерно поражение одного-двух суставов — моноартрит или олигоартрит. Поначалу процесс носит односторонний характер. Чаще всего страдают следующие суставы:
- Коленные;
- Голеностопные;
- Плечевые;
- Мелкие суставы пальцев.
При отсутствии лечения начинают поражаться другие суставы и развивается полиартрит.


Суставы, поражённые хламидийным артритом
Важно!
Артрит начинает проявляться не сразу после развития мочеполовой инфекции. Суставная симптоматика заметна через 1-3 месяца от начала заболевания.
Для заболевания характерно острое начало. Одновременно развивается общая и местная симптоматика. К общим симптомам относится:
- Недомогание;
- Подъём температуры тела;
- Боли в мышцах;
- Головная боль.
Наиболее заметны проявления со стороны суставов. Он опухает и увеличивается в размере. Воспалительный процесс захватывает и мягкие ткани. Кожа над суставом краснеет и становится горячей на ощупь. Движения болезненны и ограничены в объёме. Также наблюдается усиление болевых ощущений при ощупывании сустава. Воспаление продолжается в течение 7-10 дней, затем начинает уменьшаться.
Другие симптомы хламидиоза — уретрит и конъюнктивит — могут наблюдаться одновременно с артритом, до или после него.
Диагностика
Для диагностики хламидийного артрита применяется комплекс лабораторных и инструментальных методов исследования:
- Общий и биохимический анализы крови. Выявляют неспецифические признаки воспаления;
- Исследование мочи. Позволяет обнаружить возбудителя болезни;
- Серологические реакции. Выявляют антитела к хламидиям;
- ПЦР-диагностика. В мазке со слизистой уретры обнаруживают генетический материал хламидий;
- Рентгенологическое исследование. Наблюдаются изменения сустава — уменьшение суставной щели, деформация хряща и костей, отечность связок и капсулы;
- Пункция сустава. Подтверждает воспалительный процесс.
Диагноз устанавливают при наличии соответствующих результатов нескольких методов обследования.


Методы диагностики заболевания
Лечение
Как лечить хламидийный артрит? Основу терапии составляет использование лекарственных препаратов. Их назначают для устранения причины и симптомов хламидийного артрита. Лечение достаточно сложное, поскольку хламидии живут внутри клеток слизистой оболочки и препаратам трудно проникнуть туда. При неполном уничтожении микроорганизмов может развиться рецидив заболевания.
Антибактериальные средства. Их применение направлено на уничтожение хламидий в организме. Используют три основные группы лекарственных препаратов — макролиды, тетрациклины, фторхинолоны. Антибиотики назначают для приёма внутрь или в виде внутримышечных инъекций. Курс лечения составляет 10-14 дней.
Противовоспалительные препараты. Применяют для подавления воспалительного процесса. На суставную ткань хорошо действуют Ибупрофен или Мелоксикам. Их назначают для приёма внутрь в течение месяца, при необходимости и дольше.
Хондропротекторы – Терафлекс, Дона, Артра. Необходимы для защиты и восстановления хрящевой ткани. Назначают внутрь по 1 таблетке в день в течение месяца и более.
Средства для улучшения микроциркуляции — Пентоксифиллин, Курантил. Применяют для устранения отека, ускорения разрешения воспалительного процесса.
Глюкокортикоиды. Преднизолон и Дексаметазон применяют при тяжелом течении заболевания, некупируемом воспалении. Назначают их для приёма внутрь, схема строго контролируется лечащим врачом.
Антигистаминные средства. Используют для уменьшения отечности суставной ткани.
Важно!
Для лечения хламидийного артрита не используют антибиотики из группы пенициллина и цефалоспорины. Эти средства не разрушают микроорганизмы, а способствуют их сохранению в клетках слизистой оболочки.
Хирургическое лечение при хламидийном артрите практически не применяется. При большом скоплении воспалительной жидкости в полости сустава производят его пункцию.
Любое воспаление приводит к нарушению двигательной функции в суставе. Чтобы восстановить её и избежать развития осложнений, применяют методы реабилитации:
- Физиотерапевтические процедуры. При хламидийном артрите используют электрофорез лекарственных препаратов, магнитотерапию, диадинамические токи. Цель этих мероприятий — улучшить кровоснабжение сустава, устранить болевые ощущения. Физиолечение проводится курсом из 10-15 процедур;
- Массаж. Ежедневное массирование воспаленного сустава снимает мышечный спазм, помогает восстановить эластичность связок, облегчает болевые ощущения. Массаж осуществляют осторожно, не доводя до появления болевых ощущений;
- Лечебная гимнастика. Этап реабилитации, направленный на восстановление полноценного объёма движений в суставе. Применяется целый комплекс упражнений — сгибания и разгибания, вращения, силовые нагрузки.
Реабилитационное лечение хламидийного артрита коленного сустава допустимо только после устранения острого воспалительного процесса.
Народные средства применяются только в качестве вспомогательного метода. Заменять ими антибактериальные препараты недопустимо. Для устранения симптомов хламидийного поражения суставов используют следующие средства:
- Компресс из сырого натертого картофеля, прикладываемый к поврежденному суставу на полчаса;
- Обертывания капустными листами;
- Приём внутрь настойки грецких орехов;
- Натирания барсучьим или медвежьим жиром.
О возможности применения любого из этих средств рекомендуется консультироваться с лечащим врачом.


Народные методы борьбы с недугом
Прогноз и последствия
Прогноз хламидийного артрита достаточно благоприятный. В большинстве случаев наступает полное выздоровление. Хронические и рецидивирующие формы развиваются при незавершенном лечении хламидийной инфекции. Гнойные осложнения не развиваются, так как воспаление является асептическим.
При отсутствии реабилитационных мероприятий возможна деформация сустава, образование костных и мышечных контрактур. Это приводит к ограничению объёма движений.
Хламидийный, или реактивный артрит – редкое проявление мочеполового хламидиоза. Проявляется воспалением одного или нескольких крупных суставов. Является одним из составляющих синдрома Рейтера. При своевременном и полноценном лечении наступает полное выздоровление.
nogivnorme.ru
Хламидийный артрит: симптомы и лечение
Хламидийный артрит – это аутоиммунное заболевание сустава, возникающее после воспалительных процессов в хронической форме. Первоначально воспаление может развиваться вследствие инфицирования хламидиями, стрептококками, кишечной инфекцией и различными вирусами.
Особенности хламидийного артрита
Данное заболевание считается «стерильным» поражением сустава. Сам возбудитель не попадает в его полость, но при этом воздействует непосредственно на анатомические структуры сочленения.
Хламидией называется грамотрицательная бактерия, паразитирующая внутри клетки. Иногда патология сустава вызывает сбой иммунитета. Для него характерна выработка антител как к грамотрицательным бактериям, так и к тканевым клеткам суставов.
Симптоматика заболевания
Поражение возникает после незащищенного полового контакта с носителем заболевания. Чаще всего болезнь встречается у мужчин до 45 лет.
Хламидийный артрит имеет следующие симптомы:
- болевые ощущения в пояснице;
- повышенная утомляемость;
- общая слабость;
- кожные высыпания;
- боль внизу живота;
- гиперемия;
- плохой аппетит;
- частое мочеиспускание;
- синюшность кожи.
Воспаление мочеиспускательного канала возникает зачастую спустя 1-4 недели после интимной близости. Многие пациенты не замечают в этот период симптомов заболевания.
Для того чтобы диагностировать хламидийную форму артрита сустава, пациенту необходимо сделать рентген. На полученный снимках специалист проверит состояние костей и хрящей. Если симптомы слабо выражены, то не обойтись без УЗИ и термографии. В некоторых случаях для подтверждения диагноза потребуется подография и радионуклидное исследование.
Совет! Для диагностики нужно обратиться к венерологу и к артрологу.
Медикаментозное лечение хламидийного артрита

Схема лечения включает в себя применение антибиотиков и антибактериальных средств. Самыми распространенными являются следующие препараты:
- Макролиды. Например, Азитромицин – 1 г в первый день, далее по 0.5 г один раз в день на протяжении недели.
- Тетрациклины. Доксициклин гидрохлорид – по 100 мг три раза в день.
- Фторхинолоны в таблетированной форме. Левофлоксацин или в виде инъекций.
Чтобы убрать воспаление и избавиться от болевых ощущений сустава, следует принимать один из следующих препаратов:
- Диклофенак;
- Целекоксиб;
- Ибупрофен;
- Найз;
- Нимесулид.
При хронической форме специалист выписывает гормоны коры надпочечников, к примеру, Преднизолон.
Также могут применяться цитостатики:
- Метотрексат;
- Фторафур.
Ярко выраженные неприятные симптомы можно устранить с помощью стероидных гормонов. К ним относятся Дипроспан и Кеналог.
Интересно! Если на теле пациента есть высыпания, то необходимо использовать мази с глюкокортикостероидами. Наиболее известной является мазь Элоком.
Лечение хламидийного артрита коленного сустава включает в себя определенные физиопроцедуры, которые нормализуют кровоток и обменные процессы в пораженном участке. Чтобы вернуть мышцам упругость, рекомендуется лечебная гимнастика.
Лечение хламидийного артрита народными средствами

Устранить симптомы хламидийного артрита сустава можно с помощью средств народной медицины. Эффективным считается настой из портулака огородного. Для его приготовления нужно смешать 50 г сухого сырья со стаканом воды, затем поставить емкость на огонь и варить в течение 10 минут. После этого настаивать средство не менее 2 часов, процедить. Принимать следует по 30 г 3 – 4 раза в день.
Не стоит забывать о пользе настоек при хламидийном артрите. Снять боль и другие симптомы можно с помощью цветков конского каштана. Для приготовления настойки следует взять 1 ч.л. сырья и залить 500 г медицинского спирта. Держать в прохладном месте 14 дней. Применять полученное средство для растираний.
Осложнения хламидийного артрита
Стоит отметить, что заболевание поддается лечению, но болезнетворные микроорганизмы имеют несколько стадий жизненного цикла. Терапевтический курс длится от 30 до 60 дней, затем необходимо сделать недельный перерыв, после чего лечение повторяется снова. При острой форме заболевания показано не менее 3 курсов лечения. Если хламидийный артрит в хронической форме, то потребуется 6 – 7 курсов.
При несоблюдении рекомендаций лечащего врача нельзя ждать положительного результата. Также отсутствуют гарантии на то, что позже не наступит рецидив.
Если вовремя не начать лечение заболевания, то возможны осложнения на почки, легкие, глаза и сердце. Также возникает лихорадка, конъюнктивит, уретрит, общая слабость организма, плеврит и другие осложнения. Поэтому при малейших признаках хламидийного артрита необходимо сразу обратиться к специалисту.
lechimsustavy.ru
основные причины, симптомы и лечение патологии
Хламидийный артрит является острым аутоиммунным заболеванием, поражающим в основном периферические суставы. Недуг, как правило, формируется в результате инфицирования человека хламидийными микроорганизмами. Вначале заболевание поражает суставный хрящ, далее процесс затрагивает синовиальную оболочку и суставную капсулу.
Часто хламидийный артрит передается от человека к человеку половым путем. Кроме того, инфекция проникает в организм в результате хирургической операции при использовании нестерильных инструментов. В некоторых ситуациях патологию диагностируют как проявление болезни Рейтера.
Что это за болезнь?
Возбудителем хламидиоза является бактерия хламидия трахоматис. Как правило, недуг передается половым путем. Инфекция провоцирует воспалительное поражение мочеполовых органов как у мужчин, так и у женщин, вызывая такие заболевания, как цервицит, простатит или уретрит. Довольно часто хламидийная инфекция протекает без видимых признаков и болезнь приобретает хроническое течение.
Хламидийный артрит считается осложнением хламидиоза и формируется обычно через несколько недель либо месяцев после инфицирования. Как правило, вместе с артритом недуг протекает с конъюнктивитом, простатитом и уретритом. Такая симптоматика носит название синдром Рейтера. Чаще всего недуг формируется у молодых людей в 20-40-летнем возрасте и редко встречается у детей. Как правило, болезнь диагностируется среди мужчин.
Медицина выделяет последующие этапы хламидийного поражения суставов:
- аутоиммунный, который сопровождается развитием аутоантител, оказывающих негативное воздействие на синовиальную мембрану сустава;
- инфекционно-токсический, протекающий с уретритом.
Как правило, недуг протекает в следующих формах:
- Острой. Продолжительность данного этапа составляет приблизительно1-3 месяца.
- Хронической. Данная форма недуга продолжается более года.
- Затяжной. Этот этап продолжается приблизительно год.
- Рецидивирующей. Обострения болезни возникают как минимум раз в полгода.
Самостоятельно хламидии не в состоянии разрушить ткани суставов, и они запускают аутоиммунные процессы.
Причины формирования заболевания
Обычно заболеванию подвергаются молодые мужчины. Хламидийный артрит, как правило, развивается на фоне хронического хламидиоза. Однако недуг может быть спровоцирован не только хламидиями, а и следующими паразитами:
- стрептококками;
- боррелиями;
- уреаплазмами;
- микоплазмами;
- клостридиями.
Кроме того, патология может быть вызвана кишечными инфекциями.
Симптомы заболевания
Перед первыми проявлениями хламидийного артрита у пациента отмечаются следующие симптомы патологий мочеполовых органов:
- учащенное мочеиспускание, сопровождающееся болями;
- у мужчин отмечается появление прозрачных либо мутных уретральных выделений, а также гиперемия отверстия уретры;
- у женщин увеличивается количество влагалищных выделений, которые становятся слизисто-гнойными.
При развитии инфекции у мужчин возникают признаки простатита:
- Болезненные ощущения в промежности и нижней части брюшной полости.
- Половая дисфункция.
- Нарушения процесса мочеиспускания.
У женщин отмечаются проявления сальпингоофорита либо эндометрита:
- болезненность внизу брюшины;
- повышенные влагалищные выделения;
- стойкое незначительное повышение температуры;
- сбои менструального цикла.
При отсутствии терапии симптоматика спадает спустя несколько недель, и болезнь при этом приобретает хроническое течение. Как правило, хламидийный артрит, проявляется не раньше, чем за 1-2 месяца после возникновения признаков поражения мочеполовых органов. За этот период в организме пациента успевают накопиться аутоантитела, которые способны поражать структуру сустава. Очень часто, поражение суставов сопровождается конъюнктивитом.
Для хламидийного артрита характерны последующие симптомы:
- Патология поочередно поражает суставы. Вначале страдают нижние суставы от стопы до колена.
- Патология развивается довольно быстро и за несколько суток поражено сразу несколько суставов.
- Недуг поражает, как правило, суставы, с одной стороны.
- Часто формируется олигоартит, при котором поражено до шести суставов.
- Недуг сопровождается болезненными ощущениями, которые усиливаются по утрам и ночью.
- Как правило, патология поражает крупные суставы нижних конечностей. Реже патология распространяется на суставы рук и позвоночника. Иногда воспалительный процесс переходит на крестцово-подвздошные суставы. В этих ситуациях в зоне седалищных бугров появляются интенсивные боли.
- Кожа в пораженной зоне покрасневшая и горячая на ощупь.
Кроме суставов, заболеванию подвергаются и сухожилия. В таких ситуациях при поражении сухожилий стоп либо кистей рук формируется дактилит. Через некоторое время у пациента затрудняется походка и возникает хромота.
Очень часто синдром Рейтера сопровождается изменением цвета, а также структуры ногтей, увеличением лимфоузлов, кератодермией кожных покровов. Такие симптомы возникают из-за аутоиммунных реакций.
Диагностические мероприятия
Важно проводить дифференциальную диагностику хламидийного артрита с различными воспалительными процессами в суставах, возникших по иным причинам. Врач изучает анамнез, проверяет были ли ранее или присутствуют сейчас поражения глаз либо мочеполовых органов. Для постановки точного диагноза врач применяет следующие методы диагностики:
- рентгенографию. Данный метод помогает получить информацию про наличие костных дефектов;
- эхографию суставов;
- подографию;
- термографию.
В некоторых ситуациях, врач может применять и дополнительные методы:
- Иммуноферментный анализ (ИФА), который позволяет определить наличие антител к возбудителям хламидиоза.
- Общий анализ мочи и крови. Позволяет выявить повышенную концентрацию лейкоцитов, которая указывает на наличие воспалительного процесса.
- Метод полимеразной-цепной реакции (ПЦР), помогает определить присутствие ДНК хламидий.
- Исследование мазка из шейки матки или уретры.
- Ревмопробы.
- Магнитно-резонансную томографию (МРТ), позволяет оценить состояние околосуставных тканей.
- Исследование синовиальной жидкости.
А также для диагностики используют артроскопию, при которой выявляются изменения оболочек суставов.
Лечение заболевания
Хламидийный артрит нуждается в длительном комплексном лечении. Целью терапии является устранение возбудителя хламидиоза и снятие неприятной симптоматики. Как правило, пациент не нуждается в госпитализации. При обнаружении хламидийного артрита у одного из партнеров обследование обязан пройти и второй партнер.
Медикаментозная терапия
Для борьбы с хламидиями врач назначает продолжительную антибиотикотерапию. В некоторых ситуациях назначается несколько терапевтических курсов. Как правило, применяются представители фторхинолонов, макролидов и тетрациклинов. Хорошо зарекомендовал себя прием Азитромицина, Левофлоксацина и Доксициклина.
Врачи не рекомендуют прием пенициллинов и цефалоспоринов, поскольку хламидия устойчива к данным препаратам.
Для снятия симптоматики врачи назначают обычно последующие группы медикаментов:
- Противовоспалительные нестероидные средства: Ибупрофен, Индометацин, Целебрекс Диклофенак.
- Кортикостероиды.
Для излечения от хронической формы недуга назначаются гормоны коры надпочечников, а также цитостатики. Для лечения тяжелого протекания хламидиозного артрита либо при неэффективности иных медикаментов назначают иммуносупрессоры.
Кроме того, для местного лечения применяются гели или мази, обладающие противовоспалительным воздействием.
Немедикаментозная терапия
При острой форме недуга необходимо обеспечить полный покой пораженному суставу.
Но шины и лонгеты в таких ситуациях не накладывают. Хорошо воздействовать на больной сустав холодом. Когда обострение стихло применяют физиотерапевтические методы, лечебную физкультуру и массаж.
Хламидийный артрит считается опасным заболеванием, поэтому не следует заниматься самолечением или игнорировать проявления болезни. Своевременная диагностика увеличивает шансы на выздоровление.
yachist.ru





















 На один литр очень горячей воды развести примерно 150 грамм соли, лучше морской, крупной. По длительности вымачивать ножки в растворе необходимо 30 минут, постоянно доливая кипяток. Процедуру лучше всего делать перед сном, по ее окончанию надеть теплые носки и спать в них всю ночь.
На один литр очень горячей воды развести примерно 150 грамм соли, лучше морской, крупной. По длительности вымачивать ножки в растворе необходимо 30 минут, постоянно доливая кипяток. Процедуру лучше всего делать перед сном, по ее окончанию надеть теплые носки и спать в них всю ночь. Эффективен рецепт при сильных болях. Картофель хорошо вымыть и не очищая, натереть на самой мелкой части терки, наложить кашку на отрезок бинта и замотать на сутки пакетом, а сверху эластичным бинтом. Менять раз в 24 часа на протяжении семи-восьми дней.
Эффективен рецепт при сильных болях. Картофель хорошо вымыть и не очищая, натереть на самой мелкой части терки, наложить кашку на отрезок бинта и замотать на сутки пакетом, а сверху эластичным бинтом. Менять раз в 24 часа на протяжении семи-восьми дней.



 Регулярно выполнять простые упражнения для растяжки стоп, катать ногами какой-либо предмет по полу, пальцами ног подымать маленькие предметы, тянуть носки на себя и от себя с помощью рук и без них.
Регулярно выполнять простые упражнения для растяжки стоп, катать ногами какой-либо предмет по полу, пальцами ног подымать маленькие предметы, тянуть носки на себя и от себя с помощью рук и без них. Загрузка…
Загрузка…









































 Малая хорея: что это, причины, симптомы и лечение
Малая хорея: что это, причины, симптомы и лечение Цервикалгия шейного отдела позвоночника — что это, симптомы и лечение
Цервикалгия шейного отдела позвоночника — что это, симптомы и лечение Коксартроз тазобедренного сустава — что это, причины и лечение
Коксартроз тазобедренного сустава — что это, причины и лечение Ушиб локтя (локтевого сустава): симптомы, диагностика и лечение
Ушиб локтя (локтевого сустава): симптомы, диагностика и лечение Миозит плечевого сустава: что это, причины, симптомы и лечение
Миозит плечевого сустава: что это, причины, симптомы и лечение Деформирующий остеоартроз коленного сустава (доа): что это, степени и лечение
Деформирующий остеоартроз коленного сустава (доа): что это, степени и лечение Синовит коленного сустава: виды, симптомы и лечение (с фото)
Синовит коленного сустава: виды, симптомы и лечение (с фото)








































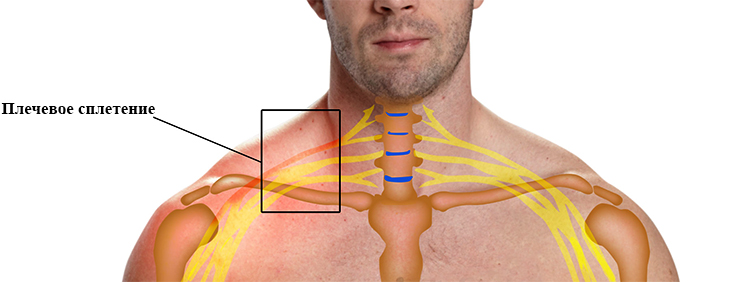
 Плечевое нервное сплетение
Плечевое нервное сплетение Места локализации болей при неврите плечевого нерва
Места локализации болей при неврите плечевого нерва











 Это наиболее распространенные методики диагностирования, однако существует множество других способов, похожих между собой. Для того чтобы определить степень и уровень заболевания, прибегают к электрофизиологическим методикам исследования пораженного невритом участка.
Это наиболее распространенные методики диагностирования, однако существует множество других способов, похожих между собой. Для того чтобы определить степень и уровень заболевания, прибегают к электрофизиологическим методикам исследования пораженного невритом участка.










 Загрузка…
Загрузка…










 Для устранения болей в ногах можно использовать мазь.
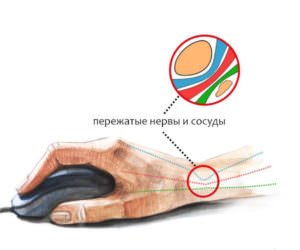
Для устранения болей в ногах можно использовать мазь. Первая из возможных причин потери чувствительности – это сдавливание нервных волокон близлежащими отекшими либо спазмированными мышцами или участками сухожилий
Первая из возможных причин потери чувствительности – это сдавливание нервных волокон близлежащими отекшими либо спазмированными мышцами или участками сухожилий Долгая монотонная работа, при которой руки находятся в одном положении, может стать причиной их онемения
Долгая монотонная работа, при которой руки находятся в одном положении, может стать причиной их онемения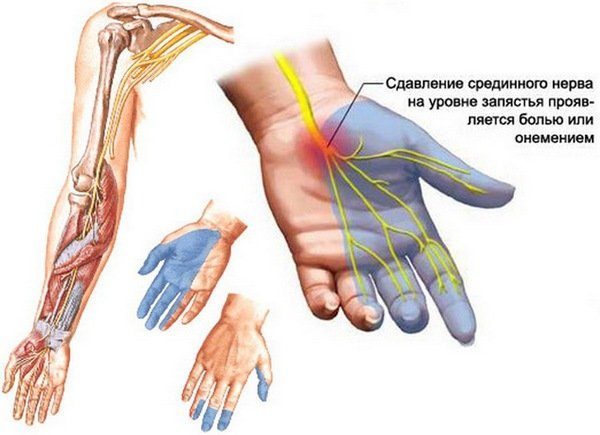 Постоянный стресс, нервное напряжение способны вызвать неприятные ощущения в правой руке
Постоянный стресс, нервное напряжение способны вызвать неприятные ощущения в правой руке Остеохондроз шейных позвонков характеризуется сдавливанием нервных окончаний, их отечностью, что сопровождается болезненностью мышц шеи и онемением конечностей
Остеохондроз шейных позвонков характеризуется сдавливанием нервных окончаний, их отечностью, что сопровождается болезненностью мышц шеи и онемением конечностей Онемение правой руки и ноги одновременно – это серьезный сигнал к тому, что с организмом не все в порядке. Обратитесь к хорошему специалисту: в такой ситуации не следует терять драгоценное время
Онемение правой руки и ноги одновременно – это серьезный сигнал к тому, что с организмом не все в порядке. Обратитесь к хорошему специалисту: в такой ситуации не следует терять драгоценное время Потеря чувствительности правой руки во сне может быть связана с неправильно подобранной подушкой или неудобным положением тела во сне
Потеря чувствительности правой руки во сне может быть связана с неправильно подобранной подушкой или неудобным положением тела во сне
















 Загрузка…
Загрузка…



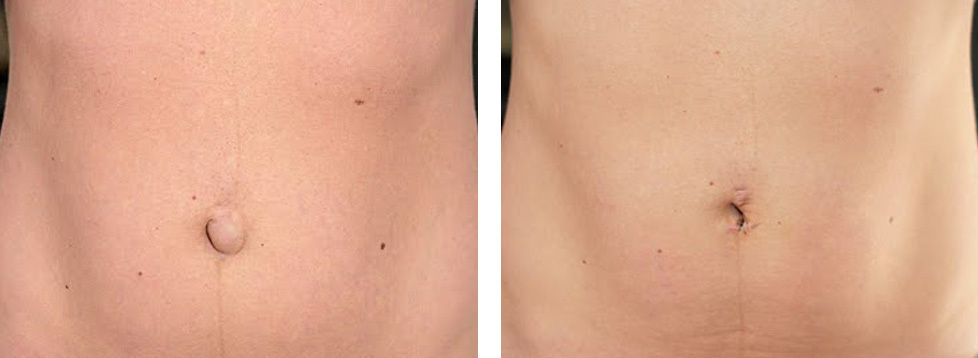
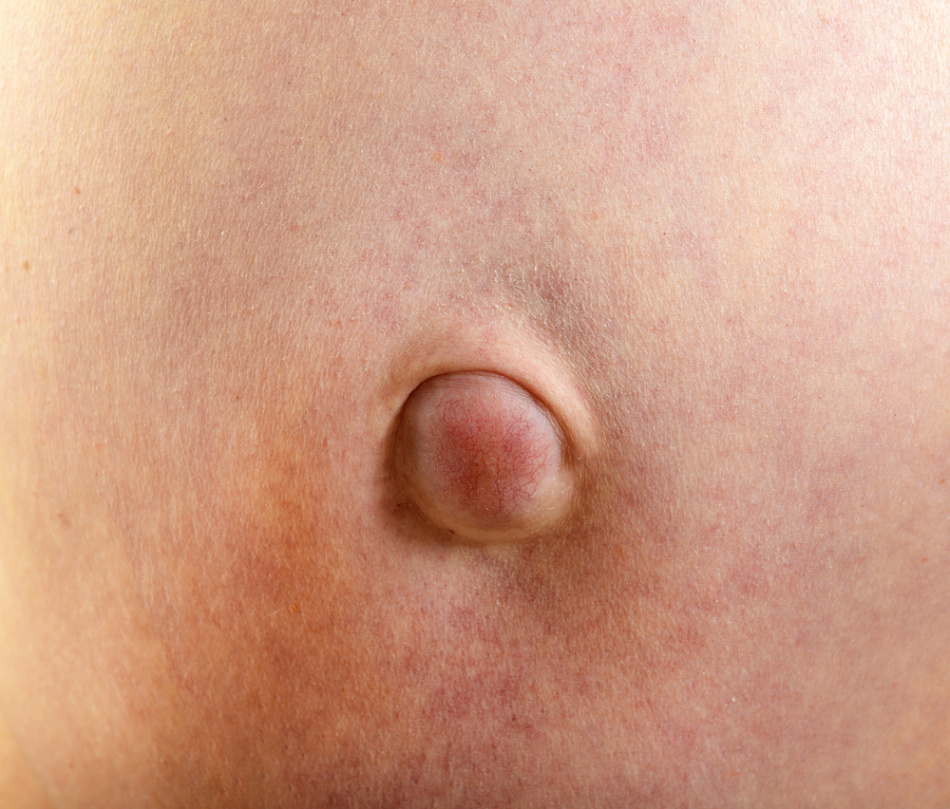
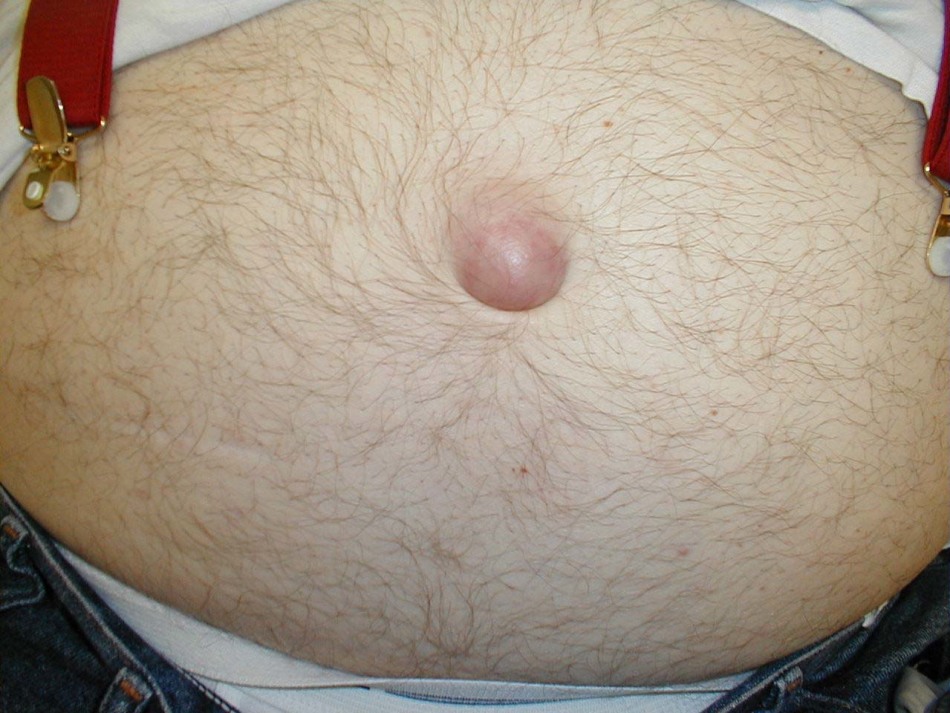
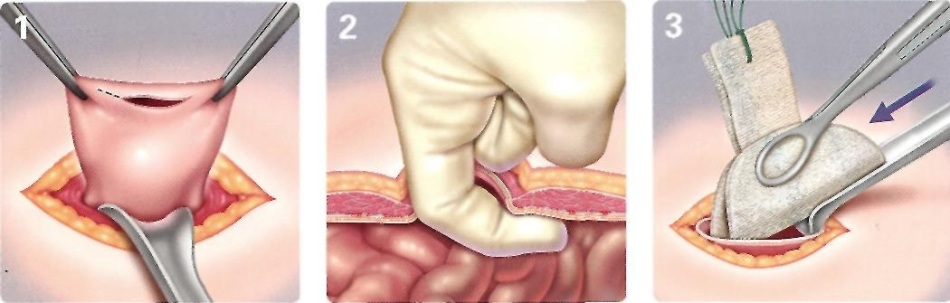


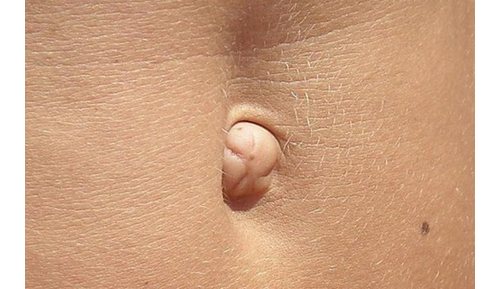



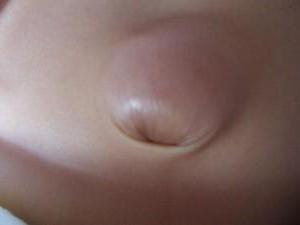
 Пупочная грыжа – это заболевание, которое характеризуется расхождением мышц брюшной полости и выпячиванием тканей брюшины через пупочное кольцо. По статистике пупочными грыжами в большинстве страдают женщины, так как часто ослабевание мышечных и соединительных тканей связано с беременностью. Заболеванию также подвержены и мужчины с лишним весом и ожирением.
Пупочная грыжа – это заболевание, которое характеризуется расхождением мышц брюшной полости и выпячиванием тканей брюшины через пупочное кольцо. По статистике пупочными грыжами в большинстве страдают женщины, так как часто ослабевание мышечных и соединительных тканей связано с беременностью. Заболеванию также подвержены и мужчины с лишним весом и ожирением.