Лечение боль в суставах рук – Лечение боли в суставах рук в домашних условиях, причины заболевания
распространенные причины и методы лечения
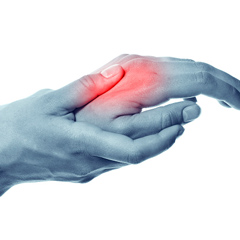
Боль в руке может свидетельствовать о наличие серьезного заболевания, и лечения требует в первую очередь не болевой синдром, а причина его появления.
Узнать больше…
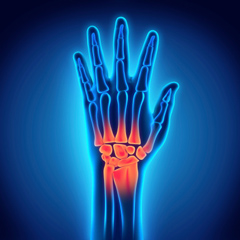
Реабилитационные центры помогают не только снять боль в руке, но и стабилизировать суставы и повысить двигательный контроль.
Где можно пройти лечение?
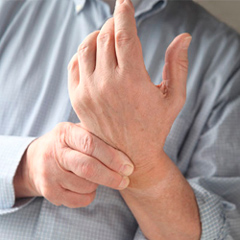
Проходить восстановительное лечение рекомендуется в профильных стационарах и реабилитационных центрах, специализирующихся на комплексной реабилитации и консервативном лечении болей в руке.
Узнать cтоимость реабилитации…

Боль в кистях рук – одна из самых распространенных причин, приводящих людей в кабинет врача-ревматолога. Кисти рук – очень тонкий механизм, но при этом он способен выдерживать огромные нагрузки. Однако некоторые заболевания способны практически лишить руки подвижности и вызвать сильную боль в суставах рук.
Артралгия – именно таково научное название боли в суставах – не просто ухудшает качество жизни. Она лишает человека возможности работать и выполнять элементарные бытовые действия. Болезней, которые могут вызывать этот симптом, очень много. Условно причины, по которым возникают сильные боли в суставах рук, можно разделить на две большие группы – воспалительные и механические. Боль в руках, вызванная воспалительным процессом, обычно сопровождается скованностью в области пораженного сустава и уменьшается при движении. Как правило, при воспалении есть и другие симптомы – отек или покраснение кожи над суставом.
Механические причины – дегенеративные заболевания или травмы – вызывают боль при движении. В состоянии покоя больной чувствует заметное облегчение. Обычно такая боль в суставах рук не сопровождается скованностью или онемением.
Наиболее частые причины боли в суставах рук
Боль в суставах – частый спутник многих болезней. Иногда именно характер боли помогает врачу определить, от какого именно заболевания страдает пациент.
Ревматоидный артрит
Это аутоимунное заболевание, при котором защитная система организма дает сбой и начинает воспринимать собственные клетки как чужеродные. В результате сустав начинает постепенно разрушаться, возникает воспаление и сильная боль в пораженной области. Ревматоидный артрит может проявиться как в пожилом, так и в молодом возрасте – в 25-30 лет. Обычно он развивается симметрично – то есть страдают одни и те же суставы на обеих руках. Со временем суставы деформируются, что влечет за собой искривление пальцев и потерю подвижности.
Подагра
Накопление в суставах кристаллов мочевой кислоты и ее производных может привести к подагре, которую еще называют «болезнью мясоедов», так как она часто развивается у тех, кто ест слишком много мяса. Подагра вызывает очень сильные мучительные боли в суставах ног, но по мере развития болезни начинают страдать и руки. Вокруг пораженных суставов образуются характерные подагрические шишки. Жгучая пульсирующая боль при подагре, как правило, особенно сильна ночью, а к утру она несколько стихает.
Остеоартроз
Остеоартроз возникает в результате изнашивания суставного хряща. Как правило, эта болезнь начинает развиваться в пожилом возрасте. При остеоартрозе суставов рук боль отмечается в мелких суставах кистей, пястно-запястном суставе большого пальца руки, в локтевых и плечевых суставах. К симптомам остеоартроза в лучезапястном суставе относится боль при физических нагрузках, болезненная чувствительность при надавливании в области поврежденного сустава и ограничение подвижности.
Артрит
Артрит, причиной которого становятся инфекционные заболевания, вызывающие воспаление сустава, встречается очень часто. Существует две формы артрита:
- острый артрит – характеризуется выраженной болезненностью, отеком, покраснением кожи в районе сустава и повышением температуры;
- хронический артрит – напоминает о себе болевыми ощущениями лишь время от времени.
Травмы
Переломы, вывихи и растяжения всегда сопровождаются мучительной болью. В зависимости от характера травмы болевой синдром может быть более или менее выраженным. Обычно травмы суставов сопровождаются отеком, покраснением кожных покровов и ограничением подвижности сустава.
Лечение болей в суставах рук
Сильные боли в суставах рук – большая проблема для пациента, который теряет способность нормально работать и выполнять самые несложные движения – например, не может застегнуть пуговицы или держать вилку.
Терапия, вне зависимости от причины, должна быть комплексной, направленной на решение сразу трех задач – лечение основного заболевания, восстановление функций кисти и снятие болевого синдрома.
Разумеется, лечение зависит от характера заболевания. А вот облегчение боли и функциональная разработка кисти во время реабилитации подчиняются общим правилам.
Основное средство для снятия боли в суставах рук – это медикаменты. Самой большой и часто используемой группой лекарств, дающих выраженный обезболивающий эффект, являются нестероидные противовоспалительные препараты. Они снимают воспаление и боль, однако имеют немало неприятных побочных эффектов, в частности, со стороны желудочно-кишечного тракта.
Для снятия боли, вызванной аутоиммунными заболеваниями (например, при ревматоидном артрите), применяются глюкокортикостероидные гормоны. Они обладают мощным противовоспалительным эффектом и быстро приносят облегчение.
Усилить действие лекарств могут и лечебные мази, в состав которых входят противовоспалительные и анестезирующие компоненты.
В составе комплексной терапии – или в тех случаях, когда лечение при помощи медикаментов противопоказано – врач может назначить и немедикаментозные методы.
Безоперационное избавление от боли в руках
Боль в суставах рук – симптом, сопровождающий многие заболевания, различные и по причине возникновения, и по механизму развития. Для каждой болезни существуют свои методы терапии. При правильно поставленном диагнозе и адекватном лечении боль постепенно сходит на нет. Однако порой процесс выздоровления затягивается, боль становится хронической и тогда задача врача – не только вылечить пациента, но и избавить его от боли, а также назначить курс реабилитационной терапии.
Чтобы быстро снять боль в суставах рук, требуется комплексное лечение, в котором одни методы дополняют другие.
В реабилитационном центре такой подход доведен до совершенства. При лечении подобных заболеваний в центре реабилитации используют принципы Pain Management, что в переводе с английского означает «управление болью». Специалисты центра не только помогают снять болевой синдром, но и обучают пациентов новым поведенческим моделям, позволяющим снять излишнюю нагрузку с больной руки. Кроме того, в управлении болью используются и психотерапевтические методы.
Как правило, в клинике задействованы врачи разного профиля – реабилитологи, ревматологи, неврологи и физиотерапевты, а также диетологи, массажисты и специалисты по лечебной гимнастике. Сочетание лекарственных и физиотерапевтических методов лечения, дополненных мерами по восстановлению подвижности в поврежденных конечностях, дает быстрый и стойкий эффект. Пациент не только избавляется от основного заболевания, но и получает возможность в кратчайшие сроки вернуться к нормальной жизни.
Лицензия Министерства здравоохранения Московской области № ЛО-50-01-009095 от 12 октября 2017 г.

www.kp.ru
Боль в суставах рук — причины и лечение, лекарства, отзывы о лечении
Боли в суставах рук — частая жалоба, по причине которой пациенты обращаются к ревматологу. Такие боли нарушают деятельность человека, не позволяя ему выполнять работу, даже обслуживать себя.
Содержание статьи
Характер боли
Боль в суставах рук носит разный, специфический характер, что помогает в процессе диагностики быстро и правильно обнаружить заболевание уже на этапе первичного осмотра у специалиста.
Различают две группы суставных болей:
- Механическая боль. Появляется в процессе дегенеративных изменений (остеопороз). Боли сопровождаются чувством скованности в движениях в утреннее время. Иногда скованность может наблюдаться на протяжении не более 30 минут. Болевые ощущения в состоянии покоя уменьшаются, признаки местного воспаления практически отсутствуют или могут быть незначительными.
- Воспалительная боль. Целиком отличается от механической боли. При движениях боли не сильные, утренняя скованность продолжается в течение 30 минут. Более выражены симптомы воспалительного процесса. Наблюдается покраснение кожи, снижение объема и амплитуды движений.

Боли в суставах могут появляться у лиц, как пожилого возраста, так и у молодых. Болевые ощущения являются начальным признаком различных патологий, в том числе и серьезных проблем внутренних орган – систем. Выяснить конкретную проблему может только специалист, проведя необходимые обследования.
Видео — Боли в руках — причины и опасности. Почему болят руки?
Причины
Появление костно – суставного недуга обусловлено многими факторами и причинами. Заболевание суставов довольно распространенное, что объясняется образом жизни современных людей, а также внутренними, и немодифицируемыми факторами, к числу которых можно относить наследственность или возраст пациента. У некоторых больных регистрируется комбинация нескольких причин боли в суставах рук.
Боли в суставах появляются под влиянием определенных факторов. Воспалительные процессы, сопровождающиеся болями в суставах рук, обусловлены повреждениями, инфекциями, хламидиозом, туберкулезом, ОРВИ или микробным заражением, аутоиммунными болезнями, при которых происходит уничтожение здоровых тканевых масс собственного организма, сбоем обмена веществ.
Болезненность суставов рук появляется и в результате испытываемой механической нагрузки на руки или травмы, провоцирующей износ хрящевых поверхностей суставов верхних конечностей, растяжение суставной капсулы, ушибы, переломы.
Патология может развиваться и при гиподинамии и однообразных движениях руками. Периодические переохлаждения суставов рук, системные, сердечные, нервные болезни тоже часто отражаются болями суставов рук.

Боли в суставах могут иметь ноющий, стреляющий, тянущий характер. Интенсивность болей может быть выраженной, умеренной или слабой, охватывая один сустав или несколько.
Боли могут возникать изредка или не прекращаться, быть длительными или быстро проходящими. Как правило, боли усугубляются при движениях в пораженных суставных группах или в результате нагрузки на кисти. Когда боли сохраняются в состоянии покоя, приводя к ограничению мелкой моторики, можно говорить о выраженности патологического процесса. Для точного диагноза необходимо дифференцировать выявленную симптоматику с другими недугами, со схожими признаками.
- Одним из распространенных причин, вызывающих боли в суставах, является ревматоидный артрит. Заболевание считается аутоиммунной, так как при данной патологии в организме появляются антитела к собственным тканям, которые повреждают суставные структуры, провоцируя воспалительный процесс.
Ревматоидный артрит обязательно протекает с воспалением мелких суставов рук. Характерным для заболевания является симметрическое поражение с включением в процесс запястья, коленей, голеней. При данной патологии практически не страдают большие пальцы рук и дистальные зоны кисти. Беспокоит скованность по утрам, когда больной вынужден разрабатывать суставы для достижения обыкновенного уровня активности. В течение времени боли становятся постоянными, формируются характерные деформации. Даже мелкие движения удается выполнить с огромным трудом, больному в таких случаях оформляется группа инвалидности.
- Боли в суставах могут появляться и в результате воспалительного процесса при острой ревматической лихорадке, при их инфекционном или травматическом повреждении, при псориатическом артрите.
- Боли в суставах наблюдаются и при красной волчанке, которая является системным заболеванием и характеризуется поражением соединительной ткани.
- Развитие полиартрита регистрируется и при подагре, когда в организме накапливается избыток мочевой кислоты, соли которой (ураты) откладываются в различных тканях и органах. Боли, припухлость и покраснение в зоне суставов рук при подагре возникает чаще всего у женщин. В основном поражаются фаланги пальцев и лучезапястная зона. Возможно поражение как одного, так и сразу нескольких суставов.
- Деформирующие артрозы могут наблюдаться как у молодых, так и у пожилых людей. Дегенеративные процессы при артрозе поражают не только хрящи, но и распространяются на костную ткань, связочно – сухожильный и мышечный аппарат. Заболевание выражается хрустом, трением и щелканьем в суставах, скованностью и деформацией пальцев, уменьшением амплитуды мелких движений в кисти.
- Остеоартроз тоже является одним из причин болей в суставах рук. Появляется заболевание в результате травм, врожденной аномалии, чрезмерного физического труда, сахарного диабета, ревматизма, неполноценного питания и изменений в связи с возрастом. Проявляется ноющими болями в руках, метеозависимостью, припухлостью в пораженной зоне, скованностью и ограничением движений, хрустом, формированием узелков, обусловленных разрастанием тканей.
- При ризартрозе поражаются суставы одной руки, точнее основание большого пальца. Деструктивные изменения происходят в соединительной ткани, после — в связках. В результате болезни большой палец практически обездвиживается. Если не лечить, появляются костные наросты, которые причиняют сильные боли при попытке пошевелить пальцем.
- Стенозный лигаментит выявляется деформациями специального канала, по которому двигаются сухожилия. Пальцы начинают щелкать и «выскакивать» с места. Появляются постоянные боли при сгибании и разгибании. Болевые ощущения постепенно распространяются по всей руке.
- Туннельный синдром характеризуется чувством боли в здоровом суставе. Поражаются ткани, окружающие нерв.
- Боли в суставах могут появляться и у будущих мам, в результате трансформаций организма: нехватки кальция, перестройки гормонального баланса, обострения хронических заболеваний, развития фибромиалгии. Боли могут появиться и после родов, что тоже обусловлено дефицитом кальция и развитием суставной болезни.
- При острой форме тендобурсита наблюдается отечность сустава, ограниченность движений в суставах рук, хруст, сведение пальцев, повышение температуры тела, лимфаденит соседних сосудов. При хронической форме больной ощущает боль в суставах при резких движениях, скованность, щелканье в процессе сжимания кистей.
- При болезнях шейного участка позвоночника также регистрируется болезненность суставов верхних конечностей. Чаще всего такое состояние фиксируется при остеохондрозе, радикулите, межпозвоночной грыже.
- Остеохондроз развивается в итоге перенесенного инфекционного заболевания или сбоя процесса обмена веществ. Больной чувствует онемение рук и пальцев, болевые ощущения при мелкой моторике, внезапное покалывание в конечностях, наблюдается чрезмерная бледность кожи при пониженных температурах.
- Суставные боли в верхних конечностях могут появляться впоследствии травм. Такие повреждения часто регистрируются у спортсменов или у лиц с подвижным образом жизни. Различают легкие и более тяжелые травмы. Пострадавший ощущает боли на месте повреждения, отечность тканей, деформации суставов и вынужденное положение пальцев, ограничение подвижности в кисти.
Иногда травмы сопровождаются значительными повреждениями тканевых масс.
Причиной боли в суставах также могут стать:
- Патологии позвоночника;
- Воспаление плечевого нервного сплетения;
- Повреждение или сдавливание питающего кровеносного сосуда.
Если пациент наблюдает болезненность, сопровождающуюся похолоданием пальцев, это может быть симптомом прогрессирующей болезни Рейно (невропатические и ишемические боли).
Повышение болевого порога может являться сигналом о росте новообразования.
Боль в правой руке может появляться при запястном синдроме. Патология в основном развивается в результате отека нерва. Больной ощущает снижение чувствительности пальцев и ладоней. На ранних фазах заболевания помогают массирование или потряхивание рук. Боль в кистевом суставе правой руки может быть признаком ишемической болезни сердца или инфаркта миокарда.
Боль в левой руке, сопровождающаяся одышкой, тошнотой, затрудненным дыханием, холодным потом регистрируется при проблемах с сердцем.
Диагностика
Для точного постановления предварительного диагноза специалист проводит клинические обследования. При необходимости проводятся лабораторные и инструментальные способы исследования, с помощью которых получают заключительный диагноз.
Каждое заболевание нуждается в отдельном диагностическом обследовании. В основном назначаются:
- Анализ крови и мочи;
- Биохимические анализы крови. Сюда входят острофазовые показатели, мочевая кислота, ревмопробы;
- Исследование синовиальной жидкости;
- Рентгенография суставов кисти;
- МРТ и КТ;
- УЗИ суставов;
- Термография;
- Подография;
- Контрастная артрография (является инвазивным способом), артроскопия;
- Определение пуринов, ревматоидного фактора, антистрептококковых антител.
Результаты обследований способствуют выбору правильной тактики лечения. Рекомендуется консультация ревматолога.

Самостоятельная диагностика боли в суставах рук перед обращением к врачу способствует быстрому лечению заболевания, еще на начальной фазе патологии. Ведь запущенность болезни и дальнейшее осложнение состояния чаще всего связаны с тем, что пациенты не принимают всерьез боли в суставах, относясь к этому как к временному явлению. Узнавать и диагностировать патологическое состояние можно по определенным симптомам.
При артрите суставов пальцев возникает ноющая боль при движениях. Скованность появляется в основном после сна. Наблюдается припухлость в зоне сустава, покраснение кожи над ним, повышение температуры тела.
Артроз выявляется образованием множественных плотных узелков. По началу больной обнаруживает, что кольца не проходят через суставы, запущенность приводит к потере гибкости, при откладывании лечения заболевания пальцы необратимо скрючиваются. Характерным признаком недуга является также хруст при движении.
Появление отека и покраснения кожи над пораженным участком, затруднение движения большого пальца говорят о подагре.
Утренняя скованность движений указывает на развитие ревматоидного артрита.
Регулярное появление боли в суставах рук после сна свидетельствует о развитии остеоартроза.
Боли при сгибании — самый выраженный симптом стенозирующего лигаментита.
Следует быть внимательным к своим суставам, не пренебрегать ранними проявлениями заболеваний, и при наблюдении патологических состояний обращаться к врачу и лечиться.
Лечение боли в руках
После установления происхождения болей в суставах верхних конечностей приступают к лечению.
Рецепты народных средств
Способы народной медицины успешно используются для лечения суставных патологий. Однако применять их рекомендуется в качестве дополнения к консервативному лечению.
- Для снятия воспаления
Рекомендуется компресс на проблемный сустав из черной редьки и меда.
Готовят настойку из соцветий каштана или сирени. Добавляют цветы в спирт (в темную емкость) и оставляют на 15 дней, периодически встряхивая. Полученной настойкой натирают суставы на ночь.
Корень подсолнуха способствует выводу отложившихся в суставах солей и избавляет от воспаления в суставах руки. 200 г измельченного в порошок сухих корней подсолнуха заливают водой (3л) и проваривают на медленном огне около 15 минут, затем отвар процеживают и ставят в холодное место.
Настойку из золотого уса используют для лечения воспаления суставов. В 0,5 л емкость наливают водку, добавляют туда 40 суставчиков растения и настаивают в течение 20 дней в темном месте.
Эффективна и домашняя мазь из золотого уса. Свежий сок растения добавляют в детский крем (вазелин) в одинаковых пропорциях. Используют для втирания.
В 200 мл любого масла (кукурузное, кунжутное) добавляют 1 ст. л. измельченного имбиря и березовых почек, 1 дольку чеснока, немного молотого красного перца, щепотку соли.
В период беременности восполнить дефицит кальция помогает компресс из молотой яичной скорлупы.
- Для приема внутрь
При подагре вывести молочную кислоту поможет отвар лаврового листа, который принимают внутрь.
При обострении артрита смешивают березовые листья с фиалкой, крапивой и корой ивы. Смесь заливают водой и настаивают на водяной бане 30 минут. Принимают ежедневно до еды.
Сок крапивы смешивают со спиртом (1:1) и в смесь добавляют 1 часть меда. Настаивают массу в течение 15 дней. Принимают трижды в день по 30 г.
- Для уменьшения болей
Используют аппликации из кашицы корня хрена, чеснока, мокрицы или бодяги, смеси уксуса и меда, разведенной глины, отварного картофеля.
Очень результативна настойка от мухоморов. Измельченные шапки мухоморов (1/3 банки) заливают водой и герметично закрывая, ставят в темное место 14 дней. Настойкой натирают больное место, утепляя сустав сверху шерстяной тканью.
Эффективна домашняя мазь, с помощью которой быстро устраняют боли в суставах. Смешивают в равных порциях соль, пищевую соду, сухую горчицу и натуральный мед. Приложить смесь нужно каждый день перед сном. Утром остатки смывают теплой водой. Процедуру повторяют 4 вечера подряд.
- Тепловые процедуры
Теплые ванночки помогают избавиться от воспаления и болей в суставах рук.
- В горячую воду добавляют отвар хвои и опускают туда руки. Продолжительность процедуры – 20 минут.
- В теплой воде растворяют 1 ст. л. соды и несколько капель йода. Держат руки в растворе 10 минут. После этого проблемные суставы смазывают смесью из 3 зубчиков чеснока и 200 мл растительного масла, настоянного в течение недели в темном месте.
В период лечения обязательно соблюдение диеты. Запрещается наличие в рационе мучных изделий, консерв, крепкого чая и кофе, цитрусов, острого, жареного и жирного, приправ.

Рекомендуется в ежедневное меню включить льняное масло, овощи, отруби, рыбу и морепродукты. Питаться нужно дробно. Необходимо за день пить много воды (около 2 литров).
Медикаменты
Лечение суставов правильно начать с медикаментозных препаратов. Терапевтический курс способствует ограничению и ликвидации патологического процесса. Используемые лекарственные средства помогают облегчить болезненные ощущения или снять их.
При применении нестероидных противовоспалительных препаратов нужно иметь в виду серьезные побочные эффекты данной группы медикаментов (эрозии, гепатиты, язвы). Современная медицина для снятия боли и воспаления в суставах использует нестероидные противовоспалительные препараты с направленным действием, которые минимально действуют на печень, кишечник, почки, подавляя выработку элементов, провоцирующих воспаление в суставах (Нимесил, Целекоксиб).
Для снятия боли, вызванной аутоиммунными болезнями (ревматоидный артрит) часто применяют глюкокортикостероидные гормоны. В определенных случаях (острый подагрический артрит или псориатический артрит) используют также глюкокортикостероиды, к примеру, Дексаметазон, Преднизолон.
При умеренно выраженном воспалении и для уменьшения болевых ощущений применяют противовоспалительные мази (Диклофенак), гели и крема с отвлекающим и обезболивающим эффектом (Финалгон).
При поражениях крупных суставов гормональные препараты могут вводиться непосредственно внутрь суставной полости (Дипросан и Гидрокортизон).

Чаще всего при болях в суставах используют:
- нестероидные противовоспалительные препараты – Диклоберл, Ревмоксикам;
- хондропротекторы – Дона, Артифлекс;
- цитостатики – Метипред;
- противоподагрические средства – Пуринол, Магурлит;
- препараты кальция.
Физиотерапия
Физиотерапевтические методы являются дополнением комплексного лечения с использованием медикаментов. Такие процедуры обеспечивают активизацию кровотока в суставах и нормализуют их питание. Физиотерапия помогает снимать воспалительный процесс, частично или полностью снимать боли. В курс физиотерапии входят:
- УФ облучение в эритемной дозе, то есть до покраснения кожи;
- аппликации противовоспалительных препаратов. Часто используют Димексид, разведенный 1:1 с дистиллированной водой;
- грязелечение, импульсные токи;
- парафинотерапия. Компрессы, прогревания и аппликации с использованием парафина;
- применение электрического поля УВЧ. Применяется электрофорез с нестероидными противовоспалительными средствами, фонофорез с глюкокортикостероидными гормонами.
Пациенту назначается также массаж пальцев рук. Он самостоятельно выполняет процедуру, согласно указаниям специалиста. Цель массирования верхних конечностей – активизация процесса кровоснабжения.
Профилактика боли в суставах рук
Суставные заболевания в основном трудно поддаются лечению. Многие патологии приводят к деформациям пальцев, лишая больного возможности обслуживать самого себя и работать. Соблюдение некоторых правил поможет предотвратить появление довольно серьезной болезни – артралгии. Рекомендуется:
- питаться правильно, избегая переедания;
- ограничить нагрузки на пальцы рук;
- избавиться от вредных привычек, как курение, спиртные напитки;
- своевременно обратиться за врачебной помощью.

Отсутствие должного лечения может приводить к необратимым последствиям, к деформациям костей, разрушению хрящевых структур, лечение которых возможно только хирургическим вмешательством.
Отзывы о лечении боли в руках
Дорогие читатели! Вы можете оставить свои отзывы о диагностике и лечении боли в суставах рук в комментариях ниже, они будут полезны другим пользователям!
Нелли
Боли в руках появлялись по утрам и после небольших нагрузок. Использовала мазь Диклофенак. Перед сном делала аппликации из кашицы натертого корня хрена. Помогло.
Сергей
После травмы во время тренировок рука стала постоянно болеть. Обратился к врачу, назначили физиотерапию и лечебные упражнения. Для уменьшения болей прописали медикаментозное лечение. Принимал Диклоберл, чувствую улучшение состояния, надеюсь на полное излечение.
Маргарита
У мамы на пальцах рук после менопаузы стали формироваться узелки. Сначала не болели, просто мешали при сгибании и во время домашней работы. После стали болеть, появился хруст. Выяснилось — у нее артроз. Заболевание невозможно вылечить полностью, в период обострения мама делает компрессы из настойки сирени, использует обезболивающие мази как аптечные, так и домашнего приготовления. Помогает и строгая диета, она исключила острое и соленое из рациона.
Мария
После родов руки стали сильно болеть. Трудно было сгибать и загибать пальцы. Выяснилось, что у меня воспалительный процесс на фоне дефицита кальция и чрезмерных нагрузок. Стала ограничивать нагрузки, принимать препараты кальция. Боли постепенно уменьшились.
Видео — Почему болят суставы рук и ног
newsustav.ru
Болят суставы рук: причины, диагностика, что делать
Когда болят суставы рук, человек испытывает серьезный дискомфорт. Ведь помимо боли этот недуг мешает вести полноценную повседневную жизнь, затрудняя элементарные действия.
Чем вызван болевой синдром, а также как с ним бороться, расскажем в нашей статье.

Причины боли и особенности ее проявления
Дать точный ответ, почему болят суставы рук, без медицинского обследования сложно. Ведь боли возникают как следствие какого-то заболевания. При этом синдром может быть вызван как прогрессирующей патологией, так и старой запущенной травмой.
Важным фактором при определении причин патологического состояния является характер болевого синдрома. Врачи выделили 2 условные группы боли этой категории:
- Механические проявления;
- Воспалительные проявления.
Механические проявления боли возникают при болезнях дегенеративного характера (к их числу относят остеоартроз). Для них не характерна скованность движения. При этом болевые ощущения пропадают, когда рукам обеспечивается покой.
Воспалительные проявления болей уменьшаются во время физической активности. А скованность суставов при них наблюдается длительная, превышающая полчаса. Более того, такой характер боли всегда сопровождается другими симптомами воспаления:
- Отек;
- Краснота кожных покровов вокруг сустава;
- Ограниченная амплитуда движений.
Рассмотрим основные патологии, из-за которых болят суставы на руках.
Лидирующие позиции среди заболеваний суставов занимает остеоартроз.
В половине всех случаев зафиксированной патологии пациенты не испытывают боли, в то время как на первый план выступают другие проявления болезни. Остеоартроз поражает хрящи суставов, а также суставные поверхности костей. При этом артроз вызывает нарушения не только хрящей, но и всех тканей, которые их окружают.
- Ревматоидный артрит
Вторая по распространенности патология – ревматоидный артрит. Заболевание аутоиммунного плана, так как в процессе его развития организм накапливает особые антитела к своим же тканям. Особенностью ревматоидного артрита является выраженные воспалительные процессы, которые возникают из-за повреждения структур суставов. При этом все патологические изменения симметричны: боль и воспаление появляются с правой и левой стороны и локализуются параллельно.
Болевой синдром вызывает сильную скованность движений, возникающую чаще всего утром. Неприятная симптоматика длится от получаса до 2 часов. Повреждения затрагивают как мелкие, так и крупные суставы.
Причины появления артрита до сих пор до конца не изучены, хотя медики склоняются к версии, что главная причина его возникновения – инфекционные и вирусные поражения. Заболевание начинает свое проявление на кистях рук, а после, развиваясь, может поразить даже очень крупный сустав.
Диагноз ревматоидного артрита подтвержден примерно у 1% всего населения планеты.
Подагра – еще одно проявление повреждения суставной ткани. Этим заболеванием чаще страдают мужчины, хотя симптоматика ярче выражена у женщин.
Симптомы болезни хорошо видны в виде повреждений суставов пальцев рук и запястной области. Они выглядят припухшими (на фалангах появляются своеобразные «шишки»), кожные покровы краснеют. При подагре боль имеет ноющий характер. Он не постоянен, проявляется при определенных условиях (например, изменениях погоды).
Развитию болезни способствует много причин, однако все они вызваны одним процессом: накоплением в кровяном русле мочевой кислоты, которая оседает в суставной ткани, вызывая ее патологические изменения.
- Неврит локтевого нерва.
Болевой синдром при патологии монотонный, со временем пропадает чувствительность, немеют пальцы на руках.
Появление болевого синдрома может быть следствием травмы, суставы при которой были повреждены. Ушибы, вывихи, повышенные физические нагрузки также являются провоцирующим фактором появления болей в суставной ткани.
Не стоит забывать и о том, что суставы позволяют опорно-двигательному аппарату совершать нужные человеку движения. Поэтому лишний вес становится дополнительной нагрузкой на суставную ткань, вызывая различные патологии.
Серьезные проблемы с суставами могут вызвать и такие провоцирующие факторы:
- Наследственность;
- Нарушения гормонального фона;
- Переохлаждение;
- Патологии эндокринной системы;
- Инфекционные поражения.
Если болят суставы рук, независимо от причины, вызвавшей недуг, нужно обратиться к врачу-ревматологу для обследования и постановки точного диагноза. Вовремя начатое лечение позволит быстро избавиться от неприятных симптомов и избежать многочисленных осложнений.

Диагностические особенности
Для того чтобы диагностировать, почему появилась боль в суставах рук, врач должен узнать ответы на следующие вопросы:
- В какое время суток сильнее всего проявляется боль;
- Место локализации болевого синдрома;
- Вид профессиональной деятельности пациента, как он связан с нагрузками на суставы;
- Какие хронические заболевания есть в анамнезе;
- Как долго беспокоит болевой синдром;
- Какие препараты использовались в процессе самостоятельного лечения.
После детального опроса врач назначит аппаратные и лабораторные исследования:
- Рентген;
- МРТ;
- Биохимический и общий анализ крови;
- Пункцию из суставной ткани.
Диагностические исследования крайне важны, так как симптоматика повреждения суставной ткани при различных заболеваниях очень похожа, а вот лечение их разное. Крайне опасно заниматься самолечением, ведь часто боль в суставах является следствием опасных болезней, не связанных с опорно-двигательным аппаратом. Так, болевой синдром в области лопатки и руки может быть сигналом о развивающемся инфаркте. А пациент упорно лечит руки прогревающими мазями, еще более осложняя течение смертельной патологии.

Специфика медикаментозной терапии
Что делать, если болят суставы рук? Ответ на это вопрос может дать только врач после детального обследования.
Методов лечения боли в руке несколько. Все они зависят от причины, которая вызвала патологическое развитие в суставной ткани. Однако их объединяет симптоматическая терапия, действия которой направлены на устранение или уменьшение боли. Чаще всего с этой целью пользуются нестероидными противовоспалительными препаратами. К их числу относят диклофенак и индометацин. Эти лекарственные средства применяют уже давно, так как они хорошо зарекомендовали себя в качестве недорогого, но эффективного средства для снятия воспалительных процессов и боли. Однако эти медикаменты вызывают множество побочных реакций, которые связаны с нарушением функционирования желудочно-кишечного тракта.
Поэтому в современной терапевтической тактике отдают предпочтение препаратам с избирательной деятельностью, которые щадяще воздействуют на органы ЖКТ, устраняя воспаление и боль точечно (нимесил).
При ревматоидном артрите снять воспаление помогают кортикостероиды. Эти гормоны используют при заболеваниях аутоиммунной природы, так как, обладая мощным противовоспалительным действием, они снимают все симптоматические проявления заболеваний.
Лечение суставов должно быть комплексным, воздействуя как на внешние, так и на внутренние проявления болезни. Больному могут помочь противовоспалительные мази и гели, главное действие которых направлено на устранение умеренно выраженного воспаления и купирования боли. При поражении суставной сумки хряща и крупных суставов медикаментозные препараты вводят в саму суставную полость.
После устранения внешней симптоматики лечение направлено на восстановление поврежденного сустава. С этой целью назначают хондропротекторы.
Обратите внимание!
Компоненты, содержащиеся в хондропротекторах, усваиваются только при достаточном количестве в организме витамина C и железа.
Хорошо справляются с купированием болевых ощущений физиопроцедуры, лечебная физкультура и массаж. Однако они эффективны только при комплексном воздействии лекарственных средств внутреннего и наружного действия.
Перечислим самые популярные из них:
- Облучение ультрафиолетом;
- Местные аппликации на основе противовоспалительных лекарственных средств;
- Электротерапия (использование импульсных токов и поля УВЧ).
Важно помнить, что одни и те же симптомы и лечение могут быть разными, поэтому самостоятельно подбирать медикаментозную терапию нельзя.

Помощь средств народной медицины
Народная медицина имеет в своем арсенале много надежных средств, с помощью которых можно устранить проявления боли, отечности и воспаления.
Помните!
Использовать данные рецепты можно только после консультации со специалистом! «Домашние» способы лечения эффективны только в комплексной терапии!
Компресс на основе меда и соли. Компоненты смешивают в равных пропорциях и кладут на чистую хлопчатобумажную ткань. Компресс прикладывают на пораженные болезнью места и прикрывают теплым материалом для согревания. Процедуру выполняют на ночь.
Настойка из клюквы для удаления отложения солей. Полкилограмма клюквы измельчают, смешивают с килограммом меда и чесноком (200 г). Тщательно перемешивают и принимают по маленькой ложке перед каждым приемом пищи не менее месяца.
Горчичный компресс. Эффективное средство, которое помогает снять симптоматику при артрозах и артритах.
Камфорное масло, горчицу и мед смешивают в соотношении 3/1/1. Полученную смесь кладут на лист белокочанной капусты и фиксируют к больному месту. Время процедуры – 3-4 часа.
Растирка с аспирином. Вам понадобится флакон одеколона, 10 таблеток аптечного аспирина и 10 мл йода. Все ингредиенты тщательно перемешивают и оставляют настаиваться на 4 дня. Осталось втереть готовую растирку в пораженные участки рук, а затем укутать их теплой тканью.
Важные правила
Боли в суставах рук, которые вызваны травматическим воздействием, можно уменьшить, прикладывая к поврежденному месту холод (например, повязки, наполненные льдом). Однако и в данном случае игнорировать поход к врачу нельзя, так как повреждения могут оказаться серьезными, приводящими к осложнениям.
Если же болевой синдром вызван «старческим» артритом (заболевание вызвано изношенностью суставов), избавиться от боли можно с помощью теплых повязок. Тем не менее, и такой безобидный способ можно использовать не всем: перед его применением лучше проконсультироваться с врачом.
Заболевания суставов – тяжелая патология, от которой избавиться достаточно сложно. Поэтому важно не допускать развитие болезни, и при ее первых проявлениях приступать к лечению. Однако никакие самые эффективные медикаментозные препараты не смогут помочь, если пациент не изменит образ жизни и не пересмотрит рацион питания. Ведь физическая нагрузка необходима для восстановления нормального функционирования суставов рук, так как в этой ситуации важно не допустить застоя крови. Тем не менее, активность нужно строго дозировать, не допуская перенапряжения: если при нагрузке ощущается боль, ее следует прекратить.
Для того чтобы максимально усилить действия медикаментов и физиопроцедур нужно придерживаться таких правил:
- Сбалансировать питание, включив в рацион большое количество красного мяса;
- Исключить прием соли, специй и пищи, богатой простыми углеводами;
- Целенаправленно и плавно снижать лишний вес;
- Избавиться от вредных привычек;
- Проводить больше времени на свежем воздухе, занимаясь щадящей физической нагрузкой;
- Использовать контрастные водные процедуры;
- Применять лекарственные чаи, обладающие мочегонным действием.
Важно помнить, что только своевременная диагностика и правильное лечение позволит избавиться от недуга быстро и без последствий. Ведь отсутствие нужной терапии может привести к инвалидности.
propomosch.ru
Боль в суставах рук: причины, симптомы и лечение
Человеческий организм насчитывает более 300 суставов: от самых крупных — тазобедренных и плечевых, до мелких — суставов пальцев рук и ног. И каждый из них важен и необходим для здоровья и полноценной жизни. Незначительные и беспричинные, на первый взгляд, боли в суставах ног, рук могут говорить о серьезных нарушениях в организме, проблемах с системами кровообращения и обмена веществ. Поэтому обращение к специалисту-остеопату при первых проявлениях боли в суставах будет правильным и своевременным решением. Ведь именно остеопатия с ее представлением об организме, как о сложной взаимосвязанной системе скелета, суставов, мышц и внутренних органов дает наиболее логичное объявление заболеваниям суставов и демонстрирует высокую эффективность при их лечении.
Онемение и боль в кисти. Причины и заболевания
Боль в кисти и онемение рук обычно вызваны дисфункцией (нарушением в работе) сердечнососудистой системы. Также причинами могут быть невралгические заболевания шейного отдела позвоночника, защемления нервов рук. При заболеваниях сердца часто отмечается онемение левой руки, которое начинается как незначительное снижение чувствительности мизинца и безымянного пальца и постепенно распространяется по конечности до предплечья, затрагивая преимущественно внутреннюю часть.
Боль суставах обеих рук, сопровождаемая онемением большого и указательного — а иногда и среднего — пальцев, говорит о нарушениях в шейном отделе позвоночника, возможном защемлении нервов, смещении межпозвоночных дисков или самих позвонков.
Онемение кончиков пальцев, скорее всего, говорит о недостатке в организме витаминов групп А и В. Этот симптом ярче всего проявляется в конце зимы и начале весны, когда организм максимально истощен.
В возрасте от 45 лет и старше онемение, доходящее до полной невозможности пошевелить кистью, даже после небольших нагрузок на суставы (шитья, вязанья, работы с клавиатурой) может свидетельствовать об атеросклерозе сосудов рук, а также поражении локтевых и плечевых суставов.
Многие возрастные заболевания и перенесенные ранее травмы проявляются в форме боли в суставах кистей. Это могут быть незалеченные в свое время растяжение, оставшиеся без внимания ушибы и трещины ладьевидной и полулунной кости кисти. Последствия столь невнимательного подхода грозят частичной или полной потерей подвижности. Причем, диагностировать переломы и трещины достаточно просто — как с применением рентгена, так и при визите к врачу-остеопату. Последний также способен помочь с последствиями таких травм, ликвидировав возможные смещения костей и повреждения сосудов, защемление нервных окончаний, вызывающих боль.
Профессиональные болезни суставов рук
Боли в суставах рук могут быть вызваны их регулярным перенапряжением, выполнением однообразных физических упражнений, неблагоприятными внешними воздействиями на суставы. Большинство повреждений и заболевания, ставших результатом таких воздействия, можно отнести к разряду профессиональных.
Так суставы рук часто страдают у следующих категорий:
- Люди, проводящие долгое время за компьютером. У правшей чаще страдает правая кисть, у левшей — левая. Из-за постоянного нахождения руки в одном и том же положении — на компьютерной мыши — происходит опуханию связок (сухожилий) и расположенному рядом нерву. Со временем усиливающаяся боль в запястье может привести к онемению и даже полной невозможности пошевелить кистью. Заболевание получило название — «Туннельный синдром»;
- Беременные женщины. «Туннельный синдром» проявляется и у них, становясь наиболее явственным после 3-4 месяцев беременности. Обычно боли в суставах рук предшествуют отеки, характерные для поздних сроков беременности. Они в сочетании с растущей массой тела приводят к ущемлению запястного нерва. Выражены болевые ощущения могут быть в разной степени от незначительного дискомфорта в суставе до полного онемения кистей. Обычно после рождения ребенка функциональность суставов восстанавливается;
- Пианисты, портные, прачки, уборщицы. В результате постоянных нагрузок, приходящихся главным образом на сухожильные мышцы, отвечающие за работу большого пальца, боль в кисти локализуется именно в этой области. Диагностика заболевания на ранней стадии позволяет справиться с ним относительно легко. Главное — обратиться к остеопату до того, как начнутся изменения образование наростов рубцовой ткани. Этому обычно предшествует ярко выраженная боль, воспаления и опухоли в суставах;
- Крановщики, столяры, строители, работающие с отбойным инструментом. Так называемая болезнь Кинбека (аваскулярный некроз костей запястья) развивается в результате сильной травмы или регулярных микротравм сустава кисти. Вызвано заболевание нарушением кровообращения в районе запястья, из-за чего развивается сильная боль в суставе кисти, а позже начинается изменение и разрушение костной ткани. Обычно страдают суставы той руки, которая является у человека рабочей.
Другие причины боли в суставах рук
Боли в суставах рук могут локализоваться не только в области кистей. Не менее часто поражаются плечевые и локтевые суставы. Обычно их поражения обусловлены травмами рук, позвоночника, а также заболеваниям и возрастными изменениями, приводящим к истончению хрящевой ткани в суставах. В каждом конкретном случае лечение может быть разным — в зависимости от сложности и тяжести заболевания. Диагностировать, почему возникает боль в руке, хруст в суставе и другие нарушения подвижности рук, сможет только опытный специалист-остеопат.
Остеопатическое лечение боли в суставах рук
Далеко не всегда боли в суставах кистей вызваны непосредственно поражением самих этих суставов. Даже наоборот, первопричины заболевания часто достаточно удалены от кистей рук. Именно поэтому лечение может быть эффективным только в том случае, если оно направлено на устранение первопричин. Именно такой подход практикуется остеопатами. При этом высокую эффективность при болях в кистях демоснтрируют комплексные методы, когда мануальыне техники сочетаются с умеренными физическими нагрузками, а параллельно проводится коррекция питания пациента и оказывается воздействие на первоисточник заболевания.
На первом этапе лечения всегда купируется боль в суставе руки. Это делает тело пациента более отзывчивым к остеопатическим воздействиям и позволяет ему полностью расслабиться на время сеанса. Так как сами сеансы проводятся с достаточно большими перерывами (1-2 недели), необходимыми организму для восстановления и адаптации к изменениям, внесенным в его функционирование остеопатом, то на этот период рекомендуется фиксация сустава в неподвижном положении. Для этого могут использоваться лангетки, корсеты, различные поддерживающие повязки и т.д.
После того, как боль в суставе руки ликвидирована, остеопат приступает к снятию мышечных спазмов и устранению блоков, мешающих нормальному кровообращению в областях поблизости от суставов и всем организме в целом. Восстановление кровоснабжения в пораженной области способствует улучшению питания тканей, в результате чего боль уже не возвращается, а сами суставы начинают постепенно восстанавливаться.
На этапе восстановления очень важно правильное питание, которое позволит организму и поврежденным областям получать весь необходимый набор микроэлементов, витаминов и питательных веществ. Благодаря постепенному обновлению и восстановлению ткани, суставы рук приобретают утерянную подвижность, уходит уже не только боль, но и ощущения онемения, дискомфорта.
Для поддержания улучшающегося состояния рук сустав необходимо постепенно нагружать, чтобы закрепить положительные тенденции и укрепить мышцы кисти. Физиотерапевтические процедуры и занятия лечебной физкультурой должны осуществляться под строгим контролем специалиста и быть нормированными. Если боль возвращается в суставы рук, необходимо сократить нагрузки.
Параллельно лечению рук осуществляется воздействие на первопричины заболевания — позвоночник, шейный отдел, внутренние органы. Остеопатчиеские техники направлены на улучшение кровоснабжения и обмена веществ в организме в целом, что, конечно, положительно сказывается на работе всех его систем. Плюс обращения к остеопату в данном случае состоит в том, что леча боль в кисти, он параллельно избавляет от других более глубинных нарушений, которые стали первопричиной этой боли.
Боль сустава кисти — это не всегда нарушение именно в области запястья, поэтому традиционное лечение с использованием симптоматических методов может не давать результата. В то время как остеопат, более широко воспринимающий проблему, способен помочь буквально за несколько сеансов.
симптомы
процедуры связанные с заболеванием
www.osteopolyclinic.ru
Болят суставы рук – что делать? Причины и лечение
К доктору-ревматологу люди чаще всего приходят с жалобами на то, что болят суставы рук. Состояние артралгии часто бывает настолько выраженным, что создает немалые проблемы при попытке полноценно осуществлять профессиональную деятельность, а зачастую и самые простые повседневные действия для заболевшего становятся немалой проблемой.
Порой непросто становится даже брать в руки расческу, застегивать одежду или поворачивать ключ в дверном замке
Характер болевых ощущений

Боли в суставах рук могут значительно отличаться по характеру. Часто именно от этого зависит правильный диагноз – уже во время проведения врачом первичного осмотра возможно определить вид заболевания, а также наметить возможности для его лечения.
Суставные проблемы делятся ревматологами на две группы – воспалительные и механические:
- Боли механического характера обычны для болезней дегенеративных. При таких состояниях по утрам нет скованности движений, или дискомфорт не продолжается дольше, чем полчаса. Если больной не совершает никаких движений, постепенно неприятные ощущения становятся меньше.
- Боль воспалительная, напротив, при движениях снижается, но отмечается длительная скованность, которую больной отмечает в районе суставов. Заболевшие могут заметить и прочие признаки воспалений – это покраснения, наличие отечности, значительно снижается возможность выполнять движения.
При посещении специалиста надо как можно точнее описать характер дискомфорта, возникновение болей, ход заболевания. Это позволит оперативно и точно определить диагноз и приняться за качественное лечение, чтобы получить хороший эффект.
Почему болят суставы на руках
Боль в руках может начаться по разным причинам. Перед тем, как приступить к поиску подходящих методов лечения, необходимо определить, отчего они начались.
Наиболее распространенной патологией, из-за которой может начаться артралгия, можно назвать остеоартроз. Это болезнь дегенеративного характера, разрушающе воздействующая на суставные хрящи и способствующая переменам в суставных поверхностях костей.

У части заболевших остеоартроз сопровождается частой болью. У больных в наличии могут иметься симптомы, обычные для этой болезни, отмечаются и соответствующие перемены в организме, но во время визита к специалисту обратившиеся за помощью пока не испытывают особенно неприятных ощущений.
Возможной причиной болей в суставах рук часто выступает артрит ревматоидный. Недуг называют аутоиммунным – при таком артрите в организме больного могут образовываться антитела к собственным тканям. В дальнейшем влияние антител плохо действует на структуру суставов, что будет причиной выраженных воспалений.
Болезнь, протекающая таким образом, не оказывает заметного влияния на большие пальцы и те из кистевых отделов, что располагаются ближе прочих к концу кисти.
Начинающиеся боли и прочие перемены характер имеют симметричный. Одинаковые области могут вызывать беспокойство в одно и то же время и на левой конечности, и на правой.

Особым признаком артрита ревматоидного становится повышение скованности во время движений – особенно ярко это проявляется по утрам. Проблемы с подвижностью больной может отмечать в течение разных временных промежутков – от получаса до трех часов. Затем состояние дискомфорта становится менее интенсивным или совсем проходит.
Еще одной распространенной причиной, из-за которой появляется боль в суставах рук, выступает заболевание с названием подагра. По статистике, от этой болезни страдает примерно 0,1% граждан, в основном это мужчины.
В организме больного нарушается обмен пуринов – они поступают вместе с едой и нужны для образования клеток РНК, ДНК. В крови заметно увеличивается количество мочевой кислоты, которая понемногу накапливается в ткани суставов. При этом они могут серьезно повреждаться.
Прочие факторы, влияющие на появление проблем с суставами:
- Однообразная чрезмерная нагрузка;
- Длительное переохлаждение, как бывает при регулярной работе на холоде;
- Малоподвижный образ жизни, частые однообразные движения кистей и пальцев. Например, при большом объеме работы на компьютере характерны нарушения осанки, нервы суставов локтей передавливаются, при малейшей нагрузке на лучезапястный сустав начинаются боли в руках, переходящие в верхнюю часть позвоночника. При этом могут онеметь кончики пальцев;
- У молодых спортсменов, профессионально занятых каким-либо видом спорта, из-за постоянного перегружения одних и тех же групп мышц суставы могут изнашиваться, что вызывает интенсивные боли с различной иррадиацией.

Причины подагры и того, что из-за нее болят суставы пальцев, могут быть самыми разными. Основными врачи считают наследственные болезни, проблемы с алкоголем, рацион, в который включено много пуринов – они помногу содержатся в почках и печени, мясе, дрожжах.
У женщин при подагре суставы припухают и болят, могут краснеть. Поражаются кисти чаще в районе фаланг пальцев, в лучезапястной области. При этой патологии пораженным может оказаться и один участок, и несколько.
Не редкость, когда воспаления, порождающие боли в суставах, начинаются как следствие острой ревматической лихорадки, или как следствие поражения инфекционного, травматического характера, или после псориатического артрита. Артралгия, таким образом, выступает нередко как симптом некой болезни, поражающей суставы. Все они нуждаются в индивидуальном подходе к лечению.

Что необходимо знать врачу, чтобы установить диагноз
Для верной и своевременной постановки диагноза доктор должен знать о течении болезни следующие подробности:
- В какое время начинаются боли в руке, в каких суставах;
- Каков характер работы пациента или кем он трудился в последнее время. Эта информация необходима для того, чтобы выяснить, какие движения преобладали во время рабочего процесса;
- Какие имеются болезни в анамнезе;
- Боль отмечается впервые или имеет постоянный характер;
- Принимал ли пациент какие-либо препараты и если да, то какие.
Ответы на подобные вопросы – необходимый минимум информации, которую должен сообщить о себе пациент во время приема. Именно от этого будет зависеть точность при постановке диагноза.
Чтобы использовать для помощи в диагностике рентген, МРТ, прочие исследования, необходимо иметь понятие о причине появления болей и ее характере.
При болях в суставах рук улучшить состояние больного, как правило, получается довольно быстро. Но только тогда, если удается оперативно поставить диагноз и определить лечение. Пациенту благодаря такому подходу удается быстрее выздороветь и при этом потратить меньше денег на обезболивающие препараты.

Если пациент довольно пожилого возраста отмечает боли в суставах рук, можно заподозрить артроз. Перемены наступают в структуре всего сустава. Лечение в этом случае требуется продолжительное, обязательно комплексное.
Полностью артрозы вылечить нельзя, но можно облегчить состояние пациента. Полезны в таком случае лекарства-хондропротекторы, действие которых обеспечивает восстановление и защиту суставов. Восстановление происходит понемногу, зато у медикаментов прекрасно выражены особые защитные функции.
Боли в суставах рук – лечение медикаментами
Когда в точности установлено, почему болят суставы, доктор назначит лечение. При определении причины появления болей действовать необходимо как можно внимательнее.
Один и тот же симптом может быть свидетельством разных заболеваний, которые отличаются и причиной появления, и механизмом развития.
Боли могут начаться вследствие таких причин: Воспаления мышечных сухожилий.Оказались поврежденными сосуды, питающие больной сустав.Накопилось много внутрисуставной жидкости.Произошел вывих, растянуты или сдавлены нервные окончания. Отложение солей, кровоизлияние, прочие подобные причины.

Назначенные препараты, таким образом, могут быть эффективными только в том случае, если причина заболевания установлена верно. Если же в действиях врача присутствовала ошибка или больной сообщает неверную информацию, медикаменты окажутся бесполезными и даже могут повредить.
Разработано и лечение, признанное универсальным – оно оказывает прекрасный эффект в большинстве случаев. Если болят суставы рук, врач может назначить для приема медикаменты, относящиеся к группе симптоматических. Их действие поможет снизить болезненность или даже полностью избавиться от дискомфорта.
Наиболее популярной группой лекарственных средств, способных обеспечить обезболивание, являются нестероидные вещества противовоспалительного действия.
Если отмечается четко выраженная боль в суставах рук, лечение может осуществляться при помощи таких проверенных средств, как Индометацин, Диклофенак. Они применяются для лечения довольно давно и не теряют популярности – настолько хорошо лекарства зарекомендовали себя благодаря способности бороться с воспалительными процессами и эффективному обезболиванию.
При этом у средств достаточно невысокая стоимость, они вполне доступны для любого кошелька. Но есть и серьезный минус – выраженные побочные эффекты, которые осложняют лечение и неблагоприятно сказываются на состоянии желудочно-кишечного тракта. Действие препаратов способно вызывать язвы и эрозии, гепатит, кровотечения и другие проблемы.
Чаще прочих препаратов применяются с целью снятия боли руки в суставе лекарства групп НПВП, для которых характерно избирательное действие. Они отличаются минимумом неблагоприятного влияния на органы, подавляют образование веществ, которые способны вызывать в суставных тканях воспаления. Как пример можно указать лекарства с такими названиями, как Целекоксиб, Нимесил.
Чтобы унять боли в суставах, которые порой вызывают болезни аутоиммунного происхождения, вроде ревматоидного артрита, для терапии применяются глюкокортикостероидные гормоны. Их отличает сильное противовоспалительное действие, которое помогает в короткие сроки сгладить тяжесть проявлений.
Чтобы справиться с воспалением, болями при псориатических или острых подагрических артритах, также используют глюкокортикостероиды. Это могут быть Преднизолон, Метипред, Дексаметазон.
Кроме лекарств с противовоспалительным действием, болезни, при которых болят руки суставы, лечат таким образом, чтобы воздействие оказывалось именно на изначальную причину заболевания. Средства для проведения терапии будут подбираться в зависимости от конкретного случая.
Чтобы снизить дискомфорт, когда на руке болят суставы, в случае умеренно выраженных воспалений или совместно с проводимой терапией применяют мази противовоспалительного характера – например, с содержанием диклофенака. Используют и другие лекарственные средства с обезболивающим, отвлекающим действием.
Если ломит крупные суставы рук, глюкокортикостероиды вводиться могут внутрь полости суставов. В таких ситуациях чаще других препаратов используют Гидрокортизон, Дипроспан.

Лечение с применением физиотерапии
Когда болят суставы рук, чем лечить их, должен решить специалист с медицинским образованием.
В дополнение к терапии с использованием медицинских препаратов для снижения дискомфорта могут назначаться такие процедуры:
- Облучение ультрафиолетом в определенной дозе.Применение препаратов, помогающих бороться с воспалениями, в форме аппликаций.Процедуры, при которых задействуют импульсные токи.Процедуры с использованием электрополя УВЧ – фонофорез с глюкокортикостероидами, электрофорез с НПВП.
- Методы физиотерапевтического характера по большей части играют роль вспомогательных. Их следует применять совместно с лекарствами, которые назначают внутрь. В другом варианте их принимают как специальные аппликации.

Лечение с использованием народных рецептов
При проявлениях артралгии, когда болят суставы на руках, могут использоваться и народные способы лечения. Их существует большое множество. Популярностью пользуется рецепт, который предполагает использование мумие. Компонент в количестве 0,5 г рекомендуется смешать со 100 г меда. Принимать в виде компресса.
Большинство народных средств основаны на отвлекающем, разогревающем действии вещества на человеческий организм. Например, таковы компрессы из капустного листа с медом.
Травы, способные помочь в борьбе с воспалениями – корни и листья одуванчиков, брусничные и крапивные листья, подорожник и другие, удобно применять в составе лечебных компрессов. Считается, что активные компоненты растительности при проникновении в сустав смогут помочь подавить воспаления, благодаря чему снижаются болезненные проявления.

Следует принимать во внимание, что любое лечение, если болят суставы рук, должно быть назначено врачом. Самолечение может неблагоприятно сказаться на здоровье, поэтому необходимо получить консультацию относительно того, насколько безопасны компоненты, которые применяются в составе рецептов народной медицины, выбранных для лечения.
Если в суставах появилась боль, поиски причины такого явления и назначение лечения должен осуществлять врач.
Известны случаи, когда болезни суставов начались вследствие недостаточной инсоляции тех областей, где пациент проживает постоянно. Тогда может быть признано необходимым лечение на курорте, переезд в более солнечный район.
Болезни костно-суставной системы нуждаются в проведении тщательно подобранной терапии, которая непременно должна быть комплексной. Назначать, чем лечить больные суставы рук, должен врач-ревматолог. Точный диагноз сможет поставить только опытный медработник, пользующийся данными, полученными при помощи специальной техники.
При отказе от проведения терапии болезнь может начать прогрессировать с большой скоростью. По той же причине не стоит заниматься самолечением.
sustavi.guru
что делать, причины и лечение
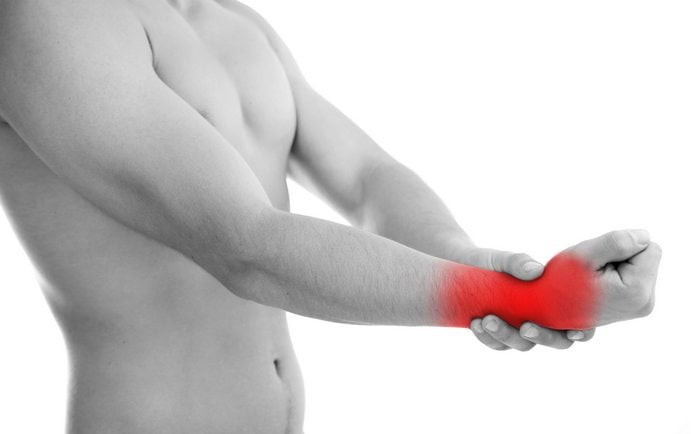
Боль в суставах рук — одна из самых распространенных причин обращения за медицинской помощью. Ее появление может быть спровоцировано травмой, полученной при падении, прямом ударе, ушибе, длительном сдавливании. Дискомфортные ощущения нередко становятся и одним из первых симптомов развивающейся воспалительной или дегенеративно-дистрофической патологии. Поэтому основные задачи врача — диагностирование заболевания, проведение терапии и профилактических мероприятий для предупреждения возможных рецидивов.
Для установления причины болевого синдрома используются инструментальные диагностические методы — рентгенография, артроскопия, КТ, МРТ. При подозрении на инфекционное происхождение патологии проводятся бактериологические, серологические исследования биологических образцов. Тактику лечения определяют вид обнаруженного заболевания, стадия его течения, степень поражения тканей, количество возникших осложнений.
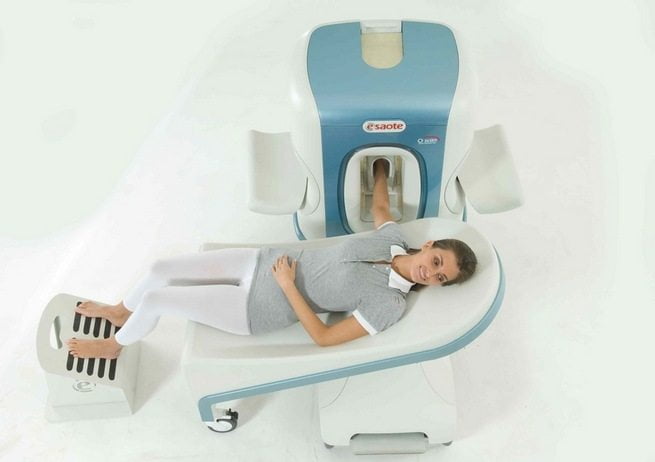
МРТ суставов рук.
Почему необходимо обращение к врачу
Важно знать! Врачи в шоке: “Эффективное и доступное средство от боли в суставах существует…” Читать далее…
Самый простой способ избавиться от боли в суставах рук (артралгии) — прием препаратов с анальгетическим действием. Это поможет улучшить самочувствие, ощутить себя здоровым. Но только на время. Частота появления болей будет увеличиваться, как и их выраженность. На начальной стадии любой патологии опорно-двигательного аппарата возникают лишь незначительные дискомфортные ощущения. Спровоцировать их могут перемена погоды, интенсивные спортивные тренировки, тяжелая физическая работа. Артралгия в таких случаях длится недолго, исчезает после непродолжительного отдыха.
Но интенсивность воспалительного или деструктивно-дегенеративного процесса в суставах рук постепенно нарастает. Вскоре к болям присоединяются другие клинические проявления развивающихся патологий:
- ощущения скованности по утрам. Этот симптом сохраняется относительно недолго — 40-60 минут, а потом бесследно исчезает. Но вскоре тугоподвижность будет ощущаться в течение нескольких часов, а затем приобретет постоянный характер;
- отечность, припухлость суставов. Это один из признаков воспалительного процесса, протекающего непосредственно в синовиальной сумке или расположенных поблизости соединительнотканных структурах;
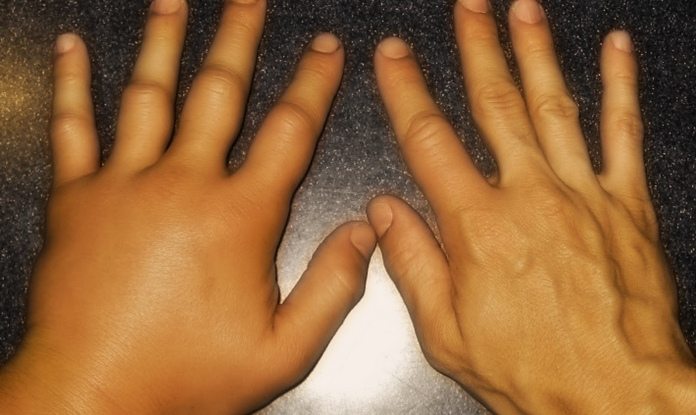
Отечность суставов кисти.
- гиперемированность (переполнение кровью сосудов) кожи над сочленением. Она краснеет, становится горячей на ощупь. Характерный симптом рецидива асептического или инфекционного воспалительного процесса;
- хруст, щелчки, потрескивание при сгибании или разгибании сустава. Звуковые явления могут быть вызваны схлопыванием пузырьков углекислого газа в суставной полости, но чаще указывают на разрушение хрящевых тканей, выстилающих костные головки;
- формирование в области сустава округлого, эластичного, болезненного уплотнения. Это не всегда свидетельствует об образовании злокачественной или доброкачественной опухоли. Уплотнение под кожей может появиться при многих воспалительных или дегенеративно-дистрофических патологиях.
Если боль сопровождается одним из этих симптомов, то патология давно миновала начальную стадию. Необходимо срочно обратиться к врачу для незамедлительного проведения лечения, пока еще не возникли необратимые осложнения.
Характерная особенность клиники дегенеративных заболеваний опорно-двигательного аппарата — полное отсутствие симптоматики при постоянном разрушении гиалиновых хрящей. Боль на 2-3 стадии патологии сигнализирует о снижении функциональной активности сочленения, служит своеобразной защитной реакцией.
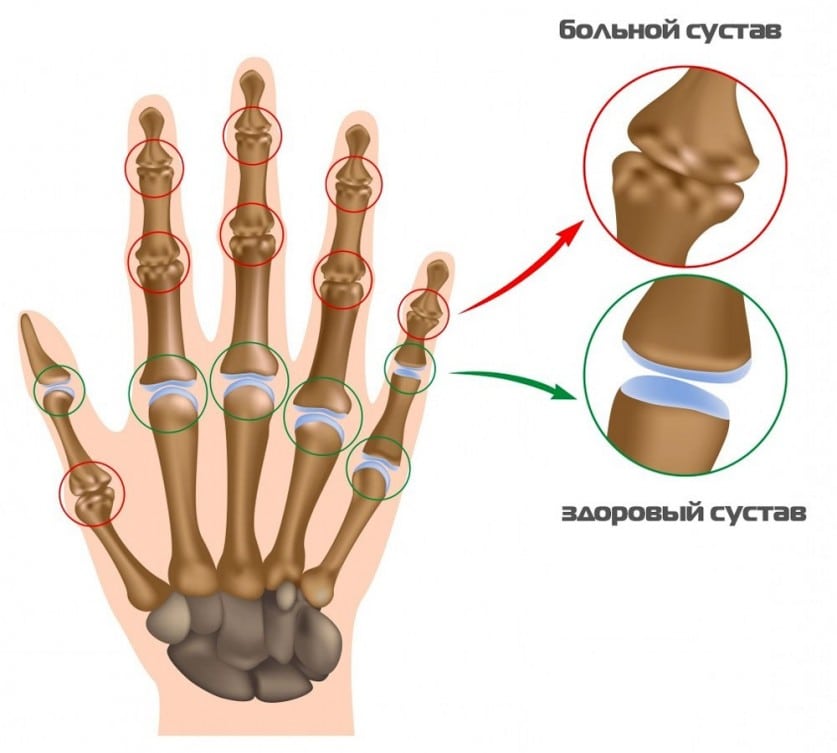
С ее помощью организм компенсирует утраченную работоспособность. Он защищает расположенные рядом с патологическим очагом костные, хрящевые мягкие ткани за счет усиления капиллярного кровоснабжения (гиперемия), мышечного спазма (тугоподвижность), формирования отеков (припухлость сустава). Принимая обезболивающую таблетку, человек просто исключает важнейшее звено защитного механизма. А интенсивность патологических процессов нарастает, провоцируя необратимое перерождение суставных структур.
Причины и провоцирующие факторы
Если не устранена причина дискомфортных ощущений в руках, то рецидив вскоре непременно произойдет. Но во многих случаях недостаточно даже избавиться от провоцирующей боль патологии. Опытный диагност обязательно разберется в причинах и ее развития. Например, стойкий болевой синдром возникает при синовите — воспалительном процессе в синовиальной оболочке.
При проведении лечения врач с помощью пункции извлечет накопившийся экссудат, обработает суставную полость антисептиками и глюкокортикостероидами. Артралгия исчезнет вместе с отечностью и скованностью движений. Но вскоре произойдет рецидив, так как не устранена причина самого синовита — эндокринное или метаболическое расстройство, нарушение кроветворения или остеопороз.
Травмы
В большинстве случаев боль появляется непосредственно в момент получения травмы. Она острая, пронизывающая, иррадиирущая в кисти, локти, предплечья, плечи. Спустя несколько часов в области повреждения формируются гематома и отек, а сустав существенно увеличивается в размере. После обращения за медицинской помощью проводится терапия, позволяющая восстановить все функции поврежденного сочленения. Но нередко пострадавший не оценивает серьезность травмы, лечится в домашних условиях мазями, а иногда даже народными средствами. Неудивительно, что через несколько недель или месяцев артралгия становится постоянной, а ее интенсивность неумолимо нарастает. Какие травмы предшествуют суставной боли:
- ушибы, прямые удары, длительная компрессия;
- суставные и внесуставные переломы, трещины в кости;
- вывихи и подвывихи;
- частичные или полные разрывы мышц, сухожилий, связок или их отрыв костного основания.
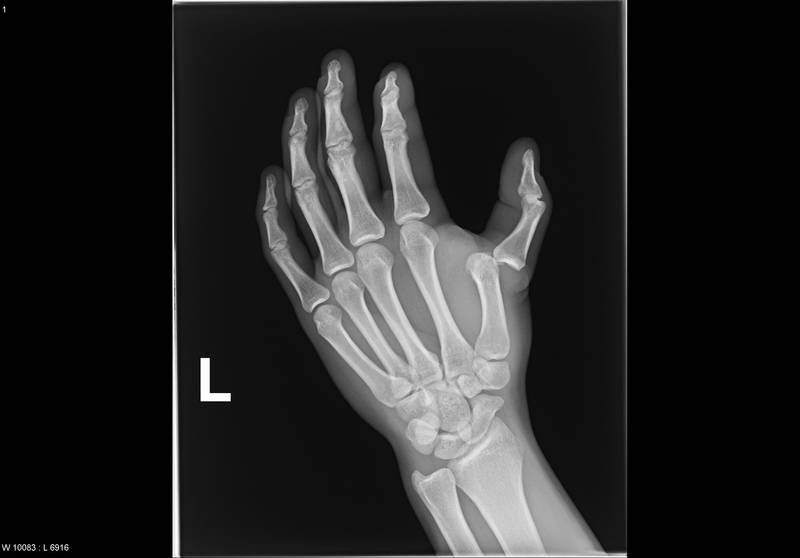
Вывих большого пальца на рентгене.
Неправильное лечение разрывов соединительнотканных тяжей приводит к неполноценному сращению их волокон. Функциональная активность сустава снижается — изменяется походка, нарушается осанка, даже после незначительных физических нагрузок возникают боли и мышечная усталость. В таких случаях консервативное лечение неэффективно — проводится хирургическая операция, обычно артропластика.
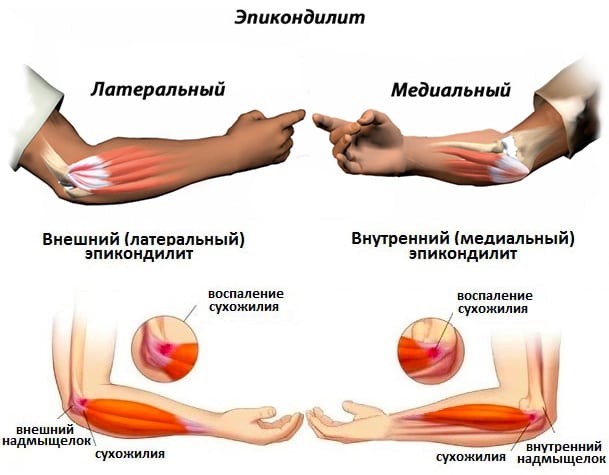
Сухожильно-связочный аппарат необязательно повреждается в результате прямого механического воздействия, превышающего пределы его прочности. Например, эпикондилит локтевого сочленения развивается из-за микротравмирования отдельных волокон сухожилия. Это происходит при длительном упоре сустава о твердую поверхность или совершении частых монотонных движений рукой. В группу риска входят маляры, работники на конвейерах, штукатуры, теннисисты, волейболисты, гольфисты. Постепенно повреждается все большее количество сухожилий, провоцируя острый или хронический воспалительный процесс.
“Врачи скрывают правду!”
Даже “запущенные” проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>
Воспалительные патологии
Артриты — самая распространенная причина суставных болей в руках. Воспалительные патологии бывают инфекционно-аллергическими, травматическими, метаболическими, дистрофическими, реактивными. Помимо артралгии, ведущими симптомами артритов становятся скованность движений, припухлость, гиперемия, а на поздних этапах — выраженная деформация суставов. По мере прогрессирования заболевания в процесс патологии вовлекаются бурсы, синовиальные оболочки, хрящевые ткани, связочно-сухожильный аппарат. Некоторые виды артрита хорошо поддаются терапии, особенно при своевременном обращении к врачу. Но существуют патологии, например, ревматоидный артрит или подагра, которые пока не удается полностью вылечить.
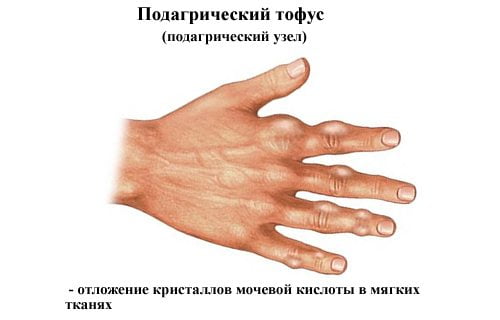
К воспалительным заболеваниям, характерным симптомом которых является артралгия, относится ревматизм. Он поражает не только крупные и мелкие сочленения, но и сердечно-сосудистую, центральную нервную систему. Кратковременные или не стихающие длительное время боли возникают при воспалении сухожилий суставов или их влагалищ — тендобурситах, тендинитах, тендовагинитах.
| Виды артрита | Специфические клинические проявления |
| Ревматоидный | Характерно двустороннее симметричное вовлечение сочленений. Боли возникают время от времени, сопровождаются усталостью, астенией, избыточным потоотделением, частым повышением температуры тела до 37,1—38,0 °C, утренней скованностью. Выраженность артралгии нарастает при сгибании или разгибании локтей, лучезапястных или плюснефаланговых суставов |
| Реактивный | Артралгия обычно возникает после специфических признаков уретрита и конъюнктивита. Патология проявляется остро — отечностью, покраснением кожи, повышением местной температуры, ухудшением общего самочувствия |
| Инфекционный | Характерно возникновение выраженной местной симптоматики: ноющих болей в покое, усиливающихся при пальпации, выполнении активных и пассивных движений. Постоянно нарастает припухлость, изменяются суставные контуры, наблюдаются местное покраснение и повышение температуры кожи |
| Подагрический | При подагрической атаке возникают резкие, пронизывающие боли в области сочленений, повышается местная и общая температура, опухают суставы, появляется блеск и гиперемия кожи над ним, снижается объем движений |
Дегенеративно-дистрофические заболевания
Остеохондроз — это хроническая патология, при которой происходят дегенеративные изменения позвонков и расположенных между ними межпозвонковых дисков. Заболевание поражает не только позвоночные структуры, но и суставы рук. Интенсивность артралгии постоянно нарастает, особенно при физических нагрузках. Дискомфортные ощущения сопровождают утренняя скованность суставов, отечность, хруст при сгибании или разгибании пальцев, локтей, запястья.
Боль в суставах рук — один из признаков остеохондроза.
Боль при остеохондрозе бывает «отраженной». Это характерно при развитии патологии 2 или 3 степени тяжести. При рецидиве шейного или грудного остеохондроза возникает сильная боль, иррадиирущая в плечи, предплечья и даже запястья.
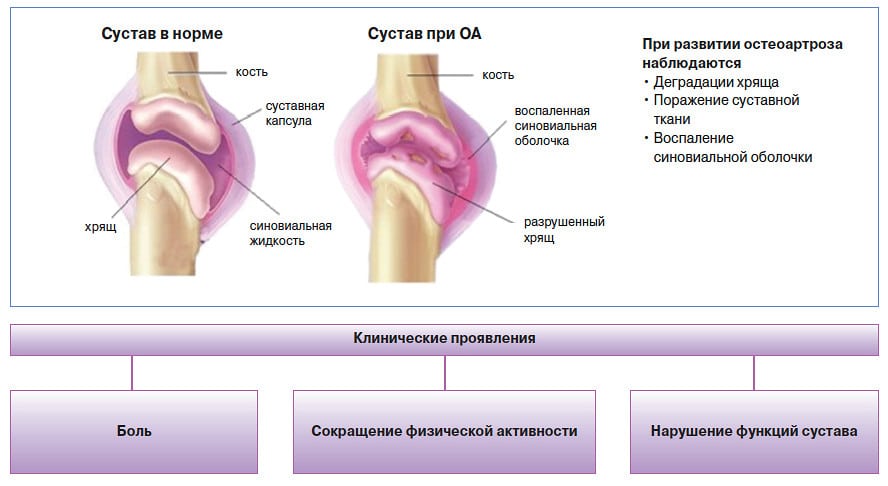
Еще одной грозной, пока окончательно неизлечимой дегенеративно-дистрофической патологией является остеоартроз. По мере его прогрессирования разрушаются хрящевые ткани, выполняющие функцию амортизатора при смещении костей. При их скольжении возникают трудности, повреждаются расположенные рядом соединительнотканные структуры. Все это приводит сначала к артралгии, а на конечном этапе остеоартроза — к частичному или полному обездвиживанию сочленения.
Основные методы устранения артралгии
После диагностирования патологии, провоцирующей болезненность суставов рук, проводится ее терапия. Если она неизлечима, то задачей врачей становится достижение устойчивой ремиссии, предупреждение распространения воспалительного или деструктивного процесса на здоровые ткани. В зависимости от вида обнаруженного заболевания в терапевтические схемы могут включаться антибиотики, иммунодепрессанты, цитостатики, препарат для выведения из организма солей мочевой кислоты. Для повышения эффективности лечения и снижения выраженности болевого синдрома используются физиопроцедуры:

Аппликации с озокеритом.
Для устранения суставных болей и отечности применяются компрессы с Димексидом, бишофитом, медицинской желчью. В терапии патологий опорно-двигательного аппарата всегда используются нестероидные противовоспалительные средства в мазях, таблетках, инъекционных растворах — Диклофенак, Индометацин, Кетопрофен, Нимесулид, Ибупрофен.

При их неэффективности пациентам назначаются глюкокортикостероиды Дипроспан, Триамцинолон, Дексаметазон. А после купирования воспаления избавиться от болей помогают мази с согревающим действием: Финалгон, Капсикам, Випросал.

Не рекомендуется пытаться устранять боли в руках народными средствами — употреблением блюд с желатином, использованием настоек репейника или китайского лука. Это приведет только к набору лишнего веса и стремительному прогрессированию патологии. При появлении артралгии следует обратиться к врачу для обследования и проведения грамотной терапии.
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки – не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
sustavlive.ru
Боль в суставах рук: причины, лечение и что делать
Боль в суставах рук может быть различной, как правило, именно характер боли является определяющим фактором в диагностике заболевания.
Виды боли
Врачи-ревматологи болезненный дискомфорт суставов делят на такие группы, как воспалительные и механические.
Воспалительная группа сопровождается скованностью в течение длительного времени, также присутствуют покраснение и отёк.
Механическая группа характеризуется отсутствием скованности движения, а если скованность всё-таки присутствует, то длится она не более получаса. При отсутствии физических нагрузок болезненный дискомфорт значительно уменьшается. Также при болях, относящихся к механической группе, отсутствуют признаками местного воспаления или же они выражены незначительно.
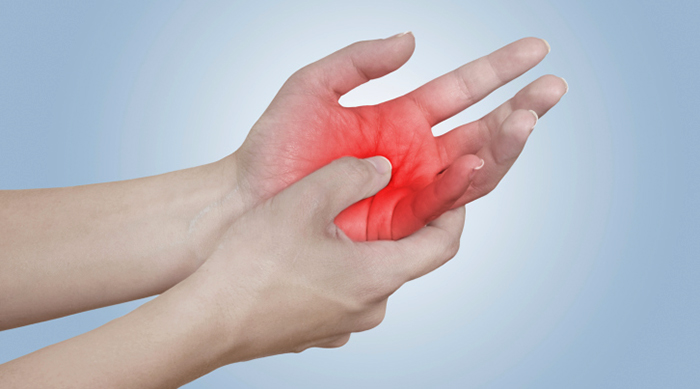
Чем опасна боль в суставах рук?
Если не лечить заболевания, связанные с суставами рук, будут серьёзные плачевные последствия. Они могут проявляться в скованности движений, затем в частичной или же полной потерей подвижности рук. При осложнении некоторых заболеваний есть возможность ампутации конечности.
Своевременное обращение к врачу при первом проявлении болезненного дискомфорта избавит от длительного и дорогостоящего лечения.
Симптомы и причины боли в суставах рук
Самой распространённой причиной наличия болезненного дискомфорта в суставах рук является остеоартроз. При таком заболевании разрушается суставной хрящ и изменяется поверхность костей.
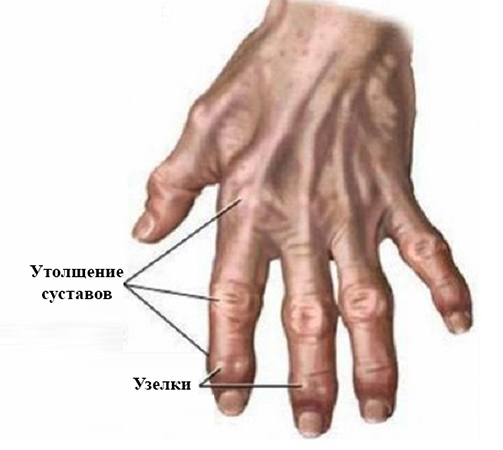
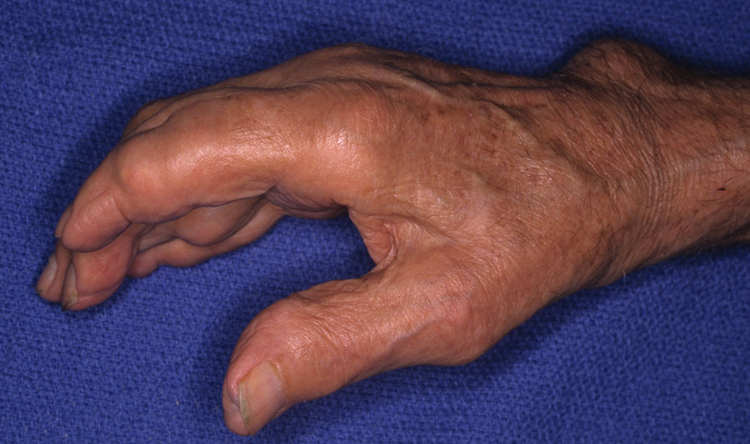
Также причиной боли может послужить ревматоидный артрит. В организме при артрите появляются антитела, которые повреждают структуру суставов, вследствие этого возникает воспаление. При этом заболевании не повреждаются большие пальцы и дистальные отделы кистей, то есть те, которые находятся ближе к кончикам пальцев. Зачастую, при ревматоидном артрите боль носит симметричный характер.
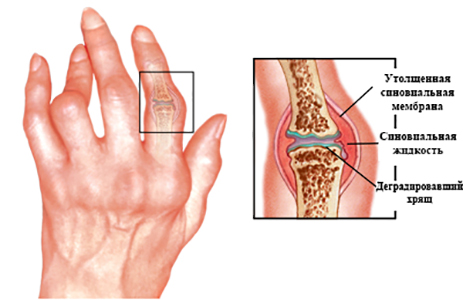
Ещё одна болезнь, которая может служить причиной болей это подагра. Вследствие нарушения обмена пуринов, в крови начинает повышаться уровень мочевой кислоты, в дальнейшем она откладывается в суставах, тем самым повреждая суставную ткань. В основном, симптомы подагры – это острая боль, воспаление и опухоль суставов.
Если боль в суставах рук сопровождается онемением большого, указательного или среднего пальцев, это говорит о наличии нарушений в шейном отделе позвоночника, либо же в защемлении нервов или смещении позвонков. При нехватке в организме витаминов групп А и В боль в суставах рук может сопровождаться онемением кончиков пальцев.
При работе, связанной с постоянной нагрузкой на сухожильные мышцы, возникает боль в суставах кистей рук. Как правило, характеризуется яркой и острой болью при движении, воспалениями и опухолью в суставах. Своевременное лечение на ранней стадии поможет избавиться от недуга.
Диагностика болезненного дискомфорта в руках
Для определения заболевания врачом будут заданы вопросы о первоначальном проявлении боли, о симптоматики и характере дискомфорта.
В качестве диагностических обследований будут назначены рентгенография рук, томография, УЗИ, анализы крови и мочи. Анализы помогут выявить воспалительный процесс и наличие инфекции в организме. Другие обследования помогут получить состояние костных тканей и суставов.
Методы лечения
Лечение должно быть комплексным, только так можно добиться желаемого эффекта. В первую очередь, необходимо лечение изнутри организма с помощью медикаментозных препаратов.
Для лечения воспалений сухожилий и сустава локтя поможет ударно-волновая терапия. Чтобы снять болезненные ощущения стоит прибегнуть к применению компрессов. Снять воспаление и отёк помогут средства наружного применения.
Методы лечения зависят от причин, которыми вызваны болезненный дискомфорт.
Народные способы лечения
- Распространённым способом для выведения солей из организма считается лавровый лист. Для того чтобы приготовить отвар необходимо 30 штук лавровых листьев прокипятить в двух литрах воды в течение 10 минут. Затем следует настоять в термосе 5 часов. Отвар употреблять в течение дня на протяжении трёх суток подряд, затем сделать недельный перерыв и повторить курс. Такое лечение стоит проводить не менее двух раз в полгода.
- Для улучшения кровообращения необходимо смешать натуральный мёд и водку в одинаковом соотношении до состояния жидкой кашицы. В таком составе необходимо обильно смочить стерильную повязку и обмотать болезненные суставы рук, сверху закрепить полиэтиленовой плёнкой и тёплой материей, например варежками из шерсти. Применять рекомендуется в течение 4-6 часов.
- Для приготовления эффективной мази необходимы соль, пищевая сода, горчица из сухого сырья и натуральный мёд. Тщательно перемешайте все компоненты мази в равном соотношении. Нанесите мазь на руки и оставьте на всю ночь. Продолжительность курса лечения – одна неделя, затем следует сделать перерыв.
- Для снятия болезненного дискомфорта рекомендуется приложить лист белокочанной капусты, заранее размягченный и пускающий сок, к болезненному суставу на небольшой промежуток времени. После того как в листе капусты не останется сока, лист можно убрать.
- Для снятия воспаления отличным помощником являются ванночки с шалфеем, ромашкой или чередой. Используется 5 чайных ложек основного компонента на литр кипятка. Настаивать необходимо в течение трёх часов. Затем добавьте кипятка для регулирования оптимальной температуры воды. Ванночку рекомендуется принимать ежедневно по полчаса.
- Полезным средством для суставов является желатиновый настой. Для его приготовления необходимо две чайные ложки желатинного сырья залить 150 мл горячей воды, оставить настаиваться на 8-10 часов. После того как сырьё разбухнет, добавить половину стакана горячей воды. Следует принимать желатиновый настой каждый вечер перед сном. Курс лечения составляет 10 дней, чрезмерное употребление чревато негативными последствиями для желудочно-кишечного тракта.
Профилактика заболеваний суставов рук
Для предотвращения заболеваний, связанных с суставами рук следует поддерживать физическую активность. Физические нагрузки ни в коем случае не должны быть чрезмерны, это только приведёт к развитию заболеваний суставов. При работе, касающейся физических нагрузок необходимо делать перерывы, и давать отдых рукам.
Следует избегать переохлаждения суставов и организма в целом. При воздействии холода в течение продолжительного времени ослабевает иммунная система, это способствует воспалительному процессу.
Составьте правильный рацион питания и соблюдайте его. Избегайте употребления большого количества соли в продуктах. Это избавит от отложения солей в организме. При составлении рациона питания следите за тем, чтобы витамины и минералы попадали в организм в полном объёме. При отсутствии такой возможности воспользуйтесь витаминным комплексом, который доступен в любой аптеке.
Придерживайтесь полноценного сна и избегайте длительного воздействия стресса на организм.
Регулярно проходите комплексное обследование на выявление развития заболеваний, ведь вовремя замеченное заболевание получит своевременное лечение.
Похожие материалы:
sustavos.ru


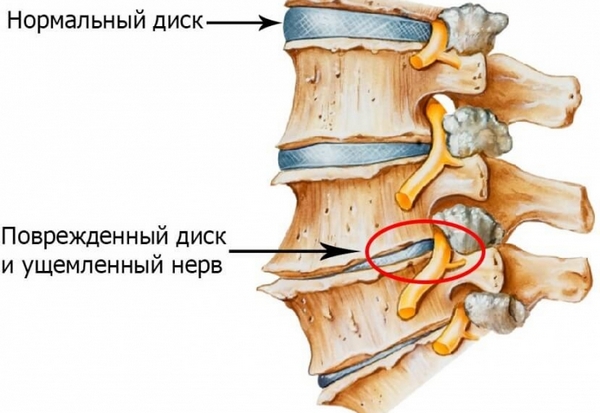

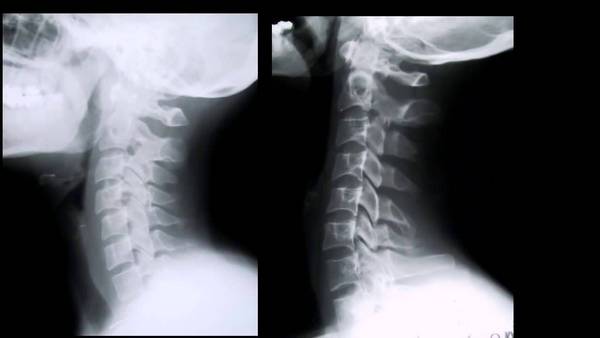









































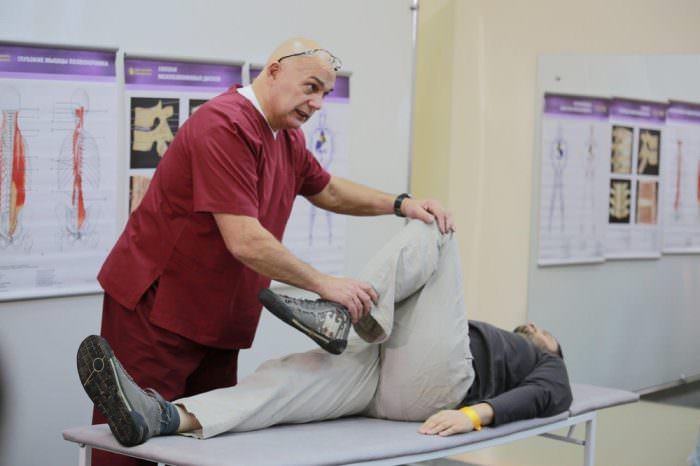








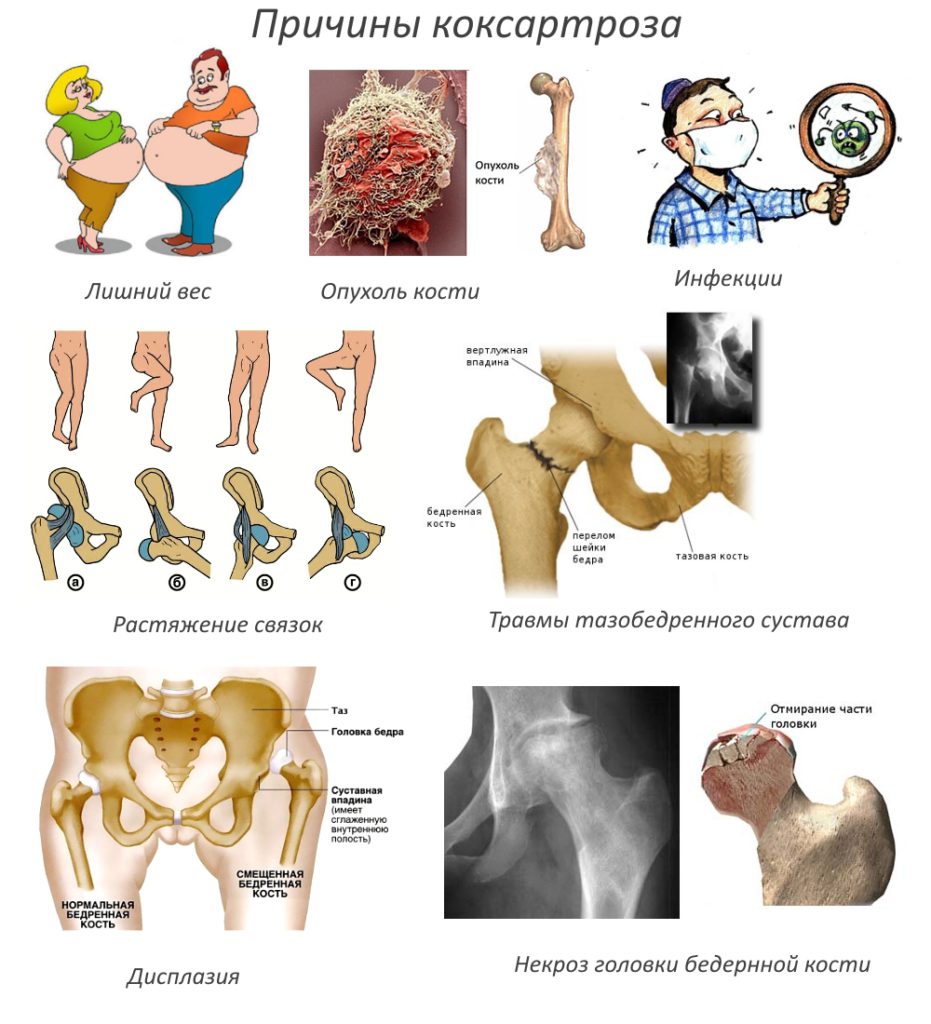





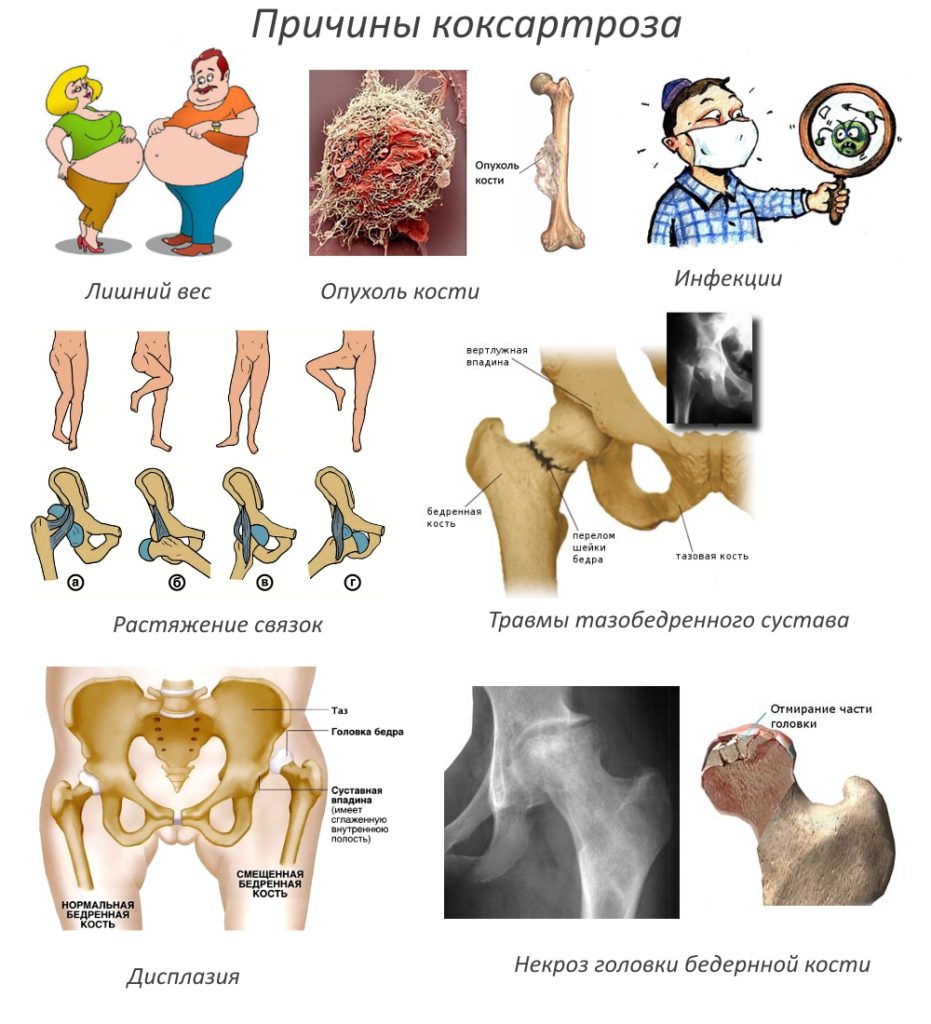


 Гимнастика Бубновского для тазобедренного сустава при коксартрозе должна выполняться лежа. Ежедневные и эффективные упражнения помогут избавиться от недуга. Применяется следующий комплекс:
Гимнастика Бубновского для тазобедренного сустава при коксартрозе должна выполняться лежа. Ежедневные и эффективные упражнения помогут избавиться от недуга. Применяется следующий комплекс:















 Начнут восстанавливаться хрящевые ткани, снизится отечность, вернется подвижность и активность суставов. И все это без операций и дорогостоящих лекарственных препаратов. Достаточно лишь начать.
Начнут восстанавливаться хрящевые ткани, снизится отечность, вернется подвижность и активность суставов. И все это без операций и дорогостоящих лекарственных препаратов. Достаточно лишь начать.




 Стопа является удаленным отделом нижней конечности, который обеспечивает опору тела, выполняет рессорные и балансировочные функции. Периферический отдел опорно-двигательного аппарата имеет сложное строение, состоит из костного каркаса, суставов, мышц, связок, сухожилий, кровеносных сосудов и нервов. В стопе выделяют подошвенную и тыльную поверхности, ее основой является плюсна, кости предплюсны и пальцев. Форма стопы всегда выпуклая.
Стопа является удаленным отделом нижней конечности, который обеспечивает опору тела, выполняет рессорные и балансировочные функции. Периферический отдел опорно-двигательного аппарата имеет сложное строение, состоит из костного каркаса, суставов, мышц, связок, сухожилий, кровеносных сосудов и нервов. В стопе выделяют подошвенную и тыльную поверхности, ее основой является плюсна, кости предплюсны и пальцев. Форма стопы всегда выпуклая. Опытный специалист при осмотре больного может разглядеть деформацию стопы, наличие характерных изменений первого пальца, выявить ограниченность движения и другие признаки заболевания. Первоначально врач исключает наличие других заболеваний, причиной боли может стать пяточная шпора, подагра, плоскостопие второй степени и другие болезни. Дополнительно проводятся лабораторные исследования крови.
Опытный специалист при осмотре больного может разглядеть деформацию стопы, наличие характерных изменений первого пальца, выявить ограниченность движения и другие признаки заболевания. Первоначально врач исключает наличие других заболеваний, причиной боли может стать пяточная шпора, подагра, плоскостопие второй степени и другие болезни. Дополнительно проводятся лабораторные исследования крови.


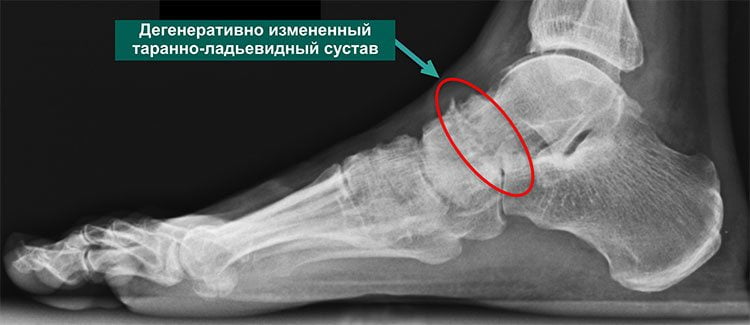
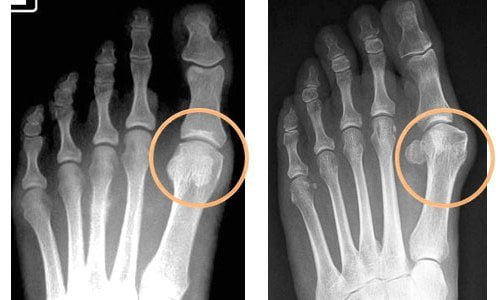

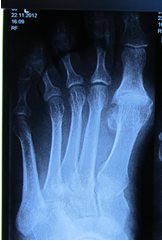
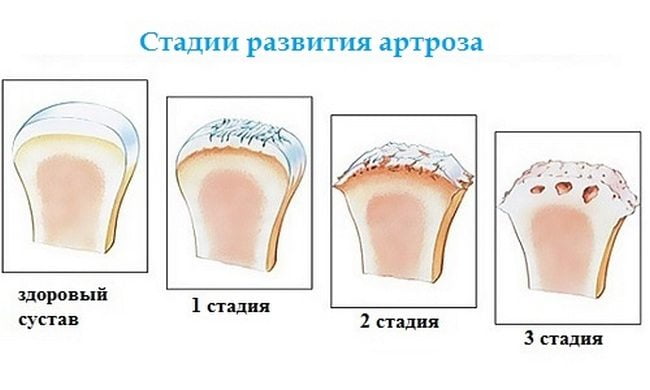
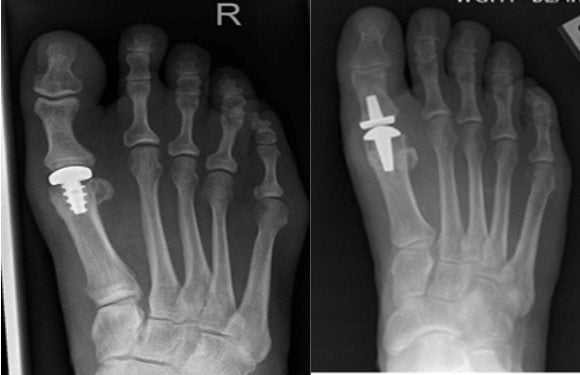


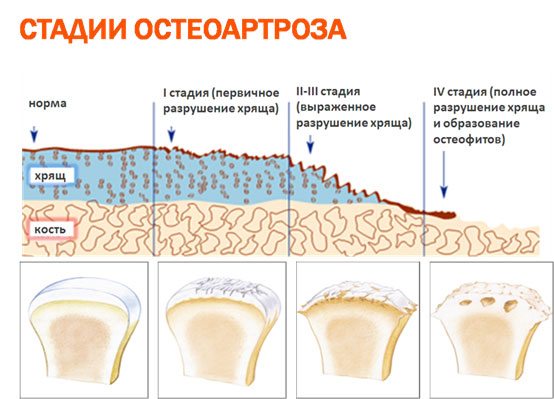

 Деформирующий остеоартроз поражает плюснефаланговый сустав большого, 1-го пальца. Также распространен ДОА 1 степени межфаланговых суставов стопы у женщин, но плюснефаланговая форма встречается у сильного пола в 4 раза чаще. Возможно, причиной тому является выраженная вальгусная деформация из-за высоких физических нагрузок у мужчин. Этим видом остеоартроза страдают многие профессиональные футболисты. У женщин область плюснефаланговых суставов может деформировать узкая модельная обувь на высоком каблуке.
Деформирующий остеоартроз поражает плюснефаланговый сустав большого, 1-го пальца. Также распространен ДОА 1 степени межфаланговых суставов стопы у женщин, но плюснефаланговая форма встречается у сильного пола в 4 раза чаще. Возможно, причиной тому является выраженная вальгусная деформация из-за высоких физических нагрузок у мужчин. Этим видом остеоартроза страдают многие профессиональные футболисты. У женщин область плюснефаланговых суставов может деформировать узкая модельная обувь на высоком каблуке.



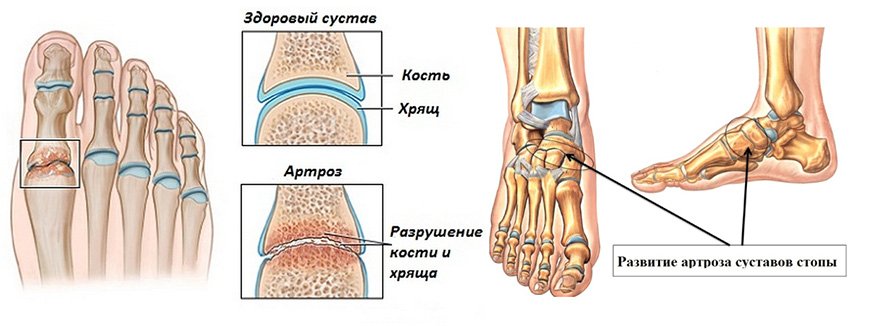



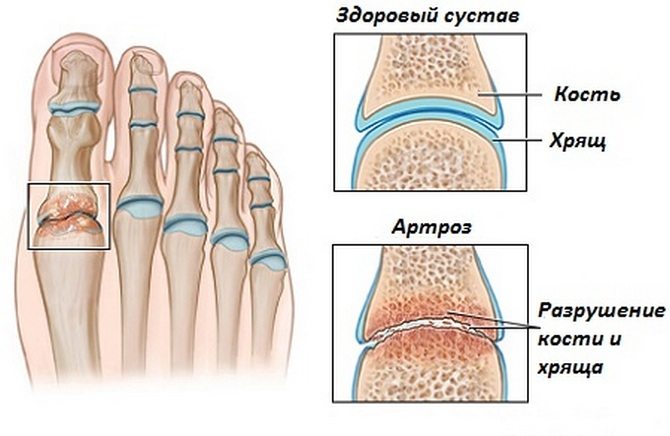

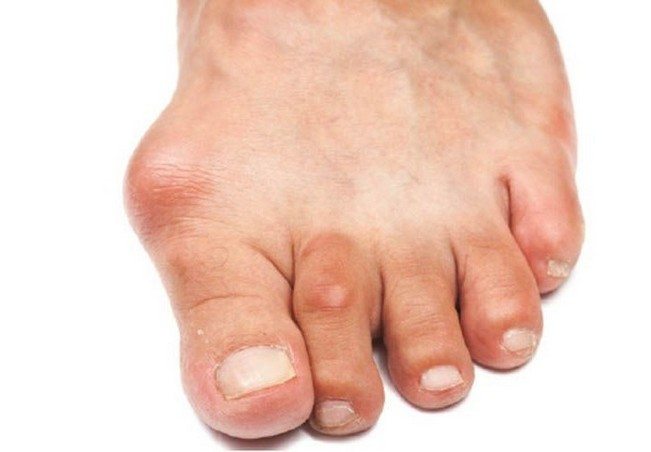
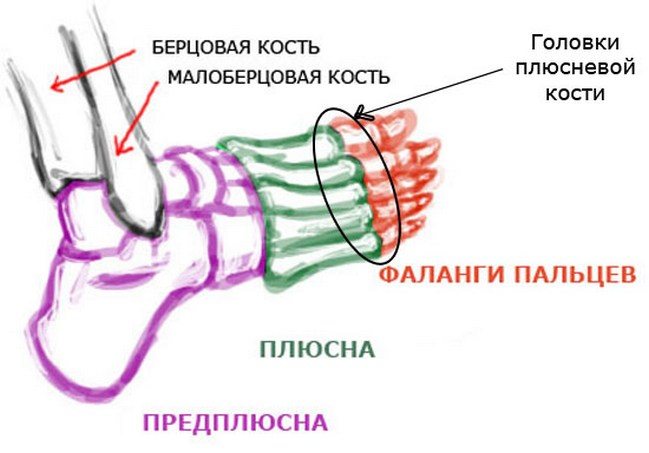
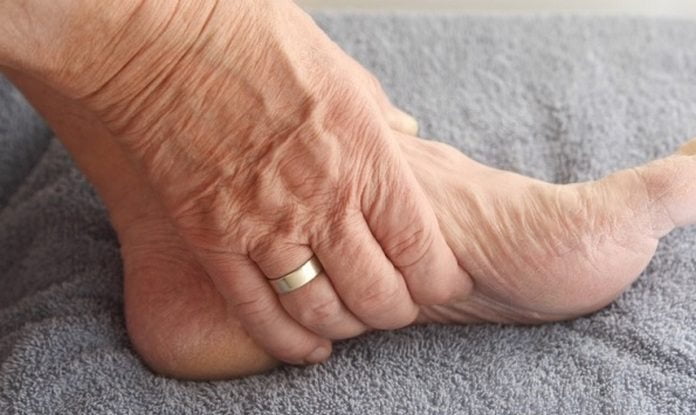
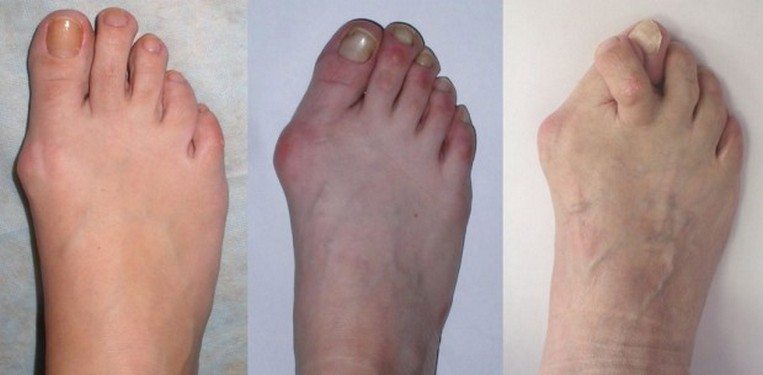

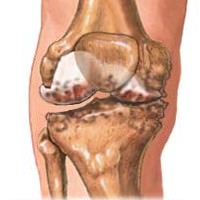
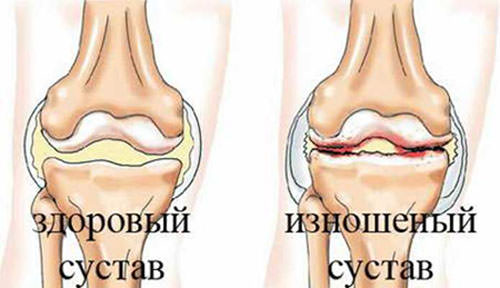

 Симптомом болезни является боль в суставах, в частности в ногах, которая усиливается ближе к концу дня.
Симптомом болезни является боль в суставах, в частности в ногах, которая усиливается ближе к концу дня. Лишний вес создает большую нагрузку на коленные суставы.
Лишний вес создает большую нагрузку на коленные суставы. Наличие воспалительных процессов в суставах делают движения очень болезненными.
Наличие воспалительных процессов в суставах делают движения очень болезненными. Нестероидные противовоспалительные медсредства снимут боль и воспаление.
Нестероидные противовоспалительные медсредства снимут боль и воспаление. Процедура улучшает кровоснабжение сустава.
Процедура улучшает кровоснабжение сустава. Ингредиенты используют в виде компресса на пораженный сустав.
Ингредиенты используют в виде компресса на пораженный сустав.




















 На суставы ног человека ежедневно оказывается огромная физическая нагрузка. При влиянии провоцирующих факторов, которыми могут стать вредные привычки, плохое питание, гормональные сбои, травмы и прочее, болезни сустав ног довольно часто выявляются у людей даже в достаточно молодом возрасте.
На суставы ног человека ежедневно оказывается огромная физическая нагрузка. При влиянии провоцирующих факторов, которыми могут стать вредные привычки, плохое питание, гормональные сбои, травмы и прочее, болезни сустав ног довольно часто выявляются у людей даже в достаточно молодом возрасте. При выявлении различных болезней суставов ног человеку сразу назначается курс медикаментозной терапии. Заниматься ее подбором должен только лечащий врач, который будет учитывать тяжесть патологии, возраст больного, наличие у него сопутствующих заболеваний, а также причину и симптоматику недуга.
При выявлении различных болезней суставов ног человеку сразу назначается курс медикаментозной терапии. Заниматься ее подбором должен только лечащий врач, который будет учитывать тяжесть патологии, возраст больного, наличие у него сопутствующих заболеваний, а также причину и симптоматику недуга. Лучшими физиопроцедурами при заболеваниях суставов являются УВЧ-терапия, магнитотерапия, фонофорез, миостимуляция и озонотерапия. Эффективность физиопроцедур в таком состоянии заключается в том, что с их помощью у пациента уменьшается болезненность и отек сустава, устраняется воспалительный процесс.
Лучшими физиопроцедурами при заболеваниях суставов являются УВЧ-терапия, магнитотерапия, фонофорез, миостимуляция и озонотерапия. Эффективность физиопроцедур в таком состоянии заключается в том, что с их помощью у пациента уменьшается болезненность и отек сустава, устраняется воспалительный процесс. Из-за того, что сам остеохондроз имеет довольно выраженную симптоматику, признаки развития спондилоартроза могут быть незамеченными ни пациентом, ни специалистами. К тому же остеохондроз часто осложняется синдромом позвоночной артерии. Точно определить, по какой причине появляется боль и другие симптомы, трудно. Как трудно и дифференцировать одну патологию и ее осложнения от другой. Часто это заболевание диагностируется только во время контрольного аппаратного исследования ОДА.
Из-за того, что сам остеохондроз имеет довольно выраженную симптоматику, признаки развития спондилоартроза могут быть незамеченными ни пациентом, ни специалистами. К тому же остеохондроз часто осложняется синдромом позвоночной артерии. Точно определить, по какой причине появляется боль и другие симптомы, трудно. Как трудно и дифференцировать одну патологию и ее осложнения от другой. Часто это заболевание диагностируется только во время контрольного аппаратного исследования ОДА.
















 Спровоцировать развитие болезни может неправильная осанка.
Спровоцировать развитие болезни может неправильная осанка. При таком заболевании человеку проблематично повернуть шею.
При таком заболевании человеку проблематично повернуть шею. Последняя стадия болезни — спондилез — коррекции не поддается.
Последняя стадия болезни — спондилез — коррекции не поддается. Если есть сдавление сосудов, то показаны препараты, препятствующие сгущению крови.
Если есть сдавление сосудов, то показаны препараты, препятствующие сгущению крови. Массаж поможет в снятии неприятных симптомов болезни и улучшит обменные процессы в тканях.
Массаж поможет в снятии неприятных симптомов болезни и улучшит обменные процессы в тканях. Люди, проводящие большую часть дня за компьютером, долгое время находятся в специфической позе. Из-за того, что корпус тела наклонен вперед создается добавочное давление на шейный отдел позвоночника. Это провоцирует развитие шейного спондилоартроза.
Люди, проводящие большую часть дня за компьютером, долгое время находятся в специфической позе. Из-за того, что корпус тела наклонен вперед создается добавочное давление на шейный отдел позвоночника. Это провоцирует развитие шейного спондилоартроза.

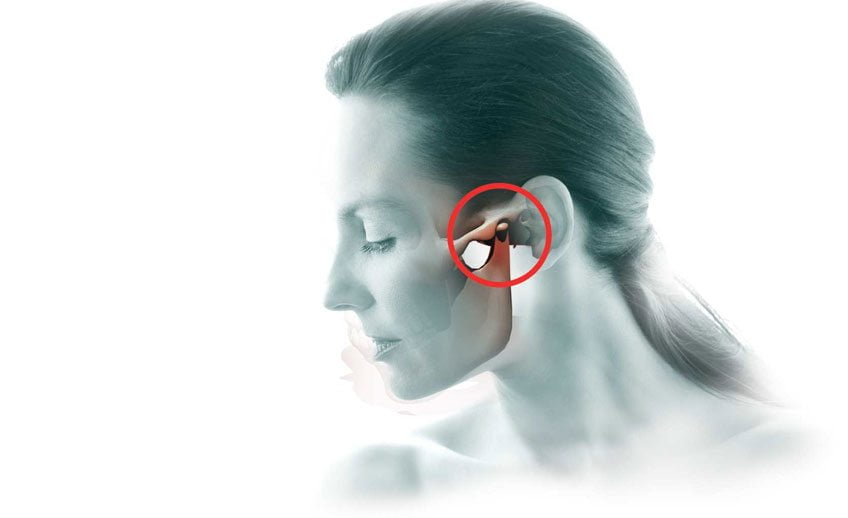
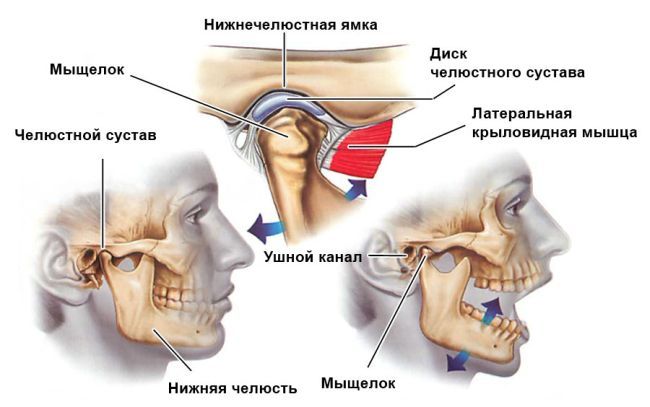
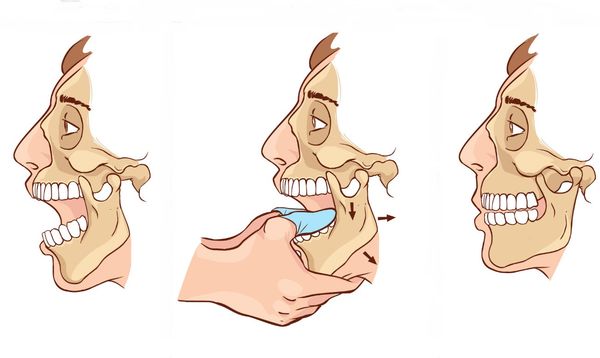
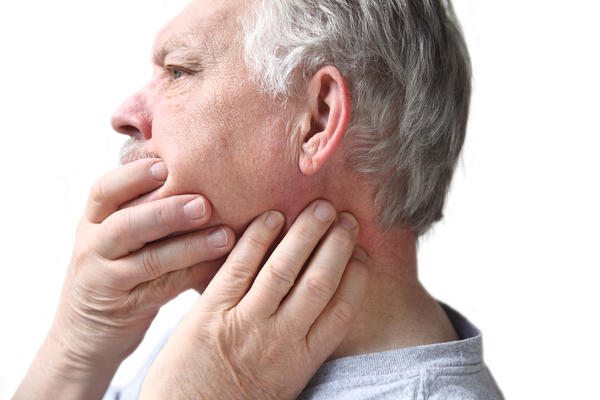
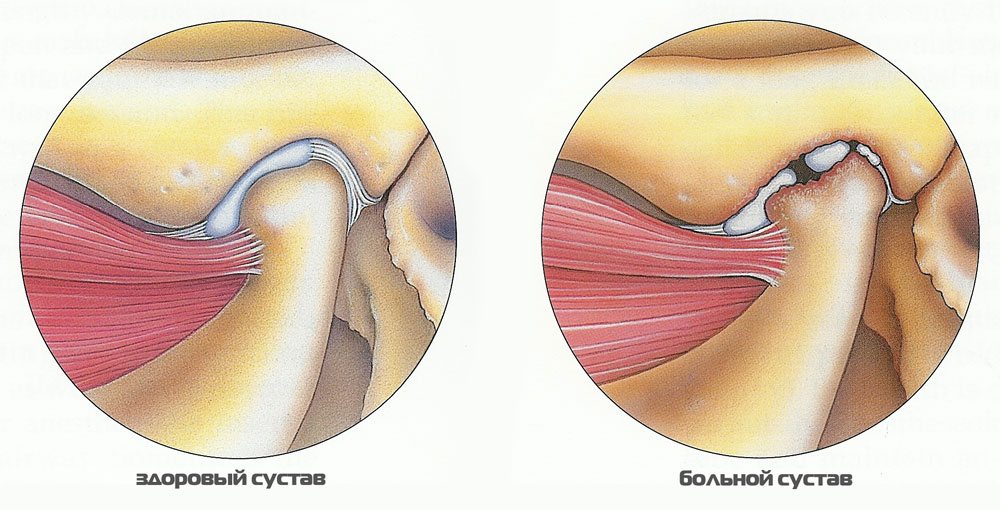


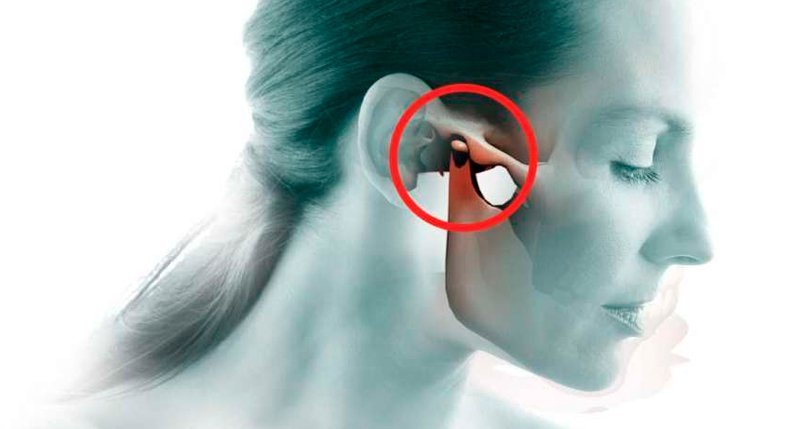

.png)
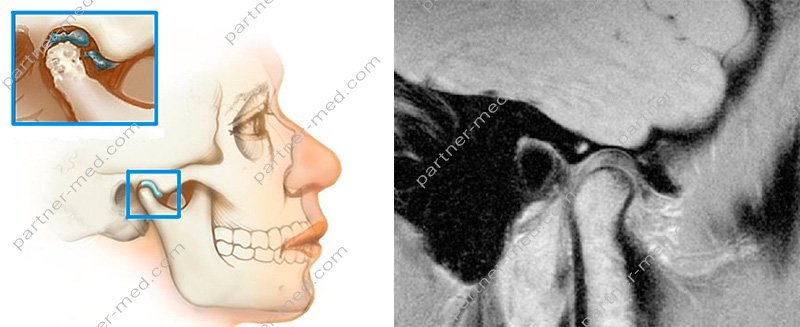
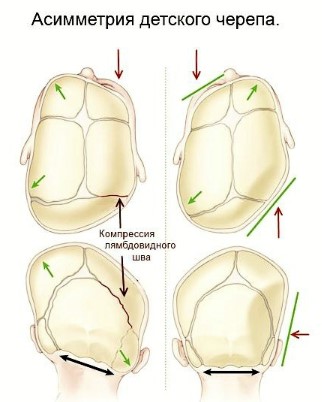
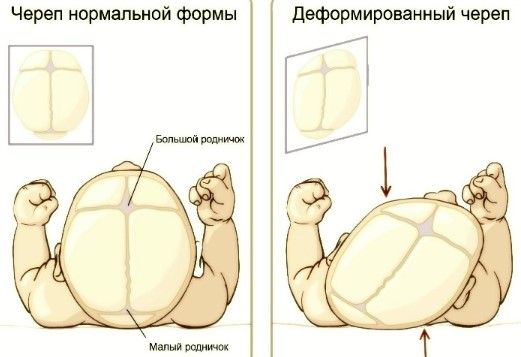
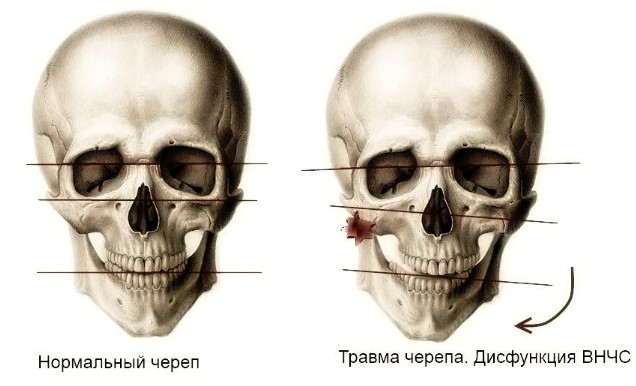




























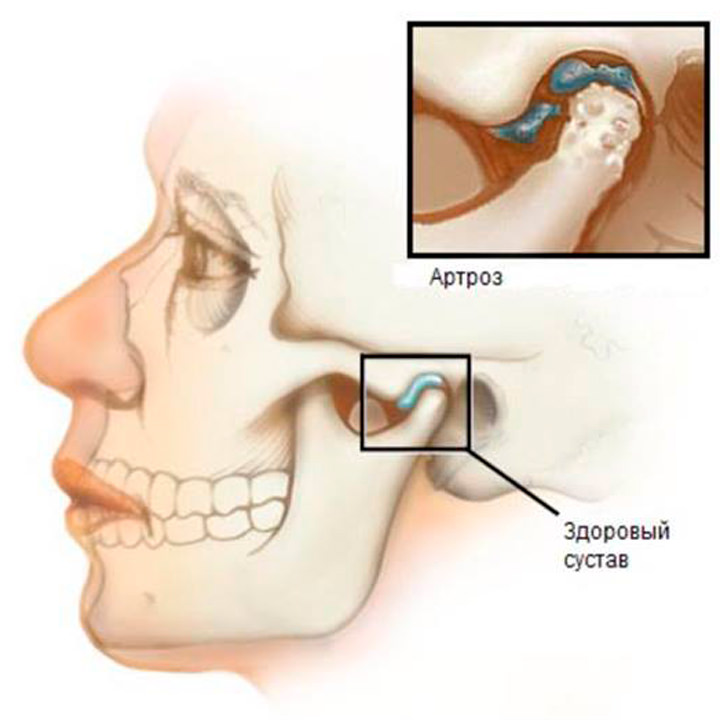
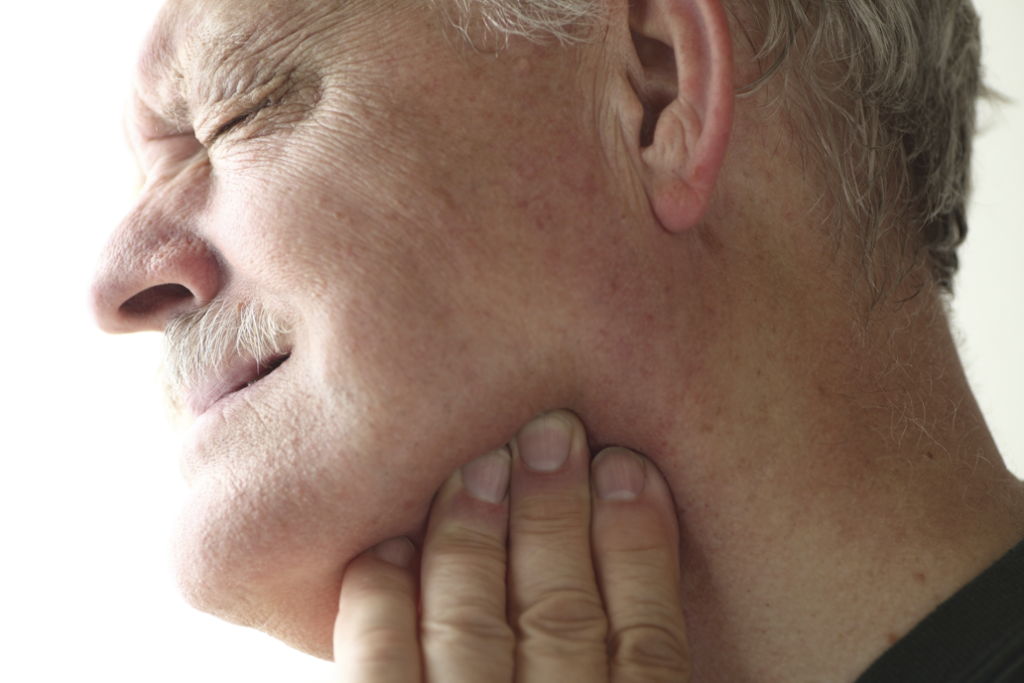




























 Автор статьи: Нивеличук Тарас, заведующий отделением анестезиологии и интенсивной терапии, стаж работы 8 лет. Высшее образование по специальности “Лечебное дело”.
Автор статьи: Нивеличук Тарас, заведующий отделением анестезиологии и интенсивной терапии, стаж работы 8 лет. Высшее образование по специальности “Лечебное дело”.













 Часть кишечника, жира или жидкости выталкивается через ослабленной мышцы живота
Часть кишечника, жира или жидкости выталкивается через ослабленной мышцы живота В случае наличия противопоказаний для проведения хирургической операции, требуется ношение специального бандажа
В случае наличия противопоказаний для проведения хирургической операции, требуется ношение специального бандажа Открытая операция. Хирург сделает один надрез на 2-3 см ниже пупка и вдавит выступающее содержимое обратно. Брюшные стенки после этого будут сшиты. В случае больших грыж, врач может поместить сетчатый имплантат для укрепления слабой брюшной стенки.
Открытая операция. Хирург сделает один надрез на 2-3 см ниже пупка и вдавит выступающее содержимое обратно. Брюшные стенки после этого будут сшиты. В случае больших грыж, врач может поместить сетчатый имплантат для укрепления слабой брюшной стенки. Лапароскопия. Хирург сделает два-три небольших надреза возле выпуклости и вставит лапароскоп (волоконно-оптическую трубку с источником света и камерой) и другие специальные инструменты. Выступающая часть будет втолкнута обратно в брюшную полость, а поврежденная брюшная стенка сшита или закрыта сеткой.
Лапароскопия. Хирург сделает два-три небольших надреза возле выпуклости и вставит лапароскоп (волоконно-оптическую трубку с источником света и камерой) и другие специальные инструменты. Выступающая часть будет втолкнута обратно в брюшную полость, а поврежденная брюшная стенка сшита или закрыта сеткой. Загрузка…
Загрузка… Пупочная грыжа у женщин является патологией, приобретенной со временем. Задача мышц брюшной стенки – защита и удержание органов брюшной полости, если каркас не справляется – органы выпадают. Западание происходит через отверстие в пупочном кольце.
Пупочная грыжа у женщин является патологией, приобретенной со временем. Задача мышц брюшной стенки – защита и удержание органов брюшной полости, если каркас не справляется – органы выпадают. Западание происходит через отверстие в пупочном кольце. Причина образования грыжи – чрезмерное давление на мышечный каркас брюшной полости.
Причина образования грыжи – чрезмерное давление на мышечный каркас брюшной полости. ↑ https://gidpain.ru/gryzha/pupochnaya-zhenshhin-lechenie.html
↑ https://gidpain.ru/gryzha/pupochnaya-zhenshhin-lechenie.html У женщин диагностировать пупочную грыжу не всегда бывает просто. При горизонтальном положении тела выпячивание становится незаметным.
У женщин диагностировать пупочную грыжу не всегда бывает просто. При горизонтальном положении тела выпячивание становится незаметным. Полное устранение пупочной грыжи у женщин без операции неосуществимо.
Полное устранение пупочной грыжи у женщин без операции неосуществимо. Когда хирургическое вмешательство противопоказано, применяется бандаж, который удерживает мышечный каркас.
Когда хирургическое вмешательство противопоказано, применяется бандаж, который удерживает мышечный каркас.
 Беременным женщинам необходимо отложить оперативное вмешательство по удалению грыжи. При отсутствии противопоказаний к операции, необходимо сделать ее как можно быстрее.
Беременным женщинам необходимо отложить оперативное вмешательство по удалению грыжи. При отсутствии противопоказаний к операции, необходимо сделать ее как можно быстрее.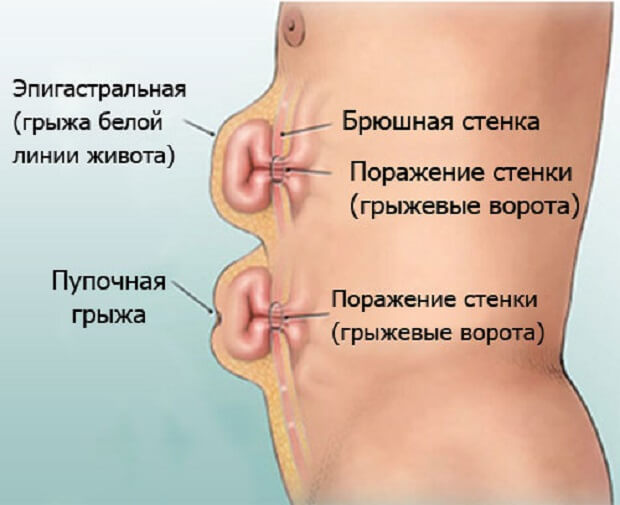 ↑
↑
 После проведенной операции соблюдайте осторожность – не браться даже за легкий физический труд:
После проведенной операции соблюдайте осторожность – не браться даже за легкий физический труд:







 Пупочная грыжа относится к одной из наиболее распространённых патологий организма.
Пупочная грыжа относится к одной из наиболее распространённых патологий организма.





 Тендинит коленного сустава
Тендинит коленного сустава Нагрузка на коленный сустав при беге
Нагрузка на коленный сустав при беге

 Магнитно-резонансная томография коленного сустава
Магнитно-резонансная томография коленного сустава Компрессия коленного сустава
Компрессия коленного сустава Повышенное положение коленного сустава
Повышенное положение коленного сустава Инъекции в коленный сустав при тендините
Инъекции в коленный сустав при тендините Ударно-волновая терапия коленного сустава
Ударно-волновая терапия коленного сустава
 Примеры упражнений для укрепления мышц коленного сустава. Нажмите на фото для увеличения
Примеры упражнений для укрепления мышц коленного сустава. Нажмите на фото для увеличения
 Медиальный эпикондилит (внутренний эпикондилит) распространен в таких видах спорта, как гольф (обуславливает название «локоть гольфиста»), бейсбол, теннис, сквош, гимнастика, и представляет собой тендинит мышц-сгибателей предплечья. Хотя заболевание встречается реже наружного эпикондилита, его симптомы сходны с симптомами «локтя теннисиста», но поврежденная область располагается на внутренней стороне локтя. Лечение аналогично терапии латерального эпикондилита, но инъекции требуют более аккуратного осуществления в связи с близким расположением локтевого нерва.
Медиальный эпикондилит (внутренний эпикондилит) распространен в таких видах спорта, как гольф (обуславливает название «локоть гольфиста»), бейсбол, теннис, сквош, гимнастика, и представляет собой тендинит мышц-сгибателей предплечья. Хотя заболевание встречается реже наружного эпикондилита, его симптомы сходны с симптомами «локтя теннисиста», но поврежденная область располагается на внутренней стороне локтя. Лечение аналогично терапии латерального эпикондилита, но инъекции требуют более аккуратного осуществления в связи с близким расположением локтевого нерва.








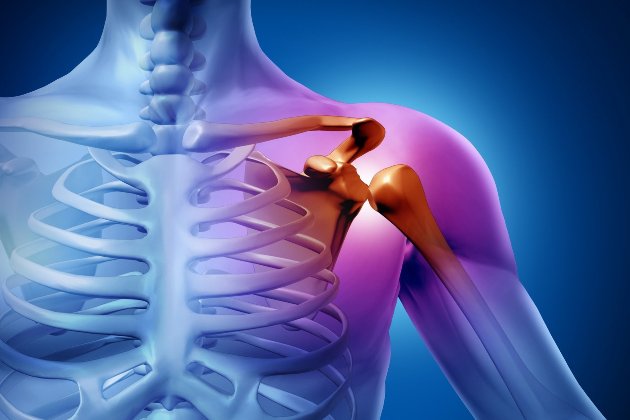
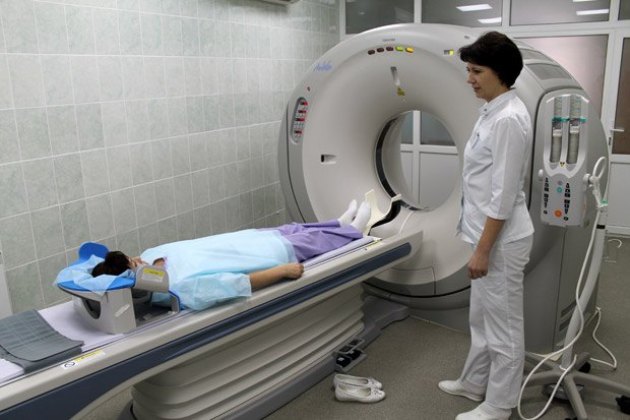

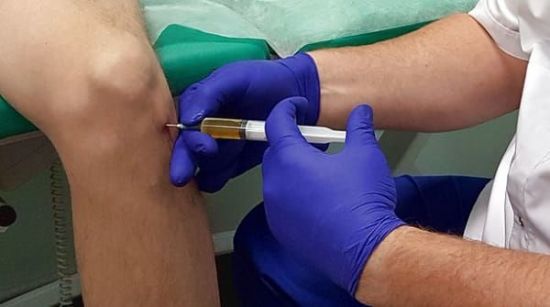
 Дмитрий Николаевич Староверов
Дмитрий Николаевич Староверов
