Мазь ушиб – Мазь от ушибов и гематом
Обзор кремов, гелей, мазей от синяков, ушибов, гематом, растяжений связок и мышц, отеков
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Булимия
- [В] Вазектомия .. Выкидыш
- [Г] Галлюциногены .. Грязи лечебные
- [Д] Дарсонвализация .. Дофамин
- [Е] Еюноскопия
- [Ж] Железы .. Жиры
- [З] Заместительная гормональная терапия
- [И] Игольный тест .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л]
medside.ru
Мази от сильных ушибов: самые лучшие и эффективные препараты
Ушибленные ткани отекают, воспаляются, при этом целостность кожи сохраняется. Данная травма сопровождается гематомами и отеками, справиться с которыми помогают кремы из группы НПВС и рассасывающие медикаменты. Использовать мази от сильных ушибов следует при выраженных симптомах. Причем в первые дни после травмы требуются препараты с одними свойствами, а на этапе заживления – с другими. Убрать следы после травмы способны не только аптечные средства, но и рецепты народной медицины.
Основные рекомендации по применению обезболивающих мазей от ушибов
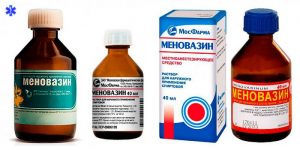
В первые часы после травмы применяют холод, который обладает противоотечным и обезболивающим действием. После используются лекарственные препараты с охлаждающим компонентом в составе. Затем подключают спиртовые растирки («Меновазин») и гели с разогревающим действием («Финалгон»). Они принесут пользу при ушибах ноги – колена, голени, стопы, спины – позвоночника, копчика. В случае ушиба грудной клетки к разогревающим медикаментам относятся осторожностью. Их не используют при травме в области сердца.
Для лечения синяков применяются медикаменты со змеиным ядом и вытяжкой из пиявок. Они же принесут пользу при болях в суставах. Мази от ушибов и растяжений часто содержат обезболивающие компоненты, которые приносят быстрое облегчение.
Какую мазь использовать, зависит от многих факторов. Универсальными мазями от ушибов считаются «Вольтарен», «Ортофен», «Финалгон». Они помогут при ушибе голеностопа или бедра, но наносить их на лицо не следует. В этом случае назначают более щадящие средства – часто содержащие гепарин или троксерутин.
При ушибе пальца ноги обходятся бодягой, в случае травмы грудной клетки рекомендованы противовоспалительные средства – НПВС. Обезболивающие используются на разных частях тела. Они помогут при сильном ушибе плеча или ребер. Вылечить травму им не под силу, но снять болевой синдром, когда пациент не знает, что делать, они способны.
Выраженным обезболивающим действием обладают препараты, среди компонентов которых есть диклофенак или кетопрофен. Обращают внимание на противопоказания и побочные эффекты медикаментов. Из-за агрессивного действия мази не рекомендованы к применению в раннем детском возрасте.
Ушиб внутренних органов
Мази от сильных ушибов с нестероидными противовоспалительными средствами НПВС
Мази с противовоспалительным компонентом лечат сильный ушиб, справляются с болезненностью, заживляют ссадины и ушибы, хотя не все обезболивающие и противовоспалительные средства допускается использовать при нарушении целостности кожных покровов.
Хорошая мазь при ушибе – «Нурофен». Она поможет при разрывах мягких тканей, ушибах и растяжениях. Не менее эффективная мазь – «Долгит». Она производит анальгезирующее действие и используется в лечении болезней опорно-двигательного аппарата. Оба препарата устраняют болевой синдром, а в качестве активного соединения содержат ибупрофен. Они применяются в терапии сильных ушибов кисти руки и выступают основным лекарством в лечение травм голеностопа.
В список действенных обезболивающих мазей НПВС при ушибах вошли:
- «Дикловит» – и его аналог «Диклак-гель», а также другие мази, в состав которых входит диклофенак. Пораженное место смазывают мазью до 2 раз в день. Средство уменьшает отечность и выступает в качестве местного анальгетика,
- «Индовазин» – относится к пироксикамсодержащим лекарствам, можно купить аналоги геля – «Софарма», «Индомитацин-акри». Они действуют мягко и не пересушивают верхние слои кожи. Ими нужно лечиться в течение 3-5 дней,
- «Фастум-гель» – один из популярных препаратов, который приносит помощь при ушибах, способствует рассасыванию тромбов. Аналогично действует «Артрозилен». Нанесение обезболивающей мази целесообразно при спазме мышц, острой невралгической боли.
Противопоказания мазей с НПВС
Использовать нестероидные противовоспалительные мази при ушибах нельзя при беременности, в возрасте до 6 лет, аллергических заболеваниях. Ограничить использование кремов и гелей придется в случае нарушений в работе печени и почек. При ушибе глаза и участков на лице также не рекомендуются традиционные НПВС. Тогда какой мазью мазать ушибленное место? Подойдут препараты с натуральными компонентами и специализированные средства.
Индивидуальная непереносимость исключает использование любых лекарств. В случае, если вы не уверены, что продукт не вызовет негативных проявлений, проведите аллерготест – нанесите немного крема на внутренний сгиб локтя. Аллергические реакции, жжение и краснота в течение 1-1,5 часов говорят о непереносимости препарата. В случае поражения кожных покровов, лечение кремами откладывают до затягивания раны.
Ушиб стопы
Мази от сильных ушибов, содержащие гепарин или троксерутин
Для устранения гематом потребуются препараты с рассасывающим эффектом. Хорошо себя зарекомендовали «Троксевазин» и «Лиотон». Их наносят 2-3 раза в сутки до полного рассасывания кровоподтеков. При сильных ушибах мягких тканей рекомендуется применять гепариновую мазь. Это недорогой препарат от ушибов и синяков, который можно использовать у ребенка с 1 года. Средство убирает припухлости и отеки на ногах, руках и даже на лице.
Троксерутин Врамед гель 2% , 40 г – востребованный препарат при гематомах и сильных ушибах. Это надежное средство от сильного ушиба колена – гель рассасывает синяки и устраняет гиперемию. Еще одна действенная мазь от синяков и кровоподтеков – «Венолайф». Это комбинированный комплекс с антитромботическим и ангиопротекторным действием.
Мази от сильных ушибов с натуральными компонентами
Если использование мазей и гелей не допустимо, применяют натуральные средства. Хорошо помогает порошок бодяги. Его разводят до густоты и наносят на место поражения. Есть аптечные препараты с бадягой и окопником. Они помогают при отеках, гиперемии, синяках.
В случае ушибов для детей подбирают средства с мягким действием. В педиатрии применяют кремы с арникой. Их допускается наносить с 1 года. Они не оказывают раздражающего действия, усиливают регенерацию, избавляют от болевых ощущений. Препараты арники относятся к потенциальным аллергенам, поэтому перед использованием средства необходимо убедиться в отсутствии индивидуальной непереносимости.
Какую мазь использовать при обширных гематомах? Недорого обойдется бальзам «Живокост» с окопником, бодягой и эфирными маслами. Он лечит последствия травм и положительно воздействует на суставы, укрепляя и оздоравливая опорно-двигательный аппарат.
Загрузка…xn--h1aeegmc7b.xn--p1ai
самые лучшие и эффективные препараты
Автор Юлия Владимировна Дмитрук На чтение 5 мин. Просмотров 2.6k. Опубликовано
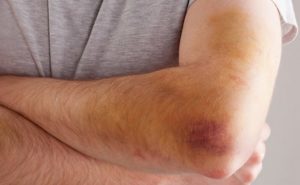
 Ушибленные ткани отекают, воспаляются, при этом целостность кожи сохраняется. Данная травма сопровождается гематомами и отеками, справиться с которыми помогают кремы из группы НПВС и рассасывающие медикаменты. Использовать мази от сильных ушибов следует при выраженных симптомах. Причем в первые дни после травмы требуются препараты с одними свойствами, а на этапе заживления – с другими. Убрать следы после травмы способны не только аптечные средства, но и рецепты народной медицины.
Ушибленные ткани отекают, воспаляются, при этом целостность кожи сохраняется. Данная травма сопровождается гематомами и отеками, справиться с которыми помогают кремы из группы НПВС и рассасывающие медикаменты. Использовать мази от сильных ушибов следует при выраженных симптомах. Причем в первые дни после травмы требуются препараты с одними свойствами, а на этапе заживления – с другими. Убрать следы после травмы способны не только аптечные средства, но и рецепты народной медицины.
Основные рекомендации по применению обезболивающих мазей от ушибов
В первые часы после травмы применяют холод, который обладает противоотечным и обезболивающим действием. После используются лекарственные препараты с охлаждающим компонентом в составе. Затем подключают спиртовые растирки («Меновазин») и гели с разогревающим действием («Финалгон»). Они принесут пользу при ушибах ноги – колена, голени, стопы, спины – позвоночника, копчика. В случае ушиба грудной клетки к разогревающим медикаментам относятся осторожностью. Их не используют при травме в области сердца.
 Для лечения синяков применяются медикаменты со змеиным ядом и вытяжкой из пиявок. Они же принесут пользу при болях в суставах. Мази от ушибов и растяжений часто содержат обезболивающие компоненты, которые приносят быстрое облегчение.
Для лечения синяков применяются медикаменты со змеиным ядом и вытяжкой из пиявок. Они же принесут пользу при болях в суставах. Мази от ушибов и растяжений часто содержат обезболивающие компоненты, которые приносят быстрое облегчение.
Какую мазь использовать, зависит от многих факторов. Универсальными мазями от ушибов считаются «Вольтарен», «Ортофен», «Финалгон». Они помогут при ушибе голеностопа или бедра, но наносить их на лицо не следует. В этом случае назначают более щадящие средства – часто содержащие гепарин или троксерутин.
При ушибе пальца ноги обходятся бодягой, в случае травмы грудной клетки рекомендованы противовоспалительные средства – НПВС. Обезболивающие используются на разных частях тела. Они помогут при сильном ушибе плеча или ребер. Вылечить травму им не под силу, но снять болевой синдром, когда пациент не знает, что делать, они способны.
Выраженным обезболивающим действием обладают препараты, среди компонентов которых есть диклофенак или кетопрофен. Обращают внимание на противопоказания и побочные эффекты медикаментов. Из-за агрессивного действия мази не рекомендованы к применению в раннем детском возрасте.
Мази от сильных ушибов с нестероидными противовоспалительными средствами НПВС
Мази с противовоспалительным компонентом лечат сильный ушиб, справляются с болезненностью, заживляют ссадины и ушибы, хотя не все обезболивающие и противовоспалительные средства допускается использовать при нарушении целостности кожных покровов.

 Хорошая мазь при ушибе – «Нурофен». Она поможет при разрывах мягких тканей, ушибах и растяжениях. Не менее эффективная мазь – «Долгит». Она производит анальгезирующее действие и используется в лечении болезней опорно-двигательного аппарата. Оба препарата устраняют болевой синдром, а в качестве активного соединения содержат ибупрофен. Они применяются в терапии сильных ушибов кисти руки и выступают основным лекарством в лечение травм голеностопа.
Хорошая мазь при ушибе – «Нурофен». Она поможет при разрывах мягких тканей, ушибах и растяжениях. Не менее эффективная мазь – «Долгит». Она производит анальгезирующее действие и используется в лечении болезней опорно-двигательного аппарата. Оба препарата устраняют болевой синдром, а в качестве активного соединения содержат ибупрофен. Они применяются в терапии сильных ушибов кисти руки и выступают основным лекарством в лечение травм голеностопа.
В список действенных обезболивающих мазей НПВС при ушибах вошли:
- «Дикловит» – и его аналог «Диклак-гель», а также другие мази, в состав которых входит диклофенак. Пораженное место смазывают мазью до 2 раз в день. Средство уменьшает отечность и выступает в качестве местного анальгетика;
- «Индовазин» – относится к пироксикамсодержащим лекарствам, можно купить аналоги геля – «Софарма», «Индомитацин-акри». Они действуют мягко и не пересушивают верхние слои кожи. Ими нужно лечиться в течение 3-5 дней;
- «Фастум-гель» – один из популярных препаратов, который приносит помощь при ушибах, способствует рассасыванию тромбов. Аналогично действует «Артрозилен». Нанесение обезболивающей мази целесообразно при спазме мышц, острой невралгической боли.
Противопоказания мазей с НПВС

 Использовать нестероидные противовоспалительные мази при ушибах нельзя при беременности, в возрасте до 6 лет, аллергических заболеваниях. Ограничить использование кремов и гелей придется в случае нарушений в работе печени и почек. При ушибе глаза и участков на лице также не рекомендуются традиционные НПВС. Тогда какой мазью мазать ушибленное место? Подойдут препараты с натуральными компонентами и специализированные средства.
Использовать нестероидные противовоспалительные мази при ушибах нельзя при беременности, в возрасте до 6 лет, аллергических заболеваниях. Ограничить использование кремов и гелей придется в случае нарушений в работе печени и почек. При ушибе глаза и участков на лице также не рекомендуются традиционные НПВС. Тогда какой мазью мазать ушибленное место? Подойдут препараты с натуральными компонентами и специализированные средства.
Индивидуальная непереносимость исключает использование любых лекарств. В случае, если вы не уверены, что продукт не вызовет негативных проявлений, проведите аллерготест – нанесите немного крема на внутренний сгиб локтя. Аллергические реакции, жжение и краснота в течение 1-1,5 часов говорят о непереносимости препарата. В случае поражения кожных покровов, лечение кремами откладывают до затягивания раны.
Мази от сильных ушибов, содержащие гепарин или троксерутин
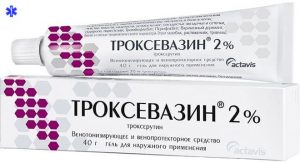
 Для устранения гематом потребуются препараты с рассасывающим эффектом. Хорошо себя зарекомендовали «Троксевазин» и «Лиотон». Их наносят 2-3 раза в сутки до полного рассасывания кровоподтеков. При сильных ушибах мягких тканей рекомендуется применять гепариновую мазь. Это недорогой препарат от ушибов и синяков, который можно использовать у ребенка с 1 года. Средство убирает припухлости и отеки на ногах, руках и даже на лице.
Для устранения гематом потребуются препараты с рассасывающим эффектом. Хорошо себя зарекомендовали «Троксевазин» и «Лиотон». Их наносят 2-3 раза в сутки до полного рассасывания кровоподтеков. При сильных ушибах мягких тканей рекомендуется применять гепариновую мазь. Это недорогой препарат от ушибов и синяков, который можно использовать у ребенка с 1 года. Средство убирает припухлости и отеки на ногах, руках и даже на лице.
Троксерутин Врамед гель 2% , 40 г – востребованный препарат при гематомах и сильных ушибах. Это надежное средство от сильного ушиба колена – гель рассасывает синяки и устраняет гиперемию. Еще одна действенная мазь от синяков и кровоподтеков – «Венолайф». Это комбинированный комплекс с антитромботическим и ангиопротекторным действием.
Мази от сильных ушибов с натуральными компонентами
Если использование мазей и гелей не допустимо, применяют натуральные средства. Хорошо помогает порошок бодяги. Его разводят до густоты и наносят на место поражения. Есть аптечные препараты с бадягой и окопником. Они помогают при отеках, гиперемии, синяках.
В случае ушибов для детей подбирают средства с мягким действием. В педиатрии применяют кремы с арникой. Их допускается наносить с 1 года. Они не оказывают раздражающего действия, усиливают регенерацию, избавляют от болевых ощущений. Препараты арники относятся к потенциальным аллергенам, поэтому перед использованием средства необходимо убедиться в отсутствии индивидуальной непереносимости.
Какую мазь использовать при обширных гематомах? Недорого обойдется бальзам «Живокост» с окопником, бодягой и эфирными маслами. Он лечит последствия травм и положительно воздействует на суставы, укрепляя и оздоравливая опорно-двигательный аппарат.
Уважаемые читатели сайта 1MedHelp, если у вас остались вопросы по этой теме – мы с радостью на них ответим. Оставляйте свои отзывы, комментарии, делитесь историями какими препаратами вы лечили подобную травму! Ваш жизненный опыт может пригодиться другим читателям.
1medhelp.com
Мазь от ушибов и ударов
Наверное, не существует такого человека, который не знал бы, что такое ушибы и какие болевые ощущения они причиняют. Травмы могут иметь различную степень тяжести и локализацию. Как правило, от таких повреждений возникает сильный болевой эффект, отеки тканей, появляются шишки, гематомы.

Первой помощью от ушиба ноги является мазь от ушибов. Такие препараты при ушибах и травмах действуют непосредственно в месте повреждения ткани, и являются прекрасным дополнением к основной терапии или могут использоваться самостоятельно. Рассмотрим ниже, какую мазь использовать при ушибе.
Какое средство использовать при ушибе
Мази от ушибов обладают рассасывающим, обезболивающим, противоотечным и противовоспалительным действием. В зависимости от состава и от основного действия наружные средства можно разделить на группы:
- Кремы или мази, содержащие противовоспалительные нестероидные вещества. Эта группа средств оказывает на поврежденное место обезболивающее и противовоспалительное действие. Противовоспалительные мази, в качестве основного компонента, могут содержать Диклофенак, Ибупрофен, Кетопрофен, Нимесулид, Кеторолак и другие. Такие наружные средства в виде мазей и гелей представлены под разными торговыми названиями— Диклак гель, Нурофен, Быструмгель, Фастумгель, Найз, Кеторол.
- Мазь при ушибах с выраженным рассасывающим действием. Это средство способствует очень быстрому снятию отечности ткани, рассасыванию уплотнений, гематом. Можно использовать от ушибов для детей. Такие лекарственные медикаменты в своем составе содержат Троксерутин, Бадягу, Селикон, Гепарин. Наиболее популярными средствами этой группы являются Троксевазин, Бадяга, Гепариновая мазь, Софья, Окопник. Кремами, обладающими рассасывающим действием могут быть как лекарственные, так и косметические средства.
- Мазь, крем с согревающим эффектом содержат красный перец, экстракт пиявки, пчелиный яд или яд гадюки, камфору, эфирные масла, диметилсульфоксид и другие ингредиенты. К таким препаратам относятся Капсикам, Финалгон, Бом-Бенге, Доктор Мом, Випросал В. Они могут применяться при детской или взрослой травме, а также при ушибе колена и его сустава.
- Большую группу препаратов для терапии ушибов представляют комбинированные мази, состоящие из несколькольких активных компонентов и обладающих комплексным воздействием на мягкие ткани. Такие средства содержат комбинацию НПВС и рассасывающего вещества — Индовазин, рассасывающих компонентов и декспантенола — Троксевазин Нео, Долобене, комбинацию НПВС, местно-раздражающих веществ и масел — Диклоран Плюс. Мази от ушибов комбинированного состава считаются лучшими в применении, поскольку с помощью одного средства можно решить сразу несколько проблем.
- Гомеопатические мази при ушибах. Это средства сложного состава, приготовленные особым способом по специальной технологии. Препараты данной группы не имеют быстрые эффективные показатели, так как содержат малое количество действующих веществ, но обладают накопительным действием и могут использоваться совместно с другими средствами при сильных ушибах, которые могут быть как на руках, так и на ногах, и даже на суставе. Применять данные мази можно в детском и взрослом возрасте. Данное средство от ушибов представлено такими препаратами, как Траумель С, мазь Флеминга.
В аптеках, в настоящее время, представлен большой ассортимент эффективных наружных средств, которые помогут при лечении ушибов и других патологических состояний — обезболивающая мазь от ушибов, крем для снятия отеков, охлаждающие мази и рассасывающие кровоподтеки. Данным кремом можно лечить ушиб у ребенка и взрослого. Важно, правильно выбрать подходящее средство.

При выборе мази от ушибов, как и в случае с другими медикаментами, необходимо проконсультироваться с врачом. Прежде, чем начать лечение, необходимо удостовериться, что болевой синдром от удара, а несвязанно с другими, более тяжелыми травмами — растяжением связок или переломом кости. В случае сомнения травматолог назначит дополнительное обследование и комплексное, при помощи таблеток и мазей лечение.
Действие мазей
Как мазь при ушибе действует на повреждение? Рассмотрим основные направления действия кремов и других средств:
- Крем, улучшающий кровообращение – присутствующие компоненты действуют на область ушиба, раздражая и разогревая ткани, тем самым улучшая кровообращение. Благодаря этому ускоряются обменные процессы, пораженные ткани быстро заживают.
- Опухоли или отеки, покраснения, болевые ощущения в коленной чашечке и любом другом поврежденном месте являются следствием воспаления. Для снятия данной патологии следует применять мази, имеющие в своем составе противовоспалительные компоненты.
- Травмы сопровождаются сильными болями, которые значительно влияют на качество жизни. Снять боль необходимо, поэтому в составе эффективной мази должны присутствовать обезболивающие или охлаждающие компоненты — охлаждение тканей тоже дает обезболивающий эффект.
- Противоотечное — отек, припухлость сопровождают большинство травм и их необходимо устранить.
- Антикоагулянты помогут разжижить загустевшую кровь, это значительно ускорит процесс рассасывания гематом.
- Капилляры при повреждении растягиваются, стенки их истончаются и нуждаются в укреплении. Поэтому в состав мазей должен входить компонент, воздействующий и укрепляющий стенки сосудов.
- Мышечное напряжение может возникнуть при ушибе ноги, сопровождать травму руки, перерастая в спазм, который также вызывает болевые ощущения. Обезболить и расслабить мышцы поможет также мазь, содержащая особые компоненты в своем составе.
Справиться с ушибами очень легко, если у пострадавшего имеется под рукой эффективное лекарственное средство. С их помощью снимают болезненные ощущения, отечность всего после нескольких дней использования. Но, не стоит забывать, что быстрое выздоровление зависит от особенностей организма. У кого-то гематома может пройти через пару дней, а у кого-то через неделю и больше.
Сегодня существует огромное количество различных лекарственных средств борющихся с ушибом, это могут быть, как мази, так и гели, бальзамы. Стоимость каждой из них разная, можно найти и недорогую мазь от ушиба и наоборот.
Обзор препаратов
Чем помазать если произошел ушиб колена при падении или любую другую травмированную область? Какая мазь считается лучше или отдать предпочтение гелю? Детская активность приводит к тому, что ребенок часто падает, ударяется. Мамочек волнует вопрос — как помочь малышу, чем смазывать повреждения и если сильный ушиб, то какая мазь лучшая и можно ли ее применять детям?
Каждая мазь имеет свои особенности использования, показания и противопоказания, которые необходимо хорошо знать. Если решение о терапии какой-либо мазью принято самостоятельно, следует внимательно прочитать инструкцию по применению. Однако получить квалифицированную консультацию специалиста будет нелишним.
А пока что рассмотрим особенности состава и использования наиболее популярных наружных препаратов для лечения ушибов.
Капсикам — данная мазь является обезболивающей, противовоспалительной, местно-раздражающей. Состав у нее комбинированный, из нескольких активных компонентов: Диметилсульфоксила, Метилникотината, Камфоры, Нонивамида и терпентинного масла. Мазь используется при болях суставов и мышц, в том числе, травматического характера. Кроме того, Капсикам используют спортсмены в качестве разогревающего средства.

Если имеется индивидуальная непереносимость компонентов препарата, то мазь применять нежелательно, так же ее не используют в период беременности и лактации, при нарушениях кожных покровов и не наносят ребенку.
Лекарство следует использовать трижды в день – намазать поврежденную зону мазью и медленно, круговыми движениями втирать ее. Курс лечения длится 10 дней. Побочных реакций в период терапии Капсикамом не наблюдается. Исключение составляют аллергические реакции.
Гепариновая мазь — состав этого препарата состоит из гепарина и других вспомогательных компонентов. Гепариновым лекарством смазывают ушибы и ссадины.
Мазь обладает противотромбным и противовоспалительным свойством, но не оказывает раздражающего действия на мягкие ткани в месте ушиба. Кроме этого мазь способствует быстрому процессу восстановления.
Способ использования:
Гепариновая мазь не зависимо от показаний используется два раза в сутки. Содержимое тубы следует нанести на кожу и круговыми движениями равномерно распределить по поверхности. Курс терапии зависит от заболевания. Лечение синяков длиться 5 дней. Мазь впервые часы после ушиба нельзя применять, так как поврежденные сосуды не смогут закрыться, и из-за этого кровотечение не прекратится, а гематома может увеличиться в размерах.

Финалгон — анестезирующая мазь с разогревающим эффектом. В нее входит Никобоксил и Нонивамид. Характеризуется мазь оказанием действия на нервные окончания, которое приводит к появлению обезболивающего эффекта, и местным сосудорасширяющим действием. Лекарство используется при сильном болевом синдроме, возникшем от удара, в том числе, у спортсменов. Если, сопровождается признаками воспаления ушиб, то мазь согревающего действия применять не желательно. Финалгон втирают на ночь после гигиенических процедур. Поскольку препарат обладает достаточно сильным раздражающим действием, то лечение начинают после проведения кожной пробы.
Индовазин — наружный препарат, содержащий Индометацин и Троксерутин.
Индометацин оказывает болеутоляющее, противоотечное и противовоспалительное действие. Троксерутин обладает рассасывающим эффектом, снижает ломкость и проницаемость стенок сосудов. Гель в детском возрасте разрешается применять только после 14 лет, также он недопустим при беременности и лактации. Медикамент противопоказан при эрозивных и язвенных заболеваниях пищеварительного тракта, нарушениях свертываемости крови, аллергических реакциях на ацетилсалициловую кислоту и НПВС.
Траумель С – мазь от ушибов. Назначается при воспалительных, дистрофических процессах в суставах и мышцах. Данное средство включает в себя ряд природных компонентов, которые хорошо купируют отеки мягких тканей, снижают болевые синдромы при вывихах, растяжениях, снимают воспаления во время различных заболеваниях опорно-двигательного аппарата. Противопоказанием к использованию Траумель С являются: лейкоз, туберкулез, аутоиммунные заболевания, СПИД, возраст ребенка до 3-х лет.

Випросал В — мазь обладающая согревающим эффектом. Лекарство имеет комбинированный состав, в него входят Скипидар живичный, Салициловая кислота, Яд гадюки, Камфора. Компоненты Випросала В дают местно-раздражающее и обезболивающее действие. За счет того, что сосуды под воздействием мази расширяются, улучшается трофика мягких тканей, что вызывает рассасывающий эффект у гематом и уплотнений. Випросал В дает положительные результаты при ушибах без повреждения кожных покровов. Мазь можно использовать детям с 12 лет. Препарат не назначают беременным и кормящим женщинам.
Троксевазин Нео — гель наружного применения. Гель содержит Гепарин натрия, Троксерутин и Декспантенол. За счет входящих в его состав компонентов препарат обладает противоотечным, противовоспалительным, ангиопротекторным действием. Троксевазин Нео не применяется до 18 лет, при повреждениях дермы, повышенной чувствительности к компонентам лекарства. Гель используется при ушибах, отеках, венозной недостаточности. Троксевазин Нео необходимо втирать в кожу два раза в день в течение трех недель.
Гель на основе бадяги является природным средством, которое прописывают для лечения синяков, ушибов и растяжений. В его состав входят — экстракт конского каштана, аптечной ромашки, масло арники и эфирные масла мяты, чайного дерева и можжевельника. Препарат оказывает рассасывающее, противоотечное действие, а также обладает бактерицидным и антисептическим эффектом, кроме этого улучшает микроциркуляцию крови.

Способ применения:
Содержимое тубы массажными движениями следует распределить равномерно на область пораженной кожи и оставить на полчаса. По истечению времени остатки геля снимают влажной салфеткой или его смывают.
При сильных болях лучше использовать медикаменты с обезболивающим и противовоспалительным свойствами. К ним относится
- Кетанол, обладающий выраженными обезболивающими действами;
- бальзам Дикуля;
- Фастум гель;
- Дип Релиф — помимо обезболивающего эффекта оказывает и охлаждающий.
Для рассасывания сильного ушиба можно применить гели с экстракодом пиявок. К ним относится Гирудалгон и Синяк-Off, которые используют в самом начале лечения, после чего применяют крем Гирудотонус, который оказывает раздражающее и согревающее действие.
Комплексная терапия ушибов
В зависимости от силы болевого синдрома и других проявлений ушиба, врач решает вопрос о назначении конкретного наружного средства — мази, геля, крема и необходимости его с пероральными формами препарата. Например, при сильном ушибе с выраженными болями, отеком может быть прописан Индовазин гель и таблетки Ибупрофена.
Комплексное лечение дает более быстрый результат, и выздоровление пострадавшего наступает намного быстрее. Если травма не сильная, то помощь может заключаться только в использование наружных препаратов.
Заключение
Получить ушиб можно везде, даже возле своей кровати. От данной травмы часто страдают не только внешние покровы, но и внутренние органы, по – этому необходимо при любом повреждении обратиться к специалисту, поскольку данная травма может, сочетается с разрывом внутренних органов, повреждением спинного мозга, переломами, вывихами коленей и других суставов. А при ушибах головного мозга часто происходит сотрясение или даже контузия, отек мозга. Во избежание негативных последствий необходима консультация специалиста.
Не стоит тянуть с диагностикой и лечением заболевания!
Запишитесь на обследование у врача!
potravmam.ru
ушибы, травмы, боли — CMT Научный подход
В комплексе средств восстановления после травм и заболеваний опорно-двигательного аппарата широко используются различные мази (чаще разогревающие), гели и кремы. Воздействие их на ткани обусловлено свойствами входящих в них ингредиентов. Так, одни мази вызывают резкую гиперемию тканей (финалгол, гимнастогал, эфкамон и др.), другие снимают отек, воспаление (лазонил, хирудоид, гепариновая и др.).
Возникающие при травмах отеки и боль являются следствием поражения мелких сосудов, гипоксии тканей и увеличения проницаемости капилляров. При этом ухудшается кровообращение (нарушены, как правило, кровоотток и питание тканей и соответственно их регенерация). Применение мазей, гелей и кремов направлено на анальгезию (обезболивание), уменьшение отеков и гематомы, раздражения тканей, воспаления, ускорение резорбции, улучшение микроциркуляции (кровотока), стимуляцию регенерации
тканей (тканевого роста).
При острой травме не показаны сильно раздражающие, гиперемирующие мази. Рекомендуется применять мази, оказывающие анальгезирующее и противовоспалительное действие (т. е. те, в состав которых входят анастетики, гепарин, растительные экстракты, антиревматические средства и т. д.).
При свежих травмах мази не втирают, чтобы не вызвать гиперемию тканей, а используют гели, которые обладают лучшей резорбтивной (всасывательной) способностью и охлаждающим действием. В стадии реабилитации после травмы назначаются мази и кремы, улучшающие микроциркуляцию в тканях. При хронических заболеваниях (бурейте, тендовагините и др.) применяются препараты противовоспалительного действия, в состав которых входят йод и другие ингредиенты.
— Апизартрон содержит пчелиный яд апитоксин (в 1 г мази яд однолетней пчелы), 10 % метилсалицилата и 1 % горчичного эфирного масла. Он показан при миозите, радикулите, ушибах, невралгии и др. На болезненное место наносят 2–3 г мази и спустя 1–2 мин (при появлении покалывания, пощипывания) втирают. Затем делают массаж, который повторяют 2–3 раза в сутки. Чувствительность к препарату может быть повышенной, поэтому массаж с ним следует начинать с малой дозы (до 1 г). Если она переносится хорошо, ее увеличивают.
— Вирапин содержит 0,15 мг пчелиного яда в 1 г мази. Он применяется при ушибах, радикулите, артрите, миозите и других заболеваниях. Мазь в количестве 2–5 г накладывают на больную область и проводят массаж в течение 5–10 мин.
— Випросал содержит яд гюрзы, камфору, салициловую кислоту, пихтовое масло, парафин, глицерин, вазелин и применяется при ишиасе, радикулите, миозите и др. Мазь накладывают на болезненный участок и проводят массаж.
— Випратокс содержит яд разных змей, метилсалицилат, камфору и основу для линимента. Он применяется при миозите, периартрите, артрите, повреждениях сумочно-связочного аппарата, ушибах и др. Мазь накладывают на болезненный участок и делают массаж.
— Метил салицилат оказывает обезболивающее и противовоспалительное действие, применяется в чистом виде и в смеси с хлороформом и жирными маслами при радикулите, миозите, люмбаго и др.
— Навталгин – анальгезирующая эмульсия, в которую входят: анальгин, метилсалицилат и нефть нафталанская, эмульгатор, смесь жирных кислот кашалотового жира, вода дистиллированная.
— Мазь ментоловая содержит ментол, метилсалицилат и воду дистиллированную, воск желтый, ланолин безводный.
— Камфоцин – жидкость, содержащая салициловую кислоту, масло касторовое, масло трепентиновое очищенное (скипидар), метилсалицилат, камфору, настойку перца.
— Капситрин: настойка стручкового перца, настойка зверобоя, мыло зеленое, раствор аммиака – 20- процентный, спирт этиловый – 60-процентный.
— Линимент сложноперцовый: настойка стручкового перца, мыло зеленое, вода дистиллированная, спирт этиловый 96-процентный, спирт нашатырный.
— Линимент перцово-камфорный:настойка стручкового перца и спирта камфорного.
— Навталгин, бальзам “Санитас”, Бом-Бенге, ментоловая сложная мазь, камфоцин, капситрин, линименты сложно-перцовый и перцово-камфорный применяются для растирания болезненных мест при люмбаго, невралгии, миозите, радикулите, ушибах и т. п.
— Мазь тигровая содержит масло гвоздичное, масло эвкалиптовое, камфору, ментол, парафин, вазелин. Применяется при радикулите, ишиасе, мигрени, невралгии, миозите, люмбаго и др.
— Никофлекс – спортивный крем, который содержит активные вещества: капсацин, этилникотинад, этилгенликоль-салицилат, лавандовое масло. Применяется при ушибах, болях в мышцах, судорогах и др. На болезненное место наносят 1–3 г крема и делают массаж. При искариациях на коже этот крем применять нельзя.
— Гимнастогал включает: Н-4, гидрокси-3-метокси бензол-8-метил-транс-б-нониловой кислоты амида, бензоловый эфир никотиновой кислоты, мазевую основу. Мазь применяется при ушибах, растяжениях сутмочно-связочного аппарата, люмбаго, бронхите (смазывают грудную клетку), радикулите, артрите, миозите и др. На болезненное место наносят 1–2 г мази и делают массаж Мазь обладает сильным тепловым эффектом. После массажа руки необходимо вымыть горячей водой.
— Гепариновая мазь быстро рассасывает инфильтраты, отеки, оказывает сосудорасширяющее и противовоспалительное действие. Применяется при тромбофлебите, лимфостазе, варикозном расширении вен, инфильтратах и других воспалительных процессах. Из тюбика выдавливают 3–5 см мази, осторожно втирают или накладывают повязку.
— Гепароид включает 6000 усл. ед. гепарина в 30 г мази. Применяется при воспалительных процессах, язвах голени, венозном отеке, ушибах и др. На больное место наносят мазь и фиксируют повязкой.
— Эфкамо нвключает: камфору, масло гвоздичное, масло эвкалиптовое, ментол, метилсалицилаг и др.
Обладает обезболивающим эффектом. Применяется при миозите, радикулите, ушибах, люмбаго и др. На болезненный участок накладывают 1–3 г мази и делают массаж.
— Репарил-гель содержит конский каштан, гепарин, эфирсалициловые кислоты, которые усиливают обезболивающий эффект. Быстро всасывается через кожу, действует охлаждающе, снимает чувсто тяжести, отек, уменьшает боль, обладает противовоспалительным и регенеративным действием. Применяется при воспалении вен, лимфостазе, отеках, воспалительных процессах. На место повреждения накладывают гель и фиксируют повязкой. При острой травме это необходимо делать многократно в течение суток.
— Пикарил-линимент содержит хлороформ, метилсалицилат, бензилникотин и др. Применяется при радикулите, различных травмах опорно-двигательного аппарата, миозите, люмбаго и др. На болезненный участок накладывают 3–5 мл линемента и делают массаж. При ссадинах пикарил применять нельзя!
— Реоневрол содержит метилсалицилат, камфору и другие компоненты. Применяется при ишиасе, миозите, радикулите, неврите и др. На болезненный участок накладывают мазь и делают массаж.
— Никовен содержит гепариноид, бензилникотин и другие активные вещества. Применяется при венозном расширении вен, гематомах, ушибах, растяжениях и др. На болезненный участок наносят мазь, затем делают массаж или накладывают повязку.
— Никодан содержит гепарин и другие активные компоненты.
Применяется при ревматизме, болях в мышцах, хроническом бронхите, растяжении сумочно-связочного аппарата суставов и др. На болезненный участок наносят немного мази (обязательно проверив чувствительность кожи к ней), а затем делают массаж или
накладывают повязку.
— Анестезирующая жидкость содержит ментол, новокаин, анестезин, спирт. Применяется при радикулите, миозите, растяжениях сумочно-связочного аппарата суставов, ушибах и др. На болезненный участок наносят немного жидкости и втирают ее.
— Финалгон содержит 2,5 % бутоксиэтилового эфира никотиновой кислоты и 0,4 % ванилиламида. Применяется при растяжениях мышц и сумочно-связочного аппарата суставов, радикулите, миозите, люмбаго, межреберной невралгии, бронхите и т. д. На болезненный участок наносят небольшое количество мази и легко втирают (можно сделать и массаж). Мазь не должна попадать на ссадины и слизистые. После массажа руки необходимо вымыть горячей водой с мылом.
— Венорутон-гель применяется при острых травмах, ушибах, тромбофлебите, отеках и т. п. Содержит активные растительные компоненты и спирт. Оказывает обезболивающее действие, снимает чувство напряжения в мышцах, обладает охлаждающим эффектом. Многократно в течение суток гель накладывают на травмированный участок и фиксируют повязкой. Не следует применять тепловые процедуры!
— Пульмотин содержит камфору, тимол и другие компоненты. Применяется при бронхите, гриппе, простудных заболеваниях легких. Небольшое количество мази накладывают на грудную клетку, затем делают массаж (2– 3 раза в сутки).
— Элакур–мазь, которая включает капсацин, метил-салицилат, пропилникотинат и другие компоненты. Оказывает антиревматическое действие, вызывает гиперемию кожи после проведенного массажа. Применяется при миозите, люмбаго, ишиасе, артрите, миогелозе.На больное место наносят мазь и делают массаж.
— Капсодерма– мазь, в состав которой входит капсацин, камфора и другие компоненты. Вызывает сильную гиперемию. Применяется при миозите, люмбаго, ишиасе, ревматоидном артрите, мышечных болях, бурейте, растяжениях и др. На болезненный участок накладывают немного мази и делают массаж. При искариациях на коже применять нельзя!
— Лидокаин содержит лидокаин и другие компоненты. Применяется при ушибах, растяжениях, люмбаго, миозите. На болезненный участок накладывают мазь и втирают. При острой травме это необходимо делать многократно в течение суток.
— Геморид содержит адреналин, камфору, ментол, прокин и другие активные компоненты. Применяется при геморрое.
— Нео-капсидерм включает камфору, различные масла и другие активные компоненты. Применяют при повреждениях сумочно-связочного аппарата суставов, ушибах, люмбаго, миозите и др. Мазь накладывают на болезненный участок и делают массаж.
— Рихтофит-спорт включает лекарственные растения, масла и другие ингредиенты. Массаж с этим кремом способствует расслаблению мышц, регенерации кожи, ускорению процессов заживления небольших повреждений и воспалений. Применяется при миозите, миалгии, судорогах мышц, ушибах, растяжениях и др. Крем накладывают на болезненный участок и втирают.
— Мелливенон содержит хлороформ, пчелиный яд и другие ингредиенты. Применяется при мышечных болях, периартрите, люмбаго, миозите, остеохондрозе, различных артритах, бурейте и др. На болезненный участок накладывают немного мази (так как она вызывает сильное прогревание, гиперемию тканей) и делают массаж. Необходимо избегать попадания мази на слизистые, ссадины! После массажа надо вымыть руки горячей водой с мылом. С мел-ливеноном применяют ультразвук.
— Перклузон содержит клофезон и клофекзамид гидрохлорида. Обладает анальгезирующим эффектом. Применяется при флебите, тромбофлебите, ушибах, растяжениях, люмбаго и др. Мазь накладывают на болезненный участок и фиксируют повязкой или делают массаж.
— Миотон содержит лекарственные растения, масла и другие ингредиенты. Оказывает обезболивающее, противовоспалительное действие, усиливает кровоток в массируемых тканях, снимает утомление в мышцах и др. Выделяют несколько видов этого крема. Миотон-А применяется после тренировочных занятий, обладает гиперемирующим (разогревающим) эффектом, расслабляет мышцы. При проведении восстановительного массажа крем втирают в мышцы. Миотон-В и миотон-С применяют перед тренировочным занятием или соревнованияем. Они обладают разогревающим действием, применяются при травмах мышц, сухожилий, различных воспалительных процессах и т. д. Необходимо избегать попадания этих кремов на слизистые!
— Реймон-гель содержит активные ингредиенты: этафенамит, флуфенаминовую кислоту и др. Применяется при мышечных болях ревматического характера, люмбаго,. периартрите, ишиасе, ушибах, растяжениях и др. На травмированный (болезненный) участок накладывают гель и фиксируют повязкой.
— Троксевазин-гель содержит активные вещества, обладает противовоспалительным и обезболивающим действием, обеспечивает быструю резорбцию. Применяется при отеках, болях, обусловленных венозной недостаточностью, посттравматическом синдроме и пр. Гель накладывают на поврежденный участок и фиксируют повязкой.
cmtscience.ru
Названия мазей от ушибов : инструкция по применению
Мазь «Скорая помощь от ушибов»
Мазь не случайно получила название «Скорая помощь», она действительно быстро снимает практически все симптомы ушиба. Показания к применению мази, бальзама «Скорая помощь»:
- Обезболивание при травмах закрытого типа, ушибах.
- Замедление спазмирования сосудов и агрегации тромбоцитов, купирование развития гематомы.
- Нейтрализация местного воспалительного процесса.
- Рассасывание постинъекционных синяков, гематом, инфильтратов.
- Лечение посттравматических и постоперационных рубцов, швов.
- Антисептическое действие при травмах, сопровождающихся царапинами, порезами.
- Предупреждение образования пролежней.
- Лечение абсцессов и флегмон.
- Как средство для комплексного лечения ожогов и обморожений.
- Протекторное наружное средство при работе с вредными химическими веществами.
Состав мази – это know how компании производителя, система микрокапсул, в которую входят такие компоненты:
- Воск пчелиный.
- Стеарат ДЭГ.
- Стеарат ПЭГ 400.
- Воск эмульсионный.
- Глицерин.
- Растительное масло.
- Эутанол G.
- Пропиленгликоль.
- Диметикон.
- Микрокар IТ.
- Эмульгин В2.
- Масла оливки и облепихи.
- Витамины.
- Масло льняного семени.
- Масло лаванды.
- Масло чайного дерева.
- Экстракты целебных растений.
- Пиявит.
- Микрокар DMP.
- Вода, обогащенная ионами серебра.
Столь богатый состав делает мазь «Скорая помощь» настоящим лекарственным чудом, средством, способным быстро абсорбироваться и оказывать воздействие точно в зоне поражения кожных покровов и мягких тканей. Мазь наносится на поврежденный участок 2-4 раза в сутки, курс лечения до 7 дней. Единственным возможным противопоказанием к использованию препарата может стать индивидуальная непереносимость одного или нескольких компонентов. Как правило, это либо эфирное масло как потенциальный аллерген или растительный экстракт. Условия хранения мази и срок годности стандартны для многих лекарственных средств для наружного применения:
- Хранить в сухом месте вдали от солнечных лучей.
- Температура хранения не выше 25 градусов.
- Срок годности – 1 год.
Мазь «Скорая помощь» способна в 2 раза сократить срок заживления раневой поверхности, царапин или порезов. Кроме того препарат не содержит в своем составе каких либо гормональных компонентов или сильнодействующих антибиотиков, поэтому его смело можно использовать в лечении травм, кожных заболеваний детей в возрасте от 5 лет.
Мазь Вишневского при ушибах
Всем известное средство, которое использовалось еще нашими родителями и бабушками, мазь Вишневского, и в настоящее время не утратило своей результативности и эффективности. Препарат был создан выдающимся хирургом А.В. Вишневским, академиком, директором института хирургии в середине прошлого века. Именно он изобрел способ обезболивания многих гнойных ран по методу ползучего инфильтрата, он ввел в практику использование новокаина в различных его формах, в том числе знаменитую новокаиновую блокаду. Он же разработал средство, которое наносилось в качестве маслянично-бальзамической повязки на раны и раневые поверхности, сегодня этот препарат продолжает свою жизнь в ряду прочих наружных лекарственных средств, помогающих заживлению и регенерации тканей.
Unguentum Wishnevsky (мазь, линимент Вишневского) по-прежнему эффективна и имеет право на использование в лечении таких повреждений, заболеваний и травм: •
- Фурункулы.
- Карбункулы.
- Абсцессы.
- Пролежни.
- Язвы и эрозии (трофические, варикозные язвы).
- Обморожения.
- Раневые поверхности.
- Ожоги.
- Псориаз.
- Ушибы с повреждением целостности кожных покровов.
- Эндартериит облитерирующий.
- Лимфадениты.
- Гинекология (кольпиты, заживление тканей после операции).
- Тромбофлебит.
- Лимфангоиты.
Мазь Вишневского при ушибах применяется в случае, если травма сопровождается повреждением кожных покровов. В состав средства входят такие компоненты:
- Деготь – пиролиз древесной смолы в качестве антисептика, бактерицидного и кератопластического компонента, противовоспалительное вещество, активизирующее микроциркуляцию крови.
- Ксероформ – соль висмута как эффективный подсушивающий антисептик.
- Касторовое масло – смягчающая активные компоненты основа.
Столь нехитрый состав обеспечивает великолепное всасывание, нейтрализацию местного воспаления, быстрое заживление ран и регенерацию тканей на довольно глубоких слоях.
Как использовать мазь Вишневского при ушибах?
- Мазь применяется как наружное средство с помощью тампонов, компрессов или повязок.
- На поврежденную поверхность наносится тонкий слой линимента (на тампоне).
- Сверху можно наложить бумагу или плотную непромокаемую ткань в виде компресса.
- Компресс держат от 6 до 10 часов.
- Кожу аккуратно вытирают салфеткой.
- Место повреждения протирают медицинским спиртом для удаления мази и специфического запаха.
- Если зона ушиба и повреждения кожи невелика, мазь держат не более 3-х часов и наносят ее через каждые 6 часов, чередуя с другими наружными препаратами – противовоспалительная мазь, охлаждающая мазь.
- Для уменьшения гематом мазь Вишневского можно чередовать с гепариновой мазью или троксевазином.
Противопоказанием к использованию линимента Вишневского может стать индивидуальная непереносимость дегтя, но такие случаи встречаются редко, обычно препарат работает быстро, эффективно и не вызывает побочных действий. С осторожностью следует назначать препарат людям, страдающим аллергией на фенольные соединения, а также при обострении гнойных процессов (прорыв гноя). Мазь необходимо применять согласно правилам, описанным в инструкции и не использовать более 10 дней. Прошло уже почти 60 с лишним лет после того, как линимент, разработанный выдающимся хирургом, впервые был нанесен на рану. Спустя долгие годы мазь по-прежнему оказывает свое воздействие и продолжает оставаться результативным, простым и доступным средством в лечении многих сложных заболеваний кожи и мягких тканей.
Мазь от ушибов Троксевазин
Ушибы сопровождаются не только повреждением подкожной клетчатки и мягких тканей, но и разрывами мелких сосудов, результатом чего является внутренние локальные кровоизлияние, агрегация тромбоцитов и нарушение кровоснабжения зоны травмы. В таких случаях на помощь приходят рассасывающие мази, одной из которых может быть Троксевазин.
Мазь от ушибов Троксевазин правильнее называть гелем, так как именно в этой форме он выпускается и применяется. Гель хорошо впитывается, абсорбируется и работает точно в месте повреждения сосудов.
Состав Троксевазина:
- Троксерутин – основное действующее вещество.
- Триэтаноламин.
- Карбомер.
- Трилон Б (динатрия эдетата дигидратат).
- Бензалкония хлорид.
- Очищенная вода.
Мазь от ушибов Троксевазин базируется на действии троксерутина – флавоноида рутина, который активен как ангиопротектор. Кроме того производное рутина оказывает противоотечное, противовоспалительное и антиоксидантное действие на сосуды и мягкие ткани. За счет блокирования продукции гиалуронидазы компонент защищает оболочки клеток, регулирует выработку гиалуроновой кислоты и стабилизирует состояние капилляров, укрепляя и повышая их тонус. Таким образом, Троксевазин создает надежную защиту для стенок сосудов, уменьшает активность воспалительного процесса и агрегацию тромбоцитов, снижает экссудацию плазмы и быстро нейтрализует симптомы ушиба в виде отечности, синяков или гематом.
Способ применения геля Троксевазин при ушибах:
- Гель можно использовать после того, как место травмы охлаждается с помощью наложения льда или холодного компресса, целесообразнее наносить средство на вторые сутки после ушиба.
- Гель наноситься тонким слоем, полосками размером 3-5 сантиметров.
- Наносят гель легкими втирающими движениями, стараясь не травмировать зону ушиба.
- После втирания геля на место ушиба можно наложить повязку, не слишком сдавливая участок повреждения.
- Режим нанесения – 2-3 раза в сутки.
- Курс лечения – не более 5 дней.
Если ушиб диагностируется как обширный, тяжелый, возможно применение Троксевазина в форме геля и параллельный прием оральной формы рутина, но это назначение должен делать врач, поскольку активный действующий компонент имеет специфические противопоказания.
Противопоказания к применению Троксевазина геля:
- Царапины, порезы, раны и прочие нарушения целостности кожных покровов.
- Индивидуальная непереносимость рутина и его производных.
- Нельзя применять гель для лечения слизистых оболочек (глаза, нос).
- Не следует пользоваться Троксевазином с период заболевания гриппом, скарлатиной, корью.
- Относительным противопоказанием является аллергические реакции в анамнезе.
Мазь от ушибов Троксевазин является эффективным средством, снимающим симптомы местного воспаления. Препарат обладает свойствами, обеспечивающими резорбцию (рассасывание) экссудата, обезболивающими и снимающими отечность. Кроме того, доступная ценовая категория, безрецептурный отпуск делают этот препарат достойным средством, которое необходимо иметь в домашней аптечке.
Ихтиоловая мазь при ушибах
Ichthyol ointment – ихтиоловая мазь, несмотря на свой специфический запах и консистенцию, по праву считается одним из доступных и эффективных наружных антисептиков. По фармакологическому действия ихтиоловая мазь похожа на многие другие наружные бактерицидные препараты, она оказывает такое воздействие на повреждения мягких тканей и кожных покровов:
- Антисептическое действие.
- Обезболивание.
- Противовоспалительный эффект.
Основа ихтиоловой мази – Ichthammol или ихтаммол (аммониевая соль сульфокислот сланцевого масла). Это вещество добывают из смол, образующихся при коксовании сланцев. Дистилляция смолы образует масляную фракцию, которая впоследствии обрабатывается натриевой щелочью и определенным концентратом серной кислоты. Полученное вещество вновь проходит обработку – сульфацию маслом с выделением сульфокислоты, которую промывают и выпаривают. Столь долгий процесс на самом деле не представляет трудности, кроме того основа для мази считается одним из самых доступных и недорогих видов сырья.
Ихтиоловая мазь предназначена для лечения таких состояний, повреждений:
- Ожоги.
- Невралгия.
- Артриты.
- Миозит.
- Рожистое воспаление.
- Растяжение связок.
- Дерматит.
- Экзема.
- Ушибы с повреждением кожных покровов – раны, абсцессы.
Ихтиоловая мазь при ушибах, прежде всего, применяется в качестве противовоспалительного средства, также препарат помогает уменьшить болевые ощущения, оказывает бактерицидное и кератопластическое действие. За счет местно-раздражающего эффекта мазь активизирует кровообращение в зоне травмы и улучшает питание, трофику поврежденных тканей. Ихтиоловая мазь хорошо абсорбируется кожей, регулирует микроциркуляцию и тонус мелких сосудов, обеспечивая снижение симптоматики ушиба.
Как используется ихтиоловая мазь при ушибах?
- Мазь наносится на подготовленные кожные покровы тонким слоем.
- Мазь не следует втирать, чтобы не раздражать рану и не подвергать дополнительной травматизации мягкие ткани.
- Место, смазанное препаратом, закрывают марлевой салфеткой, которую закрепляют бинтом или пластырем.
- После нанесения мази следует тщательно обработать руки, чтобы избежать попадания препарата на слизистые оболочки глаз или носа.
- Режим нанесения – 2-3 раза в день.
- Курс лечения зависит от степени тяжести травмы, но обычно не превышает 10 дней.
Ихтиоловая мазь практически не имеет противопоказаний, единственным относительным минусом можно считать ее специфический стойкий запах и цвет. Людям с аллергией в анамнезе следует быть осторожными при использовании ихтиоловой мази, так как после 2-3-х дней лечения могут развиться аллергические реакции в виде крапивницы, сыпи, зуда. Также мазь не применяют в лечении детей в возрасте до 12 лет. При беременности средство может назначаться, однако в связи с характерным запахом, для будущей мамы более целесообразно подобрать другое наружное средство, благо таких фармацевтическая промышленность предоставляет великое множество.
Взаимодействие ихтиола с другими мазями:
- Ихтиоловая мазь обычно назначается как монопрепарат и плохо сочетается с прочими мазевыми формами.
- Ихтиол не сочетается с препаратами, содержащими йод, соли тяжелых металлов или алкалоиды.
Мазь можно хранить в течение 5 лет в темном прохладном месте, правила хранения и конечный срок реализации указан на заводской упаковке.
Мазь 911 от ушибов
На самом деле во многие наружные препараты включают в свое название дополнение «911» как указание на быстрый эффект и действие средства. Среди мазей с приставкой 911 есть такие:
- Мазь 911 с пчелиным ядом.
- Ревмалгон 911 (гель-бальзам).
- Травмалгон 911 (гель-бальзам).
- Гель-бальзам 911 с бишофитом.
- Гель-бальзам 911 с конским каштаном.
- Гель 911 с экстрактом пиявки.
- Гель 911 с хондроитином.
- Мазь 911 с пчелиным ядом.
- Бадяга 911.
- Крем 911.
- Бальзам 911 детский.
- Бальзам 911 Экстрим.
- Гель-бальзам 911 с сабельником.
- Гель-бальзам 911 с окопником.
Таким образом, мазь 911, от ушибов в том числе, это целая серия препаратов для наружного применения, которые различаются по составу и стране, производящей лекарственное средство. Практически все мази 911 содержат противовоспалительные, противоотечное и регенерирующие компоненты, однако от ушибов наиболее эффективны гели, бальзамы, содержащие бадягу, экстракты конского каштана, ментол или растительные вещества.
Рассмотрим наиболее популярный препарат из серии «911» – Бадяга гель 911.
В состав геля входят такие компоненты:
- Экстракт Spongilla (бадяги).
- Соль сульфатной кислоты.
- Экстракт конского каштана.
- Экстракт Matricaria Chamomilla (ромашки).
- Эфирное масло мяты, чайного дерева, можжевельника, арники.
- Диазолидинил мочевина.
- Йодпропинилбутилкэрбамат.
Гель Бадяга оказывает местное раздражающее действие на поврежденный участок, активизирует микроциркуляцию в зоне ушиба, снижая отечность и препятствуя агрегации тромбоцитов. Препарат также хорошо помогает при ревматических заболеваниях, при артрите, люмбаго. Но наиболее эффективна мазь 911 при ушибах, так как обладает целенаправленным действием на зону кровоподтека, гематомы.
Средство не используется в случае нарушения целостности кожных покровов при ранах, царапинах, порезах, кроме того существуют противопоказания для тех, у кого в истории болезни есть хотя бы один случай проявления аллергии.
После нанесения на ушиб мазь может вызвать небольшое покраснение, такая гиперемия считается нормальной реакцией и не является побочным эффектом.
Несмотря на то, что все виды серии 911 отпускаются без рецепта, перед применением мази следует внимательно изучить инструкцию, показания и противопоказания, а также способ нанесения препарата. Также следует обратить внимание, что для детей выпускается специальная мазь, в названии которой есть указание – Бальзам 911 детский, то есть это средство будет эффективным и абсолютно безопасным в лечении ушибов в малыша.
Тайская мазь от ушибов
Травмы и ушибы сопровождают не только тех, кто занимается спортом, как профессиональным, так и любительским, закрытые повреждения мягких тканей – это довольно частое явление и в быту. На помощь могут прийти мази, нейтрализующие симптомы – отек, боль, гематомы, к таким средствам относится и тайская мазь от ушибов.
Тайская мазь – обобщенное название мазей от ушибов, препараты так называются по причине производства в Таиланде, в самой большой в стране провинции Кончанабури, знаменитой уникальным мостом, великолепным храмом и природным заповедником Эраван.
Как правило, средства, производимые в этой местности, содержат только натуральные компоненты – животные жиры, эфирные масла, активные растительные, лекарственные компоненты:
- Касторовое масло.
- Китовый жир.
- Камфара.
- Масло мяты, ментол.
- Эфирное масло эвкалипта.
- Куркума.
- Масло алоэ.
- Масло корицы (циннамоновое масло).
- Перечное эфирное масло.
- Имбирь.
- Эфирное масло лаванды.
- Пчелиный воск.
Тайская мазь от ушибов имеет различный окрас, который зависит от состава и способа действия, эффекта препарата:
- Красная тайская мазь подходит для ушибов суставов, помогает при артрите, остеохондрозе, люмбаго. В состав входят различные виды перца, а также родственник имбиря – галангал (сиамский имбирь).
- Мазь черного цвета считается универсальной и используется как средство для нейтрализации боли, отечности при ушибах и закрытых травмах, она обладает рассасывающим действием и способствует скорейшей регенерации поврежденных тканей. Состав может быть разным, но в него обязательно входит черный кунжут.
- Желтая мазь хорошо снимает болевые симптомы, улучшает трофику мягких тканей, способствует быстрейшей регенерации костной ткани при трещинах или переломах. В составе много растительных активных компонентов, среди которых главную роль играет имбирь. Кроме желтой мази существует и более интенсивный концентрат имбиря – это Имбирный бальзам. Также есть и более жидкая форма желтого бальзама на основе экстракта орхидеи с включением разнообразных эфирных масел.
- Зеленая мазь эффективна как средство для растирания при проведении массажных процедур, помогает при ушибах и растяжениях связок, сухожилий. Препарат обладает ярко выраженным анестезирующим и охлаждающим действием и очень популярен среди спортсменов, занимающихся экстремальными видами спорта.
- Белая тайская мазь применяется при корешковых синдромах, невралгии. Белый бальзам считается самым безопасным в смысле нежелательных побочных действий и широко используется местными жителями в качестве средства для массажа.
- Лимонная мазь используется как венотоник при заболевания, связанных с повышенным тромбообразованием.
- Синий бальзам – это охлаждающая мазь, которая помогает при варикозе, ушибах, сопровождающихся гематомами. Средство снимает отек, болевой симптом, помогает устранять телеангиоэктазии (сосудистые звездочки).
- Тайский бальзам с ядом королевской кобры. Само название указывает на наличие в составе мази змеиного яда, кроме него в бальзам входят змеиная кожа, лекарственные травы и растительное масло. Бальзам применяют для лечения артрита, различных воспалительных процессов в опорно-двигательном аппарате. Кроме того мазь эффективна при миозите, ушибах, радикулите.
Несмотря на то, что тайская мазь от ушибов пользуется популярностью, следует учесть факт отсутствия надежной сертификации препарата. Обычно мази привозятся либо туристами, либо спортсменами, которые и являются основными «промоутерами» этих средств. Поэтому перед тем, как пользоваться тайскими бальзамами, необходимо нанести небольшое количество препарата на небольшой участок кожи для тестирования на аллергическую реакцию. Кроме того, мазь целесообразно показать врачу, который сумеет разобраться в составе и убедиться в ее эффективности. Также необходимо помнить о том, что любое наружное средство лучше наносить на неповрежденные кожные покровы, во избежание побочных действий и осложнений.
Какими бы ни были названия мазей при ушибах, они применяются в течение ограниченного временного периода – не более 5 дней. Если спустя 3-5 дней симптомы травмы не стихают, следует обратиться к врачу и пройти более тщательную диагностику для исключения серьезной травмы.
Также в названиях мазей есть указания на противопоказания, которые необходимо учитывать, даже если средство содержит растительные компоненты, считающиеся наиболее безопасными для здоровья. Есть и несколько правил в лечении ушибов:
- В первые сутки после получения травмы нельзя использовать разогревающие мази от ушибов.
- Охлаждающие мази можно применять в первый день, но втирать средство нужно очень аккуратно и тонким слоем.
- Для того, чтобы быстрее снять симптомы ушиба, целесообразно пользоваться гелевой формой, поскольку гель лучше впитывается и начинает действовать буквально через 2-3 минуты после нанесения.
- «Застарелые» травмы, ушибы хорошо лечатся разогревающими, гиперемирующими мазями.
- Мази с НПВП (нестероидными противовоспалительными препаратами) применяются строго по показаниям и в течение ограниченного периода – не более 5 дней.
Названия мазей, их состав, целесообразность применения в идеале должен определять врач, если выбор препарата осуществляется самостоятельно, необходимо внимательно изучить инструкцию – показания и противопоказания, и только после этого использовать средство для лечения ушиба.
ilive.com.ua
Обезболивающие мази при ушибах: список, гель, средство
 Обезболивающие мази при ушибах, растяжениях, вывихах назначаются квалифицированными врачами.
Обезболивающие мази при ушибах, растяжениях, вывихах назначаются квалифицированными врачами.В фармакологии лекарств этой категории, обладающих комплексным действием, много.
Используй поиск
Мучает какая-то проблема? Введите в форму “Симптом” или “Название болезни” нажмите Enter и вы узнаете все лечении данной проблемы или болезни.
↑Обезболивающие мази
Все мази для снятия боли при ушибах, делят на несколько видов:
- С охлаждающим эффектом.
- С согревающим эффектом.
- С противовоспалительным эффектом.
- На основе растительных препаратов.
Многокомпонентные анестезирующие мази применяют в следующих целях:
↑
- Снять отечность, воспаление и боль;
- Восстановить микроциркуляцию крови в мягких тканях;
- Устранить гематомы.
С охлаждающим эффектом
Эта категория эффективна при лечении ушибов в начале. Фармакологическое действие заключается в купировании отечности, снятии воспаления и локальной анестезии.
Препараты оказывают отвлекающее действие на рецепторы кожи за счет содержания ментола и других охлаждающих компонентов.
Чаще других используют препараты с охлаждающим эффектом:
↑
- Гевкамен. Препарат содержит ментол, эвкалипт, оказывает обезболивающее и местно-раздражающее действие.
- Ментоловая мазь. Недорогое средство, содержащее ментол, ланолин, метилсалицилат. Эффективно снимает боль и отеки.
- Бом-Бенге. Основными компонентами, входящими в состав являются мята и метилсалицилат.
- Эфкамон. Средство, содержащее камфару, масло эвкалипта, ментол и гвоздику. Охлаждает и обезболивает место травмирования.
С согревающим эффектом
Фармакологическое действие средств с согревающим эффектом заключается в стимуляции кровотока, раздражении рецепторов кожи, снижении чувствительности в месте ушиба. В отличие от охлаждающих, применение препаратов с согревающим эффектом вначале запрещено.
В состав большинства средств входят: капсаицин, пчелиный и змеиный яд, жгучий перец.
↑
- Экстрим. Содержит пчелиный яд, притупляет болевые ощущения, рассасывает гематомы.
- Бен-Гей. Для наружного применения, содержащая рацементол и метилсалицилат. Снимает боль, отеки и воспаление. За счет согревающего эффекта снижает болезненность.
- Миотон. На основе лекарственного растительного сырья. Разогревает, вызывает краткосрочную гиперемию, снижает боль, активизирует кровообращение.
- Никофлекс. Комбинированный препарат, в состав которого входит капсацин, масло лаванды, этил-никотинат. Обезболивает, снимает воспаление и разогревает. При применении в течение пяти дней травма мягких тканей излечивается.
- Кобратокс. Содержит яд змеи. Ментол и яд кобры оказывают местно-раздражающее действие и обезболивают.
- Випросал. Средство, в состав которого входит яд гюрзы. Эффективно снимает воспаление и боль.
- Наятокс. В составе сильнейший яд, добываемый у кобры.
- Нео-капсидерм. Содержит камфару, разные масла.
С противовоспалительным эффектом
В состав средств этой категории входят нестероидные противовоспалительные препараты, эффективно снимающие воспалительный процесс:
↑
- Диклофенак. На основе одноименного активного вещества.
- Ибупрофен. Средство, снимающее воспаление и боль.
- Ортофен. В составе диклофенак. Обезболивает и снимает воспалительный процесс.
- Гепариновая. Содержит гепарин натрия. Применяют, если на месте ушиба образовалась гематома.
На основе растительных препаратов
На заключительных этапах лечения ушибов нужно использовать лекарственные средства, в составе которых есть растительных компонентов.
Фармакологическое действие их заключается в снятии припухлостей, синяков, рассасывании гематом:
↑ https://gidpain.ru/pomoshch/obezbolivayushhie-mazi-ushibah.html
- Бадяга. В состав препарата входят высушенные колонии пресноводных водорослей. Обладает комбинированным действием. Эффективно при ушибах. Рассасывает синяк в месте травмы.
- Окопник. Содержит растительный компонент – корень окопника. Является регенерирующим препаратом, снимающим воспаление и болевые ощущения.
Гели обезболивающие при ушибах
Кроме мазей, препараты для лечения ушибов выпускают в форме гелей. Гели так же оказывают согревающий, охлаждающий, противовоспалительный, рассасывающий эффект.
Наиболее известные из них:
↑
- Синяк-OFF с экстрактом пиявки, быстро устраняющий кровоподтеки.
- Репарил-гель. Содержит фермент эсцин и диэтиламинсалицилат. Охлаждает, снимает отек, уменьшает боль.
- Арнигель. Борется с синяками, гематомами, отеками и воспалением.
- Индовазин. Гель для наружного применения. Долгое время способен обезболивать мягкой ткани.
Виды обезболивающих
Обезболивающие препараты, выпускаемые в форме мази, по принципу действия классифицируют:
- Согревающие.
- Охлаждающие.
- Сильнодействующие.
- Противовоспалительные.
- Быстрого и медленного действия.
- Гомеопатические
- Комплексного действия
Обезболивающие мази классифицируют по показаниям к применению:
- При невралгии.
- При остеохондрозе.
- При мышечной и суставной боли.
- При растяжениях и ушибах.
- Для уменьшения болезненности при нанесении татуировок.
- Обезболивающая мазь для эпиляции.
- Для обезболивания ран.
По входящим в состав препарата веществам:
- Мази на основе растительного сырья
- Мази, производимые из синтетического лекарственного сырья.
Наружные препараты назначают для снятия конкретного клинического синдрома.
Чаще других в качестве вещества для обезболивания, входящего в состав лекарств для наружного применения, используют:
- Лидокаин;
- Новокаин;
- Анестезин;
- Кеторол;
- Ибупрофен;
- Алкаин.
Все они оказывают определенное терапевтическое действие на пораженный участок. Лидокаин, к примеру, уменьшает соматическую чувствительность, а кеторол действует на всю нервную систему. Одни разрешены к безрецептурной продаже в аптеках, другие применяют строго под наблюдением врача.
Перед применением средств необходимо в первоочередном порядке проводить пробу на аллергическую реакцию. Многие средства имеют побочные реакции и противопоказания.
При применении препаратов соблюдение правил их нанесения: рекомендуемый слой около 2 мм. Наносить нужно, не втирая глубоко в кожу.
Каждый препарат имеет свой срок использования. При его превышении возникает привыкание, следовательно терапевтический и обезболивающий эффект достичь сложнее.
↑Принцип действия
Средства наносятся наружно, на место, которое необходимо обезболить. Впитывается лекарство через поры эпителия.
В состав каждого препарата этой категории включены как минимум 2 обязательных лекарственных вещества, обладающих следующими действиями:
- Блокирование болевых ощущений;
- Блокирование передачу импульсов в кору головного мозга.
Результат от применения всех мазей для снятия болевого синдрома схож:
- Стимуляция кровотока в пораженном участке;
- Устранение болевых ощущений и воспаления;
- Восстановление метаболизма.
Основной компонент, который действует на нервные волокна, находится в препарате в ионизирующей форме. Это позволяет вызвать кратковременную дисфункцию нервных окончаний и снизить чувствительность в необходимом участке.
↑Согревающие
В состав согревающих мазей входят лекарственные компоненты, вызывающие местно-раздражающую реакцию, расширение сосудов, усиление кровотока в пораженном участке, снижение отека и воспаления. После местного применения возникает ощущение жжения, тепла в месте нанесения.
Большинство современных мазей с согревающим эффектом содержат растительное вещество капсацин. Оно входит в состав стручкового перца. Пчелиный и змеиный яд так же являются структурными компонентами многих лекарств этой серии. Менее популярный сейчас, но широко применяемый ранее скипидар, включен в состав ряда препаратов. Метилсалицилат, ибупрофен и другие синтетические лекарственные вещества являются основными действующими во многих согревающих мазях.
Применение в начале возникновения воспалительного процесса этой группы мазей запрещено. Раздражение и прогревание пораженного участка на ранней стадии может усилить течение воспалительного процесса, вызвать рост отека и патологию процесса кровообращения в месте поражения.
Наиболее эффективные мази этой группы:
- Экстрим;
- Капсикам;
- Бен-Гей;
- Финалгон;
- Скипидарная мазь;
- Никофлукс;
- Випросал;
- Кобратокс;
- Нео-копсидерм;
- Неоткос;
- Аппизартрон
Согревающие мази оказывают тонизирующее действие, поэтому их прием в ночной период следует избегать или минимизировать. Спектр показаний к применению лекарств широк. Назначают при остеохондрозе, ушибах, травмах, невралгии, миалгии, при болях в суставах.
↑Охлаждающие
Средства этой группы следует наносить сразу после повреждения. Лекарства этой группы не вызывают гиперемию тканей. Фармакологическое действие заключается в купировании отечности, снятии воспаления, предупреждении появления гематом и анестезии места. Лекарственные средства оказывают отвлекающее действие на рецепторы кожи за счет содержания ментола, мяты, эвкалипта и других охлаждающих компонентов.
После нанесения возникает ощущение охлаждения. Анальгетические вещества снимают боль, отек, воспаление. Средство наносится на кожу тонким слоем без втирания до полного впитывания.
К лекарственным формам этой группы относят:
↑
- Гевкамен;
- Ментоловую мазь;
- Эфкамон;
- Бом-Бенге;
- Капилар.
Сильнодействующие
К сильнодействующим относят мази, содержащие лекарственные вещества, которые обладают определенным фармакологическим воздействием на нервные окончания и нервную систему. Для местного купирования болевого синдрома назначают мази с содержанием сильного анальгетика.
Фармакологическое действие заключается в быстром воздействии на рецепторы в пораженном участке, снятии выраженного болевого синдрома. Чаще эти препараты используют спортсмены, когда нужно продолжить соревнование после травмирования.
Некоторые сильнодействующие препараты отнесены к группе наркотических. В свободном доступе при продаже в аптеках они отсутствуют и выдаются по рецепту. В состав включены сильнодействующие вещества кодеин, носкапин, трамал и др.
К примеру, препарата Салвисар содержит яд гадюки, который по действию сравним с морфином. Мази, содержащие кеторол, дексалгин, ибупрофен, лидокаин обладают сильным противоболевым эффектом.
↑Противовоспалительные
Для снятия процесса воспаления в мягких тканях специалисты назначают мази.
Принцип действия заключается в угнетении образования медиаторов воспалительных процессов. Назначают препараты для лечения ушибов, травм, растяжений, ран, заболеваний опорно-двигательного аппарата, кожи. В стоматологии используют средства для лечения заболеваний ротовой полости: Холисал, Дентамед, Камистад и другие. Различают стероидные и нестероидные средства.
Преднизолоновую мазь, Флуцинар, Фторокорт относят к группе стероидных препаратов. Применение данных лекарств разрешено строго по предписанию врача, в составе – сильные гормональные вещества. Это средства на основе флутиказона, флуоцинолона, дипроспана, клобетазола и других противовоспалительных стероидных гормонов.
Вольтарен, Диклофенак, Флексен, Пироксикам, Бутадион, Найз, Индовазин, Феброфид, Ортофен – нестероидные препараты, в состав которых включены нестероидные противовоспалительные вещества.
↑Препараты быстрого и медленного действия
Скорость всасывания и фармакологического воздействия препарата зависит от активного вещества, входящего в состав мази. Финалгон, Капсикам, Апизартрон, Випросал, Никофлекс, Эфкамон относят к препаратам быстрого действия.
Местно-раздражающая реакция на зону поражения, вызванная применением мази, сопровождается быстрым, но краткосрочным терапевтическим эффектом, обусловленным действием лекарственного вещества.
Лекарственные средства, содержащие вещества медленного фармакологического действия характеризуются пролонгированным эффектом, продолжающимся еще некоторое время после завершения применения. Диклофенак, Фелоран, Вольтарен, Дексалгин – препараты этой категории.
Многие мази этой фармакологической группы обладают пролонгированным действием, сохраняя терапевтический эффект на длительный срок.
↑Гомеопатические
Средства восстанавливают и улучшают обмен веществ, предотвращают процесс разрушения хрящевой ткани и помогают ее восстановлению. В состав данных лекарственных форм включены анестетики. Мази Цель Т, Траумэль С, Лавратон, относятся к этой категории.
↑
Назначаются для лечения заболевания опорно-двигательного аппарата, остеохондроза, при артрите, поражениях костной системы. Применение лекарств в охлажденном виде усиливает терапевтический эффект.
Кроме анальгетика в состав гомеопатических препаратов входят вещества, действующие на хрящевую ткань, позволяющие достичь стойкого лечебного эффекта и отсрочить хирургическое вмешательство. Наносятся дважды в сутки. Срок применения зависит от конкретного препарата.Комплексного действия
Препараты этой категории обладают комбинированным действием. В их состав включены компоненты, снимающие боль, воспаление, обладающие антимикробным, противотромботическим и регенерирующим действием, снимают спазмы.
Несомненным плюсом комбинированных препаратов является быстрое проникновение активных компонентов вглубь ткани, способность улучшать кровообращение в капиллярах. К этой группе препаратов относятся Долобене, Фитобене. Количество нанесений зависит от состава, но не менее 2 раз в день на протяжении 5-6 дней.
↑При невралгии
В комбинированном лечении невралгии назначаются мази, которые значительно улучшают состояние и снимают боль. Основное фармакологическое действие средств для наружного применения при лечении невралгии заключается в улучшении кровообращения, нормализации обменных процессов, повышении эластичности связочного аппарата, снятие тонуса мышц и воспаления, болевых ощущений.
Препараты оказывают местно-раздражающее действие, вызывая чувство жжения и прогревания болезненного участка, снижая чувствительность. Чаще используют лекарственные формы: Капсикам, Финалгон, Никлофен, Индометацин, Меновазин, Вольтарен, Апизартрон, Випросал и другие. Использовать средства необходимо не менее 10 дней. Многие обладают пролонгированным действием.
↑При остеохондрозе
На поздних стадиях развития дегенеративных изменений в позвоночном столбе возникают боли. Для снятия боли в комплексе с медикаментозным лечением назначают лекарственные мази. Фармакологическое действие их заключается в снятии воспаления, болевого синдрома, отечности, активизации кровообращения, снятии спазма мышечного корсета.
Чаще других в лечении остеохондроза применяют согревающие, противовоспалительные мази. Кроме лечебного эффекта лекарственные мази применяют для профилактики: Диклофенак, Вольтарен, Капсикам, Фастумгель, Никофлукс, Финалгон, Апизартрон.
Данные средства необходимо наносить не менее 2 раз в день на протяжении 10 дней. Не нужно превышать рекомендуемый срок, препараты имеют противопоказания.
↑Средства наружного применения
Чтобы снять дискомфортные ощущения в мышцах и суставах назначают лекарственные средства для наружного применения. В зависимости от входящих в состав активных веществ они обладают обезболивающим, противовоспалительным и комплексным действием. Препараты позволяют снять припухлость, отек, воспаление, боль и дискомфорт.
Преимущество мазей в лечении болей в мышцах и суставах состоит в том, что они не проникают в системный кровоток, не оказывают негативного воздействия на организм.
К этой группе относятся препараты: Кетонал, Фастумгель, Долгит, Капсикам, Ибупрофен, Нурофен, Волтарен, Индометацин, Дип риллиф, Окопник, Быструмгель. Большинство из них обладает пролонгированным действием. Наносить нужно не менее 2 раз в день.
↑На основе синтетического лекарственного сырья
В состав препаратов этой группы входят лекарственные вещества, получаемые искусственным путем в лаборатории. Терапевтический эффект от применения достигается за счет фармакологического действия определенной лекарственной группы на пораженный участок.
К этой группе лекарственных форм относят Диклофенак, Кетанол, Ибупрофен, Вольтарен, Диклак, Артрозилен, Декссалгин, Фламадекс и другие.
gidpain.ru


 Все мази для снятия боли при ушибах, делят на несколько видов:
Все мази для снятия боли при ушибах, делят на несколько видов:



 Гонартроз коленного сустава 2-3 степени. Лечение ударно волновой терапией (УВТ).
Гонартроз коленного сустава 2-3 степени. Лечение ударно волновой терапией (УВТ).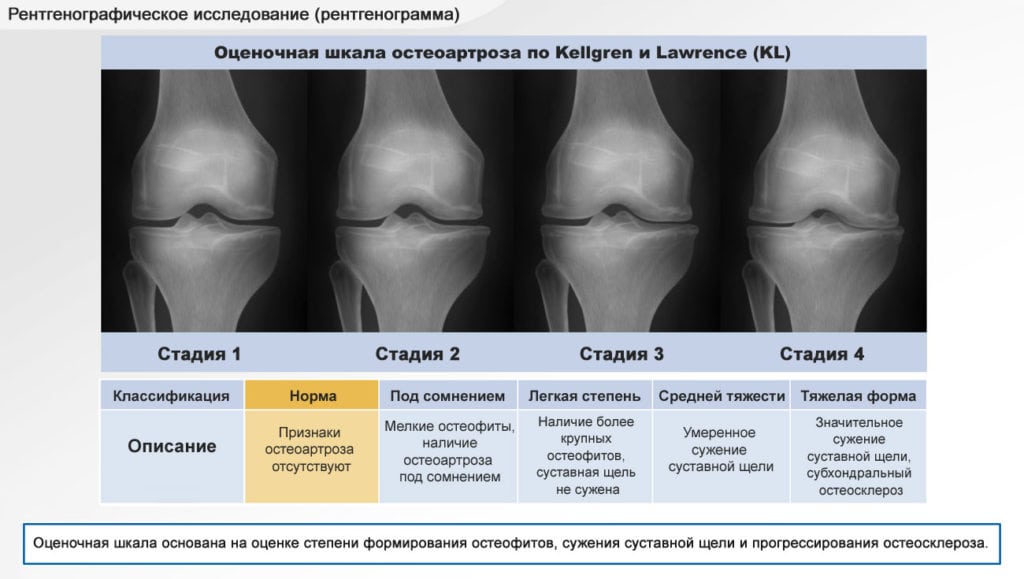
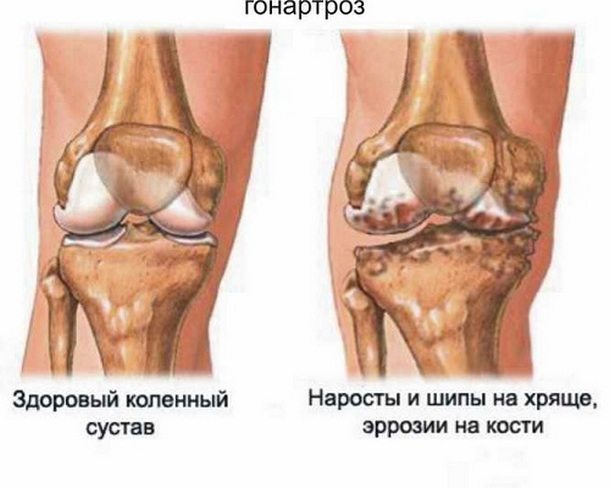


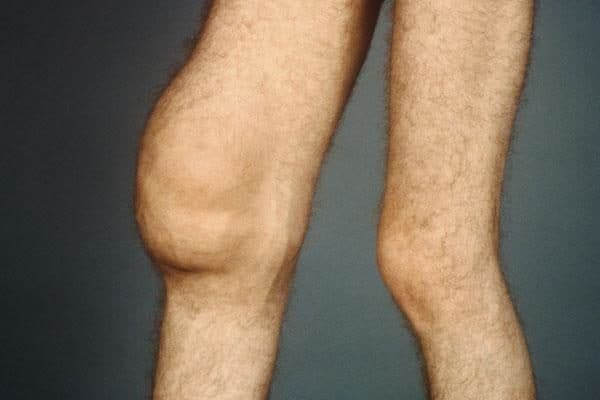
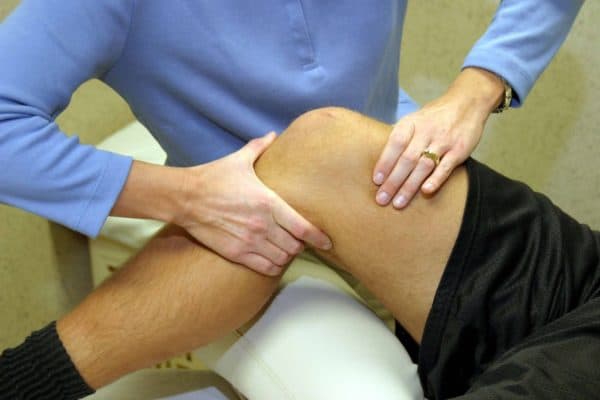
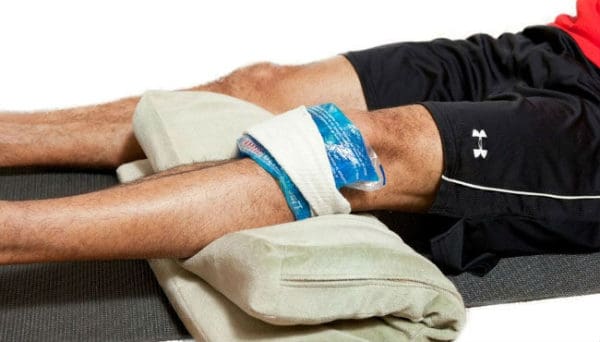


 Болевые ощущения не проходят даже в неподвижном состоянии.
Болевые ощущения не проходят даже в неподвижном состоянии. Аппаратные исследования установят степень повреждения суставов и связок.
Аппаратные исследования установят степень повреждения суставов и связок. Препарат снимает боль и воспаление.
Препарат снимает боль и воспаление. Во время процедуры клетки насыщаются полезными веществами.
Во время процедуры клетки насыщаются полезными веществами. Коррекция рациона питания — неотъемлемая часть лечения.
Коррекция рациона питания — неотъемлемая часть лечения. Спиртовые растирки и компрессы улучшают циркуляцию крови.
Спиртовые растирки и компрессы улучшают циркуляцию крови.
























 Чаще всего человек обращается к врачу на второй стадии болезни, когда симптомы нарастают. Становится трудно ходить, а «гудение» в коленях появляется после небольших физических нагрузок.
Чаще всего человек обращается к врачу на второй стадии болезни, когда симптомы нарастают. Становится трудно ходить, а «гудение» в коленях появляется после небольших физических нагрузок. Вторая или третья группа инвалидности назначается в зависимости от структурных повреждений. Если деформирующий гонартроз находится в хронической стадии и полностью вылечить его невозможно, то могут определить первую группу, однако это происходит редко. Для подтверждения диагноза потребуется предоставить рентгенографическое исследование (на фото видны изменения хряща), артроскопию и биохимический анализ крови.
Вторая или третья группа инвалидности назначается в зависимости от структурных повреждений. Если деформирующий гонартроз находится в хронической стадии и полностью вылечить его невозможно, то могут определить первую группу, однако это происходит редко. Для подтверждения диагноза потребуется предоставить рентгенографическое исследование (на фото видны изменения хряща), артроскопию и биохимический анализ крови.
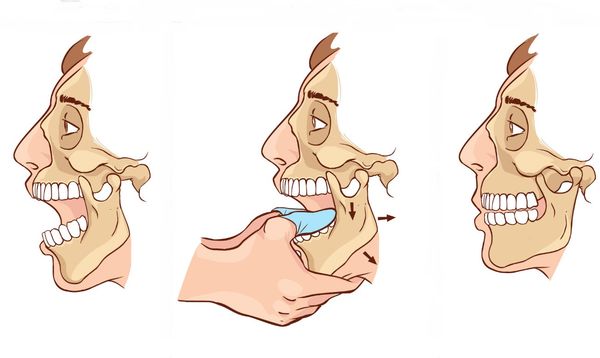
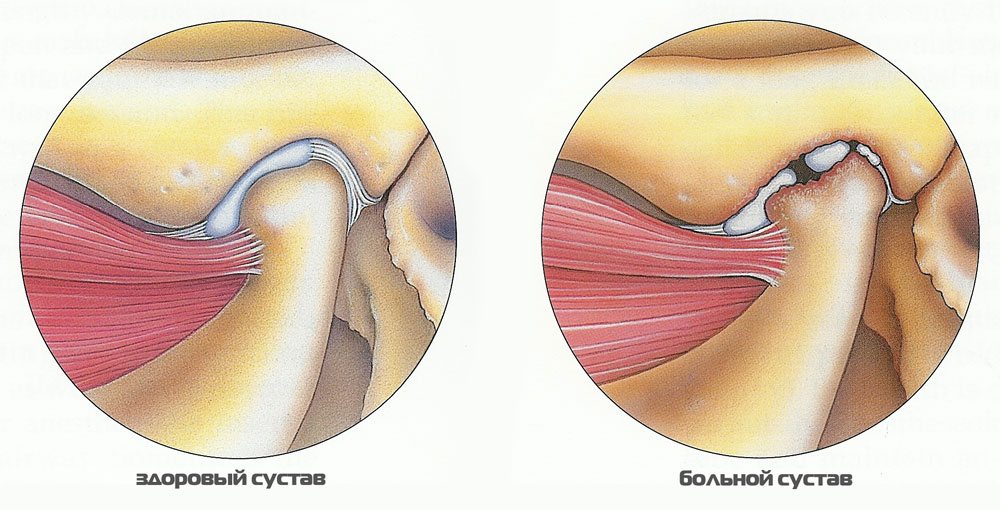


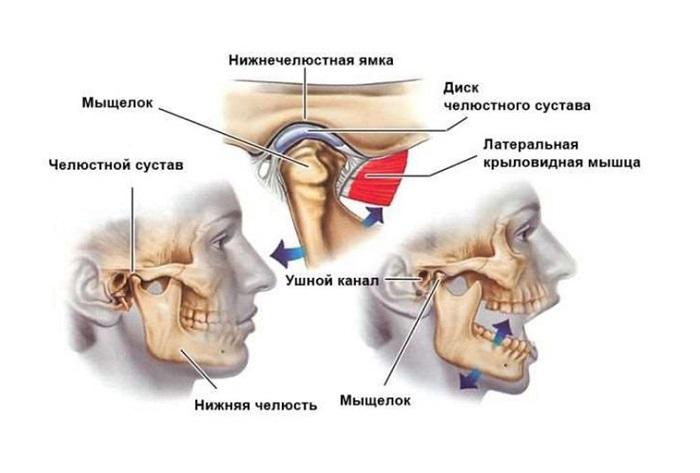

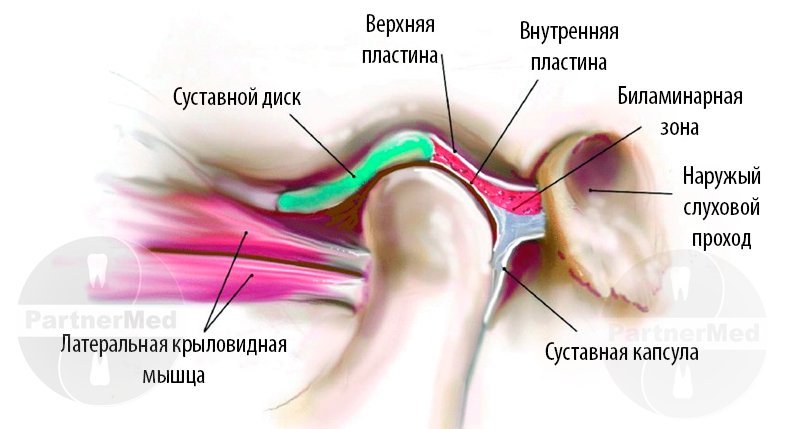
.png)
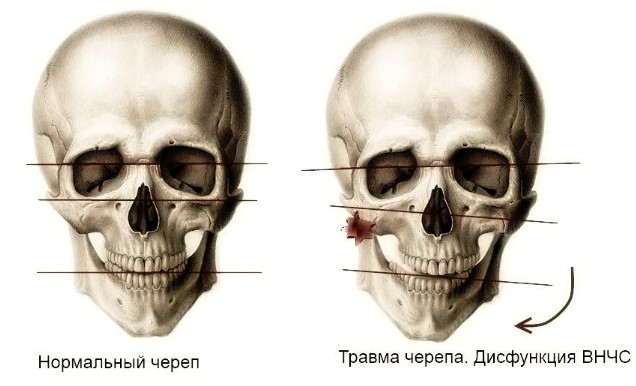
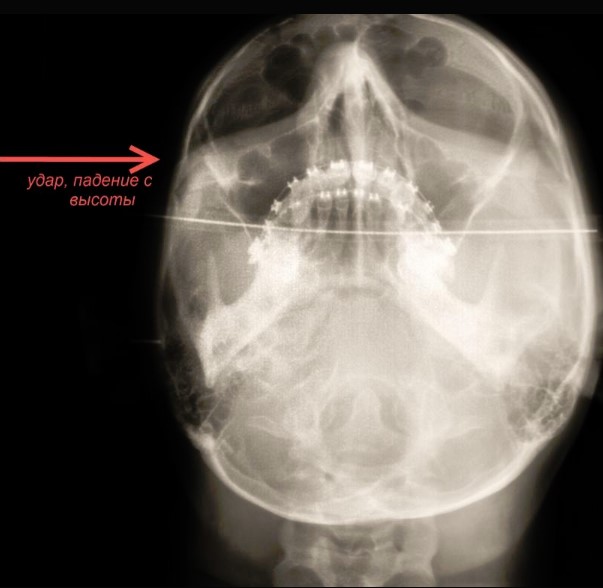
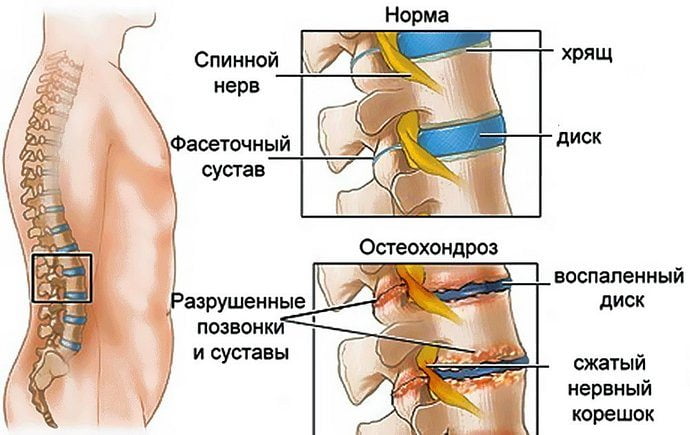
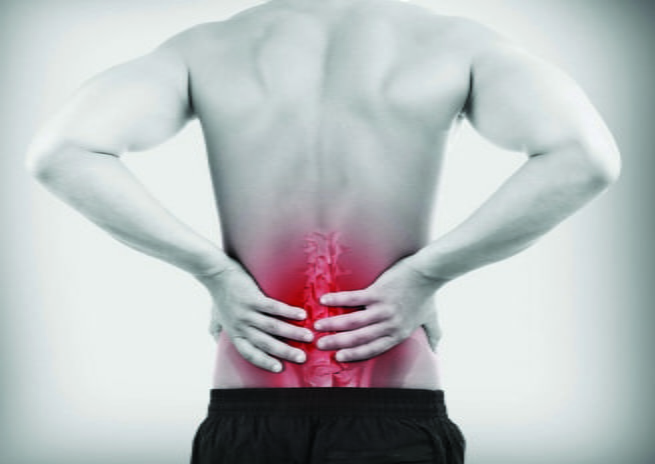





 Многие симптомы заболевания можно перепутать с другими болезнями.
Многие симптомы заболевания можно перепутать с другими болезнями.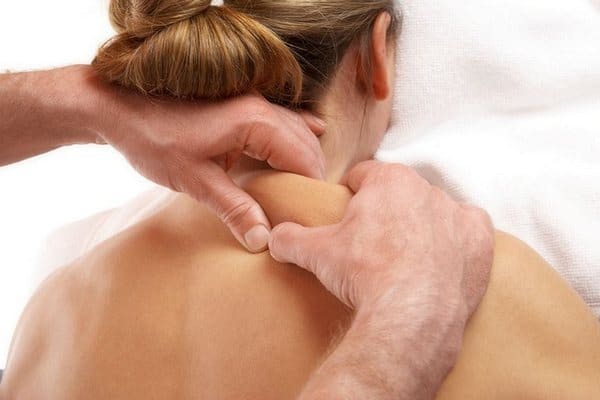 Заболевание спины можно лечить разными способами, в зависимости от степени тяжести поражения. Методы лечения и другие направления оздоровления и профилактики подбирает специалист, который предварительно проводит диагностические мероприятия. Лечение остеохондроза носит комплексный подход. В первую очередь, основной целью становится купирование болевого синдрома, распределение нагрузки на позвоночник.
Заболевание спины можно лечить разными способами, в зависимости от степени тяжести поражения. Методы лечения и другие направления оздоровления и профилактики подбирает специалист, который предварительно проводит диагностические мероприятия. Лечение остеохондроза носит комплексный подход. В первую очередь, основной целью становится купирование болевого синдрома, распределение нагрузки на позвоночник. Остеохондроз можно лечить в комплексе с выполнением специально подобранных упражнений лечебной физкультуры. Определенные упражнения с дозированной нагрузкой на нужные участки тела позволят укрепить мышцы и создать мышечный корсет для позвоночника. Таким образом, нормализуется обмен веществ, кровообращение, восстанавливается питание межпозвоночных дисков. Заболевание остеохондроз прекращает развитие после курса лечебной физической культуры.
Остеохондроз можно лечить в комплексе с выполнением специально подобранных упражнений лечебной физкультуры. Определенные упражнения с дозированной нагрузкой на нужные участки тела позволят укрепить мышцы и создать мышечный корсет для позвоночника. Таким образом, нормализуется обмен веществ, кровообращение, восстанавливается питание межпозвоночных дисков. Заболевание остеохондроз прекращает развитие после курса лечебной физической культуры. Всем давно известно, что здоровое питание — это залог здоровья, но не все понимают, в чем связь питания и заболевания опорно-двигательного аппарата. Для того, чтобы предотвратить дальнейшее прогрессирование заболевания и появление осложнений, необходимо соблюдать диету. В связи с тем, что лишний вес оказывает нагрузку на пораженный позвоночник, необходимо контролировать употребление и вывод жидкости, продуктов питания, контролировать вес.
Всем давно известно, что здоровое питание — это залог здоровья, но не все понимают, в чем связь питания и заболевания опорно-двигательного аппарата. Для того, чтобы предотвратить дальнейшее прогрессирование заболевания и появление осложнений, необходимо соблюдать диету. В связи с тем, что лишний вес оказывает нагрузку на пораженный позвоночник, необходимо контролировать употребление и вывод жидкости, продуктов питания, контролировать вес.
 Еще пару десятилетий назад боль и дискомфорт в пояснице считались проблемой исключительно пожилых людей, но сейчас ситуация существенно изменилась. Многие болезни, в том числе, и остеохондроз, ощутимо «помолодели», а значит, возросло и количество обращений к специалистам с подобными симптомами. Пациентам в таких случаях требуется медикаментозная терапия и специальные физиопроцедуры, но параллельно рекомендуется и лечение поясничного остеохондроза в домашних условиях с применением рецептов народной медицины, годами подтверждающих свою эффективность.
Еще пару десятилетий назад боль и дискомфорт в пояснице считались проблемой исключительно пожилых людей, но сейчас ситуация существенно изменилась. Многие болезни, в том числе, и остеохондроз, ощутимо «помолодели», а значит, возросло и количество обращений к специалистам с подобными симптомами. Пациентам в таких случаях требуется медикаментозная терапия и специальные физиопроцедуры, но параллельно рекомендуется и лечение поясничного остеохондроза в домашних условиях с применением рецептов народной медицины, годами подтверждающих свою эффективность.
 Польза гимнастики в борьбе с остеохондрозом неоспорима — взяв за правило ежедневно выполнять специальные упражнения, пациенты могут добиться значительного улучшения самочувствия и избавиться от многих симптомов болезни, затормозив ее развитие. Еще один важный плюс лечебной физкультуры состоит в том, что ею можно без проблем заниматься дома, выделив для этого не более получаса в любое удобное для себя время.
Польза гимнастики в борьбе с остеохондрозом неоспорима — взяв за правило ежедневно выполнять специальные упражнения, пациенты могут добиться значительного улучшения самочувствия и избавиться от многих симптомов болезни, затормозив ее развитие. Еще один важный плюс лечебной физкультуры состоит в том, что ею можно без проблем заниматься дома, выделив для этого не более получаса в любое удобное для себя время.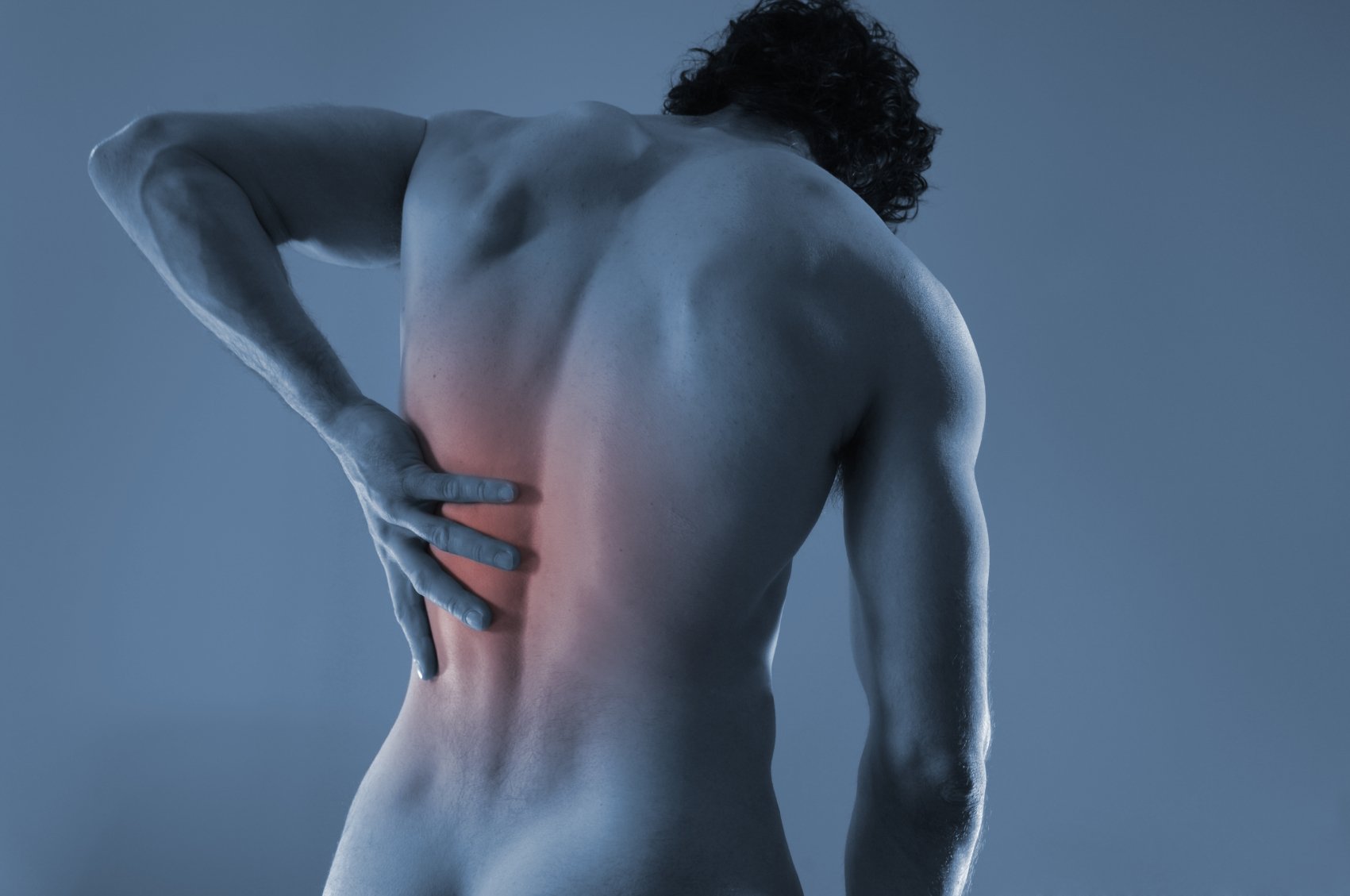




 Остеохондроз позвоночника – это заболевание, вызванное разрушением костной и хрящевой тканей шейного, грудного и поясничного отделов позвоночника.
Остеохондроз позвоночника – это заболевание, вызванное разрушением костной и хрящевой тканей шейного, грудного и поясничного отделов позвоночника.
 В лечении остеохондроза позвоночника применяются консервативная и хирургическая методики. Цель обеих – устранить болевой синдром и предупредить дальнейшее прогрессирование деформации позвоночника.
В лечении остеохондроза позвоночника применяются консервативная и хирургическая методики. Цель обеих – устранить болевой синдром и предупредить дальнейшее прогрессирование деформации позвоночника.
 Изменения тазобедренного сустава, характерные для коксартроза. Нажмите на фото для увеличения
Изменения тазобедренного сустава, характерные для коксартроза. Нажмите на фото для увеличения Строение тазобедренного сустава
Строение тазобедренного сустава Стадии коксартроза. Нажмите на фото для увеличения
Стадии коксартроза. Нажмите на фото для увеличения Симптомы коксартроза: 1 – боли в тазобедренном суставе; 2 – скованность по утрам; 3 – боли могут распространяться вниз по бедру
Симптомы коксартроза: 1 – боли в тазобедренном суставе; 2 – скованность по утрам; 3 – боли могут распространяться вниз по бедру Сравнение рентгенограмм здорового сустава и сустава, пораженного коксартрозом
Сравнение рентгенограмм здорового сустава и сустава, пораженного коксартрозом Специальный пояс на тазобедренный сустав и бедро со вкладышем для пакета со льдом
Специальный пояс на тазобедренный сустав и бедро со вкладышем для пакета со льдом Примеры упражнений при коксартрозе
Примеры упражнений при коксартрозе
 Компоненты для компресса из капусты и меда
Компоненты для компресса из капусты и меда
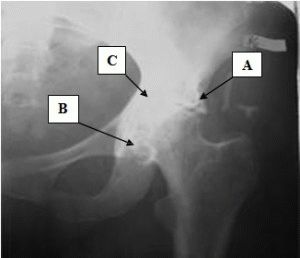


 кровообращения сустава. Подобные сбои в состоянии привести к скоплению в суставах особых веществ, что в состоянии повысить выработку ферментов, что также негативно сказывается на общем состоянии суставов;
кровообращения сустава. Подобные сбои в состоянии привести к скоплению в суставах особых веществ, что в состоянии повысить выработку ферментов, что также негативно сказывается на общем состоянии суставов;
 начальная стадия разрушительного коксартроза тазобедренного сустава, сталкивается с такими неприятными факторами, как боли в области бедра, особенно выраженные после упражнений и легкой нагрузки. Выраженной хромоты и деформации на данной стадии не отмечается.
начальная стадия разрушительного коксартроза тазобедренного сустава, сталкивается с такими неприятными факторами, как боли в области бедра, особенно выраженные после упражнений и легкой нагрузки. Выраженной хромоты и деформации на данной стадии не отмечается.




 замена сустава возвращает человеку возможность естественного передвижения, можно достаточно быстро купировать постоянную боль и устранить воспаление. Протезированию может подлежать не только сама головка бедра, но также все остальные элементы.
замена сустава возвращает человеку возможность естественного передвижения, можно достаточно быстро купировать постоянную боль и устранить воспаление. Протезированию может подлежать не только сама головка бедра, но также все остальные элементы. лечить коксартроз тазобедренного сустава 1 степени, можно особое внимание обратить на массаж и процедуры современной физиотерапии.
лечить коксартроз тазобедренного сустава 1 степени, можно особое внимание обратить на массаж и процедуры современной физиотерапии.
 блюда;
блюда;










 кровообращения сустава. Подобные сбои в состоянии привести к скоплению в суставах особых веществ, что в состоянии повысить выработку ферментов, что также негативно сказывается на общем состоянии суставов;
кровообращения сустава. Подобные сбои в состоянии привести к скоплению в суставах особых веществ, что в состоянии повысить выработку ферментов, что также негативно сказывается на общем состоянии суставов;
 начальная стадия разрушительного коксартроза тазобедренного сустава, сталкивается с такими неприятными факторами, как боли в области бедра, особенно выраженные после упражнений и легкой нагрузки. Выраженной хромоты и деформации на данной стадии не отмечается.
начальная стадия разрушительного коксартроза тазобедренного сустава, сталкивается с такими неприятными факторами, как боли в области бедра, особенно выраженные после упражнений и легкой нагрузки. Выраженной хромоты и деформации на данной стадии не отмечается.




 замена сустава возвращает человеку возможность естественного передвижения, можно достаточно быстро купировать постоянную боль и устранить воспаление. Протезированию может подлежать не только сама головка бедра, но также все остальные элементы.
замена сустава возвращает человеку возможность естественного передвижения, можно достаточно быстро купировать постоянную боль и устранить воспаление. Протезированию может подлежать не только сама головка бедра, но также все остальные элементы. лечить коксартроз тазобедренного сустава 1 степени, можно особое внимание обратить на массаж и процедуры современной физиотерапии.
лечить коксартроз тазобедренного сустава 1 степени, можно особое внимание обратить на массаж и процедуры современной физиотерапии.
 блюда;
блюда;




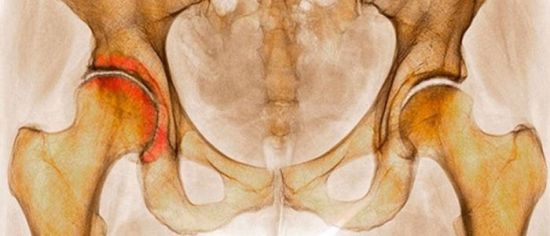





















 «Мовасин»
«Мовасин» Выбор дозировки
Выбор дозировки Выбор аналога
Выбор аналога

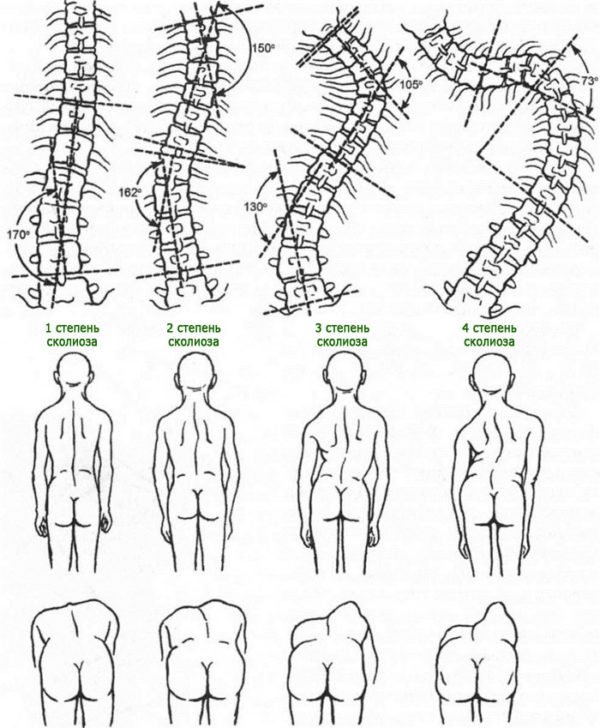
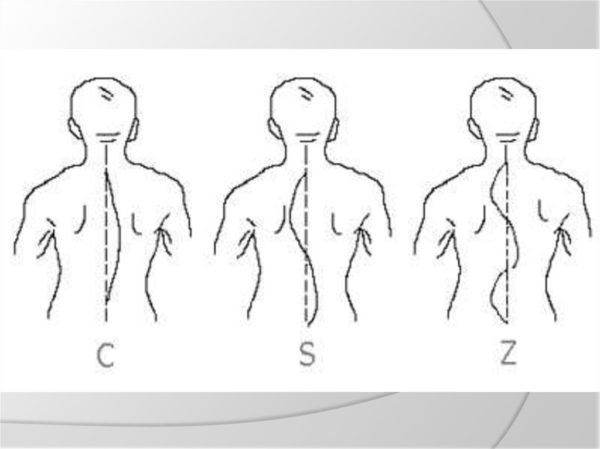
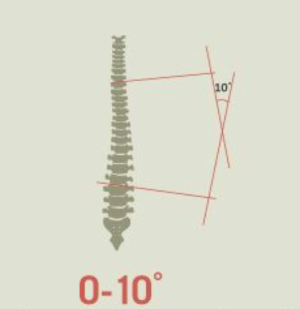
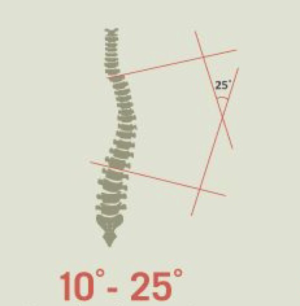


























































 Очень важно в процессе подбора элементов ЛФК учитывать специфику сколиозного процесса. Например, для грудной и поясничной деформации показаны тренировки мышечных тканей именно этих отделов. Подобный подход поможет восполнить дефект кривизны и придать устойчивость позвоночному столбу.
Очень важно в процессе подбора элементов ЛФК учитывать специфику сколиозного процесса. Например, для грудной и поясничной деформации показаны тренировки мышечных тканей именно этих отделов. Подобный подход поможет восполнить дефект кривизны и придать устойчивость позвоночному столбу.

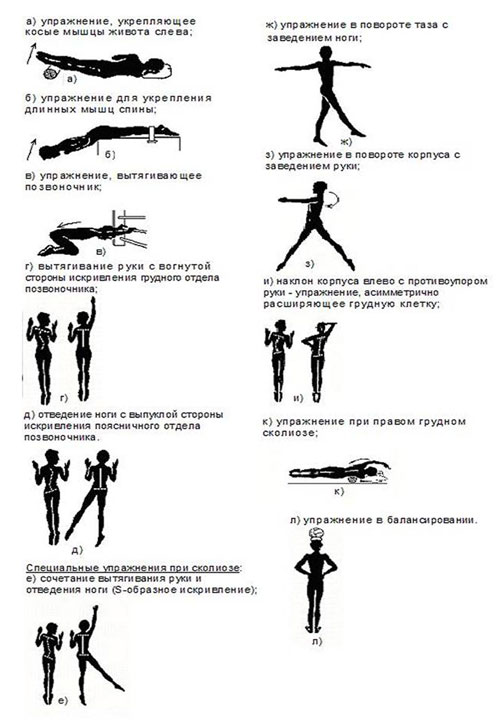

 Одним из наиболее эффективных методов лечения сколиоза, на начальных стадиях заболевания, является ЛФК (лечебная физическая культура). Исправить искривление позвоночного столба при помощи комплекса физических упражнений можно в случае приобретённого сколиоза, когда болезнь стала следствием длительного пребывания тела в неправильном положении. При диагностировании врождённого сколиоза, вызванного аномальным развитием органов и структур тела, следует с осторожностью отнестись к такого рода лечению, получив для начала консультацию врача. В отдельных ситуациях физкультура может быть полностью противопоказана.
Одним из наиболее эффективных методов лечения сколиоза, на начальных стадиях заболевания, является ЛФК (лечебная физическая культура). Исправить искривление позвоночного столба при помощи комплекса физических упражнений можно в случае приобретённого сколиоза, когда болезнь стала следствием длительного пребывания тела в неправильном положении. При диагностировании врождённого сколиоза, вызванного аномальным развитием органов и структур тела, следует с осторожностью отнестись к такого рода лечению, получив для начала консультацию врача. В отдельных ситуациях физкультура может быть полностью противопоказана. При 1 и 2 степени болезни можно ожидать существенных улучшений и достижения полного выздоровления, при 3 и 4 степени упражнения могут не принести желаемого эффекта. Сколиотическая дуга составляющая более 50 градусов обычно лечится уже хирургическими методами. Сколиоз характеризующийся s-образной формой, имеет две дуги (Z — 3 дуги) и поэтому для его корректировки нужны специальные упражнения, отличающиеся от стандартных. В период активного развития ребёнка, в возрасте 10-15 лет гораздо легче исправить искривление, так как формирование организма ещё полностью не завершено, но это не значит, что более взрослые люди должны недооценивать возможности лечебной физкультуры. Очень многое зависит от самого человека, его решимости, воли и твёрдого настроя на выздоровление.
При 1 и 2 степени болезни можно ожидать существенных улучшений и достижения полного выздоровления, при 3 и 4 степени упражнения могут не принести желаемого эффекта. Сколиотическая дуга составляющая более 50 градусов обычно лечится уже хирургическими методами. Сколиоз характеризующийся s-образной формой, имеет две дуги (Z — 3 дуги) и поэтому для его корректировки нужны специальные упражнения, отличающиеся от стандартных. В период активного развития ребёнка, в возрасте 10-15 лет гораздо легче исправить искривление, так как формирование организма ещё полностью не завершено, но это не значит, что более взрослые люди должны недооценивать возможности лечебной физкультуры. Очень многое зависит от самого человека, его решимости, воли и твёрдого настроя на выздоровление. Комплекс ЛФК при сколиозе состоит из разминки, основных упражнений и заключительной части. Все предложенные упражнения являются базовыми и симметричными. Для выполнения лечебной физкультуры в домашних условиях лучше всего подойдут именно такие упражнения, так как они оказывают меньшее воздействие на деформированный позвоночник, что снижает риск получения травмы при их неправильном выполнении. Асимметричные виды упражнений способны оказать больший лечебный эффект, но они должны подбираться исключительно лечащим врачом.
Комплекс ЛФК при сколиозе состоит из разминки, основных упражнений и заключительной части. Все предложенные упражнения являются базовыми и симметричными. Для выполнения лечебной физкультуры в домашних условиях лучше всего подойдут именно такие упражнения, так как они оказывают меньшее воздействие на деформированный позвоночник, что снижает риск получения травмы при их неправильном выполнении. Асимметричные виды упражнений способны оказать больший лечебный эффект, но они должны подбираться исключительно лечащим врачом. Возьмите твёрдую подушку, положите на пол и лягте на неё животом. Сцепите за спиной руки в замок. Начинайте производить подъём тела вверх на максимально возможную высоту, но при этом не перегружайте позвоночник. У вас должны быть задействованы мышцы поясничного отдела спины. Сделайте 10 таких подъёмов. (рис. №4)
Возьмите твёрдую подушку, положите на пол и лягте на неё животом. Сцепите за спиной руки в замок. Начинайте производить подъём тела вверх на максимально возможную высоту, но при этом не перегружайте позвоночник. У вас должны быть задействованы мышцы поясничного отдела спины. Сделайте 10 таких подъёмов. (рис. №4) Лёжа на спине согните ноги в коленях и прижмите их друг к другу, руки нужно развести в стороны, перпендикулярно телу. Теперь начинайте поворачивать голову в левую сторону, а колени наклоните в правую, затем поменяйте направления (голову — вправо, колени — влево). Упражнение задействует шейные и поясничные мышцы, выполнить его нужно 7 раз. (рис. №7)
Лёжа на спине согните ноги в коленях и прижмите их друг к другу, руки нужно развести в стороны, перпендикулярно телу. Теперь начинайте поворачивать голову в левую сторону, а колени наклоните в правую, затем поменяйте направления (голову — вправо, колени — влево). Упражнение задействует шейные и поясничные мышцы, выполнить его нужно 7 раз. (рис. №7)
 Идеальным выбором будет плавание, которое используется для профилактики и лечения множества заболеваний позвоночника. Занятия плаванием позволяют расслабиться, укрепить мышечный корсет спины и улучшить координацию движений. Полезны также будут катание на велосипеде и лыжах, но только с умеренной активностью. В профилактике имеется ряд рекомендаций, позволяющих избегать асимметричной нагрузки на мышцы спины, что поможет поддерживать позвоночник в анатомически правильном положении. Выделим наиболее важные из них:
Идеальным выбором будет плавание, которое используется для профилактики и лечения множества заболеваний позвоночника. Занятия плаванием позволяют расслабиться, укрепить мышечный корсет спины и улучшить координацию движений. Полезны также будут катание на велосипеде и лыжах, но только с умеренной активностью. В профилактике имеется ряд рекомендаций, позволяющих избегать асимметричной нагрузки на мышцы спины, что поможет поддерживать позвоночник в анатомически правильном положении. Выделим наиболее важные из них:






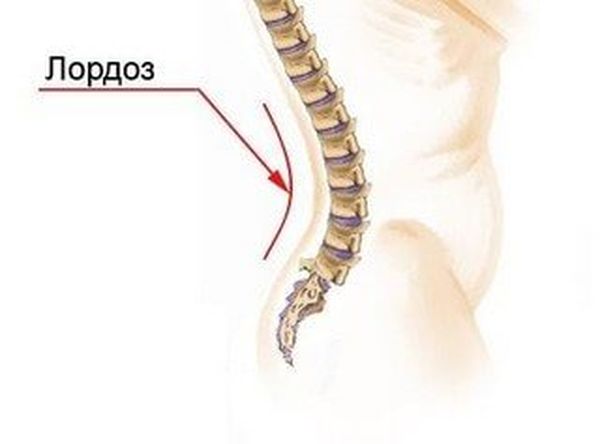
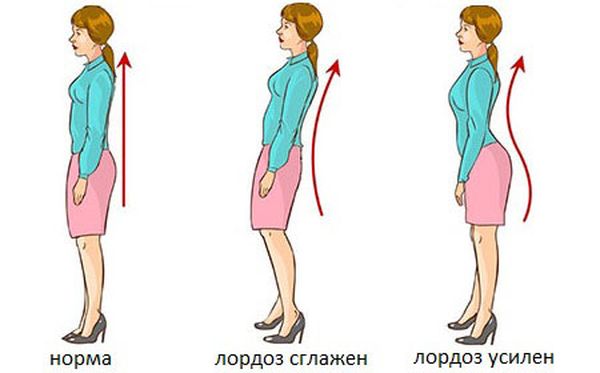
 [47], [48], [49], [50], [51], [52]
[47], [48], [49], [50], [51], [52]






















































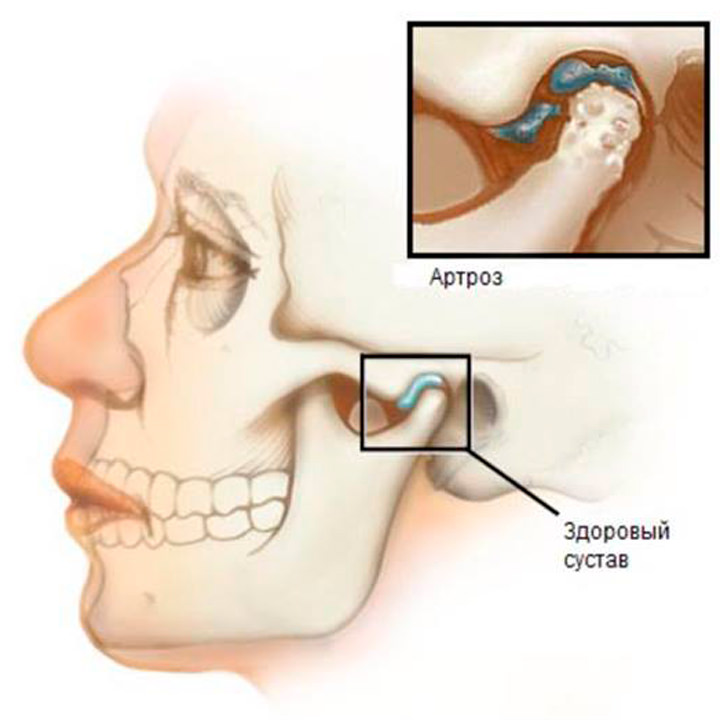




























 Автор статьи: Нивеличук Тарас, заведующий отделением анестезиологии и интенсивной терапии, стаж работы 8 лет. Высшее образование по специальности “Лечебное дело”.
Автор статьи: Нивеличук Тарас, заведующий отделением анестезиологии и интенсивной терапии, стаж работы 8 лет. Высшее образование по специальности “Лечебное дело”.
 Наиболее часто боли в пояснице, отдающие в ногу, возникают по причине заболеваний позвоночного столба. Многим из этих патологий свойственны так называемые отраженные боли, когда дискомфортные ощущения появляются не только в пораженном участке позвоночника, но и в других областях:
Наиболее часто боли в пояснице, отдающие в ногу, возникают по причине заболеваний позвоночного столба. Многим из этих патологий свойственны так называемые отраженные боли, когда дискомфортные ощущения появляются не только в пораженном участке позвоночника, но и в других областях:







 Миозит
Миозит



 При боле в спине в области поясницы рекомендуется обращаться к доктору
При боле в спине в области поясницы рекомендуется обращаться к доктору
 Все процедуры имеют свои показания и противопоказания, в целом используют следующие методики при лечении болей в спине:
Все процедуры имеют свои показания и противопоказания, в целом используют следующие методики при лечении болей в спине:

 Ортопедический пояс
Ортопедический пояс







 Нейродистрофический тип боли определяется усилением ощущений во второй половине дня и при наступлении ночи. Такие боли характеризуются жжением.
Нейродистрофический тип боли определяется усилением ощущений во второй половине дня и при наступлении ночи. Такие боли характеризуются жжением.
 Защемление седалищного нерва при боли в пояснице
Защемление седалищного нерва при боли в пояснице За консультацией нужно обратиться к следующим врачам:
За консультацией нужно обратиться к следующим врачам: Среди них можно отметить следующие:
Среди них можно отметить следующие: