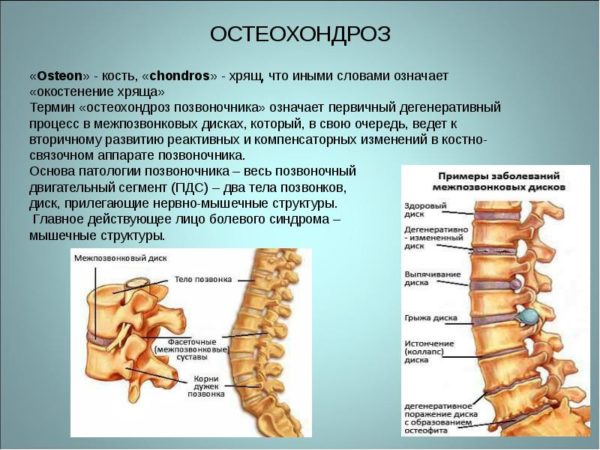
Остеохондроз поясничного отдела армия – Берут ли в армию с остеохондрозом?
Берут ли в армию с остеохондрозом?
 Михеева Екатерина
Михеева ЕкатеринаРуководитель юридического отдела Службы Помощи Призывникам в Санкт-Петербурге
51 910 просмотров
17.12.2019
Получить военный билет по остеохондрозу непросто: обычно с этим диагнозом отправляют в армию. Однако в исключительных случаях военкомат может освободить призывника от военной службы.
Остеохондроз позвоночника и армия: категории годности
Обычный остеохондроз не является причиной для присвоения категорий годности «В» или «Д». Даже при сколиозе и остеохондрозе служба в армии может оказаться будущим призывника на ближайший год. Однако если речь идет о поздних стадиях заболевания, военкомат может не только дать призывнику отсрочку, но и полностью освободить его от призыва.
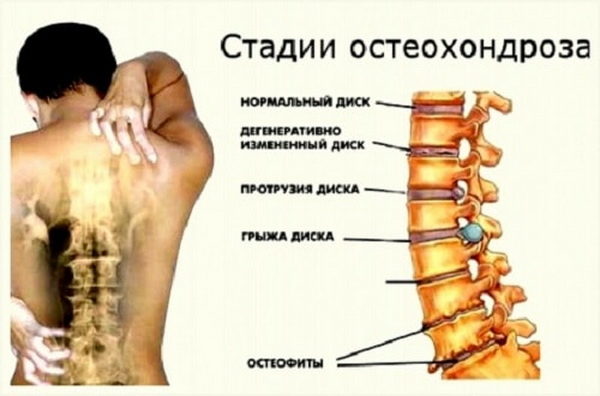
Таблица 1. Степени остеохондроза и степени годности к армии
| Степень | Описание | Категория годности |
| 1 | Трещины и надрывы в основе диска | «Б» |
| 2 | Отсутствие стабильности в пораженных сегментах | «Б» |
| 3 | Перерождение и разрастание костной ткани, образование остеофитов | «Г» или «В» |
| 4 | Полное поражение костной ткани, повлекшее защемление сосудов и нервных окончаний | «Д» |
Остеохондроз и категория годности «В»
Категория годности «В» означает, что призывник имеет значительные проблемы со здоровьем, которые не позволяют ему проходить службу в мирное время. Для ее получения у призывника должны быть серьезные отклонения:
- наличие межпозвонковой грыжи;
- приступы боли при физических нагрузках;
- хорошо визуализируемые на рентгене деформации позвоночника.
Мнение эксперта
Освободиться от армии по остеохондрозу практически невозможно, однако это не означает, что вас обязательно призовут. Если вы организуете и пройдете обследование, возможно, получится найти другие причины для зачисления в запас. Почитать истории других призывников о том, как найти подтвердить непризывной диагноз, можно в разделе “Практика“.Екатерина Михеева, руководитель юридического отдела Службы Помощи Призывникам

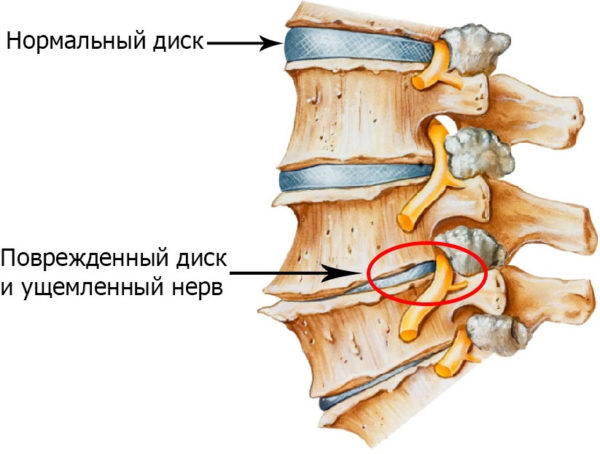
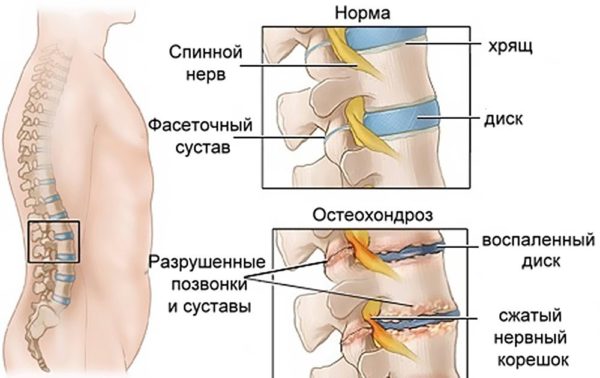
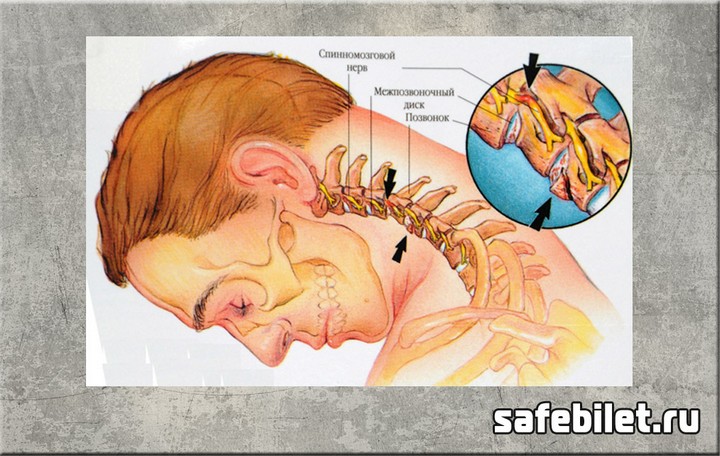
Межпозвоночный остеохондроз
Стадия остеохондроза, при котором происходят серьезные изменения фиброзной ткани, называется межпозвоночной. Это уже достаточно серьезное нарушение, которое может стать причиной получения освобождения от службы. Диагностику этого заболевания проводят исключительно при помощи рентгенографии.
Серьезным считается заболевание при выявлении таких отклонений:
- разрушение происходит сразу в 3 и более дисках;
- сильные, резкие боли при физических нагрузках;
- хорошо заметная деформация позвоночника.
Как показывает практика юристов Службы Помощи Призывникам, вероятность призыва при остеохондрозе зависит и от того, сможет ли призывник подтвердить наличие болевого синдрома. Если в карте амбулаторного больного отсутствуют записи невролога, подтверждающие жалобы на боль, призыва не избежать.
Остеохондроз шейного отдела: берут ли в армию?
Малоподвижный образ жизни, отложение солей, травмы и другие заболевания приводят к поражению шейного отдела позвоночника. Межпозвоночный диск теряет свою эластичность, фиброзное кольцо сначала трескается, а при отсутствии должного лечения разрывается.
Ответ на вопрос «берут ли в армию с шейным остеохондрозом» зависит от клинической картины. Категорию годности “В” могут получить призывники, у которых:
- Подтвержден стойкий болевой синдром, а в области межпозвонковых сочленений появились множественные разрастания.
- Поражено три и более межпозвонковых дисков, при тяжелых физических нагрузках присутствует болевой синдром, а патология имеет выраженные анатомические признаки деформации.
Остеохондроз и армия также абсолютно несовместимы, если у призывника нестабильность шейного отдела позвоночника. В таких случаях призывникам выставляют категорию годности «Д», а затем освобождают от службы и снимают с воинского учета.
В остальных случаях с диагнозом «остеохондроз шейного отдела» берут в армию, так как симптоматика заболевания на начальных стадиях не препятствует прохождению службы.
Поясничный остеохондроз и армия
Ответ на вопрос «берут ли в армию с поясничным остеохондрозом», тоже зависит от клинической картины. Чаще всего с этим заболеванием призывают, потому что для зачисления запас нужна крайне выраженная форма остеохондроза. Например, категория годности «В» выставляется исключительно при соблюдении трех условий
- поражено не менее 3-х позвонков;
- болевой синдром документально подтвержден;
- присутствуют анатомические признаки деформации.
Получить категорию «Д» с поясничным остеохондрозом практически невозможно: в нашей практике не было ни одного призывника настолько выраженным заболеванием позвоночника. Заболевание должно сопровождаться глубокими пара- и тетрапарезами с нарушением функций сфинктеров, должен присутствовать синдром бокового атрофического склероза, выраженный болевой синдром, статодинамические нарушения после длительного лечения в стационаре.
C уважением к Вам, Михеева Екатерина, руководитель юридического отдела Службы Помощи Призывникам.
Помогаем призывникам получать военный билет на законных основаниях: 8 (800)-333-53-63.
armyhelp.ru
Берут ли в армию с остеохондрозом (1,2,3 степени) отзывы 2019 год
Берут ли в армию с остеохондрозом (1, 2, 3 степени), так как юноши призывного возраста приходят на комиссию в военкомате с подобной патологией опорно-двигательного аппарата достаточно часто? Данный вид заболевания, поражающего самые различные отделы позвоночного столба, способен вызвать изменения в его шейном отделе, затрагивать грудную и поясничную часть позвоночника. Возникая в любой из них и прогрессируя в дальнейшем, такие изменения в костной системе доставляет значительный дискомфорт и ограничивает двигательную активность людей не только зрелого возраста, но и юношей призывного возраста.
Берут ли в армию с остеохондрозом в 2019 году?
Противопоказанием к срочной службе в армии являются только довольно веские основания для такого заключения. Призывник может получить освобождение в том случае, если у него в ходе проводимой диагностики будут обнаружены следующие нарушения:
- Ограниченная форма спондилеза, основным симптомом которого служит обнаружение деформированных позвонков или отдельных элементов, находящихся в любой части позвоночника. Освобождаются от армейской службы только те призывники, у кого поражение распространилось не менее чем на три позвонка.
- Межпозвоночная форма остеохондроза, затрагивающая и внося изменение в состояние более трех позвоночных дисков.
- Заболевание, в ходе которого происходит значительная деформация позвоночника, осложненное достаточной выраженностью болевых синдромов. Боль, нередко нестерпимая. Возникает даже в случае минимальной физической нагрузки на позвоночник.

При наличии любого поражения позвоночника, сопровождаемого вышеперечисленной симптоматикой, призывная комиссия признает молодого человека негодным для прохождения службы в армии.
Для оценки состояния пациента и значимости произошедших изменений в функциях, возложенных на позвоночник, при обследовании учитывается следующее:
- Если юноша будет находиться в положении стоя в течение нескольких часов, даже не совершая при этом никаких действий, то болезненные симптомы не замедлят себя ждать;
- Оценивается степень ограниченности амплитуды при движении позвоночника, серьезное поражение отражается скованностью его на всем протяжении;
- Наблюдается наличие двигательной дисфункции, снижение чувствительности позвоночника, отражающейся на сухожильных рефлексах.
Когда имеющийся остеохондроз грудного либо поясничного отдела, сопровождается не очень выраженной болью, возникающую периодично, но не носящую постоянный характер и ее можно легко переносить, нарушение подвижности затрагивает не более двадцати процентов, то чаще всего призывника с такими симптомами признают годным к службе.
Категории пригодности к службе в армии
Пригодность молодого человека призывного возраста к прохождению воинской срочной службы определяется военно-врачебной комиссией, проходящей в стенах военкомата. При обследовании призывника, перед тем как принять окончательное решение о его здоровье, при наличии жалоб с его стороны и подозрений на различные патологии, его направляют на дополнительные исследования и для консультации к специалистам узкого профиля. В результате их заключения всем призывникам присваивается категория, соответствующая состоянию их здоровья, а именно:
- Категория А – подтверждает полную пригодность к строевой службе в армии в любом роде войск;
- Категория Б – определяет частичную пригодность;
- Категория В – годность к службе в военное время;
- Категория Г – молодой человек считается временно негодным к службе;
- Категория Д – полностью освобождает от армии, без дальнейшего подтверждения.
Медики считают, что само заболевание остеохондрозом не является веским основанием для освобождения от призыва, так как это заболевание требует подтверждения, что не всегда возможно получить при нечастых обострениях. По этой причине полностью надеяться на получение отсрочки или признания непригодности к службе с присвоением категорий В или Д, даже при наличии сколиоза или остеохондроза, нельзя.
На практике, нередко возникают ситуации, когда медики в результате осмотра по какой-либо причине не могут поставить правильный диагноз. Чаще всего такое случается при наличии полисегментарной формы остеохондроза, способной на своих ранних стадиях развития, восприниматься за другие патологические состояния внутренних органов. Это представляет определенную опасность, так как сложность постановки окончательного диагноза в подобных случаях угрожает дальнейшему прогрессированию необратимых изменений и инвалидностью.

Остеохондроз грудного отдела позвоночника и армия
Получить отсрочку от армии можно лишь при поздних стадиях грудного остеохондроза, причем развитие патологии и ее серьезные осложнения способны окончательно и навсегда избавить призывника от армейских будней. Чтобы оценить степень поражения позвонков необходимо подробно изучить отклонения в состоянии позвоночника грудного отдела от его нормальных параметров.
Для этого выясняют:
- С какой быстротой возникает боль при нахождении в вертикальном положении;
- Степень ограниченности амплитуды подвижности позвоночника во всех его отделах;
- Насколько выражено нарушение двигательных функций;
- Наличие сниженной или полной утраты чувствительности.
В том случае, если у молодого человека не выявляют сильных болевых симптомов, а те что возникают, проявляются слабо и редко с неподвижностью позвоночника не более двадцати процентов, то призывнику присваивается категория В. Данная категория означает, что у призывника имеются заметные проблемы со здоровьем, которые ограничивают его возможности к призыву в армию в мирное время. Подтверждается эта категория наличием таких изменений в грудном отделе позвоночника, которые не оставляют в этом сомнений. Это может быть межпозвонковая грыжа, боль при физической нагрузке, а также хорошо различимая на рентгене деформация позвонков на этом участке позвоночного столба.
Остеохондроз шейного отдела позвоночника и армия
Поражение шейного отдела позвоночника в виде различных травм, полученных ранее, а также стиль жизни с ограниченной двигательной активностью и наличие болезней хронического характера – все это повышает риск развития остеохондроза, поражающего шейный отдел позвоночника. В результате полученных изменений, которые всегда сопровождают остеохондроз, диски, располагающиеся между позвонками, теряют эластичность, а в самих фиброзных кольцах образуются мелкие повреждения и трещины. При отсутствии своевременного лечения, болезнь способна стремительно прогрессировать и принимать серьезные стадии, отягощенные осложнениями.
Основным признаком, по которому определяют наличие шейного остеохондроза, являются:
- Чувство усталости в области шеи, боль и хруст при движении, ощущаемые постоянно;
- Периодично возникающая головная боль, с сопровождением шума в ушах;
- Чувство онемения в конечностях;
- Снижение остроты зрения.
Наличие у призывника данных симптомов является поводом для освобождения от службы в армии, так как такое безобидное с виду заболевание, обычно принимает хроническую форму с тяжелыми осложнениями, нередко в виде межпозвонковой грыжи. При образовании костных наростов возникает состояние, не только ограничивающее возможность движения шеей. Возникая в определенных участках позвонков, они способствуют развитию паралича и могут привести к гибели больного.
Призыв на службу в армию юношей с шейным остеохондрозом во многом зависит от стадии заболевания. Серьезные изменения и совмещение с другими заболеваниями, обычно характеризуют последние стадии болезни, дающие право на отсрочку от службы.

Остеохондроз поясничного отдела позвоночника и армия
В случае поясничного остеохондроза поражение охватывает хрящевые ткани позвоночника и его межпозвонковые диски, располагающиеся в пояснично-крестцовом отделе. Заболевание также проявляется усыханием дисков, нарушением целостности фиброзных колец и даже их выпячиванием. Возможность службы в армии при такой форме остеохондроза зависит от изменений в состоянии позвонков в области поясницы, от нарушения его функций и от других характерных симптомов этого заболевания. На любой стадии болезни может ощущаться усталость, чувство напряженности в спине со скованностью движений. При дальнейших стадиях болезни уменьшается расстояние между отдельными дисками с защемлением нервных корешков и с сильной болезненностью в спине. В последующем может проявиться выпячивание дисков за границы позвоночника с образованием позвонковой грыжи. Осложненное течение способно закончиться нарушением мочеиспускания, импотенцией и параличом нижних конечностей.
При развитии осложнений таким призывникам присваивается категория Д, и только после длительного стационарного лечения. Категория В присваивается при состоянии позвонков, аналогичных для освобождения от службы по остеохондрозу других отделов позвоночника. Если отсутствует один из этих пунктов, а именно поражение распространилось менее чем на три позвонка, болевые симптомы незначительны или вовсе отсутствуют, не обнаруживается анатомическая деформация позвонков, то молодому человеку придется служить с частичными ограничениями.
Межпозвоночный остеохондроз
Межпозвоночный остеохондроз характеризуется серьезными изменениями в состоянии фиброзных тканей, способными обеспечить призывнику освобождение от армии в связи с категорией годности В, подразумевающей освобождение от службы или писание в запас. Диагностику, с помощью которой можно подтвердить наличие данного заболевания, проводят при помощи рентгена, способного обнаружить на снимках уменьшение межпозвонкового пространства с наличием значительной деформации позвоночника. Также при проведении обследования с помощью рентгенографии можно обнаружить нарушение положения отдельных позвонков относительно друг друга, снижение подвижности в месте поражения, разрушения более трех дисков. Наличие этих симптомов, сопровождаемых сильной болью, дает право призывнику причисление его к категории В. Однако если боли не возникают, то призывная комиссия ограничивается категорией годности Б, не освобождающей от армии.

Методы диагностики
Чтобы развеять сомнения медицинской комиссии в военкомате относительно степени остеохондроза и определить его степень, необходимо предоставить рентгеновские снимки.
С их помощью специалисты этого направления медицины дадут оценку произошедших изменений, а именно:
- Величину смещения позвонков;
- Имеющиеся отложения солей в околодисковом пространстве;
- Изменения в расстоянии между позвонками и дисками, с точки зрения динамики;
- Статичность и динамика в изменении функций позвоночника.
Врач сможет по снимкам проследить наличие изменений и их значимость, вынесет заключение о степени разрушения, возможность переносить различные виды физических нагрузок. На основании проведенной диагностики решают дальнейшую судьбу призывника и принимают решение об освобождении от службы или дают разрешения на призыв в армию.
Исключительные случаи
Служба в армии является полным противопоказанием лишь при достаточно веских причинах серьезных изменений в позвоночнике, вызванных остеохондрозом.
Такими доказательствами могут послужить следующие состояния:
- Спондилез в ограниченной форме с явными признаками деформации;
- Межпозвоночный остеохондроз, сопровождаемый поражением более трех позвонков;
- Деформацией позвонков с выраженным болевым синдромом.
При обследовании проводят наблюдение за призывником, когда он находится в положении стоя или сидя. Даже в этом случае долгое нахождение в одной позе вскоре заявит о себе сильной болью. Также прослеживается сохранение чувствительности и ограниченность в движении.
Исключением при признании годности к службе в армии считается отсутствие или слабые боли с незначительно ограниченной подвижностью. Такое состояние при наличии остеохондроза не является поводом для освобождения от службы.

Процедура получения категории годности В
Степень готовности призывника к службе в армии определяется призывной комиссией военкомата на основании медицинского заключения об имеющихся отклонениях в состоянии организма. При наличии возможности получить категорию годности В, лучше заранее к этому подготовиться. На руках у призывника должны находиться все документы, подтверждающие его заболевание, особо нужно проследить за их правильным оформлением. Все подписи должны быть четкими, с расшифровкой, а печати хорошо просматриваться. Лучше заранее обратиться к своему лечащему врачу, чтобы он подготовил необходимые справки и выписки из личной амбулаторной карты.
Также членам комиссии для обоснования причастности к категории В необходимо предоставить:
- Выписку обо всех случаях обращений с болью, большое их количество не оставит сомнений у членов комиссии;
- Рентгеновские снимки, результаты МРТ и КТ с описанием характерных изменений;
- Эпикризы с описанием проводимой терапии и ее результатов.
По результатам изучения предоставленных документов и проводимых обследований, комиссия примет решение о возможности причислить призывника к категории В и о его возможности освобождения от армии.
Отзывы
Дорогие читатели, вы можете оставить свой отзыв о том, берут ли в армию с остеохондрозом 1, 2, 3 степени в комментариях, ваше мнение будет полезно другим пользователям сайта!

Олег:
Я, когда проходил комиссию призывную, долго не доказывал, что у меня остеохондроз, да меня особенно и не слушали. И ничего, отслужил положенный срок и теперь могу устроиться на любую работу без ограничений.
Валентин:
Много случаев, когда освобождение от армии намного затрудняет дальнейшую жизнь. Куда-то в особые структуры уже не устроишься.
Видео
toparmiya.ru
Берут ли в армию с остеохондрозом в 2019 году?
Согласно опубликованным статистическим данным около 79.1% жителей всего земного шара знают не понаслышке о такой проблеме как – остеохондроз. Следует отметить, что до недавнего времени этим недугом страдали в основном только старики. Однако в последнее время остеохондрозом стали болеть и молодые люди, в частности юноши призывного возраста. В связи с этим, самый актуальный и часто задаваемый вопрос, берут ли в армию с остеохондрозом? Для начала хотелось бы разобраться, что собой представляет остеохондроз. Это заболевание позвоночника, которое характеризуется дегенеративно-дистрофическими изменениями. Примечательно, что в 83.8% случаев возникновения боли в спине, в первую очередь связаны именно с остеохондрозом.
Всем нам еще со школы известно, что физкультура может остановить или замедлить прогрессирование болезни. Поэтому на первый взгляд может показаться, что при остеохондрозе служба в армии пойдет исключительно на пользу. Однако это в корне неправильно, ведь существуют определенные физические нагрузки способные излечить такое заболевание как остеохондроз, а все остальные могут в большинстве случаев нанести только вред. Прочитав данную статью, молодые люди призывного возраста смогут узнать можно или служить в армии с остеохондрозом.
Военная служба: категории годности
Чтобы более подробно разобраться в теме армия и остеохондроз, необходимо узнать какие существуют категории годности и что они обозначают. Итак, согласно российскому законодательству, существует всего 5 категорий годности.
- «А» категория, которая присваивается призывнику, который на все 100% здоров. Юноша с такой категорией может быть направлен на службу в разные войска
- «Б» к данной категории относятся призывники, у которых незначительные проблемы со здоровьем, поэтому служба может проходить с определенными ограничениями
- «В» – призывник ограничено годен, он может быть призван на службу в армии, только во время войны
- «Г» – это категория, в которой предусмотрено временное отстранение, так если на период прохождения медицинского обследования, было выявлено заболевание, дается определенный период времени на его лечение
- «Д» – серьезные проблемы со здоровьем, призывник не годен к службе
Также многое зависит от степени сложности такого заболевания как остеохондроз. В случае, когда заболевание находиться на самых ранних стадиях практически в 100% призывника ждет служба в армии. Также при некоторых формах заболевания, тоже не удастся избежать службы в армии, ярким тому примером может стать грыжа Шморля (см. Расписание болезней).
Юноша призывного возраста будет комиссован, если у него будет наблюдаться:
- Заметная деформация позвоночника, которая к тому же сопровождается сильными болевыми ощущениями
- В случае когда, остеохондрозом поражено не меньше трех межпозвоночных дисков
- При ограниченном спондилезе
Служба в армии и остеохондроз
Важно! Остеохондроз – это заболевание, которое способно повлиять на работу всех органов человеческого организма. Поэтому при всестороннем обследовании врачи будут обращать внимание на такие факторы как: снижение уровня чувствительности, на определенных участках тела, а также мускульная недостаточность или нарушение сухожильных рефлексов.
Хотелось бы акцентировать внимание на том, то если до призыва в армию юноша болел остеохондрозом, необходимо, в военкомате предоставить соответствующие документы, подтверждающие наличие данного диагноза. Это может в разы сократить время прохождения медицинского освидетельствования, а также повлиять на вынесение приговора может ли призывник служить в армии с остеохондрозом?
Какие документы необходимо предоставить для ВВК?
- Медицинскую карту, где будет засвидетельствовано, что пациент неоднократно обращался за помощью к специалистам
- Результаты обследования МРТ, если они, отсутствуют можно предоставить обычный рентгеновский снимок
Советы призывникам
Хотелось бы отметить, что в молодые годы, очень сложно осознать всю серьезность такого заболевания как – остеохондроз. Особенно это относиться к той категории юношей, которые занимаются спортом. Довольно часто парни скрывают о том, что у них возникают боли в спине. Более того, они предпочитают не обращать внимания на болевые ощущения, притупляя их приемом различных анальгетиков. Поэтому основная задача родителей донести до молодых людей, что служба в армии порой не под силу даже вполне здоровому человеку. Что в таких случаях говорить про призывников с таким серьезным заболеванием как остеохондроз. Первое, что должен сделать молодой человек при первых проявлениях заболевания, незамедлительно обратиться к врачу. В последующем необходимо фиксировать каждый случай обращения к специалисту. Также рекомендуем посмотреть, с какими болезнями не берут в армию, в специализированном разделе нашего сайта.
Остеохондроз степени сложности заболевания
В случае с таким заболеванием как остеохондроз многое зависит от степени его сложности. Если говорить о первой степени, для нее характерны внутренние изменения межпозвоночного диска. Диагностировать такие изменения можно при помощи МРТ. В этом случае юноша считается годным для несения службы в вооруженных силах. Что касается второй стадии, изменения в межпозвоночных дисках начинают сопровождаться незначительными болевыми ощущениями. Довольно часто пациенты списывают появившуюся боль на усталость. С остеохондрозом 2-й степени, юноши служат в армии.
Третья степень остеохондроза – это когда появляются межпозвоночные грыжи, которые сопровождаются постоянными сильными болями. Если наличие диагноза подтверждено документально, молодой человек может быть отстранен от службы в армии. Четвертая степень заболевания – это остеохондротическая деформация позвоночного столба, которая может повлечь ряд серьезных осложнений. Поэтому в данном случае призывнику присваивается категория годности «Д» он полностью освобождается от армии. Помните, что решение о том можно ли служить призывнику в армии с остеохондрозом выносит военная комиссия!
safebilet.ru
Берут ли в армию с остеохондрозом
Берут ли в армию с остеохондрозом
5 (100%) 1 voteБерут ли в армию с остеохондрозом
Забирают в армию с остеохондрозом? Мы вам поможем!
Каждый год количество диагностированных заболеваний опорно-двигательного аппарата только увеличивается, поэтому вопрос о том, берут ли в армию с остеохондрозом, сегодня более чем актуален. Если раньше такая болезнь считалась недугом исключительно пожилых людей, то сегодня двадцатилетний призывник с подобным диагнозом вовсе не редкость. Рассмотрим данный вопрос более детально.
Особенности развития и симптомы остеохондроза
Перед тем как выяснить, берут ли в армию с остеохондрозом позвоночника, важно разобраться в происхождении данного заболевания. Оно характеризуется серьезными патологическими изменениями, вследствие чего у больного постепенно нарушаются строение и функции межпозвоночных дисков.
Согласно статистике, средний возраст пациентов с таким диагнозом составляет 30-40 лет, однако вероятность прогрессирования данного заболевания у молодых юношей также не исключена.
Наиболее часто поясничный остеохондроз и другие виды дистрофических поражений развиваются по причине неравномерной нагрузки на позвоночник. К примеру, перенос тяжестей в одной руке или неправильная поза в положении сидя способны дать толчок к постепенному прогрессированию заболевания.
Дополнительными провоцирующими факторами развития остеохондроза являются:
лишний вес;
неправильно подобранная подушка;
использование неподходящей обуви;
ранее перенесенные травмы спины;
уже имеющиеся тяжелые поражения суставов, приводящие к неравномерной нагрузке на спину во время ходьбы;
сколиоз;
сидячий образ жизни и отсутствие всякой нагрузки на спину;
физическое перенапряжение, связанное с трудовой деятельностью;
острая нехватка витаминов;
обменные нарушения;
курение.
Важно отметить, что призывникам с остеохондрозом (особенно в запущенных формах протекания болезни) будет гораздо сложнее проходить службу в армии, поскольку в подобном состоянии они могут наблюдать у себя следующие признаки заболевания:
нарушение работы миокарда;
гипотония;
судорога;
боль в спине и шее, пояснице;
ощущение скованности в туловище;
мигрени;
головокружение.
Как правило, признаки поражения позвоночника во многом зависят от локализации дегенеративного процесса. Таким образом, при грудном остеохондрозе больной может страдать от одышки, болей в зоне лопаток и покалываний в сердце.
Остеохондроз шейного отдела провоцирует «мушки» перед глазами, шумы в ушах и хронические мигрени.
Поражение поясничного отдела способно приводить к проблемам в половой системе, а также иррадирующим в нижние конечности болям.
Категории годности к армии
После получения повестки призывникам нужно проходить специальную военную комиссию. Именно она будет решать, пригоден юноша к службе или нет.
Врачи в такой комиссии обращают внимание на все острые и хронические заболевания, которые способны препятствовать поступлению мужчины в армию.
Выделяют 5 категорий годности для призывников:
«А». В таком случае мужчина совершенно здоров и пригоден к службе. Никаких ограничений или противопоказаний со стороны здоровья к физическим нагрузкам у него нет.
«Б». Категория «Б» устанавливается мужчине, который пригоден к армии, однако с определенными ограничениями. К примеру, у таких призывников могут быть выявлены легкие типы заболеваний, которые не препятствуют службе (небольшие проблемы со зрением).
«В». Таких призывников отправляют про запас из-за некоторых проблем со здоровьем.
«Г». Данная категория присваивается тем мужчинам, которые получают недлительную отсрочку по здоровью, чтобы пройти необходимое лечение и полностью восстановиться. После этого человеку нужно будет проходить повторную комиссию.
«Д». Мужчины, которые получают такую категорию, могут рассчитывать на полное освобождение от армии. Помимо остеохондроза, данная категория устанавливается при астме, запущенной форме аллергии или гипертонической болезни с осложнениями.
Степени остеохондроза
Мужчина перед прохождением комиссии важно понимать, что изначально диагноз «остеохондроз» не является весомым показанием для освобождения от службы. На самом деле, куда большую роль играют последствия, которые провоцирует заболевание (могут быть проблемы с сердцем, дыхательной системой, неврологические нарушения и т.п.).
Врачи медкомиссии в военкомате также обращают внимание на следующие факторы:
наличие документов, которые подтверждают диагноз;
выписки и справки врачей о фиксированных случаях обострения заболевания;
диагностированные последствия болезни и хронические патологии, которые возникли у человека на фоне остеохондроза.
Более того, не меньшее внимание уделяется степени запущенности болезни. Выделяют всего 4 стадии остеохондроза, каждая из которых характеризуется своими особенностями:
Первая степень заболевания провоцирует патологические изменения в позвонках. Как правило, у пациентов при этом не наблюдается никаких характерных симптомов, вследствие чего они могут даже не знать о патологии. Выявляется остеохондроз 1 степени обычно случайным образом при выполнении МРТ. Призывники с данным диагнозом пригодны к службе.
Вторая стадия провоцирует изменение в хрящевой ткани, а также появление нестабильности позвоночника. Первыми признаками такого заболевания будут длительные боли в шее и спине, которые могут иметь периодический характер. Пациенты нередко не обращают на такие проявления патологии, что приводит к запусканию 2 степени остеохондроза.
Третья стадия провоцирует образование грыж, сильные боли и разные неврологические нарушения. Призывникам в подобном состоянии могут назначить категорию пригодности В.
Четвертая стадия остеохондроза приводит к вторичным патологическим изменениям. У таких пациентов нередко возникает спондилез, грыжа и другие осложнения. Юношам с данным диагнозом следует устанавливать категорию пригодности Д, которая признает человека непригодным к службе.
Межпозвоночный остеохондроз
Межпозвоночный остеохондроз – это форма заболевания, во время которой наблюдаются серьезные изменения в фиброзной ткани. Тяжелым состояние призывника считается в следующих случаях:
наблюдение длительно протекающих болей, которые возникают при физической активности;
выраженная степень искривления позвоночника;
поражение межпозвоночных дисков, что привело к образованию грыж.
Чаще всего призывникам с данным диагнозом назначают категорию Г или Д.
Меры диагностики
Для выявления остеохондроза осмотра ортопеда и терапевта недостаточно. В подобном состоянии пациенту стоит выполнить следующие диагностические исследования:
МРТ позвоночника шейного отдела или других пораженных областей;
рентгенография в двух проекциях;
неврологическое обследование чувствительности конечностей.
Также потребуется осмотр врача-невропатолога, который выявит соли, увидит расстояние между позвонками и даст понимание степени запущенности патологии.
Поясничный остеохондроз и армия
Каждый тип остеохондроза опасен для человека, однако наиболее тяжелыми последствиями характеризуется поясничная форма данного поражения.
Связано это с тем, что в подобном состоянии у больного нередко наблюдается усыхание дисков, их выпячивание и полное разрушение впоследствии.
Вследствие сильного защемления нервов у пациентов могут быть сильные простреливающие боли, нарушение мочеиспускания, ухудшение эрекции и даже паралич ног. Это опасные осложнения, появление которых является предпосылкой к срочному оперативному вмешательству.
Безусловно, призывник может взять отсрочку для проведения лечебной терапии, однако если при этом болезнь запущена, есть высокий риск того, что и в дальнейшем он не сможет проходить службу.
Можно ли ждать освобождение от службы
Согласно законодательству, от призыва в армию освобождаются мужчины со следующими проявлениями остеохондроза и его осложнений:
Наличие у больного осложнений в виде двигательных отклонений.
Выявление спондилеза.
Явные проявления деформации позвоночника.
Выраженное искривление грудного отдела, которое провоцирует сколиоз и нарушение дыхательной функции.
Как доказать остеохондроз
Для получения возможности освобождения от службы, мужчине при прохождении военной медкомиссии нужно иметь с собой следующие документы:
заключение лечащего врача с диагнозом «остеохондроз;
документы, которые будут подтверждать ограничение функций позвоночника;
результаты МРТ и рентгенографии;
заключение врача с выявленными осложнениями от данного поражения позвоночника.
Служба и остеохондроз
Призывникам нужно знать, что не стоит скрывать остеохондроз. Особенно это касается тех молодых людей, которые принимают анальгетики, чтобы скрыть боли в спине.
В подобном состоянии обезболивающие препараты будут только маскировать проблему, вместо того, чтобы устранять причину поражения.
Как правило, данное заболевание имеет хроническую форму протекания с постепенным прогрессированием. Утяжелить состояние больного при этом могут чрезмерные физические нагрузки, переохлаждение, стресс, а также неполноценное питание. По этой причине мужчинам с запущенной формой поражения позвоночника не рекомендуется поступать на службу.
Возможные осложнения
Если призывника возьмут в армию с запущенной степенью остеохондроза, у него значительно повысится риск развития таких осложнений:
появление межпозвоночной грыжи;
инсульт спинного мозга;
радикулит;
отложения солей;
атрофия мышц из-за плохого кровообращения.
Физические нагрузки в армии могут стать непосильным испытанием для Вашего позвоночника!
Остеохондроз — одно из заболеваний, не имеющих возрастных ограничений, часто встречающийся у молодых парней, но не всегда диагноз может расцениваться военкоматом, как веская причина освободить призывника от несения воинской службы.
Периодические боли в области шеи, спины испытывает практически каждый современный юноша, однако получить «непризывную» категорию при данной патологии достаточно сложно.
Необходимо задолго на прохождения комиссии собрать все медицинские документы, подтверждающие наличие серьезных осложнений. Но и в этом случае есть вероятность, что Вы пополните ряды новобранцев, отправившись на службу. Стоит ли рисковать, усугубляя проблему с позвоночником?
В данном случае разумнее обратится в компанию «Военно-врачебная коллегия»-организации помогающей призывникам уже на протяжении 11 лет. Более 5000 парней, благодаря нам, получили военный билет, избежав суровых армейских будней. Входящие в штат военные юристы и квалифицированные медицинские работники, отлично знающие все нюансы в данной сфере, помогут собрать необходимый пакет документов, скоординировать Ваши действия и получить желаемый результат, оставшись на «гражданке».
Позвоните нам по телефону 8 (800) 775 10 56 или оставьте заявку на сайте. Наши специалисты запишут Вас на первую бесплатную консультацию. Мы окажем всестороннюю помощь и поддержку, отстаивая Ваши интересы.
Summary
Article Name
Берут ли в армию с остеохондрозом
Description
Что такое остеохондроз позвоночника, берут ли в армию с остеохондрозом, какие виды заболевания существуют и какую категорию могут присвоить, читайте в нашей статье.
Author
Военно-врачебная коллегия
Publisher Name
Военно-врачебная коллегия
Publisher Logo
voenniybilet.com
Шейного, Грудного или Поясничного отдела

Остеохондрозом называют дистрофическое изменение межпозвоночных дисков. При отсутствии лечения заболевание разрушает структуру костных тканей. Само по себе заболевание довольно серьезное и при определенных обстоятельствах может освободить юношу от несения воинской службу.
Опасно оно тем, что ткани, из которых состоят хрящи, практически никогда не регенерируются. Получается, что начавшийся остеохондроз невозможно полностью излечить. Все медикаментозные средства для борьбы с заболеванием направлены на то, чтобы остановить его развитие.
| Бесплатная консультация Дорогие читатели! Наши статьи рассказывают о типовых способах решения вопросов, но каждый случай носит уникальный характер и должен решаться индивидуально! Если вы хотите узнать, как решить именно Вашу проблему – обращайтесь в форму онлайн-консультанта справа или звоните по телефонам: 8-800-350-84-13 доб. 248 По всей РФ Это быстро и бесплатно! |
Практически любые заболевания спины, так или иначе, имеют связь с этим недугом. Остеохондроз относится к категории распространенных отклонений современности. Если годами ранее недуг диагностировали у людей старшего поколения, то сейчас с подобными проблемами сталкивается и молодёжь.
Виды остеохондроза
Различают следующие виды заболевания:
- Шейного отдела позвоночника. Эта область является наиболее подвижной. Из-за чрезмерных нагрузок оказывается негативное влияние на межпозвонковые диски, которые и отвечают за прочность всего позвоночника. При этом заболевании приходит нарушение обменного процесса в этой области. Фиброзное кольцо межпозвонкового диска начинает выпирать и травмируется. Со временем этот недуг может перерасти в грыжу. Заболевание принято считать опасным, потому, что этот отдел позвоночника тесно связан с головным мозгом.
- Грудного отдела позвоночника. Возникает из-за нарушения процесса метаболизма, а также при неправильном распределении нагрузки. Межпозвонковый диск состоит из фиброзного кольца и ядра, внутри которого содержится жидкость, отвечающая за эластичность. При остеохондрозе эта жидкость вытекает и появляется сухость. Это болезнь вызывает нарушение функций внутренних органов, а также сердечно-сосудистой системы. Человек ощущает периодические боли в грудной клетке.
- Поясничного отдела позвоночника. Этот вид болезни встречается у пациентов намного чаще других. Все потому, что на поясницу приходится самое большое давление при длительной ходьбе. Опасность недуга кроется в том, что он вызывает воспалительный процесс седалищного нерва. Люди, имеющие этот недуг, страдают от онемения нижних конечностей, боли в пояснице.
Подобные отклонения нередко возникают у спортсменов при интенсивных нагрузках. При запущенной стадии человек может вовсе лишиться возможности ходить.

Степени и категории годности
Для того чтобы разобраться в том, берут ли в армию с остеохондрозом, стоит изучить все возможные категории годности. Все потому, что армии нужны не только физически подготовленные люди, но также и водители, специалисты по компьютерной технике. К этой категории предъявляют более лояльные требования. Кроме того, имеет значение политическая ситуация в стране. К примеру, в военное время призывают мужчин с некоторыми видами остеохондроза.
Всего законодательство выделяют 5 категорий, по которым определяется годность:
- Абсолютно здоровый мужчина без каких-либо физических отклонений относится к категории А и имеет полную пригодность к воинской службе.
- Годный к воинской службе человек с незначительными отклонениями по здоровью относится к категории Б. Обычно, диагностированное нарушение не является поводом отстранения от службы.
- Человек, который не призывается к службе в мирное время, относится к категории В. Это не означает, что он полностью освобождается от обязанностей, в военное время его обязательно призовут к службе.
- Мужчина, который не пригоден к службе в настоящий момент, из-за каких либо нарушений со здоровьем относится к категории Г. Однако когда его состояние придет в норму он снова будет годен к службе в армии. К примеру, если на момент призыва у него имеется перелом костей руки или ноги.
- Человек, чье физическое состояние не позволяет служить в армии, как в мирное, так и в военное время относится к категории Д. Однако в этом случае речь идет о серозных патологиях.
Прохождение медкомиссии
Перед тем, как наверняка определить подходит ли человек для службы, проводится медицинское освидетельствование. Врач-хирург окончательно оглашает вердикт по этому вопросу.

Существует всего 4 степени недуга:
- При первичной стадии патологические процессы происходят во внутренней части межпозвонкового диска. Сам пациент может не ощущать каких-либо физических отклонений. Диагностировать их можно только после проведения томографии. Проявляться недуг можно лишь незначительной болью в шейном отделе. Обычно все мужчины призывного возраста с подобным отклонением проходят воинскую службу.
- На последующей стадии патологические изменения приводят к отвисанию тканей в результате смещения межпозвонковых дисков. При этом состоянии пациент уже более отчетливо ощущает боль в спине и шее. Однако такие отклонения появляются лишь периодически при тяжелой физической работе. Поэтому призывники с этим заболеванием подлежат прохождению воинской службы.
- На следующей стадии болезни нарушения вызывают образование грыжи или протрузий. Боль в спине и шее может быть более интенсивной и ощущается постоянно. Кроме того, этот диагноз провоцирует отклонения неврологического характера. Мужчина с подобным диагнозом подлежит освобождению от воинской службы по категории В. Однако это возможно лишь в том случае, если он докажет что действительно болен.
- На последней стадии заболевания остеохондроз вызывает губительные патологические изменения, когда позвоночный столб подвергается деформации. При таком состоянии человек не может полноценно передвигаться и выполнять физическую работу. Поэтому освобождается от службы по категории Д.
Исходя из этих правил, получается, что все мужчины имеющие остеохондроз 1 и 2 стадии подлежат к призыву на воинскую службу, а те, кто имеет уже более значительные нарушения, освобождаются. Однако точно это можно установить только после медицинского освидетельствования.
С какими видами остеохондроза берут или не берут в армию
Шейный остеохондроз образуется у людей с малоподвижным образом жизни. Из-за этого поражается фиброзное кольцо. Таким образом, позвоночный отдел теряет свои амортизационные функции.
Выделяют следующие симптомы патологии:
- тяжесть и боль в области шеи;
- немеют конечности;
- посторонние звуки в ушах;
- снижение остроты зрения.
Берут ли в армию с этим диагнозом, зависит от сопутствующих осложнений. Так, при запущенной стадии остеохондроза шейного отдела у пациента может в любой момент случиться паралич, из-за чего возникает полная или частичная потеря двигательных функций.
Мужчина полностью освобождается от армии, если заболевание вызвало увеличение количества наростов, а также, если присутствуют болевые ощущения. Он не сможет выполнять какие-либо физические упражнения.
Получить освобождение можно при поражении 3 позвонковых дисков, а также при наличии выраженной деформации. В других же случаях нет необходимости в отсрочке или отказе от прохождения службы.

При поясничном остеохондрозе происходит деформация межпозвонкового диска, со временем он полностью усыхает, выпячивает наружу. Когда между дисками образуется пустота, повышается риск получить защемление нерва. При таком положении дел человек ощущает нетерпимую боль.
Берут ли призывников в армию, прежде всего, зависит от его состояния на данный момент. Это рассчитывается исходя из возможности, безболезненно бегать и ходить. Потому, что при запущенной форме недуга мужчина будет ощущать скованность, потерю жизненных сил.
С процессом прогрессирования болезни начинают появляться новые осложнения, такие как грыжа, импотенция, потеря чувствительности конечностей.
Патологические изменения, которые происходят при наличии этого заболевания, иногда не совместимы со службой в армии. Поэтому призывникам присваивается категория Д.
Для корректного отображения таблицы на телефоне разверните его на 90 градусов.
| Остеохондроз | |||
|---|---|---|---|
| Категория | Годность | Остеохондроза | Расшифровка |
| Б | Годен с ограничениями | 1 степень | Призывник пойдет на службу |
| В | Ограниченно годен | 3 степень | Годке только в военное время |
| Г | Временно не годен | 2 и 3 степень | При обеих степенях дается отсрочка на время лечения, при успешном лечении заберут на службу |
| Д | Не годен | 4 степень | Совсем не годен |
При таких патологических изменениях присваивается категория В:
- поражению подверглось 3 и более позвонков;
- постоянный болевой синдром;
- высокая степень деформации позвоночного столба.
Если отсутствуют подобные нарушения, то призывник считается годным к службе.
При поражении грудного отдела позвоночника, для начала определяют, каким образом заболевание отразилось на функциональности внутренних органов. Если наблюдается сильное искривление позвоночника при котором у пациента возникли проблемы с дыханием, то его освобождают от службы, по категориям В или Д. Присвоение той или иной категории зависит от степени тяжести патологии.
Иногда даже призывают мужчин с патологическими изменениями 2 степени. Это происходит только при отсутствии сопутствующих осложнений.
|
Не нашли ответа на свой вопрос? Узнайте, как решить именно Вашу проблему – позвоните прямо сейчас: 8-800-350-84-13 доб. 248 (По всей РФ) Это быстро и бесплатно! |
Как уже было отмечено, остеохондроз – это распространенный недуг, который в большей или меньшей степени встречается у множества людей. Поэтому для освобождения от воинской службы призывник должен иметь действительно серьезные нарушения, которые не позволяют ему вести полноценную жизнь.
prizyvaut.ru
Берут ли в армию с остеохондрозом (1,2,3 степени)
Главная страница » Заболевания позвоночника » Остеохондроз
Время на чтение: 4 минуты
АА
Служба в армии подразумевает под собой существенные физические нагрузки и нервные переживания, и выдержать все это может только закаленный организм.


Поскольку в настоящее время многие молодые люди сталкиваются с патологиями опорно-двигательного аппарата, все чаще задается вопрос о том, берут ли в армию с остеохондрозом. Расскажем, совместим ли этот недуг с армией.
Остеохондроз шейного отдела позвоночника, грудного и поясничного сегодня признан чуть ли не самой распространенной патологией двигательного аппарата и осложняет жизнь людей самых разных возрастов, в том числе юношей.
Категории пригодности
Пригоден ли призывник, имеющий определенные болезни, к военной службе, определяет только военно-врачебная комиссия. Прежде чем вынести окончательное решение, юношу отправляют на различные консультации и обследования. Ему обязательно нужно будет сходить на прием к узкопрофильным медикам: нейрохирургу, рентгенологу, невропатологу.
В настоящее время пригодность к армии определяется по следующим категориям:


- «А» – целиком здоров и полностью пригоден для армии;
- «Б» – пригоден только частично;
- «В» – годен лишь во время войны;
- «Г» – призывник временно не подлежит для службы;
- «Д» – полностью не подлежит призыву.
Степени болезни и категории годности
Поскольку юношеский призыв проходит дважды в год, важно знать, при каких стадиях развития заболевания молодых людей забирают в армию.
Медики утверждают, что само заболевание не является веским поводом для того, чтобы юноше была присвоена категория «В» или «Д», именно поэтому даже при остеохондрозе или сколиозе полностью рассчитывать на непригодность к службе нельзя.
В большинстве случаев отсрочка дается военкоматом, когда недуг находится на поздних этапах развития и сказывается негативным образом даже на качестве повседневной жизни.
- I стадия. При ней в основах диска начинают появляться трещины и надрывы, пациент при этом будет страдать от периодических головных болей и дискомфорта при нахождении в одном и том же положении в течение длительного времени. Поскольку при 1 степени остеохондроза болезненные ощущения в области спины, как правило, отсутствуют, молодому человеку, скорее всего, присвоят категорию «Б».
- II стадия. Пораженные участки будут находиться в нестабильном положении, юноша при этом будет испытывать сильные резкие боли, подвижность также будет частично ограничена. При диагностике на рентгене будут видны солевые отложения. При 2 степени остеохондроза также чаще всего присваивается категория «Б».
- III стадия. Костные ткани постепенно начинают разрастаться, боли в спине усиливаются и начинают отдавать в конечности. Во время передвижения пациенты могут ощущать чувство тяжести и онемение, у многих также наблюдается гипертония. При 3 степени остеохондроза молодым людям обычно присваивается категория «Г» (в некоторых случаях «В»).
- IV стадия. Позвонки и диски практически полностью поражены, в осанке появляются существенные изменения. У пациента развивается дисфункция некоторых внутренних органов, сильная мышечная слабость и проблемы с сосудами. На такой стадии заболевании юноша считается непригодным для службы в армии.
К сожалению, на практике нередко встречаются случаи, когда врачи ставят неправильный диагноз, особенно часто это бывает, если у молодого человека развивается полисегментарный остеохондроз, который на ранних стадиях маскируется под разные заболевания внутренних органов.
Опасность данного недуга заключается в том, что из-за сложностей диагностирования он очень часто приводит к инвалидности.
Когда могут взять в армию при остеохондрозе
Служба в армии полностью противопоказана только в том случае, если у комиссии есть достаточные причины для принятия данного решения. Призывника могут комиссовать, только если в ходе диагностики у него обнаружатся следующие отклонения:


- Ограниченный спондилез, главным признаком которого является деформирование позвонков и элементов позвоночного столба. Освобождение от службы дается, только если болезнь поражает минимум 3 позвонка.
- Межпозвоночный остеохондроз. Если недуг затронет более 3 дисков, юноша также может надеяться на отсрочку.
- Деформации позвоночника, сопровождающееся ярко выраженным болевым синдромом. Болезненные ощущения при этом должны возникать даже при минимальных физических нагрузках.
Если обследуемый страдает от любого из вышеперечисленных осложнений, комиссия признает его непригодным и ему удастся «откосить» от армии.
Чтобы понять, насколько сильно выражена дисфункция позвоночника, медики будут учитывать следующие моменты:
- Если призывник будет просто стоять или сидеть, болезнь даст о себе знать даже в этом случае. Ее симптомы начнут проявляться уже через несколько часов.
- Как сильно ограничена амплитуда движения позвоночного столба. При сильных отклонениях скованность может проявляться во всех отделах.
- Присутствие двигательной дисфункции, пониженная чувствительность и снижение сухожильных рефлексов.
Если грудной или поясничный остеохондроз провоцирует терпимые боли, которые возникают с определенной периодичностью, а подвижность нарушена не более чем на 20%, врач, скорее всего, признает молодого человека пригодным к армии.
Обязательные условия непригодности
Для того чтобы ювенильный остеохондроз подтвердился, в карточке юноши непременно должны быть зафиксированы многократные посещения медиков с жалобами на боли в спине при занятиях спортом или физических нагрузках. Кроме того, рентген должен подтвердить следующие факты:


- Присутствие нарушений подвижности.
- Наличие патологических изменений, негативным образом сказывающихся на структуре позвоночного столба.
- Смещение позвонков, повлекшее за собой уменьшение расстояния между дисками.
Необходимо понимать, что в большинстве случаев 1 стадии болезни практически не доставляет своему обладателю дискомфорта. Недуг начинает давать о себе знать лишь на 2 стадии. Но если же при 2 степени болезнь также не будет сопровождаться определенной симптоматикой, избежать армии не удастся.
Армия и остеохондроз шейного отдела
Получение различных травм в юношеском возрасте, малоподвижный образ жизни, наличие хронических заболеваний – все это значительно увеличивает риск поражения шейного отдела позвоночника. Вследствие таких изменений межпозвоночные диски утрачивают свою эластичность, а в фиброзных кольцах возникают трещины.
Если отсутствует своевременное лечение, недуг может не только перейти на более серьезные стадии, но и вызвать осложнения. Верным признаком наличия шейного остеохондроза являются следующие симптомы:


- постоянное чувство усталости в шее, болезненные ощущения и хруст;
- периодические головные боли, сопровождающиеся шумом в ушах;
- онемение конечностей;
- ухудшение зрения.
Несмотря на то что шейный остеохондроз является самой безобидной формой данного недуга, с ним часто не берут в армию, поскольку болезнь практически всегда сопровождается осложнениями и даже может привести к формированию межпозвоночной грыжи.
Если на позвоночнике начнут образовываться костные наросты, это не только ограничит подвижность больного, но и может вызвать паралич или привести к гибели.
Годен ли молодой человек с шейным остеохондрозом для службы? Тут все зависит от того, на какой стадии находится патология и не совмещена ли она с другими болезнями.
Межпозвоночный остеохондроз
Болезнь, вызывающая поражение фиброзной ткани, в медицине называется межпозвоночным остеохондрозом. Эта патология является очень серьезной и часто служит причиной для получения категории «В». Так же, как шейный, поясничный и грудной остеохондроз, этот недуг диагностируют с помощью рентгена.
Для постановки грамотного диагноза на снимках должны быть видны:


- степень деформирования столба;
- насколько сильно уменьшено пространство между позвонками и дисками;
- присутствие скопления солей;
- неправильное расположение и смещение позвонков;
- ухудшение подвижности пораженного участка.
Если во время обследования медик выявит, что у пациента повреждено более 3 дисков, а деформация будет хорошо заметна на снимках, молодого человека могут признать непригодным.
Почему армия и позвоночные патологии несовместимы
Специалисты утверждают, что при любой форме остеохондроза активная физическая деятельность категорически противопоказана. Поскольку военная служба практически всегда включает в себя значительные физические нагрузки, болезнь при таких условиях постепенно начнет прогрессировать и может перейти в более тяжелые стадии.
Молодой человек при этом будет страдать от болезненных ощущений, у него могут развиться защемления капилляров и нервных окончаний, межпозвоночные грыжи. Именно поэтому, если болезнь находится на 2 и более поздних стадиях, обычно принимается решение дать призывнику отсрочку.
Сказать точно, возьмут ли молодого человека в армию с остеохондрозом, невозможно. Оценка его состояния должна проводиться только специальной военной комиссией. Если юноша будет признан негодным, кроме получения военного билета, ему в паспорте поставят специальную отметку, которая свидетельствует об ограничениях к некоторым видам деятельности.
ПредыдущаяОстеохондрозОстеохондроз поясницы и крестца
СледующаяОстеохондрозК кому обращаться при остеохондрозе
vsekosti.ru
Берут ли в армию с остеохондрозом 3 или 2 степени в 2019 году
Остеохондроз и армия могут стать совместимыми или взаимоисключающими явлениями при правильном подходе к диагностике. Призывники с больной спиной могут получить отсрочку от военной службы. Берут в армию с остеохондрозом только при легком течении заболевания.
Почему остеохондроз влияет на военную службу
Пригодность призывников определяется преимущественно состоянием их здоровья. К сожалению, современные люди начинают страдать от хронических заболеваний уже в молодости. Если остеохондроз не вызывает ощутимого дискомфорта, пребывает в начальной фазе развития, он не помешает мужчине отслужить в армии.
При патологии подвергаются дегенеративным изменениям межпозвонковые диски шейного, грудного, поясничного, крестцового отделов позвоночника. Костная ткань разрастается по их поверхности. Ситуация приводит к плохой подвижности и болевому синдрому. При остеохондрозе уменьшается чувствительность верхних и нижних конечностей, мускульная сила, страдают сухожильные рефлексы. Перед поступлением в армию представительная комиссия обязательно проверяет перечисленные характеристики на предмет отклонений от нормы.
Чтобы доказать имеющееся заболевание, необходимо принести документы, подтверждающие диагноз. От тяжести течения остеохондроза будет зависеть окончательное решение комиссии.
Влияет ли степень заболевания на отсрочку от армии
Берут ли в армию с шейным остеохондрозом или нет, зависит от степени и стадии заболевания. Патология классифицируется по следующему принципу:
- Первая стадия появляется при минимальных изменениях хряща: неглубокие трещины фиброзного кольца, незначительное перемещение пульпозного ядра. Человек отмечает появление периодических болей в области изменений хрящевой прослойки. На рентгене патология еще не определяется. Начало заболевания можно заподозрить по нарушению поставы. Появляется лордоз, кифоз, сколиоз или деформации стопы, коленей. Призывники с первой степенью остеохондроза считаются годными для прохождения службы в армии.
- Во второй стадии происходит усыхание фиброзного кольца, увеличение длины, высоты трещин, нарушение фиксации. Патология приводит к зажатию нервных волокон, артерий. Если остеохондроз возникает в области шеи — от гипоксии страдает мозг. О поражении нервных корешков свидетельствует покалывание, онемение. На военную службу берут молодых людей со второй стадией патологии, если состояние компенсированное.
- Третья фаза течения остеохондроза характеризуется полным разрывом диска, формированием межпозвоночных грыж. Человек страдает от невыносимых болей, потери чувствительности. Ситуация подтверждается на рентгенограмме, после детального неврологического осмотра. В армию с осложненным остеохондрозом третьей стадии не берут.
- Четвертая стадия характеризуется распространением дегенеративных нарушений на другие участки и структуры позвоночного канала, развитием осложнений, сочетанной патологии: артрозами, радикулитами. Призывников с таким состоянием здоровья служить не берут.
По степени заболевание разделяется на следующие категории:
- Первая ступень проявляется незначительной болью по типу электрического разряда — люмбаго.
- На второй приносит выраженные болезненные ощущения во время напряженной физической работы. Призывников берут в армию.
- Третья степень характеризуется интенсивной болью, нарушением чувствительности в верхних, нижних конечностях, пояснице. Молодых людей не берут на службу в армию, если патология имеет распространенный характер, плохо поддается лечению.
- Для четвертой степени присущи парезы разных областей конечностей.
Доказывают непригодность с помощью инструментальной диагностики, анамнеза. Не берут на военную службу по определенным критериям.
Как влияют на отсрочку разные виды остеохондроза
Для установления пригодности призывников к армии собирается специальная военно-врачебная комиссия. При остеохондрозе среднетяжелой степени человек получает годовую отсрочку. Затем юноша должен явиться для повторного прохождения комиссии. При подтверждении диагноза, ухудшении состояния, призывник снова получает отсрочку для продолжения терапии. Если остеохондроз удается вылечить, человека берут на службу в армию. Существуют отдельные условия отсрочки для патологии каждого отдела.
Шейный
Шейный остеохондроз и армия совместимы. С заболеванием берут на службу, видимого дискомфорта состояние не приносит. Молодой человек получает пометку В, что означает частичную годность. На практике с шейным остеохондрозом в армию берут всех призывников.
Если человек страдает от выраженного болевого, отечного синдромов, можно рассчитывать на годовую отсрочку.
Поясничный
В армию с поясничным остеохондрозом берут при невыраженности симптомов, отсутствии осложнений. Отметка Б ставится при 1, 2 стадии хондроза. Призывнику присваивается категория В при наличии основных пунктов:
- Наблюдается поражение более трех позвонков.
- Присутствует болевой синдром.
- На рентгене определяются стойкие признаки деформации хрящей.
Категорию Д получают люди с выраженными тетрапарезом, нарушенной работой сфинктеров. После лечения положительный эффект не достигается.
При поясничном остеохондрозе в армию берут при незначительных нарушениях, для других случаев предоставляется отсрочка.
Грудной
Для грудного остеохондроза категории освобождения от армии аналогичны с поясничным. При наличии патологических состояний молодого человека не возьмут. Он получит категорию В и будет зачислен в запас.
Медики могут пропустить полисегментарный остеохондроз, которому удается маскироваться под другие заболевания.
Специалисты рекомендуют идти на комиссацию уже с имеющимися доказательствами, иначе можно попасть на службу с проблемами со здоровьем.
Поменялись ли правила в 2020 году
К началу наступающего года российские власти решили пересмотреть некоторые статьи законодательства о поступлении в армию:
- Призывников разделили на две категории: с воинским званием и без него.
- Разрешается повторно пройти медкомиссию, чтобы убедиться в правильном определении состояния здоровья молодого человека.
- Уменьшился срок службы. Через год юноша может уйти из армии.
- Военкоматы распределяют новобранцев в воинские части поближе к дому. Разрешение подходит женатым и людям с родителями-пенсионерами.
- Молодой солдат сможет общаться по телефону.
- Претерпели некоторые изменения вопросы мобилизации, прохождения армейской службы.
Врачи и будущие солдаты должны позаботиться о здоровье. Наличие противопоказаний к военной вооруженной службе поможет предупредить прогрессирование заболевания, развитие осложнений. Если недообследованного человека берут в армию, ситуация грозит окончательным подрывом здоровья.
Статья проверена редакциейpozvonochnikpro.ru







 Глазные вирусы тоже могут быть причиной появления искр. Промывайте глаза, когда умываете лицо, протираете их стерильным бинтом, соблюдаете гигиену. Если часто находитесь в грязных местах, используйте защитные очки.
Глазные вирусы тоже могут быть причиной появления искр. Промывайте глаза, когда умываете лицо, протираете их стерильным бинтом, соблюдаете гигиену. Если часто находитесь в грязных местах, используйте защитные очки.











 Загрузка…
Загрузка… Возможно вас заинтересуют следующие БЕСПЛАТНЫЕ материалы от врача ЛФК и спортивной медицины – Александры Бониной:
Возможно вас заинтересуют следующие БЕСПЛАТНЫЕ материалы от врача ЛФК и спортивной медицины – Александры Бониной:







 При плечелопаточном периартрите больной начинает щадить сустав, который доставляет много беспокойства. Это позволяет избежать боли и дискомфорта. Мышцы запоминают движения, которые не провоцируют боль и купируют воспаления. Эту особенность связок и сухожилий применил в своей методике доктор Попов, что помогло во время упражнений тренировать мышцы, помогая им занять необходимые позиции. Так возникла лечебная гимнастика малых движений, придуманная Поповым.
При плечелопаточном периартрите больной начинает щадить сустав, который доставляет много беспокойства. Это позволяет избежать боли и дискомфорта. Мышцы запоминают движения, которые не провоцируют боль и купируют воспаления. Эту особенность связок и сухожилий применил в своей методике доктор Попов, что помогло во время упражнений тренировать мышцы, помогая им занять необходимые позиции. Так возникла лечебная гимнастика малых движений, придуманная Поповым.


 Выполнять такую лечебную гимнастику запрещено, если у больного существуют следующие противопоказания:
Выполнять такую лечебную гимнастику запрещено, если у больного существуют следующие противопоказания: Плечелопаточный периартрит представляет собой дегенеративно-дистрофическое заболевание воспалительного генеза вялотекущего характера.
Плечелопаточный периартрит представляет собой дегенеративно-дистрофическое заболевание воспалительного генеза вялотекущего характера.
 Доктор Попов
Доктор Попов
 Физкультура (профилактическая, общеукрепляющая и лечебная) в плечевом составе и других сложных формациях опорно-двигательного аппарата должна проводиться с учетом особых правил и рекомендаций.
Физкультура (профилактическая, общеукрепляющая и лечебная) в плечевом составе и других сложных формациях опорно-двигательного аппарата должна проводиться с учетом особых правил и рекомендаций.




 Что вы испытываете, встречая на улице пожилого человека с тростью? Наверняка сочувствие, да еще и уверенность, что вы таким точно не станете!
Что вы испытываете, встречая на улице пожилого человека с тростью? Наверняка сочувствие, да еще и уверенность, что вы таким точно не станете!



 Производитель: Борисовский завод, Гротекс, Вертекс, Обновление, Биохимик и др., Россия или Беларусь
Производитель: Борисовский завод, Гротекс, Вертекс, Обновление, Биохимик и др., Россия или Беларусь Производитель: Вертекс и Озон, Биоком, Борисовский завод, Синтез и Гротекс, Органика, Россия или Беларусь
Производитель: Вертекс и Озон, Биоком, Борисовский завод, Синтез и Гротекс, Органика, Россия или Беларусь Производитель: С. К. Терапия, Румыния
Производитель: С. К. Терапия, Румыния Производитель: Акрихин, Тева, Озон, Вертекс, Канонфарма, Штада, Россия или Венгрия, ДС, Китай
Производитель: Акрихин, Тева, Озон, Вертекс, Канонфарма, Штада, Россия или Венгрия, ДС, Китай Производитель: А. Менарини, Италия
Производитель: А. Менарини, Италия Производитель: Д-р Редди с, Индия
Производитель: Д-р Редди с, Индия Производитель: Озон, Нижфарм, Акрихин и др., Россия, Тева (Венгрия), Хемофарм (Сербия)
Производитель: Озон, Нижфарм, Акрихин и др., Россия, Тева (Венгрия), Хемофарм (Сербия)
 Субхондральный склероз суставной поверхности не относится к самостоятельным заболеваниям. Он считается одним из признаков дегенеративно-дистрофического процесса, разрушающего сочленение. В нормальном состоянии головка тазобедренного сустава (ТБС) совершает плавные скользящие движения в вертлужной впадине. Их поверхности покрыты гладким хрящом и смазаны суставной жидкостью. Нагрузка при различных видах движения распределяется равномерно. Дегенеративные процессы делают суставные поверхности шероховатыми, увеличивая трение.
Субхондральный склероз суставной поверхности не относится к самостоятельным заболеваниям. Он считается одним из признаков дегенеративно-дистрофического процесса, разрушающего сочленение. В нормальном состоянии головка тазобедренного сустава (ТБС) совершает плавные скользящие движения в вертлужной впадине. Их поверхности покрыты гладким хрящом и смазаны суставной жидкостью. Нагрузка при различных видах движения распределяется равномерно. Дегенеративные процессы делают суставные поверхности шероховатыми, увеличивая трение. Врачи классифицируют патологию по нескольким признакам.
Врачи классифицируют патологию по нескольким признакам.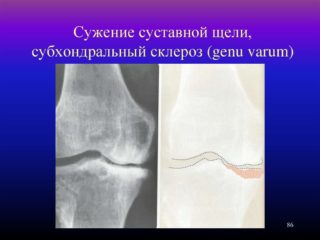 Проявления патологии зависят от стадии поражения. Первый признак поражения ТБС – боль, она возникает непосредственно в сочленении, усиливается при ходьбе. Вначале имеет тянущий характер, с развитием дегенеративных процессов ее интенсивность увеличивается. Особенно мучителен болевой синдром в сырую погоду. Наблюдается дискомфорт после сна и длительного сидения. Поражение ТБС сопровождается следующими симптомами:
Проявления патологии зависят от стадии поражения. Первый признак поражения ТБС – боль, она возникает непосредственно в сочленении, усиливается при ходьбе. Вначале имеет тянущий характер, с развитием дегенеративных процессов ее интенсивность увеличивается. Особенно мучителен болевой синдром в сырую погоду. Наблюдается дискомфорт после сна и длительного сидения. Поражение ТБС сопровождается следующими симптомами: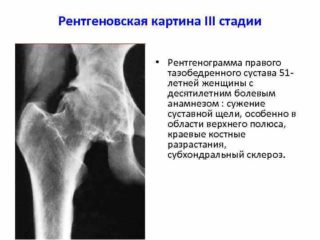 Комплексная диагностика позволяет определить степень поражения суставных поверхностей и причины, вызвавшие патологию. Основной метод – рентгенография. На снимке врач может оценить размер суставной щели и костных выростов. Дополнительно назначается УЗИ.
Комплексная диагностика позволяет определить степень поражения суставных поверхностей и причины, вызвавшие патологию. Основной метод – рентгенография. На снимке врач может оценить размер суставной щели и костных выростов. Дополнительно назначается УЗИ. Значимый компонент лечения – ЛФК – упражнения для восстановления работоспособности сустава. Комплекс подбирает врач, опираясь на индивидуальные потребности пациента. Действенный результат дают упражнения в воде.
Значимый компонент лечения – ЛФК – упражнения для восстановления работоспособности сустава. Комплекс подбирает врач, опираясь на индивидуальные потребности пациента. Действенный результат дают упражнения в воде.


 Субхондральный склероз суставных поверхностей тазобедренных суставов – комплекс заболеваний с воспалением, появлением дегенеративно-дистрофических участков. При патологии пациенту сложно ходить, вставать, садиться, совершать другие движения. Терапию проводит ортопед после обследования.
Субхондральный склероз суставных поверхностей тазобедренных суставов – комплекс заболеваний с воспалением, появлением дегенеративно-дистрофических участков. При патологии пациенту сложно ходить, вставать, садиться, совершать другие движения. Терапию проводит ортопед после обследования. При болезни происходит нарушение функции и разрушение хрящевой ткани. Уменьшается размер замыкательных пластинок. На начальных этапах пациент не ощущает симптомы, может появляться небольшая усталость, напряжение в суставах.
При болезни происходит нарушение функции и разрушение хрящевой ткани. Уменьшается размер замыкательных пластинок. На начальных этапах пациент не ощущает симптомы, может появляться небольшая усталость, напряжение в суставах.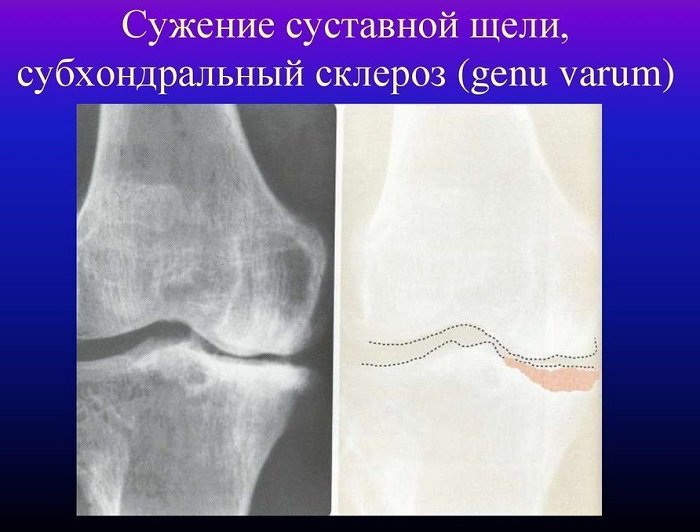

 Сустав, пораженный СХС. Нажмите на фото для увеличения
Сустав, пораженный СХС. Нажмите на фото для увеличения Травму может получить не только профессиональный спортсмен. Многие бегуны-любители травмируют суставы из-за неправильно подобранной обуви, длительному бегу по асфальту, а также неправильному положению туловища
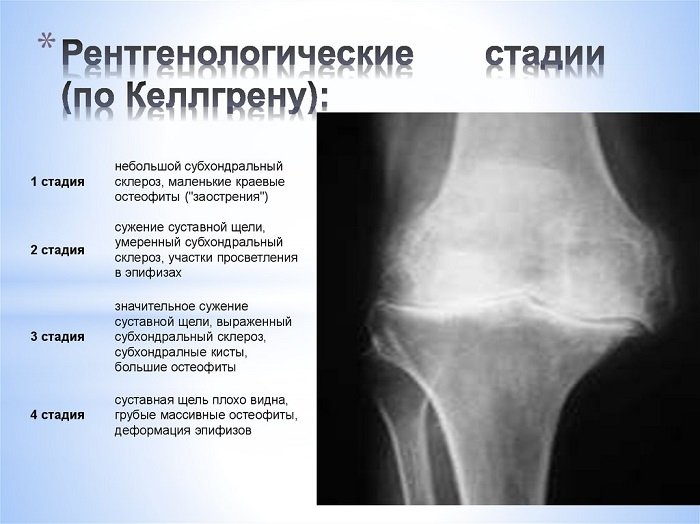
Травму может получить не только профессиональный спортсмен. Многие бегуны-любители травмируют суставы из-за неправильно подобранной обуви, длительному бегу по асфальту, а также неправильному положению туловища Рентген сустава, пораженного субхондральным склерозом: начальная, средняя и поздняя стадии. На рентгенограмме (снимок В) отчетливо видны уплотнения костной ткани при субхондральном склерозе. Нажмите на фото для увеличения
Рентген сустава, пораженного субхондральным склерозом: начальная, средняя и поздняя стадии. На рентгенограмме (снимок В) отчетливо видны уплотнения костной ткани при субхондральном склерозе. Нажмите на фото для увеличения
 Только хирургическое вмешательство позволяет полностью излечить болезнь. Медикаменты и физиотерапия могут лишь задержать развитие недуга
Только хирургическое вмешательство позволяет полностью излечить болезнь. Медикаменты и физиотерапия могут лишь задержать развитие недуга Как лишний вес влияет на позвоночник
Как лишний вес влияет на позвоночник



 Субхондральный остеосклероз
Субхондральный остеосклероз
 Субхондральный остеосклероз не классифицируют в отдельную категорию, это скорее один из симптомов хронического артроза суставов. Изменения чаще всего появляются в коленных и тазобедренных суставах, а на позвоночнике патологии подвержены поясничный и шейный отделы. Именно на эти части нашего тела распределяется максимальная нагрузка при движениях, поэтому такие сочленения быстрей выходят из строя.
Субхондральный остеосклероз не классифицируют в отдельную категорию, это скорее один из симптомов хронического артроза суставов. Изменения чаще всего появляются в коленных и тазобедренных суставах, а на позвоночнике патологии подвержены поясничный и шейный отделы. Именно на эти части нашего тела распределяется максимальная нагрузка при движениях, поэтому такие сочленения быстрей выходят из строя.


 Среди дополнительных мероприятий можно выделить организацию сбалансированного питания и санитарно-курортное лечение. Если же патологическое разрастание ткани привело к полному обездвиживанию суставного соединения, радикальным решением проблемы станет оперативное вмешательство. После операции, пациенту придется пройти курс реабилитационных процедур, а также кардинально изменить привычный образ жизни.
Среди дополнительных мероприятий можно выделить организацию сбалансированного питания и санитарно-курортное лечение. Если же патологическое разрастание ткани привело к полному обездвиживанию суставного соединения, радикальным решением проблемы станет оперативное вмешательство. После операции, пациенту придется пройти курс реабилитационных процедур, а также кардинально изменить привычный образ жизни.
 Перелом является довольно сложно травмой
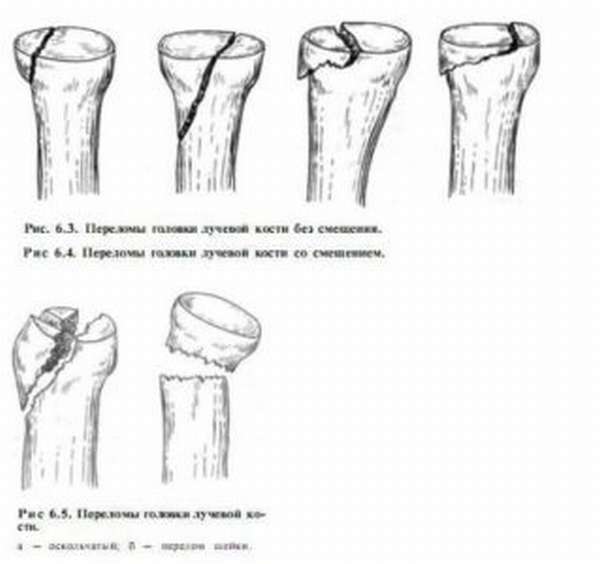
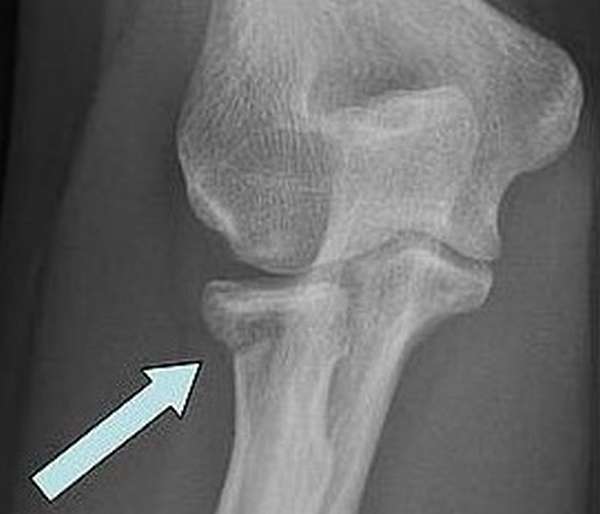
Перелом является довольно сложно травмой В зависимости от характера травмы различают несколько типов перелома головки
В зависимости от характера травмы различают несколько типов перелома головки Перелом сопровождается резкими болями
Перелом сопровождается резкими болями Диагностика проводится с помощью различных методов, в том числе и КТ
Диагностика проводится с помощью различных методов, в том числе и КТ Лечением должен заниматься специалист
Лечением должен заниматься специалист При переломе накладывается гипсовая повязка
При переломе накладывается гипсовая повязка С помощью массажа восстанавливается кровообращение в зоне поражения и двигательная активность конечности
С помощью массажа восстанавливается кровообращение в зоне поражения и двигательная активность конечности
 беспокоят пострадавшего (внешние и внутренние), были ли травмы этой области в прошлом, о состоянии его здоровья на текущий момент и наличии серьезных заболеваний, влияющих на состояние костной системы (например, остеопороз) и т.д.
беспокоят пострадавшего (внешние и внутренние), были ли травмы этой области в прошлом, о состоянии его здоровья на текущий момент и наличии серьезных заболеваний, влияющих на состояние костной системы (например, остеопороз) и т.д.






















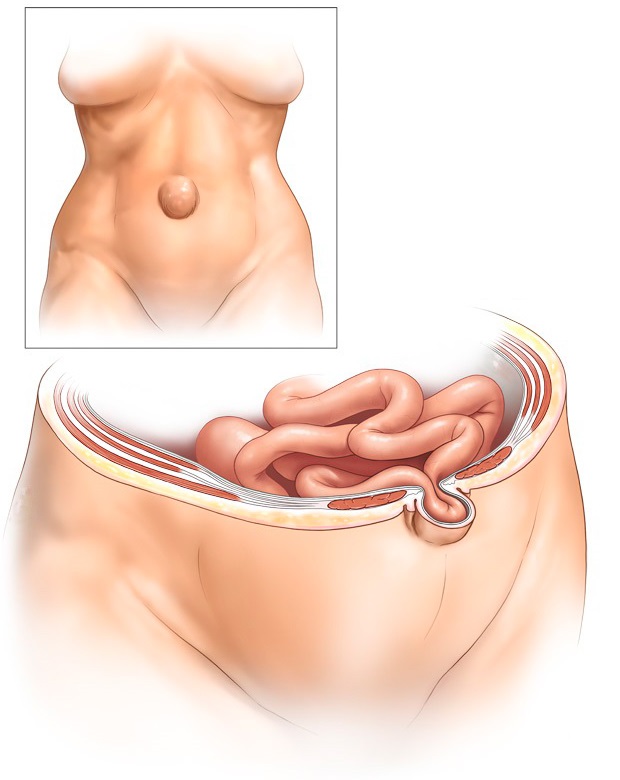
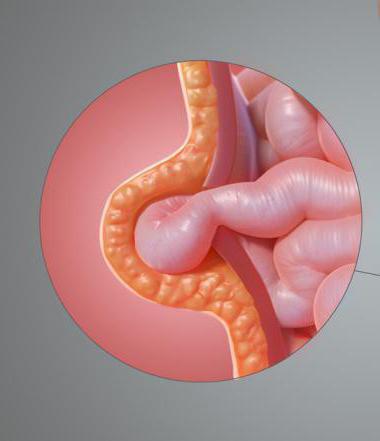
 Часть кишечника, жира или жидкости выталкивается через ослабленной мышцы живота
Часть кишечника, жира или жидкости выталкивается через ослабленной мышцы живота В случае наличия противопоказаний для проведения хирургической операции, требуется ношение специального бандажа
В случае наличия противопоказаний для проведения хирургической операции, требуется ношение специального бандажа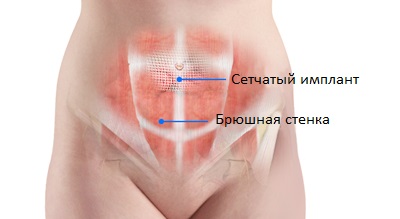 Открытая операция. Хирург сделает один надрез на 2-3 см ниже пупка и вдавит выступающее содержимое обратно. Брюшные стенки после этого будут сшиты. В случае больших грыж, врач может поместить сетчатый имплантат для укрепления слабой брюшной стенки.
Открытая операция. Хирург сделает один надрез на 2-3 см ниже пупка и вдавит выступающее содержимое обратно. Брюшные стенки после этого будут сшиты. В случае больших грыж, врач может поместить сетчатый имплантат для укрепления слабой брюшной стенки.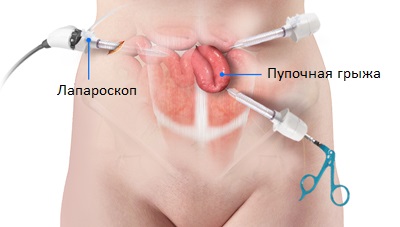 Лапароскопия. Хирург сделает два-три небольших надреза возле выпуклости и вставит лапароскоп (волоконно-оптическую трубку с источником света и камерой) и другие специальные инструменты. Выступающая часть будет втолкнута обратно в брюшную полость, а поврежденная брюшная стенка сшита или закрыта сеткой.
Лапароскопия. Хирург сделает два-три небольших надреза возле выпуклости и вставит лапароскоп (волоконно-оптическую трубку с источником света и камерой) и другие специальные инструменты. Выступающая часть будет втолкнута обратно в брюшную полость, а поврежденная брюшная стенка сшита или закрыта сеткой. Загрузка…
Загрузка… Пупочная грыжа у женщин является патологией, приобретенной со временем. Задача мышц брюшной стенки – защита и удержание органов брюшной полости, если каркас не справляется – органы выпадают. Западание происходит через отверстие в пупочном кольце.
Пупочная грыжа у женщин является патологией, приобретенной со временем. Задача мышц брюшной стенки – защита и удержание органов брюшной полости, если каркас не справляется – органы выпадают. Западание происходит через отверстие в пупочном кольце.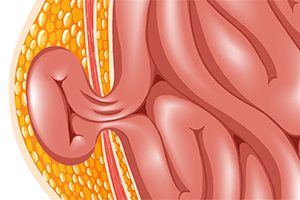 Причина образования грыжи – чрезмерное давление на мышечный каркас брюшной полости.
Причина образования грыжи – чрезмерное давление на мышечный каркас брюшной полости.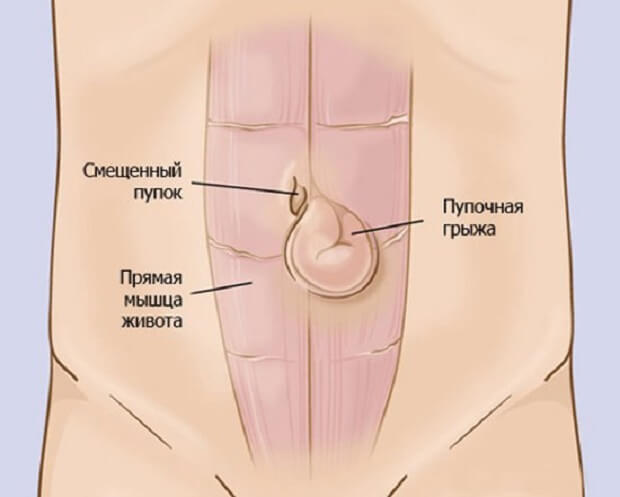 ↑ https://gidpain.ru/gryzha/pupochnaya-zhenshhin-lechenie.html
↑ https://gidpain.ru/gryzha/pupochnaya-zhenshhin-lechenie.html У женщин диагностировать пупочную грыжу не всегда бывает просто. При горизонтальном положении тела выпячивание становится незаметным.
У женщин диагностировать пупочную грыжу не всегда бывает просто. При горизонтальном положении тела выпячивание становится незаметным. Полное устранение пупочной грыжи у женщин без операции неосуществимо.
Полное устранение пупочной грыжи у женщин без операции неосуществимо. Когда хирургическое вмешательство противопоказано, применяется бандаж, который удерживает мышечный каркас.
Когда хирургическое вмешательство противопоказано, применяется бандаж, который удерживает мышечный каркас.
 Беременным женщинам необходимо отложить оперативное вмешательство по удалению грыжи. При отсутствии противопоказаний к операции, необходимо сделать ее как можно быстрее.
Беременным женщинам необходимо отложить оперативное вмешательство по удалению грыжи. При отсутствии противопоказаний к операции, необходимо сделать ее как можно быстрее.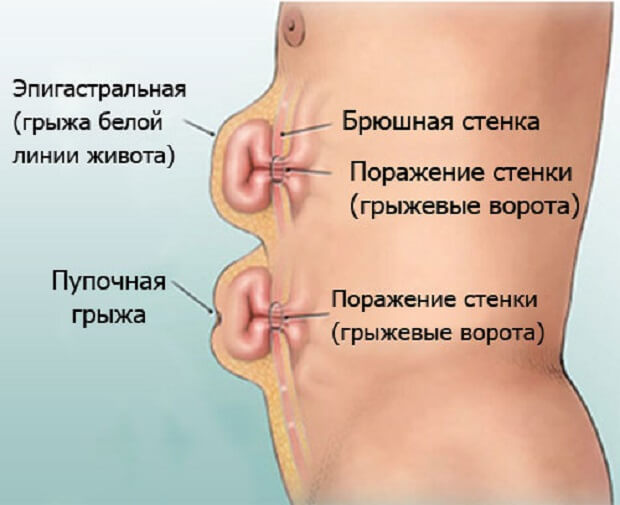 ↑
↑
 После проведенной операции соблюдайте осторожность – не браться даже за легкий физический труд:
После проведенной операции соблюдайте осторожность – не браться даже за легкий физический труд:







 Пупочная грыжа относится к одной из наиболее распространённых патологий организма.
Пупочная грыжа относится к одной из наиболее распространённых патологий организма.


















 Пирантел: состав, показания, инструкция, отзывы
Пирантел: состав, показания, инструкция, отзывы Пирантел или вормил: чем они отличаются и что лучше
Пирантел или вормил: чем они отличаются и что лучше Ивермектин: состав, инструкция по применению, отзывы
Ивермектин: состав, инструкция по применению, отзывы Иммард — инструкция по применению, аналоги, отзывы
Иммард — инструкция по применению, аналоги, отзывы Азитромицин: состав, инструкция по применению, аналоги, отзывы
Азитромицин: состав, инструкция по применению, аналоги, отзывы Диэтилкарбамазин: показания, инструкция, отзывы
Диэтилкарбамазин: показания, инструкция, отзывы Дифиллоботриоз: что это, симптомы и лечение
Дифиллоботриоз: что это, симптомы и лечение Пиперазин для животных: состав, инструкция по применению, отзывы
Пиперазин для животных: состав, инструкция по применению, отзывы









 Тендинозы можно лечить народными средствами. С этой целью применяют травяные ванночки, наложение каолиновых или грязевых аппликаций.
Тендинозы можно лечить народными средствами. С этой целью применяют травяные ванночки, наложение каолиновых или грязевых аппликаций.





 Загрузка…
Загрузка…












 При шейном остеохондрозе первой степени ограничивается подвижность позвонков, больному тяжело поворачивать, наклонять голову, появляются нарушения неврологического характера: снижается чувствительность затылка, шеи, области плеч, рук. Боль распространяется в район сердца, других внутренних органов. Не бывает случаев, чтобы больной жаловался на боль в одном месте. Часто боль обширная, захватывает соседние области. Попытка подвигать больным отделом приносит пациенту боль.
При шейном остеохондрозе первой степени ограничивается подвижность позвонков, больному тяжело поворачивать, наклонять голову, появляются нарушения неврологического характера: снижается чувствительность затылка, шеи, области плеч, рук. Боль распространяется в район сердца, других внутренних органов. Не бывает случаев, чтобы больной жаловался на боль в одном месте. Часто боль обширная, захватывает соседние области. Попытка подвигать больным отделом приносит пациенту боль.





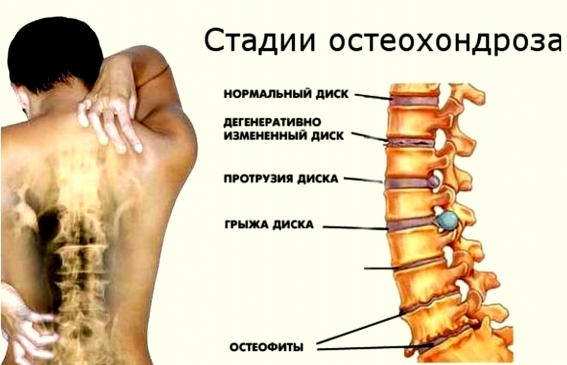
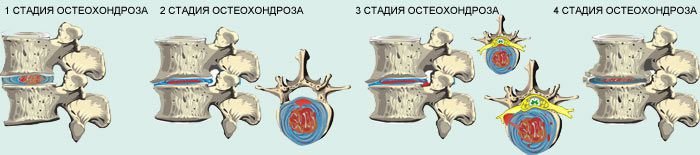


 Загрузка…
Загрузка…
 Молодым людям с такой патологией нужно отказываться от вредных привычек.
Молодым людям с такой патологией нужно отказываться от вредных привычек. Если болезнь затронула шейный отдел, то у человека может ухудшиться слух.
Если болезнь затронула шейный отдел, то у человека может ухудшиться слух. При поражении поясничного отдела мужчины могут замечать проблемы с потенцией.
При поражении поясничного отдела мужчины могут замечать проблемы с потенцией. Чтобы подтвердить диагноз, достаточно сделать рентгеновский снимок позвоночника.
Чтобы подтвердить диагноз, достаточно сделать рентгеновский снимок позвоночника. Лечение заболевание включает в себя массажные процедуры вне периода обострения.
Лечение заболевание включает в себя массажные процедуры вне периода обострения. Признаки остеохондроза
Признаки остеохондроза Стадии остеохондроза и другие патологические изменения позвоночника
Стадии остеохондроза и другие патологические изменения позвоночника Факторы риска возникновения остеохондроза: 1 – лишний вес; 2 – тяжелый физический труд; 3 – курение; 4 – травмы позвоночника
Факторы риска возникновения остеохондроза: 1 – лишний вес; 2 – тяжелый физический труд; 3 – курение; 4 – травмы позвоночника Функции межпозвоночного диска: амортизация, обеспечение гибкости и подвижности позвоночника. Нажмите на фото для увеличения
Функции межпозвоночного диска: амортизация, обеспечение гибкости и подвижности позвоночника. Нажмите на фото для увеличения Связки и основные структурные элементы позвоночника. Нажмите на фото для увеличения
Связки и основные структурные элементы позвоночника. Нажмите на фото для увеличения Стадии остеохондроза
Стадии остеохондроза Строение позвоночника. Нажмите на фото для увеличения
Строение позвоночника. Нажмите на фото для увеличения 1 – нормальный диск и окружающие его позвонки, обратите внимание на количество нервных волокон, которые окружают диск, но не сильно проникают в него; 2 – кольцевой разрыв диска позволил нервным волокнам, несущим боль, врастать в центр диска, также отмечается увеличение нервных волокон в позвоночных концевых пластинах, окружающих диск
1 – нормальный диск и окружающие его позвонки, обратите внимание на количество нервных волокон, которые окружают диск, но не сильно проникают в него; 2 – кольцевой разрыв диска позволил нервным волокнам, несущим боль, врастать в центр диска, также отмечается увеличение нервных волокон в позвоночных концевых пластинах, окружающих диск Нестабильность позвонков
Нестабильность позвонков Поясничный отдел позвоночника на МРТ. Нажмите на фото для увеличения
Поясничный отдел позвоночника на МРТ. Нажмите на фото для увеличения Нажмите на фото для увеличения
Нажмите на фото для увеличения Упражнения для снятия напряжения в шее и пояснице. Нажмите на фото для увеличения
Упражнения для снятия напряжения в шее и пояснице. Нажмите на фото для увеличения


 Не губите больные суставы мазями и уколами! Артрит и артроз лечится…
Не губите больные суставы мазями и уколами! Артрит и артроз лечится… 
 Сколько раз повторять! Если начали болеть колени или поясница, втирайте каждой утро…
Сколько раз повторять! Если начали болеть колени или поясница, втирайте каждой утро…  Ортопед: “Если ноют колени или тазобедренный сустав, возьмите в привычку…
Ортопед: “Если ноют колени или тазобедренный сустав, возьмите в привычку…  При боли в суставах, шеи или спине, в организме сильнейшая нехватка…
При боли в суставах, шеи или спине, в организме сильнейшая нехватка…