Почему болит под: Боль в правом подреберье – топ 10 главных причин – причины болевого синдрома в правом и левом подреберье, диагностика и методы лечения
ТОП 6 причин боли под ложечкой
Когда человек упоминает боль под ложечкой, в сознании вырисовывается эпигастральный треугольник, включающий в себя многие внутренние органы. Боли под ложечкой – одна из немаловажных причин, требующих незамедлительного обращения к специалисту, так как боли эпигастрия могут порождать различные заболевания.
Разделы статьи
1. Пневмония
Нередко, давящие боли под ложечкой возникают из-за пневмонии или, как в народе называют это заболевание, воспаления легких.
Streptococcus pneumoniae – возбудитель пневмонии © shutterstock
Пневмония – опасное заболевание, носящее инфекционный характер. Пока современная медицина не подняла изобретенные медикаменты на более высокий уровень, от воспаления легких умирало почти 80% пациентов. На сегодняшний день, эти показатели снизились в половину. Тем не менее, пневмония считается одним из самых опаснейших заболеваний.
12 ноября – всемирный день борьбы с пневмонией (World Pneumonia Day).
Специалисты установили ряд факторов и недугов, способствующих развитию пневмонии:
- Обычная простуда или грипп;
- Бронхит;
- Перенесенные инфекционные заболевания;
- Сниженный иммунитет.
Пневмония бывает односторонней, двухсторонней, крупозной, долевой и очаговой формы. Каждая форма нуждается в подобающем и неотложном лечении.
Признаки недуга
Частым пусковым фактором, порождающим пневмонию, является сильное переохлаждение, после которого у человека появляются такие симптомы:
- Боль в груди под ложечкой при дыхании или кашле;
- Мокрый кашель;
- Усталость;
- Лихорадка, озноб и потливость.
Ни в коем случае нельзя пренебрегать такой симптоматикой. При проявлении первых болей под ложечкой, следует незамедлительно отправиться на прием к специалисту. Доктор проведет тщательный осмотр, даст направление на сдачу анализов и флюорографию.
Способы лечения
Лечение пневмонии зависит от типа вашей пневмонии, микроба, вызывающего вашу инфекцию, и от того, насколько серьезна ваша пневмония. Доктор берет в учет степень и тяжесть недуга, доставляющего боли под ложечкой, возраст пострадавшего, наличие каких-либо осложнений.
“Пневмонию можно предупредить с помощью иммунизации, адекватного питания и устранения экологических факторов.” – ВОЗ
Бактериальная пневмония лечится лекарствами, которые называются антибиотиками.
Антибиотики не работают, когда причиной пневмонии является вирус. Если у вас вирусная пневмония, ваш врач может назначить противовирусное лекарство для ее лечения.
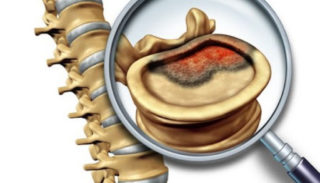
2. Хиатальная грыжа
На вопрос, почему болит под ложечкой, врачи нередко отвечают – хиатальная грыжа. Грыжей называют выпячивающиеся органы брюшной полости, зачастую, это отдел пищевода, желудок или, что реже встречается, другие органы.
На фото справа изображена хиатальная грыжа © shutterstock
Хиатальную грыжу подразделяют на скользящую или аксиальную, параэзофагеальную, комбинированную форму течения. У недуга также имеется несколько степеней тяжести, каждая из которых проявляется своей симптоматикой и нуждается в подобающем лечении.
Специалисты установили некоторые причины, провоцирующие развитие болезни:
- Изменения в диафрагме, связанные с возрастом;
- Травмы;
- Врожденный дефект;
- Давление на близлежащие мышцы при подъеме тяжелых предметов.
“Риск получения грыжи грыжи возрастает с возрастом, они часто встречаются у людей старше 50 лет.” – Национальный институт здравоохранения США
Признаки недуга
- Изжога;
- Рефлюкс желудочной кислоты в пищевод;
- Трудность глотания;
- Боли в животе или в груди под ложечкой;
- Проблемы с дыханием;
- Рвота с кровью или темный стул.
Специалисты рекомендуют, при проявлении болей под ложечкой, незамедлительно посетить больничное учреждение.
Способы лечения
Обычный осмотр доктора не поможет выявить наличие хиатальной грыжи. Для точного постановления диагноза и выяснения степени тяжести недуга, пациенту назначается рентген верхней пищеварительной системы, эндоскопию и ЭКГ. Последняя диагностика крайне важна, так как специалист должен исключить наличие проблем с работой сердца.
Лечить хиатальную грыжу помогает консервативная терапия, включающая:
- Правильное питание;
- Избавление от вредных привычек;
- Антациды, подавляющие секрецию желудка;
- Лекарства для снижения выработки кислоты.
Хирургические методы лечения хиатальной грыжи связаны с отсутствием положительных результатов от консервативной терапии или со слишком запущенной стадией недуга.
3. Панкреатит
Болеть под ложечкой может из-за панкреатита – воспалительного заболевания поджелудочной железы. Недуг разделяют на острую и хроническую форму течения, каждая из которых проявляется своими признаками и требует подобающей терапии.
© shutterstock
Женщины, мужчины и даже дети не застрахованы от панкреатита. Мужчины чаще страдают из-за халатного отношения к проявляющимся симптомам. Они предпочитают посещать больницу тогда, когда недуг почти полностью поглотил орган, что влечет за собой длительное лечение.
“Наиболее распространенной причиной хронического панкреатита является употребление алкоголя.” – Национальный институт диабета, болезней органов пищеварения и заболеваний почек США
Специалистам удалось установить ряд причин, порождающих панкреатит:
- Злоупотребление алкоголем;
- Питание жирной пищей;
- Желчнокаменная болезнь;
- Длительный прием лекарственных медикаментов;
- Наследственная предрасположенность;
- Вирусы или паразиты.
Признаки недуга
К признакам острой формы панкреатита относятся:
- Сильные боли под ложечкой, которые могут стать следствием болевого шока или потери сознания;
- Лихорадка;
- Тошнота и рвота;
- Учащенное сердцебиение.
Ноющая боль под ложечкой может означать хроническую форму течения недуга, которая не проявляется ярко выраженной симптоматикой. К признакам данной формы панкреатита относятся:
- Потеря массы тела;
- Тошнота;
- Рвота;
- Понос;
- Быстрая утомляемость;
- Ухудшение общего самочувствия.
Когда хроническая форма недуга обостряется, у человека возникает вся симптоматика острого течения заболевания. Внезапное обострение нередко приводит к некрозу тканей, что влечет за собой острые боли под ложечкой. В этом случае человеку необходимо срочное врачебное вмешательство и госпитализация.
Способы лечения
Терапия панкреатита доставляющего боли под ложечкой, может включать в себя обезболивающее, антибиотики, диету с низким содержанием жиров или даже операцию по удалению желчного пузыря.
Лишь своевременная терапия поможет замедлить ход развития панкреатита. Во избежание различных осложнений рекомендуется консультироваться с квалифицированным специалистом, а не заниматься самолечением.
4. Мочекаменная болезнь
Как ни странно, но под ложечкой сильная боль может свидетельствовать о мочекаменной болезни.
© shutterstock
В группе риска находится население в возрастной категории от 21 года до 60 лет. Мужчины более склонны к развитию камней в почках, чем женщины.
По мнению ученых, мочекаменная болезнь, оставляющая боли под ложечкой, является следствием дисбаланса в человеческом организме. Потому что нет единственной причины, вызывающей данный недуг.
У вас больше шансов на развитие камней в почках, если у вас есть определенные условия, в том числе:
- закупорка мочевыводящих путей;
- воспаления в кишечнике;
- кистозные заболевания почек;
- проблемы с пищеварением;
- подагра;
- ожирение;
- прием мочегонных средств.
Люди, находящиеся в зоне риска, должны внимательно относиться к признакам, которые подает им их организм. Следовательно, своевременно посещать больничные учреждения.
Признаки недуга
Проявление симптоматики зависит от многих факторов, среди которых форма, степень, размер и локализация камней. Небольшие новообразования могут на протяжении долгих лет не доставлять дискомфорта человеку. В тот момент как один неровный камешек может причинять весомые неудобства.
В медицине выделяется несколько основных признаков:
- Боли при мочеиспускании;
- Острые боли в спине, боку, нижней части живота или паха;
- Кровь в моче;
- Мутная или плохо пахнущая моча;
- Неспособность мочиться.
При проявлении такой симптоматики, следует незамедлительно посетить квалифицированного специалиста.
Способы лечения
Снять боль под ложечкой, доставленную мочекаменной болезнью, можно при помощи консервативной терапии.
К сожалению, медикаментозное выведение образований не приносит 100% положительный результат. Специалисты относят такой метод лечения больше к профилактическим мероприятиям, помогающим предотвратить появление новых камней и болей под ложечкой.
Уролог может удалить камень из почки или разбить его на мелкие кусочки следующими процедурами:
- Ударно-волновая литотрипсия;
- Цистоскопия и уретероскопия;
- Чрескожная нефролитотомия.
5. Инфаркт миокарда
Причины боли под ложечкой могут крыться в развитии инфаркта миокарда – всеми известное неотложное состояние, при котором поток крови к сердцу заблокирован закупоркой. Прерывание кровотока может повредить или разрушить часть сердечной мышцы.
© shutterstock
По статистическим исследованиям, инфаркт миокарда, доставляющий боли под ложечкой, диагностируется чаще у мужчин, нежели у женщин.
Среди причин возникновения выделяют:
- Повышенный холестерин в крови;
- Высокое кровяное давление;
- Высокий уровень сахара в крови из-за диабета;
- Избыточный вес и ожирение;
- Табакокурение;
- Наследственная предрасположенность;
- Преклонный возраст;
- Постоянные стрессы.
“Сердечно-сосудистые заболевания являются основной причиной смерти во всем мире.” – ВОЗ
Признаки инфаркта
Периодические боли под ложечкой в области груди являются следствием ишемической болезни сердца, которая и приводит к инфаркту. Многие люди знают, что у них имеются сердечные проблемы, поэтому принимают препараты, помогающие устранять боли под ложечкой в области грудины. Но важно использовать только лекарственные средства, которые назначит ваш лечащий врач.
Инфаркт миокарда проявляется:
- Болями под ложечкой с левой стороны;
- Болями или дискомфортом в груди;
- Болями или дискомфортом в одной или обеих руках;
- Сбивчивым дыханием;
- Тошнотой и рвотой;
- Внезапным головокружением;
- Холодным потом;
- Усталостью.
Ни один человек не должен оставлять без внимания боли под ложечкой и вышеописанную симптоматику, так как недуг может привести к летальному исходу.
Способы лечения
Как только диагноз сердечного приступа, доставляющего боли под ложечкой, подтвержден, врачи немедленно начинают лечение, пытаясь восстановить кровоток через кровеносные сосуды, питающие сердце.
Двумя основными методами лечения являются препараты, разрушающие сгусток, и чрескожное коронарное вмешательство, также известное как коронарная ангиопластика, процедура, используемая для открытия заблокированных артерий.
Реабилитационный период будет длиться на протяжении полугода. Человек должен отказаться от вредных привычек и вести правильный образ жизни. Выполняя все рекомендации лечащего врача, повторный инфаркт миокарда, доставляющий боли под ложечкой, не побеспокоит пациента на протяжении долгого времени.
6. Гастрит
Нередко, боли под ложечкой возникают из-за гастрита – патологии, вызывающей воспаление слизистых оболочек желудка.
Иллюстрация воспаления при гастрите © shutterstock
Среди причин, провоцирующих гастрит, выделяют:
- Инфекция H. pylori;
- Стресс;
- Злоупотребление алкоголем;
- Регулярное использование обезболивающих;
- Желчный рефлюкс;
- Аутоиммунный ответ.
Признаки гастрита
К клиническим проявлениям заболевания относится:
- Боли и жжение под ложечкой;
- Дискомфорт в верхней части живота;
- Тошнота;
- Рвота;
- Сбивчивое дыхание;
- Головокружение или слабость;
- Красная кровь в рвоте;
- Черный, смолистый стул;
- Красная кровь в стуле;
- Слабость;
- Бледность.
Способы лечения
Чтобы избавиться от болей под ложечкой, доставленных гастритом, нужно в первую очередь лечить основную причину вызвавшую гастрит.
Если причиной гастрита является длительное применение обезболивающих, врач может посоветовать пациенту ограничить их прием. Если же причиной является инфекция, то врач должен назначить лечение с помощью антибиотиков.
Все методы лечения, в строгом порядке, должен подбирать специалист, отталкиваясь от индивидуальных особенностей каждого пациента.
© shutterstock
Врачи, лечащие боли под ложечкой
Причины и лечение боли под ложечкой может выявить лишь квалифицированный специалист. Человек должен посетить терапевта, который проведет осмотр, опрос и необходимую диагностику, затем, направит к одному из узких специалистов:
- Гастроэнтеролог;
- Уролог;
- Кардиолог;
- Хирург;
- Онколог.
Менее популярные причины боли под ложечкой
Когда у человека болит в животе под ложечкой, причинами становятся:
- Язва;
- Перитонит;
- Пневмоторакс;
- Плеврит;
- Стеноз;
- Пищевое отравление;
- Желудочно-кишечные расстройства.
Подведение итогов
Если человек чувствует сильную боль под ложечкой, не стоит дожидаться осложнений, следует незамедлительно отправиться на прием к доктору. Только специалист сможет выявить истинную причину, породившую боли под ложечкой, и назначить курс необходимой терапии. Важно помнить, что своевременное лечение – залог быстрого выздоровления.
Дата пересмотра информации: 4
Интересно8Не интересно1ТОП 6 причин боли под мышкой
Многие люди хотят знать, почему болит под мышкой и чем это обуславливается. Под мышкой имеются сальные и потовые гипофизы, лимфоузлы, волосяные фолликулы. Любое из этих составляющих может пробудить болезненные ощущения и воспаление. При первых же симптомах следует сообщить о проблеме специалистам, чтобы они провели диагностику, выяснили первопричины возникновения болей под мышкой и установили подобающую терапию.
Разделы статьи
1. Ушибы и растяжение
На первом месте находятся ушибы и растяжения, которые способны вызывать под мышками боль.
© shutterstock
Растяжение мышц и связок в области подмышек – нередкая причина проявления боли. Она может быть слабой, терпимой и сильной. Стоит только неосторожно наклониться, поднять какой-то увесистый предмет, удариться обо что-то плечом или махнуть резко рукой и появится травматическое повреждение.
Зачастую с такими сложностями сталкиваются спортсмены, получающие регулярные физические нагрузки. 20% людей, работающих музыкантами, кассирами, машинистами, также жалуются на частые растяжения мышц.
Признаки растяжения
Основным признаком растяжения мышц под мышками является тянущая боль, которая усиливается в момент движений.
При слабой степени повреждения, движения не сковываются, но причиняют малоприятный дискомфорт. В умеренной степени растяжения, боль под мышкой сопровождает каждое действие. Поднятие тяжести дается с большим трудом. А вот сильная степень не даст о себе забыть ни на минуту. Регулярная пронзительная боль требует медицинской диагностики и лечения.
Способы лечения
Если у человека появилась боль под мышками после физических нагрузок, следует их прекратить. Приложить к месту растяжения лед, он поможет избавиться от первичных болевых ощущений. Небольшие травматические повреждения эффективно излечиваются с помощью мази или геля, в которых содержаться противовоспалительные компоненты. Пострадавший также может выпить обезболивающую таблетку, чтобы полноценно отдохнуть после случившегося.
Если под мышкой произошел разрыв мышцы, это сразу станет понятно, так как боли будут весьма сильными и мучительными, нужно незамедлительно идти к специалисту на осмотр. Доктор прибегнет к вторичным методам лечения растяжений:
- Физиотерапия;
- Противовоспалительные медикаменты;
- Инъекции;
- Лечебные упражнения;
- Реабилитационный период.
Длительность процедур будет зависеть от степени тяжести повреждений.
Не стоит затягивать с визитом к специалисту, когда под мышками болят мышцы, так как отсутствие подобающей диагностики и лечения может привести к неприятным последствиям.
2. Аллергия
На сегодняшний день рекламируются многие косметические средства, помогающие поддержать состояние кожи под мышками. Дезодоранты и антиперспиранты имеют увлажняющие, защищающие, регулирующие и устраняющие запах компоненты, способные вызывать аллергические реакции, следовательно, и боли в подмышечной области.
© shutterstock
Каждый человек использует такие средства, ведь они являются неотъемлемой частью личной гигиены. В их состав входят различные синтетические компоненты, на один из которых человеческий организм может плохо среагировать.
Аллергия под мышкой может проявиться уже после первого использования. И определить из-за чего именно произошла проблема, без диагностики врача невозможно. Так как некоторые производители не пишут на этикетке вредные вещества, которые входят в состав. А люди, покупающие препараты, даже не обращают внимания на срок годности.
А также существует разница между дезодорантом и антиперспирантом. Первый устраняет неприятный запах пота, а второй блокирует потоотделение. Поэтому часто использовать антиперспирант не рекомендуется, так как в последствие может появиться аллергия.
Признаки аллергии
Симптоматика проявления аллергии весьма яркая:
- Кожа под мышками краснеет;
- Появляется сыпь, зуд, шелушение;
- Человек начинает чихать, кашлять;
- Воспаляется слизистая оболочка носа;
- Глаза начинают слезоточить.
Респираторные признаки проявляются после использования спрея. При частом применении шарикового дезодоранта могут образоваться тяжелые случаи: гнойная сыпь, эрозия.
Способы лечения
Чтобы излечить аллергию, которая причиняет боль в подмышечной впадине, следует выяснить, на что именно проявляется побочное действие.
Если болит кожа под мышкой, лишь при использовании определенной марки косметического средства, достаточно сменить дезодорант. В обстоятельствах, когда смена средства не приносит положительных результатов, следует обратиться за помощью к специалисту.
Врачи лечат аллергию при помощи антигистаминных средств и мазей. Пациент должен соблюдать схему и дозировку назначенной терапии, дабы лечение прошло продуктивно и без последствий.
3. Лимфаденит
Лимфатические узлы под мышкой обладают свойством воспаляться при инфекционных поражениях, доставляя мучительные боли и массу неудобств. Данную болезнь именуют лимфаденитом. Он является распространенным недугом, из-за которого люди обращаются к докторам.
© shutterstock
Лимфоузлы играют немаловажную роль, защищая человеческий организм от всевозможных инфекций, среди которых вирусы, бактерии, токсины и многое другое.
Лимфаденит может быть специфическим и неспецифическим. Первый проявляется из-за таких болезней:
- Туберкулез;
- Сифилис;
- Актиномикоз;
- Чума;
- Туляремия.
Второй образовывается из-за стафилококковой, стрептококковой и вирусной инфекции.
Признаки лимфаденита
Если лимфоузел под мышкой воспалился и болит, кожа вокруг становится красноватой, то это первые признаки острого лимфаденита.
Помимо болей под мышкой, у пациента проявляются такие симптомы:
- Жар;
- Дрожь;
- Утомленность;
- Мигрень;
- Всеобщее недомогание.
Когда лимфоузлы под мышкой возбудились с помощью вирусных инфекций, микроорганизмы начнут передвигаться по телу, что приведет к общему отравлению организма.
Способы лечения
Когда болят лимфоузлы под мышками, предпринимать самостоятельное лечение категорически запрещено! Если в подмышечной области стали возникать боли, рекомендуется незамедлительно идти к доктору. Поскольку первопричины и последствия расширения лимфоузлов под мышкой могут носить разные характеры.
Острый неспецифический лимфаденит лечат консервативным методом. Доктор назначает антибиотики, препараты, укрепляющие иммунную систему, обезболивающие медикаменты и УВЧ-терапию.
Когда у пациента выявляется гнойный лимфаденит, назначается хирургическое вмешательство, дабы избежать продвижения инфекций по организму. После чего прописываются медикаменты, состоящие из таблеток и мазей.
Если человек не ведает причин, по которым под мышкой опухло и болит, для лечения не стоит применять и народные рецепты. Нужно посетить высококвалифицированного врача. Он поставит подобающий диагноз и назначит правильную терапию. Главное, следовать всем указаниям доктора, чтобы течение недуга было не таким болезненным.
4. Атерома
В случаях, когда под мышкой появилась шишка и болит, это сигнализирует об образовании атеромы – доброкачественного или злокачественного подкожного уплотнения. Сальные гипофизы собираются в «клубок» после нарушения обменного процесса и засорения протоков желез, что может возникнуть вследствие:
- Гормональных сбоев;
- Гипергидроза;
- Несоблюдения личной гигиены;
- Депиляции;
- Ударов и травм;
- Использования некачественных косметических средств.
© shutterstock
По установленной врачами статистике большинство людей, обращающихся за помощью из-за несносных болей под мышкой, переживает трансформацию атеромы в гнойник.
Если не произведется подобающее врачевание, гнойная опухоль со временем самопроизвольно вскроется, принеся человеку облегчение. Но боли под мышкой исчезнут на короткий срок, потому как недуг будет проявлять себя, пока не произойдет полноценное медикаментозное лечение.
Признаки атеромы
Признаки атеромы не особо отличаются от других симптомов образования болей под мышками:
- Высокая температура и артериальное давление;
- Интоксикация организма;
- Гиперемия;
- Пульсирующие боли под мышкой.
Способы лечения
Если болит шишка под мышкой, не стоит откладывать поход к доктору. Специалист проведет осмотр и назначит необходимую терапию. Если дождаться осложнений атеромы, лечение может стать болезненным и небезопасным.
Чтобы удалить атерому, врач подбирает индивидуальный способ для каждого пациента. Шишка может удаляться при помощи:
- Лазерной хирургии;
- Радиоволнового устранения;
- Хирургического вмешательства.
Лазером удаляются едва заметные образования, доставляющие боли в левой или правой подмышке. Эффективный и безопасный метод не оставляет на коже шрамов и следов.
При помощи радиоволн разрушаются клетки атеромы. После такой терапии под мышкой остается маленьких размеров впадинка, на которую накладывается стерильный бандаж.
Хирургическое вмешательство – радикальный метод лечения, помогающий удалить гнойную атерому любого размера. После изъятия опухоли, рана обрабатывается антисептическим препаратом и только потом накладывается необходимое количество швов. При таком способе лечения в организм может попасть инфекция, плюс, реабилитационный период продлиться намного дольше. Поэтому и не рекомендуется до последнего оттягивать посещение доктора.
В любом случае, когда болит внутри под мышкой, организм подает знаки тревоги, которые не должны остаться незамеченными.
5. Гидраденит
Гидраденит – воспалительное образование в протоках апокриновых желез. Острое, нагноившееся воспаление и нарыв образовываются не только под мышкой, но и на мошонке, анусе, женских половых губах и под грудью.
© shutterstock
Маленькие дети и люди пожилого возраста не подвергаются данному недугу. К сожалению, женщины в возрасте от 16 до 60 лет более уязвимы, так как недуг начинает вырабатывать секрет с пубертатного периода, и заканчивает в менопаузе.
Основной причиной возникновения гидраденита является влажная среда, образовывающаяся из-за обильного потоотделения. Биологическая влага – идеальная среда для скопления вирусов, грибков и бактериальных инфекций. Что приводит к засорению потовых центров, а вследствие этого появляется воспаление.
Гидраденит, сопровождающийся болями под мышками, пробуждается из-за таких факторов:
- Обессиливание иммунной системы;
- Гормональные сбои;
- Дерматологические кожные дефекты;
- Нарушенная работоспособность потовых желез;
- Лишний вес;
- Проблемы с нервной системой;
- Регулярное голодание;
- Многочисленные облучения;
- Гормональные лекарства продолжительного приема;
- Неаккуратное удаление волосяного покрова;
- Патологии ЖКТ;
Признаки гидраденита
Первым признаком воспаления недуга считается, если в области подмышки боль сопровождается болезненным узелком небольшого размера, который через день достигает в диаметре до 20 мм и становится багрового цвета.
Рядом с очагом постепенно формируются новые образования, сливаясь в одну большую шишку, наполненную гноем. Отечность растет, боль под мышкой становится невыносимой, человек старается не шевелить рукой.
Среди основных признаков гидраденита выделяются:
- Не прекращающая рост шишка;
- Сильный отек;
- Покраснение кожи;
- Высокая температура тела;
- Зуд;
- Регулярная боль.
Способы лечения
В зависимости от степени воспаления, заболевание лечат консервативными или радикальными методами. Консервативный включает в себя прием медикаментов, народные средства и физиотерапию. Радикальный метод – хирургическое вмешательство, которое поможет избавиться от воспаленного узла и будет требовать послеоперационных процедур.
Стоит знать, что такое заболевание как гидраденит не проходит самостоятельно. Если человек решит сам выдавить гной из узелков, инфекция начнет распространяться, что привлечет осложнения, которые не излечить без подобающей терапии. Следовательно, при первых болевых ощущениях в подмышках желательно посетить больницу.
6. Мастопатия
Многих женщин интересует вопрос, может ли болеть под мышкой вследствие нарушений молочных желез. Да, может. И этот недуг носит название – мастопатия. Данная патология проявляется лишь у женского пола, потому как связана с трансформацией в железах внешней секреции. Мастопатия может быть вызвана:
- Завышенным уровнем эстрогена;
- Нарушением деятельности яичников;
- Полным отсутствием родов;
- Абортом;
- Ранним началом месячных и половым созреванием;
- Грудными травмами;
- Ношением тесного бюстгальтера;
- Вредными привычками;
- Регулярными стрессами;
- Унаследованными генами;
- Гинекологическими недугами;
- Избыточным весом и многими другими факторами.
© shutterstock
Признаки мастопатии
Перед менструальным циклом у девушки в груди появляются боли различных степеней, передающиеся в подмышки.
В середине цикла бюст становится уплотненным, тяжелым, гиперчувствительным и приумножается в размерах.
Затем появляются выделения из сосков при сдавливании бюста. Жидкость бывает бесцветного, белого, светло-зеленого, коричневого, кровянистого окраса.
Способы лечения
Терапия выбирается по нескольким критериям: ранняя форма обнаружения, степень тяжести, сопутствующие недуги и возраст пациентки.
На сегодняшний день существует четыре вида врачевания:
- Медикаментозное;
- Гормональное;
- Негормональное;
- Хирургическое.
А также существуют народные методы борьбы с мастопатией. Но применять их без рекомендации лечащего врача категорически запрещается. Так как они могут вызвать те или иные степени тяжести заболевания.
Чтобы не привлекать к себе такой недуг, как мастопатия, способная причинять жуткие боли под мышками и в груди, следует придерживаться некоторых правил:
- Исключить алкоголь и табакокурение;
- Вести здоровый образ жизни – плавание, спорт, фитнес, правильное питание;
- Спать положенное количество времени – минимум 8 часов.
Врачи, помогающие избавиться от болей под мышками
Боли под мышками не возникают просто так. Любые симптомы требуют визита к высококвалифицированному специалисту. Среди таких выделяют:
- Терапевта;
- Хирурга;
- Гинеколога;
- Дерматолога;
- Травматолога.
Изначально нужно посетить терапевта, который выпишет направление к необходимому врачу.
© shutterstock
Не столь популярные причины боли под мышкой
Когда болит слева под мышкой, при этом не вызываются воспалительные процессы, нужно проверить сосудистую систему сердца. Боли в левой подмышке пробуждаются следующими недугами:
- Ишемической болезнью сердца;
- «Грудной жабой»;
- Инфарктом миокарда.
Если справа болит подмышка, источником могут являться все вышеперечисленные заболевания, не считая инфаркт миокарда. Но когда воспалительное протекание не наблюдается, основанием можно считать остеохондроз или невралгию.
К менее популярным причинам также относятся:
- Фолликулит;
- Фурункулы;
- Карбункулы;
- Боль в папилломе под мышкой;
- Новообразования;
- Нарушения нервной системы;
- Пиодермия.
Подведение итогов
В случае, когда болят мышцы под мышками или беспокоят уплотненные новообразования в этом же месте, лучше не дожидаться осложнений, а обратиться за рекомендациями в клинику.
Самостоятельно боли под мышками не исчезают. Они просят подобающего врачевания, которое назначается после полноценного обследования, помогающего определить происхождение заболевания.
Стоит помнить, что обострение поспособствует хирургическому вторжению, которого можно избежать, проконсультировавшись с доктором, при начальных болях под мышками.
Интересно8Не интересно2Почему болит под левым ребром спереди и насколько это опасно – разбираемся
Передняя часть левого подреберья богата на внутренние отделы организма, поэтому дискомфорт в этой области обычно обусловлен поражением одного из них.
Оставлять боли под левым ребром без внимания нежелательно, так как они нередко являются первым признаком развития патологического состояния. Так, очень часто болевые ощущения и тяжесть в этой области являются следствием недугов нервной, дыхательной и пищеварительной систем.
В сегодняшнем материале более подробно осветим то, почему болит под левым ребром спереди, насколько это опасно и поддается ли терапии. Интересно? Тогда обязательно дочитайте приведенную ниже статью до конца. Уверяем, каждый читатель найдет много полезной для себя информации.
Каковы основные причины боли и тяжести

Боль в подреберье может усиливаться после физических нагрузок
Боли, тяжесть и дискомфорт иной формации в левом подреберье – неспецифичные симптомы, которые могут свидетельствовать о целом ряде разнотипных заболеваний.
В этой части организма находится множество узлов, наиболее значимыми из которых являются:
- левое легкое и его придатки дыхательной системы;
- хвост поджелудочной железы;
- средняя стеночная зона сердца;
- верхняя часть желудка и изгиб одной из кишок;
- верхняя часть левой почки;
- небольшая часть диафрагмы;
- левые маточные придатки у представительниц женского пола.
Помимо этого, под левым ребром спереди расположены многочисленные нервы, сосуды, лимфатические узлы, мышечные отделы торса и подкожной клетчатки, вследствие чего патогенез дискомфорта в этой области тела может быть и вправду крайне широк.
Чтобы определить точную причину болей и тяжести в левом подреберье, необходимо оценить общую клиническую картину проблемы и провести ряд обследований в поликлинике.
О диагностике возможного патогенеза дискомфорта поговорим чуть позже, сейчас же рассмотрим основные причины его появления. Как показывает практика, чаще всего боли и тяжесть в передней части левого подреберья возникают из-за:
- отечности воспалившихся тканей тела;
- недостаточного кровоснабжения таковых, что провоцирует неправильную работу нервных окончаний;
- нарушенной целостности органов, находящихся под левым ребром;
- мышечных проблем;
- недавно перенесенной операции;
- типичного переедания или перегрузки при физических занятиях.

Боль под левым ребром может быть разного характера
Что касается конкретных патологий, то их перечень поистине огромен. В современной медицине патогенез дискомфорта в левом подреберье обычно сводится к развитию:
- острых и хронических воспалений поджелудочной железы;
- панкреатита;
- проблем с желчным пузырем;
- холецистита;
- воспалительного процесса в желудке;
- гастрита;
- язв в ЖКТ;
- патологического состояния легких;
- диафрагмальной грыжи;
- хронического миелолейкоза;
- дивертикулита;
- ишемического колита;
- пиелонефрита;
- гломерулонефрита;
- кардиопатии различной формации;
- вегетативных кризов;
- метеоризма;
- ревматизмов и остеохондрозов.
В редких случаях причиной болей и тяжести под левым ребром спереди являются воспалившийся аппендикс и процесс расширения бронхо-легочных путей у беременных женщин.
Естественно, говорить о патологическом состоянии органов или тканей в области левого подреберья можно только при систематичном проявлении дискомфорта. Если боль или тяжесть имеют разовый характер, то виной всему единовременные проблемы в работе организма, которые способны исчезнуть сами по себе.
При их наличии тревогу бить не нужно, при иных же обстоятельствах не лишним будет пройти комплексную диагностику в поликлинике и определить патогенез проблемы.
С причинами болей в левом боку вас ознакомит видеосюжет:
Диагностика патогенеза дискомфорта

Пальпация — как вариант обследования
Для диагностики точной причины болей и тяжести в левом подреберье следует обратиться к общему терапевту, который, проанализировав симптоматику пациента, направит его к одному из профильных специалистов.
Определить то, к какому доктору необходимо обращаться в первую очередь, может и сам больной. Для достижения этой цели ему достаточно оценить характер имеющегося дискомфорта под левым ребром.
Так, разные типы дискомфорта свидетельствуют о соответствующих поражениях организма. Чаще всего характер болей таков:
- стабильные болевые ощущения с чувством тяжести, распирания и тошнотой – поражения ЖКТ, обращаться следует к гастроэнтерологу;
- дискомфорт пульсирующего характера, который усиливается в процессе кашля или даже дыхания – патологии дыхательной системы, легких, обращаться необходимо к общему терапевту, хирургу или отоларингологу;
- ноющие и тупые болевые ощущения – болезни селезенки или почек, обращаться придется к эндокринологу;
- дискомфорт, усиливающийся при выдохе – невралгия или остеохондроз грудины, обращаться следует к хирургу или неврологу;
- жгучие болевые ощущения, периодически отдающие в левую руку или верхнюю часть спины – болезни сердечно-сосудистой системы, прямой путь к кардиологу.
Вне зависимости от выраженности проявлений того или иного недуга диагностика проблемы с болями в левом подреберье всегда носит комплексный характер. Типовой порядок ее проведения заключается в реализации 3 этапов. Если быть точней, речь идет:
- О сборе анамнеза, заключающемся в беседе доктора с пациентом, анализе проявляемой симптоматике у больного и изучении его истории болезней.
- О проведении исследований биоматериала, необходимого для определения общего состояния организма и степени его поражения от имеющегося недуга. Обычно для анализа берут:
- кровь;
- мочу;
- кал.
При специфичных назначениях также могут быть реализованы соскобы с различных слизистых организма. Например, при подозрении на поражение ЖКТ мазок берется из кишечника, а при потенциальном поражении легких – с носоглотки.
Об организации инструментальных методик обследования. Здесь перечень возможных диагностик очень широк и окончательный выбор в необходимости проведения той или методики делает исключительно лечащий специалист. Чаще всего проводятся такие обследования как:
- рентген;
- КТ;
- МРТ;
- УЗИ.
Естественно, предмет исследований – передняя часть левого подреберья, где проявляется дискомфорт. По итогу комплексной диагностике каждому больному определяется индивидуальный курс терапии, серьезность которого зависит от тяжести выявленной патологии.
В некоторых случаях удается обойтись приемом некоторых медикаментов, а иногда необходимо хирургическое вмешательство, но об этом чуть позже.
О терапии потенциальных заболеваний

Болит под левым ребром
Как можно было понять из предыдущего пункта статьи, лечение болей и тяжести в левом подреберье настолько многогранная тема, что рассматривать ее максимально конкретно можно только в контексте четко поставленного диагноза.
В зависимости от имеющейся патологии больным, жалующимся на дискомфорт под левым ребром, определяются полностью индивидуальные тактики терапии.
На данный момент методики лечения, используемые при избавлении от рассмотренных сегодня проблем, включают в себя:
- Медикаментозную терапию, назначаемую в подавляющем числе клинических случаев с болевыми ощущениями в левом подреберье. Прием специализированных препаратов необходим как для купирования неприятных признаков недуга, так и для устранения первопричин его появления. Например, при нестерпимом дискомфорте нередко используются обезболивающие средства. Важно помнить, что устранение симптоматики – это не основа терапии, намного важней бороться с первопричиной имеющейся патологии. Учитывая это, в процессе лечения любых заболеваний не следует игнорировать посещения доктора и постоянные консультации с ним. Только профессионал способен помочь в максимально короткие сроки и с максимально возможным эффектом избавиться от дискомфорта в левом подреберье, а также от вызвавших его болезней.
- Хирургическое вмешательство, необходимое при выявлении серьезных или запущенных патологий. Как правило, к операциям прибегают в тех случаях, когда медикаментозный курс терапии не дает должного эффекта или просто невозможен к реализации. Основные назначения к оперативному вмешательству при болях в левом подреберье – это выявление опухолевых образований, разрывы тканей и проблемы с костно-мышечным аппаратом. При иных обстоятельствах хирургия практически не применяется.
- Выжидательную тактику терапии, использующуюся при выявлении патологии несерьезной формации. Подобный способ лечения нередко применяется при заболеваниях ЖКТ, провоцирующих боли под левым ребром спереди.
Обычно такая терапия реализуется посредством корректировки образа жизни, питания больного. Если по истечению долгого периода времени выжидательная тактика лечения положительных результатов не дает и имеющаяся патология продолжает прогрессировать, взгляды на терапевтические меры обязательно пересматриваются. Зачастую с выжидания переходят на медикаментозный курс терапии.
Естественно, при организации лечения любой формации немаловажно придерживаться всех советов лечащего специалиста, нормализовать образ жизни и отказаться от вредных привычек. В противном случае эффективность терапии вряд ли будет высокой.
Пожалуй, на этом повествование по теме сегодняшней статьи можно завершить. Как видите, боли и тяжесть в левом подреберье – тема и вправду очень многогранная и интересная к рассмотрению. Надеемся, представленный материал был для вас полезен и дал ответы на интересующие вопросы. Здоровья вам!
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Расскажите друзьям! Расскажите об этой статье своим друзьям в любимой социальной сети с помощью социальных кнопок. Спасибо!
Поделиться
Поделиться
Твит
Телеграм
Класс
Вотсап
Почему болит живот под ребрами? Самые распространенные причины
Боль верхней части живота под ребрами — часто встречающийся симптом, особенно характерный для следующих патологий:
- Гастриты;
- Язва желудка и ДПК;
- Панкреатит;
- Холецистит.
Рези под ребрами с правой стороны свойственны и заболеваниям печени. На патологию легких указывают подреберные пневмалгии, возникающие справа, слева, посередине, и усиливающиеся при кашле. Такой же плавающей болью под ребрами отличается и вегето-сосудистая дистония. В этой статье будут рассмотрены боли верхнего отдела живота, от носящиеся к нарушениям функций пищеварительной системы.
Гастралгии

Воспаление желудка
Тупой, или напротив, резкий болевой синдром в переднем подреберном отделе брюшной полости вызывает воспаление желудка с повышенной или нормальной кислотностью. Для этой патологии характерно возникновение болезненных ощущений в состоянии голода, от того, что желудочный сок раздражает воспаленную слизистую желудка.
Но прием пищи не облегчает состояния, а напротив, может усилить боль, потому что после еды воспаленную слизистую раздражает принятая пища, особенно, если она жесткая, и с высоким содержанием кислот. Поэтому больным гастритом рекомендуется есть крахмалосодержащие супы, кисели и другие блюда, обволакивающие собой стенки желудка.
Гастриту с повышенной кислотностью также свойственны такие симптомы, как изжога, неустойчивый, склонный к запорам, стул. Ноющая боль и чувство тяжести под солнечным сплетением указывают на наличие гастрита с пониженной кислотностью. Это состояние особенно усиливается после приема еды.
Одним из признаков, подтверждающих данный диагноз, может быть отрыжка горьким, кислым, или съеденным. Рвота при этой форме гастрита приносит облегчение. Нарушение всасывания приводит снижению массы тела, повышенной потливости рук и ног, хронической анемии, дефициту витамина В12.
Язва желудка и ДПК

При язве желудка присуща резкая боль, локализующаяся в левой половине подреберья.
Язве желудка и двенадцатиперстной кишки присуща резкая боль, локализующаяся в левой половине подреберья, начиная от середины живота. Часто дискомфорт возникает ночью. Болезнь обостряется в межсезонье, то есть, весной или осенью. Боль иногда отдается под левое ребро, в спину и поясницу. Для облегчения состояния пациент вынужден принимать положение, позволяющее прижать больную часть живота:
- Ложатся на живот,
- Сидят на корточках, прижав руки в животу,
- Прижимаются к столу.
Для язвы также как и для гастрита характерны «боли натощак», и появляющиеся через полтора-три часа после еды. Провоцирующим фактором для возникновения болевого синдрома может служить физическое напряжение и нервное расстройство. В этом состоянии помогают антациды. Некоторые больные используют грелку и раствор соды.
Иногда боль возникает по причине кровотечений из пораженного язвой отдела желудка, и это может быть опасно. Дополнительными симптомами, указывающими на наличие язвы желудка и ДПК, служат изжога, метеоризм и запоры. При длительном заболевании больные худеют, у них появляется головные боли, слабость, повышенная раздражительность.
Острая, кинжальная боль при прободении желудка и ДПК

Прободение желудка или ДПК характеризуется острой кинжальной болью.
Прободение желудка или ДПК характеризуется острой кинжальной болью. Эта боль вынуждает пациента принимать позу эмбриона — лежать на боку, прижав ноги к животу. Сначала она концентрируется в эпигастральной области, то есть, «под ложечкой» но потом перемещается вправо, под последнее ребро.
Это — содержимое желудка разливается по брюшной полости. После острого приступа может наступить временное облегчение. Если пациент не получит своевременного лечения, следствием прободения станет перитонит, который послужит причиной смерти больного. Поэтому больному с диагнозом язва желудка и двенадцатиперстной кишки нужно быть внимательнее к своему организму.
И при возникновении острой кинжальной боли, сразу вызывать скорую помощь. Потому что в сложившейся ситуации существует только один выход — хирургическое вмешательство. Можно ли избежать язвенной перфорации, когда поражение органа язвой становится сквозным? Да, можно, если не запускать болезнь, и своевременно лечить ее, соблюдать диеты и все предписания врача, принимать лекарственные травяные настои и отвары, избегать стрессов и волнений.
Рак желудка
Боли в области желудка, то есть в середине под ребрами с переходом влево, характерны для рака желудка на последних стадиях. Начальный этап онкологической патологии всегда протекают бессимптомно, и в этом кроется коварство онкологических разрастаний. На ранней стадии отмечаются:
- уменьшение веса,
- изменение вкусовых пристрастий,
- отвращение к мясным блюдам,
- анемия,
- признаки желтухи,
- снижение работоспособности.
Рак возникает при гастритах с пониженной кислотностью, развивается из полипов и на фоне язвы кардиального отдела желудка. Поэтому пациентам с данными заболеваниями нужно быть внимательнее к своему организму, чтобы не пропустить образования злокачественной опухоли.
Патологии поджелудочной железы

Патология поджелудочной железы
Возникшая внезапно, невыносимая, опоясывающая боль под ребрами указывает на острый панкреатит — воспаление поджелудочной железы. Боль оккупирует всю верхнюю область брюшной полости, и откликается под обеими лопатками. Довольно часто она сопровождается рвотой, которая способна усилить боль.
Провоцирующим фактором для рвоты становится стремление что-нибудь поесть, или выпить воду. Поэтому при острых приступах панкреатита не надо предлагать больному еду и питье. На острый панкреатит также указывают синеватый оттенок кожи, точечные кровоизлияния в области пупка, падение артериального давления, все это происходит вследствие отравления крови ферментами, попадающими в кровоток из воспаленной поджелудочной.
Одной из причин возникновения острого панкреатита становится обильное застолье с алкоголем. Поэтому количество пациентов с приступами острого воспаления поджелудочной железы резко возрастает в постпраздничные дни. Врачи успели прозвать панкреатит «новогодней болезнью».
При первых признаках панкреатита не пытайтесь заниматься самолечением. Больного нужно немедленно отправить в стационар.
Подробно о боли в правом подреберье расскажет видеоматериал:
Хронический панкреатит
Для этого заболевания присуща опоясывающая боль, охватывающая всю верхнюю область живота под ребрами, и откликающаяся под лопатками. Появляется после жирной пищи. Боль обостряется, когда пациент ложится на спину, поэтому во время приступа боли пациент старается сидеть, подавшись вперед. Обострение заболевания характеризуется нарушением всасывания, что приводит к жирному калу, диарее.
В результате нарушения пищеварения организм недополучает необходимые питательные вещества, отчего пациент худеет, развивается общее истощение организма и авитаминоз.
Рак поджелудочной железы
При возникновении раковой опухоли в поджелудочной, боль имеет сходство с острыми приступами панкреатита. Боль исходит из места расположения опухоли. Если опухолью поражена головка поджелудочной, то боль концентрируется в правом боку под ребрами. Злокачественные новообразования тела или хвоста поджелудочной дают знать о себе интенсивной болью под левым ребром в ночное время суток, Боль отдается в спину.
Печеночная колика и холецистит
Хронический холецистит заявляет о себе умеренной болью под правым ребром, отдающейся под правую лопатку или в эпигастрий. Как правило, боль возникает при нарушении диеты, при употреблении острой и жирной пищи. Сопровождается горькой отрыжкой, рвотой, тошнотой, изжогой. Хронический холецистит осложняется желчекаменной болезнью, которая нуждается в хирургическом вмешательстве.
Острый холецистит

На острый холецистит может указывать острая боль в передней части живота под правым ребром.
На острый холецистит или воспаление желчного пузыря может указывать острая боль в передней части живота под правым ребром. Невыносимо острая боль заставляет больного метаться в поисках положения, которое помогло бы сделать боль менее острой.
При этом больного мучает лихорадка и непрекращающаяся рвота. Болезнь сопровождается пожелтением кожи и глазных яблок. При подозрении на воспаление желчного пузыря больного необходимо госпитализировать в хирургическое отделение.
Возникновение печеночной колики связано с попаданием камня в желчный проток. Ей свойственна колющая боль под ребрами справа. Но при этом озноб и рвота отсутствуют. Приступ печеночной колики, провоцируемый движением камня, может пройти самостоятельно через несколько часов. Его можно купировать спазмолитическими лекарственными препаратами.
Поддиафрагмальный абсцесс

Травмы органов могут привести к возникновению поддиафрагмального абсцесса.
Причиной возникновения поддиафрагмального абсцесса служат оперативные вмешательства в брюшной полости, травмы органов, расположенных в области живота. Абсцесс может возникнуть и как следствие осложненных воспалений печени, сопровождающихся нагноением тканей, которое способно поразить и диафрагму.
Но это происходит редко, когда заболевание печени не лечится. Толчком к данной патологии может послужить и перитонит, развившийся вследствие аппендицита или холецистита. При поддиафрагмальном абсцессе появляется острая боль в передней части под ребрами с правой или с левой стороны, которая усиливается при резком вздохе, кашле, чихании.
Боль отдается вод лопатку или ключицу той стороны, где локализуется, и сопровождается лихорадочным состоянием и признаками отравления организма. Если боли подобного рода возникают впервые, не пытайтесь заниматься самодиагностикой и самолечением, не глушите их обезболивающими средствами.
Болью организм дает вам понять, что нуждается в помощи, и прежде всего медицинской. Обратитесь к профессионалам, чтобы вам поставили верный диагноз. Если диагноз вызывает сомнение, пройдите обследование в двух-трех разных медицинских учреждениях. Этот совет особенно актуален, когда диагноз требует хирургического вмешательства. Потому что ошибочная постановка диагноза, и особенно недобросовестное отношение медиков, думающих не столько о выздоровлении пациентов, сколько о личном обогащении, еще имеют место в нашем обществе.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Расскажите друзьям! Расскажите об этой статье своим друзьям в любимой социальной сети с помощью социальных кнопок. Спасибо!
Поделиться
Поделиться
Твит
Телеграм
Класс
Вотсап
Почему может болеть под языком, что делать

Болезненные ощущения в области языка могут возникать по разным причинам, причём нередко их вызывают патологии. Человек может столкнуться с тем, что из-за механического повреждения появляются неприятные ощущения в ротовой полости. К подобному приводит употребление твёрдой пищи, травма, нанесённая костями или другими острыми предметами. Если же болит под языком не из-за повреждения, потребуется рассмотреть возможные патологии. Точный диагноз сможет поставить только врач, проведя осмотр и анализы.
Возможные патологии
Боль под языком часто не вызывает у людей особой тревоги, потому как пациенты ждут, что симптом самостоятельно пройдёт. Однако признак может наблюдаться не один день, при этом негативные ощущения только усиливаются. В этом случае стоит рассмотреть возможные причины, из-за которых человек столкнулся с дискомфортом в ротовой полости.
Травма уздечки. Она появляется при попадании инородных предметов, неправильной личной гигиене, либо из-за аллергии. Чтобы не травмировать уздечку, следует осторожно чистить зубы и язык, а также не использовать ополаскиватели со спиртом.
При травме нередко появляется такое воспаление, как стоматит. Если в ротовую полость попадёт инфекция, тогда могут образоваться небольшие раны и язвочки.

Болезни зубов. Если человек не станет своевременно лечить зубы, тогда даже обычный кариес приводит к воспалению. Как итог, неприятные ощущения будут распространяться по рту, и понадобится немедленно посетить стоматолога.
Абсцесс. Этот вид воспаления сопровождается гноем и приводит к понижению аппетита, проблемам со сном, повышению температуры. Появиться может при болезнях зубов, травме слизистой оболочки рта, а также ангины.

Ангина. При ней активно размножаются вредные бактерии, и на слизистой появляется воспалительная реакция. Из-за неё болит под языком так, что человеку будет тяжело жевать еду.
Невралгия. Иногда неприятный симптом возникает из-за нервного потрясения. Недуг часто сопровождаются онемением в ротовой полости, болью губ, чувством жжения и покалывания. Диагностировать невралгию сложно по той причине, что её симптомы напоминают многие другие недуги.

Воспалительный процесс слюнной железы. Если в железу попадает инфекция, тогда можно столкнуться с болью под языком. Как правило, такое бывает при понижении иммунитета, операции. Если человек плохо следит за гигиеной рта, тогда инфекция будет прогрессировать, что приведёт к образованию гноя.
Болезни внутренних органов. Как известно, некоторые зоны на поверхности языка способны отражать состояние здоровья человека. Если имеются проблемы с внутренними органами, тогда можно столкнуться с болевыми ощущениями в ротовой полости.
Когда болит под языком с левой стороны, можно заподозрить проблемы с почками, дыхательными путями и печенью. Когда неприятное чувство возле корня, могут быть проблемы с желудочно-кишечным трактом.

Существует ряд других причин, из-за которых может болеть в области под языком. Например, можно заподозрить недостаток витаминов, потому как при их нехватке возникает неприятное ощущение в ротовой полости. Также возможно нарушение симметрии подъязычной кости, которая отвечает за глотательные и жевательные движения, а также за артикуляцию.
Если имеются врождённые аномалии, либо травмы, тогда появляется болезненность. Важно незамедлительно обратиться в больницу, потому как возникновение болевого шока может крайне негативно сказаться на здоровье человека.

Нужно точно определить, болит под языком, или же неприятные ощущения затрагивают всю ротовую полость. Также стоит точно понять, где именно локализуется дискомфорт, на кончике, слева или справа, у корня. Исходя из этого, можно более точно определить, с какой проблемой столкнулся человек.
Локализация
Стоит более подробно рассмотреть, где именно проявляется болезненность, и о чём это может говорить. Точный диагноз может поставить только специалист, который проведёт обследование и ряд анализов. В домашних условиях можно лишь предположить, какая патология появилась у человека.

Если дискомфорт находится непосредственно под языком, тогда можно заподозрить аллергическую реакцию, проблемы с желудочно-кишечным трактом, абсцесс, недостаток витаминов и флегмону. Выше уже подробно рассматривались данные проблемы, но для точной диагностики стоит посетить терапевта, отоларинголога или стоматолога.
Бывает такое, что неприятные ощущения непосредственно затрагивают кончик языка. Такое бывает, если произошло механическое повреждение, допустим, человек прикусил язык. Либо произошёл ожог горячей пищей или напитками. При появлении стоматита наблюдаются небольшие язвочки, а чувствительность органа становится выше. Когда возникает глоссит, начинается воспаление и увеличивается риск распространения инфекции.
Нередко бывает, что боль под языком отдаёт в определённый бок. Не так важно, где именно отмечается дискомфорт, справа или слева. В целом его причины схожи, среди них отмечается невралгия, постоянное курение, либо травма. Напомним, что однозначный диагноз поставит именно врач, а до тех пор самостоятельно принимать меры не рекомендуется.

Традиционная медицина
Некоторые люди не придают особого значения здоровью ротовой полости. Когда у них под языком болит, они ждут, что всё самостоятельно пройдёт. В случае с лёгкой травмой действительно орган самостоятельно заживёт и не вызовет каких-либо осложнений. Но когда возникает воспалительный процесс или более серьёзные патологии, тогда уже без лечения не обойтись.
Только доктор должен прописывать определённую терапию, основываясь на особенности пациента. Самолечением заниматься не стоит, потому как оно может привести к негативным последствиям. Для себя можно ознакомиться с тем, какими препаратами можно лечить области языка. Стоит понимать, что каждый случай индивидуален, поэтому многое зависит от особенностей пациента.
Прежде всего, врачи прописывают антисептические препараты, потому как с их помощью лучше всего лечить травмы языка. Например, можно использовать Стоматидин, который часто назначается при стоматите. Хлорофилипт тоже обладает антисептическими свойствами, его допускается использовать даже детям. Он производится в виде спрея и настойки, которыми нужно обрабатывать проблемную область.

Ромазулан выпускается как спиртовая настойка, в состав которой входит ромашка. Её нужно разводить с водой, добавляя 2 столовые ложки лекарственного средства на 1 литр жидкости. Йодинол сразу готов к употреблению, им обрабатывают патологический очаг. Препарат может вызывать небольшое жжение, и это явление считается нормальным.
Если под языком болит из-за инфекции, тогда могут назначить противовирусные препараты: Ацикловир, Риодоксол или Теброфен. В той ситуации, когда проблема была спровоцирована бактериями, понадобятся антибиотики. Из рекомендованных можно выделить Амоксициллин и Сумамед. Противогрибковые средства тоже могут потребоваться, среди них часто назначают Леворин, Кандид и Итраконазол. Перед применением препаратов потребуется пройти лабораторные анализы для определения возбудителя инфекции.
В редких случаях болезненность ротовой полости может сопровождаться повышенной температурой. Человеку нужно будет принимать жаропонижающие, если отметка на термометре выше допустимой. Попутно следует бороться с проблемой, которая привела к данному осложнению.

Народные средства
Люди, осуществляющие лечение в домашних условиях, нередко используют народные средства. Когда болит под языком, важно продезинфицировать область, а также придерживаться определённой диеты. Не допускается употреблять солёную, кислую и острую пищу, чтобы не наносить ущерб проблемной зоне. В рацион полезно добавить больше фруктов и овощей, потому как они благоприятно воздействуют на язык. Какими средствами лечиться:
- Настойка из ромашки. Можно использовать специальный чай, который снимает воспаление и убирает болезнетворную микрофлору. Для этого нужно приобрести сушёную ромашку в аптеке, а затем разводить её в воде и пить, либо полоскать ротовую полость.

- Примочки из перекиси водорода. Они эффективно заживляют открытые раны, однако использовать стоит с осторожностью. Не допускается глотать перекись водорода.
- Раствор, сделанный из соли, воды и соды. Он тоже позволяет снять воспаление и устранить микробы. Его рекомендуют делать в том случае, когда отсутствует ромашка.

- Облепиховое масло. Его нужно подержать под языком несколько минут, затем сплюнуть. Средство заживляет раны и предотвращает воспаление, поэтому полезно, когда болит в ротовой полости.

Если не предпринимать никаких мер, тогда можно столкнуться с осложнениями. Среди них менингит, неврит, энцефалит и многие другие патологии. Когда происходит воспаление слюнной железы, тогда отсутствие терапии приведёт к припухлости и болезненности органа, к появлению отёка и гноя. Нередко риск появления патологии повышается, когда человек курит, употребляет спиртные напитки, а также есть вредную пищу.
Стоит соблюдать профилактические меры: следить за гигиеной рта, полноценно питаться, употреблять достаточно воды. Если часто болит под языком, необходимо отказаться от вредных привычек и срочно посетить специалиста.
Почему болит под левым нижним ребром
Передняя часть левого подреберья богата на внутренние отделы организма, поэтому дискомфорт в этой области обычно обусловлен поражением одного из них.
Оставлять боли под левым ребром без внимания нежелательно, так как они нередко являются первым признаком развития патологического состояния. Так, очень часто болевые ощущения и тяжесть в этой области являются следствием недугов нервной, дыхательной и пищеварительной систем.
В сегодняшнем материале более подробно осветим то, почему болит под левым ребром спереди, насколько это опасно и поддается ли терапии. Интересно? Тогда обязательно дочитайте приведенную ниже статью до конца. Уверяем, каждый читатель найдет много полезной для себя информации.
Каковы основные причины боли и тяжести

Боль в подреберье может усиливаться после физических нагрузок
Боли, тяжесть и дискомфорт иной формации в левом подреберье – неспецифичные симптомы, которые могут свидетельствовать о целом ряде разнотипных заболеваний.
В этой части организма находится множество узлов, наиболее значимыми из которых являются:
- левое легкое и его придатки дыхательной системы;
- хвост поджелудочной железы;
- средняя стеночная зона сердца;
- верхняя часть желудка и изгиб одной из кишок;
- верхняя часть левой почки;
- небольшая часть диафрагмы;
- левые маточные придатки у представительниц женского пола.
Помимо этого, под левым ребром спереди расположены многочисленные нервы, сосуды, лимфатические узлы, мышечные отделы торса и подкожной клетчатки, вследствие чего патогенез дискомфорта в этой области тела может быть и вправду крайне широк.
Чтобы определить точную причину болей и тяжести в левом подреберье, необходимо оценить общую клиническую картину проблемы и провести ряд обследований в поликлинике.
О диагностике возможного патогенеза дискомфорта поговорим чуть позже, сейчас же рассмотрим основные причины его появления. Как показывает практика, чаще всего боли и тяжесть в передней части левого подреберья возникают из-за:
- отечности воспалившихся тканей тела;
- недостаточного кровоснабжения таковых, что провоцирует неправильную работу нервных окончаний;
- нарушенной целостности органов, находящихся под левым ребром;
- мышечных проблем;
- недавно перенесенной операции;
- типичного переедания или перегрузки при физических занятиях.

Боль под левым ребром может быть разного характера
Что касается конкретных патологий, то их перечень поистине огромен. В современной медицине патогенез дискомфорта в левом подреберье обычно сводится к развитию:
- острых и хронических воспалений поджелудочной железы;
- панкреатита;
- проблем с желчным пузырем;
- холецистита;
- воспалительного процесса в желудке;
- гастрита;
- язв в ЖКТ;
- патологического состояния легких;
- диафрагмальной грыжи;
- хронического миелолейкоза;
- дивертикулита;
- ишемического колита;
- пиелонефрита;
- гломерулонефрита;
- кардиопатии различной формации;
- вегетативных кризов;
- метеоризма;
- ревматизмов и остеохондрозов.
В редких случаях причиной болей и тяжести под левым ребром спереди являются воспалившийся аппендикс и процесс расширения бронхо-легочных путей у беременных женщин.
Естественно, говорить о патологическом состоянии органов или тканей в области левого подреберья можно только при систематичном проявлении дискомфорта. Если боль или тяжесть имеют разовый характер, то виной всему единовременные проблемы в работе организма, которые способны исчезнуть сами по себе.
При их наличии тревогу бить не нужно, при иных же обстоятельствах не лишним будет пройти комплексную диагностику в поликлинике и определить патогенез проблемы.
С причинами болей в левом боку вас ознакомит видеосюжет:
Диагностика патогенеза дискомфорта

Пальпация — как вариант обследования
Для диагностики точной причины болей и тяжести в левом подреберье следует обратиться к общему терапевту, который, проанализировав симптоматику пациента, направит его к одному из профильных специалистов.
Определить то, к какому доктору необходимо обращаться в первую очередь, может и сам больной. Для достижения этой цели ему достаточно оценить характер имеющегося дискомфорта под левым ребром.
Так, разные типы дискомфорта свидетельствуют о соответствующих поражениях организма. Чаще всего характер болей таков:
- стабильные болевые ощущения с чувством тяжести, распирания и тошнотой – поражения ЖКТ, обращаться следует к гастроэнтерологу;
- дискомфорт пульсирующего характера, который усиливается в процессе кашля или даже дыхания – патологии дыхательной системы, легких, обращаться необходимо к общему терапевту, хирургу или отоларингологу;
- ноющие и тупые болевые ощущения – болезни селезенки или почек, обращаться придется к эндокринологу;
- дискомфорт, усиливающийся при выдохе – невралгия или остеохондроз грудины, обращаться следует к хирургу или неврологу;
- жгучие болевые ощущения, периодически отдающие в левую руку или верхнюю часть спины – болезни сердечно-сосудистой системы, прямой путь к кардиологу.
Вне зависимости от выраженности проявлений того или иного недуга диагностика проблемы с болями в левом подреберье всегда носит комплексный характер. Типовой порядок ее проведения заключается в реализации 3 этапов. Если быть точней, речь идет:
- О сборе анамнеза, заключающемся в беседе доктора с пациентом, анализе проявляемой симптоматике у больного и изучении его истории болезней.
- О проведении исследований биоматериала, необходимого для определения общего состояния организма и степени его поражения от имеющегося недуга. Обычно для анализа берут:
- кровь;
- мочу;
- кал.
При специфичных назначениях также могут быть реализованы соскобы с различных слизистых организма. Например, при подозрении на поражение ЖКТ мазок берется из кишечника, а при потенциальном поражении легких – с носоглотки.
Об организации инструментальных методик обследования. Здесь перечень возможных диагностик очень широк и окончательный выбор в необходимости проведения той или методики делает исключительно лечащий специалист. Чаще всего проводятся такие обследования как:
- рентген;
- КТ;
- МРТ;
- УЗИ.
Естественно, предмет исследований – передняя часть левого подреберья, где проявляется дискомфорт. По итогу комплексной диагностике каждому больному определяется индивидуальный курс терапии, серьезность которого зависит от тяжести выявленной патологии.
В некоторых случаях удается обойтись приемом некоторых медикаментов, а иногда необходимо хирургическое вмешательство, но об этом чуть позже.
О терапии потенциальных заболеваний

Болит под левым ребром
Как можно было понять из предыдущего пункта статьи, лечение болей и тяжести в левом подреберье настолько многогранная тема, что рассматривать ее максимально конкретно можно только в контексте четко поставленного диагноза.
В зависимости от имеющейся патологии больным, жалующимся на дискомфорт под левым ребром, определяются полностью индивидуальные тактики терапии.
На данный момент методики лечения, используемые при избавлении от рассмотренных сегодня проблем, включают в себя:
- Медикаментозную терапию, назначаемую в подавляющем числе клинических случаев с болевыми ощущениями в левом подреберье. Прием специализированных препаратов необходим как для купирования неприятных признаков недуга, так и для устранения первопричин его появления. Например, при нестерпимом дискомфорте нередко используются обезболивающие средства. Важно помнить, что устранение симптоматики – это не основа терапии, намного важней бороться с первопричиной имеющейся патологии. Учитывая это, в процессе лечения любых заболеваний не следует игнорировать посещения доктора и постоянные консультации с ним. Только профессионал способен помочь в максимально короткие сроки и с максимально возможным эффектом избавиться от дискомфорта в левом подреберье, а также от вызвавших его болезней.
- Хирургическое вмешательство, необходимое при выявлении серьезных или запущенных патологий. Как правило, к операциям прибегают в тех случаях, когда медикаментозный курс терапии не дает должного эффекта или просто невозможен к реализации. Основные назначения к оперативному вмешательству при болях в левом подреберье – это выявление опухолевых образований, разрывы тканей и проблемы с костно-мышечным аппаратом. При иных обстоятельствах хирургия практически не применяется.
- Выжидательную тактику терапии, использующуюся при выявлении патологии несерьезной формации. Подобный способ лечения нередко применяется при заболеваниях ЖКТ, провоцирующих боли под левым ребром спереди.
Обычно такая терапия реализуется посредством корректировки образа жизни, питания больного. Если по истечению долгого периода времени выжидательная тактика лечения положительных результатов не дает и имеющаяся патология продолжает прогрессировать, взгляды на терапевтические меры обязательно пересматриваются. Зачастую с выжидания переходят на медикаментозный курс терапии.
Естественно, при организации лечения любой формации немаловажно придерживаться всех советов лечащего специалиста, нормализовать образ жизни и отказаться от вредных привычек. В противном случае эффективность терапии вряд ли будет высокой.
Пожалуй, на этом повествование по теме сегодняшней статьи можно завершить. Как видите, боли и тяжесть в левом подреберье – тема и вправду очень многогранная и интересная к рассмотрению. Надеемся, представленный материал был для вас полезен и дал ответы на интересующие вопросы. Здоровья вам!
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Расскажите друзьям! Расскажите об этой статье своим друзьям в любимой социальной сети с помощью социальных кнопок. Спасибо!
Поделиться
Поделиться
Твит
Телеграм
Класс
Вотсап
Почему болит в боку под ребрами
Наверняка, каждый из нас хотя бы раз в жизни испытывал неприятную боль в боку в области подреберья. У кого-то она была непродолжительной, а кого-то подобное явление преследует постоянно, систематически принося дискомфорт. Для того, чтобы избавиться не только от боли, но и устранить причину её возникновения, следует точно определить природу и причины боли. Для этого рекомендуется обратиться за помощью к опытному специалисту, который поставит правильный диагноз. Боль может возникать как справа, так и слева, в зависимости от происходящих в организме изменений.
Боли в правом боку под ребрами
Если вы ощущаете боль в правом боку, не стоит откладывать визит к врачу, так как подобная боль может быть симптомом опасного заболевания, влекущего за собой серьёзные последствия при отсутствии своевременного лечения. Если боль появляется внизу живота справа, это может быть воспаление аппендикса, проблемы с почками, мочеточником, кишечником, а также фаллопиевыми трубами. Кроме того, причиной такой боли может послужить язвенный колит, илеит или глистные инфекции.
Боль справа под рёбрами сигнализирует о проблемах с поджелудочной железой, кишечником, печенью и правой частью диафрагмы. Помимо этого, причиной боли в правом боку может быть какая-либо форма гепатита. Если же боль возникает после приёма жирной пищи, необходимо обратить внимание на состояние жёлчного пузыря. Воспаление поджелудочной железы может вызывать боли как правом, так и в левом боку, а также отдавать в спину.
Болит левый бок под ребрами
Появление боли в левом боку под рёбрами может быть следствием заболеваний сердца или сердечно-сосудистой системы, поэтому отнестись к подобному симптому необходимо крайне ответственно. Помимо сердечных заболеваний, вызвать болевые ощущения в левом боку способны такие болезни, как пневмония, туберкулёз, онкология и плеврит. Межрёберная невралгия, нарушения работы желудочно-кишечного тракта и травмы или ухудшение состояния и работы селезёнки тоже могут стать причиной боли в левом боку.
Боль в обоих подреберьях
Иногда, боль возникает не только с одной стороны, а сразу в обоих подреберьях. Чаше всего это боли не местного, а опоясывающего характера. Возникают они по следующим причинам: обострение язвы желудка, панкреатит, гастралгическая форма инфаркта миокарда, поддиафрагмальный абсцесс, почечные колики, забрюшинная гематома, гастрит повышенной кислотности, хронический панкреатит, рак поджелудочной железы, лёгочные патологии, болезнь почек и вегето-сосудистая дистония.
Лечение
Как вы уже, наверняка, успели понять, при болях в боку не стоит увлекаться самолечением, так как подобные симптомы могут быть связаны с опасными и весьма серьёзными заболеваниями, лечить которые должны опытные специалисты. Таким образом, при возникновении болевых ощущений в подреберье, немедленно обратитесь к врачу. Метод лечения будет зависеть от причины возникновения боли и характера обнаруженной патологии.
Чаще всего при болях в боку назначают медикаментозное лечение, заключающееся в приёме противовоспалительных препаратов, анальгетиков, миорелаксантов, лёгких мочегонных средств и препаратов, улучшающих кровообращение. Помимо этого, рекомендуется принимать витаминные комплексы, укрепляющие иммунитет и восстанавливающие организм. Кроме медикаментозного лечения, популярностью при болях в подреберье пользуется мануальная терапия, физиотерапия и лечебная гимнастика. Завершающим этапом лечения является белковая диета, в рационе которой присутствуют морепродукты, молочные продукты, а также овощи и фрукты.
Помните, что комплексное лечение принесёт гораздо более весомые результаты.







 Жирная и жареная пища способствует возникновению изжоги.
Жирная и жареная пища способствует возникновению изжоги. Витамины и другие полезные вещества можно сохранить, приготовив овощи на пару.
Витамины и другие полезные вещества можно сохранить, приготовив овощи на пару. [1], [2], [3], [4], [5], [6], [7], [8], [9]
[1], [2], [3], [4], [5], [6], [7], [8], [9]









































































 О проблемах ног и болезнях стопы рассказал заведующий ортопедическим отделением, доцент кафедры травматологии, ортопедии и артрологии РУДН, кандидат медицинских наук — Алексей Канаев.
О проблемах ног и болезнях стопы рассказал заведующий ортопедическим отделением, доцент кафедры травматологии, ортопедии и артрологии РУДН, кандидат медицинских наук — Алексей Канаев..jpg) Автор фото: globallookpress.com
Автор фото: globallookpress.com 



































 Дискомфорт с появлением зуда может начаться по разным причинам, но у беременных это может происходить намного чаще из-за особенности положения. Гормональное перестроение, растущая матка, давление на органы малого таза – все это может спровоцировать неприятные ощущения, выпячивание пупка и желание его почесать. Женщина набирает вес, иногда достаточно быстро, увеличивается матки и это отражается на структуре кожи. Она не успевает адаптироваться к новым формам, растягивается истончается и этот процесс может сопровождаться зудом.
Дискомфорт с появлением зуда может начаться по разным причинам, но у беременных это может происходить намного чаще из-за особенности положения. Гормональное перестроение, растущая матка, давление на органы малого таза – все это может спровоцировать неприятные ощущения, выпячивание пупка и желание его почесать. Женщина набирает вес, иногда достаточно быстро, увеличивается матки и это отражается на структуре кожи. Она не успевает адаптироваться к новым формам, растягивается истончается и этот процесс может сопровождаться зудом. Грибковое поражение кожи, лишаи. Встречается редко, но при ослабленном иммунитете в период вынашивания малыша, женщина может заразиться этой неприятной инфекцией. При начальных стадиях заболевание лечится преимущественно наружными средствами, но если ситуацию запустить, то очаги распространяются по всему телу, выздоровление требует специальной терапии.
Грибковое поражение кожи, лишаи. Встречается редко, но при ослабленном иммунитете в период вынашивания малыша, женщина может заразиться этой неприятной инфекцией. При начальных стадиях заболевание лечится преимущественно наружными средствами, но если ситуацию запустить, то очаги распространяются по всему телу, выздоровление требует специальной терапии. При слабом зуде, а также при отсутствии других жалоб на состояние, можно воспользоваться кремом для беременных, принять душ, переодеться в свободную одежду из натуральных материалов. Если ощущение не уменьшится, а тем более возникнет дополнительный дискомфорт, нужно обращаться к врачу.
При слабом зуде, а также при отсутствии других жалоб на состояние, можно воспользоваться кремом для беременных, принять душ, переодеться в свободную одежду из натуральных материалов. Если ощущение не уменьшится, а тем более возникнет дополнительный дискомфорт, нужно обращаться к врачу. У каждой женщины пупок начинает периодические чесаться. Если ощущение сохраняется в течение длительного времени, это указывает на определенные процессы и заболевания. Зуд распространяется на пупочную и околопупочную зону, а иногда уходит ниже и выше.
У каждой женщины пупок начинает периодические чесаться. Если ощущение сохраняется в течение длительного времени, это указывает на определенные процессы и заболевания. Зуд распространяется на пупочную и околопупочную зону, а иногда уходит ниже и выше. Спровоцировать аллергию во время беременности могут фрукты, овощи и другие продукты. Нередки случаи, когда девушка не имеет никаких пищевых реакций, но после зачатия ее организм становится чувствительным к определенным категориям еды. Не исключены аллергические реакции на лекарства, пыль, цветущие растения и животных.
Спровоцировать аллергию во время беременности могут фрукты, овощи и другие продукты. Нередки случаи, когда девушка не имеет никаких пищевых реакций, но после зачатия ее организм становится чувствительным к определенным категориям еды. Не исключены аллергические реакции на лекарства, пыль, цветущие растения и животных. Одной из причин появления зуда в области пупка считается чесотка. Это заболевание провоцируется клещом, который обитает в подкожных слоях. Зуд возникает очень сильный, терпеть его невозможно. Нередко болезнь сочетается с инфицированием, так как появляются сильные расчесы. Заражение чесоткой происходит в общественных местах, ее развитие усиливает несоблюдение правил личной гигиены и редкая смена постельного белья.
Одной из причин появления зуда в области пупка считается чесотка. Это заболевание провоцируется клещом, который обитает в подкожных слоях. Зуд возникает очень сильный, терпеть его невозможно. Нередко болезнь сочетается с инфицированием, так как появляются сильные расчесы. Заражение чесоткой происходит в общественных местах, ее развитие усиливает несоблюдение правил личной гигиены и редкая смена постельного белья. Причина неприятных ощущений определяет методы дальнейшей терапии:
Причина неприятных ощущений определяет методы дальнейшей терапии:







 Загрузка…
Загрузка…





 На внутренней стороне нижнего эпифиза располагается суставная сторона, обеспечивающая соединение таранной кости и латеральной лодыжки. Чуть выше в малоберцовой кости имеется небольшая шероховатость, соединяющаяся с малоберцовой вырезкой в большой берцовой кости. Кзади на малой берцовой кости имеется лодыжковая борозда. В этом углублении проходит сухожилие малоберцовой мышцы.
На внутренней стороне нижнего эпифиза располагается суставная сторона, обеспечивающая соединение таранной кости и латеральной лодыжки. Чуть выше в малоберцовой кости имеется небольшая шероховатость, соединяющаяся с малоберцовой вырезкой в большой берцовой кости. Кзади на малой берцовой кости имеется лодыжковая борозда. В этом углублении проходит сухожилие малоберцовой мышцы. поперечный;
поперечный; сопоставление фрагментов костной ткани открытым способом: разрез мягких тканей, отодвигание мышц совместно с сосудами и связками, создание доступа непосредственно к точке перелома;
сопоставление фрагментов костной ткани открытым способом: разрез мягких тканей, отодвигание мышц совместно с сосудами и связками, создание доступа непосредственно к точке перелома; появление дисфункций в голеностопном суставе;
появление дисфункций в голеностопном суставе;
 Первый признак вальгусного плоскостопия — появление стойких мозолей и натоптышей. Они возникают из-за того, что головки плюсневых костей постоянно давят на мягкие ткани, из-за чего подкожная жировая клетчатка уменьшается и возникает уплотнение поверхностного слоя кожных покровов.
Первый признак вальгусного плоскостопия — появление стойких мозолей и натоптышей. Они возникают из-за того, что головки плюсневых костей постоянно давят на мягкие ткани, из-за чего подкожная жировая клетчатка уменьшается и возникает уплотнение поверхностного слоя кожных покровов.







 Загрузка…
Загрузка…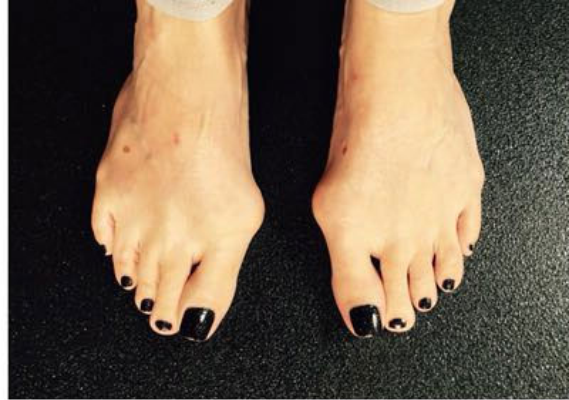
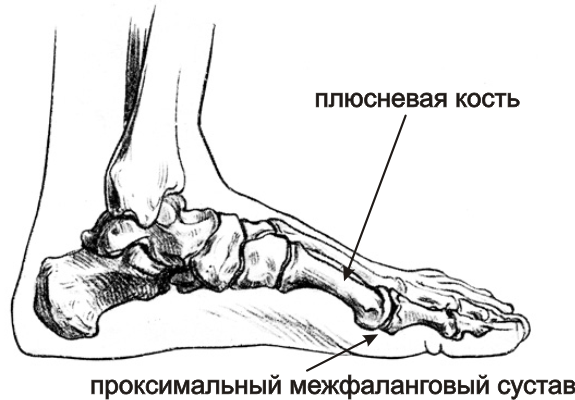
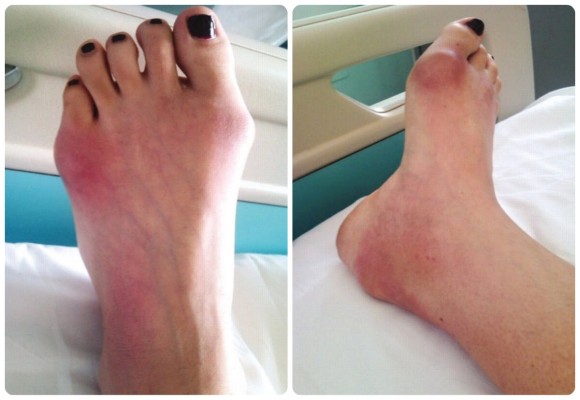
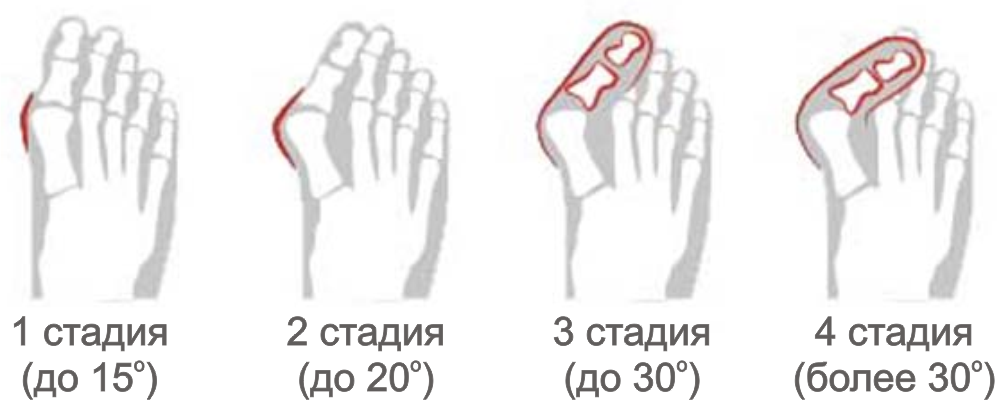


 Болезнь Бехтерева представляет собой воспаление межпозвоночных суставов. В результате развития болезни они сращиваются, что существенно ограничивает свободу движения позвоночника. В международной медицинской практике данное заболевание носит название «анкилозирующий спондилоартрит». В разных странах от него страдают от 0,5 до 2% населения. Мужчины, особенно в молодом возрасте, заболевают намного чаще женщин (на данный момент на 10 случаев диагностированной болезни Бехтерева приходится 8 мужчин и только 2 женщины).
Болезнь Бехтерева представляет собой воспаление межпозвоночных суставов. В результате развития болезни они сращиваются, что существенно ограничивает свободу движения позвоночника. В международной медицинской практике данное заболевание носит название «анкилозирующий спондилоартрит». В разных странах от него страдают от 0,5 до 2% населения. Мужчины, особенно в молодом возрасте, заболевают намного чаще женщин (на данный момент на 10 случаев диагностированной болезни Бехтерева приходится 8 мужчин и только 2 женщины). Затормозить развитие неподвижности грудной клетки помогает глубокое дыхание и активные виды спорта, укрепляющие мышцы спины и ягодиц, например, ходьба на лыжах или плавание. Очень желательно отказаться от мягкой постели и подушки, поскольку жесткий матрац предотвращает появление сильных болей в позвоночнике во второй половине ночи. По причине того, что болезнь Бехтерева, симптомы которой все чаще проявляются у молодых людей, носит прогрессирующий характер – бороться с ней достаточно трудно. Главная задача и врача, и пациента – остановить развитие воспаления, не дать ему продвинуться на еще здоровые суставы. Задача эта очень сложная, но выполнимая. Помните о том, при постановке диагноза болезнь Бехтерева, лечение не просто избавляет вас от болей, а гарантирует высокий уровень жизни, снимает симптомы тугоподвижности позвоночника. Именно по этой причине недопустимо заниматься самолечением на любой стадии заболевания.
Затормозить развитие неподвижности грудной клетки помогает глубокое дыхание и активные виды спорта, укрепляющие мышцы спины и ягодиц, например, ходьба на лыжах или плавание. Очень желательно отказаться от мягкой постели и подушки, поскольку жесткий матрац предотвращает появление сильных болей в позвоночнике во второй половине ночи. По причине того, что болезнь Бехтерева, симптомы которой все чаще проявляются у молодых людей, носит прогрессирующий характер – бороться с ней достаточно трудно. Главная задача и врача, и пациента – остановить развитие воспаления, не дать ему продвинуться на еще здоровые суставы. Задача эта очень сложная, но выполнимая. Помните о том, при постановке диагноза болезнь Бехтерева, лечение не просто избавляет вас от болей, а гарантирует высокий уровень жизни, снимает симптомы тугоподвижности позвоночника. Именно по этой причине недопустимо заниматься самолечением на любой стадии заболевания.