Остеохондроз при беременности как лечить: лечение и способы снятия боли
Признаки остеохондроза при беременности ничем не отличаются от его клинической картины до зачатия. Но его симптомы могут быть более выраженными из-за колебаний гормонального фона, смещения центра тяжести, сдавления растущей маткой нервных корешков. Несмотря на то что многие препараты и физиопроцедуры в период вынашивания ребенка противопоказаны, лечение остеохондроза любой локализации проводится обязательно.
Особенности остеохондроза при вынашивании ребенка
Во время беременности позвоночные структуры подвергаются повышенным нагрузкам. Из-за этого могут начать разрушаться межпозвоночные диски, провоцируя деформацию тел позвонков. Поэтому достаточно часто остеохондроз во время беременности диагностируется впервые. Если его сразу не вылечить, то патология становится необратимой. Дело в том, что пока не создано препаратов, способных восстановить целостность дисков и позвонков. Врачи сразу приступают к лечению хондроза — патологического состояния, обозначающего начальный этап развития остеохондроза.
Нередко в период вынашивания ребенка обостряются многие хронические заболевания. В том числе и остеохондроз, рецидивы которого происходят в результате неправильного распределения нагрузок. А в 3 триместре к обострению предрасполагает усиленная выработка гормонов, подготавливающих организм к родоразрешению. Все симптомы остеохондроза незамедлительно устраняются, иначе острые боли негативно сказываются на психоэмоциональном состоянии матери и внутриутробном развитии ребенка.
ВАЖНО! Можно ли беременеть при остеохондрозе — безусловно, но только после достижения устойчивой ремиссии. Еще до зачатия необходимо укрепить мышцы спины с помощью гимнастики, массажных и мануальных процедур. Возможно, потребуется пропить курсом хондропротекторы, многие из которых при вынашивании ребенка запрещены.
Читайте также:
Симптомы
У беременных первые признаки остеохондроза могут возникать даже при незначительном повреждении межпозвоночных дисков. Если женщина сразу не обращается за медицинской помощью, то вскоре слабые дискомфортные ощущения сменяются выраженными болями. Игнорировать их уже не получается, особенно при наличии сопутствующих симптомов. Их характер зависит от локализации утратившего стабильность позвоночного сегмента:
- шейный остеохондроз проявляется головными болями, головокружениями после резких поворотов головы, зрительными и слуховыми расстройствами, нарушениями координации движения, что может стать причиной опасного падения;
- при пояснично-крестцовом остеохондрозе женщина страдает от ноющей или острой боли в области поясницы, иногда отдающей в ноги, крестец, паховую область;
- остеохондроз, поражающий грудные диски и позвонки, характеризуется болями между лопатками и в груди, проблемами с дыханием, ощущением сдавления, тяжести в груди.
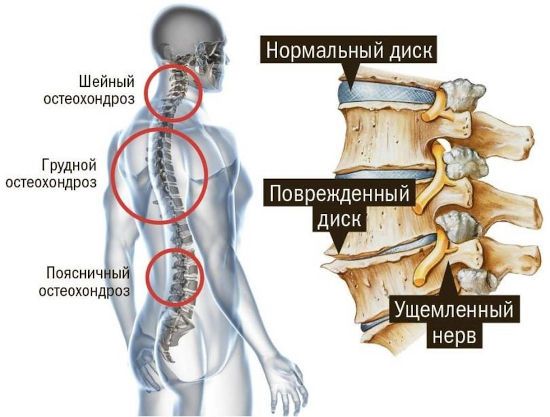
Во время беременности может развиться и шейный, и грудной, и пояснично-крестцовый остеохондроз
Ведущие симптомы патологии любой локализации — ограничение подвижности, в том числе намеренное. Женщина неестественно прямо держит спину или голову, избегает резких движений, чтобы вновь не испытывать боль.
Диагностика
Непосредственно остеохондроз легко определяется на рентгенографических изображениях по сформировавшимся остеофитам, суженной суставной щели, деформациям костных структур (кистам, субхондральному остеосклерозу). Но во время беременности подобные лучевые нагрузки недопустимы из-за риска нарушения внутриутробного развития плода. Для более изучения дегенеративных изменений в позвоночнике пациенткам назначается проведение таких исследований, как УЗИ и МРТ.
Они необходимы для оценки состояния связочно-сухожильного аппарата, межпозвонковых дисков, кровеносных сосудов и нервов. Выполнение компьютерной томографии также запрещено в период вынашивания ребенка. Но если остеохондроз у беременных быстро прогрессирует, возникает угрожающее для здоровья женщины состояние, то в таких исключительных случаях проводится и рентгенография, и КТ.
НА ЗАМЕТКУ! Диагноз может быть выставлен и на основании только внешнего осмотра, результатов пальпации болезненных участков и тестов для оценки подвижности дисков и позвонков.
Тактика лечения
Так как патология на начальном этапе развития почти не сопровождается выраженными дискомфортными ощущениями, то приема анальгетиков не требуется. Достаточно регулярных занятий лечебной физкультурой, чтобы исчезли практически все симптомы. Несколько иная ситуация при остеохондрозе шейного отдела, поражения грудных и поясничных дисков умеренной или высокой степени тяжести. Окончательному вылечиванию они пока не поддаются, поэтому основными задачами врача становится устранение симптомов и торможение распространения патологии на здоровые ткани и позвоночные сегменты. Для этого применяются препараты, проводятся физиопроцедуры и сеансы массажа, назначается ЛФК.
ВНИМАНИЕ! Если консервативное лечение малоэффективно, остеохондроз медленно, но упорно прогрессирует, то пациентке показано хирургическое вмешательство: искусственный анкилоз или установка имплантата.
Ортопедическая коррекция
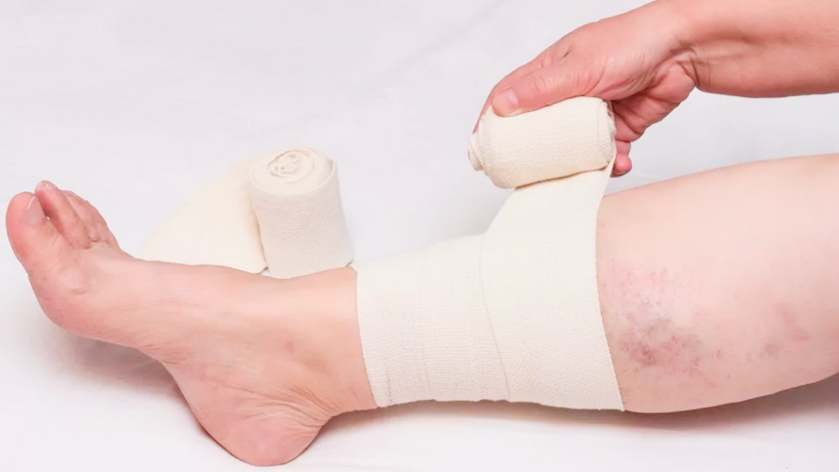
На 2 и 3 стадии остеохондроза используются ортопедические приспособления для исключения смещения суставных структур. Вне обострения пациенткам показано ношение мягких эластичных изделий с согревающим эффектом. А во время рецидивов необходимы полужесткие конструкции, надежно фиксирующие позвоночник. Их можно носить только днем, снимая перед сном или во время отдыха.

Удобный и теплый грудной корсет поможет избавиться от симптомов остеохондроза при беременности
Применение ортопедических изделий также позволяет снизить дозы анальгетиков за счет надежной иммобилизации позвонков и дисков. Для фиксации шейного отдела используются воротники Шанца, грудного и поясничного — корсеты и пояса.
Физиотерапия
Физиотерапевтические процедуры востребованы в лечении остеохондроза любой степени тяжести. На начальной стадии они показаны для профилактики дальнейших дегенеративных изменений. А при остеохондрозе средней и высокой степени тяжести физиотерапия помогает также избавиться от остаточных болей, устранить дефицит питательных и биоактивных веществ.
Особенно хорошо зарекомендовало себя проведение таких процедур:
- лазеротерапии;
- высокочастотной электротерапии;
- электрофореза или ионофореза с анестетиками и хондропротекторами;
- аппликаций с озокеритом и (или) парафином.
На начальной стадии заболевания исчезают все дискомфортные ощущения, активизируется кровоток, расслабляются спазмированные мышцы. Но любая физиопроцедура во время беременности может выполняться исключительно при поражении остеохондрозом шеи. В остальных случаях подобный метод находится под запретом.
Это интересно! Магнитотерапия является одним из направлений лечения и профилактики остеохондроза. Ее проведение помогает уменьшить вязкость крови, улучшить лимфоток, ускорить обмен веществ.
ЛФК
Для укрепления мышечно-связочного аппарата, улучшения двигательных функций позвоночника пациенткам рекомендованы регулярные занятия лечебной физкультурой. Комплекс упражнений составляет врач ЛФК. Он подбирает их индивидуально для каждой женщины с учетом результатов диагностики. Первые тренировки проходят под его контролем, так как запрещены любые интенсивные движения при разрушении хряща. Несомненно, после них улучшатся кровоснабжение сустава. Но одновременно на поверхности хряща образуются новые микроскопические трещины.
Упражнения нужно выполнять плавно, размеренно, с малой амплитудой движений. Особенно удобно делать их на специальных тренажерах, которыми оснащены реабилитационные центры. Заниматься можно и в домашних условиях, но тренировки должны быть ежедневными.
Шейный остеохондроз
Даже если женщина уделяет гимнастике всего 10-15 минут в сутки, то шейный остеохондроз при беременности ей не страшен. Какие упражнения особенно полезны:
- правое плечо тянуть к правому уху, затем левое плечо — к левому уху;
- выполнять круговые движения сначала правым плечом, затем левым, потом двумя;
- наклонять голову вниз, одновременно оказывая сопротивление ладонью;
- положить руку на затылок, пытаться запрокинуть голову, препятствуя этому нажатием ладони.
Делать упражнения нужно в два подхода по 10 раз. При появлении дискомфортных ощущений нужно ненадолго прерваться.
Грудной остеохондроз
Во время вынашивания ребенка лучше отказаться при грудном остеохондрозе от выполнения гимнастики в положении сидя. Лучше всего заниматься следующим образом:
- лежа на спине руки вытянуть вдоль корпуса, а затем поочередно поднимать выпрямленные руки вверх за голову;
- медленно отвести правую ногу в сторону, повторить упражнение для левой ноги;
- поочередно разгибать ноги в коленях при плотно прижатой к постели пояснице;
- поочередно вращать ступнями в голеностопном суставе по часовой стрелке.
Выполнять упражнения следует по 10-15 раз. По мере укрепления мышц спины количество повторов можно увеличить.

Лечебная физкультура, йога, плавание — лучшие методы лечения остеохондроза в период беременности
Поясничный остеохондроз
Упражнения следует выполнять лежа на спине. Это позволит не напрягать сильно мышцы брюшного пресса. Вот самые эффективные из них:
согнуть ноги, немного приподнимать пояснично-крестцовую область, опираясь на лопатки и нижнюю часть грудного отдела позвоночника;
слегка приподнимать голову, одновременно напрягая ягодицы;
поочередно сгибать ноги, оказывая давление стопой на, немного прогибаясь в поясничном отделе.
Достаточно делать упражнения по 10-12 раз. Затем нужно полежать 5-10 минут, расслабиться.
Медикаментозное лечение — таблетки и уколы
Существует широко распространенное заблуждение, что остеохондроз поясничного отдела при беременности лечить препаратами нельзя. Впрочем, как и патологию другой локализации. Действительно, в это время фармакологическая нагрузка на организм женщины нежелательна. Но еще хуже, когда будущая мать страдает от сильных болей, а от медикаментозной терапии отказывается. Это не идет на пользу ни ей, ни ребенку. Современные препараты относительно безопасны. Перед поступлением в продажу были проведены все необходимые исследования для выявления тератогенных и мутагенных свойств.
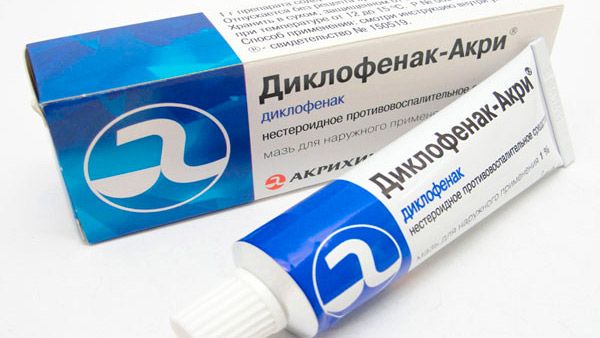
На первом месте по частоте использования в лечении остеохондроза стоят нестероидные противовоспалительные препараты с действующими веществами нимесулидом, диклофенаком, кетопрофеном, кеторолаком, мелоксикамом. Для устранения острых болей показано их внутримышечное введение. Но именно такой способ применения многих из них часто запрещен. При умеренных болях возможно использование таблеток, капсул, драже в сниженных, тщательно рассчитанных врачом дозах. Чем лечить остеохондроз:
- терапия обострившейся патологии проводится гормональными препаратами, самым относительно безопасным из которых при вынашивании ребенка является Флостерон;
- для восстановления кровоснабжения позвоночника питательными веществами используются Никотиновая кислота, Эуфиллин, Пентоксифиллин или Трентал;
- хорошо зарекомендовали себя препараты, чья активность определена пиридоксином, тиамином, цианокобаламином, — Нейромультивит, Пентовит, Нейробион;
- повышение тонуса скелетных мышц становится причиной интенсивных болей, справиться с которыми можно только с помощью миорелаксантов, которые подбирает для женщины только лечащий врач.
Улучшить психоэмоциональное состояние при обострении остеохондроза получается курсовым приемом средств с мягким успокаивающим действием: ромашкового чая, Тенотена, Ново-Пассита. При тяжелых неврозах и депрессиях назначаются антидепрессанты, но только при неэффективности более безопасных средств.
Лучшие мази, гели, кремы и бальзамы
Наружные средства наиболее безопасны для беременных. Их ингредиенты если и проникают в системный кровоток, то в очень небольшом количестве. Его явно недостаточно для развития побочных реакций. Тем не менее, не все препараты можно использовать во время беременности.

В 1 и 2 триместрах беременности для лечения остеохондроза используется гель Кетопрофен
При выборе мази врач ориентируется на характер течения патологии, выраженность болей. Обязательно он учитывает наличие у женщины хронических заболеваний внутренних органов. Врач предпочитает назначать средства с разноплановым воздействием на пораженный отдел позвоночника. Такие препараты одновременно снимают боль, купируют воспаление, стимулируют регенерацию тканей.
Какие из них особенно часто используются при остеохондрозе:
- НПВС с диклофенаком, нимесулидом, кеторолаком сразу снимают боль, купируют воспаление;
- местные средства, содержащие гепарин, троксерутин восстанавливают целостность поврежденных кровеносных сосудов;
- мази согревающие (Наятокс, Финалгон, Капсикам) с осторожностью применяются в терапии остеохондрозов только после купирования воспаления.
Мазь Долобене с комбинированным составом обладает противовоспалительным, противоотечным и анальгетическим действием. Ее применение помогает избавиться сразу от всех симптомов заболевания.
РЕКОМЕНДАЦИЯ! Биодобавки часто по эффективности не уступают фармакологическим препаратам. Врачи советуют обратить внимание на бальзамы Дикуля и Софья с многокомпонентным составом.
Массажные процедуры
При сильных болях физическое воздействие на спазмированные мышцы, сместившиеся грудные, шейные, поясничные позвоночные структуры оказывает только мануальный терапевт. Он хорошо знаком с анатомическими особенностями пораженных зон, поэтому способен устранить все дискомфортные ощущения безмедикаментозно. Массажные процедуры проводятся после ослабления болевого синдрома. Достаточно 5-10 сеансов, чтобы укрепить мышцы, улучшить кровоснабжение тканей, ликвидировать тугоподвижность.
В лечении остеохондроза помимо классической используются разнообразные массажные техники, в том числе акупунктурная. Массажист воздействует подушечками пальцев на определенные точки, в которых расположено множество нервных окончаний. Это позволяет восстановить иннервацию и кровообращение в пораженном суставе. Востребован и баночный массаж, особенно вакуумно-аппаратный.
ВАЖНО! Массаж и мануальные методы допустимы преимущественно на ранних сроках. Их выполнением занимаются исключительно специалисты с медицинским образованием, которые хорошо знакомы с физиологией организма беременной женщины.
Лечение остеохондроза фармакологическими препаратами всегда комбинируется с его немедикаментозной терапией. Врач подберет безопасные для беременной лекарства и немедикаментозные мероприятия, которые помогут избавиться от болей и тугоподвижности.
Почему у беременных обостряется остеохондроз
Основная причина усиления симптомов остеохондроза при беременности – повышение нагрузки на позвоночник: давление на сосуды и спинномозговые корешки увеличивается. В результате усиливаются боли, становятся более выраженными другие признаки плохого кровотока в тканях, нарушения передачи нервных импульсов к внутренним органам.
Способствовать обострению симптоматики заболевания могут:
- Сон на мягкой постели.
- Малоподвижный образ жизни.
- Гормональный сбой.
- Нарушения обмена веществ.
- Заболевания инфекционной природы.
Спровоцировать возобновление симптомов остеохондроза на III триместре беременности может нехватка витаминов, полезных веществ.
Симптомы
Самочувствие женщины при обострении остеохондроза зависит от места разрушения межпозвоночных дисков.
| Вид остеохондроза | Симптомы | Характеристика, особенности проявления при беременности |
| Шейный | Боли в шее | Имеют острый, тянущий характер. Могут отдавать в лопатки, руки, плечи. |
| Головокружения | Появляются после смены горизонтального положения тела на вертикальное, при поднятии со стула, долгом пребывании в местах большого скопления людей или помещении с работающим обогревателем, в жаркую погоду. Могут сопровождаться обмороками. | |
| Нарушение зрения и слуха, работы сердца | Последствия нехватки кислорода в головном мозге. Признаки: пелена, мушки перед глазами, шум и звон в ушах, тахикардия. | |
| Головные боли | Возникают после сна на неудобной подушке. Локализуются в затылке, висках. Могут быть одно-, двухсторонними. При поворотах, наклонах головы, неосторожных движениях, во время ходьбы усиливаются. | |
| Расстройства чувствительности | Признак защемления нервных корешков. Проявляются в виде онемения шеи и рук, ощущения их покалывания. | |
| Грудной | Боль в грудной клетке | Беспокоит периодически или постоянно. Бывает ноющей, давящей и колющей. Может отдавать в руки, лопатки. |
| Затрудненное дыхание, одышка | Признаки защемления грудных корешков, раздражения диафрагмального нерва. Возникают в жару, при длительной ходьбе, поднятии по ступенькам. | |
| Дисфункции пищеварительной системы, почек | Проявляются в виде болей в желудке, метеоризма, учащенного мочеиспускания. | |
| Поясничный | Боли внизу спины | Имеют ноющий характер. При поворотах туловища, совершении резких движений становятся острыми. Напоминают почечную колику. Могут отдавать в пах, низ живота, ногу. |
| Судороги | Проявляются в виде спазмов икроножных мышц, стоп. Могут возникнуть при ходьбе, во время сна. | |
| Слабость, снижение чувствительности нижних конечностей | Возникает ощущение тяжести, жжения и покалывания в ногах. |
Остеохондроз – не является противопоказанием к планированию беременности. Но длительное нарушение кровообращения в головном мозге, функций внутренних органов может стать причиной ухудшения здоровья женщины, гипоксии, интоксикации плода, повышения тонуса матки. При обострении симптомов заболевания необходимо сразу обратиться к врачу.
Тактика лечения
Беременным женщинам медицинские средства в виде таблеток, уколов для лечения остеохондроза не назначаются: они могут навредить ребенку. Но на I-II триместре беременности, при крайней необходимости, могут быть приписаны: Но-шпа, Диклофенак натрия.
Для облегчения симптомов заболевания рекомендуют:
- Применение мазей.
- Ношение бандажей, воротника Шанца.
- Использование народных средств.
- Занятия лечебной гимнастикой.
Родить естественным путем при остеохондрозе можно. Главное – придерживаться советов врача. Кесарево сечение рекомендуется при осложненном течении заболевания, наличии сопутствующих патологий.
Комплекс упражнений
Упражнения для беременных женщин подбирает специалист. Их выполнение помогает ускорить ток крови, снять гипертонус мышц, снизить нагрузку на позвоночник.
Облегчить симптомы шейного остеохондроза можно, если выполнять такие упражнения:
- В положении сидя или стоя вращаем плечами вперед-назад.
- Садимся, немного отводим голову назад. Пытаемся коснуться ухом плеча. Сделать 5 наклонов влево и столько же вправо.
- Приподнимаем подбородок. Поворачиваем голову в стороны по 5 раз.
Снять симптомы поясничного и грудного остеохондроза помогают такие упражнения:
- Становимся на колени, делаем упор руками в пол. Прогибаем спину вниз, затем – округляем. Выполнить 5 раз.
- Становимся, ноги располагаем на ширине плеч. Разворачиваемся влево и вправо, одновременно отводя руки в сторону поворота.
- На выдохе поднимаем руки вверх, на вдохе – опускаем. Делаем так 10 раз.
Облегчить проявления остеохондроза при беременности способны и упражнения из йоги. Все движения должны быть осторожными: плавными и медленными. Если во время занятий усиливаются боли, нужно отказаться от выполнения гимнастики и обратиться к врачу.
Что можно делать в домашних условиях
Кроме массажа и гимнастики, облегчить симптомы остеохондроза в период беременности помогают:
- Прогулки на свежем воздухе.
- Сбалансированное питание.
- Ношение обуви с ортопедическими стельками.
- Теплый душ.
- Сон на ортопедических постельных принадлежностях.

 Устранить боли в шее можно с помощью компрессов на основе отваров из лопуха, корня одуванчика, петрушки, зверобоя. Использовать такие средства при остеохондрозе поясничного, грудного отдела противопоказано: это может навредить ребенку.
Устранить боли в шее можно с помощью компрессов на основе отваров из лопуха, корня одуванчика, петрушки, зверобоя. Использовать такие средства при остеохондрозе поясничного, грудного отдела противопоказано: это может навредить ребенку.Мнение людей
О том, как облегчить симптомы остеохондроза и можно ли родить естественным путем с таким диагнозом рассказывают женщины, оставившие отзывы на форуме о заболеваниях позвоночника, материнстве:
При беременности обострился поясничный остеохондроз. Убрать боль в спине помогало упражнение, где нужно выгибать спину вверх и вниз в позе на четвереньках. Кроме того, старалась всегда следить за осанкой.
У меня остеохондроз сразу двух отделов (поясничного, шейного), искривление тазовых костей. Беременность протекала без осложнений. Но из-за патологии таза рожать самой не дали. Если бы не она, родила бы естественным путем.
Еще до беременности выявили грыжу в поясничном отделе. Выносила ребенка хорошо: ни разу в больнице не лежала. Ежедневно (утром и вечером) выполняла упражнение на прогиб спины. Иногда, при выраженных болях в спине и внизу живота, принимала Но-шпу. Симптомы патологии обострились только после родов. Возможная причина – кесарево сечение (его мне делали не из-за грыжи).
Частые вопросы по теме
Как облегчить симптомы остеохондроза при беременности?
- Использовать разогревающие мази (на ранних сроках).
- Принимать теплый душ, ванну (не более 15 минут).
- Ежедневно выполнять гимнастику.
- Заниматься йогой.
Можно ли принимать таблетки для купирования болей в шее, пояснице при беременности?
Медицинские препараты в форме таблеток для лечения остеохондроза беременным женщинам, как правило, не назначаются. Исключения возможны в случаях крайней необходимости, когда вероятность облегчить самочувствие женщины выше, нежели риск навредить ребенку. Без предварительной консультации врача принимать какие-либо обезболивающие средства запрещено.
Можно ли планировать беременность, если диагностирован остеохондроз?
Можно. Но перед зачатием ребенка рекомендуется пройти лечение: это снизит вероятность обострения его симптомов, облегчит течение беременности.
Возможны ли естественные роды при остеохондрозе, осложненном протрузией либо межпозвоночной грыжей?
С неврологической точки зрения, противопоказаний нет. Если есть другие патологии, вопрос о выборе метода родоразрешения решает акушер-гинеколог.
Выводы
- При беременности нагрузка на позвоночник повышается: симптомы остеохондроза обостряются.
- Применять таблетки, уколы запрещено.
- Можно заниматься гимнастикой, ходить на йогу, использовать мази, народные средства (по назначению врача).
- Необходимо кушать богатую витаминами пищу, носить ортопедические приспособления (корсет, стельки, воротник Шанца).
- Планировать зачатие ребенка, естественные роды при остеохондрозе можно.
- Если есть сопутствующие патологии, выбор способа родоразрешения осуществляет врач-гинеколог.
Беременность в жизни женщины является важнейшим периодом, который многие ждут с нетерпением. Нередко такое состояние сопряжено с определенными сложностями и испытаниями для женского организма. При беременности активизируются внутренние изменения, которые сопровождаются регулярными стрессами и психоэмоциональными нагрузками. На таком фоне дают о себе знать и некоторые заболевания, например, остеохондроз. Этот недуг не обязательно проявляется впервые, он может активизироваться после длительного «спящего» состояния.
В большей степени страдает пояснично-крестцовый отдел позвоночника, а также область шеи. Грудной тип остеохондроза встречается несколько реже. Поэтому женщине нужно внимательно следить за своим здоровьем и при первых признаках дискомфорта или болей в позвоночнике обращаться к врачу.
Какие факторы провоцируют заболевание
 Остеохондроз является распространенным недугом, встречающимся у женщин в период беременности.Причин этому может быть несколько:
Остеохондроз является распространенным недугом, встречающимся у женщин в период беременности.Причин этому может быть несколько:
- Рост нагрузки на позвоночник. Основной фактор, которые провоцирует негативные изменения в отдельных сегментах позвоночного столба, это стремительно увеличивающийся вес будущей мамы при стабильности мышечного корсета. Возрастает нагрузка на сам позвоночник, хрящевую и костную ткань, что приводит к смещениям и защемлению нервных окончаний и кровеносных сосудов.
- Сбои в обменных процессах, изменения гормонального фона. Источником питательных веществ для плода является кровь матери, откуда извлекаются все полезные компоненты. При недостатке восполнения из пищи происходят сбои в обмене веществ материнского организма, что снижает регенерирующие качества клеток ткани, которая начинает постепенно деформироваться и разрушаться со смещением отдельных элементов позвоночника.
Это основные провоцирующие факторы, но не следует забывать и о таких моментах, которые становятся источником проблем с позвоночником:
- малоподвижность матери, особенно в течение 3-го триместра;
- смещение отдельных органов сопровождается защемлением нервных и сосудистых сплетений, что провоцирует сбои в поступлении питательных веществ в ткани позвоночника;
- наследственность;
- травмы и повреждения, полученные женщиной ранее.
Симптоматика
 Проявления остеохондроза в период беременности стандартны, однако многие женщины не рассматривают их как патологию, а считают нормальным состоянием из-за вынашивания ребенка. Но это заблуждение. Основным признаком недуга является дискомфорт и боли в зоне позвоночного столба.
Проявления остеохондроза в период беременности стандартны, однако многие женщины не рассматривают их как патологию, а считают нормальным состоянием из-за вынашивания ребенка. Но это заблуждение. Основным признаком недуга является дискомфорт и боли в зоне позвоночного столба.
Если заболевание возникает в период беременности, то оно остается и в последующем после родов, затихая время от времени или обостряясь.
Признаки зависят от места локализации:
- Для остеохондроза, локализующегося в поясничном отделе, характерны боли в пояснице. Они могут быть резкими или носить ноющий характер. Нижние конечности испытывают спазмы и судороги, а также появляется ощущение жжения и покалывания в ногах со снижением уровня чувствительности. Все это может иметь место на фоне слабости и повышенной утомляемости.
- При нарушениях в шейном участке боли локализуются в шее, возникает боль в черепной коробке, ощущения отдают в область верхних конечностей, плеч и предплечья. Одновременно наблюдаются головокружения с возможной тошнотой и рвотой. Частым явлением становится шум в органах слуха и мерцание черных точек перед глазами. Психоэмоциональное состояние становится нестабильным, женщина испытывает вялость и слабость.
- Когда поражается грудной отдел, женщина ощущает боли в груди и межреберной зоне, а также в межлопаточном сегменте. Боль становится сильнее во время передвижения или при стабильности положения туловища. Нередко проявляется ощущение сдавливания, а также возникают трудности в дыхании. Ногти становятся ломкими, кожа может шелушиться.
Как вылечить остеохондроз
 Сложность в диагностировании остеохондроза во время беременности в том, что стандартные способы не могут гарантировать безопасность ребенка. Особенно это относится к рентгену. Но и точное МРТ не подойдет. Отсутствие же адекватного лечения провоцирует прогрессирование недуга. Поэтому основная роль в поиске причин отводится осмотру у опытного специалиста невролога.
Сложность в диагностировании остеохондроза во время беременности в том, что стандартные способы не могут гарантировать безопасность ребенка. Особенно это относится к рентгену. Но и точное МРТ не подойдет. Отсутствие же адекватного лечения провоцирует прогрессирование недуга. Поэтому основная роль в поиске причин отводится осмотру у опытного специалиста невролога.
Стандартная медикаментозная терапия запрещена, поскольку большинство препаратов противопоказано при беременности. Нельзя воспользоваться процедурами физиотерапии, лазеротерапии, мануального лечения и иглоукалывания. Основной акцент делается на:
- Лечебной физкультуре – это самый безопасный и наиболее полезный для общего состояния будущей мамы метод.
- Вспомогательных средствах. Специалисты рекомендуют снимать повышенную нагрузку на позвоночник при помощи разнообразных корсетов и бандажей. Целесообразно выбирать удобную обувь ортопедического типа.
- Народных средствах. Этот метод отличается безопасностью, однако и его применять надо с осторожностью, после консультации с врачом. Например, травяные компрессы не применимы при грудном и поясничном остеохондрозе, а могут помочь лишь при поражении области шеи. Важно быть уверенным и в отсутствии аллергических реакций.
В некоторых случаях врачи принимают решение о купировании симптомов при помощи медикаментозных средств, содержащих диклофенак натрия. Такой вариант допустим лишь в 1-м триместре. Назначаются и мази, которые допустимы к применению в период вынашивания плода, но выбор их невелик.
Методы терапии
 Шейный остеохондроз при беременности лечится курсом упражнений, щадящим массажем и компрессами. Манипуляции пальцами на шейно-воротниковом, затылочном и височном участках помогает нормализовать кровоток и устранить боли с усталостью. Теплый компресс прикладывается на шею и оставляется на 15 мин. Данный вариант терапии подходит для 1-го триместра. Полезными будут и такие движения:
Шейный остеохондроз при беременности лечится курсом упражнений, щадящим массажем и компрессами. Манипуляции пальцами на шейно-воротниковом, затылочном и височном участках помогает нормализовать кровоток и устранить боли с усталостью. Теплый компресс прикладывается на шею и оставляется на 15 мин. Данный вариант терапии подходит для 1-го триместра. Полезными будут и такие движения:
- Примите сидячую позу на стуле. С выровненной спиной отведите голову назад, попытавшись затем достать левым ухом до плеча слева. Аналогичное действие совершите с правой частью. Движения совершаются плавно, без напряжения. Число повторов по 5 в каждый бок.
- В положении сидя смотрите по направлению прямо перед собой. Держите голову ровно, приподняв подбородок. Поверните голову в правую сторону до конца, а затем в противоположную, сохраняя расслабленность мышц. Повторите упражнение по 5 раз влево и вправо.
Для облегчения состояния при грудном остеохондрозе, необходимо делать такие упражнения:
- В положении стоя вытяните руки вдоль туловища, вдохните, а затем на выдохе поднимите верхние конечности вверх, опустите. Число повторов до 10 раз.
- Усевшись на ровную плоскость, прогибайте спину вперед и назад по 10 раз.
- Стоя заедите руки за затылок и сомкните их в замок. Прогнитесь 4-5 раз назад, а затем выпрямитесь. Число подходов – до 5-ти.
Гимнастика при поясничном остеохондрозе
 Терапевтическое воздействие при поясничном остеохондрозе проводится на основе упражнений ЛФК. Все движения просты и опираются на принципы йоги. Благодаря упражнениям, повышаются процессы метаболизма и кровотока, уменьшается нагрузка и напряжение. Рекомендуется научиться таким движениям:
Терапевтическое воздействие при поясничном остеохондрозе проводится на основе упражнений ЛФК. Все движения просты и опираются на принципы йоги. Благодаря упражнениям, повышаются процессы метаболизма и кровотока, уменьшается нагрузка и напряжение. Рекомендуется научиться таким движениям:
- Встаньте на колени и упритесь руками о пол. Чередуйте прогибы и выгибания спины, как кошка. Допустимы повороты шеи.
- Встаньте, выпрямите спину. Голову следует направить прямо с параллельным земле расположением подбородка. Ноги расставьте на ширину плечевого пояса. Вращайте корпусом в стороны, вытягивая руки в бок поворота.
- Займите положение сидя или стоя. Опустите руки вдоль корпуса. Плечи следует поднимать максимально вверх, сводя лопатки. Вращайте плечами вперед и назад.
Остеохондроз является опасным недугом. Особенно внимательно к проблемам с позвоночником следует относиться беременным женщинам. Регулярные осмотры у врачей должны стать обязательными в этот период.
Статья принадлежит сайту osteok.ru При копировании активная, индексируемая ссылка на источник обязательна.
Во время беременности организм испытывает настоящий стресс. В этот период у женщин проявляются и обостряются все болезни, даже те, которые раньше не давали о себе знать. Достаточно часто во время вынашивания ребенка у пациенток наблюдается остеохондроз, который омрачает такое радостное событие, как ожидание малыша.
Содержание статьи
Почему остеохондроз проявляется при беременности?
Остеохондроз не является смертельно опасным заболеванием, тем не менее его симптомы очень неприятны. Этот недуг требует тщательного контроля медиками и своевременного лечения. Причин, по которым остеохондроз проявляется и обостряется в период вынашивания ребенка несколько:
- Растет масса тела, вследствие чего возрастает нагрузка на позвоночный столб.
- Нарушается обмен веществ и меняется гормональный фон.
- Осанка становится неправильной из-за смещения центра тяжести.
- Организм испытывает недостаток витаминов, белков и минералов, которые расходуются на рост и развитие ребенка.
- Образ жизни становится малоподвижным и существенно снижаются нагрузки физического плана.
Если до начала беременности у пациента наблюдались проявления остеохондроза, то с большой вероятностью э
как лечить и не навредить
Если обнаруживается остеохондроз при беременности, не следует его игнорировать. Лечение заболевания осложняется тем, что в этот период многие медикаменты противопоказаны. Однако существует ряд методов, позволяющих облегчить состояние беременной женщины.
Причины развития остеохондроза при беременности
Остеохондроз – заболевание позвоночника, при котором защемляются нервные окончания, атрофируются межпозвоночные диски и аномально увеличиваются позвонки. В период вынашивания плода осуществляются дополнительные нагрузки на позвоночник, из-за чего смещается центр тяжести.
Нагрузки вызваны увеличением плода и веса будущей матери, давлением матки. Кроме того, остеохондроз развивается на фоне изменения гормонального баланса и метаболизма, нехватки витаминов, минералов и прочих полезных веществ. Причиной может стать инфицирование организма, интоксикация и резкая смена образа жизни. Но есть и другие причины:
- наследственная предрасположенность;
- травмирование позвоночника, дисков;
- малоподвижность образа жизни во время беременности;
- неправильность осанки;
- изменение походки;
- наличие плоскостопия;
- ношение каблуков , что противопоказано при беременности;
- дефекты позвоночника врождённого характера;
- изменения в составе крови;
- наличие болезней суставов, расположенных в области позвоночника;
- сколиоз;
- частые стрессовые ситуации;
- неправильные позы во время сна;
- переохлаждение;
- ношение непосильных тяжестей или тяжёлый физический труд.
Если беременность наступает в возрасте после 40 лет, риск заболеть остеохондрозом увеличивается. На это влияют возрастные изменения, из-за которых снижается подвижность позвонков и эластичность дисков.
Симптомы
Симптоматика остеохондроза во многом зависит от формы заболевания – шейной, поясничной, грудной. Наиболее редко встречается шейная и грудная, а вот поясничная форма – чаще всего. Связано это с тем, что дополнительные нагрузки во время вынашивания плода в большей мере локализуются в области поясницы и крестца.
При поясничном остеохондрозе возникают тупые и ноющие боли в области спины, которые присутствуют постоянно. Боль острого характера локализуется в пояснице, иррадиирует в область паха, но при резком движении. В икроножных мышцах могут появляться спазмы и судороги.
Симптомы шейной формы патологии:
- боль в головном мозге;
- частое головокружение ;
- онемение и дискомфорт на участках шеи и плеч;
- снижение или повышение артериального давления.
Симптомы грудной формы заболевания:
- болевой синдром в грудной клетке;
- боль в межлопаточной области;
- сильный дискомфорт при поднятии верхних конечностей.
Особенной опасности остеохондроз в период беременности не представляет. Ребёнок рождается вполне здоровым, угрозы выкидыша и преждевременного рождения
Кроме волнующих и радостных чувств, беременность способна привнести в жизнь будущей мамы существенные сложности. И прежде всего — проблемы со здоровьем. Ведь, несмотря на то, вынашивание — это совершенно природный, полностью физиологичный процесс, это время оказывается настоящим испытанием для организма женщины. Особенно, если она не может похвастаться крепким здоровьем. Особенно большая нагрузка приходится на позвоночник, за счет чего «просыпаются» все скрытые недуги и хвори. Например, может при беременности проявиться остеохондроз.
Кратко про остеохондроз
Боли в спине стала едва ли не синонимом состояния большинства наших современников. Как не прискорбно, но сидячий образ жизни, неправильное питание, чрезмерное потребление спиртных напитков, генетическая предрасположенность, чрезмерные нагрузки физического плана — все это оказывает влияние на состояние спины.
Если еще недавно прострелы мучили только людей пожилого возраста, то сегодня страдающий от остеохондроза тридцатилетний человек перестал быть диковинкой.
Как выглядит остеохондрозВ ходе развития остеохондроза изменяется толщина межпозвонковых дисков. На первых порах разрушения, казалось бы, незначительные: появляются первые небольшие микротрещинки, которые почти не доставляют никакого дискомфорта. Более того, человек может даже не подозревать, что на него «напал» остеохондроз, ведь острых болей он еще не ощущает, а небольшую ломоту чаще всего списывает на последствия тяжелого рабочего дня.
Межпозвонковые диски строятся из хрящевой ткани, которая плохо регенерируется. Это приводит к тому, что начавшийся остеохондроз (если, конечно, его вовремя не заметить) прогрессирует. Истирание дисков может стать причиной протрузии и грыжи диска — явлениям, которые в значительной степени осложняют жизнь.
Как и все заболевания, остеохондроз легче всего остановить на начальных стадиях. Но большинство из нас привыкло махать рукой на собственное здоровье. Зачастую так случается, когда заболевание появилось еще до зачатия и вынашивания малыша, но напоминает оно о себе только тогда, когда врач диагностирует остеохондроз у беременных.
Причины болей в спине во время беременности
Нагрузка на позвоночник при беременности многократно увеличивается. Во-первых, в области поясницы у женщины появляется дополнительная нагрузка — сам плод и околоплодные воды к началу последнего триместра уже весят достаточно много. А во-вторых, масса тела беременной имеет тенденцию увеличиваться: случаи, когда худая до зачатия и вынашивания женщина внезапно начинает полнеть не только в районе талии — отнюдь не редки.
Также во время беременности меняется центр тяжести тела женщины: теперь он перемещается в область живота, за счет чего будущая мама при ходьбе немного отклоняется назад, чтобы сохранить равновесие. Таким образом происходит усиление напряжения в области поясницы, которое может привести к остеохондрозу.
Изменения при беременностиПричин обострения или возникновения остеохондроза во время беременности несколько:
- Генетическая предрасположенность и наследственность.
- Увеличение массы тела и нагрузки на спину.
- Малая подвижность женщины.
- Сбои в метаболизме.
- Неправильная осанка.
- Имевшие место ранее травмы спины.
- Неправильное питание.
- Физические нагрузки.
Симптомы остеохондроза при беременности могут настичь вас не в самый подходящий момент. Хотя когда такой момент может вообще быть подходящим, если весь период вынашивания младенца — непрекращающееся испытание организма на прочность! Стимулом взять себя в руки и наконец-то сходить на медицинское обследование должно стать, например, то, что роды и так довольно болезненны, а вынашивание малыша и без того доставляет массу сложностей, чтобы усугублять положение еще и неприятностями со спиной.
Симптомы остеохондроза во время беременности
Беременность — то время, когда все функции организма перестраиваются перед родами, поэтому не стоит путать естественную подготовку к этому процессу с начавшимся или «проснувшимся» остеохондрозом. Так, во время вынашивания малыша костная ткань женщины в области малого таза меняется и становится более мягкой и подвижной, чтобы максимально облегчить ребенку проход по родовым путям. Боли в пояснице в это время вполне естественны. Кроме того, увеличивающийся в размерах плод может начать давить на нервные окончания. Из-за того, что болевой порог у всех женщин разнится, будущая мама может принять начавшийся дискомфорт за проявления остеохондроза. Разрешить сомнения на этот счет может только специалист.
Но вот как быть, если боли оказываются не естественной реакцией на подготовку к родам, а самым что ни на есть настоящим остеохондрозом? И тем более как понять, что наступило обострение остеохондроза при беременности?
Во время беременности организм требует особо контроляЗачастую оно проявляется в виде ноющих либо острых болей в районе поясницы, груди или шеи будущей матери. Как не прискорбно, но начавшийся во время беременности остеохондроз, на который не было ни малейшего намека до зачатия, может остаться у женщины и после родов, то усугубляясь, то затихая.
Особенно тяжело переносится шейный остеохондроз во время беременности. Он может проявляться в виде головной боли, головокружений и даже обмороков. Нередки при нем и бессонницы. Шейный остеохондроз может также сопровождаться болями в области лопатки и руки, причем довольно сильными.
Поясничный остеохондроз при беременности проявляет себя болями ноющего характера, которые при совершении женщиной резких движений могут превращаться в острые.
Остеохондроз грудного отдела при беременности не столь распространен, как его аналоги в шейной и поясничной области. Однако случается и он. Чаще всего, грудной остеохондроз при беременности проявляется у тех женщин, которые получали травму этого отдела ранее. Также он может «подать признаки жизни», если нарушается снабжение межпозвонковых дисков необходимыми микроэлементами. Такой вариант вполне возможен, ведь развивающийся плод «тянет» из организма матери все самое полезное, что находит в нем.
Лечение остеохондроза при беременности
Воздействие большинства медикаментов на организм женщины в положении, практически неизвестно. Во-первых, ни одна будущая мать не согласится экспериментировать с собственным здоровьем и здоровьем ее будущего малыша, а кроме того разрешение на проведение подобных исследований получить довольно сложно. Поэтому-то врачи и фармацевты не могут сказать наверняка, какие медикаментозные препараты подходят для лечения остеохондроза во время беременности. Сложность выбора путей борьбы с болью усугубляется еще и тем, что женщине в положении нельзя подвергаться физиотерапии, а также нетрадиционной медицине.
Бандаж помогает снизить нагрузку на нижние отделы спиныЧем же лечить остеохондроз при беременности? Назначать себе лечение самостоятельно нельзя. При первых же признаках остеохондроза спешите к врачу. Причем визитом только к одному вы вряд ли сможете ограничиться: желательно посетить вертебролога и невропатолога.
Большинство НПВС (то есть нестероидных противовоспалительных средств) принимать при беременности строго запрещено. Это же относится и к кортикостероидным гормонам, которые применяются во время паравертебральных блокад. И хотя врач может знать наверняка, что какое-то из медикаментозных средств не должно принести вреда ни матери, ни ребенку, он не может назначить препарат, в аннотации к которому указан запрет приема во время беременности.
Тем не менее, некоторые нестероидные препараты все-таки позволено принимать в течение первого и второго триместра беременности. Один из них — диклофенак натрия и средства на его основе. Что касается препаратов наружного применения, то мази и бальзамы с раздражающим местным действием, не имеющие противопоказаний в аннотации, могут значительно облегчить страдания от остеохондроза во время беременности.
Особенно «допекает» многих женщин шейный остеохондроз при беременности. Хотя плод и находится на значительном расстоянии от шеи, мануальные воздействия и даже активный массаж в таком случае противопоказаны. Зато лечение шейного остеохондроза при беременности может осуществляться за счет особых ортопедических воротников, которые помогают снять напряжение и зажатость с мышц шеи. Носить такие приспособления долгое время не стоит — это может стать причиной ослабления мышечного корсета. Их можно чередовать с укрепляющей гимнастикой и неагрессивным массажем. Остеохондроз шейного отдела при беременности можно также лечить рецептами народной медицины — например, применением различных компрессов из целебных трав.
Остеохондроз поясничного отдела при беременности также не доставляет особой радости. Для борьбы с ним рекомендуется носить бандаж, который помогает снизить нагрузку на нижние отделы спины. При особо сильных болях можно использовать обезболивающие или раздражающие мази и гели, которые имеют право применяться в этот период.
Видео — беременность и боли в спине
Меры профилактики
Лечение остеохондроза у беременных может и не понадобиться, если своевременно обнаружить зачатки недуга еще до зачатия и пройти профилактический курс в больнице. Если женщина в курсе по поводу того, что беременность может провоцировать появление или обострение остеохондроза, то она не обязана дожидаться, пока это случится, а должна делать профилактическую гимнастику.
Как видите, многие беременные женщины могут подвергнуться «нападениям» остеохондроза. Если это случилось, нужно скорее начинать лечение, чтобы не дать болезни причинить вред вам и малышу.

Беременность — это всегда настоящее испытание для женщины.
В период вынашивания малыша часто обостряются все хронические заболевания и могут появляться новые. Это связано с увеличением нагрузки на все системы организма будущей матери.
Одной из серьезных проблем, нередко проявляющейся во время беременности, является остеохондроз.
Причин тому может быть несколько. У многих женщин это заболевание есть и до беременности. Виной тому малоподвижный образ жизни, сидячая работа, даже высокие каблуки могут стать причиной проблем со спиной.
Во время беременности нагрузка на кости и связочный аппарат постоянно возрастает. Это приводит к обострениям хронического остеохондроза, даже если он и не беспокоил женщину ранее.
Причиной возникновения остеохондроза могут быть неправильные нагрузки на позвоночник, нарушения осанки или плоскостопие.
Нарушения обмена веществ также могут повлиять на целостность хрящевой ткани позвоночника.
к оглавлению ↑Что необходимо знать о заболевании?
 Остеохондроз — это заболевание, поражающее суставные хрящи, в частности, межпозвоночные диски. При этой патологии хрящ теряет прочность, становится менее эластичным.
Остеохондроз — это заболевание, поражающее суставные хрящи, в частности, межпозвоночные диски. При этой патологии хрящ теряет прочность, становится менее эластичным.
При серьезных формах заболевания хрящу угрожает частичное или даже полное разрушение. В таком случае межпозвоночные диски трутся друг об друга, истираясь и деформируясь.
При этом повреждаются нервные окончания, что причиняет серьезную боль. Позвоночник теряет свои амортизационные способности, подвижность нарушается.
В чем причина остеохондроза? — программа «Жить здорово!»
Виды
Остеохондроз может быть шейного, поясничного и грудного отделов позвоночника. Виды заболевания подразделяются согласно своей локализации.
При беременности чаще всего встречаются шейный и поясничный виды этого заболевания. Это связано с особенностями распределения веса растущего ребенка на позвоночник матери.
Симптомы
При шейной локализации остеохондроза нередко наблюдаются сильные головные боли. Также возможны боли в шее и плечах. Головная боль может сопровождаться головокружениями, тошнотой, мельканием цветных пятен и «мушек» в глазах.
Иногда может возникнуть шум в голове, при остром течении болезни возможна даже потеря сознания. Такое происходит из-за нарушения кровообращения в шее, а также из-за защемления нервов.
Все эти проявления болезни могут угрожать благоприятному течению беременности, хотя сами по себе не затрагивают малыша.
 Грудной остеохондроз сложнее диагностировать, так как при этой форме патологии боли часто локализуются в грудной клетке, а не в спине.
Грудной остеохондроз сложнее диагностировать, так как при этой форме патологии боли часто локализуются в грудной клетке, а не в спине.
Поэтому они могут быть приняты за боли в каких-либо внутренних органах, даже возможно перепутать такую боль с сердечной.
Такая разновидность патологии характеризуется ноющими болями в грудине, иногда ощущением сдавливания. Больной кажется, что ей тяжело вдохнуть.
Если вовремя не установить причину болей, они могут сильно напугать беременную женщину. А любой стресс вреден и маме, и малышу.
Поясничная разновидность остеохондроза очень часто в той или иной степени встречается при беременности. Боли при этой форме отдаются в ноги и в кости таза, а также может болеть низ живота.
Если женщина не знает, что у нее поясничный остеохондроз, она может быть сильно встревожена этой болью. Следует обратиться к врачу, чтобы исключить возможную опасность для ребенка.
к оглавлению ↑
Опасен ли остеохондроз при беременности?
Это довольно непростой вопрос. Сам по себе остеохондроз редко затрагивает внутренние органы, соответственно, прямого вреда беременности вроде бы нет. Но это только при несильных формах течения заболевания.
Серьезные формы опасны тем, что при увеличении нагрузки на позвоночник, боли могут стать слишком сильными. Тогда их станет очень тяжело терпеть, а медикаментозное лечение затруднено при беременности.
Также при серьезной форме остеохондроза поясничного могут возникнуть проблемы при родах. Это может произойти оттого, что изменения толщины хрящей и неровная нагрузка повлияют на симметричность костей таза.
В особенно тяжелых случаях даже может потребоваться кесарево сечение.
В любом случае, остеохондроз осложняет и без того непростой период ожидания малыша. Любые неприятные ощущения, а, в особенности, боли, ухудшают самочувствие будущей матери, что негативно сказывается на протекании беременности.
к оглавлению ↑Лечение
Как и чем лечить остеохондроз у беременных? Лечение в период беременности гораздо сложнее и менее эффективно, чем в другой период.
Медикаментозное лечение противовоспалительными, обезболивающими и другими препаратами будущей матери категорически запрещено.
Все эти медикаменты могут нанести будущему малышу непоправимый вред. Чтобы избежать вреда для ребенка, назначают альтернативные способы, направленные на то, чтобы облегчить состояние матери.
Способы лечения:
- Лечебная физкультура. Специально подобранный комплекс упражнений снизит напряжение позвоночника, освободит пережатые нервные окончания и сосуды. Боли облегчатся или вовсе уйдут без малейшего вреда для ребенка.
 Корсет либо бандаж. Эти средства должны обеспечить правильное положение позвоночника, что снизит и выровняет нагрузку на организм матери. Кровообращение улучшится, вреда для ребенка нет.
Корсет либо бандаж. Эти средства должны обеспечить правильное положение позвоночника, что снизит и выровняет нагрузку на организм матери. Кровообращение улучшится, вреда для ребенка нет.- Ортопедическая обувь. Проблемы осанки влияют и плоскостопие влияют на нагрузку, которая ложится на тазовые кости. Правильно подобранная лечебная обувь избавит от этой проблемы.
Ребенку станет комфортнее находиться в утробе матери, так как исчезнет перекос и смещение внутренних органов.
- Физические нагрузки. Конечно, это не занятия в зале на тренажерах, а ходьба на свежем воздухе и специальные комплексы занятий для беременных.
Мышцы спины укрепятся и возьмут на себя больше нагрузки, снизив напряжение позвоночника.
- Мануальная терапия. Это довольно рискованная методика, безвредность ее для беременных не очевидна. Но при сильных болях иногда нет другого выхода.
Мануальная терапия весьма эффективна при лечении остеохондроза у не беременных. Иногда и беременным приходится к ней обратиться.
- Массаж. Помогает снизить напряжение в спине, разгрузить травмированные межпозвоночные диски. Улучшает кровообращение и в целом облегчает состояние больной.
- Йога. Универсальный метод борьбы с поражениями позвоночника. Йога помогает побороть основные проблемы, возникающие при данном заболевании.
Благодаря ей происходит укрепление мышечного корсета всего тела, а не только спины. Также укрепляется связочный аппарат, повышается гибкость. При беременности йога не только не запрещена, но и показана.
Конечно, занятия должны проходить под контролем специалиста. Грамотно подобранная программа поможет будущей маме не только справиться с болями и затруднениями движения, вызванными остеохондрозом. Йога поможет подготовиться к родам и легче перенести их.
Народными средствами
 Как лечить шейный остеохондроз при беременности? В качестве народных средств лечения остеохондроза можно отметить различные компрессы и растирания.
Как лечить шейный остеохондроз при беременности? В качестве народных средств лечения остеохондроза можно отметить различные компрессы и растирания.
Большая часть этих составов имеет согревающий эффект, который снижает болевые ощущения. Проблема в том, что при беременности таким образом можно лечить только шейный остеохондроз.
Прогревание грудного и поясничного отделов позвоночника категорически запрещено. Оно может нанести вред развитию ребенка и даже стать причиной преждевременных родов или выкидыша.
Шейный же остеохондроз греть можно даже будущим матерям. Довольно эффективно прикладывание прогретой соли, завернутой в несколько слоев мягкой материи.
Вместе победим остеохондроз — программа «Все буде добре»
Меры профилактики
В качестве общей рекомендации можно посоветовать беременным женщинам всегда следить за своей осанкой, не носить сумок на плече, не сидеть подолгу в неудобных позах.
Побольше двигаться и стараться давать своему позвоночнику ровную, несильную нагрузку.
Долгое пребывание без движения провоцирует застой крови, защемление нервов и мышц, искривление осанки.
Все эти факторы в свою очередь способствуют возникновению остеохондроза.
Хоть это заболевание и не несет прямой угрозы будущему малышу, оно может принести немало мучений и проблем его маме.
При беременности в любом случае очень важно правильное полноценное питание. Сбалансированный рацион помогает всем системам организма находиться в порядке, быть готовыми отразить угрозу матери или малышу.
 В случае заболевания остеохондрозом правильное питание так же очень важно. Если мать получает достаточное количество витаминов и минералов, риск дистрофии межпозвоночных дисков уменьшается.
В случае заболевания остеохондрозом правильное питание так же очень важно. Если мать получает достаточное количество витаминов и минералов, риск дистрофии межпозвоночных дисков уменьшается.
Хрящевая ткань, получающая все, что нужно, прочнее и меньше подвержена травмам и атрофии.
Полноценное питание, прогулки на свежем воздухе, грамотно подобранные физические нагрузки и позитивное отношение — вот залог успешной легкой беременности.
Особенности остеохондроза при беременности: риски для женщины?
Несение ребенка является серьезным стрессом для всего организма, поэтому в этот период острых заболеваний.
Одной из распространенных проблем беременных женщин является боль в пояснице.
Он осложняет этот период и доставляет огромное количество дискомфорта.
Кратко о болезни
Этот термин обычно понимается как патология, при которой суставной хрящ теряет свои характеристики и теряет свою эластичность.
Кроме того, уменьшается объем спинномозговой жидкости, что приводит к истончению и стиранию дисков. В результате ущемляются нервные окончания, что провоцирует боли в позвоночнике.
По мере того как деформированные межпозвоночные диски сжимают кровеносные сосуды в пораженном участке кровообращения. Приступы боли значительно ухудшают состояние беременной женщины.
Беременность как фактор риска
Подиатр Дикуль: «Продукт Пенни № 1 для восстановления нормального кровоснабжения суставов.Спина и суставы будут как в 18 лет, достаточно времени на день, чтобы размазать… Читать целиком
Во время беременности боль в пояснице диагностируется достаточно часто.
Существуют следующие причины дегенеративного заболевания диска во время беременности:
- – повышенная нагрузка на позвоночник из-за увеличения веса и беременности ребенка;
- нарушение гормонального баланса;
- увеличение физической активности, подъем тяжелых предметов;
- нарушение обменных процессов в организме;
- плоских футов; Осанка
- ;
- отсутствие активного образа жизни;
- наличие патологии до беременности.
Проявление болезни
Боль во время беременности переносится гораздо хуже, чем в остальное время. Это можно объяснить общим напряжением нервной системы.
Итак, для остеохондроза характерны такие проявления:
- ноющая боль в спине, усиливающаяся при резких движениях или физических нагрузках;
- чувство онемения и боли в руках и ногах;
- судороги мышечной ткани;
- ограничение физической активности;
- снижение рефлексов и потеря чувствительности в зоне поражения.
Характер симптомов имеет важное значение – это влияние локализации патологических изменений при беременности.
- Шейный остеохондроз проявляется болевыми ощущениями в руках и плечах. Кроме того, это состояние характеризуется сильными головными болями. Иногда шум в голове, головокружение, цветные пятна на глазах.
- Пояснично-крестцовый остеохондроз сопровождается болями в ногах и крестце. Также могут появиться мышечные спазмы, судороги ног, проблемы с потоотделением, ощущение жжения в нижних конечностях.
- Грудной остеохондроз возникает очень редко и характеризуется болью в центре груди. Дискомфорт может усиливаться при ходьбе. Кроме того, часто возникает болезненность дыхания, шелушение кожи и ломкость ногтей. Иногда боли в области сердца на фоне патологий сердечно-сосудистой системы.
Методы диагностики
Чтобы поставить правильный диагноз, врач должен провести клиническое обследование. Специалист может выявить боли в пояснице у беременных, ориентируясь на изменения физиологических изгибов позвоночника.
При этом заболевании наблюдается линия асимметрии таза, складок ягодиц. Кроме того, врач обязательно оценит рефлексы. На основании изучения истории и визуального осмотра специалист назначает лечение.
Общие диагностические исследования, такие как рентген, КТ или МРТ, абсолютно противопоказаны при ношении ребенка.
Это связано с негативным влиянием магнитного поля или радиоактивного излучения на развитие плода.
Терапия болезни
Лечение дегенеративного заболевания диска в этот период довольно сложное, поскольку большинство лекарств и методов лечения во время беременности противопоказаны.
Так что заботиться о здоровье рекомендуется на этапе планирования беременности.
Если боль в пояснице сохраняется, вам необходимо немедленно обратиться к врачу.
Медикаментозная терапия может быть ограничена небольшим количеством лекарств. К ним относятся Траумель и парацетамол.
Эти средства помогут устранить воспалительный процесс, отечность и боль.
В крайних случаях могут быть назначены препараты, содержащие диклофенак натрия. Их можно использовать в первом и втором триместрах после консультации с гинекологом, врачом и неврологом.
шейки матки – не так уж плохо
Остеохондроз шейного отдела позвоночника можно лечить с помощью самомассажа и компрессов. Благодаря массажу способен стимулировать кровообращение, устранить боль и снять усталость.
Для компрессов могут быть использованы отвары лекарственных растений – одуванчика, петрушки, лопуха. Эта терапия может применяться на начальных этапах беременности.
Обычно компресс применяется в течение 20 минут. Чтобы повысить эффективность процедуры, шею рекомендуется обернуть ее полотенцем.
При поясничной форме заболевания массаж и компрессы противопоказаны. Биологически активные компоненты бульона и высокая температура неблагоприятно влияют на малыша.
Как лечить остеохондроз поясничного отдела?
Единственным способом лечения этого вида заболеваний может быть физиотерапия.
С помощью систематических упражнений можно установить кровообращение и восстановить подвижность позвоночника.
Такие упражнения заимствованы из йоги, и они не требуют значительных физических нагрузок.Делать упражнения разрешается не более 30-40 секунд.
Во время беременности особенно полезны упражнения «рыба», «кошка» и «скручивание»:
- Чтобы выполнить первое упражнение, нужно сесть на мои колени, затем на выдохе, встать и осторожно откинуться назад. Зафиксируйте в этом положении на короткое время и вернитесь в исходное положение.
- «Китти» изгибает мою спину на четвереньках.
- «Скручивание» делает в положении стоя. В этом случае корпус поворачивается влево и вправо, а боковой рычаг вытягивается.Самое главное, выполнять все движения точно и плавно.
С развитием остеоартроза во время беременности все упражнения должны выполняться очень осторожно, в противном случае существует риск противоположного эффекта, который приведет к усилению боли.
Специальные повязки, чтобы помочь
Врачи также советуют при остеохондрозе беременным женщинам носить специальную повязку. С помощью этого устройства значительно снизится нагрузка на позвоночник.
В некоторых случаях рекомендуется использовать ортопедическую обувь. Участие мануального терапевта не всегда приветствуется врачами. Однако некоторым девушкам такие процедуры неплохо помогают.
Обострение заболевания во время беременности – что делать?
Основной причиной обострения дегенеративного заболевания диска во время беременности является увеличение нагрузки на позвоночник.
Вот почему основным способом облегчения состояния будущей мамы является использование специальной скобки.Это устройство позволяет минимизировать нагрузку на позвоночник.
Помимо бандажа, могут быть использованы и другие ортопедические изделия – корсеты и специальная обувь. Не менее важно регулярно заниматься физиотерапией.
Профилактические меры
С самого начала беременности необходимо выполнять специальные мероприятия, которые помогут улучшить состояние позвоночника и уменьшить последствия высоких нагрузок.
Врачи советуют соблюдать следующие правила:
- регулярные физические упражнения, плавание и другие возможные виды спорта;
- использовать специальные устройства, такие как бандаж или корсет;
- для контроля осанки;
- потребляют витамины и минералы в достаточном количестве;
- регулярно делать перерывы в сидячей работе или длительное пребывание на ногах;
- отказаться от обуви на высоких каблуках.
Боль в пояснице очень распространена среди будущих мам, потому что в этот период значительно увеличивается нагрузка на позвоночник.
Чтобы избежать негативных последствий для здоровья и улучшить состояние матери, вам нужно делать лечебную гимнастику и носить специальные повязки.
,UTI во время беременности: как лечить
Примерно в середине моей четвертой беременности мой акушер-гинеколог сообщил мне, что у меня инфекция мочевыводящих путей (UTI). Мне нужно лечиться антибиотиками.
Я был удивлен, что у меня положительный результат на ИМП. У меня не было симптомов, поэтому я не думал, что у меня может быть инфекция. Доктор обнаружил это, основываясь на моем обычном анализе мочи.
После четырех беременностей я начала думать, что они просто заставляют нас мочиться в чашку ради веселья.Но я предполагаю, что в этом есть цель. Кто знал?
ИМП встречается, когда бактерии откуда-то вне тела женщины попадают внутрь ее мочеиспускательного канала (в основном мочевыводящих путей) и вызывают инфекцию.
Женщины чаще получают ИМП, чем мужчины. Женская анатомия облегчает попадание бактерий из влагалища или прямой кишки в мочевыводящие пути, потому что они все близко друг к другу.
ИМП распространены во время беременности. Это потому, что растущий плод может оказывать давление на мочевой пузырь и мочевые пути.Это задерживает бактерии или вызывает утечку мочи.
Существуют также физические изменения, которые необходимо учитывать. Уже через шесть недель беременности почти все беременные женщины испытывают расширение мочеточника, когда уретра расширяется и продолжает расширяться до родов.
Более крупные мочевыводящие пути, наряду с увеличением объема мочевого пузыря и снижением тонуса мочевого пузыря, приводят к тому, что моча становится все более неподвижной в мочеиспускательном канале. Это позволяет бактериям расти.
Что еще хуже, моча беременной женщины становится более концентрированной.У этого также есть определенные типы гормонов и сахара. Это может стимулировать рост бактерий и снизить способность вашего организма бороться с «вредными» бактериями, пытающимися проникнуть внутрь.
Признаки и симптомы ИМП включают в себя:
От ИППП страдают от 2 до 10 процентов беременных женщин. Еще более тревожным является то, что ИМП часто повторяются во время беременности.
Женщины, которые ранее имели ИМП, более склонны получать их во время беременности. То же самое касается женщин, у которых было несколько детей.
Любая инфекция во время беременности может быть чрезвычайно опасной для вас и вашего ребенка.Это потому, что инфекции повышают риск преждевременных родов.
Я обнаружил, что нелеченный ИМП во время беременности может также привести к хаосу после родов. После того, как у меня родилась первая дочь, я проснулась спустя всего лишь 24 часа после возвращения домой с лихорадкой, приближающейся к 105 ° F (41 & ring; c).
Я вернулся в больницу с бушующей инфекцией от недиагностированной ИМП, состоянием, которое называется пиелонефрит. Пиелонефрит может быть опасным для жизни заболеванием как для матери, так и для ребенка.Он распространился на мои почки, и в результате они получили непоправимый урон.
Мораль истории? Сообщите врачу, если у вас есть какие-либо симптомы ИМП во время беременности. Если вы прописали антибиотики, обязательно примите все последние таблетки, чтобы избавиться от этой инфекции.
Вы можете помочь предотвратить ИМП во время беременности следующим образом:
- часто опорожняйте мочевой пузырь, особенно до и после секса
- , надевая только хлопчатобумажное белье
- надевая нижнее белье ночью
- избегая душа, парфюмерии или спреев
- употребляя много воды, чтобы оставаться увлажненной
- , избегая любых резких мыл или мытья тела в области половых органов
Большинство ИМП во время беременности лечатся курсом антибиотиков.Ваш врач назначит антибиотик, который безопасен при беременности, но все же эффективен для уничтожения бактерий в вашем организме.
Если ваша ИМП перешла в почечную инфекцию, вам может потребоваться принять более сильный антибиотик или назначить внутривенную (IV) версию.
Как лечить и как облегчить боль?
Ишиас во время беременности является одной из самых неприятных и болезненных проблем для женщины. Боль в спине, связанная с ишиасом, может превратить беременность в еще более сложный период, так как это заболевание очень трудно переносить как физически, так и психологически.
Боль в спине не обязательно указывает на ишиас во время беременности. Это может быть просто результатом повышенной нагрузки на позвоночник. Но ношение ребенка, хотя и не так часто, может стать основной причиной этого заболевания.
Что такое ишиас?
На самом деле, это воспаление или щепотка седалищного нерва. Известно, что седалищный нерв является самым длинным нервом в организме человека. Он берет начало в пояснично-крестцовом отделе позвоночника и проходит вдоль ноги, обеспечивая чувствительность к мышцам ступней и ног.
Почему ишиас связан с беременностью?
Причиной воспаления седалищного нерва может быть давление в спине или травма, которая приводит к сильной боли. Постоянное давление на седалищный нерв может привести к слабости ног и других областей нижней части тела, онемению и покалыванию в конечностях.


Хотя ишиас не связан непосредственно с беременностью, многие беременные женщины страдают от ишиаса. В большинстве случаев причиной ишиаса во время беременности является повреждение одного из позвоночных дисков. Во время беременности женщины более подвержены травмам позвоночника, которые вызывают воспаление в окружающих тканях или приводят к прямому давлению на седалищный нерв. В некоторых случаях боль в области таза во время беременности можно спутать с болью в ишиасе.
Почему ишиас во время беременности имеет место?
Повышенная физическая нагрузка и даже стресс могут спровоцировать ущемление седалищного нерва.Но кроме этого, эксперты идентифицируют другие факторы, которые могут привести к ишиасу во время беременности:
- Увеличение массы тела, которое начинает оказывать давление на седалищный нерв.
- Растущая матка, которая также оказывает давление на позвоночник и седалищный нерв.
- Положение ребенка в третьем триместре беременности. В это время малыш может изменить свое положение, что часто приводит к болям в ногах, спине и других частях тела.
- Различные заболевания, например, сахарный диабет.
- Абсцесс или кровотечение в малом тазу.
Причины ишиаса
Период беременности – это особое время, когда тело женщины претерпевает не только внешние, но и внутренние изменения. В этом случае основные причины ишиалгии во время беременности напрямую связаны с перестройкой функций женского организма:
- матка увеличивается в размерах и оказывает давление на внутренние органы;
- увеличивается нагрузка на позвоночник и кость тазобедренного сустава.


Это наиболее распространенные причины заболевания. Существует также ряд других факторов, способных провоцировать сдавливание седалищного нерва во время беременности:
- остеохондроз поясничного отдела позвоночника;
- чрезмерное мышечное напряжение в поясничном отделе позвоночника;
- инфекций, передаваемых половым путем;
- механическая травма позвоночника вследствие удара или падения;
- абсцессов и тромбов;
- диабет.
При щепотке возникает воспалительный процесс, страдают не только нервные волокна, но и кровеносные сосуды. Вот почему так важно как можно скорее обратиться к врачу, если у вас ишиас во время беременности.
Симптомы ишиаса во время беременности
Воспаление седалищного нерва сопровождается следующими симптомами:
- Ощущение покалывания в спине, ногах, ступнях.
- Острые, стреляющие боли или жжение в ногах, ягодицах или пояснице.
- Болевые ощущения в нижней части спины или тазовой области.
- Онемение ног.
В некоторых случаях другим признаком ишиалгии может быть повышение температуры тела. В редких случаях возможна потеря контроля над функционированием кишечника и мочевого пузыря. Ишиас во время беременности отличается одной особенностью – болевые ощущения всегда появляются только на одной стороне тела.
Женщины, страдающие ишиасом, чувствуют стреляющую боль и парализующее онемение в нижней части спины и в области ягодиц.Иногда такие ощущения появляются в области бедер. Боль может быть настолько сильной, что любое движение становится затруднительным. Следует помнить, что во время беременности ишиас вызван положением плода внутри матки. Поэтому практически невозможно решить проблему до родов.
Как предотвратить сдавливание седалищного нерва во время беременности?
Большинство гинекологов сходятся во мнении, что лучшая профилактика радикулита во время беременности – это соблюдение здорового образа жизни.Важно следить за своим весом, находить время для физических нагрузок (йога или специальная гимнастика). Не поднимайте тяжести, покупайте удобный ортопедический матрас и специальную подушку для беременных, которая обеспечит комфортный сон в любое время суток.


Если вы уже испытали неприятные симптомы ишиас во время беременности, мы рекомендуем вам немедленно обратиться к врачу. Массаж, плавание, посещение остеопата или мануального терапевта могут облегчить болевые ощущения.Но помните, что прежде чем записаться на прием к одному из этих специалистов, обязательно проконсультируйтесь с врачом, который контролирует вашу беременность.
Терапия
Прежде чем вы начнете лечить ишиас самостоятельно, подумайте дважды, потому что не всегда вышеуказанные симптомы характеризуют сдавление седалищного нерва. Это может быть патология почек – пиелонефрит, гломерулонефрит и другие.
Это основная причина, по которой врачи не рекомендуют самолечение не только беременным женщинам, но и другим пациентам, если седалищный нерв заблокирован.
Терапия у беременных проводится с осторожностью, чтобы не нанести вред плоду. Рекомендуется ложиться спать на твердую поверхность. Только врач может назначать лекарства – это могут быть противовоспалительные или обезболивающие препараты.
Врач может объяснить, как правильно их принимать и как вводить их в организм, чтобы минимизировать или избежать негативного воздействия на плод. Врач также может назначить лечебную гимнастику и иглоукалывание.
Лечение этой патологии у беременных имеет свои особенности и осложнения, которые может понять только квалифицированный специалист.Чтобы устранить проявления патологии, врачи применяют консервативное лечение и нетрадиционное лечение.


При фармацевтическом лечении лекарства в основном выделяются в форме гелей, мазей, растворов для инъекций и втираний. Ведь таблетки часто оказывают негативное влияние на здоровье плода.
Самыми безопасными являются лекарства, применяемые для наружного применения. Они не попадают в кровь беременной женщины. Таким образом, они не могут навредить ребенку.
Выполнение индивидуально подобранных упражнений позволяет устранить мышечный спазм, что помогает уменьшить тяжесть болевого синдрома.
Если вы не сразу понимаете, как правильно выполнять выбранный комплекс упражнений, вам нужно попробовать выполнять упражнения под контролем специалиста.
Лечение ишиаса во время беременности
Основная трудность при лечении ишиаса во время беременности – ограниченное или полное исключение возможности приема лекарств.По этой причине стандартная схема терапии не работает. Однако соблюдение медицинских рекомендаций поможет устранить симптомы, сопровождающие защемление седалищного нерва во время беременности:
- Постельный режим. В этом случае основное правило заключается в том, что матрас должен быть твердым.
- Массаж является одним из самых эффективных способов борьбы с ишиасом во время беременности. Однако необходима консультация врача, чтобы определить тип массажа при ишиасе – классический или ручной.
- Ванны с лечебным эффектом. Для таких процедур используется морская соль. Но ванны имеют ограничения по времени и могут быть приняты только в первом триместре беременности. Позднее такие ванны могут спровоцировать преждевременные роды.
- Физиотерапия. Вы можете выполнять упражнения в домашних условиях. Специально для беременных женщин был разработан ряд упражнений, которые могут облегчить симптомы защемления седалищного нерва. С их помощью укрепляются мышцы спины.
- Компрессы.С их помощью усиливается кровоток и облегчается боль.
- Носите удобную обувь. Беременные женщины должны выбирать модели на плоской подошве или на каблуке до 3 сантиметров.
- Поддержание правильной осанки также снижает мышечное напряжение.
- При сильных болях для лечения могут быть назначены инъекции лекарств. Но в большинстве случаев нетрадиционные методы лечения помогают устранить симптомы ишиас.
Помощь при ишиасе во время беременности
Только профессиональный врач может подобрать лекарства и решить, что делать в конкретной ситуации.Он также должен учитывать сроки беременности, физическое состояние пациента, чтобы подобрать терапию максимально точно.
Как любое заболевание, ишиас легче предотвратить, чем почувствовать его последствия. Опытные неврологи советуют избегать неудобной обуви, защищать талию от сквозняков и избегать тяжелых нерегулируемых нагрузок.


Занятия йогой или другой гимнастикой, прогулки на свежем воздухе и ношение специальной повязки помогут не только укрепить мышечный корсет, но и подготовить организм к родам, сделав беременность приятным периодом без болезней.
Будущая мать может испытывать боль и неприятный дискомфорт, когда седалищный нерв болит во время беременности. Это расстраивает и вызывает дополнительный стресс. Упражнения могут облегчить боль, уменьшить мышечное напряжение и увеличить подвижность бедер, нижней части спины и ног. Боль может усилиться, если вы долго сидите или стоите. Поэтому обязательно меняйте свои позиции в течение дня.
Слушайте свое тело и прекращайте действия, которые вызывают боль в тазобедренном суставе. Обязательно проконсультируйтесь с врачом перед началом тренировки.Если у вас есть какие-либо симптомы, такие как головокружение, головные боли или кровотечение, прекратите делать упражнения и обратитесь за медицинской помощью.
PUPPP и другие типы, Arms, Belly, More
Мы включаем продукты, которые мы считаем полезными для наших читателей. Если вы покупаете через ссылки на этой странице, мы можем заработать небольшую комиссию. Вот наш процесс.
Существует ряд изменений, которые вы можете увидеть в своей коже, волосах и ногтях во время беременности. Некоторые происходят в ответ на изменения уровня гормонов или определенных триггеров. Другие не так легко объяснить.
Сыпь может появиться в любом месте на теле и может выглядеть или чувствовать себя по-разному в зависимости от причины.Некоторые высыпания являются доброкачественными, то есть они не представляют никакой угрозы для вас или вашего ребенка. Другие могут быть симптомом основного состояния, которое требует медицинской помощи, чтобы держать вас и ребенка в безопасности.
Отмечать симптомы, которые вы испытываете, важно для идентификации и лечения. Хорошей новостью является то, что часто вы можете сделать что-то дома, чтобы успокоить вашу кожу и зуд. И многие сыпи исчезают сами собой после того, как вы родите ребенка.
Зудящие крапивницы, папулы и бляшки беременности (PUPPP) – это сыпь, которая обычно развивается в третьем триместре.Около 1 из 130-300 человек развивают PUPPP. Сначала он может появиться в виде зудящих красных пятен на животе, особенно вблизи растяжек, и может распространиться на руки, ноги и ягодицы.
Лечение PUPPP включает актуальные кортикостероиды, пероральные антигистаминные препараты и пероральный преднизон. PUPPP чаще встречается при первой беременности или при многоплодной беременности и имеет тенденцию исчезать после родов. Это не влияет на вашего ребенка.
Приступ беременности может произойти в первом, втором или третьем триместрах.Примерно 1 из 300 человек может испытывать эту сыпь, и она может длиться от нескольких недель до месяцев после родов. Вы можете увидеть зудящие или покрытые коркой шишки на руках, ногах или животе.
Лечение при ушибе беременности включает актуальные стероиды и пероральные антигистаминные препараты. Увлажняющие средства также могут помочь. Хотя сыпь должна исчезнуть вскоре после родов, у некоторых людей симптомы могут продолжаться. Условие может также проявиться в будущих беременностях.
Внутрипеченочный холестаз беременности чаще всего наблюдается в третьем триместре.Это признак заболевания печени, вызванного гормонами. По оценкам, 1 из каждых 146 до 1293 человек может испытывать холестаз во время беременности.
Хотя сыпь не обязательно, зуд может быть довольно сильным по всему телу, но особенно на ладонях рук и подошвах ног. Вы можете даже заметить пожелтение кожи и глаз и иметь проблемы со сном из-за зуда.
Хотя это состояние обычно проходит после родов, важно обратиться к врачу для лечения во время беременности.Это может подвергнуть вас риску преждевременных родов. Это также может поставить вашего ребенка на риск мертворождения или проблемы с легкими от вдыхания мекония.
Для лечения холестаза врач может назначить вам лекарство под названием урсодиол, которое поможет снизить уровень желчи в крови. Ваш врач также, вероятно, назначит дополнительные приемы для наблюдения за ребенком, такие как нестресс-тесты и биофизический профиль, и, возможно, предложит раннюю индукцию в некоторых случаях.
Герпес гестатион также называют редким аутоиммунным заболеванием кожи, которым страдают 1 из 50 000 человек во втором или третьем триместрах.
Сыпь, похожая на улей, может внезапно появиться и появиться первой на туловище и животе. Он может распространяться в течение нескольких дней или недель, так как шишки превращаются в волдыри или крупные рельефные бляшки. Найти фотографии состояния здесь.
Ваш врач может назначить актуальные или пероральные кортикостероиды для лечения герпеса. В противном случае, он имеет тенденцию уходить сам по себе после того, как у вас появится ребенок.
Поговорите со своим врачом о том, что лучше для вас, так как это может привести к снижению веса при рождении или преждевременным родам.Как и у пруриго, он может вернуться в будущих беременностях.
Зудящий фолликулит начинается с поражения туловища и может распространиться на другие части тела. Повреждения содержат гной, поэтому они могут напоминать прыщи. Это редкое заболевание возникает в последние две трети беременности и обычно длится от двух до трех недель. Это не влияет на вашего растущего ребенка.
Точная причина зудящего фолликулита неизвестна, и она обычно устраняется после родов. Лечение включает в себя ультрафиолетовую B-терапию, актуальные кортикостероиды или бензоилпероксид.
Пустулезный псориаз, в частности импетиго герпетиформный, обычно возникает во второй половине беременности. Сыпь может развиться на любой части тела и может быть очень красной, воспаленной и покрытой коркой. Другие возможные симптомы включают в себя:
- тошнота и рвота
- диарея
- лихорадка и озноб
- проблемы с лимфатическими узлами
Лечение включает кортикостероиды, такие как преднизон, и антибиотики, если поражения становятся инфицированными. Хотя импетиго обычно проходит после родов без особого риска для ребенка, по крайней мере одно исследование связывает это редкое заболевание с мертворождением.
Ульи – это выступающие выступы, которые появляются отдельно или в виде скоплений красных пятен или пятен. Они могут появиться в любом месте на теле и зудят. Вы можете даже чувствовать, что они горят или покалывают.
Ульи могут появляться внезапно и уходить так же быстро или в течение нескольких дней или шести недель. Они вызваны гистамином в организме в ответ на такие вещи, как эмоциональный стресс, гормональные изменения или инфекции. Иногда они могут быть признаком аллергической реакции на пищу, укусов насекомых, пыльцы или других триггеров.
Важно исключить аллергическую реакцию с ульем, особенно если у вас есть другие симптомы анафилаксии, такие как:
- учащенный пульс
- опухший язык
- покалывание в ваших руках, ногах или коже головы
- затруднение дыхания
Лечение может включать в себя прием антигистаминных препаратов, кортикостероидов или лекарств для лечения воспаления. Однако, если у вас также есть признаки анафилаксии, немедленно обратитесь в отделение неотложной помощи.
Колючий жар или тепловая сыпь может развиться в любом месте на теле, обычно из-за чрезмерного потоотделения. Поскольку беременность может повысить температуру вашего тела, вы можете быть более склонны к тепловым высыпаниям в это время.
Наряду с зудом или ощущением покалывания вы можете увидеть небольшие пятна, покраснение и даже припухлость. Определите тепловую сыпь с помощью этих картинок. Этот тип сыпи обычно проходит через несколько дней после начала и не представляет угрозы для вашего ребенка.
Теплая сыпь не обязательно требует специального лечения.Вы можете попробовать антигистаминные препараты или лосьон от каламинов. Что также помогает, это оставаться спокойным и избегать действий, которые вызывают потоотделение.
Принимайте антигистаминные препараты
Лекарства, отпускаемые без рецепта, называемые антигистаминными препаратами, могут помочь в случаях ульев, герпеса и других заболеваний, возникающих в результате повышения уровня гистамина. Недавние исследования не связывали использование антигистаминных препаратов с врожденными дефектами.
Обсудите с врачом эти варианты, прежде чем принимать их самостоятельно:
- Цетиризин (Zyrtec), фексофенадин (Allegra) и лоратадин (Claritin) не вызывают сонливости и их лучше принимать в течение дня.
- Бенадрил лучше принимать ночью, чтобы помочь с зудом и сном.
Мыльная пена со смолой
Популярный блогер и эксперт по беременности Мама Натурал объясняет, что мыло из сосновой смолы является проверенным и настоящим домашним средством для PUPPP. Кедровое мыло обладает сильным запахом, но его антисептическое качество делает его популярным средством при различных состояниях кожи, включая псориаз.
Подумайте об использовании мыла во время купания с теплой водой до четырех раз в день на пораженных участках.Некоторые люди сообщают, что этот метод снимает зуд в течение нескольких часов.
Попробуйте ванну с овсянкой
Чтобы еще больше успокоить зуд кожи, попробуйте принять ванну с овсянкой. Просто налейте 1 стакан овсяных хлопьев в центр куска марли и закрепите их резинкой. Поместите его в ванну с теплой водой, а затем сожмите, чтобы выпустить молочную воду с добавлением овса.
Овес помогает увлажнить кожу. Погрузитесь в ванну на 20 минут для достижения наилучших результатов.
Сохраняйте прохладу
При таких условиях, как сыпь, очень важно охладиться, не допуская потоотделения и перегрева.Эти советы могут помочь:
- Носите свободную одежду из натуральных волокон, таких как хлопок.
- Держите постельное белье легким и дышащим.
- Принимайте душ и ванну с прохладной водой по сравнению с теплой.
- Пить гидратированный питьевой водой и другими жидкостями без кофеина.
Увлажнение
Зудящая кожа поражает около 20 процентов людей во время беременности. Наиболее распространенной причиной является сухость кожи. Поддержание гидратации кожи – особенно чувствительных областей, например, вокруг растяжек – является ключевым.Выбирайте формулы без ароматов и применяйте их после купания или душа.
Проверьте эти 10 лучших увлажняющих кремов для сухой кожи.
Cetaphil Moisturizing Cream и Eucerin Advanced Repair высоко оценены и рекомендованы дерматологами.
Возможно, вы даже захотите хранить увлажнитель в холодильнике для дополнительного облегчения охлаждения.
Сообщите своему врачу, если у вас появились сыпь или какие-либо новые симптомы во время беременности. Во многих случаях симптомы хорошо поддаются лечению в домашних условиях, и само состояние исчезнет после того, как вы родите ребенка.
Тем не менее, другие симптомы – сильный зуд, пожелтение кожи, боль или лихорадка – являются предупреждающими признаками состояний, которые требуют медицинской помощи.
Рекомендуется обращаться к врачу, если у вас есть сомнения по поводу вашего здоровья или здоровья вашего ребенка.
На приеме ваш врач, скорее всего, осмотрит вашу сыпь и задаст вопросы о том, как она началась, как она распространяется и как долго у вас возникают проблемы. Они также спросят о любых других симптомах, которые вы испытываете, чтобы помочь определить основную причину.
У вас могут быть дополнительные тесты в зависимости от сыпи. Например, анализ крови может проверить уровень желчи или инфекции. Тесты аллергии – кожа или кровь – могут помочь в выявлении сыпи, вызванной триггерами, такими как ульи. Вы можете даже сделать биопсию кожи, чтобы ваш врач мог оценить сыпь под микроскопом.
Некоторые состояния, такие как холестаз, могут иметь генетический компонент или быть связаны с предыдущим заболеванием печени или беременностью, вызванной множественными заболеваниями. Не забудьте упомянуть что-либо о вашей личной или семейной истории болезни, которая может помочь с идентификацией, даже если она не кажется существенной.
Кожная сыпь не считается ранним признаком беременности. На самом деле, многие высыпания не появляются до поздней беременности.
Вместо этого обратите внимание на такие симптомы, как учащенное мочеиспускание, болезненность молочных желез, тошнота или рвота, быстрая утомляемость и нарушение менструального цикла. Проверьте этот список 15 ранних симптомов беременности, а также.
Смена гормонов может вызвать ряд изменений, однако это не означает, что новая сыпь не связана с возможной беременностью. Если вы подозреваете, что можете быть беременны, рассмотрите возможность сдать домашний тест на беременность или обратиться к врачу, чтобы подтвердить анализ крови.
Не уверены, стоит ли беспокоиться о своей сыпи? Позвони своему врачу. Наиболее распространенные высыпания во время беременности проходят самостоятельно после рождения ребенка.
Вы можете найти помощь с домашними процедурами или обратиться к врачу за безопасными для беременности пероральными и местными лекарствами. В редких случаях вам может потребоваться дополнительное тестирование и мониторинг или ранняя индукция, чтобы обезопасить вас и вашего ребенка.


 Корсет либо бандаж. Эти средства должны обеспечить правильное положение позвоночника, что снизит и выровняет нагрузку на организм матери. Кровообращение улучшится, вреда для ребенка нет.
Корсет либо бандаж. Эти средства должны обеспечить правильное положение позвоночника, что снизит и выровняет нагрузку на организм матери. Кровообращение улучшится, вреда для ребенка нет.








 возрастной гормональный всплеск;
возрастной гормональный всплеск; специфические симптомы онкологии отсутствуют. Женщин не предъявляют жалоб, гораздо больше их беспокоит косметический дефект.
специфические симптомы онкологии отсутствуют. Женщин не предъявляют жалоб, гораздо больше их беспокоит косметический дефект. Чтобы определить схему лечения, необходимо провести тщательную всестороннюю диагностику. В данном мероприятии могут принимать участие специалисты различного медицинского профиля: гинеколог, инфекционист, онколог, дерматовенеролог, эндокринолог.
Чтобы определить схему лечения, необходимо провести тщательную всестороннюю диагностику. В данном мероприятии могут принимать участие специалисты различного медицинского профиля: гинеколог, инфекционист, онколог, дерматовенеролог, эндокринолог.










 (
(
 Медиафайлы на Викискладе
Медиафайлы на Викискладе


































 Боль могут вызывать также опухоли, стеноз позвоночника и его прежние травмы. Раздражение нервных корешков может случаться из-за хронического стресса, наблюдающегося на протяжении долгого времени. Встречается радикулит в основном в возрасте после сорока лет и очень распространен во всем мире.
Боль могут вызывать также опухоли, стеноз позвоночника и его прежние травмы. Раздражение нервных корешков может случаться из-за хронического стресса, наблюдающегося на протяжении долгого времени. Встречается радикулит в основном в возрасте после сорока лет и очень распространен во всем мире. Выбор методики лечения зависит от его локализации, степени тяжести проявлений и особенностей организма пациента. В особенно сложных случаях требуется хирургическое вмешательство. В менее тяжелых ситуациях проводится комплексное лечение, одной из важных составляющих которого являются специальные мази.
Выбор методики лечения зависит от его локализации, степени тяжести проявлений и особенностей организма пациента. В особенно сложных случаях требуется хирургическое вмешательство. В менее тяжелых ситуациях проводится комплексное лечение, одной из важных составляющих которого являются специальные мази. Вторая группа – мази раздражающего характера. По-другому их называют разогревающими. Их задача – активизировать ток крови в пораженном сегменте. Двигаясь быстрее, кровь активнее доставляет необходимые вещества в больную зону, это оказывает благотворное влияние на обмен веществ, что выражается в снижении болевого синдрома и уменьшении отека нервных корешков. Человек чувствует, как в болезненном участке появляется жжение, кожу начинает покалывать, она краснеет. Такие средства действуют быстро, но эффект сохраняется недолго – на несколько часов. В то же время слишком часто использовать эти препараты не рекомендуется – максимум два раза в день.
Вторая группа – мази раздражающего характера. По-другому их называют разогревающими. Их задача – активизировать ток крови в пораженном сегменте. Двигаясь быстрее, кровь активнее доставляет необходимые вещества в больную зону, это оказывает благотворное влияние на обмен веществ, что выражается в снижении болевого синдрома и уменьшении отека нервных корешков. Человек чувствует, как в болезненном участке появляется жжение, кожу начинает покалывать, она краснеет. Такие средства действуют быстро, но эффект сохраняется недолго – на несколько часов. В то же время слишком часто использовать эти препараты не рекомендуется – максимум два раза в день. Какую мазь лучше выбирать, зависит от разных факторов, в том числе от степени и особенностей течения болезненного процесса и от особенностей организма самого пациента. Вот почему выбор препарата стоит доверить квалифицированному врачу. Подбирая лекарство самостоятельно, можно ошибиться. А это способно навредить здоровью и ухудшить состояние.
Какую мазь лучше выбирать, зависит от разных факторов, в том числе от степени и особенностей течения болезненного процесса и от особенностей организма самого пациента. Вот почему выбор препарата стоит доверить квалифицированному врачу. Подбирая лекарство самостоятельно, можно ошибиться. А это способно навредить здоровью и ухудшить состояние. Радикулит и местные средства его лечения
Радикулит и местные средства его лечения Согревающие мази
Согревающие мази Местно-раздражающее средство Апизартрон
Местно-раздражающее средство Апизартрон Рецепты народной медицины при радикулите
Рецепты народной медицины при радикулите










 Загрузка…
Загрузка… [5], [6], [7], [8]
[5], [6], [7], [8]