Узелки при ревматоидном артрите: Ревматические узелки: как выглядят (фото) и что значат подкожные узелки – Ревматоидные узелки при ревматоидном артрите
Ревматоидные узелки при ревматоидном артрите
Ревматоидные узелки — один из самых частых внесуставных признаков РА, встречаются приблизительно у 10% больных с серопозитивным РА. Обычно они развиваются в подкожной клетчатке, причем особенно часто в местах, подверженных давлению и травматизации. Излюбленная локализация — область локтевого сустава и разгибательная поверхность предплечья (рис. 3.9).Нередко они располагаются на кистях рук в области межфаланговых и пястно-фаланговых суставов, а также в мягких тканях подушечек пальцев и на ладонях, наблюдаются также на стопах в местах давления обуви, в частности на пятках и вдоль пяточных сухожилии. У лиц, проводящих большую часть времени в положении сидя, узелки нередко обнаруживают на ягодицах и непосредственно над проекцией седалищных бугров; у больных, прикованных к постели, — в области затылка, лопаток, позвоночника, крестца. У лиц, носящих очки, узелки наблюдают иногда на переносице.
При подозрении на РА необходим целенаправленный поиск узелков, поскольку они могут быть единичными и мелкими, локализоваться в непривычных областях и тем самым ускользать от внимания врача или неправильно интерпретироваться. Этому способствует также тот факт, что ревматоидные узелки почти всегда безболезненны. Их чувствительность при пальпации, а тем более изъязвление или нагноение — большая редкость.
Размеры узелков колеблются от нескольких миллиметров до 3—4 см в диаметре. Мелкие узелки иногда бывают настолько твердыми, что ошибочно принимаются за подагрические тофусы. Для более крупных характерна консистенция, напоминающая Плотную резину. Изредка узелки воспринимаются как кисты, причем иногда в их центре имеется некоторое количество жидкости. У многих больных узелки подвижны в подкожной клетчатке. Однако весьма часто они плотно фиксированы к подлежащей надкостнице или к фасциям и сухожилиям. В последнем случае это может приводить к надрывам или полным разрывам сухожилий (в частности, пяточного или разгибателей пальцев на тыле кисти).
Число узелков варьирует от одного до нескольких десятков. М. Ginsburg и соавт. (1975) описали особый вариант РА, характеризующийся очень скромными клиническими явлениями синовита в сочетании с многочисленными ревматоидными узелками, имеющими типичное гистологическое строение. Этот вариант, который авторы назвали ревматоидным нодулезом, в 90% случаев встречается у мужчин, причем чаще в возрасте старше 40 лет. Синовит бывает легко выраженным и иногда обратимым (типа «палиндромного ревматизма»).
Рентгенологически нередко находят четкие внутрикостные кисты или небольшие эрозивные изменения. РФ обнаруживают в сыворотке крови в умеренном или высоком титре, что вообще свойственно практически всем больным с ревматоидными узелками. У некоторых больных отмечаются и сопутствующие висцеральные проявления, чаще легочные или плевральные.
Ревматоидный нодулез следует рассматривать как своеобразный вариант РА, при котором конкретные внесуставные проявления выступают на первый план, оказываясь клинически более выраженными, чем симптомы синовита (аналогично ряду больных с синдромом Каплана, синдромом Фелти и др.). В то же время несомненно, что у ряда больных ревматоидный нодулез через несколько лет трансформируется в классический вариант РА с выраженным полиартритическим синдромом и прогрессирующей деструкцией суставов.

Рис. 3.9. Kpyпные ревматоидные узелки в области локтевых суставов.
Имеются единичные описания у взрослых и детей изолированного развития, а затем полного исчезновения ревматоидных узелков типичного гистологического строения при отсутствии каких-либо суставных проявлений. У некоторых из этих больных в сыворотке крови обнаруживали РФ.
Внекожная локализация ревматоидных узелков встречается весьма редко, но ее возможность необходимо постоянно иметь в виду, поскольку у отдельных больных она оказывается причиной нестандартных клинических проявлений. Ревматоидные узелки обнаруживали в синовиальной мембране суставов (где иногда они достигали крупных размеров и затрудняли движения), мышцах, костях (способствуя их деструкуии) и сухожилиях, приводя изредка к их разрыву.
У большинства больных РА узелки клинически бессимптомны; это относится и к редким висцеральным локализациям. Однако в этом отношении возможны серьезные исключения, не говоря уже о реальных диагностических затруднениях. Так, единичные или множественные узелки в плевре и легких, особенно если они предшествуют явному артриту, вызывают мысль об онкологической патологии. Некоторые из них распадаются с возможностью прорыва в плевральную полость и образованием пневмоторакса.
В сердце узелки обнаруживали (обычно не клинически, а морфологически) в миокарде, перикарде и на клапанных створках. Соответствующими клиническими проявлениями были нарушения проводимости и недостаточность митрального или чаще аортального клапана.
Очень редко узелки развиваются в сетчатке с нарушением зрения и склере с опасностью ее перфорации. При локализации на голосовых связках возможны боли, охриплость голоса, дисфония и нарушение дыхания, хотя при РА эти признаки чаще связаны с поражением перстневидночерпаловидных суставов. Описаны также бессимптомные ревматоидные узелки в ЦНС, в связи с чем нельзя исключить потенциальную угрозу развития симптомов сдавления спинного мозга.
Таким образом, ревматоидные узелки, располагающиеся в подкожной клетчатке, являются одним из наиболее специфических признаков серопозитивного РА. Будучи в основном клинически бессимптомными, они тем не менее свидетельствуют о расширении плацдарма основного патологического процесса и, по мнению ряда авторов, указывают на более серьезный прогноз суставной патологии и болезни в целом.
Это суждение, по-видимому, можно признать правильным лишь при общестатистической оценке; индивидуальное прогностическое значение ревматоидных узелков невелико. Дифференциальный диагноз различных узловатых образований у больных РА рассматривается в разделе «Диагноз».
Сигидин Я.А.
Опубликовал Константин Моканов
Узелки при артрите, причины и лечение
Как лечить узелки при артрите?
При выявлении ревматоидных узелков лечение направлено на устранение основной болезни — ревматоидного артрита. Для это применяют разные лекарственные группы.
Медикаментозное лечение
В курс лечения узелков при артрите входят следующие медикаменты:
- Нестероидные противовоспалительные препараты. Их главным преимуществом считается минимум побочных эффектов. Не рекомендуется использовать одновременно несколько средств данной группы, так как повышается вероятность развития побочных действий.
- Базовые препараты. Их назначают сразу же после выявления ревматоидного артрита. Если после 3 месяцев терапии такими препаратами положительного результата не наблюдается, следует заменить средство или дополнительно использовать гормоны в небольших дозировках. При тяжелом течении заболевания требуется пульс-терапия. Врач применяет гормоны в высоких дозах в сочетании со средствами базового действия.
- Глюкокортикостероиды. Используются при сильном воспалительном процессе в виде гелей, кремов и мазей. Их нужно наносить на узелки.
Для предотвращения развития остеопороза больным с ревматоидным артритом необходимо принимать препараты, содержащие кальций и витамин D.
Хирургическое лечение
Противоревматоидные медикаменты могут замедлить течение артрита, но при разрушении сустава оптимальным методом лечения считается хирургическое вмешательство. Операцию проводят с целью уменьшения болевого синдрома и увеличения функциональной активности сустава. Протезированию нередко подвергаются коленный и тазобедренный суставы. В ходе операции хирург удаляет поврежденные участки и замещает искусственными суставами. Срок функционирования протезов — 10-15 лет.
Консервативная терапия
Для лечения ревматоидного артрита эффективно применять лазерную терапию. Особенно она эффективна на начальной стадии заболевания. Положительный эффект пациент достигнет после 15 процедур.
Для устранения болевого синдрома назначают криотерапию курсом в 10-20 процедур. На ранней стадии ревматоидного артрита хорошо себя зарекомендовали электрофорез кальция, ультрафиолетовое облучение суставов, магнитотерапия и воздействие импульсными токами. В запущенных случаях используют фонофорез гидрокортизона.
Всем пациентам с узелками при артрите полезно заниматься лечебной физкультурой и делать массаж. Такие процедуры снимают мышечный спазм и восстанавливают функции суставов. Комплекс упражнений для больного физиотерапевт подбирает индивидуально. Полезно при артрите заниматься плаванием и спортивной ходьбой, кататься на велосипеде.
Вне фазы обострения патологии полезно проводить курортное лечение. Также при ревматоидном артрите назначают грязевые аппликации, радоновые и сероводородные ванны.
Для профилактики рецидивов заболевания врачи рекомендуют правильно организовать режим и рацион питания. Наличие избыточного веса негативно сказывается на состоянии суставов, поэтому следует соблюдать диету и заниматься спортом. В рацион необходимо внести овощи, фрукты, ягоды, морепродукты, рапсовое масло и тыквенные семечки, исключить белый хлеб, мучные изделия, торты и ограничить потребление сахара. Желательно пить в день по 7-9 стаканов чистой воды.
Узелковый артрит: симптомы заболевания
- Причины появления узелков
- Клиническая картина и локализация новообразований
- Диагностика заболевания
- Медикаментозное лечение
- Дополнительные способы лечения
- Лечение народными средствами
- Прогноз при ревматоидном артрите
Ревматоидный артрит — одно из самых частых хронических заболеваний суставов, приводящее при длительном протекании к инвалидности. Воспалительный процесс при ревматоидном поражении суставов проявляется комплексом характерных симптомов, примерно у 20% больных развиваются и нетипичные проявления недуга, к одним из них относят узелки — внутрикожные образования с разной локализацией. По форме они напоминают подкожную кисту, могут самопроизвольно исчезать и вновь появляться, устранение новообразований происходит после лечения основного заболевания.
Причины появления узелков
Причины развития узелков при ревматоидном артрите до конца не выявлены. Выдвигается версия, согласно которой развитие образований происходит из-за изменения стенок кровеносных сосудов, возникающих в процессе нарушения функционирования работы иммунной системы. Псевдоревматические узелки иногда развиваются на фоне полного здоровья и чаще всего у детей, такие кожные образования быстро проходят и не ухудшают общего самочувствия. При ревматоидном артрите врач должен осмотреть места предполагаемых появлений узелков, так как в большинстве случаев образования безболезненны и могут иметь небольшие, практически не заметные визуально размеры.Узлы под кожей почти всегда выявляются при тяжелой форме поражения суставов, протекающей длительно, реже при недуге средней степени тяжести и достаточно редко при легком протекании болезни.
Клиническая картина и локализация новообразований
Образование узелков протекает в большинстве случаев незаметно для больного, небольшие шишечки безболезненны, не затрудняют движений, редко изъязвляются или воспаляются. Подкожные узелки развиваются преимущественно на следующих участках тела:
- В области локтевых суставов.
- На фалангах суставов рук.
- На разгибательной поверхности предплечий.
У части больных подкожные образования выявляются на стопе в местах наибольшего давления, на подушечках пальцев и ладонях. У людей, выполняющих работу в положении сидя, плотные шишечки часто обнаруживаются в области ягодиц.
Размеры высыпаний при ревматоидном артрите варьируются от 5 мм до трех и более сантиметров. Мелкие узелки достаточно плотные, на ощупь упругие и твердые. Большие образования при пальпации напоминают резиновые шарики, часто срастаются с окружающими тканями, что провоцирует разрыв сухожилий. У части больных мелкие узелки свободно перемещаются под кожей, не вызывая болезненных ощущений. Количество подкожных узелков варьируется от единичного образования до нескольких десятков, расположенных в разных местах. Иногда узелковые артриты являются ведущим клиническим признаком синовита, при таком состоянии характерные для ревматоидного артрита симптомы отступают на задний план. Подобный вариант течения болезни принято называть нодулезом, и чаще такой патологический процесс обнаруживается у мужчин старше сорока лет. Через несколько лет ревматоидный нодулез способен преобразоваться в заболевание с классической картиной РА, при этом на первый план выходят поражения суставов.
Узелковый артрит чаще всего имеет внутрикожную локализацию, но при обследовании характерные образования можно обнаружить на легких, клапанах сердца, в суставах, на костях и мышцах, в горле и на голосовых связках. В зависимости от места расположения вне кожных образований определяется и картина протекания патологического процесса.
- Большое внутрисуставное образование приводит к сильному ограничению движений и к появлению болей.
- Разрыв узелка в тканях легкого приводит к развитию пневмоторакса.
- Узелки, расположенные на клапанах сердца, вызывают клиническую картину аортальной недостаточности.
- Образования в голосовой щели изменяют тембр голоса и приводят к ухудшению дыхания и расстройству речи.
- Узелок на глазах сильно ухудшает зрение.
При гистологическом исследовании в узелках обнаруживается очаг некротической ткани, окруженный фибробластами. Также выявляются участки новой грануляционной ткани и явления васкулита, то есть поражения сосудов.
Диагностика заболевания
При появлении узелков необходимо дифференцировать ревматоидную форму заболевания от таких болезней, как лепра, узловатая эритема, саркоидоз, кольцевидная гранулема. Диагностические процедуры при ревматоидном артрите заключаются в проведении следующих исследований:
- Осмотра больного, сбора анамнеза, жалоб.
- Взятия крови на анализ — узелковый артрит вызывает повышение СОЭ, С — реактивного белка, анемию. Выявление ревматоидного фактора считается основополагающим признаком ревматоидного артрита.
- В моче нередко повышается кератин и появляется белок.
- Проводится рентгенография крупных и мелких суставов.
Медикаментозное лечение
Узелковый артрит лечится такими же группами препаратов, как и основное заболевание. При проведении терапии необходимо добиться снятия воспаления и приостановить дистрофические изменения в суставах. Лекарства при ревматоидном артрите подбираются из трех основных групп.
- Нестероидные противовоспалительные препараты снимают воспаление, уменьшают болезненность. НВПП назначаются в острой фазе и периодически повторяющимися курсами, это необходимо для профилактики обострений. Используют такие препараты, как Мелоксикам, Нимесулид, Целекоксиб. Обычно подбирают один препарат, комбинация из нескольких противовоспалительных средств увеличивает риск развития побочных эффектов.
- Базисная терапия заключается в использовании цитостатиков и иммунодепрессантов. Их использование необходимо в целях предотвращения дальнейшего разрушения суставов. К базисным препаратам относят Метотрексат, Сульфазалин, Циклофосфан, Азатиоприн. Если на протяжении полутора месяцев видимого улучшения состояния больного не наблюдается, то к препаратам базисной терапии добавляют гормоны.
- Глюкокортикостероиды. Гормональные препараты назначают в сочетании с иммунодепрессантами или цитостатиками. При выраженных системных проявлениях при ревматоидном артрите используют высокие дозы гормонов, так называемую пульс-терапию. Если заболевание протекает в легкой форме, то гормоны назначают короткими курсами в качестве поддерживающей терапии. Чаще всего назначают Дипроспан, обладающий пролонгированным действием. Глюкорортикостероиды входят и в состав мазей, которые используют для облегчения болей и снятия воспаления в пораженных суставах. Узелковый артрит также требует применения мазей с гормонами.
На область узелков показано наложение аппликаций с противовоспалительными мазями с входящими в их состав нестероидными препаратами — Пироксикамом, Ибупрофеном, Диклофенаком. Во время лечения пациент должен подвергаться постоянному обследованию, которое показывает наступление улучшения или ухудшения патологического процесса. При легких формах заболевания терапию обычно начинают с НВПП, если улучшения нет, то добавляют средства базисной терапии и гормоны. При изъязвлении узелков, хотя это и случается довольно редко, нужно предотвратить инфицирование и обширное воспаление. По показаниям используют антибактериальную терапию в виде таблеток и мазей.
Дополнительные способы лечения
В связи с высоким риском появления остеопороза пациентам при ревматоидном артрите необходимо принимать препараты, усиливающие прочность костной ткани, к ним относят кальций и лекарства с витамином Д. Кроме медикаментозной терапии используют и физиопроцедуры:
- Лазеролечение. Особенно эффективно воздействие лазера на пораженные суставы при раннем выявлении патологии. Лазер используется периодически по 15 сеансов за один курс.
- Криотерапия — или воздействие холода. Процедура обладает обезболивающим эффектом.
- Электрофорез с лекарственными препаратами.
- Фонофорез.
- Импульсная терапия.
Вне фазы обострения больным показано санаторно-курортное лечение в местностях, где используют радоновые и сероводородные ванны, грязевые аппликации. Профилактика обострений заключается в умеренной физической нагрузке, комплекс лечебных упражнений для пациента должен подобрать физиотерапевт. Показаны велосипедные прогулки, плавание, ходьба на лыжах, физическую активность необходимо расширять постепенно.
Лечение народными средствами
Узелковый артрит не пройдет, пока не снимутся острые проявления основной болезни. Но можно уменьшить количество и размеры узелков, используя народные методики.
- Рассасывающим эффектом обладает картофель, используют его в виде аппликаций. Сырой клубень картофеля натирают на терке, помещают в металлическое сито и прямо в нем опускают в кипящую воду на две минуты. После этого отжатый картофель помещают в плотный тканевый мешочек и в горячем виде прикладывают к узелкам, фиксируя компресс бинтом.
- Ревматоидные узелки хорошо поддаются лечению хвойным экстрактом, приготовить который можно и самостоятельно. Необходимо взять по 40 г измельченных веток сосны, плодов шиповника и чеснок (один зубчик). Все это заливают двумя литрами воды и кипятят на медленном огне около получаса. Полученный отвар переливают в термос и оставляют для настаивания на двое суток. Затем средство процеживают и пьют по одному стакану не меньше трех раз за сутки. Можно в напиток добавить ложку меда. Пациентам с узелками на теле рекомендуется регулярно принимать хвойные ванны.
Ревматоидный артрит реже обостряется, если придерживаться правил здорового питания. Необходимо добиться снижения веса при ожирении, так как повышенная нагрузка негативно сказывается на состоянии всех суставов. Врачи рекомендуют при ревматоидном артрите употреблять больше овощей и свежих фруктов, исключением являются картофель, помидоры, баклажаны. Организм необходимо постоянно подпитывать кальцием и жирными кислотами омега-3. Кальций содержится в молочных продуктах, омега-3 — в морской рыбе, сое, семенах тыквы и льна.
Прогноз при ревматоидном артрите
Узелковый артрит, то есть новообразования под кожей, проходит по мере затихания острого воспалительного процесса. Но шишечки, как и другие признаки ревматоидного артрита, могут вернуться при обострении. Все симптомы при ревматоидном артрите устранить пока при помощи лекарств до конца не получается. Соблюдение медикаментозного лечения, профилактика, здоровое питание и раннее обращение за медицинской помощью позволяют приостановить процесс разрушения суставов. Поэтому при появлении любых признаков болезни необходимо как можно раньше пройти всестороннее обследование.
Обязательно перед лечением болезней консультируйтесь с врачом. Это поможет учесть индивидуальную переносимость, подтвердить диагноз, убедиться в правильности лечения и исключить негативные взаимодействия препаратов. Если вы используете рецепты без консультации с врачом, то это полностью на ваш страх и риск. Вся информация на сайте представлена для ознакомительных целей и не является лечебным пособием. Вся ответственность за применение лежит на вас.
Ревматоидные узлы | Суставы
О чем говорят ревматические узелки
Заболевания, связанные с воспалением суставов, приносят множество неудобств, самые неприятные из которых – боль, которая сковывает движения, и общее снижение подвижности конечностей. Когда появляются ревматические узелки, многие относят это к незначительному косметическому дефекту. Между тем, это является основным признаком развития такого неприятного заболевания, как ревматизм.
Почему образуются ревматические узелки

Воспаление суставов приносит много неудобств, боль и скованность в движениях
Появление ревматических узелков напрямую связано с ростом показателя ревматической активности. При этом появление новообразований такого вида считается прямым показателем перехода заболевания и острой активной формы в подострую, что и приводит к изменениям в тканях и образованию уплотнений.
Как выглядят и где возникают
Подкожные ревматические узелки – это уплотнения, напоминающие небольшую подкожную кисту круглой или овальной формы в диаметре от 2 мм до 2 см. Они диагностируются у небольшого процента больных с запущенной, тяжелой формой ревматизма. Данный вид узелков может завязаться на протяжении всего нескольких часов или по истечению недели после осложненного течения заболевания. И могут самостоятельно рассосаться на протяжении 1-2 месяцев после наступления ремиссии.
Они завязываются под кожей в суставных сумках, сухожилиях и тканях апоневрозов недалеко от эпицентра воспалительного процесса. Уплотнение характеризуется эластичностью и подвижностью, при надавливании не вызывает неприятных ощущений. В основном они локализуются на локтевых, коленных сгибах, голеностопных суставах, на ногах, затылке, голове, кистях рук. Появляются чаще всего симметрично по одному или сразу по несколько.
Диагностика
Несмотря на внешнее сходство ревматических узелков с ревматоидными, они имеют значительные отличия. Узелковый артрит кистей рук, например, характеризуется крупными плотными единичными узлами, которые доставляют дискомфорт и сковывают движение пальцев, тогда как ревматический узелок кожи имеет небольшой размер, в основном диагностируется в групповом расположении. Из-за небольшого размера при пальпации желательно максимально сгибать сустав иначе можно их просто не заметить.
Если есть подозрение на ревматизм, то диагностика должна включать в себя:
- ЭКГ;
- Биопсию тканей узелков;
- Анализ крови на ревматоидный фактор;
- Лабораторные показатели развития воспалительного процесса и наличия признаков стрептококковой инфекции.
- Оценка работы почек. Это важный показатель для составления оптимальной схемы лечения.
Врач должен тщательно обследовать каждый участок кожи пациента спросить о симптоматике, которая беспокоит, и выслушать все жалобы. Очень часто пациент совершенно случайно выявляет на своем теле подозрительные узелки без дополнительных симптомов и неприятных ощущений, что пугает их еще больше.
С какими болезнями можно спутать
К диагностике ревматизма нужно подходить тщательно, чтобы дифференцировать узелковый артрит от кольцевидной гранулемы, саркоидоза, сифилиса, узловатой аритемы. В списке симптомов каждой болезни из этого списка присутствуют подкожные узловатые уплотнения.

Стационарное лечение – первый этап терапии
Конкретного направления для лечения ревматических узелков не существует. Необходимо просто вплотную заняться запущенным ревматизмом, а при снижении показателей ревматической активности ждать самостоятельного рассасывания кожных уплотнений. Главное устранить воспалительный процесс и остановить дистрофические изменения в тканях суставов. Для этого применяется не только медикаментозная терапия, но и некоторые средства народной медицины. Хорошо себя показывает лазерная терапия, лечение холодом и фонофорез. Каждая из этих процедур помогает снять воспаление, обезболивает и предупреждает полное разрушение пострадавшей соединительной ткани.
Для речения ревматизма используют комплексные схемы, и проводят в три этапа:
- Стационарное лечение;
- Амбулаторное лечение в кардио-ревматологическом отделении;
- Диспансерное наблюдение у лечащего врача.
В стационаре помимо лекарственного лечения и физиотерапевтических процедур больному проводится строгая корректировка питания.
Медпрепараты
Для того чтобы снять воспалительный процесс, который сопутствует ревматизму, используются следующие медикаменты:
- антибиотики пенициллинового ряда, которые чувствительны относительно В-гемолитического стрептококка;
- нестероидные препараты противовоспалительного действия (Нимесулид, Диклофенак). Эти лекарства имеют минимум побочных реакций, поэтому активно используются врачами для подавления воспалительного процесса;
- глюкокортикостероиды (Преднизолон) в том случае если НПВС не показывает положительный результат. Эти гормональные препараты могут назначаться лечащим врачом в виде мазей или кремов для местного применения именно там, где проявляется узелковый артрит кистей рук, ног и т.п. При средней активности воспалительного процесса гормонотерапия может назначаться параллельно с антибиотиками в минимальных дозах для поддерживающего эффекта;
- биологические препараты (Ритуксимаб или Инфликсимаб). Они вносятся в схему лечения при наличии осложнений и запушенной форме ревматизма.
Другие методы традиционной медицины
Для того чтобы снизить проявления ревматоидного артрита конечностей, можно пройти курс лазерной терапии. Она показывает хорошие результаты на ранней стадии заболевания. Но потребуется пройти не менее 15 процедур для видимого результата.
Чтобы снять воспаление и неприятные ощущения, лечащий врач может назначить криотерапию. Лечение холодом также длительный процесс. Количество процедур подбирается индивидуально в каждом случае (10-20 процедур). Реже назначается электрофорез и фонофорез. Отдельным пунктом необходимо отметить положительное воздействие лечебного массажа и хвойных или радоновых ванн.
ЛФК и гимнастика также является важной частью в схеме комплексного лечения ревматизма. Специальные упражнения предназначены не только для помощи в стимуляции оттока крови и разработке мышечных волокон, но и для повышения подвижности суставов добавляя эластичности хрящевой ткани. Только лечащий врач может подобрать оптимальный комплекс упражнений, который поможет улучшить самочувствие пациента.
Когда обострение миновало, врачи рекомендуют не отказываться от курортного лечения в специализированных заведениях, чтобы продлить время ремиссии.
Народные средства

Настойка из сосновых почек очень хорошо помогает при лечении ревматических узелков
Чтобы устранить симптоматику и уменьшить ревматические узелки на голове, можно воспользоваться некоторыми рецептами народной медицины. Особенно хорошо работают лечебные ванны, аппликации из картофеля и бальзам из сосновых веток и шиповника. Однако стоит понимать, что народные рецепты могут принести лишь временное улучшение, а для того чтобы получить стойкий результат, необходимо пройти комплексное полноценное лечение. Следующие рецепты обладают рассасывающим, обезболивающим эффектом и угнетают воспалительные процессы в организме.
- Рецепт №1. Чайную ложку сосновых почек необходимо теплой водой (250 мл) и довести состав до кипения. После этого отвар необходимо снять с огня, настоять не более 5 минут и процедить. Принимать отвар необходимо в теплом виде трижды в день по столовой ложке после приема пищи.
- Рецепт №2. Мелко измельчить и высушить корень аира, который необходимо хранить в темном сухом месте. Ежедневно утром натощак принимать чайную ложку измельченного корня, запивая его достаточным количеством воды.
- Рецепт №3. Стебли сельдерея вместе с корнем хорошо промываем и помещаем в кастрюлю залив ее до верха водой. На медленном огне необходимо уварить жидкость до 200 мл. После чего процедить выпить весь объем на протяжении дня.
- Рецепт №4. Необходимо взять цветы ромашки и бузины в равном количестве и заварить их кипяченой водой. После этого дать траве настояться на протяжении четверти часа. После этого вода отцеживается, а трава заворачивается в чистую марлю и используется в качестве компресса на пораженных ревматическими узелками частях тела.
- Рецепт №5. 50 г сухого чебреца необходимо залить литром кипятка и настоять траву на протяжении трех часов. После чего эту настойку добавить в воду для принятия ванны на ночь.
Чтобы приготовить лечебный бальзам, потребуется взять в равных количествах сосновые ветки, ягоды шиповника (по 40 г) и несколько зубчиков чеснока. Заливаем все составляющие двумя литрами кипятка и кипятим на протяжении получаса. Полученный отвар процеживается, заливается в герметично закрывающуюся емкость и настаивается еще на протяжении двух дней. Данный бальзам пьется по стакану четыре раза в день.
Как предупредить развитие ревматических узелков?

При ревматизме в ежедневный рацион должны входить продукты, содержащие кальций
Чтобы предупредить развитие ревматизма и вместе с ним ревматических узелков на голове, ногах и руках необходимо в первую очередь пересмотреть свой ежедневный рацион. Добавьте в свое меню как можно больше свежих овощей, за исключением баклажан и картофеля. Постоянно заниматься физкультурой или йогой, а также пить достаточное количество чистой воды (не менее двух литров). Для укрепления суставов время от времени необходимо пропивать поливитаминный комплекс, в котором присутствует кальций и омега-3. Только при выполнении всех этих условий можно надеяться на то, что на руках, ногах и голове больше не появится ревматических узлов.
Воспаление суставов – это проблема хронического характера. Прогноза на полное излечение быть просто не может. Однако если болезнь не запускать, выявить ее вовремя и сразу приступить к лечению, то симптомы будут минимизированы, а время устойчивой ремиссии может затянуться на года. Совершенно безболезненные и безобидные на первый взгляд уплотнения являются основным симптомом того, что патологический процесс воспалительного характера прогрессирует. Именно поэтому при выявлении любых подкожных узелков при подозрении на артрит или ревматизм стоит сразу же обратиться за диагностикой к квалифицированному специалисту.
Ревматоидные узелки. Что нужно знать?
Ревматоидные узелки — это твёрдые шишки, которые развиваются под кожей. Данный симптом характерен только для ревматоидного артрита. Обычно он возникает вблизи суставов, поражённых данным медицинским состоянием.
Примерно каждый четвёртый пациент с ревматоидным артритом наблюдает у себя ревматоидные узелки. Такие образования не являются заразными и не представляют опасности для здоровья, хотя иногда они могут свидетельствовать о том, что человек плохо управляет артритом.
Что такое ревматоидные узелки?

Ревматоидные узелки появляются вблизи суставов, затронутых ревматоидным артритом
Ревматоидные узелки — это осложнение, возникающие у людей, которые страдают ревматоидным артритом (РА). Не все люди с РА сталкиваются с такими образованиями. Считается, что на их развитие оказывают влияние генетические факторы.
Ревматоидный артрит — аутоиммунное заболевание. Это означает, что оно развивается, когда иммунная система человека начинает ошибочно атаковать здоровые ткани. РА ставит под удар иммунитета суставы и вызывает отёки, боль, а иногда ограничивает подвижность человека.
Со временем суставы могут изменять свою форму, из-за чего при их работе возникает боль. Большинство людей с ревматоидным артритом наблюдают симптомы на обеих сторонах тела. То есть если, например, поражён локтевой сустав на правой руке, но и на левой руке он также будет затронут.
Ревматоидные узелки — это твёрдые шишки, которые находятся под кожей. Они не изменяют цвет кожи и не вызывают кровотечений. По своему внешнему виду узелки не похожи на прыщи или другие кожные формирования. Скорее, они напоминают круглые плотные бугорки.
Узелки могут образовывать группы или возникать по одному. Чаще всего данный симптом появляется на руках, ступнях ног и локтях, однако он может развиться и на любой другой части тела, поражённой ревматоидным артритом. Люди с ревматоидным артритом нередко наблюдают узелки местах, подверженных давлению.
Ревматоидные узелки обычно не вызывают боли, хотя это возможно. У некоторых людей кожа над узелками инфицируется, а иногда на ней развиваются язвы. Это может обусловить сильную боль. Нередко в таких ситуациях людям требуется медицинская помощь.
Одни узелки со временем исчезают, другие остаются на теле и продолжают увеличиваться в размерах. Невозможно предсказать, каким образом будут меняться такие образования у того или иного человека.
С повышенным риском появления ревматоидных узелков связаны люди, которые имеют тяжёлую степень ревматоидного артрита или те пациенты, которые плохо управляют данным состоянием.
Ревматоидные узелки могут также указывать на то, что у человека имеется риск развития других проблем со здоровьем. Люди с ревматоидными узелками более склонны к васкулиту. Васкулит — воспаление кровеносных сосудов, которое часто сопровождается болезненными ощущениями и иногда представляет собой серьёзную опасность для жизни.
Поэтому врачи могут рекомендовать своим пациентам осторожно наблюдать за любыми узелками, причём даже в тех случаях, когда они не вызывают никаких дополнительных симптомов.
Главная причина ревматоидных узелков — ревматоидный артрит, хотя одни пациенты с РА более склонны к проявлению данного симптома, чем другие. Ревматоидные узелки также указывают на воспаление и повышенную активность иммунной системы.
Белок, который имеет название ревматоидный фактор и вырабатывается у многих людей с ревматоидным артритом, по-видимому, связан с ревматоидными узелками.
Большинство людей с ревматоидными узелками сдают положительные тесты на ревматоидный фактор, хотя не у всех людей с положительным тестом развиваются узелки.
Высокий уровень ревматоидного фактора может быть наибольшим фактором риска развития ревматоидных узелков. Такие образования наблюдают у себя около 40% людей с высоким уровнем ревматоидного фактора.
Факторы риска
Врачи не знают точную причину развития ревматоидных узелков и не могут предсказывать, у кого они могут появиться.

Ревматоидные узелки с большей вероятностью могут появиться, если в области болевой точки имело место повреждение
Некоторые факторы повышают риск развития узелков. К их числу относится следующее.
- Приём метотрексата или других препаратов для лечения артрита. У некоторых людей, принимающих метотрексат, развивается состояние, которое имеет название метотрексатовый нодулёз. Оно вызывает появление узелков на ногах, руках и ушах.
- Травма в местах давления. Ревматоидные узелки часто возникают в тех местах, которые подвержены давлению. Если у человека в таком месте появился порез или ушиб, то вероятность развития там ревматоидного узелка повышается.
- Тяжёлая форма ревматоидного артрита. У людей с острыми симптомами узелки могут развиться с большей долей вероятности. Скорее всего, это связано с тем, что при более продвинутой стадии заболевания уровень ревматоидного фактора в организме человека повышен.
- Курение. Некоторые научные работы показали, что курильщики могут быть более склонны к развитию ревматоидных узелков.
Ревматоидные узелки, которые не вызывают боли, дискомфорта или иных проблем, обычно не нуждаются в лечении. Когда врачи работают с пациентами, страдающими ревматоидным артритом, их терапевтическая стратегия, как правило, сосредоточена на управлении другими симптомами.
Современная медицина предлагает ряд методов лечения ревматоидного артрита. К числу таких методов относится следующее.
- Болезнь модифицирующие антиревматические препараты (БМАРП), которые замедляют прогрессирование ревматического артрита. В широкий ряд БМАРП входит группа биологических средств, одним из представителей которой является ритуксимаб. Исследования показали, что данный препарат может показывать наибольшую эффективность при лечении ревматоидных узелков.
- Физиотерапия, которая помогает пациентам с РА поддерживать мобильность и снижать уровень боли.
- Обезболивающие препараты, например нестероидные противовоспалительные средства (НПВС).
- Стероидные препараты, например преднизон. Стероиды могут ослаблять воспаление, которое вызывает боль и другие симптомы.
Узелки, которые сопровождаются болью или доставляют эстетический дискомфорт, могут быть удалены хирургическим методом.
Однако поскольку в большинстве случаев узелки достаточно хорошо реагируют на другие методы лечения ревматоидного артрита, специалисты часто предлагают пациентам подождать результатов применения этих методов и только в том случае, если они будут не удовлетворительными, подвергаться операции.
Более того, ревматологи часто не рекомендуют удалять ревматоидные узелки ввиду того, что после операций они имеют свойство появляться снова.
Путём инъекционного введения в ревматоидные узелки стероидов можно ослабить симптомы, но такой вариант лечения сопряжён с рисками. При инъекции создаётся рана, которая может быть инфицирована, поэтому преимущества и недостатки такой терапии необходимо обсуждать с врачом. Кроме того, людям следует прибегать к инъекциям только в тех случаях, когда узелки вызывают боль или ограничивают подвижность.
Инфекции, связанные с ревматоидным артритом, требуют срочного лечения, которое может предусматривать внутривенный или оральный приём антибиотиков. В некоторых случаях люди нуждаются в дренировании узелков или их полном удалении.
Профилактика

Отказ от курения может быть рекомендован пациентам с ревматоидным артритом
Полностью предотвратить развитие ревматоидных узелков у людей с ревматоидным артритом невозможно. Правильное управление РА может стать главной профилактической мерой. Чтобы не допустить образования узелков, пациенты с ревматоидным артритом могут придерживаться следующих рекомендаций.
- Откажитесь от курения и избегайте пассивного курения.
- Принимайте лекарственные препараты в точном соответствии с инструкциями лечащего врача.
- Оперативно сообщайте врачу о появлении новых симптомов или обострении старых.
- Вносите в образ жизни позитивные изменения, направленные на повышение подвижности.
Путём эффективного управления симптомами ревматоидного артрита людям часто удаётся устранить и ревматоидные узелки, и другие симптомы заболевания.
Причины, признаки и лечение узелкового артрита
Содержание
Ревматоидный артрит — одно из самых частых хронических заболеваний суставов, приводящее при длительном протекании к инвалидности. Воспалительный процесс при ревматоидном поражении суставов проявляется комплексом характерных симптомов, примерно у 20% больных развиваются и нетипичные проявления недуга, к одним из них относят узелки — внутрикожные образования с разной локализацией. По форме они напоминают подкожную кисту, могут самопроизвольно исчезать и вновь появляться, устранение новообразований происходит после лечения основного заболевания.

Причины появления узелков
Причины развития узелков при ревматоидном артрите до конца не выявлены. Выдвигается версия, согласно которой развитие образований происходит из-за изменения стенок кровеносных сосудов, возникающих в процессе нарушения функционирования работы иммунной системы. Псевдоревматические узелки иногда развиваются на фоне полного здоровья и чаще всего у детей, такие кожные образования быстро проходят и не ухудшают общего самочувствия. При ревматоидном артрите врач должен осмотреть места предполагаемых появлений узелков, так как в большинстве случаев образования безболезненны и могут иметь небольшие, практически не заметные визуально размеры.Узлы под кожей почти всегда выявляются при тяжелой форме поражения суставов, протекающей длительно, реже при недуге средней степени тяжести и достаточно редко при легком протекании болезни.

Клиническая картина и локализация новообразований
Образование узелков протекает в большинстве случаев незаметно для больного, небольшие шишечки безболезненны, не затрудняют движений, редко изъязвляются или воспаляются. Подкожные узелки развиваются преимущественно на следующих участках тела:
- В области локтевых суставов.
- На фалангах суставов рук.
- На разгибательной поверхности предплечий.
У части больных подкожные образования выявляются на стопе в местах наибольшего давления, на подушечках пальцев и ладонях. У людей, выполняющих работу в положении сидя, плотные шишечки часто обнаруживаются в области ягодиц.
Размеры высыпаний при ревматоидном артрите варьируются от 5 мм до трех и более сантиметров. Мелкие узелки достаточно плотные, на ощупь упругие и твердые. Большие образования при пальпации напоминают резиновые шарики, часто срастаются с окружающими тканями, что провоцирует разрыв сухожилий. У части больных мелкие узелки свободно перемещаются под кожей, не вызывая болезненных ощущений. Количество подкожных узелков варьируется от единичного образования до нескольких десятков, расположенных в разных местах. Иногда узелковые артриты являются ведущим клиническим признаком синовита, при таком состоянии характерные для ревматоидного артрита симптомы отступают на задний план. Подобный вариант течения болезни принято называть нодулезом, и чаще такой патологический процесс обнаруживается у мужчин старше сорока лет. Через несколько лет ревматоидный нодулез способен преобразоваться в заболевание с классической картиной РА, при этом на первый план выходят поражения суставов.

Узелковый артрит чаще всего имеет внутрикожную локализацию, но при обследовании характерные образования можно обнаружить на легких, клапанах сердца, в суставах, на костях и мышцах, в горле и на голосовых связках. В зависимости от места расположения вне кожных образований определяется и картина протекания патологического процесса.
- Большое внутрисуставное образование приводит к сильному ограничению движений и к появлению болей.
- Разрыв узелка в тканях легкого приводит к развитию пневмоторакса.
- Узелки, расположенные на клапанах сердца, вызывают клиническую картину аортальной недостаточности.
- Образования в голосовой щели изменяют тембр голоса и приводят к ухудшению дыхания и расстройству речи.
- Узелок на глазах сильно ухудшает зрение.
При гистологическом исследовании в узелках обнаруживается очаг некротической ткани, окруженный фибробластами. Также выявляются участки новой грануляционной ткани и явления васкулита, то есть поражения сосудов.
Диагностика заболевания
При появлении узелков необходимо дифференцировать ревматоидную форму заболевания от таких болезней, как лепра, узловатая эритема, саркоидоз, кольцевидная гранулема. Диагностические процедуры при ревматоидном артрите заключаются в проведении следующих исследований:
- Осмотра больного, сбора анамнеза, жалоб.
- Взятия крови на анализ — узелковый артрит вызывает повышение СОЭ, С — реактивного белка, анемию. Выявление ревматоидного фактора считается основополагающим признаком ревматоидного артрита.
- В моче нередко повышается кератин и появляется белок.
- Проводится рентгенография крупных и мелких суставов.
Медикаментозное лечение
Узелковый артрит лечится такими же группами препаратов, как и основное заболевание. При проведении терапии необходимо добиться снятия воспаления и приостановить дистрофические изменения в суставах. Лекарства при ревматоидном артрите подбираются из трех основных групп.
- Нестероидные противовоспалительные препараты снимают воспаление, уменьшают болезненность. НВПП назначаются в острой фазе и периодически повторяющимися курсами, это необходимо для профилактики обострений. Используют такие препараты, как Мелоксикам, Нимесулид, Целекоксиб. Обычно подбирают один препарат, комбинация из нескольких противовоспалительных средств увеличивает риск развития побочных эффектов.
- Базисная терапия заключается в использовании цитостатиков и иммунодепрессантов. Их использование необходимо в целях предотвращения дальнейшего разрушения суставов. К базисным препаратам относят Метотрексат, Сульфазалин, Циклофосфан, Азатиоприн. Если на протяжении полутора месяцев видимого улучшения состояния больного не наблюдается, то к препаратам базисной терапии добавляют гормоны.
- Глюкокортикостероиды. Гормональные препараты назначают в сочетании с иммунодепрессантами или цитостатиками. При выраженных системных проявлениях при ревматоидном артрите используют высокие дозы гормонов, так называемую пульс-терапию. Если заболевание протекает в легкой форме, то гормоны назначают короткими курсами в качестве поддерживающей терапии. Чаще всего назначают Дипроспан, обладающий пролонгированным действием. Глюкорортикостероиды входят и в состав мазей, которые используют для облегчения болей и снятия воспаления в пораженных суставах. Узелковый артрит также требует применения мазей с гормонами.
На область узелков показано наложение аппликаций с противовоспалительными мазями с входящими в их состав нестероидными препаратами — Пироксикамом, Ибупрофеном, Диклофенаком. Во время лечения пациент должен подвергаться постоянному обследованию, которое показывает наступление улучшения или ухудшения патологического процесса. При легких формах заболевания терапию обычно начинают с НВПП, если улучшения нет, то добавляют средства базисной терапии и гормоны. При изъязвлении узелков, хотя это и случается довольно редко, нужно предотвратить инфицирование и обширное воспаление. По показаниям используют антибактериальную терапию в виде таблеток и мазей.
Дополнительные способы лечения
В связи с высоким риском появления остеопороза пациентам при ревматоидном артрите необходимо принимать препараты, усиливающие прочность костной ткани, к ним относят кальций и лекарства с витамином Д. Кроме медикаментозной терапии используют и физиопроцедуры:

- Лазеролечение. Особенно эффективно воздействие лазера на пораженные суставы при раннем выявлении патологии. Лазер используется периодически по 15 сеансов за один курс.
- Криотерапия — или воздействие холода. Процедура обладает обезболивающим эффектом.
- Электрофорез с лекарственными препаратами.
- Фонофорез.
- Импульсная терапия.
Вне фазы обострения больным показано санаторно-курортное лечение в местностях, где используют радоновые и сероводородные ванны, грязевые аппликации. Профилактика обострений заключается в умеренной физической нагрузке, комплекс лечебных упражнений для пациента должен подобрать физиотерапевт. Показаны велосипедные прогулки, плавание, ходьба на лыжах, физическую активность необходимо расширять постепенно.
Лечение народными средствами
Узелковый артрит не пройдет, пока не снимутся острые проявления основной болезни. Но можно уменьшить количество и размеры узелков, используя народные методики.
- Рассасывающим эффектом обладает картофель, используют его в виде аппликаций. Сырой клубень картофеля натирают на терке, помещают в металлическое сито и прямо в нем опускают в кипящую воду на две минуты. После этого отжатый картофель помещают в плотный тканевый мешочек и в горячем виде прикладывают к узелкам, фиксируя компресс бинтом.
- Ревматоидные узелки хорошо поддаются лечению хвойным экстрактом, приготовить который можно и самостоятельно. Необходимо взять по 40 г измельченных веток сосны, плодов шиповника и чеснок (один зубчик). Все это заливают двумя литрами воды и кипятят на медленном огне около получаса. Полученный отвар переливают в термос и оставляют для настаивания на двое суток. Затем средство процеживают и пьют по одному стакану не меньше трех раз за сутки. Можно в напиток добавить ложку меда. Пациентам с узелками на теле рекомендуется регулярно принимать хвойные ванны.
Ревматоидный артрит реже обостряется, если придерживаться правил здорового питания. Необходимо добиться снижения веса при ожирении, так как повышенная нагрузка негативно сказывается на состоянии всех суставов. Врачи рекомендуют при ревматоидном артрите употреблять больше овощей и свежих фруктов, исключением являются картофель, помидоры, баклажаны. Организм необходимо постоянно подпитывать кальцием и жирными кислотами омега-3. Кальций содержится в молочных продуктах, омега-3 — в морской рыбе, сое, семенах тыквы и льна.
Прогноз при ревматоидном артрите
Узелковый артрит, то есть новообразования под кожей, проходит по мере затихания острого воспалительного процесса. Но шишечки, как и другие признаки ревматоидного артрита, могут вернуться при обострении. Все симптомы при ревматоидном артрите устранить пока при помощи лекарств до конца не получается. Соблюдение медикаментозного лечения, профилактика, здоровое питание и раннее обращение за медицинской помощью позволяют приостановить процесс разрушения суставов. Поэтому при появлении любых признаков болезни необходимо как можно раньше пройти всестороннее обследование.
Источники:
http://sustavy.guru/artrit/revmaticheskie-uzelki/
http://medmaniac.ru/revmatoidnye-uzelki/
Причины, признаки и лечение узелкового артрита
Ревматоидные узелки при ревматоидном артрите
Ревматоидные узелки — один из самых частых внесуставных признаков РА, встречаются приблизительно у 10% больных с серопозитивным РА. Обычно они развиваются в подкожной клетчатке, причем особенно часто в местах, подверженных давлению и травматизации. Излюбленная локализация — область локтевого сустава и разгибательная поверхность предплечья (рис. 3.9).Нередко они располагаются на кистях рук в области межфаланговых и пястно-фаланговых суставов, а также в мягких тканях подушечек пальцев и на ладонях, наблюдаются также на стопах в местах давления обуви, в частности на пятках и вдоль пяточных сухожилии. У лиц, проводящих большую часть времени в положении сидя, узелки нередко обнаруживают на ягодицах и непосредственно над проекцией седалищных бугров; у больных, прикованных к постели, — в области затылка, лопаток, позвоночника, крестца. У лиц, носящих очки, узелки наблюдают иногда на переносице.
При подозрении на РА необходим целенаправленный поиск узелков, поскольку они могут быть единичными и мелкими, локализоваться в непривычных областях и тем самым ускользать от внимания врача или неправильно интерпретироваться. Этому способствует также тот факт, что ревматоидные узелки почти всегда безболезненны. Их чувствительность при пальпации, а тем более изъязвление или нагноение — большая редкость.
Размеры узелков колеблются от нескольких миллиметров до 3—4 см в диаметре. Мелкие узелки иногда бывают настолько твердыми, что ошибочно принимаются за подагрические тофусы. Для более крупных характерна консистенция, напоминающая Плотную резину. Изредка узелки воспринимаются как кисты, причем иногда в их центре имеется некоторое количество жидкости. У многих больных узелки подвижны в подкожной клетчатке. Однако весьма часто они плотно фиксированы к подлежащей надкостнице или к фасциям и сухожилиям. В последнем случае это может приводить к надрывам или полным разрывам сухожилий (в частности, пяточного или разгибателей пальцев на тыле кисти).
Число узелков варьирует от одного до нескольких десятков. М. Ginsburg и соавт. (1975) описали особый вариант РА, характеризующийся очень скромными клиническими явлениями синовита в сочетании с многочисленными ревматоидными узелками, имеющими типичное гистологическое строение. Этот вариант, который авторы назвали ревматоидным нодулезом, в 90% случаев встречается у мужчин, причем чаще в возрасте старше 40 лет. Синовит бывает легко выраженным и иногда обратимым (типа «палиндромного ревматизма»).
Рентгенологически нередко находят четкие внутрикостные кисты или небольшие эрозивные изменения. РФ обнаруживают в сыворотке крови в умеренном или высоком титре, что вообще свойственно практически всем больным с ревматоидными узелками. У некоторых больных отмечаются и сопутствующие висцеральные проявления, чаще легочные или плевральные.
Ревматоидный нодулез следует рассматривать как своеобразный вариант РА, при котором конкретные внесуставные проявления выступают на первый план, оказываясь клинически более выраженными, чем симптомы синовита (аналогично ряду больных с синдромом Каплана, синдромом Фелти и др.). В то же время несомненно, что у ряда больных ревматоидный нодулез через несколько лет трансформируется в классический вариант РА с выраженным полиартритическим синдромом и прогрессирующей деструкцией суставов.

Рис. 3.9. Kpyпные ревматоидные узелки в области локтевых суставов.
Имеются единичные описания у взрослых и детей изолированного развития, а затем полного исчезновения ревматоидных узелков типичного гистологического строения при отсутствии каких-либо суставных проявлений. У некоторых из этих больных в сыворотке крови обнаруживали РФ.
Внекожная локализация ревматоидных узелков встречается весьма редко, но ее возможность необходимо постоянно иметь в виду, поскольку у отдельных больных она оказывается причиной нестандартных клинических проявлений. Ревматоидные узелки обнаруживали в синовиальной мембране суставов (где иногда они достигали крупных размеров и затрудняли движения), мышцах, костях (способствуя их деструкуии) и сухожилиях, приводя изредка к их разрыву.
У большинства больных РА узелки клинически бессимптомны; это относится и к редким висцеральным локализациям. Однако в этом отношении возможны серьезные исключения, не говоря уже о реальных диагностических затруднениях. Так, единичные или множественные узелки в плевре и легких, особенно если они предшествуют явному артриту, вызывают мысль об онкологической патологии. Некоторые из них распадаются с возможностью прорыва в плевральную полость и образованием пневмоторакса.
В сердце узелки обнаруживали (обычно не клинически, а морфологически) в миокарде, перикарде и на клапанных створках. Соответствующими клиническими проявлениями были нарушения проводимости и недостаточность митрального или чаще аортального клапана.
Очень редко узелки развиваются в сетчатке с нарушением зрения и склере с опасностью ее перфорации. При локализации на голосовых связках возможны боли, охриплость голоса, дисфония и нарушение дыхания, хотя при РА эти признаки чаще связаны с поражением перстневидночерпаловидных суставов. Описаны также бессимптомные ревматоидные узелки в ЦНС, в связи с чем нельзя исключить потенциальную угрозу развития симптомов сдавления спинного мозга.
Таким образом, ревматоидные узелки, располагающиеся в подкожной клетчатке, являются одним из наиболее специфических признаков серопозитивного РА. Будучи в основном клинически бессимптомными, они тем не менее свидетельствуют о расширении плацдарма основного патологического процесса и, по мнению ряда авторов, указывают на более серьезный прогноз суставной патологии и болезни в целом.
Это суждение, по-видимому, можно признать правильным лишь при общестатистической оценке; индивидуальное прогностическое значение ревматоидных узелков невелико. Дифференциальный диагноз различных узловатых образований у больных РА рассматривается в разделе «Диагноз».
Сигидин Я.А.
Опубликовал Константин Моканов
Узелки при ревматоидном артрите
Ревматоидные узелки при ревматоидном артрите
Ревматоидные узелки — один из самых частых внесуставных признаков РА, встречаются приблизительно у 10% больных с серопозитивным РА. Обычно они развиваются в подкожной клетчатке, причем особенно часто в местах, подверженных давлению и травматизации. Излюбленная локализация — область локтевого сустава и разгибательная поверхность предплечья (рис. 3.9).
Нередко они располагаются на кистях рук в области межфаланговых и пястно-фаланговых суставов, а также в мягких тканях подушечек пальцев и на ладонях, наблюдаются также на стопах в местах давления обуви, в частности на пятках и вдоль пяточных сухожилии. У лиц, проводящих большую часть времени в положении сидя, узелки нередко обнаруживают на ягодицах и непосредственно над проекцией седалищных бугров; у больных, прикованных к постели, — в области затылка, лопаток, позвоночника, крестца. У лиц, носящих очки, узелки наблюдают иногда на переносице.
При подозрении на РА необходим целенаправленный поиск узелков, поскольку они могут быть единичными и мелкими, локализоваться в непривычных областях и тем самым ускользать от внимания врача или неправильно интерпретироваться. Этому способствует также тот факт, что ревматоидные узелки почти всегда безболезненны. Их чувствительность при пальпации, а тем более изъязвление или нагноение — большая редкость.
Размеры узелков колеблются от нескольких миллиметров до 3—4 см в диаметре. Мелкие узелки иногда бывают настолько твердыми, что ошибочно принимаются за подагрические тофусы. Для более крупных характерна консистенция, напоминающая Плотную резину. Изредка узелки воспринимаются как кисты, причем иногда в их центре имеется некоторое количество жидкости. У многих больных узелки подвижны в подкожной клетчатке. Однако весьма часто они плотно фиксированы к подлежащей надкостнице или к фасциям и сухожилиям. В последнем случае это может приводить к надрывам или полным разрывам сухожилий (в частности, пяточного или разгибателей пальцев на тыле кисти).
Число узелков варьирует от одного до нескольких десятков. М. Ginsburg и соавт. (1975) описали особый вариант РА, характеризующийся очень скромными клиническими явлениями синовита в сочетании с многочисленными ревматоидными узелками, имеющими типичное гистологическое строение. Этот вариант, который авторы назвали ревматоидным нодулезом, в 90% случаев встречается у мужчин, причем чаще в возрасте старше 40 лет. Синовит бывает легко выраженным и иногда обратимым (типа «палиндромного ревматизма»).
Рентгенологически нередко находят четкие внутрикостные кисты или небольшие эрозивные изменения. РФ обнаруживают в сыворотке крови в умеренном или высоком титре, что вообще свойственно практически всем больным с ревматоидными узелками. У некоторых больных отмечаются и сопутствующие висцеральные проявления, чаще легочные или плевральные.
Ревматоидный нодулез следует рассматривать как своеобразный вариант РА, при котором конкретные внесуставные проявления выступают на первый план, оказываясь клинически более выраженными, чем симптомы синовита (аналогично ряду больных с синдромом Каплана, синдромом Фелти и др.). В то же время несомненно, что у ряда больных ревматоидный нодулез через несколько лет трансформируется в классический вариант РА с выраженным полиартритическим синдромом и прогрессирующей деструкцией суставов.
Имеются единичные описания у взрослых и детей изолированного развития, а затем полного исчезновения ревматоидных узелков типичного гистологического строения при отсутствии каких-либо суставных проявлений. У некоторых из этих больных в сыворотке крови обнаруживали РФ.
Внекожная локализация ревматоидных узелков встречается весьма редко, но ее возможность необходимо постоянно иметь в виду, поскольку у отдельных больных она оказывается причиной нестандартных клинических проявлений. Ревматоидные узелки обнаруживали в синовиальной мембране суставов (где иногда они достигали крупных размеров и затрудняли движения), мышцах, костях (способствуя их деструкуии) и сухожилиях, приводя изредка к их разрыву.
У большинства больных РА узелки клинически бессимптомны; это относится и к редким висцеральным локализациям. Однако в этом отношении возможны серьезные исключения, не говоря уже о реальных диагностических затруднениях. Так, единичные или множественные узелки в плевре и легких, особенно если они предшествуют явному артриту, вызывают мысль об онкологической патологии. Некоторые из них распадаются с возможностью прорыва в плевральную полость и образованием пневмоторакса.
В сердце узелки обнаруживали (обычно не клинически, а морфологически) в миокарде, перикарде и на клапанных створках. Соответствующими клиническими проявлениями были нарушения проводимости и недостаточность митрального или чаще аортального клапана.
Очень редко узелки развиваются в сетчатке с нарушением зрения и склере с опасностью ее перфорации. При локализации на голосовых связках возможны боли, охриплость голоса, дисфония и нарушение дыхания, хотя при РА эти признаки чаще связаны с поражением перстневидночерпаловидных суставов. Описаны также бессимптомные ревматоидные узелки в ЦНС, в связи с чем нельзя исключить потенциальную угрозу развития симптомов сдавления спинного мозга.
Таким образом, ревматоидные узелки, располагающиеся в подкожной клетчатке, являются одним из наиболее специфических признаков серопозитивного РА. Будучи в основном клинически бессимптомными, они тем не менее свидетельствуют о расширении плацдарма основного патологического процесса и, по мнению ряда авторов, указывают на более серьезный прогноз суставной патологии и болезни в целом.
Это суждение, по-видимому, можно признать правильным лишь при общестатистической оценке; индивидуальное прогностическое значение ревматоидных узелков невелико. Дифференциальный диагноз различных узловатых образований у больных РА рассматривается в разделе «Диагноз».
Узелковый артрит
Одним из распространенных заболевания суставов остается ревматоидный артрит. Если заболевание долго протекает без должного лечения, результатом может стать инвалидность, парализующая все движения ног. Чаще ревматоидный артрит имеет четкую симптоматику, бывают случаи, когда имеются несвойственные для артрита проявления. Таких случаев 30%.
К несвойственным проявлениям относятся внутрикожные узелки, возникающие в различных местах. По форме напоминают кисту. Свойством узелков является беспричинное появление, исчезновение. Избавиться от них можно после вылечивания основного заболевания – ревматоидного артрита.
Причины возникновения
Существует версия, что при ревматоидном артрите узелки образуются по причине нарушений в структуре сосудов, которые являются следствием изменений в функционировании иммунной системы. Бывает узелки появляются у здоровых людей, они быстро, бесследно исчезают.
При установке диагноза ревматоидный артрит доктор основательно осматривает на наличие таких новообразований, они часто формируются бессимптомно, могут быть незначительного размера, что затрудняет обнаружение, особенно на ранних стадиях. Чаще узелки возникают при запущенной форме болезни, во время степени средней тяжести.
Симптоматика, места возникновения
Образование узелков при ревматоидном артрите процесс бессимптомный. Появившиеся шишечки редко дают о себе знать, воспаляются, не затрудняют движения. Чаще появляются на кистях рук, в области стопы, где максимальная нагрузка на суставы. У людей, преимущественно занятых сидячей работой, ревматоидные узелки появляются в области ягодиц, бедер.
- Имеют незначительные размеры, могут быть 5 мм, достигают трех сантиметров в диаметре;
- Узелки мелкого размера на ощупь упругие, плотные, если они большие, то напоминают резиновые шарики. При росте узелки срастаются с тканями, процесс грозит разрывом сухожилий.
- Иногда узелковые новообразования свободно перемещаются под кожей.
- Образуются в единичном количестве, иногда располагаются по несколько десятков узелков, места локализации непредсказуемы.
Часто узелковый артрит считается первым симптомом синовита. При наличии этой проблемы остальные признаки уходят на задний план. В медицине такой вариант протекания заболевания называется нодулез. Если вовремя не лечить узелковый вид болезни, он в ближайшее время приобретет симптомы ревматоидного артрита.
Чаще развитию артрита с образованием узелков подвержены мужчины, в возрасте старше 40 лет.
Иногда признаками узелкового типа заболевания могут стать:
- Ограничение подвижности, возникновение сильных болей, если узелки в большом количестве располагаются в суставах.
- Развитие пневмоторакса – следствие разрыва узелка.
- Аортальная недостаточность – симптом наличия ревматоидных узлов на сердце;
- Изменение голоса, нарушение дыхательных функций, речи провоцирует появление новообразования в гортанной области.
- При наличии ухудшения зрения в области глаз обнаруживаются узелки ревматоидного характера.
Узелок состоит из некротической ткани, окруженной фибробластами.
Диагностика
При наличии симптомов ревматоидного артрита, стоит обратиться к врачу, который проведет обследование на исключение узелкового типа. В комплекс диагностических мер чаще входит:
- Осмотр больного, опрос на наличие жалоб.
- Анализ крови, который покажет присутствие узелкового артрита. При его развитии увеличивается СОЭ, другие показатели.
Лечение традиционными методами
Лечение узелкового артрита сводится к проведению терапевтических мер по устранению главной причины возникновения узелков – ревматоидного артрита. Используется комплексное лечение, подразумевающее одновременное использование препаратов трех различных групп.
- Нестероидные препараты противовоспалительного действия (НВПП).
Применение является распространенным способом. Они дают хороший эффект. Отсутствуют противопоказания, побочные эффекты. Распространенными препаратами считаются
- Мелоксикам. Первоначальной дозой лекарства является объем в 15 мм. В процессе лечения, когда ревматоидный артрит сдаёт позиции, доза уменьшается, иногда в два раза. Уменьшенную дозу чаще оставляют на длительный период в качестве терапии для поддержания, укрепления эффекта.
- Нимесулид. Препарат вводят в организм в количестве 200 мг. Прием разделяют на два раза за сутки.
- Целекоксиб. Препарат при лечении артрита используют два раза в сутки. Одна доза составляет от 100 до 200 мл за раз.
Проводить лечение несколькими препаратами этой группы не стоит, процесс выздоровления это не ускорит, вызвать побочные эффекты может.
- Лекарства базисного назначения.
Препаратам группы свойственно медленное воздействие на очаг воспаления. Лекарства назначаются сразу после установки диагноза, принимаются до полного выздоровления. Чаще при узелковом артрите назначаются средства:
- Метотрексат;
- D-пеницилламин;
- Сульфазалин;
- Циклофосфан;
- Циклоспорин А.
При лечении базовыми препаратами стоит следить за состоянием протекания воспалительного процесса, проявлением побочных эффектов. Если появляются осложнения, лечение в течение трех месяцев не дает результатов, врач производит замену лекарства. Иногда при отсутствии результата назначается ввод гормональных средств. Совместная терапия чаще применяется при тяжелых формах ревматоидного артрита.
Группа гормональных лекарственных средств, чаще использующихся при сильных воспалительных процессах. Иногда назначаются мази, гели, содержащие вещества этого типа. Применяются наружно в местах образования узелков при ревматоидном артрите. Если поверхность новообразований преобразуется в язвы, потребуется назначение средств, ускоряющих эпителизацию.
Если воспалительный процесс не имеет сложного, сильного протекания, гормоны могут не применять, назначать в небольших дозах как дополнение к базовым лекарственным средствам.
Другие методы лечения
Лечение ревматоидного артрита сопровождается приемом определенных комплексов витаминов, минеральных веществ, укрепляющих кости, суставы человека, организм в целом. Важна такая поддержка для иммунной системы.
При назначении лечения узелковый артрит, любой его тип, для достижения наилучшего результата требует комплексного подхода. Хорошо для ликвидации узелков подходит физиотерапия.
Наиболее эффективные методы:
- Лазеротерапия, чаще проводится курсом в 15 сеансов, выполняет укрепление пораженных суставов нижних конечностей.
- Обезболивающим эффектом обладает криотерапия, в основу положено воздействие холодом на пораженные участки.
- Импульсная терапия, электрофорез обладают положительным эффектом.
- Часто назначают процедуры фонофореза.
Больным с таким диагнозом советуется проходить санаторно-курортное лечение, особенно в тех местах, где используются грязелечение, сероводородные, радоновые ванны. Не стоит оставлять без внимания лечебную гимнастику, умеренную физическую нагрузку.
Лечение народной медициной
Ликвидировать узелки не удастся, если не вылечить основное заболевание. Уменьшить количество узелков, размеры можно благодаря рецептам народной медицины, проверенных долгим временем использования.
- Если использовать картофельные аппликации, можно добиться рассасывания узелков. Натереть картофель на терке, переложить в дуршлаг. В таком виде картофельную массу опускают в воду после закипания на пару минут. Полученный картофель, не остужая, помещают в мешочек из материала. Полученный компресс размещают в месте локализации образований, закрепляют бинтом. Картофель должен быть теплым.
- Ревматоидные узелки лечатся с помощью хвойного экстракта. Его можно приобрести в аптеке, можно сделать в домашних условиях. Потребуется 40 г веток сосны в измельченном виде, немного плодов шиповника, зубчик чеснока. Полученный состав варят полчаса, помещают в термос на двое суток для настаивания. Средство стоит принимать три раза за день по стакану. Для вкуса можно добавить немного меда.
Данные приведены для ознакомления, их использование возможно после согласования с доктором. В противном случае ответственность за результат лечения ложится на плечи больного. Только врач в состоянии адекватно оценить результативность методов, вероятность осложнений.
Ревматоидные узелки. Что нужно знать?
Ревматоидные узелки — это твёрдые шишки, которые развиваются под кожей. Данный симптом характерен только для ревматоидного артрита. Обычно он возникает вблизи суставов, поражённых данным медицинским состоянием.
Примерно каждый четвёртый пациент с ревматоидным артритом наблюдает у себя ревматоидные узелки. Такие образования не являются заразными и не представляют опасности для здоровья, хотя иногда они могут свидетельствовать о том, что человек плохо управляет артритом.
Что такое ревматоидные узелки?
Ревматоидные узелки — это осложнение, возникающие у людей, которые страдают ревматоидным артритом (РА). Не все люди с РА сталкиваются с такими образованиями. Считается, что на их развитие оказывают влияние генетические факторы.
Ревматоидный артрит — аутоиммунное заболевание. Это означает, что оно развивается, когда иммунная система человека начинает ошибочно атаковать здоровые ткани. РА ставит под удар иммунитета суставы и вызывает отёки, боль, а иногда ограничивает подвижность человека.
Со временем суставы могут изменять свою форму, из-за чего при их работе возникает боль. Большинство людей с ревматоидным артритом наблюдают симптомы на обеих сторонах тела. То есть если, например, поражён локтевой сустав на правой руке, но и на левой руке он также будет затронут.
Ревматоидные узелки — это твёрдые шишки, которые находятся под кожей. Они не изменяют цвет кожи и не вызывают кровотечений. По своему внешнему виду узелки не похожи на прыщи или другие кожные формирования. Скорее, они напоминают круглые плотные бугорки.
Узелки могут образовывать группы или возникать по одному. Чаще всего данный симптом появляется на руках, ступнях ног и локтях, однако он может развиться и на любой другой части тела, поражённой ревматоидным артритом. Люди с ревматоидным артритом нередко наблюдают узелки местах, подверженных давлению.
Ревматоидные узелки обычно не вызывают боли, хотя это возможно. У некоторых людей кожа над узелками инфицируется, а иногда на ней развиваются язвы. Это может обусловить сильную боль. Нередко в таких ситуациях людям требуется медицинская помощь.
Одни узелки со временем исчезают, другие остаются на теле и продолжают увеличиваться в размерах. Невозможно предсказать, каким образом будут меняться такие образования у того или иного человека.
С повышенным риском появления ревматоидных узелков связаны люди, которые имеют тяжёлую степень ревматоидного артрита или те пациенты, которые плохо управляют данным состоянием.
Ревматоидные узелки могут также указывать на то, что у человека имеется риск развития других проблем со здоровьем. Люди с ревматоидными узелками более склонны к васкулиту. Васкулит — воспаление кровеносных сосудов, которое часто сопровождается болезненными ощущениями и иногда представляет собой серьёзную опасность для жизни.
Поэтому врачи могут рекомендовать своим пациентам осторожно наблюдать за любыми узелками, причём даже в тех случаях, когда они не вызывают никаких дополнительных симптомов.
Причины
Главная причина ревматоидных узелков — ревматоидный артрит, хотя одни пациенты с РА более склонны к проявлению данного симптома, чем другие. Ревматоидные узелки также указывают на воспаление и повышенную активность иммунной системы.
Белок, который имеет название ревматоидный фактор и вырабатывается у многих людей с ревматоидным артритом, по-видимому, связан с ревматоидными узелками.
Большинство людей с ревматоидными узелками сдают положительные тесты на ревматоидный фактор, хотя не у всех людей с положительным тестом развиваются узелки.
Высокий уровень ревматоидного фактора может быть наибольшим фактором риска развития ревматоидных узелков. Такие образования наблюдают у себя около 40% людей с высоким уровнем ревматоидного фактора.
Факторы риска
Врачи не знают точную причину развития ревматоидных узелков и не могут предсказывать, у кого они могут появиться.
Некоторые факторы повышают риск развития узелков. К их числу относится следующее.
- Приём метотрексата или других препаратов для лечения артрита. У некоторых людей, принимающих метотрексат, развивается состояние, которое имеет название метотрексатовый нодулёз. Оно вызывает появление узелков на ногах, руках и ушах.
- Травма в местах давления. Ревматоидные узелки часто возникают в тех местах, которые подвержены давлению. Если у человека в таком месте появился порез или ушиб, то вероятность развития там ревматоидного узелка повышается.
- Тяжёлая форма ревматоидного артрита. У людей с острыми симптомами узелки могут развиться с большей долей вероятности. Скорее всего, это связано с тем, что при более продвинутой стадии заболевания уровень ревматоидного фактора в организме человека повышен.
- Курение. Некоторые научные работы показали, что курильщики могут быть более склонны к развитию ревматоидных узелков.
Лечение
Ревматоидные узелки, которые не вызывают боли, дискомфорта или иных проблем, обычно не нуждаются в лечении. Когда врачи работают с пациентами, страдающими ревматоидным артритом, их терапевтическая стратегия, как правило, сосредоточена на управлении другими симптомами.
Современная медицина предлагает ряд методов лечения ревматоидного артрита. К числу таких методов относится следующее.
- Болезнь модифицирующие антиревматические препараты (БМАРП), которые замедляют прогрессирование ревматического артрита. В широкий ряд БМАРП входит группа биологических средств, одним из представителей которой является ритуксимаб. Исследования показали, что данный препарат может показывать наибольшую эффективность при лечении ревматоидных узелков.
- Физиотерапия, которая помогает пациентам с РА поддерживать мобильность и снижать уровень боли.
- Обезболивающие препараты, например нестероидные противовоспалительные средства (НПВС).
- Стероидные препараты, например преднизон. Стероиды могут ослаблять воспаление, которое вызывает боль и другие симптомы.
Узелки, которые сопровождаются болью или доставляют эстетический дискомфорт, могут быть удалены хирургическим методом.
Однако поскольку в большинстве случаев узелки достаточно хорошо реагируют на другие методы лечения ревматоидного артрита, специалисты часто предлагают пациентам подождать результатов применения этих методов и только в том случае, если они будут не удовлетворительными, подвергаться операции.
Более того, ревматологи часто не рекомендуют удалять ревматоидные узелки ввиду того, что после операций они имеют свойство появляться снова.
Путём инъекционного введения в ревматоидные узелки стероидов можно ослабить симптомы, но такой вариант лечения сопряжён с рисками. При инъекции создаётся рана, которая может быть инфицирована, поэтому преимущества и недостатки такой терапии необходимо обсуждать с врачом. Кроме того, людям следует прибегать к инъекциям только в тех случаях, когда узелки вызывают боль или ограничивают подвижность.
Инфекции, связанные с ревматоидным артритом, требуют срочного лечения, которое может предусматривать внутривенный или оральный приём антибиотиков. В некоторых случаях люди нуждаются в дренировании узелков или их полном удалении.
Профилактика

Отказ от курения может быть рекомендован пациентам с ревматоидным артритом
Полностью предотвратить развитие ревматоидных узелков у людей с ревматоидным артритом невозможно. Правильное управление РА может стать главной профилактической мерой. Чтобы не допустить образования узелков, пациенты с ревматоидным артритом могут придерживаться следующих рекомендаций.
- Откажитесь от курения и избегайте пассивного курения.
- Принимайте лекарственные препараты в точном соответствии с инструкциями лечащего врача.
- Оперативно сообщайте врачу о появлении новых симптомов или обострении старых.
- Вносите в образ жизни позитивные изменения, направленные на повышение подвижности.
Путём эффективного управления симптомами ревматоидного артрита людям часто удаётся устранить и ревматоидные узелки, и другие симптомы заболевания.
Ревматические узелки
Одними из самых распространенных явлений при ревматоидном артрите, которые образуются на коже, являются ревматоидные узелки. Около 30% больных сталкиваются с подобными признаками, узелки — самый частый внесуставный симптом. Они представляют собой образования разного диаметра, но чаще встречаются множественные высыпания в зоне поражения.

Причины появления
Это безболезненное явление, но множественные узлы со временем имеют свойство спаиваться с тканями, образуя на месте поражения язвы. Ревматоидные узелки, как проявление артрита, мало изучены. Определить причину их возникновения пока не удавалось. Но принято считать, что провоцирующим фактором такого явления может послужить васкулит, вследствие нарушений иммунного характера. При этом нельзя утверждать, что ревматоидный артрит является первопричиной возникновения подобных образований.
Вид и место локализации
Зачастую образуются в подкожной клетчатке. Узелки при ревматоидном артрите локализуются в области суставов, на локтях и кистях рук, а также они могут располагаться на ноге под коленом. На ягодицах подобные образования возникают у людей, которые вынуждены сидеть продолжительное время. У лежачих больных узелки появляются на затылке, а у тех, кто носит очки — на переносице. На ногах встречаются реже, и зачастую поражают зону пальцев и стопы. Узлы состоят из фиброзной ткани и не всегда сразу заметны, поскольку они совершенно безболезненны, не причиняют человеку беспокойства. Узлы представляют собой покрасневшее образование, бугорок диаметром 2—4 см. Крупные подкожные узелки при ощупывании похожи со структурой плотной резины и иногда могут передвигаться под кожей.
Диагностика ревматоидных узелков
Поскольку такие узелки характерны при заболеваниях ревматоидного характера, диагностику проводят и для выявления главного заболевания. Диагностические процедуры включают:
- Общий анализ крови. Выявление ревматоидного фактора является основным признаком заболевания.
- Сбор мочи. Повышается уровень кератина и наблюдается значительное количество белка.
- Рентгенографию. С ее помощью обследуют ревматические узелки большого диаметра.
- Оценку работы почек. Проводят для выбора медикаментов и отслеживания их воздействия на организм.
 Уплотнение идентифицируют во время диагностики артрита.
Уплотнение идентифицируют во время диагностики артрита.Кроме этого, визуально обследуется кожа, врач опрашивает пациента о симптомах и жалобах. Чаще всего узелки пациентами обнаруживаются случайно, поскольку не имеют особых признаков и симптомов, не вызывают болезненных ощущений. После полного обследования устанавливается диагноз и назначается курс терапии. Ревматоидные и ревматические узелки по составу и проявлению неотличимы, но в первом случае они не сопряжены с основным заболеванием.
Как избавиться?
Основное заболевание, как и узелковый артрит, лечится одинаковыми препаратами. Они необходимы для максимального снятия воспаления и недопущения дистрофии суставов или их видоизменений. Препараты назначает исключительно врач, но, кроме медикаментозного способа, различают еще лазерную терапию, ЛФК, а также допустимо лечение народными средствами в случаях мелких высыпаний.
Лекарства
Препараты назначают трех видов:
- нестероидные противовоспалительные;
- цитостатики и иммунодепрессанты;
- глюкокортикостероиды.
 Мазь снимет воспаление .
Мазь снимет воспаление .При базовой терапии необходимо контролировать течение воспалительного процесса и отслеживать возможные побочные эффекты. А также практикуют наложение противовоспалительных примочек с мазями типа «Пироксикама» и «Диклофенака». В период приема препаратов больной должен постоянно обследоваться на предмет улучшений и эффективности воздействия.
Внутрисуставное образование большого диаметра приводит к практически полной иммобилизации и сильным болям.
Дополнительные методы терапии
Эффективность процедуры особенно высока на первых стадиях развития болезни и проводится не более 15 сеансов подряд. Лазерную терапию пациенту назначает лечащий врач исходя из структуры образований и характера болезни. Метод криотерапии избавляет от болевых ощущений, воздействуя на пораженное место холодом. А также на ранних стадиях назначают курс электрофореза кальция. Эффективны процедуры магнитотерапии и импульсного тока.
Лечебная физкультура
Пациентам с диагнозом ревматоидный артрит рекомендована ЛФК и гимнастика. Упражнения назначаются для стимулирования тока крови, разработки мышц и увеличения подвижности суставов. Занятия помогают снять спазмы. Комплекс упражнений подбирает врач, помимо них также полезны велосипедные прогулки, плавание и спортивная ходьба. Особенно эффективен массаж для максимального воздействия на узлы.
Питание во время болезни
Больному назначают диету, которая исключает картофель, томаты и баклажаны. Рекомендуется увеличить употребление ягод и фруктов, включить в рацион морепродукты, сою и рапсовое масло. Эти продукты насыщены жирными кислотами, которые необходимы для успешной борьбы с заболеванием. Следует уменьшить количество сладких продуктов, хлеба и выпечки. Потребление воды стоит увеличить до 1,5 литров в сутки.
Лечение народными средствами
Используя народную медицину, не стоит надеяться на полное выздоровление, но освободиться от узелков возможно. Часто используют аппликации из картофеля. Тертый клубень в дуршлаге опускают в кипящую воду на 2—3 секунды. Затем массу сцеживают, помещают в тканевый кармашек и в горячем виде прикладывают к воспаленному участку, фиксируют бинтом. Такому лечению легко поддается ревматоидный узелок на локте.
Еще один действенный способ — настойка из хвойных веток. Способ приготовления и применения:
- Берутся в равных пропорциях сосновые ветки (40 г), сухие ягоды шиповника и зубчик чеснока.
- Компоненты провариваются в течение 30 минут, жидкость сцеживается в термос.
- Спустя двое суток настойку можно пить по 4 раза в день.
Вернуться к оглавлению
Прогнозы заболевания
К сожалению, артрит вылечивается крайне редко и только на ранних стадиях развития, поэтому не стоит надеяться на полное выздоровление. Но при систематических профилактических мероприятиях удается сохранить длительный период ремиссии. Больному необходимо заниматься лечебной гимнастикой, придерживаться диеты и вести подвижный образ жизни. Категорически запрещено самолечение.
Поражение печени при ревматоидном артрите
Как ревматоидный артрит влияет на организм?
По определению, ревматоидный артрит – заболевание системное, то есть не ограниченное определенным органом. Добавьте побочные эффекты кортикостероидов, метотрексата и других классических препаратов для терапии РА, и вы получите впечатляющий букет симптомов, которые можно ждать отовсюду.
Сегодня мы расскажем, как ревматоидный артрит влияет на организм, и что можно предпринять для сохранения здоровья и высокого качества жизни.

Репродуктивная система
Снижение фертильности. Хотя дебаты о влиянии РА на фертильность продолжаются, врачи признают: женщинам с этим диагнозом тяжелее забеременеть. Сюда добавляются проблемы с либидо, эректильной функцией и качеством спермы у мужчин, а также потенциальные тератогенные эффекты некоторых лекарств.
Желудок и кишечник
Диспепсия. По данным американских врачей, до 30% больных РА страдают синдромом фибромиалгии. Среди таких пациентов жалобы на вздутие живота, спазмы и чередование запора с диареей – обычное дело. Лечение симптоматическое.
Язвы и кровотечения. Прием нестероидных противовоспалительных средств оборачивается серьезными проблемами со стороны ЖКТ. Ульцерогенные свойства диклофенака, индометацина и других НПВС хорошо известны.
Кожа
Ревматоидные узелки. Примерно у половины больных РА возникают так называемые ревматоидные узелки – бугорки под кожей. Узелки тяготеют к нагруженным участкам, которые постоянно испытывают давление (пальцы рук и ног). Если он не мешает повседневным делам (например, брать ложку), лечение не требуется.
Американские ревматологи установили, что у многих пациентов узелки исчезают при лечении болезнь-модифицирующими противоревматическими препаратами (БМАРП).
Кожная сыпь. В результате РА-опосредованного воспаления кровеносных артерий (васкулита) на коже могут образоваться сыпь в виде красных пятнышек. В некоторых случаях васкулит вызывает плохо заживающие язвы на ногах и под ногтями.
Чтобы эффективно контролировать васкулит, нужно подобрать адекватную противовоспалительную терапию.
Побочные эффекты лекарств. Кортикостероиды, назначаемые для подавления аутоиммунного воспаления, со временем могут вызвать истончение кожи и повышенную склонность к образованию гематом. Нестероидные противовоспалительные средства (НПВС) и метотрексат, широко используемый БМАРП, повышают чувствительность кожных покровов к солнцу. Биологические препараты вызывают сыпь.
Решение в каждом случае индивидуальное – нужно корректировать назначения.
Кости
Ослабление костей. Хронический воспалительный процесс и побочные эффекты кортикостероидов ведут к вымыванию из костной ткани минералов, повышают риск переломов. Вот почему все больные РА должны активно заниматься лечебной физкультурой и принимать дополнительные дозы кальция с витамином D3.
Сердце и сосуды
Инсульты и инфаркты. Воспалительный процесс повреждает внутреннюю стенку артерий, создавая условия для образования холестериновых бляшек и сужения просвета. Поэтому больные РА чаще страдают инсультами и инфарктами. По некоторым данным, заболеваемость инфарктом в первый год после диагноза в 1,6 раза выше.
Перикардит. Состоящий из соединительной ткани перикард становится мишенью иммунной системы, что проявляется болями в грудной клетке. Противовоспалительная терапия должна решить эту проблему и предотвратить осложнения.
Побочные эффекты лекарств. Одни противовоспалительные препараты снижают вероятность инфаркта и инсульта (метотрексат). Другие же – такие как ЦОГ2 селективные НПВС – могут привести к сердечно-сосудистым событиям. Выбор за вашим ревматологом!
Глаза
Рубцовые изменения. Ревматический склерит (воспаление склеры) при РА может вести к рубцовым изменениям, который при отсутствии адекватной терапии становится причиной необратимого снижения зрения. Болезнь проявляется чувствительностью к свету, нечетностью зрения, болью и покраснением.
Другие потенциально опасные воспалительные изменения при РА – увеит и ретинит.
Сухость глаза. Аутоиммунный процесс при ревматоидном артрите иногда распространяется на железы, продуцирующие слезную жидкость – синдром Шегрена. Искусственные слезы и специальные препараты могут избавить больных от малоприятного ощущения сухости и песка в глазах.
Побочные эффекты лекарств. Особой осторожности требует длительное лечение кортикостероидами – они способны вызвать катаракту и даже глаукому. В некоторых случаях старые иммуносупрессоры (производные 4-гидроксихлорохина) вызывают изменения в сетчатке глаза и необратимо повреждают зрение.
Нервная система
Компрессия нервов. Ревматоидный артрит сильно деформирует суставы, между которыми оказываются зажатыми чувствительные нервные структуры. Компрессия нервов может проявляться покалыванием, онемением и ослаблением хвата.
Синдром запястного канала – обычное осложнение, возникающее в результате компрессии срединного нерва воспаленными тканями.
Ротовая полость
Сухость во рту. Поражение слюнных желез при ревматоидном артрите приводит к ощущению сухости и способствует развитию инфекций (например, кандидоза).
Пациентам могут помочь увлажняющие гели заменители слюны и рецептурные препараты, увеличивающие секрецию слюнных желез. Очень важно соблюдать гигиену ротовой полости и пользоваться антибактериальными средствами (ополаскивателями).
Побочные эффекты лекарств. Иммуносупрессор метотрексат в некоторых случаях способствует образованию во рту язвочек, требующих врачебной помощи.
Легкие
Легочный фиброз. По статистике, у 70-80% больных ревматоидным артритом в определенной степени затронуты легкие. Обычно это никак не проявляется, но тяжелый воспалительный процесс может привести к рубцеванию ткани и развитию легочного фиброза. Это заболевание очень плохо поддается лечению.
Также в легких могут формироваться ревматические узелки, которые обычно не представляют угрозы здоровью. Проблема в том, под «безобидные» узелки маскируются такие заболевания, как эпидермоидный рак легких – их легко перепутать на снимках.
Побочные эффекты лекарств. Известное осложнение терапии – метотрексатная пневмония, которая иногда развивается при лечении этим препаратом и проходит после его отмены. Аналогичные осложнения развиваются при лечении препаратами золота и пеницилламином, поэтому терапия требует тщательного наблюдения.
Многие препараты из группы БМАРП целенаправленно ослабляют иммунный ответ, подвергая пациента повышенному риску легочных инфекций – от неспецифической пневмонии до туберкулеза.
Почки
Лекарства, которые защищают ваши суставы и легкие от разбушевавшейся иммунной системы, могут медленно убивать почки. В основном это касается таких препаратов, как метотрексат, циклоспорин и нестероидные противовоспалительные средства.
Не превышайте рекомендуемые дозы лекарств и регулярно проверяйте функции почек.
Печень
Хотя сам по себе ревматоидный артрит не повреждает печень, медикаментозная нагрузка делает свое дело. Длительный прием парацетамола, особенно в высоких дозах, считается одной из основных причин отказа печени у больных РА. Гепатотоксичность также характерна для многих представителей НПВС и метотрексата.
Кровь
Тромбоз. Неконтролируемый ревматоидный артрит может увеличивать свертываемость крови и привести к тромбозам. По данным европейских ученых, ревматические заболевания увеличивают риск образования тромбов в среднем в 3 раза.
Анемия. Еще одним неожиданным осложнением РА является нарушение кроветворной функции. Снижение продукции красных кровяных телец проявляется слабостью, утомляемостью, бледностью кожи и слизистых, головными болями.
Лечение анемии при РА требует той же адекватной противовоспалительной терапии наряду с противоанемическими препаратами (железо, витамины).
Синдром Фелти. Сочетание лейкопении и спленомегалии (увеличения селезенки) у пациентов с ревматоидным артритом известно как синдром Фелти. Опасность этого состояния в том, что низкий уровень лейкоцитов делает организм фактически беззащитным перед инфекционными агентами и опухолями.
Побочные эффекты лекарств. Многие медикаменты подавляют нормальные кроветворные процессы. Прием кортикостероидов вызывает тромбоцитопению: пониженную активность тромбоцитов и склонность к кровотечениям.
Многие из вышеперечисленных проблем, такие как ослабление костной ткани и снижение функций почек, протекают бессимптомно или проявляются не сразу, поэтому больной РА должен регулярно проверяться у ревматолога и сдавать лабораторные анализы.


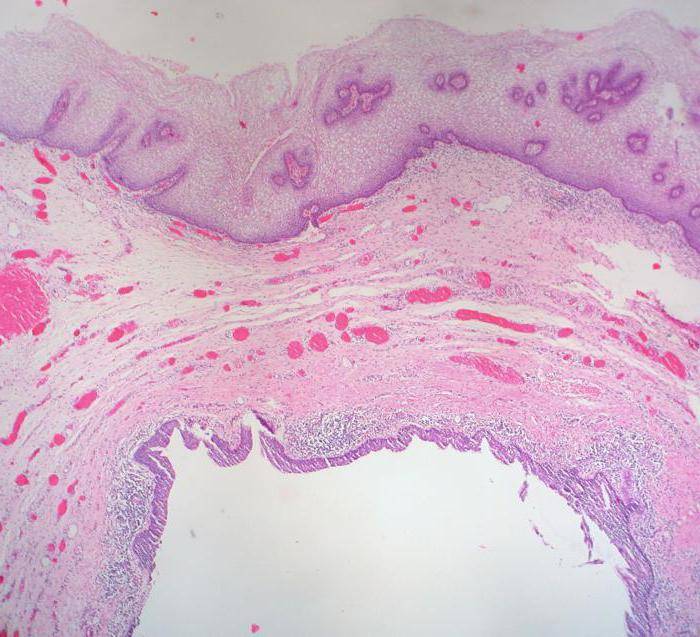

 Причины защемления седалищного нерва
Причины защемления седалищного нерва Межпозвоночная грыжа
Межпозвоночная грыжа













 Все вышеуказанные симптомы могут лишь косвенно свидетельствовать о том, что у человека произошло защемление нерва в поясничном отделе. Для того чтобы подтвердить диагноз, узнать точную причину возникновения патологии, нужно пройти обследования. Рассмотрим их подробнее:
Все вышеуказанные симптомы могут лишь косвенно свидетельствовать о том, что у человека произошло защемление нерва в поясничном отделе. Для того чтобы подтвердить диагноз, узнать точную причину возникновения патологии, нужно пройти обследования. Рассмотрим их подробнее: Для того чтобы снизить болезненные ощущения во время приступа, желательно больному обеспечить полный покой. При спазме может помочь тепло, но самым эффективным вариантом являются лекарственные средства – анальгетики. Если нужно обездвижить область защемления, можно использовать специальный пояс или шарф.
Для того чтобы снизить болезненные ощущения во время приступа, желательно больному обеспечить полный покой. При спазме может помочь тепло, но самым эффективным вариантом являются лекарственные средства – анальгетики. Если нужно обездвижить область защемления, можно использовать специальный пояс или шарф.

 УВЧ, электрофорез, иглоукалывание — все эти способы лечения являются эффективными, но для каждого пациента необходимо подбирать вариант, который ему подойдет лучше всего — в данной ситуации все зависит от причины, которая спровоцировала защемление. Физиотерапия также пользуется популярностью.
УВЧ, электрофорез, иглоукалывание — все эти способы лечения являются эффективными, но для каждого пациента необходимо подбирать вариант, который ему подойдет лучше всего — в данной ситуации все зависит от причины, которая спровоцировала защемление. Физиотерапия также пользуется популярностью.











 При переломе ребра фиксация грудины осуществляется в следующих целях:
При переломе ребра фиксация грудины осуществляется в следующих целях: В специализированных магазинах продаются особые корсеты и бандажи, отлично фиксирующие грудную клетку и снижающие вероятность ошибки, так как не требуют наложения повязок. Однако подобное изделие редко встречается в квартирах. Еще сложнее достать его при переломе вне дома.
В специализированных магазинах продаются особые корсеты и бандажи, отлично фиксирующие грудную клетку и снижающие вероятность ошибки, так как не требуют наложения повязок. Однако подобное изделие редко встречается в квартирах. Еще сложнее достать его при переломе вне дома. Самым простым способом является бинтование (метод Белера). Фиксация происходит при неполном выдохе пострадавшего, чтобы обеспечить лучшее удержание и вместе с тем оставить пространство для дыхательных действий.
Самым простым способом является бинтование (метод Белера). Фиксация происходит при неполном выдохе пострадавшего, чтобы обеспечить лучшее удержание и вместе с тем оставить пространство для дыхательных действий. Неправильное наложение шины опасно смещением осколков или, наоборот, их сдвигом в сторону внутренних органов. В результате острые края могут проткнуть мягкие ткани и спровоцировать внутреннее кровотечение, гемоторакс, пневмоторакс и др.
Неправильное наложение шины опасно смещением осколков или, наоборот, их сдвигом в сторону внутренних органов. В результате острые края могут проткнуть мягкие ткани и спровоцировать внутреннее кровотечение, гемоторакс, пневмоторакс и др. В наши дни многие специалисты и вовсе оспаривают целесообразность шинирования при повреждении ребер. Поэтому подобный шаг следует согласовать с медиками при вызове скорой помощи.
В наши дни многие специалисты и вовсе оспаривают целесообразность шинирования при повреждении ребер. Поэтому подобный шаг следует согласовать с медиками при вызове скорой помощи.

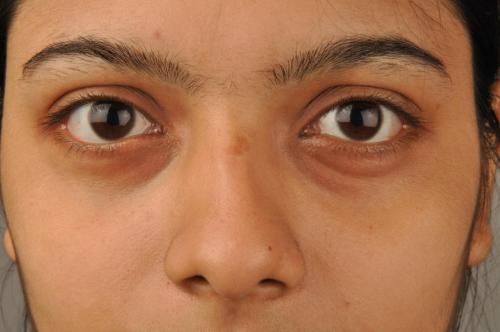






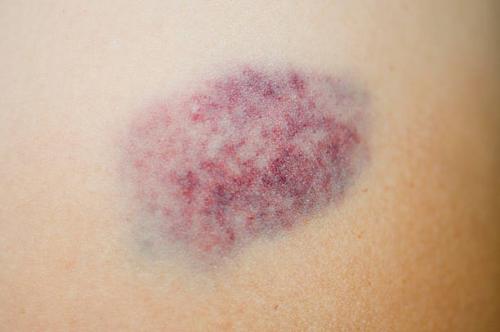













 Если человека беспокоит жжение в пояснице и ягодицах – это может быть симптомом многих заболеваний. Однако в большинстве случаев возникновение неприятных ощущений в пояснично-крестцовом отделе и нижерасположенных тканях связано с патологиями опорно-двигательного аппарата или травмами ягодичной мышцы.
Если человека беспокоит жжение в пояснице и ягодицах – это может быть симптомом многих заболеваний. Однако в большинстве случаев возникновение неприятных ощущений в пояснично-крестцовом отделе и нижерасположенных тканях связано с патологиями опорно-двигательного аппарата или травмами ягодичной мышцы.
 Развитие любого патологического процесса в организме характеризуется рядом клинических проявлений. Одним из них является болевой синдром, интенсивность и локализация которого часто становятся важным диагностическим инструментом. Однако не всегда место возникновения неприятного ощущения и его источник совпадают. Например, боль в ягодице может свидетельствовать о самых разных недомоганиях.
Развитие любого патологического процесса в организме характеризуется рядом клинических проявлений. Одним из них является болевой синдром, интенсивность и локализация которого часто становятся важным диагностическим инструментом. Однако не всегда место возникновения неприятного ощущения и его источник совпадают. Например, боль в ягодице может свидетельствовать о самых разных недомоганиях. К ним относятся: массаж, физиопроцедуры, согревающие компрессы. Кроме этого, лечение боли в ягодице предусматривает использование противовоспалительных препаратов. При местных гнойных процессах на пораженные участки накладывают повязки с ихтиоловой мазью или с мазью Вишневского. В случае отсутствия лечебного эффекта гнойники, чаще всего абсцессы и фурункулы, требуют радикального воздействия. Они подлежат вскрытию, после чего состояние больного улучшается.
К ним относятся: массаж, физиопроцедуры, согревающие компрессы. Кроме этого, лечение боли в ягодице предусматривает использование противовоспалительных препаратов. При местных гнойных процессах на пораженные участки накладывают повязки с ихтиоловой мазью или с мазью Вишневского. В случае отсутствия лечебного эффекта гнойники, чаще всего абсцессы и фурункулы, требуют радикального воздействия. Они подлежат вскрытию, после чего состояние больного улучшается.

















 Терапия ведется консервативная. Включает в себя процедуры в зоне стопы, прием курса НПВС и гормонов, при инфекционном течении – прием антибиотиков. Обострение подагры убирают при помощи устранения из человеческого организма остатков мочевой кислоты. В определенных случаях показывается хирургическое вмешательство.
Терапия ведется консервативная. Включает в себя процедуры в зоне стопы, прием курса НПВС и гормонов, при инфекционном течении – прием антибиотиков. Обострение подагры убирают при помощи устранения из человеческого организма остатков мочевой кислоты. В определенных случаях показывается хирургическое вмешательство. Боли, которые появляются сверху стопы, провоцируют скованность и напряжение при передвижении. Отеки, которые сопровождают болевые ощущения, не дают носить обычную обувь. В причинах такого заболевания способны разобраться специалисты – ортопед, травматолог, ревматолог, хирург.
Боли, которые появляются сверху стопы, провоцируют скованность и напряжение при передвижении. Отеки, которые сопровождают болевые ощущения, не дают носить обычную обувь. В причинах такого заболевания способны разобраться специалисты – ортопед, травматолог, ревматолог, хирург. Шпора в пяте.
Шпора в пяте. Травматолог;
Травматолог;



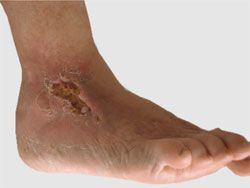 Боли при сосудистых заболеваниях могут носить жгучий, пекущий характер. Больной часто чувствует онемение, покалывание в стопе. При облитерирующем эндартериите пациенты не могут пройти без остановки даже 20 метров. Это состояние называется перемежающая хромота. На поздних стадиях, когда имеются трофические язвы и изменение кожных покровов, у пациентов может возникать острая мучительная боль, которая не купируется обычными анальгетиками. Нарушение трофики тканей при некоторых заболеваниях могут привести к развитию гангрены (некрозу тканей). В этом случае необходимо оперативное вмешательство.
Боли при сосудистых заболеваниях могут носить жгучий, пекущий характер. Больной часто чувствует онемение, покалывание в стопе. При облитерирующем эндартериите пациенты не могут пройти без остановки даже 20 метров. Это состояние называется перемежающая хромота. На поздних стадиях, когда имеются трофические язвы и изменение кожных покровов, у пациентов может возникать острая мучительная боль, которая не купируется обычными анальгетиками. Нарушение трофики тканей при некоторых заболеваниях могут привести к развитию гангрены (некрозу тканей). В этом случае необходимо оперативное вмешательство. Благодаря продольному и поперечному своду, что образуют кости, связочному аппарату: сухожилиям и мышцам стопа может выдерживать нагрузку, смягчать толчки при движении, удерживать равновесие, отталкиваться.
Благодаря продольному и поперечному своду, что образуют кости, связочному аппарату: сухожилиям и мышцам стопа может выдерживать нагрузку, смягчать толчки при движении, удерживать равновесие, отталкиваться.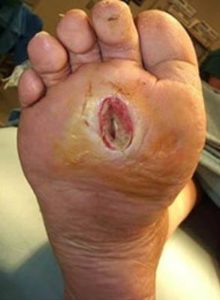 При сахарном диабете — эндокринном заболевании появляется «диабетическая стопа» в сопровождении онемения в ступнях, отеков и язв. Если болит подошва, передвигаться больному становится тяжело, ноги слабеют, приходится пользоваться тростью.
При сахарном диабете — эндокринном заболевании появляется «диабетическая стопа» в сопровождении онемения в ступнях, отеков и язв. Если болит подошва, передвигаться больному становится тяжело, ноги слабеют, приходится пользоваться тростью. При фасците необходимо:
При фасците необходимо: Плоскостопие у ребенка может привести к сколиозу позвоночника. Уже при первых шагах можно заметить у них признаки патологий:
Плоскостопие у ребенка может привести к сколиозу позвоночника. Уже при первых шагах можно заметить у них признаки патологий: Лечение направляют на устранение болевых синдромов, обострений и причин, что приводят к разрушению структуры кости. В индивидуальном порядке назначают:
Лечение направляют на устранение болевых синдромов, обострений и причин, что приводят к разрушению структуры кости. В индивидуальном порядке назначают: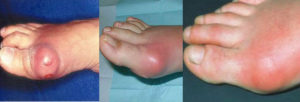 Реактивные и травматические артриты устраняют антибактериальными препаратами, противовоспалительными и симптоматическими средствами, массажем, ЛФК, физиотерапевтическим и бальнеологическим лечением.
Реактивные и травматические артриты устраняют антибактериальными препаратами, противовоспалительными и симптоматическими средствами, массажем, ЛФК, физиотерапевтическим и бальнеологическим лечением. При подагре полезны компрессы и растирания из спиртовых настоек березовых почек или цветков сирени. Купируют болевые синдромы, смазывая суставы утром и вечером смесью из ментола (2,5 г), анестезина (1,5 г), новокаина (1,5 г) и спирта (100 мл – 90%).
При подагре полезны компрессы и растирания из спиртовых настоек березовых почек или цветков сирени. Купируют болевые синдромы, смазывая суставы утром и вечером смесью из ментола (2,5 г), анестезина (1,5 г), новокаина (1,5 г) и спирта (100 мл – 90%).



 Если при ходьбе болит пятка, это может быть проявлением распространенной костной патологии – пяточной шпоры (нароста на пяточной кости), воспаления ахиллова сухожилия. Для точного определения причин боли в стопе, возникающей во время ходьбы, имеют значение как характер неприятных ощущений и их локализация, так и время суток, в которое они появляются. Боли, усиливающиеся по утрам сразу после пробуждения, более характерны для подошвенного фасциита – воспаления участка соединительной ткани, поддерживающего свод стопы. От подошвенного фасциита часто страдают люди, вынужденные подолгу стоять или много двигаться, обладатели лишнего веса. Если же каждый шаг дается с трудом вечером после длительной и интенсивной нагрузки, это может быть вызвано не только обычной усталостью мышц, но и плоскостопием.
Если при ходьбе болит пятка, это может быть проявлением распространенной костной патологии – пяточной шпоры (нароста на пяточной кости), воспаления ахиллова сухожилия. Для точного определения причин боли в стопе, возникающей во время ходьбы, имеют значение как характер неприятных ощущений и их локализация, так и время суток, в которое они появляются. Боли, усиливающиеся по утрам сразу после пробуждения, более характерны для подошвенного фасциита – воспаления участка соединительной ткани, поддерживающего свод стопы. От подошвенного фасциита часто страдают люди, вынужденные подолгу стоять или много двигаться, обладатели лишнего веса. Если же каждый шаг дается с трудом вечером после длительной и интенсивной нагрузки, это может быть вызвано не только обычной усталостью мышц, но и плоскостопием.
 Часто болезненные ощущения в спине мы списываем на усталость или проявления остеохондроза. Но проблема может быть серьезнее. Боль могут вызывать различные заболевания позвоночника. Одно из них – межпозвоночная грыжа, при которой происходит повреждение нервных окончаний. Воспалительный процесс может возникнуть в любом месте позвоночника, причиняя дискомфорт и сильную боль в спине.
Часто болезненные ощущения в спине мы списываем на усталость или проявления остеохондроза. Но проблема может быть серьезнее. Боль могут вызывать различные заболевания позвоночника. Одно из них – межпозвоночная грыжа, при которой происходит повреждение нервных окончаний. Воспалительный процесс может возникнуть в любом месте позвоночника, причиняя дискомфорт и сильную боль в спине.






 НПВС при межпозвоночной грыже устраняют боль, воспаление и жар.
НПВС при межпозвоночной грыже устраняют боль, воспаление и жар.
 Но стоит учесть, что обратиться за помощью нужно в момент, когда боли только начали беспокоить, а не стали постоянной проблемой, с которой невозможно бороться. При наступлении определенной стадии патогенеза большинство препаратов теряет свою эффективность, и лечение медикаментозным способом неактуально.
Но стоит учесть, что обратиться за помощью нужно в момент, когда боли только начали беспокоить, а не стали постоянной проблемой, с которой невозможно бороться. При наступлении определенной стадии патогенеза большинство препаратов теряет свою эффективность, и лечение медикаментозным способом неактуально.


 Чем этот тип лечения отличается от этиотропной терапии? Терапия имеет более широкий спектр действия и направлена на общее восстановление тканевых структур, в то время как устранение звеньев патогенеза — это целенаправленная борьба с определенной проблемой. То есть, чтобы не допустить дальнейшего развития заболевания, нужно устранить его основные последствия — отеки, спазмы, нарушения обмена веществ. В таких случаях применяются очень сильные препараты, которые имеют выраженные побочные эффекты.
Чем этот тип лечения отличается от этиотропной терапии? Терапия имеет более широкий спектр действия и направлена на общее восстановление тканевых структур, в то время как устранение звеньев патогенеза — это целенаправленная борьба с определенной проблемой. То есть, чтобы не допустить дальнейшего развития заболевания, нужно устранить его основные последствия — отеки, спазмы, нарушения обмена веществ. В таких случаях применяются очень сильные препараты, которые имеют выраженные побочные эффекты.
 Нередко прописывают и лекарства растительного происхождения, например Карипазим, который подкрепляется электрофорезом.
Нередко прописывают и лекарства растительного происхождения, например Карипазим, который подкрепляется электрофорезом. Загрузка…
Сохранить себе в: Препараты для лечения межпозвоночной грыжи
Ссылка на основную публикацию
Загрузка…
Сохранить себе в: Препараты для лечения межпозвоночной грыжи
Ссылка на основную публикацию 
 wpDiscuzAdblock
wpDiscuzAdblock




 Грыжа позвоночника
Грыжа позвоночника Развитие грыжи
Развитие грыжи Введение средства в позвонок
Введение средства в позвонок Препарат
Препарат Капельница
Капельница