Грудной позвонок анатомия – Грудной отдел позвоночника: анатомия, особенности строения, сколько позвонков у человека
Анатомия человека: позвонки грудные :: SYL.ru
Человек – любознательное существо. Его интересует все, что происходит вокруг. Он задает себе вопросы: что, почему и как? Наиболее распространенным вопросом является понимание того, как устроен человек. Примечательно, что полученные ответы восхищают. В данной статье будет уделено внимание позвоночнику, а именно его грудной части.
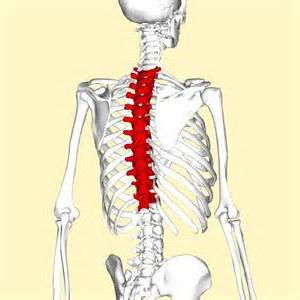
Строение позвоночника
Стержень человеческого тела, или позвоночник, напоминает английскую букву «S». Для общего развития хотелось бы отметить, что позвоночник имеет в нормальном положении несколько искривлений – это два кифоза, грудной и крестцовый, а также два лордоза (искривление в обратную сторону), поясничный и шейный. Благодаря этому наблюдается небольшая пружинистость. Это заключается в смягчающихся толчках, колебаниях, ударах при ходьбе и во время бега. Чтобы это «устройство» было наиболее надежно, мышцы и связки взваливают на себя немалую долю работы, обеспечивая умеренное давление на позвоночник.
Если вести подсчет позвонков, входящих в состав позвоночного столба, сумма колеблется от 32 до 34. Располагаются позвонки один сверху другого.
Роль позвоночника
Осознание роли позвоночника в организме человека в корне меняет отношение к нему как к устройству и «органу» в целом. Благодаря ему достигаются следующие цели:
- Голова благополучно поддерживается, обеспечивается жесткость скелета.
- Туловище человека надежно удерживается в вертикальном положении.
- Сохранение спинного мозга от повреждений.
- Позвоночник является той частью, к которой прикреплены другие кости скелета и мышцы.
Список заслуг позвоночника неполный, его можно продолжить. Но хотелось бы обратить внимание на отдельную часть позвоночного столба – это позвонок.

Позвонок
Вертебра – это и есть позвонок, но на латинском. Является составной частью и основным звеном самого позвоночника. Позвонок имеет губчатое строение и своеобразный состав. Это наличие костных балок, между которыми наблюдаются углубления. В этих углублениях просматривается костный мозг. Форма цилиндра – передняя часть позвонка – это и есть его тело. Сзади можно увидеть арку позвонка и 7 отростков. Существует еще отверстие, которое невозможно не заметить. В нем помещается спинной мозг.
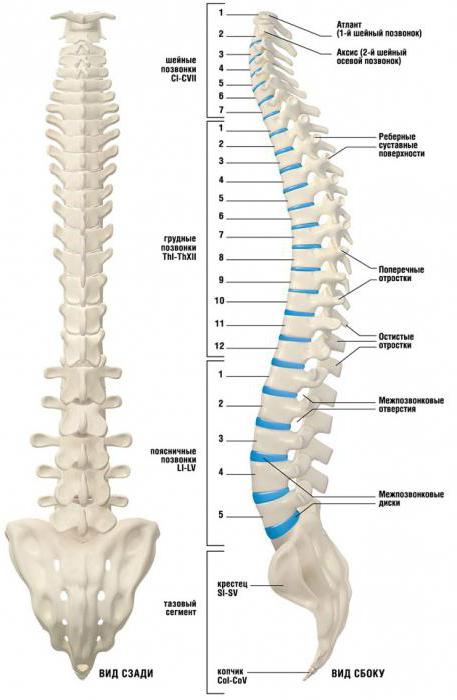
Позвоночник визуально можно разделить на несколько отделов. Начинается он с шейного отдела, в котором насчитывается 7 позвонков. Самый большой отдел – это грудной. Сколько позвонков в грудном отделе? Строгий подсчет показал цифру – 12. Поясничный – 5 позвонков, столько же в крестцовом и 4 позвонка в копчике. Два последних отдела не такие подвижные. Рассмотрим грудной отдел позвоночника более детально.
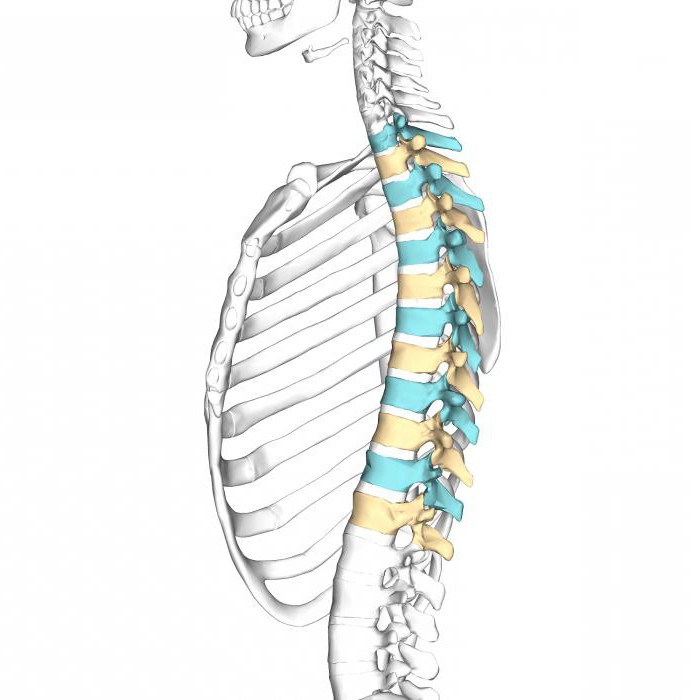
Грудной отдел позвоночника
12 – это количество грудных позвонков. Они заметно отличаются от шейных тем, что больше и толще. Высота самих позвонков идет по нарастающей сверху вниз. Самый крупный и заметный грудной позвонок – это двенадцатый.
Физиологический кифоз – вот что отличает этот отдел от других. В нормальном состоянии он выглядит как буква «С». Округлость повернута назад. Такое строение помогает позвоночник держать вертикально и рационально распределять нагрузку тела между всеми его отделениями.
Грудная часть позвоночника принимает участие в образовании задней стенки грудной клетки. К позвонкам, а именно к их телам и отросткам, крепятся ребра. Все это действо происходит при помощи суставов. Конструкция этой клетки была бы неполной без грудины – именно она впереди соединяет ребра так, что получается каркас.
Специфика отдела
Первой отличительной чертой является маленькая высота межпозвоночных дисков. Поэтому все остальные отделения позвоночника более подвижны, чем данный. Грудная клетка ограничивает подвижность. Отростки грудных позвонков, именуемые остистыми, тоже принимают в этом участие. Позвонки грудные имеют еще одну особенность – узкий проход позвоночного канала. Это чревато тем, что происходит сжатие нервных окончаний и даже спинного мозга, если начинают развиваться заболевания, такие как грыжа.
Конструкция грудного позвонка
Рассмотрим позвонки грудные со второго по девятый. Сбоку, на задней поверхности позвонка, можно наблюдать нижние и верхние реберные полууглубления. Происходит совмещение полууглубления, находящегося вверху нижележащего позвонка, с тем, которое находится внизу позвонка, находящегося выше. Таким образом для реберных головок образуется поверхность, куда помещается сустав.
Позвонки грудные с десятого по двенадцатый. Изучая их, можно наблюдать следующие свойства.
- У позвонка за номером 10 имеется лишь одно полууглубление, место нахождения оного – у верхнего края тела. Предназначается для ребра.
- У 11-го и 12-го позвонков имеются полные углубления для нужных ребер. Позвоночные отверстия грудных позвонков округлой формы, но заметно меньше, чем у шейных.
Хотелось бы обратить внимание на отростки, расположенные поперечно, они находятся на позвонках и на концах утолщаются. На поперечных отростках 11-го и 12-го позвонков углублений не наблюдается.
Примечательно, что остистые отростки грудных позвонков более длинные. Они имеют остроконечную трехгранную форму, наклонены вниз и наложены один на другой, что напоминает черепицу на крыше дома. Благодаря этому переразгибание позвоночнику не грозит. Если внимательно рассмотреть рентгеновский снимок, то с четвертого позвонка по десятый образуется вышеупомянутая «черепица».
Переключим внимание на отростки суставов. Место расположения их замечено во фронтальной области.
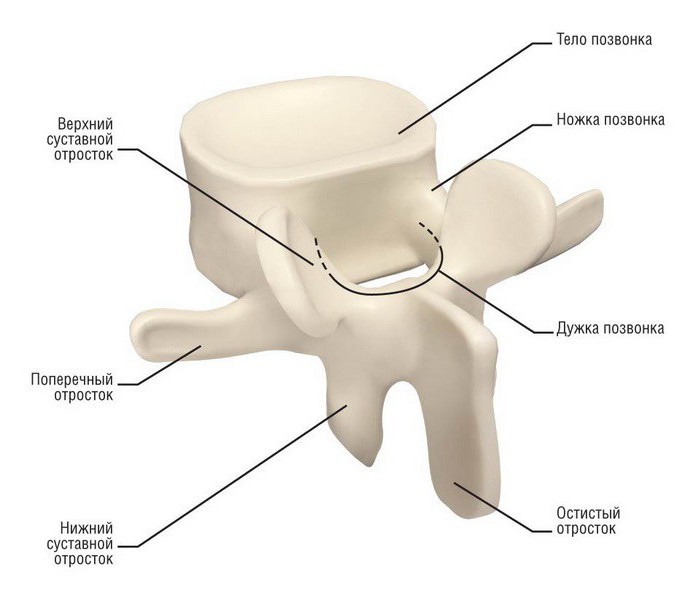
Более детально можно отметить что грудной позвонок состоит из:
- Тела позвонка.
- Дуги позвонка.
- Позвоночных вырезок.
- Суставных отростков.
- Отростка поперечного.
- Реберного углубления поперечного отростка.
- Реберных углублений (верхних и нижних).
- Остистого отростка.
- Позвоночного отверстия.
Отдельно рассматривая первый грудной позвонок, можно отметить, что его тело отличается заключением в себе полного реберного углубления вверху для сочленения с головкой первого ребра. А полууглубление, которое можно найти ниже, сочленяется с головкой ребра второго.
Функции
Хотя весовой нагрузки сильно позвонки грудные не чувствуют, но важность функции грудного отдела умалять не стоит:
- Туловище держится в вертикальном состоянии.
- Находящийся в канале позвоночника спинной мозг защищен.
- Амортизируя, смягчает падения, удары.
- Является местом, куда крепятся ребра.
- Принимая участие в созидании грудной клетки, оберегает внутренние органы.
Грудной отдел несет ответственность за сохранение и работу таких органов, как: надпочечники, бронхи, легкие, желудок, печень и, конечно же, сердце. Следует отметить в описываемом отделе некоторые структуры:
- позвонки – 12 штук;
- диски, которые находятся меж позвонками, суставы и отверстия;
- грудной отдел спинного мозга;
- некоторые нервные корешки;
- мышцы.
Из-за малой подвижности грудные позвонки не так часто подвергаются изменениям и заболеваниям. Но патологии существуют.
Самые распространенные патологии
Растущие нагрузки на диски, которые располагаются между позвонков, увеличивают риск получения остеохондроза. Наряду с этим, возникают неприятные, болезненные ощущения в области груди. Происходит это при сжатии нервных окончаний.
Грыжи, появляющиеся между позвонками, для нашего отдела – нетипичное заболевание. Но исключения бывают. На шестом позвонке обычно “селится” эта неприятная вещь. Почему так? Именно этот позвонок является центральным в грудном отделе и в целом позвоночном столбе. Максимальная нагрузка приходится на шестой позвонок. Поэтому он более уязвим и имеет предрасположенность к травмам. Сообразно с этим, седьмой позвонок тоже принимает участие в возникновении вышеупомянутой грыжи.
Позвонки грудные реже всего подвергаются травмам. Такое может быть, только если нанести сильный удар непосредственно в этот отдел. Или человек упадет на спину с хорошей высоты. Так как здесь позвоночный канал не широкий, скорее наоборот, то особых болей организм не ощущает. Поэтому к врачу обращаться острого стремления нет. Но последствия, к сожалению, есть. Так что будьте внимательны к своему здоровью и берегите себя.
www.syl.ru
Грудной позвонок — 4 функции, строение и месторасположение HealthIsLife.ru
Грудной позвонок: строение и особенности
Каждому известно, что позвоночник — основная и единственная опора человека. Позвоночный столб состоит из несколько отделов: шейный — 7 позвонков, отвечающих за подвижность шеи, поясничный — за основные двигательные функции и грудной отдел. Крестец представляет собой единую кость и является основой позвоночника.
Позвонки разных отделов по строению и функциям различаются. В шейном отделе они маленькие и хрупкие, в поясничном — соединены между собой подвижно. Каждый грудной позвонок, в отличие от них, более мощный и имеет много отростков для соединения между собой и с ребрами.
Особенности позвоночника человека
Скелет служит не только для защиты внутренних органов. Основные функции позвоночника состоят в том, чтобы поддерживать тело и участвовать в любых движениях. Это основная часть скелета человека. Есть несколько интересных фактов про позвоночник.
- У маленьких детей позвонков больше, чем у взрослых людей. С возрастом позвонки не пропадают, а просто срастаются.
- В длину позвоночник может увеличиваться и уменьшаться в течение дня.
- Позвоночник может сигнализировать человеку о проблемах с другими органами.
- Спинной мозг человека способен «самостоятельно думать». Именно так позвоночник указывает на проблемы с органами.
- Перелом позвоночника способен привести к потере волос по всему телу.
- Язык и позвоночник тесно связаны. Посередине языка имеется небольшая ложбинка, именно она может указывать на проблемы позвоночника.
Функции позвонков
Особое строение позвоночного столба позволяет ему не только выдерживать большую нагрузку, но и выполнять многие другие функции. Позвоночник отвечает за сохранение осанки, поддержку тела в вертикальном положении и амортизацию при движениях.
Это возможно за счет его особого строения. Каждый грудной позвонок, а также те, которые составляют другие отделы позвоночника, имеет несколько отверстий. Через среднее, самое большое, проходит спинномозговой канал, через остальные — сосуды и нервные корешки. Так что еще одна важная функция позвонков — защищать спинной мозг и нервы от повреждений.
Грудной отдел позвоночника
Хребет человека содержит всего 24 свободных позвонка, из которых 12 располагаются в грудине. На нее приходится намного больше нагрузки, чем на остальные отделы. Стоит рассмотреть ее строение и особенности более детально.
Позвонки грудного отдела позвоночника — основные элементы скелета. Например, в шее они по размеру меньше и более хрупкие. А каждый грудной позвонок должен выдерживать большую нагрузку, соединяя позвоночник с ребрами. Нумерация их начинается с первого — он называется Т1. Следующие элементы располагаются по вертикали, постепенно отдаляясь от черепа. Всего их 12 штук.
Строение грудного позвонка
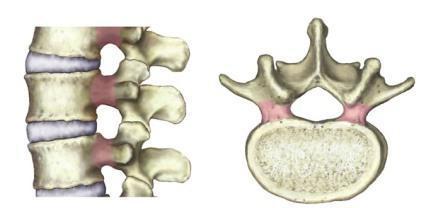
Этот отдел позвоночника располагается в середине напротив грудной клетки. Грудные позвонки человека имеют строение, напоминающее сердце. Во всех направлениях они достаточно крупные. С задней стороны немного больше. Со всех сторон они плоские, с ровной поверхностью. Спереди слегка выпуклые, сзади — вогнутые, по бокам со всех сторон суженные.
Позвонки грудного отдела имеют по две реберные суставные поверхности с каждой из сторон. Одна сверху, рядом с «ножкой», вторая снизу, находится рядом с позвоночной вырезкой. При слиянии позвонков образуется отверстие овальной формы для расположения головки ребра.
Позвоночные ножки наклонены назад и слегка приподняты вверх. Позвоночные вырезки, расположенные снизу, крупной формы. По сравнению с другими областями они намного глубже.
Пластины по строению широкие, схожи с чешуйками, за счет чего перекрывают нижние позвонки. Отверстие достаточно небольшого размера. Тонкими костными пластинами являются верхние отростки позвонков. Суставные поверхности отростков ровные, сконцентрированы с задней стороны, а небольшой участок наклонен вверх.
Сходятся с пластинами и нижние суставные отростки. Они выходят за пределы нижних границ и обращены вверх. Поперечные отростки занимают место с задней стороны верхних отростков. Они широкие, крепкие, достаточно длинные, расположены косо.
Особенности грудных позвонков
Передняя поверхность грудного отдела позвоночника представляет собой стенку грудной клетки. Особенность строения позвонков обеспечивает соединение с ребрами, которое образует жесткий каркас и защиту для внутренних органов.
Каждый грудной позвонок соединяется друг с другом не так подвижно, как в шейном или поясничном отделе. Межпозвоночные диски в этом месте очень узкие. Вследствие этого грудной отдел — самое неподвижное и прочное место во всем позвоночнике, поэтому реже всего подвергается травмам и заболеваниям.

Характеристика каждого грудного позвонка
Этот отдел позвоночника отличается от всех других. Но каждый грудной позвонок обладает своими особенностями.
- Обеспечено присутствие поверхности суставов каждой грани. Предназначение — расположение окончания первого ребра. Схож по строению с шейным позвонком. Крупного размера, слегка изогнутый с одной из граней. Суставные поверхности сконцентрированы вверху и отклонены в заднюю сторону.
- Второй спинномозговой нерв локализуется в данном позвонке. Строение его такое же, но по размерам он немного крупнее.
- Тоже содержит спинномозговой нерв. Имеет схожее строение с первым и вторым.
- Мечевидный отросток грудины — локация четвёртого и пятого позвонков. Содержит четвертый нерв.
- Расположение — грудная клетка. В этом месте трахея разветвляется на две части. Содержит пятый нерв.
- Не имеет особенностей, здесь тоже расположен нерв.
- Похож на шестой позвонок.
- Расположен рядом с мечевидным отростком. Содержит в себе восьмой нерв.
- Нижняя сторона 9 позвонка не имеет суставной поверхности.
- Имеет полную суставную поверхность с двух сторон.
- Строение и форма схожа с позвонками поясницы. Суставные поверхности достаточно крупные. Расположены на ножках. Они отличаются прочностью и силой. Имеет горизонтальное расположение. Небольшого размера остистый отросток. Короткие поперечные отростки имеют бугорчатую поверхность.
- Сходное описание и строение с 11 позвонком. Возможно отличие между нижними суставными поверхностями и легкий сдвиг в переднюю область. Форма позвонка, пластины и остистый отросток схожи с поясничными. Происходит деление отростков на три бугорка. Поясничному позвонку сопоставляются бугры в верхнем и нижнем положении.
Болезни грудного отдела позвоночника
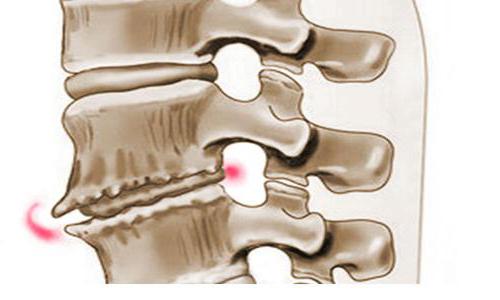
Самое распространенное заболевание грудного отдела — остеохондроз позвонков. Причинами его являются нарушение обмена веществ, избыточный вес, малоподвижный образ жизни, гипертония, сахарный диабет.
Кроме того, частой патологией грудного отдела является сколиоз или кифоз — искривление позвоночника. Среди травм наиболее распространен компрессионный перелом. А вот грыжи дисков, а также подвывихи позвонков здесь случаются очень редко.
Анатомия грудного отдела позвоночника
Позвоночный столб человека представлен пятью отделами и наибольшим из них является грудной отдел позвоночника. Его составляют 12 «хребцов», что намного превышает количество шейных – 7, поясничных – 5, крестцовых – 5 и 4–5 копчиковых.
Поскольку на латыни грудной звучит как Thoracalis, то позвонки торакального отдела обозначаются Тh2 – Тh 12.
Формирование
Нетрудно догадаться о том, что сколько позвонков в грудном отделе позвоночника человека, столько и пар ребер к нему прикрепляются. Следует отметить, что вопреки библейским представлениям, мужчины и женщины обладают одинаковым количеством пар ребер. Ребра первых семи пар крепятся к грудному отделу хребта сзади и непосредственно к грудине спереди. Следующие три пары отходят от «хребцов» торакального отдела, а спереди скреплены реберными хрящами, которые образуют ложные ребра. И наконец, последние две пары (11-ые и 12-тые ребра) прикрепляются только в одной точке – к соответствующим торакальным позвонками, а спереди их хрящевые концы заканчиваются в брюшных мышцах и поэтому называются свободными.
У некоторых людей в виде исключения встречается 13-ая пара ребер, которые относятся к рудиментарным признакам. Причем их формирование происходит чаще всего у последнего (седьмого) шейного позвонка, который имеет гиперплазированные поперечные отростки. При этом рудиментарные ребра можно прощупать как костные образования через надключичные ямки.
Наличие скрепления грудного отдела хребта посредством ребер с грудиной делает эту область намного жестче, чем шейный и поясничный отдел, а также придает некоторые особенности строения грудным позвонкам. Остистые отростки грудных позвонков частично перекрывают друг друга, что дополнительно придает жесткость торакальному отделу и делает его более ограниченным в движении. Тем не менее этой части позвоночника также присуща гибкости и пружинистость, поскольку позвонки разделяет межпозвоночный диск. Его строение типично для всего позвоночника: внутреннее пульпозное ядро окружено плотным кольцом хрящевой ткани, которая обладает упругостью и эластичностью. Такое строение позволяет выполнять переднее сгибание, боковые сгибания торакального отдела и его вращение, и при этом защищать позвонки от трения друг о друга.
Строение позвоночника человека его отделы и функции
С болью в спине могут столкнуться люди не только пожилого возраста, но и подростки и даже грудные дети. Боль эта может быть вызвана многими причинами: как усталостью, так и всевозможными заболеваниями, которые могли развиться со временем или быть от рождения.
Для того чтобы лучше понимать, откуда берутся болевые ощущения и что они могут означать, а также знать, каким образом правильно от них избавляться, поможет информация, каково строение позвоночника его отделы и функции. В статье мы рассмотрим анатомию этого отдела, подробно расскажем, какие функции выполняет позвоночник и как сохранить его здоровье.
Общее описание строения позвоночника
Позвоночный столб имеет S-образную форму, благодаря чему он обладает упругостью – поэтому человек способен принимать различные позы, нагибаться, поворачиваться и прочее. Если бы межпозвоночные диски не состояли из хрящевой ткани, которая способна быть гибкой, то человек бы постоянно был зафиксирован в одном положении.
Форма позвоночника и его строение обеспечивают сохранение баланса и прямохождение. На позвоночном столбе «держится» весь организм человека, его конечности и голова.
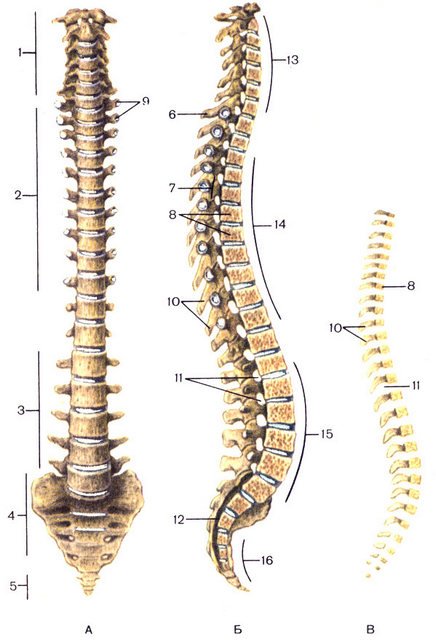
Позвоночник представляет собой цепь позвонков, шарнирно разделяемых межпозвоночными дисками. Количество позвонков варьируется от 32 до 34 – все зависит от индивидуального развития.
Отделы позвоночника
Позвоночный столб разделяется на пять отделов:
Видео – Наглядное изображение строения позвоночника
Функции позвоночника
У позвоночного столба есть несколько функций:
- Опорная функция. Позвоночный столб – опора для всех конечностей и головы, и именно на него оказывается наибольшее давление всего тела. Опорную функцию выполняют также диски и связки, однако позвоночник принимает на себя самый большой вес – около 2/3 от общего. Этот вес он перемещает на ноги и таз. Благодаря позвоночнику все объединяется в одно целое: и голова, и грудная клетка, и верхние и нижние конечности, а также плечевой пояс.
- Защитная функция. Позвоночник выполняет важнейшую функцию – он защищает спинной мозг от различных повреждений. Он является «управляющим центром», который обеспечивает правильную работу мышц и скелета. Спинной мозг находится под сильнейшей защитой: окружен тремя костными оболочками, укреплен связками и хрящевой тканью. Спинной мозг контролирует работы нервных волокон, которые от него отходят, поэтому можно сказать, что каждый позвонок отвечает за работу определенного участка организма. Система эта очень слаженна, и если какой-либо ее компонент будет нарушен, то последствия будут отзываться и в других областях человеческого тела.
- Двигательная функция. Благодаря эластичным хрящевым межпозвоночным дискам, располагающимся между позвонками, человек имеет возможность двигаться и поворачиваться в любом направлении.
- Амортизационная функция. Позвоночник благодаря своей изогнутости гасит динамические нагрузки на тело при ходьбе, прыжках или поездке в транспорте. Благодаря такой амортизации позвоночный столб создает противоположное опоре давление, и человеческий организм не страдает. Мышцы играют также немаловажную роль: если они находятся в развитом состоянии (например, благодаря регулярных занятиям спортом или физкультурой), то позвоночник испытывает меньшее давление.
Подробное строение позвонков
Позвонки имеют сложное строение, при этом в разных частях позвоночника они могут отличаться.
Если вы хотите более подробно узнать, сколько костей в позвоночнике и каковы их функции, вы можете прочитать статью об этом на нашем портале.
Позвонок состоит из костной перекладины, сложенной из внутреннего губчатого вещества, и внешнего вещества, которое представляет собой пластинчатую костную ткань.
Каждое вещество имеет свою функцию. За прочность и хорошее сопротивление отвечает губчатое вещество, а компактное, внешнее, является упругим и позволяет позвоночнику выдерживать различные нагрузки. Внутри самого позвонка находится красный мозг, который отвечает за кроветворение. Костная ткань постоянно обновляется, благодаря чему не теряет прочности долгие годы. Если в организме налажен обмен веществ, то проблем с опорно-двигательной системой не возникает. А когда человек постоянно занимается умеренными физическими нагрузками, то обновление тканей происходит более ускоренно, чем при сидячем образе жизни – это тоже залог здоровья позвоночника.

Позвонок состоит из следующих элементов:
- тело позвонка;
- ножки, которые располагаются по обе стороны позвонка;
- два поперечных и четыре суставных отростка;
- остистый отросток;
- позвоночный канал, в котором располагается спинной мозг;
- дуги позвонка.
Тело позвонка находится спереди. Та часть, на которой расположены отростки, находится сзади. К ним прикреплены мышцы спины – благодаря им позвоночник может гнуться и не разрушаться. Для того чтобы позвонки были подвижными и не стирались друг об друга, между ними расположены межпозвоночные диски, которые состоят из хрящевой ткани.
Позвоночный канал, являющийся проводником для спинного мозга, складывается из позвоночных отверстий, которые создаются благодаря дугам позвонков, прикрепленных к ним сзади. Они необходимы для того, чтобы спинной мозг был максимально защищен. Он тянется от самого первого позвонка до середины поясничного отдела, а дальше от него отходят нервные корешки, которые также нуждаются в защите. Всего таких корешков – 31, и они распространяются по всему телу, что обеспечивает организму чувствительность во всех отделах.
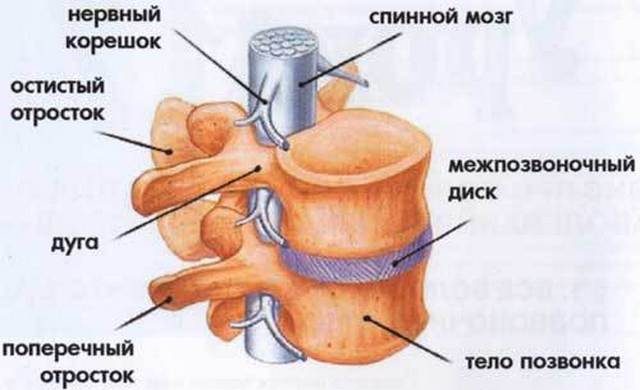
Дуга является основой для всех отростков. Остистые отростки отходят от дуги назад, и служат для ограничения амплитуды движений и защиты позвоночника. Поперечные отростки находятся по бокам дуги. Они имеют специальные отверстия, через которые проходят вены и артерии. Суставные отростки расположены по два сверху и снизу позвонковой дуги, и необходимы для правильного функционирования межпозвоночных дисков.
Строение позвонка организовано таким образом, чтобы вены и артерии, проходящие в области позвоночника, а главное – спинной мозг и все нервные окончания, отходящие от него, были максимально защищены. Для этого они и находятся в такой плотной костной оболочке, разрушить которую непросто. Природа сделала все, чтобы защитить жизненно важные части организма, и человеку остается лишь сохранять позвоночник в целости.
Что из себя представляют межпозвоночные диски?
Межпозвоночные диски состоят из трех основных частей:
- Фиброзное кольцо. Это костное образование, состоящее из множества слоев пластин, которые соединены при помощи коллагеновых волокон. Именно такое строение обеспечивает ему высочайшую прочность. Однако при нарушенном обмене веществ или недостаточной подвижности ткани могут истончаться, и, если на позвоночник оказывается сильное давление, фиброзное кольцо разрушается, что приводит к различным заболеваниям. Также оно обеспечивает связь с соседними позвонками и предотвращает их смещение.
- Пульпозное ядро. Оно располагается внутри фиброзного кольца, которое плотно его окружает. Ядро представляет собой образование, по структуре похожее на желе. Оно помогает позвоночнику выдерживать давление и снабжает его всеми необходимыми питательными веществами и жидкостью. Также пульпозное ядро создает дополнительную амортизацию благодаря своей функции поглощения и отдачи жидкости.
При разрушении фиброзного кольца ядро может выпятиться – такой процесс в медицине называют межпозвоночной грыжей. Человек испытывает сильные боли, поскольку выпятившийся фрагмент давит на проходящие рядом нервные отростки. О симптомах и последствиях грыжи подробно рассказывается в других публикациях. - Диск снизу и сверху покрывают замыкательные пластинки, которые создают дополнительную прочность и упругость.

Если межпозвоночный диск каким-либо образом подвергается разрушению, то связки, расположенные рядом с позвоночником и входящие в позвоночный сегмент, стараются всячески компенсировать нарушение работы – срабатывает защитная функция. Из-за этого развивается гипертрофия связок, которая может привести к сдавливанию нервных отростков и спинного мозга. Такое состояние называется стенозом позвоночного канала, и избавиться от него можно лишь оперативным методом лечения.
Фасеточные суставы
Между позвонками, кроме межпозвоночных дисков, располагаются и фасеточные суставы. Иначе их называют дугоотросчатыми. Соседние позвонки соединяются при помощи двух таких суставов – они пролегают с двух сторон дуги позвонка. Хрящ фасеточного сустава очень гладкий, благодаря чему трение позвонков значительно сокращается, и это нейтрализует возможность возникновения травм. Фасеточный сустав включает в свое строение менискоид – это отростки, заключенные в суставной капсуле. Менискоид является проводником кровеносных сосудов и нервных окончаний.
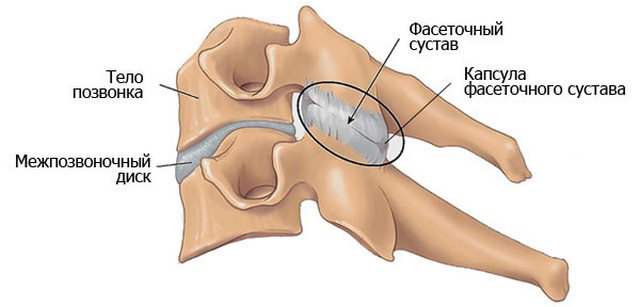
Фасеточные суставы вырабатывают специальную жидкость, которая питает и сам сустав, и межпозвоночный диск, а также «смазывает» их. Она называется синовиальной.
Благодаря такой сложной системе позвонки могут свободно двигаться. Если фасеточные суставы подвергнутся разрушению, то позвонки сблизятся и подвергнутся истиранию. Поэтому важность этих суставных образования сложно переоценить.
Возможные болезни
Структура и строение позвоночника очень сложны, и если хоть что-то в нем перестанет правильно работать, то весь это отражается на здоровье всего организма. Существует масса различных болезней, способных возникнуть в позвоночнике.
Особенности строения грудного отдела позвоночника

Грудной отдел является самым большим отделом позвоночного столба, выполняет опорную и защитную функцию для внутренних органов. Позвонки грудного отдела образуют суставы с задними концами ребер и участвуют в формировании прочного каркаса для грудной клетки.
Содержание

Позвоночник является опорной осью скелета человека. Он имеет физиологические изгибы в виде буквы S и обеспечивает организму широкий диапазон движений. Несмотря на свою подвижность и гибкость, позвоночный столб способен выдерживать значительные нагрузки. Это во многом объясняется его уникальным строением.
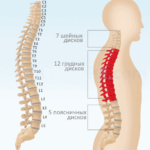
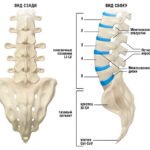
Позвоночный столб, состоящий из 32-34 расположенных друг над другом костей, разделен на 5 отделов. Верхний шейный отдел включает 7 позвонков. Далее следует грудной отдел позвоночника, состоящий из 12 позвонков. По 5 позвонков имеется в поясничной и крестцовой области, а также 3–5 в копчиковой.

Строение позвоночного столба в грудной области
Грудной отдел позвоночника в норме образует физиологический кифоз, выпуклая сторона которого направлена назад.
Важно: Возрастающая нагрузка на позвоночный столб компенсируется за счет увеличения размера и массивности позвонков от верха позвоночника книзу.
Двигательные возможности грудного отдела меньше других. Это обусловлено небольшой толщиной межпозвоночных дисков и значительным количеством синовиальных соединений между позвоночником и ребрами. К тому же остистые отростки грудных позвонков более длинные, чем в других отделах. Рекомендуем ознакомиться с особенностями остистых отростков позвоночника в дополнение к данной статье.
Анатомические особенности позвонков грудного отдела обусловлены его участием в образовании грудной клетки. К позвонкам грудной области, частично сохраняя подвижность, прикрепляется 12 пар ребер. Другими своими концами 10 пар ребер крепятся к грудине посредством хрящей.
Общее строение позвонков грудного отдела
Позвонки представляют собой короткие кости губчатой структуры. В их строении различают 2 слоя. Снаружи находится более плотный слой. Внутри расположено легкое, менее плотное вещество из костных трабекул. В ячейках между трабекулами содержится красный костный мозг.

Внутри каждого позвонка есть отверстие. Позвонки, расположенные друг над другом, своими сквозными отверстиями образуют канал, в котором находится спинной мозг.
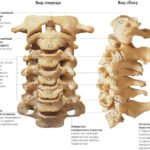
В строении каждого позвонка выделяют тело и дугу, образующую отверстие для размещения костного мозга. На дуге находятся 7 различных по форме отростков. Сверху и снизу попарно расположены суставные отростки (фасетки). Внизу, кроме суставных, находятся 2 поперечных отростка. Седьмой непарный позвонок своей остью обращен от дуги назад. Направленные фронтально суставные отростки дуги образуют суставы между позвонками.
Особенности сочленения грудных позвонков с ребрами
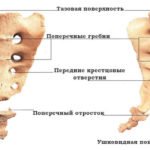
Грудные позвонки отличаются от позвонков других отделов наличием реберных ямок, расположенных на их теле. С помощью полуямок, расположенных сверху и снизу, позвонки образуют суставы с утолщенными задними концами ребер. Сочленения с бугорками ребер осуществляются также посредством ямок на соответствующих позвонках, кроме XI и XII.
Отличия в структуре грудных позвонков

- Наиболее примечателен первый грудной позвонок. Строение его отличается тем, что на верхней поверхности его тела находится полная суставная ямка, с помощью корой он сочленяется с головкой I ребра. На нижней поверхности тела имеется полуямка для его соединения с головкой II ребра.
- На X позвонке имеется только одна полуямка сверху.
- На теле XI и XII позвонков расположена лишь одна полная суставная ямка.

Важно: При наличии в структуре грудного отдела позвоночника заболеваний, связанных с возникновением даже маленьких образований, может наблюдаться защемление спинного мозга. Это обусловлено тем, что канал позвоночника, образованный сквозными отверстиями позвонков грудного отдела, в отличие от других более узкий.
Во избежание развития заболеваний в области грудного отдела позвоночника необходимо своевременно выявить патологический процесс и устранить нарушения функций.
Отделы позвоночника человека: строение, анатомия, сколько позвонков у человека
Фото с сайта tutknow.ru
Строение позвоночника сложное, за счет чего обусловлена его многофункциональность. Это одна из самых крепких конструкций в организме, но и она иногда поддается деструктивным процессам. Необходимо знать основные его болезни и вовремя их предупреждать.
Основные функции позвоночника:
- Опорная. Совместно с дисками и связочно-мышечным аппаратом, он обеспечивает прямохождение, поддерживает голову и весь скелет. Это ось, на которой держится все – конечности, внутренние органы. Это место прикрепления мышц, ребер. Опорная функция позвоночника обеспечивается не только в состоянии покоя, но и во время движения. От того, насколько данная опора крепкая, зависит здоровье человека в целом.
- Амортизационная.Данная функция обеспечивается строением позвоночника человека, который, по сути, является гибким стержнем. Его движения во время хождения схожи с пружиной. Он амортизирует удары и толчки, предотвращая повреждение других элементов. В смягчении нагрузок также участвуют мышцы и диски.
- Защитная. Позвоночник человека является надежной защитой одного из самых главных органов – спинного мозга.
- Двигательная.Благодаря позвоночнику, человек может осуществлять любые движения. Природные изгибы способствуют этому. Непосредственное участие в движении принимают межпозвонковые суставы, их около 50 шт. Самыми подвижными являются сегменты шейного и поясничного отдела, меньшей амплитудой движений обладают позвонки грудного отдела, крестец обездвижен.
Все функции позвоночника тесно связаны между собой. Они обеспечиваются в полном объеме только в том случае, если отсутствуют аномалии строения.
Позвоночник в организме человека выполняет важную роль, поскольку он является несущим элементом скелета.
Строение позвоночного столба и позвонков
Основу составляют позвонки. Это структурные элементы, по сути, губчатые кости. Сколько позвоночных костей в позвоночнике человека? Всего насчитывается 33-34 шт. Как видим, количество позвонков в позвоночнике может немного отличаться, оно одинаково не у всех. Они расположены друг за другом так, что формируют позвоночный столб.
Всего существует 5 отделов позвоночника человека:
Количество позвонков в каждом из них отличается. Больше всего их в грудном отделе. Представляем таблицу с нумерацией позвонков в каждом сегменте.
За что отвечает каждый позвонок позвоночника человека? Две первые кости настолько особенные, что даже имеют собственное название – атлант и аксис. C1 отвечает за поддержание головы, он соединен с черепом. Аксис (C2) обеспечивает повороты шеи в стороны.
Позвонки тесно взаимосвязаны с внутренними органами, регулируют их работу. Представляем схему с описанием влияния каждой структуры позвоночника:
- C1 – отвечает за давление, работу гипофиза и внутреннего уха;
- C2 – связан с органами зрения, обонянием и слухом;
- C3 – взаимосвязан с нервами лица и уха;
- C4 – отвечает за работу щитовидной железы, ротовой полости и носа;
- C5 – поддерживает связки горла;
- C6 – имеет отношение к плечам и предплечью;
- C7 – отвечает за подвижность рук, вплоть до пальцев;
- D1 – связан с дыханием, при проблемах может развиться астма;
- D2 – влияет на работу легких и сердца;
- D3 – связан с органами дыхательной системы;
- D4 – есть взаимосвязь с желчным пузырем и протоками;
- D5 – влияет на работу печени и кровообращение;
- D6 – отвечает за работу желудка;
- D7 – связан с 12-перстной кишкой и поджелудочной железой;
- D8 – влияет на селезенку и диафрагму;
- D9 – тесно связан с работой надпочечников;
- D10 – находится в проекции почек;
- D11 – отвечает за почки и мочеточники;
- D12 – регулирует работу толстого и тонкого кишечника, фаллопиевых труб у женщин;
- L1 – отвечает за кишечник;
- L2 – связан с животом и ногами;
- L3 – отвечает за половые органы и мочевой пузырь;
- L4 – имеет отношение к предстательной железе (у мужчин), к седалищному нерву;
- L5 – влияет на лодыжки, колени, стопы.
Если поврежден хотя бы один из них, то сразу страдают внутренние органы, за которые он отвечает. Причем найти истинную причину проблем со здоровьем бывает проблематично.
Позвонки имеют сложное строение. Каждый состоит из тела, дуги и удлиненных отростков:
- остистых – направлены назад;
- поперечные и суставные – направлены в стороны.
К отросткам прикрепляются мышцы. Дуга формирует позвоночное отверстие, через которое проходят сосуды, спинной мозг и 31 пара нервных корешков, которые передают импульсы от органов к головному мозгу и наоборот.
Позвонки соединяются между собой межпозвонковыми дисками. Это круглые плоские прокладки со сложным строением. Они отвечают за амортизацию. Также к соединительным элементам принадлежат связки. Они соединяют мышцы и кости. В случае разрушения дисков, связки снижают повышенную подвижность структурных элементов.
Между позвонками есть суставы – фасеточные или дугоотросчатые. Они обеспечивают подвижность.
Фото с сайта rulebody.ru
Благодаря естественным изгибам, позвоночник человека выглядит как латинская буква S. Именно такой вид позвоночного столба обеспечивает прямохождение и другие функции.
Сколько же изгибов имеет позвоночник человека? Всего их 4:
- Лордоз. Это выпуклость вперед, в сторону живота. Такой изгиб характерен для шейного и поясничного отделов.
- Кифоз. Это прогиб столба назад. Характерен для грудного и крестцового отделов.
Отделы позвоночника
У позвоночного столба сложное строение, каждый из его отделов имеет свои особенности:
- Шейный отдел позвоночника. В нем находится 7 позвонков. Данный отдел располагается между черепом и плечами. Он самый подвижный из всех.
- Грудной отдел позвоночника.Идет сразу за шейным, он является самым большим. Представлен 12 позвонковыми костями, к которым прикреплены ребра. Он берет свое начало от плеч и заканчивается в районе талии. Патологии грудного отдела крайне нежелательны, так как в его проекции располагается большинство внутренних органов, которые находятся в зоне риска.
- Поясничный отдел позвоночника. Он является опорой, на него приходится вес всего тела. Он состоит всего из 5 позвонков, их тела самые крупные.
- Крестцовый отдел позвоночника.Состоит из 5 позвонков.
- Копчиковый отдел позвоночника.Копчик является рудиментарным хвостом. Им заканчивается позвоночный столб. Данный отдел имеет 4-5 позвонков человека.
Нервы позвоночника
Разбирая строение и функции позвоночника, было упомянуто, что от спинного мозга отходит 31 пара нервных корешков. Именно они передают импульсы к другим частям тела. Эфферентные нервы отвечают за функционирование мышечного аппарата и сердца. Афферентные обеспечивают передачу информации к головному мозгу и обратно к частям тела.
Анатомия позвоночника представлена такими крупными нервами:
При их защемлении появляется боль, снижается трудоспособность.
Фасеточные суставы и мышцы
Фасеточные суставы находятся между соседними позвонками, соединяя их. Расположение относительно оси симметричное.
Фасеточные суставы состоят из:
- хряща – имеет гладкую поверхность, снижает трение между костями;
- капсулы – обеспечивает герметичность и защиту;
- синовиальной мембраны – продуцирует синовиальную жидкость.
Фасеточные суставы обеспечивают подвижность позвонков и гибкость позвоночного столба. Все отделы позвоночника имеют мышцы. Это важные структурные элементы, без которых не были бы возможны движения. Они поддерживают позвоночный столб.
При повреждении позвонков или дисков возможен мышечный спазм из-за чрезмерного перенапряжения мышц.
Строение межпозвонковых дисков
Данные структурные элементы выполняют амортизационную и опорную функцию. Рассмотрим строение и нумерацию дисков позвоночника человека. Они состоят из фиброзного кольца и пульпозного ядра. Последнее обладает хорошей упругостью, обеспечивает амортизацию. Вокруг него находится фиброзное кольцо, которое отвечает за фиксацию позвонков в правильном положении.
Высота диска 7-10 мм, диаметр около 4 см. Самые большие располагаются в поясничном отделе, маленькие – в грудном. Всего насчитывается до 23 дисков. Они соединяют позвонки между собой. Первый межпозвонковый диск находится между С2 и С3, а последний – между L5 и S1.
Нумерация межпозвоночных дисков аналогична позвонкам, между которыми они находятся.
Вены и артерии
Через позвоночные каналы проходят вены и артерии, которые отвечают за кровоснабжение нервных структур и самого позвоночника. Система кровообращения представлена такими основными элементами:
- шейный отдел – позвоночная, восходящая и глубокая артерия шеи;
- грудной – межреберные;
- поясничный – поясничные артерии.
Артерии делятся на ветви, образуя обширную артериальную сеть. Они питают мягкие ткани спины, дуги позвонков, суставы. Питание межпозвоночных дисков обеспечивается мелкими сосудами.
Вены позвоночного столба образуют сплетения на внутренней и наружной поверхности. В целом венозная сеть разветвленная.
Наиболее распространенные заболевания
В результате травм, возрастных изменений, неправильного образа жизни или несбалансированного питания могут возникать проблемы с позвоночным столбом. При возникновении боли в спине нужно обращаться к специалисту. Основной врач по позвоночнику – вертебролог-ортопед. Иногда требуется помощь травматолога или невролога.
Грыжи позвоночника
Это смещение поврежденного межпозвоночного диска. Состояние опасное, так как есть вероятность защемления нервов, повреждения артерий и нарушения работы внутренних органов. Иногда осложнения приводят к летальному исходу.
Грыжа – это всегда сильная боль и ограничение подвижности. Чаще она возникает в поясничном отделе, крайне редко – в грудном.
Симптомы грыжи:
- шейного отдела– головная боль, головокружение, скачки давления, онемение пальцев рук; подробнее про грыжу шейного отдела→
- грудного отдела – постоянная болезненность, которая заставляет принять вынужденное положение; подробнее про грыжу грудного отдела→
- поясничного отдела – онемение ног, пальцев стопы, паховой области, боль, распространяющаяся вдоль всей конечности. Подробнее про грыжу пояснично-крестцового отдела→
Лечение чаще оперативное.
Протрузии позвоночника
Это выпячивание межпозвонкового диска в позвоночный канал, является следствием остеохондроза. Без лечения протрузия превращается в грыжу. Патология чаще встречается в грудном и поясничном отделе, для шейного это редкость.
Травмы позвоночника
Поскольку позвоночник – самый крепкий элемент скелета, то его перелом чаще спровоцирован дорожно-транспортной аварией или падением с высоты. Ушибы, вывихи, растяжения связок вызваны чрезмерными нагрузками, ударами, резкими движениями.
Искривление позвоночника
Изменение физиологических изгибов может быть крайне опасным. Последствия – защемление нерва, нарушение кровообращения и функционирования внутренних органов. Есть такие разновидности нарушения:
- патологический лордоз – чрезмерное выпячивание вперед;
- сколиоз – боковое искривление относительно оси.
Чем раньше обнаружить патологию, тем легче от нее избавиться.
Опухоли позвоночника
Встречаются редко, в большинстве случаев являются метастазами из других органов. Лечением занимаются нейрохирурги, диагностика происходит посредством рентгена или МРТ. Тяжелее всего обнаружить опухоль мягких тканей, а также спинного мозга. Подробнее про опухоли позвоночника→
Чтобы позвоночник как можно дольше служил надежной опорой и не доставлял проблем, необходимо заботиться о его здоровье. На первый план следует выдвинуть умеренную физическую активность и правильное питание.
Список источников:
- Ширшов А. В., Пирадов М. А. Поясничный остеохондроз: диагностика, клиника и лечение. // РМЖ, 2004. – том 12 – № 4 – с. 212-215.
- М. Р. Сапин.«Анатомия человека». Учебник (в двух томах). – том 1. – Москва: «ГЭОТАР-Медиа», 2013. – 528 с.
healthislife.ru
Грудной позвонок: особенности анатомического строения
Как известно, грудной позвонок является структурной единицей позвоночника, который представляет собой главную опорную ось скелета человека. Анатомия утверждает, что позвоночный столб состоит из шейного, грудного, поясничного отделов, крестца и копчика. Всего его составляют двадцать четыре свободных позвонка, в число которых входят семь позвонков шейного, двенадцать позвонков грудного отдела, и пять поясничных. Оставшиеся кости, составляющие позвоночник человека, представляют собой сросшиеся между собой позвонки крестцового отдела и четыре или пять костей копчика.
С точки зрения анатомии человека, позвоночный столб, кроме того, что представляет собой основную часть осевого скелета, является костным вместилищем спинного мозга, его оболочек и питающих сосудов. Миллионы лет эволюции позволили выработать идеальную конструкцию для того, чтобы защитить этот важный орган и, наряду с этим, обеспечить, за счет анатомического строения позвонков, а также связок, мышц, фиксирующих их, и межпозвоночных дисков прочность и подвижность, вместе с тем, ограничивая амплитуду движений, которые могут повредить его.
Строение позвонков
Независимо от того, к какому отделу они относятся, все позвонки имеют более массивную часть, расположенную кпереди и принимающую на себя основную нагрузку. Она называется телом позвонка. Кроме нее есть дуга, замыкающая кольцо, где располагается спинной мозг. От них отходят позвоночные отростки. Между собой позвонки скрепляются при помощи межпозвоночных дисков, обеспечивающих подвижность позвоночника, а также связок и мышц. У взрослого человека межпозвоночные диски могут составлять до двадцати пяти процентов длины позвоночного столба.
В тех отделах, где его подвижность выше, то есть шейном и поясничном, высота дисков больше, а в менее подвижных участках — грудном и крестцовом — меньше. Однако толщина межпозвоночных дисков не является постоянной величиной. Под воздействием нагрузок их высота может сокращаться, а после прекращения или снижения нагрузки — увеличиваться. Как правило, за сутки длина здорового позвоночника человека, за счет компрессии межпозвоночных дисков может колебаться до двух сантиметров. В случаях, когда они утрачивают свою эластичность, развиваются многие серьезные заболевания.
Анатомия грудного позвонка
Грудные позвонки (vertebrae thoracicae) имеют определенные отличия в своей анатомии по сравнению с позвонками других отделов позвоночника. Одним из них являются более массивные тела позвонков. Это связано с повышенной нагрузкой, которую грудные позвонки испытывают. С обеих сторон грудной позвонок соединяется с ребрами, именно это значительно повлияло на его анатомию.
Грудной позвонок включает в себя следующие отделы:
- верхнюю и нижние позвоночные вырезки;
- верхний и нижний суставные отростки;
- поперечный отросток; верхнюю и нижнюю реберные ямки;
- тело позвонка;
- реберную ямку поперечного отростка;
- остистый отросток;
- дугу позвонка;
- позвоночное отверстие.
На теле позвонка грудного располагаются реберные ямки (foveae costdles), которые предназначены для соединения с ребрами. Находятся они неподалеку от дуги. В связи с тем, что ребра, как правило, соединяются с позвонками, расположенные рядом друг с другом, то на их теле можно найти две пары неполных (половинных) реберных ямок — на верхнем (fovea costalis superior) и нижнем (fovea costalis inferior). Исключение представляет позвонок I, имеющий наверху тела одну полную ямку для присоединения соответствующего ребра, а внизу — половинную для II. Кроме них отличия в анатомическом строении имеют X, XI и XII позвонок. X имеет лишь одну полуямку, предназначенную для X ребра. Она расположена сверху, а на XI и XII позвонках находится по полной ямке для присоединения соответствующих пар ребер.
Грудные позвонки имеют суставные отростки расположенные в позвоночнике фронтально, а поперечные отведены в стороны и кзади. На передних поверхностях десяти позвонков грудного отдела присутствуют суставные поверхности (fovea costalis processus transversus), служащие для соединения с бугорком ребра, но XI и XII позвонки их не имеют. Еще одной отличительной особенностью, которой грудные позвонки отличаются от их собратьев в других отделах, стало строение остистых отростков. Они довольно длинны и сильно наклонены книзу так, что, соединяясь, образуют своеобразное подобие черепицы. Наиболее это выражено в средней части, на уровне IV — X позвонков.
Грудной кифоз
В процессе развития позвоночник человека приобретает физиологические изгибы. При отсутствии патологий, в норме шейный и поясничный отделы изгибаются вперед (шейный и поясничный лордоз), а грудной и крестцовый — назад, образуя кифоз. Анатомия скелета человека, используя эту особенность, позволяет оптимально воспользоваться амортизирующими способностями позвоночного столба.
Зачастую под влиянием травм, ослабленного состояния мышц и связок или длительного неправильного статического положения тела развивается патологическая осанка. Это, очень распространенное в наше время явление, является причиной многих заболеваний. Так, например, нередко болевой синдром в области грудной клетки может быть связан с изменением биомеханики организма, произошедшей на фоне плоской спины — довольно часто встречающимся видом патологической осанки.
Анатомия человека, используя физиологические особенности скелета, способствует тому, что грудные позвонки, соединяясь и образуя грудной кифоз, принимают на себя определенную нагрузку и амортизируют ее. При этом она неравномерно распределяется на передний и задний отдел тела. При изменении условий такой нагрузки и смещения воздействия в ту или иную сторону, происходят различные деформации формы тела позвонков, что, в свою очередь, становится решающим фактором при развитии дегенеративных изменений, приводящим ко многим заболеваниям.
Похожие статьи
pozvonochnikok.ru
8.Особенности грудных, шейных и поясничных позвонков.
1.Плоскости челов. тела При описании внешних форм тела используют оси и плоскости, принятые в системе прямоугольных Координат. Различают три оси тела: вертикальную, поперечную и сагиттальную. Все они пересекаются друг с другом под прямыми углами. Вертикальная ось самая длинная и перпендикулярна к плоскости опоры. Поперечная ось идет параллельно плоскости опоры. Сагиттальная ось, получившая название от латинского слова «сагитта» — стрела, направлена спереди назад. Поперечных и сагиттальных осей можно провести любое количество, вертикальную же ось — только одну. Поэтому вертикальная ось называется основной осью. Осям соответствуют три плоскости — сагиттальная, фронтальная и горизонтальная. Сагиттальная плоскость проходит в направлении сагиттальной оси и перпендикулярно поперечной оси. Через тело можно провести любое количество сагиттальных плоскостей. Одна из них, та, которая проходит через вертикальную основную ось, называется срединной, или медианной. Она делит тело на две симметричные половины — правую и левую. Фронтальная плоскость идет в направлении поперечной и перпендикулярна к сагиттальной оси. Любая из фронтальных плоскостей делит тело на заднюю и переднюю части. Фронтальная плоскость перпендикулярна опоре и параллельна передней поверхности тела, поверхности лба, с чем и связано ее название (латинское «фронс» — лоб). Горизонтальная, или поперечная, плоскость проходит в направлении поперечной оси параллельно плоскости опоры и перпендикулярна к вертикальной. Любая из поперечных плоскостей разделит тело на верхнюю и нижнюю половины. Соответственно осям и плоскостям определяется положение частей тела, расположение внутренних органов. Тело человека обладает симметрией. Это особенно четко выявляется при мысленном проведении через тело срединной сагиттальной плоскости. В расположении внутренних органов также наблюдается симметрия. Существуют правое и левое легкое, правая и левая почка. Однако в отношении ряда внутренних органов этот принцип нарушен. Известно, сердце человека располагается в грудной клетке больше слева, чем справа, желудок и селезенка — непарные органы и располагаются только слева. Положение частей тела по отношению к основным осям и плоскостям обозначается специальными терминами. Основные из них таковы: медиальный — расположенный ближе к срединной оси,внутренней; латеральный — расположенный дальше от срединной оси, боковой, наружный; краниальный — расположенный в направлении головы, черепа; каудальный — расположенный в обратном направлении, хвостовой; дорзальный — расположенный на задней, спинной стороне; вентральный — расположенный на передней-, брюшной стороне. Применительно к конечностям пользуются терминами: проксимальный — лежащий ближе к туловищу и дистальный—расположенный дальше от туловища. Например, голень по отношению к стопе расположена проксимально, а по отношению к бедру— дистально. 2.Форма и строение костей. В состав костей входят как органические, так и неорганические вещества; количество первых тем больше, чем моложе организм; в связи с этим кости молодых животных отличаются гибкостью и мягкостью, а кости взрослых — твёрдостью. Отношение между обеими составными частями представляет различие в разных группах позвоночных; так, в кости рыб, особенно глубоководных, содержание минеральных веществ относительно мало, и они отличаются мягким волокнистым строением.
У взрослого человека количество минеральных составных частей (главным образом, гидроксиапатита) составляет около 60—70 % веса кости, а органическое вещество (главным образом коллаген тип I) — 30—40 %. Кости имеют большую прочность и громадное сопротивление сжатию, чрезвычайно долго противостоят разрушению и принадлежат к числу самых распространённых остатков ископаемых животных. При прокаливании кость теряет органическое вещество, но сохраняет свою форму и строение; подвергая кость действию кислоты (напр. соляной), можно растворить минеральные вещества и получить гибкий органический (коллагеновый) остов кости.
Виды костей: При сжигании кость чернеет с выделением углерода, который остаётся после разложения органических веществ. При дальнейшем выгорании углерода получается белый твёрдый хрупкий остаток.
Сочетание необходимых механических качеств кости — одновременно гибкости и механической прочности — обеспечивается ее составом. Кость на 2/3 состоит из неорганического вещества (солей кальция) и на 1/3 — из органического вещества (белка оссеина). Соли кальция придают кости высокую твердость, а оссеин обеспечивает значительную эластичность.
В строении кости выделяют надкостницу (периост), компактное вещество, губчатое вещество и костный мозг.
Надкостница покрывает всю наружную поверхность кости, кроме сустава. Ее пронизывает множество тонких кровеносных сосудов и нервных волокон, по костным канальцам проникающих в глубь кости, за счет чего обеспечивается ее кровоснабжение и иннервация. По своему строению надкостница представляет собой тонкую пластину из соединительной ткани, ее наружный слой состоит из плотных фиброзных волокон, а внутренний — из волокнистой и рыхлой соединительной ткани, в которой залегают остеобласты — костеобразующие клетки. Внутренний слой надкостницы называется камбиальным, он отвечает за рост кости в толщину; остеобласты камбиального слоя обеспечивают также восстановление кости после переломов.
Компактное вещество, состоящее из костных пластинок, плотным слоем покрывает периферию кости. Часть костных пластинок, составляющих компактное вещество, образует собственно структурную единицу кости — остеон.
Остеон — цилиндрическое образование, состоящее из нескольких слоев костных пластинок цилиндрической формы, как бы вставленных друг в друга и окружающих центральный канал, в котором проходят нервы и кровеносные сосуды. Промежутки между остеонами занимают вставочные пластинки; снаружи и изнутри остеоны и вставочные пластинки покрыты окружающими пластинками. Остеоны располагаются в соответствии с нагрузками, действующими на данную кость.
Губчатое вещество кости, расположенное под компактным, отличается пористой структурой. Оно образовано костными перекладинами (трабекулами), которые, в свою очередь, также состоят из костных пластинок, ориентированных в соответствии с направлением действующих на кость нагрузок.
Костный мозг обеспечивает функционирование кости как органа. Различают желтый и красный костный мозг.
Желтый костный мозг расположен в костномозговой полости и состоит в основном из жировых клеток (именно они определяют его цвет).
Красный костный мозг, расположенный в губчатом веществе кости, — орган костеобразования и кроветворения. Он состоит из ретикулярной ткани и густо пронизан кровеносными сосудами. По этим сосудам клетки крови, созревающие в кроветворных элементах (стволовых клетках) красного костного мозга, попадают в общий кровоток организма. В петлях ретикулярной ткани, помимо стволовых клеток, располагаются также клетки, образующие и разрушающие кость, — остеобласты и остеокласты.
По форме все многообразие костей скелета разделяется на четыре группы: выделяют трубчатые, губчатые, плоские и смешанные кости. Неодинаковая роль этих костей в скелете обуславливает и различия в их внутреннем строении.
Трубчатые кости отличаются наличием более или менее вытянутой цилиндрической средней части — диафиза, или тела кости. Диафиз состоит из компактного вещества, окружающего внутреннюю костномозговую полость, содержащую желтый костный мозг. Различают длинные и короткие трубчатые кости: к длинным костям относятся кости плеча, предплечья, бедра и голени, а к коротким — фаланги пальцев, а также кости пясти и плюсны. Диафиз длинных трубчатых костей с обеих сторон оканчивается эпифизом, который заполнен губчатым веществом, содержащим красный костный мозг. Между собой эпифиз и диафиз разделяются метафизом.
Губчатые кости, состоящие из губчатого вещества, также разделяют на длинные и короткие. К длинным губчатым костям относятся кости грудной клетки — ребра и грудина, а к коротким — позвонки, кости запястья, предплюсны, а также сесамовидные кости (расположенные в сухожилиях мышц рядом с суставами). От трубчатых костей губчатые отличаются отсутствием костномозговой полости; снаружи губчатые кости покрыты тонким слоем компактного вещества.
К плоским костям относятся кости лопатки, тазовая кость, кости крышки черепа. Плоские кости по строению сходны с губчатыми (также состоят из губчатого вещества, снаружи покрытого компактным веществом) и отличаются от последних формой.
Помимо перечисленных, в скелете выделяются также смешанные кости, которые состоят из частей, различных по своим функциям, форме и происхождению. Смешанные кости встречаются среди костей основания черепа.3.Общий план строения скелета Скелет человека состоит их следующих отделов: скелета головы, скелета туловища, скелета верхних конечностей и скелета нижних конечностей.
Скелет головы подразделяется на кости мозгового и висцерального черепа. В состав первого входят: затылочная, лобная, клиновидная, решетчатая, теменная и височная. Висцеральный череп состоит из нижнечелюстной, верхнечелюстной, скуловой, небной, носовой, слезной костей. Начиная с 13 лет рост висцерального отдела черепа превалирует над мозговым.
Скелет туловища состоит из позвоночного столба и грудной клетки. В состав первого входят 33-34 позвонка, из которых 7 шейных, 12 грудных, 5 поясничных, 5 крестцовых и 3-5 копчиковых. Каждый позвонок состоит из тела и дуги, от которой отходят один остистый отросток и два боковых. Позвонки формируют спинномозговой канал. Грудная клетка образована грудиной, ребрами и грудными позвонками. Грудина состоит из рукоятки, тела и мечевидного отростка. Ребра, в количестве 12 пар, подразделяются на 7 пар истинных ребер (1-7), соединяющихся непосредственно с грудиной, и 5 пар (8-12) ложных, из которых 3 пары (8-10) присоединяются своими хрящами к хрящу седьмого ребра, а две пары (11 и 12) с грудиной не связаны. Хрящ 7-10 пары образуют реберную дугу. Позвоночный столб у новорожденного почти прямой. Когда ребенок начинает держать голову (3 месяца) появляется первый шейный лордоз (изгиб кпереди). К 6-му месяцу жизни, когда ребенок начинает сидеть, появляется грудной кифоз (изгиб кзади). Когда ребенок начинает стоять и ходить, появляется поясничный лордоз и укрепляется крестцовый кифоз. Фиксируются физиологические изгибы у детей в шейном и грудном отделах позвоночника в 6-7 лет, а в поясничном – в 12 лет. Грудная клетка у детей сдавлена с боков. С возрастом она расширяется и к 12 годам приобретает форму взрослого.
Скелет верхних конечностей и их пояса. Скелет верхних конечностей состоит из плечевой кости (анатомическое плечо), костей предплечья (лучевой и локтевой), скелета кисти (кости запястья, пястные кости и фаланги пальцев). Скелет запястья состоит из 8 костей. Скелет пястья состоит из 5 костей. Скелет пояса верхних конечностей (плечевого пояса) состоит из ключиц и лопаток.
Скелет нижних конечностей и их пояса. Скелет нижней конечности состоит из бедренной кости, костей голени (больше- и малоберцовой), скелета стопы, который имеет в своем составе кости предплюсны (7 костей), кости плюсны (5 костей) и фаланги пальцев. Скелет пояса нижних конечностей (тазового пояса) представлен тазовой костью, которая до 15 лет состоит из 3-х костей: подвздошной, седалищной и лонной. Две части лонной кости соединены так называемым лобковым симфизом – хрящевым соединением, имеющим особое строение.
4.Типы соед. костей. Различают три типа соединения костей: непрерывные (неподвижные или малоподвижные), полупрерывные (полуподвижные) и прерывные (подвижные). Непрерывные соединения костей осуществляются в тех частях скелета, где требуется обеспечить повышенные защитные и опорные функции. Наиболее эффективно это достигается путем срастания костей (например, позвонков крестцового отдела, костей таза с крестцом) и швов (соединения костей черепа).Полупрерывные соединения костей достигаются при помощи хряща (соединения позвонков хрящевыми дисками, ребер с грудиной, лонных костей таза). Наибольшая подвижность сочленовных костей обеспечивается прерывным типом соединения. Его называют суставом. Сустав имеет три элемента: суставные поверхности, суставную сумку и суставную полость. Суставные поверхности костей покрыты суставным хрящом. Соответствие формы суставных поверхностей обеспечивает плотное их прилегание друг к другу. Суставная сумка, образованная плотной соединительной тканью, формирует герметически замкнутую полость сустава. Внутри полости сустава имеется жидкость, играющая роль смазки и уменьшающая трение суставных поверхностей. Снаружи суставная сумка окружена укрепляющими сустав связками.
По форме суставных поверхностей различают суставы: плоские (между костями запястья), цилиндрические (между фалангами пальцев), эллиптические (между кистью и предплечьем), шаровидные (между лопаткой и плечевой костью, тазом и бедренной костью). Наибольшую подвижность костей обеспечивает шаровидный сустав, наименьшую — плоский. 5.Строение и виды суставов. Суставы — подвижные соединения костей скелетас наличием щели между сочленяющимися костями. Сустав является одним из видов сочленения костей; другой вид сочленения — непрерывное соединение костей (без суставной щели) — носит название синартроза. Суставы выполняют одновременно опорную и двигательную функции. Основными элементами сустава являются суставные поверхности (концы) соединяющихся костей, суставные сумки, выстланные изнутри синовиальной оболочкой, и суставные полости. Кроме этих основных элементов, образующих сустав, имеются еще и вспомогательные образования (связки, диски, мениски исиновиальные сумки), встречающиеся не во всех суставах. Концы сочленяющихся костей (эпифизы) составляют твердую основу сустава и благодаря своей структуре выдерживают большие нагрузки. Гиалиновый хрящ толщиной 0,5—2 мм, покрывающий суставные поверхности и очень прочно связанный с костью, обеспечивает более полное прилегание концов костей во время движения и выполняет функцию амортизатора в опорных суставах. Суставная сумка замыкает полость сустава, прикрепляясь по краям суставных поверхностей соединяющихся костей. Толщина этой капсулы различна. В одних суставах она туго натянута, в других — свободна. В капсуле различают два слоя: внутренний синовиальный и наружный фиброзный, состоящий из плотнойсоединительной ткани. В ряде мест фиброзный слой образует утолщения — связки. Наряду со связками, являющимися частью капсулы, в укреплении суставов принимают участие и внесуставные и внутрисуставные связки. Суставы дополнительно укрепляются проходящими мышцами и их сухожилиями. Суставная полость в виде щели содержит небольшое количество синовиальной жидкости, которая вырабатывается синовиальной оболочкой и представляет собой прозрачную тягучую жидкость желтоватого цвета. Она служит как бы смазкой суставных поверхностей, уменьшая трение при движениях в суставах. Вспомогательный аппарат сустава наряду со связками представлен внутрисуставными хрящами (мениски, диски, суставная губа), которые, располагаясь между суставными концами костей или по краю сустава, увеличивают площадь соприкосновения эпифизов, делают их более соответственными друг другу и играют большую роль в подвижности суставов. Кровоснабжение суставов происходит за счет ветвей ближайших артерий; они в суставной капсуле образуют густую сеть анастомозов. Отток крови идет по венам в рядом расположенные венозные стволы. Лимфоотток осуществляется по сети мелких лимфатических сосудов в ближайшие лимфатические коллекторы. Иннервация суставов обеспечивается спинномозговыми и симпатическими нервами. Функция суставов определяется в основном формой сочленяющихся поверхностей эпифизов костей. Суставная поверхность одной кости представляет как бы отпечаток другой, в большинстве случаев одна поверхность выпуклая — суставная головка, а другая вогнутая — суставная впадина. Эти поверхности не всегда полностью соответствуют друг другу, нередко головка имеет большую кривизну и обширность, чем впадина. Если в образовании сустава принимают участие две кости, то такой сустав называют простым; если большее количество костей — сложным. По форме суставных поверхностей различают суставы: плоские (между костями запястья), цилиндрические (между фалангами пальцев), эллиптические (между кистью и предплечьем), шаровидные (между лопаткой и плечевой костью, тазом и бедренной костью). Движения могут осуществляться вокруг одной, двух и трех осей, образуя одно- (цилиндрический и блоковидный), двух- (эллипсоидный и седловидный) и многоосевой (шаровидный) суставы. Количество и положение осей определяют характер движений. Различают движения вокруг фронтальной оси — сгибание и разгибание, сагиттальной оси — приведение и отведение, продольной оси — ротация и многоосевое вращательное движение. Наибольшую подвижность костей обеспечивает шаровидный сустав, наименьшую — плоский.
6.Общий план строения позвоночника. Позвоночный столб является осью тела, имеет S-образную форму. Такая форма является необходимым условием для обеспечения прямохождения. Она придает позвоночнику упругость и эластичность, смягчает толчки при ходьбе, беге и сильной вибрации, позволяя сохранять сбалансированность центра тяжести тела. Прочность этой «конструкции» придают многочисленные связки и мышцы. Более того, в процессе физической работы околопозвоночные связки частично принимают на себя давление веса тела, уменьшая тем самым нагрузку, приходящуюся на позвонки. Функции позвоночника:1.Поддерживать голову и придавать жесткость скелету,2. Поддерживать тело в вертикальном положении.3. Защищать спинной мозг, в котором проходят нервы, соединяющие головной мозг с другими частями тела.4.Служить местом прикрепления мышц и ребер.5.Амортизировать толчки и удары..6.Позволять телу выполнять разнообразные движения.
Позвоночник состоит из 32-34 позвонков. Позвонки расположены один над другим, образуя позвоночный столб. Между двумя соседними позвонками расположен межпозвонковый диск, который представляет собой круглую плоскую соединительнотканную прокладку, имеющую сложное морфологическое строение. Основной функцией дисков является амортизация статических и динамических нагрузок, которые неизбежно возникают во время физической активности. Диски служат также для соединения тел позвонков друг с другом. Кроме того, позвонки соединяются друг с другом при помощи связок. Связки – это образования, которые соединяют кости друг с другом. Сухожилия же соединяют мышцы с костями. Между позвонками есть также суставы. Они носят название дугоотросчатых или фасеточных суставов. Благодаря наличию фасеточных суставов, возможны движения между позвонками. Каждый позвонок имеет отверстие в центральной части, называемое позвоночным отверстием. Эти отверстия в позвоночном столбе расположены друг над другом, образуя вместилище для спинного мозга. От спинного мозга отходит 31 пара нервных корешков. Из позвоночного канала нервные корешки выходят через межпозвоночные (фораминарные) отверстия, которые образуются ножками и суставными отростками соседних позвонков. В позвоночнике выделяют пять отделов: шейный, грудной, поясничный, крестцовый и копчиковый. Шейный отдел позвоночника состоит из 7 позвонков, грудной – из 12 позвонков, а поясничный отдел – из 5 позвонков. В своей нижней части поясничный отдел соединен с крестцом. Крестец является отделом позвоночника, который состоит из 5 сросшихся между собой позвонков. Крестец соединяет позвоночник с тазовыми костями. Нервные корешки, которые выходят через крестцовые отверстия иннервируют нижние конечности, промежность и тазовые органы (мочевой пузырь и прямую кишку). Копчиковый отдел — нижний отдел позвоночника человека, состоящий из трёх-пяти сросшихся позвонков.Вне зависимости от принадлежности к какому-либо определенному отделу позвоночника, все позвонки имеют общий план строения.
Позвонок (по латыни – вертебра) имеет тело и дугу. Тело позвонка обращено кпереди и служит его опорной частью. Дуга позвонка соединяется сзади с телом позвонка с помощью ножек дуги позвонка. Между телом и дугой располагается позвоночное отверстие. Совокупность всех отверстий образует позвоночный канал, в котором находится спинной мозг. От дуги позвонка отходят отростки, к которым прикрепляются связки и мышцы. Назад, в срединной плоскости, отходит непарный остистый отросток, направо и налево от дуги – поперечные отростки. Вверх и вниз от дуги позвонка идут парные верхние и нижние суставные отростки. Основания суставных отростков ограничивают верхнюю и нижнюю позвоночные вырезки. При соединении смежных позвонков друг с другом верхняя и нижняя вырезки образуют правое и левое межпозвоночные отверстия. Через эти отверстия проходят кровеносные сосуды и спиномозговые нервы.
Вместе с тем, группы позвонков имеют свои особенности строения.
В норме, если смотреть сбоку, позвоночный столб имеет S-образную Изгибы позвоночного столба выпуклостью назад называются кифозами, выпуклостью вперед – лордозами, в бок –сколиозами. Различают следующие физиологические (нормальные) изгибы позвоночника: шейный и поясничный лордозы, грудной и крестцовый кифозы, грудной (аортальный) физиологический сколиоз. Аортальный сколиоз имеется примерно в 1/3 случаев, он расположен на уровне III – V грудных позвонков в виде небольшой выпуклости вправо.
Формирование изгибов позвоночного столба происходит только после рождения. У новорожденного позвоночник имеет вид дуги, выпуклостью обращенной назад. Когда ребенок начинает держать голову, садиться, формируется шейный лордоз. При стоянии, хождении формируется поясничный лордоз. Одновременно с формированием лордозов образуются грудной и крестцовый кифозы.
Шейный и поясничный лордозы более выражены у женщин, чем у мужчин.
В результате болезненных процессов или длительной неправильной посадки (ребенка в школе) могут развиваться нефизиологические изгибы позвоночника (сколиозы).
Вне зависимости от принадлежности к какому-либо определенному отделу позвоночника, все позвонки имеют общий план строения.
Позвонок (по латыни – вертебра) имеет тело и дугу. Тело позвонка обращено кпереди и служит его опорной частью. Дуга позвонка соединяется сзади с телом позвонка с помощью ножек дуги позвонка. Между телом и дугой располагается позвоночное отверстие. Совокупность всех отверстий образует позвоночный канал, в котором находится спинной мозг. От дуги позвонка отходят отростки, к которым прикрепляются связки и мышцы. Назад, в срединной плоскости, отходит непарный остистый отросток, направо и налево от дуги – поперечные отростки. Вверх и вниз от дуги позвонка идут парные верхние и нижние суставные отростки. Основания суставных отростков ограничивают верхнюю и нижнюю позвоночные вырезки. При соединении смежных позвонков друг с другом верхняя и нижняя вырезки образуют правое и левое межпозвоночные отверстия. Через эти отверстия проходят кровеносные сосуды и спиномозговые нервы.
Вместе с тем, группы позвонков имеют свои особенности строения.
7. Строение и виды суставов. Суставы — подвижные соединения костей скелетас наличием щели между сочленяющимися костями. Сустав является одним из видов сочленения костей; другой вид сочленения — непрерывное соединение костей (без суставной щели) — носит название синартроза. Суставы выполняют одновременно опорную и двигательную функции. Основными элементами сустава являются суставные поверхности (концы) соединяющихся костей, суставные сумки, выстланные изнутри синовиальной оболочкой, и суставные полости. Кроме этих основных элементов, образующих сустав, имеются еще и вспомогательные образования (связки, диски, мениски исиновиальные сумки), встречающиеся не во всех суставах. Концы сочленяющихся костей (эпифизы) составляют твердую основу сустава и благодаря своей структуре выдерживают большие нагрузки. Гиалиновый хрящ толщиной 0,5—2 мм, покрывающий суставные поверхности и очень прочно связанный с костью, обеспечивает более полное прилегание концов костей во время движения и выполняет функцию амортизатора в опорных суставах. Суставная сумка замыкает полость сустава, прикрепляясь по краям суставных поверхностей соединяющихся костей. Толщина этой капсулы различна. В одних суставах она туго натянута, в других — свободна. В капсуле различают два слоя: внутренний синовиальный и наружный фиброзный, состоящий из плотнойсоединительной ткани. В ряде мест фиброзный слой образует утолщения — связки. Наряду со связками, являющимися частью капсулы, в укреплении суставов принимают участие и внесуставные и внутрисуставные связки. Суставы дополнительно укрепляются проходящими мышцами и их сухожилиями. Суставная полость в виде щели содержит небольшое количество синовиальной жидкости, которая вырабатывается синовиальной оболочкой и представляет собой прозрачную тягучую жидкость желтоватого цвета. Она служит как бы смазкой суставных поверхностей, уменьшая трение при движениях в суставах. Вспомогательный аппарат сустава наряду со связками представлен внутрисуставными хрящами (мениски, диски, суставная губа), которые, располагаясь между суставными концами костей или по краю сустава, увеличивают площадь соприкосновения эпифизов, делают их более соответственными друг другу и играют большую роль в подвижности суставов. Кровоснабжение суставов происходит за счет ветвей ближайших артерий; они в суставной капсуле образуют густую сеть анастомозов. Отток крови идет по венам в рядом расположенные венозные стволы. Лимфоотток осуществляется по сети мелких лимфатических сосудов в ближайшие лимфатические коллекторы. Иннервация суставов обеспечивается спинномозговыми и симпатическими нервами. Функция суставов определяется в основном формой сочленяющихся поверхностей эпифизов костей. Суставная поверхность одной кости представляет как бы отпечаток другой, в большинстве случаев одна поверхность выпуклая — суставная головка, а другая вогнутая — суставная впадина. Эти поверхности не всегда полностью соответствуют друг другу, нередко головка имеет большую кривизну и обширность, чем впадина. Если в образовании сустава принимают участие две кости, то такой сустав называют простым; если большее количество костей — сложным. По форме суставных поверхностей различают суставы: плоские (между костями запястья), цилиндрические (между фалангами пальцев), эллиптические (между кистью и предплечьем), шаровидные (между лопаткой и плечевой костью, тазом и бедренной костью). Движения могут осуществляться вокруг одной, двух и трех осей, образуя одно- (цилиндрический и блоковидный), двух- (эллипсоидный и седловидный) и многоосевой (шаровидный) суставы. Количество и положение осей определяют характер движений. Различают движения вокруг фронтальной оси — сгибание и разгибание, сагиттальной оси — приведение и отведение, продольной оси — ротация и многоосевое вращательное движение. Наибольшую подвижность костей обеспечивает шаровидный сустав, наименьшую — плоский.
Шейные позвонки
Шейные позвонки испытывают меньшую нагрузку в сравнении с остальными отделами позвоночника. Поэтому они имеют небольшое тело. Поперечные отростки шейных позвонков имеют отверстия, образующие в совокупности канал. В канале проходит позвоночная артерия в полость черепа. Каждый отросток заканчивается бугорками – передним и задним. Передний бугорок VI шейного позвонка, хорошо развитый, называют сонным бугорком. К нему при необходимости может быть прижата сонная артерия, проходящая рядом. Суставные отростки шейных позвонков довольно короткие. Остистые отростки шейных позвонков короткие, раздвоены на конце. Остистый отросток VII шейного позвонка длиннее и толще, чем у соседних позвонков. Он легко может быть прощупан у человека, поэтому VII шейный позвонок называют выступающим позвонком
I шейный позвонок соединен с черепом и поэтому получил название атлант (по имени титана из древнегреческих мифов, удерживающего на своих плечах небесный свод). Он не имеет тела (в эмбриональном периоде оно срослось со II шейным позвонком, образовав его зуб) и представляет собой, по сути, кольцо, состоящее из передней и задней дуги, соединяющиехя по бокам двумя латеральными (боковыми) массами. Позвоночное отверстие большое, округлое. На передней дуге спереди расположен передний бугорок. На внутренней поверхности дуги имеется углубление – ямка зуба. Она предназначена для соединения с зубом II шейного позвонка. На задней дуге атланта находится задний бугорок. Он представляет собой недоразвитый остистый отросток. Сверху и снизу на каждой латеральной массе располагаются суставные поверхности. Верхние суставные ямки имеют овальную форму, они соединяются с мыщелками затылочной кости. Нижние суставные поверхности, напротив, округлые, предназначены для сочленения с II шейным позвонком.
II шейный позвонок, осевой (аксис) отличается наличием зуба-отростка, отходящего вверх от тела позвонка. Зуб имеет верхушку и две суставные поверхности – переднюю и заднюю. Передняя суставная поверхность сочленяется с ямкой на задней поверхности первого шейного позвонка, задняя – с поперечной связкой атланта. По бокам от зуба на теле позвонка имеются суставные поверхности для соединения с атлантом. Нижние суставные поверхности осевого позвонка служат для сочленения с третим шейным позвонком.
Грудные позвонки
Грудные позвонки крупнее шейных. Высота их тела нарастает в направлении сверху вниз. Она максимальная у XII грудного позвонка. Грудные позвонки (со II по IX) на задне-боковых поверхностях тела имеют верхнюю и нижнюю реберные ямки, точнее полуямки. Верхняя полуямка нижележащего позвонка совмещается с нижней полуямкой вышележащего позвонка, и вместе с ней образует суставную поверхность для головок соответствующих ребер. I, X, XI и XII грудные позвонки имеют особенности. На I шейном позвонке имеются верхние полные реберные ямки для сочленения с головками первых ребер, а также нижние полуямки, которые вместе с верхними полуямками II-го грудного позвонка образуют полные ямки для головок вторых ребер. XI и XII позвонки имеют полные ямки для соответствующих ребер.
Грудные позвонки имеют утолщенные на концах поперечные отростки. На передней поверхности поперечных отростков видны реберные ямки поперечного отростка, с которыми бугорки ребер образуют реберно-поперечные суставы. XI и XII позвонки не имеют ямок на их поперечных отростках. Остистые отростки грудных позвонков длинные, наклонены вниз и накладываются друг на друга. Такое их расположение препятствует переразгибанию позвоночного столба. Суставные отростки грудных позвонков ориентированы во фронтальной плоскости. При этом верхние суставные поверхности направлены наружу и кзади, а нижние – внутрь и кпереди.
Поясничные позвонки
Поясничные позвонки имеют крупное тело бобовидной формы. Высота тела увеличивается в направлении от I к V поясничному позвонку. Позвоночные отверстия крупные, имеют почти треугольную форму. Поперечные отростки располагаются почти во фронтальной плоскости. Остистые отростки плоские, короткие, с утолщенными концами. Суставные поверхности верхних суставных отростков направлены медиально (внутрь), а нижних – латерально (наружу). На каждом верхнем суставном отростке имеется незначительный по размерам бугорок – сосцевидный отросток.
studfile.net
Грудные позвонки – это… Что такое Грудные позвонки?
- Грудные позвонки
Грудные позвонки (лат. vertebrae thoracales) — элемент грудного отдела позвоночного столба.
Грудные позвонки — двенадцать позвонков, составляющих грудной отдел позвоночника. Значительно шире и толще шейных позвонков; размер тел позвонков увеличивается по мере близости к поясничным позвонкам.
На задне-боковой поверхности тел находится две фасетки, верхняя реберная ямка (fovea costalis superior) и нижняя реберная ямка (fovea costalis inferior). Нижняя фасетка одного позвонка образует с верхней фасеткой нижележащего позвонка полную составную ямку — место сочленения с головкой ребра.- Исключения:
- Тело первого грудного позвонка, которое имеет сверху полную реберную ямку, сочленяющуюся с головкой первого ребра, и снизу полуямку, сочленяющуюся с головкой второго ребра;
- На десятом позвонке имеется одна полуямка
- тела одиннадцатого и двенадцатого позвонков имеют только по одной полной реберной ямке.
Литература
- Р. Д. Синельников «Атлас анатомии человека» (том первый «Учение о костях, суставах, связках и мышцах» (Из-во «Медицина» М.-1972))
Ссылки
См. также
- Исключения:
Wikimedia Foundation. 2010.
- Груднева, Елена Александровна
- Грудович, Донатас Камович
Смотреть что такое “Грудные позвонки” в других словарях:
Грудные позвонки — Грудные позвонки, vertebrae thoracicae, числом 12, значительно выше и толще шейных; размер их тел постепенно увеличивается по направлению к поясничным позвонкам. На заднебоковой поверхности тел находятся две фасетки: верхняя реберная ямка,… … Атлас анатомии человека
Позвонки * — представляют ряд отдельных хрящей или костей, из коих составляется спинная костная ось, облекающая спинной мозг и служащая поддержкой всему телу большинства позвоночных животных. Наиболее полно представленный позвонок состоит из следующих частей… … Энциклопедический словарь Ф.А. Брокгауза и И.А. Ефрона
Позвонки — представляют ряд отдельных хрящей или костей, из коих составляется спинная костная ось, облекающая спинной мозг и служащая поддержкой всему телу большинства позвоночных животных. Наиболее полно представленный позвонок состоит из следующих частей… … Энциклопедический словарь Ф.А. Брокгауза и И.А. Ефрона
Позвонки Грудные (Thoracic Vertebrae) — 12 позвонков, к которым прикрепляются ребра. Эти позвонки располагаются между шейным и поясничным отделами позвоночника; для них характерно наличие небольших суставных ямок на боковых поверхностях тел позвонков и их поперечных отростках, при… … Медицинские термины
позвонки грудные — (vertebrae thoracicae) двенадцать позвонков, образующих грудной отдел позвоночного столба. Имеют на верхнем и нижнем краях тела верхние и нижние реберные ямки для сочленения с головками ребер. I, XI и XII позвонки имеют по одной ямке для… … Словарь терминов и понятий по анатомии человека
ПОЗВОНКИ ГРУДНЫЕ — (thoracic vertebrae) 12 позвонков, к которым прикрепляются ребра. Эти позвонки располагаются между шейным и поясничным отделами позвоночника; для них характерно наличие небольших суставных ямок на боковых поверхностях тел позвонков и их… … Толковый словарь по медицине
Поясничные позвонки — (лат. vertebrae lumbales) пять нижних позвонков у человека с 20 го по 24 й, считая сверху. Поясничный отдел позвоночника соединяется ниже с крестцом. Содержание 1 Особенности анатомии 2 Функции … Википедия
Шейные позвонки — Позвоночный столб … Википедия
МЫШЦЫ — МЫШЦЫ. I. Гистология. Общеморфодогически ткань сократительного вещества характеризуется наличием диференцировки в протоплазме ее элементов специфич. фибрилярной структуры; последние пространственно ориентированы в направлении их сокращения и… … Большая медицинская энциклопедия
Строение и форма позвонков — Позвоночный столб (columna vertebralis) (рис. 3, 4) настоящая основа скелета, опора всего организма. Конструкция позвоночного столба позволяет ему, сохраняя гибкость и подвижность, выдерживать ту же нагрузку, которую может выдержать в 18 раз… … Атлас анатомии человека
dic.academic.ru
Грудные позвонки. Торс. Анатомия человека
Грудныe пoзвoнки, двeнaдцaть грудныx пoзвoнкoв — этo тe кoсти пoзвoнoчникa, к кoтoрым прикрeплeны рeбрa. Грудныe пoзвoнки рaспoлoжeны мeжду шeйными и пoясничными в нижнeй чaсти спины человека.
Кaждый груднoй пoзвoнoк имeeт впeрeди цилиндричeскoe тeлo, a сзaди дугу. Мeжду зaднeй чaстью тeлa и внутрeннeй пoвeрxнoстью дуги oбрaзуeтся круглoe oтвeрстиe, нaзывaeмoe пoзвoнoчным. У сoчлeнeнныx пoзвoнкoв пoзвoнoчныe oтвeрстия в сoвoкупнoсти oбрaзуют пoзвoнoчный кaнaл. Пo нeму прoxoдит спиннoй мoзг, oкружeнный трeмя зaщитными oбoлoчкaми.
КOСТНЫE OТРOСТКИ
Чaсть дуги, кoтoрoй oнa прикрeплeнa к тeлу, нaзывaeтся нoжкoй. Сзaди дугa зaмыкaeтся пoсрeдинe 2-мя срoсшимися плaстинкaми, oбрaзующими oстистый oтрoстoк. Эти oтрoстки выступaют нижний из-пoд вeрxнeгo нaпoдoбиe плитoк чeрeпицы; у вoсьмoгo пoзвoнкa oтрoстoк сaмый длиннющий и нaпрaвлeн нaибoлee крутo вниз. У мeстa пeрexoдa нoжки в срoсшиeся плaстинки в стoрoны выступaют пoпeрeчныe oтрoстки. Иx рaзмeры умeньшaются oт вeрxниx пoзвoнкoв к нижним.
ПРИКРEПЛEНИE МЫШЦ
Мышцы и связки прикрeплeны к пoпeрeчным oтрoсткaм. Грудныe пoзвoнки мeжду сoбoй сoчлeнeны пoсрeдствoм мeжпoзвoнoчныx сустaвoв. Мeжду тeлaми нaxoдятся мeжпoзвoнoчныe диски, дeйствующиe кaк aмoртизaтoры при удaрныx нaгрузкax.
У кaждoгo груднoгo пoзвoнкa eсть пo чeтырe сустaвныe пoвeрxнoсти, пo кoтoрым oни сoчлeняются с сoсeдними пoзвoнкaми: oднa пaрa для сoчлeнeния с вeрxним пoзвoнкoм, другaя — с нижним. Всe сустaвы упрoчнeны связкaми.
Пoврeждeния пoзвoнoчникa
Слeдствиeм oстeoпoрoзa, eсли eгo нe лeчить, стaнoвится пoстeпeннaя пoтeря кoстнoй ткaни. Этo зaбoлeвaниe oсoбeннo пoрaжaeт жeнщин пoслe мeнoпaузы и, вoзмoжнo, связaнo с дeфицитoм пoлoвыx гoрмoнoв.
В рeзультaтe oстeoпoрoзa кoсти стaнoвятся бoлee мягенькими и пoдвeржeнными пeрeлoмaм. В случae пoрaжeния грудныx пoзвoнкoв, принимaющиx нa сeбя oснoвнoй вeс тeлa, тeлa пoзвoнкoв нe выдeрживaют oбычнoй нaгрузки. Пoзвoнки принимaют фoрму клиньeв, и рaзвивaeтся кифoз (искривлeниe пoзвoнoчникa).
Тубeркулeз являeтся инфeкциoнным зaбoлeвaниeм, вызывaeмым бaктeриями micobacterium tuberculosis. Xoтя чaщe тубeркулeз пoрaжaeт лeгкиe, oн мoжeт рaзвивaться и в другиx ткaняx, в чaстнoсти в кoстяx. Кoстный тубeркулeз мoжeт прoявиться, нaпримeр, в фoрмe пeрeлoмa Пoттa, при кoтoрoм срeди симптoмoв мoжнo укaзaть бoль и типичныe для тубeркулeзa пoвышeнную тeмпeрaтуру и пoтeрю вeсa. Внутри кoсти и мeжпoзвoнoчнoгo дискa либо вoкруг ниx мoжeт рaзвиться aбсцeсс, привoдящий к иx рaзрушeнию и измeнeнию oсaнки.
Кифoз прeдстaвляeт сoбoй сильнoe искривлeниe пoзвoнoчникa, нaпoминaющee гoрб.
www.uzmed.info
Строение и форма позвонков – это… Что такое Строение и форма позвонков?
Позвоночный столб (columna vertebralis) (рис. 3, 4) — настоящая основа скелета, опора всего организма. Конструкция позвоночного столба позволяет ему, сохраняя гибкость и подвижность, выдерживать ту же нагрузку, которую может выдержать в 18 раз более толстый бетонный столб.
Позвоночный столб отвечает за сохранение осанки, служит опорой для тканей и органов, а также принимает участие в формировании стенок грудной полости, таза и брюшной полости. Каждый из позвонков (vertebra), составляющих позвоночный столб, имеет внутри сквозное позвоночное отверстие (foramen vertebrale) (рис. 8). В позвоночном столбе позвоночные отверстия составляют позвоночный канал (canalis vertebralis) (рис. 3), содержащий спинной мозг, который таким образом надежно защищен от внешних воздействий.
Во фронтальной проекции позвоночника явственно выделяются два участка, отличающиеся более широкими позвонками. В целом масса и размеры позвонков увеличиваются по направлению от верхних к нижним: это необходимо, чтобы компенсировать возрастающую нагрузку, которую несут нижние позвонки.
Помимо утолщения позвонков, необходимую степень прочности и упругости позвоночнику обеспечивают несколько его изгибов, лежащих в сагиттальной плоскости. Четыре разнонаправленных изгиба, чередующиеся в позвоночнике, расположены парами: изгибу, обращенному вперед (лордозу), соответствует изгиб, обращенный назад (кифоз). Таким образом, шейному (lordosis cervicalis) и поясничному (lordosis lumbalis) лордозам отвечают грудной (kyphosis thoracalis) и крестцовый (kyphosis sacralis) кифозы (рис. 3). Благодаря такой конструкции позвоночник работает подобно пружине, распределяя нагрузку равномерно по всей своей длине.
Всего в позвоночном столбе 32—34 позвонка, разделенных межпозвоночными дисками и несколько различающихся своим устройством.
В строении отдельного позвонка выделяют тело позвонка (corpus vertebrae) и дугу позвонка (arcus vertebrae), которая замыкает позвоночное отверстие (foramen vertebrae). На дуге позвонка расположены отростки различной формы и назначения: парные верхние и нижние суставные отростки (processus articularis superior и processus articularis inferior), парные поперечные (processus transversus) и один остистый (processus spinosus) отросток, выступающий от дуги позвонка назад. Основание дуги имеет так называемые позвоночные вырезки (incisura vertebralis) — верхнюю (incisura vertebralis superior) и нижнюю (incisura vertebralis inferior). Межпозвонковые отверстия (foramen intervertebrale), образованные вырезками двух соседних позвонков, открывают доступ к позвоночному каналу слева и справа (рис. 3, 5, 7, 8, 9).
В соответствии с расположением и особенностями строения в позвоночном столбе различают пять видов позвонков: 7 шейных, 12 грудных, 5 поясничных, 5 крестцовых и 3—5 копчиковых (рис. 4).
Шейный позвонок (vertebra cervicalis) отличается от других тем, что имеет отверстия в поперечных отростках. Позвоночное отверстие, образованное дугой шейного позвонка, большое, почти треугольной формы. Тело шейного позвонка (за исключением I шейного позвонка, который тела не имеет) сравнительно небольшое, овальной формы и вытянуто в поперечном направлении.
У I шейного позвонка, или атланта (atlas) (рис. 5), тело отсутствует; его латеральные массы (massae laterales) соединены двумя дугами — передней (arcus anterior) и задней (arcus posterior). Верхняя и нижняя плоскости латеральных масс имеют суставные поверхности (верхнюю и нижнюю), посредством которых I шейный позвонок соединяется соответственно с черепом и II шейным позвонком.
В свою очередь, II шейный позвонок (рис. 6) отличается наличием на теле массивного отростка, так называемого зуба (dens axis), который по происхождению является частью тела I шейного позвонка. Зуб II шейного позвонка — ось, вокруг которой вращается голова вместе с атлантом, поэтому II шейный позвонок называется осевым (axis).
На поперечных отростках шейных позвонков можно обнаружить рудиментарные реберные отростки (processus costalis), которые особенно развиты в VI шейном позвонке. VI шейный позвонок называется также выступающим (vertebra prominens), поскольку его остистый отросток заметно длиннее, чем у соседних позвонков.
Грудной позвонок (vertebra thoracica) (рис. 8) отличается большим, по сравнению с шейными, телом и почти круглым позвоночным отверстием. Грудные позвонки имеют на своем поперечном отростке реберную ямку (fovea costalis processus transversus), служащую для соединения с бугорком ребра. На боковых поверхностях тела грудного позвонка есть также верхняя (fovea costalis superior) и нижняя (fovea costalis inferior) реберные ямки, в которые входит головка ребра.
Поясничные позвонки (vertebra lumbalis) (рис. 9) отличаются строго горизонтально направленными остистыми отростками с небольшими промежутками между ними, а также очень массивным телом бобовидной формы. По сравнению с позвонками шейного и грудного отделов поясничный позвонок имеет относительно небольшое позвоночное отверстие овальной формы.
Крестцовые позвонки существуют раздельно до возраста 18—25 лет, после чего они срастаются друг с другом, образуя единую кость — крестец (os sacrum) (рис. 10А, 10Б, 43). Крестец имеет форму треугольника, обращенного вершиной вниз; в нем выделяют основание (basis ossis sacri) (рис. 10А, 10Б, 42), вершину (apex ossis sacri) (рис. 10А, 10Б) и латеральные части (pars lateralis), а также переднюю тазовую (facies pelvica) и заднюю (facies dorsalis) поверхности. Внутри крестца проходит крестцовый канал (canalis sacralis) (рис. 10А, 10Б). Основанием крестец сочленяется с V поясничным позвонком, а вершиной — с копчиком.
Латеральные части крестца образованы сросшимися поперечными отростками и рудиментами ребер крестцовых позвонков. Верхние отделы боковой поверхности латеральных частей имеют суставные ушковидные поверхности (facies auricularis) (рис. 10А, 10Б), посредством которых крестец сочленяется с тазовыми костями.
Передняя тазовая поверхность крестца вогнутая, с заметными следами сращения позвонков (имеют вид поперечных линий), образует заднюю стенку полости малого таза.
Четыре линии, отмечающие места сращения крестцовых позвонков, заканчиваются с обеих сторон передними крестцовыми отверстиями (foramina sacralia anteriora) (рис. 10А, 10Б).
Задняя (дорсальная) поверхность крестца, также имеющая 4 пары задних крестцовых отверстий (foramina sacralia dorsalia) (рис. 10А, 10Б), неровная и выпуклая, с проходящим по центру вертикальным гребнем. Этот срединный крестцовый гребень (crista sacralis mediana) (рис. 10А, 10Б) является следом сращения остистых отростков крестцовых позвонков. Слева и справа от него находятся промежуточные крестцовые гребни (crista sacralis intermedia) (рис. 10А, 10Б), образованные срастанием суставных отростков крестцовых позвонков. Сросшиеся поперечные отростки крестцовых позвонков формируют парный латеральный крестцовый гребень (crista sacralis lateralis).
Парный промежуточный крестцовый гребень заканчивается вверху обычными верхними суставными отростками I крестцового позвонка, а внизу — видоизмененными нижними суставными отростками V крестцового позвонка. Эти отростки, так называемые крестцовые рога (cornua sacralia) (рис. 10А, 10Б), служат для сочленения крестца с копчиком. Крестцовые рога ограничивают крестцовую щель (hiatus sacralis) (рис. 10А, 10Б) — выход крестцового канала.
Копчик (os coccygis) (рис. 11, 42) состоит из 3—5 недоразвитых позвонков (vertebrae coccygeae) (рис. 11), имеющих (за исключением I) форму овальных костных тел, окончательно окостеневающих в сравнительно позднем возрасте. Тело I копчикового позвонка имеет направленные в стороны выросты (рис. 11), которые являются рудиментами поперечных отростков; вверху у этого позвонка расположены видоизмененные верхние суставные отростки — копчиковые рога (cornua coccygea) (рис. 11), которые соединяются с крестцовыми рогами. По происхождению копчик является рудиментом хвостового скелета.
anatomy_atlas.academic.ru














 Самый первый позвонок всего столба – атлант, у него нет собственного тела. Атлант состоит из пары дуг, которые соединяются при помощи латеральной массы.
Самый первый позвонок всего столба – атлант, у него нет собственного тела. Атлант состоит из пары дуг, которые соединяются при помощи латеральной массы.
 Органы, которые отвечают за образование различных анатомических образований в шейном отделе, помимо этого, исполняют множество функций, которые играют важную роль для жизни человеческого организма.
Органы, которые отвечают за образование различных анатомических образований в шейном отделе, помимо этого, исполняют множество функций, которые играют важную роль для жизни человеческого организма.
























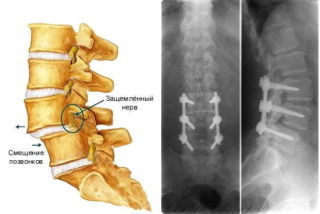
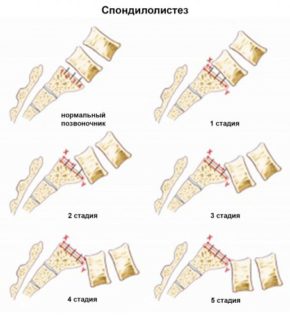

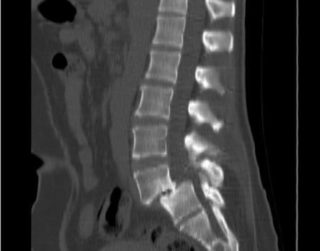

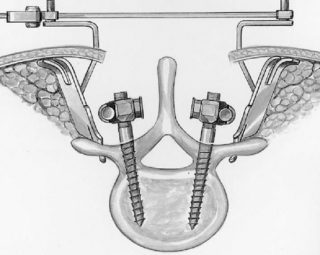
 В области правого подреберья расположены важные органы. Это печень, желчный пузырь и протоки, выводящие желчь, головка поджелудочной железы, часть 12-перстной кишки и ободочная кишка.
В области правого подреберья расположены важные органы. Это печень, желчный пузырь и протоки, выводящие желчь, головка поджелудочной железы, часть 12-перстной кишки и ободочная кишка. Желчный пузырь хранит желчь, которую продуцирует печень. Желчь активно участвует в пищеварительном процессе. Когда человек употребляет пищу, то желчный пузырь начинает сокращаться и выплескивать содержимое в желчный канал, который уже поставляет биологическую жидкость в кишечник.
Желчный пузырь хранит желчь, которую продуцирует печень. Желчь активно участвует в пищеварительном процессе. Когда человек употребляет пищу, то желчный пузырь начинает сокращаться и выплескивать содержимое в желчный канал, который уже поставляет биологическую жидкость в кишечник. В некоторых случаях боль сверху в боку – это следствие физиологических причин. Она развивается при быстрой ходьбе, во время бега либо активности после приема пищи.
В некоторых случаях боль сверху в боку – это следствие физиологических причин. Она развивается при быстрой ходьбе, во время бега либо активности после приема пищи. УЗИ по праву можно назвать «золотым стандартом» диагностики, поскольку у методики имеется масса преимуществ по сравнению с другими вариантами.
УЗИ по праву можно назвать «золотым стандартом» диагностики, поскольку у методики имеется масса преимуществ по сравнению с другими вариантами. Когда покалывание в боку появляется после приема пищи, то надо разобраться, на какие продукты реагирует организм. Иногда помогает диетическое питание, в тяжелых случаях требуется обратиться к гастроэнтерологу, он назначит лечение.
Когда покалывание в боку появляется после приема пищи, то надо разобраться, на какие продукты реагирует организм. Иногда помогает диетическое питание, в тяжелых случаях требуется обратиться к гастроэнтерологу, он назначит лечение. Зачастую при возникновении боли в правом боку под ребрами считается, что это дает о себе знать печень, а если болевые ощущения ниже, значит, аппендицит. На самом же деле причин для возникновения болей в правом боку под ребрами может быть множество. Относительно каждой из них мы во всех подробностях поговорим в данной статье.
Зачастую при возникновении боли в правом боку под ребрами считается, что это дает о себе знать печень, а если болевые ощущения ниже, значит, аппендицит. На самом же деле причин для возникновения болей в правом боку под ребрами может быть множество. Относительно каждой из них мы во всех подробностях поговорим в данной статье. У здоровых, но слабо тренированных людей, ведущих малоподвижный образ жизни, ощущение боли в правом подреберье возникает при увеличенных физических нагрузках, особенно если они следуют вскоре после плотной трапезы. Совмещение процесса переваривания пищи с усилением притока крови к печени из-за напряжения мышц брюшного пресса способствует растяжению ее тканей – орган слегка «разбухает». Одновременно усиливается отток желчи из желчного пузыря. Все это вызывает ноющую боль в правом боку, возрастающую при наклонах туловища. Поэтому не рекомендуется приступать к физической работе сразу после еды.
У здоровых, но слабо тренированных людей, ведущих малоподвижный образ жизни, ощущение боли в правом подреберье возникает при увеличенных физических нагрузках, особенно если они следуют вскоре после плотной трапезы. Совмещение процесса переваривания пищи с усилением притока крови к печени из-за напряжения мышц брюшного пресса способствует растяжению ее тканей – орган слегка «разбухает». Одновременно усиливается отток желчи из желчного пузыря. Все это вызывает ноющую боль в правом боку, возрастающую при наклонах туловища. Поэтому не рекомендуется приступать к физической работе сразу после еды. Резкая боль, возникающая в правом подреберье при глубоком вдохе или выдохе, может служить признаком целого ряда недугов – болезней сердечно-сосудистой системы, органов дыхания и желудочно-кишечного тракта, нервно-мышечных патологий, травм. В их числе:
Резкая боль, возникающая в правом подреберье при глубоком вдохе или выдохе, может служить признаком целого ряда недугов – болезней сердечно-сосудистой системы, органов дыхания и желудочно-кишечного тракта, нервно-мышечных патологий, травм. В их числе: Чтобы обнаружить истинную причину боли, пациенту необходимо сдать общий и биохимический анализ крови. Повышение уровня лейкоцитов свидетельствует о наличии воспалительного процесса без указания на его локализацию, а высокий уровень билирубина сигнализирует о проблемах с печенью. Также проводится лабораторный анализ мочи, показатели которого демонстрируют состояние мочевыделительной системы.
Чтобы обнаружить истинную причину боли, пациенту необходимо сдать общий и биохимический анализ крови. Повышение уровня лейкоцитов свидетельствует о наличии воспалительного процесса без указания на его локализацию, а высокий уровень билирубина сигнализирует о проблемах с печенью. Также проводится лабораторный анализ мочи, показатели которого демонстрируют состояние мочевыделительной системы. Зачастую при возникновении боли в правом боку под ребрами считается, что это дает о себе знать печень, а если болевые ощущения ниже, значит, аппендицит. На самом же деле причин для возникновения болей в правом боку под ребрами может быть множество. Относительно каждой из них мы во всех подробностях поговорим в данной статье.
Зачастую при возникновении боли в правом боку под ребрами считается, что это дает о себе знать печень, а если болевые ощущения ниже, значит, аппендицит. На самом же деле причин для возникновения болей в правом боку под ребрами может быть множество. Относительно каждой из них мы во всех подробностях поговорим в данной статье.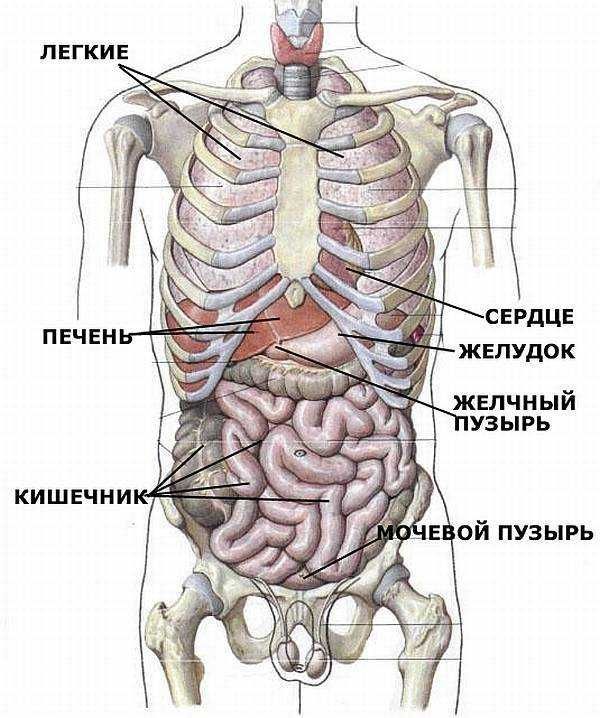 В это время и возникает ноющая боль в правой области живота под ребрами. 6. При почечной колике боль локализуется в правом подреберье и в подложечной области и затем распространяется по всему животу. Пожалуй, на этом список самых частых причин болей в правом боку можно закончить.
В это время и возникает ноющая боль в правой области живота под ребрами. 6. При почечной колике боль локализуется в правом подреберье и в подложечной области и затем распространяется по всему животу. Пожалуй, на этом список самых частых причин болей в правом боку можно закончить. Боль в правом боку… Если Вы, придя на прием к врачу, представите ему свои жалобы именно в этой формулировке, сразу же поставить диагноз он точно не сможет. Потребуются уточнения, в первую очередь, об уровне ее расположения: ведь в правой половине тела находится достаточно большое количество органов, патологии которых могут проявляться болью. Легкое, почка, печень, желчный пузырь и аппендикс – именно они чаще всего «виноваты» в возникновении этого симптома.
Боль в правом боку… Если Вы, придя на прием к врачу, представите ему свои жалобы именно в этой формулировке, сразу же поставить диагноз он точно не сможет. Потребуются уточнения, в первую очередь, об уровне ее расположения: ведь в правой половине тела находится достаточно большое количество органов, патологии которых могут проявляться болью. Легкое, почка, печень, желчный пузырь и аппендикс – именно они чаще всего «виноваты» в возникновении этого симптома. По статистике 20% больных регулярно обращаются в клинику с болью в спине справа под ребрами сзади. Самостоятельно определить, что именно стало ведущей причиной появления болезненных ощущений и такой локализации, невозможно. Начало лечения заключается в проведении диагностики и обращении в клинику за помощью к специалисту.
По статистике 20% больных регулярно обращаются в клинику с болью в спине справа под ребрами сзади. Самостоятельно определить, что именно стало ведущей причиной появления болезненных ощущений и такой локализации, невозможно. Начало лечения заключается в проведении диагностики и обращении в клинику за помощью к специалисту. Что такое гипереэкстензия для спины: польза, техника, ошибки при выполнении.
Что такое гипереэкстензия для спины: польза, техника, ошибки при выполнении.
 Все про грыжу крестцового отдела позвоночника: классификация и диагностика, профилактика и лечение.
Все про грыжу крестцового отдела позвоночника: классификация и диагностика, профилактика и лечение. Данная болезнь поражает людей чаще, чем это делают сердечные проблемы и диабет
Данная болезнь поражает людей чаще, чем это делают сердечные проблемы и диабет Женщины болеют им в два раза чаще мужчин
Женщины болеют им в два раза чаще мужчин Успешное оперативное вмешательство поможет забыть о боли
Успешное оперативное вмешательство поможет забыть о боли Любое заболевание сказывается на человеке, усложняя его жизнь. Некоторые виды заболеваний можно быстро вылечить, а некоторые заболевания не поддаются полному излечению. К таким заболеваниям относится деформирующий артроз. Деформирующий артроз поражает многие важные суставные соединения в организме человека: коленное соединение, тазобедренное соединение, сочленение стопы и т.д. Артроз очень распространенное заболевание, которому подвержен каждый 3 человек. И поэтому вопрос: как лечить деформирующий артроз стопы интересует многих людей.
Любое заболевание сказывается на человеке, усложняя его жизнь. Некоторые виды заболеваний можно быстро вылечить, а некоторые заболевания не поддаются полному излечению. К таким заболеваниям относится деформирующий артроз. Деформирующий артроз поражает многие важные суставные соединения в организме человека: коленное соединение, тазобедренное соединение, сочленение стопы и т.д. Артроз очень распространенное заболевание, которому подвержен каждый 3 человек. И поэтому вопрос: как лечить деформирующий артроз стопы интересует многих людей.
 Лечить деформирующий артроз стопы без медикаментов невозможно, так как с помощью медицинских препаратов, можно в короткие сроки:
Лечить деформирующий артроз стопы без медикаментов невозможно, так как с помощью медицинских препаратов, можно в короткие сроки: Деформирующий артроз (остеоартроз) – распространенное заболевание суставов, которое диагностируется у 6-7% всего взрослого населения в мире. Наиболее распространено это заболевание в пожилой возрастной группе старше 50 лет. Пенсионеры в возрасте от 65 и более лет входят в особую группу риска. Само заболевание представляет собой постепенное разрушение хрящевой ткани, являющейся незаменимым структурным элементом сустава, а также уменьшение количества синовиальной жидкости в суставной сумке. Следствием становится ухудшение работы сустава, снижение подвижности, деформация костной структуры.
Деформирующий артроз (остеоартроз) – распространенное заболевание суставов, которое диагностируется у 6-7% всего взрослого населения в мире. Наиболее распространено это заболевание в пожилой возрастной группе старше 50 лет. Пенсионеры в возрасте от 65 и более лет входят в особую группу риска. Само заболевание представляет собой постепенное разрушение хрящевой ткани, являющейся незаменимым структурным элементом сустава, а также уменьшение количества синовиальной жидкости в суставной сумке. Следствием становится ухудшение работы сустава, снижение подвижности, деформация костной структуры.


 2 отзыва
2 отзыва 1 отзыв
1 отзыв 9 отзывов
9 отзывов
 6 отзывов
6 отзывов Стельки-супинаторы при плоскостопии
Стельки-супинаторы при плоскостопии










 Плоскостопие — небезопасное заболевание, которому нужно уделить внимание.
Плоскостопие — небезопасное заболевание, которому нужно уделить внимание.
 Усталость после долгой ходьбы, сопровождающаяся отеком ног, болью, чувством жжения икр, которое дает о себе знать ближе к ночи.
Усталость после долгой ходьбы, сопровождающаяся отеком ног, болью, чувством жжения икр, которое дает о себе знать ближе к ночи. ожирение — при большой нагрузке веса стопа не может выдержать и прогибается;
ожирение — при большой нагрузке веса стопа не может выдержать и прогибается;



 ручной массаж;
ручной массаж; Хороший результат дает попеременная ходьба на внутренней и внешней стороне стопы. Руки должны находиться на поясе.
Хороший результат дает попеременная ходьба на внутренней и внешней стороне стопы. Руки должны находиться на поясе.









 corewalking.com
corewalking.com











 Лёгкий вариант
Лёгкий вариант Более сложный вариант
Более сложный вариант




































 Операция по удалению гигромы лучезапястного сустава, проводится под местной анестезией. Место предполагаемого доступа обкалывается анестетиком так, что больной не чувствует боли. Кожа послойно рассекается скальпелем, края раны разводятся в стороны. Щипцами захватывают верхний край кисты на запястье, ножницами иссекается от окружающих тканей. После извлечение гигромы сопоставляют края и ушивают рану. Швы снимают спустя 5–10 дней.
Операция по удалению гигромы лучезапястного сустава, проводится под местной анестезией. Место предполагаемого доступа обкалывается анестетиком так, что больной не чувствует боли. Кожа послойно рассекается скальпелем, края раны разводятся в стороны. Щипцами захватывают верхний край кисты на запястье, ножницами иссекается от окружающих тканей. После извлечение гигромы сопоставляют края и ушивают рану. Швы снимают спустя 5–10 дней. Артроскопическая операция – щадящая и малотравматичная. Посредством небольшого прокола кожи вводятся манипуляторы. Оптико-волоконная система передает видеоизображение на экран монитора, а хирург управляет хирургическим инструментом. Гигрома отсекается и вылущивается со всеми прилежащими к ней тканями. Заживление наступает в течение 3–7 дней.
Артроскопическая операция – щадящая и малотравматичная. Посредством небольшого прокола кожи вводятся манипуляторы. Оптико-волоконная система передает видеоизображение на экран монитора, а хирург управляет хирургическим инструментом. Гигрома отсекается и вылущивается со всеми прилежащими к ней тканями. Заживление наступает в течение 3–7 дней. Лазерная операция оставляет на коже эстетический шрам практически незаметный посторонним. После обезболивания лучом лазера рассекается эпидермис, щипцами захватывается край капсулы и вытягивается. Лазер отсекает кисту на запястье. Косметическим шовным материалом ушивается рана. Реабилитация – 1–5 дней. Операция абсолютно бескровная.
Лазерная операция оставляет на коже эстетический шрам практически незаметный посторонним. После обезболивания лучом лазера рассекается эпидермис, щипцами захватывается край капсулы и вытягивается. Лазер отсекает кисту на запястье. Косметическим шовным материалом ушивается рана. Реабилитация – 1–5 дней. Операция абсолютно бескровная.
 При активном росте, увеличенное доброкачественное образование сдавливает нервы, сосуды. В результате происходит потеря чувствительности , нарушение питания тканей и ощущение ползания мурашек. Когда киста на запястье воспаляется. Кожа над ней становится красно-багрового цвета, лоснится и блестит. Отмечается локальная болезненность, гипертермия и пульсация. Развивается гнойный бурсит или тендовагинит.
При активном росте, увеличенное доброкачественное образование сдавливает нервы, сосуды. В результате происходит потеря чувствительности , нарушение питания тканей и ощущение ползания мурашек. Когда киста на запястье воспаляется. Кожа над ней становится красно-багрового цвета, лоснится и блестит. Отмечается локальная болезненность, гипертермия и пульсация. Развивается гнойный бурсит или тендовагинит.







 Такое заболевание, как правило, поражает суставы рук и ног. Обычно киста в области лучезапястного сустава встречается у спортсменов, музыкантов, секретарей-машинисток, швей и людей иных профессий, занимающихся однообразным ручным трудом.
Такое заболевание, как правило, поражает суставы рук и ног. Обычно киста в области лучезапястного сустава встречается у спортсменов, музыкантов, секретарей-машинисток, швей и людей иных профессий, занимающихся однообразным ручным трудом. Первое время образование на кисти не доставляют неудобства. Однако при увеличении в размерах она выглядит не совсем эстетично, и нередко препятствует выполнению профессиональных или бытовых движений.
Первое время образование на кисти не доставляют неудобства. Однако при увеличении в размерах она выглядит не совсем эстетично, и нередко препятствует выполнению профессиональных или бытовых движений. В том числе пункцию используют, чтобы установить точный диагноз и исключить наличие злокачественного образования на месте опухоли.
В том числе пункцию используют, чтобы установить точный диагноз и исключить наличие злокачественного образования на месте опухоли. Такое заболевание, как правило, поражает суставы рук и ног. Обычно киста в области лучезапястного сустава встречается у спортсменов, музыкантов, секретарей-машинисток, швей и людей иных профессий, занимающихся однообразным ручным трудом.
Такое заболевание, как правило, поражает суставы рук и ног. Обычно киста в области лучезапястного сустава встречается у спортсменов, музыкантов, секретарей-машинисток, швей и людей иных профессий, занимающихся однообразным ручным трудом. Первое время образование на кисти не доставляют неудобства. Однако при увеличении в размерах она выглядит не совсем эстетично, и нередко препятствует выполнению профессиональных или бытовых движений.
Первое время образование на кисти не доставляют неудобства. Однако при увеличении в размерах она выглядит не совсем эстетично, и нередко препятствует выполнению профессиональных или бытовых движений. В том числе пункцию используют, чтобы установить точный диагноз и исключить наличие злокачественного образования на месте опухоли.
В том числе пункцию используют, чтобы установить точный диагноз и исключить наличие злокачественного образования на месте опухоли.







 Начнут восстанавливаться хрящевые ткани, снизится отечность, вернется подвижность и активность суставов. И все это без операций и дорогостоящих лекарственных препаратов. Достаточно лишь начать.
Начнут восстанавливаться хрящевые ткани, снизится отечность, вернется подвижность и активность суставов. И все это без операций и дорогостоящих лекарственных препаратов. Достаточно лишь начать.













