При недостатке какого витамина возникает болезнь рахит: Рахит у детей: причины, симптомы, диагностика и лечение
Что такое рахит? | ФГБУ «НМИЦ эндокринологии» Минздрава России
Рахит– это целая группа заболеваний, при которых нарушается формирование костей и зубов, а также происходят патологические изменения в работе мышц. В большинстве случаев, под рахитом понимают дефицит витамина Д, но это не совсем верно. Основными причинами развития рахита у детей являются недостаточное обеспечение кальцием и фосфором костей в период активного роста. Недостаток витамина Д может лишь в некоторых случаях приводить к развитию рахита, но не во всех.
Что приводит к рахиту?
- дефицит витамина Д
- нарушение работы кишечника (жидкий стул или мальабсорбция)
- нарушение работы почек (почечная недостаточность)
- нарушение работы печени (тирозинемия, печеночная недостаточность)
- мутации в генах (это группа наследственных форм рахита)
Основные проявления рахита
- низкий рост
- позднее начало самостоятельной ходьбы
- прогрессирующее искривление ног с момента начала ходьбы (О-образные или Х-образные)
- деформация грудной клетки
- переваливающая или «утиная» походка
- ребенок длительно не может ходить, часто просится на руки или посидеть
- боли в ногах
- судороги
- переломы костей
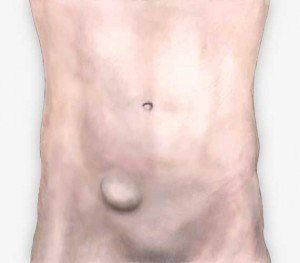
- большой живот (как у лягушки)
- на руках и ребрах могут появиться утолщения
- вытянутая форма черепа с увеличенным лбом
- позднее прорезывание зубов или частый кариес и раннее выпадение зубов
- может быть выпадение волос
Какое обследование необходимо пройти, чтобы установить диагноз рахит?
- анализ крови сдать натощак: кальций, фосфор, креатинин, щелочная фосфатаза, паратгормон, витамин Д
- анализ мочи: (правильно будет сдать разовую утреннюю порцию мочи!) кальций, фосфор, креатинин
- рентгенография костей нижних и верхних конечностей, грудной клетки, по результатам которой будут обнаружены характерные признаки рахита
Характерные изменения костей при рахите по рентгенограмме
– по рентгенограмме характерными призаками рахита являются: неоднородная структура метафизов трубчатых костей (размытость метафизов), переломы, деформации ребер («нити жемчуга), искривление костей рук и ног
Важно: при рахите точно будут изменены в крови один или более показателей.
– если будет заподозрена наследственная форма рахита, то необходимо выполнить генетический анализ.
Основные критерии постановки диагноза Гипофосфатемический рахит:
- рахитические деформации костей
- нарушение походки, чаще с момента начала самостоятельной ходьбы
- раннее выпадение зубов
- в крови: низкий фосфор, высокой уровень щелочной фосфатазы, норма кальция и норма паратгормона
- в моче: повышен уровень фосфора
- по рентгенограмме: деформация костей, размытые метафизы (рисунок 4 и рисунок 5)
Основные критерии постановки диагноза витамин-Д-зависимый рахит:
- рахитические деформации костей
- мышечная гипотония, позднее начало самостоятельной ходьбы, нарушение походки
- очень редко- выпадение волос на голове, бровей и ресниц
- преждевременное выпадение зубов или стертость зубов
- в крови: низкий кальций и низкий фосфор, высокой уровень щелочной фосфатазы и высокий паратгормон
- в моче: повышен уровень фосфора, может быть повышен уровень кальций
- по рентгенограмме: деформация костей, размытые метафизы
Как лечится рахит у детей?
Важно: не все формы рахита лечатся витамином Д (холекальциферолом) или пребыванием на солнце!
- если рахит вызван дефицитом витамина Д из-за неправильного питания (ребенок ест только каши, булочки в рационе), то назначают холекальциферол и правильное питание
- если выявлен гипофосфатемический рахит, то лечат препаратами фосфора (фосфорный буфер) и активным витамином Д (альфакальцидол, кальцитриол)
- если рахит обусловлен нарушением обмена витамина Д, то назначают наиболее активные формы витамина Д (альфакальцидол, кальцитриол) и препараты кальция
- при тяжелых искривлениях ног может потребоваться операция
Что будет если не лечить ребенка?
- тяжелые деформации
- судороги могут привести к остановке дыхания
- полная потеря зубов
- низкий рост из-за тяжелых деформаций, низкий вес
- ребенок может перестать ходить из-за сильной боли и переломов
К каким врачам обращаться?
- педиатру
- эндокринологу
- ортопеду
Лечение рахита у детей
К нам на сайт продолжают поступать вопросы, связанные с заболеваемостью рахитом у детей раннего возраста: нужно ли давать витамин Д летом, всегда ли позднее прорезывание зубов – признак рахита, каждому ли ребенку показан витамин Д и какую его форму лучше выбрать… Знакомим вас с классической точкой зрения на эту проблему.
Рахит (от греч.rhahis – спинной хребет, позвоночник) – заболевание детей грудного и раннего возраста с расстройством костеобразования и недостаточностью минерализации костей, вызванное нарушением фосфорно-кальциевого обмена вследствие дефицита витамина D и его активных метаболитов.
Немного истории, Рахит известен со времен Сорана Эфесского (98-138г до н.э.) и Галена (131-211 год н.э.) В 1650 году впервые рахит описал английский ортопед Ф.Глиссон и некоторое время рахит называли «английской болезнью». Любопытно, что в настоящее время, по данным английских педиатров витамин Д-дефицитный рахит встречается лишь у выходцев из Азии (англичане называют его «азиатской болезнью») именно в связи с традициями питания по позднему введению прикорма животным белком и профилактического назначения витамина Д. В начале ХХ века наш соотечественник И.Шабад обнаружил, что рыбий жир трески достаточно эффективен для профилактики и лечения рахита, В 1920 году американский ученый Мелланби установил, что активным веществом в рыбьем жире является жирорастворимый витамин, а выделил витамин D Mc Collum в 1922 году, после чего стали активно изучать действие витамин Д на кости, мышцы, кишечник и почки.
Рахит встречается во всех странах, но особенно часто в северных районах, где отмечается недостаток солнечного света. Дети, рожденные осенью и зимой, болеют рахитом чаще и тяжелее. Частота Рахита в последние годы в России среди детей раннего возраста колеблется от 54 до 66 %, для примера, в Болгарии, где много солнечных дней, распространенность рахита около 20%. Рахит развивается у детей, имеющих те или иные факторы предрасположенности, спектр которых у каждого ребенка индивидуален. Сочетание различных факторов определяет сроки начала и тяжесть течения рахита. Со стороны матери – это возраст младше 17 и старше 35 лет, токсикозы беременности, обменные заболевания, патология со стороны желудочно-кишечного тракта, почек, дефекты питания во время беременности и лактации (диеты с дефицитом белка, кальция, фосфора, витамина Д, В1, В2, В6, гиподинамия, недостаточная инсоляция, осложненные роды, неблагополучные социально-экономические условия.
Со стороны ребенка – это время рождения (чаще болеют дети, рожденные с июня по декабрь), недоношенность, дети из двоен, морфофункциональная незрелость, крупный плод (более 4 кг), бурная прибавка массы тела в течении первых 3-х месяцев жизни, вскармливание грудным, но «старым» донорским молоком, раннее искусственное и смешанное вскармливание неадаптированными молочными смесями, позднее введение прикорма (1 л женского молока содержит 40-70 МЕ витамина D3, а коровьего 5-40 МЕ, 1г желтка куриного яйца содержит 140-390 МЕ витамина D3), дети, получающие преимущественно вегетарианские прикормы (каши, овощи), недостаточное пребывание на свежем воздухе, недостаточный или ограниченный двигательный режим (тугое пеленание, гипсовые лангеты, ношение шин, отсутствие ЛФК и массажа), перинатальная энцефалопатия с поражением III желудочка, заболевания кожи, печени, почек, синдром мальабсорбции, частые ОРВИ и кишечные инфекции, прием гормонов и противосудорожных препаратов.
В настоящее время установлено, что витамин D3 (холекальциферол) образуется в коже под воздействием ультрафиолетовых лучей (наибольшим «антирахитическим действием обладают лучи с длиной волны между 290-310 ммк – лучи Дорно). Солнечное облучение кожи в течении 10-30 минут способствует образованию 200МЕ витамина Д. При благоприятных условиях в коже ребенка образуется необходимое количество витамина D.
Регуляцию фосфорно-кальциевого обмена кроме витамина Д осуществляют паратгормон и кальцитонин. Представим себе общую схему обмена кальция и фосфора. Физиологические колебания Са и Р поддерживаются в довольно узких границах (Са крови – 2-2,8 ммоль/л). Снижение Са в крови немедленно активирует синтез паратиреоидного гормона, который усиливает выведение Са из костной ткани в кровь, а также выделение фосфора почками, в результате уменьшения его обратного всасывания в почечных канальцах и сохраняется таким образом, нормальное соотношение Са:Р (произведение Са х Р является постоянной величиной). При снижении Са в крови витамин Д3 временно увеличивает вымывание Са из кости, одновременно усиливает всасывание Са из кишечника. После восстановления Са в крови до нормы витамин Д улучшает качество костной ткани: способствует увеличению количества костных клеток-остеобластов, минерализацию кости.
Следует учитывать, что к изменениям костной ткани могут приводить первичные генетически обусловленные и вторичные заболевания органов, участвующих в метаболизме витамина Д: паращитовидных желез, желудочно-кишечного тракта, почек, печени, костной системы. В таких случаях заболевание характеризуется как рахитоподобный синдром основного заболевания (гипопаратиреоза, почечного тубулярного ацидоза, синдрома Де-Тони-Дебре-Фанкони и т.д.). Нарушение Са-Р обмена возникает и при длительном употреблении некоторых лекарственных препаратов (глюкокортикоиды, тиреоидные гормоны, противосудорожные средства, гепарин, тетрациклин и др.). При этих заболеваниях, костные нарушение, как правило, возникают позднее, на 2-м году жизни и бывают более грубыми.
Клиника рахита
Характерная клиническая картина служит основой его диагностики. Являясь общим заболеванием, рахит сопровождается появлением различных симптомов со стороны многих систем. Различают 3 периода заболевания: начальный, период разгара, период реконвалесценции, когда исчезают признаки активного рахита и период остаточных явлений. Также рахит различают по трем степеням тяжести (I – легкая, II – среднетяжелая, III – тяжелая) по характеру течения бывает острый, подострый, рецидивирующий.
- Рахит I степени тяжести характеризуется нарушениями со стороны центральной нервной и вегетативной систем: беспокойство, пугливость, раздражительность, вздрагивание, потливость; мышечной системы: гипотония мышц, появление запоров; и костей: небольшая податливость краев большого родничка.
- Рахит II степени характеризуется выраженными изменениями со стороны костной ткани: формирование теменных бугров, рахитических четок на 5-8 ребрах, деформация грудной клетки, расширение нижней апертуры грудной клетки с втяжением ребер (Гаррисонова борозда), мышц (выраженная гипотония, «лягушачий» живот, разболтанность суставов).
- Рахит III степени – происходит размягчение костей основания черепа, появляется запавшее переносье («седловидный» нос), экзофтальм, «олимпийский лоб», грубая деформация грудной клетки («куриная грудь», «грудь сапожника»), деформация позвоночника (рахитический кифоз), утолщение ростковой части кости предплечья в виде рахитических «браслетов» и фаланг пальцев («нити жемчуга»), деформация трубчатых костей нижних конечностей (Х- или О-образные). У детей, больных рахитом, нарушается время появления и порядок прорезывания зубов, дефекты эмали. При рахите наблюдается задержка развития статических, моторных функций, наблюдается нарушение функции многих внутренних органов и систем (легочной, сердечно-сосудистой, гепато-лиенальный синдром). В ряде случаев возможно развитие гипохромной анемии, связанной не только с дефицитом железа, но и со структурно-функциональными изменениями самих эритроцитов.
- Острое течение отмечается у детей первого полугодия, родившихся с крупной массой тела (более 4 кг) или у младенцев с большой месячной прибавкой массы. Симптомы нарастают быстро, наблюдается процесс размягчения кости, уплощается затылок, размягчаются кости черепа.
- Подострое течение чаще у детей с внутриутробной или постнатальной гипотрофией, недоношенных детей или у детей первого полугодия, получающих недостаточную дозу витамина Д. Развитие заболевания более медленное, преобладают процессы гиперплазии (разрастания) костной ткани, может перейти в острое состояние, после частых респираторных инфекций.
Рецидивирующее течение рахита характеризуется периодами клинического улучшения и ухудшения заболевания на фоне различной соматической патологии, изменениями вскармливания, ухода. Возможно и непрерывно-рецидивирующее течение.
Для диагностики периода и течения рахита определяют в крови уровень кальция, фосфора, активность щелочной фосфатазы, иногда делают рентгенограмму запястья. Концентрация фосфора в сыворотке крови может снижаться до 0,65 ммоль\л и даже ниже при норме у детей до 1 года 1,5-1,8 ммоль\л, концентрация кальция – до 2,0-2,7 ммоль\л. Соотношение между уровнями Са и Р в сыворотке крови, в норме равное 2:1, в период разгара рахита повышается до 3:1- 4:1. Вместе с тем, в начальном периоде рахита и в разгаре остеомаляционных явлений количество кальция может быть нормальным. В сыворотке крови повыщается активность щелочной фосфатазы ( выше 400 ЕД\л ). С мочой выделяется повышенное количество аминокислот, фосфора и кальциурия (аминоацидурия и кальциурия – выше 10 мг\кг в сутки).
Профилактика и лечение
Профилактика рахита складывается из антенатальной (во время беременности) и постнатальной (после рождения). Бывает неспецифической и специфической. Во время беременности профилактика предусматривает в первую очередь:
- Соблюдение режима дня с достаточным сном днем и ночью. Прогулки на свежем воздухе не менее 2-4 ч ежедневно, в любую погоду.
- Рациональной питание беременной: ежедневное употребление не менее 180 г мяса, 100 г рыбы (3 раза в неделю), 100 г творога, 30-40 г сыра, 300 г хлеба, 500 г овощей, 0,5 л молока или кисломолочных продуктов. Иногда вместо молока рекомендуют применять специальные молочные напитки, предназначенные для женщин во время беременности и кормления грудью (Думил мама плюс, Энфамама, Фемилак и др.), способные предупредить нарушения фосфорно-кальциевого обмена у женщины, плода, младенца во время беременности и кормления грудью или прием поливитаминных препаратов на протяжении беременности и периода лактации.
- Беременным женщинам из группы риска (нефропатии, сахарный диабет, гипертоническая болезнь, ревматизм и др.) необходим дополнительный прием, начиная с 28-32 недели беременности витамина Д в дозе 500-1000 МЕ в течение 8 недель вне зависимости от времени года.
- Применение препаратов кальция, также диета, обогащенная кальцием.
- Вместо препаратов витамина Д можно применять в зимний и весенний периоды года, особенно в северных районах, ультрафиолетовое облучение, способствующее самостоятельному синтезу собственного витамина Д кожей. Курсом 20-30 сеансов.
Постнатальная профилактика рахита:
- Организация правильного питания малыша. При грудном вскармливании особое внимание для успешной и продолжительной лактации кормящая мама должна уделять правильному питанию. Суточный рацион должен быть разнообразным и включать необходимое количество белка, в т.ч. и животного; жира, содержащего полиненасыщенные жирные кислоты, сложные углеводы, витамины и микроэлементы. Целесообразно продолжить прием поливитаминных препаратов, начатых еще во время беременности или вышеуказанных специальных молочных смесей.
- При смешанном и искусственном вскармливании рекомендуются адаптированные заменители грудного молока, имеющие сбалансированное соотношение Са-Р не менее 1,2-2) и содержание витамин Д3. При употреблении таких смесей не рекомендуется раннее введение прикормов и дополнительных витаминных препаратов.
- Также следует уделять внимание физическому развитию малыша, прогулкам и закаливанию, гимнастике и массажу.
После рождения профилактика рахита производится витамином Д, минимальная профилактическая доза составляет для здоровых доношенных детей раннего возраста 400-500 ЕД в сут, назначается с 3-4 недельного возраста в осеннее-зимне-весенний периоды с учетом условий жизни ребенка и факторов риска развития заболевания. Если в летний период пасмурно, дождливо, то целесообразно продолжить витамин Д и летом. Дети с малыми размерами родничка имеют лишь относительные противопоказания к назначению витамина Д. Специфическая профилактика рахита им проводится, начиная с 3-4- месяцев жизни под контролем размеров большого родничка, окружности головы, а также с учетом всех параметров клинической картины (чтобы исключить возможную патологию!). Поскольку при малых размерах и закрытом родничке после 6 месяца (вариант нормы) возможно развитие рахита, то профилактическую дозу витамина Д в таких случаях следует заменить лечебной.
Правильная профилактика рахита является обязательным компонентом коррекции нарушений фосфорно-кальциевого обмена у растущего ребенка в современных условиях. Подбор же лечебных доз витамина Д проводится в соответствии с особенностями клиники рахита, степени его тяжести и динамики заболевания. Дозы (от 2500 до 5000 МЕ) и длительность терапии рахита весьма вариабельны и зависят от многих факторов, в том числе и от индивидуальных особенностей организма. Кроме витамина Д3 назначают курсами препараты кальция, магния, витамина Е, А, С, метаболические препараты оротат калия, элькарнитин, АТФ, Акти-5. Восстановительная терапия включает массаж и ЛФК, которые назначаются через 2 недели после начала медикаментозной терапии, курсы хвойно-солевых ванн.
Рахит не является противопоказанием для проведения профилактических прививок. Через 2-3 недели от начала терапии возможно проведение вакцинации. Таков взгляд на рахит традиционной медицины. Не можем не напомнить однако, что в лечении каждого заболевания существуют общие принципы и индивидуальные рекомендации. Руководствуясь целостным и индивидуальным подходом к любой проблеме в организме, специалисты нашего Центра отдают предпочтение неспецифическим методам профилактики рахита, считая основными здоровый образ жизни с младенчества, грудное вскармливание, разумную физическую активность, массаж и гимнастику, а при необходимости, гомеопатическую коррекцию и общеукрепляющее лечение.
Автор: Сусенкова Ирина Игоревна, врач-педиатр, невролог.
Рахит. Диагностика, лечение и профилактика
Рахит – это расстройство костеобразования, при котором кости размягчаются, что чревато их деформацией и переломами. Состояние обусловлено недостатком витамина D. Патология связана с дисбалансом минерального обмена. Рахит называют болезнью «осенних» детей, так как именно солнечный свет помогает клеткам кожи преобразовывать витамин D из пассивного состояния в активное. Рахит поражает главным образом детей, хотя патология может развиться у взрослых (остеомаляция).
Для корректного усвоения кальция, фосфора требуется витамин D. При нехватке витамина D в кровь поступает недостаточное количество минералов, нарушается кальциевый обмен. Помимо нехватки витамина D, провоцирующим фактором рахита считают дефицит кальция в рационе. Некоторые пищеварительный расстройства, длительная рвота, понос, заболевания почек, печени также влияют на усвоение кальция, фосфора.
Симптомы рахита
Первые симптомы обычно появляются у двухмесячных малышей: беспокойство, плохой сон, потливость, зуд, облысение (преимущественно затылка). Затем происходит снижение мышечного тонуса – заметен «лягушачий» живот.
Симптомы рахита включают:
- боль в костях;
- ломкость костей;
- запоры;
- краниотабес: остеомаляция (размягчение) костей черепа;
- реберно-хрящевые утолщения – видны «бусины» под кожей грудной клетки: «четки»;
- задержку физического развития: малый рост, вес;
- деформацию грудной клетки: выпирание грудины – «куриная грудь»;
- спинальные, тазовые или черепные уродства: горб, узкий таз, голова квадратной формы;
- деформацию костей конечностей: кривые ноги;
- тетанию: непроизвольные мышечные спазмы;
- расширение запястий: «рахитические браслеты»;
- нарушение прорезывания зубов.
Диагностика рахита
Диагноз «рахит» грамотный педиатр ставит после физического осмотра малыша. Подтверждают диагноз скрининг-тестом «проба Сулковича», выявляющем уровень кальция в утренней моче.
Анализ крови необходим для подтверждения низкого содержания кальция и фосфора в крови. При рахите сывороточный уровень щелочной фосфатазы высокий, а лимонной кислоты – низкий. Метаболический ацидоз выявляют посредством анализа газов крови (артериальной).
Рентгенологическое исследование позволяет увидеть потерю кальция: остеопороз, изменения в структуре и/или форме костей. Также назначают УЗИ костей предплечья.
Лечение рахита
Терапия заключается в курсовом строго дозированном приеме витамина D, назначении богатой кальцием и фосфором диеты. Рекомендован массаж, лечебные ванночки, гимнастика, ежедневное пребывание на воздухе. Если рахит обусловлен заболеваниями почек, печени, проводят лечение основной патологии.
Отсутствие адекватной терапии при лечении рахита приводит к деформации скелета, конечностей, неправильному прикусу и другим проблемам.
Профилактика рахита
О профилактике женщина должна позаботиться еще во время беременности.
Необходимы:
- Рациональное питание.
- Достаточная инсоляция (пребывание на воздухе).
- Соблюдение режима дня.
- Наблюдение в консультации.
- Прием с 32 недели витамина D.
Профилактика рахита включает:
- Грудное вскармливание или адаптированные смеси.
- Своевременное введение прикорма.
- Регулярные прогулки.
- Массаж, гимнастику.
- Специфическую профилактику (прием витамина D).
Для диагностики и лечения рахита, а также для получения подробнейших консультаций обращайтесь к опытным педиатрам медицинских центров «Президент-Мед»
Автор: Мамунц Цовинар Алексеевна
Главный врач Президент-Мед г. Видное
Высшее медицинское, Пермский государственный медицинский институт, лечебный факультет, специальность-лечебное дело
Записаться к врачу
Диагностика рахита – сдать анализ в СЗЦДМ
Рахит – это заболевание, вызванное недостатком витамина D, кальция, фосфатов и нарушением усвояемости этих элементов. Наблюдается детей в возрасте до 3 лет. Выражено в несоответствии потребностей растущего организма и недоразвитости систем. У детей старшего возраста подобные отклонения называют остеомаляция (размягчение костей, недостаток минералов), у взрослых ― остеопороз (потеря кальция в костях).
Проявляется множественными патологиями костного скелета: искривление нижних конечностей, размягчением костей черепа, деформирование грудины, позвоночника. В России рахит во всех формах отмечают у 50% доношенных младенцев и у 80% недоношенных. У половины из них имеются слабо выраженные признаки заболевания.
Причины и факторы развития рахита-
Недополучение ультрафиолета (недостаток прямых солнечных лучей), необходимого для синтезирования витамина D.
-
Нехватка витамина D в употребляемой пище, например, низкий уровень содержания витамина в организме кормящей женщины. Следует знать, что это является наиболее вероятной причиной, т. к. 80% от нормы поступает с пищей, лишь 20% синтезируется организмом под воздействием UV-лучей.
-
Эндогенные причины (расстройство процессов всасывания, преобразования элементов в активную форму).
-
Дефицит кальция и фосфатов увеличивает риск возникновения рахита. Поскольку наибольшее поступление микроэлементов к плоду осуществляется на последнем триместре беременности, то недоношенные дети автоматически попадают в группу риска.
-
Генетическая предрасположенность к рахиту (наиболее часто встречается у детей негроидной расы).
Наибольший процент больных в северных районах, где из-за холодов дети большую часть времени проводят в помещениях. Там, где солнце не поднимается высоко над горизонтом. В туманных районах, в местах, где небо часто покрыто облаками, а солнечных дней минимальное количество. Влияет и экологическая обстановка, загазованность воздуха, большое количество частиц. В перечисленных случаях ультрафиолетовые лучи практически не попадают на землю и людей. Исходя из этого проводить профилактику дефицита витамина D необходимо всем детям рожденным в конце лета, осенью, зимой.
Заболевание можно разделить по этиологическим признакам, клиническим проявлениям, течению, степени тяжести. Некоторые формы можно скорректировать изменив образ жизни, начав принимать медикаменты. Отдельные виды являются врожденными и требуют наблюдения в течение всей жизни.
Этиологическая классификация (первичные рахиты)-
D-дефицитный, делиться на кальцийпенический, фосфопенический и рахит без корректив уровня кальция, фосфора.
-
D-зависимый ― является генетическим повреждением, при котором нарушен синтез производных элементов в почках.
-
D-резистентный ― врожденное нарушение поглощения фосфата и других элементов.
Вызваны сторонними болезнями почек, ЖКТ, нарушением обмена:
-
Симптомокомплекс мальабсорбции (недостаточное всасывание в тонком кишечнике).
-
Хронические сбои в работе почек, функциональные нарушения желчевыводящих путей.
-
Врожденные метаболические заболевания (тирозинемия, тубулопатии и подобное).
Вызвать развитие рахита может длительный прием медикаментов, например, противосудорожных средств, диуретиков, глюкокортикоидов.
Классификация по клиническому течению-
Острая форма — ярко выраженные симптомы невралгии и остеомаляции (деформация костей скелета, болевой синдром, гипотония мышц).
-
Подострое течение — выраженное разрастание остеоидной ткани: лобные и теменные бугорки, утолщение суставов запястий и голеностоп, на ребрах, межфаланговых суставах.
-
Рецидивирующее (волнообразное) течение болезни, когда на фоне перенесенного рахита в прошлом, начинается новая стадия в острой форме.
Тяжесть течения болезни
-
I стадия (легкая) — начальный период нехватки витамина D, фосфора или кальция. Характеризуется незначительными изменениями и симптомами. Иногда наблюдается невыраженная гипотония мышц.
-
II стадия — рахит средней тяжести — явные нарушения общего состояния, умеренные костные изменения, мышечной и кроветворной систем. Видна отчетливая деформация черепной коробки, грудной клетки, конечностей.
-
III стадия — тяжелая форма. В настоящее время практически не встречается. Характеризуется серьезными поражениями костной системы, внутренних органов и ЦНС. Это проявляется в отставании развитии на физическом и психическом уровне, заторможенностью, нарушением аппетита и сна. Нарушена функция сердечно-сосудистой системы.
Рахит имеет циклическое течение, в котором проходит четыре стадии развития: начальный период, острый, период репарации (частичное восстановление) и последний период остаточных явлений. Некоторые произошедшие изменения костной системы и суставов исправить не представляется возможным. Даже если причина возникновения патологии была своевременно определена и устранена.
Первичная симптоматика незначительна, часто не привлекает внимания родителей. Симптомы заболевания проявляются в беспокойстве, тревожном сне, капризности. Часто снижается аппетит, появляются запоры. Ребенок потеет во сне, особенно интенсивно на волосистой части головы. Зуд и постоянное трение о постельное белье приводит к облысению затылка. Пот имеет специфический кислый запах. Появляется дермографизм (красные пятна), что свидетельствует о гиперчувствительности кожи.
В период прогрессирования заболевания изменения становятся более видимыми:
-
Остеомаляция ― сдавливание, искажение формы грудной клетки из-за нехватки минералов в костях и суставах.
-
Искривление нижних конечностей из-за слабости мышц и связок под весом тела.
-
Рахитический остеогенез (избыточное формирование костной ткани).
Если провести тестирование, то можно обнаружить, что ребенок отстает в развитии физически и психологически.
Период выздоровления характеризуется ослабление или полным отсутствием клинических и лабораторных симптомов рахита. Однако, деформация скелета останется неизменной. Может прогрессировать при благоприятных для этого условиях во взрослом возрасте. Перенесенный рахит является причиной сужения малого таза у женщин, что затруднит нормальные роды.
У детей раннего возраста заболевание вызывает деформацию скелета. Нарушается обмен веществ, что приводит к другим патологическим состояниям. Заболевание, перенесенное в детстве, в подростковом возрасте приводит к изменению осанки, плоскостопию, деформации костей таза, является причиной кариеса. Вследствие недостатка кальция, фосфора и магния наблюдается мышечная дистрофия, нарушение моторики ЖКТ. Дети, перенесшие рахит, склонны к частым простудным заболеваниям, наблюдается дисфункция иммунитета.
При дефиците витамина D, а также при ограниченном поступлении кальция или их потери через почки в плазме крови снижается концентрация ионизированного кальция. Это сразу вызывает замедление окислительных процессов в организме и накопление недоокисленных метаболитов. Накопление в сыворотке крови кислых продуктов одновременно с понижением уровня кальция нарушает работу центральной и вегетативной нервной систем. На этом фоне наблюдается снижение работоспособности тонкой кишки ― снижение скорости всасывания макро- и микроэлементов.
Нарушение секреторной активности желудка, кишечника и поджелудочной железы выражается в метеоризме, неустойчивом стуле, увеличении печени и селезенки. Во время острого течения рахита у детей могут диагностировать гипохромную анемию. В редких случаях развивается тяжелая форма анемии Якш Гайема. Симптомы синдрома таковы: слабость, лихорадка, расстройства ЖКТ, задержка физического развития.
Диагноз «рахит» ставят на основании лабораторных анализов, результатов инструментальной диагностики (рентген) и клинических проявлений. Наиболее ранних биохимическим признаком, обнаруживаемым задолго до клинических проявлений и рентгенологических симптомов является повышение щелочной фосфатазы в крови. Выявить начало болезни можно по изменениям концентрации кальция и фосфора в крови. В результате гиповитаминоза уменьшается всасывание кальция, но уровень фосфора остается в норме. Эти анализы позволяют выявить необходимость дополнительного обеспечения организма витамином D.
Биохимическое исследование крови позволяют выявить симптомы развития рахита:
-
Гиперкальциемия (концентрация общего кальция ниже 1,87 ммоль/л, ионизированного — ниже 1,07 ммоль/л).
-
Гипофосфатемия (насыщенность фосфата менее 0,81 ммоль/л).
-
Повышение активности щелочной фосфатазы.
-
Снижение уровня лимонной кислоты.
-
Снижение уровня кальцитриола.
Биохимическое исследование мочи позволяет выявить:
-
Ацидоз (увеличение кислотности).
-
Гипераминоацидурия (повышенное выведение с мочой одной или нескольких аминокислот).
-
Гиперфосфатурия (повышение содержания солей фосфатов).
-
Гиперкальциурия (повышенное содержания кальция).
-
Рентгенографии трубчатых костей.
Важный инструментальный метод, позволяющий не только диагностировать рахит, но и определить степень патологических изменений костного скелета:
-
Бокаловидные расширения отдела трубчатой кости (метафиза).
-
Истончение кортикального слоя диафизов (центрального отдела кости).
-
Нечеткость границ между метафизом и эпифизарной пластинкой.
-
Неотчетливая визуализация ядер окостенения.
-
Остеопороз (снижением плотности кости, увеличение ломкости).
Проанализировать состояния костной ткани также можно используя компьютерную томографию и денситометрию. Полную картину позволяют получить следования позвоночника, ребер и черепа.
В ряде случаев необходимо провести дифференциальное диагностирование с рахитоподобными заболеваниями (первичными тубулопатиями). К ним относится почечный тубулярный ацидоз, несовершенный остеогенез, синдром Фанкони, гидроцефалия, хондродистрофия, ДЦП.
-
Облысение затылка.
-
Боль в костях.
-
Реберно-хрящевые утолщения.
-
Спинальные и тазовые деформации.
-
Черепные изменения.
-
Деформацию нижних конечностей.
-
«Лягушачий» живот.
-
Широкие запястья.
-
Малый рост и вес.
-
Нарушение прорезывания зубов.
Больного рахитом легко отличить при наличии явных физических отклонений. Среди них квадратная форма головы, горб, кривые ноги, узкий таз, огромный выпяченный живот, вдавленная грудная клетка. Иногда могут наблюдаться непроизвольные мышечные спазмы.
Назначается индивидуальная терапия рахита в зависимости от степени клинических проявлений, сопутствующей симптоматики. Лечение проводится в следующих направлениях:
Медикаментозная терапия. Прием витамина D, препаратов кальция, фосфора и мультивитаминных комплексов. В отдельных случаях используются цитратные смеси, улучшающей всасывание кальция в кишечнике. Для нормализации функционирования паращитовидных желез включают препараты калия и магния. Для стимуляции метаболических процессов и устранения мышечной гипотонии ― оратат калия.Дозировку приема препаратов определяет только лечащий врач.
Диета: грудничкам назначается ранний прикорм, кормящим мамам полноценное питание, прием витаминно-минеральных препаратов.
Режим дня: включаются обязательные прогулки на улице в течение 2-3 часов, закаливающие процедуры. ЛФК и массаж помогут восстановить тонус мышц, предупреждают нарушение осанки и развитие плоскостопия.
Важно! Лечение рахита необходимо контролировать регулярной сдачей анализов, так называемыми биохимическими маркерами. Периодически проводятся исследование антикристаллообразующей способность мочи. Необходимо исключить развитие гипервитаминоза (избыток витамина D).
Может быть назначен курс УФО (ультрафиолетового излучения), бальнеотерапия, грязелечение. Рекомендовано санаторно-курортное лечение.
Начальные стадии заболевания поддаются лечению. Своевременно оказанная помощь избавляет от негативных последствий в будущем. Однако, рекомендуется проводить комплексное обследование 2 – 3 раза в год, наблюдать за развитием детей.
Если был перенесен рахит средней тяжести, вызвавший умеренную деформацию скелета, необходимо продолжить профилактические мероприятия. Регулярно проходит ЛФК, курсы массажа, вывозить ребенка в курортные зоны. В некоторых случаях рекомендована смена места жительства, если семья проживает на севере или в городе с неблагоприятной экологической обстановкой.
Тяжелые формы рахита приведшие деформации скелета, замедлению физического и нервно-психического развития.
Профилактика рахита делится на:
-
Антенатальную (дородовая) профилактика. Сюда входит прием беременной женщиной, особенно на последнем триместре, микронутриентных комплексов, инсоляция, полноценное питание.
-
Постнатальную профилактика. После родов необходимо продолжать прием витаминно-минеральных комплексов, гулять на свежем воздухе вместе с ребенком. Нужно следить за правильным питанием матери, во время вводить прикорм ребенку, предпочесть грудное вскармливание искусственному. В осенне-зимний период следует давать малышу витамина D либо пройти курс УФО.
Особое внимание стоит уделить своему здоровью женщинам старше 30 лет. Им рекомендован прием витамина D начиная с 7-го месяца беременности. Однако, употреблять препараты следует при лабораторном контроле. Поскольку при отсутствии гиперкальциемии, избыток витамина может спровоцировать избыточные отложения кальция в плаценте и развитие гипоксии плода.
Сдать все необходимые анализы для диагностирования рахита и определения степени развития заболевания можно в медицинском центре или лабораторном терминале АО “СЗЦДМ”. Быстрое и качественное проведение анализов гарантировано:
-
Новейшим оборудованием и инструментарием.
-
Квалифицированным обслуживающим персоналом и специалистами лаборатории.
-
Созданием условий для комфортного пребывания пациентов.
Лабораторные терминалы доступны жителям и гостям таких городов, как Санкт-Петербург, Ленинградская обл., Великий Новгрод, Новгородская область, Псков, Калининград. Получить результаты можно несколькими способами: лично, электронной почте.
Анализыперейти к анализам
10 болезней, вызванных нехваткой витаминов
До недавнего времени влияние витаминов на здоровье человека в значительной степени было неизвестно. Исследователи эпохи возрождения обнаружили, что на судах, где употребляли в основном соленое мясо и зерно, возникало огромное количество разнообразных заболеваний. Практически все заболевания могли быть вылечены переходом на более разнообразное питание. Люди начали подозревать наличие витаминов, крошечных веществ, которые необходимы для поддержания хорошего здоровья. Нобелевские премии получали ученые, которые правильно определяли конкретные витамины, и это позволило тысячам людей избежать смерти от недостатка витаминов, просто употребляя определенную пищу. Сегодня недостаток витамина по-прежнему наблюдается в развивающихся странах или в странах, где преобладает ограниченное питание. Но и много веков назад люди жили в страхе перед этими смертоносными проблемами в питании, причины которых были неизвестны и, казалось, что они влияют на людей в случайном порядке.
1. Болезнь Бери-Бери ( дефицит витамина В1)
Полиневрит (бери-бери, рисовая болезнь, авитаминоз) — это болезнь, характеризующая следующими симптомами: потеря веса, слабость, боли, повреждение головного мозга, нарушения сердечного ритма и сердечная недостаточность. Если не лечить авитаминоз, то болезнь приводит к летальному исходу. В течение длительного периода времени — это была эндемичная (широко распространённая) болезнь в Азии. Как ни странно, авитаминоз наблюдался почти исключительно среди богатых членов общества, и не встречался среди бедняков. Врачи были озадачены, почему состоятельные люди, употребляя обильную и свежую пищу, становились жертвами авитаминоза, ведь авитаминоз возникал при дефиците питательных веществ, в то время как бедные, употребляя очень скудную пищу, авитаминозом не болели. Как выяснилось, авитаминоз является дефицитом витамина В1 (тиамина), который находится в шелухе рисовых зерен. Богатые промывали рис настолько хорошо, что шелуха с витамином B1 смывалась полностью, в то время как бедные не промывали рис и потребляли достаточное количество витамина B1. Белый хлеб потенциально может стать причиной авитаминоза, так что сегодня развитые страны добавляют витамин В1 в белый хлеб. Авитаминоз в настоящее время встречается в основном у алкоголиков, чье здоровье слишком ослаблено, чтобы поглощать достаточное количество витамина В1.
2. Пеллагра ( дефицит витамина В3)
После открытия и освоения Америки, кукурузу начали выращивать поселенцы, и впоследствии она распространилась по всему миру. Коренные американцы, которые с детства питались кукурузой, готовили её с добавлением лайма, но этот вкус был неприятный для европейцев, и они исключили лайм из процесса приготовления кукурузы. Посевы кукурузы расширялись, и розовая болезнь также начала распространяться. Симптомы болезни, такие как: диарея, дерматит, слабоумие приводили к летальному исходу. Многие люди считали, что кукуруза была в какой-то мере токсична, и не могли объяснить отсутствие болезни среди коренных жителей Нового Мира. После гибели тысяч людей, было обнаружено, что кукуруза, хотя и с высоким содержанием углеводов, не имела достаточного количества витамина В3 (ниацина). Фермеры, которые часто ели только один хлеб, были подвержены этой болезни. Коренные американцы на самом деле используют лайм как источник получения витамина B3. Сегодня это хорошо известно, что, употребляя в пищу разнообразные продукты, вы получаете достаточно витамина В3, и розовая болезнь лечится легко.
3. Дефицит биотина (витамина В7)
Дефицит биотина вызван недостатком витамина В7 (биотин). Это вызывает сыпь, выпадение волос, анемию и расстройство психического состояния, включая галлюцинации, сонливость и депрессию. Витамин B7 содержится в мясе, печени, молоке, арахисе, и некоторых овощах. Дефицит биотина наблюдается довольно редко, однако, был небольшой всплеск числа случаев, когда среди культуристов была популярна идея употреблять сырые яйца в пищу. Один из белков, обнаруженных в сыром яичном белке, связывает витамин B7 и делает его трудным для усвоения, что приводит к его дефициту. Приготовление яичных белков делает этот белок неактивным. Легкий дефицит биотина встречается примерно среди половины всех беременных женщин, в связи с более высоким потреблением витамина B7 в организме во время беременности, существуют добавки Всемирной организацией здравоохранения, которые рекомендуется для таких женщин.
4. Цинга (дефицит витамина С)
Цинга была отмечена среди людей, которые находились в море долгое время. Корабли, как правило, брали на борт в основном продукты длительного хранения, такие как соленое мясо и сушеные зерна, поэтому моряки ели очень мало фруктов и овощей, а зачастую, обходились и без них. Цинга вызывает вялость, пятна на коже, кровоточивость десен, выпадение зубов, лихорадку. Цинга приводит к летальному исходу. Древние мореплаватели могли вылечить цингу различными травами. В более поздние времена, эти древние лекарства не использовались, и их польза в лечении цинги была забыта. В 18 веке было обнаружено, что конина и цитрусовые помогают в лечения цинги, и британские моряки потребляли лайм в таком количестве, что их прозвали «лаймис» (limeys англ. – оскорбительное название английских моряков и всех выходцев из Англии). В настоящее время известно, что эти продукты содержат витамин С, и в наше время цинга редко заканчивается летальным исходом, как это когда-то было. Сегодня существуют группы людей, которые выступают за мегадозы витамина С, которые в сотни раз выше рекомендуемой суточной потребности. Никаких положительных результатов не было задокументировано, однако, есть свидетельства, что возможна передозировка, которая может причинить вред здоровью.
5. Рахит (дефицит витамина D)
Рахит приводит к тому, что мышцы и кости становятся мягкими, а это может вызвать постоянную деформацию мышц и костей у детей. Рахит наиболее часто встречается у детей и младенцев, которые плохо питаются или не выходят подолгу из дома, но в настоящее время в развитых странах рахит встречается сравнительно редко. При грудном вскармливании дети подвергаются большему риску, если они или их матери не получают солнечного света в достаточном количестве и в настоящее время существуют детское питание для предотвращения развития рахита. Рахит вызывается дефицитом витамина D и кальция. Витамин D необходим для правильного усвоения кальция, когда он попадает в кости для их укрепления и развития. Взрослые редко страдают рахитом, потому что их кости не растут, и им не нужно много кальция. Витамин D попадает в организм из многих продуктов, но тело может использовать его, только если он был преобразован в активную форму с помощью солнечного света. В последние годы наблюдается некоторое увеличение числа детей с рахитом, возможно, из-за того, что слишком многие из них подолгу не выходят из дома.
6. Дефицит витамина В2
Эта болезнь присутствует в основном у людей, которые страдают от недоедания и у алкоголиков. Болезнь имеет характерные признаки, такие как: ярко-розовый язык, потрескавшиеся губы, опухоль гортани, налитые кровью глаза и низкий уровень красных кровяных телец в крови. В конечном итоге это может вызвать кому и смерть. Болезнь вызвана недостатком витамина В2 (рибофлавин), но она легко лечится при употреблении в пищу продуктов, богатых витамином В2, в том числе мяса, яиц, молока, грибов и зеленых листовых овощей. Витамин В2 также используется в качестве искусственного красителя (оранжевого цвета) в пищевых продуктах. Он всасывается в кровь через печень, поэтому хоть и алкоголик может съесть достаточное количество пищи богатой В2, но он не сможет его использовать. Реальная нехватка витамина В2 довольно редкое явление, но около 10% людей в развитых странах живут в состоянии легкого дефицита, считается, что происходит это из-за рациона питания состоящего из продуктов с высокой степенью переработки. Постоянные небольшие дефициты витамина В2 могут увеличить риск небольших проблем со здоровьем.
7. Дефицит витамина К
Дефицит витамина К наблюдается у половины всех новорожденных по всему миру. В тяжелых случаях это вызывает неконтролируемые кровотечения и недоразвитость лица и костей. Во многих больницах новорожденным делают инъекции витамина К, чтобы избежать более тяжелых симптомов. К сожалению, дети, родившиеся вне больницы, по статистике, имеют гораздо более высокий дефицит витамина К. Витамин К содержится в основном в зеленых листовых овощах, хотя кишечные бактерии в организме человека помогают производить его в некотором количестве. Новорожденные еще не имеют кишечных бактерий, поэтому они особенно подвержены дефициту витамина К. Кроме новорожденных, дефицит витамина К наблюдается у алкоголиков, страдающих булимией, соблюдающих строгие диеты, и у людей с тяжелыми заболеваниями, такими как муковисцидоз. Взрослые, которые при малейшем повреждении получают синяк или кровотечения намного более обильные, чем у нормального человека, имеют дефицит витамина К, который сам по себе может указывать на одно из более серьезных заболеваний или расстройств.
8. Дефицит витамина В12
Дефицит витамина В12 (Hypocobalaminemia – англ. гипокобаламинемия) впервые был замечен как признак аутоиммунного заболевания. Дефицит витамина В12 приводит к постепенному ухудшению состояния спинного мозга и постепенному ухудшение работы мозга, что приводит к потере сенсорной или двигательной активности. Психические расстройства с постепенным повреждением головного мозга начинаются, как усталость, раздражительность, депрессия, или провалы в памяти. По мере прогрессирования заболевания, в течение нескольких лет, могут появиться психоз и различные мании. Эта болезнь носит необратимый характер и вызвана дефицитом витамина В12. К счастью, этот витамин легко найти в мясе, молочных продуктов и яйцах. Витамин В12 накапливается в печени и может расходоваться годами, прежде чем наступит его дефицит. Дефицит витамина В12 является наиболее распространенным в развивающихся странах среди людей, которые едят мало продуктов животного происхождения. В развитых странах в группе риска находятся веганы, поскольку в растениях недостаточно витамина B12 для рациона человека. Детям нужно гораздо больше витамина В12, чем взрослым, потому что они растут, так что дети, которые находятся на грудном вскармливании, могут испытывать дефицит витамина В12, и, как следствие, могут страдать от необратимого повреждения мозга, если их мать испытывает дефицит витамина В12. Специальные добавки рекомендуется для людей практикующих все типы диет, и это самый легкий способ избежать разрушительного воздействия этого заболевания.
9. Парестезия (дефицит витамина В5)
Витамин В5 содержится почти в каждом продукте, и дефицит витамина В5 наблюдается у людей, которые голодали или были волонтерами в определенных медицинских исследованиях, а также у людей на ограниченной диете с очень небольшим количеством пищи. Недостаток витамина B5 вызывает хроническую парестезию. Парестезия очень похожа на ощущения онемения, которое мы иногда испытываем, когда говорят «мурашки по коже» или когда конечности “немеют”. Такого рода ощущения совершенно нормальны, однако при дефиците витамина В5 это происходит постоянно. Изнуренные военнопленные иногда сообщали о покалывании и жжении в руках и ногах, в настоящее время полагают, что это были признаки парестезии. Эта болезнь практически отсутствует на сегодня и поэтому большинство витаминных добавок не включают B5.
10. Куриная слепота (дефицит витамина А)
Еще древние египтяне и греки писали о куриной слепоте (nyctalopia – никталопия). Эта болезнь не позволяет видеть в сумерках, и страдающие этой болезнью становятся полностью слепыми, когда наступает ночь. Египтяне обнаружили, что они могут вылечить страдающих этой болезнью путем включения в их рацион печени, которая содержит большое количество витамина А, дефицит которого вызывает куриную слепоту. Дефицит витамина А до сих поражает одну треть всех детей на Земле в возрасте до пяти лет, в результате чего более полумиллиона человек ежегодно страдают от этой болезни. Наиболее высокие дозы витамина А можно получить из печени, что в свою очередь является очень опасным при передозировке, и может привести к различным осложнениям. В прошлом, голодающие исследователи Антарктики употребляли собак в пищу, но заболевали, когда съедали слишком много печени. Витамин А содержится в моркови, в которой находится немного другой вариант витамина А по сравнению с тем, который содержится в печени, и он нетоксичен в высоких дозах, хотя и может вызвать раздражение и пожелтение кожи. Во время Второй мировой войны союзники заявляли, что они ели морковь, чтобы хорошо видеть, но морковь только помогает поддерживать нормальное зрение, а не улучшают его. На самом деле они вводили противника в заблуждение, чтобы скрыть разработку военного радара.
#нацпроектдемография89
Остеомаляция в практике эндокринолога: этиология, патогенез, дифференциальная диагностика с остеопорозом | Голоунина
ВВЕДЕНИЕ
Остеомаляция – системное заболевание скелета, характеризующееся нарушением минерализации или дефектной минерализацией вновь образованного костного матрикса у взрослых. В отличие от остеопороза, при остеомаляции на первый план выступает избыточное накопление неминерализованного остеоида, что способствует развитию вторичных деформаций и переломов костей [1].
Костные минералы образуются малыми несовершенными гидроксиапатитными кристаллами [Ca10(PO4)6(OH)2]. Для полноценной минерализации кости необходимы кальций, фосфат и щелочная фосфатаза (ЩФ). Этот процесс нарушается при дефиците витамина D, снижении всасывания кальция в кишечнике, гипофосфатемии, мутации в гене ALPL, кодирующем неспецифический тканевой изофермент ЩФ (tissue nonspecific alkaline phosphatase, TNSALP). Характерным признаком недостаточной минерализации при биопсии кости является повышенное содержание остеоида – новосинтезированного неминерализованного коллагена на поверхности кости. Наиболее выраженная недостаточная минерализация отмечается при гипофосфатазии, что связано с полным отсутствием TNSALP [2].
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ ОСТЕОМАЛЯЦИИ
Диагностика остеомаляции в большинстве случаев опирается на результаты клинических, лабораторных и рентгенологических исследований. В то же время сходство симптомов остеомаляции с другими метаболическими остеопатиями, а также с состояниями, не связанными с патологией скелета, нередко затрудняет диагностику (табл. 1).
Таблица 1. Дифференциальная диагностика остеомаляции
Симптомы | Заболевания |
Снижение МПК | Остеопороз, ренальная остеодистрофия, первичный гиперпаратиреоз |
Скелетные деформации | Остеохондродисплазии, гипофосфатазия |
Боль в костях | Ревматическая полимиалгия, анкилозирующий спондилоартроз, гипофосфатазия |
Мышечная слабость | Нервно-мышечные заболевания |
Повышение ЩФ | Первичный гиперпаратиреоз, ренальная остеодистрофия, костные метастазы |
Исходя из клинической картины заболевания, различают две формы остеомаляции – бессимптомную и манифестную. Бессимптомная форма характеризуется отсутствием очевидных признаков и жалоб, однако по результатам рентгеновских исследований выявляется снижение минеральной плотности кости (МПК) [3].
Одной из особенностей клинического проявления манифестной формы остеомаляции является выраженная мышечная слабость, обусловленная дефицитом кальция или фосфора, принимающих непосредственное участие в передаче нервно-мышечного импульса, а также выраженным дефицитом витамина D [4, 5]. Мышечная слабость, характерная для манифестной формы остеомаляции, определяет нарушение походки, которая описывается больными как «ватная». «Утиная походка» при ходьбе вследствие мышечной гипотонии и атрофии является серьезным клиническим признаком, позволяющим заподозрить диагноз.
Генерализованные диффузные боли в костях, являющиеся следствием растяжения надкостницы при деформации костей, особенно в поясничном отделе позвоночника, костях таза и нижних конечностях, – еще одна распространенная жалоба больных манифестной формой остеомаляции. При осмотре выявляется болезненность при пальпации в зонах проекций костей, искривления позвоночника, деформации грудной клетки и таза, особенно при длительном течении заболевания [3].
Этиологическая классификация остеомаляции у взрослых и основные лабораторные признаки дифференциальной диагностики сведены в табл. 2.
Таблица 2. Этиологическая классификация остеомаляции у взрослых и основные лабораторные признаки дифференциальной диагностики (адаптировано из [68])
Ca2+ | Фосфор | 25(ОН)D | 1,25(OH)2D3 | ПТГ | Другое | |
Гипокальциемия (причины, связанные с витамином D) | ||||||
Дефицит витамина D (недостаточная инсоляция, синдромы мальабсорбции, в том числе у пациентов после бариатрических операций, низкое содержание витамина D в пище) | $ | $ | $ | #/N/$ | # | |
Патология печени | $ | $ | $ | $ | N/# | |
Патология почек | $ | # | N/$ | $ | ## | |
Витамин D-резистентный рахит и остеомаляция тип I (нарушение 1α-гидроксилирования 25(ОН)D) | $ | $ | N | $$ | # | |
Витамин D-резистентный рахит и остеомаляция тип II (резистентность органов-мишеней к 1,25(OH)2D3) | $ | $ | N | ## | # | |
Гипофосфатемия, связанная с избыточной продукцией FGF23 | ||||||
Аутосомно-доминантная гипофосфатемия и остеомаляция (точковые миссенс-мутации в гене FGF23) | N/$ | $ | N | $ | N/# | # FGF23 |
Аутосомно-рецессивный гипофосфатемический рахит и остеомаляция (мутации в гене DMP1) | N/$ | $ | N | $ | N/# | # FGF23 |
Х-сцепленный доминантный гипофосфатемический рахит (мутации в гене PHEX) | N/$ | $ | N | $ | N/# | # FGF23 |
Остеомаляция, индуцированная опухолью (секреция FGF23) | N/$ | $ | N | $ | N/# | ## FGF23 |
Синдром Мак-Кьюна–Олбрайта–Брайцева (полиостозная фиброзная дисплазия) (мутации в гене GNAS) | N | $ | N | $ | N/# | ## FGF23 |
Кожно-скелетный гипофосфатемический синдром, или эпидермальный невус-синдром (мутации в генах RAS-цепи: HRAS, KRAS, NRAS) | N/$ | $ | N | $ | N/# | # FGF23 |
Гипофосфатемия (другие нарушения, приводящие к снижению фосфора) | ||||||
Наследственный рецессивный гипофосфатемический рахит с гиперкальциурией (мутации в гене SLC34A3 (NaPi-IIc)) | N | $ | N | # | N | # Ca2+ и # фосфор в моче |
Потеря фосфора с мочой (Х-сцепленный рецессивный гипофосфатемический рахит с гиперкальциурией (болезнь Дента), синдром Фанкони, отравление тяжелыми металлами, отравление кадмием) | N | $ | N | N | N | |
Избыточное потребление антацидов | N | $ | N | # | N | |
Токсическая остеомаляция | ||||||
Фториды | N | N | N | N | N | |
Алюминий (парентерально) | N | N | N | $ | N | |
Иматинаб | $ | $ | $ | N | # | |
Другие причины остеомаляции | ||||||
Гипофосфатазия (взрослая форма) | N | N | N | N | N | $$ ЩФ |
Метаболический ацидоз | N | N | $ | N | N | |
ОСТЕОМАЛЯЦИЯ, СВЯЗАННАЯ С ДЕФИЦИТОМ ПОТРЕБЛЕНИЯ ВИТАМИНА D И КАЛЬЦИЯ
Наиболее часто остеомаляция развивается вследствие выраженного дефицита витамина D (<10 нг/мл) любой этиологии, а также нарушений его метаболизма, что приводит к снижению абсорбции кальция в кишечнике и сопровождается постоянной или транзиторной гипокальциемией [6]. На сегодняшний день недостаточная обеспеченность витамином D характерна для основной массы населения умеренных географических широт, а в некоторых странах дефицит витамина D признан пандемическим состоянием.
При нормальном функционировании почек гипокальциемия, обусловленная дефицитом витамина D, в отличие от гипопаратиреоза, сопровождается гипофосфатемией и увеличенным почечным клиренсом фосфатов. Подобное увеличение клиренса фосфатов – прямое следствие компенсаторного (вторичного) гиперпаратиреоза (ВГПТ) вследствие гипокальциемической стимуляции секреции паратиреоидного гормона (ПТГ), экспрессии гена ПТГ и пролиферации клеток околощитовидных желез (ОЩЖ) [7]. Определение содержания фосфатов и ПТГ в сыворотке крови необходимо для дифференциальной диагностики подобных нарушений с гипопаратиреозом. В свою очередь, ВГПТ приводит к усиленной мобилизации кальция из костей, повышенной реабсорбции кальция в почках и увеличению гидроксилирования 25(OH)D в 1,25(OH)2D3 1α-гидроксилазой (CYP27B1). Выраженный дефицит витамина D (<10 нг/мл), как правило, сопровождается низким уровнем 1,25(OH)2D3, тогда как на фоне умеренного дефицита витамина D (<20 нг/мл) стимуляция CYP27B1 под действием ПТГ может приводить к нормальному или даже повышенному уровню 1,25(OH)2D3 [8].
В подавляющем большинстве случаев остеомаляция, развивающаяся в связи с дефицитом витамина D, протекает без клинической симптоматики или проявляется проксимальной миопатией и болями в костях, однако данные симптомы могут быть неяркими и часто остаются незамеченными на начальной стадии заболевания.
Интересно, что случаи развития рахита у детей как вследствие дефицита витамина D при адекватном поступлении кальция, так и при дефиците кальция в условиях достаточной обеспеченности организма колекальциферолом [9] описаны во всех странах мира, тогда как у взрослых остеомаляция, связанная только с недостаточным потреблением кальция с продуктами питания, не отмечалась. Известно, что ограничение потребления кальция с пищей ведет к увеличению эффективности абсорбции кальция в кишечнике вследствие активации секреции ПТГ, который, в свою очередь, индуцирует синтез 1α-гидроксилазы (CYP27B1) в проксимальных извитых и прямых канальцах почек с последующим образованием 1,25(OH)2D3 [10]. Биологическое действие 1,25(OH)2D3 опосредовано через ядерные рецепторы витамина D (vitamin D receptor, VDR) [11]. Взаимодействие VDR с 1,25(OH)2D3 приводит к гиперфосфорилированию белка с последующими конформационными изменениями [12, 13] и активацией VDR на апикальной мембране клеток кишечника. В результате индуцируется экспрессия генов высокоселективных кальциевых каналов TRPV6 (transient receptor potential cation channel, subfamily V, member 6, TRPV6), генов кальций-связывающих белков (кальбидин D28k, кальбидин D9k) и других генов, участвующих в трансцеллюлярном транспорте кальция с его последующей абсорбцией в кишечнике [13–15]. Кроме того, ПТГ совместно с 1,25(OH)2D3 стимулируют реабсорбцию кальция в почечных канальцах, независимо от концентрации кальция в клубочковом фильтрате, уменьшают его экскрецию с мочой, тем самым увеличивая внеклеточную концентрацию. Этот эффект усиливается повышенным выделением кальций-связывающих белков – кальбидина D28k и кальбидина D9k, которое стимулируется 1,25(OH)2D3 [14]. Реабсорбция кальция также напрямую усиливается при любой тенденции к гипокальциемии, которую улавливают кальций-чувствительные рецепторы (CaSRs) с последующей модуляцией синтеза и секреции ПТГ. Влияние недостатка кальция в рационе сокращается примерно на 15% за счет высвобождения кальция из костной ткани в ответ на действие ПТГ и 1,25(OH)2D3. В результате описанных гомеостатических механизмов у людей с недостаточным потреблением кальция сохраняются околонормальные уровни общего и ионизированного кальция в сыворотке крови, однако присутствуют увеличенная абсорбция кальция в кишечнике, повышенная резорбция костной ткани и прогрессирующая остеопения, повышенная реабсорбция кальция и сниженная реабсорбция фосфатов в почечных канальцах, низкая экскреция кальция и повышенная экскреция фосфатов с мочой, а также высокая концентрация ПТГ в сыворотке крови.
ОСТЕОМАЛЯЦИЯ ВСЛЕДСТВИЕ НАРУШЕНИЯ ГИДРОКСИЛИРОВАНИЯ ВИТАМИНА D В ПЕЧЕНИ
С клинической точки зрения, выраженный дефицит витамина D, возникающий вследствие заболевания печени, встречается редко, поскольку степень деструкции печени, необходимая для нарушения гидроксилирования витамина D в положении C25 ферментом CYP2R1 с образованием 25(OH)D, несовместима с долгосрочным выживанием. Описаны семьи, у которых клинические и биохимические признаки указывали на наследственный дефект 25-гидроксилирования [16–18]. Однако генетический анализ неродственных между собой людей не позволил выявить мутации ни на кодирующем участке, ни в точках сплайсинга гена CYP2R1 [19]. Полученные данные в совокупности с наблюдениями, согласно которым особи мышей с генотипом Cyp2r1-/- имели снижение уровня 25(OH)D только на 50%, указывают на то, что CYP2R1 – не единственный фермент, способный осуществлять 25-гидроксилирование витамина D [20].
ПАТОГЕНЕЗ ОСТЕОМАЛЯЦИИ ПРИ ЗАБОЛЕВАНИЯХ ПОЧЕК
Различают две группы заболеваний почек, оказывающих существенное влияние на состояние костной ткани: хроническая болезнь почек (ХБП) и заболевания, связанные с преимущественным поражением канальцевых функций почек, – синдром де Тони–Дебре–Фанкони, ренальный тубулярный ацидоз.
Конечный этап активации витамина D – гидроксилирование 1α-гидроксилазой в 1,25(OH)2D3 в проксимальных извитых канальцах почек [21]. При хронической болезни почек нарушаются все звенья регуляции минерального обмена, проявляющиеся уже на ранних стадиях заболевания снижением синтеза кальцитриола, контролирующего активную реабсорбцию кальция в кишечнике, увеличением продукции фактора роста фибробластов 23 (fibroblast growth factor 23, FGF23), в норме предупреждающего развитие гиперфосфатемии, повышением экспрессии генов склеростина и Dickkopf-1 [22, 23].
Первичное повышение FGF23, снижающее активность 1α-гидроксилазы, является основной причиной дефицита кальцитриола, предопределяя в дальнейшем развитие костно-минеральных нарушений у больных ХБП [24]. При нормальном уровне фосфора в сыворотке крови сигналом для усиления продукции FGF23 выступает внутриклеточный фосфат, а также накопление фосфата в проксимальных канальцах почек. Поскольку падение синтеза α-Klotho, выявляемое даже у больных с ХБП I стадии, опережает повышение FGF23, имеются основания предполагать, что дефицит Klotho является первичным событием в развитии ренальной остеодистрофии [25, 26].
На ранних стадиях заболевания почек (ХБП II стадии), еще в отсутствие изменений показателей минерального обмена под влиянием провоспалительных цитокинов, трансформирующего фактора роста-β (transforming growth factor beta, TGF-β), токсинов (индоксил сульфата), усиливается экспрессия склеростина в остеоцитах и повышается его уровень в сыворотке крови, вызывая нарушения Wnt-сигнального пути, что тормозит созревание и дифференцировку остеобластов, но ингибирует продукцию ПТГ [27]. Одновременно развивается дефицит α-Klotho и усиливается секреция FGF23 остеоцитами и остеобластами, предупреждая гиперфосфатемию [24]. По мере прогрессирования ХБП преодолевается ингибирующее влияние FGF23 на секрецию ПТГ и повышается уровень Dickkopf-1 и SFRP1 (secreted-frizzled related protein 1) в сыворотке больных [28]. При этом продукция склеростина снижается, а Dickkopf-1 усугубляет нарушения Wnt-сигнального пути и минерализацию костной ткани, что в итоге индуцирует развитие ВГПТ [27].
Синдром де Тони–Дебре–Фанкони – генерализованная проксимальная тубулопатия, характеризующаяся неселективным дефектом систем транспорта и реабсорбции аминокислот, глюкозы, фосфатов, бикарбонатов, мочевой кислоты, цитратов, белков с низкой молекулярной массой [29]. При данном синдроме кальций, магний, натрий, калий и вода также экскретируются в большом количестве. Различают наследственные и приобретенные варианты данного заболевания.
Приобретенный синдром Фанкони возникает при отравлении солями тяжелых металлов (свинец, кадмий, ртуть), токсическом воздействии лекарственных средств, различных химикатов, соединений, приводящих к повреждению проксимальных канальцев почек и, как следствие, снижению реабсорбции фосфатов и повышенной потере фосфора с мочой [30]. Развивающаяся гипофосфатемия нарушает нормальную минерализацию костной ткани, а метаболический ацидоз приводит к снижению активности ЩФ. Кроме того, у больных синдромом Фанкони нередко наблюдается относительное снижение уровня витамина D в сыворотке крови [31].
Ренальный тубулярный ацидоз – еще одна группа канальцевых заболеваний почек, для которых характерно нарушение реабсорбции бикарбоната, секреции водородных ионов или сочетание обоих дефектов. Вследствие нарушения реабсорбции бикарбонатов в проксимальном канальце, бикарбонатурия развивается при нормальной концентрации бикарбонатов в плазме крови, что приводит к метаболическому ацидозу, несмотря на сохранные механизмы дистальной секреции ионов водорода. Как только концентрация плазменных бикарбонатов снижается ниже порогового значения, профильтрованные бикарбонаты начинают полностью реабсорбироваться [32]. Со стороны костной ткани также отмечаются изменения по типу рахита у детей и остеомаляции у взрослых.
ОСТЕОМАЛЯЦИЯ НА ФОНЕ ГИПОФОСФАТЕМИИ
Концентрация фосфатов в сыворотке крови регулируется натрий-зависимыми котранспортерами NaPi-IIa и NaPi-IIc, экспрессируемыми в проксимальных почечных канальцах. Снижение канальцевой реабсорбции, например, при патологическом повышении уровня ПТГ в сыворотке крови на фоне первичного или вторичного гиперпаратиреоза, при ПТГпП-связанной/зависимой гиперкальциемии на фоне злокачественных опухолей сопровождается развитием гипофосфатемии.
Другие причины нарушения реабсорбции фосфатов в почечных канальцах включают осмотический диурез, связанный с плохо контролируемым сахарным диабетом, алкоголизмом, гиперальдостеронизмом и воздействием ряда препаратов или токсинов, таких как ацетазоламид, ифосфамид, высокие дозы глюкокортикоидов, цисплатин и другие.
Несколько реже причиной остеомаляции у взрослых становится гиперпродукция FGF23. Анализ сцепления у подверженных заболеванию родственников позволил выявить мутацию гена FGF23 как основную причину аутосомно-доминантной гипофосфатемии и остеомаляции [33]. Точечные миссенс-мутации в гене FGF23 изменяют аминокислотную последовательность на участке расщепления FGF23 фуриноподобной протеазой (R176XXR179/S180), что сопровождается увеличением концентрации активной формы FGF23 в крови [34]. Повышенный уровень FGF23 также отмечают при аутосомно-рецессивной гипофосфатемии, обусловленной мутациями в генах, кодирующих матриксный белок дентина-1 (dentin matrix protein-1, DMP1) и FAM20C. DMP1 экспрессируется в остеоцитах и, предположительно, регулирует локальный синтез FGF23 [35]. FAM20C представляет собой секретируемую киназу, которая фосфорилирует FGF23 рядом с участком расщепления фурина. Подобное фосфорилирование необходимо для инактивации расщепления фуриноподобной протеазой [36]. Высокие уровни FGF23 в крови также наблюдаются при Х-сцепленном доминантном гипофосфатемическом рахите, обусловленном инактивирующими мутациями в гене PHEX [37,38], при остеомаляции, индуцированной опухолью, секретирующей FGF23, эпидермальном невус-синдроме [39], а также приблизительно у 50% пациентов с синдромом Мак-Кьюна–Олбрайта–Брайцева [40].
Почечный клиренс фосфатов может быть также нарушен вследствие инактивирующих мутаций в котранспортере NaPi-IIc, которые вызывают редкое заболевание, известное как наследственный рецессивный гипофосфатемический рахит с гиперкальциурией. При данном заболевании потеря фосфатов через почечные канальцы обуславливает сопутствующее повышение уровня 1,25(OH)2D3 в сыворотке крови, вызывая гиперкальциурию [41].
Полагают, что терапия с применением ингибиторов протеинтирозинкиназы – иматиниба и нилотиниба вызывает развитие гипофосфатемии вследствие ингибирования образования как остеобластов, так и остеокластов, снижения содержания кальция в сыворотке крови, стимулируя развитие ВГПТ [42–44].
ДРУГИЕ ПРИЧИНЫ ОСТЕОМАЛЯЦИИ
Крайне редко причиной остеомаляции становится гипофосфатазия – редкое наследственное метаболическое заболевание, обусловленное мутациями в гене ALPL [2]. При гипофосфатазии избыточное накопление неорганического пирофосфата, пиридоксаль-5’-фосфата и фосфоэтаноламина нарушает процессы минерализации костей и образования кристаллов гидроксиапатита [45]. Некоторые симптомы гипофосфатазии, выявляемые у взрослых, могут указывать на перенесенный в детстве рахит. Основной лабораторный признак гипофосфатазии, позволяющий провести дифференциальную диагностику с другими метаболическими заболеваниями скелета, – выраженное снижение ЩФ в крови [46].
Изредка мутации в обоих аллелях гена CYP27B1, кодирующего 1α-гидроксилазу, могут вызвать резистентность к витамину D. С биохимической точки зрения данное заболевание, называемое псевдо-витамин D-дефицитный рахит, характеризуется гипокальциемией и ВГПТ. Единственное метаболическое нарушение, позволяющее отличить заболевание от дефицита витамина D в рационе, – нормальный или повышенный уровень 25(OH)D в сыворотке крови, сопровождающийся низкой концентрацией 1,25(OH)2D3 [47]. Псевдо-витамин D-дефицитный рахит наследуется по аутосомно-рецессивному типу и проявляется в виде рахита, остеомаляции и судорог. Своевременное выявление данного заболевания, назначение активных метаболитов витамина D приводит к клинической ремиссии.
Мутации в гене VDR обуславливают развитие еще одного редкого наследственного заболевания с аутосомно-рецессивным типом наследования – витамин D-резистентного рахита и остеомаляции, характеризующегося резистентностью к биологическому действию 1,25(OH)2D3. Биохимическая картина данного заболевания совпадает с картиной дефицита витамина D и включает в себя гипокальциемию, гипофосфатемию и ВГПТ, однако, в отличие от дефицита витамина D, наблюдается повышенное содержание 1,25(OH)2D3 [48]. У большинства пациентов заболевание проявляется в раннем детстве в виде рахита, гипофосфатемии, судорог и алопеции, однако в литературе имеются сообщения о манифестации заболевания в позднем подростковом возрасте и даже у взрослых [49–51]. Вследствие резистентности органов-мишеней к активному метаболиту витамина D, единственной терапевтической возможностью является назначение активных метаболитов витамина D и кальция в супрафизиологических дозах или парентеральных инфузий препаратов кальция для коррекции остеомалятических поражений [52,53]. Исследования на мышах с заблокированным геном Vdr -/- показали, что поддержание нормального гомеостаза минеральных ионов предотвращает все осложнения заболевания, за исключением алопеции [54].
В ряде работ зарубежных исследователей представлены клинические случаи, описывающие больных с остеомаляцией на фоне хронической интоксикации фторидами [55–57]. Интересным является тот факт, что, несмотря на выраженность клинических проявлений, остеомаляция была выявлена лишь при детальном обследовании пациентов по поводу имеющихся костных нарушений, болевого синдрома в суставах и мышцах.
ИНСТРУМЕНТАЛЬНАЯ ДИАГНОСТИКА ОСТЕОМАЛЯЦИИ
Золотой стандарт дифференциальной диагностики костных нарушений при ХБП – костная биопсия с тетрациклиновыми метками. Важным аспектом лекарственной терапии при низкообменной патологии кости является ограничение назначения бисфосфонатов.
Гистоморфометрическое исследование является наиболее точным методом для установления диагноза остеомаляции, позволяющим оценить скорость костеобразования и кальцификации. Уровень аппозиции минералов, скорость остеогенеза, а также объем остеоида/костной ткани можно определить по результатам одной биопсии, но только после последовательной маркировки тетрациклином, необходимой для измерения расстояния между двумя фронтами минерализации [58, 59]. Интервалы маркировки несколько варьируют, однако, как правило, составляют 3 сут в начале (1–3-и сутки) и далее 3–21 сут с применением 250 мг тетрациклина 3–4 раза в сутки. Флюоресцирующий тетрациклин позволяет определить скорость обновления костной ткани, которая в норме составляет около 1 мкм/сут, в то время как для полной минерализации остеоида в нормальной кости требуется 10–21 сут [60]. Толщина слоя остеоида обычно не превышает 15 мкм, а поверхность кости, покрытая остеоидом, составляет менее 20% [61]. При остеомаляции расстояние между двумя тетрациклиновыми метками уменьшается, а также появляется неминерализованный матрикс в виде остеоидной полоски шириной >15 мкм и задержка минерализации >100 сут [62].
Рентгенологическими признаками заболевания являются увеличение прозрачности кости, размытость трабекулярного рисунка тел позвонков вследствие неадекватной минерализации остеоида, лишенного кальция, и рассасывания вторичных трабекул. При длительном течении заболевания происходит деформация замыкательных пластинок тел позвонков в виде их вдавления («рыбьи позвонки»), отмечаются кифосколиоз, деформированный треугольный таз с протрузией мыса крестца, деформации длинных трубчатых костей [63]. Наиболее характерный рентгенологический симптом остеомаляции – узкие поперечные линии шириной 2–5 мм, расположенные билатерально и симметрично и являющиеся переломами кортикального слоя кости вследствие перегрузки, вызванной стрессовым воздействием (зоны трансформации Лоозера, лоозеровские псевдопереломы) [64]. Подобные линии преимущественно располагаются в области шейки и медиальной части диафиза, около большого вертела бедренной кости, в лонном сочленении и седалищных буграх, реже – в лопатках, ключицах, ребрах, локтевых и плюсневых костях. При сцинтиграфии костей лоозеровские псевдопереломы проявляются в виде «горячих» пятен [65]. Множественные зоны трансформации Лоозера в литературе описывают как синдром Милкмена (Milkman syndrome).
Ввиду сходства рентгенологических признаков остеомаляцию необходимо дифференцировать от системного остеопороза. Остеопоротические изменения в трабекулярной части периферического скелета выражаются аналогичным рассасыванием трабекул, что рентгенологически проявляется разрежением их рисунка. Однако при остеомаляции, в отличие от остеопороза, кортикальные и трабекулярные структуры практически не дифференцируются, что отчетливо заметно в боковой проекции. Кроме того, стоит отметить, что рентгенография не служит методом диагностики остеопороза и используется лишь при подозрении на наличие компрессионных переломов тел позвонков и остеопоротических переломов других локализаций. Повышение прозрачности костной ткани на рентгеновских снимках – неспецифичный симптом, во многом зависящий от технических условий съемки и качества проявления рентгенограмм.
На сегодняшний день наиболее востребованным методом оценки МПК является двухэнергетическая рентгеновская абсорбциометрия (dual-energy X-rays absorptiometry – DXA). Несмотря на все преимущества данного метода диагностики, DXA не позволяет оценить костный объем и структуру костной ткани, а также – провести дифференциальную диагностику и установить причину снижения костной массы, поскольку низкие значения МПК могут наблюдаться и при остеопорозе, и при остеомаляции. Таким образом, в случае впервые выявленного остеопороза по результатам DXA необходимо проведение дифференциальной диагностики и исключение других метаболических заболеваний скелета, при которых снижение МПК и/или низкотравматичные переломы являются основным проявлением [66].
ЛАБОРАТОРНАЯ ДИАГНОСТИКА ОСТЕОМАЛЯЦИИ
Наряду с инструментальной диагностикой необходимо проведение ряда биохимических исследований, характеризующих состояние фосфорно-кальциевого обмена и костного метаболизма. Лабораторные изменения при остеомаляции включают повышение активности ЩФ, ПТГ, незначительное снижение кальция и фосфора в сыворотке крови, снижение 25(OH)D <15 нг/мл (табл. 3).
Таблица 3. Изменения лабораторных показателей при алиментарных причинах остеомаляции по данным ретроспективного исследования Basha B. [69], Bhambri R. [70]
Параметр | Значение | Частота встречаемости, % |
Кальций | $ | 27–38 |
Фосфор | $ | 27–38 |
ПТГ | # | 100 |
Щелочная фосфатаза | # | 95–100 |
25(ОН)D, нг/мл | <15 | 100 |
Экскреция кальция с мочой | $ | 87 |
РАЦИОНАЛЬНЫЕ ПОДХОДЫ К ЛЕЧЕНИЮ ПАЦИЕНТОВ С ОСТЕОМАЛЯЦИЕЙ
При анализе лабораторных данных в зависимости от полученных результатов можно предположить ту или иную форму остеомаляции (см. табл. 1). Однако основной задачей при лечении остеомаляции любой этиологии является устранение дефицита витамина D, гипокальциемии, гипофосфатемии, предотвращение прогрессирования деформаций костей и мышечной гипотонии.
Во всех случаях гипокальциемии необходимо назначение элементарного кальция. При выявлении дефицита витамина D или резистентности к нему метаболит витамина D подбирают в зависимости от заболевания. Например, при ХБП, витамин D-резистентном рахите назначают метаболиты, не требующие соответствующей модификации (кальцитриол или альфакальцидол в дозе от 0,25 до 1 мкг/сут, в ряде случаев до 3–4 мкг/сут). У пациентов с остеомаляцией, связанной с дефицитом потребления витамина D и кальция, оптимальным является применение лечебных доз колекальциферола [67].
Все пациенты, принимающие метаболиты витамина D и препараты кальция, должны быть осведомлены о потенциальных терапевтических осложнениях и находиться под динамическим наблюдением эндокринолога.
ЗАКЛЮЧЕНИЕ
Остеомаляция, так же как и остеопороз, имеет большое социально-экономическое значение в связи с повышением риска возникновения низкотравматических переломов. К сожалению, большинство работ представляет собой описание отдельных или небольших серий случаев, что не дает возможности оценить истинную распространенность остеомаляции в популяции. Для исключения диагностической ошибки, в случае выраженного снижения костной массы по результатам DXA, перед назначением антиостеопоротической терапии рекомендуется проведение дополнительных лабораторных исследований и, в некоторых случаях, – гистоморфометрического исследования биоптата подвздошной кости с целью дифференциальной диагностики остеопороза и остеомаляции.
ДОПОЛНИТЕЛЬНАЯ ИНФОРМАЦИЯ
Источник финансирования. Поисково-аналитическая работа и подготовка статьи проведены на личные средства авторского коллектива.
Конфликт интересов. Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с публикацией настоящей статьи.
Участие авторов. Все авторы внесли значимый вклад в проведение поисково-аналитической работы и подготовку статьи, прочли и одобрили финальную версию до публикации.
1. Bilezikian JP, Bouillon R, Clemens T, et al, eds. Primer on the Metabolic Bone Diseases and Disorders of Mineral Metabolism. 1st ed. Wiley; 2018. doi: https://doi.org/10.1002/9781119266594
2. Whyte MP. Hypophosphatasia – aetiology, nosology, pathogenesis, diagnosis and treatment. Nat Rev Endocrinol. 2016;12(4):233-246. doi: https://doi.org/10.1038/nrendo.2016.14
3. Gifre L, Peris P, Monegal A, et al. Osteomalacia revisited : a report on 28 cases. Clin Rheumatol. 2011;30(5):639-645. doi: https://doi.org/10.1007/s10067-010-1587-z
4. Whyte MP, Thakker RV. Rickets and osteomalacia. Medicine. 2009;37(9):483-488. doi: https://doi.org/10.1016/j.mpmed.2009.06.004
5. Reginato AJ, Coquia JA. Musculoskeletal manifestations of osteomalacia and rickets. Best Pract Res Clin Rheumatol. 2003;17(6):1063-1080. doi: https://doi.org/10.1016/j.berh.2003.09.004
6. Christakos S, Li S, De La Cruz J, Bikle DD. New developments in our understanding of vitamin metabolism, action and treatment. Metabolism. 2019;98:112-120. doi: https://doi.org/10.1016/j.metabol.2019.06.010
7. Bove-Fenderson E, Mannstadt M. Hypocalcemic disorders. Best Pract Res Clin Endocrinol Metab. 2018;32(5):639-656. doi: https://doi.org/10.1016/j.beem.2018.05.006
8. Khundmiri SJ, Murray RD, Lederer E. PTH and Vitamin D. Compr Physiol. 2016;6(2):561-601. doi: https://doi.org/10.1002/cphy.c140071
9. Aggarwal V, Seth A, Aneja S, et al. Role of calcium deficiency in development of nutritional rickets in Indian children: a case control study. J Clin Endocrinol Metab. 2012;97(10):3461-3466. doi: https://doi.org/10.1210/jc.2011-3120
10. Adams JS, Hewison M. Extrarenal expression of the 25-hydroxyvitamin D-1-hydroxylase. Arch Biochem Biophys. 2012;523(1):95-102. doi: https://doi.org/10.1016/j.abb.2012.02.016
11. Margolis RN, Christakos S. The nuclear receptor superfamily of steroid hormones and vitamin D gene regulation. An update. Ann N Y Acad Sci. 2010;1192:208-214. doi: https://doi.org/10.1111/j.1749-6632.2009.05227.x
12. Morris HA. Vitamin D activities for health outcomes. Ann Lab Med. 2014;34(3):181-186. doi: https://doi.org/10.3343/alm.2014.34.3.181
13. Pike JW, Meyer MB. The vitamin D receptor: new paradigms for the regulation of gene expression by 1,25-dihydroxyvitamin D(3). Endocrinol Metab Clin North Am. 2010;39(2):255-269, table of contents. doi: https://doi.org/10.1016/j.ecl.2010.02.007
14. Li YC, Bolt MJ, Cao LP, Sitrin MD. Effects of vitamin D receptor inactivation on the expression of calbindins and calcium metabolism. Am J Physiol Endocrinol Metab. 2001;281(3):E558-564. doi: https://doi.org/10.1152/ajpendo.2001.281.3.E558
15. Van Cromphaut SJ, Dewerchin M, Hoenderop JG, et al. Duodenal calcium absorption in vitamin D receptor-knockout mice: functional and molecular aspects. Proc Natl Acad Sci U S A. 2001;98(23):13324-13329. doi: https://doi.org/10.1073/pnas.231474698
16. Molin A, Wiedemann A, Demers N, et al. Vitamin D-Dependent Rickets Type 1B (25-Hydroxylase Deficiency): A Rare Condition or a Misdiagnosed Condition? J Bone Miner Res. 2017;32(9):1893-1899. doi: https://doi.org/10.1002/jbmr.3181
17. Al Mutair AN, Nasrat GH, Russell DW. Mutation of the CYP2R1 vitamin D 25-hydroxylase in a Saudi Arabian family with severe vitamin D deficiency. J Clin Endocrinol Metab. 2012;97(10):E2022-2025. doi: https://doi.org/10.1210/jc.2012-1340
18. Casella SJ, Reiner BJ, Chen TC, et al. A possible genetic defect in 25-hydroxylation as a cause of rickets. J Pediatr. 1994;124(6):929-932. doi: https://doi.org/10.1016/s0022-3476(05)83184-1
19. Tosson H, Rose SR. Absence of mutation in coding regions of CYP2R1 gene in apparent autosomal dominant vitamin D 25-hydroxylase deficiency rickets. J Clin Endocrinol Metab. 2012;97(5):E796-801. doi: https://doi.org/10.1210/jc.2011-2716
20. Zhu JG, Ochalek JT, Kaufmann M, et al. CYP2R1 is a major, but not exclusive, contributor to 25-hydroxyvitamin D production in vivo. Proc Natl Acad Sci U S A. 2013;110(39):15650-15655. doi: https://doi.org/10.1073/pnas.1315006110
21. Jones G, Prosser DE, Kaufmann M. Chapter 5 – The Activating Enzymes of Vitamin D Metabolism (25- and 1α-Hydroxylases). In: Vitamin D. Volume 1: Biochemistry, Physiology and Diagnostics. 4th ed. Academic Press; 2018. p. 57-79. doi: https://doi.org/10.1016/b978-0-12-809965-0.00005-7
22. Thambiah S, Roplekar R, Manghat P, et al. Circulating sclerostin and Dickkopf-1 (DKK1) in predialysis chronic kidney disease (CKD): relationship with bone density and arterial stiffness. Calcif Tissue Int. 2012;90(6):473-480. doi: https://doi.org/10.1007/s00223-012-9595-4
23. Evenepoel P, D’Haese P, Brandenburg V. Sclerostin and DKK1: new players in renal bone and vascular disease. Kidney Int. 2015;88(2):235-240. doi: https://doi.org/10.1038/ki.2015.156
24. Рожинская Л.Я., Белая Ж.Е., Луценко А.С. Новые возможности лечения вторичного гиперпаратиреоза у пациентов с терминальной стадией хронической болезни почек, получающих заместительную почечную терапию гемодиализом. // Остеопороз и остеопатии. — 2017. — Т. 20. — №1. — С. 32-38. [Rozhinskaya LY, Belaya ZE, Lutsenko AS. Novel treatment options for secondary hyperparathyroidism in end-stage kidney disease patients on hemodialysis therapy. Osteoporosis and bone diseases. 2017;20(1):32-38. (In Russ.)] doi: https://doi.org/10.14341/osteo2017126-33
25. Barker SL, Pastor J, Carranza D, et al. The demonstration of alphaKlotho deficiency in human chronic kidney disease with a novel synthetic antibody. Nephrol Dial Transplant. 2015;30(2):223-233. doi: https://doi.org/10.1093/ndt/gfu291
26. Гребенникова Т.А., Белая Ж.Е., Цориев Т.Т., и др. Эндокринная функция костной ткани. // Остеопороз и остеопатии. — 2015. — Т. 18. — №1. — С. 28-37. [Grebennikova TA, Belaya ZE, Tsoriev TT, et al. The endocrine function of the bone tissue. Osteoporosis and bone diseases. 2015;18(1):28-37. (In Russ.)] doi: https://doi.org/10.14341/osteo2015128-37
27. Fang Y, Ginsberg C, Seifert M, et al. CKD-induced wingless/integration1 inhibitors and phosphorus cause the CKD-mineral and bone disorder. J Am Soc Nephrol. 2014;25(8):1760-1773. doi: https://doi.org/10.1681/ASN.2013080818
28. Silver J, Rodriguez M, Slatopolsky E. FGF23 and PTH–double agents at the heart of CKD. Nephrol Dial Transplant. 2012;27(5):1715-1720. doi: https://doi.org/10.1093/ndt/gfs050
29. Klootwijk ED, Reichold M, Unwin RJ, et al. Renal Fanconi syndrome: taking a proximal look at the nephron. Nephrol Dial Transplant. 2015;30(9):1456-1460. doi: https://doi.org/10.1093/ndt/gfu377
30. Hall AM, Bass P, Unwin RJ. Drug-induced renal Fanconi syndrome. QJM. 2014;107(4):261-269. doi: https://doi.org/10.1093/qjmed/hct258
31. Foreman JW. Fanconi Syndrome. Pediatr Clin North Am. 2019;66(1):159-167. doi: https://doi.org/10.1016/j.pcl.2018.09.002
32. Alexander RT, Bitzan M. Renal Tubular Acidosis. Pediatr Clin North Am. 2019;66(1):135-157. doi: https://doi.org/10.1016/j.pcl.2018.08.011
33. Bai XY, Miao D, Goltzman D, Karaplis AC. The autosomal dominant hypophosphatemic rickets R176Q mutation in fibroblast growth factor 23 resists proteolytic cleavage and enhances in vivo biological potency. J Biol Chem. 2003;278(11):9843-9849. doi: https://doi.org/10.1074/jbc.M210490200
34. Saleem S, Aslam HM, Anwar M, et al. Fahr’s syndrome: literature review of current evidence. Orphanet J Rare Dis. 2013;8:156. doi: https://doi.org/10.1186/1750-1172-8-156
35. Lorenz-Depiereux B, Bastepe M, Benet-Pages A, et al. DMP1 mutations in autosomal recessive hypophosphatemia implicate a bone matrix protein in the regulation of phosphate homeostasis. Nat Genet. 2006;38(11):1248-1250. doi: https://doi.org/10.1038/ng1868
36. Noonan ML, White KE. FGF23 Synthesis and Activity. Curr Mol Biol Rep. 2019;5(1):18-25. doi: https://doi.org/10.1007/s40610-019-0111-8
37. Sako S, Niida Y, Shima KR, et al. A novel PHEX mutation associated with vitamin D-resistant rickets. Hum Genome Var. 2019;6:9. doi: https://doi.org/10.1038/s41439-019-0040-3
38. Zhang S, Zhang Q, Cheng L, et al. [Analysis of PHEX gene mutations in three pedigrees affected with hypophosphatemic rickets]. Zhonghua Yi Xue Yi Chuan Xue Za Zhi. 2018;35(5):644-647. doi: https://doi.org/10.3760/cma.j.issn.1003-9406.2018.05.005
39. Avitan-Hersh E, Tatur S, Indelman M, et al. Postzygotic HRAS mutation causing both keratinocytic epidermal nevus and thymoma and associated with bone dysplasia and hypophosphatemia due to elevated FGF23. J Clin Endocrinol Metab. 2014;99(1):E132-136. doi: https://doi.org/10.1210/jc.2013-2813
40. Imel EA, Econs MJ. Fibrous dysplasia, phosphate wasting and fibroblast growth factor 23. Pediatr Endocrinol Rev. 2007;4 Suppl 4:434-439.
41. Hasani-Ranjbar S, Ejtahed HS, Amoli MM, et al. SLC34A3 Intronic Deletion in an Iranian Kindred with Hereditary Hypophosphatemic Rickets with Hypercalciuria. J Clin Res Pediatr Endocrinol. 2018;10(4):343-349. doi: https://doi.org/10.4274/jcrpe.0057
42. Berman E, Nicolaides M, Maki RG, et al. Altered bone and mineral metabolism in patients receiving imatinib mesylate. N Engl J Med. 2006;354(19):2006-2013. doi: https://doi.org/10.1056/NEJMoa051140
43. Vandyke K, Fitter S, Dewar AL, et al. Dysregulation of bone remodeling by imatinib mesylate. Blood. 2010;115(4):766-774. doi: https://doi.org/10.1182/blood-2009-08-237404
44. O’Sullivan S, Lin JM, Watson M, et al. The skeletal effects of the tyrosine kinase inhibitor nilotinib. Bone. 2011;49(2):281-289. doi: https://doi.org/10.1016/j.bone.2011.04.014
45. Addison WN, Azari F, Sorensen ES, et al. Pyrophosphate inhibits mineralization of osteoblast cultures by binding to mineral, up-regulating osteopontin, and inhibiting alkaline phosphatase activity. J Biol Chem. 2007;282(21):15872-15883. doi: https://doi.org/10.1074/jbc.M701116200
46. Родионова С.С., Захарова Е.Ю., Буклемишев Ю.В., и др. Гипофосфатазия у взрослых: клинические случаи и обзор литературы. // Остеопороз и остеопатии. — 2015. — T. 18. — №2. — С. 25-28. [Rodionova SS, Zakharova EY, Buklemishev YV, et al. Hypophosphatasia in adults: clinical cases and literature review. Osteoporosis and bone diseases. 2015;18(2):25-28. (In Russ.)] doi: https://doi.org/10.14341/osteo2015225-28.
47. Glorieux FH, Pettifor JM. Vitamin D/dietary calcium deficiency rickets and pseudo-vitamin D deficiency rickets. Bonekey Rep. 2014;3:524. doi: https://doi.org/10.1038/bonekey.2014.19
48. Supornsilchai V, Hiranras Y, Wacharasindhu S, et al. Two siblings with a novel nonsense mutation, p.R50X, in the vitamin D receptor gene. Endocrine. 2011;40(1):62-66. doi: https://doi.org/10.1007/s12020-011-9450-9
49. Malloy PJ, Tasic V, Taha D, et al. Vitamin D receptor mutations in patients with hereditary 1,25-dihydroxyvitamin D-resistant rickets. Mol Genet Metab. 2014;111(1):33-40. doi: https://doi.org/10.1016/j.ymgme.2013.10.014
50. Pang Q, Qi X, Jiang Y, et al. Clinical and genetic findings in a Chinese family with VDR-associated hereditary vitamin D-resistant rickets. Bone Res. 2016;4(1). doi: https://doi.org/10.1038/boneres.2016.18
51. Koren R. Vitamin D receptor defects: the story of hereditary resistance to vitamin D. Pediatr Endocrinol Rev. 2006;3 Suppl 3:470-475.
52. Nakabayashi M, Tsukahara Y, Iwasaki-Miyamoto Y, et al. Crystal Structures of Hereditary Vitamin D-Resistant Rickets-Associated Vitamin D Receptor Mutants R270L and W282R Bound to 1,25-Dihydroxyvitamin D3and Synthetic Ligands. J Med Chem. 2013;56(17):6745-6760. doi: https://doi.org/10.1021/jm400537h
53. Malloy PJ, Feldman D. Genetic Disorders and Defects in Vitamin D Action. Endocrinol Metab Clin North Am. 2010;39(2):333-346. doi: https://doi.org/10.1016/j.ecl.2010.02.004
54. Li YC, Amling M, Pirro AE, et al. Normalization of Mineral Ion Homeostasis by Dietary Means Prevents Hyperparathyroidism, Rickets, and Osteomalacia, But Not Alopecia in Vitamin D Receptor-Ablated Mice1. Endocrinology. 1998;139(10):4391-4396. doi: https://doi.org/10.1210/endo.139.10.6262
55. Izuora K, Twombly JG, Whitford GM, et al. Skeletal Fluorosis from Brewed Tea. J Clin Endocrinol Metab. 2011;96(8):2318-2324. doi: https://doi.org/10.1210/jc.2010-2891
56. Whyte MP, Totty WG, Lim VT, Whitford GM. Skeletal Fluorosis From Instant Tea. J Bone Miner Res. 2008;23(5):759-769. doi: https://doi.org/10.1359/jbmr.080101
57. Kurland ES, Schulman RC, Zerwekh JE, et al. Recovery From Skeletal Fluorosis (an Enigmatic, American Case). J Bone Miner Res. 2006;22(1):163-170. doi: https://doi.org/10.1359/jbmr.060912
58. Adams JE. Radiology of Rickets and Osteomalacia. In: Vitamin D. Volume 1: Biochemistry, Physiology and Diagnostics. 4th ed. Academic Press; 2018. p. 975-1006. doi: https://doi.org/10.1016/b978-0-12-809965-0.00054-9
59. Bhan A, Qiu S, Rao SD. Bone histomorphometry in the evaluation of osteomalacia. Bone Rep. 2018;8:125-134. doi: https://doi.org/10.1016/j.bonr.2018.03.005
60. Murshed M. Mechanism of Bone Mineralization. Cold Spring Harb Perspect Med. 2018;8(12):a031229. doi: https://doi.org/10.1101/cshperspect.a031229
61. Cazalbou S, Bertrand G, Drouet C. Tetracycline-Loaded Biomimetic Apatite: An Adsorption Study. J Phys Chem B. 2015;119(7):3014-3024. doi: https://doi.org/10.1021/jp5116756
62. Bitzan M, Goodyer PR. Hypophosphatemic Rickets. Pediatr Clin North Am. 2019;66(1):179-207. doi: https://doi.org/10.1016/j.pcl.2018.09.004
63. Fukumoto S, Ozono K, Michigami T, et al. Pathogenesis and diagnostic criteria for rickets and osteomalacia—proposal by an expert panel supported by the Ministry of Health, Labour and Welfare, Japan, the Japanese Society for Bone and Mineral Research, and the Japan Endocrine Society. J Bone Miner Metab. 2015;33(5):467-473. doi: https://doi.org/10.1007/s00774-015-0698-7
64. John TJ, van der Made T, Conradie M, Coetzee A. Osteomalacia and looser zones. QJM. 2019;112(6):455-455. doi: https://doi.org/10.1093/qjmed/hcy293
65. Kim S, Park CH, Chung Y-S. Hypophosphatemic Osteomalacia Demonstrated by Tc-99m MDP Bone Scan. Clin Nucl Med. 2000;25(5):337-340. doi: https://doi.org/10.1097/00003072-200005000-00003
66. Мельниченко Г.А., Белая Ж.Е., Рожинская Л.Я., и др. Федеральные клинические рекомендации по диагностике, лечению и профилактике остеопороза. // Проблемы эндокринологии. — 2017. — T. 63. — №6. — С. 392-426. [Melnichenko GA, Belaya ZE, Rozhinskaya LY, et al. Russian federal clinical guidelines on the diagnostics, treatment, and prevention of osteoporosis. Problems of endocrinology. 2018;63(6):392-426. (In Russ.)] doi: https://doi.org/10.14341/probl2017636392-426
67. Пигарова Е.А., Рожинская Л.Я., Белая Ж.Е., и др. Клинические рекомендации Российской ассоциации эндокринологов по диагностике, лечению и профилактике дефицита витамина D у взрослых. // Проблемы эндокринологии. — 2016. — Т. 62. — №4. — С. 60-84. [Pigarova EA, Rozhinskaya LY, Belaya ZE, et al. Russian Association of Endocrinologists recommendations for diagnosis, treatment and prevention of vitamin D deficiency in adults. Problems of endocrinology. 2016;62(4):60-84. (In Russ.)] doi: https://doi.org/10.14341/probl201662460-84
68. Дедов И.И., Мельниченко Г.А. Эндокринология. Национальное Руководство. 2-е изд. — М.: ГЭОТАР-Медиа; 2018. [Dedov II, Mel’nichenko GA. Endokrinologiya. National guidelines. 2nd ed. Moscow; 2018. (In Russ.)]
69. Basha B, Rao DS, Han Z-H, Parfitt AM. Osteomalacia due to vitamin D depletion: a neglected consequence of intestinal malabsorption. Am J Med. 2000;108(4):296-300. doi: https://doi.org/10.1016/s0002-9343(99)00460-x
70. Bhambri R, Naik V, Malhotra N, et al. Changes in bone mineral density following treatment of osteomalacia. J Clin Densitom. 2006;9(1):120-127. doi: https://doi.org/10.1016/j.jocd.2005.11.001
Для чего необходим витамин D?
Многим известно, что витамин D необходим детям и взрослым для здорового роста костей. Недостаток этого витамина у детей может вызывать рахит, а у взрослых — размягчение костей и повышенный риск переломов. Современные научные исследования связывают дефицит витамина D с иммунными нарушениями, повышенной восприимчивостью к инфекциям, развитием некоторых видов рака, сахарным диабетом и сердечно-сосудистыми заболеваниями. Витамин D также играет очень важную роль в регуляции репродуктивных процессов как у женщин, так и у мужчин.
Существует две формы витамина D. У человека до 90% витамина D3, или холекальциферола, образуется в коже под влиянием ультрафиолетовых лучей. Витамин D2, или эргокальциферол, и частично холекальциферол поступают в организм человека с животной и растительной пищей, обеспечивая примерно 10–20% от общего количества витамина D. Дальше они проходят трансформацию сначала в печени, а потом в почках, чтобы превратиться в активный витамин D – кальцитриол – который и выполняет основную работу. Также стоит отметить, что витамин D, являясь жирорастворимым, накапливается в печени и жировой ткани. При его избытке могут развиваться симптомы гипервитаминоза D – судороги у детей, отложение кальция в органах и тканях, формирование камней в почках. Суточная норма употребления этого витамина составляет 400-800 МЕ, в зависимости от возраста.
Каковы причины недостатка витамина D?
Итак, основные причины дефицита витамина D:
- Недостаток прямых солнечных лучей.
- Снижение синтеза витамина D в коже (применение солнцезащитных кремов, высокая пигментация кожи, зимний период, сокращение светлого времени суток).
- Недостаток в питании продуктов, содержащих витамин D.
- Хроническая почечная и печеночная недостаточность.
- Применение некоторых лекарственных средств (противосудорожные, противотуберкулезные).
- Нарушение всасывания при заболеваниях кишечника.
- Врожденные заболевания (например, витамин D-резистентный рахит).
- Ожирение.
Как проявляется нехватка витамина D у детей и взрослых?
Умеренная нехватка витамина Д может не вызывать острых симптомов ни у детей, ни у взрослых. Но в условиях дефицита этого витамина кальций, потребляемый с пищей, плохо усваивается в кишечнике. Организму приходится вымывать минерал из костей, чтобы поддерживать его уровень в крови. Если дефицит не восполнять, у детей появляются внешние признаки рахита – мышечная слабость, капризность, изменение формы черепа, нарушение прорезывания зубов, запоры,. У взрослых же происходит размягчение костей – остемаляция. Для неё характерны постоянные тянущие боли в пояснице и области тазобедренных суставов, боль в пятках, ребрах, голени, бедрах, лопатке, предплечьях, позвоночнике. Мышечная слабость приводит к тому, что человеку становится трудно встать со стула, подняться по лестнице, появляется склонность к падениям. Может появляться ощущение «ползания мурашек» в руках и ногах – нейропатия. При очень низком уровне кальция в сыворотке крови возможны судороги.
Какие существуют методы диагностики нехватки витамина D?
Для подтверждения недостаточности витамина D в организме используют анализ крови на витамин D, при этом уровень 30-100 нг/мл принято считать нормой. Сразу оговоримся, что нормы отличаются в разных странах и даже в разных лабораториях. Косвенно подтвердить дефицит можно определение уровня кальция, фосфора и фермента щелочной фосфатазы в крови, а также кальция и фосфора в моче.
Так в чем же заключаются способы профилактики недостаточности витамина D?
Чтобы восполнить дефицит витамина D в организме, лучше всего проводить больше времени на солнце – подставлять солнечным лучам лицо и кисти рук в течение 15 минут 2-3 раза в неделю. Каждая такая процедура обеспечивает выработку примерно 1000 МЕ витамина D. Но образование витамина D в коже зависит от угла падения солнца и, таким образом, от географической широты, сезона, времени суток. Больше всего витамина вырабатывается, когда солнце находится в зените. То есть с 11.00 до 14.00 – как раз в то время, когда большинство людей стараются спрятаться в тени. Стоит отметить, что в странах с пасмурным климатом или в городах, затянутых смогом, невозможно синтезировать достаточно витамина D с помощью пребывания на солнце. Меланин, который вырабатывается кожей для защиты от ультрафиолета, также мешает выработке витамина D. Поэтому загар, возрастная пигментация кожи и местное применение солнцезащитного крема с фактором защиты (SPF) более 15 блокируют выработку в организме витамина D.
Что касается соляриев, то изначально они разрабатывались только для медицинских целей и применялись всегда под контролем врачей для стимуляции выработки витамина D. Однако сегодня, в связи с высокой заболеваемостью раком кожи, этот вид лечения не применяется. ВОЗ, например, обращает особое внимание на полный запрет соляриев детям до 18 лет. Любители соляриев должны иметь в виду, что многие лампы дают не такой, как у солнца ультрафиолет A (320–400 нм), а не B (280–320 нм). Поэтому в солярии можно получить смуглый оттенок кожи, но не пополнить запасы витамина D.
Альтернативой солнечным ваннам является прием препаратов витамина D. Лекарственные препараты содержат его в одной из двух форм: витамин D 2 – вырабатывают с помощью дрожжей, из растительных источников; витамин D 3 – синтезируют из животных продуктов, он не подходит для вегетарианцев.
Особую группу риска составляют новорожденные и грудные дети. В первые месяцы жизни ребенок активно растет и развивается, поэтому даже здоровым детям необходим дополнительный прием витамина D для профилактики рахита. Причем чаще всего, из-за дефицита витамина D у кормящей мамы, страдают дети, находящиеся на грудном вскармливании. Поэтому оптимальной профилактикой рахита будет служить грудное вскармливание в сочетании с дополнительным введением витамина D. Специфическую профилактику рахита проводят витамином D в суточной дозе для здоровых доношенных детей 400–500 МЕ. Эту дозу назначают с 2 недель жизни ежедневно в период с сентября по май, а также в летние месяцы при недостаточной инсоляции. Она безопасна и не приводит к избыточному накоплению витамина D, даже если его уровень в норме. У здоровых детей, находящихся на искусственном вскармливании адаптированными молочными смесями, которые содержат витамин D, дополнительного его введения не требуется. Большинство педиатров рекомендуют профилактический прием витамина D до 3 лет.
Очень важна обеспеченность витамином D беременных. Чаще всего достаточное его количество содержится в специальных витаминных комплексах. Следует внимательно изучить состав выбранного вами препарата и не принимать витамин D дополнительно без консультации врача.
Для обеспечения здоровья костной и мышечной ткани в возрасте от 19 до 65 лет рекомендуется профилактический прием препаратов витамина D в сезон низкой инсоляции – с октября по апрель. В 19–50 лет доза витамина D составляет 600 МЕ/сут, старше 50 лет – 800–1000 МЕ/сут.
Лечебные дозы витамина D могут достигать 20000 МЕ и более, применяются для лечения серьезных дефицитных состояний и только по рекомендации лечащего врача.
У детей и взрослых с ожирением применяемые дозы должны быть выше, поскольку витамин D запасается в жировой ткани.
К сожалению, очень немногие пищевые продукты содержат витамин D. Это яичные желтки, говяжья печень и некоторые виды рыбы и морепродуктов, в которых он содержится в небольших количествах, например лосось, сардины, скумбрия, печень трески, тунец, рыба-меч. Наиболее богат витамином Д рыбий жир, сделанный из печени трески. Очевидно, природа задумала, чтобы вы получали этот витамин благодаря нахождению на солнце, а в меньшей степени из пищевых источников. В овощах витамин D не содержится вовсе, поэтому природных источников этого витамина для вегетарианцев нет. Во многих странах мира основным пищевым источником витамина D служат молоко и молочные продукты, маргарин и растительные масла, обогащенные витамином D; в 17 странах мира в обязательном порядке этим витамином обогащается маргарин. Подобные продукты, содержащие биологически активные добавки, лежат в основе лечебно-профилактического питания, применяемого для предотвращения потерь костной ткани.
Необходимо отметить, что всасывание витамина D в кишечнике существенно зависит от присутствия других веществ (жиров, желчных кислот). Оно зависит и от типа питания человека. Дефицит желчных кислот приводит к нарушению всасывания витамина D. Важно понимать, что и некоторые продукты питания затрудняют и даже блокируют всасывание витамина D. К ним относятся маргарин, майонез, жареный бекон, колбаса с жиром, свиной жир, жирные торты и пирожные.
В заключение стоит отметить, что рекомендации по профилактическому приему витамина D различаются в разных странах и регионах. Постоянно публикуются новые научные исследования – одни с осторожностью относятся к приему витамина D, другие рекомендуют начинать прием прямо сейчас по 2000-6000 МЕ. Ранее говорилось о непоправимом вреде солнечных лучей, в связи с риском развития рака кожи, а сегодня говорят, что инсоляция необходима в небольших количествах. Поэтому не стоит бросаться в крайности – умеренность всегда была лучшей рекомендацией.
Врач-педиатр участковый
учреждения здравоохранения «5-я городская детская поликлиника»
Колесникова Юлия Николаевна
Рахит – канал улучшения здоровья
Рахит – это заболевание костей, поражающее младенцев и детей младшего возраста. Растущие кости ребенка не могут развиваться должным образом из-за нехватки витамина D. Это может привести к мягким и ослабленным костям, переломам, болям в костях и мышцах и костным деформациям. Вы можете помочь защитить своего ребенка от последствий рахита, изучив факторы риска дефицита витамина D и приняв меры по его предотвращению.
Чаще всего страдают дети с темной кожей от природы или с недостаточным воздействием солнечного света.Наличие матери с дефицитом витамина D также увеличивает риск для ребенка. Другими причинами могут быть недостаточность питательных веществ и заболевания печени, почек или тонкого кишечника. Подобное состояние может возникать и у взрослых, но это называется остеомаляцией.
Рахит, хотя и встречается редко, среди австралийских детей растет. Считается, что чрезмерное использование средств защиты от солнца из-за повышенной озабоченности по поводу риска рака кожи является одной из причин такого увеличения.
Если вы считаете, что у вашего ребенка рахит или риск дефицита витамина D, важно проконсультироваться с семейным врачом или поставщиком медицинских услуг.Они могут помочь вам выбрать подходящий план лечения для вашего ребенка.
Признаки и симптомы
Признаки и симптомы рахита могут включать:
- Болезненные кости, мышечная слабость, судороги и спазмы
- Замедленный рост и развитие
- Повышенный риск переломов костей, включая спонтанные переломы, которые происходят сами по себе без давления или травма
- Стоматологические проблемы, такие как зубы, которые не формируются или медленно появляются, деформированные зубы или мягкая зубная эмаль
- Выступающий лоб и большой передний родничок (мягкое пятно) у младенцев
- Деформации скелета, такие как искривленные ноги, кифоз («горб»), сколиоз (изгибы позвоночника в стороны), выступающая вперед грудина или неправильная форма черепа.
Диапазон причин
Некоторые из факторов и причин рахита включают:
- Недостаточное воздействие солнечного света на кожу
- Цвет кожи – пигмент кожи у детей с от природы темной кожей имеет тенденцию поглощать меньше солнечного света чем светлая кожа
- Недостаток витамина D или кальция в рационе
- Исключительное грудное вскармливание (без добавок витамина D) младенцев, матери которых имеют дефицит витамина D
- Заболевания кишечника, печени или почек, которые препятствуют усвоению организмом витамина D или преобразование его в активную форму.
- Нарушения, снижающие пищеварение или всасывание жиров, поскольку витамин D является жирорастворимым витамином.
Роль витамина D
Нашему организму необходим витамин D, который помогает ему усваивать кальций и фосфор. Эти минералы необходимы для роста и развития крепких и здоровых костей. Недостаток витамина D снижает способность организма контролировать уровень этих жизненно важных минералов и увеличивает риск развития у ребенка рахита.
Около 80 процентов витамина D поступает в организм из-за пребывания на солнце. Когда прямые солнечные лучи попадают на нашу кожу, ультрафиолетовое излучение превращает кожное вещество, называемое 7-дегидрохолестерином, в витамин D.В некоторых продуктах также содержится очень небольшое количество витамина D. Однако одних источников пищи обычно недостаточно для поддержания необходимого нашему организму уровня витамина D.
Когда витамин D образуется в коже или всасывается с пищей через кишечник, он превращается в свою активную форму – гормон – в печени и почках. Затем он становится доступным, чтобы помочь нашему телу построить крепкие кости и зубы в процессе «минерализации».
Группы высокого риска
Дети, которые могут подвергаться повышенному риску рахита из-за дефицита витамина D, включают детей, которые:
- Рождаются от женщин с дефицитом витамина D
- Покрывают большую часть своего тела по религиозным или культурным причинам
- Болеют, инвалиды или не могут проводить время на открытом воздухе по другим причинам
- Никогда не выходите на улицу без солнцезащитного крема
- Имеют от природы очень темную кожу
- Имеют некоторые заболевания, например, определенные заболевания кишечника
- Соблюдают вегетарианство, не употребляют молочные продукты или безлактозные диеты.
Диагноз
Рахит может быть диагностирован с помощью ряда тестов, включая:
- Физикальное обследование
- Анализы крови
- Рентген длинных костей
- Сканирование костей.
Лечение
Варианты лечения рахита включают:
- Улучшение воздействия солнечного света
- Улучшенная диета, включающая адекватное потребление кальция и витамина D
- Пероральные добавки витамина D – их, возможно, потребуется принимать в течение примерно трех месяцев
- Специальные формы добавок витамина D – для людей, организм которых не может преобразовать витамин D в его активную форму.
- Лечение любого основного заболевания
- Операция по исправлению деформаций костей.
Высокодозированные добавки витамина D доступны в Австралии. Для этого требуется специальный рецепт врача. Использование этой особой формы добавки витамина D может быть наиболее эффективным вариантом лечения рахита. Ваш врач может посоветовать вам об этом.
Долгосрочная перспектива
Кости, которые плохо минерализованы, очень быстро реагируют на пищевые добавки с кальцием и витамином D. Улучшения можно увидеть на рентгеновских снимках уже через несколько дней лечения.
Если рахит лечить в раннем возрасте, есть все шансы, что деформации скелета исчезнут по мере взросления ребенка. Однако деформации и уменьшенный рост будут постоянными, если ребенок пройдет период полового созревания без лечения.
Профилактика
Вы можете помочь защитить своего ребенка от последствий рахита, изучив факторы риска дефицита витамина D и приняв меры по его предотвращению. Предложения включают:
- Солнечный свет – разумный баланс воздействия солнца и защиты от солнца может защитить от дефицита витамина D, не подвергая вашего ребенка риску рака кожи.Рекомендуемое количество солнечного света каждый день – несколько минут солнечного света до 10 утра и после 15 часов каждый день (с сентября по апрель) и два-три часа пребывания на солнце в течение недели (с мая по август). Всегда защищайте кожу вашего ребенка от солнца в периоды пикового воздействия ультрафиолета одеждой, тенью и / или солнцезащитным кремом.
- Диета – включите в рацион ребенка продукты, богатые витамином D и кальцием. Продукты, естественно содержащие витамин D, включают жирную рыбу (особенно сардины, лосось, сельдь и скумбрию), печень и яичные желтки.Продукты, «обогащенные» витамином D, включают маргарин и молоко (в том числе обогащенное детское молоко).
- Добавки – проконсультируйтесь с лечащим врачом или поставщиком медицинских услуг о том, следует ли назначать ребенку пищевые добавки.
Be SunSmart
Уровни УФ-излучения различаются в зависимости от местоположения, времени года, времени суток, облачности и окружающей среды. Младенцы и маленькие дети нуждаются в дополнительной защите из-за их чувствительной кожи. Высокий уровень УФ-излучения в Австралии означает, что большинство детей получают более чем достаточно витамина D, даже находясь на открытом воздухе в течение очень коротких периодов времени с небольшим количеством обнаженной кожи.
Людям с очень темной кожей может потребоваться в три-четыре раза больше времени на солнце, чем людям со светлой кожей. Это связано с тем, что пигменты темной кожи замедляют химическую реакцию, которая приводит к выработке витамина D.
Детям, которые находятся на открытом воздухе в течение продолжительных периодов времени, имеют очень светлую кожу или в семейном анамнезе есть рак кожи, возможно, потребуется использовать солнцезащитный крем вне рекомендуемых часов. Поговорите со своим врачом для получения дополнительной информации.
Где получить помощь
- Ваш врач
- Медсестра по охране здоровья матери и ребенка
- Педиатр
- Эндокринолог
- Австралийская ассоциация диетологов Тел.1800 812 942
Что следует помнить
- Рахит – это предотвратимое заболевание костей, поражающее детей грудного и раннего возраста и вызывающее мягкость и ослабление костей.
- Рахит вызывается недостатком витамина D, кальция или фосфора.
- Дефицит витамина D может возникать в результате темной кожи, недостаточного воздействия солнечных лучей, недостаточности питательных веществ и заболеваний печени, почек или тонкого кишечника.
- Варианты лечения включают улучшение воздействия солнечного света, диету, витамин D и минеральные добавки.
Рахит – симптомы и причины
Обзор
Рахит – это размягчение и ослабление костей у детей, обычно из-за крайнего и длительного дефицита витамина D. Редкие наследственные проблемы также могут вызывать рахит.
Витамин D помогает организму вашего ребенка усваивать кальций и фосфор из пищи. Недостаток витамина D затрудняет поддержание надлежащего уровня кальция и фосфора в костях, что может вызвать рахит.
Добавление в рацион витамина D или кальция обычно помогает исправить проблемы с костями, связанные с рахитом. Когда рахит вызван другой основной болезнью, вашему ребенку могут потребоваться дополнительные лекарства или другое лечение. Некоторые деформации скелета, вызванные рахитом, могут потребовать корректирующей операции.
Редкие наследственные заболевания, связанные с низким уровнем фосфора, другого минерального компонента костей, могут потребовать приема других лекарств.
Симптомы
Признаки и симптомы рахита могут включать:
- Отсроченный рост
- Задержка моторики
- Боль в позвоночнике, тазе и ногах
- Слабость мышц
Поскольку рахит смягчает участки растущей ткани на концах костей ребенка (пластины роста), он может вызвать такие деформации скелета, как:
- Искривленные ноги или колени
- Утолщенные запястья и щиколотки
- Выступ грудной клетки
Когда обращаться к врачу
Поговорите со своим врачом, если у вашего ребенка появляются боли в костях, мышечная слабость или очевидные деформации скелета.
Причины
Организму вашего ребенка необходим витамин D для усвоения кальция и фосфора из пищи. Рахит может возникнуть, если организм вашего ребенка не получает достаточно витамина D или если его или ее организм испытывает проблемы с правильным использованием витамина D. Иногда недостаток кальция или недостаток кальция и витамина D может вызвать рахит.
Недостаток витамина D
У детей, которые не получают достаточного количества витамина D из этих двух источников, может развиться его дефицит:
- Солнечный свет. Кожа вашего ребенка вырабатывает витамин D под воздействием солнечного света. Но дети в развитых странах, как правило, меньше времени проводят на открытом воздухе. Они также чаще используют солнцезащитный крем, который блокирует солнечные лучи, которые вызывают выработку в коже витамина D.
- Продукты питания. Рыбий жир, яичные желтки и жирная рыба, такая как лосось и скумбрия, содержат витамин D. Витамин D также был добавлен в некоторые продукты и напитки, такие как молоко, хлопья и некоторые фруктовые соки.
Проблемы с всасыванием
Некоторые дети рождаются или заболевают заболеваниями, которые влияют на усвоение их организмом витамина D.Некоторые примеры включают:
- Целиакия
- Воспалительное заболевание кишечника
- Муковисцидоз
- Проблемы с почками
Факторы риска
Факторы, которые могут увеличить риск рахита у ребенка, включают:
- Темная кожа. Темная кожа содержит больше пигмента меланина, который снижает способность кожи производить витамин D из солнечного света.
- Недостаточность витамина D у матери во время беременности. Ребенок, рожденный от матери с серьезным дефицитом витамина D, может родиться с признаками рахита или развить их в течение нескольких месяцев после рождения.
- Северные широты. Дети, живущие в географических районах, где меньше солнечного света, подвержены более высокому риску рахита.
- Преждевременные роды. Младенцы, родившиеся раньше срока, обычно имеют более низкий уровень витамина D, потому что у них было меньше времени для получения витамина от матери в утробе матери.
- Лекарства. Определенные типы противосудорожных и антиретровирусных препаратов, используемых для лечения ВИЧ-инфекции, по-видимому, влияют на способность организма использовать витамин D.
- Исключительно грудное вскармливание. Грудное молоко не содержит достаточного количества витамина D для предотвращения рахита. Младенцы, находящиеся на исключительно грудном вскармливании, должны получать капли витамина D.
Осложнения
При отсутствии лечения рахит может привести к:
- Отказ от роста
- Анормально искривленный позвоночник
- Деформации костей
- Стоматологические дефекты
- Изъятия
Профилактика
Воздействие солнечного света является лучшим источником витамина D.В большинстве сезонов достаточно 10-15 минут пребывания на солнце около полудня. Однако если у вас темная кожа, если сейчас зима или вы живете в северных широтах, вы не сможете получить достаточное количество витамина D от пребывания на солнце.
Кроме того, из-за опасений, связанных с раком кожи, младенцев и детей младшего возраста рекомендуется избегать прямых солнечных лучей или всегда носить солнцезащитный крем и защитную одежду.
Чтобы предотвратить рахит, убедитесь, что ваш ребенок ест продукты, которые содержат витамин D естественным образом – жирную рыбу, такую как лосось и тунец, рыбий жир и яичные желтки, – или продукты, обогащенные витамином D, например:
- Детская смесь
- Зерновые
- Хлеб
- Молоко, но не продукты из молока, такие как йогурты и сыр
- Апельсиновый сок
Проверьте этикетки, чтобы определить содержание витамина D в обогащенных продуктах.
Если вы беременны, спросите своего врача о приеме добавок витамина D.
Руководящие принципырекомендуют всем младенцам получать 400 МЕ витамина D в день. Поскольку грудное молоко содержит лишь небольшое количество витамина D, младенцы, находящиеся на исключительно грудном вскармливании, должны получать дополнительный витамин D ежедневно. Некоторым младенцам, находящимся на искусственном вскармливании, также могут потребоваться добавки витамина D, если они не получают достаточного количества смеси.
Рахит, вызванный дефицитом витамина D – NORD (Национальная организация по редким заболеваниям)
Chawla A Kwek EBK.Необычная картина переломов надколенника и основания пятой плюсневой кости у пациента с остеопетрозом. J Clin Orthop Trauma. 2018; 9 (Приложение 2): S49-S51.
Тандрайен К. и Петтифор Дж. М.. Роль витамина D и пищевого кальция при пищевом рахите. Bone Rep.2018; 8: 81-89.
Удай С. и др. Сердечные, костные и ростовые проявления у младенцев с гипокальциемией: выявление скрытого тела айсберга дефицита витамина D. BMC Pediatr. 2018; 18 (1): 183.
Carpenter, TO, et al.Рахит. Nat Rev Dis Primers 2017; 3: 17101.
Элидрисси А.Т., Возвращение врожденного рахита, мы упускаем из виду оккультные случаи? Calcif Tissue Int. 2016; 99 (3): 227-36.
Маннс С.Ф. и др. Рекомендации глобального консенсуса по профилактике и лечению пищевого рахита. J Clin Endocrinol Metab. 2016; 101 (2): 394-415.
Thacher TD, et al. Пищевой рахит у детей иммигрантов и беженцев. Public Health Rev. 2016; 37: 3.
Thacher TD, et al. Оптимальная доза кальция для лечения пищевого рахита: рандомизированное контролируемое исследование.J Bone Miner Res. 2016; 31 (11): 2024-2031.
Басатемур Э. Сатклифф А. Частота гипокальциемических припадков из-за дефицита витамина D у детей в Соединенном Королевстве и Ирландии. J Clin Endocrinol Metab. 2015; 100 (1): E91-5.
Патерсон С.Р. и Аюб Д. Врожденный рахит, вызванный дефицитом витамина D у матерей. Clin Nutr. 2015; 34 (5): 793-8.
Уиллер Б.Дж. и др. Заболеваемость и характеристики рахита, вызванного недостаточностью витамина D, у детей Новой Зеландии: исследование педиатрического отделения Новой Зеландии.Aust N Z J Public Health 2015; 39 (4) 380-3.
Assiri A, et al. Глютеновая болезнь проявляется рахитом у детей Саудовской Аравии. Ann Saudi Med. 2013; 33 (1): 49-51.
Шор РМ и Чесней РЗ. Рахит: Часть I. Педиатр радиол. 2013; 43 (2): 140-51.
Маннс С.Ф. и др. Заболеваемость рахитом из-за недостаточности витамина D среди австралийских детей: исследование австралийского педиатрического отделения. Med J Aust. 2012; 196 (7): 466-8.
Beck-Nielsen SS, et al. Заболеваемость и распространенность пищевого и наследственного рахита на юге Дании.Eur J Endocrinol. 2009; 160 (3): 491-7.
Мацуо К. и др. Распространенность и факторы риска недостаточности витамина D рахита на Хоккайдо, Япония. Pediatr Int. 2009; 51 (4): 559-62.
Тиосано Д., Хохберг З. Гипофосфатемия: общий знаменатель всех рахитов. J Bone Miner Metab. 2009; 27 (4): 392-401.
Gordon CM, et al. Лечение гиповитаминоза D у детей грудного и раннего возраста. J Clin Endocrinol Metab. 2008; 93 (7): 2716-21.
Maiya S, et al. Гипокальциемия и дефицит витамина D: важная, но предотвратимая причина опасной для жизни детской сердечной недостаточности.Сердце 2008; 94 (5): 581-4.
Kim CJ, et al. Мутации гена 1альфа-гидроксилазы витамина D у пациентов с дефицитом 1альфа-гидроксилазы. J Clin Endocrinol Metab. 2007; 92 (8): 3177-82.
Strand MA, et al. Диагностика рахита и переоценка распространенности среди сельских детей в северном Китае. Pediatr Int. 2007; 49 (2) 202-9.
Ward LM, et al. Витамин D-дефицитный рахит среди детей в Канаде. CMAJ. 2007; 177 (2): 161-6.
Kirubakaran, C., et al., Osteopetrorickets.J Trop Pediatr. 2004; 50 (3): 185-6.
Петтифор Дж. М., Пищевой рахит: дефицит витамина D, кальция или обоих? Am J Clin Nutr. 2004; 80 (6 доп.): 1725S-9S.
Рахит и остеомаляция – причины
Недостаток витамина D и кальция
Самая частая причина рахита – недостаток витамина D или кальция в детском рационе. Оба они необходимы детям для развития крепких и здоровых костей.
Источниками витамина D являются:
- солнечный свет – ваша кожа вырабатывает витамин D, когда она находится на солнце, и таким образом мы получаем большую часть нашего витамина D
- пищевые продукты – витамин D также содержится в некоторых пищевых продуктах, таких как жирная рыба, яйца и обогащенные хлопья для завтрака
- БАДы
Кальций обычно содержится в молочных продуктах, таких как молоко, сыр и йогурт, и в зеленых овощах, таких как брокколи и капуста.
Со временем дефицит витамина D или кальция вызывает рахит у детей и мягкие кости (остеомаляцию) у взрослых.
См. Раздел «Профилактика рахита» для получения дополнительной информации и советов по обеспечению вашего ребенка достаточным количеством витамина D и кальция.
Кто в опасности?
У любого ребенка, не получающего достаточного количества витамина D или кальция, может развиться рахит, но есть определенные группы детей, которые подвергаются большему риску.
Например, рахит чаще встречается у детей азиатского, афро-карибского и ближневосточного происхождения, потому что их кожа темнее и им требуется больше солнечного света, чтобы получать достаточное количество витамина D.
Недоношенные дети также подвержены риску развития рахита, поскольку в утробе матери накапливают запасы витамина D. Младенцы, находящиеся на исключительно грудном вскармливании, особенно дольше 6 месяцев, также могут подвергаться риску дефицита витамина D.
Рекомендуется:
- беременным и кормящим женщинам следует рассмотреть возможность приема ежедневной добавки, содержащей 10 микрограммов (мкг) витамина D, по крайней мере с октября по март
- младенцам от рождения до 1 года , независимо от того, вскармливаются они исключительно или частично грудью, следует давать ежедневную добавку, содержащую 8.5-10 мкг витамина D, чтобы они получали достаточно
- Детям, которых кормят детской смесью , не нужна добавка витамина D, пока они не будут получать менее 500 мл (около пинты) детской смеси в день, потому что детская смесь обогащена витамином D
- детям в возрасте от 1 до 4 лет следует давать ежедневную добавку, содержащую 10 мкг витамина D
Для получения дополнительной информации прочтите, кому следует принимать добавки витамина D.
Генетический дефект
Редкие формы рахита также могут возникать при некоторых наследственных (генетических) заболеваниях.Например, гипофосфатемический рахит – это генетическое заболевание, при котором почки и кости неправильно взаимодействуют с фосфатом.
Фосфат связывается с кальцием и делает кости и зубы твердыми. В результате в крови и костях остается слишком мало фосфатов, что приводит к ослаблению и мягкости костей.
Другие типы генетического рахита влияют на определенные белки в организме, которые используются витамином D.
Дефицит витамина D и рахит
Что такое рахит?
Рахит – это состояние размягчения костей у растущих детей.Это происходит, когда кости не могут усваивать достаточно кальция и фосфора, чтобы сделать кость твердой и здоровой. Хотя существуют генетические и метаболические причины рахита, наиболее частой причиной является отсутствие витамин D. Это также называют пищевым рахитом.
Что такое витамин D?
Витамин D – это вещество, необходимое организму для усвоения кальция из кишечника и регулирования количества кальция и фосфора, хранящегося в костях, и количества выводимого из организма с мочой почками.Витамин D можно получить, употребляя в пищу определенные виды жирной рыбы и рыбьего жира, но он также вырабатывается в коже в ответ на ультрафиолетовые лучи солнечного света. Тем не менее, человек должен подвергаться воздействию солнечного света правильной длины волны в течение значительного периода времени, чтобы выработать достаточно витамина D для здоровья костей. Использование солнцезащитный крем (который, конечно, важен для предотвращения солнечных ожогов и рак кожи) не позволяет организму вырабатывать много витамина D в коже. По этой причине в США и многих промышленно развитых странах коровье молоко (и детская смесь) обогащена дополнительным витамином D.В грудном молоке часто очень мало витамина D.
Каковы симптомы рахита?
Самый классический симптом рахита – сгибание или «искривление» костей ног. Это происходит из-за стресса от ходьбы по «мягким» костям, в которых не хватает минералов. Младенцы, которые ползают, но еще не ходят, могут получить расширение области чуть выше запястий по той же причине. В более тяжелых случаях можно увидеть припухлость концов ребер. Иногда уровень кальция в крови может стать настолько низким, что могут развиться судороги.
Как диагностируется рахит?
Врач может диагностировать рахит на основе результатов физического осмотра, рентгеновских снимков (которые показывают расширение и «истирание» концов определенных длинных костей) и анализов крови, которые могут показать низкий уровень фосфора и нормальный или низкий уровень кальция. с повышенным уровнем фермента, называемого щелочной фосфатазой. Ваш врач может также проверить уровень “25 гидрокси” витамина D. Иногда необходимо дополнительное исследование крови для диагностики других форм рахита.
Кто подвержен риску пищевого рахита?
Младенцы, которых вскармливают и не кормят грудью лишний витамин D подвергаются наибольшему риску. Риск еще выше, если мать ребенка также страдает дефицитом витамина D. Недостаток витамина D среди женщин детородного возраста – довольно распространенное явление. Еще чаще встречается у темнокожих людей и людей, которые не подвергаются воздействию большого количества солнечного света.
Как предотвратить рахит?
Все младенцы, находящиеся на грудном вскармливании, должны получать 400 международных единиц витамина D в день. Его можно получить в стандартной дозе детских витаминных капель (которые обычно содержат витамины A, D и C). Кормящие женщины должны получать не менее 600 единиц витамина D в день. Многие источники рекомендуют от 1500 до 2000 единиц в день.
Как лечится пищевой рахит?
Лечение требует высоких доз эргокальциферола (витамин D2) или холекальциферола (витамин D3) для увеличения запасов витамина в организме. Стандартный режим составляет от 2000 до 4000 единиц в день в течение нескольких месяцев.Он может варьироваться в зависимости от роста и возраста ребенка, которого лечат. Некоторые врачи используют другие схемы.
Полезно отметить, что некоторые формы витамина D (особенно жидкие) могут быть дорогими, если их приобрести в аптеке и не покрыть страховкой. Эти препараты доступны в Интернете по более низкой цене. Однако, пожалуйста, проконсультируйтесь с врачом, прежде чем делать заказ через Интернет самостоятельно.
Дополнительный кальций также необходим для поддержания нормального уровня кальция в крови и заживления костей, если потребление кальция с пищей недостаточно.
При адекватном лечении изменения на рентгеновских снимках начинают исчезать, а щелочная фосфатаза в крови нормализуется примерно через 6-8 недель. Если развилось искривление ног, на выпрямление может потребоваться много месяцев, но обычно оно улучшается.
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать лечение по-разному, исходя из индивидуальных фактов и обстоятельств.
Рахит: симптомы, причины и лечение
Рахит – это заболевание костей в детстве, при котором кости размягчаются и становятся склонными к переломам и неровностям. Основная причина рахита – недостаток витамина D, но люди также могут унаследовать определенный тип рахита.
Рахит редко встречается в группах населения, правительства которых требуют, чтобы в определенные продукты питания добавлялся витамин D. Однако есть опасения, что число случаев заболевания в Соединенных Штатах с 2000 года увеличилось.
Витамин D играет жизненно важную роль в усвоении кальция, поэтому очень низкий уровень витамина D может привести к низкому уровню кальция.
В результате развивающиеся кости могут ослабнуть и сформироваться нерегулярно. Люди также могут испытывать боль в костях. Возникающие в результате симптомы могут сохраняться и в зрелом возрасте. Серьезный дефицит витамина D во взрослом возрасте может привести к остеомаляции, похожей на рахит.
Дефицит витамина D может быть результатом низкого потребления витамина D с пищей или низкого воздействия или поглощения ультрафиолетовых (УФ) лучей.Это означает, что дети, которые проводят много времени в помещении, могут быть подвержены риску дефицита витамина D и рахита.
Рахит может быть также результатом некоторых метаболических и генетических нарушений.
Прием добавок витамина D может помочь защитить людей из группы риска.
В этой статье будут описаны симптомы, причины и методы лечения, связанные с рахитом, а также способы его предотвращения.
Некоторые признаки и симптомы рахита могут включать следующее:
- Боль или болезненность в костях
- Медленно растущие кости
- Искривленные или искривленные ноги
- Слабость мышц
- Кости мягкие и легко ломаются
- большой лоб или живот
- необычная форма ребер и грудины
- широкие суставы в локтях и запястьях
- полости и неровности зубов
В краткосрочной перспективе очень низкий уровень кальция в крови может привести к судорогам, судорогам, и проблемы с дыханием.
В тяжелых случаях нелеченный, длительный пищевой рахит может увеличить риск:
- легко ломающихся костей
- постоянных аномалий костей
- проблем с сердцем
- припадков
- пневмонии
- затрудненных родов
- пожизненной инвалидности
Существует несколько причин рахита, в том числе:
Недостаток витамина D
Организм человека нуждается в витамине D для поглощения кальция из кишечника.УФ-лучи солнечного света помогают клеткам кожи переводить предшественник витамина D из неактивного в активное состояние.
Если человек не производит или не потребляет достаточное количество витамина D, его организм может не усваивать достаточное количество кальция из пищи, которую он ест, что вызывает низкий уровень кальция в крови.
Низкий уровень кальция приводит к неправильной работе костей и зубов, а также к проблемам с нервом и мышцами.
Детям может не хватать витамина D, если они:
- имеют темную кожу
- проводят много времени в помещении
- всегда пользуются солнцезащитным кремом на улице
- соблюдают безлактозную или строгую растительную диету
- имеют состояние здоровья таких как глютеновая болезнь, которая не позволяет организму вырабатывать или использовать витамин D
- Жить в месте с высоким уровнем загрязнения воздуха
Что касается младенцев, Центры по контролю и профилактике заболеваний (CDC) отмечают, что грудное молоко не обеспечивает достаточно витамина D.Согласно CDC, Американская академия педиатрии рекомендует добавки витамина D в количестве 400 международных единиц (МЕ) (10 микрограммов [мкг]) для младенцев, которые полностью или частично находятся на грудном вскармливании. Молочные смеси обычно обогащены витамином D.
Узнайте больше о витамине D здесь.
Генетические факторы
Некоторые виды рахита возникают в результате генетического заболевания. Они могут быть наследственными.
Гипофосфатемический рахит, например, является редким заболеванием, при котором почки не могут должным образом перерабатывать фосфат.Низкий уровень фосфата в крови приводит к ослаблению и мягкости костей.
Наиболее распространенный тип встречается примерно у 1 из 20 000 новорожденных.
Генетические факторы, влияющие на способность организма использовать кальций, могут привести к рахиту, в том числе влияющим на функцию печени, почек и кишечника.
Кальций также важен для прочности костей. Узнайте, какие продукты содержат кальций.
Факторы, которые могут увеличить риск рахита, включают:
- низкое потребление витамина D с пищей
- отсутствие возможности проводить время на открытом воздухе
- отказ от добавок витамина D, несмотря на высокий риск развития рахита
Один Исследование 2015 года показало, что дети коренных народов Аляски имеют более высокий риск рахита из-за плохого питания, недостатка добавок витамина D и географического положения (в этом регионе очень мало ультрафиолетового света достигает Земли с ноября по февраль).
Здесь вы найдете несколько советов о том, как естественным образом укрепить кости.
Лечение будет направлено на максимальное потребление человеком кальция, фосфата и витамина D.
В зависимости от основной причины врач обычно назначает добавки витамина D.
Они также могут порекомендовать:
- увеличить воздействие солнечного света
- внести изменения в рацион
- принять рыбий жир
- увеличить воздействие ультрафиолетового излучения B
- потреблять кальций и фосфор
Получить дополнительную информацию о витамине D и боли в суставах здесь.
Диетические меры
Если рахит является следствием неправильного питания, врач может назначить:
- ежедневные добавки кальция и витамина D
- ежегодную инъекцию витамина D (если человек не может принимать добавки перорально)
- план диеты, который фокусируется на продуктах, богатых витамином D
Чтобы добавить витамин D в рацион, человек может потреблять:
- яиц
- жир печени трески
- жирную рыбу, такую как лосось, тунец, сардины и рыба-меч
- витамин Продукты, обогащенные D, такие как молоко, некоторые соки, многие крупы, некоторые марки маргарина и некоторые продукты из соевого молока
- говяжья печень
Внесение изменений в рацион и ежедневное пребывание на улице может помочь предотвратить рахит у большинства детей.
Лечение медицинских причин
Если причина является генетической, врач может назначить добавки с фосфатом и кальцитриолом, чтобы уменьшить искривление ног.
Если есть основная медицинская причина, например болезнь почек, ее лечение может помочь предотвратить рахит.
Врач диагностирует рахит, проверяя такие симптомы, как искривленные ноги или мягкий череп. Они также могут спросить о привычках образа жизни человека, таких как диета и пребывание на солнце.
Для подтверждения диагноза врач может порекомендовать:
Анализы крови : они выявляют низкий уровень кальция и фосфора и высокий уровень щелочной фосфатазы.
Анализ газов артериальной крови : Проверяет кислотность крови.
Рентгеновские снимки : они могут выявить потерю кальция в костях или изменения в структуре или форме костей.
Биопсия кости : Это может подтвердить рахит, но врачи его редко используют.
Из этой статьи вы узнаете об остеопорозе, заболевании, которое может поражать пожилых людей.
В большинстве случаев люди могут предотвратить рахит, потребляя достаточное количество витамина D и получая достаточное количество солнечного света.
Сколько витамина D?
Управление пищевых добавок (ОРВ) рекомендует дневную дозу:
- 400 МЕ (10 мкг) для младенцев в возрасте 0–12 месяцев
- 600 МЕ (15 мкг) для людей в возрасте от 1 до 70 лет
- 800 МЕ (20 мкг) для лиц старше 70
Однако трудно сказать точно, сколько витамина D нужно каждому человеку, поскольку это зависит от того, сколько они находятся на солнце и сколько витамина D их организм способен синтезировать. кожа в результате этого.
Детям, живущим в странах с низкой интенсивностью солнечного света, частой облачностью или особенно короткими зимними днями, может потребоваться прием добавок витамина D для предотвращения рахита.
Это может включать:
- потребление обогащенного молока, апельсинового сока и других продуктов, богатых витамином D
- ежедневный прием добавок витамина D
- периодический прием высоких доз витамина D, когда малые суточные дозы невозможны
Рахит может развиться, если у ребенка слишком мало витамина D.Это редкость в США, но у некоторых людей риск ее развития выше из-за цвета кожи, отсутствия времени на улице или плохого питания.
Увеличивая количество времени, которое ребенок проводит на солнце, важно помнить, что слишком много солнечного света может привести к солнечным ожогам и повысить риск рака кожи.
Всем, кто опасается, что у их ребенка может быть дефицит витаминов, следует поговорить с врачом. Они могут посоветовать вам добавки и время пребывания на солнце.
Люди всегда должны поговорить со своим врачом перед использованием добавок, так как они могут взаимодействовать с другими лекарствами. Кроме того, согласно ODS, получение слишком большого количества витамина D может быть вредным для здоровья.
Как можно получить больше витамина D от солнца? Узнайте больше здесь.
Рахит: история вопроса, патофизиология, эпидемиология
Автор
Стивен М. Шварц, доктор медицины, FAAP, FACN, AGAF Профессор педиатрии, Детская больница в Нижнем штате, Медицинский центр штата Нью-Йорк, штат Нью-Йорк
Стивен М. Шварц, доктор медицины, FAAP, FACN, AGAF является членом следующих медицинские общества: Американская академия педиатрии, Американский колледж питания, Американская ассоциация руководителей врачей, Нью-Йоркская медицинская академия, Группа исследований гастроэнтерологии, Американская гастроэнтерологическая ассоциация, Американское педиатрическое общество, Североамериканское общество детской гастроэнтерологии, гепатологии и питания, Общество Педиатрические исследования
Раскрытие информации: нечего раскрывать.
Соавтор (ы)
Франк Р. Грир, доктор медицины Профессор педиатрии, Медицинский факультет Университета Висконсина; Профессор (филиал) диетологии Колледжа сельского хозяйства и наук о жизни Висконсинского университета; Лечащий врач неонатологии, Центр перинатальной помощи, Госпиталь Меритер
Фрэнк Р. Грир, доктор медицинских наук, является членом следующих медицинских обществ: Американская академия педиатрии, Американское педиатрическое общество
Раскрытие информации: не раскрывать.
Лоуренс Финберг, доктор медицины Клинический профессор кафедры педиатрии Калифорнийского университета, Сан-Франциско, Медицинский факультет и Медицинский факультет Стэнфордского университета
Лоуренс Финберг, доктор медицины, является членом следующих медицинских обществ: Американская медицинская ассоциация
Раскрытие информации: нечего раскрывать.
Специальная редакционная коллегия
Мэри Л. Виндл, PharmD Адъюнкт-профессор фармацевтического колледжа Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: нечего раскрывать.
Главный редактор
Джатиндер Бхатиа, MBBS, FAAP Профессор педиатрии, Медицинский колледж Джорджии, Университет Риджентс штата Джорджия; Заведующий отделением неонатологии, директор программы стипендий в области неонатальной и перинатальной медицины, директор отделения транспорта / ЭКМО / питания, заместитель председателя клинических исследований отделения педиатрии Детской больницы Джорджии
Джатиндер Бхатия, MBBS, FAAP является членом следующие медицинские общества: Академия питания и диетологии, Американская академия педиатрии, Американская ассоциация развития науки, Американское педиатрическое общество, Американское общество питания, Американское общество парентерального и энтерального питания, Общество педиатрических исследований, Южное общество педиатрии. Исследование
Раскрытие информации: Служить (d) в качестве директора, должностного лица, партнера, сотрудника, советника, консультанта или попечителя для: Nestle
Служить (d) в качестве докладчика или члена бюро докладчиков для: Nestle
Получен доход в размере 250 долларов США или больше от: Nestle.
Дополнительные участники
Стивен М. Шварц, доктор медицины, FAAP, FACN, AGAF Профессор педиатрии, Детская больница в Нижнем штате, Медицинский центр штата Нью-Йорк, штат Нью-Йорк
Стивен М. Шварц, доктор медицины, FAAP, FACN, AGAF является членом следующих медицинские общества: Американская академия педиатрии, Американский колледж питания, Американская ассоциация руководителей врачей, Нью-Йоркская медицинская академия, Группа исследований гастроэнтерологии, Американская гастроэнтерологическая ассоциация, Американское педиатрическое общество, Североамериканское общество детской гастроэнтерологии, гепатологии и питания, Общество Педиатрические исследования
Раскрытие информации: нечего раскрывать.































 Поход к врачу не обязателен, симптоматика исчезнет всего за несколько дней, после чего наступит абсолютное выздоровление; средней тяжести– наличие гематом, а также отек в поврежденной области; тяжелая– серьезное повреждение тканей, кровоподтеки, поврежденная область очень сильно отекает. Бывают вывихи; очень тяжелая – характеризуется сильным отеком, переломами, трещинами. В редких случаях может быть вывих. Происходит нарушение опорно-двигательной функции в ушибленном месте.
Поход к врачу не обязателен, симптоматика исчезнет всего за несколько дней, после чего наступит абсолютное выздоровление; средней тяжести– наличие гематом, а также отек в поврежденной области; тяжелая– серьезное повреждение тканей, кровоподтеки, поврежденная область очень сильно отекает. Бывают вывихи; очень тяжелая – характеризуется сильным отеком, переломами, трещинами. В редких случаях может быть вывих. Происходит нарушение опорно-двигательной функции в ушибленном месте. Пока этот кровоподтек не исчезнет полностью, человек будет чувствовать различные по яркости и выраженности болевые ощущения. Палец опухнет и станет красным. Нужно сказать о том, что при такой травме обычно имеется перелом фаланги пальца. Поэтому, в перечень действий при оказании первой помощи должен входит и осмотр на предмет целостности кости.
Пока этот кровоподтек не исчезнет полностью, человек будет чувствовать различные по яркости и выраженности болевые ощущения. Палец опухнет и станет красным. Нужно сказать о том, что при такой травме обычно имеется перелом фаланги пальца. Поэтому, в перечень действий при оказании первой помощи должен входит и осмотр на предмет целостности кости.
 Причиной отторжения является кровоизлияние: пластинка будет подниматься и отслаиваться.
Причиной отторжения является кровоизлияние: пластинка будет подниматься и отслаиваться. С небольшим синяком на ногте лечиться можно в домашних условиях.
С небольшим синяком на ногте лечиться можно в домашних условиях.
 Такой исход ушиба ногтя является самым опасным. Если говорить о реальных последствиях наплевательского отношения к ушибу, среди них:
Такой исход ушиба ногтя является самым опасным. Если говорить о реальных последствиях наплевательского отношения к ушибу, среди них: Кроме того, она поможет быстро ликвидировать гематому под ногтем и ускорить восстановительный процесс после получения травмы. Терапия, которая подразумевает использование медикаментов, должна быть назначена только специалистом исходя из особенностей полученной травмы и состояния здоровья пациента.
Кроме того, она поможет быстро ликвидировать гематому под ногтем и ускорить восстановительный процесс после получения травмы. Терапия, которая подразумевает использование медикаментов, должна быть назначена только специалистом исходя из особенностей полученной травмы и состояния здоровья пациента.
 В таком случае происходит опухание и покраснение пальца, из-под ногтя сочится гнойный экссудат. Если при нагноении не обратиться к доктору, то инфекция пойдет в окружающую ткань и даже в кость. Если ногтевая пластина отторглась полностью, то новый ноготь отрастает приблизительно через год, в зависимости от его размеров и возраста пациента. До момента отрастания следует оберегать палец от травматизма, а также попадания на него химических веществ.
В таком случае происходит опухание и покраснение пальца, из-под ногтя сочится гнойный экссудат. Если при нагноении не обратиться к доктору, то инфекция пойдет в окружающую ткань и даже в кость. Если ногтевая пластина отторглась полностью, то новый ноготь отрастает приблизительно через год, в зависимости от его размеров и возраста пациента. До момента отрастания следует оберегать палец от травматизма, а также попадания на него химических веществ. К примеру, занесению инфекции в место ушиба или даже полной потере пальца. В общем, нужно соблюдать осторожность и гигиену.
К примеру, занесению инфекции в место ушиба или даже полной потере пальца. В общем, нужно соблюдать осторожность и гигиену. Врач даст направление на сдачу общего анализа крови, что позволит оценить степень воспалительной реакции. Также нужно будет определить уровень глюкозы в крови. Этот анализ даст возможность исключить или подтвердить сахарный диабет.
Врач даст направление на сдачу общего анализа крови, что позволит оценить степень воспалительной реакции. Также нужно будет определить уровень глюкозы в крови. Этот анализ даст возможность исключить или подтвердить сахарный диабет.
 Читайте также:
Читайте также:









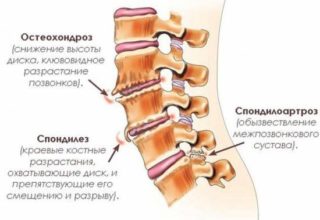
 «Ошибочная» выработка аутоантител приводит к развитию специфического воспалительного процесса в суставах, связках и других компонентах опорно-двигательной системы. К аутоиммунным заболеваниям, развитие которых сопровождается болевыми ощущениями в области поясницы, относятся ревматоидный артрит, ревматизм, болезнь Бехтерева. Патологические процессы сопровождаются снижением подвижности, скованностью в позвоночнике, которые в большей степени выражены утром. При развитии болезни Бехтерева резко снижается объем движений.
«Ошибочная» выработка аутоантител приводит к развитию специфического воспалительного процесса в суставах, связках и других компонентах опорно-двигательной системы. К аутоиммунным заболеваниям, развитие которых сопровождается болевыми ощущениями в области поясницы, относятся ревматоидный артрит, ревматизм, болезнь Бехтерева. Патологические процессы сопровождаются снижением подвижности, скованностью в позвоночнике, которые в большей степени выражены утром. При развитии болезни Бехтерева резко снижается объем движений. К наиболее распространенным онкологическим процессам, которые вызывают развитие болевых ощущений в позвоночнике, относятся различные доброкачественные или злокачественные новообразования:
К наиболее распространенным онкологическим процессам, которые вызывают развитие болевых ощущений в позвоночнике, относятся различные доброкачественные или злокачественные новообразования:
 О развитии дисплазии шейки матки 2 стадии свидетельствует распространение патологического процесса в более глубокие слои слизистой. При этом внешних признаков также не наблюдается.
О развитии дисплазии шейки матки 2 стадии свидетельствует распространение патологического процесса в более глубокие слои слизистой. При этом внешних признаков также не наблюдается. Как правило, симптомами дисплазии шейки матки могут служить следующие жалобы:
Как правило, симптомами дисплазии шейки матки могут служить следующие жалобы:
 Постепенно процесс приводит к изменению структуры слоистости эпителия шейки матки.
Постепенно процесс приводит к изменению структуры слоистости эпителия шейки матки. Мне сейчас двадцать четыре, не рожала, но планирую. Года три назад обнаружили ВПЧ. Потом была диагностирована дисплазия легкой степени, врач настойчиво мне советовала прижечь. Но, я, испугалась и все ждала. За три месяца я дотянула до второй степени. После этого меня отправили в онкодиспансер, где мне сделали операцию. Результаты — дисплазия третьей степени. жду, пока шейка заживет после хирургии и на анализы. Поэтому советую лечиться, не ждать».
Мне сейчас двадцать четыре, не рожала, но планирую. Года три назад обнаружили ВПЧ. Потом была диагностирована дисплазия легкой степени, врач настойчиво мне советовала прижечь. Но, я, испугалась и все ждала. За три месяца я дотянула до второй степени. После этого меня отправили в онкодиспансер, где мне сделали операцию. Результаты — дисплазия третьей степени. жду, пока шейка заживет после хирургии и на анализы. Поэтому советую лечиться, не ждать». Проблема заключается в том, что подобное состояние шейки матки может наблюдаться в течение длительного времени, что снижает веру пациенток в успех лечения. Не достигая быстрых результатов терапии дисплазии шейки матки женщины занимают выжидательную позицию, игнорируя советы и назначения гинеколога, что очень опасно. Именно поэтому каждой девушке и даме важно иметь максимум информации о данном состоянии, а также выбрать того, врача, которому можно полностью довериться. Течение дисплазии шейки матки строго индивидуально и определить тактику лечения пациентки может только гинеколог, на основании данных комплексного обследования.
Проблема заключается в том, что подобное состояние шейки матки может наблюдаться в течение длительного времени, что снижает веру пациенток в успех лечения. Не достигая быстрых результатов терапии дисплазии шейки матки женщины занимают выжидательную позицию, игнорируя советы и назначения гинеколога, что очень опасно. Именно поэтому каждой девушке и даме важно иметь максимум информации о данном состоянии, а также выбрать того, врача, которому можно полностью довериться. Течение дисплазии шейки матки строго индивидуально и определить тактику лечения пациентки может только гинеколог, на основании данных комплексного обследования. Наиболее часто дисплазия шейки матки обнаруживается во время планового осмотра, при проведении кольпоскопии и по результатам соскоба (цитологического исследования).
Наиболее часто дисплазия шейки матки обнаруживается во время планового осмотра, при проведении кольпоскопии и по результатам соскоба (цитологического исследования).
 Риск выявления рака может возникнуть у 1% пациенток.
Риск выявления рака может возникнуть у 1% пациенток.
 При заражении ВПЧ наблюдается два шага внедрения инфекции в клетки человека. Первый этап считается обратимым, ДНК вируса находится в зараженной клетке в свободном состоянии. Второй этап связан со встраиванием ДНК вируса в клетки «хозяина». Здесь и делается первый шаг в сторону атипичного видоизменения ранее здоровой клетки шейки матки, начинается синтез онкобелка Е7. Правда, к данной реакции способны только подтипы вируса 16 и 18. В связи с этим, при подозрении на дисплазию шейки матки гинеколог в обязательном порядке возьмет анализ- ПЦР на определение ВПЧ и его подтипов.
При заражении ВПЧ наблюдается два шага внедрения инфекции в клетки человека. Первый этап считается обратимым, ДНК вируса находится в зараженной клетке в свободном состоянии. Второй этап связан со встраиванием ДНК вируса в клетки «хозяина». Здесь и делается первый шаг в сторону атипичного видоизменения ранее здоровой клетки шейки матки, начинается синтез онкобелка Е7. Правда, к данной реакции способны только подтипы вируса 16 и 18. В связи с этим, при подозрении на дисплазию шейки матки гинеколог в обязательном порядке возьмет анализ- ПЦР на определение ВПЧ и его подтипов. Кстати, в некоторых клиниках врачи в обязательном порядке постоянно совершенствуют свои навыки, КСТ одна из таких медицинских организаций.
Кстати, в некоторых клиниках врачи в обязательном порядке постоянно совершенствуют свои навыки, КСТ одна из таких медицинских организаций. А именно, при легкой и умеренной степени выраженности патологии женщинам, у которых нет детей, могут рекомендовать методы консервативного лечения, иногда гинеколог может занять и наблюдательную позицию. Тем же, кто уже стал мамами, врачи советуют не боятся хирургического лечения.
А именно, при легкой и умеренной степени выраженности патологии женщинам, у которых нет детей, могут рекомендовать методы консервативного лечения, иногда гинеколог может занять и наблюдательную позицию. Тем же, кто уже стал мамами, врачи советуют не боятся хирургического лечения. Благодаря действию световой волны улучшаются показатели крови, что может дополнительно стимулировать иммунитет для борьбы с ВПЧ, а значит отчасти помогает взять дисплазию под контроль.
Благодаря действию световой волны улучшаются показатели крови, что может дополнительно стимулировать иммунитет для борьбы с ВПЧ, а значит отчасти помогает взять дисплазию под контроль.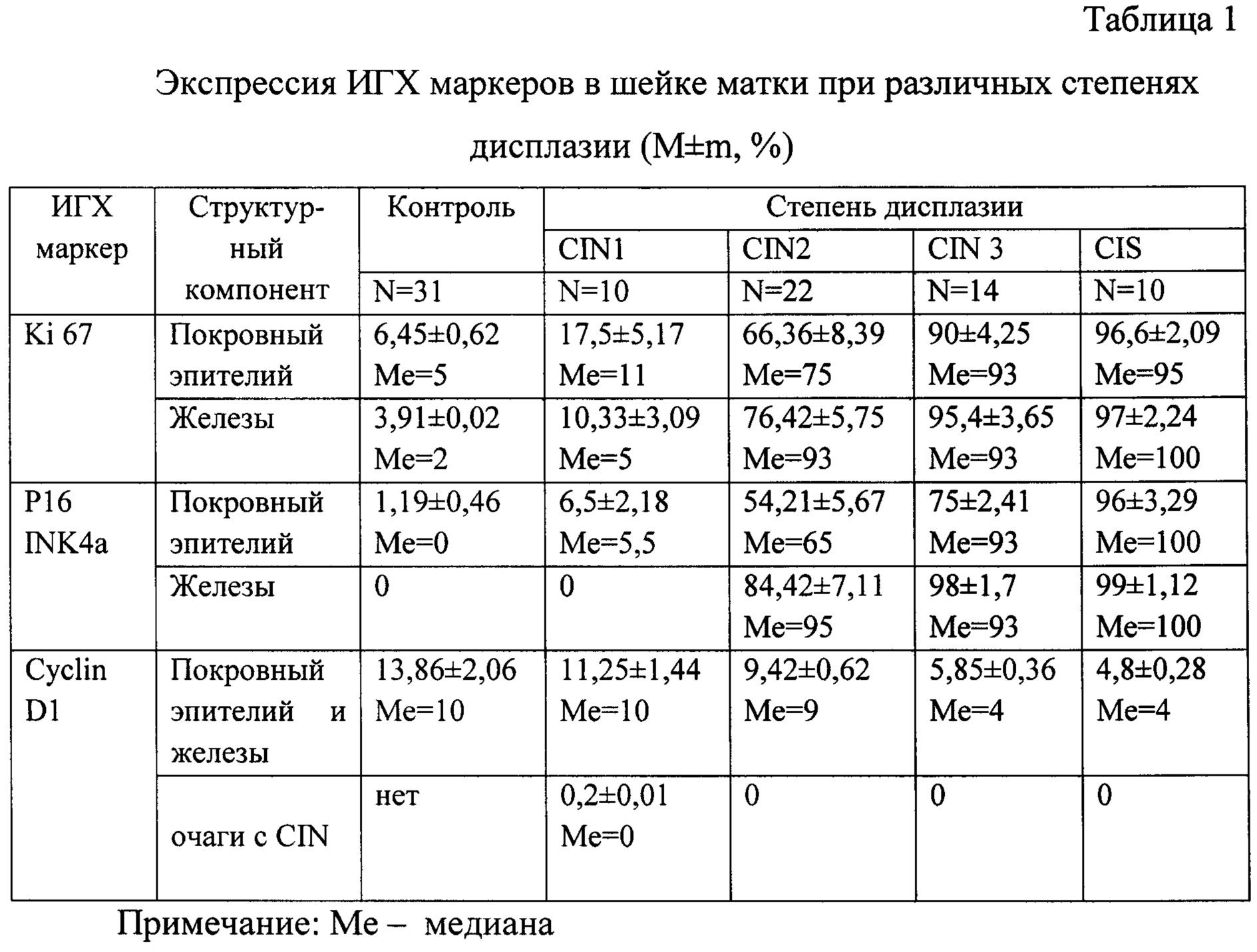 Наиболее часто для хирургического устранения атипичных клеток применяется прибор «Сургитрон». При помощи аппарата осуществляется как хирургическая коагуляция пораженных участков слизистой оболочки, так и взятие биопсии для уточнения степени выраженности атипии.
Наиболее часто для хирургического устранения атипичных клеток применяется прибор «Сургитрон». При помощи аппарата осуществляется как хирургическая коагуляция пораженных участков слизистой оболочки, так и взятие биопсии для уточнения степени выраженности атипии.
 В соответствии с мировыми стандартами мы применяем только проверенные и хорошо зарекомендовавшие себя методы (минимально агрессивное хирургическое лечение с помощью лазерной, радиоволновой или электрической коагуляции), что обеспечивает полную безопасность и эффективность лечения. Кроме того, все процедуры предельно комфортны для пациента, а риск осложнений сведен к минимуму.
В соответствии с мировыми стандартами мы применяем только проверенные и хорошо зарекомендовавшие себя методы (минимально агрессивное хирургическое лечение с помощью лазерной, радиоволновой или электрической коагуляции), что обеспечивает полную безопасность и эффективность лечения. Кроме того, все процедуры предельно комфортны для пациента, а риск осложнений сведен к минимуму. Если поражается половина эпителиального слоя, а именно его нижняя и средняя части, то можно диагностировать умеренную дисплазию, CIN 2. Тяжелая дисплазия CIN 3 характеризуется изменениями во всех слоях эпителия, что выражается в появлении патологических митозов и гиперхромных ядер клеток.
Если поражается половина эпителиального слоя, а именно его нижняя и средняя части, то можно диагностировать умеренную дисплазию, CIN 2. Тяжелая дисплазия CIN 3 характеризуется изменениями во всех слоях эпителия, что выражается в появлении патологических митозов и гиперхромных ядер клеток.
 Легкая дисплазия не требует вмешательства, она проходит самостоятельно. Если заболевание перешло в умеренную или тяжелую стадию, мы применяем минимально агрессивное хирургическое лечение с помощью лазерной, радиоволновой или электрической коагуляции. В каждом отдельном случае специалист выбирает способ лечения в соответствии индивидуальными показаниями.
Легкая дисплазия не требует вмешательства, она проходит самостоятельно. Если заболевание перешло в умеренную или тяжелую стадию, мы применяем минимально агрессивное хирургическое лечение с помощью лазерной, радиоволновой или электрической коагуляции. В каждом отдельном случае специалист выбирает способ лечения в соответствии индивидуальными показаниями.
 Дифференцировка в верхних двух третьих эпителия происходит нормально.
Дифференцировка в верхних двух третьих эпителия происходит нормально.
 д. В данной ситуации выполняется исключение половых инфекции, в том числе гонореи, ВПЧ, герпеса. Проводится противовоспалительное лечение с учетом диагностических находок.
д. В данной ситуации выполняется исключение половых инфекции, в том числе гонореи, ВПЧ, герпеса. Проводится противовоспалительное лечение с учетом диагностических находок. В медицинском центре Гармония биопсия шейки матки выполняется радиоволновым методом с помощью американского аппарата Сургитрон специальной радиоволновой петлей.
В медицинском центре Гармония биопсия шейки матки выполняется радиоволновым методом с помощью американского аппарата Сургитрон специальной радиоволновой петлей. Также лечение зависит от возраста больной и особенностей детородной функции, строения шейки локализации диспластического процесса, сопутствующих болезней. Однако радикальность вмешательства определяют по степени дисплазии.
Также лечение зависит от возраста больной и особенностей детородной функции, строения шейки локализации диспластического процесса, сопутствующих болезней. Однако радикальность вмешательства определяют по степени дисплазии. Ретиноиды (предшественники и аналоги витамина А) подавляют пролиферацию, стимулируют киллеры и активность цитотоксических клеток. Подофиллин, трихлоруксусная кислота малоэффективны и токсичны. Они способны также подавлять патологические митозы с эффективностью 86 %. 5-Фторурацил применяют по методике лечения плоских папиллом или в форме мази (крема), которую наносят на поверхность шейки матки 2 раза в день на протяжении 2 нед. Интерферон стимулирует активность лимфоцитов, повышает уровень иммуноглобулинов, обладает антипролиферативной и антивирусной активностью. Его назначают в инъекциях, местно в виде геля или мази до 4 раз в сутки на протяжении 20 дней.
Ретиноиды (предшественники и аналоги витамина А) подавляют пролиферацию, стимулируют киллеры и активность цитотоксических клеток. Подофиллин, трихлоруксусная кислота малоэффективны и токсичны. Они способны также подавлять патологические митозы с эффективностью 86 %. 5-Фторурацил применяют по методике лечения плоских папиллом или в форме мази (крема), которую наносят на поверхность шейки матки 2 раза в день на протяжении 2 нед. Интерферон стимулирует активность лимфоцитов, повышает уровень иммуноглобулинов, обладает антипролиферативной и антивирусной активностью. Его назначают в инъекциях, местно в виде геля или мази до 4 раз в сутки на протяжении 20 дней. Поражение крипт тяжелой дисплазией и внутриэпителиальным раком бывает протяженностью до 5,2 мм (средняя глубина их проникновения по криптам − 3,2 мм). Поэтому при деструкции на глубину 3 мм полностью разрушается весь патологический очаг у 95 % больных, а на глубину 4 мм − у 99 %.
Поражение крипт тяжелой дисплазией и внутриэпителиальным раком бывает протяженностью до 5,2 мм (средняя глубина их проникновения по криптам − 3,2 мм). Поэтому при деструкции на глубину 3 мм полностью разрушается весь патологический очаг у 95 % больных, а на глубину 4 мм − у 99 %. Исключают половые инфекции, сифилис, ВИЧ, гепатит С и В. Выполняют УЗИ органов малого таза, биопсию шейки матки, кюретаж цервикального канала, аспират из полости матки или РДВ. Шейку матки обрабатывают маркерами (раствором Люголя) для определения границ поражения.
Исключают половые инфекции, сифилис, ВИЧ, гепатит С и В. Выполняют УЗИ органов малого таза, биопсию шейки матки, кюретаж цервикального канала, аспират из полости матки или РДВ. Шейку матки обрабатывают маркерами (раствором Люголя) для определения границ поражения.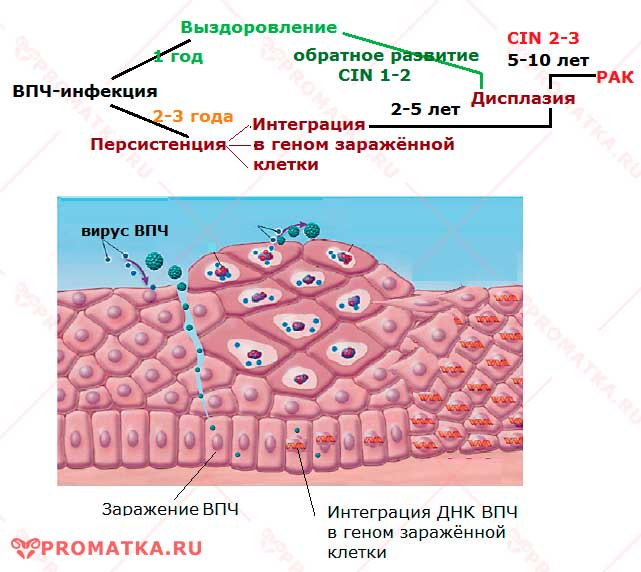

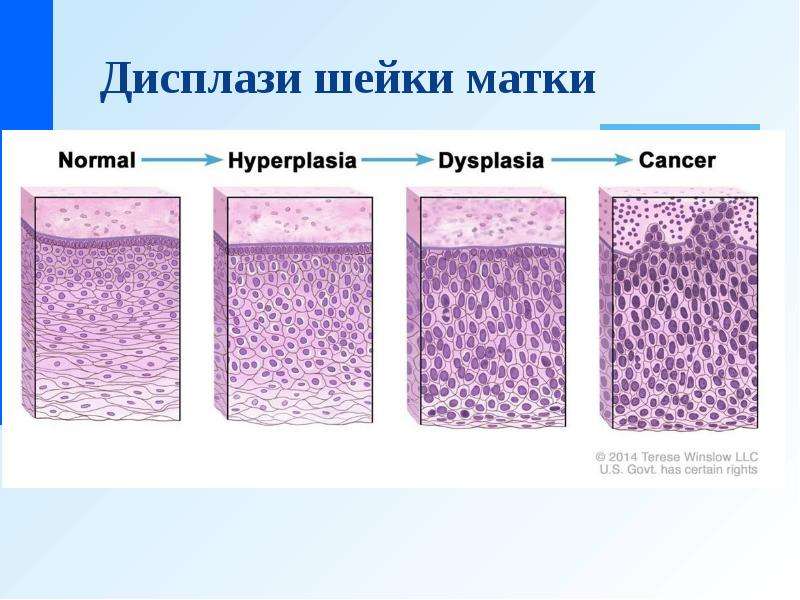 Запись по контактным телефонам или на сайте.
Запись по контактным телефонам или на сайте. Важно знать, что от ВПЧ не спасают презервативы и единственный способ профилактики – это здоровый образ жизни, сильный иммунитет и прививка ВПЧ-вакциной от рака шейки матки желательно до начала половой жизни. Очень важно проходить профилактический осмотр у гинеколога хотя бы 1 раз в 3 года, выполнять цитологический мазок (ПАП-тест) и/или ВПЧ-тестирование. Чем раньше будет обнаружено заболевание, тем легче и дешевле будет лечение, а значит больше шансов не допустить развитие рака шейки матки.
Важно знать, что от ВПЧ не спасают презервативы и единственный способ профилактики – это здоровый образ жизни, сильный иммунитет и прививка ВПЧ-вакциной от рака шейки матки желательно до начала половой жизни. Очень важно проходить профилактический осмотр у гинеколога хотя бы 1 раз в 3 года, выполнять цитологический мазок (ПАП-тест) и/или ВПЧ-тестирование. Чем раньше будет обнаружено заболевание, тем легче и дешевле будет лечение, а значит больше шансов не допустить развитие рака шейки матки. Единственный общепризнанный метод лечения в медицинском мире – это удаление пораженного участка ткани в шейке матки. Провоцирующим фактором к персистенции ВПЧ-инфекции в организме женщины являются частые вагинальные инфекции или гормональные нарушения. Поэтому на первом этапе лечения обязательно необходимо исключить эти патологические состояния, а потом уже принимать решение об оперативной тактике в зависимости от степени поражения шейки матки.
Единственный общепризнанный метод лечения в медицинском мире – это удаление пораженного участка ткани в шейке матки. Провоцирующим фактором к персистенции ВПЧ-инфекции в организме женщины являются частые вагинальные инфекции или гормональные нарушения. Поэтому на первом этапе лечения обязательно необходимо исключить эти патологические состояния, а потом уже принимать решение об оперативной тактике в зависимости от степени поражения шейки матки. Через год рекомендовано сделать повторный ВПЧ тест, и если его результат отрицательный, то можно продолжить наблюдение до 1,5-2х лет; если ВПЧ-тест положительный, то выполняют кольпоскопию и биопсию. А дальше принимается решение о применении электроэксцизионных методик лечения. Раньше, гинекологи активно выполняли «криодеструкцию», но сейчас этот метод крайне не рекомендован, т.к. после него существует высокий риск рецидива и быстрого перехода дисплазии шейки матки в более тяжелую степень.
Через год рекомендовано сделать повторный ВПЧ тест, и если его результат отрицательный, то можно продолжить наблюдение до 1,5-2х лет; если ВПЧ-тест положительный, то выполняют кольпоскопию и биопсию. А дальше принимается решение о применении электроэксцизионных методик лечения. Раньше, гинекологи активно выполняли «криодеструкцию», но сейчас этот метод крайне не рекомендован, т.к. после него существует высокий риск рецидива и быстрого перехода дисплазии шейки матки в более тяжелую степень.
 Доверяйте свое здоровье профессионалам!
Доверяйте свое здоровье профессионалам!
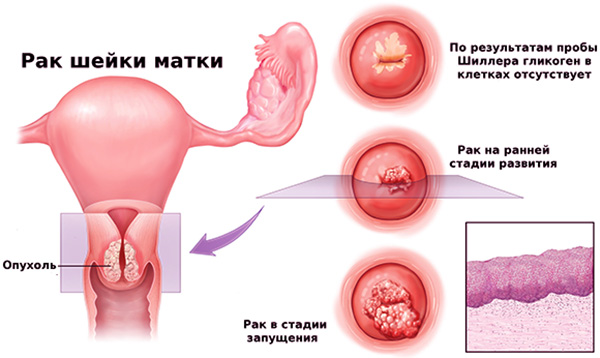

 Такая патология – не приговор, но она требует немедленного реагирования. Это состояние считается промежуточным между здоровыми тканями и раком, поэтому при запущенной дисплазии шейки матки прогноз может быть достаточно серьезным.
Такая патология – не приговор, но она требует немедленного реагирования. Это состояние считается промежуточным между здоровыми тканями и раком, поэтому при запущенной дисплазии шейки матки прогноз может быть достаточно серьезным. Зона поражения на этой стадии охватывает не более одной трети глубины эпителия.
Зона поражения на этой стадии охватывает не более одной трети глубины эпителия. Таким образом появляются так называемые атипичные клетки и развивается дисплазия шейки матки, симптомы которой обнаруживают себя не сразу. Иногда заболевание длительное время протекает незаметно для женщины.
Таким образом появляются так называемые атипичные клетки и развивается дисплазия шейки матки, симптомы которой обнаруживают себя не сразу. Иногда заболевание длительное время протекает незаметно для женщины. В абсолютном большинстве случаев эта патология сопровождается воспалительными заболеваниями (кольпитом, цервицитом), для которых типичны такие симптомы, как:
В абсолютном большинстве случаев эта патология сопровождается воспалительными заболеваниями (кольпитом, цервицитом), для которых типичны такие симптомы, как:
 Иногда после прохождения курса терапии дисплазия регрессирует в более легкую степень или даже излечивается.
Иногда после прохождения курса терапии дисплазия регрессирует в более легкую степень или даже излечивается.


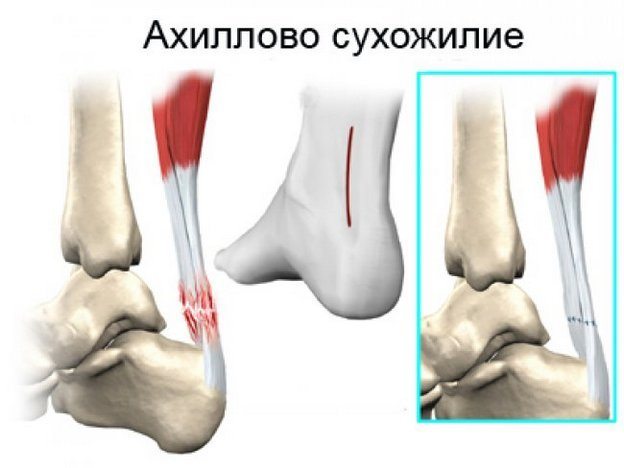
































 Не губите больные суставы мазями и уколами! Артрит и артроз лечится…
Не губите больные суставы мазями и уколами! Артрит и артроз лечится… 
 Сколько раз повторять! Если начали болеть колени или поясница, втирайте каждой утро…
Сколько раз повторять! Если начали болеть колени или поясница, втирайте каждой утро…  Ортопед: “Если ноют колени или тазобедренный сустав, возьмите в привычку…
Ортопед: “Если ноют колени или тазобедренный сустав, возьмите в привычку…  При боли в суставах, шеи или спине, в организме сильнейшая нехватка…
При боли в суставах, шеи или спине, в организме сильнейшая нехватка… 











 Почему болят пятки ног? Рассморим 7 основных причин.
Почему болят пятки ног? Рассморим 7 основных причин. Перелом
Перелом Боль и гематома при переломе
Боль и гематома при переломе Постельный режим – обязательный этап лечения
Постельный режим – обязательный этап лечения Остеосинтез
Остеосинтез Реабилитация с помощью массажа
Реабилитация с помощью массажа Возможные осложнения
Возможные осложнения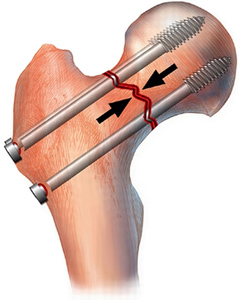 Перелом шейки бедра – тяжелейшая травма, которая может повлечь за собой очень серьезные последствия, вплоть до полного нарушения двигательной активности. Особенности восстановления шейки бедра…
Перелом шейки бедра – тяжелейшая травма, которая может повлечь за собой очень серьезные последствия, вплоть до полного нарушения двигательной активности. Особенности восстановления шейки бедра…  Очень часто после перелома шейки бедра пациенты жалуются на сильные боли. Как избавиться от болей?
Очень часто после перелома шейки бедра пациенты жалуются на сильные боли. Как избавиться от болей?  Пролежни – довольно серьезное осложнение, которое может возникнуть у лежачего больного при ненадлежащем уходе всего за несколько часов. Как можно избежать пролежней?
Пролежни – довольно серьезное осложнение, которое может возникнуть у лежачего больного при ненадлежащем уходе всего за несколько часов. Как можно избежать пролежней?
 Ведущие симптомы перелома шейки бедра — боль в месте травмы и нарушение функции пораженной конечности.
Ведущие симптомы перелома шейки бедра — боль в месте травмы и нарушение функции пораженной конечности. Эндопротезирование тазобедренного сустава значительно повышает качество жизни пожилых пациентов.
Эндопротезирование тазобедренного сустава значительно повышает качество жизни пожилых пациентов. Загрузка…
Загрузка… 
 Как и на любых других костных структурах, в этой области выделяют открытый или закрытый перелом шейки бедра. Все медиальные переломы шейки бедра подразделяют на абдукционные (шеечно-диафизарный угол превышает 130°) и аддукционные (угол менее 127°). У каждого вида переломов шейки бедра имеются свои особенности и свой подход в лечении.
Как и на любых других костных структурах, в этой области выделяют открытый или закрытый перелом шейки бедра. Все медиальные переломы шейки бедра подразделяют на абдукционные (шеечно-диафизарный угол превышает 130°) и аддукционные (угол менее 127°). У каждого вида переломов шейки бедра имеются свои особенности и свой подход в лечении.



















 Общее состояние в первые часы практически не страдает, температурные показатели, как правило, остаются в пределах нормы. Ухудшение самочувствия обычно связано с развитием воспаления.
Общее состояние в первые часы практически не страдает, температурные показатели, как правило, остаются в пределах нормы. Ухудшение самочувствия обычно связано с развитием воспаления. Современные ультразвуковые сканеры, которыми оснащена детская клиника «СМ-Доктор», позволяют четко различать тканевые структуры и органы паховой зоны, мошонки, чтобы оценивать характер их вовлеченности в патологический процесс. Допплерометрические данные – это объективная оценка сохранности кровотока в ущемленных органах, которая необходима для планирования наиболее рационального объема хирургического вмешательства. Если же имеются симптомы кишечной непроходимости, то показано проведение обзорной рентгенографии.
Современные ультразвуковые сканеры, которыми оснащена детская клиника «СМ-Доктор», позволяют четко различать тканевые структуры и органы паховой зоны, мошонки, чтобы оценивать характер их вовлеченности в патологический процесс. Допплерометрические данные – это объективная оценка сохранности кровотока в ущемленных органах, которая необходима для планирования наиболее рационального объема хирургического вмешательства. Если же имеются симптомы кишечной непроходимости, то показано проведение обзорной рентгенографии. Однако перед выбором консервативной тактики хирург оценивает наличие условий – не должно быть признаков воспаления и непроходимости кишечника, при этом с момента ущемления не должно пройти больше 12 часов.
Однако перед выбором консервативной тактики хирург оценивает наличие условий – не должно быть признаков воспаления и непроходимости кишечника, при этом с момента ущемления не должно пройти больше 12 часов. Она включает в себя полный комплекс обследований, инфузионную терапию для борьбы с интоксикацией и назначение антибактериальных препаратов для предупреждения прогрессирования инфекции.
Она включает в себя полный комплекс обследований, инфузионную терапию для борьбы с интоксикацией и назначение антибактериальных препаратов для предупреждения прогрессирования инфекции. Это более травматичная, не необходимая в некоторых случаях операция.
Это более травматичная, не необходимая в некоторых случаях операция. В результате дифференцированного лечения самочувствие ребенка быстро нормализуется, устраняется причина острого состояния и предупреждаются повторные риски появления паховой грыжи. Диагностика и лечение в нашем центре проводится в соответствии со стандартами оказания медицинской помощи детям при данной патологии.
В результате дифференцированного лечения самочувствие ребенка быстро нормализуется, устраняется причина острого состояния и предупреждаются повторные риски появления паховой грыжи. Диагностика и лечение в нашем центре проводится в соответствии со стандартами оказания медицинской помощи детям при данной патологии. Этот симптом чаще всего свидетельствует о появлении пахового грыжевого образования, которое способно привести к развитию серьезных осложнений, в том числе опасного для жизни ущемления грыжи. В клинике ЦКБ РАН не только проводятся консультации при подозрении на эту патологию, но и выполняются операции по ОМС.
Этот симптом чаще всего свидетельствует о появлении пахового грыжевого образования, которое способно привести к развитию серьезных осложнений, в том числе опасного для жизни ущемления грыжи. В клинике ЦКБ РАН не только проводятся консультации при подозрении на эту патологию, но и выполняются операции по ОМС.

 Такие действия могут вызвать осложнения, в том числе повреждение органов брюшины.
Такие действия могут вызвать осложнения, в том числе повреждение органов брюшины.

 При подтверждении диагноза можно получить направление на операцию грыжесечения по ОМС.
При подтверждении диагноза можно получить направление на операцию грыжесечения по ОМС.
 Физический и психологический комфорт благотворно сказывается на сроках восстановления.
Физический и психологический комфорт благотворно сказывается на сроках восстановления.
 Прохождение в эмбриональный период развития (в 6—8 мес беременности) через паховый канал спускающегося яичка, семенного канатика у мужчин и круглой связки матки у женщин создают анатомические предпосылки, которые при наличии предрасполагающих и производящих причин могут повлечь за собой развитие грыжи.
Прохождение в эмбриональный период развития (в 6—8 мес беременности) через паховый канал спускающегося яичка, семенного канатика у мужчин и круглой связки матки у женщин создают анатомические предпосылки, которые при наличии предрасполагающих и производящих причин могут повлечь за собой развитие грыжи.

 д. – данный подход позволяет минимизировать риски как во время операции, так и в послеоперационном периоде, и как следствие, обеспечить максимально быструю реабилитацию при минимальном сроке нахождения в стационаре.
д. – данный подход позволяет минимизировать риски как во время операции, так и в послеоперационном периоде, и как следствие, обеспечить максимально быструю реабилитацию при минимальном сроке нахождения в стационаре. Сочетание высокой квалификации врачей и инновационного оборудования позволяет проводить оперативное лечение самого высокого уровня сложности.
Сочетание высокой квалификации врачей и инновационного оборудования позволяет проводить оперативное лечение самого высокого уровня сложности.