Гипермобильность коленных суставов – Синдром гипермобильности суставов: диагностика и лечение пациентов в амбулаторной практике | #04/14
Гипермобильность суставов | Компетентно о здоровье на iLive
Для того чтобы диагностировать такое состояние, как гипермобильность, необходимо обратиться к квалифицированному специалисту, который специализируется на лечении суставов, конечностей, мышц. Можно обратиться к участковому терапевту, который затем направит на консультацию к нужному специалисту.
Для того чтобы поставить диагноз, обычно достаточно анамнеза. Сначала врач собирает анамнез жизни, который уже может многое сказать о человеке, о его образе жизни. Из этого, на основании анализа данных, врач может сделать вывод о возможных сопутствующих патологиях, причинах такого состояния. Часто, выявив причину, врач ее устраняет, и этого достаточно для того чтобы полностью вылечить человека.
В ходе приема врач собирает также анамнез заболевания, то есть узнает, что именно беспокоит человека, получает подробное описание симптомов, узнает как давно стало беспокоить заболевание, каковы были его первые признаки, есть ли подобное состояние у родственников, родителей. Также важно выяснить, есть ли факторы, которые усиливают подвижность, или же наоборот ее уменьшают? Есть ли боль, каков ее характер, особенности проявления, степень тяжести.
Затем, при помощи классических методов исследования – пальпации, перкуссии, врач проводит осмотр – прощупывает, выслушивает возможные патологии. Также проводятся специальные диагностические тесты, которые помогают точно определить причину и степень развитости патологии. В качестве диагностических тестов применяют различные физические упражнения, которые демонстрируют гибкость суставов, их подвижность. Обычно на основании этих тестов, можно провести черту между патологическим, и естественным состоянием, выявить существующие травмы и повреждения.
Чаще всего применяют следующие тесты: просят пациента дотянуться большим пальцем до внутренней стороны предплечья. При нормальной гибкости человек не сможет выполнить это упражнение.
После этого просят коснуться мизинцем наружной части руки. Такое упражнение тоже в состоянии выполнить только человек, обладающий чрезмерной гибкостью суставов.
На третьем этапе человек встает, и пробует дотянуться руками до пола. При этом колени нельзя сгибать. И наконец, четвертым тестом отмечают состояние и положение локтей и конечностей при полном выпрямлении рук и ног. При гипермобильности локти и колени будут прогибаться в противоположную сторону.
Обычно такого исследования вполне достаточно для того чтобы поставить диагноз. Дополнительные методы могут потребоваться только в том случае, если есть подозрение на какую-либо дополнительную патологию, к примеру, воспалительный или дегенеративный процесс, нарушение соединительной или эпителиальной ткани.
 [36], [37], [38], [39], [40], [41]
[36], [37], [38], [39], [40], [41]
Анализы
В первую очередь назначают клинические анализы (стандартные). Это клинический анализ крови, мочи. Они дают примерное представление о направленности основных процессов в организме, дают возможность заподозрить патологии и разработать максимально эффективную программу дальнейшей диагностики, которая поможет выявить патологические процессы и принять необходимые меры.
Клинический анализ крови может показать наличие воспалительного процесса, вирусной или бактериальной инфекции, аллергических реакций. Наибольшее диагностическое значение имеют такие показатели, как уровень лейкоцитов, лейкоцитарная формула. При воспалительном процессе резко увеличивается СОЭ, возрастает количество лимфоцитов и общее число лейкоцитов. Наблюдается сдвиг лейкоцитарной формулы влево.
Может потребоваться и анализ мочи, поскольку моча представляет собой биологическую жидкость, в состав которой входят конечные продукты метаболизма. Негативным признаком, указывающим на развитие воспалительных процессов в организме и воспаление соединительной и эпителиальной ткани, является наличие глюкозы, или белка в моче.
Воспалительные и дегенеративные процессы могут сопровождаться лейкоцитурией. Это состояние, при котором резко увеличивается число лейкоцитов в моче.
При подозрении на воспалительный процесс бактериального происхождения, возникает потребность в проведении бактериологического исследования. Применяют стандартные методы бактериологического посева, при которых производят посев культуры, затем ее инкубируют, что дает возможность выделить возбудителя заболевания и определить его количественные и качественные характеристики. Также можно провести анализ на антибиотикочувствительность, что дает возможность подобрать оптимальное лечение и определить наиболее чувствительный антибиотик и его необходимую дозировку. Объектом исследования служит кровь, моча, воспалительный экссудат, синовиальная (суставная) жидкость.
Для того чтобы получить синовиальную жидкость, проводится пункция с дальнейшим забором биологического материала. Если есть подозрение на гиперплазию и развитие злокачественного или доброкачественного новообразования, может потребоваться проведение биопсии с забором образца ткани. Затем проводят цитоскопию, в ходе которой полученный материал окрашивают, подвергают воздействию различных биохимических маркеров, определяют особенности морфологии и цитологического строения клетки. Для проведения гистологического анализа делают посев на специальные питательные среды, предназначенные для тканевого роста. По характеру и направленности роста определяют основные характеристики опухоли, делают соответствующие выводы.
Дополнительно может потребоваться анализ на количественное и качественное содержание витаминов в крови и тканях организма. Могут потребоваться специализированные биохимические тесты, в частности, тест на содержание протеинов, белков, отдельных аминокислот, микроорганизмов в крови, их количественные, качественные характеристики, а также соотношение.
Часто при гипермобильности, оосбенно, если она сопровождается болью, дискомфортом в суставах, назначают ревмопробы. Кроме того, эти анализы желательно проходить с профилактической целью, как минимум раз в год. Они позволяют выявить многие воспалительные, дегенеративные, некротические, аутоиммунные процессы на ранних стадиях. В основном оценивают показатели С-реактивного белка, ревматоидного фактора, антистрептолизинов, серомукоидов. При этом важно определить не только их количество, но и соотношение. Также при помощи этого анализа можно контролировать процесс лечения, при необходимости вносить в него определенные коррективы.
Ревматоидный фактор – показатель острого патологического процесса в организме. У здорового человека ревматоидный фактор отсутствует. Наличие его в крови является признаком воспалительного заболевания любой этиологии и локализации. Такое часто возникает при ревматоидном артрите, гепатитах, мононуклеозе, аутоиммунных болезнях.
Антистрептолизин асло представляет собой фактор, направленный на лизис (устранение) стрептококковой инфекции. То есть его рост происходит при повышенном содержании стрептококков. Может указывать на развитие воспалительного процесса в суставной сумке, мягких тканях.
Определение уровня серомукоидов при гипермобильности может играть очень важную роль. Важность этого метода состоит в том, что он дает возможность выявить заболевание задолго до того, как оно проявится клинически, соответственно, можно принять меры по его предотвращению.
Количество серомукоидов возрастает на фоне воспаления. Это имеет важное диагностическое значение при многих патологических состояниях, вяло текущих воспалениях, которые практически не беспокоят человека и трудно выявляются клиническими методами.
С реактивный белок – один из индикаторов острого воспалительного процесса. Повышение количества этого белка в плазме говорит о развитии воспаления. Если же на фоне проводимого лечения, уровень снижается – это указывает на эффективность лечения. Необходимо учитывать, что белок показывает только острую стадию заболевания. Если заболевание перешло в хроническую форму, количество белка становится нормальным.
Если на основании имеющихся данных невозможно полностью установить причину или клиническую картину, дополнительно может назначаться иммунограмма, которая раскрывает основные показатели иммунной системы.
 [42], [43], [44], [45]
[42], [43], [44], [45]
Инструментальная диагностика
Применяется в том случае, если в ходе диагностического обследования у врача не удалось установить точный диагноз, а также, если у врача есть подозрение на воспаление мягких тканей, суставной сумки, на развитие других сопутствующих патологий. Чаще всего проводят рентгенологическое обследование, компьютерную и магнитно-резонансную томографию.
При помощи рентгена можно просветить кости, увидеть повреждение, травмы или патологии в костях. Особенно эффективен этот метод в том случае, если требуется визуализировать переломы костей, смещения и защемления нервов, костные шпоры, и даже артрит.
При помощи методов КТ и МРТ можно рассмотреть мягкие ткани. При этом хорошо визуализируются мышцы, связки, сухожилия, и даже хрящи и окружающие мягкие ткани.
При подозрении на нарушение обменных процессов в мышцах, а также при подозрении на повреждение нервов, применяют ЭМНГ – метод электромионейрографии. С помощью этого метода можно оценить, насколько нарушена проводимость нерва и возбудимость мышечной ткани. Оценивается по показателям проводимости нервного импульса.
ilive.com.ua
что это и как лечить детей и взрослых
Гипермобильностью суставов называется состояние, для которого характерно превышение амплитуды движений в сочленении в сравнении с физиологическими нормами. Второе название синдрома — соединительнотканная дисплазия. Гипермобильность считается патологическим состоянием, хотя она не сопровождается воспалением или деструктивно-дегенеративными изменениями в тканях. Но у людей с дисплазией вероятность развития заболеваний суставов значительно выше.
Ее раннее диагностирование (обычно в детском возрасте) позволит предупредить преждевременное разрушение сочленений. Лечение патологии не требует приема препаратов. Терапия направлена на укрепление суставов, повышение прочности мышц и связочно-сухожильного аппарата.
Механизм развития
Важно знать! Врачи в шоке: “Эффективное и доступное средство от боли в суставах существует…” Читать далее…
Стабильное функционирование опорно-двигательного аппарата человека зависит не только от прочности костей позвоночного столба и конечностей. Значение имеет и состояние связок, сухожилий, синовиальных сумок. Соединительнотканные структуры должны быть плотными, но в то же время гибкими и эластичными. Под воздействием нагрузок такие связки и сухожилия не рвутся, а слегка растягиваются. Они защищают сустав от повреждения, предупреждают его травмирование.
Гипермобильность суставов обусловлена генетически. Если родители в течение жизни часто подворачивают щиколотки, у них неестественно гнутся пальцы на руках, то и ребенок унаследует такое же патологическое строение связок и сухожилий. Из-за особенностей метаболизма нарушается синтез важнейших биоактивных веществ, которые являются структурными элементами соединительных тканей или принимают участие в их синтезе. К ним относятся:
- коллаген;
- протеогликаны;
- гликопротеины;
- некоторые энзимы.
В результате нарушения процессов биосинтеза соединительная ткань утрачивает плотность, становится чрезмерно растяжимой. У большинства жителей планеты состояние связочно-сухожильного аппарата входит в пределы нормы, и только у 10% людей диагностируется повышенная суставная подвижность.
Гипермобильность суставов — один из характерных признаков синдрома Элерса-Данлоса, синдрома Марфана, несовершенного остеогенеза. Если у человека обнаружена высокая растяжимость связок и сухожилий, проводятся дифференциальные исследования для исключения патологий.
Характерные особенности синдрома у детей
Гипермобильность суставов ранее считалась не патологией, а только особенностью строения опорно-двигательной системы человека. Гибких и пластичных детей родители стремились определить в различные секции. Считалось, что такое строение скелета способствует быстрому достижению значимых спортивных результатов. В настоящее время гипермобильность суставов у детей рассматривается, как отклонение от физиологической нормы. Ребенку с соединительнотканной дисплазией противопоказано заниматься некоторыми видами спорта:
- акробатикой и гимнастикой;
- бегом и биатлоном;
- футболом и хоккеем;
- прыжками в длину и высоту;
- самбо, карате, дзюдо.
Во время спортивных тренировок суставы взрослых и детей испытывают нагрузки, превышающие пределы прочности. У людей с нормальным строением сочленений это может стать только причиной травмирования — вывихов или растяжений. После проведения лечения спортсмены довольно быстро возобновляют тренировки. При гипермобильности события развиваются по другому сценарию. Любая, даже самая незначительная, травма может запустить деструктивные изменения в хрящевых, костных тканях, связках и сухожилиях, стать причиной остеоартрозов.
Врачи советуют родителям гибких и пластичных детей не спешить отводить их в спортивные секции. Такой ребенок нуждается в тщательном обследовании. Если у него диагностирована гипермобильность суставов, то придется забыть о легкой атлетике, силовых видах спорта, балете и спортивных танцах.
Причины и провоцирующие факторы
Гипермобильность сустава является одним из симптомов других заболеваний, но в большинстве случаев — это генетическая особенность. Человек даже не знает о необходимости коррекции такого состояния, а иногда и лечения. В некоторых случаях синдром не наследуется, а приобретается во время внутриутробного развития. Наиболее часто это происходит в первом триместре беременности, когда у эмбриона закладываются важнейшие внутренние органы. Спровоцировать расстройство выработки коллагена могут такие неблагоприятные факторы:
- проживание женщины в местах с плохой экологией;
- недостаток в рационе белков, жиро- и водорастворимых витаминов, микроэлементов;
- перенесенные во время вынашивания ребенка инфекционные патологии, особенно вирусного происхождения;
- частые стрессы, депрессивные состояния.
“Врачи скрывают правду!”
Даже “запущенные” проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>Синдром гипермобильности не провоцируют внутренние или внешние факторы (лишний вес, избыточные физические нагрузки), что отличает его от большинства заболеваний. Он сам становится причиной развития патологий.
Повышенная растяжимость связок и сухожилий приводит к ускоренному изнашиванию суставных структур, особенно гиалинового хряща. Постепенно возникают деструктивно-дегенеративные изменения в тканях, снижающие функциональную активность сочленений и вызывающие появления негативной симптоматики.
Клиническая картина
Многие люди, даже не обращаясь к врачу, догадываются, что с их суставами не все в порядке. На это указывают часто возникающие вывихи и подвывихи, особенно голеностопа. Они стараются минимизировать вероятность травмирования, избегая подъема тяжестей и предпочитая обувь на низком каблуке. Если вывих все-таки произошел, то практически всегда у человека с гипермобильностью в полости сустава накапливается выпот. В большинстве случаев синовиальная сумка не воспаляется, а экссудат постепенно выводится из сочленения. Но начинают возникать болезненные ощущения при перемене погоды, остром переживании стресса, у женщин во время менструации. Для состояния суставной гипермобильности характерны и другие ярко выраженные симптомы:
- крепитация — специфические щелчки и хруст в суставе при ходьбе или сгибании-разгибании. Для состояния гипермобильности не служит признаком разрушения сустава, а возникает из-за неравномерного скольжения сухожилия относительно костного выступа;
- боль в спине, чаще в области поясницы. Может указывать на развитие сколиоза и смещение позвонков;
- развитие симптоматического продольного, поперечного или комбинированного плоскостопия. Чаще встречается у молодых женщин, сопровождается вечерней усталостью ног и невозможностью ношения обуви на высоком каблуке;
- околосуставные поражения. У пациентов старше 45 лет начинают часто воспаляться сухожилия, связки. Причиной патологического процесса становятся избыточные физические нагрузки или длительная ходьба.
У пациентов старше 35 лет нередко диагностируется симтомокомплекс гипермобильности суставов. Возникают болезненные ощущения, осложняется плоскостопие, учащается травмирование щиколоток. Такое состояние требует немедленного врачебного вмешательства, так как может привести к развитию артроза или артрита.
Симптомы общей интоксикации организма проявляются при развитии синовита, или воспаления синовиальной сумки после травмирования. У больного повышается температура тела, расстраивается пищеварение, возникают сильные головные боли. Существует вероятность инфицирования сустава болезнетворными бактериями.
Диагностика и лечение
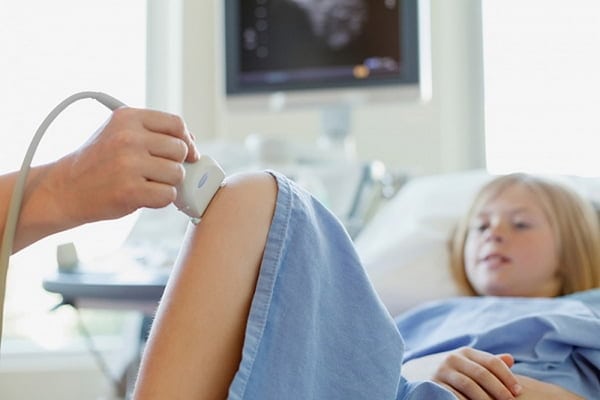
Опытный диагност способен обнаружить патологию по внесуставным признакам гипермобильности. На высокую растяжимость связок указывают кожа без жировых прослоек, длинные тонкие пальцы, рост выше среднего, худощавое телосложение, нарушенный зубной ряд. Эти особенности организма основаны на специфическом строении соединительнотканных структур. Поставить диагноз помогает опрос пациента: он жалуется на частое травмирование, предрасположенность к появлению синяков после незначительного внешнего воздействия. Для дифференцирования синдрома гипермобильности суставов от артритов, остеоартрозов, коксартрозов, гонартрозов проводится ряд инструментальных исследований:
- УЗИ;
- рентгенография;
- магнитно-резонансная или компьютерная томография.
Их результаты также позволяют определить степень повреждения сухожильно-связочного аппарата, количество развившихся осложнений.
Лечение требуется только при развитии суставных патологий, спровоцированных гипермобильностью сочленений. Во всех других случаях пациенту рекомендовано укреплять мышечный корсет и связочно-сухожильный аппарат: заниматься лечебной физкультурой, плаванием или просто гулять на свежем воздухе. Облегчить нагрузки на проблемные суставы помогает ношение ортопедических приспособлений:
- эластичных бандажей;
- корректоров осанки;
- межпальцевых вкладышей.
Врачи также рекомендуют несколько раз в год посещать физиолечебницу для проведения процедур электрофореза, УВЧ-терапии, магнитотерапии, чтобы избежать развития деструктивно-дегенеративных изменений в тканях.
Людям с таким строением связок и сухожилий следует избегать ношения обуви на высоком каблуке, соблюдать осторожность при передвижении по неровной местности. Под запретом — активные спортивные тренировки, при которых суставы часто травмируются.
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки – не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
sustavlive.ru
Гипермобильность коленного сустава — Лечение суставов
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Гипермобильными называются такие суставы, которые обладают повышенной гибкостью (гиперэкстензией). В результате ослабления структуры тканей сустава из-за недостатка коллагена, несущего ответственность за эластичность, ткани сустава приобретают растяжимость, из-за чего они дают возможность осуществлять движения с гибкостью. Гипермобильность суставов – одна из форм патологий, так как она оказывает повышенную нагрузку на связки и нередко становится причиной травмы (например, плеча, локтя, мениска).
Содержание статьи:
Что называют гипермобильностью?
В основе патологии лежат особенности формирования коллагена. Именно по этой причине, если отклонения встречаются в роду и не создают дискомфорта, то и у детей в этой семье патологию можно расценивать как нормальное состояние. Для таких детей, в отличие от их сверстников, характерна повышенная гибкость, пластичность, благодаря чему родители стремятся записать ребенка на гимнастику, йогу либо сориентировать его на тот вид спорта, где данные качества необходимы. Но специалисты не рекомендуют принимать подобные решения, не обдумав все, как следует.
Гипермобильный синдром суставов является дефектом развития соединительной ткани. Хрящи и сумки суставов (к примеру, коленного, плечевого или локтевого) обладают растяжимостью, но в это же время они становятся хрупкими. Гимнастические упражнения, в которых применяется усилие на растяжение суставов, могут привести к травмам и порывам сухожилий и суставных сумок.
Гипермобильность суставов у детей считается противопоказанием к занятиям теми видами спорта, где основу оставляют растяжка, повороты, резкие движения, гибкость и бег. Ведь пластичность танцоров и спортсменов — это не столько способности, сколько результат тренировок.

Группа риска
Гипермобильный синдром – наследственное заболевание, поэтому специалисты, занимающиеся изучением истории болезни пациентов, практически в каждом случае обнаруживают родственников, у которых наблюдается такое отклонение.
Предел движения сустава напрямую зависит от возраста, строения тела, половой принадлежности и натренированности. К примеру, у школьников повышенная подвижность суставов в одинаковом соотношении распространена как у девочек, так и у мальчиков. В некоторых случаях суставная гипермобильность может спровоцировать гипермобильность позвонков шейного отдела позвоночника.
Классификация патологии
Гипермобильность суставов у ребенка и у взрослого чаще всего является врожденным патологическим явлением, но при этом не относится к самостоятельному недугу. Другими словами, гиперподвижность – последствие заболеваний тканей, которые являются составляющими суставного аппарата.
Очень часто болезни соединительных тканей невозможно выявить даже во время исследования. В этом случае речь идет исключительно об отклонениях в ее развитии. Со стороны локтевых, плечевых и коленных суставов проявления будут такими же, но осложнения будут легче.
Различается также искусственная гипермобильность сочленений. Как правило, ее можно встретить у гимнастов и акробатов. В то же время подвижные суставы являются преимуществом для балетмейстеров и танцоров. Здесь гипермобильность отделов позвоночника (к примеру, шейных позвонков) и суставов (локтя, заднего рога мениска и проч) развивается намеренно с помощью тренировок, растяжения тканей, ведь эластичность связок гарантирует человеку гибкость тела.

Чаще всего это удается тому, кто имеет генетическую предрасположенность к синдрому гиперподвижности. Именно по этой причине искусственную гипермобильность сочленений (например, поражения мениска) в отдельных случаях можно рассматривать как патологию вместе с врожденной.
Заболевания, которые сопровождаются гипермобильностью
Специалисты уверены, что гипермобильность также является одним из проявлений других заболеваний. К ним относятся:
- Синдром Марфана – самая распространенная патология с гипермобильностью сочленений. Совсем недавно все случаи «ослабленных связок» связывали именно с синдромом Марфана. У людей с такой патологией наблюдается худоба, высокий рост, удлинение левой и правой руки, а также подвижные суставы. В особенности это касается таких частей, как плечо, колено (со стороны переднего рога мениска) и межфаланговых пространств.
- Синдром Элерса-Данлоса – второе по распространению заболевание. При этом недуге также обширен диапазон совершаемых движений. Кроме того, к нему прибавляется еще и повышенная растяжимость кожных покровов.
- Заболевания с неблагоприятным прогнозом чаще всего — это остеогенез, который так же, как и аналогичные отклонения, сопровождается ослаблением связок и позвонков (к примеру, шейных позвонков).

Симптоматика
Симптоматика, которая связана с заболеванием, будет проявляться со стороны сустава и суставной сумки. Для суставной гипермобильности будут характерны жалобы на:
- Болевой синдром в суставах, даже после обычных занятий спортом и незначительных травм (ушиб мениска, голени и т д).
- Подвывихи либо вывихи суставов.
- Воспаление синовиальной оболочки. Следует отметить, что в этом случае всегда наблюдается связь с травмированием либо нагрузками.
- Постоянные боли в отделах позвоночника (к примеру, в позвонках шейного отдела позвоночника).
- Сильный сколиоз.
- Болевые ощущения в тканях.
Диагностика
Для диагностики гипермобильности сочленения применяется тест на пробы Бейтона, а также другие инструментальные способы обследования пораженного сустава.
В первую очередь специалисты рекомендуют сделать рентгенограмму, чтобы обнаружить нарушения структуры суставов и позвоночника (например, дефекты строения шейных позвонков). С помощью УЗИ определяются места разрывов связок и выявляется наличие выпота внутри сустава. Проведение МРТ дает возможность визуально оценить состояние суставного аппарата и расположенных вокруг мягких тканей. А при использовании артроскопии можно изучить полость сустава.
Благодаря этим простым способам диагностики, можно тщательно обследовать сустав, что позволит выбрать самое эффективное лечение.
Принципы лечения и профилактики
Лечение и профилактика синдрома гипермобильности напрямую зависит от причины возникновения патологии, клинических проявлений и интенсивности боли. Самое главное, чтобы человек сам осознавал, что данное заболевание не спровоцирует инвалидность, а правильно разработанное лечение даст возможность значительно улучшить самочувствие. Для этого специалист советует пациенту исключить те нагрузки, которые вызывают болевые ощущения и дискомфорт в суставе. Помимо этого, требуется понизить вероятность возникновения травмы в быту либо на производстве.
При сильной боли отдельных суставов лечение также включает в себя использование ортезов. При усиливающихся болевых ощущениях могут быть прописаны обезболивающие препараты, такие как Парацетамол и Анальгин. Многие пациенты применяют кремы, мази, гели с согревающим эффектом, в составе которых есть нестероидные противовоспалительные компоненты. Кроме того, лечение гипермобильности может проводиться лечебной грязью, компрессами, парафином и даже лазером.
Несмотря на все вышеназванные способы терапии, основным в лечении гиперподвижности является правильно подобранная гимнастика, потому что нормальное функционирование сустава в одинаковой степени зависит от связок и мышц. Поэтому требуется выполнять упражнения, которые позволят нагрузить мышцы, а не просто заставят сустав сгибаться-разгибаться.
2017-04-05
Опасна ли гипермобильность суставов у детей
 Гипермобильность суставов – это состояние, характеризующееся превышением амплитуды движений в суставе по сравнению с ее физиологической нормой.
Гипермобильность суставов – это состояние, характеризующееся превышением амплитуды движений в суставе по сравнению с ее физиологической нормой.
Степень подвижности суставов определяется растяжимостью и эластичностью таких структур, как капсула, сухожилия и связки.
Поэтому считается, что в основе развития синдрома гипермобильности суставов лежит передающаяся наследственно особенность структуры коллагена, являющегося основным соединительно-тканным белком.
В связи с этим и возникает повышенная растяжимость волокон.
Так как мобильность сустава обусловлена окружающими его тканями было сделано предположение, что при избыточной подвижности суставов возникает изнашивание и разрывы суставных поверхностей с окружающими тканями, что и приводит к возникновению симптомов.
Клинические наблюдения показали, что при избыточном использовании гипермобильных суставов симптомы нарастают.
Несмотря на то, что синдром разболтанности является относительно доброкачественным состоянием, у пациентов, страдающих данным заболеванием, чаще выявляют некоторые потенциально значимые проблемы.
Во время исследований, у футболистов и танцоров балета с гипермобильными суставами чаще встречались разрывы связок, дислокация суставов и другие травматологические нарушения.
Клинические проявления
Гипермобильность суставов у детей и взрослых выражается чувством дискомфорта, возникают после физической активности, особенно часто в периоды,  характеризующиеся быстрым ростом.
характеризующиеся быстрым ростом.
Локализуются они чаще всего в нижних конечностях, но могут присутствовать и в верхних.
Суставные боли обычно возникают в коленных суставах, но могут ощущаться и в области голеностопных суставов. У людей, интенсивно занимающихся спортом, может появляться выпот в суставах и отек мягких тканей.
При гистологических исследованиях признаки воспаления обычно отсутствуют, в целом картина похожа на травму. В синовиальной жидкости содержится малое количество клеток и белка.
Виды проявлений
Различают два типа клинических проявлений: суставные и внесуставные.
Для больных с гипермобильностью суставов характерно повышение чувствительности к физическим упражнениям и постоянное возникновение растяжений, вывихов и других травм. Иными словами происходит нарушение функции соединительной ткани.
К суставным проявлениям относят суставную и околосуставную патологию, протекающую в острой форме.
Обычно происходит присоединение воспаления суставной сумки и внутрисуставной жидкости. Впоследствии возникает боль, локализующаяся зачастую в коленном суставе, в области голеностопного сустава и в мелких суставах кисти.
Периартикулярное поражение возникает вследствие чрезмерной нагрузки или небольшой травмы. Возникают постоянно повторяющиеся вывихи и подвывихи суставов, растяжение связок голеностопного сустава.
К суставным проявлениям также относятся: вторичный остеоартроз и болезненные ощущения в области спины. Иногда у людей с гипермобильностю возникает вальгусная деформация нижних конечностей либо «молоткообразная» деформация пальцев.
К внесуставным проявлениям синдрома относят чрезмерную растяжимость кожи, ее хрупкость и ранимость, раннее возникновение варикозного расширения вен, пупочные, паховые и послеоперационные грыжи, митральный порок сердца, опущение любых внутренних органов.
Из-за чрезмерной растяжимости кожи у людей с данной патологией возникают растяжки.
Синдром гипермобильности суставов у детей
Дети, страдающие гипермобильным синдромом, могут предъявлять различные жалобы со стороны опорно-двигательного аппарата.
Самым частым симптомом является боль в суставах, возникающая после физической нагрузки, связанной с неоднократным использованием пораженного сустава. Боль может возникать в одном либо нескольких суставах, может быть симметричной и генерализованной.
Чаще всего боль возникает в коленном суставе, однако любые суставы, в том числе суставы позвоночника, могут быть поражены.
Обычно боль проходит сама по себе, но может возникнуть при любой физической активности. Значительно реже у детей встречаются мышечные боли, спазмы и другие внесуставные боли в конечностях.
Связь патологии с развитием пороков со стороны сердечно-сосудистой системы спорна. Однако исследования показали, что пороки митрального клапана сердца чаще встречаются у детей, страдающих данным синдромом.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Это связано с поражением соединительной ткани, ведь как уже было сказано, в основе заболевания лежат изменения структуры белка коллагена.
С ростом ребенка соединительная ткань созревает, в результате чего происходит уменьшение проявлений синдрома.
Лечение патологии
Выбор типа лечения, если поставлен диагноз гипермобильность суставов суставов основывается на причине возникновения синдрома, его симптомах и интенсивности болевых ощущений.
Важно, чтобы пациент осознавал, что к инвалидности данное заболевание не приводит, и при правильном лечении его состояние быстро улучшится.
Для достижения такого состояния больному нужно исключить нагрузки, которые вызывают возникновение боли и ощущений дискомфорта в суставах.
При интенсивных болевых ощущениях в отдельных суставах используют специальные эластичные фиксаторы, называемые ортезами. К ним относятся наколенники, налокотники.
Можно применять медикаментозные препараты при сильных болях. Обычно для купирования боли используют анальгетики (дексалгин, кетанов, анальгин). Многие пациенты пользуются мазями, обладающими согревающим эффектом, и мазями, содержащими нестероидные противовоспалительные вещества.
Также полезными будут и такие физиотерапевтические процедуры, как лечебные грязи, лазеротерапия, парафинолечение и другие.
Самым основным методом лечения является лечебная физкультура, а именно гимнастические упражнения, ведь прочность и стабильность сустава обеспечивается не только связками, но и мышцами, окружающими его.
Поэтому подбираются гимнастические упражнения, позволяющие не просто заставить сгибаться и разгибаться суставы, а упражнения нагружающие мышцы. Для этого используют статические и силовые упражнения, выполняемые медленно и без использования отягощений.
Хруст в суставах – причины возникновения и методы его лечения

Кто-то «щёлкает» пальцами ещё со школьной скамьи, кто годам к тридцати начинает утро с потягушек, которые напоминают скрежет несмазанной телеги. Кого-то это беспокоит, а кто-то даже не придаёт этому значение. Одни активно занимаются лечением хруста в суставах, другие предпочитают не думать об этом. Покрайней мере, до тех пор, пока не начнутся действительно серьёзные проблемы. Так, почему хрустят суставы?
Причины хруста
Одна из причин (довольно обоснованная) появления хруста — это кавитация. В суставной жидкости могут образовываться небольшие пузырьки газа, которые при движении лопаются и издают характерный звук. Сочленения при этом не болят.

Никакого вреда от этого не бывает, что подтверждено исследованиями Дональда Ангера. На протяжении 60 лет исследователь целенаправленно хрустел пальцами на одной руке, тогда как вторую тщательно оберегал. После такого продолжительного опыта им было сопоставлено состояние обеих рук. Но исследования не выявили никаких различий.
Причины безвредного хруста
Когда хруст в суставах безвреден:
- Если никаких болей при хрусте не возникает, да и в другое время сочленения не болят;
- Сочленения имеют нормальный размер – не увеличены, не окружены припухлыми мягкими тканями;
- Подвижность не нарушена.
В значительном количестве случаев хруст в суставах без боли не имеет каких-либо патологических причин и обусловлен просто несовершенством соединительной ткани – хряща.
Для беспокойства нет причин, если хрустят суставы только в начале движения и после этого щелчки уже не повторяются.
Причины хруста связанные с заболеваниями
Но не всегда всё столь благополучно. Причиной хруста в суставах могут быть и заболевания:
- Врождённые или приобретённые отклонения в строении сочленения, отчего твёрдые составляющие трутся друг об друга с характерными щелчками. Боль при этом, как правило, не ощущается.
- Травмы.
- Воспалительный процесс в мышечной массе. Однако, в этом случае врачи затрудняются сформулировать причину хруста. Некоторые связывают его с утомлением и перегрузкой сочленения.
- Гипермобильность суставов – отклонение, при котором сочленения характеризуются избыточной подвижностью. ГМС чаще всего имеет врождённый характер. Кости при ГМС могут довольно сильно расходиться в стороны, а их возращение в нормальное положение и вызывает хруст.
- Артроз. Изношенный хрящ не даёт костям двигаться достаточно легко. Из-за этого возникает хруст и соответственно боль. В 15% всех случаев причиной хруста является артроз. Особенно внимательными нужно быть возрастной категории старше 30 лет.
- Избыточное отложение солей. Это делает хрящ более жёстким, что затрудняет движение. Как результат – хруст при каждом движении.
Менее распространённые причины хруста в суставах:
- Все нервные перегрузки и стрессы;
- Обменные заболевания;
- Заболевания печени, желчного пузыря, почек.
Если хруст является признаком болезни – лечение просто необходимо и откладывать его нельзя.
Группы риска
Круг людей, подверженных хрусту в суставе, огромен. Но есть определённые группы риска, у которых хруст может свидетельствовать о наличии болезней, а порой и является предвестником разрушения сочленения:
- Люди, ведущие малоподвижный образ жизни. Сидячая работа, долгое нахождение в одной позе – вот причины, способствующие ослаблению суставов. Мышцы не тренируются, связки становятся слабыми. А на другом полюсе – слишком тяжёлые физические нагрузки и повышенная активность, которые также приводят к болям в суставах.
- Пациенты, имеющие наследственную предрасположенность.
- Люди, употребляющие в качестве питья воду, содержащую повышенное количество солей. Обычно это связано с особенностями региона проживания – в некоторых питьевая вода содержит просто огромное количество солей, которые могут откладываться и впоследствии вызывать хруст.
Хруст в суставах может проявляться даже у совсем маленьких детей, но связан он, как правило, с незрелостью связочно-мышечного аппарата. После того как опорно-двигательная система окрепнет, хруст в суставах исчезнет. Если же хруст суставов вызван анатомическими особенностями строения сустава, то лучше обратится к травматологу – он поможет составить максимально полезный рацион для коррекции состава внутрисуставной жидкости и порекомендует необходимые физические нагрузки.
Хрустеть могут все сочленения нашего тела – от самых маленьких на пальцах ног до самых больших, таких как тазобедренный.
Диагностика
Что делать если хрустят суставы? Так как хруст в суставах по всему организму – это просто следствие некоторых болезней, то в первую очередь нужно их диагностировать. Обратиться с этим вопросом можно к врачу-травматологу или ревматологу.
В качестве исследований для диагностирования причин хруста в суставах назначают:
- УЗИ. Это позволяет выявить патологии в развитии всех сочленений.
- Рентген.
- Компьютерную томографию и МРТ. Данные исследования позволяют наиболее точно увидеть состояние всех сочленений.
Не стоит удивляться, если врач назначит УЗИ желчного пузыря и печени – это позволит ему исключить возможную недостаточность выработки организмом коллагена.
Возможно, потребуется УЗИ почек – довольно часто причина всех проблем с составом синовиальной жидкости – почечная недостаточность.

Подробнее
Анализ крови проводится на определение уровня ревматоидного фактора. Но у этого анализа есть один большой минус – повышение уровня происходит только через 6-8 недель от начала заболевания, поэтому порой его нормальный уровень не говорит о том, что пациент здоров. Особенно если имеются другие признаки болезни.
Лечение хруста и боли в суставах
Классическая схема лечения, когда хрустят суставы состоит из 3 этапов:
- Снятие боли от хруста в суставах, если они болят. Хорошо помогают в этом различные анальгетики.
- Устранение воспалительного процесса. Не всегда хруст в суставах сопровождается воспалением. Но если оно имеет место, то назначаются противовоспалительные препараты нестероидной природы. Мелоксикам, Диклофенак, Ибупрофен – снимут боль и уменьшат воспалительные процессы.
- Восстановление хрящевой ткани кости.
Первые два этапа ничем не отличаются от лечения всех заболеваний ревматоидной направленности.
Третий этап лечения требует более тщательного рассмотрения, потому что от его успеха зависит ни много ни мало – дальнейший образ жизни пациента.
Добиться полного восстановления хрящевой ткани кости невозможно никаким лечением. Но необходимо максимально остановить дегенеративные процессы в суставе, чтобы избежать его дальнейшего разрушения.

Наиболее медленный, но самый действенный способ этого достигнуть – применение хондропротекторов. Самые хорошие результаты зафиксированы, если лечить хондропротекторами на ранних стадиях, когда хруст в суставах не приносит болевых ощущений. Применение их на более поздних стадиях позволит предотвратить разрушение хряща кости и снизить количество применяемых противовоспалительных нестероидных лекарств, чего добиться другими способами бывает довольно сложно.
Хоть рынок и наполнен хондропротекторами разных форм, но решение о том, какой именно препарат необходим пациенту, должен принимать только врач!
Длительность лечения хондропротекторами определяется также врачом и составляет от 1 до 3 месяцев.
Самый крайний случай, когда сустав восстановлению не подлежит и лечение не даёт ощутимых результатов — проведение операции по его замене.
Народные средства
Для того чтобы решить вопрос «Как избавится от хруста в суставах?» можно обратиться и к рецептам, рекомендуемым народной медициной. Для лечения хруста в суставах по всему организму первым делом необходимо их очистить, для чего чаще всего используют вымоченный рис. Это поможет лечить все болезни ревматоидного типа ведь довольно часто причиной воспаления, а то и разрушения сочленения являются отложения солей.
Для очищения используются такие рецепты:
Лечение суставов Подробнее >>
- Очищение вымоченным рисом. Рисовую крупу промывают и замачивают в воде на сутки (2 столовых ложки на 0,5 л воды). На следующий день – снова промывают и заливают свежей водой. Одновременно готовят вторую банку с рисом – промывают и замачивают. Как только количество банок достигнет 5, самую первую порцию риса можно отварить на воде без соли и съесть. После чего воздержаться от еды на 4 часа. После 40 дней такой «рисовой диеты» хруст в суставах прекратит беспокоить надолго.
- Отвар лаврового листа (30 г лаврушки проварить в течение 5 минут на маленьком огне в 0,3 л воды) настаивают 3-4 часа, а затем небольшими порциями выпивают за 24 часа, после чего делают недельный перерыв и можно процедуру повторить.

У отвара из лавровых листьев очень много противопоказаний: гастрит, язва двенадцатипёрстной кишки, панкреатит, холецистит. Поэтому использовать этот рецепт нужно с большой осторожностью!
После очищения нужно заняться восстановлением хрящевой ткани кости. Хорошо помогает при лечении хруста в суставах ежедневное употребление желе. Лучше всего приготовить его дома просто смешав набухший желатин с джемом или ягодным компотом. Магазинное желе имеет в своём составе красители, которые влияют на нервную систему. После двух недель ежедневного приёма желе хруст суставов исчезнет.
Профилактика

Лучшее лечение – это профилактика! Поэтому услышав хруст в суставах, нужно начать комплекс золотых мероприятий по устранению причин:
- Постоянно двигаться – движения способствуют усилению кровообращения, что улучшает и состояние хрящей всех суставов. Если хрустят суставы коленей – хорошо помогает езда на велосипеде.
- Скорректировать свой рацион — с пищей необходимо получать достаточное количество кальция, магния и калия. Уменьшить количество потребляемой соли.
- Снизить вес. Избыточная масса тела – причина увеличенной нагрузки на суставы.
Хруст в суставах – вещь достаточно неприятная, но нужно просто приложить усилия, чтобы избавиться от причин, его вызвавших или предотвратить начало разрушения сустава. Ведь жизнь – движение, а с больными суставами – это движение с болью. И, напоследок, полезное видео.
Source: artroz.lechenie-sustavy.ruПочитайте еще:
sustav.uef.ru
что это такое, лечение гипермобильности коленного сустава у взрослых и детей
Рекомендации ортопеда и ревматолога…
Что это такое синдром гипермобильности суставов?
информация для прочтения
Понятие гипермобильности суставов было введено в 1967 году группой ученых: Кирком, Анселлом и Байватерсом. Они в результате обследования выделили группу пациентов с повышенной подвижностью суставов, наличием жалоб со стороны костно-суставной системы и отсутствием ревматических заболеваний. Данный синдром является генетически обусловленным, т. е. передается по наследству. Частота его появления варьируется от 7 до 20% среди всех людей. Сложность диагностики такого состояния заключается в том, что большинство людей не считает его патологическим и расценивает как норму. Некоторые генетические заболевания, такие как синдром Марфана, Элерса-Данлоса, Стиклера и другие, могут сопровождаться гипермобильностью суставов.
Совет: при наличии других (кроме гипермобильности суставов) стигм дизэмбриогенеза (высокий рост, длинные пальцы, «евнуховидное» телосложение и др.) необходимо обратиться к генетику для исключения наследственных заболеваний.
Наличие гипермобильности суставов позволяет человеку проявлять чудеса необыкновенной гибкости
Читатели часто изучают вместе с этим материалом:- Болит височно-нижнечелюстной сустав: как быстро избавиться от боли?
- Симптомы синовиомы, причины, методы лечения
В чем причина гипермобильности суставов?
загрузка…
В основе заболевания лежит дефект гена, отвечающего за синтез коллагена. Коллагеном называют белок, входящий в состав соединительной ткани. В результате нарушения его структуры она теряет свою эластичность, быстро растягивается. А так как из соединительной ткани в костно-мышечной системе состоят суставные сумки, сухожилия, связки, то в результате их функция нарушается. Однако ввиду того, что соединительная ткань входит в состав не только этих органов, то синдром гипермобильности суставов сопровождается рядом внесуставных поражений.
В органах, содержащих в своем составе большое количество коллагена (глаза, сердце, кожа, сосуды), при наличии в нем генетического дефекта развивается дисфункция
Редактор нашёл для вас ещё два интересных материала:- Дисплазия тазобедренного сустава у новорожденных – почему появляется и чем опасна?
- Причины появления гигромы запястья и методы устранения патологии без операции
Основные симптомы
загрузка…
Синдром гипермобильности суставов у детей встречается редко, однако это не значит, что его нет, просто клиника сглажена, ребенок не предъявляет никаких активных жалоб. Таких детей часто отдают на гимнастику, акробатику, где они быстрее остальных добиваются успешных результатов.
Важно: перегрузка суставов в раннем возрасте и постоянная их травматизация могут привести к повреждению связок и хрящей. Итог — привычные вывихи и ранние артриты.
Первые клинические проявления обычно начинаются в подростковом возрасте (около 14-18 лет). Жалобы могут быть на хруст, боль в суставах, спине, ощущения дискомфорта во время движения. Часто в этом возрасте отмечается развитие сутулости и плоскостопия. Провоцирующими факторами манифестации клиники могут стать такие: беременность, набор массы тела, травмы, изменение физической нагрузки (ее увеличение или уменьшение).
Важно: особенностью диагностики гипермобильности суставов является необходимость комплексного обследования больного, т. к. данный синдром имеет как суставные, так и внесуставные проявления.
К первым относятся:
- Болезненность мышц и суставов (миалгии, артралгии). Поражения чаще всего локализуются в коленных, голеностопных, а также мелких суставах кисти. При синдроме гипермобильности суставов у детей встречаются односторонние артралгии тазобедренного сустава.
- Наличие привычных вывихов, чаще локализация в плечевом, лучезапястном суставах.
- Развитие остеопороза в молодом возрасте (особенно характерно при гипермобильности коленных и тазобедренных суставов).
- Часто рецидивирующие бурситы, тендиниты, теносиновиты и другие преартикулярные воспалительные заболевания.
Внесуставные проявления:
- Наличие пролапса митрального клапана.
- Опущение внутренних органов (опущение почек, тазового дна).
- Повышенная растяжимость кожи, появление стрий, ранних морщин.
- Возникшая в молодом возрасте варикозная болезнь.
- Грыжи (паховые, бедренные, грыжи белой линии живота), особенно рецидивирующие.
Рекомендуем обратить внимание также на статью: «Симптомы и лечение синовиомы суставов».
Наиболее частая локализация и характеристика жалоб при гипермобильности суставов
Диагностика
Заподозрить у себя данное заболевание может в первую очередь сам человек. Существует ряд критериев, по которым можно судить о наличии или отсутствии синдрома.
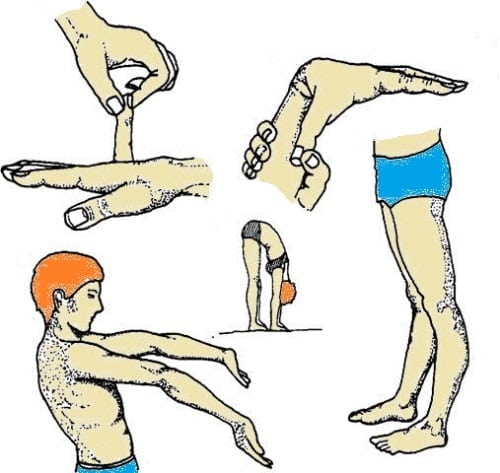
Первым критерием является оценка по методу Бейтона. В нем учитываются признаки гипермобильности суставов в пяти наиболее подверженных местах. Метод выполнения прост:
- Гипермобильность мизинца.
Мизинец необходимо пассивно (т. е. второй рукой) разогнуть до упора. Если угол с тыльной стороной ладони при этом составит менее 90º, то это подтверждение повышенной гибкости.
- Вторым критерием, подтверждающим наличие гипермобильности суставов пальцев руки, является проверка гибкости большого пальца.
Проверка гипермобильности большого пальца проводится методом пассивного сгибания. Если палец доходит до предплечья, то критерий считается положительным.
- Гипермобильность локтевого сустава.
Гибкость локтевого сустава проверяется при его максимальном разгибании. В норме угол составляет до 10º.
- Гипермобильность коленного сустава.
Гибкость коленного сустава определяется аналогично локтевому, норма также до 10º
- Гипермобильность позвоночника.
Чтобы проверить эластичность позвоночника, необходимо согнуться. Если ладони коснулись пола, что здесь также имеет место гипермобильность.
Проводятся пробы Бейтона по порядку, надо учитывать правильную технику выполнения
Все критерии гипермобильности подразделяются на большие и малые.
К большим относится:
- 4 балла или более по тесту Бейтона.
- Наличие артралгий на протяжении более 3 месяцев в 4 и более суставах.
Малые критерии:
- Наличие вывихов в двух и более суставах либо рецидивирующий в одном и том же.
- Тест Бейтона от 1 до 3 баллов.
- Артралгии в течение менее 3 месяцев или менее чем в 4 суставах.
- Наличие варикозного расширения вен.
- Грыжи любой локализации.
- Миопия.
- Тонкая, очень эластичная кожа со стриями и атрофическими рубцами.
- Бурситы, тендиниты, теносиновиты в двух и более суставах.
Диагноз считается подтвержденным при наличии 2 больших критериев, 1 большого и 3 малых, 4 малых.
Помните: проводить тест Бейтона необходимо в спокойном состоянии, без предварительной разминки и растяжки.
Лечение
Лечение гипермобильности суставов чаще всего немедикаментозное. Оно включает в себя в первую очередь профилактику перегрузки суставов. Для этого необходим отказ от большой физической нагрузки, а также травмирующих видов спорта. Обязательны укрепляющие гимнастические упражнения, их особенность заключается в том, что они направлены на максимальную нагрузку мышц, при этом требуют минимума движений в суставах, их еще называют изометрическими.
Комплекс гимнастических упражнений, направленных на укрепление разных групп суставов и правильная техника их выполнения
Особенно важно укреплять мышцы спины, плечевого пояса, бедер. При наличии дискомфорта и болезненности во время движения рекомендуется носить специальные ортезы.
Медикаментозное лечение показано при выраженном болевом синдроме. Чаще всего в такой ситуации нестероидные противовоспалительные препараты оказываются не особо эффективными, поэтому назначают анальгетики. Лечение периартикулярных воспалительных процессов идет аналогично. Применяются местные аппликации мазей, содержащих нестероидные противовоспалительные препараты, а также имеет место внутрисуставное введение глюкокортикостероидов.
Совет. Гипермобильность суставов не является состоянием, угрожающим жизни. Однако его прогрессирование может значительно снизить ее качество. Своевременная диагностика и лечение помогут избежать этого.
Здоровье является самым ценным в жизни человека. Поэтому очень важно помнить о необходимости беречь его. Внимательное отношение к себе и к первым предвестникам заболевания поможет сохранить его на долгие годы.
загрузка…
sustavinfo.com
Гипермобильность суставов у детей и взрослых
Увеличенная подвижность суставных соединений в медицинской терминологии имеет определение как «гипермобильный синдром». Это явление часто встречается в детском возрасте и с годами может уменьшаться.
Классифицируется наследственная предрасположенность (врожденная форма), а также приобретенные типы гипермобильности суставов. Опасна ли такая особенность и можно ли вылечить это состояние, расскажет наша статья.
Что такое гипермобильность суставов

Данная особенность не рассматривается как отдельное заболевание. Это явление представлено как повышенная подвижность суставных соединений, при которой человек способен совершать действия, выходящие за пределы физиологических норм.
Чаще всего гипермобильность встречается на голеностопном и коленном суставах, реже — на шейном и поясничном отделе позвоночника. Обычно это не причиняет дискомфорта и боли, хотя чисто визуально смотрится даже пугающе. Люди с такой особенностью легко выворачивают суставы в неестественное положение, а также демонстрируют чудеса гибкости.
На гипермобильность влияют следующие факторы:
- Мышечный тонус;
- Напряжение кожи;
- Длина мышечных волокон;
- Структура сустава;
- Виды соединительной ткани.

У людей с такой особенностью наблюдается генетически заложенная недостаточная выработка коллагена в тканях, вследствие чего структура сустава становится более пластичной, а соединительная ткань легче поддается растяжению.
Такой эффект также достигается специальными тренировками, поэтому у людей, занятых в определенной сфере деятельности гипермобильность суставов также увеличивается. Примерами могут выступить спортсмены, музыканты, танцоры и другие аналогичные профессии.
Определение и особенности патологии
Гипермобильность суставов у детей часто расценивается как физиологическая норма, особенно при выявлении генетической предрасположенности. В этом случае подвижность суставов превышает физиологические нормы, поэтому ребенок или взрослый способен выполнять некоторые движения, превышающие обычные.
У детей гипермобильность суставов встречается примерно в 10-25%, но с возрастом эта способность без должных тренировок снижается. Если целенаправленно развивать такую подвижность, например, регулярными занятиями легкой атлетикой, балетом или акробатикой, подвижность суставов сохраняется.
Явление гипермобильности имеет и существенные недостатки. Если такая способность вызывает дискомфорт, болезненность и нарушения двигательной активности, ставится диагноз «синдром доброкачественной гипермобильности суставов». Это связано с преждевременным износом суставного аппарата, а также повреждению прилегающих мягких тканей.
Пациенты с таким недугом часто страдают также от дезориентации в пространстве, вследствие чего нередки случаи травматизма.
Кроме того, такое состояние характеризуется следующими особенностями:
- По статистике около 4-10% всех людей не испытывают проблем в связи с гипермобильностью суставов.
- Помимо повышенной подвижностью одной группы суставов, может встречаться явление генерализованной гипермобильности, при которой это состояние характерно для нескольких типов соединений.
- Генетическая предрасположенность чаще проявляется у жителей Азии, Африки и Ближнего Востока.
- У женщин повышенная подвижность суставов встречается чаще, нежели у мужчин.
- Гиперподвижность суставов может быть симптомом некоторых заболеваний соединительной ткани, связок и сухожилий. К таким патологиям относятся синдром Марфана, синдром Элерса-Данлоса. Кроме того, это может быть признаком некоторых хромосомных отклонений, генетических заболеваний, а также ревматоидных недугов, в частности, ювенильного ревматоидного артрита.

Синдром гипермобильности суставов чаще всего вызван наследственной предрасположенностью. Примерно в 27-65% случаев у пациентов с данной особенностью в семье были близкие родственники с такой же способностью.
Также отмечена следующая закономерность: пациенты с гиперподвижностью суставов также часто страдают врожденным пороком митрального сердечного клапана. Это связано с особенностями формирования соединительной ткани, которая часто с возрастом укрепляется самостоятельно.
Нежелательные последствия такой особенности
Преимущества, вызванные такой особенностью, несомненны. Это помогает легче и пластичней двигаться, выполнять сложные физические упражнения, а также заниматься определенными видами деятельности, например, игрой на музыкальных инструментах или танцами.
Опасна ли гипермобильность? В некоторых случаях — да. В таком состоянии суставы более уязвимы и быстрей подвержены негативным процессам.
Кроме того, синдром гипермобильности суставов у взрослых и детей может привести к развитию суставных заболеваний и осложнений, вызванных такой особенностью.
Среди негативных последствий чаще всего проявляются:
- Болевой синдром в различных отделах суставных соединений;
- Вывихи и подвывихи суставных хрящей;
- Плоскостопие и развитие патологий стопы;
- Воспалительные заболевания суставов и прилегающих тканей;
- Развитие артроза даже в молодом возрасте;
- Чрезмерное растяжение кожи, появление складок и растяжек;
- Варикозное расширение вен;
- Сбои в работе внутренних систем;
- Высокий риск образования грыж;
- Искривление позвоночника.

У детей часто поражаются тазобедренные суставы, что также приводит к развитию серьезных осложнений.
Примечательно, что с возрастом подвижность суставов может слабеть, но в период вынашивания ребенка многие женщины отмечают возвращение таких способностей. Это связано с гормональными перестройками организма в этом периоде, а также подготовкой к будущим родам. Обычно после рождения малыша структура суставов приходит в норму без медицинского вмешательства.
Как определить гипермобильность?
Методик диагностирования этой патологии было разработано немало, но все они отличаются весьма сложным тестированием и высокой степенью погрешности. Очень редко можно заподозрить именно этот диагноз, ведь способность совершать нестандартные движения зачастую врожденная и воспринимается как нечто обыденное.
Кроме того, пластичность движений и хорошая растяжка часто помогают в обычной жизни, поэтому большинство людей и не догадываются, что у них именно синдром гипермобильности.
В случае возникновения проблем со здоровьем и развития патологических изменений суставной и соединительной ткани, причины часто остаются невыясненными. Пациенту ставится совершенно другой диагноз, который обычно является следствием, а не причиной заболевания.
Кроме того, наследственные нарушения соединительной ткани, вызывающие гипермобильность, описаны в более чем 200 разновидностях, самыми распространенными из которых является врожденная скелетная дисплазия и синдром Марфана.
Синдром гипермобильности суставов у детей часто остается незамеченным, если только не сопровождается дискомфортными симптомами.
Лечение гипермобильности суставов
Как уже сказано ранее, гипермобильность — это не отдельное заболевание, а скорее особенность структуры суставного соединения. Само состояние не требует медицинского вмешательства, помощь необходима только в случае негативных проявлений.
При сопутствующем развитии воспалительного процесса в тканях используются обезболивающие препараты, гормоны и нестероидные противовоспалительные средства. Также можно использовать компрессы и мази, уменьшающие болевой синдром и обеспечивающие согревающий эффект.
Если нет медицинских противопоказаний, также используются физиологические процедуры, мануальная терапия и нетрадиционные методики лечения, например, иглоукалывание. Хороший результат дает лечебная гимнастика. Ее необходимо выполнять, согласно рекомендациям специалиста и индивидуально подобранной методики.
Главное отличие от обычных упражнений — максимальное задействование мышц и минимальная нагрузка на суставы. Очень хорошо для этих целей использовать различные техники плавания, а также занятия пилатесом.
Кроме регулярно выполняемого комплекса упражнений может возникнуть необходимость приобретения специального ортеза, в зависимости от локализации проблемы. Гипермобильность коленных суставов подразумевает использование защиты этой области, при плечевой или локтевой подвижности — ношение другого типа ортеза.
Лечение гипермобильности суставов не ограничивается конкретными сроками, все зависит от степени прогрессирования патологии и индивидуальных особенностей пациента. В детском возрасте обязательно необходима консультация ортопеда и регулярные занятия спортом. Это поможет предотвратить нарушения опорно-двигательной функции, а также избежать чрезмерного травматизма, вызванного слабостью соединительной ткани.
Ввиду того, что гипермобильные суставы чаще всего представлены генетическими отклонениями, эффективные методики профилактики таких состояний не разработаны. Обычно стандартные рекомендации включают контроль над осанкой, отказ от травматических видов спорта и чрезмерной физической нагрузки.
Гипермобильный синдром, что это такое и возможные последствия таких состояний, описаны в приведенной информации. Несмотря на то, что такая патология редко вызывает беспокойство и зачастую пациенты даже не догадываются о своем состоянии, повышенная подвижность может вызвать негативные сопутствующие признаки.
Суставное соединение быстрей изнашивается, а слабость соединительной ткани влияет на опорно-двигательную функцию и может привести к травмам. Предупредить развитие последствий и успешно адаптироваться к такой особенности поможет бережное отношение к своему здоровью и советы нашей статьи.
sustavi.guru
Гипермобильность суставов: в чем причина
Степень подвижности суставов определяется эластичностью и растяжимостью связок и сухожилий. В этой статье мы ответим на вопрос, как проявляется и лечится гипермобильность суставов у детей и взрослых.

Заболевание часто встречается у детей
Содержание статьи
Причины возникновения патологии

Этот синдром относится к патологиям, передающимся по наследству
Почти в каждом 3 случае специалисты, занимающиеся этой проблемой, выявляют у детей близких родственников, страдающих этой же болезнью.
Пределы движений в суставах зависят от:
- возрастных особенностей;
- телосложения;
- гендерной принадлежности;
- спортивной подготовки.
Обратите внимание! В 6-8 летнем возрасте этот синдром выявляется у детей обоих полов.
Еще одним провоцирующим фактором является нарушение процесса коллагенового образования.
Сопутствующая симптоматика
Синдром гипермобильности суставов у детей имеет специфическую симптоматику. Признаки могут быть суставными и внесуставными. Суставные симптомы представлены в табличке.
Таблица 1. Суставные признаки:
| Симптом | Описание |
 Околосуставное заболевание | Оно протекает в острой форме. Часто сочетается с бурситом или синовитом. |
 Артралгия | Изменений в мышцах или суставах не выявляется. Но при пальпации может появиться болевой синдром. Дискомфорт присутствует в коленной и голенной зонах. Также поражаются мелкие суставы кисти. |
 Периартикулярные поражения | Главным провокатором является получение травмы или слишком сильная нагрузка на сустав. Часто выявляется туннельный синдром. |
 Хронический суставной болевой синдром. | Он наблюдается в одном или нескольких суставах. |
 Растяжение голеностопных связок | Сочетаются с частыми вывихами плеча. |
 На фото остеоартроз | Может быть вторичным или истинным. |
 Боль в спине | Наблюдается у лиц женского пола, перешагнувших тридцатипятилетний порог. |
 Плоскостопие | Осложняется теносиновитом. |
К внесуставным признакам следует отнести:
- растяжимость и хрупкость кожи;
- появление растяжек, не связанных с вынашиванием плода;
- ранний варикоз;
- развитие новообразований;
- пролапс митрального клапана;
- желудочное опущение.
Детский фактор
Гиперпластичность суставов у детей выявляется нередко. Патология имеет определенные особенности. Они представлены ниже.
Таблица 2. Особенности синдрома у детей:
| Возраст | Особенности синдрома |
 До 3 лет | Диагностика синдрома затруднена. У большинства малышей выявляется мышечный гипертонус. |
 3 года | Диагноз ставится каждому 2 малышу. |
 6 лет | Заболевание выявляется у 5% детей. |
 12 лет | Диагностируется у 1% подростков. |
Обратите внимание! Когда ребенок растет, соединительная ткань созревает.
Это приводит к уменьшению симптоматики суставной гипергибкости. У некоторых младенцев диагностируется гиперплазия суставов. Она может сочетаться с такой патологией, как гипертрофический ложный сустав.
Взрослый фактор

Коленная медиопателлярная складка является фрагментом перегородки внутри сустава
Она принимает участие в формировании опорно-двигательного аппарата у ребенка, который находится в материнской утробе. Когда малыш рождается, складка, потеряв свою функциональность, потихоньку рассасывается. Иногда этот процесс притормаживается. Остаток складки сохраняется.
По этой причине при сильных нагрузках на коленный сустав наблюдается развитие воспаления рудимента. Гипертрофия медиопателлярной складки коленного сустава развивается у велосипедистов и грузчиков. Это специфическая патология, но ее часто путают с травмой мениска.
Как можно помочь
Лечение патологии зависит от причины, по которой сформировался синдром. Также принимается во внимание яркость клинической картины, включая интенсивность болезненных ощущений.
Обратите внимание! Эта патология не приводит к инвалидизации. Если лечение будет назначено вовремя, то прогноз благоприятен.
Первый этап терапии
Человек должен отказаться от слишком больших нагрузок на суставы.
Важно свести к минимуму риск получения травмы. Рекомендуется носить удобную обувь, отказаться от игровых видов спорта. При возникновении дискомфорта в суставах необходимо как можно скорее обращаться за медицинской помощью.
Устранение болевого синдрома

Если в одном или нескольких суставах присутствует болевой синдром, врач рекомендует ношение специального ортеза
Это помогает ограничить объем движений в суставе.
После выявления плоскостопия, специалист рекомендует ношение специальных стелек. Их форма и жесткость определяются в индивидуальном порядке. От правильного выбора зависит успех терапии.
Часто справиться с коленными артралгиями удается без медикаментов.
Медикаментозная терапия
При артралгиях она назначается в качестве симптоматического лечения. Болевой синдром не имеет воспалительной природы. Поэтому НПВС оказываются неэффективными. Больному прописываются анальгетики и препараты, стимулирующие образование коллагена.
Болеутоляющие препараты
Гипергибкость суставов не сопровождается очень сильными болезненными ощущениями. Поэтому пациенту назначаются лекарства, помогающие избавиться от умеренной боли и дискомфорта. Лучшие лекарства представлены в табличке.
Таблица 3. Препараты-анальгетики:
| Препарат | Описание |
 Тайленол | Обладает анальгезирующим и жаропонижающим эффектом. |
 Парацетамол | Анальгетик-антипиретик. Оказывает анальгезирующее, жаропонижающее и небольшое противовоспалительное воздействие. |
 Трамадол | Анальгетик центрального действия. Обладает мощным обезболивающим эффектом. |
Обратите внимание! Внутрисуставное введение кортикостероидов показано только при явных признаках синовита.
Препараты, стимулирующие образование коллагена
Коррекция нарушенного коллагенового метаболизма является основным направлением терапии. Это помогает купировать риск осложнений. Лучшие лекарства этой группы представлены в таблице.
Таблица 4. Рекомендованные лекарства, стимулирующие вырабатывание коллагена:
| Препарат | Описание |
 Аскорбиновая кислота | Нужна для образования внутриклеточного коллагена. |
 Хондроитинсульфат | Высокомолекулярный мукополисахарид. Лекарство оказывает влияние на фосфорно-кальциевый обмен в хрящевой ткани. |
 Глюкозаминсульфат | Оказывает влияние на обмен в хрящевой ткани. Восполняет естественный дефицит глюкозамина. |
 Витамины группы В | Несут ответственность за вырабатывание энергии из пищевых углеводов, белков и жиров. |
Прохождение физиотерапии
Гиперподвижность суставов у ребенка предполагает прохождение физиотерапевтических процедур. Самые эффективные физиопроцедуры представлены в табличке.
Таблица 5. Польза физиотерапии:
| Процедура | Описание |
 Лечебные грязи | Процедура сопутствует повышению иммунитета. После грязевых аппликаций наблюдается увеличение температуры тканей. Это способствует катализации обменных процессов. |
 Лазеротерапия | Используются специальные приборы, в конструкции которых используются принципы усиления оптического излучения. Это достигается посредством индуцированного квантового испускания. |
 Парафинолечение | Аппликации приносят пользу всему организму. Парафин обладает высокой теплоемкостью и низкой теплопроводностью. |
Профилактические мероприятия

Очень важно тренировать выносливость
Следующая инструкция поможет избежать травм и осложнений:
- Необходимо вести умеренно-активный образ жизни. Желательно обратить внимание на виды спорта, которые делают акцент на выносливости.
- Перед тренировкой следует хорошо разминаться. Это поможет суставу лучше подготовиться к напряжению. Продолжительность разминки — 10-15 минут.
- Лечение плоскостопия должно быть своевременным. В ином случае пальцы нижних конечностей могут деформироваться.
- С целью стабилизации суставов, необходимо уделять время укреплению тканей мышц. Рекомендованы изометрические упражнения. При минимальной амплитуде движений происходит максимальное напряжение мускулов.
- Рекомендуется больше плавать. Желательно делать это в естественных водоемах.
- Важно выполнять гимнастические упражнения. Они также способствуют укреплению мышц и связок. Выполняются такие упражнения без отягощения.
Заключение
Нельзя лечить гиперпластичность суставов у ребенка народными средствами. Цена самолечения очень высока. В худшем случае, симптоматика патологии может обостриться. Подробную информацию можно получить из видео в этой статье.
vash-ortoped.com
Гипермобильность коленного сустава — Все про суставы
Гипермобильноость определяется как аномально увеличеннй обьем движения сустава вследствии избыточной слабости (разболтанности?) ограничивающих мягких тканей. Хотя гипермобильность обычно является

Гипермобильноость определяется как аномально увеличеннй обьем движения сустава вследствии избыточной слабости (разболтанности?) ограничивающих мягких тканей. Хотя гипермобильность обычно является доброкачественным клиническим проявлением, имеющим незначитеьное число серьезных последствий, она должна повышать уровень настороженности клинициста относительно наличия какого-либо лежащего в основе нарушения, особенно , нарушения, поражающего соединительную ткань. Кроме того, из-за своей связи с симптомами со стороны суставов гипермобильность является важным клиниче-ским проявлением у детей с жалобами со стороны скелетно – мышечной системы.
В теории, различие между гипермобильностью и верхним пределом нормальной мобильности является произвольным, поскольку движение суставов различно в пределах общей популяции. Однако, на практике у большинства детей трудно отличить гипермобильность от общепринятой клинической нормы.
Гипермобильность может быть локализованной, вовлекающей один или несколько суставов, или генерализованной, с вовлечением ряда суставов по всему телу. Хотя избыточная разболтанность суставов является выраженной чертой многих системных нарушений, чаще она возникает изолированно.
Синдром гипермобильности – термин, используемый для описания практически здоровых людей, у кото-рых проявляется генерализованная гипермобильность, связанная с жалобами со стороны мышечно – скелетной системы. Термин был предложен в 1967 году Kirk и колегами, которые сообщили о возникно-вении ревматических симптомов в группе детей с гипермобильностью при отсутствии нарушений соеди-нительной ткани или других форм системного заболевания. Некоторые клиницисты предпочитают термин “синдром доброкачественной гипермобильности суставов”, чтобы отличить страдающих ею лиц от тех, у кого гипермобильность проявляется как часть более серьезного нарушения. Поскольку синдром гипер-мобильности имеет сильный генетический компонент, его также называли семейной гипермобильностью суставов.
Таблица 1. Заболевания, характеризующиеся гипермобильностью
Синдром гипермобильности
- Наследственные заболевания соединительной ткани
- Синдром Марфана
- Синдром Ehlers – Danlos
- Osteogenesis imperfecta
- Марфаноидный синдром гипермобильности
- Синдром Williams
- Синдром Stickler
- Хромосомные нарушения
- Синдром Дауна
- Синдром Killian/Tescgler-Nicola
- Другие генетические синдромы
- Аутосомные доминантные
- Вело-кардио- лицевой (velo-cardio-facial) синдром
- Синдром Hajdu-Cneney
- Псевдоахондропластическая спондилоэпифизеальная дисплазия
- Миотоноия congenita
- Аутосомно рецесссивные
- Гетерогенные (аутосомно-доминантные или аутосомно-рецессивные)
- Синдром Larsen
- Псевдоксантома elasticum
- Х-связанные доминантные
- Синдром Coffin -Lowry Спорадические
- Синдром Goltz
- Аутосомные доминантные
Метаболические нарушения
- Гомоцистинурия
- Гиперлизинемия
Ортопедические нарушения
- Врожденная дисплазия бедра
- Рецидивирующая дислокация плеча
- Рецидивирующая дислокация надколенной чашечки
- Косолапость
Приобретенные заболевания
- Неврологические
- Полиомиелит
- Tabes dorsalis
- Ревматологические
- Ювенильный ревматоидный артрит
- Ревматическая лихорадка
ЭПИДЕМИОЛОГИЯ И ЭТИОЛОГИЯ
Генерализованнная гипермобильность при отсутствии системного заболевания является частым нарушением, которое имеет распространеность 4-13% в общей популяции. Вероятно, здесь недооценивается истинная частота, поскольку у многих людей с гипермобильностью все же не развиваются симптомы со стороны суставов, или они не обращаются за медицинской помощью. Кроме того, распространеннность гипермобильности заметно варьирует в зависимсоти от возраста, пола и этнической принадлежности обследуемой популяции.
Хорошо известно, что дети имеют относительно разболтанные суставы по сравнению со взрослыми; эта нормальная избыточная подвижность быстро уменьшается в период старшего детского или раннего подросткового возраста и более медленно на протяжении периода зрелости. Связанное с возрастом снижение мобильности суставов приписывали прогрессирущим биохимическим изменениям структуры коллагена, которые приводят к повышению жесткости компонентов соединительной ткани в суставах. В любом данном возрасте у женщин отмечается более высокая степень подвижности суставов.
Гипермобильность также очень заметно варьирует в различных этнических группах: она чаще отмечается у лиц африканского, азиатского и средне-восточного происхождения. В данных этнических группах сохраняются вариации, обусловленные возрастом и полом.
Исследователи, изучающие распространенность синдрома гипермобильности, часто обследовали пациентов в ревматологических клиниках, куда их направляют для оценки по поводу жалоб со стороны скелетно-мышечной системы. Систематическое обследование данных лиц на признаки генерализованной гипермобильности при отсутствии системного заболевания дало показатели распространенности синдрома гипермобильности 2-5%, при относительном преобладании синдрома у молодых девушек. Как и в случае с генерализованной гипермобильностью, данные цифры, вероятно, не отражают истинную распространенность синдрома, поскольку многие лица не обращаются за медицинской помощью при слабовыраженных или периодических мышечно-скелетных симптомах.
В подгруппе пациентов с эпизодической и неясной болью в суставах распространенность синдрома гипермобильности может быть значительно выше. Gedalia и коллеги обнаружили гипермобильность у 66% школьников с рецидивирующим артритом или артралгией неясной этиологии. Хотя артрит обычно не считается признаком синдрома гипермобильности, эти данные предполагают повышенную распространенность данного состония у детей с периодическими мышечно-скелетными симптомами.
Первичные заболевания, которые могут включать гипермобильность перечислены в таблице 1. Генерализованная гипермобильность является выраженной чертой наследственных заболеваний соединительной ткани, включая синдром Марфана, синдром Ehlers-Danlos и остеогенез imperfecta. При марфаноидном синдроме гипермобильности генерализованная гипермобильнсоть отмечается в сочетании с типичными скелетными проявлениями и кожной гиперэластичностью синдрома Марфана, но проявления со стороны глаз и сердечно-сосудистой системы отсутствуют. Гипермобильность часто отмечается при метаболических заболеваниях, таких как гомоцистинурия и гиперлизинемия, хромосомных нарушениях, таких как синдром Дауна, и при разнообразных семейных и спорадических генетических синдромах. Разболтанность суставов может быть связана с ортопедическими нарушениями, включая врожденную гиперплазию бедра и рецидивирующие дислокации плеча и надколенной чашечки.
Гипермобильность может быть приобретенной при неврологических заболеваниях, таких как полиомиелит и сухотка спинного мозга (tabes dorsalis) и неврологических заболеваниях. Хотя гипермобильность может развиться при ювенильном ревматоидном артрите, гораздо более вероятно ограничение подвижности суставов.
Семейная бессимптомная гипермобильность – термин, используемый для описания “человека-змеи”, у которого отмечается значительная генерализованная разболтанность суставов, но все же не развиваются симптомы. Наконец, важно отличить истинную гипермобильность суставов от кажущейся , которая возникает в связи с мышечной гипотонией.
Хотя точная этиология синдрома гипермобильности неизвестна, он без сомнения имеет сильный генетический компонент. Пораженные родственники первого порядка выявляются в 50% случаев. Наиболее распространенным является аутосомно-доминантный тип наследования, хотя аутосомно-рецессивный и Х-связанный тип также были зафиксированы.
Преобладание женщин с синдромом гипермобильности способствовало предположению о роли связанных с полом факторов в развитии и проявлении данного нарушения. Некоторые клиницисты отмечали фенотипические различия, включая различия в локализации, характере, и тяжести суставных симптомов, между мужчинами и женщинами из одной и той же семьи. Относительная роль внешних воздействий, та-ких как эстроген или Х-связанные генетические факторы, не понятна.
ПАТОГЕНЕЗ
Имеются вопросы относительно того, представляет ли синдром гипермобильности верхний предел варианта нормы мобильности суставов или же он отражает слабовыраженное нарушение соединительной ткани. В подтверждение последней точки зрения стигмата – генерализованное поражение соединительной ткани, включая марфаноидный хабитус. высокое небо, кожные стрии, гиперэластичную или тонкую кожу, варикозные вены и аномалии позвоничника, наблюдалась у некоторых пациентов с синдромом гипермобильности. Дополнительные исследования подтвердили повышенную распространенность пролапса митрального клапана у людей с гипермобильностью, но данная связь вызывала споры.
Биохимические и молекулярные исследования подтвердили классификацию синдрома гипермобильности, как нарушения соединительной ткани. Анализ коллагена образцов кожи от пациентов с синдромом гипермобильности показал нарушение нормальных соотношений подтипов коллагена и аномалии микроскопической структуры соединительной ткани. В 1996 Британское общество ревматологии сообщило о выявлении мутаций в генах фибриллина в нескольких семьях с синдромом гипермобильности.
Несмотря на углубленные размышления, патогенез генерализованной разболтанности суставов при синдроме гипермобильности остается неясным. Кажется вероятным, что нормальное развитие и функция суставов требуют взаимодействия ряда генов, кодирующих структуру и сборку протеинов относящейся к суставам соединительной ткани. Хотя синдром гипермобильности может возникать в результате одной или более мутаций в данных генах, важность патогенетической классификации для педиатра общего профиля является скорее семантической, чем клинической проблемой.
Патогенез жалоб со стороны суставов у пациентов с синдромом гипермобильности можно лучше всего понять, рассмотрев основную структуру сустава. Степень мобильности сустава определяется крепостью и гибкостью окружающих мягких тканей, включая капсулу сустава, связки, сухожилия, мышцы подкожную ткань и кожу. Было сделано предположение, что избыточная подвижность суставов приводит к несоответствующему изнашиванию и разрывам суставных поверхностей и окружающих мягких тканей, что дает в результате симптомы, относимые за счет этих тканей. Клинические наблюдения нарастания симптомов, связанного с избыточным использованием гипермобильных суставов, служат еще одним подтверждением данной гипотезы. Недавние наблюдения также подтвердили снижение проприоцептивной чувствительности в суставах пациентов с синдромом гиперомобильности.
Подобные находки привели к предположению, что нарушенная сенсорная обратная связь способствует избыточной травме суставов у больных людей.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ
У детей с синдромом гипермобильности могут отмечаться разнообразные жалобы со стороны мышечно-скелетной системы. Наиболее распространенный симптом – боль в суставах, которая часто развивается после физической активности или занятий спортом, во время которых пораженный сустав (суставы) используется неоднократно. Боль может быть локализованной в одном или нескольких суставах или генерализованной и симметричной.
Хотя наиболее часто отмечается боль в колене, может страдать любой сустав, включая таковые позвоночника. Боль обычно является самокупирующейся по длительнсоти, но может рецидивировать при физической активности. Реже у детей может отмечаться ригидность суставов, миалгии, мышечные спазмы и неартикулярная (вне области сустава?) боль в конечностях. Хотя короткие эпизоды опухания суставов могут иметь место при синдроме гипермобильности, они редко встречаются и должны побуждать к рассмотрению альтернативного диагноза. В некоторых случаях возникновению симптомов предшествует недавний скачок роста, и больные женщины часто сообщают о предменструальных обострениях.
Поскольку симптомы обычно связаны с физической активностью, они имеют тенденцию обостряться ближе к концу дня. В отличие от артиритических нарушений, тугоподвижность по утрам – редкое явление у детей с синдромом гипермобильности. Напротив, они могут просыпаться ночью, жалуясь на боль в суставах или конечностях, особенно после активно проведенного дня. Часто у больных детей имеются подобные жалобы в семейном анамнезе или double-jointedness (двойное соединение?) в детском возрасте у родственников первого порядка. Дополнительно к относительно неспецифическим мышечно- скелетным жалобам, у некоторых пациентов в анамнезе может быть врожденная дисплазия бедра, рецидивирующая дислокация или подвывих сустава, разрывы связок или сухожилий, быстрое образование кровоподтеков, фибромиалгия или дисфункция височно-нижнечелюстного сустава.
Дополнительно к первичным проявлениям генерализованной гипермобильности суставов, физикальное обследование может выявить боль при манипуляции с суставами и, в редких случаях, слабовыраженную степень истечения (выпота). Признаки активного воспаления, включая значительную болезненность, опухание, красноту, ощущение тепла и лихорадку отсутствуют. Если такие признаки имеют место, они предполагают иной диагноз.
Обследование пациентов с синдромом гипермобильности также может выявить экстраартикулярные аномалии, которые более типичны для серьезных заболеваний соединительной ткани. Такие проявления включают pes planus, сколиоз, лордоз, genu valgum, латеральное смещение надколенной чашечки, марфаноидный хабитус, высокое небо, кожные стрии, истонченную кожу и варикозные вены.
Хотя у большинства пораженных детей все же отсутствуют отклонения со стороны сердечно-сосудистой системы, у подгруппы пациентов могут отмечаться признаки пролапса митрального клапана (ПМК). Как отмечалось ранее связь ПМК с синдромом гипермобильности является спорной. Хотя ранние исследования указывали на повышенную распространенность ПМК у таких пациентов, более свежие исследования с использованием более строгих эхокардиографичесикх критериев диагностики ПМК поставили данную связь под сомнение.
Однако, серьезные сердечно-сосудистые отклонения наблюдаются при некоторых заболеваниях соединительной ткани, при которых тоже имеет место гипермобильность. По этой причине любому ребенку с гипермобильностью и подозрительными симптомамми со стороны сердца или физикальными проявлениями требуется дальнейшее обследование кардиолога.
ДИАГНОСТИКА
Ключом к постановке диагноза синдрома гипермобильности является точная оценка ребенка на признаки генерализованной разболтанности суставов. Это осуществляется с помощью 5 простых клинических приемов, которые не требуют специального оборудования и могут быть выполнены любым врачом об-щего профиля в течении 30-60 сек. Синдром гипермобильности может наблюдаться в любом возрасте.
Следует заметить, что разболтанность суставов у пациентов с синдромом гипермобильности фактически всегда является симметричной, за исключнием случаев наличия других мышечно-скелетных аномалий, которые могут ограничивать движения суставов. Кроме того, некоторые считают гиперэкстензию всех 5 пальцев, а не только 5-го, физикальным проявлением, которое необходимо исследовать при синдроме гипермобильности.
Разработанное Carter и Wilkinson и позже модицифированное Beighton для исследо-вания больших популяций, данное исследование стало наиболее широко принятым методом скрининга с целью выявления генерализованной гипермобильности. Оно хорошо коррелирует с более количествен-ными инструментальными методами. Пациенты оцениваются по 9 бальной шкале, при этом 1 балл дает-ся за каждый участок гипермобильности. Баллы затем суммируют, и получают общий показатель или по-казатель Beighton. Показатель Beighton 4 или более баллов обычно считают характерным для генерали-зованной гипермобильности.
Расчет показателя Beighton | |
КЛИНИЧЕСКИЙ ПРИЕМ НЕСПОСОБЕН ВЫПОЛНИТЬ (0 очков) | СПОСОБЕН ВЫПОЛНИТЬ (1 очко) |
Соприкосновение большого пальца с предплечьем |
|
Правый 0 Левый 0 Вытягивание 5го пальца за пределы 90 градусов Правый 0 Левый 0 Вытягивание локтя за пределы 10 градусов Правый 0 Левый 0 Выпрямление колена (за пределы 10 градусов) Правое 0 Левое 0 Сгибание туловища вперед, ноги прямые, ладони касаются пола 0 | 1 1
1 1
1 1
1 1
1 |
Общий показатель Beighton от 0 до 9 (сумма очков за каждый прием) |
|
Поскольку клинические проявления синдрома гипермобильности и наследственных нарушений соединительной ткани в значительной степени совпадают, Британским ревматологическим обществом (the British Society for Rheumatology (таблица 2) были разработаны специфические диагностические критерии.
Таблица 2. КРИТЕРИИ СИНДРОМА ГИПЕРМОБИЛЬНОСТИ
Большие критерии
Малые критерии
- Показатель Beighton 1, 2, или 3 из 9 (0, 1, 2 или 3, если возраст 50 +)
- Артралгия (1-3 сустава) или боль в спине или спондилез, спондилез/ olisthesis
- Дислокация более, чем одного сустава или одного сустава более чем 1 раз.
- Три или более поражения мягких тканей (например, эпикондилит, тендосиновит, бурсит)
- Марфаноидный хабитус (высокий, худой, размах рук больше, чем рост, отношение верхнего сегмента к нижнему 0,89, арахнодактилия)
- Кожа: стрии, гиперрастяжимость, истонченнная кожа или аномальное образование рубцов
- Проявления со стороны глаз: нависшие веки, миопия или антимонголоидный косой разрез глаз
- Варикозные вены, грыжа или пролапс матки/ ректальный пролапс
- Пролапс митрального клапана (на эхокардиографии)
Синдром гипермобильности диагностируется при наличии двух больших или одного большого и двух малых критерией или 4 малых критериев. Двух малых критериев достаточно, когда имеется явно больной родственник первого порядка. Синдром гипермобильности исключают на основе наличия синдрома Марфана или Ehlers-Danlos синдрома по определению Берлинской нозологии ( The Berlin No-sology).
Дополнительно к проявлениям генерализованной гипермобильности и мышечно-скелетным симптомам в данные критерии был включен ряд реже встречающихся признаков.
Хотя синдром гипермобильности – относительно распространенное нарушение, он является диагнозом исключения. Исключению более серьезных, вызванных инфекциями, воспалительных и аутоиммунных нарушений, проявляющихся болезненными или распухшими суставами могту способствовать соотвествующие лабораторные исследования, включая развернутую картину крови, скорость оседания эритроцитов (ESR), ревматоидный фактор, титры антинуклеарных антител (ANA) и уровни сывроточного иммуноглобулина. Такие исследованяи обычно не показаны детям с синдромом гипермобильности, и при их проведении результаты нормальные.
Отклонения от нормы результатов любого из исследовний, такие как лейкоцитоз, повышенная СОЭ или позитивный титр ANA, предполагают альтернативный диагноз. Если имеется выпот, аспирация суставной жидкости выявит не характерную для воспаления картину у пациентов с синдромом гипермобильности.
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ
Как показано в таблице 1, дифференциальный диагноз гипермобильности включает широкое разнообразие генетических и приобретенных нарушений, и важно рассматривать каждую их этих возможностей при оценке ребенка который обращается с генерализованной разболтанностью суставов.
Дифференциация синдрома гипермобильности от других нарушений соединительной ткани является особенно распространенной диагностической диллемой. Далее, гипермобильность, не сопровождающуюся симптомами, можно часто определить при обычном физикальном обследовании, что наводит на мысль о возможности невыявленного заболевания соединительной ткани. По этой причине критическим для клинициста является разпознавание отличительных черт наследственных нарушений соединительной ткани у детей с гипермобильностью.
Синдром Ehlers -Danlos
Синдром Ehlers -Danlos (EDS) обозначает группу заболеваний соединительной ткани, которая имеет общие характеристики с гипермобильностью суставов и кожными аномалиями. Кожные проявления могут находиться в пределах от мягкости, истонченности или гиперэластичности до чрезвычайной предрасположеннсти к разрывам и кровоподтекам и патологического образования рубцов. Имеется 10 подтипов EDS, которые отличаются с точки зрения тяжести суставных и кожных проявлений, поражения других тканей и типу наследования. Специфические молекулярные дефекты коллагена или энзимов, вовлеченных в образование сеодинительной ткани, были выявлены при некоторых подтипах EDS.
Большинство случаев EDS представлено типами I,II и III. Наиболее выраженная разболтанность суста-вов наблюдается при EDS тип I; у пациентов отмечается значительная гипермобильность, часто сопро-вождающаяся болью, выпотом, и дислокацией. У детей с данным заболеванием может отмечаться врож-денная дислокацяи бедра, косолапость или задержка начала ходьбы вследствии симптомов со стороны суставов и нестабильнсоти ног. Сопутствующие кожные проявления включают мягкую, растяжимую кожу с бархатистой текстурой , склонность к кровоподтекам и образование тонких, напоминающих сигаретную бумагу рубцов при повреждении. EDS тип II подобен EDS типуI, но менее выраженный. Оба нарушения вызываются дефектами коллагена типа V и наследуются по аутосомно доминантному типу.
Сообщалось о случаях наследования EDS типа II по аутосомно рецессивному типу, вызываемых другими дефектами коллагена, но они встречаются редко. EDS типа III подобен типу I что касается поражения суставов, но кожные аномалии обычно ограничены патологически мягкой и бархатистой текстурой кожи.
По этой причине EDS типа III часто путают с синдромом гипермобильнсоти, при котором по общему мнению, имеются немногочисленные кожные изиенения или не имеется вовсе. С практической точки зрения, однако, клинические различия – минимальные, и оба нарушения следует вести сходным образом. EDS тип III передается по аутосомно доминантному типу, и точный молекулярный дефект неизвестен.
Из всех более редких подтипов EDS наиболее важно разпознать EDS тип IV. Хотя суставные и кожные аномалии при нем обычно слабовыраженные, у таких больных значительно повышен риск потенциально фатального спонтанного разрыва артерий и полых органов, таких как толстый кишечник. У женщин с EDS типа IV может произойти разрыв матки во время беременности. Это аутосомно доминантное нару-шение вызывается дефективным коллагеном типа III. Следует отметить, что была предложена пере-смотренная система клинической классифкации EDS.
Синдром Марфана
Синдром Марфана – нарушение, наследуемое по аутосомно-доминантному типу, характеризующееся длинным, худым туловищем (марфаноидный хабитус), длинными конечностями, удлиненными пальцами (арахнодактилия), глазными аномалиями( миопия, дислокация хрусталика) и генерализованной разболтанностью суставов. Он вызывается мутациями гена фибриллина-1 на хромосоме 15. Фибриллин – существенный гликопротеиновый компонент эластичной соединительной ткани. Разпознавание данного нарушение является очень важным, поскольку пациенты предрасположены к угрожающим жизни аневризмам и расслоению аорты, а также регургитации аортального клапана и пролапсу митрального клапана .
По причине серьезного характера синдрома Марфана любой ребенок с подозрением на данное заболевание должен пройти генетическое, кардиологическое и офтальмологическое обследование. Как часть данного обелдования следует провести анализ аминокислот плазмы с целью исключения гомоцистинурии, метаболического нарушения, при котором отмечается избыточное накопление гомоцистина. В большинстве случаев это присходит в результате недостаточной активности энзима цистатионин синтетазы. Клинически, гомоцистинурия очень похожа на синдром Марфана, что касается хабитуса тела, дислокации хрусталика и генерализованной разболтанности суставов. Однако, у пациентов с гомоцистинурией может отмечаться задержка умственного развития, и они имеют значительный риск артериального тробмоза.
Osteogenesis imperfecta
Osteogenesis imperfecta, наследуемое по аутосомно-доминантному типу нарушение коллагена, характеризуется тонкими голубыми склерами, избыточной подвижностью суставов и хрупкостью кости, часто приводяшей к множественным переломам и костным деформациям. Данное нарушение очень варабельно, часто возникает в результате спорадической мутации и включают как летальные, так и нелетальные формы. Летальные формы подразумевают выраженную хрупкость кости, которая несовместима с жизнью. Нелетальные варианты могут иметь более слабые клинические проявления, при этом осложнения связаны с переломами, нестабильностью суставов,низким ростом и прогрессирующей деформацией позвоночника. Последняя проблема может привести к кардиореспираторной недостаточности, и эффективная хирургическая коррекция затруднена из-за хрупкости кости. В зрелом возрасте прогрессирующий отосклероз часто приводит к глухоте.
Синдром Stickler
Синдром Sticlker – аутосомно-доминантное нарушение, которое характеризуется гипермобильностью, характерными чертами лица (гипоплазия скуловой кости с вдавленной переносицей и эпикантусами), последовательностью Robin ( микрогнатия, глоссоптоз и расщелина неба), ранним артритом, тяжелой миопией и нейросенсорнной тугоухостью.
Пораженные младенцы часто имеют респираторные проблемы, связанные с последовательностью Robin, а у более старших детей может развиваться артрит до подросткового возраста. Выраженная миопия и повышенный риск отслоения сетчатки обуславливают необходимоть частой офтальмологической оценки.
Синдром Williams
Синдром Williams – еще одно аутосомное доминантное нарушение, характеризующееся гипермобильностью. Однако, разболтанность суставов наблюдается, главным образом, в детском возрасте; у больных более старшего возраста могут развиться контрактуры суставов. У данных пациентов также отмечается низкий рост, характерное строение лица, грубый голос, задержка развития ( общительная cocktail party личность) и эпизодическая гиперкальциемия. У пациентов может иметься врожденное сердечно-сосудистое заболевание, чаще всего супрвальвулярный стеноз аорты, и они предрасположены к развитию других сосудистых стенозов. Недавно было обнаружено, что данный синдром возникает в результате делеций в длинном плече хромосомы 7, которая всегда включает регион гена эластина. Окончательный диагноз возможен путем молекулярного тестирования.
ВЕДЕНИЕ
После того как исключены более серьезные нарушения, и поставлен синдром гипермобльиности, клиническое ведение не вызывает труднстей. В первую очередь и самое главное ребенка и его семью следует успокоить, что синдром гипермобольности – относительно частое и доброкачественное заболевание, которое все же не имеет потенциально приводящих к инвалидности или угрожающих жизни последствий, характерных для других ревматологических нарушений или заболеваний соединительной ткани. Эта психотерапия может оказаться особенно полезной для родителей детей с неспецифическими и рецидивирующими мышечно-скелетными симптомами в анамнезе.
При острых симптомах пациентам следует ре-комендовать использовать нестероидные противовоспалительные препараты (NSAISds) или ацетаминофен по мере необходимсоти. Прием перед отходом ко сну дозы NSAID пролонгированного действия, такого как напроксен, может принести пользу детям с ночными симптомами. Поскольку патогенез симптомов со стороны суставов при синдроме гипермобильности не связан с воспалением, эффективность NSAISD при других симптомах, помимо боли оспаривалась. Умеренные или выраженные симптомы мо-гут обуславливать наобходимость отдыха или воздержания от тех видов деятельности, которые их усугубляют. Физикальная терапия или гидротерапия может дать дополнительное облегчение при острых симптомах.
Длительное ведение данного состояния обычно включает ряд стратегий, в т.ч. обьяснение природы синдрома гипермобильности и связи между избыточным движением суставов и развитием симптомов. Пациентам следует рекомендовать выявить те виды активности, которые провоцируют симптомы и соответственно изменить свой образ жизни. Интенсивные и неоднократно повторяющиеся виды физической активности (при определенных видах спорта или хобби) могут лежать в основе симптомов, и их следует рассматривать как потенциальные усугубляющие заболевание факторы. Использование NSAID или ацетаминофена перед подобными видами активности может помочь контролироваь сопутствующие симптомы. В некоторых случаях больным детям с целью избежать обострения может требоваться освобождение врача от занятий физической культурой в школе.
Несмотря на важность исключения избыточной активности, диагноз синдрома гипермобильности не следует использовать, чтобы стимулировать ее полное отсуствие.
Скорее, широко принято что умеренные физические упражнения чрезвычайно полезны за счет максимизации мышечной поддержки вокруг гипермобильных суставов. Плавание пропагандируется для улучшения общего тонуса мышц, а специфические упражнения по укреплению могут помочь увеличить мышечную поддержку в областях особено выраженных симптомов. Поскольку колено является суставом, который поражается наиболее часто, упражнения направленные на 4-х-главые мышцы, могут быть особенно полезны. Обучение детей методикам защиты суставов также может оказаться полезным.
Например, детям с гиперрастяжимыми коленями рекомендуют стоять слегка согнув колени, тогда как пациенты с нестабильными лодыжками могут получить эффект от ankle aircast. Наконец, пациентам с выраженными симптомами или крайней степенью гипермобильности суставов следует рекомендовать избегать всех видов спорта, хобби или профессий, подразумевающих виды физической активности, которые могут привести к длительному или избыточному напряжению суставов.
ПРОГНОЗ
Поскольку суставы имеют тенденцию к ригидности с возрастом, естественное течение синдрома гипермобильности – обычно улучшение при прогрессирующем уменьшении степени разболтанности суставов и сопутствующих мышечно-скелетных симптомов. У многих больных детей симптомы исчезают в подростковом или зрелом возрасте, а у женщин может отмечаться уменьшение числа симптомов после менопаузы.
Хотя синдром гипермобильности – относительно доброкачественное состояние, у пациентов с данным синдромом сообщалось о повышенной частоте некоторых потенциально значимых симптомов. При исследованиях, включающих футболистов и баллетных танцоров с гипермобильностью отмечалась повышенная частота разрывов связок, дислокции суставов и другие ортопедические нарушения. Лица с данным синдромом могут быть предрасположены к переломам, а в результатет гипермобильности позвоночника может возникнуть сколиоз. Некоторые клиницисты наблюдали повышение частоты случаев грыжи, а также пролапса матки и ректального пролапса у взрослых с синдромом гипермобильности.
Наконец, было высказано предположение, что дети с синдромом гипермобильности имеют повышенный риск развития преждевременного дегенаративного остеоартрита, будучи взрослыми. Некоторыми клиницистами был описан специфический характер прогрессии, включающий начало артрита на 4-5 десятилетии жизни, за чем в конечном итоге следует хондрокальциноз в области пораженных суставов.
Однако, большей частью данные за эту связь были случайными, и она остается предметом значительных споров. По всеобщему мнению, только длительные проспективные исследования пациентов с синдромом гипермобильности дадут возможность проникнуть в суть естественного течения и прогноза этого распространенного и часто остающегося неразпознанным нарушения.
Источник: Everman D. B., Robin N.H./ Hypermobility syndrome / Pediatrics in Review, 1998, Vol. 19, No 4, pp 111- 117.
Перевод с английского – Н.Н.Черкашина.
Редакция и подготовка к публикации – Л.А.Зубов, кафедра педиатрии ФПК Северного государственного медуниверситета
Читайте также
sustav.nextpharma.ru




