Удаление дисплазии шейки матки – Дисплазия шейки матки. Степень дисплазии, современная диагностика (кольпоскопия, выскабливание, биопсия шейки матки), причины, эффективное лечение :: Polismed.com
Дисплазия шейки матки 2 (второй) степени
Дисплазия шейки матки 2-й степени – это предраковая трансформация слизистой оболочки шейки матки умеренной степени тяжести.
Насколько опасно заболевание? Как его выявить? Можно ли вылечить полностью? В текущей статье есть подробные ответы на эти и многие другие вопросы.
 Вернуться к оглавлению
Вернуться к оглавлениюЧто такое умеренная дисплазия шейки матки?
Цервикальная дисплазия или дисплазия шейки матки – это патологическое нарушение структуры эпителиальной оболочки шейки матки из-за атипического перерождения её клеток.
Дисплазия – устаревшее понятие заболевания. Но им продолжают неофициально пользоваться из-за краткости звучания.
Современные названия-синонимы дисплазии шейки матки:
- ЦИН — Цервикальная интраэпителиальная неоплазия (CIN — Cervical intraepithelial neoplasia)
Прежде чем говорить о неопластическом поражении эпителия (дисплазии) шейки матки, рассмотрим структуру здорового цервикального эпителия.
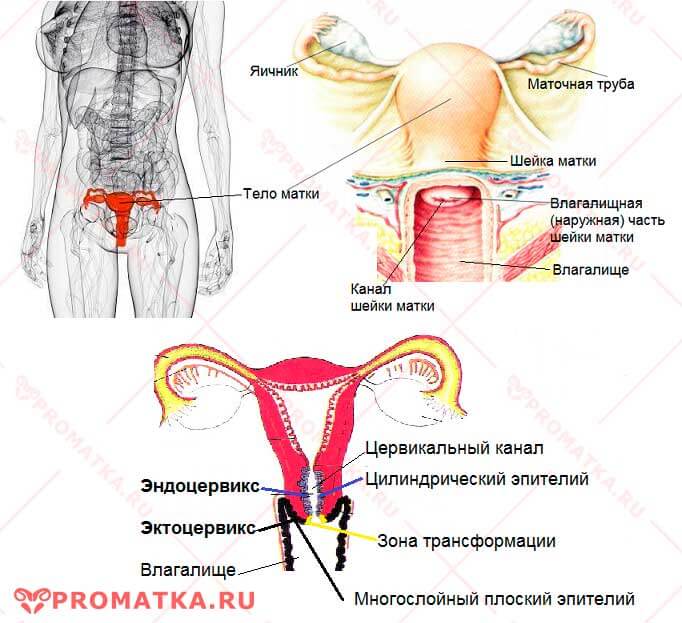 Виды цервикального эпителия – схема
Виды цервикального эпителия – схемаВнешняя влагалищная часть шейки матки – эктоцервикс — покрыта слизистой оболочкой, представленной пластом многослойного плоского эпителия.
Внутренняя поверхность канала шейки матки – эндоцервикс — выстлана одним слоем цилиндрического (железистого) эпителия.
Переходная зона (область стыка) между двумя типами эпителия, называется зоной трансформации (ЗТ). Это самое уязвимое место шейки матки. Именно здесь легче всего происходит инфицирование базальных (ростковых) эпителиальных клеток различными микроорганизмами, возникает воспаление, берут начало дисплазия и рак шейки матки (РШМ).
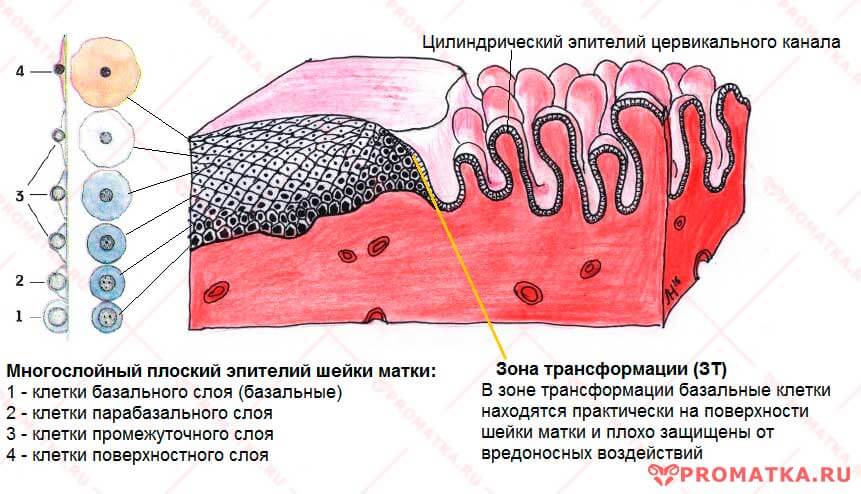 Зона трансформации. Слои плоского эпителия.
Зона трансформации. Слои плоского эпителия.
Дифференцировка базальных клеток плоского эпителия шейки матки.
Основная функция слизистой оболочки шейки матки – защита.
Поэтому пласт эктоцервикса представлен сразу 4-мя слоями плоского (сквамозного) эпителия. А ряд крупных цилиндрических клеток эндоцервикса продуцирует густую слизь, богатую иммунными веществами (интерферонами, лизоцимом), способными разрушать микробы и вирусы.
Слоистая структура эпителия образуется за счёт роста и дифференцировки незрелых базальных клеток. В итоге поэтапного вызревания из них формируется поверхностный (наружный) слой эпителиального пласта.
Когда поверхностные клетки слизистой оболочки стареют, «приходят в негодность» и слущиваются, их тут же замещают новые зрелые клетки подлежащего эпителиального слоя.
В норме процесс обновления и восстановления повреждённой (травмированной, воспалённой, инфицированной, эрозированной) поверхности шейки матки до здорового состояния протекает постоянно.
- По тем или иным причинам ДНК базальной клетки эпителия повреждается (интраэпителиальное поражение, мутация)
- Клетки-мутанты становятся атипичными. Они теряют способность к адекватному росту и нормальной дифференцировке
- Незрелые атипичные клетки чрезмерно размножаются и вытесняют собой здоровые
- Слоистая структура эпителия «ломается». Цервикальная слизистая теряет свои защитные свойства. Снижается местный иммунитет
- На фоне ослабленного иммунитета накапливаются мутации ДНК. Выраженность клеточной атипии нарастает, принимает злокачественный характер. Такие клетки обретают способность к бесконтрольному размножению, «вечной жизни» и становятся раковыми
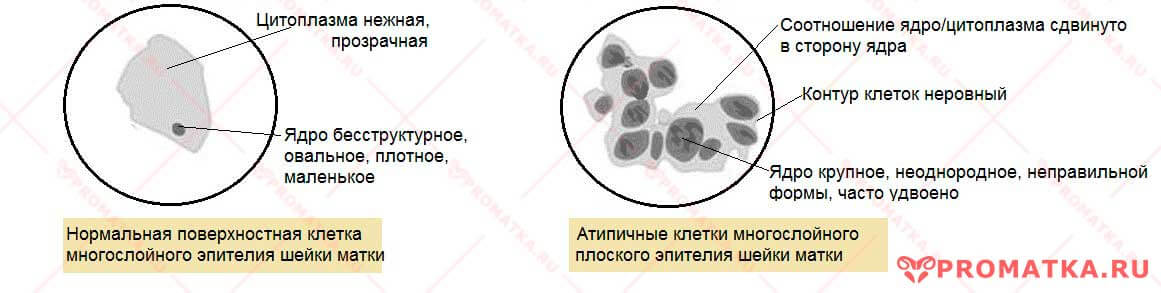 Атипичные клетки плоского эпителия
Атипичные клетки плоского эпителияСтепени заболевания
| Степень дисплазии | Обозначение | Описание |
| 1 степень
Лёгкая дисплазия Слабовыраженные интраэпителиальные изменения | CIN 1
L-SIL | Атипичные базальные клетки занимают менее 1/3 эпителиального пласта. Они ещё сохраняют способность к дифференцировке и вызревают до поверхностных клеток |
| 2 степень
Умеренная дисплазия Умеренные интраэпителиальные изменения | CIN 2
H-SIL | Способность к вызреванию у них заметно нарушена. |
| 3 степень
Тяжёлая дисплазия Тяжёлые интраэпителиальные изменения |
CIN 3
H-SIL | Атипичные базальные клетки занимают практически всю толщину эпителиального пласта.
Способность к неполному вызреванию с дифференцировкой до промежуточных, сохраняет очень малое количество клеток. |
| Внутриэпителиальный рак
(рак in situ) Тяжёлые интраэпителиальные изменения |
CIN3-CIS | Весь пласт эпителия состоит из незрелых атипичных базальных клеток, утративших способность к нормальной дифференцировке.
Но базальная мембрана ещё не нарушена (рак на месте) |
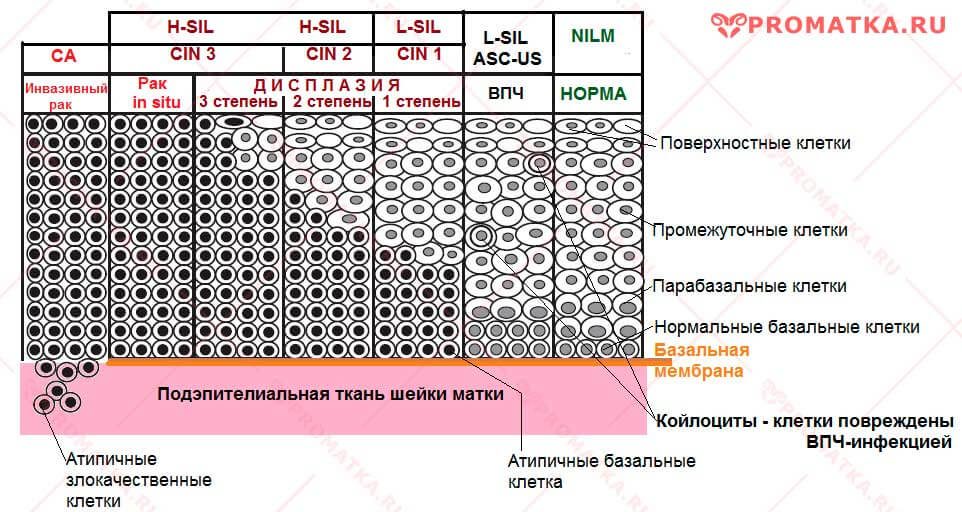 Степени поражения многослойного плоского эпителия шейки матки
Степени поражения многослойного плоского эпителия шейки маткиМКБ-10 – код дисплазии шейки матки 2-ой степени
N87 Дисплазия шейки матки
N87.1 Умеренная дисплазия шейки матки
Цервикальная интраэпителиальная неоплазия ІІ степени (CIN 2)
Дисплазия второй степени — это рак?
Нет, умеренная дисплазия – это ещё не рак. Это одна из стадий перерождения атипичных эпителиальных клеток в злокачественные (раковые).
Читать подробнее: Рак шейки матки — первые признаки, проявления и симптомы. Как определить?
Вернуться к оглавлениюПрогноз дисплазии шейки матки 2 степени
Умеренная дисплазия – обратимый процесс. В благоприятных условиях, при адекватном лечении возможно обратное развитие болезни и полное выздоровление пациентки.
Без лечения частота перехода дисплазии 2 степени в рак шейки матки достигает 64%У молодых женщин (до 24 лет) спонтанное выздоровление умеренной дисплазии наблюдается значительно чаще, чем у женщин более старшего возраста.
| Возрастная группа пациенток с дисплазией | Риск развития РШМ
(на 100 тысяч женщин)* |
| 21-24 года | 1,4% |
| 25-39 лет | до 14,2% |
*здесь и далее: данные Yu.E.Dobrokhotova et al. / Gynecology 2018; vol. 20; No5/
Причины развития дисплазии
Ключевая причина дисплазии шейки матки — стойкая мутация базальных клеток эпителия, обусловленная онкогенной трансформацией клеточного генома* на фоне снижения местного или общего иммунитета*геном – совокупность наследственной информации, заключённой в клеточных ДНК, необходимой для построения белка и поддержания жизни организма
Факторы, располагающие к предраковой патологии шейке матки разнообразны:
- Длительная персистенция высокоонкогенных типов вируса папилломы человека (ВПЧ 16, 18, 45, 31, 33) в базальных клетках эпителия шейки матки. О вариантах течения и диагностике ВПЧ-инфекции читайте подробно здесь: Дисплазия шейки матки 1 (первой) степени – прогноз и методы лечения
- Хронические инфекционно-воспалительные процессы, связанные с различными урогенитальными инфекциями (гонорея, хламидиоз, трихомониаз, бактериальный вагиноз, герпес 2 типа и др.)
- Эстрогенная недостаточность
- Снижение общего иммунитета
- Генетическая предрасположенность
- и др.
Многие авторы утверждают, что для злокачественного перерождения эпителиальной клетки недостаточно одной лишь ВПЧ-инфекции. Для формирования необратимой неоплазии в инфицированной папилломавирусом клетке нужно существующее множественное повреждение ядерной ДНК.
Чаще всего такие повреждения (мутации) возникают на фоне курения, длительного вялотекущего воспаления, хронического нарушения обмена веществ в организме женщины.
Симптомы дисплазии шейки матки второй степени
Умеренная дисплазия шейки матки может долгое время существовать без каких-либо проявлений (бессимптомно)Болевые ощущения при умеренной дисплазии отсутствуют.
Аномальные, гнойные, кровянистые выделения из влагалища, зуд или жжение в интимной зоне, дискомфорт во время полового акта, как правило, связаны с микробным поражением или воспалением (в виде кольпита, цервицита), но не с самой дисплазией.
Вернуться к оглавлениюДиагностика дисплазии второй степени
Обычный гинекологический осмотр шейки матки в случае умеренной дисплазии неинформативен. Ведь патологический процесс протекает внутри эпителиального пласта, не затрагивая его поверхность.
Заподозрить дисплазию можно по результатам Пап-теста — цитологического исследования соскобов (мазков) с наружной поверхности шейки матки и цервикального канала.
Цитологическое исследование — это изучение при помощи микроскопа клеточного состава собранного биоматериала с оценкой особенностей строения клеток.
По характеру изменений структуры клеток можно предположить диагноз доброкачественной или злокачественной опухоли, неопухолевых поражений.
Отличие цитологии от гистологии в том, что в первом случае под микроскопом изучаются непосредственно клетки, во втором — срезы тканей.
Предположительная степень дисплазии в цитологических мазках определяется по степени выраженности дискариоза в клетках.
Что такое дискариоз?
Это атипичные изменения клеточного ядра.
Признаки дискариоза:
— увеличение ядра
— неправильная форма и контуры ядра
— слишком интенсивное окрашивание ядра клетки (гиперхромия)
— неровное окрашивание (указывает на неравномерное содержание хроматина и утолщение ядерной мембраны)
— аномалии в размере, форме и числе ядрышек
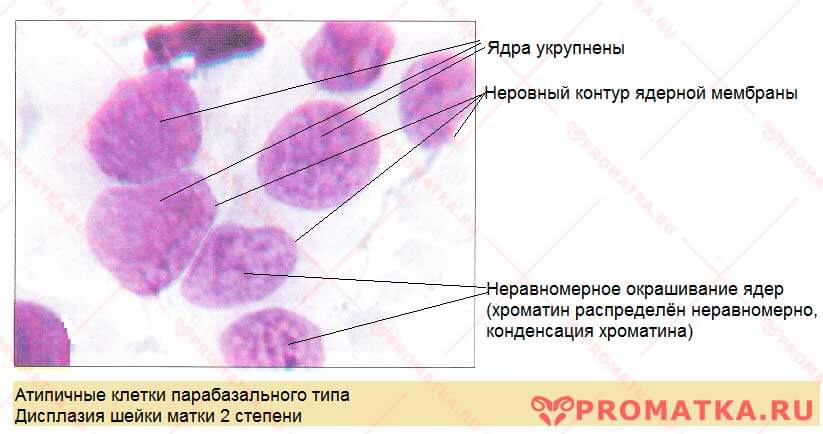 Цитологический мазок (фрагмент). Микроскопия.
Цитологический мазок (фрагмент). Микроскопия.
Дисплазия 2 степени
Цитологические признаки дисплазии 2 степени:
- В мазке обнаруживаются атипичные клетки различных размеров с дискариозом (поверхностные, промежуточные, парабазальные), различных форм (овальные, округлые)
- Атипичные клетки расположены разрозненно
- Обнаруживаются клетки с нарушением ядерно-цитоплазматическое соотношение в сторону ядра
- Содержание в мазке атипичных клеток различного типа с умеренным дискариозом: 10-20%
- Заключение цитологии (варианты формулировки):
Высокая степень плоскоклеточных интраэпителиальных поражений, ASC-H, HSIL (TBS, 2014). 3 класс мазка по Папаниколау. Найденные изменения не исключают умеренную дисплазию (CIN 2)
или
Внутриэпителиальная неоплазия железистого эпителия, AGC favor neoplastic (TBS, 2014). Найденные изменения соответствуют дисплазии II (гиперплазии с умеренной атипией) железистого эпителия
Для наибольшей точности традиционного Пап-теста нужно соблюдать целый ряд обязательных условий, предшествующих цитологическому исследованию:
- Женщина должна быть проинформирована и подготовлена к предстоящему исследованию (Правила подготовки к Пап-тесту изложены в предыдущей статье, посвящённой дисплазии 1 степени)
- Врач-гинеколог обязан в совершенстве владеть техникой забора биоматериала: в соскоб должно попасть достаточное количество всех видов клеток эпителия шейки матки: эндоцервикса, эктоцервикса, зоны трансформации (в противном случае мазок считается неадекватным). Мазки плохого качества требуют перепроверки.
- Взятый материал должен быть правильно зафиксирован и окрашен
- Цитологическая картина мазка должна быть правильно интерпретирована
Очевидно, что цитологический диагноз может быть только предположительным. Он требует дополнительной перепроверки и подтверждения.
Наиболее достоверными считаются результаты ПАП-теста, проведённого методом жидкостной цитологии с забором биоматериала щёткой Cervex-Brash.
В качестве дополнительного прогностического теста патологии шейки матки является выявление ВПЧ высокого онкогенного риска и определение вирусной нагрузки.
Результат цитологии H-SIL не всегда даёт возможность различить степень дисплазии.
Для уточнения диагноза и выбора оптимальной тактики лечения проводится анализ биоматериала, доставленного для жидкостной цитологии, на наличие в нём онкобелка p16(ink4a).
Позитивный (положительный) иммуноцитохимический тест на белок p16(ink4a) рассматривается, как маркер начала перерождения атипичной клетки в раковую.
| Результат двух тестов | Предварительный диагноз | Тактика лечения |
| Пап-тест: H-SIL
Тест на р16: отрицательный | CIN 2
Умеренная дисплазия низкого риска озлокачествления | После биопсии и гистологического подтверждения диагноза рассматривается возможность 12-месячного интенсивного наблюдения |
| Пап-тест: H-SIL
Тест на р16: положительный | CIN 2-3
Тяжёлая дисплазия высокого риска озлокачествления | Лечебно-диагностическая хирургическая операция (эксцизия или конизация шейки матки) |
Обнаружение в цитологическом мазке атипичных клеток с дискариозом (ASC-H, HSIL, AGC) является показанием к проведению расширенной кольпоскопии.
Кольпоскопия – это осмотр стенок влагалища и влагалищной (наружной) части шейки матки при помощи бинокулярного микроскопа с подсветкой (кольпоскопа).
Новейшие кольпоскопы часто оснащены дополнительным оборудованием:
— устройством для выведения визуального изображения на монитор,
— устройством записи кольпоскопической картины в электронном фото- и видео-формате.
 Как проводится кольпоскопия
Как проводится кольпоскопия
Прибор кольпоскоп
В какие дни цикла лучше проводить кольпоскопию?
- Оптимальный период планового исследования – с 10 по 14 дни менструального цикла
- При подозрении на рак – незамедлительно, в любое время
Этапы расширенной кольпоскопии:
- Визуальная макро- и микроскопическая (с увеличением до 40 раз) оценка состояния шейки матки:
— выявление фоновых доброкачественных изменений: деформации, лейкоплакии, кондилом, эрозии и др;
— оценка сосудистого рисунка шейки матки с применением зелёного светофильтра. - Обработка шейки матки 3-5% раствором уксусной кислоты
- Оценка расположения зоны трансформации:
— удовлетворительная кольпоскопия (ЗТ1) – зона трансформации (полоса стыка между плоским и цилиндрическим эпителием шейки матки) расположена на влагалищной части шейки матки, хорошо видна
— неудовлетворительная кольпоскопия — зона трансформации частично (ЗТ2) или полностью (ЗТ3) «ушла» в цервикальный канал, поэтому невидна - После уксусной пробы шейку матки обрабатывают раствором Люголя (тест Шиллера)
- При наличии видимой патологии проводится:
— биопсия подозрительных участков шейки матки - При неудовлетворительной кольпоскопии (ЗТ2-3) и/или по результатам Пап-теста (AGC) проводится:
— выскабливание слизистой цервикального канала или забор биоматериала эндоцервикса специальной щёткой
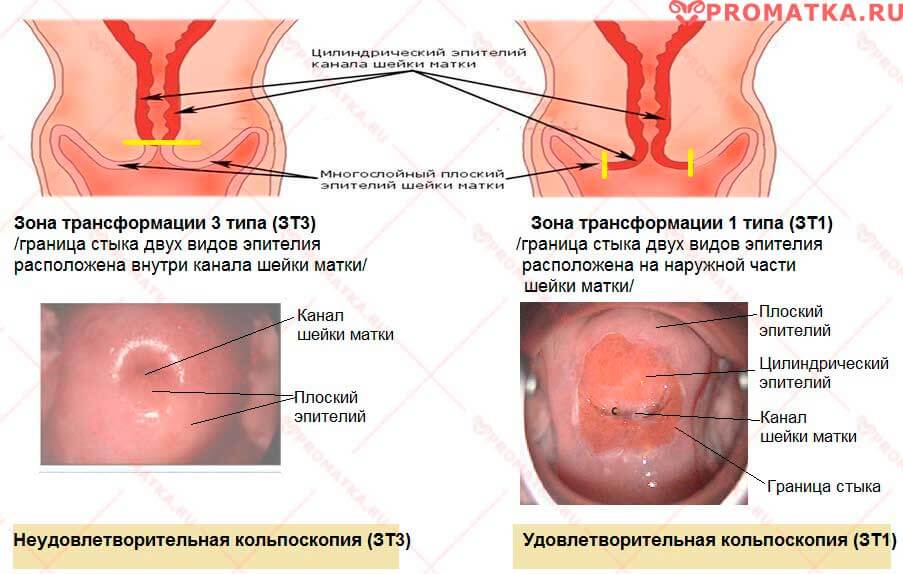 Удовлетворительная (ЗТ1) и неудовлетворительная (ЗТ2-3) кольпоскопия
Удовлетворительная (ЗТ1) и неудовлетворительная (ЗТ2-3) кольпоскопияПризнаки аномальной кольпоскопической картины 2 степени (дисплазия шейки матки 2-3 степени) по результатам пробы с уксусом:
- Быстрое побеление
- Плотный, грубый ацетобелый эпителий с четкими контурами
- Грубая мозаика
- Грубая пунктация (точки на ацетобелом эпителии)
- Внутри поражённого участка: внутренние границы, признак бугристости (гребня)
- При проведении пробы Шиллера неокрашенная (светлая, йод-негативная) зона совпадает с границами ацетобелого эпителия
Гистология (исследование под микроскопом среза подозрительной ткани) – заключительный этап диагностики предраковых состояний шейки матки
Только гистологическое исследование может достоверно подтвердить или опровергнуть диагноз дисплазии шейки матки (CIN)
Образцы тканей для гистологии получают в ходе биопсии шейки матки, которую проводят под контролем кольпоскопии.
Виды биопсии:
- Прицельная – выполняется при обнаружении одного или нескольких небольших локальных поражений на влагалищной части шейки матки
- Эксцизионная – проводится при обширном поражении шейки матки, а также при локализации подозрительного участка в области наружного отверстия цервикального канала
При подозрении на дисплазию вместе с биопсией обязательно проводят диагностическое выскабливание стенок канала шейки матки.
Все полученные в ходе биопсии и выскабливания ткани отправляются на гистологическое исследование.
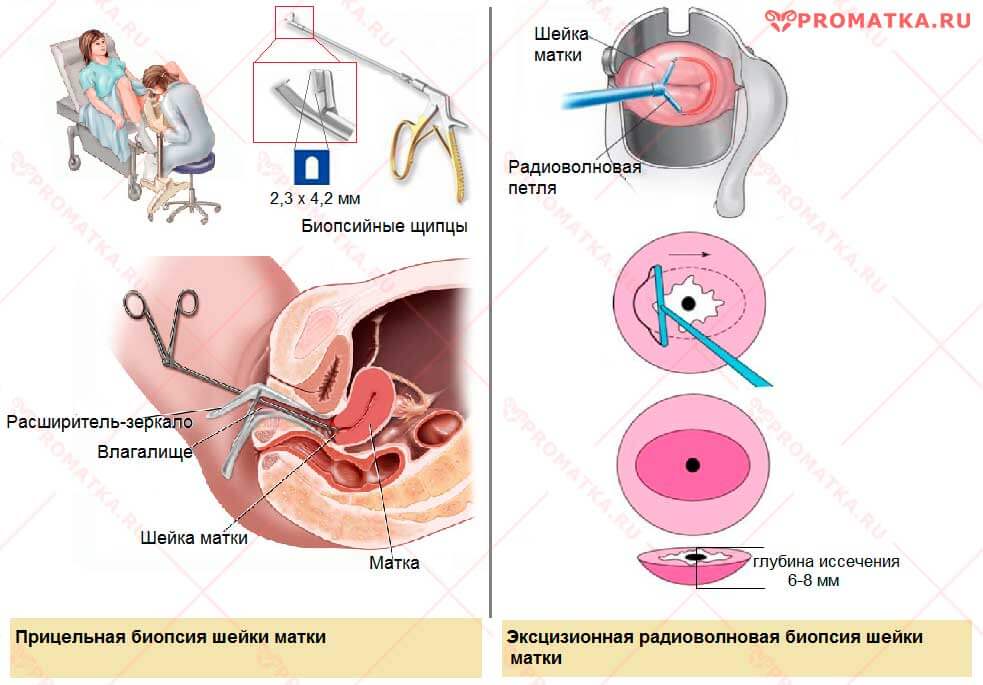 Виды биопсии шейки матки
Виды биопсии шейки маткиБиопсию проводят:
— в первую фазу менструального цикла
— под местным обезболиванием
После процедуры пациентке следует исключить:
— половую жизнь
— физические нагрузки
Срок охранительного режима рекомендует лечащий врач.
Вернуться к оглавлениюЛечение дисплазии шейки матки второй степени
Тактика лечения умеренной цервикальной дисплазии выбирается после гистологического подтверждения диагнозаПервоочередной этап принятия решения по характеру лечения CIN2 – разделение пациенток по возрасту.
| Возраст небеременных пациенток с CIN2 | Рекомендованная тактика ведения |
| Моложе 24 лет | Интенсивное наблюдение в течение 18-24 месяцев
или отказ от наблюдения с незамедлительным хирургическим лечением |
| 24 года и старше | Хирургическое лечение |
 Алгоритм ведения небеременных пациенток с гистологически подтверждённой умеренной дисплазией CIN2
Алгоритм ведения небеременных пациенток с гистологически подтверждённой умеренной дисплазией CIN2Медикаментозное лечение умеренной дисплазии
Специальных лекарств для лечения дисплазии шейки матки не существует
Антибиотики и другие медикаменты могут применяться для лечения сопутствующей инфекций и/или воспаления.
Для восстановления нормальной влагалищной микрофлоры и иммунитета используют местные биопрепараты (эубиотики) с лакто- и бифидобактериями.
Противовирусные иммуномодулирующие средства (Галавит, Генферон, Кипферон и др.) рекомендованы для предупреждения и подавления репродукции (размножения) папилломавируса, поддерживающего прогрессию ВПЧ-ассоциированной дисплазии.
Фотодинамическая терапия
Итак, атипичные (предраковые, раковые) клетки нельзя вылечить лекарствами. Их можно только разрушить («прижечь») или удалить («вырезать») в ходе травматичного инвазивного хирургического лечения, чреватого теми или иными негативными последствиями.
К счастью наука не стоит на месте.
На сегодня апробирован и успешно внедрён в клиническую практику лечения женщин с патологией шейки матки малотравматичный метод фотодинамической терапии (ФДТ).
Суть метода
Фотодинамическая терапия – это избирательное разрушение атипичных, предраковых или ранних раковых клеток в результате фотохимического воздействия.
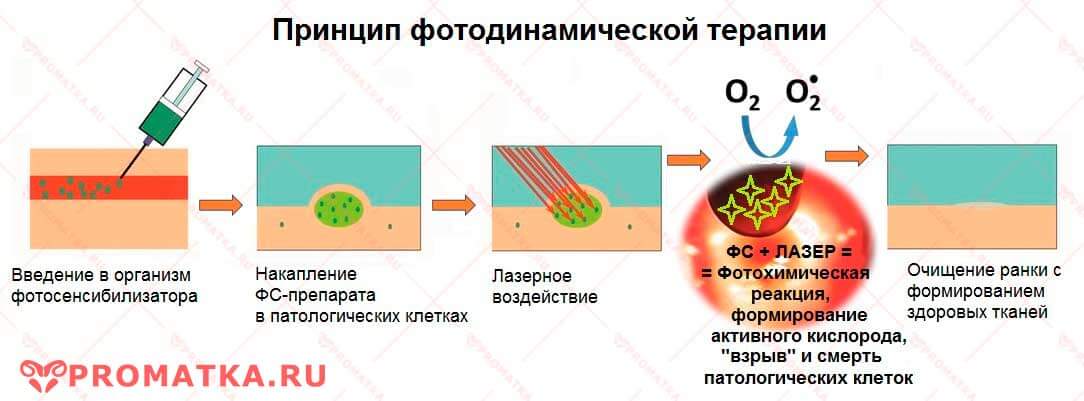 Фотодинамическая терапия предрака шейки матки – схема
Фотодинамическая терапия предрака шейки матки – схемаПоказания к проведению ФДТ при патологии шейки матки
- Лёгкая, умеренная и тяжёлая цервикальная дисплазия CIN1-2-3, подтверждённая гистологическим исследованием
- Преинвазивный рак шейки матки (рак in situ), подтверждённый гистологическим исследованием
- Поражения эпителия шейки матки вирусом папилломы человека (ВПЧ-инфекция)
- Лейкоплакия
- Кондиломатоз, папилломатоз
- Осложнённая симптомная эктопия шейки матки
Противопоказания к ФДТ
- Острый инфекционно-воспалительный процесс гениталий
- Острое общее заболевание
- Аллергия на морепродукты
- Беременность, лактация
Преимущество ФДТ (в сравнении с извествными хирургическими методами лечения):
- Быстрое безрубцовое заживление тканей
- Минимальное влияния на детородную функцию
- Выраженный противовирусный эффект
Предоперационная подготовка пациентки
- Выявление и лечение половых инфекций, воспаления
- Консультация смежных специалистов (при необходимости)
Сроки проведения операции
ФДТ делают в первую половину менструального цикла
Условия проведения, обезболивание
- Оптимально проводить процедуру в условиях стационарной операционной под кратковременным внутривенным (общим) наркозом
- Допустимо проведение ФДТ в амбулаторных условиях в специально оборудованном кабинете под местной анестезией
Ход сеанса ФДТ
- Внутривенное введение в организм пациентки вещества-фотосенсибилизатора (ФС), например, Фотодитазина
- Ожидание накопления ФС в патологических клетках шейки матки (в течение 2-х или более часов)
- Облучение лазером цервикального канала при помощи гибкого световода под контролем кольпоскопии
- Дистанционное облучение направленным лазером наружной порции шейки матки
- После успешного выполнения деликатной фотодинамической операции пациентка на 24 часа (или менее) переводится в палату под наблюдение медицинского персонала
Послеоперационный период
- В первые двое суток после внутривенного введения фотосенсибилизирующего средства пациентке следует избегать прямого попадания солнечных лучей на кожу, слизистые, сетчатку глаза (на улице надо пользоваться солнцезащитными очками, носить закрытую одежду, избегать пребывания в прямом солнечном свете)
- После выписки из медучреждения запрещено:
— вести половую жизнь в течение 4 недель (дополнительно уточнить у лечащего врача)
— пользоваться гигиеническими тампонами, прочими внутривлагалищными средствами в течение 4 недель - Следует избегать тяжёлых физических нагрузок в первые 3 недели после ФДТ
- В остальном можно вести обычный образ жизни
Результат ФДТ
- Избирательная гибель (некроз) атипичных (опухолевых) клеток, накопивших ФС и тесно прилежащих к ним тканей
- Сужение и тромбоз сосудов, прилежащих к поражённым тканям (блокада питания атипичного эпителия)
- Через 24 часа после процедуры — образование в зоне лазерного облучения тонкой послеоперационной корочки (нежного струпа)
- На 4-8 сутки – начало эпителизации (заживления) слизистой шейки матки
- Через 4-8 недель – полное заращение облучённого участка шейки матки здоровым эпителием
Плановая оценка результатов ФДТ
- Первый послеоперационный осмотр шейки матки проводится через 24 часа после сеанса ФДТ
- Второй – через 7 дней
- Очередные – каждые 30 дней в течение 3-х месяцев
Спустя 6-7 недель после ФДТ пациентке выполняется Пап-тест методом жидкостной цитологии и кольпоскопия. Затем эти контрольные тесты делают через 3, 6 и 12 месяцев.
Статистическая эффективность ФДТ (частота наступления полного клинического выздоровления) при лечении фоновых и предраковых состояний шейки матки – до 88,9%.
Объективный результат ФДТ во многом зависит от квалификации врача-гинеколога, технологической методики ФДТ, правильности и точности проведения процедуры.
Вернуться к оглавлениюХирургический метод лечения умеренной дисплазии
На сегодняшний день стандартом хирургического лечения дисплазии шейки матки 2 степени является конизация шейки матки с выскабливанием остатка цервикального канала и последующей иммуномодулирующей терапией (для профилактики рецидива ВПЧ-инфекции, инициирующей развитие дисплазии).
Виды хирургического лечения
Конизация шейки матки — это коническая эксцизия (иссечение и удаление) паталогического участка шейки матки с порцией канала шейки матки.
Виды конизации:
- Лазерная
- Электрохирургическая (LEEP CONE)
- Радиоволновая
- Ножевая
Подробно о каждом методе конизации, о предоперационной подготовке пациентки, о ходе операции и правилах поведения в послеоперационный период, читайте в статье: Конизация шейки матки: как проходит операция, зачем и когда делают
Вернуться к оглавлениюВозможно ли выздоровление без хирургического вмешательства?
Вероятность спонтанного излечения р16-негативной цервикальной дисплазии 2 степени составляет примерно 50%. Вероятность обратного развития дисплазии у пациенток с выявленным ВПЧ 16 типа гораздо ниже.
Предугадать «поведение» предракового процесса невозможно. Да и надо ли «угадывать»? Разумней раз и навсегда вылечить предрак на стадии умеренной дисплазии оптимально подобранным способом.
Вернуться к оглавлениюОсложнения и последствия осложнений CIN 2
Ожидаемые последствия непролеченной дисплазии CIN 2:
- Скорый прогресс в тяжёлую дисплазию CIN 3 — 22% случаев
- Прямой переход в инвазивный рак шейки матки — 5% случаев
Читать подробнее: Рак шейки матки 1 (первой) стадии – прогноз, лечение и симптомы
Народные средства
Рассматривая средства народной медицины, отметим неприемлемые методики, безответственно предлагаемые рядом некомпетентных интернет-площадок.
Напомним, что цервикальная дисплазия – это не обычная «язвочка» на поверхности шейки матки (хотя CIN2-3 действительно может сопровождаться ранкой-эрозией, возникшей на фоне хронического воспаления неполноценного эпителия). Дисплазия – это предраковое перерождение эпителиальных клеток шейки матки. Атипичные изменения могут существовать и при наличии доброкачественных фоновых процессов, эрозии, и на визуально неизменённой «здоровой» шейке матки.
Домашние рецепты обычно призывают ускорить заживление возникших «из-за дисплазии» ранок-эрозий путём использования влагалищных тампонов со свежим соком алоэ, маслом облепихи, шиповника, прочих биогенных стимуляторов тканевого обмена.
В случае AGC, HSIL и CIN подобное «ранозаживляющее лечение» лишь ускорит рост и пролиферацию атипичных клеток. Что приведёт к стремительному прогрессу предракового процесса в истинный рак.
В комплексном лечении атипичной лейкоплакии и дисплазии шейки матки запрещено применение природных, растительных биогенных стимуляторов, влияющих на тканевой обмен.
Комплексное лечение дисплазии успешно дополняют народные средства, которые улучшают сопротивляемость организма к различным инфекциям, укрепляют общий иммунитет и проявляют противоопухолевые свойства. Например,
Бархат амурский
весьма популярен в народной корейской, китайской и тибетской медицине.
Отвар из различных частей этого растения обладает противовоспалительным, противовирусным, противогрибковым и противоопухолевым действием — повышает устойчивость тканей к распространению злокачественных процессов. Экстракт растения подавляет жизнеспособность атипичных и раковых клеток.
Бархат амурский полезно при диабете, функциональных расстройствах нервной системы, различных кожных заболеваниях, воспалениях слизистых оболочек.
Как приготовить настой из листьев бархата амурского:
6 г сырья залить 1 стаканом кипятка.
Нагревать на водяной бане 15 минут.
Охладить, процедить. Кипячёной водой довести объём полученного отвара до исходного.
Принимать по 1-3 столовой ложке 3 раза в день до еды в течение 28 дней.
Противопоказания:
беременность, лактация, индивидуальная непереносимость
Диета при умеренной дисплазии шейки матки
2 степень дисплазии шейки матки — обратимый процесс.
Важным условием для спонтанного излечения является здоровый образ жизни:
- Отказ от курения
- Отказ от алкоголя
- Сбалансированное, богатое витаминами питание с резким ограничением рафинированных сахаров и поваренной соли
- Достаточная физическая активность
- Полноценный сон
Фолиевая кислота (витамин В9)
Необходим для развития и нормальной работы иммунной и кровеносной системы.
Пищевые источники: зелёные листовые овощи, бобовые, хлеб из муки грубого помола, дрожжи, цитрусовые, печень, мёд.
Индол-3-карбинол
Вещество с научно доказанной многоцелевой противоопухолевой активностью.
Пищевые источники: брокколи, брюссельская, цветная и листовая капуста, репа, редис, редька, брюква, горчица.
Галлат эпигаллокатехина (EGCG)
Снижает риск развитие эпителиального рака, подавляет активность вирусных инфекций, в том числе ВПЧ и ВИЧ.
Пищевые источники: зелёный чай.
Витамины-антиоксиданты
Поддерживают функцию клеточных мембран, опосредованно препятствуют интеграции вирусов ВПЧ в клетку, регулируют процессы роста клеток.
- Витамин Е
Лучшие пищевые источники: орехи, семечки подсолнечника, арахис, нерафинированные растительные масла, проростки злаковых, отруби - Витамин С
Лучшие пищевые источники: свежие ягоды и фрукты, цитрусовые, сырой картофель, капуста, болгарский перец, зелень и др. - β-каротин
(жирорастворимый, усваивается только вместе с маслом, термоустойчив)
Лучшие пищевые источники: оранжевые овощи и фрукты, болгарский перец, зелень
Каротиноид ликопин
Доказано снижает риск развития рака.
(термоустойчив)
Пищевые источники: помидоры, арбузы, гуава.
Селен
Регулирует репарацию ДНК, иммунную и эндокринную систему, снижает риск развития рака.
В больших количествах ядовит.
Лучшие пищевые источники: бразильский орех (2 штуки в день), морепродукты, морская рыба.
 Профилактика предрака и рака шейки матки
Вернуться к оглавлению
Профилактика предрака и рака шейки матки
Вернуться к оглавлениюБеременность при дисплазии 2-ой степени. Возможно ли забеременеть?
Сама по себе умеренная цервикальная дисплазия CIN2 практически не влияет на зачатие или вынашивание ребёнка.
Но вызывающий дисплазию вирус папилломы человека может осложнять течение беременности и провоцировать развитие у детей вирус-ассоциированных заболеваний верхних дыхательных путей.
Поэтому при планировании беременности женщине необходимо сделать Пап-тест и ПЦР-обследование на ДНК ВПЧ высокого онкогенного риска. В случае выявления вируса рекомендовано провести противовирусные мероприятия теми или иными иммуномодулирующими средствами, которые подберёт и назначит лечащий гинеколог.
Безопасным для будущей беременности методом терапии ВПЧ-инфекции и ВПЧ-ассоциированной цервикальной дисплазии можно рассматривать ФДТ.
Конизация шейки матки у нерожавших женщин может создать проблемы с наступлением и протеканием будущей беременности. Эта операция повышает риск невынашивания и истмикоцервикальной недостаточности.
Наименьший вред дальнейшей беременности наносит радиоволновая эксцизия, крио- и лазерная деструкция («прижигание»).
Лечение во время беременности
Вынашивание ребёнка существенно не влияет на течение дисплазии шейки матки. Поэтому при обнаружении у беременной CIN2 лечение откладывается на период после родов.
Дисплазия ШМ второй степени после родов
Послеродовое обследование пациентки с умеренной дисплазией проводится не раньше, чем через 6-8 недель после родов.
Диагностические мероприятия:
- Кольпоскопия
- Пап-тест (мазок на цитологию)
- ДНК ВПЧ-тест
- Гинекологический мазок на флору
Дальнейшая тактика ведения пациентки зависит от результатов исследований.
Вернуться к оглавлениюПрофилактика заболевания
Доказано, что именно передающаяся половым путём ВПЧ-инфекция чаще всего приводит к хроническому воспалению (цервициту), нарушает регуляцию восстановления ДНК и способствует накоплению предраковых мутаций в ростковых клетках эпителия шейки матки.
Поэтому главным стратегическим направлением предупреждения предрака и РШМ признана концепция «свободного от ВПЧ влагалища».
- Первичная профилактика дисплазии и РШМ:
Ранняя вакцинация от ВПЧ высокого онкогенного риска девочек и юных женщин:
— Двухвалентная вакцина от ВПЧ 16 и 18 типов
— Четырёхвалентная вакцина от ВПЧ 16, 18, 6 и 11 типов
Целевая группа для вакцинации: девочки с 9 до 13 лет и девушки не ведущие половую жизнь
Допустимая группа для «навёрстывающей» вакцинации: женщины моложе 45 лет. - Вторичная профилактика:
Раннее выявление и адекватное своевременное лечение фоновых и предраковых состояний шейки матки.
радиоволновое, хирургическое или оперативное, лазером, действия пациентки после
Дисплазия шейки матки — состояние, характеризующееся появлением на слизистой участков с атипичными клетками. Эта патология в большинстве случаев не имеет никаких симптомов, а выявляется при профилактических осмотрах у гинеколога, если происходит забор материала из цервикального канала. Выделяют три степени дисплазии: легкая, умеренная и выраженная. Синонимом понятия является CIN (цервикальная интраэпителиальная неоплазия) 1, 2 и 3 соответственно. Дисплазия — предраковое состояние: чем больше степень, тем выше риск рака шейки матки в течение последующих десяти лет. Именно ранняя диагностика и своевременная терапия CIN приводят к снижению выявления злокачественной патологии этой части тела в поздних стадиях. Какие методы лечения дисплазии наиболее эффективны для каждой степени и как происходит восстановление организма после?
Читайте в этой статье
Диагностика патологии
Сегодня существуют достоверные и высокоинформативные способы обнаружения цервикальной интраэпителиальной дисплазии. Но, к сожалению, многие методы требуют дорогостоящего оборудования и обслуживания, что часто не может позволить себе бюджетное здравоохранение.
Общедоступные способы
Традиционно на всем постсоветском пространстве диагностика патологии шейки матки осуществляется путем забора материала с помощью цитощетки (цитошпателя, губки или ложки Фолькмана). Тут же полученный клеточный состав наносится врачом на предметное стекло и посылается в лабораторию, где проводится окрашивание и дальнейшее исследование. Существуют две методики — по Романовскому-Гимзе и по Паппаниколау. Чаще всего в качестве бесплатного обследования предоставляется окраска по первому способу. Использование методики по Паппаниколау информативнее с точки зрения обнаружения патологии, но требует больше финансовых вложений. Поэтому данный вид исследования не является общепринятым в Росси и близлежащих странах.
Как итог, большинство женщин после стандартного осмотра у гинеколога имеют результат цитологического исследования мазков из цервикального канала с использованием окрашивания по Романовскому-Гимзе. Выявление патологии составляет 40 — 60%. Для того, чтобы можно было провести удаление дисплазии шейки матки оперативным путем, в том числе прижиганием, этого исследования мало.
Наиболее информативные способы
Как правило, только частные клиники используют весь остальной спектр обследования, при котором вероятность обнаружить патологию составляет 95 — 98%. К ним относятся:
- Жидкостная тонкослойная цитология. Существенное отличие метода заключается в особой форме хранения материала. Также этот способ исключает многие погрешности, которые часто возникают при обычной окраске даже по Паппаниколау. Клетки с поверхности шейки матки хранятся в лаборатории еще некоторое время. Можно в любой момент взять их, например, при обнаружении дисплазии для выявления ВПЧ и ВПГ.
- Определение методом ПЦР наличия вирусов папиломы человека, особенно онкогенных штаммов — 16, 18, 31, а также герпеса 1 и 2. Часто это обследование назначается при обнаружении эрозии или подозрении на половые инфекции.
- Кольпоскопическое исследование. Является дополнительным методом подтверждения дисплазии. Все признаки и симптомы, получаемые при этом, носят приблизительный характер и могут присутствовать сразу при нескольких патологиях. Кольпоскопия — достаточно субъективное исследование, зависит от качества оборудования и профессионализма врача.
- Биопсия участка шейки матки с последующим гистологическим исследованием. Часто для этого требуется местная анестезия. Гистологическое исследование — последняя инстанция для подтверждения или опровержения дисплазии. Но проблема в том, что CIN может локализоваться в каком-то определенном участке шейки матки, не затрагивая всю поверхность. Для повышения процента попадания именно в пораженный участок накануне биопсии проводится колькоскопия и иссекается участок, где отмечаются наибольшие изменения. Если выявляется дисплазия, оперативное лечение проводится только после гистологического подтверждения диагноза.
Варианты лечения
Лечение дисплазии шейки матки любой степени комплексное, включает в себя консервативную терапию и различные хирургические методы.
Консервативная терапия
CIN возникает как на фоне активного воспаления, так и без него. Обязательным этапом обследования при наличии этой патологии является определение наличия инфекций, передающихся половым путем. Зачастую обнаруживается смешанная патогенная флора, которая и вызывает подобные изменения на шейке матки.
Наиболее благоприятный прогноз и наименьшие последствия имеет сочетание дисплазии легкой степени и половых инфекций. В данном случае грамотная антибактериальная, противовирусная, противовоспалительная, иммуномодулирующая терапия приводит в 80% случаев к полному излечению.
Что касается умеренной степени, то адекватная консервативная терапия может перевести заболевание из CIN 2 в 1. Выраженная форма дисплазии изначально влечет за собой более радикальные методы лечения, так как она предполагает серьезные изменения в эпителии слизистой шейки матки.
Примечательно, что часто обнаруживается сочетание форм. Например, при биопсии из разных участков на шейке матки определяется и легкая, и умеренная степень дисплазии. Лечение и диагноз основывается на более тяжелой форме.
Многочисленные исследования показали взаимосвязь между дефицитом определенных витаминов в организме женщины и появлением данной патологии. Исходя из этого, не только профилактические мероприятия, но и в процессе лечения рацион должен быть здоровым, разнообразным и обогащенным полезными веществами.
Так, выявлена взаимосвязь между дефицитом витаминов А, Е, С, фолиевой кислоты, омега-ненасыщенными кислотами, В6 и В12, селена, а также биофлавоноидов, пробиотиков и некоторых других.
Рекомендуем прочитать статью о лечении дисплазии шейки матки народными методами. Из нее вы узнаете о немедикаментозном лечении дисплазии, эффективности народных рецептов, применении календулы, алоэ, прополиса и других средств.
Оперативная терапия
Хирургическое лечение дисплазии легкой и умеренной степени проводится только после комплексной консервативной терапии, так как это может повлиять на объем удаляемых тканей.
Диатеромокогауляция и радиоволновое удаление
ДЭК — один из популярных методов лечения дисплазии ввиду оснащенности практически всех лечебных учреждений этим недорогим оборудованием. Но этот способ имеет ряд недостатков, и в последние годы применение ограничено ввиду появления современных, более эффективных и менее травматичных методик.
Суть заключается в следующем. Специальной петлей, к которой подведен электрический ток, проводится удаление пораженного участка на шейке матки. Большим недостатком является то, что глубину погружения можно контролировать только собственными ощущениями. Вследствие чего можно удалить либо слишком много, либо мало. В последнем варианте придется дополнять лечение, так как дисплазия будет и дальше прогрессировать.
После диатермокоагуляции на шейке матки часто остаются рубцовые изменения, что в дальнейшем может влиять на процесс зачатия и родов. Также заживление длительное (около двух месяцев) и сопровождается обильными гноеподобными выделениями.
Подобно ДЭК проводится радиоволновое лечение дисплазии. Отличие лишь в том, что используется действие не электрического тока, а радиоволны определенной частоты. Заживление также менее продолжительное, не оставляет после себя рубцовых изменений.
Криодеструкция
Предусматривает воздействие жидким азотом. При этом формирующийся рубец на шейке матки имеет более рыхлую структуру. Этим обусловлены длительные выделения, но по характеру они слизисто-кровянистые, реже с гнойным оттенком.
При холодовой деструкции также сложно ограничивать глубину поражения. Поэтому, как и в случае диатермокогуляции, перед проведением процедуры должен быть исключен злокачественный процесс.
Иногда может наблюдаться анафилактическая реакция на подобное холодовое воздействие, в чем и заключается опасность метода.
Воздействие лазером
Это одно из перспективных и современных методик, иногда его называют «лазерный нож». Действительно, по точности, дальнейшему заживлению это один из благоприятных способов лечения. Но процедура опасна тем, что во время ее проведения женщина должна соблюдать полное спокойствие, поскольку любое незапланированное движение может привести к серьезному повреждению соседних тканей. Поэтому лечение дисплазии лазером проводят под внутривенным или общим обезболиванием в условиях операционной.
Различают лазерное воздействие высокой и низкой интенсивности. Первый вариант предпочтительнее по нескольким причинам. Во-первых, остаются удаленные ткани, которые можно исследовать гистологически. А это очень важно, так как именно по этому можно судить о радикальности лечения. Во-вторых, значительно реже отмечаются ожоги и перегрев тканей.
Ножевое удаление
Многие практикующие врачи предпочитают именно этот способ удаления дисплазии. Может проводится как ножевая конизация, так и ампутация шейки матки. В первом случае обычным хирургическим скальпелем удаляются ткани органа. Манипуляция проводится чаще всего под внутривенным обезболиванием.
Ампутация шейки матки — полноценная хирургическая операция. Предполагает иссечение тканей на длину половины и более цервикального канала. Подобная операция чаще проводится при выраженной степени дисплазии и даже начальных стадиях рака. Процесс заживления составляет в среднем два месяца. Ампутация шейки матки в дальнейшем при беременности может стать причиной истмико-цервикальной недостаточности и преждевременных родов. Поэтому таких женщин необходимо более тщательно наблюдать в группе риска по невынашиванию и проводить все профилактические манипуляции. После операции дисплазия шейки матки редко рецидивирует.
Восстановление организма после
После любого лечения идет ранний и поздний восстановительные периоды. Первый длится около 1 — 2 месяцев и включает непосредственное заживление раневой поверхности. В это время возможно развитие осложнений. Наиболее частые:
- кровотечение,
- длительные бели,
- повышение температуры,
- боль во влагалище и низу живота,
- другие.
При возникновении любых жалоб следует обратиться к врачу, который дополнительно назначит терапию.
Отдаленные последствия также встречаются достаточно часто. В основном это проблемы с вынашиванием и зачатием, а также большая подверженность воспалительным заболеваниям половых органов, нарушение менструальной функции, формирование очагов эндометриоза и другие.
Применение какого-то из оперативных методов не приводит к окончанию терапии. Только профилактические осмотры несколько раз в год на протяжении нескольких лет позволят убедиться в том, что патология окончательно прошла.
Дисплазия шейки матки — серьезная патология, которая при несвоевременном и недостаточном лечении может привести к злокачественным заболеваниям. Терапия недуга включает в себя как консервативные схемы, так и оперативные техники. Показания к радиоволновому лечению дисплазии, использованию ДЭК, лазеру и другим методикам может определить только врач после досконального обследования.
Похожие статьи
Современное лечение дисплазии шейки матки
Что такое дисплазия шейки матки
Дисплазия шейки матки – патологическое состояние, которое характеризуется избыточным клеточным ростом и обнаружением атипичных клеток в мазке. Во многих случаях развитие данной патологии связано с вирусом папилломы человека (ВПЧ), который передается при половых контактах и может приводить к мутации клеток слизистой. Чаще всего дисплазия встречается у женщин моложе тридцати лет, однако может возникать в любом возрасте. В некоторых случаях запущенная дисплазия шейки матки (всего выделяют три стадии процесса) может привести к развитию раковой опухоли.
Если изменения выражены слабо, иммунная система женщины часто справляется с проблемой самостоятельно, и тогда, на фоне регулярных диагностических процедур, никакого иного медицинского вмешательства не требуется. Если же данные диагностики будут свидетельствовать о том, что дисплазия шейки матки прогрессирует, доктор порекомендует женщине прибегнуть к одному из современных методов лечения с учетом возраста пациентки, ее акушерского анамнеза, степени запущенности процесса и ряда других факторов.
Современные методы лечения дисплазии шейки матки
Применяемые в настоящее время алгоритмы лечения дисплазии шейки матки можно обобщенно разделить на две большие группы, руководствуясь базовым принципом, лежащим в их основе: это разрушение пораженного участка или его удаление.
К методам, основанным на разрушении (абляции) относятся: воздействие лазером, криотерапия и прижигание электрическим током. Если же избранный принцип лечения дисплазии – удаление, то доктор предложит прибегнуть к конизации шейки матки либо гистерэктомии.
Итак, попробуем разобраться, в чем суть перечисленных методов лечения дисплазии, и какие у каждого из них имеются достоинства и недостатки.
Принцип разрушения, или абляции, подразумевает, что в результате воздействия лазера, низких температур либо электрического тока, пораженный дисплазией участок ткани будет отторгнут, после чего на его месте регенерируют здоровые структуры.
Лазерная коагуляция при дисплазии шейки матки
Лазерная коагуляция является наиболее простым и безопасным способом воздействия в ходе которого, под контролем кольпоскопии, направленный поток лазерного излучения воздействует на патологически измененные клетки, при этом не затрагивая здоровые. Процедура, как правило, проводится под местной анестезией, однако по желанию пациентки возможно погружение в медикаментозный сон. Преимуществами лазерной коагуляции дисплазии являются безболезненность, стерильность, отсутствие кровотечения. Риск возникновения рубцов определяется не только профессионализмом хирурга, но и необходимой глубиной воздействия (она возрастает пропорционально запущенности патологического процесса). При незначительной глубине воздействия рубцов после лечения дисплазии методом лазерной коагуляции, как правило, не остается.
Процедура считается безопасной, риск осложнений минимален. Редко возникают кровотечения, инфицирование возможно только при несоблюдении гигиенических рекомендаций. При значительной глубине воздействия, с течением времени, может развиться патологическое сужение шейки матки, для профилактики которого женщине может быть рекомендовано применение местных препаратов. В дальнейшем у этого способа лечения дисплазии не исключены осложнения при беременности, связанные с недостаточностью шейки матки в результате разрушения значительных объёмов ее ткани. Впрочем, последнее более характерно для множественных процедур, в то время как однократное воздействие никак не отражается на женской фертильности.
Криотерапия при дисплазии шейки матки
Хорошей альтернативой лазерной коагуляции для лечения дисплазии является криотерапия. Этот метод также довольно безопасен и сопряжен с минимальной травматизацией здоровых тканей. Криотерапию часто рекомендуют молодым девушкам и женщинам, планирующим беременность.
Чаще всего в ходе манипуляции используют жидкий азот либо углекислый газ. Патологически измененная зона под воздействием низких температур отторгается, а на ее месте регенерируют здоровые клетки. Рубцов после криотерапии не остается, кровотечения практически исключены, инфекционные осложнения встречаются редко. Единственным существенным недостатком этого средства лечения дисплазии можно назвать продолжительный восстановительный период, который иногда может занять до трех месяцев. Если женщина стремится сократить это время, то более предпочтительно рекомендовать ей лазерную коагуляцию, которая обычно завершается регенерацией уже через полтора месяца, а иногда и раньше.
Электрокоагуляция при дисплазии шейки матки
Электрокоагуляция шейки матки при дисплазии хороша невысокой стоимостью, однако сопряжена при этом с высоким риском осложнений, и потому может быть рекомендована далеко не каждой пациентке. В ходе процедуры пораженный участок слизистой оболочки шейки матки подвергается направленному воздействию электрического тока, после чего некротизируется и отторгается. На месте некроза, как правило, образуется соединительнотканный рубец. Это приводит к снижению эластичности шейки матки, ее сужению, и может негативно отразиться на детородной функции женщины в дальнейшем. Именно по этой причине молодым девушкам и женщинам, планирующим в будущем рождение ребенка, для лечения дисплазии данный метод не рекомендован. Кроме того, электрокоагуляция считается довольно травматичным и болезненным воздействием, которое может осложниться кровотечением. Не исключен и риск присоединения инфекции, так что женщине стоит очень внимательно отнестись к соблюдению правил гигиены в послеоперационном периоде.
Операция при дисплазии
В некоторых случаях специалист может предпочесть абляции удаление патологически измененной части органа. Как правило, так поступают в случае запущенной дисплазии и высокого риска малигнизации, либо при необходимости направить удаленную ткань на микроскопическое исследование.
Конизация шейки матки при дисплазии
Процедура конизации шейки матки при дисплазии может проводиться несколькими способами, однако принцип всегда один и тот же: конусовидный участок, включающий часть шейки матки и цервикального канала, удаляется, после чего может быть направлен на гистологическое исследование.
Если результаты микроскопии позволяют исключить инвазивный рак, то проведенная процедура приравнивается к излечению пациентки. В иных случаях может быть рекомендовано дальнейшее, более радикальное лечение, вплоть до гистерэктомии.
Наиболее часто конизация шейки матки проводится с использованием направленных радиоволн высокой частоты. Альтернативой является применение лазерной хирургии, однако, ввиду более высокой стоимости, этот вариант менее популярен. Большая часть женщин хорошо переносит процедуру лечения дисплазии под местной анестезией, однако по желанию пациентки возможен общий наркоз. Шейка матки окрашивается специальным йодовым раствором, который позволяет визуализировать измененные фрагменты слизистой, после чего под контролем кольпоскопии участок трансформации вырезается петлей электрода и удаляется щипцами.
Несмотря на кажущуюся сложность, процедура конизации шейки матки занимает не более получаса. После ее проведения, как правило, в течение месяца могут наблюдаться темные выделения и болезненные ощущения внизу живота. Женщине в первый месяц после конизации шейки матки противопоказаны половые контакты, излишние нагрузки и ванны (принимать душ можно).
К ранним осложнениям этого метода лечения дисплазии шейки матки можно отнести кровотечение и присоединение инфекции, однако при соблюдении всех рекомендаций лечащего врача риск их возникновения минимален. Поздние осложнения могут быть связаны со стенозом канала шейки матки, либо ее наружного отверстия. Также нежелательные явления могут возникать при беременности и родах, поэтому женщины, планирующие рождение ребенка после проведения процедуры, требуют особого внимания со стороны врача, ведущего беременность.
Гистерэктомия при дисплазии шейки матки
Гистерэктомия (хирургическое удаление матки) представляет собой наиболее радикальный путь решения проблемы. Как правило, эта травматичная для женщины как физически, так и психологически, манипуляция проводится только в случае крайне высокого риска малигнизации участка дисплазии, когда другие методы лечения оказались неэффективными. В настоящее время большинство клиник проводят гистерэктомию лапароскопически – через небольшие проколы в брюшной стенке, либо через влагалище.
Лечение дисплазии с помощью хирургической операции проводится под спинальной анестезией, либо пациентка погружается в медикаментозный сон. Восстановительный период занимает до 3 недель, однако отправиться из клиники домой можно уже на следующий день. Многие клиники используют шовный материал, который рассасывается самостоятельно, так что процедуры снятия швов удается избежать.
В некоторых случаях дисплазии допустимо удалить не всю матку, а лишь ее шейку, сохранив тем самым для женщины возможность иметь ребенка в будущем.
Современное лечение дисплазии шейки матки позволяет своевременно избавиться от негативных последствий заболевания
В настоящее время медицина может предложить разнообразные способы лечения дисплазии шейки матки, и многие из них позволяют избежать каких-либо негативных последствий для женского здоровья. Однако это возможно только в том случае, если женщина следит за своим здоровьем и регулярно посещает гинеколога. Так дисплазия шейки матки будет выявлена своевременно и излечена наименее травматичным способом.
Автор: Кристина Соловьева
Распространенные гинекологические заболевания
Симптомы и признаки дисплазии шейки матки — нюансы операции
Нарушения клеточного строения тканей при цервикальной дисплазии могут привести к развитию онкологии. Заболеванием страдают преимущественно молодые женщины (25–30 лет).
Раннее обнаружение патологии способствует предупреждению онкологического риска.
Цервикальная дисплазия (CIN) классифицируется на 3 степени:
- Слабая (CIN I) — отличается слабовыраженными нарушениями в эпителиальном строении. Структурные изменения не охватывают больше трети многослойного эпителия. Присутствуют признаки папилломавируса: лейкоплакия (утолщение эпителиального слоя матки), койлоцитоз (клетки, поврежденные вирусом папилломы).
- Умеренная (CIN II) — возникают поражения половины эпителиального пласта, наблюдаются выраженные изменения структур, прогрессирование морфологических изменений на клеточном уровне.
- Тяжелая (CIN III) — патологический процесс затрагивает всю толщу клеток, распространение поражения максимально глубокое. Морфологические изменения ярко выражены, вплоть до появления митозов (неконтролируемое клеточное деление). Атипичные клетки, в которых обнаруживаются крупные гиперхромные ядра, находятся только в слизистой оболочке, не распространяясь на близлежащие структуры.
Что такое дисплазия
Шейка – это часть матки, состоящая в основном из мышечной ткани, которая сверху покрыта многослойным эпителием (слизистым шаром), а внутри – цилиндрическим.
Зачем проводится прижигание дисплазии шейки матки и можно ли не лечиться
Дисплазия шейки матки – это состояние при котором нарушается строение клеток, расположенных на поверхности органа. Дисплазия считается предвестником рака, поэтому требует наблюдения и лечения.
Содержание статьи
Почему дисплазия — предрак
Патология связана с активизацией вируса папилломы человека. ВПЧ — причина прогрессирующего рака шейки матки в 100% случаев.
Папилломавирус не щадит никого, дисплазия обнаруживается у женщин любого возраста. Поэтому мазок на атипичные (измененные) клетки включен в обязательную программу гинекологического обследования. Впервые мазок (Пап-мазок, Пап-тест, мазок на атипичные клетки, мазок на цитологию, мазок Папаниколау) берется на первом гинекологическом осмотре, далее каждая женщина должна обследоваться не реже, чем раз в полгода.
Второй метод обследования при дисплазии — кольпоскопия. Это визуальный осмотр органов с помощью оптического прибора — кольпоскопа и наблюдение за реакцией патологических участков на обработку разными препаратами.
При обнаружении атипичных клеток, проводится биопсия — взятие тканей для детального изучения в лаборатории. Биопсия дает четкий ответ о злокачественности процесса.
Не стоит думать, что рак шейки матки, это что-то эфемерное. Ежегодно в Евросоюзе, куда входят только развитые страны, диагностируется от 25000 случаев рака шейки матки. В итоге погибают 12000 женщин, т.е. практически половина. Рак шейки по количеству смертельных исходов обогнал даже СПИД и гепатит. В числе погибших от рака много молодых женщин, не достигших 30-40-50 лет.
Методы лечения дисплазии
Существует несколько методик лечения эрозии и дисплазии шейки матки. Какой именно метод выбрать, решает гинеколог, наблюдающий пациентку. Врач учитывает возраст женщины, состояние органа, размер и глубину патологических участков, были ли роды или беременность ещё предстоит.
В этом вопросе следует довериться врачу, а не выбирать метод «подешевле и побыстрее». Только гинеколог знает, как сохранить репродуктивную функцию органа и как исключить рецидивы.
Лазеролечение шейки матки
Удаление патологических клеток дисплазии шейки матки
Фотодинамическое лечение дисплазии шейки матки
Эффективное лечение шейки матки
Криодиструкция шейки матки
Радиоволновое лечение дисплазии шейки матки
Лазерное лечение дисплазии шейки матки
Лечение дисплазии шейки матки
Радиоволновая коагуляция — самый современный, щадящий метод лечения дисплазии
Методика позволяет полностью избавиться от патологических клеток, не затрагивая здоровые ткани. Врач может регулировать глубину и степень воздействия радиоволн. Особенность метода — бескровность, за счет одновременного запаивания сосудов.
Противопоказания: беременность, рак в активной стадии, невылеченные ИППП, психические заболевания.
До начала радиоволнового лечения дисплазии шейки матки необходимо пройти осмотр у гинеколога, сдать мазок на цитологию и половые инфекции, сдать анализ крови. Процедура назначается после пролечивания всех инфекций, на 5-14 день цикла.
Обработка длится около 5-10 минут, проходит под местным или общим наркозом. После прижигания диспластических участков не остается рубцов. Полное восстановление занимает 2 месяца.
Лазеровапоризация — ещё один замечательный метод
Методика схожа с радиоволновой и обладает теми же преимуществами, но вместо радиоволн используется лазер. За счет тепловой энергии атипичные клетки разрушаются, а сосуды запаиваются. Процесс проходит без крови и образования рубцов.
Лазеркоагуляция не рекомендована беременным женщинам, пациенткам с воспалениями в малом тазу и раком.
Подготовка включает сдачу анализов (кровь, мазки). Процедура проводится на 5-10 день цикла, под местной анестезией. Процесс длится 5-40 минут.
Ткани шейки матки полностью восстанавливаются за 1-1,5 месяца.
Фотодинамическая терапия (ФДТ)
Методика предполагает фотооблучение патологических клеток. Шейку обрабатывают специальными веществами – сенсибилизаторами, которые накапливаются только в болезненных очагах (у них особая структура). Раствор может вводиться внутривенно.
Через час орган облучают, здоровые ткани не страдают.
Фотодинамическая терапия противопоказана при заболеваниях печени, почек, крови.
Процедура не требует общего наркоза. Реабилитационный период составляет 1 месяц, необходимо наблюдаться у врача до полугода.
Диатермокоагуляция
В диатермокоагуляции используется ток для прижигания дисплазии шейки матки. Проводить процедуру желательно под общим наркозом.
Процедура считается малоинвазивной, но все же противопоказана при врожденном пороке сердца и установленном кардиостимуляторе. Диатермокоагуляцию не назначают нерожавшим женщинам, так как на шейке остаются рубцы и орган грубеет.
Перед прижиганием пациентка проходит кольпоскопию, сдает цитологический и бактериологический анализ, мазок на флору и скрытые инфекции.
Методика сложна в использовании, т.к. у врача нет возможности контролировать глубину проникновения тока. В норме после диатермокоагуляции образуется струп, который отходит в течение нескольких дней. Реабилитационный период длится около 6 недель.
Криодеструкция
Воздействие жидким азотом не нагревает ткани, как лазер, а наоборот – уничтожает клетки за счет низких температур. Способ подходит для небольших и средних патологических очагов.
Метод не рекомендован при ЗППП, тяжелой форме дисплазии, злокачественных опухолях в зоне обработки.
Проводится в первую фазу менструального цикла, под местной анестезией. Замораживание повторяется несколько раз. Весь процесс занимает около 20 минут.
Первые 5 дней после криодеструкции наблюдаются обильные выделения. Восстановление займет около 2 месяцев.
В заключении
Лечение зависит от тяжести дисплазии. Перечисленные нами 5 методик сохраняют репродуктивную функцию, после них женщина сможет зачать и выносить ребенка.
При больших участках с атипией будут рекомендованы более радикальные способы – конусовидная или клиновидная ампутация шейки матки (ШМ удаляется частично). При обнаружении раковых клеток проводится полное удаление органа.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Поделиться ссылкой:
Похожее
Последствия и осложнения дисплазии шейки матки
Осложнения дисплазии шейки матки
Дисплазия шейки матки первых двух степеней протекает без болевых ощущений и практически без осложнения. Самыми опасными последствиями ЦИН могут считаться онкопроцессы, среди которых лидирует РШМ – рак шейки матки.
Осложнения бывают в таких случаях:
- Несвоевременное выявление дисплазии шейки матки на ранних стадиях.
- Отсутствие или не соблюдение всех этапов комплексного лечения.
- Нежелание женщины проходить ежегодные профилактические осмотры.
- Генетическая предрасположенность к патологиям, склонным к малигнизации (онкологии).
- Климактерический период.
- Наложение нескольких инфекционных заболеваний (совокупность ЗППП, иммунодефицита).
Дисплазия шейки матки имеет большой перечень форм заболевания, но самой опасной, грозящей серьезными осложнениями, считается III степень ЦИН, в некоторых случаях приводящая к раку шейки. Период малигнизации (перехода в злокачественную стадию) может длиться годами (до 10 лет). Скоротечная трансформация также возможна и обусловлена вторичными патологиями, которые ускоряют развитие онкологического процесса. Первые этапы нарушения строения клеток эпителия проходят без клинических проявления, симптомы крайне слабо выражены. Атипичное перерождение клеточной структуры можно определить лишь в нескольких слоях слизистой. Когда женщина самостоятельно отмечает неприятные ощущения, в том числе болевые, это может свидетельствовать о переходе дисплазии в крайнюю степень. Поражается тело матки, влагалище, шейка, атипия заметна всех слоях эпителия, что клинически и лабораторно уже определяется как карцинома in situ (в начальной стадии). Если метастазы затрагивают лимфатическую систему, костную ткань, близлежащие органы, осложнение проявляется сильными болями и типичными для онкопроцесса признаками (кахексия, отечность, перепады температуры тела, слабость).
Кроме того осложнения дисплазии могут иметь следствием определенных моментов лечения болезни. К ним относятся такие проявления:
- После хирургического вмешательства, что порой показано как способ лечения дисплазии. Кровянистые выделения, временные кровотечения считаются нормальным явлениям, которые объяснимо довольно большим сектором раневой поверхности. После оперативного вмешательства не следует пользоваться гигиеническими тампонами, нужно ограничить сексуальные контакты. Это, пожалуй, один из не очень приятных недостатков выбора операции с помощью хирургических инструментов.
- Даже если дисплазию лечили более современным методом, радиоволновым, в любом случае на слизистой матки образуется рубцовая ткань. Рубцы меняют эластичность и способность к растяжению ткани в худшую сторону, это может несколько осложнить роды (риск разрывов в канале шейки матки).
- Осложнением можно считать и способность некоторых видов дисплазии к рецидивам. Чаще это связано с активностью папилломавируса, который лидирует в списке провоцирующих ЦИН факторов.
- Диспластические локализации могут быть удалены любым способом, при этом всегда есть опасность снижения местного тканевого иммунитета. Как следствие – риск присоединения инфекций различной этиологии. Предотвратить осложнения дисплазии шейки матки могут четкие соблюдения всех рекомендаций гинеколога, личная гигиена, контрацепция в течение 1-2 месяцев после операции.
 [14], [15], [16], [17], [18], [19]
[14], [15], [16], [17], [18], [19]
Лечение дисплазии шейки матки методом ФДТ
О заболевании
Дисплазия шейки матки – это заболевание, при котором происходят изменения в строении клеток слизистой оболочки шейки матки, что проявляется в их утолщении или разрастании. Может приводить к серьезным изменениям в клетках и развитию рака шейки матки.
Данная проблема как правило встречается у женщин в возрасте от 20 до 70-75 лет. Выделяют три степени дисплазии шейки матки в зависимости от глубины поражения клеток.
Дисплазия первой степени (CIN I) — самый легкий вариант заболевания, с риском перехода в рак шейки матки менее 1%. При дисплазии второй степени (CIN II) рак развивается в 5 %. Дисплазия шейки матки третей степени (CIN III) – наиболее опасный вариант заболевания, с вероятностью образования рака до 12%. При отсутствия своевременного лечения возможен переход заболевания от более легкой степени к тяжелой.
Причины возникновения дисплазии шейки матки
Основной причиной заболеваемости дисплазией шейки матки является инфицирование вирусом папилломы человека (ВПЧ). Вирус вызывает хроническое воспаление шейки матки, нарушению механизмов работы клеток шейки матки.
Как заподозрить наличие дисплазии шейки матки?
Болезнь не имеет специфических проявлений на ранней стадии и самостоятельно заподозрить наличие дисплазии невозможно. Основным способом раннего обнаружения дисплазии являются ежегодные посещения гинеколога с взятием мазков с шейки матки.
Диагностика дисплазии шейки матки
Обследование при дисплазии шейки матки включает ряд инструментальных и лабораторных исследований, которые дают возможность подтвердить или опровергнуть диагноз. При визуальном осмотре шейки матки в зеркалах нередко отсутствуют какие-либо видимые изменения.
Основные методы обследования:
- Кольпоскопия – это осмотр шейки матки специальным аппаратом (кольпоскопом) под увеличением в 10 и более раз. Кольпоскопия абсолютно безопасная и безболезненная процедура.
- Цитологическое исследование мазка – проводится ежегодно с профилактической целью у всех женщин и позволяет выявить атипичные клетки эпителия и клетки-маркеры папилломавирусной инфекции.
- Прицельная биопсия – с наиболее подозрительного участка шейки матки под контролем кольпоскопии иссекается кусочек ткани для дальнейшего гистологического исследования. Гистологическое исследование наиболее достоверный метод диагностики и в 100% случаев подтверждает диагноз.
- ПЦР-метод (полимеразная цепная реакция) – является самым достоверным способом определения ВПЧ в любой жидкости организма (в крови, моче, слизи).
Профилактика дисплазии шейки матки
Ключевыми моментами профилактики развития дисплазии шейки матки являются регулярные обследования и предотвращение инфицирования ВПЧ (исключение беспорядочных половых связей, барьерные средства контрацепции и вакцинация).
Наиболее эффективные методы лечения шейки матки: радиоволновая хирургия и фотодинамическая терапия
Лечение дисплазии происходит путем удаления измененных участков шейки матки. Наиболее эффективными методами лечения является радиоволновая хирургия и фотодинамическая терапия.
Лечение методом радиоволновой хирургии
Радиоволновое хирургическое лечение дисплазии на аппарате Сургитрон ( США) является «золотым стандартом» лечения заболеваний шейки матки. Эффект достигается путем разрушения больных клеток высокочастотными радиоволнами.
Использование радиоволн не сопровождается повреждением здоровых тканей, не возникает таких послеоперационных последствий, как отёк, воспаление, сведён к минимуму риск возникновения рубцов шейки матки. Метод не вызывает кровотечений при проведении процедуры и достаточно безболезненный.
Лечение методом фотодинамической терапии
Наиболее совершенным методом лечения дисплазии шейки матки является проведение фотодинамической терапии (ФДТ).
Терапия основана на действии светового излучения низкой интенсивности и специального препарата-проводника — фотодитазина.
Фотодитазин накапливается в поврежденных тканях шейки матки, а затем под воздействием света разрушает больные клетки и вирус ВПЧ. Здоровые клетки при этом остаются нетронутыми.
Помимо этого, ФД-терапия стимулирует выработку иммунитета и почти полностью уничтожает вирус ВПЧ в организме, что снижает вероятность повторного развития болезни.
ФДТ проводится в амбулаторных условиях и не требует хирургического вмешательства, полностью сохраняет целостность и работоспособность шейки матки. Таким образом, ФД-терапия сегодня является наиболее щадящим и бережным методом лечения дисплазии шейки матки, абсолютно безопасным для женского репродуктивного здоровья. Поэтому фотодинамическая терапия широко применяется при лечении нерожавших женщин и женщин, планирующих беременность в будущем.
Сравнение методов лечения дисплазии шейки матки
Классическое хирургическое вмешательство (конизация шейки матки) | Радиоволновая хирургия (Сургитрон) | Фотодинамическая терапия |
Высокий травматизм – удаление большого участка шейки матки | Минимальный травматизм – поражение как больных, так и здоровых клеток шейки матки | Отсутствие травматизма – разрушение больных клеток шейки матки «изнутри». Здоровые клетки нетронуты. |
Возможность осложнений в ходе операции (например, кровотечений) | Возможность небольших осложнений в ходе операции (например, кровотечений) | Исключена возможность осложнений |
Болезненный метод, требуется наркоз | Минимально болезненный метод | Безболезненный метод |
Остаются серьезные рубцы, могут возникнуть проблемы с зачатием | Остаются рубцы, есть риск возникновения проблем в зачатием | Рубцы не остаются |
Небезопасно для женщин, планирующих беременность, есть высокий риск развития бесплодия | Небезопасно для женщин, планирующих беременность, есть риск развития бесплодия | Безопасно для нерожавших женщин |
Есть риск повторного развития болезни, так как причина – ВПЧ – остается и требуется дополнительное лечение | Есть риск повторного развития болезни, так как причина – ВПЧ – остается и требуется дополнительное лечение | Нет риска повторного развития болезни, так как вирус ВПЧ разрушается под действием фотодинамической терапии |
Долгий период восстановления и заживления. Необходимо отложить зачатие. | Умеренный период восстановления и заживления. Необходимо отложить зачатие. | Быстрое восстановление. Возможность самостоятельного зачатия в следующем цикле или с помощью ЭКО |
Процедура занимает несколько часов | Процедура занимает несколько часов | Процедура занимает 15-30 минут |
Классическое хирургическое вмешательство (конизация шейки матки)
| Высокий травматизм – удаление большого участка шейки матки |
| Возможность осложнений в ходе операции (например, кровотечений) |
| Болезненный метод, требуется наркоз |
| Остаются серьезные рубцы, могут возникнуть проблемы с зачатием |
| Небезопасно для женщин, планирующих беременность, есть высокий риск развития бесплодия |
| Есть риск по |

