Первая помощь при повреждении грудной клетки – классификация и основные симптомы травмы, методы диагностики и рекомендации по оказанию доврачебной помощи, способы лечения и возможные осложнения
Первая помощь при травме головы, груди, живота
Первая помощь при травме головы. Первая помощь при травме груди. Первая помощь при травме живота.
Травмы головы являются одними из наиболее тяжелых повреждений, которые пострадавшие могут получить в результате происшествий. Очень часто они (особенно ранения волосистой части головы) сопровождаются значительным кровотечением, которое может угрожать жизни пострадавшего на месте происшествия. Травмы головы могут также сопровождаться нарушением функции головного мозга. Для черепно-мозговой травмы характерны бледность, общая слабость, сонливость, головная боль, головокружение и потеря сознания. Пострадавший может быть в сознании, но при этом он может не помнить обстоятельств травмы и событий, ей предшествующих. Более тяжелое повреждение мозга может сопровождаться длительной потерей сознания (кома), параличами конечностей. Переломы костей черепа могут сопровождаться, кроме того, следующими признаками: выделение бесцветной или кровянистой жидкости из ушей, носа; кровоподтеки вокруг глаз.
Первая помощь:
- Пострадавшего в сознании необходимо уложить на спину и контролировать его состояние.
- Если пострадавший находится без сознания, следует придать ему устойчивое боковое положение, которое уменьшает вероятность западения языка и сводит к минимуму возможность попадания рвотных масс или крови в дыхательные пути.
- При наличии раны надо наложить повязку. В случае, если у пострадавшего отмечаются признаки нарушения целостности костей черепа, необходимо обложить края раны бинтами и только после этого накладывать повязку.
- При развитии судорог следует попытаться обеспечить профилактику дополнительных травм.
- При повреждениях глаз следует наложить повязку с использованием стерильного перевязочного материала из аптечки первой помощи. Повязка в любом случае накладывается на оба глаза.
- При отсутствии признаков дыхания необходимо приступить к проведению сердечно-легочной реанимации в объеме компрессий грудной клетки и искусственной вентиляции легких.
Травмы грудной клетки часто наблюдаются при дорожно-транспортных происшествиях (при ударе грудью о рулевую колонку, наездах транспортных средств на пешехода и т.д.). При этом часто отмечаются переломы и ушибы ребер, которые характеризуются припухлостью в месте перелома, резкой болью, усиливающейся при дыхании и изменении положения тела пострадавшего. Помимо переломов ребер возможны и ранения грудной клетки, при которых возможно нарушение ее герметичности, что, в свою очередь, приводит к резким нарушениям в работе легких и сердца. Без оказания адекватной и своевременной помощи это может привести к смерти пострадавшего в течение короткого промежутка времени. Признаками такого повреждения является наличие раны в области грудной клетки, через которую в неё во время вдоха с характерным всасывающим звуком засасывается воздух; на выдохе кровь в ране может пузыриться. Дыхание у пострадавшего частое, поверхностное, кожа бледная с синюшным оттенком.
Первая помощь при переломах и ушибах ребер:
- Придать пострадавшему полусидячее положение.
- Контролировать состояние пострадавшего до прибытия скорой медицинской помощи.
Первая помощь при ранениях грудной клетки:
- Осуществить первичную герметизацию раны ладонью пострадавшего до наложения повязки.
- Наложить герметизирующую (окклюзионную) повязку с использованием воздухонепроницаемого материала (упаковка от перевязочного пакета или бинта, полиэтилен, клеенка).
- Придать пострадавшему полусидячее положение с наклоном в пораженную сторону.
- При нахождении в ране инородного предмета – зафиксировать его, обложив салфетками или бинтами, и наложить повязку.
3. Травмы живота и таза. При различных происшествиях возможно получение тупой травмы живота и ранений живота пострадавшим. Тупая травма живота может оставаться незамеченной, пока внутреннее кровотечение не вызовет резкого ухудшения состояния, при этом пострадавшие будут жаловаться на постоянную острую боль по всему животу, сухость во рту; может отмечаться тошнота, рвота; наблюдается доскообразное напряжение мышц живота; признаки кровопотери. При ранениях живота с тяжёлыми травмами внутренних органов повреждения его передней стенки могут быть как значительными, так и малозаметными. Поэтому все пострадавшие с любыми травмами живота должны в обязательном порядке быть осмотрены врачом. При наличии проникающего ранения живота может быть выпадение внутренних органов, внутреннее или наружное кровотечение.
Первая помощь:
- На рану наложить нетугую повязку, выпавшие внутренние органы закрыть стерильными салфетками.
- Положить холод на живот.
- Пострадавшему придать положение на спине с полусогнутыми ногами.
- При нахождении в ране инородного предмета – зафиксировать его, обложив салфетками или бинтами, и наложить повязку для остановки кровотечения.
- При повреждении живота запрещается вправлять в рану выпавшие внутренние органы, туго прибинтовывать их, извлекать из раны инородный предмет, давать обезболивающие препараты, поить и кормить пострадавшего.
Наложение окклюзионной (герметизирующей) повязки при травме груди.
Вначале рану на груди следует закрыть воздухонепроницаемым материалом (оболочкой от бинта)… | |
…затем закрепить этот материал бинтом… | |
…и зафиксировать бинт. | |
Возможна фиксация воздухонепроницаемого материала лейкопластырем. |
Первая медицинская помощь при травмах груди, живота и области таза
Главная | Основы безопасности жизнедеятельности | Материалы к урокам | Материалы к урокам ОБЖ для 11 класса | План проведения занятий на учебный год | Первая медицинская помощь при травмах груди, живота и области таза
Урок 10
Первая медицинская помощь
при травмах груди, живота и области таза
 Травмы грудной клетки — очень частое явление. Обычно они возникают при авариях на транспорте, падении с высоты, сильных ударах движущегося предмета в область грудной клетки. Ранения грудной клетки могут быть проникающими (если ранящий предмет проникает в полость тела) и непроникающими (если такой предмет в полость тела не проникает). Обычно они сопровождаются большой потерей крови, ушибами легких, сердца и других органов грудной клетки. Проникающие ранения, как правило, опасны для жизни. У пострадавшего может возникнуть пневмоторакс (состояние, когда воздух скапливается в плевральной полости между внутренними и наружными листками плевры, что приводит к сжиманию легкого). Такое состояние часто приводит к летальному исходу.
Травмы грудной клетки — очень частое явление. Обычно они возникают при авариях на транспорте, падении с высоты, сильных ударах движущегося предмета в область грудной клетки. Ранения грудной клетки могут быть проникающими (если ранящий предмет проникает в полость тела) и непроникающими (если такой предмет в полость тела не проникает). Обычно они сопровождаются большой потерей крови, ушибами легких, сердца и других органов грудной клетки. Проникающие ранения, как правило, опасны для жизни. У пострадавшего может возникнуть пневмоторакс (состояние, когда воздух скапливается в плевральной полости между внутренними и наружными листками плевры, что приводит к сжиманию легкого). Такое состояние часто приводит к летальному исходу.
Рассмотрим правила оказания первой медицинской помощи при часто встречающихся видах повреждений грудной клетки.
Переломы ребер и перелом грудины
Для этих травм характерны резкая боль в месте повреждения, хруст отломков, могут быть ссадины и раны грудной клетки. Дыхание учащенное, сопровождается болью. Особенно трудно менять положение тела из лежачего в сидячее и наоборот.
Транспортирование пострадавшего при этих травмах нужно осуществлять в положении сидя (полулежа).
При этих травмах возможен пневмоторакс (закрытый, открытый и клапанный).
Закрытый пневмоторакс является осложнением травмы грудной клетки и служит признаком разрыва легкого. Разрыв легкого происходит вследствие непосредственной травмы отломками ребра или в результате удара о землю при падении с высоты. Через разрыв легкого в плевральную полость выходит воздух, в результате чего наступает спадение легкого и выключение его из дыхания. Пострадавший ловит воздух ртом, у него выражена одышка, кожные покровы бледные с синюшным оттенком, пульс учащен.
При открытом пневмотораксе в результате проникающего ранения грудной клетки плевральная полость сообщается с внешней средой. Легкое выключается из дыхания. Кожные покровы пострадавшего приобретают синюшный цвет, выражена одышка, он пытается зажать рану рукой. При каждом вдохе в рану с хлюпающими звуками входит воздух. Порядок оказания первой медицинской помощи при закрытом и открытом пневмотораксах приведен на схемах 17, 18.
Клапанный пневмоторакс — самое тяжелое повреждение грудной клетки. При нем возникает прогрессирующее накопление воздуха в плевральной полости вследствие образования клапана из раненой ткани легкого. Этот клапан закрывает травмированный бронх при выдохе. Поэтому поступающий в плевральную полость атмосферный воздух с каждым вдохом повышает внутриплевральное давление. В связи с этим нарушается деятельность сердца, снижается насыщение крови кислородом. Первая помощь заключается в наложении на место травмы герметической давящей повязки и срочной транспортировке пострадавшего в лечебное учреждение на носилках с приподнятой головой.
Ушиб брюшной стенки
Ушиб брюшной стенки возникает вследствие прямой травмы. Его внешними признаками могут быть ссадины брюшной стенки, гематома. Когда пострадавший лежит спокойно, боль неинтенсивная, но при перемене положения тела она усиливается.
Закрытые повреждения живота,
сопровождающиеся внутрибрюшным кровотечением
Закрытые повреждения живота, сопровождающиеся внутрибрюшным кровотечением, возникают вследствие ударов значительной силы по животу при наезде автомобиля, падении с высоты. Источниками кровотечения могут быть разорванные селезенка, печень, сосуды тонкой и толстой кишок. Пострадавший находится в тяжелом состоянии, нередко у него имеются повреждения других частей тела. Он бледен, покрыт холодным потом, жалуется на головокружение, если находится в сознании. Головокружение усиливается при вертикальном положении тела. Пульс частый, одышка.
Закрытые повреждения живота,
сопровождающиеся разрывом того или иного полого органа
Чаще всего бывают повреждены тонкая и толстая кишки, желудок, мочевой пузырь. Выход содержимого желудочно-кишечного тракта в брюшную полость вызывает резкую («кинжальную») боль в животе. Пострадавший бледен, выражение лица у него напряженное, так как любое движение приводит к усилению болей. Живот напряжен, пульс частый, дыхание учащено.
При таких травмах пострадавшему нельзя употреблять никакие таблетки, воду, пищу.
Ранения живота
Рана брюшной стенки может быть различных размеров, проникать в брюшную полость или заканчиваться в пределах брюшной стенки. Если ранен орган брюшной полости, то происходит сильное кровотечение. Безусловный признак проникающего ранения — выпадение органа брюшной полости (чаще всего это кишки) в рану. Порядок оказания первой медицинской помощи при ранении живота приведен на схеме 20.
Переломы костей таза
Переломы костей таза происходят при травмировании тазового пояса. Множественные переломы костей таза — тяжелые травмы, с большой потерей крови, часто с повреждениями мочеиспускательного канала и мочевого пузыря, развитием травматического шока. Пострадавший жалуется на боль в области крестца и промежности, не может поднять прямую ногу и, сгибая ее в коленном суставе, волочит стопу. При тяжелом шоке, бессознательном состоянии определить перелом костей таза можно визуально по следующим признакам: наличию дефекта в области лона, смещению кверху какой-либо половины таза, деформации костей таза, укорочению бедра. Порядок оказания первой медицинской помощи при переломах костей таза приведен на схеме 21.
Вопросы и задания
1. По каким причинам происходят травмы грудной клетки?
2. Какие осложнения могут вызвать травмы грудной клетки?
3. Что такое пневмоторакс? Чем отличается закрытый пневмоторакс от открытого?
4. Назовите последовательность оказания первой медицинской помощи:
а) при переломе ребер;
б) при закрытом пневмотораксе;
в) при открытом пневмотораксе;
г) при клапанном пневмотораксе.
5. Какие признаки указывают на повреждение живота, сопровождающееся внутриутробным кровотечением и разрывом полого органа?
6. Назовите основной признак проникающего ранения живота.
7. Назовите последовательность оказания первой медицинской помощи при:
а) повреждении живота;
б) ранении живота;
в) переломе костей таза.
Задание 35
Определите правильные действия и их последовательность при оказании первой медицинской помощи в случае ранения живота и обнажения внутренних органов:
а) вправить внутренние органы на место и наложить на рану повязку;
б) накрыть внутренние органы чистой влажной тканью или стерильными салфетками;
в) дать пострадавшему обезболивающее средство;
г) доставить пострадавшего как можно быстрее в медицинское учреждение;
д) транспортирование пострадавшего осуществлять на носилках в положении лежа.

Тема №8. Первая помощь при травматических повреждениях грудной клетки, живота и таза
Перечень отрабатываемых вопросов:
1. Классификация, клинические признаки и осложнения травм груди, живота и таза.
2. ПП при закрытой и открытой (проникающей) травме живота.
3. Техника наложения бинтовых повязок: окклюзионной на грудь, спиральной влажно-высыхающей повязки и повязки-«бублик» на живот при эвентрации кишечника.
1. КЛАССИФИКАЦИЯ, ПРИЗНАКИ,ОСЛОЖНЕНИЯ И ПЕРВАЯ ПОМОЩЬ ПРИ ТРАВМЕ ГРУДИ.
Повреждения грудной клетки делятся на закрытые и открытые.
1) Закрытые повреждения грудной клетки, ушибы, переломы ключиц и рёбер, травматическая асфиксия.
Причинами закрытых повреждений грудной клетки и органов грудной полости могут быть удары, сдавление при обвалах сооружений и зданий тяжёлыми предметами и т.д. При этом может возникнуть сотрясение органов грудной полости, ушиб мягких тканей, закрытый перелом ребер, травматическая асфиксия, повреждение плевры и тканей лёгкого’, травматическая эмфизема^ кровотечение в плевральную полость, пневмоторакс.
УШИБЫ: При ушибах мягких тканей грудной клетки наблюдается локальная боль, усиливающаяся при глубоком дыхании, отставание повреждённой половины грудной клетки при дыхании, припухлость и гематома в зоне ушиба.
Первая помощь при ушибе грудной клетки. Если пациенту поставлен диагноз ушиб грудной клетки, то первую помощь нужно начинать немедленно!!! 1.Для начала накладывают давящую круговую повязку, ориентируясь на уровень травмы. Такая повязка способна уменьшить движения при вдохе и выдохе, соответственно, болевой синдром снижается. Для накладывания повязки можно использовать простыню или обычное полотенце, завязав его на здоровой стороне. 2. Необходимо обеспечить покой пострадавшему, а на место травмы положить что-нибудь холодное. Данная процедура снизит кровоизлияние и отек. Это может быть пузырь со льдом или сам лед, который обвертывается в полиэтиленовый пакет. Холод нужно менять каждые 15-20 минут на протяжении 2 часов. Если это грелка со льдом – её сменяют по мере нагревания, обычно через каждые 3 минуты. 3.Ушиб грудной клетки всегда сопровождается сильными болями, в связи с этим пострадавшему не помешают такие препараты как анальгин, спазган или баралгин, в дозе 1-2 таблетки
ПЕРЕЛОМЫ РЁБЕР возникают при прямой травме или при сдавлении грудной клетки в передне-заднем или боковом направлении. Различают трещины, поднакостничные переломы по типу «зелёной ветки» и полные переломы одного или нескольких ребер без смещения или со смещением костных обломков. Чаще возникают переломы 6-10 ребер. Могут наблюдаться изолированные /неосложнённые/ переломы ребер и переломы ребер с повреждением плевры или лёгких /осложненные/, множественные одно-и двухсторонние переломы.
Клиническая картина следующая: пострадавший жалуется на острую локальную боль, усиливающуюся при вдохе, кашле, чихании, при перемещении тела и сдавливании ребер в передне-заднем или боковом направлении. Положение вынужденное – полусидячее. Отмечается отставание повреждённой половины грудной клетки в акте дыхания. Дыхание учащенное, поверхностное. При пальпации места перелома боль усиливается, а при переломе при смещении выявляют уступообразную деформацию и крепитацию отломков ребра. При множественных /двойных/ переломах более пяти ребер возникает пародаксальное дыхание (свободные концы поврежденных ребер при вдохе западают, а при выдохе выпячиваются наружу), способствующее развитию выраженной кислородной недостаточности—признак «флотации». Множественные переломы ребер могут осложняться травматическим шоком, При повреждении легочной ткани присоединяются подкожная эмфизема, кровохарканье, резкое затруднение дыхания, акроцианоз, /посинение губ, кончика носа, ушных раковин, пальцев/, тахикардия. При наличии в плевральной полости крови /гемотораксе, перкуторно в положении сидя определяется горизонтальный уровень жидкости, при наличии воздуха /пневмотораксе/ отмечается высокий звук, дыхание легкого не выслушивается, легкое спадается. Для подтверждения диагноза перелома ребер, важное значение имеет рентгенологическое исследование. Следует учесть, что переломы передних концов ребер, и особенно реберных хрящей рентгенологически вообще не выявляются.
Первая медицинская помощь при переломе ребер.
В момент глубокого выдоха производят иммобилизацию ребер путем наложения тугой круговой повязки на грудную клетку широким бинтом, полотенцем или другим материалом. Может быть наложена и лейкопластырная повязка, накладываемая черепицеобразно на стороне поражения и заходящая за переднюю и заднюю серединные линии.
Черепицеобразная лейкопластырная повязка при переломах ребер
При необходимости вводят обезболивающие и проводят другие простейшие противошоковые мероприятия / холод на место травмы, согревание,внутрь тёплое питьё и т.д./. Пострадавшего эвакуируют в полусидячем положении.
Фиксирующая повязка Дезо. Правильно наложенная повязка хорошо фиксирует поврежденную конечность. По внешнему виду она напоминает треугольник, вершина которого направлена в здоровую подмышечную область, а основание — в сторону поврежденной конечности. Чтобы повязка хорошо и длительно держалась, необходимо прошить место пересечения первого и четвертого туров спереди и сзади.
^ Спиральная (фиксирующая) повязка на грудную клетку. При ранениях грудной клетки, переломах ребер применяют не просто спиральную повязку, а с элементами фиксации, так как обычная спиральная повязка на грудной клетке долго не продержится из-за ее формы — усеченный конус, сужающийся книзу. Перед наложением повязки отрезают бинт длиной около 1,5 м. Эту ленту перебрасывают серединой через надплечье с тем расчетом, чтобы концы ее спускались косо вниз на противоположные стороны тела. Поверх переброшенной ленты накладывают спиральную повязку широким (14см) бинтом. Бинтуют снизу вверх до подмышечных впадин. После завершения бинтования свободные концы переброшенной ленты связывают на противоположном надплечье. Это предотвращает сползание повязки вниз, т. е. фиксирует спиральные туры.
ПЕРЕЛОМ КЛЮЧИЦЫ: при переломе ключицы пострадавший в области перелома испытывает боли,рука повисает, как плеть. Первая помощь заключается в введении анальгетиков,иммобилизации конечности, рука берётся на перевязь, косынку, повязку Дезо, к месту травмы прикладывается холод.
ТРАВМАТИЧЕСКАЯ АСФИКСИЯ:своеобразным закрытым повреждением груди является травматическая асфиксия /синдром верхней полой вены/, возникающая вследствие сдавления грудной клетки между двумя тупыми тяжелыми предметами /буферами вагонов, бортами машин, обломками зданий, землей и т.д./. При внезапном сдавлении груди наступает затруднение для притока крови в правое сердце по системе правой верхней вены /полой/ из верхней половины туловища и рук. Это приводит к выраженному стазу венозной сети головы, шеи, верхних конечностей, надплечий, сопровождающемуся разрывом мелких сосудов и образованием точечных кровоизлияний на коже головы, шеи и верхней половины туловища, слизистой оболочки рта и на коньюнктиве.
Внешний вид таких пострадавших чрезвычайно характерен. Лицо и шея одутловаты, кожа покрыта мелкими точечными, местами сливающимися, кровоизлияниями, что придает лицу синюшно-багровый оттенок. Возможно кровотечение из носа и ушей. В связи с кровоизлиянием в сетчатку глаза и во внутреннее ухо развивается временная потеря зрения и слуха. За счет кровоизлияния в голосовые связки появляется афония. Иногда сдавление грудной клетки сочетается с переломами рёбер, грудины, ключицы. Травматическая асфиксия в первые часы и дни после травмы сопровождается тяжёлым состоянием, одышкой, иногда острой дыхательной недостаточностью.
Первая медицинская помощь сводится к освобождению пострадавшего от сдавления, введению анальгетиков, приложению местного холода и проведению реанимационных мероприятий при клинической смерти. ИВЛ необходимо производить только способом «рот ко рту» или «рот к носу», через воздуховод. Непрямой массаж сердца проводят осторожно, 6м излишних усилий.
2) Открытые повреждения грудной клетки.
Закрытый, открытый и клапанный пневмоторакс, гемоторакс.
Ранения груди могут быть проникающими (с повреждением париетального листка плевры) и непроникающие.
НЕПРОНИКАЮЩИЕ ранения груди чаще локализуется в верхнем ее отделе, где имеется более массивный покров, нередко сопровождается обширным повреждением кожи, мышц груди, ребер, лопатки, крупных магистральных сосудов /подключичной, подлопаточным и др. артерий/, плечевого нервного сплетения, ушибом и даже разрывом легкого. При ушибе и разрыве легкого возникает кровохарканье и гемоторакс. При непроникающих ранениях иногда наблюдаются гематомы, а при повреждениях магистральных сосудов – обильное наружное кровотечение. При изолированных ранениях мягких тканей и груди пострадавшие обычно находятся в удовлетворительном состоянии и их относят к категории легко раненых. При непроникающих ранениях груди возможны разнообразные и иногда тяжёлые осложнения: околораневые флегмоны, остеомиелит, повреждение костей, сепсис, анаэробная инфекция, травматический плеврит, пневмония.
ПРИ ПРОНИКАЮЩИХ ранениях грудной клетки часто наблюдается пневмоторакс /более 45 случаев/ – скопление воздуха в плевральной полости, гемоторакс – скопление крови в плевральной полости /60 %/ и гемопневмоторакс – скопление в плевральной полости воздуха и крови. В зависимости от вида ранения различают три вида пневмоторакса: закрытый, открытый и клапанный.
!!!При закрытом пневмотораксе воздух поступает в плевральную полость по раневому каналу грудной клетки вслед за повреждающим снарядом и теряет сообщение с окружающей средой, т.к. раневой канал закрывается. Небольшое скопление воздуха в плевральной полости не вызывает значительных функциональных нарушений, если нет каких-либо других осложнений. Воздух из плевральной полости обычно через несколько дней рассасывается.
!!!При открытом пневмотораксе раневой канал зияет, и воздух, попавший в плевральную полость, свободно сообщается с окружающей атмосферой. При дыхательных экскурсиях грудной клетки воздух свободно входит в плевральную полость при вдохе и столь же свободно выходит из неё в момент выдоха. Лёгкое при этом спадается, выключается его деятельность, дыхательная функция. Средостение с находящимися в нем крупными сосудами и нервами находится в состоянии беспрерывного колебания, что приводит к быстро наступающему и тяжело протекающему шоку, усугубленному резким нарушением газообмена и кровообращения.
!!!Клапанный / напряженный пневмоторакс является одним из наиболее тяжёлых осложнений ранений и повреждений груди. Воздух через раневое отверстие в грудной клетке /наружный клапан/ или через повреждённый бронх /внутренний клапан/ свободно проникает в плевральную полость, но обратно выйти но может или при наружном пневмотораксе выходит в небольшом количестве. В связи с этим с каждым вдохом в плевральной полости скапливается все больше воздуха; развивается тотальный пневмоторакс; повышается внутриплевральное давление, наступает сжатие легкого и смещение органов средостения в здоровую сторону, а диафрагмы- к низу, воздух, накопившийся в плевральной полости, через раневое отверстие грудной клетки может проникать в подкожную основу, что приводит к развитию подкожной эмфиземы или в клетчатку средостения /медиастинальная эмфизема/ и соседние области /шея, живот/. Состояние больного быстро становится угрожающим. При двухстороннем пневмотораксе быстро развивается тяжёлая гипоксия, которая может привести к развитию терминального состояния и гибели пострадавшего.
При гемотораксе количество излившейся крови может достигать полутора – трех литров. Источником кровотечения могут быть сосуды лёгкого и сосуды грудной стенки. Ранения крупных сосудов нередко приводит к смерти пострадавшего. По мере поступления крови /и воздуха/ в плевральную полость происходит сдавление лёгкого вплоть до полного или почти полного его выключения из акта дыхания в наиболее тяжёлых случаях. Клиническая картина характеризуется тяжёлым общим состоянием.
Первая медицинская помощь.
При непроникающих ранениях грудной клетки сводится к наложению асептической повязки, при обильном кровотечении необходима тампонада раны.
При проникающих ранениях грудной клетки объем первой медицинской помощи зависит от видов пневмоторакса и состояния пострадавшего. Начинается она с наложения герметической, окклюзионнои повязки. Герметичность достигается путем полного закрытия раны ватно-марлевой подушечкой, затем полосками лейкопластыря,’наложенного по типу черепицы или прорезиненной оболочкой, или другой какой-либо воздухонепроницаемой тканью. Всем раненым в грудную клетку дают обезболивающее и срочно эвакуируют в полусидячем положении.
Наложение окклюзионной повязки при открытом повреждении груди.
При открытых повреждениях грудной клетки могут наблюдаться ранения сердца и перикарда. Но они встречаются очень редко, т.к. основная масса раненых погибает по получению травмы.
Состояние раненых в сердце и перикард тяжёлое. У многих отмечается потеря сознания. В большинстве случаев на первый план выступают симптомы дыхательной и сердечно-сосудистой недостаточности. У пострадавших развиваются сильная одышка, цианоз, резкое беспокойство.
На рану накладывается повязка, вводится обезболивающее, осуществляется эвакуация в больницу в первую очередь.
Извлекать инородные предметы из раны нельзя. Это может привести к смерти. Инородный предмет нужно зафиксировать между двумя скатками бинта и прикрепить их лейкопластырем или скотчем к коже.
Можно дать пострадавшему обезболивающее.
Отметим, что при проникающем ранении грудной клетки закрытый массаж сердцане проводится.
Транспортировать раненого в грудную клетку нужно в полусидячем положении.
2.ПЕРВАЯ ПОМОЩЬ ПРИ ЗАКРЫТОЙ И ОТКРЫТОЙ (ПРОНИКАЮЩЕЙ) ТРАВМЕ ЖИВОТА.
Помимо травм живота, у человека и в мирное время, и в экстремальной ситуации, и во время военных действий могут возникнуть острые хирургические заболевания органов брюшной полости, которые для спасения жизни человека требуют неотложных вмешательств, в основном хирургических вмешательств.
« ОСТРЫЙ ЖИВОТ» -острые хирургические заболевания органов брюшной полости.
Термин «острый живот» – понятие собирательное. Им обозначают симптомокомплекс, вызванный внезапно возникшим /острым/ заболеванием или закрытым повреждением органов брюшной полости, проявляющимся сходными клиническими признаками и требующим, как правило, срочного хирургического лечения, а в отдельных случаях немедленного консервативного лечения. К этому состоянию(«острый живот») относят:
— травматическое повреждение внутренних органов,
— острый аппендицит, острый холецистит,
— острый панкреатит,
— прободную язву желудка и двенадцатиперстной кишки,
–острую непроходимость кишок,
–острый перитонит,
— внутрибрюшное кровотечение,
–разрыв маточной трубы при внематочной беременности, и другие острые заболевания органов брюшной полости.
Клиническая картина характеризуется приступообразными, схваткообразными, режущими, колющими или жгучими острыми болями в животе, тошнотой и рвотой, задержкой стула и газов, вздутием живота, напряжением мышц живота /»доскообразный живот»/ и положительным симптомом раздражения брюшины /Щёткина-Блюмберга/. Симптом Щёткина-Блюмберга определяется следующим образом: пальцами или ладонью постепенно надавливают на брюшную стенку, при этом больному предлагают максимально расслабиться, а затем резке отнимают руку. В этом момент боль в животе резко усиливается. При «остром животе» перистальтика кишок чаще отсутствует, реже – усилена. Иногда в отлогих мостах живота определяется притупление перкуторного звука /наличие свободной жидкости/ или наоборот, тимпанит верхних отделов. Пульс учащается, температура тела повышается, отмечается лейкоцитоз, сдвиг формулы крови влево. Другие частые симптомы «острого живота» зависят от преимущественного поражения того или иного органа брюшной полости и, как правило, проявляются позднее.
Однако достаточно наличия только боли в животе, острота которой нарастает, чтобы признать это состояние как «острый живот» и принять предупреждающие меры.
Первая медицинская помощь больному с признаками «острого живота» следующая: больного укладывают в постель или на носилки, кладут на живот пузырь со льдом и немедленно эвакуируют в хирургическую больницу.!!! Больному не разрешается пить и есть до осмотра врача, нельзя вводить болеутоляющие и наркотические средства, делать очистительную клизму, промывать желудок, применять грелку на живот, давать какие-либо лекарства. Самолечение и поздняя госпитализация больных с «острым животом» отягощает состояние больных, и оперативное вмешательство производится в неблагоприятных условиях с большим риском для больного, в послеоперационном периоде возможны различные осложнения /перитонит, абсцессы и др./. В стационаре, в зависимости от заболевания пострадавший получает соответствующее оперативное вмешательство.
ЗАКРЫТЫЕ повреждения живота.
Закрытые повреждения живота могут возникать в результате удара тупым предметом в живот, при падении с высоты, при сдавлении землей, обломками разрушенных зданий и инженерных сооружений, при автомобильной катастрофе и т.д. Закрытые повреждения могут быть без повреждений и с повреждением внутренних органов. Тяжесть повреждения зависит от силы удара в живот. Напряжение брюшной стенки уменьшает тяжесть повреждений органов брюшной полости. Более частым и тяжелым повреждениям подвергаются полые органы, переполненные жидкостью и газом /39,3 %/.
Легкая травма ведет к изолированному повреждение брюшной стенки /ушибу, разрыву мышц/, сопровождающемуся ссадинами кожи и кровоподтеком, ограниченной болезненностью, припухлостью, местным напряжением мышц живота.
Первая помощь при ушибе брюшной стенки:
– покой, придание потрадавшему полулежачего положения с подложенным под колени валиком из одежды;
-на живот прикладывают холод.
Тяжелые травмы живота могут сопровождаться повреждением паренхиматозных / селезенки, печени, почек, поджелудочной железы/ и полых органов /желудка, кишок, желчного и мочегонного пузырей/ с развитием шока и кровопотерей. При этом наблюдается высокая летальность /60,2% /. Пострадавшие жалуются на общую слабость, головокружение, шум в ушах, мелькание «мушек» перед глазами, жажду. Кожа и слизистые оболочки бледные, наблюдается учащение пульса и дыхания, снижение артериального давления. При разрыве печени боль иррадиирует в правое плечо, селезенки – в левое.
В случае повреждения селезенки при пальпации определяется болезненность и напряжение мышц в левой половине живота, а в случае повреждения печени – в верхних отделах правой половины живота.. Так как разрывы печени сопровождаются разрывом не только кровеносных сосудов, но и желчных ходов, вскоре присоединяются симптомы раздражения брюшины – рвота, напряжение мышц живота.
Повреждение полых органов /желудка, кишок, желчного и мочевого пузырей/ может произойти в форме ушиба, раздавливания, кровоизлияния в стенку, частичного или полного разрыва, отрыва от места прикрепления, отрыва брыжейки. Разрывы полых органов брюшной полости ведут к быстро развивающемуся перитониту с характерной клинической картиной.
Первая помощь при закрытой травме живота соответствует мероприятиям первой помощи при «остром животе». Пострадавших следует уложить на носилки, под колени положить валик, на живот холод и без задержки бережно эвакуировать в профилированную больницу.
ОТКРЫТЫЕ повреждения живота.
Различают следующие виды проникающих ранений живота:
– без повреждений органов брюшной полости,
-с повреждением полых органов,
– с повреждением паренхиматозных органов,
-сочетание повреждений полных и паренхиматозных органов /почек, мочеточников, мочевого пузыря/.
Чаще повреждаются полые органа, особенно кишки / 83,8% / Изолированные повреждения паренхиматозных органов встречаются реже / 7,2% ,а в сочетании с ранениями полых органов – в 25% случаев. Ранения почек и мочеточников чаще сочетаются с повреждением других органов живота, груди, позвоночного столба. Подобные ранения характеризуются тяжелым состоянием, сопровождаются кровопотерей и шоком..
Тема №8. Первая помощь при травматических повреждениях грудной клетки, живота и таза.
Перечень отрабатываемых вопросов:
1. Классификация, клинические признаки и осложнения травм груди, живота и таза.
2. ПП при закрытой и открытой (проникающей) травме живота.
3. Техника наложения бинтовых повязок: окклюзионной на грудь, спиральной влажно-высыхающей повязки и повязки-«бублик» на живот при эвентрации кишечника.
1. КЛАССИФИКАЦИЯ, ПРИЗНАКИ,ОСЛОЖНЕНИЯ И ПЕРВАЯ ПОМОЩЬ ПРИ ТРАВМЕ ГРУДИ.
Повреждения грудной клетки делятся на закрытые и открытые.
1) Закрытые повреждения грудной клетки, ушибы, переломы ключиц и рёбер, травматическая асфиксия.
Причинами закрытых повреждений грудной клетки и органов грудной полости могут быть удары, сдавление при обвалах сооружений и зданий тяжёлыми предметами и т.д. При этом может возникнуть сотрясение органов грудной полости, ушиб мягких тканей, закрытый перелом ребер, травматическая асфиксия, повреждение плевры и тканей лёгкого’, травматическая эмфизема^ кровотечение в плевральную полость, пневмоторакс.
УШИБЫ: При ушибах мягких тканей грудной клетки наблюдается локальная боль, усиливающаяся при глубоком дыхании, отставание повреждённой половины грудной клетки при дыхании, припухлость и гематома в зоне ушиба.
Первая помощь при ушибе грудной клетки. Если пациенту поставлен диагноз ушиб грудной клетки, то первую помощь нужно начинать немедленно!!! 1.Для начала накладывают давящую круговую повязку, ориентируясь на уровень травмы. Такая повязка способна уменьшить движения при вдохе и выдохе, соответственно, болевой синдром снижается. Для накладывания повязки можно использовать простыню или обычное полотенце, завязав его на здоровой стороне. 2. Необходимо обеспечить покой пострадавшему, а на место травмы положить что-нибудь холодное. Данная процедура снизит кровоизлияние и отек. Это может быть пузырь со льдом или сам лед, который обвертывается в полиэтиленовый пакет. Холод нужно менять каждые 15-20 минут на протяжении 2 часов. Если это грелка со льдом – её сменяют по мере нагревания, обычно через каждые 3 минуты. 3.Ушиб грудной клетки всегда сопровождается сильными болями, в связи с этим пострадавшему не помешают такие препараты как анальгин, спазган или баралгин, в дозе 1-2 таблетки
ПЕРЕЛОМЫ РЁБЕР возникают при прямой травме или при сдавлении грудной клетки в передне-заднем или боковом направлении. Различают трещины, поднакостничные переломы по типу «зелёной ветки» и полные переломы одного или нескольких ребер без смещения или со смещением костных обломков. Чаще возникают переломы 6-10 ребер. Могут наблюдаться изолированные /неосложнённые/ переломы ребер и переломы ребер с повреждением плевры или лёгких /осложненные/, множественные одно-и двухсторонние переломы.
Клиническая картина следующая: пострадавший жалуется на острую локальную боль, усиливающуюся при вдохе, кашле, чихании, при перемещении тела и сдавливании ребер в передне-заднем или боковом направлении. Положение вынужденное – полусидячее. Отмечается отставание повреждённой половины грудной клетки в акте дыхания. Дыхание учащенное, поверхностное. При пальпации места перелома боль усиливается, а при переломе при смещении выявляют уступообразную деформацию и крепитацию отломков ребра. При множественных /двойных/ переломах более пяти ребер возникает пародаксальное дыхание (свободные концы поврежденных ребер при вдохе западают, а при выдохе выпячиваются наружу), способствующее развитию выраженной кислородной недостаточности—признак «флотации». Множественные переломы ребер могут осложняться травматическим шоком, При повреждении легочной ткани присоединяются подкожная эмфизема, кровохарканье, резкое затруднение дыхания, акроцианоз, /посинение губ, кончика носа, ушных раковин, пальцев/, тахикардия. При наличии в плевральной полости крови /гемотораксе, перкуторно в положении сидя определяется горизонтальный уровень жидкости, при наличии воздуха /пневмотораксе/ отмечается высокий звук, дыхание легкого не выслушивается, легкое спадается. Для подтверждения диагноза перелома ребер, важное значение имеет рентгенологическое исследование. Следует учесть, что переломы передних концов ребер, и особенно реберных хрящей рентгенологически вообще не выявляются.
Первая медицинская помощь при переломе ребер.
В момент глубокого выдоха производят иммобилизацию ребер путем наложения тугой круговой повязки на грудную клетку широким бинтом, полотенцем или другим материалом. Может быть наложена и лейкопластырная повязка, накладываемая черепицеобразно на стороне поражения и заходящая за переднюю и заднюю серединные линии.
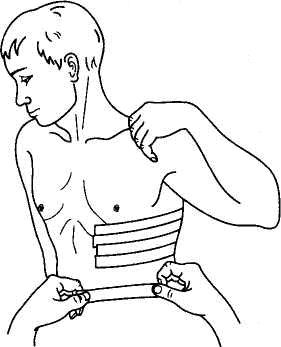
Черепицеобразная лейкопластырная повязка при переломах ребер
При необходимости вводят обезболивающие и проводят другие простейшие противошоковые мероприятия / холод на место травмы, согревание,внутрь тёплое питьё и т.д./. Пострадавшего эвакуируют в полусидячем положении.
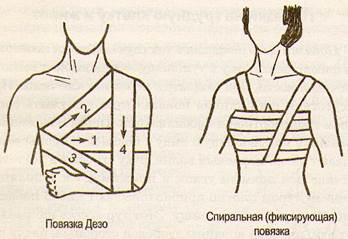
Фиксирующая повязка Дезо. Правильно наложенная повязка хорошо фиксирует поврежденную конечность. По внешнему виду она напоминает треугольник, вершина которого направлена в здоровую подмышечную область, а основание — в сторону поврежденной конечности. Чтобы повязка хорошо и длительно держалась, необходимо прошить место пересечения первого и четвертого туров спереди и сзади.
^ Спиральная (фиксирующая) повязка на грудную клетку. При ранениях грудной клетки, переломах ребер применяют не просто спиральную повязку, а с элементами фиксации, так как обычная спиральная повязка на грудной клетке долго не продержится из-за ее формы — усеченный конус, сужающийся книзу. Перед наложением повязки отрезают бинт длиной около 1,5 м. Эту ленту перебрасывают серединой через надплечье с тем расчетом, чтобы концы ее спускались косо вниз на противоположные стороны тела. Поверх переброшенной ленты накладывают спиральную повязку широким (14см) бинтом. Бинтуют снизу вверх до подмышечных впадин. После завершения бинтования свободные концы переброшенной ленты связывают на противоположном надплечье. Это предотвращает сползание повязки вниз, т. е. фиксирует спиральные туры.
ПЕРЕЛОМ КЛЮЧИЦЫ: при переломе ключицы пострадавший в области перелома испытывает боли,рука повисает, как плеть. Первая помощь заключается в введении анальгетиков,иммобилизации конечности, рука берётся на перевязь, косынку, повязку Дезо, к месту травмы прикладывается холод.
ТРАВМАТИЧЕСКАЯ АСФИКСИЯ:своеобразным закрытым повреждением груди является травматическая асфиксия /синдром верхней полой вены/, возникающая вследствие сдавления грудной клетки между двумя тупыми тяжелыми предметами /буферами вагонов, бортами машин, обломками зданий, землей и т.д./. При внезапном сдавлении груди наступает затруднение для притока крови в правое сердце по системе правой верхней вены /полой/ из верхней половины туловища и рук. Это приводит к выраженному стазу венозной сети головы, шеи, верхних конечностей, надплечий, сопровождающемуся разрывом мелких сосудов и образованием точечных кровоизлияний на коже головы, шеи и верхней половины туловища, слизистой оболочки рта и на коньюнктиве.
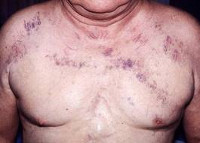
Внешний вид таких пострадавших чрезвычайно характерен. Лицо и шея одутловаты, кожа покрыта мелкими точечными, местами сливающимися, кровоизлияниями, что придает лицу синюшно-багровый оттенок. Возможно кровотечение из носа и ушей. В связи с кровоизлиянием в сетчатку глаза и во внутреннее ухо развивается временная потеря зрения и слуха. За счет кровоизлияния в голосовые связки появляется афония. Иногда сдавление грудной клетки сочетается с переломами рёбер, грудины, ключицы. Травматическая асфиксия в первые часы и дни после травмы сопровождается тяжёлым состоянием, одышкой, иногда острой дыхательной недостаточностью.
Первая медицинская помощь сводится к освобождению пострадавшего от сдавления, введению анальгетиков, приложению местного холода и проведению реанимационных мероприятий при клинической смерти. ИВЛ необходимо производить только способом «рот ко рту» или «рот к носу», через воздуховод. Непрямой массаж сердца проводят осторожно, 6м излишних усилий.
2) Открытые повреждения грудной клетки.
Закрытый, открытый и клапанный пневмоторакс, гемоторакс.
Ранения груди могут быть проникающими (с повреждением париетального листка плевры) и непроникающие.
НЕПРОНИКАЮЩИЕ ранения груди чаще локализуется в верхнем ее отделе, где имеется более массивный покров, нередко сопровождается обширным повреждением кожи, мышц груди, ребер, лопатки, крупных магистральных сосудов /подключичной, подлопаточным и др. артерий/, плечевого нервного сплетения, ушибом и даже разрывом легкого. При ушибе и разрыве легкого возникает кровохарканье и гемоторакс. При непроникающих ранениях иногда наблюдаются гематомы, а при повреждениях магистральных сосудов – обильное наружное кровотечение. При изолированных ранениях мягких тканей и груди пострадавшие обычно находятся в удовлетворительном состоянии и их относят к категории легко раненых. При непроникающих ранениях груди возможны разнообразные и иногда тяжёлые осложнения: околораневые флегмоны, остеомиелит, повреждение костей, сепсис, анаэробная инфекция, травматический плеврит, пневмония.
ПРИ ПРОНИКАЮЩИХ ранениях грудной клетки часто наблюдается пневмоторакс /более 45 случаев/ – скопление воздуха в плевральной полости, гемоторакс – скопление крови в плевральной полости /60 %/ и гемопневмоторакс – скопление в плевральной полости воздуха и крови. В зависимости от вида ранения различают три вида пневмоторакса: закрытый, открытый и клапанный.
!!!При закрытом пневмотораксе воздух поступает в плевральную полость по раневому каналу грудной клетки вслед за повреждающим снарядом и теряет сообщение с окружающей средой, т.к. раневой канал закрывается. Небольшое скопление воздуха в плевральной полости не вызывает значительных функциональных нарушений, если нет каких-либо других осложнений. Воздух из плевральной полости обычно через несколько дней рассасывается.
!!!При открытом пневмотораксе раневой канал зияет, и воздух, попавший в плевральную полость, свободно сообщается с окружающей атмосферой. При дыхательных экскурсиях грудной клетки воздух свободно входит в плевральную полость при вдохе и столь же свободно выходит из неё в момент выдоха. Лёгкое при этом спадается, выключается его деятельность, дыхательная функция. Средостение с находящимися в нем крупными сосудами и нервами находится в состоянии беспрерывного колебания, что приводит к быстро наступающему и тяжело протекающему шоку, усугубленному резким нарушением газообмена и кровообращения.
!!!Клапанный / напряженный пневмоторакс является одним из наиболее тяжёлых осложнений ранений и повреждений груди. Воздух через раневое отверстие в грудной клетке /наружный клапан/ или через повреждённый бронх /внутренний клапан/ свободно проникает в плевральную полость, но обратно выйти но может или при наружном пневмотораксе выходит в небольшом количестве. В связи с этим с каждым вдохом в плевральной полости скапливается все больше воздуха; развивается тотальный пневмоторакс; повышается внутриплевральное давление, наступает сжатие легкого и смещение органов средостения в здоровую сторону, а диафрагмы- к низу, воздух, накопившийся в плевральной полости, через раневое отверстие грудной клетки может проникать в подкожную основу, что приводит к развитию подкожной эмфиземы или в клетчатку средостения /медиастинальная эмфизема/ и соседние области /шея, живот/. Состояние больного быстро становится угрожающим. При двухстороннем пневмотораксе быстро развивается тяжёлая гипоксия, которая может привести к развитию терминального состояния и гибели пострадавшего.
При гемотораксе количество излившейся крови может достигать полутора – трех литров. Источником кровотечения могут быть сосуды лёгкого и сосуды грудной стенки. Ранения крупных сосудов нередко приводит к смерти пострадавшего. По мере поступления крови /и воздуха/ в плевральную полость происходит сдавление лёгкого вплоть до полного или почти полного его выключения из акта дыхания в наиболее тяжёлых случаях. Клиническая картина характеризуется тяжёлым общим состоянием.
Первая медицинская помощь.
При непроникающих ранениях грудной клетки сводится к наложению асептической повязки, при обильном кровотечении необходима тампонада раны.
При проникающих ранениях грудной клетки объем первой медицинской помощи зависит от видов пневмоторакса и состояния пострадавшего. Начинается она с наложения герметической, окклюзионнои повязки. Герметичность достигается путем полного закрытия раны ватно-марлевой подушечкой, затем полосками лейкопластыря,’наложенного по типу черепицы или прорезиненной оболочкой, или другой какой-либо воздухонепроницаемой тканью. Всем раненым в грудную клетку дают обезболивающее и срочно эвакуируют в полусидячем положении.
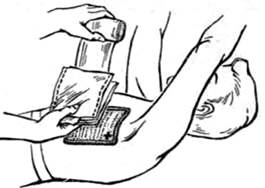
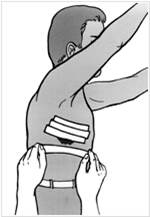
Наложение окклюзионной повязки при открытом повреждении груди.
При открытых повреждениях грудной клетки могут наблюдаться ранения сердца и перикарда. Но они встречаются очень редко, т.к. основная масса раненых погибает по получению травмы.
Состояние раненых в сердце и перикард тяжёлое. У многих отмечается потеря сознания. В большинстве случаев на первый план выступают симптомы дыхательной и сердечно-сосудистой недостаточности. У пострадавших развиваются сильная одышка, цианоз, резкое беспокойство.
На рану накладывается повязка, вводится обезболивающее, осуществляется эвакуация в больницу в первую очередь.
Извлекать инородные предметы из раны нельзя. Это может привести к смерти. Инородный предмет нужно зафиксировать между двумя скатками бинта и прикрепить их лейкопластырем или скотчем к коже.
Можно дать пострадавшему обезболивающее.
Отметим, что при проникающем ранении грудной клетки закрытый массаж сердцане проводится.
Транспортировать раненого в грудную клетку нужно в полусидячем положении.
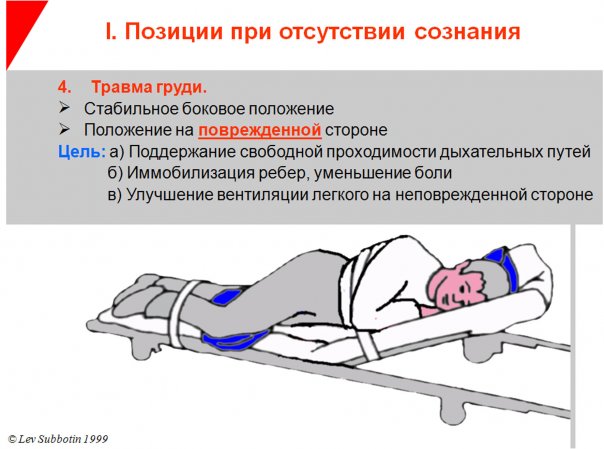
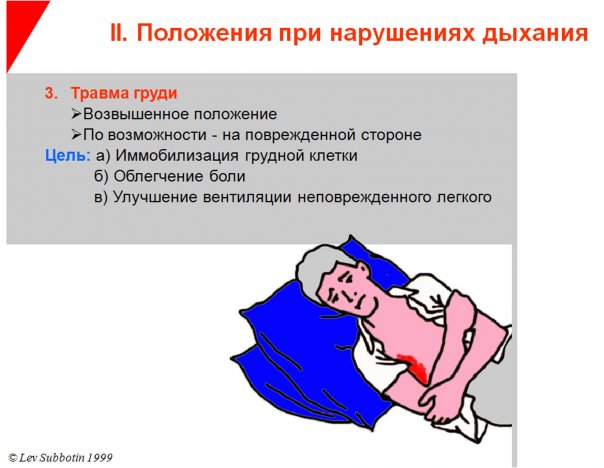
2.ПЕРВАЯ ПОМОЩЬ ПРИ ЗАКРЫТОЙ И ОТКРЫТОЙ (ПРОНИКАЮЩЕЙ) ТРАВМЕ ЖИВОТА.
Помимо травм живота, у человека и в мирное время, и в экстремальной ситуации, и во время военных действий могут возникнуть острые хирургические заболевания органов брюшной полости, которые для спасения жизни человека требуют неотложных вмешательств, в основном хирургических вмешательств.
« ОСТРЫЙ ЖИВОТ» -острые хирургические заболевания органов брюшной полости.
Термин «острый живот» – понятие собирательное. Им обозначают симптомокомплекс, вызванный внезапно возникшим /острым/ заболеванием или закрытым повреждением органов брюшной полости, проявляющимся сходными клиническими признаками и требующим, как правило, срочного хирургического лечения, а в отдельных случаях немедленного консервативного лечения. К этому состоянию(«острый живот») относят:
— травматическое повреждение внутренних органов,
— острый аппендицит, острый холецистит,
— острый панкреатит,
— прободную язву желудка и двенадцатиперстной кишки,
–острую непроходимость кишок,
–острый перитонит,
— внутрибрюшное кровотечение,
–разрыв маточной трубы при внематочной беременности, и другие острые заболевания органов брюшной полости.
Клиническая картина характеризуется приступообразными, схваткообразными, режущими, колющими или жгучими острыми болями в животе, тошнотой и рвотой, задержкой стула и газов, вздутием живота, напряжением мышц живота /»доскообразный живот»/ и положительным симптомом раздражения брюшины /Щёткина-Блюмберга/. Симптом Щёткина-Блюмберга определяется следующим образом: пальцами или ладонью постепенно надавливают на брюшную стенку, при этом больному предлагают максимально расслабиться, а затем резке отнимают руку. В этом момент боль в животе резко усиливается. При «остром животе» перистальтика кишок чаще отсутствует, реже – усилена. Иногда в отлогих мостах живота определяется притупление перкуторного звука /наличие свободной жидкости/ или наоборот, тимпанит верхних отделов. Пульс учащается, температура тела повышается, отмечается лейкоцитоз, сдвиг формулы крови влево. Другие частые симптомы «острого живота» зависят от преимущественного поражения того или иного органа брюшной полости и, как правило, проявляются позднее.
Однако достаточно наличия только боли в животе, острота которой нарастает, чтобы признать это состояние как «острый живот» и принять предупреждающие меры.
Первая медицинская помощь больному с признаками «острого живота» следующая: больного укладывают в постель или на носилки, кладут на живот пузырь со льдом и немедленно эвакуируют в хирургическую больницу.!!! Больному не разрешается пить и есть до осмотра врача, нельзя вводить болеутоляющие и наркотические средства, делать очистительную клизму, промывать желудок, применять грелку на живот, давать какие-либо лекарства. Самолечение и поздняя госпитализация больных с «острым животом» отягощает состояние больных, и оперативное вмешательство производится в неблагоприятных условиях с большим риском для больного, в послеоперационном периоде возможны различные осложнения /перитонит, абсцессы и др./. В стационаре, в зависимости от заболевания пострадавший получает соответствующее оперативное вмешательство.
ЗАКРЫТЫЕ повреждения живота.
Закрытые повреждения живота могут возникать в результате удара тупым предметом в живот, при падении с высоты, при сдавлении землей, обломками разрушенных зданий и инженерных сооружений, при автомобильной катастрофе и т.д. Закрытые повреждения могут быть без повреждений и с повреждением внутренних органов. Тяжесть повреждения зависит от силы удара в живот. Напряжение брюшной стенки уменьшает тяжесть повреждений органов брюшной полости. Более частым и тяжелым повреждениям подвергаются полые органы, переполненные жидкостью и газом /39,3 %/.
Легкая травма ведет к изолированному повреждение брюшной стенки /ушибу, разрыву мышц/, сопровождающемуся ссадинами кожи и кровоподтеком, ограниченной болезненностью, припухлостью, местным напряжением мышц живота.
Первая помощь при ушибе брюшной стенки:
– покой, придание потрадавшему полулежачего положения с подложенным под колени валиком из одежды;
-на живот прикладывают холод.
Тяжелые травмы живота могут сопровождаться повреждением паренхиматозных / селезенки, печени, почек, поджелудочной железы/ и полых органов /желудка, кишок, желчного и мочегонного пузырей/ с развитием шока и кровопотерей. При этом наблюдается высокая летальность /60,2% /. Пострадавшие жалуются на общую слабость, головокружение, шум в ушах, мелькание «мушек» перед глазами, жажду. Кожа и слизистые оболочки бледные, наблюдается учащение пульса и дыхания, снижение артериального давления. При разрыве печени боль иррадиирует в правое плечо, селезенки – в левое.
В случае повреждения селезенки при пальпации определяется болезненность и напряжение мышц в левой половине живота, а в случае повреждения печени – в верхних отделах правой половины живота.. Так как разрывы печени сопровождаются разрывом не только кровеносных сосудов, но и желчных ходов, вскоре присоединяются симптомы раздражения брюшины – рвота, напряжение мышц живота.
Повреждение полых органов /желудка, кишок, желчного и мочевого пузырей/ может произойти в форме ушиба, раздавливания, кровоизлияния в стенку, частичного или полного разрыва, отрыва от места прикрепления, отрыва брыжейки. Разрывы полых органов брюшной полости ведут к быстро развивающемуся перитониту с характерной клинической картиной.
Первая помощь при закрытой травме живота соответствует мероприятиям первой помощи при «остром животе». Пострадавших следует уложить на носилки, под колени положить валик, на живот холод и без задержки бережно эвакуировать в профилированную больницу.
ОТКРЫТЫЕ повреждения живота.
Различают следующие виды проникающих ранений живота:
– без повреждений органов брюшной полости,
-с повреждением полых органов,
– с повреждением паренхиматозных органов,
-сочетание повреждений полных и паренхиматозных органов /почек, мочеточников, мочевого пузыря/.
Чаще повреждаются полые органа, особенно кишки / 83,8% / Изолированные повреждения паренхиматозных органов встречаются реже / 7,2% ,а в сочетании с ранениями полых органов – в 25% случаев. Ранения почек и мочеточников чаще сочетаются с повреждением других органов живота, груди, позвоночного столба. Подобные ранения характеризуются тяжелым состоянием, сопровождаются кровопотерей и шоком..

