Острая люмбалгия – – , , , , .
Люмбалгия: острая, хроническая, умеренная | Компетентно о здоровье на iLive
В первую очередь, основным неблагоприятным последствием является боль, которая достаточно интенсивно, и довольно длительный промежуток времени, беспокоит человека. Также стоит отметить, что есть еще одно неприятное последствие – иррадиация болевых ощущений, воспаление или механическое повреждение нерва. Постепенно, вокруг пораженного участка может распространяться асептическое воспаление, но иногда может развиться и обычный воспалительный процесс, сопровождаемый инфекцией.
Также стоит опасаться возможности возникновения дегенеративных процессов, что сопровождается нарушением проводимости, воспалением нервов, воспалением миелиновых оболочек.
 [24], [25], [26], [27], [28]
[24], [25], [26], [27], [28]
Обострение
Происходит преимущественно весной и осенью, поскольку именно в этот период происходит большая часть воспалений. Это связано с тем, что этот период сопровождается максимальной ослабленностью организма, защитных механизмов, сопротивляемости.
Случается под воздействием на организм различных неблагоприятных факторов: чрезмерного стресса, перенапряжения, повышенной нагрузки на организм. Довольно часто обострение происходит летом, когда человек выполняет различные физические нагрузки, плавает в речке, купается, загорает на холодной земле, перемерзает, происходит резкая смена температуры – после загара на солнце человек окунается в холодную воду в реке. Несоблюдение режима дня, неправильное питание, злоупотребление недиетической пищей, алкоголем – все это может быть теми факторами, которые запускают обострение.
Также нужно отметить, что зимой также довольно часто бывают обострения, в особенности, в сильный мороз (при переохлаждении, от сквозняка, простуды, пронзительного ветра). Также часто обострение происходит от стресса, нервно-психического перенапряжения.

Ремиссия
Характеризуется состоянием относительного затишья, улучшения состояния. Почти всегда встречается при любых хронических патологиях. Довольно продолжительная ремиссия может наступить после того, как был вылечен острый приступ люмбалгии. Лечение при помощи специальных медикаментозных средств, а также после уколов обезболивающих средств, обычно наступает состояние ремиссии.
Если не поддерживать это состояние специальной поддерживающей терапией, профилактическими лекарственными средствами и физиотерапевтическими процедурами, ремиссия может довольно быстро перерасти в состояние нового обострения. Но при поддержании такого режима, ремиссия может продлиться довольно долго – от нескольких месяцев до нескольких лет. Известны случаи, когда после наступления ремиссии, больше не происходило обострений, и десятки лет человек живет без новых приступов, хотя в силу различных обстоятельств, окончательно диагноз все же не был снят.
Стойкая люмбалгия
Рецидивирующая люмбалгия
Нередко случаются такие случаи, когда люмбалгия полностью вылечена, а спустя несколько недель она вновь возвращается. Такой возврат заболевания после улучшения состояния, получил название рецидив. При этом, в повторном случае также требуется лечение. По возможности, нужно провести комплексное лечение, возможно, даже потребуется госпитализация (поскольку это наиболее эффективная, комплексная форма лечения). Стоит отметить, что к лечению рецидива нужно подойти со всей серьезностью, поскольку, если не вылечить сразу, болезнь может перейти в хроническую форму.
ilive.com.ua
что это такое, лечение в поясничном отделе позвоночника, симптомы
Люмбалгией называют боль в пояснице, которая может носить подострый либо хронический характер. Это не самостоятельное заболевание, а симптомокомплекс с преобладанием болевого синдрома, вызванного патологическими процессами в позвоночнике или внутренних органах.
Что это такое
Поясничная боль может появиться после переохлаждения, физической нагрузки, резкого движения или долгого пребывания в неудобном положении. Она концентрируется в спине или распространяется на бедро и всю ногу, спускаясь по ее задней поверхности и доходя до самой стопы.
Болевые ощущения ноющие и тупые, их интенсивность нарастает при ходьбе, наклонах и поворотах туловища. Даже кашель, чихание или смех способны спровоцировать болевой приступ. Со временем спина болит все меньше, что отнюдь не означает выздоровления.
Спустя какое-то время боль обязательно возвращается. Так происходит до тех пор, пока не будет устранена причина ее появления. Опасность люмбалгии в том, что при длительном существовании патологии резко снижается трудоспособность, и не исключена инвалидность.
Подавляющее большинство пациентов – люди старше 50 лет. Однако болезнь встречается у детей и подростков. Пик заболеваемости приходится на возраст от 10 до 12 лет у девочек и от 13 до 17 – у мальчиков, то есть на тот период, когда организм активно растет.
Наиболее распространенной причиной люмбалгии является повреждение 4-5 поясничных позвонков. Первые три позвонка менее уязвимы, что связано с особенностями распределения нагрузки на позвоночник.
Причины
Все причины люмбалгии делятся на вертеброгенные, имеющие отношение к позвоночным структурам, и невертеброгенные, относящиеся к внутренним органам брюшной полости и малого таза.
Вертеброгенная форма люмбалгии развивается на фоне различных травм пояснично-крестцового отдела позвоночника, а также заболеваний, таких как:
- остеохондроз и его осложнения – протрузии и грыжи. Патологические изменения в межпозвоночных дисках и позвонках приводят к изменению их положения и защемлению близлежащих нервных корешков. При сдавлении чувствительного нервного волокна возникает боль на иннервирующемся участке;
- дегенеративные процессы в позвоночных (фасеточных) суставах – артроз, фасеточный синдром, спондилоартроз;
- стеноз (сужение) позвоночного канала – вторичная патология, обусловленная деформирующим спондилоартрозом с гипертрофированными фасеточными суставами и краевыми остеофитами; оссифицированными (окостеневшими) грыжами; болезнью Бехтерева и пр.;
- синдром конского хвоста – симптомокомплекс, возникающий при сдавлении крупного пучка спинномозговых нервов в нижней части спины. Проявляется сильными болями, расстройством чувствительности и слабостью в нижних конечностях. В тяжелых случаях нарушаются процессы мочеиспускания и дефекации, отказывают ноги;
- спондилит, имеющий разное происхождение – туберкулезное, сифилитическое, гонорейное. Воспаление позвоночника может быть также следствием болезни Бехтерева и инфицирования;
- остеопороз. Разрежение костной ткани позвонков негативно влияет на состояние дисков между ними. Позвонки начинают сближаться, сдавливая проходящие рядом нервы и сосуды. Это приводит к отечности и нарушению питания спинного мозга в соответствующей области;
- опухоли.
Следует отметить, что люмбалгия поясничного отдела позвоночника может быть следствием ослабления мышечного каркаса спины. Из-за отсутствия должной поддержки позвоночного столба давление на диски и суставы возрастает, что вызывает раздражение нервных корешков.
Читайте также:
Посттравматическая люмбалгия является одной из наиболее тяжелых форм вертеброгенной люмбалгии и очень редко поддается консервативному лечению. Она возникает после компрессионных переломов и хирургических вмешательств, проявляется постоянными болями и лечится оперативным путем.
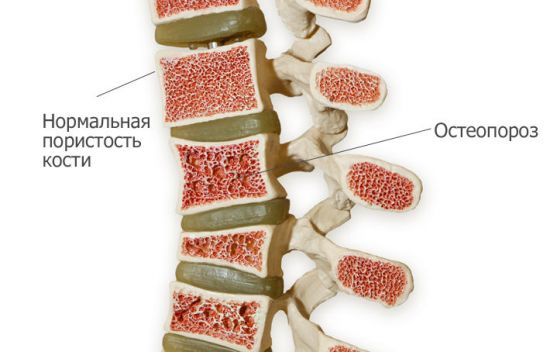
Остеопороз представляет собой возрастную болезнь опорно-двигательного аппарата, при которой снижается плотность костей. Самая распространенная жалоба пациентов с остеопорозом – боль в спине
Причины невертеброгенной люмбалгии:
- патологии почек – хронический пиелонефрит, мочекаменная болезнь, почечная недостаточность, опущение почки, новообразования. Характерные признаки – боль в пояснице, которая может быть право- и левосторонней. Встречается и двустороннее поражение. Нарушение почечной функции сопровождается, как правило, симметричными отеками, часто отекают ноги к концу дня;
- гинекологические заболевания – поликистоз яичников, аднексит, эндометриоз, опухоли. Болевые ощущения в пояснице сочетаются с нытьем и дискомфортом внизу живота;
- болезни желудочно-кишечного тракта (ЖКТ). При язве боль в спине тупая и ноющая, имеет четкую связь с едой, поскольку возникает на голодный желудок или через полчаса после приема пищи. При панкреатите боль носит опоясывающий характер;
- опухоли, локализующиеся вблизи позвоночника, могут давить на окружающие ткани и травмировать спинномозговые нервы.
Классификация и виды
Люмбалгия поясничного отдела позвоночника бывает острой и хронической. Острая форма заболевания имеет выраженную причинно-следственную связь: пытался поднять тяжесть, переохладился, перенапрягся – «прихватило» спину.
Распознать хроническую люмбалгию не так просто: болевой синдром слабый или умеренный, и он может то появляться, то исчезать. Чаще всего причиной непроходящих болей в пояснице становится перенесенная инфекция или систематические физические нагрузки, приведшие к перенапряжению спины.
Дискогенная люмбалгия характеризуется смещением межпозвоночных дисков в связи с дистрофическими изменениями их внутренней части. Дегидратация пульпозного ядра ведет к уменьшению амортизирующих качеств диска и образованию трещин в нем.
При развитии дегенеративных процессов происходит перераспределение нагрузки, и наибольшее давление приходится на внешние отделы фиброзного кольца. Межпозвоночный диск фактически «распластывается», и его выпячивание за свои анатомические границы вызывает сильную боль из-за защемления нервов и мышечных спазмов.
Спондилогенная люмбалгия связана с патологией фасеточных суставов и костными разрастаниями – остеофитами позвонков. Термин «спондилогенный» происходит от латинских слов spondylos + genes, что означает «позвонок» и «происшедший, рожденный». Наиболее часто такая люмбалгия носит аутоиммунный характер и возникает при системном поражении костно-хрящевых структур.
Симптомы
Проявления люмбалгического синдрома испытал на себе, наверное, каждый человек. Боль и напряжение поясничных мышц может появиться после интенсивных занятий спортом, длительной работы за письменным столом или компьютером и переохлаждения.
Недостаток физической нагрузки – гиподинамия – тоже является фактором, повышающим вероятность развития люмбалгии. В группе риска находятся люди с лишним весом, плохой осанкой и беременные.
Основные симптомы люмбалгии:
- тянущие, тупые или ноющие боли внизу спины, которые усиливаются при попытках наклониться или выпрямиться;
- боль нарастает при активных движениях или, наоборот, после длительного пребывания в неподвижной, статичной позе;
- напряжение мышц – защитная реакция организма, который стремится поддержать позвоночник и придать ему правильное положение. Благодаря такому компенсаторному механизму уменьшается давление на нервные корешки;
- надавливание на остистые отростки пораженных позвонков вызывает боль;
- нарушается чувствительность в одной или обеих ногах, что проявляется жжением, онемением или ощущением бегающих мурашек.
Таким образом, люмбалгия имеет 2 ведущих признака – боль в пояснице и ограничение движений. Иногда к ним может добавляться расстройство чувствительности в области спины, а также в ягодицах и ногах.
Диагностика
Вышеописанные симптомы врач выявляет в ходе осмотра, после которого больной направляется на рентген пояснично-крестцового отдела позвоночника. На снимках будут видны патологические изменения в межпозвоночных дисках, деформации и сближение позвонков. Характерным диагностическим критерием является искривление позвоночника, вызванное болью – анталгический сколиоз. У половины пациентов рентген выявляет сглаженность поясничного лордоза (изгиба), типичную для многих болезней позвоночного столба.
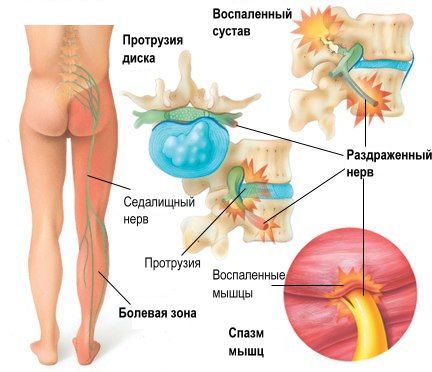
Очень важно установить истинную причину люмбалгии, так как от этого зависит дальнейший ход лечения
Для более детального обследования используется компьютерная или магнитно-резонансная томография. Результаты КТ помогают выявить сужение позвоночного канала, врожденные пороки позвонков, опухоли и абсцессы, а также межпозвоночные грыжи размером от нескольких миллиметров.
Метод МРТ применяется для оценки состояния мягких тканей и уточнения предварительного диагноза.
Лечение
Лечение люмбалгии всегда комплексное и ведется в двух направлениях. Необходимо не только снять боль, но и устранить ее первопричину. В остром периоде пациенту назначается постельный режим в течение нескольких дней. До стихания болей он должен лежать и спать на жесткой постели, для чего предпочтительнее использовать деревянный щит, подложенный под матрац.
Рекомендуется также зафиксировать позвоночник в области поясницы с помощью специального корсета. Идеально, если это будет шерстяной пояс из собачьей шерсти. Для борьбы с болью можно применять противовоспалительные и согревающие мази. Хороший эффект дают компрессы с Димексидом.
Чтобы лечить люмбалгию, врачи выписывают нестероидные противовоспалительные (Диклофенак) и сосудорасширяющие препараты (Пентоксифиллин), миорелаксанты для расслабления спазмированных мышц – Мидокалм, Баклофен, Сирдалуд.
Дополнительно могут назначаться физиопроцедуры лекарственного электрофореза, диадинамотерапии (импульсные токи), магнитной и магнитолазерной терапии, ультразвук, иглоукалывание и массаж.
Болевой синдром, не поддающийся купированию таблетками и мазями, снимают с помощью лечебных блокад. В зависимости от интенсивности болей делают одну или несколько процедур, в ходе которых вводят следующие препараты:
- анестетики – Лидокаин, Новокаин или Ультракаин;
- кортикостероиды – Дипроспан, Гидрокортизон, Дексаметазон;
- хондропротекторы – Дона, Алфлутоп;
- анестетики с витаминами, спазмолитиками и седативными средствами: Новокаин с Димедролом, Платифиллином и Пахикарпином; Новокаин с Платифиллином или с витаминами группы В.
После проведения лечебной блокады боль стихает как минимум на час, но эффект от процедуры может длиться до нескольких суток.
Лечебная физкультура
При люмбалгии полезно выполнять упражнения для декомпрессии позвоночника путем его вытяжения: например, висеть на турнике, перекладине или шведской стенке.
Чтобы устранить блок и зажатость в пораженном позвоночно-двигательном сегменте, рекомендуется делать наклоны и повороты туловища с постепенным увеличением амплитуды движений. Для ликвидации мышечных спазмов и укрепления мускулатуры спины есть специальный комплекс ЛФК со статическими и динамическими нагрузками.
Гимнастика для декомпрессии позвоночника
- Повиснуть на турнике и оттягивать ноги вниз в течение 15 секунд. Дольше не стоит, поскольку сильно напрягаются и растягиваются суставы кистей и плечевого пояса.
- Полувис на перекладине или шведской стенке выполняется так, чтобы ноги стояли на полу. В такой позе позвоночник максимально расслабляется.
- Встать к шведской стенке лицом, подняться на 2-3 ступени и повиснуть, взявшись руками за одну из верхних перекладин. Отводить ноги сначала назад, затем вправо и влево, по типу маятника.
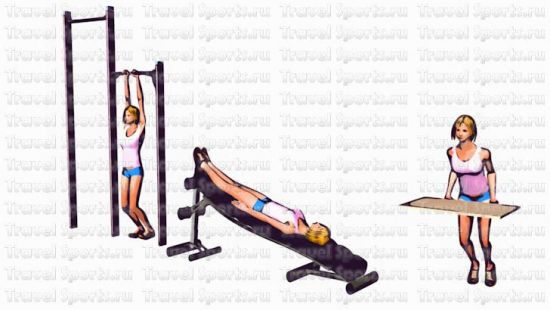
Декомпрессия позвоночника может проводиться разными способами, включая операцию, сухое и подводное тракционное вытяжение. Однако есть и более простые методы – например, вис на турнике
ЛФК для улучшения подвижности
- Исходное положение (ИП) – стоя, руки лежат на талии. Наклонять корпус то влево, то вправо. Движения должны быть направлены точно в сторону, поэтому в крайней нижней точке локоть, оказавшийся вверху, должен смотреть в потолок, а не вперед. 10 повторов.
- ИП – то же. Медленно, позвонок за позвонком, наклоняться вперед, пытаясь коснуться кончиками пальцев пола. Затем так же медленно выпрямляться. Сделать 10 повторений.
- Круговые движения корпусом сначала влево, а затем вправо.
- Поднять согнутую в колене ногу и отвести в сторону, уперевшись стопой в бедро опорной ноги. Постоять в этом положении 10-15 секунд и поменять ногу.
- Поднять одну ногу и, взявшись за колено, прижать его к животу. Максимально притянуть ногу к себе и задержаться в этом положении на несколько секунд. Затем поменять ногу.
- Выдвигать таз вперед и отводить назад, не помогая себе туловищем или ногами: двигается только таз.
- Поднять одну руку до параллели с полом, вторая свободно висит вдоль тела. Наклониться в сторону опущенной руки, не опуская вторую конечность и держа ее в том же положении. Повторить упражнение, сделав наклон в другую сторону.
- Встать правым боком к стене или дверному косяку, опереться на него рукой и делать махи вперед-назад левой ногой. Затем повернуться к стене левым боком и повторить упражнение с правой ногой. Амплитуду движений постепенно увеличивать.
- Поменять ИП и сесть на пол, прямые ноги лежат вплотную друг другу. Медленно наклоняться, стараясь взяться руками за пальцы ног. Важно сгибать именно поясницу, а не тянуться к стопам только руками. Выполнение этого упражнения может вызвать небольшой дискомфорт и легкую болезненность – это нормально. Сильная боль будет сигналом к прекращению движений.
- Поза ребенка. Стать на колени и медленно опустить таз на пятки, руки вытянуть перед собой, взгляд направить вниз. Колени при этом должны быть слегка раздвинуты. Задержаться в этой позе на несколько секунд.
- Лечь на спину, приподнять согнутые в коленях ноги и упереться в бедра руками. Это упражнение на сопротивление: нужно двигать ноги к животу, одновременно отталкивая их руками.
- Стоя на коленях с прямой спиной, коснуться правой рукой левой стопы. Затем вернуться в исходное положение и повторить упражнение, стремясь достать правую ступню левой рукой.
Самое важное
Любую болезнь легче предупредить, чем лечить. Для предотвращения приступов люмбалгии необходимо соблюдать несколько простых, но очень важных правил. Во-первых, следить за осанкой: стоять с прямой спиной, а если приходится долго сидеть, опираться на спинку стула.
Для укрепления мышц и поддержания их в тонусе рекомендуется делать физические упражнения каждый день, выделив на разминку хотя бы 15 минут. Нужно избегать резких движений, переохлаждения и перегрева, а спать на упругом и ровном матрасе. Будьте здоровы!
sustavik.com
причины, симптомы, диагностика и лечение
Люмбоишиалгия — болевой приступ, локализующийся в области поясницы и задней поверхности бедра, развивающийся вследствие подъема тяжестей, неловкого поворота туловища, протрузии межпозвоночного диска. Заболевание проявляется внезапной болью, вынужденным положением тела и нарушением движения в пояснице и пораженной конечности. Диагноз устанавливается на основании клинического осмотра, рентгенологического исследования, КТ или МРТ, миелографии. В лечении используются анальгетики, нестероидные противовоспалительные препараты; после стихания воспаления назначается лечебная гимнастика, применяются физиотерапевтические процедуры. При неблагоприятном течении проводят оперативное лечение.
Общие сведения
Люмбоишиалгия — болезненные ощущения в пояснице различной интенсивности (от ощущения дискомфорта до мощных интенсивных болей), склонные иррадиировать в ногу, возникающие из-за патологического сдавления и раздражения деформированными позвонками спинномозговых корешков L4-S3, формирующих седалищный нерв. Болевые ощущения возникают на фоне остеохондроза позвоночника, спондилоартроза, межпозвоночных грыж и других заболеваний, сопровождающихся деструктивными изменениями и формированием остеофитов. Заболевание составляет примерно 20-30% случаев среди всех патологических процессов, связанных с болями в спине. Встречается чаще всего у людей трудоспособного возраста (молодой и средний возраст, 25-45 лет).
Люмбоишиалгия
Причины люмбоишиалгии
Люмбоишиалгия наиболее часто имеет вертеброгенное происхождение и вызывается рефлекторным «отражением» боли при межпозвоночной грыже поясничного отдела, поясничном спондилоартрозе и других дегенеративных изменениях позвоночника. У части больных она бывает проявлением миофасциального болевого синдрома, вовлекающего мышцы спины и таза. Также боль может быть обусловлена раздражением связочных, костных, мышечных структур; при этом она бывает двухсторонней, с плохо определяемой локализацией; болевая реакция глубинная и редко иррадиирует ниже уровня коленного сустава. У пожилых людей нередкой причиной люмбоишиалгии является артроз тазобедренного сустава (коксартроз), боль при котором может иррадиировать в поясницу. Спровоцировать развитие болевой реакции могут следующие ситуации: резкие повороты туловища, переохлаждение, пребывание на сквозняках, длительное нахождение в неудобной, однообразной позе. Реже патология развивается без каких-либо видимых причин.
В группу риска по развитию люмбоишиалгии входят люди с лишним весом, хроническими заболеваниями позвоночного столба, межпозвоночными грыжами, инфекционными обострениями, а также те пациенты, которые работают на производстве, постоянно испытывают повышенные нагрузки и долгое время проводят в одном и том же положении тела.
Патогенез люмбоишиалгии
Механизмы развития болевого синдрома при люмбоишиалгии различны, в зависимости от причин, запускающих патологический процесс.
Синдром грушевидной мышцы. Возникает при остеохондрозе, когда участки поврежденного межпозвоночного диска становятся источником патологических импульсов. Нервная система человека воспринимает их как боль, делая все возможное для уменьшения последней (обездвижение зоны поражения, повышение тонуса мышц). Мышечное напряжение распространяется далеко от первоисточника боли и передается на грушевидную мышцу, под которой проходит седалищный нерв. Патологические сокращения мышцы приводят к сдавлению этого нерва, и возникают симптомы отраженной боли.
Межпозвоночная грыжа. Дегенеративные процессы при межпозвоночной грыже способствуют сужению просвета канала позвоночного столба; это, в свою очередь, приводит к сдавлению и воспалению (радикулиту) корешков седалищного нерва. В результате раздражаются нервные волокна (сенсорные и моторные), входящие в его состав, что и провоцирует возникновение отраженных болей. Последние могут формироваться и при осложненной грыже (ее выпадении), приводящей к острому сужению позвоночного канала.
Фасеточный синдром. Формируется на фоне остеохондроза, при котором появляется либо избыточная подвижность, либо ограничение в движении позвоночного столба. Это приводит к изменению работы межпозвоночных суставов, воспалительному процессу и формированию отраженной боли.
Симптомы люмбоишиалгии
Приступ боли в пояснице появляется внезапно. Болевая реакция носит жгучий, простреливающий или ноющий характер. Во время давления и/или раздражающего воздействия на спинномозговые нервы на уровне от L4 до S3 (при длительном напряжении, повышенной нагрузке на поясницу) возникает резкая боль. Она приводит к рефлекторному мышечному сокращению, которое еще больше усиливает болевой приступ.
Основные симптомы люмбоишиалгии: боли в области спины и задней поверхности бедра, ограничения в движении позвоночника (особенно в пояснично-крестцовом отделе). Болезненные ощущения обычно становятся выраженными при попытке сменить положение тела, поднять что-то тяжелое или выпрямиться; больной принимает вынужденное положение (немного наклонившись вперед, в полусогнутом виде). Меняется как статика, так и моторика больного. Стоя или при ходьбе, он щадит одну ногу, разгружая ее, а другая становится основной, опорной. Это и приводит к наклону туловища в сторону здоровой (опорной) ноги. Мышцы поясничного отдела, а нередко всей спины и даже пояса нижних конечностей, напряжены. Напряжение преобладает гомолатерально (то есть на стороне поражения). Поясница скована при ходьбе, может наблюдаться сколиоз, уплощение поясничного лордоза, реже гиперлордоз. Характерен «симптом треножника», когда из-за боли больные либо вовсе не могут сидеть, либо вынуждены упираться руками в край стула. При смене положения больной вначале переворачивается на здоровую сторону и часто сам с помощью руки подтягивает больную ногу (симптом Минора).
Диагностика люмбоишиалгии
Диагностика люмбоишиалгии включает в себя клинический осмотр, в ходе которого врач невролог производит статическое и динамическое исследование позвоночника, проверяет симптомы натяжения седалищного нерва, а также обращает внимание на признаки инфекции или злокачественного новообразования. Патогномоничной для люмбоишиалгии является резкая болезненность в ответ на пальпацию точки выхода седалищного нерва на бедро. Дополнительно при люмбоишиалгии исследуют органы таза и брюшной полости, что позволяет исключить или выявить органные поражения, которые также могут быть источником отраженной боли.
Рентгенография поясничного отдела позволяет выявить снижение высоты межпозвоночных дисков, склероз замыкательных пластин, гипертрофию суставных отростков, остеофиты, неравномерное сужение позвоночного канала. Основная цель этого исследования – исключение опухоли, спондилита, травматических и патологических переломов, врожденных аномалий позвоночника, инфекционных и воспалительных процессов. В случаях, когда клинические проявления дают основание заподозрить опухоль или спондилит, а рентгенография позвоночника не выявила патологии, показаны радиоизотопная сцинтиграфия, компьютерная или магнитно-резонансная томография. КТ или МРТ позвоночника, а в их отсутствие – миелография, показаны при появлении признаков сдавления спинного мозга (компрессионной миелопатии). В некоторых случаях проводится люмбальная пункция, по результатам которой можно обнаружить превышение количества белковых компонентов. По показаниям проводят ультразвуковое исследование органов брюшной полости, УЗИ почек, экскреторную урографию.
Люмбоишиалгию дифференцируют от миозита мышц спины и патологии тазобедренного сустава. Для точной постановки диагноза врач внимательно изучает анамнез, проводит осмотр пациента, дает оценку имеющимся объективным и субъективным клиническим проявления патологии.
Лечение люмбоишиалгии
В неврологии устранение острой боли в спине проводится на фоне мероприятий, направленных на борьбу с ее первопричиной: межпозвоночными грыжами, пояснично-крестцовым остеохондрозом и т. д. Лечение люмбоишиалгии проводит врач невролог или вертебролог. В острой стадии болевого приступа важно организовать больному качественный уход. Постельное место должно быть жестким, упругим; для купирования боли назначаются анальгетики, а в особо сложных случаях применяются блокады — уколы с обезболивающими и противовоспалительными компонентами, которые вводятся непосредственно в болезненный очаг. Хорошим обезболивающим эффектом обладают местные раздражающие процедуры (использование перцового пластыря, отвлекающих методик, растираний). При неэффективности терапевтического лечения используется вытяжение позвоночника. Рекомендованы физиотерапевтические процедуры (грязевые ванны, иглорефлексотерапия, лечебный сон, массажные сеансы, мануальная терапия).
В комплексную терапию люмбоишиалгии, как правило, включают противовоспалительные средства, миорелаксанты, спазмолитики, препараты для улучшения микроциркуляции. Положительное влияние на самочувствие пациента оказывает прием витаминов, которые способствуют восстановлению тканей, регенерации и питанию хрящевых структур позвоночного столба.
Отличным обезболивающим и общеукрепляющим действием в подострый период болезни обладает лечебный массаж. При люмбоишиалгии особое внимание уделяется области поясницы и крестца. При систематическом разминании этой зоны удается улучшить кровоток, восстановить метаболизм в позвоночном столбе и замедлить прогрессирование остеохондроза.
Если физиотерапия и медикаментозное лечение перестают действовать или неэффективны, назначается оперативное лечение. Показаниями к его проведению являются: симптомы сдавления спинного мозга; тазовые нарушения и нижний парапарез; тяжелый болевой синдром, не поддающийся консервативному лечению. Чаще всего рекомендуется проводить хирургическое лечение межпозвоночных грыж. В ходе операции поврежденный диск могут удалить частично или полностью. Возможно проведение дискэктомии, микродискэктомии и эндоскопической дискэктомии. При тотальных вмешательствах применяется пластика поврежденного межпозвоночного диска.
При частых рецидивах поясничной боли рекомендованы специальные гимнастические упражнения. Они позволяют укрепить мышцы, окружающие позвоночный столб, что значительно сокращает риск смещения позвонков и повышает их устойчивость к физическим нагрузкам. Лечебную физкультуру рекомендуется проводить в медицинском учреждении, под руководством опытного врача ЛФК. Не имея знаний в области ЛФК, не стоит экспериментировать с неизвестными упражнениями, так как при одном неловком движении можно растянуть мышцы, спровоцировать появление воспалительного процесса и усилить признаки межпозвоночных грыж. Постепенно пациенты привыкают к ритму, в котором выполняют упражнения, осваивают новые приемы и подходы, чтобы после выписки из стационара или прекращения активного периода лечения продолжить применять лечебную физкультуру, но уже без посторонней помощи.
Прогноз и профилактика люмбоишиалгии
Примерно в 95% случаях люмбоишиалгия носит доброкачественный характер и при своевременно оказанной медицинской помощи имеет достаточно благоприятный прогноз. При частых рецидивах заболевания и отсутствии лечения могут возникать деформации тканей, нередко формируются узлы в глубине мышц, нарушаются обменные процессы.
Профилактические мероприятия при поясничной боли направлены на своевременное лечение заболеваний позвоночника и предотвращение их прогрессирования в дальнейшем. Рекомендуется избегать длительного напряжения мышц позвоночника, которое приводит к застойным явлениям и провоцирует появление деструктивных изменений в хрящевой ткани позвонков. Необходима коррекция двигательного стереотипа; следует избегать выполнения движений на неподготовленные мышцы; требуется создание мышечного корсета, который будет обеспечивать правильное распределение нагрузки на позвоночный столб. Также необходимо заниматься коррекцией нарушений осанки с формированием правильной осанки, озаботиться снижением массы тела и отказаться от курения. Кроме этого, для профилактики частых рецидивов рекомендуется 1-2 раза в год проходить санаторно-курортное лечение.
www.krasotaimedicina.ru
что это такое, виды люмбалгии с мышечно-тоническим синдромом (хроническая, острая)
Вертеброгенная люмбалгия – это неврологический синдром, который возникает из-за сдавливания нервных корешков в области поясницы и проявляется болью разной интенсивности.
В большинстве случаев люмбалгия не связана с серьезными заболеваниями и появляется вследствие травм, переохлаждения, неудачного движения или длительного пребывания в неудобном положении. Слишком высокие физические нагрузки или малоподвижный образ жизни также могут способствовать защемлению спинномозговых нервов.
Что такое вертеброгенная люмбалгия
Люмбалгия представляет собой весьма распространенную патологию, которая занимает «почетное» второе место после головной боли. Она встречается даже среди детей и подростков, что объясняется особенностями периода активного роста. Однако наиболее часто на боль в пояснице жалуются люди, перешагнувшие 40-летний рубеж.
Люмбалгия может быть разовым эпизодом, возникшим под действием преходящего внешнего фактора. Если же причиной является системное заболевание или патологические изменения в позвоночном столбе, то, вероятнее всего, боль будет возвращаться снова и снова.
Причины возникновения
У спортсменов, практикующих силовые упражнения, но не уделяющих достаточно внимания растяжке, мышечные волокна укорачиваются и уплотняются. Это приводит к сильному давлению на позвоночные структуры и появлению болевых точек. При их сдавлении спазмированной мышцей возникает болезненность.
Защемление нервного корешка происходит в результате травм позвонков, которые нередко получают спортсмены-тяжелоатлеты. Во время поднятия штанги или гирь возможен отрыв поперечного отростка 1-го поясничного позвонка. При этом разрываются и мышцы, что сопровождается выраженным болевым синдромом.
Мышечным спазмам подвержены не только активные люди, но и те, кто подолгу сидит за письменным столом или компьютером. Статичная поза в течение продолжительного времени – одна из наиболее частых и очевидных причин болей в спине.
У людей, ведущих малоподвижный образ жизни, нарушается кровообращение в позвонках и снижается эластичность межпозвоночных дисков. Мышечный каркас, удерживающий позвоночник в вертикальном положении, слабеет, околопозвоночные связки утолщаются. Вследствие истончения дисков расстояние между позвонками уменьшается, что приводит к компрессии близкорасположенных нервных окончаний.
Смещение и деформация позвонков при сколиозе и кифозе способствуют ускорению износа хрящевой ткани дисков из-за неравномерного давления на них. Кроме того, патологически измененные позвонки становятся излишне подвижными. Все это создает предпосылки для воспаления и боли.
Симптомы люмбалгии могут возникать при нарушении кровообращения вследствие переохлаждения или стрессовой ситуации, когда происходит сосудистый или мышечный спазм. Острая боль в спине у пожилых людей чаще всего обусловлена возрастными изменениями: снижением силы мышц и дегенерацией межпозвоночных дисков.
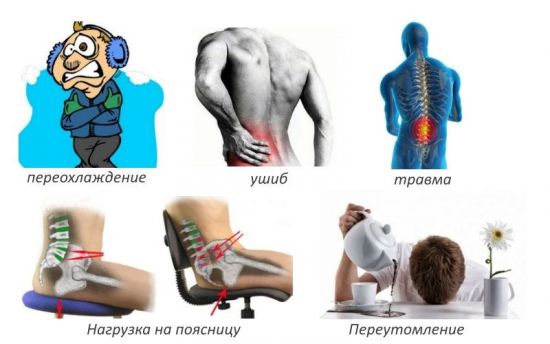
Причины люмбалгии могут быть физиологическими и патологическими.
Среди патологических причин мышечно-тонического синдрома можно выделить следующие:
- Остеохондроз и его последствия – межпозвоночные грыжи и протрузии.
- Артроз фасеточных суставов позвоночника.
- Стеноз (сужение) позвоночного канала.
- Синдром конского хвоста.
- Спондилит.
- Остеопороз.
- Опухоли.
Болезненные ощущения различной интенсивности сопровождают также заболевания внутренних органов. Хронический пиелонефрит, почечная недостаточность, опущение почки, наличие в ней камней или кистозного образования вызывает растяжение/раздражение капсулы и, как следствие, боли вверху поясницы.
С болями в нижней части поясницы зачастую сталкиваются женщины, имеющие такие диагнозы, как поликистоз, эндометриоз, оофорит (воспаление яичников), миома матки. Как правило, болезненность в спине сочетается с дискомфортом внизу живота.
Нельзя исключать и патологии органов ЖКТ. Боль в поясничном отделе может возникать при язве желудка, локализующейся на задней его стенке, хроническом воспалении поджелудочной железы (панкреатите). Такие боли, как правило, взаимосвязаны с приемом или качеством пищи и купируются антацидами или спазмолитиками.
Рост опухолей как доброкачественного, так и злокачественного характера, вызывает сдавление близлежащих тканей, включая нервные корешки. В результате появляется стойкий болевой синдром и другие симптомы.
Симптомы
Вертебральная люмбалгия может протекать в подострой, острой и хронической форме. Подострый тип обычно отмечается на фоне хронической люмбалгии и характеризуется ноющей, тянущей болью умеренного характера. В большинстве случаев болевые ощущения распространяются на бедро или всю нижнюю конечность. Поражение преимущественно одностороннее.
Для острой люмбалгии типично внезапное начало и резкая болезненность, сравнимая по силе с ударом тока или молнии. Если приступ застает человека в согнутом положении, то разогнуться бывает практически невозможно. Болевая атака может продолжаться до 10 дней, затем боль постепенно стихает. Если ее причина – патологическая, то приступ, скорее всего, повторится.
Хроническая люмбалгия длится как минимум месяц и может периодически обостряться.
Как острая, так и хроническая форма заболевания имеет 3 основных признака: болевой синдром, расстройство чувствительности (онемение) и скованность движений. Кроме этого, появляется ощущение постоянной усталости и быстрая утомляемость, а также напряженность мышц в поясничном отделе.
Характерной особенностью боли является ее усиление при любой нагрузке или движении поясницы. Поэтому человек, как правило, принимает наиболее выгодную позу, в которой спина болит меньше всего. При отсутствии лечения и прогрессировании основного заболевания меняется походка, атрофируются мышцы спины, ягодицы и бедра с той стороны, где защемлен нерв. Наиболее выражен болевой синдром после ночного сна, днем облегчение приносит поза лежа на боку с полусогнутыми ногами.
При далеко зашедшем остеохондрозе в позвоночном столбе возникает нестабильность и начинают развиваться компенсаторные процессы для его стабилизации. Костная ткань разрастается, формируются остеофиты, в результате чего сужается позвоночный канал и зоны выхода спинномозговых нервов.
Вследствие давления костных шипов на нервные корешки возникает ряд симптомов:
- Хроническая боль в пояснице.
- Перемежающаяся хромота.
- Выраженное снижение силы и чувствительности в одной или обеих ногах.
- Судороги икроножных мышц.
- Нарушение функции органов таза (в тяжелых случаях).
Конским хвостом называют анатомическое образование, объединяющее пучок спинномозговых нервов и концевую нить спинного мозга. В этот пучок входят 4 нижних поясничных, 5 крестцовых и копчиковых нервов. Защемление конского хвоста в позвоночном канале возможно в результате серьезных травм, врожденных и приобретенных деформаций, развития доброкачественных и злокачественных опухолей. Однако наиболее часто конский хвост повреждается из-за межпозвоночной грыжи в поясничном отделе.
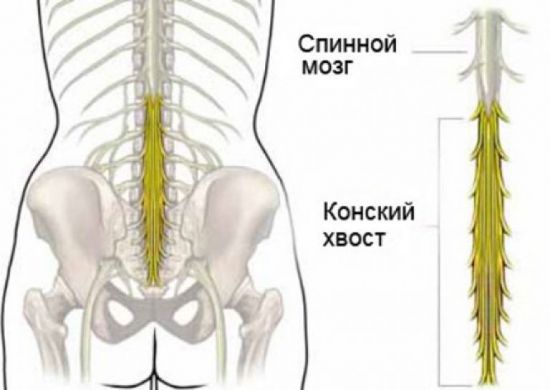
Конский хвост – это массивный пучок нервов, которые отходят от концевого отдела спинного мозга.
Нервы, входящие в состав конского хвоста, иннервируют нижние конечности и тазовые органы. При защемлении они становятся гипервозбудимыми и раздраженными, что проявляется болезненностью в соответствующих зонах. Усиление давления приводит к снижению двигательной и чувствительной функции нервных корешков, что, в свою очередь, влияет на мышечный тонус и чувствительность кожных покровов (мышечно-тонический синдром).
Важным диагностическим критерием, свидетельствующим о компрессии конского хвоста, является двустороннее поражение. Стоит, однако, отметить, что на ранних стадиях симптоматика появляется только с одной стороны и в одной ноге. Дальнейшее прогрессирование болезни неизбежно приводит к болям и онемению обеих ног. Вследствие расстройства чувствительности гениталий возникают нарушения сексуального характера – эректильная дисфункция у мужчин и аноргазмия у женщин.
При отсутствии лечения возникают серьезные осложнения со стороны выделительных органов: восходящий пиелонефрит, цистит, уретрит, отравление токсинами из-за длительной задержки стула.
Люмбалгия при спондилите обусловлена воспалением с последующим разрушением тел позвонков, развивающимися на фоне различных инфекций. Патологические микроорганизмы начинают активно размножаться в позвоночных костях, в результате образуются некротические участки. Работа межпозвоночных суставов и окружающих связок нарушается, позвоночник утрачивает гибкость и деформируется.
Болевой синдром при остеопорозе обычно слабовыраженный и в ряде случаев является единственным признаком снижения плотности костей. Многие принимают его за усталость и не спешат обращаться к врачу. Болезненность возникает обычно в середине или нижней части спины, поэтому носит название тораколюмбалгия. Этот термин складывается из «торакалгии», означающей боль в грудном отделе, и «люмбалгии».
При опухолях позвоночника и околопозвоночных структур болевой синдром имеет ряд особенностей:
- Усиливается в ночное время и утром, днем стихает.
- Меняется форма позвоночника за счет плотных образований с нечетким контуром. Уплотнения, как правило, спаяны с окружающими тканями, поэтому рост опухоли вызывает деформации и искривление позвоночника.
- Когда размер опухоли достигает таких размеров, что поражается спинной мозг, возникают неврологические признаки. К ним относятся нарушения чувствительности и двигательной активности. Тяжесть симптомов зависит от вида и локализации новообразования.
Читайте также:
Лечение
Для выявления причины заболевания в большинстве случаев назначается рентген поясничного отдела в двух проекциях – прямой и боковой. На снимках будут хорошо видны:
- Грыжевые выпячивания, в том числе грыжи Шморля.
- Деформации позвонков.
- Снижение высоты межпозвоночных дисков и уменьшение расстояния между позвонками.
- Рефлекторное искривление позвоночника во фронтальной плоскости, вызванное гипертонусом поясничных мышц.
Если рентгеновские снимки недостаточно информативны и требуется уточнить диагноз, пациент направляется на компьютерную или магнитно-резонансную томографию. По результатам обследования составляется терапевтическая схема, включающая лекарственные препараты нескольких групп.
Для снятия боли и воспаления используются нестероидные противовоспалительные средства. Наиболее популярным остается Диклофенак и его производные. Этот недорогой и эффективный препарат обладает противовоспалительным, жаропонижающим и анальгезирующим действием. Если боль очень сильная, в первые два дня его вводят внутримышечно, затем переходят на таблетки (по 1 шт. 2–3 раза в день). Чтобы не допустить развития побочных эффектов, Диклофенак назначают максимально коротким курсом.
Еще один препарат, который часто назначают врачи при болях в спине – Нимесулид, больше известный как Найз. В отличие от Диклофенака, Найз оказывает стимулирующее воздействие на стероидные рецепторы, благодаря чему воспаление проходит быстрее.

Спазмированные мышцы пережимают кровеносные сосуды и нервы, что приводит к нарушению питания и энергоинформационного обмена не только в самих мышцах, но и во внутренних органах, иннервируемых зажатыми нервами.
Важной составляющей лечения люмбалгии являются миорелаксанты центрального действия: Мидокалм, Баклофен и Сирдалуд. Эти средства угнетают возбудимость спинного мозга и нервных ганглиев, помогают устранить рефлекторный мышечный спазм. В результате боль стихает, и восстанавливается объем движений. Принимать миорелаксанты нужно под строгим контролем врача, до исчезновения боли. После этого дозировку постепенно снижают.
Болевой синдром и спазм мышц всегда сопровождается сужением кровеносных сосудов. Чтобы предотвратить гипоксию и нормализовать питание околопозвоночных структур, а также с целью снижения вязкости крови назначают сосудорасширяющие препараты. Чаще всего это Актовегин и Пентоксифиллин. Курс лечения этими средствами составляет в среднем 2–3 недели.
Кроме уколов и таблеток, лечить люмбалгию можно с помощью местных средств с противовоспалительным эффектом – мазей и гелей. Хорошо помогают компрессы с раствором Димексида и Новокаина: 30 мл разведенного в воде Димексида (в соотношении 3:1) смешивают с 50 мл Новокаина. В получившемся растворе смачивают марлю или бинт, которую прикладывают к спине. Чтобы не было протечки, компресс закрывают полиэтиленом, а сверху – теплой тканью. Время выдержки – до часа, количество процедур – от 5 до 10.
Основные правила
Чтобы терапевтический эффект был максимальным, необходимо обеспечить спине покой и ограничить любые физические нагрузки. Поэтому в первые дни лечения рекомендуется соблюдать постельный режим, а после стихания острых симптомов избегать резких движений и поднятия тяжестей.
Особое внимание следует уделить выбору позы для сна (анталгической позы), в которой боль будет ощущаться меньше всего. Раньше считалось, что наибольшую пользу для позвоночника приносит сон на твердой постели или даже на деревянном щите. Однако в настоящее время установлено, что это не так. Ровная поверхность не соответствует изогнутой форме позвоночника. Поэтому уже через несколько часов пребывания в позе на спине нарушается циркуляция крови из-за сжатия сосудов в местах наибольшего давления. В результате спина начинает неметь, а утром возникает ощущение скованности.
Важно: при лежании спиной на твердой поверхности осевая нагрузка на межпозвоночные диски увеличивается почти в 20 раз!
Учитывая вышесказанное, идеальным вариантом при болях в спине станет кровать с упругим, но не слишком жестким матрацем. Пациентам с болью в поясничном отделе рекомендуется подкладывать подушку под колени. Если удобнее спать на боку, то подушку можно класть между коленями – так нагрузка на позвоночник будет минимальной.
Некоторым пациентам врачи назначают ношение ортопедического корсета. В зависимости от установленного диагноза фиксирующий пояс может быть жестким (при грыжах), полужестким и согревающим. Большое значение имеет высота изделия – для надежной фиксации лучше выбирать модели, охватывающие не только поясничную, но и грудную либо крестцовую области.
Сегодня в продаже можно найти разные устройства: магнитные, надувные, массажные и корректирующие. Тип и параметры фиксатора подбираются врачом.
sustavik.com
Вертеброгенная люмбалгия: причины, симптомы, диагностика
Вертеброгенная люмбалгия – это синдром, который нужно рассматривать в первую очередь как один из симптомов некоторой патологии позвоночника. Именно нарушения в позвоночном столбе вызывают спазмы мышц, повышение их тонуса с образованием болезненных уплотнений, повреждение нервных корешков, повышающих чувствительность пациента к боли. Получается, что профилактика люмбалгии является сводом мер по предупреждению заболеваний позвоночника, которые вызывают боли с пояснице.
Предотвратить дегенеративные изменения в тканях позвоночного столба помогут простые меры, такие как высокая физическая активность (без фанатизма), сбалансированное питание, отказ от вредных привычек. Утренняя зарядка, ежедневные прогулки на воздухе, плавание, езда на велосипеде, многие спортивные игры будут помогать сохранить здоровье позвоночника на долгие годы.
А вот резкие движения, подъем и перенос тяжестей, увлечение фаст-фудом, полуфабрикатами и другими продуктами сомнительного качества с вредными добавками, курение, злоупотребление спиртным, переедание и появление лишнего веса, гиподинамия и сидячая работа будут негативно сказываться на состоянии позвоночника, что, в конце концов, может обернуться мучительными болями в пояснице.
Если человеку регулярно приходится долго сидеть (например, при работе в интернете), он должен понимать, что в этом момент его спина испытывает максимальные нагрузки и может быстро уставать. Нужно обязательно позволять ей отдыхать, немного походив и сделав несколько упражнений на расслабление. Даже в плотном рабочем графике для своего же блага нужно выделять несколько минут для физической работы и прогулок. Это будет лишь повышать производительность труда.
В распорядок дня нужно обязательно включить хотя бы небольшой комплекс физических упражнений для различных отделов позвоночника, верхних и нижних конечностей. Нужно понимать, что наш организм это единое целое, и сбои в одних отделах могут привести к нарушению работы других. Именно поэтому тренировать нужно весь организм в целом.
В комплекс упражнений желательно включить вис на турнике. Это элементарное упражнение помогает растягивать позвоночник и является профилактикой множества его болезней, а также патологий других органов, страдающих из-за нарушений в позвоночном столбе. Есть мнение, что почти все заболевания человека связаны с нарушением здоровья и работоспособности позвоночника.
При поднятии тяжестей нужно помнить одно важное условие. Брать тяжелый предмет нужно в положении сидя, а не в наклоне. Так мы снижает нагрузку на позвоночник, отдавая ее нижним конечностям, имеющим меньшее число суставов, а значит более устойчивым к нагрузкам.
Особое внимание стоит уделить и своему питанию. Здоровье суставов позвоночника и конечностей помогают поддерживать продукты с высоким содержанием железа, магния, кальция, фосфора, витаминов D, C, F, мукополисахаридов. В меню должны присутствовать блюда на основе желирующих веществ (агар, желатин).
Понятно, что трудности с выбором работы, недостаток финансов на покупку полезных качественных продуктов, а иногда и простая человеческая лень или беспечность довольно часто становятся причиной того, что в какой-то момент нам приходится обращаться к врачу по поводу болей в спине. Зачастую это случается тогда, когда дегенеративный процесс в позвоночнике уже запущен, и полностью восстановить здоровье этого важного органа невозможно.
Да, лечение заболеваний позвоночника дело непростое и раннее его начало становится залогом восстановления его функциональности. Поэтому к врачу стоит обратиться при появлении первых признаков нездоровья (быстрой утомляемости и дискомфорта в спине). Но даже если прогноз лечения болезни не самый благоприятный, это не повод опускать руки, за свое здоровье нужно бороться.
 [23], [24], [25], [26], [27]
[23], [24], [25], [26], [27]
ilive.com.ua
Симптомы и виды люмбалгии | Компетентно о здоровье на iLive
Основным симптомом люмбалгии является боль – острая или хроническая, пронзительная или затяжная. Она может быть ноющей, и беспокоить человека в течение суток, а может быть приступообразной. Часто боль усиливается к ночи, а утром становится слабее, после того, как мышцы расслабятся, и кость получит больше питательных веществ. Также стоит отметить, что одним из симптомов является нарушение функции поясницы – это может быть сгорбленность, тугоподвижность, контрактуры.
При люмбалгии иногда развивается деформация и аномальная подвижность. Иногда может наблюдаться деформация, укорочение или западание определенных участков позвоночника (отдельных позвонков). Позже может появляться кровоизлияние, воспалительный процесс, который сопровождается инфекционным процессом. При этом может появляться экссудат воспалительного или гнойного характера, а также гематома. В некоторых случаях одним из симптомов может быть общее нарушение подвижности, при котором происходит боль при ходьбе, а также невозможность встать на ноги. Если это обусловлено травмой, то лучше и не предпринимать попытки встать, лучше, наоборот, обеспечить неподвижность.
Болевой синдром при люмбалгии
Может выражаться по-разному. У многих это ноющая, тупая боль в области поясницы, но иногда отмечают и резкую, пронзительную боль, которая от области поясницы расходится по всей продолжительности близлежащего нерва, и отдает в ягодицы, а иногда и в межреберные мышцы, шею, вдоль позвоночника. Может быть острая боль, и хроническая, которая то утихает на определенный промежуток времени, то усиливается, при наступлении периода обострения.
Люмбалгия с корешковым синдромом
Также проявляется ярко выраженной болью, локализованной в области поясницы. При этом боль распространяется вдоль позвоночника, и затрагивает поясничные позвонки, отдавая сильной болью в межпозвонковом и межреберном пространстве. При этом затрагиваются корешки нервов, которые проходят через эти позвонки, что и получило название корешковый синдром. Боль, как правило, острая и пронзительная, проходит по ходу всего нервного волокна.
Люмбалгия слева, справа
Может быть ассоциирована с болью в паравертебральных зонах, то есть тех областях позвоночника, которые расположены по обе стороны самого позвоночника. Кроме этих областей, боль может иррадиировать от других участков позвоночника. Также источником боли может печень, селезенка. Боль может отдавать в поясницу по нервам, в том числе, по тройничному нерву. Часто боль распространяется на ягодицы, в подреберные участки. Довольно часто путают боль в области почек с болью в пояснице, поскольку существует понятие «иррадиация», которое подразумевает, что боль иррадиирует по всему ходу нервного волокна. Может возникать при таких диагнозах, как пиелонефрит, нефрит, гломерулонефрит, и другие патологии почек и мочевыводящих путей.
Двухсторонняя люмбалгия
Часто является следствием поражения паравертебральных мышц, а также повреждения межпозвоночных дисков, межреберных участков и зоны в области почек, надпочечников. При этом, стоит отметить, что довольно часто подобная боль с двух сторон указывает на развитие болевого синдрома в области нервов, при котором нервы подвергаются воспалительному процессу, и боль иррадиирует в различные участки. Стоит отметить, что часто при этом боль с двух сторон развивается на фоне межреберной невралгии. Важно учитывать, что боль с двух сторон может развиваться и в случае воспалительного и инфекционного поражения легких и бронхов. В некоторых случаях подобные ощущения возникают на фоне радикулита, межпозвоночной грыжи, поражения спинномозгового канала, и даже спинного мозга.
Дорсалгия
Представляет собой поражение заднеостистых отростков позвоночника. При этом может происходить как их механическое повреждение, так и воспалительное, и даже инфекционное поражение. Сопровождается развитием воспалительного процесса, повреждением спинномозгового канала, чрезмерным скоплением лейкоцитов в области повреждения, что вызывает воспалительный процесс. Также происходит снижение иммунной системы, нарушение гормонального фона. Для лечения требуется правильная постановка диагноза, а также строгое соблюдение рекомендаций врача. Может применяться как медикаментозная терапия, так и различные физиотерапевтические процедуры.
 [1], [2], [3], [4], [5], [6]
[1], [2], [3], [4], [5], [6]
Люмбалгия и ишиалгия, с ишиасом
Представляет собой боль в области поясницы, которая также затрагивает и область седалищного нерва. При этом боль локализована как в области поясницы, так и в области ягодиц. В основе патогенеза данного синдрома лежит сдаливание корешка нерва спинного мозга. При этом основное сдавливание происходит в области седалищного нерва, а также в области поясницы. Кроме боли, есть и другие синдромы, которые в каждом случае строго индивидуальны и весьма разнообразны.
Ближайшим синонимом понятия «ишиас», сегодня является радикулит, затрагивающий область крестца и седалищного нерва. Причин может быть множество, в том числе, радикулопатия, радикулоишемия, и другие патологии. При дословном переводе это заболевание означает воспалительный процесс, который затрагивает нерв. Однако в настоящее время было установлено, что процесс в большинстве случаев носит невоспалительный характер, поскольку происходит механическое сдавливание нерва различными факторами, в том числе, межпозвоночными зонами. Также может развиваться как следствие различных травм, повреждающих воздействий, опухолей, гематом.
Данное заболевание свойственно преимущественно пациентам в возрасте 40-60 лет, что обусловлено возрастными особенностями и дегенеративными процессами в области головного и спинного мозга, позвоночника и межпозвоночных дисков. Часто является следствием компрессии и длительного пребывания в неподвижном положении. Такое часто наблюдается у людей с инвалидностью, которые вынуждены длительное время находиться в сидячем положении (в неподвижном положении), а также у тех, кто длительное время находится в лежачем положении (например, тяжелобольные люди, люди с переломами, лежащие на вытяжке). Также нередко ишиас встречается в период беременности. Причиной может быть как неподвижность в целом, так и ограниченная подвижность отдельных участков тела, и сдавливание отдельных зон позвоночника, седалищных нервов.
Люмбаго и люмбалгия
Под люмбаго подразумевают резкую, простреливающую боль, которая затрагивает область поясницы. При этом происходит тяжелое поражение самого позвоночника, межпозвонковых дисков и окружающего пространства. Люмбаго представляет собой острый воспалительный процесс, который сопровождается резкой и острой болью. Тогда как люмбалгия представляет собой затяжной, хронический процесс, суть которого также сводится к развитию болевого синдрома, который может быть не столь резким, а более умеренным, слабым. Что касается боли при люмбалгии, она скорее ноющего, затяжного характера, и чаще сопровождает неострый, хронический процесс.
Люмбалгия у детей
Чаще всего у детей это врожденный процесс, который заключается либо в генетически обусловленных аномалиях, затрагивающих спинномозговые нервы и спинной мозг. Либо это могут быть врожденные отклонения, которые появились в процессе внутриутробного развития, или непосредственно во время родов, если ребенок получил травму позвоночника или крестца. У детей этот процесс может быть излечимым, но иногда случаются и неизлечимые патологии, которые можно только поддерживать, но невозможно полностью вылечить. Обострения могут происходить под действием различных факторов, в том числе, и в результате переохлаждения, переутомления, длительного пребывания в состоянии стресса, при неподвижном образе жизни. У детей чаще всего повреждению подвергается пояснично-крестцовая зона, и расположенные возле крестца позвонки. В этой зоне позвонки тесно переплетаются друг с другом, образуя при этом нервные сплетения и волокна.
Они образуются, как правило, корешками спинного мозга, которые тесно переплетаются между собой по внутренней стороне позвоночника. Именно из этого нервного сплетения и выходит седалищный нерв, который часто подвергается механическому защемлению. Он проходит через всю поверхность ягодицы и выходит до самой голени. В области голени происходит его разделение на 2 нерва. Седалищный нерв представляет собой парный орган, который образует слева и справа крупные нервные сплетения.
Люмбалгия при беременности
Довольно часто при беременности болит поясница. Боль может быть различной, но чаще всего ноющей и тянущей. Также она может усиливаться к вечеру, и в том случае, если женщина долго находится в одном положении. Боль от тазовых областей и зоны крестца поднимается непосредственно к области поясницы.
При этом боль может быть резкой и простреливающей, усиливается при резких движениях, поворотах, просто при попытках встать. Часто бывает, что боль из поясницы, настолько сильно дает о себе знать, что возникает ощущение того, что невозможно встать. Боль может отдавать в крестец, а также в область таза. Довольно часто она затрагивает и переднюю поверхность бедра (реже – боковую).
При этом возникает чувство прострела, резкого удара. На ногу трудно опереться, возникает страх того, что можно упасть, поскольку, по словам многих женщин, ноги «подкашиваются». Полностью устранить такое состояние невозможно, поскольку оно обусловлено тем, что плод оказывает давление на область поясницы, при этом затрагиваются нервные волокна и нервные сплетения. В основе болевого синдрома при беременности лежит также сдавливание и постоянное механическое повреждение седалищного нерва, именно поэтому боль не локализована строго в области поясницы, а расходится по ходу всего нерва, а также попадает в область ягодиц и бедра.
Чем больше срок беременности, тем сильнее болевой синдром в области поясницы, поскольку размер плода и сила его давления постоянно усиливаются. Стоит отметить, что единственным надежным средством избавления от боли является физическая нагрузка, направленная на область поясницы, бедер, тазовую область.
Также нужно отметить, что существуют специальные бандажи, позволяющие разгрузить область поясницы, снизить нагрузку на нее. Такой бандаж нужно носить регулярно, чтобы не допускать чрезмерной нагрузки на позвоночник, поясницу. Начинают носить его примерно с 20-25 недели беременности, но можно и раньше. Смотреть нужно по собственному самочувствию, и рекомендациям врача, который основывается преимущественно на результатах УЗИ и данных лабораторных анализов. Обычно необходимость такого бандажа определяется размерами и массой самого плода.
Спать на животе не рекомендуется. Лучше спать на спине или на боку, поскольку это позволяет снизить нагрузку на поясницу. Физические упражнения лучше выполнять несколькими подходами по 10-15 минут. В сутки рекомендуется до 5-10 подходов к выполнению физических упражнений. Основной задачей физических упражнений должна стать разгрузка поясницы, снятие чрезмерной нагрузки, нормализация обменных процессов, подготовка тазовой области и поясницы к предстоящим родам. Обязательно выполнять утреннюю гимнастику, и вечернюю. Остальные подходы должны быть в зависимости от того, насколько выражен болевой синдром.
ilive.com.ua
Лечение люмбалгии препаратами, в домашних условиях, народными средствами
Люмбалгия требует комплексного подхода. Лечение направлено на то чтобы купировать боль, с одной стороны. С другой же стороны, лечение должно быть нацелено и на устранение патологии, а также на нормализацию уровня подвижности пораженного участка. Также важно полностью устранить причины патологии (этиологическое лечение). При этом чаще всего применяются меры, направленные на устранение защемления седалищного нерва. Также необходимо нормализовать питание окружающих тканей, повысить чувствительность конечности, пораженного участка. Важна и симптоматическая, и поддерживающая терапия в период обострения, и в период ремиссии. Важен при этом активный образ жизни, регулярные занятия физической культурой, спортом.
При сильной боли, может потребоваться симптоматическая терапия, в основе которой лежит в первую очередь, купирование боли. При этом применяются различные обезболивающие средства. Могут потребоваться миорелаксанты, если отмечается высокая степень мышечного напряжения. Иногда применяется гормональная терапия.
Стандарты лечения люмбалгии
В острый период люмбалгии применяются преимущественно противовоспалительные, обезболивающие средства, противоотечные препараты, миорелаксанты. В период ремиссии, кроме медикаментозного лечения, показана физиотерапия, рефлексотерапия. Важна правильная физическая нагрузка, лечебная физкультура, активная и пассивная гимнастика. Важно правильное питание, поддержание оптимального режима дня. Рекомендуется проводить массаж, сеансы мануальной терапии, гирудотерапия, народные и гомеопатические средства. В основе медикаментозной терапии лежат антиоксиданты, витамины, симптоматические средства. Также могут потребоваться препараты, направленные на нормализацию микроциркуляции, метаболические препараты. Если есть риск развития инфекции, применяются соответственно антибиотики, или противовирусные средства.
Лекарства
Применяются различные средства, в зависимости от причины патологии. В первую очередь, важно соблюдать меры предосторожности, и не принимать никакие средства, если при этом предварительно не была выяснена причина развития патологии. Важно сначала пройти комплексную диагностику, потом подобрать схему лечения, с учетом всех факторов патологии, и только после этого начинать лечение. Важно соблюдать ту схему, которую назначил врач, иначе может развиться ряд осложнений и побочных эффектов, ситуация только ухудшится. При несоблюдении схемы лечения, есть риск перехода заболевания из острой формы в хроническую, что существенно осложняет ситуацию в дальнейшем. Рекомендуется принимать следующие лекарства:
Анальгин – назначают по одной таблетке 2-3 раза в день. Курс лечения составляет от 3 до 7 дней, в зависимости от тяжести патологии, степени выраженности болевого синдрома. Нужно с осторожностью принимать пациентам со склонностью к кровотечениям, поскольку анальгин сильно разжижается кровь.
Но-шпа применяется для снятия спазмов, устранения мышечных зажимов, боли. Принимают по 1-2 таблетки (25-50 мг) 3-4 раза в день, в зависимости от выраженности симптомов и боли. Продолжительность лечения колеблется в пределах от 7 дней до 2-3 месяцев. При этом нужно строго следовать той схеме, которую назначил врач.
При сильной боли назначают диклофенак. Это сильнодействующее обезболивающее средство, суть действия которого состоит в блокировании болевых рецепторов. Преимущественно применяется в виде инъекций (дозировка определяется строго индивидуально, в зависимости от выраженности боли, ее тяжести и продолжительности). Назначают в том случае, если анальгин и но-шпа не оказывают должного воздействия.
При сильном воспалительном процессе назначают противовоспалительные, нестероидные препараты комбинированного действия. Это препараты комбинированного действия, направленные на снятие воспалительного процесса и купирования боли. К числу таких препаратов относят, в первую очередь, темпалгин, пенталгин. Баралгин, седальгин. Это ненаркотические препараты. Обычно их назначают по одной-две таблетки в сутки.
Более сложными препаратами, которые применяются в тяжелых случаях, при сильной, неутихающей боли и при неэффективности других средств, являются наркотические обезболивающие средства, которые назначают строго по рецепту врача, и под его контролем. Самостоятельно принимать такие средства нельзя, да их и невозможно достать, поскольку они продаются строго по рецепту врача. К числу таких средств относят трамадол, трамал, трамолин.
Обезболивающие препараты
Существует довольно большое количество обезболивающих средств, которые можно применять при сильной боли. Это могут быть как препараты для приема внутрь, так и местные анестезирующие средства. Одни из них применяют в виде таблеток, другие – в виде инъекций. Стоит отметить, что в виде таблеток можно применять различные средства, преимущественно при выраженном болевом синдроме. При острых и хронических формах рекомендуется применять лекарственные средства в виде инъекций, поскольку они так более эффективны. Это обусловлено тем, что в виде инъекций действующее вещество намного быстрее проникает в кровь, а затем – в нужные ткани, оказывая тем самым терапевтическое воздействие намного быстрее и эффективнее. Также стоит отметить, что дозировка при инъекциях требуется намного ниже.
В связи с тем, что вещество попадает сразу в кровь, минуя при этом пищеварительный тракт, если принимать лекарства в виде таблеток, они попадают сначала в пищеварительный тракт, где нейтрализуются ферментами и соляной кислотой, теряются при всасывании через стенки желудка и кишечника.
Наилучшим образом себя зарекомендовали такие обезболивающие препараты, как анальгин, но-шпа, диклофенак, вольтарен, ортофен, флотак, индометацин, и другие. Более сильные обезболивающие – ксефокам, кетолорак, кетопрофен. Также применяют довольно сильные препараты, в том числе, и наркотические (сугубо по рецепту врача). К числу таких препаратов относят трамадол, трамксидол, трамолин, и другие.
Мази
Можно применять такие мази, как мазь Вишневского, финалгон, меновазин, хондроксин, травматин, травмалгон, и множество других. Наиболее эффективны мази, оказывающие согревающее воздействие на организм. Это связано с тем, что путем согревания, они способствуют рассасыванию уплотнений, гематом, а также способствуют быстрому снятию воспалительного процесса. Они оказывают также обезболивающее действие.
После того, как мазь нанесена, рекомендуется укрыть место нанесения мази сухим теплом. Рекомендуется наносить на чистую сухую кожу до 5 раз в сутки.
Меновазин спрей
Оказывает обезболивающее и противовоспалительное действие. Используется как обычный спрей, который распыляют на поверхность тела в том месте, где отмечается максимальная выраженность болевого синдрома. После нанесения подождать, пока спрей впитается, после чего можно наложить на поверхность сухое тепло. Этот спрей особенно удобен для применения в летний период. Применяют в случаях усиления боли, а также при сильных приступах по мере необходимости. Также особенность этого спрея состоят в том, что он может эффективно заменять аналогичную мазь. Он более удобен в применении, не требует растирания и специальной подготовки тела. Рекомендуется применять до 5 раз в сутки. Продолжительность терапии может варьировать от 5 до 60 дней. Следовать рекомендациям врача.
Уколы при люмбалгии
Инъекции лекарственных препаратов почти всегда считаются более эффективными, поскольку действующее вещество проникает непосредственно в очаг воспаления, оно быстрее достигает цели, требуется более низкая концентрация. Вещество проникает сразу в кровь, а с кровью разносится по организму, проникая непосредственно в очаг воспаления.
В отличие от таблетированных лекарственных средств, которые попадают сначала в желудок. Таблетки подвергаются в желудке преобразованиям, тогда как при уколах действующее вещество проникает непосредственно в место воспаления, оказывая более мощное терапевтическое воздействие в относительно короткие сроки.
Витамины
При развитии люмбалгии и ишиаса, необходимо принимать витамины, поскольку большинство подобных заболеваний прямо или косвенно связаны с нарушением обмена витамин и их недостатком в организме. Боль и повреждения нервов, тканей, активное поддержание воспалительного процесса, ассоциированы в первую очередь с недостатком витаминов А, Е, РР. Поэтому рекомендуется принимать витамины в следующих суточных концентрациях:
- Витамин РР – 60 мг
- Витамин А – 240 мг
- Витамин Е – 45 мг
- Витамин С – 1000 мг.
Физиотерапевтическое лечение
Применяются различные методы физиотерапевтического лечения. Особенно эффективны они при комплексном лечении. Основными методами физиотерапевтического лечения является лечение ультразвуком, микротоками, волнами различной длины.
Хорошо действуют эти процедуры, если их чередовать с массажем, сеансами мануальной терапии. Основной целью этих процедур должно быть купирование боли, обеспечение полного расслабления напряженных участков тела, приведение в тонус атонических, расслабленных участков. Стоит отметить, что важная роль отводится сегментарно-рефлекторному массажу, собственно рефлексотерапии, вертебральному воздействию (массажу позвонков и межпозвоночных дисков). Подобные процедуры позволяют не только улучшить состояние, но и нормализовать обменные процессы в пораженном участке, снизить боль. Если проводить такие процедуры регулярно, то можно даже полностью вылечить заболевание, или по-крайней мере, достичь устойчивого состояния ремиссии.
Применяется электрофорез, при помощи которого вводят лекарственные препараты непосредственно в поврежденную ткань. Глубина их проникновения регулируется микротоком. Показаны криопроцедуры, тепловые процедуры. Иногда применяются электропроцедуры.
Довольно эффективным методом является акупунктура, также известная, как иглоукалывание. Он существенно улучшает микроциркуляцию, нормализует обменные процессы в тканях, улучшает питание пораженного участка, обеспечивает питание корешков спинного мозга, тканей пораженной конечности, поддерживает нерв.
Также применяются средства лечебной физкультуры. Активной и пассивной гимнастики, при помощи которых достигают нужного состояния мышц, обеспечивают подвижность, питание, нормализуют обменные процессы в окружающих тканях. Особенно важно это для обеспечения нормального питания и кровоснабжения крестца и кобчика, поскольку к этому участку не подходят отдельные сосуды, а питание зависит от циркуляции крови.
Апитерапия также является одним из эффективных средств лечения люмбалгии и ишиаза. Суть этой процедуры заключается в укусах пчел и обеспечении терапевтического воздействия посредством ферментов, которые они впускают в кровь при укусе. Аналогичным образом проводится лечение пиявками (гирудотерапия). Особенно этот метод эффективен при лечении гематом и купировании отека мягких тканей. Это зачастую позволяет высвободить нерв из зажима, в результате чего он возвращается к нормальному функционированию.
ЛФК при люмбалгии
Лечебная физкультура – один из методов, без которого ни одна терапия не будет эффективной. Подбор упражнений осуществляется индивидуально, в зависимости от выраженных патологий и степени поражения позвонков. В комплексе с другими методами оказывает мощное восстанавливающее воздействие. Рекомендуется выполнять упражнения как минимум дважды в день. Требуются подходы небольшие, по 15-20 минут, но несколько раз в сутки. Утром важно размять мышцы, проработать все пораженные участки. Утренняя гимнастика проводится до приема пищи, после проведения водных процедур. Днем можно увеличить продолжительность занятий до 30-40 минут, вечером – продолжительность процедуры составляет 15-20 минут также. Дозировка нагрузки должна быть умеренной: должна чувствоваться легкая усталость, но не чрезмерное переутомление.
Выполняя физические упражнения, важно проработать все группы мышц. Во время сокращения и расслабления мышц, в них производится активная работа, а также увеличивается сократимость ткани, проводимость нервного импульса, повышается чувствительность тканей. Соответственно, улучшается деятельность коры головного мозга.
Утренняя зарядка также позволяет активировать организм, вывести его из состояния сна, активировать. Мышечная активность улучшает кровообращение, трофику тканей, улучшает не только проникновение питательных веществ к тканям, но и обеспечивает выведение продуктов обмена веществ. Скорость кровотока увеличивается, становится ритмичным и спокойным дыхание. Все это способствует восстановлению организма. Важно обеспечить комплексное воздействие на организм.
В первую очередь, важен комплекс упражнений №1 – проработка рук и верхнего плечевого пояса. В этот комплекс упражнений входят упражнения, направленные на проработку кистей, локтевых суставов, плеча, а также зоны ключиц, лопаток. Это могут быть подъемы и опускания рук, повороты, разведение-сведение.
Комплекс №2 направлен на проработку грудной клетки и туловища. Это могут быть сведения и разведения рук, которые обеспечивают проработку грудной клетки, межреберного пространства. Также используются повороты, наклоны туловища, вращающиеся движения,
Комплекс №3 должен быть направлен на тазовую область и ноги. Сюда входят приседания, сведение – разведение ног, наклоны.
Комплекс №4 обеспечивает общее поддержание баланса, гармонизацию организма. Сюда попадают такие упражнения, как наклоны туловища, сгибание рук в упоре, отведение ног в сторону, прыжки, бег.
В среднем упражнения следует повторять по 8-10 раз. нужно периодически менять упражнения, включать упражнения на проработку различных участков тела, бережно прорабатывать пораженные участки, применяя как активные, так и пассивные методы. Также необходимо постепенно повышать нагрузку. Делать это резко нельзя, но примерно раз в 2-3 дня, нагрузку следует делать в разы выше. Также постепенно должна усложняться и сама процедура выполнения упражнения. Нужно соблюдать последовательность упражнений. Лучше соблюдать режим дня: делать упражнения в одно и то же время. также важно соблюдать гигиену выполнения физических упражнений – делать их в комфортной обстановке, на свежем воздухе, предварительно настроившись а работу, расслабившись. Важно выстроить правильное дыхание – это залог эффективной тренировки. Также важно тренироваться регулярно. Нужно учитывать, что одиночные тренировки эффекта не дают.
 [1]
[1]
Упражнения
Начинаем занятие с разминки. Для начала выполняется ходьба в обычном, медленном темпе. После этого шаг постепенно ускоряется. Потом происходит чередование быстрого и медленного шага. После – ходьба на носках, на пятках, на внутренней и наружной боковой поверхности стопы. Затем шагаем с перекатом со пяточек на пальцы. Затем делаем шаги по кругу, прокручиваясь вокруг собственной оси. На этом базовая разминка заканчивается.
Переходим к разминке верхнего плечевого пояса и рук. Занимаем исходное положение – руки на бока. Поднимаемся на пальчики, как можно выше, пытаемся поднять руки вверх, как бы дотянуться до неба кончиками пальцев. Затем резко сбрасываем все вниз, делаем наклон, руки опускаем в пол. Делаем резкий выдох. Затем на вдохе поднимаемся вверх, занимаем исходное положение.
Руки держим по бокам, делаем повороты шеей: сначала по 10 раз в одну сторону, затем по 10 раз в другую сторону. Стараемся максимально вытянуть переднюю,. Боковую поверхность шеи, растягиваем. Затем начинаем делать полукруги, затем – полный круг. После этого опускаем голову к одному плечу, затем – к другому. Повторяем по 10 раз.
Переходим к проработке собственно рук. Разминаем плечи – делаем по 10 проворотов в плече (по кругу), затем – кисти помещаем к плечам, делаем круговые движения влево, вправо – по 10 раз. После этого поднимаем руки вместе с плечами, резко опускаем вниз. Затем – делаем проворот назад (по 10 раз), затем – проворот назад (по 10 раз).
Переходим к проработке локтевого сустава. Совершаем вращательные движения в локте сначала в одну сторону, затем – в другую. После полной проработки локтя, переходим к проработке кистей. Руки выводим вперед, совершаем круговые вращательные движения в кистях в одну сторону, затем – в другую.
После того, как руки и плечевой пояс полностью проработаны, переходим к проработке грудной клетки. Совершаем круговые движения грудной клеткой в разные стороны. Затем отводим плечи назад, грудины выталкиваем вперед. После этого уводим грудную клетку назад, затем – в стороны. После этого отводим руки назад, соединяем их за спиной и делаем наклон вперед. После – округляем спину, затем выравниваем, сводим лопатки сзади.
После полной проработки грудины, переходим к проработке поясничного отдела. Делаем наклон вперед. Пытаемся коснуться ладонями пола. Затем делаем наклон назад, затем – боковые наклоны. После этого делаем круговые вращательные движения в одну сторону, затем – в другую. Максимально вытягиваемся вверх, затем на выдохе опускаемся вниз. Повторяем по 10 раз.
Затем переходим к проработке тазовой области. Делаем круговые движения в одну сторону, затем – в другую. Выводим таз максимально вперед, после чего отводим максимально назад. Затем выполняем маятникообразные движения слева направо, и в обратную сторону.
Для проработки пояса нижних конечностей и собственно нижних конечностей, переходим к круговым движениям в области бедренного сустава. Поднимает ногу, начинаем выполнять вращательные движения. Затем сгибаем ногу в колене, вращаем по кругу в обе стороны. После этого вытягиваем ногу вперед, делаем круговые движения в одну сторону, затем – в другую.
После этого целесообразно закончить тренировку дыхательными упражнениями. Присаживаемся на пол, ноги сгибаем в коленях, принимаем удобное положение. Закрываем глаза, после чего делаем вдох – поднимаем живот, затем – грудную клетку, затем – ключицу. Стараемся максимально заполнить полости воздухом. После чего делаем выдох: сначала опускаем область ключиц, затем опускаем область грудины, после этого – сдуваем живот, как бы прижимая его к позвоночнику. Дыхание рекомендуется делать не менее 5 минут.
Завершить тренировку следует упражнением на релаксацию. Ложимся на пол, закрываем глаза (на спину). После этого пытаемся максимально расслабить каждую мышцу, каждую клеточку нашего организма. Мысли гоним прочь: их не должно быть в нашей голове. Пытаемся отстраниться от всех проблем, от внешнего мира. Пытаемся прочувствовать себя здесь и сейчас. Можно представить, что мы находимся на морском побережье, где ласково греет солнышко, нас ласкает морской прибой, и мы плавно уходим в блаженство под легкое прикосновение теплого летнего ветерка. Можно включить приятную музыку (классическая музыка, звуки природы, шум морского прибоя и т.д.).
 [2], [3], [4]
[2], [3], [4]
Гимнастика при люмбалгии
Довольно хорошо зарекомендовал себя гимнастический комплекс с элементами хатха-йоги, позволяющий быстро и эффективно проработать все отделы позвоночника.
Исходное положение – лежа на спине. После этого разводим руки в стороны, ладони поднимаем вверх. Ноги должны находиться на ширине плеч. Лопатки и плечи максимально прижимаем к полу, стопы помещаем одна на другую. Со вдохом голову поворачиваем в одну сторону, с выдохом стараемся максимально прижать ее к полу. При выдохе опускаем возвращаемся в исходное положение, после чего поворачиваем голову в другую сторону, прижимаем ухо к полу.
Затем ноги приподнимаем, ставим их одна на другую (пальцы на стопы), после чего пытаемся повернуть голову аналогичным образом, сначала влево, затем – вправо, опуская при этом голову на ухо.
Затем ложимся на спину, ноги сгибаем в коленях. Руки врозь, на полу. Пытаемся отвести согнутые ноги в стороны, коснувшись коленями пола. Повторяем примерно по 10 раз в одну сторону, по 10 раз – в другую сторону.
Поднимаем ноги вверх, затем медленно опускаем две ноги сначала в одну сторону, затем – в другую. Повторяем по 10 раз, затем – делаем аналогичное упражнение, только поднимаем вверх одну ногу, а вторую оставляем внизу. Опускаем поднятую ногу на противоположную сторону. Делаем аналогичное упражнение на другую сторону. Затем сгибаем обе ноги в коленях, опускаем их согнутыми сначала на одну сторону, затем – на другую. Затем аналогичное упражнение проделываем для ровных ног.
Затем сгибаем обе ноги в коленях, поджимаем их к груди, голову прячем в «ногах». После этого прокатываемся на спине, выходя то на лопатки, то на кобчик. Упражнение называется «качалочка». Повторять по 10 раз.
Такой гимнастический комплекс нужно выполнять как минимум два раза в день, особенно при острой боли. Позволяет укрепить мышечный каркас спины, паравертебральных мышц, выравнивает спину, также улучшает питание связок, мышц, дисков, и мышц, которые окружают каждый позвонок. Обеспечивают гибкость, легкость и подвижность спины. Рекомендуется выполнять минимум месяц. Заканчивается комплексом дыхательных упражнений (динамические и статические дыхательные упражнения). Затем выполняется релаксационная практика.
Массаж при люмбалгии
Основной задачей является улучшение питания мышц, нормализация обменных процессов, повышение подвижности позвонков, собственно позвоночника.
Общий план массажа можно представить как последовательное воздействие на паравертебральные участки позвоночника, а также воздействие на различные сегменты позвоночника. При наличии боли в области конечности и ягодиц, производится массаж больной конечности.
Методика массажа заключается в том, что сначала массируется зона вдоль позвоночника. Постепенно прорабатываются все зоны, начиная от поясничной зоны, и заканчивая крестцово-кобчиковой зоной. Потом постепенно поднимаемся вверх – прорабатываем участки грудного отдела позвоночника, межреберные участки, потом – шейный отдел позвоночника, затылочную часть. Сначала проводится общее поглаживание всей спины, и только после этого переходим непосредственно к проработке отдельных участков позвоночника. После поглаживания переходим к более жестким выжиманиям, после этого – к растираниям. Заканчиваем массаж вибрационными движениями, которые позволяют максимально расслабить, и в то же время, придать тонус прорабатываемым зонам.
После проработки позвоночника переходим к проработке конечностей и тазовой области: производим сотрясение таза, легкую вибрацию конечностей. После этого производим массаж по описанной выше семе: начинаем с легких поглаживаний, заканчиваем интенсивными разминаниями мышц, затем – вибрационными движениями. Для стимуляции основных рефлексов производим интенсивное сжимание и разжимание мышечных участков, что приводит в тонус мышцы, повышает их чувствительность и реактивность. Обычно мышцы прорабатываются в продольном направлении. Также важным приемом является похлопывание и стегание, что нормализует чувствительность рецепторов мышечной системы. Продолжительность процедуры составляет в среднем 20 минут. Лучше делать примерно в одно и то же время. обычно продолжительность лечения составляет месяц, при проведении сеансов через день.
Лечение люмбалгии в домашних условиях
Дома можно не столько вылечить заболевание, сколько поддерживать стабильное состояние и предотвращать развитие обострений. Самолечением заниматься ни в коем случае нельзя, но нужно строго выполнят все рекомендации врача. Дома обязательно нужно что-то делать для того, чтобы достичь выздоровления, поскольку лечение люмбалгии не происходит только в кабинете врача. Это сложный комплекс лечебных мероприятий, который включает как лечебные мероприятия, выполняемые в условиях поликлиники профессиональными медицинскими сотрудниками: например, инъекции, специальный массаж, активно-пассивная гимнастика, физиопроцедуры.
Дома лечение должно быть дополнено приемом медикаментов по назначенной врачом схеме. Можно применять народные и гомеопатические средства. Важно освоить физические упражнения, гимнастику. Средства восстановления и лечебной физкультуры, и даже самомассаж. Это средства, без которых лечение и восстановление невозможно.
Для того чтобы подобрать комплекс упражнений для выполнения дома, нужно проконсультироваться с врачом лечебной физкультуры. Он поставит диагноз и подберет те упражнения, которые будут подходить именно вам. Только индивидуальный подбор упражнений, в соответствии с особенностями вашей патологии, может быть эффективен. Затем рекомендуется несколько раз выполнить эти упражнения под присмотром и контролем инструктора лечебной физкультуры, который в случае необходимости может вас поправить, скорректировать правильность выполнения, определить оптимальную силу и интенсивность нагрузки в вашем индивидуальном случае. После этого можно переходить к самостоятельному выполнению упражнений дома.
Перед выполнением самомассажа также нужно проконсультироваться с массажистом, или врачом мануальной терапии. Он посоветует, какие именно движения и приемы лучше выполнять в вашем индивидуальном случае, научит основным приемам, проконтролирует правильность их выполнения.
Народное лечение
Мазь из известного бальзама «Звездочка» и экстракта прополиса применяется для смазывания и растирания в области, где боль выражена максимально сильно. Такую мазь можно применять во время массажа вместо массажного масла. Основной эффект достигается за счет согревающего воздействия на организм. Для приготовления мази берут содержимое баночки данного бальзама. Добавляют в него примерно 5 грамм растопленного на водяной бане или пару прополиса, тщательно размешивают и дают возможность застыть до образования однородной массы. Наносят тонким слоем примерно на 15-20 минут на пораженные участки, после чего накрывают сухим теплом.
Для общего укрепления организма применяют бальзам. Его готовят на основе спирта. Для приготовления берут по столовой ложке ягод боярышника, примерно 50 грамм перегородок грецкого ореха, 2 столовые ложки черной смородины, а также по 2-3 столовые ложки измельченных листьев лаванды, цветков ромашки и календулы. Пьют по 50 грамм в сутки.
Для нанесения компрессов на область пораженных участков, используют противовоспалительный состав: по 3-4 столовые ложки травы шалфея и подорожника заливают литром кипятка, накрывают крышкой. Настаивают до тех пор, пока отвар не станет теплым. После этого используют для компрессов.
 [5], [6], [7], [8], [9], [10], [11], [12]
[5], [6], [7], [8], [9], [10], [11], [12]
Лечение травами
Лучше всего применять травы в виде отваров и настоев внутрь, поскольку они оказывают комплексное воздействие на организм, что позволяет быстро снять воспалительный процесс, устранить боль, и в целом, улучшить самочувствие, повысить сопротивляемость организма.
В лечении люмбалгии, невралгии, миозитов, радикулитов, наилучшим образом себя зарекомендовали такие травы, как шалфей, ромашка, лаванда, алоэ, каланхоэ, иван-чай, арника, шиповник.
- Шалфей, ромашка оказывают противовоспалительное действие;
- лаванда – антисептическое и успокаивающее воздействие, снятие раздражения и воспалительного процесса, снимает боль;
- алоэ и каланхоэ оказывают противовоспалительное действие;
- календула – снимает воспаление, восстанавливает повреждения;
- иван-чай успокаивает, снимает воспаление нервов, мышечных элементов;
- арника, шиповник наполняют организм витаминами, оказывают антиоксидантное воздействие, повышают иммунитет.
Рекомендуется применять эти травы в качестве отваров для приема внутрь, а также под компресс на пораженный участок. Отвар делают из расчета 2 столовые ложки средства на стакан кипятка.
Гомеопатия
Прием гомеопатии требует осторожности и строго соблюдения мер предосторожности. Существует две основные меры предосторожности – внимательно изучать состав этих средств, и перед приемом убедиться в том, что у вас нет аллергии или индивидуальной непереносимости средств, входящих в состав. Иначе могут возникнуть такие побочные эффекты как аллергическая реакция (начиная от простой отечности, раздражения, и заканчивая анафилактическим шоком и тяжелым прогрессирующим отеком Квинке).
Вторая мера предосторожности – всегда консультироваться с врачом, поскольку только врач может знать все нюансы и особенности взаимодействия лекарственных компонентов между собой, и сможет выстроить такую схему лечения, которая окажет максимальное терапевтическое воздействие при минимальном риске и минимальных побочных эффектах.
- Рецепт №1. Бальзам укрепляющий
Для приготовления берут по столовой ложке ягод малины, листьев арники, почек или сережек березы, заливают примерно 500 мл водки или чистого спирта, после чего добавляют половину чайной ложки сушеного можжевельника, молотой корицы и имбиря. Все это настаивают минимум 3-4 дня, пьют по 50 мл в сутки. Курс лечения – минимум 28 дней (полный биохимический цикл).
- Рецепт №2. Бальзам восстанавливающий
Берут в равных долях листья крапивы, стевии и косточек вишни (без мякоти). Берут примерно по 2-3 столовые ложки каждого компонента, добавляют примерно 20 грамм гвоздики сушеной, заливают 500 мл спирта, настаивают не менее 5 суток, пью в небольших количествах дважды в день, 28 дней.
- Рецепт №3. Мазь противовоспалительная
Такая мазь может быть приготовлена дома самостоятельно. Может наноситься тонким слоем на пораженные участки. Для приготовления в качестве основы берут сливочное масло, растапливают его на водяной бане. Затем добавляют примерно по столовой ложке следующих масел: масло облепихи, морошки, клюквы, кедр и сибирский лен. Перемешивают до образования однородной консистенции, после чего отставляют и дают возможность застыть.
- Рецепт №4. Крем увлажняющий
Применяют для нанесения на пораженные участки. Наносят легкими массирующими движениями, до полного впитывания. Можно применять после душа, после массажа, перед сном. В обычный детский крем, или любой другой крем для тела, добавляют несколько капель эфирного масла можжевельника, мяты и пихты. Затем вносят 5-10 капель базового масла еловой хвои и репейника.
Хирургическое лечение
Люмбалгия может лечиться и оперативными методами. Но это крайний случай, к которому прибегают в том случае, если другие методы неэффективны. Хирургические методы применяются в том случае, если причиной сдавления нерва стала, к примеру, опухоль, гематома больших размеров, которые следует удалить. Также причиной, при которой может потребоваться операция, является грыжа позвоночника, или повреждение межпозвоночных дисков. Операция производится плановой. К которой человека готовят заранее. Проводится после того, как боль полностью купируется. В ходе операции нужно предпринять попытки устранить причину патологии. Также показанием к проведению операции служит нарушение работы мочеполовой системы, нарушение дефекации, или мочеиспускания, возникшее в результате люмбалгии.
ilive.com.ua

