Артроз 1 плюснефалангового сустава 2 степени лечение – Артроз большого пальца ноги (плюснефалангового сустава) 1, 2, 3 и 4 степени: лечение
Артроз плюснефалангового сустава – причины, симптомы и лечение
Среди множественных суставов стопы самой большой нагрузке подвержены межфаланговые суставы пальцев, а также суставные ткани, которые соединяют пальцы с плюсной. Потому артроз плюснефалангового сустава является распространенной патологией. ПФС приводит к деформационному развитию большого пальца, которое часто называют шишкой. Появление выпирающей косточки характерно для последнего этапа этой патологии.
Принцип развития
Остеоартроз плюснефалангового сустава пальца стопы происходит с разрушения костного хряща.

Провоцировать эти процессы в суставной ткани могут различные факторы:
- травма хряща во время вывиха в результате значительной нагрузки на стопу;
- нарушение циркуляции крови, в результате чего ткани не получают требуемые питательные элементы в необходимом количестве;
- биохимические нарушения по причине обменных, гормонных, эндокринных патологий, процессов воспаления.
Сустав становится не таким подвижным, истончается, теряет синовиальную жидкость. В хряще появляются трещины, частички сустава откалываются, попадая в капсулу. Здоровый сустав не допускает трения соединенных участков костей между собой. Во время его разрушения хондральные поверхности хряща осложняют движения, они причиняют сильные болевые ощущения.
Осколки могут проникать в суставную щель, что вызывает острую боль, при этом они раздражают синовиальную оболочку, это вызывает в ней воспалительный процесс. Происходит деформация суставной ткани: чтобы не допустить трения и повышения нагрузки, она уплощается и образует костные новообразования — остеофиты.
Во время артроза 1 степени образование наростов находится лишь на начальном этапе, они небольшие, единичные, находятся с краю хрящевой поверхности. В последующем образуются множественные наросты по всей площади субхондральной поверхности. Суставная щель уменьшается в размерах, остеофиты начинают между собой цепляться, что приводит к ограничению движения.
Увеличение наростов приводит к значительной деформации суставной ткани, ее увеличению в размерах. Тем более выражена деформация большого пальца. Он утрачивает подвижность, в результате этого ослабевают окружающие связки. Это осложняет отклонение пальца от своей оси.
Основные причины

Основные причины
Плюсна является средней частью ступни, которая состоит из пяти трубчатых костей. Эти кости между собой соединены шаровидными хрящами с фалангами пальцев. Артроз первого плюснефалангового сустава стопы чаще всего отмечается именно в этом месте. Суставы второго ряда костей меньше подвижны, поэтому не так сильно подвергаются заболеванию.
Как правило, артрозом поражаются нагруженные суставные ткани. На суставы ног приходится вся масса тела человека, плюснефаланговые соединения довольно подвижны, а сустав первого пальца при этом чаще остальных подвержен травмам. Потому артроз межфаланговых суставов стопы зачастую имеет посттравматическое происхождение. Болезнь также могут провоцировать:
- избыточная масса тела;
- длительное нахождение на ногах;
- переохлаждение нижних конечностей;
- ношение обуви на высоком каблуке;
- травмирование находящихся выше суставов, в результате чего нагрузка на стопу распределяется неправильно;
- плоскостопие или аномальное развитие стопы;
- аутоиммунные болезни, нарушение метаболизма;
- диабет и иные эндокринные заболевания;
- тромбофлебит, сосудистые патологии, варикозное расширение вен, нарушение циркуляции крови.
Расположенность к артрозу может передаваться по наследству, потому людям, у которых родственники страдали этим заболеванием, необходимо быть особенно внимательными.
Первые признаки и диагностирование

Первые признаки и диагностирование
Деформирующий артроз развивается медленно, разрушение сустава в течение долгого времени может не выражаться никакой симптоматикой. Если перекат с носка на пятку осложнен, ноги начинают быстро уставать, во время отрыва пальцев от земли появляются болевые ощущения, то необходимо обратиться к ортопеду, он выполнит диагностику и сможет назначить правильное лечение артроза плюсневых костей стопы.
Однако на первом этапе боли не сильно выражены, как правило, они сводятся к покалыванию стопы, осложнение подвижности появляется в начале передвижения. Потому с походом к врачу чаще всего затягивают до проявления более выраженной симптоматики:
- артроз второй степени выражается частыми и длительными ощущениями боли, подвижность пальца значительно ограничена, ходьба начинает сопровождаться хрустом. Возникают визуальные признаки деформационного процесса. Остеофиты защемляют нервные корешки, вызывая чувство онемения. Человек во время ходьбы пытается непроизвольно опираться на наружную часть стопы, чтобы распределить нагрузку и уменьшить болевой синдром.
- на третьей стадии боли мучают человека основную часть времени, причем это состояние отмечается даже в спокойствии. Больной вынужден использовать трость. Первый палец на ноге отклоняется, начиная давить на соседние, вызывая их деформацию.
Зачастую артроз осложняется синовитом — воспалительным процессом в синовиальной оболочке. Причем сустав опухает, увеличивается в размерах, кожный покров становится горячим и красным.
Похожая симптоматика воспаления отмечается во время артритов, а вальгусная деформация 1 пальца имеет характерные признаки плоскостопия или подагры. Потому для точного диагностирования врач не только осматривает ногу, но и назначает некоторые процедуры для определения болезни:
- УЗИ, компьютерная и магниторезонансная томография дают возможность оценить состояние сустава и близ находящихся мягких тканей;
- на рентгене можно увидеть уменьшение в размере суставной щели, костные наросты;
- положительные ревмопробы являются симптом ревматоидного артрита;
- высокое содержание мочевой кислоты в крови говорит о подагре;
- анализ крови позволяет отличить артроз от артрита, сопровождающийся выраженным процессом воспаления.
Способы лечения
Во время лечения артроза плюснефаланговых суставов стоп ДОА преследуется несколько основных задач.

В первую очередь необходимо произвести следующие мероприятия:
- замедлить развитие болезни, максимально долго сохранить подвижность сустава;
- избавится от воспалительного процесса и болевых ощущений;
- уменьшить нагрузку на сустав.
Все это можно решить только с помощью комбинации консервативного лечения с немедикаментозной терапией. Немаловажную роль играют диетотерапия, физиотерапия, лечебная гимнастика. Показано применение ортопедических изделий для закрепления поврежденного сустава в требуемом положении и снятия с него напряжения.

Для снижения давления на сустав нужно:
- носить обувь с супинаторами и ортопедическими стельками;
- больше отдыхать, не допускать долгого нахождения на ногах;
- нормализовать вес.
Лечение во время артроза 1 пальца должно начинаться с использования противовоспалительных средств. Лечебная физкультура и физиотерапевтические мероприятия назначаются только после снятия острого воспаления. Одновременно можно использовать народные способы лечения. Разрабатывается специальный дневной рацион, чтобы скорректировать вес, восстановить обменные процессы, снабдить суставную ткань требуемыми питательными элементами.
Запрещены продукты с консервантами, копчености, острые блюда, фаст-фуд. Необходимо ограничить потребление соли, сахара, жиров. Полезны заливные и холодцы.
Лекарственные средства
Лечение плюснефалангового артроза подразумевает использование лекарственных средств.
Во время терапии используют препараты различных групп:

- при заболевании на 1−2 этапе лечение производят хондропротекторами, средствами, которые содержат компоненты суставной ткани. Эти препараты замедляют разрушение сустава, пока это не приобрело необратимый процесс. Самым эффективным является инъекционное или пероральное использование лекарств, некоторые средства изготавливаются в виде гелей или кремов;
- противовоспалительные нестероидные препараты в форме таблеток используют кратковременным курсом, чтобы снять воспалительный процесс и болевые ощущения. Сюда относятся Ибупрофен, Диклофенак, Индометацин, Нимесулид;
- на последнем этапе заболевания для обезболивания необходимо использовать мощные анальгетики;
- если воспалительный процесс не получается снять при помощи НПВС, то используют блокады гормональными лекарствами (Гидрокортизон).
Также назначаются витаминизированные комплексы, средства для восстановления циркуляции крови. Артроз отлично лечится при помощи уколов гиалуроновой кислоты — она восстанавливает синовиальную жидкость, снижает трение хрящей и обеспечивает сустав необходимыми элементами. Но уколы в небольшие суставы необходимо выполнять очень аккуратно.
Физиотерапия и гимнастика
Физиотерапия эффективна на начальном этапе. При артрозе, как правило, используют УВЧ и СУФ-облучение. Отличный эффект имеет лазерная и магнитная терапия. Фонофорез и электрофорез помогают лучшему прохождению лекарств в ткани.

Используют разные физиотерапевтические процедуры, которые:
- активизируют процессы обмена и кровообращение в тканях;
- имеют противовоспалительное и обезболивающее свойство;
- восстанавливают мышечный тонус;
- активируют процессы восстановления;
Учитывая степень болезни, а также состояние пациента, врач разрабатывает комплекс гимнастических упражнений. Большинство из них можно делать дома без каких-либо приспособлений. Рекомендуется отводить по сторонам пятку и носок, выполнять вращательные движения ступнями, делать перекаты с пятки на носок, вытягивать на себя носок. Самое главное — дозировать нагрузку, уменьшать ее, если упражнения начинают сопровождаться болями.
Народные рецепты

Народные рецепты
Нетрадиционная медицина рекомендует комбинировать лекарства для наружного и внутреннего применения. Так, спиртовым настоем из перегородок ореха можно обрабатывать поврежденные суставы либо же принимать этот состав внутрь 2 раза ежедневно по 1 ч. л.
Настойку на спирту из золотого уса с прополисом употребляют внутрь по 1 ст. л. перед приемом пищи 2 раза в день. Чтобы ее приготовить, необходимо 70 г растений и 2 г прополиса. После эти компоненты необходимо залить 500 мл водки и дать настояться 2 недели. Для компрессов используют состав из меда, алоэ и спирта (3:2:1). Можно самому сделать согревающие мази:
- Взять по 1 ст. л. листьев сабельника, подорожника и крапивы, перемолотых корней имбиря, добавить один стакан оливкового масла. После установить на паровую баню и дать закипеть. Втирать эту смесь необходимо перед сном.
- Сделать из кунжутного, подсолнечного и оливкового масел (по 70 мл) основу. Добавить маленькую ложку соли, 2 ч. л. перца, мелко порезанную чесночную головку. Дать закипеть на паровой бане. Каждый день втирать в пораженный участок в течение 15 минут.
Для ванночек делают настойку из хвойных веток и перемолотого топинамбура, добавив в состав кипяток. После того как смесь остынет до приемлемой температуры, опустить в нее ступни на полчаса. Затем нужно втереть в пораженные участки барсучий жир.
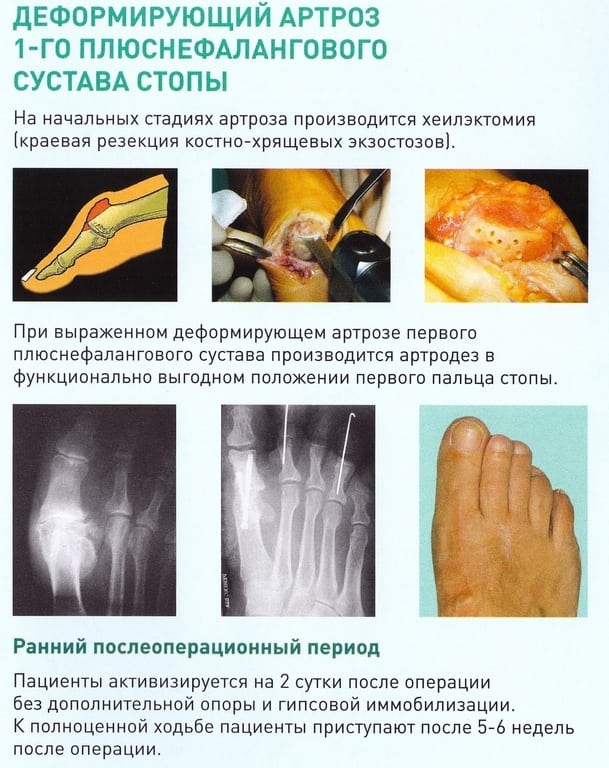
Операционное вмешательство
Для избавления от болезненных ощущений производят артродез, то есть хирургическим способом выполняют обездвиживание сустава. С учетом необходимости иссекают его поверхность, убирают костные новообразования.

После резекции плюсну соединяют с фалангой в требуемом положении. После закрепляют при помощи спиц и оставляют до срастания костей. Как правило, для этого необходимо около 4 месяцев. После этого вмешательства невозможно движение сустава, но не происходит трения хрящей, которое сопровождается острой болью.
У молодых людей пытаются по возможности сохранить суставную ткань, снизив давление соединяющихся поверхностей. Для этого иссекают костные новообразования — остеофиты, уменьшают плюсну и закрепляют ее в необходимом положении. Вследствие этого восстанавливается движение сустава, уменьшается болезненность, избавляются от трения. Это хирургическое вмешательство называется хейлектомия.
Одно из самых прогрессивных вмешательств — хондропластика. Это замена сустава имплантатом. Эндопротезирование восстанавливает работу суставной кости, но время службы имплантата ограничено.
Во время артроза происходит медленное, но прогрессирующее разрушение костной ткани. Патология сопровождается деформацией стопы. Она не может больше выполнять опорную функцию, изменяется походка, движения начинают сопровождаться болезненностью. Если вовремя установить диагноз и произвести лечение, то можно отсрочить переход заболевания в последнюю стадию. Но при запущенной форме избавиться от боли можно лишь с помощью хирургического вмешательства.
Артроз плюснефалангового сустава стопы – 1 пальца, лечение
 Самая большая нагрузка на стопы наблюдается в области межфаланговых суставов пальцев и вместе их соединения с плюсной. Артроз плюснефалангового сустава 1 пальца стопы связан с деформацией большого пальца, которую в повседневной жизни часто называют «шишкой». Заболевание при несвоевременном выявлении симптомов способно повлечь невозможность нормальной жизнедеятельности, поэтому важно иметь представление о причинах появления патологии, первых признаках и существующих способах лечения.
Самая большая нагрузка на стопы наблюдается в области межфаланговых суставов пальцев и вместе их соединения с плюсной. Артроз плюснефалангового сустава 1 пальца стопы связан с деформацией большого пальца, которую в повседневной жизни часто называют «шишкой». Заболевание при несвоевременном выявлении симптомов способно повлечь невозможность нормальной жизнедеятельности, поэтому важно иметь представление о причинах появления патологии, первых признаках и существующих способах лечения.
По каким причинам появляется артроз плюснефалангового сустава?
Суставной хрящ при отсутствии аномалий обеспечивает такое сочленение суставов, при котором кости не трутся и не мешают друг друга. Артроз плюснефалангового сустава стопы связан с разрушительными процессами хрящевой ткани, изменениям в составе суставной жидкости что на первых порах является причиной болевого дискомфорта и со временем начинает мешать ходить человеку. Со временем хрящи истончаются и кости обнажаются, что вызывает сильную боль и затруднения в движении. Раздражения синовиальной оболочки приводит к появлению воспалительного процесса.
Причинами появления артроза плюснефалангового сустава стопы считают:
- механические травмы в виде ушибов, вывихов, переломов;
- изменения биохимической природы, которые становятся следствием нарушенного метаболизма, воспалительных процессов, отклонения в работе эндокринной системы и гормональные сбои;
- проблемы с кровоснабжением плюснефалангового сустава, в результате чего наблюдается недостаточное питание тканей;
- нахождение ног в постоянном холоде, переохлаждения;
- аномалии анатомического строения, которые часто мешают нормально ходить;
- изменения возрастного характера.
Опасность артроза плюснефалангового сустава стопы заключается в том, что при отсутствии своевременного лечения и назначения адекватной симптомам терапии консервативные способы могут не оказать желаемого воздействия и последствия деформирующего заболевания могут быть исправлены только хирургическим путем.
Симптомы заболевания в зависимости от стадии артроза
Главным симптомом деформирующего артроза плюснефалангового сустава вне зависимости от причин его появления является появление болевого синдрома в области первого пальца, который имеет свои проявления на каждой из стадий патологических изменений. Всего выделяют 4 стадии артроза плюснефалангового сустава 1 пальца стопы:
- первая — больной жалуется на незначительную боль в стопе и покалывания, после сильных нагрузок наблюдается усиление боли, со временем происходит утолщение плюсневой косточки;
- вторая — наблюдаются деформирующие изменения суставов стоп, первый палец ограничивается в движении из-за сильной боли, которая не покидает человека даже при отдыхе, ходить пациенту становится сложно, боль мешает ему становиться на все стопу, и он старается опираться на область ближе к мизинцу;
- третья — боль мешает человек нормально ходить, он ограничен в движениях, к деформирующим сустав стопы изменениям присоединяется хромота;
- четвертая — изменения в области плюснефалангового сустава не предполагают медикаментозное лечение и разрушительные изменения принимают необратимый характер.

Сопровождающими артроз плюснефалангового сустава симптомами, характерными для всех стадий является:
- ощущение того, что деформация мешает ходить, сковывает движения;
- наличие отечности в области первого пальца, которая со временем затрагивает другие области стопы;
- нарушения в походке;
- покраснения кожного покрова стопы и повышение температуры;
- быстрое утомление ног;
- появление уплотнений в области первых пальцев.
Чем раньше пациент обращается за лечением, тем легче избавление от патологии стопы. Лечение артроз плюснефаланговых суставов стоп эффективно при помощи только физиотерапевтических процедур. Вторая и третья стадии деформирующих изменений предполагают медикаментозное лечение стопы. Улучшение на последних стадиях требует хирургического вмешательства.
Симптомы деформирующих изменений плюснефалангового сустава стопы ярко выражены и при их наличии можно говорить о явных признаках патологии. Для врача важно выявить причину отклонений для назначения адекватного лечения.
На первичном осмотре специалист проводит визуальный осмотр и выявляет степень болезненности.
В обязательном порядке назначается рентгенография, при необходимости УЗИ, КТ или МРТ.
Принципы лечения артроза
Лечение зависит от стадии деформирующего артроза, степени патологических изменений первого пальца стопы. В значительной части случаев назначается комплексная терапия, предполагающая комплекс физиопроцедур и ношение ортопедических изделий, медикаментозные препараты в виде таблеток, мазей инъекций. Хирургическое вмешательство проводится только на последних стадиях деформирующего артроза.
Лечение предполагает:
- снижение уровня нагрузки на сустав;
- назначение диеты для снижения излишнего вида;
- исключение по возможности стоячего положения, в котором нагрузка на сустав максимальна;
- запрет на ношение обуви с высоким каблуком, тесных или неподходящих по размеру моделей;
 Хороший результат лечения показывает ношение ортопедических изделий, но подбор и назначение их должен проводить лечащий врач на основании стадии и симптомов деформирующего артроза. В целях лечения артроза плюснефалангового сустава назначают различные группы лекарственных препаратов:
Хороший результат лечения показывает ношение ортопедических изделий, но подбор и назначение их должен проводить лечащий врач на основании стадии и симптомов деформирующего артроза. В целях лечения артроза плюснефалангового сустава назначают различные группы лекарственных препаратов:
- нестероидные средства — купируют болевой синдром и воспалительные процессы, они могут иметь форму таблеток, геля или мази, наиболее популярными является Ибупрофен, Диклофенак, Нимесулид;
- хондропротекторы — в их составе может присутствовать хондроитин и глюкозамин, которые в человеческом организме содержатся в хрящевых тканях, поэтому они способствуют замедлению патологических разрушительных процессов, к такой группе относится Хондроксид, Артрин;
- стероидные медикаменты — лечение гормонами проводится при отсутствии результата от консервативной терапии, наиболее часто назначается Гидрокортизон;
- гиалуроновая кислота — введение вещества нормализует состав синовальной жидкости, дефицит которой наблюдается при артрозе стопы и патологии первого пальца.
Еще о лечении деформирующего артроза стопы >>
При сильных болях назначаются анальгетики, на последних стадиях могут использоваться медикаменты, в состав которых входят вещества наркотической группы. В обязательном порядке для поддержания организма назначаются витаминные и минеральные комплексы.
Лечебная физкультура показана на всех стадиях заболевания, но наибольший эффект показывает на начальном этапе деформирующего артроза. В число дополнительных физиопроцедур при патологии плюснефалангового сустава входит:
- УВЧ;
- СУФ-облучение;
- магнитотерапия;
- воздействие лазером;
- электрофорез, в том числе с лекарственными препаратами.
Прохождение курса физиопроцедур при артрозе плюснефалангового сустава улучшает обменные процессы, снимается отечность, улучшается регенерация тканей. В результате нормализации тонуса мышц снижается выраженность воспалительных процессов, ускоряется движение крови и жидкости в организме. В результате боль отступает, пациент перестает жаловаться на симптом того, что образование в области большого пальца мешает ему ходить.
Особенности хирургического вмешательства
Хирургическое вмешательство показано на поздних стадиях патологии плюснефалангового сустава. Для избавления от болевого синдрома выполняется артродез и сустав обездвиживается. В ходе хирургического вмешательства удаляются наросты и вносится корректив в области плюснефалангового сустава.
Анатомически правильное положение плюснефалангового сустава при артрозе фиксируется при помощи фиксаторов до момента, пока не происходит полное сращение костей. После операции средний срок реабилитации составляет 3 месяца. Полностью восстановить подвижность сустава операция не может, но излишнее трение в месте плюснефалангового сустава прекращается и болевой синдром отступает.
Сегодня существует множество вариантов хирургического лечения, позволяющих улучшить состояние плюснефалангового сустава. Врач может выбрать проведение хейлектомии, при которой удаляются остеофиты, укорачивается плюсневая кость с фиксацией в нужном положении.
Может быть принято решение о необходимости хондропластики, при которой проводится замена хряща имплантатом.
Недостатком эндопротезирования является ограниченный срок протеза.
Использование преимуществ лечебной гимнастики
Комплекс лечебной гимнастики можно выполнять не только в условиях стационара, его достаточно просто исполнять в домашней обстановке. Сегодня существуют целые методики, использование которых позволяет улучшить самочувствие пациента даже на поздних стадиях.
Выполнение следующих простых упражнений поможет снизить выраженность деформирующего артроза и предотвратить ухудшение ситуации:
- совершение вращательных движений стопами ног последовательно в каждую из сторон;
- в положении вытянутых ног производится отвод носка влево и пятки вправо, с последующей сменой направления движения;
- попеременное движение носков на себя вытянутых вперед ног;
- сидя на стуле, имитация ходьбы с попеременным перекатыванием стопы с пятки на носок и обратно;
- при помощи эластичного бинта или ленты большие первые пальцы ног соединяют между собой, после чего прилагают усилия для разведения ног в сторону.
Хороший эффект при артрозе показывает самомассаж области первого большого пальца ноги, движения при котором должны выглядеть в виде поглаживания и разминания.
Артроз плюснефалангового сустава хорошо отзывается на лечение при выявлении патологии на первых стадиях. Первые симптомы выявляются в виде сильной боли в области первого пальца, отечности и деформации, которая приводит к тому, что со временем она начинает мешать ходить человеку. Лечение патологии плюснефалангового сустава предполагает комплексное лечение, курс и содержание которого зависит от степени тяжести деформирующей хрящевую ткань патологии.
Артроз плюснефалангового сустава: симптомы и лечение заболевания
Артроз 1 плюснефалангового сустава — прогрессирующая патология, поражающая хрящевые и костные ткани. Для него характерна тугоподвижность большого пальца и всей стопы, деформация сочленения, боли, усиливающиеся при ходьбе. В отличие от артрозов другой локализации деструктивно-дегенеративные изменения гиалинового хряща часто обнаруживаются у молодых людей. Причинами заболевания становятся гипермобильность суставов, избыточные нагрузки на стопу, в том числе ношение обуви на высоком каблуке.
Здоровый и пораженный сустав.
Для диагностирования артроза используются инструментальные методы, наиболее информативным из которых является рентгенография. Практикуется комплексный подход к терапии патологии: прием НПВП, внутрисуставные инъекции глюкокортикостероидов, иммобилизация большого пальца, проведение физиопроцедур. При неэффективности консервативного лечения пациента готовят к хирургической операции.
Патогенез и этиология
Важно знать! Врачи в шоке: “Эффективное и доступное средство от АРТРОЗА существует…” Читать далее…
Базовая функция стопы — удержание тела в вертикальном положении, в том числе при передвижении. Она ежедневно подвергается статическим и динамическим нагрузкам, которые выдерживает благодаря особенностям своего строения: наличию крепкого связочно-сухожильного аппарата и здоровых суставов. Плюснефаланговый сустав образуют две анатомические структуры — головка плюсневой кости и проксимальная фаланга пальца. Он имеет форму шара, а его стабильность обеспечивают подошвенные, коллатеральные и глубокие поперечные связки.
Визуальное сравнение.
Артроз плюснефалангового сустава часто развивается из-за какого-либо биомеханического или динамического нарушения в функционировании стопы. Малоберцовая мышца оснащена сухожилием, которое крепится к костному основанию большого пальца. Эта соединительнотканная структура служит стабилизатором при ходьбе, сохраняя подошвенное сгибание сустава. Но функциональная активность стопы может снижаться под воздействием внешних или внутренних негативных факторов — это:
- травмы — переломы, вывихи, подвывихи, разрывы сухожилий, связок, мышц;
- гипермобильность суставов, связанная с неправильным биосинтезом коллагена;
- нарушения обмена веществ, эндокринные патологии, в том числе сахарный диабет и тиреотоксикоз;
- избыточная нагрузка на плюснефаланговые суставы — ожирение, подъем тяжестей, ношение узкой обуви на высоком каблуке.
В таких условиях сустав большого пальца утрачивает стабильность в результате потери сухожилием малоберцовой мышцы точки опоры на кубовидную кость. Развивается гипермобильность, которая вскоре приводит к упору основания фаланги в головку плюсневой кости. Поверхности костей, формирующие сустав, начинают изнашиваться, а гиалиновые хрящи — необратимо разрушаться. Чтобы стабилизировать утрачиваемое равновесие при движении, в сочленении начинают разрастаться костные ткани с формированием остеофитов на головке плюсневой кости. Стопа частично выполняет функцию опоры, но тыльное сгибание первого пальца ограничивается, а его сустав поражается артрозом.
Клиническая картина
В отличие от артрита артроз не сопровождается воспалением сустава. Но сформировавшиеся костные наросты могут травмировать расположенные поблизости мягкие ткани. А это уже становится причиной развития острого воспалительного процесса. Если он поражает синовиальную оболочку, связки и сухожилия, то врачи диагностируют синовит. При остром течении патологии возникают симптомы общей интоксикации организма: повышение температуры тела, неврологические нарушения, желудочно-кишечные расстройства.
На начальной стадии плюснефалангового артроза симптоматика выражена слабо. Человек замечает, что после продолжительной ходьбы или долгого стояния на ногах в первом пальце возникает боль. Она исчезает после отдыха или прикладывания холодного компресса. Постепенно интенсивность клинических проявлений нарастает:
- боль возникает даже в состоянии покоя, мешает спокойно спать по ночам;
- к болезненным ощущениям присоединяется жжение;
- часто образуются натоптыши, сухие мозоли;
- в утренние часы фаланга отекает, отмечается скованность движений;
- большой палец искривляется, возникает вальгусная деформация стопы;
- человек начинает подворачивать стопу, отчего меняются его осанка и походка.
Самые сильные боли возникают при артрозе 2 степени. Если на этой стадии патологии обратиться к ортопеду, то от них удастся избавиться с помощью консервативных методов лечения. В дальнейшем выраженность боли снижается из-за полного или частичного сращивания суставной щели. На 4 рентгенологической стадии плюснефалангового артроза сустав становится неподвижным. Врачам остается только диагностировать анкилоз и готовить пациента к хирургической операции.
Диагностика
Опытной диагност заподозрит развитие плюснефалангового артроза при внешнем осмотре стопы. На патологию указывают развивающаяся вальгусная деформация, отечность большого пальца, подгибание стопы при ходьбе. Для подтверждения диагноза проводятся инструментальные исследования. На рентгенологических снимках заметны сформировавшиеся остеофиты, уменьшение размера суставной щели, обызвествленные участки. При необходимости назначается КТ или МРТ. Эти методы наиболее информативны для обнаружения поражений связок, мышц и сухожилий. Проводятся и лабораторные исследования:
- общие анализы крови и мочи, результаты которых помогут оценить общее состояние здоровья человека;
- биохимические анализы для подтверждения или исключения ревматического поражения, эндокринных расстройств, нарушений обмена веществ, в том числе подагры.
Исследование синовиальной жидкости помогает установить инфекционное происхождение воспалительного процесса. По его результатам можно определить вид болезнетворных бактерий и их чувствительность к антибактериальным препаратам.
Основные методы лечения
С самого начала лечения пациентам показано ношение специальных ортопедических приспособлений для обеспечения правильного анатомического положения стопы. Используются межпальцевые вкладыши, супинаторы, накладки различной жесткости, предупреждающие дальнейшую деформацию плюснефалангового сустава. Ортопедические приспособления также помогают избежать развития воспалительного процесса из-за натирания мягких тканей.
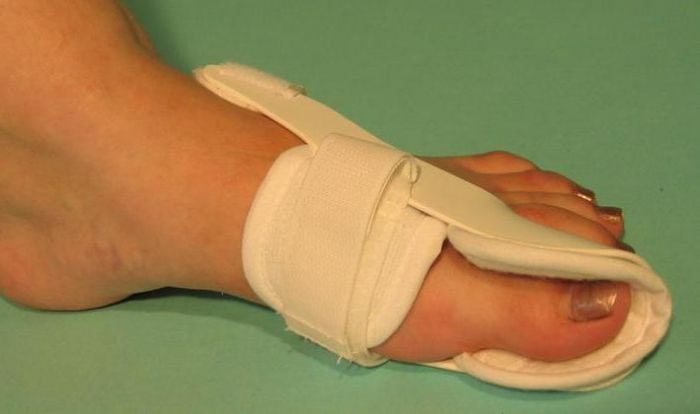
Фиксатор.
Для повышения эффективности лечения пациентам рекомендовано отказаться от вредных привычек, значительно ухудшающих кровоснабжение нижних конечностей. Необходимо изменить рацион питания: исключить из него соль, пряности и специи, фастфуд, жирные сорта мяса. А вот жидкости пить нужно не менее 2,5 л в день, но только при отсутствии патологий органов мочевыделения. Употребление большого количества жидкости способствует ускоренному выведению из суставов продуктов распада тканей, шлаков, токсичных химических соединений.
Если проведение консервативного лечения не принесло результата в течение нескольких месяцев, проводится хирургическая операция. Какой способ при этом будет использоваться, решает врач. Операция проводится с полным удалением фаланги или только иссечением костных разрастаний. В некоторых случаях сустав полностью обездвиживается в функционально выгодном положении.
Фармакологические препараты
Суточные, разовые дозы лекарственных средств и длительность их приема определяет ортопед или травматолог. Для устранения острых, пронизывающих болей используются глюкокортикостероиды, растворы которых вводят в суставную полость. Их комбинируют с анальгетиками и анестетиками: Лидокаином, Новокаином. Глюкокортикостероиды (Триамцинолон, Дипроспан, Дексаметазон) являются гормональными препаратами, для которых характерно гепатотоксическое, гастротоксическое, нефротоксическое действие. Поэтому их отменяют через 2-3 дня, заменяя нестероидными противовоспалительными средствами в инъекционных растворах или таблетках:
- Нимесулидом;
- Диклофенаком;
- Мелоксикамом;
- Ибупрофеном;
- Целекоксибом.
Артроз плюснефалангового сустава — хроническая патология, которую полностью вылечить пока не удается. Это означает, что при его обострениях возникает боль, снимаемая приемом НПВП. Чтобы минимизировать гастротоксическое действие этих препаратов, вместе с ними следует обязательно принимать ингибиторы протонной помпы, самым известным из которых является Омепразол.
Боли при артрозе 1 или 2 степени можно устранять мазями, кремами, гелями с НПВП. Это Фастум, Вольтарен, Артрозилен, Долгит, Найз, Кеторол, Индометацин, Артрозилен, Финалгель. Их наносят тонким слоем на фалангу и втирают массирующими движениями 2-3 раза в день. Ортопеды после купирования воспалительных процессов включают в терапевтические схемы наружные средства с согревающим, местнораздражающим и отвлекающим действием:
- Финалгон;
- Апизартрон;
- Випросал;
- Капсикам;
- Эфкамон.

Их используют в небольших количествах, так как они вызывают довольно сильное жжение. Под действием тепла в пораженные костные и хрящевые ткани приливает кровь. Она насыщает все суставные структуры питательными и биологически активными веществами, предупреждая их разрушение.
При артрозах любой локализации пациентам показан прием хондропротекторов в течение нескольких месяцев или даже лет. Использование в терапии Структума, Глюкозамина, Хондроитина, Терафлекса, Доны становится отличной профилактикой рецидивов артроза. Их активные ингредиенты накапливаются в тканях, оказывая выраженное обезболивающее действие. Ортопеды постепенно снижают дозы НПВП, а затем и вовсе отменяют эти средства.
Физиотерапевтические процедуры
На любой стадии артроза 1 плюснефалангового сустава используется электрофорез. При проведении процедуры на большой палец накладывается повязка, пропитанная раствором лекарственного средства (НПВП, хондропротектор, группа витаминов B, анальгетик). Поверх нее врач располагает небольшую металлическую пластинку. После прохождения сквозь нее слабых разрядов электрического тока в полость сустава проникают молекулы препарата, оказывая лечебное воздействие. Электрофорез назначается в комплексе с такими физиотерапевтическими процедурами:
Во время этих манипуляций в большом пальце ускоряется кровообращение, нормализуется обмен веществ, запускаются регенеративные процессы. В терапии артроза применяются аппликации с бишофитом, парафином, озокеритом.
Рецепты народной медицины
Народные средства используются в терапии плюснефалангового артроза для устранения болей слабой интенсивности. Справиться с выраженным болевым синдромом они способны. Для улучшения самочувствия ежедневно перед сном следует принимать ножные ванночки с эфирными маслами целебных растений:
- эвкалипта;
- пихты;
- можжевельника;
- мелиссы;
- чабреца;
- душицы;
- сосны.
Слабым анальгетическим действием обладают и настои этих растений. В них содержатся биофлавоноиды, органические кислоты, фитонциды, дубильные вещества, ускоряющие кровообращение в пораженных артрозом тканях. Для приготовления настоя 2 столовые ложки сухого растительного сырья залить стаканом кипятка, спустя пару часов процедить и добавить в теплую воду. Время проведения оздоровительной процедуры — 20-30 минут. После вытирания желательно провести массаж стоп легкими поглаживающими и разминающими движениями.
Но настойки для приема внутрь, растирки или мази домашнего приготовления не помогут устранить даже симптоматику артроза, а остановить его прогрессирование они тем более не в силах. Лечение дегенеративной патологии только народными средствами приведет к развитию анкилоза и других тяжелейших осложнений. Ортопеды настоятельно советуют при первых проблемах со стопой обращаться за медицинской помощью, а не использовать компрессы из подорожника и капустных листьев.
Похожие статьи
Как забыть о болях в суставах и артрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки – не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРОЗА существует! Читать далее >>>
загрузка…
Артроз плюснефалангового сустава: степени и лечение
От появления и развития данного заболевания не застрахованы ни мужчины, ни женщины. Патология начинается с разрушения хрящевой ткани, для нее не существует возрастных ограничений: артроз сустава доставляет неудобство не только пожилым людям, но и молодым. Симптомы болезни, среди которых отечность, боль, ограничение подвижности, заставляют не затягивать с лечением артроза. Во многих случаях заболевание удается победить консервативными методами, а в остальных – практикуется оперативное вмешательство для обездвиживания и замены сустава искусственным.
Причины артроза
Почему хрящ меняет структуру, вызывая деформацию сустава? Непомерные физические нагрузки, травмы, плоскостопие, узкая обувь – факторы, которые способствуют появлению артроза с характерными болями в области суставов стопы. Врачи называют несколько источников, но пока истинная причина остается неизвестной. Нарушение кровообращения, постоянное переохлаждение стоп входят в перечень опасных факторов. Геологи, спортсмены чаще других подвергают суставы травмам, а представительницы прекрасного пола носят узкую обувь на высоком каблуке, чем провоцируют начало артроза.
Стадии и симптомы артроза 1 плюснефалангового сустава
На основе клинических проявлений артроза в области первого плюснефалангового сустава в медицинской практике принято различать три стадии заболевания:

- 1-ой степени (начальной) присущи признаки периодичности. Болезненные ощущения появляются при длительных нагрузках, отмечается быстрая утомляемость, но внешние проявления заболевания суставов пока отсутствуют.
- 2-ой степени заболевания достигли пациенты, которые наряду с болью отмечают, что сустав стал менее подвижным. Внешне эта стадия проявляет себя в виде утолщения сустава, в «косточке» возникает боль при длительных физических нагрузках.
- Для 3-ей степени характерна отчетливая деформация сустава. Стопа и пальцы меняют форму, боль ощущается даже в состоянии покоя, а при ходьбе нагрузка переносится на внешний край стопы, чтобы снизить давление на больной сустав. Изменение походки приводит к появлению прихрамывания.
Методы диагностики
Клинические проявления – не единственные показатели деформации плюснефалангового сустава первого пальца ноги. Стадию заболевания помогают выявить: рентгеновский снимок, МРТ (магнитно-резонансная томография), КТ (компьютерная томография) либо врач назначает пациенту УЗИ. Из всех практикуемых методов диагностики чаще других используется рентгенография, с ее помощью удается точно выявить степень протекания заболевания. Для установления диагноза, кроме анализа результатов лучевого исследования, анамнеза врач обращает внимание на ощущения при пальпации сустава.
Лечение артроза 1 плюснефалангового и других суставов
Лечение артроза суставов, в том числе 1 плюснефалангового, начинается с выбора направления: консервативное или оперативное. Каждое из них способствует уменьшению болевого синдрома, но для лечения врач будет выбирать методы в зависимости от стадии артроза . При деформации сустава 1-2 степени заболевание успешно поддается лечению с помощью методов и препаратов консервативного сценария, при запущенной форме справиться с болезнью поможет только оперативное вмешательство.
Консервативное лечение
Консервативные методы лечения доказывают свою эффективность при 1-ой и 2-ой стадиях артроза. Справиться с заболеванием помогают противовоспалительные, обезболивающие препараты в сочетании с физиотерапевтическими процедурами и ношением специальной обуви. Некоторые из медикаментозных средств негативно воздействуют на слизистую (к примеру, НПВС), поэтому противопоказаны больным, страдающим хроническими заболеваниями желудка и кишечника.
Противовоспалительные и обезболивающие препараты, в состав которых не входят стероидные гормоны, представлены широким выбором. Типичные представители этой группы:

- Ортофен – нестероидные противовоспалительные таблетки, которые помогают снять боль, отеки. Суточная доза не должна превышать 150 мг, выпускается препарат в виде свечей, мази либо инъекций.
- Индометацин – это мазь с обезболивающим, противовоспалительным местным действием. Применяют это наружное средство не более 10 дней, при условии, что кожа в зоне нанесения не повреждена. Суточная доза рассчитывается индивидуально, но ее объем должен быть примерно равен 15 см препарата, выдавливаемого из тубы. Индометацин также выпускается в виде таблеток, геля.
- Ибупрофен представляет собой противовоспалительный препарат для наружного, внутреннего или ректального применения. Наружно в виде мази, геля, крема препарат используют на протяжении 2-х недель. При приеме внутрь продолжительность определяется в индивидуальном порядке, норма суточной дозы достигает 2,3 г в несколько приемов.
Ношение специальной обуви – важный фактор, который помогает успешно справиться с «косточкой». Удобная обувь замедлит развитие деформации сустава, фиксируя ногу в правильном положении при ходьбе. Ортопедические стельки, жесткая подошва, невысокий каблук до 4 см – обязательные характеристики таких изделий. Специальная обувь помогает успешно вылечить артроз на ранних стадиях.
Статьи по темеЧтобы устранить болезненные симптомы при лечении артроза суставов, врачи применяют стероидные средства, которые вводятся непосредственно в мягкие ткани. Но какие бы мази, таблетки, гели ни использовались при консервативном варианте лечения, без гимнастики стоп, массажа, подбора обуви не обойтись. При запущенной стадии артроза или если терапевтическая стратегия оказалась неэффективной, в медицинской практике применяется другой подход – оперативное вмешательство.
Хирургическое вмешательство
Хирург прибегнет к такому виду лечения в случае, если у пациента диагностирована 3-я стадия болезни. Удаление патологии с помощью хирургического вмешательства направлено на искусственное обездвиживание сустава. Для этого используются разные подходы:

- Резекция экзостозов или операция Брандеса предполагает удаление части основной фаланги 1-го пальца с последующим наложением гипсовой шины на стопу. Послеоперационный период займет около двух недель, в течение которых будет проводиться вытяжение фаланги и начнется курс лечебной гимнастики. После снятия швов между первым и вторым пальцем фиксируется ватно-марлевый валик, который обязателен вместе с ношением ортопедической обуви.
- Артродез (артропластика) – это хирургический метод для лечения артроза, который предусматривает полную неподвижность сустава. Проведение операции направлено на то, чтобы срастить основную фалангу 1-го пальца и плюсневой кости, что помогает избавиться от боли. Хирург делает разрез, удаляет часть кости, хрящ и сустав, крепит специальный фиксатор, прижимая оставшиеся фрагменты друг к другу. На полное сращение части сустава, хряща и кости уйдет около трех месяцев, зато это вместе с ношением специально обуви поможет избавиться от хромоты.
- Эндопротезирование или замена деформированного сустава искусственным, как одна из эффективных методик лечения, часто используется хирургами на практике. Разнообразие конструкций позволяет подобрать оптимальный размер, а вместе с практическим опытом врача и специальными инструментами гарантирует успешное проведение операции по замене своего сустава искусственным, если это единственный вариант лечения. Но постепенная изнашиваемость протеза свидетельствует не в его пользу, поскольку не исключает необходимость ревизионной операции.
Реабилитационный период
Продолжительность реабилитации при лечении деформированного сустава в области стопы будет зависеть от выбранного метода и выполнения рекомендаций. Снять болевой синдром при консервативном лечении получится за несколько дней, тогда как операция быстрее решит проблему. Зато в первом случае препараты, физиотерапия и ношение специальной обуви помогут избавиться от артроза уже через пару-тройку недель. Восстановление же после операции потребует намного больше времени – не менее двух месяцев.
При хирургическом вмешательстве, чтобы исключить нагрузку на больные стопы, пациентам накладывают гипсовые шины и предписывают пользоваться костылями. Перевязки, консультация физиотерапевта, курс упражнений, назначенный врачом ЛФК (лечебной физкультуры), и специальная ортопедическая обувь – все это обязательные пункты программы выздоровления при деформирующем артрозе.
Профилактика заболевания

Легче предупредить, чем лечить. Об этом не стоит забывать тем, кто отмечает у себя первые симптомы появления болей в области плюснефалангового сустава. Ходить босиком по траве, песку или ковровому покрытию с высоким ворсом полезно как детям, так и взрослым. Любые виды профилактики заболевания должны быть направлены на укрепление мышц стопы. Другой важный момент – это улучшение кровообращения, если нет желания доводить болезнь до того, когда придется использовать стероидные гормоны или заменять сустав искусственным.
Заставить мышцы работать, а не быть пассивными, поможет специальная гимнастика. Вращение стоп, поднимание на носки, опускание на пятки. Вместо тренажера подойдут обычные ступеньки или стопка книг. Регулярные занятия утром и вечером не позволят здоровым суставам деформироваться. Локальная криотерапия с кусочком льда, активные массажные воздействия – простой рецепт для профилактики артроза.
Видео
Для лечения заболевания применяется не только медикаментозный подход. Как лечить артроз народными методами? Посмотрите подробнее об этой методике в видеоролике ниже. Пока современная медицина не справляется качественно с лечением артроза, часто предлагая радикальный подход. Не исключено, что только в сочетании с народными методами болезнь получится победить полностью.
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
что это? Симптомы и лечение
Содержание статьи
Артроз плюснефалангового сустава является распространенной болезнью, которая провоцируется дистрофическо-деформационными изменениями, без присутствия воспалительного агента. Перенагрузки, неверно подобранная обувь, высокий каблук и травмы – основные причины развития недуга, запущенные формы которого требуют хирургического лечения.

Общая информация
Повреждение хрящевых, костных тканей при деструктивно-дегенеративных процессах приводит к развитию артроза. У большинства пациентов недуг повреждает первый палец, на который приходится максимальное количество нагрузки. Заболевание встречается у лиц после 45 лет, но может регистрироваться и у молодежи.
Деструктивные изменения в хрящевых дисках происходят постепенно, на их поверхности формируются трещины и впадины. Разрастание костных остеофитов приводит к постоянным травмам и если на начальных этапах воспалительный процесс отсутствует, то в дальнейшем начинается его развитие.
Симптоматика
Первые несколько лет заболевание не имеет явных клинических признаков, проходит незаметно для пациента. Врачи подразделяют артрозы в плюснефаланговом суставе по мере разрушения сочленения:
- На начальном этапе – симптоматика начинается с незначительного дискомфорта и скованности в районе суставного аппарата, в момент опоры на пальцы или переноса веса на них с пяточной зоны. Неприятные ощущения быстро исчезают, клинические признаки могут возникать один раз в несколько месяцев или недель.
- На вторичном – вспышки боли возникают периодически, при передвижении слышно похрустывание, образуются деформационные изменения сочленений в пораженной области.
- На третьем – болезненные ощущения присутствуют постоянно, даже при отсутствии движений. Наблюдается искривление пальца, с правосторонним отклонением. Косточка на ноге разрастается, что приводит к проблеме с выбором обуви.
- На четвертом – деформационные изменения становятся необратимыми, больному требуется хирургическое лечение.
Вторая и третья стадия недуга провоцирует воспалительные реакции в синовиальных оболочках, проявляющихся местными покраснениями, отечностью тканей. Подобные симптоматические проявления не являются характерными только для артроза – они могут присутствовать при артритах, подагре.
Источники развития
К ключевым предпосылкам формирования артрозов плюснефаланговых суставов относят нестабильность процессов обмена, проблемы с циркуляцией крови в районе хрящевых и костных структур сочленения. Недостаточное поступление полезных компонентов замедляет восстановительные процессы, вызывая снижение показателей упругости хряща.
Результатом дисфункции становится истончение, высыхание и растрескивание дисков. Сужение межсуставных просветов провоцирует нарушение свободных движений, увеличивает силу трения в суставном аппарате. При отсутствии лечения хрящевая прослойка разрушается, на поверхности костей образуются остеофиты – неравномерные наросты.
Проблема чаще встречается у пациентов после 45 лет – у которых проходит естественный процесс старения тканей. Такая форма болезни называется первичной или идиопатической.
Ортопед: “Если ноют колени и тазобедренный сустав, немедленно исключите из рациона…
 Не губите больные суставы мазями и уколами! Артрит и артроз лечится…
Не губите больные суставы мазями и уколами! Артрит и артроз лечится…
Вторичный форма заболевания развивается у молодежи, главные предпосылки его возникновения представлены:
- нарушениями гормонального равновесия, с последующими отклонениями в процессах метаболизма;
- аутоиммунными патологиями, провоцирующими атаки на собственные клеточные структуры;
- изменением функциональности эндокринного отдела, включая сахарный диабет, гипертиреозы, гипотиреозы;
- травмами в районе связочно-костного отдела стопы;
- отклонениями врожденного или приобретенного характера – плоскостопием, косолапостью;
- генетическим фактором – предрасположенностью к формированию изъянов стопы;
- укорочением нижней конечности из-за дисплазии сочленений, травматизаций;
- излишками массы тела – вес приводит к постоянным перенагрузкам всех суставов нижних конечностей;
- неудобной, тесной обувью, высокими каблуками – одна из причин, по которой заболевание чаще встречается у женского пола.
Патология тесно связана с продолжительным пребыванием на ногах – у представителей отдельных профессий.

Диагностика
После визуального осмотра и пальпаторного обследования травматолог выставляет предварительный диагноз и направляет больного на диагностические процедуры:
- клиническое исследование крови, мочи – позволит определить протекающие процессы воспаления, наличие ревматоидного фактора, повышение уровня мочевой кислоты;
- рентгенологические снимки – процедура помогает подтвердить изменения в межсуставных щелях, обнаружить остеофиты;
- УЗИ, КТ, МРТ – позволят оценить степень разрушения суставных тканей, обнаружат сопутствующие патологические отклонения.
Лечение
Полное излечение болезни возможно только на первоначальных этапах развития. Вторая и третья стадия поддается консервативным методикам терапии, в которые включены:
- лекарственные препараты;
- физиотерапевтические процедуры;
- ЛФК, сеансы массажа.
В комплекс немедикаментозной терапии входят рекомендации по снижению нагрузок на пораженный суставной аппарата, к ним относят:
- снижение излишков массы тела – больному рекомендуется специализированный диетический рацион, с достаточным количеством витаминов и минеральных веществ;
- ношение удобной обуви на плоской подошве – весь период лечения необходимо использовать свободные и удобные туфли, каблук подпадает под строгий запрет;
- лечащий врач может порекомендовать приобретение специальной ортопедической обуви, стелек, вкладышей;
- уменьшение нагрузок на стопу – пациент не должен много времени проводить на ногах, при возможности лучше сидеть или лежать.
Сразу же после купирования болезненных ощущений необходимо постоянно выполнять упражнения лечебной гимнастики.
Медикаменты
Для купирования основных клинических признаков болезни используют отдельные подгруппы фармакологических средств:
- НПВС – используются для подавления воспалительного процесса, болевого синдрома, отечности. Препараты назначаются в виде таблеток, кремов, мазей, лечение проходит Индометацином, Ибупрофеном, Диклофенаком, Нимесулидом, Найзом.
- Хондропротекторы – медикаменты помогают восстановить разрушенные хрящевые ткани, замедлить их деформацию. Терапия проводится Хондроксидом, Артрином, Хондроитин-Акосом, Хондролоном, Артрой, Структумом, Хондрогардом.
- Глюкокортикостероиды – назначаются при отсутствии ожидаемого эффекта от применения НПВС. Предпочтение отдается инъекционным формам: Гидрокортизону, Локоиду, Латикорту, Кортефу, Пимафукорту.
- Сильнодействующие анальгетики – применяются на запущенных стадиях артроза плюснефалангового сустава: Буторфанол, Веро-Буторфанол, Стадол НС, Морадол.
- Поливитаминные комплексы – улучшают обменные процессы, нормализуют работу иммунной системы, восполняют недостаток полезных веществ: специальное драже Мерц, МультиМакс, Компливит, Центрум, Витрум, Менопейс, Супрадин.
Для снижения трения в суставе, восполнения дефицита синовиальной жидкости, обеспечения хрящевых тканей питательными компонентами поводятся инъекции гиалуроновой кислоты.

Физиотерапевтические процедуры и ЛФК
Физиотерапия показывает максимальные результаты на первых этапах развития патологического процесса.
К часто назначаемым процедурам относят УВЧ-терапию, СУФ-облучение, магнитотерапию, инфракрасную лазерную терапию, электрофорез и фонофорез. Манипуляции позволяют получить следующие результаты:
- избавить от болевого синдрома, воспалительного процесса, отечности;
- нормализовать обменные процессы, циркуляцию кровотока, лимфы в пораженных заболеванием областях;
- активизировать регенерацию тканей;
- стабилизировать тонус мышечных тканей, восстановить подвижность сочленений.
Физиотерапевтические процедуры имеют минимальное количество противопоказаний, используются при подострых фазах болезни.
Занятия по лечебной гимнастике назначаются в соответствии с состоянием организма, проводятся на базе поликлиники или больницы. Большая часть упражнений легко выполняется в домашних условиях – они не требуют специальных тренажеров. После освоения первичного курса под руководством инструктора пациенту разрешается проводить его самостоятельно.
Хирургическое лечение
Операции по терапии артроза плюснефалангового сустава представлены следующими вариантами:
- Хейлэктомией – иссечением костных наростов. В ходе манипуляции удаляются все остеофиты, препятствующие сгибанию и разгибанию пальцев. Для восстановления нормального объема движений больному рекомендуется лечебная физкультура.
- Артродезом – коррекция приводит к обездвиживанию проблемного сочленения, операция проводится при невозможности установки протеза. Правильное положение пальцев достигается фиксацией – корректоры сохраняются до полного сращения костных тканей. Реабилитационный период после вмешательства равен трем месяцам. Метод позволяет снизить трение, избавиться от болезненных ощущений, но не дает полного восстановления подвижности сустава.
- Эндопротезированием – замена поврежденного сочленения на искусственный имплантат рекомендуется больным старшего возраста, на запущенных стадиях недуга. К недостаткам операции относят время использования протеза – через определенный срок его необходимо снова заменять.
Целесообразность операции подтверждается диагностическим обследованием или отсутствием результатов консервативного лечения.
Профилактические мероприятия
Для предупреждения формирования деструктивно-дистрофических процессов в суставном аппарате следует максимально снизить нагрузки на стопу, отказаться от постоянного ношения туфель с высокими каблуками. Пациенты должны следить за собственным весом, внести в ежедневный график гимнастические упражнения, не забывать о полноценном питании и витаминотерапии. Снижение вероятного травматизма поможет избежать развития болезни.
Артроз плюснефалангового сустава развивается достаточно медленно, что позволяет решить проблему без хирургической коррекции на ранних стадиях. Врачи советуют обращать внимание на первичные симптомы патологии, дискомфорт и ограниченность в движениях пальцами. Своевременное обращение в участковую поликлинику, выполнение рекомендаций доктора поможет быстро восстановить поврежденные хрящевые участки, забыть о болевом синдроме.
 Сколько раз повторять! Если начали болеть колени или поясница, втирайте каждой утро…
Сколько раз повторять! Если начали болеть колени или поясница, втирайте каждой утро…
 Ортопед: “Если ноют колени или тазобедренный сустав, возьмите в привычку…
Ортопед: “Если ноют колени или тазобедренный сустав, возьмите в привычку…
 При боли в суставах, шеи или спине, в организме сильнейшая нехватка…
При боли в суставах, шеи или спине, в организме сильнейшая нехватка…
Остеоартроз плюснефаланговых суставов стопы
 При проявлении первых симптомов незамедлительно посетите врача, не затягивайте развитие заболевания
При проявлении первых симптомов незамедлительно посетите врача, не затягивайте развитие заболеванияОстеоартроз — это дегенеративный недуг, заключающийся в разрушении хрящевой ткани и воспалительном процессе в суставах. Остеоартроз плюснефалангового сустава приводит к длительному ухудшению самочувствия и снижению работоспособности больного. Остеоартроз пальцев стопы представляет собой необратимые изменения хрящевой ткани суставов, гиалиновый хрящ начинает истончаться и разрушаться, происходит уменьшение подвижности и амортизации, нарушаются костные структуры из-за отсутствия хряща. Согласно статистике заболевание встречается у семи из десяти человек в различной степени тяжести.
Причины развития заболевания
В одном из журналов по ревматологическим патологиям ученые описали различия между нормально стареющим хрящом и остеоартрозом суставов, что указывает на то, что остеоартроз является поистине болезнью, а не только естественным последствием старения. Основными ферментами, ответственными за разрушения хряща являются матриксные металлопротеиназы, противовоспалительные цитокины (например, IL-1). Данные ферменты были обнаружены в суставе подверженном остеоартрозу, но не в хряще, подвергающемся нормальному старению.
Возраст человека является наиболее идентифицированным фактором риска для остеоартроза плюснефаланговых суставов стоп. Показатели распространенности как для рентгенологического, так и в меньшей степени симптоматического остеоартроза резко возрастают после 40 лет у женщин и 50 лет у мужчин. Дегенеративная патология редко встречается у лиц моложе 35 лет. В этой популяции следует учитывать вторичные причины и другие типы дегенеративных болезней суставов. Причины остеоартроза плюснефаланговых суставов:
- генетическая предрасположенность;
- ожирение;
- большая нагрузка на суставы ноги;
- повторное повреждение;
- травмирование;
- переохлаждение;
- отложение солей;
- занятие травмоопасными видами спорта;
- ношение обуви на высоких каблуках, с неправильной подошвой.
Эти факторы ухудшают циркуляцию крови плюснефаланговых суставов. Нарушенное кровообращение приводит к формированию остеоартроза. Также к возникновению остеоартроза плюснефаланговых суставов стопы приводит хронический артрит, врожденные аномалии суставов.
Клиническая картина дегенеративного недуга
 Следите за своими ногами, не дайте недугу развиваться
Следите за своими ногами, не дайте недугу развиватьсяИз-за физиологических особенностей нижней части стопы, большая часть нагрузки приходится на первый плюснефаланговый сустав. Развитие дегенеративной патологии начинается в большом пальце. По мере прогрессирования патологического состояния возможно разрушение хрящевой ткани во втором и третьем плюснефаланговом суставе. Симптомы заболевания в зависимости от стадии развития:
- Начальной стадии остеоартроза характерна преходящая боль в передней части нижнего отдела ноги. Первый плюснефаланговый сустав начинает утолщаться, из-за чего незначительно ограничено движение. Боль локализованная, ухудшается после длительной физической активности. Первая степень характеризуется микроразрывами связок и слабым воспалительным процессом в них.
- На второй стадии остеоартроза характерно формирование «мягкого» образования в области деформации. Происходит нарушение функций синовиальной мембраны. Начинается развитие дистрофии суставной сумки и синовиальной мембраны. Костные разрастания — остеофиты — доставляют невыносимую боль. Появляется эрозия хрящевой оболочки сустава. Большой палец начинает отклоняться в сторону. Больной старается не наступать на него из-за болезненности, поэтому заметно косолапие. Возможно образование мозоли.
- На третьем этапе прогрессирования заболевания пациенты испытывают боль в покое. Жесткость, возникающая утром, после отдыха или бездействия длится более 30 минут. В области деформации формируется «твердое» образование. Третьей стадии характерна тяжелая деформация кости, нарушение оси сочленения, недостаточность связок, проявляющаяся контрактурой и нестабильностью сустава. Образуется субхондральный остеосклероз, возможно формирование кист.
Наиболее часто остеоартроз поражает первый плюснефаланговый сустав стопы. Однако, на второй стадии развития дегенеративной патологии начинается разрушение хрящевых тканей соседних пальцев, чаще всего деформация наблюдается во 2 и 3 плюснефаланговом суставе. Чтобы подтвердить развитие заболевания и определить стадию следует провести диагностику.
Какие диагностические мероприятия проводят?
Симптомы, физический осмотр и рентгенологические изменения составляют диагностическую триаду остеоартрита, которая помогает определить тяжесть развития недуга. Американский колледж ревматологии изложил критерии классификации, которые включают, но не полагаются исключительно на рентгенологические данные. Если случая менее очевидны, следует учитывать дифференциальные диагнозы, такие как:
- Воспалительный артрит, если имеется длительная скованность более 1 час.
- Волчанка, вирусный и ревматоидный артрит, сепсис, злокачественные опухоли.
- Периартикулярное структурное расстройство (например, бурсит, тендинит, периостит).
- Боль может быть дифференцирована от невралгии или межпальцевой невромы.
Рентгенологическое исследование определяет степень формирования остеофитов, сужение суставной щели и прогрессирование остеосклероза. На первой стадии данные признаки отсутствуют, на втором этапе появляются мелкие остеофиты и умеренное сужение суставной щели, третьей стадии характерно значительное сужение суставной щели, субхондральный склероз. Для диагностики дегенеративной патологии пальца стопы не всегда достаточно только рентгена, иногда врачи назначают, КТ, МРТ, анализы крови и мочи, чтобы исключить другие заболевания.
Основные способы терапии заболевания
При остеоартрозе стопы лечение начинается с уменьшения симптоматики. Цели терапии:
- облегчить боль;
- улучшить мобильность;
- сохранить функции;
- уменьшить воспаление.
В настоящее время разрабатываются новые методы лечения, направленные на снижение активности противовоспалительных цитокинов и стимулирование синтеза клеток. Лечение дегенеративной патологии первой степени основывается на применении обезболивающих препаратов, коими являются нестероидные противовоспалительные средства. Данные лекарства используют в виде таблеток и мазей. Выраженную противовоспалительную активность оказывают препараты: «Диклофенак», «Пироксикам», «Кетопрофен», «Напроксен», «Сулиндак», «Целекоксиб». Медикаменты данной группу нельзя принимать при язве желудка и других заболеваниях желудочно-кишечного тракта. Хондропротекторы назначают на первой или второй стадии развития, когда на костных структурах еще осталась хрящевая ткань. Лекарства оказывают регенерирующее воздействие на хрящи суставов, предотвращают развитие заболевания. Хондропротекторы улучшают кровообращение в поврежденных плюснефаланговых сочленениях.
Помимо лекарственных средств, требуются физиотерапевтические процедуры. Успехом пользуется УВЧ-терапия, СУФ-облучение, магнитотерапия, ультразвук и ванны с лечебными физрастворами. Физиотерапию нельзя проводить при наличии противовоспалительного процесса. Данные методы ускоряют процесс выздоровления, лучшего эффекта достигают при проведении процедур на первых стадиях развития. На третьем этапе остеоартроза плюснефаланговых суставов требуется хирургическое лечение.
Как питаться больному?
Пациентам с диагнозом остеоартроз суставов следует соблюдать питание. Важно добавить в рацион продукты, богатые антиоксидантами. К ним относят:
- Витамин Е: авокадо, грецкий орех, миндаль, подсолнечное масло.
- Витамин С: лимон, брокколи, петрушка, болгарский перец.
- Селен: треска, креветки, лосось, кунжут.
- Бета-каротин: манго, морковь, абрикос, шпинат.
Полезно употреблять холодец и желе, а также другие продукты, содержащие большое количество желатина. Диета пострадавшего не должна содержать жирные, копченые, жареные, острые, слишком соленые блюда. Также следует исключить употребление кофеина и крепкого чая, выпечку, кондитерские и колбасные изделия.
Народная медицина спасет от разрушения хрящевой ткани
Естественное восстановление хрящей не вызывает стольких побочных эффектов, как хондропротекторы или нестероидные противовоспалительные препараты. Народное лечение позволяет уменьшить лекарственную нагрузку на организм и повысить эффективность проводимых процедур. Лечим остеоартроз суставов домашними средствами:
- Растопите свиное сало, в теплом виде приложите к поврежденному суставу. Использовать данный метод рекомендуется после проведения ванночки из сосны.
- Смажьте внутреннюю часть капустного листа медом, приложите к больному пальцу, оберните целлофаном и теплым шарфом. Компрессы следует делать в течение 30 дней.
- Лопух улучшает обменные процессы. Помните листья лекарственной травы, приложите к суставу, закрепив бинтом или марлевой повязкой.
- 50 г корня девясила заливают 130 мл водки. Настаивают лекарство 14 суток, затем растирают больные суставы.
Для лечения остеоартроза плюснефаланговых суставов стоп подойдет настойка, приготовленная на основе свежесобранных цветков одуванчика, йод и другие лекарственные растения, имеющие противовоспалительные, регенерирующие и обезболивающие свойства. Народные средства также имеют противопоказания, перед использованием какой-либо травы убедиться в отсутствии аллергии на растение.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Поделиться статьей:Артроз плюснефалангового сустава стопы (остеоартроз): лечение
Плюснефаланговые суставы образуются плюсневыми костями и проксимальными фалангами плюсневых костей. Такие суставы имеют неправильную форму (шаровидную), в тыльном сегменте они сужаются.
Поэтому плюснефаланговые суставы относятся к шаровидным (специальный вид суставов). Артроз плюснефаланговых хрящей чреват огромным количеством проблем, включая невозможность нормально передвигаться (нарушение функции локомоции).
1 Механизм развития
Механизм развития заболевания заключается в деструкции гиалинового хряща вкупе с низкой способностью хондроцитов регенерировать. Деструктивные изменения происходят на молекулярном уровне.
Прогрессируя заболевание приводит к разрыхлению и размягчению гиалинового хряща с образованием на его поверхности впадин и трещин. Трещины в конечном счете могут быть столь серьезны, что их глубина будет доходить до самой кости.
Также происходит увеличение нагрузки на костные поверхности, причем нагрузка на них приходится неравномерно. Результатом этого становится остеосклероз и развитие костно-хрящевых образований (остеофитов).
Воспаления на начальных этапах артроза плюснефаланговых суставов стопы не наблюдается, но со временем оно развивается. Тому причиной становится постоянная травматизация костными остеофитами окружающих их мягких тканей.
1.1 Причины появления
Чаще всего наблюдается поражение 1-2 плюснефаланговых суставов, и болезнь нередко развивается у лиц молодого возраста. У разных возрастных групп свои причины развития болезни (у молодых – травмы, у людей преклонного возраста – возрастные дегенеративные изменения).
Помимо изменений в сустав стопы часто поражаются и суставы пальцев ног
Основные причины развития:
- Наследственная предрасположенность, врожденные генетические дефекты.
- Занятия травмоопасным спортом (футбол, баскетбол).
- Частое хождение босыми ногами по жесткой поверхности.
- Травматизация стопы, включая переломы, вывихи или подвывихи.
- Изнурительная физическая нагрузка, статическая нагрузка на нижние конечности (из-за ожирения).
- Ортопедические заболевания, включая косолапость и плоскостопие.
- Ношение неудобной обуви (обычно чересчур узкой или хождение в обуви на высоком каблуке).
- Эндокринные заболевания, включая сахарный диабет и тиреотоксикоз.
- Системные патологии соединительной ткани (прежде всего ревматоидный артрит и красная волчанка).
- Метаболические нарушения (обычно в виде подагры).
Группы риска:
- люди, занимающиеся спортом,
- люди, имеющие ожирение 2-3 степени,
- люди преклонного возраста (из-за возрастных дегенеративных и дистрофических изменениях в опорно-двигательном аппарате),
- люди, подверженные частой травматизации стопы,
- люди, проводящие много времени в стоячем положении.
Специфика артроза плюснефаланговых суставов такова, что для развития этой патологии достаточно находиться в группе риска. Вовсе необязательно иметь врожденные аномалии или дефекты строения опорно-двигательной системы.
1.2 Чем опасен артроз плюснефаланговых суставов?
Основная опасность заболевания – развитие тяжелых повреждений суставов, их деформативных изменений и образование большого количества костных остеофитов. Все это может привести к снижению или утрате функционала плюснефаланговых суставов.
Результатом может стать серьезное нарушение способности передвигаться, вплоть до невозможности опираться на одну конечность. Проблема существенно усугубляется в случае, если поражение двухстороннее (что наблюдается не очень редко).
Нередко наблюдаются постоянные изнурительные боли, вызванные и появившимся воспалением, и в результате давления костных остеофитов. Может нарушаться локальное кровообращение из-за спазма и ишемии сосудов мелкого калибра (капилляров).
2 Симптомы артроза плюснефаланговых суставов
Первое время заболевание может протекать совершенно без симптомов, но по мере прогрессирования болезни их тяжесть будет нарастать. В какой-то момент игнорировать симптомы не удастся, и больной будет вынужден обратиться к доктору.
Общие симптомы:
- Дискомфорт или болезненные ощущения различной интенсивности.
- Появление подкожных плотных бугров, легко определяемых наощупь самим пациентом.
- Возникновения компенсаторного нарушения походки (косолапость, шаткость походки, хромота).
- Боли при пальпации пораженных суставов.
- Существенное усиление болей при нагрузке на стопу (достаточно просто долго постоять).
- Ограничение движения (частичная иммобилизация) в сочленении.
Можно заметить, что клиническая картина при артрозе плюснефаланговых суставов неспецифична и потому ставить диагноз только на основании симптомов нельзя. Обязательно должна проводиться диагностика (с упором на визуализирующую).
2.1 Диагностика
Диагностика в отдельных случаях может быть затруднена и в связи с этим целесообразно использовать несколько диагностических процедур.
Используемые методы диагностики:
- первичный осмотр больного, сбор анамнеза, информации о истории болезни, осмотр и пальпация конечности,
- проведение общеклинических и биохимических анализов,
- рентгенография,
- компьютерная или магнитно-резонансная томография.
Все перечисленные методы диагностики могут быть назначены врачом общего профиля (терапевтом). Но с подозрением на артроз плюснефаланговых суставов лучше обращаться к ортопеду, ревматологу или артрологу (последние имеются далеко не в каждой больнице).
3 Методы лечения
Лечение артроза плюснефаланговых суставов только комплексное и должно включать использование нескольких методик. Базисом лечения является физкультура вкупе с медикаментозной терапией, остальные методики лишь вспомогательные.
Лечение преимущественно консервативное, но при сильных деформациях поможет только операция
Используемые методы лечения:
- Медикаментозная терапия.
- Оперативное вмешательство.
- Народные средства.
- Лечебно-физкультурный комплекс упражнений.
- Физиотерапевтические процедуры.
Народная медицина может быть эффективной только в связке с традиционной. Сама по себе она практически не оказывает эффекта, а в отдельны случаях даже вредна. Поэтому перед ее применением нужно проконсультироваться с лечащим врачом.
3.1 Медикаментозная терапия
Основой медикаментозной терапии является применение нестероидных противовоспалительных препаратов (НПВС) и хондропротекторов. НПВС позволяют устранить болевой синдром, убрать отечность и покраснения кожных покровов.
Они назначаются несколькими курсами. В большинстве случаев один курс ограничивается длительностью в 1-2 недели. Слишком долгое применение НПВС чревато развитием серьезных побочных эффектов, обычно со стороны ЖКТ (кровотечения, эрозии).
Чаще всего назначается Нимесил, Ибупрофен, Мелоксикам и Диклофенак. Хондропротекторы назначаются курсом на 3-6 месяцев, при обострении болезни курс повторяют. Чаще всего назначается препарат Артра, либо Хондроксид/Румалон.
Существует и более «мощная» терапия, если болезнь неумолимо прогрессирует. В таких случаях назначаются гормональные средства (глюкокортикоиды). Обычно это препараты Гидрокортизон, Кеналог или Дипроспан.
3.2 Операция
Оперативное вмешательство назначается в случаях, когда нужно устранить костные остеофиты. Для этого проводится хейлэктомия. Через несколько дней после проведения операции пациента обязательно направляют на физическую реабилитацию.
Несколько реже проводится другая операция – артродез, который предназначен для иммобилизации плюснефалангового сочленения. Процедура проводится в тех случаях, когда пораженные суставы не могут быть заменены на протезы.
Цель операции заключается в том, чтобы создать условия нормального распределения нагрузки (равномерно) на стопу. Как правило, такой вид оперативного вмешательства назначается в крайних случаях, когда иного выхода нет.
3.3 Народные средства
Крайне сомнительный способ лечения такого вида артроза, который, тем не менее, практикуется многими пациентами. Народная медицина практически никак не влияет на течение болезни, но может снизить интенсивность ее симптомов.
Обычно пациентам рекомендуют делать ванночки на основе эвкалипта, мелиссы или сосны. Можно использовать самодельный мази из меда, соли или горчичного порошка. Но их нельзя передерживать – возможен кожный ожог.
Весьма эффективны компрессы на основе папоротника, водки или алоэ. Опять же, если для компресса используется спиртосодержащие средство, передерживать его нельзя. Это особенно актуально в случае с применением водки, так как такие компрессы способны вызывать глубокие ожоги.
3.4 ЛФК
Базис лечения, без которого трудно добиться торможения прогрессии заболевания. Пациенту назначают индивидуально подобранные упражнения, которые можно выполнять в домашних условиях. Главное – это систематичный подход, без длительных перерывов в занятиях.
Физические упражнения позволяют держать в тонусе мышцы стопы, которые компенсируют нагрузку на сочленение. Также упражнения позволяют разрабатывать суставы, предотвращая развитие иммобилизации (неподвижности) стопы.
Первое время упражнениями лучше заниматься с реабилитологом, который научит пациента делать их правильно. Впоследствии занятия можно проводить дома, но нужно обязательно периодически посещать лечащего врача за контролем хода лечения.
3.5 Артроз плюснефалангового сустава стопы: общие сведения (видео)
3.6 Физиопроцедуры
Физиотерапевтические процедуры годятся только для купирования симптоматики заболевания, но на саму болезнь они не влияют. Физиопроцедуры назначаются курсами, причем желательно не проходить две или более разных физиопроцедур в один день.
Обычно пациентам назначается иглорефлексотерапия, грязевые или радоновые ванны, гирудотерапия (лечение пиявками). А вот прогревающие или ударные методики запрещены, так как при артрозах они провоцируют воспаление.
Если есть возможность, пациенту желательно проходить физиотерапевтическое лечение в санаторно-курортных учреждениях. Рекомендуется занятия в бассейне, но только с тренером или специалистом по лечению болезней опорно-двигательного аппарата (это может быть реабилитолог, ортопед или даже травматолог).
4 Прогноз лечения
Если лечение начато своевременно и в полном объеме, то прогноз в плане лечения условно благоприятный. Прогноз еще лучше в том случае, если болезнь лечится у пациента молодого возраста (до 45 лет).
Запущенная стадия заболевания, наличие осложнений, преклонный возраст пациента – все это прогностически неблагоприятные факторы. Учтите еще и то, что полностью болезнь вылечить нельзя, во всяком случае только консервативными способами.
Поэтому задачей врачей становится торможение или полная остановка прогрессии заболевания. Если этого добиться не удается, то прибегают к оперативному вмешательству. Прогноз после операции зависит от общего состояния здоровья больного, но в целом он хороший.
5 Меры профилактики
Применительно к артрозу плюснефаланговых суставов можно с уверенностью сказать, что предупредить его развитие гораздо проще, чем впоследствии лечить. Для этого достаточно соблюдать ряд общих правил (они полезны и для профилактики других видов артрозов).
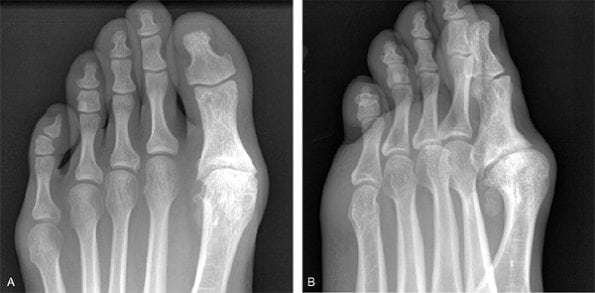
Артроз плюснефаланговых суставов по данным рентгенографии
Меры профилактики:
- снижение массы тела, лечение ожирения,
- своевременное обращение к врачу по поводу заболеваний опорно-двигательного аппарата,
- ношение удобной обуви (желательно ортопедической),
- уменьшение нагрузки на нижние конечности (поменьше стоять),
- употребление в пищу как можно большего количества фруктов, овощей, продуктов богатых кальцием,
- устранение пагубных привычек (прежде всего курения и злоупотребления спиртными напитками).
Стопроцентной гарантии защиты от артроза перечисленные методы профилактики не дают, но риски развития болезни существенно снижаются. Достаточно выполнять хотя бы часть из перечисленных мер и болезни с большой вероятностью можно избежать.
 Загрузка…
Загрузка…
