При сгибании болят суставы пальцев рук: причины и лечение, при сгибании, народные средства
 Болят пальцы рук при сгибании в результат возрастных изменений, либо в качестве сигнала о серьезных проблемах в организме. При возникновении неприятных ощущений важным является своевременное определение первопричины этих болей.
Болят пальцы рук при сгибании в результат возрастных изменений, либо в качестве сигнала о серьезных проблемах в организме. При возникновении неприятных ощущений важным является своевременное определение первопричины этих болей.
 Загрузка …
Загрузка …Используй поиск Мучает какая-то проблема? Введите в форму “Симптом” или “Название болезни” нажмите Enter и вы узнаете все лечении данной проблемы или болезни.
↑Причины патологии
К основным причинам болей в суставах пальцев рук медицина относит:
↑
- Ревматоидный артрит – болезнь соединительной ткани, которой свойственно поражение мелких суставов. Это хроническое воспалительное заболевание.
- Инфекционный артрит – поражение тканей, носящее вирусный или бактериальный характер. Часто сопровождается повышенной температурой.
- Подагра – хроническое заболевание обмена веществ на фоне неспособности организма выводить мочевую кислоту.
- Артроз или остеоартроз – изменение суставного хряща и тканей суставных поверхностей. Причины артроза могут носить травматический, наследственный, метаболический и эволюционный характер. В случае остеоартроза болезнь осложняется появлением небольших узелков на тканях сустава.
- Лигаментит стенозирующий – заболевание сухожильно-связочного аппарата, сопровождающееся воспалением поврежденных участков.
Пройди Тест на Внимательность! Найди 10 различий! (нажми прямо сюда!)
Эффективное лечение
Первый шаг, который стоит сделать на пути к лечению такого заболевания является посещение врача. Если при сгибании пальца испытываются болевые ощущения, специалист назначит вам ряд анализов и исследований. Стоит посетить следующих врачей: хирург, ревматолог, невропатолог, травматолог и гематолог.
Последнего стоит посетить, если есть подозрение на то, что причиной боли является заболевание крови. В целях диагностики будут предложены методы: ультразвук, томография, мрт, дискография, пункция и, в редких случаях – биопсия.
После обследования наиболее вероятным будет медикаментозное лечение. В зависимости от причины болей, будут назначены таблетки, мази или гели.
Все препараты можно разделить на 3 основные группы:
- Противовоспалительные нестероидные (“Нимесил”, “Диклофенак”, “Терафлекс”). Препараты направленны на уменьшение симптомов боли и воспаления.
- Хондопротекторы (“Дона”, “Хондротин”, “Глюконазол”)
Обеспечивают восстановление костных и хрящевых тканей.
- Кортикостероидные (“Преднизолон”, “Метипред”)
Оказывают противовоспалительное действие. В целях профилактики может быть назначен массаж, физиотерапия и лечебная гимнастика.
↑ https://gidpain.ru/bolit/paltsy-ruk-sgibanii.htmlВозникновение боли по утрам
Стоит отслеживать свое состояние. Самые частые жалобы на неприятные ощущения при сгибании пальцев приходятся на утро.
Стоит быть особенно внимательным к своему здоровью, причиной болей по утрам может быть смещение шейных позвонков. Смещение даже на несколько миллиметров приводит к нарушению иннервации верхних конечностей.
Наибольшая нагрузка приходится на ночные часы, что приводит к болезненным ощущениям пальцев или при сгибании кисти по утрам. Болеть пальцы рук по утрам могут еще и по причине полиартрита. Симптомы: онемение, опухание, нарушение мелкой моторики.
Часто эта болезнь начинается с одного сустава, а затем прогрессирует. Появление “мурашек” на поздней стадии говорит о том, что поражены нервные окончания.
Врач назначит необходимые антибиотики и иммунодепрессанты, показаны упражнения для профилактики. В домашних условиях могут применяться холодные компрессы.
↑Факторы развития
Различают много заболеваний и травм, которые могут вызывать болевые ощущения в пальцах, болят кончики.
Причинами являются травмы руки, например, если человек порезался или ударился верхней конечностью.
Пальцы рук могут болеть при болезни Рейно, которая сужает артерии и вызывает спазмы, а те уже ухудшают кровообращение в конечностях.
Пальцы будут холодными и голубоватыми. Иначе, когда руки горячие, то пальцы ярко-красные, а человек мучается еще и от ощутимого покалывания. Истинные причины этой болезни пока неизвестны, но следует избегать травм и химического воздействия.
Часто пальцы болят после обморожения, когда кожа повреждается от агрессивного воздействия низкой температуры. Эпидермис становится холодным, белым и жестким, а больной испытывает онемение и тупую боль в кончиках пальцев. Когда кожа начинает согреваться и краснеть, то боль значительно усиливается.
Чтобы избежать таких неприятностей, нельзя долго находиться на холоде. Люди, уже пережившие обморожения, курильщики, больные диабетом или с плохим кровообращением в руках находятся в группе повышенной опасности, поэтому им следует избегать холода.
При заболеваниях периферических сосудов наблюдается сужение артерий и уменьшение кровообращения в руках. Человек имеет бледную кожу и мучается от болей в конечностях, онемения и даже медленного заживления повреждений. Заболевания вызываются атеросклерозом, инфекциями артерий или различными травмами.
Офисные работники часто подвергаются туннельному синдрому запястья, при котором в этой области зажимается нерв.
Симптомами этой медицинской проблемы являются болезненные и покалывающие ощущения в руке и пальцах, и онемение. Иногда больные страдают от простреливающих в плечо болей.
Синдром устраняется:
- Наложением шины;
- Нестероидными противовоспалительными препаратами;
- Инъекциями стероидов;
- Операцией.
При остеоартрите и ревматоидном артрите происходит разрушение хряща в суставе пальца руки. В итоге постоянное трение костей приводит к воспалению в мягких тканях, болям и отекам вокруг суставов. На последних стадиях заболевания сустав становится жестким и теряет свою подвижность.
Эти виды артрита должны лечиться:
↑
- Нестероидными обезболивающими;
- Теплыми и холодными компрессами;
- Физиотерапией.
Указательные
Заболевания, обморожения или разные травмы, могут вызывать болевой дискомфорт в указательных пальцах рук.
Указательный палец может болеть при повреждениях шейного отдела позвоночника, которые еще проявляются онемением из-за ущемления нервных окончаний.
Главная особенность болезни в том, что болит только одна конечность, в зависимости от места поражения нервного окончания.
При изнашивании суставного хряща развивается остеоартроз, проявляющийся болями, онемениями и спазмами при сгибании. Женщины этому заболеванию подвергаются чаще, чем мужчины.
Панариций является инфекционным заболеванием. Его причинами будут неправильное обрезание кутикулы, травмы и даже занозы.
При панариции человек страдает от:
- Дергающей боли;
- Красноты;
- Отечности;
- Повышенной температуры тела.
Для предотвращения сепсиса необходимо показаться врачу. Панариций лечится антибиотиками, вскрытием и дренированием гнойника.
Указательный палец может беспокоить и при повышении количества кровяных тел. Увеличение объема крови и усиление ее вязкости приводит к болевым ощущениям и онемению кончиков пальцев.
↑Большие
Большой палец различается от остальных своей длиной, он имеет на одну фалангу меньше, чем другие пальцы. Несмотря на это большой палец играет важнейшую роль для человека, а по своей силе при хватании он равен остальным пальцам, вместе взятым.
Большие пальцы болят в результате следующих патологических состояний:
↑
- Если болит только большой палец, то следует задуматься о его вывихе. При нем появляется резкая боль в травмированном пальце. При вывихе палец еще и теряет подвижность.
- При полиостеоартрозе на большом пальце возле ногтя образуются узелки. В месте образования узелков человек ощущает жгучую боль, а кожа становится красной. Чаще этому заболеванию подвергаются женщины от 40 лет.
- Мучительным является псориатический артрит, при котором перед отеканием суставов больших пальцев человек страдает от псориаза. При нем кожу покрывают белесые чешуйки и появляются болевые ощущения в фалангах. Дискомфорт часто бывает невыносимый, поэтому при таком заболевании всегда нужно иметь при себе анальгетики и противовоспалительные препараты.
- Подагрический артрит проявляется в виде болей и отечности у основания большого пальца, как верхней конечности, так и нижней. Кроме режущих сильных боли больной наблюдает у себя покраснение и опухание суставов, головную боль, увеличение температуры, вялость и слабость. Подагрой чаще страдают мужчины.
Опухоль и отек
Самой распространенной причиной отечности пальцев верхних конечностей является аллергия на бытовую химию после уборки или мытья посуды. Чаще она проявляется из-за некачественных чистящих средств.
Эта проблема устраняется заменой бытовой химии, мытьем посуды в перчатках. Часто аллергия возникает на конкретную еду, например, десерты или экзотические фрукты.
В случае аллергии достаточно исключить эти продукты из своего рациона, и пальцы снова станут нормальными.
Беременные женщины подвергаются отечности пальцев, что объясняется плохой работой почек, из-за которой часть жидкости уходит под эпидермис. При отеках во время беременности нужно обратиться к врачу, который назначит легкое мочегонное средство.
Если нарушена лимфатическая система, то тоже могут опухать пальцы рук. Кроме отечности больной может наблюдать у себя увеличение узлов в разных частях тела. Если узлы стали достаточно крупные, то срочно нужно посетить врача.
Воспаление суставов при артрите вызывает отечность и боли. Артрит можно распознать по красной коже и наличию на ней небольших пузырьков. Если вовремя не обратиться за помощью, то в будущем пальцы станут скрюченными.
Иногда опухание появляется из-за нарушений в работе печени. При патологии на теле образуются мелкие красные родинки. Чтобы восстановить работу печени следует очистить ее от токсинов и заняться своим питанием.
Опухшие пальцы и острая боль в груди говорят о плохой работе сердца. Заметив такие признаки надо сразу посетить кардиолога.
↑Народная медицина
Народная медицина часто спасает от неприятных ощущений:
- Первое место по популярности занимают ванночки, которые делаются из аптечной ромашки, цветов календулы, шалфея, сборов противовоспалительных трав или эвкалиптового масла.
- Быстро устранить боль можно свежей соломой, 100 грамм которой следует запаривать 3 часа, затем разбавить теплой водой и держать руки 10 минут.
- Чтобы облегчить свое состояние на помощь приходят компрессы, улучшающие кровообращение в суставах и замедляющие их разрушение. Чаще используется морская соль, которая нагревается на сковородке, заворачивается в марлю и кладется на больной палец. После прогревания кожа должна обработаться пихтовым маслом.
- Для компрессов используются листья лопуха, свежий творог, репчатый лук, измельченная полынь и белокочанная капуста. Нельзя забывать о лечебных грязях и глине.
- Прекрасный эффект дает и обтирание яблочным уксусом, разбавленным теплой водой.
- Для обтирания подойдет настойка из коры черемухи.
Народные средства не дадут моментальный результат и за минуту не избавят от болей, поэтому стоит приготовиться к длительному лечению. Главное, что народные средства не навредят организму, а больной в течение нескольких месяцев почувствует значительное улучшение состояния.
Еще одним правилом избавления от болей в пальцах является правильное питание.
Откажитесь от употребления:
- Спиртных напитков;
- Соли;
- Белого хлеба;
- Разных сладостей;
- Щавеля;
- Зеленого лука.
Правильный рацион должен состоять из:
↑
- Молочных продуктов;
- Мяса и рыбы;
- Свежих фруктов;
- Зелени;
- Хлеба из отрубей;
- Разных каш.
Полиостеоартроз
Причиной неприятных ощущений в суставах пальцев в 40% случаев является полиостеартроз.
Часто этим заболеванием страдают лица предпенсионного и пенсионного возрастов. Редки случаи полиостеоартоза среди пациентов моложе 40-ка лет.
Женщины подвержены этому заболеванию сильнее.
Визуально полиостеартроз характеризуется возникновением узелков Гебердена. Они появляются на суставах, находящиеся ближе к кончикам пальцев. Эти узелки возникают одновременно на обоих руках, симметрично друг другу. Они могут начать свой рост на любом из пальцев.
У большинства пациентов при возникновении узелков Гебердена возникает жжение и боли в поражённых местах. Иногда, больное место краснеет и опухает.
Кроме узелков Гебердена появляются узелки Бушара. Это безболезненные образования на средней фаланге пальцев.
↑Ревматоидный артрит
Только у 5% больных наблюдается ревматоидный артрит. По статистике, женщины страдают таким артритом в 5 раз чаще.
Часто он развивается после:
- Перенесенных инфекционных болезней;
- Стресса;
- Переохлаждения.
Часто он начинается с болезненного воспаления суставов указательного и среднего пальцев, тех, которые выпирают при сжатии кулака. В половине случаев воспаление этих суставов сочетается с воспалением и опуханием лучезапястных суставов.
Воспаление проходит симметрично, то есть на правой и левой реке начинают болеть одни и те же пальцы. По ходу течения болезни вовлекаются и другие суставы, включая крупные – локтевые, коленные.
О ревматоидном артрите так же свидетельствует скачущий тип болей – боли нарастают под утро, а днем несколько ослабевают.
У пациентов наблюдается:
↑
- Температура;
- Слабость;
- Снижение веса;
- Плохое самочувствие.
Псориатический артрит
Ему подвержены люди в возрасте 25-50 лет, у которых уже есть заболевания псориатического типа. Еще ее называют “сосискообразный” палец, осевым воспалением поражаются сразу все пальцевые суставы и палец визуально выглядит как сосиска.
Воспаляться могут разные пальцы и их суставы. Если заболевание поразило одну руку, совсем не нужно, что воспаление будет и на другой.
↑Подагра
Вопреки сложившемуся мнению, подагрой чаще страдают мужчины. То, что обычно считают подагрой (выступающая косточка на ноге у женщин), является артрозом большого пальца ноги.
Настоящая подагра может начинаться с пальцев ног, но это не обязательное условие. Вначале болезнь может поразить любой сустав на конечностях.
Подагра может проявить себя в возрасте 20-45 лет, воспалению на руках больше подвержены суставы больших пальцев.
Болезненные ощущения возникают приступообразно. Чаще приступ проявляется резко, причем в ночное время.
Многие больные жалуются на невыносимую боль. Во время приступа сустав приобретает багровый цвет и кожа над ним ощутимо горячеет.
↑Теносиновит де Кервена
Так называется воспалительный процесс связок и небольших мышц, поражающий только большие пальцы.
Заболеть им может любой человек независимо от возраста.
О теносиновите свидетельствуют боли в основании большого пальца.
Часто они возникают при увеличенной нагрузке, но могут появиться и без видимой на то причины, усиливаясь при попытке разогнуть палец от себя.
↑Чем лечит народ
С древности люди лечились дарами природы, поэтому всегда были сильными и крепкими. Традиционное лечение должно быть частью основного, дополнением.
↑Мазь из каллизии душистой
Под этим названиваем скрывается широко известный золотой ус. Его применяют для лечения суставов, он полезен при заболеваниях сердечно-сосудистой системы.
Для лечения суставом желательно сочетать мазь из золотого уса с другими средствами, способствующими заживлению хрящевой ткани, например с хвощем полевым.
Эту мазь эффективно применяют при:
- Подагре;
- Артрите;
- Остеоартрозе;
- Ревматизме.
Мазь из золотого уса проста в приготовлении. Нужно отжать сок из листьев растения и смещать в пропорции 1 к 3 с любым жирным кремом или вазелином.
Мазь тщательно втирается в опухший сустав либо прикладывается в виде компресса. В случае компресса, состав следует оставить на коже примерно на полчаса, до полного впитывания.
Вместо сока можно измельчить мелкие листики золотого уса. Тогда ингредиенты берутся в расчете 2 к 3.
↑Куриные хрящики
Коллаген – белок, из которого состоит соединительная ткань. При разрушении соединительной ткани возникают разные заболевания суставов, и суставов пальцев.
Есть несколько способов употребления хрящей:
↑
- Принимать натощак небольшую ложку мелко порубленного хряща натощак, желательно запивая его апельсиновым соком.
- Варить из куриных лапок в течение 2-3 часов крепкий бульон. Выпивать его следует за несколько приемов, разбавив водой.
- Немного куриных лапок съедать на голодный желудок, запивая горячей водой с лимоном.
- Несколько раз в неделю кушать холодец из куриных лапок.
Настойка конского каштана
На пол литровую бутылку водки берется 300 грамм измельченного конского каштана. Настойку необходимо выдерживать в течение 2 недель, ежедневно взбалтывая.
Перед сном больной должен смазывать суставы. При регулярном смазывании боли постепенно сойдут на нет.
↑Ризартроз
Ризартроз – примерно 5 % всех случаев. Ризартроз поражает сустав, расположенный в основании большого пальца и соединяющий пястную кость большого пальца с лучезапястным суставом.
Часто ризартроз бывает одним из проявлений полиостеоартроза, и тогда поставить диагноз не представляет труда. Но примерно в 20-30 % случаев ризартроз возникает как самостоятельное заболевание, обычно у людей, постоянно сильно нагружающих или однажды перегрузивших большой палец.
Бывает трудно отличить ризартроз от теносиновита де Кервена, поскольку симптомы этих болезней совпадают почти на 90 %.
Нам поможет отличить ризартроз от теносиновита де Кервена деформация косточек больного сустава, которая явно заметна при осмотре и отчетливо отражается на рентгеновском снимке (при теносиновите де Кервена на рентгене можно обнаружить только изменение мягких тканей над суставом – да и то редко).
↑К какому специалисту обращаться
Когда болят кисти, стоит без промедления обратиться в больницу, чтобы получить консультацию высококлассных специалиста, сдать необходимые лабораторные анализы и пройти рекомендованные исследования.
В зависимости от причины развития заболевания, его характерных особенностей и сложности, вам могут понадобиться такие врачи:
- Ревматолог – доктор в области соединительных тканей, занимающийся болезнями суставов, к примеру, артритом, ревматизмом, которые часто приводят к болезненным ощущениям при сгибании.
- Хирург. Когда узкого специалиста по болезням суставов в медицинском учреждении нет.
- Невропатолог может предоставить помощь, если боль в суставах вызвана защемлением нервных окончаний, часто наблюдается онемение или затекание кисти.
- Травматолог. Если проблемы появились после травмы, физического повреждения кисти, обратитесь к этому врачу.
- Гематолог. Его консультация необходима, если есть подозрение, что причиной вашей болезни является заболевание крови.
симптомы и лечение, причины, что делать, чем лечитьКисть руки представляет собой наиболее сложную по своей структуре область верхней конечности. Она состоит из множества костей, тесно сгруппированных между собой. Кости соединяются посредством 30 различных суставов – межфаланговых, пястно-фаланговых, запястно-пястных и лучезапястных.
Согласно статистике, кисти рук подвергаются травмам гораздо чаще, чем любая другая часть тела. Различные повреждения составляют, по разным данным, от 30 до 50% от общего количества травм опорно-двигательного аппарата и не имеют тенденции к снижению.
Поэтому из всех причин, вызывающих боли в пальцах на руках, основной является травма. На втором месте по распространенности находятся болезни соединительных тканей – ревматоидный артрит, системная склеродермия и красная волчанка, псориаз. Значительно реже боль в суставах пальцев рук обусловлена нарушением обменных процессов при подагре, остеоартрозе.
Симптомы
Признаками нетравматических повреждений, которые могут свидетельствовать о наличии патологии суставов, являются следующие:
- болевой синдром, который носит постоянный или волнообразный характер;
- боль при надавливании и сгибании пальцев;
- опухание и покраснение кожи над суставами;
- скованность, тугоподвижность при движениях;
- ухудшение мелкой моторики;
- скрип, хруст и треск во время сгибания пальцев;
- образование подкожных узелков, безболезненных на ощупь;
- уплотнение кожи в местах сгибов;
- изменение конфигурации суставов;
- повышение температуры тела.
Ревматоидный артрит
Артрит ревматоидного происхождения наиболее часто поражает именно пальцы, причем одновременно на правой и левой руке. Это системное заболевание характеризуется сбоем в иммунной системе, при котором Т-лимфоциты начинают атаковать собственные клетки. Клетки синовиальной оболочки, выстилающей капсулу сустава изнутри, активно вырабатывают ревматоидные факторы: патологические антитела – защитные молекулы белка.
Далее ревматоидные факторы попадают в кровь и связываются с нормальными антителами. В результате образуются иммунные комплексы, оседающие на кровеносных сосудах и тканях. Их поглощают клетки иммунной системы – нейтрофилы и фагоциты, высвобождая вещества, повреждающие окружающие структуры.
Известно, что так развивается воспаление при ревматоидном артрите. Однако причину этого процесса ученым установить не удается. Согласно последним исследованиям в данной области, виновниками поражения соединительной ткани являются цитокины – сигнальные иммунные клетки. Японские специалисты пришли к выводу, что изучение этого типа клеток поможет найти действенный метод лечения.
При ревматоидном артрите может болеть любой палец – указательный, средний, безымянный или мизинец, но поражение всегда будет двусторонним. Если заболел один или несколько пальцев на левой руке, то почти сразу же начинают болеть те же пальцы на правой руке.
Фаланги в области суставов опухают и краснеют, из-за скопления жидкости они плохо сгибаются, особенно по утрам. Утренняя скованность может длиться до 1 часа. Со временем прогрессирование артрита приводит к замещению гладкой хрящевой ткани фиброзной структурой, из-за чего нарушается свободное движение костей в сочленении.
Постепенно суставы деформируются, вследствие изменения положения суставных элементов боль усиливается. При длительном течении болезни рядом с суставами на тыльной стороне кисти возникают небольшие безболезненные образования – ревматоидные узелки.
Псориатический артрит
Симптомы этого заболевания могут напоминать ревматический артрит и возникают на фоне дерматологической патологии – псориаза. В подавляющем большинстве случаев первыми появляются кожные высыпания, а спустя некоторое время болят суставы пальцев рук.
Возможна также одновременная манифестация кожных и суставных поражений, у 20 пациентов из ста суставы начинают болеть раньше. Почему возникает псориаз, неизвестно. Предположительно, спровоцировать его могут генетическая предрасположенность, сбой в работе иммунитета и инфекции. Средний возраст заболевших составляет 40 лет.
При псориазе наблюдается гиперплазия эпидермиса – увеличение объема кожных покрововПсориатический артрит может начаться, подобно ревматоидному, с общей слабости и недомогания или заявить о себе резкими болевыми ощущениями неожиданно. Поражаться могут не только пальцы рук, но и мелкие суставы стоп, колени и плечи. Вовлечение в патологический процесс может быть как односторонним, так и симметричным.
Наиболее выражен болевой синдром ночью и в состоянии покоя. По утрам наблюдается тугоподвижность, в течение дня и при движениях боль стихает. Чаще всего наблюдается поражение с одной стороны – слева или справа, причем болит, как правило, не один, а 2-4 сустава (олиго-артрит).
После долгого отдыха пальцы сильно опухают и становятся похожими на сосиски, воспаляются сухожилия мышц-сгибателей, кожа над суставами приобретает багрово-синюшный оттенок. На наличие псориаза и псориатического артрита указывают следующие симптомы:
- красные или розовые шелушащиеся пятна на голове, локтях, коленях и бедрах – они могут быть единичными или покрывать значительную площадь кожи;
- характерные ямки на коже кистей, похожие на оспины, пигментация на пальцах рук или ног;
- псориатические бляшки гиперемированы, отечны и могут чесаться;
- болезненность в суставах носит постоянный характер и не проходит в течение дня;
- существенно снижается подвижность и функциональность кисти.
Артропатическая форма псориаза является одной из наиболее тяжелых. Обычно деформации суставов не наблюдается, но если это происходит, то не исключено сращивание суставных поверхностей костей (анкилоз).
Опасность данной болезни в том, что постепенно в патологический процесс вовлекаются крупные суставы и позвоночный столб. Развивается костный остеопороз, суставы разрушаются, поэтому псориатический артрит нередко приводит к инвалидности.
Остеоартроз
При артрозе нарушается процесс образования хрящевой ткани, покрывающей суставные поверхности костей. Этому способствуют как внешние, так и внутренние факторы – травмы, высокие физические нагрузки, наследственная предрасположенность и нарушение обмена веществ.
В зависимости от причины артроз может быть первичным и вторичным, развивающимся на фоне эндокринного или метаболического заболевания. Чаще всего артроз поражает крупные суставы нижних конечностей – коленные, тазобедренные и голеностопные, – поскольку на них приходится основная нагрузка при ходьбе и стоянии. Верхние конечности страдают значительно реже.
Когда болят пальцы рук вследствие длительной физической нагрузки, а после отдыха боль проходит – не исключено развитие артроза.
Со временем появляются и другие симптомы:
- усиление боли при сжатии кулака или напряжении пальцев;
- увеличение больного сустава в размерах;
- тугоподвижность по утрам, требующая «разработки» пальцев в течение 10-15 минут и дольше;
- характерный треск при сгибании пальцев.
Артроз отличается медленным развитием и может не доставлять особого беспокойства в течение нескольких лет и даже десятилетий. Однако в ряде случаев наблюдается стремительное нарастание симптоматики и резкое ухудшение состояния. Если сначала боль возникает только при нагрузках, то впоследствии она не проходит и после отдыха.
Из-за краевых разрастаний костей, образующих суставы, появляются характерные шишковидные образования. Ближе к ладони, в проксимальных фаланговых сочленениях, формируются узелки Бушара. Рядом с дистальными межфаланговыми суставами, расположенными вблизи ногтей, – узелки Гебердена.
Стенозирующий лигаментит
Стенозирующий лигаментит поражает связочно-сухожильный аппарат кисти и проявляется блокировкой одного из пальцев в положении сгибания или разгибания. Патологический процесс обусловлен перегрузкой или избыточным давлением на область связок, поэтому заболевание встречается среди людей, занятых ручным трудом, – строителей, сварщиков, швей и кухонных работниц. У детей стенозирующий лигаментит диагностируется крайне редко и поражает только большой палец.
При стенозирующем лигаментите одно из сухожилий, сгибающих палец, воспаляется и распухаетОсновным симптомом болезни является «соскакивание» пальца во время разгибания, сопровождаемое щелчком. В дальнейшем «защелкивание» пропадает, и палец остается неподвижным, переходя в сгибательную или разгибательную контрактуру.
На ранних стадиях ощущается боль при надавливании на ладонь в основании пальца и трудности со сгибанием/разгибанием, особенно выраженные по утрам. При длительном течении лигаментита двигать пальцем можно только с помощью другой руки, а после «защелкивания» возникает боль, которая распространяется не только на ладонь, но и на предплечье.
К какому врачу обращаться
При болях в пальцах можно обратиться сначала к терапевту, который при необходимости направит к узкому специалисту – травматологу, ревматологу, гематологу, неврологу или хирургу. Для диагностики используются клинические, лучевые и лабораторные методы исследований.
Чтобы выяснить причину болей, проводится опорос (сбор анамнеза) и физикальный осмотр, после чего назначается рентген или томография, анализы крови и мочи.
Лечение
Как лечиться и что делать дальше, будет зависеть от результатов обследования. Задачей № 1 является снятие боли и воспаления: для этого назначаются препараты из группы НПВП – нестероидные противовоспалительные. В настоящее время все чаще используются средства нового поколения, НПВС селективного действия – например, Целекоксиб или Нимесил.
Селективные НПВС действуют избирательно и обладают меньшим токсическим влиянием на организм, их можно принимать в течение длительного периода. Если болевой синдром носит умеренный или слабовыраженный характер, применяются средства местного действия – противовоспалительные мази и гели (Финалгон, Диклофенак).
Лечение ревматоидного артрита включает базовые и биопрепараты, стероидные гормоны. Эти лекарства подавляют иммунитет, снижая тем самым интенсивность воспалительного процесса. В современной ревматологии используются такие средства, как Метотрексат, Лефлуномид, Циклоспорин, Азатиоприн, Ритуксимаб, Эмбрел, Преднизолон.
Эти же препараты-иммуносупрессоры назначаются, если суставы ломит на фоне псориатического артрита. Для уменьшения активности болезни, продления периодов ремиссии и сокращения сроков медикаментозной терапии используются такие методы, как плазмоферез, гемосорбция и фотохимиотерапия.
Чем лечить артроз суставов, зависит от стадии заболевания. На 1-2 этапе возможно существенно замедлить разрушение хрящей с помощью приема хондропротекторов. Эффективна физиотерапия, которая усиливает действие медикаментов и стимулирует восстановительные процессы.
Читайте также:
Для лечения артроза может назначаться:
- магнитотерапия;
- элктрофорез;
- лазер;
- ультразвук;
- криотерапия – воздействие на суставы жидким азотом;
- бальнеотерапия – ванночки с минеральной водой;
- гирудотерапия – при лечении пиявками в сустав попадают вещества, способствующие регенерации хряща (гирудин, витамины и гормоны).
Лечебная тактика при стенозирующем лигаментите определяется с учетом стадии, наличия провоцирующих факторов и возраста больного. Если поражение связок минимальное, рекомендуется снизить нагрузку на кисть, при необходимости рука фиксируется ортезом или шиной. При болях назначают противовоспалительные средства и электрофорез с гиалуронидазой.
Лечить вторую стадию начинают консервативными методами. Отсутствие эффекта в течение нескольких месяцев является показанием к операции по рассечению поврежденной связки. Пациентам с третьей стадией консервативную терапию проводят крайне редко, в большинстве случаев делают операцию в плановом порядке.
Справка: ввиду высокого риска рецидивов очень важно сменить профессию, если она предполагает нагрузку на кисти.
Народные средства
Средства, приготовленные по народным рецептам, не могут быть основным методом лечения, поскольку они обладают недостаточной эффективностью. Однако в качестве дополнительной терапии такие средства помогут облегчить боль и усилят действие медикаментов.
Для компрессов нужно брать именно зеленый картофель, который успел накопить вещество соланин. Этот гликоалкалоид при наружном применении обладает мощным противовоспалительным, антигистаминным и противомикробным действиямиСмешать несколько лавровых листьев с хвоей можжевельника, добавить немного сливочного масла и массировать получившейся мазью руки.
На ночь можно сделать компресс из толченого мела, кефира, ряженки или вареных овсяных хлопьев.
Для компрессов используется позеленевший картофель, который нужно прямо в кожуре измельчить в мясорубке или на терке. Затем картофельную кашицу опустить в горячую воду и прогреть до 39-40°. После этого поместить ее в полотняный мешочек и приложить к больным суставам на полчаса. Процедуру можно делать несколько раз в день.
Хорошо снимают боли парафиновые аппликации, если опустить руки в расплавленный парафин минут на 10, а затем подержать их в любом отваре из трав 15-20 мин. Ожогов можно не бояться, поскольку парафин плавится при температуре не более 65°. Для достижения эффекта достаточно 2-3-х аппликаций в неделю.
Компрессы с Бишофитом способствуют ускорению заживления тканей. Благодаря своему составу этот природный минерал снимает боли и воспаление, восстанавливает подвижность суставов. Регулярное использование Бишофита поддерживает тонус мышц и соединительных тканей.
Компресс с Бишофитом рекомендуется делать так: суставы прогреть грелкой или подержать их в теплой ванночке, затем втирать в кожу рук Бишофит, предварительно разведенный с водой 1:1. Втирание должно продолжаться несколько минут, после чего к больному месту прикладывается смоченная в растворе ткань или марля. Сверху компресс накрывается полиэтиленом и утепляется. Компрессы с Бишофитом делают на ночь, утром руки тщательно моют теплой водой. Процедура проводится через день в течение трех недель.
Справка: компресс с Бишофитом можно ставить одновременно не более чем на три сустава.
Самое важное
Чтобы предотвратить или снизить интенсивность уже появившихся болей, нужно держать кисти в тепле и не подвергать их переохлаждению. Работу, требующую выполнения однотипных движений, лучше делать с перерывами, а во время использования вибрирующих инструментов применять перчатки и поддерживать рабочую кисть другой рукой. При поднятии и переноске тяжестей вес груза следует равномерно распределять на обе конечности. Поддержать здоровье суставов можно и с помощью правильного питания, в котором обязательно должны присутствовать кальцийсодержащие продукты и жирные ненасыщенные кислоты Омега 3.
Болит сустав на пальце руки при сгибании: чем лечить, лечение болиБоли в суставах пальцев рук при сгибании чаще всего обусловлены возрастными изменениями, а также необратимыми процессами в организме, которые провоцируют негативные проявления и развитие дискомфортного состояния у пациента. Подобная патология требует обязательного медицинского вмешательства, которое включает в себя все способы, исходя из причин возникновения болевой симптоматики в верхних конечностях.
Причины возникновения болей
Пальцы на руках следует лечить, если выявлены факторы, которые спровоцировали такую проблему. Как правило, врачи разделяют боли в суставах кисти на 2 группы (механического и воспалительного характера).
Механические боли сопровождаются местным воспалительным процессом, который выражен незначительно, что «стирает» картину заболевания. Достаточно часто пациенты не обращают внимания на подобную симптоматику, в отличие от болей воспалительного характера. В этом случае присутствует скованность движений по утрам, которая способна длиться более 1 часа. Боли незначительно снижаются во время двигательной активности.
Перечислим заболевания, которые могут спровоцировать подобную симптоматику.
Ревматоидный артрит
При развитии ревматоидного артрита поражаются мелкие суставы, однако вполне возможно, что в патологический процесс могут быть вовлечены внутренние органы и крупные сочленения. Ревматоидная боль сопровождается отеком и покраснением пястной фаланги среднего и указательного пальца.
При этом заболевании сильно болят пальцы рук при сгибании, причем аналогичный симптом наблюдается и на второй руке. Характерным признаком ревматоидного артрита является боль, возникающая сразу после пробуждения, в то время, как вечером болевые ощущения снижаются.
Псориатический артрит
Это заболевание в первую очередь затрагивает кожные покровы, а болезненность появляется преимущественно в дистальных фалангах. При псориатическом артрите отмечается сильная отечность пальцев, которые приобретают синюшный цвет. Кроме того, при этом заболевании достаточно трудно разгибаются большие пальцы рук.
Инфекционный артрит
При инфекционном артрите могут совсем отсутствовать системные нарушения, но для него характерно появление острого приступа боли при сгибании пальца руки, который способен длиться от 2-3 часов до 2-3 дней. Иногда присутствуют озноб и гипертермия.
Подагра
Это заболевание наиболее распространено, однако в большинстве случаев пациенты совершенно неожиданно узнают истинную причину, почему болят суставы пальцев рук при сгибании, после уточнения диагностики. Чаще всего болезнь встречается у людей старше 50 лет.
Подагрические тофусы на пальце кистиОсновной причиной прогрессирования подагры является нарушение обмена мочевой кислоты, которая достаточно трудно выводится из организма, откладываясь в хрящах и суставах, создавая серьезное препятствие для их нормального функционирования. К характерным признакам подагры можно отнести жгучую интенсивную боль.
Остеоартроз
Среди наиболее частых причин развития остеоартроза – наследственный фактор, а также нарушения метаболических процессов в организме, деятельность, связанная с повышенными физическими нагрузками и т.д. В большинстве случаев остеоартроз встречается среди женщин зрелого возраста, что обусловлено гормональными изменениями.
Характерным симптомом заболевания, помимо мучительных болей в суставах кисти, является возникновение отеков и подкожных узелков, которые провоцируют деформации пальцев рук и утолщение их средней части.
Стенозирующий лигаментит
Этот патологический процесс может быть сходен по симптоматике с артрозом и артритом, поэтому для уточнения диагностики требуется рентгенологическое исследование. Клинические проявления достаточно типичны: пациенту больно разгибать и сгибать кисти, а в некоторых случаях возможно заклинивание сжатой ладони. Кроме того, разгибание пальцев сопровождается характерными щелчками.
Ризартроз
Если боль появилась в суставе большого пальца, то, вероятнее всего, подобное состояние может указывать на ризартроз, который проявляет себя интоксикацией, перенесенными инфекциями и различного рода травмами.
Деформация сустава при ризартрозеПри первичном осмотре пациента определяется локализация болезненности, которая усиливается при специфических нагрузках (проворачивание ключа, вращение дверной ручки, открывание закручивающейся крышки и т.д.). В начальной стадии развития заболевания болит палец на руке при сгибании только после физических нагрузок, однако прогрессирование ризартроза приводит к тому, что боль начинает беспокоить пациента даже в состоянии покоя. Постепенно происходит деформация сустава с ограничением двигательной активности.
Помимо всех вышеперечисленных заболеваний, к появлению неприятных ощущений в области большого или указательного пальца на руке может привести развитие туннельного синдрома, который чаще всего диагностируется у пациентов молодого возраста. Это обусловлено длительным сидением за компьютерами, во время которого сдавливается локтевой нерв, что в свою очередь приводит к развитию болевого симптома в пальцах кисти.
Симптомы патологии
Серьезными признаками наличия заболеваний, которые могут привести к ряду негативных последствий, являются:
- узловатые новообразования в области сухожилия;
- поскрипывание пальцев на руках при движении;
- болезненность при пальпации рук;
- острая, пронизывающая боль и нарушение мелкой моторики;
- уплотнение в местах сгибов пальцев и гиперемия воспаленной области;
- невозможность сжатия мизинцев;
- локальное и местное повышение температуры тела;
- усиление ночной боли в руках;
- следует обратить особое внимание, если палец внезапно опух и деформировался.
В том случае, если пациент обнаружил у себя подобные проявления, необходима срочная консультация с врачом, который проведет диагностические мероприятия и назначит комплексную терапию, чтобы купировать болевую симптоматику и воспалительный процесс.
Методы диагностики
Пациентам, у которых появляется боль в кистях, особенно после сна, необходимо обязательно пройти курс терапии, но только после уточнения причин развития патологического состояния.
В этом случае диагностика предусматривает следующие методики:
1. Рентгенография
Наиболее информативным способом определения опухолевидных новообразований, различных травм и воспалительных процессов в суставах пальцев рук и кистях является рентгенографическое исследование.
Несмотря на высокую эффективность рентгенографии, она обладает существенным недостатком – невозможностью оценки состояния мягких тканей2. Ультразвуковое исследование
С помощью УЗИ определяется присутствие воспалительного процесса в тканях, а также выявляются последствия травмирования сустава. Эта процедура наиболее эффективна при синовите, артрите, тендините, бурсите и артрозе. В том случае, когда немеет и болит средний палец, возможно выполнение ультразвукового исследования сосудов, позволяющего определить нарушение кровотока в верхних конечностях.
3. Компьютерная томография
Для получения более точной картины патологии костной ткани и суставов рекомендуется выполнение КТ, которая занимает 5-7 минут и хорошо переносится пациентами. Отличием компьютерной томографии от рентгенографии является выведение полученной информации непосредственно на экран монитора, что позволяет получить более достоверную информацию.
4. Электроспондилография
Высокоэффективным и универсальным способом обследования является электроспондилография, использующаяся в медицине сравнительно недавно. Это исследование позволяет выявить раннее нарушение участка позвоночника, отвечающего за функциональность верхних конечностей, включая пальцы рук.
5. МРТ
Магниторезонансная томография по праву считается информативным и точным исследованием, поэтому достаточно часто используется при диагностике различных заболеваний, в том числе суставов. Патологический процесс определяется с помощью электромагнитных волн, которые образуют изображение тканей, локализацию и степень развития воспалительного процесса.
Кроме того, назначаются анализы крови (клинический и биохимический), анализ мочи на присутствие крови и белка, а также пункция сустава при постоянных болях пальцев на руках.
Важно! Необходимо учитывать, что пальцы рук могут болеть по разным причинам, однако правильно диагностировать заболевание и назначить индивидуальное лечение болей должен только высококвалифицированный специалист.
Лечение
При возникновении болевой симптоматики основные лечебные мероприятия должны быть направлены на устранение причин развития патологического процесса.
Комплексная терапия включает в себя как медикаментозное терапию, так и лечение народными средствами.
Медикаментозное лечение
Для снятия патологического процесса врач назначает пациенту курс нестероидных противовоспалительных препаратов (НПВС), которые помимо снижения воспаления купируют болевую симптоматику и снижают отечность тканей. К этой группе относятся Диклофенак, Нимесил, Ортофен, Целекоксиб и другие лекарственные средства.
При остеоартрозах рекомендуется длительный прием хондропротекторов, питающих хрящ и предупреждающих его дальнейшее разрушение. Эти препараты (Структум, Дона, Глюкозамин, Хондроитин и т.д.) позволяют предупредить рецидивирование болезни.
В случае, когда присутствует нестерпимая боль в области пальцев, а воспалительный процесс находится в запущенной стадии, назначаются глюкокортикостероидные средства (Дексамезатон, Преднизолон, Метипред и т.д.). Они достаточно быстро снимают симптомы воспаления и регулируют метаболические процессы в организме, тем самым ускоряя регенерацию тканей.
Метипред, как и все гормональные средства, принимается коротким курсом, так как его действие способно вызвать ряд побочных проявленийЕсли основной причиной появления болезненной симптоматики в области пальцев рук является бактериальная инфекция, врач назначает антибиотики и противобактериальные средства, исходя из тяжести симптоматики и чувствительности организма к группе таких препаратов.
Важно! Нельзя заниматься самолечением, так как это грозит возникновением аллергических реакций и побочных проявлений. В начале терапии требуется восстановление поврежденных суставов. И только в стадии затишья рекомендуется прибегнуть к вспомогательным способам (физиотерапии, массажу кистей, гимнастике и т.д.).
Физиотерапия
Боль в суставах рук указывает на нарушение функциональности организма в целом и, в частности, на развитие дегенеративно-дистрофических процессов. Именно поэтому в первую очередь необходимо ограничение двигательной активности и снижение физических нагрузок на сустав.
Физиотерапевтические мероприятия включают в себя резонансную терапию, электросон и электрофорез с добавлением новокаина. Кроме того, в ремиссионном периоде положительное воздействие оказывает лечебная гимнастика, применение грязевых, сероводородных, радоновых ванн, а также массаж, в том числе мануальный.
Основой электросна является стимуляция различных отделов головного мозга, что нормализует выработку гормонов и снимает болевую симптоматикуДиета
Немаловажное значение в предупреждении возникновения болей имеет правильное питание, так как в организм должно поступать достаточное количество таких микроэлементов, как калий, магний, кальций, фосфор, железо и витамины, прежде всего с пищей.
Продукты, которые позволяют уменьшить боль в суставах пальцев рук при сгибании:
- Рыбий жир и льняное масло. В этих продуктах содержится большое количество омега-3 жирных кислот, которые улучшают состояние сосудистой системы и участвуют в нормализации жирового обмена.
- Уксус яблочный, так как он усиливает выведение солей и участвует в процессе ощелачивании крови.
- Редис, салат и орехи.
- Яичный желток, сок и плоды граната.
- Черная смородина и инжир.
- Имбирь и цветная капуста.
- Низкокалорийные сыры и оливковое масло.
Необходимо ограничить (а в некоторых случаях и полностью исключить из питания) молочную продукцию высокой жирности, сладкие и калорийные блюда. Копчености, алкогольные напитки, кофе, крепкий чай, а также продукты, в составе которых присутствует щавельная кислота.
Народные средства
На начальном этапе заболевания справиться с болью можно при помощи народной медицины, например, используя компресс из кефира и мела, разведенного до кашицеобразного состояния. Аналогичным воздействием обладают и овсяные хлопья, предварительно отваренные и слегка остуженные.
Можно приготовить крем для массирования рук из равного количества измельченного лаврового листа и можжевеловой хвои с добавлением к этому порошку размягченного сливочного масла. После тщательного смешивания ингредиентов мазь можно использовать по назначению.
При обострении болевой симптоматики рекомендуется смешать 1 ст. ложку оливкового масла с 5 каплями чесночного сока, после чего выпить готовую смесь утром, за 30 минут до завтрака. Процедуру следует повторять в течение 3-4 дней.
Внезапно появившиеся сильные боли в пальце руки мешают выполнению повседневных обязанностей, доставляя пациенту нестерпимые мучения. Нельзя пренебрегать подобными проявлениями, так как они могут указывать на ряд серьезных заболеваний, которые способны спровоцировать болевую симптоматику.
Только ранняя диагностика и своевременное вмешательство опытного врача позволяют определить этиологию заболевания, на основе которой врач решает, как и чем лечиться для получения максимально положительного результата. При своевременном вмешательстве прогноз на полное выздоровление благоприятный.
Боль в суставах пальцев рук при сгибании
Болевые ощущения в суставах пальцев рук доставляют человеку мучения, нарушая привычный ритм жизни. Если болят пальцы рук при сгибании, в значительной степени усложняется выполнение необходимых в быту действий: приготовления пищи, самообслуживания, что заметно снижает качество жизни. Важно знать, почему болят пальцы и чем лечить их.
Чем вызывается боль
Чтобы избавиться боль в суставах пальцев рук, следует провести адекватную терапию, для чего необходимо знать, какой болезненный процесс проходит в организме. Заболевания, сопровождающиеся болью в сгибах пальцев:
- Ревматоидный артрит. Неинфекционная патология, поражающая мелкие суставы. Боль мучает по утрам, после продолжительного сна. Воспаляются суставы указательных и безымянных пальцев. Болит средний палец левой или правой руки.
- Подагра. Отложения солей в суставах кисти приводит к негативным изменениям хрящевой ткани. Болит сустав при сгибании пальца.
- Лигаментит стенозирующий. Патология кольцевидных связок суставов. Характерным клиническим проявлением являются острые болевые ощущения. Тяжело сгибать пальцы, ощущается боль при сгибании и разгибании пальцев, наблюдается заклинивание сжатой ладони.
- Инфекционный артрит. Вызывается бактериями и вирусами, провоцирующими воспаление в суставах кисти.
- Остеоартроз. Патология характеризуется деформацией суставов, острыми болями при сгибе пальца, ухудшением подвижности. Характерными признаками являются узелки, представляющие собой наросты на фалангах пальцев.
- Псориатический артрит. При заболевании плохо сгибаются суставы, пальцы сильно отекают, приобретают синюшный окрас. Боль ощущается при попытке разогнуть большие пальцы.
- Болят кисти рук и пальцы по причине травмы, при переломе, деформации кисти, при систематических непосильных нагрузках. Особенно страдают мизинцы.
Факторы риска
Факторами, провоцирующими боль пальцев при сгибании, принято считать:
- Наследственность.
- Аутоиммунные патологии.
- Инфекции.
- Дефицит витаминов.
- Неправильный обмен веществ.
- Износ суставов.
- Курение.
- Переохлаждение.
Будущие мамы нередко ощущают боль, когда сгибаются пальцы. Особенно болезненно опухают суставы в последнем триместре беременности. Причины боли можно искать в следующих явлениях:
- Повышенное количество гормона, который отвечает за размягчение связок суставов.
- Дефицит кальция.
- Защемление нерва.
- Фибромиалгия – нарушение, вызванное депрессиями при беременности.
После родов мама еще некоторое время ощущает боль в пальцах, в том числе при сгибании.
Диагностика
Если болит палец на руке при сгибании, общий осмотр дает возможность выявить внешние отклонения. Чтобы определить зону распространения боли, пациенту следует выполнить некоторые движения, что дает возможность лечащему врачу предположить наличие патологии. При помощи пальпации обнаруживаются внешние признаки заболевания. Общий осмотр и пальпация не могут дать полную клиническую картину болезни.
Аппаратная диагностика
Для диагностирования заболеваний, сопровождающихся болью пальцев рук, используются аппаратные исследования:
- Рентгенография. Метод обнаруживает присутствие травм, новообразований. Снимки выполняются в 3 проекциях.
- УЗД. Дает возможность оценить состояние мягких тканей, определить стадии воспалительных процессов.
- КТ. Исследование проводится подобно методу рентгенографии. Для получения более точных результатов проводится компьютерная обработка снимков.
- Электроспондилография. Дает возможность протестировать отделы позвоночника, отвечающие за работу рук.
- МРТ. Исследование проводится при помощи электромагнитного излучения, что дает возможность точно определить, где находится новообразование.
- Пункция. Последствием прокола синовиальной оболочки получают материал для исследования.
- Кожная биопсия. Редкая диагностическая процедура, имеющая способность выявить причину боли пальцев при сгибании.
Лабораторные методы
При болевых ощущениях в пальце при сгибании назначают следующие лабораторные исследования. Анализ крови. Тревожным сигналом о присутствии воспаления является увеличенная скорость оседания эритроцитов (СОЭ). Если воспалительный процесс имеет ревматический характер, иммунологическое исследование покажет присутствие антинуклеарных антител. При воспалительных процессах уровень мочевой кислоты в сыворотке быстро увеличивается.
Анализ мочи. Исследование не дает возможности судить о присутствии заболевания суставов: отклонения присутствуют только при тяжелых формах болезни. Обнаружение белка и крови в моче свидетельствуют о патологии суставов.
Если больно пальцам рук при сгибании и разгибании, терапевтические мероприятия направляются на то, чтобы устранить причины, вызывающие развитие патологии. Для комплексного лечения назначают медикаментозную терапию, физиопроцедуры, народные средства.
Медикаментозная терапия
Для снижения воспалительного процесса, купирования болей, устранения отечностей назначаются нестероиды: Диклофенак, Ортофен, Целекоксиб. С целью профилактики разрушения хряща применяют хондропротекторы: Структум, Дона, Хондроитин, способные предупредить рецидивы заболевания. При запущенной стадии болезни прописывают глюкокортикостероиды: Преднизолон, Метипред. Если суставное заболевание вызвано бактериями, больному следует пропить антибиотики.
Физиотерапевтические методы
В период стихания заболевания используются различные виды физиотерапии.
Электрофорез
Ионы лекарственного средства движутся под воздействием электромагнитного поля, проникая в слои кожи пораженной зоны. Создаются высокие концентрации препарата, который действует мгновенно. Достоинствами метода является отсутствие повреждений кожи. Препарат не разносится по организму, а действует целенаправленно в зоне поражения.
Ультразвук
При терапии воспаленных суставов звук высокой частоты способен вызывать, воздействуя на тело, положительные результаты. Улучшается обмен веществ в больном суставе, повышается стойкость к повреждениям. При невозможности восстановить хрящевую ткань, ее сохранение играет решающую роль.
Магнитотерапия
Метод используется, учитывая положительные эффекты его применения:
- Уменьшение воспаления, если пальцы опухли.
- Ускорение процессов заживления.
- Улучшение тока крови и лимфы.
Магнитотерапия используется как общий метод оздоровления при суставных заболеваниях, так и применяется местно для лечения суставов кисти.
Лучевое воздействие
Используется как самостоятельный вид лечения, так и в комплексе с другими физиопроцедурами. Преимуществом перед другими способами физиотерапии является минимальное количество противопоказаний. Используется как самостоятельный вид лечения, так и в комплексе с другими физиопроцедурами. Преимуществом перед другими способами физиотерапии является минимальное количество противопоказаний.
Лечение по народным рецептам
Наиболее популярные способы использования растительных средств:
- Отвар лаврового листа . Губительно действует на бактерии, устраняет воспаления, препятствует солевым отложениям в организме. Так, 5 г сухого лаврового листа заливают 250 мл кипящей воды, томят 5 мин. без накрывания крышкой. Настаивают отвар в термосе в течение 7–8 часов. Полученное лекарство следует выпить в продолжение дня, независимо от приема пищи. Способ лечения неприемлем при патологиях почек, желчевыводящих путей.
- Настой болотного сабельника . Лекарство способствует сохранению ткани хряща, снижает болевые проявления. Берут 1 столовую ложку сухих листьев растения, заливают 200 мл кипящей воды. После десятиминутного томления 3 часа настаивают в термосе. Настой процеживают. Пьют по 1 столовой ложке после каждого приема пищи.
- Хвойные ванночки . Чтобы приготовить хвойный настой, следует 3 столовых ложки свежих иголок залить 2 л кипящей воды. Остудить до 37 o С. Опустить руки в сосуд с настоем, выдержать 20 минут. После ванночки массируют пальцы.
- Компресс из семян льна . Воспаления суставов пальцев лечат согревающими компрессами из льняных семян, которые в нагретом виде помещают в мешочек из натуральной ткани, накладывают на пальцы в ночное время.
- Компресс из парафина . Нагревают до 50 o С парафин, в который погружают кисти рук. Периодически пальцы вынимают на несколько секунд и снова опускают в парафин. При этом прогревается каждый палец. Также во время процедуры при стягивании кожи наблюдается массажный эффект в суставах.
С пищей организм должен получать микроэлементы. Чтобы не болели суставы пальцев, следует постоянно включать в рацион продукты: оливковое и льняное масло, нежирные сорта сыра, рыбий жир, уксус яблочный, орехи, имбирь, цветную капусту. Ограничиваются продукты: кондитерские изделия, молочная продукция, копченое, консервированные овощи, кофе. Полностью исключаются алкогольные напитки
Болевыми проявлениями в пальцах при сгибании нельзя пренебрегать: они могут свидетельствовать о ряде серьезных патологий. Своевременная диагностика, адекватное лечение с использованием лекарственной терапии, физиопроцедур, применение средств народной медицины дают высокий шанс на полное выздоровление.
Причины возникновения болей в суставах пальцев рук
Физическая боль – это сигнал, говорящий о наличии патологии в организме. Причиной может стать целый комплекс проблем, нарушающий функционирование не только внутренних органов, но и конечностей человека. В данной статье мы разберем причины, по которым возникает боль в суставе на пальце руки.
Игнорировать данный симптом нельзя ни в коем случае, полагаясь на то, что «само пройдет». Бездействие грозит серьезнейшими последствиями, которые повлияют на уровень Вашей жизни и ее качество.
Кроме потери подвижности и чувствительности, все может закончиться намного хуже. Так как суставы играют важнейшую роль в управлении своим телом, то потеря одной или нескольких фаланг из-за неправильного ухода и лечения не входит в ничьи планы.
Следует обязательно разобраться в причинах появления опасного болезненного признака и в зависимости от ситуации и диагностированного заболевания, приступать к немедленному лечению.
Причины боли в суставах пальцев рук
Прежде чем начинать действовать, следует тщательно разобраться в причинах появления симптома. К тому же существует несколько видов болей и располагаться они могут на разных конечностях.
Диагностированием любых проблем с суставами занимается врач ревматолог. В медицине существует два главнейших различия между суставными болевыми ощущениями – это механические и воспалительные.
К симптомам воспалительного процесса относят неприятные ощущения, имеющие сковывающий эффект в утренние часы и сохраняющиеся на протяжении одного-двух часов.
Если подвигать фалангами, то боль начнет уменьшаться. Воспаление также проявляется в виде покраснений, отеков, отсутствием гибкости и невозможностью обычного движения.
Механические повреждения также могут вызвать воспаление, но оно практически не имеет симптоматики и не вызывает особого беспокойства, кроме боли.
Существует несколько заболеваний, вызывающих рассматриваемые признаки:
- Артрит ревматоидный – недуг, поражающий не только мелкие суставные части, но и грозящий многим внутренним органам и крупным конечностям. Болезнь имеет аутоиммунный характер. Когда болят средние пальцы на обеих руках, в пяти или семи процентах случаев диагностируется ревматоидный артрит. Именно он вызывает идентичные ощущения на одинаковых фалангах. Следует отметить появление сильной отечности, покраснений и ощущение тепла в месте сочленения с кистью. Больной часто просто не может подвигать пальцами или сложить их в кулак. Боли ощущаются сильнее в утренние часы или перед его наступлением. Во второй половине дня человек ощущает облегчение.
- Артрит псориатического вида – больше затрагивает кожные покровы, поражая болью верхнюю, дистальную фалангу. Вызывает сильнейшую отечность и покраснение больших пальцев и кистей. У пациента наблюдается опухоль, делающая похожими его конечности на две распухших сардельки или сосиски. Цвет эпидермиса имеет яркий красный оттенок с элементами синюшности.
- Артрит, возникший из-за развития инфекции – второстепенная симптоматика практически отсутствует, так как это заболевание вызывает мощные острые боли, длящиеся не только часами, но и днями. При ощупывании сустава можно почувствовать жар. Также сопровождается температурой и страшным ознобом. Поэтому, если болят косточки на пальцах рук, следует обратить внимание и на свое общее состояние – вирус может дать осложнения на любую часть тела и организма.
- Подарический приступ – признак распространенного недуга под названием подагра. В большинстве случаев возникает у людей в возрасте более пятидесяти лет. Вызывает появление данной болезни нарушенный обмен мочевой кислоты, откладывающейся на суставах из-за плохого выведения из организма. Главный признак – жгучая боль в суставе на пальце руки.
- Если болят косточки на пальцах рук, это может быть и остеоартроз – болезнь, прогрессирующая у женщин из-за недостатка гормона эстрогена. Более подвержены женщины преклонного возраста, страдающие от метаболических нарушений, а также имеющих генетическую предрасположенность или частые нагрузки именно на руки. Также характеризуется образованием узелков и отеков под кожей. Именно эти деформации не воспалительного характера и образуют утолщения и создают общий вид веретена.
- Лигаментит стенозирующий – заболевание, схожее по своим признакам с артритными и артрозными патологиями. Боли располагаются в области соединения пальцев и кисти при сгибании и разгибании. Также может возникнуть заклинивание конечности – невозможность никакого движения.
Еще одной причиной, почему болят фаланги пальцев на руках, может стать ризартроз. Возникает по нескольким причинам – перенапряжение, появление инфекции, травмы или сильной интоксикации.
Даже после первичного осмотра ревматолог сможет поставить правильный диагноз, ведь недуг вызывает болевые ощущения только при осуществлении специфических движений: намерением открыть крышку, повернуть ключ или дверную ручку.
Сначала человек ощущает дискомфорт только при нагрузке, а потом и постоянно. На последних стадиях ожидается полная деформация и невозможность активности.
Ревматизм – если пациент жалуется на то, что болит сустав среднего пальца левой руки, то в большинстве случаев это определяет наличие данной болезни. Среди других признаков ревматизма отмечают покраснения, повышение температуры, отечность, сыпь и невозможность осуществления некоторых действий.
Туннельный синдром – к сожалению, чаще всего встречается у молодого населения, которое жалуется, что болит сустав на указательном пальце левой руки. К развитию болезни приводит постоянная работа за персональным компьютером – многие специалисты, использующие устройство постоянно, впоследствии обращаются к врачам с такой проблемой.
Если болит сустав на пальце руки – факторы риска и симптомы
Как и у каждой патологии, заболевания суставов имеют несколько факторов риска развития в организме:
- нарушения гормонального фона;
- неправильная работа или слабость иммунной системы;
- генетическая предрасположенность;
- нарушенный обмен веществ;
- наличие постоянных переохлаждений;
- при сильных физических нагрузках на суставы пальцев.
Заниматься самолечением нельзя ни в коем случае, так как только ревматолог или травматолог может правильно и вовремя диагностировать наличие патологии, ее вид, форму и стадию развития.
Если болит сустав на указательном пальце руки или в другой конечности при сгибании, это может свидетельствовать о наличии таких проблем, как:
- Поражение или защемление позвоночного нерва.
- Развитие артроза, туннельного синдрома или остеоартроза.
- Рост воспаления под названием тендовагинит или стенозирующий лигаментит.
Признаками обсуждаемой проблемы могут стать следующие ощущения, проявляющиеся постоянно и систематически:
- Узловатые образования на суставах, которые ощущаются при пальпации;
- Скрипящий звук при сгибании;
- Постоянные, иногда стихающие жуткие боли без причины или при надавливании;
- Красный оттенок кожи и появление отеков;
- Невозможность осуществления некоторых или всех движений;
- Обнаружение повышенной температуры;
- Деформация суставной ткани;
- Визуальное определение опухолевидных образований или воспалений;
- Только после посещения врача можно точно узнать причину возникновения патологии и приступить к ее лечению.
Диагностирование
Чаще всего при посещении ревматолога или травматолога больному назначают несколько видов обследований. Только таким образом можно понять точную причину и вовремя ее устранить практически без последствий. В противном случае пациента ждут одни мучения и осложнения состояния.
Среди мероприятий обязательно будут:
- Лабораторное исследование крови – анализ на биохимию, общий анализ крови, а также мочи. Также может быть назначен анализ, выявляющий ревматоидный фактор, или не нормальное количество пуринов или стрептококковой инфекции.
- Посещение рентген кабинета для создания снимка больной руки.
- При плохом качестве или по другим причинам врач может назначить компьютерную томографию.
- МРТ назначается в случае невыясненных причин суставных отклонений.
Нужно знать, что обычный дискомфорт при сгибании фаланг может привести к полной потере активности, а также другим ужаснейшим последствиям, грозящим инвалидностью.
Примитивное онемение пальцев или возникновение боли при сгибании – это первые признаки прогрессирующей болезни. Не медлите – срочно посетите больницу или поликлинику.
Если Вы не знаете, почему болят фаланги пальцев на руках, срочно идите к специалисту.
В каком случае это просто необходимо?
- Не помогают анальгетики и другие обезболивающие – если вы приняли препараты, а они не сняли дискомфорт.
- При наличии других опасных для здоровья факторов – вместе с болью приходят сыпь, повышение температуры, появление конъюктивита и так далее.
- Боль не отступает ни при каких обстоятельствах – особенно, если она появилась после полученной травмы, вследствие которой появляется отек и деформация.
- Не становится легче после недельного срока.
Следует повториться и отметить, что заниматься лечением любого возможного отклонения может только квалифицированный специалист. И назначение препаратов нужно осуществлять только после выяснения основной причины возникновения проблемы. При воспалительном процессе врач назначит пропить курс антибиотиков, нестероидных противовоспалительных медикаментов и гормонов.
Если поражение имеет дистрофический характер, следует сначала оказать помощь поврежденным хрящикам. В этом прекрасно помогают хондопротекторы, мануальная терапия, специализированный массаж, а также физиопроцедуры.
Никогда нельзя игнорировать сигналы своего организма, даже если Вам кажется, что они незначительные. При первых тревожных звоночках следует обращаться в медицинское учреждение.
Боль в суставах пальцев рук: причины и лечение, что делать если болят суставы пальцев
В старших возрастных группах боли в пальцах рук весьма распространены как у мужчин, так и у женщин. Они часто сопровождаются отечностью, тугоподвижностью, хрустом при сгибании или разгибании суставов. Подобные симптомы — это не только признак естественного старения организма, но и клинические проявления различных патологий. Поэтому причина болей в суставах пальцев рук должна быть установлена, а лечение проведено незамедлительно.
Причины боли в суставах пальцев рук
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
Если боли возникают каждую неделю, то их уже нельзя списать на повышенное мышечное напряжение после долгой работы руками. На начальном этапе развития так проявляются воспалительные или дегенеративно-дистрофические патологии. Болезненность пальцев связана с постепенным разрушением костных и хрящевых тканей, способным стать причиной деформации суставов, полного или частичного обездвиживания (анкилоза).
Суставы пальцев на руках могут поражаться ревматоидным, реактивным, псориатическим артритом — воспалительными, быстро прогрессирующими патологиями. Помимо сильных болей, наблюдается воспаление — покраснение кожи и ее припухлость, ограничение объема движений. А течение инфекционного артрита часто сопровождается признаками общей интоксикации организма — повышением температуры тела, ознобом, лихорадочным состоянием.
Болезнь Стилла
Это тяжелая аутоиммунная патология, развивающаяся предположительно из-за неадекватной реакции иммунной системы на внедрение патогенных микроорганизмов. Болезнью Стилла поражаются не только мелкие и крупные суставы. Повреждаются кожные покровы, органы сердечно-сосудистой и дыхательной системы, лимфатические узлы.
Остеоартроз
Для этой патологии характерно разрушение костных тканей с дальнейшей деформацией сочленений. При остеоартрозе утром пальцы припухают, а при попытке их согнуть или разогнуть возникает некоторое сопротивление. Острые боли появляются только в период рецидивов, а на этапе ремиссии — только слабые дискомфортные ощущения.
Стенозирующий лигаментит
Патология развивается из-за часто повторяющихся однообразных движений. Стенозирующий лигаментит поражает связочно-сухожильный аппарат кисти, при котором наблюдается блокировка пальца в разогнутом или согнутом положении. Но такой выраженный признак возникает на конечном этапе патологии, а на начальной стадии она проявляется болезненностью, хрустом или щелчками при сгибании суставов.
При подагре в суставах пальцах рук начинают откладываться кристаллы солей мочевой кислоты, провоцируя раздражение мягких, хрящевых, костных тканей. Развивается воспалительный процесс, в который постепенно вовлекаются связки, мышцы, сухожилия. Во время подагрической атаки возникают острые, жгучие, пульсирующие боли. Кожа над суставами отекает, краснеет, становится горячей на ощупь.
Полиостеоартроз
Полиостеоартроз — это одна из форм остеоартроза, поражающая сразу несколько суставов. Хрящевые ткани истончаются, уплотняются, теряют свои амортизационные свойства. Для стабилизации сочленений начинают деформироваться, разрастаться костные структуры с образованием остеофитов. Эти наросты травмируют мягкие ткани, что нередко приводит к развитию воспалительного процесса.
Боль в суставе пальцев рук может быть последствием перелома, вывиха, подвывиха, разрыва мышц, связок, сухожилий. Такие травмы человек получает при падении на прямую руку, сильном направленном ударе, ушибе. Если пострадавший не обращается за медицинской помощью, то суставные структуры сращиваются в неправильном анатомическом положении, поэтому боль в кистях становится постоянной, усиливается после переохлаждения или резкой смены погоды.
Вибрационная болезнь
Такая патология развивается у работников ручного механизированного труда, связанного с применением ударных или вращательных инструментов. Клинически вибрационная болезнь проявляется не только дискомфортными ощущениями в суставах пальцев кистей, но и сосудистыми нарушениями, ангиоспазмами, расстройствами кровообращения, скачками артериального давления.
Туннельный синдром
Причина появления туннельного синдрома — любая патология, провоцирующая уменьшение объема запястного канала (артроз, артрит, липома). В результате происходит компрессионно-ишемическое поражение серединного нерва. Возникают боли, снижается чувствительность, пациенты жалуются врачу на ощущения онемения, чувства покалывания, ползания мурашек. Любое движение кистью сопровождается слабостью, особенно если требуется захватить предмет большим пальцем.
Дергающая, пульсирующая, острая боль в суставе пальца руки — ведущий симптом подагрического, инфекционного, ревматоидного артрита, в том числе ювенильного. Сопутствующими симптомами являются повышение местной температуры, покраснение и отечность кожи.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Артроз и другие дегенеративно-дистрофические патологии на начальном этапе развития протекает бессимптомно. Изредка возникают слабые боли, исчезающие после непродолжительного отдыха. Но их выраженность постоянно повышается. Боли сопровождаются тугоподвижностью, щелчками при сгибании и (или) разгибании пальцев.
Последствия
При отсутствии врачебного вмешательства интенсивность болей возрастает на фоне деформации межфаланговых сочленений. На конечном этапе любой патологии происходит частичное или полное сращение суставной щели. Человек не способен сгибать или разгибать пальцы, что становится причиной потери работоспособности, инвалидизации.
Воспалительные и деструктивные процессы постепенно распространяются на здоровые мягкие, хрящевые, костные ткани. Поэтому вскоре болезненность может ощущаться в нескольких суставах или пальцах.
Диагностика
Первичный диагноз выставляется на основании внешнего осмотра, жалоб пациентов, данных анамнеза, результатов ряда функциональных тестов. Для его подтверждения проводятся рентгенография, МРТ, КТ, артроскопия. При подозрении на инфекционное происхождение патологии биологический образец высевается в питательные среды для установления вида бактерий, их резистентности к антибиотикам.
Определяя терапевтическую тактику, врач (ортопед, ревматолог, травматолог) учитывает вид заболевания, форму его течения, степень поражения тканей и количество развившихся осложнений. Часто для снижения выраженности болей пациента рекомендовано ношения мягких бандажей, лангет или полужестких, жестких ортезов.
Медикаментами
В терапии патологий, проявляющихся болями в суставах пальцев кистей, используются препараты различных клинико-фармакологических групп. Это нестероидные противовоспалительные средства (НПВС), миорелаксанты, глюкокортикостероиды, хондропротекторы. Применяются также препараты для улучшения кровообращения, витамины группы B, согревающие мази. Для купирования острых болей практикуется внутримышечное, а иногда и внутрисуставное введение препаратов. Избавиться от менее выраженных дискомфортных ощущений позволит применение таблеток или мазей.
Источники:
http://sustavs.com/diagnostika/bol-sgibanii-palcev-ruk
http://dlyasustavov.ru/boli-v-palcah-ruk
http://sustavlive.ru/boli/kist/bolyat-sustavy-palcev-ruk-prichiny-i-lechenie.html
препараты и народные средства — Лечение суставов
Боли в пальцах рук – достаточно распространенное явление, которое не редко возникает в пожилом возрасте. Если болезненные спазмы приобретают хронический характер и травматического воздействия ранее не наблюдалось – то, возможно, вы столкнулись с серьезным заболеванием суставов.
Боли в суставах пальцев рук значительно усложняют жизнь. Больной с такими симптомами не может удерживать предметы длительное время, сила кисти значительно ослабевает. В запущенных случаях пациенты не могут даже удержать ручку во время письма. Если вы заметили, что у вас болят суставы пальцев рук – стоит немедленно обращаться за медицинской помощью. Ведь чем раньше начнётся лечение, тем эффективнее оно будет. В сегодняшней нашей статье мы опишем возможные причины болей в суставах пальцев рук и расскажем, как облегчить состояние с помощью фармацевтических препаратов и народных методов.
Боль в суставах пальцев рук: причины
Существует достаточно большое количество заболеваний, которые провоцируют боли в суставах пальцев рук. При этом, практически в 80% случаев такая боль носит систематический характер и усугубляется со временем и при повышении нагрузок на руки. Нередко заболевания суставов пальце рук характеризуются ограниченной подвижностью, а также припухлостью пораженных участков. Такая симптоматика значительно снижает работоспособность больного. Боли в суставах пальцев рук могут быть сигналом целого ряда заболеваний, о самых распространённых вы можете прочесть ниже.
Боль в суставах пальцев рук — ревматоидный артрит
Ревматоидный артрит – заболевание, которое поражает соединительные ткани. Чаще всего ревматоидный артрит проявляется у пожилых мужчин, женщины страдают от этого заболевания реже. Спровоцировать появление ревматоидного артрита могут такие причины:
- ушибы;
- систематическое переохлаждение;
- эмоциональные встряски;
- инфекционные заболевание;
- осложнения после ОРВИ или гр
Болит средний палец на руке при сгибании
Артрит очень распространенное заболевание суставов. Одной из его разновидностей является ревматоидный артрит. Это довольно серьезная болезнь, которая поражает суставы кистей, коленей, лодыжек и голеностопа. Они отекают и теряют подвижность, начинают деформироваться, их становится больно сгибать и в итоге происходит разрушительный процесс в суставах.
Без должного лечения заболевание может дать очень серьезные последствия, вплоть до инвалидности.
Болезнь, как правило, начинается с того, что отекают и воспаляются указательный и средний палец, а затем и большой. При этом большой палец болит во время сгибания всегда в значительно меньшей степени.
С развитием заболевания в процесс могут вовлекаться колени, голеностоп и локти.
Симптомы заболевания
Начинается оно, чаще всего, с воспалительного процесса в суставах пальцев верхних конечностей. Поражение происходит симметрично на правой и левой руке.
Основные симптомы:
- повышенная температура тела;
- бессонница;
- слабость;
- появление ревматоидных узлов;
- скованность в суставах, преимущественно в утренние часы;
- болевой синдром в суставах, сильно ощущаемый ночью и в утренние часы.
Причины заболевания
Причины, почему болят пальцы, полностью не изучены.
Известно лишь то, что начальную стадию внезапного воспаления суставов могут провоцировать:
- ангина и грипп;
- длительное переохлаждение;
- травмы;
- стресс;
- инфекции;
- генетическая предрасположенность.
К большому сожалению, таблеток, излечивающих от ревматоидного артрита навсегда, пока не изобрели. Но несмотря на это бороться с ним необходимо. Современные препараты способны притормозить развитие изменения в суставах, устранить неприятные симптомы и предотвратить развитие осложнений.
Существуют препараты двух типов: иммуномодулирующие и противовоспалительные. Первые способны угнетать иммунные реакции и бороться с болезнью, а вторые купировать болевой синдром и уменьшать воспаление, почему и назначаются комплексно. Необходимо отдавать себе отчет в том, что принимать эти лекарства придется долго, а возможно и всю жизнь.
И в связи с тем, что у них довольно большое количество побочных эффектов, принимать их необходимо под строгим контролем специалиста.
Терапия предполагает применение нескольких групп лекарств.
Противовоспалительные нестероидные средства
- Мелоксикам. Основное действующее вещество – мелоксикам. Является нестероидным противовоспалительным средством. Показан при ревматоидном артрите, полиартрите, артрозе и спондилоартрите. Принимается внутрь по 15 мг в сутки. Препарат противопоказан при заболеваниях ЖКТ, почечной или печеночной недостаточности, сердечной недостаточности, беременности, в период лактации, детям до 16 лет, при различных кровотечениях и непереносимости компонентов.
- Нимесулид. Препарат противовоспалительный нестероидный. В составе содержит нимесулид. Назначается при артрозах, артритах, остеоартритах, миалгии, артралгии, бурситах и при болевом синдроме различного происхождения. Оказывает обезболивающее и противовоспалительное действие, причем обезболивающее достигается уже через 15 минут. Принимается по одной таблетке утром и вечером, после приема пищи, запивая достаточным количеством воды, если болит конечность при сгибании. Средство противопоказано при беременности, детям до 12 лет, при заболеваниях ЖКТ, заболеваниях почек и печени.
- Диклофенак-мазь. В ее составе присутствует натрия диклофенак. На организм оказывает противоотечное, противовоспалительное и обезболивающее действие. Средство проникает сквозь кожные покровы и способно накапливаться в мышцах и суставах. Показано к применению при артритах, артрозах, ревматизмах. Используется наружно. На кожные покровы наносится тоненьким слоем утром и вечером и втирается легкими движениями. Плохо влияет на организм при беременности, гиперчувствительности, период кормления малыша и детям до 12 летнего возраста. Из побочных действий могут наблюдаться дерматиты и аллергия на компоненты средства.
Эти средства имеют незначительные побочные действия и при этом сохраняют хорошую обезболивающую и противовоспалительную активность.
Не следует применять одновременно несколько препаратов данного вида.
Базовые препараты
Их прием начинают незамедлительно после постановки диагноза.
Метотрексат. Выпускается в виде таблеток, раствора для инъекций и концентрата для изготовления раствора для инфузий. Основное действующее вещество – метотрексат. Является антиметаболитом и противоопухолевым средством. Применяется при лейкозах, лимфосаркоме, различных видах раковых опухолей, микозах, артритах, псориазе. Лекарство в виде уколов может назначаться внутримышечно и внутривенно. Таблетки принимают перед едой. При ревматоидном артрите рекомендуемая доза 7,5 мг в неделю. Может быть применена однократно или по 2, 5 мг через 12 часов. Средство запрещено к приему при индивидуальной непереносимости, анемии, тромбоцитопении, лейкопении, печеночной или почечной недостаточности, беременности и во время кормления грудью. Среди побочных действий отмечались анемия, тошнота, диарея, рвота, головокружение, судороги, цистит, импотенция, крапивница, зуд на коже, нарушение зрения.
- Вобэнзим. В его составе содержатся: панкреатин, папаин, рутозид, бромелайн, трипсин, липаза, амилаза, химотрепсин. При заболевании оказывает иммуномодулирующее, противовоспалительное, противовотечное и незначительное обезболивающее действие. Это дает возможность проводить лечение ревматоидного артрита в комплексе с противовоспалительными нестероидными средствами, гормонами и базовыми лекарствами. Принимается по 5-10 таблеток утром в обед и вечером за полчаса до приема пищи, запивается достаточным количеством жидкости. Средство противопоказано при индивидуальной непереносимости, при кровотечениях различного происхождения, детям до 5 лет. У препарата практически нет побочных эффектов. Редко могут наблюдаться аллергические реакции.
При отсутствии должного эффекта от базовых препаратов в течение 2 месяцев, их необходимо заменить или начать использовать в комплексе с гормонами в незначительных дозах.
Гормоны (глюкокортикостероиды)
Гормоны используют как противовоспалительную терапию, при отсутствии эффекта от других средств.
- Дипроспан. Его основными действующими веществами являются дипропионат бетаметазона и бетаметазона натрия фосфат. Это гормональный препарат, оказывающий иммуносупрессивное, противоаллергическое, противовоспалительное и противошоковое действие. Назначается при несуставных ревматизмах, при ревматоидном артрите, при остеохондрозе, люмбаго, дерматитах. Дозировка зависит от клиники заболевания. Для инъекции, как правило, используют 1-2 мл средства. Инъекция довольно болезненна и чаще всего проводится с применением лидокаина. Противопоказания для использования: гиперчувствительность, нарушение свертываемости крови, туберкулез, оспа ветряная, диабет, почечная недостаточность, глаукома, нефрит, тромбофлебит, заболевания ЖКТ, инфекции, беременность и период кормления малыша. Среди побочных эффектов встречаются депрессия, тошнота, остеопороз, отеки.
Одновременно с применением лекарственных препаратов возможно применение различных процедур.
Они дают неплохой эффект.
Лазеротерапия. Может быть назначена при ревматоидном артрите. В первые трое суток применяется дистанционная обработка по одной минуте. Затем воздействие головкой импульсного лазера по две минуты. Процедура проводится в комплексе с ликвидацией очага поражения. Повторно лазерная терапия назначается через месяц.
- Внутривенное очищение крови лазером. Процедура обладает противовоспалительным действием. Если болит палец на руке при сгибании, болевой синдром притупляется, исчезает отек. Процедура проводится по 15 минут, 5 сеансов ежедневно.
Профилактические меры
Профилактикой необходимо заниматься абсолютно всем. А тем, кто подвержен заболеванию, в особенности.
Вот почему в качестве профилактики может быть порекомендовано:
- изменение образа жизни;
- правильное питание;
- гимнастика;
- нормализация веса;
- физическая нагрузка.
Безусловно, ревматоидный артрит – это одно из тяжелейших болезней.
Но если начать лечение не позднее трех месяцев после того, как появились симптомы и выяснены причины, почему возникла боль, медицина способна не допустить развитие болезни. Поэтому если в суставах появились неприятные симптомы, необходимо незамедлительно обращаться к врачу.
Боль в пальцах руки при сгибании
Боли в суставах пальцев рук при сгибании чаще всего обусловлены возрастными изменениями, а также необратимыми процессами в организме, которые провоцируют негативные проявления и развитие дискомфортного состояния у пациента. Подобная патология требует обязательного медицинского вмешательства, которое включает в себя все способы, исходя из причин возникновения болевой симптоматики в верхних конечностях.
Причины возникновения болей
Пальцы на руках следует лечить, если выявлены факторы, которые спровоцировали такую проблему. Как правило, врачи разделяют боли в суставах кисти на 2 группы (механического и воспалительного характера).
Механические боли сопровождаются местным воспалительным процессом, который выражен незначительно, что «стирает» картину заболевания. Достаточно часто пациенты не обращают внимания на подобную симптоматику, в отличие от болей воспалительного характера. В этом случае присутствует скованность движений по утрам, которая способна длиться более 1 часа. Боли незначительно снижаются во время двигательной активности.
Перечислим заболевания, которые могут спровоцировать подобную симптоматику.
Ревматоидный артрит
При развитии ревматоидного артрита поражаются мелкие суставы, однако вполне возможно, что в патологический процесс могут быть вовлечены внутренние органы и крупные сочленения. Ревматоидная боль сопровождается отеком и покраснением пястной фаланги среднего и указательного пальца.
При этом заболевании сильно болят пальцы рук при сгибании, причем аналогичный симптом наблюдается и на второй руке. Характерным признаком ревматоидного артрита является боль, возникающая сразу после пробуждения, в то время, как вечером болевые ощущения снижаются.
Псориатический артрит
Это заболевание в первую очередь затрагивает кожные покровы, а болезненность появляется преимущественно в дистальных фалангах. При псориатическом артрите отмечается сильная отечность пальцев, которые приобретают синюшный цвет. Кроме того, при этом заболевании достаточно трудно разгибаются большие пальцы рук.
Инфекционный артрит
При инфекционном артрите могут совсем отсутствовать системные нарушения, но для него характерно появление острого приступа боли при сгибании пальца руки, который способен длиться от 2-3 часов до 2-3 дней. Иногда присутствуют озноб и гипертермия.
Это заболевание наиболее распространено, однако в большинстве случаев пациенты совершенно неожиданно узнают истинную причину, почему болят суставы пальцев рук при сгибании, после уточнения диагностики. Чаще всего болезнь встречается у людей старше 50 лет.
Основной причиной прогрессирования подагры является нарушение обмена мочевой кислоты, которая достаточно трудно выводится из организма, откладываясь в хрящах и суставах, создавая серьезное препятствие для их нормального функционирования. К характерным признакам подагры можно отнести жгучую интенсивную боль.
Остеоартроз
Среди наиболее частых причин развития остеоартроза – наследственный фактор, а также нарушения метаболических процессов в организме, деятельность, связанная с повышенными физическими нагрузками и т.д. В большинстве случаев остеоартроз встречается среди женщин зрелого возраста, что обусловлено гормональными изменениями.
Характерным симптомом заболевания, помимо мучительных болей в суставах кисти, является возникновение отеков и подкожных узелков, которые провоцируют деформации пальцев рук и утолщение их средней части.
Стенозирующий лигаментит
Этот патологический процесс может быть сходен по симптоматике с артрозом и артритом, поэтому для уточнения диагностики требуется рентгенологическое исследование. Клинические проявления достаточно типичны: пациенту больно разгибать и сгибать кисти, а в некоторых случаях возможно заклинивание сжатой ладони. Кроме того, разгибание пальцев сопровождается характерными щелчками.
Если боль появилась в суставе большого пальца, то, вероятнее всего, подобное состояние может указывать на ризартроз, который проявляет себя интоксикацией, перенесенными инфекциями и различного рода травмами.
При первичном осмотре пациента определяется локализация болезненности, которая усиливается при специфических нагрузках (проворачивание ключа, вращение дверной ручки, открывание закручивающейся крышки и т.д.). В начальной стадии развития заболевания болит палец на руке при сгибании только после физических нагрузок, однако прогрессирование ризартроза приводит к тому, что боль начинает беспокоить пациента даже в состоянии покоя. Постепенно происходит деформация сустава с ограничением двигательной активности.
Помимо всех вышеперечисленных заболеваний, к появлению неприятных ощущений в области большого или указательного пальца на руке может привести развитие туннельного синдрома, который чаще всего диагностируется у пациентов молодого возраста. Это обусловлено длительным сидением за компьютерами, во время которого сдавливается локтевой нерв, что в свою очередь приводит к развитию болевого симптома в пальцах кисти.
Симптомы патологии
Серьезными признаками наличия заболеваний, которые могут привести к ряду негативных последствий, являются:
- узловатые новообразования в области сухожилия;
- поскрипывание пальцев на руках при движении;
- болезненность при пальпации рук;
- острая, пронизывающая боль и нарушение мелкой моторики;
- уплотнение в местах сгибов пальцев и гиперемия воспаленной области;
- невозможность сжатия мизинцев;
- локальное и местное повышение температуры тела;
- усиление ночной боли в руках;
- следует обратить особое внимание, если палец внезапно опух и деформировался.
В том случае, если пациент обнаружил у себя подобные проявления, необходима срочная консультация с врачом, который проведет диагностические мероприятия и назначит комплексную терапию, чтобы купировать болевую симптоматику и воспалительный процесс.
Методы диагностики
Пациентам, у которых появляется боль в кистях, особенно после сна, необходимо обязательно пройти курс терапии, но только после уточнения причин развития патологического состояния.
В этом случае диагностика предусматривает следующие методики:
1. Рентгенография
Наиболее информативным способом определения опухолевидных новообразований, различных травм и воспалительных процессов в суставах пальцев рук и кистях является рентгенографическое исследование.
2. Ультразвуковое исследование
С помощью УЗИ определяется присутствие воспалительного процесса в тканях, а также выявляются последствия травмирования сустава. Эта процедура наиболее эффективна при синовите, артрите, тендините, бурсите и артрозе. В том случае, когда немеет и болит средний палец, возможно выполнение ультразвукового исследования сосудов, позволяющего определить нарушение кровотока в верхних конечностях.
3. Компьютерная томография
Для получения более точной картины патологии костной ткани и суставов рекомендуется выполнение КТ, которая занимает 5-7 минут и хорошо переносится пациентами. Отличием компьютерной томографии от рентгенографии является выведение полученной информации непосредственно на экран монитора, что позволяет получить более достоверную информацию.
4. Электроспондилография
Высокоэффективным и универсальным способом обследования является электроспондилография, использующаяся в медицине сравнительно недавно. Это исследование позволяет выявить раннее нарушение участка позвоночника, отвечающего за функциональность верхних конечностей, включая пальцы рук.
Магниторезонансная томография по праву считается информативным и точным исследованием, поэтому достаточно часто используется при диагностике различных заболеваний, в том числе суставов. Патологический процесс определяется с помощью электромагнитных волн, которые образуют изображение тканей, локализацию и степень развития воспалительного процесса.
Кроме того, назначаются анализы крови (клинический и биохимический), анализ мочи на присутствие крови и белка, а также пункция сустава при постоянных болях пальцев на руках.
Важно! Необходимо учитывать, что пальцы рук могут болеть по разным причинам, однако правильно диагностировать заболевание и назначить индивидуальное лечение болей должен только высококвалифицированный специалист.
При возникновении болевой симптоматики основные лечебные мероприятия должны быть направлены на устранение причин развития патологического процесса.
Комплексная терапия включает в себя как медикаментозное терапию, так и лечение народными средствами.
Медикаментозное лечение
Для снятия патологического процесса врач назначает пациенту курс нестероидных противовоспалительных препаратов (НПВС), которые помимо снижения воспаления купируют болевую симптоматику и снижают отечность тканей. К этой группе относятся Диклофенак, Нимесил, Ортофен, Целекоксиб и другие лекарственные средства.
При остеоартрозах рекомендуется длительный прием хондропротекторов, питающих хрящ и предупреждающих его дальнейшее разрушение. Эти препараты (Структум, Дона, Глюкозамин, Хондроитин и т.д.) позволяют предупредить рецидивирование болезни.
В случае, когда присутствует нестерпимая боль в области пальцев, а воспалительный процесс находится в запущенной стадии, назначаются глюкокортикостероидные средства (Дексамезатон, Преднизолон, Метипред и т.д.). Они достаточно быстро снимают симптомы воспаления и регулируют метаболические процессы в организме, тем самым ускоряя регенерацию тканей.
Если основной причиной появления болезненной симптоматики в области пальцев рук является бактериальная инфекция, врач назначает антибиотики и противобактериальные средства, исходя из тяжести симптоматики и чувствительности организма к группе таких препаратов.
Важно! Нельзя заниматься самолечением, так как это грозит возникновением аллергических реакций и побочных проявлений. В начале терапии требуется восстановление поврежденных суставов. И только в стадии затишья рекомендуется прибегнуть к вспомогательным способам (физиотерапии, массажу кистей, гимнастике и т.д.).
Физиотерапия
Боль в суставах рук указывает на нарушение функциональности организма в целом и, в частности, на развитие дегенеративно-дистрофических процессов. Именно поэтому в первую очередь необходимо ограничение двигательной активности и снижение физических нагрузок на сустав.
Физиотерапевтические мероприятия включают в себя резонансную терапию, электросон и электрофорез с добавлением новокаина. Кроме того, в ремиссионном периоде положительное воздействие оказывает лечебная гимнастика, применение грязевых, сероводородных, радоновых ванн, а также массаж, в том числе мануальный.
Немаловажное значение в предупреждении возникновения болей имеет правильное питание, так как в организм должно поступать достаточное количество таких микроэлементов, как калий, магний, кальций, фосфор, железо и витамины, прежде всего с пищей.
Продукты, которые позволяют уменьшить боль в суставах пальцев рук при сгибании:
- Рыбий жир и льняное масло. В этих продуктах содержится большое количество омега-3 жирных кислот, которые улучшают состояние сосудистой системы и участвуют в нормализации жирового обмена.
- Уксус яблочный, так как он усиливает выведение солей и участвует в процессе ощелачивании крови.
- Редис, салат и орехи.
- Яичный желток, сок и плоды граната.
- Черная смородина и инжир.
- Имбирь и цветная капуста.
- Низкокалорийные сыры и оливковое масло.
Необходимо ограничить (а в некоторых случаях и полностью исключить из питания) молочную продукцию высокой жирности, сладкие и калорийные блюда. Копчености, алкогольные напитки, кофе, крепкий чай, а также продукты, в составе которых присутствует щавельная кислота.
Народные средства
На начальном этапе заболевания справиться с болью можно при помощи народной медицины, например, используя компресс из кефира и мела, разведенного до кашицеобразного состояния. Аналогичным воздействием обладают и овсяные хлопья, предварительно отваренные и слегка остуженные.
Можно приготовить крем для массирования рук из равного количества измельченного лаврового листа и можжевеловой хвои с добавлением к этому порошку размягченного сливочного масла. После тщательного смешивания ингредиентов мазь можно использовать по назначению.
При обострении болевой симптоматики рекомендуется смешать 1 ст. ложку оливкового масла с 5 каплями чесночного сока, после чего выпить готовую смесь утром, за 30 минут до завтрака. Процедуру следует повторять в течение 3-4 дней.
Внезапно появившиеся сильные боли в пальце руки мешают выполнению повседневных обязанностей, доставляя пациенту нестерпимые мучения. Нельзя пренебрегать подобными проявлениями, так как они могут указывать на ряд серьезных заболеваний, которые способны спровоцировать болевую симптоматику.
Только ранняя диагностика и своевременное вмешательство опытного врача позволяют определить этиологию заболевания, на основе которой врач решает, как и чем лечиться для получения максимально положительного результата. При своевременном вмешательстве прогноз на полное выздоровление благоприятный.
Боль при сгибании пальцев рук
Болевые ощущения в суставах пальцев рук доставляют человеку мучения, нарушая привычный ритм жизни. Если болят пальцы рук при сгибании, в значительной степени усложняется выполнение необходимых в быту действий: приготовления пищи, самообслуживания, что заметно снижает качество жизни. Важно знать, почему болят пальцы и чем лечить их.
Чем вызывается боль
Чтобы избавиться боль в суставах пальцев рук, следует провести адекватную терапию, для чего необходимо знать, какой болезненный процесс проходит в организме. Заболевания, сопровождающиеся болью в сгибах пальцев:
- Ревматоидный артрит. Неинфекционная патология, поражающая мелкие суставы. Боль мучает по утрам, после продолжительного сна. Воспаляются суставы указательных и безымянных пальцев. Болит средний палец левой или правой руки.
- Подагра. Отложения солей в суставах кисти приводит к негативным изменениям хрящевой ткани. Болит сустав при сгибании пальца.
- Лигаментит стенозирующий. Патология кольцевидных связок суставов. Характерным клиническим проявлением являются острые болевые ощущения. Тяжело сгибать пальцы, ощущается боль при сгибании и разгибании пальцев, наблюдается заклинивание сжатой ладони.
- Инфекционный артрит. Вызывается бактериями и вирусами, провоцирующими воспаление в суставах кисти.
- Остеоартроз. Патология характеризуется деформацией суставов, острыми болями при сгибе пальца, ухудшением подвижности. Характерными признаками являются узелки, представляющие собой наросты на фалангах пальцев.
- Псориатический артрит. При заболевании плохо сгибаются суставы, пальцы сильно отекают, приобретают синюшный окрас. Боль ощущается при попытке разогнуть большие пальцы.
- Болят кисти рук и пальцы по причине травмы, при переломе, деформации кисти, при систематических непосильных нагрузках. Особенно страдают мизинцы.
Факторы риска
Факторами, провоцирующими боль пальцев при сгибании, принято считать:
- Наследственность.
- Аутоиммунные патологии.
- Инфекции.
- Дефицит витаминов.
- Неправильный обмен веществ.
- Износ суставов.
- Курение.
- Переохлаждение.
Будущие мамы нередко ощущают боль, когда сгибаются пальцы. Особенно болезненно опухают суставы в последнем триместре беременности. Причины боли можно искать в следующих явлениях:
- Повышенное количество гормона, который отвечает за размягчение связок суставов.
- Дефицит кальция.
- Защемление нерва.
- Фибромиалгия – нарушение, вызванное депрессиями при беременности.
После родов мама еще некоторое время ощущает боль в пальцах, в том числе при сгибании.
Диагностика
Если болит палец на руке при сгибании, общий осмотр дает возможность выявить внешние отклонения. Чтобы определить зону распространения боли, пациенту следует выполнить некоторые движения, что дает возможность лечащему врачу предположить наличие патологии. При помощи пальпации обнаруживаются внешние признаки заболевания. Общий осмотр и пальпация не могут дать полную клиническую картину болезни.
Аппаратная диагностика
Для диагностирования заболеваний, сопровождающихся болью пальцев рук, используются аппаратные исследования:
- Рентгенография. Метод обнаруживает присутствие травм, новообразований. Снимки выполняются в 3 проекциях.
- УЗД. Дает возможность оценить состояние мягких тканей, определить стадии воспалительных процессов.
- КТ. Исследование проводится подобно методу рентгенографии. Для получения более точных результатов проводится компьютерная обработка снимков.
- Электроспондилография. Дает возможность протестировать отделы позвоночника, отвечающие за работу рук.
- МРТ. Исследование проводится при помощи электромагнитного излучения, что дает возможность точно определить, где находится новообразование.
- Пункция. Последствием прокола синовиальной оболочки получают материал для исследования.
- Кожная биопсия. Редкая диагностическая процедура, имеющая способность выявить причину боли пальцев при сгибании.
Лабораторные методы
При болевых ощущениях в пальце при сгибании назначают следующие лабораторные исследования. Анализ крови. Тревожным сигналом о присутствии воспаления является увеличенная скорость оседания эритроцитов (СОЭ). Если воспалительный процесс имеет ревматический характер, иммунологическое исследование покажет присутствие антинуклеарных антител. При воспалительных процессах уровень мочевой кислоты в сыворотке быстро увеличивается.
Анализ мочи. Исследование не дает возможности судить о присутствии заболевания суставов: отклонения присутствуют только при тяжелых формах болезни. Обнаружение белка и крови в моче свидетельствуют о патологии суставов.
Если больно пальцам рук при сгибании и разгибании, терапевтические мероприятия направляются на то, чтобы устранить причины, вызывающие развитие патологии. Для комплексного лечения назначают медикаментозную терапию, физиопроцедуры, народные средства.
Медикаментозная терапия
Для снижения воспалительного процесса, купирования болей, устранения отечностей назначаются нестероиды: Диклофенак, Ортофен, Целекоксиб. С целью профилактики разрушения хряща применяют хондропротекторы: Структум, Дона, Хондроитин, способные предупредить рецидивы заболевания. При запущенной стадии болезни прописывают глюкокортикостероиды: Преднизолон, Метипред. Если суставное заболевание вызвано бактериями, больному следует пропить антибиотики.
Физиотерапевтические методы
В период стихания заболевания используются различные виды физиотерапии.
Электрофорез
Ионы лекарственного средства движутся под воздействием электромагнитного поля, проникая в слои кожи пораженной зоны. Создаются высокие концентрации препарата, который действует мгновенно. Достоинствами метода является отсутствие повреждений кожи. Препарат не разносится по организму, а действует целенаправленно в зоне поражения.
Ультразвук
При терапии воспаленных суставов звук высокой частоты способен вызывать, воздействуя на тело, положительные результаты. Улучшается обмен веществ в больном суставе, повышается стойкость к повреждениям. При невозможности восстановить хрящевую ткань, ее сохранение играет решающую роль.
Магнитотерапия
Метод используется, учитывая положительные эффекты его применения:
- Уменьшение воспаления, если пальцы опухли.
- Ускорение процессов заживления.
- Улучшение тока крови и лимфы.
Магнитотерапия используется как общий метод оздоровления при суставных заболеваниях, так и применяется местно для лечения суставов кисти.
Лучевое воздействие
Используется как самостоятельный вид лечения, так и в комплексе с другими физиопроцедурами. Преимуществом перед другими способами физиотерапии является минимальное количество противопоказаний. Используется как самостоятельный вид лечения, так и в комплексе с другими физиопроцедурами. Преимуществом перед другими способами физиотерапии является минимальное количество противопоказаний.
Лечение по народным рецептам
Наиболее популярные способы использования растительных средств:
- Отвар лаврового листа . Губительно действует на бактерии, устраняет воспаления, препятствует солевым отложениям в организме. Так, 5 г сухого лаврового листа заливают 250 мл кипящей воды, томят 5 мин. без накрывания крышкой. Настаивают отвар в термосе в течение 7–8 часов. Полученное лекарство следует выпить в продолжение дня, независимо от приема пищи. Способ лечения неприемлем при патологиях почек, желчевыводящих путей.
- Настой болотного сабельника . Лекарство способствует сохранению ткани хряща, снижает болевые проявления. Берут 1 столовую ложку сухих листьев растения, заливают 200 мл кипящей воды. После десятиминутного томления 3 часа настаивают в термосе. Настой процеживают. Пьют по 1 столовой ложке после каждого приема пищи.
- Хвойные ванночки . Чтобы приготовить хвойный настой, следует 3 столовых ложки свежих иголок залить 2 л кипящей воды. Остудить до 37 o С. Опустить руки в сосуд с настоем, выдержать 20 минут. После ванночки массируют пальцы.
- Компресс из семян льна . Воспаления суставов пальцев лечат согревающими компрессами из льняных семян, которые в нагретом виде помещают в мешочек из натуральной ткани, накладывают на пальцы в ночное время.
- Компресс из парафина . Нагревают до 50 o С парафин, в который погружают кисти рук. Периодически пальцы вынимают на несколько секунд и снова опускают в парафин. При этом прогревается каждый палец. Также во время процедуры при стягивании кожи наблюдается массажный эффект в суставах.
С пищей организм должен получать микроэлементы. Чтобы не болели суставы пальцев, следует постоянно включать в рацион продукты: оливковое и льняное масло, нежирные сорта сыра, рыбий жир, уксус яблочный, орехи, имбирь, цветную капусту. Ограничиваются продукты: кондитерские изделия, молочная продукция, копченое, консервированные овощи, кофе. Полностью исключаются алкогольные напитки
Болевыми проявлениями в пальцах при сгибании нельзя пренебрегать: они могут свидетельствовать о ряде серьезных патологий. Своевременная диагностика, адекватное лечение с использованием лекарственной терапии, физиопроцедур, применение средств народной медицины дают высокий шанс на полное выздоровление.
Источники:
http://jointcare.ru/zabolevaniya/sustavy-ruk/bolyat-palcy-pri-sgibanii
http://moyaspina.ru/diagnostika/bol-palcah-ruk-sgibanii
http://sustavs.com/diagnostika/bol-sgibanii-palcev-ruk
Боль в пальцах: причины, лечение и уход за собой
Боль в пальцах может повлиять на подвижность суставов и повлиять на способность человека выполнять повседневные дела. Причины боли в пальцах могут включать травмы, инфекции, проблемы с сухожилиями и артрит.
В этой статье мы рассмотрим некоторые из возможных причин боли в пальцах и их лечение.
Мы также расскажем, когда следует обратиться к врачу, и несколько советов по уходу за собой при болях в пальцах.
Повреждения рук и пальцев являются общими.Это особенно актуально для людей, которые занимаются спортом или тех, кто регулярно использует тяжелое оборудование или инструменты.
Причины могут включать:
- падение на руку
- удары и удары
- защемление пальца
- перенапряжение пальцев или слишком сильное сгибание назад
Повреждения пальцев могут вызвать боль, отек и снижение подвижности , В более тяжелых случаях человек может вывихнуть или сломать кость пальца или повредить сухожилие или связку.
Лечение
Человек обычно может лечить небольшую травму пальца с помощью RICE-терапии:
- Отдых . Старайтесь не использовать как можно больше пальца, пока он не успеет зажить. Это также может помочь обездвижить палец, используя шину или приклеив собеседника к соседнему пальцу.
- Лед . Примените пакет со льдом к поврежденному пальцу в течение 20 минут несколько раз в день. Пакеты со льдом могут помочь уменьшить боль и отек.
- Сжатие .Оберните поврежденный палец плотно, но не слишком плотно, чтобы вызвать сужение кровеносных сосудов, в мягкой повязке или повязке.
- Высота . Удерживание пальца выше уровня сердца может помочь уменьшить отек.
Прием безрецептурных обезболивающих препаратов, таких как ацетаминофен, ибупрофен и напроксен, также может помочь уменьшить боль и отечность.
Люди, которые подозревают перелом или вывих, должны избегать движения пальца и немедленно обратиться к врачу.
Обученный медицинский работник перенастроит кость и обездвижит палец, чтобы он правильно зажил, что снижает риск дальнейших осложнений.
Триггерный палец – это общее название для состояния, которое врачи называют стенозирующим теносиновитом.
Это может произойти, когда оболочка сухожилия в основании пальца воспаляется, в результате чего палец блокируется или защемляется, когда человек пытается его переместить.
Симптомы триггерного пальца могут включать:
- боль и припухлость у основания пальца
- затруднение сгибания или выпрямления пальца
- ощущение потрескивания или ощущения при попытке переместить палец
- жесткость пальца
Симптомы спускового пальца может быть хуже, когда человек просыпается или после других длительных периодов бездействия.
Врачи не до конца понимают причины триггерного пальца, но травмы рук и некоторые медицинские состояния, такие как диабет и ревматоидный артрит, могут увеличить риск развития у человека.
Обработка
Обработка триггерного пальца обычно включает в себя отдых и обездвиживание пальца, например, с помощью шины. Врач также может порекомендовать сделать несколько мягких упражнений, чтобы растянуть палец, что может помочь уменьшить жесткость и улучшить подвижность.
Для людей с более серьезными симптомами врач может назначить инъекции стероидов, чтобы уменьшить боль и воспаление.Если другие методы лечения не увенчались успехом, человеку может потребоваться операция по освобождению сухожильной оболочки.
Синдром запястного канала поражает срединный нерв, который проходит через запястный канал в запястье.
Если нерв становится сжатым или опухшим в туннеле, это может вызвать боль, покалывание и онемение в руках и пальцах. Боль может начаться в пальцах и распространиться вверх по руке.
Симптомы могут начаться постепенно и ухудшаться с течением времени. Некоторые люди могут также начать испытывать слабость в руке и трудности с захватом предметов или выполнением точных движений.
Лечение
Симптомы туннельного синдрома запястья часто прогрессируют, поэтому человеку важно обратиться к врачу.
Лечение зависит от тяжести симптомов человека и может включать в себя:
- в скобках или шине
- внесение изменений в образ жизни, таких как недопущение любых действий, ухудшающих симптомы, и корректировка рабочих станций
- , проходящих физиотерапию
- прием нестероидные противовоспалительные препараты, такие как ибупрофен и напроксен
- , получающие инъекции стероидов
Если симптомы не улучшаются, врач может предложить хирургическое вмешательство для снятия давления на срединный нерв.
Поделиться на PinterestGanglion кисты могут вызвать боль или покалывание.
Автор изображения: Macktheknifeau, 2014. Кисты ганглия представляют собой заполненные жидкостью комки, которые могут развиваться вблизи суставов или сухожилий на запястьях и кистях рук, например у основания пальцев. Эти комочки могут различаться по размеру и могут быть мягкими или твердыми на ощупь.Ганглиозные кисты обычно безвредны, но у некоторых людей они могут вызывать боль или покалывание.
Врачи в настоящее время не знают, что вызывает кисты ганглиев, но они могут развиваться у людей любого возраста.
Лечение
Ганглиозные кисты, как правило, исчезают сами по себе, и лечение, как правило, необходимо, только если кисты вызывают боль или уменьшают подвижность пальца.
Если кисты ганглия вызывают проблемы, врач может порекомендовать:
- дренировать кисту, используя процедуру под названием аспирация
- , хирургически удалить кисту
Порезы и раны на руках или пальцах могут иногда приводить к инфекциям.
Симптомы инфекции пальца могут включать:
- боль, которая усиливает
- отек
- покраснение кожи или тепло
- гной или выделения из пореза или раны
- ощущение нездоровья
- лихорадка
Лечение
Правильная очистка и перевязка любых порезов и ран может помочь предотвратить инфекции.
Люди, которые подозревают, что их палец заражен, должны поговорить с врачом. Без лечения инфекции могут иногда приводить к серьезным осложнениям, таким как целлюлит, образование абсцесса или даже сепсис.
Лечение зависит от типа и тяжести инфекции. Врач может назначить антибиотики человеку с бактериальной инфекцией.
Остеоартроз является «самой распространенной формой артрита». Это происходит, когда хрящ, защищающий концы костей, изнашивается.Артроз может поражать любой сустав, но чаще всего он поражает пальцы рук и кисти.
В пальцах остеоартрит может вызывать:
- боль, которая может усиливаться при физической активности
- отек
- гиперемия кожи и нежность
- жесткость и снижение диапазона движений
- костные узлы возле суставов пальцев
склонность к остеоартриту развиваться постепенно и со временем может ухудшиться. Это чаще встречается у пожилых людей и тех, кто перенес предыдущие травмы суставов.
Лечение
Люди с симптомами остеоартроза должны обратиться к врачу для оценки. Хотя лечения остеоартрита не существует, лечение может помочь облегчить симптомы и улучшить подвижность.
Варианты лечения остеоартрита включают в себя:
- регулярные физические упражнения и растяжки
- похудения
- , проходящие профессиональную и физическую терапию
- с приемом противовоспалительных препаратов, таких как ибупрофен и стероиды
- , перенесших операцию
Ревматоидный артрит является хроническое состояние, при котором иммунная система неправильно воздействует на здоровые ткани в слизистой оболочке суставов.Это может вызвать боль, отек, уродство и скованность.
Ревматоидный артрит обычно поражает запястья и пальцы, особенно средние суставы пальцев, но может развиваться и в других частях тела.
Другие симптомы ревматоидного артрита могут включать в себя:
- суставов, которые являются теплыми или нежными на ощупь
- деформированные суставы, которые могут вызвать изгиб пальцев
- онемение и покалывание в пальцах
- усталость и недостаток энергии
- лихорадка
Причина ревматоидного артрита неясна, но она чаще встречается у женщин, чем у мужчин, и иногда может протекать в семьях.
Лечение
Люди с симптомами ревматоидного артрита должны обратиться к врачу. Существует не лекарство от этого состояния, поэтому целью лечения является облегчение симптомов и предотвращение повреждения суставов.
Варианты лечения ревматоидного артрита могут включать в себя:
- прием противовоспалительных препаратов
- прием иммунодепрессантов
- , проходящих физическую и трудовую терапию
- пробование дополнительных методов лечения, таких как йога, массаж и иглоукалывание
- с хирургическим вмешательством
Контрактура Дюпюитрена заключается в утолщении тканей на ладони.
Это утолщение может привести к образованию узелков и шнуров, которые могут уменьшить движение и могут согнуть пальцы к ладони.
Другие симптомы могут включать:
- дискомфорт или боль в пальцах или ладони при использовании
- комков и ям под ладонью
- неспособность прижать руку к поверхности
- затруднение при использовании рук
Не ясно, что является причиной контрактуры Дюпюитрена, но в основном это происходит у мужчин в возрасте 40 лет и старше европейского происхождения.Симптомы имеют тенденцию постепенно ухудшаться с течением времени.
Лечение
Люди с легкими симптомами могут не нуждаться в лечении. Тем не менее, для более серьезных симптомов врач может порекомендовать операцию по удалению шнуров, чтобы позволить пальцам выпрямиться.
Человек должен обратиться к врачу за любой болью, которая влияет на его способность выполнять свою повседневную деятельность или работу. Людям важно незамедлительно обращаться за медицинской помощью при подозрении на переломы, вывихи и раневые инфекции.
Чтобы диагностировать причину боли в пальце, врач обычно проверяет симптомы и историю болезни человека и проводит физическое обследование пораженного пальца.
Они могут также заказать визуализацию и анализы крови, чтобы помочь с их диагнозом.
Меры по самообслуживанию при болях в пальцах могут включать в себя:
- применение пакета со льдом к пораженному участку на срок до 20 минут за один раз
- покоя пальца максимально,
- защита и иммобилизация пораженного пальца с помощью шип или путем прикосновения к нему
- , удерживая палец поднятым над уровнем сердца, чтобы уменьшить отек
- , принимая безрецептурные болеутоляющие средства, такие как ацетаминофен, ибупрофен и напроксен
Боль в пальцах часто является результатом незначительных травм.Люди часто могут лечить боль в домашних условиях с помощью отдыха и иммобилизации.
Однако сильная, усиливающаяся или повторяющаяся боль может быть признаком более серьезной травмы или основного состояния.
Возможные причины болей в пальцах включают сухожильные состояния, артрит, ганглиозные кисты и инфекции.
Человек должен обратиться к врачу по поводу боли в пальце или симптомов, которые влияют на повседневную деятельность человека. Им также следует немедленно обратиться к врачу, если они подозревают перелом, вывих или раневую инфекцию.
Жесткие пальцы: причины, лечение и растяжения
Жесткие пальцы могут вызывать беспокойство, как и любая потеря подвижности. Хотя артрит является ключевой причиной жесткости пальцев, есть и другие, и врач захочет тщательно изучить проблему, прежде чем рекомендовать лечение.
В этой статье мы рассмотрим различные причины жестких пальцев и сопровождающих их симптомов, а также доступные методы лечения. Мы также описываем растяжки и упражнения, которые могут помочь восстановить гибкость рук.
Травмы
Поделиться на PinterestНекоторые причины жестких пальцев включают травмы, артрит и стенозирующий теносиновит.Трудности в движении пальцев и ощущение жесткости могут возникнуть в результате травмы руки, такой как:
Другие симптомы травмы руки включают в себя:
- боль
- отек
- покраснение
- тепло в области
- кровоподтеки
Если человек испытывает какие-либо из этих симптомов, они должны обратиться к врачу.
Артрит
Артрит обычно вызывает скованность в руках и пальцах. Симптомы постепенно ухудшаются по мере прогрессирования состояния.
Существует много форм артрита, и только медицинский работник может определить форму и лучший курс лечения.
Некоторые виды артрита становятся все более распространенными с возрастом. Например, исследование 2018 года сообщает, что остеоартрит поражает 60–70% населения в возрасте старше 65 лет.
Симптомы артрита могут стать более заметными со временем, и раннее их выявление важно для замедления прогрессирования расстройства.
Наряду с жесткостью, обратите внимание на:
- боль
- припухлость
- трудности с движением суставов, таких как колени или лодыжки
Стенозирующий теносиновит
Стенозирующий теносиновит, или спусковой палец, возникает, когда вокруг защитной оболочки сухожилия в пораженном пальце воспаляются. Это воспаление может помешать сухожилию двигаться так свободно, как и должно.
Палец может щелкнуть в согнутом или прямом положении, а не двигаться плавно, или он может заблокироваться в согнутом положении.Человек с триггерным пальцем может также испытывать боль в области.
Контрактура Дюпюитрена
Контрактура Дюпюитрена, или ладонный фиброматоз, заставляет ткани коллагена под кожей ладони постепенно утолщаться и сжиматься.
Узлы в этой ткани могут образовывать проволочную структуру под кожей, которая может тянуть один или несколько пальцев в согнутом положении.
Контрактура Дюпюитрена имеет тенденцию затрагивать мизинец и безымянные пальцы и вообще прогрессирует очень медленно.
Другие симптомы, на которые следует обратить внимание:
Поделиться на PinterestA При осмотре причины жесткости пальцев врач может провести медицинский осмотр.
- ямочка на коже ладоней или пятнышки
- безболезненные комочки тканей ладони
При диагностике причины жесткости пальцев врач, скорее всего, спросит об уровнях и симптомах активности человека, а также о любых травмах в дни, предшествующие назначению.
Они также проведут медицинский осмотр, чтобы проверить диапазон движения и оценить симптомы.
Тесты изображений, такие как рентген, являются регулярной частью процесса. Глядя на нижележащие структуры на руке, врач может определить что-то нерегулярное, например, повреждение.
В некоторых случаях врач может использовать компьютерную томографию или МРТ для более детального изучения структур в руке.
Лечение в значительной степени зависит от основной причины жесткости, но может включать в себя:
Уход на дому
Ледяные или тепловые пакеты и безрецептурные обезболивающие препараты, такие как нестероидные противовоспалительные препараты, могут помочь облегчить симптомы.
Шины или отливки
Они могут помочь растянуть узкие суставы или сохранить кости на месте.
стероидов
Инъекции стероидов могут обеспечить некоторое облегчение, в зависимости от основной причины.
Ферменты
Некоторые ферменты могут помочь разрушить завязанные ткани.
Хирургия
В некоторых случаях, например во многих случаях триггерного пальца, человеку потребуется операция и физиотерапия.
Растяжки рук являются важной частью лечения, и они могут помочь предотвратить или ослабить жесткость.
Различные растяжки могут помочь обеспечить полную функцию руки и диапазон движения. Например, авторы исследования 2017 года, опубликованного в BMJ Open , обнаружили, что участники с ревматоидным артритом улучшили функцию рук после выполнения упражнений на руках.
Они также отметили, что, хотя длительное соблюдение упражнений на растяжку может быть затруднено, это важно для улучшения функции руки.
Растяжки рук и пальцев не являются заменой лечения, но во многих случаях они могут быть дополнительными.
В зависимости от причины жесткости, врач может порекомендовать конкретные упражнения. Всегда следуйте указаниям врача или физиотерапевта.
Ниже приведено несколько примеров растяжек для жестких пальцев.
Нежный кулак
Практика создания мягкого кулака может способствовать движению в руке.
- Откройте руку, раскинув пальцы как можно дальше.
- Сделайте легкий кулак большим пальцем по остальным пальцам.
- Не сжимайте слишком сильно.
- Удерживайте позицию в течение 45 секунд.
- Повторите процесс пять раз в день.
Это не должно вызывать боль и должно помочь руке чувствовать себя более открытой и подвижной.
Сгибание пальцев
Это помогает увеличить диапазон движений в сухожилиях и мышцах.
- Положите руку и кисть на стол ладонью вверх.
- Держа запястье прямо, медленно подведите пальцы к ладони.
- Медленно отпустите пальцы, чтобы они снова легли на стол.
- Повторите процесс 10 раз.
Касание пальцами
Касание пальцами обеспечивает широкий диапазон движений большого пальца.
- Поднимите пальцы ладонью вверх.
- Согните большой палец через ладонь, чтобы коснуться основания мизинца, удерживая это положение в течение 5 секунд.
- Верните большой палец в его нормальное положение.
- Сделайте это снова, касаясь большим пальцем оснований других пальцев.
- Повторите этот набор пять раз.
Растяжение пальца
Это растягивает все пальцы одновременно и может помочь улучшить диапазон движения.
- Начните с руки на столе, ладонью вниз.
- Приложите небольшое давление, чтобы пальцы лежали как можно более ровно и ровно на столе, не напрягая суставы и не причиняя боль.
- Задержите это на 60 секунд, затем отпустите положение.
- Повторите это пять раз каждый день.
Растяжение кончика пальца
Это растяжение способствует диапазону движения кончиков пальцев.
- Держите руку вертикально, ладонь должна быть обращена к телу.
- Опустите кончики пальцев, чтобы они касались верхней части ладони.
- Задержитесь в этом положении на 30 секунд, затем отпустите.
- Повторяйте это пять раз в день на каждой руке.
Усилители захвата и сжатия
Врачи также могут порекомендовать упражнения с усилителями захвата и сжатия. Это мягкие, упругие шарики или замазка, которые обеспечивают некоторое сопротивление, когда человек сжимает или сжимает их.
- Как можно сильнее сжать усилитель рукоятки, не причиняя боли.
- Задержитесь в этом положении несколько секунд, прежде чем расслабиться.
- Повторяйте это 10–15 раз в день.
- Может быть хорошей идеей чередовать руки в разные дни, чтобы дать каждой руке отдохнуть.
- Зажмите мягкий усилитель защемления между всеми пятью пальцами как можно сильнее, не причиняя боли.
- Держите защелку до 30 секунд, прежде чем отпустить.
- Повторяйте это до 15 раз в день.
- Попробуйте чередовать руки в разные дни, чтобы дать каждой руке отдохнуть.
Упражнения с этими инструментами важны для увеличения силы мышц рук и пальцев.
Жесткие пальцы могут быть тяжелыми, а артрит или легкие травмы являются частыми причинами. В некоторых случаях возникают проблемы со здоровьем, связанные с костями, соединительными тканями или мышцами кисти.
Врач может диагностировать причину и порекомендовать лучший курс лечения.
Растяжение рук и пальцев может помочь предотвратить скованность, и упражнения часто дополняют лечение.
Боль в запястье: причины, симптомы и лечение
Если вы покупаете что-то по ссылке на этой странице, мы можем получить небольшую комиссию. Как это работает
Боль в запястье является распространенным состоянием с различными причинами. Запястье играет важную роль в основных движениях, от текстовых сообщений до письма. Когда возникает боль, она может мешать повседневной деятельности и даже влиять на качество жизни человека.
Запястье это не один сустав. Вместо этого он состоит из нескольких небольших суставов, где сходятся кости руки и предплечья.
Боль в запястье может развиться из-за внезапного удара или травмы. Например, растяжение запястья может вызывать боль, если связка перенапряжена. Этот тип боли в запястье обычно возникает внезапно, когда происходит травма. Здесь мы рассмотрим общие причины, симптомы и варианты лечения.
Быстрые факты о боли в запястье:
- Если какие-либо части запястья, включая кости, связки или сухожилия, будут повреждены, это может привести к боли в запястье.
- Возникающая боль в запястье часто возникает из-за определенных состояний, таких как повторяющиеся стрессовые травмы и воспаление суставов.
- Боль в запястье может также возникнуть в течение длительного периода.
Боль может возникать по многим причинам, будь то простая усталость или основная проблема. Обычно травмы запястья являются основной причиной. Раздавливание нервов, проходящих через запястье, также может вызывать боль.
Наиболее распространенные причины включают в себя следующее:
Синдром запястного канала
Поделиться в PinterestНа самой распространенной причиной боли в запястье является повреждение запястья, которое может сопровождаться перенапряжением или физическими упражнениями.Туннельный синдром Карпеля – это состояние, которое развивается, когда связка утолщается и оказывает давление на нерв. Нерв сдавливается, что может вызвать боль, онемение и слабость в руке.
Люди, страдающие ожирением или имеющие диабет или артрит, имеют повышенный риск развития синдрома запястного канала.
Это условие также связано с повторяющейся работой, которая включает в себя подъем, набор текста или использование оборудования, которое вибрирует руку.
Остеоартрит
Остеоартрит вызывает воспаление суставов и возникает, когда стирается хрящ, покрывающий кости.Состояние может повлиять на широкий спектр суставов, включая запястье. Остеоартроз запястья чаще всего встречается у людей среднего возраста или старше, а также у людей с семейным анамнезом.
Ревматоидный артрит
Ревматоидный артрит – это аутоиммунное заболевание, при котором здоровые ткани разрушаются иммунной системой организма. Это может вызвать боль в запястье, если поражены суставы в этой области.
Болезнь де Кервена
В этом состоянии сухожилия и их покровы на стороне большого пальца запястья воспаляются и набухают.Точная причина не известна, но она часто связана с травмой или чрезмерным использованием. Симптомы включают ощущение трения внутри запястья, отек и слабость вдоль запястья, предплечья и большого пальца.
Синдром повторяющихся движений
Как следует из названия, синдром повторяющихся движений возникает из-за повторения задачи снова и снова, такой как набор текста или вязание. Переутомление сустава может вызвать его опухание, оказывая давление на окружающие нервы.
Это может повлиять на многие суставы в организме, включая запястье.
Треугольный фиброзно-хрящевой комплекс травмы
Треугольный фиброхрящ расположен на мизинце запястья. Он действует как подушка и поддержка мелких костей. Хрящ может со временем износиться или порваться из-за травмы.
тендинит запястья
тендинит запястья может возникнуть, когда сухожилия запястья разрабатывают небольшие слезы или становятся раздраженными и воспаленными. Состояние обычно возникает из-за повторяющихся движений с участием запястья.
Бурсит запястья
Бурса – это маленькие заполненные жидкостью мешочки, которые помогают амортизировать суставы.Когда они воспаляются, это называют бурситом. Это может происходить во многих областях тела, включая запястье. Симптомы включают в себя нежность над сухожилиями запястья, отек в области и отек.
Ганглиозная киста
Эта причина боли в запястье обусловлена заполненными жидкостью кистами мягких тканей, которые часто развиваются на запястье, противоположном ладони, но возникают на ладонной стороне запястья. Меньшие кисты часто имеют тенденцию болеть больше, чем крупные кисты.
Растяжение запястья
По данным Американского общества хирургии кисти, растяжение запястья обычно вызывается падением и сгибанием запястья назад, когда рука касается земли.Это движение растягивает связку.
Share on PinterestПризнаки боли в запястье включают боль, боль и отек запястья.Симптомы боли в запястье могут варьироваться в зависимости от причины. У некоторых людей могут быть боли, которые они описывают как болезненные или тупые; у других может быть острая боль. Расположение боли также может варьироваться.
В дополнение к боли могут развиваться другие симптомы. Симптомы травмы, такие как растяжение запястья, могут включать отеки и кровоподтеки. Онемение, покалывание и слабость руки также могут возникнуть, когда боль возникает из-за синдрома запястного канала.
У некоторых людей могут развиться следующие симптомы:
- Скованность – в запястье и, возможно, в пальцы.
- Неисправность захвата предметов – хвататься или держаться может быть сложно или неудобно.
- Звук щелчка при движении запястья – он может быть более сильным после периодов отдыха.
В зависимости от причины симптомы могут проявляться незначительно, а со временем они усиливаются.
Сначала боль может возникнуть только во время определенных действий.Со временем, когда состояние ухудшается, боль может возникнуть даже в состоянии покоя. Онемение также может прогрессировать до такой степени, что человек не может чувствовать холода или жары и может что-то уронить.
Когда обратиться к врачу для боли в запястье
Важно обратиться к врачу, если:
- Боль мешает повседневной деятельности.
- Онемение или покалывание становится хуже, и нет ощущения или ощущения в пальцах или руках.
- Простые движения рук больше не возможны.
- Слабость затрудняет удержание.
Осложнения боли в запястье могут включать в себя слабость и снижение способности выполнять такие действия, как захват предметов и использование клавиатуры.
После физического осмотра и анализа симптомов врач также может диагностировать боль в запястье и основное состояние по:
- Сканам медицинской визуализации – включая рентген, КТ и МРТ.
- Артроскопия – эта процедура предполагает небольшой порез на запястье. Маленький инструмент, к которому прикреплена крошечная камера, вставляется через прорезь.Затем изображения с камеры проецируются на монитор компьютера, чтобы врач мог их увидеть.
- Исследования нервной проводимости – они измеряют, насколько быстро нервные импульсы проходят через область запястного канала запястья.
Как правило, методы инвазивной диагностики используются только после отдыха и восстановления после травмы не удалось.
Лечение боли в запястье зависит от причины боли и ее тяжести. Наименее инвазивное лечение дается в первую очередь до того, как рекомендуется лечениеОни включают в себя:
- Домашний уход – часто просто отдыхайте запястье настолько, насколько это возможно, чтобы время заживления было эффективным. Обезболивающие препараты и лед также могут быть рекомендованы для уменьшения воспаления и боли.
- Шины – в некоторых случаях может помочь ношение шина на запястье. Шина может предотвратить определенные движения запястья, которые вызывают раздражение. Шина также может уменьшить сдавливание нерва. Если вы хотите купить шину на запястье, то в Интернете есть отличный выбор.
- Упражнения – в зависимости от типа боли, упражнения на запястье могут работать. Определенные упражнения могут быть предписаны для растяжения и удлинения мышц и сухожилий. Когда речь заходит о том, какие упражнения делать, пациенты должны получить рекомендации от врача или физиотерапевта.
- Дополнительное лечение – эффективными могут быть инъекции кортизона, которые уменьшают воспаление и уменьшают боль.
- Хирургия – используется только в том случае, если менее инвазивные методы лечения не помогли.Тип выполняемой операции зависит от причины боли. Хирургия туннельного синдрома запястья включает в себя разрез связки в запястье, чтобы снять давление на нерв.
Обработки проводятся в процессе устранения, пока условие не будет решено. Физиотерапия также может помочь в некоторых случаях.
.
- Использование правильной осанки, когда вы сидите на рабочей станции, и удерживание запястий в расслабленном положении.
- Учитывая удобную для запястья клавиатуру, если за клавиатурой тратятся долгие часы.
- Научиться правильно пользоваться ручными инструментами, чтобы уменьшить нагрузку на руки и запястья.
- Регулярные перерывы в использовании клавиатуры.
- Использование защитных браслетов для предотвращения травм при занятиях такими видами спорта, как скейтбординг, сноуборд и катание на роликах.
Симптомы, лечение и время обращения к врачу
Если вы покупаете что-то по ссылке на этой странице, мы можем получить небольшую комиссию. Как это работает
Застрявший палец – это распространенная травма, которая может вызвать боль, отек и затруднение при движении пальца.
Заклинивший палец чаще всего вызывается травмой сустава в середине пальца, где он сгибается пополам. Этот сустав называется проксимальным межфаланговым суставом (PIP).
Маленькие связки, называемые коллатеральными связками, поддерживают сустав PIP.Застревание пальца может произойти, когда эти связки перетянуты или напряжены.
Это повреждение может произойти, когда руки поглощают слишком много силы, например, когда кто-то ловит мяч во время занятий спортом.
Застрявший палец может быть неудобным, но обычно это не серьезная травма. Лечение в домашних условиях и лечение могут помочь заживлению пальцев без осложнений.
Застрявший палец вызывает отек, затруднение при движении пальца и боль. Продолжительность отека будет зависеть от того, насколько серьезна травма.
Другие признаки защемления пальца включают:
- боль, но обычно не выраженную
- жесткость
- слабость или затруднение удержания предмета
- покраснение и припухлость
застрявшие пальцы являются распространенной спортивной травмой, особенно в виды спорта, в которых рука поглощает удар мяча, такие как баскетбол, бейсбол и волейбол.
Застрявший палец возникает, когда кончик пальца человека сильно прижимается к руке.Это действие может привести к тому, что связки на пальце человека станут чрезмерно растянутыми или напряженными.
Другие возможные причины включают в себя:
- закрытие ящика или двери на пальце
- травмирование пальца на руле во время автомобильной аварии
- опускание руки, чтобы сломать падение
Любое действие, которое создает дополнительную нагрузку на стыке PIP может привести к заклиниванию пальца.
Share on PinterestA Сломанный палец часто более болезнен, чем защемленный палец, хотя оба они могут быть обработаны с помощью шины.Сломанный палец вызовет сильную боль и отек, который длится часами или даже днями. В то время как застрявший палец болезнен, обычно он не тяжелый.
Врач обычно может определить разницу между застрявшим и сломанным пальцем на основании визуального осмотра.
У сломанного пальца может быть кость, которая либо заметно выпирает из кожи, либо будет выступать по направлению к коже. Человек может услышать треск или треск при движении пальца, если у него сломан палец.
Врач также попросит человека попытаться пошевелить пальцем. Застрявший палец обычно имеет некоторый диапазон движения, но если у человека сломан палец, он вряд ли сможет его двигать.
Если до сих пор неясно, зажат палец или сломан, врач может сделать рентген, чтобы подтвердить диагноз.
Врачи обычно обрабатывают застрявший палец с помощью шины, которая является скобой, которая держит палец прямо и устойчиво, пока поврежденные связки заживают.
Еще одна опция известна как запись на пленку или обертывание, когда травмированный палец надежно прикреплен к неповрежденному пальцу для поддержки.Обертывание приятеля помогает стабилизировать поврежденный палец.
Существует полезная домашняя процедура для застрявших пальцев, известная как ЦЕНА. Он обозначает:
- Р для защиты . Ношение шина или пледа может помочь сделать палец менее уязвимым для травм. Разнообразие отпечатков пальцев доступно для покупки онлайн здесь.
- R – для отдыха . Отдыхая и избегая максимально возможного использования руки, вы защитите палец.
- Я для льда .Применение покрытого тканью пакета со льдом к поврежденному пальцу может помочь уменьшить воспаление и покраснение. Держите лед на пальце в течение 10–15 минут за один раз.
- C для сжатия . Шина или обертывание пальца могут помочь уменьшить воспаление и способствовать заживлению. Тем не менее, не сжимайте палец так сильно, чтобы нарушить кровообращение.
- E для высоты . Положив руку на подушку, где локоть ниже руки, можно уменьшить отечность и боль.
Прием безрецептурных обезболивающих препаратов, таких как ацетаминофен и ибупрофен, также может помочь уменьшить боль и воспаление.
Share on PinterestA осмотр пальца, который был поврежден и выглядит изогнутым, должен быть осмотрен врачом.Если человек повредил палец, и он кажется кривым, он не должен пытаться выпрямить его самостоятельно. Вместо этого они должны обратиться к своему врачу, чтобы осмотреть и лечить травму.
Человек должен немедленно обратиться к врачу, если палец начинает чувствовать онемение и становится белым или очень бледным.Это признаки того, что в этот район недостаточно крови.
Человек должен как можно быстрее обратиться к врачу, если:
- палец кажется деформированным или искривленным
- у них поднимается температура после травмы
- палец становится значительно опухшим
- палец начинает болеть больше, а не меньше время
- человек не может полностью выпрямить палец
Если симптомы человека продолжают ухудшаться, а не улучшаться, ему следует обратиться к своему семейному врачу или врачу, который специализируется на скелетной системе, называемой ортопедом.Некоторые ортопеды предлагают поликлиники для оценки спортивных травм.
При отсутствии лечения застрявший палец может привести к осложнениям, включая длительную жесткость или затруднение полного выпрямления пальца.
После того, как сустав успел зажить, врач может порекомендовать упражнения для уменьшения жесткости сустава. Это может быть сжатие мяча для упражнений или растяжение пальцев в ванне с теплой водой.
При надлежащем уходе защемленный палец восстановит силу и гибкость, которые он имел до травмы.



 К основным причинам болей в суставах пальцев рук медицина относит:
К основным причинам болей в суставах пальцев рук медицина относит:
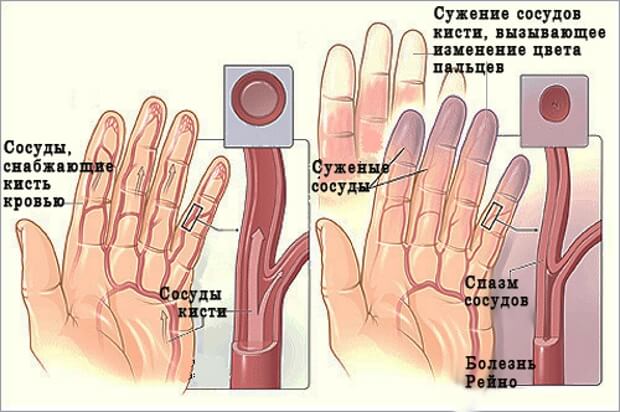


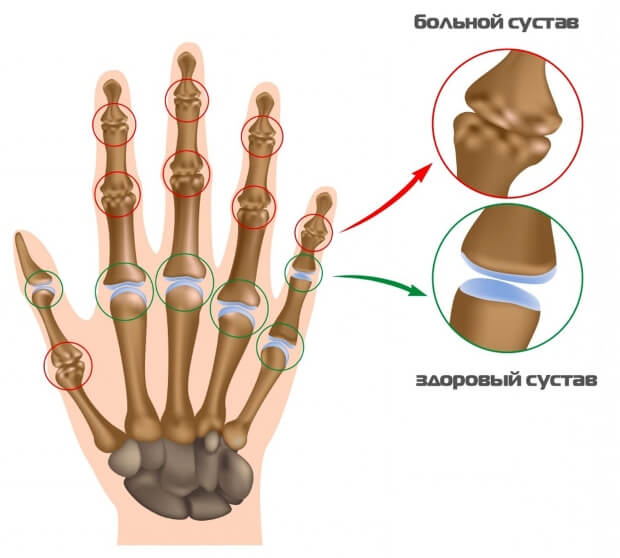
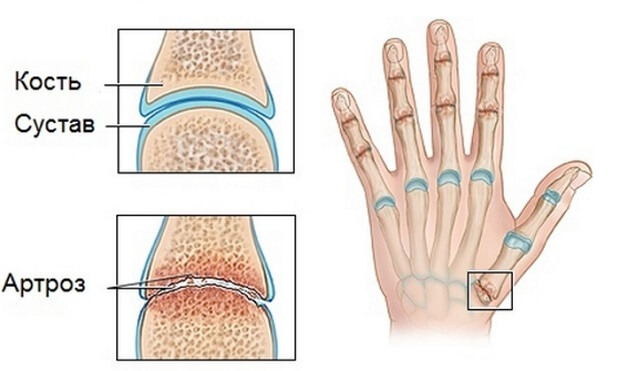
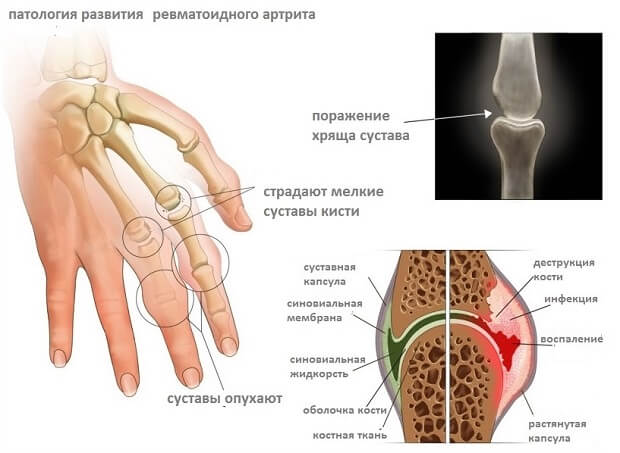



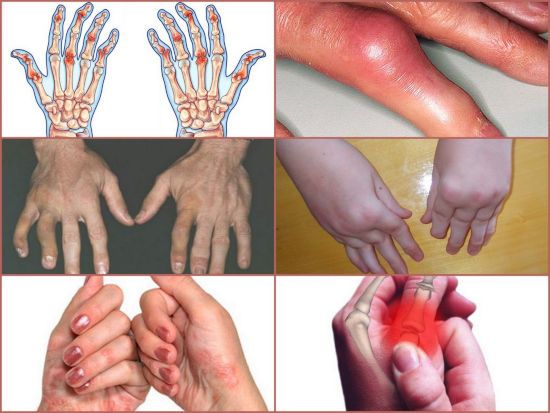
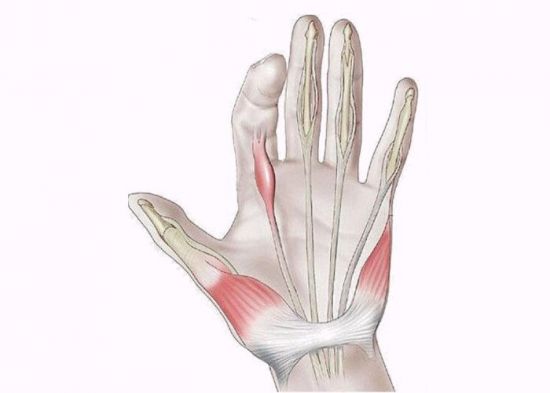

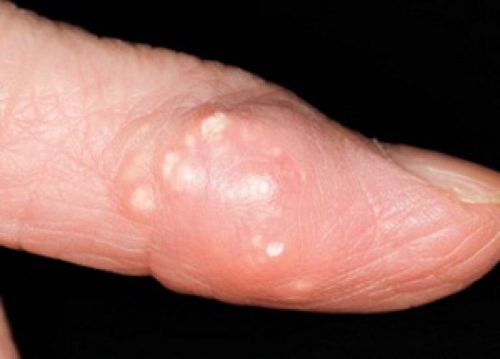
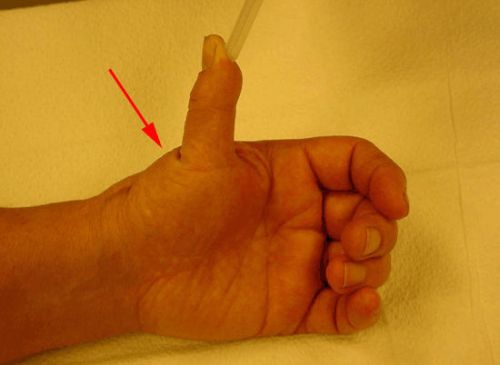
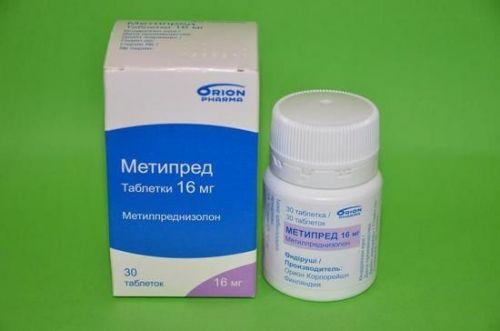














 К большому сожалению, таблеток, излечивающих от ревматоидного артрита навсегда, пока не изобрели. Но несмотря на это бороться с ним необходимо. Современные препараты способны притормозить развитие изменения в суставах, устранить неприятные симптомы и предотвратить развитие осложнений.
К большому сожалению, таблеток, излечивающих от ревматоидного артрита навсегда, пока не изобрели. Но несмотря на это бороться с ним необходимо. Современные препараты способны притормозить развитие изменения в суставах, устранить неприятные симптомы и предотвратить развитие осложнений. Метотрексат. Выпускается в виде таблеток, раствора для инъекций и концентрата для изготовления раствора для инфузий. Основное действующее вещество – метотрексат. Является антиметаболитом и противоопухолевым средством. Применяется при лейкозах, лимфосаркоме, различных видах раковых опухолей, микозах, артритах, псориазе. Лекарство в виде уколов может назначаться внутримышечно и внутривенно. Таблетки принимают перед едой. При ревматоидном артрите рекомендуемая доза 7,5 мг в неделю. Может быть применена однократно или по 2, 5 мг через 12 часов. Средство запрещено к приему при индивидуальной непереносимости, анемии, тромбоцитопении, лейкопении, печеночной или почечной недостаточности, беременности и во время кормления грудью. Среди побочных действий отмечались анемия, тошнота, диарея, рвота, головокружение, судороги, цистит, импотенция, крапивница, зуд на коже, нарушение зрения.
Метотрексат. Выпускается в виде таблеток, раствора для инъекций и концентрата для изготовления раствора для инфузий. Основное действующее вещество – метотрексат. Является антиметаболитом и противоопухолевым средством. Применяется при лейкозах, лимфосаркоме, различных видах раковых опухолей, микозах, артритах, псориазе. Лекарство в виде уколов может назначаться внутримышечно и внутривенно. Таблетки принимают перед едой. При ревматоидном артрите рекомендуемая доза 7,5 мг в неделю. Может быть применена однократно или по 2, 5 мг через 12 часов. Средство запрещено к приему при индивидуальной непереносимости, анемии, тромбоцитопении, лейкопении, печеночной или почечной недостаточности, беременности и во время кормления грудью. Среди побочных действий отмечались анемия, тошнота, диарея, рвота, головокружение, судороги, цистит, импотенция, крапивница, зуд на коже, нарушение зрения. Лазеротерапия. Может быть назначена при ревматоидном артрите. В первые трое суток применяется дистанционная обработка по одной минуте. Затем воздействие головкой импульсного лазера по две минуты. Процедура проводится в комплексе с ликвидацией очага поражения. Повторно лазерная терапия назначается через месяц.
Лазеротерапия. Может быть назначена при ревматоидном артрите. В первые трое суток применяется дистанционная обработка по одной минуте. Затем воздействие головкой импульсного лазера по две минуты. Процедура проводится в комплексе с ликвидацией очага поражения. Повторно лазерная терапия назначается через месяц.


 Болезни суставов в современной жизни встречаются часто.
Болезни суставов в современной жизни встречаются часто. Болезнь суставов молодеет с каждым годом. Она стала проблемой современного мира. Здоровые суставы сегодня роскошь. Причина такой «эпидемии» кроется во многом.
Болезнь суставов молодеет с каждым годом. Она стала проблемой современного мира. Здоровые суставы сегодня роскошь. Причина такой «эпидемии» кроется во многом. Болевые ощущения внутри сустава. При физической нагрузке боль увеличивается, если оставить сустав в покое – боль стихает.
Болевые ощущения внутри сустава. При физической нагрузке боль увеличивается, если оставить сустав в покое – боль стихает. боли острого характера во время движения;
боли острого характера во время движения;
 При этой патологии коленный сустав страдает от недостаточного кровообращения, что отражается на целостности ядра кости. Это становится причиной некроза пораженных тканей.
При этой патологии коленный сустав страдает от недостаточного кровообращения, что отражается на целостности ядра кости. Это становится причиной некроза пораженных тканей. Медикаментозную терапию. Препараты, назначаемые при артритах и артрозах, отличаются в основном действием. Их направление – снять болевые ощущения и воспаление. Поэтому анальгетики доктор назначает только при появлении болей. Эти лекарственные средства не лечат, а лишь убирают симптомы. В группу входят противовоспалительные нестероидные средства, наркотические и ненаркотические обезболивающие, психотропные препараты, миорелаксанты. Часто назначают мази, гели для наружного применения.
Медикаментозную терапию. Препараты, назначаемые при артритах и артрозах, отличаются в основном действием. Их направление – снять болевые ощущения и воспаление. Поэтому анальгетики доктор назначает только при появлении болей. Эти лекарственные средства не лечат, а лишь убирают симптомы. В группу входят противовоспалительные нестероидные средства, наркотические и ненаркотические обезболивающие, психотропные препараты, миорелаксанты. Часто назначают мази, гели для наружного применения.






 Аутоиммунное заболевание. Иммунные клетки атакуют собственные ткани. Такое состояние чаще всего становится причиной ревматоидного артрита.
Аутоиммунное заболевание. Иммунные клетки атакуют собственные ткани. Такое состояние чаще всего становится причиной ревматоидного артрита. Малоподвижный образ жизни и слишком усиленные физические нагрузки. Врачи предупреждают о том, что если человек весь день занят малоподвижной работой, а вечером нагружает свой организм физическими нагрузками, то существует риск появления болезней суставов. Резкая смена активности приводит к перегрузке суставов конечностей и к их воспалению.
Малоподвижный образ жизни и слишком усиленные физические нагрузки. Врачи предупреждают о том, что если человек весь день занят малоподвижной работой, а вечером нагружает свой организм физическими нагрузками, то существует риск появления болезней суставов. Резкая смена активности приводит к перегрузке суставов конечностей и к их воспалению.
 Врачи выделяют моноартриты, в этом случае речь идет о воспалении 1 сустава, и полиартриты: воспаляется сразу несколько суставов. По характеру протекания выделяются острые артриты. Они развиваются очень стремительно и сопровождаются повышенной температурой и сильными болями. При неправильной терапии острый артрит может перейти в хроническую форму, которая постоянно развивается и протекает медленно.
Врачи выделяют моноартриты, в этом случае речь идет о воспалении 1 сустава, и полиартриты: воспаляется сразу несколько суставов. По характеру протекания выделяются острые артриты. Они развиваются очень стремительно и сопровождаются повышенной температурой и сильными болями. При неправильной терапии острый артрит может перейти в хроническую форму, которая постоянно развивается и протекает медленно.




















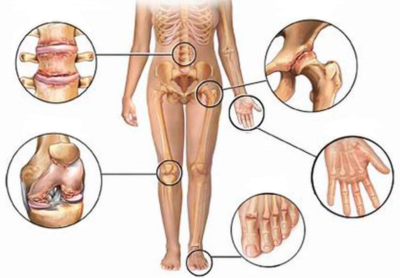
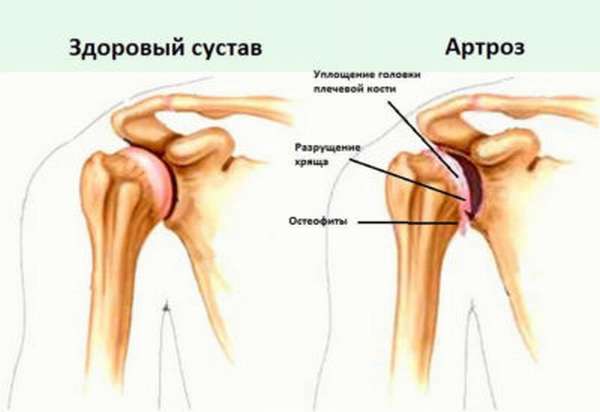



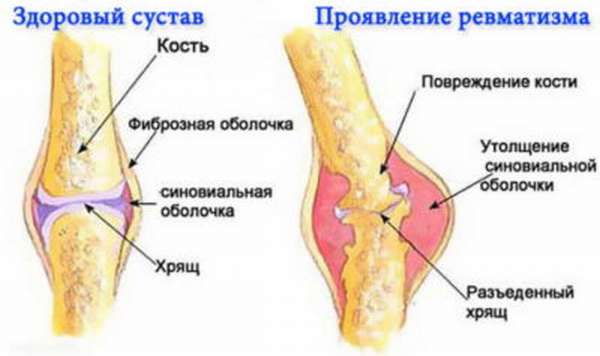

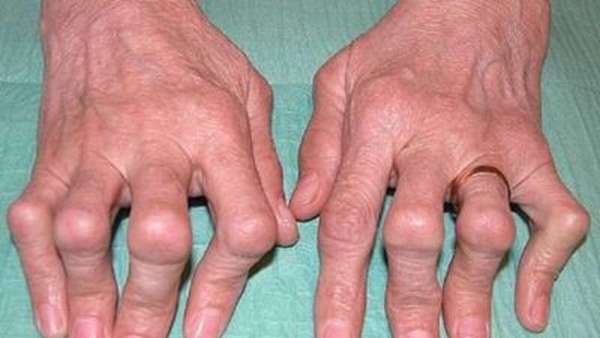
 РА
РА Иммунитет
Иммунитет Рентгенография
Рентгенография СОЭ
СОЭ НПВС
НПВС


















 Описание упражнения. Верхняя точка маятника — неподвижная. У Вас это будет колено. Другая точка — противоположная, в данном случае — стопа, совершает небольшие(. ) колебательные движения.
Описание упражнения. Верхняя точка маятника — неподвижная. У Вас это будет колено. Другая точка — противоположная, в данном случае — стопа, совершает небольшие(. ) колебательные движения.
 При артрите, артрозе, подагре для быстрого снятия сильной боли в коленном суставе в домашней аптечке достаточно держать опять — таки (по аналогии с упражнениями) всего два лекарства — димексид и кетонал. Действуют они достаточно быстро и эффективно. Как их применять рассказано в статье «Снятие острой боли».
При артрите, артрозе, подагре для быстрого снятия сильной боли в коленном суставе в домашней аптечке достаточно держать опять — таки (по аналогии с упражнениями) всего два лекарства — димексид и кетонал. Действуют они достаточно быстро и эффективно. Как их применять рассказано в статье «Снятие острой боли».


 Считается, что суставы болят только у пожилых людей. Всему виной артроз – дегенеративно-дистрофическое заболевание суставов, при котором хрящевая ткань медленно, но верно разрушается. Такой недуг связан со старением организма и причиняет немало страданий людям в возрасте. Однако сегодня с жалобами на боль в коленных суставах все чаще обращаются молодые люди. Причем их колени не просто болят – они краснеют, хрустят, отекают и теряют подвижность, чем делают молодых еще людей похожими на стариков. Это артрит – воспалительное заболевание суставов, которое без лечения обязательно перейдет в артроз.
Считается, что суставы болят только у пожилых людей. Всему виной артроз – дегенеративно-дистрофическое заболевание суставов, при котором хрящевая ткань медленно, но верно разрушается. Такой недуг связан со старением организма и причиняет немало страданий людям в возрасте. Однако сегодня с жалобами на боль в коленных суставах все чаще обращаются молодые люди. Причем их колени не просто болят – они краснеют, хрустят, отекают и теряют подвижность, чем делают молодых еще людей похожими на стариков. Это артрит – воспалительное заболевание суставов, которое без лечения обязательно перейдет в артроз.
 Описание упражнения. Верхняя точка маятника – неподвижная. У Вас это будет колено. Другая точка – противоположная, в данном случае – стопа, совершает небольшие(!!!) колебательные движения.
Описание упражнения. Верхняя точка маятника – неподвижная. У Вас это будет колено. Другая точка – противоположная, в данном случае – стопа, совершает небольшие(!!!) колебательные движения.
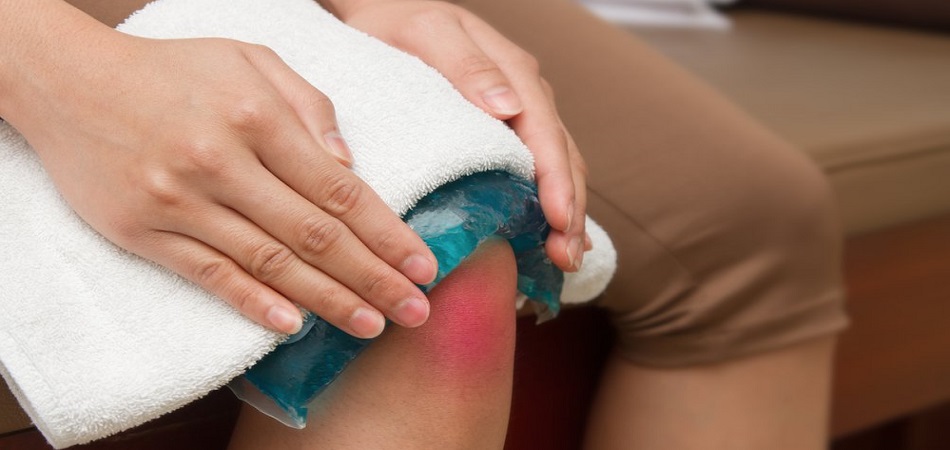


























 Загрузка…
Загрузка…

















 Травмы, чаще ударного характера, при неудачном приземлении после прыжка.
Травмы, чаще ударного характера, при неудачном приземлении после прыжка.



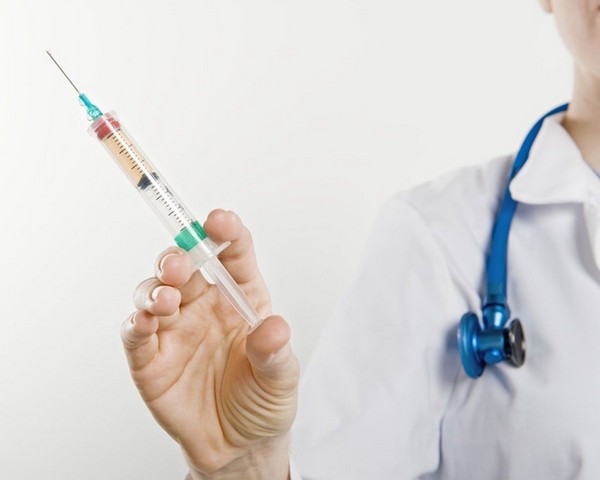
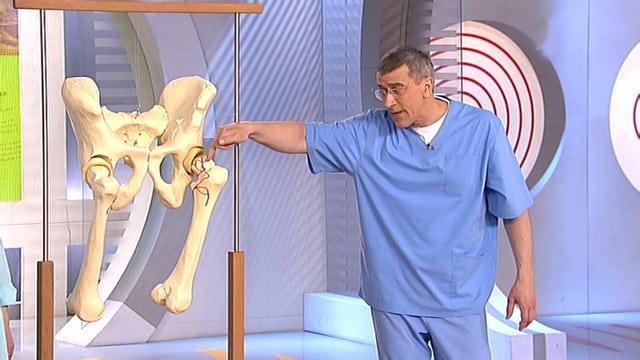
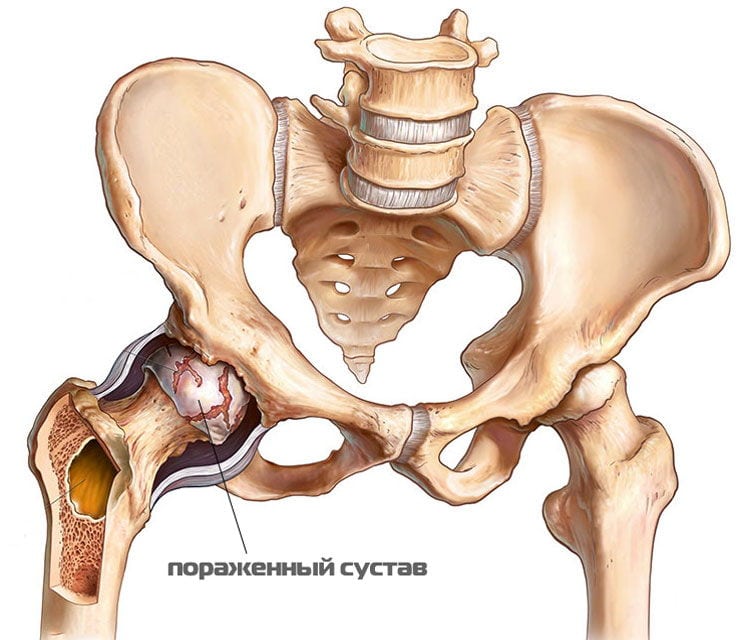

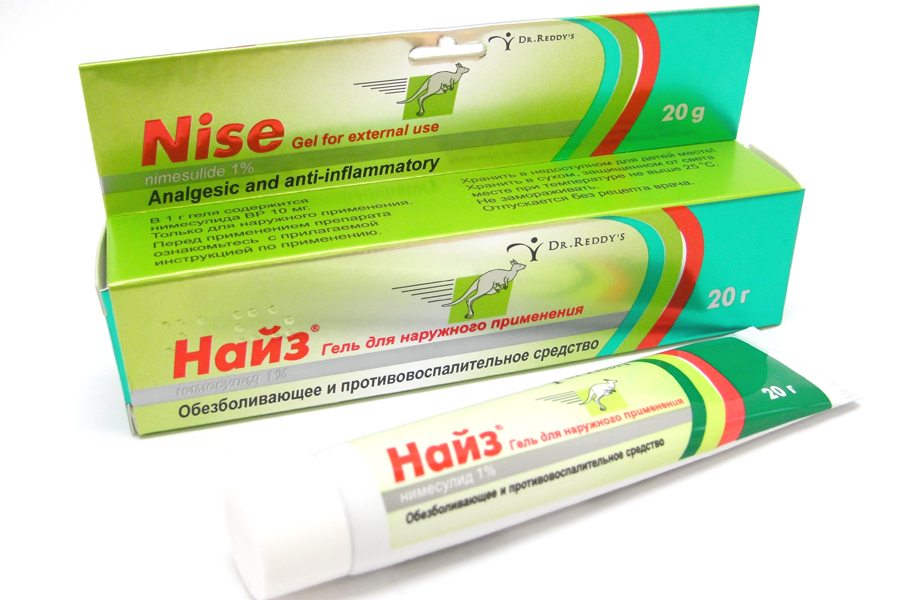


 Терапия медикаментами актуальна для устранения негативной симптоматики в области головки бедренной кости и на питание хрящевых тканей.Нестероидные средства противовоспалительного типа устраняют воспаление и уменьшают болезненность при движениях. При их применении возникают побочные эффекты.
Терапия медикаментами актуальна для устранения негативной симптоматики в области головки бедренной кости и на питание хрящевых тканей.Нестероидные средства противовоспалительного типа устраняют воспаление и уменьшают болезненность при движениях. При их применении возникают побочные эффекты.
 Со временем проблемное сочленение начинает все сильнее болеть.
Со временем проблемное сочленение начинает все сильнее болеть.



 Замечено, что у боксеров и работниц текстильного производства, как правило, развивается артроз суставов кистей рук. У фермеров и баскетболистов – коленных суставов.
Замечено, что у боксеров и работниц текстильного производства, как правило, развивается артроз суставов кистей рук. У фермеров и баскетболистов – коленных суставов. Вес тела давит на опорные суставы – тазобедренные и коленные, а также на суставы позвоночника.
Вес тела давит на опорные суставы – тазобедренные и коленные, а также на суставы позвоночника. Внутрисуставной хрящ на 80% состоит из воды, а старение организма сопряжено с потерей влаги. Когда ее содержание в хряще уменьшается, он становится менее эластичным и упругим, поэтому уже не может обеспечивать амортизацию во время движения и плавное скольжение костей сустава относительно друг друга.
Внутрисуставной хрящ на 80% состоит из воды, а старение организма сопряжено с потерей влаги. Когда ее содержание в хряще уменьшается, он становится менее эластичным и упругим, поэтому уже не может обеспечивать амортизацию во время движения и плавное скольжение костей сустава относительно друг друга. Для суставов опасны не только динамические нагрузки, когда человек, например, много работает физически, но и статические, когда он долго пребывает в одной позе.
Для суставов опасны не только динамические нагрузки, когда человек, например, много работает физически, но и статические, когда он долго пребывает в одной позе. Переломы, вывихи, а также разрывы или надрывы менисков, растяжение сухожилий могут впоследствии привести к артрозу.
Переломы, вывихи, а также разрывы или надрывы менисков, растяжение сухожилий могут впоследствии привести к артрозу. Особенности обмена веществ и прочность хрящевой ткани обусловлены генетически. Но доказательств, что предрасположенность к артрозу – наследственная, нет. Исключение – лишь артроз суставов кистей рук.
Особенности обмена веществ и прочность хрящевой ткани обусловлены генетически. Но доказательств, что предрасположенность к артрозу – наследственная, нет. Исключение – лишь артроз суставов кистей рук. Износ хрящевой ткани необратим: не существует метода лечения, который позволил бы восстановить ее до начального здорового уровня. Однако разрушение сустава можно остановить – для этого применяются препараты из группы хондропротекторов. В их состав входит вещество хондроитин сульфат, который подавляет активность ферментов, способствующих разрушению хряща, а также участвует в построении хрящевой ткани. Другое вещество, входящее в состав хондропротекторов (как отдельно, так и в комбинации с хондроитином сульфатом), называется глюкозамин.
Износ хрящевой ткани необратим: не существует метода лечения, который позволил бы восстановить ее до начального здорового уровня. Однако разрушение сустава можно остановить – для этого применяются препараты из группы хондропротекторов. В их состав входит вещество хондроитин сульфат, который подавляет активность ферментов, способствующих разрушению хряща, а также участвует в построении хрящевой ткани. Другое вещество, входящее в состав хондропротекторов (как отдельно, так и в комбинации с хондроитином сульфатом), называется глюкозамин.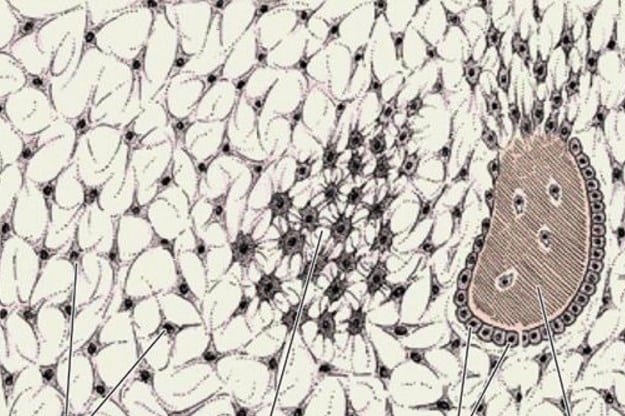




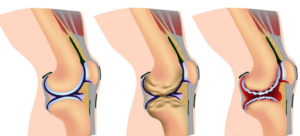














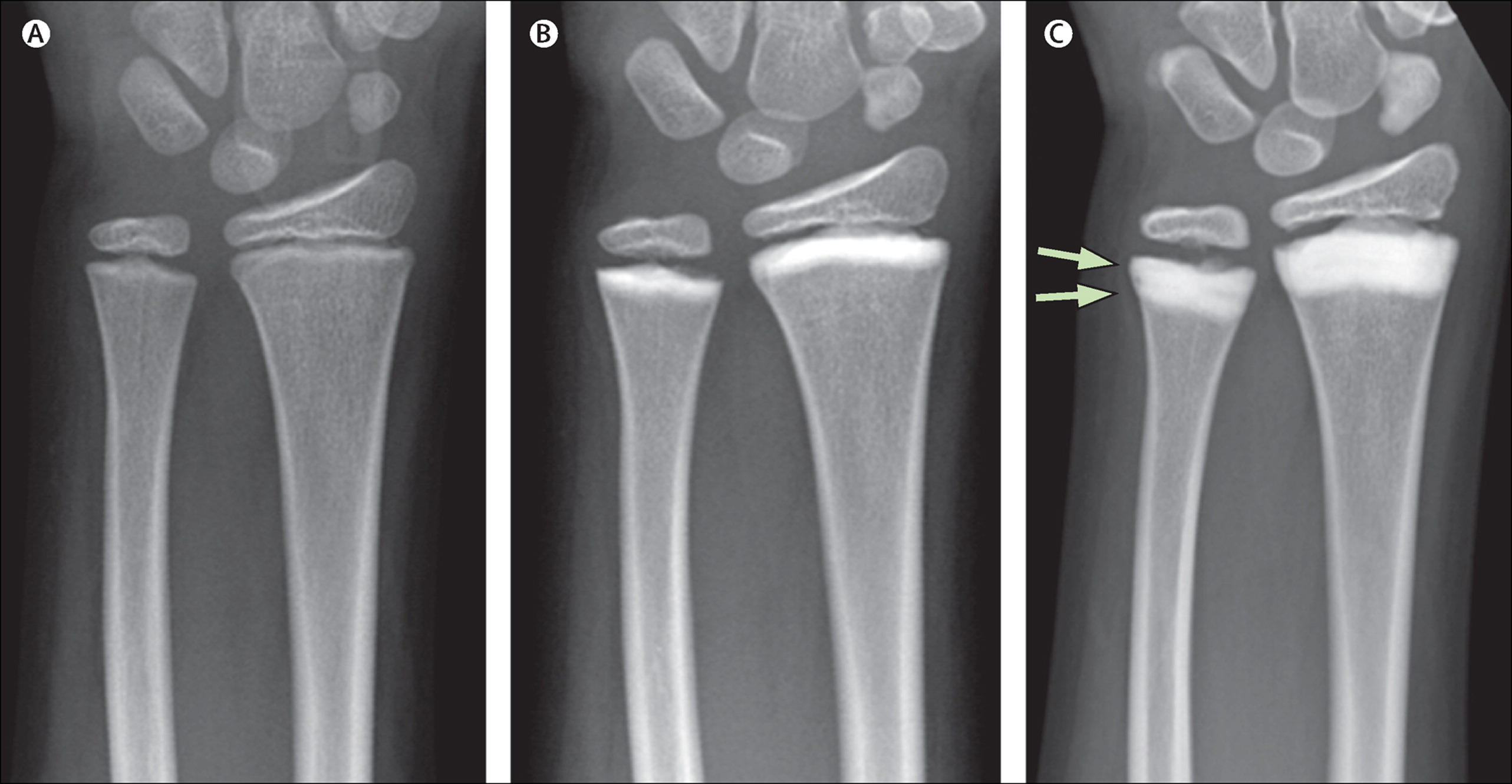














































 Тренажеры – одна из важнейших частей комплексного лечения дегенеративных процессов опорно-двигательного аппарата человека. Они эффективно используются во время реабилитации после сложных переломов и прочих травм тазобедренного сустава.
Тренажеры – одна из важнейших частей комплексного лечения дегенеративных процессов опорно-двигательного аппарата человека. Они эффективно используются во время реабилитации после сложных переломов и прочих травм тазобедренного сустава. Несмотря на массу преимуществ лечения коксартроза с использованием тренажеров, подобный метод терапии все же имеет свои противопоказания:
Несмотря на массу преимуществ лечения коксартроза с использованием тренажеров, подобный метод терапии все же имеет свои противопоказания: Зачастую именно недостаток или полное отсутствие физической активности приводит к развитию дегенеративных патологий тазобедренных суставов. Сидячий образ жизни становится причиной ухудшения питания сочленений и разрушения хрящевой и костной ткани, синовиальной мембраны и прочих элементов скелета.
Зачастую именно недостаток или полное отсутствие физической активности приводит к развитию дегенеративных патологий тазобедренных суставов. Сидячий образ жизни становится причиной ухудшения питания сочленений и разрушения хрящевой и костной ткани, синовиальной мембраны и прочих элементов скелета. Велотренажер – самый популярный из кардиотренажеров, широко используется при артрозе коленного или тазобедренного сустава. Чтобы качественно сымитировать езду на велосипеде, пациенту необходимо прилагать определенные усилия.
Велотренажер – самый популярный из кардиотренажеров, широко используется при артрозе коленного или тазобедренного сустава. Чтобы качественно сымитировать езду на велосипеде, пациенту необходимо прилагать определенные усилия. Альтернативой велотренажеру при коксартрозе может стать беговая дорожка, способствующая разработке тазобедренных суставов. Однако заниматься на подобном тренажере не рекомендуется людям с лишним весом. Имитация бега в дополнение к избыточной массе тела создает чрезмерные нагрузки на сердечно-сосудистую систему человека, что часто становится причиной прогрессирования заболевания. Таким пациентам необходимо для начала нормализовать вес и только после этого начинать тренировки.
Альтернативой велотренажеру при коксартрозе может стать беговая дорожка, способствующая разработке тазобедренных суставов. Однако заниматься на подобном тренажере не рекомендуется людям с лишним весом. Имитация бега в дополнение к избыточной массе тела создает чрезмерные нагрузки на сердечно-сосудистую систему человека, что часто становится причиной прогрессирования заболевания. Таким пациентам необходимо для начала нормализовать вес и только после этого начинать тренировки. Эллипсоид, или орбитрек, также довольно часто используется пациентами с коксартрозом. Он подходит даже после операции эндопротезирования. Этот эллиптический тренажер внешне напоминает велотренажер без колес.
Эллипсоид, или орбитрек, также довольно часто используется пациентами с коксартрозом. Он подходит даже после операции эндопротезирования. Этот эллиптический тренажер внешне напоминает велотренажер без колес. Во время тренировки на степпере задействованы все группы мышц. Тренажер оснащен педалями, которые заставляют двигаться бедра и колени. Подобные занятия способствуют развитию выносливости, укреплению сердечной мускулатуры и сосудистого русла.
Во время тренировки на степпере задействованы все группы мышц. Тренажер оснащен педалями, которые заставляют двигаться бедра и колени. Подобные занятия способствуют развитию выносливости, укреплению сердечной мускулатуры и сосудистого русла.

 фотограф Владимир Григорьев тел. +7 (921) 909-27-32, домашний телефон: +7 (812) 592-52-66
фотограф Владимир Григорьев тел. +7 (921) 909-27-32, домашний телефон: +7 (812) 592-52-66



 Доставка: Омск
В МАГАЗИН Бесплатный номер 8 800… Заказ в один клик
Доставка: Омск
В МАГАЗИН Бесплатный номер 8 800… Заказ в один клик
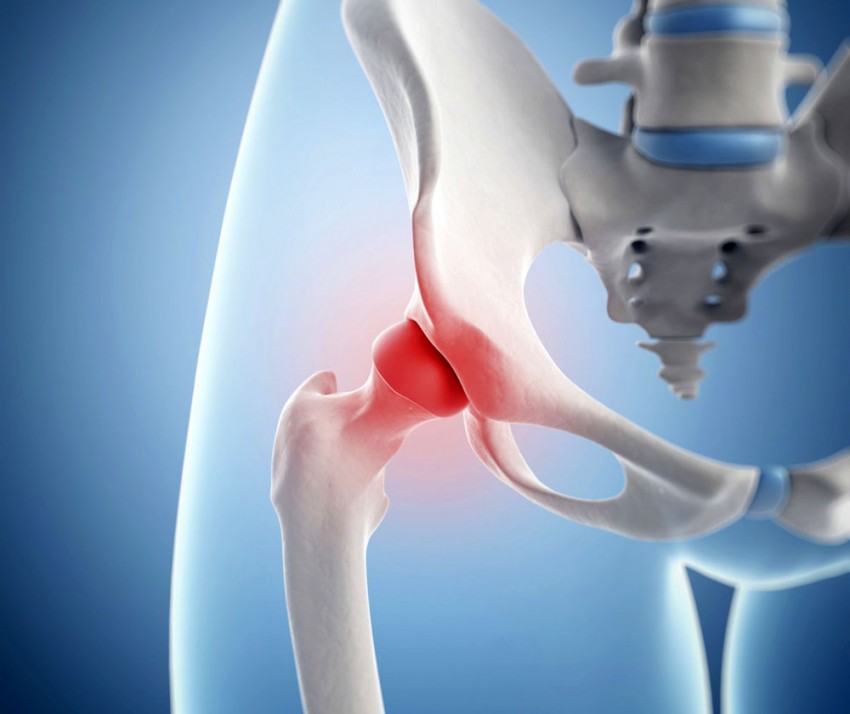










































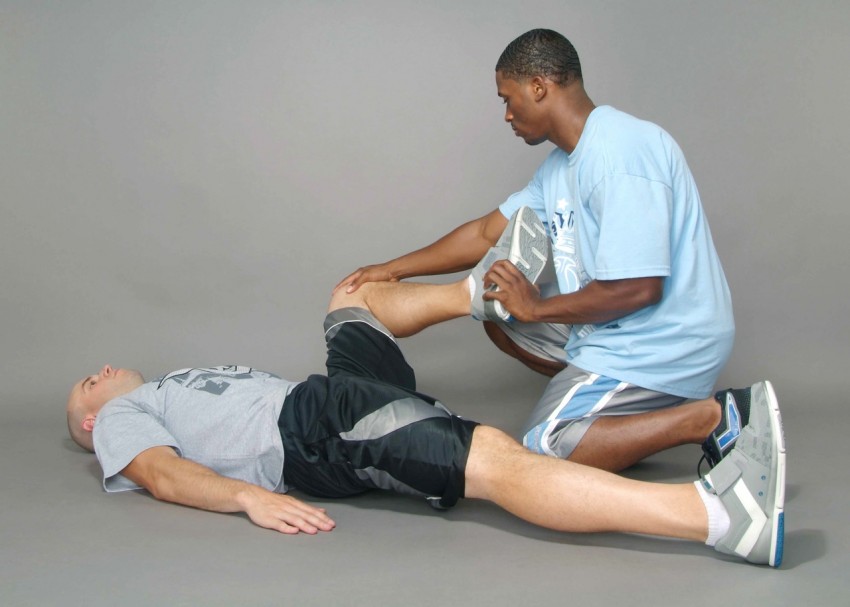






 Доставка: Махачкала
В МАГАЗИН Бесплатный номер 8 800… Заказ в один клик
Доставка: Махачкала
В МАГАЗИН Бесплатный номер 8 800… Заказ в один клик