Остеопороз поясничного отдела позвоночника симптомы и лечение – причины, симптомы, боли, лечение препаратами и народными средствами, ЛФК, гимнастика для крестцово-поясничного отдела
Остеопороз поясничного отдела: симптомы и лечение позвоночника
Основные симптомы остеопороза поясничного отдела – это слабость и снижение плотности позвонков. В таком случае необходимо срочно приступить к лечению позвоночника, так как есть риск возникновения непоправимых осложнений.
Бороться с болезнью приходится долго, так как восстанавливается костная ткань намного медленнее, чем разрушается.
Причины и признаки
Причины развития остеопороза пояснично-крестцового отдела позвоночника зависят от ряда других врождённых или приобретённых патологий. Болезненный процесс провоцирует хрупкость костных тканей и их разрушение. В медицинской практике патологию называют болезнью с пониженным костным обменом. В зоне риска находятся женщины в период менопаузы после 45 лет. Это можно объяснить снижением уровня эстрогенов в организме.


К другим причинам развития болезней относятся:
- злокачественные и доброкачественные новообразования;
- нарушение метаболизма тканей и клеток;
- снижение уровня гемоглобина в крови;
- эндокринные нарушения, связанные с производством гормонов;
- артрит;
- сбой в работе органов желудочно-кишечного тракта, что провоцирует торможение процесса усвоения кальция.
Провоцирующие факторы:
- пожилой возраст;
- сидячий образ жизни;
- курение и злоупотребление алкоголем;
- нарушение гормонального фона;
- чрезмерное потребление кофе;
- еда с недостаточным содержанием кальция;
- наследственность;
- другие заболевания, из-за которых человеку приходится слишком долго принимать медикаменты, например, кортикостероиды.
Спровоцировать патологию может лишний вес или поднятие тяжести в неправильном положении, что сильно повышает нагрузку на скелет и способствует разрушению костной ткани. Чаще травмы позвоночного столба диагностируют у людей с остеопорозом.
Степени и виды болезни
При остеопорозе поясничного отдела лечение всегда зависит от степени разрушения костной ткани. Всего существует три этапа развития болезни:
- первая степень. Без видимых изменений в костной структуре позвоночного столба;
- вторая степень. Умеренные и единичные изменения в костной ткани;
- третья степень. Выраженные повреждения позвоночника.


На начальном этапе заболевания у пациента наблюдается медленный прогресс деминерализации костей. На данной стадии ярких симптомов заболевания не наблюдается, но при этом организм начинает сильно страдать от нехватки кальция.
На втором этапе заболевания на рентгеновском снимке можно распознать единичные участки, где произошло разрушение костной ткани. Эта стадия характеризуется сильными болями не только при нагрузке и движениях, а и в спокойном состоянии. Даже в таком случае пациенты редко обращают внимание на данный болевой синдром всерьёз, думая, что это от усталости.
На третьей стадии на рентгеновском снимке можно увидеть множественные участки с низкой плотностью костей. На фоне этого у человека меняется осанка, возникает сильная боль. На данном этапе может произойти перелом, поэтому пациенту советуют избегать нагрузок на позвоночник.
Особенности диффузного остеопороза
Зачастую болезнь поражает людей в возрасте 45-60 лет, но иногда диагностируется даже у детей. В отличие от других разновидностей патологии, особенность диффузного остеопороза поясничного отдела позвоночника состоит в том, что он поражает все кости, включая позвоночник.
На фоне уменьшения минеральной плотности костная ткань истончается равномерно по всему организму. Через некоторое время пациент начинает страдать от деформации скелета, что может привести к перелому даже при получении слабого удара. Диффузный остеопороз провоцирует нарушение баланса между естественным восстановлением костей и разрушительными процессами в их структуре. Это означает, что восстановление происходит намного медленнее, чем разрушение.
Советуем посмотреть видео:
Как предотвратить развитие
Чтобы повлиять на остановку разрушительных процессов при остеопорозе, необходимо придерживаться следующих правил:
- заболевание часто развивается на фоне нехватки и вымывания кальция. В связи с этим в рационе пациентов обнаруживается недостаточное количество этого элемента;
- врачи советуют как можно лучше изучить состав потребляемых ранее продуктов и исключить те, которые негативно воздействуют на накопление и усвоение кальция в организме;
- чтобы снизить риски, стоит заниматься спортом, особенно если человеку приходится трудиться на сидячей работе;
- как минимум, необходимо уделять время утренней гимнастике, пробежке, а также делать гимнастические перерывы во время работы за компьютером.
Чтобы бороться с остеопорозом поясничного отдела, необходимо поговорить с врачом и узнать как можно больше информации об этом заболевании. Это необходимо, чтобы на первых стадиях распознать симптомы, характерные для этой патологии, и сразу же обратиться за помощью к врачу.
Рекомендуем прочесть: Остеопения поясничного отдела позвоночника
Профилактика
Это серьёзное заболевание, которое ухудшает качество жизни пациента, но предотвратить его можно с помощью простых рекомендаций. Людям советуют пересмотреть свой рацион, избавиться от вредных привычек и потребления нездоровой пищи. В список ежедневных дел можно включить комплекс физических упражнений, направленных на укрепление мышечного корсета. Нагрузка увеличивается постепенно, чтобы избежать механических повреждений мускулатуры и суставов.
Раз в полгода необходимо пропивать витаминные комплексы, чтобы повысить устойчивость организма по отношению к инфекционным заболеваниям. При лечении в пожилом возрасте остеопороз не удается побороть в полной мере. Единственное, что могут сделать врачи, это остановить прогресс патологии для улучшения качества жизни человека. Важно обращаться за помощью при возникновении первых симптомов заболевания.
Остеопороз поясничного отдела позвоночника: симптомы и лечение
Позвоночник – главная составляющая опорно-двигательной системы. Ему приходится переносить сильные нагрузки при движении. Разрушение костной структуры обездвиживает пациента. Остеопороз поясничного отдела сопровождается вымыванием минералов из костей. Любая нагрузка приводит к деформации позвонков.
Что такое остеопороз поясничного отдела позвоночника: симптом
Остеопороз поясничного отдела позвоночника – достаточно опасный недуг, первые симптомы и проявления которого потребуют немедленного лечения. Остеопороз поясницы – это состояние, связанное с поражением костного скелета. Опасно тем, что кости становятся хрупкими. Во время переноса тяжестей, движений поясница подвергается серьезной нагрузке. Велика вероятность компрессионных переломов. Симптомы заболевания отмечаются у пациентов старше 40 лет.
Причины возникновения
Причины, которые вызывают остеопороз поясничного отдела позвоночника:
- замедление метаболизма клеток и тканей;
- проблемы с эндокринной системой и сбой в производстве гормонов;
- осложнения в работе кишечника, что замедляет усвоение кальция;
- артрит;
- опухоли;
- падение уровня гемоглобина в крови.
- малоподвижный образ жизни;
- потребление кофе в больших объемах;
- длительный прием некоторых медикаментов;
- прием продуктов, которые содержат мало кальция;
- пожилой возраст.
Симптомы заболевания
Диффузный остеопороз поясничного отдела позвоночника протекает без симптомов и проявляется в переломе тел позвонков. Пациенту сложно наклоняться, оставаться в одном положении более 30 минут. В районе поясницы часто появляются ноющие боли, сводится к минимуму подвижность. К общим симптомам остеопороза крестцового отдела можно отнести:
- слабость;
- боль в районе поясницы;
- напряженность мышц;
- сутулость;
- судороги.
Методы диагностики
Чтобы получить достоверную информацию о причинах заболевания, не обойтись без диагностических методов. Заблаговременная диагностика позволит предпринять меры, которые предупредят дальнейшее развитие болезни. Специалисты назначают прохождение КТ или рентгенографии при поражении грудного отдела позвоночника. Часто пациентам назначают прохождение биопсии.
ЛФК при остеопорозе позвоночника поясничного отдела включает ведение здорового образа жизни. Пациенту придется избавиться от лишнего веса. Умеренные физические нагрузки могут включать занятия на свежем воздухе. Это поможет улучшить общее состояние. Для профилактики заниматься лечебной физкультурой допустимо самостоятельно, но при обнаружении заболевания комплекс придется обговаривать с врачом.
Как лечить остеопороз поясничного отдела позвоночника
Остеопороз поясничного отдела позвоночника и его лечение предполагает избавление от остеопении. Своевременное оказание помощи предупредит процесс разрушения костей и в шейном отделе позвоночника. Медикаменты специалист назначает на свое усмотрение. Помимо того, человеку, страдающему остеопорозом, определяют специальный режим питания, включающий продукты с высоким уровнем кальция.
Как снять болевой синдром
При остеопорозе поясничного отдела врачи обычно назначают лечение в форме физиотерапии. Процедуры на длительное время сведут болевой синдром к минимуму.
К каким процедурам лучше обращаться? Самым лучшим вариантом является терапия теплом или воздействие лазером. Некоторым назначают регулярное посещение грязевых массажных ванн. Физиотерапия с нагрузкой запрещена и опасна, так как может стать причиной повреждения костной системы.
При появлении болевого синдрома рекомендуется придерживаться постельного режима. После прохождения острого приступа боли можно возвращаться к прежней активности. Избавиться от боли помогут нестероидные медикаменты и обезболивающие средства. Если приступы имеют неврологический характер, то назначают прием антидепрессантов.
Диета
При остеопорозе поясничного отдела рекомендуется придерживаться определенного режима питания. В рационе должны присутствовать продукты с высоким содержанием кальция: сыр, творог, кефир. Пациентам необходимо потреблять витамины, которые содержатся в овощах и фруктах, зелени, чтобы избавиться от боли. В рационе должны присутствовать продукты с высокой концентрацией магния, что позволит укрепить костную ткань. Кроме того, во время лечения придется отказаться от вредных привычек.
Медикаменты
Медикаментозное лечение позволяет избавиться от болевого синдрома. Это анальгетики и НВПС. Кроме того, специалисты назначают мази и гели. Для борьбы с болезнью рекомендуются также:
- кальцитонин;
- бисфосфонаты;
- гормоны;
- витамины.
Народные средства
Средства народной медицины позволяют ускорить заживление переломов. Но обращаться к ним можно только после согласования с врачом. Наиболее эффективным способом считается использование яичной скорлупы. Для приготовления лечебного средства придется очистить несколько яиц от скорлупы, проварить ее, а после измельчить до порошкообразного состояния. Потом перемешать с лимонным соком и принимать каждый день по ¼ ч. л.
Меры профилактики
Свести к минимуму проявления остеопороза помогут простые профилактические меры:
- Здоровое питание. Отказ от кофе, специальная диета. Список рекомендованных продуктов определит врач.
- Исключение переноса тяжестей.
- Отказ от вредных привычек.
- Регулярная физическая активность.
- Длительные пешие прогулки.
- Во время менопаузы стоит принимать медикаменты для восстановления уровня гормонов. Назначает их врач. Кроме того, рекомендуется готовить настои из трав.
- Отказ от длительного нахождения на солнце.
- Устранение проблемы с эндокринной системой, ускорение метаболизма и нормализация работы кишечника.
- Регулярное посещение эндокринолога, ревматолога и ортопеда.
симптомы и лечение, советы по гимнастике
Остеопороз позвоночника – тяжелая прогрессирующая патология, характеризующаяся уменьшением плотности костной ткани. Болезнь может поражать любые отделы спины, но чаще всего диагностируется в пояснично-крестцовом отделе. Патология должна быть своевременно выявлена, так как в противном случае прогрессирующий остеопороз приводит к изменению осанки и компрессионным переломам позвонков.
Что такое остеопороз позвоночника?


При остеопорозе позвоночника повышается риск компрессионных переломов позвонков
Остеопороз позвоночника – медленно развивающееся патологическое состояние, заключающееся в деструкции и деминерализации костной ткани позвонков. Болезнь чаще поражает женщин, чем мужчин. Относится скорее к возрастным патологиям, но может встречаться и в молодом возрасте, в том числе и у детей.
Главная опасность патологии – это повышенная хрупкость костей, приводящая к тяжелым переломам даже при незначительных травмах. Когда речь идет об остеопорозе позвоночника, повышается риск компрессионных переломов позвонков, которые происходят из-за ударов и сдавливания.
Остеопороз может поражать любые костные структуры. Чаще всего он носит системный характер, то есть в патологический процесс вовлекаются ткани позвоночного столба, конечностей и всего скелета в целом.
При остеопорозе позвоночника лечение необходимо начинать как можно раньше, однако проблема заключается в длительном бессимптомном течении болезни, в связи с чем ее не удается диагностировать на ранних стадиях.
Причины развития заболевания
Причины остеопороза позвоночника весьма разнообразны: от недостатка кальция в организме до тяжелых хронических заболеваний.
Основными факторами риска развития этой патологии являются женский пол и возраст старше 50 лет. Такая избирательность связана с особенностями строения женского скелета, плотность костной ткани которого изначально несколько ниже, чем у мужчин. Процесс изменения плотности костной ткани у женщин тесно связан с гормональной перестройкой организма, происходящей при наступлении менопаузы.
Среди причины развития болезни также выделяют следующие факторы:
- возраст старше 65 лет;
- хронические патологии желудочно-кишечного тракта;
- нарушение обмена веществ;
- эндокринные заболевания;
- нехватка кальция в организме;
- прием некоторых групп лекарственных препаратов.
Изменения костной ткани могут происходить на фоне продолжительной терапии кортикостероидами. Заболевание может развиваться из-за длительного приема лекарств, которые вымывают необходимые микроэлементы из организма. Еще одним фактором риска выступает гипокальциемия.
Остеопороз может наблюдаться при сахарном диабете, тяжелых нарушениях функций печени и почек. У мужчин причиной развития этой патологии становится андрогенная недостаточность, у детей – патологическая нехватка кальция.
Степени развития болезни: характерная клиническая картина


Нехватка кальция может свидетельствовать о развитии патологии
При остеопорозе позвоночника симптомы и лечение зависят от степени изменения костной ткани. Различают три степени развития болезни:
- 1 степень – без видимых изменений в костной структуре позвоночника;
- 2 степень – с единичными и умеренными изменениями в костях;
- 3 степень – с выраженным поражением позвоночника.
Первая степень заболевания характеризуется медленным прогрессированием процесса деминерализации костной ткани. Специфические симптомы остеопороза на этой стадии отсутствуют, однако в организме наблюдается явная нехватка кальция. Это проявляется изменением структуры ногтей, их ломкостью и нарушением роста. Также может появляться ломкость волос, изменения со стороны кожи и зубной эмали. Нарушения в структуре костей можно обнаружить только при обследовании плотности костной ткани специальными методами, рентгенография на этой стадии неэффективна.
Для второй степени характерны незначительные изменения костной структуры. На рентгенограмме это визуализируется как единичные участки с пониженной плотностью. На этой стадии болезни появляется ощущение боли при остеопорозе позвоночника, но только при значительных нагрузках. Проблема заключается в том, что периодическую ноющую боль пациенты не воспринимают всерьез, списывая на усталость или интенсивные нагрузки, а значит, и не обращаются к врачу, поэтому болезнь остается незамеченной и продолжает прогрессировать.
При остеопорозе третьей степени на рентгене видны множественные участки с низкой плотностью костной ткани. Из-за происходящей деструкции костей на этой стадии патологии наблюдается изменение осанки, искривление позвоночника; выражен болевой синдром. Третья степень болезни характеризуется частым возникновением переломов. Любое травмирующее воздействие на позвоночник может привести к компрессионному перелому позвонка.
Опасность заключается в нарушении регенерации костной ткани, поэтому переломы срастаются очень медленно и могут становиться причиной ранней потери трудоспособности и инвалидизации пациента.
Локализация патологии и характерные симптомы
Остеопороз поражает весь позвоночный столб, но его симптомы по-разному проявляются в разных отделах. Причиной такой особенности является неодинаковая нагрузка на разные отделы спины.
В первую очередь проявляются симптомы остеопороза поясничного отдела позвоночника. Из-за особенности нагрузки на эту зону именно поясница первой реагирует на изменение плотности костей.
Специфические симптомы остеопороза поясничного отдела позвоночника:
- ноющая боль в пояснице по утрам;
- снижение чувствительности и парестезии;
- усиление болевого синдрома при нагрузке.
Остеопороз поясничного отдела позвоночника проявляется болью в районе поясницы при длительном нахождении в одном положении. Дискомфорт усиливается после сна и при долгом сидении на одном месте.
При остеопорозе крестцового отдела позвоночника боль отдает в тазобедренный сустав при ходьбе.
При поражении грудного отдела болевой синдром может отсутствовать. При прогрессировании болезни развивается кифоз – искривление позвоночного столба в грудном отделе. Кифоз может приводить к нарушению работы внутренних органов. На фоне такого изменения осанки появляются проблемы с дыханием.
При остеопорозе шейного отдела позвоночника наблюдаются:
- ноющая боль в шее;
- усиление дискомфорта при долгой работе в сидячем положении;
- уменьшение высоты позвонков;
- развитие сутулости.
Ухудшение осанки и сутулость являются одними из основных симптомов остеопороза шейного отдела позвоночника. Из-за уменьшения высоты позвонков может происходить компрессия спинномозговой артерии, вследствие чего нарушается мозговое кровообращение. Таким образом, одним из симптомов остеопороза шейного отдела позвоночника может выступать головная боль.
Из-за сильной сутулости становится явно заметно общее уменьшение роста. Как правило, при остеопорозе шейного отдела позвоночника и других зон спины наблюдается уменьшение роста пациента в среднем на 5-7 сантиметров.
Таким образом, общие симптомы патологии позвоночного столба следующие:
- ноющие боли;
- изменение осанки;
- ухудшение чувствительности;
- головная боль;
- искривление позвоночника.
Признаки и симптомы остеопороза позвоночника требуют внимания. Чем раньше будет выявлена патология, тем выше вероятность остановить патологический процесс и избежать осложнений. Рекомендуется обратиться к врачу в том случае, если ноющие боли в костях сохраняются больше недели.
Вероятные осложнения


Искривление позвоночника может негативно повлиять на работу внутренних органов
Остеопороз шейного отдела позвоночника приводит к уменьшению высоты позвонков и компрессии спинномозговой артерии и нервных корешков. Это сопровождается головной болью, повышенной утомляемостью, головокружением.
При поражении грудного отдела может нарушаться работа внутренних органов вследствие искривления позвоночного столба. При поражении пояснично-крестцовой области возрастает нагрузка на нижние конечности, наблюдаются проблемы с суставами.
Основное осложнение патологии – это хрупкость костей и повышенный риск возникновения переломов. При поражении позвоночника могут происходить компрессионные переломы позвонков даже при незначительных травмах и ударах.
Диагностика
Наиболее эффективный метод ранней диагностики патологии – денситометрия. Этот метод позволяет выявить уменьшение плотности костной ткани даже при незначительной деструкции и деминерализации.
УЗИ позволяет обнаружить патологический процесс тогда, когда уменьшение плотности костей достигает 5% и более. Рентгенография визуализирует патологию только при выраженных изменениях, когда потеря костной ткани достигает 30% и больше.
Как следует лечить остеопороз позвоночника?


Прием кальция поможет укрепить кости и остановить процесс разрушения костной ткани
Лечение остеопороза позвоночника состоит из комплексной терапии, которая включает:
- прием медикаментов;
- физиотерапевтические процедуры;
- упражнения ЛФК;
- массаж;
- диету.
Народные средства также применяются, но они малоэффективны. Для улучшения усвоения кальция организмом можно принимать отвар окопника или можжевельника. Тем не менее, эти лекарственные растения не могут восстановить костную ткань, поэтому народные средства применяются в дополнение к медикаментозной терапии, но не как самостоятельный метод лечения.
Медикаментозное лечение
Основные группы препаратов, применяемые в терапии остеопороза:
- кальций;
- бисфосфонаты;
- нестероидные противовоспалительные средства.
Препараты кальция назначаются всем пациентам. Чтобы этот элемент лучше усваивался, его прописывают совместно с витамином Д. По назначению врача также можно принимать препараты, в состав которых входит фосфор.
Бисфосфонаты – это лекарства, останавливающие процесс разрушения костной ткани. К этой группе относится Золедронат, Клодроновая кислота, Клодронат и др. Эти лекарства стимулируют процессы восстановления костной ткани и замедляют ее разрушение, снижая тем самым риск переломов.
Нестероидные противовоспалительные препараты, такие, как Диклофенак или Нимесулид, являются частью симптоматического лечения. Их назначают для уменьшения болевого синдрома на поздних стадиях остеопороза.
ЛФК и упражнения
Физкультура при остеопорозе позвоночника очень важна, так как помогает предотвратить деформацию межпозвоночных дисков и избежать проблем с осанкой. Комплекс лечебной ЛФК при остеопорозе позвоночника достаточно простой и направлен на укрепление мышц, растяжение позвонков, укрепление шеи и поясницы.
Гимнастику при остеопорозе позвоночника назначает врач после нескольких месяцев лечения медикаментами. Все упражнения выполняются под контролем специалиста.
Как правило, упражнения при остеопорозе позвоночника несложны. Они выполняются медленно и плавно, без сильных нагрузок. Зарядка и гимнастика при остеопорозе позвоночника рассчитана на людей любого возраста и физической формы, поэтому проблем с выполнением упражнений не возникает.
Массаж и диета
Среди немедикаментозных методов лечения важная роль отводится массажу. Мануальная терапия направлена на нормализацию тонуса мышц спины для обеспечения нормальной осанки. Во время сеанса также осуществляется растягивание позвонков. Это необходимо для предотвращения уменьшения их высоты и компрессии спинномозговых нервов.
Массаж улучшает местное кровообращение, укрепляет мышечный корсет и помогает предотвратить случайные травмы и переломы.
Еще одним немедикаментозным способом лечения является диета. При нарушении плотности костной ткани назначают специальное питание, направленное на компенсацию недостатка кальция в организме. Диета основана на потреблении молочных продуктов, орехов, рыбы, субпродуктов.
Ношение корсета
С помощью корсета при остеопорозе позвоночника удается предотвратить деформацию грудного отдела и ухудшение осанки. Ношение корсета необходимо для уменьшения риска переломов при остеопорозе позвоночника. Корсет подбирается индивидуально для каждого пациента. В некоторых случаях показан индивидуальный пошив таких корсетов из-за анатомических особенностей человека. Это позволит максимально плотно фиксировать позвоночный столб и снизит риск развития осложнений.
Прогноз


После пройденного курса лечения необходима консультация врача
Остеопороз в старшем возрасте не лечится полностью, однако медикаментозная терапия позволяет остановить прогрессирование заболевания и добиться улучшения качества жизни пациента. В некоторых случаях пожилым пациентам может быть показан пожизненный прием некоторых препаратов.
После курса приема лекарственных средств, физиотерапии и массажа пациенту следует проконсультироваться с врачом о мерах безопасности. Рекомендуется беречь спину от случайных ударов и повреждений, избегать слишком резких движений, подъема тяжестей. Пациенту может быть рекомендован мягкий корсет для фиксации позвонков в правильном положении и ежедневное выполнение комплекса упражнений.
Лечим остеопороза поясничного отдела позвоночника
Остеопороз позвоночника – крайне опасное заболевание костей, которое ведет к уменьшению их плотности и без надлежащего лечения приводит к очень печальным последствиям. До определенной стадии, остеопороз позвоночника протекает практически бессимптомно, поэтому крайне важно знать признаки болезни, чтобы своевременно начать лечение. Патология является самой опасной из всех проблем с позвоночником. Хрупкость костей усиливается в результате вымывания кальция, одного из самых важных элементов, их составляющих.
Столкнувшись с остеопорозом, нужно учесть тот факт, что болезнь затрагивает не только костные ткани хребта, но и большие суставы, такие как: тазобедренный, коленный, локтевой и т. д. В результате остеопороза, особенно у людей преклонного возраста, происходят деформации позвоночника: сильно меняется осанка, случаются компрессионные переломы, образовываются протрузии и грыжи. Поэтому, нельзя игнорировать дискомфорт и боль в спине и немедленно обращаться к специалисту. Своевременная установка диагноза – залог здоровья вашего позвоночника.
Особенности патологии
Поясничный отдел позвоночника – наиболее уязвим, так как на нем лежит ответственность за организм во время нагрузок, поднятия тяжестей и т. д. При возникновении остеопороза поясничного отдела позвоночника, вымывается кальций, который так важен для сохранения структуры костей. В результате, человек начинает ощущать дискомфорт в пояснице и слабость в ногах еще на начальной стадии болезни.
Остеопороз в поясничном отделе развивается быстрее других, поэтому крайне важно почувствовать дегенеративный процесс в самом начале и принять срочные меры.
Факторы
Факторов, приводящих к развитию такого опасного заболеванию позвоночника, как остеопороз — довольно много. В группе риска зачастую находятся люди, старше 40 лет, однако малоактивный образ жизни теперешней молодежи, несколько «омолодил» заболевание, и сегодня, к сожалению, уже не редкость встретить пациента 20 лет с остеопорозом поясничного отдела позвоночника. Итак, основные факторы, которые могут привести к остеопорозу позвоночника, это:
- Нарушение кальциевого обмена в организме в совокупности с недостатком витамина D;
- Нарушение обменных процессов у женщин в момент менопаузы;
- Угнетенная функция щитовидной железы или надпочечников;
- Нарушения обмена веществ в организме;
- Заболевания, связанные функцией пищеварения;
- Артриты;
- Раковые заболевания;
- Возрастные изменения, приводящие к истончению костных и хрящевых тканей.
Кроме основных причин возникновения остеопороза позвоночника, выделяют и вспомогательные признаки, которые могут стать «триггером» для запуска болезни:
- Вредные привычки: алкоголизм, наркомания, табакокурение и даже чрезмерное употребление кофе;
- Наследственный фактор;
- Излишний вес или наоборот, слишком малая масса тела;
- Длительный прием гормонов или кортикостероидов, а также превышение дозы этих препаратов;
- Отсутствие физической активности.
Симптомы остеопороза
Современная медицина выделяет 3 основных стадии развития остеопороза позвоночника. В зависимости от степени запущенности, возраста пациента и наличия у него других заболеваний опорно-двигательной системы, проявляются различные симптомы остеопороза поясничного отдела позвоночника.
Первая степень является самой легкой стадией развития болезни. Из основных симптомов в начале остеопороза можно выделить:
- Снижение плотности костей позвонков;
- Несильную боль в пояснице в результате долгого сидения за столом или стояния;
- Судороги в конечностях, особенно в ночное время суток, так как вымывающийся кальций проходит через кровь;
- Признаки снижения уровня кальция в организме, такие как: ухудшение состояния зубов, ломкость волос и ногтей и т. д.;
- Слабость в поясничном отделе;
- Небольшие затруднения при завязывании шнурков или попытке поднять с пола упавший предмет.
Втарая степень заболевания запускает процесс дегенерации костных сегментов в поясничном отделе позвоночника. Симптомы прогрессирующего остеопороза будут такими:
- Постоянная или эпизодичная боль в поясничном отделе позвоночника, иногда переходящая в бока и тазобедренные суставы;
- Усиление боли во время выполнения обычных бытовых обязанностей;
- Скачки артериального давления;
- Онемение и покалывание в ногах.
Поясничный отдел позвоночника обеспечивает подвижность верхней части тела, сгибание и повороты. На него ложится особая нагрузка, в связи с этим, компрессионные переломы в этой области могут возникать чаще, чем в других отделах. Основными симптомами, по остеопороза поясничного отдела позвоночника, развившегося до 3 степени, будут:
- Невыносимая боль в пояснице;
- Появление особых складок на боках;
- Сильная боль при пальпации пораженного участка;
- Увеличение напряжения в мышцах спины;
- Боль в тазобедренных суставах и боку;
- Выпадение волос, проблемы с зубами, повышенная ломкость ногтевых пластин;
- Возникновен ие компрессионных переломов;
- Защемление нервных корешков.
Лечение позвоночника
Лечение остеопороза поясничного отдела позвоночника, так же как и других участков хребта, зависит от стадии развития патологии и уже проявившихся симптомов. На первой и второй стадии развития болезни основной задачей становится восстановление кальциевого обмена и предотвращение дегенеративных изменений в тканях позвонков. Для этого используется следующие средства:
- Медикаментозная терапия для восстановления баланса кальция;
- Кальциевая диета. Пациенту рекомендовано употреблять продукты, содержащие кальций, не забывая о том, что он плохо усваивается без витамина D, который содержится во многих продуктах и солнечном свете;
- Массажи;
- Отказ от вредных привычек;
- Снижение массы тела, если имеется лишний вес;
- Отказ от травматичного спорта;
- Физиотерапевтические процедуры;
- Лечебная гимнастика.
Что касается самой сложной степени развития патологии, то здесь врач может добавить особый комплекс препаратов для снятия боли и спазмов, а также медикаменты, способствующие укреплению костных тканей. Если имеется компрессионный перелом, то проводится операция по удалению костных осколков и «спаивании» двух или более соседних позвонков. Такое оперативное вмешательство не может сохранить подвижность поясничного отдела, но предотвратит повреждения спинного мозга и нервных окончаний.
Основной аспект, который стоит запомнить людям с сидячей работой, пенсионерам и женщинам в период менопаузы, что остеопороз позвоночника – легче предупредить, чем лечить. Своевременное выявление заболевания и его профилактика – залог избегания серьезных последствий.
Хотите получить такое же лечение, спросите нас, как?
Вконтакте
Одноклассники
Google+
Также к прочтению:
симптомы и лечение, народные средства, профилактика
При остеопорозе позвоночника происходит ухудшение обменных процессов в тканях и клетках. Внутри позвонков падает концентрация кальция, он вымывается из кости. В результате костные ткани становятся менее плотными и деформируются. Остеопороз позвоночника часто не показывает свои симптомы, и лечение не удается начать вовремя. При этом осложнения запущенного остеопороза могут быть очень серьезными.
К примеру, при остеопорозе поясничного отдела позвоночника появляется сильный риск перелома. Позвонки становятся тоньше, прогибаются под своей весом, и рост больного становится меньше. Возможно, появится горб.


Неприятным спутником этих симптомов станет хроническая боль. Остеопороз – необратимый процесс, но можно попытаться приостановить его с помощью медикаментов, лечебной гимнастики и массажа. Главное при этом – изменить образ жизни в целом. В этой статье мы расскажем о том, как лечить остеопороз позвоночника, если такой диагноз был поставлен.
Содержание статьи
Симптомы и причины
Остеопороз происходит вследствие того, что становятся более пассивными те клетки, которые регенерируют ткани костей и задают их рост. Разрушающие старую ткань клетки при этом наоборот начинают действовать активнее. Кости в итоге разрушаются быстрее, чем регенерируют, их плотность становится все ниже. Обычно остеопороз позвоночника развивается по одной из следующих причин:
- Нарушен метаболизм тканей и клеток;
- Произошли эндокринные нарушения, сбои в выработке гормонов;
- Стал хуже усваиваться кальций из-за нарушений работы желудочно-кишечного тракта;
- Наблюдается артрит;
- Появились доброкачественные и злокачественные новообразования;
- Понизилась концентрация гемоглобина в крови.
Вызвать эти нарушения в позвоночнике могут следующие факторы:
- Малоподвижная жизнь, сидячая работа;
- Вредные привычки, в том числе злоупотребление кофеином;
- Сильная худоба, недостаток жировой ткани;
- Малое количество кальция в пище;
- Долговременный прием некоторых гормональных средств, обычно при патологиях щитовидки;
- Рано пришедший климакс;
- Пожилой возраст;
- Генетический фон.
Поначалу остеопороз очень трудно заметить. Обычно проблема становится заметной, лишь когда пациент уже получил компрессионный перелом позвонка. Только тут остеопороз позвоночника заявляет, что пора начать лечение. Но иногда удается обнаружить проявления до такого критического момента.
Чаще всего пациент чувствует резкую боль во время сильного напряжения – когда резко поворачивает корпус, падает либо поднимает что-то тяжелое.
Боли становятся только сильнее во время двигательной активности, могут продолжаться от четырех до шести недель, а затем идут на спад. Но это не значит, что болезнь ушла – ушел лишь фактор, вызвавший обострение. Когда пациент не знает, что имеет такие проблемы с позвоночником, он не ограничивает себя в нагрузках. В результате один, второй, третий позвонок получают множество микроскопических переломов в разных областях спины. Позвоночник начинает разрушаться уже под своей собственной массой. Появляется хронический болевой синдром, одновременно боли накатывают приступами в момент чиха, кашля, резких движений.
Остеопороз поясничного отдела позвоночника искривляет фигуру, делает больного сутулым. Прогрессирующая деформация позвоночника может сделать пациента горбатым (при шейном остеопорозе такого риска нет). Уменьшается рост. Становится короче грудная клетка, и верхние конечности производят впечатление чересчур длинных. Запущенная патология может сузить промежуток между диафрагмой и тазом, что вызовет боли в боках.
Исчезает талия, живот начинает сильнее выпирать. Повреждаются нервные окончания, вызывая боли. Пациент быстрее устает, постоянно чувствует себя разбитым, ему тяжелее двигаться. Микроскопические переломы можно обнаружить, трогая позвоночник.
Этапы развития
Остеопороз развивается одним из четырех путей:
- Сенильным – как итог возрастных изменений;
- Постменопаузальный – связан с ранним и проблемным климаксом;
- Комплексный – как сочетание сенильного и постменопаузального вида;
- Вторичный – имеет иные факторы развития.
Местный, затрагивающий лишь одну область остеопороз позвоночника может развиться по разным причинам после пятидесяти лет. Прогрессируя, остеопороз может перейти в свою диффузную форму, поражая все костные ткани организма. Существует три этапа развития остеопороза позвоночника, определяющих, насколько деформированы костные ткани:
- На начальном этапе позвонки лишь немного уменьшили свою плотность, симптоматика не заметна пациенту и с трудом может быть диагностирована рентгенологом;
- На среднем этапе деформации легко выявляются с помощью рентгенографии. Появляется болевой синдром, могут проявиться изменения фигуры;
- Сильная деформация кости. Пациент становится сутулым, испытывает постоянные боли, очень заметны изменения фигуры. Сильно повышается вероятность перелома спины.


Шейная область
Остеопороз шейного отдела позвоночника развивается достаточно быстро. В большинстве случаев именно эта область поражена у больных. Позвонки шеи меньше других и одновременно несут наибольшую нагрузку, метаболические процессы в них самые активные. Именно эту область обыкновенно поражает у людей, работающих в офисе, проводящих много времени за компьютером и не занимающихся спортом.
Больному тяжело находится долго в одной позе, он стремится поменять ее, но со временем и тут настигают боли. По ночам начинают болеть ноги. Учащается пульс, может настигнуть паника.
Прогрессирующий остеопороз позвоночника вызовет защемление нервов в шее и как следствие – хронический шейный болевой синдром. А сдавленные сплюснутыми позвонками сосуды повысят давление, вызовут головокружения и мигрени. При таких признаках заболевания врач назначит обезболивающие и нестероидные противовоспалительные медикаменты.


Грудная область
Остеопороз грудного отдела позвоночника развивается незаметно. Сначала медленно нарастает хронический болевой синдром, а за ним приходят и острые боли в момент чиха, смеха, кашля, даже глубокого дыхания. Самое неприятное последствие, особенно для женщин – растет горб.
Поясничная область
Остеопороз поясничного отдела позвоночника поражает малоподвижных пациентов. Если вы все время сидите, основная нагрузка переходит на шейную и поясничную область. С учетом современного образа жизни эта форма остеопороза поражает даже достаточно молодых людей. Дают о себе знать ноющие боли в момент физического напряжения. Со временем ныть поясница начинает постоянно и, как кажется пациенту, беспричинно. Запущенный поясничный остеопороз хуже всего воздействует на рост больного.
Диагностика
Рентгенография позвоночника с разных ракурсов поможет обнаружить следующие патологические процессы и явления:
- Истончение костной ткани в позвонках;
- Утолщение вертикальных костных перегородок, которые начинают разрастаться, чтобы компенсировать деформированные горизонтальные;
- Уменьшение высоты позвонков и роста в целом;
- Сплюснутую форму позвонков.
Наиболее достоверным способом диагностировать остеопороз сейчас является денситометрия. Она измеряет уровень кальция в костной ткани позвоночника и ее плотность с помощью:
- УЗИ;
- Абсорциометрии рентгеном;
- МРТ;
- Томографии на компьютере.
Как вспомогательные применяются также следующие диагностические методы:
- Исследование крови и мочи;
- Биохимия;
- Эндокринологические анализы.


Лечение
К сожалению, ответ на вопрос «Можно ли вылечить остеопороз?» – отрицательный. Патология запускает необратимые процессы в костных тканях позвоночника, и основных лечебных направлений два. Первый – не допустить того, чтобы кости стали еще менее плотными. Второй – не допустить переломов, которые трудно поддаются восстановлению при остеопорозе.
Чем спастись от боли
Если вы узнали, что такое остеопороз на собственном опыте, и хотите избавиться от болевого приступа, придерживайтесь постельного режима. Как только острые боли спадут, возвращайтесь к бытовой активности, так как недостаток подвижности тоже не приведет к хорошему. Купируйте болевые ощущения нестероидными противовоспалительными препаратами (Диклофенак, Мовалис, Найз), миорелаксантами и обезболивающими лекарствами. В крайних случаях можно прибегать к блокаде позвоночника. Если боль имеет неврологическую природу, иногда назначаются антидепрессанты.
Когда сильная боль отступает, начинайте двигаться, но желательно пользоваться костылями либо поддерживающими корсетами. Эти меры снимут нагрузку с позвоночника.


Ни в коем случае, даже в быту, не поднимайте тяжести. Тем более откажитесь от спортивных занятий с отягощениями. Никотин, кофеин и алкоголь имеют свойство вымывать кальций из тканей организма, поэтому постарайтесь избавиться от вредных привычек. Когда симптоматика начнет уходить, займитесь упражнениями лечебной гимнастики. При этом не перенапрягайтесь. Уделяйте наибольшее внимание растяжке мышц. Плавайте, осторожно катайтесь на велосипеде, чаще устраивайте пешие прогулки.
Щадящий массаж и физиотерапевтические методы станут хорошим подспорьем. А вот мануальная терапия совершенно недопустима ввиду хрупкости костей при остеопорозе.
Диета
Как можно больше употребляйте продукты, богатые кальцием, фосфором и витамином D:
- Молоко и кисломолочную продукцию;
- Жирную рыбу;
- Сухофрукты;
- Бородинский хлеб;
- Женщинам рекомендуются бобовые.
Помимо этого, врач назначит витаминные и минеральные комплексы, стабилизирующие метаболизм в тканях позвоночника.
Избавьтесь от лишних килограммов (в случаях, когда дистрофия – не одна из причин болезни), чтобы уменьшить нагрузку на свой позвоночник. Если человек склонен к полноте, недопустимо злоупотребление мучными изделиями и сладостями, газировками.
Медикаменты
Приостановить деформацию костной ткани при остеопорозе позвоночника могут кальцитонин, бисфосфонаты, витамин D, в случае постменопаузального остеопороза – эстроген и основанные на нем гормональные препараты. Стимулировать рост новых костных клеток помогут гормональные и стероидные препараты, а также фторид натрия. Медикаментозные средства при остеопорозе позвоночника всегда нужно принимать с осторожностью, так как многие из них имеют побочные эффекты. Так, очень эффективные бисфосфонаты ухудшают работу почек и желудка, приводят к деформации зубов. А гормональная терапия эстрогеном увеличивает риск онкологии, в частности, рака груди.
Как избежать переломов
При остеопорозе появляется большая опасность перелома позвоночника. Чтобы не получить такую травму при остеопорозе, выполняйте следующие рекомендации:
- Не поднимайте ничего тяжелого, на улице используйте сумки в виде тележек;
- Ходите на комфортной обуви без высокой платформы;
- Не покидайте помещение, если на улице скользко, а если все же пришлось, позаботьтесь о том, чтобы обувь плотно цеплялась за поверхность;
- Крепко держитесь за поручни в общественных транспортных средствах;
- Посоветуйтесь с ортопедом и носите поддерживающий корсет;
- Занимайтесь лечебной гимнастикой, почаще гуляйте в хорошую погоду.


Профилактика
Если есть явные факторы риска и возможно развитие остеопороза позвоночника, обратите внимание на профилактические меры:
- С осторожностью употребляйте гормональные препараты;
- Следите за тем, чтобы в рационе было больше обогащенных кальцием продуктов. Если испытываете большое физическое или психическое напряжение, употребляйте еще больше кальция и витамина D. Полезен будет рыбий жир;
- Откажитесь от спиртных напитков, сигарет и утренней чашки кофе, употребляйте как можно меньше соли;
- Если вы мало двигаетесь и работаете за компьютером, старайтесь чаще разминаться;
- Занимайтесь щадящими видами спорта и посещайте сеансы массажа;
- После пятидесяти минимум раз в год ходите на обследование позвоночника.
| Пожалуйста, оцените статью |
СОВЕТУЮ ПОЧИТАТЬ ЕЩЁ СТАТЬИ ПО ТЕМЕ
Остеопороз поясничного отдела позвоночника симптомы и лечение
Причины
Ни для кого не секрет, что поясница подвергается сильной нагрузке во время движений, поднятия тяжестей. Именно данная область наиболее уязвима.
Остеопороз поясницы – это болезнь, при которой из позвоночного канала происходит вымывание минеральных веществ, приводящее к уменьшению плотности позвонка. Вследствие этого кости становятся пористыми. При этом заболевании велик риск компрессионных переломов. Данная патология чащ всего встречается у людей старше сорока лет.
Диффузный остеопороз относится к категории возрастных заболеваний, диагностируемых преимущественно у пациентов, преодолевших 50-летний возрастной рубеж. Патология носит физиологический характер и развивается на фоне естественных изменений, происходящих в стареющем организме.
По мере прогрессирования остеопороза, скелет пациента равномерно вовлекается в патологический процесс. Именно эта отличительная характеристика изучаемой формы заболевания делает ее довольно трудно диагностируемой на начальных стадиях – какие-либо внешние проявления на первых этапах отсутствуют, помимо разве что уменьшения костной массы, но и этот момент очень трудно отслеживается.
Остеопороз как лечить: Какой врач, В домашних условиях, У женщин, Позвоночника
Остеопороз как лечить
Остеопороз является заболеванием, которое характеризуется снижением массы и потерей костной массы и плотности костной ткани, что приводит к ослаблению и хрупкости костей. При наличии остеопороза увеличивается риск переломов костей, особенно бедренной кости, позвонков и запястья.
Причины развития остеопороза многообразны. Поэтому лечением заболевания могут заниматься разные специалисты.
— травматолог-ортопед – специализируется на травмах (в данном случае – патологические переломы) и различных нарушениях со стороны костной системы
Симптоматика болезни
13 признаков, что у вас самый лучший муж Мужья – это воистину великие люди. Как жаль, что хорошие супруги не растут на деревьях. Если ваша вторая половинка делает эти 13 вещей, то вы можете с.
Эта болезнь, как и другие, проявляется своей симптоматикой. На разных стадиях протекания болезни они различны, но можно выделить ряд общих.
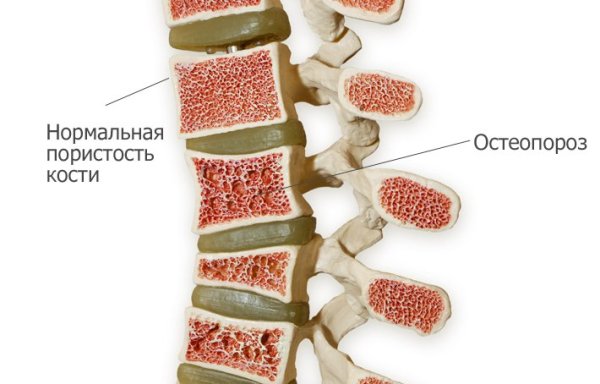

Остеопорозом называется заболевание, для которого характерно патологическое снижение плотности костной ткани вследствие дисбаланса между процессами ее резорбции и восстановления.
Одной из тяжелейших форм данного заболевания является остеопороз позвонков, поскольку именно на хребет ложится максимальная нагрузка при движении. При остеопорозе позвонков поясничного и других отделов хребта нередко образовываются компрессионные переломы (деформация вследствие резкого сжатия тела позвонка). Данная патология значительно усложняет жизнь больным и ограничивает их в движении.
- ноющие боли в области спины и суставов;
- снижение роста, вызванное деформацией спинных позвонков;
- переломы нетравматического характера или в результате падений с высоты собственного роста;
- неприятные ощущения при пальпации, напряжение в мышцах спины;
- ночные судороги в ногах.
Шейный отдел
- частые головные боли и головокружения;
- общая слабость, вялость на протяжении всего дня;
- тошнота;
- боль в мышцах шеи.
Грудной отдел
- сутулость, которая со временем усугубляется вплоть до формирования горба. Это связанно с увеличением количества микропереломов в областях естественных изгибов позвоночного столба;
- изменение осанки;
- ощущение постоянной тяжести между лопатками.
Поясничный отдел
- боль при долгом сидении или наклонах;
- появление характерных кожных складок (из-за уменьшения расстояния между бедрами и ребрами).
Но имейте в виду, что кальций, который мы получаем из этих продуктов, намного хуже усваивается организмом, чем из молочных продуктов.
Помните, что некоторые овощи (например, шпинат, щавель, ревень, свекла) и стимуляторы (чай, кофе или кислое вино) богаты оксалатами. Эти вещества связывают кальций в желудочно-кишечном тракте, уменьшая его всасывание. Поэтому в диете, богатой кальцием, нужно избежать этих продуктов.
Лечение
Цель лечения остеопороза народными средствами заключается в предотвращении переломов костей и снятии болей. Это достигается за счет увеличения костной массы, предотвращение потери внутренней структуры и улучшения состава кости.
Яичная скорлупа
Скорлупу яиц вовсе нельзя рассматривать как нежелательные отходы. Оказывается, она на 90% состоит из кальция, который легко поглощается организмом. Также в яичной скорлупе есть 27 других микроэлементов.
Лечение
Определяя метод и специфику лечения, врач должен учитывать степень разжижения костной массы шейного, грудного и пояснично-крестцового отделов хребта, а также степень выраженности симптомов.
В том случае, когда развитие болезни выявляется при инструментальных методах диагностики и она протекает без клинических симптомов, главной задачей лечения является замедление процесса разжижения ткани костей.
Основное лечение — замедлить процесс разрежения костной ткани и предотвратить ее разрушение. В этих целях нужно полностью скорректировать свою жизнь и питание
Главное лечение остеопороза — диетическое питание с необходимым количеством кальция и витамина D
- Диета
Нужно включать в свой рацион продукты, содержащие большое количество кальция, фосфора и витамина D:- Молочные и кисломолочные продукты (творог, кефир, сливочное масло)
- Рыбу таких сортов:
горбушу, лосось, атлантическую сельдь, минтай - Сухофрукты
- Кунжут
- Морковь
- Черный хлеб
- Женщинам рекомендован прием продуктов с содержание естественного эстрогена :
Фасоли, сои, орехов, зелени
Если в продуктах питания недобор кальция и витамина D, то дефицит компенсируется аптечными минерально-витаминными комплексами .
Суточное потребление витаминов D и кальция должно быть следующее :
- Витамин D — 800 МЕ
- Кальций — 1000 — 1500 Мг
Принимая кальций, нужно помнить, что разовая доза приема Ca не должна быть больше 600 мг
Снижение веса также благоприятно действует и замедляет развитие болезни. Поэтому крайне важно держать диету склонным к полноте людям:Не потреблять мучные изделия, сладкие продукты, газированную воду
При остеопорозе может вестись и традиционное обезболивающее лечение.
- При помощи нестероидных противовоспалительных средств, которые можно применять и наружно в виде мазей или гелей
- Используя селективные НПВС второго поколения с меньшим количеством побочных явлений:
Мовалис. Найз и т. д. - Прием кальцитонина в течение семи — десяти дней также способно уменьшить боль
Комплекс упражнений при остеопорозе поясничного отдела. Перед тем как начинать занятия, следует проконсультироваться с врачом
Нарушения метаболизма костной ткани приводят к тому, что в костях скелета образуются поры, которые со временем становятся все больше. Это и есть болезнь остеопороз.
В зависимости от возраста и состояния пациента, в котором он обратился к врачу, будут назначены медикаментозные препараты различных групп. Однако это лишь одна из составляющих успешного лечебного комплекса.
Очень важно посещать кабинет ЛФК и выполнять все рекомендации специалиста. Специальная гимнастика очень хорошо помогает в борьбе с развитием остеопороза.


Наконец, очень важно придерживаться полноценного, правильного питания и использовать средства народной медицины, поскольку они зачастую очень эффективны.
Основное лечение — замедлить процесс разрежения костной ткани и предотвратить ее разрушение. В этих целях нужно полностью скорректировать свою жизнь и питание
ДиетаНужно включать в свой рацион продукты, содержащие большое количество кальция, фосфора и витамина D:
- Молочные и кисломолочные продукты (творог, кефир, сливочное масло)
- Рыбу таких сортов:
горбушу, лосось, атлантическую сельдь, минтай - Сухофрукты
- Кунжут
- Морковь
- Черный хлеб
- Женщинам рекомендован прием продуктов с содержание естественного эстрогена:
Фасоли, сои, орехов, зелени
Если в продуктах питания недобор кальция и витамина D, то дефицит компенсируется аптечными минерально-витаминными комплексами.
Суточное потребление витаминов D и кальция должно быть следующее:
- Витамин D — 800 МЕ
- Кальций — 1000 — 1500 Мг
Принимая кальций, нужно помнить, что разовая доза приема Ca не должна быть больше 600 мг
Контроль веса
Снижение веса также благоприятно действует и замедляет развитие болезни. Поэтому крайне важно держать диету склонным к полноте людям:Не потреблять мучные изделия, сладкие продукты, газированную воду
Обезболивающее лечениеПри остеопорозе может вестись и традиционное обезболивающее лечение:
- При помощи нестероидных противовоспалительных средств, которые можно применять и наружно в виде мазей или гелей
- Используя селективные НПВС второго поколения с меньшим количеством побочных явлений:
Мовалис, Найз и т. д. - Прием кальцитонина в течение семи — десяти дней также способно уменьшить боль
Основные лечебные препараты:
- Биофосфонаты — препараты, временно останавливающие патологический разрушительный процесс, необходимые для синтеза кости
- Кальцитонин — пептидный гормон, вырабатываемый щитовидной железой, отвечающий за концентрацию Ca в крови
- Препараты ЗГТ (заместительной гормональной терапии), а именно: эстроген, улучшающий костный метаболизм
- Комплексы витаминов CA D
Кальцитонин и витамин D необходимы для улучшения всасывания кальция и его усвоения организмом
Трудности лечения
- «Другая сторона медали» при лечении остеопороза — это осложнения при длительном приеме кальцийсодержащих препаратов и биофосфонатов:
. Прием Ca в больших дозах в течение длительного периода приводит к гиперкальциемии
.Биофосфонаты вызывают:
- почечную недостаточность
- проблемы пищеварения
- трудности стоматологического характера
- Нужно предостеречь также женщин от неуемного приема синтетических гормональных препаратов, содержащих эстроген из-за риска онкологических заболеваний, в особенности РМЖ (рака молочной железы)
Лечение остеопороза часто становится тупиковым именно по причине того, что самые эффективные лечебные препараты могут стать почвой для еще более серьезных болезней
Как предохранить себя при остеопорозе
- Не носите тяжести, пользуйтесь сумками-тележками
- Используйте удобную обувь без высокого каблука
- Не выходите в гололед без нужды из дому или обувайте обувь с протекторной подошвой
- В транспорте обязательно держитесь за поручни
- Носите корсеты, если долго находитесь в вертикальном положении
- При частых нарушениях равновесия пользуйтесь тростью
- Занимайтесь посильными видами спорта
Будьте здоровы!
Для профилактики и лечения остеопороза и его последствий (переломов) требуются следующие препараты:
- замедляющие резорбцию кости;
- стимулирующие костеобразование;
- оптимизирующие костное ремоделирование;
- снижающие болевой синдром;
- стимулирующие защитные силы организма;
- улучшающие кровообращение.
При вторичном остеопорозе необходимо лечение основного заболевания, вызвавшего нарушения в костной ткани.
Необходимо отметить, что для костно-мышечной системы человека физические нагрузки необходимы от рождения. В детском и юношеском возрасте они способствуют правильному строительству костей и накоплению костной массы.
У пожилых людей процесс обновления костной ткани притормаживается. Опорно-двигательный аппарат способен совершать движения с различной физической нагрузкой, которая его только совершенствует.
Мы не обсуждаем пока проблему физических перегрузок. Речь идет о вполне умеренном напряжении, которое, раздражая клетки костной ткани, помогает ее строительству независимо от возраста человека.
Тот, кто избегает физических нагрузок, теряет 5—10 % мышечной и костной массы за десятилетие. При этом не только усиливается хрупкость костей, но снижаются функциональные способности костно-мышечной системы.
Мы не можем изменить пол, возраст, наследственность, но степень физической активности все же зависит от нас. Тот, кто поддерживает свою физическую форму, лучше себя чувствует при ходьбе (и если получается, при беге), не теряет чувства балансирования, устойчивости, не мучается от болей в суставах.
У этих людей реже наблюдаются колебания артериального давления и головокружения, являющиеся нередко причиной падений даже в квартирах. А если все же у них случается перелом, то значительно быстрее и безболезненнее проходит восстановительный период.
Аксиома: физическая нагрузка является главным и доступным каждому методом профилактики и лечения остеопороза.
Для каждого из нас (и это не зависит от возраста, ибо каждый период жизни имеет свои задачи) ежедневная физическая нагрузка должна стать нормой. Физические упражнения так же важны, как и медикаменты.
Для костей полезны движения, выполненные с напряжением. Необходимо включать в комплексы упражнения с гантелями, эспандером, палкой, веревкой.
Использовать можно все, что дает определенную физическую нагрузку. Физическая активность улучшит общее самочувствие.
Конечно, желательно выбрать себе спортивные занятия по вкусу. В идеальном варианте это комплексы или вид спорта, которые позволяют задействовать в тренировке многие мышечные группы, но не вызывают ни болей, ни других жалоб.
Целью реабилитационных программ при установленном остеопорозе без переломов является сохранение или улучшение осанки, расширение двигательной активности, уменьшение болевого синдрома.
Под влиянием физических факторов стимулируются обменные и трофические процессы, улучшается микроциркуляция, активизируется система тканевых антиокислителей и меняются процессы биоэнергетики, устанавливается новый, более высокий уровень функционирования нейрогормональных систем регуляции.
Для лечения пациентов с остеопорозом могут быть использованы следующие физические факторы: общее ультрафиолетовое облучение, водобальнеолечение, бишофитолечение, рефлексотерапия, оксигенобаротерапия и др.
Общее ультрафиолетовое облучение. Данное излучение повышает реактивность организма и позволяет предупреждать многие заболевания.
Под влиянием ультрафиолетовых лучей провитамин D превращается в коже в витамин D3, что в конечном итоге нормализует кальций-фосфорный обмен.
Водобальнеолечение. При воздействии водобальнеолечебных процедур в организме человека наступает ряд изменений (со стороны нервной, сердечно-сосудистой и других систем), которые нормализуют обмен веществ. Направленность и выраженность сдвигов зависят от температурного режима и физико-химических свойств применяемого физического фактора.
При водобальнеолечении применяют следующие физические факторы: подводный душ-массаж; ванны: пресные, хвойные, хлоридно-натриевые (соляные), рапные, йодобромные, углекислые, азотные, сероводородные, радоновые.
Бишофитолечение. Бишофитотерапия обладает общетонизирующим, адаптогенным и местным противовоспалительным действием. Она хорошо нормализует обменные и нейровегетативные функции организма.
Оксигенобаротерапия. Для лечения остеопороза используют газовые смеси с повышенным парциальным давлением кислорода.
Особенности действия: метаболическое, репаративно-регенеративное, иммуностимулирующее, адаптационное, вазопрессорное, бактерицидное.
Лечение больных осуществляют в специальных лечебных барокамерах. Курс лечения — 7—10 воздействий.
Противопоказания. Ишемическая болезнь сердца, недостаточность кровообращения II стадии, стенокардия напряжения I—III функционального класса, гипертоническая болезнь I—II степени, острые и хронические заболевания органов дыхания, острые ЛОР-заболевания с нарушением барофункции, клаустрофобия.
Лекарственный электрофорез. Лекарственный электрофорез проводится по поперечной или продольной методике: серы, фосфора, кальция, аскорбиновой кислоты, пелоидина пелоидодистиллята гумизоля, ФиБСа, торфота, бишофита.
К борьбе с диффузным остеопорозом подходят комплексно. Об этом далее.
Медикаменты
Важно! Любые лекарства можно принимать исключительно по врачебному назначению после прохождения необходимых диагностических обследований. Бесконтрольное самостоятельное лечение может дать эффект, обратный ожидаемому, спровоцировав разнообразные осложнения.
На состояние пациентов с остеопорозом, к примеру, благоприятно влияют нижеперечисленные препараты:
При наличии сильных болей и признаков воспалительных процессов, могут назначаться анальгетики и нестероидные противовоспалительные средства. Пациентам женского пола может быть рекомендована заместительная гормональная терапия.
Образ жизни
Для успешной борьбы с диффузным остеопорозом, пациент обязательно должен внести ряд изменений в свой привычный жизненный уклад.
Остеопороз: симптомы и лечение народными средствами
В первую очередь введите в рацион яичную скорлупу. Достаточно в день принимать по четверти столовой ложки измельченной скорлупы с лимонным соком.
Также рекомендуется пить глиняную воду. Для этого берется 1 десертная ложка на стакан воды.
Принимать средство следует 3 раза в день по трети стакана в течение трех недель. Помимо этого, обязательно употребляйте в пищу вареные яйца и зеленую фасоль, помидоры и тунца, а также китайскую капусту.
Очень полезен и компот из сухофруктов. А если остеопороз привел к перелому костей, то следует делать компрессы из настоя герани, а также принимать его внутрь.
Для этого одну столовую ложку травы заварите стаканом кипятка и настаивайте один час.
Очень полезно принимать сок молодой крапивы. Это сезонное средство, но оно отлично лечит остеопороз. Для его приготовления необходимо взять молодые побеги и провернуть через мясорубку.
Отличным средством, которое укрепляет костную ткань, является мумие. Его растворяют в воде и принимают курсами — утром и вечером. Продолжительность курса — не более трех недель, после чего требуется сделать перерыв.
Симптомы и лечение остеопороза поясничного отдела позвоночника
Остеопороз поясницы – это системное ортопедическое заболевание, которое поражает костный скелет организма. Данная патология встречается часто и она опасна тем, что кости человека становятся уязвимыми и хрупкими, а также быстрым прогрессированием. При проявлении хотя бы одного из симптомов требуется незамедлительное обращение к врачу и назначение лечения. Давайте подробно разберемся, как бороться с этим недугом и его симптомами.
Нижние две картинки иллюстрируют наглядно структуру позвоночника здорового человека и с остеопорозом
Природа болезни и причины ее появления
Ни для кого не секрет, что поясница подвергается сильной нагрузке во время движений, поднятия тяжестей. Именно данная область наиболее уязвима.
Остеопороз поясницы – это болезнь, при которой из позвоночного канала происходит вымывание минеральных веществ, приводящее к уменьшению плотности позвонка. Вследствие этого кости становятся пористыми. При этом заболевании велик риск компрессионных переломов. Данная патология чащ всего встречается у людей старше сорока лет.
Важно! Лечение остеопороза поясничного отдела позвоночника должно начинаться незамедлительно после постановки диагноза. Это позволит избежать инвалидности.
Причинами развития болезни могут служить следующие:
- возрастные изменения в позвоночном канале;
- недостаток кальция или витамина Д;
Советуем прочитать чем лечить остеопороз, чтобы иметь больше представления о терапии данного заболевания.
Восстановить количество кальция и витамина Д3 в организме поможет такой препарат или его аналоги. Подобрать с учетом индивидуальных особенностей поможет врач
- сбои на гормональной почве;
- злоупотребление алкогольными напитками и курение;
- полученные травмы позвоночного канала;
- генетическая предрасположенность;
- болезни внутренних органов.
Остеопороз по своей сущности является одной из разновидностей артроза. Такое заболевание провоцирует процесс снижения плотности костной ткани и является опасным. Вылечить его можно медикаментами и народными средствами.
10736 0Рекомедуем изучить:
- Принципы лечащего питания при остеопорозе позвонков
- Основные симптомы и признаки шейного остеопороза
Симптоматика болезни
Эта болезнь, как и другие, проявляется своей симптоматикой. На разных стадиях протекания болезни они различны, но можно выделить ряд общих.
Симптомы остеопороза поясничного отдела позвоночника:
- ноющая боль в районе поясницы;
- усталость;
- напряженность мышц;
- снижение роста;
- появление сутулости.
Рекомендуем прочитать какие анализы нужно сдать на остеопороз в дополнение к данному материалу.
Важно! При появлении хотя бы одного из них, следует обратиться к врачу для проведения обследования и назначения комплексного лечения. Чем раньше его начать, тем проще будет победить недуг.
В дополнение рекомендуем:
- Проведение денситометрии для диагностики остеопороза
- Народные методы лечения и профилактики остеопороза
Лечение остеопороза в пояснице
Комплекс упражнений при остеопорозе поясничного отдела. Перед тем как начинать занятия, следует проконсультироваться с врачом
Программа может включать в себя:
- стабилизацию физической активности. Лечение остеопороза поясничного отдела позвоночника всегда начинается с выработки режима труда и отдыха;
- отказ от сигарет и алкогольных напитков;
- назначение лечебной диеты. Диета заключается в снижении употребления или полного отказа от кофе, соли, а также газированных напитков, так как они ускоряют процесс вывода из организма и так недостающего кальция;
- ЛФК. После нормализации состояния и снижения болей врачи назначают комплекс ЛФК. Он помогает укрепить мышечный корсет. Подбирается он индивидуально. Обязательно должны быть задействованы мышцы спины и живота. Полезны будут занятия в бассейне. На первом этапе пациенту назначается дыхательная гимнастика;
- сеансы массажа. Они будут полезны для снятия болевых ощущений, а также приведения мышц в тонус. Могут применяться: тайский, классический, баночный и иные виды.
Рекомендуем ознакомиться с диетой при остеохондрозе в дополнение к данному материалу.
Каждый человек рано или поздно сталкивается с болевыми ощущениями в пояснице, распространяющимися ниже к крестцовому отделу. Они могут появиться после выполнения физических нагрузок, резких движений или наклонов, а могут стать следствием пережитого стресса и других причин. При этом чаще всего, пока боль не становится слишком интенсивной, устранить ее пытаются самостоятельно. Однако стоит знать, что порой даже за самой незначительной болью может стоять серьезное заболевание, которое будет развивать осложнения.
7844 0Массаж при остеопорозе – эффективный метод борьбы с болезнью, позволяющий расслабить и привести в тонус мышцы и снять боль
- назначение витаминов Д3 и кальция, а также иных препаратов, стимулирующих образование костей;
- физиотерапевтические методы.
Важно! При остеопорозе поясницы врач не назначает ношение специализированного корсета. Его он может рекомендовать только в случае компрессионного перелома, возникшего на фоне болезни.
Лечение остеопороза позвоночника – это длительный процесс, требующий профессионального подхода. Все препараты и комплекс борьбы с болезнью назначает только врач, и нужно строго следовать его рекомендациям. Остеопороз поясницы – серьезное заболевание, которое при неправильном лечении или при запускании может привести к инвалидности.
Поделитесь этой страницей в одной из социальных сетей:







 колене, образование гематомы, допустима легкая отечность из-за травмирования более глубоких мышечных слоев, поддерживающих коленный сустав. При движении пострадавший прихрамывает, что является защитной реакцией организма для снятия напряжения с больного участка. Весь груз перекладывается на здоровую ногу, если падение было на одно колено. При одновременном ушибе обеих ног, человек перемещается на слегка согнутых конечностях.
колене, образование гематомы, допустима легкая отечность из-за травмирования более глубоких мышечных слоев, поддерживающих коленный сустав. При движении пострадавший прихрамывает, что является защитной реакцией организма для снятия напряжения с больного участка. Весь груз перекладывается на здоровую ногу, если падение было на одно колено. При одновременном ушибе обеих ног, человек перемещается на слегка согнутых конечностях.
 следует принимать обезболивающие таблетки, если боль невозможно терпеть. Но для коленной зоны эффективны компрессы и мази, которые снимают спазм не хуже, чем средства для приема внутрь. Некоторым людям противопоказаны таблетки по причине патологий в желудочно-кишечном тракте, наличия в анамнезе сахарного диабета, гипертонии или других болезней, при которых прием анальгетиков внутрь может привести к осложнениям или быть несовместимым со средствами, назначенными для лечения других заболеваний.
следует принимать обезболивающие таблетки, если боль невозможно терпеть. Но для коленной зоны эффективны компрессы и мази, которые снимают спазм не хуже, чем средства для приема внутрь. Некоторым людям противопоказаны таблетки по причине патологий в желудочно-кишечном тракте, наличия в анамнезе сахарного диабета, гипертонии или других болезней, при которых прием анальгетиков внутрь может привести к осложнениям или быть несовместимым со средствами, назначенными для лечения других заболеваний.

 у ребенка, так и у взрослого нужно обращать внимание и обязательно обращаться к врачу, чтобы исключить развитие осложнений. Лечение в домашних условиях — это основной процент реабилитации пострадавших с диагнозом ушиб колена. Госпитализация требуется в единичных случаях, если подтверждается серьезное повреждение связок, хряща или костной ткани сустава.
у ребенка, так и у взрослого нужно обращать внимание и обязательно обращаться к врачу, чтобы исключить развитие осложнений. Лечение в домашних условиях — это основной процент реабилитации пострадавших с диагнозом ушиб колена. Госпитализация требуется в единичных случаях, если подтверждается серьезное повреждение связок, хряща или костной ткани сустава.












 колене, образование гематомы, допустима легкая отечность из-за травмирования более глубоких мышечных слоев, поддерживающих коленный сустав. При движении пострадавший прихрамывает, что является защитной реакцией организма для снятия напряжения с больного участка. Весь груз перекладывается на здоровую ногу, если падение было на одно колено. При одновременном ушибе обеих ног, человек перемещается на слегка согнутых конечностях.
колене, образование гематомы, допустима легкая отечность из-за травмирования более глубоких мышечных слоев, поддерживающих коленный сустав. При движении пострадавший прихрамывает, что является защитной реакцией организма для снятия напряжения с больного участка. Весь груз перекладывается на здоровую ногу, если падение было на одно колено. При одновременном ушибе обеих ног, человек перемещается на слегка согнутых конечностях.
 следует принимать обезболивающие таблетки, если боль невозможно терпеть. Но для коленной зоны эффективны компрессы и мази, которые снимают спазм не хуже, чем средства для приема внутрь. Некоторым людям противопоказаны таблетки по причине патологий в желудочно-кишечном тракте, наличия в анамнезе сахарного диабета, гипертонии или других болезней, при которых прием анальгетиков внутрь может привести к осложнениям или быть несовместимым со средствами, назначенными для лечения других заболеваний.
следует принимать обезболивающие таблетки, если боль невозможно терпеть. Но для коленной зоны эффективны компрессы и мази, которые снимают спазм не хуже, чем средства для приема внутрь. Некоторым людям противопоказаны таблетки по причине патологий в желудочно-кишечном тракте, наличия в анамнезе сахарного диабета, гипертонии или других болезней, при которых прием анальгетиков внутрь может привести к осложнениям или быть несовместимым со средствами, назначенными для лечения других заболеваний.

 у ребенка, так и у взрослого нужно обращать внимание и обязательно обращаться к врачу, чтобы исключить развитие осложнений. Лечение в домашних условиях — это основной процент реабилитации пострадавших с диагнозом ушиб колена. Госпитализация требуется в единичных случаях, если подтверждается серьезное повреждение связок, хряща или костной ткани сустава.
у ребенка, так и у взрослого нужно обращать внимание и обязательно обращаться к врачу, чтобы исключить развитие осложнений. Лечение в домашних условиях — это основной процент реабилитации пострадавших с диагнозом ушиб колена. Госпитализация требуется в единичных случаях, если подтверждается серьезное повреждение связок, хряща или костной ткани сустава.



 Лекарственное средство имеет растительное происхождение. В его основе – болотный сабельник. Экстракт этого растения помогает снимать отечность, обновлять ослабленные или поврежденные клетки, а также оказывает незначительный по силе болеутоляющий эффект. Болотный сабельник помогает нормализовать тонус стенок сосудов и обменные процессы в тканях.
Лекарственное средство имеет растительное происхождение. В его основе – болотный сабельник. Экстракт этого растения помогает снимать отечность, обновлять ослабленные или поврежденные клетки, а также оказывает незначительный по силе болеутоляющий эффект. Болотный сабельник помогает нормализовать тонус стенок сосудов и обменные процессы в тканях. Для устранения болевого синдрома в терапии ушиба коленного сустава активно применяются:
Для устранения болевого синдрома в терапии ушиба коленного сустава активно применяются: Если у пострадавшего отсутствует отек, лечение ушиба колена в домашних условиях можно проводить при помощи компресса на основе лекарственного отвара. 1 л воды и 20 г бадяги нагревают на небольшом огне на протяжении 20 минут, после чего смесь остужается. В полученном растворе смачивают сложенную в несколько слоев ткань и прикладывают к поврежденному участку. Компресс нельзя применять, если у пострадавшего есть ссадины и/или гематомы.
Если у пострадавшего отсутствует отек, лечение ушиба колена в домашних условиях можно проводить при помощи компресса на основе лекарственного отвара. 1 л воды и 20 г бадяги нагревают на небольшом огне на протяжении 20 минут, после чего смесь остужается. В полученном растворе смачивают сложенную в несколько слоев ткань и прикладывают к поврежденному участку. Компресс нельзя применять, если у пострадавшего есть ссадины и/или гематомы.













 Простудные заболевания, которые сопровождаются потерей голоса – нередкое явление.
Простудные заболевания, которые сопровождаются потерей голоса – нередкое явление.
 Как результат – хрипота и осиплость, а затем полная потеря возможности говорить.
Как результат – хрипота и осиплость, а затем полная потеря возможности говорить.


 Также в это время нужно обильно пить и не переохлаждать горло.
Также в это время нужно обильно пить и не переохлаждать горло. Основные составляющие профилактики – укрепление иммунитета, бережное отношение к здоровью в период эпидемий простуды и ОРВИ.
Основные составляющие профилактики – укрепление иммунитета, бережное отношение к здоровью в период эпидемий простуды и ОРВИ. Загрузка…
У вас есть опыт или вопросы по теме? Задайте вопрос или поделитесь опытом в комментариях.
Загрузка…
У вас есть опыт или вопросы по теме? Задайте вопрос или поделитесь опытом в комментариях.



 Чтобы восстановить голос, нужно избавиться от проблем, которые повлекли за собой осиплость.
Чтобы восстановить голос, нужно избавиться от проблем, которые повлекли за собой осиплость.


 Нарушение голосовой тональности в сторону осиплости, охриплости и гнусавого звучания – дисфония – явление не понаслышке знакомое каждому.
Нарушение голосовой тональности в сторону осиплости, охриплости и гнусавого звучания – дисфония – явление не понаслышке знакомое каждому.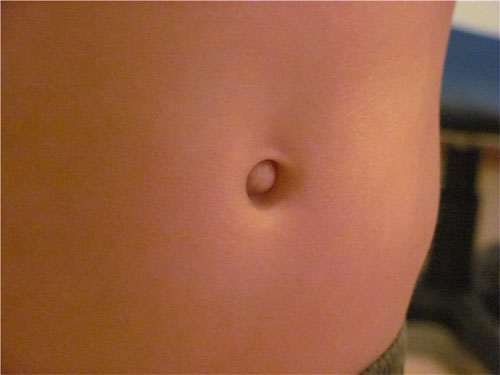

 Пупочные и околопупочные грыжи связаны с дефектом околопупочного кольца или тканей, расположенных вокруг него. В группу риска входят женщины зрелого возраста. Среди других факторов, которые увеличивают вероятность развития дефекта можно отметить: наличие рубцов после операций, избыточный вес, травмы живота, частые тяжелые физические нагрузки. У женщин дефект формируются в процессе беременности из-за быстрого растяжения стенок живота. Предрасполагает к грыжам данной локализации также большая ширина срединной белой линии живота, что является анатомической особенностью организма у женщин.
Пупочные и околопупочные грыжи связаны с дефектом околопупочного кольца или тканей, расположенных вокруг него. В группу риска входят женщины зрелого возраста. Среди других факторов, которые увеличивают вероятность развития дефекта можно отметить: наличие рубцов после операций, избыточный вес, травмы живота, частые тяжелые физические нагрузки. У женщин дефект формируются в процессе беременности из-за быстрого растяжения стенок живота. Предрасполагает к грыжам данной локализации также большая ширина срединной белой линии живота, что является анатомической особенностью организма у женщин. Все пупочные грыжи можно разделить на врожденные и приобретенные. Врожденные грыжи (эмбриональные и зародышевые) встречаются достаточно редко и в основном являются составляющим звеном тяжелых комбинированных пороков развития. Происходит незаращение передней брюшной (а иногда и грудной) стенки, в результате которого все внутренние органы оказываются снаружи. Такие дети быстро погибают от тяжелых септических осложнений, перитонита и пневмонии.
Все пупочные грыжи можно разделить на врожденные и приобретенные. Врожденные грыжи (эмбриональные и зародышевые) встречаются достаточно редко и в основном являются составляющим звеном тяжелых комбинированных пороков развития. Происходит незаращение передней брюшной (а иногда и грудной) стенки, в результате которого все внутренние органы оказываются снаружи. Такие дети быстро погибают от тяжелых септических осложнений, перитонита и пневмонии. Каковы бы ни были причины, шишечки на пальцах могут существенно осложнить повседневную жизнь пациента.
Каковы бы ни были причины, шишечки на пальцах могут существенно осложнить повседневную жизнь пациента. Фармацевтика предлагает большой выбор разнообразных средств, способствующих снижению болевых ощущения и рассасыванию шишек. В первую очередь это нестероидные противовоспалительные препараты. Принимать их можно внутренне или использовать наружно в форме мазей и гелей.
Фармацевтика предлагает большой выбор разнообразных средств, способствующих снижению болевых ощущения и рассасыванию шишек. В первую очередь это нестероидные противовоспалительные препараты. Принимать их можно внутренне или использовать наружно в форме мазей и гелей.




























 Дегенеративно-дистрофические процессы в сочленениях могут давать о себе знать болью в пальцах.
Дегенеративно-дистрофические процессы в сочленениях могут давать о себе знать болью в пальцах. Некоторые патологии сочленений требуют приема хондропротекторов.
Некоторые патологии сочленений требуют приема хондропротекторов. Упражнения с эспандером помогут восстановить питание проблемных участков пальцев.
Упражнения с эспандером помогут восстановить питание проблемных участков пальцев. Лист алоэ и мед можно использовать для приготовления компресса.
Лист алоэ и мед можно использовать для приготовления компресса. Выраженная шишка
Выраженная шишка Артроз
Артроз Ревматизм
Ревматизм Подагрическое расстройство
Подагрическое расстройство «Диклофенак»
«Диклофенак» Сепсис
Сепсис Каковы бы ни были причины, шишечки на пальцах могут существенно осложнить повседневную жизнь пациента.
Каковы бы ни были причины, шишечки на пальцах могут существенно осложнить повседневную жизнь пациента. Фармацевтика предлагает большой выбор разнообразных средств, способствующих снижению болевых ощущения и рассасыванию шишек. В первую очередь это нестероидные противовоспалительные препараты. Принимать их можно внутренне или использовать наружно в форме мазей и гелей.
Фармацевтика предлагает большой выбор разнообразных средств, способствующих снижению болевых ощущения и рассасыванию шишек. В первую очередь это нестероидные противовоспалительные препараты. Принимать их можно внутренне или использовать наружно в форме мазей и гелей.
 Узелки Гебердена-Бушара формируются на пальцах рук на фоне артрита или артроза
Узелки Гебердена-Бушара формируются на пальцах рук на фоне артрита или артроза Гигрома – шишка, заполненная жидкостью
Гигрома – шишка, заполненная жидкостью Шишки на суставах пальцев рук — лечение с помощью физиотерапии
Шишки на суставах пальцев рук — лечение с помощью физиотерапии Лечение подкожного нароста куркумой – это эффективно
Лечение подкожного нароста куркумой – это эффективно









 Чаще всего люди обращаются за помощью к врачам только тогда, когда появляются уплотнения и шишки на суставах пальцев рук. Но развитие заболевания начинается гораздо раньше.
Чаще всего люди обращаются за помощью к врачам только тогда, когда появляются уплотнения и шишки на суставах пальцев рук. Но развитие заболевания начинается гораздо раньше.



 Если начались проявляться симптомы постарайтесь как можно быстрее обратиться к специалисту
Если начались проявляться симптомы постарайтесь как можно быстрее обратиться к специалисту Если болезнь только начала проявляться то хондропротекторы смогут с ней справиться
Если болезнь только начала проявляться то хондропротекторы смогут с ней справиться На рисунке показан височно-нижнечелюстного сустав пораженный артрозом
На рисунке показан височно-нижнечелюстного сустав пораженный артрозом Если начались проявляться симптомы постарайтесь как можно быстрее обратиться к специалисту
Если начались проявляться симптомы постарайтесь как можно быстрее обратиться к специалисту











 Лечение этого вида артроза проводится комплексно, всеми возможными и доступными методами. Ведением пациента занимается врач-ортопед, который обязательно определяет причины, способствующие перегрузке сустава. Первоначальной и обязательной задачей является устранение факторов, вызывающих артроз.
Лечение этого вида артроза проводится комплексно, всеми возможными и доступными методами. Ведением пациента занимается врач-ортопед, который обязательно определяет причины, способствующие перегрузке сустава. Первоначальной и обязательной задачей является устранение факторов, вызывающих артроз.





















 резкая боль;
резкая боль;




 Предплечье человека состоит из двух длинных костей, которые являются трубчатыми — лучевая и локтевая кость. Эти две кости располагаются параллельно друг другу и соединяются между собой плечевой костью в локтевом суставе. Внизу руки (дистальная область) они соединены с основанием запястья, это соединение называется лучезапястным суставом.
Предплечье человека состоит из двух длинных костей, которые являются трубчатыми — лучевая и локтевая кость. Эти две кости располагаются параллельно друг другу и соединяются между собой плечевой костью в локтевом суставе. Внизу руки (дистальная область) они соединены с основанием запястья, это соединение называется лучезапястным суставом.










