Остеопороз 1 степени коленного сустава лечение – что это за болезнь, описание и клиническая картина, признаки патологии и методы диагностики, лечебные способы
Остеопороз коленного сустава, симптомы и лечение: не жди боль
Сказ про остеопороз коленного сустава, симптомы и лечение данной болячки. Какие признаки у остеопороза коленного сустава? Бывает ли опухоль и что такое пятнистый остеопороз? Как лечить и как профилактировать хворь? Сейчас ты все узнаешь. Поехали!
Коварная болезнь подкрадывается незаметно. Начали побаливать колени, при ходьбе или долгом стоянии, но ты думаешь: «Это возраст!», или — «Это усталость!» Не торопись с выводами. Может быть, твои кости начали превращаться в решето, и однажды сломаются, как глиняные ноги Колосса, не в силах держать твой вес. Не доводи себя до инвалидного кресла и не лишай радости жизни!
Друзья, привет! Я никого не пугаю, сами испугаетесь, если доведёте дело до третьей стадии заболевания и увидите свой рентгеновский снимок. Лучше проявить бдительность заранее. А для этого нужно знать, что такое остеопороз коленного сустава, симптомы и лечение которого могут быть эффективными только если застать недуг на начальных стадиях.
Остеопороз коленного сустава, симптомы и лечение: стадии и проявления

 Можно подразделить остеопороз колена на четыре степени, по проявлению признаков.
Можно подразделить остеопороз колена на четыре степени, по проявлению признаков.- При 1 степени никаких конкретных симптомов нет. Кости уже испытывают дефицит «строительного вещества», в организме нарушился баланс кальция и фосфора, недостаёт витамина D, а ты почти ничего не чувствуешь. Могут появляться неприятные ощущения при перемене погоды, ночные судороги, ломкость ногтей. На рентгене иногда просматривается пятнистый остеопороз — отдельными очагами поражения.
- Вторая должна насторожить: боль даже на умеренные нагрузки — после ходьбы или пребывания в стоячем положении и при поднятии тяжестей. Болят колени и без видимых причин, по ночам. При 2 степени присутствует хруст при движении. Бывает ли опухоль? Да, если присоединился артроз. Сустав может отекать и терять подвижность. Рентгеновский снимок покажет, что эпифизы костей стали менее плотные.
- На 3 степени колено деформируется, ходить всё сложнее, мышцы и связки атрофируются, ноги становятся кривые и отказывают держать тело.
- Четвёртая — это полная деградация костной ткани. На рентгене кости «прозрачные», в них почти не осталось кальция. Переломы могут возникать сами собой, а ходить ты перестанешь ещё до этой конечной стадии.
Остеопороз коленного сустава, симптомы и лечение, а также причины недуга


Чтобы знать, как лечить, надо знать, что мы лечим.
Кость имеет пористое строение. Большая часть костной ткани состоит из кальция. Когда он не усваивается организмом, или быстро вымывается из костей, пористость увеличивается и кость становится менее прочной. Если это происходит во всём организме — речь идёт о диффузном остеопорозе. Но может он развиться и в одном конкретном отделе скелета.
Коленные суставы — крупная и сложная система, очень подвижная, принимает на себя огромную нагрузку, почти все наши килограммы. Чем «прозрачнее» кость — тем легче она ломается, а результатом может стать инвалидное кресло.
Что может послужить причиной ломкости костей? Принято делить предпосылки на те, которые не зависят от нас, и те, на которые мы можем влиять. К первым относится:
- возраст после сорока;
- пол — женщины, особенно в климактерический период, болеют чаще, чем мужчины;
- тип телосложения — чаще болеют астеники;
- наследственность;
- место проживания — хроническая недостаточность солей в воде и другие факторы;
- продолжительность половой активности, то есть, выработки мужских и женских половых гормонов — чем дольше, тем лучше;
- радиационный фон и иные излучения, нарушающие выработку гормонов.


Ко второму разряду предпосылок относятся:
Есть ещё факторы, которые зависят от нас лишь частично, от нашего образа жизни и умения вовремя обращаться к врачу:
- употребление кортикостероидов, которые усиливают выведения кальция;
- некоторые заболевания желудка, печени и почек, при которых нарушается усвояемость кальция, фосфора, цинка и магния;
- приём препаратов от рака, судорог;
- рассеянный склероз;
- сахарный диабет;
- ревматоидный артрит;
- повышенная выработка гормонов коры надпочечников при болезни Иценко-Кушинга;
- поражение околощитовидных желёз при синдроме Бернета.
Остеопороз коленного сустава: общие принципы избавления от болезни


Лечить остеопороз должен специалист, но принципы просты. Надо:
- нарастить костную ткань;
- придать ей прочность;
- избавиться от лишней пористости.
Методы лечения таковы:
- ищем причины — советуемся с ревматологом, диетологом, гастроэнтерологом, эндокринологом;
- применяем препараты для снятия боли и воспаления, и обязательно — питания сустава;
- правильно питаемся сами, употребляя продукты, богатые кальцием и витамином D;
- вернув суставу хотя бы ограниченную подвижность, начинаем физиопроцедуры — массаж, электростимуляцию, прогревание для прилития крови;
- одновременно вводим в курс лечения специальные упражнения на развитие мышц и связок и укрепление сустава;
- при необходимости, для избежания травм и переломов, используем различные эластичные повязки, бандажи и ортезы от проверенных производителей.
Так же можно поддержать себя народными средствами:


- настои и отвары трав, помогающих организму восстановить баланс гормонов;
- яичная скорлупа — источник кальция;
- мёд и специальные масла для суставов;
- лёгкие прогревания в домашних условиях.
Напомню, что весь комплекс мер должен проводиться под контролем специалиста.
Предупреждение — наше всё!

 Хрящи сустава не имеют собственной капиллярной системы. Хрящ питается, когда ты двигаешься. Напряг ногу — суставная жидкость просочилась наружу, расслабил — хрящ как губка впитал свежую порцию. Поэтому будешь двигаться — твои суставы будут жить.
Хрящи сустава не имеют собственной капиллярной системы. Хрящ питается, когда ты двигаешься. Напряг ногу — суставная жидкость просочилась наружу, расслабил — хрящ как губка впитал свежую порцию. Поэтому будешь двигаться — твои суставы будут жить.Профилактика состоит в соблюдении трёх правил:
Друзья! Я, Андрей Ерошкин, проведу для вас мега интересные вебинары, записывайтесь и смотрите!
Темы предстоящих вебинаров:
- Как похудеть без силы воли и чтобы вес не вернулся снова?
- Как снова стать здоровым без таблеток, естественным способом?
- Откуда берутся камни в почках и что делать, чтобы они не появлялись снова?
- Как перестать ходить по гинекологам, родить здорового ребёнка и не состариться в 40 лет?
ЗАПИСАТЬСЯ НА ВЕБИНАР
- кушать качественную пищу, с правильным содержанием всех микроэлементов, жиров, углеводов, белков и витаминов;
- много двигаться и быть физически активным;
- не приобретать нехороших привычек и бороться с лишним весом.
Теперь тебе известно что такое остеопороз коленного сустава, симптомы и лечение этой болячки. И главное профилактика.
Ну, а если уже заболели — поскорее менять образ жизни. Кстати, в клинике доктора Бубновского практикуется ряд упражнений на тренажёре для укрепления суставов. Зарядка по Бубновскому остеопороза коленных суставов делается, без нагрузки на кости и трения суставной поверхности. Как раз то, что подойдёт при остеопорозе колена.


Для всех, кто хочет измениться к лучшему, рекомендую мой «Курс Активного Похудения», в нём можно найти основы правильного питания и распределения физических нагрузок. Надеюсь, он будет очень полезен, и не только для тех, у кого уже есть проблемы с суставами.
На сегодня всё!
Спасибо, что дочитали мой пост до конца. Делитесь этой статьей со своими друзьями. Подписывайтесь на мой блог.
И погнали дальше!
Остеопороз коленного сустава: лечение и симптомы
Что такое остеопороз коленного сустава?


Остеопороз протекает очень незаметно, и порой пациент не замечает начальной стадии болезни


Это заболевание представляет собой деформацию крупных хрящей, суставов и тканей колена. В результате данного заболевания коленные суставы становятся все менее эластичными, что приводит к износу хряща. В результате пациенту обеспечены боли при ходьбе, подъеме по лестнице и других нагрузках на колено.
Как протекает остеопороз коленного сустава?
Остеопороз коленного сустава обычно протекает незаметно. Именно в этом и заключается его серьезность, ведь больной редко замечает начальную стадию остеопороза.
При этом лечение остеопороза коленного сустава должно быть незамедлительным, в противном случае это чревато опасными последствиями. Ниже мы рассмотрим последствия этого заболевания более подробно.
Причины развития заболевания
Самыми распространенными причинами недуга могут являться:
- Гормональные нарушения. Особенно у женщин после менопаузы.
- Дефицит кальция, который может происходить по разным причинам: от плохого усваивания кальция, вплоть до неправильно подобранных диет, в которых вообще он отсутствует.
- Злоупотребление алкоголем, курение, гиподинамия, разнообразные травмы.
- Генетическая предрасположенность.
- Избыточный вес. Из-за него идет очень большая нагрузка на коленный сустав.
- Чрезмерные и травмоопасные занятия спортом.
- Сидячая работа.
Причинами поражения колена могут стать:


- Нехватка кальция. Возможно, человек употребляет мало продуктов содержащих кальций. Другая причина, кальция попадает через пищу достаточно, но организм его не усваивает;
- Гормональные сбои. В период менопаузы или беременности у женщины происходят гормональные изменения, что может послужить основой появления недуга;
- Сидячий образ жизни. Если человек ведет пассивный образ жизни, мышцы атрофируются, кости слабеют и подвергаются развитию заболевания;
- Вредные привычки, употребление алкоголя и курение;
- Травмы в коленной области;
- Наследственная предрасположенность;
- Люди после 50 лет склонны к развитию заболевания;
- Употребление лекарственных препаратов, содержащих гепарин;
- Дефицит витамина Д;
- Хронические заболевания: диабет, язва желудка, цирроз печени, нарушение щитовидки;
- Излишняя полнота или наоборот худоба;
- Чрезмерное занятие каким-либо видом спорта.
Нерадостный процесс степени развития
Приведу вам симптомы, как их различают по степени тяжести:
- 1 степень – бессимптомная. На этой стадии остеопороз себя не проявляет. Однако вас могут напрячь такие признаки, как разрушение зубов, ломкие, тусклые волосы и ногти, кожа сухая. На рентгене тоже пока различий не видно, но денситометрия (ультразвуковая диагностика для определения плотности суставов) может показать, что ткань сустава изменилась.
- 2 степень – лёгкая. Тут уже рентген может показать, что сустав стал менее плотный. Колени болят при изменении погоды и после долгой ходьбы, но эта боль слабая, и люди обычно не придают ей внимания. Иногда могут появляться судороги в колене ночью. Или даже расслойка ногтей на ногах.
- 3 степень – умеренная. Вот на этой стадии больные уже бьют тревогу и идут к врачу. Ноги болят довольно сильно, особенно по утрам. И даже в состоянии покоя, не говоря уже про движение. Колени хрустят и могут отекать.
- 4 степень – тяжелая. Чаще всего, на этой стадии больной уже инвалид. Самостоятельно передвигаться невозможно, колено стало гораздо больше, сустав больше не работает, атрофирован. Форма ног тоже меняется. Как видите, лучше не дотягивать до такого.
Остеопороз 2 степени коленного сустава требует незамедлительного лечения. Боли начинают беспокоить не периодически, а на протяжении всего дня.
В период ходьбы в колене слышны хрусты и трение костей. Сустав начинает заметно искажаться, меняет форму, сдвигается.
Врач назначает рентген, на котором видны сильные нарушения суставной полости и хряща. В этой стадии еще можно избежать непоправимых последствий.
Симптомы заболевания
Остеопороз коленного сустава имеет ярко выраженные симптомы, при которых незамедлительно нужно обращаться в больницу:
- при пасмурной погоде или дожде проявляется ноющие боли в районе коленного сустава,
- ногти на пальцах ног становятся ломкими и имеют свойство расслаиваться,
- небольшие судороги в районе колена,
- по утрам яркие боли в области коленного сустава,
- плохо сгибается нога в колене,
- проявление болей при обычной прогулке,
- при резком движении ногой, слышится отчетливый хруст в суставе,
- припухлость в колене, при прощупывании – боль.
Симптомы остеопороза коленного сустава напрямую зависят от степени патологического поражения.
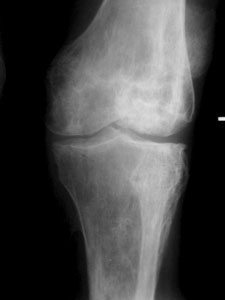
Остеопороз коленного сустава 1 степени


Сложность постановки диагноза заключается в том, что многие симптомы похожи на симптомы распространенных заболеваний, например артрита
Остеопороз колена порой дает о себе знать уже на тех стадиях, когда до конца вылечиться уже не получится. Первое время на начальных стадиях боль может не ощущаться остро.
При смене погоды чувствуется легкое нытье в коленном суставе. Однако без лечения недуг колена переходит в следующие стадии.
Появляются боли при ходьбе или в статичном состоянии. Небольшие нагрузки вызывают сильную боль и усталость.
Ночью учащается дискомфорт в области колена, становятся заметны изменения коленного сустава.
Диагностика остеопороза
Сначала врач-ревматолог опрашивает пациента и назначает прохождение рентгена. С помощью денситометрии, осуществляет измерение костей.
Потом назначает лечение в зависимости от сложности заболевания. Обязательна сдача биохимического анализа крови.
Там врач обращает внимание на показатели: фосфора, кальция и щелочной фосфатазы.


Как лечить остеопороз
Лечение остеопороза коленного сустава требует довольно продолжительное время. Первым делом, после постановки диагноза, специалист назначает прием препаратов. Для начала назначаются анальгетики, с помощью которых временно снимется боль и облегчаются страдания больного.
Также назначаются нестероидные противовоспалительные средства. Они тоже снимают боли и устраняют очаг воспаления. Еще для лечения коленного сустава назначаются хондропротекторы, они восстанавливают хрящевую ткань колена. Могут использоваться и внутрисуставные инъекции.
Правильное питание тоже может помочь при борьбе с этим недугом. Питание продуктами, содержащие в себе кальций и витамин D. Продукты возможно заменить на прием препаратов, содержащие эти же компоненты.
На сустав могут накладываться повязки: давящая повязка, крепко фиксирующая ногу, а при сложных случаях могут наложить даже гипсовую повязку. Чтобы правильно лечить остеопороз, врачи могут назначить восстановительные упражнения для колена, массаж, физиотерапию, включающую в себя электростимуляцию и прогревание.
Но эти назначения делаются только после того, как острая фаза заболевания останется в прошлом.
Остеопороз – заболевание неприятное, но и не смертельное. В случае обнаружения данной болезни у вас, нужно прислушиваться к мнению специалиста, выполнять его рекомендации к лечению и постоянно наблюдаться у ортопеда и травматолога.
В первую очередь необходимо провести биохимический анализ крови, определив содержание минеральных веществ и витамина группы D. У женщин определяется уровень гормонов в крови.
При обследовании используют денситометрию. Этот метод диагностирует остеопороз коленного сустава на начальной стадии разрушения молекул костной структуры и позволяет определять вероятность будущих деформаций кости.
Рентгенологическое просвечивание и ультразвуковое обследование помогут подтвердить диагноз. Перед тем как назначить медикаментозное лечение остеопороза, врач направляет пациента на обследование к терапевту, стоматологу, урологу и гинекологу (для женщин).
При комплексной диагностике, помимо коленного сустава, дополнительно проверяются на остеопороз стопы и плечевые суставы. Когда собраны все результаты обследований и окончательно установлен диагноз, врач-ревматолог назначает лечение.
Вначале упор делается на медикаментозную терапию, снятие воспалительного процесса и устранение болевого синдрома. Современная медицина располагает достаточным количеством эффективных фармакологических средств и препаратов.
В зависимости от степени тяжести и клинической выраженности заболевания назначаются бисфосфонаты, кальцитонин, фториды и другие препараты.
Лечение остеопороза — достаточно длительный и трудоемкий процесс, от пациента потребуется терпение и дисциплина. Необходимо строго выполнять все назначения врача, только в этом случае можно гарантировать выздоровление.
Остеопороз коленного сустава, лечение которого обычно протекает достаточно длительное время, требует немедленного приема восстанавливающих препаратов. Первыя группа препаратов, которые назначает врач, — анальгетики. Анальгетики снимают боли, давая, пусть временное, но облегчение.
Назначаются противовоспалительные средства (гормональные или нестероидные).И, конечно, хондропротекторы (дословно, защищающие хрящ). Они восстанавливают хрящевое строение и ткань, нормализуя функцию коленного сустава.
Дополнительное лечение
При лечении остеопороза коленного сустава чрезвычайно важна диета, в ходе которой рекомендуется употребление продуктов, содержащих коллаген (белок) и хондроитин.
Коллаген присутствует в морепродуктах – крабы, креветки, морская капуста, мясо индейки и зеленые овощи. Хондроитин содержится в тех же креветках, семге, лососе.
Не менее важно (однако ни в коем случае не в период обострения) заниматься лечебной гимнастикой, применять для лечения остеопороза коленного сустава иглоукалывание, массаж, лазер, ультразвук.
Подобные лечебные меры способны ускорить выздоровление, если ваш лечащий врач назначит одну из вышеперечисленных процедур.
Средства народной медицины также применяются для лечения остеопороза коленного сустава.
При выявлении причины появления заболевания, врач рекомендует устранить ее. Если это нехватка кальция, то нужно придерживаться определенной диеты, в состав которой входят молочные продукты, жирную рыбу с коллагеном, овощи и фрукты, печень, яйца.
Положительный эффект оказывает лечение остеопороза пастой.
При медикаментозном лечении врач назначает анальгетики, чтобы снизить боль в коленном суставе. Если начался воспалительный процесс, назначаются противовоспалительные и гормональные препараты.
Обязательно применение витаминных комплексов с кальцием, а так же витамин Д 3 для усвоения кальция. Мои пациенты пользуются проверенным средством, благодаря которому можно избавится от болей за 2 недели без особых усилий.
На ранних стадиях остеопороз лечится физиотерапией: массаж коленной области, прогревание и иглоукалывание. Человек обязательно должен посещать ЛФК, больше двигаться.
Следует исключить возможные опасности и беречь кости от перелома. Восстановиться после травмы будет крайне сложно, поэтому следует носить давящие повязки на коленном суставе.
Лечение осуществляется долго, однако на начальных стадиях выздоровление реально. Потом следует проводить профилактические меры, чтобы исключить дальнейших проявлений болезни.
Консервативное лечение назначается на первой стадии заболевания. А при 2 степени или диффузной стадии человеку может потребоваться хирургическое вмешательство.
Чаще всего на последней стадии происходит замена коленного сустава на искусственный. Перед этим следует пройти медицинское обследование под присмотром врачей.
Терапия остеопороза коленного сустава предполагает выполнение трех основных пунктов:
- Прием лекарственных средств, содержащих соединения кальция. Цель такого лечения – повысить насыщение крови данным микроэлементом. Он поможет приостановить процессы разрушения костной ткани. Выпускаются они в виде цитратных или карбонатных соединений. Для лечения более рекомендуют цитраты, так как в данном случае отсутствует такой побочный эффект, как камнеобразование в системе мочевыведения.
- Обеспечить организм пациента достаточным количеством витамина Д. Вам могут предложить следующие лекарственные вещества: «Вигантол», «Такистин» и их аналоги. Совместно с препаратами кальция витамин данной группы поможет приостановить остеопороз, особенно на ранней стадии развития.
- Есть специальные лекарственные вещества, которые существенно замедляют развитие патологии, препятствуя разрушению костных структур. Это так называемые бифосфаты («Ксидифон», «Фосамакс» и их аналоги).
Лечение остеопорозных изменений коленных суставов у женщин в период менопаузы предусматривает обязательное использование гормональных препаратов.
Особенно это необходимо при отсутствии у пациентки менструальных кровотечений сроком более чем полгода. Такая терапия необходима для предупреждения развития гормональных нарушений, которые могут отрицательно повлиять на течение остеопороза.
Кроме того, гормональные препараты, содержащие эстроген, помогут приостановить процессы разрушения костной ткани. Однако более пожилым пациенткам данные препараты не назначают, так как должного эффекта они не оказывают.
Первая стадия остеопороза поддается эффективному лечению, а своевременное обращение к специалисту поможет полностью приостановить дальнейший процесс развития патологии.
В лечении остеопороза коленного сустава используются медикаментозные методы, фитотерапия, массаж и лечебная гимнастика. Пациенту назначаются противовоспалительные и обезболивающие препараты, чтобы снять боль и воспаление.
Они разрабатываются на основе эстрогена, биофосфоната и кальцитонина. Для купирования боли и нормального восстановления костной ткани используется наложение давящей или гипсовой повязки.
С помощью физиотерапии на суставы оказывается прогревание и электростимуляция для подвижности и устранения боли. В критических состояниях используются инъекции, чтобы снять сильный спазм и расслабить ногу.
Но это временная мера, использовать такие уколы можно только раз в месяц.
Необходимо поддерживать лечебное питание, которое включает продукты, богатые кальцием и витамином D. При остеопорозе коленного сустава необходимо употреблять продукты, в которые входит коллаген и хондроитин.
Больше всего коллагена содержится в морепродуктах: креветки, крабы, морская капуста, индейка и зеленые овощи, листья салата. Хондроитином богаты морепродукты, семга и лосось.
Для комплексной реабилитации показано санаторно-курортное лечение. Оно включает различные лечебные грязи, ванны, сауны, физиопроцедуры, массаж, занятия лечебной гимнастикой и направлено на укрепление организма, устранение боли в колене.
Пациент проводит много времени на свежем воздухе, снимает нервное напряжение.
Хорошо себя зарекомендовал массаж. Он улучшает самочувствие, кровообращение в мышцах, снимает болевые ощущения, расслабляет суставы и мышцы.
Массаж должен проводиться в специализированных кабинетах. Важно, чтобы место коленного сустава массировалось с минимальной активностью.
Более интенсивные движения приводят к болезненным ощущениям. Если нет противопоказаний, массаж можно делать 2 раза в год.
Во время обострения массаж проводить не рекомендуется.
Как еще можно лечить остеопороз коленного сустава? Обязательно в программу терапии должны быть включены лечебные комплексные упражнения — ЛФК. Делать упражнения необходимо 3-4 раза в день.
Первый раз упражнения нужно сделать сразу после пробуждения, перед тем, как начать ходить. После лечебного комплекса нужно отдохнуть в лежачем положении на диване полчаса.
Во время и после выполнения упражнений лечебного комплекса пациент может чувствовать дискомфорт в суставе. Это нормально, если боль проходит через 30 минут после упражнений.
В противном случае гимнастику следует прекратить. В острый период гимнастика не рекомендуется.
Методы народной медицины и профилактика
Не менее эффективным может быть применение травяных лекарственных сборов и натуральных продуктов питания. Вот некоторые народные рецепты.


- Луковый суп. Такое блюдо необходимо употреблять ежедневно в течение 3 недель. Приготовить его можно следующим образом. Мелко нарезать и обжарить 2 большие луковицы на любом растительном масле до золотистого цвета. Залить водой (1 литр) и варить после закипания около 15 минут. Настоять полчаса, процедить и пить. Отвар принимать 3 раза в день по одной столовой ложке.


Смесь из горчичного порошка и меда
- Перемешать 10 мелко нарезанных лимонов (вместе с цедрой) с 5 варенными куриными яйцами, сделав кашицу. Оставить в темном холодном месте на неделю. Принимать в течение месяца по 2 столовых ложки 3 раза в день.
- Очень действенное средство — горчичный порошок с медом. Смешать эти ингредиенты с лимонным соком (1:1:2). Такой домашней мазью натирать стопы и колени. Хорошо данную процедуру выполнять перед сном, обернув смазанные места плотным целлофаном.
В рационе должно быть достаточное количество овощных и зерновых культур, а также орехи и бобовые. Диетическое питание — важный элемент профилактических мероприятий при остеопорозе.
Употребление алкогольных напитков и курение категорически запрещены. Ежедневное употребление содержащих кальций продуктов укрепит мышцы костной системы.
Витамины группы D заметно укрепят иммунную систему.
Очень важно равномерно распределять физическую нагрузку на весь скелет организма. Лечебная гимнастика по совету доктора усилит плотность костных тканей. Прогулки на свежем воздухе и водные процедуры помогут привести в тонус все жизненно важные органы человека.
Обязательно в зимнее время держать стопы в тепле. Нарушение температурного режима приведет к обострению заболевания. Следите за своим здоровьем и при необходимости своевременно обращайтесь к врачу.
Методы народной медицины и профилактика
- Заниматься спортом: бег, ходьба, плавание;
- Придерживаться диеты, включить в рацион молочные продукты;
- Употреблять больше лука, меда, цедру лимона;
- Отказаться от вредных привычек навсегда;
- Не подвергать кости травмам.


На начальных стадиях развитие болезни можно приостановить. Главное слушать лечащего врача и вести правильный, активный образ жизни. Здоровья Вам!
симптомы и лечение колена, степени, диагностика
Остеопороз коленного сустава является патологическим состоянием, которое сопровождается уменьшением плотности костной ткани. Клинически подобное заболевание проявляется разрушением и повышенной ломкостью костей.
Наиболее часто с проблемой остеопороза сталкиваются женщины в возрасте старше 50 лет. При отсутствии своевременного лечения развивается утрата двигательной активности сустава и инвалидность.
Причины
В качестве причин, которые приводят к развитию остеопороза, выделяют:
- Естественные процессы старения, которые вызывают вымывание кальция со снижением плотности костной ткани. Данному процессу подвержены люди в возрасте старше 60 лет.
- Период менопаузы. С момента наступления менопаузы происходит снижение уровня эстрогенов, которые отвечают за накопление кальция в костях и поддержание достаточной плотности данных структур. Наиболее подвержены развитию остеопороза женщины с ранним наступлением климакса в возрасте до 45 лет.
- Заболевания или последствия оперативных вмешательств, которые вызваны отсутствием или недостаточной функциональной активностью яичников, что вызывает недостаточную секрецию эстрогенов.
- Низкий уровень кальция в организме. Данное состояние может быть вызвано недостаточным поступлением микроэлемента с продуктами питания, а также избыточным его выведением из организма.
- Частые травматические воздействия на данную область, которые приводят к переломам.
- Недостаточную физическую активность пациента.
- Длительное воздействие токсических веществ на организм, вызванное употреблением алкоголя или курением.
Степени развития
Выделяют следующие степени развития остеопороза, среди которых:
- 1 степень. Бессимптомное течение. Остеопороз 1 степени не выявляется клинически. В качестве предрасполагающих факторов выделяют ломкость ногтей, потерю цвета волос и развитие сухости кожи. Кроме того, одним из начальных признаков остеопороза может стать избыточное разрушение зубной эмали. По результатам рентгенологического исследования не выявляется отклонений. Выявить начальные признаки можно лишь с помощью исследования— денситометрии, позволяющей оценить степень плотности костной ткани. В данном случае будет наблюдаться незначительное снижение плотности костей.
- 2 степень. Легкий остеопороз. Пациент может отмечать появление клинических проявлений в виде болей в коленных суставах, развитие ноющих ощущений, которые возникают при смене погоды или переохлаждении, а также избыточном расслаивании ногтей на нижних конечностях. Более редким симптомом является ощущение судорог в области колена, которые возникают преимущественно в ночное время. По результатам рентгенографии выявляется снижение плотности костной ткани в области сустава.
- 3 степень. Умеренный остеопороз. На данной стадии остеопороза пациент вынужден обратиться за помощью к специалисту, так как болевой синдром присутствует постоянно. Наиболее выражена боль в утренние часы, что затрудняет пациенту беспрепятственный подъем с кровати. Кроме того, присутствует скованность в суставах, развитие хруста и отека.
- 4 степень. Выраженный остеопороз. Пациенты с данными клиническими проявлениями вынуждены полностью ограничить свои движения, так как болевой синдром выражен и препятствует двигательной активности. Кроме того, наблюдается деформация колена с постоянным отеком. Подобное состояние приводит к развитию инвалидности и требует постоянного применения лекарственных препаратов, облегчающих состояние.
Диффузный остеопороз
Диффузный вариант остеопороза является вторичным заболеванием. Как правило, его появление характеризует системное поражение костной ткани. Чаще всего развитие истончения ткани связано с наличием злокачественного процесса в организме. Развитие переломов является редким осложнением.
Симптомы
Необходимо помнить, что остеопороз коленного сустава длительное время может протекать абсолютно безболезненно. При развитии клинических проявлений, проведённая диагностика показывает выраженные нарушения в костной ткани.
Среди основных симптомов, которые заставляют пациента обратиться за медицинской помощью, выделяют:
- Изменение ногтей на пальцах ног. Ногтевая пластина становится более тонкой и мутной, теряется ее естественный блеск. Впоследствии появляется его ломкость с возможной утратой ногтевой пластины. Данные проявления длительное время можно путать с грибком, но подобранная противогрибковая терапия оказывается неэффективной.
- Развитие ноющих болей в области колена при смене погоды. Наиболее часто пациенты предъявляют жалобы на боли в области сустава перед затяжными дождями в осенний или весенний период. Дискомфорт вызывает раздражительность, нервное возбуждение, плохой сон и снижение работоспособности.
- Появление хруста в области сустава при резком движении или смене положения. Хруст может быть периодически возникающим или постоянным, что часто доставляет неудобство для пациента.
- Появление судорожного синдрома. Сокращение мышц в области коленного сустава возникает преимущественно в утренние часы.
- Развитие припухлости в области колена, которая нарастает постепенно и длительное время пациент может не придавать значения подобным изменениям. По мере прогрессирования заболевания размер опухоли начинает расти, что вызывает не только эстетический дефект, но и выраженное неудобство. При пальпации очаг становится болезненным.
- Формирование болевого синдрома. На начальных стадиях заболевания пациент может длительное время не ощущать боли. В последствии она становится периодической и начинает все чаще беспокоить пациента. При выраженном артрозе болевой синдром присутствует постоянно, что вынуждает пациента применять лекарственные препараты.
- Развитие скованности в суставе. Постепенно возникшая скованность в области коленного сустава перерастает в состояние, когда пациент не может совершать движения в нем. Это приводит не только к ограничению передвижения, но и формированию контрактур, вызывающих болевой синдром.

Денситометрию коленного сустава считают одним из высокоинформативных методов выявления остеопороза
Симптомы по своей интенсивности увеличиваются в зависимости от степени прогрессирования патологии.
Читайте также:
Диагностика
Сложность диагностики остеопороза заключается в позднем появлении клинических симптомов, которые заставляют пациента обратиться за медицинской помощью. После того, как специалист побеседует с пациентом, выяснит жалобы, данные анамнеза, а также возможные причины, которые могли стать причиной заболевания, производится внешний осмотр и пальпация. Осмотрев колено, врач может предположить степень тяжести патологического процесса, при пальпации может выявляться болезненность разной интенсивности. Оценивается объём движений в нижней конечности.
Среди дополнительных методов диагностики выделяют:
- Рентгенологическое исследование. Данный способ является распространённым и наиболее экономически выгодным. При его проведении оценивается насыщенность костной ткани. Появление более светлого изображения свидетельствует о выраженных изменениях. Его недостатком является выявление остеопороза коленного сустава 2 степени и выше.
- Денситометрию. Один из вариантов рентгенологического исследования, который непосредственно оценивает плотность костной ткани. Он позволяет выявить нарушения на ранних стадиях заболевания, когда другие исследования оказываются недостаточно информативными.
- Компьютерную томографию. Метод позволяет оценить не только состояние костной ткани, но и определяет нарушение со стороны соседних структур. Его выполнение необходимо с целью проведения дифференциальной диагностики и исключения других патологических состояний.
- Ультразвуковое исследование. Метод отличается меньшей информативностью в отношении диагностики остеопороза. При его проведении оценивают степень поглощения костной тканью ультразвуковых волн.
Лечение
Остеопороз колена требует назначения многокомпонентного лечения, которое будет предусматривать использование немедикаментозных методов и лекарственной терапии.
К немедикаментозным методам, применяемым для лечения остеопороза, относят:
- Нормализацию питания с достаточным поступлением продуктов, необходимым для построения костной ткани.
- Изменение образа жизни с поддержанием физической активности, а также исключением вредных факторов.
- Лечебную физкультуру.
- Физиотерапевтические процедуры.

Физиотерапия коленного сустава является методом, который помогает устранить не только боль, но и воспаление
К медикаментозным способам лечения относят использование:
- Анальгетиков. Средства помогают устранить не только болевой синдром, но и ощущение дискомфорта.
- Нестероидных противовоспалительных средств. Данная группа препаратов помогает не только уменьшить выраженность болевого синдрома, но также устранить отек и воспаление близлежащих тканей.
- Хондропротекторов. Они помогают восстановить состояние костной ткани, а также предотвратить раннее разрушение хрящей.
ВАЖНО! Лечебная тактика направлена не только на предупреждение осложнений, но и устранение основной причины. Поэтому, подбираются дополнительно методы, направленные на устранение основного фактора.
Профилактика
Профилактика остеоартроза заключается в комплексном подходе к решению проблемы. Для этого пациенту ещё до появления признаков заболевания, а также на ранней стадии необходимо соблюдать следующие правила:
- Нормализация массы тела. Из-за того, что избыточная масса тела приводит к повышению нагрузки на суставы, а также уменьшает двигательную активность, пациенту необходимо своевременно нормализовать вес. Для этого необходимо проконсультироваться со специалистом, который, исходя из состояния здоровья, подберёт для пациента оптимальный метод.
- Включение в ежедневный рацион продуктов, богатых кальцием. Наиболее полезными продуктами считаются творог, масло и сыр.
- Включение физических нагрузок. Достаточный уровень физической активности помогает избежать не только увеличения массы тела, но и способствует поддержанию качества костной ткани. Упражнения должны быть направлены на укрепление мышц в области нижних конечностей. Оптимальным методом считают плавание. Это связано с тем, что в воде происходит уменьшение нагрузки на сустав. Кроме того, можно включить в образ жизни пешие прогулки.
- Осуществлять подбор качественной обуви. Неправильно подобранная обувь, частое использование обуви с высоким каблуком вызывает избыточную нагрузку на область коленного сустава. Поэтому оптимальным является подбор ортопедической обуви, в которой пациент будет ходить большую часть времени.
- Исключение вредных привычек. Полное исключение алкоголя, табакокурения и употребления наркотических средств тормозит процессы разрушения.
- Избегать резких смен температуры в области нижних конечностей. Наиболее неблагоприятно на состоянии здоровья сказывается переохлаждение.
- Ограничить нагрузки на суставы и предупредить появление травм. При получении травматического воздействия необходимо пройти целый комплекс реабилитационных мероприятий, позволяющих свести к минимуму последующие осложнения.
- Лечение остеопороза коленного сустава при наличии нарушений обмена веществ или гормонального сбоя предусматривает обращение за помощью к врачам других специальностей.
Прогноз
При своевременно выявленной патологии, а также правильно подобранном лечении прогноз является относительно благоприятным. Это связано с более медленной скоростью прогрессирования остеопороза и поздним развитием осложнений.
Внимание! Если своевременно не лечить заболевание, то прогноз является неблагоприятным.
Развитие 3 стадии и последующей ведет к развитию инвалидности и невозможности осуществления двигательной активности в суставе. При появлении первых признаков остеопороза суставов или наличии факторов риска необходимо обращаться за помощью к специалистам. Своевременная диагностика и подобранное лечение помогут предотвратить развитие инвалидности.
Остеопороз коленного сустава: симптомы и лечение
Остеопороз коленного сустава, симптомы и лечение которого будут описаны далее, представляет собой постепенное снижение плотности костных тканей, связанное с метаболическими нарушениями.
Характеризуется повышением пористости костей и появлением патологических переломов. Заболевание может поражать как 1 сустав, так и весь опорно — двигательный аппарат. Остеопороз колена способствует нарушению функций наиболее важной части костной системы. Некоторые пациенты путают его проявления с артритом или артрозом.

Причины развития
Развитию остеопороза способствует нарушение обмена кальция в крови и костях. В организме человека это вещество образует нерастворимые соединения — оксиапатиты, которые составляют основу костной ткани. Снижение количества кальция в крови до 2,5 ммоль/л способствует развитию остеопороза.
На состояние суставов может оказывать влияние и дефицит витаминов и микроэлементов. Нехватка кальция связана с неправильным питанием и нарушением функций кишечника. Обмен кальция и фосфора прекращается при некоторых эндокринных расстройствах.
Дефицит кальция в крови беременной женщины может способствовать появлению врожденного остеопороза у ребенка.
В группу риска входит большое количество людей, однако это не значит, что у всех у них разовьется это заболевание. Провоцирующими факторами считаются:
- пожилой возраст;
- ранний климакс у женщин;
- курение;
- строгие диеты;
- алкоголизм;
- заболевания пищеварительной системы;
- злокачественные опухоли;
- длительное применение гормональных препаратов.

Остеопороз коленного сустава 1 степени может обнаруживаться даже у детей. Способствует этому недостаточная масса тела. Однако чаще всего это заболевание обнаруживается у женщин старше 50 лет. Возникает он на фоне снижения количества эстрогена.
Стадии и характерные симптомы
Остеопороз развивается постепенно, на ранних стадиях явные признаки могут не обнаруживаться. Диагноз чаще всего ставится после получения перелома. Нулевой этап заболевания называется остеопения, при которой плотность костей снижается, однако симптомы еще не появляются.

Выделяют 4 степени остеопороза, имеющие свои особенности:
- Первый этап характеризуется бессимптомным течением.
- Болезнь второй степени приводит к незначительному снижению плотности сустава, которое отражается на рентгеновском снимке. Именно на этом этапе появляются первые симптомы заболевания.
- Остеопороз коленного сустава 3 степени характеризуется значительным снижением плотности, появлением очагов деминерализации.
- На последней стадии кости становятся пористыми, сустав деформируется. Симптомы остеопороза 4 степени значительно ухудшают качество жизни человека, делая его инвалидом. Резко увеличивается риск получения переломов, что особенно опасно для пожилых пациентов.
Основным признаком заболевания являются боли в коленях, которые усиливаются после физических нагрузок или длительного пребывания в одном положении. Как лечить остеопороз?

Способы лечения заболевания
Улучшить состояние пациента, которому поставлен диагноз остеопороз 1 степени, помогает соблюдение следующих правил.
Питание и физическая активность
Начинать терапию необходимо с составления сбалансированного рациона, включающего продукты, богатые витаминами и минералами. Укреплению костей способствуют умеренные физические нагрузки.
Необходимо избавляться от таких вредных привычек, как курение и употребление алкоголя. Приостановить процесс старения организма невозможно, равно как и отменить прием лекарственных препаратов. Однако вести активный образ жизни под силу каждому. Катание на лыжах, езда на велосипеде и ежедневные пешие прогулки являются хорошей профилактикой остеопороза.
В рацион должны входить:
- молочные продукты;
- свежие овощи;
- фрукты;
- нежирное мясо.

Именно они содержат все необходимые для нормального функционирования организма вещества. В состав 200 мл свежего молока входит 300 мг кальция. То же количество содержится в апельсиновом соке или 100 г сыра. Суточная норма кальция для взрослого человека составляет 800-1200 мг. Специальная диета поможет избавиться от ожирения и тем самым снизить нагрузки на суставы.
Регулярные обследования должны проходить люди, входящие в группу риска. Для диагностики остеопороза используются:
- ультразвуковая сонометрия;
- рентгенологическое исследование;
- КТ;
- биохимические анализы.
Лекарственные препараты
Лечение остеопороза коленного сустава 2 степени — достаточно сложная задача. Необходимо нормализовать обменные процессы в костной ткани и замедлить снижение ее плотности. Переломы, полученные в результате этого заболевания, требуют специального лечения и длительной реабилитации, поэтому необходимо не допускать их появления.
Терапевтические мероприятия должны быть направлены и на устранение болевых ощущений. Лечение следует начинать с устранения причины возникновения остеопороза. Применяются:
- биофосфанаты;
- фитоэстрогены;
- препараты кальция.

Принимать их необходимо пожизненно, для каждого из них существует специальная схема введения. Вещество может поступать в организм 1 раз в неделю, месяц или год. Соли кальция, фтора стронция возобновляют процессы остеогенеза.
Полностью избавиться от обнаруженного остеопороза невозможно. Можно лишь замедлить разрушение костной ткани и улучшить ее состояние с помощью препаратов, нормализующих усвоение кальция. Не стоит отказываться от ходьбы. Она дает равномерные нагрузки на суставы, чего невозможно добиться, например, при плавании.
На основании результатов диагностических процедур лечащий врач может назначить обезболивающие и противовоспалительные препараты.
Другие рекомендации
В период менопаузы женщине рекомендуется получать заместительную гормональную терапию. Коленный сустав фиксируют с помощью тугих повязок.
Облегчить состояние помогают прогревания и электрофорез. Массаж стимулирует кровообращения, восстанавливая питание тканей сустава.
степени и лечение народными средствами (видео)
Как лечить остеопороз коленного сустава 1 степени? С таким вопросом пациенты часто обращаются к врачу. Остеопороз костей относится к ряду заболеваний, которые непосредственно связаны с костной тканью. Из-за такой проблемы происходит значительное уменьшение массы скелетных костей.
Когда у человека развивается это заболевание, кости становятся менее прочными и способны ломаться даже при незначительных нагрузках на них.
В основном таким видом заболевания страдают женщины после климакса и пожилые люди. У женщин это происходит из-за нарушения гормонального фона, поэтому лечение народными средствами не всегда дает положительных результатов.
Учеными было доказано, что у женщин такое заболевание развивается чаще, чем у мужчин. У мужского населения остеопороз возникает из-за нарушения эндокринной системы или является результатом злокачественных новообразований.
Выделяют 4 стадии остеопороза:

- 1 степень. Во время 1 степени развития заболевания невозможно заметить внешние симптомы. Процесс изменения костной ткани можно увидеть при помощи специальной диагностики. Признаки такого развития заболевания: резкое снижение кальция, ломкость ногтей, выпадение волос и их тусклость, сухая кожа.
- 2 степень. Плотность кости снижена, разрушения имеют единичный характер. Такое поражение в основном происходит в грудном отделе позвоночника и в нижних конечностях. Во время развития этой степени заболевания возникает ноющая боль в области лопаток и пояснице. Боли могут значительно усиливаться, если сон проходил в неправильной позе или после длительной ходьбы. В организме присутствует недостаток кальция, что впоследствии вызовет судороги, особенно в ночное время. Стоить отметить тот факт, что если в организме не хватает кальция, то могут возникнуть перебои в работе сердца.
- 3 степень. В этой степени поражения происходят значительные изменения в костной системе, особенно в позвоночнике. На рентгеновском снимке видно, что полость костного мозга значительно расширена. Позвоночник из-за этого сильно изменяется, появляется вероятность появления горба. Есть риск возникновения перелома шейки бедра, запястья и ключицы.
- 4 степень. Это самая тяжелая степень поражения, на рентгеновском снимке просветленные участки видны настолько, что кости кажутся совершенно прозрачными. Вот именно на этой стадии происходят частые переломы конечностей, а лечение может затянуться на многие годы.
Остеопороз коленного сустава 1 степени
 Остеопороз коленного сустава представляет собой деформацию крупных хрящей, суставов и тканей колена, вследствие чего коленные суставы становятся менее эластичными и в дальнейшем приведут к износу хряща.
Остеопороз коленного сустава представляет собой деформацию крупных хрящей, суставов и тканей колена, вследствие чего коленные суставы становятся менее эластичными и в дальнейшем приведут к износу хряща.
Больной начинает жаловаться на первые болевые ощущения при ходьбе, подъеме по лестнице и других нагрузках на колено.
Остеопороз первой степени обычно протекает незаметно, но именно в этом и есть серьезность заболевания, так как начальную стадию развития заметить слишком трудно.
Как только был поставлен диагноз, лечение необходимо начинать сразу, так как из-за промедления могут возникнуть большие неприятности.
Симптомы остеопороза первой степени:
- Как только происходит перемена погоды, у больного начинают возникать болевые ощущения в коленях. В основном, они носят ноющий характер, поэтому на них редко обращают внимание.
- Ночью беспокоят судороги в колене.
- Ногтевые пластины на руках и ногах расслаиваются и теряют свою прочность.
Как происходит диагностика заболевания? Если вы думаете, что такое заболевание на начальной стадии заметить трудно, то ошибаетесь, так как сейчас медицина не стоит на месте, и с помощью квалифицированных врачей и техники можно его диагностировать. Для выявления остеопороза используют рентгеновское обследование и денситометрию, с помощью которой определяют минеральную плотность костей и риск ее нарушения. Во время диагностики пациента расспрашивают о наличии переломов и часто ли они случаются.
Как лечат заболевание
 Как происходит лечение остеопороза коленного сустава? Лечением необходимо заниматься на ранних стадиях заболевания. При обнаружении первой стадии развития остеопороза, необходимо направить все силы для восстановления нормализации обменного процесса и укрепление костей. Лечение, как правило, может быть медикаментозным и немедикаментозным.
Как происходит лечение остеопороза коленного сустава? Лечением необходимо заниматься на ранних стадиях заболевания. При обнаружении первой стадии развития остеопороза, необходимо направить все силы для восстановления нормализации обменного процесса и укрепление костей. Лечение, как правило, может быть медикаментозным и немедикаментозным.
При немедикаментозном варианте лечения рекомендовано соблюдать диету, посещать лечебную физкультуру, ходить на сеансы массажа. Лечение сводиться к одному – это активный и здоровый образ жизни. Необходимо полностью отказаться о курения и алкогольных напитков, в обязательном порядке нужно пересмотреть свое питание.
Независимо от того, какой вариант лечения вы выберите, следует обратить особое внимание на питание, так как организм нужно обеспечить большим количеством кальция, фосфора и витамина D, который содержится в рыбе и мясе.
При лечении остеопороза коленного сустава рекомендовано как можно чаще бывать на солнце. Только помните, что между кальцием и фосфором должен соблюдаться баланс. Кальций содержится в кисломолочных продуктах. Если придерживаетесь диеты, то выбирайте натуральные продукты, которые содержат цинк, марганец, бром, медь и витамины. Соль рекомендовано свести до минимума.
Еще одним из важных моментов считается лечебная гимнастика, она способна максимально нагрузить костно-мышечный аппарат и тем самым обеспечить правильное кровообращение. Такой комплекс мероприятий назначает врач и каждому индивидуально свой. Упражнения выполняют каждый день, это позволяет укрепить костную массу.
А с помощью массажа можно остановить прогрессирование заболевания, при этом улучшить кровоток в костях и мышцах. Солнечные ванны рекомендует принимать каждый врач. Для этого нужно посещать пляжи и другие места, которые насыщены солнечным светом.
Медикаментозное лечение
 Такой вид лечения можно разделить условно на три составляющие: этиологическое, патогенетическое и симптоматическое. При этиологическом варианте можно добиться лечения основного заболевания, которое привело к развитию остеопороза. При симптоматическом виде лечения происходит процесс устранения болевых ощущений. Патогенетический вариант лечения считается самым эффективным, так как он направлен на укрепление костной ткани и улучшение метаболизма.
Такой вид лечения можно разделить условно на три составляющие: этиологическое, патогенетическое и симптоматическое. При этиологическом варианте можно добиться лечения основного заболевания, которое привело к развитию остеопороза. При симптоматическом виде лечения происходит процесс устранения болевых ощущений. Патогенетический вариант лечения считается самым эффективным, так как он направлен на укрепление костной ткани и улучшение метаболизма.
В наше время применяют различные группы медицинских препаратов, а именно средства, которые направлены на подавление резорбции костной ткани. В основном это препараты стронция, кальцитонин, бисфосфонаты. Курс лечения составляет от нескольких месяцев до двух лет.
Следующая группа препаратов способна улучшить метаболизм костной ткани. Такие препараты включают в себя витамин D, гидроксиапатиты в комплексе с белком. Не исключают и соматорные гормоны или соли фтора.
Народные средства
 Возьмите куриное яйцо, так как в нем содержится большое количество кальция. Измельчаем его тщательно, стараясь добиться состояния порошка. Принимаем по половине чайной ложки два раза в день. Помните, что если уровень кислотности повышен, то запиваем простой водой. При пониженной кислотности необходимо приготовить для запивания специальную воду. Для этого берем стакан воды, чайную ложку яблочного уксуса и 5 грамм сахара или меда.
Возьмите куриное яйцо, так как в нем содержится большое количество кальция. Измельчаем его тщательно, стараясь добиться состояния порошка. Принимаем по половине чайной ложки два раза в день. Помните, что если уровень кислотности повышен, то запиваем простой водой. При пониженной кислотности необходимо приготовить для запивания специальную воду. Для этого берем стакан воды, чайную ложку яблочного уксуса и 5 грамм сахара или меда.
Можно приготовить специальный бальзам. Для этого возьмите настойку горца птичьего, пикульник обыкновенный и полевой хвощ. Все хорошо перемешиваем и принимаем по столовой ложке три раза в день за полчаса до еды. Все ингредиенты берем по 0,3 литра, а вот полевого хвоща 0,4.
Простым и самым популярным средством является каша из овсянки. Возьмите овсяные хлопья и замочите в воде на три часа, а после этого нужно сварить как обычную кашу. Есть можно в неограниченном количестве.
Брынза также считается хорошим средством предотвращения развития остеопороза. Ее рекомендовано есть всем после сорока лет.
Можно приготовить на основе лимонов лечебную смесь. Для этого возьмите десять лимонов и нарежьте их, при этом не очищая кожуры. Потом лимоны перемешиваем с яичной скорлупой от пяти яиц и оставляем настаиваться в прохладном месте на десять суток. Принимать нужно три раза в день по столовой ложке на протяжении месяца.
Остеопороз коленного сустава симптомы и лечение, питание


Остеопороз, включая остеопороз коленного сустава, медленно и необратимо набирает обороты и с каждым годом становится моложе.
По статистике болезнь затрагивает каждого пятого мужчину и каждую третью женщину после 50 лет, тем самым рано или поздно заглядывая в дверь каждой семьи.
Как проявляется остеопороз суставов, почему он возникает, кто входит в группу риска, как лечить и предупредить болезнь – вот о чем пойдет речь в этой статье.Она будет актуальна для всеx возрастныx групп, особенно для женщин во время беременности, кормления и менопаузы, людям страдающим гиподинамией или наоборот занимающиxcя тяжелым физическим трудом. Особенно актуальна информация тем, кому уже поставили диагноз «остеопороз».
Что такое остеопороз коленного сустава?


Остеопороз коленного сустава симптомы и лечение
На протяжении всей жизни человеческий организм испытывает большие физические нагрузки. Основную их часть принимает на себя скелет, то есть костная система. Нагрузкам подвержены стопы, колени, бедра и позвоночник. Со временем плотность костных тканей уменьшается, мышечная эластичность теряется.Происходит постепенное вымывание кальция из костей. По этой причине возникают некоторые костные заболевания.
Одним из таких недугов является остеопороз. Остеопороз – это хронически прогрессирующее заболевание скелета, которое характеризуется снижением плотности костей, по причине нарушения метаболизма костной ткани. Остеопороз можно смело назвать одним из самых распространенных неинфекционных заболеваний современных людей.
По статистике Всемирной Организации Здравоохранения данный недуг стоит на 4 месте после заболеваний сердечно-сосудистой системы, онкологических болезней и сахарного диабета.
Остеопороз часто затрагивает самый большой сустав — коленный. Болезнь делает кости в нём более пористыми.Плотность бедренной и большеберцовой костей, входящих с состав коленного сустава, снижается.
В итоге суставные поверхности хуже переносят нагрузку, деформируются. Суставной хрящ в таких условиях быстрее изнашивается, ухудшается его питание. Формируется или быстрее прогрессирует деформирующий артроз сустава, появляются или усиливаются боли при нагрузке.
За счет снижения плотности костной ткани, чаще и при меньших воздействиях происходят травматические отрывы или надрывы сухожилий и связок, чаще встречается перелом надколенника. В итоге человеку обеспечены боли при любых нагрузках на колено.Остеопороз коленного сустава ещё называют дегенеративным артритом, разрушающим суставы со временем из-за снижения упругости и эластичности суставов, износа хрящевых частей.Одновременно с этим деформируется костная ткань, что вызывает появление наростов (остеом). Развитие недуга происходит постепенно, грозя появлением опухолевых образований, сопровождаясь серьёзными болями.
Остеопороз бывает нескольких видов:
- Системный (старческий). Возникает в связи с общим старением организма человека, критической точкой отсчёта которого считается возраст 65 лет, когда происходит снижение прочности скелета и его массы.
- Постклимактерический. Заболевание этого вида характерно для женщин в период менопаузы при сниженной выработке половых гормонов.
- Кортикостероидный. Проявляется болезнь после долгого приёма гормонов — глюкокортикоидов.
- Вторичный наступает на фоне имеющейся хронической болезни. Причину можно найти в сахарном диабете, болезни Бехтерева, гепатите, онкологии.
Отдельно стоит упомянуть о диффузном остеопорозе коленного сустава, который представляет собой вторичное заболевание, при котором не всегда возникают переломы костей. При данном типе патологии костная ткань имеет довольно хрупкое строение – тонкие и ломкие пластинки, соединенные широкими промежутками. Возникает диффузный остеопороз при злокачественных новообразованиях, например при наличии миеломы.
Следует особенно отметить, что остеопороз костей не является обязательным признаком старения организма. В норме плотность костной ткани снижается, но механическая прочность костей достаточна, чтобы выдержать физиологические нагрузки.Диффузный остеопороз воспринимается как болезнь тогда, когда снижение плотности костной ткани под влиянием различных причин, отличных от возраста, происходит быстрее, чем в норме, и приводит к переломам.
Чаще всего диффузный вид болезни наблюдается у людей старше 50 лет, но в очень редких случаях диагностируется даже у детей. Сопровождается подобная патология нестерпимыми болями или имеет скрытую симптоматику, что не дает возможности вовремя определить наличие отклонений в организме. Клинические проявления диффузного остеопороза, такие как деформация скелета или повышение ломкости кости могут отсутствовать.
Остеопороз является хроническим заболеванием, не подлежащим лечению. Но, несмотря на это при помощи консервативной терапии можно существенно снизить риски развития осложнений и уменьшить проявления патологии.
Развивается недуг постепенно, неся опасность появления более тяжелых опухолевых образований, сопровождаемых сильными болями.
Причины возникновения, группы риска


О точных данных в отношении причин остеопороза пока говорить не приходится. Есть лишь предположительные основания о влиянии на процесс его появления с дальнейшим развитием и внешних факторов, и генетической составляющей. Очевидно, что кости, как и весь человеческий организм, стареют, что называется, изнашиваются.
Частично именно поэтому ранее считалось, что к этой разновидности артроза склонны исключительно люди пожилые. В нынешнее время стало понятно, что это не вполне отвечает действительному положению вещей. Возраст нельзя считать ведущим фактором.Остеопороз коленного сустава появляется чаще всего у лиц, которые избавляются от лишнего веса, особенно у женщин и молодых девушек. Это обусловлено тем, что при соблюдении некоторых диет в организм поступают недостаточные дозировки кальция, что и провоцирует развитие недуга в области коленного сустава.
Люди, редко бывающие на солнце не получают достаточное количество витамина D, вследствие чего возникает нарушение всасывания кальция в организм, провоцируя развитие остеопороза. Пятнадцать минут в день на солнце поможет предотвратить появление неизлечимого заболевания. Сидячий и малоподвижный образ жизни также отрицательно сказывается на состоянии коленных суставов, так как при низкой физической активности снижается плотность костной ткани.
Появиться остеопороз коленного сустава может у любого человека, даже у детей. Главной причиной болезни считается естественное старение организма человека, так как заболевают чаще всего люди старшего возраста.
Связано это с процессом обновления костной ткани, которой свойственно меняться каждые 10-15 лет. У молодого человека кость образуется быстрее, чем разрушается. Поэтому плотность тканей кости у них повышается, достигая пика развития к 30 годам. После чего наступает её постепенное истощение.
Другой причиной считается гормональный сбой, наиболее ярко проявляющийся у женщин в период менопаузы, когда уменьшается выработка эстрогена, что ведёт к потере костной массы. Развивается остеопороз также из-за употребления алкоголя, курения, малоподвижного образа жизни, травматического падения. Снижает прочность костей дефицит в организме кальция.
В группе риска находятся, прежде всего, люди, страдающие от избыточного веса. Подвержены ей те, кто имеет деформации сустава колена вследствие травм, возрастные люди, занимающиеся спортом профессионалы, а также имеющие какое-либо суставное заболевание. К факторам риска относят также частую травматизацию колена и его врождённое патологическое строение.
Одна из важнейших причин развития болезни — нарушение обмена веществ, снижение содержания кальция. В норме кальций образует нерастворимые соединения, из которых формируется решетка костной ткани. Болезнь начинает развиваться, когда содержание микроэлемента в крови снижается до 2,5 ммоль/л.Еще одна важная причина — дефицит в организме витаминов группы В, D и K. В обмене веществ должны активно участвовать и микроэлементы: фосфор, магний, цинк, бор. Обмен кальция и фосфора нарушается при дисфункции желез внутренней секреции. Дефицит Ca связан с неправильным питанием или же нарушением всасывания кальция. Дефицит витамина D у беременных влияет на развитие остеопороза у плода.
Остеопороз коленного сустава — симптомы
На самой начальной стадии заболевания симптомы остеопороза коленного сустава имеют скрытый характер, что не позволяет вовремя выявить патологию. Именно поэтому заболевание еще называют «молчаливой эпидемией».
В это время лишь изменен молекулярный состав синовиальной жидкости, что и дает толчок к первым нарушениям в суставе, т. к. суставная жидкость питает хрящевые ткани. По мере развития болезни хрящ размягчается, становится тонким, на нем возникают трещины, а незащищенные костные структуры испытывают повышенное трение.
Особенность начального этапа болезни – снижение функции синовиальной оболочки, что вызывает быструю утомляемость колена. Человек замечает, что ему труднее выполнять привычные действия в полном объеме – сгибать и разгибать ногу в коленном суставе, подниматься по ступеням, просто ходить. А после нагрузок иногда возникает припухлость и незначительная боль.
Болезнь прогрессирует, сопровождаясь следующими проявлениями:
- Болевой синдром, локализирующийся в пораженной области;
- Появление мышечных судорог в стопах и голенях;
- Пародонтоз и повышенная ломкость ногтей;
- Учащенное сердцебиение;
- При пасмурной погоде или дожде проявляется ноющие боли в районе коленного сустава;
- Плохо сгибается нога в колене;
- При резком движении ногой, слышится отчетливый хруст в суставе;
- Припухлость в колене;
Частые переломы костей также могут указывать на наличие остеопороза, для которого характерно повреждение костной ткани в нескольких местах или их долгое сращивание. При раннем выпадении волос следует обследоваться на наличие данной патологии в организме, потому как этот признак зачастую сопровождает остеопороз, возникая независимо от стадии развития патологии.
Самым явным признаком наличия в организме остеопороза является уменьшение роста человека, так называемый «рост вниз».
Наблюдать подобные изменения можно по повседневной одежде, то есть если штаны становятся немного длинней, чем были раньше, то следует задуматься о возможных изменениях, которые происходят в организме.
Выделяют 4 степени остеопороза коленного сустава:
- На 1-й стадии болезни можно не заметить внешних симптомов. Изменения в структуре костной ткани видны только при специальном диагностическом обследовании. Признаками остеопороза на этой стадии являются ломкость ногтей на ногах, судороги по ночам, слабые болевые ощущения в колене при плохой погоде. Это признаки резкого снижения кальция, которые не стоит оставлять без внимания.
- На 2-й стадии возникает ноющая боль в больном суставе. Дискомфорт испытывается не только при движении, но и в состоянии покоя. Это говорит о том, что снижается плотность костей во всем скелете. Колено начинает хрустеть и опухать, ходьба затруднена.
- На 3-й стадии происходит значительное поражение кости. Колено деформировано, мышцы атрофируются. Человек постепенно теряет способность ходить.
- Четвертая стадия — самая тяжелая, на рентгеновских снимках видна высокая степень поражения, когда участки костной ткани кажутся почти прозрачными. Именно при таком состоянии чаще всего происходят переломы. Человек становится практически инвалидом, и ему требуется операция по имплантации коленного протеза.
Важно вовремя диагностировать остеопороз второй степени коленного сустава и начать лечить, чтобы не запускать заболевание.Главным осложнением остеопороза считается возможность получения переломов в результате даже небольшой нагрузки на кость.
Иногда бывает достаточно слабого удара обо что-нибудь, неловкого движения, кашля, чихания, чтобы случился перелом.Срастаются кости очень трудно. Между суставами развивается псевдоартроз, который начинает мешать восстановлению нормального движения в них.
Болезнь в 3 стадии, при которой требуется постановка имплантата для предотвращения инвалидности, при игнорировании этого факта может привести к полному сращению суставов (анкилоз) или появлению ложного сустава.
Дианостика


Так уж сложилось, а возможно, заложено самой природой в человеческом организме, что костная масса теряется постепенно. По этой причине симптомы остеопороза практически не проявляются на ранних стадиях. Определить его можно по наличию такого характерного признака, как боль в районе суставов и в костях.
Стоит обратить внимание, что такие боли заметно усиливаются, если человек выполняет работу, связанную с физической нагрузкой. И главный неприятный признак – перелом, к которому ведет нарушение структуры костных тканей.
Понятное дело, что при таких «скромных» проявлениях на начальных стадиях, ранняя диагностика остеопороза чрезвычайно затруднена. Поэтому каждый среднестатистический гражданин просто обязан внимательно относиться и к себе, и к своим детям. О возможном зарождении заболевания могут свидетельствовать проявления сутулости, боль в области поясницы.Особенную тревогу должно вызвать появление боли в районе лучезапястного и тазобедренного сустава. Обнаружение излишней рыхлости десен, равно как и дискомфорта, после длительного нахождения в однородной позе, выявление быстрой утомляемости при совершении физических нагрузок могут быть печальными звоночками остеопороза.
Сложная диагностика остеопороза заключается в том, что ее симптомы схожи с признаками известных суставных заболеваний. Пациенты иногда начинают самолечение для снятия болевого синдрома и ограниченности в движениях. Без точной диагностики эти методы только скроют клиническую картину, а остеопороз будет продолжать развиваться. Поэтому не стоит заниматься самолечением. Необходимо обратиться за квалифицированной помощью.
При появлении признаков заболевания нужно обратиться к врачу-терапевту, ревматологу или травматологу. При осмотре можно выявить укорочение конечности с поврежденным суставом.
Врач проведет осмотр, и назначит комплекс обследований:
- Денситометрия костной ткани для оценки ее плотности. Этот метод позволяет, и оценить эффективность терапии
- Рентгенография суставов в двух проекциях. При остеопорозе на рентгенограмме присутствуют следующие признаки: повышенная прозрачность костной ткани, наличие выростов костной ткани в виде шипов на суставных поверхностях костей,переломы костей рядом с суставами
- Ультразвуковое исследование суставов
При необходимости возможно проведение магнитно-резонансного и компьютерного томографического исследования. Также необходимо сдать анализ крови для определения уровня кальция в крови, определения уровня женских гормонов (эстрогена) и гормонов щитовидной железы. При подозрении на вторичную природу заболевания проводят полное обследование для исключения заболеваний, приводящих к остеопорозу коленного сустава.
Остеопороз коленного сустава — лечение
Терапию остопороза коленного сустава начинают только после выявления причин спровоцировавших развитие заболевания и только под непосредственным контролем лечащего врача. При этом лечение должно быть комплексным, направленным на устранение воспаления в суставе, восстановление его подвижности, и насыщение костных тканей кальцием, их укрепление.
Терапевтические мероприятия назначаются индивидуально для каждого пациента, с учетом особенностей строения организма, его возраста, веса, сопутствующих заболеваний, степени поражения хрящей и прочее.На ранних стадиях заболевание достаточно легко поддается излечению, а комплекс лечебных мероприятий в основном состоит из физических и реабилитационных упражнений, которые призваны восстановить баланс между привычными нагрузками и возможностями сустава.
Это, прежде всего:
- снижение и контроль массы тела;
- введение специальных физических упражнений (ЛФК), которые укрепят мышечный корсет всего тела;
- коррекция ортопедических нарушений (искривлений позвоночника, плоскостопия и пр.) для более равномерной нагрузки на весь опорно-двигательный аппарат;
- физиотерапевтические процедуры, массажи, мануальная терапия;
- активный двигательный режим и отказ от вредных привычек.
Лечебная физкультура должна развивать подвижность сустава, но не нагружая его при этом. Во время тренировок врачи ЛФК настоятельно рекомендуют надевать специальные фиксирующие бандажи, которые как раз не допускают перенапряжения сустава, и в то же время не ограничивают движений.
В некоторых случаях при сильных болях в колене и нарушении функциональности врачи рекомендуют проводить внутрисуставные инъекции гормональных кортикостероидных препаратов. Они способны принести быстрое облегчение, но никоим образом, вопреки всем ожиданиям пациентов, не способствуют лечению болезни и имеют рад побочных эффектов.Местное введение гиалуроновой кислоты более оправдано, так как она выполняет задачу своеобразной смазки, снижает трение суставных поверхностей, питает и укрепляет хрящ, обеспечивая ему отдых и возможность восстановиться.
Лечение остеопороза — достаточно длительный и трудоемкий процесс, от пациента потребуется терпение и дисциплина. Необходимо строго выполнять все назначения врача, только в этом случае можно гарантировать выздоровление.
На более поздних стадиях болезни большинство медиков рекомендуют подключать лекарственную терапию, которая состоит из:
- нестероидных противовоспалительных препаратов, которые снимают болезненность, отеки и воспаление, скованность суставного соединения;
- хондропротекторов, которые восстанавливают хрящевые ткани
- миорелаксанты, которые способствуют расслаблению мускулатуры, устранению мышечных спазмов и блоков;
- местных внутрисуставных инъекций хондропротекторов на основе гомеопатических средств, призванных мягко купировать боли и восстанавливать хрящи;
- при необходимости назначаются витаминные комплексы и микроэлементы для восстановления обменных процессов и улучшения общего состояния пациента.
Кроме того, при лечении суставов полезно использовать местные готовые лекарственные вещества в виде мазей, гелей, спреев, которые улучшают кровообращение в патологическом участке и способствуют снижению болевых ощущений. Проконсультировавшись с врачом к терапии заболевания как внутренней, так и местной можно подключать фитопрепараты. В качестве ортопедической помощи благоприятно использование коленных накладок, супинаторов.
В последнее время все чаще применяют бисфосфонаты при остеопорозе. Бисфосфонаты — это синтетические аналоги неорганического пирофосфата, который участвует в регуляции обмена кальция на уровне клетки.
Длительное применение бисфосфонатов при остеопорозе (не менее 1-2 лет) достоверно увеличивает толщину и плотность кости, вызывает заметный прирост губчатого вещества кости. Назначаются бисфосфонаты совместно с препаратами кальция и витамина D3. Дозы бисфосфонатов и длительность лечения подбирается индивидуально
Хирургическое оперирование остеопороза коленного сустава проводят только в том случае, если консервативное лечение не принесло ожидаемых результатов.
Вот что может предложить современная xирургия:
- Пункция. Чтобы избавиться от лишней жидкости в полости сустава, хирурги прибегают к пункции — такое малоинвазивное вмешательство уменьшает воспаление и восстанавливает подвижность колена.
- Артроскопия. Если артроз требует проведения хирургической операции (обычно — при 2 степени тяжести), она может быть выполнена эндоскопически — эта методика не требует рассечения полости сустава, а все манипуляции осуществляются тонкими гибкими инструментами под контролем микровидеокамеры. Артроскопия подразумевает очистку суставных поверхностей от фрагментов разрушенной хрящевой ткани.
- Околосуставная остеотомия — более травматичное вмешательство. В ходе операции одна из костей, формирующих коленный сустав, распиливается, а затем фиксируется вновь, но уже под другим углом. Такой подход позволяет перераспределить нагрузку на колено, что снижает болевой синдром и повышает подвижность колена. Околосуставная остеотомия применяется обычно при 1 и 2 степени остеоартроза коленного сустава.
- Эндопротезирование подразумевает замену коленного сустава на биосовместимую конструкцию, обеспечивающую прежний объем движений. Это сложное хирургическое вмешательство требует продолжительной реабилитации, поэтому, как правило, на него решаются пациенты с 3 степенью остеопрозо коленного сустава.
Операционные вмешательства различной степени инвазивности призваны не только облегчить симптомы болезни, но и устранить ее причины.
При полном изнашивании хрящевых тканей сустав может заменяться специально разработанными функциональными протезами (эндопротезирование), но костные ткани при этом должны быть полностью восстановлены.
Народные методы лечения


Применение народных средств не решит проблему остеопороза, но поможет снять неприятные симптомы и усилит действие лекарственных препаратов. Одним из самых действенных общепризнанных методов является использование яичной скорлупы с лимонным соком. При этом для взрослого человека может применяться сырая скорлупа.
Если предполагается лечение ребенка, то предварительно яйца надо отварить. Яичная скорлупа измельчается до порошка, а затем заправляется лимонным соком. Взрослому человеку надлежит употреблять по одной четвертой чайной ложки регулярно каждый день. Дозу для ребенка можно установить лишь после консультации со специалистом.
Положительные результаты неоднократно достигались при использовании настойки такой травы, как окопник (костолом, живокость). Для большего эффекта настойку приправляют димексидом. Компрессы из полученного состава оказывают действенную помощь, в частности, при лечении остеопороза плечевого сустава.Всем известная лекарственная травка зверобой и тут может пригодиться. Столовая ложка сбора заваривается в 250 граммах кипящей воды, далее выдерживается под крышкой в течение сорока минут, фильтруется и отжимается. В готовую жидкость добавить немного меда и лимонного сока. Употреблять по столовой ложке трижды в день. Большого количества впрок заготавливать не следует.
Имеются в арсенале и другие народные средства в лечении остеопороза. Довольно полезным считается употребление в продолжение месяца лукового супа единожды за день. С большой успешностью применяются растирки и компрессы из смеси красного вина с ржаной мукой или того же вина в сочетании с листьями лопуха.
Вообще, разнообразные компрессы в народной медицине занимают существенное место. В ход идут водочные настойки с травой донника и цветами ромашки, а также березовых почек. В отдельных случаях положительный эффект зафиксирован после использования мумие.Это горный минерал, который содержит много макро- и микроэлементов и укрепляет костную ткань. Применяется очищенное мумие, а объем зависит от веса человека.
Раствор принимают натощак по схеме:
- первые 10 дней – 3 раза в день: утром и в обед перед едой, вечером перед сном;
- следующие 20 дней – 2 раза в день: утром перед завтраком, вечером перед сном;
- далее пить утром натощак каждые 10 дней с перерывом в 5 дней.
Весьма неплохие результаты дает употребление отвара или настойки грецких орехов. Имеется и ряд рецептов травяных настоев, но обязательно после консультации с врачом. В значительной мере способствует процессу восстановления применение меда в различных сочетаниях.
Системное лечение остеопороза народными средствами дает значительное облегчение. Если применять лечение травами, то это хорошо комбинировать с массажем. Можно испробовать несколько средств и остановиться на том, который кажется более приемлемым и действенным. Женщинам, как главным жертвам остеопороза, следует подбирать травы с экстрагенной активностью, для выработки женских гормонов (анис, душица, хмель, мелисса).
Среди наиболее популярных рецептов выделяют:
- Эффективным будет применение зверобоя. Столовую ложку травы заливают стаканом кипятка, настаивают под крышкой в течение 40—45 минут. В процеженный настой можно добавить немного меда и лимонного сока. Лечебную смесь принимают три раза в день по столовой ложке.
- Для наружного применения используют настойку окопника. Для ее приготовления нужно измельчить сухие корни растения, залить сырье спиртом или водкой в соотношении 1:4. Настойку выдерживают три недели в посуде из темного стекла, периодически взбалтывая жидкость. Полученное средство процеживают и применяют для компрессов и растираний. Продолжительность лечения — не более 10 дней.
- Перемешать 10 мелко нарезанных лимонов (вместе с цедрой) с 5 варенными куриными яйцами, сделав кашицу. Оставить в темном холодном месте на неделю. Принимать в течение месяца по 2 столовых ложки 3 раза в день.
- Очень действенное средство — горчичный порошок с медом. Смешать эти ингредиенты с лимонным соком (1:1:2). Такой домашней мазью натирать стопы и колени. Хорошо данную процедуру выполнять перед сном, обернув смазанные места плотным целлофаном.
Любые народные средства можно применять только после постановки точного диагноза и разрешения лечащего врача.
Во время лечения, помимо диеты, важно придерживаться общих правил питания при остеопорозе, которые помогут сохранить и увеличить содержание кальция в крови, восстановить обмен веществ и другие процессы в организме.
Профилактика и особенности питания


Так как период терапии заболевания очень длительный, то лучше заниматься предупреждением развития данной патологии. Диагностирование остеопороза на ранних стадиях способствует предупреждению развития тяжелых последствий, и длительность лечения заметно сокращается.Рекомендованы следующие мероприятия, направленные на профилактику остеопороза коленного сустава:
- достаточное употребление кальция с пищей;
- отказ от алкоголя;
- ограничение употребления кофеин-содержащих напитков;
- регулярная гимнастика;
- достижение нормальной массы тела;
- женщинам в климактерический период и лицам мужского пола старше 55 лет нужно ежегодно контролировать уровень кальция в крови, проводить денситометрию костей;
- при наличии болей в суставах обязательно пройти рентгенографическое исследование;
- при проведении терапии гормональными препаратами обязателен контроль над уровнем кальция в крови.
Важнейшее место в профилактике данного заболевания занимает диета при остеопорозе. Мало того что продукты, употребляемые в пищу больным или предрасположенным к болезни человеком, должны быть качественными и полезными, так вдобавок их набор должен определяться количественным содержанием кальция.
К вышеупомянутым содержащим кальций продуктам следует добавить молочные и молочнокислые продукты. Еще необходимо учесть, что для полноценного усвоения кальция организму понадобятся витамины. В особенности витамин D. Без рыбы, фруктов и овощей диетический рацион борьбы с остеопорозом будет малодейственным.Вместе с тем особенности питания при остеопорозе не стоит определять самостоятельно. Только квалифицированный специалист после точного диагностирования, когда выявлена конкретная стадия процесса, в состоянии назначить специальную диету.
Желательно:
- Как можно реже включать в рацион продукты богатые на жирные кислоты: маргарин, масло, майонез
- Свести к минимуму употребление мяса, так как содержащийся в нем фосфор не дает усваиваться кальцию в организме.
- Увеличить потребление продуктов, содержащих кальций: миндаль, творог, капуста и т. д.
- Увеличить потребление витамина D, который содержится в яйцах, кунжуте, сметане, сыре.
- Особое внимание уделять продуктам с высоким содержанием цинка, так как во время заболевания потребность организма в цинке увеличивается почти в два раза. Нужно включить в рацион питания сельдерей, морепродукты, печень, бобовые.
- Для насыщения организма полезными микроэлементами и витаминами, рекомендуется выпивать несколько стаканов свежевыжатых соков. Для приготовления соков подойдет морковь, свекла, томаты, яблоки, огурцы и шпинат.
Надо прочно усвоить, что проведение первичной профилактики, особенно в отношении пополнения запасов кальция в организме, имеет верный смысл начинать с раннего детского возраста, даже в период беременности и грудного вскармливания. Тогда существенно позже придется знакомиться с инструкциями лечения остеопороза у пожилых людей.
Соблюдая эти несложные меры профилактики остеопороза можно избежать сей недуг и прожить долгую и счастливую жизнь.
Источники: « fitoinfo.com, moisustav.ru, stophondroz.ru, osteocure.ru, lecheniesustava.ru, your-happy-life.com, simptom.org, diagnos.ru.»
Остеопороз коленного сустава (колена): симптомы, лечение
Остеопороз коленного сустава — одно из самых частых заболеваний опорно-двигательного аппарата. Очень редко болезнь удается выявить на 1 стадии. Обычно такое происходит у людей, проходящих плановой медицинское обследование (то есть болезнь выявляется случайно).
Обычно заболевание проявляется ко 2 степени, а в редких случаях уже на угрожающей инвалидностью 3. Данное заболевание может привести к тотальной иммобилизации колена, что при двухстороннем поражении (а поражение двух коленей сразу не такая редкость) – прямой путь к инвалидности.
1 Что происходит с коленным суставом при остеопорозе?
Синонимом остеопороза коленного сустава является термин «дегенеративный артрит». Под дегенерацией подразумевается постепенно и, как правило, необратимое разрушение суставов из-за существенного уменьшения их упругости и эластичности, а также из-за износа хрящевой ткани.
Боли при остеопорозе коленного сустава
Помимо этого, происходит деформация костной ткани с негативным эффектом – развитием костных наростов (остеом, если научно). Болезнь не возникает в одночасье, а развивается годами, и без адекватной терапии в 100% случаев приводит к инвалидности больного.
Само наличие заболевания существенно увеличивает риски возникновения опухолевых новообразований коленной области. При их развитии пациент испытывает мучительнейшие боли, сложно купируемые даже наркотическими анальгетиками.
В МКБ-10 дегенеративный артрит (остеопороз колена) проходит под кодом «М13» (другие разновидности артритов, неуточненный артрит).
1.1 Причины развития болезни
Заболевание не привязано к возрасту, хотя и чаще всего встречается у людей старше 30 лет. Тем не менее, бывают случаи остеопороза колена у детей. В основе развития заболевания лежит физиологическое старение организма и износ опорно-двигательной системы.
Но почему же в этом случае заболевание развивается у детей? Какой фактор в этом случае приводит к развитию болезни? У детей и у молодых лиц остеопороз коленей развивается чаще всего на фоне гормонального сбоя.
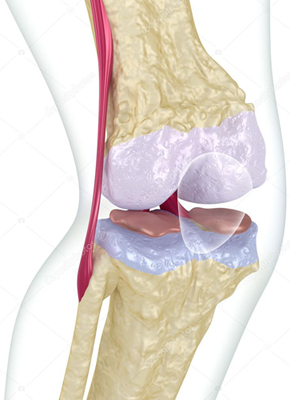
Анатомия коленного сустава
Из-за сбоя в регуляции гормонов больше всего страдают женщины, особенно достигшие менопаузы. Но в целом любое патологическое состояние, приводящее к снижению продуцирования (выработки) эстрогена, может привести к развитию остеопороза.
Предрасполагающими факторами являются курение, злоупотребление спиртными напитками, гиподинамия и общая детренированность (малоподвижный образ жизни). Иногда причиной становится травма коленного сустава.
1.2 У кого чаще всего развивается остеопороз колена?
В группе риска по возникновению остеопороза коленного сустава прежде всего находятся люди, занимающиеся профессиональным спортом. Особенно часто заболевание возникает у «ударников», то есть у бойцов определенных видов единоборств (кикбоксинг, муай-тай, каратэ).
Помимо этого, в группе риска находятся и следующие лица:
- Люди, страдающие ожирение (особенно 2-3 стадии).
- Люди, придерживающиеся малоподвижного образа жизни.
- Лица, которые злоупотребляют алкогольными напитками (любыми, даже обычным пивом) и табакокурением (особенно опасно выкуривание более двух пачек в день).
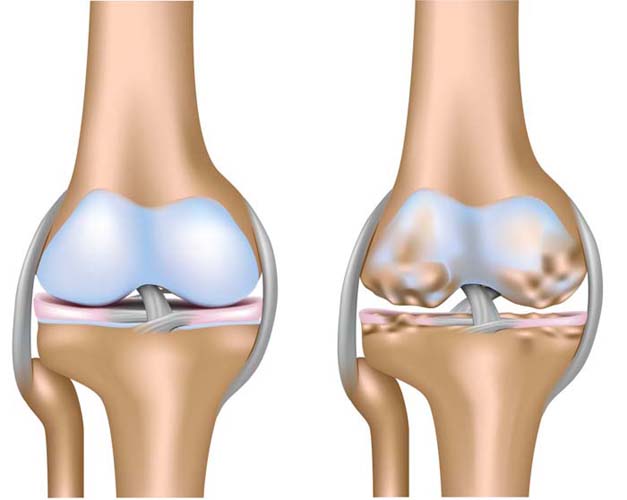
Здоровое и пораженное остеопорозом колено
Как парадокс, в группе риска находятся и те люди, которые имея лишний вес пытаются его «согнать». Эта похвальная тяга к улучшению своего здоровья чревата проблемами. Дело в том, что многие диеты чересчур «жесткие», и при них худеющий человек употребляет слишком мало кальция.
Снижение потребления кальция в конечном счете и может стать предрасполагающим фактором к развитию остеопороза колена.
1.3 Виды и степени
Существует несколько видов остеопороза коленных суставов, отличающихся и этиологией (первопричиной развития), и течением (клиническими признаками), и итоговым прогнозом.
Все виды остеопороза коленей:
- Системный (он же «старческий»). Развивается на фоне общего старения организма и изношенности опорно-двигательной системы. Обычно поражает людей в возрасте от 65 лет.
- Постклимактерический (женский). В данном случае заболевание возникает в период менопаузы на фоне существенного снижения продуцирования половых гормонов.
- Кортикостероидный. Возникает на фоне длительной терапии препаратами с гормонами (препараты группы глюкокортикоидов).
- Вторичный. Возникает как осложнение тяжелых хронических заболеваний: гепатитов, онкологических заболеваний, анкилозирующего спондилоартрита (болезни Бехтерева), сахарном диабете.
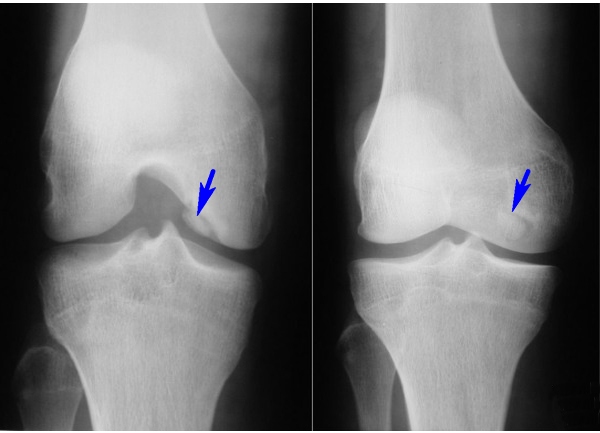
Остеопороз колена на МРТ
Существует три степени остеопороза коленей:
- первая — минимально выраженные симптомы, широкие возможности для лечения (болезнь удается вылечить у огромного количества пациентов),
- вторая — болезнь протекает все еще умеренно, но уже приводит к достаточно серьезным проблемам, мешая нормальной жизнедеятельности пациента,
- третья — крайне тяжелая, больной де факто является инвалидом (возможностей нормального передвижения нет), лечить третью стадию остеопороза можно лишь с помощью имплантации протеза.
1.4 Симптомы остеопороза (видео)
1.5 Чем это опасно?
Остеопороз не относится к тем болезням, которыми можно пренебречь и оставить лечить «на потом». В отдельных случаях болезнь предельно коварна. Она может годами протекать умеренно, сбивая бдительность больного, чтобы потом в течении нескольких месяцев привести к инвалидности.
Но у большинства пациентов проблемы начинаются раньше. Какие? Все строго индивидуально, но обычно возникает скованность в движениях ногой, умеренные и среднетяжелые болевые ощущения, жар в области сустава колена.
Нередко возникает воспаление в коленном суставе, что в ряде случаев опасно вторичными осложнениями. На фоне воспаления может «взбунтовать» иммунная система, что уже может окончиться развитием ревматологических заболеваний (например, иными формами артрита или артроза).
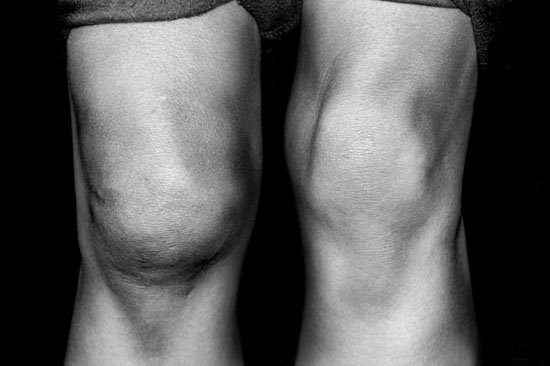
Пораженный остеопороз коленный сустав
Без лечения заболевание в течении нескольких лет приводит к инвалидности, независимо от вида и изначальной степени выраженности.
2 Симптомы остеопороза коленного сустава
Как проявляется остеопороз коленных суставов? Никакой специфики даже на последней стадии в симптомах нет. Болезнь очень сильно напоминает различные артриты и артрозы, из-за чего далеко не сразу удается поставить верный диагноз.
При остеопорозе коленных суставов могут наблюдаться следующие симптомы:
- Дискомфорт или боли различной интенсивности в пораженном коленном суставе. Усиливаются после долгой ходьбы или при длительном стоянии.
- Ограничение в движениях ногой (нарушается амплитуда движения) из-за мучительного болевого синдрома, возникающего при попытках нормальной ходьбы.
- Ощущение жара в коленном суставе (как субъективное, так и объективное – при прикосновении к колену).
- Атрофия мышц нижних конечностей (причем на двух ногах, даже если поражено одно колено).
- Уменьшение в роста больного.
- Появление звуков (хруст, напоминающий жевание вафлей или сухариков) при ходьбе или разминке ног.
- Полная иммобилизация (неподвижность) пораженной нижней конечности (на последней стадии заболевания).
2.1 Диагностика
На первых порах диагностировать остеопороз коленного сустава весьма тяжело. Тяжело и на последних стадиях, потому что болезнь слишком сильно напоминает иные похожие патологии. Именно по этой причине больному назначается комплекс диагностических процедур, а не какая-то одна процедура.
Локализация боли при остеопорозе колена
Диагностику остеопороза коленей проводят с помощью следующих методик:
- компьютерная томография (лучевая диагностика),
- денситометрия (с ее помощью анализируют МПК – минеральную плотность костной ткани),
- рентгенография (без применения контрастных веществ),
- магнитно-резонансная томография двух колен (то есть с обязательным исследованием и здоровой конечности),
- биохимические и гормональные исследования, анализ мочи на наличие и количество фосфора.
Данные исследования невозможно провести в условиях поликлиники (там скорее всего не будет подходящей аппаратуры). Поэтому обращаться следует в стационар (а может и в несколько), после получения направления от врача (терапевта, ревматолога, травматолога).
3 Лечение остеопороза коленного сустава
Лечение остеопороза коленного сустава достаточно длительное, требующее весьма серьезных денежных затрат. Иногда традиционную терапию дополняют нетрадиционной (народной медициной), полагая, что она полезна в плане симптоматического лечения.
Польза ее сомнительна, но хуже не будет. Единственное условие: нетрадиционное лечение только на фоне полноценного официального (традиционного) лечения!

При остеопорозе колена могут наблюдаться сильнейшие боли
Традиционное лечение остеопороза коленей включает следующие методики:
- Пероральный прием медикаментозных противовоспалительных, болеутоляющих и гормональных средств.
- Инъекционное лечение (уколы в сустав гормональных и нестероидных противовоспалительных препаратов).
- Стабилизирующая терапия (использование давящих гипсовых повязок, манжеток или бандажей на колено).
- Физиотерапевтические процедуры (тепло, лазеротерапия, грязевые ванны).
- Физические упражнения (общая гимнастика и лечебная физкультура).
- Применение болеутоляющих и прогревающих мазей и гелей на коленный сустав.
- Соблюдение режима питания (употребление в больших количествах продуктов, содержащих много витамина D и кальция).
3.1 Меры профилактики
Нет такой системы упражнений или привычек, которая смогла бы на 100% защитить человека от остеопороза коленного сустава. Тем не менее, следуя ряду простых рекомендаций можно существенно снизить риски развития данной патологии.
Меры профилактики остеопороза (по ссылке о правилах профилактики можно почитать подробнее):
- побольше двигательной активности (желательно без прыжков),
- минимизация травм всей опорно-двигательной системы, не только ног,
- употребление пищи, богатой кальцием и различными витаминами (особенно витамином D),
- отказ от табакокурения, злоупотребления алкогольными напитками,
- слежение за гормональным фоном (особенно актуально для женщин), его коррекция по мере необходимости.
 Загрузка…
Загрузка…




 Заражение бактериями – шигеллой, иерисинией, сальмонеллой;
Заражение бактериями – шигеллой, иерисинией, сальмонеллой;

 Воспалительное поражение аорты;
Воспалительное поражение аорты;


 Потребность в индивидуальном выборе противовоспалительных средств;
Потребность в индивидуальном выборе противовоспалительных средств;




















 Далее человек начинает ощущать общее недомогание. У него появляется сильная слабость и сонливость. Повышается температура тела. Иногда развивается конъюнктивит, выражающийся жжением и зудом слизистой оболочки глаз и век. Редко артрит поражает ротовую полости и язык — тогда на них появляются небольшие безболезненные язвы. Такие же образования иногда можно увидеть на коже ладоней и ступней.
Далее человек начинает ощущать общее недомогание. У него появляется сильная слабость и сонливость. Повышается температура тела. Иногда развивается конъюнктивит, выражающийся жжением и зудом слизистой оболочки глаз и век. Редко артрит поражает ротовую полости и язык — тогда на них появляются небольшие безболезненные язвы. Такие же образования иногда можно увидеть на коже ладоней и ступней.












 В период болезни важно придерживаться диеты – не употреблять очень соленую и острую еду, количество пасленовых овощей в рационе свести к минимуму.
В период болезни важно придерживаться диеты – не употреблять очень соленую и острую еду, количество пасленовых овощей в рационе свести к минимуму.



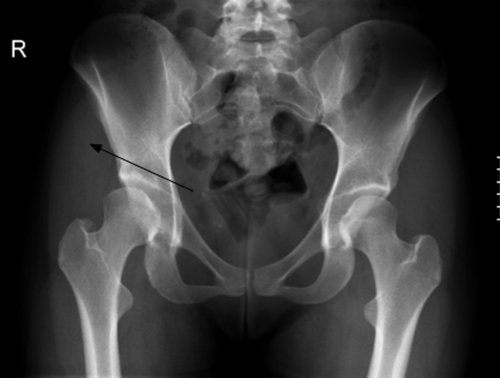

 При такой патологии человек не может полноценно отвести конечность в сторону.
При такой патологии человек не может полноценно отвести конечность в сторону. Последний триместр беременности женщине нужно меньше давать нагрузку на эти суставы.
Последний триместр беременности женщине нужно меньше давать нагрузку на эти суставы. Для обследования больному могут назначить артроскопию.
Для обследования больному могут назначить артроскопию. Для улучшения состояния сочленения назначается магнитотерапия.
Для улучшения состояния сочленения назначается магнитотерапия. Положительно сказывается на состоянии больного посещение бассейна.
Положительно сказывается на состоянии больного посещение бассейна.






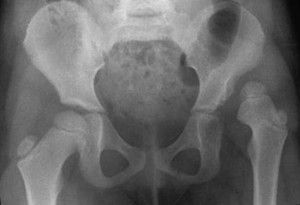
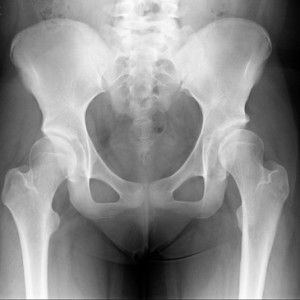
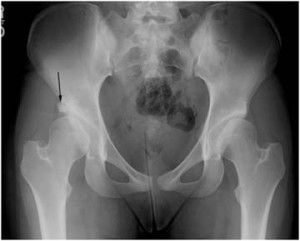



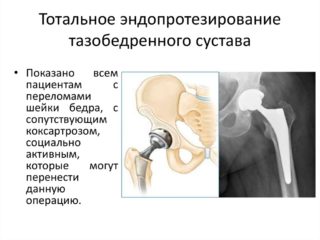
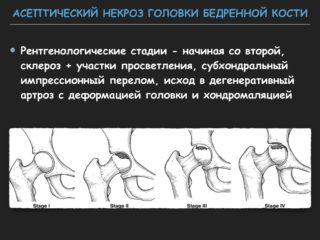
 Дисплазия не может пройти самостоятельно, использовать для лечения рецепты народной медицины также бесполезно. Чем дольше человек будет затягивать с обращением к врачу, тем более длительным будет курс лечения.
Дисплазия не может пройти самостоятельно, использовать для лечения рецепты народной медицины также бесполезно. Чем дольше человек будет затягивать с обращением к врачу, тем более длительным будет курс лечения. Методика лечения зависит от разновидности и степени тяжести заболевания. Исходя из типа нарушения, врачи выделяют следующие формы дисплазии:
Методика лечения зависит от разновидности и степени тяжести заболевания. Исходя из типа нарушения, врачи выделяют следующие формы дисплазии: Для избавления от дисплазии может быть назначен специальный лечебный или общеукрепляющий массаж. Вариант процедуры зависит от клинической картины проявления патологии. Массажные действия должны быть мягкими и аккуратными, разрешены растирания и поглаживания.
Для избавления от дисплазии может быть назначен специальный лечебный или общеукрепляющий массаж. Вариант процедуры зависит от клинической картины проявления патологии. Массажные действия должны быть мягкими и аккуратными, разрешены растирания и поглаживания.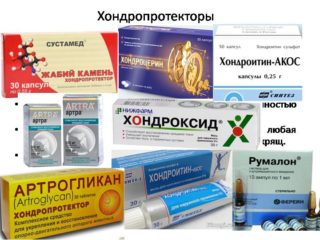
 Способ проведения операции зависит от степени деформации сочленения и его состояния. Наиболее часто используются такие виды хирургического вмешательства:
Способ проведения операции зависит от степени деформации сочленения и его состояния. Наиболее часто используются такие виды хирургического вмешательства: Последствиями отказа от лечения при дисплазии ТБС чаще всего становятся:
Последствиями отказа от лечения при дисплазии ТБС чаще всего становятся:










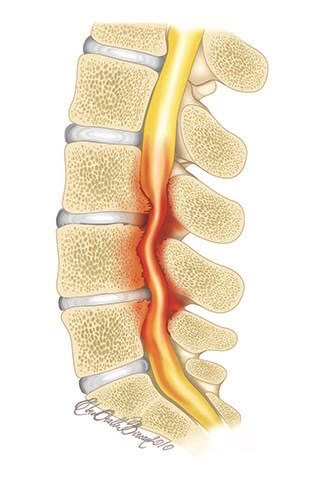
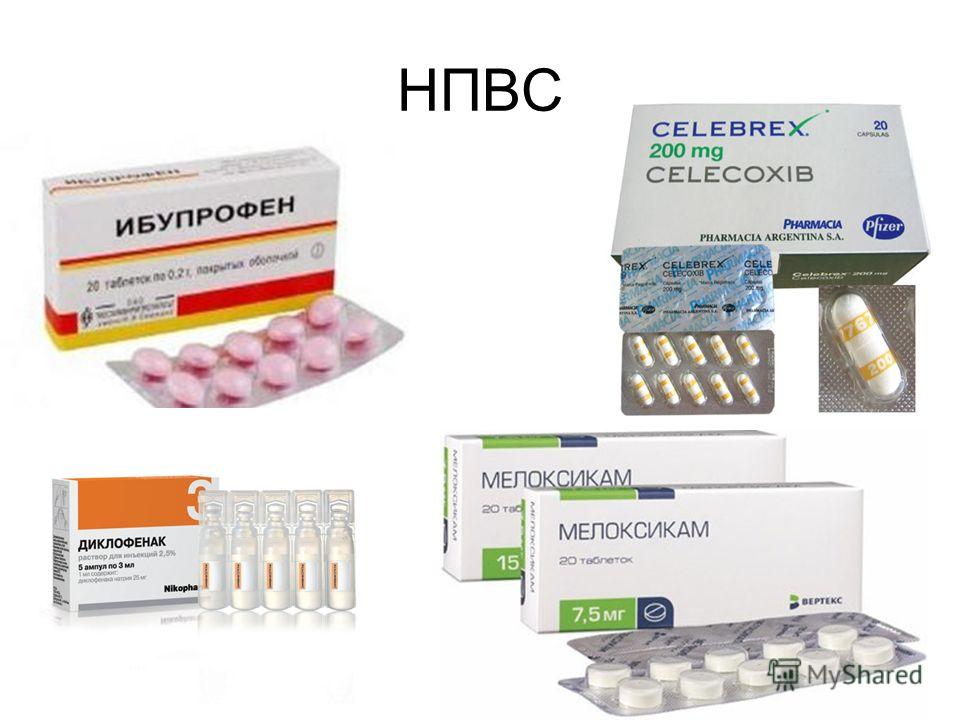
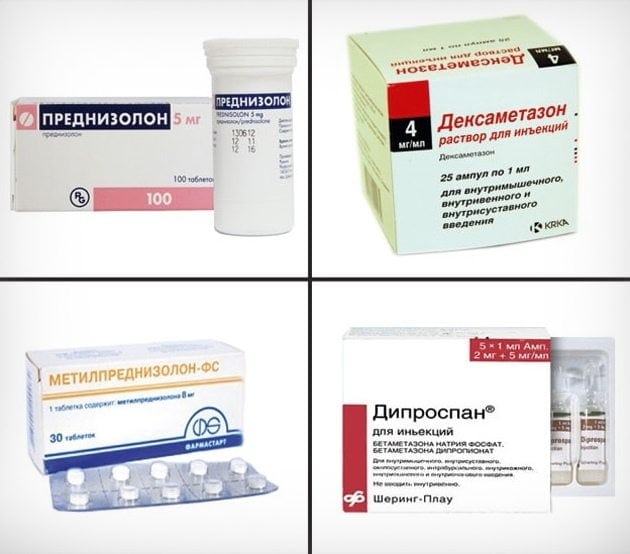



 ►Как отличить боль в сердце от остеохондроза? [Боль в сердце и остеохондроз]
►Как отличить боль в сердце от остеохондроза? [Боль в сердце и остеохондроз]




 Распространение боли (иррадиация) при остеохондрозе грудного отдела позвоночника
Распространение боли (иррадиация) при остеохондрозе грудного отдела позвоночника Возможная область боли при грудном остеохондрозе. Нажмите на фото для увеличения
Возможная область боли при грудном остеохондрозе. Нажмите на фото для увеличения Нажмите на фото для увеличения
Нажмите на фото для увеличения Магнитно-резонансная томография позвоночника
Магнитно-резонансная томография позвоночника Введение лекарственных средств в эпидуральное пространство
Введение лекарственных средств в эпидуральное пространство




 Cовременный медицинский центр европейского типа специализирующийся на лечении заболеваний позвоночника и суставов (грыжи позвоночника, протрузии, головные боли, скачки давления, детские и взрослые сколиозы 1-2 и 3 ст., нарушения осанки у детей и взрослых, Б-нь Бехтерева, Б-нь Шарман-Мао, артрозы, артриты, коксартрозы, гонартрозы и кифозы, а так же реабилитация после травм и операций на суставах и позвоночнике, в том числе и после операций удаления грыжи диска позвоночника), работает в г.Ростове-на- Дону с 2011г.
Cовременный медицинский центр европейского типа специализирующийся на лечении заболеваний позвоночника и суставов (грыжи позвоночника, протрузии, головные боли, скачки давления, детские и взрослые сколиозы 1-2 и 3 ст., нарушения осанки у детей и взрослых, Б-нь Бехтерева, Б-нь Шарман-Мао, артрозы, артриты, коксартрозы, гонартрозы и кифозы, а так же реабилитация после травм и операций на суставах и позвоночнике, в том числе и после операций удаления грыжи диска позвоночника), работает в г.Ростове-на- Дону с 2011г.






































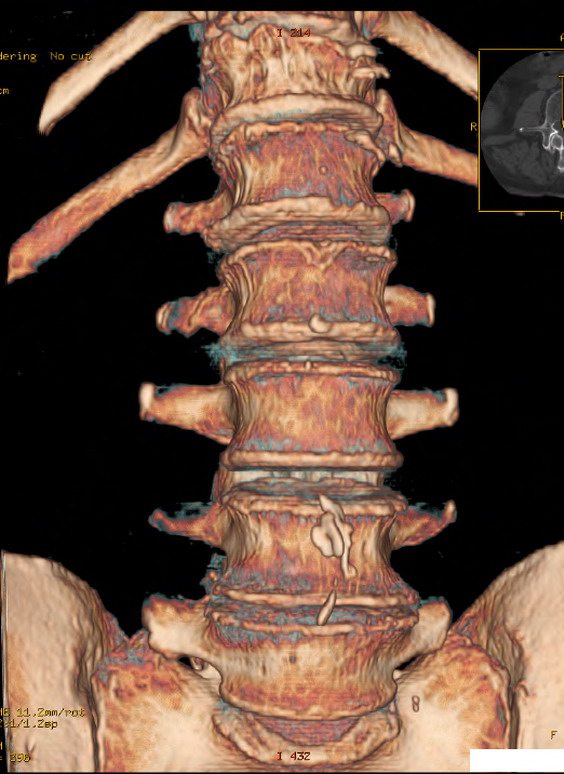





 Обострение болезни провоцирует острые приступы боли.
Обострение болезни провоцирует острые приступы боли. Анальгетики обладают противовоспалительным, обезболивающим и жаропонижающим действиями.
Анальгетики обладают противовоспалительным, обезболивающим и жаропонижающим действиями. Миорелаксанты снимут мышечный спазм.
Миорелаксанты снимут мышечный спазм. Препараты группы НПВС снимают боль и воспаление.
Препараты группы НПВС снимают боль и воспаление. Согревающие мази улучшают кровоток.
Согревающие мази улучшают кровоток. Лекарственные препараты обязательно назначат на любых стадиях заболевания: при остром остеохондрозе или в течение ремиссии. Однако именно в период сильного болевого синдрома и развития воспалений сложно переоценить значение медикаментозных средств. Фактически, другие лечебные мероприятия: лечебная физкультура, сеансы массажей и другие приемы физиотерапии назначают уже после пройденных курсов противовоспалительных лекарственных препаратов.
Лекарственные препараты обязательно назначат на любых стадиях заболевания: при остром остеохондрозе или в течение ремиссии. Однако именно в период сильного болевого синдрома и развития воспалений сложно переоценить значение медикаментозных средств. Фактически, другие лечебные мероприятия: лечебная физкультура, сеансы массажей и другие приемы физиотерапии назначают уже после пройденных курсов противовоспалительных лекарственных препаратов. Основными заданиями, которые преследует невролог в острой стадии развития патологии, остается снятие болевого синдрома, ограничение и устранение воспалительного процесса, а также снижение давления на прилегающие нервные окончания. Для этого будут назначены нестероидные противовоспалительные препараты при остеохондрозе поясничного отдела.
Основными заданиями, которые преследует невролог в острой стадии развития патологии, остается снятие болевого синдрома, ограничение и устранение воспалительного процесса, а также снижение давления на прилегающие нервные окончания. Для этого будут назначены нестероидные противовоспалительные препараты при остеохондрозе поясничного отдела. Распространенными в неврологии нестероидными противовоспалительными средствами являются препараты Ибупрофен, Диклофенак, Нимесулид, Напроксен, Олфен. Примечательно, что лекарства назначаются в виде таблеток или инъекций. Однако уколы призваны оказать быстрый эффект благодаря лучшей биологической доступности действующего вещества. При этом внутримышечное введение средств должно оставаться в приоритете для пациентов, которые имеют проблемы со слизистой желудка и склонны к появлению изжоги либо страдают от гастрита.
Распространенными в неврологии нестероидными противовоспалительными средствами являются препараты Ибупрофен, Диклофенак, Нимесулид, Напроксен, Олфен. Примечательно, что лекарства назначаются в виде таблеток или инъекций. Однако уколы призваны оказать быстрый эффект благодаря лучшей биологической доступности действующего вещества. При этом внутримышечное введение средств должно оставаться в приоритете для пациентов, которые имеют проблемы со слизистой желудка и склонны к появлению изжоги либо страдают от гастрита.
 После устранения острых симптомов патологии или с целью поддерживающей терапии назначат эффективные препараты от остеохондроза поясничного отдела. Их основной задачей остается стимулирование организма к регенерации хрящевой ткани, восстановление ее эластичности и упругости, а также улучшение микроциркуляции в зоне поражения.
После устранения острых симптомов патологии или с целью поддерживающей терапии назначат эффективные препараты от остеохондроза поясничного отдела. Их основной задачей остается стимулирование организма к регенерации хрящевой ткани, восстановление ее эластичности и упругости, а также улучшение микроциркуляции в зоне поражения. Лекарственные средства для поддерживающей терапии могут назначаться в различной фармакологической форме. К примеру, крем локального применения Хондроксид активизирует кровообращение, уменьшает боль и улучшает питание хрящевой ткани. Препарат Дона разработан в виде инъекций, а также в виде порошка для приема внутрь. Большинство хондропротекторов представлены в виде капсул для внутреннего применения.
Лекарственные средства для поддерживающей терапии могут назначаться в различной фармакологической форме. К примеру, крем локального применения Хондроксид активизирует кровообращение, уменьшает боль и улучшает питание хрящевой ткани. Препарат Дона разработан в виде инъекций, а также в виде порошка для приема внутрь. Большинство хондропротекторов представлены в виде капсул для внутреннего применения.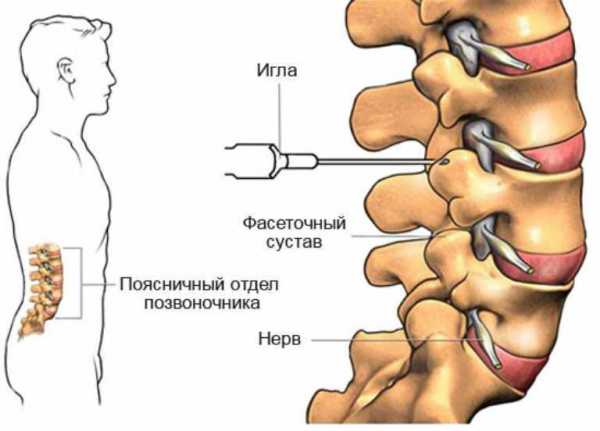
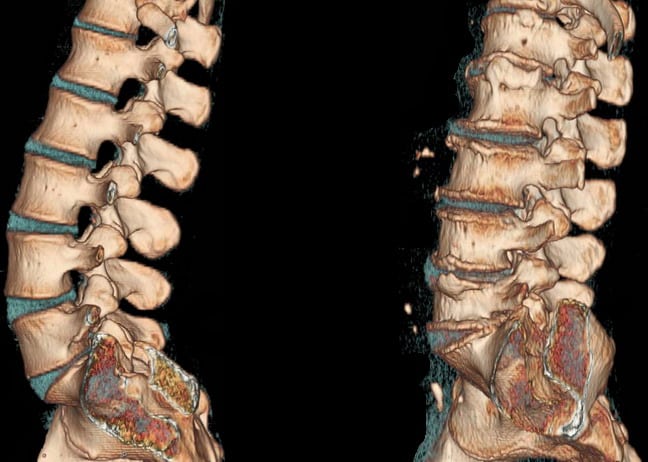
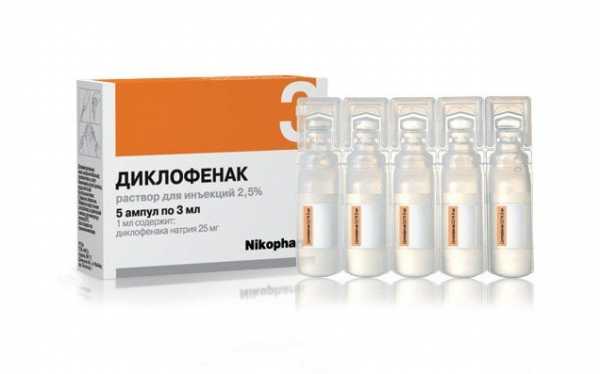
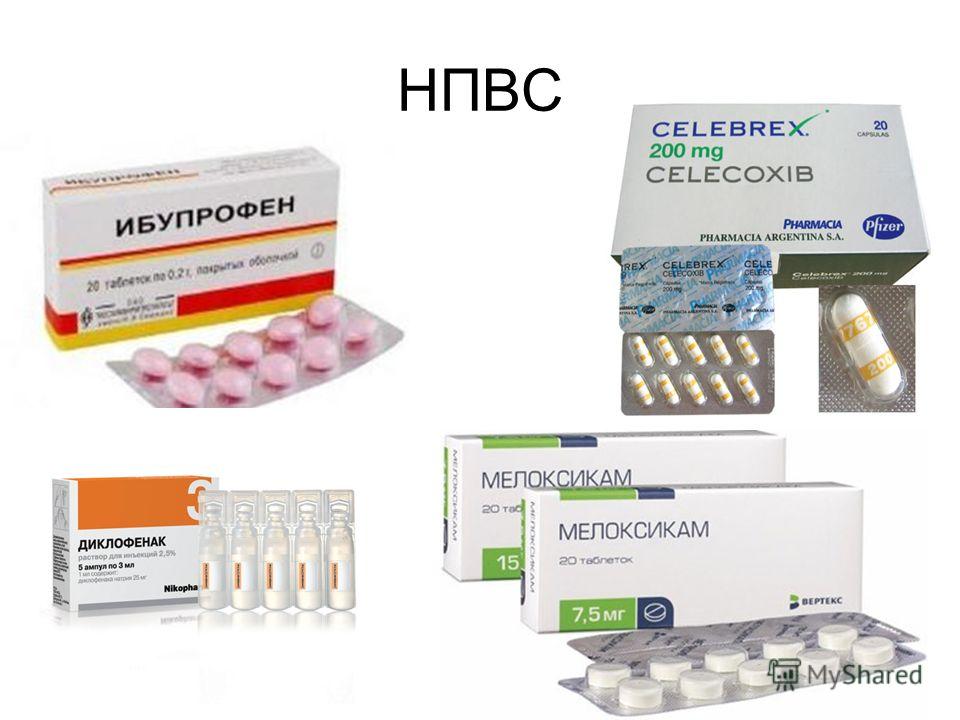


 При остеохондрозе поясничного отдела позвоночника и иных патологиях опорно-двигательного аппарата уколы часто являются незаменимыми.
При остеохондрозе поясничного отдела позвоночника и иных патологиях опорно-двигательного аппарата уколы часто являются незаменимыми. В отличие от таблеток и лекарственных препаратов в других формах уколы имеют следующие преимущества:
В отличие от таблеток и лекарственных препаратов в других формах уколы имеют следующие преимущества: К «блокадам» обычно прибегают при появлении невыносимой боли, когда невозможно двигаться, самостоятельно себя обслуживать. Препарат непосредственно вводится в пучок нервных волокон, благодаря чему возникает быстрая анестезия, мышцы расслабляются, сходит отек.
К «блокадам» обычно прибегают при появлении невыносимой боли, когда невозможно двигаться, самостоятельно себя обслуживать. Препарат непосредственно вводится в пучок нервных волокон, благодаря чему возникает быстрая анестезия, мышцы расслабляются, сходит отек.









































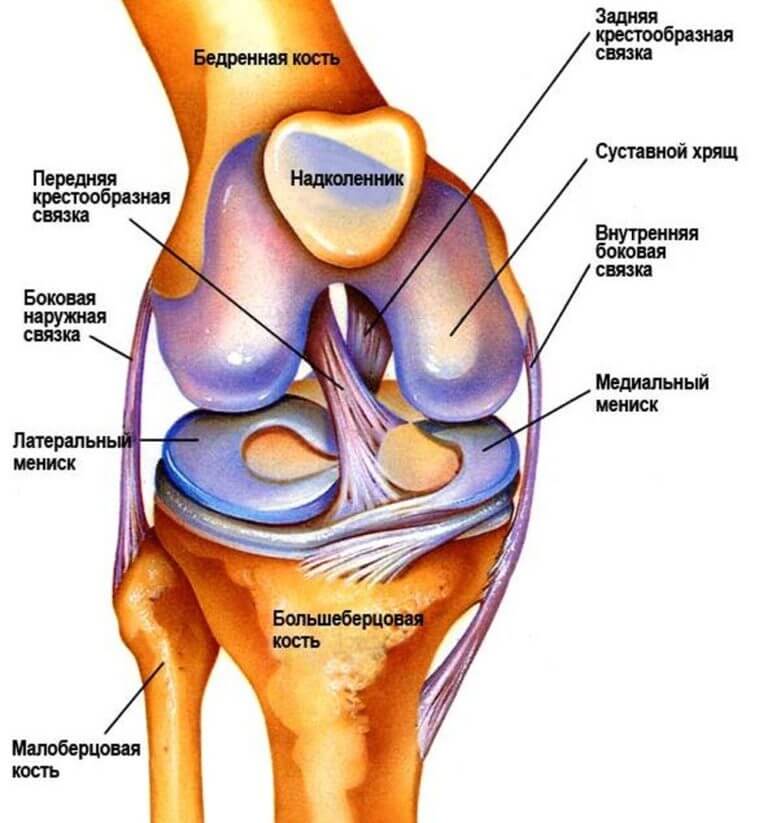





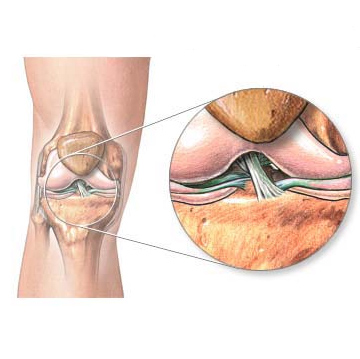
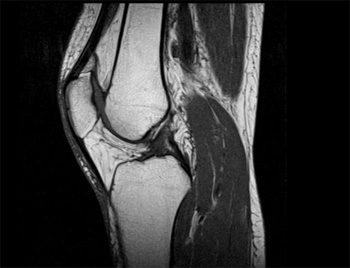






 Грязелечение представляет собой метод лечения с помощью грязей, обладающих целебными свойствами.
Грязелечение представляет собой метод лечения с помощью грязей, обладающих целебными свойствами. Показано грязелечение при следующих заболеваниях:
Показано грязелечение при следующих заболеваниях:


