Воспаление в голове симптомы: Воспаление головного мозга: симптомы, диагностика, тактика лечения
 Воспаление мозга является очень серьезной патологией, которая характеризуется гибелью нервных клеток и поражением нервной системы.
Воспаление мозга является очень серьезной патологией, которая характеризуется гибелью нервных клеток и поражением нервной системы.
Заболевание может носить инфекционный или аллергический характер. В большинстве случаев развивается как самостоятельная болезнь, но может являться результатом ранее перенесенной патологии.
Победить болезнь возможно при своевременно установленном диагнозе и грамотном безотлагательном лечении.
Виды воспалений головного мозга
 В зависимости от места расположения очага различаются два вида воспаления головного мозга – энцефалит и менингит.
В зависимости от места расположения очага различаются два вида воспаления головного мозга – энцефалит и менингит.
Воспаление коры головного мозга может проявляться в острой, подострой и хронической форме.
Каждая из них имеет свои специфические проявления и соответственно разную тактику лечения.
Менингит
При данном заболевании развивается воспалительный процесс оболочки головного мозга, спровоцирован он может быть:
- вирусами;
- бактериями;
- грибками.
Очень важно успеть вовремя распознать первые симптомы возникновения менингита у детей — это может спасти жизнь ребенку!
Энцефалит
При данной патологии воспаляется вещество головного мозга. Заболевание по форме протекания может быть тяжелым и приводить к летальному исходу или легким.
Согласно медицинской статистике, болезнь чаще наблюдается в детском возрасте.
Различают первичный и вторичный энцефалит. В первом случае заболевание может развиться после укуса клеща, перенесенного гриппа и герпеса.
Вторичная форма развивается как осложнение некоторых болезней, а именно:
- краснухи;
- ветряной оспы;
- малярии;
- кори.
Также вторичная форма энцефалита может стать осложнением после вакцинации.
Причины воспаления головного мозга
 С воспалением мозга человек может столкнуться в любом возрасте. Согласно медицинской статистике, воспалительным заболеванием головного мозга чаще страдают дети и мужчины среднего возраста. Развитие этого заболевания может быть вызвано рядом факторов – от травм спины и головы до некоторых видов инфекции.
С воспалением мозга человек может столкнуться в любом возрасте. Согласно медицинской статистике, воспалительным заболеванием головного мозга чаще страдают дети и мужчины среднего возраста. Развитие этого заболевания может быть вызвано рядом факторов – от травм спины и головы до некоторых видов инфекции.
Среди основных причин выделяют:
- сильное переохлаждение;
- инфекционные болезни, в том числе вирус клещевого энцефалита.
 Вторичная форма воспаления мозга может возникнуть по таким причинам:
Вторичная форма воспаления мозга может возникнуть по таким причинам:
- хронические ЛОР-заболевания – гайморит, синусит, фронтит;
- тяжелая форма пневмонии;
- конъюнктивит;
- ветряная оспа, перенесенная во взрослом возрасте;
- ранее перенесенный менингит или энцефалит, не вылеченный до конца.
Как правило, воспалительный процесс развивается в результате попадания различных болезнетворных микроорганизмов в ткани головного мозга через систему кровообращения.
Проникнуть возбудитель может через воздух, пищеварительную систему, при контакте с больным человеком. Также опасен укус насекомого (укус клеща, например), которое переносит клещевой энцефалит.
Основные симптомы
 Симптоматика, указывающая на воспаление головного мозга, достаточно разнообразная. Признаки воспаления мозга зависят от вида патологии, стадии заболевания и локализации очага воспаления. Большинство симптомов одинаковые и у менингита, и у вирусного энцефалита.
Симптоматика, указывающая на воспаление головного мозга, достаточно разнообразная. Признаки воспаления мозга зависят от вида патологии, стадии заболевания и локализации очага воспаления. Большинство симптомов одинаковые и у менингита, и у вирусного энцефалита.
Среди внешних видимых первых признаков:
- общая слабость и постоянное недомогание;
- регулярные и продолжительные приступы сильной головной боли;
- рвотные приступы;высокая температура тела и галлюцинации;
- болевые ощущения в мышцах и суставах, судороги.
Проявление неврологических симптомов выражается в следующем:
- скованность в суставах и нарушение координации движения;
- изменение сознания;
- нарушение процесса глотания;
- проблемы с артикуляцией;
- нарушения движения глаз.
 Проявление симптоматики в психической сфере выражается в следующем:
Проявление симптоматики в психической сфере выражается в следующем:
- повышенная тревожность;
- появление бессонницы;
- частая смена настроения;
- возникновение галлюцинаций.
Психические расстройства возникают внезапно и проявляются в виде бредового состояния и психозов. У пациента может возникнуть психомоторное возбужденное состояние, при котором он ведет себя неадекватно, не может самостоятельно контролировать свои действия.
В случае вторичного вида патологии и развития осложнений происходит стремительное развитие заболевания, и симптоматика проявляется гораздо сильнее. В этом случае у больного наблюдаются следующие признаки:
- болевые ощущения становятся сильнее, почти невыносимыми для пациента;
- повышается внутричерепное давление;
- цвет лица приобретает темный оттенок;
- наблюдается острая чувствительность к яркому свету и запахам;
- появляется на кожных покровах мелкая сыпь и красные пятна;
- повышается потоотделение.
Подобные симптомы могут развиться в течение суток, больного отмечается бредовое состояние и судороги.
Диагностика
Обратиться к врачу и пройти необходимое диагностическое обследование следует сразу же после появления первых признаков и неприятных симптомов.
Диагностика заболевания включает в себя прежде всего медицинский осмотр и изучение анамнеза больного, симптоматики заболевания. Обязательно требуется дополнительное обследование, которое включает:
- лабораторные анализы. На воспалительный процесс в организме будут указывать следующие показатели: увеличение количества лейкоцитов, лимфоцитов, повышение скорости оседания эритроцитов, увеличение содержания фибриногена и С-реактивного белка;
- исследование спинномозговой жидкости. Пункция берется путем прокола спинномозгового канала в области поясницы. При заболевании наблюдается повышение количества иммунных клеток, белка, уменьшение
- количества глюкозы. По внешнему виду при воспалительном процессе жидкость мутная и желтоватая;
- МРТ. Процедура помогает точно установить локализацию очага воспаления.
Кроме того, стоит отметить, что МРТ позволяет выявить ряд опасных патологий, такой, например, как раковая опухоль головного мозга на ранней стадии.
Лечение
 При появлении первой симптоматики заболевания головного мозга следует обратиться в скорую помощь, врач которой должен направить больного на госпитализацию и ввести соответствующие лекарства, которые помогут временно уменьшить отечность мозга.
При появлении первой симптоматики заболевания головного мозга следует обратиться в скорую помощь, врач которой должен направить больного на госпитализацию и ввести соответствующие лекарства, которые помогут временно уменьшить отечность мозга.
Лечебный курс зависит от результатов диагностики и поставленного диагноза. Симптоматика воспаления головного мозга может быть схожа с проявлениями других заболеваний, в результате чего правильное лечение назначается и начинается гораздо позже.
Курс терапии включает в себя следующие методы лечения воспаления:
- этиотропная терапия — предназначена для устранения причин, вызвавших воспалительный процесс;
- патогенетическое направление — применение лекарственных средств, останавливающих процессы, приводящие к повреждению мозговой ткани;
- симптоматическая терапия позволяет ослабить проявления заболевания.
Может быть назначена следующая медикаментозная терапия:
- для борьбы с инфекцией-возбудителем назначаются антибактериальные препараты. Как правило, курс продолжается не менее 10 дней, и препарат вводится в виде инъекции;
- при вирусном происхождении заболевания необходим прием противовирусных лекарственных препаратов;
- прием антибиотиков будет малоэффективным в случае заболевания грибковой природы. В таком случае рекомендован прием антимикотических препаратов;
- для снятия отека могут быть назначены мочегонные средства;
- в случае появления судорожных припадков назначаются противосудорожные медикаменты;
- при повышении температуры и лихорадочном состоянии назначаются жаропонижающие средства.
 Пациенту рекомендуется госпитализация в специализированное медицинское учреждение для обеспечения постоянного контроля за дыханием и работой сердечно-сосудистой системы. Ни в коем случае нельзя заниматься самолечением.
Пациенту рекомендуется госпитализация в специализированное медицинское учреждение для обеспечения постоянного контроля за дыханием и работой сердечно-сосудистой системы. Ни в коем случае нельзя заниматься самолечением.
Очень важно вовремя и как можно быстрее приступить к правильному лечению, на счету каждая минута, поскольку последствия воспаления мозга серьезны. Неправильное лечение может ухудшить ситуацию и привести к летальному исходу.
У детей заболевание протекает тяжелее, чем у взрослых, у них еще не настолько окрепший организм, чтобы бороться с такой страшной патологией.
Лечение воспаления головного мозга зависит от состояния пациента, симптоматики и формы протекания болезни. В любом случае лечение должно быть комплексным и под постоянным наблюдением врача.
После пройденного курса лечения и улучшения состояния пациент нуждается в восстановительных мероприятиях. Это поможет уменьшить последствия повреждения мозговой ткани. В восстановительном периоде рекомендуются вспомогательные реабилитационные мероприятия: занятия лечебной физкультурой, курс массажа, физиотерапевтические процедуры.
Возможные осложнения
 Воспаление головного мозга в любом его проявлении – очень опасное заболевание, особенно вторичная его форма, которая может привести к серьезным последствиям и осложнениям. При отеке мозга могут наблюдаться следующие возможные последствия:
Воспаление головного мозга в любом его проявлении – очень опасное заболевание, особенно вторичная его форма, которая может привести к серьезным последствиям и осложнениям. При отеке мозга могут наблюдаться следующие возможные последствия:
- ухудшение слуха;
- проблемы со зрением и развитие косоглазия;
- нарушение умственного развития;
- ухудшение памяти;
- возникновение приступов эпилептического характера;
- проблемы с координацией движений;
- нарушения работы сердца;
- кома.
Главной опасностью является летальный исход. При отсутствии лечения больной может погибнуть в течение недели. Также существует вероятность такого исхода при позднем обращении за медицинской помощью.
Воспаление головного мозга может протекать в легкой форме, но все равно есть риск развития осложнений, поэтому важно своевременно обращать внимание на появление симптомов и вовремя обращаться к врачу.
Профилактика
 В качестве профилактики воспаления мозга в любом проявлении разработаны специальные вакцины, вырабатывающие иммунитет против вирусов.
В качестве профилактики воспаления мозга в любом проявлении разработаны специальные вакцины, вырабатывающие иммунитет против вирусов.
Следует учитывать, что полностью обезопасить себя от развития воспалительного процесса мозга нельзя, но можно снизить риск заболеть. Для этого необходимо:
- придерживаться здорового образа жизни – отказаться от вредных привычек, правильно и полноценно питаться;
- заниматься спортом;
- не допускать хронических форм заболевания – вовремя и до конца вылечивать болезни;
- стараться избегать выездов на природу во время вероятности вспышки энцефалита и активности клещей.
В заключение
 Несмотря на то что воспалительный процесс в головном мозге считается достаточно редкой патологией, к сожалению, он может настигнуть каждого.
Несмотря на то что воспалительный процесс в головном мозге считается достаточно редкой патологией, к сожалению, он может настигнуть каждого.
Следует учитывать, что при ослабленном иммунитете вероятность возникновения любого заболевания повышается. Следите за своим здоровьем и берегите себя!
Воспаление мозга – опасное заболевание, в процессе которого начинают постепенно погибать клетки. Также наблюдается развивающееся поражение ЦНС. Патологию обычно вызывают инфекции. Развитие воспалительного процесса происходит в качестве самостоятельной патологии, но в ряде случаев воспаление в голове становится следствием другого заболевания.
Если будет проведена правильная и своевременная диагностика, врачи назначат адекватное лечение, то болезнь может быть полностью устранена без серьезных последствий и осложнений для человека.
Принято различать две основных разновидности воспалительных процессов в головном мозге. Они имеют название менингит и энцефалит. Всё зависит от местоположения воспалительного очага.
- Менингит. При развитии этой патологии наблюдается воспаление в мозговой оболочке. Заболевание могут провоцировать бактериальные, вирусные, грибковые патогенные микроорганизмы.
- Энцефалит. При развитии этого заболевания происходит воспаление белого вещества. Течение болезни может быть легким или тяжелым (в последнем случае существенно увеличивается вероятность летального исхода, если медикаментозное или оперативное лечение будет назначено несвоевременно).
По статистике, энцефалитное воспаление головного мозга обычно диагностируется у пациентов в возрасте до 14 лет (более 60% случаев). Принято различать два вида энцефалита: первичный и вторичный.
- Первичный энцефалит развивается в качестве последствия укуса энцефалитного клеща, либо на фоне перенесенной тяжелой формы гриппа или герпеса.
- Вторичный энцефалит – это всегда осложнение различных патологий (к примеру, кори, малярии, ветряной оспы, краснухи). В последние годы вторичный энцефалит неоднократно фиксировался после проведенной вакцинации детей некачественными вакцинами.
Развиваться патология может в трех формах: острая, хроническая, подострая.
Причины развития заболевания
Независимо от статистики, у человека в любом возрасте может развиться воспаление коры головного мозга, белого вещества или оболочки. Но более чем в 70% случаев патологии такого типа отмечаются у детей (в возрасте до 14 лет) и у мужчин в возрасте от 20 до 45 лет. Болезнь может начать развиваться в результате действия разнообразных факторов. По большому счету, триггером заболевания могут стать не только инфекционные поражения головного мозга, но также, к примеру, травмы спины, заболевания других органов, перенесенный инсульт и т.д.

К основным причинам развития воспаления в голове можно отнести:
- Переохлаждение (всего тела и головы в частности).
- Инфекционные патологии (в 90% случаев – это энцефалит из-за укуса клеща).
- Хронические простудные заболевания и болезни зоны уха-горла-носа (например, ринит, синусит, гайморит), лечение которых на должном уровне не осуществляется.
- Перенесенное тяжелое воспаление легких (пневмония).
- Ветряная оспа (у детей из-за ветрянки воспаление мозга развиваться не может – только у взрослых).
- Конъюнктивит (при определенных обстоятельствах).
- Недолеченные энцефалит или менингит.
Начинается воспаление из-за проникновения разных патогенных микроорганизмов (обычно в больших количествах) через сосуды в головной мозг. В организм человека они попадают воздушно-капельным путем, через систему пищеварения, при прямом контакте с заболевшим человеком. Особую опасность представляют укусы различных насекомых, переносящих клещевой энцефалит (это могут быть не только клещи).
Воспаление головного мозга – весьма распространенное заболевание у кошек и собак, лечение которого в сфере ветеринарии является обычной практикой.
Симптоматика
Признаки воспаления мозга весьма разнообразны – конкретные симптомы будут зависеть от разновидности и формы заболевания, от стадии развития патологии и места, в котором локализован основной воспалительный очаг.

Облегчает диагностику заболевания тот факт, что симптоматика у энцефалита (вызванного вирусом) и менингита примерно схожая.
Наиболее частыми и выраженными симптомами воспаления мозга, с помощью которых можно сразу заподозрить болезнь, являются:
- Состояние постоянной слабости, существенное снижение работоспособности, беспричинное недомогание (например, после сна или продолжительного отдыха).
- Систематические длительные приступы болей в голове, которые не купируются с помощью распространенных лекарственных препаратов от головных болей (частая характеристика воспалительного процесса в мозговых оболочках).
- Постоянные рвотные позывы, сильная тошнота, значительное увеличение температуры тела.
- Тянущие и продолжительные боли в мышцах и суставах, на поздних стадиях заболевания могут отмечаться проявления в виде судорог.
- Также есть вероятность развития зрительных или слуховых галлюцинаций (тоже на поздних стадиях).
Следует выделить неврологические симптомы воспаления коры головного мозга, которые четко будут указывать на наличие воспалительного процесса:
- Проблемы с координацией движений, скованность в суставах.
- Пациент утрачивает возможность глотать.
- У больных наблюдаются различные изменения сознания.
- Есть определенные нарушения в артикуляции (разной выраженности).
- Практически всегда нарушаются движения глаз.
При воспалении в коре головного мозга обязательно проявляются психоэмоциональные симптомы: проблемы со сном, постоянное тревожное состояние, перепады настроения, зрительные и слуховые галлюцинации. Основной проблемой психоэмоциональной симптоматики при развитии воспалительного процесса в головном мозге является внезапность их возникновения и столь же стремительное угасание. Расстройства такого типа могут проявиться в виде психоза или бредовых состояний. Больные часто сталкиваются с психомоторным возбуждением, которое характеризуется неадекватностью поведения, повышенной раздражительностью, невозможностью контроля собственных действий, непониманием складывающейся ситуации.

При развитии вторичного воспаления головного мозга наблюдается быстрое прогрессирование патологии, поэтому симптомы обычно выражены сильнее и ярче. У пациентов в такой ситуации отмечаются следующие симптомы воспаления головы:
- Выраженная головная боль, боль в суставах, мышцах, в разных частях тела, которую сложно снять даже с помощью сильнодействующих средств. Пациенты называют такую боль невыносимой.
- Происходит существенное повышение внутричерепного давления.
- Кожа лица заметно темнеет, приобретает нездоровый оттенок.
- По всей поверхности тела на коже проявляются красноватые пятнышки в виде мелкой сыпи.
- Озноб (пациенты чувствуют холод даже в жаркую погоду).
- Существенно повышается уровень потоотделения, что может приводить даже к легким формам обезвоживания.
Симптоматика такого типа развивается примерно за 1-2 дня. Пациент также может столкнуться в этот временной промежуток с судорогами и бредовым состоянием.
Диагностика заболевания
Из-за того, что воспалительный процесс в головном мозге (в оболочке, в коре, в стволе) может развиваться стремительно, крайне важна своевременная диагностика патологии. Поэтому при первых симптомах рекомендуется обратиться напрямую к врачу в поликлинику или вызвать скорую помощь, которая доставит больного в стационар.
Высокая точность установления правильного диагноза вероятна уже при первых симптомах заболевания. В процессе проведения диагностических манипуляций врачи осматривают больного, изучают его анамнез, уточняют признаки патологии.

Сложна диагностика заболевания у маленьких детей. У новорожденного ребенка непросто дифференцировать симптомы, поэтому в таких случаях адекватное лечение начинается только после специфической диагностики (КТ, МРТ и т.д.).
В обязательном порядке пациента отправляют на дополнительные обследования. По решению врача, они могут быть следующими:
- Сдача анализов крови, мочи. Для начала нужно установить, что в организме развивается именно воспаление, а ни что иное. Результаты стандартного анализа крови могут указать на превышение содержания лейкоцитов и лимфоцитов, увеличение скорости оседания эритроцитов, а также предоставить другие важные показатели, свидетельствующие о наличии воспалительного процесса (место его локализации при этом не уточняется).
- Анализ жидкости из спинного мозга. При подозрении на наличие воспалительного процесса в головном мозге у пациента обязательно берут пункцию жидкости из спинного мозга (прокалывается канал спинного мозга в зоне поясницы). Если имеет место воспаление головы, то в результатах анализа врачи увидят существенное увеличение объема иммунных клеток и превышение стандартных показателей белка, невысокое содержание глюкозы. Также при инфицировании спинномозговая жидкость будет иметь желтоватый оттенок и заметную мутность (то же самое регистрируется при воспалении позвоночника).
- Магнитно-резонансная томография. С помощью МРТ достаточно быстро устанавливается точное расположение воспалительного очага в мозге человека.
Лечение
Различные части головного мозга у женщин, мужчин и детей могут воспаляться на фоне разных травм и инфекций. Начинать лечить такие заболевания можно только после того, как была выяснена первопричина развития патологии и устранен фактор, который вызвал воспаление.

Первым делом пациента после скорой или посещения поликлиники сразу же госпитализируют, после чего вводят специальные препараты, действие которых направлено на снижение отечности и уменьшение проявления симптомов заболевания.
Принципы терапии будут зависеть от результатов диагностирования и разновидности патологии. Симптомы заболевания отчасти схожи со многими другими болезнями головного и спинного мозга, с психическими расстройствами, поэтому крайне важно постановление правильного диагноза и проведение всех необходимых дополнительных обследований.
После того, как диагноз будет поставлен, начинается лечебный курс, включающий в себя различные терапевтические методики, выбор которых зависит от ряда факторов (возраст пациента, вид болезни, стадия ее развития и т.д.):
- Этиотропное лечение (проведение такой терапии требуется, чтобы устранить факторы, которые стали причиной развития воспаления).
- Патогенетическое лечение (используются различные препараты, действие которых направлено на купирование процессов, способных повредить нервные окончания в головном мозге и мозговые ткани).
- Симптоматическое лечение (устраняются или ослабляются признаки патологии).
В обязательном порядке проводится медикаментозная терапия, которая необходима в любом случае, независимо от особенностей развития болезни, ее вида и стадии.
- Чтобы устранить очаговые инфекционные явления в организме пациента, проводится антибактериальное лечение (продолжительность курса приема антибиотиков – около 10-14 суток). Рекомендовано инъекционное введение лекарственного средства.
- Если болезнь вызвана негативным воздействием вируса на организм человека, то больному назначаются противовирусные лекарства.
- Если заболевание появилось вследствие грибкового поражения, то антибиотики в этом случае будут бесполезны, поэтому назначают антимикотические лекарственные средства.
- Чтобы устранить отечность в мозге (лобной, затылочной и других долях), рекомендовано применение мочегонных средств (но только по назначению врача).
- Если в качестве симптомов воспаления проявляются судороги, обязательно назначают противосудорожные препараты.
- Допускается применение сильнодействующих жаропонижающих и обезболивающих средств, если у пациента наблюдается повышенная температура и состояние, близкое к лихорадочному.
В случае отсутствия положительной динамики после медикаментозной терапии проводится соответствующая операция.
Запрещено выполнять лечение воспаления головного мозга с помощью народных средств (они могут быть дополнительной терапией, но никак не единственной). Самолечение при такой серьезной патологии может обернуться самыми опасными последствиями.

Лечение может производиться только в медицинском учреждении в стационарном режиме. За пациентом требуется постоянный контроль – нужно систематически проверять работу его дыхательной и сердечнососудистой систем.
У пациентов в возрасте до 14-ти лет при воспалении головного мозга практически всегда наблюдается тяжелое течение (намного тяжелее, чем у взрослых). Организм ребенка еще недостаточно окреп, чтобы бороться со столь сложной болезнью.
Выбранная врачом терапевтическая тактика в каждом случае уникальна, поэтому применение универсальных решений при лечении воспаления головного мозга – это категорически неправильный и малоэффективный подход. Терапия также должна быть комплексной и проводиться в условиях стационара, а не на дому.
После пребывания в больнице пациенту необходима длительная реабилитация (особенно, если течение болезни было тяжелым, а лечение – продолжительным). Проведение различных реабилитационных мероприятий позволит снизить опасность последствий повреждения нервов и ткани в мозгу. Чаще всего пациентам в этом случае назначаются: ЛФК, массажные процедуры, физиотерапия и другие процедуры по показаниям.
Вероятные осложнения
Наличие воспалительного процесса в мозге (независимо от типа болезни и стадии ее развития) – это крайне опасное для здоровья человека состояние. Даже после полностью вылеченной патологии пациент может столкнуться с различными неприятными последствиями и осложнениями:
- Проблемы со слухом.
- Проблемы с запоминанием новой информации и воспроизведением старой.
- Косоглазие (в разной форме), прогрессирующее ухудшение зрения (обычно близорукость).
- Снижение интеллектуальных способностей.
- Развитие различных форм эпилепсии.
- Сбой в работе щитовидной железы и других внутренних органов.
- Проблемы с координацией движений.
- Нарушения в функционировании сердечнососудистой системы.
При воспалении в головном мозге практически всегда присутствует вероятность летального исхода. Если не будет проводиться адекватное лечение, то пациент вполне может умереть в течение 4-7 суток после проявления первой симптоматики болезни.
Воспаление в голове симптомы
 Воспаление мозга является очень серьезной патологией, которая характеризуется гибелью нервных клеток и поражением нервной системы.
Воспаление мозга является очень серьезной патологией, которая характеризуется гибелью нервных клеток и поражением нервной системы.
Заболевание может носить инфекционный или аллергический характер. В большинстве случаев развивается как самостоятельная болезнь, но может являться результатом ранее перенесенной патологии.
Победить болезнь возможно при своевременно установленном диагнозе и грамотном безотлагательном лечении.
Виды воспалений головного мозга
 В зависимости от места расположения очага различаются два вида воспаления головного мозга – энцефалит и менингит.
В зависимости от места расположения очага различаются два вида воспаления головного мозга – энцефалит и менингит.
Воспаление коры головного мозга может проявляться в острой, подострой и хронической форме.
Каждая из них имеет свои специфические проявления и соответственно разную тактику лечения.
Менингит
При данном заболевании развивается воспалительный процесс оболочки головного мозга, спровоцирован он может быть:
- вирусами;
- бактериями;
- грибками.
Очень важно успеть вовремя распознать первые симптомы возникновения менингита у детей — это может спасти жизнь ребенку!
Энцефалит
При данной патологии воспаляется вещество головного мозга. Заболевание по форме протекания может быть тяжелым и приводить к летальному исходу или легким.
Согласно медицинской статистике, болезнь чаще наблюдается в детском возрасте.
Различают первичный и вторичный энцефалит. В первом случае заболевание может развиться после укуса клеща, перенесенного гриппа и герпеса.
Вторичная форма развивается как осложнение некоторых болезней, а именно:
- краснухи;
- ветряной оспы;
- малярии;
- кори.
Также вторичная форма энцефалита может стать осложнением после вакцинации.
Причины воспаления головного мозга
 С воспалением мозга человек может столкнуться в любом возрасте. Согласно медицинской статистике, воспалительным заболеванием головного мозга чаще страдают дети и мужчины среднего возраста. Развитие этого заболевания может быть вызвано рядом факторов – от травм спины и головы до некоторых видов инфекции.
С воспалением мозга человек может столкнуться в любом возрасте. Согласно медицинской статистике, воспалительным заболеванием головного мозга чаще страдают дети и мужчины среднего возраста. Развитие этого заболевания может быть вызвано рядом факторов – от травм спины и головы до некоторых видов инфекции.
Среди основных причин выделяют:
- сильное переохлаждение;
- инфекционные болезни, в том числе вирус клещевого энцефалита.
 Вторичная форма воспаления мозга может возникнуть по таким причинам:
Вторичная форма воспаления мозга может возникнуть по таким причинам:
- хронические ЛОР-заболевания – гайморит, синусит, фронтит;
- тяжелая форма пневмонии;
- конъюнктивит;
- ветряная оспа, перенесенная во взрослом возрасте;
- ранее перенесенный менингит или энцефалит, не вылеченный до конца.
Как правило, воспалительный процесс развивается в результате попадания различных болезнетворных микроорганизмов в ткани головного мозга через систему кровообращения.
Проникнуть возбудитель может через воздух, пищеварительную систему, при контакте с больным человеком. Также опасен укус насекомого (укус клеща, например), которое переносит клещевой энцефалит.
Основные симптомы
 Симптоматика, указывающая на воспаление головного мозга, достаточно разнообразная. Признаки воспаления мозга зависят от вида патологии, стадии заболевания и локализации очага воспаления. Большинство симптомов одинаковые и у менингита, и у вирусного энцефалита.
Симптоматика, указывающая на воспаление головного мозга, достаточно разнообразная. Признаки воспаления мозга зависят от вида патологии, стадии заболевания и локализации очага воспаления. Большинство симптомов одинаковые и у менингита, и у вирусного энцефалита.
Среди внешних видимых первых признаков:
- общая слабость и постоянное недомогание;
- регулярные и продолжительные приступы сильной головной боли;
- рвотные приступы;высокая температура тела и галлюцинации;
- болевые ощущения в мышцах и суставах, судороги.
Проявление неврологических симптомов выражается в следующем:
- скованность в суставах и нарушение координации движения;
- изменение сознания;
- нарушение процесса глотания;
- проблемы с артикуляцией;
- нарушения движения глаз.
 Проявление симптоматики в психической сфере выражается в следующем:
Проявление симптоматики в психической сфере выражается в следующем:
- повышенная тревожность;
- появление бессонницы;
- частая смена настроения;
- возникновение галлюцинаций.
Психические расстройства возникают внезапно и проявляются в виде бредового состояния и психозов. У пациента может возникнуть психомоторное возбужденное состояние, при котором он ведет себя неадекватно, не может самостоятельно контролировать свои действия.
В случае вторичного вида патологии и развития осложнений происходит стремительное развитие заболевания, и симптоматика проявляется гораздо сильнее. В этом случае у больного наблюдаются следующие признаки:
- болевые ощущения становятся сильнее, почти невыносимыми для пациента;
- повышается внутричерепное давление;
- цвет лица приобретает темный оттенок;
- наблюдается острая чувствительность к яркому свету и запахам;
- появляется на кожных покровах мелкая сыпь и красные пятна;
- повышается потоотделение.
Подобные симптомы могут развиться в течение суток, больного отмечается бредовое состояние и судороги.
Диагностика
Обратиться к врачу и пройти необходимое диагностическое обследование следует сразу же после появления первых признаков и неприятных симптомов.
Диагностика заболевания включает в себя прежде всего медицинский осмотр и изучение анамнеза больного, симптоматики заболевания. Обязательно требуется дополнительное обследование, которое включает:
- лабораторные анализы. На воспалительный процесс в организме будут указывать следующие показатели: увеличение количества лейкоцитов, лимфоцитов, повышение скорости оседания эритроцитов, увеличение содержания фибриногена и С-реактивного белка;
- исследование спинномозговой жидкости. Пункция берется путем прокола спинномозгового канала в области поясницы. При заболевании наблюдается повышение количества иммунных клеток, белка, уменьшение
- количества глюкозы. По внешнему виду при воспалительном процессе жидкость мутная и желтоватая;
- МРТ. Процедура помогает точно установить локализацию очага воспаления.
Кроме того, стоит отметить, что МРТ позволяет выявить ряд опасных патологий, такой, например, как раковая опухоль головного мозга на ранней стадии.
Лечение
 При появлении первой симптоматики заболевания головного мозга следует обратиться в скорую помощь, врач которой должен направить больного на госпитализацию и ввести соответствующие лекарства, которые помогут временно уменьшить отечность мозга.
При появлении первой симптоматики заболевания головного мозга следует обратиться в скорую помощь, врач которой должен направить больного на госпитализацию и ввести соответствующие лекарства, которые помогут временно уменьшить отечность мозга.
Лечебный курс зависит от результатов диагностики и поставленного диагноза. Симптоматика воспаления головного мозга может быть схожа с проявлениями других заболеваний, в результате чего правильное лечение назначается и начинается гораздо позже.
Курс терапии включает в себя следующие методы лечения воспаления:
- этиотропная терапия — предназначена для устранения причин, вызвавших воспалительный процесс;
- патогенетическое направление — применение лекарственных средств, останавливающих процессы, приводящие к повреждению мозговой ткани;
- симптоматическая терапия позволяет ослабить проявления заболевания.
Может быть назначена следующая медикаментозная терапия:
- для борьбы с инфекцией-возбудителем назначаются антибактериальные препараты. Как правило, курс продолжается не менее 10 дней, и препарат вводится в виде инъекции;
- при вирусном происхождении заболевания необходим прием противовирусных лекарственных препаратов;
- прием антибиотиков будет малоэффективным в случае заболевания грибковой природы. В таком случае рекомендован прием антимикотических препаратов;
- для снятия отека могут быть назначены мочегонные средства;
- в случае появления судорожных припадков назначаются противосудорожные медикаменты;
- при повышении температуры и лихорадочном состоянии назначаются жаропонижающие средства.
 Пациенту рекомендуется госпитализация в специализированное медицинское учреждение для обеспечения постоянного контроля за дыханием и работой сердечно-сосудистой системы. Ни в коем случае нельзя заниматься самолечением.
Пациенту рекомендуется госпитализация в специализированное медицинское учреждение для обеспечения постоянного контроля за дыханием и работой сердечно-сосудистой системы. Ни в коем случае нельзя заниматься самолечением.
Очень важно вовремя и как можно быстрее приступить к правильному лечению, на счету каждая минута, поскольку последствия воспаления мозга серьезны. Неправильное лечение может ухудшить ситуацию и привести к летальному исходу.
У детей заболевание протекает тяжелее, чем у взрослых, у них еще не настолько окрепший организм, чтобы бороться с такой страшной патологией.
Лечение воспаления головного мозга зависит от состояния пациента, симптоматики и формы протекания болезни. В любом случае лечение должно быть комплексным и под постоянным наблюдением врача.
После пройденного курса лечения и улучшения состояния пациент нуждается в восстановительных мероприятиях. Это поможет уменьшить последствия повреждения мозговой ткани. В восстановительном периоде рекомендуются вспомогательные реабилитационные мероприятия: занятия лечебной физкультурой, курс массажа, физиотерапевтические процедуры.
Возможные осложнения
 Воспаление головного мозга в любом его проявлении – очень опасное заболевание, особенно вторичная его форма, которая может привести к серьезным последствиям и осложнениям. При отеке мозга могут наблюдаться следующие возможные последствия:
Воспаление головного мозга в любом его проявлении – очень опасное заболевание, особенно вторичная его форма, которая может привести к серьезным последствиям и осложнениям. При отеке мозга могут наблюдаться следующие возможные последствия:
- ухудшение слуха;
- проблемы со зрением и развитие косоглазия;
- нарушение умственного развития;
- ухудшение памяти;
- возникновение приступов эпилептического характера;
- проблемы с координацией движений;
- нарушения работы сердца;
- кома.
Главной опасностью является летальный исход. При отсутствии лечения больной может погибнуть в течение недели. Также существует вероятность такого исхода при позднем обращении за медицинской помощью.
Воспаление головного мозга может протекать в легкой форме, но все равно есть риск развития осложнений, поэтому важно своевременно обращать внимание на появление симптомов и вовремя обращаться к врачу.
Профилактика
 В качестве профилактики воспаления мозга в любом проявлении разработаны специальные вакцины, вырабатывающие иммунитет против вирусов.
В качестве профилактики воспаления мозга в любом проявлении разработаны специальные вакцины, вырабатывающие иммунитет против вирусов.
Следует учитывать, что полностью обезопасить себя от развития воспалительного процесса мозга нельзя, но можно снизить риск заболеть. Для этого необходимо:
- придерживаться здорового образа жизни – отказаться от вредных привычек, правильно и полноценно питаться;
- заниматься спортом;
- не допускать хронических форм заболевания – вовремя и до конца вылечивать болезни;
- стараться избегать выездов на природу во время вероятности вспышки энцефалита и активности клещей.
В заключение
 Несмотря на то что воспалительный процесс в головном мозге считается достаточно редкой патологией, к сожалению, он может настигнуть каждого.
Несмотря на то что воспалительный процесс в головном мозге считается достаточно редкой патологией, к сожалению, он может настигнуть каждого.
Следует учитывать, что при ослабленном иммунитете вероятность возникновения любого заболевания повышается. Следите за своим здоровьем и берегите себя!
Источник
Воспаление мозга – опасное заболевание, в процессе которого начинают постепенно погибать клетки. Также наблюдается развивающееся поражение ЦНС. Патологию обычно вызывают инфекции. Развитие воспалительного процесса происходит в качестве самостоятельной патологии, но в ряде случаев воспаление в голове становится следствием другого заболевания.
Если будет проведена правильная и своевременная диагностика, врачи назначат адекватное лечение, то болезнь может быть полностью устранена без серьезных последствий и осложнений для человека.
Принято различать две основных разновидности воспалительных процессов в головном мозге. Они имеют название менингит и энцефалит. Всё зависит от местоположения воспалительного очага.
- Менингит. При развитии этой патологии наблюдается воспаление в мозговой оболочке. Заболевание могут провоцировать бактериальные, вирусные, грибковые патогенные микроорганизмы.
- Энцефалит. При развитии этого заболевания происходит воспаление белого вещества. Течение болезни может быть легким или тяжелым (в последнем случае существенно увеличивается вероятность летального исхода, если медикаментозное или оперативное лечение будет назначено несвоевременно).
По статистике, энцефалитное воспаление головного мозга обычно диагностируется у пациентов в возрасте до 14 лет (более 60% случаев). Принято различать два вида энцефалита: первичный и вторичный.
- Первичный энцефалит развивается в качестве последствия укуса энцефалитного клеща, либо на фоне перенесенной тяжелой формы гриппа или герпеса.
- Вторичный энцефалит – это всегда осложнение различных патологий (к примеру, кори, малярии, ветряной оспы, краснухи). В последние годы вторичный энцефалит неоднократно фиксировался после проведенной вакцинации детей некачественными вакцинами.
Развиваться патология может в трех формах: острая, хроническая, подострая.
Причины развития заболевания
Независимо от статистики, у человека в любом возрасте может развиться воспаление коры головного мозга, белого вещества или оболочки. Но более чем в 70% случаев патологии такого типа отмечаются у детей (в возрасте до 14 лет) и у мужчин в возрасте от 20 до 45 лет. Болезнь может начать развиваться в результате действия разнообразных факторов. По большому счету, триггером заболевания могут стать не только инфекционные поражения головного мозга, но также, к примеру, травмы спины, заболевания других органов, перенесенный инсульт и т.д.

К основным причинам развития воспаления в голове можно отнести:
- Переохлаждение (всего тела и головы в частности).
- Инфекционные патологии (в 90% случаев – это энцефалит из-за укуса клеща).
- Хронические простудные заболевания и болезни зоны уха-горла-носа (например, ринит, синусит, гайморит), лечение которых на должном уровне не осуществляется.
- Перенесенное тяжелое воспаление легких (пневмония).
- Ветряная оспа (у детей из-за ветрянки воспаление мозга развиваться не может – только у взрослых).
- Конъюнктивит (при определенных обстоятельствах).
- Недолеченные энцефалит или менингит.
Начинается воспаление из-за проникновения разных патогенных микроорганизмов (обычно в больших количествах) через сосуды в головной мозг. В организм человека они попадают воздушно-капельным путем, через систему пищеварения, при прямом контакте с заболевшим человеком. Особую опасность представляют укусы различных насекомых, переносящих клещевой энцефалит (это могут быть не только клещи).
Воспаление головного мозга – весьма распространенное заболевание у кошек и собак, лечение которого в сфере ветеринарии является обычной практикой.
Симптоматика
Признаки воспаления мозга весьма разнообразны – конкретные симптомы будут зависеть от разновидности и формы заболевания, от стадии развития патологии и места, в котором локализован основной воспалительный очаг.

Облегчает диагностику заболевания тот факт, что симптоматика у энцефалита (вызванного вирусом) и менингита примерно схожая.
Наиболее частыми и выраженными симптомами воспаления мозга, с помощью которых можно сразу заподозрить болезнь, являются:
- Состояние постоянной слабости, существенное снижение работоспособности, беспричинное недомогание (например, после сна или продолжительного отдыха).
- Систематические длительные приступы болей в голове, которые не купируются с помощью распространенных лекарственных препаратов от головных болей (частая характеристика воспалительного процесса в мозговых оболочках).
- Постоянные рвотные позывы, сильная тошнота, значительное увеличение температуры тела.
- Тянущие и продолжительные боли в мышцах и суставах, на поздних стадиях заболевания могут отмечаться проявления в виде судорог.
- Также есть вероятность развития зрительных или слуховых галлюцинаций (тоже на поздних стадиях).
Следует выделить неврологические симптомы воспаления коры головного мозга, которые четко будут указывать на наличие воспалительного процесса:
- Проблемы с координацией движений, скованность в суставах.
- Пациент утрачивает возможность глотать.
- У больных наблюдаются различные изменения сознания.
- Есть определенные нарушения в артикуляции (разной выраженности).
- Практически всегда нарушаются движения глаз.
При воспалении в коре головного мозга обязательно проявляются психоэмоциональные симптомы: проблемы со сном, постоянное тревожное состояние, перепады настроения, зрительные и слуховые галлюцинации. Основной проблемой психоэмоциональной симптоматики при развитии воспалительного процесса в головном мозге является внезапность их возникновения и столь же стремительное угасание. Расстройства такого типа могут проявиться в виде психоза или бредовых состояний. Больные часто сталкиваются с психомоторным возбуждением, которое характеризуется неадекватностью поведения, повышенной раздражительностью, невозможностью контроля собственных действий, непониманием складывающейся ситуации.

При развитии вторичного воспаления головного мозга наблюдается быстрое прогрессирование патологии, поэтому симптомы обычно выражены сильнее и ярче. У пациентов в такой ситуации отмечаются следующие симптомы воспаления головы:
- Выраженная головная боль, боль в суставах, мышцах, в разных частях тела, которую сложно снять даже с помощью сильнодействующих средств. Пациенты называют такую боль невыносимой.
- Происходит существенное повышение внутричерепного давления.
- Кожа лица заметно темнеет, приобретает нездоровый оттенок.
- По всей поверхности тела на коже проявляются красноватые пятнышки в виде мелкой сыпи.
- Озноб (пациенты чувствуют холод даже в жаркую погоду).
- Существенно повышается уровень потоотделения, что может приводить даже к легким формам обезвоживания.
Симптоматика такого типа развивается примерно за 1-2 дня. Пациент также может столкнуться в этот временной промежуток с судорогами и бредовым состоянием.
Диагностика заболевания
Из-за того, что воспалительный процесс в головном мозге (в оболочке, в коре, в стволе) может развиваться стремительно, крайне важна своевременная диагностика патологии. Поэтому при первых симптомах рекомендуется обратиться напрямую к врачу в поликлинику или вызвать скорую помощь, которая доставит больного в стационар.
Высокая точность установления правильного диагноза вероятна уже при первых симптомах заболевания. В процессе проведения диагностических манипуляций врачи осматривают больного, изучают его анамнез, уточняют признаки патологии.

Сложна диагностика заболевания у маленьких детей. У новорожденного ребенка непросто дифференцировать симптомы, поэтому в таких случаях адекватное лечение начинается только после специфической диагностики (КТ, МРТ и т.д.).
В обязательном порядке пациента отправляют на дополнительные обследования. По решению врача, они могут быть следующими:
- Сдача анализов крови, мочи. Для начала нужно установить, что в организме развивается именно воспаление, а ни что иное. Результаты стандартного анализа крови могут указать на превышение содержания лейкоцитов и лимфоцитов, увеличение скорости оседания эритроцитов, а также предоставить другие важные показатели, свидетельствующие о наличии воспалительного процесса (место его локализации при этом не уточняется).
- Анализ жидкости из спинного мозга. При подозрении на наличие воспалительного процесса в головном мозге у пациента обязательно берут пункцию жидкости из спинного мозга (прокалывается канал спинного мозга в зоне поясницы). Если имеет место воспаление головы, то в результатах анализа врачи увидят существенное увеличение объема иммунных клеток и превышение стандартных показателей белка, невысокое содержание глюкозы. Также при инфицировании спинномозговая жидкость будет иметь желтоватый оттенок и заметную мутность (то же самое регистрируется при воспалении позвоночника).
- Магнитно-резонансная томография. С помощью МРТ достаточно быстро устанавливается точное расположение воспалительного очага в мозге человека.
Лечение
Различные части головного мозга у женщин, мужчин и детей могут воспаляться на фоне разных травм и инфекций. Начинать лечить такие заболевания можно только после того, как была выяснена первопричина развития патологии и устранен фактор, который вызвал воспаление.

Первым делом пациента после скорой или посещения поликлиники сразу же госпитализируют, после чего вводят специальные препараты, действие которых направлено на снижение отечности и уменьшение проявления симптомов заболевания.
Принципы терапии будут зависеть от результатов диагностирования и разновидности патологии. Симптомы заболевания отчасти схожи со многими другими болезнями головного и спинного мозга, с психическими расстройствами, поэтому крайне важно постановление правильного диагноза и проведение всех необходимых дополнительных обследований.
После того, как диагноз будет поставлен, начинается лечебный курс, включающий в себя различные терапевтические методики, выбор которых зависит от ряда факторов (возраст пациента, вид болезни, стадия ее развития и т.д.):
- Этиотропное лечение (проведение такой терапии требуется, чтобы устранить факторы, которые стали причиной развития воспаления).
- Патогенетическое лечение (используются различные препараты, действие которых направлено на купирование процессов, способных повредить нервные окончания в головном мозге и мозговые ткани).
- Симптоматическое лечение (устраняются или ослабляются признаки патологии).
В обязательном порядке проводится медикаментозная терапия, которая необходима в любом случае, независимо от особенностей развития болезни, ее вида и стадии.
- Чтобы устранить очаговые инфекционные явления в организме пациента, проводится антибактериальное лечение (продолжительность курса приема антибиотиков – около 10-14 суток). Рекомендовано инъекционное введение лекарственного средства.
- Если болезнь вызвана негативным воздействием вируса на организм человека, то больному назначаются противовирусные лекарства.
- Если заболевание появилось вследствие грибкового поражения, то антибиотики в этом случае будут бесполезны, поэтому назначают антимикотические лекарственные средства.
- Чтобы устранить отечность в мозге (лобной, затылочной и других долях), рекомендовано применение мочегонных средств (но только по назначению врача).
- Если в качестве симптомов воспаления проявляются судороги, обязательно назначают противосудорожные препараты.
- Допускается применение сильнодействующих жаропонижающих и обезболивающих средств, если у пациента наблюдается повышенная температура и состояние, близкое к лихорадочному.
В случае отсутствия положительной динамики после медикаментозной терапии проводится соответствующая операция.
Запрещено выполнять лечение воспаления головного мозга с помощью народных средств (они могут быть дополнительной терапией, но никак не единственной). Самолечение при такой серьезной патологии может обернуться самыми опасными последствиями.

Лечение может производиться только в медицинском учреждении в стационарном режиме. За пациентом требуется постоянный контроль – нужно систематически проверять работу его дыхательной и сердечнососудистой систем.
У пациентов в возрасте до 14-ти лет при воспалении головного мозга практически всегда наблюдается тяжелое течение (намного тяжелее, чем у взрослых). Организм ребенка еще недостаточно окреп, чтобы бороться со столь сложной болезнью.
Выбранная врачом терапевтическая тактика в каждом случае уникальна, поэтому применение универсальных решений при лечении воспаления головного мозга – это категорически неправильный и малоэффективный подход. Терапия также должна быть комплексной и проводиться в условиях стационара, а не на дому.
После пребывания в больнице пациенту необходима длительная реабилитация (особенно, если течение болезни было тяжелым, а лечение – продолжительным). Проведение различных реабилитационных мероприятий позволит снизить опасность последствий повреждения нервов и ткани в мозгу. Чаще всего пациентам в этом случае назначаются: ЛФК, массажные процедуры, физиотерапия и другие процедуры по показаниям.
Вероятные осложнения
Наличие воспалительного процесса в мозге (независимо от типа болезни и стадии ее развития) – это крайне опасное для здоровья человека состояние. Даже после полностью вылеченной патологии пациент может столкнуться с различными неприятными последствиями и осложнениями:
- Проблемы со слухом.
- Проблемы с запоминанием новой информации и воспроизведением старой.
- Косоглазие (в разной форме), прогрессирующее ухудшение зрения (обычно близорукость).
- Снижение интеллектуальных способностей.
- Развитие различных форм эпилепсии.
- Сбой в работе щитовидной железы и других внутренних органов.
- Проблемы с координацией движений.
- Нарушения в функционировании сердечнососудистой системы.
При воспалении в головном мозге практически всегда присутствует вероятность летального исхода. Если не будет проводиться адекватное лечение, то пациент вполне может умереть в течение 4-7 суток после проявления первой симптоматики болезни.
Источник
Воспаление, локализирующееся в головном мозге, является серьёзной патологией, не терпящей отлагательств в лечении. Чаще всего оно вызвано менингитом, который в свою очередь вызывает воспаление сосудов головного мозга – васкулит. В особой группе риска находятся дети в возрасте до пяти лет и мужчины средних лет, но не обходит стороной этот недуг и другие группы. Чтобы болезнь победить её нужно уметь распознать и знать как устранить, это и рассмотрим подробно.
Симптомы менингита
В том случае, когда происходит воспаление непосредственно коры головного мозга, говорят о вторичном менингите. Симптомы вторичного менингита условно можно разделить на три группы, при которых наблюдаются различные проявления болезни:
1. Менингеальная группа:
- Повышается внутричерепное давление.
- Появляется гидроцефалия острого типа.
- При проверке обнаруживается симптом Кернига.
- Повышается тонус в мышцах затылка.
2. Инфекционная группа:
- Появляется тахикардия.
- Увеличивается потоотделение.
- Наблюдается повышенная слабость.
- Обостряется чувство тревоги.
- Часто повышается температура, лихорадит.
- Оттенок кожи приобретает землистый цвет, иногда кожа синеет.
3. Общемозговая группа:
- Можно наблюдать рвоту, которая появляется совершенно внезапно, без тошноты и при этом никак не связана с приемами пищи.
- Головные боли локализуются у висков и в лобной части.
- Ощущается не присутствующая ранее боязнь резких звуков и света.
Симптомы васкулита головного мозга
Если вовремя не вылечить менингит, или хотя бы не приступить к его лечение возможно развитие вторичного васкулита при котором воспаляются сосуды в головном мозге. Развивается он как сопутствующее заболевание, и очень опасен еще и тем что заразен.
Симптоматика у васкулита следующая:
- Появление необъяснимой тошноты и рвоты.
- Бледность кожных покровов на лице.
- Боли без ясных причин в области головы, живота, в суставах и мышцах.
- Потеря веса;
Это лишь общие симптомы, остальные проявления появляются сугубо индивидуально в в зависимости от степени развития воспаления, причины появления. Иногда можно заметить кашель вместе с кровью, упадок слуха и зрения, гной из носа.
Причины менингита
Появление вторичного менингита связано с наличием одной или несколькими из этих паталогий:
- Отит острой или хронической формы.
- Фурункулы в области шеи или лица. Самыми опасными считаются те что располагаются над губами.
- Абсцесс одного или двух лёгких.
- Фронтит.
- Остеомиелит костей черепа.
Причем вызвать менингит может не только наличие всех этих вышеуказанных недугов, но и недолжное или неправильное их лечение, которое как осложнение и вызывает воспаление коры головного мозга.
Как лечить менингит и сопутствующий его васкулит сосудов?
Если вы наблюдаете у себя симптоматику двух этих недугов медлить нельзя. Даже если вы боитесь что по непонятным причинам начавшаяся рвота или круги перед глазами не серьезная причина для вызова скорой или похода к врачу, то запомните: лучше один раз выставить себя параноиком, чем скончаться от болезни, на которую не обратили внимание.
Если ваши подозрения о наличии менингита оправдаются, доктор тут же направит вас в нейроинфекционное отделение. Там после сдачи всех анализов начнется первый этап лечения – антибиотики. Терапия антибиотиками самый главный метод лечения, препарат назначается лечащим врачом и подбирается им в зависимости от предполагаемых возбудителей заболевания. Время приема препаратов также устанавливает врач.
Если имеется отёк мозга, назначаются диуретики, иногда они назначаются даже тогда, когда отека нет, просто в целях профилактики. После того как амбулаторное лечение будет окончено пациент переходит на домашнее долечивание. Это лечение так же назначает врач. Обычно из-за менингита человека освобождают от рабочей и учебной деятельности на срок до года.
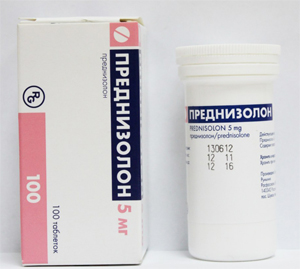 Но при менингите бывают и сопутствующие недуги, как васкулит о котором уже шла речь ранее. Лечение его сугубо индивидуально, оно зависит от того насколько сильно поражены сосуды.
Но при менингите бывают и сопутствующие недуги, как васкулит о котором уже шла речь ранее. Лечение его сугубо индивидуально, оно зависит от того насколько сильно поражены сосуды.
Ни в ком случае нельзя заниматься самолечением, поскольку это не то заболевание, которое возможно вылечить одними только целебными травами. Часто назначают препарат под названием «Преднизолон». Это гормон синтетического происхождения, он помогает тормозить влияние иммунной системы на стенки сосудов, тогда на сосуды идёт меньше нагрузки и их воспаление немного ослабевает.Главное что вы должны сделать – обратиться к врачу и дальше следовать его указаниям.
Почему опасно пренебрегать лечением?
Когда болезнь не была обнаружена вовремя, велик риск того что она перерастёт в хроническую форму. Тогда уже возможны рецидивы, при которых лечение будет возобновляться вновь и вновь. Помимо этого к осложнениям после менингита можно отнести:
- Развитие косоглазия.
- Прогрессирующая умственная отсталость.
- Эпилептические припадки.
- Возможность полной или частичной потери зрения и слуха.
- Паралич верхних или нижних конечностей.
- Почечная или печёночная недостаточность.
Но даже эти ужасные последствия не сравняться с самым страшным – смертельным исходом. Иногда случаются даже случаи смерти на 7 день развития болезни. Менингит и васкулит две очень страшные болезни, при которых воспаляются кора и сосуды головного мозга. Бессимптомно эти недуги не протекают, они всегда говорят о себе пускай даже незначительными головными болями. Если вы будете слушать свой организм, то сможете понять что в нём протекает болезнь.
Похожие записи
Энцефалит или воспаление головного мозга – это очень опасное заболевание, причины которого, как правило инфекционного характера, т.е. вирусы, простейшие и бактерии. Усугубить ситуацию могут аллергические и токсические факторы. В зависимости от провоцирующего фактора, недуг может быть весьма неожиданным и протекать очень бурно либо же способен протекать медленно, в скрытой форме. Зачастую воспаление мозга возникает как самостоятельная болезнь либо развивается в качестве осложнения иной патологии. Вследствие чего обычно принято говорить о первичном и вторичном энцефалите.
Причины первичного воспаления, как правило, кроются в патогенном действии вирусов, которые благодаря своей простой структуре способны легко преодолевать гематоэнцефалический барьер на пути к мозговому веществу. Этой же способностью обладают некоторые простейшие, бактерии и иные микроорганизмы. Воспаление может охватывать серое вещество и в таком случае говорят о полиэнцефалите, а также такое заболевание способно поражать и белое вещество, тогда подразумевается лейкоэнцефалит.
Провоцирующие энцефалит причины

 Как правило, заболевание возникает по вине разнообразных микроорганизмов, которые попадают в ткани мозга через систему кровообращения. В само человеческое тело возбудитель страшной болезни может попасть через воздух, через систему пищеварения, посредством контакта с больными людьми, животными или вследствие укуса насекомого. Последний вариант можно наблюдать на примере клещевого энцефалита.
Как правило, заболевание возникает по вине разнообразных микроорганизмов, которые попадают в ткани мозга через систему кровообращения. В само человеческое тело возбудитель страшной болезни может попасть через воздух, через систему пищеварения, посредством контакта с больными людьми, животными или вследствие укуса насекомого. Последний вариант можно наблюдать на примере клещевого энцефалита.
Выделяют еще такие причины болезни:
- травма, с сопутствующим повреждением вещества мозга;
- герпетическая инфекция, поражающая нервные узлы;
- прививание от бешенства и клещевого энцефалита;
- аллергический либо аутоаллергический отклик;
- кровоизлияния в мозг;
- туберкулёз;
- дизентерия;
- краснуха;
- ветрянка;
- малярия;
- грипп.
Также следует отметить, что мозговые патологические метаморфозы, спровоцированные воспалительным процессом, нельзя назвать специфическими, поскольку они зачастую обнаруживаются и при иных недугах НС. Зачастую они проявляются как ответ тканей мозга на травмирующий объект без учёта его генезиса.
Причины многообразия реакций заключаются в состоянии иммунитета больного, который и обеспечивает их вариабельность. Так, отёчность, пролиферация микроглии, дегенерация нервного волокна и клеток чаще всего проявляются в острой фазе недуга. В то время как в хронической форме могут наблюдаться в основном изменения тканей дегенеративного характера, а также могут быть выявлены рубцы либо узелки.
Симптоматика энцефалита
Клинические признаки, что указывают на наличие воспаления головного мозга, отличаются разнообразием. Симптомы в первую очередь зависимы от причины энцефалита, фазы недуга и локализации очага воспаления. Как правило, 
 определяют несколько этапов протекания заболевания, которым соответствуют определённые признаки. Первичные симптомы характерны для любых инфекционных болезней. Так, в период от двух часов до нескольких суток присутствует повышенная температура, озноб, тошнота и иные проблемы ЖКТ. О гнойном воспалении мозга можно узнать в данной статье.
определяют несколько этапов протекания заболевания, которым соответствуют определённые признаки. Первичные симптомы характерны для любых инфекционных болезней. Так, в период от двух часов до нескольких суток присутствует повышенная температура, озноб, тошнота и иные проблемы ЖКТ. О гнойном воспалении мозга можно узнать в данной статье.
Следующая стадия демонстрирует общемозговые симптомы:
- сонливость и иные симптомы спутанности сознания;
- психосенсорные расстройства;
- болезненность в зоне лба;
- высокая возбудимость;
- светобоязнь;
- апатичность.
К тому же у заболевшего человека может обнаружиться ригидность затылочных мышц, то есть так называемые симптомы Брудзинского. К ним принято относить шейный симптом, который заключается в непроизвольном нагибании головы к груди, а также скуловые признаки, что проявляются при нажатии на щеку чуть ниже скуловой дуги. В этом случае пациент рефлекторно сгибает руки в локтях и поднимает плечи.
Вдобавок довольно показательным является лобковый симптом. Он так называется, потому что оказывается давление на лобок человека, вследствие чего, при воспалении мозга, он не может не согнуть ноги в коленных и тазобедренных суставах.
Также важны очаговые симптомы сбоев работы ЦНС, которые могут быть подсказкой в определении формы и местоположения воспаления. К такой симптоматике, как правило, относят парез конечностей, афазию либо эпилептические приступы. Тем не менее обычные и характерные симптомы могут быть дополнены иными, если недуг протекает в абортивной или молниеносной форме.
Они имеют собственные специфические симптомы. Так, к примеру, при возникновении абортивной формы недуга не отмечается неврологическая симптоматика, зато ей присущи признаки острой респираторной либо гастроинтестинальной инфекции. Заболевание молниеносной формой весьма опасно, поскольку она зачастую оканчивается смертью заболевшего человека.
Диагностика и лечебная терапия
Следует отметить, что диагноз «энцефалит», впрочем, как и «менингит», может быть подтверждён лишь после того, как будет пристально изучен образец спинномозговой жидкости. Чтобы подтвердить подозрения на воспаление мозга в полученном образце должно быть выявлено превышающее норму содержание белка и 
 зашкаливающее число белых кровяных клеток. Только после получения этих данных начинают лечить недуг.
зашкаливающее число белых кровяных клеток. Только после получения этих данных начинают лечить недуг.
Нужно подчеркнуть, что энцефалит очень серьёзная болезнь, поэтому прогноз не может быть во всех случаях благоприятным. Чрезвычайно важно, чтобы заболевший человек получил своевременную и действенную медпомощь. Лечение недуга имеет патогенетический, симптоматический и этиотропный характер. Также лечение предполагает, что будут проводиться вспомогательные реабилитационные процедуры.
Патогенетическое лечение включает в себя меры против обезвоживания и формирования отёчности, а также направлено на десенсибилизацию. К тому же лечение проводится с помощью гормональной терапии, что имеет противовоспалительные и защитные свойства, нацелена на стабилизацию кровообращения в мозге, поддержку водно-электролитного баланса и предполагает ввод ангиопротекторов и антигипоксантов. Вдобавок лечение может включать и иные мероприятия, призванные стабилизировать метаболизм мозга.
Этиотропное лечение сводится к применению противовирусных препаратов, к примеру, таких как нуклеаза, что осуществляет блокирование размножения вируса либо интерферона. В обстоятельствах, когда наблюдается спутанность сознания либо судорожные явления, лечение предполагает назначение Маннитола. Также при терапии может проводиться трансфузия внутривенных иммуноглобулинов.
Симптоматическое лечение характеризуется несколькими направлениями. Главной его задачей можно назвать:
- понижение температуры тела;
- устранение эпилептических приступов;
- приведение в норму психического состояния;
- достижения идеального режима активности и отдыха.
Если же говорить о восстановительных процедурах, то они предполагают терапию против парезов, паркинсонизма, эпилепсии и нейроэндокринных расстройств.
Хотя воспалительные процессы в области головного мозга не такая уж и распространённая патология, тем не менее она всё ещё встречается и, увы, забирает человеческие жизни. Однако летальный исход зачастую наблюдается лишь при несвоевременном обращении за медицинской помощью и в ситуации пренебрежительного отношения к собственному здоровью.
Практически любой недуг поддаётся лечению на начальной стадии, однако стремление своими силами устранить его симптоматику только усложняет ситуацию. Именно поэтому так важно вовремя обращаться за помощью.
Воспаление головы: симптомы, причины и лечение
Воспаление головы может возникнуть из-за окрашивания, завивки, наличия других заболеваний. Это негативно отражается на здоровье волос, а в некоторых случаях возникает их выпадение. Может появиться зуд в лобной части и на других участках. Требуется своевременное лечение, позволяющее полностью устранить недуг.
Основные симптомы
У воспаления кожи головы могут быть разные симптомы:
- зуд;
- краснота;
- шелушение.
Симптомы обычно ярко выражены. Проблемы часто связаны с применением неподходящих косметических средств. Воспаление кожи головы часто свидетельствует о наличии кожной болезни, например экземы, дерматита или перхоти, лечить которые нужно незамедлительно.
Причины воспаления

 Возникновение воспалений обычно связано с реакцией организма на окружающие воздействия. Кожа тоже не является исключением. К внешним причинам ее повреждений относят такие факторы как:
Возникновение воспалений обычно связано с реакцией организма на окружающие воздействия. Кожа тоже не является исключением. К внешним причинам ее повреждений относят такие факторы как:
- сухой воздух в жилище;
- статическое электричество;
- плохая экологическая обстановка;
- применение неподходящей косметики;
- частое окрашивание волос;
- применение фена;
- стрессы;
- аллергия на косметику.
Именно из-за этих причин развиваются неприятные симптомы воспаления, например, зуд, шелушение лобной части головы, боль, покраснение, отечность.
Воспаление могут вызвать и разнообразные болезни:
- себорея;
- дерматит;
- экзема;
- грибковые поражения.
Также это патологическое состояние часто связывают с микробными поражениями, аутоиммунными болезнями, эндокринными заболеваниями, болезнями крови, нарушениями обмена веществ.
Лекарственные средства
Устранить неприятные симптомы, например, зуд, помогут проверенные медикаменты в зависимости от первопричины состояния. Только лечение должно выполняться под контролем врача. Воспаления лобной части или других участков головы необходимо лечить специальными препаратами. Прописывает их врач, поскольку недуг, вызвавший воспаление на голове, у разных людей может отличаться. Причем некоторые препараты нельзя совмещать с другими, иначе последствия такой терапии могут быть неожиданными.
Если противопоказания отсутствуют и это перхоть, то обычно врач прописывает противогрибковые шампуни. К ним относят Кето плюс, Низорал, Себозол. Средство 
 необходимо аккуратно втереть в кожу головы, а затем смыть. Лечение длится около 4 недель, а при сложной форме – 2 месяца. При экземе и дерматите назначается гормональные мази, салициловая мазь, которая чередуется с салициловым компрессом.
необходимо аккуратно втереть в кожу головы, а затем смыть. Лечение длится около 4 недель, а при сложной форме – 2 месяца. При экземе и дерматите назначается гормональные мази, салициловая мазь, которая чередуется с салициловым компрессом.
Народные средства
Эффективно действуют народные методы, с которыми можно легко избавиться от грибков. Также они помогут устранить зуд лобной части головы. Самым доступным средством считается масло эвкалипта, которое имеет увлажняющее действие. Если пряди короткие, то средство легко распределяется по всей голове. А при длинных масло надо нанести на гребень, а потом расчесать локоны.
Устранить зуд поможет средство из сока чеснока, оливкового масла и лимонного сока.
Все компоненты следует перемешать в количестве 1:1:1. Мочалку нужно обмакнуть в средство, а затем обработать поврежденные места. Потом голову надо замотать в пленку, полотенце. Через час следует помыть ее с использованием шампуня. Процедуры необходимо выполнять 2 раза в неделю.
Часто воспаление появляется на фоне перхоти, и тогда тоже требуется эффективное лечение. Для этого следует приготовить маску из пижмы (2 ст. л.), которая заливается
кипятком (1 литр). Можно использовать отвар с лимонными корками. В воду (1 литр) добавляется кожица от 4 цитрусовых. Средство должно провариться 20 минут, а потом им нужно ополоснуть волосы.
Эффективное лечение
Лечение воспаления лобной части выполняется множеством методов. Если недуг связан с несоответствующей косметикой, то лечить зуд и другие неприятные симптомы можно дома. Это относится и к случаям, когда воспаление на голове не связано с другими патологиями. Необходимо выполнить следующие рекомендации:
- заменить шампунь;
- не использовать косметику, из-за которой появляется аллергия;
- контролировать влажность воздуха;
- правильно питаться;
- прекратить окрашивание волос.

 Кроме устранения раздражающих факторов, необходимо воспользоваться терапевтическими мерами. Нужно обратить внимание на успокаивающие маски, которые легко устраняют раздражение. Они позволят устранить зуд лобной части и прочие симптомы. Лечение выполняется самостоятельно с использованием простых продуктов. Помогают полоскания травяными отварами. На кожу положительно воздействуют многие целебные травы.
Кроме устранения раздражающих факторов, необходимо воспользоваться терапевтическими мерами. Нужно обратить внимание на успокаивающие маски, которые легко устраняют раздражение. Они позволят устранить зуд лобной части и прочие симптомы. Лечение выполняется самостоятельно с использованием простых продуктов. Помогают полоскания травяными отварами. На кожу положительно воздействуют многие целебные травы.
Если присутствуют симптомы грибкового поражения, следует обратиться к дерматологу. После осмотра врач назначит эффективное лечение. Предпринимать самостоятельные шаги не стоит, поскольку это только ухудшит ситуацию.
Лечить воспаление лобной части будет полезно с использованием лечебных масок. Коже необходим качественный уход. Эффективно действует маска из алоэ. Для ее приготовления сок растения смешивается с водой 1:1. Ее следует наносить на кожу массажными движениями.
Можно воспользоваться другой маской. Потребуется творог (50 г), пиво (100 мл), яйцо. Компоненты тщательно смешиваются, а затем маска наносится на кожу и волосы. Спустя 50 минут ее можно смывать. Не нужно накрывать голову полотенцем. Также прекрасно подходят для лечения масла, которые наносятся перед мытьем головы.
Профилактика
Предотвратить появление воспаления на голове помогут несложные профилактические меры. Хоть они не позволят справиться с грибковыми заболеваниями, но устранить перхоть – вполне. Для этого необходимо следовать рекомендациям:
- не использовать агрессивные средства ухода;
- исключить стрессы, переутомления, моральное истощение;
- питаться сбалансировано.
Дерматит – одно из распространенных заболеваний, при котором появляется много неприятных симптомов. Чтобы предотвратить их, необходимо придерживаться эффективных мер профилактики. Головной убор следует носить только из натуральных тканей. Такие материалы не раздражают кожу и улучшают вентиляцию. Примером служат хлопок и лен.

Для водных процедур нужно применять теплую воду. Из-за горячей происходит травмирование покровов тела. Кожу следует не растирать, а промакивать полотенцем. Это важное условие бережного ухода. Пользоваться нужно специальными средствами гигиены и ухода. Они продаются в аптеке и абсолютно безвредны.
Необходимо не допускать стрессов, поскольку они негативно влияют на общее состояние здоровья. Перед важными мероприятиями следует принимать седативные средства. Это позволит избежать морального истощения. В меню следует включать пищу с витаминами А и Е, которые есть в рыбе, орехах, морепродуктах. Если есть аллергия на эти продукты, принимают капсулы витаминов.
В качестве профилактики дерматологических заболеваний можно использовать бальнеологические курорты. Там есть профессиональное оборудование, позволяющее выявить недуги на ранних этапах. Сейчас открыто много оздоровительных предприятий, где выполняются полезные процедуры. Восстановительный курс состоит из приема минеральных вод, лечебных ванн, аппликаций, упражнений, солнечных ванн. Терапия используется для защиты от появления дерматита и других заболеваний кожи головы. Процедуры укрепляют иммунитет и улучшают обмен веществ.
Дерматит подразумевает нарушение обмена веществ в коже головы, в том числе и недостаточный водный баланс. Нужно постоянно пользоваться увлажняющими кремами, натуральными маслами. В аптеке есть и множество других препаратов для восстановления. Компоненты этих средств нужны, чтобы улучшить состояние эпидермиса.
Воспаление кожи головы может появиться у любого человека. Для защиты от этого следует бережно относиться к своему здоровью, и тогда не страшен никакой недуг. Профилактические меры безвредны даже для здорового человека. Не допустить многие кожные заболевания легко, если использовать проверенные средства.
Воспалением коры головного мозга, или менингитом, называется заболевание, причиной которого становятся различные бактерии, грибы или вирусы. Последствия такой болезни могут быть очень тяжелыми и угрожают жизни человека. Воспаление коры головного мозга возникает в любом возрасте, но преимущественно поражает детей и людей с сильно ослабленной иммунной системой. Борьба с менингитом пройдет быстрее, если вовремя распознать его симптомы и начать лечение.
Признаки поражения мозга
Менингит бывает первичный, когда в оболочку мозга проникают менингококки, пневмококки и другие патогенные микроорганизмы, а также вторичный вид, при котором появляются осложнения опасного заболевания. С самого начала болезни у человека появляется слабость, резкая боль в голове, которая долго не прекращается, острая реакция на свет, запахи. Человеку неприятны даже легкие касания к нему, повышается потоотделение, а рвота может долго не прекращаться.

Стремительное развитие заболевания приводит к появлению всех характерных признаков в течение суток, а затем без лечения развивается отек мозга, когда у больного есть сильные конвульсии и бредовое состояние.
Воспалительный процесс протекает в легкой и в тяжелой форме. Симптомы при легком воспалении головного мозга следующие:
- повышение температуры до 40° и выше;
- ригидность мышц затылка;
- сильная боль в голове;
- появление рези в глазах;
- выраженная болезненность мышц;
- вялость и сонливость;
- рвота и тошнота.
Во время тяжелого течения болезни у человека появляются галлюцинации, он теряет память. Вторичный менингит характеризуется повышением внутричерепного давления, высоким потоотделением, тахикардией и изменением цвета лица на более темный оттенок. Проблема в том, что симптомы менингита часто путают с острыми вирусными заболеваниями, поэтому правильное лечение начинается слишком поздно.
Со временем боль становится совершенно нестерпимой для пациента. Болевые ощущения усиливаются из-за быстрых движений и шума вокруг. Могут появляться красные пятна на теле, мелкая сыпь, особенно при поражении менингококком. Иногда больные страдают косоглазием из-за воздействия на нервные окончания.
Больной через несколько дней после появления первых признаков неправильно дышит, может нарушиться мочеиспускание, появится дремота, а симптомы поражения ЦНС слегка уменьшатся. Далее спазмы мышц усиливаются, наступает паралич и общая слабость человека. Развитие воспаления коры головного мозга и его степень у каждого человека определяется разными факторами.
Если лечение проведено на начальном этапе, болезнь отступает без последствий. В редких случаях воспаление коры мозга приводит к потере слуха, нарушения зрения и умственного развития детей. Иногда менингит приводит к смерти или коматозному состоянию, поэтому первые признаки заболевания должны стать причиной обращения за медицинской помощью.
Возможные причины менингита

 Вирусы, вызывающие менингит, называются энтеровирусами, вирусами краснухи и кори, полиомиелита, а также герпеса. Среди бактерий выделяют таких возбудителей, как пневмококки, менингококки и другие. Причины появления воспалительного процесса коры заключаются в различных грибковых инфекциях и паразитах в организме. Факторами развития болезни неинфекционной природы является:
Вирусы, вызывающие менингит, называются энтеровирусами, вирусами краснухи и кори, полиомиелита, а также герпеса. Среди бактерий выделяют таких возбудителей, как пневмококки, менингококки и другие. Причины появления воспалительного процесса коры заключаются в различных грибковых инфекциях и паразитах в организме. Факторами развития болезни неинфекционной природы является:
- злокачественный процесс мозга;
- метастазы;
- лейкемия;
- передозировка и неправильный прием определенных лекарственных средств.
Чаще всего менингит имеет бактериальную и вирусную природу. Бактериальное воспаление коры головного мозга протекает гораздо тяжелее и очень часто вызывается менингококками и пневмококками. У многих детей менингококки живут в горле годами и не причиняют вреда, а у некоторой части из них резко развивается воспалительный процесс в коре мозга, приводящий к смертельному исходу.
Бактерии проникают в организм круглый год, но риск развития болезни значительно повышается в зимний и осенний период. У 10% заболевших детей, несмотря на лечение, наступает смерть, а еще в 10% остаются тяжелые последствия в виде паралича, нарушения нормального развития ребенка и судорог до конца жизни.
Любой возбудитель может попасть в кору головного мозга с током крови или из очагов инфекции, расположенных вблизи мозга, к примеру, из-за отита. Воспалению подвержены люди со слабым иммунитетом, после серьезных травм спины, головы и из-за пороков ЦНС. Выяснить причины поможет люмбальная пункция, во время которой забирают околомозговую жидкость путем прокола кожи.
Постановить диагноз поможет процедура КТ МРТ, общий анализ крови и мочи.
Современное лечение
Если у больного наблюдаются признаки менингита любой стадии, его немедленно госпитализируют. Лечение проводится в нейроинфекционном отделении или в реанимации только после полной диагностики пациента. На терапию влияют не только симптомы, но и причины и степень поражения мозга.


В анализе жидкости из околомозгового пространства будет присутствовать много белков. Если известна природа возбудителя заболевания, тогда назначается лечение. До терапии антибиотиками семь больных из десяти умирали от менингококковой инфекции. Сегодня без таких препаратов не обойтись, если причиной болезни стали бактерии. Эффективность лечения также зависит от того, когда больной обратился за помощью.
Первым этапом на пути к выздоровлению является прием антибиотиков. При отеке мозга нужен прием диуретиков, также их назначают в целях профилактики. Среди антибиотиков применяют средства пенициллинового ряда, цефалоспорины, аминогликозиды. Иногда необходимы противотуберкулезные и антигрибковые лекарства.
Группа антибиотиков для лечения менингита подбирается очень сильная, а лекарство вводится в организм в течение десяти дней. Вид препарата зависит от течения воспалительного процесса.
Если причиной болезни стал вирус, тогда доктор назначает симптоматическое лечение, чтобы снизить высокую температуру, остановить галлюцинации и бред. Группу противовирусных средств с применением интерферона назначают в особо тяжелых случаях. Интоксикацию организма снимают изотоническим раствором. Отек, кроме мочегонных препаратов, останавливают глюкокортикостероидами. Реже причиной болезни становятся грибы, которые устраняют противогрибковыми средствами.
Почему важно вовремя приступить к лечению
При малейших подозрениях на менингит нужно начинать лечение человека. Последствия воспаления мозга настолько серьезны, что на счету каждая минута. Среди самых опасных осложнений является воспалительный процесс мозгового вещества и развитие абсцесса.
В случае абсцесса необходимо хирургическое вмешательство, ведь риск летального исхода очень велик. Во время операции вырезают весь очаг воспаления, но, несмотря на проведенную терапию, около 20% пациентов погибают от воспаления коры головного мозга.
Менингит даже при легком течении приводит ко многим осложнениям, потому нужно всегда следить за своим здоровьем и не игнорировать на первый взгляд несерьезные симптомы. Люди нередко путают воспалительный процесс коры головного мозга с широко распространенными вирусными заболеваниями и обращаются в больницу слишком поздно.
Типы, симптомы, причины и лечение
Если вы покупаете что-то по ссылке на этой странице, мы можем получить небольшую комиссию. Как это работает
Воспаление является частью защитного механизма организма и играет роль в процессе заживления.
Когда тело обнаруживает злоумышленника, оно запускает биологический ответ, чтобы попытаться удалить его.
Злоумышленником может быть инородное тело, такое как шип, раздражитель или патоген. Патогены включают бактерии, вирусы и другие организмы, которые вызывают инфекции.
Иногда организм по ошибке воспринимает свои собственные клетки или ткани как вредные. Эта реакция может привести к аутоиммунным заболеваниям, таким как диабет 1 типа.
Эксперты считают, что воспаление может способствовать развитию широкого спектра хронических заболеваний. Примерами этого являются метаболический синдром, который включает диабет 2 типа, болезни сердца и ожирение.
Люди с этими состояниями часто имеют более высокие уровни маркеров воспаления в организме.
В этой статье вы узнаете больше о причинах возникновения воспаления, его симптомах и способах его устранения.
Поделиться на PinterestА человек с острым воспалением может испытывать боль в пораженной области.Существует два основных типа воспаления: острое и хроническое.
Острое воспаление
Травма или заболевание могут включать острое или кратковременное воспаление.
Существует пять основных признаков острого воспаления:
- Боль : это может происходить непрерывно или только когда человек касается пораженного участка.
- Покраснение : Это происходит из-за увеличения кровоснабжения капилляров в этой области.
- Потеря функции : Могут возникнуть трудности при движении сустава, дыхании, ощущении запаха и т. Д.
- Набухание : отек может вызвать состояние при скоплении жидкости.
- Тепло : Повышенный кровоток может сделать пораженный участок теплым на ощупь.
Эти знаки не всегда присутствуют. Иногда воспаление «тихое», без симптомов. Человек может также чувствовать себя усталым, вообще нездоровым и иметь лихорадку.
Симптомы острого воспаления длятся несколько дней.Подострое воспаление длится 2–6 недель.
Хроническое воспаление может продолжаться месяцами или годами. Он либо имеет, либо может иметь связи с различными заболеваниями, такими как:
Симптомы будут зависеть от заболевания, но они могут включать боль и усталость.
Измерение воспаления
Когда воспаление присутствует в организме, уровень веществ, известных как биомаркеры, будет выше.
Примером биомаркера является С-реактивный белок (СРБ). Если врач хочет проверить на воспаление, он может оценить уровень СРБ.
Уровень СРБ, как правило, выше у пожилых людей и людей с такими заболеваниями, как рак и ожирение. Даже диета и физические упражнения могут иметь значение.
Воспаление возникает, когда физический фактор вызывает иммунную реакцию. Воспаление не обязательно означает, что есть инфекция, но инфекция может вызвать воспаление.
Острое воспаление
Острое воспаление может возникнуть в результате:
- воздействия вещества, такого как укус пчелы или пыль
- травмы
- инфекция
Когда организм обнаруживает повреждение или патогенные микроорганизмы, иммунная система вызывает ряд реакций:
- Ткани накапливают белки плазмы, что приводит к накоплению жидкости, что приводит к набуханию.
- Организм выделяет нейтрофилы, тип лейкоцитов или лейкоцитов, которые движутся в сторону пораженного участка. Лейкоциты содержат молекулы, которые могут помочь бороться с патогенами.
- Небольшие кровеносные сосуды расширяются, что позволяет лейкоцитам и белкам плазмы легче достигать места повреждения.
Признаки острого воспаления могут появиться в течение нескольких часов или дней, в зависимости от причины. В некоторых случаях они могут быстро стать серьезными. Как они будут развиваться и как долго они будут длиться, будет зависеть от причины, на какую часть тела они влияют, и от индивидуальных факторов.
Некоторые факторы и инфекции, которые могут привести к острому воспалению, включают:
Хроническое воспаление
Хроническое воспаление может развиться, если у человека:
Чувствительность : Воспаление возникает, когда организм ощущает то, чего не должно быть. Повышенная чувствительность к внешнему триггеру может привести к аллергии.
Воздействие : Иногда длительное низкое воздействие раздражителя, такого как промышленное химическое вещество, может привести к хроническому воспалению.
Аутоиммунные нарушения: Иммунная система ошибочно поражает нормальные здоровые ткани, как при псориазе.
Самовоспалительные заболевания : Генетический фактор влияет на работу иммунной системы, как при болезни Бехчета.
Постоянное острое воспаление : В некоторых случаях человек может не полностью оправиться от острого воспаления. Иногда это может привести к хроническому воспалению.
Факторы, которые могут увеличить риск хронического воспаления, включают:
Долгосрочные заболевания, которые врачи связывают с воспалением, включают:
Воспаление играет жизненно важную роль в заживлении, но хроническое воспаление может увеличивать риск различных заболеваний, включая некоторые виды рака. ревматоидный артрит, атеросклероз, пародонтит и поллиноз.
В следующей таблице приведены некоторые ключевые различия между острым и хроническим воспалением.
Очень важно выявлять и контролировать воспаление и связанные с ним заболевания, чтобы предотвратить дальнейшие осложнения.
Острое воспаление может вызывать боль разных типов и степени тяжести. Боль может быть постоянной и постоянной, пульсирующей и пульсирующей, колющей или пощипывающей.
Боль возникает, когда накопление жидкости приводит к отечности, а опухшие ткани давят на чувствительные нервные окончания.
Другие биохимические процессы также происходят во время воспаления. Они влияют на то, как ведут себя нервы, и это может усиливать боль.
Лечение воспаления будет зависеть от причины и степени тяжести. Часто нет необходимости в лечении.
Иногда, однако, не лечение воспаления может привести к опасным для жизни симптомам.
Например, во время аллергической реакции воспаление может вызвать сильную опухоль, которая может закрыть дыхательные пути, делая невозможным дыхание.Важно иметь лечение, если эта реакция происходит.
Без лечения некоторые инфекции могут попасть в кровь, что приведет к сепсису. Это еще одно опасное для жизни состояние, требующее срочной медицинской помощи.
Острое воспаление
Врач может назначить лечение для устранения причины воспаления, устранения симптомов или того и другого.
Например, для бактериальной или грибковой инфекции они могут назначить антибиотики или противогрибковое лечение.
Вот некоторые методы лечения, специально предназначенные для лечения воспаления:
Нестероидные противовоспалительные препараты
Нестероидные противовоспалительные препараты (НПВП) не устранят причину воспаления, но они могут помочь снять боль, отек, жар и другие симптомыОни делают это путем противодействия ферменту, который способствует воспалению.
Примеры НПВП включают напроксен, ибупрофен и аспирин. Они доступны для покупки онлайн или без рецепта. Люди должны сначала проконсультироваться с врачом или фармацевтом, чтобы убедиться, что они делают правильный выбор.
Люди должны использовать НПВП только в течение длительного времени, если врач рекомендует их, поскольку они могут иметь побочные эффекты. Аспирин не подходит для детей.
Облегчение боли : Ацетаминофен, включая парацетамол или тайленол, может облегчить боль, но не уменьшает воспаление.Эти препараты позволяют воспалению продолжать свою роль в лечении.
Кортикостероиды
Кортикостероиды, такие как кортизол, являются типом стероидного гормона. Они влияют на различные механизмы, участвующие в воспалении.
Кортикостероиды могут помочь справиться с целым рядом состояний, включая:
Они доступны в виде таблеток, инъекций, в ингаляторе, или в виде кремов или мазей.
Длительное использование кортикостероидов может быть вредным. Врач может посоветовать их риски и преимущества.
Лечение заболеваний, связанных с длительным воспалением, зависит от состояния.
Некоторые лекарства подавляют иммунные реакции организма. Они могут помочь облегчить симптомы ревматоидного артрита, псориаза и других подобных аутоиммунных реакций. Тем не менее, они также могут оставить тело человека менее способным бороться с инфекцией, если это происходит.
Людям, перенесшим операцию по трансплантации, также необходимо принимать иммунодепрессанты для предотвращения отторжения нового органа их организмами.Им также необходимо проявлять особую осторожность, чтобы избежать контакта с инфекциями.
Различные травяные добавки могут помочь справиться с воспалением.
Harpagophytum procumbens: Также известная как коготь дьявола, деревянный паук или грейферное растение, эта трава происходит из Южной Африки и связана с кунжутными растениями. Некоторые более ранние исследования 2011 года показали, что он может обладать противовоспалительными свойствами. Различные бренды доступны для покупки онлайн.
Иссоп: Люди могут смешивать это растение с другими травами, такими как солодка, для лечения некоторых заболеваний легких, включая воспаление дыхательных путей.Однако эфирное масло иссопа привело к опасным для жизни судорогам у лабораторных животных, поэтому необходима осторожность.
Имбирь: Люди давно используют имбирь для лечения диспепсии, запоров, колик и других желудочно-кишечных заболеваний, а также боли при ревматоидном артрите. Имбирь доступен в свежем виде в продуктовых магазинах или онлайн в виде дополнения.
Куркума: Куркумин, основной ингредиент куркумы, может быть полезен при артрите, болезни Альцгеймера и некоторых других воспалительных состояниях.Добавки с куркумой и куркумином доступны онлайн.
Каннабис: Каннабиноид, называемый каннабихромен, может обладать противовоспалительными свойствами. Люди должны сначала проверить, законно ли продукты, связанные с каннабисом, там, где они живут.
Узнайте больше здесь о противовоспалительных добавках.
Эти травы не одобрены Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) для использования в медицинских целях. Всегда говорите с врачом, прежде чем использовать какие-либо травяные или другие добавки.
Некоторые продукты содержат питательные вещества, которые могут помочь уменьшить воспаление.
К ним относятся:
- оливковое масло
- продукты с высоким содержанием клетчатки
- помидоры
- орехи, такие как грецкие орехи и миндаль,
- листовая зелень, в том числе шпинат и капуста
- жирная рыба, такая как лосось и скумбрия
- фрукты, включая чернику и апельсины
Исследования показали, что люди с высоким уровнем СРБ могут реже придерживаться диеты, которая богата свежими продуктами и полезными маслами, такой как средиземноморская диета.
Следующие факторы могут усугубить воспаление:
- жареных продуктов
- продуктов высокой степени переработки
- продуктов и напитков с добавлением сахара
- красного мяса
- вредных для здоровья жиров, таких как насыщенные и транс-жиры
Только диета не будет контролировать воспаление , но принятие подходящих решений может помочь предотвратить ухудшение ситуации.
Узнайте больше здесь о противовоспалительной диете.
Воспаление является частью процесса, посредством которого иммунная система защищает организм от вредных агентов, таких как бактерии и вирусы.В краткосрочной перспективе он может оказать полезную услугу, хотя может также вызвать дискомфорт.
Длительное или хроническое воспаление, однако, может как привести, так и возникать в результате некоторых тяжелых и, возможно, угрожающих жизни состояний.
Люди с опухолями, ревматоидным артритом, воспалительными заболеваниями кишечника, лекарственными реакциями и другими проблемами со здоровьем могут иметь высокий уровень СРБ, что является признаком воспалительного иммунного ответа.
По мере того, как ученые узнают больше о роли воспаления при заболевании, их результаты могут привести к более эффективному лечению различных заболеваний, которые еще не излечиваются, таких как диабет 1 типа.
Воспаление является важной частью реакции иммунной системы на травмы и инфекции. Это способ организма сигнализировать иммунной системе об исцелении и восстановлении поврежденных тканей, а также о защите от чужеродных захватчиков, таких как вирусы и бактерии.
Без физиологического ответа на воспаление раны будут разрастаться, и инфекции могут стать смертельными.
Однако, если воспалительный процесс продолжается слишком долго или воспалительный ответ происходит в местах, где он не нужен, он может стать проблематичным.Хроническое воспаление связано с определенными заболеваниями, такими как сердечные заболевания или инсульт, и может также привести к аутоиммунным нарушениям, таким как ревматоидный артрит и волчанка. Но здоровая диета и образ жизни могут помочь контролировать воспаление.
Острое воспаление
Острое воспаление возникает после пореза на колене, растяжения лодыжки или ангины. Это краткосрочный ответ с локализованными эффектами, то есть он работает именно там, где существует проблема. По данным Национальной библиотеки медицины, характерные признаки острого воспаления включают покраснение, отек, жар, а иногда боль и потерю функции.
В случае острого воспаления кровеносные сосуды расширяются, кровоток увеличивается, и белые кровяные клетки заполняют поврежденную область, способствуя заживлению, сказал доктор Скотт Уолкер, семейный врач из больницы Ганнисон-Вэлли в Юте. Этот ответ заставляет поврежденную область покраснеть и опухнуть.
Во время острого воспаления химические вещества, известные как цитокины, выделяются поврежденной тканью. По словам Уолкера, цитокины действуют как «аварийные сигналы», которые вводят иммунные клетки вашего организма, гормоны и питательные вещества для решения проблемы.
Кроме того, гормоноподобные вещества, известные как простагландины, создают сгустки крови для заживления поврежденных тканей, а также вызывают боль и жар как часть процесса заживления. По мере заживления тела острое воспаление постепенно стихает.
Хроническое воспаление
В отличие от острого воспаления, хроническое воспаление может иметь долгосрочные последствия для всего тела. Хроническое воспаление также называют постоянным воспалением слабой степени, потому что оно вызывает устойчивый низкий уровень воспаления по всему телу, о чем свидетельствует небольшое повышение маркеров иммунной системы, обнаруживаемых в крови или ткани.Этот тип системного воспаления может способствовать развитию заболевания, согласно краткому обзору здоровья Джона Хопкинса.
Низкий уровень воспаления может быть вызван воспринимаемой внутренней угрозой, даже когда нет болезни для борьбы или травмы, и иногда это сигнализирует иммунной системе, что она реагирует. В результате белые кровяные клетки кишат, но им нечего делать, и им некуда идти, и они могут в конечном итоге начать атаковать внутренние органы или другие здоровые ткани и клетки, сказал Уолкер.
Исследователи все еще работают над тем, чтобы понять последствия хронического воспаления для организма и механизмы, вовлеченные в процесс, но известно, что он играет роль в развитии многих заболеваний.
Например, хроническое воспаление было связано с болезнью сердца и инсультом. Одна теория предполагает, что когда воспалительные клетки остаются в кровеносных сосудах слишком долго, они способствуют накоплению зубного налета. По данным Американской ассоциации кардиологов (AHA), тело воспринимает эту бляшку как чужеродное вещество, которое ей не принадлежит, поэтому оно пытается отгородить ее от крови, текущей внутри артерий.Если зубной налет становится нестабильным и разрывается, он образует сгусток, который блокирует кровоток к сердцу или мозгу, вызывая сердечный приступ или инсульт.
Рак – еще одно заболевание, связанное с хроническим воспалением. Со временем хроническое воспаление может вызвать повреждение ДНК и привести к некоторым формам рака, согласно данным Национального института рака.
Хроническое воспаление слабой степени часто не имеет симптомов, но врачи могут проверить С-реактивный белок (СРБ), маркер воспаления в крови.Высокие уровни СРБ были связаны с повышенным риском сердечно-сосудистых заболеваний. По данным клиники Майо, уровни СРБ могут также указывать на инфекцию или хроническое воспалительное заболевание, такое как ревматоидный артрит или волчанка.
Помимо поиска улик в крови, диета человека, образ жизни и воздействие окружающей среды могут способствовать хроническому воспалению. Важно поддерживать здоровый образ жизни, чтобы контролировать воспаление.
Противовоспалительная диета
Противовоспалительная диета стала популярной в последние годы.Рекомендуемые продукты типичны для средиземноморской диеты и включают в себя употребление большего количества рыбы, свежих фруктов и овощей и полезных жиров; есть умеренное количество орехов; есть очень мало красного мяса; и пить красное вино в умеренных количествах. Как и в средиземноморской диете, принципы противовоспалительной диеты полезны для здоровья, и, по мнению клиники Майо, этот подход полезен для питания.
«Противовоспалительные пищевые компоненты, такие как жиры омега-3, защищают организм от возможного вреда, вызванного воспалением», – говорит Химена Хименес, диетолог и представитель Академии питания и диетологии в Майами.
Противовоспалительная диета также означает отказ от продуктов, которые могут способствовать воспалению. По данным Университета Висконсина, лучше минимизировать количество потребляемых вами продуктов с высоким содержанием насыщенных и трансжиров, таких как красное мясо, молочные продукты и продукты, содержащие частично гидрогенизированные масла. Кроме того, ограничьте употребление сладких продуктов и рафинированных углеводов, таких как белый рис и хлеб. И сократить использование растительных масел и маргаринов с высоким содержанием омега-6 жирных кислот, таких как кукурузное, сафлоровое и подсолнечное масла.
Противовоспалительные препараты и добавки
В настоящее время не существует рецептурных лекарств, специально предназначенных для лечения хронического воспаления, говорится в статье, опубликованной в Обзоре здоровья Джонса Хопкинса.
Тем не менее, существует множество безрецептурных и рецептурных препаратов для лечения острого кратковременного воспаления. Наиболее распространенными являются безрецептурные препараты, известные как нестероидные противовоспалительные препараты (НПВП). К ним относятся аспирин, напроксен (алев) и ибупрофен (адвил и мотрин).
НПВП работают, блокируя фермент циклооксигеназу, которая производит простагландины, гормоноподобное вещество, которое способствует воспалению, по данным MedicineNet. Когда лекарства, отпускаемые без рецепта, не эффективны для снятия кратковременной боли и воспаления, существуют также НПВП, отпускаемые по рецепту.
Ацетаминофен (Tylenol) является еще одним распространенным болеутоляющим средством, но он не снимает воспаление, по данным Национальной медицинской библиотеки.
Кортикостероиды, такие как кортизон и преднизон, могут быть назначены при воспалительных состояниях, таких как астма и артрит.Они могут помочь подавить воспаление, но эти мощные лекарства также несут в себе риск побочных эффектов, таких как увеличение веса и задержка жидкости, по данным клиники Майо.
Говорят, что некоторые пищевые добавки обладают противовоспалительными свойствами, такие как коготь дьявола, куркума и кора ивы. Хотя есть некоторые ограниченные доказательства того, что некоторые натуральные продукты могут обеспечить умеренную пользу от острого воспаления, в целом, недостаточно данных, подтверждающих использование многих из этих продуктов при воспалительных состояниях, согласно данным Национального центра комплиментарного и интегративного здоровья.
Дополнительные ресурсы:
Эта статья носит исключительно информационный характер и не предназначена для предоставления медицинских консультаций. Эта статья была обновлена 19 октября 2018 года автором Live Science Кари Ниренберг.
,причин, симптомов, диагностика, лечение, более
Мы включаем продукты, которые мы считаем полезными для наших читателей. Если вы покупаете через ссылки на этой странице, мы можем заработать небольшую комиссию. Вот наш процесс.
Воспаление случается у всех, независимо от того, знаете вы об этом или нет. Ваша иммунная система создает воспаление, чтобы защитить организм от инфекции, травм или болезней. Есть много вещей, которые вы не смогли бы вылечить без воспаления.
Иногда при аутоиммунных заболеваниях, таких как определенные виды артрита и воспалительные заболевания кишечника, ваша иммунная система атакует здоровые клетки.
Воспаление подразделяется на два основных типа:
- Острое воспаление обычно возникает в течение короткого (но часто тяжелого) периода. Это часто разрешается через две недели или меньше. Симптомы появляются быстро. Этот тип восстанавливает ваше тело до его состояния до травмы или болезни.
- Хроническое воспаление является более низкой и обычно менее тяжелой формой воспаления. Обычно это длится дольше шести недель. Это может произойти, даже если нет никаких травм, и это не всегда заканчивается, когда болезнь или рана заживают.Хроническое воспаление было связано с аутоиммунными расстройствами и даже длительным стрессом.
5 признаков воспаления
- тепло
- боль
- покраснение
- отек
- потеря функции
Конкретные симптомы, которые у вас есть, зависят от того, где в вашем теле находится воспаление и что его вызывает ,
Длительное воспаление может привести к ряду симптомов и по-разному повлиять на ваше тело.Общие симптомы хронического воспаления могут включать:
- боль в теле
- постоянная усталость и бессонница
- депрессия, беспокойство и другие расстройства настроения
- желудочно-кишечные проблемы, такие как запор, диарея и кислотный рефлюкс
- увеличение веса
- частые инфекции
Симптомы распространенных воспалительных состояний
Симптомы также могут различаться в зависимости от состояния, которое имеет воспалительный компонент.
Например, при некоторых аутоиммунных заболеваниях ваша иммунная система влияет на вашу кожу, что приводит к появлению сыпи.В других типах это нападает на определенные железы, которые затрагивают уровни гормона в теле.
При ревматоидном артрите ваша иммунная система атакует ваши суставы. Вы можете испытывать:
- боль в суставах, отек, тугоподвижность или потерю функции суставов
- усталость
- онемение и покалывание
- ограниченный диапазон движения
При воспалительных заболеваниях кишечника воспаление возникает в пищеварительном тракте. Некоторые общие симптомы включают в себя:
- понос
- боль в животе, спазмы или вздутие живота
- потеря веса и анемия
- кровоточащие язвы
При рассеянном склерозе ваше тело атакует миелиновую оболочку.Это защитное покрытие нервных клеток. Вы можете испытывать:
- онемение и покалывание рук, ног или одной стороны лица
- проблемы с балансом
- двойное зрение, затуманенное зрение или частичная потеря зрения
- усталость
- когнитивные проблемы, такие как туман мозга
Многие факторы могут привести к воспалению, например:
- хронические и острые состояния
- определенные лекарства
- воздействие раздражителей или посторонних веществ, которые ваше тело не может легко устранить
Повторяющиеся эпизоды острого воспаления также могут привести к хронический воспалительный ответ.
Существуют также определенные виды продуктов, которые могут вызвать или усугубить воспаление у людей с аутоиммунными нарушениями.
Эти продукты включают:
- сахар
- рафинированные углеводы
- алкоголь
- обработанное мясо
- транс-жиры
Нет единого теста, который может диагностировать воспаление или состояния, которые его вызывают. Вместо этого, исходя из ваших симптомов, ваш врач может дать вам любой из приведенных ниже тестов для постановки диагноза.
Анализ крови
Существует несколько так называемых маркеров, которые помогают диагностировать воспаление в организме.Однако эти маркеры неспецифичны, что означает, что аномальные уровни могут показать, что что-то не так, но не , а то, что – неправильно.
Сывороточный протеиновый электрофорез (SPE)
SPE считается лучшим способом подтверждения хронического воспаления. Он измеряет определенные белки в жидкой части крови, чтобы идентифицировать любые проблемы. Слишком много или слишком мало этих белков может указывать на воспаление и маркеры для других состояний.
С-реактивный белок (СРБ)
СРБ естественным образом вырабатывается в печени в ответ на воспаление.Высокий уровень СРБ в крови может возникнуть из-за нескольких воспалительных состояний.
Хотя этот тест очень чувствителен к воспалению, он не помогает дифференцировать острое и хроническое воспаление, так как CRP будет повышен во время обоих случаев. Высокие уровни в сочетании с определенными симптомами могут помочь вашему врачу поставить диагноз.
Скорость оседания эритроцитов (ESR)
Тест ESR иногда называют тестом скорости оседания. Этот тест косвенно измеряет воспаление путем измерения скорости, с которой эритроциты тонут в пробирке с кровью.Чем быстрее они опускаются, тем больше вероятность того, что у вас возникнет воспаление.
Тест СОЭ редко проводится один, поскольку он не помогает точно определить конкретные причины воспаления. Вместо этого он может помочь вашему врачу определить, что происходит воспаление. Это также может помочь им контролировать ваше состояние.
Вязкость плазмы
Этот тест измеряет толщину крови. Воспаление или инфекция могут сгущать плазму.
Другие анализы крови
Если ваш врач считает, что воспаление вызвано вирусами или бактериями, они могут выполнить другие специальные анализы.В этом случае ваш врач может обсудить, что с вами ожидать.
Другие диагностические тесты
Если у вас есть определенные симптомы – например, хроническая диарея или онемение на одной стороне вашего лица – ваш врач может запросить визуальный тест для проверки определенных частей тела или мозга. МРТ и рентген обычно используются.
Для диагностики воспалительных заболеваний желудочно-кишечного тракта ваш врач может выполнить процедуру для осмотра внутренних частей пищеварительного тракта. Эти тесты могут включать:
Иногда бороться с воспалением можно так же просто, как изменить свою диету.Избегая сахара, транс-жиров и обработанных продуктов, вы можете почувствовать себя лучше.
Есть также продукты, которые действительно могут бороться с воспалением.
Противовоспалительные продукты
- ягод и вишен
- жирная рыба, такая как лосось или скумбрия
- брокколи
- авокадо
- зеленый чай
- грибы, такие как портобелло и шиитаке
- специи, такие как куркума, имбирь и гвоздика
- помидоров
Ознакомьтесь с нашим руководством о том, как соблюдать противовоспалительную диету.
Вы можете также помочь уменьшить воспаление, выполнив следующие действия:
Если ваше воспаление вызвано аутоиммунным заболеванием, ваши варианты лечения будут разными.
Для общих симптомов воспаления ваш врач может порекомендовать несколько вариантов:
НПВП и аспирин
Нестероидные противовоспалительные препараты (НПВП) обычно являются первой линией защиты при лечении кратковременной боли и воспаления. Большинство можно купить без рецепта.
Общие НПВП включают в себя:
- аспирин
- ибупрофен (Advil, Motrin, Midol)
- напроксен (Aleve)
Существуют также рецептурные разновидности, такие как диклофенак, которые ваш врач может назначить при лечении острого воспаления или определенных состояний ,
НПВП могут быть очень эффективны при воспалении, но есть некоторые взаимодействия и побочные эффекты, особенно при длительном применении. Обязательно сообщите своему врачу о других лекарствах, которые вы принимаете, и если у вас есть какие-либо побочные эффекты при приеме НПВП.
Магазин для НПВП и аспирина.
Кортикостероиды
Кортикостероиды – это тип стероидов, обычно используемых для лечения отеков и воспалений, а также аллергических реакций.
Кортикостероиды обычно выпускаются в виде назального спрея или пероральной таблетки.
Проконсультируйтесь с врачом при принятии кортикостероидов. Длительное использование может вызвать побочные эффекты, и могут возникнуть определенные взаимодействия.
Магазин для кортикостероидов.
Актуальные анальгетики и другие кремы
Актуальные анальгетики обычно используются при острой или хронической боли. У них может быть меньше побочных эффектов, чем при пероральном приеме.
Актуальные кремы и продукты могут содержать различные лекарства. Некоторые из них только по рецепту, поэтому лучше проконсультироваться с врачом.Это особенно актуально, если вы лечите длительное воспаление, например, при артрите.
Некоторые темы содержат НПВП, такие как диклофенак или ибупрофен. Это может быть полезно для людей с воспалением и болью в определенной части тела.
Другие актуальные кремы могут содержать натуральные ингредиенты, которые имеют некоторые признаки противовоспалительных свойств.
Убедитесь, что вы не используете актуальные крем, который действует только от боли, например, капсаицин.
Магазин актуальных анальгетиков.
Воспаление является нормальной и естественной частью иммунной реакции вашего организма. Тем не менее, длительное или хроническое воспаление может привести к разрушительным последствиям. Похоже, это чаще связано с аутоиммунными расстройствами.
Острое воспаление является нормальной частью процесса заживления и может возникнуть, когда вы испытываете боль в горле или даже небольшой порез на вашей коже. Острое воспаление должно пройти в течение нескольких дней, если его не лечить.
Если вы испытываете какие-либо признаки длительного воспаления, запишитесь на прием к врачу.Они могут провести некоторые тесты и проверить ваши симптомы, чтобы увидеть, нужно ли вам лечение для каких-либо основных условий.
Воспаление , ответ, вызванный повреждением живых тканей. Воспалительная реакция – это защитный механизм, который развился у высших организмов, чтобы защитить их от инфекции и травм. Его целью является локализация и устранение вредного агента и удаление поврежденных компонентов ткани, чтобы тело могло начать заживать. Реакция состоит из изменений в кровотоке, увеличения проницаемости кровеносных сосудов и миграции жидкости, белков и лейкоцитов (лейкоцитов) из кровообращения в место повреждения ткани.Воспалительный ответ, который длится всего несколько дней, называется острым воспалением, тогда как более длительный ответ называется хроническим воспалением.
пути активации комплемента Основная функция белков комплемента заключается в том, чтобы помочь в разрушении патогенных микроорганизмов путем прокалывания их наружных мембран (лизиса клеток) или повышения их привлекательности для фагоцитарных клеток, таких как макрофаги (процесс, известный как опсонизация). Некоторые компоненты комплемента также способствуют воспалению, стимулируя клетки высвобождать гистамин и привлекая фагоцитарные клетки к месту инфекции. Encyclopædia Britannica, Inc.Основные вопросы
Что такое воспаление?
Воспаление – это реакция, вызванная повреждением живых тканей. Воспалительная реакция – это защитный механизм, который развился у высших организмов, чтобы защитить их от инфекции и травм. Его целью является локализация и устранение вредного агента и удаление поврежденных компонентов ткани, чтобы тело могло начать заживать. Реакция состоит из изменений в кровотоке, увеличения проницаемости кровеносных сосудов и миграции жидкости, белков и лейкоцитов (лейкоцитов) из кровообращения в место повреждения ткани.Воспалительный ответ, который длится всего несколько дней, называется острым воспалением, тогда как более длительный ответ называется хроническим воспалением.
Каковы признаки воспаления?
Четырьмя основными признаками воспаления являются покраснение (лат. рубор ), жар ( калорий ), отек ( опухоль ) и боль ( дол ).
- Краснота вызвана расширением мелких кровеносных сосудов в области травмы.
- Тепло возникает в результате усиления кровотока в этой области и ощущается только в периферических частях тела, таких как кожа.Лихорадка вызывается химическими медиаторами воспаления и способствует повышению температуры при травме.
- Отек, называемый отеком, вызван в первую очередь скоплением жидкости вне кровеносных сосудов.
- Боль, связанная с воспалением, частично вызвана искажением тканей, вызванным отеком, а также индуцируется некоторыми химическими медиаторами воспаления, такими как брадикинин, серотонин и простагландины.
Является ли воспаление хорошим или плохим?
Воспаление служит защитным механизмом от инфекции и травм, а локализация и устранение вредных факторов и удаление поврежденных компонентов ткани позволяет начать процесс заживления.В процессе заживления поврежденные клетки, способные к пролиферации, восстанавливаются. Восстановление тканей, приводящее к образованию рубцов, может происходить, когда нормальная структура ткани не может быть успешно восстановлена. Неспособность воспроизвести оригинальную структуру органа может привести к болезни. Острое воспаление обычно полезно, но часто вызывает неприятные ощущения, такие как боль или зуд. В некоторых случаях воспаление может причинить вред. Разрушение ткани может происходить, когда регуляторные механизмы воспалительного ответа повреждены или нарушена способность очищать поврежденную ткань и посторонние вещества.В других случаях неадекватный иммунный ответ может привести к длительному и разрушительному воспалительному ответу При аутоиммунных реакциях иммунная система организма атакует собственные ткани, что приводит к длительному хроническому воспалению.
Хотя острое воспаление обычно полезно, оно часто вызывает неприятные ощущения, такие как боль в горле или зуд от укуса насекомого. Дискомфорт, как правило, временный и исчезает, когда воспалительный ответ сделал свое дело. Но в некоторых случаях воспаление может причинить вред.Разрушение ткани может происходить, когда регуляторные механизмы воспалительного ответа повреждены или нарушена способность очищать поврежденную ткань и посторонние вещества. В других случаях неадекватный иммунный ответ может привести к длительному и разрушительному воспалительному ответу Примеры включают аллергические или гиперчувствительные реакции, в которых агент окружающей среды, такой как пыльца, который обычно не представляет угрозы для индивидуума, стимулирует воспаление, и аутоиммунные реакции, при которых хроническое воспаление запускается иммунным ответом организма против его собственных тканей.
Причины
Факторы, которые могут стимулировать воспаление, включают микроорганизмы, физические агенты, химические вещества, неправильные иммунологические реакции и гибель тканей. Инфекционные агенты, такие как вирусы и бактерии, являются одними из наиболее распространенных стимулов воспаления. Вирусы вызывают воспаление, проникая и разрушая клетки организма; бактерии выделяют вещества, называемые эндотоксинами, которые могут вызвать воспаление. Физическая травма, ожоги, радиация и обморожение могут повредить ткани, а также вызвать воспаление, а также коррозийные химические вещества, такие как кислоты, щелочи и окислители.Как упомянуто выше, неисправные иммунологические реакции могут спровоцировать неуместный и разрушительный воспалительный ответ. Воспаление также может возникать, когда ткани умирают от недостатка кислорода или питательных веществ, что часто вызывается потерей кровотока в этой области.
Знаки
Четыре основных признака воспаления – покраснение (лат. рубор ), жар ( калорий ), отек ( опухоль ) и боль ( долор ) – были описаны в 1 веке нашей эры римским медицинским писателем Авл Корнелиус Цельс.Покраснение вызвано расширением мелких кровеносных сосудов в области травмы. Тепло возникает в результате увеличения кровотока через область и ощущается только в периферических частях тела, таких как кожа. Лихорадка вызывается химическими медиаторами воспаления и способствует повышению температуры при травме. Отек, называемый отеком, вызван в первую очередь скоплением жидкости вне кровеносных сосудов. Боль, связанная с воспалением, частично обусловлена искажением тканей, вызванным отеком, а также индуцируется некоторыми химическими медиаторами воспаления, такими как брадикинин, серотонин и простагландины.
Получите эксклюзивный доступ к контенту из нашего первого издания 1768 года с вашей подпиской. Подпишитесь сегодняПятым следствием воспаления является потеря функции воспаленной области, особенность, отмеченная немецким патологом Рудольфом Вирховом в 19 веке. Потеря функции может быть следствием боли, которая препятствует подвижности, или сильного отека, препятствующего движению в этой области.
Острый воспалительный ответ
Сосудистые изменения
Когда ткань впервые повреждена, маленькие кровеносные сосуды в поврежденной области на мгновение сужаются, процесс, называемый вазоконстрикцией.После этого кратковременного события, которое, как считается, не имеет большого значения для воспалительного ответа, кровеносные сосуды расширяются (расширяются), увеличивая приток крови в область. Расширение сосудов может длиться от 15 минут до нескольких часов.
Затем стенки кровеносных сосудов, которые обычно пропускают только воду и соли, легко становятся проницаемыми. Обогащенная белками жидкость, называемая экссудатом, теперь может выходить в ткани. Вещества в экссудате включают факторы свертывания, которые помогают предотвратить распространение инфекционных агентов по всему организму.Другие белки включают антитела, которые помогают уничтожать вторгающиеся микроорганизмы.
Когда жидкость и другие вещества вытекают из кровеносных сосудов, кровоток становится более вялым, и лейкоциты начинают выпадать из осевого потока в центре сосуда, чтобы течь ближе к стенке сосуда. Затем лейкоциты прилипают к стенке кровеносного сосуда, что является первым шагом в их эмиграции во внесосудистое пространство ткани.
,



 Боли в суставах могут застать врасплох каждого, при этом абсолютно неважно молоды вы или же находитесь в почтенном возрасте. Можно избавиться от боли с помощью препаратов традиционной медицины, однако не менее эффективными являются средства на основе топинамбура.
Боли в суставах могут застать врасплох каждого, при этом абсолютно неважно молоды вы или же находитесь в почтенном возрасте. Можно избавиться от боли с помощью препаратов традиционной медицины, однако не менее эффективными являются средства на основе топинамбура.
 Лечение топинамбуром воспаления придатков
Лечение топинамбуром воспаления придатков
 Лечение топинамбуром воспаления придатков
Лечение топинамбуром воспаления придатков










 Загрузка…
Сохранить себе в: Способы применения топинамбура для лечения суставов
Ссылка на основную публикацию
Загрузка…
Сохранить себе в: Способы применения топинамбура для лечения суставов
Ссылка на основную публикацию 


 Вернуться к оглавлению
Вернуться к оглавлению Виды цервикального эпителия – схема
Виды цервикального эпителия – схема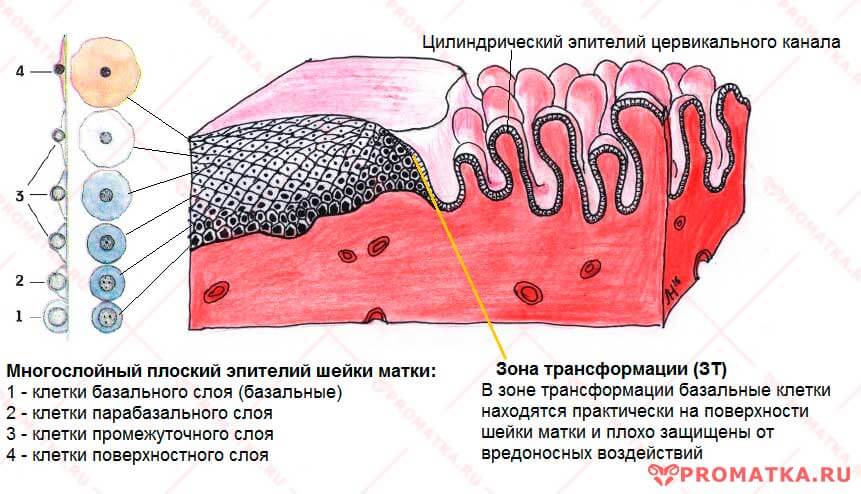 Зона трансформации. Слои плоского эпителия.
Зона трансформации. Слои плоского эпителия.
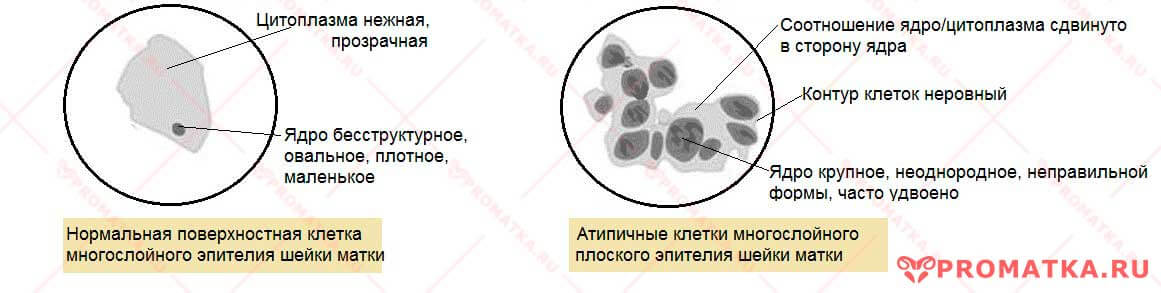 Атипичные клетки плоского эпителия
Атипичные клетки плоского эпителия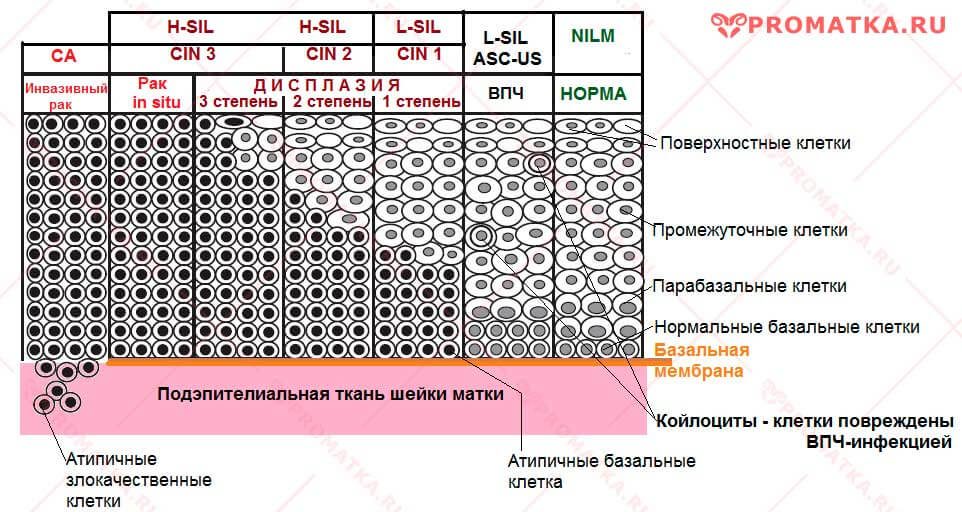 Степени поражения многослойного плоского эпителия шейки матки
Степени поражения многослойного плоского эпителия шейки матки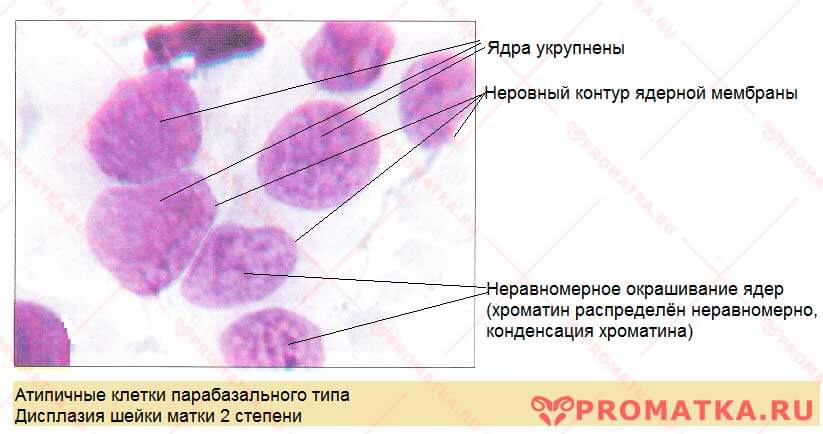 Цитологический мазок (фрагмент). Микроскопия.
Цитологический мазок (фрагмент). Микроскопия.
 Как проводится кольпоскопия
Как проводится кольпоскопия
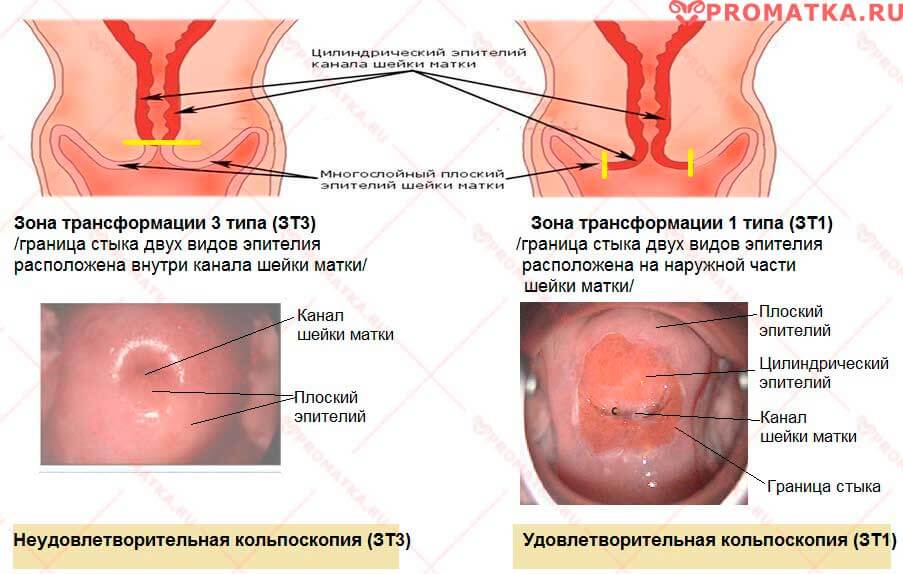 Удовлетворительная (ЗТ1) и неудовлетворительная (ЗТ2-3) кольпоскопия
Удовлетворительная (ЗТ1) и неудовлетворительная (ЗТ2-3) кольпоскопия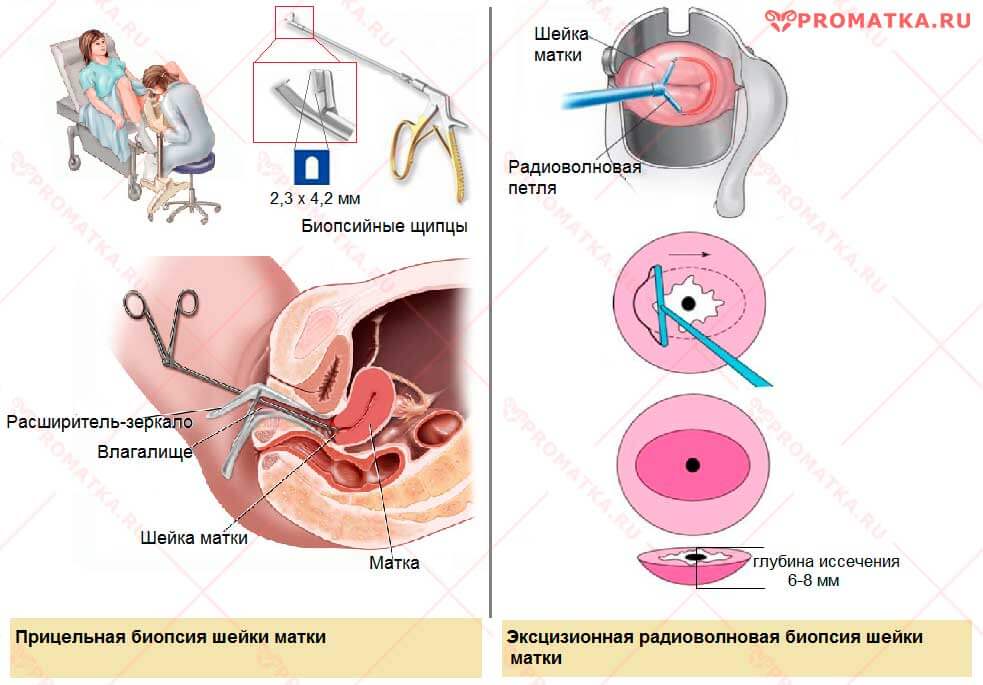 Виды биопсии шейки матки
Виды биопсии шейки матки Алгоритм ведения небеременных пациенток с гистологически подтверждённой умеренной дисплазией CIN2
Алгоритм ведения небеременных пациенток с гистологически подтверждённой умеренной дисплазией CIN2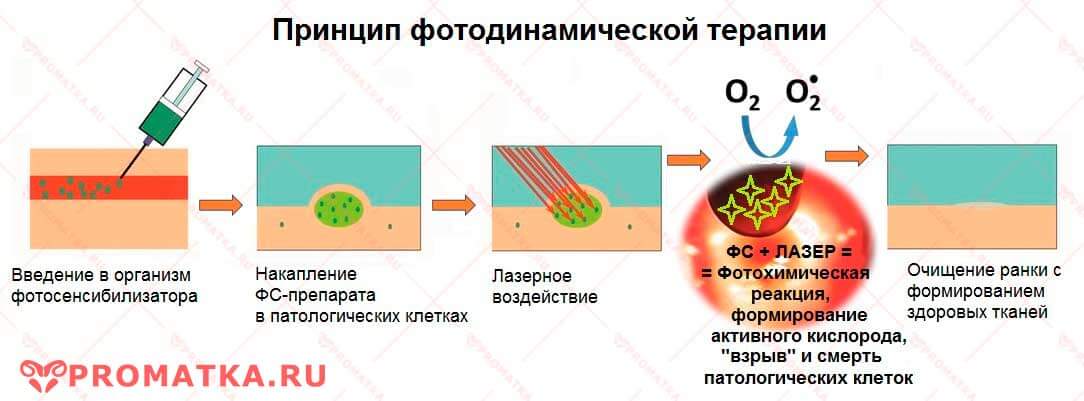 Фотодинамическая терапия предрака шейки матки – схема
Фотодинамическая терапия предрака шейки матки – схема Профилактика предрака и рака шейки матки
Вернуться к оглавлению
Профилактика предрака и рака шейки матки
Вернуться к оглавлению [14], [15], [16], [17], [18], [19]
[14], [15], [16], [17], [18], [19] В медицине под ушибом подразумевается повреждение мягких тканей: надкостницы, мышечных волокон и подкожной клетчатки. В большинстве случаев в результате нанесенной травмы больше всего страдают мягкие ткани, которые расположены близко к костям. Ушибы диагностируются в результате механического воздействия – падений и ударов.
В медицине под ушибом подразумевается повреждение мягких тканей: надкостницы, мышечных волокон и подкожной клетчатки. В большинстве случаев в результате нанесенной травмы больше всего страдают мягкие ткани, которые расположены близко к костям. Ушибы диагностируются в результате механического воздействия – падений и ударов.
 В лечении ушиба ребер и грудной клетки основными являются нестероидные противовоспалительные мази местного применения. Они помогают уменьшить воспаление, болезненные ощущения или дискомфорт, отечность тканей. Настоятельно не рекомендуется использовать детям в возрасте до 14 лет, а также людям с патологиями развития и заболеваниями почек, кишечника и желудка.
В лечении ушиба ребер и грудной клетки основными являются нестероидные противовоспалительные мази местного применения. Они помогают уменьшить воспаление, болезненные ощущения или дискомфорт, отечность тканей. Настоятельно не рекомендуется использовать детям в возрасте до 14 лет, а также людям с патологиями развития и заболеваниями почек, кишечника и желудка. При правильном выборе лекарственные препараты быстро купируют все неприятные симптомы и стимулируют кровообращение. Продолжительность терапевтического курса может варьироваться от одной до двух недель.
При правильном выборе лекарственные препараты быстро купируют все неприятные симптомы и стимулируют кровообращение. Продолжительность терапевтического курса может варьироваться от одной до двух недель. Наиболее востребованные нестероидные противовоспалительные препараты на отечественном рынке:
Наиболее востребованные нестероидные противовоспалительные препараты на отечественном рынке:
 При ушибах по показаниям можно использовать венотоники, которые предупреждают развитие больших гематом, а также ускоряют процессы их рассасывания. Использовать их можно уже при образовавшемся синяке.
При ушибах по показаниям можно использовать венотоники, которые предупреждают развитие больших гематом, а также ускоряют процессы их рассасывания. Использовать их можно уже при образовавшемся синяке. Длительность терапевтического курса не более двух недель. После купирования симптомов острого воспалительного процесса можно продлить терапию местными согревающими медикаментами, но после снятия острого воспаления. Сразу после получения травмы их использовать нельзя, поскольку они могут лишь усугубить состояние, восстановление может растянуться на месяцы.
Длительность терапевтического курса не более двух недель. После купирования симптомов острого воспалительного процесса можно продлить терапию местными согревающими медикаментами, но после снятия острого воспаления. Сразу после получения травмы их использовать нельзя, поскольку они могут лишь усугубить состояние, восстановление может растянуться на месяцы.
 Гормональные лекарственные препараты начинают использовать лишь в тех случаях, когда все выше перечисленные средства оказались бесполезными, а воспалительный процесс не стал меньше.
Гормональные лекарственные препараты начинают использовать лишь в тех случаях, когда все выше перечисленные средства оказались бесполезными, а воспалительный процесс не стал меньше. При незначительной степени тяжести ушиба рекомендуется отдавать предпочтение максимально натуральным и безобидным препаратам. К ним относится гомеопатическая группа. Преимущества заключаются в том, что состав легко переносится организмом и побочные реакции развиваются крайне редко.
При незначительной степени тяжести ушиба рекомендуется отдавать предпочтение максимально натуральным и безобидным препаратам. К ним относится гомеопатическая группа. Преимущества заключаются в том, что состав легко переносится организмом и побочные реакции развиваются крайне редко. Ушиб ребра относится к достаточно травматическим повреждениям грудной клетки легкой степени, однако, приносит много дискомфортных и болезненных проявлений.
Ушиб ребра относится к достаточно травматическим повреждениям грудной клетки легкой степени, однако, приносит много дискомфортных и болезненных проявлений. Выраженные ушибы с интенсивным болезненным проявлением требуют парентерального введения анальгезирующих средств: кетанов, диклоберл, дексалгин. На этапе реабилитации показана специальная респираторная гимнастика, физиотерапевтические процедуры и массаж с применением мазевых болеутоляющих препаратов.
Выраженные ушибы с интенсивным болезненным проявлением требуют парентерального введения анальгезирующих средств: кетанов, диклоберл, дексалгин. На этапе реабилитации показана специальная респираторная гимнастика, физиотерапевтические процедуры и массаж с применением мазевых болеутоляющих препаратов.







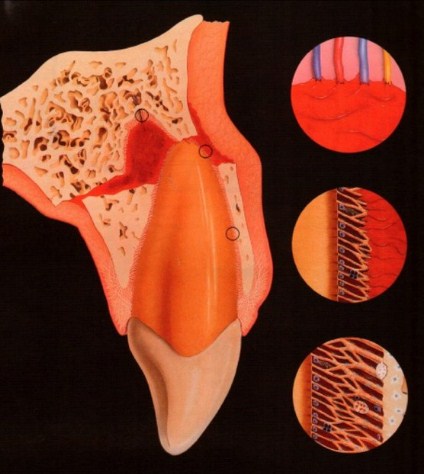











 Наружная пластинка тоньше внутренней, в большей мере подвержена травматизации, а губчатое вещество выступает в роли амортизатора, защищая кость от полного перелома альвеолярного отростка.
Наружная пластинка тоньше внутренней, в большей мере подвержена травматизации, а губчатое вещество выступает в роли амортизатора, защищая кость от полного перелома альвеолярного отростка. Перелом альвеолярного отростка верхней и нижней челюсти
Перелом альвеолярного отростка верхней и нижней челюсти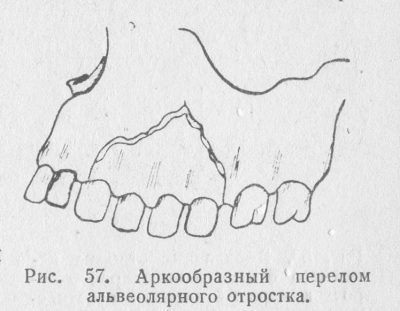 Основываясь на распространенности травмы и состоянии костных фрагментов (отломков), переломы разделяют на следующие виды:
Основываясь на распространенности травмы и состоянии костных фрагментов (отломков), переломы разделяют на следующие виды: Другим тревожным симптомом, вызывающим значительное беспокойство больного, служит кровотечение. Обычно источник кровотечения определяется визуально, видны раны на лице, которые могут быть ушибленными, рванными или рвано-ушибленными.
Другим тревожным симптомом, вызывающим значительное беспокойство больного, служит кровотечение. Обычно источник кровотечения определяется визуально, видны раны на лице, которые могут быть ушибленными, рванными или рвано-ушибленными. Специалист проводит осмотр ротовой полости, а также пальпацию поврежденной зоны. При этом, как правило, выявляется ряд подвижных точек кости, указывающих на локализацию линии перелома. Пальпация этих точек сопровождается резким усилением боли, симптом «нагрузки» положительный.
Специалист проводит осмотр ротовой полости, а также пальпацию поврежденной зоны. При этом, как правило, выявляется ряд подвижных точек кости, указывающих на локализацию линии перелома. Пальпация этих точек сопровождается резким усилением боли, симптом «нагрузки» положительный.
 В тяжелых случаях количество опорных зубов может быть увеличено до 4–5. Помимо этого, дополнительно применяют подбородочную пращу. В случаях, когда зубы на участке повреждения отсутствуют, применяют самолигирующие шины из быстротвердеющей пластмассы. В любом случае, пациент нуждается в регулярных осмотрах доктора, ежедневном проведении перевязок.
В тяжелых случаях количество опорных зубов может быть увеличено до 4–5. Помимо этого, дополнительно применяют подбородочную пращу. В случаях, когда зубы на участке повреждения отсутствуют, применяют самолигирующие шины из быстротвердеющей пластмассы. В любом случае, пациент нуждается в регулярных осмотрах доктора, ежедневном проведении перевязок.


 Однако если после начала использования «Бетаметазона» ваше самочувствие ухудшилось, или же вы наблюдаете другие негативные проявления, не упомянутые в данном списке, следует немедленно прервать курс лечения и обратиться к врачу.
Однако если после начала использования «Бетаметазона» ваше самочувствие ухудшилось, или же вы наблюдаете другие негативные проявления, не упомянутые в данном списке, следует немедленно прервать курс лечения и обратиться к врачу. На данный момент бетаметазон выпускается под торговыми названиями:
На данный момент бетаметазон выпускается под торговыми названиями: Мазь «Бетаметазон» — это синтетический препарат, который относится к группе глюкокортикоидов. Средство используется в дерматологии для лечения заболеваний, характеризующихся нарушением целостности эпителия и наличием воспалительных очагов на различных участках кожи.
Мазь «Бетаметазон» — это синтетический препарат, который относится к группе глюкокортикоидов. Средство используется в дерматологии для лечения заболеваний, характеризующихся нарушением целостности эпителия и наличием воспалительных очагов на различных участках кожи. Противовоспалительный эффект «Бетаметазона» значительно превышает действие аналогичных препаратов, например, гидрокортизоновой мази (по интенсивности воздействия врачи сравнивают данный препарат с преднизолоном). Салициловая кислота, входящая в состав мази, обладает смягчающими свойствами, поэтому её применение особенно эффективно для людей с грубой и сухой кожей.
Противовоспалительный эффект «Бетаметазона» значительно превышает действие аналогичных препаратов, например, гидрокортизоновой мази (по интенсивности воздействия врачи сравнивают данный препарат с преднизолоном). Салициловая кислота, входящая в состав мази, обладает смягчающими свойствами, поэтому её применение особенно эффективно для людей с грубой и сухой кожей. «Бетаметазон» используется для наружного применения на поражённых участках. Терапевтический эффект будет более выраженным, если лекарство нанести на увлажнённую кожу. Схема дозирования, количество нанесений за сутки, а также продолжительность лечебного курса определяет лечащий врач.
«Бетаметазон» используется для наружного применения на поражённых участках. Терапевтический эффект будет более выраженным, если лекарство нанести на увлажнённую кожу. Схема дозирования, количество нанесений за сутки, а также продолжительность лечебного курса определяет лечащий врач. Не стоит длительно использовать мазь для лечения кожных заболеваний в области подмышечных впадин и паховой области, так как это может привести к образованию стрий.
Не стоит длительно использовать мазь для лечения кожных заболеваний в области подмышечных впадин и паховой области, так как это может привести к образованию стрий.






















 « Предыдущая запись
« Предыдущая запись  Следующая запись »
Следующая запись »
 Скелет кисти руки человека
Скелет кисти руки человека