инструкция по применению, аналоги, состав, показания
В зависимости от частоты возникновения выделяют следующие группы побочных эффектов:
Нечасто (>1/1000, <1/100)
– тошнота, изжога, диарея, боли в животе
– головная боль
– кожная сыпь, зуд, крапивница
Редко (>1/10000, <1/1000)
– рвота, метеоризм, запор, воспаление желудочно-кишечного тракта
– головокружение, возбуждение, бессонница, сонливость, депрессия, спутанность сознания, галлюцинации
– отечный синдром
Очень редко (<1/10000)
– эрозивно-язвенные поражения желудочно-кишечного тракта, сухость во рту, болезнь Крона, стоматит, гепатит, панкреатит, нарушение функции печени
– асептический менингит
– острая почечная недостаточность, нефротический синдром, аллергический нефрит, полиурия, цистит
– анемия (в том числе, гемолитическая, апластическая), тромбоцитопения и
тромбоцитопеническая пурпура, агранулоцитоз, лейкопения
– отек Квинке, ангионевротический отек, анафилактоидные реакции,
анафилактический шок, бронхоспазм, лихорадка, многоформная
экссудативная эритема (в том числе, синдром Стивенса-Джонсона),
токсический эпидермальный некролиз (синдром Лайела), эозинофилия,
аллергический ринит
– обратимый токсический неврит зрительного, нечеткость зрительного восприятия, диплопия, конъюнктивит
– усиление потоотделения
-кровотечения (желудочно-кишечное, десневое, маточное, геморроидальное)
В единичных случаях
– снижение слуха, шум в ушах
– депрессия
– сердечная недостаточность, повышение АД, тахикардия
tab.103.kz
Ибуфен Д форте СУСПЕНЗИЯ: инструкция, описание PharmPrice
Инструкция по медицинскому применению
лекарственного препарата
ИБУФЕН®Д форте
Торговое название
Ибуфен®Д форте
Международное непатентованное название
Ибупрофен
Лекарственная форма
Суспензия для приема внутрь 200 мг/5 мл
Состав
100 мл суспензии содержат
активное вещество – ибупрофен 4.00 г,
вспомогательные вещества: макрогола глицеролгидроксистеарат, камедь ксантановая, глицерол, натрия бензоат, натрия фосфата додекагидрат
(или натрия фосфата дигидрат), лимонная кислота моногидрат, натрия сахаринат, мальтитол жидкий, ароматизатор «Кола», вода очищенная.
Описание
Суспензия белого или почти белого цвета с запахом колы.
Фармакотерапевтическая группа
Нестероидные противовоспалительные препараты. Пропионовой кислоты производные.
Код ATС М01АЕ01
Фармакологические свойства
Фармакокинетика
После перорального применения более 80% ибупрофена всасывается из пищеварительного тракта. 90% препарата связывается с белками плазмы крови (в основном с альбуминами).
Период достижения максимальной концентрации в плазме крови при приеме натощак – 45 минут, при приеме после еды – 1,5-2,5 часа; в синовиальной жидкости – 2-3 часа, где создаются большие концентрации, чем в плазме крови.
Препарат не кумулирует в организме.
Метаболизируется ибупрофен, главным образом, в печени. Подвергается пресистемному и постсистемному метаболизму. После абсорбции около 60% фармакологически неактивной R – формы ибупрофена медленно трансформируется в активную S – форму.
60-90% препарата выводится почками в форме метаболитов и продуктов их соединения с глюкуроновой кислотой, в меньшей степени, с желчью и в неизменном виде выделяется не более 1%. После приема разовой дозы препарат полностью выводится в течение 24 часов.
Фармакодинамика
Ибуфен®Форте является производным пропионовой кислоты. Оказывает обезболивающее, жаропонижающее и противовоспалительное действие.
Механизм действия Ибуфен®Форте обусловлен, прежде всего, подавлением биосинтеза простагландинов за счет снижения активности циклооксигеназы (ЦОГ) – фермента, регулирующего превращение арахидоновой кислоты в простагландины, простациклин и тромбоксан. При этом в результате необратимого торможения циклооксигеназного пути метаболизма арахидоновой кислоты уменьшается образование простагландинов. Снижение концентрации простагландинов в месте воспаления сопровождается уменьшением образования брадикинина, эндогенных пирогенов, других биологически активных веществ, радикалов кислорода и NO. Все это приводит к снижению активности воспалительного процесса (противовоспалительный эффект ибупрофена) и сопровождается уменьшением болевой рецепции (анальгезирующий эффект). Уменьшение концентрации простагландинов в цереброспинальной жидкости приводит к нормализации температуры тела (антипиретический эффект).
Показания к применению
Повышенная температура тела различного генеза при:
– простудных заболеваниях
– острых респираторных вирусных инфекциях
– гриппе
– ангине, фарингите
– детских инфекциях, сопровождающихся повышением температуры тела
Болевой синдром различного происхождения слабой и умеренной интенсивности при:
– ушной боли при воспалении среднего уха
– зубной боли, болезненном прорезывании зубов
– головной боли, мигрени
– невралгии
– ревматических болях
– болях в мышцах, суставах
– травмах опорно-двигательного аппарата.
Способ применения и дозы
Применяется внутрь.
5 мл суспензии содержат 200 мг ибупрофена.
Перед употреблением взболтать до получения однородной суспензии.
Лекарственный препарат принимают после еды, запивая жидкостью.
Прилагаемый к упаковке мерный стаканчик со шкалой позволяет точно дозировать препарат.
Доза устанавливается в зависимости от возраста и массы тела ребенка.
Разовая доза препарата Ибуфен®Д фортесоставляет 5 – 10 мг/кг массы тела ребенка 3-4 раза в сутки. Максимальная суточная доза суспензии составляет 20-30 мг/кг массы тела. Препарат назначают в разовых дозах по приводимой ниже схеме:
Дети от 1 года до 2 лет (10-12 кг): разовая доза 2,5 мл (что соответствует 100 мг ибупрофена). Максимальная суточная доза 7,5 мл (300 мг ибупрофена).
Дети от 3 до 5 лет (13-19 кг): разовая доза 2,5 мл (что соответствует 100 мг ибупрофена). Максимальная суточная доза 10 мл (400 мг ибупрофена).
Дети от 6 до 9 лет (20-29 кг): разовая доза 5,0 мл (что соответствует 200 мг ибупрофена). Максимальная суточная доза 15 мл (600 мг ибупрофена).
Дети от 10 до 12 лет (30-39 кг): разовая доза 5,0 мл (что соответствует 200 мг ибупрофена). Максимальная суточная доза 20 мл (800 мг ибупрофена).
Дети от 12 лет и взрослые (более 40 кг): разовая доза 5,0-10,0 мл (что соответствует 200-400 мг ибупрофена). Максимальная суточная доза 30 мл (1200 мг ибупрофена).
Минимальный интервал между очередными дозами составляет 4-6 часов.
Детям до 1 года можно применять лекарственный препарат только после консультации с врачом в соответствии с его рекомендациями.
Препарат не следует применять более 3 дней без наблюдения врача.
Препарат не содержит сахар, поэтому может применяться у лиц страдающих диабетом.
Побочные действия
В зависимости от частоты возникновения выделяют следующие группы побочных эффектов:
Нечасто (>1/1000, <1/100)
– тошнота, изжога, диарея, боли в животе
– головная боль
– кожная сыпь, зуд, крапивница
Редко (>1/10000, <1/1000)
– рвота, метеоризм, запор, воспаление желудочно-кишечного тракта
– головокружение, возбуждение, бессонница, сонливость, депрессия, спутанность сознания, галлюцинации
– отечный синдром
Очень редко (<1/10000)
– эрозивно-язвенные поражения желудочно-кишечного тракта, сухость во рту, болезнь Крона, стоматит, гепатит, панкреатит, нарушение функции печени
– асептический менингит
– острая почечная недостаточность, нефротический синдром, аллергический нефрит, полиурия, цистит
– анемия (в том числе, гемолитическая, апластическая), тромбоцитопения и
тромбоцитопеническая пурпура, агранулоцитоз, лейкопения
– отек Квинке, ангионевротический отек, анафилактоидные реакции,
анафилактический шок, бронхоспазм, лихорадка, многоформная
экссудативная эритема (в том числе, синдром Стивенса-Джонсона),
токсический эпидермальный некролиз (синдром Лайела), эозинофилия,
аллергический ринит
– обратимый токсический неврит зрительного, нечеткость зрительного восприятия, диплопия, конъюктивит
– усиление потоотделения
-кровотечения (желудочно-кишечное, десневое, маточное, геморроидальное)
В единичных случаях
– снижение слуха, шум в ушах
– депрессия
– сердечная недостаточность, повышение АД, тахикардия
Противопоказания
– повышенная чувствительность к ибупрофену или другим компонентам
препарата, а также к другим нестероидным противовоспалительным
лекарственным препаратам
– проявления когда-либо ранее симптомов аллергии в виде насморка, кожных
высыпаний или бронхоспастических реакций после применения
ацетилсалициловой кислоты или других нестероидных
противовоспалительных препаратов
– активное желудочно-кишечное кровотечение
– язвенная болезнь желудка и двенадцатиперстной кишки в фазе обострения
– выраженная недостаточность функции печени и почек
– заболевания крови (склонность к кровотечения, гемофилия, гипокоагуляция, геморрагический диатез)
– тяжелая почечная или печеночная недостаточность
– дефицит глюкоза-6-фосфатдегидрогеназы
– III триместр беременности и период лактации
– детский возраст до 1 года
Лекарственные взаимодействия
Ибуфен®Д форте (так же как другие лекарственные средства группы нестероидных противовоспалительных препаратов) не следует применять одновременно с нижеперечисленными лекарственными средствами:
– ацетилсалициловой кислотой или другими нестероидными противовоспалительными препаратами – повышается риск появления побочных действий со стороны желудочно-кишечного тракта
– антигипертензивными лекарственными средствами и диуретиками – лекарственные средства из группы нестероидных противовоспалительных препаратов могут вызывать снижение эффективности действия этих средств,
антикоагулянтами – немногочисленные клинические данные указывают, что нестероидные противовоспалительные препараты могут усиливать действие лекарственных средств понижающих свертываемость крови
– литием и метотрексатом – доказано, что нестероидные противовоспалительные препараты могут вызывать повышение концентрации в плазме, как лития, так и метотрексата
– зидовудином – существуют доказательства увеличения времени кровотечения у пациентов, принимающих одновременно ибупрофен и зидовудин
– минералокортикоидами, глюкокортикоидами – усиливаются побочные эффекты
– производные сульфонилмочевины – усиливается гипогликемический эффект, антациды и холестирамин снижают абсорбцию
– кофеин усиливает анальгезирующий эффект.
Особые указания
Во время лечения необходим контроль картины периферической крови и функционального состояния печени и почек.
Лицам с бронхиальной астмой или симптомами аллергических реакций на ацетилсалициловую кислоту, а также принимающие другие лекарственные средства (особенно антигипертензивные, диуретические, кардиотропные и психотропные лекарственные средства) применение препарата допустимо только при условии соблюдения большой осторожности.
При применении ибупрофена отмечены единичные случаи токсической амблиопии.
Учитывая возможность появления расстройств со стороны пищеварительной системы, необходимо избегать одновременного приема ибупрофена с веществами или лекарственными средствами, оказывающими ульцерогенное действие (в том числе ацетилсалициловой кислотой, кортикостероидами).
Следует соблюдать особую осторожность у лиц с наследственной непереносимостью фруктозы.
Период беременности и лактация
Ввиду отсутствия хорошо контролируемых исследований на большой группе пациентов, применять лекарственное средство следует только в случае крайней необходимости.
III триместр: поскольку может наступить задержка родов, а также увеличение их продолжительности, не следует применять ибупрофен в III триместре беременности.
Ибупрофен может в небольших количествах выделяться с грудным молоком. Не известны случаи появления побочных действий у младенцев, однако рекомендуется прекратить грудное вскармливание в период лечения ибупрофеном.
Особенности влияния лекарственного средства на способность управлять транспортным средством или потенциально опасными механизмами
При приеме препарата Ибуфен®Д форте может возникнуть головокружение, что следует учитывать при управлении транспортными средствами и обслуживании движущихся механизмов.
Передозировка
Симптомы: боли в животе, рвота, заторможенность, головная боль, шум в ушах, депрессия, сонливость, метаболический ацидоз, кома, геморрагический диатез, снижение АД, судороги, острая почечная недостаточность, нарушения функции печени, тахикардия, брадикардия.
Лечение: промывание желудка (только в течение часа после приема препарата), активированный уголь, щелочное питье, симптоматическая терапия.
Форма выпуска и упаковка
По 100 мл препарата помещают в полиэтиленовые флаконы укупоренные полиэтиленовой завинчивающейся крышкой с гарантийным кольцом.
На флакон наклеивают этикетку самоклеящуюся.
Каждый флакон вместе с мерным стаканчиком и инструкцией по медицинскому применению на государственном и русском языках помещают в пачку из картона.
Условия хранения
Хранить в оригинальной упаковке при температуре не выше 25 0С
Хранить в недоступном для детей месте.
Срок хранения
2 года
Вскрытый флакон необходимо использовать в течение 6 месяцев.
Не применять после истечения срока годности.
Условия отпуска из аптек
Без рецепта
Производитель
«Медана Фарма» АО
98-200 Серадз, ул. В. Локетка 10, Польша
Владелец регистрационного удостоверения
«Химфарм» АО, Казахстан
Адрес организации, принимающей на территории Республики Казахстан претензии от потребителей по качеству продукции (товара)
АО «Химфарм», г.Шымкент, РЕСПУБЛИКА КАЗАХСТАН,
ул. Рашидова, б/н, т/ф: 560882
Номер телефона 7252 (561342)
Номер факса 7252 (561342)
Адрес электронной почты standart@santo.kz
pharmprice.kz
инструкция по применению, показания, побочные действия, отзывы
Побочные эффекты, связанные с применением ибупрофена и всей группы НПВП, в целом можно уменьшить путем применения минимальной эффективной дозы, необходимой для лечения симптомов, в течение короткого периода времени.
Воздействие на органы дыхания.
Бронхоспазм может возникнуть у пациентов, страдающих бронхиальной астмой или аллергическими заболеваниями или имеют эти заболевания в анамнезе.
Другие НПВП.
Одновременное применение ибупрофена с другими НПВП, включая селективные ингибиторы ЦОГ-2, повышает риск развития побочных реакций, поэтому его следует избегать.
Системная красная волчанка и смешанные заболевания соединительной ткани
С осторожностью следует применять ибупрофен при проявлениях системной красной волчанки и смешанных заболеваниях соединительной ткани за повышенного риска возникновения асептического менингита.
Влияние на сердечно-сосудистую и цереброваскулярной систему.
Пациентам с артериальной гипертензией и / или умеренным или средней степенью застойной сердечной недостаточности в анамнезе следует с осторожностью начинать длительное лечение (необходима консультация врача), поскольку при терапии ибупрофеном, как и другими НПВП сообщалось о случаях задержки жидкости, артериальной гипертензии и отеков.
Данные клинического исследования и эпидемиологические данные свидетельствуют о том, что применение ибупрофена, особенно в высоких дозах (2400 мг в сутки), а также длительное лечение могут привести к незначительному повышению риска артериальных тромботических осложнений (например инфаркта миокарда или инсульта). В общем данные эпидемиологических исследований не предполагают, что низкая доза ибупрофена (например ≤ 1200 мг в сутки) может привести к повышению риска инфаркта миокарда. Пациентам с неконтролируемой артериальной гипертензией, застойной сердечной недостаточностью, диагностированной ишемической болезнью сердца, заболеванием периферических артерий и / или цереброваскулярными заболеваниями долгосрочное лечение можно назначать только после тщательного анализа факторов риска. Пациентам с выраженными факторами риска сердечно-сосудистых осложнений (такими как артериальная гипертензия, гиперлипидемия, сахарный диабет, курение) назначать длительное лечение НПВС следует только после тщательного обдумывания.
Влияние на почки.
Длительный прием НПВП может привести к дозозависимое снижение синтеза простагландинов и провоцировать развитие почечной недостаточности. Высокий риск этой реакции имеют пациенты с нарушениями функции почек, сердечными нарушениями, нарушениями функции печени, пациенты, которые принимают диуретики, и пациенты пожилого возраста. У таких пациентов необходимо контролировать функцию почек. Существует риск почечной недостаточности у детей с обезвоживанием.
Влияние на печень.
Нарушение функции печени.
Влияние на желудочно-кишечный тракт.
НПВС следует с осторожностью применять пациентам с хроническими воспалительными заболеваниями кишечника (язвенный колит, болезнь Крона), поскольку эти состояния могут обостряться. Сообщалось о случаях желудочно-кишечного кровотечения, перфорации, язвы, имели летальные последствия, которые возникали на любом этапе лечения НПВП независимо от наличия предупредительных симптомов или тяжелых нарушениях со стороны желудочно-кишечного тракта в анамнезе.
Риск желудочно-кишечного кровотечения, перфорации, язвы повышается при увеличении доз НПВС у пациентов с язвой в анамнезе, особенно если она осложненная кровотечением или перфорацией, и у пожилых пациентов. Эти пациенты должны начинать с минимальных доз. Следует соблюдать осторожность при лечении пациентов, получающих сопутствующие препараты, которые могут повысить риск гастротоксичности или кровотечения, такие как пероральные кортикостероиды или антикоагулянты (например варфарин) или антитромбоцитарные средства (например аспирин). При длительном лечении для этих пациентов, а также для пациентов, нуждающихся сопутствующего применения низких доз ацетилсалициловой кислоты (аспирина) или других лекарственных средств, которые могут увеличить риск по желудочно-кишечного тракта, следует рассматривать целесообразность назначения комбинированной терапии мизопростолом или ингибиторами протонной помпы.
Пациентам с имеющимися желудочно-кишечными расстройствами в анамнезе, прежде всего пациентам пожилого возраста, следует сообщать о любых необычных симптомы со стороны желудочно-кишечного тракта (преимущественно кровотечение), особенно о желудочно-кишечное кровотечение в начале лечения. В случае желудочно-кишечного кровотечения или язвы у пациентов, получающих ибупрофен, лечение следует немедленно прекратить.
Влияние на фертильность у женщин.
Существуют ограниченные данные, лекарственные средства, которые подавляют синтез циклооксигеназы / простагландина, могут влиять на процесс овуляции. Этот процесс является обратимым после прекращения лечения. Длительное применение (касается дозы 2400 мг в течение суток, а также продолжительности лечения более 10 дней) ибупрофена может нарушить женскую фертильность и не рекомендуется женщинам, которые пытаются забеременеть. Женщинам, имеющим проблемы с наступлением беременности или проходят обследование по причине бесплодия, этот препарат необходимо отменить.
Со стороны кожи и подкожной клетчатки. Очень редко на фоне приема НПВС могут возникать тяжелые формы кожных реакций, включая эксфолиативный дерматит, синдром Стивенса-Джонсона и токсический эпидермальный некролиз. Самый высокий риск появления таких реакций наблюдается на ранних этапах терапии, в большинстве случаев начало таких реакций происходит в течение первого месяца лечения. Ибупрофен следует отменить при первых признаках кожной сыпи, патологических изменений слизистых оболочек или любых других признаках гиперчувствительности.
Лекарственное средство содержит мальтит жидкий, поэтому в случае непереносимости некоторых сахаров необходимо проконсультироваться с врачом, прежде чем принимать этот препарат.
В состав препарата входит натрия бензоат, поэтому препарат может вызвать аллергические реакции (возможно, замедленные).
Препарат нельзя назначать пациентам с редкой наследственной непереносимостью фруктозы.
Применение в период беременности или кормления грудью.
Подавление синтеза простагландинов может негативно влиять на беременность и / или развитие эмбриона / плода. Данные эпидемиологических исследований указывают на повышенный риск выкидыша, врожденных пороков после применения ингибиторов синтеза простагландинов на ранней стадии беременности. Считается, что риск повышается с увеличением дозы и продолжительности терапии. НПВС не следует принимать в первые два триместра беременности или во время родов, если только потенциальная польза для пациентки не превышает потенциальный риск для плода. Во время третьего триместра беременности при применении любых ингибиторов синтеза простагландинов возможны такие побочные реакции у плода, как сердечно-легочная токсичность (преждевременное закрытие артериального протока плода с легочной гипертензией) и нарушение функции почек, которое может прогрессировать до почечной недостаточности с проявлением олигогидроамниозу. Ибупрофен противопоказан в третьем триместре беременности из-за возможности угнетения сократительной функции матки, что может привести к увеличению продолжительности родов с тенденцией к повышению кровотечения у матери и ребенка, даже при применении низких доз.
При проведении исследований незначительное количество ибупрофена была обнаружена в грудном молоке. НПВС не рекомендуется применять во время кормления грудью.
Способность влиять на скорость реакции при управлении автотранспортом или другими механизмами.
При условии применения согласно рекомендованными дозами и продолжительностью лечения препарат не влияет на скорость реакции при управлении автотранспортом или работе с другими механизмами. Пациентам, испытывающим головокружение, сонливость, дезориентацию или нарушения зрения при приеме НПВП, следует отказаться от управления автотранспортом или работы с механизмами.
lek.103.ua
Ибуфен форте: инструкция, отзывы, аналоги, цена в аптеках
Состав
действующее вещество : ibuprofen;
5 мл суспензии содержит ибупрофена 200 мг
вспомогательные вещества : гипромеллоза, ксантановая камедь, глицерин, натрия бензоат (Е 211), кислота лимонная, натрия, сахарин натрия, мальтит жидкий, натрия хлорид, ароматизатор клубничный или малиновый, вода очищенная.
Лекарственная форма
Суспензия оральная с малиновым или клубничным ароматом.
Основные физико-химические свойства: суспензия белого или почти белого цвета с однородной опалесценцией и с клубничным или малиновым запахом.
Фармакологическая группа
Нестероидные противовоспалительные препараты и противовоспалительные препараты, производные пропионовой кислоты.
Код АТХ М01А Е01.
Фармакологические свойства
Фармакодинамика.
Ибупрофен – это производное пропионовой кислоты с жаропонижающим, обезболивающим и противовоспалительным действием.
Механизм противовоспалительного действия ибупрофена связан с подавлением синтеза и высвобождением простагландинов вследствие торможения активности циклооксигеназы простагландинов, катализирует превращение арахидоновой кислоты в простагландины, причем не исключено наличие других механизмов.
Доказано, что жаропонижающее и анальгезирующее действие ибупрофена наступает через 30 минут после применения препарата.
Фармакокинетика.
Ибупрофен быстро всасывается после приема внутрь и быстро распределяется в организме. Максимальная концентрация в сыворотке крови достигается через 1-2 часа после приема натощак. Пища замедляет всасывание ибупрофена, но не уменьшает его биологической доступности; t max тогда примерно на 30-60 минут дольше, чем при приеме натощак, и составляет 1,5 ̶ 3 ч. Ибупрофен связывается более чем на 99% с белками плазмы крови. Основные белки, связывающие продукт, – это альбумины. Ибупрофен и его метаболиты полностью и быстро выводятся из организма почками. Период полувыведения составляет около 2:00, у пациентов с заболеванием печени и почек – 1,8-3,5 часа.
Показания
Симптоматическое лечение лихорадки и боли различного происхождения у детей в возрасте от 6 месяцев с массой тела не менее 8 кг (включая лихорадку после иммунизации, острые респираторные вирусные инфекции, грипп, боль при прорезавшиеся зубов, боль после удаления зуба, зубная боль, головная боль, боль в горле, боль при растянуты связь и другие виды боли, в том числе воспалительного генеза).
Противопоказания
- Повышенная чувствительность к ибупрофена или к любому из компонентов препарата.
- Наличие в анамнезе реакций гиперчувствительности (например астма, ринит, ангионевротический отек или крапивница) после применения ибупрофена, ацетилсалициловой кислоты (аспирина) или других НПВС.
- Язвенная болезнь желудка и двенадцатиперстной кишки / кровотечение в активной форме или рецидивы в анамнезе (два и более выраженных эпизоды подтверждения язвенной болезни или кровотечения).
- Наличие в анамнезе желудочно-кишечного кровотечения и перфорации, связанная с приемом НПВС.
- Цереброваскулярные или другие кровотечения.
- Нарушения кроветворения или свертывания крови геморрагический диатез.
- Тяжелая сердечная недостаточность, тяжелое нарушение функции печени или тяжелое нарушение функции почек.
- Обезвоживания, вызванное рвотой, диареей или недостаточным употреблением жидкости.
- Последний триместр беременности.
Взаимодействие с другими лекарственными средствами и другие виды взаимодействий
Ибупрофен, как и другие НПВС, не следует применять в комбинации с:
ацетилсалициловой кислотой (аспирином), поскольку это может увеличить риск возникновения побочных реакций, кроме случаев, когда аспирин (доза не выше 75 мг в день) назначал врач;
другими НПВП, в том числе селективными ингибиторами циклооксигеназы-2.
Следует избегать одновременного применения двух или более НПВП, поскольку это может повысить риск побочных эффектов.
С осторожностью следует применять ибупрофен в комбинации со следующими препаратами:
антикоагулянтами: НПВП могут усилить лечебный эффект таких антикоагулянтов, как варфарин;
антигипертензивными средствами ( ингибиторы АПФ и антагонисты ангиотензина II) и диуретики: НПВП могут ослаблять эффект диуретиков и других антигипертензивных препаратов. У некоторых пациентов с нарушением функции почек (у пациентов с обезвоживанием или у пожилых пациентов с ослабленной функцией почек) одновременное применение ингибиторов АПФ или антагониста ангиотензина II и препаратов, ингибирующих ЦОГ, может приводить к дальнейшему ухудшению функции почек, включая возможную острую почечную недостаточность , что обычно носит обратимый характер. Поэтому такие комбинации следует назначать с осторожностью, особенно у пациентов пожилого возраста. При необходимости длительного лечения следует провести адекватную гидратацию пациента и рассмотреть вопрос о проведении мониторинга функции почек в начале комбинированного лечения, а также с определенной периодичностью в дальнейшем. Диуретики могут повышать риск нефротоксического воздействия НПВП.
Кортикостероиды могут повысить риск появления язв и кровотечений в желудочно-кишечном тракте.
Антитромбоцитарные средства и селективные ингибиторы серотонина: может повышаться риск возникновения желудочно-кишечного кровотечения.
Сердечные гликозиды: НПВП могут обострять сердечную недостаточность, уменьшать быстрым клубочковой фильтрации и повышать уровень гликозидов в плазме крови.
Литий: существуют доказательства потенциального повышения уровня лития в плазме крови.
Метотрексат: существуют доказательства потенциального повышения уровня метотрексата в плазме крови.
Циклоспорин: возможно повышение риска нефротоксичности.
Мифепристон: НПВС не следует применять ранее чем через 8-12 дней после применения мифепристона, поскольку они снижают его эффективность.
Такролимус: возможно повышение риска нефротоксичности при одновременном применении НПВП с такролимусом.
Препараты сульфонилмочевины: наблюдалась взаимодействие НПВС с гипогликемическими средствами (препаратами сульфонилмочевины) Рекомендуется контролировать уровень глюкозы в крови при одновременном применении препаратов сульфонилмочевины с ибупрофеном.
Пробенецид и сульфинпиразон: лекарственные средства, содержащие пробенецид или сульфинпиразон могут отсрочить выведение ибупрофена.
Баклофен: может развиться токсичность баклофена после начала применения ибупрофена.
Ритонавир: ритонавир может повышать плазменные концентрации НПВП.
Аминогликозиды: НПВП могут снижать выведение аминогликозидов.
Каптоприл: экспериментальные исследования показали, что ибупрофен подавляющий эффект каптоприла по выводу натрия.
Вориконазол и флуконазол (ингибиторы CYP2C9): следует рассматривать целесообразность снижения дозы ибупрофена при одновременном применении с мощными ингибиторами CYP2C9, особенно при применении высоких доз ибупрофена.
Исследования по вориконазолом и флуконазолом (ингибиторы CYPC9) показали повышение выделения S (+) ибупрофена примерно на 80-100%.
Холестирамин: при одновременном применении колестирамина и ибупрофена абсорбция ибупрофена откладывается и снижается на 25%. Ибупрофен следует применять с несколькочасовым интервалом.
Зидовудин: известно о повышенном риске гематологической токсичности при совместном применении зидовудина и НПВС. Существуют доказательства повышения риска развития гемартроза и гематомы у ВИЧ-инфицированных пациентов, страдающих гемофилией, в случае сопутствующего лечения зидовудином и ибупрофеном.
Хинолоновые антибиотики: одновременный прием с ибупрофеном может повысить риск возникновения судорог.
Фенитоин: ибупрофен может увеличить фармакологически активный свободный фенитоин.
Особенности применения
Побочные эффекты, связанные с применением ибупрофена и всей группы НПВП, в целом можно уменьшить путем применения минимальной эффективной дозы, необходимой для лечения симптомов, в течение короткого периода времени.
Воздействие на органы дыхания.
Бронхоспазм может возникнуть у пациентов, страдающих бронхиальной астмой или аллергическими заболеваниями или имеют эти заболевания в анамнезе.
Другие НПВП.
Одновременное применение ибупрофена с другими НПВП, включая селективные ингибиторы ЦОГ-2, повышает риск развития побочных реакций, поэтому его следует избегать.
Системная красная волчанка и смешанные заболевания соединительной ткани
С осторожностью следует применять ибупрофен при проявлениях системной красной волчанки и смешанных заболеваниях соединительной ткани за повышенного риска возникновения асептического менингита.
Влияние на сердечно-сосудистую и цереброваскулярной систему.
Пациентам с артериальной гипертензией и / или умеренным или средней степенью застойной сердечной недостаточности в анамнезе следует с осторожностью начинать длительное лечение (необходима консультация врача), поскольку при терапии ибупрофеном, как и другими НПВП сообщалось о случаях задержки жидкости, артериальной гипертензии и отеков.
Данные клинического исследования и эпидемиологические данные свидетельствуют о том, что применение ибупрофена, особенно в высоких дозах (2400 мг в сутки), а также длительное лечение могут привести к незначительному повышению риска артериальных тромботических осложнений (например инфаркта миокарда или инсульта).
В общем данные эпидемиологических исследований не предполагают, что низкая доза ибупрофена (например ≤ 1200 мг в сутки) может привести к повышению риска инфаркта миокарда. Пациентам с неконтролируемой артериальной гипертензией, застойной сердечной недостаточностью, диагностированной ишемической болезнью сердца, заболеванием периферических артерий и / или цереброваскулярными заболеваниями долгосрочное лечение можно назначать только после тщательного анализа факторов риска. Пациентам с выраженными факторами риска сердечно-сосудистых осложнений (такими как артериальная гипертензия, гиперлипидемия, сахарный диабет, курение) назначать длительное лечение НПВС следует только после тщательного обдумывания.
Влияние на почки.
Длительный прием НПВП может привести к дозозависимое снижение синтеза простагландинов и провоцировать развитие почечной недостаточности. Высокий риск этой реакции имеют пациенты с нарушениями функции почек, сердечными нарушениями, нарушениями функции печени, пациенты, которые принимают диуретики, и пациенты пожилого возраста. У таких пациентов необходимо контролировать функцию почек. Существует риск почечной недостаточности у детей с обезвоживанием.
Влияние на печень.
Нарушение функции печени.
Влияние на желудочно-кишечный тракт.
НПВС следует с осторожностью применять пациентам с хроническими воспалительными заболеваниями кишечника (язвенный колит, болезнь Крона), поскольку эти состояния могут обостряться. Сообщалось о случаях желудочно-кишечного кровотечения, перфорации, язвы, имели летальные последствия, которые возникали на любом этапе лечения НПВП независимо от наличия предупредительных симптомов или тяжелых нарушениях со стороны желудочно-кишечного тракта в анамнезе.
Риск желудочно-кишечного кровотечения, перфорации, язвы повышается при увеличении доз НПВС у пациентов с язвой в анамнезе, особенно если она осложненная кровотечением или перфорацией, и у пожилых пациентов. Эти пациенты должны начинать с минимальных доз. Следует соблюдать осторожность при лечении пациентов, получающих сопутствующие препараты, которые могут повысить риск гастротоксичности или кровотечения, такие как пероральные кортикостероиды или антикоагулянты (например варфарин) или антитромбоцитарные средства (например аспирин). При длительном лечении для этих пациентов, а также для пациентов, нуждающихся сопутствующего применения низких доз ацетилсалициловой кислоты (аспирина) или других лекарственных средств, которые могут увеличить риск по желудочно-кишечного тракта, следует рассматривать целесообразность назначения комбинированной терапии мизопростолом или ингибиторами протонной помпы.
Пациентам с имеющимися желудочно-кишечными расстройствами в анамнезе, прежде всего пациентам пожилого возраста, следует сообщать о любых необычных симптомах со стороны желудочно-кишечного тракта (преимущественно кровотечение), особенно о желудочно-кишечное кровотечение в начале лечения.
В случае желудочно-кишечного кровотечения или язвы у пациентов, получающих ибупрофен, лечение следует немедленно прекратить.
Влияние на фертильность у женщин.
Существуют ограниченные данные, лекарственные средства, которые подавляют синтез циклооксигеназы / простагландина, могут влиять на процесс овуляции. Этот процесс является обратимым после прекращения лечения. Длительное применение (касается дозы 2400 мг в течение суток, а также продолжительности лечения более 10 дней) ибупрофена может нарушить женскую фертильность и не рекомендуется женщинам, которые пытаются забеременеть. Женщинам, имеющим проблемы с наступлением беременности или проходят обследование по причине бесплодия, этот препарат необходимо отменить.
Со стороны кожи и подкожной клетчатки. Очень редко на фоне приема НПВС могут возникать тяжелые формы кожных реакций, включая эксфолиативный дерматит, синдром Стивенса-Джонсона и токсический эпидермальный некролиз. Самый высокий риск появления таких реакций наблюдается на ранних этапах терапии, в большинстве случаев начало таких реакций происходит в течение первого месяца лечения. Ибупрофен следует отменить при первых признаках кожной сыпи, патологических изменений слизистых оболочек или любых других признаках гиперчувствительности.
Лекарственное средство содержит мальтит жидкий, поэтому в случае непереносимости некоторых сахаров необходимо проконсультироваться с врачом, прежде чем принимать этот препарат.
В состав препарата входит натрия бензоат, поэтому препарат может вызвать аллергические реакции (возможно, замедленные).
Препарат нельзя назначать пациентам с редкой наследственной непереносимостью фруктозы.
Применение в период беременности или кормления грудью.
Угнетение синтеза простагландинов может негативно влиять на беременность и / или развитие эмбриона / плода. Данные эпидемиологических исследований указывают на повышенный риск выкидыша, врожденных пороков после применения ингибиторов синтеза простагландинов на ранней стадии беременности. Считается, что риск повышается с увеличением дозы и продолжительности терапии. НПВС не следует принимать в первые два триместра беременности или во время родов, если только потенциальная польза для пациентки не превышает потенциальный риск для плода. Во время третьего триместра беременности при применении любых ингибиторов синтеза простагландинов возможны такие побочные реакции у плода, как сердечно-легочная токсичность (преждевременное закрытие артериального протока плода с легочной гипертензией) и нарушение функции почек, которое может прогрессировать до почечной недостаточности с проявлением олигогидроамниозу.
Ибупрофен противопоказан в третьем триместре беременности из-за возможности угнетения сократительной функции матки, что может привести к увеличению продолжительности родов с тенденцией к повышению кровотечения у матери и ребенка, даже при применении низких доз.
При проведении исследований незначительное количество ибупрофена была обнаружена в грудном молоке. НПВС не рекомендуется применять во время кормления грудью.
Способность влиять на скорость реакции при управлении автотранспортом или другими механизмами.
При условии применения согласно рекомендованными дозами и продолжительностью лечения препарат не влияет на скорость реакции при управлении автотранспортом или работе с другими механизмами. Пациентам, испытывающим головокружение, сонливость, дезориентацию или нарушения зрения при приеме НПВП, следует отказаться от управления автотранспортом или работы с другими механизмами.
Способ применения и дозы
При определении дозы ибупрофена учитывают массу тела и возраст пациента.
Доза ибупрофена, как правило, составляет от 5 до 10 мг / кг массы тела. Максимальная суточная доза – 30 мг / кг массы тела.
Перед употреблением суспензии флакон необходимо взболтать.
Очередные дозы следует принимать не ранее чем через 6:00 после предыдущего приема.
Нельзя превышать максимальную суточную дозу. Только для кратковременного применения.
масса тела (Возраст пациента) | доза | Частота приема в сутки |
8-10 кг (дети от 6 до 12 месяцев) | 1,25 мл (соответствует 50 мг ибупрофена) | 3-4 раза |
10-15 кг (дети от 1 до 3 лет) | 2,5 мл (соответствует 100 мг ибупрофена) | 3 раза |
15-20 кг (дети от 3 до 6 лет) | 3,75 мл (соответствует 150 мг ибупрофена) | 3 раза |
20-30 кг (дети от 6 до 9 лет) | 5 мл (соответствует 200 мг ибупрофена) | 3 раза |
30-40 кг (дети от 9 до 12 лет) | 7,5 мл (соответствует 300 мг ибупрофена) | 3 раза |
Более 40 кг (дети в возрасте от 12 лет и взрослые) | 5-10 мл (соответствует 200-400 мг ибупрофена) | 3 раза |
Для точного дозирования к упаковке прилагается шприц-дозатор.
Без консультации с врачом суспензию нельзя применять более 3 дней.
Если симптомы сохраняются или усиливаются или проявляются новые, пациенту следует обратиться к врачу.
Пациентам с чувствительным желудком препарат следует применять во время еды.
Нет необходимости в коррекции дозы для пациентов со слабой или умеренной недостаточностью почечной или печеночной функции.
Дети. Препарат не применяют детям младше 6 месяцев с массой тела менее 8 кг.
Инструкция по применению дозатора в форме шприца.
1. Открутить колпачок во флаконе (нажать вниз, провернуть против часовой стрелки).
2. Сильно вдавить дозатор в отверстие горловины флакона.
3. Содержимое флакона взболтать.
4. Для того чтобы наполнить дозатор, флакон необходимо перевернуть вверх дном, а потом осторожно переместить поршень дозатора вниз, влить содержимое до желаемой отметки на шкале.
5. Перевернуть флакон в исходное положение и вынуть из него дозатор, осторожно его откручивая.
6. Наконечник дозатора разместить в ротовой полости ребенка, а затем, медленно нажимая на поршень, влить содержимое дозатора.
7. После применения флакон следует закрыть, закрутить крышку, а дозатор промыть водой и высушить.
Передозировка
Применение препарата у детей в дозе 400 мг / кг может привести к появлению симптомов интоксикации. У взрослых эффект дозы менее выражен. Период полувыведения при передозировке составляет 1,5-3 часа.
Симптомы. У большинства пациентов, участвовавших в клинических исследованиях, применение значительного количества НПВС вызвало только тошноту, рвоту, боль в эпигастральной области или реже – диарею. Могут также возникать шум в ушах, головная боль, головокружение и желудочно-кишечное кровотечение. При более тяжелом отравлении могут возникать токсические поражения центральной нервной системы, проявляющиеся в виде сонливости, нистагма, нарушении зрения, иногда – возбужденного состояния и дезориентации или комы. Иногда у пациентов наблюдаются судороги. При тяжелом отравлении может возникать гиперкалиемия и метаболический ацидоз, увеличение ПВ / МНО (вероятно, из-за взаимодействия с факторами свертывания крови, циркулирующих в кровяном русле), острая почечная недостаточность, повреждения печени, артериальная гипотензия, дыхательная недостаточность и цианоз. У больных бронхиальной астмой может наблюдаться обострение течения астмы.
Лечение. Лечение должно быть симптоматическим и поддерживающим, а также включать обеспечение проходимости дыхательных путей и наблюдения за показателями жизненно важных функций до нормализации состояния. Рекомендовано пероральное применение активированного угля или промывание желудка в течение 1:00 после применения потенциально токсической дозы препарата. Если ибупрофен уже впитался в организм, можно вводить щелочные вещества для ускорения вывода кислотного ибупрофена с мочой. При частых или продолжительных спазмах мышц лечение следует проводить введением диазепама или лоразепама. В случае бронхиальной астмы следует применять бронходилататоры.
Побочные реакции
Наиболее частые побочные реакции являются желудочно-кишечными по своей природе и в основном зависят от дозы.
Побочные реакции реже наблюдаются, когда максимальная суточная доза составляет 1200 мг.
Побочные реакции, встречающиеся при применении ибупрофена, как и других НПВП, классифицированные по системам органов и частоте их проявления: очень часто ≥1 / 10; часто: ≥1 / 100 – <1/10; нечасто ≥1 / 1000 – <1/100; редко ≥1 / 10000 – <1/1000; очень редко <1/10000 и неизвестно (не подлежит оценке с учетом ограниченности имеющихся данных).
Со стороны сердечно-сосудистой системы.
Неизвестно – сердечная недостаточность, отек очень редко – тахикардия.
Со стороны пищеварительного тракта.
Нечасто – боль в животе, диспепсия и тошнота редко – диарея, метеоризм, запор и рвота очень редко – язвенная болезнь, перфорации или желудочно-кишечные кровотечения, мелена, кровавая рвота, иногда летальные (особенно у пациентов пожилого возраста), язвенный стоматит, эзофагит, гастрит, панкреатит, дуоденит; неизвестно – обострение колита и болезни Крона.
Со стороны нервной системы.
Нечасто – головная боль редко – головокружение, бессонница, чувство усталости, возбудимость, раздражительность; очень редко – асептический менингит, отдельные симптомы которого (ригидность затылочных мышц, головная боль, тошнота, рвота, лихорадка и потеря) могут возникать у пациентов с существующими аутоиммунными заболеваниями, такими как системная красная волчанка, смешанное заболевание соединительной ткани; неизвестно – парестезии, сонливость.
Со стороны почек и мочевыделительной системы.
Очень редко – острое нарушение функции почек, сосочковый некроз, особенно при длительном применении, связанные с повышением уровня мочевины в плазме крови отек, уменьшение экскреции мочевины, повышение концентрации натрия в плазме крови (задержка натрия), гломерулонефрит, олигурия, цистит, гематурия, повышение уровня мочевины в плазме крови неизвестно – почечная недостаточность, нефротоксичность, включая интерстициальный нефрит и нефротический синдром.
Со стороны печени.
Очень редко – нарушение функции печени неизвестно – при длительном лечении могут возникать гепатит и желтуха.
Со стороны сосудистой системы.
Неизвестно – артериальная гипертензия, артериальный тромбоз (инфаркт миокарда или инсульт).
Со стороны кожи и подкожной клетчатки.
Редко – различные высыпания на коже очень редко – тяжелые формы кожных реакций, таких как синдром Стивенса-Джонсона, мультиформная эритема и токсический эпидермальный некролиз неизвестно – фоточувствительность.
Со стороны системы крови и лимфатической системы.
Очень редко – анемия, лейкопения, тромбоцитопения, панцитопения, агранулоцитоз, которые могут возникать при длительном лечении, первыми признаками которых являются лихорадка, боль в горле, поверхностные язвы в ротовой полости, гриппоподобные симптомы, тяжелая форма истощения, необъяснимая кровотечение и кровоподтеки.
Со стороны психики .
Неизвестно – только при длительном применении: депрессия, галлюцинации, спутанность сознания, психотические реакции.
Со стороны органов зрения.
Неизвестно – при длительном лечении могут возникать нарушения зрения, неврит зрительного нерва, нечеткость зрения или двоение, скотома, сухость и раздражение глаз, отек конъюнктивы и век аллергического генеза.
Со стороны органов слуха.
Неизвестно – при длительном лечении возможны звон в ушах и головокружение.
Со стороны иммунной системы.
Редко – реакции гиперчувствительности, включающих крапивницу и зуд очень редко – тяжелые реакции гиперчувствительности, симптомы которых могут включать отек лица, языка и гортани, одышку, тахикардию, артериальную гипотонию, анафилактические реакции, ангионевротический отек, или тяжелый шок неизвестно – реактивность дыхательных путей, включая бронхиальную астму, обострение астмы, бронхоспазм.
Общие нарушения.
Недомогание и усталость, повышенное потоотделение.
Лабораторные исследования.
Очень редко – снижение уровня гемоглобина.
Срок годности
2 года.
Срок годности после вскрытия флакона – 6 месяцев.
Условия хранения
Хранить в оригинальной упаковке при температуре не выше 25 ° С. Хранить в недоступном для детей месте.
Не применять после истечения срока годности.
Упаковка
40 мл или 100 мл суспензии в ПЭТ флаконе с полиэтиленовым адаптером, закрытый завинчивающейся крышкой с гарантийным кольцом и механизмом типа «с защитой открытия детьми” child proof “».
1 флакон со шприцем-дозатором в картонной коробке.
Категория отпуска
Без рецепта.
Производитель
МЕДАНА ФАРМА Акционерное Общество /
Medana Pharma Spolka Akcyjna
Местонахождение производителя и его адрес места осуществления деятельности
ул. Польской Организации Военной 57, 98-200 Серадз, Польша
57, Polskiej Organizacji Wojskowej Str., 98-200, Sieradz, Poland.
www.medcentre24.ru
Ибуфен Д Форте Суспензия для приема внутрь: инструкция, описание PharmPrice
Инструкция по медицинскому применению
лекарственного препарата
ИБУФЕН® Д Форте
Торговое название
Ибуфен® Д Форте
Международное непатентованное название
Ибупрофен
Лекарственная форма
Суспензия для приема внутрь, малиновая 200 мг/5 мл
Состав
5 мл суспензии содержат
активное вещество – ибупрофен 200 мг,
вспомогательные вещества: гипромеллоза, ксантановая камедь, глицерин, натрия бензоат, мальтит жидкий, натрия цитрат, кислоты лимонной моногидрат, натрия сахаринат, натрия хлорид, ароматизатор малиновый: ароматические компоненты, триацетин (Е1518), вода; вода очищенная.
Описание
Однородная суспензия белого или почти белого цвета с запахом малины.
Фармакотерапевтическая группа
Противовоспалительные и противоревматические препараты. Нестероидные противовоспалительные препараты. Пропионовой кислоты производные. Ибупрофен
Код АТХ M01AE01
Фармакологические свойства
Фармакокинетика
После введения, препарат быстро всасывается из желудочно-кишечного тракта (ЖКТ) и распределяется в организме. Maксимальная концентрация ибупрофена в сыворотке достигается через 45 минут после приема натощак.
Пища уменьшает всасывание ибупрофена, но не уменьшает его биологическую доступность и t max составляет 1 – 2 часа. Ибупрофен приблизительно в 99% связывается с белками плазмы. Основными белками, связывающими препарат, являются альбумины. Ибупрофен и его метаболиты быстро и полностью выводятся из организма почками. Период полувыведения препарата составляет приблизительно 2 часа.
Согласно немногочисленным данным, ибупрофен выделяется с грудным молоком в очень низкой концентрации.
Фармакодинамика
Ибупрофен является производным пропионовой кислоты, оказывающим жаропонижающее, анальгезирующее и противовоспалительное действие.
Механизм действия ибупрофена основан на угнетении синтеза и высвобождения простагландинов путем торможения активности простагландиновой циклооксигеназы, которая катализирует превращение арахидоновой кислоты до простагландинов, но не исключаются другие механизмы.
Жаропонижающее и анальгезирующее действия ибупрофена наступают в течение 30 минут с момента приема препарата.
Показания к применению
Повышенная температура тела различного генеза при:
- простудных заболеваниях
- острых респираторных вирусных инфекциях
- гриппе
- ангине, фарингите
- детских инфекциях, сопровождающихся повышением температуры тела
Болевой синдром различного происхождения слабой и умеренной интенсивности при:
- боли в ушах при воспалительном процессе в среднем ухе
- зубной боли, болезненном прорезывании зубов
- головной боли, мигрени
- невралгии
- мышечной боли
- болях в костях и суставах, вследствие травм органов движения (повреждения, растяжения)
- боли вследствие травм мягких тканей, послеоперационные боли
Способ применения дозы
Применяется внутрь.
5 мл суспензии содержат 200 мг ибупрофена.
Перед употреблением взболтать до получения однородной суспензии.
Лекарственный препарат принимают после еды, запивая большим количеством жидкости.
Для точной дозировки к упаковке прилагается дозатор в виде шприца.
Доза устанавливается в зависимости от возраста и массы тела ребенка.
Обычно применяемая однократная доза препарата Ибуфен® Д Форте составляет 7-10 мг/кг массы тела до максимальной суточной дозы суспензии 30 мг/кг массы тела. Препарат назначают в разовых дозах по приводимой ниже схеме:
|
Масса тела
(возраст пациента)
|
Однократная доза
|
Максимальная суточная доза
|
|
10-15 кг
(дети от 1 до 3 лет)
|
2,5 мл (соответствует 100 мг ибупрофена)
|
7,5 мл (соответствует 300 мг ибупрофена)
|
|
16-19 кг
(дети от 4 до 6 лет)
|
4 мл (соответствует 160 мг ибупрофена)
|
12 мл (соответствует 480 мг ибупрофена)
|
|
20-29 кг (дети от 7 до 9 лет)
|
5,0 мл (соответствует 200 мг ибупрофена)
|
15 мл (соответствует 600 мг ибупрофена)
|
|
30-39 кг
(дети от 10 до 12 лет)
|
5,0-7,5 мл (соответствует 200-300 мг ибупрофена)
|
22,5 мл (соответствует 900 мг ибупрофена)
|
|
Более 40 кг
(дети и подростки старше 12 лет и взрослые)
|
5,0-10 мл (соответствует 200-400 мг ибупрофена)
|
30 мл (соответствует 1200 мг ибупрофена)
|
Не следует превышать максимальную суточную дозу.
Следует выдерживать 6-часовой интервал между очередными дозами.
Если симптомы сохраняются, усиливаются или если появляются новые симптомы, пациент должен обратиться к врачу.
Препарат не следует применять более 3 дней без наблюдения врача.
Препарат не содержит сахара.
Побочные действия
Часто (³ 1/1000 до < 1/100):
- изжога, боль в животе, тошнота, рвота, понос, метеоризм, запор, слабое кровотечение из ЖКТ, которое в исключительных случаях может приводить к анемии
Не часто (³ 1/1000 до < 1/100) :
- аллергические реакции с кожной сыпью и зудом
- приступы удушья (могут происходить вместе со снижением артериального давления)
- головная боль, головокружение, бессонница, возбуждение, раздражительность, ощущение усталости
- расстройства зрения
- изъязвление ЖКТ возможно с перфорацией или кровотечением
- язвенный стоматит, гастрит, обострение колита и болезни Крона
Редко (³ 1/10000 до < 1/1000) :
Очень редко (< 1/10000 ):
- нарушения кроветворения (анемия, лейкопения, тромбоцитопения, панцитопения, агранулоцитоз).
- некротический фасциит
- тяжелые реакции повышенной чувствительности: отек лица, языка и гортани, одышка, тахикардия, артериальная гипотензия (анафилаксия, отек Квинке или тяжелый шок)
- психотические реакции, депрессия
- сердцебиение, сердечная недостаточность, инфаркт миокарда, инсульт
- обострение бронхиальной астмы и бронхоспазма
- артериальная гипертензия
- эзофагит, панкреатит, образование диафрагма подобных сужений кишечника
- пептическая язва, прободение язвы или кровотечение из желудочно-кишечного тракта, мелена, рвота кровью (иногда с летальным исходом, особенно у пожилых пациентов), язвенный стоматит, гастрит, обострение язвенного колита и болезни Крона
- острая почечная недостаточность, папиллонекроз (особенно при длительном приеме), ассоциированые с повышением мочевины в сыворотке крови и отеками
- нарушения функции печени
- возможно развитие тяжелых форм кожных реакций, таких как буллезные реакции, включая многоформную эритему, токсический эпидермальный некролиз, синдром Стивенса–Джонсона
- симптомы асептического менингита: ригидность затылочных мышц, головная боль, тошнота, рвота, лихорадка или нарушение ориентировки, особенно у пациентов с предсуществующими аутоиммунными нарушениями (системная красная волчанка, смешанное заболевание соединительной ткани)
При появлении побочных эффектов следует прекратить применение препарата.
Противопоказания
- повышенная чувствительность к ибупрофену или другим компонентам препарата, а также к другим нестероидным противовоспалительным лекарственным препаратам
- бронхиальная астма, крапивница, ринит, спровоцированные приемом ацетилсалициловой кислоты (салицилатами) или другими НПВС
- язвенное поражение желудочно-кишечного тракта (язвенная болезнь желудка и двенадцатиперстной кишки)
- наличие в анамнезе желудочно-кишечного кровотечения или перфорации, связанных с терапией НПВС
- цереброваскулярное или другое острое кровотечение
- пациентам с геморрагическим диатезом, нарушением кроветворения неуточненной этиологии
- пациентам с тяжелым обезвоживанием (вызванное рвотой, поносом или недостаточным употреблением жидкости)
- одновременное применение другого НПВС, включая специфические ингибиторы циклооксигеназы-2
- тяжелая почечная или печеночная недостаточность
- сердечная недостаточность тяжелой степени
- III триместр беременности
- детский возраст до 1 года, дети с массой тела менее 10 кг
Лекарственные взаимодействия
Ибуфен® Д Форте (так же как другие лекарственные средства из группы НПВС) не следует применять одновременно с нижеперечисленными лекарственными средствами:
– ацетилсалициловой кислотой, другими НПВС и кортикостероидами: увеличивается риск развития побочных действий со стороны ЖКТ
Необходимо соблюдать осторожность при одновременном применении со следующими препаратами:
– антигипертензивными препаратами и диуретиками: так как при одновременном применение с НПВС снижается их эффективность
– антитромботическими препаратами: НПВС могут усиливать действие препаратов, уменьшающих свертываемость крови
– литием, метотрексатом, дигоксином и фенитоином: НПВС могут увеличивать концентрацию этих препаратов в плазме (рекомендуется проводить периодический их контроль в сыворотке)
– зидовудин: возможно увеличение времени кровотечения при одновременном применении с ибупрофеном
– антиагрегантными лекарственными препаратами и селективными ингибиторами обратного захвата серотонина (СИОЗС): существует повышенный риск развития желудочно-кишечного кровотечения
– мифепристоном: НПВС не следует применять в течение 8-12 дней после приема мифепристона, поскольку НПВС могут ослабить его действие
– такролимусом, циклоспорином: риск нефротоксического действия увеличивается при одновременном применении ибупрофена с данными лекарственными препаратами
– хинолоновыми антибиотиками: пациенты, принимающие комбинацию НПВС и хинолоны могу быть подвержены риску появления судорог
– калийсберегающими диуретиками: одновременное применение с ибупрофеном может привести к развитию гиперкалиемии
– пробенецидом, сульфинпиразоном: данные препараты могут тормозить выведение ибупрофена
Особые указания
Риск проявления нежелательных эффектов можно уменьшить, если использовать наименьшие эффективные дозировки, причем в течение короткого времени, необходимого для устранения симптомов.
Следует соблюдать осторожность при применении лекарственного препарата у пациентов:
– с язвенной болезнью в анамнезе, особенно осложненной кровотечением или перфорацией
– одновременно принимающих другие лекарственные препараты, такие как кортикостероиды, противосвертывающие препараты (варфарин), селективные ингибиторы обратного захвата серотонина или антиагреганты (ацетилсалициловая кислота)
– с нарушениями функций печени и почек
– с бронхиальной астмой, сенной лихорадкой, полипами в носу или хроническими обструктивными нарушениями дыхания в анамнезе (из-за повышенного риска развития аллергических реакций, в виде отека Квинке или крапивницы)
– с хроническими воспалительными заболеваниями кишечника (неспецифический язвенный колит, болезнь Крона)
– с системной красной волчанкой и другими заболеваниями соединительной ткани
– с неконтролируемой артериальной гипертензией, застойной сердечной недостаточностью, диагностированной ишемической болезнью сердца, заболеваниями периферических артерий и/или сердечно-сосудистыми заболеваниями в анамнезе
– с факторами риска сердечно-сосудистых заболеваний (гиперлипидемия, сахарный диабет)
– с врожденными нарушениями метаболизма порфиринов (например, острая перемежающаяся порфирия)
– с нарушением свертываемости крови
– непосредственно после серьезной хирургической операции.
Данные эпидемиологических и клинических исследований позволяют предполагать, что применение ибупрофена (особенно в высоких дозах 2400 мг/сут) и продолжительное время может быть связано с небольшим повышением риска тромбоза артерий.
Следует прекратить применение препарата при появлении симптомов: кожная сыпь, повреждения слизистой оболочки или другие симптомы повышенной чувствительности. Очень редко описывались тяжелые кожные реакции, синдром Стивенса-Джонсона, токсический эпидермальный некролиз в связи с применением лекарственных препаратов из группы НПВС.
Следует избегать применение препарата при ветряной оспе, так как не исключается роль НПВС в усилении проявлений данной инфекции.
Пожилые пациенты должны с осторожностью принимать препарат, так как риск появления побочных действий вследствие применения НПВС выше, чем у молодых пациентов. Пожилым пациентам следует принимать минимальную эффективную дозировку.
Лекарственные препараты из группы НПВС могут маскировать симптомы инфекции и лихорадки.
При применении ибупрофена отмечались единичные случаи токсической амблиопии.
При продолжительном применении анальгетиков могут появиться головные боли, которые не следует лечить повышенными дозами Ибуфен Д Форте.
Ибуфен® Д Форте содержит мальтит жидкий, в связи с чем препарат не следует применять у пациентов с редкой наследственной непереносимостью фруктозы.
Ибуфен® Д Форте содержит бензоат натрия, в связи с чем его следует с большой осторожностью применять у пациентов с повышенной чувствительностью.
Беременность и период лактации.
Отсутствует исчерпывающая информация относительно безопасности применения ибупрофена у женщин во время беременности. Поскольку влияние угнетения синтеза простагландинов на человеческий плод остается неизвестным, не рекомендуется применять ибупрофен в первом и втором триместре беременности, если это не является абсолютно необходимым. Применение ибупрофена в III триместре беременности противопоказано, поскольку это способствует преждевременному закрытию артериального протока и может вызвать легочную гипертензию у новорожденного, также препарат подавляет сократительную активность матки, что задерживает начало родов и продлевает родовую деятельность, а также увеличивает риск кровотечения у матери и ребенка.
Ибупрофен и его метаболиты попадают в грудное молоко в очень низких концентрациях. Поскольку сообщений о негативных последствиях для грудных детей до сих пор не поступало, при кратковременном применении препарата не возникает необходимости в прекращении кормления грудью.
Особенности влияния лекарственного средства на способность управлять транспортным средством или потенциально опасными механизмами
При приеме препарата Ибуфен® Д Форте может возникнуть головокружение, что следует учитывать при управлении транспортными средствами и обслуживании движущихся механизмов.
Передозировка
У детей разовый прием дозы свыше 400 мг может вызвать симптомы передозировки. У взрослых доза, способная вызвать такие симптомы, точно не установлена. Период полувыведения во время передозировки составляет от 1,5 дo 3 часов.
Симптомы: у большинства пациентов, принимающих клинически значимые дозы НПВС, могут проявиться тошнотой, рвотой, болью в эпигастрии или диареей. Могут также появиться: шум в ушах, головная боль и кровотечение из ЖКТ. Тяжелая интоксикация влияет на центральную нервную систему и проявляется сонливостью, а очень редко также возбуждением и дезориентацией или комой. Очень редко могут появиться приступы судорог. Во время тяжелой интоксикации может наступить метаболический ацидоз, а протромбиновое время может увеличиться. Возможно развитие oстрой почечной недостаточности или повреждения печени. У пациентов с бронхиальной астмой может наступить обострение симптомов заболевания.
Лечение: применяют симптоматическое и поддерживающее лечение. Необходимо проводить мониторинг сердечной деятельности и жизненно важных функций. Следует рассмотреть введение внутрь активированного угля в течение 1 часа после передозировки. Специфического антидота нет.
Форма выпуска и упаковка
По 100 мл или 40 мл препарата во флаконы из ПЭТФ с адаптером, укупоренные безопасной для детей полиэтиленовой закручивающейся крышкой с кольцом контроля вскрытия.
На каждый флакон наклеивают этикетку.
По 1 флакону помещают в пачку из картона. В пачки вкладывают утвержденные инструкции по медицинскому применению на государственном и русском языках и шприц для перорального ввода.
Условия хранения
Хранить в защищенном от света месте при температуре не выше 25 °С.
Хранить в недоступном для детей месте!
Срок хранения
2 года
Срок хранения после вскрытия первичной упаковки 6 месяцев.
Не использовать по истечении срока годности.
Условия отпуска из аптек
Без рецепта
Наименование и страна организации-производителя
Медана Фарма АО, Польша
Наименование и страна владельца регистрационного удостоверения
АО «Химфарм», Республика Казахстан
Наименование и страна организации-упаковщика
Медана Фарма АО, Польша
Адрес организации, принимающей на территории Республики Казахстан претензии от потребителей по качеству продукции (товара)
АО «Химфарм», г. Шымкент, Республика Казахстан,
ул. Рашидова, 81
Номер телефона 7252 (561342)
Номер факса 7252 (561342)
Адрес электронной почты infomed@santo.kz
pharmprice.kz
Ибуфен форте от 1 года инструкция — Все про суставы
УТВЕРЖДЕНА
Приказом председателя
Комитета контроля медицинской и
фармацевтической деятельности
Министерства здравоохранения и
социального развития
Республики Казахстан
от «_____» _____________201__ г.
№ ______________
Инструкция по медицинскому применению
лекарственного препарата
ИБУФЕН® Д Форте
Торговое название
Ибуфен® Д Форте
Международное непатентованное название
Ибупрофен
Лекарственная форма
Суспензия для приема внутрь клубничная, 200 мг/5 мл, 100 мл, 40 мл
Состав
5 мл суспензии содержат
активное вещество – ибупрофен 200 мг,
вспомогательные вещества: гипромеллоза, ксантановая камедь, глицерин, натрия бензоат, мальтит жидкий, натрия цитрат, лимонной кислоты моногидрат, сахарин натрия, натрия хлорид, ароматизатор клубничный: ароматизирующие агенты, пропиленгликоль (Е1520), вода; вода очищенная.
Описание
Однородная суспензия белого или почти белого цвета с запахом клубники.
Фармакотерапевтическая группа
Противовоспалительные и противоревматические препараты. Нестероидные противовоспалительные препараты. Пропионовой кислоты производные. Ибупрофен
Код АТХ M01AE01
Фармакологические свойства
Фармакокинетика
После введения, препарат быстро всасывается из желудочно-кишечного тракта (ЖКТ) и распределяется в организме. Maксимальная концентрация ибупрофена в сыворотке достигается через 45 минут после приема натощак.
Пища уменьшает всасывание ибупрофена, но не уменьшает его биологическую доступность и t max составляет 1 – 2 часа. Ибупрофен приблизительно в 99% связывается с белками плазмы. Основными белками, связывающими препарат, являются альбумины. Ибупрофен и его метаболиты быстро и полностью выводятся из организма почками. Период полувыведения препарата составляет приблизительно 2 часа.
Согласно немногочисленным данным, ибупрофен выделяется с грудным молоком в очень низкой концентрации.
Фармакодинамика
Ибупрофен является производным пропионовой кислоты, оказывающим жаропонижающее, анальгезирующее и противовоспалительное действие.
Механизм действия ибупрофена основан на угнетении синтеза и высвобождения простагландинов путем торможения активности простагландиновой циклооксигеназы, которая катализирует превращение арахидоновой кислоты до простагландинов, но не исключаются другие механизмы.
Жаропонижающее и анальгезирующее действия ибупрофена наступают в течение 30 минут с момента приема препарата.
Показания к применению
Повышенная температура тела различного генеза при:
– простудных заболеваниях
– острых респираторных вирусных инфекциях
– гриппе
– ангине, фарингите
– детских инфекциях, сопровождающихся повышением температуры тела
Болевой синдром различного происхождения слабой и умеренной интенсивности при:
– боли в ушах при воспалительном процессе в среднем ухе
– зубной боли, болезненном прорезывании зубов
– головной боли, мигрени
– невралгии
– мышечной боли
– болях в костях и суставах, вследствие травм органов движения (повреждения, растяжения)
– боли вследствие травм мягких тканей, послеоперационные боли
Способ применения и дозы
Применяется внутрь.
5 мл суспензии содержат 200 мг ибупрофена.
Перед употреблением взболтать до получения однородной суспензии.
Лекарственный препарат принимают после еды, запивая большим количеством жидкости.
Для точной дозировки к упаковке прилагается дозатор в виде шприца.
Доза устанавливается в зависимости от возраста и массы тела ребенка.
Обычно применяемая однократная доза препарата Ибуфен® Д Форте составляет 7-10 мг/кг массы тела до максимальной суточной дозы суспензии 30 мг/кг массы тела. Препарат назначают в разовых дозах по приводимой ниже схеме:
Масса тела
(возраст пациента) | Однократная доза | Максимальная суточная доза |
10-15 кг
(дети от 1 до 3 лет) | 2,5 мл (соответствует 100 мг ибупрофена) | 7,5 мл (соответствует 300 мг ибупрофена) |
16-19 кг
(дети от 4 до 6 лет) | 4 мл (соответствует 160 мг ибупрофена) | 12 мл (соответствует 480 мг ибупрофена) |
| 20-29 кг (дети от 7 до 9 лет) | 5,0 мл (соответствует 200 мг ибупрофена) | 15 мл (соответствует 600 мг ибупрофена) |
30-39 кг
(дети от 10 до 12 лет) | 5,0-7,5 мл (соответствует 200-300 мг ибупрофена) | 22,5 мл (соответствует 900 мг ибупрофена) |
Более 40 кг
(дети и подростки старше 12 лет и взрослые) | 5,0-10 мл (соответствует 200-400 мг ибупрофена) | 30 мл (соответствует 1200 мг ибупрофена) |
Не следует превышать максимальную суточную дозу.
Следует выдерживать 6-часовой интервал между очередными дозами.
Если симптомы сохраняются, усиливаются или если появляются новые симптомы, пациент должен обратиться к врачу.
Препарат не следует применять более 3 дней без наблюдения врача.
Препарат не содержит сахара.
Побочные действия
Часто ( 1/1000 до 1/100):
изжога, боль в животе, тошнота, рвота, понос, метеоризм, запор, слабое кровотечение из ЖКТ, которое в исключительных случаях может приводить к анемии
Не часто ( 1/1000 до 1/100) :
аллергические реакции с кожной сыпью и зудом
приступы удушья (могут происходить вместе со снижением артериального давления)
головная боль, головокружение, бессонница, возбуждение, раздражительность, ощущение усталости
расстройства зрения
изъязвление ЖКТ возможно с перфорацией или кровотечением
язвенный стоматит, гастрит, обострение колита и болезни Крона
Редко ( 1/10000 до 1/1000) :
шум в ушах
Очень редко ( 1/10000 ):
нарушения кроветворения (анемия, лейкопения, тромбоцитопения, панцитопения, агранулоцитоз).
некротический фасциит
тяжелые реакции повышенной чувствительности: отек лица, языка и гортани, одышка, тахикардия, артериальная гипотензия (анафилаксия, отек Квинке или тяжелый шок)
психотические реакции, депрессия
сердцебиение, сердечная недостаточность, инфаркт миокарда, инсульт
обострение бронхиальной астмы и бронхоспазма
артериальная гипертензия
эзофагит, панкреатит, образование диафрагма подобных сужений кишечника
пептическая язва, прободение язвы или кровотечение из желудочно-кишечного тракта, мелена, рвота кровью (иногда с летальным исходом, особенно у пожилых пациентов), язвенный стоматит, гастрит, обострение язвенного колита и болезни Крона
острая почечная недостаточность, папиллонекроз (особенно при длительном приеме), ассоциированые с повышением мочевины в сыворотке крови и отеками
нарушения функции печени
возможно развитие тяжелых форм кожных реакций, таких как буллезные реакции, включая многоформную эритему, токсический эпидермальный некролиз, синдром Стивенса–Джонсона
симптомы асептического менингита: ригидность затылочных мышц, головная боль, тошнота, рвота, лихорадка или нарушение ориентировки, особенно у пациентов с предсуществующими аутоиммунными нарушениями (системная красная волчанка, смешанное заболевание соединительной ткани)
При появлении побочных эффектов следует прекратить применение препарата.
Противопоказания
повышенная чувствительность к ибупрофену или другим компонентам препарата, а также к другим нестероидным противовоспалительным
лекарственным препаратам
бронхиальная астма, крапивница, ринит, спровоцированные приемом ацетилсалициловой кислоты (салицилатами) или другими НПВС
язвенное поражение желудочно-кишечного тракта (язвенная болезнь желудка и двенадцатиперстной кишки)
наличие в анамнезе желудочно-кишечного кровотечения или перфорации, связанных с терапией НПВС
цереброваскулярное или другое острое кровотечение
пациентам с геморрагическим диатезом, нарушением кроветворения неуточненной этиологии
пациентам с тяжелым обезвоживанием (вызванное рвотой, поносом или недостаточным употреблением жидкости)
одновременное применение другого НПВС, включая специфические ингибиторы циклооксигеназы-2
тяжелая почечная или печеночная недостаточность
сердечная недостаточность тяжелой степени
III триместр беременности
детский возраст до 1 года, дети с массой тела менее 10 кг
Лекарственные взаимодействия
Ибуфен® Форте (так же как другие лекарственные средства из группы НПВС) не следует применять одновременно с нижеперечисленными лекарственными средствами:
– ацетилсалициловой кислотой, другими НПВС и кортикостероидами: увеличивается риск развития побочных действий со стороны ЖКТ
Необходимо соблюдать осторожность при одновременном применении со следующими препаратами:
– антигипертензивными препаратами и диуретиками: так как при одновременном применение с НПВС снижается их эффективность
– антитромботическими препаратами: НПВС могут усиливать действие препаратов, уменьшающих свертываемость крови
– литием, метотрексатом, дигоксином и фенитоином: НПВС могут увеличивать концентрацию этих препаратов в плазме (рекомендуется проводить периодический их контроль в сыворотке)
– зидовудин: возможно увеличение времени кровотечения при одновременном применении с ибупрофеном
– антиагрегантными лекарственными препаратами и селективными ингибиторами обратного захвата серотонина (СИОЗС): существует повышенный риск развития желудочно-кишечного кровотечения
– мифепристоном: НПВС не следует применять в течение 8-12 дней после приема мифепристона, поскольку НПВС могут ослабить его действие
– такролимусом, циклоспорином: риск нефротоксического действия увеличивается при одновременном применении ибупрофена с данными лекарственными препаратами
– хинолоновыми антибиотиками: пациенты, принимающие комбинацию НПВС и хинолоны могу быть подвержены риску появления судорог
– калийсберегающими диуретиками: одновременное применение с ибупрофеном может привести к развитию гиперкалиемии
– пробенецидом, сульфинпиразоном: данные препараты могут тормозить выведение ибупрофена
Особые указания
Риск проявления нежелательных эффектов можно уменьшить, если использовать наименьшие эффективные дозировки, причем в течение короткого времени, необходимого для устранения симптомов.
Следует соблюдать осторожность при применении лекарственного препарата у пациентов:
– с язвенной болезнью в анамнезе, особенно осложненной кровотечением или перфорацией
– одновременно принимающих другие лекарственные препараты, такие как кортикостероиды, противосвертывающие препараты (варфарин), селективные ингибиторы обратного захвата серотонина или антиагреганты (ацетилсалициловая кислота)
– с нарушениями функций печени и почек
– с бронхиальной астмой, сенной лихорадкой, полипами в носу или хроническими обструктивными нарушениями дыхания в анамнезе (из-за повышенного риска развития аллергических реакций, в виде отека Квинке или крапивницы)
– с хроническими воспалительными заболеваниями кишечника (неспецифический язвенный колит, болезнь Крона)
– с системной красной волчанкой и другими заболеваниями соединительной ткани
– с неконтролируемой артериальной гипертензией, застойной сердечной недостаточностью, диагностированной ишемической болезнью сердца, заболеваниями периферических артерий и/или сердечно-сосудистыми заболеваниями в анамнезе
– с факторами риска сердечно-сосудистых заболеваний (гиперлипидемия, сахарный диабет)
– с врожденными нарушениями метаболизма порфиринов (например, острая перемежающаяся порфирия)
– с нарушением свертываемости крови
– непосредственно после серьезной хирургической операции.
Данные эпидемиологических и клинических исследований позволяют предполагать, что применение ибупрофена (особенно в высоких дозах 2400 мг/сут) и продолжительное время может быть связано с небольшим повышением риска тромбоза артерий.
Следует прекратить применение препарата при появлении симптомов: кожная сыпь, повреждения слизистой оболочки или другие симптомы повышенной чувствительности. Очень редко описывались тяжелые кожные реакции, синдром Стивенса-Джонсона, токсический эпидермальный некролиз в связи с применением лекарственных препаратов из группы НПВС.
Следует избегать применение препарата при ветряной оспе, так как не исключается роль НПВС в усилении проявлений данной инфекции.
Пожилые пациенты должны с осторожностью принимать препарат, так как риск появления побочных действий вследствие применения НПВС выше, чем у молодых пациентов. Пожилым пациентам следует принимать минимальную эффективную дозировку.
Лекарственные препараты из группы НПВС могут маскировать симптомы инфекции и лихорадки.
При применении ибупрофена отмечались единичные случаи токсической амблиопии.
При продолжительном применении анальгетиков могут появиться головные боли, которые не следует лечить повышенными дозами Ибуфен Д Форте.
Ибуфен® Форте содержит мальтит жидкий, в связи с чем препарат не следует применять у пациентов с редкой наследственной непереносимостью фруктозы.
Ибуфен® Форте содержит бензоат натрия, в связи с чем его следует с большой осторожностью применять у пациентов с повышенной чувствительностью.
Беременность и период лактации.
Отсутствует исчерпывающая информация относительно безопасности применения ибупрофена у женщин во время беременности. Поскольку влияние угнетения синтеза простагландинов на человеческий плод остается неизвестным, не рекомендуется применять ибупрофен в первом и втором триместре беременности, если это не является абсолютно необходимым. Применение ибупрофена в III триместре беременности противопоказано, поскольку это способствует преждевременному закрытию артериального протока и может вызвать легочную гипертензию у новорожденного, также препарат подавляет сократительную активность матки, что задерживает начало родов и продлевает родовую деятельность, а также увеличивает риск кровотечения у матери и ребенка.
Ибупрофен и его метаболиты попадают в грудное молоко в очень низких концентрациях. Поскольку сообщений о негативных последствиях для грудных детей до сих пор не поступало, при кратковременном применении препарата не возникает необходимости в прекращении кормления грудью.
Особенности влияния лекарственного средства на способность управлять транспортным средством или потенциально опасными механизмами
При приеме препарата Ибуфен® Д Форте может возникнуть головокружение, что следует учитывать при управлении транспортными средствами и обслуживании движущихся механизмов.
Передозировка
У детей разовый прием дозы свыше 400 мг может вызвать симптомы передозировки. У взрослых доза, способная вызвать такие симптомы, точно не установлена. Период полувыведения во время передозировки составляет от 1,5 дo 3 часов.
Симптомы: у большинства пациентов, принимающих клинически значимые дозы НПВС, могут проявиться тошнотой, рвотой, болью в эпигастрии или диареей. Могут также появиться: шум в ушах, головная боль и кровотечение из ЖКТ. Тяжелая интоксикация влияет на центральную нервную систему и проявляется сонливостью, а очень редко также возбуждением и дезориентацией или комой. Очень редко могут появиться приступы судорог. Во время тяжелой интоксикации может наступить метаболический ацидоз, а протромбиновое время может увеличиться. Возможно развитие oстрой почечной недостаточности или повреждения печени. У пациентов с бронхиальной астмой может наступить обострение симптомов заболевания.
Лечение: применяют симптоматическое и поддерживающее лечение. Необходимо проводить мониторинг сердечной деятельности и жизненно важных функций. Следует рассмотреть введение внутрь активированного угля в течение 1 часа после передозировки. Специфического антидота нет.
Форма выпуска и упаковка
По 100 мл или 40 мл препарата во флаконах из ПЭТФ с адаптером, укупоренные безопасной для детей полиэтиленовой закручивающейся крышкой с кольцом контроля вскрытия.
На каждый флакон наклеи¬вают этикетку.
По 1 флакону помещают в пачку из картона. В пачки вкладывают утвержденные инструкции по медицин¬скому применению на госу-дарственном и русском языках и шприц для перорального ввода.
Условия хранения
Хранить в защищенном от света месте, при температуре не выше 25°С.
Хранить в недоступном для детей месте.
Срок хранения
2 года
Срок хранения после вскрытия первичной упаковки 6 месяцев.
Не использовать после истечения срока годности.
Условия отпуска из аптек
Без рецепта
Наименование и страна организации-производителя
Медана Фарма АО, Польша
Наименование и страна владельца регистрационного удостоверения
АО «Химфарм», Республика Казахстан
Наименование и страна организации-упаковщика
Медана Фарма АО, Польша
Адрес организации, принимающей на территории Республики Казахстан претензии от потребителей по качеству продукции (товара)
АО «Химфарм», г. Шымкент, Республика Казахстан,
ул. Рашидова, 81
Номер телефона 7252 (561342)
Номер факса 7252 (561342)
Адрес электронной почты infomed@santo.kz
Source: apteka84.kz
Читайте также
sustav.nextpharma.ru
состав, показания, дозировка, побочные эффекты
Жаропонижающий эффект ибупрофена базируется на его центральном и периферическом действии. Ибупрофен блокирует синтез циклооксигеназы арахидоновой кислоты в центральной нервной системе, что приводит к снижению выработки простагландинов, в результате чего и нормализуется температура тела. В свою очередь периферический компонент антипиритического действия препарата основан на его способности ингибировать синтез простагландинов в поврежденных тканях, что приводит к снижению проявлений воспаления.
Состав и форма выпуска
Пероральная суспензия. В 5 мл суспензии содержится 200 мг ибупрофена. Препарат реализуется во флаконах по 40 и 100 мл в комплекте со шприц-дозатором.
Показания
Суспензия предназначена для симптоматической терапии лихорадки различного генеза. Средство применяют в терапии детей от 6 месяцев с массой тела более 8 кг. Препарат применяется для симптоматической терапии лихорадки после иммунизации, а также при повышении температуры тела, ассоциированном с острыми респираторными вирусными инфекциями и гриппом, для устранения головной и зубной боли, боли в горле, а также болей, вызванных прорезыванием зубов, растяжением связок, и других видов болевого синдрома, возникающего при воспалении
Противопоказания
Суспензия Ибуфен Форте не назначается больным, у которых ранее была выявлена гиперчувствительность к ибупрофену, ацетилсалициловой кислоте и другим нестероидным противовоспалительным лекарственным средствам. Помимо этого, назначение препарата противопоказано пациентам, у которых имеется язвенная болезнь желудка и кишечника в остром периоде, бронхиальная астма, носовые полипы, ангионевротический отек в анамнезе, склонность к желудочно-кишечным кровотечениям, тяжелые формы сердечной недостаточности, дисфункция печени, нарушение работы почек.
Применение при беременности и кормлении грудью
Ибуфен Форте не предназначен для использования в лечении женщин, вынашивающих ребенка, и пациенток, находящихся на этапе грудного вскармливания.
Способ применения и дозы
Суспензия предназначена для приема внутрь. Препарат используется для приема короткими курсами.
Суточная доза препарата варьируется от 20 до 30 мг на один кг массы тела. Суточная доза препарата должна разделяться равные дозы, которые принимаются через равные временные промежутки от 6 до 8 часов.
Для симптоматического лечения лихорадки или болевого синдрома дети от 6 до 12 месяцев принимают по 1,5 мл суспензии от трех до четырех раз в сутки; от 1 до 3 лет – по 2,5 мл три раза в сутки; от 3 до 6 лет – по 3,75 мл три раза в сутки; от 6 до 9 лет – по 5 мл три раза в сутки; от 9 до 12 лет – по 7,5 мл три раза в сутки, старше 12 лет – от 5 до 10 мл три раза в сутки.
Длительность приема суспензии зависит от тяжести течения заболевания и в большинстве случаев составляет 3 дня. В том случае, если симптомы сохраняются в течение 3 суток, необходимо обратиться к доктору.
Передозировка
Прием высоких доз суспензии может сопровождаться развитием эрозивного поражения или перфорации органов пищеварения, нарушением работы почек, сердца и печени. Помимо этого, возможно возникновение гемолитической анемии, агранулоцитоза, апластической анемии, серозного менингита, головокружений, головных болей, звона в ушах, спутанности сознания, нечеткости зрения, стоматитов, отеков, снижения чувствительности сетчатки глаза, бронхоспазма и кровотечений.
Для стабилизации состояния пациента при остром отравлении ибупрофеном больному проводят промывание желудка, обеспечивают прием сорбентных средств, проведение форсированного диуреза и назначение корректного симптоматического лечения. В тяжелых случаях показан мониторинг работы сердца и обеспечение проходимости дыхательных путей.
Побочные эффекты
Прием Ибуфена Форте может стать причиной язвенного поражения кишечника и желудка, возникновения острых эпигастральных болей, головных болей, сужения зрачков, нарушения остроты зрения, нарушения сна, спутанности сознания, нарушения сердечного ритма, галлюцинаций, рвоты, депрессии, сонливости и аллергических реакций.
Условия и сроки хранения
Ибуфен Форте следует хранить в местах, которые не доступны для детей, при комнатной температуре. Длительность хранения суспензии при соблюдении основных правил – 2 года.
www.obozrevatel.com
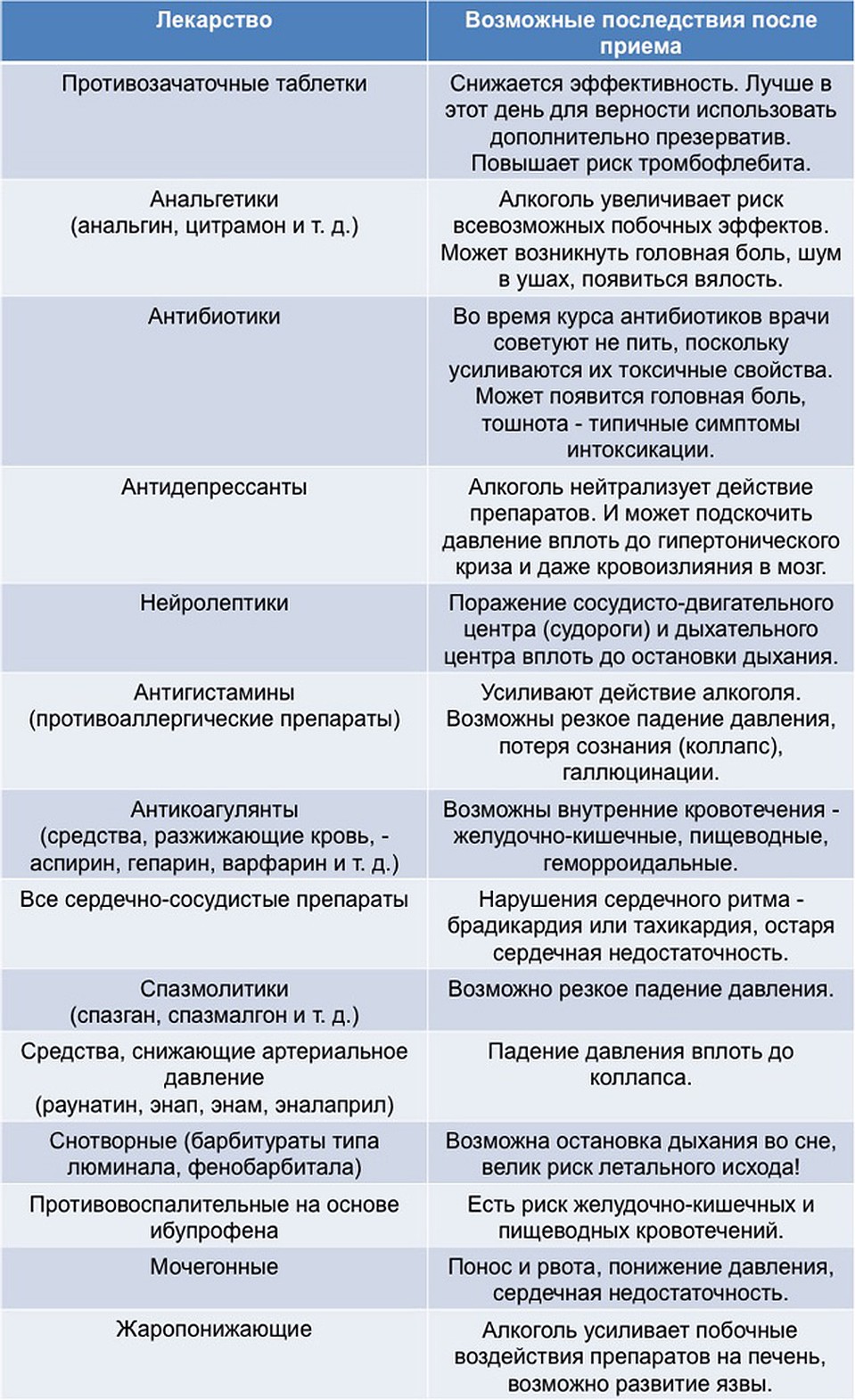

Читайте также:




 Читайте также:
Читайте также:


















 Важно знать, что подагра, это болезнь, во время которой, по каким-либо причинам соли мочевой кислоты накапливаются в суставах и почках. Такую патологию называют болезнью королей, так как возникает она при обильном потреблении алкоголя и мяса. А такие продукты в прошлом были доступны только богачам. Крестьяне же питались в основном овощами.
Важно знать, что подагра, это болезнь, во время которой, по каким-либо причинам соли мочевой кислоты накапливаются в суставах и почках. Такую патологию называют болезнью королей, так как возникает она при обильном потреблении алкоголя и мяса. А такие продукты в прошлом были доступны только богачам. Крестьяне же питались в основном овощами.





















 Рецидивы болезни случаются гораздо реже при отказе от курения.
Рецидивы болезни случаются гораздо реже при отказе от курения.



 Рецидивы болезни случаются гораздо реже при отказе от курения.
Рецидивы болезни случаются гораздо реже при отказе от курения. Избыточный вес может привести к развитию периартрита.
Избыточный вес может привести к развитию периартрита. При малоподвижном образе жизни велика вероятность дегенерации хрящевой ткани.
При малоподвижном образе жизни велика вероятность дегенерации хрящевой ткани. После озвучивания жалоб пациента врач должен осмотреть конечность.
После озвучивания жалоб пациента врач должен осмотреть конечность.



















 Причины появления жжения в коленном суставе и способы лечения
Причины появления жжения в коленном суставе и способы лечения Что делать, если после тренировки болят колени: причины и лучшие способы избавиться от боли
Что делать, если после тренировки болят колени: причины и лучшие способы избавиться от боли Лечение ноющей боли в коленном суставе
Лечение ноющей боли в коленном суставе Какие бывают болезни коленного сустава: список самых распространенных
Какие бывают болезни коленного сустава: список самых распространенных Лечение коленного сустава: основные болезни и методы терапии
Лечение коленного сустава: основные болезни и методы терапии Если болят и хрустят колени, как лечиться?
Если болят и хрустят колени, как лечиться? Народные методы лечения боли в коленных суставах: как не навредить себе
Народные методы лечения боли в коленных суставах: как не навредить себе Магнитотерапия для суставов: свойства, особенности, результаты
Магнитотерапия для суставов: свойства, особенности, результаты Лечение суставов лазером, противопоказания побочные эффекты
Лечение суставов лазером, противопоказания побочные эффекты Боль в коленном суставе: причины, лечение, почему болят колени, что с этим делать, как и чем их лечить
Боль в коленном суставе: причины, лечение, почему болят колени, что с этим делать, как и чем их лечить По каким причинам у ребенка болят колени, диагностика и методы лечения патологий
По каким причинам у ребенка болят колени, диагностика и методы лечения патологий Лучшие хондропротекторы при артрозе коленного сустава и других: классификация, цены
Лучшие хондропротекторы при артрозе коленного сустава и других: классификация, цены Деформирующий артроз коленного сустава 1, 2, 3 степени: причины, симптомы, лечение
Деформирующий артроз коленного сустава 1, 2, 3 степени: причины, симптомы, лечение Уколы в коленный сустав при артрозе: препараты, инъекции лекарств в колено
Уколы в коленный сустав при артрозе: препараты, инъекции лекарств в колено Гемартроз коленного сустава: что это такое, симптомы, лечение и реабилитация
Гемартроз коленного сустава: что это такое, симптомы, лечение и реабилитация Тендинит коленного сустава или воспаление сухожилий: лечение, причины, симптомы
Тендинит коленного сустава или воспаление сухожилий: лечение, причины, симптомы Вывих коленного сустава: симптомы и лечение вывиха колена и коленной чашечки
Вывих коленного сустава: симптомы и лечение вывиха колена и коленной чашечки Самая лучшая мазь для суставов колена: какую выбрать от боли в коленных суставах
Самая лучшая мазь для суставов колена: какую выбрать от боли в коленных суставах Артроскопия коленного сустава: что это такое, техника выполнения операции
Артроскопия коленного сустава: что это такое, техника выполнения операции Замена коленного сустава: подготовка и ход операции
Замена коленного сустава: подготовка и ход операции Разрыв передней крестообразной связки колена: причины, симптомы и методы лечения
Разрыв передней крестообразной связки колена: причины, симптомы и методы лечения