Остеомиелит новорожденных – Остеомиелит у новорожденных: причины, диагностика
Остеомиелит у новорожденных: причины, диагностика
Такая патология, как остеомиелит у новорожденных, считается распространенным явлением. Основным провоцирующим фактором недуга является бактерия стафилококк, которая передается через кровоток от матери. Болезнь характеризуется развитием воспалительного процесса в костной полости с поражением костномозгового канала.

Основные причины образования
В первую очередь, остеомиелит является следствием заражения стафилококковыми бактериями, в более редких случаях возбудителями становятся стрептококк и кишечная палочка. Основным путем заражения новорожденных считается внутриутробное проникновение патогена. В таком случаем носителем возбудителя является мама. Попадая в организм женщины, болезнетворный микроорганизм активно размножается и накапливается в лимфатических узлах, что снижает защитные функции. Это провоцирует развитие аллергической реакции с выделением ферментов, которые неблагоприятны для здоровья малыша. Путем кровотока вещества, в составе которых бактерия, попадают в пуповину и после ее перерезания атакуют организм ребенка. Так как у новорожденных очень слабая иммунная система, она не способна препятствовать дальнейшему распространению инфекции.
Существуют и другие причины заражения. К примеру, попадание патогенной микрофлоры при проведении клинических манипуляций (сбор крови, катетеризация пупочной вены). Инфицирование провоцируют гнойные поражения кожных покровов вследствие оперативных вмешательств или болезней. Заразить малыша можно при использовании не стерильного медицинского оборудования, что считается серьезной халатностью медперсонала.
Вернуться к оглавлениюЛокализация недуга
 Чаще всего болезнь поражает бедренную кость.
Чаще всего болезнь поражает бедренную кость.Основным участком поражения остеомиелита считается большеберцовая область и тело самого бедра. При прогрессировании болезни патологический процесс может затронуть любую трубчатую кость. Нередко поражается костная ткань локтевой области и плеча. Довольно сложной считается ситуация, когда инфекция распространяется на область ребер, грудной клетки и позвоночника. У новорожденных отмечается поражение черепа, а именно верней челюсти. Реже патология затрагивает фаланги пальцев.
Вернуться к оглавлениюСамой неблагоприятной локализацией считается эпифизарный остеомиелит, который в большинстве случаев приводит к структурным разрушениям эпифиза. Чаще встречается у детей до 1 года. Главным осложнением является заметное укорочение нижних конечностей.
Симптоматика остеомиелита у новорожденных
Проявление клинической картины зависит от формы развития недуга. Если болезнь протекает с осложнением в виде сепсиса, тогда симптоматика приобретает выраженный характер и указывает на интоксикацию. При развитии септикопиемической формы здоровье ребенка не подвергается опасности. Все симптомы протекают вяло и с незначительной интенсивностью. Основные признаки болезни появляются в первые недели жизни малыша:
 При таком заболевании ребенок становится беспокойным, капризным.
При таком заболевании ребенок становится беспокойным, капризным.- общая слабость;
- капризное поведение;
- субфебрильная температура тела;
- гиперемия и припухлость кожных покровов в пораженном участке;
- нарушение аппетита;
- расстройство пищеварения;
- незначительная деформация близко лежащего сустава;
- возможны непродолжительные судороги.
Диагностика
На ранних стадиях развития недуга у симптомов размытый характер, поэтому установить точный диагноз довольно сложно. При подозрении на остеомиелит новорожденным назначают следующие исследования:
- Общий и биохимический анализ крови. Определяет степень выраженности воспалительного процесса. Диагностируется повышение уровня лейкоцитов и СОЭ. Отмечается снижение гемоглобина.
- Рентгенография. Позволяет определить структурные изменения костной ткани и область очагового поражения.
- КТ. Считается одной из самых информативных методик исследования недуга. Дает возможность определить степень поражения костной ткани, а также сужение просвета костномозгового канала.
- Пункция кости. Определяет природу возбудителя, путем изъятия гнойного экссудата.
- УЗД. Безопасный способ исследования, который отмечает костные нарушения уже на 2-й день жизни малыша.
Лечебные мероприятия
 Частично лечение ребенка может проходить в больнице.
Частично лечение ребенка может проходить в больнице.Терапия остеомиелита у новорожденных состоит из нескольких этапов, поэтому проводится в стационаре и в домашних условиях. Главное, своевременно определить признаки болезни, провести полное обследование и подобрать эффективное лечение исходя из природы основного возбудителя. Большая ответственность при лечении младенца ложится на родителей.
Вернуться к оглавлениюСамостоятельные действия
В первую очередь, нужно следить за состоянием малыша и отмечать любые визуальные или поведенческие изменения. При подозрении на развитие недуга необходимо немедленно обратиться к педиатру. Далее важно, чтобы родители выполняли все рекомендации врача и обеспечили ребенка должным уходом. Большое значение имеет курортное лечение, поэтому рекомендуется заранее побеспокоиться об организации поездки. Каждые полгода родители обязаны обеспечить плановый осмотр и по надобности повторное лечение.
Вернуться к оглавлениюДействия врача
Остеомиелит требует немедленного врачебного вмешательства. Поэтому для проведения ряда лечебных мероприятий малыша госпитализируют. Изначально врачом назначаются препараты, направленные на активацию защитных функций и укрепление иммунной системы. Применяется курс антибиотиков, нацеленных на борьбу с определенным видом бактерии. Если путем заражения стало нарушение целостности кожных покровов, тогда пораженное место прикрывается антисептическим пластырем. При развитии осложнений в виде абсцесса с накоплением гнойного экссудата, проводят оперативное вмешательство под общим наркозом.
Вернуться к оглавлениюВозможные осложнения
 В будущем патология может привести к артриту.
В будущем патология может привести к артриту.Остеомиелит провоцирует ряд негативных последствий у новорожденного ребенка. Как следствие недуга, проявляются тяжелые патологии опорно-двигательного аппарата. Часто страдает структура кости и хряща, что приводит к их деформации и нарушению подвижности суставов. Продолжительное воспаление провоцирует развитие дегенеративно-дистрофических изменений в костно-хрящевой ткани, что становится причиной образования артрита.
Вернуться к оглавлениюГнойные поражения костей головы приводят к развитию менингита, что несет опасность здоровью и жизни малыша.
Можно ли предупредить болезнь?
Чтобы обезопасить ребенка от разного рода недугов нужно тщательно следить за его действиями, рационом и соблюдать питьевой режим. Важно беречь малыша от падений, ушибов и кожных повреждений. Если травма все же произошла, нужно тщательно обработать ранку и наложить стерильную повязку или пластырь. Большую роль играет строгое соблюдение санитарно-гигиенических норм по уходу за грудным ребенком. Главное, при возникновении любых негативных проявлений, касающихся здоровья малыша, сразу обращаться за помощью к педиатру.
osteokeen.ru
ОСТРЫЙ ГЕМАТОГЕННЫЙ ОСТЕОМИЕЛИТ У ДЕТЕЙ
ОСТРЫЙ ГЕМАТОГЕННЫЙ ОСТЕОМИЕЛИТ У ДЕТЕЙ
Костно-суставная инфекция является довольно распространенной патологией у детей. Ее проявления различны и зависят от локализации, патогенности микроорганизма, реактивности организма, стадии воспалительного процесса. Для эффективного лечения и предотвращения многих тяжелейших осложнений, которые сопутствуют этой патологии, большое значение имеет ранний диагноз. Поэтому необходимы фундаментальные знания об особенностях анатомической структуры костей
взависимости от возраста детей, о механизмах проникновения микроорганизмов в костные и хрящевые структуры и патогенезе развития воспалительного процесса в кости.
Термин «остеомиелит», предложенный Nelaton в 1844 г., означает воспаление костного мозга и кости, а в некоторых случаях и мягких тканей. Остеомиелит относят к бактериальным инфекциям, хотя в воспалительном процессе могут принимать участие грибки, вирусы. Известны три основных пути заражения костей и суставов:
1)гематогенное распространение инфекции через кровоток, который зависит от анатомии сосудов;
2)от смежного источника инфекции в мягких тканях, так называемый контактный путь;
3)непосредственная имплантация инфекции, например при пункции, и по-слеоперационная инфекция в ортопедической хирургии.
Сосудистая анатомия костей
Вдлинных трубчатых костях одна или две питающих артерии проникают через кортикальный слой в диафиз и делятся на восходящую и нисходящую ветви. По мере приближения к метафизам они многократно разветвляются, превращаясь во множество тонких канальцев, которые объединяются в метафизарные и эпифизарные артерии. Метафизарные артерии являются как бы продолжением питающей артерии, а эпифизарные берут начало из периартикулярных сосудистых аркад. Артерии внутри кости образуют множество кортикальных ветвей, которые анастомозируют через фолькмановские и гаверсовы каналы с артериями надкостницы. Артерии, в свою очередь, начинаются из ближайших мышц и мягких тканей. Таким образом, длинная трубчатая кость получает питание из периостальной и медуллярной систем кровообращения. Считают, что периостальные сосуды снабжают внешнюю 1/3 кортекса, а медуллярные сосуды — 2/3 коры. Вклад каждой из них в питание кости зависит от возраста ребенка. Обильные анастомозы между двумя системами способствуют центробежному и центростремительному кровотоку. Центральные артериолы сообщаются с тонкостенными венозными синусами, которые соединяются с венами. Повторяя путь питающих артерий, вены все больше увеличиваются в диаметре и покидают кость. Периостальные и питающие сосуды имеют значение для кровоснабжения крупных плоских костей (лопатка, кости таза),
вто время как губчатые (пяточная и др.) кровоснабжаются преимущественно
из надкостницы. Хрящи снабжаются из сосудов капсулы сустава, переходящих в сосуды синовиальной оболочки.
От рождения до первого года жизни у детей сохраняется эмбриональное кровообращение в длинных трубчатых костях, т. е. через сосудистые щели в зоне роста метафиз и эпифиз имеют общее кровоснабжение. Этим можно объяснить частую эпифизарную и хрящевую инфекцию у младенцев.
У детей от первого года жизни до периода исчезновения зон роста последние представляют собой барьер, через который сосуды не проходят. У взрослых зоны роста рассасываются, метафаз и эпифиз имеют общее кровообращение, поэтому для гематогенного остеомиелита этой группы больных характерно поражение суставов (рис. 1).
Рис. 1.
Распространение инфекции из первичного фокуса (метафиза) в зависимости от возраста пациента:
а– у детей в возрасте до года жизни; б – у детей от 1 года до 15 лет; в –
увзрослых
Этиология и патогенез
К настоящему времени установлено, что возбудителем острого гематогенного остеомиелита может быть любой гноеродный микроорганизм. По нашим данным, в 86,4–92,8% случаев возбудителем заболевания является стафилококк, за ним следуют кишечная палочка, клебсиеллы и др.
В 1894 г. Лексер предложил эмболическую теорию патогенеза, согласно которой он является следствием септикопиемии. Бактериальный эмбол током крови переносится в кость и оседает в одном из концевых сосудов. Оседанию эмбола способствуют узость концевых артерий и замедление кровотока в них. Осевший бактериальный эмбол является причиной развития гнойного очага в кости.
Аллергическую теорию предложил С. М. Дерижанов. Согласно его теории, острый гематогенный остеомиелит может развиться только в сенсибилизированном организме при наличии «дремлющей инфекции».
Сенсибилизация происходит при инфекционных и гнойных заболеваниях, всасывании продуктов распада и др. Неспецифическими раздражителями могут быть самые разнообразные воздействия экзогенного и эндогенного характера (травма, холод и др.).
Детальное исследование сосудистой сети метафизов, проведенное зарубежными авторами, дает более полное представление о специфической локализации инфекции в кости. Капиллярные ответвления a. nutricia образуют острые петли вблизи метафизарных зон роста и вступают в систему больших синусоидальных вен с медленным кровотоком, соединенных с венозной сетью медуллярной полости. Повышенная подверженность данной сосудистой сети гематогенной инфекции подтверждена в исследованиях на молодых кроликах. После инъекции культуры стафилококка через 1–6 ч стафилококки были обнаружены в синусоидах метафиза и диафиза, а также в печени и селезенке. Через 24 ч они были поглощены фагоцитами везде, за исключением метафиза. Неспособность метафиза справиться с инфекцией объясняется несколькими факторами:
1)восходящая петля метафизарного капилляра (артериола) не имеет фагоцитарных клеток, а нисходящая петля синусоидальной структуры (венула) содержит функционально неактивные фагоцитарные элементы;
2)в то время как диаметр восходящей петли равняется 8 нм, диаметр нисходящей – 15–60 нм. Таким образом, кровоток в последних значительно замедлен и турбулентный;
3)капиллярные петли в области метафиза являются неанастомозными ответвлениями a. nutricia, и любая их непроходимость (бактериальный рост или микротромбы) ведет к небольшим зонам аваскулярного некроза.
На основании вышеприведенных данных можно объяснить локализацию и проявления остеомиелита у детей.
П а т о л о г и ч е с к а я а н а т о м и я. Воспалительный процесс начинается в метафизе в виде гиперемии, отека и воспалительной инфильтрации. В результате образуются тромбы в сосудах, абсцессы. Костная ткань плотная, гной под давлением распространяется по гаверсовым
ифолькмановским каналам под надкостницу, по костномозговому каналу, вызывая флегмону костного мозга и субпериостальную флегмону. Воспалительный процесс распространяется как вдоль кости, так и в поперечном направлении. Известным барьером является эпифизарный хрящ, обладающий большой устойчивостью к инфекции. У детей до 1 года воспаление по сосудам переходит на эпифиз.
Гнойное воспаление быстро достигает наружной поверхности кортекса,
иразвивается абсцесс, который приподнимает надкостницу и разрушает периостальное кровоснабжение (рис. 2, рис. 3). Инфекция может проникнуть в периостальную мембрану, переходя на прилежащие мягкие ткани с образованием единичных или множественных абсцессов. Обструкция сосудов может вызвать кортикальный некроз и секвестрацию. Проникновение инфекции в сустав при остром гематогенном остеомиелите
происходит следующим образом. У детей старше 1 года при аномалиях прикрепления суставной капсулы (вне хрящевой зоны роста) гной проникает через кортикальный слой кости, у новорожденных и младенцев, а также у взрослых – через эпифиз.
Рис. 2.
Сдавление и обструкция сосудов кости гнойным экссудатом
Рис. 3.
Схема распространения гнойного экссудата по проксимальному метафизу большеберцовой кости
При лечении инфекции, включая и хирургическую декомпрессию, имеет место репаративная регенерация – образуется новая кость в виде кортикального утолщения. Остеокластическая активность на границе здоровой и мертвой кости может вызвать резорбцию фрагментов некрозной ткани. Костномозговой канал заполняется грануляционной тканью, которая позднее замещается фиброзными элементами.
Наиболее популярным является деление острого гематогенного остеомиелита по Т. П. Краснобаеву:
1)токсический, или адинамический;
2)септико-пиемический, или тяжелый;
3)местный, или легкий.
Хронический гематогенный остеомиелит делят на первичнохронический и вторично-хронический. К первично-хроническому остеомиелиту относят местный диффузный (или антибиотический) абсцесс, внутрикостный, склерозирующий и альбуминозный. Самая частая форма вторично-хронического остеомиелита наблюдается при безуспешном лечении острой формы заболевания.
Острый гематогенный остеомиелит у детей младшего возраста
К л и н и ч е с к а я к а р т и н а. У новорожденных и детей первого года жизни гематогенный остеомиелит обычно характеризуется бурным развитием воспалительного процесса, ухудшением общего состояния, появлением гнойных метастазов. Однако в последние годы заболевание все чаще проявляется стертыми клиническими признаками, особенно на фоне антибиотикотерапии.
Начало заболевания характеризуется беспокойным поведением ребенка, отсутствием аппетита, бледностью кожного покрова, повышением температуры. Одновременно или спустя небольшой промежуток времени появляется локальная симптоматика: ребенок щадит больную конечность (симптом псевдопаралича), наблюдаются ограничение подвижности в суставе, болевая реакция на пассивные движения, отек, иногда сосудистый рисунок. Через 2–3 сут все перечисленные симптомы становятся более выраженными. Отек с области сустава распространяется на всю конечность,
асерозный выпот в суставе становится гнойным.
Ди ф ф е р е н ц и а л ь н а я д и а г н о с т и к а у н о в о р о ж д е н- н ы х и г р у д н ы х д е т е й. При гнойно-воспалительных заболеваниях мягких тканей (флегмона, абсцессы) отсутствуют явления псевдопаралича конечности, слабее выражены болевая реакция и контрактура. Флегмоны чаще всего локализуются в области диафиза. Труднее всего дифференцировать флегмону в области тазобедренного сустава. В этих случаях правильный диагноз можно поставить только после вскрытия флегмоны.
Родовая травма у новорожденных, поднадкостничный перелом костей могут сопровождаться повышением температуры, ухудшением общего состояния. В месте травмы болезненность и нарушение функции не прогрессируют, а уменьшаются в процессе наблюдения. Диагноз уточняют с помощью рентгенограммы.
Туберкулез длинных трубчатых костей у детей грудного возраста может проявляться повышенной температурой и локальной болезненностью. Анамнез заболевания длительный. Функция конечности сохранена, но наблюдаются атрофия мягких тканей и увеличение сустава в объеме. При прорыве туберкулезного очага в сустав клинически очень трудно отличить заболевание от эпифизарного остеомиелита. В этом случае диагноз помогает уточнить бактериологическое исследование пунктата.
Врожденный сифилис проявляется утолщением суставных концов костей, болезненностью и ограничением движений в конечностях. Рентгенологически определяются периостит, эпифизеолиз. Общее состояние ребенка не страдает. Окончательно поставить диагноз помогает реакция Вассермана.
При атипичном течении полиомиелит может сопровождаться повышенной температурой, отсутствием движений в конечностях, болезненностью при пальпации. Болезненность связана с гиперестезией кожи. При исследовании крови обнаруживают лейкопению.
У детей старшего возраста острый гематогенный остеомиелит необходимо дифференцировать с ревматизмом, нагноившейся гематомой, лимфаденитом, костными опухолями, кортикальным гиперостозом, костным туберкулезом.
Предвестниками ревматизма являются боль в суставах, которая носит «летучий» характер, повышенная потливость ладоней и стоп, а также отек, локализующийся в области сустава и очень редко за его пределами. При пальпации отмечается гиперестезия кожи, область метафиза безболезненна. Прогрессируют изменения со стороны сердца: тоны приглушены, нечеткий первый тон. Диагноз уточняют с помощью специальных лабораторных исследований.
Нагноившаяся гематома проявляется высокой температурой, интоксикацией, болью в конечности, отеком. Однако боль локализуется в области диафиза, пассивные и активные движения в суставах сохранены. Окончательный диагноз ставится при пункции (гной с темными сгустками).
Лимфадениты подмышечные и паховые сопровождаются резкой болью, ограничением функции, отеком, повышением температуры. При внимательном осмотре очень часто можно обнаружить причину – инфицированную рану, мозоль, картину лимфангоита, увеличенные лимфоузлы.
Костные опухоли (саркомы и др.) проявляются постоянной и сильной болью в конечности, отечностью, венозным рисунком, а иногда и повышенной температурой, интоксикацией. Однако при остеогенной саркоме на рентгенограмме наблюдаются игольчатые разрастания в области надкостницы метафиза, дефект костной ткани, отсутствие секвестрации. При саркоме Юинга утолщается и диафиз, опухоль располагается как бы поднадкостнично. Метастазы обнаруживаются редко, при пункции гной отсутствует. С большой достоверностью диагноз подтверждает биопсия.
Кортикальный гиперостоз характеризуется повышением температуры, болью в конечности. Однако, в отличие от остеомиелита, поражение бывает множественным. Болезненность определяется по всей конечности, а припухлость – чаще всего в области диафиза. На рентгенограмме обнаруживают гиперостоз и остеосклероз костей с деформациями и сужением костномозгового канала.
Острый гематогенный остеомиелит у детей старшего возраста
К л и н и ч е с к а я к а р т и н а. Заболевание начинается внезапно, без предвестников, с повышения температуры до 39–40 °C. Одновременно появляется постепенно усиливающаяся боль в пораженной конечности (в метафизе трубчатой кости, в теле плоской кости), которая быстро приводит к нарушению ее функции. Через несколько часов от начала заболевания боль бывает настолько сильная, что заставляет ребенка слечь в постель. Он отказывается нагружать конечность, лишается сна. При объективном осмотре в начальной стадии заболевания обращает на себя внимание контрактура мышц пораженной конечности, умеренное сгибание в суставе и резкое усиление боли при пассивных движениях в нем. При легкой пальпации и поколачивании можно обнаружить локальную болезненность в области вовлеченного в воспалительный процесс метафиза. Через двое суток, а в отдельных случаях несколько ранее, появляется отек мягких тканей, свидетельствующий о распространении инфекции поднадкостнично и по костномозговому каналу. На 4–6-е сутки границы отека расширяются до средней трети диафиза, кожа становится гиперемированной, виден венозный рисунок. В более поздние сроки наблюдается отек всей конечности.
При септико-пиемической и токсико-септической формах заболевания из-за нарастающей интоксикации больше всего страдает общее состояние. Начавшееся возбуждение вскоре сменяется адинамией, помрачением сознания. Развивается дыхательная недостаточность, причиной которой является «шоковое легкое». Кожа на вид мраморная, пятнистая, с геморрагической сыпью. Резко снижаются АД и диурез. Если не предпринять срочных мер по лечению, то таких больных ждет неблагоприятный исход.
Сложнее всего выявить локализацию остеомиелитического очага в костях, образующих тазобедренный сустав. При остром гематогенном остеомиелите шейки бедренной кости, тела подвздошной, лонной и седалищной костей клинические проявления бывают довольно схожими. Для всех указанных локализаций характерна сильная боль в бедре, распространяющаяся на коленный сустав, высокая температура до 39,5 °C. Очень важно отметить положение конечности. При поражении проксимального метафиза бедра конечность находится в положении умеренного сгибания и отведения. Если остеомиелитический очаг локализуется в костях, образующих вертлужную впадину, рано отмечаются выраженная сгибательная контрактура, отведение бедра и ротация его кнаружи. Воспалительный процесс быстро переходит на тазобедренный сустав, поэтому при пальпации обнаруживаются болезненные точки в верхнем углу скарповского треугольника, в средней точке между передневерхней остью и большим вертелом. Отек мягких тканей в области сустава появляется сравнительно поздно (на 5–7-е сутки) и проявляется сглаженностью паховой и ягодичной складок, увеличением в объеме верхней трети бедра. В этот период могут определяться септические метастазы в легких. При пункции сустава по передней или боковой поверхности можно получить гной. Рентгенологическое исследование позволяет обнаружить
сужение суставной щели, дистензионный вывих или подвывих головки бедра.
Д и а г н о с т и к а. Цитологическое исследование костного мозга служит методом ранней диагностики. У больного с подозрением на острый гематогенный остеомиелит производят пункцию метафиза, плоской кости с помощью иглы (типа иглы Кассирского) с мандреном. После извлечения мандрена каплю пунктата помещают на предметное стекло и делают тонкий мазок. Через 5 мин сухой мазок фиксируют метиловым спиртом и производят окрашивание по Романовскому–Гимза в течение 20–40 мин. После этого мазок исследуют под микроскопом с иммерсией при увеличении в 630–900 раз. При остром гематогенном остеомиелите уже через сутки от начала заболевания наблюдаются скопление клеток, фагоцитоз, дегенерация ядер и цитоплазмы. В более поздние сроки увеличивается степень дегенерации, наблюдается скопление микрофлоры вне клеток (рис. 4).
Рис. 4. Цитологическая картина костного мозга:
а – до 1 суток от начала заболевания; б – в более поздний срок
Цитологическую картину костного мозга можно получить через 1 ч с момента исследования. Полученная картина с большой достоверностью подтверждает или исключает диагноз. Бактериологический диагноз и бактериограмму можно получить через 1–2 сут.
Таким образом, цитологическое исследование костного мозга метафизов или плоских костей технически просто выполнимо в любом хирургическом или соматическом стационаре. В отличие от других методов, оно обладает высокой достоверностью, позволяет поставить диагноз в начальный период заболевания и оценить тяжесть воспаления в кости, а кроме того, цитологическое исследование представляет большую ценность при дифференциальной диагностике поражения костей предплечья, голени, области тазобедренного и локтевого суставов.
Л е ч е н и е. По нашему мнению, рациональными методами лечения острого гематогенного остеомиелита являются пункция кости в месте воспаления и максимальное отсасывание костного мозга с целью
декомпрессии, парентеральное введение антибиотиков, применение лазеротерапии для улучшения микроциркуляции в очаге поражения.
Хирургическая операция показана в случае позднего поступления больного, когда имеются внутрикостный абсцесс, флегмона костного мозга, поднадкостничная флегмона. Наибольший эффект оказывает дренирование пораженного сегмента перфорированным дренажом с использованием в послеоперационном периоде постоянного промывания свободным током промывной жидкости.
Методика (рис. 5). На уровне метафиза длинной трубчатой кости через небольшой разрез мягких тканей накладывают под углом 45° фрезевое отверстие диаметром 4 мм. Второй разрез и фрезевое отверстие делают в области диафиза или противоположного метафиза, в зависимости от распространения инфекции по костномозговому каналу. Через фрезевые отверстия путем промывания удаляют измененный костный мозг, сгустки фибрина, гной. В одно из фрезевых отверстий вводят гибкий зонд с оливой и выводят его через другое отверстие. К оливе фиксируют шелковую нить и зонд извлекают. По нити проводят трубку с боковыми отверстиями на уровне внутренней поверхности кости. Концы трубки выводят на кожу через отдельные проколы, а раны над фрезевыми отверстиями ушивают наглухо. Диаметр трубки промывного дренажа должен соответствовать диаметру фрезевых отверстий. К трубке подключают раствор Рингера и осуществляют беспрерывное промывание в течение 6–12 сут со скоростью 60 капель в минуту, или 3 л/сут. После стойкой нормализации температуры, исчезновения отека конечности, при отсутствии осадка в промывной жидкости закрытый лаваж прекращают. Такой же дренаж ставят при выявлении субпериостальной флегмоны. При остром гематогенном остеомиелите шейки бедра или плоской кости кортикальную пластинку снимают (достигая тем самым декомпрессии кости), укладывают перфорированный дренаж, рану ушивают. На короткой кости производят продольную трепанацию, помещают дренаж и рану ушивают.
Схематическое изображение операции закрытого промывного дренажа со свободным током промывной жидкости на большеберцовой кости.
А— наложение фрезевых отверстий в зоне поражения кости; Б — удаление гноя и измененного костного мозга струей жидкости; В — проведение
гибкого зонда через фрезевые отверстия и костномозговой канал, фиксация к зонду нити; Г —- проведение перфорированного дренажа через пораженный сегмент большеберцовой кости; Д – операция при тотальном поражении большеберцовой кости
Рентгенологическая картина деструкции кости выявляется через 2–3 недели. Однако начальные и небольшие рентгенологические изменения в мягких тканях могут проявиться в течение 3 сут с момента бактериального заражения кости. Опухоль мягких тканей в области метафиза может быть первым и наиболее важным рентгенологическим признаком. Сосудистые нарушения и отек не позволяют определить характер изменений костных структур в этой области. Несколько дней спустя можно заметить опухолевидное увеличение мышц и сглаженность контуров мягких тканей. Глубокие мышцы и мягкие ткани поражаются первыми, затем следует поражение поверхностных мышц и подкожной клетчатки. Через 2 недели на рентгенограмме видны очаги деструкции, однако они менее выражены, чем при патологоанатомическом исследовании. Очертания метафиза сглаживаются, появляется периостальная реакция. Разрушения прогрессируют как по длине, так и по ширине кости, достигая компактного слоя и надкостницы. У новорожденных эпифиз не окостеневший или частично окостеневший, поэтому рентгенологически распознать его разрушение довольно сложно. Вспомогательным средством диагностики является артрография и пункция сустава.
studfile.net
Остеомиелит у новорожденных: причины, диагностика
Такая патология, как остеомиелит у новорожденных, считается распространенным явлением. Основным провоцирующим фактором недуга является бактерия стафилококк, которая передается через кровоток от матери. Болезнь характеризуется развитием воспалительного процесса в костной полости с поражением костномозгового канала.
Основные причины образования
В первую очередь, остеомиелит является следствием заражения стафилококковыми бактериями, в более редких случаях возбудителями становятся стрептококк и кишечная палочка. Основным путем заражения новорожденных считается внутриутробное проникновение патогена. В таком случаем носителем возбудителя является мама. Попадая в организм женщины, болезнетворный микроорганизм активно размножается и накапливается в лимфатических узлах, что снижает защитные функции. Это провоцирует развитие аллергической реакции с выделением ферментов, которые неблагоприятны для здоровья малыша. Путем кровотока вещества, в составе которых бактерия, попадают в пуповину и после ее перерезания атакуют организм ребенка. Так как у новорожденных очень слабая иммунная система, она не способна препятствовать дальнейшему распространению инфекции.
Существуют и другие причины заражения. К примеру, попадание патогенной микрофлоры при проведении клинических манипуляций (сбор крови, катетеризация пупочной вены). Инфицирование провоцируют гнойные поражения кожных покровов вследствие оперативных вмешательств или болезней. Заразить малыша можно при использовании не стерильного медицинского оборудования, что считается серьезной халатностью медперсонала.
Локализация недуга
Основным участком поражения остеомиелита считается большеберцовая область и тело самого бедра. При прогрессировании болезни патологический процесс может затронуть любую трубчатую кость. Нередко поражается костная ткань локтевой области и плеча. Довольно сложной считается ситуация, когда инфекция распространяется на область ребер, грудной клетки и позвоночника. У новорожденных отмечается поражение черепа, а именно верней челюсти. Реже патология затрагивает фаланги пальцев.
Самой неблагоприятной локализацией считается эпифизарный остеомиелит, который в большинстве случаев приводит к структурным разрушениям эпифиза. Чаще встречается у детей до 1 года. Главным осложнением является заметное укорочение нижних конечностей.
Симптоматика остеомиелита у новорожденных
Проявление клинической картины зависит от формы развития недуга. Если болезнь протекает с осложнением в виде сепсиса, тогда симптоматика приобретает выраженный характер и указывает на интоксикацию. При развитии септикопиемической формы здоровье ребенка не подвергается опасности. Все симптомы протекают вяло и с незначительной интенсивностью. Основные признаки болезни появляются в первые недели жизни малыша:
- общая слабость,
- капризное поведение,
- субфебрильная температура тела,
- гиперемия и припухлость кожных покровов в пораженном участке,
- нарушение аппетита,
- расстройство пищеварения,
- незначительная деформация близко лежащего сустава,
- возможны непродолжительные судороги.
Диагностика
На ранних стадиях развития недуга у симптомов размытый характер, поэтому установить точный диагноз довольно сложно. При подозрении на остеомиелит новорожденным назначают следующие исследования:
- Общий и биохимический анализ крови. Определяет степень выраженности воспалительного процесса. Диагностируется повышение уровня лейкоцитов и СОЭ. Отмечается снижение гемоглобина.
- Рентгенография. Позволяет определить структурные изменения костной ткани и область очагового поражения.
- КТ. Считается одной из самых информативных методик исследования недуга. Дает возможность определить степень поражения костной ткани, а также сужение просвета костномозгового канала.
- Пункция кости. Определяет природу возбудителя, путем изъятия гнойного экссудата.
- УЗД. Безопасный способ исследования, который отмечает костные нарушения уже на 2-й день жизни малыша.
Лечебные мероприятия
Терапия остеомиелита у новорожденных состоит из нескольких этапов, поэтому проводится в стационаре и в домашних условиях. Главное, своевременно определить признаки болезни, провести полное обследование и подобрать эффективное лечение исходя из природы основного возбудителя. Большая ответственность при лечении младенца ложится на родителей.
Самостоятельные действия
В первую очередь, нужно следить за состоянием малыша и отмечать любые визуальные или поведенческие изменения. При подозрении на развитие недуга необходимо немедленно обратиться к педиатру. Далее важно, чтобы родители выполняли все рекомендации врача и обеспечили ребенка должным уходом. Большое значение имеет курортное лечение, поэтому рекомендуется заранее побеспокоиться об организации поездки. Каждые полгода родители обязаны обеспечить плановый осмотр и по надобности повторное лечение.
Действия врача
Остеомиелит требует немедленного врачебного вмешательства. Поэтому для проведения ряда лечебных мероприятий малыша госпитализируют. Изначально врачом назначаются препараты, направленные на активацию защитных функций и укрепление иммунной системы. Применяется курс антибиотиков, нацеленных на борьбу с определенным видом бактерии. Если путем заражения стало нарушение целостности кожных покровов, тогда пораженное место прикрывается антисептическим пластырем. При развитии осложнений в виде абсцесса с накоплением гнойного экссудата, проводят оперативное вмешательство под общим наркозом.
Возможные осложнения
Остеомиелит провоцирует ряд негативных последствий у новорожденного ребенка. Как следствие недуга, проявляются тяжелые патологии опорно-двигательного аппарата. Часто страдает структура кости и хряща, что приводит к их деформации и нарушению подвижности суставов. Продолжительное воспаление провоцирует развитие дегенеративно-дистрофических изменений в костно-хрящевой ткани, что становится причиной образования артрита.
Гнойные поражения костей головы приводят к развитию менингита, что несет опасность здоровью и жизни малыша.
Можно ли предупредить болезнь?
Чтобы обезопасить ребенка от разного рода недугов нужно тщательно следить за его действиями, рационом и соблюдать питьевой режим. Важно беречь малыша от падений, ушибов и кожных повреждений. Если травма все же произошла, нужно тщательно обработать ранку и наложить стерильную повязку или пластырь. Большую роль играет строгое соблюдение санитарно-гигиенических норм по уходу за грудным ребенком. Главное, при возникновении любых негативных проявлений, касающихся здоровья малыша, сразу обращаться за помощью к педиатру.
Загрузка…xn--h1aeegmc7b.xn--p1ai
ГЕМАТОГЕННЫЙ ОСТЕОМИЕЛИТ У НОВОРОЖДЕННЫХ (опыт применения новой технологии) Текст научной статьи по специальности «Клиническая медицина»
УДК: 6616.-018.46-002-08-076.5 DOI: 10.24411/2075-4094-2019-16305
ГЕМАТОГЕННЫЙ ОСТЕОМИЕЛИТ У НОВОРОЖДЕННЫХ (опыт применения новой технологии)
А.А. ЦЫБИН , |А.Е. МАШКОВ| , А.В. ВАИС , П.Ю. ДЕГТЯРЕВ , МОХАММАД БАШИР ,
А.Н. ЯКУНОВ***
Тульский государственный университет, медицинский институт, ул. Болдина, д. 128, г. Тула, 300012, Россия Московский областной научно-исследовательский клинический институт им. М. Ф. Владимирского Минобрнауки РФ, Министерство здравоохранения Московской области, клиника хирургии детского возраста, ул. Щепкина, д. 61/2, стр. 10, г. Москва, 129110, Россия Тульская городская клиническая больница скорой медицинской помощи им. П.Я. Ваныкина Министерства здравоохранения Тульской области, отделение хирургии детского возраста, Первомайская, 13 к.1, г. Тула, 300035, Россия
Аннотация. Представлен опыт лечения острого гематогенного остеомиелита у 10 новорожденных детей. Мальчиков было 7 ч., девочек 3 ч. Всем детям проводилось комплексное клинико-лабораторное обследование. Трое из детей лечились консервативно. Большинство больных (7 детей) поступили на лечение в разной стадии деструкции костной ткани, что создавало особенности в выборе хирургической тактики. Комплексный анализ аспектов проблемы показал, что современная тенденция в лечении остеомиелита выражается в необоснованном консерватизме хирургической тактики. Выработана оптимальнная тактика хирургического лечения острого гематогенного остеомиелита новорожденных в гнойно-деструктивной стадии и применения методики длительного непрерывного аспирационного дренирования костного гнойного очага с соблюдением принципа: мягкие ткани, полость сустава и костный очаг дренировались раздельно в одновариантном режиме. У всех оперированных больных прослежены отдаленные и ближайшие результаты лечения, которые были хорошими и отличными. Применение методики аспирационного дренирования показал ее высокую эффективность. Регрессия местных признаков воспаления наступала на 5-6 сутки, во всех случаях отсутствовало распространение деструкции, в ближайшем периоде полностью восстановились очаги разрушения кости и нормализовался гомеостаз детей, подтвержденные при динамическом рентгенологическом и лабораторном контроле.
Ключевые слова: новорожденные, гематогенный остеомиелит, деструкция, дренирование, аспирация.
HEMATOGENOUS OSTEOMYELITIS IN NEWBORNS (new technology experience)
A.A. TSYBIN*, A.E. MASHKOV**, V.A. WEISS***, Y.P. DEGTYAREV***, MOHAMMAD BASHIR***,
A.N. AKUNOV***
Federal State Budgetary Educational Institution of Higher Education “Tula state University” of the Ministry of Education and Science of the Russian Federation, Medical Institute, Department of Surgical Diseases of Tula,
Boldin Str, 128, Tula, 300012, Russia State Budgetary Institution of Healthcare of the Moscow region “Moscow Regional M. F. Vladimirsky Research Clinical Institute” of the Ministry of Education and Science of the Russian Federation, Ministry of Health of the Moscow region, Moscow Pediatric Surgery Clinic, Schepkin Str., 61/2, p. 10, Moscow, 129110, Russia State Health Care Institution “Tula City Clinical P. Y. Anikin Hospital of Emergency” of the Ministry of Health, Tula region, Department of Pediatric Surgery, Pervomayskaya Str., 13, b. 1, Tula, 300035, Russia
Abstract. The experience of treatment of acute hematogenous osteomyelitis in 10 newborns, including 7 boys and 3 girls, is presented. All children underwent a comprehensive clinical and laboratory examination. Three children were treated conservatively. Most patients (7 children) received treatment at different stages of bone destruction, which created features in the choice of surgical tactics. A comprehensive analysis of the problems showed that the current trend in the treatment of CSOS is expressed in the unjustified conservatism of surgical tactics. The authors developed the optimal tactics of surgical treatment of acute hematogenous osteomyelitis of the newborn in the purulent-destructive stage and the method of long-term continuous aspiration drainage of the bone purulent focus taking into account the principle: soft tissue, the joint cavity and the bone focus were drained separately in a single-variant mode. All operated patients had long-term and immediate results of treatment, which were good and excellent. Application of the method of aspiration drainage has shown its high effi-
JOURNAL OF NEW MEDICAL TECHNOLOGIES, eEdition – 2019 – N 1
ciency. Regression of local signs of inflammation occurred at 5-6 days, in all cases there was no spread of destruction. In a short period, the centers of bone destruction were fully restored and the homeostasis of children was normalized, confirmed by dynamic X-ray and laboratory monitoring.
Key words: newborns, hematogenous osteomyelitis, destruction, drainage, aspiration.
Актуальность. Гематогенный остеомиелит (ГО) остается актуальной проблемой детского возраста [1]. Острый гематогенный остеомиелит новорожденных (ОГОН) в основном локализуется в ме-таэпифизарной зоне трубчатых костей, диагностика его в острой стадии имеет определенные трудности, как и в любом детском возрасте. Однако освещение в периодической литературе данной проблемы недостаточно. Клиническая картина заболевания может быть стертой, а симптоматика атипичной. По статистике, такая клиника болезни наблюдается у 22% новорожденных с первичными признаками остео-миелитического процесса. У мальчиков ОГОН встречается в 2 раза чаще, чем у девочек. Поражаются длинные трубчатые кости, бедренные и берцовые, кости верхних конечностей в 2 раза чаще, чем нижних конечностей [1-5]. Основными возбудителями ОГОН чаще являются: золотистый стафилококк, стрептококки группы B,E,Coli, кишечная палочка, палочка Пфейффера, сальмонелла, грамотрицатель-ные энтеробактерии.
Осложнения ОГОН проявляются в виде патологических переломов, деформаций, нарушения роста сегмента, контрактуры в суставах, нарушение функции опоры и ходьбы, ее своевременности с ростом ребенка. Летальность составляет 0,5-3,7%. Переход из острой в хроническую стадию при различной локализации наблюдается в 3,1-21,8% случаев. Хронизация при локализации в метаэпифизарной зоне отмечается у 23-58,3%. по данным различных авторов. По данным других исследователей переход ос-теомиелитического процесса перенесенного в новорожденном возрасте в хроническую стадию практически не наблюдается [4]. Однако это противоречит статистике осложнений и последствий, которые наблюдаются с возрастом у данной категории детей. Если считать, что с возрастом ребенка обострения в очаге локализации перенесенного остеомиелита становятся реже и к взрослому состоянию прекращаются, то последствия этого процесса бывают более негативны, чем рецидив заболевания.
Цель исследования – улучшение результатов лечения и прогноза комплексного лечения острого гематогенного остеомиелита (ОГО) у новорожденных. 1. Анализ современной тактики лечения ОГОН. 2. Выработка оптимальной хирургической тактики лечения ОГОН 3. Изучение применения методики длительного непрерывного аспирационного дренирования костного гнойного очага (ДНАДКГО), как наиболее патогномоничного оперативного вмешательства в деструктивной стадии остеомиелитического процесса.
Материалы и методы исследования. Из 49-и детей разного возраста с ОГО, новорожденные составили 10 человек. Мальчиков было 7, девочек – 3 ч. Всем детям проводилось комплексное клинико-лабораторное обследование: биохимический и клинический анализ крови и мочи, обследование кала на дисбактериоз, консультация специалистов – педиатр, инфекционист, отоларинголог, окулист. Аппаратные методы исследования: УЗИ больного сегмента и смежного сустава, рентгенография легких, простая рентгенография в 2-х проекциях и компьютерная томография (КТ). Опыт лечения основывался на предыдущих данных исследования эффективности ДНАДКГО и применения его в лечении ГО у детей разного возраста от ^ года до 18 лет [5]. Наружное дренирование гнойно-воспалительного очага методикой проводилось с соблюдением принципа: мягкие ткани, полость сустава и костный очаг дренировались раздельно в одновариантном, аспирационном режиме. 6-ти новорожденным детям была применена методика ДНАДКГО в комплексном лечении ОГОН. Новый хирургический подход заключался в усилении роли местного хирургического лечения методом ДНАДКГО. В процессе длительного дренирования проводилось взятие экссудата из дренажей на цитологическое исследование в динамике. Четыре ребенка лечились консервативно. Проводилась иммобилизация больного сегмента в гипсе, антибактериальная, противовоспалительная, инфузионная, иммуномодулирующая терапия. Все дети, лечившиеся консервативно были с остеомиелитом бедренной кости.
Операция проводилась под общей анестезией. Техника операции не отличалась от ранее применяемой нами методики у детей старшего возраста [5]. Из особенностей при ее проведении следует учитывать состояние тканей новорожденных и анатомию. При перфорации кости не требуется особых инструментов. Остеоперфорация наносилась сверлами малого диаметра с использованием обычной ручной дрели для трепанации. Для дренирования остеомиелитического очага применялись катетеры малого внутреннего диаметра 1,5-2,0 мм из пластика, с дополнительным нанесением перфорационных боковых отверстий. У 2-х детей для дренирования костного гнойного очага использовался стандартный мочеточ-никовый катетер. При наличии реактивного артрита дополнительно проводилось дренирование в аспирационном режиме полости сустава. Во время операции у всех детей проведено взятие экссудата из костномозгового канала и смежного сустава на бактериологическое исследование и чувствительность микрофлоры к антибиотикам, а также для прямой бактериоскопии и цитологического исследования методом мазка или отпечатка. Мягкие ткани так же дренировались послойно аспирационными дренажами. В по-
слеоперационном периоде все дети в течение 1-2-х суток находились в отделении реанимации. У 4-х больных проводилось консервативное лечение.
Результаты и их обсуждение. У всех 10 новорожденных при появлении клинической картины (гипертермия свыше 38-39°С, нарушение функции сегмента, болевая контрактура в смежном суставе, отек, кожная гиперемия, изменения в общем состоянии) лечение было начато с консервативных мероприятий в отделении новорожденных. В последующем, при отсутствии стойкой положительной динамики дети переводились в отделение хирургии детского возраста. Все больные поступили в тяжелом состоянии и средней тяжести. Шестеро детей поступили в отделение детской хирургии позже 10 дней от начала заболевание в интрамедуллярной стадии процесса. Из них у 2-х отмечена экстрамедуллярная стадия, флегмона мягких тканей и признаки костной деструкцией. После установления диагноза все дети оперированы.
При предоперационном обследовании и в процессе лечения у 6 оперированных новорожденных детей по данным простой рентгенографии и КТ-исследования, имела место та или иная степень деструкции костной ткани. Из них, у 1 новорожденной девочки, заболевшей на 3-и сутки с момента рождения, поступившей на 12-й день от начала клинической картины диагностирована флегмона тыла правой кисти, причиной которой был редкий случай ОГО II-пястной фаланги. Больной проведено дренирование флегмоны ревизия тканей, при которой установлено, что источником флегмонозного гнойного воспаления является остеомиелитический гнойный свищ, исходящий из проксимального конца II пястной кости. Свищ расширен и через его наружное отверстие дренирован костномозговой канал (КМК) костного сегмента аспирационным дренажем (рис. 1, 2, 3, 4, 5).
Рис. 1. Б-я Б. 15 дней. ОГОН второй пястной кости, флегмона кисти. Операция, ревизия мягких тканей,
дренирование флегмоны
Рис. 2. Б-я Б. 15 дней. ОГОН второй пястной кости, флегмона кисти. Стрелкой обозначен тыльный край основания пястной кости с мелким краевым дефектом, в зоне которого сформировался остеомиелитический внутренний свищ, явившийся причиной флегмоны кисти. Виден уплотненный кортикальный слой кости (начало остеосклероза)
>
Щ
Рис. 3. Б-я Б. 15 дней. ОГОН второй пястной кости, флегмона кисти. Дренирование К М К пястной кости
аспирационным дренажем
Рис. 4. Б-я Б. 15 дней. ОГОН второй пястной кости, флегмона кисти. Завершение операции: дренирование КМК аспирационным дренажем II пястной кости и мягких тканей
Рис. 5. Б-я Б. 15 дней. ОГОН второй пястной кости, флегмона кисти. Завершение лечения дренированием. Нет деструкции кости, исчезло уплотнение кортикального слоя кости (начало склероза).
Функция кисти восстановлена
При этом простая рентгенография кисти отчетливо не выявила очагов деструкции в пястной костной фаланге. Очаг разряжения костной ткани и периостальная реакция были визуализированы только при КТ. Срок дренирования костного очага составил 3 недели. У ребенка на 6-й день купировались кли-
нические симптомы воспалительного процесса. Постепенно нормализовались лабораторные показатели крови.
У 2-го ребенка (рис. 6, 7), заболевшего на 2-е сутки с момента рождения и поступившего на 10-й день от начала заболевания диагностирован метаэпифизарный остеомиелит левой большеберцовой кости, гнойный артрит голеностопного сустава, параартикулярная флегмона мягких тканей.
Рис. 6. Б-й Н.,11 дней. ОГОН, метаэпифизарная локализация, острый гнойный артрит голеностопного сустава, параартикулярная флегмона. Дренирование К М К большеберцовой кости и полости г/ст.
сустава
Рис. 7. Б-й Н.,11 дней. ОГОН, метаэпифизарная локализация, острый гнойный артрит голеностопного сустава, параартикулярная флегмона. Рентгенограмма после дренирования К М К большеберцовой
кости и полости г/ст. сустава
На простой рентгенографии определялся очаг деструкции в дистальном конце большеберцовой кости (разрежение, выраженная периостальная реакция). Произведена операция в день поступления в отделение детской хирургии, аспирационное дренирование КМК, полости голеностопного сустава и ин-цизионно-дренажная операция на параартикулярных тканях. Мягкие ткани и синовиальная полость требовали меньшей длительности наружного дренирования, по сравнению с костью. Данный принцип обоснован разными сроками наружной санации, и заживления тканей. Срок дренирования мягких тканей до эпителизации раны составил 9 дней. На 7-й день купировались клинические признаки воспалительной реакции, постепенно нормализовались лабораторные показатели. Срок дренирования костного очага продолжался в течение 4,5 месяцев до полного восстановления очага деструкции и исчезновения перио-стальной реакции.
Два ребенка были с ОГО метадифизарной зоны бедренной кости, поступили на 11 и 10-е сутки от начала заболевания. По данным УЗИ отмечался незначительный отек тканей и синовит тазобедренного
JOURNAL OF NEW MEDICAL TECHNOLOGIES, eEdition – 2019 – N 1
сустава, при КТ-исследования, в вертельной зоне бедра отмечалось разрежение костных структур и пе-риостальная реакция с медиальной стороны указанной области. Оба новорожденных оперированы, произведено дренирование вертельной зоны по методике ДНАДКГО, лечебно-диагностическая пункционная санация тазобедренного сустава. Симптомы остеомиелитического процесса купировались на 9-е сутки, деструкции кости на фоне дренирования не наступило, нормализовалось общее состояние и лабораторные показатели крови.
У 1 новорожденной девочки (рис. 8, 9) развился ОГО метаэпифизарный, дистального конца левой бедренной кости с 3-х суток после рождения. В течение 25 дней проводилось консервативное лечение в отделении патологии новорожденных с частичным эффектом. Однако сохранялись признаки воспалительной реакции, отек бедра и контрактура в коленном суставе. На контрольных рентгенограммах, и КТ-исследовании отмечена деструкция дистального конца бедренной кости, с выраженной периостальной реакцией и умеренной угловой деформацией бедренной кости открыты углом кзади.
Рис. 8. Б-я Д.,29 дней. ОГОН, метаэпифизарная локализация, острый реактивный артрит коленного сустава,. Рентгенограмма до дренирования К М К бедренной кости и полости тазобедренного сустава
Рис. 9. Б-я Д., 29 дней. ОГОН, метаэпифизарная локализация, острый реактивный артрит коленного сустава. Рентгенограмма после дренирования К М К бедренной кости процесс дренирования. Видна перестройка кости, регенерация и исчезновение периостальной избыточной реакции надкостницы
Ребенок продолжал температурить до субфебрильных цифр, отмечался фебрилитет при паузе в антибиотикотерапии и смене антибиотика. Больная была оперирована по методике на 29 день от начала заболевания. Во время операции при остеоперфорации в КМК экссудат серозно-геморрагического характера с большим количеством воспалительных элементов (нейтрофилы) и микрофлоры при интраопера-ционной микроскопии. Послеоперационый период протекал гладко. Температура нормализовалась без применения антибиотиков на 5-й день. Срок дренирования составил 5 месяцев. Полностью восстановилась костная структура в очаге поражения и функция сегмента.
Еще 1 ребенок наблюдался с метаэпифизарным ОГО проксимального конца правой плечевой кости. Заболел с 1-х суток после рождения, поступил в отделение детской хирургии на 15-й день от начала заболевания при отсутствии эффекта от консервативной терапии. При поступлении – состояние тяжелое отмечалась выраженная контрактура в плечевом суставе, отек, венозная гиперемия, нарушение функции конечности, парез верхней конечности. При рентгенографии выявлена деструкция проксимального конца
JOURNAL OF NEW MEDICAL TECHNOLOGIES, eEdition – 2019 – N 1
плечевой кости с образованием полости и разрежением костных структур вокруг очага деструкции. Операция: остеоперфорация, в костной полости обнаружен густой гной до 1,0 мл, полость санирована, дренирована аспирационным дренажем. Послеоперационный период без осложнений. Срок дренирования костного гнойного очага составил 4,5 мес. В ближайших сроках наблюдения до 3-х месяцев у всех оперированных детей восстановилась функция больного сегмента и костная структура. Только у ребенка с остеомиелитом плечевой кости в конце лечения отмечена умеренная гипотрофия мышц плечевого пояса, за счет гиподинамии в конечности, которая купировалась к году.
При поступлении у всех больных отмечалась выраженная гнойно-воспалительная реакция со стороны крови с тенденцией к нарастанию: СОЭ (18-25 мм/ч), лейкоцитоз (19*103 – 64*103), соотношение количества нейтрофилов, палочкоядерных нейтрофилов и лимфоцитов указывало на задержку первого перекреста лейкоцитарной формулы. Изменения количества тромбоцитов сопровождались меньшими колебаниями. Отмечалась анемия (Hb от 119,0 г/л до 77,0 г/л), со снижением количества эритроцитов, Ht, повышенные показатели С-РБ к периоду развернутой картины воспаления и деструкции кости, щелочной фосфатазы, которые в короткие сроки после операции нормализовались.
Длительное дренирование, направленное на полную санацию костного гнойного очага и оптимизацию остеогенеза способствовало нормализации восстановительных процессов в кости. При бактериологическом посеве экссудата из остеомиелитического очага у оперированных больных высевался St.aureus – в 4 случаях, Str. Hemolyticus – в 1 случае посев роста не дал. Сроки стационарного лечения оперированных новорожденных составили от 12 до 30 дней. Родители малышей обучались уходу за дренажной системой. Далее дети лечились амбулаторно с контрольными осмотрами 1-2 раза в 2 недели, и наблюдаются до настоящего времени.
Из 4 детей с ОГО, лечившихся консервативно, у 3 больных процесс локализовался в области проксимального конца бедренной кости и у 1 в дистальном конце бедренной кости. У всех имело место вовлечение в воспаление тазобедренного сустава. У 4 новорожденных, которым проводилось консервативное лечение, в 3 случаях, по данным рентгенологического исследования, выраженной деструкции костной ткани не отмечалось. В начальной стадии воспаления отмечался очаговый воспалительный ос-теопороз в области вертельной зоны, отек мягких тканей и структур кости по данным УЗИ, выраженная клиническая картина заболевания, как и в группе оперированных детей. Тяжелое общее состояние сопровождалось воспалительной реакцией со стороны показателей крови. У 1 новорожденного, из двойни, наступила деструкция дистального конца бедренной кости с патологическим переломом на границе н/з и с/з бедра. В последующем это привело к угловой деформации бедра с углом кзади, укорочению сегмента на 2,5см, повреждению и задержке развития наружного мыщелка бедра, нарушению ходьбы, контрактуре в коленном суставе. У данной группы детей медленней наступало улучшение состояния в остром периоде болезни, показателей крови и активных и пассивных движений в смежном суставе. Контрактура отмечалась после года наблюдения. У всех 3 детей без деструкции кости сохранялся локальный умеренный остеопороз, контрактура в суставе и функциональное укорочение сегмента на 1 см, асимметрия кожных складок бедра.
В литературных источниках часто нет четкого разделения на осложнения и последствия перенесенного остеомиелита у новорожденных. Под последствиями, как правило, описываются различные деформации, укорочения вследствие нарушения роста сегмента, контрактуры в суставах, нарушение функции опоры и ходьбы, что является чаще следствием глубокой деструкции костной ткани в активных функциональных зонах костных сегментов, недостаточной эффективности длительного противовоспалительного лечения и рецидивирующего течения, обострения хронической стадии ОГОН.
Современная тенденция в лечении ОГОН выражается в достаточно консервативной тактике. Распространенным мнением считается, что показанием к операции является наличие формирования флегмоны мягких тканей. Трудности диагностики в начальном периоде болезни диктуют необходимость начинать лечение с консервативных мероприятий: антибактериальная терапия (АБТ), инфузионная, противовоспалительная терапия и динамическое наблюдение. Причиной, по мнению разных исследователей, такому подходу служит опасность нанесения травмы кости операцией остеоперфорации, в зоне которой происходит, чаще наибольшая деструкция кости. А так же надежда на АБТ и интенсивную инфузион-ную терапию, высокую пластичность и репаративную регенерацию костной ткани у новорожденных. Однако, имеются данные, о необоснованном консервативном подходе в лечении такой сложной и тяжелой гнойно-септической патологии у новорожденных детей. Активный подход в лечении дает лучшие результаты. Поэтому данные вопросы требует дополнительного исследования и выработки хирургической тактики.
Заключение. Комплексный анализ аспектов проблемы показал, что современная тенденция в лечении ОГО выражается в необоснованном консерватизме хирургической тактики, связанной с отказом от ранней остеоперфорации. Показанием к операции служит наличие признаков формирующейся флегмоны мягких тканей, с чем нельзя согласиться, несмотря на трудности диагностики. Применение методики аспирационного дренирования, ближайшие результаты, и прогноз показал, ее высокую эффективность.
JOURNAL OF NEW MEDICAL TECHNOLOGIES, eEdition – 2019 – N 1
Регрессия местных признаков воспаления наступала на 5-6 сутки, во всех случаях отсутствовало распространение деструкции, в ближайшем периоде полностью восстановились очаги разрушения кости и нормализовался гомеостаз детей, подтвержденные при комплексном контроле. Новый подход позволяет воздействовать на все основные звенья патогенеза заболевания. ДНАДКГО в лечении остеомиелита у детей патогномоничный, высокоэффективный способ и может служить базовой методикой для решения проблемы. Случаи относительно успешного консервативного лечения ОГОН требуют дальнейшего детального изучения и анализа ближайших и отдаленных результатов в сравнении с оперативным способом ДНАДКГО, как достаточно перспективной методикой лечения, доказавшей свою эффективность у старших детей.
Литература
1. Азизов А.А. Роль клебсиелезно-протейной инфекции в этиологии остеомиелита у новорожденных. Современные технологии в педиатрии и детской хирургии: мат. II Росс.конгр. Москва, 2003. С. 371.
2. Азизов А. А. Острый гематогенный эпифизарный остеомиелит у новорожденных. Неотложное состояние у детей: мат. II Росс.конгр. Москва, 2003. С. 215-216.
3. Азизов А.А. Отдаленные результаты комплексного лечения острого гематогенного метаэпифи-зарного остеомиелита у новорожденных. IV съезд педиатров Таджикистана: мат. съезда. Душанбе, 2008. С. 297-298.
4. Цыбин А.А. Новый подход в лечении остеомиелита. Доклады академии наук // Биофизика. 2008. Т. 419, № 3. С. 425-429.
5. Цыбин А. А., Коноваленко С.И., Бояринцев В. С. Патогенез остеомиелита // Вестник новых медицинских технологий. 2003. Т.10, № 1-2. С. 60-63.
References
1. Azizov AA. Rol’ klebsielezno-protejnoj infekcii v ehtiologii osteomielita u novorozhdennyh [the Role Klebsiella-proteaceae infection in the etiology of osteomyelitis in newborns]. Sovremennye tekhnologii v pedia-trii i detskoj hirurgii: mat. II Ross.kongr. Moscow; 2003. Russian.
2. Azizov AA. Ostryj gematogennyj ehpifizarnyj osteomielit u novorozhdennyh [Acute hematogenous epiphyseal osteomyelitis in newborns]. Neotlozhnoe sostoyanie u detej: mat. II Ross.kongr. Moscow; 2003. Russian.
3. Azizov AA. Otdalennye rezul’taty kompleksnogo lecheniya ostrogo gematogennogo metaehpifizarno-go osteomielita u novorozhdennyh [Long-Term results of complex treatment of acute hematogenous metaepi-physeal osteomyelitis in newborns]. IV s”ezd pediatrov Tadzhikistana: mat. s”ezda. Dushanbe; 2008. Russian.
4. Cybin AA. Novyj podhod v lechenii osteomielita [a New approach in the treatment of osteomyelitis. Reports of the Academy of Sciences]. Doklady akademii nauk. Biofizika. 2008;419(3):425-9. Russian.
5. Cybin AA, Konovalenko SI, Boyarincev VS. Patogenez osteomielita [pathogenesis of osteomyelitis]. Vestnik novyh medicinskih tekhnologij. 2003;10(1-2):60-3. Russian.
Библиографическая ссылка:
Цыбин А.А., |Машков А.Е. |, Вайс А.В., Дегтярёв П.Ю., Мохаммад Башир, Якунов А.Н. Гематогенный остеомиелит у новорожденных (опыт применения новой технологии) // Вестник новых медицинских технологий. Электронное издание. 2019. №1. Публикация 1-6. URL: http://www.medtsu.tula.ru/VNMT/Bulletin/E2019-1/1-6.pdf (дата обращения: 18.01.2019). DOI: 10.24411/2075-4094-2019-16305. *
* номера страниц смотреть после выхода полной версии журнала: URL: http://medtsu.tula.ru/VNMT/Bulletin/E2019-1/e2019-1.pdf
cyberleninka.ru
Остеомиелит у детей: симптомы, лечение, классификация
Диагностируют остеомиелит у детей чаще, чем у взрослых пациентов, что обусловлено особенностями иммунной системы. Недуг не заразный и представляет собой гнойный процесс, который локализуется в костях и костном мозге. Хроническая стадия болезни может стать причиной серьезных костных деформаций. Преимущественно заболевание диагностируют в бедренной кости, голени, позвоночнике.

Причины развития недуга
Остеомиелит у ребенка появляется из-за попадания инфекции с кровотоком или в открытую рану. Преимущественно причиной развития заболевания становится золотистый стафилококк, который диагностируют в половине случаев. Патогенные бактерии попадают в организм через слизистые, из-за травмирования кожных покровов. У детей до года микроорганизмы могут проникать в пупочную рану.
Очаг гнойных и воспалительных процессов при этой патологии не всегда в кости. Инфицирование происходит и от близлежащих органов, тканей. К примеру, острый одонтогенный остеомиелит у детей провоцирует кариес ротовой полости. Помимо этого, иногда наблюдается поражение костного мозга, после чего затрагиваются окружающие его ткани. Что же касается открытых травм, то чаще всего инфицирование происходит из-за открытых переломов. Помимо этого, ангина гнойного характера, наличие фурункулов и воспаление миндалин также могут стать причинами появления остеомиелита у маленьких пациентов.
Вернуться к оглавлениюКлассификация болезни
Детский остеомиелит делят на 2 вида в зависимости от путей проникновения инфекции в организм:
 Бактерии могут попасть в костную кань через кровь.
Бактерии могут попасть в костную кань через кровь.- Гематогенный. Поражение костей ног и прочих областей происходит из-за попадания бактерий через кровь.
- Негематогенный. Инфицирование наблюдается из-за открытых ран, воспалительных процессов в соседствующих с костями мягких тканях. Этот тип остеомиелита еще называют вторичным.
Классификация заболевания предполагает его разделение и исходя из причин, провоцирующих появление инфекции:
- Специфическая форма. Заболевание развивается из-за проникновения в организм патогенных бактерий.
- Неспецифическая. Остеомиелит появляется из-за ранее диагностированных туберкулеза и сифилиса.
Какие симптомы имеет патология?
Острая стадия остеомиелита у детей
Классификация клинической картины связана со стадией болезни, причинами и возрастом ребенка. Острая степень недуга быстро развивается и имеет 3 формы:
 При септико-пиемической форме болезни у ребенка наблюдается озноб и повышение температуры.
При септико-пиемической форме болезни у ребенка наблюдается озноб и повышение температуры.- Местная. Воспаление затрагивает только ткани и кости. Чаще всего общее состояние здоровья ребенка остается обычным.
- Септико-пиемическая. У маленького человека наблюдаются следующие симптомы:
- повышение показателей температуры тела;
- озноб;
- боли в голове;
- приступы тошноты и рвотные позывы;
- обмороки;
- нарушение координации движений, когда воспалительный процесс затронул ноги или руки;
- отечности;
- плохая свертываемость крови;
- нарушение гормонального фона;
- ухудшение деятельности почек и печени.
- Токсическая. Для этой формы характерно заражение крови, вследствие чего маленькие пациенты жалуются на такую симптоматику:
- рвота;
- увеличение температуры;
- судороги;
- чрезмерное снижение показателей артериального давления;
- недостаточность сердца в острой стадии.
Вернуться к оглавлениюУ новорожденных детей симптоматика менее ярко выражена, чем у маленьких пациентов постарше. Преимущественно родители отмечают только ухудшение общего состояния здоровья.
Хроническая степень
 После перехода болезни в хроническую форму ребенок все еще может чувствовать себя плохо.
После перехода болезни в хроническую форму ребенок все еще может чувствовать себя плохо.Если же говорить о хронической стадии описываемого недуга, то она появляется, когда не проводится своевременное лечение острого остеомиелита или после полученных повреждений кожного покрова. Когда заболевание переходит в хроническую степень, симптомы отравления организма стихают, однако общее состояние здоровья маленького пациента сильно ухудшается.
В области очага инфекции появляются фистулы, внутри которых скапливается гной. Для хронической стадии остеомиелита характерно затихание симптомов, после которых происходят рецидивы. Стадия ремиссии может продолжаться как 2—3 недели, так и целые годы. Преимущественно гнойных выделений из фистулы не наблюдается. Что же касается рецидивов, течение их сходно с признаками острого остеомиелита у детей, однако они менее яркие. Чаще всего рецидив описываемого заболевания происходит из-за закрытия фистулы, вследствие чего гнойные выделения скапливаются внутри.
Вернуться к оглавлениюДиагностика
Когда появляются подозрения на то, что развивается эпифизарный остеомиелит у малышей, важно обратиться в медицинское учреждение, где доктор в первую очередь проведет опрос. Затем назначаются такие диагностические методы:
- общее исследование мочевой жидкости и крови;
- биопсия;
- рентгенография;
- фистулография, если у маленького пациента появляются свищи;
- компьютерная томография.
Как происходит лечение?
 Патология длительно лечится антибактериальными препаратами.
Патология длительно лечится антибактериальными препаратами.Когда была проведена диагностика остеомиелита у детей, приступают к терапии. Начальные ее этапы направлены на использование консервативных методов. Прибегают к помощи антибактериальных лекарств, преимущественно из группы пенициллинов. Продолжительность лечения определяется лечащим доктором в зависимости от тяжести течения заболевания. Чаще всего курс терапии составляет не менее 3-х месяцев. Помимо антибиотиков, маленькому пациенту назначают иммуноглобулины, витаминно-минеральные комплексы, лекарства, имеющие противовоспалительный эффект. Иногда прибегают к помощи физиотерапии и массажа.
Если же методы консервативной терапии не привели к требуемому эффекту, назначают оперативное вмешательство. В процессе операции хирург вскрывает абсцесс, промывает канал от гноя. Преимущественно хирургическое вмешательство занимает не более получаса. Перед ним прибегают к помощи местного наркоза. В конце операции может потребоваться установка дренажа, благодаря которому происходит отток жидкости.
Вернуться к оглавлениюСуществуют ли осложнения?
Часто после лечения остеомиелита у маленьких пациентов развиваются такие серьезные последствия:
 Последствием болезни может стать нарушение осанки у ребенка.
Последствием болезни может стать нарушение осанки у ребенка.- дефекты костной ткани;
- нарушения в работе суставов;
- вывихи;
- артрит;
- нарушение осанки;
- защемление спинного мозга.
Вернуться к оглавлениюНедуг не заразен, но если был диагностирован остеомиелит нижней челюсти у детей, он может привести к менингиту, имеющему серьезные осложнения для всего организма. Когда заболевание локализуется в ноге, запущенная его стадия может поспособствовать инвалидности ребенка.
Профилактика
Чтобы не допустить того, что появляется диафизарный или эпифизарный остеомиелит у маленьких пациентов, родителям важно оберегать ребенка от различных травм и повреждений кожного покрова. Помимо этого, следует составить режим активности и отдыха, контролировать достаточное количество сна. Потребуется следить и за режимом питания, исключить из рациона жирную, жареную, чрезмерно соленую пищу. В осенний и весенний период доктора рекомендуют давать детям витаминно-минеральные комплексы, которые можно приобрести в аптечных сетях. Кроме того, потребуется систематически проходить с ребенком медосмотры, которые позволяют выявить возможные патологии на ранних стадиях, что даст возможность своевременно вылечить заболевание и не допустить развития осложнений.
osteokeen.ru
Остеомиелит у новорожденных – Здоровье Инфо
На сегодня остеомиелит является довольно распространенной болезнью среди детей грудного и дошкольного возрастов. Остеомиелит – это воспалительное заболевание костей, костного мозга, окружающих мягких тканей. Это инфекция, вызываемая гноеродными бактериями преимущественно стафилококковой и стрептококковой группы. Остеомиелит может протекать как локальное заболевание, а может быть одним из пиемических очагов неонатального сепсиса.
Причины остеомиелита
«Входными воротами » инфекции могут быть гнойные поражения кожи, омфалит, катетеризация пупочной вены, частые заборы крови из пятки. Такие процессы вызываются неспецифической формой заболевания, тоесть бактерии попадают в организм гематогенно (с током крови).
Проще говоря, приобрести инфекцию можно внутриутробно, а можно в родильном доме (см. статью Стафилококк у новорожденных ). Диагностировать внутриутробное заражение можно в тех случаях, когда явления сепсиса обнаруживаются у новорожденного сразу после рождения.
Основными возбудителями являются:
стафилококк, преимущественно золотистый;
стрептококки группы B, E, coli;
Очаги поражения остеомиелит
Остеомиелит поражает главным образом длинные трубчатые кости, но может затрагивать кости черепа, лица, ребра, грудину, мелкие кости рук и ног, проксимальные сегменты плечевой и большеберцовой костей. Чаще всего поражение приходится на бедренную кость и верхнюю челюсть.
Проявляется общими и местными симптомами.
Выделяют 2 формы заболевания: токсико-септическую и септикопиемическую.
Токсико-септическая форма характеризуется острыми и выраженными симптомами интоксикации. Обычно она протекает на фоне сепсиса.
Септикопиемическая форма проявляется в основном местными признаками. Общее состояние новорожденного страдает мало. Клинические симптомы отсутствуют или малозаметны. При диагностике часто выявляются промежуточные формы других гнойно-воспалительных процессов. Распределение очагов остеомиелита может быть хаотичным или составлять определенную последовательность.
Симптомы остеомиелита
Для острых форм:
- резкий скачок температуры;
- отеки;
- рвота;
- понос;
- судороги;
- раздражительность и беспокойство ребенка как проявление болевой реакции;
- повышенное содержание лейкоцитов и СОЭ в анализе крови.
- изменение внешнего вида сустава;
- признаки воспаления мягких тканей;
- необычное положение пострадавшей конечности;
- уклонение от движений;
- ограничение активных движений конечности;
- деформация соседнего сустава;
- большие анатомо-рентгенологические изменения костей;
- припухлость над очагом поражения;
- развитие флегмоны.
Диагностика остеомиелита
При отсутствии острой формы картина заболевания может быть стерта, а клинические признаки – атипичными. По статистике, такая картина наблюдается у 22% новорожденных с первичными признаками остеомиелита. Это затрудняет диагностику заболевания на ранних стадиях.
- Рентгенография. Информативный, но довольно устаревший способ диагностики. Дело в том, что первые рентгенологические изменения при остеомиелите появляются не раньше 7–12 дня от начала клинических симптомов болезни. В некоторых случаях этот срок увеличивается.
- лучевая нагрузка на организм;
- позднее выявление заболевания;
- затягивание лечения.
- выявление осложнений остеомиелита, если таковые имеются.
- Компьютерная томография. Этот метод состоит в послойном исследовании организма при помощи рентгеновского излучения. Лучевая нагрузка присутствует, но ее негативное воздействие минимально.
- высокая информативность;
- безболезненность.
- Диагностическая костная пункция с последующим бактериоскопическим исследованием. Позволяет определить состояние костного мозга и выявить природу поражения.
- Реоплетизмография. Безкровный метод исследования кровоснабжения за счет электрического сопротивления тканей при прохождении через них тока.
Минус – метод не имеет широкого распространения.
- УЗИ. Метод гарантирует высокую точность диагностики – до 89%.
- безболезненность;
- позволяет выявить признаки заболевания, начиная со вторых суток жизни ребенка.
Лечение остеомиелита
Проводится только в условиях стационара.
Течение заболевания зависит от числа и вида возбудителей, а также их вирулентности (болезнетворности).
Низкоинтенсивная лазерная терапия. Суть метода состоит в воздействии света низкой интенсивности на пораженные участки тела. Лазер не вызывает прогревания тканей. Воздействуя мягко и безболезненно, данный метод обладает массой преимуществ.
- активируется метаболизм клеток;
- повышается микроциркуляция кровотока;
- купируется болевой синдром;
- обеспечивается иммуностимулирующее действие;
- снимается отечность;
- увеличивается амплитуда движений.
На сегодняшний день применение лазера является одним из самых эффективных методов лечения. Доказана высокая эффективность лечения по сравнению с остальными методами. Для лечения новорожденных используется надочаговое непрерывное воздействие лазером с длиной волны 0,63 мВт. Клиническое выздоровление наступает быстрее, костная деструкция (разрушение) прогрессирует меньше.
Антибактериальная терапия. Назначается ударная доза препаратов широкого спектра действия. Как правило, назначаются пенициллины или цефалоспорины. Продолжительность курса составляет не менее 3-4 недель. Препараты вводятся внутрисуставно или внутривенно.
Симптоматическое лечение. Является вспомогательным к антибактериальной терапии. Состоит в назначении препаратов для облегчения и купирования болевых и воспалительных симптомов.
Хирургическое вмешательство. Под местной анестезией производится вскрытие пораженного участка с последующим удалением гноя. Далее костный канал промывается специальными растворами.
Возможна установка дренажа пораженной кости при помощи отсасывания гноя. Пораженной конечности обеспечивают неподвижность до купирования воспалительного процесса и обеспечения нормальной структуры кости.
Иммунотерапия, витаминотерапия. Возможно введение иммуноглобулинов, гамма-глобулинов.
В обязательном порядке стимулируется лактация. Полноценное грудное вскармливание укрепляет иммунитет новорожденного, что особенно актуально при применении антибиотиков. Если молоко у матери отсутствует, рекомендуется вскармливание кормилицей, но никак не перевод на искусственное питание.
Подводя итоги
За последние 10 лет доля новорожденных с диагностированным остеомиелитом выросла вдвое. Сегодня заболеваемость среди детей до года составляет 20–30%. Это обусловлено повышенным количеством недоношенных детей, отсутствием иммунитета к большинству инфекций у матерей, генетическими факторами.
К сожалению, определенных методов профилактики не существует. Исход заболевания зависит от ранней диагностики и своевременного лечения. В большинстве случаев остеомиелит, перенесенный в младенчестве, не повторяется и не переходит в хроническую форму.
healthyorgans.ru
симптомы, причины, классификация, последствия эпифизарного, аутоиммунного, острого и гнойного заболевания у новорожденных
Остеомиелит у ребенка – это серьезная патология, характеризующаяся одновременным воспалением всех слоев кости и костного мозга, расположенного в ее полости. Заболевание является причиной существенного ухудшения состояния пациента. В редких случаях при отсутствии лечения возникает угроза для жизни ребенка.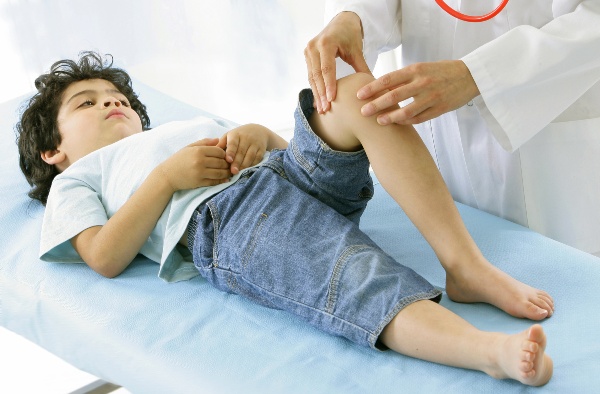
Остеомиелит в детском возрасте может стать причиной развития серьезных последствий. Своевременно начатая терапия минимизирует риск возникновения осложнений. Болезнь требует комплексного подхода с применением как консервативных, так и хирургических методов лечения.
Причины
Остеомиелит у детей прогрессирует, когда в костной ткани активно размножаются бактерии. Микроорганизмы могут быть как частью природной микрофлоры тела пациента, так и занесенными извне с током крови или лимфы.
Возможные причины остеомиелитического процесса:
- Специфическое бактериальное заболевание (туберкулез, актиномикоз).
- Усиление активности условно патогенных бактерий (стафилококки, стрептококки) на фоне врожденного или приобретенного иммунодефицита.
- Травматические повреждения.
- Идиопатические формы патологии, когда невозможно узнать, почему заболевание возникло у конкретного пациента.
В зависимости от причины хронического или острого остеомиелита у детей, отличается подход к лечению пациента.
Симптомы
Остеомиелит у детей – патология, которая сопровождается постепенным разрушением костей (всех слоев) в пораженном участке с формированием гнойной жидкости. В 80% случаев болезнь прогрессирует постепенно.
Типичные проявления остеомиелита у ребёнка:
- Болевой синдром в патологическом участке. Сначала ребенок не может точно локализировать дискомфорт. Через определенное время, когда количество гноя под надкостницей увеличивается, возрастает давление на соответствующие рецепторы, что провоцирует выраженный болевой синдром.
- Повышение температуры тела. Данный признак появляется как у новорожденного, так и у детей грудного, школьного, подросткового возраста. Чем больше гнойных масс образуется в пораженной кости, тем сильнее лихорадка.
- Общая слабость. Симптом обусловлен интоксикацией организма ребенка.
- Лейкоцитоз – повышение количества лейкоцитов в крови при проведении соответствующего анализа.
Выраженность клинической симптоматики зависит от агрессивности возбудителя и массивности поражения костей. Остеомиелит у новорожденных дополнительно сопровождается криком ребенка, отказом от груди. Патология встречается редко. Чаще поражаются ноги. Симптомы остеомиелита верхних конечностей более характерны для посттравматической формы заболевания.
Классификация
Остеомиелит – заболевание, которое может протекать с разной интенсивностью. Классификация патологии базируется на 4 ключевых критериях – причина (этиология), острота процесса, локализация, особенности проникновения бактерий.
В зависимости от первопричины, врачи выделяют следующие типы заболевания:
- Неспецифический. Возбудителем локального воспаления является условно патогенный стафило- или стрептококк.
- Специфический. Патология возникает после проникновения возбудителя туберкулеза, сифилиса, актиномикоза. Выявление специфических симптомов, а также присутствие конкретной бактерии в крови способствует установлению правильного диагноза.
В зависимости от скорости прогрессирования заболевания, бывает острый и хронический остеомиелит. В 70% случаев переход патологии в вялотекущую форму обусловлен недостаточным лечением и особенностями конкретного организма.
Классификация по локализации воспаления внутри кости:
- диафизарный;
- эпифизарный остеомиелит;
- метафизарный;
- метаэпифизарный;
- распространенный (тотальный).
В зависимости от пути проникновения возбудителя в костную ткань, заболевание бывает гематогенным (через кровь), лимфогенным, посттравматическим (переломы, огнестрельные ранения и тому подобное).
Какой врач лечит остеомиелит у детей?
Остеомиелит – заболевание, требующее пристального внимания. Семейный врач или участковый педиатр при выявлении патологии направляет детей к хирургам и травматологам. Остеомиелит у новорожденных дополнительно требует внимания со стороны неонатолога. При необходимости к оздоровлению пациента приглашаются и другие специалисты (инфекционист, иммунолог, пульмонолог, стоматолог).
Диагностика
Установление диагноза базируется на анализе жалоб пациента и физикальном осмотре пораженной области. Доктор обращает внимание на характер боли, время возникновения, возможную связь с травмами, перенесенными заболеваниями и тому подобное. Постепенное нарастание болевого синдрома в конкретной области с параллельным повышением температуры тела и традиционными признаками интоксикации свидетельствует о плавном прогрессировании заболевания.

При пальпации врач обнаруживает локальную болезненность тканей. Иногда фиксируется покраснение над пораженным участком.
Вспомогательные диагностические процедуры:
- УЗИ. Ультразвуковое обследование позволяет локализовать патологический участок и оценить масштабность процесса.
- Рентгенография. Метод используется для визуализации очага разрушения костной ткани. Процедура дополнительно позволяет увидеть патологические переломы.
- Компьютерная томография (КТ). Методика является усовершенствованным рентгенологическим методом, который позволяет моделировать изображение пораженной кости в трехмерном изображении.
- Лабораторные процедуры – общий и биохимический анализ крови, коагулограмма и тому подобное.
Лечение
Лечение детей с остеомиелитом – сложный и длительный процесс. Из-за глубокого расположения основного патологического очага, а также анатомических особенностей кровоснабжения костей большое количество медикаментов достигают конечной цели только на 3-10%.
Базовые аспекты борьбы с болезнью:
- Антибиотикотерапия. Предпочтение отдается фторхинолонам (Офлаксацин) и цефалоспоринам (Цефепим). Предварительно проводится проба на чувствительность микроорганизмов к конкретным средствам.
- Прием обезболивающих средств. Назначение препаратов носит симптоматический характер для стабилизации самочувствия пациента. Используются НПВП (Диклофенак, Ибупрофен) или Кетанов и другие аналоги.
- Витаминотерапия.
- Иммунотерапия.
Кроме медикаментозного лечения, при выраженном болевом синдроме проводится надрез костной ткани с последующим дренированием полости для снижения давления и уменьшения выраженности дискомфорта.
Терапия новорожденных и грудничков сопряжена с необходимостью более внимательного назначения доз для минимизации развития осложнений болезни. Важное место в оздоровлении пациента занимает физиотерапия (массаж, локальное прогревание, ультразвуковая терапия), применяемая на стадии реабилитации ребенка.
Профилактика
Специфической профилактики остеомиелита не существует. От родителей требуется только внимание к здоровью детей. При возникновении малейших симптомов заболевания рекомендуется обратиться за помощью.
Остеомиелит – серьезная проблема, требующая точной диагностики с назначением комплексного лечения. Игнорирование симптомов болезни грозит развитием тяжелых осложнений, которые могут стать причиной инвалидизации ребенка.
Автор: Денис Волынский, врач,
специально для Ortopediya.pro
Полезное видео про остеомиелит
Рейтинг статьи
ortopediya.pro

