Операция при грыже белой линии живота – 1. Грыжи передней брюшной стенки – пупочные, белой линии живота. Этиология. Клиника. Диагностика. Врачебная тактика. Возрастные показания и способы оперативного лечения.
лечение, операция по удалению грыжи, лапароскопия
Грыжей белой линии живота называют выпячивание, которое находится вдоль срединной линии живота как выше, так и ниже пупочного кольца, содержащее в себе предбрюшинную жировую клетчатку, а также брюшину, которая служит оболочкой для сформировавшегося грыжевого мешка.
Возникновение таких грыж обусловлено особенностями анатомического строения передней брюшной стенки. Основная опора, поддерживающая форму брюшной стенки, составляется мускульным каркасом, который располагается в несколько слоев. Мышечный слой выстлан соединительно-тканной оболочкой, поддерживающей переднюю стенку живота и формирующей фасцию, обеспечивающую соединение с мускульным слоем, а также закрывающую участки, не защищенные мышечным покровом.
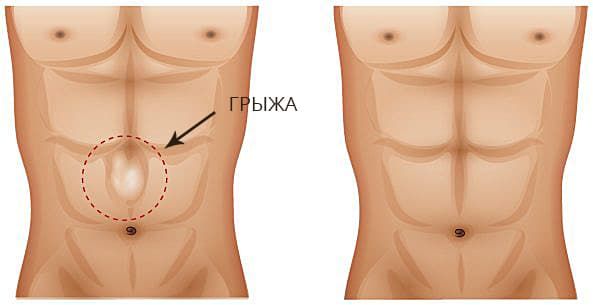
Анатомия строения живота такова, что все его мышцы топографически расположены симметрично слева и справа относительно срединной линии, которая сама мускульной составляющей не покрыта. Покрывающая правую и левую прямую мышцу живота фасция не только соединяет их между собой, но и укрепляет стенку живота в целом, являясь каркасом. Эта фасция имеет белый цвет, за счет этого срединную линию называют также «белой линией живота». Ширина этой линии варьируется на всем своем протяжении и в разных отделах неодинакова: выше пупочного кольца она всегда шире – от 1 до 3 сантиметров, ниже уровня пупочного кольца сужается от нескольких миллиметров до 1 сантиметра. В силу своего специфического строения белая линия живота больше подвержена грыжевыпячиванию несколько выше пупка.
Как часто встречаются грыжи белой линии живота?
Самыми распространенными грыжами являются паховые, а также пупочные, в то время как грыжи белой линии живота встречаются значительно реже. Данной разновидностью грыж страдают в большей степени женщины после беременности и молодые мужчины при занятии тяжелыми физическими нагрузками.
Причин формирования грыж белой линии достаточно много.
Самым значительным фактором может являться генетическая предрасположенность. Унаследованная физиолого-анатомическая несостоятельность соединительнотканных структур организма может приводить к растяжению белой линии, формированию эктазии (расширения) прямых мышц живота, что в дальнейшем влечет за собой утончение фасции; в ней формируются дилатации и прощелины, через которые возможно формирование грыжи.
Нарушения обмена веществ, сахарный диабет и другие патологические состояния организма, приводящие к изменения метаболических процессов, могут вызвать истощение соединительнотканной структуры белой линии. К заболеваниям, которые могут повлечь за собой склонность к грыжевыпячиванию, а также воздействий, которые влекут за собой повышение давления в брюшной полости, – множество: накопление в ней жидкости, тяжелая физическая нагрузка, беременность, тяжелое течение родов, хронические заболевания легких, хронический запор.
Этапы формирования грыжи белой линии
Формирование данной разновидности грыж проходит в несколько этапов.
- При самом раннем, как правило, незаметном для пациента, этапе сквозь щелевидный дефект в соединительной ткани выпячивается предбрюшинная жировая ткань, образуется так называемая предбрюшинная липома.
- Вслед за этим вытягивается брюшина, и формируется грыжевой мешок, который удается пропальпировать. В последующем на стадии уже сформированной грыжи вовлекаются иные органы брюшной полости: сальник, петли тонкого кишечника, пупочно-печеночная связка, поперечно-ободочная кишка. При этой стадии уже сформировавшейся грыжи можно обнаружить абсолютно все составляющие части патологического процесса: грыжевые ворота и грыжевой мешок с грыжевым содержимым. Риск ущемления грыжевого выпячивания, как очень грозного состояния, напрямую зависит от формы и величины грыжевых ворот, размеры которых могут варьировать от нескольких миллиметров до нескольких сантиметров и приобретать форму овала, окружности или даже ромба; при этом чем меньше ворота, тем выше вероятность, что грыжа внезапно ущемится.
Редко, но случается, что описываемый в данной статье вид грыж достигает больших размеров, в общей своей массе они относительно не велики. Зачастую формирование грыжи не происходит дальше стадии предбрюшинной липомы, которая не вызывает болезненных ощущений, и без воздействия усугубляющих факторов не эволюционирует в прогрессии и не распространяется за границы белой линии.
Проявления грыжи белой линии живота
Заболевание можно заподозрить, если вдруг на средней линии живота у пациента пальпируется небольшая выпуклость. Очень часто она не доставляет болезненных ощущений и может быть обнаружена случайно самим пациентом либо врачом при осмотре. В связи с тем, что в нормальном состоянии новообразование, как таковое, может не приносить болезненных ощущений, одним из показателей, позволяющих её все-таки заподозрить, является появление боли при занятиях тяжелым трудом, после приема пищи или в иных ситуациях, приводящих к усилению внутрибрюшного давления. Повышение болевых ощущений может быть связано с натяжением органов и других, фиксированных к грыжевому мешку, структур, или являться следствием ущемления содержимого грыжевого выпячивания, что в свою очередь требует экстренного хирургического вмешательства. Болезненные ощущения могут отдавать во всевозможные области груди, живота и спины. Во время расслабления мышц брюшной стенки в горизонтальном положении на спине грыжевое выпячивание, а с ним и болевые ощущения зачастую пропадают. В случае возникновения такого грозного и крайне опасного осложнения как ущемление грыжи, возникают все симптомы острого живота и нарастает общая интоксикация организма: повышается температура, появляются пронизывающие, интенсивно усиливающиеся боли в животе, тошнота и рвота, задержка стула и газов, присутствует кровянистое отделяемое в кале, а грыжевое выпячивание уже не может вправиться в положении лежа на спине. Нередко симптомами, сопровождающими заболевание, являются такие нарушения пищеварительной системы как тошнота, изжога, отрыжка, связанные с попаданием в грыжевой мешок органов пищеварительного тракта.
Диагностика грыжи белой линии живота
Постановка диагноза «грыжа белой линии живота» для врача не требует какого-либо сложного обследования. При сборе анамнеза и осмотре при напряжении мышц передней брюшной стенки можно визуализировать грыжевыпячивание, а пациент может отмечать, что у него в таком состоянии определяется болезненность в данной области живота. Помимо визуального осмотра, необходима пальпация, при которой в области выпячивания определяется плотная овальная или округлая структура в размерах от менее 1 см до более 10 см, расположенная в области белой линии живота. Если грыжа белой линии живота самостоятельно вправима, то во время пальпации можно обнаружить слабые места – щелевидные грыжевые ворота. Если содержимым грыжи является петля кишки или стенка желудка, то при аускультации грыжевого мешка можно услышать кишечные шумы. Дополнительные методы обследования – такие как УЗИ, КТ органов брюшной полости, рентгенологическое обследование, гастроскопия необходимы только для уточнения состояния фиксированных в грыжевом мешке органов при больших сформированных грыжах, а также для выбора способа операции.
Лечение грыжи
Грыжи белой линии живота медикаментозно и консервативно не лечатся, их терапия требует обязательного оперативного вмешательства.
Ношение бандажа не позволит избавиться пациенту от грыжи, как бы долго и усердно его пациент не носил. Злоупотребление им может крайне усугубить ситуацию: мышцы при ношении бандажа возлагают на него свою опорную и поддерживающую функцию, что приводит к их ослаблению в значительной мере. И как итог – их слабость усугубляется, и в результате «мышцы пресса» ещё больше растягиваются, а грыжа увеличивается. Кроме того, в результате трения в грыжевом мешке образуются сращения, нарушающие работу фиксированных в нем органов.
Физическая нагрузка и тренировка «мышц пресса» также может дать негативный результат в виде еще большего расхождения мускульного слоя, увеличения эктазии и увеличения грыжи.
Операция по удалению грыжи белой линии животаНет ни одного вида грыж, который бы мог лечиться консервативно; данный вид патологии требует сугубо хирургического вмешательства в условиях стационара. Основной смысл операции заключается в том, что необходимо устранить саму грыжу и выполнить пластику (восстановление) передней брюшной стенки.
Особенностью оперативного вмешательства при грыже белой линии живота является одновременная ликвидация эктазии мышц живота брюшного пресса. На сегодня освоено множество методов лечения грыж передней брюшной стенки посредством хирургического вмешательства (более 300). В практической медицине применяются как несложные методики с применением аутотканей (собственных тканей) больного, так и комбинационные реконструктивные операции с установкой синтетических имплантов.
Виды операций:
Пластика с использованием собственных тканей
- Разрез производится по срединной линии над грыжевым выпячиванием.
- Грыжевой дефект ушивается нерассасывающейся нитью, при этом устраняют вероятность расхождения мышц брюшного пресса.
Этот вид операций используется при небольших грыжевых воротах и отсутствии у пациента состояний и заболеваний, вызывающих несостоятельность соединительно-тканных структур организма.
К недостаткам данного вида операций относится необходимость создания натяжения тканей передней брюшной стенки, что может привести к рецидиву заболевания. Ещё одним недостатком можно считать длинный разрез по срединной линии и длительный период реабилитации с ограничением физической нагрузки.
Пластика с использованием синтетических протезов и сеток
Это также традиционное (открытое) вмешательство, выполняемое через разрез над грыжевым выпячиванием. Однако при этом типе операций не создается натяжения собственных тканей брюшной стенки, а дефект закрывается за счет протеза из синтетического материала. Искусственные импланты и сетки прорастают со временем собственными тканями человека и создают прочную опору; в связи с этим возможность рецидивирования заболевания сводится практически к нулю.
Лапароскопическая пластика грыжи белой линии живота.
С появлением высокотехнологичных аппаратов данная методика в лечении грыж становится все более популярной. Для операции не нужно выполнение длинного кожного разреза.
В брюшной стенке выполняется несколько проколов, расположенных в основном в боковых отделах, через которые выделяется грыжевой мешок, разделяются сращения при их наличии и устанавливается специальный сетчатый протез.
Лапароскопическая операция несет в себе меньше травмирующих факторов, чем открытое вмешательство. Период реабилитации и восстановления после лапароскопии значительно меньше, чем при других методиках. Даже при больших грыжах через месяц можно возвращаться к привычному ритму жизни и привычным нагрузкам. К тому же послеоперационный период не требует ношения бандажа. Удаленность проколов кожи от места установки сетчатого протеза уменьшает риск гнойно-воспалительных осложнений, что может иметь большое значение у людей со сниженным иммунитетом (например, при сахарном диабете, ожирении) и значительно снижает риск рецидивирования грыжи.
Относительным недостатком лапароскопической пластики грыжи белой линии живота можно считать отсутствие коррекции диастаза прямых мышц и, следовательно, неполное восстановление формы передней брюшной стенки, особенно у худощавых людей. Широкое использование данной методики также ограничивает значительная стоимость импланта, имеющего специальное покрытие, предотвращающее спаечный процесс, и инструментов для его лапароскопической установки. Такие операции также не подходят пациентам с тяжелыми заболеваниями сердечно-сосудистой и дыхательной систем. Все хирургические вмешательства выполняются под общим наркозом. Послеоперационное пребывание в стационаре зависит от многих факторов и сопутствующих заболеваний и составляет при этом от 2 до 10 дней.
Реабилитация после операции
При традиционных методах пластики в послеоперационном периоде рекомендуется ношение бандажа. Кроме того, в период реконвалесценции важно соблюдать все рекомендации лечащего врача: соблюдать специальную щадящую диету и избегать каких-либо физических нагрузок. Игнорирование такого заболевания как грыжа и попустительское отношение к своему здоровью может привести к жизнеугрожающим состояниям и в дальнейшем – к серьезным осложнениям. Несмотря на то, что единственным методом лечения данного заболевания является хирургическая операция, существующее в настоящее время разнообразие видов операций позволяет подобрать для каждого пациента оптимальный вид пластики с учетом его индивидуальных особенностей.
Грыжи белой линии живота.
Грыжевое отверстие белой линии обычно овальное или округлое, небольших размеров. Содержимым грыж чаще бывает большой сальник, реже петли тонкой кишки, поперечная ободочная кишка. Грыжевой мешок покрыт кожей, подкожной клетчаткой, поперечной фасцией, предбрюшинной клетчаткой.
П о
локализации выделяют грыжи белой линии:
о
локализации выделяют грыжи белой линии:
а) надчревные
б) околопупочные
в) подчревные
Пластика грыж белой линии живота по Сапежко-Дьяконову:
1. Разрез кожи над грыжевым выпячиванием в продольном или поперечном направлении
2. Выделяют грыжевой мешок и обрабатывают его обычным способом
3. Вокруг грыжевых ворот на протяжении 2 см апоневроз освобождают от жировой клетчатки, после чего грыжевое кольцо рассекают по белой линии.
4. При пластике ворот создают дубликатуру из лоскутов апоневроза белой линии живота в продольном направлении путем накладывания вначале 2-4 П-образных швов, а затем нескольких узловых швов
5. Послойно ушивают рану.
56. Операции при ущемленной паховой грыже. Осложнения.
Ущемленная грыжа – сдавление грыжевого содержимого в грыжевых воротах или грыжевом мешке, сопровождаемое нарушением кровоснабжения и иннервации
Ущемление может быть: а) эластического б) калового в) смешанного генезов.
Ущемленная паховая грыжа подлежит операции в экстренном порядке (в течение 2 часов после ущемления).
Насильственное вправление ущемленной грыжи недопустимо в связи с возможностью вправления нежизнеспособных омертвевших органов.
Основные этапы грыжесечения (на примере ущемленной паховой грыжи):
Желательно использовать местную анестезию, т.к. общая может привести к самопроизвольному вправлению грыжи.
1. Послойное рассечение мягких тканей до апоневроза наружной косой мышцы
2. Обнажение апоневроза и наружного пахового кольца. Паховое кольцо не рассекают, чтобы не дать ускользнуть грыжевому содержимому в брюшную полость
3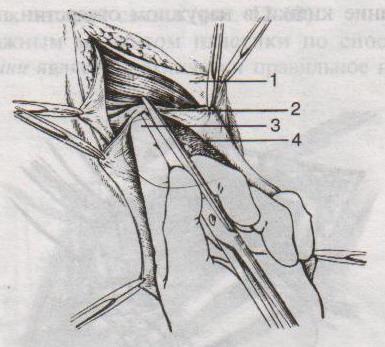 .
Выступающую из канала наружную часть
грыжевого мешка выделяют, обкладывают
изолирующими салфетками для защиты
операционной раны от изливающейся при
вскрытии мешка грыжевой воды.
.
Выступающую из канала наружную часть
грыжевого мешка выделяют, обкладывают
изолирующими салфетками для защиты
операционной раны от изливающейся при
вскрытии мешка грыжевой воды.
4. Вскрывают грыжевой мешкой и, удерживая ущемленный орган марлевой салфеткой, рассекают грыжевое кольцо и переднюю стенку пахового канала.
Рассечение ущемляющего кольца:
1 – апоневроз наружной косой мышцы живота
2 – шейка мешка
3 – палец, осторожно подведенный под ущемляющее кольцо, приподнимает его, чтобы можно было подвести ножницы для рассечения
4 – ущемленная петля кишки
5. Определяют состояние кишечной петли (ущемленная петля обычно темно-багровая)
а) если на стенке ущемленной петли нет некротических участков (черных, зеленоватых): кишку обкладывают марлевыми салфетками, смоченными горячим физраствором (40-43С), вводят сосудорасширяющие вещества и ожидают 15 мин, пока она не примет нормальную окраску (розоватую или красную), ее серозная оболочка не станет серозной, не восстановится хорошая перистальтика и пульсация сосудов брыжейки. Такую петлю можно погрузить в брюшную полость.
б) если определяются стойкие признаки некроза или перфорация кишки: лапаротомия с выведением петли грыжевого содержимого, резекцией кишки в пределах здоровых участков (отступив в сторону приводящей части на 40 см, а в сторону отводящей на 20), восстановлением проходимости ЖКТ, ушивание брюшной полости
NB! Чем длительнее ущемление, тем больше изменения со стороны ущемленных органов.
6. Остальная часть операции с пластикой грыжевых ворот производится по одному из вышеописанных способов.
Осложнения ущемленной паховой грыжи: 1. абсцесс 2. перитонит 3. флегмона 4. илеус 5. свищ.
Грыжи белой линии живота – виды операций, цены
 Грыжей белой линии живота называется выход органов брюшной полости через сухожильные волокна, которые соединяют внутренние края прямых мышц передней брюшной стенки. Заболевание чаще всего встречается у молодых мужчин и локализуется преимущественно в эпигастральной области. У женщин такой тип грыж встречается чаще в зрелом и пожилом возрасте.
Грыжей белой линии живота называется выход органов брюшной полости через сухожильные волокна, которые соединяют внутренние края прямых мышц передней брюшной стенки. Заболевание чаще всего встречается у молодых мужчин и локализуется преимущественно в эпигастральной области. У женщин такой тип грыж встречается чаще в зрелом и пожилом возрасте.
Причины появления грыжи
Грыжи данной локализации развиваются вследствие состояний, которые сопровождаются слабостью и истончением белой линии живота. Они могут быть как врожденными, так и приобретенными. Очень часто проблема выявляется у пациентов с диастазом прямых мышц живота. Среди предрасполагающих факторов у мужчин отмечаются тяжелые физические нагрузки, нарушение мочеиспускания при заболеваниях простаты. У женщин грыжи белой линии могут образовываться после тяжелых и длительных родов, многоплодной беременности. Среди причин, которые характерны для обоих полов, можно выделить:
- Заболевания, которые сопровождаются длительным и упорным кашлем.
- Хирургические вмешательства на органах брюшной полости.
- Запоры.
- Скопление жидкости в брюшной полости (асцит) и др.
Все эти состояния способствуют расхождению соединительнотканных пучков белой линии живота и образованию отверстий различного размера и формы, которые и становятся воротами грыжи.
Симптомы и осложнения грыжи белой линии живота
 Расположение дефекта можно разделить на три категории – надпупочные (встречаются чаще всего), пупочные и подпупочные. По стадии формирования, грыжи белой линии классифицируются на предбрюшинную липому, начальную грыжу и сформировавшуюся грыжу. Клиническая картина включает в себя следующие симптомы:
Расположение дефекта можно разделить на три категории – надпупочные (встречаются чаще всего), пупочные и подпупочные. По стадии формирования, грыжи белой линии классифицируются на предбрюшинную липому, начальную грыжу и сформировавшуюся грыжу. Клиническая картина включает в себя следующие симптомы:
- Выпячивание округлой формы, болезненное при пальпации.
- Тошнота, чувство тяжести в животе, рвота.
- Болевой синдром при напряжении передней брюшной стенки (натуживании, кашле).
При небольших размерах грыж, их клиника неспецифичная, стертая, в некоторых случаях заболевание может никак себя не проявлять длительное время.
Грыжи белой линии живота опасны тем, что часто они имеют очень узкие грыжевые ворота, поэтому их содержимое легко ущемляется. При развитии такого осложнения, возникает внезапная резкая боль в области дефекта, в кале появляются прожилки крови, нарушается процесс дефекации и отхождения газов. При ущемленной грыже может развиваться кишечная непроходимость и перитонит, которые требуют экстренного хирургического лечения.
Хирургическое лечение грыжи
В нашей клинике проводится несколько разновидностей операций при грыже белой линии живота.
При неосложненных небольших грыжах проводится открытое грыжесечение. Выделяются края апоневротического тяжа, грыжевой мешок рассекается. При отсутствии очагов некроза или выраженного воспаления, содержимое вправляется назад в брюшную полость и выполняется пластика грыжевых ворот.
При больших размерах грыжевого дефекта, сшивать ткани апоневроза под натяжением не рекомендуется, т.к. зачастую в таких случаях развивается рецидив заболевания. Оптимальным вариантом будет пластика с применением сетчатых имплантов. Наименее травматичной является лапароскопическая техника пластики передней брюшной стенки.
операция по удалению, период восстановление, отзывы и стоимость лечения
Содержание статьи:
Грыжа белой линии живота часто появляется после операции, беременности, на фоне ожирения и слабой брюшной стенки. Избавиться от нее можно консервативными методами только в самом начале развития. Во всех остальных случаях требуется полноценная хирургическая операция. Особенности подготовки, реабилитации и способа проведения процедуры влияют на состояние пациентов после такого вмешательства, и к ним нужно быть готовыми.
Показания к удалению грыжи
 Операция на грыже белой линии живота рекомендована всем пациентам с таким диагнозом. Однако до момента, когда выпячивание достигнет 3 см в диаметре, с ним можно бороться консервативными методами. Если грыжа становится больше 3-5 см, ее обязательно удаляют одним из хирургических способов.
Операция на грыже белой линии живота рекомендована всем пациентам с таким диагнозом. Однако до момента, когда выпячивание достигнет 3 см в диаметре, с ним можно бороться консервативными методами. Если грыжа становится больше 3-5 см, ее обязательно удаляют одним из хирургических способов.
Показано удаление при наличии органов в грыжевом мешке, которые со временем могут ущемиться. При защемлении грыжи белой линии живота назначают экстренную операцию, так как этот процесс связан с некротизацией тканей и может привести к тяжелым последствиям для организма.
Показания к удалению грыжи белой линии живота определяет врач, игнорировать их нельзя. Грыжа постепенно развивается, а при отсутствии лечения рано или поздно осложняется ущемлением.
Возможные противопоказания
 У каждого вида операций есть специфические лечения, но общими для них могут быть следующие состояния:
У каждого вида операций есть специфические лечения, но общими для них могут быть следующие состояния:
- возраст старше 70 лет при сочетании болезней сердца с патологиями бронхов и легких;
- беременность и первые дни после рождения ребенка;
- варикозное расширение пищевода или прямой кишки;
- диабет с отсутствием реакции на лечение инсулина;
- асцит или цирроз печени;
- хроническая почечная недостаточность.
Нарушение противопоказаний и проведение операции может привести к необратимым последствиям и даже смерти пациента.
Особенности подготовки к операции
Подготовительные процедуры важны, так как помогают избежать тяжелых осложнений и последствий. Пациенту нельзя за 3 дня до вмешательства пить алкоголь, лекарства с аспирином, переедать и злоупотреблять соленым, жирным, жареным. После 20.00 вечером перед операцией нельзя есть.
Нельзя проводить операцию, если пациент перенес инфекционную или вирусную болезнь в промежутке за 2 недели до вмешательства. Предварительно сдают анализ крови, сахара, биохимию, а также определяют, нет ли у пациентов скрытых инфекций. Обязательно выполняют ЭКГ. Подобный подход поможет подобрать лучшую анестезию и учесть другие важные факторы.
Виды операций для удаления грыжи
 Выбор типа операции зависит от многих факторов: размеров грыжи, состояния здоровья пациентов, наличия оборудования и специалистов в том или ином городе. Лапароскопия невозможна при обширных грыжах, достигающих размера 10-15 см в диаметре. Хирургия с использованием биосовместимой сетки невозможна, если у пациента есть несколько видов аллергии.
Выбор типа операции зависит от многих факторов: размеров грыжи, состояния здоровья пациентов, наличия оборудования и специалистов в том или ином городе. Лапароскопия невозможна при обширных грыжах, достигающих размера 10-15 см в диаметре. Хирургия с использованием биосовместимой сетки невозможна, если у пациента есть несколько видов аллергии.
Натяжная герниопластика
Для ликвидации грыжи мышцы живота ушиваются. Края грыжевых ворот стягиваются и накладываются друг на друга в 2 слоя. Однако рецидивы после такой операции возможны в 20-30% случаев, а расхождение слоев случается почти у 40% пациентов. После операции остается большой шов.
Герниопластика с сеткой
Под ткани живота вшивается эндопротез, удерживающий поврежденные структуры. Он препятствует рецидивам, но может возникнуть отторжение. Швы после такой операции почти отсутствуют.
Лапароскопическая процедура
 При лапароскопии грыжу иссекают через проколы в животе. Стоимость удаления грыжи живота таким способом – самая высокая, но и самая безопасная. Проколы быстро заживают, шрамов почти не остается. Реабилитация занимает меньше времени. Но у лапароскопии больше противопоказаний: патологии сердца, легких, большие размеры образования.
При лапароскопии грыжу иссекают через проколы в животе. Стоимость удаления грыжи живота таким способом – самая высокая, но и самая безопасная. Проколы быстро заживают, шрамов почти не остается. Реабилитация занимает меньше времени. Но у лапароскопии больше противопоказаний: патологии сердца, легких, большие размеры образования.
Парапетонеальная операция
Процедура также связана с проколами в брюшной полости. В ходе процедуры устанавливается хирургическая сетка. Для лечения обязательно в полость вводят газ, расширяющий рабочее пространство.
Парапетонеальная процедура, как и лапароскопия, отличается малой инвазивностью, высокой надежностью, минимальным процентом рецидивов и быстрым восстановлением пациентов.
Особенности выполнения операции
 Вне зависимости от типа выбранной процедуры врач проводит хирургические манипуляции в соответствии с определенным планом:
Вне зависимости от типа выбранной процедуры врач проводит хирургические манипуляции в соответствии с определенным планом:
- После проникновения внутрь брюшной полости специалист вскрывает грыжевый мешок.
- Осматриваются органы, их положение, наличие повреждений, затем они возвращаются в привычное место.
- Если было защемление, удаляют некротические элементы органов, затем они вправляются.
- Вставляют сетку, зашивают ткани.
Повязки пациенту меняют не менее 2 раз в неделю, а швы снимают через 10-12 дней.
Восстановление после операции
Послеоперационный бандаж
Реабилитация после хирургического вмешательства наиболее сложна у пациентов, которые пережили ущемление органов с таким осложнением, как некроз или перитонит. Тогда требуется иссечение части кишечника, жировых слоев, промывание брюшной полости и длительное лечение антибиотиками. В остальных ситуациях восстановление после операции по удалению грыжи белой линии живота занимает всего несколько дней. Однако в течение 6-12 месяцев пациенту предстоит отказ от тяжелой физической нагрузки и ношения тяжестей.
Сразу же после операции человек может передвигаться по своему жилью, так как его выписывают из больницы. Можно пить и есть, как обычно, но без переедания. Выходить из дома можно уже на 3 день после удаления проблемы.
Важно помнить об ограничениях:
- не пренебрегать советами доктора, обрабатывать швы и ходить на перевязки по назначению;
- предотвращать запоры, принимая специальные препараты и соблюдая некоторые ограничения в питании;
- в течение 2-4 недель нельзя наклоняться вперед, чтобы не разошлись швы;
- до полного выздоровления отказываются от физических нагрузок;
- необходимо контролировать вес, так как грыжевые ворота могут снова разойтись при резком наборе массы;
- нельзя вдыхать вещества, которые стимулируют кашель.
При несоблюдении этих требований у пациента развиваются осложнения после операции.
Последствия хирургического вмешательства
При недостаточном уходе швы могут воспалиться
Наиболее опасные последствия связаны с инфицированием швов и их расхождением, что может приводить к гнойным процессам. Хирургические ошибки при сильном натяжении тканей или использовании некачественных нитей также приводят к дискомфорту и болям.
У некоторых пациентов, несмотря на положительные отзывы об операции по удалению грыжи на белой линии живота, происходит рецидив. В большинстве случаев он обусловлен нарушением советов врачей, но может быть связан и с другими факторами.
При использовании вживляемой сетки некоторые пациенты сталкиваются с новым ощущением инородного тела в организме. У части из них происходит отторжение материала и возникает потребность в новой операции, но случается это менее чем в 5% случаев.
Лапароскопический тип операции, ушивание с использованием медицинской сетки – предпочтительные виды вмешательства для удаления грыжи белой линии живота. Они хорошо переносятся пациентами, не вызывают осложнений и почти не страшны рецидивами при заботе о своем здоровье.
Грыжи белой линии живота.
Грыжевое отверстие белой линии обычно овальное или округлое, небольших размеров. Содержимым грыж чаще бывает большой сальник, реже петли тонкой кишки, поперечная ободочная кишка. Грыжевой мешок покрыт кожей, подкожной клетчаткой, поперечной фасцией, предбрюшинной клетчаткой.
По локализации выделяют грыжи белой линии:
а) надчревные
б) околопупочные
в) подчревные
Пластика грыж белой линии живота по Сапежко-Дьяконову:
1.
Разрез кожи над грыжевым выпячиванием
в продольном или поперечном направлении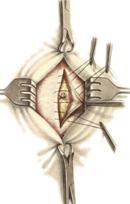
2. Выделяют грыжевой мешок и обрабатывают его обычным способом
3. Вокруг грыжевых ворот на протяжении 2 см апоневроз освобождают от жировой клетчатки, после чего грыжевое кольцо рассекают по белой линии.
4. При пластике ворот создают дубликатуру из лоскутов апоневроза белой линии живота в продольном направлении путем накладывания вначале 2-4 П-образных швов, а затем нескольких узловых швов
5. Послойно ушивают рану.
56. Операции при ущемленной паховой грыже. Осложнения.
Ущемленная грыжа – сдавление грыжевого содержимого в грыжевых воротах или грыжевом мешке, сопровождаемое нарушением кровоснабжения и иннервации
Ущемление может быть: а) эластического б) калового в) смешанного генезов.
Ущемленная паховая грыжа подлежит операции в экстренном порядке (в течение 2 часов после ущемления).
Насильственное вправление ущемленной грыжи недопустимо в связи с возможностью вправления нежизнеспособных омертвевших органов.
Основные этапы грыжесечения (на примере ущемленной паховой грыжи):
Желательно использовать местную анестезию, т.к. общая может привести к самопроизвольному вправлению грыжи.
1. Послойное рассечение мягких тканей до апоневроза наружной косой мышцы
2.
Обнажение апоневроза и наружного
пахового кольца. Паховое кольцо не
рассекают, чтобы не дать ускользнуть
грыжевому содержимому в брюшную полость
3. Выступающую из канала наружную часть грыжевого мешка выделяют, обкладывают изолирующими салфетками для защиты операционной раны от изливающейся при вскрытии мешка грыжевой воды.
4. Вскрывают грыжевой мешкой и, удерживая ущемленный орган марлевой салфеткой, рассекают грыжевое кольцо и переднюю стенку пахового канала.
Рассечение ущемляющего кольца:
1 – апоневроз наружной косой мышцы живота
2 – шейка мешка
3 – палец, осторожно подведенный под ущемляющее кольцо, приподнимает его, чтобы можно было подвести ножницы для рассечения
4 – ущемленная петля кишки
5. Определяют состояние кишечной петли (ущемленная петля обычно темно-багровая)
а) если на стенке ущемленной петли нет некротических участков (черных, зеленоватых): кишку обкладывают марлевыми салфетками, смоченными горячим физраствором (40-43С), вводят сосудорасширяющие вещества и ожидают 15 мин, пока она не примет нормальную окраску (розоватую или красную), ее серозная оболочка не станет серозной, не восстановится хорошая перистальтика и пульсация сосудов брыжейки. Такую петлю можно погрузить в брюшную полость.
б) если определяются стойкие признаки некроза или перфорация кишки: лапаротомия с выведением петли грыжевого содержимого, резекцией кишки в пределах здоровых участков (отступив в сторону приводящей части на 40 см, а в сторону отводящей на 20), восстановлением проходимости ЖКТ, ушивание брюшной полости
NB! Чем длительнее ущемление, тем больше изменения со стороны ущемленных органов.
6. Остальная часть операции с пластикой грыжевых ворот производится по одному из вышеописанных способов.
Осложнения ущемленной паховой грыжи: 1. абсцесс 2. перитонит 3. флегмона 4. илеус 5. свищ.
1. Грыжи передней брюшной стенки – пупочные, белой линии живота. Этиология. Клиника. Диагностика. Врачебная тактика. Возрастные показания и способы оперативного лечения.
Грыжа белой линии живота — грыжа живота, выходящая через щель в белой линии живота, расположенной в эпигастральной области или непосредственно над пупком.
Эпидемиология. Грыжи белой линии живота составляют не более 1 % всех видов грыж у детей.
Этиология. Возникновение грыж белой линии живота связано с возникновением поперечных небольших дефектов сухожильных волокон по средней линии, через которые выпячивается предбрюшинная клетчатка.
Клинические проявления. Отмечается округлой формы выпячивание небольших размеров по ходу белой линии живота, расположенное под кожей и не вправляемое в брюшную полость.
Лечение грыжи белой линии живота только оперативное.
Пупочная грыжа — грыжа живота, выходящая через расширенное пупочное кольцо.
Эмбриогенез. Закрадие пупочного кольца происходит после отпадения пуповины. Наиболее плотно пупочное кольцо закрывается в нижней части, где проходят две пупочные артерии и мочевой проток. Верхний отдел пупочного кольца является слабой зоной, из-за расположения пупочной вены, окруженной рых мой клетчаткой и частого отсутствия здесь пупочной фасции. Верхняя часть ттючного кольца — слабая анатомическая часть передней брюшном стенки, способствует развитию пупочной грыжи.
При внешнем осмотре обнаруживается выпячивание округлой формы в области пупка различных размеров, увеличивающееся при плаче, натуживании.
При пальпации отмечается четкое вправление грыжевого выпячивания в брюшную полость, после чего определяется плотный край пупочного кольца.
Консервативное лечение направлено на спонтанное закрытие пупочного кольца путем комплекса мероприятий, направленных на укрепление мышц передней брюшной стенки.
Хирургическое лечение проводят у детей старше 2-3 лет после неэффективного консервативного лечения и у детей более младшего возраста при грыжах с диаметром пупочного кольца более 2 см,
2. Паховые и ***(И) пахово-мошоночные грыжи в детском возрасте. Этиология. Клиника. Дифференциальная диагностика. Возрастные показания, сроки, способы оперативного лечения. Прогноз репродуктивного здоровья.
Паховая грыжа — грыжа живота, выходящая через наружное кольцо пахового канала.
X. Эпидемиология. Паховые грыжи составляют 90 % среди г рыж разной локализации. У мальчиков они встречаются в 8 10 раз чаше, чем у девочек, и в 2-3 раза чаще справа.
Эмбриогенез. Образование паховой грыжи связано с деоблите- рированным влагалищным отростком брюшины, который появляется на 12-й неделе внутриутробного развития в виде дивертикула брюшины, проникающего во внутреннее кольцо пахового канала. По мере опущения яичка в мошонку влагалищный отросток брюшины опускается вместе с ним, образуя его собственную оболочку. Проксимальная часть влагалищного отростка брюшины после опущения яичка облитериру- ется, и прекращается сообщение между брюшной полостью и мошонкой. Нарушение процесса облитерации влагалищного отростка служит основным фактором развития паховой грыжи.
Клинические проявления.
При внешнем осмотре в паховой области обнаруживается округлой или овальной формы выпячивание, увеличивающееся при плаче, крике ребенка или натуживании и уменьшающееся в спокойном состоянии.
При пальпации определяется эластичной консистенции безболезненное образование, легко вправляемое в брюшную полость с характерным при этом урчанием.
Осложнения. Ущемление паховой грыжи наступает из-за сдавления содержимого грыжевого мешка в грыжевых воротах. Встречается с частотой до 70 % у детей первого года жизни. Сдавление содержимого грыжевого мешка в паховом канале ведет к нарушению венозного и лимфатического оттока из ущемленного органа, к его отеку и еще большему сдавлению. Нарушение артериального притока к ущемленному органу из-за прогрессирующего отека сопровождается его некрозом.
Клинические проявления ущемленной паховой грыжи характеризуются внезапным беспокойством ребенка, плачем, рвотой. Грыжевое выпячивание становится напряженным, резко болезненным и не вправляемым в брюшную полость.
Лечение. Высокая вероятность ущемления паховой грыжи определяет необходимость хирургического лечения независимо от возраста ребенка.
Основная цель хирургического лечения неосложненных паховых грыж состоит в высокой перевязке грыжевого мешка непосредственно на уровне внутреннего пахового кольца.
Ущемленные паховые грыжи с небольшим сроком и без признаков странгуляции возможно вправлять в брюшную полость без операции, что достигается введением седативных и обезболивающих препаратов, использованием теплых ванн и легким массажем грыжевого выпячивания. Если грыжевое содержимое не удается вправить в течение 40-60 мин, что свидетельствует о выраженном отеке ущемленного органа и опасности его странгуляции, то следует ребенка оперировать.
Ущемленные паховые грыжи у девочек подлежат хирургическому лечению независимо от сроков в связи с опасностью некроза яичника, который служит содержимым грыжевого мешка и имеет тенденцию к перекруту.
Послеоперационные осложнения.
1 • Рецидив паховой грыжи встречается с частотой не более 1 % при неосложненных грыжах и до 20 % при ущемленных грыжах. Наиболее частые причины щ разрыв истонченного грыжевого мешка у его шейки, соскальзывание лигатуры или ее несостоятельность после перевязки шейки грыжевого мешка, недостаточно высокая перевязка грыжевого мешка.
Повреждение семявыносящего протока составляет до 2 % случаев. Экспериментальные исследования свидетельствуют, что любые инструментальные манипуляции (пинцет, зажим) ведут к последующей окклюзии протока. Семявыносящий проток может быть поврежден при использовании диатермии или при прошивании грыжевого мешка у шейки.
Атрофия яичка после грыжеиссечения встречается с частотой не более 1 %, и она увеличивается до 5 % после хирургического лечения ущемленной паховой грыжи.
Современные технологии в диагностике и лечении паховых грыж. Вероятность наличия паховой грыжи с противоположной стороны составляет 10-15 %. Это обстоятельство послужило основанием для использования УЗИ и лапароскопии в диагностике паховых грыж. УЗИ основано на визуализации необлитерированного влагалищного отростка брюшины. При этом диагностическая точность метода составляет 90 %.
Лапароскопическая диагностика паховой грыжи с противоположной стороны используется во время грыжесечения путем введения лапа роскопа в брюшную полость через грыжевой мешок. Частота необли- терированного влагалищного отростка брюшины с противоположной стороны достигает 32 % и зависит от возраста ребенка. У детей до года она составляет 41 %, на втором году жизни – 37 % и снижается до 19 % у детей старше 10 лет.
Лапароскопическое лечение паховой грыжи рассматривается как альтернативный метод открытому грыжесечению и обладает следующими преимуществами: отличной визуализацией внутреннего пахового кольца и необлитерированного влагалищного отростка брюшины, что позволяет ушить паховое кольцо, не прибегая к дополнительному выделению грыжевого мешка и свести операцию к минимальной трав- матичности. Лапароскопический метод позволяет диагностировать грыжу с противоположной стороны и обеспечивает более благоприятный косметический результат.
3. Синдром портальной гипертензии. Этиопатогенез. Патанатомия. Классификация. Клинические проявления. Методы лабораторной и инструментальной диагностики. Осложнения. Способы консервативного, малоинвазивного, оперативного лечения.
Портальная гипертензия — повышение давления в сосудах бассейна воротной вены выше 200 мм вод.ст.
Классификация
С патофизиологической точки зрения следует отличать (рис. 5-35) портальную гипертензию, при которой паренхима печени находится под воздействием высокого портального давления (паренхиматозная форма), от портальной гипертензии, при которой высокое портальное давление не оказывает непосредственного воздействия на паренхиму печени (непаренхиматозная форма).
Сопротивление кровотоку в системе воротной вены может локализоваться над, внутри и под печенью. С этой точки зрения все формы портальной гипертензии разделяют на надпечёночную, внутри- печёночную и внепечёночную.
Этиология и патогенез
Портальная гипертензия развивается в результате одновременного взаимодействия двух факторов: нарушения оттока венозной крови из системы воротной вены и увеличения притока крови в систему.
При непаренхиматозной портальной гипертензии обструкция току крови расположена до синусоидов печени. Функция печени при этом практически не нарушена, асцит и коагулопатия развиваются очень редко, кровотечение из вен кардии больные переносят относительно легко, а прогноз заболевания в целом хороший. При паренхиматозной портальной гипертензии обструкция току портальной крови расположена позади синусоидов печени. Это приводит к структурному и функциональному их повреждению и ухудшению кровоснабжения гепатоцитов. Вследствие этого нарушается синтетическая функция печени, появляется тенденция к развитию асцита, коагулопатии, труднопереносимым пищеводным кровотечениям и печёночной недостаточности.
Надпечёночная портальная гипертензия
Нарушение венозного оттока от печени (синдром Бадда- Киари, веноокклюзионная болезнь) может возникать в результате порока развития, тромбоза нижней полой или печёночных вен. Портальная гипертензия и нарушение функции печени развиваются вследствие венозного застоя в печени.
Любое хроническое заболевание печени, приводящее к фиброзу или циррозу, может стать причиной внутрипечёночной портальной гипертензии. При большинстве вариантов цирроза узлы регенерации затрудняют отток крови от синусоидов, приводя к пост- синусоидальной обструкции. Наиболее частые причины внутрипечёночной портальной гипертензии — постнекротический цирроз, последствия перенесённого вирусного гепатита, атрезия жёлчных путей, болезнь Уилсона, дефицит альфа-антитрипсина и др. Как правило, развитие портальной гипертензии сопровождается признаками дисфункции печени — желтухой, асцитом, задержкой развития ребёнка и др.
Внепечёночная портальная гипертензия
У подавляющего большинства детей эта форма портальной гипертензии развивается в результате непроходимости воротной вены. Почти у половины детей с внепечёночной портальной гипертензией можно выявить в анамнезе катетеризацию пупочной вены в период новорождённости, омфалит, внутрибрюшные инфекции, сепсис или дегидратацию. Однако у половины детей точный этиологический фактор не может быть выявлен.
Непроходимость воротной вены сопровождается развитием сети коллатералей в воротах печени, получившей название «кавернозной трансформации воротной вены». Такие же венозные колла- терали развиваются вне печени. К ним относят расширенные вены толстой кишки, а также вены, расположенные около селезёнки и в забрюшинном пространстве. По ним кровь из бассейна воротной вены в обход печени возвращается в сердце (рис. 5-36). Наиболее опасны из этих коллатералей варикозно расширенные вены пищевода и желудка. Они становятся причиной рецидивирующих кровотечений.
При врождённом фиброзе печени портальная гипертензия развивается в результате пресинусоидального блока. При этом заболевании портальные тракты увеличиваются за счёт разрастания соединительной ткани и пролиферации жёлчных ходов. При этом типе фиброза синтетическая функция печени остаётся практически неизменной.
У детей чаще встречают внепечёночную форму портальной гипертензии.
Клиническая картина
Клинические проявления портальной гипертензии в значительной степени однотипны и не зависят от её генеза. Однако при каждом заболевании можно отметить ряд особенностей, помогающих уже клинически выявить форму портальной гипертензии.
Внепечёночная портальная гипертензия
При внепечёночной форме первые симптомы повышения давления в системе воротной вены появляются очень рано. К ним следует отнести увеличение размеров живота, необъяснимую диарею, гипертермию неясного генеза, спленомегалию и появление подкожных кровоизлияний на нижних конечностях. При лабораторном исследовании крови обнаруживают признаки панцитопении со снижением количества эритроцитов, лейкоцитов и тромбоцитов (гиперспле- низм). Внезапное кровотечение из вен пищевода и кардии часто бывает первым проявлением внепечёночной портальной гипертензии у внешне здоровых детей. У 80% больных с внепечёночной портальной гипертензией кровотечения появляются в течение первых 6 лет жизни ребёнка. Изменения функциональных показателей печени обычно незначительны или отсутствуют. Асцит у детей с внепечёночной портальной гипертензией появляется только в первые дни после перенесённого кровотечения.
При внутрипечёночной портальной гипертензии симптомы повышения давления в системе воротной вены наслаиваются на клинические проявления цирроза печени и появляются через 5—7 лет после перенесённого вирусного гепатита. В клинической картине у больных с внутрипечёночной портальной гипертензией на первое место выходят симптомы поражения печени. Больные жалуются на слабость, повышенную утомляемость, похудание, боли в животе, чувство тяжести в эпигастральной области, диспептические явления, повышенную кровоточивость.
Размеры и консистенция печени зависят от стадии заболевания. В начальных стадиях печень умеренно увеличена в размерах, плот ная, поверхность её гладкая. В поздних стадиях заболевания печень обычно не увеличена, нередко даже уменьшена, очень плотная, с буг- ристой поверхностью. В большинстве случаев выявляют увеличение селезёнки различной степени выраженности с развитием признаков
гиперспленизма.
При лабораторных исследованиях обнаруживают нарушение функ- ций печени — гипербилирубинемию с преобладанием прямой фрак- ции билирубина, уменьшение количества белка сыворотки крови со снижением альбумин-глобулинового коэффициента, снижение антитоксической функции печени. Однако изменение этих показателей не всегда идёт параллельно развитию портальной гипертензии, что связано с большими компенсаторными возможностями печени и неспецифичностью так называемых печёночных проб. Проявления внутрипечёночной портальной гипертензии — асцит и кровотечения из вен пищевода и кардии — возникают, как правило, при достижении больным подросткового возраста.
Диагностика
Диагноз портальной гипертензии может быть установлен на ос новании УЗИ брюшной полости и допплерографии висцеральных вен. Характерные признаки внепечёночной портальной гипертензии — кавернозная трансформация воротной вены и нормальная структура печени. При паренхиматозной портальной гипертензии печень уплотнена, воротная вена хорошо проходима. При надпечёночной портальной гипертензии отмечают непроходимость печёночных вен или нижней полой вены. При допплерографии при всех формах портальной гипертензии отмечают значительное снижение средней скорости кровотока в висцеральных венах. Для паренхиматозных форм портальной гипертензии характерен гипердинамический тип висцерального кровообращения.
При ФЭГДС у детей с портальной гипертензией обнаруживают варикозно расширенные вены пищевода и кардиального отдела желудка, а также признаки гипертензионной гастропатии. Вены пищевода и кардии бывают практически единственными источниками кровотечений у детей с портальной гипертензией. Кровотечения из других вен ЖКТ у детей возникают исключительно редко.
В сомнительных случаях или при планировании хирургического лечения необходимо проведение висцеральной ангиографии (рис. 5-37). Дигитальная субтракционная ангиография даёт наиболее полную информацию об анатомии висцеральных вен.
Пункционная биопсия печени показана для определения стадии цирроза или дифференциальной диагностики цирроза печени с другими формами паренхиматозной портальной гипертензии.
Лечение
Лечение детей с пищеводными кровотечениями в острой стадии включает седативную терапию, введение назогастрального зонда для аспирации желудочного содержимого и инфузионную терапию кри- сталлоидными растворами и препаратами крови в объёме 50% необходимой суточной потребности.
Широкое распространение в настоящее время получила эндоскопическая склеротерапия или эндоскопическое лигирование вен пищевода и кардии.
Основная задача хирургического лечения портальной гипертензии — ликвидация и предотвращение кровотечений из варикозных вен пищевода и желудка. Резко выраженная спленомегалия или выраженный гиперспленизм могут быть отдельными показаниями к манипуляциям на селезёнке. У детей с паренхиматозной портальной гипертензией показанием к хирургическому лечению может быть асцит, резистентный к консервативной терапии.
Современные методы оперативного лечения портальной гипертензии у детей включают выполнение различных портосистемных анастомозов или операций, непосредственно воздействующих на варикозные вены пищевода и желудка.
Методы лечения портальной гипертензии значительно различаются в зависимости от формы заболевания, наличия и выраженности пищеводных кровотечений, а также уровня подготовки специалистов лечебного учреждения, где больной проходит курс лечения. Идеальной для детей с внепечёночной формой портальной гипертензии можно считать операцию мезопортального шунтирования, после которой наряду с нормализацией давления в системе воротной вены происходит восстановление портального кровообращения (рис. 5-38).
Для ликвидации спленомегалии и гиперспленизма в настоящее время используют эндоваскулярную эмболизацию паренхимы органа вместо спленэктомии.
Единственный метод лечения терминальных стадий цирроза печени — трансплантация печени.
4. Кистозные образования (паразитарные и непаразитарные) печени, селезенки, почек. Этиология. Патогенез. Классификация. Клинические проявления. Диагностический скрининг. Современные способы диагностики. Осложнения. Обоснование выбора консервативной тактики: динамическое наблюдение, чрезкожные пункции. Показания к оперативному лечению: эндоскопическому, открытому.
Врожденные кисты печени
Врожденные кисты печени – кистозное поражение паренхимы и связь печени.
Распространенность врожденных кист печени
По данным аутопсии встречаются в 0,8-1,8% случаев в популяции.
Этиопатогенез врожденных кист печени
Кисты печени образуются вследствие нарушения эмбрионального развития внутридолевых протоков и связочного аппарата печени. Размеры их могут быть от 1-2 мм до 20 см и более. Внутренняя поверхность кист выстлана кубическим или цилиндрическим эпителием (истинные кисты), в их стенке могут быть желчные протоки. Содержимое кист – прозрачная или слегка желтоватая жидкость, реже – желеобразная или коричневая жидкость.
Классификация врожденных кист печени
1. Единичные (солитарные) кисты: a) простые; b) дермоидная; c) ретенционные. 2. Поликистоз (множественные кисты) с поражением: a) только печени; b) в сочетании с поражением почек; c) кисты связь печени. По клиническому течению кисты могут быть: Неосложненные кисты. Осложненные кисты: a) разрыв кисты; b) нагноение кисты; c) с фиброзом печени и портальной гипертензией; d) с печеночной недостаточностью.
Клиника врожденных кист печени
Клиническое течение кист печени чаще бессимптомно. Кисты обнаруживаются случайно при диспансерном обследовании детей с помощью ультразвука. Большие единичные кисты могут сопровождаться следующими симптомами: • Ощущение тяжести после приема пищи. • Боли в правом подреберье. • Увеличение печени с пальпаторно определением опухолеподобных узлов. • В тяжелых случаях – асцит, варикозное расширение вен пищевода, печеночная недостаточность.
Диагностика врожденных кист печени
1. УЗИ печени, органов брюшной полости и почек. При этом в печени обнаруживаются ехонегативни единичные или множественные разных размеров, круглые, наполненные жидкостью полости с фиброзными изменениями паренхимы печени. Однаккистидиаметром 1-4 мм могут не визуализироваться этим методом. 2. Компьютерная томография с уточнением топографической локализации полостей в сегментах печени. 3. Прицельная, под ультразвуковым или рентгеновским контролем, пункция кисты с проведением цистографии. 4. Лапароскопия.

