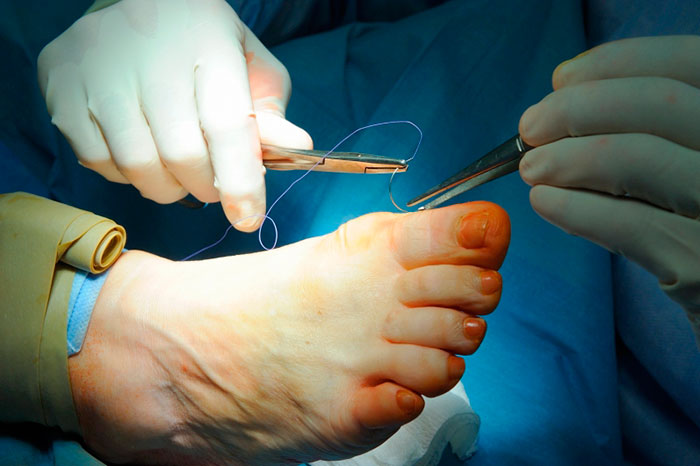
Деформация левой стопы – все, что вы хотели знать о дефектах стоп
Деформация стоп, причины и лечение
В зависимости от пораженной области стопы и патологических процессов, которые происходят в костях, суставах и других тканях, выделяют следующие типы деформации:
Плоскостопие
- Изменение формы свода стопы, при котором значительно снижаются её амортизирующая функция. В зависимости от того, какой свод поражен, выделяют две формы патологии:
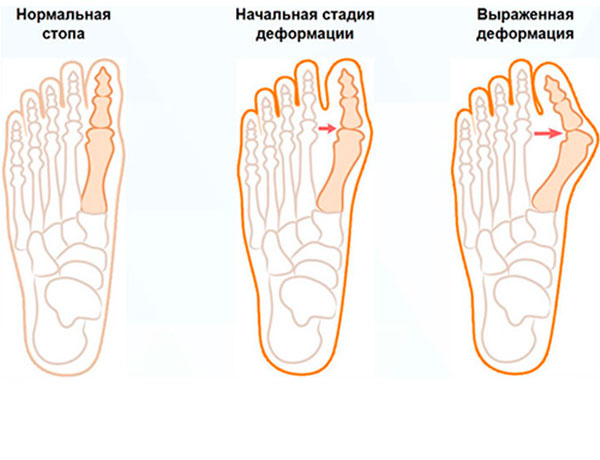
- поперечное плоскостопие — уплощается поперечный свод, длина стопы уменьшается, кости плюсны расходятся веерообразной формой, происходит деформация первого пальца;
продольное плоскостопие — уплощается продольный свод, стопа удлиняется, становится распластанной и в положении стоя соприкасается с полом почти всей поверхностью подошвы.
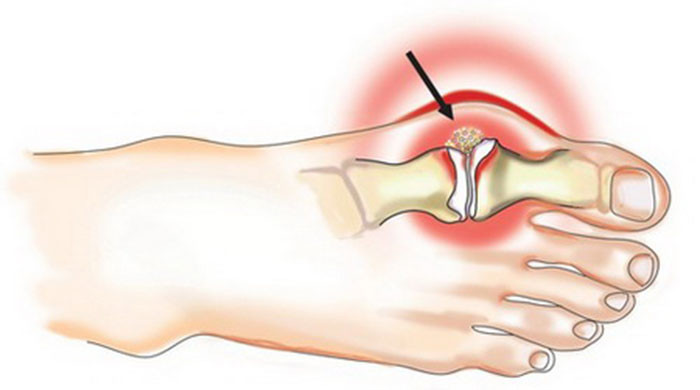
Вальгусная деформация первого пальца стопы
Искривление плюсне-фалангового сустава первого пальца, которое влечет за собой деформацию остальных пальцев стопы. Внешне патология проявляется характерной шишкой на большом пальце и сопровождается его отклонением кнаружи, сильными болевыми ощущениями и чрезмерной утомляемостью ног.
Косолапость
При этой патологии происходит укорочение стопы и её супинация из-за подвывиха голеностопного сустава. врождённая проблема связана с заболеваниями, которые мать переносит во время беременности, неправильным расположением или сдавлением плода, а приобретённая развивается после парезов и параличей, травм костей и мягких тканей. Косолапость может быть одно- или двусторонней, развиваться в виде подошвенного сгибания, супинации, выраженного продольного свода или плюсневого приведения.
Пяточная, конская и полая стопа
В эту группу деформаций входят проблемы, обусловленные неправильным расположением стопы, её отклонением и изменением формы:
- при пяточной патологии стопа находится в положении тыльного сгибания, а подошвенное сгибание сильно ограничено или вообще невозможно;
- при конской форме, наоборот, свод стопы зафиксирован в подошвенном сгибании, а тыльное ограничено или невозможно;
- при полой стопе деформация обусловлена усилением продольного свода.
cmrt.ru
Деформации стоп – причины, симптомы, диагностика и лечение
Косолапость
Достаточно распространенная патология. Косолапость сопровождается укорочением стопы и ее супинацией, обусловленной подвывихом голеностопного сустава. Может быть врожденной и приобретенной. Врожденная косолапость составляет 1-2% от общего числа врожденных аномалий развития и чаще встречается у мужчин. Приобретенная косолапость может развиться вследствие пареза, паралича, травм костей и мягких тканей. Как врожденная, так и приобретенная косолапость бывает одно- или двухсторонней.
При осмотре выявляется 4 основных вида деформации стопы: подошвенное сгибание, супинация, выраженный продольный свод и плюсневое приведение. Самым постоянным признаком является положение супинации, выраженность остальных патологических изменений может сильно варьироваться. При ходьбе основная нагрузка ложится на внешнюю сторону стопы, при выраженных деформациях пациенты опираются на боковую и даже тыльную поверхность.
Поворачивание стопы кнутри и подъем носка невозможны. Плюсневое приведение приводит к тому, что больные вынуждены выворачивать наружу ноги при ходьбе для предотвращения провисания дистальной части стопы. В областях, испытывающих аномальную нагрузку, образуются омозолелости. Диагноз устанавливается с учетом данных внешнего осмотра, плантографии, рентгенографии стопы и рентгенографию голеностопного сустава. При необходимости назначается КТ и МРТ. При паралитической косолапости необходима консультация невролога.
Лечение врожденной косолапости начинают с первых дней жизни. Ножку постепенно выводят в правильное положение вручную и фиксируют гипсовой повязкой. Вначале редрессирующие повязки меняют через каждые 3 дня, затем интервал между сменами гипса увеличивают. После выведения стопы в правильное положение и устранения подвывиха голеностопного сустава гипс заменяют ночными шинами. Если нужного эффекта не удается достигнуть к началу ходьбы, применяют специальные вкладыши. По достижении 3-4 лет назначают ЛФК. При отсутствии результата выполняют хирургические вмешательства на мягких тканях, а в тяжелых случаях – и на костях.
Тактику лечения приобретенной косолапости определяют с учетом причины и степени деформации стопы. При невозможности устранить косолапость консервативными методами выполняют оперативные вмешательства (артродезы мелких суставов). В ряде случаев показано использование ортопедической обуви и специальных вкладышей. Больным назначается ЛФК и физиотерапия, выдаются направления на санаторно-курортное лечение.
Наружная косолапость с плоскостопием
Данная патология представляет собой сочетание нескольких деформаций стопы и характеризуется уплощением продольного свода, супинацией передних отделов и вальгусной позицией тыльной поверхности стопы. Может быть врожденной или приобретенной. Врожденная косолапость с плоскостопием встречается нечасто, приобретенная является следствием недостаточной упругости связок и мышц стопы. Предрасполагающими факторами являются чрезмерные профессиональные нагрузки, лишний вес, параличи, травмы и рубцовые деформации.
Пациентов беспокоят боли, усиливающиеся после продолжительной нагрузки, и повышенная утомляемость при ходьбе. При осмотре выявляется «перекручивание» области между тыльной поверхностью и передним отделом стопы, уплощение продольного свода и наружная косолапость, обусловленная вальгусным положением стопы. По внутренней поверхности сустава выстоит таранная кость (симптом «двойной лодыжки»). Для подтверждения диагноза назначают рентгенографию стопы и плантографию.
На начальных стадиях проводят консервативную терапию. Если пациент может активно выпрямить продольный свод, назначают специальный комплекс ЛФК, рекомендуют носить удобную, хорошо подогнанную обувь, ходить босиком по траве, песку и камням. В случаях, когда продольный свод выпрямляется только пассивно, необходимо использовать специальные вкладыши и стельки. При выраженной деформации стопы показано ношение ортопедической обуви. При отсутствии улучшений проводят хирургические операции на костях стопы и мягких тканях.
Поперечное плоскостопие
Развивается постепенно, причиной возникновения является недостаточная упругость связочного аппарата и мышц, стабилизирующих передние отделы стопы. Проявляется увеличением расстояния между головками плюсневых костей. При этом головка I плюсневой кости смещается кнутри, а головки II-V плюсневых костей – кнаружи и в сторону подошвы. Это влечет за собой увеличение нагрузки на передние отделы и обуславливает образование болезненных мозолей. Сгибатели пальцев стопы постоянно находятся в состоянии повышенного напряжения, что может приводить к формированию когтеподобных или молоткообразных пальцев.
Диагноз уточняют при помощи плантографии и рентгенографии. Лечение консервативное. Больным с такой деформацией стопы рекомендуют выполнять специальные упражнения и использовать вкладыши. Ношение ортопедической обуви показано только при сочетании с наружной косолапостью и при нарушении положения пальцев стопы.
Пяточная стопа
Стопа находится в положении тыльного сгибания, подошвенное сгибание невозможно или ограничено. Патология может быть врожденной, однако, пяточная стопа не является истинной аномалией развития нижних конечностей – ее формирование обусловлено неправильным положением плода. Кроме того, данная патология бывает и приобретенной, возникающей вследствие травм или параличей. При врожденной деформации наблюдается резкое отклонение стопы в тыльную сторону, стопа располагается у переднего края голени, активное и пассивное отведение в сторону подошвы невозможно. При приобретенной патологии, развившейся вследствие паралича, вначале пассивное подошвенное сгибание сохраняется в полном объеме. В последующем из-за преобладания тяги разгибателей и перерастания сгибателей пассивное подошвенное сгибание становится невозможным.
Диагноз выставляется на основании данных осмотра, результатов рентгенографии, МРТ и КТ стопы. Лечение врожденной патологии заключается в постепенном исправлении положения стопы с использованием шин и редрессирующих гипсовых повязок. Приобретенные деформации стопы устраняются хирургическим путем. В некоторых случаях возможно использование ортопедической обуви и ночных шин.
Конская стопа
Стопа находится в положении подошвенного сгибания, тыльное сгибание невозможно или ограничено. Причиной развития данной деформации стопы, как правило, является вялый паралич трехглавой мышцы голени. Кроме того, конская стопа в некоторых случаях формируется при спастических параличах вследствие преобладания тяги сгибателей пальцев. Иногда патологические изменения возникают из-за длительного постельного режима в положении на спине или неправильной иммобилизации. Активное тыльное сгибание невозможно. В ряде случаев из-за перерастяжения одних мышц и контрактуры других стопу невозможно вывести в положение 90% по отношению к голени даже пассивно.
Диагноз выставляется на основании данных осмотра, состояние костей, суставов и мягких тканей оценивается при помощи дополнительных исследований (рентгенография, электромиография, МРТ, КТ). Лечение данной деформации стопы обычно консервативное. При свежем параличе применяют ночные шины и специальные ортопедические средства. Если стопу не удается пассивно вывести в правильное положение, накладывают редрессирующие повязки. Во время ходьбы используют бандажи, ортопедическую обувь, пяточные шины и специальные тяги. При неэффективности консервативных мероприятий проводится хирургическое удлинение пяточного сухожилия или артродез голеностопного сустава.
Полая стопа
Стопа деформирована за счета усиления продольного свода. Патология может быть врожденной или развиться из-за паралича. При визуальном осмотре определяется высокий подъем, на тыльной поверхности выдается I клиновидная кость. Ходьба в обычной обуви может причинять боль из-за сдавления области предплюсны. При комбинированной патологии (сочетании с деформацией пальцев и поперечным плоскостопием) возможны интенсивные боли даже после непродолжительной ходьбы или стояния. Для уточнения диагноза выполняют плантографию, рентгенографию и, при необходимости – электромиографию. Лечится полая стопа обычно консервативно, используются вкладыши, стельки и ортопедическая обувь. Хирургические вмешательства показаны только при тяжелых деформациях стопы.
www.krasotaimedicina.ru
Возможно ли лечение деформации стопы без операции
Плоско вальгусная деформация стоп может наблюдаться, как у взрослых так и у детей. Это ортопедичная аномалия, которая вызывает деформационные изменения в стопе. Деформация представляет собой нарушение поверхности ступни. В этом случае средняя часть стопы смещена вниз, а пятка и пальцы повернуты наружу. Слабость связок, сухожилий и мышц вызывает данную аномалию. При этом ступня под воздействием крепких мышц притягивается к ним. В результате, у взрослого или ребенка формируется плоскостопие.
Плоско вальгусная деформация стоп — это плоскостопие, которое встречается невероятно часто. Согласно статистике, каждый 15 человек на нашей планете имеет такое заболевание. Данный недуг практически не поддается лечению. Кроме того, само лечение может длиться долгое время и может оказаться проблематичным.
Почему развивается данная патология
Благодаря эволюции стопа каждого человека сформировалась таким образом, чтобы вес человека равномерно распределялся по ней. Стопа играет важную роль. При ходьбе или прыжках она обеспечивает небольшую амортизацию. Еще благодаря анатомическому строению стопы человек может ходить в вертикальном положении. При этом во время ходьбы люди не заваливаются вправо или влево. Ступня имеет выступающие своды, которые направлены в две стороны в: продольную и поперечную. В результате, у человека имеются три точки опоры:
- Пятая по счету плюсневая кость.
- Элемент большой плюсневой кости.
- Пяточный бугор.
Стоит отметить то, что с данной патологией чаще всего встречаются женщины. Недуг развивается из-за того, что прекрасные дамы любят носить обувь на высоких каблуках. Если посмотреть на ноги с деформацией, то они визуально напоминают букву «Х». в этот же момент пальцы и пяточная кость направлены в одну сторону. То есть наружу. Средняя часть стопы при это смещена вниз.
Итак, деформацию стопы может вызвать:
- Заболевания соединительной ткани.
- Слабость связочного аппарата.
- Большой вес, вызванный ожирением.
- Обувь на высоких каблуках и ее длительное ношение.

Патология и ее классификация
Деформация стопы здесь будет продемонстрирована на фото. А знаете ли вы о том, что патология может быть трех видов. Тут все зависит от формы искривления. Плоскостопие бывает:
- Комбинированное,
- Поперечное,
- Продольное.
Продольная установка стопы. Данный вид патологии характеризуется опущением продольного свода ступни. В этом случае может наблюдаться: нарушение походки, болезненные ощущения в во время ходьбы и пальпации стопы. Данные изменения можно заметить при этом даже визуально. Вообщем, все эти признаки указывают на то, что существует продольная деформация стопы.
При поперечном виде деформации наблюдается специфический вид ступни. Визуально стопа выглядит распластанной. При том сухожилья пальцев могут быть не естественно натянуты. Искривление имеет молотообразный вид. При таком виде плоскостопия пациенты могут жаловаться на боль во время ходьбы. Также могут появится нарушения в походке.
При комбинированной установке стопы наблюдаются признаки поперечной и продольной аномалии. В этом случае недуг имеет название поперечно-продольное плоскостопие. Но в таком случае болезненные ощущения, а также прочие неудобства могут отсутствовать.
Деформации могут классифицироваться следующим образом:
- Рахитические — развивается в результате отсутствия или малого поступления витамина D.
- Спастические — появляются после спазмов в мышцах.
- Структурные — наблюдается при аномальном расположении таранной кости.
- Гиперкоррекционное — возникают после неудачной коррекции косолапости.
- Паралитические — возникают после перенесенного заболевания, как полиомиелит.
- Статистические — появляется с развитием сколиоза и при нарушении осанки.
- Компенсаторные — это дефект развития ахиллово сухожилия. Тут наблюдается сдвижение костей внутрь.
- Травматические — возникают вследствие: вывихов, травм, переломов и повреждений.

Симптомы
Уже выше было сказано о том, что деформация стопы у взрослых , как правило, развивается на фоне врожденного плоскостопия. А вот симптомы зависят от того участка, который оказался искривленным.
В частности, эквино-вальгусная деформация может развиваться в результате эквиноварусной или варусной ступни. Она может быть следствием патологии малоберцовых мышц. Данное заболевание сопровождает паралич мышц стоп и голени. Если имеется шишка, то симптомы будут следующими:
- Косточки будут болеть и отекать.
- В первую очередь искривляется во внутрь большой палец, после такая участь ожидает и другие пальцы. 4 пальца тоже искривляются и выпирают в форме молоточков.
- В этом случае создаются проблемы во время ношения узкой обуви и той обуви, которая имеет каблук. Пациенты, которые имеют данную патологию носят обувь больше на 2-3 размера.
- Длительное хождение может вызвать тяжесть и боль в ногах.
- На подошве ступни могут появиться натоптыши и мозоли.
Как лечить патологию
Необходимо отметить то, что лечение деформации стопы является сложным процессом. Тут может потребоваться операция. Конечно же, тут важно во время диагностировать заболевание и принять меры для лечения. Тут важно знать то, что время не лучший показатель. Своевременно начатое лечение позволит устранить данное заболевание быстро.
Лечение вальгусного плоскостопия должно заключаться в следующем:
- Необходимо проводить лечебную физкультуру. Она скорректирует форму стопы и одновременно укрепит мышцы.
- Требуются физиотерапевтические процедуры.
- Во время болезни носят ортопедическую обувь и используют ортопедические ортезы другие корректоры.
- Массаж нижних конечностей, ягодичного участка и пояснично-крестцового отдела.

Плоско-вальгусные стопы у детей
То, что было написано выше относится к взрослым людям, которые имеют данную патологию. У деток все обстоит иначе. У них также встречается деформация стопы, где требуется своевременное лечение.
Итак, все дети рождаются уже с плоскостопием. И это потому, что их ступни не испытывают нагрузки. Когда ребенок учится ходить, то он не правильно ставит свои ноги. В результате, нужно различать анатомическое и функциональное уплощение свода стопы. В частности, физиологическое утолщение стопы является нормой. Это результат развития конечностей. При нормальных нагрузках и ходьбе по ровному полу у ребенка данный дефект быстро проходит. Как правило, стопа уже сформируется к трем годам. Также стоит отметить то, что у ребенка имеется естественная жировая прослойка, которую можно увидеть если поставить ребенка на носочки.
У ребенка стопа формируется очень долго. На этот процесс может потребоваться несколько лет. Потому оценивать стопу ребенка стоит только после 5 лет. Но стоит помнить о том, что каждый организм уникален. Поэтому у одного ребенка этот процесс может занимать 5 лет, а у другого меньше. На развития стопы является общее здоровье ребенка и его физическая развитость. Также существуют и случаи, когда плоскостопие становится ключевой проблемой.
Плоскостопие может возникнуть у тех деток, у которых до года врачи выявили:
- Нарушения в развитии опорно-двигательного аппарата.
- Ожирение.
- Снижение тонуса мышц.
- Отставание в психомоторном развитии.
Обычно отклонение угла стоп от линии оси ортопеды измеряют при помощи градусов. В таком случае вес ребенка распределяется на ножки и большую все испытывает определенный участок стопы. Это должен быть внутренний край стопы, где как правило образовывается продольный свод. В результате, патологию терапевты прозвали плосковальгусной.
Причины
Признаки заболевания деформация стопы, наверное, вам понятны. У детей причинами развития плоскостопия могут являться следующие моменты.
- Итак, самая распространенная причина — это дисплазия соединительной ткани. Этот недуг возникает в результате загрязнений окружающей среды.
- Вторая причина — это некачественная обувь, которая не очень хорошо фиксирует ногу ребенка.
- У ребенка отсутствует физическая нагрузка.
- Наследственные метаболические заболевания в том числе и остеопороз.
- Недостаток витамина D.
- Нехватка в организме фосфора и кальция.
- Повреждения и травмы стопы.
Существует еще несколько теорий, которые выделяют специалисты.
- Анатомическая теория.
- Теория наследственной слабости мышечной ткани.
- Вестиментарная теория.
- Статико-механическая теория.
Также плосковальгусное плоскостопие имеет три степени тяжести:
- Тяжелую,
- Среднюю
- Легкую.
Первые симптомы можно заметить уже в момент первых шагов ребенка. Поэтому очень важно отнестись к этому со вниманием. Ведь ранее диагностирование заболевания позволит устранить плоскостопие быстро. Если не приступить к лечению своевременно, то ребенка ожидают край не плачевные последствия. Неправильное положение стопы влияет на осанку. Мышцы перегружаются, в результате появляются боли и нарушаются их функции. Потому у ребенка даже в раннем возрасте появляются такие заболевания, как: артроз, артрит, остеохондроз. Все это может привести к инвалидности.

Как лечить
Лечение заболевания осуществляется с применением следующих процедур:
- Массаж,
- Ванночки для ног,
- Грязевые аппликации,
- Физиотерапия,
- Иглоукалывание,
- Лечебная гимнастика, а также плаванье.
Поговорим о массаже.
Массаж — это самый важный момент в лечении данной патологии. При помощи него можно расслабить костно-мышечную систему и сделать лучше кровообращение в косно-мышечном аппарате стопы. Ноги ребенка стоит массажировать следующим образом:
- Прежде чем начать массаж, нужно погладить ноги. Легкие поглаживания необходимо сделать для обработки бедер и коленок.
- С поверхностным нажимом разминают мышцы задней поверхности. Далее, переходят к растиранию мышц.
- Ладошкой делают похлопывания по ножкам ребенка.
- Затем выполняют последнее поглаживание.
Итак, массаж начинается с поглаживаний. Данное действие увеличивает кровеносный ток к мышцам ребенка. Движения нужно проводить от пятки до подколенной ямки. Массаж ребенку — это в первую очередь расслабление его мышц. При этом растирания не делаются. На некоторых участках можно делать растирания. Однако они должны быть энергичными и при этом легкими. Разминания нужно проводить подушками пальцев. Специалисты, как правило, делают упор на потряхивание и поглаживание.
Расскажем о лечебной физкультуре.
Сегодня можно проводить лечение деформации стопы без операции. Однако тут нужно потрудиться и быть готовым к долгому процессу. Хорошо в этом случае зарекомендовала себя лечебная физкультура. В лечение плоскостопия у ребенка она показывает лучшие результаты. Но тут для упражнений потребуется специальный коврик, который имеет рельефную поверхность. При выполнении упражнений на таком коврике происходит механический массаж стоп малыша.
На заметку! Упражнения выполняются ребенком в двух-трех летнем возрасте.

Итак, на коврике выполняются следующие упражнения:
- Перенос веса тела ребенка. Для этого малыш должен переступать с одной ноги на другую.
- Во втором упражнении малыш должен стоять на коврике на одной ноге и делать скользящие движения по коврику второй ножкой.
- В следующем случае, ребенок должен положить руки на пояс и выполнять круговые движения всем туловищем. Поочередно в одну, то в другую сторону.
- Далее, одна нога ставится вперед другой и выполняется подъем на носки и опускание на пятки.
- Теперь одной ножкой ребенок должен опереться на пятку, а другой на носок. В этом случае необходимо выполнить перекат ступней от носка до пятки.
- И последнее упражнение — это ходьба на коврике с опорой на наружный край стопы.
Лечение плоскостопия хирургическим методом
Операцию при плоскостопии проводят редко. При оперативном вмешательстве используется метод Грайса. В этом случае проводят иссечение свода ступни. Дефект исправляют и в подростковом возрасте. Здесь уже используется техника артродеза. В этом случае выполняют поэтапную репозицию костей стоп для исправления свода.

Самый удачный возраст для коррекции дефекта у ребенка — это 4,5 лет. Именно в этом возрасте у ребенка быстро восстанавливаются суставы и связки. Кроме того, репозиция костей способна дать самый лучший результат.
www.zdorovie-nogi.info
Деформация левой стопы — Грипп
Содержание статьи:
Вальгусная деформация стопы

Родителям, выбирающим лечение для ребенка с деформацией стопы, мы рекомендуем обратиться к опытному педиатру-ортопеду. Такой специалист не только обладает знаниями о всех существующих хирургических техниках, имеющих отношение к конкретному случаю, но и может с уверенностью решить, является ли операция необходимой. В таких медицинских центрах, как Сафра, к услугам пациентов и их родителей существует коллектив штатных педиатров, а также анестезиологов и физиотерапевтов, специализирующихся в области педиатрии.Зачастую диагноз ставится в ходе планового ультразвукового исследования плода. Для родителей это крайне существенно им легче принять факты и спланировать дальнейшие шаги, когда они заранее знают, что им предстоит.
Вальгусная деформация стопы
Также необходимо иметь в виду потенциальный рост стопы в дальнейшем. Методы, которыми пользуются ортопеды для иссечения костей и закрепления хирургических винтов и штифтов при операциях у детей, отличаются от методов, применяемых у взрослых, ведь нужно оставить стопе возможность расти, что в случаях лечения детей важно обратиться к ортопеду-педиатру. Несмотря на то, что ортопеды, специализирующиеся на операциях стопы и голеностопа у взрослых, несомненно, обладают огромным опытом в лечении полой стопы, специфические нужды детского организма требуют особого подхода.
искривление пятой плюсневой кости стопы
Визуализация шишки и покраснение кожи над ней вследствие постоянного натирания.
Причины развития вальгусной деформации стопы
• Встаньте носками на толстую книгу и пытайтесь пятками достать до пола.
Классификация вальгусной деформации стопы
Жертвами плоскостопия в основном становятся женщины после 45 – 50 лет, так как у мужчин связки крепче и эластичнее. Также во многих случаях, образование аномальных шишек в результате поперечного плоскостопия, имеет наследственную природу.
- Больных со спастической и паралитической деформацией направляют на консультацию к неврологу или нейрохирургу. При подозрении на болезни эндокринной системы назначают консультацию эндокринолога. При подозрении на остеопороз необходима денситометрия, двойная рентгенографическая абсорбциометрия или фотонная абсорбциометрия. Если причиной остеопороза является климактерический синдром, пациентке показана консультация гинеколога.. Высота продольного свода – 15-20 мм, угол наклона пятки – до 15 градусов, угол высоты свода – до 140 градусов, передний отдел стопы отведен на 8-10 градусов, задний отдел находится в вальгусном положении с углом до 10 градусов.
- . Возникает при малоберцово-экстензорных мышечных спазмах.. Является одним из проявлений нарушений осанки.
- Вальгусная деформация стопыКосолапость наблюдается в одном случае на каждую тысячу родов и встречается чаще у мальчиков (роды в Израиле – самые лучшие условия в больнице Шиба). Семейная предрасположенность может играть определенную роль, но зачастую косолапостью болеют дети, у которых не было ни одного подобного случая в семье.
- У детей с тарзальной коалицией присутствует аномальное слияние костей в средней и задней части стопы. Как правило, это состояние диагносцируется в предподростковом или в раннем подростковом периоде, когда слияние костей начинает сказываться на подвижности стопы, вызывая боль и иногда ригидность.- это сугубо медицинская вертикаль.
- Отечность в области основания пятого пальца.• Сядьте на стул. Пальцами ног пытайтесь захватывать и поднимать какой либо мелкий предмет (карандаш, шарик, носовой платок), держите его 5 секунд и отпускайте.
- Прежде всего посмотрите как стаптываются ваши каблуки. Если изнашивается одна сторона, это означает, что вы давите при ходьбе именно на неё и деформируете стопу. Также проверьте отпечаток своей стопы, намазав её кремом и встав на лист бумаги. Если отпечаток между подушечками пальцев и пяткой составляет более трети ширины стопы, считайте, что плоскостопие – предвестник костного бугра – есть.Лечение осуществляется ортопедами или травматологами. При вальгусной деформации стопы у детей эффективна консервативная терапия, включающая в себя ношение ортопедической обуви, массаж, озокерит, парафин, лечебные грязи, магнитотерапию, диадинамотерапию, электрофорез и ЛФК. Хирургические вмешательства требуются редко и, как правило, проводятся при врожденном вертикальном расположении таранной кости или укорочении ахиллова сухожилия. Кроме того, при вертикальном таране применяется комбинированная методика Доббса: вначале стопу выводят в правильное положение, используя этапные гипсовые повязки, а затем фиксируют таранно-ладьевидный сустав при помощи спицы Киршнера и выполняют полную чрезкожную ахиллотомию. Потом накладывают гипс на 8 недель, в последующем назначают ношение брейсов, а затем – ортопедической обуви.
- СредняяГиперкоррекционная
- Структурная– патология, сопровождающаяся уплощением стоп и их «заваливанием» кнутри. В области голеностопных суставов и стоп образуется вальгусное (Х-образное) искривление, пятка опирается на поверхность своим внутренним краем. В положении стоя при сведенных вместе выпрямленных ногах пятки располагаются на расстоянии 4 и более сантиметров друг от друга. Причиной развития может стать дисплазия соединительной ткани, внутриутробное нарушение развития конечностей, а также неправильная обувь в детском возрасте, спастика, парезы, параличи, обменные и эндокринные нарушения. Иногда вальгусная деформация стоп является одним из последствий нарушения осанки. Диагноз выставляется на основании осмотра, плантографии, рентгенографии и подометрии. Лечение на начальных стадиях консервативное, включает в себя физиотерапию и ношение ортопедической обуви. При выраженном искривлении выполняется хирургическая коррекция.
В большинстве случаев лечение косолапости не требует хирургического вмешательства. Применяется метод Понсети, включающий в себя еженедельные постепенные коррекции и гипсование стоп. Лечение следует начинать вскоре после рождения, т.к. стопа новорожденного, включая сухожилия, связки и суставные капсулы, наиболее податлива. По окончании первого этапа лечения рекомендуется длительное использование брейсов (жестко скрепленных между собой ботинок), чтобы закрепить достигнутое выпрямление стопы. Правильное применение метода Понсети дает прекрасные результаты. В некоторых случаях все же требуется хирургическое вмешательство. Хирургический метод коррекции косолапости широко применялся до того, как широкое распространение получила техника Понсети. В ходе хирургических операций успешно корректируются деформации стопы, но в дальнейшем, в более позднем возрасте, в прооперированной стопе может развиться артрит и тугоподвижность. Зачастую для уменьшения боли как следствия артрита могут потребоваться дополнительные операции.
- Симптомы особенно заметны при ходьбе по неровной поверхности, например, по песку или гравию, когда стопа должна непрерывно подстраиваться под неровности рельефа. Частые вывихи голеностопного сустава также могут указывать на наличие тарзальной коалиции.Комплексный и многофакторальный подход в лечении заболевания обеспечивает стойкий терапевтический эффект. Среди официальных консервативных методик традиционна медицина использует:
- Повышенная утомляемость ног и т.д.• Сядьте на стул и сгибайте и разгибайте ступни. Проводите вращения по часовой и против часовой стрелки.
- Прежде всего, проверьте, не перегружаете ли свои ноги, не переедаете ли? Излишек соли, сахара и жирной пищи вреден для суставов. Косточку на большом пальце можно “заработать” и при ношении неудобной и тесной обуви. Если обувь узкая и тесная, то лишенная естественной двигательной активности стопа поддается губительному воздействию лишнего веса.Возможности консервативного лечения взрослых пациентов ограничены, при выраженной вальгусной стопе требуется оперативное вмешательство. В зависимости от типа и степени плоскостопия могут быть проведены резекция таранно-пяточного сустава, артродез таранно-пяточного сустава, пересадка сухожилия длинной малоберцовой мышцы и другие артропластические операции.
Симптомы вальгусной деформации стопы
. Высота свода – до 10 мм, угол наклона пятки – до 10 градусов, угол высоты свода – 150-160 градусов, задний отдел стопы находится в вальгусном положении, передний отведен до 15 градусов.
. Формируется при неправильном лечении косолапости.
. Возникает при врожденной патологии – вертикальном расположении таранной кости.
Диагностика вальгусной деформации стопы
Вальгусная деформация стопы – искривление оси стопы, при котором средний отдел стопы опускается, пятка разворачивается кнаружи, ее внутренний край также опускается. При положении больного стоя со сведенными ногами видна Х-образная деформация в области голеностопных суставов и задних отделов стопы – при соприкасающихся внутренних лодыжках пятки расположены на значительном расстоянии друг от друга. Патология обычно возникает в раннем детском возрасте. У взрослых может развиваться вследствие усугубления плоскостопия, а также под воздействием различных травматических и нетравматических факторов.
Под добавочной ладьевидной костью понимают состояние, когда внутри ладьевидной кости (navicular), в месте прикрепления заднего большеберцового сухожилия (posterial tibial tendon), существует дополнительный центр костного роста . Основным симптомом излишней выпуклости на поверхности кости является боль и повышенная чувствительность. Это врожденная патология, существующая на момент рождения ребенка. Считается, что она появляется на том периоде развития, когда происходит кальцификация костей. Поскольку процессы роста этой дополнительной кости и ладьевидной кости никогда не совпадают полностью, со временем излишняя подвижность этих костей относительно друг друга вызывает боль. Вначале назначается консервативное лечение. Пациенту рекомендуется ношение ортопедических обувных вкладышей.
Лечение вальгусной деформации стопы
пяточно-ладьевидная коалиция (calcaneonavicular coalition) – в этом случае происходит патологическое слияние между собой пяточной кости (calcaneus) и одной из костей стопы, ладьевидной кость (navicular)
Под термином “деформация стопы у детей” понимают различные состояния, вызванные патологиями костей, сухожилий и мышц стопы. Наиболее частые заболевания, лечение которых проводится в отделении ортопедии Сафры, это полая стопа (cavus foot), тарзальная коалиция (tarsal coalition), косолапость (clubfoot), добавочная ладьевидная кость (accessory navicular), юношеская вальгусная деформация первого пальца стопы (juvenile bunion).
krasotaimedicina.ru
Вальгусная деформация стопы – причины появления косточки на ногах и ее лечение | НАРОДНАЯ МЕДИЦИНА
Симптоматика нарастает при использовании неудобной, узкой обуви. Усугубляет положение избыточная масса тела или сопутствующие патологии обмена веществ.• Лёжа на спине поаплодируйте поднятыми ногами, покрутите “велосипед”.
Высокие каблуки вынуждают переносить нагрузку на переднюю часть стопы, что вызывает деформацию пальцев стопы. Оптимальный вариант обуви – мягкая, на амортизирующей подошве с плотным задником и каблуком не выше 3 см.
Вальгусная деформация стопы – причины
Тяжелая
Рахитическая
Компенсаторная
Как узнать о начальной деформации стопы
Эволюционно обусловленная форма стопы обеспечивает ее максимальную эффективность при опоре и движениях. Кости предплюсны, плюсны и пальцев удерживаются прочными связками, а вся «конструкция» в целом представляет собой подвижное, устойчивое к нагрузкам образование, обеспечивающее амортизацию при ходьбе и беге. Амортизация становится возможной, благодаря выпуклым сводам стопы: продольному и поперечному. Из-за наличия этих сводов вся основная нагрузка при опоре в норме распределяется между тремя точками: пятой плюсневой костью, пяточной костью и головкой первой плюсневой кости.
Что делать при вальгусной деформации стопы
Иногда конечность иммобилизируется на короткий период при помощи гипсовой повязки. Для лечения хронической боли применяется хирургический метод. Добавочную кость удаляют. Операция считается несложной, с высоким уровнем удачных исходов, процесс реабилитации после нее, как правило, короток.
таранно-пяточная коалиция (talocalcaneal or subtalar coalition) – слияние пяточной кости и таранной (находящейся в области лодыжки).
Лечение деформации стопы гимнастикой
Лечение деформаций стопы у детей может существенно отличаться от методов лечения взрослых пациентов. К счастью, педиатры-ортопеды, специализирующиеся в данной области, владеют с высоким профессионализмом в выполнении сложнейших хирургических и нехирургических техник, разработанных в соответствии со специфическими особенностями детского организма. Имеется в виду особое внимание к сохранению целостности растущей поверхности и сохранению нормального роста и развития стопы.
Искривление пятой плюсневой кости стопы
• Сидя на стуле, катайте ступнями по полу теннисный мячик, скалку или бутылку босой ногой.
Гимнастика привальгусной деформации стопы
Специалисты лечебной физкультуры и ортопеды считают лучшей профилактикой и лечением деформации стопы это хождение босиком по неровной почве и сыпучему грунту. Такое хождение вызывает многократное сокращение мышц, которые удерживают свод стопы и мышц, сгибающих пальцы.
Вальгусная деформация стопы когда у основания большого пальца образуется своеобразная шишка или косточка на пальце – неприятное уродство, которое сулит дополнительные проблемы со здоровьем. В этой статье опишу особенности борьбы с вальгусной деформацией стопы.
. Высота свода – 0-5 мм, угол наклона пятки 0-5 градусов, угол высоты свода 160-180 градусов, отведение переднего и вальгусное положение заднего отделов стопы более 20 градусов. Постоянные боли в области сустава Шопара. Деформация не поддается консервативной коррекции.
. Наблюдается при рахите.
. Формируется при укороченном ахилловом сухожилии, «скручивании» большеберцовой кости кнутри и косом расположении голеностопного сустава.
Врожденное или приобретенное нарушение формы, размера или функциональных способностей отдельных элементов (костей, мышц, связок) оказывает влияние все на остальные отделы стопы. Соотношение между анатомическими образованиями нарушается, происходит перераспределение нагрузки. В ряде случаев свод стопы уплощается, что ведет к дальнейшему усугублению патологических изменений. По мере прогрессирования плоскостопия кости плюсны, предплюсны и голени все больше смещаются по отношению друг к другу, формируется вальгусная деформация стопы.
Так же, как и во взрослом возрасте, у детей, страдающих этим заболеванием, сустав большого пальца (плюснефаланговый сустав) искривлен таким образом, что большой палец отклоняется внутрь, в направлении второго пальца стопы.
Слияние может происходить между двумя участками костной ткани, между костью и хрящом или фиброзной тканью. Примерно в половине всех случаев тарзальная коалиция наблюдается в обеих нижних конечностях. Первичное лечение – консервативное. Пациенту показан покой и иммобилизация стопы.
vsenarodnaya-medicina.ru
Искривление пятой плюсневой кости стопы (деформация Тейлора) – Медицинский центр Эскулап
Полой стопой называют патологическое состояние, при котором высота продольного свода стопы резко увеличена. Во многих случаях пятка развернута внутрь – такое состояние называют полой приведенной (варусной) стопой (cavo-varus foot). Такое заболевание зачастую поражает обе конечности и склонно прогрессировать. Поскольку ступня аномально искривлена, пациенты испытывают боль, у них возникают костные мозоли как следствие неравномерного распределения веса. У таких пациентов нередки вывихи голеностопных суставов, и даже переломы.
нередко является вторичным заболеванием.
Приоритетными симптомами в процессе образования деформации являются:
- Вот такие несложные упражнения помогут вам вылечить деформацию стопы и косточки на ногах.
- Не обязательно ходить по улице босиком, можно сделать такие неровности и дома. Насыпьте в 2 коробки мелкую гальку, горох или желуди и ходите утром и вечером по 3 – 5 минут. Этого времени вполне достаточно, чтобы стопы наращивали необходимый запас прочности.
- Иногда в армии случается так, что какой то молодой солдатик получает перелом плюсневой кости стопы. Причина у такого перелома одна – это плоскостопие. Не выдерживает свод стопы армейских нагрузок.
- Пациента беспокоят боли после ходьбы или статической нагрузки, особенно выраженные при использовании неправильной обуви. Возможны также напряжение, боли в мышцах голени и нарушения походки. В тяжелых случаях болевой синдром становится практически постоянным. При внешнем осмотре выявляется ряд типичных изменений: больной опирается на пол не наружным краем стопы, а всей поверхностью, обнаруживается тыльное сгибание переднего отдела по отношению к заднему. Ниже внутренней лодыжки определяется выпячивание, образовавшееся вследствие смещения головки таранной кости. В отдельных случаях под этим выпячиванием появляется еще одно – выстоящий рог ладьевидной кости. Передний отдел отведен по отношению к заднему. Продольная ось стопы искривлена. Пятка отклонена кнаружи и опирается на пол не срединной частью, а внутренним краем. Наружная лодыжка сглажена, внутренняя выступает.
ТравматическаяПаралитическаяОсновной причиной формирования вальгусных стоп, как правило, становится врожденная дисплазия соединительной ткани. В числе факторов риска – травмы (переломы костей стопы, разрывы и надрывы связок), остеопороз, эндокринные заболевания (диабет, болезни щитовидной железы) и избыточная нагрузка на стопы из-за лишнего веса. Вальгусные стопы также могут являться одним из проявлений нарушенной осанки. В отдельных случаях (при врожденных аномалиях) деформация стопы выявляется сразу после рождения, но чаще возникает, когда ребенок начинает ходить и усугубляется из-за ношения неправильной обуви, недостаточной физической активности или неграмотно подобранных физических нагрузок. Развитие вальгусных стоп в старшем возрасте, как правило, происходит в период беременности или резкого набора веса на фоне уже существующего плоскостопия. При параличах и скелетной травме стопы вальгусная деформация может формироваться без ранее существовавшего плоскостопия.
Причины
Однако у детей причиной этой патологии является не ношение неудобной обуви или наследственный фактор (как у взрослых), а слабостью связок или сустава. Заболевание чаще встречается у девочек.
Несмотря на то, что таким методом удается избавить пациента от боли, подобное лечение приносит лишь временный результат. Консервативное лечение подходит пациентам, у которых тарзальная коалиция протекает бессимптомно (тем, у кого диагноз был поставлен лишь на основании рентгеновского снимка, зачастую случайного, например, при вывихе голеностопного сустава).
Диагностика
Если наблюдается ухудшение состояния при полой варусной стопе (в отличие от полой варусной стопы как следствия косолапости, о чем будет рассказано далее), это может указывать на наличие патологии неврологической природы. Полая варусная стопа может быть следствием кисты или даже опухоли спинного мозга, однако, наиболее частая причина такого состояния – невральная амиотрофия Шарко-Мари-Тута (Charcot-Marie Tooth Disease). Это наследственное заболевание, при котором замедляется скорость передачи нервного импульса, что приводит к слабости дистальных мышц как верхних, так и нижних конечностей.Сегодня специалисты пока не пришли к единому мнению, что может быть причиной этого заболевания. Но ясно одно, что здесь имеет место наследственный компонент, когда есть предрасположенность к нарушению неспецифической биомеханической структуры стопы. Таким образом, всевозможные костные разрастания сильно деформируют архитектуру стопы, появляются явные признаки деформации Тейлора.Такое заболевание косно-связочного аппарата стопы как деформация Тейлора, встречается хоть реже чем вальгусная деформация, но проблем доставляет немало. В народе ее называют еще стопой «портного», так повелось что столетия назад, портные шили одежду и обувь, скрещивая ноги, и опираясь на боковую поверхность стопы. Так в результате постоянного давления и неприродного положения конечностей, в области V плюсневой кости появлялся нарост, костная «шишка». Ч
Лечение
А для ежедневной зарядки выполняйте комплекс нижеописанных упражнений по 10 раз. Они просты и времени вы потратите не более 15 минут.
eskulap-kazan.ru
Деформация стопы у детей | Детская клиника Сафра, Израиль
Также работники стоячих профессий, спортсмены, толстяки, словом все, кто обременяет ноги непомерной нагрузкой, раздавливают свои стопы. Их рессорная функция нарушается, поддерживающие сводчатую форму стопы кости, связки, мышцы и сухожилия опускаются и соприкасаются всей площадью подошвы с полом.
В положении пациента стоя со сведенными вместе ногами пятки расположены на расстоянии друг от друга. Отвес, опущенный от средней части икроножной мышцы, располагается кнутри от пятки. При пальпации выявляются болезненные точки по внутреннему краю подошвенного апоневроза, под ладьевидной костью и чуть выше верхушки наружной лодыжки. Нередко также отмечается диффузная болезненность мышц голени, особенно выраженная по задней поверхности голени над пяткой (в нижней части икроножной мышцы), по внутренней поверхности голени и в области переднего гребня большеберцовой кости. Боли в мышцах обусловлены повышенной нагрузкой и постоянным напряжением из-за нарушения нормальной функции стопы.
. Развивается после переломов костей стопы, надрывов и разрывов связок. При перераспределении нагрузки и нарушении оси конечности может компенсаторно возникать после тяжелых травм вышележащих отделов (переломов голени, переломов бедра и повреждений коленного сустава).
. Является последствием перенесенного энцефалита или полиомиелита.
В зависимости от причины развития специалисты в области ортопедии и травматологии выделяют следующие виды вальгусных стоп:
Хирургическое лечение противопоказано до полного окончания – или почти до окончания – процесса роста. Причиной этому является, во-первых, опасение повредить растущую поверхность кости, а во-вторых, данное заболевание имеет тенденцию к рецидивам. Консервативное лечение включает рекомендации ношения удобной широкой обуви, не сдавливающей стопу и без высоких каблуков. Зачастую этой меры достаточно, чтобы избежать операции или отсрочить ее проведение.
Детям, страдающим постояными болями, не поддающимися консервативному лечению, показано хирургическое вмешательство. В ходе операции ортопед-педиатр выполняет резекцию или удаление сочленяющей ткани. В большинстве случаев, чтобы предотвратить вторичное разрастание, между костями помещают инородную ткань – чаще жировую – тем самым предотвращая повторное слияние костей.
Тарзальная коалиция
Другие симптомы могут быть слабо выражены или отсутствовать, в таких случаях наличие полой варусной стопы может быть ключевым в постановке правильного диагноза. В случаях умеренной деформации стопы ортопеды рекомендуют ношение ортопедических стелек, которые вкладываются в обувь и равномерно распределяют весовую нагрузку на стопу. Необходимо также постоянное наблюдение за развитием заболевания. Чтобы выровнять искривленную стопу при деформации продольного свода, требуется хирургическое вмешательство. В ходе операции выполняется ряд остеотомий, при которых кости иссекаются и смещаются, связки высвобождаются, сухожилия перемещаются таким образом, чтобы помочь восстановить баланс и компенсировать слабость мышц стопы и всей нижней конечности.
Также в медицинской практике описаны случаи, когда деформация V плюсневой кости была истинным костным шипообразным образованием, что существенно отягощает процедуру лечения. Провоцирующими факторами в данном случае могут быть: использование неудобной обуви, нарушение гигиены труда и отдыха. На первый взгляд безобидное нарушение геометрии стопы приводит к спазмированию мышц, которые со временем могут даже атрофироваться. Также нарушается биомеханика позвоночника и суставов нижних конечностей. На ранних стадиях врачи дают, как правило, утешительные прогнозы.
Большинство случаев тарзальной коалиции относятся к одному из двух следующих типов:
- то же касается научного, медицинского определения, то оно звучит следующим образом: искривление пятого плюснефалангового сустава, сопровождающиеся появлением болезненного образования снаружи у основания мизинца, носит название варусная деформация Тейлора.
• Мелкими шажками побегайте на пятках, на носках и на наружных краях стоп.
Из – за длительного механического воздействия и статических нагрузок на определённое место появляются “любимые мозоли” – натоптыши, из – за смещения центра тяжести головка плюсневой кости выпирается наружу. А большой палец из – за этого отклоняется в сторону или “наезжает” на своих соседей. В результате получается вальгусная стопа.
Обычно патология возникает в детском возрасте. При отсутствии лечения или недостаточном лечении деформация сохраняется в течение всей жизни, однако, до возникновения функциональных нарушений больные не обращаются к врачам. Рецидив может развиться в любом возрасте. У подростков и молодых людей, наряду с появлением болей, возможно усугубление вальгусной деформации. У пациентов зрелого и пожилого возраста морфологические изменения, как правило, не усугубляются, отмечается преобладание функциональных расстройств. Болевой синдром при вальгусной деформации стопы во взрослом возрасте чаще появляется на фоне повышенных нагрузок и изменения общего состояния организма: на последних месяцах беременности, при быстром наборе веса, в климактерическом периоде, а также после длительной гиподинамии, обусловленной изменениями условий жизни или приковывающими к постели тяжелыми заболеваниями.
С учетом тяжести выделяют три степени вальгусных стоп:
Косолапость
Спастическая
Статическая
Молодым пациентам, которым не помогло консервативное лечение, страдающим от боли, мешающей нормальной жизнедеятельности, показано хирургическое вмешательство. В ходе операции корректируется искривление кости и большой палец выпрямляется. Существуют разные оперативные техники, которые применяются в зависимости от типа деформации, ее степени, возраста пациента и длительности последующего периода роста.
Косолапостью называют патологическое состояние, при котором стопа – зачастую обе стопы – развернута внутрь и направлена пальцами вниз. Косолапость диагносцируется сразу после рождения. Это состояние возникает на внутриутробной стадии развития, когда возраст плода составляет 9-14 недель.
Добавочная ладьевидная кость
Коррекция состояния полой стопы – это комплексное мероприятие, нет готовой инструкции, которой следует хирург во время операции; лечение каждого ребенка индивидуально. Хирург должен принимать в расчет следующие факторы: общий вид стопы, результаты рентгенологического исследования, физический осмотр, симптоматику.
По вопросам диагностики особых затруднений не наблюдается, визуальный дефект хорошо заметен, но для определения сложности нарушения, рационально проведение рентгенологического исследования в трех проекциях. В данном случае, как и при большинстве патологий опорно-двигательного аппарата недопустимым считается самодиагностика и самолечение, так как
Юношеская вальгусная деформация первого пальца стопы (“косточки”)
Болезненность в области мизинца.
• Сядьте на пол с длинным полотенцем в руках. Уприте вытянутые ноги в полотенце, концы которого держите в руках. Тяните полотенце и, соответсвенно плюсны, к себе, а затем отпускайте.
В результате деформации стопы происходит неправильное распределение нагрузки на тазобедренные и коленные суставы. А растяжение связок и давление перемещенных костей вызывают боли в ноге и пояснице, отечность и потливость. Из – за чего меняется походка и человек начинает прихрамывать.
Диагноз выставляется на основании внешних признаков и данных инструментальных исследований. При внешнем осмотре врач обращает внимание на уплощение сводов стопы, выпячивание внутренней и сглаживание наружной лодыжки, а также отклонение пятки кнаружи. Для подтверждения диагноза и определения степени деформации выполняется плантография, рентгенография стоп и подометрия. На рентгенограммах выявляется уменьшение высоты свода стопы, нарушение взаиморасположения переднего, среднего и заднего отделов стопы, а также отдельных костей в суставах предплюсны. Подометрия используется для оценки распределения нагрузки на стопу. Компьютерная плантография применяется для расчета углов, параметров и индексов, позволяющих определить наличие и тип плоскостопия.
Деформация стопы у детей – выбор правильного лечения
Легкая
safra.sheba-hospital.org.il
Похожие статьи
Source: ne-hrusti.ruЧитайте также
gripp.pokyer.ru
Варусная деформация нижних конечностей. Лечение
Варус (лат. varus) – это медицинский ортопедический термин, употребляемый в противоположность другой костно-суставной аномалии – valgus, и обозначает искривление конечностей вовнутрь, когда изгиб направлен к средней линии костного тела под острым углом. Такая форма искривления, например, варусная деформация стопы или другого органа нижней конечности — врожденный или приобретенный вид ортопедической аномалии.

Рассмотрим предполагающие факторы развития клинической патологии различных костных и околосуставных участков нижней конечности,определим способы их лечения.
Врожденная косолапость
Важно знать! Врачи в шоке: “Эффективное и доступное средство от боли в суставах существует…” Читать далее…
Косолапие, или косолапость – это врожденная аномалия опорно-двигательной системы с двусторонней деформацией нижних конечностей, при которой постановка ног происходит на внешнюю грань.
Характерные признаки родовой ортопедической аномалии:
- варусная деформация стопы у новорожденного, когда подошвенная часть изогнута вниз и вовнутрь;
- супинация стопы, когда ее подошва обращена вовнутрь, и опорной частью становится край предплюсны или плюсны;
- аддукция, когда свод увеличен и приведен вовнутрь в переднем отделе.

Степень указанных признаков изменяется как в большую, так и в меньшую сторону. Иногда супинация нижних конечностей у ребенка имеет такую выраженность, что внутренняя пяточная поверхность касается лодыжки, а ярко выраженная варусная деформация подтягивает пятку кверху, выворачивая ее внутрь.
По медицинской теории, врожденную двустороннюю косолапость определяют как легкой (варусная контрактура Остена-Сакена) формы, когда при малоподвижной коже выступает головка таранной кости, так и мягкой тканной связочной формой, когда кожный слой хорошо развит, а костные выступы отсутствуют.
Варусная деформация стопы у детей при врожденной двусторонней косолапости имеет смещение голени вовнутрь, что ограничивает подвижность опорного аппарата в голеностопном суставе.
Вся тяжесть ситуации усугубляется, когда ребенок начинает ходить. Возникает кожное огрубение наружной поверхности края стопы, постепенно развивается мышечная атрофия голеностопа в икроножной области, происходит Х-образная рекурвация коленного сустава.
Варусная деформация нижних конечностей у детей при двусторонней косолапости, по мнению медицинских экспертов, имеет различную причинно-следственную природу образования:
- контактное сращение амниона (зародышевой оболочки) с эмбрионом, с давлением амниотической тяжести на него;
- обхваченное давление пуповины на нижнюю конечность плода;
- мускулатурное маточное давление на наружную поверхность стопы зародыша из-за малого количества околоплодных вод;
- компрессия маточной опухоли;
- нарушение спинномозговой иннервации у плода.
При рождении ребенок получает стойкую приводящую разгибательную контрактуру (ограничение пассивных смещений в суставе) стопы, объясняющуюся врожденным недоразвитием, укорочение задних мышечно-связочных групп и сгибателей сухожилий.
Варусную деформацию нижних конечностей при врожденной двусторонней косолапости необходимо лечить как можно раньше, пока ткани грудного ребенка податливы, их можно удержать, растянуть, то есть привести в корригирующее состояние. Оперативная коррекция начинается, как только у ребенка зарубцовывается пупочная ранка.
После хирургического вмешательства нижние конечности начинают функционировать и нормально развиваться. Однако родителям малыша следует запастись огромным терпением, так как послеоперационное восстановление требует дальнейших действий и определенных усилий.
В течение некоторого времени малыш будет находиться в гипсовых лонгетах, а в дальнейшем в течение нескольких лет ребенок будет вынужден пользоваться корригирующими ночными супинаторами, ему будет необходимо проводить ежедневный массаж, специальную гимнастику.
Последствия врожденной косолапости до конца не устраняются. Прооперированный человек будет вынужден до конца своих дней носить ортопедическую обувь.
Лечебная реабилитация детей первого года жизни
Лечебная физическая культура (ЛФК) для детей с врожденной косолапостью показана с первых дней жизни на фоне общего ортопедического лечения. Именно в возрасте 7-10 дней удается эффективно воздействовать на связочно-мышечный аппарат маленького ребенка.
Комплексный подход ЛФК включает поэтапное воздействие корригирующих гипсовых повязок. Осуществляется так называемое лечение положением, которое подкрепляется специальным массажем. После снятия гипса массажист проводит гимнастику для стоп и голени, а затем заново фиксирует положение корригирующим лонгетом.
Комплекс массажных процедур должен обеспечивать полное расслабление мышц стопы и голени. С этой целью применяется поглаживание, вибрация, разминание, потряхивание мышц, растягивание сухожилий пяток.
После расслабляющего массажа происходит снижение мышечного тонуса, а массажист проводит следующий этап лечебной реабилитации – физическую гимнастику:
- Исходное положение ребенка – лежа на спине. Цель — устранить наружное приведение стопы. Рассматриваем работу массажиста с правой ногой. Голеностоп прижат левой рукой, при этом первый палец на наружной лодыжке, а второй – на внутренней, чтобы пятка малыша лежала на ладони массажиста. Охватив правой рукой стопу, первый палец — на наружном крае, согнутый второй палец массажиста — на тыльной стороне конечности, а третий палец — на внутренней поверхности, производим отведение стопы ребенка наружу. То же самое проделывается с левой.
- Исходное положение прежнее. Цель — устранение поворота стопы относительно продольной оси. Массажист охватывает правой рукой правую стопу ребенка, располагая первый палец на подошве, а прочие — на тыльной части. Второй рукой охватом пятки жестко фиксирует ее. Массаж выполняется надавливанием первого пальца снизу вверх наружной краевой части конечности малыша, а сверху вниз массаж работает на внутренний край.
- Исходное положение не меняется. Цель — устранение подошвенного сгибания. Правая рука массажиста прижимает левую голень ребенка к столу, упираясь первым и вторым пальцем в лодыжку. Левая рука массажиста движением ладони снизу вверх прижимает подошву стопы.
Такой комплекс лечебной физкультуры и массажа с повтором каждого движения 3-5 раз можно проводить самостоятельно.
Родителям достаточно пройти обучение у массажиста-инструктора ЛФК, чтобы заниматься с ребенком физкультурой в домашних условиях каждый день по пять занятий.
Другим эффективным лечебно-профилактическим воздействием станет плавание и водная гимнастика. Описанные массажные процедуры можно выполнять в ванне при температуре воды 36-37 ºС. Тёплая комфортная вода будет способствовать спастическому расслаблению мышц.
Плоская и плоско-вальгусная стопа
Существует не только врожденная варусная деформация стопы, но и вальгусная.
“Врачи скрывают правду!”
Даже “запущенные” проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>Плоскостопие – это ортопедическая разновидность деформационного поражения стопы с уплощением ее сводов. Сопровождается потерей амортизирующих функций, является распространенным видом деформации.

В ортопедии определяется несколько типов плоскостопия.
Вид деформации Причина и характеристика болезни Врожденное плоскостопие Клиническая патология связана с недоразвитием малоберцовой кости, амниотической перетяжки зародышевого мешка или порочного развития эмбриона Рахитическое плоскостопие Последствия рахита у детей младшего возраста. Следствие развития плоскостопия — размягчение костных тканей, ослабление мышечного и связочного аппарата. Стопа ребенка становится податливой под тяжестью собственного тела, своды ее опускаются, а передняя часть отводится наружу Паралитическое плоскостопие Результат детского спинномозгового паралича – полиомиелита. Степень выраженности зависит от количества пораженных — одной или двух — большеберцовых мышц Травматическое плоскостопие Деформация стопы из-за перелома предплюсны или неправильно сросшейся лодыжки Статическое плоскостопие Основная причина вальгусной деформации – это слабость мышечного тонуса
Последний вид ортопедического заболевания — наиболее распространенный вид. Ранние симптомы статической формы деформации можно определить по быстрой утомляемости голеностопа, болям в области икроножных мышц при беге или ходьбе.
Такую вальгусную деформацию очень трудно лечить. Поэтому особое внимание — профилактике плоскостопия:
- подбирать удобную обувь;
- укреплять мышечную систему физкультурой, спортом;
- следить за осанкой;
- при первых признаках дискомфорта или боли в стопе обращаться к врачу-ортопеду.
Отличной профилактикой станут ходьба босиком по песку и траве, когда срабатывает так называемый рефлекс щажения, ежедневные солевые или хвойные ванны с погружением ног до колен в теплую (35-36 ºС) воду.
Лечебная физкультура для плоско-вальгусной стопы
Гимнастические занятия при деформации плоско-вальгусного типа позволят укрепить мышцы и костно-связочные группы голени и стопы, сформировать поддерживающий тонус продольного свода и скорректировать общее неправильное положение. Рассматриваемая ниже методика лечебных занятий предусматривает организацию следующих задач:
- лечение положением;
- массаж;
- физические упражнения.

Лечение положением при ярко выраженной деформации свода стопы предусматривает придание ему более высокого положения. Для этого рекомендуются специальные ортопедические набойки на обувь с внутренней стороны подошвы высотой 2-5 мм, с уплощением к наружной стороне.
Не следует носить такую обувь постоянно. Во избежание привыкания стопы к «комфорту» лечение положением проводится 2-3 часа.
Будет правильным, если сочетать корригирующую обувь с обычными ботинками или туфлями, однако не следует ходить в мягкой или валяной обуви.
Массаж предназначен для улучшения супинаторных функций передних, внутренних групп пальцев ног, мышц голени и стоп. Наружные части опорных органов также нужно массажировать. Массажист производит растирающие, поглаживающие, вибрационные действия.
Физические упражнения необходимо выполнять плавно, медленно, следуя указаниям инструктора:
- Исходное положение – лежа на спине. Инструктор производит правой рукой сгибание и разгибание правой стопы, фиксируя жесткое положение в левом голеностопном суставе.
- Не меняя исходного положения, пациент самостоятельно плотно сводит и разводит ступни ног, делая это так, чтобы они касались друг друга.
- Пациент лежит на спине. Массажист правой рукой производит вращательно-поступательное движение правой стопы вправо/влево, придерживая левую голень в нижней ее трети. Аналогичная гимнастическая операция проводится с другой ногой.
- Когда в положении стоя или при ходьбе у пациента наблюдается отклонение переднего отдела стопы наружу, необходимо выполнить гимнастическую гиперкоррекцию. Инструктор ЛФК левой рукой жестко фиксирует левый голеностоп, а правой рукой охватывает передний отдел левой стопы таким образом, чтобы желоб ладони был снаружи, а пальцы находились на тыльной стороне. Цель — перевести передний отдел стопы вовнутрь.

Кроме упражнений с инструктором, можно самостоятельно производить активные движения. Например, сидя на стуле поднимать с пола пальцами ног мелкие предметы – карандаши, ручки и т. д.
Вывих в коленном суставе
Врожденная патология вывиха в коленном суставе и, как следствие, варусная деформация голени у детей – это довольно редко встречающееся ортопедическое заболевание.
По статистике, патология в 3 раза чаще определяется при односторонней деформации, чем при двустороннем О-образном искривлении нижних конечностей.

У девочек ортопедическая врожденная выраженность также встречается в 3 раза чаще, чем у мальчиков. Варусная деформация голени наблюдается при смещении проксимального конца большеберцовой кости вперед.
Причинами клинического состояния считают врожденную дистрофию или нарушение клеточного метаболизма в четырехглавой бедренной мышце в результате внутриутробного поражения костно-суставной структуры плода.
По версии некоторых медицинских экспертов, такая внутриутробная ситуация возникает из-за неправильного положения плода в материнском чреве, когда тазобедренные суставы согнуты, а коленные сочленения, наоборот, разогнуты.
Лечение коленного вывиха
При коленном врожденном вывихе и варусной деформации голени у детей лечение нужно проводить с момента появления младенца на свет. Детский ортопед предпринимает мануальную попытку вправления суставов закрытым способом.
Вначале проводится осевое вытяжение голени с усиленным разгибанием, а затем ортопед в обратном направлении вправляет верхний отдел голени давлением пальцев на мыщелки бедра. Вправленный сустав фиксируют гипсовым лонгетом под углом 90º.
В таком положении ребенку предстоит провести не менее одного месяца, затем врач назначает лечебно-профилактический курс гимнастических упражнений и мышечного массажа. В случае безуспешного мануального вправления назначается вертикальное вытяжение с введением релаксантов в мышцу.
Тракцию голени и вправление коленного вывиха следует производить немедленно, так как позднее сочленение концевых суставов будет осложнено.
При безуспешных попытках вправления мануальным методом или вытяжением удлинение прямой мышцы бедра и сгибателей (сухожилий) голени добиваются оперативным путем.
В случае оперативного реагирования на ортопедическую проблему прогноз на выздоровление — положительный. В противном случае человека ожидает неправильное анатомическое сращение с дальнейшим развитием артроза, ограничением полного объема движений опорно-двигательного аппарата.
Берегите себя, детей и будьте всегда здоровы!
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки – не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
sustavlive.ru
Болезни и деформации стоп |
Содержание (скрыть/показать)
Метатарзалгия
Так называют любое болезненное состояние, которое возникает в области костей или суставов предплюсны, как правило, в области головок плюсневых костей (под основаниями пальцев стопы).
Наиболее часто метатарзалгия возникает в области головки первой плюсневой кости (рядом с основанием первого пальца), под которой имеются две маленькие (сесамовидные) косточки. Это явление типично для таких болезней как плоскостопие, плоско-вальгусная деформация стопы, Hallux valgus.
Другим частым местом возникновения метатарзалгии является головка второй плюсневой кости. Боль возникает из-за избыточного давления головки второй плюсневой кости на подошву.
Наиболее частой причиной этого повышенного давления является уплощение поперечного свода стопы при поперечном плоскостопии. Также может происходить вследствие слишком короткий первой или слишком длинной второй плюсневой кости или «гипермобильности первого луча» (когда имеется избыточная подвижность в плюснеклиновидном суставе).
Подошвенный фасциит
Это болезненный воспалительный процесс подошвенного апоневроза (фасции, или связки), — мощного толстого тяжа соединительной ткани, расположенного со стороны подошвы. Его причина часто в перерастяжении апоневроза при повышенной нагрузке на продольный свод стопы. Это частое явление может трудно поддаваться лечению, если не проводить его тщательно и настойчиво.
Апоневроз проходит под кожей подошвы от пяточной кости до оснований пальцев стопы и при вертикальной нагрузке на стопу подвергается регулярным растяжениям.
Чаще всего причина его воспаления – не инфекция. Оно является результатом накопления с течением времени микронадрывов волокон апоневроза, которые не имеют возможности быстро заживать из-за особенностей кровоснабжения фиброзной ткани.
Боль обычно ощущается на нижней части стопы, в подошве и часто наиболее интенсивна при первых шагах в день. Другой характерный симптом — трудности при тыльном сгибании стопы (приближении пальцев к голени). Очень характерны боли в области колена, особенно среди людей, занимающихся бегом.
Пяточная шпора
Пяточная шпора — это небольшой остеофит (костный нарост), расположенный на пяточной кости. Он, как правило, хорошо виден на рентгенограмме стопы.
«Нижняя» пяточная шпора находится на нижней стороне пяточной кости и, как правило, образуется как реакция на подошвенный фасциит, но также её появление может быть связано с анкилозирующим спондилитом (болезнью Бехтерева). Её невозможно прощупать через кожу. В основе её образования кальцификация волокон подошвенного апоневроза.
«Задняя» пяточная шпора развивается на задней части пятки в месте прикрепления Ахиллова сухожилия. Она может быть большой и хорошо ощутимой через кожу и иногда требует удаления в процессе лечения тендинита Ахиллова сухожилия.
Нижняя (А) и задняя (В) пяточная шпора
Hallux rigidus или тугоподвижный большой палец
Дегенеративный артроз побснефалангового первого сустава и его тугоподвижность из-за костных разрастаний – остеофитов или шпор, называется Hallux rigidus, жёсткий или тугоподвижный большой палец.
Развитие болезни может быть самопроизвольным или быть следствием чрезмерных нагрузок или травм. В случае его развития происходит боль при движении пальца и нарушение его функции. Кроме того, в области сустава образуются «шишки», являющиеся, по сути, остеофитами.
Плоскостопие
Плоскостопие (или плоская стопа) является состоянием, при котором не формируются или становятся плоскими в течение жизни своды стопы. При этом поверхность подошвы при стоянии вступает в полной или почти полный контакт с поверхностью.
Нормальная (слева) и плоская (справа) стопа
Оно может быть врождённым или приобретённым, преимущественно продольным или преимущественно поперечным. Распространённость этого заболевания очень высока. По разным оценкам у 20-30% от общей численности населения своды стоп развиваются с нарушениями на одной или на обеих ногах.
Болезнь Севера
Болезнь Севера проявляется болезненным воспалением апофиза (ядра окостенения) пяточной кости. Она является наиболее распространенной причиной боли в пятке у детей- спортсменов. Её причина — чрезмерные и повторяющиеся микротравмы ростовых пластинок пяточной кости.
Это характерно для детей в возрасте от 7 до 15 лет, активно занимающихся спортом. Болезнь Севера является аналогом болезни Осгуда-Шляттера, которая происходит в области коленного сустава из-за перенапряжения связки надколенника и сухожилия 4-главой мышцы.
Полая стопа
Это тип строения стопы, противоположный «плоской стопе». При нём продольный свод очень высокий и подошва стопы остаётся отчетливо вогнутой при нагрузке. То есть, это фиксированное подошвенное сгибание стопы. Встречается такое строение существенно реже, чем плоская стопа.
Приведённая стопа
Приведённая стопа, также называемая варус плюсны, или ложная косолапость, является состоянием, при котором пальцы отклоняются при ходьбе внутрь. Это состояние наиболее распространено у младенцев и детей в возрасте до двух лет и является результатом слабости мышц голени и стопы или возникает при искривлении костей голени.
Также причиной может быть чрезмерная антеверсия шейки бедренной кости: при этом бедренная кость подвержена торсионной деформации кнаружи (скручивается), а передняя часть стопы человека поворачивается внутрь.
Расходящиеся стопы
Эта проблема может возникать из-за наружной ротации большеберцовой кости или чрезмерной бедренной ретроверсии. Также она может быть ассоциирована с некоторыми функциональными проблемами.
Большеберцовая наружная ротация может приводить к проблемам скольжения надколенника. В сочетании с увеличенной наружной ротацией бедра этом может приводить к снижению мощности отталкивания во время ходьбы и бега, приводя к хромоте.
Сесамоидит
У каждого есть по две сесамовидные кости на каждой ноге. Они расположены на нижней части ноги, сразу под основанием большого пальца – это косточки размером с горошину или фасоль. Они выступают в качестве опоры для сухожилий сгибателей большого пальца. Иногда сами кости могут быть двудольными, что означает, что каждая из них состоит из двух отдельных частей.
Соединение этих костей с нижней поверхностью головки первой плюсневой кости – это, по сути, два маленьких сустава. Воспаление этой области и называется Сесамоидит. В воспаление также вовлекается поддерживающая сесамовидные кости связка.
Сесамоидит проявляется воспалением, острой болью под основанием первого пальца при ходьбе.
Стопа Шарко
Эта патология может развиваться при нарушении иннервации стопы по разным причинам, наиболее часто – как следствие сахарного диабета и диабетической нейропатии.
В основе этого состояния – прогрессирующий дегенеративный процесс — нейропатическая артропатия суставов стопы. При этом прочность костей резко снижается, могут наблюдаться деструктивные процессы: спонтанные переломы или рассасывание костей.
В ходе этого процесса кости и суставы стопы подвергаются необратимой деформации. Последняя, как правило, становится причиной появления язв на коже, которые могут стать причиной инфицирования и развития тяжёлых инфекционных осложнений, например, флегмоны стопы.
Hallux valgus
Эта деформация стопы характеризуется отклонением большого пальца кнаружи и уплощением поперечного свода стопы. Однако часто это состояние ошибочно понимается исключительно как рост «косточки» или «шишки» в области основания большого пальца.
На самом деле, большая часть выпирающей «косточки» — это головка первой плюсневой кости, которая начинает выступать за контур нормальной стопы вследствие отклонения этой кости кнутри.
Подробнее об этой деформации и о способах её лечения можно прочитать здесь
Палец Мортона
Палец Мортона – состояние, при котором второй палец выступает вперёд сильнее, чем первый. Такое строение стопы ещё называют «греческая стопа». Такое строение характерно для приблизительно 10% людей. В целом, это не является патологией, но иногда избыточная длина второго пальца доставляет неудобства и сопровождается образованием мозолей и потёртостей.
В основе такого строения — укороченная по отношению ко второй первая плюсневая кость. Второй плюснефаланговый сустав (в основании второго пальца) также выступает при этом за первый.
интересный факт: на стопе Статуи Свободы в США имеется палец Мортона (данные из Википедии)
Тендинит ахиллова сухожилия
Воспалительный процесс в области ахиллова сухожилия чаще всего вызывается повышенными нагрузками, особенно у спортсменов, интенсивно тренирующихся в неидеальных условиях. В его основе – микронадрывы волокон сухожилия.
Поскольку у волокон ахиллова сухожилия не очень интенсивное кровоснабжение, процесс заживления происходит замедленно и на полное восстановление требуется много времени.
Неврома Мортона
Или межплюсневая неврома стопы — это доброкачественное утолщение в области пальцевых нервов стопы. Чаще всего между третьим и четвертым пальцами.
Отмечается, что в её развитии играет роль давление на нервы окружающих костей и связок, провоцирующих их раздражение и даже воспаление. Такие условия создаются, например, при распластывании поперечного свода стопы, а также при ношении очень тесной узкой обуви.
Неврома Мортона проявляется жгучими и стреляющими болями чаще в области 3 и 4 пальцев стопы, онемением и другими ненормальными ощущениями в пальцах.
интересный факт: при схожести названия, она не имеет отношения к состоянию, описанному как “Палец Мортона” (см. выше) и даже названа в честь другого учёного, но с такой же фамилией.
слева: расположение невромы Мортона в стопе; справа: зона онемения и парестезий при невроме Мортона
Прием и лечение пациентов производится в клинике ФГБУ Федеральное бюро медико-социальной экспертизы по адресу улица Ивана Сусанина, 3 (часы приема и схема проезда).
alivejoint.ru
Плоско-вальгусная деформация стопы у пожилых людей: упражнения и операция


Вальгусная деформация стопы у взрослых — как бороться?
С проблемой вальгусной деформации ног сталкивается больше 25% населения.
В зависимости от формы тяжести заболевания, синдром бурсита лечится консервативными и хирургическими методами лечениям.
Что такое вальгусная деформация стопы?
Вальгусная деформация стопы у взрослых – это распространённая ортопедическая патология, проявляющая в искривлении первого пальца ноги и оси ступни вовнутрь.
При таком недуге голеностопные суставы приобретает Х-образное искривление.
Внешне патология проявляется выворачиванием пальца по направлению к мизинцу, а на тыльной стороне стопы выступает сустав, который в народе называют «косточкой».
Также выворачивается пятка. При выпрямленных и сведённых вместе ногах пятки находятся на расстоянии 4 и более сантиметров.
Данное отклонение влияет на состояние сухожилий, связок, суставов и костей нижних конечностей.
Подобная патология возникает по многим причинам, одна из которых генетическая предрасположенность. Также она может возникать из-за особенностей строения ступни на анатомическом уровне.
С данной проблемой в основном сталкиваются женщины в возрасте после 30 лет.
Основная причина появления этой ортопедической патологии у представительниц прекрасного пола – это увлечение обувью на каблуках.


Причины возникновения вальгусной деформации
Также данный недуг может возникать, если человек использует узкую или маленькую по размеру обувь, которая заставляет пальцы на ногах загибаться.
Длительное время ношения такой обуви провоцирует артроз суставов.
Вальгусная деформация стопы может появиться из-за остеопороза. При данном заболевании наблюдается дефицит кальция в костной системе, поэтому кости человека слабеют и быстрее подвергаются искривлению.
Люди с избыточной массой тела также часто сталкиваются с такой проблемой. Из-за тяжести тела увеличивается нагрузка на стопу, вследствие этого развивается плоскостопие, которое в дальнейшем спровоцирует бурсит.
Сталкиваются с этой проблемой и беременные женщины. Во время периода вынашивания ребёнка, в женском организме происходит гормональный сбой, провоцирующий ослабление связочного аппарата.
Также вальгусная деформация стопы может появиться из-за травм ноги.
Другие причины:
- Воспаление в связках.
- Косолапость.
Часто вместе с вальгусной деформацией большого пальца стопы возникают такие сопутствующие заболевания, как:
- Артроз плюснефаланговых суставов.
- Плоскостопие.
- Экстоз головок плюсневых косточек.
Причины появления вальгусной деформации стопы у пожилых
У пожилых людей бурсит первого пальца ступни появляется по причине нарушения обменных процессов и заболеваний сердечно-сосудистой системы.
Также причиной появления отклонения может стать дисплазия соединительных тканей.
Стадии развития вальгусной деформации
Существует 4 стадии бурсита первого пальца. Они отличаются углом отклонения пальчика.
Первая стадия характеризуется выкручиванием на 15 градусов. При второй степени развития заболевания угол отклонения равен 20 градусам.
Если у человека наблюдается смещение на 30 градусов, то это свидетельствует о третьей стадии вальгусной деформации.
При четвёртой степени палец выворачивается больше чем на 30 градусов.
Если у человека первая или вторая степень развития недуга, то ему не стоит предпринимать кардинальных мер.


Стадии развития вальгусной деформации
Данная патология редко вызывает болевые ощущения, а приносит лишь косметический дискомфорт. При третьей и четвёртой стадии человек испытывает боль и неприятные ощущения при ходьбе.
Лечить такие степени бурсита нужно обязательно, ведь если этого не делать, то могут появиться негативные последствия в виде:
- Атрофии пальцев при ходьбе.
- Вросшихся ногтей.
- Натирания мозолей.
- Остеомиелита.
Последний недуг крайне опасен для человеческого здоровья. Остеомиелитом называется гнойно-некротический процесс, который развивается в костной системе человека. Последствиями от данного заболевания может стать разрушение всех компонентов костей ступни.
Искривление ступней бывает 3 видов. Лёгкая форма характеризуется высотой продольного свода от 15 до 20 мм, при этом угол наклона пяточки достигает 15 градусов.
При средней степени высота свода не превышает 10 мм, а угол наклона 10 градусов.
Тяжёлая форма деформации обуславливается высотой свода от 0 до 5 мм, а угол наклона не больше 5 градусов.
Лечение деформации большого пальца на стопе
Для лечения вальгусной деформации стопы у взрослых стоит посетить ортопеда – травматолога или хирурга. Не лишним будет консультация эндокринолога.
Данный врач обследует стопы, проведет ряд необходимых анализов и исключит или подтвердит вероятность появления данной проблемы по причине эндокринных нарушений в организме человека.
Сегодня медики для устранения проблемы используют консервативные способы и операции.
Лечение вальгусной деформации стопы без операции возможно только в том случае, когда у человека первая и вторая стадия развития недуга.
Консервативный метод лечения менее эффективный по сравнению с хирургическим, но легче переносится больными.
Поэтому если есть возможность исправить отклонение без операции, медики назначают ношение фиксаторов, гимнастику и комплексную терапию медикаментами.
Если причиной появления данного ортопедического недуга является излишнее давление на ступни из-за избыточной массы тела, то врачи рекомендуют человеку похудеть. При этом назначается диета.
Специальные упражнения
Гимнастика при вальгусной деформации стопы у взрослых включает в себя комплекс упражнений, которые нужно повторять ежедневно.
Изначально медики рекомендуют растягивать голеностоп. Человеку нужно сесть на пол, вытянуть ноги и натягивать на себя носочки. Также рекомендуется делать подъёмы на носках, стоя на возвышенности.
Одним из самых эффективных упражнений при вальгусной деформации стопы у взрослых является «велосипед».


Специальные упражнения при вальгусной деформации
Для выполнения человек ложится на ровную поверхность, немного приподнимает ноги и поочерёдно делает движения ногами в воздухе, напоминающими езду на велосипеде.
Также можно выполнять такое упражнение: человек присаживает на пол, не опираясь спиной на поверхность. Ноги находятся в ровном положении. Поочерёдно разводятся носки в разные стороны. Делать минимум 10 раз.
Для приведения в тонус суставов рекомендуется активно сжимать и разжимать пальцы на ногах.
Если у человека есть специальный мяч-эспандер, то он зажимается между двумя выпирающими «косточками». Ногами мяч сдавливается как можно сильнее.
Фиксаторы
Если у человека первая или вторая стадия развития патологии, то ортопеды назначают ношение фиксаторов.


Фиксаторы для лечения вальгусной деформации
Это специальные приспособления, которые надеваются на ногу для коррекции отклонения большого пальца. Фиксаторы нужно надевать лишь на ночь и снимать утром.
Медикаментозная терапия
Медикаментозное лечение подразумевает под собой применение нестероидных противовоспалительных препаратов, предназначенных для хрящевой и соединительной ткани.
Данные препараты выпускаются в разных формах. Но чаще всего врачами выписываются лекарства в виде инъекционных средств для внутрисуставного введения, гели и мази.
Самые популярные нестероидные противовоспалительные препараты:
- «Диклофенак».
- «Вольтарен».
- «Наклофен».
- «Олфен».
- «Диклак».
- «Индометацин».
- «Пироксикам».
- «Лоракам».
- «Ксефокам».
- «Нимесулид».
- «Ремесулид».
- «Целекоксиб».
- «Зеродол».
- «Рокококсио».
- «Ацеклофенак».
Наряду с нестероидными противовоспалительными средствами для лечения применяются кортикостероиды.
Данные препараты ускоряют регенерацию соединительной ткани и регулируют белковый и водно-солевой баланс.
Это синтетические стероидные гормоны, которые влияют на человеческий организм как натуральные.
Кортикостероидные препараты:
- «Целестон».
- «Гидрокортизон».
- «Дипроспан».
- «Преднизолон».
- «Лоринден».
- «Фторокорт».
- «Тридерм».
- «Кловейт».
- «Эколом».
- «Целестодерм».
Массаж
Массаж при вальгусной деформации стопы у взрослых крайне не рекомендуется делать самостоятельно.
Его лучше доверить специалистам. Для улучшения состояния понадобится не меньше 20 процедур.


Массаж при вальгусной деформации стопы
На наружной части голени массаж делается мягкими круговыми движениями, а внутренняя сторона массируется интенсивно.
Данная техника расслабляет наружные и внутренние мышцы стопы.
Ванночки и компрессы с травами
При выпирании косточки рекомендуется делать солевые ванночки. 30 г соли разводится в 2 л воды.
Смесь выливается в тазик с тёплой водой, где потом парятся ноги на протяжении 15 минут. Процедура проводится на протяжении 15 дней ежедневно перед сном.
При данном ортопедическом отклонении можно делать компрессы. Возьмите 2 листка лопуха, предварительно смазанные скипидаром и приложите к косточке.
Сверху компресс нужно замотать полиэтиленовой плёнкой и бинтом, затем надеть хлопчатобумажные носки.


Ванночки и компрессы с травами
Держать листы нужно не больше 20 минут. Компрессы делаются ежедневно перед сном на протяжении 2 месяцев.
Избавиться от выступившего сустава можно при помощи глины. Способ приготовления: 50 г красной глины смешивается с 1 ст. л. морской соли, 5 каплями скипидара и 200 мл кипячёной воды. Готовая смесь выкладывается на ногу и оставляется до полного затвердевания. Затем смывается тёплой водой.
Также рекомендовано делать компрессы из отвара красильной марены. Трава заливается небольшим количеством воды, доводится до кипения и остужается.
В жидкости смачивается кусочек марли и прикладывается к поражённому участку.
Хирургический метод лечения
При третьей и четвёртой степени тяжести бурсита применяется оперативное вмешательство.
Одной из методик хирургического лечения является мини-инвазивная коррекция. Она заключается в разрезе двух отверстий в пальце по бокам, через которые при помощи фрезов выравнивается фаланг большого пальчика.
Если у человека наблюдается изгиб не более чем на 17 градусов, но болезнь продолжает прогрессировать, то применяется метод шеврон-остеомии. Это операция по иссечению наростов на суставе.


Хирургический метод лечения
Также фиксируется фаланг первого пальца ноги титановой проволокой и винтом. Данная конструкция устанавливается на время. Когда палец выравнивается, винт и проволока изымается с ноги.
При второй и третьей стадии развития ортопедической патологии рекомендовано применять операцию под названием шарф-остеомия. Хирургическое вмешательство заключается во введении двух титановых винтов для фиксации фаланга.
Также в ряде случаев применяется экзостэктомия ( иссечение части головки плюсневой косточки) и остеотомия (удаление части фаланга пальца).
Если сустав сильно поражён, то его заменяю на имплантат.
Послеоперационный уход
Сразу же после хирургического вмешательства запрещается двигать стопой.
Шевелить пальцами можно только на второй день. Встать на ногу разрешается не раньше чем, через 10 дней.
После проведения операции человеку рекомендуется на протяжении 3 – 4 недель носить специальную обувь. На ночь желательно надевать корректирующие шины.
Во время реабилитации обязательно принимаются противовоспалительные препараты и выполняется лечебная гимнастика.
Заключение
Если вовремя заметить бурсит первого пальца ноги, то развитие недуга можно предотвратить посредством ношения ортопедической обуви.
Видео: Вальгусная деформация стопы, на ногах растут шишки
noalone.ru
• Мелкими шажками побегайте на пятках, на носках и на наружных краях стоп.
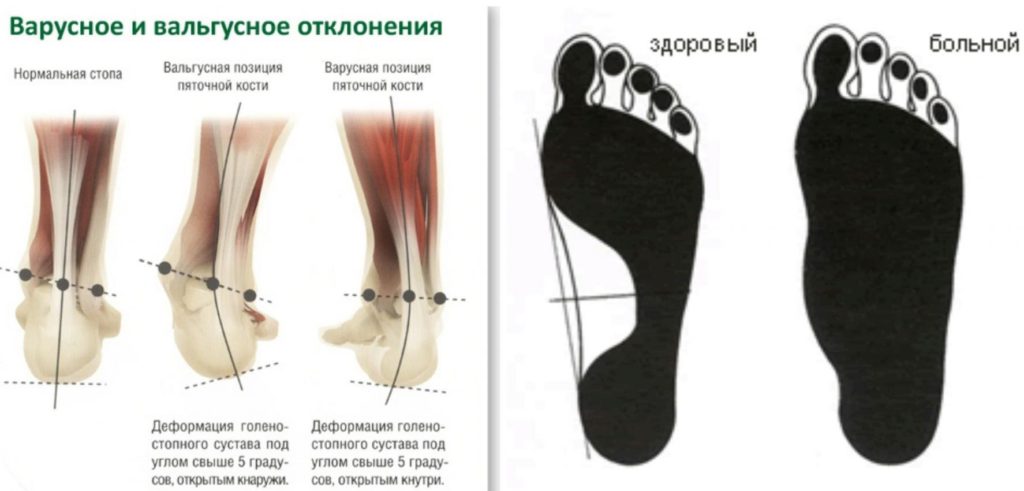
Важно знать! Врачи в шоке: “Эффективное и доступное средство от боли в суставах существует…” Читать далее…
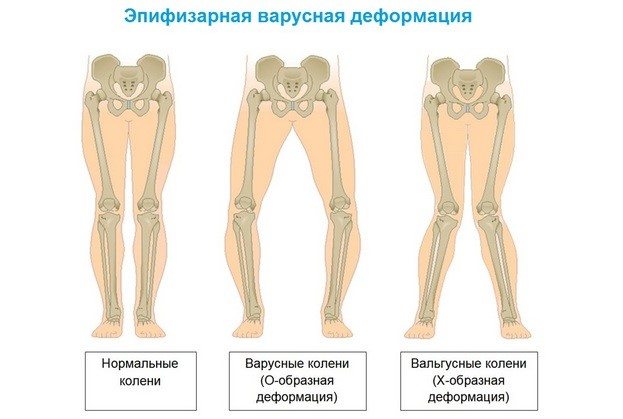

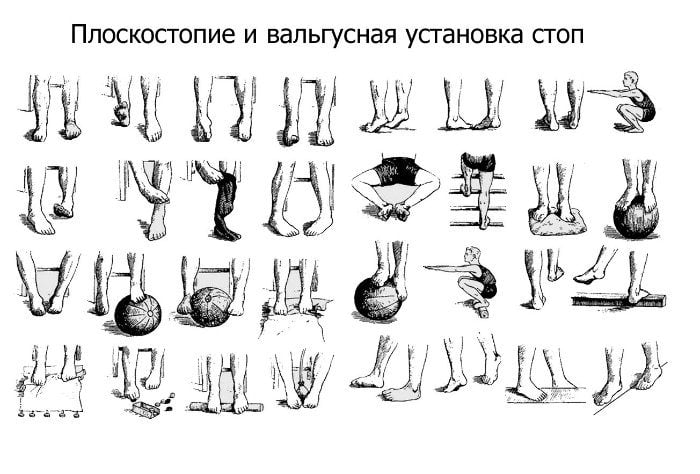
Не следует носить такую обувь постоянно. Во избежание привыкания стопы к «комфорту» лечение положением проводится 2-3 часа.
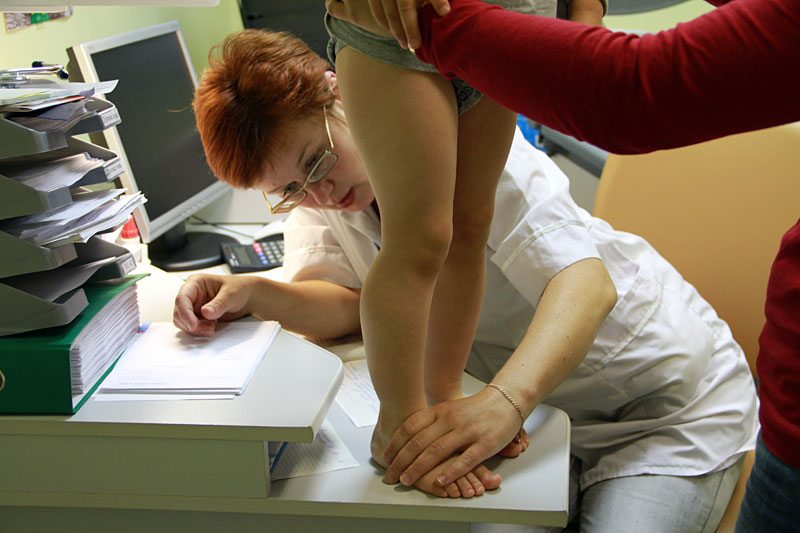

Тракцию голени и вправление коленного вывиха следует производить немедленно, так как позднее сочленение концевых суставов будет осложнено.
Нижняя (А) и задняя (В) пяточная шпора
Нормальная (слева) и плоская (справа) стопа
В ходе этого процесса кости и суставы стопы подвергаются необратимой деформации. Последняя, как правило, становится причиной появления язв на коже, которые могут стать причиной инфицирования и развития тяжёлых инфекционных осложнений, например, флегмоны стопы.
Подробнее об этой деформации и о способах её лечения можно прочитать здесь
слева: расположение невромы Мортона в стопе; справа: зона онемения и парестезий при невроме Мортона
Прием и лечение пациентов производится в клинике ФГБУ Федеральное бюро медико-социальной экспертизы по адресу улица Ивана Сусанина, 3 (часы приема и схема проезда).