Артроз ступни лечение – Лечение артроза суставов стопы ног: методы, массаж, гимнастика, диета
причины развития и диагностика заболевания, как лечить болезнь суставов, профилактика
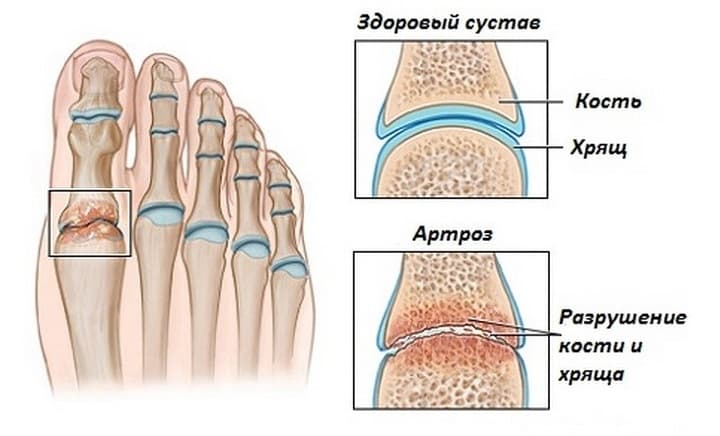
Хроническое заболевание суставов, вызывающее воспаление и разрушение хрящевой ткани дегенеративно-дистрофического характера – так медициной определяется артроз. Частой причиной его развития выступают ухудшение микроциркуляции крови, нарушения обмена веществ, повышенная нагрузка на нижние конечности, например, при лишнем весе. Некоторые люди имеют генетическую предрасположенность к артрозу. Это заболевание обязательно требует лечения, иначе возможно полное разрушение пораженного сустава.
Статьи по темеЧто такое артроз ног
Заболевание артроз чаще поражает ноги по причине высокой нагрузки на них. Для нижних конечностей она самая большая. Артроз ног представляет собой дегенерацию и разрушение внутрисуставного хряща. В зависимости от локализации недуг классифицируется на несколько разновидностей:
- Коксартроз. Это артроз тазобедренного сустава. Болезнь развивается постепенно, начинаясь с болей и ограничений движений в пораженной области.
- Наследственный полиартроз ног (заболевание Келлгрена). Еще называется первичным генерализованным остеоартрозом. Заболевание связано со слабым мышечным аппаратом или врожденной патологией хрящевой ткани.
- Гонартроз. Недуг поражает коленные суставы. При полном разрушении кость обнажается и ее поверхность раздражается. Организм компенсирует это наращиванием дополнительной костной ткани, которая превращается в остеофиты, вызывающие деформации сустава.
- Артроз мелких суставов стопы, пальцев. Бывает первичным и вторичным. В первом случае заболевание развивается как самостоятельное, во втором – является осложнением другого недуга.
- Полиартроз. Это целая группа дистрофических заболеваний суставов: тазобедренного, коленного, стопы, позвоночника, кистей.
Виды артроза мелких суставов стопы
Нижние конечности человека имеют сложное строение. Примером служит стопа, которая состоит из множества мелких суставов. По этой причине дегенеративный процесс может локализоваться в любой области ступни. С учетом места развития деформирующий артроз стопы бывает:
- Пяточно-кубовидного сустава. Эта часть стопы образована задней суставной поверхностью кубовидной кости и кубовидной частью пяточной. Большую роль это сочленение играет в увеличении амплитуды движений.
- Подтаранного сустава. Расположено между пяточной и таранной костью.
- Плюснефалангового сочленения. Из всех чаще подвергается дегенеративным изменениям. Если плюснефаланговый. сустав становится тугоподвижным, это вызывает боль при ходьбе.
- Плюснеклиновидных суставов. Они находятся на месте соединения клиновидных и плюсневых костей, поражаются чаще вместе с плюснефаланговыми.
- Пальцев ног. Чаще отмечается артроз межфаланговых суставов стопы или большого пальца. Заболевание вызывает потерю упругости гиалинового хряща.


Причины артроза ног
При все разнообразии причин развития в хряще дегенеративных процессов самой частой является высокая нагрузка на нижние конечности. Если она превышает возможности суставов, то они начинают разрушаться – развивается артроз ног. Это особенно касается спортсменов, танцоров, грузчиков, строителей. Запас прочности и предел допустимых нагрузок индивидуальны для каждого человека.
У некоторых людей наблюдаются дисплазия сустава или врожденный дефект хрящей, из-за чего даже умеренные нагрузки приводят к разрушениям. Среди других причин артрических поражений выделяются следующие:
- микротравмы;
- травмы суставов или связок;
- плоскостопие;
- перенесенные человеком операции;
- нарушенный обмен веществ;
- переохлаждение;
- наследственные заболевания;
- неудобная обувь.
Симптомы
Заболевание классифицируется на несколько стадий в зависимости от симптомов и характера их тяжести. На раннем этапе артроз ног практически незаметен. Человек ощущает боль после длительного нахождения на ногах или ношения тяжестей. Предвестником может выступать хруст, особенно в коленях. Опасность в том, что эти симптомы артроза стопы или других суставов воспринимаются за сильную утомляемость, ведь после отдыха они проходят.
В результате артрические изменения чаще обнаруживаются на второй или третьей стадии. Каждая из них сопровождается определенными симптомами:
- Вторая стадия. Боль становится более выраженной и продолжительной, носит ноющий характер. Она возникает не только после физической нагрузки, но и при незначительных движениях. Облегчение не приносит даже отдых. Развивается скованность движений, потому как больной предпочитает не нагружать больное место. Результатом становится снижение гибкости, атрофия некоторых мышц. Над суставом наблюдаются отек и краснота кожи.
- Третья стадия. На этом этапе боль уже невыносима, из-за чего человек уже рефлекторно ограничивает подвижность. Пациент принимает позы, которые не вызывают дискомфорт. Передвигаться можно уже только при помощи каталки или костылей.
Диагностика
Обратиться за помощью ко врачу нужно при появлении самых первых симптомов. Специалист изучит состояние сустава, оценит наличие характерных признаков. При подозрении на артроз ног для подтверждения диагноза назначают ряд процедур, таких как:
- Рентгенография. На снимке можно оценить состояние пораженной области, увидеть первые дегенеративные изменения.
- Ультразвуковое исследование. Это быстрый и безопасный способ, выявляющий изменения тканей, которые не могут определить другие методы диагностики. Процедура назначается, если врач до конца не уверен, что у пациента артроз.
- Компьютерная, магнитно-резонансная томография. Используются для оценки состояния костных структур и мягких тканей.
- Артроскопия. Процедура помогает детально изучить состояние сустава.
- Анализы крови, тест на СРБ (С-реактивный белок в крови) и мочевую кислоту. Дифференцируют артроз от других патологий при наличии у пациента узелков в суставной полости.


Лечение артроза ног
Особенность заболевания в том, что от него нельзя полностью избавиться. Можно только улучшить состояние и замедлить развитие дегенеративных процессов в хрящевой ткани, предотвратив ее разрушение. По этой причине лечение направлено на:
- устранение болевых ощущений;
- повышение двигательной активности сустава;
- уменьшение воспалений.
Основой терапии являются отказ от вредных привычек, активный образ жизни, ношение удобной обуви. Для устранения боли назначают прием обезболивающих медикаментов. Ряд других назначаемых препаратов восстанавливают хрящевую ткань, третьи – устраняют воспаление. Дополнением к лекарствам являются физиопроцедуры, лечебная гимнастика и средства народной медицины. Пациенту предлагают и ряд следующих методов лечения:
- грязевые ванночки;
- ношение ортопедической обуви;
- массаж больных мест;
- мануальную терапию;
- специальные супинаторы и стельки, улучшающие обменные процессы пораженных тканях;
- операцию в случае запущенного состояния.
Медикаментозная терапия
Приостановить артроз ног и снять симптомы заболевания помогают только медикаментозные препараты. В зависимости от состояния пациента и имеющихся у него признаков артроза назначают лекарства из следующих групп:
- Нестероидные противовоспалительные препараты (НПВП). Существуют разные формы выпуска этих средств. Примерами таблеток выступают Диклофенак, Индометацин, Парацетамол, Нимесулид, Ибупрофен. Среди мазей хороший результат приносят Индовазин, Кетопрофен, Артрозилен, Кетонал, Фастум-гель.
- Обезболивающие препараты центрального действия. Представители этой группы лекарств являются опиоидами, которые оказывают наркотическое действие. Результатом является снижение порога чувствительности. Примером таких средств является Трамадол.
- Обычные обезболивающие. При сильных болях применяют не только опиоиды. Снять этот симптом помогают и такие средства, как Баралгин и Спазмалгон. Когда боль терпеть уже нет сил, то делают инъекции кортикостероидов – Дипроспана или Гидрокортизона. Их делают не чаще 1 раза в неделю. Среди местных обезболивающих положительными отзывами пользуется мазь Апизатрон.
- Хондопротекторы. Ускоряют восстановление хрящевой ткани. Содержат структурные элементы самого хряща. В этой группе средств часто применяют Терафлекс, Артру, Алфлутоп, Стопартроз.
- Лекарства для смазки суставов. К таким относят препараты Ферматрон, Остенил, Гиалуром. Они основаны на гиалуроновой кислоте.
Лекарственные препараты при болях в спине и суставах нередко уменьшают боль и воспаление, но не способствуют восстановлению структуры хряща. В качестве средства, улучшающего структурное состояние и метаболизм хрящевой ткани, можно применять БАД к пище линейки «Глюкозамин-Максимум», который содержит два активных компонента: глюкозамин и хондроитин. Эти вещества являются естественными структурными элементами здоровой хрящевой ткани, принимают непосредственное участие в обменных процессах.
Благодаря своей натуральной природе они хорошо усваиваются и стимулируют обмен веществ в клетках хряща, способствуют восстановлению структуры хрящевой ткани после воспалительного процесса.
ЛФК
Отдельное место в лечении заболеваний опорно-двигательного аппарата занимает лечебная физкультура. Хороший эффект гимнастика приносит только после окончания периода обострений, когда прошла сильная боль. Упражнения не должны приносить дискомфорт и нагружать суставы. Для этого исключают рывки, резкие движения, чрезмерное напряжение. Темп упражнения должен быть размеренный.
Ежедневно нужно заниматься не менее часа. Начинают тренировку с небольшой нагрузки. Ее увеличивают постепенно. Врачи рекомендуют по окончании гимнастики делать массаж. В целом лечебная физкультура полезна следующим:
- повышение эластичности связок;
- преодоление тугоподвижности;
- предотвращение развития стойкой контрактуры;
- стабилизация и повышение устойчивости сустава к нагрузкам;
- снятие спазмов и боли;
- укрепление мышц;
- повышение настроения и жизненного тонуса;
- стимуляция кровообращения в проблемных местах.


Гимнастика для стоп
Перед началом выполнения упражнений стоит немного растереть стопу, чтобы разогреть мышцы и во время тренировки не получить травму. Далее можно приступать к основной гимнастике. Нужно сесть на пол, вытянуть ноги и попеременное сгибать, затем разгибать пальцы. Требуется сделать до 10 таких выпрямлений. Следующими идут круговые движения голеностопом по и против часовой стрелки. Далее стоит выполнить еще несколько основных упражнений:
- В положении сидя поочередно упираться в пол то пятками, то носками. Это нужно делать до 30 раз.
- Встать прямо, одну ногу выставить вперед, поставить ее на носок. Выполнить 30 круговых движений пяткой. Повторить то же с другой ногой.
- Лечь на спину, колени согнуть, пятки упереть в пол. В таком положении сгибать/разгибать ноги в голеностопе.
Диета
Успех лечения зависит не только от лекарств и гимнастики. Важную роль играет и питание. Диета помогает снизить вес, что положительно сказывается на нижних конечностях, ведь нагрузка на них уменьшается. Главное, чтобы рацион не был лишен необходимых человеку витаминов и минералов. Для этого нужно соблюдать следующие правила питания:
- не использовать продукты с химическими добавками;
- пищу не жарить, а варить, запекать, тушить или готовить на пару;
- питаться дробно – часто, но маленькими порциями;
- не есть за 3-4 часа до сна;
- исключить жареное, соленое, острое;
- ограничить соль или полностью от нее отказаться;
- в рацион включать больше нежирных сортов мяса и рыбы, молоко и кисломолочные продукты;
- из углеводов выбирать только сложные – каши и хлеб грубого помола;
- для обеспечения организма кальцием употреблять натуральные йогурты, сельдерей, петрушку, укроп, шпинат;
- из овощей обязательно использовать кабачки, тыкву, брокколи, морковь;
- чтобы обеспечить организм витамином Е, включить в рацион миндаль, грецкие и кедровые орехи, фундук, пророщенную пшеницу.
Народные средства
Перед применением народных средств стоит знать, что это только вспомогательный метод лечения. В качестве основной терапии применяют лекарства, диету и лечебную физкультуру. Народные рецепты только увеличивают их эффективность, помогая быстрее снять боль и воспаление. Такими свойствами обладают отвары, ванночки, примочки с лекарственными растениями. Среди эффективных рецептов можно выделить следующие:
- Смешать стакан медовой воды с 1 ч. л. желатина. Пить такое средство ежедневно натощак.
- Взять несколько капустных листьев, измельчить их, положить в кастрюлю. Затем размять их при помощи толкушки или просто руками. Полученную массу переложить в соковыжималку. Выжатым соком смочить небольшой кусок шерстяной ткани. Приложить ее к больному месту на 30-40 минут. Лучше проводить процедуру каждый вечер.
- Смешать в равных пропорциях мед, спирт, глицерин и раствор йода. Полученным средством пропитать кусочек ваты и смазать больное место в направлении снизу-вверх.
- Несколько сосновых веток с хвоей и клубней топинамбура, опустить их в ванну с умеренно горячей водой. Добавить 2 ст. л. меда и 1 кг морской соли. Принимать ванну на протяжении 15 минут. После высушить кожу, а на больном месте сделать йодную сеточку.
- Вымыть 2 луковицы, очистить, а шелуху измельчить. Проварить ее вместе с луком в одном литре воды до полного разваривания овоща. В дальнейшем отвар процедить и пить по 1 ст. трижды в день перед едой.


Хирургическое лечение
К операции при артрозе ног прибегают в случае тяжелого течения заболевания. Показанием является и неэффективность медикаментозной терапии. Операцию назначают при сильных болях, которые не снимают лекарства. Существует несколько вариантов хирургического лечения:
- Артропластика. Это малотравматичная операция. Она предполагает удаление деформированной части суставного хряща, костных наростов и шлифовку для придания поверхности сустава гладкости.
- Эндопротезирование. Операция заключается в замене сустава специальным протезом: металлическим или комбинированным. Он повторяет поверхность структуры, которую замещает. Материал для протеза не вызывает отторжения, не травмирует окружающие ткани и не окисляется.
- Артродез. Это операцию по созданию искусственного анкилоза, т.е. закрепления больного места в состоянии полной неподвижности.
Профилактика артроза ног
Меры предотвращения развития такого заболевания в основном связаны с образом жизни. Первым делом необходимо отказаться от неудобной обуви. Чтобы снизить нагрузку на нижние конечности, стоит носить туфли только на низком каблуке. Особенно это касается женщин, у которых артроз пятки. Ногам нужно давать отдыхать. Для них полезны неспешные длительные прогулки, плавание, катание на велосипеде. Исключить проблемы с суставами помогают и следующие меры:
- правильное питание для предотвращения набора веса;
- снижение риска травм;
- носить ортопедическую обувь с гибкой подошвой и хорошими амортизационными свойствами;
- укрепление иммунитета закаливанием, приемом витаминов;
- своевременное лечение эндокринных заболеваний;
- умеренные физические нагрузки;
- предотвращение переохлаждения.
Видео
 Артрит и артроз – в чем разница между этими болезнями суставов. Их симптомы
Артрит и артроз – в чем разница между этими болезнями суставов. Их симптомы
БАД . Не является лекарственным средством.
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим! Рассказать друзьям:sovets.net
Артроз нижних конечностей симптомы и лечение
Артроз нижних конечностей — это коварное заболевание, которое развивается достаточно незаметно. Оно приводит к деформации тканей суставов на ногах и постепенно разрушает их. На первоначальном этапе, пациент не ощущает сильных болей. Такую болезнь ни в коем случае нельзя игнорировать, при первых же подозрениях следует внимательно изучить информацию об артрозе нижних конечностей, его симптомах и лечении.
Характеристика артроза
Эта опасная болезнь может развиваться как на одной, так и на обеих ногах. Различают следующие типы патологии:

- Коксартроз. Зона поражения сосредоточена в области тазобедренных сочленений. Причиной такого заболевания чаще всего является долгая повышенная нагрузка на конечности и дефицит питания суставов.
- Гонартроз. Артроз коленей, в ходе которого изменяется гиалиновый покров и происходит сужение суставной щели. Ткань костей деформируется и образуются остеофиты (шипы). Подвижность пораженной области нарушается.
- Артроз голеностопного сустава. Появляется из-за проблем со скольжением хрящевой и костной поверхности голеностопа. Если запустить заболевание, стопа деформируется и возникнут краевые остеофиты.
- Артроз пальцев ног. При этой разновидности заболевания поражается большой палец или зона сочленения кости и пальцев ног. В зависимости от того, какая именно область подвержена болезни, различают полиартроз, подагру, болезнь Келлгрена или межфаланговый артроз.
Признаки и стадии заболевания
Далеко не всегда больной может самостоятельно отличить симптомы артроза суставов нижних конечностей от других возможных проблем. Чаще всего признаки заболевания проявляются следующим образом:

- Возникновение боли. Ее интенсивность и место локализации зависят от разновидности и стадии патологии.
- Наличие дискомфорта при нагрузке на пораженный сустав.
- Нарушение подвижности.
- Хруст в суставах.
- Внешние изменения, появление узелков, отеков.
Кроме симптомов и лечения артроза ног, важно рассмотреть и стадии болезни. Начальная стадия всегда имеет почти одинаковые признаки. Чаще всего дискомфорт появляется при высокой нагрузке и проходит после ее снижения.

Пациент не ощущает сильной боли, неприятные ощущения проявляются только тогда, когда он сгибает или разгибает суставы. Зона голеностопа и стопа могут опухать. Однако, дальнейшие стадии имеют свои особенности. Они будут разными при каждом виде патологии:

- Коксартроз. На второй стадии болезни появляется боль в области бедра. Резкие передвижения и подъемы вызывают неприятные ощущения. Больному становится проблематично подниматься по лестнице. На третьей стадии даже малейшие движения вызывают сильнейшие болевые ощущения. Пациент не способен ходить без помощи костылей. Утрачивается способность к труду, заболевание приводит к инвалидности 1 или 2-й группы.
- Артроз голеностопа. На второй стадии чувство боли становится постоянным спутником, при движениях ощущается хруст, чувствуется дискомфорт и ограничение подвижности. Происходит деформация суставных краевых поверхностей. На третьей стадии больной почти не может совершать движений ногой, поскольку боль становится невыносимой. Происходит разрастание ткани кости.
- Гонартроз. На второй стадии болезни проявляется скованность и ограниченность при сгибании колена. Движения могут вызывать боль, однако, она проходит при нахождении в покое. Человек хромает при ходьбе. На третьей стадии при любом движении колена появляется очень острая боль. Образуются внешние изменения, в зоне коленного сустава становится заметно малопривлекательное новообразование.
Причины и факторы риска
Костная и хрящевая ткань должны получать достаточное количество питательных веществ, поскольку со временем они теряют свою эластичность из-за потери протеогликанов. При недостатке питания кости могут деформироваться и разрушаться. Кроме этого, есть другие причины, которые могут спровоцировать развитие патологии:

- Неправильный обмен веществ.
- Сбой гормонов.
- Ожирение.
- Нарушенное кровообращение, болезни кровеносной системы.
- Генетический фактор.
- Возрастные изменения.
- Работа «на ногах», высокая нагрузка.
- Травмирование.
- Воспалительные процессы в области суставов.
- Инфекционные и аутоиммунные болезни.
Диагностика и лечение
Стоит отметить что при диагностике остеоартроза нижних конечностей недостаточно лишь ориентироваться на наличие симптомов.

Для того чтобы правильно поставить диагноз, нужно пройти комплексное обследование, которое включает в себя:
- Диагностику в лабораторных условиях.
- Рентген.
- Магнитно-резонансную и компьютерную томографию.
- Исследование ультразвуком.
- Инвазию светодиодным проводником.
Схема оздоровления
К сожалению, слишком мало людей своевременно обращаются к врачу, поэтому обычно диагноз ставится только на 2 или 3 стадии. В такой ситуации, требуется долгое комплексное лечение, которое включает в себя:

- Купирование болевого синдрома.
- Питание тканей сустава.
- Расширение сосудов.
- Профилактику возникновения состояния рецидива.
Самое главное при лечении — устранить причину, а не бороться с последствиями.
Правильный диагноз должен быть поставлен как можно быстрее. Если болезнь находится уже на последней стадии своего развития, необходимо хирургическое вмешательство.
Лечение начинают с приема НПВС и анальгетиков для купирования боли. Далее необходимо:

- Восстановить ткани хряща с помощью приема хондропротекторов, в состав которых входит глюкозамин и хондроитин.
- Активизировать выработку внутрисуставной жидкости средствами Трентал или Стугерон (сосудорасширяющие медикаменты).
- Блокировать ферменты, растворяющие хрящи препаратом Пиаскледин (курс длится около полугода).
- Принять курс ингибиторов протеолиза Гордокс или Контрикал.
- Восстановить производство внутрисуставной смазки. В полость суставов необходимо вводить медикаменты, содержащие гиалуроновую кислоту. Хорошими препаратами являются Остенил, Синвиск, Гиалуром и Ферматрон. Они также качественно устраняют воспаления.
- Улучшить кровообращение в нижних конечностях. Для этого используют согревающие мази Димексид или Бишофит.
- Принимать никотиновую кислоту, витамины группы В и Актовегин, мазать пораженные области Троксевазином. Это позволит ускорить процесс выздоровления.

- Восстановить ткани хряща с помощью приема хондропротекторов, в состав которых входит глюкозамин и хондроитин.
- Активизировать выработку внутрисуставной жидкости средствами Трентал или Стугерон (сосудорасширяющие медикаменты).
- Блокировать ферменты, растворяющие хрящи препаратом Пиаскледин (курс длится около полугода).
- Принять курс ингибиторов протеолиза Гордокс или Контрикал.
- Восстановить производство внутрисуставной смазки. В полость суставов необходимо вводить медикаменты, содержащие гиалуроновую кислоту. Хорошими препаратами являются Остенил, Синвиск, Гиалуром и Ферматрон. Они также качественно устраняют воспаления.
- Улучшить кровообращение в нижних конечностях. Для этого используют согревающие мази Димексид или Бишофит.
- Принимать никотиновую кислоту, витамины группы В и Актовегин, мазать пораженные области Троксевазином. Это позволит ускорить процесс выздоровления.
Следует помнить о том, что на стационарном лечении процесс восстановления не завершается. Помимо приема медикаментов, требуются специальные процедуры с использованием:
- Мануальной терапии.
- Лечебного массажа.
- Соблюдения грамотно подобранной диеты.
- Солетерапии.
- Физиопроцедур.
Для профилактики возникновения рецидивов важно тщательно контролировать вес тела и не допускать появления излишней массы. Также нельзя поднимать тяжести.
Народные рецепты
Применять народные методы можно только на первой стадии заболевания. Однако, важно помнить о том, что такие способы — это только дополнение к курсу оздоровления, но не основное лечение болезни. Перед тем как пользоваться каким-либо методом необходимо посоветоваться с врачом. Наибольшей популярностью пользуются следующие рецепты:

- Домашняя мазь. Для ее приготовления нужно смешать 1 желток яйца с 1 ч. л. натурального яблочного уксуса и 1 ч. л. скипидара. Полученным средством следует на ночь смазывать пораженные области. Поверх нужно накладывать бинт и укутывать суставы чем-нибудь теплым. Такой метод используют 3−4 раза в неделю.
- Лекарство из чистотела. Потребуется 3 ст. л. измельченного свежего чистотела и 0,25 л растительного масла. Сырье следует высыпать в бутылку с маслом и оставить настаиваться в темном месте на 2−3 недели. По прошествии времени нужно процедить жидкость. Способ применения очень простой. Нужно каждый день наносить средство на больную область круговыми массажными движениями. Таким маслом можно пользоваться и при профессиональном массаже. Курс лечения длится 30 дней.
- Смесь против артроза. Нужно взять камфару размером с горошину и по 150 мл водки, скипидара и растительного масла. Все компоненты необходимо тщательно перемешать и хранить в темном месте. Ежедневно на ночь следует смазывать пораженные области и укутывать их. Остатки смеси нужно смывать утром.
- Мед и мумие. Потребуется 100 г качественного натурального мела и 3 г мумие. Мумие нужно тщательно растворить в меде и втирать смесь в суставы на ночь. Такой метод применяют 7 дней подряд.
При своевременной диагностике заболевания от артроза конечностей возможно избавиться. Однако не стоит заниматься этим самостоятельно. Необходимо тщательное обследование и назначения врача. В противном случае можно попросту навредить своему здоровью.
artroz.guru
лечение и симптомы, медикаменты, народные методы и гимнастика
Артроз – это хроническая болезнь суставов, в основе которой лежит дегенеративные и дистрофические процессы. По мере развития данной болезни наблюдается постепенное разрушение не только хрящевой основы, но и всех структур сустава. Нарушенный обмен веществ является самой частой причиной артроза. Такие факторы, как избыточный вес, травмы или пороки развития опорно-двигательного аппарата, тоже осложняют течение заболевания. Проявляется артроз болями, ограничением подвижности и утренней скованностью. Медленное прогрессирование заболевания встречается чаще, но бывает и молниеносное течение заболевания. О методах лечения артроза большого пальца ноги поговорим в статье.
Артроз большого пальца ноги — описание заболевания
Артроз – дегенеративное заболевание, приводящее к разрушению сустава. Большинство людей ошибочно заблуждаются, называя данную патологию подагрой. Подагра это заболевание обмена веществ мочевой кислоты у мужчин. В то время как артроз это заболевание именно сустава, а встречается чаще у женщин. Путаница происходит из-за того, что подагра чаще развивается с началом именно на большом пальце стопы. А артроз чаще начинает проявляться на крупных суставах организма (голеностопа, локтевого сустава и т.д.).

Анатомические предпосылки
Некоторые особенности строения организма оказывают дополнительное давление на суставы большого пальца как на основной амортизатор тела. Данные характеристики часто бывают факторами риска развития артроза:
- плоскостопие;
- деформация стопы из-за неудобной обуви;
- травматические деформации;
- хронические системные болезни;
- избыточный вес.
В группе риска находятся люди, которые в силу профессии много времени проводят на ногах. Это учителя, продавцы и некоторый обслуживающий персонал в магазинах.
Виды
Вид заболевания зависит от связи артроза с другими заболеваниями человека. Например, если артроз развился на фоне возрастных изменений человека, то он первичный. А если артроз развился вследствие каких-то хронических заболеваний организма, то он вторичный.
Первичный артроз развивается вследствие естественного процесса старения. Из-за него происходит постепенное вымывание кальция из костей, уменьшение количества синовиальной жидкости в полости сустава. Из-за этих процессов происходит иссушение и повреждение сначала хрящевой ткани, а затем и всех остальных структур. Также в пользу первичного артроза относится наследственная предрасположенность и наличие врожденных патологий и деформаций: плоскостопие, дисплазии и гипермобильность сустава.
Вторичный артроз возникает под влиянием различных патологических процессов, которые и положили начало для развития заболевания:
- перенесенные травмы сустава;
- воспалительные заболевания;
- нарушение обмена веществ;
- нарушение кровоснабжения нижних конечностей.
В медицине отдельно выделяют посттравматический артроз пальца, который возникает на фоне механических повреждений. Данная форма болезни часто приводит к хроническим болям и осложнениям.
Про дифференциальный диагноз ревматоидного артрита и остеоартроза читайте здесь.


Степени развития
Медицинские специалисты описывают 3 степени развития данного заболевания:
- Для первой степени характерны несущественные боли, легкая утренняя скованность и ограниченность движений. При проведении рентгенографии практически не наблюдаются изменения на снимке.
- При второй степени боли интенсивнее и чаще. Труднее купируются при помощи препаратов. Данные боли могут затруднять некоторые движения, а также вызывать хромоту. На этой стадии развития отмечается хруст в суставе. При проведении рентгенографии наблюдаются костные наросты и сужение в 2 раза щели сустава.
- На этой стадии боль сильная и постоянная. Деформация сустава уже прослеживается невооруженным глазом. Иногда проявляется полным обездвиживанием, атрофией мышц.
Третья стадия является показанием к хирургическому лечению из-за нарушения трудоспособности.
Симптомы
Заболевание развивается вследствие нарушения кровоснабжения сустава. Количество синовиальной жидкости уменьшается, щель сужается. Уже становятся невозможными плавные движения хрящевых поверхностей друг о друга. Хрящ начинает иссушиваться и трескаться, в последующем разрушаясь. Все клинические проявления заболевания зависят от его стадии. Среди основных можно отметить:

- боли;
- скованность по утрам;
- хруст при обычных движениях сустава;
- деформация сустава;
- уменьшение амплитуды движения в суставе;
- чувство онемения.
Клиническая картина всегда зависит от степени тяжести болезни, возраста и осложняющих факторов. Например, системные заболевания организма и лишний вес.
Различия артрита и артроза пальца стопы
Для артрита характерны также симптомы общего воспаления. Кожа над суставом красная и горячая, присутствует отек мягких тканей. Может наблюдаться повышение температуры тела, общая слабость. Боль для артрита характерна другая. Она постоянная и интенсивная. Такая боль не зависит от движения в суставе, усиливается ночью. Скованность движений не проявляется, только из-за болей человеку трудно двигать в суставе в полном объеме.
Также при артрите не происходит деформации сустава. Может наблюдаться отек тканей, из-за которого пораженная область увеличивается в размере, сглаживается контур сустава. Еще при артрите не наблюдается хруста в суставе. Не стоит забывать, что плохо леченый артрит может быть причиной артроза в будущем.
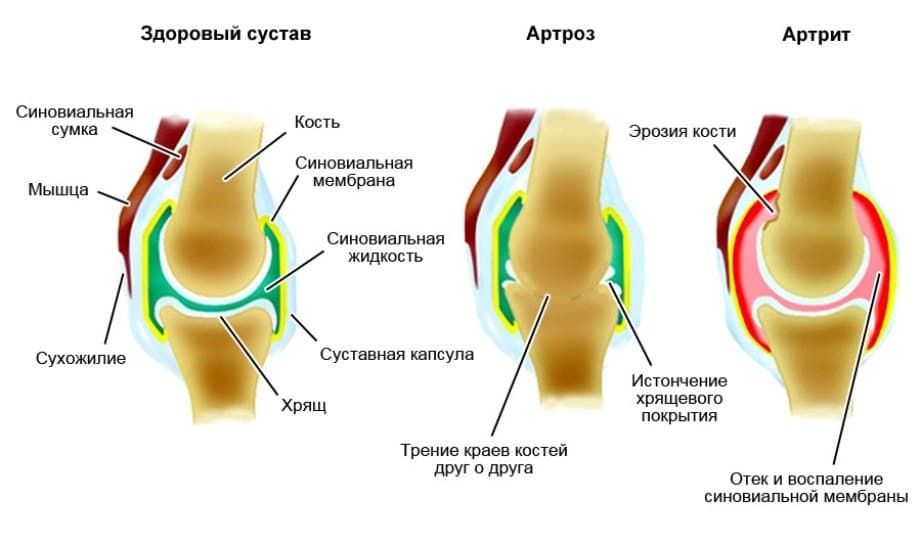

Окончание –ит всегда обозначает воспалительную природу заболевания, а –оз означает хроническое заболевание разрушительного характера. Таким образом, артрит – это воспаление сустава, а артроз – это хроническая дистрофическая болезнь.
Диагностика
Основным методом диагностики артроза большого пальца ноги является рентгенография. Всегда рекомендуется делать симметричные снимки обеих ног, особенно при одностороннем поражении. Для более тщательного обследования следует делать снимки в двух проекциях.
Не стоит забывать, что первая степень заболевания на снимках практически не дает никакой картины заболевания. Уже начиная со второй, можно обнаружить следующие изменения:

- суженная суставная щель в 2 раза и более;
- плоская или деформированная суставная поверхность;
- остеофиты;
- остеосклероз;
- образования в виде кист.
При явной клинической картине, но недостаточных изменениях на рентгенограмме, рекомендуется проводить КТ и МРТ исследования для более детального просмотра состояния суставов. При подозрении на вторичное воспаление структур сустава проводят общие анализы крови и мочи, а также при необходимости взять пункцию сустава.
Особенности лечения
Артроз все еще является хроническим заболеванием для лиц пожилого возраста. Однако, с течением времени патология молодеет и начинает проявляться и у молодых людей тоже. Это связано не только с экологией, но и с ведением неправильного образа жизни. Артроз очень важно лечить как можно раньше, чтобы улучшить качество жизни в будущем.
Медикаментозное — таблетки и мази, назначаемые врачами
Это основной вид лечения в острую фазу заболевания. Для быстрого купирования болевого синдрома назначают НПВС (нестероидные противовоспалительные средства). Они могут иметь форму таблеток, мазей, кремов, свечей и даже инъекций. Более предпочтительно местное применение лекарств, так воздействие препарата будет идти непосредственно на сам сустав. Примерами таких препаратов являются Диклофенак, Индометацин и Ибупрофен.
Также для пациентов индивидуально разрабатываются схемы применения хондропротекторов. Специальные препараты для замедления процесса развития болезни, которые способны восстанавливать поврежденные структуры сустава. Вводятся инъекционно в полость сустава. Примеры: глюкозамина сульфат, Остенил, Синвиск.
При присоединении воспаления к артрозу, которое не воспринимает лечения НПВС, назначают применение глюкокортикостероидных препаратов. Чаще всего их введение сопряжено с пункцией сустава, которое нельзя проводить чаще, чем 4 раза в год. Примеры: Гидрокортизон, Триамцинолон, Дипроспан.


Гормональные средства могут вызывать сложнейшие побочные эффекты. Именно поэтому нельзя игнорировать назначенный курс лечения и дозировку.
Массаж и мануальная терапия
Массаж при артрозе применяется только в фазу ремиссии как улучшение реабилитационного периода и предупреждение рецидива. Данный вид терапии обычно сопряжен с ЛФК и физиотерапией, т. к. это повышает эффективность лечения. Такой вид терапии позволяет пациентам обходиться без лекарств очень долгое время. Для процедуры применяет точечный и сегментарно-рефлекторный виды массажа.
Физиотерапия
Физиотерапия позволяет пациентам уменьшить воспаление, купировать болевой синдром, устранить мышечные спазмы и улучшить микроциркуляцию. Выбор лечения зависит от фазы заболевания: при острых фазах можно назначать такие виды, как лазеротерапия, ультрафиолетовое облучение и магнитные поля. Основная часть лечения в физиотерапии начинается в фазе ремиссии. В данной фазе назначают: 

- электрофорез с Новокаином, Димексидом, Тримекаином;
- фонофорез с гидрокортизоном;
- тепловые процедуры;
- радоновые, сульфидные, морские ванны;
- индуктотермия;
- электростимуляция способствует укреплению мышц.
При хронической форме артроза с помощью физиопроцедур можно регулировать тяжесть и продолжительность ремиссий, поскольку лекарственные средства являются больше экстренной мерой.
Народные средства
Как дополнительная терапия широко применяется народная медицина. Более качественный эффект дают компрессы, которые воздействуют непосредственно на пораженную область. К суставу с артрозом можно прикладывать листья белокочанной капусты или лопуха, мёд. Такую повязку лучше оставить на всю ночь.
Нельзя оставить без внимания и растительное средство из аптеки – Бишофит. Он содержит в себе множество полезных минералов, которые помогают бороться с артрозом. Необходимо нанести на бинт, замотать пораженный сустав, обернуть пищевой пленкой и тканью.
Ортопедические методы
Основой данного метода служит коррекция артроза правильной обувью и стельками. Так называемые стельки-супинаторы имеют специальную форму, которая уменьшает нагрузку на свод стопы и способствует коррекции формы сустава. Продается и специальная обувь с такими же свойствами. Но цена и универсальность стелек больше привлекает пациентов. Следует отметить, что этот метод можно использовать только в качестве профилактики заболевания, или при самых начальных формах её проявления.
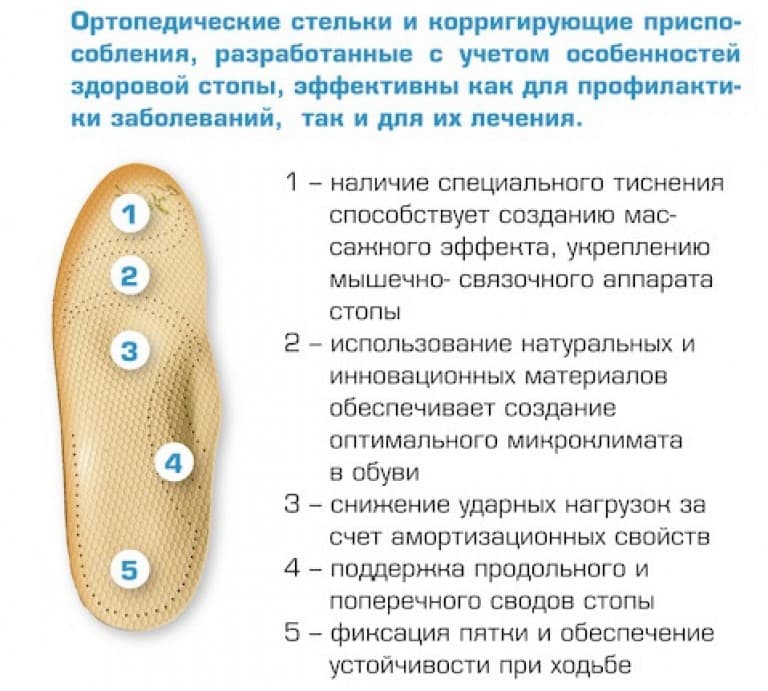

Хирурги советуют использовать такие стельки уже после оперативного вмешательства для облегчения реабилитационного периода и дальнейшей профилактики.
Операции на фалангах пальцев
Зачастую пациенты запускают течение артроза из-за того, что не обращают внимания на незначительные симптомы сначала. В таком случае уже трудно обойтись консервативной терапией, что приводит их к хирургу. В настоящее время существует множество способов для лечения оперативным путём:
- Артродез. Метод открытого оперативного вмешательства. Суть операции в том, чтобы установить сустав в правильном положении, что уменьшает нагрузку на сустав и не допускает его расшатывания в будущем. Однако при этом кости между собой сращиваются и сустав теряет возможность движения. Артродез облегчает состояние пациента, но не излечивает его. Чаще этот метод применяют из-за невозможности других, а после него рекомендуется переносить центр тяжести на другие участки стопы.
- Резекция. Если вкратце, то основой данной операции является удаление остеофитов и поврежденных тканей сустава, которые трутся друг о друга. Чаще применяется на ранних стадиях, когда еще есть возможность ее качественно провести. Плюс этой операции заключается в максимальном восстановлении двигательной активности после нее.
- Артроскопия. Суть такая же, как и в предыдущем методе. Наименее травматичная из возможных операций. Выполняется специальным эндоскопическим прибором – артроскопом. Быстрый реабилитационный период. Однако, как и в предыдущем методе, невозможно выполнение на поздних стадиях.
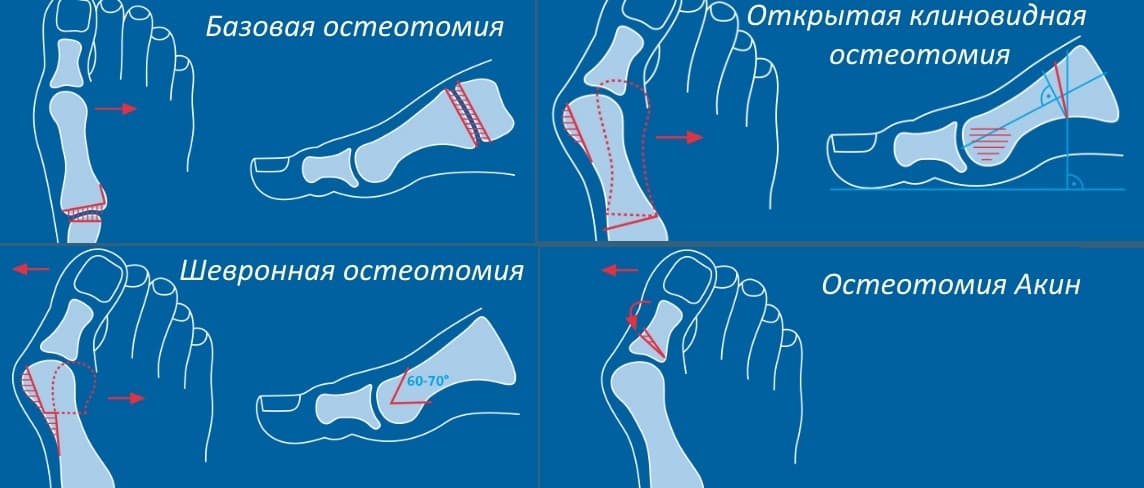
- Остеотомия. Данная операция также применяется при начальных стадиях заболевания без множества необратимых явлений в суставе. Подбирается метод индивидуально, так как существует большое множество разновидностей этой операции. При данном методе деформация кости устраняется путем срезания наростов.

Осложнения и прогноз
Артроз является хроническим заболеванием, который со временем приводит к разрушению сустава. В данном случае прогноз зависит только от того, как быстро было начато лечение и как качественно оно проводилось. Осложнениями могут быть: частые воспалительные заболевания, необратимая деформация стопы, анкилоз.
Как вылечить бурсит большого пальца стопы читайте тут.
Уход за ногами при артрозе в домашних условиях
При диагнозе артроза необходим более тщательный уход за ногами, чем раньше. Данные советы также помогут профилактике артроза:
- обувь должна быть максимально удобной. Для данного вида артроза самым злым врагом является обувь на высоком каблуке с острым носом. Необходимо обязательно выбирать обувь по размеру, особенно в подъеме. Свободное болтание ноги в обуви вредно не меньше сильного сжатия. Желательно еще наличие толстой и эластичной подошвы обуви для лучшей амортизации;
- ношение стелек-супинаторов, специальной обуви облегчает течение заболевание, не давая развиваться интенсивно. Также людям с плоскостопием рекомендуется носить всегда такие приспособления для профилактики артроза пальцев стопы;
- делать легкий массаж ног перед сном, разминая обязательно сустав во всех осях вращения. В период обострения данные манипуляции производить нежелательно. Лучше всего совместить с обработкой ног увлажняющим кремом.
Рекомендуется проводить ванночки для ног. Они не только приятно воздействуют на кожу, но и улучшают кровоснабжение сустава.
Профилактика
Для профилактики рекомендуется:
- правильное регулярное питание + не менее 2 л жидкости в день;
- умеренные физические нагрузки;
- избегать переохлаждения ног;
- носить удобную обувь;
- здоровый образ жизни;
- избавиться от стрессов и бессонницы, избыточного веса.
Любое заболевание легче предупредить. Течение артроза хоть и медленное, но обычно проходит незаметно для пациентов. Поэтому лучше не дожидаться первых проявлений, особенно при наличии факторов риска.
Видео
В этом видео рассказывают про особенности лечения артроза большого пальца ноги.
Выводы
- Артроз – это длительное хроническое заболевание, приводящее к разрушению сустава.
- Артрозом стопы и большого пальца ноги чаще болеют женщины пожилого возраста.
- Большинство пациентов не обращают внимания на первые признаки заболевания, чем ухудшают течение артроза.
- Артроз с течением времени приводит к инвалидности.
- Лечение заболевания очень сложное, лучше позаботиться заранее о профилактике болезни.
Также читайте про лечение в домашних условиях бурсита большого пальца стопы в этой статье.
prooporu.com
Артроз нижних конечностей: симптомы и лечение, фото
Суставы ног поражаются артрозом намного чаще, чем суставы других локализаций. Это объясняется большой нагрузкой, преподающей на нижние конечности. Заболевание развивается под воздействием внешних и внутренних причин. От этого, а также от общего состояния организма, зависят симптомы и лечение артроза нижних конечностей.
Суть патологии
Артрозом нижних конечностей называют патологический процесс, связанный с дегенерацией хрящевой ткани в суставах ног. Хрящ теряет свои функции и постепенно разрушается, в результате человек не может полноценно двигаться из-за боли. Исходом заболевания является грубая деформация суставов. Подвержены артрозу все суставы нижних конечностей, но чаще всего страдают колени.
Интересно!
Наибольшее количество диагнозов артроз ног фиксируется у женщин климакстерического возраста – 40-50 лет.


Артроз ног – распространенные методики лечения
Причины
Болезнь начинает развиваться при наличии следующих факторов:
- Ожирение – возрастает нагрузка на суставы ног;
- Нарушения обмена веществ в организме – изменяется процесс питания хряща;
- Длительное стояние или сидение, нахождение без движений;
- Частые переохлаждения;
- Плоскостопие – изменяется распределение нагрузки на ноги;
- Генетическая предрасположенность.
Непосредственными причинами развития артрозных изменений в суставах ног являются травмы, воспалительные заболевания, операции.
Классификация
Патологию классифицируют в зависимости от локализации поражения и причины развития дегенеративных изменений.
По локализации выделяют следующие виды артроза ног:
В зависимости от причины возникновения различают:
Интересно!
Симптомы артроза ног во многом зависят от разновидности заболевания. Крупные суставы чаще подвержены развитию посттравматического артроза и остеоартроза, поражение пальцев ног носит ревматоидный характер.
Симптомы
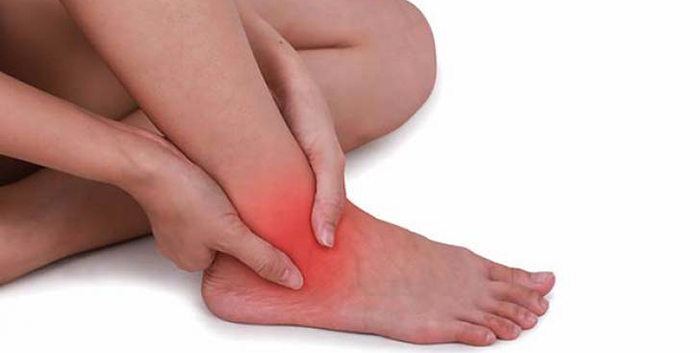
Основные признаки патологии это:
- Нарушение подвижности конечности;
- Болевой синдром разной степени выраженности;
- Деформация пораженного сустава.


Симптоматика артроза ног
Болезнь развивается постепенно, в ее течении выделяют несколько стадий, для каждой из которых характерны свои патологические изменения:
- Для первой стадии характерны минимальные изменения. Человека практически ничего не беспокоит, боль появляется только при длительной нагрузке на ноги. Суставы внешне выглядят обычно;
- Признаки второй стадии уже более выражены. Запускается процесс разрушения хряща, поэтому боль человек чувствует практически при любом движении. Суставы выглядят отечными и припухшими, ощупывание их вызывает усиление боли. Характерен хруст при движениях;
- На третьей стадии наблюдаются самые выраженные изменения. Пациенты жалуются на боль при движениях и в покое. Суставы ног деформированы, практически утрачен объем движений в них.
Важно!
Обратимой является только первая стадия болезни, когда дегенеративные изменения только начинаются и их можно прекратить своевременным лечением.
Разные по происхождению виды артроза ног имеют некоторые особенности в клинической картине.
Посттравматический
В анамнезе заболевания имеется указание на травму или постоянное травмирование ног, связанное с профессией или образом жизни. Нередко можно обнаружить признаки переломов и других травм в области суставов. Для заболевания характерно постепенное развитие, поражается чаще один сустав. У большинства пациентов отмечается метеочувствительность – усиление симптоматики происходит при влажной, холодной погоде.
Остеоартроз
Для этой формы патологии характерна значительная деформация конечности. Чаще страдают тазобедренные и коленные суставы. Болезнь развивается в основном у женщин, имеющих лишний вес, в возрасте 40-50 лет. Характерны выраженные болевые ощущения при движениях, в покое. Через несколько лет от начала заболевания развивается грубая деформация суставов, приводящая к полной неподвижности ноги.
Ревматоидный
Чаще страдают пальцы ног. Для патологии характерно сочетание воспалительных и дегенеративных процессов. Фаланги пальцев выглядят отечными и припухшими. Пациенты жалуются на сильные боли по утрам, скованность движений.
Ниже представлены фото артроза нижних конечностей на разных стадиях.


Стадии артроза нижних конечностей
Диагностика
Для диагностики заболевания применяются все стандартные методы обследования. Но самым показательным является рентгенологическое исследование. С его помощью можно определить стадию заболевания и степень поражения сустава:
- Для первой стадии характерно незначительное сужение суставной щели. Хрящевая прослойка еще не деформирована;
- На второй стадии суставная щель сужена практически наполовину. Хрящ истончается, по его краям образуются остеофиты – костные разрастания;
- Запущенный артроз характеризуется практически полным исчезновением суставной щели. Хрящ отсутствует, имеется большое количество остеофитов. Развивается остеопороз прилежащих костей.
Рентгеновский снимок выполняют в двух-трех проекциях, чтоб была возможность оценить состояние сустава со всех сторон.
Методы лечения
Чем и как лечить артроз ног – врачи придерживаются комплексного подхода к терапии. Лечение артроза ног осуществляется с помощью диеты, приема лекарственных препаратов, использования рецептов народной медицины, физиотерапевтических процедур.
Диета
Лечебное питание при артрозе ног направлено на достижение следующих целей:
- Избавление от лишнего веса;
- Улучшение питания хрящевой ткани;
- Укрепление костей.
Из рациона рекомендуется исключить высококалорийную пищу, жирные и жареные продукты, мясные и рыбные деликатесы, сладости. Основу рациона должны составлять мясо и рыба, крупы, фрукты и овощи, зелень. Полезны при артрозе различные желе, холодец, морепродукты.
Важно!
При составлении лечебного рациона необходимо учитывать энергетическую потребность человека и правильно подбирать соотношение белков, жиров и углеводов.


Диетическое питание при артрозе ног
Медикаментозная терапия
Прием лекарств – основной этап лечения артроза ног. Цел медикаментозной терапии – уменьшить выраженность проявлений болезни и замедлить ее прогрессирование. Используются разные группы лекарственных препаратов:
- НПВС (Нестероидные противовоспалительные средства). Они обладают противовоспалительным и обезболивающим эффектом. Назначают в виде таблеток и мазей;
- Хондропротекторы. Эти препараты содержат основные компоненты хрящевой ткани – глюкозамин и хондроитин. Их назначают для курсового приема продолжительностью 3-6 месяцев;
- Анальгетики. Применяются внутрь и внутримышечно при интенсивных суставных болях;
- Витаминно-минеральные комплексы. Назначаются для укрепления костной ткани.
Медикаментозная терапия подбирается лечащим врачом индивидуально для каждого пациента.
Народные средства
Лечение народными средствами используется как вспомогательное. Народная медицина знает множество рецептов, способных облегчить суставные боли и улучшить питание хряща. Используются растительные компрессы, примочки, мази на основе животного жира.
О возможности использования народных рецептов следует советоваться с лечащим врачом.
Физиотерапия и ЛФК
На пораженные суставы полезное влияние оказывают физиопроцедуры:
- Магнитотерапия;
- Парафиновые и озокеритовые аппликации;
- Диадинамические токи;
- Электрофорез лекарственных препаратов.
Физиопроцедуры проводятся 1-2 раза в год курсом из 10-15 сеансов.
Для максимально долгого сохранения двигательной функции пациентам с артрозом ног необходимо постоянно заниматься лечебной гимнастикой. Гимнастические комплексы составляет индивидуально специалист по ЛФК в зависимости от тяжести заболевания.
Артрозное поражение суставов ног – хроническое заболевание, которое постоянно прогрессирует. Замедлить этот процесс позволяет своевременно начатое комплексное лечение.
nogivnorme.ru




























 Кроме того, проявляются характерные для вывиха симптомы, а именно:
Кроме того, проявляются характерные для вывиха симптомы, а именно: Сначала проводится осмотр, затем делают рентгеновский снимок, для определения характера повреждения и исключения перелома кости;
Сначала проводится осмотр, затем делают рентгеновский снимок, для определения характера повреждения и исключения перелома кости;
 Вывих (код МКБ-10 S63.1)
Вывих (код МКБ-10 S63.1) Вывих с разрывом связок
Вывих с разрывом связок Вправление
Вправление Фиксирующая повязка
Фиксирующая повязка Вывих — это смещение костей в суставе, возникшее в результате травмы. Могут сопровождаться разрывами связок и суставной капсулы. Так как в конечностях находится наибольшее количество нервных окончаний, то вывих пальцев сопровождает резкая боль. Наиболее подвержены повреждению фаланги большого и указательного пальца, однако это не значит, что другие находятся в полной безопасности.
Вывих — это смещение костей в суставе, возникшее в результате травмы. Могут сопровождаться разрывами связок и суставной капсулы. Так как в конечностях находится наибольшее количество нервных окончаний, то вывих пальцев сопровождает резкая боль. Наиболее подвержены повреждению фаланги большого и указательного пальца, однако это не значит, что другие находятся в полной безопасности. Для определения правильного диагноза, дабы исключить возможность перелома и связанных с ним последствий, следует сделать рентген, прежде чем приступать к лечению.
Для определения правильного диагноза, дабы исключить возможность перелома и связанных с ним последствий, следует сделать рентген, прежде чем приступать к лечению. Помимо использования аптечных препаратов, в виде мазей, гелей и растирок при вывихах, ушибах и растяжении пальцев кисти рук или ноги можно прибегнуть к всемогущей народной медицине. Ведь многовековой опыт использования возможностей окружающей среды для исцеления человеческого организма, имеет огромное количество способов лечения и рецептов приготовления в домашних условиях лекарственных препаратов.
Помимо использования аптечных препаратов, в виде мазей, гелей и растирок при вывихах, ушибах и растяжении пальцев кисти рук или ноги можно прибегнуть к всемогущей народной медицине. Ведь многовековой опыт использования возможностей окружающей среды для исцеления человеческого организма, имеет огромное количество способов лечения и рецептов приготовления в домашних условиях лекарственных препаратов.








 Резкий болевой синдром в процессе получения травмы. Боль усиливается при прощупывании зоны повреждения или же попытках движения пальцем;
Резкий болевой синдром в процессе получения травмы. Боль усиливается при прощупывании зоны повреждения или же попытках движения пальцем; Обычный человек вряд ли сможет точно опередить тип полученной пострадавшим травмы, поскольку симптоматика вывиха пальца на руке очень схожа с переломом, растяжением связок и даже сильным ушибом.
Обычный человек вряд ли сможет точно опередить тип полученной пострадавшим травмы, поскольку симптоматика вывиха пальца на руке очень схожа с переломом, растяжением связок и даже сильным ушибом. Массажные процедуры обычно выступают дополнением к физиотерапии. На первом этапе назначается мероприятия по пассивному восстановлению кровотока и устранению отечности.
Массажные процедуры обычно выступают дополнением к физиотерапии. На первом этапе назначается мероприятия по пассивному восстановлению кровотока и устранению отечности.














 Сильный болевой синдром, возникающий сразу после получения травмы. Человек может даже временно потерять сознание при попытках двигательной активности поврежденным пальцем или же в процессе пальпации локализации, поскольку боль значительно усиливается;
Сильный болевой синдром, возникающий сразу после получения травмы. Человек может даже временно потерять сознание при попытках двигательной активности поврежденным пальцем или же в процессе пальпации локализации, поскольку боль значительно усиливается; Приложите к зоне вывиха лёд. Непосредственно после вывиха и на протяжении еще 1-2 часов к зоне травмы можно прикладывать лёд. Делать это на постоянной основе нельзя ввиду рисков получения обморожения – достаточно регулярных подходов по 10-12 минут с 3-5-ти минутными периодами отдыха. Эта процедура позволит значительно снизить отек и частично устранить резкий болевой синдром;
Приложите к зоне вывиха лёд. Непосредственно после вывиха и на протяжении еще 1-2 часов к зоне травмы можно прикладывать лёд. Делать это на постоянной основе нельзя ввиду рисков получения обморожения – достаточно регулярных подходов по 10-12 минут с 3-5-ти минутными периодами отдыха. Эта процедура позволит значительно снизить отек и частично устранить резкий болевой синдром;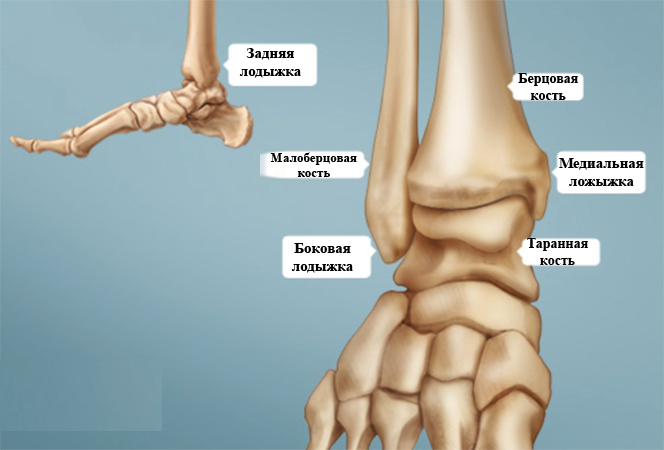
















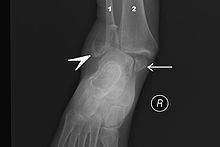 Рентгенограмма голеностопного сустава.
Рентгенограмма голеностопного сустава.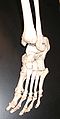















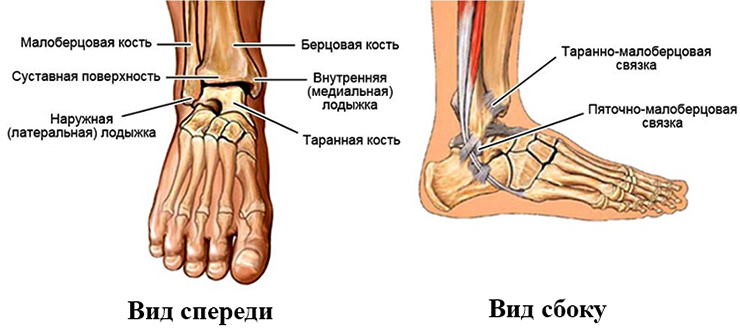
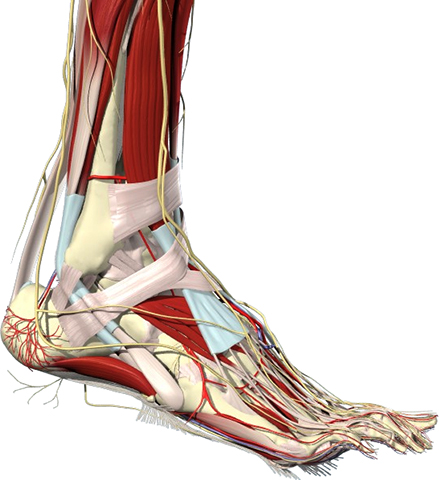
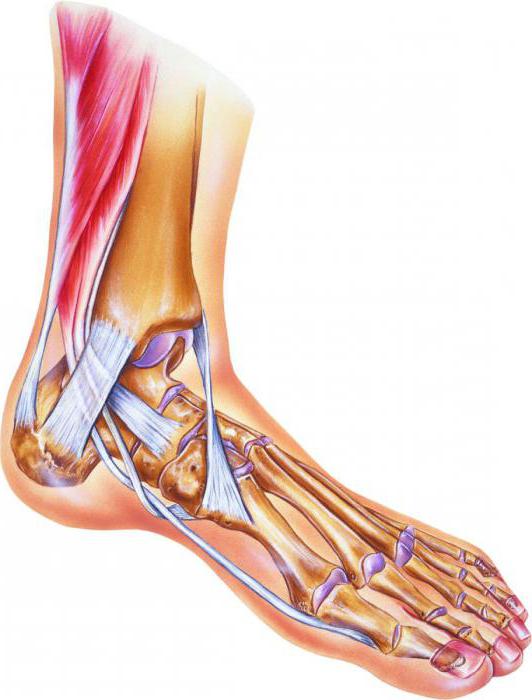
 АНАТОМИЯ ГОЛЕНОСТОПНОГО СУСТАВА. ВСЁ ЧТО НУЖНО ЗНАТЬ
АНАТОМИЯ ГОЛЕНОСТОПНОГО СУСТАВА. ВСЁ ЧТО НУЖНО ЗНАТЬ











 Дополнительно может присутствовать онемение пальцев ноги, что является тревожным сигналом. В ночное время могут возникать судороги, которые проходят после комплексного лечения. Ощущается натяжение в голеностопном суставе. Дополнительно может присутствовать ломота в крупных сочленениях. Болевой синдром часто усиливается во время движения, при попытке идти или бежать.
Дополнительно может присутствовать онемение пальцев ноги, что является тревожным сигналом. В ночное время могут возникать судороги, которые проходят после комплексного лечения. Ощущается натяжение в голеностопном суставе. Дополнительно может присутствовать ломота в крупных сочленениях. Болевой синдром часто усиливается во время движения, при попытке идти или бежать. Теплые компрессы с глиной помогут избавиться от боли. Для этого нужно приобрести продукт в любой аптеке. Можно использовать белую, черную или голубую глину, которую необходимо предварительно разбавить теплой водой до консистенции сметаны. Затем нанести на область локализации боли и оставить на 10 минут под полиэтиленовой пленкой. Процедуру следует повторять ежедневно.
Теплые компрессы с глиной помогут избавиться от боли. Для этого нужно приобрести продукт в любой аптеке. Можно использовать белую, черную или голубую глину, которую необходимо предварительно разбавить теплой водой до консистенции сметаны. Затем нанести на область локализации боли и оставить на 10 минут под полиэтиленовой пленкой. Процедуру следует повторять ежедневно.


 Названные факторы выступают механическим расстройством, вызывающим неодинаковое распределение нагрузки на конечности. При них необходимо выполнить специальное восстановление. А при возвращении к интенсивным физнагрузкам без необходимого восстановления в этих случаях увеличивает риск рецидива подобной травмы.
Названные факторы выступают механическим расстройством, вызывающим неодинаковое распределение нагрузки на конечности. При них необходимо выполнить специальное восстановление. А при возвращении к интенсивным физнагрузкам без необходимого восстановления в этих случаях увеличивает риск рецидива подобной травмы.

 Loading…
Loading…

 моноклональные антитела
моноклональные антитела













 Лечение моноклональными препаратами
Лечение моноклональными препаратами




























 Сода способна регулировать баланс щелочи и кислоты в моче, желчи, желудочном соке и крови. Эффект, оказываемый пищевой содой, направлен на ощелачивание кислой среды.
Сода способна регулировать баланс щелочи и кислоты в моче, желчи, желудочном соке и крови. Эффект, оказываемый пищевой содой, направлен на ощелачивание кислой среды. При наличии острых болей в суставах в 250 мл теплой воды разводят 1 ст. л. меда и 10 мл яблочного уксуса. Такое смешивание компонентов оказывает противовоспалительный эффект. Для достижения максимального результата лекарство нужно пить не реже 2 раз в день.
При наличии острых болей в суставах в 250 мл теплой воды разводят 1 ст. л. меда и 10 мл яблочного уксуса. Такое смешивание компонентов оказывает противовоспалительный эффект. Для достижения максимального результата лекарство нужно пить не реже 2 раз в день. Для приготовления репейной настойки в 3 стакана воды насыпают 2 ст. л. кореньев и после все настаивают пару часов. Затем средство кипятят в течение 20 минут. Лекарство пьют 2 раза в день по 0.5 стакана по прошествии получаса после еды.
Для приготовления репейной настойки в 3 стакана воды насыпают 2 ст. л. кореньев и после все настаивают пару часов. Затем средство кипятят в течение 20 минут. Лекарство пьют 2 раза в день по 0.5 стакана по прошествии получаса после еды.







 Сода способствует выведению солей.
Сода способствует выведению солей. Профессор Неумывакин разработал эффективную систему перорального применения соды.
Профессор Неумывакин разработал эффективную систему перорального применения соды. Процедура поможет снять боль и воспаление.
Процедура поможет снять боль и воспаление.
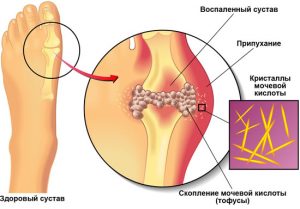
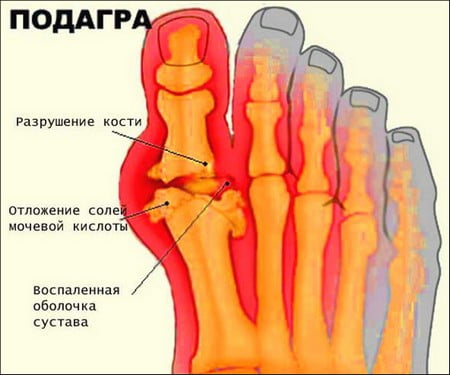
 Начинать лечение такого заболевания надо как можно раньше. Не нужно ждать, пока появятся острые признаки подагры. Ведь в таком случае подагра проявляется в виде боли, повышения температуры тела до 38°С и даже выше. Сустав опухает, приобретает красный, иногда даже синеватый оттенок. Такой подагрический сустав доставляет немало неприятностей человеку, мешая ему не только пользоваться конечностью, но и выполнять важные социальные функции.
Начинать лечение такого заболевания надо как можно раньше. Не нужно ждать, пока появятся острые признаки подагры. Ведь в таком случае подагра проявляется в виде боли, повышения температуры тела до 38°С и даже выше. Сустав опухает, приобретает красный, иногда даже синеватый оттенок. Такой подагрический сустав доставляет немало неприятностей человеку, мешая ему не только пользоваться конечностью, но и выполнять важные социальные функции. Вода, как считает профессор Неумывакин, должна быть теплой, но ни в коем случае не горячей. Иначе можно получить ожог пищевода. Оптимальная температура для лечения подагры — вода около 60°С. Кроме того, Неумывакин утверждает, что можно добавлять соду в теплое молоко. После того как она растворится, смесь надо выпить. Принимать внутрь содовый раствор нужно очень осторожно во избежание опасных побочных явлений.
Вода, как считает профессор Неумывакин, должна быть теплой, но ни в коем случае не горячей. Иначе можно получить ожог пищевода. Оптимальная температура для лечения подагры — вода около 60°С. Кроме того, Неумывакин утверждает, что можно добавлять соду в теплое молоко. После того как она растворится, смесь надо выпить. Принимать внутрь содовый раствор нужно очень осторожно во избежание опасных побочных явлений.
 За счет того, что сода уменьшает отечность в суставе, он предохраняется от разрушительного воздействия мочевой кислоты. Это позволяет уменьшить выраженность воспалительных реакций и снять неприятные симптомы.
За счет того, что сода уменьшает отечность в суставе, он предохраняется от разрушительного воздействия мочевой кислоты. Это позволяет уменьшить выраженность воспалительных реакций и снять неприятные симптомы. Примочки нельзя держать на коже долго. Иначе на ней могут появиться области раздражения. Если у человека есть аллергия на йод, то необходимо не добавлять его в раствор. Соду надо очень осторожно принимать при артериальной гипертензии. Она способна повышать артериальное давление.
Примочки нельзя держать на коже долго. Иначе на ней могут появиться области раздражения. Если у человека есть аллергия на йод, то необходимо не добавлять его в раствор. Соду надо очень осторожно принимать при артериальной гипертензии. Она способна повышать артериальное давление.
 Эффективными считаются йодные ванночки, поскольку горячая вода способствует ускоренному проникновению йода в ткани. В результате, можно ощутить снижение болевого синдрома уже в течение получаса. Также, в ванну можно добавлять различные лекарственные травы. Это могут быть шалфей, можжевельник, ромашка, сена и другие. Высокоэффективной физпроцедурой является принятие локальной ванночки с использованием соды и йода. Для этого, нужно смешать 3 чайные ложки соды с 10 чайными ложками йода и развести в литре теплой воды. полученную смесь следует вылить в емкость с 2 литрами горячей воды. в емкость нужно опустить больную конечность и продержать в течение 15 минут. После проведения процедуры, сустав нужно смазать растиркой и надеть теплые носки. Любая методика народной медицины не сможет заменить полноценного лечения и профессиональной консультации специалиста. Поэтому, комплексный подход и точная диагностика смогут гарантировать оптимальное лечение и быстрое выздоровление.
Эффективными считаются йодные ванночки, поскольку горячая вода способствует ускоренному проникновению йода в ткани. В результате, можно ощутить снижение болевого синдрома уже в течение получаса. Также, в ванну можно добавлять различные лекарственные травы. Это могут быть шалфей, можжевельник, ромашка, сена и другие. Высокоэффективной физпроцедурой является принятие локальной ванночки с использованием соды и йода. Для этого, нужно смешать 3 чайные ложки соды с 10 чайными ложками йода и развести в литре теплой воды. полученную смесь следует вылить в емкость с 2 литрами горячей воды. в емкость нужно опустить больную конечность и продержать в течение 15 минут. После проведения процедуры, сустав нужно смазать растиркой и надеть теплые носки. Любая методика народной медицины не сможет заменить полноценного лечения и профессиональной консультации специалиста. Поэтому, комплексный подход и точная диагностика смогут гарантировать оптимальное лечение и быстрое выздоровление.

 Отзывы наших читателей
Отзывы наших читателей Сода и подагра
Сода и подагра Способы применения соды
Способы применения соды Ванночки с содой
Ванночки с содой

 Лечение не нужно проводить самостоятельно, пока не будут установлены причины боли в колене специалистом!
Лечение не нужно проводить самостоятельно, пока не будут установлены причины боли в колене специалистом!





















 Загрузка…
Загрузка…
 Пораженный сустав увеличиваеться в размерах, кожа натягивается и становится красной.
Пораженный сустав увеличиваеться в размерах, кожа натягивается и становится красной. Аппаратная диагностика поможет установить причину опухлости.
Аппаратная диагностика поможет установить причину опухлости. Средства местного применения снимут боль и воспаление.
Средства местного применения снимут боль и воспаление. Средства народной медицины только снимут симптомы болезни.
Средства народной медицины только снимут симптомы болезни.












 Не губите больные суставы мазями и уколами! Артрит и артроз лечится…
Не губите больные суставы мазями и уколами! Артрит и артроз лечится… 
 Сколько раз повторять! Если начали болеть колени или поясница, втирайте каждой утро…
Сколько раз повторять! Если начали болеть колени или поясница, втирайте каждой утро…  Ортопед: “Если ноют колени или тазобедренный сустав, возьмите в привычку…
Ортопед: “Если ноют колени или тазобедренный сустав, возьмите в привычку…  При боли в суставах, шеи или спине, в организме сильнейшая нехватка…
При боли в суставах, шеи или спине, в организме сильнейшая нехватка…