Почему болят пальцы ног и как лечить – – , ,
Боль в пальцах ног – основные причины, диагностика, лечение
Боль в пальцах ног возникает у многих людей. Она нарушает повседневный ритм жизни, не позволяет носить любимую обувь, заниматься привычными делами и спортом, обыденными обязанностями и работой. Люди часто испытывают подобные неприятные ощущения, которые бывают ноющими, ломящими, пульсирующими или нестерпимо острыми. Поскольку пальцы ног ежедневно испытывают большую нагрузку, участвуя в ходьбе, не стоит откладывать поход к доктору, позволяющий выявить происхождение боли.
Почему болят пальцы на ногах
Причины дискомфорта многочисленны, а иногда и весьма серьезны. При выяснении патологии, повлекшей за собой болевой синдром, врач осведомляется о сопутствующих симптомах и ставит диагноз на основании локализации боли:
- в ногте – чаще всего возникает из-за ношения неудобной обуви или грибковых поражений;
- в косточках и суставах – связана с дистрофическими изменениями суставной ткани, механическими повреждениями;
- в подушечке – обычно беспокоит из-за образования мозолей или огрубания кожи.
К основным причинам, почему болят пальцы на ногах, относят следующие заболевания и явления:
- артрит;
- остеоартроз;
- подагра;
- травматические повреждения;
- остеомиелит;
- неврома Мортона;
- врастание ногтя;
- сосудистые болезни.
Артрит
При артрите может болеть один или все пальцы, боль вызвана воспалением в суставе и в прилегающих тканях. Заболевание сопровождается не просто болезненностью, но еще и отеком, покраснением. Может ощущаться общая слабость и недомогание, повышаться локальная температура. Самая сильная боль возникает ночью. С течением времени пальцы искривляются из-за распухших суставов, наблюдается хруст.
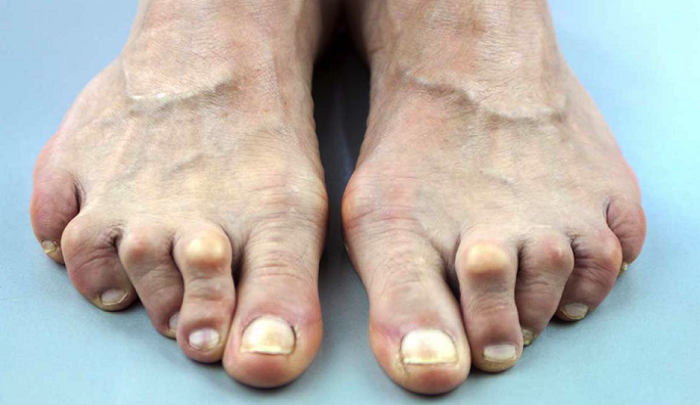
Артрит обязательно нужно лечить, самостоятельно он не проходит и доставляет сильный дискомфорт.
Остеоартроз
Если болят пальцы на ногах, причиной нередко бывает остеоартроз. Патология является следствием артрита или подагры и характеризуется воспалением в суставе с постепенным разрушением хряща. Большой палец поражается в первую очередь, затем артроз переходит на остальные.
При этом недуге боли возникают преимущественно ночью, палец опухает, краснеет и может быть горячим. Женщины чаще страдают данной болезнью, так как носят узкую обувь на каблуке. Патология может развиться и в результате травмы. При артрозе пальцы будут сильно деформироваться и болеть, поэтому при первых симптомах обязателен визит к врачу.
Подагра
Подагра – это воспаление сустава из-за скопления в нем мочевой кислоты и солей. Чаще болеют мужчины. Болезнь имеет схожие с артритом и артрозом симптомы: покраснение, опухание, местное повышение температуры. Может ухудшаться общее состояние, появляться озноб, повышаться давление, пропадать аппетит.
Подагра очень часто возникает от избыточного употребления мяса, рыбы, жирных и сладких продуктов, алкоголя, а также при нарушении обмена веществ (когда мочевая кислота не выводится с мочой) и работы почек.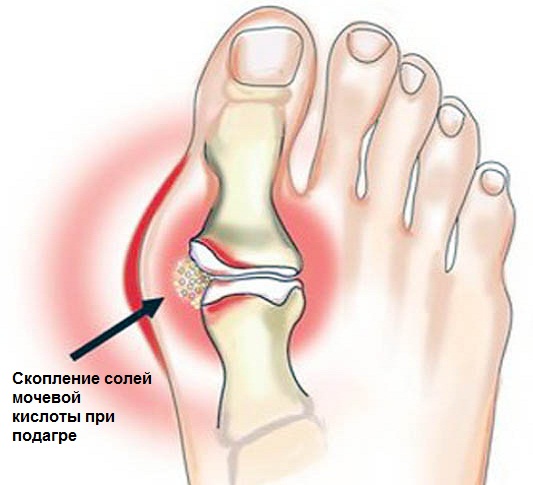
Травмы
В стопе и пальцах у человека косточки весьма хрупкие и мелкие, потому легко повреждаются. Большинство людей, сломав палец на ноге, могут и не обратиться к врачу. Боль в таком случае долго не проходит, появляется при нажатии и движении. Переломанные косточки в итоге срастаются, но в неправильном положении, и болевой синдром отступает. К травмам относятся и растяжение связок, вывих и ушиб. Все механические повреждения сопровождаются опуханием, резкой болью в пальцах ног, иногда появлением гематомы.
Остеомиелит
Вследствие травм и открытых переломов в кости начинается процесс нагноения и отмирания тканей, сопровождающийся сильными болями, лихорадкой, головной болью и рвотой, иногда потерей сознания. Температура резко повышается (до 39-40 градусов). Пораженным пальцем невозможно двигать.
Болезнь быстро развивается, болевые ощущения из местных переходят генерализованные. При появлении этих симптомов необходимо скорее показаться врачу.
Деформирование пальцев
Иногда пальцы ноги приобретают молоткообразную форму из-за неправильного положения стопы, натяжения связок и повышенной нагрузки на мышцы, причем чаще болят вторые пальцы на ногах, а также третьи. Они сжимаются и как бы «смотрят» вниз. Результатом этого нарушения может стать артроз. Причининами молоткообразной деформации бывают наследственная предрасположенность, неправильная обувь, плоскостопие, высокий подъем стопы, длинный второй палец ноги.
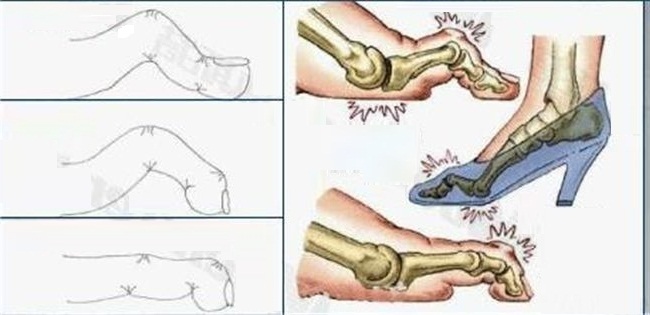
Мозоли
Помимо мягких мозолей от новой обуви, иногда у человека развиваются стержневые мозоли с длинным корнем. Они не проходят сами собой, поэтому их приходится удалять. Образования связаны с ороговением поверхностного слоя кожных покровов и очень болезненны, особенно при ходьбе.
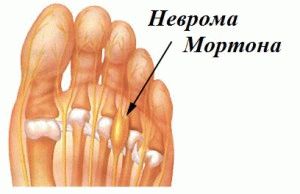
Неврома Мортона
При этом заболевании происходит разрастание ткани в стопе, которое зажимает межпальцевые нервы и приводит к болезненному состоянию. По сути, неврома представляет собой доброкачественную опухоль, характеризующуюся ощущением, будто в стопе находится камешек, который мешает ходить. Часто патология проявляется болью между пальцами на ноге, обычно между четвертым и третьим.
Факторами, предрасполагающими к появлению недуга, являются плоскостопие, травмы, нагрузка на стопы, тесная обувь.
Болезни сосудов
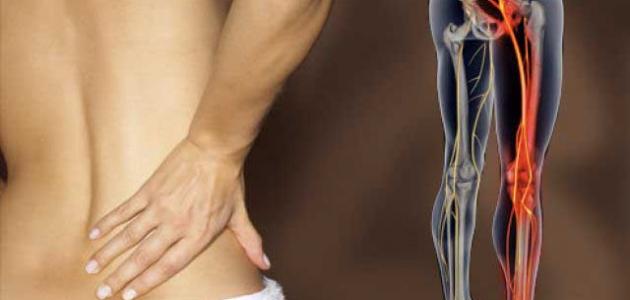
В артериях может развиться атеросклероз, при котором наблюдается недостаточный ток крови. При этом в пальцах ощущается холод, онемение или болезненность. Болевые признаки становятся сильнее при ходьбе. К нарушениям кровоснабжения может привести и сахарный диабет. Люди, болеющие этим недугом, нередко страдают от болезненности пальцев ног.
Еще одним нарушением кровеносной системы выступает эндартериит, при котором артерии воспаляются, проводя к нарушению кровоснабжения нижних конечностей. При таком заболевании в целом болят ноги ниже колена (иногда болевой синдром распространяется на всю конечность), пальцы могут неметь, покалывать, отекать, иногда их сводит судорогой, часто они бледные и холодные.
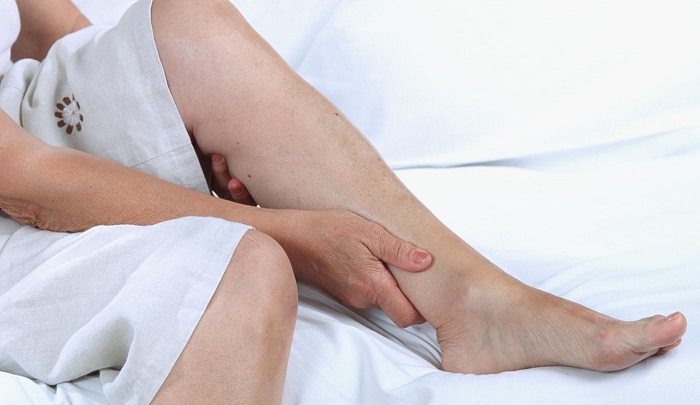
Эндартериит обязательно требует лечения, так как в запущенных случаях есть риск ампутации конечностей.
Врастание ногтя
На большом пальце такое явление встречается чаще всего. Происходит это из-за тесной обуви и неправильного подстригания ногтей. Вросший ноготь – весьма болезненное состояние, но от проблемы можно избавиться в педикюрном кабинете, где мастер извлечет вросший край и правильно обработает ноготь.
Диагностика
Что делать, если болят пальцы на ногах? В первую очередь, следует посетить врача, который осмотрит больной участок и для постановки диагноза назначит проведение диагностических мероприятий. С проблемой следует нанести визит терапевту, который на основании анамнеза направит к узким специалистам – травматологу, неврологу, ревматологу или хирургу.
К основным методам диагностики, используемым при болевых ощущениях в нижних конечностях, относятся:
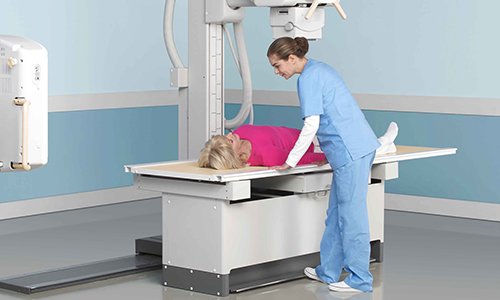
- рентген;
- компьютерная томография и МРТ;
- УЗИ;
- анализ мочи для определения артрита;
- общий и биохимический анализы крови;
- определение уровня мочевой кислоты.

Лечение и профилактика
Если болит палец на ноге, лечение назначается в зависимости от результатов диагностики и установленного диагноза.
- При артрите или остеоартрозе целесообразно употреблять нестероидные противовоспалительные препараты, которые устраняют воспаление и болезненность. Для восстановления хрящей назначают хондропротекторы.
- Подагру лечат лекарственными средствами, которые снижают уровень мочевой кислоты. Рекомендуется специальная диета с ограничением бобовых, мяса, кофе, отказом от алкогольных напитков.
- При невроме Мортона используют физиопроцедуры и ортопедическую обувь. В крайних случаях показано хирургическое вмешательство.
- Мозоли и отвердения устраняют размягчающими средствами, а при наличии глубоко корня – его оперативным удалением.
Чтобы предотвратить боль в пальцах ног и развитие заболеваний, рекомендуется носить удобную, нетесную обувь с широкими носками. Дома лучше ходить босиком или в мягких домашних тапках. Следует избегать чрезмерного перегрева или переохлаждения конечностей, а также своевременно обрабатывать возможные царапины и раны и немедленно обращаться к травматологу при подозрении на травмы.
saitoboli.ru
Болят суставы пальцев ног: причины, диагностика и лечение
Постоянная боль в пальцах на левой или правой ноге не только причиняет дискомфорт и значительно влияет на обычную жизнь человека, но также может в большой степени ограничивать его подвижность и работоспособность.
Причины боли
Кроме того, такие болевые ощущения прямо сигнализируют о серьезных заболеваниях в организме. Если вы оказались в подобной ситуации, ни в коем случае не медлите — обращайтесь к врачу, чтобы установить причину того, почему болят пальцы на ногах и как лечить такое заболевание.

Подагра
Почему болит большой палец на ноге? Именно таким образом проявляется обычно очень серьезное заболевание — подагра. Причиной подагры является накапливание солей, которые вырабатываются из-за избытка мочевой кислоты в крови.
Болевой синдром обычно проявляется на большом пальце ноги, при этом видимые причины для боли (например, мозоли, вросший ноготь и т.д.) отсутствуют. Со временем она распространяется практически на всю ногу, включая подушечки. При подагре большой палец ноги изменяется внешне — опухает и болит, особенно сильно это проявляется ночью и обычно сопровождается повышением температуры тела.
Чаще всего к утру болевой синдром стихает, однако такие приступы могут происходить ежедневно в течение очень долгого времени. Поэтому необходимо срочно обращаться к врачу, чтобы не дать болезни возможности развиваться.

Солевые отложения в суставах
Врач посоветует вам соответствующую диету, которая позволит значительно снизить возможность выработки солей в организме, устранив основные причины возникновения подагры. Вам придется полностью исключить употребление алкогольных напитков, кофе, какао, воздержаться от приема мяса и жирной пищи. Запрещены бани и сауны, во время болезни лучше принимать душ.
Только квалифицированный специалист может точно определить причину болевого синдрома и назначить соответствующее лечение, при этом исключив другие возможные причины боли, например, перелом или сильный ушиб.
Артрит
Причиной того, почему болит палец на ноге, может быть артрит – хроническое или острое воспаление суставов и окружающих их тканей. Он возникает на фоне одного из системных заболеваний соединительных тканей, например, ревматизма, волчанки, псориаза. Заболевание сопровождается очень сильной болью, которая не прекращается даже в состоянии покоя и значительно возрастает при нагрузках на сустав.

Пораженное место сильно опухает и становится багрового цвета. Возможна деформация сустава, хруст при движении, частичное или полное ограничение двигательных функций. В зависимости от того, на фоне какой болезни появляется артрит, болевой синдром может развиваться на пальцах рук и ног одновременно.
Только квалифицированный врач может поставить точный диагноз, определить, какое заболевание является причиной артрита. Не пытайтесь вылечиться самостоятельно, обращайтесь к специалисту.
Вы можете лишь облегчить свое состояние обезболивающими и противовоспалительными средствами. Для снятия отека можно использовать холодные компрессы из настоев трав, которые так же уменьшат температуру тела.
Артроз
Если сильно болит сустав большого пальца на ноге, вероятной причиной может быть артроз, который влияет на разрушение хрящевых тканей сустава. На начальных стадиях заболевания боль появляется только при физических нагрузках.

Артроз пальцев ног
Если при ходьбе у вас болят пальцы ног, попробуйте заменить обувь на более удобную, чтобы исключить данную причину.
Существует несколько дополнительных симптомов, по которым вы можете определить данное заболевание. Если вы ощущаете онемение конечностей по утрам, хруст в суставах во время движения, двигательная функция снижена и при пальпации вы замечаете уплотнение на краях суставов, это важная причина немедленно обратиться к врачу.
Медицинская статистика свидетельствует, что артроз, в основном, преследует женщин, которые течение длительного времени носят неудобную обувь с вытянутым носком. Такая обувь вызывает деформацию большого пальца, которая распространяется затем на всю стопу, изменяя ее форму до такой степени, что в тяжелой стадии она уже не может быть вылечена.
Вальгусная деформация
Самой популярной причиной, почему болит косточка большого пальца на ноге, является вальгусная деформация стопы. Данное заболевание развивается, в основном, у женщин, поскольку именно они носят узкую обувь с длинным носком и высокие неустойчивые каблуки. Опорно-двигательный аппарат в организме женщины значительно слабее, чем мужской, он не может справляться такими нагрузками и постепенно деформируется.
Для профилактики вальгусной деформации крайне важно выбирать удобную обувь на устойчивом каблуке. При ношении тяжелой неудобной обуви в течение целого дня, обязательно нужно вечером дать ногам отдохнуть, сделать расслабляющий массаж, ванночку для ног с морской солью, отлично помогут физические упражнения для снятия напряжения и отека.
Если заболевание наследственное, такие меры не смогут остановить его развитие, в этом случае обращение к врачу поможет справиться с проблемой и не допустить ограничения подвижности и работоспособности. Поставить точный диагноз и назначить квалифицированное лечение может только опытный специалист. Именно он исключит другие возможные причины болевого синдрома косточки, например, артроз или косолапость.

Артроз пальцев ног
Прежде, чем обратиться к врачу, внимательно проанализируйте свои ощущения, чтобы на основании ваших жалоб доктор смог составить полную картину и диагностировать болезнь. Несмотря на то, что на ранней стадии болезнь практически не проявляется, каждая женщина должно заботиться о своих ногах.
Выбирайте правильную обувь, применяйте ортопедические стельки, которые оптимизируют нагрузку на стопу и не дают возможности заболеванию прогрессировать. В запущенных случаях, когда косточка начинает расти и опухать, мешая ходьбе, необходима хирургическая операция, чтобы восстановить нормальный образ жизни.
Неврома Мортона
Достаточно редкая болезнь, при которой болевой синдром не задевает большой палец ноги, а ощущается в суставе указательного, а также на среднем и безымянном – это неврома Мортона. Нервные окончания, которые находятся на своде стопы, подвергаются постоянному давлению и нагрузке.
При защемлении нервных окончаний возникает боль в суставах средних пальцев, если защемление постоянное, заболевание носит хронический характер. Большие нагрузки и долговременная ходьба значительно увеличивают болевой синдром, особо сильная боль возникает при сгибании и разгибании.

Остановить течение болезни и улучшить свое состояние вам поможет врач-ортопед. В дополнение к курсу лечения вам будут назначены специальные физические упражнения для развития суставов.
Боль в подушечках
Иногда сильная боль локализуется не в пальцах ног, а в подушечках под ними. Это место очень нежное, мягкое и уязвимое, любая чрезмерная нагрузка и просто усталость может вызвать опухоли, мозоли. Вам поможет правильный уход за ногами.
Если вы носите в течение дня высокие каблуки, то вечером обязательно сделайте ванночку для ног и нанесите на подушечки кокосовое масло: такая процедура снимет дискомфортные ощущения и будет способствовать быстрому заживлению ранок и мозолей.
Более крупные травмы следует лечить под наблюдением врача-травматолога. Для предотвращения таких ситуаций приобретите ортопедические стельки, которые помогут правильно распределять нагрузку на стопу. Если на подушечках появились сухие мозоли или бородавки, необходимо специальное лечение.

Бородавки — это вирусное заболевание, поэтому, в первую очередь, нужно избавиться от вируса в организме, а затем удалить бородавки в косметическом кабинете.
Особенности лечения
До того, как врач выяснит причину боли и назначит лечение, вы можете облегчить свое состояние, организовав покой для больного: конечность можно зафиксировать эластичным бинтом либо надеть бандаж. Обезболивающие мази с содержанием нестероидных противовоспалительных средств, например, диклофенак или ибупрофен, помогут избавиться от дискомфортных ощущений.
В любом случае эти меры лишь облегчают состояние больного, необходимо срочно обратиться к врачу-профессионалу, который поставит диагноз и назначит именно вам подходящее лечение.
Абсолютно точно выполняйте все рекомендации врача — следовать «околомедицинским» советам друзей и знакомых недопустимо, ведь только квалифицированный профессионал сможет поставить вас на ноги.
Любой курс лечения болезни суставов требует строжайшей диеты. В дополнение к диете доктор пропишет вам препараты, соответствующие вашему диагнозу. При подагре вы будете принимать средства, снижающие уровень мочевой кислоты и усиливающие выведение солей из организма.
При артрите необходимы иммуностимуляторы и противовоспалительные препараты, иногда антибиотики.
Остеоартроз лечится не только противовоспалительными мазями, но и дополняется курсом инъекций и физиотерапии. Если вы намерены применять народные средства, обязательно проконсультируйтесь с врачом.
Главная задача — остановить течение болезни на ранней стадии, поскольку в запущенных случаях сустав деформируется и полностью разрушается, лишая пациента возможности ходить.
Рецепты народной медицины
- Березовые листья, цветки черной бузины и коры ивы (по 1 чайной ложке) залить кипящей водой и настаивать 10-12 часов. Процедить и использовать для компрессов три раза в день в течение 14 дней.
- Глину разводят в воде комнатной температуры, накладывают на несколько часов на пораженные участки, прикрывают для сохранения тепла или надевают носки. Ограничения по количеству процедур нет. Таким же образом применяют мел, прикладывают магнит или медные монеты.
- Плоды каштана измельчают и пол-литра порошка заливают стаканом спирта, кипятят на водяной бане 20 минут. Остывшей смесью смазывают больные суставы.
- Столовую ложку соли размешивают в стакане воды, используют как компресс не менее 10 дней.
- В 700 г сливочного масла слоями добавляют березовые почки, сутки держат на ровном жару, добавляют 2 ч. л. камфарного масла. Применяют как мазь на ночь.
- Свежей крапивой оборачивают ноги на ночь, прикрывают платком или надевают носки. Очень болезненная процедура, но действенная — эффект заметен уже после 3-4 раза.
- Листья каланхоэ помещают в пол-литровую бутылку, заливают до верха спиртом, на 7 суток убирают в темное место. Используют как растирание не менее 1,5 месяцев.
Имеются противопоказания, необходимо проконсультироваться со специалистом.
Профилактика заболеваний
Достаточно часто возникновение болезней в суставах связано с состоянием почек и печени. Эти органы выводят из организма все вредные вещества, для постоянной правильной работы им необходимо большое количество жидкости, поэтому так важно пить много воды.
Белковую пищу и углеводы следует употреблять в первой половине дня, чтобы пищеварительная система смогла полностью их переработать. Для бесперебойный работы организма, в том числе, опорно-двигательного аппарата, необходимо принимать витамины, в том числе, витамин А и Д в достаточном количестве.
Чтобы почки и печень функционировали оптимально, нужно питаться не менее 5 раз в день маленькими порциями. Ни в коем случае не отказывайтесь от жиров — они нужны для формирования желчи в печени. Физические упражнения помогут подержать опорно-двигательный аппарат в работоспособном состоянии, при занятиях спортом суставы лучше снабжаются кровью, что препятствует их усыханию.
Спирально-вихревые тренажеры дают возможность жидкости беспрепятственно попадать в суставы. Ежедневный набор физических упражнений поддерживает мышечный корсет и обеспечивает стабильное функционирование позвоночника.
Нервная система поддерживает работоспособность всего организма в целом. Уделяйте больше внимания своему здоровью: если появились тревожные симптомы какого-либо заболевания, немедленно обращайтесь к врачу, чтобы предотвратить развитие болезни.
© 2018, Голуб Олег Васильевич. Все права защищены.
systavi.com
что делать и как лечить
Часто люди жалуются на боли на кончиках пальцев ног. Не каждый подобный симптом указывает на развитие заболевания. Зависит от места боли, причины заболевания. Почему болят кончики пальцев, ответит профессионал. Врач поставит диагноз по результатам исследования, осмотрев большой палец на ногах пациента.
Причины появления болей
Причины, вызывающие болевые ощущения на кончиках пальцев ног:


Боль в пальчиках
- Воспаление хрящей, суставных капсул – артрит. Возникают боли в ногах, подвижность конечности нарушается. При ходьбе боль усиливается. Неприятные ощущения беспокоят во время сна. Артрит разделяют, в зависимости от причины возникновения: инфекция, повреждение суставов. Лечение на начальном этапе заболевания позволит добиться положительного результата, избавиться от боли в ногах.
- Подагра – мочевая кислота собирается в подвижном соединении костей скелета человека, образовывая кристаллообразные элементы – причину болей на кончиках пальцев, в пальцах. Вследствие подагры болит большой палец ноги, остальные пальцы страдают реже. Боль возникает внезапно, внезапно проходит, потом вновь появляется.
- Нарушение кровообращения нижних конечностей. При изменении кругооборота крови затрудняется поступление питательных веществ к пальцам. Пострадавший палец болит, жжет.
- Сахарный диабет. Кожа на кончиках пальцев ног трескается, образуются гнойники. При тяжёлой форме сахарного диабета происходит поражение ткани, покрывающей хрящи, подвижность пальцев ног нарушается.
- Заболевание, затрагивающее нервные окончания пальцев – неврома Мортона. Развиваются доброкачественные образования, появляется боль в области пальцев, на их кончиках.


Неврома Мортона
- Сильная боль в пальцах ног вследствие взросшего ногтя в палец. Пластина ногтя врастает в кожу, палец болит при нажатии, при узкой обуви. Ноготь врастает в кожу чаще вследствие ношения неудобной обуви.
- Клетки кожи отмирают, образуя затвердения на пальцах. Клетки подвержены ороговению. Если образования размещаются в месте перехода пальца в стопу, он болит при сгибании. Образования твёрдые, корень уходит вглубь. При ходьбе человек ощущает неприятные чувства и боль.
- При атлетической стопе, при движении, ощущается боль. Образуются твёрдые участки, трещины под пальцами ног. Изменения появляются при повышенных нагрузках на пальцы ног и стопы.
Как поступить?
В первую очередь посетить врача для постановки диагноза, назначения лечения. Снимая неприятные ощущения, примите обезболивающие средства – седалгин, кетанов, баралгин, бруфен, ибупрофен. Препараты облегчат состояние, но проблему не уберут. Болезнь развивается и прогрессирует. Посетите терапевта быстрее.
Терапевт опросит пациента, отправит к хирургу, неврологу, ревматологу. Для постановки диагноза отправит на рентген, другие исследования.
Лечение
Для назначения лечения врач выясняет причины болей в пальцах ноги. В зависимости от вида болезни, врачи назначают лечение:
- Если причина болей – артрит суставов, назначают лекарственные средства снимающие воспаления, возвращающие подвижность суставам большого пальца. При развитии артрита вследствие инфекции, прописывают курс антибиотиков. Для восстановления хрящевой ткани, назначают хондропротекторы.
- Курс лечения при артрозе как при артрите. К противовоспалительным средствам и хондропротекторам добавляют витаминный курс из препаратов с кальцием. Пациентам назначают курс лечебной физкультуры, массажа, физиотерапии. Операцию назначают, если заболевание перешло в запущенную форму.
- Чтобы избавиться от подагры, нужно придерживаться диеты, отказаться от алкоголя. Болевые симптомы снимают обезболивающими средствами. Уменьшая количество мочевой кислоты, накапливающейся в суставах, назначают специальные лекарственные препараты.
- При нарушении сосудов пациенту советуют носить специальную обувь, не перегревать ноги. Врачи выписывают лекарственные средства, сужающие сосуды, разжижающие кровь.


Обувь для лечения
- При Невроме Мортона врачи советуют носить специальную обувь с супинатором. Назначают иглорефлексотерапию, электрофорез, ударно-волновую терапию. Если лечение не поможет, пациента отправляют удалять новообразования хирургическим путём.
- При затвердениях на стопе носят обувь со специальной стелькой, распределяющей нагрузку по стопе. Для удаления образований используют средства, размягчающие кожу. Подойдёт растительное масло. Нельзя срезать затвердения! Хирургически удаляются образования с глубоким корнем.
Профилактические меры
Придерживаясь правил, избежите проблем в пальцах ног:
- Пальцы ног нельзя подвергать чрезмерным нагрузкам. Остановитесь, отдохните, почувствовав усталость или если пальцы затекли;
- Выбирайте обувь, удобную пальцам. Обувь не должна сдавливать пальцы ног. Лучше отказаться от обуви с узким носом. Размер обуви должен соответствовать длине стопы. Дома ходите босиком, в домашних тапочках;
- Правильное питание. В осенне-весенний период принимайте витамины;
- Откажитесь от алкоголя, курения, вредных привычек;
- Занимайтесь спортом;


Спорт полезен для ног
- Нельзя перегревать и переохлаждать ноги;
- Бережно относитесь к здоровью;
- Остерегайтесь инфекций;
- При образовании ран на стопе, обрабатывайте их антисептиком.
Не занимайтесь самолечением – это ведёт к проблемам.
Народные средства
Если болят пальцы ног, советуют использовать компрессы, ванночки, лечение грязью, растирания. Компоненты для них продают в аптеках.
Помогают снизить, убрать боли парафиновые обёртывания. Парафин растопить, нанести на кончики пальцев кисточкой. Ногу укутывают плёнкой и шерстяной тканью. Палец или стопа остаётся на ночь обёрнутой.
Помогает голубая глина, нанесенная на пальцы ног, при болях. При обёртывании берётся новая глина, разводится водой до сметанообразного состава. Глину оставляют на ногах до получаса.
При повреждении хрящевой ткани советуют использовать кефир и мел. Для нанесения на стопу и пострадавший палец, мел растереть, добавить в кефир. Полученный раствор применяют перед сном.
Кроме компрессов и растирок, помогают ванночки. В воду добавляется хвоя, морская соль, крапива, отвар из листьев и корней лопуха.
Народные средства снижают болевые, неприятные ощущения в пальцах ног, не избавляя от проблем, решаемых комплексным лечением. Рецепты народной медицины:
- От боли суставов поможет микстура. Для приготовления понадобятся: соль, вода, нашатырь, камфорное масло. Смешать 1 ст. ложку крупной соли и 1 л. воды. В отдельной ёмкости в 80-100 мл нашатырного спирта добавляется 10 г камфорного масла. Два раствора смешать, взболтать жидкость до исчезновения белых хлопьев. Из полученной жидкости делают компрессы 2-3 раза в день, укутывая пострадавший палец;
- Если болят суставы ног и пальцев, картофельный сок избавит от неприятных ощущений. Отварить картошку в кожуре. Размять в воде, где варился, дать полученному раствору отстояться. Верхний сок – лечебный раствор, принимать внутрь трижды в день по 1/3 стакана.
Есть другие рецепты, помогающие снять боль в суставах и пальцах ног.
otnogi.ru
причины, лечение боли в суставах и подушечках в Санкт-Петербурге
Боли в пальцах ног в большинстве случаев бывают вызваны такими заболеваниями как артрит, артроз или нарушение кровообращения.
Артрит как причина болей в пальцах
Признаком артрита различного характера являются периодические боли, возникающие по ночам (чаще всего в 3-4 часа). У каждого артрита есть «свои» определённые пальцы. Для псориатического и реактивного артрита, а также при подагре (чаще встречающейся у мужчин) наиболее характерны боли в большом пальце ноги. Остальные пальцы ноги могут воспаляться при ревматоидном артрите.
Артроз как причина болей в пальцах
Артроз большого пальца стопы развивается чаще у женщин. Причина тому — длительное ношение обуви с узким мыском, при этом большой палец сильно отклоняется вовнутрь, прижимается ко второму пальцу стопы. Выпирающая косточка получает дополнительную травматизацию (натирается обувью) во время ходьбы и постепенно деформируется. Позднее деформируется не только выпирающая косточка, но и весь сустав. Он становится значительно шире, чем был раньше. Движение в таком суставе резко ограничивается. При далеко зашедшем артрозе деформация обычно настолько сильно фиксирует палец в неправильной позиции, что его практически невозможно вернуть в нормальное положение.
Нарушение кровообращения как причина болей в пальцах
При нарушении кровообращения в стопах, а также при гиперактивности нервных окончаний ног можно заметить такие симптомы: боли в пальцах ног, жжение в ступнях, потеря чувствительности. Существует два заболевания с подобным набором признаков: это атеросклероз артерий ног и облитерирующий эндартериит. При этих недугах нарушается кровообращение в артериях ног, к тканям поступает недостаточное количество кислорода. В результате появляются боли в большом пальце ноги, болят остальные пальцы, стопа, голень, становится бледной и суховатой кожа, нарушается рост ногтей (они делаются ломкими и нездоровыми), выпадают волосы на ногах, нижние конечности часто мерзнут.
Другие причины появления болей в пальцах ног
Подошвенный фасцит (неврома Мортона) возникает из-за повышенного давления на нерв и отличается болезненными ощущениями у основания пальца.
Причиной могут быть и хронические травмы в этой области.
Вследствие сахарного диабета могут появляться онемения в стопе и пальцах.
Нарост омертвевших клеток, так называемые затвердения, на подушечках пальцев ног нередко имеют корень (ядро), особенно часто возникают при большом и продолжительном давлении на пальцы ног.
Очень неприятен вросший в кожу ноготь. Чтобы минимализировать дискомфорт, следует осторожно подстригать ногти. В противном случае может развиться сильная боль или инфекция.
Ещё одной причиной боли в пальцах ног может быть плоскостопие.
Больным рекомендуют такие виды лечения:
Боли в пальцах ног могут оказаться симптомами следующих заболеваний:
mz-clinic.ru
причины, как лечить, если больно ходить
Пальцы ног – наименее защищенная часть стопы, поэтому они подвержены различным травмам и патологиям. Болевой синдром в области фаланг может иметь различную этиологию, дискомфорт характеризуется ноющей, дергающей, острой или тупой болью. При отсутствии воздействия травматического фактора болезненность вызвана воспалительным процессом. Если болит палец на ноге, терпеть неприятные ощущения нельзя – в этом случае необходимо обращаться в клинику.
Если вовремя не устранить боль, то могут возникнуть серьезные осложнения. Дискомфорт зачастую совмещается с другими синдромами – жжением и зудом в области стопы, отечностью и покраснением мягких тканей, онемением в пальце. Типичным симптомом больного пальца стопы становятся проблемы с его двигательной активностью – фалангу невозможно согнуть и разогнуть. При этом возникают ощущения холода или приливы жара подошвы.
Врачи большое внимание обращают на причины возникновения боли и время, когда она появилась. Это иллюстрирует причину появления боли – если она появляется резко и при воздействии негативного фактора, то, скорее всего, имеет место травматическое повреждение. Слабая боль, длящаяся в течение нескольких дней до обращения в клинику, говорит о воспалительном процессе.
Причины боли в пальцах ноги могут быть различными. Выделяют внешние и внутренние факторы, провоцирующие проблему.
Внешние факторы
К внешним факторам обычно относят травматические повреждения, мозоли, вросший ноготь и чрезмерные физические нагрузки.
Травмы пальцев ног
Травматические повреждения возникают из-за сильного ушиба, вывиха или перелома. Банальная травма – удар или падения на ногу тяжелого предмета – может привести к нарушению целостности фаланги. Ушиб, вывих или перелом являются чаще всего следствием бытовой травмы, но могут быть получены и в результате занятий спортом, реже – на производстве. Страдает как большой палец, так и мизинец.
При ушибе повреждаются только мягкие ткани – мышцы, кожный покров и сухожилия. Иногда ушибы могут быть комбинированными, то есть сочетаться с вывихом или переломом фаланги. Если болит
- второй палец, то он вполне может иметь сломанную фалангу. Травма фаланги имеет разнообразные симптомы:
- при легких ушибах страдает подкожная клетчатка и непосредственно кожа, пациентов беспокоит острая боль и быстрорастущая припухлость. Внешне целостность кожи в области пальцев не нарушена;
- более тяжелые травмы характеризуются кровоизлиянием в мягкие ткани, если есть гематома, то фаланга при этом сильно опухает, не может двигаться. При таких сильных ушибах страдает ногтевая пластина. Если гематома распространяется под ноготь, то он через некоторое время начинает синеть, а потом отслаивается и сходит, на его месте вырастет новый ноготь. При более серьезных повреждениях гематомы возникают не сразу, они становятся видимыми только на вторые или третьи сутки.
Для восстановления конечности после такой травмы понадобится много времени.
ВАЖНО! Лечить ушиб на ноге самостоятельно можно только в том случае, если нет признаков вывиха и палец остается в нормальном положении.
В первую очередь необходимо приложить к конечности лед или другой холодный предмет. Это поможет устранить отечность в ступнях и пальцах, остановить появление гематомы. Делать холодные компрессы рекомендовано каждый час в течение 15 минут. Если люди страдают сахарным диабетом, то прикладывать компрессы холодом не рекомендуется, чтобы не нарушать кровообращение.
Греть ушибленное место нельзя – это может спровоцировать внутреннее кровотечение, усилить припухлость и болезненность. При необходимости фиксировать ноготь, если он надломился, это можно сделать при помощи обычного лейкопластыря.
При лечении ушиба ноги лучше всего некоторое время оставаться дома, щадить поврежденную ногу. Сильные боли можно унять обезболивающими препаратами: Анальгин, Солпадеин или Кетанов. Если палец продолжает болеть, посинел и распух, необходимо обратиться к врачу.
Перелом фаланги – довольно распространенная травма, поскольку получить ее можно даже в бытовых условиях. Повреждение бывает открытым или закрытым, со смещением или без смещения, полным и неполным. В сложных случаях пациенты могут ломать кости даже одновременно в нескольких местах. Перелом пальцев ноги имеет положительный прогноз.
Симптомы перелома бывают относительными или абсолютными. К относительным признакам повреждения относятся:
- интенсивная боль, которая усиливается при попытке подвигать;
- отечность в месте повреждения;
- гематома под кожу или под ноготь;
- нарушение функциональности конечностей.
К абсолютным симптомам относятся – неестественное положение фаланги, хруст в месте получения травмы, патологическая подвижность, т. е. нестабильность пальца.
ИНТЕРЕСНО! Если сломать со второго по пятый палец ноги, то их функциональность может даже не нарушится. О переломе пациенты узнают лишь по нарастающей боли, которая возникает на фоне обычного внешнего вида пальцев.
Неправильный подбор обуви
Еще одна причина появления боли в фалангах – это ношение неудобной обуви. Этот фактор обычно приводит к искривлению пальцев, но на начальном этапе появляется именно болевой синдром. Чаще всего провоцирует боль узкая обувь, которая сдавливает фаланги. Также боль появляется и при слишком высоких каблуках, если нагрузка на стопу распределена неправильно – большая часть ее приходится на переднюю часть. Под большим пальцем возникают мозоли и уплотнения, поскольку неправильно распределен упор в стопе.
Вросший ноготь
Довольно часто пациенты мучаются вросшим ногтем. Это получается при врастании ногтевой пластины в боковой край валика. Чаще всего затрагивается большой палец, поскольку он расположен с краю, но страдает и безымянный палец и даже мизинец. Проблема может встречаться у пациентов любого возраста.

Вросший ноготь необходимо обязательно удалять у врача, поскольку самостоятельно можно только навредить и занести инфекцию
Причины врастания ногтя могут быть следующими:
- неправильная техника педикюра;
- ношение тесной обуви, сдавливающей пальцы;
- травмы ногтевой пластины;
- плоскостопие;
- грибковое поражение;
- вальгусная деформация стоп;
- избыток мягких тканей подногтевой подушки (это является врожденной предрасположенностью).
Симптомы вросшего ногтя типичные. Ногтевой валик становится красным и отечным, пациента мучают постоянные боли, спровоцированный воспалением в области врастания. Боль ощущается как при ходьбе, так и в состоянии покоя. Стопа дергает, а если присоединяется бактериальная инфекция, то может начаться нагноение. В области вросшего ногтя формируется гнойная полость – внешне она выглядит как желто-зеленое пятно с содержащимся там гноем.
При этом болезненность усиливается, на коже могут появиться «вывороты» и патологические грануляции красного цвета. Диагностировать вросший ноготь довольно легко. Пациенту не рекомендуется подавать помощь самостоятельно, особенно при нагноительных процессах, ведь это может спровоцировать проникновения инфекции в кровь. При визите в клинику врач удалить вросший ноготь или часть пластины, а также произведет коррекцию формы ногтя. Если болит средний палец, доктор ограничит его от соседних специальной накладкой. Пациент получит рекомендации, как правильно ухаживать за ногтями, чтобы не допустить рецидива.
Физические нагрузки
Еще одна частая причина появления боли – это чрезмерные физические нагрузки. Обычно боль в пальцах ног возникает у спортсменов или танцоров, которые слишком часто становятся на носочки. При этом болят кончики пальцев и вся стопа левой и правой ноги. В результате этого нагружается каждая фаланга, элементы сочленения начинают воспаляться и человек чувствует сильную боль, жжение.
При обращении к врачу оказывается, что чрезмерные нагрузки спровоцировали такие осложнения, как артроз или артрит. Узнать об этом можно после проведенной магнитно-резонансной томографии, которая отлично визуализирует даже мелкие суставы. Решение о лечении принимается в зависимости от возникших осложнений, но однозначно пациентам рекомендован покой для конечности и ограничение физической нагрузки на некоторое время.
Волдыри
Волдыри на ногах появляются настолько часто, что многие даже не обращают на них внимание. Тем не менее волдыри могут стать серьезной угрозой, если они инфицируются. Страдают от волдырей подушечки пальцев, зоны между пальцами, боковые поверхности стопы, щиколотки.
ВАЖНО! Причиной волдырей является неправильно подобранная или новая обувь, которая натирает швами пальцы ног. Грешат этим открытые босоножки с грубо обработанными краями, которые проходят как раз по пальцам.
Также волдыри возникают при попадании инородного тела. Спровоцировать болезненный огромный волдырь может небольшая веточка или песок в обуви, которые трут при ходьбе.
При возникновении волдыря не стоит его прокалывать, чтобы не занести инфекцию. Делать проколы можно лишь крупных волдырей, мешающих при ходьбе. Иголочкой от шприца, предварительно продезинфицированной в спирте, прокалывают пузырь и выпускают жидкость. Место можно подсушить хлоргексидином или обработать любым антисептическим раствором.
Внутренние факторы
Спровоцировать болезненность в пальцах могут и не только внешние причины, но и внутренние. К внутренним факторам относят заболевания, непосредственно связанные с пальцами ног, а также системные патологии, провоцирующие проблемы с пальцами. Например, сахарный диабет или подагра.
Подагра
К внутренним факторам относят подагру – это серьезное заболевание метаболического характера, которое заключается в неправильном обмене мочевой кислоты. В организме больного она не выводится полностью и ее избыток накапливается, тем самым воздействуя на суставы. Как правило, страдают мельчайшие суставы поскольку они очень восприимчивы к отложению солей. Это и объясняет появление боли при подагре пребывает как в состоянии покоя, так и при движении.
Артрит и артроз
Суставы пальцев рук и ног также подвержены артриту и артрозу. Артрит встречается не так часто, но это заболевание также приносит человеку сильнейшие болевые ощущения. При артрите воспалительный процесс локализуется в фалангах. Болят суставы пальцев ног возникает не только в большом пальце, но и в других.

Чтобы избежать артрита и артроза пальцев ног обувь должна быть максимально удобной
Наряду с артритом, болезненные ощущения провоцирует и артроз. Это заболевание дегенеративно-дистрофического характера, в процессе которого снижается подвижность большого пальца из-за потери с соединительной хрящевой ткани. Если хрящевая ткань истончается и образовывается ее дефицит, то у человека наблюдается характерные признаки артроза.
Довольно часто артрит и артроз являются погрешностью в ношении обуви. Очень часто женщины в молодом возрасте носят узкую обувь, которая не только не дает пальцам нормально расположиться друг относительно друга, но и затрудняет кровообращение в стопе при сгибании пальцев и ноги в стопе. При недостатке кровообращения в первую очередь страдает хрящевая ткань, которая недополучает кислорода и питательных элементов для своего построения.
Поэтому уже через некоторое время возникают первые симптомы артроза – боль в пальцах ног, возникающая обычно к вечеру, пациентам больно ходить и наступать на стопу, упираться на фаланги. Внешне они приобретают некрасивые утолщения на своей поверхности, похожие на шишки, кожа на пальцах становится грубой и меняет свой цвет, по форме пальцы искривляются, подгибаются один под другой. Лечение патологии только под контролем врача после тщательно обследования. Осуществляется преимущественно консервативно.
Читайте также:
Сахарный диабет
Сахарный диабет также является причиной, почему болят пальцы на ногах. Болят пальцы ног при обострении диабета, когда наступает общий рецидив заболевания. Кроме этого, стопа внешне изменяется. Кожа при сахарном диабете становится бледной и сухой, на ее поверхности появляются болезненные трещины, сквозь которые легко проникает инфекция. Если трещины появляются в области мягких тканей, то инфекция может проникнуть внутрь и спровоцировать развитие артрита. Характерные особенности диабетической стопы:
- повреждение пальцев сразу на обеих ногах;
- возникновение нескольких патологических участков;
- появляются даже у людей молодого возраста, но страдающих диабетом;
- при запущенном процессе начинается отмирание тканей;
- язвы в области пальцев и стопы могут возникать самостоятельно, даже без механического воздействия.
ВАЖНО! Пациентам с сахарным диабетом необходимо строго придерживаться диеты и контролировать уровень сахара в крови.
При первых признаках осложнений рекомендовано обратиться к доктору, чтобы предупредить заражение и остановить патологический процесс. При диабете основное внимание приходится на лечение основное патологии.
Вальгусная деформация
Вальгусная деформация около большого пальца называется в народе «косточка», поскольку характерно выступает кость на большом пальце ноги. Патология сопровождается появлением нароста на фаланге и деформацией сустава. Боль возникает чаще всего при ходьбе, пациенты страдают от невозможности подобрать обувь.
Все патологии пальцев ног обычно не несут угрозы для жизни человека. Тем не менее, не стоит безответственно относиться к дискомфорту даже в районе мизинца – чем раньше будет поставлен диагноз, тем быстрее и эффективнее можно избавиться от патологии. А при травматическом повреждении пальцев нелишне будет сделать рентген, чтобы исключить перелом фаланги.
elemte.ru
Болят суставы пальцев ног: причины, лечение, что делать
Если у человека постоянно болят суставы пальцев ног, не стоит игнорировать такой симптом, потому что причины дискомфорта могут быть небезопасными. Проблема зачастую беспокоит людей пожилого возраста вследствие прогрессирования дегенеративных суставных заболеваний. Но иногда опухает и болит палец у молодых мужчин и женщин из-за травм, вывихов, а также врожденных патологий. Чтобы правильно лечить болезнь, спровоцировавшую суставные нарушения, важно поставить точный диагноз. Для этого нужно посетить врача и пройти полную диагностику.

Основные причины болей в суставах пальцев ног
Если человек при ходьбе и в состоянии покоя чувствует, что у него сильно болят ступни и сустав большого пальца, при этом фаланги увеличиваются в размерах и краснеют, такие симптомы игнорировать опасно, ведь зачастую подобные проявления говорят о развитии в организме опасной болезни. Но иногда причиной боли может быть ношение неудобной, узкой обуви, которая давит в стопы и провоцирует боль в пальцах ног. Самые распространенные заболевания, провоцирующие болезненность в левой или правой стопе представлены ниже.
Вернуться к оглавлениюДегенеративный артроз
Самая распространенная причина долгой, ноющей и резкой боли. При таком заболевании дегенерация прогрессирует в мягких суставных структурах, а затем и в тканях кости. Сначала патология поражает большие пальцы, но со временем воспаление распространяется, и больной жалуется на то, что у него сильно болит мизинец на ноге. По мере прогрессирования недуга, болезненность становится более острая. Развивается отек и наблюдается увеличение фалангов в два—три раза, также чувствуется жжение.
Вернуться к оглавлениюВоспалительный артрит
 Артрит может развиться при постоянной нагрузке на ноги.
Артрит может развиться при постоянной нагрузке на ноги.Чаще развивается у людей с недолеченным инфекционным воспалением, нарушением обменных процессов, а также при постоянной нагрузке на нижние конечности. При артрите болят пальцы ног в результате прогрессирования воспалительного осложнения, вследствие которого наблюдаются дегенеративные нарушения в суставных структурах конечностей. При этом болезненность распространяется по всей подошве, которая особенно ноет и ломит после нагрузки. Если у больного диагностирована другая разновидность патологии, которая называется ревматоидный артрит, то причиной ее возникновения являются аутоиммунные нарушения в организме. При этом заболевании симптомы более выраженные, а лечение сложное.
Вернуться к оглавлениюБолезнь — подагра
Недуг начинает себя проявлять, когда в межсуставном пространстве вследствие нарушения обмена веществ, откладываются соли уратов и их размер постоянно увеличивается. В этом случае человек замечает, что сустав разбух, покраснел и стал горячий, но больше всего болит большой палец ноги. Если не лечить проблему на начальных стадиях, подагра будет прогрессировать. Человека начнут беспокоить подагрические приступы, при которых будет ощущаться резкая болезненность в пораженных сочленениях.
Вернуться к оглавлениюОстеоартроз
 Дегенеративные процессы в хрящевой и костной структуре сочленений приводят к остеоартрозу.
Дегенеративные процессы в хрящевой и костной структуре сочленений приводят к остеоартрозу.Боль в суставах пальцев ног возникает вследствие дегенеративного поражения хрящевых суставных структур. Сначала признаки невыраженные, но со временем симптомы будут усиливаться и больного начнут беспокоить:
- отечность и болезненность;
- хруст и скип при ходьбе;
- образование уплотнений между пальцами.
Вернуться к оглавлениюСначала больной замечает, что увеличился только большой палец, потом поражается второй, далее дегенеративные изменения прогрессируют на среднем пальце, безымянном и мизинце.
Травмы нижних конечностей
Вследствие травмирования, ушибов или переломов, при которых повреждается кость, пострадавшего беспокоит острый болевой симптом. Потом начинает прогрессировать воспаление, палец становится красный, а напротив пораженного сустава образуется опухоль и гематома. В этом случае важно правильно оказать первую помощь и немедленно отвезти пострадавшего в травмпункт.
Вернуться к оглавлениюОстеомиелит
 Подъем температуры может свидетельствовать о развитии остеомиелита.
Подъем температуры может свидетельствовать о развитии остеомиелита.Патогенные микроорганизмы, проникающие вследствие травм и инфекционных заболеваний в кости и костный мозг, провоцируют образование выпота и отмирание пораженных структур. По мере прогрессирования очаг поражения увеличивается в размерах. Проявляются такие симптомы:
- повышается температура тела;
- беспокоят признаки интоксикации;
- болезненность распространяется на всю стопу.
Неправильное положение ступни
При ношении неудобной обуви на каблуках или постоянных физических нагрузках формируется неправильное расположение стоп. Такое нарушение негативно сказывается на функционировании всего опорно-двигательного аппарата, потому что нагрузка распределяется неравномерно. В результате болевой синдром локализуется не только около ступней. Страдает голеностоп, коленный и тазобедренный суставы, нарушается походка, со временем развиваются дегенеративные осложнения в позвоночнике.
Вернуться к оглавлениюВросший ноготь
 Такой симптом может давать вовремя не состриженный ноготь, который врос в мягкие ткани пальца.
Такой симптом может давать вовремя не состриженный ноготь, который врос в мягкие ткани пальца.Если края ногтевой пластины на пальцах нижних конечностей подстригать неаккуратно и коротко, структуры отросшего ногтя впиваются в кожу на кончиках пальцев ног, провоцируя болезненность и воспаление. Человек замечает, что в месте врастания кожные покровы покраснели, может появиться ранка с нагноением, которое требует немедленного лечения. В этом случае делать самостоятельное удаление кусочка вросшего ногтя противопоказано. Стоит обратиться в больницу, где проведут необходимые процедуры.
Вернуться к оглавлениюДругие патологии
Боли в пальцах ног могут возникнуть при прогрессировании таких нарушений:
- образование мозолей;
- неврома Мортона;
- сахарный диабет;
- сосудистые патологии;
- бурсит;
- вальгусная деформация.
Диагностические процедуры
 Для выявления причин симптома и определения тактики обследования нужно посетить ортопеда.
Для выявления причин симптома и определения тактики обследования нужно посетить ортопеда.Чтобы эффективно вылечить проблему, необходимо диагностировать первопричину болевого синдрома. На основании полученных результатов доктор поставит точный диагноз и сможет подобрать адекватную схему терапии. При постоянных болях в пальцах ног сначала рекомендуется посетить ортопеда, который проведет первичный осмотр и направит на такие диагностические мероприятия:
- общий анализ крови и мочи;
- пункция сустава;
- рентгенография;
- УЗИ;
- МРТ или КТ.
Какое назначается лечение?
Если отклонение, ставшее причиной болей в пальцах ног, диагностировано на начальных стадиях, назначается комплексное медикаментозное лечение с применением определенных групп препаратов. При неэффективности консервативного метода принимается решение о проведении хирургической операции, после которой последует восстановительный период. Чтобы ускорить выздоровление, назначаются вспомогательные методы лечения — физиопроцедуры, массаж, лечебные упражнения, народные средства. Если соблюдать все рекомендации врача, восстановиться и вернуться к привычному образу жизни удастся в короткие сроки.
Вернуться к оглавлениюЧто делать для предотвращения осложнений?
Чтобы не испытывать сильную боль и дискомфорт в суставах пальцев ног, в первую очередь рекомендуется подобрать удобную ортопедическую обувь и носить ее ежедневно. При прогрессировании суставных патологий своевременно лечить нарушение и предотвращать риск рецидивов. Важно контролировать вес и если есть лишний, лучше избавиться от него, обратившись за консультацией к диетологу. В качестве профилактики стоит вести здоровый образ жизни, правильно питаться.
osteokeen.ru
От чего болят пальцы на ногах
 Боль, возникающая в пальцах ног, как и в любом другом месте локации, приносит человеку огромный дискомфорт. Она может быть тупой, ноющей, пульсирующей или острой, в зависимости от причины ее возникновения. Обычно болят пальцы на ногах из-за таких болезней, как:
Боль, возникающая в пальцах ног, как и в любом другом месте локации, приносит человеку огромный дискомфорт. Она может быть тупой, ноющей, пульсирующей или острой, в зависимости от причины ее возникновения. Обычно болят пальцы на ногах из-за таких болезней, как:
- Артрит;
- Артроз;
- Сосудистые нарушения.
Также сильную боль в пальцах ног могут вызывать вросшие ногти, неправильное подстригание и подпиливание которых приводит к тому, что кусочек ногтевой пластины врезается в кожу, вызывая нагноение и другие воспалительные процессы. В итоге сильно опухают и болят пальцы ног, больному сложно ходить и вести нормальный образ жизни. Те, кто в таких случаях вовремя не обращаются за врачебной помощью, рискуют и вовсе остаться без пальца, так как вросший ноготь может привести к гангрене.
Болят пальцы на ногах: причины
В зависимости от вида артритов, болят различные пальцы на ногах. При реактивном и псориатическом виде данного недуга болевые ощущения и воспаления возникают в больших пальцах ног, также как и при подагре. Ревматоидный же вызывает боль и воспаление в различных сочетаниях и вариантах в остальных четырех. Несмотря на то, что артриты распространяются на разные пальцы, для любого вида этого заболевания характерен воспалительный ритм болей, возникающих к 3-4 часам ночи.
В народе артроз большого пальца ноги называют подагрой, однако на самом деле он ничего общего с оной не имеет. Конечно же, и при подагре поражаются и болят пальцы на ногах, однако встречается она гораздо реже, и в основном у мужчин. Артрозами же страдают по большей части женщины, которые носят туфли на высоких каблуках с узким мыском. Такая обувь прижимает и склоняет большие пальцы ног вовнутрь ко второму пальцу стопы. Вследствие отклонения начинают выпирать и постепенно деформируются маленькие хрящевые наросты. Именно они поддерживают большие пальцы ног в ровном положении и при ношении правильной обуви не дают им искривляться.
Со временем деформируется не только хрящ, но и весь сустав – он становится шире, нежели требуется, движение в нем резко ограничивается. При запущенном артрозе опухают и болят пальцы ног из-за неправильной позиции, вернуть их в естественное положение практически невозможно. Вдобавок ко всему, искривленные большие пальцы давят на последующие, что приводит к комбинированной деформации всей ступни.
Еще одной причиной, почему болят пальцы на ногах, является неврома Мортона или, как ее еще называют, подошвенный фасцит. Болезнь вызывает повышенное давление и ущемление нервных окончаний у основания пальцев стопы (второго, третьего и четвертого). В этой области появляются болевые ощущения, которые постепенно усиливаются и становятся нестерпимыми при ходьбе и ношении тяжестей, боль может отдавать в остальные пальцы и по направлению к икрам.
При диабете возникают проблемы с сосудами и гиперактивность нервных окончаний, из-за чего возникает онемение стопы в целом. При ходьбе болят суставы пальцев ног, и часто жжет в ступнях, даже в состоянии покоя.
Заболевания артерий ног (атеросклероз или облитерирующий эндартериит) также могут быть причинами, почему болят пальцы на ногах. Эти заболевания сопровождаются заметным побледнением и сухостью всех или некоторых пальцев, а также ломкостью ногтей и выпадением волос на ногах.
Болят пальцы ног: что делать?
При возникновении боли в пальцах на стопах необходимо срочно обратиться к опытному специалисту. Помочь в таких случаях в зависимости от причины возникновения болезненных ощущений могут такие врачи:
- Невролог;
- Хирург;
- Эндокринолог;
- Травматолог;
- Ангиохирург;
- Подолог.
Если у пациента болят суставы пальцев ног, врачи, прежде всего, рекомендуют снизить на них нагрузку. Затем в зависимости от причины возникновения может быть назначено медикаментозное лечение или хирургическая операция.
Когда боль обусловлена сосудистыми заболеваниями или нарушением обмена веществ, необходимо искоренить первопричину болезни. Ограничить употребление углеводов и животных жиров необходимо тем, у кого болят пальцы на ногах из-за атеросклероза. Важно контролировать вес тела и тем, у кого первопричиной появления симптома является сахарный диабет.
 Если боль провоцирует подагра, пациенту настоятельно рекомендуют ограничить употребление алкогольных напитков, мясных и жирных блюд, кофе, какао, крепкого черного и зеленого чая, а также на время лечения исключить банные процедуры.
Если боль провоцирует подагра, пациенту настоятельно рекомендуют ограничить употребление алкогольных напитков, мясных и жирных блюд, кофе, какао, крепкого черного и зеленого чая, а также на время лечения исключить банные процедуры.
Тем, у кого болят пальцы на ногах из-за вросших ногтей прямая дорога в отделение подологии или хирургии. Самостоятельно вылечить ноготь в запущенных случаях очень сложно, необходимо знать множество нюансов и иметь при себе специальные инструменты. Важно соблюдать правила личной гигиены: несколько раз в день тщательно вымывать стопу с мылом, носить чистые носки из натуральной ткани, а также исключить из гардероба стесняющую движения стоп обувь.
Переломы или сильные травмы пальцев ног, которые тоже являются причинами болевых ощущений, в особенности в первые несколько часов после происшествия, требуют незамедлительной медицинской помощи.
Какой бы ни была причина, из-за которой болят пальцы ног, что делать и какими методами можно от нее избавляться, может сказать лишь врач после тщательного обследования. Заниматься самолечением в таких случаях не стоит – не зная точного диагноза и применяя неправильное лечение, можно лишь усугубить и без того болезненное состояние.
Видео с YouTube по теме статьи:
www.neboleem.net















 Хотя витамин В12 присутствует во всех продуктах животного происхождения и может вырабатываться благотворными бактериями в желудочно-кишечном тракте, его дефицит далеко не редкость. Почему же многие люди нуждаются в дополнительном приеме этого незаменимого витамина? Какими свойствами обладает В12? Какие формы и виды этого витамина существуют? Как его необходимо принимать? Эти и другие вопросы рассмотрим в этой статье.
Хотя витамин В12 присутствует во всех продуктах животного происхождения и может вырабатываться благотворными бактериями в желудочно-кишечном тракте, его дефицит далеко не редкость. Почему же многие люди нуждаются в дополнительном приеме этого незаменимого витамина? Какими свойствами обладает В12? Какие формы и виды этого витамина существуют? Как его необходимо принимать? Эти и другие вопросы рассмотрим в этой статье. Улучшать память.
Улучшать память. Витамин В12 в ампулах производится в трех разновидностях: цианокобаламин, гидроксокобаламин, аденозилкобаламин. Кобаламин в ампулах называется: Кобамамид лиофилизат (кобамамид), Оксикобаламин раствор (гидроксокобаламин), Цианокобаламин раствор и лиофилизат (цианокобаламин), Цианокобаламин буфус раствор (цианокобаламин), Цианокобаламин-Виал раствор (цианокобаламин). Инъекции этих препаратов выпускают:
Витамин В12 в ампулах производится в трех разновидностях: цианокобаламин, гидроксокобаламин, аденозилкобаламин. Кобаламин в ампулах называется: Кобамамид лиофилизат (кобамамид), Оксикобаламин раствор (гидроксокобаламин), Цианокобаламин раствор и лиофилизат (цианокобаламин), Цианокобаламин буфус раствор (цианокобаламин), Цианокобаламин-Виал раствор (цианокобаламин). Инъекции этих препаратов выпускают: Кобаламин обычно назначают 1 мл раствора в день от 7—14 дней, однако в зависимости от тяжести заболевания врач может назначить более высокую дозу препарата.
Кобаламин обычно назначают 1 мл раствора в день от 7—14 дней, однако в зависимости от тяжести заболевания врач может назначить более высокую дозу препарата.







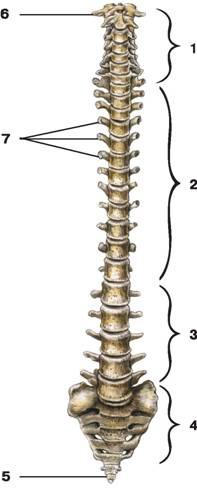
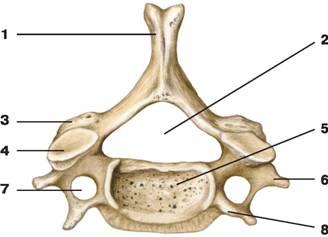
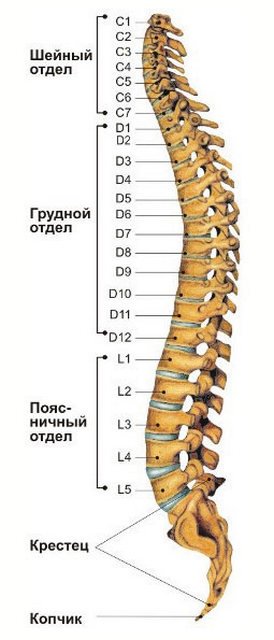
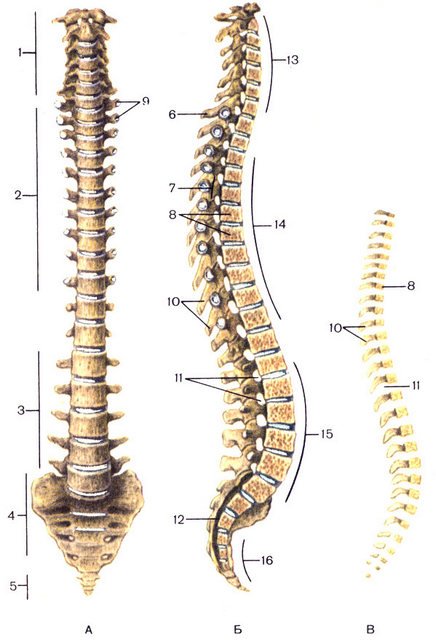
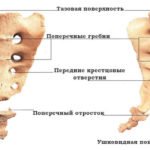
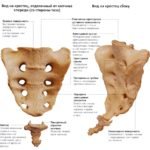
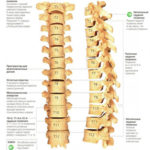

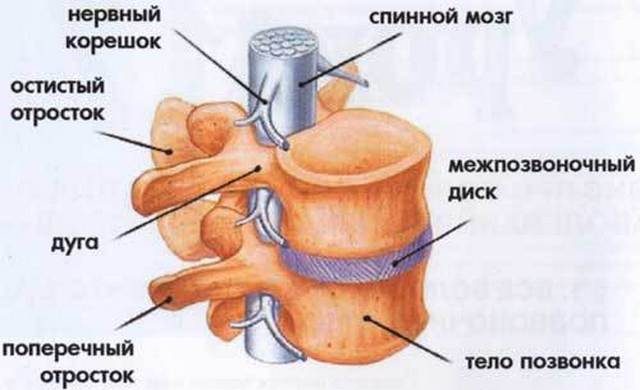




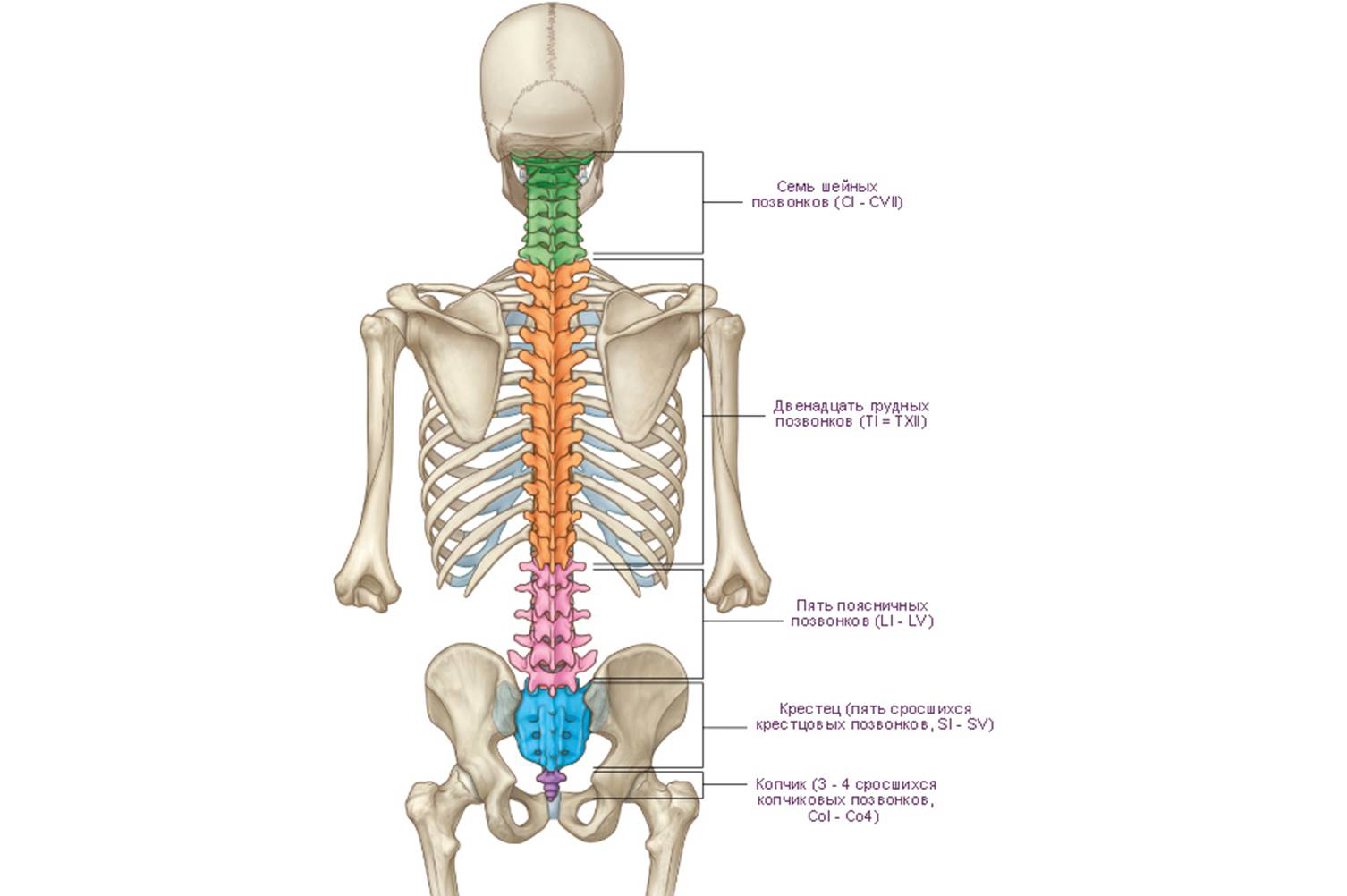



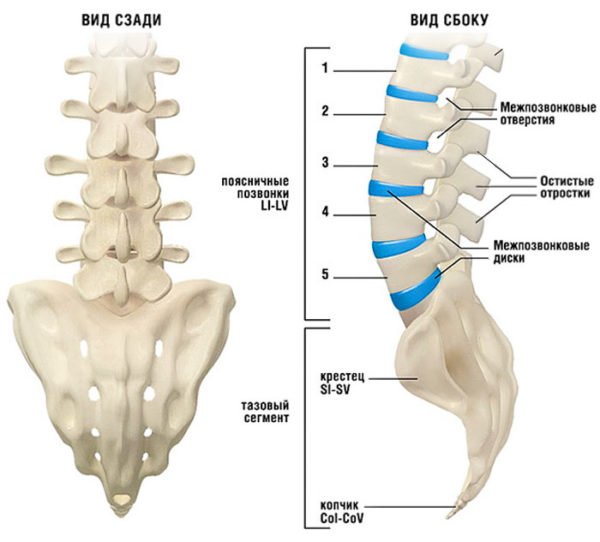
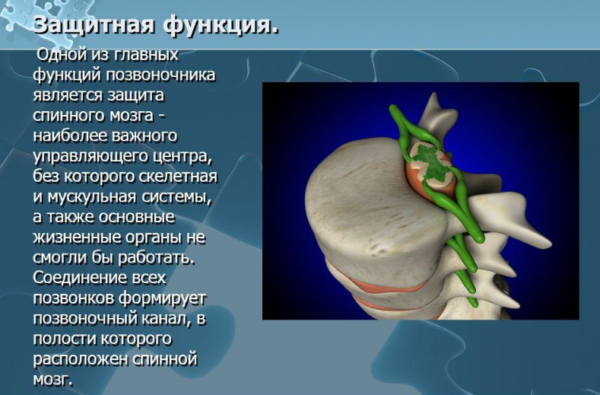
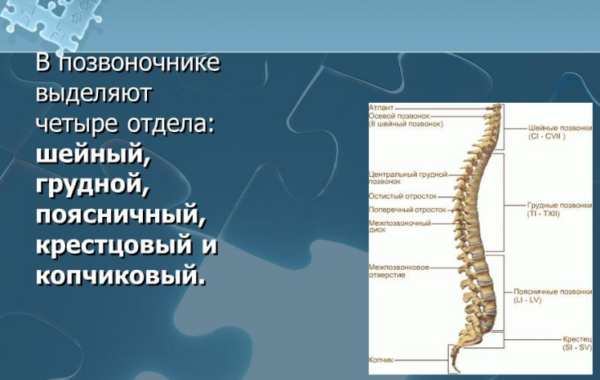
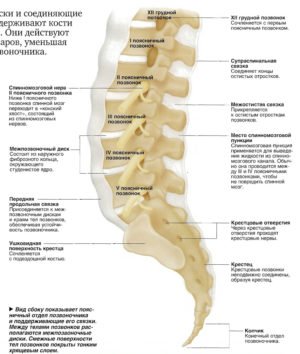
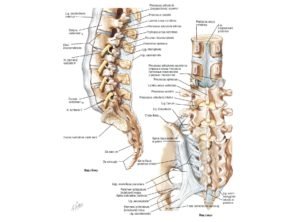
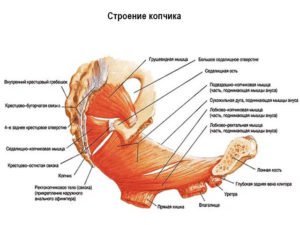
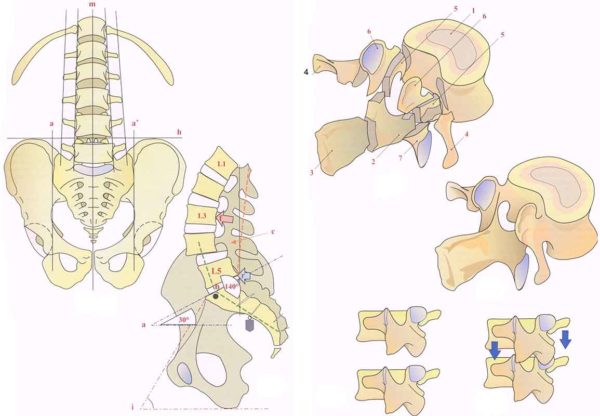
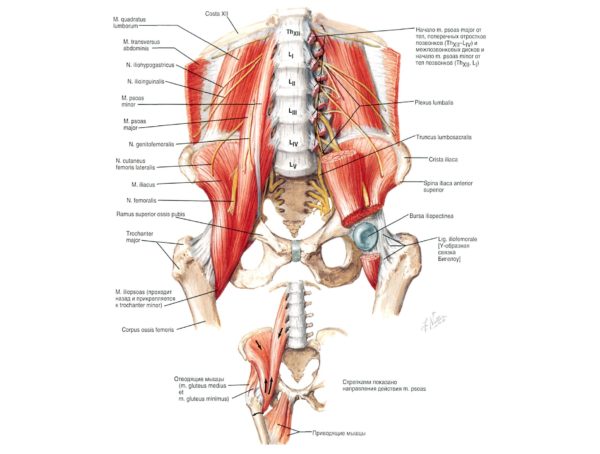
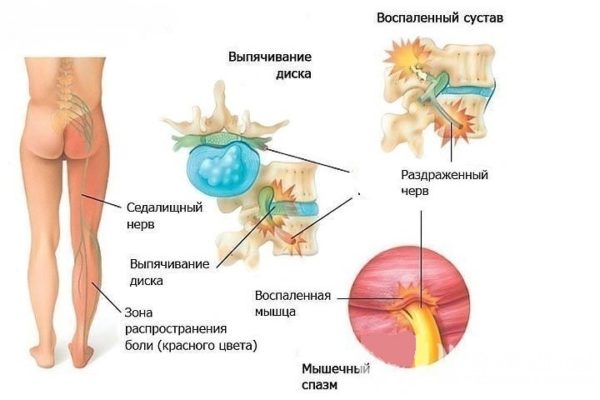
 Позвоночный столб состоит из небольших косточек, именуемых позвонками. Всего насчитывается 24 позвонка, последовательно соединённых друг с другом в вертикальном положении. Позвонки разделяют на отдельные категории: семь шейных, двенадцать грудных и пять поясничных. В нижней части позвоночного столба, за поясничным отделом расположен крестец, состоящий из пяти позвонков сросшихся в одну кость. Ниже крестцового отдела имеется копчик, в основе которого также находятся сросшиеся позвонки.
Позвоночный столб состоит из небольших косточек, именуемых позвонками. Всего насчитывается 24 позвонка, последовательно соединённых друг с другом в вертикальном положении. Позвонки разделяют на отдельные категории: семь шейных, двенадцать грудных и пять поясничных. В нижней части позвоночного столба, за поясничным отделом расположен крестец, состоящий из пяти позвонков сросшихся в одну кость. Ниже крестцового отдела имеется копчик, в основе которого также находятся сросшиеся позвонки.
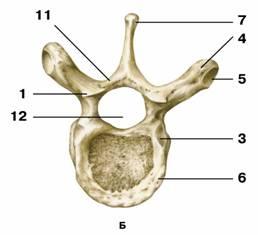
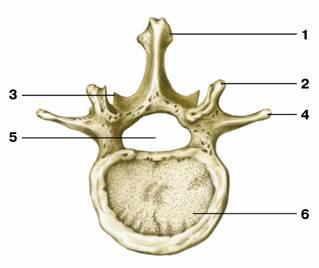
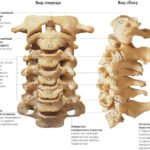
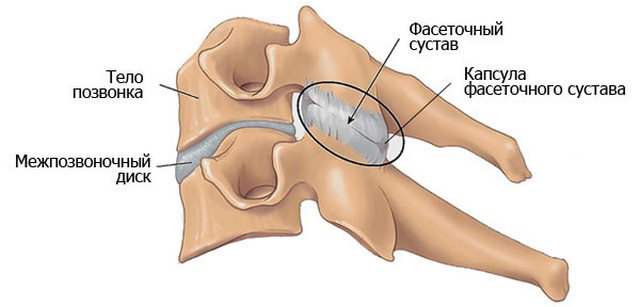
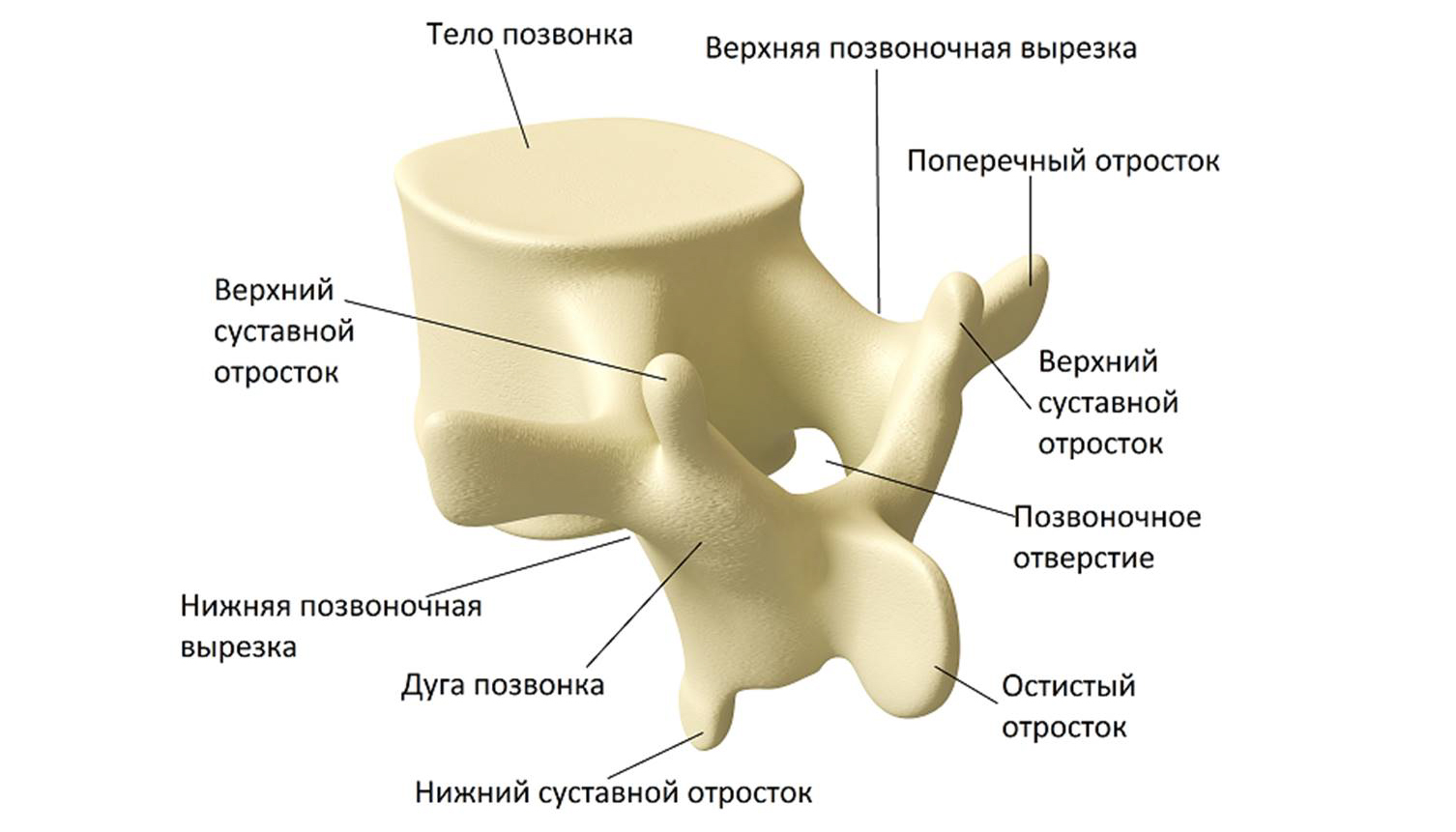
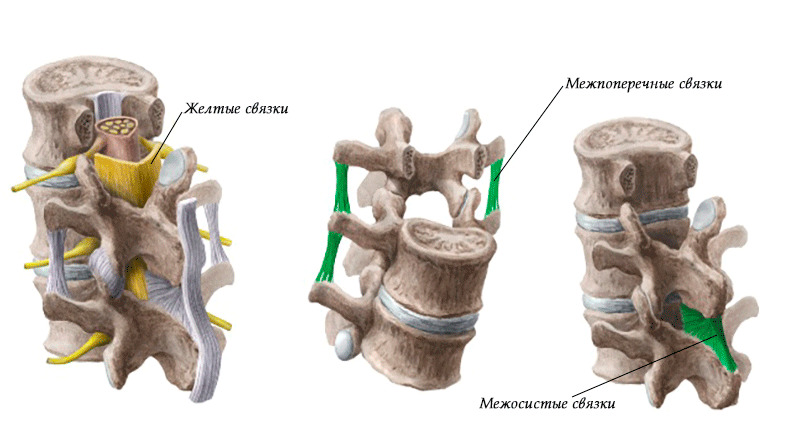
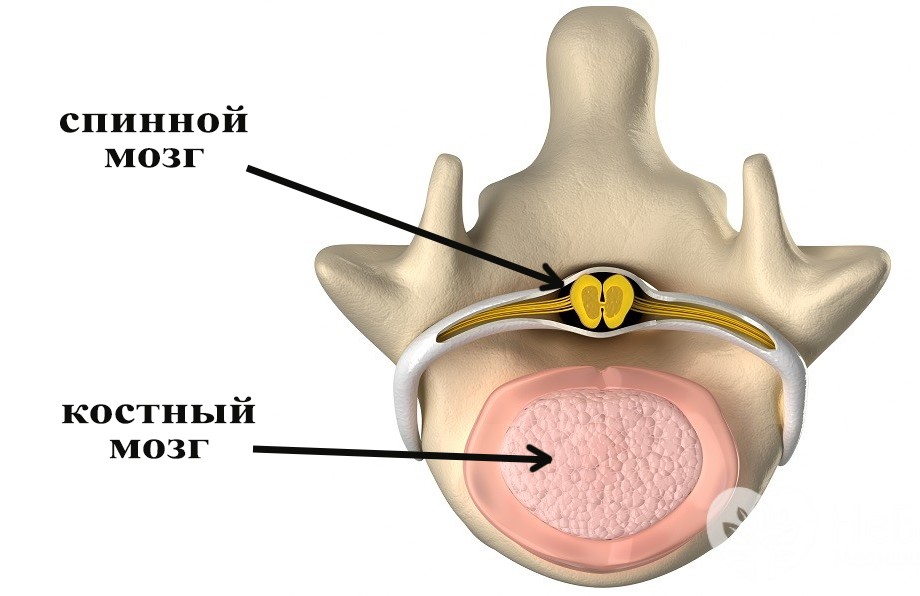
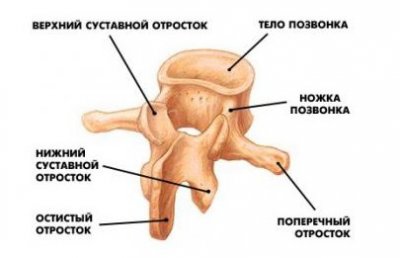
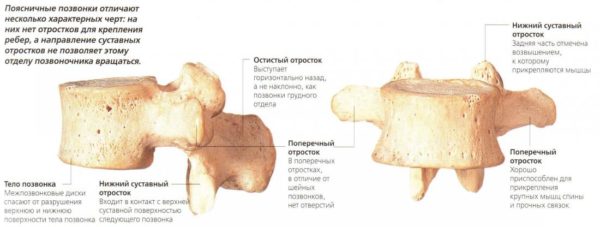
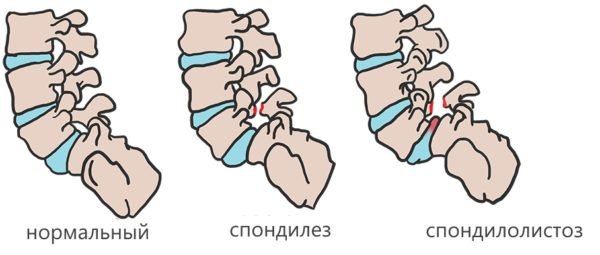
 Кости участвующие в формировании позвоночного столба называются позвонками. Тело позвонка обладает цилиндрической формой и является наиболее прочным элементом на который приходится главная опорная нагрузка. Позади тела находится дужка позвонка, имеющая вид полукольца с отходящими от неё отростками. Дужка позвонка и его тело образуют позвонковое отверстие. Совокупность отверстий во всех позвонках, расположенных в точности друг над другом, формирует позвоночный канал. Он служит вместилищем спинного мозга, нервных корешков и сосудов. В образовании позвоночного канала также участвуют связки, среди которых к наиболее важным относятся жёлтая и задняя продольная связки. Жёлтая связка объединяет ближние дуги позвонков, а задняя продольная соединяет тела позвонков сзади. Дужка позвонка имеет семь отростков. К остистым и поперечным отросткам крепятся мышцы и связки, а верхние и нижние суставные отростки фигурируют в создании фасеточных суставов.
Кости участвующие в формировании позвоночного столба называются позвонками. Тело позвонка обладает цилиндрической формой и является наиболее прочным элементом на который приходится главная опорная нагрузка. Позади тела находится дужка позвонка, имеющая вид полукольца с отходящими от неё отростками. Дужка позвонка и его тело образуют позвонковое отверстие. Совокупность отверстий во всех позвонках, расположенных в точности друг над другом, формирует позвоночный канал. Он служит вместилищем спинного мозга, нервных корешков и сосудов. В образовании позвоночного канала также участвуют связки, среди которых к наиболее важным относятся жёлтая и задняя продольная связки. Жёлтая связка объединяет ближние дуги позвонков, а задняя продольная соединяет тела позвонков сзади. Дужка позвонка имеет семь отростков. К остистым и поперечным отросткам крепятся мышцы и связки, а верхние и нижние суставные отростки фигурируют в создании фасеточных суставов.
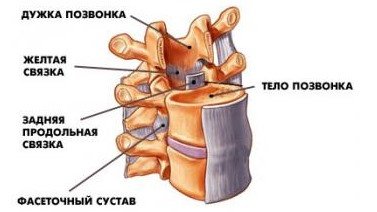
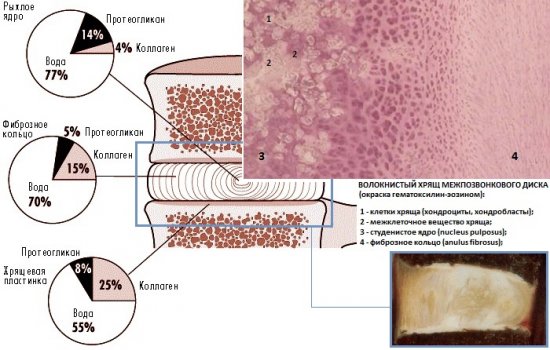
 Межпозвонковый диск находится между двумя соседними позвонками и имеет вид плоской, округлой прокладки. В центре межпозвонкового диска расположено пульпозное ядро, которое обладает хорошей упругостью и выполняет функцию амортизации вертикальной нагрузки. Окружает пульпозное ядро многослойное фиброзное кольцо, сохраняющее ядро в центральном положении и блокирующее возможность смещения позвонков в сторону относительно друг друга. Фиброзное кольцо состоит из большого количества слоёв и прочных волокон, пересекающихся в трёх плоскостях.
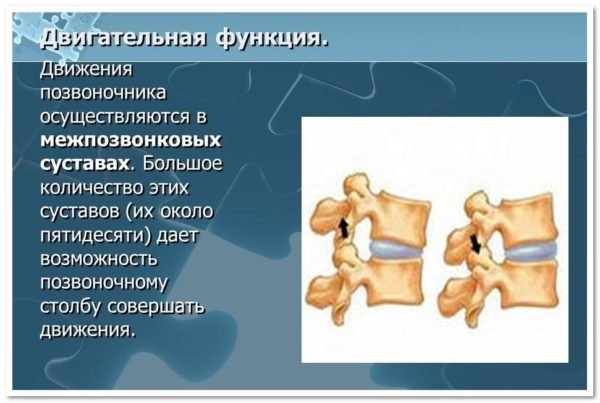
Межпозвонковый диск находится между двумя соседними позвонками и имеет вид плоской, округлой прокладки. В центре межпозвонкового диска расположено пульпозное ядро, которое обладает хорошей упругостью и выполняет функцию амортизации вертикальной нагрузки. Окружает пульпозное ядро многослойное фиброзное кольцо, сохраняющее ядро в центральном положении и блокирующее возможность смещения позвонков в сторону относительно друг друга. Фиброзное кольцо состоит из большого количества слоёв и прочных волокон, пересекающихся в трёх плоскостях. Понятие позвоночно-двигательного сегмента часто употребляется в вертебрологии. Он представляет собой функциональный элемент позвоночника, который сформирован из двух позвонков связанных друг с другом межпозвонковым диском, мышцами и связками. Каждый позвоночно-двигательный сегмент включает в себя два межпозвонковых отверстия, через которые выводятся нервные корешки спинного мозга, вены и артерии.
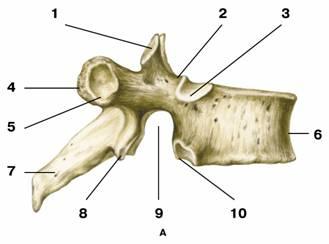
Понятие позвоночно-двигательного сегмента часто употребляется в вертебрологии. Он представляет собой функциональный элемент позвоночника, который сформирован из двух позвонков связанных друг с другом межпозвонковым диском, мышцами и связками. Каждый позвоночно-двигательный сегмент включает в себя два межпозвонковых отверстия, через которые выводятся нервные корешки спинного мозга, вены и артерии. Среди шейных позвонков стоит выделить два самых верхних, носящих название «атлант» и «аксис». Они получили особое анатомическое строение, непохожее на другие позвонки. В атланте (1-ый шейный позвонок) отсутствует тело позвонка. Он образован передней и задней дужкой, которые соединены костными утолщениями. Аксис (2-ой шейный позвонок) имеет зубовидный отросток, образованный из костного выступа в передней части. Зубовидный отросток зафиксирован связками в позвонковом отверстии атланта, формируя для первого шейного позвонка ось вращения. Такое строение даёт возможность осуществлять вращательные движения головы. Шейный отдел представляет собой самую уязвимую часть позвоночника в плане возможности получения травм. Связано это с невысокой механической прочностью позвонков в этом отделе, а также слабым корсетом из мышц находящихся в области шеи.
Среди шейных позвонков стоит выделить два самых верхних, носящих название «атлант» и «аксис». Они получили особое анатомическое строение, непохожее на другие позвонки. В атланте (1-ый шейный позвонок) отсутствует тело позвонка. Он образован передней и задней дужкой, которые соединены костными утолщениями. Аксис (2-ой шейный позвонок) имеет зубовидный отросток, образованный из костного выступа в передней части. Зубовидный отросток зафиксирован связками в позвонковом отверстии атланта, формируя для первого шейного позвонка ось вращения. Такое строение даёт возможность осуществлять вращательные движения головы. Шейный отдел представляет собой самую уязвимую часть позвоночника в плане возможности получения травм. Связано это с невысокой механической прочностью позвонков в этом отделе, а также слабым корсетом из мышц находящихся в области шеи.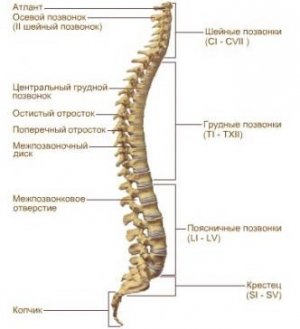
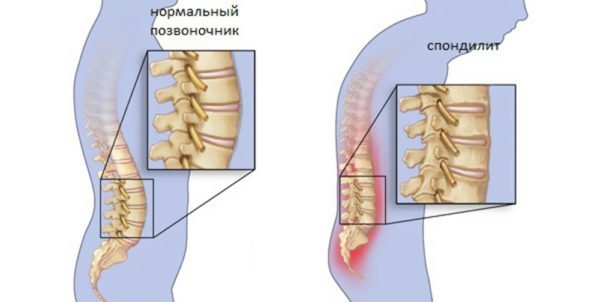
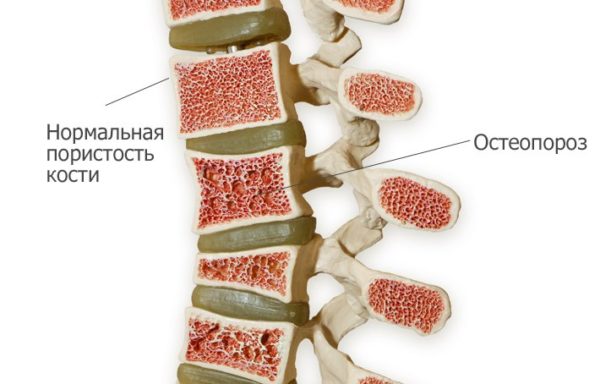
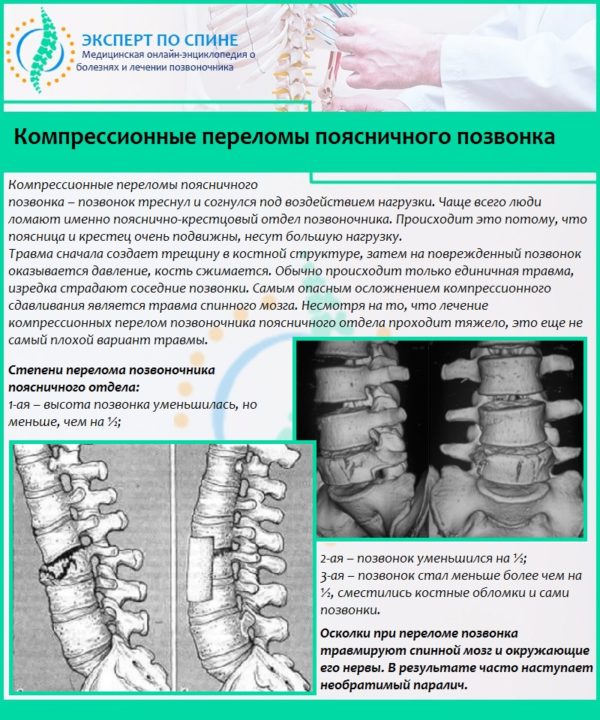








 При переломе в первое время для быстрого восстановительного процесса на поврежденных участках рекомендуют использовать препараты, в составе которых содержится глюкозамин. Данное вещество принимает участие в формировании синовиальной жидкости, обеспечивающей подвижность суставов и конечностей. В группу таких медикаментов входит «Глюкомин сульфат».
При переломе в первое время для быстрого восстановительного процесса на поврежденных участках рекомендуют использовать препараты, в составе которых содержится глюкозамин. Данное вещество принимает участие в формировании синовиальной жидкости, обеспечивающей подвижность суставов и конечностей. В группу таких медикаментов входит «Глюкомин сульфат». Обеспечивают сокращение скелетной мускулатуры;
Обеспечивают сокращение скелетной мускулатуры; До 25 лет преобладает процесс усвоения, встраивания и накопления кальция;
До 25 лет преобладает процесс усвоения, встраивания и накопления кальция;






 Кунжут;
Кунжут;








 При появлении болей и дискомфорта в пальцах незамедлительно посетите своего врача
При появлении болей и дискомфорта в пальцах незамедлительно посетите своего врача



 Воспалительный процесс в мелких суставах фаланг также сопровождается высвобождением экссудата из межклеточного пространства. Это приводит к возникновению сильного отека тканей и появлению выраженных болевых ощущений. Жидкость растягивает суставную капсулу и ухудшает объем движений в пораженных суставах.
Воспалительный процесс в мелких суставах фаланг также сопровождается высвобождением экссудата из межклеточного пространства. Это приводит к возникновению сильного отека тканей и появлению выраженных болевых ощущений. Жидкость растягивает суставную капсулу и ухудшает объем движений в пораженных суставах.

 Компьютерная и магнитно-резонансная томография позволяют абсолютно точно установить диагноз, особенно в случае подострого или хронического течения. Ведь эта форма характеризуется отсутствием острых проявлений заболевания, и клиническая картина может быть смазанной. Это единственный метод, обеспечивающий достоверные результаты в диагностике бурсита глубоких суставов. Бурсит пальца руки не требует проведения этих методов исследования, поскольку синовиальные сумки фаланг расположены весьма поверхностно.
Компьютерная и магнитно-резонансная томография позволяют абсолютно точно установить диагноз, особенно в случае подострого или хронического течения. Ведь эта форма характеризуется отсутствием острых проявлений заболевания, и клиническая картина может быть смазанной. Это единственный метод, обеспечивающий достоверные результаты в диагностике бурсита глубоких суставов. Бурсит пальца руки не требует проведения этих методов исследования, поскольку синовиальные сумки фаланг расположены весьма поверхностно. При появлении болей и дискомфорта в пальцах незамедлительно посетите своего врача
При появлении болей и дискомфорта в пальцах незамедлительно посетите своего врача Берегите свои руки, меньше травмируйте их и не перегружайте нагрузками
Берегите свои руки, меньше травмируйте их и не перегружайте нагрузками [7], [8], [9]
[7], [8], [9] Загрузка…
Загрузка…






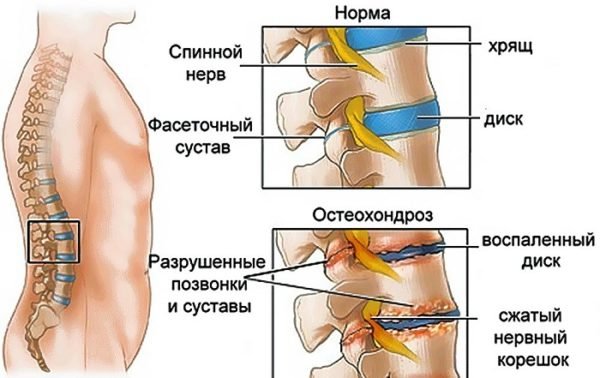
 При терапии используются препараты, направленные на ликвидацию воспаления и снижение боли. Преимуществом этого метода является быстрый эффект и снижение неприятных ощущений. Лечение остеохондроза ноги подбирается индивидуально для каждого пациента.
При терапии используются препараты, направленные на ликвидацию воспаления и снижение боли. Преимуществом этого метода является быстрый эффект и снижение неприятных ощущений. Лечение остеохондроза ноги подбирается индивидуально для каждого пациента.
























 Потенциально опасными для жизни причинами болей в груди могут быть следующие заболевания:
Потенциально опасными для жизни причинами болей в груди могут быть следующие заболевания: Боль в грудной клетке может быть как острой, так и тупой, могут быть ощущения жжения, покалывания. Боль может усиливаться при нагрузках или при глубоком вдохе, наклоне туловища, вниз в стороны. Боль может локализоваться как в правой, так и в левой половине грудной клетки. Боль также может идти по ходу ребер или под лопаткой, усиливаться при движении в плече. Существует ряд симптомов и признаков, которые называют «красными флажками» и наличие их требует экстренной госпитализации потому, что некоторые состояния могут быть угрожающими для жизни. Это следующие факторы:
Боль в грудной клетке может быть как острой, так и тупой, могут быть ощущения жжения, покалывания. Боль может усиливаться при нагрузках или при глубоком вдохе, наклоне туловища, вниз в стороны. Боль может локализоваться как в правой, так и в левой половине грудной клетки. Боль также может идти по ходу ребер или под лопаткой, усиливаться при движении в плече. Существует ряд симптомов и признаков, которые называют «красными флажками» и наличие их требует экстренной госпитализации потому, что некоторые состояния могут быть угрожающими для жизни. Это следующие факторы: Лечение болей в грудной клетке зависит от причин заболевания (состояния). При наличии острых угрожающих жизни состояний пациент экстренно госпитализируется. При наличии соматических причин болей лечение проводится специалистами соответствующего профиля.
Лечение болей в грудной клетке зависит от причин заболевания (состояния). При наличии острых угрожающих жизни состояний пациент экстренно госпитализируется. При наличии соматических причин болей лечение проводится специалистами соответствующего профиля.
 Особое внимание обратите на такой препарат, как ПИКОСЕН: натрияпикосульфатстриарилметановойгруппойактивируетсявтолстойкишкепод действием бактериальныхсульфатаз; вещество, которое освобождается при этом, стимулируетчувствительные нервныеокончания слизистойоболочки кишечника, усиливает его моторику.Антрагликозидыкасыътормозятабсорбциюжидкостии стимулируютперистальтикустеноккишечника.
Особое внимание обратите на такой препарат, как ПИКОСЕН: натрияпикосульфатстриарилметановойгруппойактивируетсявтолстойкишкепод действием бактериальныхсульфатаз; вещество, которое освобождается при этом, стимулируетчувствительные нервныеокончания слизистойоболочки кишечника, усиливает его моторику.Антрагликозидыкасыътормозятабсорбциюжидкостии стимулируютперистальтикустеноккишечника. Ушиб рёбер — явление отнюдь не редкое, особенно это актуально в зимний период, когда увеличивается количество провоцирующих факторов (гололёд, сильный ветер и пр.). На первый взгляд может показаться, что серьёзной опасности в этом нет, особенно если обошлось небольшим синяком или даже без него, и проводить лечение необязательно. Во многих случаях боль может нарастать, а при обследовании обнаруживается даже трещина, а не только ушиб ребра.
Ушиб рёбер — явление отнюдь не редкое, особенно это актуально в зимний период, когда увеличивается количество провоцирующих факторов (гололёд, сильный ветер и пр.). На первый взгляд может показаться, что серьёзной опасности в этом нет, особенно если обошлось небольшим синяком или даже без него, и проводить лечение необязательно. Во многих случаях боль может нарастать, а при обследовании обнаруживается даже трещина, а не только ушиб ребра. Как спать, сидеть и вообще вести привычный образ жизни, если болят ребра, знают все, кто хоть раз получал такую травму, — это не очень просто. Ограничение подвижности, усиление боли при изменении положения, невозможность найти удобное положение, чтобы не ощущать дискомфорт — это не все, чем чреват сильный ушиб ребер. Лечение в домашних условиях проводится при достаточно легких повреждениях, при значительных могут потребоваться стационарные условия.
Как спать, сидеть и вообще вести привычный образ жизни, если болят ребра, знают все, кто хоть раз получал такую травму, — это не очень просто. Ограничение подвижности, усиление боли при изменении положения, невозможность найти удобное положение, чтобы не ощущать дискомфорт — это не все, чем чреват сильный ушиб ребер. Лечение в домашних условиях проводится при достаточно легких повреждениях, при значительных могут потребоваться стационарные условия. Нередко на месте ушиба появляются пугающие своими размерами и цветом гематомы. Возникают они в результате разрыва множества мелких сосудов, расположенных по всей поверхности грудной клетки. Такой характер травмы больше указывает на то, что основное повреждение получила сама кожа, при этом рёбра пострадали не сильно.
Нередко на месте ушиба появляются пугающие своими размерами и цветом гематомы. Возникают они в результате разрыва множества мелких сосудов, расположенных по всей поверхности грудной клетки. Такой характер травмы больше указывает на то, что основное повреждение получила сама кожа, при этом рёбра пострадали не сильно.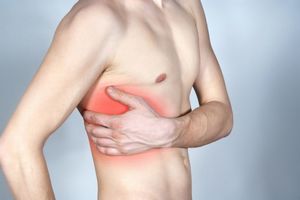 Симптоматика этих повреждений почти идентична, однако при переломах выраженность симптомов намного сильнее. В случае серьёзного повреждения отмечаются сильные боли в области грудной клетки, а также возможно появление выпуклости либо вмятины на месте удара. В таких случаях медлить нельзя, необходимо срочно вызвать неотложную помощь и госпитализировать больного.
Симптоматика этих повреждений почти идентична, однако при переломах выраженность симптомов намного сильнее. В случае серьёзного повреждения отмечаются сильные боли в области грудной клетки, а также возможно появление выпуклости либо вмятины на месте удара. В таких случаях медлить нельзя, необходимо срочно вызвать неотложную помощь и госпитализировать больного.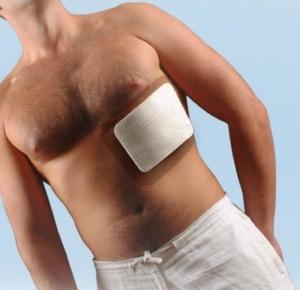 При своевременном обращении за помощью и правильной терапии можно быстро вылечить. Обычно врач назначает медикаменты, делает местную блокаду обезболивающими средствами. Однако следует помнить, что даже после полного выздоровления и эффективной реабилитации болевой синдром может сохраняться ещё в течение некоторого времени — от нескольких недель до года, в зависимости от индивидуальных особенностей организма.
При своевременном обращении за помощью и правильной терапии можно быстро вылечить. Обычно врач назначает медикаменты, делает местную блокаду обезболивающими средствами. Однако следует помнить, что даже после полного выздоровления и эффективной реабилитации болевой синдром может сохраняться ещё в течение некоторого времени — от нескольких недель до года, в зависимости от индивидуальных особенностей организма. Лечить ушиб рёбра можно и дома, воспользовавшись рекомендациями врача и народными рецептами.
Лечить ушиб рёбра можно и дома, воспользовавшись рекомендациями врача и народными рецептами. С первые дни после получения травмы рекомендуется соблюдать щадящий режим. Поскольку полученные повреждения мешают нормальному сну, назначаются успокоительные и обезболивающие средства.
С первые дни после получения травмы рекомендуется соблюдать щадящий режим. Поскольку полученные повреждения мешают нормальному сну, назначаются успокоительные и обезболивающие средства.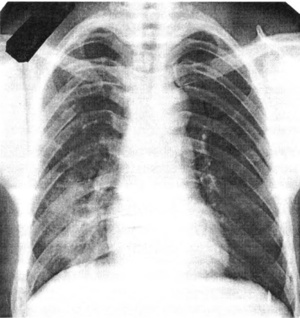 Как лечить в домашних условиях последствия ушиба, знает и народная медицина. К ней стоит прибегать при небольших повреждениях. Для этого используют средства местного действия, способствующие усилению кровотока в травмированной зоне и ускорению процесса восстановления тканей.
Как лечить в домашних условиях последствия ушиба, знает и народная медицина. К ней стоит прибегать при небольших повреждениях. Для этого используют средства местного действия, способствующие усилению кровотока в травмированной зоне и ускорению процесса восстановления тканей.



 Ушиб ребер относится к числу распространенных травм, сопровождающихся болевым синдромом
Ушиб ребер относится к числу распространенных травм, сопровождающихся болевым синдромом При подозрении на перелом ребер назначается рентген
При подозрении на перелом ребер назначается рентген Чтобы избежать появления гематомы, к месту повреждения необходимо приложить холод
Чтобы избежать появления гематомы, к месту повреждения необходимо приложить холод Для купирования боли эффективно применение компрессов с Димексидом
Для купирования боли эффективно применение компрессов с Димексидом При гематомах назначаются мази на основе троксерутина, в частности Троксевазин
При гематомах назначаются мази на основе троксерутина, в частности Троксевазин При появлении нетипичных симптомов необходимо срочно обратиться к врачу
При появлении нетипичных симптомов необходимо срочно обратиться к врачу Из числа различных реберных травм и повреждений, ушиб ребер считается наименьшей неприятностью, в особенности, по сравнению со сломанными ребрами.
Из числа различных реберных травм и повреждений, ушиб ребер считается наименьшей неприятностью, в особенности, по сравнению со сломанными ребрами.









 Здравствуйте дорогие форумчане
Здравствуйте дорогие форумчане  , после 2-х месячного чтения данного форума решил поделиться своей историей болезни…..
, после 2-х месячного чтения данного форума решил поделиться своей историей болезни….. ), спортивным пэйнтболлом, зимой лихо катался на сноуборде и лихо падал, после 2-го курса участвовал в парусной регате, после 4-го работал на судоремонте слесарем (поднимал отечественную промышленность
), спортивным пэйнтболлом, зимой лихо катался на сноуборде и лихо падал, после 2-го курса участвовал в парусной регате, после 4-го работал на судоремонте слесарем (поднимал отечественную промышленность  ), не страшился тяжелой работы и себя не жалел. Во общем делал все, чтобы попасть на “свидание” к невропатологу, а затем на “вечеринку” к нейрохирургу….
), не страшился тяжелой работы и себя не жалел. Во общем делал все, чтобы попасть на “свидание” к невропатологу, а затем на “вечеринку” к нейрохирургу…. Есть же поговорка: “Ленивый в молодости, здоровый в старости”
Есть же поговорка: “Ленивый в молодости, здоровый в старости” ?” И уколы продлили еще на 5 дней…. Через 18 дней после операции выписали домой….
?” И уколы продлили еще на 5 дней…. Через 18 дней после операции выписали домой….