Лечение радикулопатия – причины и симптомы заболевания, методы диагностики и лечение медикаментозной терапией, в каких случаях показана операция, возможные осложнения и профилактика
Радикулит (радикулопатия). Лечение радикулита, симптомы, причины, диагностика
 Радикулит (радикулопатия) – это общий термин, который используется медиками для обозначения симптомов, связанных с зажатым или воспаленным корешком спинного мозга. Симптомы могут включать в себя как боль в шее или спине, с иррадиацией по ходу иннервации нервов из корешка, так и слабость в мышцах, онемение, покалывание в иннервируемой зоне конечностей. Наиболее частой причиной радикулита (радикулопатии) является межпозвонковая грыжа диска. Диск, расположенный между позвонками, обладая эластичной структурой, выполняет амортизационные функции в позвоночнике. Диски придают позвоночнику мобильность, гибкость и способность выдерживать нагрузки. С течением жизни происходит изнашивание дисков, дегенерация и иногда возникают грыжи дисков. В результате этого, вещество диска может контактировать с близлежащими корешками спинного мозга. В этом случае, происходит сдавление и раздражение корешка. В остальных случаях, влияние на корешок могут оказать остеофиты, стеноз спинномозгового канала или фораминального канала. Компрессия и воспаление нервных корешков могут в результате привести к хроническим болям как в шее или пояснице, так и дистально в зоне иннервации. Поэтому радикулярная боль означает не только локализацию в области позвоночника, но и в значительном удалении по ходу нервных волокон. Кроме того, при компрессии корешка может быть нарушена проводимость нервных волокон, что приводит к нарушениям чувствительности (онемение, покалывание или жжение) и мышечной слабости в конечностях. Лечение такой симптоматики зависит от причин вызвавших радикулит (радикулопатию). Необходимо выяснить, что именно воздействует на корешок – грыжа диска, остеофит, артрит или фораминальный стеноз.
Радикулит (радикулопатия) – это общий термин, который используется медиками для обозначения симптомов, связанных с зажатым или воспаленным корешком спинного мозга. Симптомы могут включать в себя как боль в шее или спине, с иррадиацией по ходу иннервации нервов из корешка, так и слабость в мышцах, онемение, покалывание в иннервируемой зоне конечностей. Наиболее частой причиной радикулита (радикулопатии) является межпозвонковая грыжа диска. Диск, расположенный между позвонками, обладая эластичной структурой, выполняет амортизационные функции в позвоночнике. Диски придают позвоночнику мобильность, гибкость и способность выдерживать нагрузки. С течением жизни происходит изнашивание дисков, дегенерация и иногда возникают грыжи дисков. В результате этого, вещество диска может контактировать с близлежащими корешками спинного мозга. В этом случае, происходит сдавление и раздражение корешка. В остальных случаях, влияние на корешок могут оказать остеофиты, стеноз спинномозгового канала или фораминального канала. Компрессия и воспаление нервных корешков могут в результате привести к хроническим болям как в шее или пояснице, так и дистально в зоне иннервации. Поэтому радикулярная боль означает не только локализацию в области позвоночника, но и в значительном удалении по ходу нервных волокон. Кроме того, при компрессии корешка может быть нарушена проводимость нервных волокон, что приводит к нарушениям чувствительности (онемение, покалывание или жжение) и мышечной слабости в конечностях. Лечение такой симптоматики зависит от причин вызвавших радикулит (радикулопатию). Необходимо выяснить, что именно воздействует на корешок – грыжа диска, остеофит, артрит или фораминальный стеноз.
Причины и виды радикулитов (радикулопатий)
Анатомические причины радикулита (радикулопатии)- в нарушении функции одного из корешков. Когда происходит компрессия корешка, то появляется симптоматика на стороне поражения и в зоне иннервации. Обычно, когда появляются симптомы, такие как боль в шее или пояснице, с иррадиацией в руку или в ногу, онемение или мышечная слабость в конечностях, то следует заподозрить, что произошло сдавление и раздражение корешка на выходе из спинного мозга. Наиболее часто, на корешок воздействуют диски и иногда сами позвонки. Например, при надрыве диска происходит выбухание его в спинномозговой канал и воздействие на корешок. Костные структуры также могут воздействовать на корешок при дегенерации или костных разрастаниях (остеофитов). Пациенты с радикулитом (радикулопатией) сталкиваются с различными симптомами: блуждающие боли от шеи в руки и от поясницы в ноги, различные нарушения или изменения чувствительности (онемение, покалывание, жжение в конечностях) снижение мышечной силы в определенных мышцах.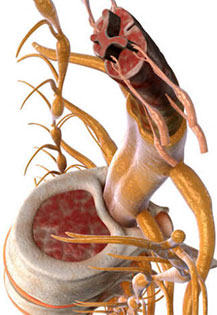
- Грыжа диска в поясничном, шейном или грудном отделе позвоночника.
- Стеноз спинномозгового канала
- Стеноз фораминальный ( сужение канала, по которому проходит корешок)
- Дегенерация дисков
- Травма
- Наличие остеофитов, опухолей
В зависимости от локализации радикулитов (радикулопатий) различают шейный, грудной или поясничный радикулит.
Шейный радикулит (радикулопатия)
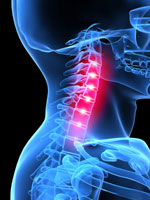 Шейный радикулит своим названием свидетельствует о локализации в шее, а именно в шейном отделе позвоночника. Симптоматика (боль, нарушение чувствительности или мышечная слабость) может быть как справа, так и слева в зависимости от расположения заинтересованного корешка. Причины шейного радикулита могут быть различны: грыжа диска, протрузия диска, дегенерация диска, остеоартрит, фораминальный стеноз и др. Симптомы могут проявляться как в области локализации раздраженного корешка, так и иррадиировать в руки, плечи, пальцы. Между 7 шейными позвонками (C1-C7) располагается 8 пар корешков спинного мозга, которые проводят электрические импульсы от ЦНС и спинного мозга. Область иннервации имеет четкую топику и зависит от конкретного корешка. Корешки в шейном отделе – C1-C8. Каждая пара ответственна за определенную зону:
Шейный радикулит своим названием свидетельствует о локализации в шее, а именно в шейном отделе позвоночника. Симптоматика (боль, нарушение чувствительности или мышечная слабость) может быть как справа, так и слева в зависимости от расположения заинтересованного корешка. Причины шейного радикулита могут быть различны: грыжа диска, протрузия диска, дегенерация диска, остеоартрит, фораминальный стеноз и др. Симптомы могут проявляться как в области локализации раздраженного корешка, так и иррадиировать в руки, плечи, пальцы. Между 7 шейными позвонками (C1-C7) располагается 8 пар корешков спинного мозга, которые проводят электрические импульсы от ЦНС и спинного мозга. Область иннервации имеет четкую топику и зависит от конкретного корешка. Корешки в шейном отделе – C1-C8. Каждая пара ответственна за определенную зону:
- C1-C2 – голова
- C3-C4 – диафрагма
- C5- верхняя часть туловища
- C6 – запястье и бицепс
- C7- трицепс
- C8 – кисть
Грудной радикулит (радикулопатия)
 Грудной радикулит означает локализацию в середине спины (в грудном отделе позвоночника, состоящем из 12 позвонков). Симптоматика характерна для радикулита: боль с иррадиацией, покалывание, онемение, мышечная слабость. По сравнению с шейным радикулитом или поясничным, грудной радикулит встречается редко. Это объясняется относительной ригидностью грудного отдела позвоночника, который служит местом крепления ребер и является опорной частью для верхней и нижней части туловища. Незначительная гибкость этого отдела предотвращает позвонки и диски в этом отделе и от возрастных изменений тоже. Но, тем не менее, при наличии симптоматики нельзя полностью исключать возможность такой разновидности радикулита. Потенциальными причинами развития грудного радикулита могут быть следующие факторы: дегенеративные изменения дисков протрузия диска, грыжа диска, остеоартит остеофит, травма позвоночника (особенно при скручивании), стеноз спинномозгового канала, фораминальный стеноз.
Грудной радикулит означает локализацию в середине спины (в грудном отделе позвоночника, состоящем из 12 позвонков). Симптоматика характерна для радикулита: боль с иррадиацией, покалывание, онемение, мышечная слабость. По сравнению с шейным радикулитом или поясничным, грудной радикулит встречается редко. Это объясняется относительной ригидностью грудного отдела позвоночника, который служит местом крепления ребер и является опорной частью для верхней и нижней части туловища. Незначительная гибкость этого отдела предотвращает позвонки и диски в этом отделе и от возрастных изменений тоже. Но, тем не менее, при наличии симптоматики нельзя полностью исключать возможность такой разновидности радикулита. Потенциальными причинами развития грудного радикулита могут быть следующие факторы: дегенеративные изменения дисков протрузия диска, грыжа диска, остеоартит остеофит, травма позвоночника (особенно при скручивании), стеноз спинномозгового канала, фораминальный стеноз.
Поясничный радикулит
 Поясничный радикулит означает локализацию в нижней части спины (в поясничном отделе позвоночника, состоящего из 5 крупных и достаточно подвижных позвонков), где располагается центр тяжести человеческого тела. Признаки радикулита аналогичны другим отделам (боль, нарушение чувствительности и мышечная слабость) и зона поражения соответствует зоне иннервации (то есть боль и другие симптомы сопровождают нервное волокно по его ходу в организме). Поясничный радикулит (радикулопатия) нередко называют ишиалгией. Этот термин подразумевает раздражение крупного седалищного нерва, которое начинается на выходе из L1-L5, проходит малый таз в ноги и доходит до стоп. Наиболее ярким симптомом ишиалгии является интенсивная боль в ягодицах, бедре и стопе (обычно односторонняя). Основными причинами возникновения поясничного радикулита (радикулопатии) являются: артрит, дегенеративные изменения позвонков, стеноз спинномозгового канала, фораминальный стеноз, компрессионный перелом, грыжа диска, протрузия диска, спондилолистез.
Поясничный радикулит означает локализацию в нижней части спины (в поясничном отделе позвоночника, состоящего из 5 крупных и достаточно подвижных позвонков), где располагается центр тяжести человеческого тела. Признаки радикулита аналогичны другим отделам (боль, нарушение чувствительности и мышечная слабость) и зона поражения соответствует зоне иннервации (то есть боль и другие симптомы сопровождают нервное волокно по его ходу в организме). Поясничный радикулит (радикулопатия) нередко называют ишиалгией. Этот термин подразумевает раздражение крупного седалищного нерва, которое начинается на выходе из L1-L5, проходит малый таз в ноги и доходит до стоп. Наиболее ярким симптомом ишиалгии является интенсивная боль в ягодицах, бедре и стопе (обычно односторонняя). Основными причинами возникновения поясничного радикулита (радикулопатии) являются: артрит, дегенеративные изменения позвонков, стеноз спинномозгового канала, фораминальный стеноз, компрессионный перелом, грыжа диска, протрузия диска, спондилолистез.
Симптомы радикулопатии
Медики применяют термин радикулита (радикулопатии) для того, чтобы описать комплекс симптомов, появляющихся при давлении на корешки спинного мозга (являющиеся пучком нервных волокон, исходящих из спинного мозга). Тем не менее, радикулит (радикулопатия) не является самостоятельным заболеванием, а лишь комплексом симптомов включающих боль, мышечную слабость и нарушения чувствительности, которые берут начало в позвоночнике и идут к конечностям. Человеческий позвоночник делится на пять отделов и радикулит (радикулопатия) наиболее часто встречается в шейном грудном и поясничном отделе. 31 пара корешков отходит от длинного спинномозгового тяжа в довольно узком спинномозговом канале позвоночника. Различные причины могут уменьшать пространство, где располагаются корешки и оказывать на них компрессию – это грыжа диска или протрузия, стеноз, опухоль, инфекционный процесс, остеофит. При всей вариабельности симптомов наиболее часто встречаются следующие симптомы:
- Боль (дискомфорт) от тупой и периодической до постоянной и изнурительной с наличием иррадиации. Боль (как защитный фактор в организме) свидетельствует о том, что имеется повреждающее воздействие на нервные волокна.
- Нарушение чувствительности. Нельзя не отметить, что позвоночник достаточно сложная структура. Мы неосознанно осуществляем огромное количество движений, и происходит это автоматически. Но для того, чтобы движения были гармоничны, необходимо чтобы была обратная связь мозга с мышцами и чувствительными рецепторами. При компрессии корешков происходит нарушение проведения импульсов в обе стороны. Соответственно нарушается как чувствительность (онемение жжение покалывание), так и проведение импульса к мышцам.
- Слабость в мышцах. Иногда мышечная слабость бывает изолированно (при изолированной компрессии моторных нейронов). Для нормального функционирования мышц необходима двухсторонняя связь, как со спинным мозгом, так и головным. При компрессии корешка (грыжей диска, остеофитом или еще чем- либо) происходит прерывание поступления импульсов, и мышца перестает нормально работать. При длительном нарушении нормального проведения импульсов происходит атрофия мышц или даже вялый парез.
Диагностика радикулита
Радикулит не является заболеванием, а лишь комплексом симптомов, свидетельствующих о наличие воздействия на один из 31 пары корешков спинного мозга. В комплекс симптомов входят: боль, нарушение чувствительности, слабость в мышцах по ходу иннервации заинтересованных нервов. Причинами радикулита (радикулопатии) могут быть: грыжа диска, протрузия диска, стеноз и др. Для того, чтобы врач смог точно поставить диагноз, необходим ряд мероприятий:
- выяснение симптомов (характер боли, интенсивность, длительность, наличие нарушений чувствительности)
- осмотр (позволяющий выяснить мышечную силу, объем движений)
Неврологическое обследование – проверка рефлекторной активности и чувствительности.
Рентгенография – рутинный метод, позволяющий представить степень дегенеративных изменений в позвоночнике.
ЭМГ – метод, позволяющий определить степень повреждения нервных волокон.
Лечение
 Лечение зависит от степени выраженности симптомов (болевого синдрома, нарушений чувствительности и моторных нарушений). В любом случае, вначале необходимо исчерпать все возможности консервативного лечения.
Лечение зависит от степени выраженности симптомов (болевого синдрома, нарушений чувствительности и моторных нарушений). В любом случае, вначале необходимо исчерпать все возможности консервативного лечения.
Медикаментозное лечение
Задача медикаментозного лечения снять воспаление, уменьшить отек подлежащих тканей и уменьшить болевой синдром.
Физиотерапия. Существует много физиотерапевтических методик, позволяющих улучшить кровообращение в тканях прилежащих к корешку, уменьшить боль, улучшить проведение импульсов по нервным волокнам.
Мануальная терапия и массаж. Помогают снять мышечные блоки и мышечные спазмы.
ИРТ. Иглорефлексотерапия с помощью воздействия на биологически активные точки помогает восстановить процесс проведения импульсов по нервным волокнам.
При стойком болевом синдроме и при наличии выраженной клинической картине (парез в мышцах и нарушение чувствительности) проводится хирургическая декомпрессия корешка.
Радикулопатия (корешковый синдром): симптомы, лечение в Санкт-Петербурге
Как развивается радикулопатия
Чаще всего корешковый синдром развивается из-за остеохондроза. Остеохондроз нарушает обмен веществ и кровообращение в позвоночнике. Между позвонками находятся эластичные диски. При остеохондрозе межпозвоночные диски становятся хрупкими, теряют эластичность, уменьшаются в высоте. При давлении на позвонки межпозвоночные диски выпячиваются и могут треснуть. Через трещины в позвоночный канал попадает полужидкое ядро диска. Оно защемляет нервные корешки и вызывает радикулопатию.
Защемление корешков спинного мозга вызывают остеофиты — костные наросты на позвонках. Они возникают после уменьшения высоты дисков. Остеофиты сдавливают нервные корешки и приводят к радикулопатии.
Симптомы радикулопатии (корешкового синдрома)
Симптомы радикулопатии зависят от места расположения повреждённых нервных корешков.
Пояснично-крестцовый радикулит проявляется болью в пояснице и ягодицах, бедре, голени и стопе. Болезненные ощущения возникают при ходьбе, резких наклонах и поворотах. В тяжёлых случаях человек практически не может ходить из-за сильной боли в спине.
При шейном радикулите чувствуется сильная боль в шее, затылке, плече и лопатке. Боль усиливается после резкого поворота головой, движений рукой, кашля. Рука может частично или полностью онеметь, в ней возникает слабость. Острая боль в шее и руке будит человека по ночам.
При грудном радикулите человек чувствует боль, которая опоясывает грудную клетку. Болевые ощущения усиливаются при движении и глубоком вдохе.
Осложнения радикулопатии
Корешковый синдром быстро переходит в хроническую форму без правильного лечения. При хронической радикулопатии резкое движение, переохлаждение или стресс могут вызвать приступ боли.
Развитие болезней, которые привели к радикулиту, может привести к инвалидности. Например, грыжа в поясничном отделе позвоночника без своевременного лечения вызывает паралич ног, нарушает работу органов малого таза.
Из-за защемления или воспаления нервного корешка немеет связанный с ним участок тела. В итоге конечность может быть парализована.
что это такое? Радикулопатия: симптомы и лечение
Боли в спине – широко распространенное явление. Такие болевые ощущения испытывает большинство людей минимум раз в жизни. У половины работающих граждан они возникают ежегодно и длятся, самое малое, один день. Вызывают их травмы, различные патологии, в том числе и радикулопатия (радикулит).
Что такое радикулопатия?
Услышав диагноз, поставленный доктором, пациенты невольно задаются вопросом: “Радикулопатия – что это такое, каковы ее причины и последствия?” Общим термином “радикулопатия” в неврологии обозначают симптоматику, связанную с повреждением, поражением или зажатием корешков спинномозговых нервов. При обследовании может выявиться как один поврежденный корешок, так и несколько.

Симптомы выражаются болезненностью в спине стреляющего либо пронизывающего характера, сочетающейся с вялостью мышц, покалыванием, чувством онемения в иннервируемых зонах конечностей. Корешковый синдром радикулопатии проявляется болезненностью на всевозможных участках.
Болевой синдром пронизывает шею, поясницу, конечности и отдельные органы. Он обнаруживается, к примеру, в области, где расположено сердце или желудок. Правильно диагностировать радикулит способен только врач.
Радикулопатия и ее причины
Разновидности остеохондроза – основная причина всех радикулитов. Недуг может стать следствием застарелых травм, патологий, развившихся во внутренних органах, воспалений, поражающих позвоночник, опухолей. Его провокаторами бывают стрессы, дисбаланс обмена веществ, инфекционные заболевания, переохлаждения, подъем тяжести.
Часто толчком для развития недуга становится межпозвонковая грыжа. Межпозвоночному диску, наделенному эластичностью, отводится роль амортизатора. Развивающийся остеохондроз ведет к дегенеративно-дистрофическим процессам, которые выливаются в протрузию (локализованное выпячивание диска). В итоге протрузия перетекает в межпозвонковую грыжу, ведущую к сдавливанию и раздражению ближних корешков.
Причиной раздраженных корешков считают остеофиты и стенозы – сужения просветов в спинномозговом «туннеле» или фораминальных каналах (откуда выходят нервы). Фораминальным стенозом обычно поражается область поясницы, где от сдавливания страдают корешки, соединяющиеся в седалищный нерв.
Хроническая радикулопатия – что это такое, какова ее симптоматика? Корешки претерпевают непрекращающуюся компрессию, они раздражены и воспалены. Это выливается в хроническую болезненность, доставляющую дискомфорт в шее и пояснице, и проецируемую по нервным волокнам на существенное удаление. Сжатие корешков заканчивается нарушением проводимости импульсов, утратой функций, дистрофией мышц.
Симптомы радикулита
Чтобы разобраться с симптоматикой заболевания, зададимся еще раз вопросом: “Радикулопатия – что это такое?” Радикулит не является самостоятельной болезнью. Он всего лишь комплекс симптомов, объединивший болезненность, сниженную чувствительность, дистрофию мышц, начинающуюся в позвоночнике и спускающуюся к конечностям.
Пациенты обеспокоены блуждающими болями, проецируемыми из шеи в руки или из поясницы в ноги, претерпевшей изменения чувствительностью (конечности немеют, их покалывает и жжет), утратой мышечной силы в конкретных областях тела. Довольно разнообразные признаки радикулопатии объединили в группы:
- Болезненность. Болевые ощущения проявляются в различных вариациях от тупых, периодически возникающих, до постоянных изнурительных с наличием иррадиации.
- Измененная чувствительность. Позвоночник – сложная структурная единица человеческого тела. Благодаря ему люди совершают великое множество неосознанных автоматических движений. Гармонию движений обеспечивает рефлексия мозга, мышц и чувствительных рецептов. Радикулопатия, симптомы которой проявились, вызывает компрессию корешков. Это приводит к тому, что передача импульсов в обе стороны протекает с нарушениями, а чувствительность претерпевает изменения.
- Дистрофия мышц. Поврежденные нервы неспособны к непрерывной двусторонней передаче импульсов (от мышц к головному и спинному мозгу и наоборот). Поэтому мышцы перестают работать в нормальном режиме. Длительные нарушения в передаче импульсов приводят к слабости, атрофии и даже слабому порезу мышц.
Виды радикулопатии
Клиницистами выделено несколько разновидностей радикулита. В зависимости от локализации пораженных нервов радикулопатия, симптомы которой очевидны, бывает шейной, грудной, пояснично-крестцовой или смешанной.
Относительно очага поражения различают радикулит дискогенного (спондилогенного), вертеброгенного и смешанного типа. Такая классификация заболевания обеспечивает четкое дифференцирование основных особенностей радикулита у конкретного пациента.
Дискогенный радикулит
У больных чаще диагностируется первичная дискогенная радикулопатия, обусловленная деформированием хрящевой ткани, нарастающей на межпозвоночных дисках. При этом корешки ущемлены, наблюдается течение воспалительного процесса, которому сопутствует отечность и мощный болевой синдром.
Наблюдается выпадение некоторых функций, связанных с иннервацией нервов, подвергнутых ущемлению. Банальный радикулит сопровождается болевыми, моторными и вегетативными нарушениями, провоцируемыми пораженными корешками.
Вертеброгенный радикулит
Отметим, что вертеброгенная радикулопатия всегда вторична. Она протекает на фоне развившихся стенозов, поразивших фораминальные отверстия, где пролегает путь нервных корешков.
Спинномозговые корешки, проходящие по «тоннелю», стенки которого формируют различные структуры (межпозвонковые грыжи, желтые связки, остеофиты и прочее), сдавлены и раздражены. «Туннель» сужается под воздействием возрастных и дегенеративных трансформаций. В результате в месте зажатия корешка случается нарушение кровообращения с последующей отечностью.
Боль дистально рассредоточивается, проникая из позвоночника в кисти или стопы. Симптомы дисфункции корешков, выраженные порезами, потерей чувствительности и снижением рефлексов, не всегда сразу проявляются. Впрочем, характерная болезненность – очевидное свидетельство корешкового синдрома.

Этот вид радикулита сопровождается сильно выраженным мышечным спазмом, значительно ограничивающим двигательную активность. Как правило, вертеброгенная радикулопатия длится долго (минимум 2-4 месяца) и требует неотложного вмешательства врачей.
Шейный радикулит
Шейная радикулопатия провоцируется грыжей, протрузией или дегенерацией диска, остеоартритом, фораминальным стенозом и прочими патологиями. Обычно радикулопатия шейного отдела наступает неожиданно, выражаясь стреляющими болями. Проверяя чувствительность, мышечную силу, рефлексы, убеждаются, что недуг носит неврологический характер.
Для заболевания характерно возникновение болей в шее, отдающих в мышцах рук и пальцах. Локализация болевых ощущений обусловлена страдающим корешком. Они всегда внезапны и очень резки, провоцируются сгибанием шеи. Болезненность смягчается при осторожных поворачиваниях или наклонах головы в ту или иную сторону. Неудачные движения становятся причиной ее усиления.
Больные с трудом находят удобные положения для сна. Их сон прерывают колющие болевые ощущения в шее и руках. Пациенты жалуются на потерю чувствительности в руке, ощущение покалывания и онемения, одновременное значительное снижение мышечной силы.
Грудная радикулопатия
Этот вид радикулита появляется в середине спины, в месте расположения грудного отдела позвоночника. Локализация боли наблюдается в районе межреберных нервов. Увеличение болезненности происходит при движении и глубоких вдохах.
С грудной радикулопатией сталкиваются реже, чем с пояснично-крестцовой или шейной. Для грудного отдела характерна относительная ригидность. Гибкость у отдела незначительна, поэтому диски в нем претерпевают минимальные изменения.
Однако при обнаружении характерной симптоматики воздерживаются от абсолютного исключения того факта, что больной обременен грудным радикулитом. Часто склониться к такому диагнозу побуждает анамнез с зафиксированными в нем травмами.
К потенциальным причинам возникновения грудной радикулопатии относят факторы, связанные с дегенеративными трансформациями, протрузиями и грыжами дисков, остеоартитами, остеофитами, стенозами. Ее вызывают инфекционные болезни, обычное переохлаждение, остеохондроз, физические травмы, неловкие движения.
Пояснично-крестцовый радикулит
Наибольшее распространение получила пояснично-крестцовая радикулопатия. Она имеет признаки, которые аналогичны родственным заболеваниям. Поясничный радикулит протекает хронически. Его нередко отягчают острые рецидивы. Наклонив туловище или начав ходьбу, пациенты испытывают усиление болезненности.
Локализация поражений обусловлена областью иннервации. Сосредоточение боли зависит от очага воспаления. Пациенты ощущают ее в районе поясницы и ягодичной области, в бедре, его заднебоковой и передней зоне, передненаружной части голени. Боль пронизывает тыл стопы, проходит по пятке, большому пальцу, задевает икроножные мышцы и обнаруживается в наружной лодыжке.
Болезненность сильно выражена, когда корешки сдавлены костными выростами, дисками, различными плотными тканями, например, сформированными межпозвонковой грыжей. Боль, вызванная мягкими тканями (мышцами, связками), зажавшими нервы, не столь мощная. Для нее характерна слабовыраженная динамика нарастания.
Провоцируется радикулопатия пояснично-крестцового отдела позвоночника обычно разрушительными процессами в связках, суставными поражениями позвоночника. Она вызывается нарушениями межпозвоночных дисков, ставших следствием остеохондроза, грыж и других заболеваний.
Виды поясничной радикулопатии
Обычно себя проявляют три типа поясничного радикулита. К ним относятся:
- Люмбаго. Боли концентрируются в поясничной области. Болезненность провоцируют неадекватные физические нагрузки, вызывающие перенапряжение в поясничных мышцах, резкое переохлаждение. Кроме того, приступы обусловлены поясничными грыжами и смещенными позвонками.
- Любоишелгия – еще одна поясничная радикулопатия, сопровождающаяся болью, возникающей в поясничном отделе, отдающей в одну или обе ноги. Болезненность растекается по ягодичной области и задненаружной части ног, не спускаясь в пальцы. Болевой синдром описывают, как ноющий, жгучий и нарастающий.
- Ишиалгия. Боли сосредотачиваются в районе ягодиц, захватывают бедро и голень сзади, спускаются до стоп. Помимо болезненных ощущений отмечают мышечное ослабление, вызываемое поражением или раздражением седалищного нерва. Болезненность при ишиасе носит стреляющий характер, напоминающий удар током. Иногда наблюдают одновременное проявление покалывания, онемения и «мурашек». Болевой синдром различен по степени и интенсивности. Болезненность варьируется от легкой до невероятно мощной. Пациент лишается сна, боль доставляет ему беспокойство при стоянии, сидении, ходьбе, не позволяет наклоняться и поворачиваться.
Провоцируется поясничная радикулопатия, лечение которой вначале ограничивается консервативной терапией, артритом, дегенеративными видоизменениями позвонков, стенозами, компрессионными переломами, грыжей и протрузией дисков, спондилолистезом.
Консервативное лечение радикулопатии
Если поставлен диагноз «радикулопатия», лечение назначается с учетом симптоматики (болевого синдрома, утраты чувствительности, моторных нарушений). Сначала больных лечат способами консервативной терапии:
- С помощью медикаментов снимают воспаление, отечность, возникающую в подлежащих тканях, болезненность.
- Физиотерапевтическими методиками нормализуют кровообращение в тканях, окружающих корешок, снижают боль, способствуют проведению импульсов.
- От мышечных блоков и спазмов избавляются, выполняя массаж и проводя мануальную терапию.
- Методики иглоукалывания позволяют восстановить нервные импульсы.
- ЛФК с дозированными объемами обеспечивает восстановление биомеханики позвоночника. Упражнения, перераспределяющие векторы нагрузок, нередко снимают компрессию корешков. Благодаря гимнастике и занятиям на тренажере добиваются остановки дегенеративных процессов в позвоночнике, увеличения эластичности связок и мышц. В результате движения нарастают в объеме. Помимо того, регулярные занятия – превосходная профилактика, предупреждающая рецидивы разной степени интенсивности, обусловленные неправильной работой позвоночника.

Перечисленными способами прекрасно лечится дискогенная радикулопатия хронического характера. Приложенные усилия избавляют пациентов от заболевания навсегда, возвращая их к полноценной жизни.
Хирургическое лечение радикулита
Хирургического вмешательства требует осложненная радикулопатия. Что это такое – операция при радикулите? На тип предстоящей операции влияет состояние позвоночника, возраст и здоровье человека. Показаниями к ней становится стойкий болевой синдром, негативная клиническая картина.
Процедуры заключаются в проведении хирургической декомпрессии корешка, извлечении выпяченного диска или кости, примыкающей к нервной ткани, и выполнении дискорастворяющих манипуляций (хемонуклеолизиса) и других оперативных действий.
Методы лечения вертеброгенного радикулита
Вертеброгенную радикулопатию необходимо немедленно лечить. Терапию выбирают, учитывая этиологию корешкового синдрома. Прежде всего устраняют основной синдром – болевой. Его снимают противовоспалительными средствами из группы нестероидных препаратов. К выбору медикаментов подходят осмотрительно, потому что они способны привести к тяжелым побочным эффектам.
Если пациент обременен межпозвоночной грыжей, компрессионным переломом, онкологической патологией, ему не избежать оперативного вмешательства. В послеоперационном периоде организуют тщательный врачебный надзор.
Больным, перенесшим корешковый синдром, обеспечивают комплексную реабилитацию. Они восстанавливаются в санаториях, получают сеансы лечебного массажа, занимаются ЛФК.
Радикулит, Радикулопатия и корешковый синдром – Невролог, Психотерапевт
Анатомия и общие понятия
Сверху вниз по всей длине позвоночника между каждыми позвонками нервы выходят через отверстия с правой и левой стороны позвоночника. Они называются корешковыми нервами. Разветвляются на каждом уровне позвоночника и иннервируют разные части нашего тела.

Например, нервы, которые выходят из шейного отдела позвоночника, проходят через руки, кисти и пальцы. Вот почему проблемы с шеей, которые влияют на нервные корешки в шейном отделе, могут вызвать боль и другие симптомы в руках и кистях (радикулопатию), а проблемы с нижней частью спины, которые влияют на поясничные нервные корешки, могут вызывать боли отдающие в ногу и ступню (радикулопатия или ишиас ).
Спинного мозга нет в поясничном отделе позвоночника. Из-за этого и из-за того, что спинной канал обычно довольно просторный в нижней части спины, проблемы в пояснично-крестцовой области (поясничный отдел позвоночника и сакральная область позвоночника) обычно связаны с поражением корешков, а не спинного мозга. Даже серьезные болезни, такие как большая грыжа диска или перелом в нижней части спины, с меньшей вероятностю вызовут постоянную потерю двигательной функции в ногах (параплегия или паралич).
Когда грыжа диска или протрузия надавливают на корешковый нерв, это часто называют радикулопатией. Таким образом, врач может сказать, что существует грыжа межпозвоночного диска на уровне L4-L5, вызывая радикулопатию L5 или радикулопатию L4, в зависимости от характеристики грыжи диска, и какой нервный корешок подвергается воздействию. Простой термин для радикулопатии в нижней части спины является ишиасом. А радикулит в грудном отделе может быть связан с межреберной невралгией.
Что такое радикулопатия?
Радикулопатия или радикулит (радикулопатия, радикулит и корешковый синдром это по сути синонимы), как мы уже выяснили, – защемленный нерв в позвоночнике. Это чаще всего происходит с изменением окружающих костей и хрящей от износа или от травм. Изменения могут оказывать давление на нервный корешок, который является частью каждого спинного нерва, выходящего из спинного мозга через отверстие в позвоночнике.
Когда ваши нервные корешки защемлены, они могут воспаляться, вызывая онемение, слабость и боль. Своевременное и соответствующее лечение может уменьшить эти симптомы.
Симптомы и типы радикулопатии
 Симптомы радикулопатии могут варьироваться от легких до тяжелых. Локализация симптомов зависит от того, на каком уровне поражен нервный корешок.
Симптомы радикулопатии могут варьироваться от легких до тяжелых. Локализация симптомов зависит от того, на каком уровне поражен нервный корешок.
Существует три типа радикулопатии:
- Цервикальная радикулопатия – давление на один из нервных корешков на шее. Это может вызвать слабость, жжение, покалывание или потерю чувства в плече, руке, кисти или пальце.
- Торакальная радикулопатия возникает, когда в грудном отделе позвоночника имеется защемленный нерв. Это вызывает боль в груди и туловище. Случается довольно редко и можно ошибочно принять за опоясывающий лишай.
- Поясничная радикулопатия – давление на один из нервных корешков в нижней части спины. Это может вызвать боль в области тазобедренного сустава и ишиас, или стреляющую боль в ноге. Недержание, сексуальная дисфункция или паралич также могут возникать в тяжелых случаях.
Узнать больше: 11 способов справиться с ишиасом »
Симптомы варьируются в зависимости от типа радикулопатии. Болезнь может влиять на разные области спины, рук и ног и может включать:
- острая боль, которая может ухудшиться при определенных движениях
- стреляющая боль
- онемение
- слабость и покалывание
- потеря или изменение ощущения
- потеря рефлексов
Что вызывает радикулопатию?
Радикулопатия возникает, когда нерв сжимается окружающими тканями. Это иногда вызвано грыжами межпозвоночного диска. Начинается с ослабления или разрыва внешнего края диска. Ядро, или внутренняя часть, затем выталкивается наружу и оказывает давление на соседний спинальный нерв.
Костные шпоры также могут вызывать радикулопатию. Это когда дополнительные костные структуры формируются на части позвоночника. Костные шпоры могут развиваться из-за травмы или остеоартрита. Эти шпоры могут ужесточить позвоночник и сузить пространство, где расположены нервы, что приводит к их сжатию.
Радикулопатия может быть результатом старения или травмы.
Кто подвержен риску радикулита?
Многие изменения позвоночника происходят с возрастом. Радикулит обычно поражает людей в возрасте от 30 до 50 лет.
Такие состояния, как остеоартрит, ревматоидный артрит и ожирение, могут увеличить риск радикулопатии. Другими факторами риска являются плохая осанка, спинальные аномалии, такие как сколиоз и повторяющиеся движения. Беременные женщины имеют более высокий риск. Он также может быть наследственным, поэтому вы подвергаетесь повышенному риску, если ваша семья имеет историю радикулопатий.
Как диагностируется радикулопатия?
Чтобы диагностировать радикулопатию, ваш врач сначала начнет физическое обследование. Затем он может назначить определенные исследования, такие как:
- Рентген для оценки соотношения костей или сужения дисков
- МРТ-сканирование для получения изображений мягких тканей, спинного мозга и нервных корешков
- Компьютерная томография, чтобы увидеть мелкие детали ваших костей, в том числе костные шпоры
- Электромиограмму для измерения электрических импульсов ваших мышц в состоянии покоя и во время сокращений, что помогает вашему врачу определить повреждение
- Исследование нервной проводимости для измерения способности нервов посылать электрические сигналы
Как лечится радикулит?
Невролог может рекомендовать уход на дому, медикаменты, операцию или комбинацию процедур.
Домашний уход
Вы должны ограничивать действия, которые усугубляют боль. Невролог может назначить шину, скобу или мягкий шейный воротник, чтобы обездвижить пораженный участок. Это облегчит отдых для пострадавшей области.
Краткосрочный постельный режим или лечение с механической тракцией – это варианты, которые может предложить ваш врач. Тракция включает использование грузов или других специальных приспособлений для снятия давления на спинной нерв, создавая пространство между костями позвоночника.
Невропатолог может также рекомендовать физическую терапию. Физиотерапия может включать горячую и холодную терапию и другие методы лечения. Ваши терапевты могут научить вас, как укреплять, растягивать и защищать пострадавший район.
Узнайте больше: упражнения при болях в спине »
Для некоторых людей потеря веса может помочь уменьшить давление на пораженный участок.
Лекарственные препараты
Некоторые лекарства могут быть эффективны при лечении радикулопатии:
- анальгетики
- нестероидные противовоспалительные лекарственные средства, такие как ибупрофен и т.д.
- миорелаксанты
- пероральные кортикостероиды
- опиаты по рецепту для сильной боли
- спинальные инъекции кортикостероидов в пораженный участок
Оперативное лечение радикулита
Невролог может рекомендовать операцию, если ваше состояние не улучшится в течение определенного периода. Обычно это происходит примерно через 6-12 недель после консервативного лечения. Он также может предложить хирургическое вмешательство, если затронуты множественные нервы, или функция нерва уменьшается, несмотря на лечение.
Операция может освободить пораженный нерв от давления. Одна из процедур называется диссектомией. Это включает удаление костных шпор или часть грыжы межпозвоночного диска. Во время этой процедуры часть позвонков может быть удалена или слита вместе.
Как и при любой операции, есть риск заражения, кровотечения и осложнений от анестезии. После выздоровления от операции некоторые люди могут по-прежнему испытывать боль или другие симптомы.
Каковы перспективы лечения радикулопатии?
Большинство людей с радикулитом получают облегчение с помощью консервативного лечения, такого как медикаменты и физиотерапия. Оперативное вмешательство рекомендуется для некоторых людей с радикулитом. Их состояние также обычно улучшается после периода восстановления. После лечения большинство людей могут работать и принимать участие в обычных повседневных занятиях.
Можно ли предотвратить ранукулопатию?
Советы по здоровью позвоночника
- Практикуйте хорошую осанку. Избегайте сутулости и держите обе ноги на полу, когда садитесь.
- Поднимайте коленями, а не спиной. Вместо того, чтобы наклониться, чтобы поднять что-то, согните колени, чтобы достичь объекта.
- Периодически прерывайтесь при выполнении повторяющихся действий.
- Носите поддерживающую обувь. Ищите туфли с хорошей поддержкой дуги и избегайте носить высокие каблуки в течение длительных периодов времени.
- Включите упражнения в повседневную жизнь. Пребывание в форме может помочь защитить позвоночник.
Уменьшите ваши шансы на развитие радикулита, поддерживая хорошую осанку и здоровый вес.
Используйте безопасные методы при подъеме тяжелых предметов, чтобы предотвратить травмы спины. Не забудьте переносить вес на колени. Это означает, что вы должны согнуть колени, а не спину. Также просите о помощи при перемещении тяжелых или громоздких предметов.
Выполняя повторяющиеся задачи, выполняйте частые перерывы.
Сохранение физической активности также может помочь. Разработайте регулярную программу упражнений, которая включает упражнения по силе и гибкости. Всегда разговаривайте со своим невропатологом перед началом тренировок. Хорошее здоровье позвоночника может здорово поспособствовать предотвращению радикулопатии.
Вертеброгенная шейная радикулопатия – Неврология — LiveJournal
Наиболее частыми причинами вертеброгенной шейной радикулопатии являются грыжа межпозвонковых дисков [►] и шейный спондилез. В целом роль грыжи дисков при поражении шейных корешков менее значительна, чем при поражении пояснично-крестцовых корешков. Как на поясничном уровне, на шейном уровне выделяют медиальные грыжи, которые могут быть причиной компрессии спинного мозга, но сравнительно редко вызывают болевой синдром, и латеральные грыжи, направленные в сторону межпозвонкового отверстия и способные компримировать спинно-мозговой корешок, приводя к интенсивному болевому синдрому. Чаще грыжи диска выявляются на уровне позвоночных двигательных сегментов (ПДС) С5–С6 и С6–С7, приводя к поражению соответственно корешков С6 и С7. Шейный спондилез включает артроз и гипертрофию межпозвонковых суставов, формирование «унковертебральных суставов», равномерное выпячивание межпозвонковых дисков, гипертрофию связок, формирование остеофитов, воспалительное поражение периартикулярных тканей. Все эти изменения не только могут быть источником боли, но и способны вызвать сужение межпозвонковых отверстий или позвоночного канала, приводя к компрессии спинно-мозгового корешка, спинального ганглия или спинного мозга. Болевой синдром при вертеброгенной радикулопатии носит смешанный характер. Ноцицептивный механизм связан с раздражением ноцицепторов в наружных слоях поврежденного диска и окружающих его тканях, в том числе твердой мозговой оболочке, а также в спазмированных мышцах. Невропатический компонент [►] болевого синдрома связан повреждением и ирритацией нервных волокон корешка вследствие его компрессии, воспаления, отека, ишемии, демиелинизации и аксональной дегенерации. Корешковый синдром часто сопровождается формированием на периферии (в мышцах шеи, плечевого пояса, руки) болезненных и триггерных точек [►], которые могут играть самостоятельную роль в поддержании болевого синдрома.Шейный (цервикальный) корешковый синдром прежде всего характеризуется иррадиацией боли в дистальную зону дерматома, иннервируемого пораженным корешком, нередко она также распространяется в лопатку, затылок, межлопаточную область, плечевой пояс, по передней поверхности грудной клетки. При наличии радикулопатии корешковая боль сопровождается другими признаками дисфункции корешка в виде нарушений чувствительности в соответствующем дерматоме, выпадении глубоких рефлексов, мышечной слабости.
Вертеброгенная шейная радикулопатия чаще всего начинается без четких провоцирующих причин с возникающей в утреннее время боли в шее с иррадиацией в руку. Боль может развиваться как остро, так и подостро. Характерным симптомом является также ощущение скованности в мышцах шеи. Зона иррадиации боли и выявления симптомов корешковой дисфункции зависит от локализации поражения. В целом ощущение онемения выявляется в 50–80% случаев, слабость мышц – примерно в 1/3 случаев, изменение рефлексов – в 70%. При осмотре выявляется ограничение подвижности шейного отдела и напряжение шейных мышц.
Поражение корешка С5 отмечается примерно в 5% случаев шейной радикулопатии и как правило вызвано грыжей диска С4–C5. Радикулопатия С5 проявляется следующими клиническими признаками:
| в шее, надплечье и по передней поверхности верхней части плеча |
| выявляются по наружной поверхности плеча |
парез |
|
| возможно ослабление рефлексов с двуглавой мышцы плеча и плечелучевой мышцы |
Поражение корешка С6 наблюдается примерно в 20–25% случаев шейной радикулопатии и чаще бывает следствием грыжи диска С5–С6. Радикулопатия С6 проявляется следующими клиническими признаками:
| по наружному краю плеча и заднелатеральной поверхности предплечья до I–II пальцев |
| выявляются по латеральной поверхности кисти особенно в области I и II пальцев |
|
|
| снижение сухожильных рефлексов с двуглавой мышцы плеча и плечелучевой мышцы |
Поражение корешка С7 наблюдается примерно в 60% случаев шейной радикулопатии, чаще в связи с грыжей диска С6–С7. Радикулопатия С7 проявляется следующими клиническими признаками:
боль |
|
нарушения чувствительности |
|
парез |
|
рефлексы |
|
Обратите внимание: при радикулопатии С7 описан феномен псевдомиотонии, который характеризуется невозможностью быстро разжать кулак. В отличие от истинной миотонии сам процесс расслабления мышц не страдает, но при попытке разжать пальцы возникает их парадоксальное сгибание, вероятно связанное с аномальной регенерацией волокон корешка.
Поражение корешка С8 отмечается примерно в 10% случаев шейной радикулопатии и чаще вызвано грыжей диска С7–Т1. Радикулопатия С8 проявляется следующими клиническими признаками:
| по медиальной поверхности плеча и предплечья |
| в основном выявляются по медиальной поверхности кисти и мизинца |
парез |
|
рефлексы | может снижаться рефлекс со сгибателей пальцев; из-за поражения симпатических волокон, следующих к верхнему шейному ганглию, возможен ипсилатеральный синдром Горнера [►] |
Следует учитывать, что слабость разгибателей и сгибателей кисти не позволяет дифференцировать поражение корешков С6, С7 и С8. Задние корешки соседних шейных сегментов часто соединяются интрадуральными коммуникативными волокнами. Особенно постоянны связи между задним корешком и вышележащим шейным сегментом. В связи с этим возможна ошибочная локализация уровня поражения на 1 сегмент выше, чем это есть на самом деле.
Признаки поражения шейных корешков:
Типичные клинические признаки, облегчающие установление диагноза шейной радикулопатии:
Боль при грыже диска усиливается при повышении давления в эпидуральном пространстве (при кашле, чиханьи, натуживании, сдавлении яремных вен). Боль в шее и руке с типичной иррадиацией (а иногда и с появлением парестезий) возникает или усиливается при вращении головы в сторону с ее запрокидыванием и осевой нагрузкой на нее (симптом Шпурлинга), иногда при сгибании шеи и наклоне головы в сторону, но облегчается при тракции головы или помещении руки за голову (за счет расширения межпозвонкового отверстия). Чувствительность теста Шпурлинга, тракции и приема с заведением руки за голову составляет 40–50%, а их специфичность для шейной радикулопатии достигает 90–100%.
В отличие от грыжи диска при спондилезе чаще страдают верхнешейные (С2–С4), преимущественно задние, а не передние корешки (поэтому реже отмечаются двигательные нарушения), боль обычно усиливается при разгибании, а не при сгибании, прогноз менее благоприятен. Поражение верхних шейных корешков возможно также при ревматоидном артрите, патологии атлантоаксиального сочленения. Боль при поражении верхних шейных корешков может иррадиировать в затылочную, височную и периорбитальную область, в шею и надплечье:
поражение корешка С2 |
|
поражение корешка С3 |
|
поражении корешка С4 |
|
Дополнительные методы исследования:
рентгенография | может выявить снижение высоты межпозвонковых дисков, склероз замыкательных пластин, гипертрофию суставных отростков, остеофиты, неравномерное сужение позвоночного канала; на косых снимках может быть обнаружено сужение межпозвонковых отверстий; од |

