Хламидийный артрит лечение: Медсовет для врачей | Remedium.ru
Реактивный артрит | Клиническая ревматологическая больница №25
Реактивный артрит (РеА) – негнойное воспалительное заболевание суставов, развивающееся после перенесенной причинной инфекции. К общепризнанным причинным инфекциям относятся Chlamydia trachomatis, Yersinia, Salmonella, Shigella и Campylobacter. В последние годы узкий круг причинных микроорганизмов был значимо расширен. К возможным причинным инфекциям в настоящее время относят Chlamydophila (Chlamydia) pneumoniae, Ureaplasma urealiticum, Mycoplasma hominis, Escherichia coli, Clostridium difficile, Bacillus Calmette-Guerine (BCG), Helicobacter pylori, а также различные кишечные паразиты.
Патогенез.РеА поражает преимущественно лиц трудоспособного возраста – 20-40 лет, но может развиваться в любом возрасте. Предполагается, что микроорганизмы и/или их антигены распространяются из первичного очага воспаления и достигают полости сустава в результате бактериемии, с током лимфы или посредством макрофагальных клеток.
1. Ведущим в клинической картине РеА является поражение опорно-двигательного аппарата. Характерно преимущественное поражение суставов нижних конечностей, главным образом, коленных, голеностопных, мелких суставов стоп, особенно первых плюснефаланговых суставов. Реже в патологический процесс вовлекаются мелкие суставы кистей, лучезапястные и локтевые суставы. При прогрессировании воспалительного процесса возможно множественное поражение суставов с их последовательным вовлечением в патологический процесс снизу вверх (“лестничный” тип поражения).
Типичными являются боли в нижней части спины, боли в ягодицах, чаще асимметричные, реже с иррадиацией в нижние конечности. Наблюдающаяся у пациентов с РеА утренняя скованность в суставах и спине обычно непродолжительная и слабо выражена.
Энтезисы – места прикрепления сухожилий и связок к костям возле суставов и/или к находящимся в этих анатомических областях синовиальным сумкам. Наиболее частая локализация энтезитов при РеА – область пяток (подпяточный бурсит), что проявляется типичной жалобой больного на боли в пятках. Реже встречается подошвенный фасциит и ахиллобурсит.
Тендовагинит пальцев стоп, реже кистей, может приводить к выраженному отеку мягких тканей пальца с болью, локальной гипертермией, покраснением их, с развитием, так называемого дактилита («сосискобразной» дефигурации пальца).
Воспалительный суставной синдром приводит к нарушению походки больных. Из-за поражения суставов предплюсны и связочного аппарата стоп со временем может формироваться “плоская” стопа.
2. Уретрит, в виде болей, чувства жжения при мочеиспускании, выделений из мочеиспускательного канала является одним из главных клинических симптомов РеА, и может быть проявлением не только урогенитального, но и постэнтероколитического РеА, может предшествовать развитию суставного синдрома за 1- 3 недели. Для пациентов с РеА женского пола характерен негнойный цервицит.
Для пациентов с РеА женского пола характерен негнойный цервицит.
3. Вовлечение в воспалительный процесс слизистой глаз, проявляется конъюнктивитом, односторонним или двусторонним. Признаки конъюнктивита, как правило, слабо выражены, и имеют транзиторный характер, с самопроизвольным купированием в течение 1- 4 недель.
4. Более редкими проявлением РеА в настоящее время являются поражения кожи. Кератодермия – безболезненный очаговый (в виде папул и бляшек) и сливающийся гиперкератоз, с наиболее частой локализацией на подошвенной части стоп и ладонях. Узловатая эритема – болезненные образования кожи красного цвета, с преимущественной локализацией на голенях, выявляется редко и только у больных РеА иерсиниозной этиологии.
5. Наиболее частыми внесуставными проявлениями РеА являются лихорадка, периферическая лимфоаденопатия, снижение массы тела, гипотрофия мышц пораженной конечности и умеренная слабость.
В клинической картине заболевания выделяют уретро-окуло-синовиальный синдром (классическая триада), который очень характерен для РеА, когда в течение нескольких недель у пациента в клинической картине наблюдаются артрит, уретрит и конъюнктивит. Иногда к этим трем типичным симптомам присоединяется кератодермия (классическая тетрада)
Иногда к этим трем типичным симптомам присоединяется кератодермия (классическая тетрада)
Несмотря на типичную клиническую картину, на практике диагностика РеА бывает часто затруднена в связи с большим числом субклинических форм заболевания. Конъюнктивит, как правило, носит транзиторный характер. Суставной синдром, также может носить субклинический характер, и проявляться упорными болям в суставах без выраженных синовитов. Урогенитальная хламидийная инфекция у 75% женщин и 50% мужчин протекает бессимптомно, поэтому они не обращаются к врачу и не получают лечения. Клиническая картина причинной кишечной инфекции также бывает слабо выражена или может отсутствовать.
Общепринятых международных диагностических критериев РеА не существует. С целью диагностики РеА ревматологу требуется исключить другие воспалительные заболевания суставов, а также выявить возможную причинную инфекцию.
Прогноз при РеА, как правило, благоприятный.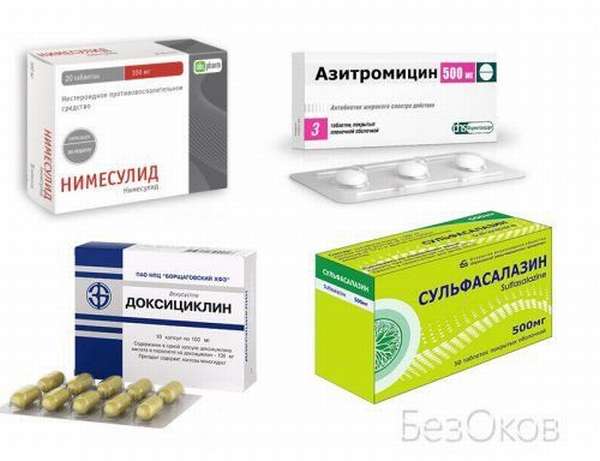
Для постановки диагноза системный васкулит консультация ревматолога является обязательной. При этом самолечение может привести к прогрессированию заболевания и серьезным осложнениям, угрожающим жизни.
Пройти консультацию врача-ревматолога для уточнения диагноза, дообследования и определения дальнейшей тактики ведения Вы можете у нас в «Клинической ревматологической больнице №25»
Подробности о работе врача-ревматолога и процедуру обращения можно уточнить на сайте или по телефону амбулаторно-консультативного отделения (670-30-90) или отделения платных услуг (670-30-80).
Ревматоидный артрит и Chlamydia trachomatis Текст научной статьи по специальности «Клиническая медицина»
ревматоидный артрит и CHLAMYDIA TRACHOMATIS
Н.Ф. Сорока
Белорусский государственный медицинский университет, Минск Контакты: Николай Федорович Сорока soroka1949@mail.ru
В представленной статье освещена роль хламидийной инфекции при ревматоидном артрите. В работе подробно описаны клинические особенности ревматоидного артрита, в частности суставного синдрома, ассоциированного с хламидийной инфекцией, обсуждены вопросы ведения больного с данной патологией.
Ключевые слова: ревматоидный артрит, хламидийная инфекция, Chlamydia trachomatis, артрит
RHEUMATOID ARTHRITIS AND CHLAMYDIA TRACHOMATIS
N. F. Soroka
F. Soroka
Belorussian State Medical University, Minsk
The paper covers the role of Chlamydia infection in rheumatoid arthritis. It details the clinical features of rheumatoid arthritis, Chlamydia infection-associated articular syndrome in particular, and discusses how to manage the patient with this pathology.
Key words: rheumatoid arthritis, Chlamydia infection, Chlamydia trachomatis, arthritis
Введение
 ), не могут решить проблему РА [1, 2].
), не могут решить проблему РА [1, 2].Цель настоящей статьи — привлечь внимание врачей и исследователей к роли хронической хла-мидийной инфекции (Chlamydia trachomatis) у больных РА. Публикации по данной проблеме в доступной литературе практически отсутствуют. Имеются лишь отдельные сообщения о выявлении хламидий или хламидийных антигенов в синовиальной жидкости или синовиальной ткани у больных РА [3—7]. Так, например, С.В. Шубин и соавт. [7] выявили C. trachomatis культуральным методом в синовиальной ткани у 2 из 8 больных РА, а A.V. Petrov [5] обнаружил их у 13,2% больных РА в нейтрофилах синовиальной жидкости методом ПЦР. Присутствие C. trachomatis у больных РА, видимо, играет существенную роль, придавая артриту своеобразную клиническую симптоматику, оказывая влияние на эффективность применяемых лекарственных препаратов.
Клинические проявления инфекции Chlamydia trachomatis
Хламидии относятся к семейству Chlamydiaceae, роду Chlamydophila. Последний объединяет C. psittaci, C. pneumoniae и C. trachomatis. В данной статье, когда употребляется термин «хламидийная инфекция», речь идет исключительно о Chlamydia trachomatis.
Последний объединяет C. psittaci, C. pneumoniae и C. trachomatis. В данной статье, когда употребляется термин «хламидийная инфекция», речь идет исключительно о Chlamydia trachomatis.
C. trachomatis была выделена из урогенитально-го тракта B. Jones в 1949 г. До конца 80-х гг. прошлого века масштабность заболеваемости хламидиозом недооценивали. В последние десятилетия появились новые методы диагностики (иммуноферментный анализ, ПЦР, культуральные методы), что позволило доказать значительную распространенность хламидиоза в популяции. Так, сегодня при негонорейных уретритах C. trachomatis обнаруживают в 40—58% случаев [8]. Скрининг 180 тыс. человек в Великобритании показал, что хламидийная инфекция выявляется у каждого десятого англичанина (у 13% мужчин в возрасте 20—24 лет и у 12% женщин в возрасте 16—19 лет) [9].
C. trachomatis может поражать любые слизистые оболочки, где имеется цилиндрический эпителий (полость рта, половые органы, прямая кишка и др. ). Хламидийная инфекция — это новая эпидемиологическая проблема в медицине, возникшая к началу XXI в. Уже сегодня хламидийная инфекция «вытеснила» из стационаров стрептококковую инфекцию. В отделениях ревматологии в настоящее время трудно встретить пациента с острой ревматической лихорадкой, вызванной бета-гемолитическим стрептококком
). Хламидийная инфекция — это новая эпидемиологическая проблема в медицине, возникшая к началу XXI в. Уже сегодня хламидийная инфекция «вытеснила» из стационаров стрептококковую инфекцию. В отделениях ревматологии в настоящее время трудно встретить пациента с острой ревматической лихорадкой, вызванной бета-гемолитическим стрептококком
группы А, зато больные с реактивными артритами, связанными с хламидийной инфекцией, лечатся в них постоянно.
Урогенитальная хламидийная инфекция, как правило, протекает мало- или бессимптомно. Манифестные формы заболевания регистрируются обычно в тех наблюдениях, когда имеет место ассоциация C. trachomatis с трихомонадами или вирусами герпеса [10].
Клинически хламидийная инфекция у женщин может протекать в виде цервицита, сальпингита, аднексита, цистита, проктита, вялотекущего эндометрита, спаечного процесса в малом тазу с воспалением, проявляться болями внизу живота при сексуальной активности, фарингитом, конъюнктивитом, увеитом. У мужчин клинические проявления несколько иные. Наиболее часто встречаются конъюнктивит, увеит, уретрит, баланит или баланопостит, простатит, эпидидимит/орхит при сексуальной активности, проктит.
У мужчин клинические проявления несколько иные. Наиболее часто встречаются конъюнктивит, увеит, уретрит, баланит или баланопостит, простатит, эпидидимит/орхит при сексуальной активности, проктит.
В качестве внесуставных проявлений хламидийной инфекции (C. trachomatis) могут встречаться миокардит, перикардит, нарушения ритма и проводимости, аортит с развитием относительной недостаточности аортального клапана, пневмония (брон-хиолит), плеврит, пиелонефрит, амилоидоз почек, полинейропатия, перигепатит (синдром Фитц-Хью— Куртиса), узловатая эритема.
Хламидийная инфекция и поражение суставов
Важнейший постулат для ревматологов и интернистов заключается в том, что C. trachomatis может вызывать поражение суставов. Хорошо известно, что реактивный артрит развивается менее чем в 1% случаев хламидийной инфекции [11]. Интервал между появлением симптомов артрита и предшествующей инфекцией варьирует от 1 до 12 нед. Минимальный период между началом реактивного артрита и предшествующим инфицированием C. trachomatis укладывается в 1—7 дней [8]. В последнее время все чаще встречаются случаи реактивного артрита, обусловленного хламидийной инфекцией, без наличия известной триады: артрит, уретрит, конъюнктивит.
Минимальный период между началом реактивного артрита и предшествующим инфицированием C. trachomatis укладывается в 1—7 дней [8]. В последнее время все чаще встречаются случаи реактивного артрита, обусловленного хламидийной инфекцией, без наличия известной триады: артрит, уретрит, конъюнктивит.
Роль хламидий в этиопатогенезе суставных и ревматических заболеваний в большей степени обусловлена молекулярным сходством их антигенов с аутоантигенами макроорганизма. Наследственная предрасположенность к указанным заболеваниям подразумевает более широкое присутствие у макроорганизма антигенов, схожих с микробными [12, 13].
Триггерная роль урогенитальной, как и кишечной, микрофлоры является одним из ведущих этиологических факторов многих заболеваний суставов. Гипотеза о роли микроорганизмов и вирусов в развитии РА обсуждается уже не один десяток лет, в том числе изучается роль патогенной урогенитальной микрофлоры. Антигены C. trachomatis выявляются
Антигены C. trachomatis выявляются
в суставах, а антихламидийные антитела — в крови больных РА достоверно чаще, чем у здоровых людей или у пациентов с остеоартрозом [14, 15].
Анатомо-гистологическая уникальность суставной ткани способствует проникновению и пер-систенции микробных антигенов в синовиальной ткани и жидкости. Фенестрированные капилляры синовии и наличие молекул клеточной адгезии облегчают миграцию антигенпрезентирующих клеток из крови в суставную ткань и обратно. В ответ на это хондроциты и синовиоциты способны фиксировать антиген, демонстрируя при этом широкий спектр иммунологических реакций, включающий продукцию факторов клеточного роста, цитокинов, медиаторов воспаления, токсических радикалов кислорода и оксида азота [12].
Хламидийная инфекция и ревматоидный артрит
Распространенность хламидийной инфекции заметно увеличилась во всем мире, а в реальной клинической практике часто диагностируется реактивный хламидиоиндуцированный артрит. Представлялось, что и среди больных РА в определенном проценте случаев должна обнаруживаться C. trachomatis. С другой стороны, к изучению данной проблемы подтолкнули и некоторые клинические наблюдения. Почему у ряда больных РА отмечается неэффективность базисных противовоспалительных препаратов разных групп? Почему у некоторых больных РА выявляется гиперемия отдельных суставов, столь не характерная для истинного (классического) РА? Почему у части больных РА наблюдается асимметричность поражений с преимущественным вовлечением в патологический процесс крупных суставов? Почему у одних больных РА регистрируется упорный субфебрилитет, а у других этого не бывает никогда? Почему назначение больному РА метотрексата иногда приводит к повышению температуры тела?
Представлялось, что и среди больных РА в определенном проценте случаев должна обнаруживаться C. trachomatis. С другой стороны, к изучению данной проблемы подтолкнули и некоторые клинические наблюдения. Почему у ряда больных РА отмечается неэффективность базисных противовоспалительных препаратов разных групп? Почему у некоторых больных РА выявляется гиперемия отдельных суставов, столь не характерная для истинного (классического) РА? Почему у части больных РА наблюдается асимметричность поражений с преимущественным вовлечением в патологический процесс крупных суставов? Почему у одних больных РА регистрируется упорный субфебрилитет, а у других этого не бывает никогда? Почему назначение больному РА метотрексата иногда приводит к повышению температуры тела?
Анализ подобных клинических ситуаций обосновал необходимость более углубленного изучения роли хламидийной инфекции при РА. Специальные исследования начались в конце XX в., и уже в 2001 г. Д.В. Буряком была успешно защищена кандидатская диссертация на тему «Состояние репродуктивной системы у женщин, больных ревматоидным артритом». По результатам обследования 115 женщин, больных РА, было показано, что хламидийная инфекция встречается у них с частотой от 20,9 (метод иммунофлюоресцентного анализа — ИФА) до 25,7% (метод реакции иммунофлюоресценции — РИФ), тогда как в контрольной группе пациенток без артрита — только в 10,0% случаев.
Д.В. Буряком была успешно защищена кандидатская диссертация на тему «Состояние репродуктивной системы у женщин, больных ревматоидным артритом». По результатам обследования 115 женщин, больных РА, было показано, что хламидийная инфекция встречается у них с частотой от 20,9 (метод иммунофлюоресцентного анализа — ИФА) до 25,7% (метод реакции иммунофлюоресценции — РИФ), тогда как в контрольной группе пациенток без артрита — только в 10,0% случаев.
За время, прошедшее после защиты этой диссертации, наблюдалось свыше 400 пациентов с РА, 186 пациентов с реактивным хламидиоиндуцированным артритом. Среди больных РА 215 человек были об-
следованы на наличие сопутствующей хламидиинои инфекции. И сегодня есть убежденность в том, что существует группа больных РА, у которых персисти-рующая хламидийная инфекция является не просто диагностической находкой. C. trachomatis у этих пациентов «окрашивает» особыми красками клиническую картину основного заболевания, влияет на течение и прогрессирование артрита, усложняет процесс лечения. В связи с этим есть основания считать, что обнаружение у больного РА хламидийной инфекции должно быть отражено в клиническом диагнозе, этот факт следует учитывать при выборе оптимальной лечебной тактики.
В связи с этим есть основания считать, что обнаружение у больного РА хламидийной инфекции должно быть отражено в клиническом диагнозе, этот факт следует учитывать при выборе оптимальной лечебной тактики.
Клинические особенности РА, ассоциированного с хла-мидийной инфекцией
Первое, что бросается в глаза: у таких пациентов нередко имеется гиперемия отдельных суставов. Обычно это проксимальные межфаланговые суставы кистей, реже — II или III пястно-фаланговый сустав кистей. Наиболее типичным является наличие припухшего V проксимального межфалангового сустава кистей с гиперемией кожи. В случаях «классического» РА гиперемии пораженных суставов не наблюдается. В ряде случаев на фоне типичного симметричного полиартрита проксимальных межфаланговых и пястно-фаланговых суставов кистей вовлеченным в процесс оказывается дистальный межфаланговый сустав большого пальца кистей. Этот сустав припухает, и кожа над ним краснеет. В случаях типичного РА на ранних стадиях заболевания этот сустав в патологический процесс обычно не вовлекается. Наоборот, артрит этого сустава относится к числу так называемых «суставов исключения РА». Наличие у пациента с РА припухлости проксимальных межфаланговых суставов V пальцев и артрита дистальных межфалан-говых суставов I пальцев кистей с гиперемией кожи над пораженными суставами в 100% случаев ассоциировалось с наличием у больных хламидийной инфекции.
В случаях типичного РА на ранних стадиях заболевания этот сустав в патологический процесс обычно не вовлекается. Наоборот, артрит этого сустава относится к числу так называемых «суставов исключения РА». Наличие у пациента с РА припухлости проксимальных межфаланговых суставов V пальцев и артрита дистальных межфалан-говых суставов I пальцев кистей с гиперемией кожи над пораженными суставами в 100% случаев ассоциировалось с наличием у больных хламидийной инфекции.
Когда на ранней стадии РА у больного отмечается припухлость суставов больших пальцев стоп (плюсне-фаланговых или дистальных межфаланговых), также необходимо выяснить причину вовлечения этих суставов в патологический процесс. При истинном РА, без ассоциации с хламидийной инфекцией, болезнь поражает суставы I пальцев стоп лишь в развернутую стадию болезни. Это также «суставы исключения РА». Безусловно, кроме хламидийной инфекции, необходимо иметь в виду и другие причины, которые приводят к поражению суставов первых пальцев стоп.
Как правило, артрит ассоциирован с хламидий-ной инфекцией в случае асимметричного поражения суставов кистей. Если у пациента, к примеру, правый лучезапястный сустав припухший и болезненный, а левый лучезапястный сустав в процесс не вовлечен,
к тому же имеется выраженный артрит проксимальных межфаланговых суставов I-II пальцев одной из кистей, такой случай следует рассматривать как показание для обследования на хламидийную инфекцию.
Общеизвестно, что при реактивных хламидиоин-дуцированных артритах наблюдается асимметричное, лестницеобразное поражение преимущественно крупных суставов нижних конечностей. Если же у больного с достоверно диагностированным РА наблюдается асимметричное припухание голеностопных или коленных суставов, его также необходимо обследовать на хламидийную инфекцию. В таких случаях целесообразно одновременно провести ПЦР на наличие С. trachomatis и в синовиальной жидкости, полученной из такого сустава.
trachomatis и в синовиальной жидкости, полученной из такого сустава.
Типичным для РА, ассоциированного с хламидийной инфекцией, является поражение локтевых суставов, нередко со сгибательными контрактурами. В случаях РА без хламидийной инфекции локтевые суставы поражаются нечасто или же вовлекаются в патологический процесс на поздних стадиях артрита. При РА, ассоциированном с хламидийной инфекцией, можно наблюдать в одном из локтевых суставов наличие синовиального выпота. Сустав становится горячим на ощупь, резко болезненным при пальпации и движении.
На хламидийную инфекцию должен быть обследован каждый больной с достоверно диагностированным РА, если он жалуется на боли в пятках (талалгии), либо при клиническом осмотре врач выявляет у него энтези-ты. Наличие упорных талалгий — это не патогномонич-ный симптом для хламидийной инфекции. Он может встречаться и при псориатической артропатии, реактивных артритах нехламидийной этиологии. Однако при осложненной хламидийной инфекции этот симптом встречается очень часто, что помогает врачу в диагностике.
Однако при осложненной хламидийной инфекции этот симптом встречается очень часто, что помогает врачу в диагностике.
Повышение температуры тела для больных РА не характерно. По крайней мере, сам иммуновоспалитель-ный процесс у больного артритом не сопровождается повышением температуры тела. Наличие субфебрилитета у больного РА — свидетельство имеющейся сопутствующей инфекции, выраженной гипохромной анемии или других причин, не связанных с поражением суставов. Одной из частых причин субфебрилитета при РА является сопутствующая хламидийная инфекция. Повышение температуры тела при этом может наблюдаться в течение многих месяцев или даже лет. И только настойчивая антибиотикотерапия приводит к нормализации температуры тела. Назначение такому больному метотрексата в качестве базисной противовоспалительной терапии обычно не приводит к нормализации температуры тела, наоборот, подчас метотрексат провоцирует повышение температуры до высоких цифр. И это не побочные эффекты препарата, а обострение инфекции на фоне проводимой иммуносупрессивной терапии.
И это не побочные эффекты препарата, а обострение инфекции на фоне проводимой иммуносупрессивной терапии.
Для РА, ассоциированного с хламидийной инфекцией, обычно характерна высокая (по данным лабораторных анализов) активность патологического процесса. У больного определяются высокая СОЭ, порядка 50—60 мм/ч, повышенные уровни С-реактивного белка в крови. Важно заметить, что высокая (по данным лабораторных анализов) активность процесса отмечается на фоне умеренных клинических проявлений артрита.
Как правило, РА, ассоциированный с хламидийной инфекцией, является серонегативным. У некоторых больных он характеризуется быстрым прогрес-сированием патологического процесса в крупных суставах, особенно в тазобедренных, суставах запястья (рис. 1 и 2). У пациента, рентгенограммы которого представлены на рис. 1 и 2, заболевание начиналось с артрита, конъюнктивита и уретрита. Уже в первые 6 мес болезни у него установлены диагностические критерии РА. Складывается впечатление, что в таких случаях главную роль в деструкции суставов играет не РА, а непосредственно хламидий-ная инфекция. Процесс протекает по типу инфекционного септического артрита с разрушением сустава в течение нескольких месяцев. При исследовании синовиальной жидкости из таких суставов результат ПЦР на хламидийную инфекцию всегда был положительным.
Складывается впечатление, что в таких случаях главную роль в деструкции суставов играет не РА, а непосредственно хламидий-ная инфекция. Процесс протекает по типу инфекционного септического артрита с разрушением сустава в течение нескольких месяцев. При исследовании синовиальной жидкости из таких суставов результат ПЦР на хламидийную инфекцию всегда был положительным.
Клинический опыт свидетельствует о том, что сопутствующая хламидийная инфекция присутствует у всех больных РА, если в первые 2—3 года заболевания развивается деструкция суставов преимущественно 1У-У пальцев стоп, что хорошо видно на представленной рентгенограмме (рис. 3).
В целом выделено 10 клинических особенностей РА, ассоциированного с хламидийной инфекцией:
1. Припухлость с гиперемией кожи над отдельными суставами.
2. Асимметричное поражение суставов кистей.
Асимметричное поражение суставов кистей.
3. Поражение «исключения» суставов РА на ранних стадиях болезни.
4. Наличие у больного РА энтезитов, талалгий.
5. Артрит локтевых суставов на ранних стадиях РА или контрактура локтевых суставов.
6. Длительный субфебрилитет.
7. Повышение температуры тела (субфебрилитет) при назначении метотрексата.
8. Высокая лабораторная активность при менее выраженных клинических проявлениях артрита (СОЭ свыше 50 мм/ч).
9. Серонегативный артрит с деструкцией отдельных суставов.
10. Деструктивные изменения в суставах IV-V пальцев стоп.
Вышеперечисленные особенности РА, ассоциированного с хламидийной инфекцией, редко встречаются в полном объеме у одного пациента. У кого-то может выявляться, к примеру, лишь гиперемия отдельных суставов, у другого пациента доминирует поражение локтевых суставов, у третьего — имеет место большинство из описанных симптомов. Но для специалиста достаточно увидеть одно-два клинических проявления такого полиартрита, чтобы заподозрить наличие сопутствующей хламидийной инфекции. Направление пациента на обследование для исключения сопутствующей хлами-дийной инфекции помогает уточнить клинический диагноз. Уверенность в присутствии Chlamydia trachomatis повышает наличие у пациента клинических признаков урогенитального хламидиоза или внесуставных проявлений инфекции.
У кого-то может выявляться, к примеру, лишь гиперемия отдельных суставов, у другого пациента доминирует поражение локтевых суставов, у третьего — имеет место большинство из описанных симптомов. Но для специалиста достаточно увидеть одно-два клинических проявления такого полиартрита, чтобы заподозрить наличие сопутствующей хламидийной инфекции. Направление пациента на обследование для исключения сопутствующей хлами-дийной инфекции помогает уточнить клинический диагноз. Уверенность в присутствии Chlamydia trachomatis повышает наличие у пациента клинических признаков урогенитального хламидиоза или внесуставных проявлений инфекции.
Предложенные клинические особенности РА, ассоциированного с хламидийной инфекцией, не стоит абсолютизировать. Некоторые из перечисленных клинических синдромов могут встречаться и при других нозологических формах артрита, к примеру, псориати-ческом, вызванном другими инфекциями. Предложенные клинические особенности РА лишь ориентир для обследования больного на хламидийную инфекцию. Отрицательные результаты лабораторной диагностики в большинстве случаев исключают ассоциацию РА с хламидийной инфекцией.
Отрицательные результаты лабораторной диагностики в большинстве случаев исключают ассоциацию РА с хламидийной инфекцией.
При диагностике хламидийной инфекции важно помнить следующее. Исследование на хламидийную
Рис. 1. Рентгенограмма суставов запястья больного Ш, 26лет (3 года от начала заболевания)
Рис. 2. Рентгенограмма тазобедренных суставов больного Ш., 26 лет (3 года от начала заболевания)
Рис. 3. Рентгенограмма суставов стоп больной М, 18 лет
инфекцию целесообразно проводить только в сертифицированных центрах, что повышает объективность диагностики. Для выявления C. trachomatis используют не менее 2 методов диагностики (РИФ, ПЦР или метод культуры клеток McCoy). Существенно отличается и чувствительность разных методов диагностики. Так, при персистентной хламидийной инфекции чувствительность РИФ составляет не более 60%. С диагностической целью у больных РА не рекомендуется использовать ИФА. Антитела к C. trachomatis IgA, IgM и IgG в сыворотке крови не обнаруживались у 40% больных, хотя данная инфекция выявлялась у всех пациентов, обследованных ПЦР, методом посева на среду McCoy в сочетании с РИФ [16].
Так, при персистентной хламидийной инфекции чувствительность РИФ составляет не более 60%. С диагностической целью у больных РА не рекомендуется использовать ИФА. Антитела к C. trachomatis IgA, IgM и IgG в сыворотке крови не обнаруживались у 40% больных, хотя данная инфекция выявлялась у всех пациентов, обследованных ПЦР, методом посева на среду McCoy в сочетании с РИФ [16].
Установлено, что в Беларуси РА протекает на фоне сопутствующей хламидийной инфекции не реже чем в 15% случаев.
К вопросу о терминологии
В первые годы выполнения настоящего исследования, когда была доказана сравнительно высокая выявляемость хламидийной инфекции на ранних стадиях РА, определены клинические особенности артрита, его преимущественно серонегативный характер, казалось, что такие пациенты больны не РА, а реактивным хламидиоиндуцированным артритом хронического течения. Предполагалось, что проведение активной антибиотикотерапии, использование мощных противовоспалительных препаратов может полностью избавить пациента от артрита, однако длительное наблюдение за такими пациентами разочаровало. Несмотря на некоторое улучшение, а у части пациентов и развитие клинической ремиссии, спустя месяцы заболевание обострялось, прогрессировало и приобретало картину типичного серонегативного артрита, полностью укладывающегося в диагностические критерии РА.
Предполагалось, что проведение активной антибиотикотерапии, использование мощных противовоспалительных препаратов может полностью избавить пациента от артрита, однако длительное наблюдение за такими пациентами разочаровало. Несмотря на некоторое улучшение, а у части пациентов и развитие клинической ремиссии, спустя месяцы заболевание обострялось, прогрессировало и приобретало картину типичного серонегативного артрита, полностью укладывающегося в диагностические критерии РА.
У таких пациентов пришлось отказаться от диагноза «реактивный хламидиоиндуцированный артрит хронического течения», поскольку это был не реактивный артрит, а ревматоидный. Но все же полиартрит у этих пациентов имел свои особенности, был серонегативным, нередко сопровождался субфебрилитетом, плохо «отвечал» на цитостатическую терапию. У таких пациентов при повторном обследовании обнаруживали хламидийную инфекцию, используя современные методы ПЦР и/или культуры клеток McCoy. На том этапе казалось, что у таких больных имеется 2 самостоятельных заболевания: РА и реактивный хламидиоиндуцированный артрит. Клинический диагноз формулировали как «ревматоидный артрит в сочетании с реактивным хламидио-индуцированным артритом». Пациентам назначали лечение по поводу РА и отдельно по поводу реактивного артрита с обязательным приемом антибиотиков в течение нескольких недель. Но в медицине время
На том этапе казалось, что у таких больных имеется 2 самостоятельных заболевания: РА и реактивный хламидиоиндуцированный артрит. Клинический диагноз формулировали как «ревматоидный артрит в сочетании с реактивным хламидио-индуцированным артритом». Пациентам назначали лечение по поводу РА и отдельно по поводу реактивного артрита с обязательным приемом антибиотиков в течение нескольких недель. Но в медицине время
не только лучшии диагност, но и хорошии критерии истины. А истина была в том, что, несмотря на активное лечение, у части пациентов РА прогрессировал, а избавиться от C. trachomatis не удавалось, поэтому выработалось критическое отношение и к такоИ формулировке клинического диагноза.
Длительное наблюдение за подобными пациентами, трудности в эрадикации хламидийной инфекции, сохраняющееся на протяжении ряда лет своеобразие клинических проявлений РА привели к предположению, что у этих больных РА ассоциирован с хламидиинои инфекцией. Последний вариант формулировки клинического диагноза — РА ассоциированный с хламидийной инфекцией, — представляется наиболее удачным. И клинический опыт свидетельствует о правильности этого диагноза. Видимо, у генетически предрасположенных к артриту людей именно C. trachomatis является триггер-ным механизмом, а возможно, и этиологическим фактором развития серонегативного РА. Это соответствует хорошо известной клинической гетерогенности РА. На этапе сформировавшегося иммунопатологического процесса роль хламидийной инфекции может уменьшаться или исчезать вовсе, но артрит у таких больных будет развиваться по законам самоподдерживающегося аутоиммунного процесса. В связи с этим чрезвычайно важно как можно раньше начинать лечение артрита и хламидийной инфекции после постановки клинического диагноза.
Последний вариант формулировки клинического диагноза — РА ассоциированный с хламидийной инфекцией, — представляется наиболее удачным. И клинический опыт свидетельствует о правильности этого диагноза. Видимо, у генетически предрасположенных к артриту людей именно C. trachomatis является триггер-ным механизмом, а возможно, и этиологическим фактором развития серонегативного РА. Это соответствует хорошо известной клинической гетерогенности РА. На этапе сформировавшегося иммунопатологического процесса роль хламидийной инфекции может уменьшаться или исчезать вовсе, но артрит у таких больных будет развиваться по законам самоподдерживающегося аутоиммунного процесса. В связи с этим чрезвычайно важно как можно раньше начинать лечение артрита и хламидийной инфекции после постановки клинического диагноза.
Итак, в настоящее время рекомендуется при обнаружении хламидийной инфекции у больного РА с учетом наличия вышеперечисленных клинических особенностей заболевания формулировать клинический диагноз как РА, ассоциированный с хламидий-ной инфекцией.
Следует ли менять лечебную тактику при обнаружении у больного РА хламидийной инфекции?
Несомненно, этот факт должен учитываться при дальнейшем ведении пациента. Во-первых, пролеченная сопутствующая инфекция приводит к снижению активности основного заболевания, а подчас способствует выходу больного в клинико-лабораторную ремиссию. И много лет назад санация очагов хронической инфекции у больного РА относилась к обязательным рекомендациям при диспансерном наблюдении.
Во-вторых, установлено, что в подобных случаях неэффективен или малоэффективен в лечении РА «якорный» препарат — метотрексат. Иммунодепрес-сивное действие метотрексата приводит к активизации инфекции. Последняя, в свою очередь, может спровоцировать обострение артрита. У таких пациентов эффективнее метотрексата оказались сульфасала-зин и лефлуномид.
В-третьих, если у больного РА, ассоциированным с хламидийной инфекцией, сохраняется стойкая при-
пухлость одного из крупных суставов — коленного, локтевого, лучезапястного — с повышением температуры кожи над ним, следует выполнить диагностическую пункцию сустава и исследовать синовиальную жидкость на наличие в суставе хламидийной инфекции. При обнаружении хламидийной инфекции в синовиальной жидкости рекомендуется внутрисуставное введение рифампицина. Возможны и повторные пункции такого сустава до ликвидации синовита и нормализации температуры кожи над пораженным суставом.
При обнаружении хламидийной инфекции в синовиальной жидкости рекомендуется внутрисуставное введение рифампицина. Возможны и повторные пункции такого сустава до ликвидации синовита и нормализации температуры кожи над пораженным суставом.
В-четвертых, в последние годы возникла новая проблема. Во всем мире в комплексной терапии РА широко используются моноклональные антитела против фактора некроза опухоли альфа (ФНО-а), в частности инфликсимаб [17]. К такому виду терапии все чаще прибегают и в Беларуси. Среди побочных явлений инфликсимаба встречаются лихорадка с ознобом, конъюнктивит, сыпь, инфекция мочевых путей, пиелонефрит, вагинит. Возможно, у больных РА, ассоциированным с хламидийной инфекцией, именно инфлик-симаб вызывает обострение хламидийной инфекции и появление соответствующих симптомов, типичных для инфекционного процесса, возможно, это не побочные эффекты препарата, а манифестация хламидийной инфекции, обострению которой способствовал биологический агент, связывающий ФНО-а.
В-пятых, для лечения сопутствующей хламидий-ной инфекции у больных РА недопустимо назначение иммуностимуляторов (циклоферон, полиокси-доний, биологически активные добавки и т. п.). Это неизбежно приводит к обострению иммунопатологического процесса в суставах. Таким видом лечения «грешат» врачи-гинекологи и дерматовенерологи. Назначение иммунокорректоров, видимо, имеет смысл при неосложненной хламидийной инфекции. У больных же с иммуновоспалительным процессом, каким является РА, назначение такой терапии лишь обостряет основное заболевание.
И, в-шестых, при выборе антибиотиков для лечения хламидийной инфекции у больных РА, получающих базисные противовоспалительные препараты, следует избегать применения гепатотоксичных антибиотиков типа доксициклина. Гепатотоксичные базисные препараты (метотрексат, лефлуномид) в сочетании с антибиотиками, метаболизирующимися в печени, чаще дают побочные эффекты.
Можно ли добиться эрадикации хламидийной инфекции у больного РА?
Лечение неосложненной хламидийной инфекции обычно не представляет больших трудностей. Лечение хронических рецидивирующих форм — чаще всего достаточно сложная задача. Единой тактики в отношении лечения пациентов с хронической хлами-дийной инфекцией не существует. В последние годы
характерно значительное увеличение случаев, протекающих по типу микст-инфекций, когда у одного пациента одновременно выявляются хламидии и уре-аплазмы или микоплазмы, трихомонады, вирус герпеса. Таких больных не менее 30%.
Даже отрицательные контрольные результаты обследования на наличие хламидийной инфекции не гарантируют ее отсутствие в будущем. Случаи рецидива хламидийной инфекции связаны обычно с персистенцией инфекции, повторными эпизодами инфицирования, нарушениями режима терапии. Неэффективность терапии может быть связана и с хромосомными мутациями [18]. Действие антибактериального препарата на хламидию ведет к прекращению конденсации ретикулярных телец в элементарные тельца. Персистирование хламидийной инфекции развивается при использовании бета-лактамазных антибиотиков, сульфаниламидов, низких доз гамма-интерферона, неоправданно коротких курсов и малых доз антибиотиков. Для персистирующей хламидийной инфекции характерна слабая экспрессия главного белка наружной мембраны (MOMP; major outer membrane proteins) — ключевого антигена, стимулирующего иммунный ответ. Большое значение в процессе выживания микроорганизма придается подавлению экспрессии белков главного комплекса гистосовместимости II, из-за чего клетка не распознается как инфицированная и не подвергается воздействию факторов B- и CD4+ (ТЫ)-агрессии [19, 20].
Неэффективность терапии может быть связана и с хромосомными мутациями [18]. Действие антибактериального препарата на хламидию ведет к прекращению конденсации ретикулярных телец в элементарные тельца. Персистирование хламидийной инфекции развивается при использовании бета-лактамазных антибиотиков, сульфаниламидов, низких доз гамма-интерферона, неоправданно коротких курсов и малых доз антибиотиков. Для персистирующей хламидийной инфекции характерна слабая экспрессия главного белка наружной мембраны (MOMP; major outer membrane proteins) — ключевого антигена, стимулирующего иммунный ответ. Большое значение в процессе выживания микроорганизма придается подавлению экспрессии белков главного комплекса гистосовместимости II, из-за чего клетка не распознается как инфицированная и не подвергается воздействию факторов B- и CD4+ (ТЫ)-агрессии [19, 20].
О том, что у ряда больных с хламидийной инфекцией, вызвавшей реактивный артрит, имеется недостаточная продукция специфических антител, сообщали и другие авторы [21].
Заключение
Таким образом, C. trachomatis часто обнаруживается у больных РА. Ассоциированный с хламидийной инфекцией РА имеет свои клинические особенности и представляет собой своеобразный вариант возникновения и течения РА. Это еще раз подчеркивает давно известный факт, что РА — гетерогенное заболевание, возможно, и полиэтиологический процесс. В описанном варианте течения РА хламидийная инфекция может выступать не только в роли триггера, но и, возможно, является этиологическим фактором возникновения серонегативного РА.
Знание клинических особенностей РА, ассоциированного с хламидийной инфекцией, позволяет врачу заподозрить наличие последней у пациента. Лучшими методами диагностики C. trachomatis у больных РА являются метод ПЦР и метод культуры клеток McCoy. C. trachomatis может оказывать влияние на течение РА, характер поражения опорно-двигательного аппарата, поэтому ее присутствие должно учитываться при выборе лечебной тактики. При обнаружении хламидийной инфекции в уроге-
При обнаружении хламидийной инфекции в уроге-
нитальном тракте или синовиальной жидкости больных РА необходимо проведение этиотропной терапии. Ликвидировать персистирующую хламидийную инфекцию у больного РА — непростая задача. Даже длительная антибиотикотерапия далеко не всегда приводит к элиминации хламидий как в урогениталь-ном тракте, так и в синовиальной жидкости.
В литературе проблеме «сожительства» РА и хла-мидийной инфекции уделяется недостаточно внимания. О РА, ассоциированном с хламидийной инфекцией, публикаций крайне мало. Связано это, видимо, с тем, что в рутинной клинической практике при диагностике инфекционной природы артрита для обнаружения специфических противохламидийных антител в качестве скринингового обычно используют метод ИФА. Однако почти у половины больных с хла-
мидийной инфекцией противохламидийные антитела в сыворотке крови отсутствуют. Именно потому, что иммунная система у таких пациентов «молчит», отмечается дефицит гуморальной реакции, хламидийная инфекция приобретает характер персистирующей. Среди больных РА таких пациентов большинство. Более дорогостоящие методы — ПЦР-диагностики и культуры клеток — применяют в специальных, не ревматологических учреждениях, а оснований для направления больных на такие исследования как будто бы и нет. Врачи недостаточно хорошо знают клинические особенности больных РА, у которых артрит ассоциирован с хламидийной инфекцией.
Именно потому, что иммунная система у таких пациентов «молчит», отмечается дефицит гуморальной реакции, хламидийная инфекция приобретает характер персистирующей. Среди больных РА таких пациентов большинство. Более дорогостоящие методы — ПЦР-диагностики и культуры клеток — применяют в специальных, не ревматологических учреждениях, а оснований для направления больных на такие исследования как будто бы и нет. Врачи недостаточно хорошо знают клинические особенности больных РА, у которых артрит ассоциирован с хламидийной инфекцией.
Очевидно, что проблема хламидийной инфекции у больных РА требует большего внимания и расширения специальных научных исследований.
1. Furst D.E., Breedveld F.C., Kalden J.R. et al. Updated consensus statement on biological agents for the treatment of rheumatic diseases, 2007. Ann Rheum Dis 2007;66:2-22.
2. Combe B., Landewe R., Lukas C. et al. EULAR recommendations for the management of early arthritis: report of a task force of the European Standing Committee for International Clinical Studies Including Therapeutics (ESCISIT). Ann Rheum Dis 2007;66(1):34-45.
Combe B., Landewe R., Lukas C. et al. EULAR recommendations for the management of early arthritis: report of a task force of the European Standing Committee for International Clinical Studies Including Therapeutics (ESCISIT). Ann Rheum Dis 2007;66(1):34-45.
3. Hammer M., Nettelnbreker E., Hopf S. et al. Chlamydial rRNA in the joints of patients with Chlamydia-induced arthritis and undifferentiated arthritis. Clin Exp Rheumatol 1992;10:63-6.
4. Pavlica L., Draskovic N., Kuljic-Kapulica N., Nikolic D. Isolation of Chlamydia trachomatis or Ureaplasma urealyticum from the synovial fluid of patients with Reiter’s syndrome. Vojnosanit Pregl 2003;60(1):5-10.
5. Petrov A.V. Frequency of different infectious agents persistence in mononuclear leukocytes of blood and synovial fluid in patients with rheumatoid arthritis (in Ukrainian). Lik Sprava 2005;(5-6):28-32.
Lik Sprava 2005;(5-6):28-32.
6. Butrimiene I., Ranceva J., Griskevicius A. Potential triggering infections of reactive arthritis. Scand J Rheumatol 2006;35(6):459-62.
7. Шубин С.В., Уримова М.М., Агабабова Э.Р. и др. Хламидийная инфекция при ревматических заболеваниях. Научно-практическая ревматология 2008;(1):17-24.
8. Braun J., Kingsley G., van der Heijde D.,
ЛИТЕРАТУРА
Sieper J. On the difficulties of establishing a consensus on the definition of and diagnostic investigations for reactive arthritis. Results and discussion of a questionnaire prepared for the 4th International Workshop on Reactive Arthritis, Berlin, Germany, July 3-6, 1999. J Rheumatol 2000;27:2185-92.
9. National Chlamydia Screening Programme Steering Group. New Frontiers — National Chlamydia Screening Programme Annnual Report 2005/6. November 2006. Available at: http://www.hpa.org.uk/webc/HPAwebFile/ HPAweb_C/1201767914747
National Chlamydia Screening Programme Steering Group. New Frontiers — National Chlamydia Screening Programme Annnual Report 2005/6. November 2006. Available at: http://www.hpa.org.uk/webc/HPAwebFile/ HPAweb_C/1201767914747
10. Полещук Н.Н., Капитулец Н.Н., Руба-ник Л.В. и др. Особенности обнаружения и механизмы персистенции возбудителя Chlamydia trachomatis. Медицинские новости 2003;(3):65—71.
11. Hay P.E., Ghaem-Maghami S. Chlamydia and non-gonococcal ulrethritis. Rev Infect Dis 1997;10:44-9.
12. Koopman W.S. Arthritis and Allied Conditions: a textbook of rheumatology. 15th Ed. New York: Lippincott Williams & Wilkins, 1997.
13. Ruddy S., Harris E.D., Sledge C.B. et al. Kelley’s Textbook of Rheumatology. 6th Ed. Philadelphia: Saunders Company, 2001.
14. Wilkinson N.Z., Kingsley G.N., Sieper J. et al. Lack of correlation between the detection of Chlamydia trachomatis DNA in synovial fluid from patients with a range of rheumatic diseases and the presence of an antichlamydial immune response. Arthritis Rheum 1998;41(5):845-54.
Wilkinson N.Z., Kingsley G.N., Sieper J. et al. Lack of correlation between the detection of Chlamydia trachomatis DNA in synovial fluid from patients with a range of rheumatic diseases and the presence of an antichlamydial immune response. Arthritis Rheum 1998;41(5):845-54.
15. Schumacher H.R., Gerard H.C., Arayssi T.K. et al. Lower prevalence of Chlamydia pneumoniae DNA compared with Chlamydia trachomatis DNA in synovial tissue of arthritis patients. Arthritis Rheum 1999;42(9):1889-93.
16. Сорока Н.Ф., Варонько И.А. Особенности диагностики реактивных хламидио-индуцированных артропатий. Здравоохранение 2007;(8):23-8.
17. Vlleneuve E., St-Pierre A., Haraoui B. Interstitial pneumonitis associated
with infliximab therapy. J Rheumatol 2006;33(6):1189-93.
18. 1учев И.А. Хламидийные инфекции. Возможности антибактериальной терапии. Инфекции и антимикробная терапия 2005;11(3):87-95.
1учев И.А. Хламидийные инфекции. Возможности антибактериальной терапии. Инфекции и антимикробная терапия 2005;11(3):87-95.
19. Fan P., Dong F., Huang Y., Zhong G. Chlamydia pneumoniae secretion of a protease-like activity factor for degrading host cell transcription factors required for [correction of factors is required for] major histocompatibility complex antigen expression. Infect Immun 2002;70(1):345-9.
20. Morrison S.G., Morrison R.P. Resolution of secondary Chlamydia trachomatis genital tract infection in immune mice with depletion of both CD4+ and CD8+ T-cells. Infect Immun 2001;69(4):2643-9.
21. Bas S., Scieux C., Vischer T.L. Male sex predominance in Chlamydia trachomatis sexually acquired reactive arthritis: are women more protected by anti-chlamydia antibodies? Ann Rheum Dis 2001;60:605-11.
Хламидийная инфекция при ревматических заболеваниях | Шубин
1. <div><p>Агабабова Э.Р., Шаткин А.А., Астапенко МЛ. и др. К вопросу о возможной этиологической роли гальпровий (микроорганизмы группы ПЛТ) в развитии неспецифических воспалительных заболеваний суставов. Тер. архив, 1973, 7, 88-92.</p><p>Агабабова Э.Р., Бадокин В.В., Эрдес Ш.Ф. и др. Разработка и апробация диагностических критериев псориатического артрита. Тер. архив, 1989, 12, 117-121.</p><p>Агабабова Э.Р., Бунчук Н.В., Шубин С.В. и др. Критерии диагноза реактивных артритов (проект). Научно-практич. ревматол., 2003, 3, 82-84.</p><p>Гро А., Берлай И., Редель И. и др. Некоторые аспекты патогенеза хламидийного артрита. Клинич. ревматол., 1997, 1, 15-17.</p><p>Панасюк А.Ф., Солдатова С.И., Шубин С.В. и др. О патогенетических аспектах урогенных артритов, ассоциированных с хламидиями: возможность микроорганизмов размножаться в клетках суставного хряща. Тер. архив, 1998, 5, 45-48.</p><p>Шаткин А.А., Агабабова Э.Р., Мартынова В.
<div><p>Агабабова Э.Р., Шаткин А.А., Астапенко МЛ. и др. К вопросу о возможной этиологической роли гальпровий (микроорганизмы группы ПЛТ) в развитии неспецифических воспалительных заболеваний суставов. Тер. архив, 1973, 7, 88-92.</p><p>Агабабова Э.Р., Бадокин В.В., Эрдес Ш.Ф. и др. Разработка и апробация диагностических критериев псориатического артрита. Тер. архив, 1989, 12, 117-121.</p><p>Агабабова Э.Р., Бунчук Н.В., Шубин С.В. и др. Критерии диагноза реактивных артритов (проект). Научно-практич. ревматол., 2003, 3, 82-84.</p><p>Гро А., Берлай И., Редель И. и др. Некоторые аспекты патогенеза хламидийного артрита. Клинич. ревматол., 1997, 1, 15-17.</p><p>Панасюк А.Ф., Солдатова С.И., Шубин С.В. и др. О патогенетических аспектах урогенных артритов, ассоциированных с хламидиями: возможность микроорганизмов размножаться в клетках суставного хряща. Тер. архив, 1998, 5, 45-48.</p><p>Шаткин А.А., Агабабова Э.Р., Мартынова В. Р. и др. Изучение этиологической роли гальпровий — микроорганизмов группы ЛЛТ — при заболеваниях суставов. Вопросы ревматизма, 1973, 2, 9-13.</p><p>Щербакова Н.И. Гальпровии (хламидии) при болезни Рейтера (выделение из суставов и микробиологическая характеристика). Автореф. диссер. кбн., М., 1980.</p><p>Arnett F.C., Edworth S.М., Bloch D.A. et al. The American Rheumatism Association 1987 revised criteria for the classification of rheumatoid arthritis. Arthr. Rheum., 1988, 31, 315-324.</p><p>Cuchacovich R., Japa S., Huang W.Q. et al. Detection of bacterial DNA in Latin American patients with reactive arthritis by polymerase chain reaction and sequencing analysis. J. Rheumatol., 2002, 29, 7, 1426-1429.</p><p>Dougados М., Van der Linden S. et al. The European Spondiloarthropahy Study Group. Preliminary criteria for the classification of spondyloarthropathy. Arthr. Rheum., 1991, 34, 1218-1227.</p><p>Gerard H.C., WangZ., WangG. F. et al.
Р. и др. Изучение этиологической роли гальпровий — микроорганизмов группы ЛЛТ — при заболеваниях суставов. Вопросы ревматизма, 1973, 2, 9-13.</p><p>Щербакова Н.И. Гальпровии (хламидии) при болезни Рейтера (выделение из суставов и микробиологическая характеристика). Автореф. диссер. кбн., М., 1980.</p><p>Arnett F.C., Edworth S.М., Bloch D.A. et al. The American Rheumatism Association 1987 revised criteria for the classification of rheumatoid arthritis. Arthr. Rheum., 1988, 31, 315-324.</p><p>Cuchacovich R., Japa S., Huang W.Q. et al. Detection of bacterial DNA in Latin American patients with reactive arthritis by polymerase chain reaction and sequencing analysis. J. Rheumatol., 2002, 29, 7, 1426-1429.</p><p>Dougados М., Van der Linden S. et al. The European Spondiloarthropahy Study Group. Preliminary criteria for the classification of spondyloarthropathy. Arthr. Rheum., 1991, 34, 1218-1227.</p><p>Gerard H.C., WangZ., WangG. F. et al. Chromosomal DNA from a variety if bacterial species is present in synovial tissue from patients with a various forms of arthritis. Arthr. Rheum., 2001, 44, 7, 1689-1697.</p><p>J.G.Kuipers, B.Jurgens-Saathoff A.Bialowons et al. Detection of Chlamydia trachomatis in peripheral blood leucocytes of reactive arthritis patients by polymerase chain reaction. Arthr. Rheum., 1998, 41:1894-1895.</p><p>Nanagara R., Li F., Beutler A. et al. Alteration of Chlamydia trachomatis biologic behavior in synovial membranes. Arthr. Rheum., 1995, 38, 1410-1417.</p><p>Rahman M. U., Cheema M.A., Schumacher H.R. etal. Molecular evidence for the presence of Chlamydia in the synovium of patients with Reiter’s syndrome. Arthr. Rheum., 1992, 35. 521-529.</p><p>Schachter J., Barnes M.G., Jones J.P. et al. Isolation of bedsoniae from the joints of patients with Reiter’s syndrome. Proc. Soc. Exp. Bid., 1966, 122, 1, 283285.</p><p>Schumacher H.R., Arayssi Т., Crane M.
Chromosomal DNA from a variety if bacterial species is present in synovial tissue from patients with a various forms of arthritis. Arthr. Rheum., 2001, 44, 7, 1689-1697.</p><p>J.G.Kuipers, B.Jurgens-Saathoff A.Bialowons et al. Detection of Chlamydia trachomatis in peripheral blood leucocytes of reactive arthritis patients by polymerase chain reaction. Arthr. Rheum., 1998, 41:1894-1895.</p><p>Nanagara R., Li F., Beutler A. et al. Alteration of Chlamydia trachomatis biologic behavior in synovial membranes. Arthr. Rheum., 1995, 38, 1410-1417.</p><p>Rahman M. U., Cheema M.A., Schumacher H.R. etal. Molecular evidence for the presence of Chlamydia in the synovium of patients with Reiter’s syndrome. Arthr. Rheum., 1992, 35. 521-529.</p><p>Schachter J., Barnes M.G., Jones J.P. et al. Isolation of bedsoniae from the joints of patients with Reiter’s syndrome. Proc. Soc. Exp. Bid., 1966, 122, 1, 283285.</p><p>Schumacher H.R., Arayssi Т., Crane M. Chlamydia Trachomatis nucleic acids can befound in the synovium of some asymptomatic subjects. Arthr. Rheum., 1999, 42,1281-1284.</p><p>Van der Linden S., Valken burg H. A., Cats A. Evaluation of diagnostic criteria for ankilosing spondilitis. Arthr. Rheum. 1984, 27, 361.</p><p>Weyl C., Buckl b., Kuntz t., et al. PCR for the detection of Chlamydia trachomatis (CT) DNA in the synovial fluid. Arthr. Rheum., 1994, 37, 233.</p><p>Wilbrink B., Van der Heijden I.M., Schouls L.M., et al. Detection of bacterial DNA in joint samples from patients with undifferentiated arthritis and reactive arthritis, using polymerase chain reaction with universal 16s ribosomal RNA primers. Arthr. Rheum., 1998, 41, 535-543.</p></div><br />
Chlamydia Trachomatis nucleic acids can befound in the synovium of some asymptomatic subjects. Arthr. Rheum., 1999, 42,1281-1284.</p><p>Van der Linden S., Valken burg H. A., Cats A. Evaluation of diagnostic criteria for ankilosing spondilitis. Arthr. Rheum. 1984, 27, 361.</p><p>Weyl C., Buckl b., Kuntz t., et al. PCR for the detection of Chlamydia trachomatis (CT) DNA in the synovial fluid. Arthr. Rheum., 1994, 37, 233.</p><p>Wilbrink B., Van der Heijden I.M., Schouls L.M., et al. Detection of bacterial DNA in joint samples from patients with undifferentiated arthritis and reactive arthritis, using polymerase chain reaction with universal 16s ribosomal RNA primers. Arthr. Rheum., 1998, 41, 535-543.</p></div><br />
Реактивные артриты – подходы к диагностике | Кроткова И.Ф., Эбзеева Е.Ю.
Острые артриты, связанные с инфекциями организма, условно можно разделить на 2 группы: инфекционные артриты и реактивные артриты (РеА). Принципиально эти заболевания отличаются друг от друга наличием или отсутствием инфекции в полости сустава. Если при инфекционных артритах бактериальный агент проникает в полость сустава гематогенным или лимфогенным путем, то при РеА жизнеспособных микроорганизмов в полости сустава найти не удается.
Принципиально эти заболевания отличаются друг от друга наличием или отсутствием инфекции в полости сустава. Если при инфекционных артритах бактериальный агент проникает в полость сустава гематогенным или лимфогенным путем, то при РеА жизнеспособных микроорганизмов в полости сустава найти не удается.
Термин «реактивный артрит» появился в 1969 г., когда P. Ahvonen, S. Sievers и K. Aho описали артрит, развившийся у больного с иерсиниозной инфекцией и характеризовавшийся развитием «стерильного» синовита. К РеА стали относить все артриты, хронологически связанные с какой-либо инфекцией, при этом в синовиальной жидкости пораженных суставов микроорганизмы не выявлялись. Связь артрита с предшествующей инфекцией подтверждается путем тщательного сбора анамнеза, клиническими проявлениями артрита, определением возбудителя, а также обнаружением высоких титров антител к нему в крови. Участие инфекции в реализации РеА находит свое подтверждение в выявлении антител к хламидийной и кишечной инфекции, частом обнаружении воспалительных изменений в кишечнике или урогенитальной сфере, их связи с обострением или хронизацией суставного процесса, а также в положительном эффекте антибиотиков в лечении артрита.
Предрасполагающим фактором развития РеА является HLA-B27, который выявляется у 50–70% больных. Имеются сведения о том, что HLA-B27 повышает восприимчивость организма к артритогенным микробам и определяет характер течения заболевания. Существует несколько гипотез, объясняющих патогенетическую роль HLA-B27 в развитии РеА. HLA-B27 является рецептором для микробов и способствует их диссеминации в различные ткани организма; РеА участвует в клеточных реакциях, связывая пептиды микробных клеток, и представляет их цитотоксическим Т-лимфоцитам. Между пептидами микробов, пептидами HLA-B27 и тканями организма имеются общие перекрестно-реагирующие антигены, в результате чего иммунный ответ направлен против как внешнего агента, так и собственных тканей. HLA-B27 – антигенпрезентирующая молекула, способная представлять артритогенные пептиды цитотоксическим CD8 Т-лимфоцитам. Объектом лизиса при этом, вероятно, являются хондроциты, локализующиеся как в хрящевой ткани, так и в энтезисах, где также развивается воспалительный процесс. По мнению Y. Sobao et al. (1999), для некоторых бактерий (Yersinia, Salmonella) наличие HLA-B27 является фактором, существенно облегчающим их инвазию в клетки синовиальной оболочки.
РеА входит в группу серонегативных спондилоартритов и отвечает критериям Европейской группы по изучению спондилоартритов (ESSG). Наиболее характерные признаки РеА:
1. Дебют болезни – до 30–40 лет.
2. Наличие хронологической связи артрита с предшествующей инфекцией кишечника (диарея), урогенитальной инфекцией, конъюнктивитом.
3. Острое начало заболевания.
4. Ограниченное число пораженных суставов (моноолигоартрит).
5. Асимметричность поражения осевого скелета и суставов.
6. Вовлечение сухожильно-связочного аппарата.
7. Наличие признаков системного воспаления (кожа, слизистые оболочки, внутренние органы, глаза).
8. Серонегативность по ревматоидному фактору.
9. Бактериологическое или серологическое доказательство инфекции.
10. Наличие случаев серонегативных спондилоартропатий в семье или положительный HLA-B27.
11. Относительно доброкачественное течение заболевания с полным обратным развитием воспаления, но не исключены рецидивы и хронизация патологического процесса.
Приводим клинический случай наблюдения больного РеА.
Пациент К., 36 лет, находился на обследовании и лечении в кардиологическом отделении ЦКБ № 1 ОАО «РЖД». Причины госпитализации – артрит коленных суставов, лихорадка с ознобами и общее недомогание.
Из анамнеза известно, что впервые боли в левом коленном суставе появились в 2000 г. По поводу артрита левого коленного сустава больной был обследован в условиях стационара. Проводилась диагностическая артроскопия, выявлен синовит. Заключительный диагноз: РеА на фоне хламидийной инфекции. Больной длительно получал лечение антибиотиками, сульфасалазином с положительным эффектом. В последующие годы рецидива суставного синдрома не было, чувствовал себя вполне удовлетворительно. Медицинской документации, относящейся к тому периоду, представлено не было, вся информация – исключительно со слов пациента.
Из анамнеза известно, что с 14 лет страдает псориазом волосистой части головы и ногтей. Ухудшение состояния отметил с начала октября 2012 г., когда после возвращения из отпуска появились боли в правом верхнечелюстном суставе (не мог открывать рот и пережевывать пищу), тянущие боли в спине, усиливающиеся при наклонах, повышение температуры тела до субфебрильных цифр. Несколько дней спустя температура тела повысилась до 39°С, возникла боль в правом коленном суставе с отеком, локальной гипертермией и уменьшением объема движений в нем. По поводу артрита коленного сустава лечился амбулаторно, получал антибиотики, нестероидные противовоспалительные препараты (НПВП) внутрь, в/м и местно в виде гелей и мазей. В связи с отсутствием эффекта от проводимого лечения, появлением «летучих» суставных болей (правый лучевой сустав, левый тазобедренный, левый плечевой) и сохраняющейся лихорадкой госпитализирован в стационар.
При поступлении в стационар состояние средней тяжести, обусловленное 2 ведущими клиническими синдромами: суставным и интоксикационным. Суставной синдром представлен артритом коленных суставов, более выраженным справа, артралгиями в левом тазобедренном суставе. Интоксикационный синдром проявлялся эпизодами повышения температуры тела до 39°С, преимущественно во 2-й половине дня, с ознобами и общей слабостью.
Объективный статус: кожные покровы нормальной окраски и влажности. Коленные суставы увеличены в объеме, больше правый, гипертермия правого коленного сустава, отечность, ахиллобурсит и подошвенный фасциит слева.
Периферических отеков нет. В легких дыхание проводится во все отделы, хрипов не выслушивается, ЧД – 16/мин. Тоны сердца приглушены, ритмичны, шумов нет, АД – 125 и 80 мм рт. ст., ЧСС – 96–100/мин. Живот мягкий, при пальпации безболезненный, печень и селезенка не увеличены. Мочеиспускание свободное, безболезненное. Стул ежедневный, нормально оформленный.
При лабораторном исследовании установлено повышение неспецифических воспалительных тестов (лейкоциты –15 тыс., СОЭ – 64 мм/ч, С-реактивный белок – 103,7 мг/л, фибриноген – 9,3 г/л) и иммуновоспалительных маркеров (циркулирующий иммунный комплекс – 0,20 Ед., IgG – 17,3, фибриноген – 9,5). С учетом выраженных явлений артрита, лихорадки, лейкоцитоза на начальном этапе диагностического поиска была проведена пункция правого коленного сустава с последующим изучением синовиальной жидкости, что позволило исключить гнойный характер процесса.
Это означало, что суставной процесс носит, скорее всего, иммуновоспалительный характер и требует проведения дифференциальной диагностики между серопозитивными артритами и серонегативными артропатиями.
Отрицательный ревматоидный фактор, отрицательный результат исследования крови на антитела к циклическому цитруллинированному пептиду позволили исключить ревматоидный артрит.
В то же время обнаружение положительного НLА-В27, особенности клинической картины (асимметричные артриты средних суставов нижних конечностей) подтверждали наличие у больного серонегативной спондилоартропатии. В пользу данного диагноза свидетельствовали и имеющиеся у больного энтезиты, подошвенный фасциит, ахиллодония. При рентгенографии и МРТ костей таза выявлен асимметричный неэрозивный сакроилеит.
В первую очередь отрабатывались 2 диагностические версии: псориатическая артропатия (псориаз с 14 лет) и РеА. При последовательном изучении результатов серологических исследований крови на микроорганизмы были получены положительные, диагностически значимые титры на иерсиниоз с увеличением титра антител в повторных исследованиях (антитела к возбудителю иерсиниоза, серотип О9 1:100–1:800–1:1600).
Клинические, рентгенологические, лабораторные, серологические данные соответствовали диагнозу РеА, что подтверждалось дополнительной информацией из анамнеза: во время отдыха на Кипре в начале октября у больного отмечалось в течение нескольких дней расстройство стула, которое он связал с погрешностями в диете.
С момента поступления в стационар больному проводилась противовоспалительная терапия НПВП: диклофенак в/м по 100 мг/сут.
При установлении окончательного диагноза (РеА) была назначена комбинированная антибактериальная терапия доксициклином 200 мг/сут и ципрофлоксацином 400 мг/сут.
В связи с высокой активностью иммуновоспалительного процесса препаратом базисной терапии был выбран сульфасалазин 2 г/сут.
На фоне терапии была отмечена явная положительная динамика: нормализовалась температура тела, уменьшились проявления суставного синдрома, в лабораторных показателях – регресс признаков активного инфекционного процесса в виде снижения титра антител к иерсиниям до 1:25. Больной был выписан с рекомендациями продолжить лечение в амбулаторных условиях, т. к. процесс лечения РеА предполагает длительное применение антибиотиков (до 30 дней) и иммуносупрессии (в данном случае сульфасалазина) не менее 6 мес. под тщательным контролем лабораторных показателей.
Основными направлениями лечения РеА являются эрадикация инфекционного агента в кишечнике или урогенитальном тракте и подавление воспалительного процесса в суставах и других органах. Санация очага инфекции представляет большие трудности, что связано с внутриклеточным персистированием микроорганизмов. Рациональная антибактериальная терапия предполагает использование оптимальных доз препаратов и их длительное (около 4 нед.) применение. Своевременное назначение антибиотиков при РеА укорачивает длительность суставной атаки и может предотвратить рецидив артрита.
Течение и исходы РеА тесно связаны с эволюцией очага инфекции и особенностями триггерного фактора. Согласно литературным данным, изучение длительного прогноза РеА, прослеженного на протяжении 10–20 лет, показало, что наиболее высокий процент выздоровления наблюдается при РеА иерсинеозной и сальмонеллезной природы, тогда как при хламидийном артрите выздоровление происходит у 30% больных, а при шигеллезном – только у 20%.
.
Болезнь Рейтера:современные подходы к лечению
Г.М. Бондаренко, д.м.н., профессор,старший научный сотрудник отдела инфекций,передающихся половым путемГУ «Институт дерматологии и венерологии АМН Украины», г. Харьков,профессор кафедры дерматовенерологииХарьковская медицинская академия последипломного образования
Одним из экстрагенитальных осложнений заболеваний, передающихся половым путем (ЗППП), является клинический синдром, именуемый болезнью Рейтера (БР).
| Венерическая форма БР – хроническое заболевание, характеризующееся одновременным поражением мочеполовой системы, суставов и глаз, а также склонностью к рецидивирующему течению. Нередко в патологический процесс вовлекаются кожа, слизистые оболочки и внутренние органы. |
В настоящее время не вызывает сомнений роль хламидийной инфекции как этиологического фактора развития БР. Ряд авторов в качестве инфекционных агентов, вызывающих БР, рассматривает генитальные микоплазмы [6-8, 23].
Лечение уретрогенной формы БР в настоящее время сопряжено с большими сложностями, что обусловлено отсутствием единой точки зрения на этиологию и патогенез заболевания. В литературе имеется множество сообщений об опыте лечения данного заболевания, однако до настоящего времени не разработано общепринятой методики и нет единого мнения относительно терапевтической эффективности отдельных препаратов.
В ряде руководств 1970-80 гг. указывается, что ни один из методов лечения БР не является эффективным [18, 26]. Данные исследователи вообще не рассматривают вопросы лечения БР как нозологической единицы, а дают лишь симптоматические рекомендации, направленные на смягчение тяжести суставных поражений.
В отношении тактики противовоспалительной терапии и реабилитации при БР большинство авторов солидарны, что же касается антибактериальной терапии (АБТ), то в этом случае единого мнения нет. Ряд исследователей утверждает, что применение антибиотиков при БР не эффективно, и подчеркивает необходимость использования в первую очередь глюкокортикостероидов (ГКС), базисных препаратов, препаратов золота и т. д. [24, 27]. Другие авторы, соглашаясь с необходимостью назначения антибиотиков, не могут прийти к единому мнению относительно длительности АБТ [6, 16, 25], способа применения и класса антибактериального средства [9, 10, 13].
Ю.Н. Ковалев и И.И. Ильин [6] разработали методику этапного лечения, основанную на гипотезе хламидийной этиологии БР и стадийности течения заболевания. По их мнению, в инфекционной стадии болезни рано начатая противохламидийная терапия предотвращает или прерывает начавшееся заболевание. В стадии иммунного воспаления на первый план выходят аутоиммунные процессы, и АБТ уже не способна повлиять на развитие болезни. Решающее значение на этом этапе приобретают иммунодепрессивные препараты (ГКС, цитостатики, препараты золота, противомалярийные средства). Однако эти авторы все же рекомендуют использовать антибиотики и в этой стадии с целью санации очагов инфекции мочеполовой системы для предотвращения рецидивов.
В качестве антибактериальных средств данные авторы предлагают использовать тетрациклин по 2-3 г в сутки, эритромицин по 2-2,5 г в сутки, рокситромицин 300 мг в сутки в течение 4-7 нед либо 2-3 курса по 7-10 дней с недельным перерывом.
Ряд авторов предлагает лечение комбинацией антибактериальных препаратов. Например, И.В. Хитрюк и А.С. Кишко [11] проводили терапию БР комбинацией офлоксацина или ципрофлоксацина с метациклином. А.Л. Машкилейсон [9] предлагает использовать комбинацию доксициклина с сульфапиридазином.
Г.В. Ключарев [5] утверждает, что применение поочередно 2-3 антибиотиков разных фармакологических групп дает возможность избежать рецидивов и сократить сроки лечения.
В.А. Молочков и соавт. [10] с целью повышения эффективности противохламидийной терапии при БР предложили метод лимфотропного введения в голень таких антибиотиков, как спирамицин, ципрофлоксацин, рифампицин.
A. Lauhio и соавт. [16] провели двойное слепое плацебо-контролируемое исследование эффективности пролонгированного препарата из группы тетрациклина – лаймоциклина в лечении 21 больного с хламидийным артритом. Препарат назначался на 3 мес вместе с плацебо. В результате у 50% больных, получавших антибиотик, клиническое выздоровление наступило в среднем через 15 нед, по сравнению с 39,5 нед в группе плацебо. Авторы делают вывод о высокой эффективности АБТ при БР. Кроме того, обнаружилось, что лаймоциклин ингибирует активность коллагеназы, т. е. действует патогенетически [17].
J. Wollenhaupt и соавт. [25] провели сравнительное изучение курсов терапии доксициклином (200 мг в сутки) в течение 2 нед и 4 мес в группе из 32 больных с БР хламидийной этиологии с давностью процесса более 6 нед. В результате у 27% больных, пролеченных в течение 2 нед, и у 18% пациентов, прошедших 4-месячный курс, наступила стойкая ремиссия.
T. Bardin и соавт. [12] провели ретроспективное сравнительное исследование 109 историй болезни коренных жителей Гренландии, территории с высокой частотой носительства HLA-B27, большим процентом венерических заболеваний и, как следствие, высокой распространенностью реактивного урогенного артрита. В результате было обнаружено, что у 37% пациентов воспалительные заболевания урогенитальной системы как на фоне применения пенициллина, так и отсутствия лечения привели к развитию реактивного артрита. В группе больных, получавших тетрациклин или эритромицин, количество таких осложнений составило всего 10%.
В экспериментальной модели хламидийного артрита R.D. Inman и B. Chiu [15] провели лечение лабораторных животных тетрациклином и ципрофлоксацином. Если терапия была начата тетрациклином, как в ранней, так и в поздней стадии артрита, при последующем исследовании синовиальной жидкости хламидии обнаружены не были. Терапия ципрофлоксацином не могла предотвратить начало и последующую прогрессию артрита, что было подтверждено лабораторно: в воспаленном суставе обнаруживались хламидии.
В отделе инфекций, передающихся половым путем, Института дерматологии и венерологии АМН Украины под нашим наблюдением находились 203 больных с венерической формой БР. Диагноз БР устанавливали на основании тщательного изучения анамнеза, клиники, рентгенологических данных, лабораторных исследований. Среди 203 пациентов мужчин было 130 (64%), женщин – 73 (36%). Средний возраст больных составил 34,95±11,79 года.
У всех пациентов была выявлена урогенитальная инфекция. Наиболее часто выявляли Chlamydia trachomatis – у 188 (92,6%) больных и Ureaplasma urealitycum – у 54 (26,6%) пациентов.
| Опыт работы нашей клиники и данные большинства авторов свидетельствуют, что активная терапия БР, начатая в ранние сроки, в большинстве случаев обеспечивает хороший клинический эффект и предотвращает переход болезни в хроническую форму. |
Лечебные мероприятия при терапии БР можно условно разделить на два основных направления:
1. АБТ инфекции.
2. Противовоспалительная терапия суставного процесса.
При лечении уретрогенной формы БР АБТ проводится максимальными суточными дозами, длительно (в течение 4-6 нед). В начале преимущественно применяют инфузионные методы введения препаратов. Целесообразно использовать последовательно 2-3 антибиотика разных фармакологических групп по 15-20 дней каждый.
К антибиотикам, применяемым в лечении хламидийной и микоплазменной инфекций при БР, относятся препараты трех фармакологических групп: тетрациклины, фторхинолоны и макролиды.
Из препаратов первой группы наиболее предпочтительными являются доксициклин для внутривенного применения и пероральная форма доксициклина – доксициклина моногидрат, отличающаяся относительно хорошей переносимостью при длительном использовании. Препараты назначаются в дозе 200-300 мг в сутки в течение 2-3 нед. Преимуществом доксициклинов является их высокая противохламидийная активность и сродство к костной ткани. Кроме того, доксициклины ингибируют активность коллагеназы, подавляют образование супероксидных радикалов и снижают интенсивность клеточного иммунитета, т. е. действуют патогенетически [22].
Антибиотики из группы фторхинолонов обладают уникальным механизмом действия, основанным на угнетении фермента, ответственного за рост и деление бактериальной клетки. Ципрофлоксацин назначается в суточной дозировке 0,75-1,0 г, офлоксацин – 0,4-0,8 г, ломефлоксацин – 0,4-0,8 г. Недостатками препаратов является высокая токсичность, относительно короткий срок применения (2 нед) и возрастные ограничения при назначении препаратов.
Наибольшее значение, с нашей точки зрения, в этиотропной терапии БР имеют макролидные антибиотики. Макролиды обладают высоким показателем биодоступности и быстрым нарастанием высокой внутриклеточной концентрации, что обусловливает их хороший эффект при лечении внутриклеточных инфекций. По сравнению с тетрациклинами и фторхинолонами макролиды обладают наилучшими показателями переносимости, что позволяет с минимальным риском для пациента использовать их в течение продолжительного курса лечения. При терапии БР макролиды назначаются в максимальных дозировках: эритромицин – 1,5-2 г в сутки, джозамицин – 1,0-1,5 г, азитромицин – 0,5-1,0 г, кларитромицин – 0,5-0,75 г, рокситромицин – 0,3-0,45 г в сутки.
В целях коррекции иммунного статуса назначаются иммуномодуляторы (тимоген, тималин), индукторы интерферона (циклоферон, неовир), адаптогены, а также ультрафиолетовое облучение крови, внутривенная и надвенная квантовая терапия.
Для улучшения проникновения антибиотика в зону воспаления используются протеолитические ферменты (химотрипсин, трипсин, вобензим).
Параллельно с курсом АБТ назначаются противогрибковые препараты, гепатопротекторы и поливитамины.
При тяжелой атаке с выраженной интоксикацией, высокой температурой тела и III степени активности воспалительного процесса проводится десенсибилизирующая (антигистаминные препараты) и дезинтоксикационная терапия: реополиглюкин 400 мл, реосорбилакт 400 мл, гепарин 10 000 МЕ в 100 мл 5% раствора глюкозы. Препараты вводятся внутривенно капельно 2 раза в неделю, на курс – 3-5 инъекций. Использование дезинтоксикационной терапии имеет патогенетическую значимость, поскольку, улучшая реологические свойства крови путем нормализации системы протеолиза каликреинкининовой системы, позитивно влияет на течение воспалительного процесса [3].
Для подавления воспалительной активности суставного процесса используются препараты следующих групп: нестероидные противовоспалительные препараты (НПВП), ГКС, базисные средства и цитостатики.
Из группы НПВП предпочтительно назначение препаратов с преимущественным ингибирующим воздействием на циклооксигеназу-2 (ЦОГ-2): мелоксикам, нимесулид, целекоксиб, рофекоксиб. Это значительно снижает частоту побочных явлений со стороны пищеварительного тракта. При значительной выраженности воспалительного процесса, особенно в острой стадии, применяются инъекционные формы диклофенака натрия и мелоксикама. Учитывая, что больные БР принимают НПВП в течение длительного времени, для преодоления возможной резистентности к ним каждые 10 сут рекомендуется проводить смену препаратов. Кроме преимущественных ингибиторов ЦОГ-2 применяются и другие препараты группы НПВП: диклофенак, кетопрофен, напроксен, пироксикам, ацетилсалициловая кислота и др.
ГКС допустимо назначать в острой стадии и фазе обострения БР при высокой (III) степени активности воспалительного процесса. Введение данных препаратов рекомендуется начинать с относительно высоких доз внутримышечно – 60-90 мг в сутки преднизолона, 6-8 мг бетаметазона фосфата, 48-62 мг метилпреднизолона, по возможности с относительно быстрым снижением суточной дозировки, прекращением их приема через 1-2 мес и переходом на НПВП. При проведении данного лечения необходимо учитывать все возможные противопоказания к назначению ГКС, которые, по нашим наблюдениям, быстро купируют воспалительный процесс и предотвращают рецидивы заболевания. В случае тяжелого течения острой или рецидива хронической формы БР возможно проведение пульс-терапии метилпреднизолоном в течение 3-5 дней.
При уменьшении дозы ГКС или НПВП с целью подавления иммунологических реакций, свойственных БР, а также при подостром и хроническом течении болезни с медленной нормализацией гематологических показателей назначается сульфасалазин в суточной дозе 1,5-2,0 г, делагил – 250 мг, Д-пеницилламин – 250 мг на протяжении 10-12 нед. При использовании указанных методов лечения необходимо еженедельно проводить клиническое исследование крови (контроль уровня лейкоцитов, СОЭ) и мочи, консультирование врача-офтальмолога (состояние глазного дна), а также биохимическое исследование крови 2 раза в месяц.
Если эффект вышеуказанной терапии оказывается недостаточным, особенно при наличии тяжелых суставных, распространенных кожных и ногтевых поражений, прибегают к назначению метотрексата по 2,5-7,5 мг внутримышечно 1 раз в 7 дней, на курс – 3-4 инъекции. При необходимости метотрексат сочетают с ГКС и НПВП. Перед каждой инъекцией проводится контроль уровня лейкоцитов и тромбоцитов в крови и исследование мочи для выявления возможной протеинурии.
При установленных нарушениях кальциевого обмена для профилактики и лечения остеопороза применяются препараты, нормализующие указанный обмен.
В настоящее время важная роль в патогенезе БР отводится дисбалансу провоспалительных и противовоспалительных цитокинов [21]. Как показано в наших исследованиях, при БР в синовиальной жидкости и моноцитах периферической крови продуцируется избыточное количество цитокинов макрофагального происхождения (фактор некроза опухоли альфа (ФНО-α), интерлейкины (ИЛ-1β, ИЛ-6) при сниженной секреции Т-клеточных цитокинов (ИЛ-4, γ-интерферон) [1, 2]. Согласно современным представлениям, именно цитотоксическими эффектами провоспалительных цитокинов, и прежде всего ФНО-α, обусловлены основные проявления заболевания, в том числе хронический синовит [20].
ФНО-α и другие провоспалительные цитокины являются основными факторами трансформации острого воспаления в хроническое с развитием необратимых процессов дезорганизации суставных структур. Вполне закономерно, что макрофагальные клетки и продуцируемый ими ФНО-α привлекли пристальное внимание исследователей как возможные объекты лекарственного воздействия, поскольку путем ингибиции синтеза или инактивации провоспалительных цитокинов можно существенно затормозить развитие патологического процесса [14].
Все вышеизложенное создало теоретические предпосылки для применения в лечении БР пентоксифиллина, лечебный эффект которого обусловлен его способностью блокировать продукцию ФНО-α [4, 19]. Также препарат имеет широкий спектр биологической активности и способен корригировать нарушения микроциркуляции в пораженных суставах. Известно, что нарушение микроциркуляции – один из важных факторов патогенеза БР, а микроциркуляторное русло является по существу органом-мишенью, в котором происходит контакт с повреждающим агентом и реализуются воспалительные, иммунные и метаболические механизмы развития патологического процесса. Пентоксифиллин назначается по 100 мг 3 раза в сутки в течение 4-8 нед.
По мере купирования острого процесса назначаются физиопроцедуры на область пораженных суставов: фонофорез протеолитических ферментов, хондропротекторов и ГКС, диатермия, УВЧ, магнитное поле, инфракрасный и красный лазер.
При значительном суставном выпоте при остром и хроническом рецидивирующем течении БР проводятся лечебно-диагностические пункции пораженных суставов с эвакуацией синовиальной жидкости и последующим введением в полость сустава ГКС пролонгированного действия (депо-медрол, дипроспан). Местно применяются согревающие компрессы с 25% диметилсульфоксидом и мазями обезболивающего и противовоспалительного действия.
Одновременно с лечением основного заболевания проводится терапия других экстрагенитальных воспалительных очагов (синусит, холецистит, респираторные заболевания и др.), которые могут привести к обострению БР.
Важнейшей точкой приложения в терапии БР является, наряду с лечением экстрагенитальной патологии, санация воспалительных очагов в мочеполовых органах, особенно хронического воспаления предстательной железы.
Комплексное лечение хронического простатита включает применение соответствующих антибактериальных препаратов, НПВП, простатилена, спазмолитиков, ферментов, противогрибковых средств, физиолечения, иммуномодуляторов.
При необходимости назначаются седативные препараты и «малые» транквилизаторы. Больным на протяжении всего курса лечения должна проводиться психотерапия с установкой на выздоровление. При вспыльчивости, раздражительности, тревожном состоянии, которые входят в структуру астенического синдрома, применяются мягкие седативные препараты (настойка пустырника, валерианы, пиона, а также персен, седасен). При депрессивных нарушениях эффективно назначение антидепрессивных средств, преимущественно из группы ингибиторов обратного захвата серотонина (флуоксетин), а также седативных препаратов (гидазепам, мебикар). При тревожно-фобическом синдроме седативные препараты эффективно сочетаются с трициклическими антидепрессантами (амитриптилин), в основном в низких дозах (30-50 мг в сутки). При нарушениях сна назначаются общий электрофорез соли брома с гальванизацией по глазнично-затылочной методике, электросон.
Лечебная физкультура назначается на самых ранних этапах заболевания, и ее объем постепенно увеличивают по мере стихания воспалительного процесса в суставах. При мышечной атрофии проводится лечебный массаж. В последующем больным рекомендуется санаторно-курортное лечение (радоновые, сероводородные ванны, грязелечение).
Поражение органов зрения при БР требует обязательной консультативной и лечебной помощи врача-офтальмолога. При конъюнктивите назначаются аппликации антибиотиков (тетрациклиновая, эритромициновая мазь) 4 раза в день в течение 2-4 нед. При более серьезных осложнениях (увеит, кератит и др.) показано как местное, так и общее введение ГКС, иммуномодуляторов, физиолечение.
Лечение поражений кожи и слизистых оболочек проводится в соответствии с основными принципами терапии кожных заболеваний. При кератодермии используются кератолитические мази, при псориазиформной сыпи и ксеротическом баланите назначаются ГКС в форме мази, при цирцинарном баланите – ванночки, при афтозном стоматите – полоскания полости рта дезинфицирующими растворами.
Выводы
Количество осложнений, приводящих к инвалидности пациентов с БР, является самым высоким среди всей экстрагенитальной патологии мочеполового хламидиоза. Поэтому для обеспечения хорошего клинического эффекта и предотвращения перехода БР в хроническую форму необходимо начинать активную АБТ, противовоспалительную и иммуномодулирующую терапию в ранние сроки болезни.
Литература
1. Бондаренко Г.М. Цитокиновый статус синовиальной жидкости при болезни Рейтера // Укр. журн. дерматол., венерол., косметол. – 2003. – № 4 (11). – С. 77-82.
2. Бондаренко Г.М. Определение содержания цитокинов периферической крови при болезни Рейтера // Журн. дерматол. и венерол. – 2004. – № 1 (23). – С. 18-25.
3. Бур’янов О., Кваша В., Мусаб І. Фармакотерапія псоріатичного артриту // Ліки України. – 2004. – № 2. – С. 69-72.
4. Кевра М.К., Сорока Н.Ф., Дубовик Б.В. и др. Антицитокиновая терапия ревматоидного артрита // Мед. новости. – 2002. – № 12. – С. 13-22.
5. Ключарев Г.В., Старченко М.Е., Ключарева С.В., Смирнова О.Н. Критерии диагностики и принципы антибактериальной терапии болезни Рейтера // Вестн. дерматол. и венерол. – 2000. – № 5. – С. 54-57.
6. Ковалев Ю.Н., Ильин И.И. О цикличности и этапном патогенетическом лечении болезни Рейтера // Терапевт. архив. – 1980. – № 6. – С. 35-39.
7. Мавров Г.И. Реактивные артриты в венерологии: современное состояние проблемы // Журн. дерматол. и венерол. – 1997. – № 3. – С. 18-22.
8. Мавров Г.И., Бондаренко Г.М., Кондакова А.К., Федец О.И. Обнаружение ДНК Chlamydia trachomatis в моноцитах периферической крови при болезни Рейтера // Журн. дерматол. и венерол. – 2003. – № 1 (19). – С. 54-57.
9. Машкилейсон А.Л. Этиотропное лечение и вопросы профилактики урогенитального хламидиоза // Актуальные микробиологические и клинические проблемы хламидийных инфекций / Под. ред. А. Шаткина, Ж. Орфила. – М.: Медицина, 1990. – С. 41-43.
10. Молочков В.А., Чилингаров Р.Х., Гостева И.В. Лимфотропная антибиотикотерапия в комплексном лечении хронического хламидийного простатита и болезни Рейтера // Рос. журн. кожн. и венер. болезней. – 1998. – № 1. – С. 55-58.
11. Хитрюк И.В., Кишко А.С. Антимикробная терапия болезни Рейтера, обусловленной хламидийной инфекцией // Тезисы докладов IV Всесоюзного съезда ревматологов. – Минск, 1991. – С. 299-230.
12. Bardin T., Enel C., Cornelis F. et al. Antibiotic treatment of venereal disease and Reiter’s syndrome in a Greenland population // Arthritis Rheum. – 1992. – Vol. 35 (2). – P. 190-194.
13. Carlin E.M., Keat A.C. European guideline for the management of sexually acquired reactive arthritis // Int. J. STD&AIDS. – 2001. – Vol. 12. – Р. 94-102.
14. Elliot M.J., Maini R.N., Feldmann M. et. al. Randomised double-blind comparison of chimeric monoclonal antibody to tumour necrosis factor alpha (cA2) versus placebo in rheumatoid arthritis // Lancet. – 1994. – Vol. 344. –Р. 1105-1110.
15. Inman R.D., Chiu B. Synoviocyte-packaged Chlamydia trachomatis induces a chronic aseptic arthritis // J. Clin. Invest. – 1998. – Vol. 102. – Р. 1776-1782.
16. Lauhio A., Leirisalo-Repo M., Lahdevirta J. et al. Double-blind, placebo-controlled study of three-month treatment with lymecycline in reactive arthritis, with special reference to Chlamydia arthritis // Arthritis Rheum. – 1991. – Vol. 34. – Р. 6-14.
17. Lauhio A., Sorsa T., Lindy O. et al. The anticollagenolytic potential of lymecycline in the long-term treatment of reactive arthritis // Arthritis Rheum. – 1992. – Vol. 35. –Р. 195-198.
18. Miehle W. Reiter-syndrom // Munch. Med. Wschr. – 1981. – Vol. 123. – Р. 1899-1903.
19. Narin N., Karakukcu M., Narin F. et al. Is pentoxifylline therapy effective for the treatment of acute rheumatic carditis? A pilot study // J. Paediatr. Child Health. – 2003. – Vol. 39 (3). – Р. 214-218.
20. Ribbens C., Andre B., Kaye O. et al. Synovial fluid matrix metalloproteinase-3 levels are increased in inflammatory arthritides whether erosive or not // Rheumatol. – 2003. – Vol. 39. – Р. 1357-1365.
21. Rodel J., Straube E., Lungershausen W. et al. Secretion of cytokines by human synoviocytes during in vitro infection with Chlamydia trachomatis // J. Rheumatol. – 1998. – Vol. 25. – Р. 2161-2168.
22. TeKoppele J.M., Beekman B., Verzijl N. еt al. Doxycycline inhibits collagen synthesis by differentiated articular chondrocytes // Adv. Dent. Res. – 1998. – Vol. 12. – Р. 63-67.
23. The spondylarthritidis Ed. Calin A., Taurog J.D., UK., Oxford University Press, 1998. – 353 p.
24. Wakefield D., McCluskey P., Verma M. et al. Ciprofloxacin treatment does not influence course or relapse rate of reactive arthritis and anterior uveitis // Arthritis Rheum. – 1999. – Vol. 42. – Р. 1894-1897.
25. Wollenhaupt J., Hammer M., Pott H.G., Zeidler H.A. Double-blend placebo-controlled comparison of 2 weeks versus 4 months treatment with doxycycline in Chlamydia-induced arthritis // Arthritis Rheum. – 1997. – Vol. 40. – Р. 143.
26. Wright E., Moll J.M.H. Seronegative polyarthritis. Amsterdam, North-Holland Publ. Co. – 1976. – Р. 237-270; 429-434.
27. Yli-Kerttula T., Luukkainen R., Yli-Kerttula U. et al. Effect of a three months course of ciprofloxacin on the out come of reactive arthritis // Ann. Rheum. Dis. – 2000. – Vol. 59. – Р. 565-570.
причины появления, симптомы заболевания, диагностика и способы лечения
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Хламидиоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Хламидиоз – урогенитальная (мочеполовая) инфекция, возбудителем которой является Chlamydia trachomatis (хламидия трахоматис). Ранняя диагностика хламидиоза затруднена, поскольку в течение долгого времени болезнь может протекать бессимптомно. В результате инфекция переходит в хроническую форму, сопровождаясь различными осложнениями, которые иногда являются причиной бесплодия и невынашивания беременности.
Причины появления хламидиоза
Урогенитальный хламидиоз является высококонтагиозным (очень заразным) заболеванием. Инфекция передается половым путем – при наличии хламидиоза у одного из партнеров заражение второго неизбежно в случае отсутствия методов барьерной контрацепции. Наиболее высокая заболеваемость отмечается у лиц моложе 25 лет. Заражение детей происходит перинатальным путем – от инфицированной беременной женщины через плаценту и в родах.
Классификация заболевания
В зависимости от локализации поражения выделяют:
- Хламидийные инфекции нижних отделов мочеполового тракта (урогенитальный хламидиоз):
- уретрит – воспаление мочеиспускательного канала;
- цервицит – воспаление шейки матки;
- цистит – воспаление мочевого пузыря;
- вульвовагинит – воспаление наружных половых органов и влагалища.
- Хламидийные инфекции органов малого таза и других мочеполовых органов:
- орхит – воспаление яичка;
- эпидидимит – воспаление придатков яичка;
- простатит – воспаление предстательной железы, сопутствующее уретриту;
- сальпингоофорит – воспаление маточных труб и яичников;
- эндометрит – воспаление слизистой оболочки матки.
- Хламидийная инфекция аноректальной области – это воспаление области заднего прохода и прямой кишки.
- Хламидийный фарингит – это воспаление задней стенки глотки.
- Хламидийные инфекции, передаваемые половым путем, другой локализации (артрит – воспаление суставов, пневмония – воспаление легких, перитонит – воспаление брюшины и др.).
- Хламидийный конъюнктивит – это воспаление слизистой оболочки глаз.
Симптоматика хламидиоза зависит от локализации воспаления. В некоторых случаях симптомы вовсе отсутствуют, если заболевание имеет латентное (скрытое) течение.
При возникновении жалоб все симптомы инфекции можно разделить на две группы:
- связанные с поражением мочеполовой системы,
- связанные с поражением других органов.
Проявления хламидиоза у мужчин обычно выражены слабее и ограничиваются дискомфортом при мочеиспускании, учащенным мочеиспусканием, выделениями из мочеиспускательного канала. При прогрессировании заболевания может присоединяться боль во время мочеиспускания.
При поражении аноректальной области нередко отмечается бессимптомное течение заболевания. Возможны жалобы на зуд, жжение в аноректальной области, незначительные выделения из прямой кишки желтоватого или красноватого цвета; болезненность при дефекации, слизисто-гнойные выделения из прямой кишки, нередко с примесью крови, запоры.
При хламидийном фарингите пациенты могут жаловаться на дискомфорт, чувство сухости в горле, боль, усиливающуюся при глотании.
Для хламидийного конъюнктивита, который возникает на фоне урогенитального хламидиоза, характерна незначительная болезненность пораженного глаза; сухость и покраснение конъюнктивы; светобоязнь; скудное слизисто-гнойное отделяемое в углах глаза.
При хламидийной инфекции может развиться поражение суставов, которое в большинстве случаев протекает в виде моноартрита, когда воспаление развивается в одном суставе (обычно коленном, голеностопном, плюснефаланговом, тазобедренном, плечевом или локтевом). При хламидийной инфекции артрит, как правило, сочетается с уретритом и конъюнктивитом.
Диагностика хламидиоза
Поскольку жалобы и данные осмотра при хламидийной инфекции неспецифичны, точная постановка диагноза возможна только с помощью лабораторной диагностики.
Диагноз «хламидиоз» устанавливается на основании обнаружения генетического материала бактерии – ДНК хламидии трахоматис методом ПЦР в исследуемом клиническом материале, полученном с учетом локализации воспалительного процесса. Не рекомендуется взятие материала на фоне проведения антибактериальной терапии.
Для диагностики неосложненной хламидийной инфекции генитальной локализации забор клинического материала осуществляется из мочеиспускательного канала у мужчин, из мочеиспускательного и цервикального канала у женщин.
Инфекционный артрит – диагностика, симптомы, лечение и профилактика: стадии артрита
Статью подготовил врач-ревматолог Богдан Николаевич Петиш
Инфекционный артрит – это группа воспалительных артропатий, которая характеризуется воспалительным характером болей в суставах. Происходит это вследствие проникновения в организм возбудителей инфекции.
Чаще всего заболевание поражает коленные чашечки и локтевые суставы, однако часто ему подвержены и многие другие: голеностопный, тазобедренный, плечевой и прочие суставы. Встречается данный недуг у людей разных возрастов, ему подвержены как взрослые, так и дети.
Причиной развития инфекционного артрита является попадание в сустав вместе с кровотоком грибковой, вирусной или бактериальной инфекции. Иногда причиной становится занесение инфекции в процессе хирургического вмешательства.
Две наиболее распространённые причины развития артропатии, это стафилококковая ангина и заболевания, передающиеся половым путём (в большей степени это касается хламидиоза).
Хламидиоз является катастрофической проблемой, так как очень трудно поддаётся лечению и при этом вызывает серьёзнейшие изменения в суставах.
Нередко инфекционный артрит начинается внезапно, и его симптомы могут нарастать в течение нескольких недель. Заболевание сопровождается болью в поражённом суставе, при прикосновении к нему, скованностью, дискомфортом при движении, покраснением и припухлостью, повышением температуры кожи в очаге болезни, повышением общей температуры тела. Также иногда наблюдается изменение контуров сустава, скопление в нём жидкости.
При хламидийном артрите больной наблюдает мигрирующие, несимметричные боли в суставах (голеностоп слева, колено справа, лучезапястный сустав слева и т.д.). Такие пациенты должны наблюдаться параллельно у разных специалистов (у хирурга, уролога, ЛОРа, ревматолога).
Так как инфекционный артрит развивается очень быстро, важно своевременно распознать болезнь и назначить лечение. Для диагностики заболевания врач проводит не только обычный осмотр и сбор анамнеза, но также может назначить пункцию сустава, биопсию и посев синовиальной жидкости.
Весь период лечения инфекционного артрита должен проходить под пристальным надзором врача. Больному назначается приём медикаментозных препаратов, антибиотиков. В некоторых случаях может быть показано введение инъекций внутривенно или напрямую в больной сустав, в этом случае прописываются и обезболивающие средства. Когда антибиотикотерапия неэффективна, либо в случаях запущенной болезни, проводится хирургическое вмешательство.
Успех лечения инфекционного артрита во многом зависит от своевременности оказанной помощи. Важно начать борьбу с недугом до того, как он привёл к разрушению и деформации суставов. Стоит сказать, что примерно в 70% случаев пациентам удаётся избежать необратимых изменений. Реактивный артрит с одной стороны вещь крайне неприятная, но с другой, если вовремя избавиться от причины его возникновения, то всё наладится и человек сможет вновь вернуться к активной полноценной жизни.
ЗАПИСАТЬСЯ НА ПРИЁМ К РЕВМАТОЛОГУ
Пять идей и возможное лечение
Воспалительный артрит может следовать за урогенитальной инфекцией, вызванной Chlamydia trachomatis, , наиболее распространенной бактериальной инфекцией, передаваемой половым путем, в США . Он также может следовать за инфекциями респираторной формы Chlamydia , которая встречается почти повсеместно. Клиницисты часто не осознают этого, и даже если они это делают, они могут не знать, что эти формы артрита редко поддаются стандартной антибактериальной терапии. 1,2
Некоторые штаммы хламидий распространяются от источника инфекции до сустава, но документальное подтверждение того, что симптомы артрита возникают в результате инфекции, является сложной задачей, как мы рассмотрим ниже.Однако недавние исследования предоставили много новой информации относительно базовой биологии и патобиологии C. trachomatis, , и появляется эффективная терапевтическая стратегия.
1. Генитальная инфекция C trachomatis широко распространена, и примерно у 5% пациентов с задокументированной генитальной хламидийной инфекцией развивается артрит . Примерно половина из них переходит в хроническое заболевание . 1,2 Очевидно, низкая заболеваемость частично является результатом пропущенного диагноза, а частично – другими причинами, включая генетический фон хозяина, смесь хламидийных штаммов, инициирующих генитальную инфекцию, и другие, пока еще неизвестные патогенные факторы. 3 (см. Также ниже)
2. Глазные штаммы C trachomatis участвуют в патогенезе артрита, индуцированного Chlamydia-. Существует две группы сероваров C trachomatis : глазные штаммы, вызывающие трахому, и штаммы, вызывающие генитальные инфекции. (Отдельный биовар вызывает венерическую лимфогранулему.) 1,2 Если инфекционный генитальный инокулят включает в себя микроорганизмы глазного штамма в дополнение к микроорганизмам одного или нескольких генитальных штаммов, эти глазные организмы быстро распространяются из половых путей в моноциты и являются домом для сустава. , где они оседают в синовиальной ткани. 4 Там они могут сохраняться годами, вызывая иммунный ответ типа Th-1 в суставе, который включает выработку интерлейкина-1 (IL-1), фактора некроза опухоли альфа (TNF-±) и интерферона гамма ( IFN-³.) 1,2,5,6
3. Из-за характера этих стойких синовиальных инфекций молекулярные диагностические тесты (например, ПЦР) являются методами выбора для диагностики, но при этом возникает много проблем. для достижения этого. 1,3,7 Таким образом, трудно сказать, сколько случаев артрита действительно связано с хламидиями.Не только возможно, но и вероятно, что небольшое количество диагностированных случаев связано с отсутствием стандартных ПЦР-тестов во многих клинических микробиологических условиях. Тесты действительно существуют в коммерческой и официально одобренной форме, но они не используются во многих лабораториях клинической микробиологии. Кроме того, мы показали несколько лет назад, что использование ПЦР для синовиальной жидкости неэффективно. Необходимо исследовать синовиальную ткань . Вероятность сочетания доступности подходящего ПЦР-анализа с доступностью образцов синовиальной ткани делает вероятным, что многие случаи упускаются из виду.
4. Неясно, какие конкретные продукты гена хламидии вызывают эту воспалительную реакцию, и неясно, почему глазные штаммы должны быть первичным элиситором артрита. . Хламидии, поражающие синовиальную ткань, находятся в метаболически активном состоянии, которое демонстрирует необычный профиль экспрессии генов. 1,5 Этот профиль включает подавление одних генов и повышение экспрессии со стороны других, особенно генов, кодирующих белок теплового шока 60. 8
5. Chlamydia pneumoniae , респираторный патоген, также вызывает воспалительный артрит. Эпидемиологические исследования показывают, что инфицирование этим организмом практически повсеместно, но (по причинам, которые еще предстоит выяснить) 10% или менее таких инфекций приводят к диагностированным случаям артрита. , например, 9 Интересно, что клинические характеристики воспалительного артрита, вызванного C pneumoniae , несколько отличаются от таковых для заболевания, вызванного C. trachomatis .Им не хватает набора внесуставных характеристик, включая кератодермию blenhoragicum, конъюнктивит и другие. 1
Специфические схемы лечения рифампицином – единственные известные способы лечения артрита, вызванного Chlamydia . Многие исследования показали, что стандартное лечение генитальных или легочных хламидийных инфекций эффективно для уничтожения организмов в гениталиях и легких, но неэффективно как средство устранения хламидий, которые постоянно инфицируют синовиальную ткань. 1-3 Недавние исследования, однако, показали, что лечение артрита, вызванного Chlamydia , одним из двух режимов антибиотиков (доксициклин + рифампицин или азитромицин + рифампицин) очищает организм многих пациентов. 10
Это наблюдение представляет обнадеживающие перспективы лечения артрита, вызванного Chlamydia . 11 Заявки на грант находятся в процессе обработки для большого многоцентрового исследования для проверки эффективности этих схем против артрита, вызванного Chlamydia .
Раскрытие информации:
1. Zeidler H, Hudson AP. Новое понимание Chlamydia и артрита: обещание излечения? Ann Rheum Dis. (2014) 73: 637-644.
2. Картер Дж. Д., Инман Р. Д., Уиттум-Хадсон Дж., Хадсон А. П.. Хламидиоз и хронический артрит. Энн Мед . (2012) 44: 784-792.
3. Моррис Д., Инман Р.Д. Реактивный артрит: события и проблемы в диагностике и лечении. Curr Rheumatol Rep. (2012) 14: 390-394.
4. Герард Х.С., Станич Дж. А., Уиттум-Хадсон Дж. А., и др. Пациенты с артритом, вызванным Chlamydia , имеют глазные (трахома), а не генитальные, серовары C trachomatis в синовиальной ткани. Microb Pathogen. (2010) 48: 62-68.
5. Рил М., Зейдлер Х. Молекулярный патогенез артрита, вызванного Chlamydia : в каком положении мы находимся? Curr Rheumatol Rep. (2007) 9: 4-5.
6. Картер Дж. Д., Джерард Х. С., Уиттум-Хадсон Дж. А., и др. Молекулярные основы фенотипа заболевания при хроническом Chlamydia -индуцированном артрите. Int J Clin Rheum. (2012) 7: 627-640.
7. Freise J, Bernau I, Meier S, et al. Обнаружение ДНК Chlamydia trachomatis в синовиальной жидкости: оценка чувствительности различных методов экстракции и систем амплификации. Arthritis Res Ther. (2009) 11; R175.
8. Герард Х.С., Уиттум-Хадсон Дж. А., Шумахер Х. Р., и др. Дифференциальная экспрессия трех генов, кодирующих Chlamydia trachomatis hsp60, при активной и персистирующей инфекции. Microb Pathogen. (2004) 36: 35-39.
9. Schumacher HR, Gé rard HC, Arassi TK, et al. Более низкая распространенность ДНК Chlamydiapneumoniae по сравнению с ДНК Chlamydia trachomatis в синовиальной ткани пациентов с артритом. Arthritis Rheum. (1999) 42: 1889–1893.
10. Картер Дж. Д., Эспиноза Л. Р., Инман Р. Д., и др. Комбинированные антибиотики для лечения хронического Chlamydia -индуцированного реактивного артрита. Arthritis Rheum. (2010) 62: 1298-1307.
11. Рил М., Койперс Дж. Г., Кёлер Л., и др. . Комбинированные антибиотики для лечения артрита, вызванного Chlamydia : прорыв к лечению? Arthritis Rheum. (2010) 62: 1203-1207.
Реактивный артрит (синдром Рейтера) – Американский семейный врач
1.Томсон GT, ДеРубейс Д.А., Ходж Массачусетс, Раджанаягам С, Инман РД. Пост-сальмонеллезный реактивный артрит: поздние клинические последствия в когорте точечных источников. Am J Med . 1995; 98: 13–21 ….
2. Кит А. Синдром Рейтера и реактивный артрит в перспективе. N Engl J Med . 1983; 309: 1606–15.
3. Рупперт ГБ, Линдси Дж. Барт В.Ф. Нарушения сердечной проводимости при синдроме Рейтера. Am J Med . 1982; 73: 335-40.
4. Кит А. Синдромы артрита, передающегося половым путем. Med Clin North Am . 1990; 74: 1617–31.
5. McCormack GD, Barth WF. Классификация и диагностика псориатического артрита. В: Гербер Л.Х., Эспиноза Л.Р., ред. Псориатический артрит. Орландо, штат Флорида: Grune and Stratton, 1985: 59–82.
6. Taurog JD. Роль бактерий в HLA-B27-ассоциированном реактивном артрите. Cliniguide Rheum .1995; 5: 1–8.
7. Палец DR, Neubauer JV. Реактивный артрит после колита Clostridium difficile у 3-летнего пациента. J Clin Rheum . 1997; 3: 102–4.
8. Насутион АР, Марджуади А, Кунмартини S, Сурядхана Н.Г., Сетёхади Б, Сударсоно Д, и другие. Подтипы HLA-B27 положительно и отрицательно связаны со спондилоартропатией. Дж Ревматол . 1997; 24: 1111–4.
9. Скофилд Р.Х., Куриен Б, Брутто T, Уоррен WL, Harley JB. Связывание HLA-B27 пептида из его собственной последовательности и аналогичных пептидов из бактерий: последствия для спондилоартропатий. Ланцет . 1995; 345: 1542–4.
10. Бейтлер А.М., Хадсон А.П., Whittum-Hudson JA, Саламе WA, Жерар ХК, Браниган П.Дж., и другие. Chlamydia trachomatis может сохраняться в суставной ткани после лечения антибиотиками при хроническом синдроме Рейтера / реактивном артрите. Дж. Клин Ревматол . 1997; 3: 125–30.
11. Fox R, Калин А, Гербер RC, Гибсон Д. Хроничность симптомов и инвалидность при синдроме Рейтера. Анализ 131 пациента подряд. Энн Интерн Мед. . 1979; 91: 190–3.
12. Лаухио А, Лейрисало-Репо М, Лахдевирта Дж, Сайкку П., Репо Х. Двойное слепое плацебо-контролируемое исследование трехмесячного лечения реактивным артритом лимфоциклином с особым упором на хламидийный артрит. Rheum артрита . 1991; 34: 6–14.
13. Бардин Т, Энел С, Корнелис Ф, Сальски С, Йоргенсен C, Палата R, и другие. Лечение антибиотиками венерических заболеваний и синдрома Рейтера у населения Гренландии. Rheum артрита . 1992; 35: 190–4.
14. Locht H, Kihlstrom E, Lindstrom FD. Реактивный артрит после сальмонеллы среди врачей – изучение вспышки. Дж Ревматол . 1993; 20: 845–8.
15. Чжан Ю, Грипенберг-Лерхе C, Содерстрем К.О., Тойванен А, Тойванен П. Антибиотикопрофилактика и лечение реактивного артрита. Уроки модели на животных. Rheum артрита . 1996; 39: 1238–43.
16. Creemers MC, г. ван Риель ПЛ, Франссен MJ, ван де Путте LB, Gribnau FW. Лечение второй линии при серонегативных спондилоартропатиях. Семин Arthritis Rheum . 1994; 24: 71–81.
17. Винчестер Р, Бернштейн Д.Х., Фишер HD, Enlow R, Соломон Г. Сочетание синдрома Рейтера и приобретенного иммунодефицита. Энн Интерн Мед. . 1987; 106: 19–26.
Реактивный артрит (синдром Рейтера) | Сидарс-Синай
Не то, что вы ищете?Что такое реактивное артрит?
Реактивный артрит – это тип артрита, который возникает из-за инфекции.Артрит – это воспаление и болезненность суставов. Реактивного артрита нет. заразительный. Мужчинам он подвержен чаще, чем женщинам. Чаще всего развивается между возраст 20 и 50.
Причины реактивного артрит?
Реактивный артрит не заразен, но его вызывают некоторые инфекции, заразительный. Инфекции, которые чаще всего вызывают заболевание, передаются половым путем. контакт с бактерией Chlamydia trachomatis.Это может вызвать инфекции в мочевой пузырь, уретра, половой член или влагалище.
Другое инфекции, которые могут вызвать реактивный артрит с поражением кишечника. Одна из причин – сальмонелла. Эта инфекция может возникнуть в результате употребления пищи или прикосновения к предметам, у которых есть в бактерии.
Реактивный артрит также может быть связан с генами. Люди с реактивным артритом часто имеют ген HLA-B27.Но у многих людей есть этот ген, но он не реагирует. артрит.
Кто подвержен риску реактивной артрит?
Риск Факторы реактивного артрита включают:
- Имея инфекция от полового контакта
- Имея болезнь из-за зараженной пищи
- Бытие мужчина
Каковы симптомы реактивного артрит?
Реактивный артрит может вызывать симптомы артрита, такие как боль в суставах и воспаление.Он также может вызывать симптомы мочевыводящих путей и глазную инфекцию (конъюнктивит). Симптомы может длиться от 3 до 12 месяцев. У небольшого числа людей симптомы могут превратиться в: хроническое заболевание. Симптомы могут проявляться по-разному у каждого человека и могут включать:
| Симптоматическая зона | Симптомы |
Симптомы артрита |
|
Симптомы со стороны мочевыводящих путей | мужчин:
Женщины:
|
Глазные симптомы |
|
Симптомы реактивного артрита могут быть похожим на другие состояния здоровья.Обязательно обратитесь к своему врачу по поводу диагноз.
Как протекает реактивный артрит поставлен диагноз?
процесс начинается с истории болезни и физического осмотра. Диагностика бывает сложной. Это связано с тем, что не существует специальных тестов, которые могли бы подтвердить это состояние. Немного крови могут быть выполнены тесты, чтобы исключить другие состояния, такие как ревматоидный артрит и волчанка.Другие тесты могут включать:
- Эритроцит скорость седиментации (СОЭ или скорость седиментации). Этот тест показывает, насколько быстро красный кровяные тельца падают на дно пробирки. Когда отек и воспаление В настоящее время белки крови слипаются и становятся тяжелее, чем обычно. Они падают и быстрее оседают на дне пробирки.Чем быстрее клетки крови падают, тем сильнее воспаление.
- Тесты для инфекции. Сюда входит тест на хламидиоз. Он также может включать тесты на другие инфекции, связанные с реактивным артритом.
- Совместное аспирация (артроцентез). Взят небольшой образец синовиальной жидкости. от стыка.Он проверяется на наличие кристаллов, бактерий или вирусов.
- Моча и образцы стула. Они используются для поиска бактерий или других признаков болезнь.
- Рентген. В этом тесте используется небольшое количество излучения для создания изображений тканей, кости и органы. Рентген используется для поиска опухоли или повреждения сустава.Этот может проверить наличие признаков спондилита или сакроилеита.
- Джин тестирование. Может быть проведен тест для проверки HLA-B27. Этот ген виден больше часто у людей с реактивным артритом. Но не все, у кого есть этот ген, получат реактивный артрит.
Вы также можете пройти тестирование, чтобы исключить другие формы артрита.
Как протекает реактивный артрит обрабатывали?
Лечение будет зависеть от ваших симптомов, возраста и общего состояния здоровья. Это также будет зависеть на насколько тяжелое состояние. Лечение также может включать:
- Антибиотики для лечения инфекции
- Нестероидные противовоспалительные препараты для уменьшения воспаления
- Кортикостероиды для уменьшения воспаления
- Иммунодепрессивные препараты, такие как метотрексат, для контроля воспаления
- Сильный биологические иммунодепрессанты, вводимые в виде инъекции
- Отдых в облегчить боль и воспаление
- Упражнение для укрепления мышц и улучшения работы суставов
Какие возможные осложнения реактивный артрит?
Основные симптомы реактивного артрита часто проходят через несколько месяцев.Некоторые люди май иметь легкие симптомы артрита на срок до года. Другие могут развиваться в легкой, длительной форме. артрит. До половины людей будут иметь обострение реактивного артрита в будущее. В редких случаях заболевание может привести к тяжелому хроническому артриту. Это может привести к повреждению суставов.
Когда мне следует позвонить в медицинское учреждение провайдер?
Если ваши симптомы ухудшаются или у вас появляются новые симптомы, сообщите об этом своему лечащему врачу.
Ключевые моменты о реактивном артрит
- Реактивный артрит – это тип артрита, вызванного инфекцией. Это может быть вызвано Chlamydia trachomatis, сальмонелла или другая инфекция.
- The Состояние может вызвать симптомы артрита, такие как боль в суставах и воспаление. Это может также вызывают симптомы со стороны мочевыводящих путей и глаз.
- Лечение включает антибиотики от инфекции, а также лекарства для уменьшения суставов боль и воспаление.
- Мост люди полностью выздоравливают от реактивного артрита.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от посещения врача:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и вспомнить, что ваш поставщик говорит тебе.
- При посещении запишите название нового диагноза и любые новые лекарства, лечение или тесты. Также запишите все новые инструкции, которые дает ваш провайдер. ты.
- Узнайте, почему прописано новое лекарство или лечение и как они вам помогут.Также знать, каковы побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедура.
- Если у вас назначена повторная встреча, запишите дату, время и цель для этого посещение.
- Узнайте, как вы можете связаться с вашим поставщиком медицинских услуг, если у вас возникнут вопросы.
Медицинский обозреватель: Дайан Хоровиц, доктор медицины
Медицинский обозреватель: Рита Сатер RN
Медицинский обозреватель: Раймонд Кент Терли BSN MSN RN
© 2000-2021 Компания StayWell, LLC. Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям лечащего врача.
Не то, что вы ищете?Комбинированное лечение антибиотиками реактивного артрита, вызванного хламидийными бактериями – Просмотр полного текста
Первоначальная инфекция, вызывающая реактивный артрит, вызывается одной из двух бактерий: Chlamydia trachomatis, которая обычно передается половым путем, или Chlamydia pneumoniae, которая может вызывать респираторные инфекции. Большинство людей полностью выздоравливают после начального обострения симптомов артрита. Однако около 20% людей с реактивным артритом испытывают длительные симптомы.У этих людей бактерии Chlamydia существуют в устойчивом метаболически активном состоянии в тканях суставов даже спустя годы после первоначального воздействия. Бактерии продуцируют белки теплового шока (HSP), которые, как считается, играют ключевую роль в хроническом персистирующем состоянии хламидиоза и могут стимулировать иммунный воспалительный ответ, наблюдаемый при реактивном артрите. Это указывает на необходимость противомикробной терапии, которая может снизить выработку HSP хламидиями и заблокировать его метаболизм. Цель этого исследования – определить эффективность длительной комбинированной антибактериальной терапии при лечении людей с хроническим реактивным артритом.В исследовании будут использоваться две различные комбинации распространенных антибиотиков: доксициклин в сочетании с рифампицином и азитромицин в сочетании с рифампицином.
Это исследование предполагает 6 месяцев лечения с последующими 3 месяцами наблюдения. После скрининга подходящие участники будут случайным образом распределены в одну из трех групп лечения: рифампицин один раз в день плюс доксициклин два раза в день; рифампицин один раз в день плюс азитромицин один раз в день в течение 5 дней, затем два раза в неделю; или плацебо. Учебные визиты будут происходить в начале исследования и в месяцы 1, 3, 6 и 9.Во время всех посещений участники будут проходить собеседование, медицинский осмотр и забор крови. Они также заполнят анкету, касающуюся их симптомов и функционального статуса. На скрининге и через 6 месяцев может быть выполнена синовиальная биопсия. Для этого потребуется взять образец ткани, выстилающей суставы.
Реактивный артрит – NORD (Национальная организация по редким заболеваниям)
У некоторых людей с реактивным артритом может развиться только легкий артрит без поражения глаз или мочевыводящих путей.У других людей может развиться тяжелый случай реактивного артрита, который может резко ограничить повседневную активность. Симптомы обычно длятся от 3 до 12 месяцев и могут появляться и исчезать. Примерно у 30-50 процентов пациентов симптомы могут вернуться позже или стать хронической (более 6 месяцев) долгосрочной проблемой. Важно отметить, что у пораженных людей могут быть не все симптомы, описанные ниже. Пострадавшие должны поговорить со своим врачом и медицинской бригадой о своем конкретном случае, связанных с ним симптомах и общем прогнозе.Специфические симптомы и их тяжесть могут сильно различаться от человека к человеку.
Симптомы реактивного артрита могут появляться и исчезать в течение периода времени от нескольких недель до нескольких месяцев. Симптомы обычно развиваются через одну-шесть недель после желудочно-кишечной или мочеполовой инфекции. Воспаление суставов, мочевыводящих путей и глаз – наиболее частые проявления. Также могут развиться дополнительные симптомы.
Артрит может возникать до или одновременно с симптомами со стороны глаз и мочевыводящих путей или после их исчезновения.Артрит обычно поражает суставы голеней, вызывая боль, покраснение и припухлость в коленях, лодыжках и ступнях. Другие суставы, такие как запястья, локти и пальцы, поражаются реже. Начало обычно быстрое, в течение нескольких дней вовлекаются от двух до четырех суставов. Боль в пятке также является обычным явлением. Боль в пятке вызвана энтезитом – состоянием, характеризующимся воспалением в месте прикрепления сухожилия к кости. В некоторых случаях пальцы рук и ног могут воспаляться и опухать (дактилит), так что они кажутся большими и короткими.Также могут возникать боли в пояснице или ягодицах.
Поражение мочевыводящих путей при реактивном артрите может не вызывать никаких симптомов (бессимптомно). В других случаях воспаление мочевыводящих путей может быть первым симптомом развития, особенно у мужчин. Симптомы со стороны мочевыводящих путей у женщин часто отсутствуют. У некоторых мужчин воспаление мочевыводящих путей может вызывать боль или жжение при мочеиспускании, учащенное мочеиспускание или выделения жидкости при мочеиспускании. В тяжелых случаях может возникнуть воспаление предстательной железы (простатит).Несмотря на эти симптомы, посев мочи обычно будет отрицательным.
У женщин с воспалением мочевыводящих путей из-за реактивного артрита может развиться воспаление шейки матки, воспаление маточных труб (сальпингит) или воспаление вульвы и влагалища (вульвовагинит). Некоторые пострадавшие женщины могут испытывать жжение при мочеиспускании.
У некоторых пораженных людей развивается воспаление оболочки (конъюнктивы), выстилающей веки (конъюнктивит). У некоторых людей также может развиться воспаление передней сосудистой оболочки глаза (увеит), части глаза, состоящей из радужной оболочки, сосудистой оболочки и цилиарного тела.Конъюнктивит и увеит могут вызывать покраснение и отек глаз, боль в глазах, помутнение зрения, аномальную чувствительность к свету (светобоязнь) и образование корок по утрам. Затуманенное зрение и светобоязнь чаще встречаются при увеите. Глазные симптомы могут возникать на ранней стадии реактивного артрита. В некоторых случаях симптомы могут появляться и исчезать во время болезни (нарастание и убыль).
Общие расплывчатые симптомы, которые могут быть связаны со многими различными заболеваниями, также могут возникать у людей с реактивным артритом.К таким симптомам относятся утомляемость, жар, непреднамеренная потеря веса и общее плохое самочувствие (недомогание).
Дополнительные симптомы могут потенциально влиять на людей с реактивным артритом. У некоторых мужчин на половом члене могут образовываться небольшие неглубокие безболезненные язвы; это называется циркулярным баланитом. Эти язвы могут предшествовать развитию артрита. Иногда эти язвы могут образовывать бляшки и приобретать хронический характер. Кроме того, у некоторых людей могут развиваться небольшие поверхностные язвы во рту, особенно на языке или твердом небе.Эти поражения могут появляться и исчезать, обычно безболезненны и часто остаются незамеченными. Острая диарея может возникнуть в случаях, которые развиваются после заражения Shigella, Yersinia, Campylobacter или Salmonella. Диарея может предшествовать развитию скелетно-мышечных симптомов на срок до одного месяца.
У некоторых людей с реактивным артритом развивается кожное заболевание, называемое бленноррагией кератодермии. Это поражение кожи обычно поражает ладони или подошвы и может состоять из красноватых, приподнятых восковых бугорков или узелков.Эти бугорки обычно распространяются, со временем сливаясь (сливаясь), образуя более крупную чешуйчатую сыпь, которая может напоминать псориаз. У некоторых людей с реактивным артритом ногти могут утолщаться.
Причины, симптомы, методы лечения и др. Реактивного артрита
Реактивный артрит, ранее называвшийся синдромом Рейтера, представляет собой форму артрита, поражающего суставы, глаза, уретру (трубка, по которой моча выводится из мочевого пузыря наружу. тело) и кожа.
Заболевание распознается по различным симптомам в разных органах тела, которые могут проявляться, а могут и не проявляться одновременно.Оно может развиваться быстро и серьезно или медленнее, с внезапными ремиссиями или рецидивами.
Реактивный артрит в первую очередь поражает сексуально активных мужчин в возрасте от 20 до 40 лет. Люди с ВИЧ (вирусом иммунодефицита человека) подвергаются особенно высокому риску.
Что вызывает реактивный артрит?
Причина реактивного артрита до сих пор неизвестна, но исследования показывают, что заболевание частично вызвано генетической предрасположенностью: примерно 75% людей с этим заболеванием имеют положительный анализ крови на генетический маркер HLA-B27.
У сексуально активных мужчин большинство случаев реактивного артрита возникает после инфицирования Chlamydia trachomatis или Ureaplasma urealyticum , обоими заболеваниями, передающимися половым путем. В других случаях у людей развиваются симптомы после кишечной инфекции, вызванной шигеллой, сальмонеллой, иерсинией или кампилобактерными бактериями.
Кроме использования презервативов во время полового акта, не существует известных профилактических мер против реактивного артрита.
Каковы симптомы реактивного артрита?
Первые симптомы реактивного артрита – болезненное мочеиспускание и выделения из полового члена при воспалении уретры.При поражении кишечника может возникнуть диарея. Затем через 4–28 дней развивается артрит, который обычно поражает пальцы рук, ног, голеностопные, тазобедренные и коленные суставы. Как правило, одновременно могут быть затронуты только один или несколько из этих суставов. Другие симптомы включают:
- Язвы во рту
- Воспаление глаза
- Keratoderma blennorrhagica (участки чешуйчатой кожи на ладонях, подошвах, туловище или волосистой части головы)
- Боль в спине из-за поражения крестцово-подвздошных суставов
- Боль от воспаление связок и сухожилий в местах их прикрепления к кости (энтезит)
Как диагностировать реактивный артрит?
Диагностика реактивного артрита может быть осложнена тем фактом, что симптомы часто возникают с интервалом в несколько недель.Врач может диагностировать реактивный артрит, когда артрит у пациента возникает вместе или вскоре после воспаления глаза и мочевыводящих путей и длится месяц или дольше.
Продолжение
Не существует специального теста для диагностики реактивного артрита, но врач может проверить выделения из уретры на предмет заболеваний, передающихся половым путем. Образцы стула также могут быть проверены на наличие признаков инфекции. Анализы крови пациентов с реактивным артритом обычно положительны на генетический маркер HLA-B27, с повышенным количеством лейкоцитов и повышенной скоростью оседания эритроцитов (СОЭ) – оба признака воспаления.У пациента также может быть легкая анемия (слишком мало эритроцитов в кровотоке).
Рентген суставов за пределами спины обычно не выявляет каких-либо отклонений, если только у пациента не было повторных эпизодов заболевания. На рентгеновском снимке суставы, которые неоднократно воспалены, могут показать участки потери костной массы, признаки остеопороза или костные шпоры. В суставах спины и таза (крестцово-подвздошные суставы) могут быть аномалии и повреждения в результате реактивного артрита.
Как лечить реактивный артрит?
Бактериальные инфекции, такие как хламидиоз, необходимо лечить антибиотиками.Воспаление суставов, вызванное реактивным артритом, обычно лечат нестероидными противовоспалительными препаратами (НПВП), такими как напроксен, аспирин или ибупрофен. Кожные высыпания и воспаление глаз можно лечить стероидами.
Людям с хроническими заболеваниями могут быть назначены другие лекарства, в том числе метотрексат. Пациентов с хроническим артритом также можно направить к физиотерапевту, и им можно посоветовать регулярно заниматься спортом.
Каковы перспективы для людей с реактивным артритом?
Прогноз реактивного артрита варьируется.Большинство людей выздоравливают через три-четыре месяца, но примерно у половины из них рецидивы наблюдаются в течение нескольких лет. У некоторых людей развиваются осложнения, которые могут включать воспаление сердечной мышцы, воспаление с ригидностью позвоночника, глаукому, прогрессирующую слепоту, аномалии стоп или скопление жидкости в легких.
Хламидии и хронический артрит | Исследования и терапия артрита
Schachter J: Эпидемиология инфекций и болезней. В хламидиях: внутриклеточная биология, патогенез и иммунитет.Под редакцией Стивенса Р.С. Вашингтон, округ Колумбия: Американское общество микробиологии Press ;. 1999, 139–169.
Google Scholar
Inman RD, Whittum-Hudson JA, Schumacher HR, Hudson AP: Chlamydia -ассоциированный артрит. Curr Opin Rheumatol. 2000, 12: 254-262. 10.1097 / 00002281-200007000-00004.
PubMed CAS Статья Google Scholar
Hackstadt T: Клеточная биология.В хламидиях: внутриклеточная биология, патогенез и иммунитет. Под редакцией Стивенса Р.С. Вашингтон, округ Колумбия: Американское общество микробиологии Press ;. 1999, 101-138.
Google Scholar
Битти В.Л., Моррисон Р.П., Бирн Г.И.: Стойкие Chlamydiae : от культуры клеток к парадигме патогенеза хламидий. Microbiol Rev.1994, 58: 686-699.
PubMed CAS PubMed Central Google Scholar
Moulder JW: Взаимодействие Chlamydiae и клеток-хозяев in vitro . Microbiol Rev.1991, 55: 143-190.
PubMed CAS PubMed Central Google Scholar
Köhler L, Nettelnbreker E, Hudson AP, Ott N, Gérard HC, Brani-gan PJ, Schumacher HR, Drommer J, Zeidler H: ультраструктурный и молекулярный анализ устойчивости Chlamydia trachomatis (серовар К. ) в моноцитах человека.Микроб-возбудитель. 1997, 22: 133-142. 10.1006 / mpat.1996.0103.
Артикул Google Scholar
Hammerschlag MR, Chirgwin K, Roblin PM, Gelling M, Dumornay W., Mandel L, Smith P, Schachter J: Постоянная инфекция Chlamydia pneumoniae после острого респираторного заболевания. Clin Infect Dis. 1992, 14: 178-182.
PubMed CAS Статья Google Scholar
Byrne GI, Ouellette SP, Wang Z, Rao JP, Lu L, Beatty WL, Hudson AP: Chlamydia pneumoniae экспрессирует гены, необходимые для репликации ДНК, но не цитокинез во время стойкого инфицирования клеток Hep-2. Infect Immun. 2001, 69: 5423-5429. 10.1128 / IAI.69.9.5423-5429.2001.
PubMed CAS PubMed Central Статья Google Scholar
Beutler AM, Whittum-Hudson JA, Nanagara R, Schumacher HR, Hudson AP: Внутриклеточное расположение неявно заражающего Chlamydia в синовиальной ткани пациентов с синдромом Рейтера.Immunol Res. 1994, 13: 163-171.
PubMed CAS Статья Google Scholar
Gérard HC, Branigan PJ, Schumacher HR, Hudson AP: Synovial Chlamydia trachomatis у пациентов с реактивным артритом / синдромом Рейтера жизнеспособны, но демонстрируют аберрантную экспрессию генов. J Rheumatol. 1998, 25: 734-742.
PubMed Google Scholar
Джонс М.Л., Хилл Гастон Дж. С., Пирс Дж. Х .: Индукция аномального Chlamydia trachomatis путем воздействия интерферона-γ или лишения аминокислот и сравнительного антигенного анализа.Микроб-возбудитель. 2001, 30: 299-309. 10.1006 / mpat.2001.0433.
CAS Статья Google Scholar
Gérard HC, Krauβe-Opatz B, Rudy D, Rao JP, Zeidler H, Schu-macher HR, Whittum-Hudson JA, Köhler L, Hudson AP: Экспрессия генов Chlamydia trachomatis , необходимых для синтеза ДНК. и деление клеток при активной против персистирующей инфекции. Mol Microbiol. 2001, 41: 731-741. 10.1046 / j.1365-2958.2001.02550.Икс.
PubMed Статья Google Scholar
Schumacher HR: Chlamydia -ассоциированный артрит. Isr Med Assoc J. 2000, 2: 532-535.
PubMed Google Scholar
Hammerschlag MR, Golden NH, Oh MK, Gelling M, Sturdevant M, Brown PR, Aras Z, Neuhoff S, Dumornay W., Roblin PM: разовая доза азитромицина для лечения генитальных хламидийных инфекций у подростков.J Pediatr. 1993, 122: 961-965.
PubMed CAS Статья Google Scholar
Lauhio A, Leirisalo-Repo M, Lahdevirta J, Saikku P, Repo H: двойное слепое плацебо-контролируемое исследование трехмесячного лечения лимфоциклином при реактивном артрите со специальной ссылкой на артрит Chlamydia . Ревматоидный артрит. 1991, 34: 6-14.
PubMed CAS Статья Google Scholar
Sieper J, Fendler C, Laitko S, Sorensen H, Gripenberg-Lerche C, Hiepe F, Alten R, Keitel W, Groh A, Uksila J, Eggens U, Granfors K, Braun J: нет пользы от длительного лечения ципрофлоксацином у пациентов с реактивным артритом и недифференцированным олигоартритом: трехмесячное многоцентровое двойное слепое рандомизированное плацебо-контролируемое исследование. Ревматоидный артрит. 1999, 42: 1386-1396. 10.1002 / 1529-0131 (199907) 42: 7 <1386 :: AID-ANR12> 3.0.CO; 2-E.
PubMed CAS Статья Google Scholar
Gieffers J, Fullgraf H, Jahn J, Klinger M, Dalhoff K, Katus HA, Solbach W., Maass M: Chlamydia pneumoniae Инфекция в циркулирующих моноцитах человека не поддается лечению антибиотиками. Тираж. 2001, 103: 351-356.
PubMed CAS Статья Google Scholar
Кутлин А., Роблин П.М., Hammerschlag MR: In vitro активности азитромицина и орофлоксацина против Chlamydia pneumoniae в модели непрерывной инфекции.Антимикробные агенты Chemother. 1999, 43: 2268-2272.
PubMed CAS PubMed Central Google Scholar
Dreses-Werringloer U, Padubrin I, Jürgens-Saathoff B, Hudson AP, Zeidler H, Köhler L: Персистенция Chlamydia trachomatis индуцируется обработкой ципрофлоксацином и орофлоксацином in vitro in vitro. Противомикробный агент Chemother. 2000, 44: 3288-3297. 10.1128 / AAC.44.12.3288-3297.2000.
CAS Статья Google Scholar
Kempsell KE, Cox CJ, Hurle M, Wong A, Wilkie S, Zanders ED, Gaston JS, Crowe JS: ПЦР с обратной транскрипцией бактериальной рРНК для обнаружения и характеристики видов бактерий в синовиальной ткани артрита. Infect Immun. 2000, 68: 6012-6026. 10.1128 / IAI.68.10.6012-6026.2000.
PubMed CAS PubMed Central Статья Google Scholar
Wilkinson NZ, Kingsley GH, Jones HW, Sieper J, Braun J, Ward ME: Обнаружение ДНК различных видов бактерий в суставах пациентов с различными артритами с использованием вложенного широкого диапазона полимеразной цепной реакции.Ревматология. 1999, 38: 260-266. 10.1093 / ревматология / 38.3.260.
PubMed CAS Статья Google Scholar
Gérard HC, Wang Z, Wang GF, El-Gabalawi H, Goldbach-Mansky R, Li Y, Majeed W, Zhang H, Ngai N, Hudson AP, Schu-macher HR: хромосомная ДНК из различных бактерий присутствует в синовиальной ткани у пациентов с различными формами артрита. Ревматоидный артрит. 2001, 44: 1689-1697. 10.1002 / 1529-0131 (200107) 44: 7 <1689 :: AID-ART293> 3.0.CO; 2-К.
PubMed Статья Google Scholar
Beaudreuil J, Hayem G, Meyer O, Khan MF: Реактивный артрит, приписываемый Chlamydia pneumoniae . Rev Rhum. 1995, 3: 222-224.
Google Scholar
Schumacher HR, Gérard HC, Arayssi TK, Pando JA, Branigan PJ, Saaibi DL, Hudson AP: Chlamydia pneumoniae присутствует в синовиальной ткани пациентов с артритом с меньшей распространенностью, чем у C.trachomatis . Ревматоидный артрит. 1999, 42: 1889–1893. 10.1002 / 1529-0131 (199909) 42: 9 <1889 :: AID-ANR13> 3.0.CO; 2-W.
PubMed Статья Google Scholar
Ханну Т., Пуолаккайнен М., Лейрисало-Репо М: Chlamydia pneumoniae в качестве триггерного агента реактивного артрита. Ревматология. 1999, 38: 411-414. 10.1093 / ревматология / 38.5.411.
PubMed CAS Статья Google Scholar
Gérard HC, Schumacher HR, El-Gabalawy H, Goldbach-Mansky R, Hudson AP: Chlamydia pneumoniae , инфицирующие синовиальную оболочку человека, жизнеспособны и метаболически активны. Микроб-возбудитель. 2000, 29: 17-24. 10.1006 / mpat.2000.0360.
Артикул Google Scholar
Saikku P: Chlamydia pneumoniae B клинический спектр. При хламидийной инфекции. Материалы Международного симпозиума по хламидиозу, Сан-Франциско.Под редакцией Стивенса Р.С., Бирна Г.И., Кристиансена Г., Кларка И.Н., Грейстона Д.Т., Ранг Р.Г., Риджуэя Г.Л., Сайкку П., Шехтера Дж., Стэмма В.Е. Напа, Калифорния, США. 1998, 145-154.
Google Scholar
Cates W, Wasserheit JH: Генитальные хламидийные инфекции: эпидемиология и репродуктивные последствия. Am J Obstet Gynecol. 1991, 164: 1771-1781.
PubMed Статья Google Scholar
Анттила Р., Сайкку П., Коскела П., Блоигу А., Диллнер Дж., Икахеймо I, Джеллум Э, Лехтинен М., Леннер П., Хакулинен Т., Нарванен А., Пуккала Е., Торесен С., Янгман Л., Паавонен Дж. Серотипы хламидий . trachomatis и риск развития плоскоклеточного рака шейки матки. J Am Med Assoc. 2001, 285: 47-51. 10.1001 / jama.285.1.47.
CAS Статья Google Scholar
Mahony JB, Coombes BK: Chlamydia pneumoniae и атеросклероз: подтверждают ли данные причинную или вспомогательную роль?FEMS Microbiol Lett. 2001, 197: 1-9. 10.1016 / S0378-1097 (01) 00083-0.
PubMed CAS Статья Google Scholar
Sriram S, Stratton CW, Yao SY, Tharp A, Ding L, Bannon JD, Mitchell WM: Chlamydia pneumoniae Инфекция центральной нервной системы при рассеянном склерозе. Энн Нейрол. 1999, 46: 6-14. 10.1002 / 1531-8249 (199907) 46: 1 <6 :: AID-ANA4> 3.3.CO; 2-D.
PubMed CAS Статья Google Scholar
Lenz DC, Lu L, Conant SB, Wolf NA, Gérard HC, Whittum-Hudson JA, Hudson AP, Swanborg RH: A Chlamydia pneumoniae -специфический пептид вызывает экспериментальный аутоиммунный энцефаломиелит у крыс. J Immunol. 2001, 167: 1803-1808.
PubMed CAS Статья Google Scholar
Балин Б.Дж., Жерар Х.С., Аркинг Э.Дж., Аппельт Д.М., Браниган П.Дж., Абрамс Дж.Т., Уиттум-Хадсон Дж.А., Хадсон А.П.: Идентификация и локализация Chlamydia pneumoniae в мозге Альцгеймера.Med Microbiol Immunol. 1998, 187: 23-42. 10.1007 / s004300050071.
PubMed CAS Статья Google Scholar
Weyand CM, Goronzy JJ: Молекулярные основы ревматоидного артрита. J Mol Med. 1997, 75: 772-785. 10.1007 / s0010167.
PubMed CAS Статья Google Scholar
Эбрингер А., Уилсон С., Тивана Х .: Ревматоидный артрит – это форма реактивного артрита ?.J Rheumatol. 2000, 27: 559-563.
PubMed CAS Google Scholar
O’Dell JR, Paulsen G, Haire CE, Blakely K, Palmer W., Wees S, Eckhoff PJ, Klassen LW, Chuchill M, Doud D, Weaver A, Moore GF: Лечение раннего серопозитивного ревматоидного артрита с миноциклином. Ревматоидный артрит. 1999, 42: 1691-1695. 10.1002 / 1529-0131 (199908) 42: 8 <1691 :: AID-ANR18> 3.

