Симптомы рак подвздошной кости – Рак костей, симптомы и признаки болезни, диагностика, анализы и лечение заболевания, причины возникновения, фото и видео
причины, стадии, диагностика и лечение. Симптомы рака костей таза
Кости таза относятся к образованиям вторичного окостенения, т. е. костям, проходящим хрящевую стадию. До окончания роста ребенка остаются необызвествленными хрящи крестцово-подвздошного сочленения, лонного сочленения и игрекобразного хряща вертлужной впадины. Все это является причиной довольно частых хрящевых поражений в костях таза. Различного рода костные поражения (опухоли и дисплазии) локализуются в костях таза в 6% всех новообразований и пограничных процессов в костях, а 4% приходится на хрящевые образования.
Кости таза нередко страдают при различного рода хрящевых дисплазиях. Исключительно характерный рентгенологический рисунок крыла подвздошной кости в виде веерообразного расположения хрящевых очагов имеет место при дисхондроплазии, или болезни Олье. Каплевидные очаги хрящевой ткани могут наблюдаться и в других костях таза. Эти изменения обычно не проявляются клинически, но помогают в распознавании заболевания и в принятии мер по отношению к крупным очагам в костях конечностей.
При экзостозной хондродисплазии, чаще при множественной, реже при одиночной форме, костно-хрящевые разрастания локализуются у крестцово-подвздошного сочленения либо в области лобковой кости. Экзостозы клинически обычно имеют размеры большие, чем на рентгенограмме, так как покрыты хрящевым чехлом, не видимым на снимке. Порой их трудно отличить от истинных хондром, исходящих из ростковых хрящей таза. Наличие экзостозов в других отделах скелета позволяет уточнить диагноз.
Истинные хондромы могут локализоваться в крестцово-подвздошном сочленении. Они плотны на ощупь, прощупываются сзади и отличаются болевым синдромом, связанным со сдавлением корешков. Клинико-рентгенологическая дифференциальная диагностика хондром с хондросаркомами бывает трудна, так как болевой фактор осложняет обычное безболезненное течение доброкачественных хондром. Хондромы, исходящие из игрекобразного хряща вертлужной впадины, протекают долгое время бессимптомно и обнаруживаются в результате появления подвывиха или вывиха головки бедра, возникающего под давлением опухоли.
Интраартикулярное удаление подобных опухолей не встречает затруднений. После Т-образного вскрытия тазобедренного сустава из подхода по Олье-Мерфи-Лексеру головка вывихивается. По удалении хондромы головку устанавливают на место и сумку ушивают. Через 10 дней необходимо лежа начать пассивные движения в суставе.
К редким опухолям таза у детей следует отнести доброкачественную остеобластокластому. Она локализуется в основании подвздошной кости и наблюдается в литической и кистозной формах. Возникая в области суставного хряща вертлужной впадины, она, не разрушая его, распространяется на соседние кости. Подобные поражения необходимо дифференцировать с туберкулезным процессом в основании подвздошной кости, который благодаря глубине поражения может протекать бессимптомно, клинико-рентгенологически иммитируя остеобластокластому.
При небольшом распространении опухоли возможен подход со стороны козырька впадины над суставом из разреза Смит-Петерсена, а при распространенном поражении – из разреза, параллельного пупартовой связке с внутритазовым экстраперитонеальным доступом по В. Д. Чаклину. После резекции пораженных участков дефект заполняется трансплантатами. Крыло подвздошной кости и другие кости таза нередко являются местом локализации эозинофильной гранулемы, при ее одиночной или множественной форме. По нашим данным, в трети всех наблюдавшихся случаев эозинофильных гранулем костей у детей имело место поражение костей таза. Характерная клинико-рентгенологическая картина этого заболевания сохраняется и при тазовой локализации, чаще всего бессимптомной или обнаруживаемой вследствие болезненности, припухлости и местного повышения температуры кожи. При больших очагах разрежения в кости имеются четкие границы и штампованные много фестончатые края.
Однако известно, что рентгенологическая картина костных образований в плоских костях вариабильна и разнообразна, поэтому при больших единичных эозинофильных гранулемах возможны диагностические ошибки. В этом отношении представляет интерес опубликованное нами наблюдение за мальчиком 2 лет 8 месяцев. Клинико-рентгенологически, а затем с подтверждением у опытного морфолога после биопсии обширный очаг в крыле подвздошной кости размером 4х3 см у ребенка был расценен как хондросаркома. Родители отказались от операции, после рентгенотерапии наступило выздоровление с полным склерозированием очага. Через 3 года подобное образование возникло в лопатке. При удалении очага была обнаружена эозинофильная гранулема. Ретроспективный разбор первого заболевания помог расценить его как эозинофильную гранулему крыла подвздошной кости.
В неясных случаях трудно диагностируемых одиночных эозинофильных гранулем плоских костей необходимо до назначения лечения стремиться к установлению точного диагноза; целесообразна пункционная или открытая биопсия. Это необходимо для правильного выбора метода лечения.
dschon.ru
причины, стадии, диагностика и лечение. Симптом рака костей
Перелом подвздошной кости таза отмечается у 6% травмированных, обратившихся за медицинской помощью. Развивается проблема в результате падения с высоты, автомобильной аварии, ушиба, удара или сдавливания таза. Нередко патология сопровождается разрывом внутренних органов, приводит к обширному кровотечению, что повышает риск летального исхода.
Типы и характерные симптомы травмы
Выделяют следующие виды повреждения костей таза:
- Стабильный. Отмечается изолированный либо краевой перелом крыла или гребня, что не нарушает целостности скелета.
- Нестабильный. Повреждается тазовое кольцо. Диагностируют вертикальные, задние и двойные переломы.
- Вращательный. Происходит смещение отломков в горизонтальной плоскости.
- Совмещенный с вывихом лонной кости либо крестцово-подвздошной.
- Травма краев либо дна вертлужной впадины.
В зависимости от характера поражения выявляют такие типы:
- Закрытый. Целостность кожного покрова сохраняется.
- Открытый. Наблюдается отрывной процесс: травмируются мышцы, поверхность кожи, сухожилия.

Сопровождается перелом характерными признаками:
- При движении возникает сильная боль.
- Поврежденное место отекает, появляется кровоподтек, поэтому легко выявить пострадавший участок. Если гематома постепенно растет, не исключено внутреннее кровотечение.
- Из-за боли ногой со стороны перелома невозможно двигать.
- Когда повреждены нервные волокна, ягодицы, голени либо стопы теряют чувствительность.
Возможно развитие травматического шока:
- Нарушается сердечный ритм.
- Снижается артериальное давление.
- Усиливается выделение пота.
- Человек ощущает слабость, нередко теряет сознание.
К специфическим симптомам относят:

- Пострадавший принимает позу лягушки, при которой боль снижается, если травмированы седалищная либо верхняя лобковая кость.
- Ложится на бок, противоположный пострадавшей стороне, при поражении задней части тазового скелета.
- Для устранения боли двигается спиной вперед. Такой прием позволяет уменьшить симптом при повреждении передневерхней кости.
- Нередко отмечается и ассиметрия тазового кольца.
Если у человека затруднено опорожнение, а в моче или кале присутствует кровь, не исключена травма мочевого пузыря либо кишечника. Не исключается и разрыв органов репродукции, расположенных в зоне малого таза.
Первая помощь
Немедленно вызывают бригаду медиков. До их приезда стараются облегчить состояние пациента:
- Укладывают на жесткую поверхность в позе лягушки. Человек лежит на спине, ноги разведены и согнуты в коленях.
- Под колени подкладывают валики из ткани.
- При симптомах травматического шока расстегивают стесняющую дыхание одежду.

Самостоятельно фиксировать место травмы нельзя, так как легко сместить обломки.
Лечебные мероприятия
Во время терапии поэтапно применяют следующие
vbgi.ru
Симптомы видов рака кости
Скелет человека состоит из множества костей и представляет собой каркас, являющийся основной несущей конструкцией. Однако, несмотря на всю прочность данной системы, кости также подвергаются злокачественным образованиям.
В таких случаях проявляются определенные симптомы видов рака кости, свидетельствующие о начале заболевания.
Прежде всего, в пораженных костях начинают проявляться болевые ощущения. Если в первое время нет постоянных болей, то постепенно состояние начинает ухудшаться, особенно в ночное время и при нагрузках. С развитием опухоли, боли принимают постоянный характер. Развивается хромота, учащаются переломы. Каждые кости скелета имеют индивидуальные и общие симптомы, проявляющиеся в различных формах.
Симптомы рака костей таза
Начальная стадия заболевания проявляется очень слабо. В области таза и ягодиц наблюдаются тупые болевые ощущения, с одновременным незначительным повышением температуры на короткое время. Боли при ходьбе усиливаются, что характерно именно для этого заболевания.
Когда рак костей таза увеличивается, симптомы начинают проявляться более заметно. Патологические процессы начинают затрагивать новые органы и ткани. Боли усиливаются, происходит быстрое разрастание опухоли. Через некоторое время она может выпячиваться через кожу. С ростом опухоли наблюдается сдавливание и смещение окружающих органов. Нарушаются функции нервов и сосудов вследствие их пережатия.
Постепенно ограничивается подвижность, а боли становятся еще сильнее, особенно в ночное время. Обезболивающие препараты уже не дают должного эффекта. Опухоли таза дают ранние и обширные метастазы, проникающие в жизненные органы вместе с кровотоком.
Симптомы рака тазобедренной кости
Как и другие виды опухолей, рак тазобедренной кости вызывает симптомы, начинающиеся с сильных болей. Однако, окончательный диагноз устанавливается лишь через продолжительное время. Постепенно боли принимают глубокий локальный характер, становятся ноющими и постоянными. Они проявляются не только в спокойном состоянии, но и во время физических нагрузок. При прорастании опухоли, боль усиливаются, а средства обезболивания уже не помогают.
В месте образования опухоли отчетливо просматривается припухлость, легко определяемая на ощупь. При сдавливании опухолью седалищного нерва, болевые ощущения возникают в спине и крестце, вызывая радикулит. В результате, нарушается сон и общая жизненная активность. Тазобедренная кость становится хрупкой, вызывая частые переломы.
Симптомы рака кости руки
Опухоли могут быть первичными и вторичными. Рак кости руки образует симптомы, характерные именно для этого заболевания. Болевые ощущения не связаны с физическими нагрузками, они являются ноющими и проявляются постоянно. Наступает бессонница, конечность и суставы опухают, их кости становятся хрупкими. Переломы могут произойти даже при легком падении. Сопутствующие симптомы проявляются в виде болей в животе, тошноты или рвоты. Это связано с попаданием солей кальция в кровь, особенно при образовании вторичных опухолей.
Симптомы рака костей позвоночника
Клиническая картина, представляющая рак костей позвоночника, показывает симптомы в виде болей в нижней или средней части спины. Эти неприятные ощущения усиливаются в ночное время и в утренние часы. Боль отдает в руки или ноги, она то усиливается, то ослабевает. От того, где образовалась опухоль, зависит ее влияние на окружающие органы.
При ощупывании подозрительных участков, очень часто можно обнаружить бугристое уплотнение, которое при нажатии на него вызывает боль.
Наблюдаются и симптомы нервного характера, затрагивающие седалищный нерв. Рак позвоночника способен вызвать слабость в мышцах и снижение чувствительности. Затрудняется передвижение, приводящее к частым падениям больного.
Симптомы рака кости ноги
В большинстве случаев злокачественное преобразование затрагивает кости ног. Особенно, это касается трубчатых длинных костей и области коленных суставов. Поэтому, рак кости ноги, имеет симптомы, с индивидуальными особенностями для этого органа.
Обязательным признаком заболевания являются боли, которые усиливаются при физических нагрузках. Подвижность пораженного органа ограничивается. На месте опухоли появляется отек, выпячивающийся под кожным покровом, постепенно может появиться видимая деформация ноги.
Все это сопровождается повышенной температурой, вялостью, слабостью и потерей веса. Точный диагноз устанавливается только после рентгенологических исследований и биопсии больного органа.
Симптомы рака подвздошной кости
Подвздошная кость является одной из наиболее крупных частей скелета. Всего их две, расположенных справа и слева от кости таза. Этот орган также подвержен онкологическим заболеваниям. Поэтому, рак подвздошной кости проявляет симптомы, характерные и для других костных элементов.
Основным проявлением служит постоянная боль, значительное ухудшение общего самочувствия.
При малейших подозрениях на заболевание, необходимо провести обследование, чтобы начать своевременное лечение. От этого, во многих случаях, зависит конечный результат и прогноз.
kosti.stadiiraka.ru
Подвздошная кость онкология. Каковы прогнозы для пациентов с раком костей? Как проводится лечение
Кости таза относятся к образованиям вторичного окостенения, т. е. костям, проходящим хрящевую стадию. До окончания роста ребенка остаются необызвествленными хрящи крестцово-подвздошного сочленения, лонного сочленения и игрекобразного хряща вертлужной впадины. Все это является причиной довольно частых хрящевых поражений в костях таза. Различного рода костные поражения (опухоли и дисплазии) локализуются в костях таза в 6% всех новообразований и пограничных процессов в костях, а 4% приходится на хрящевые образования.
Кости таза нередко страдают при различного рода хрящевых дисплазиях. Исключительно характерный рентгенологический рисунок крыла подвздошной кости в виде веерообразного расположения хрящевых очагов имеет место при дисхондроплазии, или болезни Олье. Каплевидные очаги хрящевой ткани могут наблюдаться и в других костях таза. Эти изменения обычно не проявляются клинически, но помогают в распознавании заболевания и в принятии мер по отношению к крупным очагам в костях конечностей.
При экзостозной хондродисплазии, чаще при множественной, реже при одиночной форме, костно-хрящевые разрастания локализуются у крестцово-подвздошного сочленения либо в области лобковой кости. Экзостозы клинически обычно имеют размеры большие, чем на рентгенограмме, так как покрыты хрящевым чехлом, не видимым на снимке. Порой их трудно отличить от истинных хондром, исходящих из ростковых хрящей таза. Наличие экзостозов в других отделах скелета позволяет уточнить диагноз.
Истинные хондромы могут локализоваться в крестцово-подвздошном сочленении. Они плотны на ощупь, прощупываются сзади и отличаются болевым синдромом, связанным со сдавлением корешков. Клинико-рентгенологическая дифференциальная диагностика хондром с хондросаркомами бывает трудна, так как болевой фактор осложняет обычное безболезненное течение доброкачественных хондром. Хондромы, исходящие из игрекобразного хряща вертлужной впадины, протекают долгое время бессимптомно и обнаруживаются в результате появления подвывиха или вывиха головки бедра, возникающего под давлением опухоли.
Интраартикулярное удаление подобных опухолей не встречает затруднений. После Т-образного вскрытия тазобедренного сустава из подхода по Олье-Мерфи-Лексеру головка вывихивается. По удалении хондромы головку устанавливают на место и сумку ушивают. Через 10 дней необходимо лежа начать пассивные движения в суставе.
К редким опухолям таза у детей следует отнести доброкачественную остеобластокластому. Она локализуется в основании подвздошной кости и наблюдается в литической и кистозной формах. Возникая в области суставного хряща вертлужной впадины, она, не разрушая его, распространяется на соседние кости. Подобные поражения необходимо дифференцировать с туберкулезным процессом в основании подвздошной кости, который благодаря глубине поражения может протекать бессимптомно, клинико-рентгенологически иммитируя остеобластокластому.
При небольшом распространении опухоли возможен подход со стороны козырька впадины над суставом из разреза Смит-Петерсена, а при распространенном поражении – из разреза, параллельного пупартовой связке с внутритазовым экстраперитонеальным доступом по В. Д. Чаклину. После резекции пораженных участков дефект заполняется трансплантатами. Крыло подвздошной кости и другие кости таза нередко являются местом локализации эозинофильной гранулемы, при ее одиночной или множественной форме. По нашим данным, в трети всех наблюдавшихся случаев эозинофильных гранулем костей у детей имело место поражение костей таза. Характерная клинико-рентгенологическая картина этого заболевания сохраняется и при тазовой локализации, чаще всего бессимптомной или обнаруживаемой вследствие болезненности, припухлости и местного повышения температуры кожи. При больших очагах разрежения в кости имеются четкие границы и штампованные много фестончатые края.
Однако известно, что рентгенологическая картина костных образований в плоских костях вариабильна и разнообразна, поэтому при больших единичных эозинофильных гранулемах возможны диагностические ошибки. В этом отношении представляет интерес опубликованное нами наблюдение за мальчиком 2 лет 8 месяцев. Клинико-рентгенологически, а затем с подтверждением у опытного морфолога после биопсии обширный очаг в крыле подвздошной кости размером 4х3 см у ребенка был расценен как хондросаркома. Родители отказались от операции, после рентгенотерапии наступило выздоровление с полным склерозированием очага. Через 3 года подобное образование возникло в лопатке. При удалении очага была обнаружена эозинофильная гранулема. Ретроспективный разбор первого заболевания помог расценить его как эозинофильную гранулему крыла подвздошной кости.
В неясных случаях трудно диагностируемых одиночных эозинофильных гранулем плоских костей необходимо до назначения лечения стремиться к установлению точного диагноза; целесообразна пункционная или открытая биопсия. Это необходимо для правильного выбора метода лечения.
Эозинофильная гранулема может быть излечена с помощью рентгенотерапии, но при тазовой локализации опухоли у девочек она нежелательна. При локализации в костях таза лучше произвести операцию – выскабливание без замещения очага; если же окажется гигантоклеточная опухоль, то такого рода операция не приведет к успеху: необходимо более радикальное вмешательство – резекция. У детей при гигантоклеточных опухолях лучевая терапия тем более опасна. При диагностировании злокачественной опухоли тактика также иная: показана обширная резекция, предоперационная телегамматерапия или химиотерапия.
Злокачественные опухоли костей таза также редки у детей, как и у взрослых. Они представляют большие трудности для врача в смысле лечения. Крестцово-копчиковые хордомы (рассмотренные в разделе опухолей позвоночника) чаще возникают, чем хордомы вертебральной и краниальной локализации, но все же они очень редки. Их могут имитировать тератомы и хондросаркомы, исходящие из крестцово-подвздошного сочленения. Последние чаще всего вторичные. Рентгенодиагностика их затруднительна. Диагноз решает, как правило, открытая биопсия. Рассчитывать на излечение можно только после рано проведенной радикальной операции. Лучевая терапия при этом новообразовании к успеху не приводит.
Крыло подвздошной кости может поражаться остеогенной саркомой и саркомой Юинга. При первом заболевании страдают маленькие дети, для которых характерно поражение саркомой плоских костей. Из-за очень трудной ранней диагностики эти больные поступают в стационары в инокурабильном состоянии с метастазами в легкие. У детей старшего возраста описаны остеогенные саркомы, исходящие из основания подвздошной кости с переходом на кр
doctormo.ru
Рак костей таза – симптомы, лечение, классификация, диагностика
Рак костей таза – это злокачественное опухолевое поражение самой прочной и крупной костной структуры тела человека — таза. Самой распространенной формой рака костей таза является вторичный рак, который вызывают прорастающие из соседних органов метастазы.
Содержание статьи:
Классификация
Существует следующая классификация злокачественных опухолей костей таза:
Первичные злокачественные опухоли
• Остеогенная саркома, происходящая из элементов костной ткани и гистологически представляющая собой различные стадии остеогенеза. Клетки ее полиморфны и по своему виду напоминают то фибробласты, то остеобласты. В межклеточном веществе находят остеоидные или даже костные структуры.
• Фибросаркома, развивающаяся обычно поднадкостнично, состоит из крупных веретенообразных клеток (типа фибробластов) и обильной волокнистой стромы.
• Хондросаркома, возникающая из хрящевых тканей и отличающаяся резким полиморфизмом хондроцитов. В хрящеподобном межклеточном веществе бывают отложения солей кальция.
• Опухоль (саркома) Юинга, называемая также диффузной эндотелиомой, эндотелиальной миеломой, лимфобластической миеломой. Гистологически в нежной фиброзной строме обнаруживают гнезда (иногда в виде розетки) крупных лимфоидных клеток с гиперхромными ядрами.
• Ретикулоклеточная саркома, построенная из однообразных овальных или амебоидоподобных клеток и рыхлой стромы.
• Гигантоклеточная опухоль (остеокластома), состоящая из веретенообразных, округлых и гигантских многоядерных клеток. Содержит поля некрозов, кровоизлияний, а также участки пенистых клеток, наполненных липоидами. Макроскопически на разрезе эта опухоль имеет желтоватую или коричневую окраску, вследствие отложений гемосидерина.
• Хордома, развивающаяся из остатков хорды, состоящая из крупных пузырчатых клеток и напоминающая хрящ с гомогенным межклеточным веществом.
• Миелома, возникающая в костном мозгу и состоящая из скоплений округлых или овальных плазматических клеток. Межклеточное вещество отсутствует.
Вторичные злокачественные опухоли
• Метастатические опухоли, сохраняющие структуру первичного очага.
• Злокачественные опухоли мягких тканей, врастающие в кость.
Характеристика отдельных опухолей
Первичные злокачественные опухоли
Остеогенная саркома
Среди опухолей костей таза остеогенная саркома по тяжести заболевания и клиническому течению имеет наибольшее значение. К предсаркомам таза можно отнести некоторые формы остеохондром (энхондром), гигантоклеточных опухолей и остеодистрофий.
Частота и локализация
Из общего числа остеогенных сарком всего скелета на долю костей таза приходится около 5-30%. Кости таза стоят по локализации сарком на 5-м месте после длинных трубчатых костей (бедра, большеберцовой, плечевой и малоберцовой костей).
Эти опухоли развиваются преимущественно в возрасте от 10 до 25 лет. У мужчин саркомы встречаются в 1,5-2 раза чаще, чем у женщин. Типичным местом возникновения остеогенных сарком является крыло подвздошной кости, в особенности вблизи крестцово-подвздошного сочленения; реже они развиваются в крестце, еще реже – в лобковой и седалищных костях. Седалищный бугор, несмотря на частую и повторную травматизацию, редко служит исходным пунктом остеогенной саркомы.
Симптомы и клиническое течение
Первым и наиболее ранним симптомом начинающейся саркомы являются боли. В зависимости от локализации опухоли, боли могут иррадиировать в нижнюю конечность или в область поясницы. Постепенно боли принимают постоянный, ноющий характер, а интенсивность их возрастает. Даже полная иммобилизация пораженной области при помощи гипсовой повязки не уменьшает болей (важный дифференциально-диагностический признак).
Вторым признаком заболевания, обнаруживаемым обычно значительно позже болей, оказывается припухлость. Следует подчеркнуть, что вследствие наличия в этой области толстого слоя подкожной жировой клетчатки и мощных мышц опухоль костей таза обнаруживается только в стадии значительного развития процесса, когда нарушаются внешние контуры тазового пояса в виде выпячивания, выступа или утолщения. При этом определяется то плотное, то мягкоэластическое, как бы флюктуирующее образование, не имеющее четких границ, сливающееся с костями таза и неотделимое от последних.
С развитием процесса консистенция бластоматозного узла становится еще более неравномерной вследствие появления очагов распада. Подкожные вены в пораженной области часто расширены. Изредка наступает изъязвление.
Для поисков опухоли, а также для определения ее консистенции и границ, следует всегда пользоваться исследованием через прямую кишку, а у женщин – также через влагалище.
Третью группу симптомов составляют нарушения движений нижней конечности и туловища. Они зависят от начальной локализации процесса вблизи суставов (тазобедренного или крестцово-подвздошного). При других локализациях двигательные расстройства могут отсутствовать. Атрофия мышц бедра на стороне поражения может быть установлена у многих больных.
К четвертой группе симптомов относятся нарушения функций органов таза (затруднения и задержки мочеиспускания и дефекации). Эти симптомы появляются в поздних стадиях заболевания, иногда незадолго до смерти. Поэтому для ранней диагностики они не имеют значения.
Истощение, общая слабость, бледность кожных покровов, отеки и тромбофлебиты нижних конечностей обычно появляются также в далеко зашедших стадиях заболевания. Наблюдающееся иногда повышение температуры связано с распадом опухоли и всасыванием продуктов распада, а иногда с тромбофлебитом тазовых вен.
Прогрессивное развитие остеогенной саркомы костей таза у подавляющего большинства больных сопровождается отдаленными метастазами в легкие и плевру. В результате такого распространения больные погибают к концу 1-2-го года заболевания. Метастазы в лимфатических узлах (подвздошных и паховых) встречаются очень редко, еще реже в остальных отделах костной системы.
Диагностика
Упорный, стойкий характер болей, продолжающихся более 2-3 недель без установленной причины, должен служить безусловным показанием для детального рентгенологического исследования, которое нужно признать основным методом диагностики.
По рентгенологической картине принято различать остеолитические, остеобластические и смешанные формы остеогенных сарком. При более частой остеолитической форме саркомы обнаруживается одиночный очаг деструкции, расплавления костной ткани неправильной формы с весьма неясными, как бы изъеденными краями. Процесс разрушения захватывает и кортикальный слой, поэтому кость теряет свои нормальные внешние контуры. Это позволяет отличить остеогенную саркому от гигантоклеточной опухоли, дистрофического процесса или метастаза, при которых от кортикального слоя остается тонкая, неровная пластинка, образующая как бы истонченную скорлупу.
Наиболее плотные участки (например, гребень подвздошной кости, седалищный бугор, суставная поверхность, обращенная к крестцу) затрудняют рост опухоли и длительное время сохраняются, отчетливо выступая на рентгенограммах на фоне разрушенных участков кости. Склеротического вала в окружности дефекта кости и секвестров не определяется, что имеет значение для отличия от остеомиелита или туберкулезного остита. Периостальную реакцию в виде утолщения и отслойки надкостницы с образованием «козырька», радиально расположенных игл-спикул не всегда удается различать. В дальнейшем очаг деструкции увеличивается и может наступить патологический перелом кости.
При остеобластической форме саркомы, как известно, над разрушением костной ткани преобладает неправильное костеобразование, склероз, резко отличающийся по своей структуре от обычного расположения костных балочек. Разрастания патологической остеоидной ткани происходят главным образом за счет надкостницы и поэтому их обнаруживают соответственно контурам кости, которая становится как бы утолщенной, уплотненной.
Для уточнения топографии опухоли и ее распространения целесообразно иногда использовать цистоуретрографию и ректосигмоидографию.
Несмотря на большую ценность рентгенологических данных, следует стремиться к патологогистологическому подтверждению диагноза, особенно если предполагается произвести опасную для жизни и калечащую операцию. В отдельных случаях материал для морфологических исследований может быть получен путем пункции (аспирационной биопсии). Однако полная уверенность в точности диагноза достигается путем эксцизионной биопсии, производимой в качестве первого акта намеченной радикальной операции.
Подспорьем в диагностике могут служить биохимические исследования. Так, при остеогенных саркомах часто в сыворотке крови находят повышенное содержание щелочной фосфатазы.
Остеогенные саркомы костей таза особенно трудно отличить от одиночных метастазов таких злокачественных опухолей как рак молочной, щитовидной или предстательной железы, а также гипернефрома. Необходим тщательный анализ клинических и рентгенологических данных с обязательным исследованием тех органов, первичные опухоли которых часто метастазируют в кости, а также рентгенологические исследования остальных отделов скелета на предмет выявления других метастазов. В сомнительных случаях производят повторные исследования через 2-3 недели, а иногда приходится прибегать к биопсии.
Лечение
Для оперативного лечения остеогенных сарком таза применяют:
1) ампутации нижней конечности с половиной таза, имеющие несколько вариантов и известные под такими названиями: межподвздошно-брюшная ампутация, межподвздошно-брюшная экзартикуляция, гемипельвиэктомия;
2) частичные резекции костей таза.
Лучевое лечение (рентгено- или телегамматерапия) остеогенных сарком обычно не, приводит к выраженному уменьшению опухоли. Оно применяется только при категорическом отказе от операции.
Химиотерапия может проводиться как до, так и после операции.
Фибросаркома костей таза встречается значительно реже остеогенной саркомы.
Клиническое течение и диагностика
В распознавании периостальных фибросарком и их клиническом течении имеется много общего с тем, что было выше сказано об остеогенных саркомах. Следует лишь указать на главные клинические, рентгенологические и морфологические отличия этих опухолей:
• Фибросаркомы развиваются медленнее, иногда в течение нескольких лет; реже и позднее дают метастазы в отдаленные органы (легкие).
• Клинически определимый опухолевый узел появляется значительно позднее возникновения болей и обычно не достигает таких размеров, как остеогенная саркома.
• Фибросаркома обычно возникает в среднем и даже пожилом возрасте.
• Рентгенологические данные оказываются незначительными, а иногда изменений совершенно не выявляется. Нередко поражает несоответствие почти нормальной рентгенологической картины наличию плотной, хорошо прощупываемой опухоли, неподвижно связанной с костью. На рентгенограммах периостальная фибросаркома, возникающая из надкостницы, представляет собой гомогенное, бесструктурное новообразование, не содержащее солей кальция и поэтому дающее тень значительно меньшей интенсивности, чем костное вещество. Опухолевый узел обнаруживают на более мягких снимках; он располагается на поверхности кости, отодвигая мягкие ткани и не имея резких контуров. Прилежащий кортикальный слой может быть слегка вдавлен, но сохраняет четкую границу. Периостальная реакция или отсутствует или выражена очень слабо; иногда наблюдается отслойка надкостницы по периферии новообразования.
• При гистологическом исследовании опухоль состоит из веретенообразных клеток с длинным, палочковидным ядром, являющимся производными фибробластов; обильная строма содержит пучки коллагеновых волокон. Участков остеоидной и хондроидной ткани обычно не встречается.
Лечение
Периостальные фибросаркомы не чувствительны к лучевой терапии и поэтому лечение их должно производиться теми же методами, какие указаны для остеогенных сарком. Лучевое лечение применяется только с паллиативной целью и главным образом для уменьшения болей.
Хондросаркома
Среди опухолей костей таза хондросаркома встречается довольно часто – в 17-35% случаев.
Клиническое течение и диагностика
Хондросаркома обычно развивается из предсуществующей энхондромы, экхондромы или остеохондромы. Поэтому в течении процесса целесообразно выделить два периода:
1) доброкачественный, продолжающийся часто много лет, когда опухоль растет медленно, достигая иногда огромных размеров, раздвигая окружающие мышцы, будучи от них хорошо отграниченной и не вызывая болей или двигательных нарушений;
2) злокачественный период, когда опухоль начинает причинять боли, инфильтративно врастает в окружающие ткани и органы, вызывая двигательные нарушения.
В доброкачественной стадии процесса единственной жалобой больных является указание на наличие припухлости, деформации или опухоли в области таза. Болей и двигательных расстройств нижних конечностей не отмечается. При пальпации удается прощупать довольно четко отграниченную опухоль костно-хрящевой плотности, не смещаемую по отношению к костям таза. Следует иметь в виду, что остеохондрома может расти не только кнаружи, но и по направлению кнутри, в полость таза. В последнем случае опухоль иногда остается длительное время незамеченной и впервые «открывается» врачом, производящим гинекологическое или ректальное исследование по какому-либо другому поводу. Изредка такие опухоли выявляются лишь во время родов.
В злокачественной стадии процесса или при развитии первичной хондросаркомы клиническая картина заболевания, по существу, не отличается от течения остеогенной саркомы.
При рентгенологическом исследовании остеохондрома представляет собой многодольчатое, хорошо отграниченное новообразование, в котором участки хряща (на рентгенограммах светлые, бесструктурные зоны) чередуются с очагами костной ткани и кальцинации, имеющими различную форму и величину. Основная масса опухоли располагается в мягких тканях, вне контуров нормальной кости. На рентгенограммах (или томограммах) в специально подобранных для этого положениях больного часто удается обнаружить основание узла в виде ножки экзофитно растущей опухоли.
Отличить доброкачественную стадию от злокачественной чрезвычайно трудно. Рентгенологическими признаками малигнизации считают: быстрое увеличение размеров опухоли на последовательно произведенных снимках, уменьшение отложений извести, прогрессивное разрушение костей таза у основания опухоли, потерю опухолью ее четких внешних контуров, указывающую на внедрение неопластических масс в окружающие ткани.
Морфологическими признаками злокачественного превращения считают появление почкообразных выростов на дольках опухоли, а гистологически – нахождение участков молодой, пролиферирующей хрящевой ткани со столбикообразным расположением клеток и образованием зон роста.
Лечение
Хондросаркомы не чувствительны к лучевой терапии и поэтому подлежат хирургическому удалению. В доброкачественной стадии процесса и при хорошо ограниченных злокачественных формах стойкое излечение достигается путем резекции пораженного отдела костей таза. Залогом успеха является точное определение границ резекции в зависимости от основания опухоли (ножки). Остеохондрома должна быть удалена единым блоком с прилежащим отделом здоровой кости. Нарушение целости опухоли или кускование ее обычно приводят к рецидивам и злокачественному превращению.
При обширном распространении хондросаркомы, а в особенности при такой локализации ее, которая не позволяет произвести частичную резекцию таза, применяют межподвздошно-брюшную ампутацию.
Помимо оперативного лечения применяются методы химиотерапии.
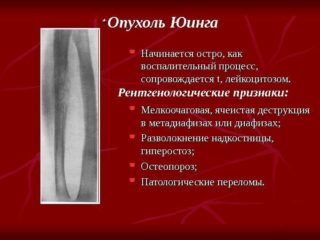
Опухоль Юинга
Опухоль встречается примерно в 15% случаев злокачественных поражений костей таза.
Клиническое течение и диагностика
Опухоль Юинга обычно встречается в возрасте 11-15 лет; несколько чаще у лиц мужского пола. Болезнь начинается с приступа ноющих, тупых болей в пораженной области, ощущений жара, жжения, к которым вскоре присоединяется припухлость мягких тканей и повышение температуры, иногда до 40°С. Часто повышается лейкоцитоз крови. По истечении некоторого времени боли уменьшаются или даже исчезают, припухлость также становится менее выраженной. Но затем симптомы заболевания обостряются с новой силой. Такое клиническое течение заболевания может быть принято за остеомиелит.
Опухоль Юинга дает метастазы в легкие, лимфатические узлы и другие кости, особенно в череп и позвоночник. Раннее появление метастазов в других костях считается характерным.
При рентгенологическом исследовании находят очаг разрежения костной ткани с весьма нечеткими контурами. Кортикальный слой утолщен над ним, разрыхлен и как бы расслоен, образуя своеобразные параллельные пластинчатые структуры, считающиеся весьма характерными для опухоли Юинга. Периост также вовлекается в этот процесс. Изредка находят иглоподобные выросты.
При дальнейшем росте опухоли и проникновении в мягкие ткани рентгенологические изменения становятся менее типичными. Образования секвестров никогда не наблюдается, что служит одним из отличий от остеомиелита.
Вышеперечисленные признаки опухоли Юинга обычно встречаются при поражении трубчатых костей, выявить их при локализации процесса в плоских костях таза значительно труднее. Здесь рентгенологическая картина нередко напоминает остеогенную саркому.
Более точное распознавание процесса становится возможным после патогистологического исследования, получаемых при биопсии или в результате оперативного лечения.
Лечение
Учитывая частую множественность очагов поражения и высокую их чувствительность к лучевым воздействиям, следует начинать лечение больных с предполагаемой опухолью Юинга с рентгенотерапии. Пробное лучевое лечение может быть использовано и для подтверждения диагноза. Если наступит клиническое улучшение, то через 2-3 месяца лучевое лечение может быть повторено. Отдаленные метастазы в лимфатических узлах, других костях и даже легких могут последовательно также подвергаться рентгенотерапии, что нередко значительно улучшает состояние больных.
В единичных случаях при безуспешности лучевого лечения и при четкой отграниченности процесса оправданы попытки оперативного лечения. Также для лечения опухоли Юинга используются методы многокомпонентной химиотерапии.
Ретикулоклеточная саркома
Ретикулоклеточная саркома встречается реже опухоли Юинга.
Клиническое течение и диагностика
Начальным признаком ретикулоклеточной саркомы, так же как и остеогенной, является боль. Часто боли имеют умеренный характер или наступают периодически. Вскоре появляется припухлость, не имеющая четких границ и медленно нарастающая. Общее состояние больных длительное время остается вполне удовлетворительным, что резко отличает это заболевание от остеогенной саркомы.
Рентгенологически устанавливается деструкция костной ткани, имеющая на рентгенограмме пятнистый характер за счет большого количества округлых или овальных очагов, без четких границ. Разрушение захватывает и кортикальный слой, сопровождаясь умеренной периостальной реакцией. Иногда пораженная кость таза имеет ячеистое строение, напоминающее гигантоклеточную опухоль.
Прогрессирование заболевания часто сопровождается развитием метастазов в легких, в лимфатических узлах и костном аппарате (в 20-25% случаев). Чаще поражаются плоские кости: череп, лопатка, ребра, что напоминает течение миеломы.
Для подтверждения диагноза необходимо гистологическое исследование биопсического или операционного материала.
Лечение
Учитывая высокую чувствительность ретикулоклеточных сарком к лучам Рентгена, рекомендуется применять рентгенотерапию. Методика лечения такая же, как при опухолях Юинга. Состояние больных после лучевого лечения, как правило, улучшается и благоприятные результаты могут наблюдаться до 20 лет.
Если лучевое лечение не эффективно, а одиночный очаг опухоли выявляется достаточно легко, оправдана попытка оперативного лечения. У большинства больных оперативное вмешательство нецелесообразно, вследствие частого наличия метастазов в других костях. В определенных случаях применяется химиотерапия.
Гигантоклеточная опухоль (остеокластома)
Гигантоклеточная опухоль известна как типичное заболевание длинных трубчатых костей; в области таза она встречается значительно реже.
Клиническое течение и диагностика
Гигантоклеточная опухоль чаще встречается в возрасте 20-30 лет. Заболевание развивается весьма медленно, часто в течение нескольких лет. Больные отмечают непостоянные, ноющие боли в пораженной области. Выраженная припухлость появляется значительно позднее начала болей. Двигательные расстройства наблюдаются редко. Общее состояние больных остается не нарушенным.
В случае поражения области вертлужной впадины, головка бедра может продавливаться сквозь истонченную стенку сустава и вдаваться в полость малого таза.
Рентгенологически выявляется деформация, вздутие пораженного отдела кости. Кортикальный слой истончен, напоминает как бы скорлупу, но внешние контуры опухоли обычно хорошо прослеживаются. Центральная часть опухоли имеет то крупно-, то мелкоячеистое строение. Разрастаний надкостницы не определяется. Поражений других отделов скелета не наблюдается.
При литической форме гигантоклеточной опухоли ячеистая структура не выражена. В таких случаях на рентгенограммах виден однородный дефект кости с четкими, ровными контурами. Кортикальный слой, постепенно истончаясь, переходит во внешний слой опухоли, а надкостница в таких участках выполняет роль капсулы.
У некоторых больных гигантоклеточные опухоли могут малигнизироваться, и тогда дальнейшее их течение подобно остеогенной саркоме.
Лечение
Принимая во внимание частые затруднения в диагностике гигантоклеточных опухолей и возможность их злокачественного превращения, основным методом лечения следует считать резекцию единым блоком всей пораженной части костного таза. В результате операции наступает стойкое излечение больного.
Выскабливание опухолевых масс при помощи острой ложки с последующей обработкой полости спиртом, раствором хлористого цинка или карболовой кислоты нельзя считать полноценной операцией, так как после таких вмешательств нередко наступает рецидив.
Если распространение процесса или его локализация в области тела подвздошной кости, в области вертлужной впадины не позволяют выполнить резекцию пораженного отдела, а прогрессивный рост опухоли и возможность малигнизации установлены наблюдением, появляются показания для межподвздошно-брюшной ампутации.
При невозможности резекции таза или при наличии противопоказаний со стороны состояния больного целесообразно применить сначала рентгенотерапию.
Хордома – весьма редко встречающаяся злокачественная опухоль, впервые описанная Вирховым и Мюллером.
Клиническое течение и диагностика
Хордомы возникают в области крестца, копчика, ската Блюменбаха и крайне редко в других отделах позвоночника. Хордому находят чаще у мужчин в возрасте 40-50 лет. Эта опухоль отличается медленным развитием, продолжающимся до 15-18 лет.
Если опухоль растет кзади, то первым симптомом ее оказывается деформация в крестцово-копчиковой области и появление узла, определяемого пальпацией. Опухоль, растущую кпереди в полость таза, нередко обнаруживают случайно при ректальном или вагинальном исследовании. Значительная часть больных отмечает непостоянные, ноющие боли в области крестца и запоры.
Опухоль имеет довольно гладкую или крупнобугристую поверхность. Консистенция ее неравномерная: наряду с плотноэластическими участками встречаются размягчения, соответствующие полостям, наполненным желатинообразной, студенистой массой. Метастазы в лимфатических узлах и во внутренних органах (легких) наблюдаются редко.
Поражения двигательных нервов нижних конечностей и расстройства мочеиспускания обычно возникают в далеко зашедшей стадии заболевания. Рентгенологически при хордоме находят дефект кости. От разрушенного крестца или копчика остаются тонкие, едва заметные прослойки, соответствующие перегородкам внутри опухоли. Даже внешние контуры опухоли прослеживаются с трудом. Реакция периоста отсутствует. Нередко хордома по рентгенологической картине напоминает гигантоклеточную опухоль, и диагноз становится достоверным лишь после гистологического исследования.
При дифференциальной диагностике хордомы следует принимать во внимание возможность злокачественной опухоли оболочек спинного мозга, спинномозговой грыжи, нейрогенной опухоли полости таза, коллоидного рака прямой кишки, опухоли женских половых органов и врожденной крестцово-копчиковой тератомы. Однако перечисленные бластомы (кроме спинномозговых) обычно вызывают краевые узуры и разрушения крестца или копчика. Обнаруженные на рентгенограммах патологические участки окостенения и особенно тени зубов облегчают распознавание тератом.
Лечение
Применяют два типа операций:
1) удаление выступающей части опухоли, выскабливание остающейся полости и обработку стенок антибластическими веществами (спиртом, раствором карболовой кислоты) или путем электрокоагуляции. После таких операций часто развиваются рецидивы. Однако эти вмешательства производят вследствие необходимости сохранять тазовое кольцо как опорное образование и с целью избежать повреждения крестцовых нервов;
2) резекцию пораженного отдела крестца и копчика вместе с опухолью без нарушения ее целости. Эта действительно радикальная операция возможна только при расположении опухоли ниже 3-го крестцового отверстия, т. е. отхождения главных спинномозговых нервов.
При невозможности радикальных операций применяют лучевое лечение или комбинируют его с выскабливанием и частичным удалением опухоли. В результате рентгенотерапии боли становятся слабее, но уменьшения опухоли не отмечается.
Миелома (болезнь Рустицкого-Калера)
Это заболевание обычно распознается, когда имеются уже множественные очаги поражения скелета (ребер, грудины, черепа). Одиночные миеломы встречаются редко.
Заболевание начинается с ноющих болей. Рентгенологически обнаруживают округлый очаг разрушения кости таза с четкими, ровными контурами, при сохраненном кортикальном слое и отсутствии периостальной реакции несколько очагов могут сливаться вместе, но редко достигают 5-6 см в диаметре.
При цитологическом исследовании пунктата грудины или узла опухоли находят миеломные клетки. В моче часто (до 40% случаев) оказывается положительной реакция Бенс-Джонса.
Оперативное лечение миеломы в виде резекции участка костного таза может быть предпринято только при твердо доказанной солитарной опухоли и главным образом с целью биопсии. При несомненном диагнозе миеломы применяют лучевое лечение или химиотерапию. После такого лечения наблюдают существенное, хотя и временное улучшение в состоянии больных миеломой.
Вторичные (метастатические) злокачественные опухоли
В костях таза гораздо чаще, чем первичные опухоли, развиваются метастазы злокачественных опухолей молочной, предстательной и щитовидной желез, рака легкого, желудка, мочевого пузыря, матки, яичников, гипернефром, саркомы Юинга и ретикулосарком других костей.
Развитие таких метастазов начинается с болей, а рентгенологически обнаруживаемые изменения выявляются лишь через 2-3 месяца. Путем ощупывания, надавливания или поколачивания удается установить болезненные зоны, служащие ориентиром для рентгенологического исследования. Определить же узел опухоли пальпацией обычно не удается. На рентгенограммах находят очаги деструкции, не имеющие четких границ и периостальной реакции. При некоторых опухолях, например при раке предстательной железы, а иногда при раке молочной железы, наблюдаются остеобластические метастазы.
Обоснованием диагноза могут служить:
1) наличие первичной злокачественной опухоли одного из вышеуказанных органов в момент исследования или в анамнезе;
2) множественность очагов поражения скелета;
3) метастазы в других органах.
Распознавание одиночного метастаза и отличие его от первичной опухоли кости представляют иногда большие трудности и требуют всестороннего подробного и нередко повторного исследования больного для оценки динамики заболевания и рентгено-морфологических изменений.
Попытки оперативного лечения метастазов безусловно нецелесообразны. Уменьшения болей и даже склерозирования кости удается достичь при помощи лучевого лечения и химиотерапии. При метастазах рака предстательной железы длительный успех может наблюдаться от применения эстрогенных препаратов, а при раке молочной железы – андрогенных препаратов.
Информация, представленная в данной статье, предназначена исключительно для ознакомления и не может заменить профессиональную консультацию и квалифицированную медицинскую помощь. При малейшем подозрении о наличии данного заболевания обязательно проконсультируйтесь с врачом!

myworldwiki.com
симптомы, лечение, прогноз и фото
Содержание статьи:
Таз – самая крупная и прочная костная структура в человеческом теле. Тем не менее, кости тазового кольца — парные лобковая, подвздошная, седалищная — тоже могут подвергаться малигнизации и становиться местом локализации злокачественных новообразований, являющихся как первичными очагами, так и метастазами опухолей других органов и тканей.
Причины и факторы риска развития рака костей таза
 Точные причины и механизмы развития онкологических заболеваний остаются не до конца изученными. Длительные исследования дают основания предполагать, что в основе процесса озлокачествления клеток лежат нарушения структур ДНК, вызванные как эндогенными, так и экзогенными причинами. Предрасполагающими факторами для развития злокачественных опухолей принято считать:
Точные причины и механизмы развития онкологических заболеваний остаются не до конца изученными. Длительные исследования дают основания предполагать, что в основе процесса озлокачествления клеток лежат нарушения структур ДНК, вызванные как эндогенными, так и экзогенными причинами. Предрасполагающими факторами для развития злокачественных опухолей принято считать:
- наследственную предрасположенность;
- заболевания, провоцирующие патологическое разрастание костной ткани, к примеру, болезнь Педжета;
- генетически обусловленные заболевания, такие как синдромы Ротмунда–Томпсона и Ли-Фраумейни;
- пересадку костного мозга;
- механические повреждения и травмы костной ткани: переломы, трещины, свищи и т.д.;
- воздействие ионизирующего облучения в высоких дозах.
Стоит отметить: наличие даже нескольких факторов не является непременным условием для развития онкологического заболевания, и вместе с тем у целого ряда пациентов патология развивается при отсутствии всех вышеперечисленных причин.
Виды патологии
 В зависимости от локализации новообразования и типа клеток, образующих опухоль, выделяют несколько видов онкологических заболеваний:
В зависимости от локализации новообразования и типа клеток, образующих опухоль, выделяют несколько видов онкологических заболеваний:
- Остеосаркома — наиболее часто встречающаяся разновидность злокачественного новообразования в костной ткани таза. Опухоль образована непосредственно костными клетками.
- Хондросаркома — вторая по частоте злокачественная опухоль костей таза, представленная клетками хрящевой ткани.
- Саркома Юинга (диффузная эндотелиома) — мелкоклеточная опухоль высокой степени злокачественности, характеризующаяся особой агрессивностью, склонностью к быстрому росту и активному образованию метастаз. Саркома Юинга подвздошной кости чаще других видов опухолей встречается у детей и людей младше 25 лет.
- Фиброзная гистоцитома — опухоль, представленная клетками соединительной ткани, поражает преимущественно связки и сухожилия, в том числе в месте их прикрепления к костной ткани.
- Гигантоклеточная опухоль — имеет низкую склонность к образованию метастаз, однако часто рецидивирует, образуясь на том же месте.
Стадии заболевания
Стадии течения злокачественного заболевания определяют в зависимости от нескольких факторов, в числе которых размер новообразования, скорость его роста и развития, наличие метастаз в других органах и тканях, степень поражения локальных лимфатических узлов. Принято выделять 4 стадии онкологических патологий костной ткани:
- 1 стадия – клетки новообразования хорошо дифференцированы, сама опухоль не превышает в размерах 8 см, не выходит за пределы кости, очаг патологии единичный либо имеется несколько мелких очагов поражения.
- 2 стадия – опухоль имеет более высокую степень малигнизации, клетки становятся недифференцируемыми, однако в окружающие ткани она не прорастает, оставаясь в пределах костной структуры.
- 3 стадия – наличие нескольких очагов поражения, образованных недифференцированными клетками.
- 4 стадия – опухоль выходит за пределы костной ткани, формируются метастазы в локальных лимфоузлах, других тканях и органах.
Клиническая картина
 Первым и основным симптомом злокачественной опухоли тазовой кости является боль, которая может иррадиировать в бедро, поясницу, пах. На первых порах болевые ощущения слабо выражены, но с прогрессированием болезни имеют тенденцию к нарастанию. Боли усиливаются после нагрузок и в ночное время, их невозможно купировать обычными анальгетиками. Со временем появляются другие симптомы и проявления рака костей таза:
Первым и основным симптомом злокачественной опухоли тазовой кости является боль, которая может иррадиировать в бедро, поясницу, пах. На первых порах болевые ощущения слабо выражены, но с прогрессированием болезни имеют тенденцию к нарастанию. Боли усиливаются после нагрузок и в ночное время, их невозможно купировать обычными анальгетиками. Со временем появляются другие симптомы и проявления рака костей таза:
- отечность тканей в пораженной области;
- истончение кожного покрова в месте локализации опухоли, проявление сосудистой сетки;
- немотивированное повышение температуры тела;
- патологические переломы как следствие нарушения костной структуры.
На поздних стадиях опухолей тазовых костей возможно развитие дисфункции органов малого таза из-за сдавления их и кровеносных сосудов тканями новообразования.
Диагностика
 При подозрении на злокачественное новообразование костной ткани после сбора анамнеза назначается ряд инструментальных и лабораторных тестов, позволяющих уточнить характер опухоли:
При подозрении на злокачественное новообразование костной ткани после сбора анамнеза назначается ряд инструментальных и лабораторных тестов, позволяющих уточнить характер опухоли:
- рентгенография тазовых костей;
- МРТ с применением контрастного вещества для послойной визуализации тканей опухоли;
- трехфазная или эмиссионная сцинтиграфия, выявляющая метастазы в кости таза и других, более отдаленных участках;
- открытая биопсия первичной опухоли с целью установления степени её злокачественности и типа клеток, ее образующих.
Также проводится дополнительное обследование пациента с целью установления общего состояния его здоровья, так как этот фактор необходимо учитывать при выборе стратегии лечения новообразования.
Методы терапии
В случае злокачественных изменений костной ткани чаще всего предпочтение отдается комплексному лечению, включающему в себя хирургическое удаление очага, химио- и лучевую терапию.
Хирургическое лечение
Хирургический метод лечения является основным в отношении раковых опухолей костей таза. Выполняется операция, главная цель которой – полное удаление новообразования, так как даже несколько оставшихся клеток с большой долей вероятности могут стать причиной формирования нового очага. В отношении тазовых костей выполняется широкая эксцизия (иссечение) тканей с последующим их замещением ауто- или аллотрансплантатом.
После иссечения опухолевых тканей вместе с окружающими их здоровыми, биоматериал исследуется на предмет «чистоты» краев: наличия или отсутствия на границах удаленного материала патологических клеток.
Если раковые клетки в краевых срезах не обнаружены, говорят о «чистом» крае; «грязные» края свидетельствуют о неудачно выполненной операции.
Химиотерапия
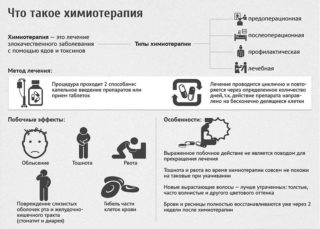 Химиотерапия – системный метод лекарственного воздействия, при котором препарат вводится в кровоток пациента. К плюсам относится возможность воздействия на отдаленные и скрытые очаги и метастазы, к минусам – целый ряд серьезных побочных эффектов. К химиотерапии особенно чувствительны остеогенная саркома и саркома Юинга. Хондросаркома и другие виды опухоли обладают меньшей чувствительностью.
Химиотерапия – системный метод лекарственного воздействия, при котором препарат вводится в кровоток пациента. К плюсам относится возможность воздействия на отдаленные и скрытые очаги и метастазы, к минусам – целый ряд серьезных побочных эффектов. К химиотерапии особенно чувствительны остеогенная саркома и саркома Юинга. Хондросаркома и другие виды опухоли обладают меньшей чувствительностью.
При лечении опухолей костей таза, как правило, применяется полихимиотерапия: используется не один конкретный препарат, а несколько взаимодополняющих. Лечение первичного очага занимает в среднем от 8 до 12 месяцев, в течение которых проводится несколько курсов введения препаратов.
Лучевая терапия
Лучевая терапия не всегда применяется в отношении новообразований тазовых костей, так как для воздействия требуются весьма высокие дозы облучения. Однако при неоперабельных и склонных к агрессивному росту опухолях, например, саркоме Юинга, лучевая терапия остается основным методом лечения. При онкологических заболеваниях используются:
- лучевая терапия с модулируемой интенсивностью,
- протонная ЛТ,
- направленное внутреннее облучение.
Прогноз
В отношении онкологических заболеваний при прогнозировании используется критерий 5-летней выживаемости, то есть процент пациентов, проживших после обнаружения опухоли 5 лет и более. В отношении остеогенной саркомы этот показатель составляет около 70%, хондросаркомы – 80% и выше.
Учитывая критерий пятилетней выживаемости, необходимо иметь в виду, что многие пациенты проживают гораздо дольше этого рубежа, также нередки случаи полной ремиссии заболевания, особенно при ранней диагностике и своевременном лечении.
Профилактика
 Так как точные причины и механизмы развития злокачественных заболеваний костной ткани остаются не до конца исследованными, специфических мер профилактики их развития не разработано. Однако, принимая во внимание тот факт, что малигнизации часто подвергаются клетки доброкачественных новообразований, одной из мер предотвращения стоит считать своевременное их лечение или удаление.
Так как точные причины и механизмы развития злокачественных заболеваний костной ткани остаются не до конца исследованными, специфических мер профилактики их развития не разработано. Однако, принимая во внимание тот факт, что малигнизации часто подвергаются клетки доброкачественных новообразований, одной из мер предотвращения стоит считать своевременное их лечение или удаление.
Так же необходимо действовать в отношении любых заболеваний костной ткани: хронические болезни увеличивают риск развития опухолей. Стоит избегать травм и повреждений костных структур, соблюдая меры безопасности при занятиях спортом, особенно экстремальными его видами. Канцерогены, ионизирующее излучение (приборы бытовой техники и сотовые телефоны к этому никакого отношения не имеют), ядохимикаты могут спровоцировать развитие заболевания, поэтому их длительного воздействия необходимо избегать.
Главной мерой профилактики, а также необходимым условием успешного лечения злокачественных заболеваний остается ранняя диагностика. Обращаться к врачу необходимо не только в случае обнаружения тревожных симптомов: важно проходить регулярное обследование, так как на ранних этапах, когда возможно полное исцеление, раковое заболевание чаще всего никак себя не проявляет.
nogostop.ru
Злокачественные оухоли (рак) костей и суставов. Рак подвздошной кости симптомы
Перелом подвздошной кости таза отмечается у 6% травмированных, обратившихся за медицинской помощью. Развивается проблема в результате падения с высоты, автомобильной аварии, ушиба, удара или сдавливания таза. Нередко патология сопровождается разрывом внутренних органов, приводит к обширному кровотечению, что повышает риск летального исхода.
Типы и характерные симптомы травмы
Выделяют следующие виды повреждения костей таза:
- Стабильный. Отмечается изолированный либо краевой перелом крыла или гребня, что не нарушает целостности скелета.
- Нестабильный. Повреждается тазовое кольцо. Диагностируют вертикальные, задние и двойные переломы.
- Вращательный. Происходит смещение отломков в горизонтальной плоскости.
- Совмещенный с вывихом лонной кости либо крестцово-подвздошной.
- Травма краев либо дна вертлужной впадины.
В зависимости от характера поражения выявляют такие типы:
- Закрытый. Целостность кожного покрова сохраняется.
- Открытый. Наблюдается отрывной процесс: травмируются мышцы, поверхность кожи, сухожилия.

Сопровождается перелом характерными признаками:
- При движении возникает сильная боль.
- Поврежденное место отекает, появляется кровоподтек, поэтому легко выявить пострадавший участок. Если гематома постепенно растет, не исключено внутреннее кровотечение.
- Из-за боли ногой со стороны перелома невозможно двигать.
- Когда повреждены нервные волокна, ягодицы, голени либо стопы теряют чувствительность.
Возможно развитие травматического шока:
- Нарушается сердечный ритм.
- Снижается артериальное давление.
- Усиливается выделение пота.
- Человек ощущает слабость, нередко теряет сознание.
К специфическим симптомам относят:

- Пострадавший принимает позу лягушки, при которой боль снижается, если травмированы седалищная либо верхняя лобковая кость.
- Ложится на бок, противоположный пострадавшей стороне, при поражении задней части тазового скелета.
- Для устранения боли двигается спиной вперед. Такой прием позволяет уменьшить симптом при повреждении передневерхней кости.
- Нередко отмечается и ассиметрия тазового кольца.
Если у человека затруднено опорожнение, а в моче или кале присутствует кровь, не исключена травма мочевого пузыря либо кишечника. Не исключается и разрыв органов репродукции, расположенных в зоне малого таза.
Первая помощь
Немедленно вызывают бригаду медиков. До их приезда стараются облегчить состояние пациента:
- Укладывают на жесткую поверхность в позе лягушки. Человек лежит на спине, ноги разведены и согнуты в коленях.
- Под колени подкладывают валики из ткани.
- При симптомах травматического шока расстегивают стесняющую дыхание одежду.

Самостоятельно фиксировать место травмы нельзя, так как легко сместить обломки.
Лечебные мероприятия
Во время терапии поэтапно применяют следующие меры:
- Местное либо системное обезболивание. К наркозу прибегают при необходимости операционного лечения.
- Восстановление объема потерянной крови.
- Фиксирование участка с помощью шины.
- Соблюдение постельного режима на протяжении 1 месяца.
Если поражение относится к простым и не сопровождается смещением, выполняют скелетное вытяжение. При открытой травме со смещением обломков рекомендуется хирургическое вмешательство.

При осложнениях, вызванных наличием множественных осколков, показан остеосинтез. После операционного лечения устанавливают аппарат Илизарова, четко фиксирующий необходимое положение костей.
Для восстановления применяют:
- Препараты, обеспечивающие поступление в организм нужных минералов.
- Лечебную физкультуру.
- Массаж.
- Электрофорез, магнитную терапию.

При качественной реабилитации восстановление после снятия шины занимает до 4–6 недель. Пациент может передвигаться с помощью костылей. Данное приспособление используют 2–3 месяца, чтобы снизить нагрузку на травмированный участок.
Возможные последствия
Нередко развиваются такие осложнения:

- Инфекционный процесс. Возникает при повреждении кожи, внутренних органов в результате проникновения болезнетворных бактерий и вирусов.
- Длительное сращивание обломков.
- Нарушение кровоснабжения на поврежденном участке.
- Разрыв кишечника и мочевого пузыря, органов репродукции.
- Половая дисфункция.
- Хромота.
- Остеомиелит.
- Повреждение нервных волокон, что в дальнейшем провоцирует хронические боли, потерю чувствительности на отдельных участках нижних конечностей.
- Иногда после перелома возникает необходимость в ампутации ноги.
Часто подобные осложнения развиваются при отсутствии своевременной терапии, невыполнении рекомендаций врача. Но порой их развитие вызвано характером травмы, и медики оказываются бессильными.
Если своевременно прибегнуть к медицинской помощи, можно избежать большинства распространенных последствий и восстановить здоровье за 6 месяцев.
Как и чем можно снять спазм грушевидной мышцы
 Под синдромом грушевидной мышцы понимают такой вид боли, который вызван ущемлением седалищного нерва. Причина этого симптома – спазм грушевидной мышцы. Он может привнести к укорочению и уплотнению волокон мышц, также спазм ограничивает бедренные ротационные движения. Боли также могут отдавать в паховую область, в ноги или поясничный отдел.
Под синдромом грушевидной мышцы понимают такой вид боли, который вызван ущемлением седалищного нерва. Причина этого симптома – спазм грушевидной мышцы. Он может привнести к укорочению и уплотнению волокон мышц, также спазм ограничивает бедренные ротационные движения. Боли также могут отдавать в паховую область, в ноги или поясничный отдел.
- Первичные причины синдрома грушевидной мышцы
- Вторичные причины синдрома грушевидной мышцы
- Локальные симптомы синдрома грушевидной мышцы
- Как диагностировать синдром грушевидной мышцы?
- Лечение спазма грушевидной мышцы
- Упражнения для избавления от спазма грушевидной мышцы
- Народные методы для лечения синдрома в домашних условиях
Все это является следствием раздражения 1 крестового корешка спинно-мозгового нерва. Каковы симптомы этого синдрома, и как снять спазм грушевидной мышцы посредством того или иного лечения, мы и расскажем ниже.
Почему появляется синдром грушевидной мышцы?
Синдром грушевидной мышцы развивается из-за разных причин, они зависят от того, что послужило источником спазмов.
Первичные причины синдрома грушевидной мышцы
К первичным причинам данного синдрома относят такие мышечные раздражители:

Вторичные причины синдрома грушевидной мышцы
Есть причины, которые не влияют прямо на мышцу, но могут спровоцировать появление синдрома грушевидной мышцы:
- боли в седалищном нерве;
- патологии малого таза;
- воспаление рядом расположенных органов;
- нарушения соединительных структур крестца;
- проблемы с подвздошной костью.
Также синдром грушевидной мышцы может случаться вследствие причин в зависимости от отношения к позвоночному столбу. Они бывают вертеброгенными и невертеброгенными.
В первом случае причины такие:
- травмы спинного мозга, позвоночника и других органов;
- позвоночные заболевания;
- суженые межпозвоночные отверстия;
- наличие опухолей на позвоночнике;
- радикулит в поясничной области.
Во втором случае причиной синдрома грушевидной мышцы может быть любая патология внутренних органов или нарушение работы мышечного аппарата в области спазмов.
Характерные симптомы для синдрома грушевидной мышцы
Симптомы спазма грушевидной мышцы могут носить локальный характер, соответственно, спазмы проявляются непосредственно в области грушевидной мышцы и непосредственно связаны с мышечными спазмами. Если симптомы говорят о нарушении иннервации, то это является признаком сдавливания седалищного нерва. Если имеет место плохое питание внутренних органов, то симптомы данного синдрома являются признаком компрессии сосудов и артерий.
Локальные симптомы синдрома грушевидной мышцы
К локальным симптомам состояния относятся:

Также отмечается боль в области седалищной кости. К признакам сдавливания седалищного нерва относят:
- боли и спазмы распространяются на всю ногу;
- боли сопровождаются чувством жжения и одеревенения;
- угнетается ахиллов рефлекс;
- мышечные боли при защемлении волокон, которые образуют большеберцовый нерв.
А при компрессии сосудов и артерий наблюдаются такие симптомы:
- онемение пальцев ног;
- кожные покровы бледнеют;
- появляются приступы хромоты.
Большинство симптомов появляется группами, а не поодиночке, когда боли переходят в смежные с грушевидной мышцей области, диагностика синдрома является более сложной.
Как диагностировать синдром грушевидной мышцы?
Опытные врачи сразу же могут опознать данный синдром по походке и осанке паци
ostit.ru

