Ревматолог это: Что лечит врач-ревматолог? Узнайте на DocDoc.ru
Ревматолог: запись на прием, осмотр и лечение суставов ведущим врачом в Москве
Ревматолог — врач-интеллектуал, врач-эрудит. Эта специальность по праву считается одной из самых сложных во внутренней медицине.Прием ревматолога
Рассмотрим, с чем обращаются пациенты к специалисту данного направления и какие для этого могут быть предпосылки.
Заболевания- ревматоидный артрит
- спондилоартропатии
- остеоартроз (в зарубежной литературе — «остеоартрит»)
- кристаллические артропатии (подагра, пирофосфатная артропатия)
- артриты (при болезни Лайма, острой ревматической лихорадке и хронической ревматической болезни сердца; псориатический артрит)
- остеопороз
- системные заболевания соединительной ткани (системная красная волчанка, системная склеродермия, болезнь Шегрена, системные васкулиты, идиопатические воспалительные миопатии и др.

- фибромиалгию
- ювенильный артрит
- болезнь Бехтерева (анкилозирующий спондилит)
- симптомы поражения опорно-двигательного аппарата — костей и суставов (отек, местное покраснение кожи, боль, повышение местной температуры в области суставов, нарушение функции, чувство скованности и ограничение движения в суставах, боли и слабость в мышцах; деформации суставов, контрактуры)
- кожные проявления (сыпь, отек, уплотнение, узелки, изменение пигментации кожи, трофические изменения)
- симптомы поражения лор-органов (выделения из носа, повторные носовые кровотечения)
- симптомы со стороны дыхательной системы (кашель, боли в грудной клетке, одышка, мокрота с прожилками крови)
- симптомы поражения пищеварительной системы (боли в животе, язвы на слизистой оболочке рта, нарушение стула)
- симптомы поражения сердечно-сосудистой системы (боли в области сердца, нарушения ритма сердца, повышение артериального давления, атеросклероз и тромбоз сосудов, аневризмы артерий)
- нарушение функции почек (кровь в моче, отеки)
- симптомы поражения нервной системы (головные боли, головокружения, судорожные припадки)
- акушерская патология (спонтанные аборты, невынашивание беременности и прочие)
- изменения лабораторных показателей (увеличение СОЭ, СРБ, ревматоидного фактора, умеренное снижение гемоглобина; обнаружение в крови специфических антител — антинуклеарные антитела, антитела к ДНК, Hla b27, АЦЦП)
- рентгенологические изменения пораженных органов (суставов, легких и пр.
 )
)
Как видим — каждый из симптомов не уникален, они могут встречаться при заболеваниях разной природы, от простой сезонной инфекции до опухолей и сепсиса. Особенность ревматологических болезней — в сочетании этих симптомов, когда патология суставов сопровождается сыпью и появлением белка в моче или кашель сопровождается носовыми кровотечениями и нарушением функции почек — при таких сложных сочетаниях проявлений болезни следует записаться к ревматологу.
Прием ревматолога в клинике Рассвет состоит из нескольких услуг:
Консультация ревматологаРевматологический диагноз всегда непрост и требует анализа большого массива информации. Поэтому ревматолог тщательно вас расспросит о характере симптомов, времени их появления. Изучит все медицинские документы — результаты лабораторных анализов и инструментальных методов обследования.
Часто диагноз можно предположить уже на этом этапе — нередко случается так, что ревматологический пациент побывал во многих больницах, прошел массу исследований и не хватает только вдумчивого осмысления этого массива данных, что делает на первичном приеме ревматолог клиники Рассвет, имеющий для этого достаточно времени — стандартный прием у нас длится от 40 минут до часа.
Включает в себя осмотр, при котором выявляют характерные изменения на коже — эритему, папулы, пузырьки, геморрагии. Они могут носить специфический характер, например — «рука механика» при дерматомиозите. На слизистых рта, носа, половых органов могут возникать пузырьки и язвы при болезни Бехчета и некоторых других заболеваниях. При гранулематозе Вегенера в носу могут быть язвы и объемные образования. Часто ревматические болезни поражают внутренние органы, поэтому осмотр ревматолога включает в себя полный терапевтичесчкий осмотр с перкуссией, пальпацией, аускультацией.
Тем не менее, ревматология — высокотехнологичная отрасль медицины. Для подтверждения диагноза требуются лабораторные исследования, среди которых сегодня много высокоспецифичных для разных видов болезней. Если еще недавно мы определяли только антинуклеарный фактор в крови и тип его свечения, то сегодня иммуноблот антинуклеарных антител позволяет разделить их на десятки видов и определить не только болезнь, но и синдром и разновидность этой болезни.
Ревматолог клиники Рассвет в Москве располагает обширной инструментальной диагностической базой — экспертной УЗИ-диагностикой, включая доплерографию сосудов и эхокардиографию, цифровой рентгенографией и рентгеноскопией, эндоскопической службой, оснащенной японской аппаратурой Pentaxпоследнего поколения. Изменения на коже могут быть оценены цифровым дерматоскопом с многократным увеличением и видеофиксацией. Хирургическое отделение обеспечит пункционную или открытую биопсию с инструментальной визуализацией, если в этом есть необходимость.
Лечение у ревматолога
Ревматические болезни носят хронический характер, иногда длятся многие годы, но теперь они уже не приговор для пациента. Большинство из них хорошо контролируется современным лечением. Точно установленный диагноз позволяет применить прицельное лечение.
Точно установленный диагноз позволяет применить прицельное лечение.
Хотя по-прежнему остаются актуальными во многих случаях глюкокортикоидные гормоны, традиционные цитостатики (циклофосфан, меркаптопурин, азатиоприн, метотрексат или их более новые аналоги, такие как микофенолатмофетил, все большую роль играет биологическая терапия. Иногда ее эффекты столь впечатляющи, что коренным образом меняют прогноз больного от инвалидизации к активной жизни, как это происходит, например при серонегативной спондилоартропатии (болезни Бехтерева).
Некоторые биологические препараты требуют внутривенного введения и наблюдения после процедуры, ревматолог в клинике Рассвет в Москве может проводить такое лечение в условиях дневного и круглосуточного стационара.
Что вы получите от ревматолога клиники Рассвет
Ревматология требует создания крепкой междисциплинарной команды, каждый из участников которой знаком с проявлениями ревматических болезней в своей области.
В клинике Рассвет ревматолог — центр такой команды, куда входят офтальмолог, оториноларинголог, пульмонолог, нефролог, гематолог, невролог. Совсем не значит, что все они должны вас осмотреть, но для ревматолога важно иметь в легкой доступности этих специалистов, информированных о проявлениях ревматических болезней в «подведомственных» органах. Несмотря на редкость многих ревматологических диагнозов, ревматологи клиники Рассвет имеют большой опыт их ведения, в том числе в условиях ревматологического стационара.
Книга для детей о ювенильном идиопатическом артрите Эту книгу написали родители детей с ювенильным идиопатическим артритом (ЮИА), чтобы поддержать других детей с ЮИА и их семьи. Цель этой книги — помочь вам рассказать ребенку о его заболевании. Она поможет вам лучше разобраться, что чувствует ваш ребенок, и подскажет, как объяснить ему, что такое ЮИА.Авторы: Ципи Эгерт и Рути Витман
Редакция: Фаина Рохлина
ЧТО ЛЕЧИТ РЕВМАТОЛОГ?
О системном подходе лечения системных заболеваний
Ревматология – медицинская специализация, о которой многие сегодня знают не понаслышке, если не на собственном опыте (что к счастью), то хотя бы на примерах людей вокруг: мы все хоть раз в жизни слышали о красной волчанке, ревматоидном артрите, болезни Бехтерева.
Ревматические – значит, что болезнь поражает системно или локально соединительную ткань, которую еще называют опорой всего организма. Именно она составляет в среднем 60-90% массы наших органов, соединяя между собой различные ткани и защищая наши органы от повреждения. Потому при ревматическом заболевании под угрозой может оказаться практически любой орган, сосуды, кости и суставы.
Аутоимунными эти болезни называют, потому что при них иммунная система организма по ошибке начинает атаковать собственные клетки и, как показывает практика, чаще всего – клетки соединительной ткани. При этом причиной такой ошибочной атаки могут стать генетическая предрасположенность, беременность, гормональный сбой, стресс и даже инфекция.
Опасность в данном случае заключается в том, что такие болезни трудноизлечимы, так как они чаще всего протекают системно, то есть поражают не один орган и не одну систему организма, и могут привести «к инвалидизации и ухудшению качества жизни пациента», дополняет доктор Турдышева.
Потому в лечении таких заболеваний не только важны своевременное обращение к доктору и компетенция специалиста – эту задачу необходимо решать комплексно. Как? Об этом подробно рассказывает доктор терапевтического отделения №2 Президентской клиники (терапия, кардиология, ревматология) Эльмира Турдышева:
«Что мы можем предложить пациентам, столкнувшимся с ревматическим аутоиммунным заболеванием, в условиях нашей Больницы? В первую очередь, важно отметить, что мы оказываем полный цикл помощи пациентам ревматического профиля, от диагностики до реабилитации. В больнице имеется клинико-диагностичсекая лаборатория, благодаря которой наши специалисты способны определить аутоиммунные маркеры ревматических заболевании в короткие сроки; провести инструментальные исследования (КТ, МРТ, рентген и УЗИ, Эндоскопия).
Также мы предлагаем стационарное лечение для наших пациентов, которым необходимо круглосуточное наблюдение, подбор и коррекция базисной терапии. У нас имеется большой опыт применения генно-инженерной биологической терапии при таких заболеваниях, как системная красная волчанка, системная склеродермия, ревматоидный артрит, анкилозирующий спондилоартрит (болезнь Бехтерева), псориатический артрит.
Важно помнить, что заболевания, с которыми сталкиваются наши пациенты, являются системными, то есть они могут поражать внутренние органы, потому возникает необходимость в консультации других специалистов. Больница является мультидисциплинарной: наше отделение всегда тесно взаимодействует с другими специалистами – нефрологами, травматологами, пульмонологами, а также реабилитологами и врачами лечебной физкультуры отделения реабилитации и восстановительного лечения Больницы. Все это мы делаем для того, чтобы улучшить состояние пациента и помочь ему быстрее увидеть результат лечения».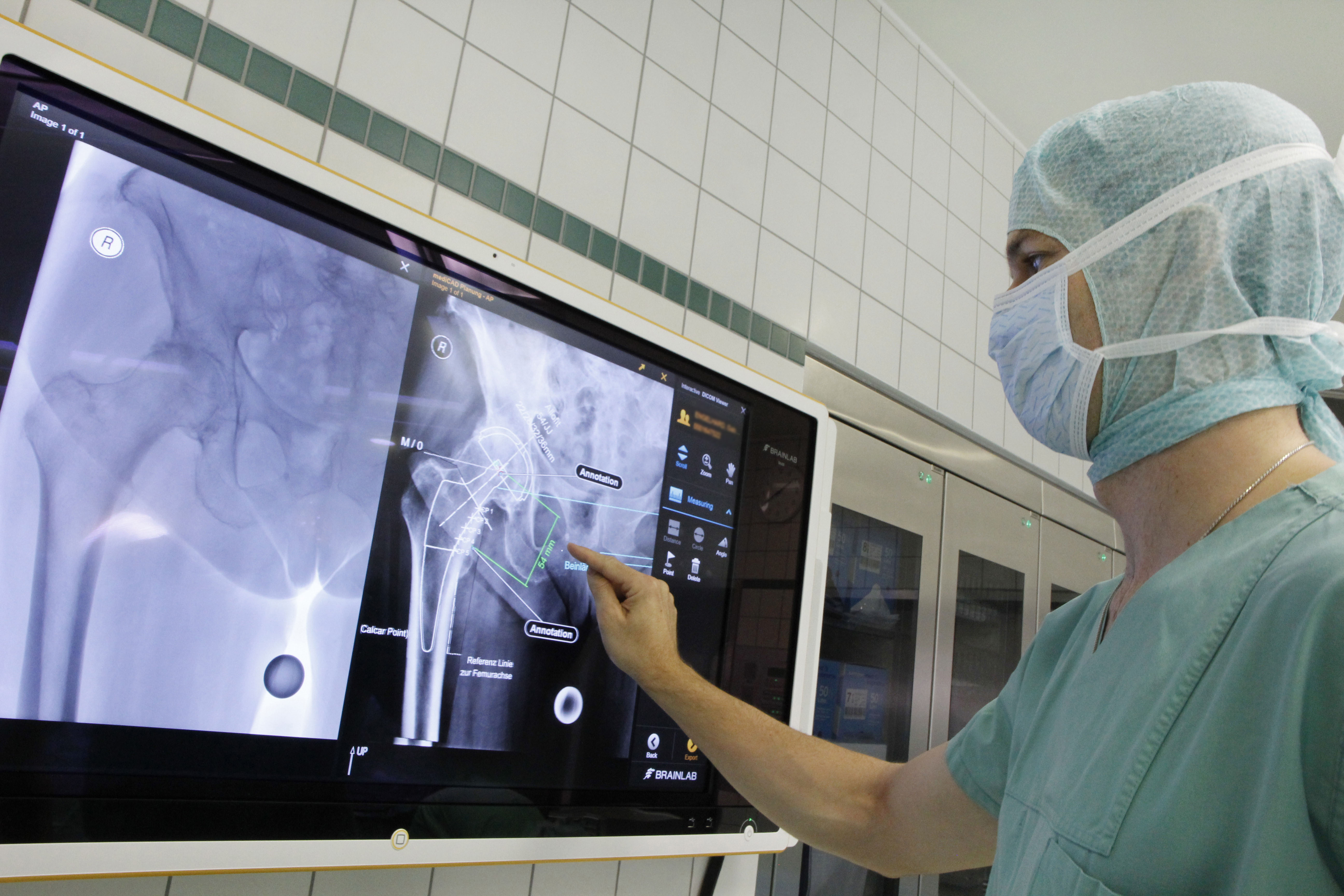
О том, как лечить ревматологическое заболевание, о его диагностике и процессе реабилитации в нашей Больнице, вы можете узнать лично на приеме у доктора Эльмиры Турдышевой, также как можете обратиться за помощью к другим ведущим специалистам Президентской клиники. Время и часы приемов вы можете найти здесь.
Кроме того, предлагаем вам ознакомиться подробнее с возможностями, докторами и услугами стационарного лечения в Президентской клинике здесь.
Врач ревматолог в Екатеринбурге – Новая больница
Как думаете, бывает ли такое, что пациент, приходя на приём к врачу, не знает, что он лечит? Оказывается, да. На консультации у врача-ревматолога таких больных может быть много, потому что многие патологии, которыми он занимается, относительно редкие, до развития заболевания пациенты ранее о них не слышали.
Это группа системных заболеваний соединительной ткани, к которым относится, например, ревматоидный артрит, системная красная волчанка, системный склероз. Но их редкость компенсируется сложностью диагностики и лечения. Кроме системных заболеваний, врач-ревматолог лечит:
Но их редкость компенсируется сложностью диагностики и лечения. Кроме системных заболеваний, врач-ревматолог лечит:
- спондилоартриты: самый известный из них – болезнь Бехтерева или анкилозирующий спондилит,
- микрокристаллические артриты – те, что связаны с «отложением солей», например, подагра
- системные васкулиты: это вообще «загадка природы», когда только постановка диагноза требует большого опыта, не говоря уже о терапии.
- остеоартроз («официальное» название – остеоартрит) – диагноз, который поражает до 30-35% людей в возрасте старше 55-60 лет
- остеопороз – патология, при которой кости становятся хрупкими, повышается риск переломов
- воспаление мягких тканей – тендиниты, бурситы, энтезиты. Это множество поражений, связанных с периартикулярными структурами – мышцами, связками, сухожилиями, сумками
Общее число заболеваний, которое лечит ревматолог, составляет более 200! При этом значительная часть больных обращается на приём с одной жалобой – боль в суставе или около него.
 Она сопровождается ограничением движения, припухлостью, повышением температуры тела над суставом, покраснением.
Она сопровождается ограничением движения, припухлостью, повышением температуры тела над суставом, покраснением.Боль присутствует вместе с другими симптомами: сыпь на туловище, повышение температуры тела, сухость во рту или глазах, снижение веса, дискомфорт в животе, одышка, отёки, выпадение волос. Часто бывает, что болей в суставе у пациента нет, но есть много симптомов со стороны других органов. И это тоже окажется болезнь ревматолога.
Общая черта многих диагнозов − хроническое течение. Пациенты наблюдаются у врача годами, а, значит, нужно найти «своего» специалиста. Многие препараты такие, как метотрексат или глюкокортикоиды, требуют контроля за их приёмом, поэтому пациент должен иметь возможность быстро обратиться за консультацией. Для терапии ревматолог может использовать как лекарственные методы – таблетки, уколы (в т.ч. внутрисуставно), капельницы, так и нефармакологические, например, гимнастику или ортопедические приспособления. Иногда требуется стационарное лечение.
Учитывая сложность ревматологических заболеваний, первый приём часто заканчивается назначением дообследования. Единого списка анализов для исключения «всех» заболеваний нет, поэтому решение о том, что именно необходимо сдать, принимает доктор после тщательного расспроса, осмотра больного. Он осмотрит пациента «целиком», то есть раздевает «до трусов». Обязательно осматривает, пальпирует суставы, проводит аускультацию сердца, лёгких, исследует живот, измеряет артериальное давление. Поэтому длительность приёма составляет не менее 30-40 минут.
Еще одно распространённое заблуждение, касающееся врача-ревматолога, это возраст пациентов. На приём попадают не только пожилые люди с «разрушением» суставов, но и молодые мужчины и женщины, у которых чаще развиваются системные заболевания соединительной ткани.
Поэтому, если Вас беспокоит боль в суставах или спине, во всем теле, или много симптомов из «разных» областей – обратитесь к врачу-ревматологу и, возможно, мы сможем вернуть Вам радость движения.
Стоимость услуг Способы оплаты: оплата наличными средствами; оплата пластиковыми банковскими картами МИР, VISA, MastercardWorldwide
Консультация ревматолога: какие заболевания лечит этот врач?
Одним из важных разделов медицинской терапии является ревматология – она изучает болезни костно-мышечной системы. Выглядит достаточно узкой специальностью, но на самом деле это комплексная и широкая дисциплина, и встретиться с врачом-ревматологом в своей жизни рискуют многие, так как болезни суставов сегодня становятся все более распространенными. Ревматологи к тому же тесно сотрудничают с врачами других практик: физиотерапевтами, травматологами, ортопедами и другими специалистами.
Недуги, с которыми работает ревматолог, поражают самые разные части нашего тела, от позвоночника до суставов, от мышц до связок, от костей до мягких тканей. Каждый пятый рискует столкнуться с такими болезнями, и каждая из них причиняет мучительную боль и повышает риск инвалидности. Цена консультации стоматолога в любом случае будет ниже, чем цена вашего здоровья.
Цена консультации стоматолога в любом случае будет ниже, чем цена вашего здоровья.
Одно из основных заболеваний, при котором требуется помощь ревматолога, это, разумеется, непосредственно ревматизм – системное воспалительное заболевание, поражающее соединительные ткани, в том числе оболочку сердца.
Вот три факта об этом заболевании:
- Чаще всего страдают от ревматизма молодые женщины и дети. Но мужчины тоже не должны расслабляться – их недуг поражает несколько реже, но с не меньшей силой;
- Чаще всего ревматизм проявляется в качестве осложнения других болезней, в первую очередь ангины или скарлатины. Поражающий горло стрептококк наносит свой удар и по другим органам, особенно если происходит аллергическая реакция организма;
- Немалую роль в вызывании этого заболевания играют также переутомление, неполноценное питание, в котором недостает белка и витаминов, частые переохлаждения. Ревматизм может быть и наследственным.
Если вас интересует такой запрос, как консультация невролога цены, то мы всегда ждем вас в нашем диагностическом центре, где вы можете получить всю необходимую информацию от наших специалистов.
Что такое ревматология? Что лечит ревматолог? Ревматолог в Раменском
Ревматология — это раздел медицины, занимающийся изучением, диагностикой и лечением ревматических заболеваний. Наиболее часто встречающиеся из них — это:
Острая ревматическая лихорадка и приобретённые пороки сердца,
Диффузные заболевания соединительной ткани (системная красная волчанка, системная склеродермия, воспалительные миопатии)
и артриты (ревматоидный, реактивный, псориатический), подагра, анкилозирующий спондилоартрит, заболевания сосудов (васкулиты), остеопороз, остеоартрит.
В большинстве своём все заболевания ревматологического профиля объединяет наличие воспаления и дисбаланс иммунных процессов. Ревматология подразделяется на детскую и взрослую, т. к. в детском возрасте ревматологические болезни имеют свои особенности дебюта, течения и лечения, но лечит и взрослых и детей один врач.
При обследовании пациента с подозрением на ревматологическое заболевание нередко приходится прибегать к консультации других узких специалистов, т. к. ревматологическая сфера постоянно смыкается с разными областями медицины, где могут встречаться схожие синдромы (кардиологией, ортопедией, фтизиатрией, онкологией, инфекцией, гематологией и др.). В том и заключается коварство ревмапатологии, что далеко не всегда заболевание проявляет себя характерным именно для него набором симптомов и синдромов, а в большинстве случаев маскируется под другие. Поэтому ревматологическим пациентам нужно запастись большим терпением, пунктуальностью и дисциплинированностью при выполнении рекомендаций и назначений ревматолога, ведь от точности постановки диагноза будет зависеть выбор лекарственных препаратов (о них подробнее остановлюсь в следующей заметке), а от регулярности приема лекарственных препаратов-эффективность лечения. Поэтому между врачом и пациентом должны установиться доверительные отношения (комплаентность)!
к. ревматологическая сфера постоянно смыкается с разными областями медицины, где могут встречаться схожие синдромы (кардиологией, ортопедией, фтизиатрией, онкологией, инфекцией, гематологией и др.). В том и заключается коварство ревмапатологии, что далеко не всегда заболевание проявляет себя характерным именно для него набором симптомов и синдромов, а в большинстве случаев маскируется под другие. Поэтому ревматологическим пациентам нужно запастись большим терпением, пунктуальностью и дисциплинированностью при выполнении рекомендаций и назначений ревматолога, ведь от точности постановки диагноза будет зависеть выбор лекарственных препаратов (о них подробнее остановлюсь в следующей заметке), а от регулярности приема лекарственных препаратов-эффективность лечения. Поэтому между врачом и пациентом должны установиться доверительные отношения (комплаентность)!
Кто подвержен и в каком возрасте могут дебютировать ревматические болезни?
Ревматологическая патология может дебютировать в любой возрастной группе, однако есть ряд заболеваний, чаще встречающихся в более зрелом возрасте (после 45-50 лет), например ревматическая полимиалгия, остеоартроз и остеопороз, хотя бывают случаи возникновения этих заболеваний у молодых людей и даже детей с определенным видом артрита!
Есть у ревматических заболеваний «предпочтения» по половому различию. Так, подагра, анкилозирующий спондилит (болезнь Бехтерева), псориатический артрит встречаются, как правило, у мужчин. А ревматоидный артрит, ДБСТ, ревматическая полимиалгия, васкулиты — чаще у женщин.
Так, подагра, анкилозирующий спондилит (болезнь Бехтерева), псориатический артрит встречаются, как правило, у мужчин. А ревматоидный артрит, ДБСТ, ревматическая полимиалгия, васкулиты — чаще у женщин.
Дети страдают юношескими формами артритов, спондилитов и ДБСТ,чаще взрослых переносят реактивные артриты, васкулиты и стрептококковую ангину!
Какова причина возникновения ревматических заболеваний?
На сегодняшний день ответ на этот вопрос известен для немногих заболеваний. Так, причиной для развития ревматической лихорадки является бета-гемолитический стрептококк А. Приобретённые пороки сердца − это последствия либо неадекватно леченой ангины, ревматической лихорадки, хронического инфекционного очага в организме, либо перенесенная на ногах инфекция, которая мало проявляла себя. Ведь как часто мы не обращаем на самочувствие должного внимания и, например, с недомоганием, а то и с ангиной идём на работу или оттягиваем визит к стоматологу с длительно болящим зубом, а нелеченные своевременно зубы при определённых условиях тоже являются источником инфекции.
Остеоартроз (остеоартрит в западной терминологии). Это заболевание, относящееся к дегенеративным болезням опорно-двигательного аппарата. Возникает преимущественно после 50-55 лет у женщин, у мужчин после 55-60 лет и к 70 годам почти в равной степени им страдают лица обоего пола. Считается, что причиной является «изнашиваемость» хряща, выстилающего поверхность сустава.
Остеопороз — заболевание скелета, при котором происходит снижение прочности костной ткани и повышается риск переломов. Причин для возникновения остеопороза много, но в подавляющем большинстве случаев это сенильный остеопороз, т.е. старческий.
Реактивные артриты − это артриты, развившиеся после острой кишечной или урогенитальной инфекции. Также артриты могут быть вызваны микробной или вирусной инфекцией, как последствия после перенесенного гриппа, проявления вирусных гепатитов, так и «награда» от любимых домашних питомцев или спутников жизни. Для сельских жителей и любителей термически необработанных молочных продуктов, например, парного молока, характерны артриты, вызванные бруцеллами.
Однако в случаях с остеопорозом и остеоартрозом есть исключения в отношении дебютного возраста. Так, артроз может развиться и в молодом возрасте на фоне интенсивных физических нагрузок и травматизации суставов, например, у профессиональных спортсменов. А остеопороз на фоне гормонального сбоя, например, у женщин детородного возраста, прооперированных по поводу заболеваний яичников или матки, с удалением указанных органов и не получавших заместительную терапию.
Для большинства ревматических болезней вопрос о причине возникновения остаётся без однозначного ответа. Гипотез и теоретических выкладок много, но считается, что основа для заболеваний одна: генотип, который достался пациенту от всех его предков. А под влиянием провоцирующих факторов (избыточное загорание, гормональные сдвиги, нервные потрясения, инфекции, интоксикации и др.) запускается работа определённых имеющихся генов или одного гена, которые приводят к сдвигу иммунологического баланса и развитию аутоиммунного воспаления.
В каких случаях следует обратиться к ревматологу?
На сей счёт есть чёткие рекомендации американской ревматологической ассоциации, которыми должны пользоваться в своих действиях все врачи. Однако пациент по разным причинам может потерять неопределённое количество времени, пока дойдёт до ревматолога. За это время может исказиться клиническая картина, изменятся характерные лабораторные показатели, что приведёт к несвоевременной диагностике и поздно начатому лечению. Итак, если в течение не менее 1-2 недель:
сохраняются боли в суставах,
имеется скованность по утрам и требуется не менее 30 минут, чтобы «размять» суставы для более комфортного движения,
чувство одеревенелости в спине, особенно в пояснично-крестцовом отделе у мужчин,
держится повышенная температура тела,
имеется дефигурация суставов за счёт костных изменений, припухлость или отёчность в области суставов,
сустав на ощупь теплее окружающих тканей до горячего,
боли, ломота в мышцах, слабость в конечностях,
узловатые образования от розового до багрово-синюшных на кожных покровах,
недавно, не менее 1 мес.
 , перенесенная острая кишечная инфекция, урогенитальная инфекция,
, перенесенная острая кишечная инфекция, урогенитальная инфекция,покраснения щёк и лба, без тенденции к убыванию,
участки уплотнения кожи, с нарушением чувствительности, изменением внешнего вида,
уменьшение роста и переломы костей,
появление стрий, растяжек на коже без предшествующего похудания или беременности,
острые головные боли с чёткой локализацией, особенно в сочетании с субфебрильной температурой или проливным потом, или слабостью,
вышеуказанные симптомы в различном сочетании, или возникшие после провоцирующих факторов,
акушерская патология в виде невынашивания, спонтанных абортов,
среди кровных родственников наличие ревматического заболевания и появление схожих симптомов,
ТО СЛЕДУЕТ ЗАПОДОЗРИТЬ ВОЗМОЖНОЕ ПРОЯВЛЕНИЕ ревматологического заболевания и обратиться на осмотр к ревматологу.
Берегите своё здоровье, чтобы никогда не попасть на приём к ревматологу!
Подавляющее большинство людей мало знает свою родословную по заболеваниям, в лучшем случае знания прекращаются на дедушках и бабушках. А чем страдали предки более старших поколений? Прадедушки и прабабушки? Ведь раньше не было тех диагностических возможностей, наработанных клинических данных, которыми располагаем мы сейчас. Хорошо, если пациенты вспоминают и описывают какие-то характерные черты, подходящие для того или иного заболевания, порой это помогает заподозрить патологию. А генетическую информацию мы несём в себе многих сотен, тысяч поколений наших предков, и у кого в какой момент и как именно «ген пробьется в признак», т.е. проявится заболеванием, никому заведомо не известно. Поэтому относитесь внимательно и уважительно к тому здоровью, которое имеете, чтобы не пропустить дебют патологии, своевременно диагностировать, начать лечение и сохранить привычное качество жизни.
А чем страдали предки более старших поколений? Прадедушки и прабабушки? Ведь раньше не было тех диагностических возможностей, наработанных клинических данных, которыми располагаем мы сейчас. Хорошо, если пациенты вспоминают и описывают какие-то характерные черты, подходящие для того или иного заболевания, порой это помогает заподозрить патологию. А генетическую информацию мы несём в себе многих сотен, тысяч поколений наших предков, и у кого в какой момент и как именно «ген пробьется в признак», т.е. проявится заболеванием, никому заведомо не известно. Поэтому относитесь внимательно и уважительно к тому здоровью, которое имеете, чтобы не пропустить дебют патологии, своевременно диагностировать, начать лечение и сохранить привычное качество жизни.
….НО ЕСЛИ ТАК СЛУЧИЛОСЬ, ЧТО НУЖНА КОНСУЛЬТАЦИЯ РЕВМАТОЛОГА, МЫ ВСЕГДА ОТКРЫТЫ К ОБЩЕНИЮ И ОБЯЗАТЕЛЬНО ПОМОЖЕМ ВАМ!
Врач-ревматолог, к.м.н. Бобылева В.Н.
Записаться к врачу-ревматологу можно по телефонам:
8(49646) 4-00-51
8 (926) 402-00-49
Ревматология
На базе ЦВОсП (Гражданский пр. , д.104, корп.1) ведет прием врач – ревматолог Аксарина Татьяна Ильинична. Ежедневно с понедельника по пятницу с 09:00 до 15:00
, д.104, корп.1) ведет прием врач – ревматолог Аксарина Татьяна Ильинична. Ежедневно с понедельника по пятницу с 09:00 до 15:00
Ревматология – это раздел медицины, посвященный диагностике и лечению воспалительных и дегенеративно-дистрофическихзаболеваний суставов и системных заболеваний соединительной ткани. Ревматические заболевания объединяют более ста различных болезней, проявляющихся поражением суставов, костей позвоночника, мышц, а иногда – всей соединительной ткани
К основным заболеваниям, лечением которых занимается врач ревматолог, относятся:
- ревматоидный артрит,
- реактивный артрит,
- болезнь Бехтерева,
- спондилоартрит,
- системная красная волчанка,
- острая ревматическая лихорадка,
- хроническая ревматическая болезнь сердца.
- системная склеродермия.
- болезнь Шегрена,
- системные васкулиты,
- остеопороз,
- остеоартроз,
- подагра,
- другие системные заболевания соединительной ткани
Многие хронические заболевания суставов возникают практически незаметно для пациента, медленно прогрессируют, но затем самым негативным образомвлияют на подвижность суставов. Некоторые воспалительные ревматические болезни начинаются в детском и подростковом возрасте и, приобретая хроническое течение, приводят к инвалидности.Часто приходится проводить дифференциальный диагноз с инфекционными и онкологическими заболеваниями ,потому что некоторые болезни могут носить «ревматические маски», другими словами – протекать сходно с болезнями соединительной ткани. На самом же деле причины заболевания могут быть совершенно другие. А не выявив истиной причины болезни, вылечить ее невозможно. Например, причиной боли в суставах может быть хроническая носоглоточная инфекция, венерическое заболевание, заболевание печени, нарушение обменных процессов, избыточный вес, малоподвижный образ жизни, плоскостопие. Поэтому в каждом случае нужно найти индивидуальный подход к лечению, с учетом сопутствующих заболеваний.
Некоторые воспалительные ревматические болезни начинаются в детском и подростковом возрасте и, приобретая хроническое течение, приводят к инвалидности.Часто приходится проводить дифференциальный диагноз с инфекционными и онкологическими заболеваниями ,потому что некоторые болезни могут носить «ревматические маски», другими словами – протекать сходно с болезнями соединительной ткани. На самом же деле причины заболевания могут быть совершенно другие. А не выявив истиной причины болезни, вылечить ее невозможно. Например, причиной боли в суставах может быть хроническая носоглоточная инфекция, венерическое заболевание, заболевание печени, нарушение обменных процессов, избыточный вес, малоподвижный образ жизни, плоскостопие. Поэтому в каждом случае нужно найти индивидуальный подход к лечению, с учетом сопутствующих заболеваний.
Ревматолог изучает историю болезни пациента и назначает необходимые диагностические процедуры. Функциональное исследование суставов позволит врачу-ревматологу объективно оценить их двигательную функцию. С помощью лабораторной диагностики возможно проведение исследований иммунного статуса, активности воспалительного процесса. Такие диагностические методы как рентгенологические исследования, дают представление об органических изменениях в суставе.
С помощью лабораторной диагностики возможно проведение исследований иммунного статуса, активности воспалительного процесса. Такие диагностические методы как рентгенологические исследования, дают представление об органических изменениях в суставе.
Ревматологические заболевания протекают хронически, поэтому требуют систематического лечения и наблюдения у специалиста.
Для каждого пациента в соответствии с типом поражения суставов врач-ревматолог после консультации и предварительного обследования подберет индивидуальную методику лечения и контроля заболевания.
На первичный прием к врачу-ревматологу можно попасть по направлению участковых врачей-терапевтов, врачей общей практики или врачей- хирургов, а также при направлении врачами учреждений, не имеющих в своем составе ревматологического кабинета.
На приеме необходимо иметь амбулаторную карту, статистический талон, данные лабораторных и нтструментальных исследований, выполненных ранее, а также выписные эпикризы из стационаров ревматологического профиля.
Что лечит ревматолог – медицинский центр «МареМед»
Сфера компетенции врача ревматолога – это диагностика и лечение системного поражения соединительной ткани, болезни суставов и ревматических пороков сердца. Пациенты, прибегающие к помощи ревматолога, чаще всего жалуются на болезненность суставов. Но специалист также лечит широкий круг хронических и аутоиммунных заболеваний. В ревматологической практике насчитывают более 200 патологий, которые могут поражать мужчин, женщин и детей любых возрастов.
Симптомами, которые говорят о необходимости обращения за помощью к ревматологу, являются:
– увеличение, отечность, стойкая болезненность и скованность суставов;
– повышенная утомляемость, чувство тревожности;
– повышение температуры кожи в области сустава;
– изменения, свидетельствующие о повреждении кожных покровов;
– нарушения роста костей и другие.
Что лечит ревматолог?
К заболеваниям, подлежащим лечению у ревматолога, относятся:
– Артриты – воспаление и процессы деформаций в суставах. В эту группу входят псориатический, реактивный, ревматоидный артрит, подагра, болезнь Стилла.
В эту группу входят псориатический, реактивный, ревматоидный артрит, подагра, болезнь Стилла.
– Патологии околосуставных тканей: фасцит, бурсит, периартрит, эпикондилит.
– Воспаления стенок кровеносных сосудов (васкулит): болезнь Хортона, Бехчета, Бюргера, Кавасаки, гранулематоз с полиангиитом, синдром Когана, васкулит геморрагический, кожный артериит.
– Диффузные патологии соединительной ткани: красная волчанка, склеродермия, дерматомиозит, ревматизм.
Проявления ревматических заболеваний могут быть похожи на другие патологии, а также могут являться вторичными признаками на фоне серьезных нарушений (онкология, инфекционные поражения). Вследствие чего ревматологи совместно с другими узкопрофильными специалистами проводят дифференциальный анализ для постановки точного диагноза.
Ранее обнаружение и лечение ревматических болезней поможет получить лучший результат при лечении, предупредить развитие осложнений.
Кто такой ревматолог?
Ревматолог – терапевт или педиатр, получивший дополнительную подготовку в области диагностики (выявления) и лечения заболеваний опорно-двигательного аппарата и системных аутоиммунных состояний, обычно называемых ревматическими заболеваниями. Эти заболевания могут поражать суставы, мышцы и кости, вызывая боль, отек, скованность и деформацию.
Эти заболевания могут поражать суставы, мышцы и кости, вызывая боль, отек, скованность и деформацию.
Аутоиммунные состояния возникают, когда иммунная система посылает воспаление в области тела, когда в этом нет необходимости, вызывая повреждение / симптомы.Эти заболевания также могут поражать глаза, кожу, нервную систему и внутренние органы. Ревматологи лечат заболевания суставов так же, как ортопеды, но не проводят операции. К распространенным заболеваниям, которые лечат ревматологи, относятся остеоартрит, подагра, ревматоидный артрит, хроническая боль в спине, тендинит и волчанка.
Многие ревматологи также проводят исследования, чтобы найти причину ревматического заболевания и улучшить его лечение.
Как обучается ревматолог?
Ревматологи должны пройти четырехлетнее медицинское или остеопатическое образование с последующими трехлетними стажировками по внутренним болезням или педиатрии.Некоторые ревматологи обучены и тому, и другому. После ординатуры они должны записаться на стипендию по ревматологии на два-три года, чтобы узнать о хронических скелетно-мышечных и аутоиммунных заболеваниях и их лечении.
Ревматологи затем сдают экзамен на получение сертификата совета по ревматологии. Этот сертификат / экзамен необходимо повторно сдавать каждые десять лет. Врачи также должны ежегодно проходить определенный курс непрерывного медицинского образования.
Где работают ревматологи?
Ревматологи работают в основном в поликлиниках.Поставщики первичной медицинской помощи или другие врачи могут направить вас к ревматологу для обследования. Некоторым ревматологам не требуется направление от другого врача для записи на прием. Ревматологи, как правило, работают в больнице, и их просят оценить пациентов, госпитализированных с ревматическим заболеванием.
Когда мне следует обратиться к ревматологу?
Каждый человек время от времени испытывает боли в мышцах и суставах. Когда боль в мышцах и суставах не проходит, как можно было бы ожидать, может потребоваться дополнительная оценка.Как правило, для первого осмотра идет осмотр к терапевту. Если есть опасения по поводу основного ревматического состояния, он / она направит вас к ревматологу для обследования.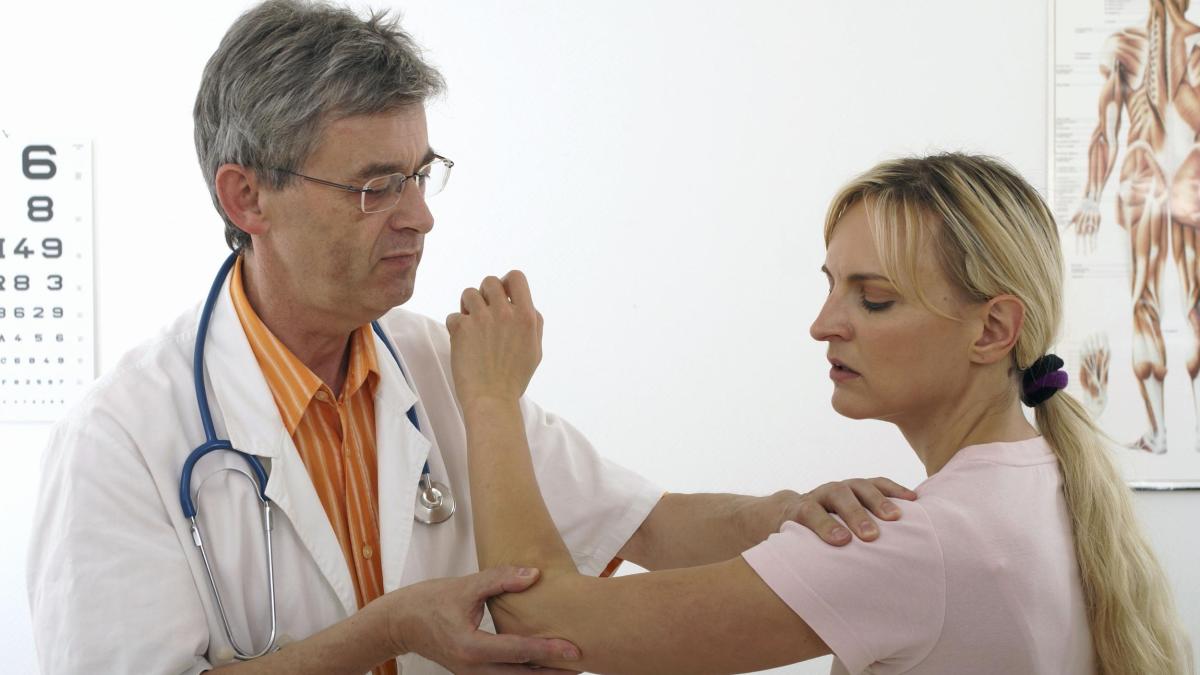
Направление к специалисту должно быть раньше, если у вас есть родственники с аутоиммунным или ревматическим заболеванием (так как эти состояния передаются в семье) или если симптомы значительно ухудшаются в течение короткого периода времени. Некоторые признаки и симптомы могут улучшиться или временно исчезнуть при первоначальном лечении, но могут вернуться после прекращения приема лекарств.Если симптомы продолжают возвращаться, может потребоваться ревматологическое обследование. Хотя лечение не следует откладывать в ожидании приема ревматолога, некоторые лекарства могут улучшить симптомы и затруднить диагностику.
Повреждение суставов может возникнуть, если симптомы боли в суставах игнорировать или не лечить должным образом в течение определенного периода времени. Это повреждение не всегда можно исправить лечением и может быть необратимым. Не откладывайте соответствующую оценку.
Чего мне следует ожидать от посещения ревматолога?
Ревматические заболевания иногда бывают сложными по своей природе и трудно диагностировать, поэтому ревматологи собирают полную историю болезни и проводят медицинский осмотр, чтобы найти признаки и симптомы воспаления во всем теле и опорно-двигательном аппарате. Семейный анамнез может быть очень важным для диагностики ревматического заболевания и также будет оценен.
Семейный анамнез может быть очень важным для диагностики ревматического заболевания и также будет оценен.
Ревматолог рассмотрит результаты любого предыдущего тестирования, которое проводилось с пациентом, и может назначить дополнительные лабораторные тесты для оценки воспаления и / или дополнительной продукции антител в кровотоке, а также заказать рентгенографические исследования (рентген, ультразвук, компьютерная томография или МРТ) для выявления нарушений опорно-двигательного аппарата.
Все эти результаты будут объединены, чтобы определить источник симптомов пациента и разработать индивидуальный план лечения.Рекомендации по лечению могут включать в себя лекарства, направление к физиотерапевту, направление к другим специалистам или инъекции в суставы / сухожилия. Некоторые ревматические заболевания трудно диагностировать, и для полного понимания основного процесса может потребоваться несколько посещений ревматолога.
Во время последующих посещений ревматологи могут лечить рецидивирующие состояния или разговаривать с пациентами о лекарствах, механизмах выживания, методах предотвращения инвалидности или восстановления функций и способах улучшения качества их жизни.
Что мне взять с собой на первое посещение ревматолога?
При первом посещении ревматолога возьмите с собой:
- Любые предыдущие результаты лабораторных и / или радиографических рентгеновских / ультразвуковых / МРТ-тестов для проверки (медицинские записи обычно отправляются лечащим врачом, но иногда – несмотря на самые лучшие намерения – отсутствуют. Иногда тесты необходимо повторить, чтобы подтвердить результат)
- Обновленный список лекарств с указанием конкретных дозировок, которые вы принимаете. (включите список лекарств, которые вы уже пробовали, чтобы уменьшить дублирование предыдущего лечения)
- Список аллергиков на лекарства
- Ваш семейный анамнез, включая всех известных родственников с ревматологическим / аутоиммунным заболеванием
Специализированный уход дороже?
Как правило, доплата по страховке выше при посещении специалиста, чем при приеме к врачу первичного звена.Вы можете быть удивлены, узнав, что специализированная помощь может сэкономить время и деньги в долгосрочной перспективе, а также снизить тяжесть заболевания.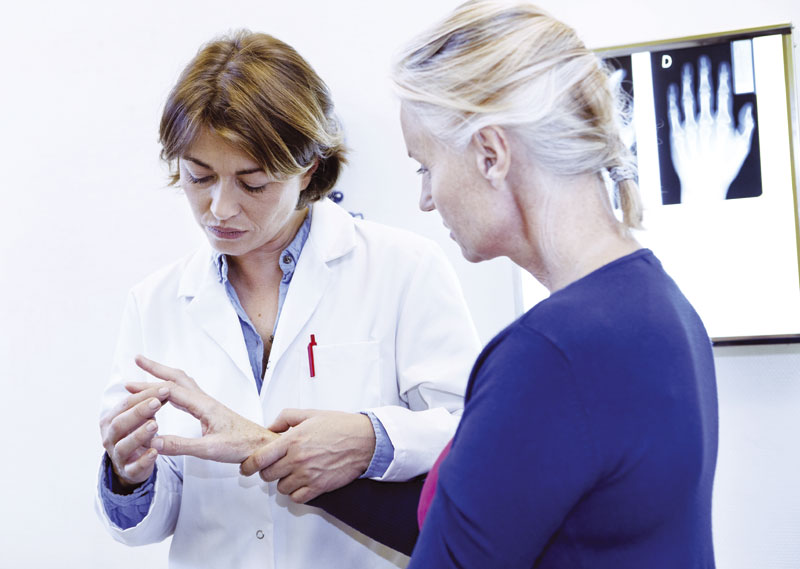 Ревматолог имеет специальную подготовку, чтобы находить в анамнезе и физическом осмотре подсказки, которые могут привести к более раннему диагнозу, и знает о тестах, которые могут сократить количество ненужных процедур и сэкономить ваши деньги.
Ревматолог имеет специальную подготовку, чтобы находить в анамнезе и физическом осмотре подсказки, которые могут привести к более раннему диагнозу, и знает о тестах, которые могут сократить количество ненужных процедур и сэкономить ваши деньги.
Обновлено в июне 2018 г. Донной Эверикс, MPA, BS, PT, и рассмотрено Комитетом по коммуникациям и маркетингу Американского колледжа ревматологии.
Эта информация предназначена только для общего образования. Людям следует проконсультироваться с квалифицированным поставщиком медицинских услуг для получения профессиональных медицинских рекомендаций, диагностики и лечения заболевания или состояния здоровья.
Заболевания и состояния Остеоартроз
Пока нет проверенного лечения, которое может обратить вспять повреждение суставов от ОА. Целью лечения остеоартрита является уменьшение боли и улучшение функции пораженных суставов.Чаще всего это возможно при сочетании физических мер и медикаментозной терапии, а иногда и хирургического вмешательства.
Физические параметры: Снижение веса и физические упражнения полезны при ОА. Избыточный вес создает нагрузку на коленные суставы, бедра и поясницу. На каждые 10 фунтов веса, которые вы теряете за 10 лет, вы можете снизить вероятность развития ОА коленного сустава до 50 процентов. Упражнения могут улучшить вашу мышечную силу, уменьшить боль в суставах и их скованность, а также снизить вероятность инвалидности из-за остеоартрита.Также полезны вспомогательные («вспомогательные») устройства, такие как ортопедические стельки или трость, которые помогают выполнять повседневные дела. Тепловая или холодовая терапия может помочь на короткое время облегчить симптомы остеоартрита.
Некоторые альтернативные методы лечения, такие как спа (гидромассажная ванна), массаж и хиропрактические манипуляции, могут помочь на короткое время облегчить боль. Однако они могут быть дорогостоящими и требовать повторного лечения. Кроме того, долгосрочные преимущества этих альтернативных (иногда называемых дополнительными или интегративными) медицинских методов лечения не доказаны, но изучаются.
Медикаментозная терапия: Формы лекарственной терапии включают местное, пероральное (внутрь) и инъекционное (уколы). Вы наносите препараты местного действия непосредственно на кожу над пораженными суставами. Эти лекарства включают крем с капсаицином, лидокаин и гель диклофенака. Пероральные обезболивающие, такие как парацетамол, являются обычным первым лечением. Также действуют нестероидные противовоспалительные препараты (часто называемые НПВП), уменьшающие отек и боль.
В 2010 году правительство (FDA) одобрило использование дулоксетина (Cymbalta) при хронической (длительной) скелетно-мышечной боли, в том числе при остеоартрите.Этот пероральный препарат не нов. Он также используется при других проблемах со здоровьем, таких как расстройства настроения, нервная боль и фибромиалгия.
Пациентам с более серьезной болью могут потребоваться более сильные лекарства, например, отпускаемые по рецепту.
Совместные инъекции кортикостероидов (иногда называемых инъекциями кортизона) или лубриканта, называемого гиалуроновой кислотой, могут в течение нескольких месяцев избавить от боли при ОА. Эта смазка вводится в колено, и у некоторых пациентов эти уколы могут помочь отсрочить необходимость замены коленного сустава на несколько лет.
Хирургия: Хирургическое лечение становится возможным в тяжелых случаях. Это включает в себя серьезные повреждения сустава или случаи, когда медикаментозное лечение не помогает облегчить боль, и у вас наблюдается серьезная потеря функции. Хирургия может включать артроскопию, восстановление сустава через небольшие разрезы (разрезы). Если повреждение сустава не подлежит восстановлению, вам может потребоваться замена сустава.
Добавки: Многие безрецептурные пищевые добавки использовались для лечения остеоартрита.Большинству из них не хватает хороших данных исследований, подтверждающих их эффективность и безопасность. Среди наиболее широко используемых – кальций, витамин D и жирные кислоты омега-3. Чтобы обеспечить безопасность и избежать взаимодействия с лекарствами, проконсультируйтесь с врачом или фармацевтом перед использованием любой из этих добавок. Это особенно верно, когда вы комбинируете эти добавки с назначенными лекарствами.
Тендинит и бурсит
Быстрые факты
- Тендинит и бурсит – это воспаление или дегенерация (разрушение) мягких тканей вокруг мышц и костей.
- Немедленное лечение включает рис: покой, лед, сжатие и возвышение.
- Знаки опасности включают быстрое усиление боли, покраснение и припухлость или внезапную неспособность двигать суставом.
Сухожилия – это шнуровидные структуры, расположенные там, где мышца сужается, чтобы прикрепиться к кости. Сухожилие более волокнистое и плотное, чем эластичная мясистая мышца. Сухожилие передает напряжение мышцы кость, чтобы вызвать движение. Тендинит часто бывает очень болезненным на ощупь.
Тендинит или бурсит часто поражает плечо, локоть, запястье, бедро, колено и лодыжку. Боль, которую он вызывает, может быть довольно сильной и часто возникает внезапно. Как и при артрите, боль усиливается во время движения. В отличие от артрита, боль часто бывает в частях тела, удаленных от сустава. Тендинит часто возникает в результате многократного использования (чрезмерного использования). Хотя проблема может повторяться или быть хронической (долгосрочной) у некоторых людей, чаще всего она бывает краткосрочной, в основном при раннем лечении.
Бурсит – это воспаление бурсы.Этот небольшой мешочек действует как подушка между движущимися структурами (костями, мышцами, сухожилиями или кожей). Если мышца или сухожилие тянут за угол кости или за кость, здоровая бурса защищает ее от истирания и напряжения. Когда бурса воспаляется, она становится очень болезненной даже в покое.
Что вызывает тендинит и бурсит?
Тендинит может возникнуть в результате внезапной сильной травмы. Однако чаще всего это происходит в результате повторной незначительной травмы сухожилия. Врачи называют это повторяющимся стрессом или чрезмерной нагрузкой.Например:
- Покраска потолка в течение четырех или более часов, долгие часы набора текста, неправильное положение тела при использовании клавиатуры, рубка, резка или пиление могут привести к тендиниту или бурситу через несколько часов или дней.
- Плотное сжимание при использовании ручных инструментов или при длительном вождении.
- Использование наотмашь, в основном в одиночку, в теннисной игре в начале сезона («теннисный локоть»).
- Ношение неподходящей обуви для бега или отсутствие надлежащей тренировки перед занятиями спортом.
Чтобы предотвратить эти травмы от чрезмерного использования, следуйте советам в Таблице защиты суставов.
У людей с подагрой, псевдоподагрой или заболеваниями крови или почек часто развивается бурсит как часть этого заболевания. Пожилые люди более подвержены тендиниту и бурситу. В редких случаях некоторые препараты могут вызвать тендинит и разрыв сухожилия (самопроизвольный разрыв). К ним относятся фторхинолоновые антибиотики и статины, снижающие уровень холестерина).
Как диагностируется тендинит и бурсит?
Чтобы определить причину этих проблем, врач спрашивает о вашей истории болезни и проводит тщательный медицинский осмотр.Болезненность вдоль сухожилия или его оболочки (наружного покрытия) или в одной конкретной точке сухожилия указывает на тендинит. Боль возникает, когда мышца, к которой прикреплено сухожилие, работает с сопротивлением в рамках обследования.
Большинству пациентов сначала не нужны визуализирующие обследования, такие как рентген, магнитно-резонансная томография (часто называемая МРТ) или ультразвуковое сканирование. Визуализация и анализы крови проводятся только в том случае, если проблема повторяется или не проходит. Анализ крови также может помочь обнаружить инфекцию.Признаки инфекции включают покраснение, тепло и припухлость. Если бурсит возник в результате инфекции, необходимо немедленно слить жидкость из бурсы и незамедлительно изучить ее.
Как лечат тендинит и бурсит?
Лечение зависит от причины. При чрезмерном использовании или травме вы должны уменьшить вызывающую силу или стресс. Если тендинит связан с работой, врач или физиотерапевт должны проверить правильную эргономику, чтобы вы могли работать безопасно. Некоторым пациентам может потребоваться совместная защита и поддержка пораженного региона.Существует мало доказательств того, что терапевтический ультразвук помогает при этих проблемах, и большинство врачей не рекомендуют его. Лечение может состоять из любого из следующего:
- Остальное. Вы должны дать травмированной конечности или суставу отдых хотя бы на короткое время. Если ему не дать покоя, симптомы, скорее всего, сохранятся. Если проблема в бедре, ноге или ступне, возможно, вам придется на короткое время прекратить стрессовую нагрузку. Это позволяет уменьшить воспаление.
- Лед. Лед может уменьшить воспаление и боль. Ледяной покров в течение 10–15 минут один или два раза в день.
- Медицина. Если боль не проходит, вам могут потребоваться нестероидные противовоспалительные препараты, часто называемые НПВП, такие как аспирин, ибупрофен или напроксен. В настоящее время доступны местные (наносимые на кожу) формы НПВП, которые могут уменьшить боль и воспаление без расстройства желудка. Ацетаминофен (тайленол) также может облегчить боль.
Инъекции кортикостероидов могут дать краткосрочное улучшение при определенных формах тендинита и могут быть рассмотрены, если вы не можете принимать НПВП.Если присутствует инфекция, вам чаще всего понадобится подходящий антибиотик. (Также может потребоваться ежедневный дренаж жидкости с помощью иглы.) Если в суставной жидкости обнаруживаются кристаллы подагры, существует лекарство, которое контролирует болезнь.
- Поддерживает. Использование трости в противоположной руке может помочь при болезненном бедре. Шины или скобы для пораженной части тела помогают отдыхать и уменьшают нагрузку на тело. Стандартных опор может хватить. В противном случае вам могут понадобиться изготовленные на заказ скобы и направление к эрготерапевту.
При тендините голеностопного сустава вам могут потребоваться ортопедические приспособления, чтобы уменьшить нагрузку на голеностопный сустав или стопу. Ортез – это устройство, которое входит в обувь, меняя опору и угол наклона стопы. Это улучшает механику стопы и снимает боль или давление. Они могут быть изготовлены на заказ или уже готовые.
- Физиотерапия. Некоторые проблемы с сухожилиями не проходят, несмотря на стандартное лечение. Если тендинит длится более нескольких недель, вам может потребоваться направление к физиотерапевту или ревматологу.Врач или терапевт могут дать вам упражнения, которые сохранят силу и функциональность. Если тендинит или бурсит начали ограничивать подвижность суставов или уже ограничивают подвижность, целесообразно обратиться к физиотерапевту. Например, если боль в плече прошла, но вы больше не можете поднять руку до уровня здоровой руки, возникает «замороженное плечо» или другие проблемы с вращающей манжетой. Вы можете предотвратить эту проблему с помощью раннего лечения.
- Хирургия. Если после нескольких месяцев лечения тендинит по-прежнему ограничивает важную деятельность, вы можете рассмотреть возможность операции.Попросите врача направить вас к опытному хирургу-ортопеду. Некоторым пациентам с инфекцией или спаечным процессом сухожилия или сумки может потребоваться инъекция кортизона или операция.
Возможно, серьезным осложнением тендинита является разрыв сухожилия. Наиболее частый разрыв – разрыв ахиллова сухожилия в нижней части голени. Чаще всего требуется операция.
Профилактика тендинитов и бурситов
Есть способы предотвратить возникновение этих проблем.Эти советы применимы ко всем суставам:
- Перед интенсивным упражнением сделайте разминку и потянитесь.
- Как следует подготовиться к новому занятию. Постепенно увеличивайте интенсивность тренировки.
- Занимайтесь спортом ежедневно или почти ежедневно, а не только по выходным.
- Изучите и поддерживайте правильную осанку и механику тела.
- Убедитесь, что спортивное оборудование подходящего размера, подходит для вас и предназначено для вашего вида спорта.
- Не оставайтесь в одном положении слишком долго.Делайте перерывы на отдых или меняйте позу каждые 20–40 минут.
- Прекратите любую деятельность, вызывающую боль.
- Избегайте компульсивного поведения, например: «Я закончу эту работу, даже если она меня убьет!»
В таблице показано, как защитить определенные суставы.
- Посмотрите на объект, к которому вы тянетесь, а не в сторону или назад.
- Поднимитесь со стула, отталкиваясь мышцами бедра, а не плечами или руками.
- Отжимайтесь от стены, а не от пола.
- Дотянувшись до тяжелого предмета над головой, держите груз по центру перед собой и используйте обе руки.
| Плечо |
|
|---|---|
| Локоть и запястье |
|
| Колено и щиколотка |
|
- Посмотрите на объект, к которому вы тянетесь, а не в сторону или назад.
- Поднимитесь со стула, отталкиваясь мышцами бедра, а не плечами или руками.
- Отжимайтесь от стены, а не от пола.
- Дотянувшись до тяжелого предмета над головой, держите груз по центру перед собой и используйте обе руки.
Люди, страдающие тендинитом или бурситом
Тендинит или бурсит плеча могут стать серьезной проблемой, если плечо становится жестким. Важно каждый день выполнять упражнения на подвижность, например на растяжку. Это сохраняет движение в плечевом суставе.
Тендинит или бурсит могут быть болезненными. Обратитесь за медицинской помощью как можно раньше, чтобы предотвратить скованность суставов и возможные хронические проблемы. Также важно дать отдых конечности или суставу, по крайней мере, до тех пор, пока движение не исчезнет без боли.Отсутствие покоя чаще всего задерживает полное заживление.
Советы по жизни с тендинитом или бурситом включают:
- Упокой болезненное сухожилие. Избегайте большой активности или любой деятельности, вызывающей боль.
- Ледяной покров в течение 10–15 минут один или два раза в день.
- Немедленно обратитесь за медицинской помощью, если боль усиливается, появляется покраснение и припухлость или если проблема не проходит через 3–6 недель.
- Избегайте чрезмерного использования любой части тела, например, повторения одного и того же движения снова и снова.
- Разогрейтесь, выполняя упражнения в расслабленном темпе, перед тем, как приступить к более интенсивной деятельности.
Обновлено в марте 2019 г. доктором Квасом Хьюстоном и рассмотрено Комитетом по коммуникациям и маркетингу Американского колледжа ревматологии.
Данная информация предназначена только для общего образования. Людям следует проконсультироваться с квалифицированным поставщиком медицинских услуг для получения профессиональных медицинских рекомендаций, диагностики и лечения заболевания или состояния здоровья.
Заболеваний и состояний Подагра
Лечение острых приступов
Одним из препаратов для лечения обострений подагры является колхицин. Это лекарство может быть эффективным, если дать ему начало приступа. Однако колхицин может вызывать тошноту, рвоту, диарею и другие побочные эффекты. При использовании низких доз побочные эффекты могут быть менее частыми. Пациенты с заболеваниями почек или печени или принимающие лекарства, которые взаимодействуют (мешают) колхицину, должны принимать более низкие дозы или использовать другие лекарства.Колхицин также играет важную роль в предотвращении приступов подагры (см. Ниже).
Нестероидные противовоспалительные препараты, обычно называемые НПВП, представляют собой аспириноподобные препараты, которые могут уменьшить воспаление и боль в суставах и других тканях. НПВП, такие как индометацин (Индоцин) и напроксен (Напросин), стали выбором для лечения наиболее острых приступов подагры. Нет никаких доказательств того, что какой-либо один НПВП лучше других. Высокие дозы НПВП короткого действия дают самое быстрое облегчение симптомов.Эти лекарства могут вызвать расстройство желудка, язвы или диарею, но они хорошо переносятся большинством людей при краткосрочном применении. Некоторые люди не могут принимать НПВП из-за состояний здоровья, таких как язвенная болезнь, нарушение функции почек или использование антикоагулянтов. В информационном бюллетене по НПВП перечислены типы пациентов, которые не могут принимать НПВП.
У пациентов с хронической недолеченной подагрой в отложениях мочевой кислоты (называемых тофами) могут быть обнаружены кристаллы, которые могут повреждать суставы и могут появляться под кожей.Кортикостероиды, такие как преднизон, метилпреднизолон и триамцинолон, являются полезными вариантами для пациентов, которые не могут принимать НПВП. Эти лекарства, вводимые перорально (внутрь) или путем инъекции (инъекции) в мышцу, могут быть очень эффективными при лечении приступов подагры. Если поражен только один или два сустава, ваш врач может ввести кортикостероид прямо в ваш сустав.
Медицинские работники могут назначить короткий курс лечения анакинрой (кинерет), биологическим препаратом, хотя этот препарат не одобрен FDA для лечения подагры.Хотя это лекарство от ревматоидного артрита не одобрено Управлением по контролю за продуктами и лекарствами (FDA) для лечения подагры, оно может быстро облегчить симптомы подагры у некоторых пациентов.
Некоторые домашние средства могут помочь облегчить боль при подагре и уменьшить обострения. Продукты из вишни, такие как цельная вишня или несладкий вишневый сок, могут уменьшить приступы подагры. Стакан обезжиренного молока в день также может помочь со временем снизить уровень мочевой кислоты. Во время приступа дать отдых пораженному суставу и приложить к этому месту пакеты со льдом или холодные компрессы (ткань, смоченную в ледяной воде и отжатую).
Удаление избытка мочевой кислоты
Пациентам, у которых наблюдаются повторные приступы подагры, аномально высокий уровень мочевой кислоты в крови, тофусы или камни в почках, следует настоятельно рекомендовать лекарства для снижения уровня мочевой кислоты в крови. Эти лекарства не помогают при болезненных обострениях острой подагры, поэтому большинству пациентов следует начинать их принимать после того, как острые приступы утихнут. Чаще всего для нормализации уровня мочевой кислоты в крови используется аллопуринол (лопурин, цилоприм).Блокирует выработку мочевой кислоты. Фебуксостат (улорик), новый препарат, также блокирует мочевую кислоту.
Пробенецид (Бенемид) и Лесинурад (Зурампик) помогают почкам выводить мочевую кислоту. Эту терапию следует принимать только пациентам с хорошей функцией почек, у которых не наблюдается избыточного производства мочевой кислоты.
Пеглотиказа (Krystexxa) вводится путем инъекции и расщепляет мочевую кислоту. Этот препарат предназначен для пациентов, которые не реагируют на другие виды лечения или не переносят их. Новые препараты для снижения уровня мочевой кислоты и лечения воспаления подагры находятся в стадии разработки.
Обострения подагры часто возникают, когда вы впервые начинаете принимать лекарства, снижающие уровень мочевой кислоты в крови. Пациенты могут помочь предотвратить обострения при начале приема этих лекарств, также используя низкие дозы колхицина или НПВП. Часто врачи советуют пациентам продолжать принимать колхицин в низкой профилактической дозе вместе с лекарством, снижающим уровень мочевой кислоты, в течение как минимум шести месяцев.
Если вы принимаете препарат, снижающий уровень мочевой кислоты, врач должен постепенно повышать дозу и постоянно проверять уровень мочевой кислоты в крови.Как только уровень мочевой кислоты упадет ниже 6 мг / дл (нормальный), кристаллы будут растворяться, и можно предотвратить новые отложения кристаллов. Вероятно, вам придется оставаться на этом лекарстве в течение длительного времени, чтобы предотвратить приступы подагры.
То, что хорошо работает для одного человека, может не работать и для другого. Поэтому решения о том, когда начинать лечение и какие лекарства использовать, должны приниматься индивидуально для каждого пациента. Выбор лечения зависит от функции почек, других проблем со здоровьем, личных предпочтений и других факторов.
То, что вы едите, может повысить уровень мочевой кислоты. Ограничьте количество напитков с высоким содержанием фруктозы, таких как газированные напитки, не связанные с диетой. Избыток алкоголя, особенно пива, может вызвать подагру. Сократите употребление алкоголя. Ограничьте употребление продуктов, богатых пуринами, соединениями, которые расщепляются на мочевую кислоту. Эти соединения богаты мясом и некоторыми видами морепродуктов. Новое исследование показало, что пурины в овощах безопасны. Нежирные молочные продукты могут помочь снизить уровень мочевой кислоты.
Практически во всех случаях подагру можно успешно вылечить и постепенно прекратить приступы.Лечение также может уменьшить количество и размер тофусов (отложений кристаллов мочевой кислоты).
Чем они занимаются и чем могут помочь
Ревматолог – врач внутренних болезней, специализирующийся на артрите, других заболеваниях опорно-двигательного аппарата и системных аутоиммунных заболеваниях. Эти заболевания могут вызывать боль, отек и скованность суставов, мышц и костей.
Аутоиммунные заболевания возникают, когда ваша иммунная система вызывает ненужное воспаление в различных частях вашего тела.Они могут повлиять на вашу кожу, глаза и внутренние органы, а также на суставы, мышцы и кости. Ревматологи помогают диагностировать и лечить эти проблемы. Они также проводят исследования, чтобы лучше понять ревматические заболевания.
Чем занимается ревматолог?
Врачи, специализирующиеся на ревматологии, изучают состояния, поражающие соединительные ткани. Многие медицинские специальности сосредоточены на одной части тела. Но поскольку некоторые проблемы с соединительной тканью и аутоиммунные заболевания влияют на все тело, ревматологов учат смотреть на человека целиком.
Ревматологи постоянно контактируют со своими пациентами. Они часто обеспечивают долгосрочное наблюдение. Некоторые могут даже следить за поездками своих пациентов спустя годы после того, как боль или проблема была диагностирована и началось лечение.
Образование и обучение
Первым шагом к тому, чтобы стать ревматологом, является 4-летнее обучение в медицинской школе или остеопатическое образование. Затем следует 3 года медицинской ординатуры, чтобы получить практический опыт работы в этой области. Претенденты-ревматологи могут закончить ординатуру по внутренним болезням или педиатрии.Некоторые могут изучить и то, и другое.
После ординатуры врачи могут принять участие в стажировке по ревматологии, которая длится от 2 до 3 лет. Они изучат аутоиммунные заболевания и состояния опорно-двигательного аппарата, а также способы их лечения.
Ревматологи должны затем сдать экзамен Американской комиссии по внутренней медицине, чтобы получить сертификат в области ревматологии.
Эти врачи следят за новейшими технологиями и исследованиями и повторно сдают сертификационные экзамены каждые 10 лет. Ревматологам также необходимо ежегодно проводить определенное количество часов непрерывного образования.
Какие состояния лечит ревматолог?
Ревматологи могут лечить более 100 ревматических заболеваний. Вот некоторые из наиболее распространенных:
Хотя многие врачи, практикующие ревматологию, обучены лечению различных симптомов, некоторые сосредотачиваются на конкретных подгруппах. Например, детские ревматологи обучены лечить детей до 18 лет, потому что их тела сильно отличаются от тела взрослых.
Причины обратиться к ревматологу
Почти у всех время от времени возникают боли в мышцах или суставах.Но если это длится несколько дней или больше, было бы неплохо посетить ревматолога.
Иногда бывает сложно диагностировать некоторые ревматические заболевания на ранних стадиях. Но некоторые из этих состояний лучше всего поддаются лечению на раннем этапе, поэтому лучше обратиться к специалисту раньше, чем позже. Без лечения они могут привести к повреждению суставов.
Также полезно обратиться к ревматологу, если вы заметили симптомы аутоиммунного или ревматического заболевания и у вас есть семейный анамнез этих заболеваний.
Чего ожидать от ревматолога
Ревматические заболевания со временем меняются.Ревматолог может составить индивидуальный план лечения, чтобы контролировать ваши симптомы.
Ревматологи начинают с медицинского осмотра и могут спросить о вашем личном и семейном анамнезе. Они используют эту информацию, чтобы сузить круг возможных причин ваших симптомов.
Если вы проходили тестирование или визуализацию симптомов, принесите ревматологу копии любых документов или сканированные изображения.
Продолжение
Некоторые виды лечения, которые может порекомендовать ревматолог, включают:
Ваш ревматолог, вероятно, назначит вам дополнительные консультации, чтобы помочь вам справиться с вашими симптомами.Они также могут научить вас, как восстановить функции и улучшить качество жизни.
Что такое ревматолог? – Что они лечат и когда смотреть
Вот определение ревматолога из учебника Американского колледжа ревматологии:
«Ревматолог – терапевт или педиатр, получивший дополнительную подготовку в области диагностики (выявления) и лечения заболеваний опорно-двигательного аппарата и системных аутоиммунных состояний, обычно называемых ревматическими заболеваниями.Эти заболевания могут поражать суставы, мышцы и кости, вызывая боль, отек, скованность и деформацию ».
После получения степени MD или OD ревматологи тратят три года на обучение, чтобы стать терапевтом или педиатром, а затем еще два-три года на стажировку в ревматологии.
Как и все врачи, они учатся на протяжении всей жизни и получают непрерывное медицинское образование, чтобы идти в ногу со временем в своей области, особенно с появлением новых и сложных методов лечения, таких как биопрепараты.
Ревматологи лечат многие похожие заболевания суставов, как ортопеды, но не проводят операции. Многие распространенные заболевания, которые они лечат, включают ревматоидный артрит, подагру, волчанку, остеоартрит и хроническую боль в спине, но вы можете многое не знать о ревматологии. Читайте дальше, чтобы узнать больше о том, чем занимаются ревматологи и когда есть смысл их посетить.
1. Ревматологи лечат более 120 различных заболеваний
Не позволяйте словосочетанию «рев» в названии ввести вас в заблуждение.Помимо ревматоидного артрита (РА), эти врачи лечат широкий спектр аутоиммунных и воспалительных заболеваний, которые могут поражать суставы (например, подагру и волчанку), а также другие проблемы с мышцами или костями или травмы, которые могут вызвать боль в суставах и ограничить вашу функция.
«Помимо системных заболеваний, люди могут обратиться к ревматологу для диагностики хронической боли в спине или шее, а также по поводу локализованных проблем с суставами, мышцами или сухожилиями, таких как теннисный локоть или тендинит ахиллова сухожилия», – говорит Паула Маркетта, доктор медицинских наук, магистр делового администрирования. , президент Американского колледжа ревматологии.Они также лечат другие состояния, о которых вы могли не знать, такие как остеопороз, фибромиалгия и болезнь Лайма.
2. Это медицинские детективы
Ваш лечащий врач может отправить вас к ревматологу в крайнем случае, когда никто больше не выяснит, что происходит.
«Мы лечим множество редких заболеваний, а также более распространенные заболевания, которые иногда проявляются необычным образом, что затрудняет постановку диагноза. Мы должны принимать во внимание каждую систему тела, а не только один орган.Мы много проводим детективов и думаем о закономерностях в ваших симптомах », – говорит доктор Марчетта.
3. Эти врачи могут быть вашим врачом на всю жизнь
Некоторые специалисты консультируются по поводу вашего диагноза и плана лечения, а затем отправляют вас обратно к лечащему врачу для последующего наблюдения. Это не так для ревматологов.
«Убедившись, что мы поставили правильный диагноз, мы проводим соответствующие лабораторные работы, чтобы убедиться, что вы можете безопасно начать прием лекарств, а затем будем видеть вас каждые два-три месяца.Некоторым людям требуется менее частое наблюдение, но мы обычно видим пациентов чаще, чем их лечащие врачи. Фактически, мы могли бы стать их лечащими врачами », – говорит ревматолог Лиана Френкель, доктор медицинских наук, адъюнкт-профессор медицины Медицинской школы Йельского университета.
4. Ревматологов не будет в операционной
Они не хирурги, но если вам потребуется замена сустава, они будут задействованы как до, так и после операции.
«Вам часто требуется ревматологическое обследование перед операцией, чтобы контролировать прием лекарств и решить, следует ли принимать какие-либо меры предосторожности во время операции из-за вашего заболевания.После этого мы хотим хорошо контролировать ваше заболевание и избегать обострения, чтобы вы могли хорошо пройти курс реабилитации и добиться максимального успеха при замене сустава », – говорит доктор Маркетта.
5. Ревматолог может в процессе изменить ваш диагноз
Диагноз, который имеет в виду ваш лечащий врач, может не совпадать с диагнозом, установленным вашим ревматологом. Более того, поскольку существует множество частично совпадающих болезней и заболеваний с похожими симптомами, ваш диагноз может измениться спустя месяцы или годы, если у вас появится новый симптом.
«Это, вероятно, чаще случается в ревматологии, чем в других специальностях, например, в эндокринологии. Диагностировать диабет довольно легко, но в ревматологии многие заболевания не проводят с помощью анализов крови, позволяющих поставить диагноз. Положительный анализ крови на ревматоидный фактор не обязательно означает, что у вас РА, и у вас может быть РА при отрицательном анализе крови. Это может расстраивать, но вещи не всегда ясны и со временем меняются », – говорит д-р Френкель, который также руководит службами здравоохранения, ориентированными на пациентов, в Berkshire Health Systems.
6. Это специалисты, которым нравится свое дело
Согласно опросу 2018 года, если бы ревматологам пришлось делать это снова, четверо из пяти выбрали бы врачом, а трое из четырех выбрали бы ту же специальность. Это удовлетворение может быть вызвано тем, что они видят, какое влияние они оказывают на жизнь и благополучие пациентов.
«Если вы лечите кого-то от высокого кровяного давления и холестерина, вы помогаете в долгосрочной перспективе предотвратить сердечные заболевания и инсульт, но пациент ничего не чувствует, если у него нет побочных эффектов от лекарства.Когда вы лечите кого-то с артритом и вы облегчаете его боль, он просыпается, чувствуя себя лучше и нормальным, и это замечательно в том, чтобы быть врачом и ревматологом », – говорит д-р Маркетта.
7. Надвигается нехватка ревматологов
В Америке около 5000 практикующих ревматологов, половина из которых работает самостоятельно, а половина – в академических учреждениях или работает с промышленностью над улучшением лекарств. По данным Министерства здравоохранения и социальных служб США, этого уже не хватает.По прогнозам, к 2025 году ситуация ухудшится, поскольку нынешние ревматологи уйдут на пенсию, а новых станет недостаточно.
Когда обращаться к ревматологу
Спросите о посещении ревматолога, если вы:
- Есть боль в суставах, которая не проходит или затрагивает несколько суставов
- У вас боли в суставах, и у вас есть близкие родственники с волчанкой, ревматоидным артритом или другими воспалительными заболеваниями
- Есть боль в суставах, и у вас есть близкий родственник, больной псориазом, даже если у него никогда не было артрита
- Боль в суставах, сопровождающаяся такими симптомами, как лихорадка, сильная усталость, потеря веса или недомогание
Не откладывай на прием к ревматологу, потому что ты:
- Не испытываю сильной боли.«Количество боли не обязательно предсказывает, у кого будет ревматоидный артрит. У некоторых людей в основном наблюдается скованность и небольшая боль, но если есть отек суставов, важно пройти обследование », – говорит д-р Френкель.
- Боятся принимать лекарства. «Некоторые люди боятся, что ревматолог пропишет им то, что они не хотят принимать. Это не должно препятствовать поиску реферала. Если пациент не хочет принимать лекарство, всегда есть план лечения, который мы можем придумать, который ему понравится », – сказал доктор.- говорит Френкель.
Продолжайте читать
Что такое ревматолог? Медицинские условия, процедуры и многое другое
Ревматологи – это профессиональные медицинские работники, которые диагностируют и лечат состояния, поражающие суставы, сухожилия, связки, кости и мышцы.
Людям, возможно, потребуется обратиться к ревматологу, если они испытывают постоянную боль в суставах или их скованность.
В этой статье мы обсуждаем, чем занимаются ревматологи, какие виды заболеваний они лечат, какие процедуры они проводят и почему кому-то может понадобиться такое лечение.
Поделиться на Pinterest Ревматологи, в частности, помогают людям с заболеваниями опорно-двигательного аппарата.Ревматолог – врач-терапевт, специализирующийся на диагностике и лечении воспалительных состояний, поражающих суставы, сухожилия, связки, кости и мышцы.
Ревматологи диагностируют и лечат заболевания опорно-двигательного аппарата, но не проводят хирургических вмешательств.
Прежде чем приступить к лечению этих состояний, ревматолог должен выполнить следующие требования к образованию и обучению в соответствии с Американским колледжем ревматологии:
- окончить медицинскую школу
- завершить программу ординатуры
- принять участие в стипендии ревматолога
После того, как человек заканчивает стипендию по ревматологии, он должен сдать экзамен и получить сертификат для практики ревматологии.Ревматологи должны проходить курсы повышения квалификации на протяжении всей своей карьеры.
Ревматолог может выбрать лечение определенных ревматических состояний или сузить свое внимание до определенной области или узкой специальности в ревматологии.
К специальностям в области ревматологии относятся:
- аутоиммунные и воспалительные состояния
- невоспалительные дегенеративные состояния суставов
- заболевания мягких тканей
- хроническая боль
- метаболические нарушения, влияющие на кости
- детские или юношеские ревматические состояния
Ревматологи могут лечить аутоиммунные и воспалительные состояния, поражающие суставы, сухожилия, связки, кости, мышцы и кровеносные сосуды (васкулит).
Эти состояния включают:
Ревматологи проводят обследования и процедуры, которые помогают им диагностировать и лечить ревматические состояния.
Эти процедуры включают в себя:
Физический осмотр
Ревматолог обычно проводит полный медицинский осмотр, когда видит человека впервые или когда он хочет контролировать эффекты текущей программы лечения.
Во время медицинского осмотра ревматолог оценит общее физическое состояние человека, проверив его пульс, послушав его легкие и сердце, и ощупав увеличенные лимфатические узлы.
Они потратят дополнительное время на осмотр участков, в которых люди жалуются на боль или скованность. Они могут попросить человека согнуть, согнуть или растянуть эти области. Они также исследуют суставы с обеих сторон тела, чтобы сравнить размер, интенсивность воспаления, диапазон движений и функции.
Люди с артритом могут испытывать симптомы в одном или нескольких суставах на одной стороне тела, в то время как другие могут отмечать боль и скованность в одном или нескольких суставах с обеих сторон тела.
Ревматолог также изучит историю болезни человека, текущее состояние здоровья и семейный анамнез во время этого всестороннего интервью.
Диагностическое обследование
Ревматологи диагностируют системные воспалительные заболевания и заболевания опорно-двигательного аппарата. Они используют различные тесты, чтобы определить первопричину симптомов человека.
Некоторые потенциальные причины воспаления включают:
- воздействия окружающей среды
- генетика
- инфекции
- аутоиммунные состояния
- аномальный метаболизм мочевой кислоты
Ревматолог также может диагностировать состояния, вызывающие потерю костей или хрящей, включая остеопороз и остеоартрит. .
Визуальные тесты
Поделиться на PinterestРевматолог может выполнять визуализационные тесты, чтобы искать признаки повреждения суставов.Врач первичной медико-санитарной помощи или ревматолог может использовать различные методы визуализации для поиска признаков повреждения суставов. Некоторые тесты визуализации, которые они могут проводить, включают:
Лабораторные исследования
Лабораторные исследования включают взятие образцов крови, мочи или суставной жидкости и отправку этих образцов в лабораторию для дальнейшего анализа.
Ревматолог может использовать результаты лабораторных анализов для выявления признаков воспаления и инфекций, таких как уровни воспалительных соединений, антител или лейкоцитов, превышающие нормальный уровень.
Они также могут использовать эти результаты тестов для поиска определенных генетических маркеров, которые могут повышать риск развития у человека определенных аутоиммунных или воспалительных состояний.
Например, по данным Американского колледжа ревматологии, около 60–70% людей европейского происхождения и ревматоидного артрита несут ген HLA-DR4 , связанный с иммунной системой.
В последние годы исследователи также обнаружили несколько генетических маркеров, связанных с анкилозирующим спондилитом.К ним относятся HLA-B27 , ARTS 1 и IL23R .
Ревматологи могут предложить и предоставить лечение многих ревматических состояний. Они также могут предложить консультации по многим случаям.
Лечение, которое они могут порекомендовать, включает:
Совместные инъекции и аспирации
Ревматолог может лечить воспаление суставов и боль путем инъекции противовоспалительного лекарства, такого как кортикостероид, непосредственно в пораженный сустав или путем аспирации сустава.
Когда ревматолог проводит аспирацию сустава, он использует иглу, прикрепленную к шприцу, для удаления излишков суставной жидкости. Они используют совместную аспирацию, чтобы уменьшить опухоль и боль в суставах у пациентов, а также проанализировать суставную жидкость как часть диагностического протокола.
Лекарства
Ревматолог может назначить модифицирующие заболевание противоревматические препараты, которые снижают активность иммунной системы или замедляют развитие ревматических состояний.
Нестероидные противовоспалительные препараты, такие как ибупрофен, напроксен, мелоксикам и аспирин, также могут помочь уменьшить воспаление суставов и уменьшить боль в суставах.
Обычный прием к ревматологу зависит от состояния или жалобы, которую он помогает лечить. Стандартный прием может включать ревматолога:
- с изучением истории болезни человека и его семейной истории, а также результатов любых предыдущих анализов или лабораторных работ
- выполнение медицинского осмотра для поиска любых признаков системного воспаления
- , специально осматривающего любые суставы , мышцы или кости, которые кажутся опухшими, скованными или болезненными
- заказывают анализ крови или другие лабораторные анализы, такие как рентген или МРТ
- дают рекомендации по лечению или ожидают проверки лабораторной работы, прежде чем рекомендовать лекарства или физиотерапия
Многие люди время от времени испытывают боли в суставах и мышцах. Тем не менее, люди, которые замечают боль или скованность, которые не проходят в течение нескольких недель, могут захотеть посетить своего лечащего врача.
Врач первичной медико-санитарной помощи оценит симптомы человека и решит, следует ли ему направить его к ревматологу для дальнейшего обследования.
Врач первичной медико-санитарной помощи может направить кого-либо к ревматологу, если:
- они поставили диагноз или подозревают, что у человека системное воспалительное состояние, и они хотят получить второе мнение
- у человека есть симптомы ревматизма и семейный анамнез ревматического заболевания
- Симптомы человека улучшаются после лечения, но возвращаются, если он прекращает прием лекарств
- Симптомы человека не реагируют на лечение или ухудшаются с течением времени
- У человека развиваются неожиданные осложнения, такие как необъяснимая лихорадка, сыпь или усталость
- у человека необычные результаты лабораторных анализов
Ревматологи – это врачи, специализирующиеся на диагностике и лечении ревматических заболеваний, включая артрит и аутоиммунные состояния.


 )
) , перенесенная острая кишечная инфекция, урогенитальная инфекция,
, перенесенная острая кишечная инфекция, урогенитальная инфекция,