Послеоперационная грыжа – что делать, симптомы возникновения после операции
Послеоперационная грыжа – причины, симптомы, диагностика и лечение
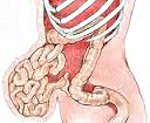
Послеоперационная грыжа характеризуется выходом внутренних органов (кишечника, большого сальника) через дефекты в области хирургического рубца за пределы брюшной стенки. Послеоперационная грыжа определяется в виде опухолевидного выпячивания в зоне послеоперационного рубца, сопровождается болью в животе, при ущемлении – тошнотой, рвотой, отсутствием стула и отхождения газов. Диагностика послеоперационной грыжи включает осмотр хирурга, выполнение рентгенографии желудка, ЭГДС, герниографии, УЗИ брюшной полости и грыжевого выпячивания, КТ органов брюшной полости. Выявление послеоперационной грыжи требует проведения герниопластики с использованием местных тканей или синтетических протезов.
Общие сведения
Послеоперационные грыжи (рубцовые грыжи, грыжи рубца, вентральные грыжи) развиваются в ранние или отдаленные сроки после операций. Частота образования послеоперационных грыж после вмешательств на брюшной полости в оперативной гастроэнтерологии составляет 6-10%. Среди других грыж брюшной полости на долю послеоперационных дефектов приходится до 20–22%.
Послеоперационные грыжи появляются в тех анатомических областях, где проводились типовые операционные разрезы, обеспечивающие доступ к органам брюшной полости: в области белой линии живота (после верхней или нижней срединной лапаротомии), правой подвздошной области (после операций на слепой кишке, аппендэктомии), области пупка, правом подреберье (после холецистэктомии, резекции печени), левом подреберье (после операций на селезенке), боковой поясничной области (после операций на почках и мочеточниках), надлобковой области (после гинекологических и урологических операций).

Послеоперационная грыжа
Причины
В большинстве случаев послеоперационной грыжей осложняются хирургические вмешательства, проводимые в экстренном порядке. Такие ситуации исключают возможность проведения адекватной предоперационной подготовки органов ЖКТ, что после операции приводит к нарушению моторики кишечника (метеоризму, замедлению пассажа кишечных масс), повышению внутрибрюшного давления, ухудшению дыхательной функции, кашлю и в итоге – к ухудшению условий для формирования послеоперационного рубца.
Определенную роль в образовании послеоперационной грыжи играют дефекты операционной техники и послеоперационные осложнения – использование некачественного шовного материала, чрезмерное натяжение местных тканей, воспаление, гематомы, нагноение, расхождение швов. Часто послеоперационные грыжи формируются после длительной тампонады или дренирования брюшной полости.
Послеоперационные грыжи нередко образуются при нарушениях режима самим пациентом: повышенной физической нагрузке после операции, несоблюдении рекомендуемой диеты, отказе от ношения бандажа и др. Появление послеоперационных грыж нередко связано с общей ослабленностью, рвотой, развитием пневмонии или бронхита в послеоперационном периоде, запорами, беременностью и родами, ожирением, сахарным диабетом, системными заболеваниями, сопровождающимися изменением структуры соединительной ткани.
Послеоперационными грыжами могут осложняться практически любые операции на брюшной полости. Наиболее часто послеоперационные грыжи образуются после операций по поводу прободной язвы желудка, калькулезного холецистита, аппендицита, кишечной непроходимости, перитонита, пупочной грыжи или грыжи белой линии живота, кисты яичника, миомы матки, проникающих ранений брюшной полости и др.
Классификация
По анатомотопографическому делению в хирургии различают медиальные послеоперационные грыжи (срединные, верхние срединные и нижние срединные) и латеральные (верхние боковые, нижние боковые – лево- и правосторонние). По величине послеоперационного дефекта грыжи могут быть малыми (не изменяющими конфигурацию живота), средними (занимающими часть отдельной области брюшной стенки), обширными (занимающими отдельную область брюшной стенки), гигантскими (занимающими 2-3 и более областей).
Также послеоперационные грыжи делятся на вправимые и невправимые, одно- и многокамерные. Отдельно рассматриваются рецидивные послеоперационные грыжи, в т. ч. и многократно рецидивирующие. Все обозначенные критерии учитываются при выборе способов устранения послеоперационных грыж.
Симптомы послеоперационной грыжи
Основным проявлением грыжи служит появление выпячивания по линии послеоперационного рубца и по его сторонам. На ранних стадиях послеоперационные грыжи являются вправимыми и не доставляют болевых ощущений. Болезненность и увеличение опухолевидного выпячивания появляется при резких движениях, натуживании, подъеме тяжестей. При этом в горизонтальном положении грыжа уменьшается или легко вправляется.
В дальнейшем боль в животе становится постоянной, иногда приобретает схваткообразный характер. Среди других симптомов послеоперационной грыжи отмечаются вздутие кишечника, запоры, отрыжка, тошнота, снижение активности. При грыжах, расположенных над лобком, могут отмечаться дизурические расстройства. В области грыжевого выпячивания на передней брюшной стенке развивается раздражение и воспалительные изменения кожи.
Послеоперационные грыжи могут осложняться копростазом, ущемлением, перфорацией, частичной или полной спаечной кишечной непроходимостью. При осложненном развитии послеоперационной грыжи отмечается быстрое нарастание боли в животе; появляются тошнота и рвота, кровь в испражнениях или задержка стула и газов. Грыжевое выпячивание становится невправимым в положении лежа на спине.
Диагностика послеоперационной грыжи
При осмотре грыжа определяется как несимметричное выбухание в области послеоперационного рубца. В вертикальном положении, при натуживании пациента или покашливании размеры опухолевидного выпячивания увеличиваются. Иногда через растянутый и истонченный рубец определяется перистальтика кишечных петель, шум плеска и урчание.
С помощью УЗИ брюшной полости и грыжевого выпячивания удается получить данные о форме и размерах грыжи, наличии или отсутствии спаечных процессов в брюшной полости, изменений в мышечно-апоневротических структурах брюшной стенки и др.
В процессе комплексного рентгенологического обследования (обзорная рентгенография брюшной полости, рентгенография желудка, рентгенография пассажа бария по кишечнику, ирригоскопия, герниография) уточняется функциональное состояние ЖКТ, отношение внутренних органов к послеоперационной грыже, наличие спаек. Для уточнения необходимых параметров послеоперационной грыжи и определения методов ее устранения может потребоваться проведение МСКТ или МРТ органов брюшной полости, эзофагогастродуоденоскопии, колоноскопии.

КТ органов брюшной полости. Постоперационная инцизионная грыжа передней брюшной стенки справа, содержащая часть толстой кишки
Лечение послеоперационной грыжи
Консервативная тактика при послеоперационных грыжах допустима только в случае наличия весомых противопоказаний к хирургическому вмешательству. В этих ситуациях рекомендуется соблюдение диеты, исключение физических нагрузок, борьба с запорами, ношение поддерживающего бандажа.
Радикальное избавление от послеоперационной грыжи может быть произведено только хирургическим способом – с помощью герниопластики. Метод герниопластики послеоперационной грыжи избирается, исходя из локализации и величины выпячивания, наличия спаечных процессов между органами брюшной полости и грыжевым мешком.
При небольших и неосложненных послеоперационных дефектах (менее 5 см) может быть выполнено простое ушивание апоневроза, т. е. пластика передней брюшной стенки местными тканями. Средние, обширные, гигантские, длительно существующие и осложненные послеоперационные грыжи требуют укрытия дефекта апоневроза с помощью синтетического протеза (герниопластика с установкой сетчатого протеза). При этом используются различные способы установки сетчатой системы по отношению к анатомическим структурам брюшной полости. В этих случаях нередко требуется разделение спаек, рассечение рубцов; при ущемлении послеоперационной грыжи – резекция кишки и сальника.
Прогноз и профилактика
Послеоперационные грыжи, даже при отсутствии осложнений, приводят к снижению физической и трудовой активности, косметическому дефекту, ухудшению качества жизни. Ущемление послеоперационной грыжи довольно часто (в 8,8% случаев) приводит к летальному исходу. После хирургического устранения послеоперационной грыжи (за исключением случаев многократного рецидивирования) прогноз удовлетворительный.
Профилактика послеоперационных грыж требует от хирурга выбора правильного физиологичного оперативного доступа при различных видах вмешательств, соблюдения тщательной асептики на всех этапах операции, использования качественного шовного материала, адекватной предоперационной подготовки и ведения больного после операции.
В постоперационном периоде от пациента требуется неукоснительное выполнение рекомендаций по питанию, ношению бандажа, физической активности, нормализации веса, ограничению физических нагрузок, регулярному опорожнению кишечника.
www.krasotaimedicina.ru
Послеоперационная грыжа: причины, симптомы, лечение, фото
Содержание статьи:
Послеоперационная грыжа (вентральная, рубцовая) – одно из частых осложнений операций на брюшной полости. Она может образоваться после удаления аппендикса, желчного пузыря, матки у женщин или при других оперативных вмешательствах. В большинстве случаев единственным симптомом является наличие выпячивания в области послеоперационного шва, реже развиваются другие проявления. Избавиться от выпячивания можно при помощи герниопластики.
 Послеоперационная грыжа большого размера проявляется как выпячивание в области послеоперационного рубца
Послеоперационная грыжа большого размера проявляется как выпячивание в области послеоперационного рубцаЧто это такое
Послеоперационная (вентральная) грыжа передней брюшной стенки – это состояние, при котором внутренние органы (кишечник, сальник) выходят за пределы брюшной полости в области послеоперационного рубца. На фото грыжа выглядит как опухолевидное выпячивание. Ее развитию всегда предшествует хирургическое вмешательство.
Почему возникает
Причиной формирования вентральной грыжи всегда является дефект передней брюшной стенки, образующийся вследствие проведенного ранее хирургического вмешательства. Однако патология формируется не после всех операций, на это могут влиять как общие факторы, так и особенности проведения операции.
Однозначного объяснения, почему в послеоперационном периоде формируется грыжа, не существует. На это может влиять как один фактор, так и сразу несколько. На некоторые факторы можно повлиять и уменьшить вероятность формирования патологии. Например, несоблюдение постельного режима, подъем тяжестей, ненадлежащий уход за послеоперационной раной – это те, которые пациент может устранить самостоятельно.
Виды
Все послеоперационные грыжи разделяют в зависимости от места возникновения на две большие группы – медиальные и боковые.
Патология классифицируется и по другим признакам:
По размеру грыжевого отверстия: малые, средние, большие, гигантские.
По вправимости: вправимая, невправимая.
По наличию клинических проявлений: бессимптомная, симптоматическая.
Разновидность влияет на клиническую симптоматику и тактику лечения.
Симптомы послеоперационной грыжи брюшной полости
Основной признак патологии – наличие опухолевидного образования в области послеоперационного рубца. Локализация и размер могут быть разными, это зависит от выполняемого доступа при операции.
При грыже маленького размера (до 1 см) выпячивание визуально может не определяться.
Поначалу выпячивание никак не беспокоит пациента, любые дополнительные симптомы отсутствуют. Со временем в области выхода грыжевого содержимого появляется боль. Болевой синдром имеет следующие характеристики:
- локализуется в области рубца;
- усиливается при кашле, натуживании, физической нагрузке;
- уменьшается в покое.
При ущемлении кишечника в грыжевых воротах могут появляться симптомы острой кишечной непроходимости:
- интенсивная боль;
- тошнота, рвота;
- задержка стула и газов.
Читайте также:5 мифов о хирургах
10 мифов о кесаревом сечении
Донорство органов в России: 8 особенностей, о которых нужно знать
Методы диагностики
В большинстве случаев постановка диагноза не вызывает трудностей. Важными являются два момента – наличие выпячивания в области рубца и проведение операции на брюшной полости в анамнезе.
Далее врач проводит физикальное обследование – пальпацию грыжевого выпячивания, определяется симптом кашлевого толчка. Иногда для уточнения диагноза требуется использование дополнительных методов диагностики – ультразвукового исследования (УЗИ) или компьютерной томографии (КТ). При помощи УЗИ или КТ можно определить:
- параметры грыжевых ворот;
- содержимое грыжевого мешка;
- добавочные грыжевые отверстия.
Реже может назначаться обзорная рентгенография органов брюшной полости (при появлении симптомов острой кишечной непроходимости).
Перед проведением операции обычно назначается ряд общеклинических исследований – общий анализ крови и мочи, коагулограмма, электрокардиограмма. На постановку диагноза результаты анализов не влияют, проведение этих исследований необходимо для оценки общего состояния пациента перед операцией.
Как лечить
Единственный эффективный метод лечения – операция (герниопластика). Перед ее проведением может назначаться консервативная терапия, которая направлена на профилактику осложнений. Избавиться от выпячивания при помощи медикаментозных препаратов или народных средств невозможно.
Что делать пациенту дома
Избавиться от выпячивания в домашних условиях невозможно. Однако соблюдение некоторых рекомендаций позволит избежать развития осложнений. Что можно делать дома:
- Носить специальный бандаж.
- Исключить тяжелую физическую нагрузку, особенно подъем тяжестей.
- Соблюдать диету, направленную на предотвращение запоров – есть больше клетчатки, злаковых, пить 1,5 л чистой воды ежедневно.
- Своевременно лечить заболевания дыхательной системы, которые проявляются кашлем.
Следует понимать, что соблюдение этих рекомендаций не отменяет проведение герниопластики.
Хирургическое лечение
Проведение герниопластики – единственный эффективный метод лечения. Обычно оперативное вмешательство проводят через 6–12 месяцев после появления выпячивания, операция в этом случае плановая. При развитии осложнений проводится экстренная операция.
Операция состоит из двух основных этапов – грыжесечения (иссечения грыжевого мешка) и пластики (закрытия дефекта). Различают два вида герниопластики:
- Пластика местными тканями. Дефект ушивается без использования протезов. Проведение такой операции возможно, если размер дефекта не превышает 5 см.
- Радикальная пластика (с использованием протезов). Дефект апоневроза укрывают синтетическим протезом. Операция используется при размере дефекта более 5 см.
В большинстве случаев операция проводится под наркозом, но при маленьком размере дефекта возможно выполнение хирургического вмешательства под местной анестезией.
Прогноз и осложнения
При своевременном проведении герниопластики прогноз благоприятный. Если используется радикальная пластика, рецидивы случаются крайне редко.
При развитии осложнений прогноз менее благоприятный. Чаще встречаются следующие осложнения:
- ущемление;
- воспаление;
- копростаз;
- невправимость.
При развитии осложнений требуется оказание экстренной медицинской помощи. Обычно лечение заключается в проведении ургентной операции.
Видео
Предлагаем к просмотру видеоролик по теме статьи.
www.neboleem.net
Послеоперационная грыжа — коротко о главном при этой проблеме
Всем привет, сегодня хочу немного поделиться своей проблемой и обсудить ее. После операции у меня появилась послеоперационная грыжа. Приятного мало, хочу вам сказать. И, как правило, такая проблема снова требует операционного лечения. Давайте разберемся, отчего появляются такие грыжи и можно ли их изначально предотвратить.
Содержание статьи:
Почему появляются грыжи?
Согласно статистике, послеоперационная грыжа — это достаточно распространенное последствие проведенной операции. Она располагается под кожей, на месте послеоперационного рубца. Можно сказать, что вероятность появления такого образования после той или иной операции зависит от нескольких факторов.
Прежде всего, это вид и объем самой операции. Понятно, что чем шире оперативное вмешательство, тем больше вероятность дальнейшей патологии. Также немаловажную роль играет квалификация хирурга.
А есть ли причины, которые могут зависеть от самого пациента? Конечно же, это соблюдение всех рекомендаций врача в период реабилитации. Но вот не всегда врачи говорят о том, что необходимо избегать повышения внутрибрюшного давления, а этот фактор играет немаловажную роль в появлении выпячиваний.
Так, сильный кашель после операции, приводящий к напряжению брюшной стенки, может стать причиной грыжи. Кроме того, нужно следить за питанием в реабилитационный период. Плохая работа кишечника, его вздутие, также не принесут ничего хорошего.

Кроме того, вероятность появления подобный образований увеличивается при незапланированной операции, когда нет времени проводить некоторые манипуляции и готовить пациента к операции, прежде всего, не проводится в таком случае очистка кишечника, что очень плохо.
Поэтому всем советую, если есть показания к проведению операции, то не оттягивайте это на потом, как мы обычно любим делать. Иначе может быть вероятность внезапной операции. Особенно это касается тех недугов, с которыми можно жить без особых симптомов. Есть камешек в желчном, подождем, может пройдет. Есть киста яичников, подождем, вроде потягивает немного бок, и ладно. Но на самом деле это все очень серьезно!
В группе риска находятся и те люди, кто страдает ожирением, сахарным диабетом или системными заболеваниями тканей. При скором наступлении беременности после операции также может возникнуть грыжа, посколько увеличивающаяся матка давит на брюшную стенку в месте рубца.
Послеоперационная грыжа: симптомы и диагностика
Боль при образовании грыжи может появиться тогда, когда грыжа еще не видна, но уже образовываются грыжевые ворота. Со временем появляется выпячивание, которое сначала вправляется самостоятельно в положении лежа, но со временем становится больше и видно в любом положении.
Рост выпячиваний провоцирует кашель, натуживание, подъем тяжестей. Ранняя диагностика возможна на приеме у квалифицированного хирурга, который попросит вас покашлять, удерживая болящее место. Если патология есть, то доктор это почувствует.
Еще один простой метод диагностики — это УЗИ. При этом обследовании можно диагностировать грыжу на стадии образования грыжевых ворот, но не всегда. Много зависит от качества оборудования и того, насколько опытен специалист функциональной диагностики.
Наиболее информативно место образования грыжи можно рассмотреть при помощи рентгена брюшной полости, а также рентгена при прохождении бария по кишечнику.
Что касается дополнительных симптомов, то они выражены вздутием живота и запорами, периодической тошнотой, отрыжкой, иногда нарушением отхождения мочи и воспалениями кожи в месте образования грыжи.
Осложнения также могут быть серьезны, например, ущемление или кишечная непроходимость. Чаще всего грыжу лечат только путем операции, но есть специальные упражнения, которые могут помочь проблеме и даже решить ее. В Сети полно комплексов, позволяющих устранить грыжи, но не всем они помогают, к сожалению.
При невозможности оперировать по каким-либо причинам названачают консервативное лечение и обязательно диету!
Вот так мне удалось коротко обобщить информацию о грыжах. Если у вас была такая проблема и получилось справиться без операции, то, дайте, пожалуйста, об этом знать, что делали и что помогло. Буду всем очень благодарна за любую информацию!!!

С уважением, Татьяна Сухих! До завтра!
metodbv.ru
Послеоперационные грыжи
Послеоперационные грыжи брюшной стенки выходят из брюшной полости в область послеоперационного рубца и располагаются под кожными покровами. Они составляют около 6-8% от общего числа грыж. Около 5% всех осложнений после чистых чревосечений и около 10% после нагноившихся операционных ран приходится на долю послеоперационных грыж.
Послеоперационные грыжи классифицируются:
1. По локализации:
1)срединные, срединные верхние, срединные нижние;
2) боковые, боковые верхние, боковые нижние (правосторонние, левосторонние).
2. По величине: малые, большие, гигантские.
Важной причиной возникновения послеоперационных грыж является выбор хирургического доступа без учета анатомо-физиологических условий, что вызывает нарушение кровоснабжения и иннервации с последующими стойкими изменениями тканей. Значительная роль в патогенезе принадлежит ранним послеоперационным осложнениям – нагноениям раны, подапоневротическим гнойникам, эвентерациям. Предрасполагают к развитию послеоперационных грыж осложнения в послеоперационном периоде пневмония и бронхит.
Клиника и диагностика. При осмотре больного стоя и лежа обращается внимание на выпячивание в области послеоперационного рубца и по сторонам от него. При грыжах малых размеров это выпячивание определяют пальпаторно. Определение истинных размеров грыжи, величины и формы грыжевых ворот производят в положении больного лежа на спине. При этом следует попросить больного приподнять голову, что вызывает напряжение мышц передней брюшной стенки и позволяет определить незначительные щели и выпячивания. При этом одновременно выявляются сопутствующие расхождения прямых мышц в области послеоперационного рубца и добавочные грыжевые выпячивания в стороне от основного.
Важные дополнительные сведения дает рентгенологическое исследование, которое позволяет уточнить функциональное состояние желудочно-кишечного тракта, отношение органов брюшной полости к грыже, наличие спаечного процесса.
Клиническое течение послеоперационной грыжи зависит от её величины и интенсивности образования спаек в брюшной полости и грыжевом мешке. При грыжах больших и средних размеров больные могут не предъявлять никаких жалоб. При больших грыжах больные часто предъявляют жалобы на отрыжку, тошноту, метеоризм и хронические запоры.
Оперативное лечение.
Послеоперационную грыжу следует оперировать через 6-12 месяцев после первой операции. Однако, при быстром увеличении грыжи и склонности к ущемлению операция показана и в более ранние сроки. Операция включает в себя следующие этапы:
1) оперативный доступ к грыжевым воротам;
2) вскрытие грыжевого мешка и отделение органов брюшной полости от его стенки;
3) частичное или полное иссечение грыжевого мешка;
4) мобилизация и экономичное иссечение краев грыжевых ворот;
5) пластика передней брюшной стенки;
6) зашивание послеоперационной раны.
Наиболее рациональным оперативным доступом к грыжевым воротам следует считать применение окаймляющих разрезов с полным иссечением послеоперационных рубцов, излишков кожи и подкожной клетчатки. Обязательным является вскрытие грыжевого мешка, что позволяет осмотреть припаянные к его стенкам края дефекта брюшной стенки, петли кишечника и сальник, отделить их или резецировать, что является профилактикой развития послеоперационной спаечной непроходимости. Иногда в многокамерном грыжевом мешке образуется сложный рубцовый конгломерат, состоящий из петель кишечника и сальника, интимно спаянных с брюшиной и рубцами в окружности грыжевого дефекта. Разъединение такого конгломерата не всегда представляется возможным или это связано с большой потерей времени и травмой стенки кишки. В таких случаях показана резекция деформированных сегментов кишки. Участки сальника, фиксированные к стенкам грыжевых ворот следует резецировать во всех случаях. Затем после полного или частичного иссечения грыжевого мешка, мобилизации и иссечения краев грыжевых ворот выполняется наиболее ответственный этап операции – пластика брюшной стенки. Применяются аутопластические и сочетанные методы пластики дефектов брюшной стенки.
Аутопластические методы следует применять при небольших послеоперационных грыжах с грыжевым дефектом не превышающим 50-100 см2 и при хорошем состоянии тканей брюшного пресса. Наиболее часто используются методы:
1) Напалкова – по передне-внутреннему краю прямых мышц живота вскрывают апоневроз с обеих сторон. Сшивают шелковыми узловыми швами вначале заднюю дубликатуру апоневроза, а затем – переднюю.
2) Способ Сапежко – кожа с подкожной клетчаткой отсепаровывается от апоневроза на протяжении 10-15 см. Обе полы апоневроза берут на зажимы и, подняв зажимами одну из них кверху, вторую подают как можно ближе к внутренней поверхности прямой мышцы живота и подшивают в апоневрозу. Затем верхнюю полу подшивают к ранее подшитой нижней, как полы пальто.
Аллопластические методы применяются при повторных рецидивах послеоперационных грыж, когда имеется обширный дефект. В качестве пластических материалов обычно используются капроновые и лавсановые сетки. Пластический материал следует помещать между слоями сшиваемых тканей, надо избегать имплантировать сетку под кожей.
Осложнения грыж.
Наиболее частыми осложнениями грыж являются ущемления, копростаз, невправимость и воспаление.
Ущемление грыжи – является наиболее частым и опасным осложнением грыжи, которое требует срочной операции. Суть ущемления состоит в том, что во время внезапного повышения внутрибрюшного давления (поднятие тяжести, кашель, акт дефекации и др.) внутренности под большим давлением проникают через грыжевые ворота в грыжевой мешок. Затем вследствие эластичности тканей грыжевое ворота суживаются и сдавливают вышедшие в мешок органы, которые не успевают возвратиться в брюшную полость. При этом развиваются расстройства крово- и лимфообращения и существует угроза быстрого омертвения ущемленных органов. Таким образом, возникает эластическое ущемление грыжи. Другой вид ущемления – это каловое ущемление, которое обычно встречается у пожилых людей. В петле кишки, попавшей в грыжевой мешок, постепенно скапливается все больше содержимого, которым в конце сдавливается отводящая петля кишки с питающими её сосудами. Каловое ущемление развивается менее остро, чем эластическое, и чаще наблюдается при широких грыжевых воротах.
Ущемленными могут быть любые органы, находящиеся в грыжевом мешке. Наибольшую опасность представляет ущемление кишечных петель, вслед за чем развивается острая кишечная непроходимость.
При сдавлении сосудов брыжейки в ущемленных петлях кишки вначале развивается отек со скоплением в грыжевом мешке сначала прозрачной жидкости (грыжевой воды), которая в дальнейшем при развитии некротических изменений в ущемленных участках кишечника становится инфицированной, мутнеет и приобретает каловый запах.
Некротические изменения в ущемленной кишке начинаются со слизистой оболочки, в то время как брюшинный покров кажется еще жизнеспособным. В этих случаях ослабление перистальтики кишки, отсутствие пульсации сосудов, наличие темных пятен на серозной оболочке должно вызвать сомнение в жизнеспособности ущемленного отрезка кишки. Погружение такой кишки в брюшную полость опасно прогрессированием некроза, перфорацией стенки кишки и развитием перитонита.
Патологоанатомические изменения при ущемлении развиваются не только в петлях ущемленной кишки, но также и в приводящем отделе кишки, который резко переполняется содержимым, газами и выпотом. Функция кишечника нарушается, развивается парез и паралич кишечной стенки, который продолжается и после операции. Некротические изменения сопровождаются гангреной стенки кишки, её перфорацией и без операции больной погибает от перитонита или непроходимости. Значительно реже гнойно-некротический процесс в грыжевом мешке распространяется на подкожную клетчатку и кожу. В этом случае формируется флегмона грыжевого мешка, а после ее вскрытия – кишечный свищ.
Наряду с типичными формами ущемления встречаются и следующие атипичные формы:
1) пристеночное ущемление (грыжа Рихтера),при котором в грыжевом мешке ущемляется только часть кишечной стенки, противоположная линии прикрепления брыжейки. При этом виде ущемления грыжевое выпячивание имеет обычно небольшие размеры и его не всегда легко обнаружить, особенно у тучных больных. Диагностические ошибки связаны также с тем, что у больных не развиваются явления кишечной непроходимости и не выражен болевой синдром, т.к. не ущемляется брыжейка кишки. Наиболее часто пристеночное ущемление наблюдается при бедренных грыжах.
2) ретроградное ущемление (грыжа Майдля) встречается редко. При этом виде ущемления кишечные петли, находящиеся в грыжевом мешке, могут быть жизнеспособными, а в первую очередь некротизируется петля кишки, расположенная в брюшной полости, вследствие того, что ущемляется брыжейка этой кишки. Поэтому если в грыжевом мешке находится две или больше петель кишки, во время операции надо исключить ретроградное ущемление, т.к. ошибка чревата оставлением в брюшной полсоти омертвевшей петли кишки.
3) ущемление дивертикула Меккеля (грыжа Литтре) встречается в 0,5% случаев. При этой форме ущемления в ранние сроки могут отсутствовать признаки кишечной непроходимости. В последующем прогрессирует перитонит или возникает флегмона в области грыжевого мешка с последующим образованием калового свища.
Основные признаки ущемленной грыжи – это остро возникшая боль и невправимость ранее вправимой грыжи. При пальпации -грыжевое выпячивание напряжено, болезненное. Симптом кашлевого толчка отсутствует. При ущемлении кишки в клиническом течении ущемленной грыжи выделяют три периода: 1)болевой, 2) мнимого благополучия и 3) разлитого перитонита.
Ложное ущемление (ущемление Брокка) может возникнуть у больных аппендицитом, прободной язвой и др. острыми заболеваниями органов живота в том случае, когда в грыжевой мешок неущемленной грыжи попадает воспалительный экссудат, вызывая в ней воспаление. Грыжа увеличивается в размерах, становится болезненной и напряженной.
Лечение ущемленной грыжи – экстренная операция. Задачи операции – устранить ущемление и выяснить жизнеспособность ущемленного органа. При явных признаках некроза ущемленный орган следует резецировать. Если нет явных признаков некроза, ущемленную кишку надо обложить салфетками с теплым физиологическим раствором. На жизнеспособность кишки указывает ее нормальный розовый цвет, пульсация сосудов брыжейки, восстановление перистальтики, отсутствие странгуляционной борозды. Резецируя нежизнеспособную петлю кишки, следует отступить от видимой со стороны серозной оболочки границы некроза проксимально не менее 30-40 см, а дистально на 15-20 см.
Воспаление грыжи – является следствием проникновения инфекции в грыжевой мешок, что может произойти при воспалении червеобразного отростка или дивертикула Меккеля, расположенного в грыже. Источником инфекции могут быть воспалительные процессы на кожных покровах грыжи (фурункулы, мацерация кожи). При воспалении грыжа становится отечной, болезненной, отмечается гиперемия кожных покровов грыжи. Исходом воспаления грыжи, если больному не сделана операция, обычно является развитие спаечного процесса в полости грыжевого мешка и грыжа становится невправимой.
studfile.net
лечение с операцией и без, причины вентральной грыжи, как выглядит, симптомы
Послеоперационная грыжа на животе возникает в 10% случаев, может появиться как сразу после хирургического вмешательства, так и через отдаленный промежуток времени. Патология представляет собой выпадение внутренних органов из брюшной полости через послеоперационный рубец.

Послеоперационная грыжа на животе возникает в 10% случаев, может появиться как сразу после хирургического вмешательства, так и через отдаленный промежуток времени.
Причины заболевания
Грыжа возникает по следующим причинам:
- врачебные ошибки во время операции;
- чрезмерная активность и физическая нагрузка сразу после хирургического вмешательства;
- отказ пациента от ношения медицинского бандажа;
- пониженный иммунитет;
- наличие лишнего веса;
- продолжительный кашель после операции;
- запоры;
- инфицирование шва, развитие воспалительного гнойного процесса;
- развитие дефекта апоневроза (патологического ослабления мышечных волокон).
В большинстве случаев выпячивание внутренних органов в грыжевой мешок после проведенного хирургического вмешательства возникает после экстренных операций, когда не было времени на проведение подготовки пациента.
Другими причинами выступают:
- некачественные шовные материалы;
- формирование обширных гематом;
- расхождение шва;
- чрезмерно натянутые в ходе операции ткани;
- необходимость в проведении длительной тампонады;
- установленный на длительное время дренаж.
Грыжевое образование возникает вследствие сильных запоров, которые связаны с тем, что пациент не соблюдал правила перед операцией относительно запрета на употребление пищи и необходимости очищения кишечника либо в период восстановления возникло инфекционное заболевание органов дыхательной системы, сопровождающееся продолжительным, сильным кашлем. В результате и появилась грыжа белой линии живота.
Такие состояния после проведенной операции приводят к тому, что повышается давление внутри брюшной полости. Вместе с ослабленной иммунной системой риски возникновения патологического выпячивания внутренних органов сильно увеличиваются.

Фактор, который увеличивает вероятность появления грыжи живота после операции, — сахарный диабет.
Нередко пациент сам виноват в том, что начало развиваться такое осложнение, пренебрегая необходимостью носить бандаж и регулярно обрабатывать швы. Факторы, которые увеличивают вероятность появления дефекта, – роды в анамнезе женщины, наличие хронических заболеваний, сахарный диабет.
Симптомы вентральной грыжи
На ранних стадиях развития признаки грыжи слабо выражены и большинство пациентов не обращают на них внимания. По линии послеоперационного шва кожа становится бугристой, появляется небольшое выпячивание, которое большинство людей принимают за нормальный физиологический процесс заживления тканей.
В дальнейшем грыжа начинает проявляться болью в животе, сначала симптом носит слабо выраженный характер.
Неприятное чувство дискомфорта возникает только при совершении резких движений, напряжении мышц пресса, активной физической нагрузке и поднятии тяжести.
Выпячивание по линии шва видно в стоячем положении. Когда человек ложится, дефект пропадает.
Если вентральная грыжа, возникшая после операции, не была диагностирована вовремя, патологический процесс начинает усугубляться. Боль в животе присутствует постоянно, отмечается усиление ее интенсивности при нагрузках.

Если грыжу не диагностировали вовремя, патологический процесс начинает усугубляться. Боль в животе у человека присутствует постоянно.
Возникают нарушения со стороны пищеварительной системы. После приема пищи появляется сильное чувство тяжести в животе, вздутие, тошнота и рвотные позывы, изжога.
Нарушается стул, человек мучается частыми запорами. Выпячивание в области брюшной стенки проявляется визуально, размер грыжевого мешка сильно увеличивается, дефект не пропадает, когда человек занимает лежачее положение. Кожа на животе имеет повышенную чувствительность, раздражается при соприкосновении, приобретает синий оттенок. В каловых массах видны кровяные сгустки. Общее состояние больного ухудшается.
Диагностика
Определить наличие грыжи врач может в ходе осмотра пациента и проведения пальпации передней стенки. Для определения размера, формы дефекта, наличия осложнений и состояния органов брюшной полости назначается УЗИ.
Чтобы проверить, как функционирует желудок и кишечник, определить, сформировались ли спайки, применяется рентгенография живота с проведением следующих процедур:
- обзорный рентген;
- ирригоскопия;
- герниография.

С целью получения детальной информации о грыже, может быть назначена магнитно-резонансная томография.
С целью получения детальной информации о грыже, если есть такая необходимость, назначается магнитно-резонансная томография. В некоторых ситуациях может понадобиться прохождение колоноскопии, если патологическое выпячивание внутренних органов привело к ряду осложнений со стороны кишечника.
Классификация
Грыжи живота, возникшие после хирургического лечения органов желудочно-кишечного тракта, делят на несколько видов, в зависимости от их месторасположения, размера и характера. Отдельный вид классификации по рискам рецидива грыжи – однократно появившиеся и многократно рецидивирующие.
Локализация
По месторасположению в брюшной полости выделяют следующие виды патологии:
- медиальные грыжи – располагаются посередине живота, делятся на срединные, верхние и нижние срединные;
- латеральные – грыжевые мешки могут быть расположены слева, справа, в нижней или верхней частях боков.

Определить местоположение грыжи врач может при осмотре пациента.
Определяется местоположение грыжи визуально. Образуется выпячивание в тех местах, где на коже проводится разрез для получения доступа к внутреннему органу – пупочная область, бок поясницы, надлобковое пространство, белая линия живота, правое или левое подреберье, подвздошная область.
Размер
Определить размер грыжи можно в ходе пальпации, УЗИ и рентгена. Согласно данному параметру, выделяют следующие виды:
- малые – размер не превышает 4 см. Обнаружить можно при пальпации брюшной стенки. Форма живота остается неизменной, признаки патологии слабо выражены. Локализация может быть любой;
- средние – от 5 до 15 см в диаметре, выпячивание хорошо видно на животе, локализация любая;
- обширные – достигают в размере от 25 до 35 см. Брюшная стенка деформирована;
- очень большие, гигантские – размер грыжевого мешка от 40 см и больше. Живот сильно деформирован, грыжа располагается в нескольких частях живота одновременно.

При очень больших образованиях человек не может нормально передвигаться, симптоматическая картина сильно выражена.
При очень больших образованиях человек не может нормально передвигаться, симптоматическая картина сильно выражена.
Возможные осложнения
Послеоперационная грыжа приводит к ухудшению качества жизни человека. Нередко данная патология становится причиной снижения трудовой деятельности. Парастомальная грыжа (послеоперационная) – это не только косметологический дефект, который причиняет массу неудобств, но и достаточно опасная патология, вызывающая риски следующих осложнений:
- копростаз – скопление и затвердение каловых масс в кишечнике;
- перфорация – возникновение отверстия в органе;
- непроходимость кишечника;
- ущемление.
Ущемление грыжи живота после операции – тяжелая патология, относится к экстренным случаям и требует немедленного хирургического вмешательства. Грыжа, защемленная между воротами, является невправимой, в мешке остаются части внутренних органов, в которых нарушается кровообращение.

Без оказания своевременной помощи ущемление приводит к некрозу части поврежденного органа и может стать причиной летального исхода.
Патология характеризуется выраженной тяжелой симптоматикой, очень сильная боль может привести к шоковому состоянию. Без оказания своевременной помощи ущемление приводит к некрозу части поврежденного органа и может стать причиной летального исхода.
Лечение послеоперационной грыжи живота
Терапия подразумевает проведение хирургической операции, которая называется герниопластикой. На ранних стадиях развития патологии передней брюшной стенки, если нет динамики роста грыжи, рекомендуется носить бандаж, который предотвращает дальнейшее развитие грыжевого мешка и укрепляет мышцы пресса, препятствуя выпадению внутренних органов.
Пациенту необходимо регулярно проходить медицинское обследование, в ходе которого исследуется динамика каких-либо изменений в состоянии и размере грыжи, от чего и зависит дальнейшая тактика лечения.
Консервативное
Терапия медицинскими препаратами при послеоперационной грыже не проводится ввиду отсутствия положительного эффекта от их применения. Какие-либо лекарственные средства направлены только на подавление симптоматической картины дефекта брюшной стенки: нормализацию пищеварительной функции, лечение запоров, уменьшение болевого симптома.

Лекарственные средства, которые можно принимать при грыже, направлены только на подавление симптоматической картины дефекта брюшной стенки.
Народными средствами
Грыжевой мешок невозможно убрать отварами и настойками на основе лекарственных трав. Как и в случае с медикаментозной терапией, применение народных рецептов допускается только в качестве мер для уменьшения интенсивности болезненной симптоматики.
Операция
Хирургическое вмешательство – единственный метод лечения послеоперационного образования. Удаление грыжи – сложная операция, требующая проведения тщательной подготовки. Рекомендуется осуществлять плановое хирургическое вмешательство, не дожидаясь ущемления, при котором удаление грыжи делают в экстренном случае. При ущемлении во время операции проводится частичная резекция кишечника.
Натяжная пластика
Применяется на грыжах небольшого размера. В ходе операции внутренние органы хирургом возвращаются на место. Для сшивания грыжевых ворот используются мягкие ткани, взятые у самого пациента. Они сшиваются над воротами, выполняя функцию корсета.

Натяжную пластику для устранения грыжи используют редко, так как у человека может нарушиться дыхательная функция.
Данная методика используется в редких случаях, связано это с рисками во время операции и долгим восстановительным периодом. У пациента может нарушиться дыхательная функция, не исключается вариант формирования послеоперационного рубца. Проводится операция под общим наркозом.
Установка сетки
Метод закрытия с помощью сетчатого импланта применяется при грыже больших размеров. Эндопротез, используемый в качестве держателя для внутренних органов, изготавливается из материала полипропилена, который не отторгается организмом и очень быстро прирастает к биологическим тканям.
В ходе операции проводят удаление грыжи, внутренние органы возвращают в их первоначальное положение в брюшной полости, грыжевые ворота закрываются сетчатым имплантом.
Риски повторного выпадения органов после данного хирургического вмешательства практически отсутствуют.
Лапароскопическая герниопластика
Эффективный метод удаления послеоперационной грыжи. Применяется чаще всего ввиду легкости проведения методики, минимальных рисков осложнений и быстрого восстановительного периода. Лапароскопия проводится через несколько небольших проколов в коже.

Наиболее эффективным методом удаления послеоперационной грыжи является лапароскопическая герниопластика.
Через отверстия вводятся хирургические инструменты для удаления мешка и восстановления месторасположения внутренних органов.
В ходе операции подводится сетчатый имплант, имеющий неклеевое покрытие, которым закрываются грыжевые ворота. Шрамы после лапароскопии остаются очень маленькие и незаметные.
Профилактика
Послеоперационная грыжа брюшной полости не возникнет, если выполнять простые профилактические мероприятия. После операции необходимо тщательно соблюдать все предписания врача – правильно и своевременно обрабатывать антисептиками места швов, чтобы в них не попала инфекция.
Для предупреждения запоров и других нарушений со стороны пищеварительной системы необходимо соблюдать лечебную диету, не употреблять тяжелые продукты, не переедать.

Отказываться от ношения бандажа в послеоперационный период нельзя.
После проведенной операции на брюшной полости физические нагрузки необходимо исключить на 2 месяца. В дальнейшем рекомендуется приступать к выполнению упражнений постепенно, увеличивая нагрузку. Это правило нужно выполнять неукоснительно, даже если пациент считает, что он себя хорошо чувствует и уже полностью готов к активной жизни.
Нельзя отказываться от ношения бандажа в послеоперационный период.
Не стоит забывать и про необходимость регулярного очищения кишечника от каловых масс, используя очистительную клизму или принимая слабительные препараты.
Такая мера поможет избежать запоров – частой причины возникновения грыжи после хирургического вмешательства.
При появлении малейшего дискомфорта в животе, боли, чрезмерного образования газов, частых запоров необходимо немедленно обратиться к врачу, не пытаясь самостоятельно купировать симптоматическую картину приемом лекарственных средств.
Грыжа после операции: что такое послеоперационная грыжа или вентральная грыжа?
Операции при послеоперационной грыже: лапароскопия, герниопластика, лапаротомия
gryzhu.ru
Послеоперационная грыжа брюшной полости: лечение
Патологическая форма выпячивания внутренних органов как осложнение после оперативного вмешательства носит наименование послеоперационная грыжа. Возникнуть она может как сразу после операции, так и спустя достаточно большой период времени. В любом случае это достаточно опасное явление, поэтому лечить послеоперационную грыжу нужно сразу после первых её проявлений.


Послеоперационная грыжа брюшной полости: лечение
Содержание материала
Причины вентральной грыжи
Грыжа брюшной полости образуется по следующим причинам:
1. Нарушение шва.
Неправильно наложенный хирургом или сделанный некачественным материалом послеоперационный шов может разойтись. Вследствие этого ткани передней стенки живота расходятся, выпуская наружу часть кишечника и большой сальник.
Шов может разойтись не только из-за ошибок хирурга, но и по вине самого пациента. В послеоперационный период больному строго противопоказана любая физическая нагрузка. Но большинство людей достаточно несерьёзно относятся к этим рекомендациям. В результате не заживший должным образом шов расходится, и возникает грыжа.


Схематичное изображение послеоперационной вентральной грыжи
2. Слабость мышц стенки живота.
Это довольно частое явления у лиц с избыточной массой тела. В брюшной стенке таких людей мышцы ослаблены, заменены жировой тканью, которая слишком медленно срастается. Ткани не справляются с давлением кишечника и расходятся.
Способствуют развитию грыж слабый иммунитет, воспалительные процессы в области шва, склонность к запорам. Чаще всего грыжа развивается в том случае, если разрез сделан по белой линии стенки живота, так как в этой области мышц практически нет, и рубец заживает гораздо медленнее.
Немаловажен в образовании недуга и гендерный признак. У женщин по природе мышцы живота слабее мужских, поэтому ткани у них расходятся чаще.
ВАЖНО. Опасность развития грыжи существует в течение 2-3 лет после проведённой операции. Именно за это время образуется надёжный, прочный послеоперационный рубец.


Осложнение вентральной грыжи
Сопутствующие болезни, из-за которых возникает повышенное внутрибрюшное давление, также могут спровоцировать развитие грыжи. К ним относятся астма, бронхит, аденома простаты, диабет, гипертония.
Симптомы заболевания
Главным признаком грыжи является характерное выпячивание в области хирургического шва. Такое выпячивание в начальный период едва заметно, со временем область увеличивается.
На ранних стадиях развития недуга грыжа легко вправляется и не доставляет пациенту каких-либо особенных неудобств. Боль возникает только при поднятии тяжестей, резких движениях и наклонах. Но отсутствие лечения приводит к разрастанию грыжи, и со временем болевые ощущения усиливаются.
К выпячиванию грыжи добавляются следующие симптомы:
- Воспаление кожи в области грыжи.
- Повышенное газообразование.
- Вздутие кишечника.
- Запор.
- Примеси крови в кале и моче.


Процесс образования вентральной грыжи
Диагностика заболевания
Заболевание легко диагностируется во время обычного осмотра. Подтверждающим фактором правильности постановки диагноза является факт проведения операции. Послеоперационная грыжа подтверждается наличием шрама и местом локализации выпячивания.
Выпячивание легко определяется визуально. Больному предлагают покашлять, напрячь живот – это позволяет определить размер грыжевого мешка.
Для определения грыжевого содержимого и состояния органов вокруг неё применяется УЗИ или рентген. Подобные методы диагностики помогают определить состояние кишечника и оценить его способность к функционированию.
Для получения более точных сведений о состоянии внутренних органов и о самой грыже используется МРТ или мультиспиральная томография.
Видео — Что такое послеоперационная грыжа или вентральная грыжа
Методика лечения
Радикальным методом лечения грыжи является проведение операции, поскольку полностью удалить грыжевой мешок консервативными методами невозможно. Во время операции проводится коррекция стенки живота и удаление грыжевого мешка.
Существует несколько видов хирургического вмешательства:
| № | Вид операции | Описание процесса | Минусы методики |
|---|---|---|---|
| 1 | Натяжная пластика | Выпячивание вправляется и ушивается. Данный метод показан при небольших размерах грыжи и только у молодых пациентов. Преимуществами метода является простота операции | Недостаток метода – высокий риск рецидива. В 30 процентах случаев грыжа возвращается. К тому же, слишком сильное натяжение раны приводит к нарушению дыхания пациента и причинению болевых ощущений при напряжении |
| 2 | Герниопластика | Накладывание на место расхождения тканей брюшной полости специального синтетического протеза. Выглядит он как сетка, изготовлен из полипропилена или медицинского металла. Сетка вшивается под кожу. Если во время операции врачи обнаруживают некроз тканей кишечника, повреждённые места удаляются. У пациентов с ожирением одновременно проводится липосакция, поскольку лишний подкожный жир помешает срастаться послеоперационному шву. Данный метод имеет небольшой риск рецидивов. После операции боли практически отсутствуют | Методика такого лечения достаточно дорогостоящая. Возможно отторжение материала сетки, также существует риск возникновения гематом, нагноений, серомы |
| 3 | Лапароскопическая герниопластика | Самый современный метод операционного лечения грыжи. Заключается он во вживлении в брюшную полость сетки, но без разрезов. Ткани брюшной полости не травмируются, поэтому отсутствует возможность нагноения. Процент рецидивов крайне низок. После такой операции пациент быстро может вернуться к обычной жизни | Минусом методики является её высокая цена. Обусловлено это необходимостью применения дорогостоящего оборудования и малым процентом врачей, способных проводить подобные операции |
Видео — Лечение послеоперационной грыжи без операции
Консервативные методы
Терапевтическое лечение грыжи малоэффективно, но в некоторых случаях это единственный способ помочь человеку, страдающему этим недугом. Чаще всего такая методика выбирается, если противопоказана операция.
Лечение состоит из средств, предотвращающих выпячивание грыжи. Назначается диета, с целью нормализации работы кишечника, чтобы не провоцировать напряжение брюшной полости.
Больному запрещаются всяческие нагрузки и рекомендуют ношение бандажа, который поможет снять болевые ощущения.


Послеоперационный бандаж для снижения нагрузок и боли
Требуется тщательный уход за швом после операции. Установленный дренаж Джексон-Пратта не стоит снимать раньше времени. Это устройство помогает собирать выделяющуюся из раны жидкость и способствует заживлению.
При установке стягивающих скоб нельзя принимать ванны и посещать бассейн. Мыться нужно только в душе, стараясь как можно меньше времени увлажнять шов.
После операции назначаются обезболивающие препараты, которые могут вызвать тошноту и рвоту. Для снятия этих ощущений нужно своевременно принимать Ибупрофен или Ацетаминофен. Приём обезболивающих стоит прекратить, чтобы во время рвоты не напрягать стенки живота.


Препарат Ибупрофен для обезболивания после операции
В начале послеоперационного периода пациенты страдают диареей. Через пару недель кишечник начинает нормально. С этого времени нужно следить за регулярностью дефекации. При отсутствии стула в течение 48 часов нужно принимать слабительные средства.
Народные средства
Облегчить состояние больного можно при помощи традиционных народных средств. Помогут они только при небольших размерах грыжевого мешка и незначительном его выпячивании. Основная цель методов – лечение запоров, восстановление эластичности мышц брюшной плоскости.
Наружные
Для примочек используются следующие рецепты:
- Яблочный уксус (1 ч.л.) растворить в пол стакане воды. Раствором смачивается салфетка и в лежачем положении держится на грыже 60 минут.


Применение примочек с яблочным уксусом помогают в устранении послеоперационной грыжи брюшной полости
- Смесь коры дуба, листьев и плодов измельчается и заливается подогретым до 35 градусов красным вином. Количество смеси зависит от размера грыжи. В среднем используется около 100 граммов. Настаивать эту смесь нужно три недели. Приготовленная смесь наносится на пищевую плёнку и прикладывается ежедневно на 60 минут.
- Размоченный чёрный хлеб (100 — 150 гр), смешанный с чесночной кашицей (2 — 3 зубчика). Накладывается при помощи повязки на 50 минут, затем область грыжи промывается и накладывается настой белой акации.
- Эффективно средство на основе трав: золотой ус, подорожник и индийский лук (по 100 гр.) измельчают блендером и добавляют в смесь 7 ложек свиного жира. Смесь нагревается до растапливания жира и охлаждается. Компресс накладывается на 20 минут каждый день.
- Измельчённая крапива, наложенная на лист подорожника, помогает снять боль. Свежие листья крапивы измельчаются в блендере до выделения сока. Количество зависит от размера грыжи. Вместо подорожника можно использовать капустный лист.
- Свежие листья алоэ (3 — 4 штуки) освобождаются от плёнок, отбиваются, посыпаются содой и прикладываются к грыже. Это средство повышает упругость кожи.
med-explorer.ru
Послеоперационная грыжа на животе: причины и лечение
Послеоперационная грыжа, или рубцовая, возникает, когда органы брюшины (кишечник, большой сальник) выпячивают за пределы брюшной стенки в рубцовую часть, которая образовалась после хирургического вмешательства. Проявляется послеоперационная грыжа живота выпячиванием в районе послеоперационного рубца, что становится менее заметным или вовсе исчезает, когда человек принимает лежачее положение.
Лечить послеоперационные грыжи на животе должен хирург. Если после проведенной операции пациент почувствовал неудобство или дискомфорт в области рубца, необходимо оповестить об этом доктора.

Симптоматические проявления
При послеоперационной грыже на животе симптомы носят следующий характер:
- выпячивание в районе рубца похожее на опухоль;
- возникновение тошноты и рвоты, а также вздутия кишечника;
- возникновение боли при движении или напряжении мышц;
- болезненность в рубце.
Классификация патологии
Врачи классифицируют грыжи после операции на животе по различным параметрам, а именно:
- По размерам. Они могут быть гигантскими, когда образуется несколько грыж. При этом живот человека слишком деформирован. Обширные грыжи выпячивают с одной стороны, могут деформировать стенки брюшины. Средние грыжи небольшого размера, выпячивание незначительное. И малые грыжи почти незаметны, обычно обнаруживаются случайно при пальпации стенок живота.
- По месту расположения послеоперационная вентральная грыжа может находиться сбоку, в середине живота или быть срединно-боковой.
- По происхождению. Грыжи могут быть врожденными или приобретенными со временем.
- По наличию осложнений. Могут быть сложными или несложными.
- По течению заболевания делятся на первичные, рецидивные или послеоперационные.
- По вправимости. Грыжи, которые можно вправить или не поддающиеся вправлению.
Причины возникновения и диагностика
 Послеоперационная грыжа брюшной полости может развиться после следующих хирургических вмешательств:
Послеоперационная грыжа брюшной полости может развиться после следующих хирургических вмешательств:
- после удаления аппендикса;
- после лапароскопии;
- после хирургического вмешательства на мочеточники;
- после кишечной непроходимости;
- после хирургии язвенной болезни;
- если удален желчный пузырь;
- после резекции печени;
- после гинекологических операций, например удаления матки.
Грыжа живота после проведенной операции может возникнуть по следующим причинам:
- Наследственная предрасположенность. Если у пациента имеется системная слабость соединительной ткани, то возможность того, что после операции разовьется грыжа на животе, очень велика. Имеется ряд признаков, которые указывают на это: высокий рост, астеническое телосложение, кожа при этом тонкая и легко растяжимая, наличие грыж в других местах, гипермобильность суставов.
- Нарушения, произошедшие при заживлении рубца. Если в рану попала инфекция, то происходит ее нагноение. В результате рубец становится менее прочным. Кроме того, бывают случаи, когда происходит отторжение шовного материала, края раны при этом, не успев срастись, разойдутся.
- Несоблюдение предписанного врачом режима. Это означает, что пациент не следовал предписаниям врача по щадящему режиму после операции. Частые ошибки пациентов в том, что они считают, что рана имеется только с наружной части живота, забывая про внутреннюю рану. Если наружная рана заживает в среднем за 2 недели, то апоневрический рубец зарастает гораздо позже, в среднем 3-4 месяца, а у пожилых людей этот срок составляет 6-7 месяцев. Поэтому, чтобы избежать развития послеоперационной грыжи, необходимо слушать и соблюдать рекомендации врача и нужное количество времени носить защитный бандаж.
- Сопутствующие болезни. Это в основном те недуги, которые повышают внутрибрюшное давление. Например, хронические бронхиты, бронхиальная астма, запоры, аденома простаты, ожирение и множество других.
- Технические нарушения в момент ушивания раны. Встречается эта причина крайне редко. Грыжа может образоваться по причине сильного или, наоборот, слабого натяжения краев раны.

Как правило, диагностировать послеоперационные грыжи в брюшной полости не составляет труда. Бывают некоторые затруднения, если у пациента избыточная масса тела. В этом случае необходима вспомогательная диагностика: УЗИ брюшной полости, МРТ или компьютерная рентгеновская томография.
Причины, по которым стоит лечить послеоперационную грыжу
Появление грыжи указывает на то, что внутренние органы поменяли свое месторасположения и могут давить друг на друга, приводя к дисфункции каждого органа. Первым признаком послеоперационной грыжи могут стать запоры, которые в итоге приводят к общей интоксикации организма, а это нарушает работу всего желудочно-кишечного тракта.
При отсутствии лечения грыжи на животе состояние в конечном итоге приведет к ряду серьезных осложнений:
- Капростаз. Это брюшинный застой кала в толстой кишке.
- Воспаляется грыжевой мешок, то есть органы, находящиеся в нем.
- Ущемление грыжи. В грыжевых воротах начинается внезапное сдавливание содержимого грыжи. В результате в грыжевом мешке нарушается кровоснабжение органов, что приводит к некрозу тканей, а это грозит смертью пациента.
Лечение вентральной грыжи
При послеоперационной грыже брюшной полости лечение только хирургическое. Ее удаление может проводиться следующим образом:
- Пластика тканями местного применения. Происходит ушивание нарушения апоневроза передней стенки брюшины. Пластика местными тканями возможна лишь тогда, когда грыжа небольшого размера, то есть менее 5 см. Удаление послеоперационной грыжи в этом случае проводится под местной анестезией, при крупных размерах грыж операция делается под общим наркозом.
- Пластика с использованием синтетических протезов, то есть когда происходит укрытие дефекта апоневроза при помощи синтетических протезов. Установление защитной сетки зависит от места расположения грыжи. Врачи утверждают, что в этом случае вероятность рецидива сводится к минимуму. Все действия хирурга осуществляются под общим наркозом.
Как избежать операции?
 Лечение послеоперационной грыжи на животе без операции возможно, если вовремя распознать угрозу образования грыжи. Необходимо сразу обратиться к врачу. В этом случае в профилактических целях доктор может назначить выполнение несложных гимнастических упражнений, соблюдение правильного питания, восстановительные процедуры, применение бандажа и ограничение подъема тяжелых предметов.
Лечение послеоперационной грыжи на животе без операции возможно, если вовремя распознать угрозу образования грыжи. Необходимо сразу обратиться к врачу. В этом случае в профилактических целях доктор может назначить выполнение несложных гимнастических упражнений, соблюдение правильного питания, восстановительные процедуры, применение бандажа и ограничение подъема тяжелых предметов.
Лечение без операции предусматривает следующие действия:
- Бандаж представляет собой упругую эластичную повязку, благодаря которой внутренние органы поддерживаются в естественном состоянии. Ношение бандажа не обязательно, но так вы можете уберечь себя от ущемления, смещения внутренних органов, давления на пораженный участок, снизив болевой порог. В профилактических целях бандажная повязка тоже используется, но подбирать размер должен врач, чтобы она не навредила пациенту.
- Если вы перенесли операцию на брюшной полости, то необходимости в соблюдении строжайшей диеты нет. Но и есть все без ограничения тоже нельзя. Первоначально ограничьте углеводы и любую тяжелую пищу. Ежедневно на столе должны быть свежие фрукты и овощи. Благодаря им пациент не будет страдать запорами, которые так опасны в послеоперационный период.
Специальные упражнения после операции выполняются только по назначению врача и под его контролем. Через 3 месяца легкие нагрузки допустимы, единственным ограничением станут упражнения с резкими движениями и поднятием тяжестей. Физические упражнения способствуют повышению иммунной системы, ведь даже простой ринит может спровоцировать повторное возникновение грыжи.
Смотрите также:
travms.ru


