Отек легких у недоношенных: Отек легких у недоношенных новорожденных – Отек легких у недоношенных новорожденных. Дополнительные методы диагностирования. Отек легких: симптомы
Лечение и последствия бронхолегочной дисплазии у недоношенных детей
Бронхолегочная дисплазия возникает из-за воздействия на организм определенных факторов.
Это серьезное заболевание, которое требует немедленного лечения.
О формах бронхолегочной дисплазии у недоношенных и лечении поговорим в статье.
Что это такое?

Бронхолегочной дисплазией называют хроническое заболевание, которое характеризуется повреждением легких.
Бывает у недоношенных детей. Вызывается кислородом и долгой искусственной вентиляцией легких.
Детям с такой болезнью необходимо повышенное внимание со стороны врачей и родителей. Проявляется недуг увеличением объема грудной клетки и затрудненным дыханием.
к содержанию ↑О том, как проявляется аллергия на антибиотики у ребенка, читайте здесь.
Причины развития и факторы риска
Основными причинами появления и развития заболевания являются:
- Повреждение легочной ткани при искусственной вентиляции легких у ребенка. Эту процедуру проходят недоношенные дети в больнице в первые дни после рождения.
- Инфекции у женщины во время беременности. Провоцируют возникновение болезней у плода.
- Пороки сердца у матери. Могут привести к дефектам плода и проблемам с дыханием у ребенка после рождения.
- Отек легких у ребенка. Так происходит у недоношенных детей, когда органы дыхательной системы не до конца развиты. При взаимодействии с кислородом у младенца может возникнуть отек легких.
- Асфиксия у ребенка при родах.
- Недостаток витаминов у женщины в период вынашивания ребенка. Может негативно сказаться на формировании дыхательной системы у ребенка.
- Тяжелые роды.

К группе риска относятся недоношенные дети, которые родились раньше срока.
Легочная ткань у них бывает не до конца развита, поэтому возникает заболевание.
Относятся к группе риска и те малыши, которые в раннем возрасте перенесли инфекцию.
Возникает чаще всего у недоношенных детей, так как их организм бывает не до конца развитым. Дыхательная система сформировалась, но легочная ткань бывает развита не до конца.
Когда малыш рождается, делает первый вдох, кислород попадает в легкие и повреждает легочную систему. Организм малыша бывает не готов к воздействию кислорода и его составляющих.
Если ребенок родился в срок, легочная ткань формируется полностью. При вдохе малыша организм усваивает кислород, легочная система не повреждается.
к содержанию ↑Формы заболевания
Специалисты различают несколько форм болезни.
По клинической картине выделяют две формы недуга:
- с катаральными явлениями. Характерны влажные легкие, мокрота и хрипы;
- обструктивная. Проявляется удлиненным и затрудненным выдохом. Есть признаки астматического заболевания.
По периоду болезни различают следующие формы:
- период ремиссии;
- период обострения.
к содержанию ↑Как исправить асимметрию лица у новорожденного? Узнайте об этом из нашей статьи.
Симптомы и признаки

Определить заболевание помогают данные симптомы:
- Кашель.
- Одышка.
- Немного увеличенная грудная клетка.
- Мокрота.
- Приступы бронхоспазма.
- Кожные покровы приобретают синеватый оттенок.
Что включает диагностика?
Осуществляется в больнице
. Сначала ребенка осматривают врачи, затем применяются:- Рентгенограмма.
- КТ грудной клетки.
- Импульсная оксиметрия.
- Анализ газов в артериальной крови.
Лечение
Для лечения ребенка применяются различные методы.
В самом раннем возрасте применяются внутривенные инъекции. В больнице врачи внимательно наблюдают за ребенком. Они назначают оптимальную дозировку вводимых лекарств. Назначаются чаще всего:

- Спиронолактон;
- Хлортиазид;
- Фуросемид;
- Лазикс.
Инъекции применяются каждые 8 часов. Очень важно следить за температурой тела малыша.
Она должна быть в пределах 35-36,6 градусов. В больнице самым маленьким назначаются ингаляции, которые осуществляются с помощью специальных аппаратов. Для ингаляций применяют препарат Беродуал.
Важно помнить, что в этом возрасте заниматься самолечением нельзя, так как это может угрожать жизни ребенка. В самом раннем возрасте лечение осуществляется в больнице под контролем врача.
Детям от одного месяца и старше рекомендуется применять лечебный массаж. Это может быть массаж спины и грудной клетки. Нужно слегка массировать, постукивать подушечками пальцев данные участки.
Движения должны быть легкими, малышу не должно быть больно во время массажа. Длится процедура восемь минут, применяется 2-3 раза в неделю.
Проводятся ингаляции. Для этого используются препараты Ипратропия бромид и Сальбутамол. Они улучшают работу легких, устраняют мокроту и кашель. Длительность и дозировку данных лекарств назначает врач после обследования пациента.
Ребенку старшего возраста назначают прием медикаментов Спиронолактон и Фуросемид. Их принимают по одной таблетке 2-3 раза в день.
Всю последующую жизнь ребенку необходимо часто посещать больницу, следовать здоровому питанию, избегать повышенных нагрузок. Интенсивные занятия спортом исключены.
к содержанию ↑В чем причины белково-энергетической недостаточности у детей? Ответ вы найдете на нашем сайте.
Клинические рекомендации

Специалисты приводят несколько важных рекомендаций:
- При обнаружении у ребенка это заболевание, необходимо немедленно обратиться к врачу.
- Если ребенок задыхается, нужно звонить в скорую помощь.
- Пока едет скорая, одежда ребенка в области шеи расстегивается, чтобы ему было легче дышать.
- Если обследование проведено, назначены лекарства, надо следовать всем указаниям врача, часто посещать больницу, отслеживая состояние малыша.
- Нельзя забывать рекомендации врача, нарушать их, иначе у ребенка возникнут осложнения.
Клинические рекомендации по лечению бронхолегочной дисплазии у недоношенных детей.
к содержанию ↑Возможные осложнения и последствия
Врачи называют следующие осложнения и последствия, которые могут возникнуть при отсутствии надлежащего лечения:
- хронический бронхит;
- астма;
- пневмония;
- абсцессы легких;
- задержка роста;
- эмфизема легких;
- возникновение бронхоэктазов.
Самочувствие ребенка при этом сильно ухудшится, вылечить его будет гораздо сложнее.
Чтобы этого не произошло, к лечению приступают сразу, как можно раньше, не допуская осложнений.
к содержанию ↑Профилактика
Профилактические меры немного отличаются в зависимости от возраста ребенка.
До рождения ребенка

Чтобы не допустить возникновения болезни у ребенка, необходимо следовать некоторым рекомендациям:
- Прием витаминов. Необходим для формирования и развития плода, для предотвращения дефектов.
- Регулярное посещение врача и выполнение его рекомендаций.
- Прогулки на свежем воздухе. Помогут насытить организм кислородом, который необходим не только женщине, но и плоду.
- Избегание стресса. Неврозы могут привести к преждевременным родам, дефектам, в том числе и бронхолегочной дисплазии.
- Правильное питание. Должно быть с самого начала беременности. Это необходимо для здоровья матери и будущего ребенка.
- Отказ от вредных привычек. Предотвратит развитие дефектов у плода.
к содержанию ↑Рекомендации по лечению болезни Крона у грудных детей есть на нашем сайте.
После рождения
Необходимо помнить о следующих правилах:
- Нельзя допускать, чтобы в комнате было холодно. Переохлаждение организма ребенка может вызвать осложнения. Ребенка тепло одевают перед выходом на улицу.
- Посещение врача. Необходимо для контроля состояния здоровья ребенка.
- Употребление лекарств, витаминов только по назначению врача. Выбрав самостоятельно препарат, можно навредить ребенку.
Таким образом, данное заболевание представляет огромную опасность для организма ребенка.

Лечение должно проводиться незамедлительно, для этого применяются лекарственные средства, правильное питание, родители должны помнить о рекомендациях лечащего врача.
Тогда ребенка получится вылечить, дыхательная система будет работать правильно, а осложнений получится избежать.
Об уходе за новорожденным
ребенком с бронхолегочной дисплазией вы можете узнать из видео: Убедительно просим не заниматься самолечением. Запишитесь ко врачу!БЛД у недоношенных – бронхолегочная дисплазия

Среди всех патологий у деток, которые родились раньше положенного времени, особенно часто встречаются проблемы с дыханием. Их диагностируют у 30-80% преждевременно родившихся младенцев. При их лечении используют кислород, чем провоцируют появление другой патологии – бронхолегочной дисплазии (БЛД).

Причины
Высокая частота проблем с дыхательной системой у недоношенных младенцев связана с тем, что у таких малышей не успевает созреть система сурфактанта. Так называют вещества, которые покрывают альвеолы легких изнутри и не дают им слипаться во время выдоха. Они начинают образовываться в легких плода с 20-24 недель беременности, но полностью покрывают альвеолы лишь к 35-36 неделе. Во время родов сурфактант синтезируется особенно активно, чтобы легкие новорожденного сразу же расправились и малыш начал дышать.
У недоношенных младенцев такого сурфактанта недостаточно, а многие патологии (асфиксия во время родов, диабет у беременной, хроническая гипоксия плода во время вынашивания и другие) угнетают его образование. Если у малыша развивается инфекция дыхательных путей, сурфактант разрушается и инактивируется.
В результате альвеолы недостаточно расправляются и спадаются, что становится причиной повреждения легких и ухудшения газообмена. Для предотвращения таких проблем сразу после родов младенцу проводят искусственную вентиляцию легких (ИВЛ). Осложнением этой процедуры, при которой применяют кислород в высокой концентрации, выступает бронхолегочная дисплазия.

Помимо недостаточной зрелости легких у недоношенных младенцев и токсического воздействия кислорода, провоцирующими БЛД факторами являются:
- Баротравма легочной ткани при ИВЛ.
- Неправильное введение сурфактанта.
- Наследственная предрасположенность.
- Попадание в легкие инфекционных агентов, среди которых основными называют хламидии, уреаплазмы, цитомегаловирусы, микоплазмы и пневмоцисты. Возбудитель может попасть в организм малыша внутриутробно или вследствие интубации трахеи.
- Отек легких, который может быть вызван как проблемами с выведением жидкости из организма малыша, так и избыточным объемом внутривенных вливаний.
- Легочная гипертензия, которую нередко вызывают пороки сердца.
- Аспирация содержимого желудка из-за гастроэзофагеального рефлюкса во время ИВЛ.
- Недостаток витаминов Е и А.

Симптомы
Болезнь проявляется после отключения младенца от ИВЛ. У ребенка повышается частота дыхания (до 60-100 раз за минуту), лицо малютки синеет, появляется кашель, во время дыхания промежутки между ребрами втягиваются, выдох становится длиннее, при дыхании становится слышен свист.
Если болезнь протекает тяжело, ребенка вообще не получается снять с аппарата, так как он сразу же задыхается.
Диагностика
Чтобы выявить у младенца, родившегося раньше срока, бронхолегочную дисплазию, следует учесть:
- Данные анамнеза – на каком сроке беременности родился малыш и с каким весом, была ли ИВЛ, какова была ее длительность, имеется ли кислородозависимость.
- Клинические проявления.
- Результаты рентген-обследования и анализа газов в крови, а также компьютерной томографии грудной клетки.

Формы БЛД
В зависимости от тяжести и потребности малыша в кислороде выделяют:
- Легкую бронхолегочную дисплазию – частота дыхания до 60, в покое дыхание не учащенное, легкая одышка и симптомы бронхоспазма появляются при респираторной инфекции.
- Среднетяжелую БЛД – частота дыхания 60-80, повышается при плаче и кормлении, средняя одышка, на выдохе определяются сухие хрипы, если присоединяется инфекция, обструкция усиливается.
- Тяжелую форму – частота дыхания больше 80 даже в покое, симптомы бронхообструкции выраженные, ребенок отстает в физическом развитии, появляется множество осложнений со стороны легких и сердца.

В течение заболевания присутствуют периоды обострения, которые сменяются периодами ремиссии.
Стадии БЛД
- Первая стадия болезни начинается на второй-третий день жизни малыша. Она проявляется одышкой, тахикардией, посинением кожи, сухим кашлем, учащенным дыханием.
- С четвертого по десятый день жизни развивается вторая стадия заболевания, во время которой эпителий альвеол разрушается, в ткани легких появляется отек.
- Третья стадия недуга начинается с 10 дня жизни и длится в среднем до 20 дня. При ней происходит повреждение бронхиол
- С 21 дня жизни развивается четвертая стадия, во время которой в легких появляются участки спавшейся легочной ткани, а также развивается эмфизема. В результате у ребенка развивается хроническое обструктивное заболевание.
Лечение
В лечении БЛД применяют:
- Кислородотерапию. Хотя болезнь и провоцируется ИВЛ, но ребенку с дисплазией достаточно часто требуется длительное обеспечение кислородом. При таком лечении концентрация кислорода и давление в аппарате максимально понижаются. Кроме того, обязательно контролируют количество кислорода в крови малыша.
- Диетотерапию. Младенец должен получать питание на уровне 120-140 ккал на каждый килограмм его веса в сутки. Если состояние крохи тяжелое, питательные растворы (жировые эмульсии и аминокислоты) вводят внутривенно или через зонд. Жидкость дают в умеренном количестве (до 120 мл на килограмм веса в сутки), чтобы исключить риск отека легких.
- Режим. Младенцу обеспечивают покой и оптимальную температуру воздуха.
- Медикаментозные средства. Малышам с БЛД назначаются мочегонные (препятствуют отеку легких), антибиотики (предотвращают или устраняют инфекцию), глюкокортикоиды (снимают воспаление), бронхолитики (улучшают проходимость бронхов), средства для сердца, витамины Е и А.

Возможные последствия и осложнения
При среднетяжелом и легком течении болезни состояние малышей медленно (в течение 6-12 месяцев) улучшается, хоть БЛД и протекает с достаточно частыми эпизодами обострений. Тяжелая форма дисплазии в 20% случаев приводит к гибели малыша. У выживших младенцев болезнь длится много месяцев и может завершиться клиническим улучшением.
У части детей, рожденных раньше срока, диагноз остается на всю жизнь и становится причиной инвалидности.

Частыми осложнениями БЛД являются:
- Образование ателектазов, представляющих собой спавшиеся участки ткани легкого.
- Появление легочного сердца. Так называют вызванные сужением сосудов легкого изменения в правом желудочке.
- Развитие сердечной недостаточности, связанной с увеличением сердца.
- Формирование хронической дыхательной недостаточности, при которой ребенку требуется дополнительно давать кислород после выписки в домашних условиях.
- Развитие инфекций бронхов и пневмоний. Они особенно опасны для деток младше 5-6 лет, так как нередко приводят к смерти.
- Появление бронхиальной астмы.
- Повышение риска синдрома внезапной смерти младенцев из-за частых и длительных апноэ.
- Повышение артериального давления. Обычно диагностируют у ребенка первого года жизни и зачастую успешно лечат гипотензивными препаратами.
- Задержка развития. У малышей отмечают и низкую скорость прибавки массы, и задержку роста, и отставание в нервно-психическом развитии, вызванное поражением мозга во время периодов гипоксии.
- Появление анемии.
Профилактика
Самыми важными мерами профилактики БЛД являются предотвращение рождения малыша раньше срока и правильное выхаживание недоношенного. Женщине, ожидающей младенца, следует:
- Своевременно лечить хронические заболевания.
- Полноценно питаться.
- Исключить курение и алкоголь.
- Избегать тяжелой физической нагрузки.
- Обеспечить психоэмоциональный покой.

Если возникает угроза преждевременных родов, будущей маме назначаются глюкокортикоиды для ускорения синтеза сурфактанта и более быстрого созревания альвеол в легких плода.
Малышу, который родился раньше положенного времени нужно:
- Грамотно провести реанимационные мероприятия.
- Ввести сурфактант.
- Рационально провести ИВЛ.
- Обеспечить полноценное питание.
- При появлении инфекции назначить рациональную антибиотикотерапию.
- Ограничить введение жидкости через вену.

Отек легких у недоношенных детей. Отек легкого
Среди всех патологий у деток, которые родились раньше положенного времени, особенно часто встречаются проблемы с дыханием. Их диагностируют у 30-80% преждевременно родившихся младенцев. При их лечении используют кислород, чем провоцируют появление другой патологии – бронхолегочной дисплазии (БЛД).
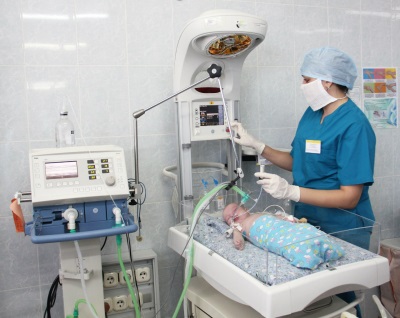
Причины
Высокая частота проблем с дыхательной системой у недоношенных младенцев связана с тем, что у таких малышей не успевает созреть система сурфактанта. Т ак называют вещества, которые покрывают альвеолы легких изнутри и не дают им слипаться во время выдоха. Они начинают образовываться в легких плода с 20-24 недель беременности, но полностью покрывают альвеолы лишь к 35-36 неделе. Во время родов сурфактант синтезируется особенно активно, чтобы легкие новорожденного сразу же расправились и малыш начал дышать.
У недоношенных младенцев такого сурфактанта недостаточно, а многие патологии (асфиксия во время родов, диабет у беременной, хроническая гипоксия плода во время вынашивания и другие) угнетают его образование. Если у малыша развивается инфекция дыхательных путей, сурфактант разрушается и инактивируется.
В результате альвеолы недостаточно расправляются и спадаются, что становится причиной повреждения легких и ухудшения газообмена. Для предотвращения таких проблем сразу после родов младенцу проводят искусственную вентиляцию легких (ИВЛ). Осложнением этой процедуры, при которой применяют кислород в высокой концентрации, выступает бронхолегочная дисплазия.
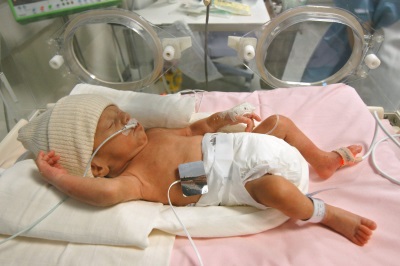
Помимо недостаточной зрелости легких у недоношенных младенцев и токсического воздействия кислорода, провоцирующими БЛД факторами являются:
- Баротравма легочной ткани при ИВЛ.
- Неправильное введение сурфактанта.
- Наследственная предрасположенность.
- Попадание в легкие инфекционных агентов, среди которых основными называют хламидии, уреаплазмы, цитомегаловирусы, микоплазмы и пневмоцисты. Возбудитель может попасть в организм малыша внутриутробно или вследствие интубации трахеи.
- Отек легких, который может быть вызван как проблемами с выведением жидкости из организма малыша, так и избыточным объемом внутривенных вливаний.
- Легочная гипертензия, которую нередко вызывают пороки сердца.
- Аспирация содержимого желудка из-за гастроэзофагеального рефлюкса во время ИВЛ.
- Недостаток витаминов Е и А.
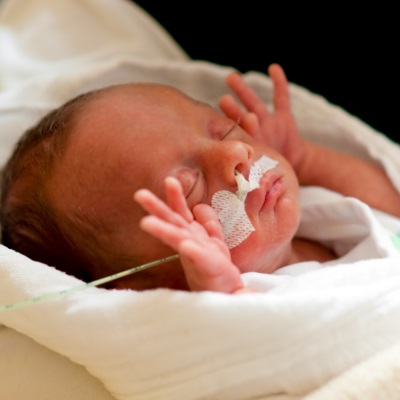
Симптомы
Болезнь проявляется после отключения младенца от ИВЛ. У ребенка повышается частота дыхания (до 60-100 раз за минуту), лицо малютки синеет, появляется кашель, во время дыхания промежутки между ребрами втягиваются, выдох становится длиннее, при дыхании становится слышен свист.
Если болезнь протекает тяжело, ребенка вообще не получается снять с аппарата, так как он сразу же задыхается.
Диагностика
Чтобы выявить у младенца, родившегося раньше срока, бронхолегочную дисплазию, следует учесть:
- Данные анамнеза – на каком сроке беременности родился малыш и с каким весом, была ли ИВЛ, какова была ее длительность, имеется ли кислородозависимость.
- Клинические проявления.
- Результаты рентген-обследования и анализа газов в крови, а также компьютерной томографии грудной клетки.
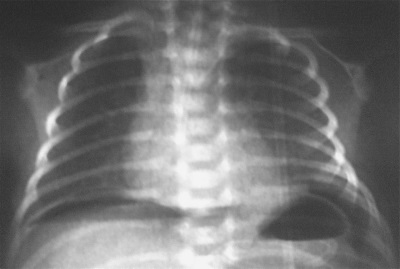
Формы БЛД
В зависимости от тяжести и потребности малыша в кислороде выделяют:
- Легкую бронхолегочную дисплазию – частота дыхания до 60, в покое дыхание не учащенное, легкая одышка и симптомы бронхоспазма появляются при респираторной инфекции.
- Среднетяжелую БЛД – частота дыхания 60-80, повышается при плаче и кормлении, средняя одышка, на выдохе определяются сухие хрипы , если присоединяется инфекция, обструкция усиливается.
- Тяжелую форму – частота дыхания больше 80 даже в покое, симптомы бронхообструкции выраженные, ребенок отстает в физическом развитии, появляется множество осложнений со стороны легких и сердца.

Бронхолегочная дисплазия у недоношенных детей. Заболевания легких Отек легких у недоношенных детей
Отек легкого относится к тяжелым состояниям, угрожающим жизни человека. При этом наблюдается интенсивное выделение транссудата из интерстициального пространства, а затем – в альвеолы.
Острый отек легких всегда приводит к расстройству функций альвеолы и патологии газообмена, вследствие чего у пациента развивается гипоксия – кислородное голодание. Недуг характеризуется неблагоприятным прогнозом.
Что представляет собой болезнь?
Интерстиций включает в себя кровеносные и лимфатические сосуды, соединительную ткань, а также межклеточную жидкость. Все эти органы покрываются плеврой. Формирование интерстиция происходит благодаря плазме, которая выходит из мельчайших кровеносных сосудов.
Далее мельчайшая сеть капилляров несет кровь в нижнюю полую вену. Такая сложнейшая система дает возможность транспортировать в межклеточное пространство все необходимые вещества и кислород в клетки тела, и удалять оттуда углекислый газ и продукты метаболизма.
Если отток жидкости из межклеточного пространства нарушается, это способствует развитию тяжелого поражения легочной ткани. Отек легких бывает, если в сосудах повышается давление, что приводит к повышению давления межклеточной жидкости. Так возникает гидростатический отек.
Кроме того, такое заболевание может произойти из-за ненормально высокой фильтрации плазмы. Из-за этого и возникает мембранный отек.
Виды отеков
Ранее выделяли интерстициальный отек легких и альвеолярный отек легких. Однако на сегодня от такой схемы отказались, поскольку эти разновидности на самом деле не что иное, как стадии развития болезни. В настоящее время используется такая общепринятая классификация отека легких:
Как видим, отек легкого, классификация которого основана, прежде всего, на причинах, вызывающих его, связан со многими патологическими процессами в организме.
Отек у детей
Иногда такой опасный синдром наблюдается у детей. Часто отек легких у новорожденных бывает следствием:
При развитии отека легких новорожденный ребенок тяжело дышит, у него бывает клокочущее дыхание. Далее к этим явлениям добавляются хрипы, изо рта появляется розоватая пена. Вначале деятельность сердца усиливается, но затем резко ослабевает, развивается гипотония, замедление пульса.
Осложнения отека у новорожденных – поражение мозга и центральной нервной системы, дыхательная недостаточность, застойная пневмония.
Отек легких у детей более старшего возраста имеет признаки, в целом не отличающиеся от тех, что бывают у взрослых. В начале его развития симптомы могут отсутствовать. Однако нарастание патологических явлений неизбежно приводит к появлению у ребенка характерных симптомов, указанных ниже. Дыхание может быть шумное, прерывистое. Межреберные промежутки втягиваются внутрь.
Причины и симптомы синдрома
Многие пациенты, не зная, что такое отек легких, считают, что это самостоятельная патология. Это не так. Как правило, этот синдром у пациента является следствием развития многих патологий. Чаще всего это такие болезни и состояния:
Клиническая картина
Как определить отек? Кардиогенный отек легких по своей симптоматике мало чем отличается от некардиогенного.
 Гораздо большее значение имеет время появления первых признаков после воздействия патогенных факторов и степень поражения легкого, а также прогноз заболевания (смерть чаще наступает от некардиогенного отека).
Гораздо большее значение имеет время появления первых признаков после воздействия патогенных факторов и степень поражения легкого, а также прогноз заболевания (смерть чаще наступает от некардиогенного отека).
Кардиогенный отек легких характеризуется такими признаками:
- Появление одышки в состоянии покоя.
- Острая нехватка воздуха.
- Удушье.
- Человек внезапно принимает сидячее положение: при этом его ноги спускаются с кровати, а руками он упирается в ее край. Такая поза называется ортопноэ.
- Учащается частота сердцебиения (тахикардия легко переходит в брадикардию, угрожающую жизни).
В начале развития боле
причины, симптомы, виды, лечение. Заболевания легких Отек легких у недоношенных детей
Отек легкого относится к тяжелым состояниям, угрожающим жизни человека. При этом наблюдается интенсивное выделение транссудата из интерстициального пространства, а затем – в альвеолы.
Острый отек легких всегда приводит к расстройству функций альвеолы и патологии газообмена, вследствие чего у пациента развивается гипоксия – кислородное голодание. Недуг характеризуется неблагоприятным прогнозом.
Что представляет собой болезнь?
Интерстиций включает в себя кровеносные и лимфатические сосуды, соединительную ткань, а также межклеточную жидкость. Все эти органы покрываются плеврой. Формирование интерстиция происходит благодаря плазме, которая выходит из мельчайших кровеносных сосудов.
Далее мельчайшая сеть капилляров несет кровь в нижнюю полую вену. Такая сложнейшая система дает возможность транспортировать в межклеточное пространство все необходимые вещества и кислород в клетки тела, и удалять оттуда углекислый газ и продукты метаболизма.
Если отток жидкости из межклеточного пространства нарушается, это способствует развитию тяжелого поражения легочной ткани. Отек легких бывает, если в сосудах повышается давление, что приводит к повышению давления межклеточной жидкости. Так возникает гидростатический отек.
Кроме того, такое заболевание может произойти из-за ненормально высокой фильтрации плазмы. Из-за этого и возникает мембранный отек.
Виды отеков
Ранее выделяли интерстициальный отек легких и альвеолярный отек легких. Однако на сегодня от такой схемы отказались, поскольку эти разновидности на самом деле не что иное, как стадии развития болезни. В настоящее время используется такая общепринятая классификация отека легких:

Как видим, отек легкого, классификация которого основана, прежде всего, на причинах, вызывающих его, связан со многими патологическими процессами в организме.
Отек у детей
Иногда такой опасный синдром наблюдается у детей. Часто отек легких у новорожденных бывает следствием:
При развитии отека легких новорожденный ребенок тяжело дышит, у него бывает клокочущее дыхание. Далее к этим явлениям добавляются хрипы, изо рта появляется розоватая пена. Вначале деятельность сердца усиливается, но затем резко ослабевает, развивается гипотония, замедление пульса.
Осложнения отека у новорожденных – поражение мозга и центральной нервной системы, дыхательная недостаточность, застойная пневмония.
Отек легких у детей более старшего возраста имеет признаки, в целом не отличающиеся от тех, что бывают у взрослых. В начале его развития симптомы могут отсутствовать. Однако нарастание патологических явлений неизбежно приводит к появлению у ребенка характерных симптомов, указанных ниже. Дыхание может быть шумное, прерывистое. Межреберные промежутки втягиваются внутрь.
Причины и симптомы синдрома
Многие пациенты, не зная, что такое отек легких, считают, что это самостоятельная патология. Это не так. Как правило, этот синдром у пациента является следствием развития многих патологий. Чаще всего это такие болезни и состояния:

Клиническая картина
Как определить отек? Кардиогенный отек легких по своей симптоматике мало чем отличается от некардиогенного.
 Гораздо большее зн
Гораздо большее зн
что такое, какие симптомы и лечение, а также сколько выздоравливать
Редактор
Анна Сандалова
Пульмонолог, врач высшей категории
Согласно мировой статистике, с пневмониями сталкиваются 2% доношенных детей и 10-15% недоношенных.
Некоторые из них врожденные, основная часть является приобретенными в результате контакта с окружающей средой, к которой маленький организм не подготовлен.
Течение заболевания у недоношенных малышей тоже имеет отличия. Что это такое за особенности, мы рассмотрим в этой статье. Также обратите внимание на статью о пневмонии у новорожденного после Кесарева.
Что это за болезнь?
Пневмония, она же в быту “воспаление легких” – инфекционный процесс воспаления в легочных тканях. Незрелость систем органов у младенцев, рожденных раньше времени, недоразвитость дыхательной системы и не всегда адекватное функционирование иммунитета провоцируют развитие пневмоний, затрудняют диагностику и осложняют течение заболевания.
Также, отличительной особенностью течения пневмонии у недоношенных новорожденных детей является стремительное прогрессирование заболевания. В считанные часы воспаление может формировать новые очаги ткани маленького легкого, а также крайне высока вероятность развития осложнений.
К особенностям и специфическим факторам риска относятся:
- Более частый процент врожденных и интранатальных (заражение в родах) пневмоний. Часто, именно врожденная инфекция и становится причиной преждевременных родов.
- Частое развитие интоксикаций, сепсисов и поражений мозга.
- Быстрое развитие дыхательной недостаточности и гипоксии.
- Сопутствующие системные патологии ввиду незрелости организма.
- Высокая частота аспираций (патологии ЖКТ, склонность к срыгиванию).
- Гипотермия и стертая симптоматика.
- Необходимость использования искусственной вентиляции легких.
- Развитие как легочных, так и внелегочных осложнений.

Недоношенный ребенок в кувезе с искусственной вентиляцией легких
Причины
Стартом развития пневмонии у младенцев, рожденных раньше времени, могут выступить самые различные возбудители:
- Бактерии (стрептококки, пневмококки, стафилококки, гемофильная, синегнойная и кишечная палочки и др.).
- Вирусы (герпетические, респираторные, цитомегаловирус и др.).
- Грибы (чаще Кандида).
- Паразиты и простейшие (пневмоциста, клебсиеллы).
- Атипичная флора (токсоплазма, трихомонады, микоплазмы и проч.).
При заражение клебсиеллой симптомы часто маскируются под проявление кишечных инфекций. Важно вовремя дифференцировать очаг воспаления, так как есть опасность развития генерализованной инфекции организма.
В организм возбудитель (агент) заболевания проникает 3 путями:
- Бронхогенный – при попадании агента непосредственно в дыхательную систему ребенка.
- Гематогенный – через кровь, а точнее, через гемато-плацентарный барьер (внутриутробно).
- Аспирационно – при попадании в дыхательные органы околоплодных вод или (обычно при гипоксии) мекония.
Из бронхогенных можно выделить отдельно интубационную (ИВЛ-ассоциированную) пневмонию. При интубации воздушная смесь попадает в легкие ребенка напрямую, минуя естественные защитные барьеры (дыхательные ходы и защитную слизь).
Подробнее о причинах разных видов пневмонии >>Разновидности воспалений легких

Возбудитель пневмонии может проникнуть к плоду через плаценту
Типы и формы воспалений легких (пневмоний) классифицируются по времени заражения, типу возбудителя и степени тяжести течения.
По времени и типу возникновения они делятся:
- Врожденные – инфицирование (обычно генерализованными материнскими инфекциями) через гемато-плацентарный барьер.
- Внутриутробные (родовые) – возбудитель проникает в дыхательные пути из околоплодных вод или при прохождении родовых путей.
- Постнатальные – возникают после рождения при инфицировании в стационаре (в том числе и на этапах выхаживания) или дома.
По типу возбудителя выделяют следующие виды:
- бактериальные;
- вирусные;
- грибковые;
- паразитарные.
От класса возбудителя зависит тактика подбора основных препаратов.
При определении бактериальной природы пневмонии очень важно выделить возбудителя для подбора соответствующего препарата.
Степень тяжести определяется по выраженности клинических проявлений, масштабам осложнений и вовлеченных систем органов.
Симптомы
Признаками пневмонии у недоношенных являются:
- Вялость, нарушение рефлексов.
- Бледность и синюшность (или серый оттенок) кожи.
- Изменения температуры тела (чаще низкая, редко высокая).
- Вздутие живота, срыгивание, рвота.
- Хрипы, жесткое свистящее дыхание, втяжение грудины.
- Нарушения сна (сонливость или бессонница).
- Брадикардия (нарушение сердцебиения).
- Приступы остановок дыхания.
- Дыхательная недостаточность и признаки токсикоза (у доношенных встречаются только в тяжелых формах).

Важно! У недоношенных быстрее и ярче, по сравнению с доношенными, проявляются признаки тяжелого течения заболевания и развиваются осложнения!
Диагностирование
При выраженной симптоматике подозрение на пневмонию устанавливается сразу. Для уточнения формы заболевания и подбора схемы лечения проводят обследование по схеме:
- Осмотр и прослушивание легких, определение симптомов интоксикации.
- Рентгенологический снимок легких – для определения картины поражения.
- Анализ крови (развернутый) – определит воспалительный процесс, развитие анемии и некоторых осложнений.
- Бакпосев и вирусологическое исследование – для выявления агента заболевания.
- Анализ крови на газовый состав – определит уровень кислорода в крови (сатурацию) и степень кислородного голодания (гипоксии).
Также дополнительно могут сделать анализ мочи для выявления осложнений.
Лечение
Тактика лечения пневмоний у недоношенных идет по стандартным протоколам, согласно результатам обследования:
- Антивирусная или антибактериальная терапия (в зависимости от типа возбудителя). В первые сутки препарат подбирается в зависимости от условий развития, вроятного возбудителя и тяжести заболевания – из тех, что обладают широким спектром действия, так как результаты посевов требуют времени.
- Иммунотерапия – плазма, иммуноглобулины, компоненты крови по показаниям.
- Бронхолитические препараты, сурфактанты.
- Кислородная терапия (по показаниям).
- Сопутствующее лечение – пробиотики, глюкокортикоиды, сердечные препараты.
Пребывание малышей массой 1500 г и меньше – строго в кювезах с поддержанием температуры внутри 34-36°С.

Уход за ребенком в инкубаторе (кувезе) весом менее 1500 грамм
Кормление в реанимации чаще всего парентеральное (введение специальных растворов в вену), во избежание аспираций. При переводе в палату назначается дозированное кормление.
Важно! При совместном пребывании в палате с малышом следует строго соблюдать правила кормления, указанные доктором! Нарушение может привести к аспирациям, осложнениям и летальному исходу!
Сколько лечится заболевание?
Из-за особенностей организма и сложности течения заболевания, лечение недоношенных детей, в большинстве случаев, занимает около месяца или дольше. При развитии тяжелых осложнений срок может быть и дольше – около 2 месяцев.
Также, после выписки домой обязательно диспансерное наблюдение у участкового педиатра и профильных специалистов в течение 12 месяцев после выздоровления. В первые месяцы может быть назначена витаминотерапия.
Осложнения болезни у новорожденных
К специфическим легочным осложнениям пневмоний относят:
- бронхолегочную дисплазию;
- отек легких;
- плевриты;
- органические изменения тканей легких;
- пневмоторакс.
Внелегочные осложнения включают в себя:
- сепсис;
- анемии различных форм;
- кровотечения различной этиологии;
- сердечно-сосудистые патологии;
- гормональные нарушения;
- иммунодефициты;
- рахит;
- патологии со стороны мозга и ЦНС;
- вторичные инфекции.
После перенесенной пневмонии и возникших осложнениях, кроме диспансерного наблюдения требуется коррекция у профильных специалистов и курс реабилитации согласно их указаниям.
Полезное видео
Пусть родители и не сталкиваются с уходом за недоношенными детьми (этим занимаются профессиональные медики), тем не менее предлагаем вам посмотреть видео на эту тему в информационных целях:
Справочные материалы (скачать)
Заключение
Течение заболевания у недоношенного ребенка всегда стремительнее и сложнее, ввиду его физиологии и особенностей организма. Поэтому, обязательно следует уделять внимание здоровью будущей матери и профилактике преждевременных родов, так как пневмония – частый и очень опасный спутник недоношенных младенцев.
Опыт родителей, кто на практике столкнулся с этой проблемой и у кого был опыт преодоления заболевания, будет бесценным дополнением к информации в этой статье. Уважаемые мамы, пожалуйста, расскажите вашу историю в комментариях, у кого был опыт лечения данного недуга.
БЛД у недоношенных детей – что это?
Бронхолегочная дисплазия (БЛД) у недоношенных детей развивается на фоне длительного воздействия высокого давления кислорода, созданного аппаратом искусственного дыхания. Чтобы устранить недуг, малышу необходима специальная терапия, направленная на спасение его жизни. Рассмотрим подробнее, что это, причины, симптомы и особенности лечения патологического явления.
БЛД у недоношенных детей – что это такое?
Малыши, родившиеся несколько раньше положенного срока, подвергаются различным заболеваниям из-за недостаточного развития внутренних органов. Практически у каждого такого ребенка наблюдаются серьезные отклонения в работе дыхательной системы. Для поддержания необходимого уровня кислорода малыша подключают к аппарату искусственной вентиляции легких. Это современное оборудование, которое контролирует влажность, температуру и скорость подачи газовой смеси для дыхания. Частым осложнением после этой процедуры является бронхолегочная дисплазия.
БЛД у недоношенных детей развивается при воздействии высокой концентрации кислорода в течение длительного времени. Если ребенок находился на ИВЛ более 28 дней, риск появления патологии существенно увеличивается. Редко недуг встречается у детей, родившихся в срок, после перенесенных тяжелых заболеваний бронхов и легких.
В настоящее время все чаще фиксируются случаи нового вида БЛД, при котором легкие малыша имеют минимальную альвеоляризацию, менее выраженное поражение дыхательной системы и легочных сосудов. По сравнению с «классической» бронхолегочной дисплазией, «легкая» форма недуга переносится гораздо проще.
Причины БЛД
Случаи возникновения бронхолегочной дисплазии фиксируются после отключения ребенка от искусственной вентиляции легких. Специалисты утверждают, что возникает патологическое явление из-за воздействия чистого кислорода на недостаточно развитые структуры легких. Так же к основным факторам риска развития БЛД относятся следующие:
- попадание в бронхолегочную систему инфекционных агентов;
- неправильное введение сурфактанта;
- легочная гипертензия, вызванная пороками развития сердца;
- повреждение легочной ткани при подключении к ИВЛ;
- отек легких;
- гиповитаминоз.

Особо часто встречается БЛД у глубоко недоношенных детей. К этой категории относятся малыши, родившиеся до 29 недели и имеющие вес менее 1500 г. Система сурфактанта у них не развита полностью. Это приводит к тому, что во время выдоха альвеолы легких начинают слипаться и повреждаются, что провоцирует ухудшение газообмена. Чтобы предотвратить нежелательные последствия, ребенка подключают к ИВЛ.
Симптомы БЛД
Первое проявление недуга фиксируется после отключения малыша от аппарата искусственного дыхания. Сразу может показаться, что у ребенка наблюдается положительная динамика, но уже через некоторое время возникают опасные сигналы. Прежде всего, родителям следует обратить внимание на учащенное дыхание. Если малыш делает более 60 вдохов в минуту, крылья носа сильно раздуваются, а грудная клетка имеет бочкообразный вид, необходимо как можно скорее обратиться за медицинской помощью.
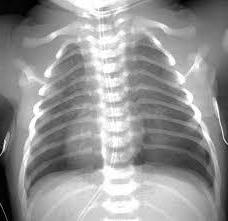
Шумное дыхание, мокрота в легких, удлиненный выдох, посинение кожных покровов – частые симптомы БЛД у недоношенных детей. Что это за недуг и как облегчить состояние ребенка? Терапия подбирается только врачом в зависимости от тяжести состояния малыша. Предварительно проводятся диагностические мероприятия: внешний осмотр, УЗИ сердца, рентген легких. Дополнительно могут быть назначены лабораторные анализы, консультация пульмонолога.
Лечение БЛД
У недоношенных детей патология лечится симптоматически. Основная задача такой терапии заключается в купировании признаков заболевания и нормализации дыхания. Длительность лечения – от нескольких недель до 2-3 месяцев.
Различают легкую, среднюю и тяжелую форму бронхолегочной дисплазии. На протяжении заболевания отмечаются стадии обострения и ремиссии. Медикаментозная терапия подразумевает применение глюкокортикоидов, диуретиков, антибиотиков (при необходимости), бронхолитиков, сурфактантов.
Антибактериальные препараты необходимы для подавления развития воспалительного процесса. Оптимальными считаются лекарства из группы макролидов, которые эффективно борются с широким спектром патогенных возбудителей.
Особенности терапии
Несмотря на то что недуг провоцирует искусственная вентиляция легких, в процессе лечения потребуется и кислородотерапия. Подключение малыша к аппарату необходимо для обеспечения дыхательной системы и всех тканей достаточным количеством кислорода. При этом концентрацию газовой смеси и давление в оборудовании максимально снижают. Потребуется также постоянный контроль количества кислорода в крови ребенка.
При БЛД у недоношенных детей требуется придерживаться диеты. Важно обеспечить организм ребенка достаточным количеством белка и при этом не допустить избытка жидкости. Если состояние малыша тяжелое, питательную смесь вводят через зонд. Объем жидкости сокращают до 110 мл на один кг веса в сутки, чтобы предотвратить развитие отека легких.
Применение гормональных препаратов
Гормональная терапия необходима для устранения воспалительного процесса в дыхательном тракте, который возникает на фоне бронхолегочной дисплазии. Системные глюкокортикоиды назначают с первых дней жизни при нахождении ребенка на искусственной вентиляции легких. Это позволяет сократить риск развития тяжелых патологий дыхательной системы.
Следует учитывать, что гормональная терапия имеет ряд недостатков, основными из которых являются побочные явления в виде гипергликемии, гипертензии, гипертрофической кардиомиопатии.

Предпочтение часто отдается ингаляционным стероидам. Они требуют значительно меньшей дозировки и оказывают воздействие исключительно на нижние отделы дыхательного тракта. В то же время такая терапия оказывает лишь временное положительное воздействие в тяжелых случаях.
«Дексаметазон» – один из наиболее эффективных и быстродействующих препаратов из группы глюкокортикоидов. Его назначают в экстренных случаях для снятия острых проявлений патологии. Также препарат предотвращает появление новых приступов.
Лечение БЛД у недоношенных детей «Дексаметазоном» позволяет подавить действие интерлейкина – биологически активного вещества, поступающего в область бронхов и участвующего в воспалительных процессах. Лекарственное средство предупреждает развитие дыхательной недостаточности и полностью безопасно для ребенка.
«Дексаметазон»: описание препарата
Медикамент представляет собой мощное синтетическое средство глюкокортикоидного ряда. Действие «Дексаметазона» направлено на нормализацию белкового, минерального и углеводного обмена в организме. Он обладает сильными противовоспалительными, противоаллергическими, антитоксическими и противошоковыми свойствами. Воспалительный процесс удается купировать за счет значительного уменьшения синтеза тучных клеток и эозинофилов, которые продуцируют воспаленные медиаторы.
Для лечения бронхолегочной дисплазии у малышей применяется раствор в ампулах. Дозировка подбирается исключительно в индивидуальном порядке. Следует учитывать, что кратковременное применение лекарства оказывает иммунодепрессивное воздействие, а при длительной терапии повышается риск присоединения вторичной инфекции.
Диуретики при БЛД
Несмотря на уменьшение суточного употребления жидкости у недоношенных малышей с БЛД, для предотвращения появления отеков назначаются мочегонные препараты – диуретики. Их терапевтическое действие направлено на нормализацию кислотно-щелочного баланса и уменьшение количества жидкости в тканях.

Среди системных мочегонных средств чаще всего используется «Фуросемид». Задача этого препарата заключается в ускорении реабсорбции жидкости в легких и улучшении легочной механики при отеке.
Прогнозы и последствия
Бронхолегочная дисплазия является довольно серьезным и опасным заболеванием. В тяжелой форме недуг приводит к летальному исходу в 20% случаев. При легком и среднетяжелом течении патологии улучшения состояния малыша удается добиться в течение первых месяцев жизни. Как часто развиваются негативные последствия после БЛД у недоношенных детей? Отзывы специалистов говорят о том, что такие малыши страдают от инфекционных заболеваний дыхательной системы, повышенного артериального давления, анемии, задержки физического развития.

