Что такое остеохондропатия: Остеохондропатии
Остеохондропатии
Остеохондропатия – асептический некроз апофизов, губчатого вещества коротких и эпифизов длинных трубчатых костей, возникающий в результате дефектов их кровоснабжения, имеющий хроническое течение и часто осложняющийся микропереломами. В их исходе часто возникают артрозы. Наиболее подвержены поражению активно растущие участки кости в определенный период жизни ребенка. В раннем детском возрасте таким местом является эпифиз, в подростковом — апофиз, а в пубертате — некоторые зоны ростковых пластинок.
Заболевание чаще встречается в детском и юношеском возрасте, имеет хроническое доброкачественное клиническое течение и благоприятный исход.
В зависимости от локализации патологического процесса в кости, различают 4 группы остеохондропатий:
- Остеохондропатии эпифизов концов трубчатых костей.
- Остеохондропатии коротких губчатых костей.
- Остеохондропатии апофизов.

- Частичные остеохондропатии суставных поверхностей (рассекающий остеохондрит, болезнь Кёнига).
Причины
- Местное расстройство кровообращения в результате воздействия различных факторов (врожденных, обменных, травматических и других).
- Развитая мышечная масса, лишний вес.
- Злоупотребление диетами или неполноценное питание (например, вегетарианство).
- Наследственная предрасположенность.
- Эндокринная патология.
- Нарушения обмена веществ (витаминов и кальция).
- Травмы.
- Нейротрофические нарушения.
- Системные заболевания соединительной ткани.
- Прием кортикостероидов.
Симптомы
- Болевые ощущения в пораженных участках.
- Отек без признаков воспаления над пораженным участком.
- Нарушение осанки при поражении позвоночника (кифоз).
- Нарушение походки, хромота при поражении нижней конечности.

- Контрактуры, гипотрофия мышц, артроз.
Основным методом диагностики является рентгенография пораженного сустава. Для сравнения обычно снимают симметричный сустав с другой стороны. По снимку можно поставить соответствующую стадию заболевания. К дополнительным методам относятся компьютерная томография, ангиография.
Профилактика
- Лечебная физкультура.
- Ограничение усиленных физических нагрузок.
- Массаж, плавание.
- Употребление в пищу продуктов, богатых кальцием, фосфором и белком.
Подробнее о детской травматологии-ортопедии в клинике «ЮгМед»
Остеохондропатии (МКБ–10: М91–М94 Хондропатии) ― общее название болезней, характеризующихся развитием асептического некроза губчатой кости эпифизов или апофизов длинных костей (а также мелких костей) и проявляющихся болями, нарушением функции суставов, деформацией поражённой кости, формированием остеоартрита.
Генетические аспекты. Большинство остеохондропатий наследуется по аутосомно-доминантому типу с различной пенетрантностью (OMIM *165800).
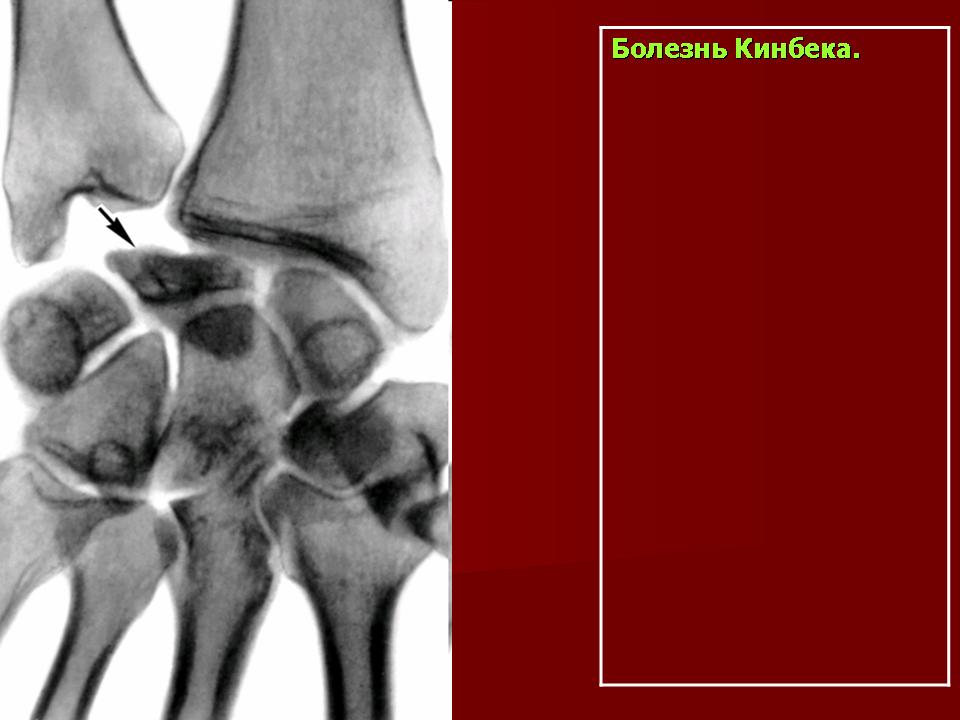
Эпонимы. В зависимости от локализации остеохондропатии подразделяют на следующие болезни: Бернса ― для локтевой кости, Бланта ― для проксимального эпифиза большеберцовой кости, Брейлсфорда (головка лучевой кости), Бьюкенена (гребень подвздошной кости), Ван–Нека (седалищно-лобковый синхондроз), Диаса (таранная кость), Излена (Y плюсневая кость), Кальве ― для тел позвонков, Келера (Келера I, ладьевидная кость предплюсны; Келера II для головок II, III, IY плюсневых костей), Кинбека (полулунная кость запястья), Ларсена—Юханссона — для надколенной чашечки, Легга—Кальве—Пертеса (головка бедренной кости), Моклера — для головок костей пястья, Осгуда—Шлаттера (бугристость большеберцовой кости), Паннера — для головки дистального мыщелка плечевой кости, Пирсона — для лонного сочленения, Прейсера — ладьевидная кость кисти, Ренандера—Мюллера — для сесамовидной кости плюснефалангового сустава I, Севера — для пяточной кости, Тиманна — для эпифизов фаланг (OMIM 165700), Фрайберга (Фриберга) — для головки II плюсневой кости, Хааса — для головки плечевой кости, Хаглунда — для аномальной кости, расположенной между ладьевидной костью предплюсны и головкой таранной кости, Хаглунда—Шинца — для апофиза пяточной кости, Шейерманна — для акромиона лорптки (OMIM 181440), Шейерманна—Мау — для апофизов грудных позвонков (Th7–Th20).
Стадии процесса: I — асептический некроз; II — вторичный компрессионный перелом; III — фрагментация, рассасывание участков некротизированного губчатого вещества; IV — репарация; V — вторичных изменений.
МКБ–10: М42.0 Юношеский остеохондроз позвоночника; М91.0 Юношеский остеохондроз таза; М91.1 Юношеский остеохондрох головки бедренной кости [Легга—Кальве—Пертеса]; М92.0 Юношеский остеохондроз плечевой кости; М92.1 Юношеский остеохондроз лучевой и локтевой костей; М92.2 Юношеский остеохондроз костей кисти; М92.4 Юношеский остеохондроз надколенника; М92.5 Юношеский остеохондроз большой и малой берцовых костей; М92.6 Юношеский остеохондроз костей предплюсны; М92.7 Юношеский остеохондроз костей плюсны.
Остеохондропатия Хаглунда – Шинца
Остеохондропатия Хаглунда_Шинца — асептический некроз апофиза пяточной кости. Чаще болеют девочки возрастом от 12−16 лет. Это заболевание связано с травматическим повреждение пяточной кости, ахиллова сухожилия, подошвенного апоневроза стопы при занятиях спортом.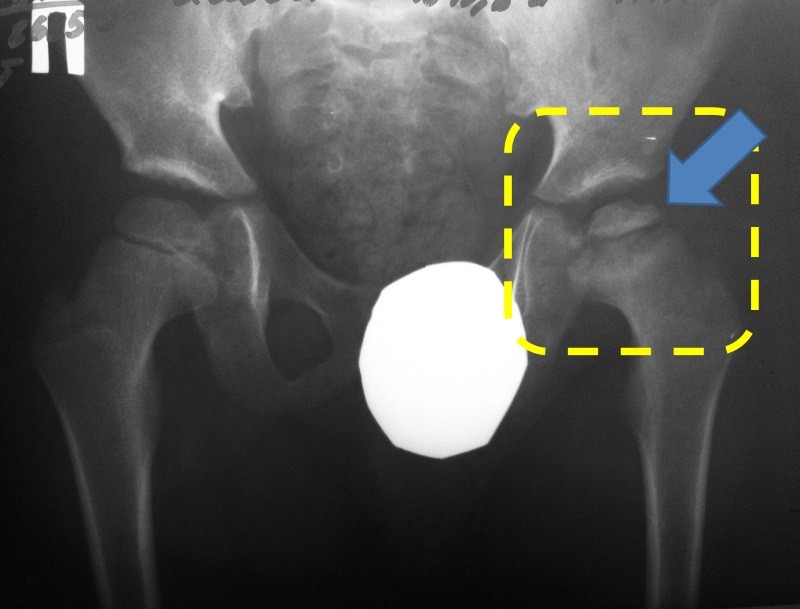
Клиническая картина
Проявления Остеохондропатии Хаглунда-Шинца начинаются с острых, переходящих в хронические боли, в области бугра пяточной кости, чаще всего появляются после физических нагрузок, при пальпации в проекции пяточного бугра возникает болезненность, при разгибании стопы болевой синдром нарастает за счет натяжения сухожилий и фасции, в месте прикрепления ахиллова сухожилия появляется припухлость. Больной ходит с опорой на передний отдел стопы, при увеличении физической активности болевой синдром усиливается.
Диагностика
Золотым стандартом диагностики остеохондропатии является рентгенография пяточной кости в 2-х проекциях. На рентгенограмме мы видим гомогенность бугра пяточной кости. Видим пятнистость (картина подобная секвестрам), состоящая из минеральных солей. Также можем наблюдать отделение краевых фрагментов-картина фрагментации апофиза, его перестройка и заполнение губчатого вещества. Также можно использовать Магнитно-Резонансную Томографию (МРТ).
Также можно использовать Магнитно-Резонансную Томографию (МРТ).
Лечение
Консервативная терапия: НПВС, Физиотерапия, Ударно-волновая терапия, ограничение физических нагрузок (исключить бег, прыжки), ношение нетугой обуви, ортопедические стельки, гелиевые подпяточники, витамины группы В, в некоторых случаях иммобилизация гипсовой лонгетой, озокеритотерапия, назначаются препараты кальция, массаж стоп.
В случае неэффективности консервативного лечение или запущенности заболевания прибегают к методике хирургического вмешательства открытым доступом, либо эндоскопическим.
Берегите своё здоровье!
Записаться на прием к травматологу-ортопеду
Врач травматолог-ортопед — Тарасов Роман Алексеевич
Записаться можно по телефону (391) 218−35−13 или через личный кабинет
причины, симптомы, диагностика и лечение
Болезнь Пертеса
Полное название – болезнь Легга-Кальве-Пертеса. Остеохондропатия тазобедренного сустава. Поражает головку тазобедренной кости. Чаще развивается у мальчиков в возрасте 4-9 лет. Возникновению остеохондропатии может предшествовать (не обязательно) травма области тазобедренного сустава.
Поражает головку тазобедренной кости. Чаще развивается у мальчиков в возрасте 4-9 лет. Возникновению остеохондропатии может предшествовать (не обязательно) травма области тазобедренного сустава.
Болезнь Пертеса начинается с легкой хромоты, к которой позже присоединяются боли в области повреждения, нередко отдающие в область коленного сустава. Постепенно симптомы остеохондропатии усиливаются, движения в суставе становятся ограниченными. При осмотре выявляется нерезко выраженная атрофия мышц бедра и голени, ограничение внутренней ротации и отведения бедра. Возможна болезненность при нагрузке на большой вертел. Нередко определяется укорочение пораженной конечности на 1-2 см, обусловленное подвывихом бедра кверху.
Остеохондропатия длится 4-4,5 года и завершается восстановлением структуры головки бедра. Без лечения головка приобретает грибовидную форму. Поскольку форма головки не соответствует форме вертлужной впадины, со временем развивается деформирующий артроз. С диагностической целью проводят УЗИ и МРТ тазобедренного сустава.
С диагностической целью проводят УЗИ и МРТ тазобедренного сустава.
Для того, чтобы обеспечить восстановление формы головки, необходимо полностью разгрузить пораженный сустав. Лечение остеохондропатии проводится в стационаре с соблюдением постельного режима в течение 2-3 лет. Возможно наложение скелетного вытяжения. Пациенту назначают физио- витамино- и климатолечение. Огромное значение имеют постоянные занятия лечебной гимнастикой, позволяющие сохранить объем движений в суставе. При нарушении формы головки бедра выполняются костно-пластические операции.
Болезнь Остгуд-Шлаттера
Остеохондропатия бугристости большеберцовой кости. Болезнь развивается в возрасте 12-15 лет, чаще болеют мальчики. Постепенно возникает припухлость в области поражения. Пациенты жалуются на боли, усиливающиеся при стоянии на коленях и ходьбе по лестнице. Функция сустава не нарушается или нарушается незначительно.
Лечение остеохондропатии консервативное, проводится в амбулаторных условиях.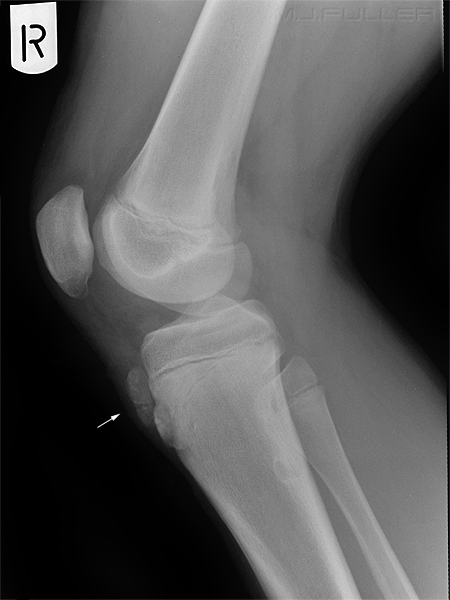 Пациенту назначают ограничение нагрузки на конечность (при сильной боли накладывают гипсовую шину на 6-8 недель), физиолечение (электрофорез с фосфором и кальцием, парафиновые аппликации), витаминотерапию. Остеохондропатия протекает благоприятно и заканчивается выздоровлением в течение 1-1,5 лет.
Пациенту назначают ограничение нагрузки на конечность (при сильной боли накладывают гипсовую шину на 6-8 недель), физиолечение (электрофорез с фосфором и кальцием, парафиновые аппликации), витаминотерапию. Остеохондропатия протекает благоприятно и заканчивается выздоровлением в течение 1-1,5 лет.
Болезнь Келера-II
Остеохондропатия головок II или III плюсневых костей. Чаще поражает девочек, развивается в возрасте 10-15 лет. Болезнь Келера начинается постепенно. В области поражения возникают периодические боли, развивается хромота, проходящая при исчезновении болей. При осмотре выявляется незначительный отек, иногда – гиперемия кожи на тыле стопы. В последующем развивается укорочение II или III пальца, сопровождающееся резким ограничением движений. Пальпация и осевая нагрузка резко болезненны.
В сравнении с предыдущей формой данная остеохондропатия не представляет значительной угрозы для последующего нарушения функции конечности и развития инвалидности. Показано амбулаторное лечение с максимальной разгрузкой пораженного отдела стопы. Пациентам накладывают специальный гипсовый сапожок, назначают витамины и физиотерапию.
Показано амбулаторное лечение с максимальной разгрузкой пораженного отдела стопы. Пациентам накладывают специальный гипсовый сапожок, назначают витамины и физиотерапию.
Болезнь Келлера-I
Остеохондропатия ладьевидной кости стопы. Развивается реже предыдущих форм. Чаще поражает мальчиков в возрасте 3-7 лет. Вначале без видимых причин появляются боли в стопе, развивается хромота. Затем кожа тыла стопы краснеет и отекает.
Лечение остехондропатии амбулаторное. Пациенту ограничивают нагрузку на конечность, при сильных болях накладывают специальный гипсовый сапожок, назначают физиолечение. После выздоровления рекомендуют носить обувь с супинатором.
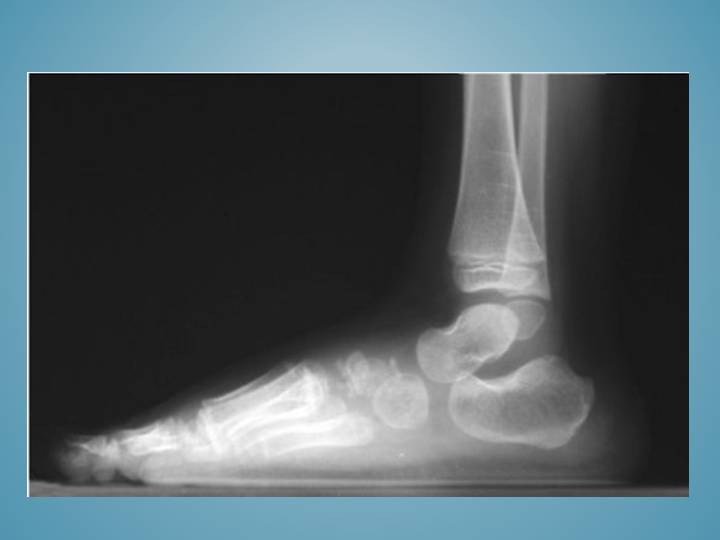
Болезнь Шинца
Остеохондропатия бугра пяточной кости. Болезнь Шинца развивается редко, как правило, поражает детей в возрасте 7-14 лет. Сопровождается появлением болей и припухлости. Лечение остеохондропатии амбулаторное, включает в себя ограничение нагрузки, электрофорез с кальцием и тепловые процедуры.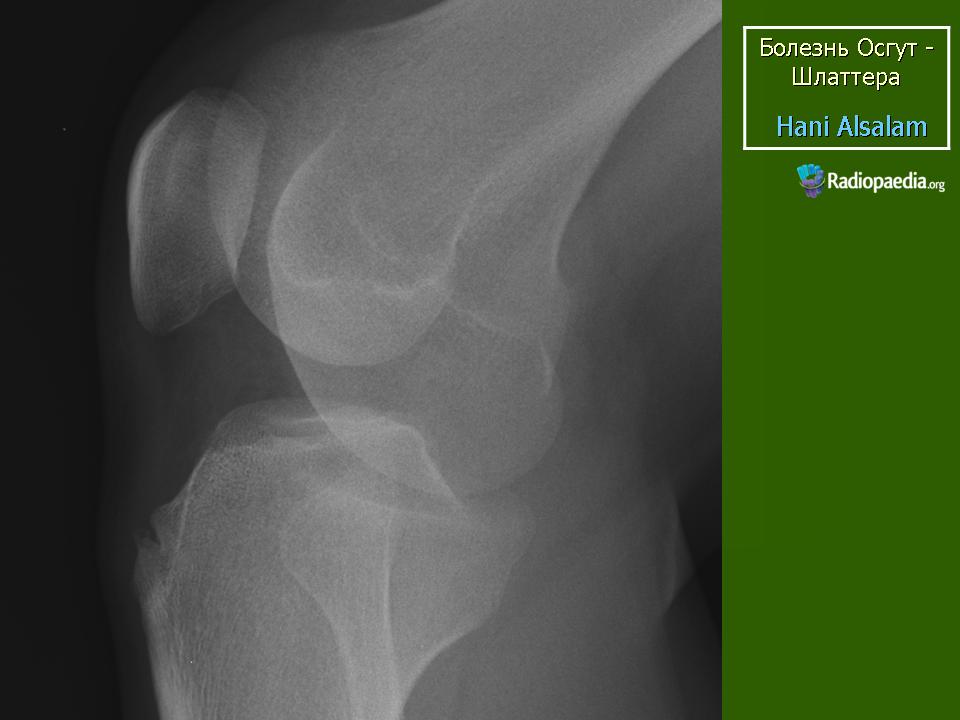
Болезнь Шермана-Мау
Остеохондропатия апофизов позвонков. Распространенная патология. Болезнь Шейермана-Мау возникает в подростковом возрасте, чаще у мальчиков. Сопровождается кифозом средне- и нижнегрудного отдела позвоночника (круглая спина). Боли могут быть слабыми или вовсе отсутствовать. Иногда единственным поводом для обращения к ортопеду становится косметический дефект. Диагностика этого вида остеохондропатии осуществляется при помощи рентгенографии и КТ позвоночника. Дополнительно для исследования состояния спинного мозга и связочного аппарата позвоночного столба проводят МРТ позвоночника.
Остеохондропатия поражает несколько позвонков и сопровождается их выраженной деформацией, остающейся на всю жизнь. Для сохранения нормальной формы позвонков больному необходимо обеспечить покой. Большую часть дня пациент должен находиться в постели в положении на спине (при выраженном болевом синдроме проводится иммобилизация с использованием задней гипсовой кроватки).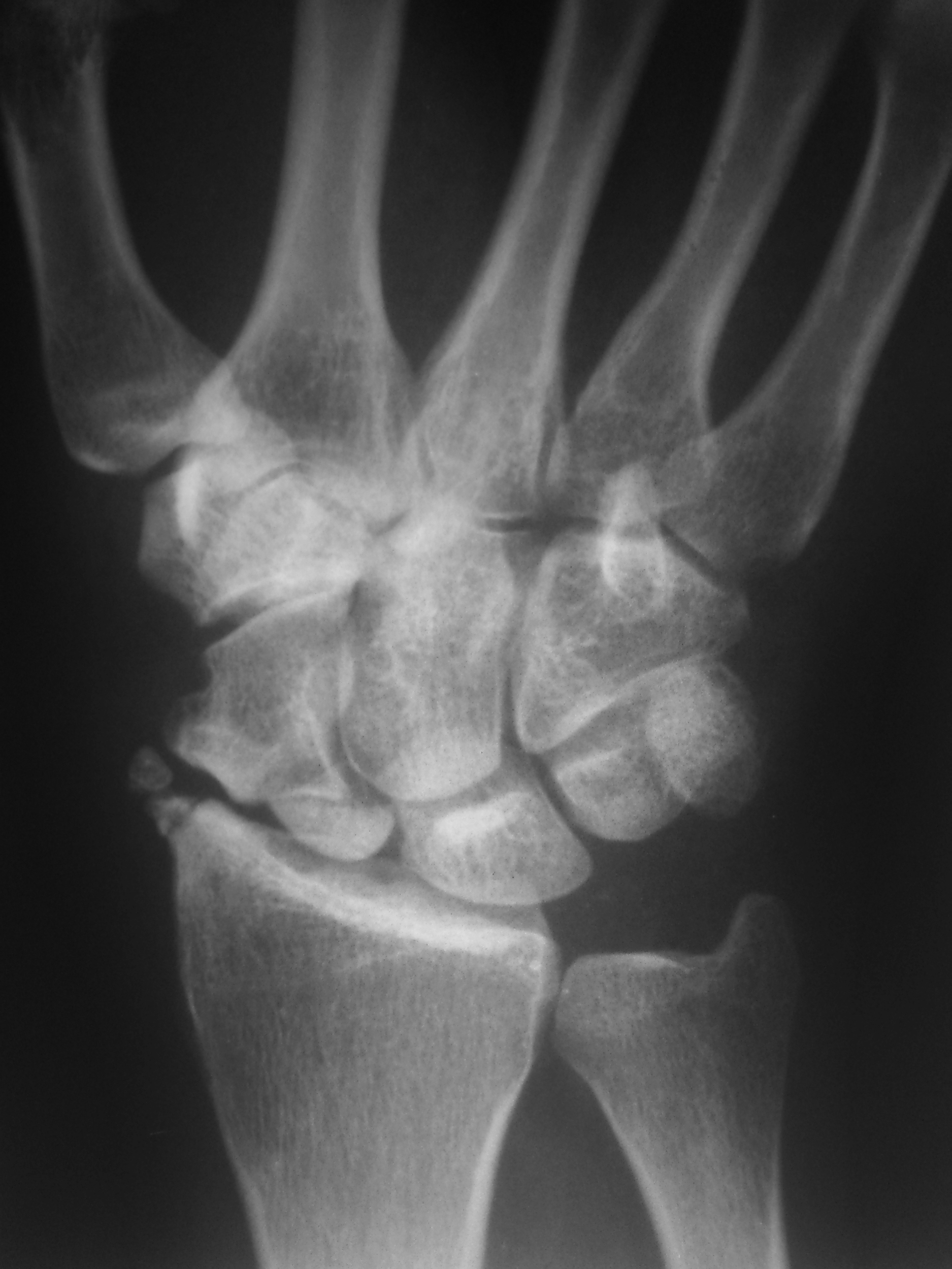 Больным назначают массаж мышц живота и спины, лечебную гимнастику. При своевременном, правильном лечении прогноз благоприятный.
Больным назначают массаж мышц живота и спины, лечебную гимнастику. При своевременном, правильном лечении прогноз благоприятный.
Болезнь Кальве
Остеохондропатия тела позвонка. Развивается болезнь Кальве в возрасте 4-7 лет. Ребенок без видимых причин начинает жаловаться на боль и чувство утомления в спине. При осмотре выявляется локальная болезненность и выстояние остистого отростка пораженного позвонка. На рентгенограммах определяется значительное (до ¼ от нормы) снижение высоты позвонка. Обычно поражается один позвонок в грудном отделе. Лечение данной остеохондропатии проводится только в стационаре. Показан покой, лечебная гимнастика, физиопроцедуры. Структура и форма позвонка восстанавливается в течение 2-3 лет.
Частичные остеохондропатии
Обычно развиваются в возрасте от 10 до 25 лет, чаще встречаются у мужчин. Около 85% частичных остеохондропатий развивается в области коленного сустава. Как правило, участок некроза появляется на выпуклой суставной поверхности.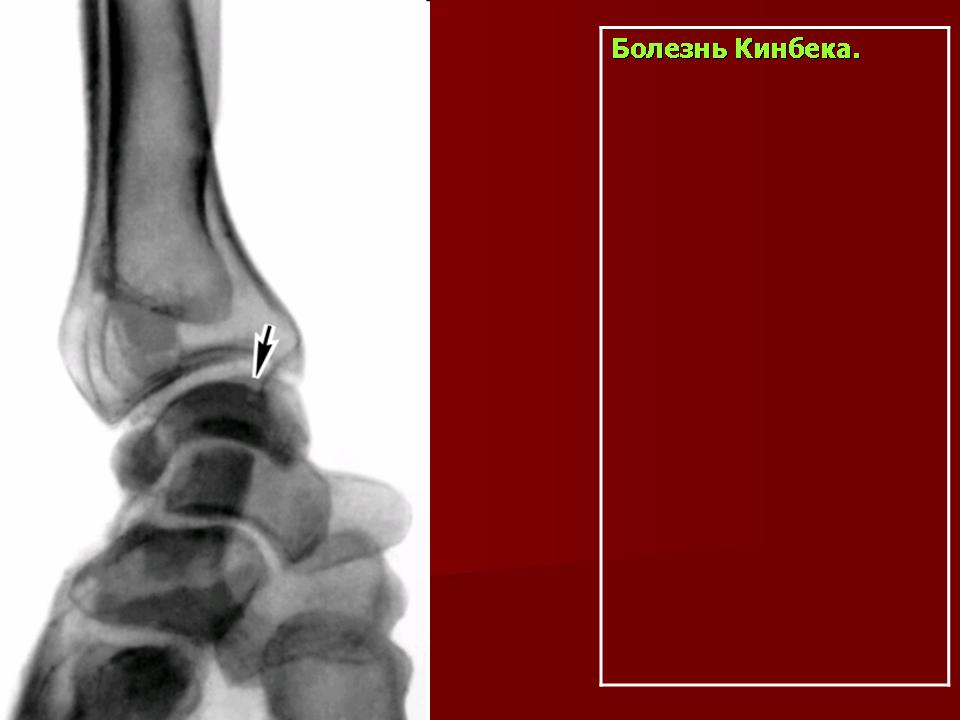 В последующем поврежденная область может отделиться от суставной поверхности и превратиться в «суставную мышь» (свободно лежащее внутрисуставное тело). Диагностика проводится путем УЗИ или МРТ коленного сустава. На первых стадиях развития остеохондропатии проводится консервативное лечение: покой, физиотерапия, иммобилизация и т. д. При образовании «суставной мыши» и частых блокадах сустава показано оперативное удаление свободного внутрисуставного тела.
В последующем поврежденная область может отделиться от суставной поверхности и превратиться в «суставную мышь» (свободно лежащее внутрисуставное тело). Диагностика проводится путем УЗИ или МРТ коленного сустава. На первых стадиях развития остеохондропатии проводится консервативное лечение: покой, физиотерапия, иммобилизация и т. д. При образовании «суставной мыши» и частых блокадах сустава показано оперативное удаление свободного внутрисуставного тела.
Остеохондропатии позвоночника
Остеохондропатии позвоночника – группа заболеваний, которые относятся к асептическим некрозам кости. В основном поражаются нижнегрудной и верхнепоясничный отделы позвоночника. Заболевания проявляются болями в спине на уровне пораженного позвонка, исчезающими в покое. В области пораженного позвонка определяется выступание остистого отростка.
– Болезнь Кальве – заболевание позвоночника, характеризующееся снижением высоты одного или нескольких позвонков и возникновением его деформации. В большинстве случаев обусловлено эозинофильной гранулемой.
В большинстве случаев обусловлено эозинофильной гранулемой.
Наиболее часто патологический процесс локализуется в грудном отделе позвоночника, реже в поясничном и шейном. Обычно поражается тело позвонка, очень редко дужка, суставные и поперечные отростки. Одинаково часто встречаются солитарная форма и множественное поражение позвонков.
Впервые заболевание описано французским хирургом Ж.Кальве.
– Болезнь Кюммеля – травматическое асептическое (безмикробное) воспаление тела позвонка (спондилит).
Своё название болезнь получила по имени немецкого хирурга Германа Кюммелля.
Причиной заболевания бывает травма позвонка, которая приводит к развитию участков некроза в теле позвонка.
Симптомы: боль в области травмированного позвонка, которая обычно проходит через 10-14 дней. Затем наступает период ложного благополучия, длящийся иногда до нескольких лет. Затем снова появляются боли в области травмированного позвонка. Пациент может не помнить о перенесенной ранее травме.
Пациент может не помнить о перенесенной ранее травме.
– Болезнь Шейермана-Мау – кифотическая деформация позвоночника, встречающаяся у подростков 14-16 лет.
Рис. 10. Кифотическое искривление позвоночника при болезни Шейермана-Мау.
Остеохондропатии позвоночника – Санаторий им. Крупской
Остеохондропатии позвоночника или болезнь шейермана – мау, юношеский кифоз.
Болезнь Шейермана-Мау – это прогрессирующая кифотическая деформация позвоночника, возникающая в период быстрого роста ребенка. Встречается у 1% подростков независимо от пола ребенка.
Точные причины развития болезни Шейермана – Мау неизвестны. Считают, что самая вероятная причина — наследственная предрасположенность. Другая возможная причина развития болезни – травматизация зон роста тел позвонков. Также рассматривают и возможность патологического влияния неправильного развития мышц спины.
Первые признаки заболевания Шейермана – Мау появляются у детей в пубертатном периоде.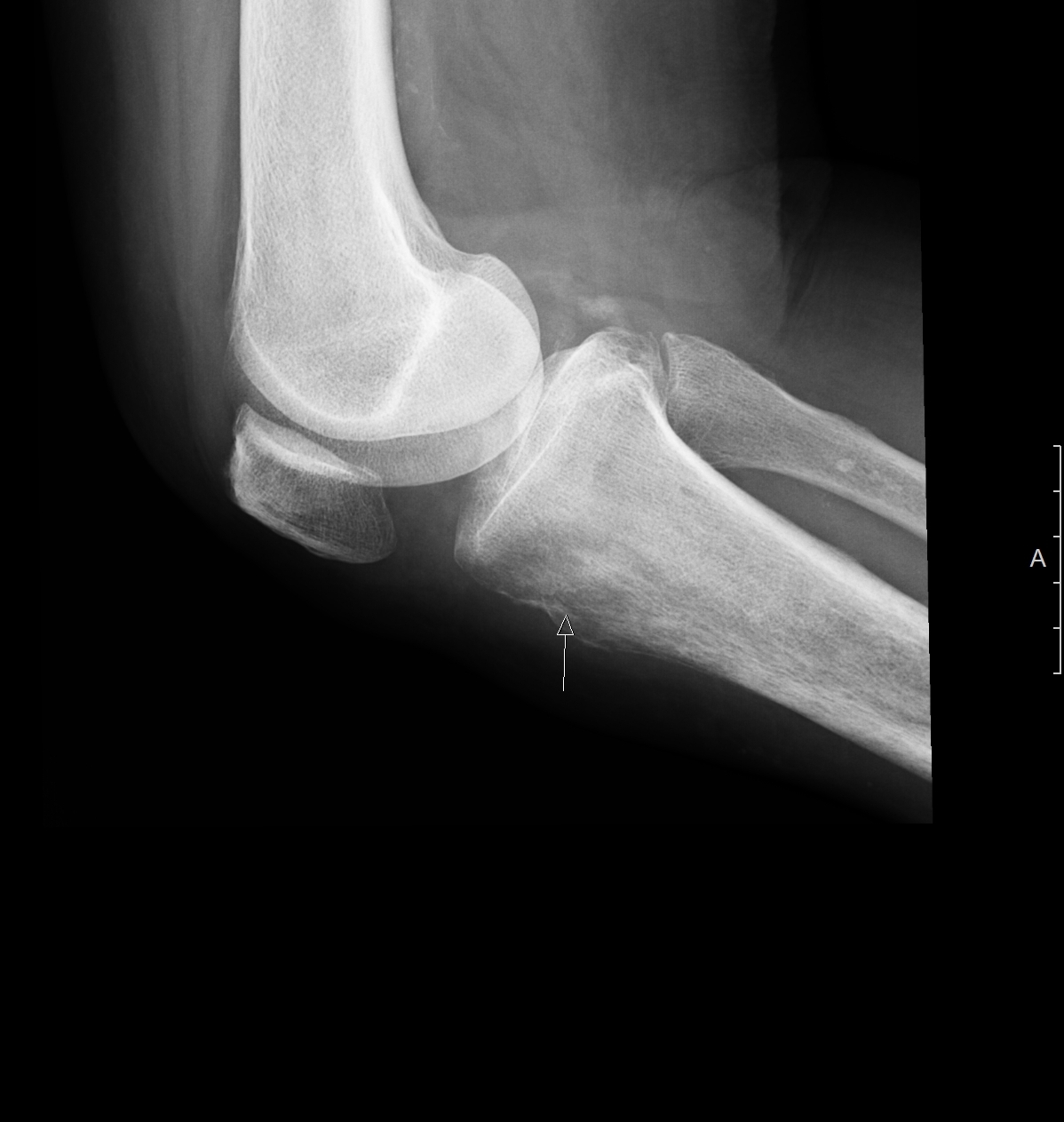 В ранней стадии болезни поставить правильный диагноз можно исключительно по данным рентгенографии позвоночника. Поэтому диагностику проводят с запозданием, поскольку пациенты приходят к врачу, когда искривление позвоночника уже заметно или дети начинают жаловаться на боли в спине в межлопаточной области. Когда заболевание прогрессирует, увеличивается кифотическая дуга и боли в спине.
В ранней стадии болезни поставить правильный диагноз можно исключительно по данным рентгенографии позвоночника. Поэтому диагностику проводят с запозданием, поскольку пациенты приходят к врачу, когда искривление позвоночника уже заметно или дети начинают жаловаться на боли в спине в межлопаточной области. Когда заболевание прогрессирует, увеличивается кифотическая дуга и боли в спине.
В 30% случаев кифоз Шейермана-Мау сочетается со сколиозом. Неврологическая симптоматика при болезни Шейермана – Мау обычно не развивается, поскольку нервная ткань не вовлекается в патологический процесс. Деформация позвоночного столба приводит к деформации грудной клетки, а это в свою очередь затрудняет акт дыхания и влечет за собой нарушение деятельности сердца.
Показания:
- Остеохондропатия позвоночника на этапах консервативного лечения.
- Остеохондропатия позвоночника после хирургического лечения ( не раньше чем через 3 месяца после оперативного лечения ).
Ожидаемые результаты лечения:
Улучшение двигательной функции, трофических процессов, крово- и лифообращения на тканевом уровне, замедление прогрессирования формирования клиновидной деформации тел позвонков, следовательно добиться замедления прогрессирования кифотической деформации позвоночника.
программа Обследования:
- Рентгенологическое исследование (по показаниям).
- Спирография, РЭГ,УЗИ(по показаниям).
- Общеклинические методы лабораторной диагностики.
- Обязательное клиническое обследование, в случае необходимости – с привлечением смежных специалистов: детского ортопеда – травматолога, невролога, педиатра, врача ЛФК, детского психолога, детского гинеколога.
МЕТОДЫ ЛЕЧЕНИЯ.
Программа санаторно – курортного лечения сколиозов составляется индивидуально для каждого ребёнка в соответствии с клиническими протоколами утверждёнными приказом МОЗ № 364 на основании передовых сертифицированных методик, прошедших клиническую апробацию.
Учитываются: тип сколиоза, степень деформации, наличие сопутствующей патологии соматического характера, функциональных осложнений, предыдущие результаты лечения.
- индивидуальный ортопедический санаторный режим
- диетотерапия
- климатотерапия (носит сезонный характер и зависимости от времени года проводятся: аэро-гелио-талассотерапия, псаммотерапия.
 )
) - занятия ЛФК (групповая методика)
- массаж
- бальнеотерапия (морские ванны с различными наполнителями)
- гидропланшетная терапия
- грязевые аппликации (с использованием натуральных сертефицированных грязей Сакского озера)
- разнообразные методики с использованием аппаратной физиотерапии (электростимуляция мышц спины, аппаратные методики массажа)
- корсетотерапия по методике Шено.
Продолжительность курса лечения 21 – 24 – 30 дней. В курс лечения входит первичная консультация, составление комплексной программы лечения с учётом индивидуальных особенностей пациента.
Примечания:
Лечебные процедуры не отпускаются в воскресные и праздничные дни. Назначение объёма диагностических исследований, методов и видов лечения определяется лечащим врачом. Программа составляется с учётом индивидуальных особенностей и сопутствующих заболеваний пациента. Лечащий врач вправе решать вопрос о режиме назначения процедур. Медикаментозное лечение не входит в стоимость путёвки. Обязательно: иметь с собой заполненную санаторно-курортную карту по месту жительства, результаты рентгенологического, компьютерно-томографического или ЯМР – исследования.
Остеохондропатия у детей Текст научной статьи по специальности «Клиническая медицина»
Е. С. БОЧАРНИКОВ В. А. КУРИЛО
Омская государственная медицинская академия
Областная детская клиническая больница
УДК 616.71-018.3-002-053.3
ОСТЕОХОНДРОПАТИЯ У ДЕТЕЙ_
ЗНАНИЕ РАЗЛИЧНЫХ ФОРМ И ЛОКАЛИЗАЦИЙ ОСТЕОХОНДРОПАТИИ ПОЗВОЛЯЕТ ВРАЧУ ИЗБЕЖАТЬ ОШИБОЧНЫХ ДИАГНОЗОВ, ВЛЕКУЩИХ ПОРОЙ ДЛИТЕЛЬНОЕ И БЕСПОЛЕЗНОЕ ЛЕЧЕНИЕ, СЛОЖНЫХ РЕКОНСТРУКТИВНЫХ ОПЕРАЦИЙ, ОБЕСПЕЧИВАЕТ БОЛЕЕ РАННЮЮ ДИАГНОСТИКУ, НАИБОЛЕЕ РАЦИОНАЛЬНУЮ ТЕРАПИЮ И СОКРАЩАЕТ СРОКИ ЛЕЧЕНИЯ.
Остеохондропатия – группа заболеваний (синонимы: остеохондроз, остеохондрит, остеохондролиз, асептический некроз, эпифизионекроз), представляющая собой своеобразный вид дегенеративно-некротического процесса в эпифизах и апофизах или их ядрах окостенения, в губчатых отделах костей.
В большинстве случаев процесс сопровождается последовательной сменой некроза, рассасывания или отторжения пораженных участков кости и последующего восстановления структуры. В исходе заболевания остается та или иная степень деформации пораженной кости.
Локализация остеохондропатий может быть разнообразной, и практически возможно поражение любой кости. Остеохондропатии составляют около 1% всех ортопедических заболеваний. Остеохондропатия чаще встречается в детском и юношеском возрасте, но отдельные формы поражают людей в более старшем возрасте.
Среди многих названий этой болезни в отечественной литературе наиболее распространено название «остеохондропатия», хотя встречаются и другие названия, в том числе и по именам ученых, описавших отдельные формы или локализации остеохондропатии. Этиология заболевания и патогенез отдельных форм локализаций недостаточно выяснены. В разные периоды господствовали различные теории, но ни одна из существующих теорий не может полностью отразить причины возникновения болезни. Наибольшим распространением пользуется представление об остеохондропатии как результате действия многих патогенных факторов: микротравм, усиленной механической нагрузки, нарушений обмена, сосудистых и нервно-трофических расстройств и других. В большинстве теорий генеза асептического некроза подчеркивается значение нарушения местного кровообращения вследствие механических повреждений сосудов, тромбозов, эмболий, облитерации или стойкого длительного спазма. При экспериментальных исследованиях (Г. С. Кильчев-ский, В. Е. Власенко, 1963 г) подтверждена существенная роль нарушений сосудистой, нервной систем в патогенезе дистрофических процессов.
Обращает на себя внимание поздняя диагностика остеохондропатий. Некоторые больные остеохондропатией длительное время, иногда до 2 лет, наблюдаются в диспансерах без соответствущего лечения.
Многообразие локализаций, вариантов клинического течения, недостаточное отграничение отдельных стадий болезни по клинико-рентгенологическим признакам от травматических некрозов, некоторых форм патологической перестройки костей до костно-суставного туберкулеза создают известные трудности диагностики. Остеохондропатии являются недостаточно точно очерченной группой заболеваний, так как принадлежность многих заболеваний к остеохондропатии некоторыми авторами отрицается.
В отдельных случаях острый период болезни может протекать бессимптомно, и первые клинические проявления болезни появляются спустя много лет после возникновения болезни, но они вызываются уже не первичным, патологическим процессом, а вторичными изменениями в суставах и околосуставных тканях. Остеохондропатия развивается в большинстве случаев медленно,
протекает хронически и доброкачественно, несмотря на значительные, порой деструктивные изменения в кости.пин, 1956 г.; М. О. Фридланд, 1954 г. и др.) по клинико-рентгенологи-ческой картине различают пять стадий или фаз, другие (В. А. Дьяченко, 1953 г.; В. П. Грацианский 1955г. и др.) — три.
Следует иметь в виду, что деление болезни на стадии или фазы по морфологическим и рентгенологическим проявлениям условно, между отдельными стадиями нет четкой границы. Одновременно могут наблюдаться изменения, свойственные двум и даже трем фазам течения. Тем не менее деление течения болезни на стадии или фазы имеет практическое значение, так как облегчает ориентировку в характере выявляемых изменений, выборе метода лечения, оценке прогноза заболевания. Нам представляется более удобным для практических целей деление течения болезни на пять стадий.
Из известных локализаций остеохондропатий в практике чаще встречаются остеохондропатии головки бедра, головок плюсневых костей, полулунной кости, бугристости большеберцовой кости, апофизов позвонков.
Другие локализации остеохондропатии встречаются редко. Однако знакомство с ними необходимо, чтобы правильно диагностировать заболевания и не подвергать больных бесполезному и длительному лечению из-за ошибок диагностики. Остеохондропатии при всем их сходстве характеризуются различными клинико-рентгенологичес-кими проявлениями при различных локализациях, поражением определенных возрастных групп, неодинаковой частотой заболеваний мужчин и женщин (табл.2).
Методы диагностики остеохондропатий
1. Решающее значение в диагностике остеохондропатии принадлежит рентгенографии.
Первая – стадия асептического некроза костного губчатого вещества в результате сосудистых расстройств с явлениями реактивного «синовиита». Рентгенологическая картина не выражена.
Вторая – стадия импрессионного патологического перелома или ложного склероза, вызванного сдавливанием и нагромождением некротизированных костных балок под влиянием статических и динамических нагрузок. Вторая стадия дает характерную рентгенографическую картину. Зона поражения гомогенно затемнена бесструктурна, резко контрастно выделяется. Иногда удается обнаружить импрессионный перелом. Большое значение имеет сплющивание, сминание сверху вниз, снижение высоты, поверхность теряет свою гладкость. Расширение суставной щели – ранний реактивный процесс со стороны суставного хряща.
Третья – стадия фрагментации, характеризующаяся врастанием со стороны надкостницы и губчатой кости зоны
Фазы течения остеохондропатии
Таблица 1
Клинико-рентгенолотческая картина При делении на 5 фаз При делении на 3 фазы
Асептический некроз до изменения структуры кости на рентгенограммах 1 Некротическая фаза
Имлрбссионный перелом 2
Рассасывание мертвой кости (фрагментация) Восстановление кости (репарация) 3 4 Деструктивно-продуктивная фаза
Конечная стадия -восстановление 5 Восстановительная фаза
Таблица 2
Классификация осте охондропатий и преимущественное поражение ими возрасты« и половы« групп населения (В.П. Селиванов, 1964 г.)
Классификация остеохоедропатий и асептических некрозов Наиболее поражаемый возраст (в годах) Наиболее поражаемый пол
1. Остеохондропатмя элифизарных концов трубчатых костей:
а) головки бедренной кости 3-14 мужской
б) ГруДИННОГО КОНЦв КЛОЧИф! — –
в) головок плоснееых костей 13-23 женский
г) множественная фаланг папцвв рук 12-19 мужской
2. Остеохондропатия коротких губчатых костей:
а) ладьевидной кости стопы 3-7 мужской
б) полулунной кости кисти 20-39 мужской
в) ладьевидной кости кисти 20-40 мужской
г) тепа позвонка 4—7 –
3.ого соединения В—12 женский
4. Частичная Остеохондропатня:
а) рассекаюиря суставных поверхностей 15-24 мужской
6) субзпифизарная внутреннего мыщэлка богышберцовой кости 1-13 женский
5. Остеохондропатня сесамоаидных костей:
а) сесамоведной кости первого плюсне-с)алаигоеого сустава 13-30 женский
б) дополнительного верхуивчного Нцра окостенения коленной чашечки 7-14 мужской
Таблица 1 Распространение остеохондропатий по нозологическим формам и возрастам по данным областной детской клинической больницы за период 199в-2002гг.
Нозологическая форма Количество больных Наиболее поражаемый возраст
Бопезнь Осгуд-Шлаттера 84 12- 15лет
Болезнь Пертеса 91 3-7,12-15лвт
Пяточный апофизит 11 12 – 15лет
роста молодой соединительной ткани в участки, подвергшиеся некрозу. Рентгенологически третья стадия – структура кости не дает четкой гомогенной картины, она состоит из бесструктурных изолированных фрагментов неправильной формы – секвестроподобная картина. Пораженный участок кости состоит из костных остатков и еще больше уплощается. Суставная щель шире, чем при второй стадии. Внедрение хрящевых разрастаний в губчатую костную ткань. Третья стадия длится наиболее долго. Наибольшее обращение происходит именно в это время, так как диагностика в эту стадию наиболее легкая.
Четвертая – стадия продуктивная, или репарации, отличающаяся весьма интенсивными восстановительными процессами губчатого костного вещества в результате метаплазии вросших соединительнотканных и хрящевых элементов. Рентгенологически при на этой стадии – сек-вестроподобные участки более не видны. Нет правильного структурного рисунка, отдельные балки утолщены и частично сливаются друг с другом, образуя участки остеосклероза. Местами сохраняются светлые прослойки соединительной ткани или хряща. В ряде случаев определяются округлые кистовидные просветления, окаймленные склеротическим пояском.
Пятая – стадия восстановления с реконструкцией костной ткани как в отношении ее структуры, так и формы. Остаточные явления деформации.
2. Компьютерная томография является наиболее эффективным методом ранней диагностики остеохондропатий (B.C. Дедушкин, Е.А. Бажанов, RM. Тихилов, Е.А. Киш-ковская, 1991 г.). Признаками являются наличие мелких кистозных полостей с жидким содержимым и участки склероза по периферии кист. Аксиальная KT определяет точную локализацию некроза и ее размер.
3. Применение УЗ-методов исследования в диагностике остеохондропатии (О. В. Дольницкий, A.A. Радомс-кий, 1988 г.). При болезни Пертеса в стадии некроза и им-прессионного перелома на УЗИ выявлено выпячивание капсулы тазобедренного сустава различной степени на пораженной стороне в результате утолщения самой стенки капсулы, а также наличия в полости сустава экссудата. Полученные эхографические результаты в ранних стадиях болезни свидетельствуют о наличии воспалительных изменений в капсуле сустава, периартикулярной клетчатке, межмышечных пространствах, выраженных в различной степени, с преобладанием отека тканей и экссудации.
В стадии рассасывания и синовиальная оболочка истончена, выпот в суставе определяется редко. Таким образом, экссудативная фаза воспаления в III, IV стадиях сменялась фиброзом, сморщиванием и дегенерацией мягкотканных образований сустава.
УЗИ хрящевой поверхности головки бедренной кости при болезни Пертеса в I, II стадиях выявило снижение ее плотности (серповидная тень хрящевого контура расширена на 2-3 мм), гомогенной структуры, в передних отделах единичные эхоплотные, глыбчатые, неправильной формы образования. В III стадии хрящ неоднороден с прерывистыми контурами и множеством глыбчатых образований. В IV стадии эхоплотность хряща восстанавливалась.Tc можно диагностировать некроз головки бедренной кости различной этиологии на ранних стадиях заболевания при отсутствии рентгенологических изменений. Проявляются: аваскулярная зона в проксимальном эпифизе бедренной кости (ишемическая зона) – снижение накопления радиофармпрепарата (РФП), при болезни Пертеса пониженная активность в головке бедренной кости наблюдается с первых недель заболевания и сохраняется 3-4 месяца с момента появления клинических симптомов.
5. Электрофиэиологическое исследование мышц и биомеханическое обследование больного до лечения -снижение биоэлектрической активности мышц пораженной конечности в 1,5-1,8 раза, нарушение статической опороспособности, снижение коэффициента ритмичности ходьбы до 0,78+0,08.
Общие принципы лечения остеохондропатии асептических некрозов основаны на современных представлениях об этиологии и патогенезе заболеваний. Терапевтическими мероприятиями стремятся устранить влияние вероятных этиологических факторов и предупредить возникновение или прогрессирование деформации пораженного отдела кости. Больным назначают общеукрепляющее лечение, физиотерапевтические процедуры, улучшающие кровообращение в пораженном отделе скелета, витамины, полноценное питание, наряду с этим создают разгрузку пораженного отдела в одних случаях путем вытяжения, разгружающих ортопедических аппаратов, ортопедической обуви, в других — рекомендацией рационального режима. При назначении разгружающего лечения исходят из локализации поражения: в апофизах и се самовидных костях стремятся устранить чрезмерное натяжение мышц, в эпифизах и коротких губчатых костях принимают меры к уменьшению статической и динамической нагрузки. При прогрессирующей или развившейся деформации конечности применяют корригирующие остеотомии. Оперативное лечение чаще используют в конечной стадии болезни для удаления внутрисуставных тел и предпринимают его для лечения деформирующего артроза при соответствующих показаниях.
В острой фазе болезни большинство ортопедов рекомендует ограничиваться консервативной терапией, и лишь отдельные авторы предпочитают оперативное лечение. Хирургическое лечение остеохондропатии направлено на стимуляцию регенеративных процессов, при необходимости – с одновременной коррекцией деформаций, и на удаление пораженных костей, если удаление их не влечет за собой нарушения функции. Из хирургических методов известны : тоннелизация шейки и головки бедренной кости свведением гомотрансплантата (Р.И. Королев, 1964 г.), аутагрансплантага (Эрпахер, Фрелих, 1961 г). Просверливание тоннелей без введения или с введением в них трансплантатов было предложено при, остеохондропатии бугристости большеберцовой кости головок плюсневых костей. При упорных болях иногда прибегают к частичному иссечению апофиза при хондропатии бугристости большеберцовой кости и удалению дополнительного ядра окостенения коленной чашки при его поражении.
Поскольку значительная роль в возникновении остеохондропатии отводится нагрузке, превышающей анатомо-функциональные возможности отдельных детей и подростков, то устранение этого компонента в этиологических факторах заболевания может служить средством профилактики. Поэтому профилактика остеохондропатии должна включать в себя как профилактику заболеваний, снижающих устойчивость к внешним воздействиям опорно-двигательного аппарата (рахит, дистрофии: малокровие, переутомление и др.), так и правильную организацию санитарно-гигиенического режима, правильные рекомендации для занятий физкультурой спортом, при выборе профессии.
В клинике областной детской клинической больницы широко используются как консервативные, так и оперативные методики лечения остеохондропатиий.
За период 1999-2002 гг. из оперативных методов лечения при болезни Пертеса использовались:
1. Остеоперфорации головки и шейки бедренной кости были выполнены у 18 детей (8% от общего числа впервые обратившихся за медицинской помощью),позволяющих ускорить смены стадий, что в определенной степени можно считать положительным моментом. Осложнений не наблюдалось.
2. Тоннелизация шейки бедренной кости аплотранс-плантатами -13 детей.
3. Тоннелизация трансплантатом на питающей мышечной ножке – 3 детей.
4. Межвертельная остеотомия была выполнена у 5 детей (2,2% от общего числа впервые обратившихся за медицинской помощью) и в 1 случае повторно. Она применялась как метод устранения диспластических изменений в шейке и подвывиха головки бедренной кости.
5. Большое внимание заслуживает метод управляемой, аппаратной декомпрессии тазобедренного сустава (остеосинтез аппаратом Илизарова крыла подвздошной и бедренной кости), с активной функциональной нагрузкой на пораженную конечность. Он применялся изолированно у 1 больного, в сочетании с одновременной стимуляцией репаративного остеогенеза в головке и шейке бедренной кости чрезкожными стимулирующими остео-перфорациями у 9 больных (3,6% от общего числа впервые обратившихся за медицинской помощью). В послеоперационном периоде осложнений не наблюдалось. Данная методика позволяет при активном ведении больного предупреждать деформацию головки, восстанавливать ее структуру и форму. Через 1,5-2 месяца после операции рентгенологически определяется равномерное восстановление структуры эпифизарного хряща с увеличением его высоты, восстановление формы головки, исчезновение очагов остеонекроза и замещение их костной тканью.
При болезни Осгуд-Щлаттера чаще используется метод чрезкожных стимулирющих остеоперфораций апофизов большеберцовых костей – 79 детей. Это позволяет купировать болевой синдром, явления бурсита и существенно сократить сроки дальнейшего лечения. Осложнений не наблюдалось.
При лечении остеохондропатии других локализаций чаще применялись консервативные методы. Заслуживает внимания разработанный в клинике метод комбинированного лечения с применением аппарата электромагнитного излучения и лазеротерапии. Данная методика применяется в отделении с 2001 г., является перспективной, так как дает хорошие результаты, что требует дальнейшего развития этого метода.
Литература
1. Остеохондропатия головки бедренной кости / Пособие для врачей / РГМУ, Москва, 1997.
2. В. П. Селиванов. Диагностика и лечение остеохон-дропатий и асептических некрозов. – Кемерово, 1965.
3. С.А. Рейнберг. Рентгенодиагностика заболеваний костей и суставов. – М., 1964. – т. 2.
БОЧАРНИКОВ Евгений Семенович, доктор медицинских наук, профессор кафедры детской хирургии Омской государственной медицинской академии. КУРИЛО Владимир Анатольевич, ортопед-травматолог ортопедического отделения областной детской клинической больницы.
Рассекающий остеохондрит – Симптомы и причины
Обзор
Рассекающий остеохондрит (os-tee-o-kon-DRY-tis DIS-uh-kanz) – это заболевание сустава, при котором кость под хрящом сустава умирает из-за отсутствия кровотока. Эта кость и хрящ могут затем оторваться, вызывая боль и, возможно, затрудняя движение суставов.
Рассекающий остеохондрит чаще всего встречается у детей и подростков. Симптомы могут возникать либо после травмы сустава, либо после нескольких месяцев физической активности, особенно при таких сильнодействующих нагрузках, как прыжки и бег, которые влияют на сустав.Заболевание чаще всего возникает в коленях, но также встречается в локтях, лодыжках и других суставах.
Врачи определяют рассекающий остеохондрит в зависимости от размера травмы, от того, частично или полностью отделился фрагмент и от того, остается ли фрагмент на месте. Если ослабленный кусок хряща и кости остается на месте, у вас может быть мало симптомов или они отсутствуют. У маленьких детей, кости которых все еще развиваются, травма может зажить сама по себе.
Операция может потребоваться, если фрагмент вырвался и застрял между движущимися частями сустава или если у вас постоянная боль.
Продукты и услуги
Показать больше продуктов от Mayo ClinicСимптомы
В зависимости от пораженного сустава признаки и симптомы рассекающего остеохондрита могут включать:
- Боль. Этот наиболее распространенный симптом рассекающего остеохондрита может быть вызван физической активностью – подъемом по лестнице, подъемом на холм или занятиями спортом.
- Припухлость и болезненность. Кожа вокруг сустава может быть опухшей и болезненной.
- Соединение выскакивает или блокируется. Ваш сустав может лопнуть или застрять в одном положении, если незакрепленный фрагмент застрянет между костями во время движения.
- Слабость сустава. Вам может казаться, что ваш сустав “поддается” или ослабевает.
- Уменьшение диапазона движений. Возможно, вам не удастся полностью выпрямить пораженную конечность.
Когда обращаться к врачу
Если вы испытываете постоянную боль или болезненные ощущения в колене, локте или другом суставе, обратитесь к врачу.К другим признакам и симптомам, которые должны побудить вас позвонить или посетить врача, относятся отек сустава или неспособность двигать суставом во всем диапазоне движений.
Причины
Причина рассекающего остеохондрита неизвестна. Снижение кровотока к концу пораженной кости может быть результатом повторяющейся травмы – небольших, множественных эпизодов незначительной, нераспознанной травмы, повреждающей кость. Это может быть генетический компонент, делающий некоторых людей более склонными к развитию расстройства.
Факторы риска
Рассекающий остеохондрит чаще всего встречается у детей и подростков в возрасте от 10 до 20 лет, которые очень активно занимаются спортом.
Осложнения
Рассекающий остеохондрит может увеличить риск развития остеоартрита в этом суставе.
Профилактика
Подросткам, занимающимся организованными видами спорта, может быть полезно просвещение о рисках для суставов, связанных с чрезмерной нагрузкой.Изучение надлежащей механики и приемов своего вида спорта, использование надлежащего защитного снаряжения и участие в силовых тренировках и упражнениях на устойчивость могут помочь снизить вероятность получения травмы.
4 августа 2020 г.
Остеохондропатия: Биоинформатика болезней: Novus Biologicals
Разместите свое изображение, связанное с болезнями, чтобы его разместили!Социальные сети
Разместите свой аккаунт в Твиттере, связанный с остеохондропатией, чтобы его разместили!Блоги
| Разместите свой блог об остеохондропатии, чтобы вас отметили! |
События
| Разместите свое мероприятие по остеохондропатии, чтобы оно было отмечено! |
Видео
Отправьте свое видео об остеохондропатии, чтобы его отметили!Благотворительность
Разместите свою благотворительную организацию по остеохондропатии, чтобы она была представлена!
Исследования остеохондропатии связаны с остеохондритом, заболеваниями костей, заболеваниями хрящей, некрозом головки бедренной кости, болезнью Кашинбека.Изучение остеохондропатии упоминалось в исследовательских публикациях, которые можно найти с помощью нашего инструмента биоинформатики ниже. Исследованные пути, связанные с остеохондропатией, включают патогенез, окостенение, локализацию, регенерацию, гликолиз. Эти пути дополняют наш каталог исследовательских реагентов для изучения остеохондропатии, включая антитела и наборы для ELISA против HHIP, REG3A, ST13, RPL29, ИНДУКТИВНОЙ СИНТАЗЫ ОКСИДА азота.Инструмент для биоинформатики остеохондропатии
Laverne – это удобный инструмент биоинформатики, помогающий облегчить научное исследование родственных генов, болезней и путей на основе совместного цитирования.Узнайте больше об остеохондропатии ниже! Для получения дополнительной информации о том, как использовать Laverne, прочтите Руководство.Лучшие исследовательские реактивы
У нас есть 1596 продуктов для изучения остеохондропатии, которые могут быть применены к вестерн-блоттингу, проточной цитометрии, иммуноцитохимии / иммунофлуоресценции, иммуногистохимии из нашего каталога антител и наборов для ELISA. Коза Поликлональная
Виды Мышь
Приложения WB
| 4 публикации | Добавить в корзину |
Овцы Поликлональные
Виды Мышь
Приложения WB, IHC
| 1 Обзор 5 Публикаций | Добавить в корзину |
Кролик Поликлональный
Виды Человек, Собака
Приложения WB, ICC / IF, IHC
| 1 Публикация | Добавить в корзину |
Мышь Поликлональная
Виды Человек
Приложения WB, ICC / IF, IHC
Кролик Поликлональный
Виды Человек, мышь, крыса
Приложения WB, ELISA, ICC / IF
| 34 Публикации | Добавить в корзину |
Кролик Поликлональный
Виды Человек, мышь, C.elegans
Приложения WB, IHC, IHC-P
| 8 Публикаций | Добавить в корзину |
Кролик Поликлональный
Виды Человек
Приложения WB, ICC / IF, IHC
Кролик Поликлональный
Виды Человек, Мышь, Крыса
Приложения WB, Simple Western, ELISA
| 7 Публикаций | Добавить в корзину |
Кролик Поликлональный
Виды Человек, Мышь, Крыса
Приложения WB, Flow, IB
| 3 Обзоры 57 Публикации | Добавить в корзину |
Кролик Поликлональный
Виды Человек
Приложения WB, ICC / IF, IHC
| 3 Публикации | Добавить в корзину |
Мышь Моноклональная
Виды Человек, мышь, крыса
Приложения WB, Flow, ICC / IF
| 1 Обзор | Добавить в корзину |
Мышь Моноклональная
Виды Человек, мышь, крыса
Приложения WB, Func, IHC
| 3 Обзоры 13 Публикации | Добавить в корзину |
Коза Поликлональная
Виды Человек
Приложения WB, Simple Western, IHC
| 2 Обзоры 4 Публикации | Добавить в корзину |
Кролик Поликлональный
Виды Мышь, Крыса
Приложения WB
Мышь Моноклональная
Виды Человек, мышь, крыса
Приложения WB, Flow, ICC / IF
| 1 Обзор 7 Публикации | Добавить в корзину |
Кролик Поликлональный
Виды Человек, мышь, крыса
Приложения WB, IHC, IHC-P
| 2 Обзоры 11 Публикации | Добавить в корзину |
DFS00
| 17 Публикаций | Добавить в корзину |
Родственные гены
Остеохондропатия исследовалась против:Связанные пути
Остеохондропатия связана с:Связанные болезни
Остеохондропатия изучалась в отношении таких заболеваний, как:Альтернативные названия
Остеохондропатия также известна как остеохондропатии.Остеохондрозы: основы практики, патофизиология, этиология
Автор
Маниш Кумар Варшней, MBBS, MRCS Доцент, кафедра ортопедии, Медицинский колледж леди Хардиндж и ассоциированные больницы, Индия
Раскрытие информации: раскрывать нечего.
Соавтор (ы)
Шах Алам Хан, MBBS, MS, MRCS (Edin), MCh (Orth), FRCS Адъюнкт-профессор кафедры ортопедии Всеиндийского института медицинских наук, Индия
Раскрытие: Ничего не разглашать.
Ашок Кумар, старший ординатор MBBS , Отделение ортопедии, Всеиндийский институт медицинских наук, Индия
Раскрытие информации: раскрывать нечего.
Прашант Инна, MBBS, MS, DNB Консультант по детской ортопедической хирургии, Манипальные больницы Бангалора и больницы доктора Малати Манипал, Индия
Прашант Инна, MBBS, MS, DNB является членом следующих медицинских обществ: Медицинский совет Индия, Индийская ортопедическая ассоциация, Национальная академия медицинских наук (Индия)
Раскрытие: Ничего не разглашать.
Специальная редакционная коллегия
Франсиско Талавера, фармацевт, доктор философии Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: Получил зарплату от Medscape за работу. для: Medscape.
Ian D Dickey, MD, FRCSC, LMCC Хирург-ортопед, Colorado Limb Consultants, Денверская клиника конечностей из группы риска; Медицинский директор, Денверская сеть саркомы Сары Кэннон; Штатный хирург отделения ортопедии пресвитерианской больницы / больницы Святого Луки; Адъюнкт-профессор кафедры химической и биологической инженерии, Университет штата Мэн
Ян Д. Дики, доктор медицины, FRCSC, LMCC является членом следующих медицинских обществ: Канадская ортопедическая ассоциация, Общество хирургов-ортопедов штата Мэн, Ассоциация выпускников клиники Майо, Опухоль опорно-двигательного аппарата Общество, Ортопедическое общество Новой Англии, Королевский колледж хирургов Канады
Раскрытие информации: Получен гонорар от Stryker Orthopaedics за консультацию; Получал гонорары от Cadence за выступления и преподавание; Получил грант / средства на исследования от Wright Medical для исследований; Получал гонорары от Angiotech за выступления и преподавание; Получил гонорары от Ферринга за выступления и преподавание.
Главный редактор
Харрис Геллман, MD Хирург-консультант, Центр рук Броварда; Добровольный клинический профессор ортопедической и пластической хирургии, кафедры ортопедической хирургии и хирургии, Университет Майами, Медицинская школа Леонарда Миллера; Клинический профессор хирургии, Юго-восточная медицинская школа Нова
Харрис Геллман, доктор медицинских наук, является членом следующих медицинских обществ: Американской академии медицинской акупунктуры, Американской академии хирургов-ортопедов, Американской ортопедической ассоциации, Американского общества хирургии кисти, Арканзас Медицинское общество, Медицинская ассоциация Флориды, Ортопедическое общество Флориды
Раскрытие информации: раскрывать нечего.
Остеохондропатия – лечение, симптомы, причины
Краткое описание болезни
Остеохондропатия – заболевание детей и подростков, при котором в кости развивается дегенеративно-дистрофический процесс.
При остеохондропатии наиболее поражаются пяточка, бедро, апофизы тел позвонков, бугристость большеберцовой кости.
Причины
В настоящее время причины заболевания не изучены до конца, но выявлен ряд решающих факторов:
- врожденный или семейный анамнез;
- гормональных факторов – заболевание развивается у пациентов с нарушением функции желез внутренней секреции;
- нарушение обмена основных веществ.Остеохондропатия часто нарушает усвоение кальция, витаминов;
- травматических факторов. Остеохондропатия возникает после чрезмерных нагрузок, в том числе усиления сокращения мышц, частых травм. Первоначально эти виды нагрузок приводят к прогрессирующему сдавливанию и сужению мелких сосудов губчатых костей, особенно в зонах наибольшего давления.
Симптомы остеохондропатии
Остеохондропатия пяточной кости (болезнь Хаглунда-Шинца) чаще всего развивается у девочек 12–16 лет и характеризуется постепенно нарастающей или сильной болью в бугристости пяточной кости, возникающей после физической нагрузки.В месте прикрепления ахиллова сухожилия пятка холма отмечена припухлостью. Больные начинают ходить, опираясь на носок и занимаясь спортом, прыжки становятся физически невозможными.
Остеохондропатия позвоночника (болезнь Шейерманна Мау) чаще всего развивается у юношей 11-18л. Первая стадия характеризуется усилением грудного кифоза (искривление позвоночника вверху его отдела), вторая – болями в спине (особенно при длительной ходьбе, сидении), утомляемостью и слабостью спинных мышц, нарастанием грудного кифоза.При третьей стадии остеохондропатии происходит полное сращение позвоночника с апофизами позвонков. Со временем у него развивается боль в пояснице с нарастающей болью.
Остеохондропатия бедра (болезнь Легга-Кальве-Пертеса) встречается в большинстве случаев у мальчиков 4-12 лет. В начале болезни жалоб нет, после боли в бедре, доходящей до колена. Боли возникают после упражнений и во время отдыха, поэтому дети не всегда на них жалуются. Постепенно ограничиваются движения тазобедренного сустава, мышечная атрофия, а бедро с болью в руке тоньше.
Остеохондропатия бугристости большеберцовой кости (болезнь Шлаттера) встречается у мальчиков 12-16 лет, особенно у тех, кто занимается балетом, спортивными танцами, спортом. Больной жалуется на боли в области надколенника, припухлость. При напряжении четырехглавой мышцы бедра, при приседании, подъеме по лестнице боль усиливается.
Диагностика болезни
Определить остеохондропатию пяточной кости на основании клинических данных и результатов рентгенологического исследования (выраженная фрагментация, уплотнение апофиза, «шероховатость» на горе пяточной кости).Также проводится дифференциальная диагностика остеохондропатии с пяточной шпорой (у пожилых пациентов), ахиллобурситом.
Диагностика остеохондропатии позвоночника происходит на основании осмотра (усиленный грудной кифоз) и рентгенологического исследования (на снимках видно, что форма позвонков меняется – они становятся клиновидными).
Остеохондропатия бедренной кости, определенная на рентгеновских снимках. Выявлено пять стадий изменения головки бедренной кости.
Остеохондропатия бугристости большеберцовой кости комплекс клинико-рентгенологического исследования после уточненного.
Лечение остеохондропатии
Терапия остеохондропатии пяточной кости заключается в назначении нестероидных противовоспалительных препаратов (при появлении сильной боли), физиотерапии, снижении физических нагрузок. Для снятия нагрузки на пяточную кость используются специальные стельки-стельки.
Остеохондропатия позвоночника лечится массажем, плаванием, подводным растяжением, физиотерапией. В некоторых случаях при сильном нарушении осанки назначают операцию.
Лечение остеохондропатии бедренной кости бывает оперативным и консервативным.В зависимости от стадии заболевания назначаются разные костно-пластические операции. Консервативное лечение остеохондропатии заключается в соблюдении постельного режима (больной не может сидеть), проведении массажа стоп, физиотерапии. Практикуйте скелетное разгибание обоих бедер.
Для лечения остеохондропатии бугристости большеберцовой кости назначают физиотерапию, тепло. Если боль сильная, накладывают гипсовую повязку. Иногда прибегают к хирургическому вмешательству – удаляют фрагмент бугорка. Давление на четырехглавую мышцу бедра исключено.
Профилактика болезней
Для профилактики остеохондропатии пяточной кости рекомендуется носить свободную обувь.
Профилактика остеохондропатии позвоночника – занятия лечебной физкультурой по созданию мышечного корсета. Следует ограничить усиленные упражнения. Ношение корсета при этом заболевании эффективно.
Хорошая профилактика остеохондропатии бедра служит массажем, плаванием.
Для профилактики остеохондропатии бугристости большеберцовой кости спортсменам во время тренировок рекомендуют вшить подушечки в виде пенопласта толщиной 2-4см.
Остеохондропатия: причины, симптомы, диагностика, прогноз
При подозрении на дегенеративно-некротическое заболевание определенных участков костей проводится комплекс лабораторных и инструментальных методов, а также дифференциальный подход.
Диагностика остеохондропатии начинается со сбора анамнеза и изучения клинической картины. Далее назначают анализы крови и ревматические пробы. Особое внимание уделяется рентгенографии.
На начальной стадии заболевания рентгенограмма малоинформативна, поэтому для выявления мельчайших изменений костной структуры проводят МРТ и КТ.Диагностические обследования также показаны в процессе лечения, чтобы определить его эффективность.
[30], [31], [32], [33], [34]
Анализы
Лабораторная диагностика асептического некроза необходима для определения уровня минеральных веществ в крови, маркеров костеобразования и резорбции костной ткани в биологических жидкостях. Общий анализ крови и мочи неинформативен при дегенеративных процессах в костях, но проводится для оценки общего состояния организма и выявления воспалительных процессов.
- Анализ на определение минералов в крови.
- Кальций – основной компонент кости, участвует в построении скелета. Его норма в венозной крови – 2,15-2,65 ммоль / л. Если значения ниже нормы, то недостаток минералов компенсируется вымыванием из костей. Это приводит к постепенному разрушению кости и не сказывается на видимом здоровье тела.
- Фосфор и магний – взаимодействуют с кальцием, улучшают его проникновение в костную ткань.При повышенном содержании фосфора кальций вымывается из организма. Нормальное соотношение кальция и фосфора – 2: 1. Норма фосфора в крови – от 0,81 до 1,45 ммоль / л, норма магния – от 0,73 до 1,2 ммоль / л. При нарушении зоны роста губчатых костей их значения могут уменьшаться или оставаться в пределах нормы.
- Биохимические показатели деструкции костной ткани
Белок коллагена, обеспечивающий прочность и эластичность костной ткани, является основным материалом межкостного вещества, расположенного между костными пластинами.При поражении костей белок, как и коллаген, разрушается, распадаясь на несколько маркеров. Вещества попадают в кровь и в неизмененном виде выводятся с мочой.
Основные маркеры асептического некроза включают: дезоксипиридон (DPID), пиридинолин и Cross-Laps. Последняя представляет собой 8 аминокислот, из которых состоит коллаген, участвующий в построении белков.
Также при диагностике анализируются показатели улучшения костеобразования. Наиболее информативным считается остеокальцин.Это вещество вырабатывается остеобластами при образовании костной ткани и частично проникает в системный кровоток. При поражении костей его уровень повышается.
[35], [36], [37]
Инструментальная диагностика
Обязательным компонентом диагностики при подозрении на остеохондропатию является комплекс инструментальных исследований. Аппаратная техника имеет ряд показаний к:
- Недавно получил травмы.
- Острая хроническая боль, отдающая в другие части тела.
- Контроль эффективности лечения.
- Подготовка к операции.
- Оценка костей и кровеносных сосудов.
- Рентген – дает общее представление о состоянии пораженной кости. Не обнаруживает нарушений кровообращения. Как правило, изображения выполняются в нескольких проекциях для более точного анализа.
- Компьютерная томография – послойное исследование костей и мягких тканей. Он определяет структуру пораженной кости и состояние сосудов с помощью контрастного вещества.
- Магнитно-резонансная томография – выявляет патологические изменения на ранних стадиях. Электромагнитные волны используются для визуализации пораженного участка.
- Сцинтиграфия – выявляет аномальные костные отростки на ранних стадиях, до того, как они появятся на рентгеновском снимке. Чаще всего используется как дополнительный метод при МРТ или КТ. В педиатрической практике применяется редко.
- Артроскопия – позволяет точно оценить состояние коленного сустава и выработать дальнейшую тактику лечения.Сочетает в себе диагностические и лечебные функции. Чаще всего используется для диагностики болезни Кенига, то есть поражения мыщелков бедренной кости.
Остеохондропатия на рентгене
Рентгенография – это золотой стандарт исследований при подозрении на дегенеративно-некротическое заболевание костей. Рассмотрим основные признаки остеохондропатии любой локализации на рентгенограмме:
- Некроз губчатой кости и костного мозга. Суставные хрящи гибели не подвергаются.
- Патологический перелом – омертвевшая костная ткань не функционирует, трабекулы губчатого вещества не выдерживают оказываемой на них нагрузки.На рентгеновских снимках есть признаки деформации, укорочения и уплотнения кости. Этот этап длится около полугода.
- Этап рассасывания некротических масс с помощью лизиса. На рентгенограмме некротические образования, окруженные остеокластами. Эпифиз имеет неоднородное строение, могут быть признаки кровоизлияния с последующей кальцификацией, кистозными изменениями.
- На этапе репарации, то есть восстановления костной структуры, рентгенография показывает участки просветления во вновь созданной костной ткани, вызванные кистозными изменениями.
Для определения стадии заболевания результаты рентгенографии сравниваются с клиническими симптомами заболевания.
Способ артропластики в лечении остеохондропатии коленного сустава
(57) Abstract:
Изобретение относится к медицине, а именно к травматологии и ортопедии, и предназначено для оперативного артроскопического лечения остеохондропатии коленного сустава. Суть: под артроскопическим контролем измерить диаметр дефекта мыщелка бедренной кости и оценить глубину остеонекроза на основании магнитно-резонансной томографии, произвести трансплантацию костного и хрящевого аллотрансплантата коленного сустава в области дефекта мыщелка бедренной кости так, чтобы диаметр трансплантата, взятого из надколенника, превышает диаметр предварительно рассверленного дефекта на 1 мм, чем достигается прочная фиксация аллотрансплантата, минимальная инвазивность операции, отсутствие иммобилизации в послеоперационном периоде.Изобретение относится к медицине, а именно к травматологии и ортопедии, и может быть использовано для хирургического лечения остеохондропатии коленного сустава. Известен способ хирургического лечения пластики дистального отдела лучевой кости с целью повышения прочности фиксации трансплантата, профилактики вторичные деформации в лучезапястном суставе и увеличение объема операций НИИ за счет изготовления дополнительных угловых аллотрансплантатов, проникающих в ортопедические аллотрансплантаты, и не позволяет активировать движения в суставе за счет дополнительной послеоперационной гипсовой иммобилизации.Известный способ представляет собой прототип эндоскопической операции по восстановлению костно-хрящевого дефекта мыщелков бедренной кости при остеохондропатии коленного сустава путем выполнения аутосакции костно-хрящевых столбов и их трансплантации в область дефекта (Hangody, L. – Karpati, Z .: Новое хирургическое лечение локализованных хрящевых дефектов колена. Hungarian Journal of a French Brasserie Trauma, 37: 237-242, 1994; Hangody, L. – Karpati, Z. – Sukosd, L .: Техника аутогенной костно-хрящевой мозаики. Revue of Остеология, 3: 70-73, 1996).Метод позволяет замещать костно-хрящевые дефекты при остеохондропатии коленного сустава под контролем эндоскопического оборудования и не требует иммобилизации после проведения хирургического лечения. Однако при этой методике используются аутотрансплантаты незагруженных отделов мыщелков бедренной кости, что вызывает дополнительный костный дефект и для выполнения операций требуется сложный инструментарий. Высота аутотрансплантата подбирается эмпирически. Результатом изобретения является снижение заболеваемости, выбор аллотрансплантата с максимальной толщиной хрящевого слоя, независимость операсиня, колонки формируются от аллотрансплантата надколенника, глубину остеонекроза измеряют магнитно-резонансной томографией с интрапластической визуализацией. -уставные инъекции контраста, субхондральную кость рассверливают на глубину, равную глубине остеонекроза, трансплантаты вводят на глубину остеонекроза, диаметр трансплантатов сверлом более 1 мм.Предлагаемый способ работает следующим образом. Под артроскопическим контролем с помощью артроскопического крючка измерили площадь дефекта на мышце бедренной кости. В зависимости от размера дефекта возникает вопрос о количестве постов аллотрансплантации. При величине дефекта до 5 мм происходит замещение одного костно-хрящевого трансплантата. Если величина дефекта превышает 5 мм, количество трансплантатов штифтов – 2 и более. По данным магнитно-резонансной томографии коленного сустава с использованием специального контрастного вещества (Магневист) до операции определяется глубина замещенного аллотрансплантата, равная скорости остеонекроза мыщелка бедренной кости.При использовании канилированного сверла диаметром от 4 до 7 мм производится сверление субхондральной кости на глубину, равную глубине остеонекроза. Далее на сагиттальный срез аллотрансплантата Etoudi этот диаметр костно-хрящевого трансплантата полым резцом на 1 мм больше диаметра сверла. Это обеспечивает надежную фиксацию аллотрансплантатов при замене им ранее рассверленного участка дефекта, не требующего дополнительного металлоостеосинтеза. Затем под контролем оптики в положении сустава под углом 80-120 ° происходит замещение рассверленных участков дефекта мыщелка бедренной кости взятым костно-хрящевым аллотрансплантатом надколенника.Способ артропластики при лечении остеохондропатии коленного сустава, включающий формирование костно-хрящевых столбов, введенных в соответствующий дефект на медиальных мыщелках бедренной кости под эндоскопическим контролем, отличающийся тем, что костные и хрящевые столбики формируются из аллотрансплантата на глубину надколенника. Остеонекроз измеряют магнитно-резонансной томографией с внутрисуставным введением контраста, рассверливают субхондральную кость на глубину, равную глубине остеонекроза, трансплантаты вводят на глубину остеонекроза, диаметр трансплантатов более 1 мм сверлом.Врожденный сифилис – NORD (Национальная организация по редким заболеваниям)
УЧЕБНИКИ
Beers MH, Berkow R., eds. Руководство Merck, 17-е изд. Станция Уайтхаус, Нью-Джерси: Исследовательские лаборатории Мерк; 1999: 2191-93.
Берков Р., изд. Руководство Merck – домашнее издание, 2-е изд. Станция Уайтхаус, Нью-Джерси: Исследовательские лаборатории Мерк; 2003: 1447, 1509.
Jones III H, Wentz AC, Burnett LS, eds. Учебник гинекологии Новака. 11-е изд. Уильям и Уилкинс, Балтимор, Мэриленд; 1988: 577.
Mandell GL, Bennett JE, Dolan R, eds. Принципы и практика инфекционных заболеваний Манделла, Дугласа и Беннета. 4-е изд. Черчилль Ливингстон Инк. Нью-Йорк, штат Нью-Йорк; 1995: 2119, 2126.
ОБЗОР СТАТЬИ
Peeling RW, Ye H. Диагностические инструменты для профилактики и лечения материнского и врожденного сифилиса: обзор. Bull World Health Organ. 2004; 82: 439-46.
Берман С.М. Материнский сифилис: патофизиология и лечение. Bull World Health Organ. 2004; 82: 433-38.
Saloojee H, Velaphi S, Goga Y и др. Профилактика и лечение врожденного сифилиса: обзор и рекомендации. Bull World Health Organ. 2004; 82: 410-16.
Шмид Г. Экономические и программные аспекты профилактики врожденного сифилиса. Bull World Health Organ. 2004; 82: 402-09.
Добсон С. Врожденный сифилис. Adv Exp Med Biol. 2004; 549: 35-40.
Кэри Дж. Врожденный сифилис в 21 веке. Curr Womens Health Rep. 299-302
Hariprasad SM, Moon SJ, Allen RC, et al.Кератопатия от врожденного сифилиса. Роговица. 2002; 21: 608-09.
Уокер Д.Г., Уокер Г.Дж. Забытые, но не исчезнувшие: непрекращающееся бедствие – врожденный сифилис. Lancet Infect Dis. 2002; 2: 432-36.
ИЗ ИНТЕРНЕТА
Врожденный сифилис – США, 2000 г. CDC, MMWR Weekly. 13 июля 2001 г .; 573-77.
www.cdc.gov/mmrw/preview/mmwrhtml/mm5027a1.htm
Врожденный сифилис – США, 1998. CDC, MMWR Weekly. 03 сентября 1999 г .; 757-61.
www.cdc.gov/mmrw/preview/mmwrhtml/mm4834a3.



 )
)