Лечение воспалительный инфильтрат – Воспалительный инфильтрат – симптомы болезни, профилактика и лечение Воспалительного инфильтрата, причины заболевания и его диагностика на EUROLAB
Воспалительный инфильтрат – симптомы болезни, профилактика и лечение Воспалительного инфильтрата, причины заболевания и его диагностика на EUROLAB
Что такое Воспалительный инфильтрат –
Для обозначения подобных форм воспалительных заболеваний многие авторы пользуются противоречивыми по значению терминами “начинающаяся флегмона”, “флегмона в стадии инфильтрации” или вообще опускают описание указанных форм заболевания. В то же время отмечается, что формы одонтогеннои инфекции с признаками серозного воспаления околочелюстных мягких тканей встречаются часто и в большинстве случаев хорошо поддаются лечению.
При своевременно начатой рациональной терапии удается предупредить развитие флегмон и абсцессов. И это обосновано с биологических позиций. Подавляющее большинство воспалительных процессов должно заканчиваться и подвергаться инволюции на стадии припухлости или воспалительного инфильтрата. Вариант с дальнейшим их развитием и образованием абсцессов, флегмон – это катастрофа, гибель тканей, т.е. части организма, а при распространении гнойного процесса на несколько областей, сепсисе – нередко и смерть. Поэтому, на наш взгляд, воспалительный инфильтрат является самой частой, самой “целесообразной” и биологически обоснованной формой воспаления. По сути, мы часто видим воспалительные инфильтраты в околочелюстных тканях, особенно у детей, при пульпитах, периодонтитах, расценивая их как реактивные проявления этих процессов. Вариантом воспалительного инфильтрата являются периаденит, серозный периостит. Самым существенным для врача в оценке и классификации этих процессов (постановке диагноза) являются распознавание негнойной стадии воспаления и соответствующая тактика лечения.
Что провоцирует / Причины Воспалительного инфильтрата:
Воспалительные инфильтраты составляют многообразную по этиологическому фактору группу. Проведенные исследования показали, что у 37 % больных был травматический генез заболевания, у 23 % причиной служила одонтогенная инфекция; в остальных случаях инфильтраты возникали после различных инфекционных процессов. Эта форма воспаления отмечается с одинаковой частотой во всех возрастных группах.
Симптомы Воспалительного инфильтрата:
Воспалительные инфильтраты возникают как за счет контактного распространения инфекции (per continuitatum), так и лимфогенного пути при поражении лимфатического узла с дальнейшей инфильтрацией тканей. Инфильтрат обычно развивается в течение нескольких дней. Температура у больных бывает нормальной и субфебрильной. В области поражения возникают припухлость и уплотнение тканей с относительно четкими контурами и распространением на одну или несколько анатомических областей. Пальпация безболезненная или слабо болезненная. Флюктуация не определяется. Кожные покровы в области очага поражения обычной окраски или слегка гиперемированы, несколько напряжены. Имеет место поражение всех мягких тканей данной области – кожи, слизистой оболочки, подкожно-жировой и мышечной ткани, нередко нескольких фасций с включением в инфильтрат лимфатических узлов. Именно поэтому мы отдаем предпочтение термину “воспалительный инфильтрат” перед термином “целлюлит”, которым также обозначают подобные поражения. Инфильтрат может разрешаться в гнойные формы воспаления – абсцессы и флегмоны и в этих случаях его следует рассматривать как предстадию гнойного воспаления, которую не удалось купировать.
Воспалительные инфильтраты могут иметь травматический генез. Локализуются они практически во всех анатомических отделах челюстно-лицевой области, несколько чаще в щечной и области дна полости рта. Воспалительные инфильтраты постинфекционной этиологии локализуются в поднижнечелюстной, щечной, околоушно-жевательной, подподбородочной областях. Четко прослеживается сезонность возникновения заболевания (осенне-зимний период). Дети с воспалительным инфильтратом чаще поступают в клинику после 5-х суток заболевания.
Диагностика Воспалительного инфильтрата:
Дифференциальную диагностику воспалительного инфильтрата проводят с учетом выявленного этиологического фактора и давности заболевания. Диагноз подтверждают нормальная или субфебрильная температура тела, относительно четкие контуры инфильтрата, отсутствие признаков гнойного расплавления тканей и резкой болезненности при пальпации. Другими, менее выраженными, отличительными признаками служат: отсутствие значительной интоксикации, умеренная гиперемия кожного покрова без выявления напряженной и лоснящейся кожи. Таким образом, воспалительный инфильтрат может характеризоваться преобладанием пролиферативной фазы воспаления мягких тканей челюстно-лицевой области. Это, с одной стороны, свидетельствует об изменени реактивности организма ребенка, с другой – служит проявлением естественного и терапевтического патоморфоза.
Наибольшие трудности для дифференциальной диагностики представляют гнойные очаги, локализующиеся в пространствах, отграниченных снаружи группами мышц, например в подвисочной области, под m. masseter и др. В этих случаях нарастание симптомов острого воспаления определяет прогноз процесса. В сомнительных вариантах помогает обычная диагностическая пункция очага поражения.
При морфологическом исследовании биоптата из воспалительного инфильтрата обнаруживают типичные для пролиферативной фазы воспаления клетки при отсутствии или небольшом количестве сегментоядерных нейтрофильных лейкоцитов, обилие которых характеризует гнойное воспаление.
В инфильтратах почти всегда обнаруживают скопления дрожжевых и мицелиальных грибов рода Candida, Aspergillus, Mucor, Nocardia. Вокруг них формируются эпителиоидно-клеточные гранулемы. Мицелий грибов характеризуется дистрофическими изменениями. Можно предположить, что длительная фаза продуктивной тканевой реакции поддерживается грибковыми ассоциациями, отражающими возможные явления дисбактериоза.
Лечение Воспалительного инфильтрата:
Лечение больных с воспалительными инфильтратами – консервативное. Проводят противовоспалительную терапию с использованием физиотерапевтических средств. Выраженный эффект дают лазерное облучение, повязки с мазью Вишневского и спиртом. В случаях нагнаивания воспалительного инфильтрата возникает флегмона. Тогда проводят хирургическое лечение.
К каким докторам следует обращаться если у Вас Воспалительный инфильтрат:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Воспалительного инфильтрата, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год
проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Болезни зубов и полости рта:
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.Лекарства для рассасывания воспалительных инфильтратов. Инфильтрат
Различают несколько форм инфильтрата. Воспалительная форма образуется вследствие стремительного размножения клеток ткани и сопровождается появлением значительного количества лейкоцитов и лимфоцитов, крови и лимфы, которые выпотевают из сосудов кровеносного типа.
Опухолевый инфильтрат составляют клетки, характерные для разных видов опухолей (рак, миома, саркома). Его проявление состоит в инфильтрированном опухолевом росте. При таком образовании происходит изменение объемов ткани, изменение цвета, увеличивается её плотность и болезненность. Хирургическая форма инфильтрата представляет уплотнение, которое возникает в тканях при искусственном насыщении их анестезирующим препаратом, антибиотиком, спиртом и так далее.
Причины возникновения инфильтрата
Причины, по которым возникают воспалительные инфильтраты, составляют группу с многообразными факторами этиологической направленности. Исследования выявили 37 % больных причиной заболевания, у которых служил травматический источник, 23% имели одонтогенную инфекцию, у оставшейся части пациентов воспалительный инфильтрат получил развитие вследствие разнообразных процессов инфекционного характера. Данная форма воспалительного процесса возникает с одинаковой вероятностью в любой возрастной категории.
Инфильтраты воспалительной формы часто наблюдаются в тканях околочелюстного расположения, в частности, у детей при возникновении пульпитов и периодонтитов, которые можно спутать с реактивно проходящими процессами. Заболевания периаденита и серозного периостита, также являются разновидностью воспалительного инфильтрата. Чтоб точно оценить состояние пациента требуется распознать негнойную стадию процесса. Группа одонтогенных воспалений имеет воспалительную природу, касающуюся челюстных костей, тканей прилежащих к челюсти, лимфоузлов регионального расположения.
Возбудителями одонтогенного воспаления считаются агенты, представляющие микрофлору ротовой полости (стафилококки, кандида, стрептококки и другие). Наряду с ними причиной развития негативного процесса является резистентность микроорганизмов, которое определяется специфическими и неспецифическими защитными факторами, реактивностью организма иммунологического характера. Воспалительный инфильтрат проявляется при инфекции контактного вида и при лимфогенном пути её распространения с последующей инфильтрацией ткани.
Причина инфильтрата может крыться в осложненном состоянии острого аппендицита. Это опухоль воспалительного типа, в её центре присутствует отросток червеобразной формы и воспаленного состояния, которое возникает при отсутствии своевременного хирургического лечения. Разнови
www.abcderma.ru
9.3. ВОСПАЛИТЕЛЬНЫЙ ИНФИЛЬТРАТ
9.3. ВОСПАЛИТЕЛЬНЫЙ ИНФИЛЬТРАТ
К негнойным формам воспаления мягких тканей одонтогенной и неодонтогенной этиологии следует отнести воспалительный инфильтрат, который возникает в начальном периоде воспалительных изменений околочелюстных тканей. Г.А. Васильев(1961) предложил начальные формы воспалительных процессов мягких тканей именовать воспалительным инфильтратом. В. В. Рогинский и соавт. (1976) рекомендуют введение понятия “воспалительного инфильтрата” в клиническую практику. Некоторые исследователи отмечают значительный процент воспалительных инфильтратов в общем числе гнойно- воспалительных заболеваний лица и шеи (Биберман Я.М. и др.,1981; Рогинский В.В. и др.,1984; Тимофеев А.А.,1988).
Согласно рубрике 682 в “Статистической классификации болезней, травм и причин смерти”, принятой на 29-й Всемирной ассамблее здравоохранения (1965), такой патологический процесс, как воспалительный инфильтрат (целлюлит) выделяется в самостоятельное заболевание.
М.М. Соловьев и И. Худояров (1979) называют данную форму воспалительных заболеваний мягких тканей целлюлитом. Но этот термин не получил широкого распространения, т.к. не полностью отражает характер и объем поражения мягких тканей. Ю.И. Вернадский и соавт.(1983) начальные формы воспалительных процессов именуют “серозными флегмонами”. Этот термин неправильный, т.к. флегмона – это острое, четко не ограниченное гнойное воспаление клетчатки (Энциклопедический словарь медицинских терминов, 1984). Согласно определению, флегмона серозной не бывает. Воспалительный инфильтрат некоторые авторы рассматривают только как одну из стадий развития воспалительного процесса (Евдокимов А.И., Васильев ГА., 1964;Вернадский Ю.И., 1970,1984;Васильев Г.А., Робустова Т.Г., 1981).
На основании клинико-морфологических исследований В. В. Рогинский и соавт. (1984), А.А. Тимофеев (1988) утверждают, что воспалительные инфильтраты могут быть не только стадией развития гнойного процесса, при которой преобладает пролиферативная фаза воспаления, но и являться самостоятельным заболеванием. При инфильтрате имеет место поражение всех слоев мягких тканей – кожи, слизистой оболочки, подкожной клетчатки, мышц, фасций, а иногда с вовлечением и лимфатических узлов. Гистологические исследования пункционных биоптатов показали стереотипную морфологическую картину продуктивного воспаления. Однако клинико-морфологические исследования воспалительного инфильтрата касаются, главным образом, детей. У больных старшего возраста данный вопрос ранее не изучался.
Выявлено, что одонтогенные воспалительные инфильтраты у взрослых чаще встречались в возрасте от 16 до 34 лет – в 51,7%, реже от 35 до 59 лет в 41,4% и крайне редко у пожилых лиц (от 60 до 74 лет) в 6,9% (Тимофеев А.А.,1988).
За медицинской помощью в 79,3% случаев больные обращаются на 5-10 сутки от начала развития заболевания. Лишь 20,7% обследуемых госпитализированы на 2-4 сутки от начала возникновения воспалительного процесса в мягких тканях.
При госпитализации больных воспалительным инфильтратом в стационар, жалобы как правило, сводились к наличию болезненной припухлости мягких тканей. У 86,2% обследуемых боли иррадиировали в ухо, глазницу, височную область и усиливались при открывании рта. Все имели жалобы на слабость, недомогание, головные боли, нарушение аппетита и сна. Озноб отмечался у 38,0% лиц.
В анамнезе у обследуемых встречались следующие перенесенные и сопутствующие заболевания: частые острые респираторные заболевания (более 3-х раз в год) у 17,2% обследуемых; хронический тонзиллит и ринит у 10,4%, патология пародонта (пародонтит, гингивит) – у 10,4%; наличие кариозных зубов (более трех) – у 55,2%; обильные зубные отложения у 62,0%.
Аллергические заболевания и аллергические реакции у больных ни в прошлом, ни в настоящем не наблюдались. Развитию острого воспалительного процесса предшествовали парааллергические реакции (физическое перенапряжение, переохлаждение, перегревание, и т.п.) у 51,7% обследуемых.
Заболевания, которые явились причиной возникновения одонтогенного воспалительного инфильтрата распределились следующим образом: обострившийся хронический периодонтит – в 51,7%, острый одонтогенный периостит – в 37,9% (серозный – 17,2%, гнойный 20,7%), затрудненное прорезывание зуба мудрости – в 3,5%, альвеолит -6,9%.
Причинными зубами чаще были зубы нижней челюсти (72,4%),реже – зубы верхней челюсти (27,6,%). На нижней челюсти причинными зубами чаще являлись моляры (65,5,%), реже премоляры, а на верхней челюсти – чаще моляры (20,7%), реже премоляры.
В 79,3% случаев патологический процесс локализовался в одной анатомической области, воспалительные инфильтраты располагались в поднижнечелюстной (27,6%), щечной (27,6%) и височной (13,8%) областях, реже – в околоушно-жевательной и подподбородочной областях.
П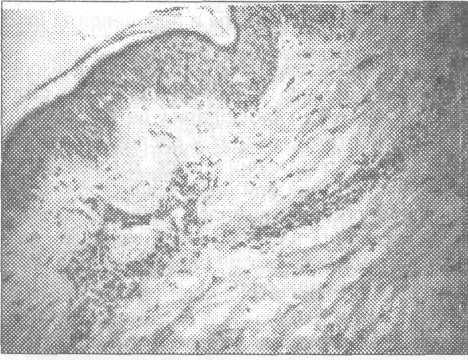 ри
клиническом обследовании установлено,
что у всех больных имелась асимметрия
лица за счет припухлости мягких тканей
соответствующей анатомической области.
Кожа над припухлостью была гиперемирована
в 58,6% случаев; а в 41,4% – в цвете не изменена.
В складку обычно не собиралась. Пальпаторно
определялся болезненный или малоболезненный
инфильтрат округлой формы, плотно-
эластической консистенции, малоподвижный.
Контуры относительно четкие. Флюктуации
в начальной стадии заболевания не было.
Воспалительная контрактура челюстей
наблюдалась у 34,5% больных (расстояние
между режущими поверхностями
фронтальных зубов колебалось от 5 до 25
мм).
ри
клиническом обследовании установлено,
что у всех больных имелась асимметрия
лица за счет припухлости мягких тканей
соответствующей анатомической области.
Кожа над припухлостью была гиперемирована
в 58,6% случаев; а в 41,4% – в цвете не изменена.
В складку обычно не собиралась. Пальпаторно
определялся болезненный или малоболезненный
инфильтрат округлой формы, плотно-
эластической консистенции, малоподвижный.
Контуры относительно четкие. Флюктуации
в начальной стадии заболевания не было.
Воспалительная контрактура челюстей
наблюдалась у 34,5% больных (расстояние
между режущими поверхностями
фронтальных зубов колебалось от 5 до 25
мм).
Во время осмотра полости рта выявлено, что у 44,8% лиц причинные зубы были удалены еще до госпитализации. Имелась отечность слизистой оболочки альвеолярного отростка, а у 20,7% – сглаженность переходной складки.
Рис. 9.3.1. В дерме, вдоль и вокруг кровеносных сосудов, имеется круглоклеточный воспалитель-ный инфильтрат. Микрофото. Окраска гематок-силин- эозин. Ув. 10×10.
П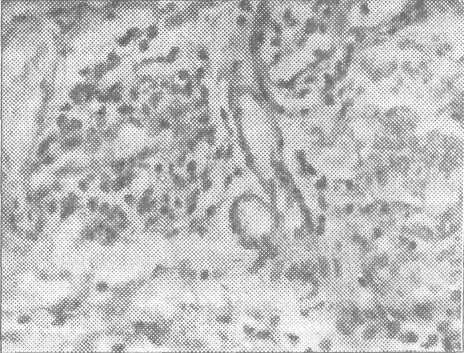 ри
рентгенологическом исследовании
челюстей были выявлены: фиброзный
периодонтит (20,7%), гранулематозный
периодонтит (27,6%), гранулирующий
периодонтит (48,2%), полуретенированные
зубы (3,5%).
ри
рентгенологическом исследовании
челюстей были выявлены: фиброзный
периодонтит (20,7%), гранулематозный
периодонтит (27,6%), гранулирующий
периодонтит (48,2%), полуретенированные
зубы (3,5%).
Рис. 9.3.2. В рыхлой фиброзной ткани, вблизи кровеносных сосудов, имеются очаговые скопле-ния воспалительного инфильтрата, преимущест-венно состоящего из плазмоцитов, лимфоцитов и небольшого количества гистиоцитов и молодых фибробластов, формирующих начало грануляци-он-ной ткани. Микрофото. Окраска гематокси-лин- эозин. Ув. 40×10.
Показатели сенсибилизации организма на аллерген гемолитического стафилококка и гемолитического стрептококка были достоверно повышенными. Активность щелочной фосфатазы нейтрофильных лейкоцитов периферической крови достоверно повышалась (в три раза выше нормы) во время обращения больных в стационар. При изучении содержания катионных белков отмечено, что имеется достоверное увеличение их как в нейтрофильных лейкоцитах периферической крови, так и в нейтрофилах. которые эмигрировали в полость рта через слизистую оболочку щеки.
Определяя количество секреторного иммуноглобулина А в смешанной слюне больных одонтогенными воспалительными инфильтратами выявлено, что имеется повышение его. Уровень лизоцима значительно снижался, что указывало на угнетение местной неспецифической резистентности организма у этих больных.
П роцент
диагностических ошибок у больных данной
патологией составил 75,9% (по направлениям
врачей поликлиник) и 55,2% (в нашей клинике).
роцент
диагностических ошибок у больных данной
патологией составил 75,9% (по направлениям
врачей поликлиник) и 55,2% (в нашей клинике).
 Рис.
9.3.3. Среди фиброзной и жировой ткани Рис.
9.3.4. На большом увеличении этот
Рис.
9.3.3. Среди фиброзной и жировой ткани Рис.
9.3.4. На большом увеличении этот
диффузно расположен круглоклеточный воспалительный инфильтрат представлен
воспалительный инфильтрат. Окраска преимущественно лимфоидными и
гематоксилин- эозин. Микрофото. плазматическими клетками. Окраска
Ув. 10×10. гематоксилин- эозин. Микрофото. Ув. 40×10.
М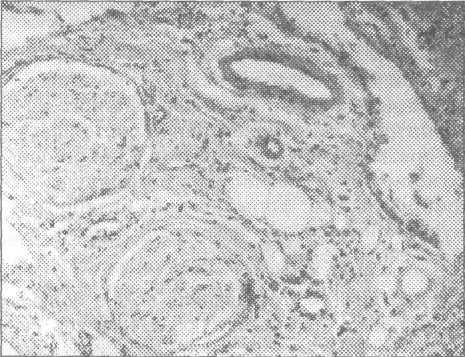 орфологические
исследования пункционных биоптатов
больных воспалительными инфильтратами
выявили следующую гистологическую
картину – в тканях наблюдались явления
пролиферативной фазы воспаления.
Субэпидермально определялись
микроскопической величины дефекты
дермы, замещенные скоплениями макрофагов,
фибробластов, эндотелиоцитов с
формированием капилляров (рис. 9.3.1).
Разрасталась молодая грануляционная
ткань, которая замещала дефекты
дермы. Формировались гранулемы, состоящие
из фибробластов и микрофагов (рис.
9.3.2). В пролифератах можно было обнаружить
лимфоциты, макрофаги, плазматические
клетки, гистиоциты, фибробласты (рис.
9.3.3 и 9.3.4). Мышечная ткань находилась
в состоянии некробиоза. Имеются васкулиты,
перифлебиты, невриты и периневриты
(рис. 9.3.5).
орфологические
исследования пункционных биоптатов
больных воспалительными инфильтратами
выявили следующую гистологическую
картину – в тканях наблюдались явления
пролиферативной фазы воспаления.
Субэпидермально определялись
микроскопической величины дефекты
дермы, замещенные скоплениями макрофагов,
фибробластов, эндотелиоцитов с
формированием капилляров (рис. 9.3.1).
Разрасталась молодая грануляционная
ткань, которая замещала дефекты
дермы. Формировались гранулемы, состоящие
из фибробластов и микрофагов (рис.
9.3.2). В пролифератах можно было обнаружить
лимфоциты, макрофаги, плазматические
клетки, гистиоциты, фибробласты (рис.
9.3.3 и 9.3.4). Мышечная ткань находилась
в состоянии некробиоза. Имеются васкулиты,
перифлебиты, невриты и периневриты
(рис. 9.3.5).
Рис. 9.3.5 Два нервных ствола среди, преимуще-ственно, фиброзной ткани, инфильтрированной небольшим количеством клеток лимфоидно- плазмоцитарного типа. В правой части рисунка видны венозные сосуды и в верхне- правом углу – значительное скопление воспалительного инфи-льтрата. Окраска гематоксилин- эозин. Микрофото. Ув. 20×10.
Изредка
встречались небольшие скопления
сегментоядерных нейтрофильных лейкоцитов
(рис. 9.3.6). В патоморфологических препаратах
нами не было обнаружено б ольших
скоплений лейкоцитов (признаков
“нагноения”). Наличие грибковых
тел наблюдали у детей.
ольших
скоплений лейкоцитов (признаков
“нагноения”). Наличие грибковых
тел наблюдали у детей.
Рис. 9.3.6. Среди мышечных волокон, находящи-хся в состоянии дистрофии и некробиоза, имеют-ся очаговые лейкоцитарные инфильтраты и в правой части рисунка – рост молодых соедините-льнотканных клеток (фибробластов). Окраска ге-матоксилин- эозин. Микрофото. Ув. 40×10.
Таким образом, морфологическое исследование биоптатов, взятых у обследуемых воспалительными инфильтратами, установило наличие в очаге поражения клеток, которые были типичны для пролиферативной фазы воспаления, при отсутствии или небольшом количестве сегментоядерных нейтрофилов. У части больных морфологически имелось обильное скопление нейтрофильных лейкоцитов, что указывало на возможность нагноения в дальнейшем воспалительного инфильтрата. Переход одонтогенного воспалительного инфильтрата в гнойную форму отмечен у 27,6% больных. У 72,4% заболевание ликвидировалось под воздействием консервативной терапии.
Для ранней диагностики острого неспецифического серозного лимфаденита и воспалительного инфильтрата нами предложен способ, который основан на определении морфологического состава крови, полученной из патологического очага в сравнении с пробой крови из пальца того же больного (авт. свид. 1420531 от 1988 года).
Способ осуществляется следующим образом: больному при помощи иглы для внутривенных инъекций брали пробу капиллярной крови из центра воспалительного очага. Параллельно – пробу капиллярной крови из пальца. На предварительно обезжиренных и высушенных предметных стеклах делали мазки крови, высушивали и окрашивали их по способу Романовского-Гимза. Дальнейшее изучение клеток проводили под иммерсионным увеличением микроскопа (10×90). Подсчитывали в мазках по 100 лейкоцитарных клеток и определяли количество в них лимфоцитов и нейтрофилов. Высчитывали соотношение числа лимфоцитов, обнаруженных в мазке крови, взятой’ из воспалительного очага, к числу лимфоцитов, которые выявлены в пальцевой пробе. Затем определяли соотношение нейтрофилов в мазках из очага воспаления и в пробе из пальца. При увеличении числа лимфоцитов в патологическом очаге более чем в 1,25 раза по сравнению с пробой из невоспаленного участка ткани диагностировали острый неспецифический лимфаденит, а при таком же увеличении числа нейтрофилов – воспалительный инфильтративный процесс в мягких тканях. Изучили изменение морфологического состава капли крови из патологического очага у больных одонтогенным воспалительным инфильтратом. Параллельно с предлагаемым тестом проводилась пункционная биопсия. На основании исследований установлено достоверное увеличение в тканях воспалительного очага нейтрофильных лейкоцитов при воспалительных инфильтратах. Диагностическая ценность предложенного нами метода не уступает общеизвестной методике – пункционной биопсии. Однако наш метод имеет следующие преимущества: менее травматичен, не требует специального аппарата для его выполнения, нет необходимости в изготовлении патологоанатомических препаратов, выполним в обычной клинической лаборатории, быстрота получения ответа (через 1-2 часа).
В зависимости от проводимого нами лечения больных воспалительным инфильтратом разделили на 2 подгруппы. Всем больным удаляли причинные зубы (если они не были удалены ранее). В I подгруппу включены лица, которым применяли внутримышечное введение антибиотиков в общепринятых дозировках, неспецифическую гипосенсибилизирующую терапию, симптоматическое и физиотерапевтическое (УВЧ.СВЧ) лечение. Во II подгруппу – обследуемые, которых лечили ежедневными новокаиновыми блокадами симпатических ганглиев шеи на стороне поражения.
На основании проведенного обследования установлена малая эффективность традиционных методов терапии воспалительного инфильтрата. Для практического здравоохранения предлагается метод лечения (авт. свид. №1438791 от 1987), который заключается в проведении ежедневных новокаиновых блокад верхнего шейного и звездчатого симпатических узлов на стороне поражения. Техника блокад изложена ранее (раздел 9.2 данного руководства). Использование данного способа позволило нормализовать уровень лизоцима смешанной слюны еще до выписки обследуемых из стационара и сократить сроки лечения больных.
Нашими исследованиями установлено, что воспалительный инфильтрат может протекать в двух формах: первая – как самостоятельное заболевание, вторая – как ранняя фаза гнойно- воспалительного процесса.
Воспалительный инфильтрат может протекать в виде самостоятельного заболевания. В этих случаях он клинически характеризуется длительностью течения (не менее 5 дней), отсутствием или умеренной интоксикацией организма, субфебрильной температурой тела, отсутствием очагов гнойного расплавления, относительной четкостью контуров, малой болезненностью, постепенным снижением температуры по периферии инфильтрата, а морфологически – гистиоцитарно-плазмоклеточной инфильтрацией тканей.
Воспалительный инфильтрат может являться ранней стадией гнойно- воспалительного процесса. В этих случаях, в отличие от самостоятельной нозологической категории, ему характерен короткий срок течения (2-4 дня), выраженная интоксикация организма, умеренно повышенная и высокая температура тела, раннее абсцедирование, нечеткость контуров, резкая болезненность, гиперемия кожных покровов, а морфологически- инфильтрация тканей нейтрофильными лейкоцитами.
Воспалительный инфильтрат развивается у больных со сниженной местной неспецифической резистентностью организма, при наличии у них несанированных зубов (55,2%) и обильных зубных обложений (62,0%). Причиной заболевания чаще всего служит гранулирующий периодонтит (в 48,2% случаев), показатели местной неспецифической резистентности организма у этих лиц были значительно ниже, чем у больных лимфаденитами.
Деление воспалительного инфильтрата на две формы имеет принципиальное значение, т.к. это определяет тактику проводимого лечения.
studfile.net
Экоантибиотики — Воспалительный инфильтрат – что это такое?
Итак, воспаление – это сложный общебиологический стадийный патологический процесс, сформировавшийся в ходе эволюции, который возникает в ответ на повреждение клеток и тканей организма и характеризуется наличием ряда реакций, направленных на элиминацию повреждающего агента и восстановление структурной целостности клетки, ткани или органа. Любой воспалительный процесс в ходе своего развития претерпевает 3 стадии:
- Альтерация – это непосредственное воздействие повреждающего агента
- Инфильтрация – включает в себя перераспределение клеточных элементов и жидкости из кровеносных сосудов в ткани
- Пролиферация – восстановление структурной целостности ткани или органа за счет репарации клеток
В зависимости от преобладания того или иного процесса, воспаление может носить альтернативный, инфильтративный или пролиферативный характер.
Еще известный древнеримский философ и врач Авл Корнелий Цельс, живший в 1 веке до нашей эры, изложил классические признаки воспаления, которые используются для постановки правильного диагноза и сейчас:
- rubor – покраснение
- calor – локальное повышение температуры
- tumor – припухлость, отечность
- dolor – боль
А Клавдий Гален добавил к вышеперечисленным признакам еще один – functio laesa, что переводится с латыни как нарушение функции.
Классификация воспалительных процессов довольно обширная и включает в себя следующие варианты:
Воспаление может быть физиологическим и патологическим. Физиологическое воспаление может возникать при некоторых нормальных состояниях организма (незначительные повреждения кожи при механическом воздействии, микроповреждения мышц при интенсивной физической работе), а патологическое воспаление служит причиной развития некоторых заболеваний. В виду особенностей человека, его возраста, состояния здоровья, наличия сопутствующей патологии, реактивности и сенсибилизации, а также превалирования процессов возбуждения или торможения его нервной системы, ответ организма на любой раздражитель может быть как адекватным (нормергическим), так и неадекватным: гиперергическим (слишком сильным), гипергическим (слишком слабым).
По клиническому течению воспаление может быть:
- острое (до 1 месяца)
- подострое (3-6 месяцев)
- хроническое (более 6 месяцев)
Воспалительный инфильтрат. Этиология. Патогенез. Клиническая картина.

По этиопатогенезу выделяют следующие разновидности воспаления:
- инфекционное (когда причиной развития воспаления служит инфекционный агент – бактерии, вирусы, грибы, паразиты)
- токсическое (когда в роли повреждающего агента выступает токсин)
- аутоиммунное (когда воспаление возникает вследствие неадекватной работы иммунной системы)
- гнойно-септическое (основная роль в развитии принадлежит нейтрофилам)
- паранеопластическое (возникающее в тесной взаимосвязи с опухолевым процессом)
- травматическое / посттравматическое (повреждающий агент – механическая травма)
Одним из наиболее часто встречающихся типов воспаления является воспалительный процесс инфекционного, в частности бактериального генеза.
Патогенез данного процесса выглядит следующим образом. При повреждении ткани вследствие воздействия бактериального агента высвобождается большое количество веществ, потенцирующих значимые изменения в близлежащих неповрежденных тканях. Под воздействием этих биологически активных веществ, происходит расширение регионарных кровеносных сосудов с последующим избыточным увеличением кровотока; возрастает проницаемость капилляров, что способствует утечке большого количества жидкости в межклеточное пространство; зачастую, жидкость в межклеточном пространстве в связи с избытком фибриногена и других белков, вытекающих из капилляров, сворачивается; в ткани перемещается значительное количество гранулоцитов и моноцитов; формируется местный отек. За счет избыточного скопления клеточных элементов и жидкости в межклеточном пространстве, происходит увеличение объема и плотности ткани, и формируется воспалительный инфильтрат.
Данный процесс является защитным: выброс в кровь брадикинина, гистамина, серотонина, лимфокинов и простагландинов активирует макрофаги (своеобразные клетки-санитары), которые спустя несколько часов начинают уничтожать поврежденные ткани. В результате активного воспалительного процесса в месте повреждения, тканевые пространства и лимфатические сосуды небольшого диаметра блокируются сгустками фибрина, поэтому через какое-то время жидкость перестает пропотевать в интерстиций поврежденной зоны. Таким образом, формирование воспалительного инфильтрата задерживает распространение бактерий или продуцируемых ими токсических продуктов. Интенсивность воспаления обычно прямо пропорциональна степени повреждения ткани.
Воспалительный инфильтрат представляет собой скопление лейкоцитов (гнойный инфильтрат), эритроцитов (геморрагический инфильтрат), лимфоидных клеток (крупноклеточный инфильтрат), гистиоцитов и плазматических клеток (гистиоцитарно-плазмоклеточный инфильтрат). В дальнейшем инфильтрат может подвергнуться рассасыванию, расплавлению, склерозированию с образованием рубцовой ткани. С образованием инфильтрата ткань отекает, уплотняется, меняет цвет, становится болезненной при пальпации. Флюктуация не определяется. Образование инфильтрата может сопровождаться повышением температуры тела до субфебрильных значений, слабостью, вялостью. В общем анализе крови можно увидеть классическую картину воспалительных изменений: нарастание количества лейкоцитов, сдвиг лейкоцитарной формулы влево, увеличение скорости оседания эритроцитов.
Воспалительный инфильтрат. Лечение.

Лечение пациентов с наличием воспалительного инфильтрата должно быть комплексным, воздействовать как на этиологический фактор, так и на патогенез заболевания. Для выбора тактики лечения воспалительного инфильтрата необходимо повести тщательный сбор анамнеза, а также клиническое и лабораторное обследование пациента.
При возникновении воспалительного инфильтрата на фоне бактериальной инфекции обязательно применение антибиотиков. При острых поверхностных локальных процессах терапия может быть ограничена местным применением антибиотиков и антисептиков. В остальных случаях требуется проведение системной антибактериальной терапии. В случае перорального приема антибиотиков необходимо помнить о возможном негативном действии на нормальную микрофлору кишечника. Во избежание возникновения дисбактериоза на фоне антибиотикотерапии целесообразно проводить лечение под прикрытием пребиотиков, либо использовать антибактериальные препараты, уже содержащие в своем составе пребиотик в качестве вспомогательного вещества (экоантибиотики).
Стартовая терапия при большинстве бактериальных инфекций включает антибиотики широкого спектра действия. Затем, после получения результатов бактериологического исследования содержимого воспалительного инфильтрата, производится коррекция терапии с учетом этиологии и чувствительности микрофлоры.
Как правило, при большинстве инфекций препаратами первого выбора являются пенициллины, в том числе защищенные. Среди экоантибиотиков к данной группе относятся два препарата – Экобол (амоксициллин) и Экоклав (амоксициллин/клавуланат). Эти антибиотики эффективны при инфекциях дыхательных путей и ЛОР-органов, мочеполовой системы, ЖКТ, кожи и мягких тканей.
Альтернативно при заболеваниях, сопровождающихся возникновением воспалительного инфильтрата, могут назначаться цефалоспорины III-IV поколений и фторхинолоны. При синегнойной инфекции их комбинируют с аминогликозидами.
Проводится также дезинтоксикационная терапия (инфузия сбалансированных солевых растворов), симптоматическая терапия (анальгетики, общеукрепляющие средства), при наличии показаний – иммунокорригирующая терапия.
При наличии воспалительного инфильтрата большую роль также имеет и местное лечение: влажно-высыхающие повязки с антисептическими растворами, создание функционального покоя пораженной анатомической области для предотвращения распространения воспаления, физиотерапевтические методы лечения. В случае нагноения должно быть проведено своевременное хирургическое лечение – вскрытие и дренирование гнойной полости.
www.ecoantibiotic.ru
Воспалительный инфильтрат — Мегаобучалка
Для обозначения подобных форм воспалительных заболеваний многие авторы пользуются противоречивыми по значению терминами «начинающаяся флегмона» «флегмона в стадии инфильтрации» или вообще опускают описание указанных форм заболевания. В то же время отмечается, что формы одонтогеннои инфекции с признаками серозного воспаления околочелюстных мягких тканей встречаются часто и в большинстве случаев хорошо поддаются лечению. При своевременно начатой рациональной терапии удается предупредить развитие флегмон и абсцессов. И это обосновано с биологических позиций. Подавляющее большинство воспалительных процессов должно заканчиваться и подвергаться инволюции на стадии припухлости или воспалительного инфильтрата. Вариант с дальнейшим их развитием и образованием абсцессов, флегмон — это катастрофа, гибель тканей, т.е. части организма, а при распространении гнойного процесса на несколько областей, сепсисе — нередко и смерть. Поэтому, на наш взгляд, воспалительный инфильтрат является самой частой, самой «целесообразной» и био-
логически обоснованной формой воспаления. По сути, мы часто видим воспалительные инфильтраты в околочелюстных тканях, особенно у детей, при пульпитах, периодонтитах, расценивая их как реактивные проявления этих процессов (рис. 54, вклейка). Вариантом воспалительного инфильтрата являются периаденит, серозный периостит. Самым существенным для врача в оценке и классификации этих процессов (постановке диагноза) являются распознавание негнойной стадии воспаления и соответствующая тактика лечения.
Воспалительные инфильтраты составляют многообразную по этиологическому фактору группу. Проведенные исследования показали, что у 37 % больных был травматический генез заболевания, у 23 % причиной служила одонтогенная инфекция; в остальных случаях инфильтраты возникали после различных инфекционных процессов. Эта форма воспаления отмечается с одинаковой частотой во всех возрастных группах [Рогинский и др.,1984].
Воспалительные инфильтраты возникают как за счет контактного распространения инфекции (per continuitatum), так и лимфогенного пути при поражении лимфатического узла с дальнейшей инфильтрацией тканей. Инфильтрат обычно развивается в течение нескольких дней. Температура у больных бывает нормальной и субфебрильной. В области поражения возникают припухлость и уплотнение тканей с относительно четкими контурами и распространением на одну или несколько анатомических областей. Пальпация безболезненная или слабо болезненная. Флюктуация не определяется. Кожные покровы в области очага поражения обычной окраски или слегка гиперемированы, несколько напряжены. Имеет место поражение всех мягких тканей данной области — кожи, слизистой оболочки, подкожно-жировой и мышечной ткани, нередко нескольких фасций с включением в инфильтрат лимфатических узлов. Именно поэтому мы отдаем предпочтение термину «воспалительный инфильтрат» перед термином «целлюлит», которым также обозначают подобные поражения. Инфильтрат может разрешаться в гнойные формы воспаления — абсцессы и флегмоны и в этих случаях его следует рассматривать как предстадию гнойного воспаления, которую не удалось купировать.
Воспалительные инфильтраты могут иметь травматический генез. Локализуются они практически во всех анатомических отделах челюстно-лицевой области, несколько чаще в щечной и области дна полости рта. Воспалительные инфильтраты постин-
фекционной этиологии локализуются в поднижнечелюстной, щечной, околоушно-жевательной, подподбородочной областях. Четко прослеживается сезонность возникновения заболевания (осенне-зимний период). Дети с воспалительным инфильтратом чаще поступают в клинику после 5-х суток заболевания.
Дифференциальную диагностику воспалительного инфильтрата проводят с учетом выявленного этиологического фактора и давности заболевания. Диагноз подтверждают нормальная или субфебрильная температура тела, относительно четкие контуры инфильтрата, отсутствие признаков гнойного расплавления тканей и резкой болезненности при пальпации. Другими, менее выраженными, отличительными признаками служат: отсутствие значительной интоксикации, умеренная гиперемия кожного покрова без выявления напряженной и лоснящейся кожи. Таким образом, воспалительный инфильтрат может характеризоваться преобладанием пролиферативной фазы воспаления мягких тканей челюстно-лицевой области. Это, с одной стороны, свидетельствует об изме-нени реактивности организма ребенка, с другой — служит проявлением естественного и терапевтического патоморфоза.
Наибольшие трудности для дифференциальной диагностики представляют гнойные очаги, локализующиеся в пространствах, отграниченных снаружи группами мышц, например в подвисочной области, под m. masseter и др. В этих случаях нарастание симптомов острого воспаления определяет прогноз процесса. В сомнительных вариантах помогает обычная диагностическая пункция очага поражения.
При морфологическом исследовании биоптата из воспалительного инфильтрата обнаруживают типичные для пролиферативной фазы воспаления клетки при отсутствии или небольшом количестве сегментоядерных нейтрофильных лейкоцитов, обилие которых характеризует гнойное воспаление.
В инфильтратах почти всегда обнаруживают скопления дрожжевых и мицелиальных грибов рода Candida, Aspergillus, Mucor, Nocardia. Вокруг них формируются эпителиоидно-клеточные гранулемы. Мицелий грибов характеризуется дистрофическими изменениями. Можно предположить, что длительная фаза продуктивной тканевой реакции поддерживается грибковыми ассоциациями, отражающими возможные явления дисбактериоза.
Лечение больных с воспалительными инфильтратами — консервативное. Проводят противовоспалительную терапию с исполь-
зованием физиотерапевтических средств. Выраженный эффект дают лазерное облучение, повязки с мазью Вишневского и спиртом. В случаях нагнаивания воспалительного инфильтрата возникает флегмона. Тогда проводят хирургическое лечение.
Абсцесс
Абсцесс в области лица возникает вследствие повреждения или воспаления кожи лица, слизистой оболочки полости рта, губ, носа, век. Реже абсцессы у детей возникают за счет распространения инфекции из одонтогенного очага. Сформировавшийся абсцесс представляет выбухающий, куполообразный, ярко гиперемированный участок. Кожа над ним истончена.
Пальпация резко болезненна, легко выявляется флюктуация. Общее состояние нарушается незначительно. Более тяжело протекают абсцессы, расположенные в глубине тканей — в подвисочном пространстве, а также окологлоточные, паратонзилярные и т. д. Эти абсцессы протекают с выраженными общими явлениями интоксикации, нарушения функций (глотания, дыхания, открывания полости рта и т.д.). Они представляют значительную угрозу здоровью и даже жизни ребенка. В этих случаях отмечают бледность и сухость кожных покровов, повышение температуры тела до 38 °С и выше. Дети предъявляют жалобы на слабость, недомогание. Первыми симптомами заболевания бывают боли в очаге воспаления, затем появляется отек и повышается температура.
В очаге воспаления формируется инфильтрат, в области которого кожа или слизистая оболочка гиперемированы, напряжены. В центре инфильтрата определяется флюктуация. Границы измененных тканей четко очерчены. Нередко кожа или слизистая оболочка в области абсцесса выбухает над поверхностью.
Для правильного прогноза и своевременной последующей терапии необходимо дифференцировать абсцесс от фурункула, абсцедирующего лимфаденита и нагноившейся атеромы или врожденной кисты.
Лечение больных с абсцессами хирургическое. Поверхностные абсцессы на лице у детей старших возрастных групп могут быть вскрыты под местным обезболиванием. Нужно помнить, что инфильтрация воспаленных тканей анестетиком вызывает резкую болезненность. Абсцессы, расположенные в глубине тканей,
и абсцессы у детей младших возрастных групп следует вскрывать под общим обезболиванием. Необходимо внимательно оценить топографию абсцесса по отношению к окружающим тканям, так как выраженные реактивные отеки и обилие жировой ткани «маскируют» истинное расположение абсцесса. Для правильного выбора места разреза необходимо учитывать этот фактор. При наличии абсцесса глубина разреза не должна превышать толщину кожи. Последующего вскрытия абсцесса достигают путем продвигания к полости абсцесса сомкнутого зажима типа «Москит». После появления первой порции гноя бранши зажима раздвигают, и полость при этом опорожняется. В последнюю вводят дренаж.
Местное лечение заключается в наложении асептических повязок с растворами или мазями, обладающими осмотическим действием. Назначают физиотерапевтические процедуры. При глубоких абсцессах и тенденции к распространению отека проводят курс общей терапии, интенсивность которого определяется возрастом ребенка и характером процесса.
Аденофлегмона
В отличие от флегмон, сопутствующих остеомиелиту (остеофлегмоны), аденофлегмона развивается из абсцедирующего лимфатического узла. Заболеванию подвергаются дети с самого раннего возраста — от 2 мес и более. Наиболее частая локализация аденофлегмон — щечная, над- и подчелюстная, подподбородочная и околоушно-жевательная области (рис. 55, вклейка). В результате интенсивного всасывания продуктов распада и токсинов общее состояние детей значительно ухудшается.
Для заболевших детей характерны адинамичность, заторможенность, малоконтактность, резкая слабость и потливость. Примерно у трети детей с флегмонами лица диагностируют сопутствующие заболевания: ОРВИ, бронхит, пневмонию, острый отит, экссудативный диатез и т. д. Источником инфекции могут служить зубы, ЛОР-органы, травматические повреждения, в том числе и постинъекционные, вследствие нарушения правил асептики.
Клиническая картина заболевания у этих больных отличается быстро нарастающими симптомами интоксикации и выраженностью местньк изменений: наличием разлитой припухлости в одной или нескольких анатомических областях с яркой гипере-
мией в центре. Припухлость болезненна, имеет плотную консистенцию с признаками флюктуации. Наблюдаются множественные мелкоточечные кровоизлияния на коже и слизистой оболочке преддверия полости рта, имеющие тенденцию к слиянию в области кожного покрова. Дифференциальную диагностику проводят с флегмонами при остеомиелите (остеофлегмонами), периаденитом, воспалительным инфильтратом. Трудность в постановке диагноза возникает на ранних стадиях процесса, когда одна нозологическая форма (например, периаденит) в своем динамическом развитии, при отсутствии лечения, переходит в другую. Главным в этом случае является правильное определение характера воспаления — гнойного или негнойного. Дифференциальная диагностика с остеофлегмоной также крайне важна, так как методика хирургической помощи при этих видах флегмон различна.
Лечение больных с аденофлегмонами основывается на принципах неотложной помощи. Хирургические вмешательства целесообразно проводить всем детям под общим обезболиванием. Если источником инфекции является разрушенный зуб, показано или его удаление, или вскрытие полости зуба (см. Общие принципы патогенетической терапии). Затем производят кожный разрез и, при необходимости, рассекают жировую ткань. В большинстве случаев достаточно рассечения кожи с последующим раздвиганием мягких тканей браншами кровоостанавливающего зажима Обычно гной выходит под давлением и в большом количестве. Необходимости в ревизии полости гнойника нет. В этом состоит главное отличие вмешательства при аденофлегмоне от такового при остеофлегмоне. В случае последней ткани необходимо рассекать до надкостницы включительно, и через эту рану производить ревизию кости и дренирование с установкой одного конца дренажа на кости. На рану накладывают повязку. Перевязки проводят ежедневно (см Общие принципы патогенетической терапии). В обязательном порядке проводят общее лечение. Больной получает комплекс противовоспалительной, антибактериальной и, по показаниям, дезинтоксикационной терапии в возрастных дозировках. Лечение стационарное
Одонтогенный гайморит
Воспаление верхнечелюстной пазухи возникает чаще всего при остром и хроническом рините, респираторных заболевани
ях, а также в результатеинфицирования через пораженные зубы. В последнем случаеоно называется одонтогенным.
Одонтогенные гаймориты встречаются значительно реже, по сравнению с риногенными. А.Г. Шаргородский [1985] отмечает, что разница данных объясняется тем, что часть больных с одонтогенными гайморитами попадает в ЛОР-отделения, где не всегда проводят комплексное обследование.
Таким образом, одонтогенные гаймориты встречаются, по-видимому, чаще, чем диагностируются По данным ряда авторов, 24—40 % острых воспалений верхнечелюстного синуса имеют одонтогенное происхождение [Шаргородский, 1985, Лузина и др., 1986].
Развитию одонтогенных гайморитов чаще всего способствуют хронический периодонтит в области 76541 4567 зубов, перфорация дна верхнечелюстной пазухи при удалении этих зубов, периостит и остеомиелит верхней челюсти, инфекционно-воспалительные процессы в области краевого пародонта, околокорневые и фолликулярные кисты верхней челюсти, травма, внесение инфекции корневыми иглами при обработке каналов зубов
Инфицирование верхнечелюстной пазухи со стороны одонтогенных патологических очагов связано с анатомо-топографическими особенностями этой области В. Г. Синева [1980] отмечает, что одонтогенный гайморит чаще развивается у лиц с хорошо пневматизированной пазухой, для которой характерно развитие всех ее бухт, особенно альвеолярной. При возникновении одонтогенного гайморита имеет значение и расстояние между корнями зубов и слизистой оболочкой верхнечелюстной пазухи, которое у детей достаточно большое и колеблется от 0,2 до 12 мм
Относительно частое повреждение верхнечелюстной пазухи при удалении моляров и премоляров верхней челюсти также объясняется анатомическим строением этой области. Имеют значение и погрешности в технике проведения удаления зубов.
Воспаление пазухи может быть обусловлено прямым распространением воспалительного процесса на соседние участки кости и дно пазухи или гематогенным инфицированием по кровеносным и лимфатическим путям.
Непосредственным толчком является присоединение к одонтогенному воспалению травмы, охлаждения или общих заболеваний, снижающих общую резистентность организма.
Одонтогенные гайморитынаиболее частовызываются гное-
родной кокковой флорой, среди которой превалирует патогенный стафилококк. При остром одонтогенном гайморите чаще обнаруживается монофлора, при хроническом — смешанная или не выявляется вообще. Отмечается возрастание роли синегнойной палочки в возникновении этого заболевания. А.Г. Шаргородский [1985] отмечает, что для одонтогенных гайморитов характерно преобладание стрептококковой флоры над стафилококковой.
Высокую степень сенсибилизации организма больных одонтогенным гайморитом к стафилококку и стрептококку обнаружил М. Азимов [1977], что указывает на немаловажную роль аллергизации организма в возникновении одонтогенных гайморитов.
Дети болеют одонтогенными гайморитами значительно реже, чем взрослые [Цыганов и др., 1982], что связано с анатомо-физиологическими особенностями строения этой области. Верхнечелюстная пазуха у детей меньших размеров, менее пневматизирована, зубы верхней челюсти отделены от слизистой оболочки верхнечелюстной пазухи значительным слоем костной ткани, что уменьшает ее инфицирование при лечении и удалении зубов. С возрастом, когда строение верхнечелюстной пазухи приближается к «взрослому» варианту, вероятность возникновения одонто-генного гайморита увеличивается.
У детей как причина возникновения одонтогенных гайморитов на первый план выступают острые и хронические одонтогенные воспалительные процессы в кости верхней челюсти (хронический периодонтит постоянных зубов, остеомиелит, околокорневые кисты). По клиническому течению различают острые и хронические одонтогенные гаймориты, по характеру патоморфологических изменений — катаральные, гнойные, полипозные, гнойно-полипозные.
Клиническое течение гайморитов у детей отличается разнообразием, связанным с возрастными и анатомо-физиологическими особенностями, этиологическими и патогенетическими факторами, некоторыми особенностями клинического течения заболеваний придаточных пазух носа.
У новорожденных, детей грудного и младшего дошкольного возраста для течения синуситов характерна выраженная общая симптоматика, в связи с чем диагностика затруднена. В воспаление вовлекаются нескольких придаточных пазух, часто отмечают орбитальные осложнения, а также воспаления верхней челюсти, протекающие по типу остеомиелита. В 30 % случаев процесс пере-
ходит в хроническую стадию. В этом возрасте причинами развития гайморита являются инфекционные и простудные заболевания, охлаждение, аллергия. Одонтогенные гаймориты не встречаются.
У детей старшего возраста наличие кариозного процесса и его осложнений приводят к острым и хроническим одонтогенным воспалительным процессам в кости, которые могут обусловливать развитие одонтогенных гайморитов. В воспалительный процесс вовлекается преимущественно верхнечелюстная, редко — другие пазухи.
Заболевание начинается с головной боли, повышения температуры, затруднения носового дыхания, появления слизисто-гнойного или гнойного выделяемого из соответствующей половины носа, отека мягких тканей щечной и подглазничной областей. Характерны чувство давления и напряжения в области пораженной пазухи, резкие боли, иррадиирующие по ходу ветвей тройничного нерва. Отмечаются болезненность при пальпации клыковой ямки и при перкуссии зубов, краснота и мацерация кожи верхней губы и области носовых отверстий.
Одонтогенные гаймориты обычно являются первично-хроническими заболеваниями. Поэтому клинические признаки поражения длительное время отсутствуют, больные не предъявляют каких-либо существенных, а тем более специфических жалоб. Головная боль, нарушение дыхания и обоняния встречаются при одонтогенных воспалениях реже, чем при риногенных. Болезненность при пальпации области передней стенки верхнечелюстной пазухи, односторонние невралгии также неспецифичны и при одонтогенных гайморитах появляются нечасто. Только в небольшом числе наблюдений, чаще всего при гайморите, осложняющем лечебные манипуляции, одонтогенный процесс с самого начала принимает острый характер. В этих случаях клиническая картина, в отличие от риногенного гайморита, характеризуется болью в области зуба, асимметрией лица и болезненностью при пальпации переднелатеральной стенки пазухи, наличием зловонных гнойных выделений из носа, крошковато-творожистых масс в промывной жидкости, появлением перфоративного отверстия в области дна синуса, изолированным поражением одной пазухи, рентгенологическими изменениями периодонта у зуба — источника инфекции. Не все указанные признаки постоянны, но они позволяют дифференцировать одонтогенные и риногенные поражения [Голубева, 1982].
Риноскопическая картина выражена: отечность слизистой оболочки носа, слизисто-гнойные выделения в среднем носовом ходу.
Рентгенологически для острого гайморита характерны равномерное малой или средней интенсивности снижение прозрачности верхнечелюстной пазухи и сохранение четкости контура костных стенок
Острый одонтогенный гайморит у детей часто осложняется образованием абсцессов и флегмон глазницы Распространение инфекции в глазницу чаще всего происходит контактным путем, а также через мелкие кровеносные сосуды, которые пронизывают костную стенку, отделяющую верхнечелюстную пазуху от глазницы. Реже возникают средний отит (из-за тесной анатомической связи носа, околоносовых пазух, носовой части глотки и уха), неврит ветвей тройничного нерва и ганглионит шейного симпатического и крылонебного узла, внутричерепные осложнения, сепсис
Диагноз одонтогенного гайморита ставят на основании анамнеза, указывающего на связь с обострением хронического периодонтита, удалением зуба и одонтогенным костным воспалительным процессом в верхней челюсти, и объективных данных — болезненности при пальпации области бугра верхней челюсти, наличия воспалительных изменений по переходной складке полости рта, свищей, данных рентгенологических исследований, риноскопии и пункции
Хронический одонтогенный гайморит может возникнуть как следствие острого процесса, но чаще это первично-хроническое заболевание, а одонтогенные причины служат толчком к обострению хронического процесса в верхнечелюстной пазухе [Мануйлов и др , 1980]
При хроническом одонтогенном гайморите преобладают общие расстройства нарушение общего состояния, субфебрильная температура, снижение аппетита, повышенная утомляемость.
Местные симптомы воспаления при хроническом процессе выражены в меньшей степени, чем при остром Жалобы больных неопределенны, иногда больные отмечают головные боли, тяжесть в голове, одностороннее нарушение носового дыхания, снижение обоняния, выделения из носа, нередко со зловонным запахом
При риноскопии могут определяться гной в средненосовом ходу, гипертрофия слизистой оболочки, гипертрофия или атрофия нижней носовой раковины
Существенных различий в патологоанатомической картине
риногенных и одонтогенных гайморитов нет Изменения слизистой оболочки при одонтогенных гайморитах, начинаясь в области дна, часто остаются в пределах ее нижних отделов, обусловливая воспаление ограниченного характера [Мельников, 1984] Оно проявляется выраженной десквамацией всех рядов эпителия, разрушением их базальной мембраны, гнойным расплавлением соединительнотканной основы слизистой оболочки синусов и деструкцией костной ткани вокруг зуба — источника инфекции На остальных стенках синуса воспалительный процесс может быть выражен слабо или вообще отсутствовать Для хронического диффузного гайморита характерна очаговость воспалительного процесса в слизистой оболочке всех стенок верхнечелюстной пазухи
Рентгенограмма околоносовых пазух в подбородочно-носовой проекции в вертикальном положении больного является исходной и обязательной для оценки пневматизации всех синусов, выявления содержимого в пораженной пазухе (рис 56) Наиболее информативна зонография синуса. Используют также специальные методы рентгенологического исследования зубочелюстной системы — панорамные рентгенограммы и томограммы
Острые одонтогенные гаймориты приводят к выраженному утолщению слизистой оболочки синуса, ее отеку; часто выявляется жидкость с горизонтальной или менискообразной формой уровня При стихании острой фазы количество жидкости в синусе постепенно уменьшается, но утолщение слизистой оболочки, особенно дна синуса, сохраняется длительный период.
Если одонтогенный процесс с самого начала имеет хронический характер, то наблюдаются локальные утолщения слизистой оболочки дна синуса Костная стенка бухты при наличии периодонтита контактирующих зубов в большинстве случаев резко истончается, имеет участки остеопороза и даже бывает полностью разрушенной [Голубева, 1982].
Рентгенологически определяемый дополнительный контур или несколько контуров в области костной стенки свидетельствует о неоднократных обострениях процесса Для определения состояния кости в области альвеолярного отростка рекомендуют проводить ортопантомографию, так как на обзорных рентгенограммах область альвеолярной бухты видна плохо [Мельников, 1984]
Хронический одонтогенный гайморит необходимо дифференцировать прежде всего с радикулярными кистами, злокачественными новообразованиями верхней челюсти.
Рис. 56. Хронический гайморит. Обзорная рентгенограмма верхнечелюстной пазухи:
а—у 1,5-годовалого ребенка Пристеночные изменения в слизис
той оболочке привели к почти полной обтурации пазухи слева;
б—у 9-летнего ребенка. Плотные Пристеночные тени Объем пазухи справа резко сужен.
Околокорневые кисты, оттесняющие верхнечелюстную пазуху, деформируют, истончают стенки, чаще передненаружную и нижнюю, что клинически проявляются симптомами пергаментного хруста и флюктуации, чего не наблюдается при гайморите. Для кисты верхней челюсти характерен куполообразный контур на рентгенограмме. Однако следует помнить, что при нагноении кисты могут появляться общие и местные симптомы гайморита.
При злокачественных новообразованиях в начальных стадиях присутствует симптоматика, характерная для хронического гайморита. Распространение опухоли проявляется деформацией стенок пазухи, экзофтальмом, при риноскопии — разрастаниями в полости носа.
На рентгенограмме, помимо нарушения прозрачности верхнечелюстной пазухи, наблюдается обширная деструкция костных стенок. Необходимы цитологическое и патоморфологическое исследования.
Одонтогенный гайморит отличается от риногенного рядом признаков. Одонтогенный гайморит проявляется чаще как изолированное, одностороннее первично-хроническое воспаление в пазухе, патогенетически связанное с очагом острого или хронического воспаления в полости рта. Жалобы и клинические проявления в полости носа выражены слабее, чем при риногенном. На рентгенограмме, помимо затемнения верхнечелюстной пазухи, всегда обнаруживаются очаги воспаления в области зубов, периодонта, костной ткани. Лечение одонтогенного гайморита успешно лишь после устранения одонтогенного источника инфекции.
Лечение острого одонтогенного гайморита у детей заключается в снятии острых воспалительных явлений. Поскольку у детей заболевание часто развивается на фоне обострения хронического периодонтита постоянных зубов, периостита и остеомиелита, то лечение следует начинать с устранения источника инфекции. Проводят удаление зуба — источника инфекции, вскрытие суб-периостальных абсцессов, флегмон. Назначают антибактериальную, десенсибилизирующую, общеукрепляющую и физиотерапию. Параллельно с этим проводят орошение полости носа сосудосуживающими препаратами, а также пункцию верхнечелюстной пазухи с промыванием и введением в нее антибиотиков, гормонов, антигистаминных препаратов. В ряде случаев проводят дренирование пазухи на 7—10 дней. При формировании абсцессов и флегмон орбиты их вскрывают.
Лечение хронического одонтогенного гайморита может быть консервативным и хирургическим. Как и в случае острого гайморита, лечение начинают с ликвидации одонтогенного очага воспаления.
Большинство авторов рекомендуют щадящие методы лечения детей с гайморитами. Консервативное лечение заключается в назначении сосудосуживающих средств, проведении пункции пазухи или ее дренировании с промыванием антибиотиками, ферментами, гормональными препаратами [Кальштейн, 1979, Кручинина, 1978, Рымжанов и др., 1978 и др.].
Радикальная операция на верхнечелюстной пазухе проводится редко, преимущественно при отсутствии эффекта от консервативной терапии, наличии свища гайморовой пазухи, в случае полипозных и пристеночно-гиперпластических форм.
Глава 4
Гематогенный остеомиелит
Заболевание характеризуется многообразием клинических проявлений, сложностью раннего распознавания, тяжелым и стремительным течением, нарушением функций многих систем организма.
Деструктивные процессы в костях у детей нельзя считать чисто «хирургической» проблемой. Сложные процессы взаимодействия инфекционного очага и организма больного ребенка, патогенетические механизмы заболевания, пути проникновения инфекции, распространения и развития процесса соответственно определили интерес к проблеме как педиатров, так и детских общих, челюстно-лицевых и хирургов-стоматологов, отоларингологов, окулистов, инфекционистов, бактериологов, иммунологов и других специалистов. Особую сложность в диагностике и лечении представляют процессы, локализованные в костях лицевого скелета.
Один из главных моментов, влияющий на исход этого заболевания, заключается в ранней диагностике. Другой предпосылкой, определяющей успех или неудачу лечения, служат организационные мероприятия по оказанию помощи данному контингенту больных.
Гематогенный остеомиелит с одинаковой частотой наблюдается у мальчиков и девочек. Преобладает изолированное поражение верхней челюсти, нижняя челюсть затрагивается реже. Нередко отмечается сочетанное поражение нескольких костей лицевого скелета.
Заболевание преобладает у детей младшихвозрастных групп:
чаще в возрасте до 1 мес, в период от месяца до года число заболевших детей составляет 77,4 % от всего количества больных. Ге-
матогенный остеомиелит лицевого скелета выявляется и у детей старших возрастных групп: чаще в возрасте от 1 года до 3 лет (15,24 %), реже – от 3 до 12 лет (7,31 %) [Рогинский и др., 1988].
«Входными воротами» инфекции служат, возможно, микротравмы слизистой оболочки полости рта и кожи лица, поражение слизистых оболочек носоглотки при острых респираторных инфекциях. Последнее предшествует заболеванию более чем у трети больных.
Первичные гнойные очаги — одна из наиболее частых предпосылок развития процесса в костях лицевого скелета. Среди них отмечают пупочную инфекцию, мастит кормящей матери, этмоидит, отит, гематогенный остеомиелит в других костях скелета, гнойные поражения кожи и подкожной клетчатки, комбинацию гнойных очагов (в половине случаев заболеваний).
Преморбидный фон у значительного числа больных отягощен. Выявляют патологию беременности, родов, недоношенность, мокнутие пупка, повторные респираторные заболевания. Детские инфекционные заболевания также могут быть фоном.
Одним из наиболее важных факторов, определяющих клиническое течение острого гематогенного остеомиелита у детей, а в большинстве случаев и прогноз заболевания, является сепсис. Значительную частоту (примерно 50 %) развития сепсиса у детей с гематогенным остеомиелитом, можно объяснить низким уровнем естественной резистентности организма как следствия неблагоприятного преморбидного фона. Чаще всего сепсис развивается у детей грудного возраста.
Частота инфекционных заболеваний у детей, некоторое сходство в начальной симптоматике, по-видимому, обусловливает значительную часть (76 %) диагностических ошибок в начальной стадии заболевания. Нередко больных направляют на госпитализацию с диагнозами, которые отражают лишь симптомы основного заболевания (флегмона лица, орбиты, абсцесс полости рта, периостит и др.).
Ошибочный диагноз при гематогенном остеомиелите лицевого скелета имеет место в гораздо большем количестве случаев, чем при аналогичном заболевании с локализацией в других костях скелета. Несвоевременный диагноз приводит к задержке хирургического лечения и, таким образом, упущению прогностически благоприятных сроков для оказания помощи.
Первые признаки заболевания проявляются беспокойством или вялостью ребенка, отказом от пищи, плохим сном, жидким
стулом, повышением температуры. Это общие симптомы для всех инфекций. Развитие заболевания происходит крайне быстро. Обычно через сутки от начала заболевания температура достигает 38,5— 39,5 “С, появляются симптомы резкой интоксикации: кожные покровы лица приобретают выраженную бледность, нередко цианотичность, у детей первых месяцев жизни развивается адинамия. Уже на ранних этапах заболевания появляются припухлость и инфильтрация мягких тканей в полости рта, что нередко упускают из вида или неверно интерпретируют. Этот симптом крайне важен в диагностике заболевания, так как позволяет дифференцировать гематогенный остеомиелит от общих детских инфекций.
Для гематогенного остеомиелита лицевого скелета характерно раннее возникновение свищей. Диагностика затруднена тем, что выраженные признаки заболевания сглаживаются: снижается температура, уменьшается отек, улучшается общее состояние ребенка. Остеомиелит вследствие этого иногда остается нераспознанным.
Отмечена зависимость характера клинического течения острого гематогенного остеомиелита от наличия септических проявлений. У больных с септическими проявлениями заболевания процесс медленно купируется, нередко принимает генерализованный характер и затяжное течение с последовательным возникновением множественных гнойных очагов в костях скелета, в том числе и лицевого. Развитие сепсиса, таким образом, способствует переходу острого периода в хронический.
Для гематогенного остеомиелита костей лицевого скелета, кроме раннего формирования свищей, характерно образование секвестров. Последнее выявляется при целенаправленном рентгенологическом обследовании ребенка, которое проводят в стационарных условиях после соответствующей подготовки ребенка. Постоянным рентгенологическим признаком гематогенного остеомиелита служит резорбция костной ткани, очаговая или тотальная, вплоть до лизиса отдельных участков челюсти. Нередко выявляют свободно лежащие в кости зачатки зубов. Они поддерживают хронический процесс и являются, по сути, секвестрами.
Диагностика острого гематогенного остеомиелита порой бывает чрезвычайно трудна, особенно на ранних стадиях заболевания. Диагностические ошибки обусловлены рядом факторов. Локальный процесс в кости часто возникает на фоне общего заболевания. В клинической картине острого остеомиелита нет патогенетических признаков. Часто на первый план выступают об-
щие симптомы, которые мало отличаются от симптомов других инфекционных или гнойных заболеваний. Врач при первом осмотре лихорадящего ребенка думает в первую очередь о наличии у него наиболее часто встречающегося банального заболевания (ангины, пневмонии, острого респираторного заболевания и др.). Все еще бытует ошибочное представление, что диагностика остеомиелита возможна только на основании позитивных рентгенологических данных, в то время как ранний диагноз острого остеомиелита можно поставить только на основании клинических признаков.
Несвоевременная диагностика — основная причина перехода заболевания в хроническую форму. Только ранние выявление и комплексное лечение могут предупредить переход острого процесса в хроническую стадию. Слабо минерализованные ткани лицевого скелета новорожденных и детей первых лет жизни очень быстро подвергаются необратимым некротическим изменениям.
megaobuchalka.ru
Воспалительный инфильтрат – симптомы, лечения, диагностика
Для обозначения подобных форм воспалительных заболеваний многие авторы пользуются противоречивыми по значению терминами “начинающаяся флегмона”, “флегмона в стадии инфильтрации” или вообще опускают описание указанных форм заболевания. В то же время отмечается, что формы одонтогеннои инфекции с признаками серозного воспаления околочелюстных мягких тканей встречаются часто и в большинстве случаев хорошо поддаются лечению.
При своевременно начатой рациональной терапии удается предупредить развитие флегмон и абсцессов. И это обосновано с биологических позиций. Подавляющее большинство воспалительных процессов должно заканчиваться и подвергаться инволюции на стадии припухлости или воспалительного инфильтрата. Вариант с дальнейшим их развитием и образованием абсцессов, флегмон – это катастрофа, гибель тканей, т.е. части организма, а при распространении гнойного процесса на несколько областей, сепсисе – нередко и смерть. Поэтому, на наш взгляд, воспалительный инфильтрат является самой частой, самой “целесообразной” и биологически обоснованной формой воспаления. По сути, мы часто видим воспалительные инфильтраты в околочелюстных тканях, особенно у детей, при пульпитах, периодонтитах, расценивая их как реактивные проявления этих процессов. Вариантом воспалительного инфильтрата являются периаденит, серозный периостит. Самым существенным для врача в оценке и классификации этих процессов (постановке диагноза) являются распознавание негнойной стадии воспаления и соответствующая тактика лечения.
К каким врачам следует обратится:Что провоцирует / Причины Воспалительного инфильтрата:
Воспалительные инфильтраты составляют многообразную по этиологическому фактору группу. Проведенные исследования показали, что у 37 % больных был травматический генез заболевания, у 23 % причиной служила одонтогенная инфекция; в остальных случаях инфильтраты возникали после различных инфекционных процессов. Эта форма воспаления отмечается с одинаковой частотой во всех возрастных группах.
Симптомы Воспалительного инфильтрата:
Воспалительные инфильтраты возникают как за счет контактного распространения инфекции (per continuitatum), так и лимфогенного пути при поражении лимфатического узла с дальнейшей инфильтрацией тканей. Инфильтрат обычно развивается в течение нескольких дней. Температура у больных бывает нормальной и субфебрильной. В области поражения возникают припухлость и уплотнение тканей с относительно четкими контурами и распространением на одну или несколько анатомических областей. Пальпация безболезненная или слабо болезненная. Флюктуация не определяется. Кожные покровы в области очага поражения обычной окраски или слегка гиперемированы, несколько напряжены. Имеет место поражение всех мягких тканей данной области – кожи, слизистой оболочки, подкожно-жировой и мышечной ткани, нередко нескольких фасций с включением в инфильтрат лимфатических узлов. Именно поэтому мы отдаем предпочтение термину “воспалительный инфильтрат” перед термином “целлюлит”, которым также обозначают подобные поражения. Инфильтрат может разрешаться в гнойные формы воспаления – абсцессы и флегмоны и в этих случаях его следует рассматривать как предстадию гнойного воспаления, которую не удалось купировать.
Воспалительные инфильтраты могут иметь травматический генез. Локализуются они практически во всех анатомических отделах челюстно-лицевой области, несколько чаще в щечной и области дна полости рта. Воспалительные инфильтраты постинфекционной этиологии локализуются в поднижнечелюстной, щечной, околоушно-жевательной, подподбородочной областях. Четко прослеживается сезонность возникновения заболевания (осенне-зимний период). Дети с воспалительным инфильтратом чаще поступают в клинику после 5-х суток заболевания.
Диагностика Воспалительного инфильтрата:
Дифференциальную диагностику воспалительного инфильтрата проводят с учетом выявленного этиологического фактора и давности заболевания. Диагноз подтверждают нормальная или субфебрильная температура тела, относительно четкие контуры инфильтрата, отсутствие признаков гнойного расплавления тканей и резкой болезненности при пальпации. Другими, менее выраженными, отличительными признаками служат: отсутствие значительной интоксикации, умеренная гиперемия кожного покрова без выявления напряженной и лоснящейся кожи. Таким образом, воспалительный инфильтрат может характеризоваться преобладанием пролиферативной фазы воспаления мягких тканей челюстно-лицевой области. Это, с одной стороны, свидетельствует об изменени реактивности организма ребенка, с другой – служит проявлением естественного и терапевтического патоморфоза.
Наибольшие трудности для дифференциальной диагностики представляют гнойные очаги, локализующиеся в пространствах, отграниченных снаружи группами мышц, например в подвисочной области, под m. masseter и др. В этих случаях нарастание симптомов острого воспаления определяет прогноз процесса. В сомнительных вариантах помогает обычная диагностическая пункция очага поражения.
При морфологическом исследовании биоптата из воспалительного инфильтрата обнаруживают типичные для пролиферативной фазы воспаления клетки при отсутствии или небольшом количестве сегментоядерных нейтрофильных лейкоцитов, обилие которых характеризует гнойное воспаление.
В инфильтратах почти всегда обнаруживают скопления дрожжевых и мицелиальных грибов рода Candida, Aspergillus, Mucor, Nocardia. Вокруг них формируются эпителиоидно-клеточные гранулемы. Мицелий грибов характеризуется дистрофическими изменениями. Можно предположить, что длительная фаза продуктивной тканевой реакции поддерживается грибковыми ассоциациями, отражающими возможные явления дисбактериоза.
Лечение Воспалительного инфильтрата:
Лечение больных с воспалительными инфильтратами – консервативное. Проводят противовоспалительную терапию с использованием физиотерапевтических средств. Выраженный эффект дают лазерное облучение, повязки с мазью Вишневского и спиртом. В случаях нагнаивания воспалительного инфильтрата возникает флегмона. Тогда проводят хирургическое лечение.
u-doktora.ru
Инфильтрат послеоперационного рубца лечение – Все о Здоровье
8-918-55-44-698
Мы расскажем Вам об уплотнении, которое может возникнуть после оперативного вмешательства.
Введение (или возможное послеоперационное осложнение)
Проведение любой операции требует следования определенных правил, каждое движение и манипуляция имеют огромное значение для жизни человека. Также особенно важен период реабилитации после операции, в течение которого происходит восстановление сил пациента. К сожалению, имеют место быть и последствия печального рода, так называемые осложнения, которые требуют искоренения в кратчайшие сроки. Одним из видов таких осложнений можно считать послеоперационный инфильтрат.
Инфильтрат послеоперационного шва
Что такое послеоперационный инфильтрат?
Инфильтрат послеоперационного шва ощущается пациентом, как уплотнение на коже в области шва.
Инфильтрат (по адаптированным данным Wikipedia от лат. in-«в» и ср.- век. лат. filtratio , «процеживание») – просачившееся (и скопившееся там), пропитавшееся в ткани (в несвойственную ему среду) вещество (клеточных элементов с примесью крови и лимфы). Термин непривычен для слуха простого обывателя, хотя именно послеоперационный инфильтрат является наиболее распространенным осложнением во время операции.
Итак, чем же опасен инфильтрат?
Его появление связывают с низкой сопротивляемостью организма к проникающим извне инфекциям и вирусам. Организм, ослабленный заболеванием и операцией, нуждается в восстановлении, которое невозможно без применения определенных методов реабилитации.
Период возникновения инфильтрата
Инфильтрат шва нередко возникает на месте заражения кожного покрова после операции. Его появление может колебаться от двух дней до двух недель, в зависимости от степени заражения. Впрочем, существуют случаи, когда происходит воспаление послеоперационного рубца (даже спустя годы) и может запуститься процесс заражения. Это, конечно, требует вмешательства квалифицированного специалиста (Как его найти? Узнайте по тел: 8-918-55-44-698).
Опасен для каждого пациента
Если не начать своевременное лечение воспаления, то можно столкнуться с развитием более опасного процесса. Возрастная группа риска осложнений самая разная (и дети, и взрослые), так как от проведения операции не застрахован никто. Также важно указать, что в любом конкретном случае проявления поражения шва различаются, ведь организм каждого уникален и реагирует на воспаление по-своему. Кто-то восстанавливается быстрее, кто-то медленнее.
Клинические проявления
Пациенты, столкнувшиеся с развитием послеоперационного осложнения, могут жаловаться на зудящую боль в области раны, на повышение температуры и общую слабость. Кожа над пораженным участком может отличаться покраснением, а может быть и без покраснения. Иногда можно наблюдать вздутие кожных покровов.
Факторы появления инфильтрации
Причины возникновения инфильтрата шва также многообразны:
- Проникновение инфекции;
- Слабый иммунитет;
- Повреждение слоя подкожной клетчатки в процессе операции;
- Хронические заболевания пациента;
- Отторжение организма шовных тканей;
- Неправильное проведение дренирования раны (часто встречается у людей, имеющих лишний вес).
Помните! Все причины индивидуальны для каждого отдельного пациента.
Виды послеоперационного инфильтрата
Инфильтрат шва имеет разновидности:
1.Воспалительную. В тканях возможно скопление крови и лимфы.
Стоит отметить – данный вид самый распространенный и, по мнению медиков, самый «коварный». С чем это связано? Также с его классификацией:
2. Опухолевую. В данном случае на месте послеоперационного шва возможно образование раковых клеток, которые в большинстве случаев являются злокачественными;
3. Постинъекционную. Данный вид осложнения связан с возникновением припухлости после введения какого – либо анестетика или инъекции, способной вызвать аллергическую реакцию. Наблюдают с различной частотой.
Возникновение абсцесса
Самым опасным последствием можно считать быстрый воспалительный процесс или воспалительный процесс, осложненный развитием нагноения — абсцесса. При несвоевременном лечении возможен разрыв гнойника в области послеоперационного шва, который может спровоцировать проникновение гноя в кровь пациента. А это прямая угроза жизни человека.
Специалист поможет
Оказание качественной медицинской помощи — это залог сохранения жизни человека. Так как возникновение инфильтрата шва происходит после проведения операции, то от любого специалиста требуется максимум усилий для предотвращения его развития. Требуется быть особенно внимательным в реабилитационный период, а также необходимо быть осведомленным об индивидуальных особенностях организма каждого пациента. Так как некоторые пациенты, имеющие сильный иммунитет, менее предрасположены к возникновению осложнений.
Диагностические мероприятия
Заметить появление уплотнения на коже может и сам пациент после выписки. Но в условиях медицинского учреждения необходим осмотр врача. Он может применить метод пальпации (ощупывания опухоли) и при необходимости провести биопсию тканей. При особо сложных случаях воспаления важно провести УЗИ или КТ.
Лечение инфильтрата
Лечение послеоперационного инфильтрата шва рекомендуется проводить под наблюдением опытного специалиста (какого именно? Мы постараемся подсказать – 8-918-55-44-698). Чтобы остановить воспалительный процесс врачи могут использовать методы физиотерапии, ультрафиолетового облучения раны (противопоказан при развитии нагноения), а также широко применяют противовоспалительные и обезболивающие медицинские препараты. Все они применяются по решению специалиста и только в клинических условиях.
Запись на консультацию или лечение проводится по телефону: 8-918-55-44-698
Другая полезная информация может быть найдена на сайтах:
Инфильтрат после операции – представляет собой скопление клеточного “мусора” в организме с примесью лимфы и крови и имеет несколько типов – воспалительный, постинъекционный, лимфоидный. Причины проявления могут быть разными, однако все типы имеют единый механизм формирования. Инфильтрат характеризуется появлением в тканях несвойственных им клеток, что приводит к уплотнению и увеличению пораженной области в размерах.
Что такое постинъекционный инфильтрат
Подобные изменения в мягких тканях происходит в результате введения лекарственных препаратов. Существует несколько причин возникновения подобных образований: несоблюдение правил асептики; использование шприцов с некачественными иглами; быстрое введение препарата; неправильный выбор мест для инъекции; многократные инъекции в один и тот же участок. Появление патологических изменений в тканях зависит от индивидуальных особенностей организма. У одних постинъекционный инфильтрат обнаруживается крайне редко, у других он возникает после каждого укола.
Инфекции пораженные ткани не содержат, основной опасностью патологических изменений является возможность формирования абсцесса. Лечение должно проводиться хирургом. Неосложненные постинъекционные уплотнения можно лечить с помощью физиотерапевтических процедур.
На пораженный участок рекомендуется наносить йодную сетку или компрессы с мазью Вишневского. Существует несколько эффективных народных методов лечения. Рис, капустный лист, алоэ и мед могут ускорить процесс рассасывания шишки. Свежие листья капусты накладывают на пораженный участок на несколько часов. Предварительно инфильтрат смазывают медом. От застарелых уплотнений поможет избавиться творожный компресс. Перед применением того ли иного средства необходимо посоветоваться с врачом.
Воспалительные инфильтраты
Этот вид уплотнений подразделяется на несколько типов. Воспалительный послеоперационный инфильтрат образуется при проникновении инфекции, он является результатом реакции тканей на активную жизнедеятельность бактерий.
Наличие воспалительного процесса может свидетельствовать о нарушении функций иммунной системы, наличии длительно текущего инфекционного заболевания или аллергических реакций. Что такое воспалительный инфильтрат? Это уплотнение тканей в очаге инфекции. При пальпации ощущается болезненность. При нажатии на шишку на коже остается глубокая ямка, измененные ткани не сразу возвращаются на прежнее место.
Лимфоидный инфильтрат – тип патологического изменения тканей, развивающийся при хронических инфекционных заболеваниях. Уплотнение содержит большое количество лимфоцитов. Они могут накапливаться в различных тканях человеческого организма. Образование подобного инфильтрата свидетельствует о нарушении работы иммунной системы.
Причины появления послеоперационного инфильтрата
По какой причине образуется послеоперационный воспалительный инфильтрат и как от него избавиться? Этими вопросами задается каждый человек, столкнувшийся с данной проблемой. Патологический процесс развивается в несколько стадий. Обнаруживается он через 5-15 дней после операции.
У пациента повышается температура тела, появляются абдоминальные боли, развивается запор. При пальпации лечащий врач обнаруживает болезненное плотное образование. В некоторых случаях установить локализацию уплотнения бывает невозможно. Для этого используют аппаратные диагностические процедуры.
Причины, по которым возник воспалительный инфильтрат, иногда остаются невыясненными, однако лечение в большинстве случаев заканчивается выздоровлением. Положительные результаты отмечаются при применении антибактериальных препаратов и физиотерапевтических процедур. Уплотнение послеоперационного шва – достаточно частое явление.
Он может возникнуть и через несколько лет после хирургического вмешательства. Причиной его появления считается использование некачественного шовного материала. В части случаев шишка рассасывается самопроизвольно. Возможно развитие осложнений, например, абсцесса. Лечение в таком случае будет хирургическим.
Легочный инфильтрат – опасное для жизни заболевание, требующее неотложной медицинской помощи. Диагностика проводится посредством рентгенологического исследования органов грудной клетки. Легочный инфильтрат бывает сложно отличить от отека тканей. Отечность возникает при проникновении и накоплении жидкости, клеточных элементов или химических веществ в тканях легкого. Инфильтрат же чаще всего имеет воспалительную природу.
Он может осложняться нагноением и нарушением функций дыхательной системы. Увеличение органа в размерах и повышение плотности его тканей – типичные признаки инфильтрации. На рентгеновском снимке подобные образования выглядят как затемненные участки. По характеру таких пятен врач определяет вид патологического процесса и его стадию.
Опухолевый инфильтрат – уплотнение, содержащее атипичные клетки различного происхождения. Пораженные ткани меняют структуру и цвет, что сопровождается болевыми ощущениями. Вероятность развития уплотнения не зависит от возраста пациента. Причиной его появления могут стать нарушения правил асептики при проведении операции, травмы и инфекционные заболевания в послеоперационный период.
Инфекции передаются от зараженных людей либо проникают из имеющегося очага воспаления в организме. Очень часто инфильтрация наблюдается после удаления кисты гайморовых пазух. Возбудителями инфекции являются стрептококки, стафилококки и другие бактерии, присутствующие в носовой полости. Аппендикулярный инфильтрат возникает на фоне острого воспаления аппендикса. Избежать его образования позволяет своевременное хирургическое лечение.
Как проявляется инфильтрат
Развитие патологического процесса сопровождается повышением температуры тела. Она может держаться несколько дней. Иногда этот симптом отсутствует. Инфильтрат остается в пределах пораженного участка или постепенно распространяется на здоровые ткани. Появляется отечность и уплотнение с выраженными границами.
Патологический процесс охватывает мышечные ткани, подкожную клетчатку и кожу. Аппендикулярный инфильтрат приводит к появлению острых болей в правом боку, повышению температуры до 39 градусов. Выздоровление пациента возможно лишь при своевременном хирургическом вмешательстве. Аппендикулярный инфильтрат легко обнаруживается при первичном осмотре больного.
При остальных типах патологических процессов установить точный диагноз помогает полное обследование. В некоторых случаях необходимо выполнение пункции пораженных тканей с последующим гистологическим анализом. Клетки, входящие в состав уплотнения, имеют различную структуру и происхождение. Как правило, во время анализа тканей обнаруживается скопление дрожжевых и мицелиальных грибов. Это свидетельствует о наличии дисбактериоза.
При инфильтрате лечение начинают с устранения причины его появления. С этой целью назначаются антибактериальные препараты и физиотерапевтические процедуры. Не стоит пытаться избавиться от уплотнения самостоятельно, это чревато развитием осложнений. Физиопроцедуры способствуют улучшению кровообращения, в результате чего инфильтрат рассасывается. Такое лечение противопоказано при наличии нагноения. Воздействие на пораженный участок способствует распространению гноя и увеличению уплотнения в размерах.

Виды инфильтратов
Самые распространенные виды инфильтратов:
- Постинъекционный инфильтрат
- Послеоперационный инфильтрат
- Воспалительный инфильтрат
- лимфоидный инфильтрат
- аппендикулярный инфильтрат
- легочный инфильтрат
Теперь же, давайте поговорим о каждом виде инфильтрата отдельно.
Постинъекционный инфильтрат
В некоторых случаях, причина возникновения инфильтрата уже понятна из его названия. К примеру постинъекционный инфильтрат возникает после инъекции (укола). Внешне это выглядит как небольшое покрасневшее уплотнение (шишка) возникающее на месте укола. Если надавить на пораженный участок, возникают довольно болезненные ощущения.
Причины возникновения постинъекционного инфильтрата.
Причинами его возникновения могут быть тупая игла, введение лекарств многократно в одно и то же место, несоблюдения правил асептики, ну или просто выбрано неправильное место для укола. Чаще возникает у людей с ослабленным иммунитетом.
 Возникновение и развитие абсцесса
Возникновение и развитие абсцесса
Сам по себе инфильтрат не страшен, поскольку инфекции в нем еще нет, однако его появление — первый звоночек, что что-то пошло не так. Основным и самым опасным осложнением к которому может привести инфильтрат, является абсцесс (нарыв, гнойное воспаление тканей). Пытаться выдавить его, вырезать или удалить абсцесс в домашних условиях крайне не рекомендуется. Лечение абсцесса должно походить только под наблюдением врача хирурга.
Лечение постинъекционного инфильтрата.
Все люди разные. У некоторых, постинъекционный инфильтрат возникает вообще после любого укола, а некоторые никогда с ним не сталкивались. Это зависит от индивидуальных особенностей самого человека. Лечить постинъекционный инфильтрат можно в домашних условиях. Очень хорошо для этого подходит мазь Вишневского или Левомеколь.
Кроме того, на поверхности кожи можно нарисовать йодную сеточку.
Из средств народной медицины хорошо справляется с инфильтратами подобного рода компресс из капусты. Точнее говоря сок, который содержится в капустном листе. Что бы он появился, перед тем как приложить лист, его надо слегка побить скалкой. Затем лист можно просто закрепить на проблемной области с помощью пищевой пленки.
Сырой картофель — еще один народный помощник. Картошину чистят и натирают на терке. Полученный состав так же закрепляют на больном месте с помощью пищевой пленки или полотенца. Накладывать подобные компрессы можно на всю ночь.
Послеоперационный инфильтрат.
А теперь посмотрим, что такое послеоперационный инфильтрат. Название говорит само за себя. Данный вид инфильтрата может возникать после любого хирургического вмешательства независимо от сложности операции. Будь то удаление зуба, аппендицита или операция на сердце.
Послеоперационный инфильтрат — причины возникновения.
Самая распространенная причина — попадание в открытую рану инфекции. Из других причин отмечают повреждение подкожной клетчатки или действия хирурга, которые привели к образованию гематом или повреждению подкожного жирового слоя. Отторжение шовной ткани организмом пациента или неправильно установленный дренаж тоже могут привести к возникновению послеоперационного инфильтрата.
К менее распространенным причинам возникновения инфильтрата можно отнести аллергию, слабый иммунитет, а также хронические или врожденные заболевания у пациента.
Симптомы послеоперционного инфильтрата.
Возникновение и развитие послеоперационного инфильтрата может происходить в течение нескольких дней.
Основные симптомы послеоперационного инфильтрата:
- Возникновение и покраснение небольшой припухлости. Пациент ощущает небольшие неудобства. При надавливании на припухлость возникают болевые ощущения.
- В течение последующих нескольких дней у больного наблюдается повышенная температура.
- Кожа вокруг рубца краснеет, воспаляется и отекает
Лечение послеоперационного инфильтрата.
В первую очередь необходимо снять воспаление и устранить возможность возникновения абсцесса. Для этих целей применяют различные антибиотики и физиотерапию. Больному показан постельный режим. Правда, если гнойное воспаление уже есть, физиотерапия недопустима. В данном случае прогревание пораженного участка пойдет больному только во вред, поскольку ускорит распространение инфекции по организму. В особо тяжелых случаях необходимо повторное хирургическое вмешательство.
Воспалительный инфильтрат.
Это не какое-то отдельное заболевание, а целая группа патологий. В основном они возникают из-за ослабленного иммунитета. Их наличие указывает на наличие острых воспалений, возможно аллергических реакций или давнишнего инфекционного заболевания. Как показывают последние исследования, причиной появления воспалительного инфильтрата в почти 40% случаев являются различные травмы (к примеру неудачные действия при удалении зуба). В остальных случаях причиной появления и развития инфильтрата может быть одонтогенные инфекции или другие инфекционные процессы.
Термины абсцесс и флегмона используются для обозначения возможных осложнений, возникающих в том случае, если вовремя не вылечить воспалительный инфильтрат. При этом задача врача, как раз и состоит в недопущении развития флегмон и абсцессов. Так как лечить их уже сложнее и последствия могут быть совсем печальными.
Основные симптомы воспалительного инфильтрата.
- Возникновение уплотнений тканей в зоне возникновения инфильтрата. Контуры уплотнения достаточно четкие.
- Если на уплотнение надавить — возникают незначительные болезненные ощущения. Кожа обычной окраски или слегка покрасневшая.
- При более сильном надавливании возникает небольшое углубление, которое постепенно выравнивается.
Воспалительный инфильтрат обычно развивается в течение нескольких дней, при этом температура больного остается в норме или чуть выше. В месте возникновения инфильтрата появляется небольшая припухлость, имеющая хорошо видимый контур. При нажатии на эту припухлость, возникают болевые ощущения. Определить наличие жидкости (флюктуация на предмет гноя, крови) в образовавшейся полости не возможно. Кожа в месте очага поражения напряжена, имеет красный цвет или легкую гиперемию.
Лечение предполагается консервативными методами — противовоспалительная терапия плюс лазерное облучение. Хорошо помогают повязки с мазью Вишневского и спиртом. Если все же произошло загноение с образованием флегмоны или абсцесса, то приходится прибегать к хирургическому вмешательству.
Лимфоидный инфильтрат
Это инфильтрат, содержащий в основном лимфоциты. При чем скапливаться они могут в различных тканях организма. Наличие лимфоидного инфильтрата — признак серьезных проблем с иммунной системой человека. Встречается при некоторых хронических инфекционных заболеваниях.

Аппендикулярный инфильтрат
Еще один вид инфильтрата. Возникает как осложнение при остром аппендиците. Аппендикулярный инфильтрат — это скопление воспаленных тканей вокруг аппендикса. Внешне выглядит как опухоль, имеющая четкие границы.
Причины возникновения аппендикулярного инфильтрата
Аппендикулярный инфильтрат возникает в основном из-за позднего обращения пациента к врачу. Обычно только на следующие сутки после возникновения первых симптомов аппендицита. Существует 2 стадии инфильтрата — ранняя (2 суток) и поздняя (5 суток). У детей аппендикулярный инфильтрат диагностируют чаще, чем у взрослых.
Если вовремя не обратиться к врачу, возможен переход инфильтрата в периаппендикулярный абсцесс.
Лечение аппендикулярного инфильтрата
Лечение аппендикулярного инфильтрата может должно происходить только в клинике. Оно предполагает антибактериальную терапию, соблюдение определенной диеты и уменьшение физических нагрузок. Обычно в течение пары недель воспаление рассасывается и больной выздоравливает. В дальнейшем, что бы полностью исключить возможность появления аппендикулярного инфильтрата, рекомендуют провести операцию по удалению аппендикса.
Легочный инфильтрат
Легочный инфильтрат представляет собой уплотнение в тканях легких. Причиной может быть скопление жидкостей или некоторых других химических веществ. Вызывает болезненные ощущения. Постепенно плотность тканей увеличивается. Данный вид инфильтрата может проявиться в любом возрасте, как у мужчин, так и у женщин.
Симптомы могут быть похожи на симптомы пневмонии, но менее выражены.Основным признаком является выделение крови при кашле.
Лучше всего легочный инфильтрат диагностировать на основании данных рентгенографии и бронхоскопии. Наличие у больного легочного инфильтрата может свидетельствовать и о наличии у него других заболеваний, таких как туберкулез и пневмония.
Лечение легочного инфильтрата
При лечении легочного инфильтрата очень важно избегать физических нагрузок, а лучше и вовсе полностью перейти на постельный режим до выздоровления. Пища должна содержать большое количество витаминов, углеводов и при этом быть легкоусвояемой.
Обычно назначают противовирусные, отхаркивающие и мочегонные препараты. Что касается антибиотиков, то не рекомендуют применять антибиотики одной группы более 8-10 дней подряд.
Из народной медицины хорошо помогает вдыхание паров чеснока из-за его бактерицидных свойств. Причем дышать следует попеременно и носом и ртом.
womaninred.ru

