Дисплазия желудка лечение: какой диеты придерживаться, признаки тубулярной аденомы и лечение кишечного заболевания народными средствами – что это такое, симптомы, тяжелая форма, причины, лечение и профилактика
Дисплазия желудка: степени, лечение, симптомы
Заболевание, которое носит хронический характер и приводит к мутации слизистой оболочки, называется дисплазия желудка. При этом заболевании нарушается работа органа. Этот недуг несет серьезную опасность для здоровья и жизнедеятельности человека, так как в запущенной форме приводит к раковым болезням. Выраженные симптомы болезнь приобретает, находясь на 3 стадии.
Причины возникновения недуга
Дисплазия — серьезная патология пищеварительной системы, которая развиваясь, меняет гистологическое строение тканей желудка. При развитии этого заболевания в организме проходят необратимые процессы, во время которых продолжительность жизни клеток, перенесших мутацию, разительно сокращается. Важно знать, что причин таких отклонений в желудке много, важным фактором возникновения заболевания можно назвать некачественное питание. Болезнь провоцируют такие факторы:
- вредные привычки;
- недостаточное количество витаминов и полезных минералов в организме;
- злоупотребление вредной пищей;
- чрезмерное употребление пищи, которая содержит в себе избыточное число углеводов;
- слабый иммунитет человека;
- склонность к болезням ЖКТ на генетическом уровне.
Вернуться к оглавлениюКогда иммунитет у человека слабый, в организм проникают бактерии и вирусы, они способствуют возникновению пролиферации. Пролиферацией медики называют процесс стремительного деления клеток, который ведет к разрастанию тканей в желудке.
Степени развития болезни
Патологические изменения эпителия желудка проходят через 3 стадии развития патологии:
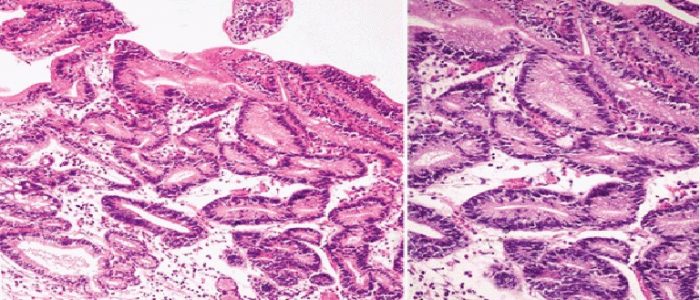
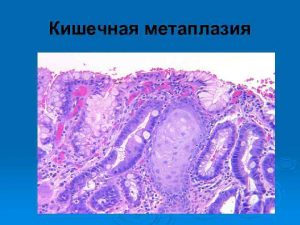 Кишечная метаплазия характерна для первой степени патологии.
Кишечная метаплазия характерна для первой степени патологии.- Дисплазия желудка 1 степени. Для нее характерно снижение секреции и нарушение работы пищеварительной системы. Наблюдаются увеличения клеточного ядра и кишечная метаплазия.
- На 2-м этапе происходит увеличение количества митозов. Состояние системы пищеварения ухудшается.
- Для 3-й степени свойственна остановка секреторной функции, заметно приумножается число митозов, происходят сбои в работе клеток.
Дисплазия желудка 1 и 2 степени хорошо лечится без хирургического вмешательства. Если следовать умеренной диете и своевременно обратиться за помощью, можно будет наблюдать положительную динамику в терапии. Дисплазия 3 степени — это уже предраковое состояние, поэтому необходимо усилить лечебные меры.
Вернуться к оглавлениюСимптомы патологии
Дисплазийные изменения опасны тем, что на начальных стадиях у недуга практически нет симптомов. Ярко выраженная симптоматика проявляется уже на позднем этапе развития недуга. Для предотвращения таких серьезных последствий запущенной болезни, как рак желудка, нужно регулярно проходить диагностику. Исследования на наличие дисплазии показаны людям с предрасположенностью и тем, у кого в анамнезе присутствуют факторы, способствующие мутации клеток.
Вернуться к оглавлениюОсложнения
 Развитие онкологического образования – следствие отсутствия лечения патологии.
Развитие онкологического образования – следствие отсутствия лечения патологии.Если не своевременно лечить дисплазию, болезнь может плавно перейти в предраковое состояние, рак желудка. Есть большая вероятность возникновения таких осложнений болезни, как кишечная и пилорическая метаплазия, атрофия желез, неоплазия слизистой оболочки желудка. После оперативного вмешательства, есть риск возникновения послеоперационных желудочных кровотечений.
Вернуться к оглавлениюМетоды диагностики
При подозрениях на наличие патологии необходимо обратиться за консультацией к гастроэнтерологу. С помощью УЗИ, доктор проведет исследование слизистой оболочки. При необходимости будет взята биопсия и гистология слизистой. Действенным приемом в определении патологических изменений будет PH-метрия, эта процедура поможет определить уровень выработки секрета. А также в обязательном порядке будут взяты анализы на биохимию, проба на Хеликобактер, рентгеноскопия.
Вернуться к оглавлениюКак лечить?
Положительный результат в терапии этого недуга принесет только комплексная терапия, включающая такие методы, как:
- терапия медикаментозными препаратами;
- народная медицина;
- правильное питание, диета;
- инвазивное вмешательство (при необходимости).
 При наличии ряда показаний патология устраняется оперативным путем.
При наличии ряда показаний патология устраняется оперативным путем.Если есть показания, в лечении практикуют эндоскопическую резекцию. Благодаря современным методикам, эта процедура является совершенно безболезненной. При терапии этого недуга больному следует запастись терпением, так как лечение будет длительным. Для достижения максимальных результатов, необходимо исключить все возможные факторы риска.
Вернуться к оглавлениюМедикаментозное лечение
Терапия лечебными препаратами направлена на избавление от бактерии Хеликобактер, так как именно этот микроорганизм является возбудителем патологий желудка. В борьбе с этой бактерией помогут антибактериальные медикаменты, ингибиторы, лекарства, содержащие в себе висмут. В лечении также используются метаболические препараты. В качестве вспомогательной терапии против дисплазии, больным назначают антигистаминные средства.
Вернуться к оглавлениюАнтибиотики, используемые в лечении дисплазии желудка, эффективны только для детей до 18 лет. На взрослых они не подействуют, так как ЖКТ уже полностью сформировано, терапия просто будет нерезультативной.
Диета при дисплазийных патологиях
 Больным разрешается готовить пищу путем запекания.
Больным разрешается готовить пищу путем запекания.При заболеваниях ЖКТ необходимо придерживаться диетического питания. За правильно подобранной диетой лучше проконсультироваться с узкоквалифицированным специалистом. Предпочтение лучше отдать продуктам питания, содержащим жиры и белки. Блюда советуют готовить на пару, запекать, тушить или варить. Врачи советуют разнообразить свое меню с помощью свежих фруктов и овощей. Переедание противопоказано, рекомендовано есть 5—6 раз в день, маленькими порциями. Если нет предрасположенности к отекам, нужно пить много жидкости (овощные и фруктовые соки).
Вернуться к оглавлениюТерапия народными средствами
Замечено благоприятное влияние свежевыжатых соков, а полезные элементы в морковном соке целебным образом влияют на желудок. Курс лечения 10 дней, пить такой напиток за час до еды. Капустный сок, например, пьют теплым, принимают перед едой, курсом в 3 недели. Лечебными свойствами обладают травяные отвары: шалфей, тысячелистник, полынь, корни одуванчика, горечавка. Восточная медицина советует употреблять лук и чеснок, эти овощи способствуют выработке секрета слизистых желудка. Терапия народными средствами помогает достичь положительной динамики в лечении легкой формы болезни и язвы, а также нетрадиционная медицина лечит гастриты.
Вернуться к оглавлениюПрофилактика
Людям, склонным к патологическим изменениям ЖКТ, таким как гастриты, воспаления и дисплазия, очаговая инфекция, рекомендуют уделить внимание профилактическим мерам. Питаться нужно здоровой едой, сбалансировано. Необходима умеренная концентрация соли в потребляемой пище. Нужно в достаточном количестве употреблять в пищу фрукты и овощи, зимой полезно пропить курс витаминов. Больным рекомендуют отказаться от вредных привычек, в пользу здорового образа жизни.
Современная стратегия ведения пациента с предраковыми заболеваниями желудка | #09/19
Несмотря на успехи в области диагностики и лечения, рак желудка остается серьезной проблемой в мировом масштабе, занимая шестое место по уровню заболеваемости и второе — в структуре смертности от онкологических заболеваний [1–2]. Самые высокие показатели отмечаются в странах Восточной и Центральной Азии, Латинской Америке, самые низкие — в Северной Америке. В Восточной Азии заболеваемость раком желудка составляет 32,1 на 100 000 у мужчин, 13,2 — у женщин, в Южной Корее — 57,8 и 23,5 на 100 000, в Японии 40,7 и 16,0 на 100 000 для мужчин и женщин соответственно [1–2]. Наименьшая заболеваемость наблюдается в Северной Америке и большинстве районов Африки. Так, в Соединенных Штатах Америки (5,5 на 100 000 у мужчин; 2,8 — у женщин) [1]. Россия относится к странам с умеренным риском рака желудка, наряду с Португалией, Сингапуром, Эстонией. По итогам 2018 г., согласно российской статистике, в структуре общей заболеваемости удельный вес опухолей желудка достигал 20,4 на 100 000 населения у мужчин и 8,8 — у женщин [3]. Улучшение эпидемиологической ситуации по раку желудка наблюдается, как правило, в странах, где разработаны профилактические мероприятия, высокий уровень осведомленности населения и длительное время существуют национальные программы скрининга и ведения пациентов с предраковыми заболеваниями [4].
Цель представленного обзора — обобщение существующих международных рекомендаций по ведению пациентов с атрофическим гастритом, кишечной метаплазией и дисплазией желудка.
В 2012 г. Европейским обществом гастроинтестинальной эндоскопии (ESGE), Европейской группой по изучению Helicobacter и микробиоты (EHMSG), Европейским обществом патологов (ESP) и Португальским обществом гастроинтестинальной эндоскопии (SPED) были разработаны первые международные рекомендации по лечению предраковых состояний и изменений желудка (MAPS I). В 2019 г. опубликована обновленная версия рекомендаций под названием MAPS II [4]. Данные рекомендации были представлены на рассмотрение в разных странах.
Различные формы рака имеют свои специфические характеристики, знание которых позволит оптимизировать диагностику рака желудка на ранних стадиях. Подавляющее большинство раков желудка — аденокарциномы (АК, около 90%), которые происходят из желез слизистой оболочки желудка. Аденокарциномы желудка (АКЖ) подразделяют на кардиальные и некардиальные. Выделяют два основных гистологических типа некардиальных АКЖ: диффузные и кишечные. Кардиальной формой рака желудка является некардиальная аденокарцинома кишечного типа (90% АКЖ). Последняя имеет строение опухоли, сходное с картиной рака кишки. Для них характерны отчетливые железистые структуры, состоящие из высокодифференцированного цилиндрического эпителия с развитой щеточной каемкой. Диффузный тип опухоли представлен слабо организованными группами или одиночными клетками с большим содержанием муцина (перстневидные клетки) и характеризуется диффузным инфильтративным ростом. Возможен смешанный тип — в опухоли присутствуют участки кишечного и диффузного типа [5]. Дифференцированный тип чаще встречается у пожилых мужчин и развивается медленно, тогда как диффузный тип чаще встречается у женщин более молодого возраста и имеет худший прогноз [5].
Обзор представленных рекомендаций не распространяется на наследственный/семейный диффузный рак желудка, для которого разработаны специальные рекомендации [6].
Аденокарцинома желудка кишечного типа представляет собой окончательный исход последовательности «воспаление — атрофия — метаплазия — дисплазия — карцинома», известной как каскад Корреа [7–11].
Рекомендация 1 (MAPS II). Пациенты с хроническим атрофическим гастритом или кишечной метаплазией подвержены риску развития аденокарциномы желудка (высокий уровень доказательности) [4].
Хронический атрофический гастрит и кишечную метаплазию (КМ) рассматривают как предраковые состояния, поскольку они сами по себе связаны с риском развития рака желудка и на их фоне возможно развитие дисплазии и аденокарциномы [7–11].
Рекомендация 2 (MAPS II). Гистологически подтвержденная кишечная метаплазия — наиболее надежный маркер атрофии слизистой оболочки желудка (высокий уровень доказательности) [4].
Рекомендация 3 (MAPS II). Необходимо выявлять пациентов с гастритом на поздних стадиях, т. е. с атрофией и (или) кишечной метаплазией, слизистой оболочки как антрального отдела желудка, так и тела желудка, поскольку считается, что они подвержены более высокому риску развития аденокарциномы желудка (умеренный уровень доказательности, сильная рекомендация).
Рекомендация 4 (MAPS II). Дисплазию тяжелой степени и инвазивную карциному следует рассматривать как исходы, которые необходимо предотвратить при лечении пациентов с хроническим атрофическим гастритом или кишечной метаплазией (умеренный уровень доказательности, сильная рекомендация).
Рекомендация 5 (MAPS II). У пациентов с эндоскопически определяемыми патологическими изменениями, указывающими на дисплазию легкой или тяжелой степени или карциному, следует определить стадию заболевания и начать лечение (высокий уровень доказательности, сильная рекомендация).
Рекомендация 6 (MAPS II). Эндоскопия высокого разрешения в сочетании с хромоэндоскопией более эффективна, чем эндоскопия высокого разрешения в белом свете, при диагностике предраковых состояний желудка и неопластических поражений на ранней стадии (высокий уровень доказательности).
Рекомендация 7 (MAPS II). При наличии возможности и после надлежащего обучения для диагностики предраковых состояний желудка следует применять виртуальную хромоэндоскопию с увеличением или без увеличения изображения, что позволяет выполнять контролируемую биопсию на участках атрофических и метапластических изменений, а также обеспечивает выявление неопластических поражений (умеренный уровень доказательности, сильная рекомендация).
Рекомендация 8 (MAPS II). Для надлежащего определения стадии предраковых состояний желудка первая диагностическая эндоскопия верхнего отдела желудочно-кишечного тракта должна включать взятие биопсийных образцов из желудка для определения наличия инфекции Helicobacter pylori и выявления атрофического гастрита на поздних стадиях (умеренный уровень доказательности, сильная рекомендация) [4].
Рекомендация 9 (MAPS II). Следует выполнить биопсию как минимум на двух топографических участках (по малой и большой кривизне, как в антральном отделе желудка, так и в теле желудка). Следует дополнительно выполнить биопсию видимых предполагаемых неопластических поражений (умеренный уровень доказательности, сильная рекомендация) [4].
Рекомендация 10 (MAPS II). Для выявления пациентов с гастритом на поздних стадиях можно использовать системы гистопатологического определения стадии заболевания (например, оперативную систему оценки гастрита (OLGA) и оперативную систему оценки гастрита, основанную на кишечной метаплазии (OLGIM)). Стадии III и IV могут указывать на пациентов, подверженных более высокому риску развития рака желудка [12].
Следует рассмотреть возможность выполнения дополнительной биопсии из угла желудка (умеренный уровень доказательности, слабая рекомендация). Данный подход позволяет обеспечить максимальную степень выявления пациентов с предраковыми состояниями, в особенности в случаях, когда применение хромоэндоскопии для прицельной биопсии невозможно [4].
В случае выявления патологического изменения и результатов эндоскопической оценки, указывающих на наличие дисплазии, рекомендуется проводить резекцию патологического участка без дополнительной биопсии [4].
При наличии возможности для диагностики предраковых состояний желудка следует применять виртуальную хромоэндоскопию с увеличением или без увеличения изображения, что позволяет выполнять контролируемую биопсию на участках атрофических и метапластических изменений, а также обеспечивает выявление неопластических поражений. Эндоскопия высокого разрешения в сочетании с хромоэндоскопией более эффективна, чем эндоскопия высокого разрешения в белом свете, при диагностике предраковых состояний желудка и неопластических поражений на ранней стадии. Если при такой эндоскопии высокого разрешения не выявлены патологические изменения, рекомендуется выполнить биопсию для определения стадии гастрита (если ее не выполняли ранее) и эндоскопическое наблюдение в течение от 6 месяцев (при дисплазии тяжелой степени) до 12 месяцев (при дисплазии легкой степени) [4].
Дисплазия желудка представляет собой предпоследнюю стадию последовательности желудочного канцерогенеза. Ее определяют как гистологически подтвержденные неопластические изменения эпителия без признаков тканевой инвазии, что указывает на непосредственное неопластическое предраковое изменение [13]. Всемирная организация здравоохранения подтвердила классификацию дисплазии/интраэпителиальной неоплазии [14]:
- Интраэпителиальная неоплазия/дисплазия включает явные эпителиальные и опухолевые пролиферации, характеризующиеся различной клеточной и архитектонической атипией, но без убедительных признаков инвазии.
- Интраэпителиальная неоплазия/дисплазия легкой степени характеризуется минимальной архитектонической неупорядоченностью и цитологической атипией легкой или умеренной степени.
- Интраэпителиальная неоплазия/дисплазия тяжелой степени характеризуется наличием опухолевых клеток, обычно кубовидных, а не цилиндрических, с большим ядерно-цитоплазматическим отношением, определяемыми амфофильными ядрышками, более выраженной архитектонической неупорядоченностью и многочисленными митозами, которые могут быть атипичными. Важно отметить, что ядрышки часто достигают люминальной поверхности клетки, а полярность ядер обычно утрачивается. Большинство пациентов с патологическими изменениями, классифицируемыми как дисплазия тяжелой степени, подвержены высокому риску одновременного или быстрого развития инвазивной карциномы.
- Внутрислизистая инвазивная неоплазия/внутрислизистая карцинома включает в себя разновидности карциномы, прорастающие в собственную пластинку слизистой оболочки и отличающиеся от интраэпителиальной неоплазии/дисплазии не только по наличию десмопластических изменений, которые могут быть минимальными или отсутствовать, но и по наличию характерных структурных аномалий, таких как выраженная скученность желез, избыточное ветвление, прорастание, а также сращение или крибриформные структуры желез. Диагноз «внутрислизистая карцинома» указывает на повышенный риск прорастания лимфатических сосудов и метастатического поражения лимфоузлов.
Диагноз «неопределенная дисплазия/неоплазия» не следует изначально рассматривать как безобидный, несмотря на то, что у большинства пациентов прогноз будет благоприятным. В действительности в одном из исследований было установлено, что 26,8% резецированных поражений, классифицированных как неопределенная дисплазия/неоплазия по результатам биопсии перед резекцией, фактически представляли собой неопластические поражения (5,0% — аденома и 21,8% — ранний рак желудка) [15].
Следует помнить, что даже дисплазия легкой степени может представлять собой злокачественное новообразование [16].
В случае видимых патологических изменений одной эндоскопической биопсии недостаточно для диагностики злокачественного новообразования, при наличии любого эндоскопически определяемого патологического изменения с любыми неопластическими изменениями необходимо производить его эндоскопическую резекцию[4].
Рекомендуется проверка гистологических препаратов и немедленная (в кратчайшие возможные сроки) повторная оценка с применением эндоскопии высокого разрешения и хромоэндоскопии [4].
При отсутствии эндоскопически определяемых патологических изменений у пациентов с дисплазией рекомендуется выполнять немедленную повторную оценку с применением эндоскопии высокого разрешения и хромоэндоскопии (виртуальной или с применением красителя) [4].
Пациентам с неопределенной дисплазией, дисплазией, как и с карциномой, диагностированными на основании результатов неприцельной биопсии, необходимо дообследование и лечение только в клиниках, специализирующихся на диагностике и эндоскопическом лечении рака желудка [4].
Неинвазивные методы диагностики предраковых изменений слизистой оболочки желудка
Низкий уровень пепсиногена I в сыворотке крови и (или) низкое соотношение пепсиногена I/II позволяет выявлять пациентов с атрофическим гастритом на поздних стадиях. У таких пациентов рекомендуется выполнять эндоскопию, в особенности при отрицательном результате серологического теста на H. pylori. В качестве предельных значений указывается уровень пепсиногена I < 70 нг/мл и соотношение пепсиногена I/II < 3. Чувствительность и специфичность диагностики рака желудка при указанных значениях показателей составляет 0,69 (95% ДИ 0,60–0,76) и 0,73 (95% ДИ 0,62–0,82) соответственно [24]. Эти предельные значения широко применяют при обследовании на выявление рака желудка в Японии [25].
Семейный анамнез
Несмотря на то, что в большинстве случаев развитие аденокарциномы желудка кишечного типа носит спорадический характер, в 10% случаев в той или иной мере наблюдается его семейное накопление [17].
Как было показано выше [12], пациенты с дисплазией, обширной атрофией/КМ и (или) стадией III/IV согласно OLGA/OLGIM подвержены существенно более высокому риску рака, и им рекомендуется выполнять эндоскопическое наблюдение, наиболее оптимально — с применением эндоскопии высокого разрешения. Между тем риск развития рака желудка также возрастает, хотя и в меньшей степени, у пациентов с менее тяжелыми стадиями предраковых изменений, например, с очаговой КМ (стадия I/II согласно OLGIM), в особенности при наличии КМ и (или) рака желудка в семейном анамнезе [4].
Наличие ближайшего родственника с раком желудка представляет собой устойчивый фактор риска развития данного заболевания с отношением шансов от 2 до 10, в зависимости от географического региона и этнической принадлежности [18]. Наличие родственника второй степени с раком желудка также повышает риск развития данного заболевания, хотя и в меньшей степени [19]. Отягощенный семейный анамнез в отношении рака желудка обусловлен унаследованной генетической предрасположенностью, общими факторами окружающей среды или образа жизни, общей предрасположенностью к инфекции H. pylori, общим цитотоксичным штаммом H. pylori или сочетанием этих факторов. Соответственно, согласно результатам метаанализа, у ближайших родственников пациентов с раком желудка наблюдается повышенная частота возникновения инфекций H. pylori (ОШ 1,93), атрофии желудка (ОШ 2,2) и КМ (ОШ 1,98) [20]. Кроме того, у ближайших родственников пациентов с ранним раком желудка наблюдается повышенная частота возникновения тяжелых стадий гастрита (стадия III/IV согласно OLGA) и дисплазии, что, наиболее вероятно, связано с высокой вирулентностью штаммов H. pylori и провоспалительными генотипами организма-хозяина [21].
У ближайших родственников пациентов с раком желудка наблюдается повышенная частота возникновения инфекции H. pylori и предраковых состояний/изменений, а также повышенный риск развития рака желудка [22, 23]. Несмотря на немногочисленность данных, согласно которым предраковые состояния у родственников пациента с раком желудка прогрессируют до рака быстрее за счет канцерогенного каскада по сравнению с аналогичными состояниями у соответствующих контрольных пациентов в общей популяции, предполагается целесообразным рекомендовать более интенсивное последующее наблюдение у пациентов с обширной атрофией/КМ и при наличии рака желудка у ближайшего родственника в семейном анамнезе.
Пациентам с обширной КМ, а также со стойкой инфекцией H. pylori, или неполной КМ, или, в особенности, при наличии рака желудка у ближайшего родственника в семейном анамнезе необходимо более частое эндоскопическое наблюдение (каждые 1–2 года) [4]. Данные рекомендации не распространяются на наследственный/семейный диффузный рак желудка, для которого разработаны специальные рекомендации [6].
В рамках рекомендаций MAPS II впервые сформулированы подходы к канцеропревенции еще одной формы хронического гастрита — аутоиммунного. Аутоиммунный гастрит — это хроническое прогрессирующее воспалительное заболевание, приводящее к замене париетальных клеток атрофической и метапластической слизистой оболочкой, в результате чего развивается атрофический гастрит, преимущественно поражающий тело желудка, снижается или прекращается образование соляной кислоты и внутреннего фактора, что может привести к развитию тяжелой формы анемии, обусловленной дефицитом витамина В12 и известной как пернициозная анемия. Некоторые существующие данные позволяют предположить, что аутоиммунный гастрит — это предраковое состояние, при котором оправдано проведение эндоскопического мониторинга. Тем не менее рекомендованный интервал последующего наблюдения в настоящее время не установлен.
Поскольку максимальный повышенный риск развития рака желудка у пациентов с пернициозной анемией наблюдается в течение первого года последующего наблюдения [26, 27], некоторые данные позволяют рекомендовать проведение эндоскопического обследования у всех пациентов на момент постановки диагноза. С учетом неоднородности описанных когорт и отсутствия более масштабных рандомизированных клинических исследований с более длительным периодом последующего наблюдения, рекомендуется выполнять эндоскопию в рамках последующего наблюдения с интервалом 3–5 лет у пациентов с аутоиммунным гастритом [4].
Подходы к терапии
Основная цель при лечении пациентов с хроническим атрофическим гастритом или кишечной метаплазией — профилактика прогрессирования процесса до дисплазии и инвазивной карциномы.
Эрадикация H. pylori
Эрадикация H. pylori способствует купированию хронического воспаления и может привести к регрессии атрофического гастрита, снижая риск развития рака желудка у пациентов с неатрофическим и атрофическим гастритом [28].
У пациентов с КМ тяжелой степени эрадикация H. pylori, как правило, не приводит к существенному снижению риска развития рака желудка, как минимум в краткосрочной перспективе, однако обеспечивает снижение воспаления и атрофии, поэтому у таких пациентов следует рассмотреть возможность ее применения [4].
Эрадикация H. pylori рекомендуется всем пациентам с неоплазией желудка после эндоскопической терапии [4].
Однако только проведение эрадикационной терапии не устраняет полностью риски развития рака желудка. Остаточное воспаление по малой кривизне тела желудка после эрадикации H. pylori является фактором риска метахронного рака желудка [4]. Имеются данные, что использование ребамипида в постэрадикационный период целесообразно для потенцирования репарации слизистой оболочки желудка и регрессии воспалительных изменений [4, 29, 30].
Коррекция экологических факторов
Чрезмерное потребление соли и курение сигарет оказывают дополнительный канцерогенный эффект в присутствии инфекции H. pylori [31, 32], задача врача — коррекция модифицируемых факторов риска.
Эндоскопический скрининг
В 2012 г. были опубликованы исследования для популяции пациентов в Корее, согласно которым был сделан вывод о том, что для популяции пациентов в возрасте 50–80 лет проведение эндоскопического обследования ежегодно у мужчин и каждые два года у женщин представляет собой оптимальный вариант скрининга [33]. Позднее, на основании данных новых исследований, согласно которым снижение уровня смертности наблюдалось у лиц, которые проходили скрининг не менее 1 раза в 3 года, авторы сделали вывод, что периодичность проведения скрининга может быть увеличена до 2–3 лет. Возраст для начала проведения скрининга определен на уровне 50 лет [34]. В странах с умеренным риском развития рака желудка экономически эффективным является эндоскопическое наблюдение у пациентов с предраковыми состояниями, выполняемое каждые 3 года [35]. В России требуется выполнение экономических исследований, чтобы определить оптимальный интервал проведения эндоскопического скрининга с учетом популяционных особенностей, включая подход с использованием моделирования.
Заключение
Рак желудка представляет серьезную медицинскую и социальную проблему как для большинства стран мира, так и для России. Пациенты с хроническим атрофическим гастритом или кишечной метаплазией имеют повышенный риск развития аденокарциномы желудка. В регионах с умеренным и высоким риском выявление пациентов с предраковыми состояниями желудка эндоскопическим скринингом является эффективным. С целью ранжирования пациентов на группы риска необходимо использовать системы гистопатологического определения стадии заболевания (оперативную систему оценки гастрита (OLGA) и оперативную систему оценки гастрита, основанную на кишечной метаплазии (OLGIM)). Другим важным направлением канцеропревенции рака желудка является эрадикация H. pylori, способствующая купированию проявлений хронического неатрофического гастрита и частичной регрессии атрофического гастрита.
Литература
- Bray F., Ferlay J., Soerjomataram I. et al. Global cancer statistics 2018: GLOBOCAN estimates of incidence and mortality worldwide for 36 cancers in 185 countries // CA Cancer J Clin. 2018; 68: 393–424.
- Areia M., Spaander M. C., Kuipers E. J. et al. Endoscopic screening for gastric cancer: A cost-utility analysis for countries with an intermediate gastric cancer risk // United European Gastroenterol J. 2018; 6: 192–202.
- Состояние онкологической помощи населению России в 2018 году / Под ред. А. Д. Каприна, В. В. Старинского, Г. В. Петровой. М.: МНИОИ им. П. А. Герцена — филиал ФГБУ «НМИЦ радиологии» Минздрава России, 2019. 236 с.
- Pimentel-Nunes P., Libanio D., Marcos-Pinto R., Areia M., Leja M., Esposito G., Garrido M., Kikuste I., Megraud F., Matysiak-Budnik T., Annibale B., Dumonceau J.-M., Barros R., Flejou J.-F., Carneiro F., van Hooft J. E., Kuipers E. J., Dinis-Ribeiro M., Pedro P.-N. et al. Management of epithelial precancerous conditions and lesions in the stomach (MAPS II): European Society of Gastrointestinal Endoscopy (ESGE), European Helicobacter and Microbiota Study Group (EHMSG), European Society of Pathology (ESP), and Sociedade Portuguesa de Endoscopia Digestiva (SPED) guideline update 2019 // Endoscopy. 2019; 51.
- Клинические рекомендации. Рак желудка. Министерство здравоохранения РФ, 2018 г.
- Van der Post R. S., Vogelaar I. P., Carneiro F. et al. Hereditary diffuse gastric cancer: updated clinical guidelines with an emphasis on germline CDh2 mutation carriers // J Med Genet. 2015; 52: 361–374.
- Correa P. Human gastric carcinogenesis: a multistep and multifactorial process — First American Cancer Society Award Lecture on Cancer Epidemiology and Prevention // Cancer Res. 1992; 52: 6735–6740.
- Kapadia C. R. Gastric atrophy, metaplasia and dysplasia: a clinical perspective // J Clin Gastroenterol. 2003; 36: S29–36.
- Carneiro F., Machado J. C., David L. et al. Current thoughts on the histo- pathogenesis of gastric cancer // Eur J Cancer Prev. 2001; 10: 101–102.
- Ihamaki T., Sankkonen M., Siurala M. Long-term observation of subjects with normal mucosa and with superficial gastritis: results of 23–27 years’ follow-up examinations // Scand J Gastroenterol. 1978; 13: 771–775.
- Ormiston M. C., Gear M. W., Codling B. W. Five year follow-up study of gastritis // J Clin Pathol. 1982; 35: 757–760.
- Yue H., Shan L., Bin L. The significance of OLGA and OLGIM staging systems in the risk assessment of gastric cancer: a systematic review and meta-analysis // Gastric Cancer. 2018; 21: 579–587. Epub 19 февраля 2018 г.
- Correa P. Clinical implications of recent developments in gastric cancer pathology and epidemiology // Semin Oncol. 1985; 12: 2–1025.
- Lauwers G., Carneiro F., Graham D. et al. Gastric carcinoma. In: Theise N., ed. WHO Classification of tumours of the digestive system. Lyon: IARC Press; 2010: 48–58.
- Goo J. J., Choi C. W., Kang D. H. et al. Risk factors associated with diagnostic discrepancy of gastric indefinite neoplasia: Who need en bloc resection? // Surg Endosc. 2015; 29: 3761–3767.
- Zhao G., Xue M., Hu Y. et al. How commonly is the diagnosis of gastric low grade dysplasia upgraded following endoscopic resection? A meta-analysis // PLoS One. 2015; 10: e0132699.
- Oliveira C., Pinheiro H., Figueiredo J. et al. Familial gastric cancer: genetic susceptibility, pathology, and implications for management // Lancet Oncol. 2015; 16: e60–e70.
- Yaghoobi M., Bijarchi R., Narod S. A. Family history and the risk of gastric cancer // Br J Cancer. 2010; 102: 237–242.
- Safaee A., Moghimi-Dehkordi B., Fatemi S. R. et al. Family history of cancer and risk of gastric cancer in Iran // Asian Pac J Cancer Prev. 2011; 12: 3117–3120.
- Rokkas T., Sechopoulos P., Pistiolas D. et al. Helicobacter pylori infection and gastric histology in first-degree relatives of gastric cancer patients: a meta-analysis // Eur J Gastroenterol Hepatol. 2010; 22: 1128–1133.
- Marcos-Pinto R., Carneiro F., Dinis-Ribeiro M. et al. First-degree relatives of patients with early-onset gastric carcinoma show even at young ages a high prevalence of advanced OLGA/OLGIM stages and dysplasia // Aliment Pharmacol Ther. 2012; 35: 1451–1459.
- Reddy K. M., Chang J. I., Shi J. M. et al. Risk of gastric cancer among patients with intestinal metaplasia of the stomach in a US integrated health care system // Clin Gastroenterol Hepatol. 2016; 14: 1420–1425.
- Lahner E., Esposito G., Pilozzi E. et al. Occurrence of gastric cancer and carcinoids in atrophic gastritis during prospective long-term follow up // Scand J Gastroenterol. 2015; 50: 856–865.
- Huang Y. K., Yu J. C., Kang W. M. et al. Significance of serum pepsinogens as a biomarker for gastric cancer and atrophic gastritis screening: a systematic review and meta-analysis // PLoS One. 2015; 10: e0142080.
- Kitahara F., Kobayashi K., Sato T. et al. Accuracy of screening for gastric cancer using serum pepsinogen concentrations // Gut. 1999; 44: 693–697.
- Hsing A. W., Hansson L. E., McLaughlin J. K. et al. Pernicious anemia and subsequent cancer. A population-based cohort study // Cancer. 1993; 71: 745–750.
- Brinton L. A., Gridley G., Hrubec Z. et al. Cancer risk following pernicious anaemia // Br J Cancer. 1989; 59: 810–813.
- Mera R. M., Bravo L. E., Camargo M. C. et al. Dynamics of Helicobacter pylori infection as a determinant of progression of gastric precancerous lesions: 16-year follow-up of an eradication trial // Gut. 2018; 67: 1239–1246. Epub 24 июня 2017 г.
- Kamada T., Sato M., Tokutomi T. et al. Rebamipide improves chronic inflammation in the lesser curvature of the corpus after Helicobacter pylori eradication: a multicenter study // Biomed Res Int. 2015; 2015: 865146–865148.
- Ивашкин В. Т., Маев И. В., Лапина Т. Л., Шептулин А. А., Трухманов А. С., Баранская Е. К., Абдулхаков Р. А., Алексеева О. П., Алексеенко С. А., Дехнич Н. Н., Козлов Р. С., Кляритская И. Л., Корочанская Н. В., Курилович С. А., Осипенко М. Ф., Симаненков В. И., Ткачев А. В., Хлынов И. Б., Цуканов В. В. Клинические рекомендации Российской гастроэнтерологической ассоциации по диагностике и лечению инфекции Helicobacter pylori у взрослых // Рос. журн. гастроэнтерол. гепатол. колопроктол. 2018; 28 (1), с. 56–70.
- Malfertheiner P. et al. Management of Helicobacter pylori infection Maastricht V/Florence Consensus Report // Gut. 2017, Jan; 66 (1): 6–30.
- Bertuccio P., Rosato V., Andreano A. et al. Dietary patterns and gastric cancer risk: a systematic review and meta-analysis // Ann Oncol. 2013; 24: 1450–1458
- Areia M., Dinis-Ribeiro M., Rocha Goncalves F. Cost-utility analysis of endoscopic surveillance of patients with gastric premalignant.conditions // Helicobacter. 2014; 19: 425–436.
- Chang H. S., Park E. C., Chung W. et al. Comparing endoscopy and upper gastrointestinal X-ray for gastric cancer screening in South Korea: a cost-utility analysis // Asian Pac J Cancer Prev. 2012; 13: 2721–2728.
- Jun J. K., Choi K. S., Lee H. Y. et al. Effectiveness of the Korean national cancer screening program in reducing gastric cancer mortality // Gastroenterology. 2017; 152: 1319–1328.
Л. Б. Лазебник*, доктор медицинских наук, профессор
Е. А. Лялюкова**, 1, доктор медицинских наук, профессор
Г. В. Белова***, доктор медицинских наук, профессор
И. В. Долгалёв****, доктор медицинских наук
Н. В. Корочанская#, доктор медицинских наук, профессор
В. К. Косёнок**, доктор медицинских наук, профессор, академик АМТН РФ
А. С. Лялюкова##
Е. В. Онучина###, доктор медицинских наук, профессор
М. М. Петрова####, доктор медицинских наук, профессор
Л. В. Прохорова@, кандидат медицинских наук
А. С. Сарсенбаева@@, доктор медицинских наук, профессор
* ФГБОУ ВО МГМСУ им. А. И. Евдокимова Минздрава России, Москва
** ФГБОУ ВО ОмГМУ МЗ РФ, Омск
*** МЦ ЦБ РФ, Москва
**** ФГБОУ ВО СибГМУ Минздрава России, Томск
# ФГБОУ ВО КубГМУ Минздрава России, Краснодар
## ГБУЗ ГБ № 3 г. Сочи Минздрава КК, Сочи
### ИГМАПО — филиал ФГОУ ДПО РМАНПО Минздрава России, Иркутск
#### ФГБОУ ВО КрасГМУ им. проф. В. Ф. Войно-Ясенецкого Минздрава России, Красноярск
@ ФГБОУ ВО УрГМУ Минздрава России, Екатеринбург
@@ ФГБОУ ВО Южно-Уральский ГМУ Минздрава России, Челябинск
1 Контактная информация: lyalykova@rambler.ru
DOI: 10.26295/OS.2019.89.64.013
Современная стратегия по ведению пациента с предраковыми заболеваниями желудка/ Л. Б. Лазебник, Е. А. Лялюкова, Г. В. Белова, И. В. Долгалёв, Н. В. Корочанская, В. К. Косёнок, А. С. Лялюкова, Е. В. Онучина, М. М. Петрова, Л. В. Прохорова, А. С. Сарсенбаева
Для цитирования: Лечащий врач № 9/2019; Номера страниц в выпуске: 60-64
Теги: хронический атрофический гастрит, кишечная метаплазия, аденокарцинома желудка
Купить номер с этой статьей в pdf
Дисплазия желудка, причины и степени, диагностика и лечение
Дисплазия эпителия желудка характеризуется нарушением внутренних слоев строения эпителия желудка и его функциональных свойств. В основе заболевания лежит мутация пласта клеток эпителиального слоя и их замещение на больные зараженные клетки.
Как результат, снижается секреция желудка, прекращают работу главные и обкладочные клетки, расширяется зона поражения внутреннего слоя желудка и сокращается продолжительность жизни клеток. Свое начало дисплазия берет в шейках и перешейках желез желудка и в поверхностных отделах толстой кишки, а также в молочных железах и в печени.


Дисплазия желудка
Причины возникновения
Зачастую дисплазия слизистой желудка возникает по причине регенерации и гиперплазии. Поскольку по своей сути дисплазия является одним из видов нарушения процесса функционирования эпителия, носящая предраковый характер, его причины связаны с мутацией клеток. По мере развития заболевания, оно трансформируется в раковую опухоль. Распространение происходит в связи с созреванием больных клеток.
Исследования ученых показывают, что дисплазия развивается в зависимости от качества потребляемой пищи, то есть ее составом и общего санитарного уровня жизни.
Итак, выделяются внешние и внутренние причины:
Внешние:
- Чрезмерное употребление алкогольных напитков, в частности с повышенным градусом, раздражает стенки пищевода, разрушая клетки желудка;
- Курение;
- Избыток поваренной соли, мяса, морепродуктов, вызывающие повреждение эпителиального слоя желудка;
- Преобладание пищи, содержащей углеводы;
- Недостаток витаминов и полезных микроэлементов;
- Неблагоприятный химический состав почвы, воды, воздуха в районе проживания человека;
Но не нужно думать, что некачественная пища сама по себе является причиной дисплазии. Существует большое количество предпосылок к этому опасному заболеванию. Начиная от наследственности, заканчивая нарушением функционирования организма вследствие проведенных операций, которые могут повлечь кардинальные изменения в организме.
Внутренние:
- Формирование вредоносных субстанций в желудочной среде;
- Нарушение всасываемости микроэлементов в стенки желудка;
- Иммунологические предпосылки;
- Наследственность и генетические причины.
Увеличение в рационе растительной и животной пищи, фруктов и овощей, доброкачественных продуктов, и соблюдение диеты – все это помогает избежать болезней желудка и снизить риск заболевания.
Степени
Можно указать 3 степени заболевания:
- 1 степень. Увеличение диаметра ядер клеток, уменьшение доли секреции слизистой оболочки, появление кишечной метаплазии;
- 2 степень. Изменения набирают обороты, увеличивается количество митозов, находящихся в кишечнике;
- 3 степень. Происходит гиперхроматоз ядер, атипия клеток, увеличивается число митозов, нарушение деятельности клеток, секреция отсутствует почти полностью. Похожие симптомы проявляются при хроническом гастрите, полипозе, при язве желудка.
Первые две стадии считаются обратимыми и поддающимися полному излечению. Для третьей стадии рекомендуется усиленная терапия, поскольку негласно она означает предраковую стадию.
Диагностика
Своевременная диагностика позволяет уменьшить количество перехода заболевания в раковую опухоль. Существуют следующие методы диагностики дисплазии желудка:
- объективное исследование врачом гастроэнтерологом;
- биопсия слизистой оболочки желудка, язвы желудка, опухолевидных образований;
- РН-метрия;
- ультразвуковая эндоскопия;
- гистология;
- обнаружение хеликобактерий;
- биохимическая генетика;
- и др.
Лечение и профилактика
Что качается лечения и профилактики развития дисплазии желудка, представляет интерес исследование китайских ученых, которые доказали влияние экстрактов пахучих овощей на секрецию пищеварительного тракта. Такие ингредиенты как лук, чеснок, редька и подобные острые продукты способны снизить риск желудочных заболеваний. Правильно подобранный рацион, включающий в себя верное соотношение растительной и животной пищи поможет избежать не только болезней желудочного тракта, но и рака других локализаций.
Активно используется лечение пациентов с помощью антибактериальной терапии. Однако, этот способ является действенным для детей и подростков, поскольку их пищеварительная система до конца не сформировалась и принимает эффективное воздействие антибиотиков. Исследование антибактериального метода на взрослых, не дала соответствующих результатов.
Неудивительно, что в группу риска людей подверженных дисплазии желудка относятся лица, детского возраста. Поэтому дети должны подлежать постоянному наблюдению и динамическим проверкам рентгеноскопии и гастроскопии, минимум два раза в год.
Чаще всего лечение дисплазии связывают с диагностикой и лечением ранних стадий заболевания.
Регенерация включает в себя как лечение медикаментами, так и операционное вмешательство. Лечение дисплазии желудка немыслимо без комплексной терапии вместе с использованием лекарственных средств.
дисплазия желудка лечение, ответы врачей, консультация
Здравствуйте. Мне 29 лет. Уже около 10 лет боли в желудке, (поболят-пройдут), от отсутствия режима питания. Обычно стоило выпить бульон, или чай и лечь свернувшись калачиком, как все само проходило. И боли возникали лишь когда долго не поем. В течение этих лет были сделаны ряд обследований (см. ниже). также я проходила курсы лечения с 2007 г (Омопразолом, позже Лансопразолом) и боли сами проходили. Но с февраля этого года на фоне приема Лансопразола боли стали постоянные, и мне назначили Нексиум, пропила его 1,5 месяца по 2 таблетки в день, 40мгх2, никакого эффекта. Перестала пить, боли стали реже появляться, но они есть… ушла с работы, тк нет возможности работать с болями (не очень сильные, я терплю):2002 гастрит рефлюкс, холецистит (лямблии), низкая кислотность (едиственный анализ, сделанный в России, потом я уехала и обследования проводились в Португалии).
2007 афтоидная эрозия антрального отдела желудка, бактерия пилори (01/3+), бульбит, очаги фовеолярной реактивной гиперплазии, кардия некомпенетна 42 см от (зубной аркады?.. перевела с португальского, не уверена, что правильно), гастрит
2008 большое кол-во желчи в желудочной полости (бактерию пилори в этот раз не нашли, тк я пролечилась антибиотиками)
2010 эзофагит 1 степени, каридя неконтинентная/некомпитентная, хронический гастрит неактивный, без атрофии, метаплазии кишечной и дисплазии, фовеолярная гиперплазия. (Я видела фото, на снимке желудок как-будто в прыщиках)
Вопорсы:
0. Сейчас хочу снова возобновить обследования, но не знаю, что нужно пройти? Какие анализы сдать дополнительно, чтобы определиться с диагнозом?
1. Меня испугала гиперплазия: чем опасна реактивная фовеолярная гиперплазия?
2. Гиперплазия это последствия гастрита и его осложнение? Т.е это вторично?
3. Может ли такая гиперплазия при адекватном лечении исчезнуть?
4. Может ли гиперплазия переродиться в метаплазию и тд?
5. Какая из выше мною перечисленных болезней может стать причиной гиперплазии?
6. Как часто можно делать гастроскопию с биопсией (ведь отрывать кусочки ткани каждый год, а то и 2 раза в год не шутки)?
7. Лечения Омопразолом, Лансопразолом и Нексиумом я прекращала резко, а сейчас узнала, что так нельзя, чем это может грозить?
Я очень жду Вашего ответа, и надеюсь, что Вы откликнитесь.
Спасибо заранее.

