Разрушение костей болезнь название: Болезнь когда разрушаются кости и суставы – как называются, признаки и как лечить
Разрушение костей болезнь. Разрушение костей болезнь название
Остеопороз позвоночника – это патология, на фоне которой снижается плотности костной ткани, повышается хрупкость костей. Заболевание часто диагностируют у женщин после 50 лет, особенно, в период менопаузы. Около 40% причин переломов позвоночного столба приходится именно на остеопороз.
Патологический процесс может привести к серьёзным травмам, ограничению подвижности, инвалидности. Важно вовремя начать лечение, заняться профилактикой заболевания во избежание тяжелых последствий. Изучите причины формирования остеопороза позвоночного столба, эффективные способы борьбы с опасной патологией.
Причины развития заболевания

Остеопороз позвоночника (код по МКБ – 10 – M81) развивается на фоне нарушения фосфорно-кальциевого обмена в организме человека, из-за преобладания процессов разрушения костной ткани над её восстановлением.
Последний момент очень важен: на протяжении всей жизни костная ткань человеческого организма постоянно обновляется благодаря работе особых клеток: остеобластов, остеокластов. Первые отвечают за формирование костных тканей, в функции последних входит их разрушение. У здорового человека эти процессы находятся в равновесии, с возрастом остеобласты не так активны, остеокласты работают в привычном режиме.
Причины остеопороза позвоночника медики разделяют на две группы:
- Естественное старение организма с потерей костной массы.
- Воздействие на позвоночник негативных факторов.
В обоих случаях снижается всасываемость в кишечнике полезных минералов, что ведёт к нарушению фосфорно-кальциевого обмена.
В зависимости от причины формирования остеопороза, опасную патологию позвоночника разделяют на несколько видов:
- постклимактерический. Страдает исключительно слабый пол: на фоне наступления менопаузы наблюдается недостаточная выработка половых гормонов. Неприятная симптоматика проявляется после 55 лет;
- старческий. Естественный процесс старения затрагивает органы человека, костную ткань. Именно возрастные изменения являются причиной хрупкости позвоночника и костей в преклонном возрасте;
- глюкокортикоидный. Судя по названию, формируется на фоне длительного приёма глюкокортикоидов (синтетические аналоги гормонов, которые вырабатывают надпочечники). Один из побочных эффектов – разрушение позвонков;
- вторичный. Следствие течения хронической патологии, например, диабета, злокачественных опухолей, заболевания почек/печени, гепатита, дефицита кальция и витамина D.
Усугубляет ситуацию малоподвижный образ жизни, ожирение, отсутствие физических нагрузок, пагубные привычки.
Симптоматика
Патологический процесс запускается задолго до того, как проявляются первые признаки остеопороза позвоночника. По мере прогрессирования негативных изменений повышается риск переломов костей.

Выделяют несколько этапов заболевания:
- 1 стадия. Характеризуется косвенными признаками остеопороза: начинают выпадать волосы, отмечается ломкость ногтей. После тренировок ощутимы боли в пояснице, дискомфорт по всему позвоночному столбу;
- 2 стадия
Разрушение костей болезнь название. Миеломная болезнь
Не сложно догадаться, к каким последствиям это приводит. Даже от простого неловкого выполненного движения, или просто уронив на ногу увесистый предмет можно «заработать» перелом конечности. По статистике половина женщин, возраст которых перевалил за 50 лет, и 20% зрелых мужчин имеют явные признаки остеопороза, Женщин эта болезнь поражает намного чаще, в связи с тем, у них в организме в период менопаузы прекращается выработка эстрогенов, поддерживающих прочность костей. Помимо принадлежности к слабому полу в группу риска по развитию патологии могут попасть следующие категории людей:
- Лица, длительное время принимающие антациды с содержанием алюминия и стероидные гормоны;
- Пенсионеры;
- Пациенты, постоянно сидящие на диетах и имеющие дефицит массы тела.
Стоит вспомнить и о тех, кто имеет отягощённую наследственность, является приверженцем пагубных привычек, включая и злоупотребление кофе, а также ведёт малоподвижный образ жизни. Всем этим людям остеопороз грозит в первую очередь. Нередко можно услышать вопрос о том, почему же возникает эта болезнь и каков механизм её развития. Основным фактором, провоцирующим её возникновение, является излишнее выведение из организма кальция, в результате чего возникает его дефицит. Когда нехватка этого необходимого химического элемента становится заметной, он начинает вымываться в кровь из скелета. Если его не восполнять извне, это становится очень опасным, так как кальциевые депо, имеющиеся в костях, постепенно полностью истощаются, что непосредственно и приводит к началу развитию остеопороза.
Этиология остеопороза
- Основную роль играет генетика. Так, люди, принадлежащие к европеоидной или монголоидной расам, а также лица женского пола страдают от данного недуга намного чаще, чем остальные категории населения;
- Наследственность также является фактором риска. В том случае, если у кого-то из кровных родственников имелось в анамнезе это заболевание, то стоит предпринять соответствующие профилактические меры, способные предотвратить развития остеопороза;
- Повышается риск возникновения патологии и при гормональных сбоях. Особенно внимательными к появлению тревожных признаков следует быть женщинам во время климакса, а также тем людям, которые имеют в анамнезе заболевания надпочечников, паращитовидных и поджелудочной желёз;
- Возникнуть остеопороз может и в том случае, когда у человека имеются патологии кровеносной, пищеварительной и эндокринной систем, а также системные аутоаллергии;
- Приводит к развитию недуга и длительный приём лекарственных препаратов определённых групп. Значительно увеличивают риск возникновения болезни антибиотики тетрациклинового ряда, антикоагулянты, тиреоидные гормоны, глюкокортикоиды;
- Значительным фактором риска является и образ жизни. К остеопорозу приводят злоупотребление табакокурением, увлечение спиртными напитками и кофе, чрезмерные занятия спортом, а также недостаточная физическая активность.
Все вышеперечисленные причины являются непосредственными предпосылками к развитию остеопороза, так как они нарушают баланс кальция в организме и, соответственно, из-за этого происходит разрушение костных тканей.
Как выявить остеопороз на ранних стадиях?
Эта коварная болезнь длительное время практически бессимптомна, поэтому очень сложно определить, что в тканях костей идёт процесс разрушения. В связи с этим у многих пациентов возникает вопрос о том, имеются ли какие-то косвенные признаки, способные встревожить человека и подсказать ему о начале развития остеопороза. С точностью выявить заболевание непосредственно на первых стадиях, когда снижение плотности в костях ещё не превышает 3%, возможно, но для этого необходимо пройти ультразвуковое диагностическое исследование под названием костная денситометрия. Но всё-таки существует и ряд неспецифических признаков, которые должны насторожить человека и подтолкнуть его к своевременному посещению специалиста. Среди них отмечаются следующие признаки:
- Серьёзным сигналом, свидетельствующим о начинающемся остеопорозе, служит изменение роста. Если он за короткое время уменьшился больше, чем на 1,5 см, к врачу следует обращаться немедленно;
- Ещё один косвенный признак этой патологии – заметное невооруженным глазом ухудшение осанки. Встревожить должно любое искривление позвоночника;
- Стоит обращать внимание и на возникновение характерных болей в поясничном и грудном отделах спины, которые усиливаются как по
Разрушение костей болезнь. Разрушение костей болезнь название
Ноющие суставы на погоду, постоянная боль в нижней части спины, ломкие ногти и волосы – такие симптомы не всегда могут быть безобидными, как принято считать. Иногда это первые признаки начинающего остеопороза. Чтобы вовремя сходить к врачу и купировать течение болезни, важно знать о факторах риска и способах лечения болезни.
Что такое остеопороз
Остеопороз – что же это? Ответ на этот актуальный в последние годы вопрос может быть в нескольких вариантах. Умный медицинский справочник скажет про диагноз остеопороз – что это разжижение костной ткани из-за чрезмерного вымывания кальция с последующим разрушением внутренней структуры кости. Переводя на понятный язык, остеопения – системная болезнь, со временем приводящая к хрупкости костей, частым переломам рук или ног, тазобедренных суставов и прочих частей тела.
Костей
У абсолютно здорового человека кости покрыты плотной кортикальной оболочкой, но внутри состоят из губчатой ткани. Когда фосфорно-кальциевый обмен нарушается, внутренний слой разрушается, а костные пластины истончаются или исчезают вовсе. Такие структурные изменения существенно снижают устойчивость кости к физическим нагрузкам. Остеопороз костей может затрагивать все части тела, например, позвоночник или суставы, но чаще обратной регрессии подвержено турецкое седло, тазобедренные, плечевые, лучевые, локтевые кости.
Позвоночника
От остеопороза позвоночника могут страдать как взрослые, так и дети. Это не отдельная болезнь, а лишь тяжелая степень основного заболевания. Позвоночный столб призван поддерживать правильное равновесие тела, его вертикальное и горизонтальное положение, при разрушении костной ткани эти функции организмом не поддерживаются. О том, что это костная болезнь позвоночника, вам подскажут следующие признаки:
- значительное и резкое уменьшение роста;
- локальные боли при пальпации позвонков;
- острая боль во время поворотов или наклонов туловища;
- изменение осанки.
Суставов
Болезнь соединительной ткани или суставной остеопороз – что тогда это такое? Об этом врачи говорят, когда кальций чрезмерно быстро вымывается из организма, но дегенеративным изменениям в структуре тканей подвержены не только кости, а еще хрящи или околосуставная ткань. Чаще от остеопороза суставов страдают коленные, тазобедренные, голеностопные кости, то есть те части тела, на которые приходится наибольшая нагрузка.
Причины возникновения
Важно не только знать, остеопороз – что это такое, а еще уметь отличать друг от друга различные формы болезни. Бывает диффузный остеопороз, который затрагивает все части тела сразу, встречается он редко у пожилых людей. Частичная деструкция костей или хрящей влияет только на самые слабые части человеческого тела. Она может диагностироваться у людей разного возраста. Такая классификация болезни костей позволяет разделить факторы риска на идиопатические, которые появляются сами по себе, и управляемые – те, которых можно избежать.
Идиопатические корни болезни следует искать:
- в наследственности
Остеопороз костей – причины, симптомы, лечение
Остеопороз – системное заболевание с поражением костной ткани, которое характеризуется прогрессированием, снижением плотности костей и нарушениями их структуры. При данной патологии кости становятся хрупкими и ломаются при незначительных нагрузках.
Основные виды остеопороза
Различают следующие виды остеопороза:
- постклимактерический – связан с недостаточной выработкой женских гормонов после климакса;
- старческий – связан с возрастными изменениями скелета, уменьшением массы и прочности костей, что наблюдается после 65 лет;
- глюкокортикостероидный – развивается на фоне длительной гормонотерапии, когда больные принимают высокие дозы глюкокортикоидов;
- вторичный остеопороз – возникает при наличии сопутствующего сахарного диабета, при раковых заболеваниях, хронической почечной недостаточности, поражениях щитовидной железы, заболеваниях легких, при гепатитах, а также при недостаточном поступлении кальция или при хронической интоксикации алюминием.
Основные причины остеопороза
Заболевание остеопороз развивается при нарушениях в процессе ремоделирования костного волокна. Так, в обновлении костей участвуют два вида клеток – остеокласты и остеобласты. Остеокласты отвечают за разрушение костной ткани, а остеобласты – за ее восстановление. При чрезмерной активности остеокластов разрушение костей происходит быстрее, чем их восстановление, в результате чего они становятся ломкими, что и приводит к частым переломам при данном заболевании.
Среди факторов риска, которые провоцируют развитие этой патологии, можно выделить следующие:
- женский пол;
- наследственная предрасположенность;
- гиподинамия;
- нарушение менструального цикла;
- низкий рост и малый вес тела;
- длительный прием кортикостероидов, гепарина, препаратов, снижающих кислотность желудка (антациды), в состав которых входит алюминий;
На развитие заболевания могут повлиять и другие факторы, например, курение и употребление алкоголя, злоупотребления кофе, чрезмерное употребление мяса, недостаточное количество витамина Д.
Кальций при остеопорозе также играет важную роль – при его недостаточном поступлении в организм кости становятся менее прочными, поэтому нужно в свой ежедневный рацион включать молочные продукты, которые являются ценным источником данного микроэлемента.
Симптомы остеопороза
Часто данное заболевание маскируется под остеохондроз или артроз. Остеопороз костей опасен тем, что длительное время может протекать без каких-либо клинических симптомов. Так, эта патология может диагностироваться уже при частых переломах, возникающих при минимальных травмах.
Как определить остеопороз на ранних стадиях его развития?
Больных должны насторожить изменения осанки, боли в костях, возникающие при изменении погоды, разрушение зубов, хрупкие ногти. Часто при скрытой форме остеопороза возникают признаки пародонтоза, уменьшается рост вследствие снижения высоты позвонков. Остеопороз таза может проявляться такими первичными симптомами, как судороги в ногах, что в большинстве случаев появляются ночью. Также возникает боль в ногах и пояснице при длительных статических позах, например, при длительной сидячей работе.
Остеопороз костей: лечение
 В терапии данного поражения важно учитывать причину его развития. Так, если остеопороз связан с эндокринными нарушениями, эффективное лечение возможно только при условии коррекции гормонального фона. Если данное заболевание возникает на фоне недостатка витаминов и кальция, назначается соответствующая диета с повышенным содержанием молочных продуктов, зеленых овощей, бобовых, рыбы.
В терапии данного поражения важно учитывать причину его развития. Так, если остеопороз связан с эндокринными нарушениями, эффективное лечение возможно только при условии коррекции гормонального фона. Если данное заболевание возникает на фоне недостатка витаминов и кальция, назначается соответствующая диета с повышенным содержанием молочных продуктов, зеленых овощей, бобовых, рыбы.
Показан прием препаратов кальция и витамина Д. При наличии остеомаляции больные должны принимать высокие дозы данных лекарственных препаратов. Если причиной остеопороза является хроническая почечная недостаточность, назначается дигидротахистерол и кальцитриол.
Хороший терапевтический эффект в лечении остеопороза проявляют бисфосфонаты – средства, которые предупреждают разрушение костей и способствуют постепенному увеличению костной массы. Стоит отметить, что данные препараты применяются для терапии тяжелых форм остеопороза.
При необходимости больные должны носить поддерживающие корсеты. Может назначаться массаж и лечебная физкультура.
Остеопороз: можно ли вылечить?
При лечении данного заболевания следует помнить, что наиболее эффективной оказывается терапия, начатая на начальных стадиях. Важно прием фармакологических препаратов сочетать с диетой и физической активностью. Лечение довольно длительное, поэтому больным следует избегать различных травмирующих факторов, что поможет снизить вероятность переломов, которые затрудняют протекание заболевания.
Кроме этого, традиционные методы лечения следует сочетать с применением народных методов, поскольку лишь при комплексном подходе к терапии остеопороза можно достичь положительных результатов.
Оцените статью: Поделитесь с друзьями!Миелома костей это болезнь, которая дремлет около 30 лет
 Миелома (плазмоцитома) – злокачественное заболевание крови (вид гемобластоза), которое остается неизлечимым.
Миелома (плазмоцитома) – злокачественное заболевание крови (вид гемобластоза), которое остается неизлечимым.
Болезнь зарождается в костном мозге из плазматических клеток и никак не проявляется до стадии разрушения костей. Миелома костей составляет 10% от всех видов гемобластозов, относится к группе лейкозов (поражает систему кроветворения). Несмотря на локализацию и название миелома является опухолью крови, а не раком костей.
Название болезни «миелома» в переводе с греческого означает «опухоль костного мозга». Заболевание поражает преимущественно пожилых людей, в основном мужчин. Отмечена расовая избирательность патологии – чернокожие люди более уязвимы. Развитие болезни характеризуется малой злокачественностью. Она начинается с одной мутировавшей клетки и до развития определяемых симптомов больной может прожить 20-30 лет.
Патогенез

Пусковой фактор зарождения болезни неизвестен, но ее развитие хорошо изучено. Миеломная болезнь начинается с поражения механизма образования в костном мозге плазматических клеток (плазмацитов).
Роль здоровых плазмацитов в здоровом организме – защитная. Они являются той частью иммунной системы, которая вырабатывает антитела в ответ на угрозы. В кровотоке находятся В-лимфоциты, которые служат «стражами» на пути проникновения вирусов или бактерий. Как только антиген замечен, В-лимфоцит останавливается в ближайшем лимфоузле, где он «организует» синтез плазмоцитов.
Обратите внимание!
Плазматические клетки обладают способностью запоминать информацию, преданную им материнским лимфоцитом. На каждый возбудитель вырабатывается один тип клеток, поэтому они носят название моноклональных.
Плазматические клетки вырабатывают требуемые антитела, которые током крови доставляются в очаг поражения.
Выработка плазмацитов заканчивается как только человек выздоравливает. Плазматические клетки живут до нескольких дней и погибают. Часть из них трансформируется в клетки памяти, которые ответственны за иммунный ответ на повторную атаку побежденным антигеном. Они сохраняют информацию о том, какие антитела следует продуцировать на тот или иной возбудитель болезни. Клетки памяти сохраняются на годы. Так формируется крепкий иммунитет.
При миеломе происходит «поломка» механизма гибели плазмацитов. Выработка их продолжается в неограниченном количестве. Пораженные плазматические клетки сохраняют способность вырабатывать антитела парапротеины. Однако эти антитела не способны противостоять вирусам и бактериям – их действие извращается. Они продукт одной мутировавшей материнской клетки, которая не несла никакой информации.
Количество моноклональных плазмацитов в костной ткани и крови постоянно увеличивается. Происходит инфильтрация крови плазматическими клетками. С током крови парапротеины заносятся в органы и ткани, где оседают в межклеточном пространстве, провоцируя патологические процессы, образовывая все новые миеломные очаги.
Первоочередными мишенями при миеломной патологии являются: костная ткань – как очаг образования рака; кровь, почки, селезенка, печень – как органы с повышенным кровоснабжением.
Миеломная болезнь имеет 2 стадии патогенеза:
- Хроническая. Характеризуется вялым течением, отсутствием симптомов. Здесь болезнь еще не затронула органы и не разрушила кости.
- Острая стадия. Характеризуется стремительным развитием раковых очагов, системным поражением крови, органов и тканей.
Прогноз
Лечение возможно только поддерживающее и прогноз неблагоприятный. Рак крови такого типа невозможно вылечить существующими медицинскими средствами. Лечение миеломной болезни заключается в купировании симптомов и терапии, направленной на продление жизни больного. С момента проявления симптомов прогнозируемое время жизни пациента составляет 2-3 года.
Причины

Причины, благодаря которым развивается миеломная болезнь, не установлены.
Провоцирующими факторами являются «обычные» канцерогены:
- старческий возраст
- ожирение
- вредные привычки
- еда, экологическое окружение
- работа с нефтепродуктами, бетоном, асбестом,
- патологический образ жизни
Ведущую роль в возникновении миеломы отводят ионизирующему излучению. Его действие запускает механизм мутации клеток, который основан на хромосомном нарушении. Большую роль играет генетический фактор. Патология чаще поражает людей с лейкемией в семейном анамнезе.
Разновидности миеломы

Миелома костей всегда поселяется там, где присутствует костный мозг. Чаще это кости ребер, позвоночника, реже – кости конечностей.
В зависимости от локализации очагов болезни различают:
- Солитарную – поражен костный мозг отдельной кости или лимфоузел.
- Диффузную – поражение затрагивает несколько костей, развивается остеопороз.
- Множественную – очаги поражения располагаются по всему организму. Это позвонки, ребра, кости черепа, лопатки, длинные кости конечностей, лимфоузлы, селезенка.
Отдельно выделяется миелома позвоночника, поскольку ее лечение имеет специфические особенности, а позвоночник частый объект атаки.
В зависимости от клеточного состава раковых образований миеломная болезнь делится на:
- Плазмоцитарную. Форма патологии, при которой вырабатывается большое количество зрелых плазмоцитов в костном мозге. Характерна активная выработка парапротеинов, которые вызывают органические поражения внутренних органов. Эта форма рака развивается медленно, плохо поддается лечению.
- Плазмобластную. Патология характеризуется большим скоплением плазмобластных ростков, которые выделяют мало парапротеинов и хорошо реагируют на проводимую терапию.
- Полиморфноклеточную. Данная форма является наиболее агрессивной и быстротекущей. При ней в костном мозге образуется большое количество незрелых плазматических клеток, которые «разъедают» костную ткань.
Для каждой формы заболевания характерна клиническая картина миеломатоза: поражение костей, изменения в составе крови, патологии почек, кальций в крови, моноклональные антитела в моче и сыворотке крови.
Следует понимать, что изолированной миеломы костей, позвоночника или почек не бывает. Даже при солитарной форме поражения, когда очаг болезни единичен, парапротеины проникают во все органы и ткани, образуя множественные поражения.
Терминология, связанная с локализацией онкологических поражений является условной, используется профессионалами для удобства описания патологии. Рак крови, коим является миелома невозможно локализовать отдельно от общего кровотока.
Клиническая картина

Начальная стадия рака протекает бессимптомно и может длиться много лет. Симптомы появляются на стадии поражения внутренних органов, костей и крови. Клиническая картина зависит от локализации очагов рака и степени поражения организма.
Выделяют следующие комплексные симптомы:
- Поражение костей – боли, остеопороз, хрупкость и деформация
- Поражение системы кроветворения – анемия, пониженное содержание в крови лейкоцитов и тромбоцитов
- Поражение почек – нефротические проявления
- Патологии внутренних органов – печени, селезенки
- Развитие синдрома иммунодефицита – частые воспаления, инфекции
- Неврологический синдром
- Симптомы повышения вязкости крови
Упрощенное разделение симптоматики выглядит так:
- симптомы, связанные с поражением костей
- симптомы, связанные с поражением внутренних органов из-за накопления в них парапротеинов
Поражение костей при миеломе

Болевой синдром развивается при значительном поражении костей, когда они частично разрушены, деформированы или ломаются. Постоянный характер носят боли при переломе. Разрушение костной ткани вызывает боли периодические, в основном ночные. Они усиливаются при движении, кашле, чихании. Характерно усиление болевого синдрома в положении лежа.
Деформация костей связана с нарушением их плотности. Разрушение связано с повышением активности остеокластов, усиленным их ростом, который стимулируют раковые клетки. Жалобы пациентов обычно связаны с болями в груди, позвоночнике, руках и ногах. Боль усиливается при повороте корпуса, переносе тяжестей. Развивается остеодеструкция и вторичный (на фоне рака) остеопороз.
Идентифицировать остеопороз на ранней стадии можно по таким признакам:
- нарушение осанки, которое возникает из-за попыток компенсировать боль или при разрушении и проседании позвонков
- уменьшение роста (проседание позвонков)
- развитие пародонтоза
- ночные судороги ног
- боли в спине и ногах при сидячей работе
- разрушение зубов, ногтей
Обратите внимание!
Ранние симптомы остеопороза, который вызван раком крови, напоминают относительно безобидный остеохондроз или артроз. Не игнорируйте боли в спине – обращайтесь к врачу. Именно в связи с другими заболеваниями чаще всего диагностируется миелома костей.
Специфические симптомы остеопороза – это компрессионные переломы, которые локализуются в шейке бедра и позвонках. Переломы возникают от смены положения тела, ударов или падений.
Миелома позвоночника

Рост раковых клеток в позвонках приводит к ослаблению позвоночника. Тело позвонка истончается настолько, что ломается при простом наклоне вперед. Локализуется рак позвоночника в грудном и поясничном отделе. Шейный отдел поражается реже.
Боль в спине сопровождается неврологическими симптомами:
- головной болью
- головокружением
- тошнотой
- потемнением в глазах, падением остроты зрения
- онемением конечностей
Тошнота и головокружение могут быть связаны с вымыванием кальция из костей, высоким содержанием его в кровотоке. Онемение конечностей вызывается сдавлением нервных окончаний поврежденным позвонком. Иногда это приводит к парализации.
Раннее проявление болезни трудно связать с онкологией. О наличии опухолевого процесса свидетельствует стабильно высокий показатель СОЭ при низком уровне лейкоцитов.
Гиперкальциемия развивается постепенно, выраженных симптомов вначале не дает. Слабость, сонливость и жажду больные склонны списывать на возрастные изменения или инфекции, которые при миеломе являются обычным делом. Затягивание с визитом к врачу грозит почечной недостаточностью, умственными нарушениями, комой.
Раковые образования в костном мозге вызывают не только разрушение костей, но и нарушают процесс кроветворения. Патологические процессы образования плазмоцитов препятствуют воспроизводству в здоровых количествах лейкоцитов, тромбоцитов и эритроцитов. Результатом является нарушение свертываемости крови, анемия и падение иммунного статуса вследствие недостатка лимфоцитов.
Поражение внутренних органов

Обнаружить миелому костей удается только на стадии значительной инфильтрации внутренних органов парапротеинами. Результатом является нарушение работы тех органов, где их накопилось больше.
Клинические проявления могут быть следующие:
- немотивированное похудение, падение артериального давления
- слабость, анемия с хорошо выраженными внешними признаками
- снижение свертываемости крови – синяки по телу, синдром «глаз енота»
- загрудинная боль, сердцебиения, отдышка при физической нагрузке
- головокружения, обмороки
- значительное увеличение селезенки, печени
- симптомы нефропатии – белок в моче, боль в поясничной области
- разрушение ногтей, выпадение волос
- увеличение языка, уменьшение его подвижности
Понижение свертываемости крови развивается не только из-за снижения общего количества продуцируемых тромбоцитов, но и из-за падения их функциональной способности. Полноценно выполнять свои функции тромбоцитам не дают парапротеины, которые не просто присутствуют в кровотоке, но находятся непосредственно на поверхности клеток.
Патологический состав крови внешне проявляется немотивированными кровотечениями (маточными, кишечными), образованием гематом от малейшего давления на тело, образование синяков под глазами (глаз енота) от малейшего прикосновения к области глазницы.
Микрокровоизлияния могут проявиться:
- Нарушением зрения, слуха, ориентации в пространстве
- Головной болью, головокружением, сонливостью
- Нарушением координации, судорогами, онемением частей тела
Нефротический синдром и почечная недостаточность развиваются вследствие гиперкальциемии, постоянно действующей инфекции и заселения парапротеинами почечных канальцев. Дополнительная нагрузка заключается в необходимости фильтровать кровь, наполненную белком и кальцием.
Характерным симптомом миеломы является почечная недостаточность, которая не приводит к отекам и повышению артериального давления.
Диагностика

Диагностические исследования начинаются с осмотра пациента, расспроса о жалобах. Изучается анамнез больного, его медицинские документы. На основании анализа собранных сведений назначают диагностические исследования.
Существует разработанный международный стандарт диагностических исследований при миеломе.
Он включает в себя лабораторные анализы:
- Общий анализ крови – показывает общее качество кровотока, наличие патологий
- Общий анализ крови
- Биохимический анализ крови – показывает состояние и степень функциональности органов и систем организма
- Биопсию костного мозга для проведения миелограммы – определение степени патологических перерождений
- Иммунологические анализы мочи и крови – тест на общий иммуноглобулин, тесты на моноклональный белок в моче и крови
- Цитогенетические исследования – определение клеточных мутаций
Для определения степени поражения костной ткани и локализации очагов миеломы применяют обычный рентген в двух проекциях: фронтальной, боковой.
Очаги разрушения костной ткани на снимках выглядят как темные отверстия.
Картинка разнится в зависимости от расположения раковых опухолей:
- на костях головы видны округлые отверстия, которые называются «симптом дырявого черепа»
- Ребра и лопатки выглядят как побитая молью ткань, здесь множество мелких отверстий
- Плечевой пояс характеризуется «дырами», похожими на небольшие мыльные пузыри
- Позвонки напоминают рыбий рот
Подобный результат рентгенограммы указывает на миелому. Для уточнения диагноза проводят спиральную компьютерную томографию, получая трехмерные изображения пораженных областей.
Обратите внимание!
При подозрении на миелому инструментальные исследования исключают применение рентгенологического исследования с применением контрастного вещества (сцинтиграфию), которое с успехом используется при других формах онкологических патологий. Парапротеины создают с контрастным веществом устойчивые соединения, которые губительно сказываются на работе почек.
Лечение
После того, как определен тип онкологического заболевания, его стадия, степень поражения внутренних органов, больному назначают индивидуальный курс лечения. Цель его состоит в продлении и улучшении качества жизни путем подавления прогрессирования миеломы и симптоматической терапии.В отличие от рака костей, при раке крови не применяют хирургические методы в силу их бессмысленности. Лечение миеломной болезни сводится к лучевой и медикаментозной терапии. Цель – добиться стойкой ремиссии заболевания.
В ходе лечения миеломы применяют:
- Химиотерапию одним из препаратов: леналидомид, мелфалан, циклофосфамид
- Если монотерапия не приносит результатов, то применяют лечение несколькими препаратами одновременно. Это могут быть вышеперечисленные препараты в комплексе с преднизолоном, с усилением дексаметазоном или другими препаратами
- Переливание компонентов крови
- Трансплантация костного мозга
- Лучевая терапия
Симптоматическое лечение направлено на поддержание нормальных показателей крови, снижение содержания в кровотоке кальция, поддержание функциональности печени и почек.
Диагностика заболевания на ранней стадии не имеет смысла, поскольку лечение начинают только при переходе ко второй стадии болезни.
симптомы, прогноз, множественная миелома кости, солитарная миелома черепа

Миелома костей — это не совсем верный термин. Так в народе называют множественную миелому — злокачественное заболевание, одним из симптомов которого является разрушение костной ткани, которое, соответственно, сопровождается возникновением сильных болей.
Заболевание начинает развиваться в костном мозге, который называют фабрикой по производству клеток крови. Одной из его популяций являются плазматические клетки — это зрелые В-лимфоциты, которые в норме должны продуцировать антитела, направленные на борьбу с инфекциями и опухолями. При злокачественном перерождении этих клеток развивается миелома костей, которая характеризуется следующими особенностями:
- Миеломные клетки начинают бесконтрольно размножаться и колонизировать костный мозг. Это приводит к вытеснению здоровых клеток, что сопровождается нарушением кроветворения со всеми вытекающими последствиями в виде анемий, иммунодефицитов и кровоточивости.
- Миеломные клетки продуцируют особый белок (М-белок), который системно действует на организм, приводя к поражению внутренних органов.
- Кроме того, миеломные клетки продуцируют вещества, которые способствуют локальному расплавлению кости и снижению плотности костной ткани.
Поражение костей при миеломе может быть представлено двумя вариантами:
- Единичные очаги остеолизиса. Такой вариант заболевания называется солитарная плазмоцитома.
- При множественной миеломе костей имеются множественные очаги остеодеструкции, количество которых постоянно увеличивается.
Запись на консультацию круглосуточно
Симптомы множественной миеломы
Костные боли. На начальных этапах они не интенсивные, возникают при движениях и перемене положения тела. По мере развития миеломной болезни, боли становятся нестерпимыми и могут вызвать полную обездвиженность больного.
Из-за расплавления костей, в кровь поступает большое количество кальция, что приводит к явлениям интоксикации. Это сопровождается тошнотой, рвотой, кровотечениями, спутанностью сознания, вплоть до комы.
Из-за уменьшения плотности костей и очагов лизиса, возникают патологические переломы. Также по причине уменьшения плотности костей, происходит «проседание позвонков», что сопровождается неврологической симптоматикой — боли, парезы, параличи, чувство онемения и др.
При высоких показателях М-белка развивается синдром гипервязкости крови, для которого характерны кровотечения, нарушение зрения и сознания. Кроме того, такое состояние приводит к почечной недостаточности, которая характеризуется уменьшением количества выделяемой мочи, отеками. На терминальных стадиях происходит нарушение сознания.
Из-за нарушения кроветворения развиваются анемии, иммунодефициты и тромбоцитопении, что сопровождается инфекционными осложнениями, кровотечениями, слабостью и бледностью кожных покровов.
Классификация миеломы
Миелома — это разнородная группа заболеваний, часть из которых могут находиться годами в стабильном состоянии, другие — быстро прогрессируют.
- Плазмоцитома. Ей более всего подходит термин миелома костей. Она характеризуется единичными очагами остеодеструкции, хорошо поддается лечению и может существовать в стабильном состоянии в течение многих лет и даже десятилетий. Но у большинства больных она со временем диссеминирует по всему организму, трансформируясь во множественную миелому.
- Тлеющая миелома. При ней не обнаруживается поражение костей, но в костном мозге количество плазматических клеток превышает 10%, а в крови обнаруживается М-белок в значениях более 30 г/л. Такое состояние также может оставаться стабильным в течение нескольких лет.
- Симптоматическая миелома. Здесь уже имеется развернутая клиническая картина, заболевание характеризуется быстрым прогрессированием и неблагоприятным прогнозом.
Стадии миеломной болезни
1 стадия — характеризуется анемией легкой степени, кальций остается в пределах нормальных значений, М-протеин низкий, количество очагов поражения костей не более 5.

2 стадия. Анемия средней степени (гемоглобин в пределах 85-100 г/л), происходит увеличение кальция (до 3 ммоль/л) и М-белка. Также происходит увеличение количества очагов остеолизиса. Для второй стадии их количество не должно превышать 20.
3 стадию множественной миеломы выставляют, когда обнаруживается хотя бы 1 из следующих симптомов:
- Гемоглобин ниже 85 г/л, что соответствует тяжелой анемии.
- Превышение значения кальция более 3 ммоль/л.
- Уровень М-белка более 70г/л.
- Количество очагов поражения костей более 30.
Диагностика
Для постановки диагноза требуется комплексное обследование, включающее следующие процедуры.
Рентгенография скелета
Данное исследование позволяет определить очаги остеомаляции и, тем самым, уточнить диагноз и стадию развития заболевания. Солитарная плазмоцитома характеризуется единичными очагами остеолизиса. При множественной миеломе будут обнаруживаться множественные очаги остеодеструкции на фоне остеопении (снижения плотности костной массы). В рамках исследования выполняют снимки в двух проекциях, если они малоинформативны, прибегают к компьютерной томографии или МРТ.
Лабораторные исследования
- В общем анализе крови определяется анемия, при распространенных стадиях заболевания наблюдается снижение количества лейкоцитов (лейкопения) и тромбоцитов (тромбоцитопения). Одним из характерных, но неспецифических признаков является резкое увеличение СОЭ. У некоторых больных оно может превышать 100 мм/час.
- В анализе мочи обнаруживается протеинурия (высокое содержание белка), которая развивается из-за нарушения функции почек. При специальных исследованиях выявляются М-белок и белок Бенс-Джонса.
- Одним из специфических методов диагностики является исследование белковых фракций крови, при котором обнаруживаются парапротеинемии — при электрофорезе выявляется дополнительная фракция однородного (моноклонального) белка. Если его количество превышает 15%, это говорит в пользу миеломы.
- Миелограмма — исследование клеток костного мозга. При миеломе в миелограмме будет обнаружено увеличение количества плазматических клеток. В норме они составляют не более 5% от общей популяции, при миеломе их количество превышает 10%.
Лечение
Лечение миеломы костей будет зависеть от вида заболевания и его стадии. Основой лечения солитарной плазмоцитомы является лучевая терапия. Она дает хороший эффект, поскольку миеломные клетки очень чувствительны к облучению. Стандартом является суммарная очаговая доза в 40Гр. Если очаг остеодеструкции превышает 5 см, дозу могут увеличивать до 50 Гр. Эффективность терапии оценивается по склерозированию и реминерализации очага остеолизиса. Такая терапия позволяет стабилизировать заболевание на долгие годы и даже десятилетия, однако все равно сохраняется риск прогрессирования во множественную миелому.
К сожалению, радикальное лечение множественной миеломы на сегодняшний день невозможно. Все усилия направлены на достижение ремиссии и предотвращение развития рецидива или прогрессирования заболевания.
Основным методом лечения множественной миеломы является химиотерапия, и здесь есть несколько подходов, в зависимости от возраста и общего состояния больного. Ослабленным больным и пациентам старше 65 лет, которые не могут перенести интенсивную высокодозную химиотерапию, показано лечение с применением мелфалана, бортезомиба и преднизолона. Если имеется тяжелая почечная недостаточность, мелфалан отменяют. Также, чтобы снизить токсичность, могут быть снижены дозировки.

Пациентам младше 65 лет, а также пациентам в группе 65-70 лет с хорошим соматическим статусом и при отсутствии противопоказаний рекомендуется проводить высокодозную химиотерапию (ВХП) в миелоаблятивных режимах. Такое лечение отличается большей эффективностью даже в случае химиорезистентности к стандартным схемам ХТ, однако оно приводит к полному опустошению костного мозга с угнетением всех ростков кроветворения. Это очень опасно для здоровья, поскольку человек полностью лишается иммунной защиты, плюс возникают кровотечения из-за нехватки тромбоцитов. Чтобы восстановить кроветворение, необходима трансплантация гемопоэтических стволовых клеток (ТГСК). Стволовые клетки можно брать у самого больного, в этом случае говорят об аутотрансплантации, или пересаживать клетки от донора — аллогенная трансплантация.
Аллогенная трансплантация является палкой о двух концах. С одной стороны, пациент получает полноценный противоопухолевый иммунитет, поскольку донорские иммунные клетки будут атаковать клон злокачественных миелоцитов. С другой стороны, есть риск развития реакции трансплантат против хозяина, которая в тяжелых случаях может привести к летальному исходу. В настоящее время аллогенные трансплантации используются для лечения рецидивов после ВПХ.
Высокодозная полихимиотерапия
ВПХ проводится в несколько этапов:
- Индукционная терапия. Цель данного этапа является достижение ремиссии, которая в случае миеломы означает нормализацию количества плазматических клеток в костном мозге, исчезновение М-протеина в крови и моче, а также исчезновение очагов остеодеструкции. С этой целью назначаются 2-3 компонентные химиотерапевтические схемы первой линии. Если пациент хорошо ответил на терапию, и у него наступила полная ремиссия или очень хорошая ремиссия, он направляется на ТГСК. Если результаты неудовлетворительны, и опухоль резистентна к данным схемам, применяют более мощные схемы высокодозной полихимиотерапии в миелоаблятивных режимах, которые позволяют преодолеть опухолевую резистентность.
- Забор стволовых клеток. Для трансплантации используются мезенхимальные СК, которые в небольшом количестве присутствуют в крови. Чтобы увеличить их число, проводят мобилизацию, которая подразумевает применение препаратов, стимулирующих выход СК из костного мозга в кровь. Мобилизацию и сбор СК выполняют между 4 и 6 курсом индукционной терапии. Чтобы снизить опухолевую контаминацию полученного материала, может применяться его очистка с помощью моноклональных антител, но такая процедура все равно не влияет на вероятность развития рецидива.
- Этап кондиционирования. Его целью является максимально полное уничтожение опухолевых клеток. При множественной миеломе кондиционирование проводят с использованием высоких доз мелфалана. Этот этап должен выполняться не позднее, чем через 6 недель после сбора стволовых клеток.
- Трансплантация стволовых клеток. Материал вводится внутривенно с помощью инфузии. Внешне это выглядит как переливание крови. Для улучшения результатов лечения множественной миеломы у пациентов с высокими рисками рецидива и прогрессирования, может быть показана тандемная ТГСК. В этом случае через 3-6 месяцев после первой трансплантации проводят повторную, при этом могут быть использованы собственные или донорские стволовые клетки.
Далее идет поддерживающая терапия. Она назначается как после индукции ремиссии стандартной химиотерапией, так и после ТГСК. Ее целью является подавление роста остаточного клона миеломных клеток, продление ремиссии и предотвращение прогрессирования заболевания.
Прогноз
Прогноз определяется видом миеломы костей и ее стадией. При солитарной плазмоцитоме болезнь может быть стабильной годами. Продолжительность жизни при 1 стадии симптоматической миеломы составляет 6-7 лет, при второй — 3-4 года. Медиана выживаемости при 3 стадии не превышает 2 лет.
Запись на консультацию круглосуточно
Что за болезнь когда кости разрушаются. Разрушение костей болезнь название
Кость – это твердое образование в человеческом теле, которое является составной частью скелета. Болезни костей могут появляться как у взрослых, так и у детей. Кости нуждаются в постоянной подпитке витаминами и минералами. При нарушении этого процесса возможно развитие заболеваний костных структур или полное их разрушение.
Причины
Кости выполняют важную роль в организме. Они защищают внутренние органы и мягкие ткани от повреждений, являются составляющей частью опорно-двигательного аппарата. Это самые крепкие структурные элементы скелета, выдерживают вес всего тела, но даже они подвергаются болезням.
Причины:
- врожденные пороки опорно-двигательного аппарата;
- возрастные дегенеративные изменения;
- лишний вес;
- травмы;
- чрезмерные перегрузки;
- эндокринные нарушения;
- несбалансированное питание, дефицит витаминов и микроэлементов, в частности, кальция и фосфора;
- инфекционные заболевания;
- воспалительные болезни суставов или мышечно-связочного аппарата;
- малоподвижный образ жизни, в результате чего нарушается питание и кровообращение, атрофируются мышцы;
- частые переохлаждения;
- наследственная предрасположенность;
- злокачественная или доброкачественная опухоль.
Частой причиной болезней костей человека становятся инфекционные сердечные заболевания, например, эндокардит.
Заболевания костей часто сопровождаются поражением суставов. В большинстве случаев болезни вызваны травмами.
Симптомы
Признаки зависят от вида заболевания. Воспалительно-инфекционные болезни сопровождаются выраженными местными и общими симптомами. Может повышаться температура тела, появляться озноб, лихорадка, головная боль, тошнота, возникать боль в пораженном участке, припухлость, отечность.
Также костные болезни проявляются скованностью и ограниченностью подвижности. Кости деформируются, может меняться осанка и походка, появляется хромота.
Болевые ощущения на начальной стадии носят умеренный характер, усиливаются после физических нагрузок. По мере развития патологии боль не покидает пациента даже в состоянии покоя.
При дегенеративно-деструктивных поражениях, например, в результате появляются такие симптомы – уменьшение роста, разная длина конечностей, самопроизвольные переломы.
Основные заболевания
Все костные болезни можно сгруппировать в такие группы:
- воспалительно-инфекционного характера;
- посттравматические;
- врожденные;
- метаболические.
Наиболее распространены первые две группы.
Воспалительно-инфекционные заболевания вызваны инфекцией. Она может попасть в костную структуру через кровь или непосредственно во время травмы. Наиболее тяжелым заболеванием из этой группы является .
Посттравматические болезни чаще возникают вследствие трещин и переломов костей. Вероятность повреждения костной структуры возрастает при недостатке питательных веществ, в результате чего она истончается и становится менее прочной.
Открытые травмы могут стать вратами для проникновения инфекций, а закрытые приводят к нарушению обменных процессов и воспалению.
Метаболические болезни вызваны дефицитом витамина D и кальция. Распространенными является остеопороз и остеомаляция. Из-за неполноценного питания костной ткани и нарушения микроциркуляции возникает некроз костной ткани.
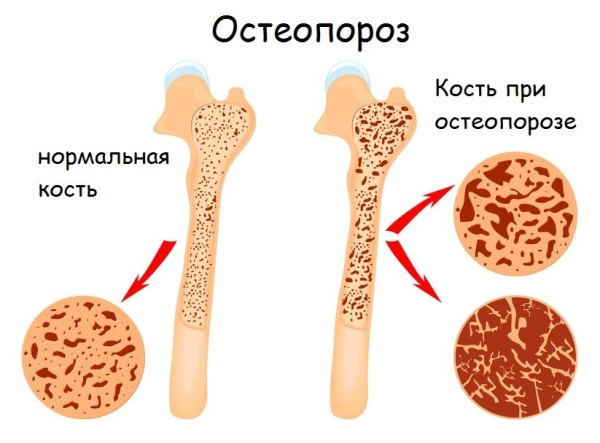
Встречаются такие костные болезни:
- Остеохондроз – дистрофия костных и хрящевых тканей.
- Кифоз, сколиоз или лордоз — искривление позвоночного столба.
- – воспаление суставов, которое приводит к разрушению костной ткани.
- – разрушение суставных сочленений и костей.
- Остеоартроз – дегенеративно-дистрофические изменения, которые чаще затрагивают бедренную, тазобедренную кость, голени.
- – ревматическое поражение.
- (остреодистрофия) – Данное заболевание развивается при нарушении восстановления костных тканей, в результате чего деформируются мелкие и крупные кости. Другое название — деформирующий остеит.
- Туберкулез костей – воспалительно-дистрофический процесс после перенесенного туберкулеза легких.
- Остеомиелит – это гнойно-некротическое заболевание. Оно является наиболее опасным, сопровождается большим количеством осложнений, приводит к инвалидности и даже смерти пациента. Остеомиелит вызван инфекцией, которая проникает в костные структуры из отдаленных инфицированных очагов через кровь, в результате травмы или оперативного вмешательства.
- Остеопороз – снижение плотности и повышение ломкости кости. Это хроническое обменное заболевание, возникающее на фоне других патологических процессов.
- – это сращение нескольких костей друг с другом. Он бывает физиологическим и патологическим.
Наибольшую опасность несет миеломная болезнь. Раковые клетки проникают в костные структуры с током крови. Чаще болезнь встречаетс

