Болезнь келлера что такое – механизм и причины развития болезни, специфические симптомы и способы диагностики, медикаментозные и народые методы лечения, показания к операции и прогноз
Болезнь келлера 2 у взрослых. Что такое болезнь Келлера и как её лечить
О патологическом состоянии, которое миру «открыл» еще на заре прошлого века рентгенолог из Германии Келлер, сегодня известно не так уж и много.

Болезнь келлера относится к числу остеохондропатий
Болезнь, названная именем своего открывателя, представляет собой асептический некроз ладьевидной кости или головок костей плюсны, что позволяет отнести данную патологию к числу остеохондропатий.
Дегенеративно-деструктивные изменения костей ступни подобного типа возникают преимущественно в детском возрасте, хотя в медицине описаны случаи, когда болезнь Келлера манифестировала и у взрослых. Некроз ладьевидной кости чаще обнаруживается у мальчиков дошкольного возраста, тогда как разрушением плюсневых II, III, IV костей страдают по большей части девочки-подростки.
Болезнь Келлера является хронической остеохондропатией, что протекает на фоне дегенеративно-дистрофических изменений в губчатом веществе трубчатых костей ступни и в большинстве случаев оказывается причиной развития асептического некроза или микропереломов в выше указанных зонах. При заболевании поражается ладьевидная кость (болезнь Келлера І типа), а также плюсневые кости (болезнь Келлера ІІ типа).
Разрушение кости при болезни Келлера
Патология диагностируется у пациентов совершенно разного возраста, но наиболее часто ее жертвой становится молодой организм.
Немаловажная роль в возникновении асептического некроза костей стопы отводится генетической предрасположенности человека к заболеванию, ношению неудобной обуви и излишней нагрузке на дистальные отделы нижних конечностей.
Болезнь Келлера у детей ведет себя более агрессивно, по сравнению с аналогичным заболеванием у взрослых и характеризуется ярко выраженной клинической картиной, злокачественным течением и целым рядом симптомов, что нуждаются в немедленном реагировании со стороны родителей ребенка и врачей.
Что провоцирует развитие болезни?
Ученые подтверждают, что болезнь Келлера, не зависимо от ее типа, развивается из-за нарушения нормального и адекватного кровообращения в тканях ступни, в результате чего ухудшается их снабжение полезными веществами, кислородом и тому подобное.
Состоянию способствуют самые разные факторы, среди которых:
- травматические поражения тканей стопы;
- инфекционные процессы в структурах дистальных отделов нижних конечностей;
- острые и хронические интоксикации;
- длительное ношение тесной и неудобной обуви;
- деформации стопы наследственного или приобретенного генеза;
- гормональные нарушения;
- врожденные особенности кровообращения стопы;
- обменные нарушения.
Подробнее о причинах боле
Болезнь Келлера: фото, симптомы и лечение
Болезнь Келлера представляет собой форму остеохондропатии, при которой происходят дегенеративные изменения в структуре губчатых костных тканей стопы. Наиболее часто заболевание встречается у детей и подростков, однако и взрослые могут страдать от этой патологии. Ниже рассмотрим факторы, приводящие к развитию патологии, признаки ее и методы диагностики и лечения.

Механизм развития заболевания
Остеохондропатия стоп впервые была подробно описана врачом-рентгенологом из Германии Келлером в 1908 году. На настоящий момент патология довольно хорошо изучена медиками. Как правило, для болезни Келлера характерно хроническое течение. Специалисты выделяют две формы патологии в зависимости от области, где она локализуется, и размера поражения.
Заболевание первого типа локализуется в ладьевидной кости, которая расположена в центральной части стопы. Патология может развиваться как в одной, так и в обеих стопах сразу. Данная форма болезни Келлера у детей чаще всего диагностируется в возрасте до семи лет (причем, у мальчиков).
Патология второго типа локализуется в головке второй и третьей кости плюсны, которые сочленены с пальцами стопы у основания. Данная форма характерна для девочек в возрастной группе от 10 до 15 лет.
Осложнения
Наиболее распространенными осложнениями патологии являются:
- Некроз или отмирание костных тканей стопы.
- Микропереломы.
У обеих форм заболевания одинаковые механизмы развития. Основной причиной появления патологии считается недостаточное или отсутствующее локальное кровоснабжение. То есть к определенным участкам стопы по тем или иным причинам перестает поступать кровь в достаточном количестве. Подобный дефицит кислорода и питательных веществ приводит к постепенному разрушению костных структур, провоцируя появление некроза немикробного генеза.
Причины
Выделяется ряд факторов, которые могут запустить процесс развития болезни Келлера. Так, к нарушению кровообращения стопы способны привести:
- Наследственность, то есть предрасположенность к патологии на генетическом уровне.
- Частое травмирование стоп.
- Продолжительное ношение тесной обуви.
- Дефекты стопы.
- Заболевания эндокринного характера.
- Нарушение обмена веществ.
- Патологические процессы в сосудистой системе.
Стадии болезни
Кроме того, болезнь Келлера проходит несколько стадий своего развития, а именно:
- Отмирание тканей костей асептического характера.
- Компрессионные переломы.
- Фрагментации.
- Репарации.
При перечисленных выше причинах асептический некроз способен привести к гибели элементов структуры костей стопы, а также к снижению плотности самой костной ткани. Таким образом, кости стопы теряют свои основные функции и становятся неспособны выдерживать нагрузки, которые на них накладываются весом человека.
Что происходит следующих этапах?
При дальнейшем развитии патологии происходят частые микропереломы, что обусловлено потерей костями прочности. На фрагментационном периоде наблюдается распад элементов кости, которые были сломаны или подверглись некрозу.
При своевременно принятых мерах и вовремя восстановленном кровоснабжении костей начинается этап репарации, то есть постепенная регенерация тканей.
Симптомы патологии
Проявления болезни Келлера у детей и взрослых отличаются в зависимости от формы патологии. Однако есть и общие характерные черты для всех разновидностей:
- Выраженная болезненность ступни при ходьбе.
- Отечность стопы.
- Ограниченная функциональность нижних конечностей.
В запущенной стадии болезнь Келлера наращивает интенсивность проявления симптомов, может меняться походка человека, развивается хромота. Характерной чертой патологии считается отсутствие воспалительного процесса на пораженном участке стопы.
У детей для болезни Келлера (фото мы не можем предоставить по эстетическим соображениям) первого типа характерны отеки в области центральной части стопы, а именно, в районе ладьевидной кости. Пальпация пораженной области стопы приводит к болезненности и дискомфорту. Неприятные ощущения становятся более интенсивными в процессе движения, человеку свойственно быстро утомляться. При любом, даже незначительном движении больной вынужден опираться на наружную часть ноги, что приводит со временем к заметной хромоте. Чаще всего патология локализуется в одной стопе.
О неинфекционной природе заболевания говорит отсутствие таких проявлений, как повышение температуры тела, покраснения кожного покрова в пораженном месте.
В среднем, патологический процесс развивается на протяжении одного года и завершается как полным выздоровлением, так и хронической деформацией ладьевидной кости.
Для болезни Келлера второго типа характерны патологические процессы в головке костей плюсны на обеих ступнях одновременно. Причем на начальном этапе патология протекает в латентной форме.
С течением времени появляется болезненность во время физической нагрузки в передних отделах ступней. Боль при этом не выражена, не носит интенсивного характера и проходит в состоянии покоя. Визуальный осмотр ступней покажет некоторое укорочение пальцев и ограниченность их движения. В данной форме болезнь может протекать намного дольше, до трех лет.
В детском возрасте проявления заболевания более выражены, чем у взрослых при болезни Келлера.
Диагностика заболевания
Основой диагностики патологии является рентгенологическое исследование пораженных конечностей. Проводить его нужно на всех этапах развития патологии. Рентген покажет остеопороз ладьевидной ткани кости или головок плюсны, который возник в результате разрушения их губчатой структуры.
Последовательные рентгеновские снимки ступни, которая была поражена болезнью Келлера (фото представлено в статье) первого типа, наблюдается уплотнение ладьевидной кости, сплющивание и рассасывание некоторых ее частей. Следует помнить, что корректное лечение способно вернуть кости в прежнее состояние.
При болезни второго типа рентген показывает патологические изменения, происходящие в плюснефаланговых суставах, уплотнение и сжатие головок костей плюсны и их фрагментацию. При таком развитии патологии полное восстановление пораженных костных тканей не представляется возможным.
Запущенная форма заболевания отличается прогрессированием процесса отмирания тканей, на снимках видна обломочная дефрагментация ладьевидной кости, головок костей плюсны, а также микропереломы пораженных участков стопы.
Очень важным этапом диагностических мероприятий является сбор подробного анамнеза пациента. Это поможет определить характерные симптомы заболевания и выявить генетическую предрасположенность к болезни Келлера. Как лечить недуг? Об этом дальше.
Лечение недуга
Существует ряд консервативных методов лечения, включающих:
- иммобилизацию стопы, подвергшейся поражению;
- строгое ограничение нагрузки на стопу;
- прием различных препаратов;
- лечебная физкультура;
- массаж;
- физиотерапевтические процедуры.

Иммобилизация пораженной стопы проводится определенным образом. Больное место на несколько месяцев должно находится в гипсовой повязке, которая будет моделировать форму стопы во избежание деформации. Нужно полностью оградить ногу от любых физических нагрузок. Такая мера позволит предотвратить дальнейшее развитие некроза костей и приостановить их деформирование. В период лечения передвижение пациента должно происходить с помощью костылей.
После того, как гипс снимается, больной стопе необходим щадящий режим нагрузок. Это можно обеспечить с помощью специальной ортопедической обуви, стелек, накладок и т.д. Продолжительное время необходимо исключать резкие и активные движения, длительную ходьбу и бег.
Симптомы болезни стопы Келлера такие, как отеки и болезненность, устраняются различными лекарственными средствами. Уменьшить болезненность или полностью устранить ее можно принимая ненаркотические обезболивающие препараты и НПВС такие, как «Парацетамол» и «Ибупрофен».
Кроме того, врачи назначают пациентам различные витаминные комплексы, которые способствуют активации обмена фосфора и кальция. Такими препаратами могут стать «Аквадетрим», содержащие кальциевые комплексы и поливитамины.
Что еще важно в лечении болезни Келлера?
Нормализовать кровообращение в области поражения, а также питание костных тканей позволят такие препараты, как «Танакан», «Актовегин» и т.д. Кроме того, существует ряд гомеопатических препаратов с доказанной эффективностью, например, «Остеохель С», «Траумель С» и др.
Физиопроцедуры при данной патологии
Восстановлению костных структур также может способствовать:
- массаж;
- ЛФК;
- физиотерапевтические процедуры.
Все перечисленные методы позволят разработать стопу после выздоровления и вернуть ей подвижность. Сократить восстановительный период помогут физиопроцедуры после удаления гипса. Это также предотвратит деформационный процесс. Как правило, при болезни Келлера назначаются электрофорез, рефлексотерапия, ионофорез, ванны для ног и т.д.
Следует помнить, что лечение средствами народной медицины требует согласования с лечащим врачом во избежание ухудшения состояния.
Проводят ли операцию при болезни Келлера?
Хирургические методы лечения заболевания
Если консервативные терапевтические методы не дают результата, назначается хирургическое вмешательство. Существует два основных метода хирургического лечения:
- Реваскуляризирующая остеоперфорация.
- Резекционная артропластика.
Реваскуляризирующая остеоперфорация является хирургической манипуляцией, во время которой в кости, подвергшейся деформации, делается два отверстия. В дальнейшем в этих отверстиях прорастают сосуды кровеносной системы, обеспечивая пораженные области стопы кровью. Таким образом удается снять болезненность, нормализовать обменные процессы и восстановить поврежденные ткани.
Эндопротезирование или резекционная артропластика является серьезным оперативным вмешательством, в ходе которого полностью заменяется или подвергается реконструкции поврежденный сустав ноги. При этом используются натуральные материалы – кожа, кости и фасции человека. Основными показаниями для проведения данной хирургической манипуляции являются:
- Выраженная болезненность стопы.
- Существенное ограничение в подвижности пораженного сустава.
Во время проведения резекционной артропластики осуществляется иссечение и удаление участка сустава, подвергшегося деформации, а также моделирование нового с восстановлением его функционала.

Профилактика данной патологии
Любую патологию намного легче предупредить, чем лечить. Профилактические меры для предотвращения развития болезни Келлера состоят в следующем:
- выбор анатомически удобной обуви, в идеале ортопедической;
- избегание чрезмерно интенсивных физических нагрузок, особенно в детском возрасте;
- регулярное посещение ортопеда;
- ранняя диагностика;
- своевременное обращение к врачу при травмировании стопы.
Заключение и основные выводы
Таким образом, болезнь Келлера локализуется в стопе и приводит к развитию некротических процессов в этой области. Чаще всего заболевание диагностируется у детей. Главным фактором для развития патологии становится ношение неудобной, тесной обуви, а также повышенная физическая нагрузка на стопу. Кроме того, генетическая предрасположенность также не исключена.
Следует своевременно обращаться к ортопеду при обнаружении дискомфорта или болезненности в области ступни. Это поможет избежать кардинального лечения болезни Келлера у взрослых и детей, обойтись консервативными терапевтическими методами.
Болезнь Келлера

Как и любое костное заболевание, болезнь Келлера заслуживает самого пристального внимания. Болезнь затрагивает костную систему стоп. Данный остеохондропатический процесс характеризуется дегенеративными процессами в губчатой части кости. В группе риска данного заболевания находятся дети и подростки. От пола пациента зависит тип заболевания. У мальчиков выделяют болезнь Келлера 1, в то время как у девочек – болезнь Келлера 2.
Данное заболевание опасно своими последствиями. Остеохондропатия коротких и длинных костей с трубчатой структуры чаще всего протекает в хронической форме, что повышает риск появления микропереломов по ходу течения заболевания. Заболевание не возникает беспричинно. Его предпосылками могут стать врожденные или приобретенные расстройства системы кровообращения, которая может недостаточно питать кости стопы ввиду непропорционального притока крови, периодические или острые травмы стопы, использование обуви, которая по каким-либо параметрам не соотносится со стопой или же различные виды плоскостопья.
Симптомы болезни Келлера
Симптомы двух типов болезни Келлера схожи. Чаще всего заболевание находит свое проявление в следующем:
– легкий отек на тыльной стороне стопы,– болевые ощущения при пальпации пораженной поверхности,
– усиление боли при прогулках по неровной земле в обуви на мягкой подошве.
Точно определить заболевание поможет квалифицированный специалист при использовании различных техник рентгеноскопии. Данная процедура поможет понять, какие разрушения успела понести кость, и, впоследствии, насколько удался процесс восстановления.
Болезнь Келлера: лечение
Терапия болезни Келлера назначается в зависимости от типа заболевания.
Лечение болезни Келлера 2 производится аналогично лечению первого типа заболевания. Отличается курс лечения меньшей длительностью наложения гипсового сапожка. В случае болезни Келлера 2 оперативное лечение производится в крайних и очень запущенных случаях. В настоящее время в этом практически отпала необходимость.
Чтобы предотвратить неприятный недуг следует избегать излишней физической нагрузки в области ног, не подвергать ноги опасности травм и механических повреждений, использовать качественную обувь и своевременно проходить осмотр у специалиста. Помните, ваше здоровье не должно являться предметом вашего беспокойства.
Келера болезни – это… Что такое Келера болезни?
Болезнь Келера l описана Келером в 1908 г. Встречается редко. Заболевают в основном дети в возрасте 3—7 лет; мальчики чаще, чем девочки. Патологический процесс, преимущественно односторонний, начинается с асептического субхондрального некроза ядра окостенения ладьевидной кости стопы. Провоцирующими моментами служат травма, функциональная перегрузка и др. На медиальном крае тыльной поверхности стопы появляется припухлость, отмечается боль, усиливающаяся при ходьбе. Ребенок хромает, нагружая лишь наружный край стопы. Через 8—12 мес. эти симптомы исчезают. Диагноз устанавливают на основании характерных рентгенологических данных. Начальными рентгенологическими признаками являются уплощение и уменьшение размеров ядра окостенения ладьевидной кости. Костная ткань, особенно в субхондральных отделах, уплотняется. В дальнейшем ядро окостенения распадается на несколько фрагментов, имеющих различную форму и величину (Оперативное лечение применяют редко, иногда в последней стадии заболевания с целью удаления костных разрастаний с деформированной головки, которые мешают пользоваться обувью.
Прогноз благоприятный. Если лечение не проводится, то течение длительное — свыше 3 лет; развившийся деформирующий артроз нарушает функцию переднего отдела стопы и является причиной болей. Профилактика включает предупреждение обострений. Следует избегать перегрузки, повторных травм, проводить своевременное лечение статических деформаций стоп, использовать рациональную обувь. Библиогр.: Богоявленский И.Ф. Патологическая функциональная перестройка костей скелета, с. 274, Л., 1976, библиогр.; Крамаренко Г.Н. Остеохондропатия головок плюсневых костей (болезнь Келера II), в кн.: Актуальн. вопр. травмат. и ортоп., под ред. М.В. Волкова, с. 92, М., 1976; Рейнберг С.А. Рентгенодиагностика заболеваний костей и суставов, кн. 2, с. 269, М., 1964.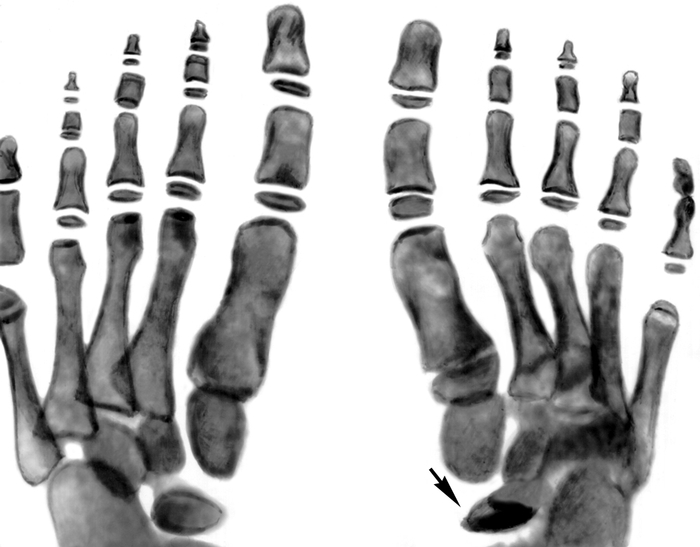
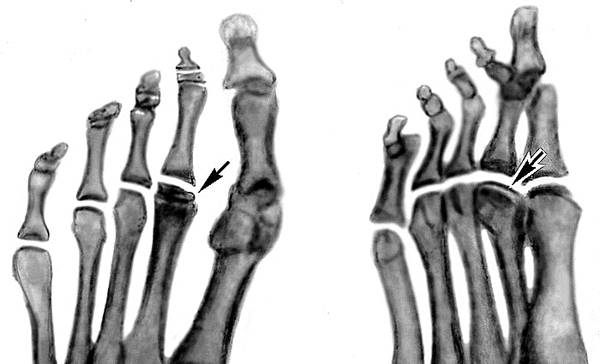
Рис. 1а). Рентгенограммы стоп ребенка 6 лет при болезни Келера I: в прямой проекции — ладьевидная кость правой стопы деформирована (указана стрелкой), состоит из отдельных плотных фрагментов; ладьевидная кость левой стопы не изменена.
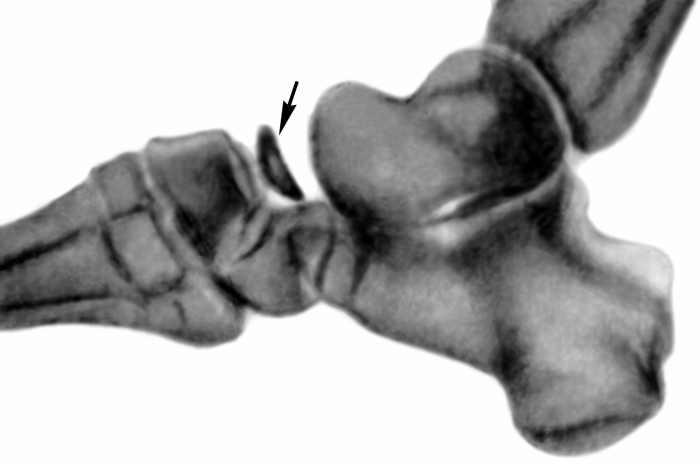 Рентгенограмма стоп ребенка 6 лет при болезни Келера I: в боковой проекции — стрелкой указана деформированная ладьевидная кость”>
Рентгенограмма стоп ребенка 6 лет при болезни Келера I: в боковой проекции — стрелкой указана деформированная ладьевидная кость”>Рис. 1б). Рентгенограмма стоп ребенка 6 лет при болезни Келера I: в боковой проекции — стрелкой указана деформированная ладьевидная кость.
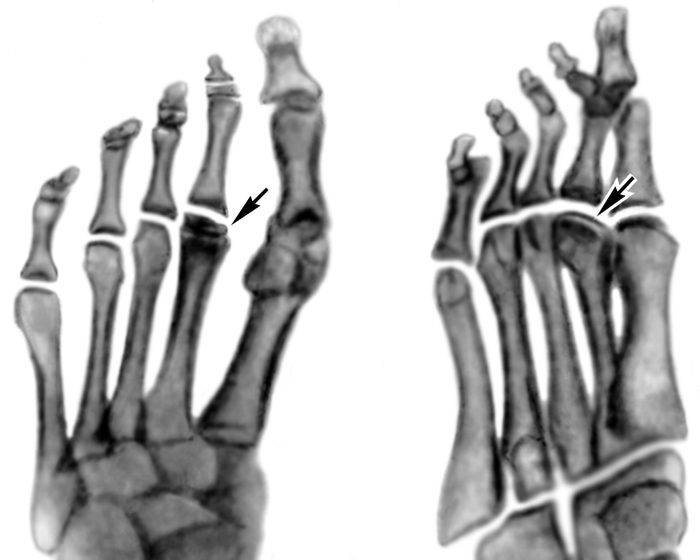
Рис. 2б). Рентгенограммы переднего отдела стоп больных с различными стадиями болезни Келера II (патологические изменения указаны стрелками): рассасывание и фрагментация головки II плюсневой кости (справа косая проекция).
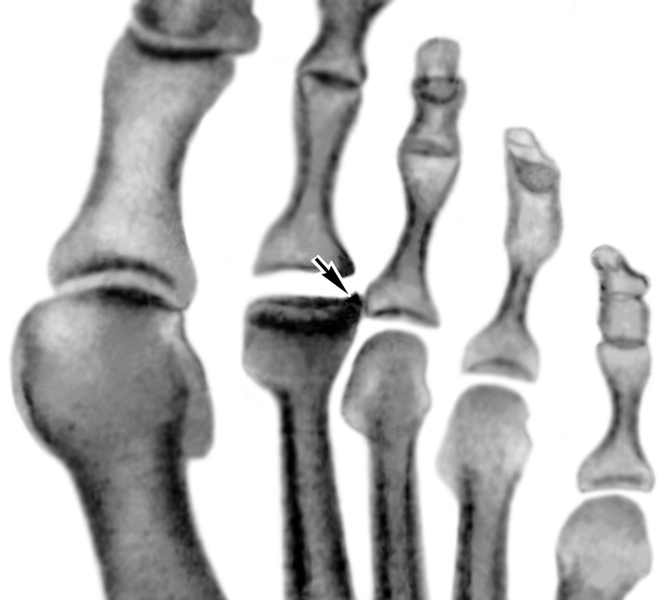
Рис. 2а). Рентгенограммы переднего отдела стоп больных с различными стадиями болезни Келера II (патологические изменения указаны стрелками): уплощение суставной головки II плюсневой кости.
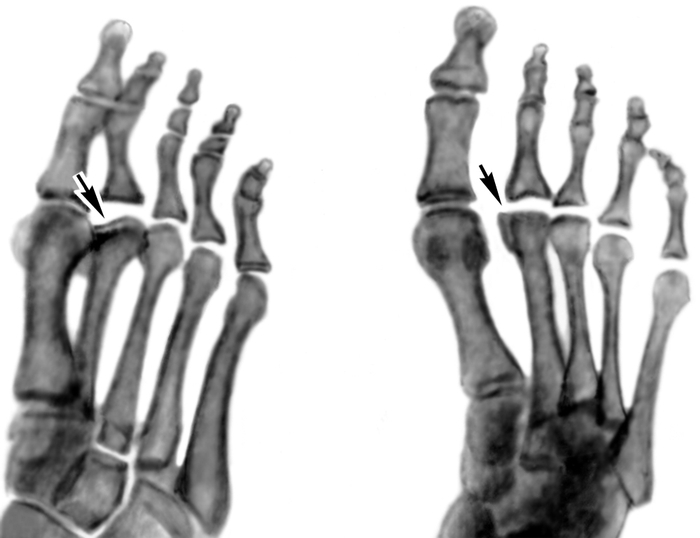
Рис. 2в). Рентгенограммы переднего отдела стоп больных с различными стадиями болезни Келера II (патологические изменения указаны стрелками): деформирующий артроз II плюснефалангового сочленения (слева косая проекция).
виды и стадии заболеваний, основная симптоматика
Болезнь Келлера – заболевание, при котором развивается некроз на костных тканях суставов. Проявляется в области стопы. В процессе развития происходит укорочение суставов.
Содержание
- 1 Особенность заболевания
- 2 Причины
- 3 Симптомы болезни Келлера 1 и 2 типа
- 4 Диагностика и анализы, к кому обратиться
- 5 Лечение
- 5.1 Медикаментозно
- 5.2 Физиотерапия
- 5.3 Лечебная физкультура и спорт
- 6 Осложнения
- 7 Прогноз
Особенность заболевания
Болезнь Келлера – заболевание, которое поражает суставы стопы. Получила код МКБ М92. При поражении костей проявляется асептическим некрозом, из-за которого отмирают ткани губчатой кости.
На месте отмершего участка образовывается соединительная, а затем и костная ткань. Заболевание в целом доброкачественное, но именно из-за деформации может привести даже к инвалидности. Эту болезнь делят на два типа:
- Патологическое поражение ладьевидной кости;
- Поражение головок 2 и 3 плюсневой кости.
В целом процесс и механизм развития заболевания одинаков для обоих типов. При этом в зависимости от того, будет ли проведено качественное и своевременное лечение, будет зависеть итог заболевания.
На фото локализация болезни Келлера 1 и 2 типа
Причины
Причин для развития патологии достаточно много:
- Высокоинтенсивные нагрузки;
- Неправильно подобранная обувь;
- Нарушение кровообращения и иннервации участка;
- Инфекционные патологии отдела;
- Наследственная предрасположенность;
- Частые травмы;
- Гормональные сбои;
- Артрит;
- Приобретенные дефекты стопы;
- Нарушение обмена веществ в организме.
В группу риска входят в основном дети: мальчики 3-7 лет (для 1 типа болезни), а также девочки 10-15 лет (для 2 типа). Но болезнь Келлера нередко регистрировалась и у взрослых молодых людей, возраст которых колебался в пределах 20-25 лет.
Симптомы болезни Келлера 1 и 2 типа
Симптоматика заболевания проявляется не сразу, а потому многие ее опускают. В основном проявления выглядят следующим образом у первого типа заболевания:
- в стопе;
- Достаточно сильная боль в области поражения, то есть
- Усиление боли при пальпации;
- Припухлость ближе к внутренней части стопы;
- Изменение походки – ребенок старается опираться на внешнюю часть стопы;
- Жалобы на боль, усталость.
При втором типе болезни Келлера проявляются следующие признаки:
- Незначительная боль в области 2 и 3 пальцев стопы;
- Нарастание боли при тактильном контакте и нагрузке;
- Припухлость в области 2 и 3 плюсневых костей;
- Ограничение подвижности в фалангах пальцев, невозможность встать на цыпочки.
Примечательно, что изначально достаточно слабая боль со временем постепенно нарастает, что приводит в проявлению симптома все чаще и дольше. Со временем она становится практически постоянной.
Стадии
Если говорить о стадиях, то выделяют следующие:
- Асептический некроз, который развивается из-за нарушения кровообращения;
- Компрессионный перелом развивается при нагрузке на пораженный сустав;
- Пораженный участок фрагментируется;
- Постепенно подверженные некрозу ткани рассасываются;
- Происходит восстановление тканей с некоторым укорочением суставов.
Эти стадии продолжаются достаточно долго – вплоть до 4 лет.
Стадии болезни Келлера
Диагностика и анализы, к кому обратиться
Обращаются при таких жалобах обычно к ортопеду или травматологу.
В некоторых случаях могут также порекомендовать консультацию невропатолога и хирурга. Специалисты обычно назначают:
- Рентген;
- КТ;
- МРТ.
Чтобы исключить инфекционный возбудитель, проверяется кровь на уровень лейкоцитов и другие показатели. По необходимости специалист может решить продолжить обследование, но, как правило, рентгена вполне хватает.
На фото рентгеновские снимки костей пораженных болезнью Фрейберга-Келлера I и II
Лечение
Лечение проводится традиционно: медикаментами, физиотерапией, физнагрузками. Последние обязательно дозирует врач вместе с опытным инструктором.
Учитывая легкость образования трещин и переломов, первое время врачи рекомендуют воздержаться от любого типа нагрузки.
Медикаментозно
Медикаментозное лечение заключается в применении симптоматических препаратов, которые помогут снять припухлость и боль. для этого обычно используются:
- НПВС;
- Обезболивающие наркотического или ненаркотического ряда;
- Миорелаксанты;
- Витаминные препараты.
Параллельно врачи могут прописать физиотерапию при данном типе остеохондропатии.
Физиотерапия
Если говорить о физиотерапии, то врачи отдают предпочтение различным методикам воздействия. Среди наиболее популярных остаются:
- Озокеритотерапия;
- Электрофорез;
- УВЧ-терапия;
- Парафинолечение;
- Дарсонваль;
- Микроволновыми токами;
- Грязелечение и так далее.
Нередко подключают и альтернативную медицину, например, апитерапию, акупунктуру, иглоукалывание и так далее.
Лечебная физкультура и спорт
Как говорилось ранее, первое время предлагается полный отказ от нагрузки в том числе и лечебной гимнастики, особенно если заболевание уже перешло во вторую стадию, то есть компрессионный перелом.
В таком случае рекомендовано ношение гипсовой лангеты на время восстановления. Только после этого разрешается начинать с минимальных нагрузок в виде:
- Кинезитерапии;
- ЛФК;
- Плавания;
- Йоги и так далее.
Важно понимать, что в процессе ни в коем случае нельзя травмировать сустав, подверженный разрушению.
Осложнения
В качестве осложнений заболевания могут развиться деформирующий артроз и изменение формы стопы. В тяжелых случаях изменения настолько сильные, что человека могут признать инвалидом. В таких случаях даже освобождают от армии. Но важно понимать, что в особо сложных случаях врачи рекомендуют провести пластическую операцию по восстановлению стопы.
Прогноз
Прогнозы у заболеваний обоих- типов положительные, но будут зависеть от степени тяжести и курса лечения. Если произошла сильная деформация, то суставы самостоятельно восстановиться не смогут, а потому может потребоваться операция.
Что такое болезнь Келлера и как лечить заболевание, смотрите в нашем видео:
- Отношения :: Как забыть бывшего и начать полноценную жизнь заново
- Болезнь Шинца: особенности и локализация заболевания, главные симптомы
- Категория: Медицина
Болезнь келлера 2 у взрослых народными средствами. Болезнь Келера — скрытый киллер детских костей. Народные методы лечения
- Лекарства
- ЛОР заболевания
- Лор операции
- Болезни носа
- Болезни уха
- Кашель
- Лекарства от простуды
- Лечение при беременности
- Детские лор заболевания
- Заболевания горла
- Таблетки от кашля
- Грипп, ОРВИ, ОРЗ
- Ангина
- Отит
- Лекарства
- Главная
- Детские лор заболевания
Болезнь Келлера 1 и 2
Болезни Келлера 1 и 2 относятся к остеохондропатиям – патологиям костной и хрящевой ткани, развивающимся на основе недостаточности местного кровообращения.
Причины
Патологические изменения, которые при этом заболевании наблюдаются в костях и суставных хрящах, носят название асептический некроз. Что может быть причиной появление проблем с микроциркуляцией:
- Частая травматизация.
- Ношение некомфортной и тесной обуви.
- Чрезмерные нагрузки на опорно-двигательный аппарат.
- Эндокринные нарушения (сахарный диабет, расстройства функций щитовидной железы, надпочечников и др.).
- Плоскостопие и другие деформации стопы.
- Генетическая предрасположенность.
Независимо от локализации патологического процесса для этой группы заболеваний характерно хроническое течение и достаточно благоприятный прогноз при своевременном и правильном лечении. Также вполне типичным является медленное начало и продолжительное течение без выраженных обострений.
Благодаря современным методам диагностики в большинстве случаев удаётся выявить нарушения в костной и хрящевой ткани на ранней стадии их развития.
Остеохондропатия ладьевидной кости
Болезнью Келлера 1 называют остеохондропатию ладьевидной кости. Превалирующее большинство пациентов – это дети младшего возраста (от 3 до 12 лет). Патологические изменения могут наблюдаться сразу на обеих стопах. Согласно данным клинической статистики, мальчики на порядок чаще болеют, чем девочки. Заболевание, как правило, длиться на протяжении 8–15 месяцев. Затем симптомы начинают медленно проходить.
Клиническая картина
Болезнь Келлера 1 развивается постепенно. Обычно первыми проявлениями остеохондропатии ладьевидной кости является появление болезненных ощущений на тыльной поверхности стопы. Особенности клинической картины:
- В основном усиление боли отмечается при ходьбе и физической нагрузке.
- Жалобы на повышенную усталость ног.
- Иногда боли наблюдаются в ночное время суток.
- Прощупывание тыла стопа может вызывать определённую болезненность.
- Из-за выраженных болезненных ощущений появляется характерная хромота. Ребёнок старается ходить, опираясь на наружный край стопы.
- В области тыльной поверхности может определяться некоторая припухлость, но без клинических симптомов воспалительного процесса.
Несмотря на длительность течения, довольно-таки часто фиксируются случаи самоизлечения.
Диагностика
Основным методом диагностики болезни Келлера 1 является обзорная рентгенография стоп, которая позволяет выявить начальные признаки остеопороза, нарушение процессов окостенения ладьевидной кости и её деформацию. Кроме того, рядом расположенные суставные щели могут быть слегка расширены. Но что делать, когда ещё не наблюдается костной патологии (дорентгенологическая стадия)? На ранних этапах развития заболевания выявить патологический процесс помогут диагностические методы с высокой разрешающей возможностью:
- Компьютерная томография.
- Магнитно-резонансная томография.
- Сцинтиграфия.
- Денситометрия (определение плотности костной ткани).
Арсенал диагностических методов даёт возможность выявить даже самые незначительные изменения в структуре костей и суставов стопы. При остеохондропатии ладьевидной кости стопы также необходимо сделать клинические анализы крови, чтобы исключить наличие воспаления.
У взрослых болезнь Келлера 1 не встречается.
Лечение
Главная цель лечения всех форм остеохондропатий, включая болезнь Келлера 1 – это обеспечить восстановление нормального развития кости, которая подверглась патологическим нарушениям. Необходимо добиться, чтобы на момент окончания формирования скелета кость имела оптимальные размеры и форму. Если полностью пройти весь терапевтический курс, прописанный лечащим врачом, то получить полное излечение достаточно реально.
Как только у ребёнка диагностируется болезнь Келлера 1, сразу полностью исключают физическую нагрузку на поражённую конечность. Стопу следует иммобилизовать (обездвижить) за счёт наложения гипсового сапожка или лонгеты сроком на 30–45 дней. После прекращения иммобилизации рекомендуется ограничить физическую нагрузку на стопу и носить ортопедическую обувь. Кроме того, активно используют различные виды физиотерапевтического лечения, среди которых:
- Электрофорез с сосудорасширяющими лекарственными препаратами.
- Ультразвуковая терапия.
- Электролечение.
- Бальнеотерапия.
- Грязевые аппликации.
Курс лечения и восстановления назначает врач-специалист (как правило, ортопед), учитывая стадию заболевания и состояние ребёнка.
Остеохондропатия головки плюсневой кости
Болезнь Келлера 2 – это остеохондропатия головок плюсневых костей. Основную категорию пациентов составляют дети, подростки и юноши в возрасте от 10 до 21 года. Как показывает статистика, чаще страдают мальчики, чем их сверстницы. Продолжительность заболевания – 1–3 года и зависит от своевременности и эффективности терапии.
Наиболее часто поражаются II и III плюсневые кости.
Клиническая картина
Основные жалобы пациенты предъявляют на интенсивные боли в области плюсневых костей. Отмечается значительное усиление болезненных ощущений при физической нагрузке, ходьбе босиком или в обуви с мягкой подошвой. Какие ещё клинические симптомы будут характерны:
- Болевой синдром носит хронический характер с тенденцией к уменьшению интенсивности.
- Не редкость появление ночных болей.
- Иногда наблюдается некоторая отёчность тыла стопы, без признаков воспалительного процесса.
- Нельзя не заметить, что головки плюсневых костей явно увеличены и деформированы.
- Дети стараются ходить, опираясь на пятку. Это помогает им снять нагрузку с переднего отдела стопы.
- Пальцы укорочены.
- Повреждение или травмы стопы могут провоцировать обострение заболевания.
- Развитие деформирующего артроза на поздней стадии заболевания приводит к возобновлению болевого синдрома.
Диагностика
Патологические изменения в головки плюсневой кости можно выявить с помощью рентгенологического метода исследования. Какие структурные нарушения будут характерны для болезни Келлера 2:
- 1 стадия. Определяется только незначительное уплотнение головки плюсневой кости.
- 2 стадия. Появляются изменения её суставных поверхностей. Увеличивается плотность кости. Суставная щель будет постепенно расширяться.
- 3 стадия. Головка плюсневой кости раздроблена на мелкие фрагменты. Наблюдается рассасывание некротизированных (омертвелых) участков костной ткани. Суставная щель расширена.
- 4 стадия. Отмечается восстановление структуры поражённой кости. Однако головка при этом всё же остаётся деформированной. По форме она может напоминать блюдце. Сама кость несколько укорочена. Кроме того, выявляется сужение суставной щели.
- 5 стадия. На этом этапе головка плюсневой кости полностью восстановится уже не может. Появляются характерные симптомы деформирующего остеоартроза.
Тем не менее на ранних стадиях заболевания рентгенологическая диагностика малоэффективна и приходится прибегать к дополнительным методам исследования. Какие виды диагностики могут назначить для уточнения характера поражения в мелких костях и суставах стопы:
- Компьютерная томография.
- Магнитно-резонансная томография.
- Сцинтиграфия.
- Денситометрия.
Лечение
В большинстве случаев обходятся консервативными методами лечения. На стадии обострения, когда выражен болевой синдром и присутствует отёк стопы, применяют гипсовую лонгету. Иммобилизация стопы (обездвиживание) продолжается в течение 3–4 недель. В это же время активно задействуют различные физиотерапевтические процедуры:
- Электрофорез.
- Ультразвук.
- Диатермия.
- Грязевые компрессы.
- Лазеротерапия.
- Согревающие компрессы.
- Радоновые и сероводородные ванны.
После ликвидации отёчности и болевого синдрома переходят на использование специальной ортопедической обуви, ношение которой позволяет разгрузить передний отдел стопы. Параллельно назначают занятия лечебной физкультурой и сеансы массажа.
Если наблюдаются тяжёлые деформации и выраженные признаки остеоартроза при болезни Келлера 2, то рассматривают вопрос об оперативном лечении. Детям и подросткам стараются как можно дольше проводить консервативную терапию. Радикальные резекции в детском возрасте противопоказаны. Хирургическое вмешательство стараются применять только в крайних случаях, когда все другие методы лечения оказались неэффективными.
Профилактика остеохондропатий
Немаловажную роль в предотвращении развития остеохондропатий играет профилактика. В первую очередь необходимо исключить возможные причины и факторы риска. Определяющее значение имеет контроль веса, избегание травм и повреждений, лечение вторичной костно-суставной патологии, коррекция эндокринных нарушений. Какие ещё рекомендации по профилактики болезней Келлера 1 и 2 могут дать врачи:
- Придерживаться оптимального двигательного режима.
- Регулярные занятия спортом, особенно в детском возрасте, способствуют правильному формированию опорно-двигательного аппарата.
- Сбалансированное питание.
- Выявление групп риска (например, дети с плоскостопием).
Не игнорируйте профилактические медицинские осмотры, которые помогут определить патологию на ранней стадии её развития. Кроме того, обращаться к врачу-специалисту необходимо сразу после появления первых клинических симптомов заболевания.

