Вальгусное искривление стопы – причины, симптомы и лечение в статье травматолога Сакович Н. В.
Вальгусная деформация большого пальца стопы: причины, симптомы и лечение
Многие сталкиваются с такой проблемой, как выросшая косточка сбоку стопы. При этом большой палец отклоняется от своего нормального положения, наклоняясь ближе к остальным пальцам, а косточка выпирает на наружную часть стопы. Такой недуг называется вальгусная деформация первого пальца стопы (или hallux valgus), он чаще других встречается среди всех болезней, связанных со стопой.
Из-за вальгусной деформации человек испытывает большие неудобства – во время ходьбы, обувания, даже находясь без движения: искривленные суставы вызывают болезненность.
10 мифов о вальгусе и его лечении
 Мы решили разобраться с этой проблемой самостоятельно. Что же делать, если все рекомендации специалиста… Читать полностью
Мы решили разобраться с этой проблемой самостоятельно. Что же делать, если все рекомендации специалиста… Читать полностью

Если сразу не получить квалифицированную медицинскую консультацию, то данный недуг перерастет в более серьезные болезни – артрозы, артриты.
По каким причинам появляется вальгусная деформация
Вальгусная деформация, меняющая форму пальцев ног, в просторечье называется шишка на ноге. Провоцируется несколькими причинами, которые условно можно распределить на две группы:
- Наличие причин 1-й группы не обязательно ведёт к появлению вальгуса. Они проявляются лишь в определенных ситуациях, а именно:
- Тесная обувь, каблуки выше 6 см. Длительное пребывание ноги в неудобной, не свойственной ей позе вызывает стойкие искривления, которые и становятся причинами вальгусной деформации основания 1-го пальца стопы;
- наследственность;
- специфика физиологии стоп;
- преклонный возраст;
- поперечное плоскостопие;
- большой вес, оказывающий значительную нагрузку на стопу;
- заболевание артритом.
 При артрите развиваются деформации пальцев
При артрите развиваются деформации пальцев- Вторая группа причин непосредственно приводит к патологии первого пальца на ноге. Ими является нарушенный обмен веществ, ослабленные суставы стоп. Все это ведет к неправильному расположению плюсневых костей и выпиранию шишки наружу.
По данным статистики, большинство пациентов, которым диагностируют вальгус, – женщины. Причины кроются в ношении обуви на высоком каблуке. В основном, патология встречается у людей из развитых стран, сопутствующими причинами являются недостаточная физическая активность и употребление в пищу «вредных» продуктов.
Как проявляется вальгус
Выяснив, что же такое вальгус, разберёмся, какими симптомами сопровождается его развитие.
Основным проявлением данного состояния является вырастающая косточка возле основания большого пальца на ноге. Вначале она едва заметна и не доставляет неудобств.
 Вальгусная деформация большого пальца стопы (hallux valgus)
Вальгусная деформация большого пальца стопы (hallux valgus)- Выпячивание косточки на боковой поверхности стопы становится все заметнее.
- Появляется боль, отечность, краснота вокруг шишки.
- Происходит valgus (отклонение) первого пальца от его нормального положения в сторону, уменьшается его двигательная активность.
- Возникают мозоли.
- Присутствуют некомфортные ощущения во время движения.
Формы
Первая фаланга стопы при этой болезни деформируется постепенно, проходя несколько стадий. Учитывая это, valgus разделяют по степеням, которые различаются между собой углом наклона кости вбок. Выделяют 4 степени вальгусной деформации большого пальца стопы.
- Начальная стадия, при которой не чувствуется никаких неприятных ощущений, палец отклоняется на 15 градусов.
- Отклонение пальца составляет больше 20 градусов, визуально видны признаки деформации, появляется боль.
- Угол отклонения свыше 30 градусов. Расположенные рядом пальцы также подвергаются искривлению. Движения становятся ограниченными.
- Фаланги поворачиваются на 50 градусов. Изменения захватывают всю стопу, боли присутствуют постоянно.
 Ортопедический бандаж для косточки на большом пальце ноги
Ортопедический бандаж для косточки на большом пальце ногиПри двух первых степенях помогут интенсивные профилактические мероприятия. На последующих стадиях требуется безотлагательное лечение.
Вальгусная деформация стопы в детском возрасте
Вальгусная деформация первого пальца стопы у детей выражается плоскостопием. К признакам, указывающим на недуг, относится отказ от активных игр, быстрая усталость, боли в ножках при прогулках на большие расстояния, выворачивание пятки к наружной стороне стопы. Важно вовремя заметить эти признаки и начать лечение по рекомендациям врачей.
При вальгусной деформации нужно показать детям, как правильно стоять, – для этого следует держать ноги вместе, тогда стопа не будет перегружена. Гулять в это время стоит меньше. Для исправления положения ног детей привлекают к активным занятиям: плаванию, футболу, катанию на велосипеде. Можно предложить походить босиком по разнообразной поверхности (трава, песок, мелкие камешки).
Врач предписывает ортопедическую обувь, специальный массаж стоп, ЛФК. Все указания доктора нужно выполнять систематически. Если эти меры не помогают, тогда проводят хирургическое вмешательство.
 Гимнастика и упражнения при вальгусной деформации стопы у детей
Гимнастика и упражнения при вальгусной деформации стопы у детейКак развивается вальгус
Развитие болезни характеризуется все большим промежутком между плюсневыми костями. Деформация большого пальца на ноге вызывается сдвигом первого плюсневого сустава в сторону. Внешне valgus выглядит как поворот пальца в сторону близлежащих суставов, а снаружи увеличивается шишка. Она мешает носить обувь, которая сдавливает нарост, сопровождающийся воспалением в суставе плюсны.Испытывая регулярное сдавливание, изменяются и костные ткани вокруг головки косточки: они отекают, болят, чутко реагируют на прикосновения.
Ненормальное размещение косточек пальца приводит к раннему истиранию суставов, повреждению хрящевидной ткани, увеличению в размерах костной субстанции. Постоянный рост косточки большого пальца ноги вызывает все большее её травмирование и усугубление недуга.
 Упражнения для стоп при вальгусной деформации
Упражнения для стоп при вальгусной деформацииК кому обратиться за помощью
Такой комплексный подход – это шаг к успешному исходу в борьбе с недугом и избавлению от дискомфорта.
Как диагностируют заболевание
Для диагностики вальгусной деформации проводят осмотр пациента, беседуют с ним, назначают дополнительное обследование.
В ходе опроса подробно выясняют, что беспокоит больного. Ведь болезненность в области большого пальца может возникать не только при данной патологии. Уточняют моменты, когда именно возникают боли, были ли травмы стопы, есть ли генетическая предрасположенность, другие заболевания.
 Вальгусной деформации стопы, ортопедические стельки по уходу за ногами
Вальгусной деформации стопы, ортопедические стельки по уходу за ногами
При осмотре особый акцент делается на походке человека, определяется размещение первого пальца относительно соседних. Осмотру подвергают всю стопу, поверхность кожи. Определяются двигательные возможности больного пальца.
Дополнительно назначают проведение рентгеновского исследования. Его результаты позволяют увидеть имеющиеся патологии на стопе, выяснить стадию искривления. Также может понадобиться проведение УЗИ, чтобы проверить систему кровотока стопы. При необходимости операции потребуются анализы мочи и крови.
Лечение деформаций пальцев стоп
Если возникает вопрос, как лечить вальгусную деформацию большого пальца на стопе, то нужна консультация врача. Только он, учитывая все обстоятельства заболевания, может выбрать правильный курс терапии. Лечение вальгусной деформации большого пальца стопы зависит от степени выраженности патологии, состояния больного и некоторых других факторов. Оно может быть как консервативным, так и оперативным.
Консервативные методы
На самых первых стадиях возможна консервативная терапия деформированного большого пальца. Данные методы лечения нацелены на фиксирование ноги в ее нормальном положении, устранение сбоев в кровообращении суставов, укрепление мышц и связок стопы. К консервативной группе методов относятся следующие:
- применение массажей;
- ношение ортопедических приспособлений;
- выполнение лечебных процедур;
- применение ванночек;
- употребление лекарственных средств для снятия воспалений;
- поддержание здорового способа жизни.
Наибольший результат из этих методов оказывают специальные приспособления, при помощи которых проводят коррекцию деформированных суставов. Чаще других используются ортопедические шины, супинаторы, корректоры для пальцев, стяжки.
 Боли в большом пальце ноги могут быть вызваны разными причинами
Боли в большом пальце ноги могут быть вызваны разными причинамиДополнением к основному консервативному лечению могут стать рецепты народной медицины. Но об их применении нужно проинформировать лечащего врача. Косточку на ноге сбоку лечат компрессами с медом, примочками с использование разнообразных лекарственных трав, скипидаром, йодом.
Медикаментозное лечение
При вальгусной деформации применяют и лекарственные средства. Чтобы убрать воспалительный процесс, пользуются нестероидными противовоспалительными медикаментами. Обезболиванию способствуют анальгетики. Гормональные средства вводятся внутрь с помощью инъекций – такое лечение воспалений действует гораздо эффективнее.
Лечение без операции
На 1-й и 2-й стадиях вальгусной деформации для исправления косточек большого пальца на ноге можно обойтись без оперативного вмешательства. Но лечение без операции возможно только в том случае, если отсутствуют сопутствующие заболевания или осложнения, а также угол уклона не слишком велик.
 При вальгусной деформации применяют и лекарственные средства
При вальгусной деформации применяют и лекарственные средстваВ таких случаях помогают справиться с деформированными суставами лечебные гимнастические упражнения, избавление от избыточного веса, ходьба в ортопедической обуви.
Большую массу тела при вальгусном заболевании обязательно нужно снижать, так как сильное давление на конечности усугубляет течение патологии. Следует придерживаться правильного питания и вести активный образ жизни.
Лечение с помощью операции
Вальгусная деформация пальцев стопы на поздних стдаиях излечивается лишь с помощью хирургической операции. Существует много разных оперативных методов, которые дают желаемый результат и при этом проходят безопасно и без осложнений.
Проксимальная остеотомия
Проксимальная остеотомия проводится с разрезанием вдоль расположения больного пальца. Производится иссечение слизистой сумки, отделяется сухожилие, которое крепится к проксимальной фаланге. На кости вырезают клиновидную часть, чтобы выровнять фалангу и расположить в правильном положении. Кость фиксируют при помощи пластин, винтов для прочного сращения. После проведения операции стопу закрепляют специальными повязками для избегания нагрузок.
 Упражнения для стоп при вальгусной деформации: комплексы и правила
Упражнения для стоп при вальгусной деформации: комплексы и правилаДистальная остеотомия
При дистальной остеотомии угол между костями сокращают, выполняя разрез кости в виде буквы «V». Конец фаланги размещают сбоку. Закрепляют металлическими винтами или шипами. После сращивания металлические части вынимают. Операция малоинвазивная, делается всего лишь несколько небольших надрезов.
Удаление «нароста»
В запущенных случаях, когда не помогают другие средства, производят резекцию костного нароста. Методика операции состоит в иссечении среднего участка кости или головки основного пальца. Такие действия убирают лишнюю костную субстанцию и одновременно выравнивают деформированные части.
Реабилитация
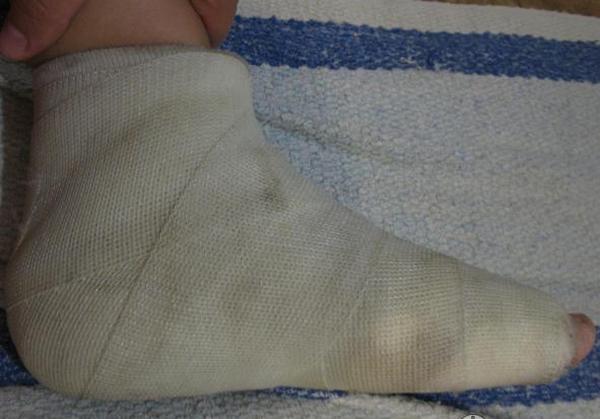
После операционного вмешательства больной может сначала только выполнять движения пальцами, вставать на ноги спустя 10 суток, при этом не наступать на прооперированную часть. Для ходьбы необходимо в это время пользоваться туфлями Барука.
Через 2-3 дня прооперированного по поводу вальгусной деформации выписывают. Если накладывались швы, которые не рассасываются, то их снятие проводят через 2 недели.
В повседневной жизни после операции пациенту для ходьбы необходимо пользоваться ортопедическими стельками не менее 3 месяцев. Высокий каблук (здесь есть строгое ограничение до 6 см) в первое время носить запрещено, не менее, чем полгода.
Профилактика
Важную роль играет профилактика вальгусной деформации стопы
- В первую очередь нужно заботиться о комфортной обуви, не лишним будет использование ортопедических стелек.
- Необходимо следить за сбалансированностью питания, поддерживать вес в норме.
- Выполнять цикл гимнастических упражнений для повышения тонуса в конечностях.
- Обращать внимание на первые проявления вальгуса и не медлить с посещением врача.
Все эти простые правила помогут предотвратить развитие болезни.
Все еще кажется, что избавиться от косточки на ноге тяжело?

Перепробовали много средств для лечения косточки на ноге и уже всерьез задумывались об операции? Не стоит спешить с хирургическим вмешательством. Медицина в последние годы сделала уверенный рывок в области лечения вальгусной деформации.
| Valgulex | Народные средства | Операция | |
|---|---|---|---|
| Эффективность | высокая | низкая | очень высокая |
| Безопасность метода | безопасно | небезопасно | есть риск осложнений |
| Продолжительность лечения | видимый результат уже через 14 дней |
от 60 дней зависит от метода |
2-5 дней в стационаре + профилактика |
| Цена | от 10$* | бесплатно | от 4000$ |
* Сейчас действует специальная скидка для жителей России и Украины.
Особой популярностью пользуется крем Valgulex на основе трав и природных компонентов:
- уменьшает вальгусную деформацию стопы
- снимает боль и воспаление
- размягчает хрящевые наросты
Этот уникальный крем помог уже многим людям избавиться от такой проблемы как косточка на ноге. Valgulex можно использовать как для снятия воспалиения, так и для профилактики вальгусной деформации.
Официальный поставщик Valgulex >>>
lechvalgus.ru
Вальгусная деформация стопы у взрослых лечение гимнастика
Hallux Valgus или вальгусная деформация первого пальца на ноге — отклонение его относительно других вовнутрь. Тогда как сустав у основания пальца увеличивается и воспаляется, начинает выпирать наружу. Образовавшаяся вальгусная деформация стопы у взрослых, шишка на ноге — одна из распространенных жалоб на сегодняшний день среди пациентов хирургов и ортопедов.
Обладателя шишки тревожит не только боль, но и сильный дискомфорт. Проблематичным становится подбор обуви. Поэтому вопрос— почему на ноге появилась шишка вызывает беспокойство. Так и лечение вальгусной деформации большого пальца без операции для многих актуален.
Лечение по народным рецептам приносит небольшое облегчение. Кремы, мази для этого могут снять боль ненадолго. Но ощутимого результата вы добьетесь при помощи ортопедических приспособлений.

Почему на ноге появилась шишка
Помимо распространенного продольного плоскостопия стопы, существует поперечное плоскостопие. Оно чаще всего и служит причиной изменения формы у большого пальца, вырастанию шишки. Косточки на ноге начинают беспокоить не сразу. Но по мере прогрессирования деформации.
Данный дефект называют — вальгусная деформация стопы или Халлюс вальгус. Провисание поперечного свода стопы мы не можем заметить, как продольное плоскостопие. Пока оно не начнет себя проявлять искривлением пальцев, шишкой большого пальца.
Также появляются боли чуть выше пальцев по подошве ноги у основания плюсневой кости стопы (так называемые натоптыши). Дело в том, что мышечная тетива постепенно ослабевает, свод стопы опускается. Амортизация стопы слабеет. Поэтому стопа как будто ищет дополнительные точки опоры и пальцы искривляются.
Поэтому первый палец отклоняется во внешнюю сторону, второй и третий пальцы приподнимаются в суставах. Таким образом распределяя нагрузку на стопу. То есть становятся молоткообразными или когтеобразными.

Боли в пальцах ног — это не только следствие поперечного плоскостопие. Но также могут провоцировать неприятные ощущения и обменные нарушения. В таком случае может диагностироваться подагра. Большой палец при подагре опухает и болит нестерпимо.
Причины вальгусной деформации стопы
▣ Наследственность. Если ваши родственники страдали от косточки на ноге, то высока вероятность, что она будет и у вас.
▣ Неудачный подбор обуви либо высокий каблук. Слишком узкие туфли сдавливают кости стопы и пальцев. При высоком каблуке нагрузка перераспределяется на передний отдел стопы — плюсневые кости. Что противоречит анатомически правильной установке ноги.
▣ Особенности строения соединительной ткани. Это определяет повышенную подвижность суставов. Что постепенно ведет к их деформации.
▣ Лишний вес способствует большой нагрузке на ноги, страдают все суставы. Значит риск вальгусной деформации или шишки высок.
▣ Нарушение в обменных процессах организма. Из-за артрита, подагры воспаляется суставная сумка пальца. Со временем сустав изменяется, образуется «шишка».
Лечение вальгусной деформации стопы
К сожалению, огромное количество людей, не смотря на обилие информации, до сих пор находится в заблуждении относительно причины вырастания косточки около первого пальца. Лечения халюс вальгуса стоп подразумевает несколько способов.
Шишка — это не нарост около пальца, который пытаются свести. Она не отпадет при лечении народными средствами. Это отклонение одной кости в суставе фаланги пальца относительно другой. Исправить, лечить вальгусную деформацию может только ортопед или хирург.
Операция по удалению шишки на ноге
Операция на «косточку» у большого пальца требует реабилитации после процедуры. Возможны несколько вариантов оперций с удалением кости, фаланги, плюсневой головки. Часто приходится формировать поперечный мышечный свод стопы. Чтобы эффект от хирургического вмешательства был долгим. И шишка не образовалась вновь.
После операции носят специальную обувь — ботинок Барука.

Специальная обувь с разгрузкой переднего отдела облегчит реабилитацию после операции. Опоры при ходьбе на область пальцев в такой обуви не происходит. Поэтому восстановление после операции происходит быстро.
Мазь от косточки на большом пальце ноги
Примочки, натирания, мази, травы и прочее просто снимут воспаление с шишки и уменьшат боль. Этого бывает достаточно для тех, кто страдает от болевых ощущений. Ведь приходится ограничивать передвижение.
Однако в размере вальгусная шишка не уменьшится от втираний. Домашними средствами можно снять воспаление сустава и боль. Но исправить искривление пальцев можно только используя ортопедические приспособления.
Поэтому начинать следует с ортопедического лечения. Ведь с операцией можно повременить.
Ортопедические вставки между пальцами ног
Стопы без нужных супинаторов и стелек подвергаются неправильной нагрузке.Но с помощью ортопедических изделий вы сможете приостановить вальгусную деформацию пальцев. Шишка уменьшится и со временем совсем пропадёт. Благодаря фиксаторам можно добиться правильного положения большого пальца ноги.
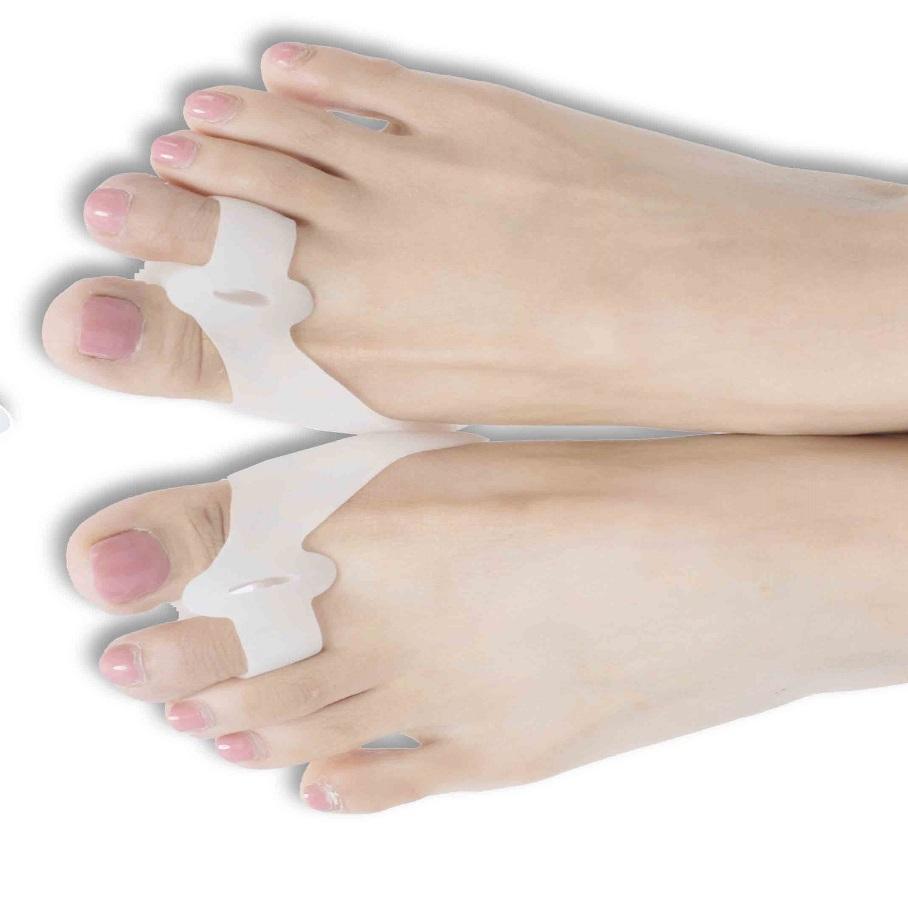
Лучше использовать несколько изделий, чтобы лечение было последовательным. Какие лучше подобрать приспособления для лечения шишки у большого пальца на ранних стадиях.
■ Корригирующий бандаж на палец
■ Силиконовые вставки между пальцами
■ Бурсопротектор защищающий
■ Бурсопротектор с вставкой
Что делать при вальгусной деформации стопы
Даже если вы заметили незначительную по размеру «косточку» и она пока не болит, проверьте стопы. Всегда легче исправить проблему на раннем этапе. Не дожидайтесь прогрессирования роста шишки.
▩ Обратитесь к ортопеду. Следуйте советам специалистов, чтобы приостановить деформацию. Чем быстрее вы сделаете это, тем в более полной мере приостановите проблему.
▩ Желательно проверить ноги на падометре или плантоскопе. Возможно обнаружится комбинированное плоскостопие. А может и незначительная разница в длине ног. Что тоже ведет к разного рода патологиям стоп.

▩ Приобретите ортопедическую обувь. Комфортная правильная обувь позволит чувствовать удобство самой проблемной ноге. Очень много обуви ортопедической модной и современной. При этом никто не заставляет дам совсем отказаться от каблуков. Но пусть они останутся в вашей жизни только для случая «выхода в свет» и только со специально подобранными супинаторами или ортопедическими полустельками.
▩ Надевайте на ночь отводящий ортез или корригирующее приспособление. 6 месяцев минимум каждую ночь вы должны спать в нём.

В половине случаев деформация приостановиться, если она сильная. Либо исправиться до прежнего нормального положения, если средняя. Но результата быстрого ждать не стоит.
Вставая ночью, снимайте приспособление, иначе можете поскользнуться и сломать его. Возможны болевые ощущения, так что можете смазать шишку любым кремом для суставов.
▩ Закрепим результат ночной коррекции дневным приспособлением. Это вставка чаще силиконовая между 1-м и вторым пальцем ноги. Вставленная, она препятствует обратному неверному отклонению пальца. Дискомфорта скорее всего не доставит. Материал для вставки используется мягкий.
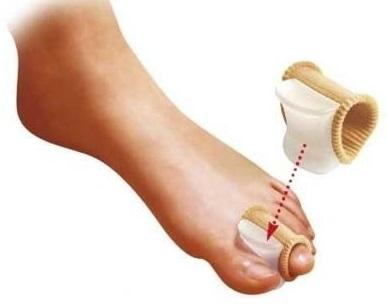
Ошибочно надеется, что только дневная межпальцевая вставка исправит шишку. Этого, к сожалению, недостаточно. Только комплексное использование всех изделий поможет убрать деформацию.
◩ Также всегда носите ортопедические стельки. Определить подходящую вам поможет специалист ортопедического салона или врач. Назначена может быть универсальная каркасная стелька с поперечным и продольным супинаторами. Или понадобиться индивидуальные ортопедические стельки, что несколько дороже.
◩ Не лишне к перечисленным средствам добавить массаж стоп. Это снимет напряжение, боль, улучшит циркуляцию крови. Хорошо если он будет ручным, но использовать удобно и массажные коврики. Аппаратные массажёры с несколькими режимами будут также удобны.
Не затягивайте с лечение шишек пальцев. Ведь вальгусная деформация хорошо поддаётся коррекции. При таком обилии ортопедических приспособлений легко вылечить косточку большого пальца.
Но прежде, чем начать лечение вальгусной деформации без операции самостоятельно, проверьте ноги у ортопеда.
gorodzdorovia.ru
вальгусная деформация стопы у детей, плоскостопие и плосковальгусные стопы

Первые шаги ребенка родители воспринимают как очень радостное семейное событие. Но оно может быть омрачено выявлением такой ортопедической патологии, как вальгусная деформация стоп. Это нарушение, обычно, становится очевидным как раз к моменту начала хождения и спустя некоторое время. О причинах проблемы и о том, что делать в этой ситуации, рассказывает известный детский врач и автор книг о детском здоровье Евгений Комаровский.

О заболевании
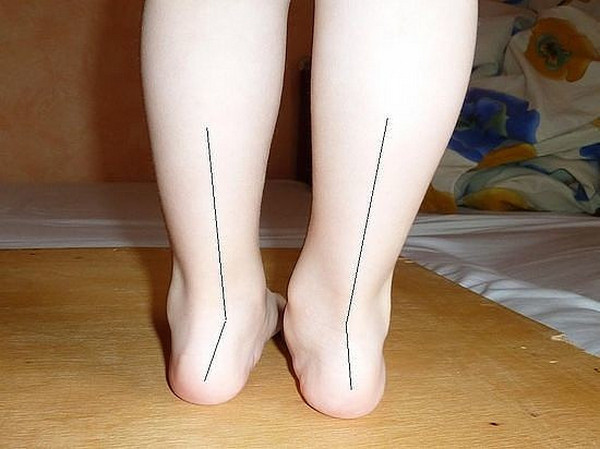
Вальгусной в медицине называется такая деформация стоп, при которой они находятся в крестообразном положении по отношению друг к другу, напоминают латинскую Х. Чаще всего, заметной патология становится, когда ребенок пытается наступать на ножки и делать первые шаги – патология выражается в том, что при ходьбе опирается кроха на внутреннюю часть стопы.
Шаги такому малышу даются чрезвычайно трудно — он быстро устает, иногда испытывает боль, сами шаги шаткие и неуверенные. Ортопеды описывают это состояние с точки зрения процессов, происходящих в стопах — пальчики и пяточки развернуты наружу, средняя часть стопы несколько опущена. Если ножки выпрямить и прижать друг к другу в коленной области, расстояние между косточками лодыжек будет более 3-4 сантиметров. Если при этом будет существенно снижена высота свода стопы, то ортопеды будут говорить уже о том, что у ребенка плосковальгусные стопы. Вальгусное плоскостопие считается самым часто встречающимся диагнозом в детской ортопедии.
Такое искривление стоп, бывает двух видов: врожденное и физиологическое (приобретенное). В первом случае – ножки искривляются еще в период внутриутробного развития плода под воздействием неких факторов, о которых медицина знает еще не так много. Врожденные патологии стопы обычно бывают довольно тяжелыми, и разглядеть их возможно в первые 2-3 месяца самостоятельной жизни ребенка.

Приобретенная деформация часто связана с ошибками в развитии и функционировании опорно-двигательной системы, связочного аппарата, сухожилий. Именно такие нарушения становятся очевидными ближе к годовалому возрасту. В группе риска – крохи с ослабленными мышцами, недоношенные дети, страдающие рахитом, перенесшие частые и тяжелые вирусные инфекции в первый год жизни. Ножки рискуют искривиться у деток, страдающих ожирением, так как нагрузка на нижние конечности при лишнем весе весьма значительна.
Иногда родители сами виноваты в возникновении патологии. Так, слишком ранняя постановка малыша на ноги вполне может «запустить» механизм деформации стоп, а недостаточная нагрузка на стопу, хождение исключительно по ровному полу могут стать причиной приобретенного плоскостопия или плосковальгусной стопы.

Плоскостопие пугает родителей ничуть не меньше. Однако Комаровский советует не паниковать, ведь с рождения абсолютно все дети имеют плоские стопы, это особенность младенцев. Свод стопы будет формироваться постепенно, по мере роста, нагрузок на ножки, и тут все в руках родителей, за исключением врожденных плоских стоп, которые можно исправить только хирургическим путем.

Степени патологии
Различают четыре основных степени вальгусного недуга по выраженности дефекта и тяжести протекания:
- Первая степень. Угол отклонения от нормы не превышает 15 градусов. Патология хорошо поддается коррекции консервативными способами.
- Вторая степень. Угол отклонения — не более 20 градусов. Такое состояние тоже успешно лечится упражнениями, массажем и физиотерапией.
- Третья степень. Угол отклонения — не более 30 градусов. Патология с трудом поддается коррекции, лечение длительное, но при должном терпении и настойчивости со стороны родителей и докторов, прогноз очень благоприятный.
- Четвертая степень. Угол отклонения от нормальных значений – более 30 градусов. При неэффективности консервативного лечения назначают хирургическую операцию.
Плоскостопие тоже имеет несколько степеней, которые аналогичным образом классифицируются по градусу отклонения свода стопы от нормы. Как и в случае с вальгусной деформацией, первая и вторая степени обычного плоскостопия лечатся довольно просто и достаточно быстро. С третьей и четвертой будет сложнее.

Диагностика
Диагноз ставит ребенку врач-ортопед. Делается это на основании визуального осмотра и назначенных дополнительных исследований, к которым относится рентгенография стоп, компьютерная плантография, подометрия. Если такие исследования не назначены, а врач ставит вам соответствующий диагноз, следует обратиться к другому врачу. Довольно часто маленьким пациентам с подтвержденной вальгусной патологией рекомендуется посетить врача-невролога, чтобы исключить проблемы с периферической и центральной нервными системами.


Как только будут выявлены причины, которые лежат в основе видоизменения стоп, доктор установит тип поражения по этиологии:
- Статическая деформация. Такая проблема обнаруживается, если к искривлению причастна неправильная осанка.
- Структурная деформация. Искривление стоп, имеющее врожденные причины. Как правило, таранная кость при такой деформации расположена неправильно с отклонением в ту или иную сторону.
- Компенсаторная деформация. Если у ребенка укороченное ахиллесово сухожилие, скошенные голени, стопа при ходьбе будет деформироваться функционально.
- Коррекционная деформация. Такое искривление наступает в том случае, если ребенку совершенно неправильно лечили или вообще не лечили обычное косолапие.
- Спастическая нервная деформация. Причина такого искривления — в неправильном функционировании коры головного мозга, в результате которого часто возникают спазмы конечностей.
- Паралитическая деформация. Обычно является следствием перенесенного в раннем возрасте энцефалита или осложненного полиомиелита.
- Рахитичная деформация. Возникает при рахите.
- Последствия травмы. К патологии могут привести разрывы связок, переломы костей стопы, голеностопа, травмы бедра и тазобедренного сустава.
При диагностике плоскостопия используются те же приемы и способы исследования.

Лечение
Окончательно стопа ребенка формируется только к 12 годам, поэтому многие проблемы, найденные специалистами и самими родителями в более нежном возрасте можно и нужно исправить именно до этого момента, говорит доктор Комаровский.
Обычно лечение как плоскостопия, так и вальгусного искривления, направлено на то, чтобы укрепить связочный аппарат, мышцы стопы, сформировать свод. Для этого назначают ножные ванны, лечебный массаж, магнитотерапию, электрофорез, плавание, лечебную физкультуру. При врожденной патологии иммобилизируют нижние конечности при помощи гипса. При отсутствии желаемого эффекта от всех этих мер, ребенку может быть рекомендовано хирургическое вмешательство.
Если дефект не лечить и не корректировать, в случае с тяжелой деформацией ребенку грозит последующая инвалидность, так как усиленная нагрузка на коленные и тазобедренные суставы вызывает деформацию и разрушение их, что приводит к необратимым изменениям функций опорно-двигательного аппарата.
Прогнозы
Чем раньше будет выявлена патология, тем легче будет ее исправить. Медицинская статистика показывает, что вальгусное искривление стоп и голеней, выявленная в годовалом возрасте и чуть старше при соответствующей терапии имеет весьма благоприятные прогнозы — вероятность устранить проблему полностью и навсегда приближается к ста процентам.
Если заболевание выявлено поздно или ребенку по ряду причин не было оказано необходимой медицинской помощи и болезнь является запущенной, в подростковом возрасте очень высока вероятность развития проблем с позвоночником. Чем больше времени с момента начала искривления прошло до начала лечения, тем меньше шансов на полное успешное выздоровление.

Обувь
Довольно часто родители склонны винить себя в проблемах со стопой у ребенка. Мамы испытывают чувство вины за то, что они, возможно, выбирали чаду неправильную обувь, которая и стала причиной нарушение анатомии стопы. Евгений Комаровский успокаивает родителей — деформация ножек ни в коей степени не зависит от обуви. Поскольку человек изначально появился на тот свет без обуви, она не является столь уж необходимой ему с биологической и физиологической точки зрения.
Однако с помощью специальной, ортопедической обуви можно исправить некоторые патологические изменения в стопе. Хотя уповать целиком и полностью на целебные свойства дорогих ортопедических ботиночек Комаровский не советует. Они могут оказать вспомогательное влияние, но лечить нужно иными способами, а профилактировать через активный образ жизни, хождение босиком по неровным поверхностям, бегом и прыжками. Чем активнее ребенок — тем меньше вероятность приобретенного искривления стоп или плоскостопия.


Большинство родителей интересуются, когда можно начинать одевать обувь ребенку. Комаровский говорит, что делать этого сразу после первых шагов нет никакого смысла. Пусть малыш как можно дольше ходит босиком — по дому, на улице, если позволяет возможность. Естественно, в детский сад или на прогулку в парк нужно обуть чадо.
При выраженной вальгусной симптоматике часто рекомендуют покупать стельки с супинаторами, которые не дают стопе «заваливаться» внутрь. У таких ботиночек обычно жесткие боковинки, которые фиксируют стопу в правильном положении, твердый фиксатор пятки. Чаще всего приходится изготавливать такую обувь на заказ, с учетом градуса отклонения от нормы, который измеряет и описывает ортопед.


Не стоит покупать ортопедическую обувь малышу просто так, для профилактики, только потому, что маме показалось, что ножки крохи расположены не так.
В выборе обычной повседневной обуви Комаровский советует придерживаться основных правил:
- Ботиночки должны быть по размеру, не малы и не велики, ребенку должно быть удобно и комфортно.
- Покупать обувь «на вырост» не имеет смысла, поскольку геометрия стопы меняется в ходе роста ножки.
- Желательно, чтобы обувь не была пошита из синтетических материалов, ножка должна «дышать».
- Острые носы и каблук в моделях детской обуви недопустимы.

Практические советы
Лучшая профилактика проблем со стопами — возможность давать ребенку чаще ходить босиком, причем не только по ровной поверхности, которой является наш пол в квартире, но и по «пересеченной» местности. Если нет собственного двора, куда можно выпустить босого ребенка побегать по земле, траве и разным кочкам, то идеальным вариантом станет шведская стенка, которую родители могут купить и смонтировать в детской комнате ребенка. При лазании и хождении по ней у ребенка будут «работать» мышцы стопы, и никакого плоскостопия и вальгусного искривления не будет.
Отличный способ профилактики функционального (приобретенного) плоскостопия или искривления стоп — детские коврики на пол с выпуклыми элементами («ракушки», «камни» и т. д.). Они продаются в любом крупном детском магазине, а также в ортопедических салонах.

Ранняя постановка на ножки недопустима. Несмотря на то, что среднестатистические медицинские стандарты указывают на примерный возраст начала хождения 9-15 месяцев, не стоит торопить ребенка, считает Комаровский. Не надо насильно ставить его на ножки, если он сам пока не предпринимает попыток стоять и ходить, не надо «запихивать» чадо в ходунки, поскольку ранняя вертикализация может быть причиной проблем не только с анатомией стопы, но и с позвоночником, что гораздо страшнее и серьезнее.
Если по случаю выявленной вальгусной патологии стоп или плоскостопия доктор назначил лечебный массаж, приготовьтесь к тому, что процедуры будут довольно длительными.
Чтобы не тратить лишних денег, попросите массажиста обучить вас технике выполнения всех воздействий. Обычно массаж при таком недуге включает в себя массаж крестцово-поясничной зоны, ножек, голеней, стоп. Делать приемы следует в строго определенной последовательности.
Нескольких сеансов с привлечением специалиста будет вполне достаточно, чтобы освоить массаж самостоятельно.
Что такое плоскостопие, какие факторы к нему приводят и как его предотвратить – расскажет доктор Комаровский в видео ниже.
o-krohe.ru
Вальгусная деформация стопы – причины, симптомы, диагностика и лечение
Вальгусная деформация стопы – это патология, сопровождающаяся уплощением стоп и их «заваливанием» кнутри. В области голеностопных суставов и стоп образуется вальгусное (Х-образное) искривление, пятка опирается на поверхность своим внутренним краем. В положении стоя при сведенных вместе выпрямленных ногах пятки располагаются на расстоянии 4 и более сантиметров друг от друга. Диагноз выставляется на основании осмотра, плантографии, рентгенографии и подометрии. Лечение на начальных стадиях консервативное, включает в себя физиотерапию и ношение ортопедической обуви. При выраженном искривлении выполняется хирургическая коррекция.
Общие сведения
Вальгусная деформация стопы – искривление оси стопы, при котором средний отдел стопы опускается, пятка разворачивается кнаружи, ее внутренний край также опускается. При положении больного стоя со сведенными ногами видна Х-образная деформация в области голеностопных суставов и задних отделов стопы – при соприкасающихся внутренних лодыжках пятки расположены на значительном расстоянии друг от друга. Патология обычно возникает в раннем детском возрасте. У взрослых может развиваться вследствие усугубления плоскостопия, а также под воздействием различных травматических и нетравматических факторов.

Вальгусная деформация стопы
Причины
Основной причиной формирования вальгусной деформации стопы, как правило, становится врожденная дисплазия соединительной ткани. В числе факторов риска – травмы (переломы костей стопы, разрывы и надрывы связок), остеопороз, эндокринные заболевания (диабет, болезни щитовидной железы) и избыточная нагрузка на стопы из-за лишнего веса. Вальгусные стопы также могут являться одним из проявлений нарушенной осанки.
В отдельных случаях (при врожденных аномалиях) деформация стопы выявляется сразу после рождения, но чаще возникает, когда ребенок начинает ходить и усугубляется из-за ношения неправильной обуви, недостаточной физической активности или неграмотно подобранных физических нагрузок. Развитие вальгусных стоп в старшем возрасте, как правило, происходит в период беременности или резкого набора веса на фоне уже существующего плоскостопия. При параличах и скелетной травме стопы вальгусная деформация может формироваться без ранее существовавшего плоскостопия.
Патанатомия
Эволюционно обусловленная форма стопы обеспечивает ее максимальную эффективность при опоре и движениях. Кости предплюсны, плюсны и пальцев удерживаются прочными связками, а вся «конструкция» в целом представляет собой подвижное, устойчивое к нагрузкам образование, обеспечивающее амортизацию при ходьбе и беге. Амортизация становится возможной, благодаря выпуклым сводам стопы: продольному и поперечному. Из-за наличия этих сводов вся основная нагрузка при опоре в норме распределяется между тремя точками: пятой плюсневой костью, пяточной костью и головкой первой плюсневой кости.
Врожденное или приобретенное нарушение формы, размера или функциональных способностей отдельных элементов (костей, мышц, связок) оказывает влияние все на остальные отделы стопы. Соотношение между анатомическими образованиями нарушается, происходит перераспределение нагрузки. В ряде случаев свод стопы уплощается, что ведет к дальнейшему усугублению патологических изменений. По мере прогрессирования плоскостопия кости плюсны, предплюсны и голени все больше смещаются по отношению друг к другу, формируется вальгусная деформация стопы.
Классификация
В зависимости от причины развития специалисты в области ортопедии и травматологии выделяют следующие виды вальгусных стоп:
- Статическая. Является одним из проявлений нарушений осанки.
- Структурная. Возникает при врожденной патологии – вертикальном расположении таранной кости.
- Компенсаторная. Формируется при укороченном ахилловом сухожилии, «скручивании» большеберцовой кости кнутри и косом расположении голеностопного сустава.
- Паралитическая. Является последствием перенесенного энцефалита или полиомиелита.
- Спастическая. Возникает при малоберцово-экстензорных мышечных спазмах.
- Гиперкоррекционная. Формируется при неправильном лечении косолапости.
- Рахитическая. Наблюдается при рахите.
- Травматическая. Развивается после переломов костей стопы, надрывов и разрывов связок. При перераспределении нагрузки и нарушении оси конечности может компенсаторно возникать после тяжелых травм вышележащих отделов (переломов голени, переломов бедра и повреждений коленного сустава).
С учетом тяжести выделяют три степени вальгусных стоп:
- Легкая. Высота продольного свода – 15-20 мм, угол наклона пятки – до 15 градусов, угол высоты свода – до 140 градусов, передний отдел стопы отведен на 8-10 градусов, задний отдел находится в вальгусном положении с углом до 10 градусов.
- Средняя. Высота свода – до 10 мм, угол наклона пятки – до 10 градусов, угол высоты свода – 150-160 градусов, задний отдел стопы находится в вальгусном положении, передний отведен до 15 градусов.
- Тяжелая. Высота свода – 0-5 мм, угол наклона пятки 0-5 градусов, угол высоты свода 160-180 градусов, отведение переднего и вальгусное положение заднего отделов стопы более 20 градусов. Постоянные боли в области сустава Шопара. Деформация не поддается консервативной коррекции.
Симптомы вальгусной стопы
Пациента беспокоят боли после ходьбы или статической нагрузки, особенно выраженные при использовании неправильной обуви. Возможны также напряжение, боли в мышцах голени и нарушения походки. В тяжелых случаях болевой синдром становится практически постоянным. При внешнем осмотре выявляется ряд типичных изменений: больной опирается на пол не наружным краем стопы, а всей поверхностью, обнаруживается тыльное сгибание переднего отдела по отношению к заднему.
Ниже внутренней лодыжки определяется выпячивание, образовавшееся вследствие смещения головки таранной кости. В отдельных случаях под этим выпячиванием появляется еще одно – выстоящий рог ладьевидной кости. Передний отдел отведен по отношению к заднему. Продольная ось стопы искривлена. Пятка отклонена кнаружи и опирается на пол не срединной частью, а внутренним краем. Наружная лодыжка сглажена, внутренняя выступает.
В положении пациента стоя со сведенными вместе ногами пятки расположены на расстоянии друг от друга. Отвес, опущенный от средней части икроножной мышцы, располагается кнутри от пятки. При пальпации выявляются болезненные точки по внутреннему краю подошвенного апоневроза, под ладьевидной костью и чуть выше верхушки наружной лодыжки. Нередко также отмечается диффузная болезненность мышц голени, особенно выраженная по задней поверхности голени над пяткой (в нижней части икроножной мышцы), по внутренней поверхности голени и в области переднего гребня большеберцовой кости. Боли в мышцах обусловлены повышенной нагрузкой и постоянным напряжением из-за нарушения нормальной функции стопы.
Обычно патология возникает в детском возрасте. При отсутствии лечения или недостаточном лечении деформация сохраняется в течение всей жизни, однако, до возникновения функциональных нарушений больные не обращаются к врачам. Рецидив может развиться в любом возрасте. У подростков и молодых людей, наряду с появлением болей, возможно усугубление вальгусной деформации.
У пациентов зрелого и пожилого возраста морфологические изменения, как правило, не усугубляются, отмечается преобладание функциональных расстройств. Болевой синдром при вальгусной деформации стопы во взрослом возрасте чаще появляется на фоне повышенных нагрузок и изменения общего состояния организма: на последних месяцах беременности, при быстром наборе веса, в климактерическом периоде, а также после длительной гиподинамии, обусловленной изменениями условий жизни или приковывающими к постели тяжелыми заболеваниями.
Диагностика
Диагноз вальгусная деформация стопы выставляется на основании внешних признаков и данных инструментальных исследований. При внешнем осмотре врач обращает внимание на уплощение сводов стопы, выпячивание внутренней и сглаживание наружной лодыжки, а также отклонение пятки кнаружи. Для подтверждения диагноза и определения степени деформации выполняется плантография, рентгенография стоп и подометрия.
На рентгенограммах выявляется уменьшение высоты свода стопы, нарушение взаиморасположения переднего, среднего и заднего отделов стопы, а также отдельных костей в суставах предплюсны. Подометрия используется для оценки распределения нагрузки на стопу. Компьютерная плантография применяется для расчета углов, параметров и индексов, позволяющих определить наличие и тип плоскостопия.
Больных со спастической и паралитической деформацией направляют на консультацию к неврологу или нейрохирургу. При подозрении на болезни эндокринной системы назначают консультацию эндокринолога. При подозрении на остеопороз необходима денситометрия, двойная рентгенографическая абсорбциометрия или фотонная абсорбциометрия. Если причиной остеопороза является климактерический синдром, пациентке показана консультация гинеколога.
Лечение вальгусной деформации стопы
Лечение осуществляется травматологами-ортопедами. При вальгусной деформации стопы у детей эффективна консервативная терапия, включающая в себя ношение ортопедической обуви, массаж, озокерит, парафин, лечебные грязи, магнитотерапию, диадинамотерапию, электрофорез и ЛФК. Хирургические вмешательства требуются редко и, как правило, проводятся при врожденном вертикальном расположении таранной кости или укорочении ахиллова сухожилия.
Кроме того, при вертикальном таране применяется комбинированная методика Доббса: вначале стопу выводят в правильное положение, используя этапные гипсовые повязки, а затем фиксируют таранно-ладьевидный сустав при помощи спицы Киршнера и выполняют полную чрезкожную ахиллотомию. Потом накладывают гипс на 8 недель, в последующем назначают ношение брейсов, а затем – ортопедической обуви.
Возможности консервативного лечения взрослых пациентов ограничены, при выраженной вальгусной стопе требуется оперативное вмешательство. В зависимости от типа и степени плоскостопия могут быть проведены резекция таранно-пяточного сустава, артродез таранно-пяточного сустава, пересадка сухожилия длинной малоберцовой мышцы и другие артропластические операции.
www.krasotaimedicina.ru
Вальгусная деформация стопы – диагностика и методы лечения
Человек может столкнуться с патологиями формы стопы в любом возрасте. Что делать, если у вас диагностирована вальгусная деформация стопы?
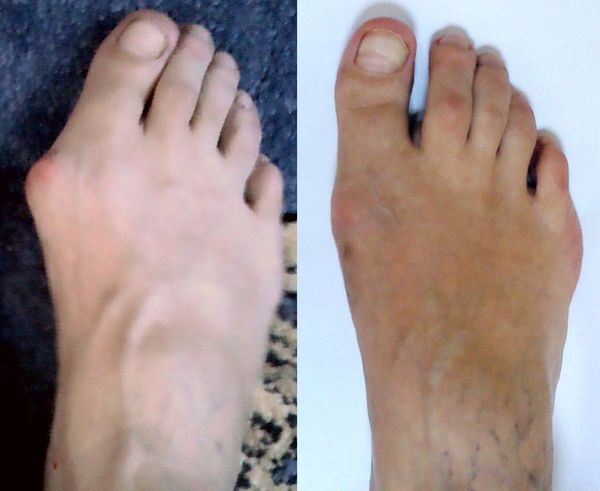
Вальгусная деформация стопы
Наверное, любой человек знает о «косточках» или «шишках», которые возникают около первого пальца на ноге. Выглядит такое неприятно, но помимо красоты искривление стопы вредит и здоровью. Данная статья расскажет, почему стопа искривляется, как это проявляется и что с этим делать.
О патологии
Такое заболевание – частый диагноз в ортопедии. Ярким его проявлением является очень заметное искривление большого пальца. Разумеется, вид стопы тоже становится неприглядным.
Важно! Патологическим изменениям подвергаются связки, сухожилия, суставы, кости.
Образуется «шишечка» на внутренней части стопы, сама она становится кривой.
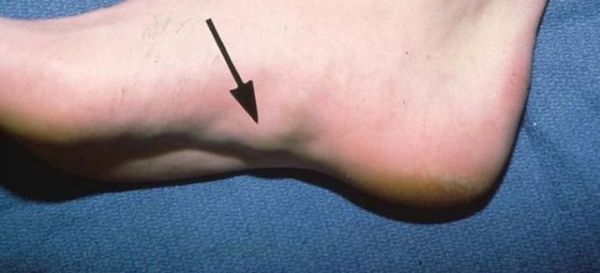
«Шишка» может образоваться на внутренней части стопы
К тому же, возникают следующие отклонения:
- бурсит;
- экзостоз;
- плоскостопие;
- внутреннее отклонение I плюсневной кости.
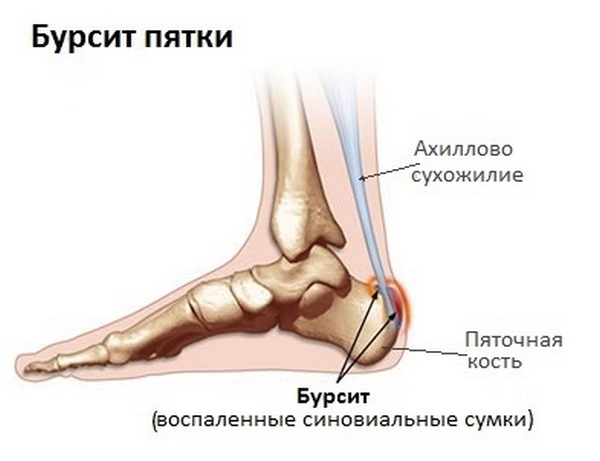
Сопровождаться вальгусная деформация может бурситом
Почему возникает искривление стопы?
Точной причины такого искажения формы стопы еще не выявили, но исследования показывают: чаще всего «виновниками» вальгусной деформации являются остеопороз, плоскостопие, заболевания эндокринного характера. Вызывает появление «шишки» на стопе и неподходящая обувь – слишком узкая, имеющая зауженный носок либо каблук более четырех сантиметров.
Важно! Если каблук выше, равномерно нагружать стопу не получится, из-за чего и возникают проблемы с большим пальцем ноги.
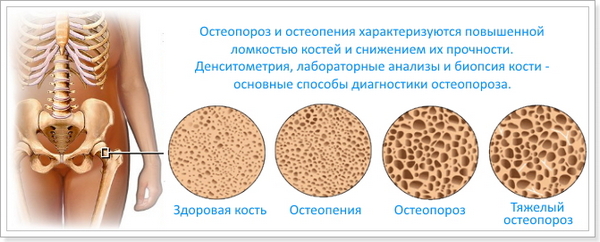
Возникнуть вальгусная деформация стопы может из-за остеопороза
Как проявляется деформация?
На начальном этапе люди замечают, что им стало неудобно ходить, иногда даже больно. Прогулки их быстро утомляют, удобная обувь перестала быть таковой, вскоре образуются натоптыши и мозоли. Суставы большого и второго пальцев ноги постепенно меняют свое положение, деформируются, начинает образовываться костная «шишка». Больное место становится красным и отекшим.
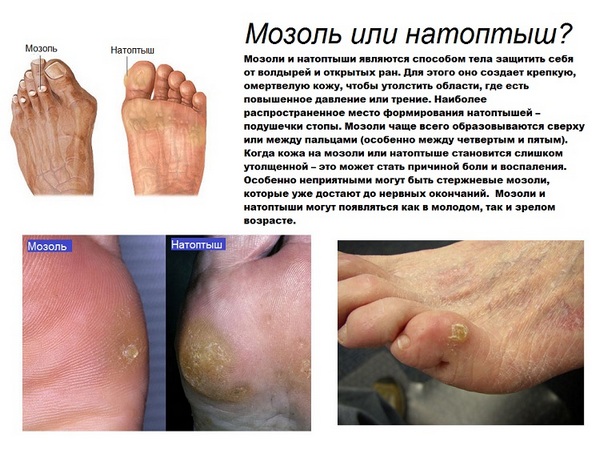
При такой проблеме у людей часто образуются натоптыши и мозоли
Можно выделить несколько степеней патологии.
| Степень | Отклонение |
|---|---|
| Первая степень | Отклонение до 15 градусов. |
| Вторая степень | Отклонение до 20 градусов. |
| Третья степень | Отклонение до 30 градусов. |
| Четвертая степень | Отклонение более 30 градусов. |
Последние две стадии характерны различными сопутствующими патологиями: врастает ноготь, натоптыши и мозоли подвергаются воспалениям, пальцы искривляются молоткообразно, особенно второй.
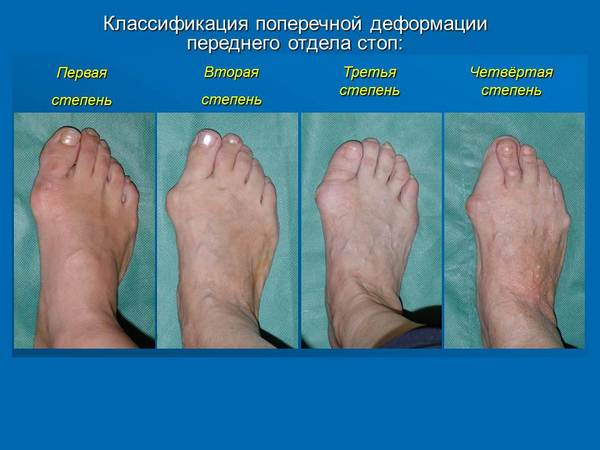
Выделяют несколько степеней вальгусной деформации стопы
Диагностические мероприятия
Для начала пациент должен пройти осмотр у ортопеда и травматолога. Врачи по его результатам назначают следующие исследования.
- Рентген в трех проекциях, позволяюший заметить неправильное положение стоп по отношению друг к другу.
- Компьютерная плантография.

Компьютерная плантография
- Компьютерная подометрия, позволяющая увидеть патологии стопы еще до возникновения очевидных симптомов.

Компьютерная подометрия
Также нужно дифференцировать вальгусную деформацию стопы и артрит, подагру, деформирующий остеоартроз.
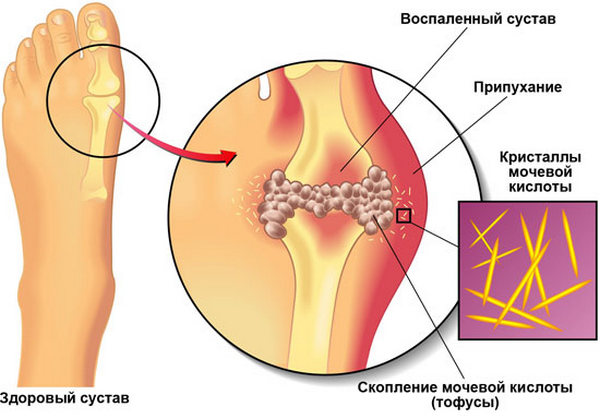
Важно дифференцировать вальгусную деформацию стопы и подагру
Лечебные мероприятия
Так как симптомы вальгусной деформации стопы могут напоминать множество прочих болезней, лучше всего проконсультироваться со специалистом. Определить патологические изменения стопы можно лишь по результатам различных исследований.
Важно! Начинать лечебные мероприятия нужно только при полной уверенности в патологии. Следует учитывать, что лечение непростое и достаточно долгое.
Консервативные методы не помогут полностью избавиться от «шишки»
Лечат либо консервативными путями, либо хирургическим методом. Консервативные методы хороши при первых двух стадиях деформации, но избавиться от «шишки» полностью они не помогут. Правда, этот способ позволяет существенно замедлить болезнь, отдаляя необходимость обращения к хирургу.
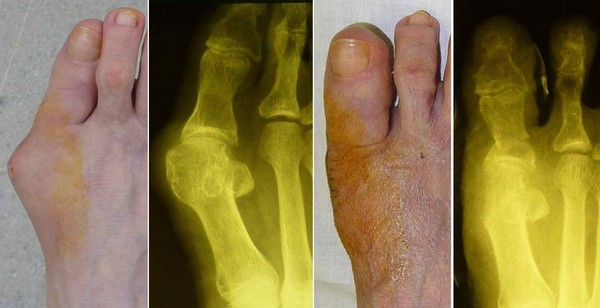
В тяжелых случаях показана операция
Методы консервативной терапии.
- Ношение ортопедической обуви, использование супинаторов, шин, специальных стелек, межпальцевых прокладок.
- Физиотерапия.
- В сустав могут вводить гормональные средства (например, «Дипроспан»), чтобы избавиться от воспалительных процессов.

«Дипроспан»
Специальную обувь следует выбирать с умом – она должна быть мягкой, без узких носков и высоких каблуков.
Искривление большого пальца ноги практически всегда диагностируется одновременно с плоскостопием. Ось стопы нарушается, своды становятся меньше. Если отмечается данная патология, нужно подобрать обувь с высоким и твердым задником, а супинатор должен быть достаточной плотности.
Интересно! Еще необходимо носить специальные ортопедические стельки – их нужно изготавливать индивидуально, чтобы самые мельчайшие особенности стопы были соблюдены.

Как подобрать обувь при плоскостопии?
При физиотерапии используют ударно-волновые процедуры. В результате кровообращение приходит в норму, болевые ощущения ослабляются, спадает отек.
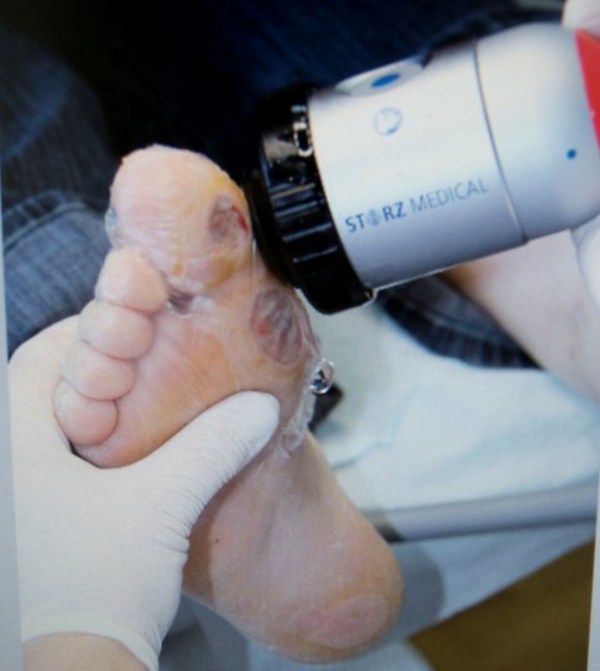
С помощью ударно-волновой терапии можно привести кровообращение в норму
Если деформация уже не исправляется с помощью физиотерапии и прочих консервативных процедур, ситуацию можно исправить только с помощью хирургического вмешательства. Рано или поздно операцию придется сделать, так как в определенный момент лекарства и ударно-волновые процедуры перестают давать желаемый результат, а «шишка» может начать приносить излишние неудобства. Операция помогает практически всем людям, так как в ходе нее исправляется неправильная форма стопы, и они перестают постоянно испытывать боль. Сначала оперируют одну пораженную стопу, а через полгода – вторую, если в этом есть необходимость.
В ходе операции врач убирает наросты на костях, тем самым возвращая суставу возможность выполнять свою функцию
Цель вмешательства хирурга – приведение костевой оси в норму, избавление от нарастаний кости, возвращение суставу возможности выполнять свою функцию. Прежде чем делать операцию, нужно тщательно осмотреть стопу, сделать рентгеновский снимок, вычислить угол, сформированный костями стопы, а также понять, как далеко зашли деформационные процессы. Затем хирург определяется с тем, как именно будет проводить операцию.
Интересно! Первая такая операция была проведена в 1836 году.
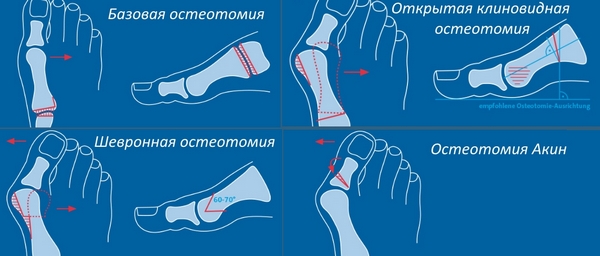
Если деформация первой степени, можно сделать пластику сухожилий (операция МакБрайда) и удалить «шишку» с плюсневой кости. Если диагностирована вторая степень болезни, помимо предыдущих махинаций нужно будет вмешиваться еще и в структуру костей. Третья стадия деформации исправляется рассечением плюсневой кости, а потом ее фиксируют с помощью двух винтов.
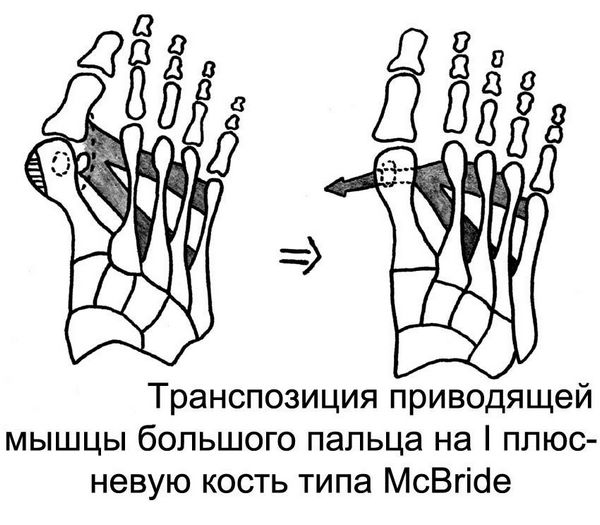
Операция МакБрайда
Вообще, видов лечения деформации с помощью операции огромное множество. Самые распространенные – это:
- экзостэктомия. Позволяет иссечь совсем маленький кусочек головки плюсневой кости;
- остеотомия. Требует удаления куска пальцевой фаланги либо участка плюсневой кости. Если деформация совсем небольшая или умеренная, используют шевронную остеотомию или зигзагообразную остеотомию. В иных случаях нужна проксимальная или комбинированная остеотомия;

Остеотомия
- артродез. Суставная часть первого пальца ноги удерживается неподвижно. Если деформации сильно выраженные, нужно сделать артродез первого клиновидно-плюсневого сустава;
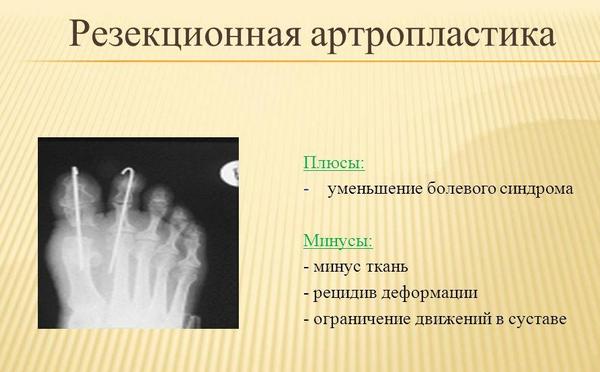
- резекционная артропластика. Удаляют маленькую часть плюснефалангового сустава со стороны плюсны;

Резекционная артропластика
- хирургическая операция для регенерации связок около плюснефалангового сустава первого пальца;
- замена травмированного сустава протезом.

Пораженный сустав могут заменить протезом
Первые десять дней нужно держать ногу в покое, потом можно начать осторожно ходить, стараясь не оказывать нагрузку на сустав, который оперировали. В целом, реабилитация занимает около трех месяцев, а в работоспособность сустав приходит не ранее, чем через год.
Интересно! Возвращается вальгусная деформация стопы приблизительно у 30% пациентов. Однако можно не допустить рецидива, досконально следуя советам врача.
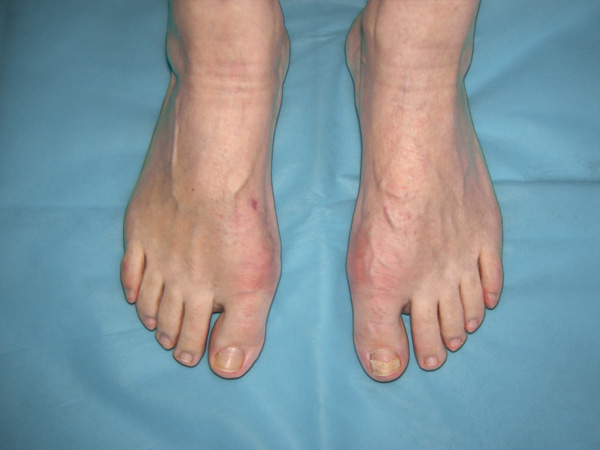
Рецидива можно не допустить, если следовать всем рекомендациям врача
Что делать для профилактики?
Чтобы не допустить искажения формы стопы, пациенту нужно изменить свой образ жизни. Для начала придется каждый день заниматься простыми упражнениями, позволяющими стопные суставы оставлять в подвижном состоянии. К примеру, положительный эффект оказывает ходьба на носочках, перекатывание мелких предметов, также можно стараться поднять что-то с пола при помощи ноги. Еще одним важным аспектом профилактики является регулярный массаж ступни и икры, после которых для закрепления эффекта нужно делать теплые ванночки с морской солью и хвоей.
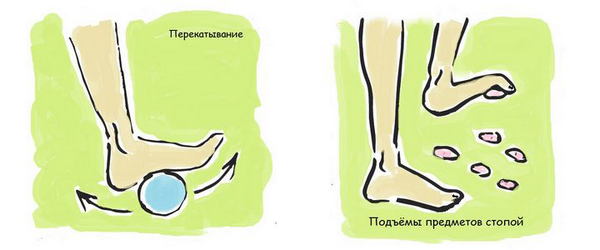
Для профилактики такой проблемы рекомендуется поднимать с пола предметы стопой, перекатывать что-то
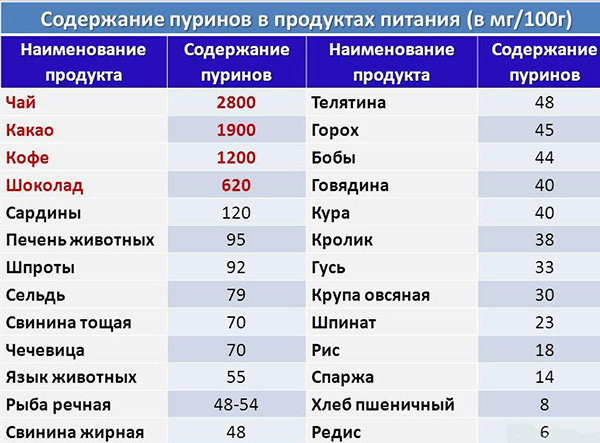
Обязательно нужно задуматься о рационе. Стопа подвергается деформациям из-за того, что мочевая кислота «любит» отложиться в стопных суставах. Так что придется контролировать прием продуктов, содержащих пурины, – собственно, они и вызывают высокое содержание мочевой кислоты в организме. Продукты, прием которых следует урегулировать, – мясо, некоторые рыбы, прочие морепродукты, крепкие бульоны, бобы, чай, кофе, какао и сладости с шоколадом.
Продукты, содержащие пурины
Ну и, конечно, нужно избавиться от обуви, которая может спровоцировать появление «шишечки». Это, как уже говорилось, узкая и тесная обувь, та, у которой каблук более четырех сантиметров. Иногда можно носить туфли на высоком каблуке, но для ежедневной носки лучше выбрать комфортную обувь.

Нельзя носить неудобную обувь – это приведет к серьезным проблемам
Жизнь с вальгусной деформацией стопы
Если в силу обстоятельств вы не можете сразу обратиться к хирургу, лучше снизить нагрузки на ноги, пользоваться только комфортной обувью без каблука. Вовремя нужно убирать мозоли и натоптыши. Также рекомендовано ходить по песку, гальке или каким-то неровным поверхностям.

Врачи рекомендуют ходить по песку и гальке – это обеспечивает массаж стоп
Искажение стопы у детей
Множество детей подвержено плоскостопию. По-другому его называют плоско-вальгусной деформацией стопы. Как понять, что у ребенка плоскостопие? Он быстро устает, ему больно ходить на протяжении долгого времени, а еще видно, что пятка косит наружу. Первое, что должны сделать родители, – отвести малыша к специалисту, так как плоскостопие поддается лечению, начатому в нужный момент.
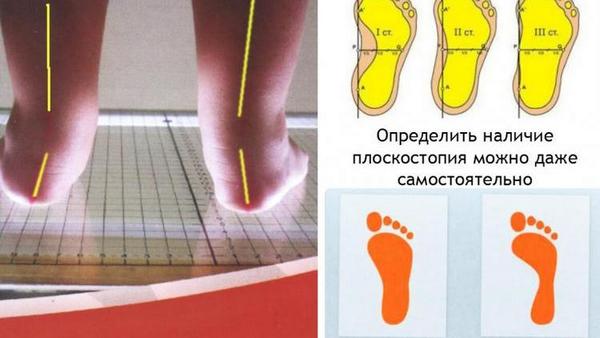
Если родители заметили у малыша признаки плоскостопия, стоит немедленно отвести его к специалисту
Можно ли выявить болезнь самостоятельно?
Заметить начинающиеся проблемы самостоятельно вполне возможно. Родители визуально отметят патологии в формировании костей ребенка. При первых подозрениях нужно обратиться за помощью в медицинское учреждение – в таком случае эффект лечебных мероприятий будет максимальным. Чтобы убедиться в наличии отклонений, родители могут «протестировать» ребенка.
Вариант №1. Нужно покрыть стопы ребенка сливочным маслом. Обратите внимание на края стоп – они тоже должны быть покрыты маслом. Затем нужно поставить ребенка на лист бумаги так, чтобы стопы располагались параллельно, а расстояние между ними было минимальным.

Родители могут проверить, есть ли у ребенка плоскостопие
Бумага впитает масло в тех участках, где ребенок стоял целой стопой. Осмотрев полученный отпечаток, нужно обратить внимание на внутренний контур.
Важно! Не стоит забывать, что некоторые особенности отпечатка могут быть связаны с возрастом ребенка.
Вариант №2 – тестирование с помощью монетки. Ребенка ставят на ровный и гладкий пол, просят выставить проверяемую ногу.
Взяв монетку, нужно ее поставить так, чтобы она находилась напротив внутреннего края исследуемой стопы.
Важно! В норме расстояние между монетой и стопой должно быть от восьми до двенадцати сантиметров.
Наличие плоскостопия можно проверить и с помощью монеты
Направьте монетку к центру детской стопы. Внутренняя часть должна быть чуть поднята, образуя свод над полом, поэтому если вы пальцем направите монету в нужном направлении, она под этим сводом пропадет целиком или наполовину.
Описание болезни
Иногда деформация стоп достигает таких масштабов, что промежуток между лодыжками, когда ребенок сидит со сведенными коленями, может доходить до пяти сантиметров. Пятка и пальцы отклоняются к внешней стороне стопы, а ее внутренняя часть направлена вовнутрь. Кривизна ног в данном случае напоминает букву Х.
Важно! Когда ноги как бы образуют букву О, у ребенка варусная деформация.
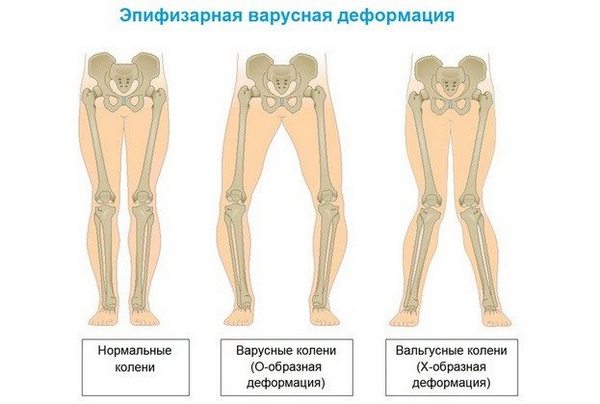
Варусная и вальгусная деформации
В том случае, если из-за болезни снижается высота стопных сводов, ставят диагноз «плоско-вальгусная деформация». Педиатры и детские ортопеды говорят, что этот диагноз часто встречается среди маленьких пациентов.
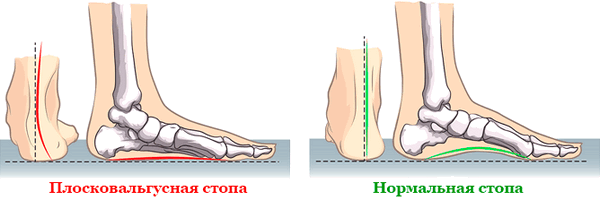
Плоско-вальгусная деформация
Как выявляют деформацию стопы у ребенка?
Нарушенная форма стопы малыша может быть выявлена при простом педиатрическом осмотре, но поставить диагноз и определить, насколько далеко зашла болезнь, могут исключительно ортопед и травматолог, которые воспользуются специальными диагностическими методиками. Во время осмотра обращают внимание на пальцы малыша – отклонены ли они в ту или иную сторону.
Родители чаще всего замечают, что с ногами ребенка что-то не так, в то время, когда он учится ходить. Иными словами, болезнь проявляет себя примерно в возрасте одного года. Ребенок не наступает на всю стопу, когда ходит, походка его «косолапая».

Родители замечают, что ребенок ходит «косолапо»
Со временем форма стопы искажается, напоминая букву Х, малыш неустойчиво ходит, шаркает, его шаги крайне неуклюжи. Игра с другими детьми быстро выматывает малыша, ноги и позвоночник болят. За весь день стопа становится опухшей, иногда даже бывают судорожные сокращения в икроножных мышцах.
Важно! Нужно осматривать обувь ребенка – при таком заболевании он быстро изнашивает ее подошву.

Можно определить такую деформацию и по состоянию обуви – она быстро изнашивается в области подошвы
Чем опасно это заболевание, проявившееся у детей? Оно может вызвать плоскостопие, нарушение осанки, проблемы с позвоночником, деформацию таза. Вследствие проблем со стопами развивается артроз.
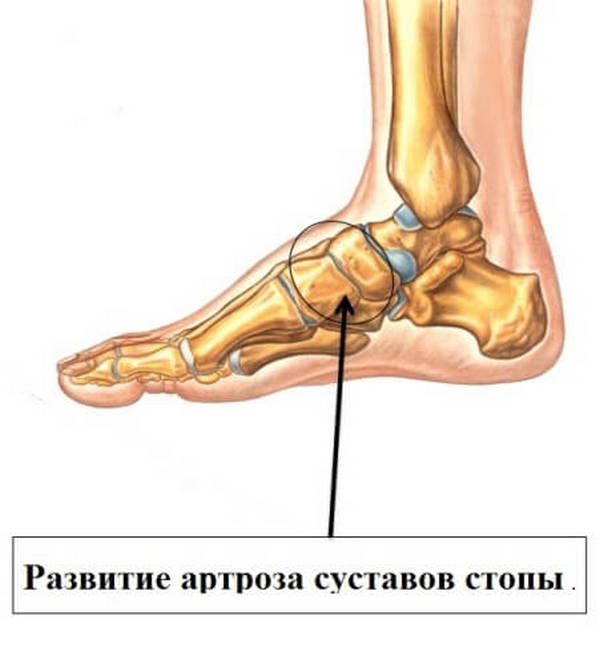
Впоследствии может развиться артроз
Для того чтобы убедиться, что стопа деформирована, делают рентгеновский снимок, компьютерную плантографию и подометрию стоп. Рентген показывает, что положение стоп относительно друг друга патологическое. Плантография дает возможность выявить морфологические параметры стопы. Подометрия выявляет адекватность нагрузок на стопу. С ее помощью можно заподозрить неладное даже до очевидных признаков проблемы.
Важно! Иногда делают УЗИ суставов, чтобы прояснить различные непонятные моменты.
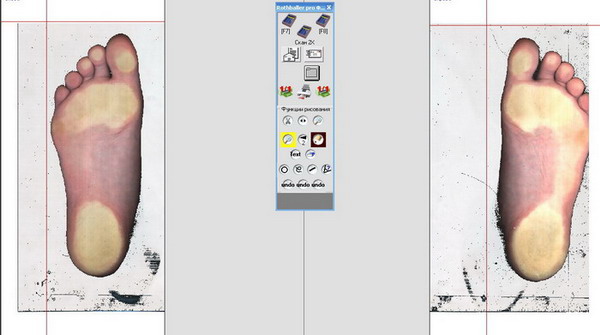
Плантография
Чтобы убрать из списка возможных диагнозов проблемы с центральными и периферическими отделами нервной системы, рекомендуют осмотр малыша неврологом.
Как лечат это заболевание у детей?
Главные цели лечебных мероприятий: возвращение изначальной формы стопы, восстановление возможности выполнения ею функций, укрепление мышц и связок.
Иногда на конечности накладывают гипс, чтобы избавиться от такой проблемы
Если указанная патология является врожденной, возможно, придется накладывать на конечности гипс. Повязку выбирают и придают ей подходящую форму только ортопеды, учитывая форму изменения стопы.
Когда болезнь перешла на второй этап (или сразу, если стопа деформировалась в результате различных обстоятельств), нужно делать ножные ванны, массажи поясницы и крестца, суставов. Проводят терапию парафином, делают озокеритовые и грязевые аппликации, электрофорез, диадинамотерапию, магнитотерапию, стимуляцию электричеством голенных и стопных мышц.
Важно! Положительно влияют посещение бассейна, ЛФК.

Диадинамотерапия
Малыши, чья стопа деформирована, должны быть обеспечены индивидуально разработанными стельками, специальной ортопедической обувью.
Вмешательство хирурга при деформациях стопы у детей – крайняя мера, применяемая лишь для семи процентов пациентов. Метод исправления дефекта подбирается индивидуально, так как нужно учесть особенности строения стопы ребенка.
Операцию для исправления вальгусной деформации стопы у детей делают редко
Чаще всего детей лечат следующими способами.
- Операция Грайса – с ее помощью стараются выровнять плоскую стопу, довести свод до нормальной высоты, стабилизировать движения стопы в подтаранном суставе. Проводят лигаментокапсулотомию наружного края стопы, сопоставляют кости стопы анатомически правильно.

Проведение операции Грайса
- Метод Доббса – это постоянные мануальные исправления расположения костей суставов. Каждый раз после проведения этого метода нужно гипсом зафиксировать стопу. Повязку делают от колена до пальцев ноги, при этом нужно согнуть ногу под прямым углом, а положение костей голеностопа должно быть максимально правильным. Метод Доббса повторяют шесть-семь раз, длительность ношения гипса между мануальными манипуляциями – приблизительно неделя.

Метод Доббса
Прогнозы и профилактика
Изменения формы детской стопы могут доходить до самых тяжелых форм. Порой заболевание заходит так далеко, что ребенок получает инвалидность.
Важно! Если не запускать патологические процессы, с помощью вовремя назначенного лечения ситуацию можно исправить.

Если лечение начать вовремя, можно избежать тяжелых осложнений
Чтобы ребенок не пострадал от этого заболевания, недопустимо нагружать его ноги до восьми месяцев. Не нужно ставить его на ножки раньше времени. Положительное влияние оказывают следование режиму дня, закаливание, гимнастические процедуры, массажи, правильное питание, хороший сон и прогулки. Нужно предупреждать возникновение рахита с помощью полезных микроэлементов и витамина D.

Витамин D
Обязательно нужно посещать педиатра, не пропускать приемы. Для профилактики нужно проходить осмотры и у других специалистов – детского хирурга и ортопеда, а также некоторых других. Важный вопрос – это правильный подбор обуви. Нельзя надевать на ноги малыша обувь, которая ему мала или велика. К тому же, она должна быть качественной. В ней должен быть супинатор, а боковушки и задник – в меру жесткие.

Подбор обуви для ребенка
Профилактические упражнения.
- Тянуть носочки от себя к себе (повторять до 10 раз).
- Круговые движения стопами (10 повторов).
- Погладить внутренней часть левой стопы правую голень, поменять ноги (по 6 повторов для каждой ноги).
- Пока ребенок сидит на стуле, он должен как бы грести под себя ногами воображаемый песок.
- Катание овальных или круглых предметов стопой.
- Вставать на носочки (10 повторов).
- Ходить по неровным поверхностям.
- Ходить 15 минут в теплой ванне, положив там гальку или простой массажный коврик. Вода должна доходить до щиколоток.

Желательно с детства заниматься профилактикой такой проблемы
Волнующие пациентов вопросы
| Вопрос | Ответ |
|---|---|
| Наши старшие родственники нам сказали «шишечку» на ноге прижигать йодом. Оказывает ли это должный эффект? | Вылечить деформационные изменения стопы с помощью йода или народных средств невозможно. |
| Моему ребенку 1,5 года, врач поставил диагноз «вальгусная деформация стопы». Но ведь ходить он начал совсем недавно! Что делать, почему у нас вообще этот диагноз? | Здоровые дети тоже могут пострадать от вальгусной деформации стопы. Объяснить это можно тем, что пока ребенок делает первые шаги, свод стопы может быть еще не сформирован. Из-за этого голени становятся кривыми. Для решения проблемы нужно проконсультироваться с ортопедом – он поможет подобрать обувь, стельки, порекомендует лечебные процедуры. Не покупайте уже готовые стельки – лучше, если их изготовят индивидуально. А если вы проигнорируете проблему, в будущем ребенка ждут болезни позвоночника, у него будут постоянно болеть ноги, разовьется артроз. |
| Разрешено ли хирургически исправлять стопу женщине-гипертонику в возрасте? | Разумеется. Ни такое заболевание, ни пожилой возраст не запрещают проведение операции. Отказаться от услуг хирурга стоит только в том случае, если палец подвержен воспалению гнойного характера. |
Лучше обратиться к врачу за подробной консультацией и назначением лечения
Подводим итоги
Вальгусную деформацию стопы лучше лечить, иначе могут возникнуть тяжелые осложнения. При обнаружении признаков такой патологии необходимо обратиться к врачу, чтобы тот назначил лечение.
Видео — Вальгусная деформация стопы
sustav-expert.com
определение стадии на рентгене и у детей
Вальгусная деформация стоп развивается постепенно: вначале пациент жалуется на то, что болят ноги при длительном хождении, особенно на каблуках, начинает воспаляться сустав большого пальца, где со временем образуется шишка, затем очень трудно становится подобрать обувь, искривляется большой палец и передний отдел стопы. На подошве нарастает уплотнение – натоптыши или мозоли, второй палец поднимается к верху и обретает форму молотка, он согнут и не разгибается. Нарушается кровоснабжение сустава, сопровождающееся сильными болями при хождении, впоследствии грозит инвалидностью.

Вальгусная деформация стопы имеет большое распространение среди женщин после 40, а также среди младенцев в период с 9 месяцев до 1,5 лет, когда формируется навык ходьбы. Патология представляет собой внутреннее и внешнее изменение костной ткани ступни, вызванное негативным внешним воздействием, сопровождающееся болезненными ощущениями, выявлением «шишечки» возле большого пальца ноги и его искривления. Образуется от неправильной нагрузки на внутреннюю часть стопы, за счет чего ее внешняя часть и мизинец чуть приподняты.
Запущенное состояние болезни имеет крайне негативные последствия: режущие боли, чрезмерная нагрузка на позвоночник, его искривление, появление артрита и артроза, косолапость, бурсит. Необходимо правильное своевременное лечение, а также использование индивидуально подобранной ортопедической обуви.
Причины болезни и hallux valgus степени
Основные причины деформации стопы:
- поперечное плоскостопие,
- наследственность,
- эндокринные заболевания,
- остеопороз.
Болезнь также могут вызвать варикоз, плоскостопие, врожденные дефекты, травмы, интенсивная подвижность суставов и другие.
Даже неудобные туфли или сапоги благоприятствуют возникновению косточки на ноге, однако не являются первопричиной. Деформация образуется от неправильной нагрузки на внутреннюю часть стопы, за счет чего ее внешняя часть и мизинец чуть приподняты. Происходит нарушение работы соединительной ткани (связочного аппарата).
Главное, что мы можем сами предупредить заболевание подобрав правильную обувь или же применив ортопедическую стельку вовремя, не упуская время.

Халюс вальгус (hallux valgus) степени измеряются при помощи нижеприведенных величин:
- углом между I и II плюсневыми костями;
- углом отхождения большого пальца ноги от I плюсневой кости.
Итак, имеется несколько степеней вальгусной деформации большого пальца стопы:
- Вальгусная деформация стопы 1 степени: характеризуется наличием угла размером менее 12° между 1 и 2 плюсневыми костями, и отклонением первого пальца менее 25°.
- Вальгусная деформация стопы 2 степени представляет собой угол отклонения между плюсневыми костями менее 18 градусов, и угол отклонения большого пальца более, чем 25°.
- Вальгусная деформация 3 степени, она же заключительная, имеет угол отклонения более 18° первого критерия и угол более 35° второго критерия.

Правильно поставить диагноз, выявив стадию развития болезни может только квалифицированный специалист. Чем быстрее будет проведено обследование и назначено лечение, тем больше шансов вернуть здоровье вашим ногам.
Причины болезни у детей и степени Халюс Вальгус
Данное заболевание у детей может быть врожденным или приобретенным. Однако первый вид болезни встречается очень редко, тогда как причинами второго являются чаще всего дисплазия соединительной ткани, что приводит к ослабеванию связок, которые не могут выдержать чрезмерного давления позвоночника. Кроме того, неверно подобранная детская обувь, плохая экология, избыточный вес, генетическая предрасположенность также способствуют развитию этой болезни.

В медицине принято выделять четыре hallux valgus степени болезни:
- Наклон пяточной части не превышает 15°. При этом достаточно профилактических мер для устранения причин заболевания.
- Отклонение от нормы до 20°. В данном случае помогут несложные физические процедуры.
- Угол отклонения не превышает 30°. Для его устранения рекомендуется интенсивное и продолжительное лечение, однако хирургического вмешательства можно избежать.
- Угол наклона более 30°, являющийся критическим показателем, при котором необходимо хирургическое вмешательство.
Обращаем ваше внимание, что для определения степени деформации необходимо обратиться к квалифицированному специалисту, который выявив на рентгене степень вальгусной деформации, назначит эффективное лечение.
“Врачи скрывают правду!”
Даже “запущенную” косточку можно вылечить дома. Просто не забывайте один раз в день…
>
Симптомы вальгусной деформации
Каким же образом мы можем распознать наличие данного недуга?
Во-первых, пациентов беспокоит боль в ступнях, а именно в области I плюсневой кости. Она проявляется после длительной ходьбы либо нагрузок на ноги. Проявление вальгусной деформации стоп в зависимости от ее степени деформации и стадии отличается по характеру и силе – от дискомфорта до острой и ноющей боли.
Во-вторых – это визуальная деформация большого пальца стопы. Как показано на фото, сама ступня теряет нормальную форму, развивается костный экзостос (уплотнение костной ткани – «шишка»), а большой палец со временем начинает отклоняться от своей оси и придвигается к остальным, ложась на второй палец.
Кроме того, под фалангами второго и третьего пальцев появляются натоптыши, чувствительность ступни снижается, наблюдается отечность и покраснение кожного покрова.
Плосковальгусная деформация стоп, как указано выше, представляет собой патологическое нарушение положения ступни. Тяжесть давления искривляется, высота снижается, а ее функционирование протекает неестественным образом. Характерные симптомы:
- Ярко выраженная деформация стопы. Ее ось резко смещается в бок, расстояние между лодыжками увеличивается в положении стоя. Обратите внимание: ноги и стопы на этой стадии имеют х-образную форму.
- Явные косметические дефекты сопровождаются дискомфортом при ходьбе, неудобством при выборе обуви. Кроме того, вальгусная деформация способствует развитию патологий: плоскостопия, артроза и других болезней, ввиду неправильной работы сустава.
Все эти симптомы позволяют сделать вывод о наличии отклонений, но для достоверности информации необходим рентген и иные процедуры.
Диагностика вальгусной деформации
На начальном этапе необходимо тщательное обследование пациента специалистом, осмотр стопы, костей. Своевременное обращение может являться главным фактором при назначении лечения. Рентгеновский снимок покажет какая из стадий имеется у пациента. Учитывая, что данный недуг провоцирует развитие сопутствующих заболеваний, после проведения вышеуказанных процедур картина прояснится.

Диагностика вальгусной деформации стопы у детей проходит несколько сложнее. Для полного исследования, выявления наличия, причин и осложнений болезни рекомендовано обращение к нескольким специалистам: детскому ортопеду, неврологу и хирургу. В зависимости от внешних проявлений врач назначает:
- проведение рентгенограммы;
- УЗИ диагностика суставов и связочного аппарата;
- Компьютерная плантография.
Внимание!
Заметив симптомы вальгусной деформации стопы у ребенка, ни в коем случае не проводите самостоятельное лечение, так как это может поспособствовать не только прогрессу болезни, но и привести к осложнениям.Лечение вальгусной деформации стопы
Данная болезнь поддается щадящим методам лечения в большинстве случаев. Основными способами борьбы с вальгусной деформацией большого пальца стопы являются:
- Регулярное ношение специально подобранной ортопедической обуви с корректирующими стельками.
- Занятия спортом (спортивной ходьбой, бегом, гимнастикой).
- Использование разделяющих пальцы ног прокладок.
- Применение ортезов для сустава первого пальца.
- Назначение массажей определенных участков ног.
Данные методы лечения также показаны при вальгусной деформации стопы у детей. Опытным врачом могут быть назначены электрофорез, электрическая или магнитная стимуляция мышц, полезными будут парафинотерапия и плавание.
В зависимости от стадии искривления, применяются разные способы выпрямления.
- При начальной степени, когда начинает воспаляться косточка, необходимо поднять свод стопы с помощью стельки с поперечным бугорком. Затем компресс с димексидом, ванночки солевые, физиотерапевтические процедуры, массаж. Но самое главное — правильная обувь.
- При второй степени, когда небольшая деформация переднего пальца стопы: обязательно стелька, применение силиконовых вставок между большым и вторым пальцем, или применение вальгусной шины для отведения большого пальца. Физиопроцедуры, массаж, народные методы снятия воспаления сустава.
- При наиболее тяжелой последней степени деформации стопы применение народных методов, физиотерапевтического лечения не принесет нужного результата. Необходимо хирургическое вмешательство.

При запущенной 3 степени болезни может потребоваться крайняя мера – операция. Подразделяется на несколько видов:
- метод Доббса, состоящий из 6 сеансов коррекции стопы с дальнейшим наложением гипса;
- артодезирующие операции, связаны с увеличением работы и усилением мышц стопы, вместе с тем такой метод сопровождается длительными болями, а потому применяется не часто;
- малоинвазивные операции позволяют увеличить натяжение связочного аппарата, за счет изменения угла между костями.
Как следует из изложенного, плосковальгусная деформация стопы встречается довольно часто, особенно у женщин. Хорошо поддается эффективному лечению, как у взрослых, так и у детей. Своевременное выявление и правильная терапия воспрепятствуют ее развитию и осложнениям. Следите за здоровьем своих ног, и они будут вас радовать своей силой, красотой, выносливостью на протяжении долгих лет.
valgusa.net
лечение плоско-вальгусной установки нижних конечностей, упражнения
В процессе жизнедеятельности у человека довольно часто появляются различные деформации стопы. Обычно мы привыкли видеть подагру – выступающую косточку большого пальца, но не менее подагры опасна и еще одна деформация – вальгусная стопа. Заметить ее довольно проблематично, если вальгус не является врожденным, а был приобретен уже в зрелом возрасте. Тем не менее вальгусная деформация стопы грозит пациентам развитием серьезных патологий, поэтому ее лучше всего диагностировать как можно раньше и сразу же начинать лечение.
Вальгусное плоскостопие является одной из самых частых патологий, которые встречаются в ортопедии. Противостоит ей варусная деформация, когда стопа искривлена наружу. Эти дефекты стопы провоцируют характерные икс-образные или о-образные конечности.
Причина в том, что вальгус распространен как среди детей, так и среди взрослых. Это лидер по деформациям стоп, который не является всего лишь косметическим дефектом. Вальгус подошвы может иметь серьезные последствия для пациента, страдающего таким отклонением. У взрослых, кроме вальгусной конечности, обычно искривлен и большой палец ноги. Он наклонен в сторону, а косточка резко выпирает наружу. Кроме этого, плоско- вальгусная установка стоп сочетается со следующего:
- деформирующий артроз в стопе;
- экзостозы головок плюсневых элементов;
- комбинированное плоскостопиехронический бурсит;
- поперечное плоскостопие.
Причины
Плоско-вальгусная стопа встречается преимущественно у женщин старше тридцати лет. Эта особенность связана с тем, что у женщин связочный аппарат в суставах более слабый, чем у мужчин, поэтому их подошва больше подвержена различным деформациям. Дополнительным фактором появления вальгуса является и ношение обуви на высоком каблуке.
СПРАВКА. Развитие заболевания происходит медленно, поэтому очень сложно сказать, когда именно появилась патология и с какой причиной это было связано.
Вальгусная деформация стопы у взрослых возникает по следующим причинам:
- плоскостопие – одна из самых частых причин, провоцирующих вальгус, а во многих случаях эти два заболевания являются сочетанными между собой. При появлении плоскостопия у человека происходит неправильное распределение нагрузки и появление вальгусной деформации – вопрос времени. Пациентам становится неудобно ходить, из-за перераспределения нагрузки ноги болят, поэтому люди ищут любые способы, чтобы снять напряжение. На время выворот ноги внутрь даже облегчает боль, но это и является первым шагом в формировании вальгусной подошвы;
- остеопороз – типичная причина многих патологий опорно-двигательной системы, в том числе и вальгусной стопы. При остеопорозе тело человека стремительно теряет кальций, поэтому кости становятся менее крепкими и не могут выдерживать нагрузку тела на стопу. Подошва становится более уязвимой, поэтому и появляются такие дефекты, как вальгусная стопа;
- спровоцировать появление вальгусной деформации стопы может лишний вес. Часто искривление стопы возникает у женщин во время беременности, если они набирают много веса, а также у людей в зрелом возрасте, если они резко полнеют. Стопы просто не выдерживают избыток веса и свод уплощается;
- генетический фактор – также является причиной появления вальгуса стопы. При этом сама генетика не предрекает появление вальгуса. У человека с генетическими проблемами появляется дефект сухожильно-связочного аппарата, что в большинстве случаев проявляется уже с детства. Из-за слабых связок стопы просто «плывут» при любой нагрузке, поэтому у человека в любой период жизни развивается вальгусная стопа;
- неправильная обувь – слишком узкая, или на высоких каблуках тоже может стать причиной вальгусной деформации ног. Очень часто в такой обуви пациент переносит нагрузку на передний край стопы, страдают фаланги большого пальца, а вот свод стопы при таком распределении нагрузки становится все ниже, и уже через некоторое время можно заметить ощутимую деформацию;
- эндокринные заболевания – одна из наиболее тяжелых причин появления вальгусной стопы, поскольку лечить придется не только искривление нижних конечностей, но и налаживать гормональный фон. При эндокринных патологиях существенно страдают связки, что и приводит к деформации;
- травмы стопы – еще одна причина появления вальгусного искривления. Если травмы сопровождаются разрывом сухожильно-связочного аппарата и раздроблением костей, участвующих в формировании свода стопы, то велик риск появления вальгусной подошвы даже после лечения травмы.
Кроме этих причин, непосредственно приводящих к развитию вальгусной стопы, предрасполагающими факторами являются и нервно-мышечные патологии. К таким можно отнести подагру, ревматоидный артрит, болезнь Дауна, паралич. Также стоит отметить, что вальгусная постановка стоп может быть и профессиональным дефектом. Ему подвержены спортсмены, модели, балерины. В последние годы медики стали часто регистрировать вальгус у людей пожилого возраста.
Читайте также:
Симптомы
Вальгусная деформация ног на начальном этапе развития патологии пациентами может и не диагностироваться, поскольку они не присматриваются к стопе и не знают, что такое может произойти. Замечают изменения уже на поздней стадии, когда свод стопы становится визуально уплощенным.

Появление «косточки» – характерный признак вальгусной деформации стопы
При переходе патологии в прогрессирующую стадию заметить дефект становится проще. При вальгусе наблюдаются следующие признаки:
- на ноге в области большого пальца формируется характерная «косточка», а сам большой палец искривлен. При ходьбе такой дефект доставляет существенный дискомфорт пациентам, а при надавливании или натирании на косточке появляются признаки воспаления – отечность, гипертермия, покраснение;
- при запущенной патологии, когда воспаление серьезно поражает суставы, возможно повышение температуры всего тела;
- на ногах в месте искривления и местах повышенной нагрузки образуются натоптыши, а на нежной коже часто появляются волдыри;
- обычно больные при вальгусе жалуются на дискомфорт ступней и болезненные ощущения в них;
- из-за неадекватного распределения функциональной нагрузки боль появляется не только в стопе, но и ощущается в голени, коленях, позднее страдает даже позвоночный столб;
- из-за проблем с кровообращением типичным признаком становится варикозное расширение вен;
- деформация суставов пальцев и давление на соседние пальцы провоцирует врастание ногтей.
ВАЖНО! Заболевание прогрессирует довольно медленно, поэтому пациенты и не обращаются за помощью в нужное время. Даже болезненность в ногах списывается на усталость, хотя это уже явный признак появления деформации стопы.
Если своевременно не обратиться в клинику, то вальгусное искривление грозит не только болезненными ощущениями, но и появлением серьезных патологий:
- остеомиелита;
- прогрессированием воспаления синовиальной сумки и переходом его в гнойную стадию;
- проникновением инфекции в область, которая деформирована, и развитием там воспалительного процесса;
- еще большим искривлением ноги, которое может привести к потере функциональности нижней конечности.
Степени
Вальгусная деформация стопы может иметь несколько степеней тяжести, по которым определяется дальнейшая тактика лечения. При первой степени угол искривления составляет до 15 градусов. Такая патология не считается сложной в терапии, поэтому такие виды деформации стопы можно лечить консервативно. Основная помощь пациентам – различные упражнения лечебной физкультуры, гимнастика, закаливание, физиотерапевтическое лечение. Показано ношение ортопедической обуви.
Вторая степень деформации – это искривление от пятнадцати до тридцати пяти градусов. Здесь предполагается более сложное лечение, поскольку патология уже затронула кровообращение, нарушен метаболизм, а также появился стойкий болевой синдром. Лечение предполагает ЛФК, физиотерапию, также применение медикаментозных препаратов (преимущественно симптоматические средства). При невозможности достичь положительной динамики рекомендовано хирургическое лечение.
Третья степень развития патологии – это искривление более чем на тридцать пять градусов. При этой форме заболевания показано оперативное вмешательство. Если вовремя не прибегнуть к хирургии, заболевание может спровоцировать серьезные функциональные нарушения в конечности.
Диагностика
Для диагностики заболевания необходимо обратиться в клинику и пройти несколько исследований:
- рентгенография – наиболее информативный и самый бюджетный вид исследования, при котором можно увидеть расположение костных элементов, формирующих свод стопы. На снимке в разных проекциях врачи получат довольно информативную картину и уже могут поставить диагноз варусная деформация;
- ультразвуковое исследование – этот вид диагностики преимущественно назначается для оценки состояния мягких тканей, которые тоже страдают при искривлении стопы;
- подометрия – специальный вид диагностики, когда пациент становится ногами на стеклянную поверхность и компьютер обрабатывает данные по отпечаткам его подошвы. Этот вид диагностики позволяет наиболее точно описать параметры патологии, а также диагностировать ее на ранней стадии;
- компьютерная томография – обычно для диагностики вальгуса применяется редко, но используется при необходимости дифференцировать одно заболевание от другого, если симптоматика схожая (подагра, деформирующий остеоартроз).
Лечение
На раннем этапе обнаружения лечение вальгусной деформации возможно консервативными методиками. Кроме специальной обуви, ортопедия предполагает активное использование лечебной физкультуры. Упражнения направлены на формирование правильного свода стопы, укрепление сухожильно-связочного аппарата, профилактику суставных патологий.

При вальгусной деформации пациентам рекомендованы специальные упражнения с трейнерами
Если в процессе консервативного лечения человека сопровождают сильные боли и дискомфорт, врачи рекомендуют ему обезболивающие препараты. Параллельно проводится физиотерапевтическое лечение.
Если заболевание запущено и деформация стопы достигла второй или третьей степени, то в данном случае пациентам поможет исключительно операция. При патологии первой степени пациентам проводят лишь удаление шишки на большом пальце, но в саму стопу врачи не проникают. Прогрессирующая болезнь второй степени требует фиксации костных элементов специальными винтами, которые устанавливаются в стопу. Как только у пациента удается сформировать нужную кривизну свода, то больной от инородных конструкций избавится.
При третьей степени также проводится оперативное вмешательство, но крепление свода лечащему врачу приходится делать уже двумя винтами, а не одним. После операции пациентам некоторое время нельзя ходить. Позже больные передвигаются, не опираясь на прооперированную конечность. Полную нагрузку на стопу можно давать примерно через месяц.
СПРАВКА. В полном объеме конечность восстановится примерно через год, но у тридцати процентов пациентов возникают рецидивы. Для их профилактики чрезвычайно важно выполнять все рекомендации врача.
После успешной терапии пациенты должны соблюдать меры профилактики. Чрезвычайно важно снова не допустить развития таких факторов, которые спровоцировали вальгусную стопу. Для профилактики рекомендовано:
- носить обувь на небольшом каблуке, сочетая это с ношением комфортной обуви без каблуков;
- пациентам рекомендовано ходить по песку, гальке босыми ногами – это поможет активизировать кровообращение в нижних конечностях;
- регулярно рекомендовано посещения ортопеда и прохождение подометрии – при своевременной диагностике отклонение проще лечить;
- если доктор рекомендовал стельки, то не стоит забывать их использовать, они помогут правильно распределить нагрузку на стопу, а при незначительной деформации и вылечить заболевание.
Коррекция при помощи обуви
Если на раннем этапе своевременно обнаружить патологию, то в большинстве случаев можно исправить ее при помощи ортопедической обуви. Да и пациенты в силу своей занятости не настроены на хирургию и предпочитают консервативные способы терапии плосковальгусного искривления. При возможности такого лечения врачи начинают его с подбора нужной обуви.
Обувь для людей с вальгусным искривлением стопы имеет следующие характеристики:
- при ее использовании нагрузка на ногу распределяется равномерно;
- активизируется кровообращение в голеностопе, подошве;
- с сочленений снимается усталость;
- первый палец фиксируется в нужном положении, что не дает подаваться своду стопы в сторону.

Специальные ортопедические стельки помогут формировать правильный свод стопы
При выборе ортопедической обуви для пациентов врачи руководствуются следующими параметрами:
- обувь для пациента должна подходить размер в размер. Категорически запрещено использовать у больных с вальгусной деформацией узкую обувь или широкую – она должна четко охватывать стопу и не сдавливать суставы, чтобы не возникла деформация конечностей;
- для ежедневного использования ортопедическая обувь должна обязательно иметь каблук. Для женщин разрешено использовать каблуки не выше трех сантиметров, а для мужчин – не выше двух;
- обувь для больных вальгусной деформацией должна быть произведена из качественных материалов. Лучше всего, если это будет кожа;
- для улучшения эффекта пациентам рекомендуют вкладывать дополнительные стельки с нужными изгибами – их зачастую изготавливают по индивидуальным меркам;
- задники должны плотно фиксироваться в пяточной кости.
Ношение специальной обуви поможет устранить вальгус стопы, однако используется обувь довольно долго, поэтому пациентам не стоит надеяться на быструю положительную динамику. Вальгусная деформация стопы у взрослых – это в большинстве случаев приобретенная патология. Чтобы не стать жертвой вальгуса, нужно соблюдать все меры профилактики, а если дефект уже появился, то, приложив все усилия на ранней стадии, от него можно избавиться консервативными методами лечения.
elemte.ru