Синовит не проходит полгода: Синовит не проходит полгода — Все про суставы – Не проходит синовит – Ревматология
Синовит не проходит полгода — Лечение суставов
Содержание статьи:
Как лечить болезнь Шляттера коленного сустава у подростков, детей и взрослых
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Болезнь Шляттера – патология, поражающая верхнюю часть большеберцовой кости, примерно на 2 см ниже надколенника. Эта кость составляет основу голени. В ее верхнем отделе расположена бугристость, в области которой имеется зона роста большеберцовой кости. Болезнь Шляттера является остеохондропатией, она сопровождается изменениями в строении костной и хрящевой ткани.
Содержание:
- Причины болезни Шляттера
- Патогенез заболевания
- Болезнь Шляттера у подростков: причины, симптоматика, фото
- Диагностика болезни Шляттера коленного сустава
- Лечение болезни Шляттера консервативными методами
- Лечение физиотерапевтическими методами
- Особенности лечения оперативными методами
- Профилактика патологии
- Прогноз болезни
- Как выбрать наколенник при болезни Шляттера?
- Какой код у болезни Осгуда-Шляттера по МКБ-10?
- Берут ли в армию с болезнью Шляттера
Чаще всего заболевание возникает у подростков, занимающихся спортом. Оно характеризуется болью, воспалением и припухлостью ниже колена. Болезнь Осгуда-Шляттера не является тяжелым нарушением и хорошо поддается лечению. Лишь иногда она приводит к кальцификации и избыточному окостенению очага воспаления.
Причины болезни Шляттера
Болезнь Осгуда-Шляттера является одной из распространенных причин боли в колене у активных подростков, много занимающихся спортом. Чаще всего она встречается у мальчиков. Наиболее опасные в этом отношении виды спорта связаны с бегом или прыжками. При этом задействована четырехглавая мышца бедра, которая энергично сокращается.
Реже патология появляется без видимой причины у детей, не занимающихся спортом.
Некоторые ученые считают, что эта болезнь имеет генетические предпосылки. Установлено, что наследование может осуществляться по аутосомно-доминантному типу с неполной пенетрантностью. Это значит, что предрасположенность к ней может передаваться от родителей к детям. Однако эта закономерность выявляется не всегда. Механическую травму при этом считают пусковым фактором болезни.
Патогенез заболевания
Четырехглавая мышца предназначена для разгибания ноги в колене. Она расположена на бедре, своей нижней частью прикреплена к коленной чашечке (надколеннику), который в свою очередь связан с верхним отделом большеберцовой кости, где у подростков еще не закрылась зона окостенения. Чрезмерно сильное сокращение плохо растянутой четырехглавой мышцы бедра ведет к избыточной нагрузке на связки надколенника.
Большеберцовая кость у подростков сформирована не до конца и продолжает расти. Она недостаточно сильна для таких нагрузок. Поэтому в месте прикрепления к ней связок возникает воспаление и болезненность. В результате нарушения кровообращения появляются мелкие кровоизлияния. В более тяжелых случаях возникает отрыв верхнего эпифиза и асептический (безмикробный) некроз костно-хрящевых участков. Может произойти отслойка надкостницы.
Заболевание характеризуется сменой периодов отмирания небольших участков ткани и их восстановления. Зона некроза замещается плотной соединительной тканью. Постепенно на месте длительной травмы образуется разрастание — костная мозоль. Ее величина зависит от интенсивности и длительности повреждающего действия. В подколенной области определяется утолщенная бугристость – шишка. Ее можно обнаружить при прощупывании голени, а при большом размере – во время осмотра.
Болезнь Шляттера у подростков: причины, симптоматика, фото
Заболевание встречается у мальчиков возрасте 12 – 15 лет, реже у девочек 8 – 12 лет. Половые различия в распространенности болезни связаны с тем, что активные виды спорта обычно предпочитают мальчики. Если такие занятия посещает девочка, вероятность развития патологии у нее не меньше.
Опасные виды спорта, которые могут привести к травмам мышц бедра и повреждению верхнего эпифиза большеберцовой кости:
- футбол;
- гимнастика и акробатика;
- волейбол;
- баскетбол;
- фехтование;
- лыжный спорт;
- большой теннис;
- велосипедный спорт;
- бокс и борьба;
- бальные танцы и балет.
Вначале заболевание не сопровождается никакими жалобами. Вовремя нераспознанная патология быстро приобретает хронический характер. Через некоторое время появляется основной симптом – боль чуть ниже коленной чашечки. Интенсивность неприятных ощущений со временем меняется. Как правило, она усиливается во время нагрузки и сразу после нее. Особенно сильная боль появляется при прыжках, ходьбе по лестнице и приседаниях, в покое же стихает. Она не распространяется в другие отделы конечности. Этот признак сохраняется в течение нескольких месяцев. Иногда он проходит только после завершения роста ребенка. Это значит, что некоторых детей боль в ноге беспокоит в течение 2 – 3 лет.
Отличие заболевания в детском возрасте – достаточно длительное бессимптомное течение. Насторожить родителей должна боль под коленом, то появляющаяся, то исчезающая.
Болезнь может появиться и у взрослых. В этом случае она нередко вызывает нарушение подвижности коленного сустава и развитие артроза.
В области под коленной чашечкой заметен отек тканей. При надавливании здесь определяется локальная болезненность. Во время обострения повышается местная кожная температура. В далеко зашедших случаях становится видно костное разрастание на передней поверхности ноги под коленом.
Заболевание затрагивает эпифиз, расположенный на голени и под коленной чашечкой. При неосложненном течении на движения в коленном суставе оно не влияет, так что объем движений в нем сохранен. Симптомы чаще возникают с одной стороны, но в трети случаев поражают оба колена.
Диагностика болезни Шляттера коленного сустава
Распознавание заболевания основано на тщательном физикальном (внешнем) обследовании пациента и истории развития патологии. Если диагноз ясен после осмотра и расспроса пациента, дополнительное обследование может не проводиться. Однако врачи обычно назначают рентгенографию коленного сустава в двух проекциях, чтобы исключить более серьезные причины боли в колене.
На рентгеновских снимках видно повреждение надкостницы и эпифиза большеберцовой кости. В тяжелых случаях он фрагментирован. Имеется характерный рентгенологический признак в виде «хоботка». В дальнейшем на месте травмы возникает бугристость – костная мозоль.
Термография – метод определения локальной температуры. При обострении болезни на термограмме виден локализованный очаг повышения температуры, вызванный усилением кровотока в зоне воспаления, в фазе ремиссии он отсутствует.
При подготовке к оперативному лечению больному может быть проведена компьютерная томография коленного сустава и прилегающих областей, помогающая уточнить размер и расположение патологической бугристости.
Чтобы исключить другие травмы коленного сустава, в сомнительных случаях выполняется осмотр суставной полости с помощью гибкого оптического прибора – артроскопия. Эндоскопическое оперативное лечение используется при внутрисуставных повреждениях колена, при болезни Осгуда оно не применяется.
Данные о сопутствующих повреждениях колена можно получить и с помощью ультразвукового исследования. Его преимуществом являются неинвазивность, безболезненность и быстрота выполнения.
Для выявления очага патологии в сомнительных случаях применяется радиоизотопное сканирование. Оно позволяет визуализировать участок воспаления в костной ткани.
Сильная боль в колене, сохраняющаяся в покое, по ночам или сопровождающаяся болезненностью костей в других областях тела, лихорадкой, поражением других органов требует дифференциальной диагностики со следующими состояниями:
- инфекционный или ювенильный ревматоидный артрит;
- остеомиелит;
- туберкулез или опухоль костей;
- болезнь Пертеса;
- перелом надколенника и другие травмы колена;
- бурсит, синовит, миозит.
Лечение болезни Шляттера консервативными методами
Боль обычно проходит в течение нескольких месяцев без какого-либо лечения. При обострении болезни необходимо принимать болеутоляющие и противовоспалительные средства, такие как парацетамол или ибупрофен. Введение глюкокортикоидов в коленный сустав не рекомендуется.
Для стимуляции обменных процессов в костной ткани назначаются препараты кальция, витамины D, E и группы В.
При острой боли, возникшей после тренировки, следует на несколько минут приложить пакет со льдом ниже колена. Это поможет быстро избавиться от неприятных ощущений.
Для защиты коленной чашечки во время занятий футболом и другими травмоопасными видами спорта необходимо носить наколенники.
В домашних условиях врачи рекомендуют использовать холодные компрессы, ограничить физическую нагрузку на пораженную ногу, ежедневно делать упражнения, повышающие эластичность мышц бедра и связок надколенника. Показан массаж с противовоспалительными и улучшающими кровоснабжение средствами, например, с троксерутиновой мазью.
Лечение физиотерапевтическими методами
Для повышения эластичности мышц бедра, уменьшения воспаления, профилактики образования костной мозоли используются физиотерапевтические методы:
- Электрофорез с обезболивающими веществами (прокаин), метаболическими средствами (никотиновая кислота, соли кальция), гиалуронидазой, кокарбоксилазой.
- В легких случаях используется магнитная терапия. Можно применять домашние аппараты для физиолечения, действие которых основано на свойствах магнитного поля.
- Терапия волнами ультравысокой частоты (УВЧ).
- Прогревание колена с помощью инфракрасных лучей, озокерита, парафиновых компрессов, лечебных грязей, теплых ванн с морской солью или минеральной водой.
Курсы физиотерапии должны проводиться регулярно в течение длительного времени – до полугода. Под действием этих методов улучшается кровообращение в пострадавшей области, снимается отек и воспаление, ускоряется нормальная регенерация кости, предупреждается рост костной мозоли и развитие артроза.
Особенности лечения оперативными методами
Операция у подростков обычно не проводится. Она выполняется в более позднем возрасте при сохраняющейся боли в колене. Причина этого состояния – сформировавшаяся костная мозоль, которая постоянно травмирует надколенник. Операция заключается во вскрытии надкостницы и удалении лишней костной ткани. Такое вмешательство очень эффективно и практически не вызывает осложнений.
Рекомендуемые меры для успешного восстановления после операции:
- в течение месяца использовать наколенник или повязку на сустав;
- для восстановления костной ткани показаны сеансы электрофореза с солями кальция;
- прием лекарств на основе кальция внутрь в течение 4 месяцев;
- ограничение нагрузки на сустав в течение полугода.
Возможные осложнения
При своевременной диагностике и защите коленного сустава болезнь не приводит к тяжелым последствиям. Однако предсказать исход заболевания заранее невозможно, поэтому важна его профилактика.
Длительная травматизация бугристости большеберцовой кости может привести к смещению надколенника вверх, что ограничивает работу коленного сустава и приводит к появлению болей.
В редких случаях сустав начинает неправильно формироваться, возможна его деформация, развитие артроза. Артроз – дегенерация суставного хряща. Она ведет к невозможности сгибать колено, болям при ходьбе и другой физической нагрузке и ухудшает качество жизни пациента.
Профилактика патологии
Предотвратить развитие болезни Шляттера можно. Если ребенок занимается спортом, связанным с повышенной нагрузкой на бедро, ему необходимо тщательно разминаться перед тренировкой, выполнять упражнения на растяжку. Следует проконтролировать, достаточно ли внимания тренеры уделяют физической подготовке к занятию.
Во время занятий травмоопасными видами спорта для профилактики болезни Шляттера следует использовать наколенники.
Прогноз болезни
Спорт или физическая активность не приводят к необратимому повреждению кости или нарушению ее роста, но усиливают боль. Если эти ощущения мешают полноценным занятиям, необходимо решить вопрос об отказе от тренировок или уменьшении их интенсивности, продолжительности и частоты. Особенно это касается бега и прыжков.
Боль может сохраняться от нескольких месяцев до нескольких лет. Даже после завершения роста она может беспокоить человека, например, в положении стоя на коленях. Взрослым с болезнью Шляттера нужно избегать работы, связанной с длительной ходьбой.
В очень редких случаях, если боли сохраняются, применяется хирургическое лечение. У большинства больных результаты такого вмешательства очень хорошие.
Как выбрать наколенник при болезни Шляттера?
Наколенник – приспособление, стабилизирующее коленный сустав. Оно защищает спортсмена от повреждений коленного сустава и окружающих тканей.
Чтобы предупредить развитие патологии, следует выбирать мягкий наколенник. Он обеспечивает легкую фиксацию, предупреждает смещение коленной чашечки, распределяет нагрузку более равномерно, что позволяет избежать микротравм большеберцовой кости. Такие наколенники нередко оказывают массажирующее действие, разогревая ткани и повышая их эластичность.
В послеоперационном периоде можно использовать полужесткий наколенник. Он крепится к ноге с помощью ремней или липучек и обеспечивает хорошую поддержку сустава. Жесткие наколенники для профилактики и лечения болезни Шляттера обычно не рекомендуют.
При выборе изделия нужно обратить внимание на материал, из которого оно изготовлено. Лучше всего приобрести наколенник из лайкры или спандекса. Эти материалы не только хорошо облегают колено и поддерживают сустав, но и пропускают воздух, не допуская чрезмерного увлажнения кожи. Отличный выбор – изделие из нейлона. Нейлоновые наколенники стоят дороже других, но и прослужат они значительно дольше.
Недостатком хлопкового наколенника является его низкая прочность. Изделия из неопрена плохо пропускают влагу и воздух, в связи с чем их длительное использование не рекомендуется. Эти модели предназначены для плавания.
Если ребенок занимается гимнастикой, акробатикой, танцами, ему подойдут спортивные модели с толстыми подушечками. Для волейбольных тренировок лучше выбрать наколенник с гелевыми вставками. Эти изделия со временем принимают индивидуальную форму, они очень удобны и отлично защищают сустав. Для занятий футболом лучше использовать прочные наколенники с прошитыми подушечками.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Универсальные наколенники характеризуются небольшой толщиной, их можно использовать при занятиях любым видом спорта.
При подборе изделия для ребенка необходимо учитывать его размер. Помочь в этом может спортивный врач или ортопед, а также консультант в магазине медицинской техники или спортивных товаров. Размер определяется по окружности коленного сустава. Могут понадобиться обхваты бедра и голени.
Перед покупкой наколенник нужно примерить. Лучше приобрести изделие чуть-чуть больше, чем нужно, и отрегулировать его размер с помощью липучек. Это облегчит использование изделия при воспалении или травме сустава. Наколенник не должен стягивать конечность и мешать движениям, он должен быть легким и удобным.
Не следует использовать эти приспособления при воспалении вен конечности, дерматитах и других кожных заболеваниях в области колена, остром артрите, индивидуальной непереносимости использованного материала.
Какой код у болезни Осгуда-Шляттера по МКБ-10?
Болезнь Осгуда-Шляттера является остеохондропатией. По международной классификации болезней 10 пересмотра ей соответствует код М92.5 – юношеский остеохондроз берцовых костей. Отличия в терминологии объясняются традиционно разной классификацией поражения костей и суставов в отечественной и зарубежной медицинской практике.
Ранее остеохондрозом называли большую группу поражений костей и суставов. Позднее из нее выделили остеохондропатии – процессы, сопровождающиеся первичным повреждением и асептическим некрозом костной ткани. Термин «остеохондроз» стал использоваться для обозначения патологии, первично поражающей хрящ и приводящей к его истончению.
Поэтому болезнь Шляттера отнесена к остеохондропатиям. Однако в последней МКБ это не учтено, и заболевание имеет название «остеохондроз».
Берут ли в армию с болезнью Шляттера
Болезнь Осгуд-Шляттера может быть основанием для освобождения от срочной службы, только если она сопровождается функциональным нарушением коленного сустава. Проще говоря, если заболевание было диагностировано в подростковом возрасте, но колено в полной мере сгибается и разгибается, молодого человека с большой вероятностью призовут на службу.
Если же имеется ограничение подвижности в суставе, постоянная боль, невозможность нормально бегать, прыгать, приседать, то по результату заключения ортопеда юноша от призыва освобождается.
Если имеется болезнь Шляттера, а рост большеберцовой кости еще не завершился (это определяют по рентгеновским снимкам), обычно предоставляется отсрочка от призыва на полгода с повторным переосвидетельствованием.
В целом можно сказать, что если болезнь не нарушает активность человека, она не служит основанием для отсрочки. Степень функциональных нарушений определяет ортопед, который дает соответствующее заключение для призывной комиссии.
Болезнь Осгуда-Шляттера – заболевание, поражающее верхнюю часть большеберцовой кости голени в области прикрепления к ней связки надколенника. Ее причиной служит постоянная перегрузка коленного сустава при занятиях спортом, преимущественно у подростков. Заболевание может не сопровождаться жалобами или проявляться болью, припухлостью, воспалением тканей под коленной чашечкой. В дальнейшем на месте травмы образуется костная мозоль, которая может нарушать функции сустава.
Лечение заключается в ограничении нагрузки, использовании надколенников, холода, противовоспалительных препаратов и физиолечения. В тяжелых случаях проводится операция по удалению костного нароста. Важную роль в профилактике имеет подготовка к занятиям спортом, включающая растяжку мышц бедра.
Болезнь Шляттера служит основанием для отсрочки или освобождения от призыва в том случае. Если она сопровождается жалобами и объективно ухудшает подвижность коленного сустава. Степень функциональных нарушений определяет врач-ортопед.
Полезные статьи:
Содержание:
- Как распознать?
- Виды повреждений
- Лечение
- Осложнения
Мениск – это хрящевая прокладка в коленном суставе, основная функция которого – его амортизация и стабилизация. Травма мениска – это самое распространённое повреждение, с которым люди обращаются к травматологу. При этом на первое место здесь выходит его разрыв.
 Как распознать?
Как распознать?
Всего в коленном суставе 2 мениска – внутренний, или медиальный, и внешний, который ещё называют латеральным. И чаще всего происходит травма именно внутреннего. Сразу после этого возникают такие симптомы:
- Резкая боль.
- Отёк колена.
- Трудности в движении в колене.
- Болезненные щелчки при попытке согнуть или разогнуть ногу.
- На ощупь кожа над больным местом горячая.
- Боль при попытке опереться на повреждённую ногу.
- Увеличение колена в объёме.
Однако точно такие же симптомы могут появиться и при многих других болезнях. Это в некоторых случаях является причиной постановки неправильного диагноза – разрыв связок, или, чаще всего – ушиб колена. А вот более достоверные признаки повреждения именно мениска появляются не раньше, чем через 2 недели от момента падения или ушиба. При этом боль становится всё сильнее, а в суставной сумке начинает скапливаться жидкость. Нередко проявляется и такой симптом травмы, как блокада колена, то есть его становится просто невозможно ни согнуть, ни разогнуть.
Виды повреждений
Травма колена может привести к нескольким видам повреждения хряща. Наиболее часто встречается его отрыв от места прикрепления. После отрыва вторым по «популярности» стоит полный или частичный разрыв. Но может наблюдаться и их комбинация, притом как для внутреннего, так и для внешнего мениска.
Ещё одна разновидность – это разрыв связок, которые держат хрящ в нужном положении. При этом отмечается его чрезмерная подвижность. При хроническом повреждении он может переродиться в кисту. Сам разрыв хрящ бывает:
- Полным.
- Неполным.
- Продольным.
- Поперечным.
- Лоскутообразным.
- Раздробленным.
Лечение
Поставить правильный диагноз самостоятельно для этой части тела просто невозможно. Для этого нужно обратиться к опытному врачу-травматологу. К тому же стоит знать, что увидеть мениск на рентгенограмме нельзя, и для того, чтобы подтвердить диагноз, необходимо сделать МРТ коленного сустава.
Лечение травмы мениска коленного сустава при несильном его повреждении проводится амбулаторно и консервативно. То есть пострадавшему накладывается гипс и он отправляется домой. На приёме у врача-травматолога человек появляется раз или два в неделю. Такое лечение приемлемо только в том случае, если произошел всего лишь надрыв мениска.
 Если же травма более серьёзная, например — полный разрыв, то здесь уже лечение проводится в условиях стационара. В первый же день обращения и установления правильного диагноза пострадавшему накладывается гипс. Но основное лечение – это артроскопия коленного сустава. Во время этой операции оторванную часть хряща полностью удаляют, так как она больше не сможет выполнять свои функции, даже если её пришить обратно. Оставшуюся часть выравнивают при помощи специального инструмента.
Если же травма более серьёзная, например — полный разрыв, то здесь уже лечение проводится в условиях стационара. В первый же день обращения и установления правильного диагноза пострадавшему накладывается гипс. Но основное лечение – это артроскопия коленного сустава. Во время этой операции оторванную часть хряща полностью удаляют, так как она больше не сможет выполнять свои функции, даже если её пришить обратно. Оставшуюся часть выравнивают при помощи специального инструмента.
Артроскопия – это малотравматичная операция, однако выполнять её может только хорошо обученный специалист. При этом не проводится вскрытие самого поврежденного места, а артроскоп в колено вводится всего лишь через 2 небольших разреза. После операции обязательно необходимо пройти курс реабилитации. Степень нагрузки на повреждённую конечность определяет только врач. Самостоятельная ходьба без поддержки возможна через 12 недель, а вот физической работой можно заниматься не раньше, чем через полгода.
Осложнения
Нередко и после проведённой операции могут возникнуть самые разные осложнения. Чаще всего нарушаются нервы, которые проходят в области колена. Пациент говорит, что по его ногам постоянно «бегают мурашки». Но со временем такое осложнение проходит.
Если при травме колена был повреждён сустав, то это грозит развитием гемартроза, то есть в его полости может скапливаться кровь, а это приведёт к развитию гнойного артрита или спаек. Если не провести лечение, то такое осложнение может перейти в инфекцию сустава. А здесь при лечении придётся применять антибиотики и противовоспалительные препараты.
К менее редким осложнениям стоит отнести тромбоз и тромбоэмболию глубоких вен. Такое осложнение чаще всего возникает при всевозможных онкологических заболеваниях.
Source: dieta.lechenie-sustavy.ru
Почитайте еще:
Синовит не проходит полгода – диагностика, диета, лечение, польза
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…Читать далее »
Операции на колене обычно не представляют сложности ни для специалистов, ни для пациентов. Но бывает и так, что последствия удаления мениска коленного сустава еще долго беспокоят прооперированного человека. Необходимо рассмотреть, чем объясняются эти неприятные явления.
Боль после хирургического вмешательства
Одно из основных последствий операции — боль в колене. Во многом ее проявления объясняются видом хирургического вмешательства, которое использовалось для лечения сустава. На сегодняшний день применяются операции по удалению мениска 2 видов. Это артроскопия и артротомия.
Первая представляет собой малоинвазивную манипуляцию, в ходе которой в коленный сустав через несколько проколов в коже и тканях вводятся хирургические инструменты и артроскоп.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Вторая операция открытая, она требует полного рассечения тканей. По окончании манипуляции хирурги наносят швы, что способствует возникновению отечности пораженного места. Артротомия характеризуется длительным реабилитационным периодом, в течение которого пациент может испытывать интенсивные болевые ощущения. При артроскопии неприятные симптомы менее выражены.
Что делать, если болит колено после операции на мениске? В первую очередь надо проинформировать врача об ухудшении состояния. От неприятных ощущений избавляются с помощью антибиотиков и обезболивающих средств. Каждый препарат должен подбираться строго специалистом с учетом тяжести травмы больного, индивидуальной переносимости его организмом составляющих медикаментозных препаратов. В обязательном порядке учитывают возможные побочные действия и противопоказания лекарств.
Существует простой и доступный способ, который поможет уменьшить боль в ноге после удаления мениска. Требуется заморозить в холодильнике пакет с водой и прикладывать лед к приподнятой конечности. С этой же целью можно использовать и другие холодные предметы. Если боль не проходит в течение длительного времени, необходимо показаться врачу: это состояние может являться симптомом развивающихся постоперационных осложнений.
Одно из них — посттравматический артроз. Он нечасто, но все же встречается после артроскопии мениска. Причиной патологии становятся рубцы, возникшие на рассеченных тканях. Они препятствуют кровообращению в оперированном суставе, что со временем приводит к нарушению конгруэнтности (соответствия) поверхности костных элементов.
Синовит не проходит полгода – Про грибок ногтей
Почему появилось красное пятно на лбу у новорожденного?
Многие годы пытаетесь вылечить ГРИБОК?
Глава Института: «Вы будете поражены, насколько просто можно вылечить грибок принимая каждый день…Читать далее »
Новообразования на коже малыша называют родовыми пятнами. В народе они имеют названия «прикосновение ангела», «поцелуй аиста». Отметины замечаются мамой еще в родильном отделении. Там же педиатр объяснит, что это такое и даст рекомендации.
Задача врача – проконсультировать женщину о возможной опасности, их лечении. Прогноз дается, учитывая форму образования, размер, цвет. Причина возникновения может быть любой, а также отсутствовать вовсе.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения грибка ногтей наши читатели успешно используют Tinedol. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Типы образований
Возникает красное пятно на лбу у новорожденного на последних месяцах вынашивания. По одной из версий обуславливается теснотой в животе. Малыш сильно сгибается под давлением стенок.
Приняв окончательное положение, в местах, где кости таза мамы нажимают на кожные покровы или лицо ребенка – возникает очаговая ишемия. То есть, ткани перестают достаточно снабжаться кислородом.
Невус простой
Подобные кляксы красного цвета имеют однородную текстуру. Над кожей не возвышены. Появляются на задней части головы, около рта и носа, в области лба, между бровями. Часто наблюдаются на веках. Снижают интенсивность цвета в первые полгода жизни младенца.
Около 8-ого месяца пятно исчезает. Его становится заметно, если малыш плачет или напряжен. Педиатр на осмотре в случае с простым невусом скажет, что повода для беспокойства нет.
Красное пятно на лбу между бровями также связывают с недостатком кислорода или резким скачком давления, если проводится кесарево сечение.
Огненный
Темно-красная отметина с выпирающей поверхностью. Родовое образование у маленьких практически не меняет окраску. Оттенок не меняется. Пятно способно развиться в любой части тела. Это невус с расширившимися капиллярами внутри.
Если данная патология возникла на лице, рекомендуется обследоваться у невролога, поскольку есть связь между огненным невусом и функционированием мозжечка. Лечение проводится лазером или используется водостойкий гель, маскирующий отметины.
Эти образования не зудят, крови и боли нет. Без лечения не проходят и растут вместе с малышом.
Земляничная гемангиома
Мягкие крапины цвета земляники возникают моментально после рождения на свет или в течение 3-х суток.
Лиловые пятна на лбу заметны у одного младенца из десяти. Бывают маленького и большого размера. Это недоразвитые сосуды, отделившиеся от капилляров во время внутреннего развития ребенка.
Особенность отметин в их увеличении и передвижении по коже. Например, за 5 лет жизни оно может плавно перебазироваться с пальца на тыльную сторону руки. Показано на фото.
Обычно родинка проходит за несколько лет, с каждым годом бледнея. У подобного образования есть 2 опасности.
- Начинать лечение раньше, чем рассосется клякса. Иначе это приведет к осложнениям.
- Нельзя игнорировать наличие гемангиомы. При ее ускоренном росте и яркости, следует срочно обратиться к доктору.
В
Синовит не проходит полгода – Лечение Суставов
Ушиб пятки – это травма нижней конечности в области задней части стопы, доставляющая дискомфорт пострадавшему. Мягкие ткани получают закрытое повреждение, но их целостность при этом не нарушается. Иногда ушиб сопровождает растяжение или разрыв связок, вывих суставов, перелом пяточной кости.
Причины

Больше всего риск получить ушиб возникает у активных детей, подростков и спортсменов. К патологии приводят:
- Ношение туфель на каблуках или на тонкой подошве.
- Спортивные травмы.
- Падение на ноги при прыжке.
- Удар об твердую поверхность.
- Неосторожное хождение по лестнице.
Ушиб пятки характеризуется резкой болью, которую трудно терпеть. Наступить на больную ногу становится невозможно.
Симптомы
При ушибе лимфатические сосуды мягких тканей лопаются, кровь попадает под кожу и в мышечные ткани, появляется синяк. В состоянии покоя пятка не болит, но наступать на стопу становится трудно.
Из-за попадания крови в ткани, происходит их расслоение, нервные окончания сдавливаются и боль усиливается. Кровоподтеки могут проявляться как в месте ушиба, так и вокруг него. Появление припухлости и гематомы свидетельствует о сильном кровоизлиянии. А шишка (нарост) на пятке указывает на более серьезные повреждения, чем обычный ушиб. Человек начинает хромать, так как непроизвольно избегает лишних болевых ощущений, обычная обувь носится с трудом.
Важно сразу диагностировать ушиб от других патологий. Болезни пяточной кости бывают различными, каждая из них требует своего лечения. Своевременное обращение к врачу поможет избавить от многих осложнений течения болезни.
Диагностика

Если ушиб не сопровождает перелом, то на протяжении 7 дней болевые симптомы стихают, пораженное место быстро краснеет, синеет, затем желтеет. Возникшая острая боль продолжаются некоторое время, после чего становится ноющей и постепенно проходит. На способности ходить в дальнейшем это не отразится.
В ином случае становится больно не только наступать на ногу, но и двигать ею. Перелом с течением времени только усиливает боль. Увидеть его можно сделав рентгеновский снимок.
Вывих стопы деформирует конечность (удлиняет или укорачивает ее). Травма растягивает связки, приводит к разрывам капсул суставов и связок. Вывих является началом воспалительного процесса и может сопровождаться повышением температуры. Самостоятельное передвижение невозможно, нога выглядит неестественным образом. Боль возникает при любой попытке ею пошевелить. Определить вывих также поможет снимок рентгена.
Без врача определить ушиб, перелом или вывих трудно, но возможно. Нужно осуществить продольные надавливания на конечность. Дело в том, что в костях нет нервных окончаний, и при переломе она не болит. Болевые рецепторы находятся в надкостнице (наружной оболочке кости). В итоге при ушибе будет болеть лишь то место, на которое произведено воздействие. При переломе и вывихе возникнет ощущение боли во всей стопе.
Лечение ушиба проводится в домашних условиях местным воздействием медицинских препаратов. Вывих, подвывих, перелом и надлом лечить нужно в стационаре.
Перелом голеностопа или другой кости стопы определит травматолог на основании сделанных снимков и визуального осмотра. Если не нарушена целостность пяточной кости, то не потребуется дополнительного лечения, кроме избавления от синяка.
Первая помощь

Такая травма, как ушиб пятки требует немедленного оказания пострадавшему доврачебной помощи. При этом нельзя делать перевязки и фиксации стопы до осмотра специалиста.
Сильный болевой синдром и вероятность наличия других опасных поражений подводит к принятию следующего комплекса мер:
- Для предотвращения образования сильного отека в случае когда человек отбил пятку, ему нужно принять горизонтальное положение или удобно сесть. Поврежденная нога при этом должна свободно свисать. Это обеспечит отток крови и лимфы. Конечности обеспечивается полный покой, то есть без каких бы то ни было нагрузок.
- Затем нужно периодически делать компрессы изо льда к ушибу. Холод приведет к спазму сосудов, отек не сможет быстро распространяться, симптомы боли уменьшатся. Если льда под рукой нет, можно использовать купленно
Причины появления и лечение синовита коленного сустава
Эффективность лечения синовита коленного сустава зависит от правильности определения формы и причин возникновения данного заболевания. На медицинских форумах лечение синовита коленного сустава расписано с разных сторон, но нужно помнить, что самостоятельное лечение может привести к нежелательным последствиям. Это обусловлено тем, что определить форму и стадию заболевания без необходимых знаний, поведения лабораторных и диагностических исследований не так и просто. Назначать лечение синовита должен врач, который за короткое время поможет избавиться от недуга и предотвратить его повторное возникновение.
Синовит коленного сустава причины которого, заключаются не только в травмировании данной области, возникает также при появлении аутоиммунных процессов, и нарушения обмена веществ. Симптомы синовита коленного сустава, носящего асептический характер (без инфицирования), проявляются в виде появления серозного выпота в области локализации патологии. При присоединении инфекции изменяется характер синовиальной жидкости, что заключается в появлении гноя.
Обращаться за консультацией к врачу надо при следующих проявлениях:
- Увеличение объемов сустава;
- Появления чувства распирания в области колена;
- Затруднение движений при сгибе ноги;
- Появление внезапных или постоянных болей.
При помощи проведения внешнего осмотра врач может определить увеличение объемов сустава, что возможно только при отсутствии воспаления на коже – кожный покров не гиперемирован, местная температура не повышена. Для точного диагноза необходимо проводить пункцию сустава, при помощи введения иглы в его полость и извлечения части экссудата. Полученную жидкость исследуют на содержание белка, предмет прозрачности и наличие кровяных телец, а также осуществляют посев на микроорганизмы.
Терапия заболевания
Пункция является первым этапом терапии синовита коленного сустава лечение, которого направлено не только на угнетение симптоматики, но и на подавление причин, провоцирующих возникновение данной болезни. Лечебные процедуры по изъятию синовиальной жидкости и введению в область сустава антибиотиков проводятся без анестезии в малой операционной. Противомикробные препараты необходимы не только для подавления очагов инфекции, но и в качестве профилактических целей, предотвращающих заражение, после проводимой процедуры.
После изъятия жидкости и введения антибиотиков необходимо обеспечить суставу покой, для чего его иммобилизируют при помощи следующих способов:
- Наложения давящей тугой повязки;
- Использования специальных отрезов;
- Фиксации наколенниками.
В полной ликвидации подвижности нет необходимости, требуется только снять нагрузку с пораженного сустава. Полная неподвижность может привести к негативным последствиям, которые сопровождаются развитием контрактур. Для предотвращения нежелательных последствий проводить легкую гимнастику и фиксировать пораженный участок ноги на срок не более недели.
Медикаменты
Лечение синовита при помощи лекарственных средств проводится только после пункции. Заключается терапия в назначении противовоспалительных препаратов из ряда нестероидов (Мовалис, Вольтарен, Ацетилсалициловая кислота, Диклофенак).
Кортикостероиды назначаются при тяжелых или злокачественных формах болезни, например внутрисуставного давления, что можно предотвратить при помощи Дексаметазона или Кеналога-40 – стероидных гормонов. Для нормализации микроциркуляции назначаются такие регуляторы, как Трентал, Никотиновая кислота или Тиатриазолин.
Широко используются гели и мази для лечения синовита коленного сустава, в состав которых входят противовоспалительные вещества. При помощи местных средств можно лечить только умеренный синовит коленного сустава, временно сокращая появление симптоматики болезни, так как наружные препараты не воздействуют на причину возникновения патологии.
Виды осложнений и способы воздействия
В зависимости от вида и степени сложности болезни выбирается подход к ее лечению, то есть при начальных стадиях синовита терапия может быть местной или же лечение может проводиться при помощи народных средств.
Посттравматический синовит коленного сустава — самая исследуемая форма болезни, которая чаще других возникает в области колен. Образуется в качестве реакции организма на любые внутрисуставные поражения или недостаток связочного аппарата. В данном случае наблюдается появление выпота в месте локализации недуга.
Лечение данной формы болезни необходимо проводить с ранней пункции жидкости из области сустава (положительный эффект от лечения в 53,9% случаев), после которой он 2-3 раза промывается новокаином (0,5% раствором). Далее конечность иммобилизируется гипсовой лентой или давящей повязкой. При наличии гемартроза коленного сустава или оторванного костно-хрящевого фрагмента, посттравматических спаек или гематом, показано проведение лечебно-диагностической артроскопии.
Хронический синовит коленного сустава встречается довольно редко, развиваясь вследствие недостаточного или несвоевременного лечения. С помощью средств народной медицины можно лечить только минимальный синовит коленного сустава, так как более серьезные стадии болезни требуют проведения комплексной медикаментозной или хирургической терапии. Но данные средства не могут полностью справиться с болезнью, поэтому их нужно использовать только в качестве дополнительной терапии комплексно с традиционными методами лечения.
Средства народной медицины:
- Настоя из черного ореха, эхинацеи, тысячелистника, эвкалипта и душицы;
- Масла, приготовленное из лавровых листьев;
- Компрессов из окопника лекарственного.
В период возникновения хронической формы болезни в области сустава нарушается кровообращение и лимфообращение, что сопровождается следующей симптоматикой:
- Сильными болями;
- Быстрой утомляемостью;
- Развитием водянки сустава.
Если при проведении консервативного лечения не достигается ожидаемого результата, то больному рекомендуется синовэктомия, представляющая собой оперативное вмешательство. Объем данной операции зависит от распространения и тяжести патологического процесса.
Хотите получить такое же лечение, спросите нас, как?
Вконтакте
Одноклассники
Google+
Также к прочтению:
Рецидивирующий синовит, симптомы и методы лечения
Рецидивирующий синовит является сложной патологией. Название указывает на частое появление повторов воспаления сустава. Патология требует особого контроля с врачебной стороны. Если лечение не дает длительный эффект, необходимо оперирование. Синовит в рецидивирующей форме часто поражает коленный сустав. Это связано с особенностями его строения. При этом у пациента возникают неприятные симптомы, которые мешают вести обычный образ жизни.
При появлении повторяющегося заболевания суставной ткани, необходимо посетить специалиста. Только внимательный контроль и уход поможет избавиться от патологии.
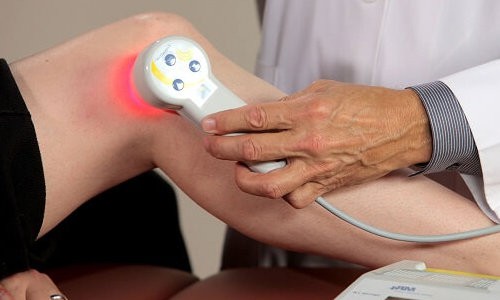
Как развивается заболевание
Развитие патологии происходит в суставной ткани. Сустав человека состоит из мышц, костной ткани, нервных окончаний, сосудистой системы и синовиальных сумок. Процесс затрагивает жидкость, которая заполняет синовиальный мешок.
В синовиальном мешке находится специальный раствор. Он необходим для придания мешку эластичности и способности возвращать прежние размеры. Под влиянием различных патогенных факторов оболочка мешка может терять свои свойства. При этом происходит изменение структуры синовиального раствора. Рецидивирующая форма синовита сопровождается появлением в синовиальном мешке нагноения. Гной вызывает сильнейшее воспаление внутренней части оболочки мешка. Происходит деформация оболочки. Нарушается двигательная активность.
Сложность заболевания заключается в аутоиммунных процессах, которые происходят в организме. Процессы сопровождаются появлением в кровотоке антител.
Антитела предназначены для защиты организма от патогенных микроорганизмов. В некоторых случаях защита срабатывает против собственных тканей организма. При этом антитела разрушают клетки коллагена, которые входят в состав синовиального раствора. На фоне этого происходит развитие воспаления. При воспалении погибают клетки оболочки синовиального мешка.
Погибшие клетки накапливаются в растворе. При большом скоплении атрофированных тканей синовиальный мешок заполняется гноем. Сложная форма рецидивирующего синовита может сопровождаться появлением примеси кровяных клеток в растворе.
Причины заболевания
Рецидивирующая форма синовита поражает сустав по разнообразным причинам. Раздражающими факторами являются такие причины, как:
- Аутоиммунная атака;
- Аллерген в крови;
- Травмирование оболочки синовиального мешка;
- Воспаление составляющих сустава;
- Гормональные патологии;
- Нарушение трофики синовиального мешка;
- Генетическая предрасположенность.
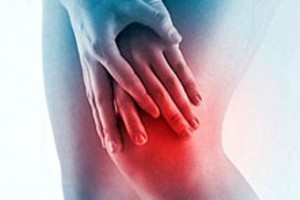 Основной причиной рецидивирующего синовита является аутоиммунная атака. Система нападает на собственный организм и влечет гибель коллагеновых волокон. Происходит разрушение суставной ткани. При этом у пациента наблюдаются характерные признаки, которые имеют сходство с аллергическими реакциями. Частой причиной атаки является резкое снижение иммунитета. Синовит может поражать суставы на фоне вирусных и респираторных заболеваний.
Основной причиной рецидивирующего синовита является аутоиммунная атака. Система нападает на собственный организм и влечет гибель коллагеновых волокон. Происходит разрушение суставной ткани. При этом у пациента наблюдаются характерные признаки, которые имеют сходство с аллергическими реакциями. Частой причиной атаки является резкое снижение иммунитета. Синовит может поражать суставы на фоне вирусных и респираторных заболеваний.
Аллергические реакции влияют на процесс активизации защитных свойств организма. В крови повышается выработка специальных клеток, которые необходимы для выведения аллергена из организма. Антитела влияют на состояние суставной ткани. Хронические аллергии влекут повторяющиеся приступы синовита. Терапия должна осуществляться под контролем врача-аллерголога.
Травмирование оболочки синовиального мешка может произойти из-за падения на сустав или ушиба. Стенки мешка сжимаются, происходит его деформация. При постоянном движении оболочка не принимает обычную форму, происходит воспаление части синовиального мешка. Если на поверхности оболочки при травме возникают трещины, то полость быстро заполняется кровью. Кровяные клетки оказывают патогенное влияние на состав раствора. Происходит нагноение мешка.
Воспаление составляющих сустава влечет поражение соседних органов. При артрозе сустава процесс переходит на оболочку. Мешок воспаляется, развивается синовит. Артроз является малоизученной патологией и плохо поддается лечению. На фоне артроза у пациента возникают частые рецидивы синовита. В этом случае поможет только полная синовэктомия.
Гормональные патологии оказывают патологическое воздействие на сосудистую систему человека. Рецидивирующая форма синовита часто встречается у диабетиков. Сахарный диабет оказывает разрушительное влияние на сосудистую систему. Стенки сосудов становятся тонкими. На некоторых участках возникают микротрещины. Через трещины в оболочку проникают кровяные клетки. Процесс развивается медленно. Если причина не выявлена, возможны рецидивы синовита.
Современные медики при изучении синовита установили, что частой причиной его развития является генетическая предрасположенность. У пациента, члены семьи которого имеют заболевание, патология также проявится. Данный фактор следует учитывать при сборе анамнеза больного.
Симптомы патологии
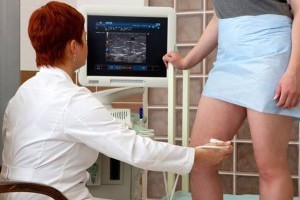 Синовит имеет характерные признаки. Если своевременно обратить на них внимание, лечение окажется эффективным. Для рецидивирующего синовита характерны такие симптомы, как:
Синовит имеет характерные признаки. Если своевременно обратить на них внимание, лечение окажется эффективным. Для рецидивирующего синовита характерны такие симптомы, как:
- Аллергические высыпания на коже;
- Зуд и жжение на суставе;
- Отек тканей;
- Уменьшение подвижности сустава;
- Болевые ощущения при малой амплитуде движения.
Синовит характеризуется появлением аллергических высыпаний на пораженной области. Часто этот признак путают с обычной аллергией. Это является ошибкой, которая влечет дальнейшее развитие патологии. Аллергические высыпания в данном случае обусловлены аутоиммунной атакой.
Высыпания причиняют пациенту дискомфорт. Они чешутся. Кожные покровы жжет. На пораженном участке появляется характерная припухлость. Она возникает из-за развития воспаления на оболочке синовиального мешка.
Дальнейшее развитие заболевания вызывает болевые ощущения у больного. Боль проявляется при скоплении гноя в полости. При этом у пациента наблюдается снижение амплитуды движения сустава. Любое движение сопровождается неприятными ощущениями. Длительное течение патологии влечет потерю двигательной активности.
Диагностика патологии
Диагностирование рецидивирующего синовита проводится несколькими методами. Для постановки диагноза необходимо получить следующие данные:
- Анамнез больного;
- Анализы жидкости и крови;
- Ультразвуковое обследование;
- Наличие генетической предрасположенности.
Анамнез дает четкую картину сопутствующих заболеваний. При рецидивирующем синовите особое внимание уделяется наличию аллергических реакций и хронических воспалительных заболеваний суставов. Если такие патологии имеются, необходимо сдать анализ крови.
В кровяной жидкости выделяются антитела. Антитела указывают на активизацию аутоиммунной системы. Если такие вещества в крови присутствуют, то патология относится к синовитам.
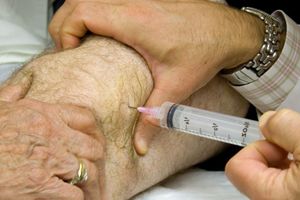 Основное значение при изучении патологии имеет пункция синовиального раствора. В растворе необходимо выделить клетки крови и гнойные скопления. При большом количестве гноя необходимо провести вскрытие оболочки синовиального мешка.
Основное значение при изучении патологии имеет пункция синовиального раствора. В растворе необходимо выделить клетки крови и гнойные скопления. При большом количестве гноя необходимо провести вскрытие оболочки синовиального мешка.
Ультразвуковая диагностика осуществляется в медицинских условиях. При этом врач изучает размеры и толщину синовиальной сумки. Если стенки сильно увеличены, на них имеется отек, то имеет место развитие сильного воспалительного процесса.
Также при опросе необходимо уточнить у пациента генетическую предрасположенность. Врач выявляет, какие суставные патологии имеются у других членов семьи.
Лечение заболевания
Рецидивирующая форма синовита требует тщательного лечения. Опасность заключается в развитии повторных приступов болезни. Для терапии используются такие методы воздействия, как:
- Хирургическое вмешательство;
- Частичная синовэктомия;
- Медикаментозная терапия;
- Профилактические мероприятия.
Эффективным методом лечения считается полное иссечение синовиального мешка. При рецидивирующей форме тяжело правильно установить причину нагноения жидкости. Чтобы избежать повторения неприятного заболевания, необходимо полностью удалить мешок.
Некоторые специалисты проводят частичную синовэктомию. При этом удаляется только патологическая жидкость. Оболочка мешка сохраняется. Но этот метод лечения не эффективен при рецидивирующем синовите.
Полное устранение патологии зависит от правильной диагностики со стороны врача. Правильный диагноз позволяет быстро устранить синовит сустава.
Наши читатели рекомендуют! Когда боли в спине невозможно уже терпеть. МассажерШиацу для шеи, спины и плеч JinKaiRui представляет собой новейшую усовершенствованную модель 3-го поколения. Массажер JinKaiRui предназначен для расслабляющего и лечебного массажа шейно-воротниковой зоны, спины, плеч, поясницы и других участков тела (живот, руки, ноги, ягодицы, стопы). Просто незаменим для тех, у кого имеется остеохондроз, другие проблемы со спиной Заказать сейчас … »Синовит коленного сустава – Ревматология
анонимно, Женщина, 32 года
Добрый день павел валерьевич! Прошу совета как мне дальше лечиться. Мне 33 года, рост 173, вес 78 кг. Синовит правого коленного сустава с опуханием, но без боли. Боль только при долгой ходьбе. В покое становится лучше. Левое колено тоже начинает болеть при ходьбе, но не опухло. Была у ревматолога, сдала анализы на общий анализ крови, мочу, кровь из вены. Все анализы в норме. Результаты общего анализы крови: wbc – 6,9 (4-9) rbc- 4,5 (3,9-5) hgb- 129 (110-160) hct- 38,8 (36-48) цветовой показатель – 0,86 (0,85-1,05) plt-225 (180-320) сое-10 (0-20) палочкоядерные 2(1-6) сегментоядерные 62(47-72) эозинофилы 3(0,5-5) лимфоциты 26 (19-37) моноциты 7 (3-11) результаты общего анализа мочи: цвет – желтый прозрачность- полная реакция – кислая белок abs глюкоза – abs кетоновые тела – отрицательные билирубин-отрицательный эпителий плоский – немного эпителий переходный – немного эпителий почечный – не обнаружено лейкоциты 2-3 в поле зрения эритроциты 0-1 в поле зрения слизь – немного результаты биохимического анализа крови: мочевая кислота – 0,28 (0,15-0,35) асл-о 183, 51 (до 200) с-реактивный белок – 3,52 (меньше 5,0) ревматоидный фактор -меньше 20 (меньше 30) ревматолог рекомендовала сделать укол дипроспана в колено. Я пока отказалась. Также назначен аэртал таблетки 2 раза в день и мазь артрозилен утром и вечером. Результаты узи: суставной хрящ толщина справа 1,7-2,8 мм, слеа -1,6-2,7мм, контуры ровные. Эхоструктура однородная. Суставные щели не сужен. Синовиальные оболочки справа неравномерно утолщены. Суставные поверхности ровные. В полости суставов – слева свободной жидкости нет, справа в переднем завороте значительное количество свободной жидкости. Инородные тела не визуализируются. Надколенник не изменен, смазка надколенника без особенностей. Коллатеральные и крестообразные связки не изменены. Мениски с обеих сторон с четкими, ровными контурами, однородные по эхоструктуре, не пролабируют в полость сустава. Подколенные ямки без особенностей. Так же хочу отметить что у меня эта проблема с детства, лет с 3-х. Воспалялся раньше левый коленный сустав, теперь вот наоборот правый. Причину так и не нашли, заглушали всегда кортикостероидами. Потом опять были рецидивы. Но бывало и само проходило пару раз. Как дальше лечиться? На что сдавать анализы? Делать ли укол дипроспана? Ревматолог меня пугает хроническим синовитом, и говорит что укол надо делать в разгар воспаления (синовит у меня уже месяц). И разве это воспаление если кровь воспаления не показывает? Еще такой момент – я как раз планировала беременность. Не повлияет ли дипроспан, после него как быстро можно беременеть? И можно ли как то мне лечиться без гормонов? Заранее спасибо за ответ.


 Как распознать?
Как распознать?