Перилунарный вывих кисти характеризуется смещением – лечение в домашних условиях, со смещением, симптомы, что делать у ребенка, сколько заживает, как определить, как вправить
Перилунарный вывих кисти: симптомы патологии, особенности проведения открытой и закрытой репозиции, осложнения и фото
Перилунарный вывих – распространенная травма кисти, которая диагностируется после резкого падения на ладонь. У пациента отмечается переразгибание запястья, разрывы ладонных и тыльных связок, смещение костей.
Перилунарный вывих кисти не является состоянием, угрожающим жизни. Патология легко поддается лечению. Для быстрого восстановления функциональности кисти нужно вовремя распознать травму.
Несвоевременное лечение патологии приводит к развитию следующих осложнений:
- некроз ладьевидной и полулунной костей;
- необратимые изменения в суставах запястья;
- повреждение срединного нерва;
- посттравматический артроз лучезапястного сустава.
Симптомы


В первую очередь необходимо установить сам факт какого‐либо чрезмерного разгибательного воздействия на кисть и запястье. После травмы у больного постепенно нарастает болевой синдром, отмечается затруднение движений в области кисти (пальцы невозможно сжать в кулак). Возникают ночные боли, которые не прекращаются в течение нескольких недель.
Внешне повреждённое запястье выглядит деформированным и отечным. Больной жалуется на онемение пальцев рук, утрату «чувства сустава».
ЭТО ИНТЕРЕСНО! Перилунарные вывихи чаще всего диагностируются у мужчин в возрасте от 15 до 50 лет.
Диагностика
Для выявления гиперемии, покраснений, ран или ссадин врач внимательно осматривает повреждённую конечность. После этого специалист назначает рентгенографию кистевого сустава в двух проекциях.


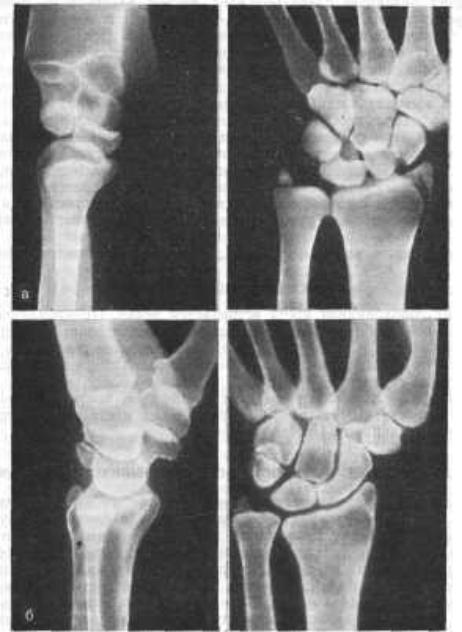
Перилунарный вывих кисти на снимках выглядит следующим образом: полулунная и лучевая кости остаются выравненными, а остальные кости запястья смещены проксимально к тылу по вертикальной оси. Опытный травматолог без затруднения распознает патологию, оценив соотношения между полулунной, лучевой и головчатой костями.
В случае неинформативности рентгеновского снимка врач направляет пациента на МРТ или компьютерную томографию (КТ).
Фото
Ознакомьтесь с фото, на которых изображен отёк при перилунарном вывихе кисти.




Репозиция
Так как соединительная ткань кисти обладает способностью к быстрому восстановлению, важно начать лечение не позднее, чем через две недели с момента получения травмы.
Интенсивная регенерация приводит к сращиванию тканей в неправильном положении. В этом случае для восстановления анатомической нормы пациенту потребуется оперативное вмешательство.
ВАЖНО! Главным методом лечения патологии является репозиция - сопоставление фрагментов костей. Метод используется для быстрого сращивания и восстановления функциональности кисти.
Закрытая репозиция перилунарного вывиха проводится в условиях стационара. Процедура возможна только в случае своевременного обращения к врачу. Закрытая репозиция предполагает сопоставление костей нехирургическим способом. Репозиция проводится под общей или местной анестезией. Вид анестезии подбирается в зависимости от сложности травмы и психологического состояния пациента.
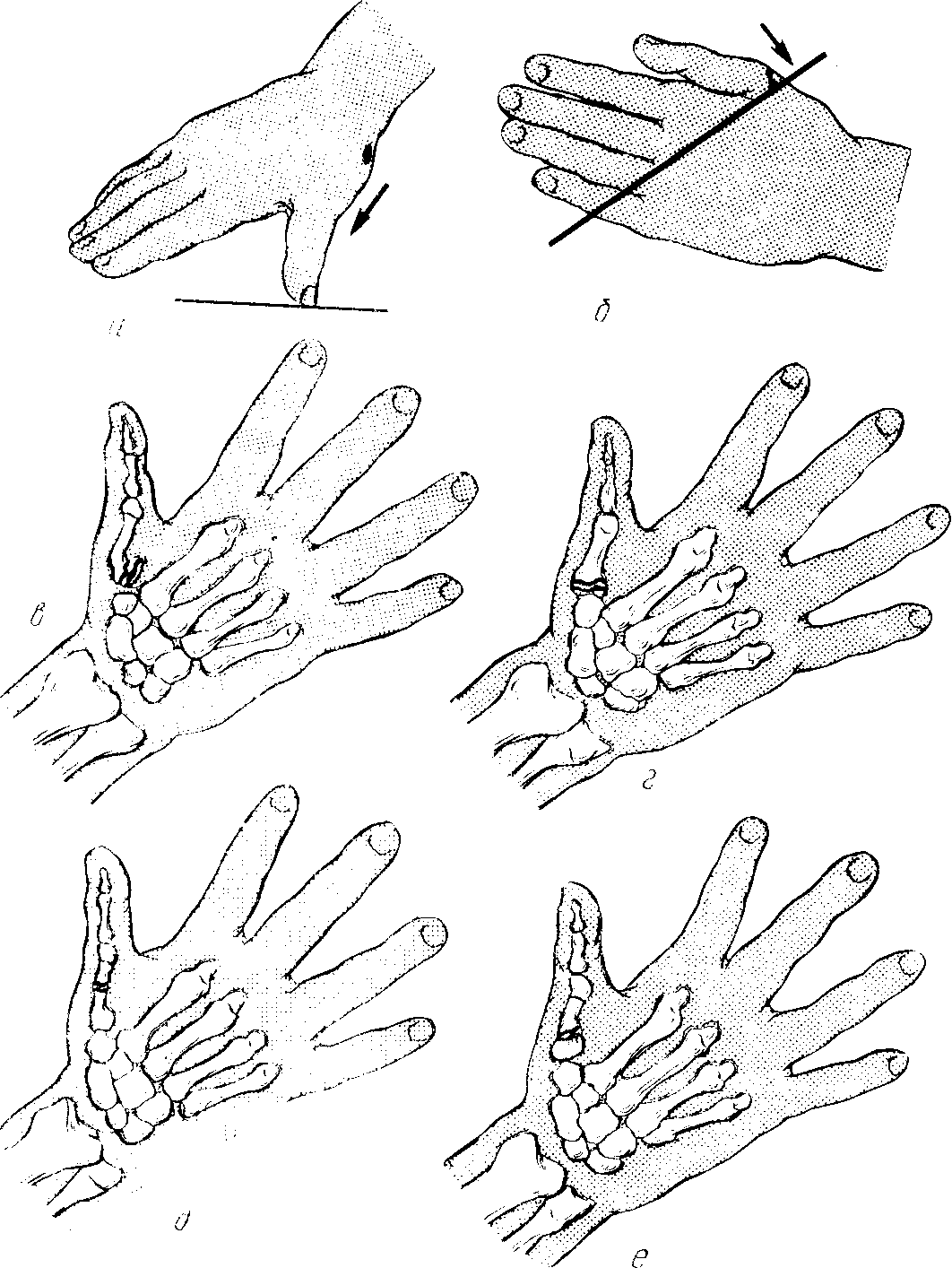
Техника закрытой репозиции:


Закрытая репозиция перилунарного вывиха
Ассистент проводит продольное вытягивание и сгибание кисти в течение 4–5 минут. Хирург в этот момент осуществляет давление большими пальцами на выпячивание на тыле кисти, надавливая на предплечье остальными пальцами (см. рисунок).
К клиническим признакам успешного вправления относят такие симптомы, как специфический треск или щелчок, исчезновение выраженной деформации кисти, устранение блокады сустава.
После репозиции необходимо зафиксировать кисть так, чтобы обеспечить правильное срастание поврежденных тканей. Для этого врач накладывает гипсовую повязку на кисть. Следует знать, что перед иммобилизацией врач сгибает руку пациента под углом 135 градусов.
ОБРАТИТЕ ВНИМАНИЕ! Если после закрытой репозиции появляется хронический болевой синдром и нестабильность сустава, необходимо незамедлительно обратиться к хирургу. Такая симптоматика может свидетельствовать о подвывихе ладьевидной кости в результате резкой ротации.
Открытая репозиция (открытое хирургическое вправление) рекомендована при диагностировании застарелого вывиха или в результате нескольких безуспешных попыток закрытой репозиции.
Техника проведения открытой репозиции:
Врач аккуратно выполняет тыльный разрез, вскрывая третий тыльный канал и отводя в сторону сухожилие длинного разгибателя первого пальца. На этом этапе хирург отмечает патологическое повреждение тыльной капсулы сустава, вскрывает капсулу и восстанавливает естественное расположение костей. Фиксация выполняется с помощью спиц Киршнера.
Для выявления поперечного разрыва в ладонной капсуле сустава хирург делает разрез по ладонной поверхности и вскрывает карпальный канал. Отведя в сторону сгибатели и нервы, врач производит восстановление. Место разреза кожного покрова ушивают и накладывают повязку из гипса.
ОБРАТИТЕ ВНИМАНИЕ! Спицы Киршнера необходимо удалить через 10-12 недель.
Срок полного срастания тканей кисти – около 3 недель. Потом гипсовую повязку меняют на новую, которую накладывают в функционально выгодном для кисти положении. Длительность дополнительной иммобилизации – 3 недели. При перилунарном вывихе, согласно протоколам, лечение занимает 10–12 недель.
После полного восстановления врач разрешает снять иммобилизирующую повязку. Для предотвращения развития рецидива (в повседневной жизни и во время занятий спортом) необходимо использовать тейпы для кисти. Подробнее о тейпировании после травмы кисти читайте в статье «Функциональное лечение в травматологии – тейпирование при травмах кисти руки и плечевого сустава».
Полезное видео
В видеоролике врачи выполняют открытую репозицию перилунарного вывиха. Видео на английском языке. Операцию выполняет доктор Уильям Гейслер.
Перилунарные вывихи
Эти вывихи наблюдаются часто и, к сожалению, не всегда диагностируются; их принимают за растяжение связок запястного сустава. Головчато-полулунный сустав является как бы замком запястных суставов, а головчатая кость – ключом. Именно поэтому при травме запястья смещения (вывихи) его костей происходят в связи с этими двумя сочленяющимися суставными поверхностями. При перилунарном вывихе полулунная кость остается в нормальном анатомическом положении по отношению к лучевой кости, а остальные кости вместе с головчатой смещаются в тыльную сторону и вверх.
Симптомы и распознавание. Отмечаются разлитая припухлость и ограничение движений в лучезапястном суставе. Соответственно положению головчатой и других костей запястья на тыле кисти прощупывается выпячивание. Ощупывание болезненно. Диагноз ставится на основании рентгеновских снимков, сделанных в боковой и переднезадней проекциях.
Лечение. Чем раньше производится вправление, тем лучше оно удается. Вправление осуществляется легче под наркозом на аппарате Соколовского. После сильного растяжения оба больших пальца кладут на выпячивающуюся часть тыльной поверхности запястья и производят давление в направлении ладонной стороны. Продолжая вправление на аппарате, делают контрольные рентгеновские снимки. Если вправление удалось, накладывают гипсовую лонгету от локтя до основания пястных костей. Кисть фиксируют при этом в сгибании под углом 135°. Через 2 нед кисть выводят из этого положения в нейтральное и накладывают гипсовую повязку еще на неделю. После снятия повязки назначают лечебную гимнастику и физиотерапевтические процедуры. Трудоспособность восстанавливается через 2-3 мес после травмы.
Вправление застарелых перилунарных вывихов закрытым способом часто удается даже в сроки до 10-15 дней после травмы. Если вправление закрытым способом как при свежих, так и при застарелых вывихах не получилось, показано оперативное вправление.
Вывих ладьевидной кости
Вывих ладьевидной кости встречается сравнительно редко и, как правило, происходит в лучевую или лучеладонную сторону.
Симптомы и распознавание. Отмечается разлитая припухлость лучезапястного сустава. Кисть отклонена в сторону; I палец находится в положении небольшого отведения. Ближе к области анатомической табакерки прощупывается ограниченный и болезненный выступ. Движения в лучезапястном суставе ограничены. Для правильной диагностики большое значение имеет рентгенограмма лучезапястного сустава в прямом направлении.
Лечение. Вправление производят под наркозом. Больной лежит на столе. Руку отводят до уровня надплечья и сгибают в локтевом суставе под прямым углом. Предплечье находится в положении пронации. Таким образом, тыльная поверхность лучезапястного сустава обращена кверху. На уровне лучезапястного сустава ставят табуретку, на которую хирург помещает свою ногу таким образом, чтобы колено упиралось в лучезапястный сустав больного с локтевой стороны. Один помощник фиксирует плечо больного, другой растягивает лучезапястный сустав путем вытяжения за II-IV пальцы в локтевую сторону и книзу. Таким образом кисти придается крайнее локтевое положение и ладонное сгибание. Через 5 мин после растяжения хирург I пальцем сильно надавливает на выступающую в тыльно-лучевую сторону ладьевидную кость. В это время помощник, производящий вытяжение, постепенно выводит кисть из крайнего локтевого и сгибательного положения до небольшого локтевого отведения и небольшого
ладонного сгибания. В этом положении накладывают гипсовую лонгету на ладонной поверхности от локтя до головок пястных костей. Через 3 нед лонгету снимают. С первых дней назначают движения в пальцах, локтевом и плечевом суставах, а после снятия гипсовой лонгеты – движения в лучезапястном суставе, массаж, парафиновые аппликации и другие тепловые процедуры. Трудоспособность восстанавливается через 5-6 нед.
Если вправить вывих не удалось, показано оперативное вправление.
Вывих гороховидной кости
Вывих гороховидной кости встречается редко. Прикрепляющийся к ней локтевой сгибатель кисти, сокращаясь, подтягивает ее кверху.
Симптомы и распознавание. Гороховидная кость прощупывается проксимальнее обычного своего расположения. Функция кисти почти не страдает.
Лечение. Вправляют вывих гороховидной кости в большинстве случаев оперативным путем. Фиксируют ее на месте наложением швов на связочный аппарат. Прогноз хороший.
Другие виды вывихов и переломовывихов запястья
Наблюдается ряд вариантов вывихов и переломовывихов запястных костей. Наиболее часто наблюдаются чрезладьевидно-перилунарный вывих кисти и вывих полулунной кости с проксимальным отломком ладьевидной кости в ладонную сторону (вывих-перелом де Кервена).
Чрезладьевидно-перилунарный вывих кисти. При этом повреждении имеется перелом ладьевидной кости, обычно в средней наиболее суженной части. Полулунная кость и проксимальная половина ладьевидной кости остаются в нормальном положении. Дистальная часть запястья вместе с половиной ладьевидной кости смещена назад и расположена дистальнее полулунной кости (рис. 87).
Периладьевидно-лунарный вывих кисти. Ладьевидная и полулунная кости остаются в нормальном положении, а дистальная часть запястья по отношению к ним смещается назад.
Вывих полулунной и проксимальной половины ладьевидной кости (переломовывих де Кервена). Полулунная и проксимальная половины ладьевидной кости вывихнуты в ладонную сторону. Головчатая кость смещается в освобожденное ложе полулунной кости и артикулирует с лучевой костью.
Вывих полулунной и ладьевидной костей. Обе неповрежденные кости смещены в ладонную сторону. Головчатая кость смещается в проксимальном направлении и артикулирует с лучевой костью.
Вывихи многоугольных костей встречаются редко. Большая многоугольная кость вместе с пястными костями смещается в ладонную сторону по отношению к запястью. Малая многоугольная кость смещается в тыльно-локтевую сторону.
Лечение. Вправление вывихов и переломовывихов запястья производят под наркозом или внутрикостной анестезией на аппарате Соколовского или другом какомлибо аппарате с механической тягой. Можно также вправлять ручным способом. При вывихах в ладонную сторону во время сильного растяжения хирург кладет большие пальцы обеих рук на прощупываемый выступ и оказывает давление в тыльную сторону, а при вывихе в тыльную сторону – в обратном направлении. Затем накладывают гипсовую лонгету от локтя до основания пястной кости. Кисть фиксируют в положении ладонного
сгибания под углом 150° при вывихе в тыльную сторону и в тыльном сгибании (разгибании) при вывихе в ладонную сторону. Если вправление не удалось, показано оперативное вправление.
Рис. 87. Чрезладьевидно-перилунарный вывих кисти с переломом шиловидных отростков лучевой и локтевой костей до (а) и после (б) закрытого вправления.
В случаях успешного вправления через 2 нед кисть выводят в нейтральное положение и вновь накладывают гипсовую повязку на 2 нед.
Если при вывихе имелся перелом ладьевидной кости, дальнейшее лечение проводят так же, как при обычных переломах этой кости. Гипсовая иммобилизация остается при соответствующем положении кисти до костного сращения ладьевидной кости. Если малая многоугольная кость была смещена в тыльно-локтевую сторону и не вправилась, а пястные кости вправились, следует этим пренебречь. Эту кость удаляют через некоторое время после снятия повязки.
Запястный синдром сдавления срединного нерва (синдром запястного канала). Компрессия срединного нерва иногда происходит при свежих и застарелых переломах ладьевидной кости, но чаще при вывихах-переломах костей запястья, перилунарных
вывихах кисти, вывихах полулунной кости и т. п. Рассечение поперечной связки запястья облегчает боли вскоре после операции.
Операцию производят под местным обезболиванием. S-образный разрез делают на ладонной поверхности лучезапястного сустава, начиная от основания мышечного возвышения I пальца. Затем продольно рассекают и частично иссекают lig. carpi transversum. Иногда удается обнаружить в этой области перетяжку на срединном нерве. Кожу зашивают и накладывают гипсовую лонгету от локтя до основания пястных костей в нейтральном положении. Через неделю повязку снимают, назначают лечебную гимнастику и физиотерапевтическое лечение.
Глава 4 переломы и вывихи костей кисти
Повреждения любого отдела кисти в большей или меньшей степени сказывается на ее функции. Переломы костей кисти составляют до 35 % переломов всех костей.
ПЕРЕЛОМ КОСТЕЙ ЗАПЯСТЬЯ
Эти повреждения нередко диагностируются как растяжение связок. Улучшение диагностики обусловливает увеличение числа случаев выявления переломов костей запястья. По данным литературы, частота переломов костей запястья колеблется от 2.1 до 5 % переломов кисти. Чаще всего встречаются переломы ладьевидной кости, реже – полулунной и еще реже – остальных костей запястья.
Переломы ладьевидной кости. Такие переломы могут возникнуть в результате падения на вытянутую разогнутую кисть, а также при прямом ударе по ладонной ее поверхности. При падении ладьевидная кость сдавливается между лучевой костью и опорной поверхностью и как бы переразгибается к тылу. Ладьевидная кость обычно ломается в области бугорка, в месте наибольшего сужения тела ладьевидной кости (рис. 137). Условия срастания бугорка благоприятные, так как оба фрагмента кости имеют достаточно хорошее кровоснабжение.
Диагностика. Бывает запоздалой, так как многие больные обращаются к врачу не сразу после травмы. Клиническая картина развивается постепенно: припухлость проксимальнее основания II пястной кости в области лучезапястного сустава, особенно в области «анатомической табакерки», ограничение объема активных и пассивных движений из-за болей в лучезапястном суставе, особенно в тыльно-лучевом направлении. Нагрузка по оси I и II пальцев болезненна. Характерна резкая боль при непосредственном давлении на ладьевидную кость в области «анатомической табакерки», невозможно полное сжатие кисти в кулак. При опоре кисти ладонным возвышением I пальца о стол выявляется болезненность в области ладьевидной кости.
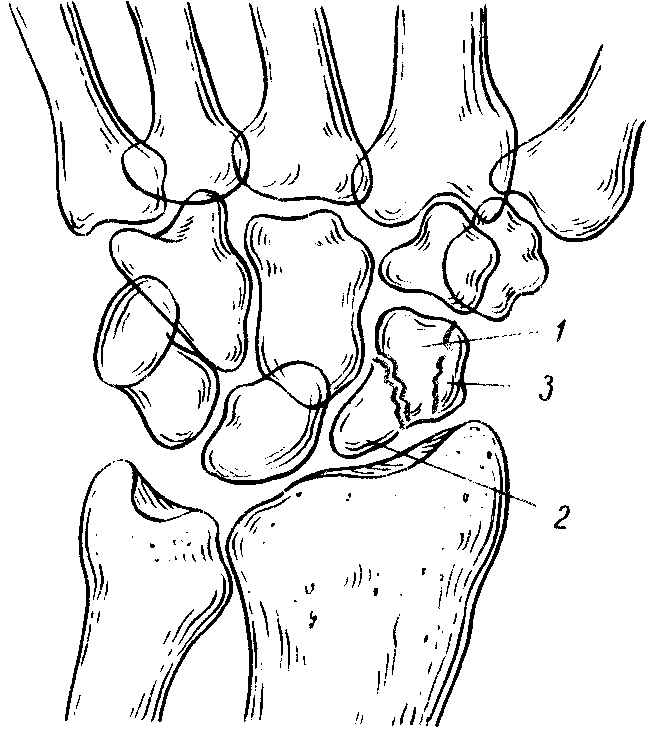
Рис. 137. Перелом ладьевидной кости.
1, 2 – отломки при переломе тела ладьевидной кости; 3 – перелом бугорка.

Рис. 138. Гипсовая повязка при переломе ладьевидной кости.
Не следует пытаться обнаружить крепитацию отломков и подвижность между отломками.
Окончательный диагноз помогает поставить анализ рентгенограмм, выполненных в трех проекциях: переднезадней (прямой), боковой и косой (
Если при выраженной клинической картине непосредственно после травмы рентгенологически обнаружить перелом не удается, нужно повторить исследование через 7—10 сут, когда в зоне перелома наступает резорбция кости.
Лечение. Особенности кровоснабжения ладьевидной кости обусловливают неблагоприятные условия для сращения ее отломков. Лечение переломов в области бугорка ладьевидной кости заключается в иммобилизации кисти гипсовой повязкой на 3—6 нед в положении отведения 1 пальца — «пистолетная» повязка (рис. 138).
При переломе тела и нижней трети ладьевидной кости со смещением отломков репозиция после обезболивания заключается в вытяжении за кисть с контртягой за плечо и последующим давлением на льдьевидную кость в области «анатомической табакерки». После репозиции отломки фиксируют тыльной гипсовой лонгетно-циркулярной «пистолетной» повязкой от основания пальцев до верхней трети предплечья в положении легкого тыльного разгибания (150— 160°) и небольшого лучевого отведения кисти. Иммобилизацию проводят в течение 10—12 нед.
Если сращение отломков ладьевидной кости не наступает, показана операция, как и при наличии признаков асептического некроза (рис. 13е)). После хирургического вмешательства кисть фиксируют в среднефизиологическом положении в течение 6—8 нед. Затем назначают ЛФК, массаж, физиотерапевтические процедуры.
Переломы полулунной кости. Встречаются гораздо реже переломов ладьевидной кости и могут возникнуть при падении на кисть, отведенную в локтевую сторону. Нередко перелом сочетается с вывихом. Различают переломы поперечные, продольные, оскольчатые, а также компрессионные и отрывные (тыльный отросток).
Диагностика. В середине лучезапястного сустава на тыльной поверхности определяется ограниченная припухлость. При сжатии кисти в кулак на ладонной поверхности лучезапястного сустава—на уровне III пястной кости над лучевой костью определяется западение. Движения кисти, особенно разгибание, болезненны.
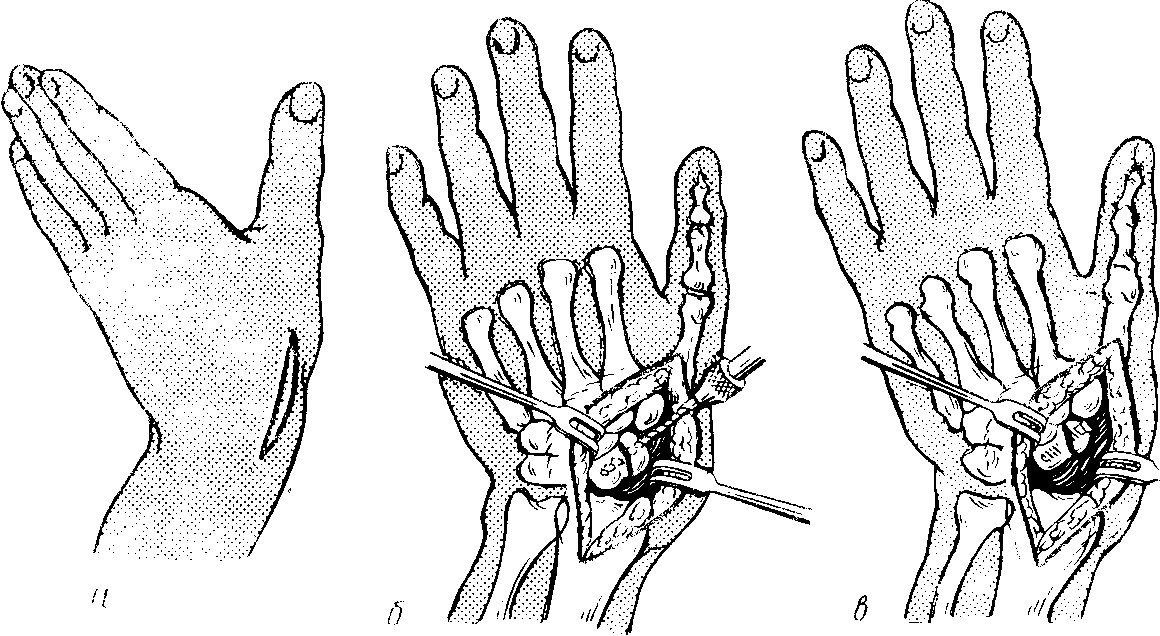
Рис. 139. Операция при переломе ладьевидной кости. а – кожный разрез; б – просверливание канала; в – введение трансплантата.
При давлении на полулунную кость выявляется болезненность, нагрузка по оси III и IV пальцев болезненна в области полулунной кости. Рентгенограммы, выполненные в двух проекциях, позволяют распознать характер повреждения полулунной кости.
Лечение. Краевые переломы и переломы без смещения отломков лечат иммобилизацией кисти лонгетно-циркулярной гипсовой повязкой от пястно-фаланговых суставов до верхней трети предплечья в течение 6—10 нед. При переломах со смещением отломков показана одномоментная их репозиция с длительной (в течение 10—15 мин) тракцией по оси предплечья или постоянная тракция в течение 5—6 нед скелетным вытяжением с использованием проволочной шины Белера, рамки Черкес-Заде или компрессионно-дистракционных аппаратов Волкова – Оганесяна, Илизарова, Гудушаури.
При ложных суставах и асептическом некрозе полулунной кости показано хирургическое вмешательство. Операция при переломах (вывихах) полулунной кости может состоять в следующем: открытая репозиция с остеосинтезом шурупами, артродез отломков с соседними костями по методике Ашкенази, удаление полулунной кости.
Гораздо реже встречаются комбинированные и изолированные переломы других костей запястья. Смещения отломков в этих случаях, как правило, не наблюдается. При лечении этих повреждений на кисть и предплечье накладывают гипсовую повязку сроков до 4—5 нед при переломах трехгранной кости, 21/2– 4 нед – гороховидной, большой и малой многоугольных и других костей запястья. С первых дней назначают ЛФК для пальцев. Трудоспособность восстанавливается через 4 – 8 нед.
ВЫВИХ КОСТЕЙ ЗАПЯСТЬЯ
Вывих костей запястья составляет около 2 % всех травматических вывихов. Наиболее часто встречаются перилунарный вывих кисти и вывих полулунной кости.
Перилунарный (дорсальный) вывих кисти. Возникает в результате непрямого механизма травмы — падения с прямой (вытянутой) рукой на ладонную поверхность кисти, находящуюся в положении тыльного сгибания. При этом вывихе полулунная кость остается на своем месте по отношению к лучевой кости, тогда как другие кости запястья вместе с кистью смещаются к тылу и кверху. Этот вывих часто диагностируют несвоевременно и в течение длительного времени рассматривают как повреждение связочного аппарата.
Диагностика. Больных беспокоят боли в лучезапястном суставе. При осмотре определяются разлитая припухлость в области лучезапястного сустава, штыкообразная, деформация его и полусогнутое положение пальцев. При пальпации выявляется болезненность, более выраженная на тыле кисти, где прощупываются смещенные к тылу кости запястья. Отмечается ограничение функции с пружинистым сопротивлением в суставе. Решающее значение в диагностике вывиха имеет рентгенография в двух проекциях — лучше заметен вывих на снимке в боковой проекции.
Лечение. Вправление свежих (до 10 дней) перилунарных вывихов кисти больших трудностей не представляет. Эффект в значительной степени зависит от адекватной (сильной, медленной и плавной) тракции по оси предплечья с противотягой за плечо под наркозом, проводниковой или внутрикостной анестезией. Вправление вывиха удобнее проводить с помощью дистракционного аппарата. Достигнув достаточного растяжения сустава кисти, на фоне которого устраняется смещение по длине, хирург I пальцами оказывает давление на тыл кисти в дистальном и ладонном направлениях, а остальными пальцами с ладонной поверхности отдавливает предплечье в противоположном направлении. При вправлении вывиха ощущается щелчок. Кисть сгибают до 135—140°. Накладывают тыльную гипсовую лонгету от головок пястных костей до локтя и прекращают тракцию. Через 2 нед производят смену гипса для выведения кисти в функционально выгодное положение еще на 2-4 нед. Трудоспособность востанавливается через 2-3 мес.
При невозможности закрытого вправления проводят лечение на компрессионно-дистракционном аппарате или осуществляют открытое вправление.
Вывих полулунной кости. Чаще возникает в результате нагрузки на кисть, находящуюся в положении максимального тыльного сгибания. Полулунная кость под воздействием головчатой и лучевой костей выдавливается кпереди. При этом происходит разрыв задней лучеполулунной связки и связок, соединяющих полулунную кость с другими костями запястья. Полулунная кость может развернуться на 90°, а головчатая – устанавливается против лучевой.
Диагностика. При осмотре определяются разлитая припухлость в области лучезапястного сустава, полусогнутое положение пальцев. Особенно выражено сгибание III пальца: I палец несколько отведен. При пальпации выявляется локальная болезненность, особенно выраженная на ладонной поверхности над проекцией полулунной кости. На ладонной поверхности дистальнее линии, соединяющей шиловидные отростки лучевой и локтевой костей, пальпируется вывихнутая кость, а на тыльной — западение. Движения пальцев и кисти резко ограничены из-за болей. Активное разгибание кисти невозможно. Пассивное разгибание вызывает резкую боль на ладонной поверхности запястья, после чего пальцы принимают прежнее полусогнутое положение. При надавливании на полулунную кость спереди назад возникает так называемый симптом разгибания III пальца вследствие уменьшения напряжения сухожилия сгибателя этого пальца. Вывихнутая полулунная кость может вызвать компрессию срединного, а иногда и локтевого нерва с соответствующей неврологической симптоматикой. Для диагностики вывиха более информативна рентгенограмма в боковой проекции.
Лечение. К вправлению вывиха полулунной кости необходимо приступить немедленно под проводниковой, внутрикостной анестезией или, лучше, под наркозом (рис. 140). При вправлении осуществляют сильное и постепенное вытяжение кисти по оси с противотягой за плечо с согнутым под 90° предплечьем. Хирург, не прекращая вытяжения, обеими руками медленно производит тыльное сгибание кисти. В момент наибольшего разгибания хирург I пальцем, нащупав на ладонной поверхности кисти верхушку вывихнутой полулунной кости, надавливает на нее, а правой рукой в этот момент быстро переводит кисть в положение ладонного сгибания до 45°. Нередко вправление сопровождается легким щелчком. Вправление полулунной кости характеризуется исчезновением выступа над проекцией кости, разгибанием пальцев кисти, возможностью осуществления пассивных движений их в полном объеме. После этого кисть фиксируют в положении ладонного сгибания циркулярной или двухлонгетной гипсовой повязкой от головок пястных костей до верхней трети предплечья. Через 1—2 нед кисть фиксируют новой гипсовой повязкой в положении легкой тыльной флексии. Общий срок иммобилизации 3—4 нед. Назначают ЛФК и массаж мышц предплечья.
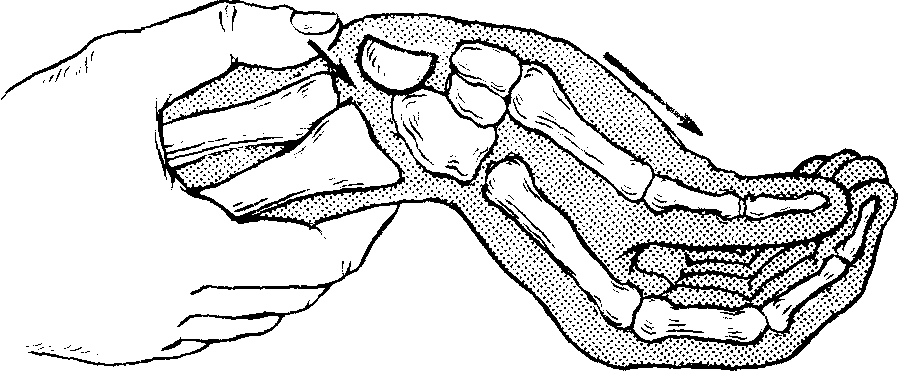
Рис. 140. Вправление вывиха полулунной кости.
При невозможности закрытого вправления проводят хирургическое лечение по срочным показаниям. После операции накладывают гипсовую повязку от основания пальцев до локтя. Через 2 нед повязку периодически снимают для разработки активных движений в лучезапястном суставе. Общий срок иммобилизации 4 нед после операции.
ПЕРЕЛОМ ПЯСТНЫХ КОСТЕЙ
Перелом пястных костей — довольно частая травма. Чаще всего встречается перелом основания I пястной кости, который возникает вследствие прямого удара по основанию I пястной кости, падения на выпрямленный I палец в состоянии его приведения и др. (рис. 141). Различают два типа переломов: внутрисуставные (перелом Беннета или Роланда) и внесуставные (косые и поперечные). Если происходит продольный перелом ладонно-локтевого края основания I пястной кости, осколок в виде треугольной пирамиды удерживается на месте связками, а пястная кость под действием длинной отводящей мышцы и сгибателей пальца смещается в проксимальном направлении (переломовывих Беннета). Многооскольчатый перелом основания I пястной кости известен в литературе под названием перелома Роланда.
Диагностика. Область пястно-запястного сустава деформирована и отечна. Контуры «анатомической табакерки» сглажены. I палец приведен и несколько согнут, укорочен. Деформация возникает за счет смещенных отломков. Активные и пассивные движения ограничены из-за выраженной болезненности. Пальпация области сустава, нагрузка по оси I пальца и перкуссия основания 1 пястной кости болезненны. Характер перелома и смещения отломков уточняют по произведенным в двух проекциях рентгенограммам.
Лечение. Даже небольшое смещение отломков при переломе Беннета должно быть устранено. Репозицию отломков проводят в первые часы или 2—3 сут после травмы, т. е. до появления мышечной контрактуры. Репозицию осуществляют под местной анестезией (5 мл 2 % раствора новокаина или 10—15 мл 1% раствора внутрисуставно). Иглу вводят на ладонной поверхности пястно-запястного сустава у основания возвышения I пальца. Хирург одной рукой захватывает лучезапястный сустав больного так, чтобы его I палец находился на пястно-запястном суставе, поддавливай его в локтевом направлении. Другой рукой, захватив I палец больного, хирург осуществляет сильное вытяжение и максимальное отведение его в лучевую сторону. Трудности возникают при наложении гипсовой повязки, цель которой удержать отломки в репонированном положении.
Риг. 141. Механизм травмы и виды переломов I пястной кости.
а – нагрузка по оси I пальца; б – удар по пястным костям; в – перелом Беннета; г – перелом Роланда; д – поперечный перелом диафиза; е – косой перелом диафиза.
Отломки довольно легко смещаются вторично. Гипсовая «пистолетная» повязка должна быть хорошо отмоделирована, особенно у основания I пястной кости. Результат ручной репозиции контролируется на рентгенограмме. При обнаружении вторичного смешения отломков накладывают скелетное вытяжение на 3 нед с последующей иммобилизацией еще в течение 1—3 нед (рис. 142). После снятия гипсовой повязки назначают ЛФК, массаж, ванны. Трудоспособность восстанавливается через 6—8 нед.
При невозможности удержать репонированные отломки проводят остеосинтез или трансфиксацию 1—2 спицами (рис. 143 и 144).
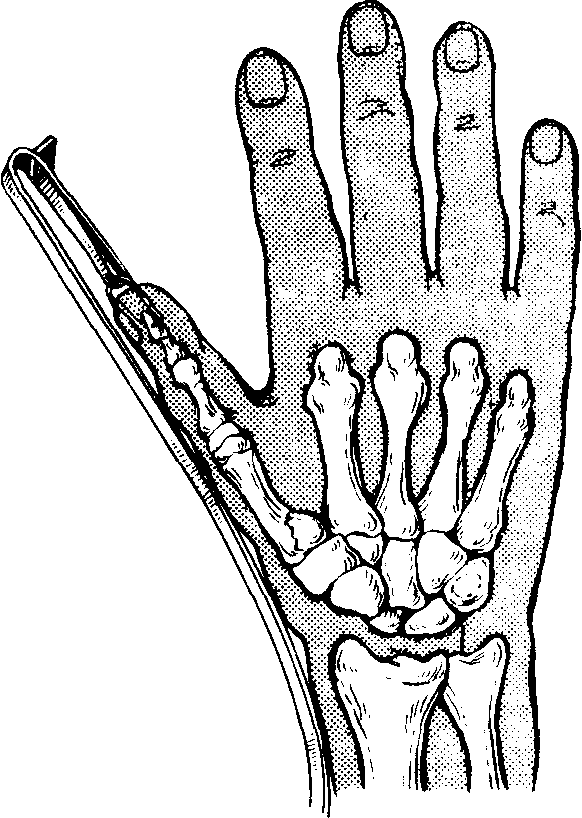
Рис. 142. Техника репозиции перелома I пястной кости (Кеннета) скелетным вытяжением.
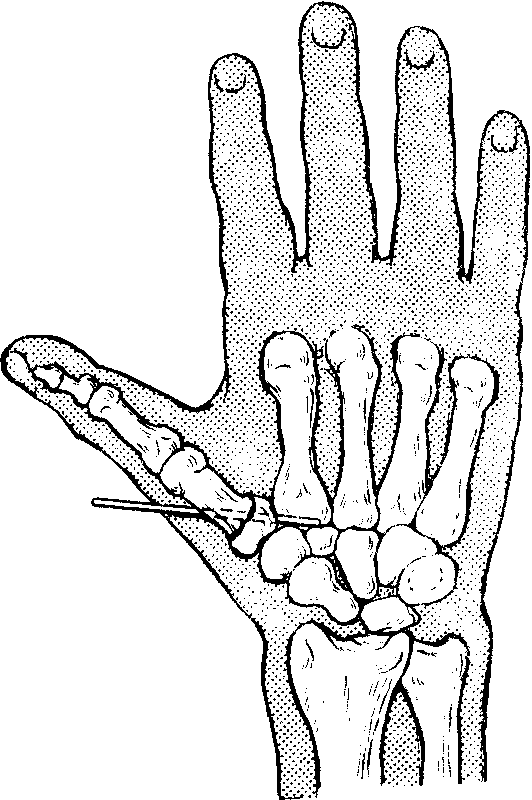
Рис. 143. Техника открытой репозиции перелома I пястной кости (Беннета).
При внутрисуставном многооскольчатом переломе Роланда неудачные попытки репозиции отломков обусловливают необходимость артродеза в функционально выгодном положении I пальца. Переломы II – V пястных костей происходят чаще всего в результате прямой травмы (удар молотком, палкой и др.), реже — при непрямом механизме травмы. Переломы могут возникнуть в области головок, тел и основания пястных костей. При переломах тела пястных костей нередко наблюдается смещение отломков — чаще под углом, открытым в ладонную сторону. Положение это в большей степени обусловлено функцией межкостных и червеобразных мышц (рис. 145).
Диагностика. Выраженная припухлость тыльной поверхности кисти. Над проекцией переломов нередко обнаруживается кровоизлияние. Пальпаторно определи клея вершины углов, образованные смещенными отломками пястных костей; здесь же отмечается болезненность. Нагрузка по оси пястных костей вызывает усиление болей в месте перелома. Активные и пассивные движения пальцев ограничены из-за болей. Рентгенография кисти в двух проекциях позволяет уточнить диагноз.
Лечение. При переломах пястных костей без смещения требуется иммобилизация гипсовой лонгетой от дистальной ладонной складки до верхней трети предплечья в течение 3-4 нед. Переломы с большим смещением репонируют под местной анестезией путем одновременного давления на вершину угла, образованного смещенными отломками, в ладонном направлении и на головку пястной кости в противоположном направлении для вытяжения вдоль ее оси.
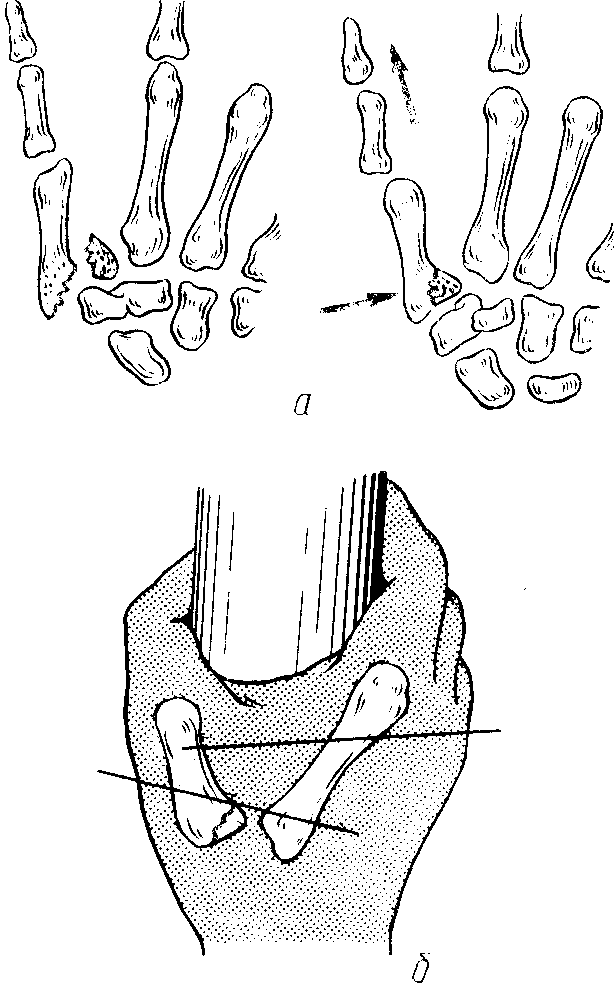
Рис. 144. Принцип репозиции (а) и фиксации I пястной кости двумя спицами при переломе Беннета (б).
После репозиции отломков накладывают гипсовую лонгету (тыльную или ладонную) от середины пальцев до верхней трети предплечья. Иммобилизацию продолжают в течение 3- 4 нед, после чего назначают ЛФК, массаж и ванны. Трудоспособность восстанавливается через 4—6 нед.
При неэффективности закрытой репозиции показана от крытая репозиция отломков с фиксацией спицами.
ПЕРЕЛОМ ФАЛАНГ ПАЛЬЦЕВ
Перелом фаланг пальцев чаще возникает вследствие прямой и, реже, непрямой травмы и требует пристального внимания, так как полноценность кисти определяется нормальной функцией пальцев. Чаще всего под воздействием травмирующей силы и при сокращении червеобразных и межкостных мышц возникает типичное смещение отломков фаланги под углом друг к другу, открытым в тыльную сторону (рис. 146,а).
Диагностика. При переломе фаланг со смещением отломков отмечаются деформация, укорочение пальца, разлитая отечность поврежденного пальца, подкожная гематома. Пальпация выявляет костный выступ на ладонной поверхности и локальную болезненность. Нагрузка вдоль оси пальца болезненна вобласти перелома. На месте перелома определяется подвижность отломков. Движения пальца ограничены из-за болезненности, особенно разгибание.
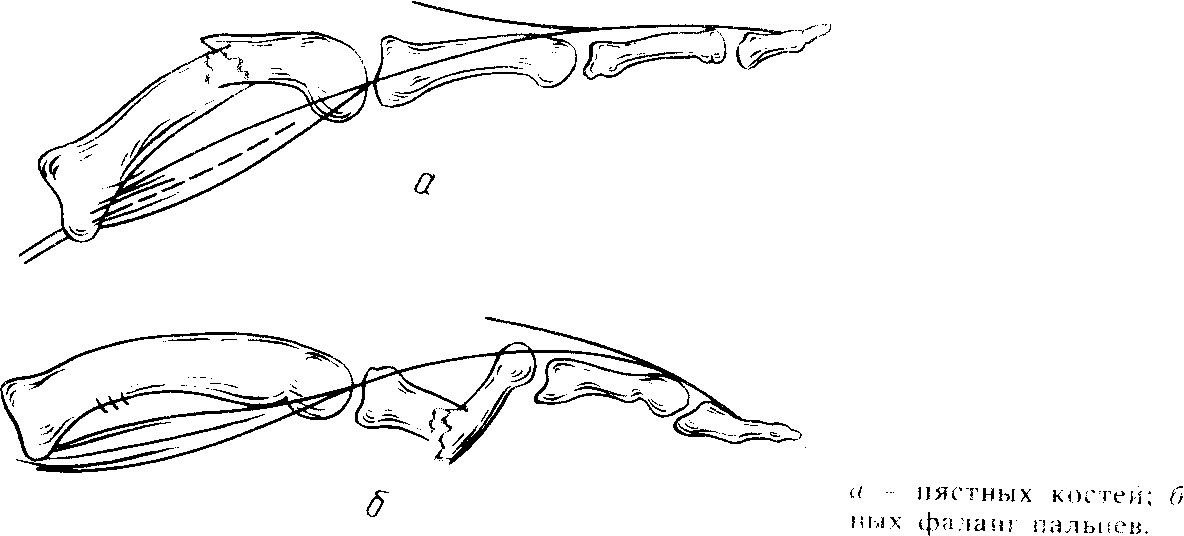
Рис. 145. Типичные смешения отломков при переломах (схема).
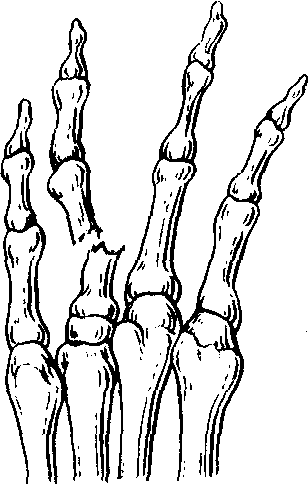
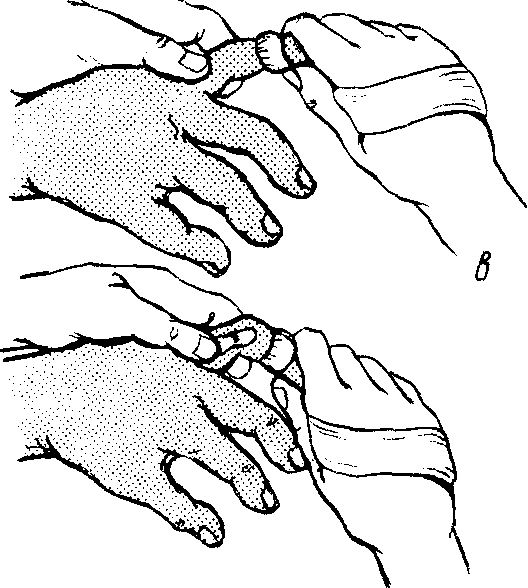
Рис. 146. Перелом основных фаланг.
а – перелом и смещение отломков; б – основных фаланг
Рентгенограммы, выполненные в двух проекциях, позволяют определить характер перелома и смещения отломков.
Лечение. Репозицию отломков проводят под местной анестезией 1 % раствором новокаина (5—10 мл). При постоянном ручном вытяжении по оси пальца давлением с ладонной поверхности на вершину угла, образованного сместившимися отломками, исправляют угловую деформацию (рис. 146, б, в). Фиксацию репонированных отломков фаланг пальцев в функционально выгодном положении осуществляют гипсовой повязкой от кончиков пальцев до нижней трети предплечья, а при переломе ногтевой фаланги — до основания пальца. Гипсовая фиксация, особенно косых или внутрисуставных переломов фаланг пальцев, не всегда предохраняет от вторичного смещения отломков. При неудавшейся одномоментной репозиции перелома фаланг пальцев можно использовать вытяжение.
Если репозиция при диафизарных переломах фаланг пальцев не достигнута, отломки целесообразно фиксировать тонкой спицей, инъекционной иглой или костным штифтом.
После операции показана гипсовая иммобилизация в течение 4—5 нед; спицы удаляют через 3—4 нед. После снятия гипсовой лонгеты назначают ЛФК и физиотерапию. Трудоспособность восстанавливается через 6—8 нед.
ВЫВИХ В СУСТАВАХ ПАЛЬЦЕВ
Механизм вывиха пальцев кисти основан на резком переразгибании пальца или фаланги в соответствующем суставе. При этом дистальный сегмент смещается в тыльную сторону. Ладонное смещение встречается реже и наступает при прямом механизме травмы — нагрузке на согнутый палец или фалангу. Вывих может произойти в дистальном межфаланговом суставе — вывих концевой фаланги, в проксимальном межфаланговом суставе – вывих средней фаланги, в пястно-фаланговом суставе — вывих основной фаланги или вывих пальца. Чаще других встречается вывих I пальца.
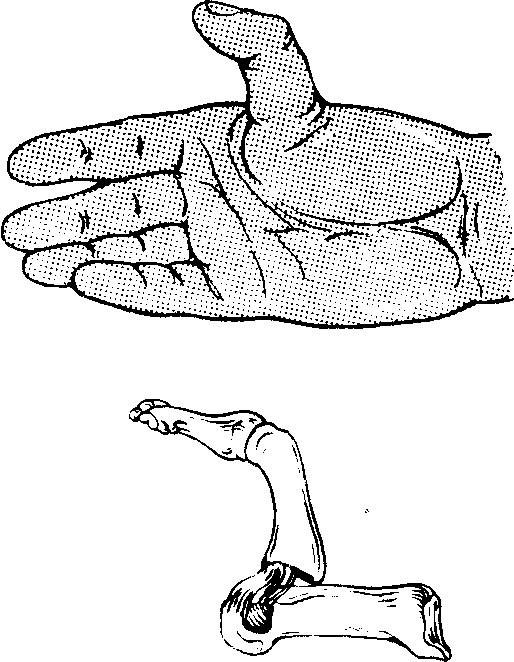
Рис. 147. Тыльный вывих I пальца кисти.
Вывих I пальца. Чаще возникает у мужчин при падении с упором на ладонную поверхность переразогнутого пальца. Различают полный вывих и подвывих I пальца. При полном вывихе основная фаланга смещается к тылу, реже – в ладонную сторону, а головка ее, разрывая капсулу сустава и метакарпальные связки, смещается в ладонную сторону. Сесамовидные кости смещаются к тылу вместе с основной фалангой, а сухожилие длинного сгибателя пальца соскальзывает с головки пястной кости в локтевую сторону. Сухожилие и сесамовидные кости могут ущемляться между пястной костью и основной фалангой, затрудняя вправление. Между основной фалангой и пястной костью образуется угол, открытый в тыльно-лучевую сторону. Такой вывих называется тыльным вывихом I пальца (рис. 147).
Диагностика. Больных беспокоят боль и резкое ограничение движений I пальца, который переразогнут в пястно-фаланговом сочленении, концевая фаланга его согнута. При неполном вывихе деформация выражена меньше, при полном – основная фаланга с пястной костью образует прямой угол. Область тенара выбухает; при пальпации здесь определяется выступающая головка пястной кости, а на тыле – сместившееся основание I пальца. Активные движения отсутствуют, попытка пассивных движений в пястно-фаланговом суставе вызывает резкое усиление болей. Определяется симптом пружинящего сопротивления. При подвывихе возможно только пассивное разгибание ногтевой фаланги.
Для ладонною смещения I пальца характерна штыкообразная деформация. На тыльной стороне пальпируется выступающая головка пястной кости, а на ладонной — основание I пальца.
Лечение. При вправлении полного вывиха необходимы глубокий наркоз и хорошая миорелаксация. Помощник фиксирует кисть в положении полупронации. В случаях тыльного вывиха хирург одной рукой фиксирует предплечье в области лучезапястного сустава, упираясь 1 пальцем в основание вывихнутой фаланги, другой — захватывает I палец больного, поднимает его, а затем медленно и постепенно усиливает переразгибание пальца до образования острого угла между пальцем и пястной костью. Тем самым устраняется возможное ущемление сесамовидных костей. Хирург I пальцем, упирающимся также в основание I фаланги, все время стремится сдвинуть палец в дистальном направлении по отношению к пястной кости, производя встречное давление на ее головку другими пальцами. Только после ясного ощущения соскальзывания основания фаланги на суставную поверхность головки пястной кости хирург быстро осуществляет разгибание концевой фаланги и сгибание пальца. Это положение фиксируют гипсовой повязкой от середины концевой фаланги до верхней трети предплечья на 3—4 нед. Иногда вправление вывиха не удается из-за мягкотканной (сухожилие, связки, капсула) или костной (сесамовидной кости) интерпозиции. В этих случаях прибегают к хирургическому вправлению, дальнейшее лечение проводится, как при вывихе после закрытого управления.
При вправлении вывиха I пальца в ладонную сторону проводят тракцию по оси за согнутый палец. После устранения смещения по длине осуществляют встречное давление на выступающие суставные концы костей, вправляя вывих. Дальнейшее течение такое же, как при тыльном вывихе I пальца.
Вывихи фаланг в межфаланговых суставах. Такие вывихи возникают к тылу, к ладони и в стороны; чаще встречаются вывихи к тылу, реже в ладонную сторону.
Диагностика вывиха основывается на типичном анамнезе, характерной деформации, ограничении функции, пружинящей неподвижности и данных рентгенографии. Вправление вывиха достигается путем вытяжения за вывихнутую фалангу. При тыльном смещении фалангу сначала разгибают (при ладонном — сгибают) и после устранения смещения по длине сгибают (при ладонном – разгибают). Фиксацию в течение 3 нед осуществляют гипсовой лонгетой или циркулярно наложенным лейкопластырем.
При неудавшейся попытке вправление вывиха производят с помощью компрессионно-дистракционного аппарата или открытым путем.
Перилунарный вывих кисти характеризуется смещением — Лечение суставов
Наибольшее практическое значение имеют перилунарные вывихи кисти, составляющие до 89 % всех смещений костей запястья. Перилунарным называют вывих кисти первично “зарождающиеся” вокруг остающейся на своем месте полулунной кости (Рис. 11).
Рис. 11 Схематическое изображение кистевого сустава (полулунная кость заштрихована)
Перилунарные вывихи диагностируют в возрастном промежутке от 8−10 до 70−72 лет, однако 93−94% из них приходится на возраст от 15 до 50 лет. У мужчин их обнаруживают в 10 раз чаще, чем у женщин.
Перилунарные вывихи кисти возникают от непрямого действия силы. Существенным является не только нагрузка по оси предплечья, но и быстрота, внезапность приложения силы к кисти (большинство вывихов происходит при форсированных падениях − с высоты, с движущихся агрегатов).
Механизм вывиха: при падении на ладонь, в момент тыльного сгибания кисти кости дистального ряда запястья, вместе с ладьевидной и трехгранной, ввиду максимального переразгибания смещаются в дорзальную сторону (формируется перилунарный вывих) (Рис. 12). Если же вслед за этим происходит форсированное сгибание кисти, то кости запястья, как бы, “выталкивают” полулунную кость в область карпального канала, при этом кисть возвращается на свое прежнее место (возникает вывих полулунной кости) (Рис.13). Связь полулунной и лучевой костей нарушается из-за того, что разрывается дорзальная, фиксирующая полулунную кость связка.
Рис. 12 Рентгенологическая картина перилунарного вывиха кисти в боковой проекции (суставная поверхность полулунной кости не сочленяется с суставной поверхностью головчатой кости, однако её соотношение к лучевой кости остается нормальным; дистальный ряд костей запястья располагается дорзально от полулунной кости)
Рис. 13 Рентгенологическая картина вывиха полулунной кости в боковой проекции (полулунная кость смещена в ладонном направлении, отсутствуют нормальные взаимоотношения лучевой и полулунной, головчатой и полулунной костей)
На сегодняшний день считается более правильным говорить о перилунарных смещениях кисти различной степени (от I до V) (Рис. 14).
Перилунарные смещения I-II степени относят в категорию перилунарных вывихов кисти; III-V степени − к вывихам полулунной кости. Данная классификация более полноценно отражает степень смещения полулунной кости по отношению к лучевой.
Рис. 14 Классификация перилунарных смещений кисти
Клинические проявления свежих перилунарных смещений довольно типичны: спонтанные боли в первые дни, не утихающие от иммобилизации и усиливающиеся по ночам, невозможность сжать пальцы в кулак, онемение пальцев, явная деформация кистевого сустава, наличие болезненного выбухания на ладонной поверхности запястья, утрата «чувства сустава».
Окончательно уточняют диагноз путем выполнения рентгенографии кистевого сустава в двух стандартных проекциях.
Чем раньше с момента травмы производят устранение перилунарных смещений, тем, естественно, больше шансов на успех с первой попытки. Никогда не надо забывать, что в непосредственной близости от зоны смещений находятся срединный и локтевой нервы, которые легко травмируются при хаотичных манипуляциях.
Для устранения вывиха необходимо два помощника. Все манипуляции следует выполнять под общей анестезией. Первый помощник осуществляет тягу за кисть и все последующие ее перемещения, второй помощник занят противотягой за плечо и предплечье. Хирург, становясь лицом к первому помощнику, помещает оба больших пальца на ладонную сторону супинированной кисти (и предплечья), а остальные пальцы располагает на тыле основания кисти и нижней трети предплечья. Производится равномерная тяга по длине в течении 4−5 минут. Затем первый помощник, не прекращая тяги, медленно разгибает кисть. Хирург, контролируя растяжение кистевого сустава, прижимает полулунную кость пальцами и в дальнейшем удерживает ее от сдвига и ротации. По команде хирурга кисть сначала выводят из разгибания (при продолжающейся тяге и противотяге) и быстро сгибают. К клиническим признакам успешного вправления относятся: мягкий щелчок или треск, ощущаемый хирургом; исчезновение видимых деформаций, исчезновение сопротивления пассивному сгибанию кисти; больной отмечает, что рука находится в «суставе». Контрольная рентгенография рассеивает сомнения.
Иммобилизацию кисти следует осуществлять тыльной гипсовой лонгетой в положении незначительного сгибания в лучезапястном суставе, с “мягким” ее отдавливанием во время фиксации в ладонном направлении. Ориентиры лонгеты: верхняя треть предплечья − головки пястных костей; при этом необходимо также фиксировать первый палец вплоть до межфалангового сустава. Сроки иммобилизация 3−3,5 недели.
При безуспешности одной-двух попыток закрытого устранения перилунарных смещений во избежание дальнейшей травматизации кистевого сустава целесообразно перейти к открытому вправлению.
Но и при успешном, казалось бы, устранении перилунарного вывиха кисти, либо вывиха полулунной кости не исключено сохранение ротационного подвывиха ладьевидной кости! Вовремя нераспознанная патология впоследствии приведет к хронической нестабильности, нарушению биомеханики кистевого сустава, и послужит причиной возникновения хронического болевого синдрома в области кисти. В дальнейшем явится причиной развития посттравматического деформирующего артроза лучезапястного сустава.
Не нашли то, что искали? Воспользуйтесь поиском:
Source: studopedia.ru
Почитайте еще:
Перилунарные вывихи кисти – Мед123.ру
При резком переразгибании в лучезапястном суставе, что происходит при падении на разогнутую кисть или при ударе по ладонной поверхности ее, разрываются связки между костями запястья и полулунной костью и кисть смещается к тылу. Состояние, когда полулунная кость находится в нормальном анатомическом положении, а остальные кости вместе с головчатой, которая выходит из вырезки полулунной кости, смещаются к тылу и проксимально, определяют как «перилунарный вывих кисти». Это так называемый чистый перилунарный вывих кисти. Часто вывихнутые кости запястья продолжают оказывать давление на полулунную кость и последняя вывихивается, вследствие чего возникает сочетание перилунарного вывиха кисти с вывихом полулунной кости.
Если линия вывиха проходит через ладьевидную, головчатую, трехгранную кости или шиловидный отросток лучевой кости, то они могут повреждаться. Возникают сочетания перилунарного вывиха кисти с переломами этих костей.
«Чистый» перилунарный вывих кисти

а — прямая проекция;
б — боковая проекция.
Кости запястья смещены по отношению к полулунной кости к тылу и проксимально.
«Чистый» перилунарный вывих правой кисти

Рентгенограммы обеих кистей в боковой проекции (а, б). Перилунарный вывих одной из них (правой) особенно демонстративен.
Схема возможных границ перилунарных смещений кисти

а — «чистый» перилунарный вывих кисти;
б — чрезладьевидно перилунарный вывих кисти;
в — чресшиловидно-перилунарный вывих кисти;
г — чрезладьевидно-чрезголовчато-перилунарный вывих кисти;
д — чрестрехгранно-перилунарный вывих кисти.
Чрезладьевидно-перилунарный вывих кисти

а — прямая проекция;
б — боковая проекция.
Ладьевидная кость сломана. Вышедшая из вырезки полулунной кости головчатая кость вместе с остальными костями запястья смещена в тыльную сторону и проксимально. Полулунная кость повернута в ладонную сторону на 45°.
Чресшиловидно-перилунарный вывих кисти

а — прямая проекция;
б — боковая проекция.
Чрезладьевидно-чрезголовчато-перилунарный вывих кисти

а — прямая проекция;
б — боковая проекция.
Чрестрехгранно-перилунарный вывих кисти

а — прямая проекция;
б — боковая проекция.
Полулунная кость повернута в ладонную сторону на 45°.
Чресшиловидно-чрезладьевидно-перилунарный вывих кисти

а — прямая проекция;
б — боковая проекция.
Полулунная кость повернута в ладонную сторону на 45°
Мы наблюдали чрезладьевидно-перилунарный, чресшиловидно-перилунарный, чрезладьевидно-чрезголовчато-перилунарный, чрестрехгранно-перилунарный, а также чресшиловидно-чрезладьевидно-перилунарный вывихи кисти. При переломовывихах кисти по де Кервену полулунная кость вместе с проксимальным фрагментом сломанной ладьевидной кости смещается в ладонную сторону, а остальные кости запястья с дистальным отломком ладьевидной — к тылу и проксимально по отношению к полулунной кости. Значительно реже встречаются другие сочетания перилунарных вывихов и переломовывихов кисти.
«Рентгенологический атлас патологии кисти»,
В.В.Кузьменко, Е.С.Айзенштейн
Вывихи кисти
Вывихи кисти составляют около 5%. Механизм-форсированное насилие с разгибанием или сгибанием кисти, изредка происходят смещения в локтевую или лучевую сторону. Вправление должно быть неотложным. Механизм вправления – длительное растяжение сустава, завершющееся мягким давлением на основание кисти с ее сгибанием (при тыльных смещениях) или разгибанием (при ладонных). Одномоментно вывихи кисти удается вправлять до 4-5 дней с момента травмы.Оперативное лечение несвежих и застарелых вывихов должно сопровождаться на первом этапе наложением аппарата ГАИ. Почти всегда необходимы два доступа – тыльный и ладонный. Их очередность зависит от вида смещения – при тыльном вывихе кисти сначала ладонный и затем тыльный, а при ладонных вывихах наоборот.
При застарелом истинном вывихе кисти производят артродез лучезапястного сустава по Брокману с резекцией суставной поверхности лучевой кости, головки локтевой кости и экономной резекцией суставных поверхностей ладьевидной, полулунной и при необходимости трехгранной костей. Кисть устанавливается в положении разгибания под углом 20-30градусов. Прогноз благоприятный.
Перилунарные вывихи кисти
Составляют до 89% всех смещений костей запястья. Под термином перилунарные обьединены повреждения, имеющие общий генез, где любой переломо-вывих перично зарождается вокруг первично остающейся на своем месте полулунной кости. Перилунарные вывихи встречаются в возрастном отрезке от 8-10 лет до 70-72 лет, но 93-94% их приходится на возраст от 15 до 50 лет.У мужчин в 9-10 раз чаще чем у женщин.
Для механизма вывихов существенным является не только нагрузка по оси предплечья, но быстрота, внезапность приложения силы к кисти.
Клиника: боли, не утихающие от иммобилизации и усиливающиеся по ночам, невозможность сжать пальцы в кулак, онемение в пальцах.
Об-но: деформация линии лучезапястного сустава, полусогнутое положение пальцев, увеличение окружности кистевого сустава, расстройства чувствительности в зоне локтевого и срединного нерва.
“Чистый” перилунарный вывих кисти
Возникает в основном при разгибательном механизме травмы. При этом полулунная кость остается на месте и контактирует с лучевой, а остальные кости вместе с головчатой смещаются в тыльную сторону и проксимально.
Вправление-тяга по длине в течении 4-5минут, затем первый помощник не прекращая тягу по длине медленно разгибает кисть. Затем хирург надавливает на полулунную кость и при продолжающейся тяге по оси быстро сгибают. Ощущаем легкий щелчок при вправлении. Иммобилизацию кисти проводят с умеренным сгибанием кисти в течении 3-4недель. Выведение кисти в нейтральное положение можно произвести через 15-16 дней. Для предупреждения ротационного подвывиха ладьевидной кости необходима чрескожная фиксация спицей.
При безуспешной 1-2 попыток закрытого вправления производят открытое вправление. При несвежих вывихах обязательно использовать аппарат ГАИ. Растяжение в аппарате производим постепенно. При вывихах 1-2-3 степени применяют тыльный доступ. Иногда, в застарелых случаях, когда невозможно вправить полулунную кость на место (с давностью 5-6 мес.), приходится прибегнуть к ее реплантации. Тогда изьятую с ладонной стороны кость освобождают от рубцовых наложений и вправляют через тыльный доступ в предварительно подготовленное ложе. Временную стабилизацию кистевого сустава спицей проводят сроком на 7-8 недель. Срок иммобилизации в гипсовой повязке – 10 недель.
Вывихи костей запястья
Среди вывихов костей запястья чаще всего встречаются вывихи полулунной и ладьевидной костей и переломо-вывихи костей запястья.
Вывих полулунной кости
По механизму возникновения этот вывих представляет вторичное смещение полулунной кости после самопроизвольного вправления перилунарного вывиха кисти.
Клиника, диагностика
Припухлость, болезненность в области кистевого сустава, движения ограничены. Пальцы в положении сгибания.
Лечение
В случаях не позднее 10-12 дней с момента травмы закрытое вправление. Иммобилизация тыльной гипсовой шиной от локтя до пястнофаланговых суставов, при нестабильности полулунной кости она может быть фиксирована дополнительно спицей. Осложнение – ассептический некроз кости.
Оперативное лечение
Показано в свежих случаях при невозможности закрытого вправления, а также в застарелых случаях. Предварительно используют аппарат ГАИ. Длительность дистракции зависит от давности травмы. Вторым этапом открытое вправление через тыльный доступ. Подход к кистевому суставу осуществляют в промежутке между 3-4 костно-фиброзными каналами, в которых проходят разгибатели. Общий разгибатель отводят в локтевую, а остальные в лучевую стороны. Рассекают капсулу сустава в проекции полулунной кости. При помощи элеваторов производят вправление полулунной кости, а затем уменьшают степень растяжения кистевого сустава.
Вывих ладьевидной кости
Очень редко. Смещение происходит в лучевую и ладонно-лучевую сторону (ротационный вывих).
Диагностика.
Припухлость в области анатомической табакерки, кисть отклоняется в лучевую сторону, первый палец в положении небольшого отведения, ограничены движения.
Лечение.
В свежем случае закрытое вправление-предплечье согнуто под углом 90 градусов и предплечью придают положение пронации. Производим тягу по оси, максимальную локтевую девиацию и ладонное сгибание. Давлением на ладьевидную кость вправляют вывих с одновременным приданием кисти правильного положения. Гипсовая шина сроком на 3-4 недели. При застарелых случаях открытое вправление. Доступ к ладьевидной кости осуществляется через дугообразный разрез в проекции ладьевидной кости. Очень сильно страдает кровоснабжение, довольно часто развивается асептический некроз.
Вывих полулунной и проксимальной половины ладьевидной кости (переломо-вывих де Кервена)
При этом виде повреждения указанные кости вывихнуты в ладонную сторону, головчатая кость смещена проксимально и артикулирует с лучевой костью. Лечение как и при вывихе полулунной кости.
Вывихи пястно-фаланговых и межфаланговых суставов
По сравнению с переломами фаланг эти повреждения встречаются очень редко. Смещения бывают обычно в дорсальном направлении. Они вызываются сильным ударом по ладонной поверхности фаланги, при разогнутом суставе.
Вывих пястно-фалангового сустава большого пальца
Большой палец укорачивается, он как бы “всунут” в кисть, пястно-фаланговый сустав в положении блокированной гиперэкстензии, а дистальная фаланга — в флексионной контрактуре. Трудности вправления обусловливаются сложностью патологоанатомической находки: головка пястной кости входит через отверстие капсулы между обоими брюшками м. flexor pollicis brevis, а сесамовидные косточки и основа фаланги располагаются на шейке.
Вправление производят следующим образом: большой палец вытягивают в положении гиперэкстензии, т. е. увеличивают деформацию, освобождая тем самым головку пястной кости от ущемления. В следующий момент на тыльную поверхность основной фаланги нажимают в дистальном направлении, чтобы она скользнула по головке и заняла свое место. Палец иммобилизуют на 20 дней в положении небольшой флексии основной фаланги. В случаях, когда не удается бескровное вправление вывиха, а также и при запущенных вывихах необходимо приступить к оперативному вмешательству. Предпочтительнее пользоваться волярным доступом со штыковидным разрезом кожи. Сустав вправляется после пересечения покрывавших шейку поперечных волокон, связывающих обе сесамовидные косточки.
Вывих пястно-фалангового сустава указательного пальца
Головка пястной кости ущемляется в щели капсулы и основная фаланга располагается на ней. Вправление производят так же, как и при вывихе большого пальца. Иммобилизуют сроком на 3 недели при сгибании сустава до 30—40°. В большинстве случаев нельзя освободить ущемленную головку пястной кости бескровным способом и приходится прибегать к операции. Предпочтительнее волярный доступ. Застарелые подвывихи пястно-фалангового сустава указательного пальца создают очень большие затруднения при оперативном вправлении.
В таких случаях основную фалангу следует иммобилизовать в положении большей флексии.
Вывихи фаланг
Большая часть такого рода повреждений — дорсальные смещения. Палец утолщается вследствие увеличения его переднезаднего диаметра. Движения сильно ограничиваются. При повреждении проксимального сустава дистальный приходит в положение флексионной контрактуры. Свежие случаи легко вправляются, но по истечении 10 дней уже очень трудно вправить пострадавший палец бескровным способом. В некоторых случаях передняя капсула ущемляется между фалангами и тогда раннее вправление возможно только оперативным путем. Палец иммобилизуют гипсовой шиной на 3 недели в положении флексии сустава до 30°. Часто остаются остаточные контрактуры и болезненность, особенно в случаях, когда вместе с капсулой отрываются кусочки кости от краев фаланг. Согласно Уильсону и сотр. (Wilson a. al.) максимальных результатов можно достичь при переломе — вывихе проксимальных межфаланговых суставов, если произвести открытое вправление и использовать спицы для скрепления отломков.
Вывихи запястно-пястных суставов
Такие повреждения встречаются чаще, чем обычно считается. Вывихи преимущественно дорсальные и проявляются чаще всего как подвывихи. Они являются результатом прямой травмы удара со стороны ладони и для вывиха имеет значение тяга разгибателей кисти. Нужно отметить, однако, что вывих IV пястной кости, к которой не прикрепляется дорсальная мышца, встречается не реже вывиха остальные костей, и, следовательно, в механизме повреждения разгибатели кисти особой роли не играет.
Клиническая картина повреждения характерна. Основа пястной кости выступает кверху и образует „горб” на кисти, а головка смещается в волярном направлении. Вследствие этого при сгибаний руки в кулак ее не видно рядом с головками остальных пястных костей. Наступает экстензионная контрактура пястно-фалангового сустава, ограничение флексии и полная экстензия поврежденного пальца. Жалобы и функциональные повреждения выражены больше в пястно-фаланговых, а не в запястно-пястных суставах.
Вправление производят под общим наркозом при вытягивании пальцев и нажиме на основание вывихнутой кости. Гипсовой повязкой охватывают предплечье и кисть до дистальной ладонной складки, а лучезапястному суставу придают функциональное положение. Иммобилизация длится в среднем около полутора месяцев. При застарелых повреждениях лечение оперативное. При вправлении кости фиксируют спицами Киршнера. Нередко вправление бывает удачным после некоторого укорочения и операцию заканчивают как артродез запястно-пястного сустава.
Вывих запястно-пястного сустава большого пальца
В отличие от остальных запястно-пястных суставов вправление при этих повреждениях происходит очень легко, однако смещения здесь также бывают чаще. Нередко наблюдается рецидивирующий или привычный вывих. Поэтому лучше всего при свежих вывихах I пястную кость фиксировать ко II при помощи 1—2 спиц Киршнера. Привычные вывихи лечат оперативным путем. Беннель фиксирует сустав сухожильным трансплантатом, проведенным через каналы пястной и большой многоугольной кости, а по технике Слокума трансплантат должен пройти через сустав, т. е. создают внутрисуставную связку.
Доктор медицинских наук Кезля О.П.
Вывихи кисти
Что такое Вывихи кисти –
Вывихи костей кистипроисходят в лучезапястном суставе. Скелет кисти состоит из большого количества мелких костей запястья и суставов и полусуставов между ними. Лучезапястный сустав – это суставы между локтевой и лучевой костями с верхней стороны и восемью костями кисти с нижней. Восемь мелких коротких костей, соединяясь между собой в два ряда, образуют запястье. Верхний их ряд образуют ладьевидная, полулунная, трехгранная и гороховидная. Втречаются вывихи ладьевидной и полулунной кости. Остальные кости запястья подвергаются вывихам чрезвычайно редко.
Что провоцирует Вывихи кисти:
Вывихи кисти возникают, как правило, при падении с упором на кисть, а также при прямом ударе в области соответствующего сустава.
Симптомы Вывихов кисти:
Истинные вывихи кисти. Такие вывихи характеризуются полным смещением суставных поверхностей проксимального ряда костей запястья вместе с кистью относительно суставной поверхности лучевой кости. Различают тыльный вывих и крайне редко – ладонный вывих кисти. Такие повреждения могут сопровождаться переломом или отрывом шиловидных отростков и края лучевой кости, а также тяжелыми ушибами. В клинической практике истинные вывихи кисти встречаются редко. Преобладают в основном перилунарные повреждения, которые составляют до 90% от всех вывихов в области сустава кисти.
Перилунарный вывих кисти.Вывих возникает при разгибательном механизме травмы в области кистевого сустава. Полулунная кость при этом остается на месте и контактирует с лучевой, а остальные кости вместе с головчатой смещаются в тыльную сторону и проксимально. В ряде случаев подобное повреждение может сопровождаться переломом шиловидных отростков лучевой и локтевой костей.
Периладьевидно-лунарный вывих кисти.Такое повреждение характеризуется тем, что ладьевидная и полулунная кости остаются на месте и артикулируют с лучевой костью, а остальные кости кисти смещаются в тыльную сторону и проксимально.
Перитрехгранно-лунарный вывих кисти. Повреждение характеризуется вывихом кисти, при котором полулунная и трехгранная кости остаются на месте, а остальные кости кисти ещаются в тыльную сторону и проксимально. Этот вид поврежения встречается очень редко.
Чрезладьевидно-перилунарный вывих кисти.Такой вывих относится к переломовывихам. При этом виде повреждения происходят перелом ладьевидной кости, как правило, в средней трети, и перилунарный вывих кисти. Полулунная кость и связанный с ней проксимальный фрагмент ладьевидной кости с помощью полуунноладьевидной связки остаются на месте и контактируют с учевой костью. Дистальный фрагмент ладьевидной кости вместе с тальными костями кисти смещается в тыльную сторону.
Чрезладьевидно-чресполулунный вывих кисти.Это также переломовывих. Характерен перелом ладьевидной и полулунной костей, при котором их проксимальные фрагменты контактируют с лучевой костью. Остальные кости кисти с дистальными фрагментами полулунной и ладьевидной костей смещаются в тыльную сторону и проксимально.
Клиническая картина вывихов кисти и переломовывихов запястья схожа с таковой при переломах лучевой кости в типичном месте. При истинном вывихе кисти выявляется симптом пружинящей фиксации кисти, во всех остальных случаях отмечаются значительное ограничение активных и пассивных движений в кистевом суставе и болезненность.
Диагностика Вывихов кисти:
Пальпаторно на тыле кисти определяется выбухание. Все виды тыльных вывихов характеризуются сгибательной установкой пальцев кисти. Возможно сдавление срединного нерва в области канала запястья. Окончательный диагноз устанавливают на основании обязательного рентгенологического обследования в прямой и боковой проекциях, а при необходимости производят рентгенографию в 3-Д проекции.
Лечение Вывихов кисти:
В свежих случаях устранение всех видов смещения кистипроизводят под проводниковой анестезией или наркозом (возможно применение местной анестезии). Вправление кисти осуществляют хирург и ассистент, угол сгибания в локтевом суставе 90°. Ассистент удерживает конечность за плечо, а хирург производит тягу по оси предплечья, растягивая кистевой сустав, при этом одна рука хирурга производит тягу за I палец кисти, а вторая – за остальные четыре.
После растяжения кистевого сустава и при продолжающейся дистракции с помощью больших пальцев кистей своих рук хирург надавливает на выступающую часть кисти в области кистевого сустава до устранения тыльной дислокации.
Устранив тыльный вывих, кисть фиксируют в положении сгибания под углом 40° от нейтральной позиции тыльной гипсовой лонгетой от пястнофаланговых до локтевого сустава и производят контрольную рентгенограмму. Через 2 нед кисть выводят из положения сгибания и вновь фиксируют на 2 нед при всех видах вывихов кисти. После вправления чрезладьевидноперилунарного вывиха кисти лечение проводят, как при переломе ладьевидной кости.
При, нестабильности кистевого сустава,что определяют по рецидиву вывиха сразу после вправления и по контрольной рентгенограмме, сустав может быть фиксирован спицами Киршнера. Спицы проводят в косом направлении через дистальный конец лучевой кости с ее наружной поверхности, через кистевой сустав и среднюю треть V пястной кости.
Вправление вывихов можно произвести с помощью дистракционных аппаратов в следующих случаях: при невозможности закрытого вправления вывихов и переломо-вывихов кисти, при отсутствии симптомов сдавления анатомических образований в канале запястья, а также при позднем обращении за медицинской помощью (через 1-3 нед). Оперативное вправление вывихов особенно показано при сдавлении срединного нерва в канале запястья. Длительное сдавление нерва может привести к его дегенерации. Доступ к кистевому суставу осуществляют через тыльный дугообразный разрез. Сухожилия разгибателей пальцев и кисти не пересекают. Если необходимо, дополнительно рассекают капсулу кистевого сустава. При дистракции по оси предплечья устраняют интерпонирующие ткани и вправляют вывих. В случае нестабильности кистевого сустава производят трансартикулярную фиксацию спицами Киршнера, затем рану послойно ушивают. Срок фиксации кистевого сустава 4-6 нед, а при чрезладьевидно-перилунарном вывихе – до 3-4 мес.
При застарелых вывихах и переломо-вывихах кисти(через 3 нед и более) показано двухэтапное оперативное лечение. На I этапе накладывают дистракционный аппарат. Через лучевую кость проводят спицы на 2 кольца или полукольца, а через основания II-V пястных костей – на одно. После растяжения кистевого сустава в течение 7-10 дней производят открытое вправление вывиха, снимают аппарат. Кистевой сустав трансартикулярно фиксируют спицами. При чрезладьевидно-перилунарном вывихе кисти после вправления вывиха репонируют отломки ладьевидной кости и фиксируют их спицами. Послеоперационный период ведут, как при консервативном лечении. При застарелых вывихах с развитием деформирующего артроза показано оперативное лечение, направленное на артродезирование сустава. После прекращения иммобилизации проводят курс восстановительного лечения.
При истинном вывихе кистипроизводят артродез лучезапястного сустава по Брокману с резекцией суставной поверхности лучевой кости, головки локтевой кости и экономной резекцией суставных поверхностей ладьевидной, полулунной и при необходимости трех гранной костей. Кисть устанавливают в положении разгибания под углом 20-30° к оси предплечья. Кистевой сустав фиксируют спицами Киршнера.
Вправление застарелого чрезладьевидно-перилунарного или фпериладьевидно-лунарного вывиха кисти с развитием деформирующего артроза состоит в выполнении первичного ограниченного костнопластического артродеза кистевого сустава по Ашкенази с использованием цилиндрических трансплантатов из гребня крыла подвздошной кости.
К каким докторам следует обращаться если у Вас Вывихи кисти:
- Трамвматолог
- Хирург

