Дисплазия ацетабулярная – Ацетабулярная дисплазия: симптомы и лечение тазобедренных суставов – Болезни суставов, Дисплазия суставов | Суставы
Ацетабулярная дисплазия тазобедренных суставов — Суставы
Нарушенное развитие вертлужной впадины называют ацетабулярной дисплазией. Причиной ацетабулярной дисплазии, уродующей свод (или, как говорят, крышу) впадины, является главным образом деформация хрящевого labrum acetabulare (лимбуса).
Рентгенологический признак ацетабулярной дисплазии — увеличенная крутизна свода (крыши) вертлужной впадины вплоть до полного исчезновения угла вертлужной впадины. Наклон крыши вертлужной впадины (т. е. темпы окостенения) в нормальных условиях соответствует возрасту ребенка — чем моложе ребенок, тем больше угол наклона крыши вертлужной впадины. Угол наклона крыши впадины, превышающий среднюю величину для данного возраста, означает ту или иную степень ацетабулярной дисплазии.
У новорожденного и у младенца до появления ядра окостенения в головке бедра угол наклона крыши вертлужной впадины на рентгенограмме равен 25—29°. Увеличение угла наклона свидетельствует об ацетабулярной дисплазии.
На скиаграмме врожденной дисплазии хорошо различимы асинхронная оссификация лонно-седалищных синхондрозов, неодинаковое отстояние «шеечной шпоры» от седалищной кости и разная величина углов крыши вертлужной впадины.
Третьим признаком вывиха до появления ядра окостенения головки является изменение отношений запирательно-бедренной дуги (Shenton— Menard) к внутреннему контуру шейки бедра. Эти отношения хорошо различимы в младенческом возрасте и даже у новорожденного. Отчетливее отношения дуги видны на рентгенограмме тазобедренного сустава в более старшем возрасте.
Подытоживая рентгенологические симптомы врожденного вывиха до появления в головке бедра ядра окостенения, следует назвать:
Хорошим приемом для проверки полученных данных является рентгенограмма тазобедренных суставов, изготовленная при максимальном разведении ножек младенца. Продольная ось диафиза бедренной кости при вывихе располагается выше вертлужной впадины.
«Ортопедическая диагностика», B.O.Маркс
www.medchitalka.ru
Нарушение развития тазобедренного сустава (иначе – дисплазия) бывает нескольких видов – от физиологической или патологической незрелости сустава до подвывиха или вывиха.
Физиологическая или патологическая незрелость сустава – условная, наименее серьезная степень дисплазии. Что будет, если она останется незамеченной? Происходит задержка окостенения – суставный хрящик вовремя не превращается в косточку.
Ребенок растет, нарушение в суставе само по себе не исчезает и в будущем грозит развитием артроза тазобедренного сустава с нарушением походки и болевыми ощущениями в области сустава.
К более опасным видам дисплазии относятся предвывих либо подвывих сустава – недоразвитие тазобедренного сустава без смещения или с частичным смещением головки бедренной кости относительно вертлужной впадины.
Самый сложный вид дисплазии – это вывих головки бедра. Незамеченный и так и не вылеченный вывих обернется еще более явными нарушениями: укорочением конечности и нарушением функции ходьбы.
Может развиться ложный сустав – не там, где он должен быть, а там, куда вывихнулась головка бедренной кости. Ребенку грозит грубое нарушение двигательного развития, походки, боль в области сустава. Укорочение ноги может достигать 10 сантиметров!
Источник detskij-dvorik.ru
Содержание
Остаточная
Последствия
Легкая
Эпифизарная
Ацетабулярная
Остаточная
Остаточная дисплазия тазобедренных суставов возникает в таких случаях, когда происходит непроизвольное самостоятельное вправление вывихнутого сустава. Последствия этого наблюдаются уже у взрослого человека, у женщин катализатором может стать беременность.
Источник seminar-bfm.ru
Последствия
Если консервативное лечение дисплазии тазобедренных суставов не приводит к желаемому результату, врач может порекомендовать прибегнуть к хирургическому вмешательству. Тем не менее, при своевременном и эффективном лечении операции, как правило, удается избежать. Помимо возможной необходимости в хирургическом вмешательстве, существует вероятность возникновения таких неприятных последствий дисплазии тазобедренных суставов, как остеоартрит (или деформация костей ног), уродливая походка, визуально заметная разница в длине ног, боли в ногах.
Источник koksartroz.ru
Легкая
При легкой степени дисплазии(недоразвитие сустава) назначается широкое пеленание, массаж и ЛФК.
при более серьезной дисплазии лечат с помощью отводящих приспособлений.
Источник komarovskiy.net
Свободное пеленание и лечебная гимнастика у большинства детей с легкими степенями дисплазии (подвывих или предвывих с незначительным смещением головки бедра) завершается нормальным формированием тазобедренных суставов. Если лечебно-профилактические мероприятия начинают проводить в возрасте до 3 месяцев, то возможно полное выздоровление. В связи с тем, что клинические признаки могут обнаруживаться не сразу, в 3 месяца всем детям необходим повторный осмотр ортопеда. Система тройного обследования (в родильном доме, в месячном и трехмесячном возрасте) позволяет выявить патологию тазобедренного сустава в первые месяцы жизни у подавляющего большинства малышей. В большинстве случаев рентгенологических данных в сочетании с результатами осмотра врача достаточно для установления правильного диагноза.
Источник 9months.ru
Эпифизарная
наследственные заболевания, характеризующиеся нарушением эндохондрального окостенения; как правило, проявляются невысоким ростом, тугопод-вижностью суставов, болями и деформациями конечностей, особенно нижних.
• Дисплазия эпифизарная, тип 1 Фэйрбэнка (дефект гена олигомерного белка хрящевого матрикса СОМР [600310], R). Клинически: врождённая карликовость с короткими конечностями, дисплазия бёдер, укорочение костей пястья и фаланг, брахидактилия, чрезмерный объём движений в суставах пальцев, незначительное расширение метафизов, укорочение шейки бедра, овальная форма тел позвонков, скошенный дистальный конец большеберцовой кости, задержка окостенения костей запястья.
• Дисплазия эпифизарная множественная, тип 2 (*600204, 1рЗЗ-р32, дефект гена COL9A21120260], R). Клинически: начало в возрасте от 2,5 до 6 лет, боли в коленных и голеностопных суставах, деформация и увеличение коленных суставов, маленькие сглаженные эпифизы в большинстве суставов, особенно коленных.
• Дисплазия эпифизарная множественная, тип 3 (*600969, R). Клинически: начало в детстве и пубертатном периоде, походка вперевалку, неподвижность и/или боли в коленных суставах, умеренная низкорослость, короткие руки, отсутствие патологии позвоночника, сглаженные эпифизы, деформация коленных суставов, постепенное развитие остеоартроза коленных и тазобедренных суставов.
• Дисплазия эпифизарная множественная Уолкотта-Ралшсона с ранним развитием сахарного диабета (*226980, р). Клинически: карликовость с коротким туловищем, инсулинзависимый сахарный диабет, множественная эпифизарная дисплазия, деминерализация кости, множественные переломы, ограничение отведения бедра, боли и тугоподвижность в суставах, изменение цвета зубов, спленомегалия, гепатомегалия, почечная недостаточность, спондилоэпифизар-ная дисплазия.
• Дисплазия эпифизарная множественная с миопией и кондуктивной тугоухостью (132450, R). Клинически: прогрессирующая миопия, истончение сетчатки, катаракта, кондуктивная тугоухость.
• Дисплазия эпифизарная множественная (*226900, р). Клинически: множественная эпифизарная дисплазия, плоские головки бедренных костей, нормальные фаланги и кости пястья. Лабораторно: нитевидные или гранулярные включения в хондроцитах.
• Дисплазия семейная эпифизарная типа Бёйкес (* 142670,R) — возможно, клинический вариант множественной эпифизарной дисплазии, названа по фамилии семьи с множеством поражённых в 6 поколениях. Клинически: боли в тазобедренных суставах, прогрессирующая скелетная дисплазия, выраженная сглаженность эпифизов головок бедренных костей, вторичный остеоартроз, кифосколиоз.
• Синдром Лоури-Вуда (*226960, р). Клинически: внутриутробная задержка развития, низкорослость, маленькие эпифизы, квадратные подвздошные кости, сглаженные вертлужные впадины, микроцефалия, нистагм, умеренная умственная отсталость.
• Дисплазия эпифизарная бедренной кости с задержкой роста и глухотой (601351, р). Клинически: задержка роста, лёгкая умственная отсталость, нейросенсорная тугоухость, двусторонняя атрезия слёзно-носовых протоков, паховая и пупочная грыжи, эпифизарная дисплазия бедра.
• Дисплазия макроэпифизарная с остеопорозом, складчатой кожей и поздним началом (248010, р). Клинически: низкорослость, недостаточное развитие подкожной клетчатки, сухие грубые волосы, складчатые ладони, аномалии ладонной дерматоглифики, снижение массы мышц, увеличенные эпифизы, остеопороз, повторные переломы.
• Дисплазия эпифизарная гемимелическая (болезнь Тревора, 127800; форма с остеохондроматозом, 127820). Клинически: асимметричное разрастание хряща эпифизов, особенно предплюсны и запястья. Преобладающий пол — мужской (3:1).
Источник diseases.academic.ru
Ацетабулярная
Угол торси и головки — отклонение проксимального конца бедренной кости вместе с головкой кпереди от фронтальной плоскости (транскондилярной плоскости — антеторсия. Реже проксимальный конец бедра отклонен кзади — ретроторсия). В нормальных усчовиях существуют большие индивидуальные колебания величины и направления угла торсии. У взрослых головка обычно отвернута кпереди, вентрально от транскондилярной плоскости, т. е. имеется антеторсия, угол антеторсии равен в средней — 1-12°.
У маленьких детей он больше и равен в среднем +30°, с возрастом угол постепенно уменьшается, Встречается иногда как нормальное явление ретроторсия, умл которой может достигать — 25°. (Переднее отклонение, антеторсия, обозначается знаком плюс, ретроторсия — знаком минус.)
При увеличении,угла антеторсии концентрическое вставление головки бедренной кости в вертлужную впадину достигается активной внутренней ротацией ноги. Увеличенная антеторсия часто наблюдается при врожденном вывихе бедра, при котором она может сочетаться с вальгусной деформацией шейки и плоской вертлужной впадиной.
Ацетабулярная дисплазия — мелкая, как блюдечко, вертлужная впадина охватывает меньше половины головки бедра, занимающей концентрическое положение в суставе. Степень уплощения впадины бывает различной. Под врожденной дисплазией тазобедренного сустава понимают общее недоразвитие всего сустава. Чтобы подчеркнуть особое значение в патологии врожденного вывиха бедра уплощения впадины, такое состояние иногда несколько условно называют ацетабулярной дисплазией.
Нормальную вертлужную впадину образно сравнивают с половиной апельсина, подчеркивая этим полушаровидную ее форму. В отличие от нормальной впадины плоскую впадину сравнивают с половиной лимона.
Источник medchitalka.ru
sustavprof.ru
Причины появления заболевания
Генетический фактор в формировании дисплазии играет одну из главных ролей. До 40% случаев детской дисплазии – случаи, когда у родителей была симптоматика врожденного вывиха бедра.
Существуют определенные причины генетического нарушения анатомического строения и работы сустава:
- родовая травма,
- неправильное положение ребенка в родах,
- употребление некоторых медицинских препаратов при беременности,
- токсикоз в тяжелой форме,
- возраст матери больше среднего,
- сохранение беременности медикаментозными средствами,
- заболевания щитовидной железы у будущей матери,
- инфекции, которыми переболела мать при вынашивании ребенка,
- дефицит витаминов во время беременности,
- недостаточно оптимальная экологическая обстановка,
- вредные условия труда беременной,
- нарушения гормонального фона у беременной.
Иногда дисплазия может сочетаться с массой различных аномалий развития ребенка, например, кривошеей, гидроцефалией или миелодисплазией.
Выделяют три основных типа дисплазии:
- Ацетабулярная дисплазия. Это аномалии формирования вертлужной впадины.
- Дисплазия Майера или эпифизарная дисплазия. Она поражает бедренный проксимальный отдел. Наблюдаются патологические нарушения шеечно-диафизарного угла, он обуславливает вид головки бедренной кости.
- Ротационные дисплазии. Это разнообразные деформации взаимной локализации костей в горизонтальной плоскости.
Существует 2 типа эпифизарной дисплазии:
- заболевание, при котором шеечно-диафизарный угол увеличивается,
- заболевание, при котором шеечно-диафизарный угол уменьшается.
Кроме этого, есть состояние, при котором развитие сустава замедляется. Существенных нарушений локализации костей в этом случае нет, явление не признается дисплазией, но это пограничное состояние, при котором есть вероятность перехода в заболевание тазобедренных суставов.
В настоящее время, современная медицина дифференцирует три стадии дисплазии, которые отличаются друг от друга тяжестью патологического процесса:
- Первая стадия – «легкая дисплазия» — предвывих. Есть некоторые отклонения в формировании тазобедренного сустава. Головка бедренной кости находится в скошенной вертлужной впадине.
- Вторая степень – подвывих. Наблюдается некоторое смешение шейки бедра и головки вверх и снаружи по отношению к суставной впадине.
- Третья степень — вывих. Вверх полностью из вертлужной впадины смещается головка бедра.
Неправильное лечение или недостаточность терапевтических средств приводит к переходу легкой стадии заболевания в тяжелую стадию, для которой свойственен вывих бедра.
Признаки и симптоматика
Дисплазия тазобедренных суставов у ребенка имеет собственные клинические признаки:
 Ассиметричность кожных складок. Выявляют во время осмотра бедер сзади и спереди с их предварительным разгибанием в верхней части, ступни при этом должны быть вместе. В норме складок на бедре три, и их расположение должно быть одинаковым. Если есть дисплазия, то количество складок увеличивается на одном бедре, это видно и при осмотре ягодичной, и при осмотре передней поверхности.
Ассиметричность кожных складок. Выявляют во время осмотра бедер сзади и спереди с их предварительным разгибанием в верхней части, ступни при этом должны быть вместе. В норме складок на бедре три, и их расположение должно быть одинаковым. Если есть дисплазия, то количество складок увеличивается на одном бедре, это видно и при осмотре ягодичной, и при осмотре передней поверхности.
Ограниченность отведения конечностей. В нормальном состоянии ноги ребенка разводятся на 90 градусов, при дисплазии это можно сделать максимум до 60 градусов. Данный симптом характерен для вывиха и подвывиха тазобедренного сустава.
Соскальзывание Маркса-Ортолани или симптом щелчка. Проверку совершают, положив ребенка на спину. Нужно охватить коленные суставы таким образом, чтобы большие пальцы рук находились под коленом ребенка, а все остальные на наружной поверхности ноги. При давлении на оси бедер и отведении конечности в сторону слышится небольшой щелчок. Это может быть только в первые недели жизни ребенка, потом щелчок исчезает.
Укорачивание больной конечности, которое определяется по высоте нахождения колен. Этот признак определяют, чаще всего, после годовалого возраста. Он наблюдается у новорожденных только при тяжелых формах дисплазии.
Дополнительные симптомы дисплазии:
- кривошея,
- мягкость черепных костей,
- варусная либо вальгусная постановка стопы,
- нарушение поискового и сосательного рефлекса.
Последствия детской дисплазии
Дети с дисплазией, по сравнению с нормой, начинают ходить позже. Как правило, их походка неустойчива, есть:
- косолапость,
- хромота,
- переваливание.
Часто усиливается лордоз поясницы и компенсаторное формирование кифоза грудной области. Инвалидизация может наступить в раннем возрасте больного ребенка.
Если в детском возрасте отсутствует адекватное и своевременное лечение, то в будущем, человек имеет массу заболеваний, которые обусловлены развитием дисплазии и остеохондроза. При нарушении работы тазобедренных суставов конечности не могут выдерживать длительных нагрузок.
Гипермобильность тазобедренных суставов ведет к «расшатанности» самого опорно-двигательного аппарата. Если не устранить своевременно врожденный вывих бедра, то сустав, приспосабливаясь к такому функционированию, формирует новые очертания, и со стороны головки бедра, и со стороны вертлужной впадины.
Сформированные новые формы сустава не являются полноценными, сустав не может нормально поддерживать опору, отводить конечности. Данное состояние человека имеет название «неоартроз».
Самым негативным осложнением выступает диспластический коксартроз – это заболевание, которое начинает развиваться уже в возрастном периоде 25-35 лет и может потребовать хирургического вмешательства.
Диагностика
При сильной выраженности заболевания, диагноз всегда легко выявляется. Он основан на внешнем осмотре внешнем, проведении исследования, при более позднем детском возрасте оценивается походка и фор конечности. Часто дисплазию диагностируют еще в родильном доме.
Должно быть проведено одно из исследований:
- рентген (с трех месяцев),
- УЗИ суставов нижних конечностей (с рождения ребенка).
Дополнительным методом, который подтвердит диагноз является МРТ либо ультрасонография сустава.
Лечение дисплазии тазобедренного сустава
 Чем раньше начаты лечебные мероприятия, тем лучше прогноз по восстановлению работы сустава у ребенка.
Чем раньше начаты лечебные мероприятия, тем лучше прогноз по восстановлению работы сустава у ребенка.
У консервативного лечения есть главный принцип: подвывих и вывих бедра могут выправляться самостоятельно при фиксации и расположении конечностей в разведенном состоянии.
До полугодовалого возраста ребенка нельзя применять жесткие конструкции, которые могут сильно ограничить суставную подвижность либо вызвать некроз головки бедра.
Важными лечебными мероприятиями выступает:
- Подушка Фрейка,
- Стремена Павлика,
- Штанишки Бейкрера,
- Лечебная гимнастика,
- Широкое пеленание (при разведенных до 80 градусов ногах, прокладывают между ними две пеленки и сверху крепят с помощью третьей),
- Лечебное шинирование с помощью эластичных шин: шины Виленского или Волкова,
- Разводящая шина, которую используют при хождении.
Можно использовать в качестве дополнительного лечения:
- массаж,
- аппликации с парафином,
- грязелечение,
- сухое тепло;
- электрофорез хлористого кальция или лидазы.
Д октор Комаровский считает, что дисплазия на начальных этапах может быть успешно вылечена с помощью ношения подгузника больших размеров либо широкого пеленания.
октор Комаровский считает, что дисплазия на начальных этапах может быть успешно вылечена с помощью ношения подгузника больших размеров либо широкого пеленания.
В запущенных стадиях после двухлетнего возраста лечение проводят одномоментным закрытым вправлением либо наложением жесткой повязки. Часто применяется скелетная тракция поврежденного сустава.
После пятилетнего возраста самым эффективным лечебным методом является хирургическое вмешательство, то есть открытое вправление. При нарушении строения головки бедренной кости должна быть выполнена корригирующая остеотомия.
У взрослых людей в некоторых случаях применяют замену тазобедренных суставов или одного из них — эндопротезирование.
ЛФК можно проводить с первых дней жизни ребенка. Упражнения достигают следующих целей:
- укрепление мышц ягодиц и конечности,
- правильную организацию двигательной активности,
- стабилизацию положения тазобедренных суставов.
На каждом из стадий лечения применяются разные комплексы упражнений. Их можно осуществлять после снятия приспособлений для тазобедренных суставов, во время ношения, а также при реабилитационном периоде. Общая длительность курса рассчитана на 6-24 месяца.
Прогноз и особенности образа жизни
Крайне важно следить за правильным удерживанием ребенка на руках. Необходимо его поддерживать за спину, прижимая при этом к своему телу. Ребенок должен широко расставлять ноги, обхватывая тело взрослого. Нельзя носить ребенка боком.
Полезно приобрести специальный слинг-переноску, который обеспечит правильное положение ребенка.
Важно выполнять небольшие сеансы гимнастических упражнений при каждой смене белья у ребенка. В домашних условиях выполняются такие упражнения:
- разведение нижних конечностей в положении на животе,
- вращение бедрами ребенка с небольшим давлением на колени,
- отведение согнутых конечностей до стола.
До гимнастики и после ее завершения, нужно провести легкий массаж в районе бедра и всего теле ребенка.
Врачебный прогноз – условно благоприятный. Если лечение начато до трехмесячного возраста ребенка, то, как правило, удается достигнуть полного безоперабельного вправления любого из тазобедренных суставов.
sustav.info
Виды дисплазии у детей
Заболевание классифицируется следующим образом:
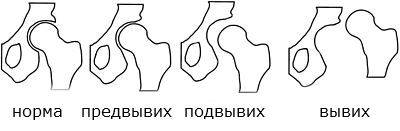
1. Ацетабулярная дисплазия (вертлужной впадины).
- предвывих – состояние сустава, при котором крышка вертлужной впадины скошена, а проксимальный отдел бедренной кости отставлен от впадины незначительно.
- подвывих – бедренная кость отстает от впадины сильнее, чем при предвывихе.
- вывих – состояние сустава, когда бедренная кость выходит за пределы вертлужной впадины.
2. Дисплазия проксимального отдела бедренной кости заключается в изменении угла между вертлужной впадиной и головкой бедренной кости.
3. Ротационная дисплазия – изменение положения головки бедренной кости по отношению к вертлужной впадине за счет нарушения геометрии в горизонтальной плоскости. Ножка ребенка при ходьбе повернута внутрь, возникает косолапая походка.
Дисплазия у новорожденных может быть односторонняя или двусторонняя.
Ранние признаки дисплазии тазобедренных суставов у новорожденных
Существуют признаки заболевания, которые может обнаружить у ребенка сама мать.
1. Ограничение подвижности бедра, нарастающее со временем. Проверяется этот признак у ребенка, лежащего на спине. Ножка отводится согнутая в коленном суставе под углом 90 градусов. В норме должно быть полное отведение, т. е. почти на уровне горизонтальной поверхности стола.
2. Симптом «щелчка» (соскальзывания). Щелчок можно ощутить рукой при отведении ножек в разные стороны. Это связано с вправлением вывиха. Такой же симптом (а также вздрагивание ножки) возникает при приведении ножек в исходное положение за счет вновь возникающего вывиха. Этот симптом можно наблюдать в первые месяцы жизни.
3. Асимметрия ягодичных складок проверяется в положении ребенка лежа на животе. На стороне поражения складка расположена выше и глубже. Этот симптом является неспецифичным.
4. Укорочение конечности на стороне поражения проверяется в положении лежа на животе.
5. Наружная ротация (поворот) стопы наблюдается на стороне поражения.
Все эти симптомы могут наблюдаться как по отдельности, так и вместе. Асимметрию можно не заметить при двустороннем поражении суставов.
Если у родителей возникло хоть малейшее подозрение на нарушение развития суставов, следует обратиться к врачу для уточнения диагноза. Самое главное – вовремя выявить и начать лечить это заболевание.
Диагностика дисплазии тазобедренных суставов у детей
Заподозрить врожденный вывих бедра можно у детей с такими предрасполагающими факторами, как крупный плод, тазовое предлежание, токсикоз во время беременности, наличие заболевания у родителей. Даже если нет клинических проявлений, эти дети (особенно девочки) входят в группу риска по наличию вывиха бедра.
Кроме самой дисплазии у детей (нарушения развития сустава) может быть замедление развития сустава (незрелость сустава). Это пограничное состояние также находится в зоне риска развития вывиха.
Для того, чтобы выявить ранние признаки дисплазии у новорожденных , нужны навыки и опыт работы с детьми.
Для диагностики заболевания, кроме клинических признаков, необходимы дополнительные методы исследования, такие как УЗИ и рентгенография сустава (у детей старше 3х месяцев). Их проводят для подтверждения клинического диагноза. Существует рентгенологическая классификация дисплазии тазобедренного сустава, по ней врач-ортопед может более точно поставить диагноз и назначить соответствующее лечение.
Лечение дисплазии тазобедренных суставов у детей
Лечение этого заболеваня – процесс длительный, он должен проводиться у ортопеда и мануального терапевта.
Мнение специалистов сводится к тому, что это заболевание должно быть выявлено в роддоме, а лечение должно назначаться с первых дней жизни. Но зачастую диагностика проводится на первом месяце жизни.
Объем лечебных процедур зависит от степени поражения сустава и включает в себя:
- Применение широкого пеленания, отводящей шины, стремян, подушки Фрейка — в зависимости от степени вывиха

При подвывихе можно обойтись без отводящей шины или стремян. Массаж назначается на область ягодиц, бедер и поясничного отдела позвоночника. Проводится электрофорез с 1% раствором кальция хлорида и 24% раствором эуфиллина. До полного выздоровления назначается лечебная физкультура 5 раз в день (по 5 минут). Вставать на ножки ребенку нельзя до года. Сделать это можно будет только после подтвержденной рентгенограммой стабильности сустава. Также нельзя использовать ходунки и прыгунки.
Дисплазия тазобедренных суставов у новорожденных с врожденным вывихом бедра лечится только с применением отводящей шины, которая фиксирует ножки в разведенном положении. Она требует постоянного ношения, а снимается только во время купания. В тяжелых и запущенных случаях вывиха бедра срок ношения шины доходит до 10-12 месяцев. Если через 3 месяца после ношения такой шины на рентгене наблюдается положительная динамика (улучшение состояния сустава), то отводящая шина заменяется на другую (шину долечивания) на 1 месяц с дополнительными процедурами ЛФК, массажа и физиотерапии. Для профилактики осложнений вывиха такая терапия проводится 2 раза в год до 18 лет.
На сегодняшний день существует приспособление, фиксирующее ножки ребенка в положении отведения. Оно называется подушкой Фрейка и применяется в основном при подвывихе. С его помощью отведение происходит постепенно. Носится оно от 1 до 9 месяцев.
Последствия нелеченной дисплазии тазобедренного сустава у новорожденных
Недиагностированный и вовремя не вылеченный врожденный вывих бедра может привести к тяжелым последствиям.
В возрасте после года при одностороннем вывихе бедра наблюдается:
- прихрамывание (легкое или выраженное)
- перекос костей таза
- умеренное ограничение отведения в тазобедренном суставе
- болезненность тазобедренного и коленного суставов
- умеренная атрофия мышц нижней конечности
В возрасте после года при двустороннем вывихе бедра наблюдается:
- утиная походка
- гиперлордоз поясничного отдела позвоночника
- снижение объема движений в тазобедренном суставе
- выраженная болезненность в тазобедренном суставе и пояснице
- атрофия мышц ноги
- ухудшение функции органов таза
В старшем возрасте нелеченная дисплазия приводит к развитию диспластиченского коксоартроза. Заболевание развивается в возрасте от 25 до 55 лет из-за гормональных перестроек во время беременности, снижения физической активности и ухудшения состояния мышц сустава. Заболевание начинается с дискомфорта и боли в области сустава, а заканчивается его неподвижностью. Лечение заключается в замене сустава на искусственный (эндопротезирование).
Реже наблюдается образование неоартроза (ложного сустава) на месте, где бедренная кость упирается в тазовую. Новый сустав иногда имеет глубокую впадину, за счет чего бедренная кость хорошо в нем закреплена. Это можно считать самоизлечением, однако бедро анатомически и функционально укорачивается.
active-mama.com
Причины появления ацетабулярной дисплазии
Выявляется 40% генетического заболевания дисплазией. Известен ряд причин нарушения формирования тазобедренных суставов среди новорожденных детей и грудничков до года:
- Всевозможные виды инфекций у матери, переболевшей в период беременности;
- Сильный токсикоз на протяжении беременности;
- Родовые травмы;
- Эндокринные заболевания у женщины;
- Неправильное развитие эмбриона в утробе, возможные пороки;
- Чрезвычайно крупный либо, наоборот, недоношенный плод;
- Влияние медикаментов;
- Неправильный образ жизни матери во время беременности: употребление алкогольных напитков, курение.
Выявлены отдельные расовые и половые признаки болезни. У девочек дисплазия встречается на 80% чаще, чем у мальчиков. Заболеваемость среди европейцев намного выше, чем у афроамериканцев. Обычно страдают связки левой ноги. Чаще патология возникает у первенца. Чем вызвано явление, установить врачам не удалось.
Нарушение в развитии связок выявляется у каждого 20-го ребёнка. Медицинского вмешательства требует каждый 3-ий ребёнок. В прочих случаях дисплазия проходит вместе с ростом малыша, под регулярным наблюдением у врача.
У младенцев от новорожденных до возраста 3-4 месяцев стандартная анатомическая структура костей и связок сильно отличается от суставов взрослого человека. Вертлужная впадина у детей обнаруживает плоскую форму, у сформировавшегося человека находясь в наклонном положении. У младенцев вертлужная впадина расположена практически вертикально. При росте ребёнка врач отслеживает ацетабулярный угол, при нормальном развитии диагноз снимается.
Виды ацетабулярной дисплазии
Ацетабулярная дисплазия – форма патологии неправильного развития вертлужной впадины. Выделяет главные виды:
- Предвывих. Нарушение в развитии и формировании мышц, связок и тазобедренных суставов. Свод вертлужной впадины обнаруживает неправильное расположение, она скошена. Имеется небольшое смещение проксимального отдела бедренной кости от вертлужной впадины. Подобный вид ацетабулярной дисплазии быстро выявляется врачами различными медицинскими путями.
- Подвывих. Подвывих бедра определяется как большее смещение головки в тазобедренном суставе, чем при предвывихе. Головка заходит под хрящевой ободок, отгибая его и смещая вверх относительно нормального расположения. По указанной причине связки растягиваются.
- Полный вывих бедра. Головка полностью уходит в сторону от нужного положения. Если в нормальном состоянии головка располагается во впадине, при заболевании головка бедренной кости располагается снаружи неё. Хрящевой ободок загибается вглубь, находясь в зажатом состоянии. Связки становятся растянутыми.
С рождения малыша врачи делают регулярный осмотр для выявления нарушения развития таза. Под дисплазией ортопеды определяют врождённую деформацию или патологию тазобедренных суставов. Возможно, что врач поставит диагноз замедленного развития собственно сустава. Дети с подобным диагнозом подвержены развитию вывиха, находятся в группе риска.
Симптомы заболевания
Чтобы вовремя выявить нарушение тазобедренных связок и начать необходимое лечение, напомним о первых симптомах болезни. У детей развитие патологии родители регулярно проверяют самостоятельно, обращаясь к ортопеду в случае проявления симптомов и по графику обследования новорожденных детей. Посещение ортопеда новорождённым обязательно. В зависимости от развития ребёнка, врач назначит график посещения. Дома родители должны отметить основные признаки.
Первым явным признаком развития патологии суставов считается ограниченность в подвижности бёдер. Во время массажа стоит попробовать отвезти ножку немного в сторону от тела. Если малыш чувствует дискомфорт и начинает плакать, возможно, присутствует признак патологии тазобедренных суставов.
Складки, образующиеся в паховой и ягодичной области, на повреждённой стороне значительно глубже и больше. Нужно посмотреть, не наблюдается ли асимметрия складок у ребёнка. Вместе с признаком отмечается различие длины ножек.
Если болезнь у ребёнка проявляет тяжёлые формы, наблюдается щелчок при сгибании и разведении ножек малыша в суставах таза, коленях. Симптом называется «соскальзыванием», проявляется обычно при тяжелейшей форме патологии.
Наличие признаков не говорит о действительном нарушении тазобедренного сустава у ребёнка. Симптомы относятся в равной степени к прочим заболеваниям. С увиденными нарушениями развития требуется обратиться к врачу.
Диагностика ацетабуларной дисплазии
При рождении ребёнка и нахождении малыша в роддоме врач педиатр осматривает новорожденного на выявление патологии. Возможные и диагностированные патологии отслеживает врач поликлиники, наблюдающий за малышом. Когда педиатра настораживает развитие суставов, врач выдаёт направление на УЗИ либо дополнительно отправляет к ортопеду для точного диагноза.
Плановое посещение, если не установлено ортопедом индивидуально, проходит в 1, 3, 6 месяцев, потом в год. К указанному времени ребёнок начинает ходить. Врач-ортопед проводит УЗИ тазобедренных суставов. Метод выявления заболевания безвреден для здоровья малыша. При возникновении изменения в развитии ребёнка ультразвуковое исследование обнаружит нарушение. К сожалению, УЗИ не предоставляет полной информации о патологии, лишь выявляя факт.
При обнаружении болезни назначается дополнительное исследование – рентгенологическая диагностика. Известно несколько схем выявления патологии и возникшего заболевания:
- Схема Рейнберга – определяет отклонение от нормы проксимального отдела в тазобедренной кости.
- Схема Putti – рентгенологическая диагностика применяется для детей с невыраженной головкой в кости.
- Схема Hilgenreiner – определяет степень скошенности свода.
- Схема Ombredanne – показывает, насколько сильно произошёл отход проксимального отдела относительно горизонтального положения.
Рентгенография даёт возможность доктору поставить объективную оценку состоянию тазобедренных суставов, начать правильное лечение вовремя. Невылеченная дисплазия, протекавшая незаметно, невыявленная в детском возрасте, вызовет большие заболевания, связанные с суставами в будущем уже у взрослых людей.
Лечение болезни у детей разных возрастов
Если болезнь не выявлена вовремя (первые 6 месяцев жизни малыша), патология прогрессирует. Возможно проявление хромоты, поражённая ножка укорачивается. Если плановый поход к ортопеду и проведённое УЗИ не выявило отклонений, следует осматривать малыша самостоятельно.
График посещения врача-ортопеда назначается не случайно. Если болезнь удаётся выявить в первые три месяца, лечение проходит быстро, связки полностью восстанавливаются. Чем младше малыш, тем эффективнее лечение. Использования свободного пеленания хватит для лечения заболевания у малышей в возрасте до трёх месяцев – ножки пеленаются в разведённом друг от друга состоянии. Допустимо использовать специальную подушку Фрейка. Она подбирается специально по размеру и росту детей. Чем больше возраст ребёнка, тем более серьезные методы используются для фиксации ножек. В возрасте от шести месяцев подушка Фрейка уже не поможет, ортопеды назначают шину Мирзоевой, а также стремена Павлика.
В странах бывшего СССР принято крепко пеленать детей. Сейчас врачи рекомендуют не делать подобного. Свободное пеленание помогает мышцам развиться правильно самостоятельно. Редкость заболевания дисплазией в Африке объясняется тем, что на континенте новорожденных не пеленают крепко, давая возможность ножкам находиться в естественном, раздвинутом друг от друга состоянии.
Если запустить дисплазию, дальнейшее лечение будет протекать долго и тяжело. Кроме стремян и шин делаются специальные упражнения для восстановления правильного движения, укрепляются мышцы. Для каждого ребёнка подбирается индивидуальная система восстановления, разделённая на конкретные этапы. В каждом этапе присутствует система восстановления связок и костей в нужное положение, а затем реабилитационный период. При более тяжёлых видах поражения тазобедренных суставов требуется хирургическое вмешательство.
Родителям следует помнить — нельзя откладывать приём доктора. Плановые походы к любому врачу существуют для того, чтобы заметить заболевание на самых ранних стадиях. Для профилактики появления или осложнений дисплазии у новорожденных показано делать каждодневный разминающий массаж, раздвигать и сгибать ножки. Если возникают подозрения на патологии, следует немедленно записаться на приём к ортопеду. Если диагноз подтвердится, родители должны запастись терпением и знать, что болезнь излечивается, но требуется долгий период. Не пытайтесь найти быстрые способы, они кратковременны, болезнь появится снова.
otnogi.ru
Ацетабулярный угол тазобедренного сустава
Патология опорно-двигательного аппарата, такая как дисплазия тазобедренных суставов, с чем непосредственно связано понятие ацетабулярный угол, не является приговором. На протяжении нескольких месяцев эту симптоматику можно снять, следуя рекомендациям специалиста. Рассмотрим причины и признаки дисплазии у детей и нормы развития тазобедренных суставов у малышей до года, предоставим информацию о том, какое лечение применяется, как предупредить патологию.
Особенности заболевания

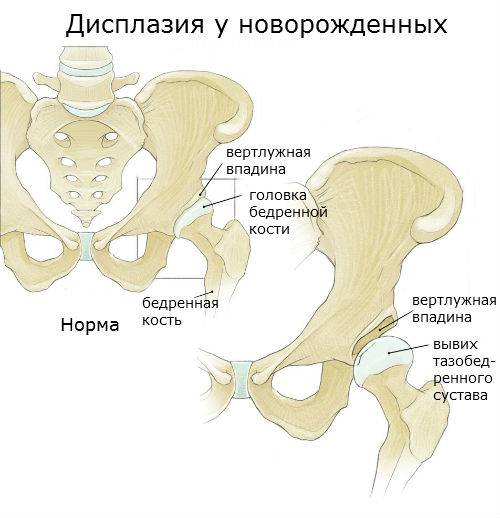
Тазобедренная дисплазия – это деструктивные процессы, во время которых связочный аппарат, удерживающий тазовую кость (наиболее крупный сустав в теле человека), развивается неполноценно или неправильно.
Головка бедра прилегает к кости таза в месте, которое называется вертлужной впадиной. Если какой-то из элементов сустава недоразвит, значит, нет правильного сочленения, в результате чего связки растягиваются и головка выпадает из впадины.
Чаще всего с такой патологией сталкивают родители деток до года. Это связано с тем, что связки малыша очень эластичные. Это позволяет ему пройти по родовым путям матери без последствий. Поэтому у любого новорожденного младенца отмечается незрелость тазобедренного сустава. Как только он появляется на свет, происходит активно сочленение, которое длится на протяжении одного года (более активно в первый месяц жизни). Если в это время сустав развивается неправильно, а ацетабулярный угол отклоняется больше нормы, принято говорить о дисплазии.
В 9 случаев из 10 дисплазия поражает именно девочек, хотя точной причины этой патологии нет. Чаще всего ее связывают с периодом малыша в утробе матери. Именно в результате гормональных изменений, которые наиболее сильно влияют на женщину в первой беременности, связки могут быть слишком эластичными.

Степени и виды болезни
Принято говорить о дисплазии в зависимости от степени патологии:
- Первая (предвывих) – незначительные нарушения, которые не приводят к смещению тазобедренного сустава, то есть отклонению ацетабулярного угла от нормы.
- Вторая (подвывих) – головка бедра частично выходит из вертлужной впадины.
- Третья (врожденный вывих бедра) – из вертлужной впадины полностью выходит головка бедра, а пространство что освободилось, заполняется соединительной тканью (такая патология требует немедленного лечения – вправления).
При помощи УЗИ можно выявить незначительные нарушения в процессе развития сустава.
Виды дисплазии тазобедренного сустава:
- Ацетабулярная – патология, которая непосредственно связана с вертлужной впадиной.
- Ротационная – кости расположены неправильно.
- На проксимальном отделе кости бедра наблюдается недоразвитость сочленений.
Взрослые такой патологией не страдают. Если в первый год жизни были нарушения в развитии тазобедренного сустава и не приняты соответствующие меры терапии, это может сказаться на нормальном самочувствии уже взрослого человека, вплоть до инвалидности.
Врожденный вывих бедра
При неполноценности сустава диагностируется врожденный вывих бедра. Она является наиболее сложной и требует немедленного лечения. При отсутствии терапии может в дальнейшем проявиться хромота у ребенка. Наиболее эффективно лечить патологию на 3-4 месяце жизни малыша. Именно в этот период принято говорить о норме ацетабулярного угла в 3 месяца. Диагностировать патологию или отклонение от нормальных значений может только специалист.
Если патология диагностирована поздно или лечение было неэффективным, проводят оперативное вмешательство. Отсутствие своевременной терапии может привести к развитию коксартроза и инвалидности в будущем.
Согласно статистике, врожденный вывих бедра встречается у одного ребенка из 7 тысяч новорожденных. Чаще поражает девочек и бывает односторонним в 2 раза чаще. Поскольку тазобедренные суставы находятся глубоко, диагностировать патологию можно по косвенным признакам. Чаще всего это ограничение отведения. У здорового малыша ацетабулярный угол тазобедренного сустава составляет 25-29 градусов при рождении, а ножки отводятся на 80-90 градусов. Если показания меньше принято говорить о дисплазии.
Причины возникновения патологии
Современная наука не может точно сказать, почему возникает дисплазия тазобедренных суставов. Но существуют факторы, которые увеличивают риск развития патологии:
- Первые роды. Гормон релаксин, который вырабатывается в больших количествах при первой беременности, делает суставы более эластичными и мягкими, как бы подготавливая женщину к родам, но влияет это не только на маму, но и на малыша.
- Вес плода более 3,5 кг. Такой ребенок считается крупным. Во время прохождения по родовым путям давление на тазобедренные суставы у него больше (при этом чаще страдает левая сторона).
- Рождение девочки. Природой устроено так, что именно женский организм более пластичный, поэтому более подвержен дисплазии.
- Тазовое предлежание плода.
- Наследственная предрасположенность – чаще передается по материнской линии.
Симптоматика
Если заметить отклонение от нормы ацетабулярного угла можно только с помощью УЗИ или рентгена, то дисплазию (в зависимости от степени) можно диагностировать визуальным осмотром. Сделать это сможет как специалист, так и мама.
Признаки, которые указывают на дисплазию тазобедренных суставов:
- Складки на ножках несимметричны. Они могут отличаться формой, глубиной и быть расположены на разных уровнях, что становится заметным в возрасте 2-3 месяцев (глубже складки именно на той стороне, где наблюдается вывих или подвывих). Но ассиметричность может наблюдаться и у здоровых деток.
- Укорочение бедра. Головка бедренной кости смещается относительно вертлужной впадины назад. Это тяжелая форма дисплазии, которую можно проверить, положив малыша на спинку и согнув ножки в коленках. Если они находятся на разных уровнях, диагноз подтверждается.
- Симптом соскальзывания Маркса-Орттолани. Не является прямым признаком дисплазии, поскольку 60% деток с таким симптомом абсолютно здоровы, но применяется в качестве косвенного доказательства патологии и только на первом месяце жизни.
- Ограничение при отведении бедра. Дисплазия диагностируется, если ножки разводятся на угол менее 80-90 градусов. У семимесячного малыша норма составляет 60-70 градусов.
Диагностика
Диагностировать дисплазию может ортопед. Проводится УЗИ, хотя это не является точным диагностическим методом при патологии. С помощью него можно контролировать, как проходит процесс терапии.
Чаще всего при подозрении на болезнь назначается рентген, который может отобразить полную картину патологии. При этом у новорожденных деток кость бедра состоит из хрящей, что на рентгенограмме может быть не видно. Поэтому используются определенные схемы и расчеты.
Именно при помощи рентгеновского исследования рассчитывается ацетабулярный угол, то есть величина наклона крыши вертлужной падины и его отклонение от нормы. Но в первые месяцы жизни малыша такое обследование не проводят. В качестве профилактики практикуют лечебные массажи и пеленание.
Что считается нормой
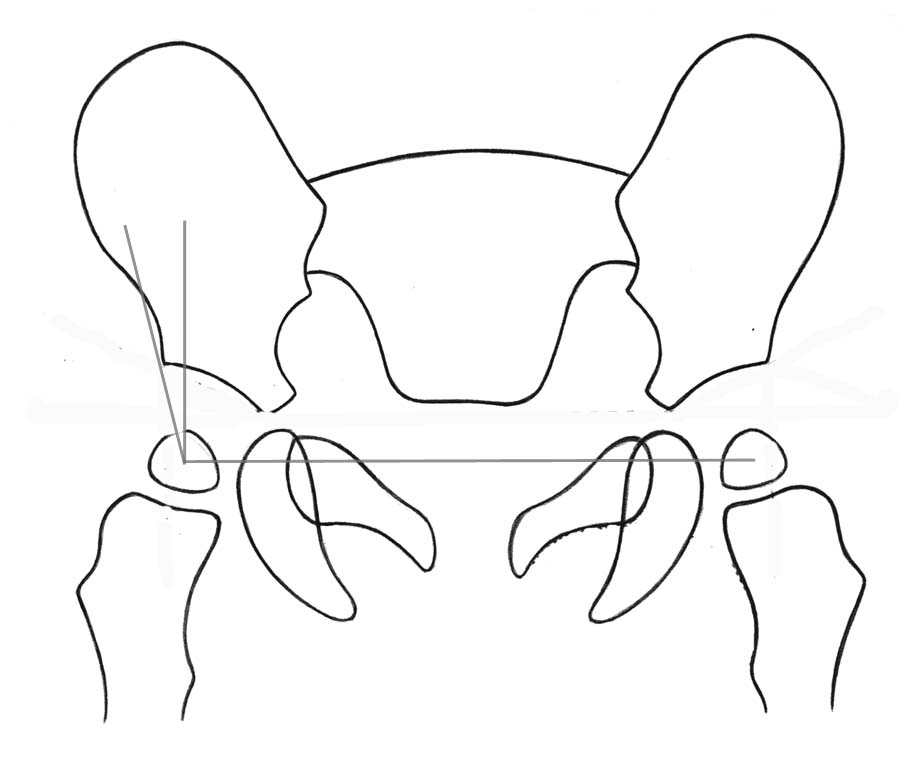
При подозрении на дисплазию или врожденный вывих бедра назначается рентгеновское исследование. С помощью этого метода определяется ацетабулярный угол, то есть, насколько крышка вертлужной впадины наклонена к линии Хильгенрейнера. В первые три-четыре месяца жизни его показания максимальны. Оптимальные размеры угла могут варьироваться в пределах 25-30 градусов. По мере взросления ребенка и роста организма в целом этот угол начинает постепенно уменьшаться.
К году показатель угла уже составляет 20-25 градусов, а к 2-3 годам – 18-23 градуса. В пять лет нормой считается угол 15 градусов и менее.
Ниже представлены нормальные показатели и отклонения, согласно таблице Графа:
- 3-4 месяца – норма – 25-30 градусов, 1-я степень дисплазии (подвывих) 30-35 градусов, вывих – 35-40, при угле более 40 градусов говорят о высоком вывихе.
- 5 месяцев – 2 года – норма – 20-25 градусов, подвывих – 25-30, вывих – 30-35, сильный вывих – более 35 градусов;
- 2-3 года – норма – 18-23 градуса, 1 степень – 23-28, 2 степень – 28-33, 3 степень – более 33.
Если ацетабулярный угол в 1 год у малыша превышает норму, это может говорить о врожденной дисплазии тазобедренного сустава или нейромышечных расстройствах. Показатель ниже нормы характерен для малышей с синдромом Дауна и ахондроплазией.
В норме у взрослого человека угол варьируется в пределах 33-38 градусов. К промежуточным значениям относятся показатели 39 и 46 градусов, при 47 принято говорить о дисплазии.
Ацетабулярные углы в 3 месяца

Когда малышу исполняется 3 месяца, педиатр направляет его на профилактический осмотр к ортопеду. Пропускать это обследование не рекомендуется, поскольку именно здесь большое внимание уделяется развитию тазобедренного сустава. Специалист, проведя визуальный осмотр, может заметить дисплазию. Если она выявлена еще в роддоме, малыш сразу направляется к ортопеду.
Головка бедренной кости, которая располагается неправильно, может сместиться относительно вертлужной впадины, изменив при этом строение сустава. Именно так появляется предвывих, подвывих и вывих, то есть три степени дисплазии. Чем больше угол наклона или ацетабулярный индекс, тем риск нарушения правильного строения тазобедренного сустава в дальнейшем выше.
К примеру, если нормальные показатели в три месяца должны составлять 25-30 градусов, то норма ацетабулярного угла в 6 месяцев несколько ниже и варьируется от 20 до 25 градусов. При этом у мальчиков, как правило, угол наклона на пару показателей ниже, чем у девочек. Именно поэтому они менее гибкие и пластинные. Часто дисплазия у детей носит односторонний характер.
В раннем возрасте патология может никак не проявляться, поэтому далеко не все мамы замечают отклонение. Если определить патологию в 3-4 месяца, можно добиться полного выздоровления наименее болезненным методом практически в 100% случаев. Поэтому важно не пропускать консультацию ортопеда.
Ацетабулярные углы в год
Если дисплазия не была выявлена вовремя (до достижения ребенком годика), возможны значительные последствия. Но и в этом возрасте родителям достаточно трудно определить нарушения в строении тазобедренного сустава. На это могут указывать такие факторы:
- Ребенку исполнился годик, но он еще не проявляет желание ходить или вовсе не становиться на ножки.
- Малыш уже ходит, но при этом походка «утиная» (переваливается с одной стороны на другую).
- Значительно выражен поясничный изгиб.
- Ограничение движений при разведении ножек, ассиметричность складок или разные по длине нижние конечности.
Норма ацетабулярных углов в год у детей должна составлять 20-25 градусов. У девочек наклон (то есть угол) больше чем у мальчиков, что зависит от анатомических особенностей организма. Чем больше индекс, тем ярче проявляются признаки патологии и выше степень дисплазии.
Лечение
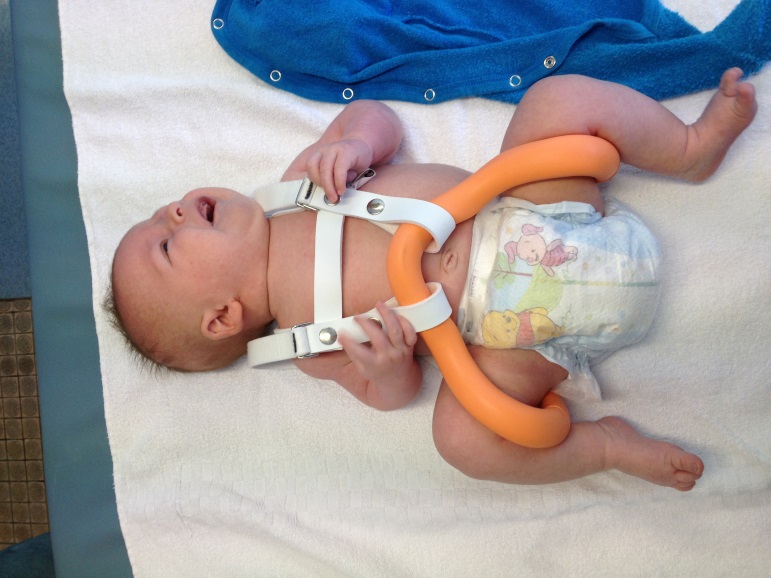
При выявленной дисплазии в раннем возрасте, к примеру, при несколько увеличенных показателях ацетабулярных углов в 6 месяцев, проводится консервативная терапия. Она заключается в использовании специальных ортопедических приспособлений, с помощью которых ножки ребенка будут фиксироваться в разведенном положении. Это может быть подушка Фрейка, пеленание при помощи двух пеленок между ножек, стремена Павлика, повязки, штанишки Бекера, эластичные шины.
Важно также проводить лечебную гимнастику и специальные массажи, что будет способствовать не только укреплению мышц и суставов, но и оздоровлению маленького организма в целом. Эти методы используются на всех этапах терапии и в восстановительный период.
Если диагностируется тяжелый вывих (3 степень дисплазии) показаны к применению кокситные повязки, шины Волкова или Виленского. Проводится также корректирующее оперативное вмешательство при неэффективности консервативной терапии.

Как предупредить
Отсутствие тугого пеленания может снизить риск развития дисплазии в разы. Возможно широкое пеленание, когда ножки малыша не сводятся. Если не получается, тогда между ними можно положить мягкую игрушку или подушку.
Хорошим профилактическим методом и современным помощником родителей являются подгузники. Они не дают ножками смыкаться (особенно наполненные), что является отличной профилактикой дисплазии. Также можно брать подгузники на несколько размеров больше.
Рюкзаки для переноски, автомобильные кресла также являются отличным профилактическим средством. Стоит вовремя проходить осмотр (не позже шестимесячного возраста малыша). Если не выявить и не устранить проблему своевременно, в будущем у ребенка может выработаться неправильная осадка и походка, он будет ощущать серьезные трудности с опорно-двигательным аппаратом.
Вывод
Дисплазия, которую выявили в возрасте до года, при соблюдении мер терапии практически в 100% случаев заканчивается полным излечением. Стоит обращать внимание на развитие своего малыша и вовремя проходить осмотр у врача-ортопеда, который не только проведет комплексное исследование, но и назначит соответствующее лечение.
Дисплазия тазобедренных суставов: что это, виды дисплазии, симптомы и признаки
Дисплазия — что это? Если у вашего малыша обнаружили дисплазию тазобедренных суставов, не стоит бросаться в панику — у большинства детишек диагноз снимается спустя несколько месяцев. В первую очередь каждая мама должна сама настроиться на положительный результат от лечения. Для этого необходимо правильно выполнять все рекомендации врача, а также постараться овладеть основами знаний о таком неприятном заболевании, как дисплазия суставов.
Дисплазия суставов — определение болезни
Само слово «дисплазия» означает нарушение в формировании клеток, тканей или органов. Тазобедренная дисплазия — неполноценность сустава или его неправильное развитие. Что происходит в этом случае? Тазобедренный сустав, являясь самым крупным на теле человека, удерживается в тазовой кости при помощи связок. Место, где головка бедра прилегает к тазовой кости, называют вертлужной впадиной. При растяжении связок головка бедра выходит из суставной впадины.
Виды (типы) дисплазии тазобедренных суставов
Как и любое заболевание, дисплазия тазобедренного сустава подразделяется на разные степени тяжести. Различают несколько разновидностей дисплазии тазобедренного сустава: ацетабулярная дисплазия суставов — патологии вертлужной впадины, недоразвитие суставов на бедренной кости (её проксимального отдела), ротационные дисплазии суставов — неправильное расположение костей.
Если отмечаются единичные случаи выскальзывания сустава из плоскости вертлужной впадины, то такая умеренная нестабильность со временем, как правило, проходит. Подвывихи и вывихи относятся к более тяжёлым состояниям дисплазии тазобедренных суставов.
Стадии тазобедренной дисплазии у новорождённых
- Предвывих — незначительные нарушения в развитии сустава без его смещения. В этом случае на ультразвуковом исследовании видны только изменения вертлужной впадины.
- Подвывих — когда головка бедра частично покидает вертлужную впадину.
- Вывих — самая тяжёлая форма дисплазии суставов, когда головка бедра полностью выходит за границы вертлужной впадины, образовавшаяся пустота вскоре заполняется соединительной тканью. Поэтому вправлять вывих необходимо как можно быстрее, дальше это будет сделать гораздо сложнее.
Дисплазия у новорождённых
У новорождённых очень нежные и эластичные связки, которые не могут правильно зафиксировать травмированный сустав в вертлужной впадине. Кроме того, сама суставная впадина по форме более плоская, чем у взрослого, что нередко становится причиной окончательного сдвижения бедренной кости в верхнее положение, в результате чего и получается тазобедренная дисплазия.
Основная статья про дисплазию у новорожденных находится здесь.
Дисплазия у детей
В России до 5% детей рождается с дисплазией суставов, преимущественно это девочки. Неправильное или несвоевременное лечение заболевания может сказаться после взросления ребёнка: походка, осанка, проблемы с опорно-двигательным аппаратом.
Явных причин, вызывающих тазобедренную дисплазию, до сих пор не выявлено. Исследования показывают, что болезнь носит врождённый характер и начинается, когда плод находится в утробе матери. Поэтому беременные должны внимательно относиться к своему здоровью: полноценно питаться, исключить вредные привычки, принимать комплекс витаминов и минералов, влияющих на состояние костей, мышц, суставов. Чаще всего отклонения в развитии суставов наблюдаются у крупных детишек и при тазовом предлежании. Если мама в детстве страдала дисплазией суставов, то велик риск, что дисплазия тазобедренных суставов повторится и у ребёнка.
Основная статья про дисплазию у детей находится здесь.
Дисплазия у взрослых
Запущённая в детстве дисплазия тазобедренного сустава становится причиной тяжёлых форм артроза и получения преждевременной инвалидности. Чаще всего заболевание быстро прогрессирует на фоне гормональных отклонений в период беременности и во время перестройки организма после 50 лет.
Признаки и симптомы
Зная симптомы дисплазии тазобедренного сустава, проще устранить это заболевание.
Признаки следующие:
- несимметричные кожные складочки на бёдрах, ягодицах, под коленями;
- различная длина ножек;
- при отведении бёдер в стороны слышится характерный щелчок — симптом Маркса-Орлани;
- небольшой угол при крайнем разведении ножек в стороны — меньше 50 градусов.
Лечение и прогнозы
Лечение дисплазии
Цель лечения тазобедренной дисплазии — правильно расположить и зафиксировать головку бедра в вертлужной впадине. Лечение начинают немедленно после подтверждения диагноза.
- Укрепляющий массаж, лечебная гимнастика, тренировки по накачиванию мышц.
- Современные ортопедические консервативные методики: широкое пеленание, гипсование, специальные подушки, шины, распорки и другие корректирующие приспособления.
- Физиотерапия для укрепления суставов: электрофорез, парафино-озокеритовые процедуры.
- Операция показана при неэффективности терапевтического лечения дисплазии тазобедренного сустава и при осложнённых вывихах.
Основная статья про лечение дисплазии находится здесь.
Течение болезни
Часто дисплазия тазобедренных суставов протекает малозаметно — визуально родителям не всегда удаётся распознать признаки аномального развития суставов, и болезнь может проявиться только ближе к годику — с первыми шагами. Как не пропустить дисплазию тазобедренных суставов? Для этого необходимо посещать плановые осмотры у детского врача-ортопеда, при малейшем подозрении на появление тревожных симптомов обращаться за консультацией к специалистам, настаивать на тщательном клиническом обследовании.
Прогнозы
Дисплазия суставов — коварное заболевание. Продолжительность лечения тазобедренной дисплазии зависит от стадии заболевания и составляет от нескольких месяцев до года. Ранняя диагностика и правильно подобранная методика позволяют восстановить полноценную функциональность суставов у большинства детишек — более 90 процентов заболевших полностью избавляются от дисплазии. Но стоит учитывать, что успешность выздоровления обратно пропорциональна возрасту вашего ребёнка — начинать лечение нужно с первых недель жизни. Слишком позднее обращение к ортопеду (после двух лет) или нарушение врачебных рекомендаций может в дальнейшем стать причиной хромоты, привести к болезненности в области тазобедренных суставов, к ограничению их подвижности и к другим необратимым осложнениям.
Ацетабулярный угол — норма
Нормальные значения ацетабулярного угла или ацетабулярного индекса в нашей таблице с хорошими картинками. Инфографика.
Ацетабулярные углы: индекс, норма в 3, 4 и 6 месяцев, дисплазия
Зачастую у новорожденных и малышей до одного года проявляется ацетабулярная дисплазия тазобедренного сустава. Это излечимый вид патологии опорно-двигательного аппарата, который связан с особенностями строения костной ткани и мускулатуры новорожденного, наследственными факторами и родовым процессом.
Что такое ацетабулярные углы
Тазобедренный сустав состоит из вертлужной (ацетабулярной) впадины, головки бедренной кости и связок. В норме головка бедренной кости плотно входит в вертлужную впадину.

При дисплазии — нарушении в образовании клеток и тканей в суставе — головка не держится внутри из-за слабости связок и выпадает. Поэтому важно следить за развитием новорожденного в первые 2-3 месяца после рождения.
Ацетабулярный угол, или ацетабулярный индекс — метод измерения деформации тазобедренного сустава, который характеризует угол наклона верхней части вертлужной впадины. Применяется при рентгенологическом обследовании.
Интересное на сайте:
Почему хрустят суставы у детей
Почему у детей болят ноги
Нормальные углы в тазобедренном суставе
 Патология встречается у детей до одного года, пока у них развиваются костная, мышечная ткань и связочный аппарат. Связки у малышей крайне эластичны, что позволяет ребенку пройти по родовым путям мамы без последствий для своего организма.
Патология встречается у детей до одного года, пока у них развиваются костная, мышечная ткань и связочный аппарат. Связки у малышей крайне эластичны, что позволяет ребенку пройти по родовым путям мамы без последствий для своего организма.
После рождения сустав активно формируется в течение первого года жизни. Неправильное развитие в этот период требует лечения. В 90% случаев патологией страдают именно девочки.
Нормальный ацетабулярный индекс у новорожденного до года составляет не больше 28°. При достижении ребенком одного года и более этот показатель снижается до 22°.
Важно! При правильном определении ацетабулярного индекса у новорожденных в первый месяц жизни удается справиться с дисплазией без последствий для ребенка.
Зависимость углов от возраста
В среднем норма ацетабулярных углов в 3, 4 и 6 месяцы у малышей такая:
- 3 месяца — 25°;
- 4 месяца — 21°;
- 6 месяцев — 20°.
Не исключаются и индивидуальные особенности строения детского организма: отклонение на 1-2° не критично.
Важно! Наиболее высокий процент патологии встречается у детей, которых туго пеленают, выравнивая ножки.

Отклонения углов от нормы
Наличие патологии у детей связывают с несколькими факторами:
- гормональные изменения мамы при первой беременности: выброс в кровь в большом количестве релаксина;
- наследственность;
- вес ребенка более 3,5 кг: при прохождении по родовым путям давление на суставы будет больше;
- тазовое предлежание плода;
- вредные привычки во время беременности;
- перенесенные заболевания при вынашивании ребенка.
Особенно важно соблюдать правильное питание во время беременности и отказаться от вредных привычек.
 Существует несколько видов дисплазий, различающихся по колебаниям индекса:
Существует несколько видов дисплазий, различающихся по колебаниям индекса:
- больше 5° — диагностируется подвывих, не приводящий к смещению головки бедра;
- больше 10° — вывих, при котором головка бедра немного выходит из ацетабулярной впадины;
- больше 15° — высокий (врожденный) вывих, когда головка бедра полностью выходит из вертлужной впадины.
Признаки, по которым определяют дисплазию:
- асимметричные кожные складки на бедрах и под коленями;
- разная длина ножек у ребенка;
- щелчок при разведении ног в стороны.
Читайте также:
Как делают рентген тазобедренного сустава
Как делают УЗИ тазобедренных суставов у взрослых и детей
Как лечить эпифизеолиз головки бедренной кости
Методы проверки углов
Выявляют патологию при УЗИ и рентгене. УЗИ определяет незначительные нарушения в работе сустава. Рентгенологическое обследование дает полную картину конкретного случая, позволяет рассчитать ацетабулярный угол.
В первые два месяца жизни ребенка такое исследование не проводят, так как у малыша бедренная кость еще состоит из хрящевой ткани и на рентгене ее не видно. Поэтому назначают укрепляющий массаж, лечебную гимнастику, свободное пеленание и ношение одноразовых подгузников.
В более серьезной ситуации патологию лечат при помощи:
- специальных ортопедических приспособлений, в которых ножки малыша фиксируют в разведенном положении;
- эластичных шин;
- кокситных повязок;
- хирургического вмешательства.
Заключение
Если вовремя не выявить и не устранить дисплазию, это приведет к формированию неправильной осанки и походки у повзрослевшего ребенка, а в дальнейшем — инвалидности. Диагностированная и успешно вылеченная патология у малыша до одного года не принесет никаких последствий для опорно-двигательного аппарата.
Для предотвращения проблемы регулярно обследуются у ортопеда, используют специальные переноски для детей, автокресла. В них тело малыша занимает правильное положение, не деформируются костная ткань и суставы. Ребенка не пеленают туго, чтобы ноги не соединялись вместе. Периодически выполняют гимнастику, разминая все суставы малышу.
Ацетабулярная дисплазия тазобедренных – Все про суставы
Содержание статьи
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…
Читать далее »
Дисплазия тазобедренных суставов регистрируется у 2–3% новорождённых. Патологический процесс развивается при слабости связочно-мышечного аппарата, провоцирующего подвижность сустава либо по причине врождённых аномалий головки бедренной кости и суставной впадины.
Родители зачастую не подозревают, что у малыша развивается суставная патология, не знают, как реагировать на симптомы дисплазии в тазобедренной области. Несвоевременное лечение приводит к осложнениям. При раннем выявлении патологии, комплексном подходе к терапии врачи дают благоприятный прогноз.
- Причины развития патологии
- Классификация
- Как распознать патологию у детей
- Малыши до года
- Дети после года
- Основные направления лечения
- Меры профилактики
Причины развития патологии
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Медики пока не могут дать 100%, точный ответ на вопрос о причинах дисплазии в области тазобедренного сустава. Наибольшую поддержку среди специалистов по патологиям опорно-двигательного аппарата находят две теории.
Основные предположения:
- одни медики считают, что причина кроется в генетической склонности организма к дефектам костно-мышечной ткани. Пороки отделов скелета закладываются во время внутриутробного развития. Согласно данным исследований, у новорождённых девочек доказана треть случаев суставной патологии;
- другие специалисты склонны винить в проблеме тазобедренного сустава гормон прогестерон. Свою правоту они подкрепляют статистическими данными: более 80% маленьких пациентов ортопедических клиник – девочки, страдающие от дисплазии суставов. Механизм возникновения патологии: при вынашивании плода «гормон беременности» подготавливает хрящевую и связочную ткань будущей матери к предстоящим родам, размягчает определённые участки таза. Прогестерон проникает также в тазобедренный сустав эмбриона, расслабляет связки и хрящи. Результат – врождённая суставная патология.
Провоцирующие факторы:
- патологическое течение беременности;
- инфекционные, гинекологические, ревматические заболевания будущей матери;
- вредные привычки: употребление алкогольных напитков, курение при беременности, неправильное питание, скудный рацион;
- проблемные роды;
- острые респираторные инфекции, опасные заболевания при вынашивании ребёнка. На плод отрицательно действуют ОРВИ, сифилис, грипп, краснуха, г


 Нарушение развития тазобедренного сустава (иначе – дисплазия) бывает нескольких видов – от физиологической или патологической незрелости сустава до подвывиха или вывиха.
Нарушение развития тазобедренного сустава (иначе – дисплазия) бывает нескольких видов – от физиологической или патологической незрелости сустава до подвывиха или вывиха.