Что делать при переломе кости – причины ломкости костей, эффективные рецепты для лечения в качестве дополнительной терапии, особенности профилактики в домашних условиях
Перелом кости — Википедия
Перело́м ко́сти — полное или частичное нарушение целостности кости при нагрузке, превышающей прочность травмируемого участка скелета. Переломы могут возникать как вследствие травмы, так и в результате различных заболеваний, сопровождающихся изменениями в прочностных характеристиках костной ткани.
Тяжесть состояния при переломах обусловлена размерами повреждённых костей и их количеством. Множественные переломы крупных трубчатых костей приводят к развитию массивной кровопотери и травматическому шоку. Также больные после таких травм медленно восстанавливаются, выздоровление может занять несколько месяцев[1].
Перелом кости является довольно распространённым типом травмы в живой природе.
Переломы костей у человека ничем принципиально не отличаются от аналогичных переломов у других позвоночных животных. Далее рассматриваются переломы на примере человеческого организма, но все приведённые методики и признаки, с поправкой на особенности скелета, могут быть отнесены ко всем позвоночным животным.
Проблема лечения переломов всегда являлась значимой, как для отдельного индивида, так и для социума. Во всех человеческих цивилизациях есть аналог профессии «костоправа» — человека, который профессионально занимается восстановлением сломанных конечностей людей и животных. Так, при анализе 36 скелетов неандертальцев, имеющих переломы, только у 11 результаты лечения перелома признаны неудовлетворительными. Это показывает, что уже на таком уровне развития эффективность медицинской помощи при переломах превышала 70 %, первобытные люди знали о переломах и умели их лечить.[L 1]
Основные принципы лечения переломов не изменились с эпохи античности[L 2][2], хотя современная хирургия и позволила восстанавливать анатомическую структуру костей при сложных, вколоченных, многооскольчатых переломах, переломах, неправильно сросшихся, без восстановления нормального положения кости, и многих других видах травм
[L 3].Типы переломов классифицируют по нескольким критериям, это связано с отсутствием единых причин и локализации переломов.
В современных классификациях выделяют типы переломов в зависимости от следующих признаков:
- По причине возникновения
- Травматические — вызванные внешним воздействием.
- Патологические — возникающие при минимальном внешнем воздействии вследствие разрушения кости каким-нибудь патологическим процессом (например, туберкулёзным, опухолевым или другим).
- По тяжести поражения
- Неполные — трещины и надломы.
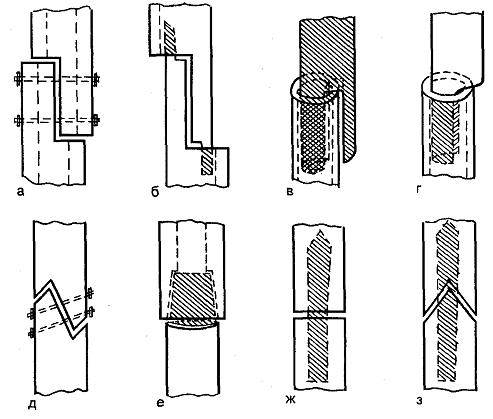
- По форме и направлению перелома
- Поперечные — линия перелома условно перпендикулярна оси трубчатой кости.
- Продольные — линия перелома условно параллельна оси трубчатой кости.
- Косые — линия перелома проходит под острым углом к оси трубчатой кости.
- Винтообразные
- Оскольчатые — нет единой линии перелома, кость в месте повреждения раздроблена на отдельные отломки.
- Клиновидные — как правило возникает при переломах позвоночника, когда одна кость вдавливается в другую, образуя клиновидную деформацию.
- Вколоченные — костные отломки смещаются проксимальней по оси трубчатой кости или располагаются вне основной плоскости губчатой кости.
- Компрессионные — костные отломки мелкие, чёткой, единой линии перелома нет.
- По целостности кожного покрова
- Закрытые — не сопровождаются ранениями тканей, проникающих к месту перелома, и не сообщаются с внешней средой. Единичные — если один перелом одного сегмента опорно-двигательного аппарата. Множественные — если перелом в пределах одного сегмента или различных сегментов опорно-двигательного аппарата.
- Открытые — переломы костей (огнестрельные и неогнестрельные), сопровождающиеся ранениями мягких тканей и сообщающиеся с внешней средой. Сочетанные — если перелом сочетается с травмой внутренних органов, черепа. Комбинированные — если поражение в одной анатомической области или в разных анатомических областях.
- По локализации перелома
В пределах трубчатой кости выделяют:
- диафиза
- эпифиза
- метафиза
- По осложнениям
- Неосложнённые.
Также наиболее распространённые типы переломов имеют общепринятые названия — по имени автора, впервые их описавшего.
Так, например, перелом шиловидного отростка лучевой кости называется переломом Коллеса. Также к довольно известным типам травм верхней конечности относятся перелом Монтеджа, возникающий при переломе локтевой кости в верхней трети и вывихе головки лучевой кости с повреждением ветви лучевого нерва, и перелом Голеацци, представляющий собой перелом лучевой кости в нижней трети с разрывом дистального радио-ульнарного сочленения и вывихом в этом суставе.
В детском и юношеском возрасте наблюдаются переломы по неокостеневшей ростковой (эпифизарной) линии — эпифизеолизы. В пожилом возрасте переломы происходят при значительно меньшей травмирующей нагрузке и сроки восстановления увеличиваются. Это связано с изменением соотношения минерального и органического компонентов кости.
Переломы костей возникают в результате нагрузки, превышающей предел их прочности. Для каждой кости, по разным осям, величины предельной нагрузки отличаются. Тип перелома в каждом конкретном случае зависит от направления вектора приложенной силы. Например, если удар приходится перпендикулярно трубчатой кости, то возникает поперечный перелом, при приложении вектора силы параллельно оси кости возникают продольные и оскольчатые переломы.[6]
Соотношение различных типов переломов менялось с течением времени, так, например, если до массового внедрения автомобильного транспорта бамперные переломы голени и разгибательные переломы шейных позвонков встречались довольно редко, то теперь они составляют значительный процент переломов при автомобильных травмах.[7][8]
С развитием техники возрастает кинетическая энергия, которой может управлять человечество. Мощность современных технических устройств значительно превышает прочность человеческого скелета. Сейчас стало вполне обыденным воздействие на человека энергии такого порядка, которая всего лишь сто лет назад была бы уникальной или вовсе невозможной. В связи с этим, по мере роста уровня технического развития, перед травматологией и ортопедией ставятся новые, всё более сложные задачи.[9][2]
Существуют типичные места переломов. Как правило, они находятся в тех местах, где кость испытывает наибольшую нагрузку, или там, где её прочность ниже. К наиболее распространённым переломам относятся:
- Перелом лучевой кости в типичном месте. В 70 % случаях по механизму травмы он является разгибательным переломом.
- Перелом хирургической шейки плечевой кости.
- Оскольчатый перелом голени в средней трети — так называемый «бамперный перелом» — широко распространённый вид травмы, возникающий, как правило, при автодорожных травмах.
- Перелом медиальной и латеральной лодыжек.
- Перелом шейки бедра. Трудноизлечимый, но довольно распространённый перелом, особенно у пожилых людей.[источник не указан 3665 дней] Наиболее эффективный способ лечения — установка искусственного тазобедренного сустава.
- Различные переломы костей черепа.
Помимо этих мест переломов возможны и многие другие. Фактически, любая кость может быть сломана в любой точке на всем её протяжении.[L 4]
Костная ткань состоит из минерального и органического компонентов. Состав кости достаточно сложен, органическая часть кости составляет 30 % её массы, минеральная 60 %, на воду приходится 10 %. Минеральный компонент обеспечивает прочность и состоит преимущественно из кальция, фосфора и микроэлементов. Органический компонент представляет собой коллаген, который делает кость более эластичной. Прочность коллагена на растяжение — 150 кг/см², прочность при надрезе — 680 кг/см², разрывное удлинение — 20-25 %. При нагревании коллагеновые волокна сокращаются примерно на треть своей длины.
[L 5] Трубчатые кости наиболее устойчивы к нагрузке вдоль своей оси. Губчатые менее прочны, но одинаково устойчивы к нагрузке по всем направлениям.При переломе костной ткани возникает кровотечение, которое плохо останавливается из-за того, что сосуды фиксированы в минеральной части кости и не могут спадаться. Объём кровотечения зависит от типа перелома и его локализации, так, например, при переломах костей голени пострадавший теряет 500—700 мл крови. В результате этого кровоизлияния формируется гематома, которая впоследствии окружает костные отломки.
В месте кровотечения возникает отёк и происходит выпадение нитей фибрина, которые служат впоследствии основой для формирования белкового матрикса костной ткани. Остановка кровотечения из костной ткани представляет собой нелёгкую задачу и при сложных оскольчатых открытых переломах возможна только в оборудованной операционной.[L 5]
Механизм возникновения[править | править код]
Травматический перелом — это повреждение структуры костной ткани под воздействием внешней силы, превышающей стандартные прочностные характеристики повреждённого элемента скелета. Данный тип переломов наиболее распространён в настоящее время.[10] Возникать он может по множеству причин, начиная от падения с высоты и заканчивая огнестрельными ранениями. Наиболее тяжёлыми считаются сочетанные и комбинированные переломы — переломы нескольких костей или их сочетание с другими повреждениями, например, ранами или ожогами.
Патологический перелом кости — перелом кости в зоне её патологической перестройки (поражения каким-либо заболеванием — опухолью, остеомиелитом, остеопорозом и др.).
Наиболее ярким симптомом, свидетельствующим о патологическом характере, является возникновение перелома от неадекватной по силе травмы (или без травмы). В некоторых случаях при анамнезе можно выявить боли или дискомфорт в области перелома перед его появлением. Более достоверны в диагностике патологического характера перелома методы рентгенографии, компьютерной или магнитно-резонансной томографии. В отдельных случаях природу патологического процесса, вызвавшего перелом, позволяет установить только биопсия.[11]
Последствия травмы[править | править код]
После возникновения перелома происходит нарушение целостности кости, возникает кровотечение и сильная боль. При полных переломах трубчатых костей происходит также смещение костных отломков. Это связано с тем, что при возникновении болевой импульсации мышцы рефлекторно сокращаются, а так как они крепятся к костям, то они тянут за собой концы костных отломков, усугубляя тяжесть травмы и зачастую приводя к дополнительным повреждениям. В области закрытого перелома формируется гематома, а при открытом переломе — сильное наружное кровотечение. Чем более массивен мышечный слой в районе сломанной кости, тем труднее репозиция костных отломков и их удержание в правильном положении для адекватного восстановления кости.
Регенерация[править | править код]
Срастание отломков после перелома сопровождается образованием новой ткани, в результате которого появляется костная мозоль. Сроки заживления переломов колеблются от нескольких недель до нескольких месяцев, в зависимости от возраста (у детей переломы срастаются быстрее), общего состояния организма и местных причин — взаимного расположения отломков, вида перелома и т. д.
Восстановление костной ткани происходит за счёт деления клеток камбиального слоя надкостницы, эндоста, малодифференцированных клеток костного мозга и мезенхимальных клеток (адвентиции сосудов).[L 6]
В процессе регенерации можно выделить 4 основные стадии:
- Аутолиз — в ответ на развитие травмы развивается отёк, происходит активная миграция лейкоцитов (в частности остеокластов), аутолиз погибших тканей. Достигает максимума к 3—4 дню после перелома, затем постепенно стихает.
- Пролиферация и дифференцировка — активное размножение клеток костной ткани и активная выработка минеральной части кости. При благоприятных условиях сначала формируется хрящевая ткань, которая затем минерализуется и заменяется костной.
- Перестройка костной ткани — восстанавливается кровоснабжение кости, из костных балок формируется компактное вещество кости.
- Полное восстановление — восстановление костномозгового канала, ориентация костных балок в соответствии силовыми линиями нагрузки, формирование надкостницы, восстановление функциональных возможностей повреждённого участка.
На месте перелома формируется костная мозоль. Выделяют 4 вида костной мозоли:
- Периостальную — формируется небольшое утолщение вдоль линии перелома.
- Эндоостальную — костная мозоль расположена внутри кости, возможно небольшое уменьшение костно-мозгового канала в месте перелома.
- Интермедиальную — костная мозоль расположена между костными отломками, профиль кости не изменён.
- Параоссальную — окружает кость достаточно крупным выступом, может искажать форму и структуру кости.
Тип сформировавшейся костной мозоли зависит от регенерационных способностей человека и локализации перелома.[L 7]
Есть относительные и абсолютные признаки перелома, относительные являются ориентировочными, и позволяют только заподозрить травму данного типа. Абсолютные признаки подтверждают факт перелома, и позволяют отличить его от других, похожих по клиническим признакам травм.
На месте травмы[править | править код]
Поставить диагноз «перелом» позволяет наличие определённых критериев. Перелом является диагнозом, который выставляется клинически и только подтверждается рентгенологически.
Относительные признаки перелома[править | править код]
- Боль — усиливается в месте перелома при имитации осевой нагрузки. Например, при постукивании по пятке резко усилится боль при переломе голени.
- Отёк — возникает в области повреждения, как правило, не сразу. Несёт относительно мало диагностической информации.
- Гематома — появляется в области перелома (чаще не сразу). Пульсирующая гематома свидетельствует о продолжающемся интенсивном кровотечении.
- Нарушение функции повреждённой конечности — подразумевается невозможность нагрузки на повреждённую часть тела и значительное ограничение подвижности.
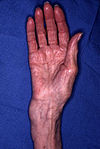 Изменение формы конечности при переломе лучевой кости.
Изменение формы конечности при переломе лучевой кости.Абсолютные признаки перелома[править | править код]
- Неестественное положение конечности.
- Патологическая подвижность (при неполных переломах определяется не всегда) — конечность подвижна в том месте, где нет сустава.
- Крепитация (своеобразный хруст) — ощущается под рукой в месте перелома, иногда слышна ухом. Хорошо слышна при надавливании фонендоскопом на место повреждения.
- Костные отломки[3] — могут быть видны в ране (ранее считалось признаком открытого перелома. На настоящий момент, для постановки диагноза открытый или инфицированный перелом, достаточна визуализация поврежденных кожных покровов в области перелома или вблизи него).
В стационаре[править | править код]
Рентгеновское исследование позволяет более точно установить вид перелома и положение отломков. Рентгенография — стандартный метод диагностики при подтверждении перелома. Именно наличие рентгеновского снимка повреждённого участка служит объективным подтверждением факта перелома. На снимке должны быть изображены два сустава, расположенные дистальней и проксимальней места поражения, кость должна быть изображена в двух проекциях, прямой и боковой. При соблюдении этих условий рентгеновское исследование будет адекватным и полноценным, а возможность ошибочной диагностики минимальна.[L 8]
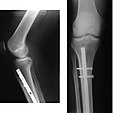
|
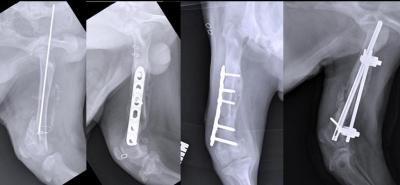
На рентгенограмме изображён перелом большеберцовой кости, подвергшийся хирургическому лечению. 4 снимка в 2 проекциях. На первой паре снимков — верхняя треть голени и коленный сустав (сустав, расположенный проксимальней места перелома), на второй паре снимков — голеностопный сустав (сустав, расположенный дистальней места перелома). Большеберцовая кость фиксирована антероградно введённым в костно-мозговой канал гвоздём (UTN — unreamed tibial nail), блокированным 5 винтами. Такая конструкция позволяет фиксировать отломки и обеспечивает адекватную регенерацию. После формирования костной мозоли металлофиксатор удаляется.
В случае перелома очень важно своевременное оказание медицинской помощи. Вовремя оказанная медицинская помощь может спасти жизнь пострадавшему и предотвратить развитие серьёзных осложнений. Зачастую опасны не сами переломы, а сопровождающие их патологические состояния, такие как травматический шок и кровотечение.
Первая помощь[править | править код]
Человек, оказывающий первую помощь может:
- Оценить тяжесть состояния пострадавшего и локализацию повреждений.
- При наличии кровотечения — остановить его.
- Определить, возможно ли перемещение пострадавшего, до прибытия квалифицированного медицинского персонала. Не рекомендуется переносить или передвигать больного при травмах позвоночника и множественных переломах.
- При изолированной травме иммобилизовать[12] повреждённый участок, наложить шину. Шиной может служить любой предмет, который предотвратит движение в повреждённой конечности (захватывая суставы выше и ниже места перелома).
- При отсутствии противопоказаний к перемещению пострадавшего транспортируют в медицинское учреждение.
- Если доступ медицинского персонала затруднён или невозможен и имеются противопоказания к перемещению пострадавшего, обеспечивают по возможности полную иммобилизацию повреждённых участков, после чего используются носилки с твёрдым основанием, к которым надёжно фиксируется пострадавший.
Задача первой помощи — уменьшить боль, обеспечить раненому полный покой и, главное, не допустить повреждение мягких тканей (мышц, сухожилий), окружающих место перелома. Пострадавшего следует уложить, успокоить, создать неподвижность поврежденной конечности. Оказывая помощь при закрытых переломах, не следует без особой необходимости снимать одежду, обувь с поврежденной части тела. Их лишь разрезают в нужном месте. При открытых переломах после остановки кровотечения на рану накладывается стерильная повязка. Вправление перелома допускается лишь в том случае, если кто-либо из спутников владеет техникой этой процедуры.
Первая врачебная помощь[править | править код]
Первая врачебная помощь может быть оказана как на месте, так и в травмпункте или стационаре. В этот момент важно оценить тяжесть состояния пострадавшего, предотвратить или облегчить осложнения травмы, определить объём дальнейшего лечения.
Тактика врача[править | править код]
Если врач подозревает перелом у пострадавшего, он проводит следующие мероприятия:
- Оценивает тяжесть состояния пострадавшего. В случае возникновения осложнений в первую очередь начинает бороться с наиболее опасными для жизни. Наиболее частые осложнения — шок и кровопотеря.
- Проводит дифференциальный диагноз, убеждается, что имеющаяся травма является именно переломом, а не вывихом, растяжением или ушибом.
- При клиническом подтверждении диагноза и купировании состояний, угрожающих жизни, проводит максимально эффективную в существующих условиях иммобилизацию повреждённого участка.
- После осуществления адекватной иммобилизации принимает решение о необходимости госпитализации пострадавшего в стационар или о проведении амбулаторного лечения.
Правила иммобилизации[править | править код]
При осуществлении транспортной (временной) иммобилизации конечностей человек, осуществляющий её, должен соблюдать следующие правила:
- Фиксировать конечность в том положении, в котором она находится после травмы, но не пытаться вправить кость на место.
- Фиксировать минимум 2 сустава (выше и ниже перелома). При травме бедра и плеча фиксировать 3 сустава.
- При наложении шины и наличии ран сначала обработать раны и остановить кровотечение.
Квалифицированная врачебная помощь[править | править код]
Квалифицированной медицинская помощь особенно нужна при сложных оскольчатых переломах, когда удержание костных отломков в правильном положении затруднено или невозможно без специализированных методов лечения. При лечении переломов как консервативным, так и оперативным методом каждые 5-7 дней проводится рентген-контроль — оценивается эффективность репозиции и регенерации.[L 5]
Лечение переломов может включать в себя следующие мероприятия:
Анестезия и обезболивание[править | править код]
Боль — сигнал повреждения, но после превышения определённого порога она становится опасна. Поэтому при любой травме, в том числе и переломах, нужно контролировать интенсивность болевых ощущений.
При переломах эффективное обезболивание может быть достигнуто только сочетанием препаратов для общей и местной анестезии. Каждый из этих методов имеет свои достоинства и недостатки: общая анестезия проще в исполнении, но более токсична и менее избирательна; местная анестезия при переломах требует отточенной техники исполнения, особенно в сложных локализациях, например, при переломах позвоночника. Так же следует отметить, что поддерживать местную анестезию более сложно и трудоёмко, чем общее обезболивание.[L 9]
Консервативное лечение[править | править код]
Методы консервативного лечения переломов известны человечеству с древности и практически не изменились с античных времён. Их можно условно разделить на три группы.
Иммобилизационные методы[править | править код]
Иммобилизационные (фиксационные) — использование гипсовых повязок (или полимерных аналогов) после закрытой репозиции или без репозиции, если перелом без смещения.
При формировании иммобилизирующей повязки выделяют следующие этапы:
- Подготовка гипсовых бинтов или их аналогов — бинт, пропитанный гипсом или его полимерным аналогом, выкладывается в непосредственной близости от места проведения иммобилизации. Подготавливается вода для их последующего смачивания. Гипсовый бинт смачивают предварительно, полимерный в процессе формирования лонгеты.
- Формирование гипсовой лонгеты — на ровную чистую поверхность выкладывают слой за слоем бинт определённой, заранее измеренной длины. Для различных частей тела количество слоев гипсовой лонгеты различно. Для предплечья, плеча — 5-6 слоёв, для голени — 8-10 слоёв, для бедра — 10-12 слоёв.
- Наложение повязки — после обработки ссадин раствором антисептика на все костные выступы, попадающие под иммобилизирующую повязку, укладываются кусочки ваты или ткани для предотвращения возникновения пролежней. Затем на конечность устанавливают гипсовую лонгету или её полимерный аналог, осуществляют циркулярное бинтование. При этом соблюдают следующие правила:
- Конечность, по возможности, находится в физиологически выгодном положении.
- Повязка должна обязательно охватывать два сустава — один дистальней, другой проксимальней места перелома.
- Бинт не перекручивают, а подрезают.
- Дистальные участки конечности (кончики пальцев) должны оставаться открытыми.
Последний пункт особенно важен. После наложения повязки может развиться отёк мягких тканей, и при появлении признаков отёка на дистальных частях конечности нужно рассечь повязку продольно, чтобы предотвратить развитие трофических изменений.[L 10]
Тракционные методы[править | править код]
Использование разных видов вытяжения — скелетного, реже — манжеточного, лейкопластырного, клеевого. Целью тракции является создание вытяжения, которое призвано нейтрализовать действие мышечных пластов, крепящихся к костным отломкам, предотвратить смещение их друг относительно друга и создать условия для адекватной регенерации костной ткани.
Скелетное вытяжение — метод тракции, при котором груз, обеспечивающий поддержание костных отломков в положении, оптимальном для регенерации, крепится к спице, проведённой через кость. Так, например, при переломах голени спица проводится через пяточную кость. При переломах бедра — через бугристость большеберцовой кости.
Груз, как правило, состоит из набора круглых пластин заданной массы, надетых на стержень. Масса пластин стандартна и составляет 500 и 1000 граммов. Он соединяется с металлическим тросом, который соединён с пружинным демпфером. Задачей демпфера является гашение колебаний, неизбежно возникающих при движении пациента в постели и смещении груза.
Скелетное вытяжение обладает как своими достоинствами, так и недостатками. К достоинствам относится относительная простота исполнения и эффективность тракции, надёжность фиксации груза. Недостатком является длительная вынужденная иммобилизация пациента, негативно сказывающаяся на его общем состоянии.
Прочие методы вытяжения применяются относительно редко из-за низкой эффективности. Это связано с невозможностью при данных методах фиксации крепления груза массой более 4—5 килограммов. Соответственно, оно может быть применено только при переломах небольших костей, которые могут быть адекватно репонированы и без тракционных методов лечения.
Принципы одинаковы для всех тракционных методов: дистальней места поражения крепится груз, обеспечивающий адекватное вытяжение. Масса груза зависит от кости, для которой проводится тракция. Виды вытяжений отличаются только способом крепления груза.[L 11]
Функциональные методы[править | править код]
Функциональными называются методы лечения без иммобилизации или с минимальной иммобилизацией повреждённого сегмента. Применяются относительно редко — в случае переломов небольших костей или трещин в трубчатых костях. Заключаются в обеспечении относительного покоя поражённого участка.
Оперативное лечение[править | править код]
Методы оперативного лечения возникли относительно недавно. Так, в России первая операция остеосинтеза была проведена в 1805 году Е. О. Мухиным.[L 5]
Зачастую переломы губчатых костей не могут быть адекватно восстановлены консервативными методами лечения. Так, например, переломы костей свода черепа требуют проведения металлоостеосинтеза, а переломы верхней или нижней челюсти для адекватного репонирования зачастую нуждаются в аппаратах внешней фиксации.
В случае неадекватности восстановления кости после проведённого лечения допускается повторная репозиция. В условиях операционной производится аккуратное разрушение неправильно сросшейся кости, и затем применяется один из хирургических методов лечения. Выбор методики осуществляется врачом в зависимости от локализации перелома, состояния пациента и многих других факторов.
Вспомогательные методы лечения: лечебная гимнастика, массаж, физиотерапевтическое лечение, CPM-терапия. Сроки восстановления при переломах во многом определяются сложностью и локализацией перелома. Они варьируются от нескольких недель до нескольких месяцев. В некоторых случаях восстановление после перелома не происходит, формируется ложный сустав. В таких ситуациях применяют различные методы эндопротезирования.[L 12]
- Использованная литература
- ↑ Петров С. В. Указ. соч. — С. 398.
- ↑ Петров С. В. Указ. соч. — С. 398—399.
- ↑ Петров С. В. Указ. соч. — С. 400, 437—441.
- ↑ Петров С. В. Указ. соч. — С. 392—398.
- ↑ 1 2 3 4 5 Поляков В. А. Лекция 6. О переломах костей, их лечении и регенерации костной ткани. IV // Указ. соч.
- ↑ Петров С. В. Указ. соч. — С. 423.
ru.wikipedia.org
Неправильно сросшийся перелом HealthIsLife.ru – все о здоровье
Неправильно сросшийся перелом. Хирургическое лечение неправильно сросшегося перелома.
- Конечности
- Кисти, пальцы
- Связки, сухожилия
После перелома, при неправильном лечении или отсутствии его, кость может срастись неправильно, изменить свою анатомически верную позицию. Нередко кость неправильно срастается в гипсе из-за недостаточной фиксации фрагментов.
Характерными признаками неправильно сросшегося перелома является деформация кости и, как следствие, нарушение функциональности конечности (если эта кость в конечности), болезненные ощущения в самой кости и ближайших суставах.
Диафизарный перелом, т.е. перелом посередине кости, который сросся неправильно, требует вскрытия кости и репозиционирования её фрагментов заново. Для улучшения регенерации костей стыки обрабатывают долотом, нанося специальные насечки.
Если фрагменты костей хорошо выделены и легко сопоставляются, то применяется внутрикостно-мозговая фиксация. Фиксация проводится с помощью специального металлического стержня, также проводится аутопластика трансплантатами из подвздошной кости.
Если в результате неправильно сросшегося перелома кость сильно деформируется и её фрагменты заметно смещаются, то одной остеотомии кости бывает недостаточно. Проведение остеотомии в данном случае затруднено и тем, что сосудисто-нервный пучок в мышцах сморщивается и присутствуют фиброзные изменения. Лечение подобных неправильно сросшихся переломов сводится к тому, что доктора стараются избежать неврологических нарушений при восстановлении кости. Поэтому для таких случаев чаще проводится частичная резекция кости (удаление участка кости) или остеотомия. Операция продумывается заранее, с помощью рентгенологического исследования хирург решает какого типа операцию проводить. При этом важно учитывать местоположение сосудов и нервов, а также физические особенности мышц.
В редких случаях, когда неправильно сросшийся перелом ещё свежий, проводят закрытую рефрактуру кости, после чего накладывают гипс или делают постоянное скелетное вытяжение.
Внутрисуставные неправильно сросшиеся переломы также требуют хирургического вмешательства. Для восстановления кости в этих случаях также проводят остеотомию или резекцию кости, различные костнопластические операции. Особенно лечение неправильно сросшихся внутрисуставных переломов важно для детей, т.к. деформация может усиливаться по мере того, как они взрослеют. В дальнейшем это может привести к ограничению функциональности суставов.
Стоит отметить, что неправильно сросшиеся переломы, поддающиеся хирургическому лечению, – это, в основном, конечности (чаще нижние – голень и бедро) и ключицы. Более быстрая реабилитация у тех пациентов, которые проходили физиатрические процедуры и курсы массажа, а также занимались лечебной физкультурой. Пациентам настоятельно рекомендуется не пренебрегать любыми наставлениями врача после операции.
3. Неправильно сросшийся перелом. Несросшийся перелом. Псевдоартрозы. Причины, профилактика, лечение.
Неправильное положение отломков может привести к нарушению процессов сращения костей: 1) сращения может не наступить, а образуется ложный сустав; 2) кости срастаются в неправильном положении с избыточным образованием костной мозоли, которая может сдавить сосуды, нервы. Эти осложнения иногда приводят к нарушению функции конечности. Расположение между отломками мышцы или фасции (интерпозиция), как правило, ведет к образованию ложного сустава (псевдартроз), что резко нарушает функцию конечности.
Наличие у больного с переломом авитаминоза, сахарного диабета и других заболеваний ведет к замедленному образованию костной мозоли. Значительная часть осложнений связана с неправильным оказанием первой помощи и лечением. Неумелое перекладывание, переноска пострадавшего, плохая транспортная иммобилизация и др. могут привести к разрушению костными отломками крупных сосудов, нервов, мышц или даже кожи, что превращает закрытый перелом в открытый, ведет к развитию параличей и др.
Недостаточная иммобилизация может вызвать замедленное образование костной мозоли или псевдартроз. Чрезмерно длительная иммобилизация ведет к развитию тугоподвижности суставов, атрофии мышц и удлиняет период восстановления функции конечности. Прекращение иммобилизации до развития прочной костной мозоли осложняется вторичным смещением отломков, нарушением процессов консолидации и функции конечности. Несоблюдение принципа функционального лечения переломов приводит к различным осложнениям; отказ от движений и лечебной физкультуры ведет к атрофиям, контрактурам суставов, ухудшению кровоснабжения конечности; чрезмерно ранние движения и особенно нагрузка конечности при переломе приводят к вторичному, смещению отломков и нарушению процессов консолидации.
Ложный сустав — сращение между отломками полностью отсутствует, костно-мозговые каналы закрыты пластинками плотного костного вещества.
Причины: полная интерпозиция мягких тканей между отломками, остеомиелит.
Лечение: При замедленной консолидации — удлинить сроки гипсования,
общее лечение (препараты кальция, витамины и др.). При ложном суставе лечение оперативное: 1) удаление мягких
тканей между отломками; 2) резекция пораженных отломков, фиксация аппаратом Илизарова.
ЛОЖНЫЙ СУСТАВ (син. псевдоартроз) — стойкое нарушение непрерывности кости, вызывающее патологическую подвижность ее сегментов. Различают врожденные и приобретенные Л. с. Первые встречаются редко и локализуются в основном на голени. Приобретенные Л. с. являются осложнением перелома кости (чаще — открытого или огнестрельного).
В основе формирования Л. с. лежат нарушения процессов заживления переломов, обусловленные общими и местными причинами. К общим причинам относятся истощение организма, нарушение функции эндокринных желез, недостаток витаминов, нейротрофические расстройства и др., к местным — инфи-цирование перелома, значительные дефекты мягких тканей и кости, нарушение кровоснабжения и иннервации отломков, интерпозиция (попадание) мягких тканей между отломками, неправильное лечение, связанное с неудовлетворительной репозицией и фиксацией отломков.
Клинически Л. с. проявляется безболезненной или малоболезненной подвижностью в месте бывшего перелома, отсутствием сращения отломков спустя значительное время после травмы, нарушением функции конечности. Рентгенологически видны щель между отломками и закрытие костномозговых каналов костным веществом. В длительно существующем ложном суставе иногда формируются типичные суставные поверхности, покрытые хрящом; окружающие фиброзно-измененные ткани образуют как бы капсулу сустава.
Лечение только оперативное; оно заключается обычно в удалении фиброзноизмененных мягких тканей между отломками, резекции концов отломков, вскрытии костномозгового канала и прочной фиксации отломков с помощью различных видов остеосинтеза, гипсовых повязок. Для стимуляции процессов остеогенеза дополнительно применяют костные ауто- или аллотрансплантаты. Хорошие результаты лечения Л. с. наблюдаются при применении дистракционно-компрессионных аппаратов.
Неправильно сросшийся перелом
В случае перелома костей, каждый человек хочет чтобы костная ткань восстановилась без каких-либо осложнений и максимально быстро. Но бывают случаи, когда кости срастаются неправильно или вообще не срастаются, образовывая ложный сустав. Для того чтобы понять что делать если случился неправильно сросшийся перелом, необходимо детально разобраться с самыми популярными типами переломов, которые только могут у человека.
Какие переломы могут быть
Переломы могут неправильно срастаться в разной части тела. К самым часто встречающимся относят переломы рук, пальцев и челюсти. Перелом ноги встречается значительно реже.
После того, как человек получил перелом, его организм постепенно начинает процесс восстановления после повреждения, он включает в себя два этапа — рассасывание тканей, погибших в результате полученной травмы и второй — восстановление самой кости.
Эти этапы предусматривают необходимый срок на восстановление. В первую неделю у пациента появляется специальная ткань, называемая грануляционной. Она тянет к себе минеральные вещества, таким образом выпадают лишние нити фибрина. С помощью коллагеновых волокон, которые появляются позже формируется сама кость в должном виде. В кости каждый день появляется всё больше минеральной соли, что даёт развитию новой костной ткани.
Через три недели на рентгене будет видно срастание костей, будет видна костная мозоль. Именно как раз на этом этапе можно обнаружить неправильное срастание различных частей тела. Чтобы понять что необходимо с этим делать, нужно рассмотреть каждый вид перелома по отдельности.
Неправильно сросшиеся переломы челюстей
Если после перелом челюсти не правильно срастается, это значит что лечение было проведено с нарушениями. Отломки челюсти могли быть неверно сопоставлены или же неправильно фиксированы, в результате чего происходит повторное смещение этих самых отломков, которые в дальнейшем срастаются неверно.
Важно отметить, что в таком виде активность клеток увеличивается, а соединение обеспечивает повышенных наплыв фибробластов, которые в дальнейшем будут содержаться в тканях, окружающих перелом. Регенерация единого слоя значительно уменьшается, поскольку большая часть тканей рассасывается.
Если случилось так, что перелом неправильно сросся, возможно появление изменений в самой челюстной системе. Нагрузка на кости челюсти увеличивается в таком случае и давление меняет своё направление, что может привести к плохим последствиям.
Если такие серьёзные нарушения заметить вовремя, то исправить положение можно с помощью протезирования. Нужно взять протез и тренировать прикусы, таким образом распределяя нагрузку на другие кости челюсти. Выравнивание достигается в случае правильного направления нагрузки на протез. К ним относят как металлические коронки, так и капы.
4 причины почему перелом руки неправильно сросся
Перелом руки может срастись неправильно по следующим причинам:
- лечение производилось неверно;
- смещение произошло в повязке;
- травматолог не установил петли, которые вправляют кость;
- при оперативном лечении фиксаторы были установлены не по морфологии.
Как видно, причиной неправильного срастания может служить только ошибка в самом лечении. Важно помнить, что при таких вопросах нужно сразу же обратиться к травматологу и проследить чтобы он поставил петли. Это главный этап, на котором кости точно срастутся неправильно.
Если пациент чувствует что-то неладное в области перелома, нужно убедится в том, что он срастается правильно, для этого можно ознакомится с симптомами чтобы подтвердить или опровергнуть этот факт.
К симптомам перелома относят:
- деформацию руки;
- физиологическая ось нарушена;
- физиологическая функция нарушена;
- укорочение конечностей;
- рентген показывает неудовлетворительные данные;
- боль в суставах под и над переломом;
- рука не может полноценно функционировать.
Неправильно срастается перелом пальца
При переломе пальца необходимо незамедлительно обратится к врачу. Наши пальцы выполняют очень точные движения и пока один из них сломан, человек не может полноценно функционировать. При этом чем позже пациент обратится к врачу, тем хуже будет ему пальцу при лечении.
Переломы пальца, как и переломы руки могут классифицироваться по двум типам — открытые и закрытые. Кроме этого в другой классификации выделяют ещё и травматические переломы, при которых перелом был вызван заранее полученной травмой и патологические переломы, вызваны действием опухоли или каким-либо заболеванием.
Перелом пальца — очень деликатная проблема. С ней необходимо незамедлительно обратиться в травмпункт, где специалисты сделают рентгенографию. Таким образом определяется не только место, где был выполнен перелом, но и его тип. К сожалению кости на пальцах ломаются в нескольких направлениях — по спирали, по фрагментам, поперечным, многооскольчатым или вообще разрушенным.
Операция неправильно сросшемся переломе должна быть выполнена только в том случае, если наблюдается явная проблема со срастанием или сам перелом был получен таким образом, что обычные методы лечения против него будут бессильны.
Лечение неправильно сросшихся переломов
Лечить переломы можно только по консультации с травматологом. Именно он производит все действия с пациентом, получившим перелом. На самом деле при лечении практически ничего делать не нужно. Первые шаги сделает травматолог, пациент не должен вмешиваться в перелом самостоятельно, так как этим заниматься может только квалифицированный специалист.
Есть методы наружной фиксации, которые широко применяются в медицине. Пациенту после операции следует соблюдать норму движений поражённой части, чтобы перелом сросся правильно. Если всё же это случилось, неправильно сросшиеся переломы сначала снова таки должен осмотреть специалист.
Перелом лучевой неправильно срослось — самая частая проблема. При переломе руки нужно отнестись к реабилитации с особым вниманием, чтобы в дальнейшем не вызвать проблем. Неправильно сросшийся перелом лучевой кости так же можно лечить, как и все другие переломы. Чаще всего всё ещё можно исправить простыми силовыми нажатиями, чтобы дать кости возможность найти нужное направление.
Неправильно сросшийся перелом – методы хирургического лечения
Неправильное срастание костей после перелома характеризуется болезненностью в костях и расположенных рядом суставах, смещением анатомически верной оси конечности и деформацией самой кости. В результате искривления костей нарушаются их физиологические функции. Исправить аномально сросшиеся после перелома кости можно только оперативным путем.
Существует три вида основных ортопедических операций:
- Корригирующая остеотомия.
- Остеосинтез.
- Краевая резекция костей.
Остеотомия
Неправильное срастание костей после перелома исправляют с помощью корригирующей остеотомии. Данная операция проводится под общей анестезией, как самостоятельное хирургическое вмешательство, либо как один из этапов другой серьёзной операции.
Целью её является устранение возникшей костной деформации.
Для этого в процессе операции неправильно сросшуюся кость вновь ломают или рассекают лазером, энергией радиоволн либо традиционными хирургическими инструментами.
Образовавшиеся костные фрагменты соединяют между собой в новом, правильном положении спицами, винтами, пластинами или специальными аппаратами.
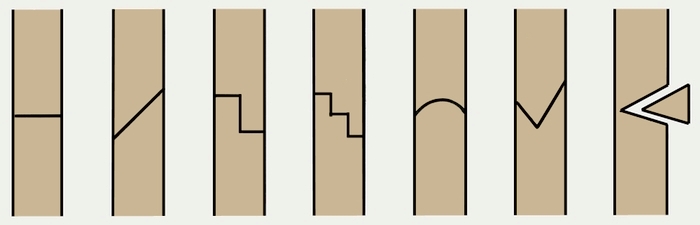
В процессе операции используют также принцип скелетного вытяжения, когда к помещённой в кость спице подвешивается груз, благодаря чему кость вытягивается и принимает нужное для нормального сращивания положение.
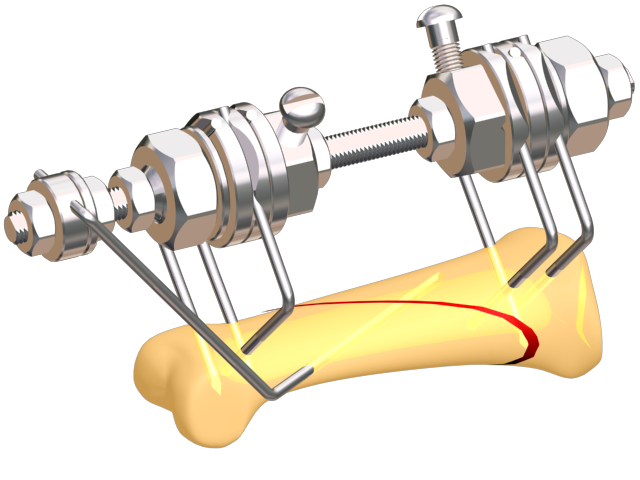
По типу проведения остеотомия бывает:
- Открытой, в процессе которой хирург делает 10-12-ти сантиметровый разрез кожи, открывающий кость, отделяет от кости надкостницу и проводит рассечение кости. В некоторых случаях кость рассекают по предварительно просверленным отверстиям.
- Закрытой, когда кожа в месте повреждения разрезается лишь на 2-3 сантиметра, затем с помощью хирургического инструмента кость надсекается примерно на ¾ её толщины, далее оставшийся нерассечённым участок кости доламывается.
Оперируют, чаще всего, кости верхних или нижних конечностей, чтобы вернуть им утраченный при переломе и неправильном срастании нормальный функционал.
Благодаря остеотомии, ногам пациента возвращается положение, необходимое для передвижения, рукам – для выполнения анатомически присущих им движений.
- Сердечно-сосудистых патологиях.
- Тяжелых заболеваниях печени, почек и других внутренних органов.
- Обострении хронических либо наличии остро протекающих заболеваний.
- Гнойном инфицировании тканей или органов.
- Смещением костных фрагментов.
- Возникновением ложного сустава.
- Инфицированием послеоперационной раны, вплоть до нагноения.
- Замедлением процесса сращивания костей.
Остеосинтез
Данный метод лечения неправильно сросшихся переломов сегодня весьма популярен и применяется довольно широко.
Суть его заключается в том, что в процессе операции обломки костей сопоставляются друг с другом с помощью различных фиксаторов. Как правило, это специальные винты, штифты, шурупы, проволоки, спицы или гвозди, сделанные из стойких к постоянному механическому воздействию неокисляющихся материалов.
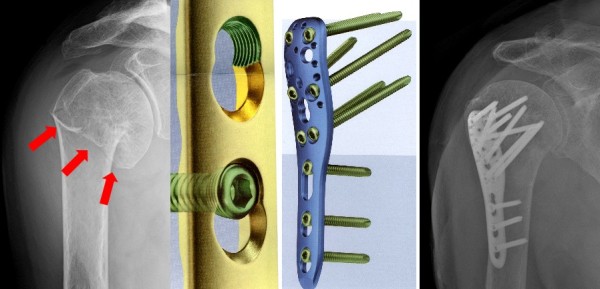
Для подобных имплантатов используют костную ткань, инертные пластиковые фиксаторы и такие вещества, как титан, нержавеющая сталь, кобальтовый сплав виталлиум.
Различают два вида остеосинтеза:
- Наружный, или чрескостный, при котором для соединения костных обломков снаружи используется аппарат Илизарова и другие аналогичные устройства.
- Внутренний, или погружной, когда кости фиксируются имплантатами внутри тела пациента. Во время оперативного вмешательства используют один из видов анестезии. После накостного погружного остеосинтеза кости зачастую дополнительно фиксируют наложением гипсовой повязки.
Остеосинтез применяется для сопоставления отломков длинных трубчатых костей голени, бедра, плеча и предплечья, а также при внутрисуставных переломах и для сращивания поврежденных мелких костей стопы и кисти.
Благодаря произведенной при остеосинтезе фиксации достигается неподвижность сломанных костей, что позволяет им срастаться физиологически правильно.
Соединение костей, сделанное хирургами в процессе операции, по своему характеру может быть:
- Относительным, допускающим минимальные движения костей между собой.
- Абсолютным. При этом между костными обломками нет даже микроскопических перемещений.
- Загрязнение и инфицирование раны в месте перелома.
- Общее тяжелое состояние пострадавшего.
- Обширная зона повреждения при открытых переломах.
- Наличие у пациентов заболеваний, сопровождающихся судорогами.
- Тяжелая форма остеопороза, при которой крошатся кости.
- В кости может нарушиться кровоснабжение, так как при фиксации хирург обнажает достаточно большой её участок, лишая кость части окружающих тканей, пронизанных кровеносными сосудами и нервными волокнами.
- Ослабление костей множественными отверстиями, просверленными для введения винтов или шурупов.
- Повреждение в ходе операции мягких тканей, окружающих кость.
- Внесение в операционную рану инфекции из-за недостатка антисептических и асептических мер предосторожности.
Частичная резекция кости
Операция по резекции кости заключается в иссечении её поврежденного участка.
Резекция может проводиться, как самостоятельное хирургическое вмешательство, а может являться этапом другой операции.
Частичная или краевая резекция бывает двух видов:
- Поднадкостничная, при которой верхний слой костной ткани (надкостницу) хирург рассекает скальпелем в двух местах – ниже и выше области поражения. Причём делается это на стыке здоровых и повреждённых тканей. Затем с помощью специального инструмента надкостница отделяется от кости. После этого освобожденная кость перепиливается сверху и снизу, в местах отслойки надкостницы.
- Чрезнадкостничная. Операция выполняется аналогично предыдущей, с той лишь разницей, что отслойка надкостницы производится в сторону поражённого, а не здорового участка кости.
 Загрузка.
Загрузка.
Перелом неправильно сросся: причины, симптомы, консультация врача, необходимое обследование и повторное лечение
После того как у человека случился перелом кости, чаще всего это случается с нижними или верхними конечностями, срастание может быть неправильным. При этом кость меняет свою правильную анатомическую позицию. Довольно часто причиной того, что перелом неправильно сросся, становится недостаточная фиксация фрагментов в гипсе. Но это не единственная причина.
Как происходит срастание кости
Неправильно может срастись перелом в любой части тела. Чаще это происходит при переломах челюсти, рук и пальцев. Неправильно сросшийся перелом ноги встречается намного реже.
Сразу же после того как произошло несчастье, в организме человека начинается восстановление повреждения. Этот процесс состоит из двух этапов. На первом этапе происходит рассасывание тех тканей, которые погибли при получении травмы, а во время второго этапа восстанавливается непосредственно сама кость.
Чтобы кость срослась, необходимо определенное время. В течение первой недели происходит образование специальной ткани, которую называют грануляционной. Эта ткань притягивает к себе минеральные вещества, что приводит к выпадению лишних нитей фибрина. Позже появляются коллагеновые волокна, благодаря которым кость формируется в том виде, в котором она должна быть. С каждым днем на месте перелома накапливается все большее количество минеральных солей, что помогает образованию новой костной ткани.
Если сделать рентгеновский снимок через три недели, то на нем можно будет увидеть костную мозоль в месте срастания. То, что перелом срастается неправильно, можно обнаружить с помощью рентгена именно на этом этапе. Что делать с неправильно сросшимся переломом, решается в каждом индивидуальном случае по разному.
Причины неправильного срастания переломов
Переломы могут быть двух видов – закрытые и открытые. Закрытый не так опасен, как открытый. Он быстро срастается, и причиной того, что перелом неправильно сросся, может быть только неправильное лечение. Плохо, когда перелом открытый, бывают случаи, когда развивается остеомиелит. Или происходит инфицирование раны.

Что неправильно срослось при переломе руки? Почему так произошло? Причины могут быть следующими:
- При лечении были сделаны ошибки.
- В гипсе случилось смещение костей.
- Не были установлены петли, вправляющие кость.
- Во время хирургического вмешательства не по морфологии установили фиксаторы.
Чаще всего то, что перелом сросся неправильно, происходит по причине каких-либо ошибок, допущенных в период лечения. Если в области, где случилась травма, человека что-то беспокоит, и он подозревает, что кости срастаются неправильно, следует обратиться к травматологу для подтверждения или опровержения этого факта.
Самая частая проблема – неправильно сросшийся перелом лучевой кости руки. Поэтому при такой травме во время восстановления кости, нужно быть особенно осторожными, чтобы потом не было никаких проблем.
Если случилось, что при переломе лучевой неправильно срослось, то эта патология лечится также, как и переломы в других местах.
Хирургические методы лечения
Если происходит аномальное сращивание костей, то обычно это лечится хирургическим способом. Ортопедические операции бывают трех видов:
- остеотомия корригирующая,
- остеосинтез,
- краевая резекция костей.
Корригирующая остеотомия
Такая операция проводится под общим наркозом. Ее конечная цель – устранить костную деформацию. Чтобы достичь этого, приходится снова ломать кость, которая срослась неправильно. Ее ломают с помощью хирургических инструментов, рассекают радиоволнами или лазером.
Фрагменты костей снова соединяют друг с другом в правильном положении и закрепляют, используя специальные винты, спицы, пластины и другое. Во время такой операции может быть использован принцип вытяжения. К спице, которая находится в кости, подвешивают груз, который вытягивает кость, и она занимает то положение, которое необходимо для нормального сращивания.
Виды остеотомии
Остеотомия по типу проведения может быть открытой и закрытой. В процессе открытого вмешательства делается разрез кожи на 10-12 сантиметров, который открывает кость. Затем хирург отделяет кость от надкостницы и рассекает ее. Иногда это делается по специально просверленным отверстиям.
При закрытом методе этой операции на месте травмы кожные покровы разрезаются всего на 2-3 сантиметра. После этого хирург хирургическим инструментом надсекает кость лишь на ¾, а оставшаяся часть доламывается. Во время такого вмешательства иногда серьезно повреждаются крупные сосуды и нервы, поэтому все-таки чаще проводится остеотомия открытого типа.
Корригирующая остеотомия чаще всего применяется, чтобы исправить неправильно сросшийся перелом на нижних или верхних конечностях. Благодаря этой операции ноги пациента передвигаются, а руки выполняют все движения, которые им присущи.

Противопоказания остеотомии
Этот вид операции запрещается делать, если у пациента имеются следующие заболевания:
- Тяжелые болезни почек, печени, а также других внутренних органов.
- Патологии сердца и сосудов.
- Если на момент операции у больного имеется острое или обострение хронического заболевания.
- Гнойное инфицирование органов или тканей.
Осложнения после операции
Как и после любого другого хирургического вмешательства, после остеотомии могут быть осложнения, а именно:
- Попадание в рану инфекции, что может вызвать нагноение.
- Появление ложного сустава.
- Замедление сращивания перелома.
- Смещение фрагментов костей.
Операция остеосинтез
Это очень популярный способ лечения переломов, которые срослись неправильно. Суть этой операции заключается в том, что фрагменты поломанной кости прикрепляют один к другому, используя различные фиксаторы. Они могут быть в виде специальных шурупов, винтов, спиц и т. п. Фиксаторы делаются из крепкого неокисляющегося материала, это может быть костная ткань, специальный пластик, нержавеющая сталь, титан и другие материалы.
Имплантаты используются долгое время, что позволяет кости в месте перелома полностью восстановиться.
Остеосинтез может быть двух видов:
- Наружный, его еще называют чрескостным. Во время такой операции соединяются костные обломки. Снаружи все закрепляется с помощью аппарата Илизарова или других похожих устройств.
- Внутренний (погружной). Этот метод отличается от предыдущего тем, что имплантаты закрепляют кости внутри тела, а не снаружи. После этой операции часто проводится дополнительная фиксация с помощью гипсовой повязки.
Остеосинтез обычно применяется в случаях, когда необходимо соединить длинные трубчатые кости ног (бедро, голень) и рук (плечо, предплечье), а также при переломах суставов и мелких костей кисти и стопы.
Фиксация при остеосинтезе сохраняет сломанные кости в неподвижном состоянии, и поэтому они срастаются правильно.

Противопоказания для данной операции
Такое хирургическое вмешательство как остеосинтез, несмотря на многие положительные моменты, имеет также и некоторые противопоказания. Например:
- Пациент находится в тяжелом состоянии.
- В рану попала инфекция или грязь.
- Большая зона повреждения, если перелом открытый.
- У пациента имеется недуг, который сопровождается судорогами.
- Наличие остеопороза, при котором кости становятся очень хрупкими.
Возможные осложнения
Чтобы зафиксировать кость, хирургу приходится обнажать большой участок кости. При этом она лишается окружающих ее тканей, в которых расположены кровеносные сосуды, и это приводит к нарушению ее кровоснабжения.
Во время операции повреждаются близлежащие ткани и кости. Также большое количество отверстий, которые необходимы для шурупов и винтов, ослабляют кость.
Если не соблюдаются антисептические меры предосторожности, в рану может попасть инфекция.
Частичная резекция кости
В ходе такой операции происходит удаление поврежденного участка кости. Резекция может выполняться как отдельная операция, а может быть лишь определенным этапом другого хирургического вмешательства.

Частичная резекция может быть двух видов:
- Поднадкостничная. При этом способе хирург с помощью скальпеля разрезает надкостницу в двух местах – над местом поражения и под ним. Причем это следует делать в том месте, где стыкуются здоровые и поврежденные ткани. После этого надкостницу отделяют от кости и перепиливают снизу и сверху.
- Чрезнадкостничная. Операция делается так же, как и предыдущая, разница лишь в том, что надкостница отслаивается в сторону не здорового участка, а пораженного.
Резекция проводится под общей или проводниковой анестезией.
healthislife.ru
Не срастается перелом – что делать с этим и почему так происходит

Человек может серьёзно травмироваться не только во время занятия спортом или опасной работы, в любой момент можно поскользнуться, оступиться или даже получить повреждения из-за обыкновенной невнимательности. Важно не паниковать при переломах и других травмах, постарайтесь в кратчайшие сроки добраться до травмпункта или вызовите скорую, если перелом действительно серьёзный.
При игнорировании повреждений или даже при позднем в обращении к специалисту шансы на правильное срастание значительно уменьшаются, особенно если травма предполагает смещение кости. Нам часто задают вопросы следующего плана: «Не срастается перелом — что делать?» — давайте подробнее разберём его.
Как происходит срастание кости

Срастание кости представляет собой сложный процесс, из которого врачи выделяют следующие стадии:
- Формирование сгустка. На этом этапе на месте перелома появляется некая вязкая субстанция, она необходимо для формирования костной ткани в будущем.
- Образование остеокластов. Под этим термином подразумеваются новые клетки, которые заполняют всё свободное пространство на месте перелома. Таким образом, происходит образование гранулярного моста.
- Образование костной мозоли. Такая субстанция уже является относительно крепкой, но гипс на этом этапе ещё не снимают, так как кость должна быть неподвижна.
- Превращение мозоли в кость. Данный процесс принято называть окостенением, то есть превращением мозоли в костную ткань. В области перелома начинают появляться кровеносные сосуды. Гипс снимается именно на этом этапе, но с травмой всё же требуется быть осторожным, потому что она ещё довольно хрупкая.

Сложности переломов существенно различаются, ведь небольшие травмы пальцев могут полностью срастись за один месяц, когда перелом позвоночника не позволит вам вернуться к нормальной жизни около года (всё также зависит от тяжести травмы).
Что может замедлить этот процесс
Несмотря на то что травмированные кости являются наиболее существенным фактором, влияющим на продолжительность срастания, существуют и другие вещи, способные увеличить этот срок, например:
- Возраст. Дело в том, что в процессе старения регенерация тканей начинает происходить всё медленнее, да и не всегда возможно полное обновление волокон и клеток. А организм маленьких детей хорошо переносит переломы, которые срастаются у них практически без последствий и в короткие сроки.
- Особенности кости. По понятным причинам заживление крупных костей — это гораздо более длительный процесс, нежели заживление тонких. Также важно обращать внимание на форму кости (на срастание извилистых тканей потребуется больше времени).
- Своевременность терапии. Как упоминалось в самом начале данного материала, успешность срастания любых костей во многом зависит от сроков обращения к специалисту.
- Непредвиденные нарушения. Наиболее сложными являются ситуации, в которых перелом осложняется попаданием отломков кости между её частями или же сильным смещением.
- Первая помощь. От того, насколько грамотно была оказана первая помощь, тоже зависит срок срастания кости. При переломе позвоночника или ребёр ни в коем случае не стоит передвигать человека до приезда скорой помощи, так как это может осложнить ситуацию. Самостоятельная попытка вправления даже лёгкого перелома тоже ни к чему хорошему не приведёт, травму необходимо только зафиксировать.
- Количество одновременных переломов. На срастание перелома тратится много энергии и микроэлементов, а если подобных травм несколько, то на их заживление перестаёт «хватать» кальция.
- Гормональные проблемы, нарушенный обмен веществ, избыточная масса тела. Все нарушения подобного рода также сказываются на сроке срастания.

Если вы будете слушать все рекомендации специалистов и в точности выполнять их, то проблем со срастанием перелома у вас возникнуть не должно, но в некоторых ситуациях вы должны делать всё для ускорения и улучшения процесса срастания.
Способы ускорения срастания кости
Вот основные советы специалистов, касающиеся ускорения срастания костей:
- Ничего в районе сломанной кости ни в коем случае нельзя нагружать какими-либо способами, шевелить мышцами также запрещено, ведь это может негативно сказаться на состоянии тканей;
- Обязательно придерживайтесь специального рациона, который всегда должен назначаться в индивидуальном порядке, суть корректировки питания заключается в увеличении кальцийсодержащих продуктов, например, творога и молока, но всё это должно употребляться в меру;
- Витамины группы D, а также группы B помогут обеспечить костную ткань всеми необходимыми микроэлементами для успешного срастания;
- Специалисты рекомендуют также употреблять цитрусовые, которые способствуют увеличению выработки коллагена, добавить свежие фрукты или соки;
- Употребляйте содержащие желатин продукты, которые также окажут положительный эффект;
- Не пренебрегайте лечебной физкультурой, а также физиотерапевтическими процедурами.

Нередко встречаются тяжёлые случаи, связанные с переломами, когда срок реабилитации серьёзно затягивается, а кости не могут нормально срастись. Очень часто это бывает связано с серьезными вредными привычками, например, с курением или алкоголизмом, так как они пагубно влияют на организм, значительно замедляя выработку и обновление клеток.
Ещё многие вредные привычки или даже серьезные заболевания (сюда можно отнести воспалительные процессы, а также иммунные или онкологические болезни) могут понижать уровень магния, а также кальция или калия, которые крайне необходимы.
Назначение медикаментозных препаратов в процессе срастания перелома практически никогда не происходит, исключением являются лишь обезболивающее препараты, необходимые в первые дни после получения травмы.
Физиотерапия
Физиотерапевтические процедуры крайне эффективны, причём применяются они не только вовремя ношения гипса, но и после его снятия. УВЧ-облучение назначается уже через 5-6 дней после получения травмы, его смысл заключается в уменьшении воспаления, а также в снятии остаточной боли, если она присутствует. Реже могут назначаться и другие физиотерапевтические процедуры.

Также эффективным способом, достойным упоминания, является метод пропускания слабого электрического тока через ткани в области перелома, что позволяет значительно ускорить процесс срастания путём положительного влияния заряда на клеточный потенциал. Таким образом, врачам удается серьёзно ускорить формирование клеток, лежащих в основе всей костной ткани.
Лечебная физкультура
После обновления всех костных тканей, пострадавших от перелома, должны начаться сеансы лечебной физкультуры. Да, иногда можно обойтись и без них, но в таком случае процесс восстановления функций определенной части тела растянется на неопределенный срок.
Но важно знать меру, ведь все физические нагрузки такого рода должны быть незначительными на начальных этапах, например, можно начать с поднятия или опускания конечности, если травма была связана с ними. В любом случае лучше всего обратиться в ближайшую поликлинику, там, скорее всего, есть кабинет лечебной физкультуры, где проходят подобные занятия (вам покажут наиболее подходящие упражнения).

Но нельзя и постоянно делать одинаковые упражнения, нагрузки необходимо увеличивать (это должно происходить постепенно). Важны как упражнения на растяжку, так и на тренировку мышц, которые не испытывали нагрузок, когда находились внутри гипсовой повязки.
Возвращение к привычному образу жизни всегда требует разного количества времени, но при помощи лечебной физкультуры вы значительно ускорите этот процесс.
Допустимо ли использование средств нетрадиционной медицины
Очень часто можно услышать про эффективность применения средств нетрадиционной медицины при различных заболеваниях в качестве части комплексной терапии с целью уменьшения симптомов. Переломы и прочие травмы не относятся к подобным случаям, при них применение народных средств недопустимо.
Дело в том, что пренебрежение гипсом ради каких-либо повязок и накладывания глины — это не только бесполезно, но и опасно, так как вы не сможете обеспечить достаточную фиксацию конечности.
Травматологи крайне скептично относится к любым народным средствам, но применять некоторые из них всё же разрешают, если они не мешают основному лечению.

Прогнозы при переломах
Как уже было упомянуто ранее, большая часть переломов без особого труда вылечивается, причём не возникает даже каких-либо осложнений. Важно быть только максимально осторожным после снятия гипсовой повязки, так как примерно в течение 1-2 лет вы подвержены повторному травмированию.
Срастание конечности или каких-либо смежных областей в большинстве случаев происходит на протяжении нескольких месяцев, а также может потребоваться до полугода на полное восстановление функций руки или ноги.
Наиболее же тяжёлым переломом считается травма позвоночного столба, особенно если она случается не у ребёнка, а у взрослого человека. Дело в том, что реабилитация подобных повреждений может занять несколько лет, а в наиболее тяжелых случаях может быть задет костный мозг, что чревато инвалидностью вплоть до отказа конечностей.
Профилактические мероприятия

Важно беречь свое здоровье, а также уделять внимание профилактическим мероприятиям, чтобы не сталкиваться с необходимостью ускорения процесса срастания переломов в будущем. Если вы находитесь в пожилом возрасте, то избегайте физических нагрузок, которые непривычны для вас.
Обязательно делаете утреннюю зарядку, всего несколько упражнений помогут вам растянуться и наладить кровоснабжение во всём организме. Обязательно откажитесь от вредных привычек, негативно влияющих на организм в целом.
Не забывайте про прогулки на свежем воздухе, которые необходимо осуществлять по несколько раз в неделю, ведь они помогут улучшить общее самочувствие и укрепить организм. Также рекомендуется заниматься спортом для поддержания мышц в тонусе.
mysustavy.ru
Что делать при переломе височной кости
Черепно – мозговые травмы – являются чрезвычайно опасными для жизни человека, ведь каждая часть мозга отвечает за определенные жизненно важные функции. Перелом височной кости считается наиболее опасным видом травматических повреждений головы.

Виды травмы и характерная симптоматика
Клинические проявления перелома височной доли черепа сопровождаются характерными симптомами, которые имеют достаточно яркие проявления.
Симптомы ушиб головного мозга:
- Снижение остроты слуха вплоть до полной глухоты. Нарушение зрения.
- Нарушается координация движений. Травмированный человек имеет спутанное сознание, падает, шатается, ему нужно о что-то держаться, чтобы иметь возможность находиться в вертикальном положении.
- Симптом Беттла. Характеризуется обширными кровоизлияниями в области ушей, которые имеют неправильную форму и диаметр от 0,5см. При этом наблюдается кровотечение из наружных слуховых проходов.
- В результате внутреннего кровотечения в области среднего уха возникает гематома, признаком которой является припухлость и наличие синюшности кожных покровов возле уха. Кроме кровоподтеков из ушей может выливаться цереброспинальная жидкость. Происходит это благодаря взаимосвязи полости среднего уха и субаранхоидальной зоны. Вследствие травмы эти отделы тоже могут быть задеты, что приводит к повреждению барабанной перепонки.
Виды переломов
Височные кости принимают участие в поддержании черепной коробки и сводов черепа. Они находятся в боковой части и соединены с нижней челюстью. Рядом с ними расположены органы слуха и вестибулярный аппарат. Посередине расположены слуховые отверстия, которых окружают три части височных костей, в нижней части – барабанная, в задней – каменистая, в верхней – чешуйчатая.
Перелом пирамиды височной кости разделяют на несколько видов:
Является наиболее опасным и может сопровождаться длительным обмороком, от нескольких часов до нескольких дней. Его причиной является длительной механическое воздействие на затылочную часть или висок. Первым его симптом является парализация лицевого нерва. В большом количестве случаев характерная симптоматика сопровождается потерей сознания и неподвижностью. Если пострадавший находится в сознании, то наблюдается нарушение равновесия при движениях. В некоторых случаях наблюдается вытекание спинно – мозговой жидкости из слухового прохода или через ноздри. Вышеперечисленные симптомы могут сопровождаться тошнотой, рвотой, сильным головокружением.
При линейном виде переломов смещения обломков костей не наблюдается. Зоной их локализации являются часть темени или затылок. При этом повреждаются барабанные перепонки, в соседних тканях образуются и скапливаются кровяные сгустки.
- Комбинированные
Проявляются комбинацией симптомов продольного и поперечного переломов.
При них повреждаются тонкие пластины и образуются микротрещины. Они сопровождаются невритом лицевого нерва на стороне травм. В горизонтальном положении тела могут наблюдаться непроизвольные движения глаз, головокружение усиливается при смене положения тела и движений головы.
Первая помощь
В случае возникновения данного вида травм требуется в срочном порядке предоставить человеку необходимую помощь. В первую очередь нужно наложить стерильную повязку на поврежденное место и незамедлительно вызвать скорую помощь. Ни в коем случае не нужно пытаться вправить торчащую наружу кость. Категорически запрещено заливать рану перекисью или зеленкой. Адекватная медицинская помощь пострадавшему может быть оказана только в медицинском учреждении квалифицированным персоналом.

Вполне вероятно, что больному может понадобиться хирургическое вмешательство. Осуществляются подобные мероприятия после того, как у пациента стабилизируется общее состояние. При этом должны быть нейтрализованы симптомы сотрясения или ушиба головного мозга.
В остром периоде крайне важно правильно провести профилактику для предотвращения отеков мягких тканей оболочек головного мозга. Также требуются меры по предотвращению инфицирования раны болезнетворными бактериями, что может стать причиной воспаления. Для этого применяются антибиотики и диуретики.
Лечебные мероприятия
Комплекс лечебных мероприятий подбирается индивидуально в зависимости от клинической картины. Лечение зависит от степени тяжести травмы и общего состояния здоровья пациента. В первую очередь пострадавший получает препараты общеукрепляющего действия и обезболивание. Оперативное вмешательство показано в случаях отсутствия сотрясения или ушиба головного мозга или при стабильных жизненно – важных показателях.
Применение общеукрепляющей терапии включает меры, направленные на предотвращение развития отеков в области головы. Существует риск инфицирования раневых поверхностей. Для его предотвращения используются антисептические препараты.
Возможные последствия
Травмы височной кости значительно увеличивают риск заболевания менингитом в будущем. Особенную опасность они представляют для тех, кто страдает хроническими заболеваниями ЛОР органов. В таком случае существует большая вероятность, что инфекция распространиться на пораженные, травмированные ткани.
В случае разрыва барабанной перепонки из слухового прохода может вытекать кровь. Подобные кровотечения представляют опасность для жизни человека. Даже при небольшом количестве крови, которая попала в структуры мозга, может стать причиной воспаления его оболочек. Подобная ситуация может привести к крайне серьезным последствиям и даже летальному исходу. “Доктор Ярослав Филатов” – автор блога Otravmah.Online
При повреждении среднего уха вследствие травмы височной кости могут возникать нарушения в деятельности вестибулярного аппарата.
После прохождения медицинского лечения пострадавшего ставят на учет у доктора – невролога. При наличии головных болей, нервных расстройств, вестибулярных нарушений, снижения слуха и другой соответствующей симптоматики назначается соответствующая терапия.
Если травма стала причиной видимого косметического дефекта, в первые полгода проводится комплекс мероприятий для его устранения. Несвоевременная пластическая корректировка может привести к появлению костных наростов или грубых рубцов, которые откорректировать гораздо сложнее.
Заключение
Перелом височной доли черепа – достаточно серьезная и опасная травма, которая сопровождается выраженной симптоматикой и является опасной для жизни. Лечение проводится исключительно в стационаре под строгим наблюдением квалифицированного медицинского персонала. Своевременная и адекватная помощь является залогом максимального исключения отсроченных негативных последствий травмы и сохранения жизни человека.
vladmedicina.ru