Атипичные формы остеомиелита: классификация, клиническая картина, современные методы лечения – Атипичные формы остеомиелита
Атипичные формы остеомиелита
Протекают как первично-хронические.
1). Абсцесс Броди:
Имеется ограниченный некроз губчатого вещества кости.
На рентгенограмме выявляется абсцесс в костной ткани.
Лечение:
Производится трепанация костной полости и дренирование (проточно-промывное с помощью трубок). При большой полости абсцесса используется пластика мышцей на ножке.
2). Склерозирующий остеомиелит Гарре:
При рентгенографии выявляются склеротические изменения в кости с очагами деструкции.
Характерно вялое течение.
Межмышечная флегмона и свищи не характерны.
Лечение: консервативное. Оперативное лечение показано лишь при больших очагах некроза.
3). Альбуминозный остеомиелит Оллье:
В очаге скапливается жидкость, богатая альбумином.
Общие симптомы слабо выражены.
Секвестрация – возникает редко и развивается очень медленно.
Обострения обычно связаны с присоединением гнойной инфекции.
Лечение: оперативное (как при типичном остеомиелите).
Возможные осложнения остеомиелита:
Осложнения острого остеомиелита:
Осложнения хронического остеомиелита:
Деформация пораженных костей.
Анкилоз (неподвижность) суставов.
Малигнизация стенок свищей.
Патологические переломы, склонные к замедленному сращению.
После переломов – часто образуются ложные суставы и дефекты в кости.
При длительном течении остеомиелит грозит развитием амилоидоза внутренних органов.
СИСТЕМНАЯ ВОСПАЛИТЕЛЬНАЯ РЕАКЦИЯ И СЕПСИС
— Температура выше 38 °С или ниже 36 °С;
— Частота сердечных сокращений свыше 90 уд/мин;
— Частота дыхательных движений свыше 20 в минуту или Расо2 меньше 32 мм рт.ст.;
— Количество лейкоцитов выше 72 • 109 к/л, ниже 4 • 109 к/л или число незрелых форм превышает 10 %.
Сепсис диагностируется при наличии 2х и более признаков СВР.
Развивается в ответ на поступления в кровь микробов и из токсинов из очага инфекции.
Особенности токсинообразования возбудителей лежат в основе разделения септического процесса на фазы: 1) Токсемическая фаза сепсиса – характеризуется развитием синдрома токсикоза в результате поступления микробных токсинов (главным образом экзотоксинов) из первичного инфекционного очага,еще до беспрепятственной диссеминации возбудителей . Бактериемия в этой фазе может отсутствовать. 2) Септицемия. В этой фазе наступает диссеминация возбудителей с образованием множества вторичных микробных очагов в виде инфекционных васкулитов и септических микротромбов в системе микроциркуляции. Бактериемия приобретает стойкий характер. 3) Септикопиемия – сепсис с вторичными гнойными очагами (абс- цессами) в легких, почках, костях, селезенке, коже и т.д. В зависимости от вида возбудителя каждая фаза сепсиса может последовательно переходить одна в другую (стафилококк и другие экзо-эндотоксические микробы), сепсис может протекать только в форме септицемии, что характерно для эндотоксических бактерий (кишечная палочка), или быть обусловленным только действием экзотоксина(молниеносный грамположительный сепсис, клостридиальный анаэробный сепсис)
Септический шок- попадание микробов и их токсинов в кровь может запустить цитокиновые реакции с преимущественным поражением эндотелия с первичными нарушениями микроциркуляции.
Лечение: . Хирургическое лечение, направленное на ликвидацию септичес- ких гнойных очагов. 2. Антибактериальное лечение. 3. Восстановление микроциркуляции, лечение ТГС (антикоагулянт- ная терапия). 4. Коррекция обменных процессов, протеолиза, устранение мета- болической иммунодепрессии – ликвидация эндотоксикоза. 5. Коррекция иммунного статуса (пассивная иммунотерапия).
79.Атипичные формы хронического остеомиелита.
Первично-хронический остеомиелит
Внутрикостный абсцесс Броди – ограниченный некроз губчатого вещества кости с последующим её расплавлением и образованием полости. Последняя заполнена гнойной, серозной или кровянистой жидкостью, иногда в ней находят тканевый детрит. Наблюдается ограниченная чувствительность при надавливании на кость, однако нередко очаги ничем не проявляются, боль возникает лишь временами – ночью, после физического напряжения, при перемене погоды. Повышение температуры тела, озноб и другие общие симптомы обычно отсутствуют.
Склерозирующий остеомиелит Гарре начинается подостро, без резких болей в конечности или выраженных воспалительных явлений. Флегмоны и гнойные свищи образуются крайне редко. Течение воспалительного процесса вялое, клинически оно характеризуется болями в конечности, чаще ночными, нарушением её функций, умеренным повышением температуры тела, СОЭ и лейкоцитозом. Особенность этой формы остеомиелита – резко выраженный склероз поражённой кости (чаще длинной трубчатой), определяемый рентгенологически. Основной вид лечения – консервативный с введением антибиотиков (линкомицина, фузидовой кислоты, полусинтетических пенициллинов), электрофорезом трипсина и применением физиотерапевтического лечения (УВЧ-терапии). Хирургическое лечение направлено на удаление множества мелких остеомиелитических очагов.
Альбуминозный остеомиелит Оллье с самого начала протекает без выраженной картины инфекционного заболевания, с незначительными локальными изменениями в конечности в виде небольшой инфильтрации мягких тканей и слабой гиперемии кожи. При данной форме заболевания вместо гноя в остеомиелитическом очаге скапливается серозная, богатая белками или муцином жидкость. При посеве жидкости иногда обнаруживают стафилококк и стрептококк. Лечение альбуминозного остеомиелита хирургическое, его цель – ликвидация очага хронического гнойного воспаления.
Другие атипичные формы
Антибиотический остеомиелит с самого начала протекает вяло, без выраженного болевого синдрома и гиперемии, с умеренным лейкоцитозом и повышением СОЭ. Параоссальные флегмоны и свищи, как правило, не возникают. Такое развитие заболевания связывают с длительным приёмом антибиотиков больными до развития остеомиелитического процесса.
Послетифозный остеомиелит – собирательное название особой формы остеомиелита, который начинается вскоре после перенесённых инфекционных болезней или в конце их течения. Заболевание может развиваться после скарлатины, гриппа и других, но наиболее часто – после тифа (брюшного, сыпного, паратифа). Вирулентность гнойной флоры при этом обычно понижена, в связи с чем течение остеомиелитического процесса вялое, с медленным переходом в хроническую стадию. Лечение – обычное для хронического гематогенного остеомиелита.
Фиброзный остеомиелит – особая форма остеомиелитического процесса, при котором подостро протекающее воспаление костного мозга и самой кости (паностит) приводит не к деструктивным изменениям (секвестрации и образованию полостей), а к замещению костного мозга соединительной тканью, которая в последующем почти полностью склерозируется и метаплазируется в костную ткань.
Опухолевидный остеомиелит – редкая форма первично-хронического остеомиелита, симулирующая новообразование кости. Для него характерны опухолеподобный инфильтрат мягких тканей, спаянный с костью, ночные боли в области поражения, отсутствие флегмонозных изменений, секвестрации и гнойного свища. Правильной диагностике помогают биопсия, микробиологические исследования, отсутствие изменений в рентгенологической картине при наблюдении за больными в течение нескольких месяцев.
Негематогенный остеомиелит: посттравматический остеомиелит – немаловажным обстоятельством, способствующим возникновению гнойного воспаления при открытом переломе, являются поздняя первичная хирургическая обработка раны, использование для иммобилизации отломков металлических фиксаторов. Типичная последовательность патологических изменений при возникновении посттравматического остеомиелита такова: открытый перелом кости с наличием размозжённой, глубокой, сильно инфицированной раны, бурное нагноение в ней в ближайшие дни, переход гнойного воспаления на костную ткань в зоне перелома. Лечение: хирургическая операция, при которой удаляют секвестры, некротизированные костные осколки, гнойные грануляции, иссекают свищи.
80.Костно-суставной туберкулез. Этиология. Патогенез. Классификация. Клиника. Принципы лечения больных костно-суставным туберкулезом. Значение санитарного режима, обеспечение покоя и медикаментозное лечение.
Патогенез: Туберкулёз костей и суставов развивается при переносе микобактерий туберкулёза из первичного очага или очагов в других органах гематогенным путём. В месте оседания бактерий Коха появляется туберкулёзный бугорок, воспаление начинается с костного мозга растущего эпифиза у детей, где отмечают замедленный кровоток. Так образуется первичный остит, или туберкулёзный остеомиелит. Туберкулёзные бугорки подвергаются творожистому некрозу, вокруг них образуются новые бугорки, сливающиеся с первыми, конгломерат подвергается некрозу с образованием вокруг него грануляций, которые затем также некротизируются. Распространение некроза приводит к тому, что участок костной ткани, находящийся в некротических массах, полностью отделяется от прилегающей кости – формируется костный секвестр. Прогрессирующее развитие очага туберкулёзного воспаления распространяется на сустав с образованием бугорков в тканях суставной сумки с последующим творожистым некрозом и разрушением суставных хрящей и прилежащих участков костной ткани.
Туберкулёз позвоночника (туберкулёзный спондилит) – преспондилолитической фазы (в теле позвонка) – признаки общей туберкулёзной интоксикации, ребёнок плохо ест, худеет, капризничает, реакция Манту положительная, отмечают лимфоцитоз, увеличение СОЭ. Rg: определяют очаг остеопороза и деструкции в теле позвонка. Спондилолитическая фаза (разрушение тела позвонка и распространение процесса на межпозвонковые диски и окружающие мягкие ткани) – появление болей при наклоне туловища и ограничение движений позвоночника. Искривление позвоночника, выступание остистого отростка, горб, а также симптом вожжей Корнева – напряжение мышц спины при разгибании туловища и боль при надавливании на выступающий остистый отросток. Rg: разрушение тел позвонков (они сплющены – признак патологического компрессионного перелома позвонка), тени натёчных абсцессов.
Туберкулёзный коксит – туберкулёзной интоксикации, болью, усиливающейся при ходьбе. Дети быстро утомляются. Боль локализуется в тазобедренном суставе, иррадиирует в коленный сустав. Развивается атрофия мышц. Ребёнок принимает вынужденное положение (бедро приведено и согнуто), при котором вследствие расслабления капсулы сустава боль стихает. Паховые и ягодичные складки сглажены. Могут быть гнойные свищи. Rg: сужение суставной щели, выраженный остеопороз, разрушение головки бедренной кости или вертлужной впадины.
Туберкулёзный гонит. Поражение коленного сустава. В преартритической стадии – синдром общей туберкулёзной интоксикации и функциональные нарушения со стороны конечности: больной ребёнок тянет ногу при ходьбе, хромает, быстро утомляется. Боль отсутствует.
В артритической стадии появляется боль в суставе, последний увеличивается в объёме, кожа над ним гладкая, блестящая, контуры сустава сглажены, сустав приобретает веретенообразную форму. Определяют симптом баллотирования надколенника: при надавливании на коленную чашечку она погружается, а как только надавливание прекращается, возвращается в исходное положение. Кожная складка на наружной поверхности бедра больной ноги толще, чем на здоровой (симптом Александрова). Rg: остеопороз суставных концов костей, сужение суставной щели, а в далеко зашедших случаях – разрушение суставных концов костей.
Туберкулёз костей пальцев кисти и стопы – боль в пальце, усиливающуюся при движении. Палец веретенообразно утолщён, кожа гиперемирована, отёчна. Rg: остеопороз с выраженной периостальной реакцией фаланг.
Лечение: рациональное питание с достаточным содержанием белков, витаминов (B1, В2 и особенно В6), микроэлементов, а также климатотерапия. Антибактериальная терапия – рифампицин, циклосерин, канамицин, стрептомицин.
Иммобилизация пораженного органа с помощью шины, корсеты, туторы, гипсовой повязки проводят до затихания процесса, после чего разрешают поднимать больного. При туберкулёзном спондилите рекомендуют ношение корсета в течение нескольких лет.
Радикальная операция: некрэктомия – удаление туберкулёзных очагов из тел позвонков и эпифизов костей при расположении их около суставов; резекция кости – удаление суставного конца кости при её разрушении.
Лечебно-вспомогательная операция: артродез – создание неподвижности в суставе, особенно при туберкулёзном спондилите (спондилодез), при котором фиксируют позвоночник с помощью костных трансплантатов или металлических конструкций.
Корригирующие и восстановительные операции осуществляют с целью восстановления функций органа (конечности, сустава, позвоночника). Эти операции выполняют после ликвидации воспалительного процесса. К ним относят остеотомии и трепанацию сустава.
Атипичные формы хронического остеомиелита
В некоторых случаях гематогенный остеомиелит сразу протекает как хронический процесс.
Выделяют три основные, так называемые атипичные формы первично-хронического остеомиелита.
Абсцесс Броди
Образуется ограниченный некроз губчатого вещества кости (чаще в проксимальном отделе большеберцовой кости) с формированием абсцесса, выявляемого рентгенологически. Лечение заключается в трепанации полости и дренировании (мышечную пластику применяют редко, лишь при больших размерах абсцесса).
Склерозирующий остеомиелит Гарре
Остеомиелит характеризуется подострым, вялым течением, флегмоны и свищи практически не возникают, превалируют склеротические изменения поражённой кости, выявляемые рентгенологически (обычно происходит поражение длинных трубчатых костей). На фоне склероза отмечают очаги деструкции кости. Лечение обычно консервативное. Лишь при больших очагах некроза показано хирургическое вмешательство.
Альбуминозный остеомиелит Оллье
Патогенез этого заболевания не совсем ясен. В очаге воспаления не происходит образования гнойного экссудата – отмечают скопление серозной, богатой альбумином жидкости (вероятно, из-за низкой вирулентности микрофлоры). При этом общие симптомы выражены весьма умеренно. Секвестрация костной ткани происходит редко и медленно. Обострение процесса может быть связано с вторичным присоединением гнойной инфекции. Лечение хирургическое, как и при хроническом гематогенном остеомиелите.
Осложнения хронического остеомиелита
Основные осложнения хронического остеомиелита следующие:
• Деформация длинных трубчатых костей.
• Анкилозы суставов.
• Патологические переломы, ложные суставы, несросшиеся переломы, дефекты костей.
• Малигнизация стенок остеомиелитических свищей.
• Амилоидоз внутренних органов.
Посттравматический остеомиелит
Посттравматический остеомиелит представлен различными по происхождению формами:
• собственно посттравматический остеомиелит;
• огнестрельный остеомиелит;
• послеоперационный остеомиелит.
Собственно посттравматический остеомиелит
При открытых переломах нагноение мягких тканей с последующим развитием остеомиелита – наиболее серьёзное осложнение.
Причинами его развития становятся микробное загрязнение раны, неадекватность оперативного вмешательства и последующего лечения.
Опасность возникновения остеомиелита возрастает при интрамедуллярном металлоостеосинтезе и дефектах иммобилизации.
Клиническая картина
Нагноение раны и образование остеомиелита при открытых переломах сопровождаются кратковременным повышением температуры тела, лейкоцитозом. После раскрытия раны и дренирования воспалительный процесс отграничивается.
Обострение заболевания у больных посттравматическим остеомиелитом протекает с менее выраженной клинической картиной, что связано с ограниченным поражением кости в зоне открытого перелома. Кроме свищей, отмечают патологическую подвижность, укорочение конечности, угловую деформацию.
На рентгенографии выявляют остеопороз в области перелома, «изъеденность» концов кости, мелкие очаги деструкции с секвестрами.
Лечение
Лечение в острой фазе заключается в тщательной санации и адекватном дренировании гнойной раны с обязательной общей антибиотикотерапией и дополнительной иммобилизацией.
При посттравматическом остеомиелите и формировании несросшегося перелома наряду с санацией тканей в зоне перелома методом выбора служит внеочаговый остеосинтез (наложение аппарата Илизарова).
В случае хронизации процесса при наличии в кости очагов деструкции показано оперативное лечение. Оно заключается в иссечении свищей, трепанации костной полости, удалении секвестров и проведении проточно-промывного дренирования. В подавляющем большинстве случаев необходимо удалить металлоконструкцию, поддерживающую воспалительный процесс.
Атипичные формы остеомиелита – лечение, признаки, признаки и лечение, таблица
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…Читать далее »
Содержание статьи:
- Причины заболевания
- Симптомы
- Симптомы у детей
- Диагностика
- Методы лечения
- Ревматоидный или ревматический?
- Заключение
Одной из форм проявления ревматоидного артрита является ревматоидный полиартрит (сокращенно РП), который характеризуется поражением пяти и более суставов. Заболевание чаще всего возникает у людей старше 40 лет, но иногда, к сожалению, встречается и у детей.
Методы лечения и профилактики, диета, рекомендации относительно образа жизни при ревматоидном артрите (РА) и полиартрите очень схожи. Поэтому далее в статье будут даны ссылки на статьи о РА, рекомендации из которых актуальны и для полиартрита.
Причины заболевания
Воспалительный процесс и последующие изменения в суставах при ревматоидном полиартрите связаны с тем, что иммунная система в силу определенной перестройки начинает атаковать суставной хрящ и прилежащие к нему структуры, вызывая впоследствии необратимые изменения и соответствующие симптомы. Часто данная патология наблюдается у генетически предрасположенных людей.
«Запустить атаку» иммунной системы могут факторы, находящиеся как вне, так и внутри организма, например:
В целом причины развития РП у взрослых и детей неизвестны.
Характерные симптомы
Как правило, ревматоидный полиартрит начинается как обычное воспаление суставов, что делает его течение похожим на обычный полиартрит. Но только лишь до тех пор, пока не возникнут необратимые изменения в хрящевой ткани, которые уже достаточно сложно лечить (исправить) стандартными медицинскими препаратами.
Вот признаки, которые могут указывать на начальные проявления ревматоидного полиартрита:
Впоследствии суставной синдром (комплекс симптомов) может проявляться так:
- Кисть. Утолщение суставов пальцев и запястья, их деформация таким образом, что вся кисть чем-то начинает напоминать «шею лебедя».
- Стопа. Большой палец, а за ним и все остальные начинают отклоняться в сторону, «застывают» в согнутом положении.
- Позвоночник. Иногда наблюдаются подвывихи позвонков в области шейного отдела, которые могут сопровождаться сдавлением спинного мозга или кровеносных сосудов.
- Суставы гортани. Возможна одышка, повторяющийся бронхит, огрубление голоса, нарушение глотания (дисфагия).
- Колени. «Застывание» колена в согнутом положении, появление кисты Бейкера.
Также недуг может сопровождаться повышением температуры без видимой причины, слабостью и прочими симптомами общего характера.
Симптомы РП у детей
Детский и юношеский ревматоидный полиартрит в общих чертах протекает так же, как и у взрослых. Но есть у него и свои особенности:
Подробнее: «Ревматоидный артрит у детей».
Диагностика
Ревматоидный полиартрит, как и артрит в целом, диагностируется ревматологом, который не только осмотрит и проведет расспрос пациента, но и назначит ряд исследований:
- Обзорная рентгенограмма кистей обеих рук. Рентгенологические симптомы являются очень характерными для данного вида полиартрита.
- УЗИ почек, органов брюшной полости и малого таза.
- Лабораторные методы: общий анализ крови, анализ крови на наличие ревматоидного фактора, C-реактивного белка и др.
При необходимости врач может назначить МРТ и прочие обследования.
Методы лечения
В процессе лечения ревматоидного полиартрита преследуются следующие цели:
Атипичные формы хронического остеомиелита
В некоторых случаях гематогенный остеомиелит сразу протекает как хронический процесс.
Выделяют три основные, так называемые атипичные формы первично-хронического остеомиелита.
Абсцесс Броди
Образуется ограниченный некроз губчатого вещества кости (чаще в проксимальном отделе большеберцовой кости) с формированием абсцесса, выявляемого рентгенологически. Лечение заключается в трепанации полости и дренировании (мышечную пластику применяют редко, лишь при больших размерах абсцесса).
Склерозирующий остеомиелит Гарре
Остеомиелит характеризуется подострым, вялым течением, флегмоны и свищи практически не возникают, превалируют склеротические изменения поражённой кости, выявляемые рентгенологически (обычно происходит поражение длинных трубчатых костей). На фоне склероза отмечают очаги деструкции кости. Лечение обычно консервативное. Лишь при больших очагах некроза показано хирургическое вмешательство.
Альбуминозный остеомиелит Оллье
Патогенез этого заболевания не совсем ясен. В очаге воспаления не происходит образования гнойного экссудата – отмечают скопление серозной, богатой альбумином жидкости (вероятно, из-за низкой вирулентности микрофлоры). При этом общие симптомы выражены весьма умеренно. Секвестрация костной ткани происходит редко и медленно. Обострение процесса может быть связано с вторичным присоединением гнойной инфекции. Лечение хирургическое, как и при хроническом гематогенном остеомиелите.
Осложнения хронического остеомиелита
Основные осложнения хронического остеомиелита следующие:
• Деформация длинных трубчатых костей.
• Анкилозы суставов.
• Патологические переломы, ложные суставы, несросшиеся переломы, дефекты костей.
• Малигнизация стенок остеомиелитических свищей.
• Амилоидоз внутренних органов.
Посттравматический остеомиелит
Посттравматический остеомиелит представлен различными по происхождению формами:
• собственно посттравматический остеомиелит;
• огнестрельный остеомиелит;
• послеоперационный остеомиелит.
Собственно посттравматический остеомиелит
При открытых переломах нагноение мягких тканей с последующим развитием остеомиелита – наиболее серьёзное осложнение.
Причинами его развития становятся микробное загрязнение раны, неадекватность оперативного вмешательства и последующего лечения.
Опасность возникновения остеомиелита возрастает при интрамедуллярном металлоостеосинтезе и дефектах иммобилизации.
Клиническая картина
Нагноение раны и образование остеомиелита при открытых переломах сопровождаются кратковременным повышением температуры тела, лейкоцитозом. После раскрытия раны и дренирования воспалительный процесс отграничивается.
Обострение заболевания у больных посттравматическим остеомиелитом протекает с менее выраженной клинической картиной, что связано с ограниченным поражением кости в зоне открытого перелома. Кроме свищей, отмечают патологическую подвижность, укорочение конечности, угловую деформацию.
На рентгенографии выявляют остеопороз в области перелома, «изъеденность» концов кости, мелкие очаги деструкции с секвестрами.
Лечение
Лечение в острой фазе заключается в тщательной санации и адекватном дренировании гнойной раны с обязательной общей антибиотикотерапией и дополнительной иммобилизацией.
При посттравматическом остеомиелите и формировании несросшегося перелома наряду с санацией тканей в зоне перелома методом выбора служит внеочаговый остеосинтез (наложение аппарата Илизарова).
В случае хронизации процесса при наличии в кости очагов деструкции показано оперативное лечение. Оно заключается в иссечении свищей, трепанации костной полости, удалении секвестров и проведении проточно-промывного дренирования. В подавляющем большинстве случаев необходимо удалить металлоконструкцию, поддерживающую воспалительный процесс.
3. Атипично протекающие формы гематогенного остеомиелита. Травматология и ортопедия: конспект лекций
3. Атипично протекающие формы гематогенного остеомиелита
Абсцесс Броди
Абсцесс Броди – внутрикостный абсцесс, вызываемый чаще всего патогенным стафилококком. Заболевание развивается незаметно для больного, без четких клинических проявлений. Иногда может начинаться остро с типичной клинической картиной гематогенного остеомиелита.
Клиника заболевания в стадиях уже сформировавшегося абсцесса скудна: ноющие боли в области метафиза кости, усиливающиеся по ночам и после физических нагрузок, локальная болезненность. Общая реакция на существующий гнойник отсутствует, но возможна при обострении заболевания.
В анамнезе отмечаются повышение температуры тела, а также болевой синдром, который ошибочно связывался с какой-то травмой.
Рентгенодиагностика. В губчатом веществе метафиза большеберцовой кости (80 % поражений) определяется полость круглой или овальной формы с очерченными контурами и перифокальным остеосклерозом. Периостальные изменения прослеживаются не у всех больных.
На операции в полости обнаруживаются гной и пиогенная мембрана, выстилающая внутреннюю стенку полости. После удаления гноя, выскабливания полости до кровоточивости стенок и промывания ее растворами антисептиков проводится мышечная или костная пластика, что обеспечивает стойкое выздоровление больных.
Склерозирующий остеомиелит Гарре
Склерозирующий остеомиелит Гарре начинается подостро, без резких болей в конечности, без гипертермии. Образование флегмон и гнойных свищей наблюдается редко. Течение воспалительного процесса вялое.
Клинически характеризуется болями (чаще ночными) в конечности, нарушением функции, умеренным повышением температуры, повышением СОЭ и лейкоцитоза.
Рентгенологически – резко выраженный склероз диафизарной части длинной трубчатой кости (чаще – большеберцовой). На фоне склероза имеются небольшие (до 0,5 см в диаметре) очаги разрежения костной ткани. Костномозговая полость с течением времени сужается и может полностью склерозироваться; одновременно диафиз кости веретенообразно утолщается.
Консервативный вид лечения является основным и предполагает введение антибиотиков (лучше внутрикостно или посредством электрофореза), физиотерапевтическое лечение (УВЧ-терапию), лучевую терапию.
Хирургическое лечение затруднено тем, что в резко склерозированной на большом протяжении кости очень трудно обнаружить и ликвидировать множество мелких остеомиелитических очагов, а их оставление приводит к рецидиву заболевания, поэтому оперативное лечение показано при выраженном обострении заболевания с признаками абсцедирования или флегмон.
Альбуминозный остеомиелит Оллье
Альбуминозный остеомиелит Оллье с самого начала протекает без выраженной картины инфекционного заболевания, с незначительными локальными изменениями на конечности в виде небольшой инфильтрации мягких тканей и слабой гиперемии кожи.
Особенностью данной формы является то, что вместо гноя в очаге скапливается серозная, богатая белком или муцином жидкость, при посеве которой иногда удается высеять стафилококк или стрептококк.
Патогенез. В связи с низкой вирулентностью патогенной флоры или высоким уровнем иммунореактивности организма в первичном гематогенном остеомиелитическом фокусе не происходит нагноения.
Воспаление останавливается на первой стадии – экссудации. Вялое течение заболевания иногда осложняется деструкцией кости с образованием секвестров или вторичным присоединением инфекции.
Лечение хирургическое, преследующее ликвидацию очага хронического воспаления.
Поделитесь на страничкеСледующая глава >
Атипичные формы хронического гематогенного остеомиелита

При этих формах гематогенный остеомиелит протекает как первично-хронический процесс.
1. | Абсцесс Броди |
– | ограниченный некроз губчатого вещества кости с |
| формированием абсцесса, выявляемого рентгенологически |
| (лечение- трепанация полости и дренирование) |
2. Склерозирующий остеомиелит Гарре | |
– | подострое вялое течение, превалируют склеротические |
| изменения пораженной кости, выявляемые рентгенологически. |
| Иногда выявляются очаги деструкции (лечение- |
| консервативное, хирургическое при больших очагах |
| деструкции) |
3. | Альбуминозный остеомиелит Оллье |
-В очаге не наступает гноеобразования, общие симптомы выражены умеренно. Секвестрация происходит редко и медленно (лечение хирургическое, как при хроническом гематогенном остеомиелите)

Осложнения хронического остеомиелита
1.Деформация длинных трубчатых костей
2.Анкилозы суставов
3.Патологические переломы, ложные суставы, несросшиеся переломы, дефекты костей
4.Малигнизация стенок остеомиелитических свищей
5.Амилоидоз внутренних органов

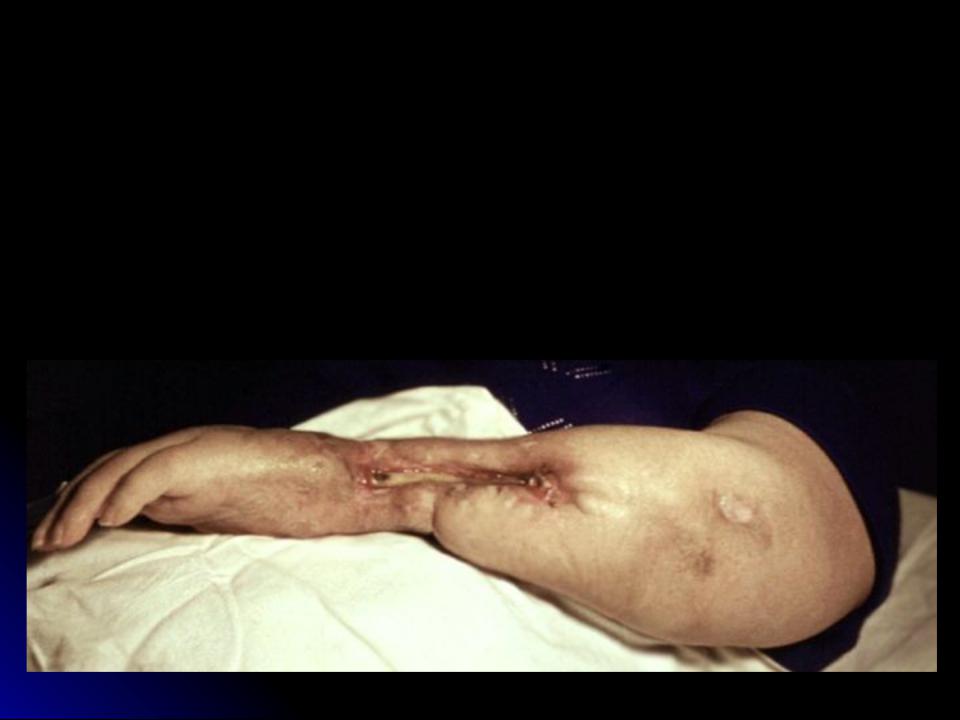
Посттравматический остеомиелит
1.Собственно посттравматический остеомиелит
2.Огнестрельный остеомиелит
3.Послеоперационный остеомиелит

Собственно посттравматический остеомиелит
при открытых переломах, микробном заражении раны, неадекватном оперативном вмешательстве и последующем лечении
Клиника- кратковременное повышение температуры и лейкоцитоз в крови После раскрытия раны и дренирования процесс ограничивается
Признаки: -Свищи
-Патологическая подвижность -Укорочение конечности -Угловая деформация
Рентгенологически- остеопороз в области перелома, изъеденность концов кости, мелкие очаги деструкции с секвестрами
Лечение: в острой фазе- тщательная санация и дренирование, с обязательной антибиотикотерапией и дополнительной иммобилизацией.
Применение аппарата Илизарова. При хронизации процесса и образовании секвестров, лечение аналогично хроническому остеомиелиту

Огнестрельный остеомиелит
Является следствием инфицирования костной ткани в результате огнестрельного ранения
Патогенетические факторы:
1.Наличие омертвевших и омертвевающих тканей
2.Микробная флора
3.Костная полость
Клиника: вялое течение, свищи с омозолелыми стенками со скудным зловонным отделяемым
Рентгенологически: выраженный остеосклероз, значительные периостальные наслоения, сужение костно- мозгового канала, наличие костных полостей
Лечение аналогично другим формам хронического остеомиелита

Послеоперационный остеомиелит
Гнойно-некротический процесс в месте бывшей операции
Протяженность обусловлена размерами костной раны и размерами введенной в кость металлической конструкции
Клиника: разнообразна, начало вялотекущее, свищи с умеренным гнойным отделяемым. При вовлечении в процесс больших участков костного мозга клиническое течение характеризуется острым началом с выраженным болевым синдромом, повышении температуры до 39°С, значительным лейкоцитозом
Рентгенографически: остеопороз костной ткани вокруг металлической конструкции, очаги деструкции, секвестры
Лечение: на ранних этапах консервативное, при развитии хронического процесса- радикальное хирургическое вмешательство

Один из современных методов костной пластики дефектов костей при остеомиелите – это использование низкодифференцированных (стволовых) клеток
Лечение:
Низкодифференцированные (стволовые) клетки трансплантируются в санированный костный дефект. Лечение проводится хирургическом стационаре.
Эффект:
Трансплантированные клетки продуцируют остеогенные факторы и принимают непосредственное участие в формировании костной ткани, способствуя полноценному восстановлению костной ткани.
Инфекционная безопасность:
Клеточный трансплантат готовится в условиях, исключающих его контаминацию патогенными инфекционными агентами.
Побочные эффекты:
Не исключены типичные хирургические осложнения. Осложнений в отделенном периоде не зарегистрировано.
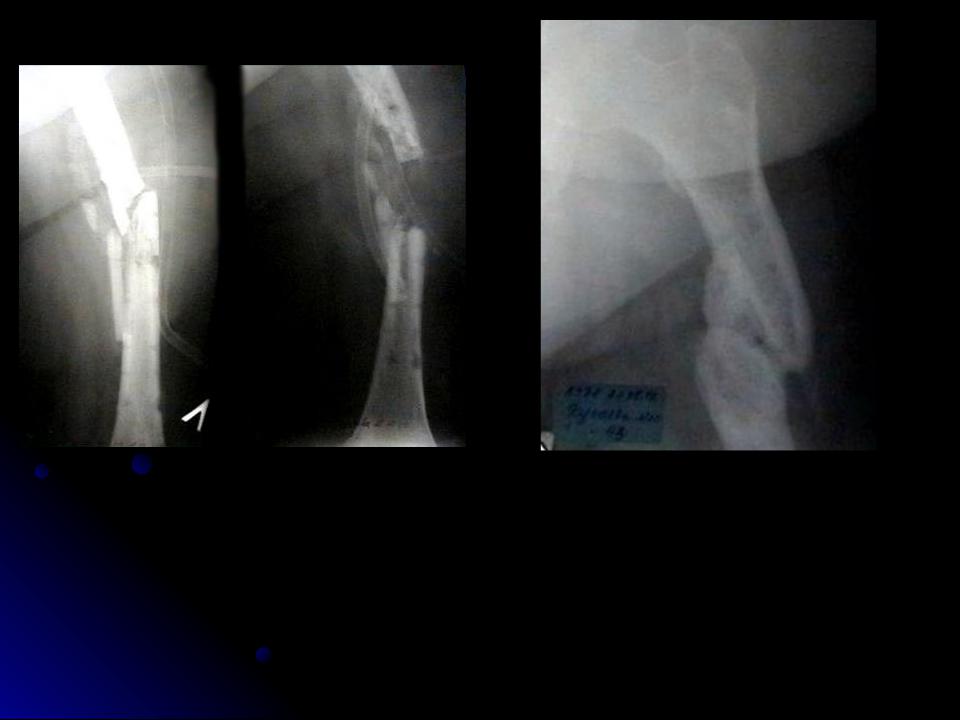
У больной К., 40до лет после остеометаллосинтеза переломапосле левой бедренной кости пластиной развился посттравматический остеомиелит. Пластина была удалена и наложен стержневой аппарат, однако в результате образовался некротизированный участок (секвестр) диафиза бедра длиной около 15 см . Секвестр был удален и в область образовавшегося костного дефекта несколько раз вводили клеточные трансплантаты. В результате сформировалась вторичная костная мозоль. Больная может опираться на ногу

Больной Р., 18 лет, был оперирован по поводу хронического гематогенного остеомиелита правой бедренной кости. После секвестрэктомии в кости образовалась полость и сформировался свищ. После нескольких клеточных трансплантаций свищ закрылся, на контрольной рентгенограмме через год полость отсутствует. Больной ходит, жалоб не предъявляет

